Лечение киста позвоночника – что это такое, причины, симптомы и лечение
Киста позвоночника – симптомы, лечение, удаление
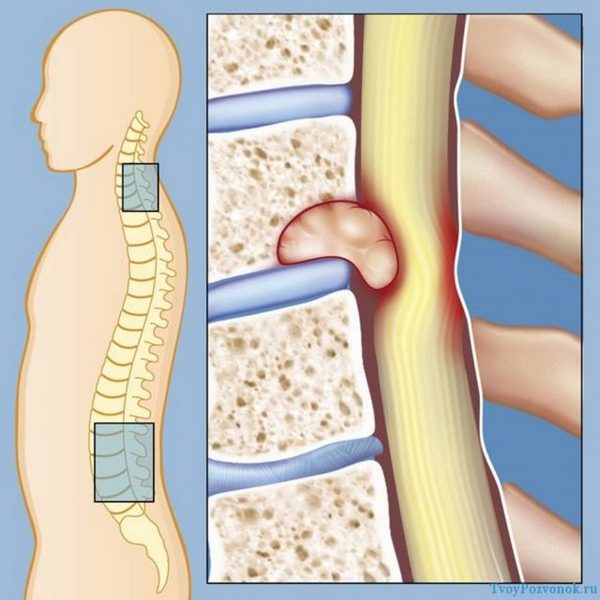
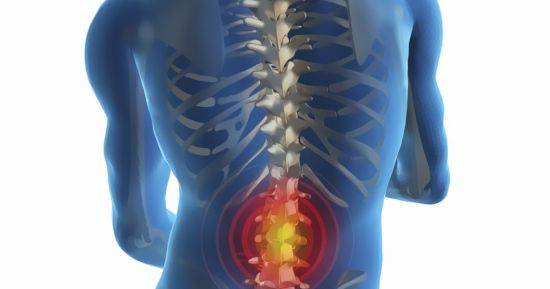
 Аневризматическая костная киста позвоночника встречается преимущественно у людей молодого возраста. Главным симптомом кисты позвоночника является сильная боль в спине. Локализации новообразования могут быть самые различные: киста грудного, шейного, крестцового, пояснично-крестцового или поясничного отделов позвоночника. В большинстве случаев киста образуется в области дуг или корней и только изредка в теле позвонков.
Аневризматическая костная киста позвоночника встречается преимущественно у людей молодого возраста. Главным симптомом кисты позвоночника является сильная боль в спине. Локализации новообразования могут быть самые различные: киста грудного, шейного, крестцового, пояснично-крестцового или поясничного отделов позвоночника. В большинстве случаев киста образуется в области дуг или корней и только изредка в теле позвонков.
Внешне киста представляет собой образование, внутри наполненное кровью. Главной причиной образования кисты является кровоизлияние и гиподинамическое расстройство кости. Сопровождается это появлением хронических болей в позвоночнике, унять которые можно только применением обезболивающих препаратов.
Диагностика кисты позвоночника
Для диагностики кисты позвоночника необходимо провести ряд исследований. Пациенту обязательно назначают магнитно-резонансную и компьютерную томографию, биопсию, ультразвуковое исследование.
Лечение кисты позвоночника
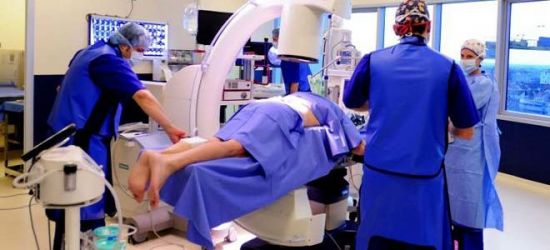
Как правило, лечение кисты позвоночника осуществляется только хирургическим путем, т.е. производят удаление кисты позвоночника. Несомненно, операция на позвоночнике сопряжена с развитием различных осложнений, однако на сегодняшний день другого альтернативного пути не существует.
Сама операция по удалению кисты позвоночника довольно тяжелая и проводить ее должен только очень опытный хирург, так как это позволит максимально снизить риск развития осложнений. Во время проведения операции необходимо быть чрезвычайно внимательным, так как может случиться кровотечение.
Существует два вида оперативного вмешательства. При внутриопухолевом кюретировании из кисты отсасывается содержимое. Однако после подобного вмешательства практически всегда возникает рецидив кисты. Поэтому, во избежание рецидивов, самое эффективное лечение – это полное иссечение кисты позвоночника. Операция по удалению кисты позвоночника подразумевает вскрытие стенки кисты, отсасывание жидкости из нее, после чего происходит полное удаление оболочки кисты.
Если операция на позвоночнике пациенту по каким-либо причинам противопоказана, то доктор может направить пациента на прохождение курса лучевой терапии либо радиотерапии. Подобные процедуры подразумевают введение в тело кисты специальных препаратов. Данная процедура также сопряжена с определенным риском, так как она может вызвать повреждение спинного мозга.
Если в позвоночнике наблюдается не одна, а несколько небольших кист, то пациент должен проходить периодический осмотр у хирурга. Иногда подобные маленькие кисты рассасываются сами, без применения определенного лечения. Если же врач обнаружит, что кисты начинают увеличиваться в размерах, требуется немедленная операция либо лечение.
Виды кист позвоночника
Периневральная киста позвоночника
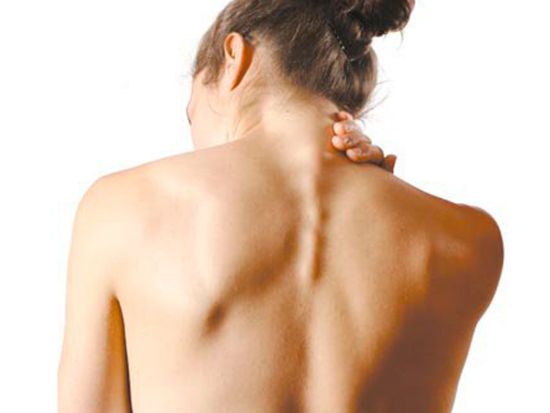
Периневральная киста позвоночника представляет собой новообразование в просвете позвоночного канала, которое сдавливает спинномозговые нервы, вызывая сильную боль. Наполнены подобные кисты преимущественно цереброспинальной жидкостью (ликвором), и образуются они в результате расширения спинномозгового нерва. Происходит это, как правило, вследствие травмы позвоночника и нарушения движения ликвора. Периневральную кисту называют также ликворной или арахноидальной кистой позвоночника. Если образование мелкое, то симптомов киста позвоночника обычно не вызывает. Но по мере увеличения, она начинает давить на нервные окончания, отходящие от спинного мозга, что проявляется в слабых или сильных неврологических расстройствах.
Главным симптомом периневральной кисты является боль, которая возникает при длительном сидении, хождении. Возникают также болевые ощущения в ягодицах, крестце и пояснице, боль в животе и головная боль. У пациента могут наблюдаться проблемы с мочевым пузырем, запор, покалывание и «бегание мурашек» по ступням и ногам.
Если киста в размере достигла 1,5 и более см, обычно назначают ее удаление. После вскрытия кисты удаляют ее содержимое, а для сращивания полости и профилактики рецидива наносят специальный фибриновый клей. Иногда корень кисты полностью удаляют, захватывая и тонкую пластинку позвонка. Данные операции чреваты различными осложнениями: потерей ликворной жидкости, асептическим процедурным или бактериальным менингитом.
 Нехирургическое лечение кист позвоночника заключается в назначении противовоспалительных лекарственных средств и методов физиотерапии. Подобное лечение позволяет уменьшить симптомы кисты позвоночника, однако перед началом лечения необходима консультация с доктором.
Нехирургическое лечение кист позвоночника заключается в назначении противовоспалительных лекарственных средств и методов физиотерапии. Подобное лечение позволяет уменьшить симптомы кисты позвоночника, однако перед началом лечения необходима консультация с доктором.
Периартикулярная киста позвоночника
Периартикулярная, или параартикулярная киста позвоночника – это киста, которая расположена недалеко от фасеточного сустава, отходящая от него или врастающая в желтую связку. К таким кистам относятся ганглионарная и синовиальная киста позвоночника.
Синовиальная киста образуется на заднелатеральной поверхности позвоночного канала, а внутри выстлана синовиальным эпителием.
Ганглионарная киста преимущественно образуется в периартикулярной зоне и никак не связана с суставом, а также не имеет синовиального эпителия.
Причиной образования синовиальной кисты является выпирание синовиальной сумки в межпозвонковом суставе. В результате образуется полость, наполняющаяся синовиальной жидкостью. Этому могут способствовать разные факторы: врожденная аномалия развития синовиальной ткани или воспалительный процесс, меняющий межпозвонковый сустав и др.
Синовиальная киста может длительное время не иметь никаких симптомов. Преимущественно ее лечат при помощи применения нестероидных противовоспалительных препаратов, физиотерапии, периартикулярных инъекций стероидов. Если же после проведенного лечения кисты позвоночника у пациента случается рецидив, назначают оперативное лечение.
Видео с YouTube по теме статьи:
www.neboleem.net
признаки заболевания, причины и эффективные методы лечения
Слово «киста» имеет греческое происхождение, и дословное переводится как «пузырь». Киста представляет собой некое полое образование в организме, которое содержит в себе жидкость. Эти образования могут появляться у человека как на протяжении жизни, так и быть врожденными. Любой орган может быть подвержен образованию кисты. Киста может образоваться и на позвоночном столбе – в этом случае образование может локализоваться в любом его отделе. Такое образование принято считать доброкачественным, но при отсутствии лечения и наличии многих негативных факторов киста позвоночника имеет способность перерождения в злокачественную опухоль.
Киста позвоночника
Причины возникновения патологии
Существует большое количество факторов, которые способны привести к возникновению такого новообразования, как киста позвоночника. Частой причиной возникновения кисты становятся генетические предрасположенности, при которых ткани организма человека склонны растягиваться и наполняться жидкостью. Такие структурные изменения в тканях могут быть спровоцированы травмами, а также приемом определенных лекарственных средств.
Образование в позвоночнике может возникнуть при наличии инфекционного заболевания или воспаления, а также впоследствии перенесенных ушибов спины и ударов в область позвоночника.
Чрезмерная ежедневная нагрузка на позвоночный столб также может стать причиной развития кисты позвоночника. Это происходит из-за того, что, находясь под постоянным негативным воздействием, хрящевая ткань дисков, связки и мышцы позвоночника начинают деформироваться.
Наличие у пациента сколиозов любой степени может стать причиной развития кисты. Также большую роль в развитии патологии может играть постоянное нахождение человека в неправильном положении, например, сидя за рабочим столом.
Киста позвоночника может появиться из-за чрезмерной нагрузки, неправильного образа жизни, лишнего веса
Более подвержены образованию кисты люди с лишним вестом, которые имеют избыточную жировую ткань в области живота, боков и спины – тип фигуры «яблоко». Также отсутствие физических нагрузок приводит к ослаблению мышечного каркаса позвоночника, что увеличивает вероятность развития образования на позвоночном столбе.
Очень часто кистозные образования врожденного характера отмечаются у детей – в этом случае киста начинает образовываться еще в утробе матери. Такая патология встречается часто в отличие от приобретенных кист позвоночника у детей – такие случаи встречаются крайне редко.
Почти пятьдесят процентов взрослых пациентов имеют образование в позвоночнике вследствие перенесенной травмы. Реже встречаются кисты, образовавшиеся в результате каких-либо заболеваний воспалительного характера и при наличии сколиозов и других деформаций позвоночного столба.
Симптомы наличия кисты позвоночника
Очень часто какие-либо симптомы, говорящие о наличии у человека кисты, отсутствуют. В основном симптоматика проявляется только на поздних стадиях образования кисты – на этих этапах заболевания киста имеет достаточно большой объем, из-за чего происходит воздействие на близлежащие ткани.
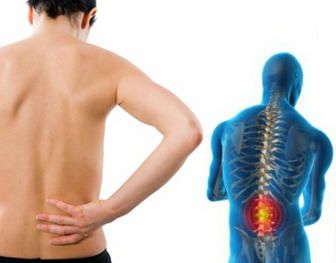
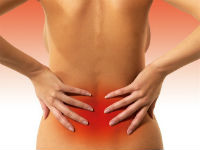
Симптомы кисты позвоночника в большей части зависят от ее локализации, но чаще всего пациенты с такой болезнью жалуются на ноющую боль
Наличие кисты в позвоночнике может сопровождаться определенными характерными симптомами:
- болевой синдром в области позвоночника;
- боль может распространяться по ходу корешковых нервов – переходить на области конечностей, плечи, ягодицы, паховую область;
- в отдельных частях тела может периодически чувствоваться ощущение несильного удара током;
- боль возникает вне зависимости от активности пациента. Болевой синдром может проявлять себя, когда человек находится в покое;
- болевой синдром возникает в любое время суток, даже ночью во время сна;
- боль может проявлять себя, когда человек принимает то или иное положение тела. Многие пациенты жалуются на боли в положении лежа;
- если киста располагается в шейном отделе позвоночника, пациент может жаловаться на такие симптомы, как постоянные головные боли, возможные головокружения и тошноту;
- киста, имеющая значительный размер и находящаяся в шейном отделе, может повлиять на работу мимической мускулатуры;
- локализация кисты в области спины может проявлять себя нарушениями работы желудочно-кишечного тракта, и главным образом, тонкого и толстого кишечника;
- киста, находящаяся ниже поясницы, может повлиять на работу мочевыделительной системы, что может выражаться как недержанием, так и затрудненным мочеиспусканием;
- пациент может заметить, что его походка начинает меняться. Это происходит из-за неправильной нагрузки на позвоночник, вследствие чего мышцы нижних конечностей начинают ослабевать;
- пациент, у которого имеется киста позвоночника, чувствует постоянную усталость.
Опасности наличия кисты в позвоночнике
Несмотря на то что зачастую пациент не знает о формировании в его позвоночнике кисты, и она никак себя не проявляет, наличие этого образования в организме может быть очень опасным.
Важно! При диагностике обязательно необходимо узнать точное место локализации кисты, ведь в зависимости от того, где именно она образовалась, в позвоночнике могут происходить те или иные изменения.
Случается так, что киста образовывается внутри спинномозгового канала – в этом случае она наполняется ликвором. Такой вид новообразования является самым опасным, и сразу же после его обнаружения проводится хирургическое вмешательство для его удаления.
Если вовремя не вылечить кисту, можно столкнуться с осложнениями, последствия которых могут быть страшными
Вне зависимости от локализации образования наличие кисты в позвоночнике может привести к негативным последствиям:
- разрастаясь, киста начинает сдавливать близлежащие ткани и сосуды;
- киста на последних стадиях развития может вызывать у пациента разные двигательные нарушения, от парезов до полного паралича;
- киста, расположенная в области шеи, может не только вызывать сильнейшие головные боли, но и быть причиной повышенного внутричерепного давления;
- работа многих внутренних органов может быть нарушена;
- наличие кисты негативно влияет на кровообращение;
- киста в позвоночнике может быть причиной возникновения инсульта спинального типа.
Эти далеко не все последствия возникновения кисты, которые развиваются при отсутствии диагностики и должного лечения. Впоследствии от этой патологии страдает большое количество органов пациента, и это требует долгого и тяжелого восстановления.
Именно поэтому пациент должен осознавать тот факт, что киста негативно влияет на его организм в целом, и при возникновении каких-либо симптомов, схожих с картиной образования кисты позвоночника, необходимо немедленно начать обследование и последующее лечение.
Если развитие новообразования на ранних стадиях, избавиться от него можно без помощи хирургического вмешательства, но, если оно достаточно крупное, пациенту показана операция по его удалению.
Классификация кист
Кисты, образовывающиеся внутри сустава, могут быть расположены как под твердой оболочкой мозга, так и внутри позвонков. Под мозговой оболочкой могут образовываться арахноидальные, а также энтерогенные образования. Внутри тела позвонка может образовываться несколько видов кист: ганглиозные, дисковые, синовиальные и арахноидальные.
Лечение и удаление кисты не зависит от ее классификации, так как при терапии вид кисты не имеет значения.
Важно! Во время диагностики у пациента может быть выявлено наличие спондилоартроза, а также гипермобильности пораженного позвонка. Эти изменения являются вторичными, основное поражение приходится на межпозвоночный диск.
Терапия кисты, а также ее интенсивность напрямую зависит от состояния и самочувствия пациента.
Таблица №1. Виды кист позвоночника.
| Вид | Описание |
|---|---|
| Арахноидальное образование | Это достаточно часто встречающийся вид доброкачественного новообразования. Чаще всего, наличие такой кисты не проявляется какими-либо симптомами. При этом происходит поражение центральной нервной системы, так как локализуется она в канале спинного мозга. Полость такой кисты заполнена церебральной спинальной жидкостью. |
| Периневральное образование | Такая киста является врожденной и начинает развиваться, когда ребенок еще находится в утробе матери. При развитии этой патологии нервы спинного мозга начинают выходить в полость канала спинного мозга. |
| Аневризматическое образование | Такой вид кисты встречается достаточно редко. Чаще всего такая киста образовывается у детей или подростков. Она является очень опасной, так как быстро достигает обширных размеров, что может стать причиной парезов или параличей. |
| Параартикулярное образование | Такая киста локализуется в области шеи или поясницы. Образовывается она в суставах между позвонками. Такая патология делится на два вида: синвиолярная – это образование всегда сообщается с полостью сустава, и ганглиолярная киста – это образование является околосуставным и не задевает суставную полость. |
| Ликворное образование | Эта киста образуется в основном впоследствии перенесенных травм. Она подразделяется на два вида, в зависимости от локализации: внутри спинного мозга или же над ним. Такое образование всегда заполнено ликвором – это жидкость спинного мозга. |
Сакральное образование в области поясницы и крестца
Наличие кисты в нижних отделах позвоночника может негативно воздействовать на двигательную функцию нижних конечностей, а главным образом на мышцы, ослабляя их тонус. Развитие сакральной кисты может приводить к ущемлению ответвлений спинного мозга – конского хвоста. При наличии этого процесса пациент испытывает трудности с мочеиспусканием и дефекацией. При таком пережатии нервов назначается срочная операция по удалению кисты, так как безоперационно решить эту проблему невозможно.
Основным симптомом наличия у пациента сакральной кисты является тяжесть в нижних конечностях в вечернее время. Необходимо запомнить, что невозможность найти удобное положение ног перед сном – «синдром беспокойных ног» — это серьезный повод для того, чтобы провести диагностику крестцовой и поясничной части позвоночника. Скорее всего, такие симптомы будут говорить о наличии у человека сакральной кисты.
Синовиальное образование на позвоночнике
Такие образования локализуются в задней части позвонков и образовываются из фасетных суставов. Кисты такого типа, имея большой размер, могут быть выпячиваться в полость позвоночного канала. Жидкость, наполняющая кисты этого вида, – синовиальная – является смазкой для фасеточных суставов, позволяющая им совершать плавные движения. При разрушении или патологии суставов организм старается выработать большее количество синовиальной жидкости, чтобы суставы могли совершать нормальное и плавное движение. Синовиальная киста образовывается в том случае, если организм начал вырабатывать избыточное количество синовиальной жидкости.
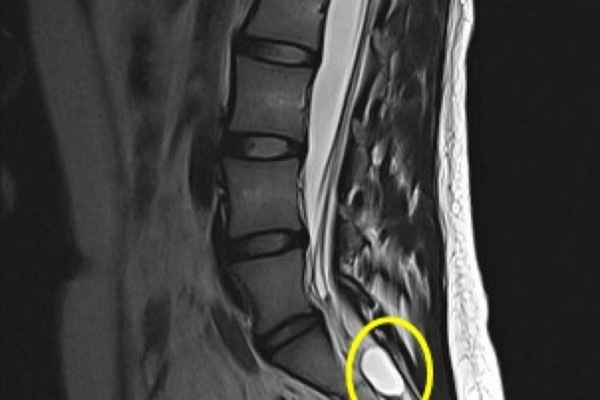
Даже удаление жидкости из кисты не гарантирует полное выздоровление – со временем жидкость может скопиться в капсуле вновь
Внутри этих новообразований скапливается жидкость разного типа. Наиболее распространены образования студенистого типа, аспирация которых является достаточно затрудненной. Второй тип новообразований – кисты серососудистого типа. Жидкость в таких образованиях является менее вязкой, и легко поддаются аспирации через кожу.
Нужно отметить, что кисты, из которых ранее была удалена жидкость, продолжают свое воздействие на организм, так как оставшаяся в организме капсула кисты может продолжать сдавление прилежащих тканей и нервов.
Неврологические симптомы у пациентов с кистой позвоночника
В зависимости от локализации и размера новообразования, киста может быть причиной различных нарушений систем и органов человека, так как ее тело может негативно воздействовать на прилежащие рядом ткани.
Особенно опасными являются синовиальные кисты. Такие образования влияют на работу фасеточных суставов. Они в большинстве случаев образовываются у пациентов старше шестидесяти пяти лет, и их развитие вызывают чаще всего возрастные дегенеративные изменения. Многие заболевания пожилого возраста могут также быть связаны с развитием синовиальных образований, например, ревматоидный артрит.
Диагностика кисты позвоночника
Необходимо помнить, что человек, который испытывает периодическую боль в области поясницы, ни в коем случае не должен заниматься самолечением, пытаясь применять разнообразные народные рецепты, а также посещать без назначения врача курсы массажа и т.д. Диагностика позвоночника представляет собой тщательный и комплексный подход, при котором специалист-нейрохирург сможет поставить точный диагноз и назначить правильное лечение.
Обследование состоит из нескольких этапов.
Для начала врач учитывает все жалобы пациента. Далее врачу необходимую собрать анамнез жизни – для выявления каких-либо факторов риска, и анамнез заболевания, то есть историю болезни со слов самого пациента.
После этого проводится внешний осмотр пациента с помощью пальпации и визуальной оценки. При этом обследовании выявляются локализации боли и степень тяжести болевого синдрома. Также необходимо проверить наличие каких-либо нарушений чувствительности и движения в конечностях.
Далее специалист назначает ряд процедур, с помощью которых можно оценить степень патологии более детально: пациенту необходимо сделать рентгенографию позвоночника, УЗИ позвоночника, компьютерную томографию или магнитно-резонансную томографию, а также сдать клинические анализы.
Для диагностики используют различные методы, чтобы разносторонне изучить возникшую патологию
Наличие в позвоночнике опухолей доброкачественного или злокачественного вида хорошо можно диагностировать по результатам проведенного КТ или МРТ.
Лишь после того, как все результаты диагностик будут тщательно изучены, врач может сказать о точных причинах болевого синдрома, а также о самой патологии и ее локализации. После получения точных сведений о болезни и постановки диагноза врач может назначить комплексную терапию.
В современной медицине существует еще одно достаточно эффективное обследование, которое чаще всего используется для определения злокачественных опухолей – это позитронно-эмиссионная томография. Такая процедура считается наиболее точной, так как при проведении исследования в организм пациента вводится специальное радиоактивное вещество. Во многих клиниках такую процедуру предлагают провести платно для получения более достоверной информации. Нужно отметить, что ее необходимо проводить только при назначении врача, так как она подразумевает очень сильное облучение организма.
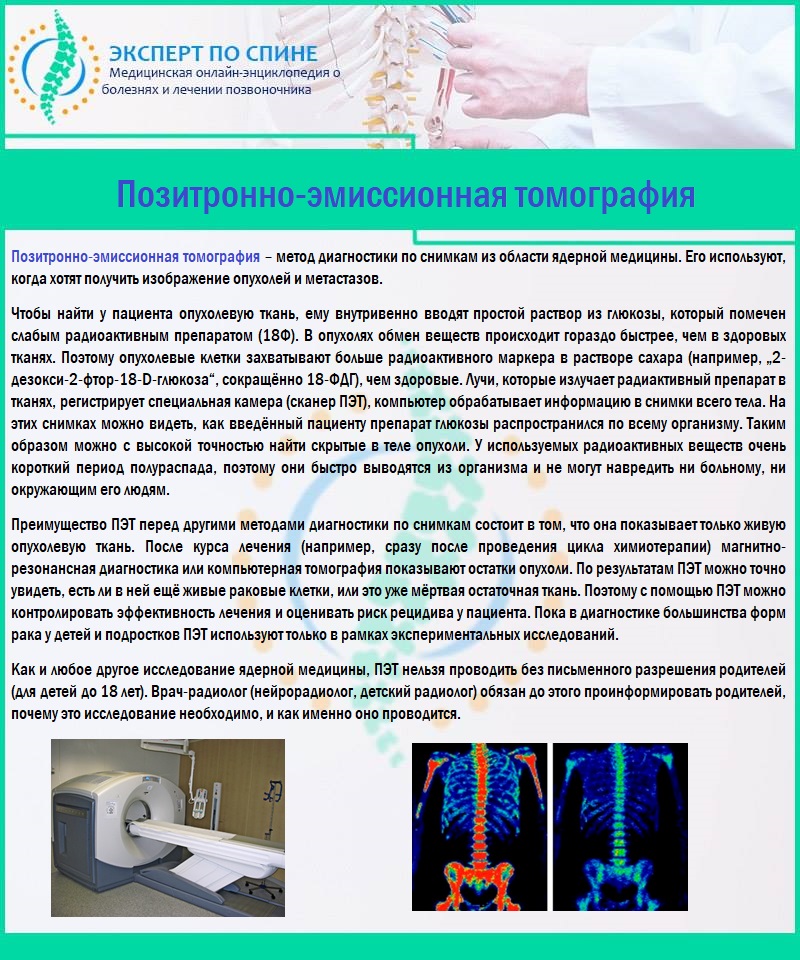
Позитронно-эмиссионная томография
Терапия
Если развитие кисты у пациента происходит бессимптомно, то вполне возможно провести эффективную терапию и без операционного вмешательства. В этом случае необходимо лишь периодически проводить дополнительные обследования для того, чтобы контролировать размеры кисты и общее состояние пациента. При наличии у пациента болевого синдрома ему могут быть прописаны курсы уколов определенных стероидных препаратов. Эти специальные препараты помогут пациенту облегчить боль, но только на короткое время. Кисты, которые имеют масштабные размеры, у человека вызывают нестерпимые боли, и чаще всего в таких случаях терапия проводится с помощью удаления образования хирургическим путем.
Терапия может зависеть от вида кист, так как некоторые из них, например, синовиальный вид, не поддается консервативному и медикаментозному лечению. Такие кисты удаляются только с помощью хирургической операции. Основная цель лечения хирургическим путем – удаление образования для предотвращения передавливания спинномозговых корешков.

Чаще всего кисты позвоночника лечат консервативными методами, однако в некоторых случаях без хирургического вмешательства не обойтись
После удаления самой кисты хирургу необходимо слить содержимое поврежденного сустава – такая процедура позволит предотвратить образование на этом месте новой кисты, а также не позволяет пораженному суставу совершать движение.
Оперативное лечение кисты зависит от нескольких факторов: локализации образования, размера кисты, продолжительности болевого синдрома и т.д. Основная задача операции – удалить целую кисту либо ее часть для предотвращения сдавливания прилежащих тканей, сосудов и нервов. При проведении операции хирурги часто используют микроскоп. Это приспособление помогает предотвратить образование свищей, а также вовремя заметить их наличие, так как очень часто после операции свищи возникают вторично из-за спаек между капсулой кисты и находящимися рядом с ней корешками.
Консервативная терапия кисты позвоночника
Очень часто случается, что многие люди, вне зависимости от возраста, вынуждены сталкиваться с такой проблемой, как дегенеративные изменения позвоночного столба. При таких нарушения пациенты очень часто страдают от болевого синдрома, с которым им помогает справляться прием некоторых лекарственных средств. Такая медикаментозная терапия в совокупности с соблюдением всех рекомендаций врача зачастую бывает очень эффективной.
В консервативную терапию кисты позвоночного столба входит:
- соблюдение постельного режима и полного покоя;
- правильный рацион сбалансированного питания, который богат витаминами и микроэлементами, нужными для пациента в период терапии;
- использование анальгетических и противовоспалительных лекарственных средств;
- прием витаминов групп В и С. Витамин В поможет улучшить обменные процессы внутри клетки, что способствует быстрому восстановлению поврежденных тканей, а витамин С поможет укрепить тонус сосудов и повысить иммунитет пациента;
- прием лекарственных средств для улучшения микроциркуляции в организме;
- прием определенных препаратов, которые позволяют замедлить дегенеративное разрушение тканей костей и хрящей;
- при особенно сильно выраженных болевых синдромах может назначаться введение лидокаина или новокаина. Иногда врач назначает введение анальгетического средства эпидурально.
Лечение кисты позвоночника без операционного вмешательства обязательно должно включать в себя ряд физиопроцедур.
- Применение ультразвука – фонофореза – позволит ускорить процесс восстановления и заживления поврежденных тканей.
- Курс лечебного массажа позволит привести в тонус мышцы спины и стабилизировать позвоночник. Массаж может проводиться только опытным специалистом и только после снятия острого периода заболевания.
- Лечебная физкультура под контролем специалиста. Начинать необходимо с малых нагрузок, постепенно увеличивая их. Гимнастика проводится только после купирования болевого синдрома.
- В некоторых случаях врач может прописать пациенту периодическое ношение разных бандажей и корсетов. Эти приспособления помогут сохранять в покое пораженное место позвоночника, а также снизить нагрузку на мышцы спины.
К терапии кисты позвоночника относят прием медикаментов, физиотерапию, лечебный массаж и ЛФК
Прием болеутоляющих и противовоспалительных средств при кисте позвоночника рекомендуется непродолжительный. При длительном применении этик препаратов для снятия воспалительного процесса и купирования боли лекарственные средства могут проявить ряд побочных действий.
При терапии кисты позвоночника специалист может назначить:
- миорелаксанты – для расслабления напряженных мышц спины, которые могут сильно влиять на развитие болевого синдрома;
- хондропротекторы – эти лекарственные средства оказывают восстановительное действие на пораженные межпозвоночные диски.
Эти группы препаратов являются достаточно эффективными, но нельзя забывать, что прием этих средств оказывает лишь временное облегчение и устранение болевого синдрома, но при этом, препараты не оказывают какое-либо терапевтическое действие на саму причину болезни.
Для болеутоляющего эффекта можно также использовать народные средства, но только после консультации с лечащим врачом.
Народные рецепты против болевого синдрома
- Настой лапчатки белой
Эту настойку возможно найти в аптеках, но также можно приготовить в домашних условиях. Сто грамм свежей лапчатки белой заливается одним литром водки. Полученную смесь необходимо настаивать в течение двадцати одного дня. Готовую настойку нужно принимать, предварительно разбавив одну ложку средства в стакане воды, три раза в день перед приемом пищи. Курс лечения составляет один месяц.
- Настойка лопуха
Для получения сока лопуха необходимо взять несколько свежих листьев и измельчить их. Полученную кашицу нужно настаивать около тридцати дней, до того момента, когда появятся первые признаки брожения.
Такая настойка очень часто применяется в народной медицине, ведь сок лопуха содержит в себе массу полезных для организма элементов. Такие растворы также применяются для очищения крови.
- Травяной сбор
Для этого лекарственного средства понадобится несколько видов лекарственных растений, например, зверобой, череда, крапива и т.д. Собранные свежие травы необходимо залить кипятком и настаивать в течение суток. По истечении времени отвар необходимо применять перед едой по одной столовой ложке.
- Настойка акации
Для приготовления этого лекарственного средства понадобятся как листья, так и цветы растения. Акацию необходимо настаивать на водке в течение семи дней. По истечению времени средство необходимо применять каждый день по одной столовой ложке перед приемом пищи. При наличии у пациента гастрита или язвы желудка препарат применяется после еды.

Народные средства – вспомогательный метод лечения кисты позвоночника и укрепления различных систем организма
- Настойка девясила
Для приготовления настойки понадобится корень девясила, который необходимо измельчить до состояния порошка и смешать с пивными дрожжами. В три литра крутого кипятка добавляется 30 мг измельченного корня и одна столовая ложка дрожжей. Настаивать такую смесь необходимо в течение двух суток.
Курс лечения предполагает длительный прием всего полученного количества препарата. Необходимо применять в день по половине стакана настойки. После того, как вся настойка будет израсходована, необходимо сделать месячный перерыв в лечении, а далее вновь продолжить терапию девясилом или же попробовать какой-либо другой народный рецепт.
- Настойка чаги
Настойка приготавливается путем добавления в один литр кипятка двухсот миллиграмм перемолотого гриба. Для начала гриб оставляют настаиваться в кипятке в течение шести часов. Далее полученную смесь необходимо процедить и довести до кипения.
После этого чагу необходимо натереть на мелкой терке и добавить в полученный кипящий настой. Далее необходимо оставить полученную смесь настаиваться еще в течение двух дней. По истечению сорока восьми часов лекарство готово к употреблению.
Принимать настойку необходимо перед едой по две столовые ложки. Частота употреблений в день составляет не более пяти раз за сутки. Рекомендуется применять препарат за тридцать минут до приема пищи. Для того чтобы лечение дало свои положительные результаты, терапию настойкой необходимо проводить не менее шестидесяти дней.
Оперативное вмешательство
Если же консервативная терапия оказалась неэффективной, врачи принимают решение об удалении кисты позвоночника. В таком случае могут быть проведены различные виды операций.

Виды операций для удаления кисты позвоночника
Видео — Стоит ли соглашаться на операцию на позвоночнике?
Профилактика кисты позвоночника
Чтобы предотвратить развитие новообразований позвоночника, в особенности тем людям, которые находятся в группе риска, необходимо выполнять ряд несложных мероприятий.
- Необходимо придерживаться правильного и сбалансированного питания для того, чтобы с пищей в организм попадало достаточное количество минералов, витаминов, а также полезных веществ.
- Необходимо избегать сильных физических нагрузок на позвоночник, а также избегать видов спорта с повышенной травмоопасностью, и тех, что подразумевают поднятие большого веса. Также следует избегать подъемов тяжелых предметов и в повседневной жизни.
- Необходима периодическая двигательная активность. Желательно, чтобы пациент занимался плаванием или йогой – такие нагрузки позволят укрепить позвоночник и мышцы спины.
- Необходимо контролировать свою массу тела и при наличии лишнего веса желательно его сбросить, потому что увеличенная масса тела человека негативно влияет на позвоночный столб, а также весь опорно-двигательный аппарат.
- Пациентам, находящимся в группе риска, необходимы регулярные сдачи анализов, чтобы вовремя выявить наличие в организме различных воспалительных процессов.

Чтобы избежать возникновения кисты, важно контролировать свою физическую активность, массу тела, а также регулярно обследоваться
При своевременной диагностике кисты позвоночника и наличии правильной терапии, а также при отсутствии каких-либо ее проявлений в виде болевого синдрома или двигательных нарушений прогноз лечения является благоприятным как для двигательной деятельности, так и для жизни человека в целом.
Неблагоприятный прогноз для трудовой деятельности человека предполагается в том случае, если болезнь оставлена без надлежащего лечения, так как увеличивающаяся в размерах киста проявляет себя не только болевыми синдромами, которые мешают нормальной жизни человека, но и негативно влияет на работу всего организма человека в целом. Если вовремя не принять меры, киста может привести к развитию многих заболеваний внутренних органов и даже к полному параличу. Также важно помнить, что кисты позвоночника имеют «способность» рецидива, и именно поэтому даже после хирургического удаления образования пациенту необходим регулярный контроль здоровья у своего лечащего врача.
Подводим итоги
Киста позвоночника – патология, которая может возникнуть у любого человека, если тот плохо следит за состоянием своего позвоночника. Если такое заболевание и было обнаружено, важно не паниковать и вовремя принять меры – скорректировать рацион, нормализовать физическую активность, избавиться от лишнего веса. Конечно, все это надо делать лишь под контролем специалиста, который проследит, чтобы пациент не принес вреда своему здоровью.
Другие болезни – клиники в Москве
Выбирайте среди лучших клиник по отзывам и лучшей цене и записывайтесь на приём
Показать все клиники Москвыspina-expert.ru
чем опасна, причины возникновения, лечение
Любые новообразования в организме, даже доброкачественные, могут быть опасны для здоровья, так как нарушают процессы жизнедеятельности. Самым распространенным из них является киста – полость, ограниченная стенками и заполненная жидкостью. Она может локализоваться в любой части тела, даже в позвоночнике. Киста позвоночника – это довольно редкая патология. Она может быть врожденной или приобретенной. Лечить ее консервативными методами можно только на начальном этапе. Но проблема в том, что в это время она не вызывает никакого дискомфорта. Поэтому большинство больных обращаются к врачу в запущенных случаях, когда требуется хирургическое лечение.
Общая характеристика
Киста довольно редко образуется на позвоночнике. Это доброкачественное новообразование, представляющее собой мешочек, наполненный кровью или синовиальной жидкостью. Образуется киста после кровоизлияния или из-за нарушения строения костной ткани. Чаще всего она локализуется на дугах или отростках позвонков, а в самом теле позвоночника очень редко.
Диагностируют эту патологию иногда случайно, при прохождении рентгенографии или компьютерной томографии позвоночника. Только в половине случаев больной обращается к врачу по поводу симптомов, вызванных именно этой опухолью. Часто она является также врожденной, при этом может не обнаруживаться сразу после рождения, а развивается постепенно.
Хотя это заболевание встречается редко, но оно может привести к серьезным последствиям. А лечение чаще всего требуется хирургическое. Поэтому лучше предотвратить появление опухоли. Для этого нужно укреплять мышечный корсет спины, не подвергать позвоночник повышенным нагрузкам, не поднимать тяжести. Для сна и сидения лучше использовать ортопедические приспособления. Важно также избегать травм, обеспечивать организм всеми необходимыми микроэлементами и больше двигаться.
Локализация
Киста на позвоночнике может локализоваться в любом месте. Но чаще всего ее диагностируют в пояснично-крестцовом или шейном отделе. Это связано с тем, что эти области позвоночника подвергаются самым большим физическим нагрузкам, поэтому здесь чаще всего случаются травмы или возникают воспалительные процессы.
На шейном отделе позвоночника киста может образоваться даже при постоянном раздражении жесткими воротниками одежды или галстуками. Но обычно появляется такая опухоль у людей, длительное время проводящих за столом с наклоненной головой. Постоянное напряжение мышц шейно-воротниковой зоны приводит к воспалительному процессу и может образоваться опухоль.
Часто локализуется такое образование в поясничном отделе позвоночника
Из-за повышенных нагрузок при сидячем образе жизни часто образовывается киста также в области поясничного отдела позвоночника. Причиной этого могут стать травмы, подъем тяжестей, прыжки на ноги с высоты или падение на спину. У женщин часто такая опухоль появляется во время беременности.
Внимание: если поражен крестцовый отдел, возникают симптомы «конского хвоста». Часто первым признаком такой патологии является синдром беспокойных ног.
В грудном отделе позвоночника киста появляется в основном после травм или при искривлении позвоночника, приводящем к неправильному распределению нагрузки между позвонками.
Читайте также:
Разновидности
Киста в позвоночнике может быть истинной или ложной. Причем опасны могут быть обе разновидности. Кроме того, различают эти новообразования по происхождению. Часто киста является врожденной патологией, но может появиться после влияния на позвоночник негативных факторов.
Различаются эти новообразования также по своему наполнению, причинам появления или локализации. Самой опасной является периневральная киста. Она образуется в просвете позвоночного канала и заполняется цереброспинальной жидкостью. Такое образование даже небольшого размера сразу вызывает появление дискомфорта. Симптомы его могут напоминать стеноз позвоночного канала или грыжу позвоночника.
Иногда такое образование называют арахноидальной кистой. Она часто является врожденной патологией, возникшей в результате расширения спинномозговых нервов. Но причиной ее появления может быть также травма или воспалительный процесс. Симптомы такой опухоли в основном неврологические.
Периартикулярная киста чаще всего образуется после травм. Эта патология встречается только у взрослых, чаще у пожилых людей. Она часто всего локализуется в верхних и средних отделах позвоночника. Ее появление связано с воспалительным поражением тканей из-за травмы или с кровоизлиянием.
Синовиальная киста – это разновидность периартикулярной кисты, появившаяся в области межпозвоночного сустава. Она заполнена синовиальной жидкостью. От такой опухоли легче всего избавиться консервативными методами, если начать лечение вовремя. Она может быть врожденной или приобретенной в результате травмы.
Что такое ганглионарная киста часто узнают люди, ведущие сидячий образ жизни и длительное время проводящие за письменным столом или за компьютером. Это образование диагностируется также у тех, кто постоянно подвергает позвоночник повышенным физическим нагрузкам. Поэтому такая киста чаще всего появляется в шейном или поясничном отделе.
Ганглионарная киста в шейном отделе часто образуется из-за сидячего образа жизни
Самая редкая разновидность этой патологии – аневризматическая киста. Она обычно бывает врожденной, поэтому диагностируется в основном у детей. Поражается опухолью костная ткань позвоночника. Это приводит к повышенному риску перелома, поэтому основной задачей лечения становится укрепление мышечного корсета.
Причины появления
Врожденная киста образуется в результате нарушения процессов внутриутробного развития. Часто она сочетается с другими аномалиями строения скелета, но может появиться самостоятельно.
Внимание: иногда причиной ее образования становятся различные генетические отклонения. Они приводят к повышенной растяжимости тканей, что создает предпосылки для образования таких полостей.
У приобретенной кисты много разных причин возникновения:
- травмы спины, затрагивающие позвоночник, компрессионные переломы позвонков, ушибы, растяжение связок;
- высокие нагрузки, неравномерное их распределение на позвоночник, связанное с тяжелой физической работой или занятием спортом;
- инфекционные, воспалительные или ревматические заболевания, затрагивающие позвоночник;
- нарушение осанки, приводящее к повреждению межпозвонковых суставов;
- дегенеративные процессы, чаще всего – остеохондроз;
- излишние жировые отложения в области спины и живота;
- слабый мышечно-связочный аппарат, сидячий образ жизни;
- паразитарные заболевания;
- прием некоторых лекарственных препаратов.
Замечено, что часто киста встречается у детей и молодых людей. Но если она диагностируется в детском возрасте, это будет врожденная патология. Приобретенная киста у взрослых примерно в половине случаев образуется после травм. Одной из распространенных причин является также ревматические или аутоиммунные заболевания. Все остальные негативные факторы очень редко вызывают появление кисты.
Симптомы
На ранних этапах патология ничем себя не проявляет. Больной может долгие годы не подозревать, что у него киста на позвоночнике, особенно, если она не растет. Часто обнаруживается это образование при обследовании по другому поводу. Но иногда даже образование маленького размера может вызывать боль и другие симптомы. Это зависит от типа кисты, места ее локализации, причины появления.
Основным проявлением такой патологии являются болевые ощущения. Причем они могут быть такие сильные, что не помогают никакие обезболивающие препараты. Если киста большая и сдавливает нервные окончания, боль ощущается в любом положении тела. Она может распространяться на верхние или нижние конечности, ягодицы, органы брюшной полости. А при локализации опухоли в шейном отделе позвоночника возникают головные боли, головокружение, шум в ушах и другие признаки нарушения мозгового кровообращения.

Основным симптомом патологи являются сильные болевые ощущения
Даже если киста не затрагивает нервные окончания, она обязательно будет сдавливать окружающие мягкие ткани и кровеносные сосуды. Нарушение кровообращения приводит к ишемии тканей, снижается их чувствительность. Могут неметь руки или ноги, возникают покалывающие ощущения, чувство бегающих «мурашек».
При локализации кисты в пояснично-крестцовом отделе она часто затрагивает органы малого таза. Может наблюдаться нарушение мочеиспускания, работы кишечника. Часто также возникает слабость в мышцах, изменение походки, больной испытывает трудности с поддержанием равновесия.
Чем опасна киста
Несмотря на то что такая патология часто не вызывает никакого дискомфорта, она является довольно опасной патологией. Это опухоль, хоть и доброкачественная, поэтому она может приводить к серьезным осложнениям.
Важно: даже если она имеет небольшие размеры, она может нарушать работу внутренних органов, снижать функциональность позвоночника.
Особенно опасна киста, которая образуется в спинномозговом канале. В этом случае она может сдавливать спинной мозг, приводя к параличам конечностей. В зависимости от места локализации и размеров такой опухоли она может вызывать разные негативные последствия:
- нарушение кровообращения из-за сдавливания сосудов приводит к ишемии тканей;
- поражение нервных окончаний вызывает парезы или параличи разных групп мышц;
- влияет на функционирование внутренних органов;
- может приводить к нарушению мозгового кровообращения;
- часто становится причиной инсульта или инфаркта миокарда.
Особенности лечения
Прежде чем назначать лечение патологии, врач направляет больного на обследование. Ему проводится КТ или МРТ, берется биопсия тканей. Это позволяет определить местоположение кисты и ее характер. Дополнительно могут назначаться анализы крови и мочи, УЗИ, рентгенография позвоночника. Только после составления полной картины заболевания врач выбирает методы лечения.
Консервативная терапия возможна только на начальном этапе, когда образование имеет небольшие размеры и не вызывает неврологических симптомов. Лечить кисту необходимо комплексно. Терапевтические меры выбирает невролог или нейрохирург. Все они должны быть направлены на облегчение состояния больного и предотвращение осложнений.
Начинают лечение с приема лекарственных препаратов. Чаще всего это обезболивающие и противовоспалительные средства. Нужны также витамины группы В, кальций, магний и фосфор. Назначаются препараты, улучшающие кровообращение и замедляющие дегенеративные процессы в тканях. Кроме того, важно устранить причины, вызвавшие появление кисты. Для этого необходимо лечить основное заболевание. Для устранения последствий травмы или повышенных нагрузок пациенту рекомендуется носить корсет или специальный бандаж.
Дополнительно больному важно правильно питаться, обеспечивая организм всеми необходимыми микроэлементами. Эффективны также физиотерапевтические процедуры. Врач может назначить курс массажа, лечебной физкультуры, рефлексотерапию, тракционное вытяжение позвоночника. Хорошо помогают уменьшить размеры образования лазерная вапоризация, фонофорез.
Но часто не удается обойтись без операции. Она нужна, если киста растет, оказывая давление на мягкие ткани или нервные корешки, нарушает кровообращение. Такие осложнения могут быть опасны, поэтому от кисты необходимо избавляться. А сделать это можно только хирургически. Самая легкая операция состоит в выкачивании жидкости из полости кисты. Это помогает избавиться от неврологических симптомов. Но после такого вмешательства часто происходит рецидив – киста снова наполняется содержимым.
Чаще всего лечение кисты возможно только с помощью операции
Внимание: чаще всего проводится полное удаление образования. Эта операция тяжелая, должна проводиться только опытным нейрохирургом, чтобы предотвратить кровотечение и другие осложнения. Сначала отсасывается жидкость из полости кисты, только потом она удаляется.
После операции необходима реабилитация. Пациенту назначается постельный режим, лекарственные препараты для предотвращения воспаления, физиопроцедуры. Некоторое время необходимо носить бандаж, но постепенно нужно наращивать физические нагрузки. Специальная лечебная физкультура поможет укрепить мышечный корсет и предотвратить рецидив патологии.
Болезненные симптомы можно снимать народными средствами. Но применять их нужно только в составе комплексного лечения по рекомендации врача. Чаще всего применяют различные настойки из лекарственных растений. Эффективны корни и листья лопуха, девясил, лапчатка белая, цветки и листья акации, скорлупа грецкого ореха. Часто применяют сок лопуха, который обладает кровоочистительными свойствами.
Выводы
Киста на позвоночнике – это довольно редкое, но опасное заболевание. Только иногда она рассасывается самостоятельно, не причиняя никакого дискомфорта больному. Обычно же требуется комплексное консервативное лечение или же хирургическая операция. Без лечения киста может привести к опасным осложнениям и вызвать сильные постоянные боли.
sustavik.com
Киста позвоночника – виды, особенности симптомов и лечения
Симптомы кисты позвоночника
Симптомы кисты позвоночника зависят от причин ее вызвавших, от ее размеров и места расположения. Опухоли маленьких размеров обычно никак не проявляются и выявляются случайно при обследовании по поводу других заболеваний. В случае прогрессирования болезни новообразование начинает увеличиваться в объеме и оказывать сдавление на спинномозговые корешки. И как следствие:
- Возникают неврологические нарушения различной степени выраженности.
- Появляется боль, расположенная в области проекции опухоли. Возможна иррадиация болей в область ягодиц, нижние конечности и другие отделы тела.
- Боль в области позвоночника чувствуется и в покое, и во время движений.
- Возможна головная боль и головокружение, шум в ушах, что характерно для арахноидальных кист спинного мозга.
- Возникают нарушения чувствительности (ощущение мурашек, покалываний, онемения в руках и/или ногах, пальцах).
- Может нарушаться функция кишечника и мочевого пузыря, при поражении соответствующих спинномозговых корешков.
- При прогрессировании заболевания появляется мышечная слабость в нижних конечностях, из-за чего возможна хромота. Становится трудно на протяжении длительного времени находиться в положении сидя.
- Возможны парезы рук или ног.
- Расстройства вестибулярного аппарата (изменение походки).
Периневральная киста позвоночника
По статистике периневральная киста позвоночника встречается в 7% случаев. Зачастую является врожденной вследствие нарушения развития в эмбриональном периоде – возникает выпячивание спинномозговых оболочек в просвет спинномозгового канала. Если это выпячивание небольших размеров, то клинически никак не проявляется. А если выпячивание крупного размера, то происходит сдавление спинномозговых нервов. И тогда клиническая симптоматика периневральной кисты появляется в раннем детском либо в молодом периодах:
- Боль, возникающая во время движений, длительного нахождения в положении сидя и локализующаяся в месте проекции кисты в позвоночнике. По интенсивности боль может быть сильная либо слабая.
- По мере роста опухоли могут появляться признаки сдавления спинномозговых нервов в зависимости от уровня поражения – нарушение функции мочеиспускания, кишечника (запоры), ощущение мурашек и покалываний в области нижних конечностей.
- Возможна слабость в нижних конечностях.
Часто периневральная киста позвоночника формируется в нижних его отделах. Если периневральное кистозное образование приобретенная, то возникает вследствие:
- Травм позвоночника.
- Повышенного ликворного давления из-за нарушения нормального оттока цереброспинальной жидкости.
Периневральная киста позвоночника, как правило, заполнена спинномозговой жидкостью.
Киста шейного отдела позвоночника
Киста шейного отдела позвоночника клинически может не проявляться, в случае когда она маленькая. В случае ее больших размеров могут отмечаться следующие клинические признаки:
- боли в области шейного отдела позвоночника различной интенсивности. Возникает и усиливается при движении,
- иррадиирующие боли в верхних конечностях,
- напряжение мышц шеи,
- головная боль,
- головокружение (несистемное – ощущение, что кружится сам человек или системное – ощущение, что вращаются предметы),
- лабильность артериального давления (то высокое, то низкое),
- ощущение онемения и покалывания в пальцах рук.
 [13], [14], [15], [16], [17], [18], [19], [20], [21], [22], [23], [24], [25]
[13], [14], [15], [16], [17], [18], [19], [20], [21], [22], [23], [24], [25]
Киста в грудном отделе позвоночника
Киста в грудном отделе позвоночника в случае ее большого размера может проявляться разнообразной симптоматикой т.к. симпатическая нервная система грудного отдела позвоночника тесно связана с внутренними органами грудной (сердце, бронхо-легочная система, пищевод) и брюшной полости (желудок, желчный пузырь, печень кишечник).
Клиническая симптоматика кисты грудного отдела позвоночника возможна следующая:
- боли в грудном отделе позвоночника, возникающие во время движений и при длительном нахождении в положении сидя,
- напряжение мышц спины и межреберных мышц,
- возможно возникновение как истинных, так и имитирующих болей органов грудной и/или брюшной полости, вследствие сдавления опухолью соответствующих корешков спинномозговых нервов (например, вертеброгенная псевдокоронарная боль, имитация клинических симптомов стенокардии или грыжи, расположенной в эпигастрии и т.д.),
- может возникать боль опоясывающего характера, возможны межреберные невропатии, боль в области грудины,
- при поражении верхнего грудного отдела позвоночника возможно нарушение глотания (дисфагия), срыгивания,
- возможна изжога, тошнота и другие диспепсические расстройства,
- ограничение движений из-за боли.
 [26], [27], [28], [29], [30], [31], [32], [33], [34]
[26], [27], [28], [29], [30], [31], [32], [33], [34]
Киста поясничного и пояснично-крестцового (сакрального) отдела позвоночника
Киста поясничного и пояснично-крестцового (сакрального) отдела позвоночника при маленьких ее размерах протекает бессимптомно и выявляется случайно. При большом ее размере отмечается вертебральная симптоматика и функциональные неврологические расстройства, вследствие сдавления спинномозговых корешков. Клинические проявления могут быть разнообразными:
- боль в поясничном и крестцовом (сакральном) отделах (острая или тупая),
- возможно, возникновение тупой и ноющей боли в поясничной области и в глубоких тканях суставов нижних конечностей,
- возможна острая и стреляющая боль в поясничной области иррадиирующая в одну или обе ноги вплоть до пальцев,
- расстройства чувствительности – может отмечаться онемение и ощущение ползания мурашек в области паха, нижних конечностях и пальцах ног,
- расстройство функций органов малого таза – мочеиспускания, кишечника,
- изменение тонуса мышц позвоночника, нижних конечностей,
- уменьшение подвижности позвоночного столба.
 [35], [36], [37], [38], [39], [40], [41]
[35], [36], [37], [38], [39], [40], [41]
Арахноидальная киста позвоночника
Арахноидальная киста позвоночника (киста Тарлова) – каверна, стенки которой образованы арахноидальной (паутинной) оболочкой спинного мозга. Формируется данная опухоль преимущественно в области пояснично-крестцового отдела позвоночника. Содержимое арахноидальной кисты представлено спинномозговой жидкостью. Данное новообразование является разновидностью периневральной кисты позвоночника. В большинстве случаев является врожденной патологией с бессимптомным течением, выявляется случайно. Арахноидальная киста позвоночника размером больше 1,5 сантиметров начинает оказывать сдавление на спинномозговые корешки и спинной мозг, это проявляется определенной клинической симптоматикой:
- боль в позвоночнике в месте раположения опухоли, возникающая после нагрузок,
- при локализации новообразования в шейном отделе возможны – головная боль, головокружения, лабильность артериального давления,
- при локализации арахноидальной кисты в пояснично-крестцовом отделе – нарушаются функции органов малого таза – расстройство мочеиспускания, кишечника, нарушается потенция,
- расстройства чувствительности и двигательной функции верхних или нижних конечностей (все зависит от уровня нахождения кисты позвоночника) – онемение, мурашки, покалывание, слабость, парезы.
 [42], [43], [44], [45], [46], [47], [48], [49]
[42], [43], [44], [45], [46], [47], [48], [49]
Периартикулярная киста позвоночника
Периартикулярная киста позвоночника формируется в районе межпозвоночных (фасеточных) суставов. Зачастую является приобретенной, вследствие травм или дегенеративных нарушений. Периартикулярная опухоль выходит из межпозвоночной суставной полости и теряет связь с ней. Периартикулярная киста позвоночника встречается в 0,1-1% случаев корешкового болевого синдрома. Разделяют периартикулярную кисту в зависимости от отсутствия или наличия синовиального эпителия на:
- ганглионарную,
- синовиальную.
Синовиальная киста позвоночника является частью синовиальной сумки межпозвоночного сустава, которая отделилась от основной из-за травмы, дегенеративно-воспалительных процессов, избыточной физической нагрузки или образуется из-за врожденной аномалии синовиальной сумки. Полость синовиальной кисты имеет синовиальную выстилку и наполнена жидким содержимым, которое вырабатывается структурами синовиальной выстилки. Чаще синовиальная киста формируется в тех отделах позвоночника на которые приходится значительная нагрузка – шейный и поясничный.
Ганглионарная киста (узловая) в процессе своего образования утрачивает контакт с суставной полостью и поэтому в ней отсутствует синовиальная выстилка.
Мелкие периартикулярные кисты никак не проявляются и перестают расти после прекращения действия причинного фактора. При больших размерах клиническая симптоматика разнообразна:
- может отмечаться местная боль в области поясницы или шеи (все зависит от уровня нахождения кисты),
- корешковые болевые синдромы,
- расстройства чувствительности и двигательной активности,
- компрессионная радикулопатия при этом новообразовании может быть очень выраженной (острые, стреляющие боли).
Ликворная киста позвоночника
Ликворная киста позвоночника – это полость заполненная ликвором (спинномозговой жидкостью), которая циркулирует в подпаутинном (арахноидальном) пространстве спинного мозга. Ликворная киста позвоночника может быть арахноидальной или периневральной – арахноидальная и периневральная ликворная киста. Клинические проявления ликворной кисты зависят от уровня ее местонахождения в позвоночнике – боли в области позвоночника в месте проекции опухоли, иррадиация болей в верхние и/или нижние конечности, нарушение чувствительности и двигательной активности, нарушение функций внутренних органов.
Аневризматическая киста позвоночника
Аневризматическая киста позвоночника – это полость, образованная внутри кости, вследствие ее расширения и заполненная венозной кровью. Это достаточно серьезная патология, которая относится к опухолевидным заболеваниям и приводит к выраженным разрушениям костей и их переломам. Наблюдается чаще в детском возрасте, преимущественно у девочек. Причиной возникновения аневризматической кисты позвоночника обычно является травма. Клинические симптомы данной опухоли следующие:
- боли в области нахождения новообразования, увеличиваются по мере увеличения кисты,
- могут отмечаться патологические переломы,
- местное повышение температуры и припухлость (в месте проекции новообразования),
- расширенные вены,
- возможны контрактуры в радом расположенном суставе,
- симптомы поражения спинномозговых корешков, в зависимости от уровня локализации опухоли.
 [50], [51], [52], [53], [54], [55], [56], [57]
[50], [51], [52], [53], [54], [55], [56], [57]
ilive.com.ua
что это такое, чем опасна и лечение без операции
Киста в переводе с греческого языка – пузырь, представляющий собой патологическое доброкачественное новообразование в тканях или системных органах жизнедеятельности человека. Киста на позвоночнике – это следствие дегенеративно-дистрофических разрушений в костно-суставной структуре позвоночного столба. Неврологическая патология, локализующаяся практически на любом участке межпозвоночной системы, встречается довольно редко, и наблюдается у 5-6% пациентов, обратившихся за помощью к невропатологу. Отчего образуется киста в позвоночнике, каковы причины и симптоматические признаки неврологии позвоночных отделов существуют, и как лечить костно-суставную патологию – тема данной статьи.


Позвоночная киста: причины и виды новообразования
Киста позвоночника – это такое новообразование на костно-суставном сегменте, представляющее собой кровеносный мешок, заполненный синовиальной жидкостью. Неврологическая аномалия может возникать на любом участке отдела позвоночника, симптомы и лечение которого, определяются в зависимости от степени и места поражения. Место локализации дегенеративно-дистрофического нарушения – шейный, грудной и/или пояснично-крестцовый отдел позвоночной системы. Основные причины, признаки и симптомы кисты позвоночника – это следствие дистрофического нарушения в суставных хрящах позвоночника, то есть последствия остеохондроза, под действие которого можно попасть в любом возрасте без претензий на половую принадлежность. Прочие причины, подвергающие разрушению костно-суставной целостности позвоночного организма:
- околосуставные и суставные воспалительные процессы;
- кровоизлияние в результате травмы позвоночника;
- неравномерное распределение статической и динамической нагрузки на позвоночник;
малоподвижный образ жизни; - инфекционное или вирусное поражение костной системы.
В зависимости от причинно-следственной связи образования кисты между позвонками, различают её ложную и/или истинную форму, а также определяют клиническую разновидность кистозного образования в позвоночной системе:
- Киста Тарлова или арахноидальная киста позвоночника – это довольно редко встречающееся образование в области краниовертебрального перехода шейного отдела позвоночника. Полостное заполнение ликвором, как правило, встречается в детской врождённой патологии, и требует медицинского реагирования. Нередко среди пациентов средней и старшей возрастной категории определяется арахноидальная киста крестцового отдела позвоночника, и представляет собой разновидность периневральной кисты позвоночника. Лечение такому спинномозговому образованию, как правило, не требуется, так как оно не вызывает тревожных симптомов и осложняющей патологии.
- Периартикулярная (параартикулярная) киста позвоночника, которая еще определяется как синовиальная киста позвоночника – это разновидность жидкостного образования в поясничном отделе позвоночника, наиболее часто встречающееся у представителей сильного пола после 35-40 лет. Провоцирующий фактор – травма спинномозгового канала нижней части позвоночника.
- Аневризматическая костная киста возникает в результате гемодинамического расстройства в сосудистой системе позвоночника.
Также существуют ликворная, ганглионарная, перинервальная и прочие кистозные новообразования в позвоночнике, определить которые, возможно, лишь при помощи специального диагностического оборудования.
Клинические симптомы при кистозной патологии
Болевая симптоматика при поражении различных участков костно-суставных сегментов позвоночника – это периодически возникающие боли и дискомфортные состояния, которым необходимо соответствующее лечение. Киста шейного отдела позвоночника, в случае, разрастания проявляет себя следующими болевыми признаками:
- Систематически возникающими головными болями, сопровождающимися дискомфортом в височной, и, особенно, затылочной зоне головы. Отмечается повышенное внутричерепное давление и частое головокружение.
- Усиление боли в шейной зоне проявляется при наклонах и/или поворотах головы, а также после напряжения шейных мышц.
- Нередко болевые ощущения передаются в верхние конечности костного скелета, при этом человек жалуется на онемение и лёгкое покалывание в пальцах рук.
- Лечебные мероприятия по поводу устранения признаков и симптомов кисты в шейном отделе позвоночника следует проводить на ранней стадии, чтобы в дальнейшем состояние не осложнилось более тяжелым неврологическим проявлением.
Синовиальное жидкостное образование грудного отдела позвоночника – это редкая неврологическая патология, которая проявляется различными признаками и симптомами, очень схожими на клиническую симптоматику заболеваний внутренних системных органов грудной клетки, например, сердца, пищевода, бронхолёгочной системы и так далее. Поэтому определить наличие кисты грудного отдела, только по болевым ощущениям, будет неправильно с медицинской точки зрения. Необходим дифференцированный метод диагностики. Однако первичный виртуальный осмотр у невропатолога и анамнез состояния пациента, определяет следующую симптоматическую картину кистозного образования в грудной зоне:
- У пациента ограничена двигательная активность тела. Повороты и наклону туловища сопровождаются болевыми приступами.
- При пальпации грудных позвонков отмечается резкая боль.
- Напряжение мышц спины и межреберных сегментов отзывается острой болью опоясывающего характера.
- Поражение грудного отдела может спровоцировать диспепсические нарушения прочих системных органов.
Опасна ли клиническая ситуация – определяет инструментальная диагностика.
Киста в поясничном отделе сакрального канала позвоночника при малых размерах протекает бессимптомно, и, как правило, выявляется случайным образом, когда пациент проходит диагностическое обследование по другому поводу. Клинические проявления спинномозговой аномалии в пояснице могут иметь различную симптоматику. Острые, тянущие, ноющие, простреливающие боли – это всё болевая симптоматика аномальной неврологии. Иррадиирование боли может возникать как в верхних, так и в нижних конечностях скелетного каркаса. Болевые симптомы и признаки кистозного формирования в пояснице очень напоминают люмбаго, ишиас, поясничную грыжу и т. д. Важно знать, что только магнитно-резонансная томография даёт правильный диагностический ответ на все вопросы по кистозному разрастанию в позвоночных отделах костно-суставной системы.
Лечебные методы разрешения неврологической патологии
Существует лишь два лечебных способа устранения патологического полостного разрастания (киста позвоночника) – лечение медикаментозной комплексной терапией и оперативная коррекция. Консервативное лечение без операции позвоночной кисты – это целый комплекс различных мероприятий, включающий в себя фармакологическое применение лекарственных препаратов, ряд физиотерапевтических процедур, массаж, мануальное лечение и лечение кисты позвоночника народными средствами.
Выбор формы лечебных мероприятий зависит от вида кистозного образования, места его расположения и габаритного размера кистозного новообразования. Как правило, все терапевтические мероприятия проводятся в условиях медицинского стационара под наблюдением невропатолога и прочих специалистов, например, хирурга, терапевта, гастроэнтеролога и т. д. Пациенту предлагается соблюдать на время лечения строгий постельный режим. На начальном терапевтическом этапе, в случае, непрекращающихся болевых симптомов, врач назначает обезболивающие анальгетики (Баралгин, Анальгин и т. д.) и противовоспалительные препараты нестероидной группы (Диклофенак, Мовалис, Диклоберл и прочие лекарственные форы). Для снятия мышечного напряжения назначают фармакологические миорелаксанты, например, Мидокалм. Улучшить магистральную транспортировку кровяного тока и восстановить обменные процессы в теле позвоночника позволяют препараты с вазоактивными характеристиками – Пентоксифиллин, Никотиновая кислота и пр. Кроме того, обеспечить качественную проводимость нервно-мышечной системы и улучшить тонус сосудов, помогут витаминные лекарственные комбинации с содержанием витаминных групп В6, В12, С, D и минеральных компоненов.
Физиотерапия включает в себя следующие методы лечения:
- Ультразвуковой фонофорез, который ускоряет восстановительные процессы в тканевой структуре позвоночника, уменьшает отёчность и активизирует тонус.
- После острого периода рекомендуется лечебный массаж и комплекс специальной лечебно-профилактической гимнастики.
- В некоторых случаях предусмотрена рефлексотерапия – лазеротерапия, иглоукалывание, электроакупунктурные процедуры.
По особым медицинским показаниям в ряде случаев назначается ношение ортопедических корректирующих корсетов, бандажей или эластичных поясов, которые будут ограничивать двигательную активность, и тем самым уменьшать болевой мышечный спазм в позвоночной системе.
Хирургическое воздействие
Оперативное вмешательство в костно-суставную структуру назначается по особым показаниям, когда любые способы консервативного лечения являются неэффективными.
Внимание! Показанием к иссечению опухолевидной кисты позвоночника является её габаритные параметры, превышающие 1,5-2 см.
Такой способ хирургической коррекции наиболее эффективен, так как не оставляет шанса на рецидивирующие процессы возобновления доброкачественного новообразования. В случае, когда пациенту противопоказано хирургическое вмешательство, назначается курс лучевой терапии, которая сопряжена с определенной долей риска повреждения спинномозговой капсулы позвоночника. Такую корректирующую процедуру следует доверять лишь опытным и квалифицированным специалистам.
Помощь народной медицины
Лечение кисты на позвоночнике средствами народной медицины вкупе с официальными методами лечения даёт максимально благоприятный эффект и положительную динамику на выздоровление при доброкачественном образовании, не входящем в хирургическое поле зрения. Однако любые лечебно-профилактические мероприятия в условиях дома должны иметь поддержку у лечащего или консультирующего врача.
На заметку! Не следует заниматься самолечением и назначать себе «эффективные» способы избавления от недуга.
Предлагаем к рассмотрению несколько народных способов лечения, которые после одобрения специалиста, помогут избавиться от неприятных болевых симптомов и улучшить общее состояние организма.
Рецепт № 1. Настой березового гриба (чага). Ингредиенты: 200 г чаги и один литр воды. Природный продукт вымачивается в литре кипятка в течение 6-8 часов. По окончании процедуры вода сливается, а чага мелко измельчается и повторно заливается водой. Вся целебная смесь доводится до кипения, но не кипятится. Настаивается лекарственный продукт в течение 3 суток. Готовое лекарство принимается 2 раза в день, утром и вечером по 50 мл. Первые результаты улучшения состояния появляются после 2-3 недель приёма домашнего средства лечения.
Рецепт № 2. Медовый отвар с соком калины. Равные доли цветочного мёда и сока калины перемешиваются и настаиваются 1,5-2 часа. Принимается лекарственное средство натощак по 1 ч. л. 2 раза в день. После 7 дней лечения дозировка увеличивается в два раза. Курс лечения 2-3 недели.
Рецепт № 3. Сок и пюре из лопуха. Репейник, или лопух большой – это уникальное травянистое растение, обладающее универсальными фармакологическими свойствами. Противоопухолевой активностью обладают алкалоиды, входящие в биохимический состав растения. Кроме того, репейник – это превосходное антибактериальное средство. Способ приготовления целительного травяного настоя: листья лопуха прокручиваются в мясорубке до состояния пюре. Хранить такое средство лечение можно в холодильнике не более 2-3 суток. Принимать по 1 ст. л. 2 раза в день перед едой. Не менее эффективен сок репейника, который принимается трижды в день до приёма пищи. Эффект улучшения можно наблюдать после 7-10 дней лечения. По усмотрению врача курс излечения продлевается после 7-10 дней перерыва.
Рецепт № 4. Народное лечение кисты позвоночника акцией. Крупное цветковое растение семейства бобовые обладает уникальными лечебными свойствами благодаря содержанию в его биохимическом составе рутина, кверцетина и алкалоида. Для приготовления домашнего лекарства понадобится:
- 500 мл спирта или 40% его раствора;
- 5 ст. л. листьев акации;
- 5 ст. л. цветков растения.
Растительные компоненты заливаются спиртосодержащей жидкостью, и настаивается в сухом и тёмном месте в течение 7-10 дней. Чем дольше настойка выдерживается, тем больше насыщается лекарственный продукт целебными компонентами. Домашнее лекарство принимается по 1 ч. л. 3 раза в день перед едой. Курс лечения 1,5-2 месяца при медицинском и диагностическом контроле магнитно-резонансной томографией.
Рецепт № 5. Целебный травяной сбор. Для приготовления лекарственного продукта необходимы следующие ингредиенты:
- корень душицы;
- листья крапивы;
- корень репейника;
- спорыш;
- перепонки грецкого ореха.
Измельченные растительные компоненты (по 1 ст. л.) перемешиваются и заливаются спиртосодержащим раствором (500 мл). Целебная масса настаивается в течение месяца, после чего лекарственный препарат готов к употреблению. Ежедневно принимается не более 1 ст. л. каждые 3-4 часа перед едой. Курс лечения рассчитан на 1-1,5 месяца.
Указанные рецепты не следует применять людям с хроническими патологиями желудочно-кишечного тракта, аллергикам, беременным и кормящим женщинам.
Профилактика и прогноз
Лечебно-профилактические мероприятия предусматривают несколько несложных в соблюдении правил, выполняя которые можно избежать многих неврологических заболеваний:
- Питание человека должно быть максимально сбалансированным. Обеденный стол – это достаточное количество минеральных микрокомпонентов (кальция, фосфора, железа, калия и т. д.) и оптимальное содержание в продуктах белка, углеводов и жира.
- Старайтесь избегать травматических ситуаций и/или экстремальных мероприятий и видов спорта.
- При поднятии тяжести следует правильно распределять нагрузку на все отделы позвоночной системы.
- Немаловажное значение имеет контроль массы тела. Следуя рекомендациям диетологов и физиотерапевтов, нужно постоянно корректировать собственный вес.
- Избегайте инфекционных и вирусных поражений, а также следите, чтобы костно-суставные сегменты позвоночного столба не переохлаждались.
- Исключите вредные привычки из своей жизни – злоупотребление спиртосодержащих напитков, курение и так далее.
Ежегодный профилактический осмотр у невропатолога поможет вовремя выявить патологические отклонения в теле позвоночника и начать своевременное лечение заболевания. При малых размерах кистозного новообразования прогноз для жизни благоприятен, и не влияет на здоровый образ жизни человека. Однако, в случае, осложнённой неврологической патологии и несвоевременном медицинском реагировании, возможно, функциональное нарушение некоторых системных органов жизнедеятельности и опорно-двигательного аппарата, что иногда приводит к потере трудоспособности. Очень важно соблюдать лечебную профилактику самому и приучать к этому своих детей.
Берегите себя и будьте всегда здоровы!
moipozvonochnik.ru
что это такое, чем опасна и лечение без операции
Причины-провокаторы
Киста позвоночника развивается по целому ряду причин, среди которых:
- воспалительные процессы в позвоночном столбе;
- травматизация;
- сильнейшие нагрузки на позвоночный столб;
- неравномерные нагрузки на отдельные отделы спины;
- малоподвижный образ жизни;
- кровоизлияние в область позвоночника;
- глистные инвазии.
Боль – это сигнал тревоги, который должен побудить обратиться к врачу
Как видно, причины разнообразны, поэтому прежде, чем начать лечение, необходимо провести диагностику и выявить, что именно спровоцировало появление образования.
Симптомы и классификация
Рассмотрим самые распространенные виды кист.
Данная разновидность проявляется в виде следующих симптомов:
- возникает сильная боль при движении или во время длительного сидячего положения;
- нарушается акт дефекации и мочеиспускания;
- чувство покалывания и сильная слабость в ногах.
Советуем прочитать:Детальнее узнать о том, что представляет собой периневральная киста позвоночника, вы сможете из этой статьи.
 Причины боли в пояснице слева
Причины боли в пояснице слеваНовообразование в шейном отделе может никак себя не проявлять, если же оно увеличивается, появляются такие симптомы:
- болезненность шеи, которая усиливается при движении, а также отдает в руки;
- мышцы шеи сильно напряжены;
- боли в голове;
- иногда человеку может казаться, что кружатся предметы вокруг него;
- перепады артериального давления: гипертония, гипотония;
- пальцы рук немеют, а также возникает чувство покалывания.
Возможно появление следующих симптомов:
- болезненность грудного отдела позвоночного столба. Боль усиливается при ходьбе или длительном положении сидя;
- межреберные и спинные мышцы сильно напряжены;
- могут возникать истинные и имитирующие боли в грудине или брюшине. Боли имеют опоясывающий характер;
- тошнота, рвота, появление изжоги;
- развивается ограниченность в движении.

Клиническая картина кисты грудного отдела довольно разнообразна. Это объясняется связью симпатической нервной системы грудного отдела позвоночника с работой органов грудной клетки и брюшной полости
Сакральная киста, которая появляется в пояснично-крестцовом отделе, проявляет себя следующим образом:
- боль в поясничном или крестцовом отделе, которая носит острый или тупой характер. Она может отдавать в ноги, даже до кончиков пальцев. Иногда возникает болезненность в глубоких тканях ног;
- может неметь область паха, ног, а также появляться чувство ползания мурашек. Это происходит из-за возникших нарушений сакрального канала;
- киста в поясничном отделе может даже вызывать нарушения со стороны кишечника и мочевого пузыря.
Арахноидальная
Другое название – «Тарлова киста». Арахноидальная киста характеризуется тем, что она наполнена спинномозговой жидкостью. Опухоль сдавливает не только спинномозговые корешки, но и сам спинной мозг, вызывая такую симптоматику:
- боли в месте проекции кисты, интенсивность которых увеличивается после сильных нагрузок;
- головная боль, перепады давления;
- слабость или покалывание в области рук и ног.
Периартикулярная
Параартикулярная киста, которую еще называют синовиальной кистой, является приобретенной, зачастую от травм, и проявляет себя так:
- острые, стреляющие боли;
- нарушается чувствительность;
- ухудшается двигательная активность.
Ликворная
Ликворная киста также наполнена спинномозговой жидкостью и проявляет себя следующим образом:
- нарушается двигательная активность;
- боль в области позвоночника, которая отдает в руки и ноги;
- нарушение затрагивает работу внутренних органов.
Аневризматическая
Механизм развития связан с тем, что кость расширяется и заполняется кровью. Вследствие этого внутри кости и образуется киста. Чаще всего патология развивается из-за травмы и характеризует себя следующим образом:
- появление патологических переломов;
- в месте образования опухоли возникает припухлость и повышается температура;
- расширяются вены;
- по мере роста кисты боль усиливается.
Признаки новообразования в позвоночнике зависят от многих факторов: месторасположения, природы образования, размера и других показателей. Киста небольшого размера может оставаться незамеченной до тех пор, пока ее не обнаружат на ежегодном медицинском осмотре.
Все симптомы характеризуются в зависимости от разновидности опухолей. Так, выделяют:
- периневральную;
- кисту шейного отдела;
- кисту грудного отдела;
- сакральную;
- арахноидальную;
- периартикулярную;
- аневризматическую.
В практике нейрохирургии различают:
- Приобретенная киста возникает на фоне провоцирующих факторов. Генетическая предрасположенность, пороки внутриутробного развития приводят к возникновению врожденной аномалии – кисты позвоночника, лечение требуется незамедлительно.
- Истинная киста имеет особенности в строении. Ее полость покрывает эпителиальная ткань. Ложная киста не имеет слизистой оболочки внутри образования.
- Быстрым ростом отличаются ткани аневризмальной кисты на позвоночнике, которая возникает и развивается в толще костной ткани. У пациентов старше 60 лет в большинстве случаев диагностируется растущая параартикулярная киста позвоночника приобретенного характера. Артрозные поражения суставов зачастую сопровождаются таким серьезным недугом. Синовиальная киста – разновидность этой опухоли. Она локализуется в поясничном, шейном, межпозвоночном отделе осевого скелета.
- Скрыто развивается арахноидальная киста на латентной стадии, когда клинически достоверные признаки отсутствуют. Спинномозговая жидкость заполняет полость опухоли. Киста позвоночника вызывает тяжелые симптомы, поскольку сдавливает спинной мозг. После чрезмерных физических нагрузок возрастает интенсивность болевых ощущений в пораженной зоне осевого скелета.
- Киста позвоночника значительно снижает работоспособность спинного мозга. Полость ликворной кисты нередко является результатом кровоизлияний в органе.
- Вследствие механической травмы позвоночного столба, нарушения функций цереброспинальной жидкости в канале крестцового отдела образуется периневральная киста. Опухоль развивается в шейном либо поясничном отделе. Синовиальная киста встречается в 7% случаев, часто становится причиной тяжелой компрессии спинномозговых нервов.
Клинические симптомы при кистозной патологии
Болевая симптоматика при поражении различных участков костно-суставных сегментов позвоночника – это периодически возникающие боли и дискомфортные состояния, которым необходимо соответствующее лечение.
- Систематически возникающими головными болями, сопровождающимися дискомфортом в височной, и, особенно, затылочной зоне головы. Отмечается повышенное внутричерепное давление и частое головокружение.
- Усиление боли в шейной зоне проявляется при наклонах и/или поворотах головы, а также после напряжения шейных мышц.
- Нередко болевые ощущения передаются в верхние конечности костного скелета, при этом человек жалуется на онемение и лёгкое покалывание в пальцах рук.
- Лечебные мероприятия по поводу устранения признаков и симптомов кисты в шейном отделе позвоночника следует проводить на ранней стадии, чтобы в дальнейшем состояние не осложнилось более тяжелым неврологическим проявлением.
Синовиальное жидкостное образование грудного отдела позвоночника – это редкая неврологическая патология, которая проявляется различными признаками и симптомами, очень схожими на клиническую симптоматику заболеваний внутренних системных органов грудной клетки, например, сердца, пищевода, бронхолёгочной системы и так далее.
Поэтому определить наличие кисты грудного отдела, только по болевым ощущениям, будет неправильно с медицинской точки зрения. Необходим дифференцированный метод диагностики. Однако первичный виртуальный осмотр у невропатолога и анамнез состояния пациента, определяет следующую симптоматическую картину кистозного образования в грудной зоне:
- У пациента ограничена двигательная активность тела. Повороты и наклону туловища сопровождаются болевыми приступами.
- При пальпации грудных позвонков отмечается резкая боль.
- Напряжение мышц спины и межреберных сегментов отзывается острой болью опоясывающего характера.
- Поражение грудного отдела может спровоцировать диспепсические нарушения прочих системных органов.
Опасна ли клиническая ситуация – определяет инструментальная диагностика.
Киста в поясничном отделе сакрального канала позвоночника при малых размерах протекает бессимптомно, и, как правило, выявляется случайным образом, когда пациент проходит диагностическое обследование по другому поводу.
Клинические проявления спинномозговой аномалии в пояснице могут иметь различную симптоматику. Острые, тянущие, ноющие, простреливающие боли – это всё болевая симптоматика аномальной неврологии. Иррадиирование боли может возникать как в верхних, так и в нижних конечностях скелетного каркаса.
Болевые симптомы и признаки кистозного формирования в пояснице очень напоминают люмбаго, ишиас, поясничную грыжу и т. д. Важно знать, что только магнитно-резонансная томография даёт правильный диагностический ответ на все вопросы по кистозному разрастанию в позвоночных отделах костно-суставной системы.
На первые симптомы болезни немногие обращают внимание, поэтому патология часто обнаруживается совершенно случайно. В зависимости от стадии развития кисты на позвоночнике и ее величины симптомы новообразованной опухоли проявляются по-разному.
Этиология недуга напрямую определяет его клиническую картину. В любом отделе позвоночника возникает такое неврологическое расстройство. Поражаются ткани в околопозвоночном пространстве. Если развивается синовиальная киста, патологическая жидкость заполняет это новообразование.
Отмечаются различные проявления патологии:
- Наиболее частой жалобой пациентов является выраженная ограниченность в движениях. Характерно вынужденное положение тела при болях. Возникает перенапряжение межреберных и спинных мышц.
- В подложечной области нередко отмечается ощущение тошноты. Позади грудины появляется чувство жжения. Сложнорефлекторный акт рвоты возникает все чаще.
- В пораженном отделе позвоночника, брюшине, грудине зачастую появляются имитирующие либо истинные болевые ощущения опоясывающего характера. При длительном сидении или энергичном передвижении боли становятся интенсивнее.
Киста позвоночника — это доброкачественная опухоль, которая может образоваться в любом отделе позвоночника (в шейном, грудном или пояснично-крестцовом). Внешне она напоминает небольшой мешочек, наполненный синовиальной жидкостью или кровью. Наиболее частыми зонами для образования кист являются дуги и корни позвонков.
Причинами, которые могут привести к образованию кисты, чаще всего являются повреждения и воспаления позвоночного столба, а также кровоизлияния в нем.
На начальных стадиях развития киста практически не имеет симптомов. Только когда болезнь достаточно разовьется, пациент начнет чувствовать острые боли в спине, которые усиливаются при движении.
Клиническая картина
В зависимости от локализации и размера новообразования, клиническая картина может протекать по-разному. Если киста небольшого размера, то патология будет протекать скрыто. Очень часто при такой разновидности заболевания, пациент может совершенно случайно обнаружить новообразование, просто придя на плановый осмотр или с жалобами на совершенно другое недомогание.
При арахноидальной кисте позвоночника у пациента могут наблюдаться нарушения неврологического характера. Больной, находясь в покое, чувствует боль возле зоны опухоли. Болевые ощущения также могут отдавать в конечности.
При прогрессии заболевания в крестцовом отделе позвоночника, у пациента появляется шум в ушах. Киста пояснично-крестцового отдела грозит своему носителю нарушением работы органов ЖКТ, мочеполовой системы, а также хромотой и нарушением работы вестибулярного аппарата.
Для синовиальной кисты характерно наличие болевых ощущений при движении корпуса и пальпации области поражения. Также у пациента могут наблюдаться головные боли и «мурашки», бегающие по телу.
В зависимости от локализации кисты, а также причин, которые вызвали ее появление, опухоль разделяют на несколько основных видов:
- Периневральная киста. Этот вид формируется в поясничной зоне и чаще всего является следствием врожденных причин. Особенностью данной разновидности является то, что киста не изменяется в размерах и практически никак не мешает своему носителю. Внутри она заполнена ликворной жидкостью и напоминает небольшой мешочек, стенки которого являются нервами спинного мозга. Иногда единственными симптомом, который хоть как-то напоминает о наличии кисты, является тупая боль после сильных физических нагрузок;
- Периартикулярная киста. Такой тип кисты в основном появляется в межпозвоночных суставах, а также в шейном отделе позвоночника. Эта разновидность причисляется к синовиальному типу и по сути является частью околосуставной сумки, окруженной плечевыми и межпозвоночными суставами. Может проявиться как на фоне врожденных причин, так и вследствие травм и повреждений. Иногда этот тип также называют параартикулярным или синовиальным. В качестве основных симптомов при данном типе заболеваний выступают головокружения, гипертонические расстройства, нарушения чувствительности верхних конечностей, болевые ощущения в шее;
- Ликворная киста. Этот тип кисты затрагивает непосредственно спинной мозг. Киста данном случае заполнена спинномозговой жидкостью. Симптомы могут быть разными, в зависимости от локализации образования.
— болевые спазмы в позвоночном столбе при ходьбе и вставании с места;- боль в ягодичной области и копчике при постоянном нахождении в положении сидя;- спазмы в брюшной полости, которые провоцирует позвоночная киста;
Если киста не превышает нескольких миллиметров, ее можно лечить консервативным способом, не прибегая к хирургическому вмешательству. Если она сильно увеличивается в размерах и приносит больному невыносимую боль, прибегают к операции.
В том случае, если у пациента параартикулярная киста, признаки также могут какое-то время не напоминать о себе. Постепенно, по мере увеличения кисты в объемах, появляется сжатие ткани нервных узлов, то есть новообразование начинает давить на нервы.
Ганглионарные и синовиальные кисты позвоночника – это одни из наиболее распространенных подвидов данной патологии.
— болевые спазмы в нижней части поясничного отдела;- радикулопатию;- перманентное прихрамывание на одну ногу;- нарушения двигательных функций;- неправильные проявления рефлексов;- резкие и сильные болевые спазмы, если произошло кровоизлияние в кисту.
Методы борьбы
Если образование небольшого размера, отсутствует выраженный болевой синдром и функциональные нарушения внутренних органов, то проводится консервативное лечение кисты позвоночника, которое включает в себя следующее:
- максимально ограничить двигательную активность;
- правильное питание. Пища должна быть витаминизированной и сбалансированной;
- использование анальгезирующих и противовоспалительных препаратов;
- хороший эффект дает аскорбиновая кислота, которая способствует укреплению сосудов и иммунной системы;
- витамины группы В способны улучшить обменные процессы даже на клеточном уровне;
- лечебные блокады непосредственно в место поражения;
- физиотерапевтические процедуры: ультразвук, массаж, лечебная гимнастика, иглоукалывание;
- корсеты, бандажи, эластичные пояса, реклинаторы – все это поможет облегчить боль и снять спазм.

Массаж укрепит мышцы спины и стабилизирует позвоночник. Проводится исключительно профессионалом после острого периода
Киста шейного отдела
На стадии увеличения опухоли возникают типичные симптомы:
- Во время движения плечами, головой появляются круги перед глазами, в шее усиливаются боли различной интенсивности. Эти признаки не исчезают в состоянии покоя.
- Развивается мышечный спазм. В течение длительного времени напряжены мышцы воротниковой зоны и шеи. Значительно ухудшается зрение.
- При патологии шейного отдела позвоночника в состоянии регуляторных систем отмечается неустойчивость. Зачастую скачет артериальное давление. Внезапно возникают резкие колебания АД в сторону понижения либо повышения.
- У пациента с кистой на позвоночнике теряется ориентация в пространстве. Эпизодический характер может носить головокружение центрального происхождения, которое сопровождается неустойчивостью. При движении вялотекущее головокружение усиливается.
- Существенно ухудшается память. Поскольку опухолью сдавливаются спинномозговые нервы, возникают острые боли и ощущение сильного жжения в голове. Эти болезненные симптомы невозможно купировать приемом анальгетиков.
- Парестезия пальцев рук. Вследствие ущемления спинного нерва на поверхности кожного покрова возникает неприятное ощущение онемения либо покалывания. Из-за недостатка кровоснабжения в шейном отделе немеют кисти и кончики пальцев на руках. Отмечается стойкое нарушение ночного сна. Киста шейного отдела снижает качество жизни.
Лечебные методы разрешения неврологической патологии
Существует лишь два лечебных способа устранения патологического полостного разрастания (киста позвоночника) – лечение медикаментозной комплексной терапией и оперативная коррекция. Консервативное лечение без операции позвоночной кисты – это целый комплекс различных мероприятий, включающий в себя фармакологическое применение лекарственных препаратов, ряд физиотерапевтических процедур, массаж, мануальное лечение и лечение кисты позвоночника народными средствами.
Выбор формы лечебных мероприятий зависит от вида кистозного образования, места его расположения и габаритного размера кистозного новообразования. Как правило, все терапевтические мероприятия проводятся в условиях медицинского стационара под наблюдением невропатолога и прочих специалистов, например, хирурга, терапевта, гастроэнтеролога и т. д.
Пациенту предлагается соблюдать на время лечения строгий постельный режим. На начальном терапевтическом этапе, в случае, непрекращающихся болевых симптомов, врач назначает обезболивающие анальгетики (Баралгин, Анальгин и т. д.
) и противовоспалительные препараты нестероидной группы (Диклофенак, Мовалис, Диклоберл и прочие лекарственные форы). Для снятия мышечного напряжения назначают фармакологические миорелаксанты, например, Мидокалм.
Улучшить магистральную транспортировку кровяного тока и восстановить обменные процессы в теле позвоночника позволяют препараты с вазоактивными характеристиками – Пентоксифиллин, Никотиновая кислота и пр.
Кроме того, обеспечить качественную проводимость нервно-мышечной системы и улучшить тонус сосудов, помогут витаминные лекарственные комбинации с содержанием витаминных групп В6, В12, С, D и минеральных компоненов.
Физиотерапия включает в себя следующие методы лечения:
- Ультразвуковой фонофорез, который ускоряет восстановительные процессы в тканевой структуре позвоночника, уменьшает отёчность и активизирует тонус.
- После острого периода рекомендуется лечебный массаж и комплекс специальной лечебно-профилактической гимнастики.
- В некоторых случаях предусмотрена рефлексотерапия – лазеротерапия, иглоукалывание, электроакупунктурные процедуры.
По особым медицинским показаниям в ряде случаев назначается ношение ортопедических корректирующих корсетов, бандажей или эластичных поясов, которые будут ограничивать двигательную активность, и тем самым уменьшать болевой мышечный спазм в позвоночной системе.
Оперативное вмешательство в костно-суставную структуру назначается по особым показаниям, когда любые способы консервативного лечения являются неэффективными.
Такой способ хирургической коррекции наиболее эффективен, так как не оставляет шанса на рецидивирующие процессы возобновления доброкачественного новообразования. В случае, когда пациенту противопоказано хирургическое вмешательство, назначается курс лучевой терапии, которая сопряжена с определенной долей риска повреждения спинномозговой капсулы позвоночника. Такую корректирующую процедуру следует доверять лишь опытным и квалифицированным специалистам.
Лечение кисты на позвоночнике средствами народной медицины вкупе с официальными методами лечения даёт максимально благоприятный эффект и положительную динамику на выздоровление при доброкачественном образовании, не входящем в хирургическое поле зрения.
Предлагаем к рассмотрению несколько народных способов лечения, которые после одобрения специалиста, помогут избавиться от неприятных болевых симптомов и улучшить общее состояние организма.
Рецепт № 1. Настой березового гриба (чага). Ингредиенты: 200 г чаги и один литр воды. Природный продукт вымачивается в литре кипятка в течение 6-8 часов. По окончании процедуры вода сливается, а чага мелко измельчается и повторно заливается водой.
Вся целебная смесь доводится до кипения, но не кипятится. Настаивается лекарственный продукт в течение 3 суток. Готовое лекарство принимается 2 раза в день, утром и вечером по 50 мл. Первые результаты улучшения состояния появляются после 2-3 недель приёма домашнего средства лечения.
Рецепт № 2. Медовый отвар с соком калины. Равные доли цветочного мёда и сока калины перемешиваются и настаиваются 1,5-2 часа. Принимается лекарственное средство натощак по 1 ч. л. 2 раза в день. После 7 дней лечения дозировка увеличивается в два раза. Курс лечения 2-3 недели.
Рецепт № 3. Сок и пюре из лопуха. Репейник, или лопух большой – это уникальное травянистое растение, обладающее универсальными фармакологическими свойствами. Противоопухолевой активностью обладают алкалоиды, входящие в биохимический состав растения.
Кроме того, репейник – это превосходное антибактериальное средство. Способ приготовления целительного травяного настоя: листья лопуха прокручиваются в мясорубке до состояния пюре. Хранить такое средство лечение можно в холодильнике не более 2-3 суток.
Принимать по 1 ст. л. 2 раза в день перед едой. Не менее эффективен сок репейника, который принимается трижды в день до приёма пищи. Эффект улучшения можно наблюдать после 7-10 дней лечения. По усмотрению врача курс излечения продлевается после 7-10 дней перерыва.
Рецепт № 4. Народное лечение кисты позвоночника акцией. Крупное цветковое растение семейства бобовые обладает уникальными лечебными свойствами благодаря содержанию в его биохимическом составе рутина, кверцетина и алкалоида. Для приготовления домашнего лекарства понадобится:
- 500 мл спирта или 40% его раствора;
- 5 ст. л. листьев акации;
- 5 ст. л. цветков растения.
Растительные компоненты заливаются спиртосодержащей жидкостью, и настаивается в сухом и тёмном месте в течение 7-10 дней. Чем дольше настойка выдерживается, тем больше насыщается лекарственный продукт целебными компонентами.
Рецепт № 5. Целебный травяной сбор. Для приготовления лекарственного продукта необходимы следующие ингредиенты:
- корень душицы;
- листья крапивы;
- корень репейника;
- спорыш;
- перепонки грецкого ореха.
Измельченные растительные компоненты (по 1 ст. л.) перемешиваются и заливаются спиртосодержащим раствором (500 мл). Целебная масса настаивается в течение месяца, после чего лекарственный препарат готов к употреблению.
Указанные рецепты не следует применять людям с хроническими патологиями желудочно-кишечного тракта, аллергикам, беременным и кормящим женщинам.
Удаление позволяет достичь следующих задач:
- устранение сдавливания спинномозговых корешков;
- улучшение кровообращения;
- восстановление нарушенной чувствительности;
- возобновление двигательной активности;
- восстановление нарушений со стороны внутренних органов.
Народные способы
Также кисту можно лечить народными средствами. Только при этом необходимо предварительно проконсультироваться с опытным специалистом. Еще одним важным условием является то, что новообразование должно быть маленького размера. Оно не должно ограничивать трудоспособность или представлять собой опасность для жизни человека.
Рассмотрим популярные рецепты:
- лопух. Нам понадобится сок лопуха, для получения которого необходимо тщательно измельчить листья растения. Настаивать их необходимо около месяца, до появления процессов брожения;
- сборы трав (крапива, череда, спорыш, бессмертник, зверобой). Травы необходимо залить крутым кипятком и настаивать. На следующий день можно употреблять настой перед каждым приемом пищи;
- акация. Потребуются листья и цветы растения. Их следует настоять на водке в течение недели. Затем можно принимать ежедневно перед едой по одной столовой ложке. Если имеются проблемы с желудком, то можно употреблять после приема пищи.
Поражение пояснично-крестцового отдела
Патология характеризуется типичными признаками:
- Функции тазовых органов нарушены. Это причины расстройства мочеиспускания, плохой работы кишечного тракта.
- Нарушение нервной трофики вызывает парестезию – онемение нижних конечностей, области паха.
- Больные жалуются на тупую, острую боль. Киста пояснично-крестцового отдела позвоночника зачастую сопровождается отраженной болью в ноге. В глубоких тканях конечностей возникает выраженная болезненность. Резкая боль опасна. Она пронзает нижнюю конечность, причиняя страдания.
Причины появления заболевания
Наиболее частыми причинами, вызывающими появление кисты на позвоночнике, являются:
- Воспалительные процессы в спине;
- Травмы спины;
- Чрезмерные физические нагрузки;
- Малоподвижный образ жизни, сидячая работа;
- Спинное кровоизлияние;
- Врожденные нарушения развития позвоночника;
- Паразитарные инфекции различного характера.
Иногда вызвать появление кисты может совокупность нескольких причин, поэтому для установления точного диагноза и выяснения более подробной клинической картины следует обратиться к специалисту.
Последствия
Если новообразование отличается повышенной активностью (его рост и, соответственно, увеличение ликворной или геморрагической жидкости оказывает давление на близлежащие ткани), то это грозит развитию патологических процессов в нервных окончаниях.
Постоянное давление повреждает спинномозговые нервные корешки, что в конечном итоге приводит к нарушению (или полной потере) чувствительности у конечностей и кожного покрова. Появляются судороги, онемение.
Несвоевременное лечение также может привести к деформации межпозвоночных дисков, которая в свою очередь может стать причиной развития сколиоза, остеохондроза, кифоза и других дегенеративно-дистрофических заболеваний позвоночника.
Помимо этого, киста позвоночника может вызывать воспаление и гнойные нарывы, которые могут стать причиной абсцесса или сепсиса. Это может привести к летальному исходу всего за несколько часов, так что заниматься лечением кисты нужно как можно раньше, чтобы избежать осложнений или непоправимых последствий.
При вовремя проведенном лечении шанс остановить рост кисты очень велик. Безусловно, при консервативном лечении полностью избавиться от кисты невозможно, но можно остановить ее рост и избавиться от симптомов.
Заключение

Киста позвоночника может быть опасным явлением. Особенно в том случае, если новообразование стабильно увеличивается в размерах из года в год, принося своему носителю не мало страданий.
Если у Вас диагностировали кисту позвоночника, то Вам нужно обратить внимание на несколько важных положений:
- Существуют несколько видов кист, которые отличаются по локализации образования, а также по причинам возникновения. Некоторые виды кист не опасны и могут в течение всей жизни пациента не проявлять себя;
- Причин: врожденные нарушения, и травмы, и заболевания позвоночника;
- Вначале киста может оставаться незаметной и не доставлять своему носителю неудобств;
- Симптоматика может отличаться у новообразований в шейном, грудном и пояснично-крестцовом отделах;
- Лечение кисты может осуществляться двумя способами: с помощью консервативной терапии и с помощью операции;
- Консервативное лечение включает в себя медикаментозное лечение, физиотерапию, диету, лечебный массаж.
Тест!
Пройдите тест и узнайте насколько хорошо Вы усвоили материал статьи: Что такое киста позвоночника? Виды кист и последствия образования. Как лечатся кисты позвоночника?
Врач ЛФК
Проводит комплексную терапию и профилактику заболевания позвоночника, проводит расшифровку рентгенографии и МРТ снимков. Также проводит реабилитацию и восстановления физического состояния после травм.
Другие авторы
neonkologia.ru
Киста позвоночника в пояснично крестцовом отделе: причины и лечение
Доброкачественная опухоль, представляющая из себя полость, заполненную жидкостью, называется кистой. Патологическое новообразование позвоночника опасно бессимптомным течением и требует скорейшего лечения.
Образовавшийся кожный мешочек, содержащий жидкость или кровь, локализуется в разных отделах позвоночника. Чаще всего киста позвоночника в пояснично-крестцовом отделе встречается в молодом возрасте. Располагается новообразование в районе дуг или корня позвонка, более редкое явление – киста тела сегмента позвоночника.
Причины
По природе происхождения кисты пояснично-крестцового отдела подразделяют на:
Приобретенные, появившиеся под влиянием следующих причин:
- травматический фактор: переломы, ушибы в результате падений, ударов;
- дегенеративные изменения по причине воспалительных процессов в тканях позвонков;
- тяжелые физические нагрузки при профессиональной или спортивной деятельности;
- атрофия тканей в позвоночном отделе при малоподвижном образе жизни;
- образовавшиеся гематомы;
- поражение паразитами.
Врожденные:
- внутриутробное нарушение развитие тканей позвоночника пояснично-крестцовом отдела.
Виды
к содержанию ↑Периневральная
Киста, образовавшаяся в результате выпячивания спинномозговой оболочки в просвет канала позвоночника, заполненная спинномозговой жидкостью, называется периневральной. Симптоматика полностью зависит от размеров новообразования: маленькая киста не доставляет неудобства, может никак не проявлять себя за всю жизнь.
При увеличении размеров, оказывается давление на нервные стволы, человек испытывает интенсивную суставную боль, которая не проходит при приеме анальгетиков. Образуется патология при нарушениях процесса развития плода на уровне эмбриона или при травмах, повлекших нарушение оттока церебральной жидкости.
Патология может быть локализована в любом позвонке пояснично-крестцового отдела. При написании диагноза указывается латинская буква, соответствующая отделу и номеру позвонка. Например, «периневральная киста на уровне s2 позвоночника» обозначает, что пораженной является область 2 позвонка крестцового отдела. Такая информация важна для назначения правильного комплексного лечения и профилактических мероприятий.

Арахноидальная
Арахноидальная киста позвоночника поясничного отдела образуется между паутинной оболочной спинного мозга и позвоночным столбом. Оболочка новообразования образована арахноидальной тканью, заполненная ликвором. Патология может появиться у плода из-за неправильного развития, часто это обусловлено дефицитом фолиевой кислоты у беременной в первом триместре. С возрастом киста может образоваться при воспалительных процессах нижнего отдела позвоночника, с появлением протрузий и грыж.
Маленькая киста не беспокоит хозяина, с увеличением размеров патология влияет не только на появление боли в спине, но и на мочеполовую систему и кишечник. Запущенное состояние характеризуется нарушением чувствительности нижних конечностей, вследствие чего наблюдается нарушение походки.
к содержанию ↑Параартикулярная
Параартикулярная киста поясничного отдела затрагивает ткани межпозвонковых суставов. Образовавшаяся полость в синовиальной суставной сумке заполняется синовиальной жидкостью в области фасеточных суставов. Основной причиной является патологическая подвижность отдельных сегментов позвоночника, чаще всего встречается параартикулярная киста позвоночника l4 l5.
Параартикулярное кистозное образование разделяется на:
- синовиальную: опухоль выстлана изнутри синовиальным эпителием, располагается в заднелатеральной области позвоночника;
- ганглионарную: киста не сообщается с суставной полостью и не имеет эпителия на оболочке, расположена в периартикулярной зоне.
Больной чувствует сильную боль в пояснице, чувство покалывание и онемения нижней конечности, прихрамывание при ходьбе.
к содержанию ↑Ликворная
Ликворная киста поясничного отдела позвоночника – результат травмы, при которой образуются гематомы или некроз тканей спинного мозга. Кистозное новообразование заполняется ликвором, спинномозговой жидкостью, находящейся между паутинной оболочкой и спинным мозгом.
По месту расположения ликворная киста делится на:
- интрамедуллярную: полость с темно-красным наполняемым находится внутри спинного мозга;
- экстрамедуллярную: опухоль сформировалась над спинномозговым стволом;
- субдуральная и субарахноидальная: из-за разрыва оболочек спинного мозга при травме и образования спаек, внутри которых появляется застой ликвора.
Основным симптомом являются постоянные болевые ощущения в спине. Болевой синдром снимается обезболивающими препаратами на короткий промежуток времени.
к содержанию ↑Симптомы и признаки
 Киста поясничного отдела позвоночника вызывает следующие симптомы:
Киста поясничного отдела позвоночника вызывает следующие симптомы:
Боль поясничной области:
- острая и хроническая;
- возникающая при покое или динамической нагрузке;
- сопровождающаяся иррадиацией в ягодицу или ногу;
Другие симптомы:
- головокружение, головная боль;
- онемения и покалывания пальцев;
- нарушение походки, хромота;
- нарушение мочеиспускания и потенции, запоры;
- парезы верхних и нижних конечностей.
Диагностика
При обнаружении характерных симптомов, вертебролог ставит диагноз после проведения комплексного обследования с помощью магнитно-резонансной томографии, ультразвукового обследования, гистологического анализа пораженных тканей на биопсию.

Киста пояснично-крестцового отдела на МРТ
к содержанию ↑Лечение
В зависимости от тяжести состояния кисты поясничного отдела позвоночника, возможно консервативное и хирургическое лечение. Оперативное вмешательство показано при кистозных образованиях большого размера, доставляющих страдания больному. Опухоли маленького размера поддаются комплексному консервативному лечению:
- Назначение противовоспалительных и анальгезирующих средств: баралгин, дикробкл.
- Инъекционное введение витаминов группы В (мельгамма, комбилипен), препаратов, улучшающих микроциркуляцию: пентоксифиллин.
- Рекомендована диета с достаточным количеством микроэлементов, витамина С.
- Регулярное введение препаратов для восстановления костно-хрящевой ткани: донна, ферматрон.
- При выраженной боли назначение блокады из обезболивающих средств: лидокаин, дипроспан.
- Физиотерапия включает:
- ультразвуковая терапия;
- лечебный массаж спины, противопоказание – острый период заболевания;
- иглоукалывание;
- комплекс лечебной физкультуры.
- Лечебный режим с помощью ортопедических корсетов различной степени жесткости.
Кисты небольших размеров не влияют на качество жизни больного. При соблюдении рекомендаций доктора человек может всю жизнь прожить, не испытывая негативных ощущений. Если киста разрослась до больших размеров, без операции не обойтись. При таких случаях возможна инвалидность и потеря работоспособности.
к содержанию ↑Осложнения и последствия
Позднее обращение к доктору, несоблюдение рекомендаций по лечению, профилактике может привести к следующим состояниям:
- парезы нижних и верхних конечностей;
- хромота;
- парализация нижней части тела;
- бактериальный менингит оболочек спинного мозга.
Профилактика
- Правильное питание с достаточным количеством кальция.
- Контроль веса.
- Регулярные занятия физкультурой.
- Исключение тяжелых физических нагрузок.
- Избавление от вредных привычек: курение и алкоголь.
- Регулярное обследовавание позвоночника на наличие патологических изменений.
Вывод
Киста позвоночника может появиться у любого человека с ранних лет до преклонного возраста. Своевременное обращение к доктору поможет избежать тяжелых последствий. Соблюдение ортопедического режима, правильного питания поможет предупредить патологические состояния в поясничном отделе спины.
columna-vertebralis.ru


 Подагра – давно известное заболевание, долгое время считавшееся болезнью аристократов. Одним из характерных признаков ее является подагрический артрит стопы.
Подагра – давно известное заболевание, долгое время считавшееся болезнью аристократов. Одним из характерных признаков ее является подагрический артрит стопы. Употребление пищи богатой пуринами. Различные мясопродукты, колбасы, морепродукты, сельдь, бобовые, алкоголь, грибы, спаржа, чай, кофе, шоколад.
Употребление пищи богатой пуринами. Различные мясопродукты, колбасы, морепродукты, сельдь, бобовые, алкоголь, грибы, спаржа, чай, кофе, шоколад.











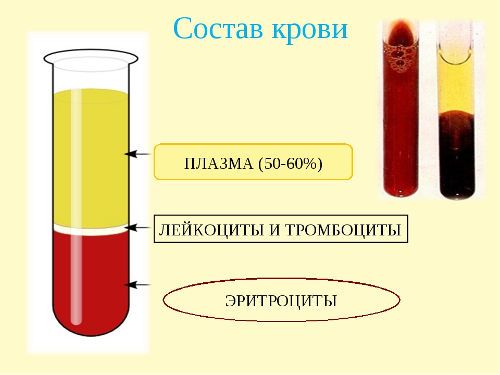









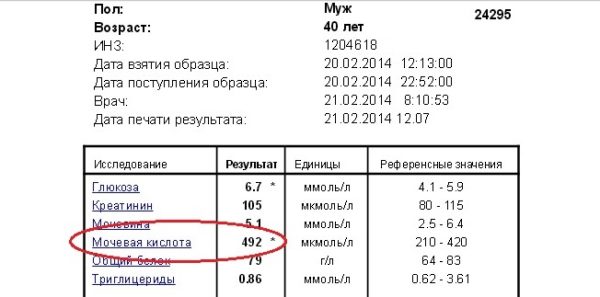
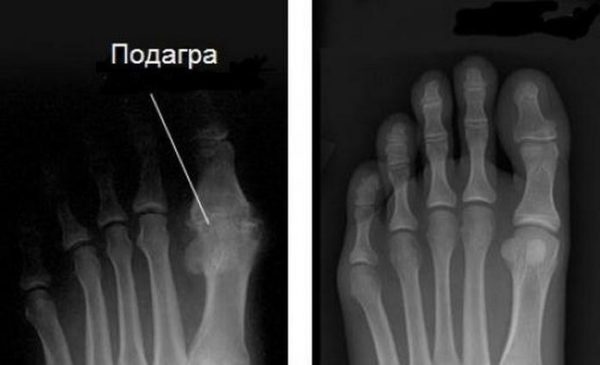
 Подагра – давно известное заболевание, долгое время считавшееся болезнью аристократов. Одним из характерных признаков ее является подагрический артрит стопы.
Подагра – давно известное заболевание, долгое время считавшееся болезнью аристократов. Одним из характерных признаков ее является подагрический артрит стопы. Употребление пищи богатой пуринами. Различные мясопродукты, колбасы, морепродукты, сельдь, бобовые, алкоголь, грибы, спаржа, чай, кофе, шоколад.
Употребление пищи богатой пуринами. Различные мясопродукты, колбасы, морепродукты, сельдь, бобовые, алкоголь, грибы, спаржа, чай, кофе, шоколад.

 Подагрический артрит традиционно выбирает мужчин в возрасте 45-50 лет, реже от заболевания страдают женщины.
Подагрический артрит традиционно выбирает мужчин в возрасте 45-50 лет, реже от заболевания страдают женщины.


 Чтобы избежать подагры, необходимо также следить за своим общим здоровьем, ежегодно проходить диспансеризацию и вовремя проводить санацию любых инфекционных заболеваний, даже простудных.
Чтобы избежать подагры, необходимо также следить за своим общим здоровьем, ежегодно проходить диспансеризацию и вовремя проводить санацию любых инфекционных заболеваний, даже простудных.



























 Для очищения такого средства можно воспользоваться солью Экстра.
Для очищения такого средства можно воспользоваться солью Экстра. В состав мази включается сода.
В состав мази включается сода. Порошок и керосин нужно тщательно смешать.
Порошок и керосин нужно тщательно смешать. Перед заливанием орехов этим веществом их нужно измельчить.
Перед заливанием орехов этим веществом их нужно измельчить. Если лекарство используется неправильно, то такое лечение может отразиться на состоянии поджелудочной железы.
Если лекарство используется неправильно, то такое лечение может отразиться на состоянии поджелудочной железы.




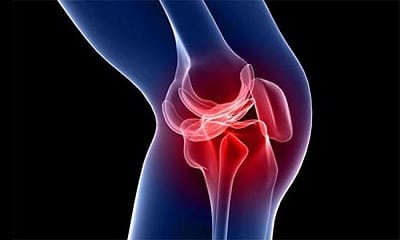






















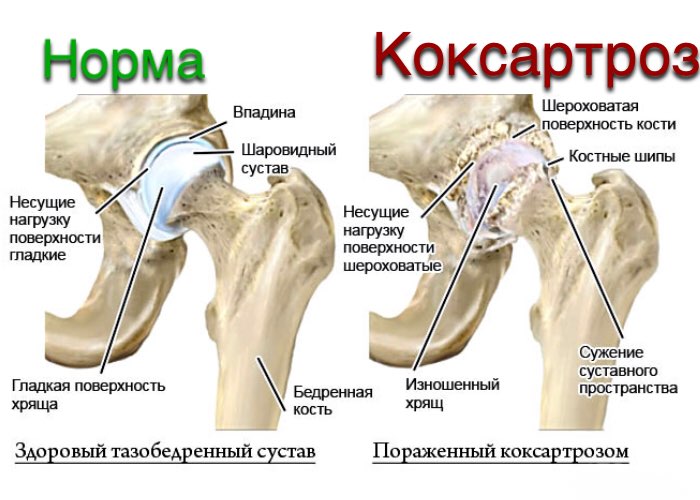



 Автор статьи: Ячная Алина, хирург-онколог, высшее медицинское образование по специальности “Лечебное дело”.
Автор статьи: Ячная Алина, хирург-онколог, высшее медицинское образование по специальности “Лечебное дело”.











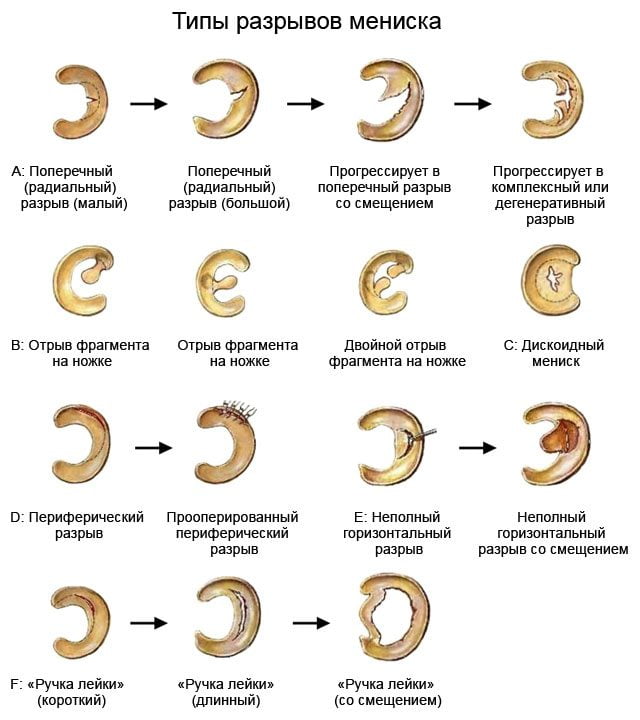


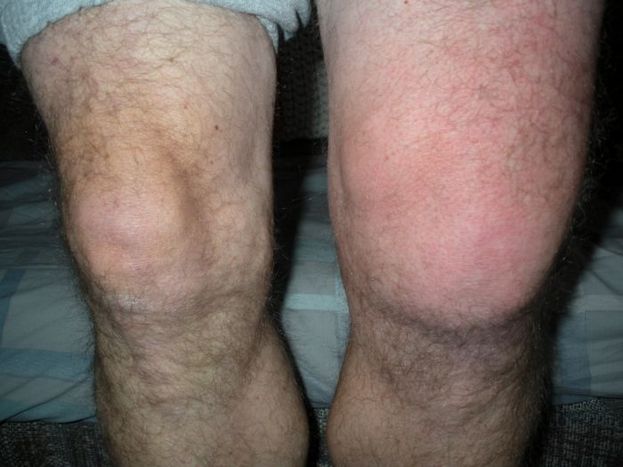

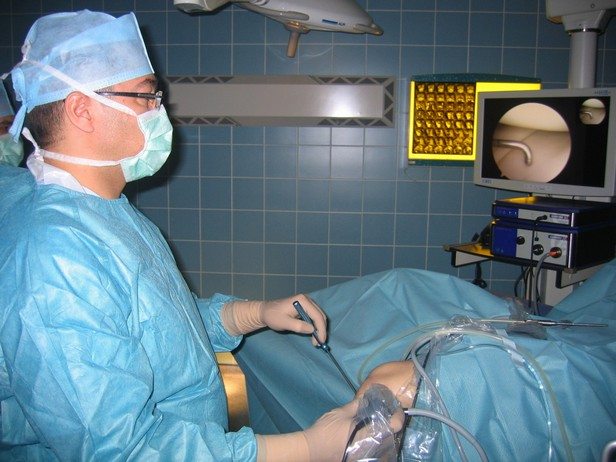
 Колено представляет собой сложный компонент опорно-двигательного аппарата, который образован поверхностями 3-х костей – надколенник, мыщелки бедра, а также впадины большеберцовой и малоберцовой кости. Так как оно выдерживает значительные нагрузки, обусловленные весом тела, в суставной щели расположены парные компоненты из хряща, имеющие форму полумесяца. Они называются латеральный (наружный) и медиальный (внутренний) мениск.
Колено представляет собой сложный компонент опорно-двигательного аппарата, который образован поверхностями 3-х костей – надколенник, мыщелки бедра, а также впадины большеберцовой и малоберцовой кости. Так как оно выдерживает значительные нагрузки, обусловленные весом тела, в суставной щели расположены парные компоненты из хряща, имеющие форму полумесяца. Они называются латеральный (наружный) и медиальный (внутренний) мениск.




 Но поставить правильный диагноз может только врач, потому что такие симптомы могут говорить о многих травмах, например, вывихе или разрыве связок. Если не предпринимать никаких мер, то через пару недель разрыв мениска коленного сустава симптомы, фото это демонстрирует, проявляет уже вторичные, к которым относятся:
Но поставить правильный диагноз может только врач, потому что такие симптомы могут говорить о многих травмах, например, вывихе или разрыве связок. Если не предпринимать никаких мер, то через пару недель разрыв мениска коленного сустава симптомы, фото это демонстрирует, проявляет уже вторичные, к которым относятся: Если произошел разрыв мениска коленного сустава, лечение будет зависеть от степени тяжести травмы.
Если произошел разрыв мениска коленного сустава, лечение будет зависеть от степени тяжести травмы.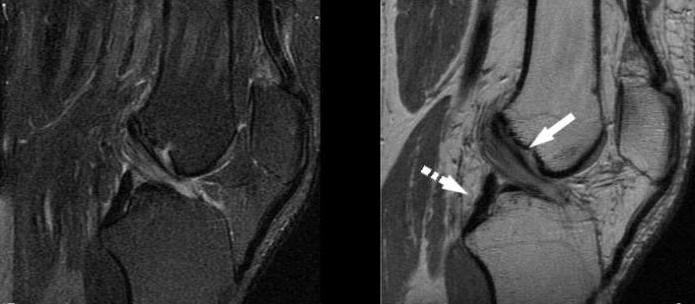
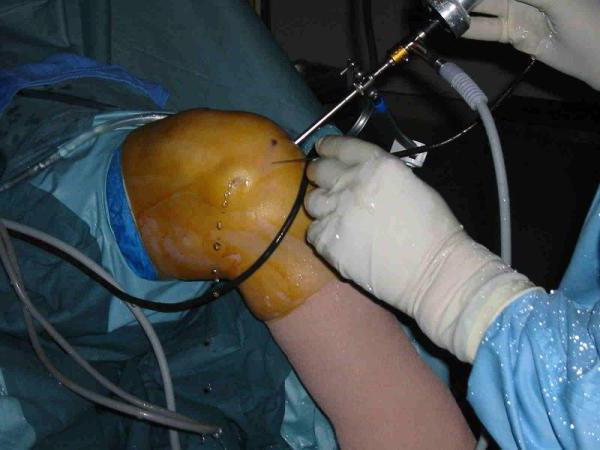











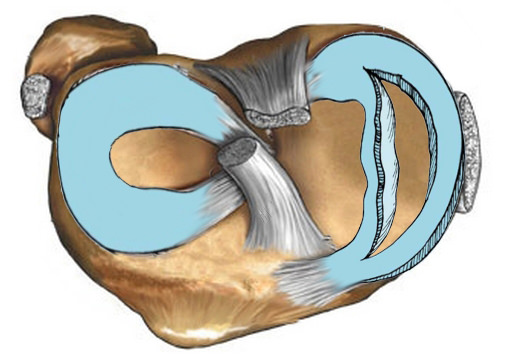















 Болезнь поражает суставы и характеризуется скоплением кристаллов мочевой кислоты в хрящевых тканях
Болезнь поражает суставы и характеризуется скоплением кристаллов мочевой кислоты в хрящевых тканях Основным симптомом подагры является острый воспалительный процесс, развивающийся в суставе пальца нижней или верхней конечности
Основным симптомом подагры является острый воспалительный процесс, развивающийся в суставе пальца нижней или верхней конечности Медикаментозное лечение заболевания направлено на устранение болевого синдрома, снижение выработки мочевой кислоты
Медикаментозное лечение заболевания направлено на устранение болевого синдрома, снижение выработки мочевой кислоты Чтобы улучшить кровоснабжение в области пораженного подагрой сустава, снизить боль и стимулировать регенерацию поврежденных тканей, применяются физиотерапевтические методы
Чтобы улучшить кровоснабжение в области пораженного подагрой сустава, снизить боль и стимулировать регенерацию поврежденных тканей, применяются физиотерапевтические методы Лечение подагры пальца народными средствами
Лечение подагры пальца народными средствами




 Во время приступа очень эффективен такой сбор: смешать по 1 части цветков пиона, календулы, василька, коры крушины, плодов можжевельника, по 2 части крапивы и бузины черной, по 4 части листьев березы и травы полевого хвоща. Полученный сбор заваривать в пропорциях – столовая ложка на стакан кипятка. Пить в горячем виде каждые 2 часа.
Во время приступа очень эффективен такой сбор: смешать по 1 части цветков пиона, календулы, василька, коры крушины, плодов можжевельника, по 2 части крапивы и бузины черной, по 4 части листьев березы и травы полевого хвоща. Полученный сбор заваривать в пропорциях – столовая ложка на стакан кипятка. Пить в горячем виде каждые 2 часа.



 Загрузка…
Загрузка…































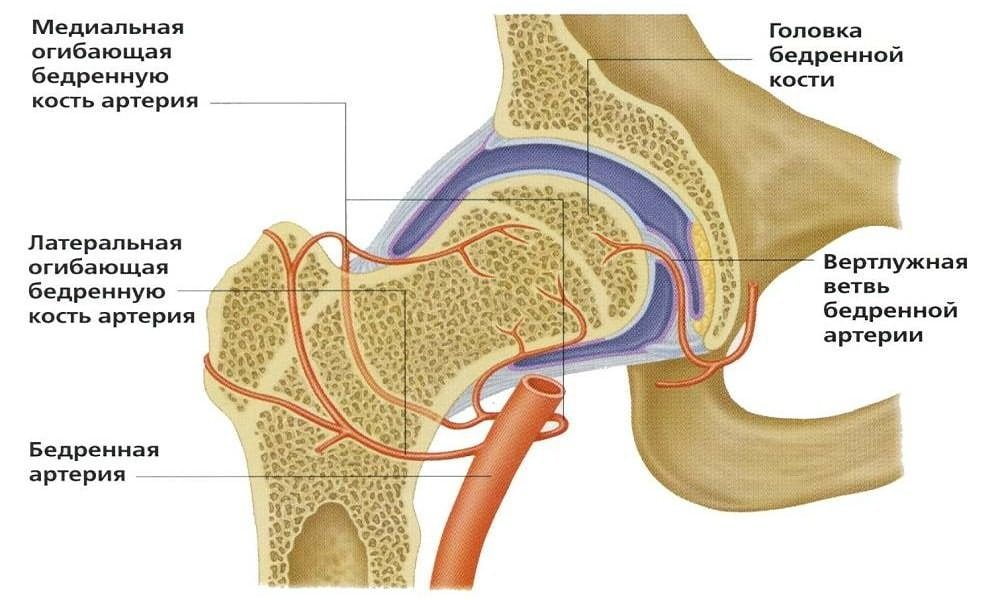
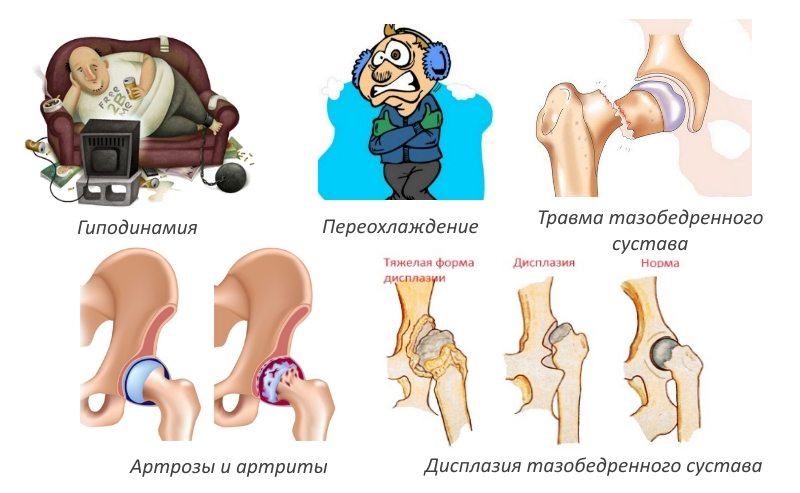
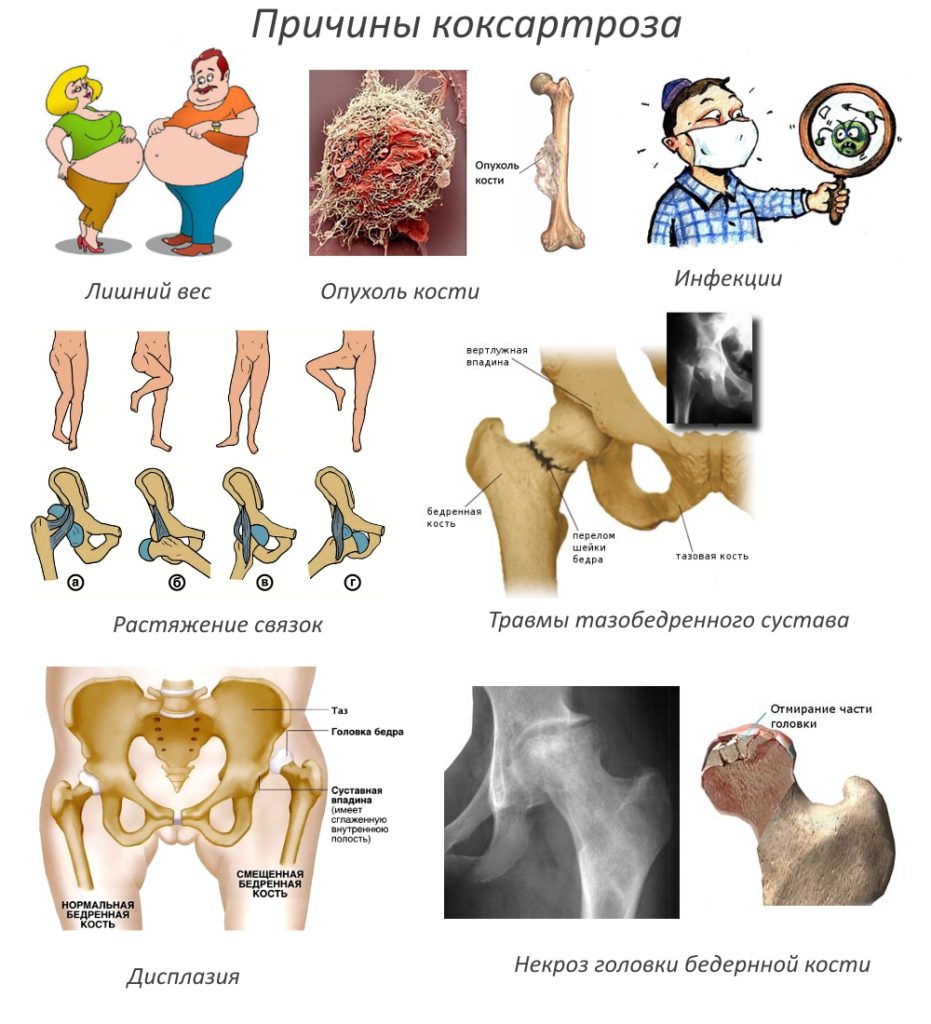




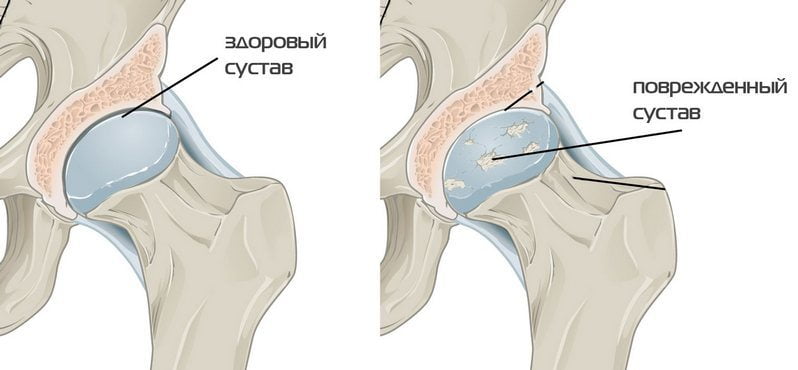



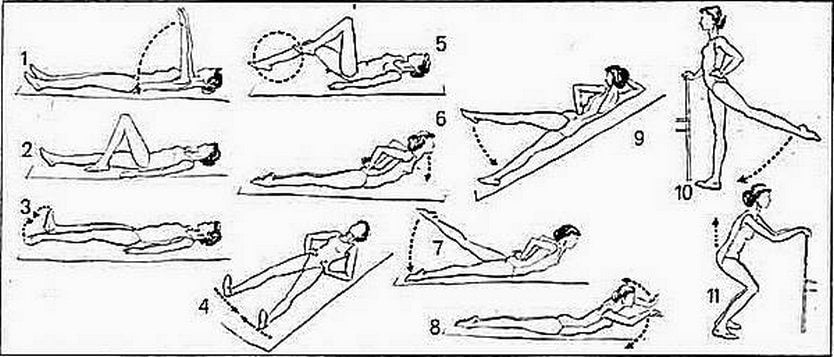


 Горькое послевкусие в ротовой полости при беременности появляется при увеличении объемов матки, которая давит на близлежащие органы. Это нормальное явление и лечение в этом случае не требуется. Состояние нормализуется после рождения ребенка.
Горькое послевкусие в ротовой полости при беременности появляется при увеличении объемов матки, которая давит на близлежащие органы. Это нормальное явление и лечение в этом случае не требуется. Состояние нормализуется после рождения ребенка. Изжога – это не самостоятельная болезнь, а симптом, как и горечь в ротовой полости. Изжога проявляется ощущением жжения в области пищевода, горле. Первоисточником выступает попадание желудочного сока в пищевод, который повреждает слизистую оболочку, приводя к эрозивному поражению.
Изжога – это не самостоятельная болезнь, а симптом, как и горечь в ротовой полости. Изжога проявляется ощущением жжения в области пищевода, горле. Первоисточником выступает попадание желудочного сока в пищевод, который повреждает слизистую оболочку, приводя к эрозивному поражению. Появление горечи во рту может говорить о прогрессировании гепатита, что приводит к осложнениям со стороны печени.
Появление горечи во рту может говорить о прогрессировании гепатита, что приводит к осложнениям со стороны печени.




 Постоянное присутствие горечи во рту и изжога – симптомы, которые негативно сказываются на качестве жизни человека.
Постоянное присутствие горечи во рту и изжога – симптомы, которые негативно сказываются на качестве жизни человека.






 Правое подреберье расположено под диафрагмой с правой стороны. В этой части туловища находится двенадцатиперстная кишка, желчный пузырь и печень. Боль нередко возникает при травмировании этих органов. Интенсивность ощущений зависит от места расположения и особенностей протекающих процессов.
Правое подреберье расположено под диафрагмой с правой стороны. В этой части туловища находится двенадцатиперстная кишка, желчный пузырь и печень. Боль нередко возникает при травмировании этих органов. Интенсивность ощущений зависит от места расположения и особенностей протекающих процессов. Распространенные заболевания, провоцирующие боли в правом подреберье и горечь во рту:
Распространенные заболевания, провоцирующие боли в правом подреберье и горечь во рту: При жалобах пациента на горечь во рту и боли правом подреберье врач исследует состояние пищевода и желудка. Если они работают нормально, назначается ультразвуковое исследование. Изучается состояние органов брюшной полости. При этом проверяется поджелудочная железа, почки и печень. Дополнительно врач назначает анализ мочи и крови.
При жалобах пациента на горечь во рту и боли правом подреберье врач исследует состояние пищевода и желудка. Если они работают нормально, назначается ультразвуковое исследование. Изучается состояние органов брюшной полости. При этом проверяется поджелудочная железа, почки и печень. Дополнительно врач назначает анализ мочи и крови.

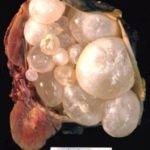



 Горькое послевкусие в ротовой полости при беременности появляется при увеличении объемов матки, которая давит на близлежащие органы. Это нормальное явление и лечение в этом случае не требуется. Состояние нормализуется после рождения ребенка.
Горькое послевкусие в ротовой полости при беременности появляется при увеличении объемов матки, которая давит на близлежащие органы. Это нормальное явление и лечение в этом случае не требуется. Состояние нормализуется после рождения ребенка.
