Артрит ноги симптомы и лечение: Артрит стопы: симптомы и лечение
Ревматоидный артрит ног: лечение и симптомы
Ревматоидный артрит – системное ревматическое заболевание, способное привести к хроническому воспалению и тяжким необратимым эрозивно-деструктивным повреждениям суставов, а также к поражению внутренних органов.
Симптомы
Ревматоидный артрит имеет аутоиммунное происхождение, то есть, в сущности, является неадекватной реакцией организма на какие-либо раздражающие факторы, когда иммунные клетки (лимфоциты) воспринимают собственные клетки организма как инородные и атакуют их.
Болезни свойственен хронический синовит (эрозивное воспаление суставов), в результате которого разрушается соединительная ткань и другие суставные элементы. Обычно поначалу поражаются синовиальные оболочки мелких суставов пальцев ног.
Ревматоидная форма артрита может возникать у пациентов разных возрастов (обычно 30+, хотя болеют и дети). При этом отмечается, что женщины страдают ревматоидным артритом практически в 5 раз чаще, хотя переносят несколько легче, нежели мужской пол. При отсутствии адекватной терапии есть высокий риск инвалидизации пациента в первые 5 лет болезни.
Этиология ревматоидного артрита считается до конца невыясненной, но исследователи полагают, что наследственная предрасположенность зачастую является решающей. Патологический процесс при этом носит инфекционный характер и влияет на увеличение СОЭ и числа лейкоцитов, что связано с внедрением в организм инфекционных агентов, провоцирующих сбой иммунитета, и создающий иммунные комплексы антител, которые скапливаются в области сустава, вызывая заболевание.
Выявлено, что, как правило, дебюту ревматоидного артрита практически в половине случаев предшествуют грипп, ангина или другие острые респираторные заболевания, а также переохлаждение, травма, стресс, гормональная перестройка и прочие негативные факторы-провокаторы.
Ревматоидный артрит ног чрезвычайно опасен не только утратой двигательный функций, но и риском летального исхода вследствие осложнений, в том числе почечной недостаточности. Это действительно коварная болезнь, так как может практически бессимптомно разрушать организм многие месяцы, пока не проявится в полную силу, когда лечение будет уже не столь эффективным. Поэтому жизненно важно приступать к обследованию и качественному лечению суставов с первых признаков заболевания, не дожидаясь прогрессирования артрита ног.
Ревматоидный артрит ног – симптомы
Ревматоидный артрит ног трудно спутать с каким-либо иным заболеванием, поскольку он имеет достаточно своеобразную и выраженную симптоматическую картину. Основные симптомы:
- Боли в суставах ног. Чаще боли беспокоят пациента в первой половине дня, затем могут исчезать и вновь возникать ночью, постепенно усиливаясь к утру
- Утренняя скованность в суставах, напоминающая «сжатие» ног тесными сапогами. Когда человек «расхаживается», скованность ослабляется или вовсе проходит.
- Отёчность, опухлость, краснота в ноге, в месте воспаления и деформации.
- Жесткость мышц и ограниченность в движении суставов ног.
- Поражение суставов ног, как правило, симметричное. Подушечки пальцев болезненно реагируют на нажатие.
- Стартует артрит ног обычно с мелких суставов пальцев, по мере прогрессирования заболевания воспаление переходит на крупные суставы – коленный сустав, голеностоп). Иногда случается наоборот – ревматоидный артрит начинается в больших суставах, а с развитием болезни артрит поражает пальцы ног (у пациентов преклонного возраста).
- В месте сгибов ноги при ревматоидном артрите обнаруживаются так называемые ревматоидные узелки размером примерно с горошину. Могут расти или уменьшаться, исчезать и появляться вновь. Видны сквозь кожу, больного не беспокоят, болей нет.
- Ревматоидный артрит сопровождается признаками общей интоксикации организма. Пациент продолжительное время испытывает потерю энергии, слабость, утомляемость, ухудшение аппетита. Температура тела может скакать, лимфоузлы – увеличиваться. Зачастую больной теряет килограммы. В целом плохое самочувствие нередко напоминает грипп.
- С постепенным прогрессированием артрита происходит устойчивая деформация суставов ног, в том числе стопы. В ногах ухудшается кровообращение, ослабляется связь нервов с центральной нервной системой, кожные покровы приобретают бледность, мышцы ног могут атрофироваться.
- У маленьких детей нужно обратить внимание на прихрамывание, раздражительность, плаксивость, отказ от еды. Все это может свидетельствовать об артрите, поражающем ноги. Лечение артрита нужно начинать незамедлительно. Но ему должна предшествовать профессиональная диагностика ревматоидного артрита.
Диагностика ревматоидного артрита и её методы
Отличие ревматоидного артрита от артритов других разновидностей заключается в том, что это системное заболевание, затрагивающее не только опорно-двигательный аппарат, но и другие органы. Зачастую многообразие проявлений ревматоидного артрита и отсутствие специфических признаков на начальном этапе болезни затрудняет диагностику.
Яркая клиническая картина ревматоидного артрита ног порой становится видна лишь по истечении 1-2 лет после старта заболевания. При этом опытный специалист обязательно рассмотрит состояние пациента комплексно и сделает правильные выводы, чтобы начать лечение ревматоидного артрита ног как можно раньше, когда шансы на благополучный результат несравнимо выше.
На какие диагностические критерии обращает внимание врач?
- Длительная утренняя скованность в ногах. Примерно час после вставания с постели при ревматоидном артрите в ногах чувствуется неловкость и ухудшается подвижность.
- Как правило, ревматоидный артрит поражает суставы обеих ног, то есть проявляется симметрично. Это отличительный признак именно ревматоидной формы воспаления суставов.
- Воспалительный процесс охватывает более трёх групп суставов. Чаще первыми воспаляются и начинают болеть мелкие суставы – то есть пальцы ног, затем воспаление ширится и поднимается до крупных суставов ног: голеностопа, коленей. В некоторых случаях при артрите могут сразу заболевать большие суставы.
- Наличие симптомов реактивного воспаления: боль в суставах ног, опухание, отек мягких тканей возле больного сустава, покраснение. В костной ткани при исследованиях обнаруживаются патологические изменения, в полости крупных суставах – скопление жидкости (экссудата).
- В месте сгибания-разгибания суставов объективно видны ревматоидные узелки – шишечки, уплотнения, свойственные ревматоидному артриту ног и других суставов.
- Биохимический, иммунологический, общий анализ крови. Может показать анемию (при этом отмечается, что количество железа в костной ткани, наоборот, увеличивается), повышение СОЭ (РОЭ), говорящее о воспалительном процессе. Кроме того, при подозрении на ревматоидный артрит определяется уровень лейкоцитов, тромбоцитов, фибриногена, серомукоида, криоглобулинов, присутствие и активность С-реактивного белка.
- Анализ крови на ревматоидный фактор – положительный. Производится забор крови из вены. При этом положительная ревматоидная проба может выявиться и при других болезнях: сердца, печени и других. Также и отрицательный результат не доказывает стопроцентного отсутствия заболевания – к примеру, на начальной стадии ревматоидный артрит может течь незаметно, не показывая клинической картины. В один момент состояние при артрите может резко ухудшиться, и тогда ревматоидный фактор сделается положительным. Поэтому анализ не может быть единственным основанием для диагностики ревматоидного артрита, требуется комплексная проверка.
- Рентгеновский снимок демонстрирует остеопороз (пористость) и эрозии костей, что свидетельствует о правильности диагноза «ревматоидный артрит ног».
- Артроскопия помогает обнаружить неравномерные изменения в элементах сустава при артритах, увидеть разрастания синовиальной оболочки и выявить меру сужения суставной щели. Процедура позволяет удалить патологическую суставную жидкость, в которой находятся частички хрящевой ткани, пленки и фибрина (белка, формирующего спайки).
- МРТ суставов ног при артрите (магнитно-резонансная томография) даёт возможность безошибочно поставить диагноз «ревматоидный артрит ног» уже на ранней стадии.
- АЦЦП – специфичный лабораторно-клинический маркер ревматоидного артрита, в том числе ног. Признан достоверным и точным показателем. Представляет собой выявление в крови антител к циклическому цитрулинизированному полипептиду (ЦЦП), который участвует в поддержании здорового состояния суставных тканей. Если происходит сбой в иммунной системе, организм начинает относиться к ЦЦП как к чужеродному опасному элементу и в срочном порядке производит для борьбы с ним особые антитела, в сущности, действуя против самого себя, недаром заболевание относится к аутоиммунным. Антитела к ЦЦП обнаруживаются даже на самой ранней стадии артрита и даже у пациентов с отрицательным ревматоидным фактором. Пожалуй, это важнейший и самый информативный критерий диагностики ревматоидного артрита суставов ног.
У пациента не обязательно должны присутствовать все указанные признаки заболевания артритом, достаточно четырех, чтобы врач предположил ревматоидный артрит суставов ног. При этом наличествовать данные симптомы должны хотя бы 6 недель. Далее врач назначает дополнительные лабораторные пробы, инструментальные исследования, консультации других специалистов – пульмонолога, кардиолога, гастроэнтеролога. И только после всестороннего обследования на предмет артрита и выявления симптомов диагноз может быть поставлен окончательно.
Лечение
Если ревматоидный артрит имеет хронический характер, то совсем вылечить его не представляется возможным. Это означает, что всю жизнь придётся выполнять множество назначений, периодически проходить терапевтические курсы лекарствами и физиотерапевтическими средствами, вести здоровый образ жизни. Если диагноз подтвердился, необходимо набраться терпения и четко настроиться на добросовестное и регулярное лечение артрита и следование рекомендациям. Верно составленная программа лечения суставов позволит снизить интенсивность боли в ногах, уменьшить воспаление, улучшить подвижность. При этом главной целью является приведение ревматоидного артрита ног в состояние устойчивой и продолжительной ремиссии.
Лечение артрита ни в коем случае не должно быть бесконтрольным – слишком тяжёлыми и непредсказуемыми могут быть последствия. Необходимо постоянное наблюдение лечащего врача!
Ревматоидный артрит требует комплексного многокомпонентного лечебного подхода. Ключевыми элементами терапии артрита являются медикаментозные средства различных групп – противовоспалительные, цитостатики. Большое значение придается и физиотерапии. Действенными свойствами при артрите обладают лечебная физкультура и массаж больной ноги.
Если артрит пришёл в крайне запущенное состояние, разрушения и деформации катастрофические – тогда консервативное лечение представляется неэффективным и может быть сделан выбор в пользу оперативного вмешательства и замены сустава на протез.
Лекарства
НПВС – нестероидные противовоспалительные средства. Направлены на устранение воспаления, хорошо снимают болевые ощущения, но не ликвидируют причины артрита. Это симптоматические препараты, которыми злоупотреблять опасно. Длительный прием может вызвать побочные проблемы не только с суставами. Следует точно соблюдать дозировку, установленную специалистом. Внимание: лекарства группы НПВС не сочетаемы друг с другом! Нельзя принимать несколько средств разом!
Базисные препараты – лекарства, помогающие пациенту с артритом вести относительно нормальное существование, наладить жизнедеятельность, уменьшив патологические проявления болезни суставов – воспаление, болевой синдром, возвратив пораженным областям сустава целостность и замедлив разрушение.
Биологическая группа препаратов (модификаторы биологического отклика в виде инъекций). Снижают степень воспаления, действуют быстро, обычно результат виден через 2 недели – месяц. Их минус – способны угнетать иммунитет и, к сожалению, весьма дорогостоящи. Лечение ими назначается в случае неэффективности или непереносимости базисных средств.
Глюкокортикоидные гормоны. Обладают мощным противовоспалительным действием при артрите. Довольно быстро возвращают работоспособность и устраняют симптомы ревматоидного артрита ног: боль, тугоподвижность суставов, отёк на ноге, опухлость. Используются в крайнем случае, когда больной практически утратил двигательные возможности и у него очень плохое самочувствие. Принимаются краткосрочно, чтобы потом вновь перейти к более безопасным препаратам длительного применения с более медленным накопительным действием. Долгий приём глюкокортикоидов чреват разносторонним побочным вредом: остеопорозом, катарактой, набором веса, снижением иммунных сил организма.
Анальгетики. Оказывают обезболивающий и антивоспалительный эффект при артритах. В основном назначаются ненаркотические препараты (таблетки, инъекции, мази), однако в исключительных случаях прибегают к наркотическим средствам – экстренно, разово, под суровым врачебным контролем, чтоб не сформировалась зависимость.
Физиотерапия при артрите
При ревматоидном артрите ног физиотерапевтические процедуры обязательно вписываются в план лечения суставов. Лечить суставы физиотерапией – просто и безопасно. В зависимости от особенностей протекания болезни специалист назначает методы лечения из следующего списка:
- электрофорез,
- магнитотерапия,
- лазерная терапия,
- УВЧ,
- ультразвук,
- ультрафиолет,
- бальнеотерапия,
- грязелечение,
- массаж.
Электрофорез заключается в использовании при лечении постоянного тока в качестве проводника лекарственных веществ (например, новокаина, преднизолона) вглубь сустава. Метод помогает устранить болевые ощущения в ногах, уменьшить отек вокруг сустава, активизировать кровообращение и лимфообращение, ускорить отток продуктов распада, помогает в рассасывании скопившегося экссудата, усиливает всасывание препаратов, полезных элементов.
Магнитотерапия– лечение магнитным полем, популярный и доступный метод физиолечения артрита ног с минимумом противопоказаний. Широко применим не только в клинических, но и в домашних условиях благодаря портативным аппаратам на основе магнитного поля. Лечение магнитными импульсными полями стимулирует кровоток и обменные процессы в суставах, расширяет сосуды в ногах, помогает доставить к суставу питание, кислород и лекарства, вывести вредные метаболиты, убрать неприятные симптомы, способствует ремиссии и восстановлению.
Лазерная терапия оказывает регенерирующее воздействие, способствует улучшению локального иммунитета и снятию воспаления в области сустава. Запрещена при диабете.
УВЧ – воздействие ультравысокочастного электромагнитного поля на больной сустав. При лечении помогает в снятии боли, отека, воспалительного процесса при артрите, нормализует сосудистую проницаемость.
Ультразвук снимает воспаление, красноту, отёк, боль в суставе. Влияет на регенерацию поврежденных тканей. Усиливает кровообращение. Помогает расширить объём движений в суставе ноги.
Ультрафиолет. Излучение способствует снижению болевых ощущений и воспаления, активно помогает в синтезе витамина D, важного для костно-суставного баланса.
Массаж. Значительно стимулирует местное кровообращение в суставе при артритах, снимает мышечное напряжение, участвует в налаживании обмена веществ, предотвращает спайки, анкилозы. Разрешен только в период ремиссии, когда воспаление отсутствует!
Лечение грязями. Это вид прогревания, при котором в зону воздействия доставляются биоактивные вещества, содержащиеся в лечебных грязях. Процедура способна оказать антиболевой, антивоспалительный и восстановительный эффекты при заболевании суставов.
Бальнеотерапия. Лечебные ванны (йодо-бромные, радоновые, хвойные) улучшают общее самочувствие, содействуют процессам восстановления при ревматоидном артрите ног, способствует быстрейшему восстановлению суставных тканей, удаляют токсичные вещества из области сустава, улучшают кровоснабжение и подвижность суставов.
Любое хроническое заболевание суставов, в том числе ревматоидный артрит ног, требует серьёзного пересмотра и корректировки образа жизни – активности, питания, поведения.
Разумеется, отказ от вредных привычек (приёма алкоголя и табакокурения) должен произойти по умолчанию. Кроме того, следует перестать пить кофе и перейти на специальное диетическое питание, подразумевающее отказ от жирного мяса, картофеля, цитрусовых, ряда круп. Желательно увеличить количество кисломолочных продуктов и каротинсодержащих (моркови, тыквы).
Это первичные общие рекомендации по приему пищи при артрите, а более подробные правила установит лечащий врач, который учтет все нюансы протекания болезни суставов, сопутствующие диагнозы, возраст и другие особенности конкретного пациента.
Важно снизить нагрузку на воспаленные суставы ног, для чего потребуется избавиться от лишнего веса. В этом поможет как диета, так и сбалансированные, тщательно подобранные физические упражнения.
Правильный образ жизни и соблюдение всех врачебных предписаний по комплексному лечению суставов ног призваны помочь избежать быстрого прогрессирования и осложнений ревматоидного артрита и дать возможность пациенту поддерживать качество жизни на приемлемом уровне. Но заниматься лечением ревматоидного артрита придется долго и упорно.
Соблюдайте все рекомендации лечащего доктора и будьте здоровы!
Вернуться в разделв чем разница и чем лечить
«Ежемесячно вопрос о различие в понятиях «артроз» и «артрит» задает более 6000 человек», — по данным сервиса Яндекс.Wordstat.
Понимание основных симптомов этих заболеваний помогает своевременно получить правильное лечение и избежать осложнений, поэтому мы подробно описали различия в этой статье.
Постановка точного диагноза возможна после обследования:
-
общего анализа крови и мочи,
-
биохимического анализа крови,
-
ревмопробы и рентгена пораженного сустава
-
МРТ и исследование синовиальной жидкости — при необходимости.
Об артрите
Артрит — заболевание, которое провоцируется инфекцией, сбоем в работе иммунной системы или обмена веществ. Основным признаком артрита является воспалительный процесс: припухлость, покраснение кожи и повышение температуры в области пораженного сустава. Негативное действие артрита может распространяться не только на суставы: в зоне риска оказываются сердце, почки и печень.
| 200 | 25-40 | 18% |
| Существует более двухсот видов артрита: с разным проявлением и причинами | В зоне риска люди молодого и среднего возраста | Инвалидностей приходится на артрит по статистике ВОЗ |
Симптоматика
Первыми признаками заболевания, как правило, становится:
-
резкая боль — в состоянии движения или покоя,
-
отек в области больного сустава — постоянный или возникающий периодически,
-
покраснение и повышенная температура пораженной области — можно почувствовать на ощупь,
-
скованность движений в утренние часы.
Артрит может протекать в скрытой форме — в этом случае симптомы появляются после воздействия провоцирующих факторов: стрессов, переутомления, переохлаждения или инфекции.
Также к симптомам относятся проявления воспалительного процесса в организме:
-
повышение температуры тела до 38-39 градусов;
-
упадок сил и озноб;
-
конъюктивит;
-
изменение показателея анализа крови: например повышение СОЭ и высокий лейкоциотоз;
-
боль при мочеиспускании.
Степень тяжести проявления артрита может быть разной, а прогресс не обязательно стремительным. Однако если не обращать внимание на проблему, артрит перетекает в хроническую форму и может приводить к нарушению работы внутренних органов и инвалидности: недееспособности, видоизменению суставов и конечностей.
Лечение и профилактика
Назначенное лечение будет зависеть от степени тяжести диагноза. Если в ходе диагностики у пациента не обнаружено поражение внутренних органов, лечение проходит относительно просто. Больному могут назначаться:
-
противовоспалительные и обезболивающие препараты,
-
физиотерапевтические процедуры,
-
соблюдение диеты и отказ от алкоголя,
-
снижение физической нагрузки на пораженный сустав.
В случае, когда заболевание затронуло органы, пациент проходит дополнительную к основной программу лечения, направленную на их поддержку:
-
дополнительные обследования,
-
медикаментозную терапию,
-
специальную диету.
Среди различных форм артрита встречаются некоторые серьезные заболевания, которые важно вовремя диагностировать:
- Ревматизм — воспалительное заболевание соединительной ткани, которое поражает крупные и средние суставы, а также имеет специфические проявления: может резко проявляться и проходить на разных суставах, как бы перемещаясь от одного к другому.
Ревматизм не деформирует суставы, но отсутствие лечения чревато серьезными осложнениями: например,болезнями почек и пороком сердца.
Причиной возникновения могут быть перенесенные инфекционные заболевания: ангина, отит и подобные. В группу риска чаще всего попадают дети в возрасте от 7 до 14 лет. Также на развитие заболевания влияет наследственность.
- Ревматоидный артрит — хроническое заболевание, при котором воспалительный процесс поражает как суставы, так и многие органы. Например, глаза, легкие, сердце и кровеносные сосуды. Относится к группе системных заболеваний соединительной ткани. Наиболее часто заболеванием страдают женщины после 60 лет.
Прогрессирует медленно, поражает сразу несколько суставов и распространяется симметрично. По мере развития заболевания, суставы теряют подвижность, болят и опухают. На пораженных воспалением суставах появляются характерные узелки.
Особенностью диагностики ревматоидного является применение специальных лабораторных исследований, которые позволяют установить точных диагноз. Лечится ревматоидный артрит трудно, с применением сильнодействующих препаратов. Поэтому очень важно заподозрить и диагностировать эту болезнь на ранних стадиях.
- Подагрический артрит или подагра — прогрессирующее заболевание суставов, возникающее из-за нарушения обмена мочевой кислоты в крови и отложения солей в суставных тканях. Наиболее часто начинается с поражения больших пальцев ног.
Обычно подагрой страдают люди пожилого возраста, преимущественно мужчины. Но также встречаются случаи заболевания в более молодом возрасте.
Лечение ревматизма, системных заболеваний, подагры отличается от лечения, например, аллергического или реактивного артрита. Поставить правильный диагноз и назначить адекватное лечение может только врач.
Болезнь проще предупредить, чем лечить, поэтому рекомендуем озаботиться профилактикой и внимательно наблюдать за состоянием своего здоровья:
-
отказаться от вредных привычек — курения, употребления алкоголя, нерационального питания;
-
развить привычку к рациональному занятию спортом — зарядке, растяжке, сбалансированным тренировкам;
-
укреплять иммунитет — проконсультироваться с врачом относительно минерально-витаминных комплексов, прививок против гриппа.
Об артрозе
70% случаев заболевания приходится на людей старше 65 лет.
Артроз — заболевание, которое приводит к деформации и разрушению суставной капсулы. Суставная поверхность — это хрящ, который покрывает поверхность сустава и не позволяет костям соприкасаться друг с другом: обеспечивает свободное и безболезненное движение. Наиболее часто артроз развивается в пожилом возрасте.
Также его называют «болезнью пианистов и спортсменов», которые часто страдают артрозов из-за постоянной нагрузки на запястья и суставы ног: тазобедренные, коленные, голеностопные.
Артроз, в отличие от артрита, воздействует только на суставы и не носит воспалительный характер.
Симптоматика
Симптомы артроза появляются постепенно, по мере прогрессирования заболевания. В начале развития их нет вовсе. Это является основной причиной обращения к врачу на поздних стадиях.
Первые симптомы артроза проявляют себя:
-
неподвижностью сустава после сна или длительного отдыха, которая быстро проходит при движении;
-
хрустом, скрежетом и щелчками, которые сопровождаются глухим звуком;
-
болью при движении и нагрузке.
На поздних стадиях артроза симптомы становятся более заметными: усиливается неподвижность суставов и болевой синдром, также развивается синдром «твердого сустава» — замена мягкой хрящевой ткани на костные наросты.
Развитие хронической формы болезни приводит к невозможности двигать одним или несколькими суставами.
Лечение и профилактика
Артроз лучше поддается лечению в начальной стадии заболевания. Также шансы на выздоровление зависят от возраста — до 40 лет избавиться от недуга намного проще.
При этих условиях пациенту назначается контроль нагрузок на больной сустав, медикаментозная и ударно-волновая терапия — кратковременном воздействии на костную и соединительную ткани акустическими импульсами значительной амплитуды низкой частоты: от 16 до 25 Гц. Могут использоваться и другие процедуры: например, грязевые аппликации, электрофорез с лекарственными препаратами.
Хроническая форма заболевания, а также артроз в пожилом возрасте, не поддаются полному излечению. Однако грамотная и регулярная терапия помогает максимально контролировать заболевание: приостановить разрушение сустава и улучшить качество жизни пациента.
В ходе такой терапии врач назначает медикаментозное лечение, которое активирует процесс регенерации, а также дает рекомендации по образу жизни.
Первичная профилактика помогает предупредить развитие артроза. Основные принципы:
-
контроль веса — лишний вес увеличивает нагрузку на суставы;
-
регулярная физическая активность — гимнастика, растяжка и умеренные тренировки;
-
выбор качественной и удобной обуви — неправильное распределение нагрузки провоцирует усиленное давление на суставы;
-
укрепление иммунитета и защита от переохлаждений.
Наглядное сравнение
Выше мы описали основные причины, симптомы и способы лечения артрита и артроза. В этом блоке кратко отвечаем на вопрос различия заболеваний:
| Артрит | Артроз |
| Воспалительное заболевание, которое поражает суставы и может влиять на нормальную работу внутренних органов. | Заболевание носит дегенеративный, разрушающий, характер. Влияет только на работу суставов. |
| Развивается преимущественно у людей молодого и среднего возраста: 25-45 лет. Бывает также у детей. | В основном настигает людей пожилого возраста, а также людей, чья деятельность напрямую связана с нагрузкой на суставы: спортсменов, музыкантов, художников. |
| Проявляется воспалительными симптомами на начальной стадии: болью отеком, покраснением и повышением температуры в пораженном месте. | Может долго не давать о себе знать, медленно прогрессировать — этим усложняет процесс диагностики на ранней стадии. |
Будьте здоровы!
Ревматоидный артрит | Клиническая ревматологическая больница №25
Ревматоидный артрит – это хроническое воспалительное заболевание.
- в первую очередь поражение суставов ревматоидным артритом – вовлекаться в процесс может один или сразу много суставов. Воспаление суставов. Воспаляться могут любые суставы: чаще мелкие суставы кистей и стоп, но также коленные, локтевые, тазобедренные, височно-нижнечелюстные суставы, межпозвоночные суставы шейного отдела позвоночника и другие.
процесс прогрессирует с развитием необратимых изменений суставов, то есть скорее всего это заболевание останется на всю жизнь и состояние суставов будет постепенно ухудшаться. Скорость разрушения суставов у каждого пациента различна.
- болезнь ревматоидный артрит периодически обостряется под влиянием климатических условий, переохлаждения, травмы, психо-эмоционального стресса, физической нагрузки, инфекций и сопутствующих заболеваний.
- в ходе заболевания часто происходит поражение внутренних органов – кровеносных сосудов, нервной системы, почек, сердца, легких. Тогда в диагнозе появляется формулировка «ревматоидный артрит с системными проявлениями». Вовлечение других органов также происходит у всех по- разному и в разное время от начала заболевания. Различные осложнения могут возникать на любой стадии заболевания, многие из них обратимы при своевременном и адекватном лечении.
Причины заболевания ревматоидным артритом. Толчком к развитию этого заболевания может быть один из следующих факторов или их сочетание:
- генетическая предрасположенность – риск заболеть ревматоидным артритом увеличен примерно в 4 раза у кровных родственников больных ревматоидным артритом. По наследству передается не само заболевание, а нарушенная реакция иммунной системы на действие инфекционных и других агентов, в ходе которой и развивается артрит.
- инфекционные агенты – выявлено несколько инфекционных агентов, которые могут стать толчком для развития ревматоидного артрита (вирусы краснухи, герпеса, Эпштейна-Барра, ретровирусы, цитомегаловирус, микоплазма и др.). Однако ни один не может стать единственной причиной развития ревматоидного артрита. Они лишь являются пусковым механизмом патологического процесса.
- психо-эмоциональный стресс и чрезмерная физическая нагрузка – роды или аборт, неблагополучие в семейной или социальной сфере, влияние на организм химических, лучевых, токсических факторов – также провоцируют развитие ревматоидного артрита.
Как проявляется ревматоидный артрит? Как распознать ревматоидный артрит? Какие симптомы ревматоидного артрита?
К основным клиническим проявлениям ревматоидного артрита относятся:
- утренняя скованность – ощущение тугоподвижности в пораженных суставах, требующее их «разработки» особенно утром. При множественном поражении суставов это может приводить в период обострения к полной обездвиженности больного, обычно нарастающей со средины ночи и достигающей своего пика к пробуждению больного утром. Часто выраженность утренней скованности соответствует уровню активности воспалительного процесса. Но у небольшого числа пациентов может проявляться незначительно.
- боль и деформация суставов, отечность и ограничение объема движений в пораженных суставах – имеют непостоянный характер и зависят от степени выраженности воспаления и особенно беспокоят при нагрузке. Однако при развитии выраженных разрушений суставов и формировании контрактур ограничения движений носят уже постоянный характер. Особенностью ревматоидного артрита является симметричное поражение суставов (например, мелкие суставы обеих кистей).
- температура, снижение веса, общая слабость – могут появляться в начале заболевания еще до развития типичных изменений в суставах и увеличиваться при обострении болезни.
В ОСНОВЕ РАЗВИТИЯ РЕВМАТОИДНОГО АРТРИТА лежит аутоиммунное воспаление, в результате которого иммунная система из-за нарушения ее функций вместо того, чтобы «нападать» на врагов организма (микробы, вирусы, опухолевые клетки), начинает «атаковать» собственные клетки. Формируется иммунная реакция, приводящая к повреждению собственных тканей или органов. Клетки иммунной системы вырабатывают специфические белки – различные антитела, против собственных клеток организма человека, – аутоантитела. Часть из них называют ревматоидным фактором (РФ) и регулярно оценивают в Вашей крови при взятии анализов не только при уточнении диагноза, но и в ходе лечения. Уровень ревматоидного фактора характеризует активность заболевания и помогает оценить эффективность терапии. При ревматоидном артрите в первую очередь поражаются ткани суставов. У многих людей начальные симптомы артрита бывают очень неопределенными и включают слабость, боли в мышцах и невысокую температуру.
ИЗМЕНЕНИЯ В СУСТАВАХ при ревматоидном артрите являются результатом нескольких процессов:
1. Хронический воспалительный процесс приводит к постепенно нарастающему разрушению хряща и костей. Основное разрушение структур сустава при ревматоидном артрите вызывается паннусом – агрессивной тканью, которая начинает разрастаться под воздействием факторов вырабатываемых иммунной системой в полости сустава. Механизм разрушения связан как с механическим давлением растущего паннуса, так и с образованием большого количества разнообразных агрессивных ферментов, «разъедающих» ткани сустава. А в прилежащей костной ткани эти же процессы вызывают разрежение – «околосуставной остеопороз».
2. Под действием большого количества разных веществ, которые вырабатываются клетками иммунной системы и образуются в результате разрушения тканей сустава, начинают изменяться близлежащие мягкие ткани. Происходит постепенная атрофия мышц, формируются контрактуры.
Все это приводит к тем внешним деформациям суставов, которые и являются характерной чертой ревматоидного артрита. Ни при одном другом заболевании суставы так не изменяются. Особенно значительно это происходит в мелких суставах кистей и стоп.
Артрит у собак: симптомы и лечение болезней суставов
Что такое артрит у собакАртрит является общим термином для обозначения аномальных изменений в суставах. Эти изменения возникают, когда хрящ стирается быстрее, чем происходит его замена. Хрящ действует как подушка для защиты костей. Когда он стирается, суставы опухают и становятся болезненными.
Артрит неизлечим, но раннее лечение имеет принципиально важное значение — без него ваша собака продолжит терять хрящ, что приведет к необходимости более агрессивного лечения, например хирургического вмешательства¹.
Как определеить есть ли у вашей собаки артрит? Симптомы и признаки.Если у вашей собаки артрит, первое, что вы заметите, когда у нее болят суставы, это то, что ей трудно двигаться и она ходит, бегает и прыгает с неохотой. Ваша собака также может заскулить или вздрогнуть при прикосновении к больному месту. Артрит может иметь серьезные последствия для здоровья и подвижности собаки, однако некоторые признаки артрита похожи на признаки других серьезных заболеваний. Обращайте внимание на любые изменения в настроении или поведении питомца и обязательно проконсультируйтесь с ветеринарным врачом, чтобы узнать точный диагноз.
Признаки артрита у собак
- Колеблется перед тем, как подняться или спуститься по лестнице.
- Отстает или легко утомляется во время прогулок.
- Предпочитает лежать, а не сидеть или стоять.
- Скованность, особенно после отдыха.
- Скулит, рычит или кусается при прикосновении к больному месту.
Факторы, способствующие возникновению артрита:
| Возраст | С возрастом хрящевая ткань у собак начинает деградировать. Хоть артрит гораздо чаще встречается у зрелых или пожилых собак, но молодые питомцы тоже могут страдать этим заболеванием. |
| Порода | Некоторые крупные породы собак более склонны к возникновению артрита и снижению подвижности. К таким породам относятся лабрадоры, золотистые ретриверы, немецкие овчарки и ротвейлеры. |
| Избыточный вес weight | Избыточный вес у собаки означает чрезмерную нагрузку на суставы и хрящи, что может привести к артриту и проблемам с суставами. |
Возможные причины:
| Врожденные или наследственные патологии | У некоторых пород собак имеются врожденные или наследственные заболевания, из-за которых они более других склонны к развитию артрита в зрелом возрасте. |
| Повреждения или травмы | Травма в результате несчастного случая может повредить хрящ, что приведет к развитию артрита в более позднем возрасте и негативно скажется на подвижности питомца. |
| Инфекция | В редких случаях к разрушению хряща и ткани сустава могут привести инфекции. |
Что делать, если у собаки артрит: улучшение подвижности и здоровья суставов
- Обратитесь к ветеринарному врачу для подбора правильного лечения. Действуйте прямо сейчас, чтобы сохранить здоровье суставов вашей собаки.
- Если у нее артрит, хрящ в ее суставах стирается, вызывая сильную боль.
- Если вы займетесь решением проблемы сейчас, в будущем вашей собаке могут не потребоваться более агрессивные методы лечения, например хирургическая операция¹.
¹ Renberg WC. Pathophysiology and management of arthritis. Vet Clinc North Am: Small Animal Practice. 2005; 35:1073–1091.
Лечение: важность питанияЗдоровье собаки и ее состояние в целом во многом зависят от питания. Сбалансированное питание является неотъемлемой частью активного, здорового образа жизни питомца. Чтобы узнать точный диагноз и способы лечения, всегда консультируйтесь со своим ветеринарным врачом и просите его порекомендовать лучший корм для лечения артрита и поддержания здоровья и подвижности суставов вашей собаки.
Вопросы об артрите и здоровье суставов, которые следует задать ветеринарному врачу- Какие имеются варианты лечения артрита и поддержания здоровья суставов у моей собаки?
- Спросите, как питание сочетается с другими доступными вариантами.
- Спросите, как связан вес вашей собаки со здоровьем суставов.
- Как питание может быть частью программы лечения? Какой корм из диетической линейки Hill’s Prescription Diet подойдет вашему питомцу?
- Спросите об особенностях питания вашей собаки и о том, как рекомендуемый корм может помочь.
- В каком количестве и как часто вы должны кормить собаку рекомендованным кормом.
- Через сколько дней появятся признаки улучшения состояния собаки?
- Обсудите, как питание влияет на вес питомца и здоровье его суставов.
- Обсудите программы упражнений, которые вы можете выполнять с собакой, не нанося вред ее суставам.
- Можете дать мне письменные указания по артриту и здоровью суставов?
- Спросите о безрецептурных (OTC) болеутоляющих средствах, которые можно или нельзя давать собаке.
- Запишите информацию обо всех рекомендованных лекарственных средствах и витаминных добавках.
- Как лучше связаться с вами или вашей клиникой, если у меня появятся вопросы (электронная почта/телефон)?
- Спросите, нужно ли вам будет прийти на повторный прием.
- Спросите, будет ли вам направлено уведомление или письмо-напоминание об этом по электронной почте.
Артроз: признаки, симптомы, лечение – МедКом
Причины болезни
Основная причина артроза — возрастные изменения. Со временем кости и связки слабеют, поступает меньше витаминов и микроэлементов, все это отрицательно сказывается на всем организме. По данным врачей, с каждым годом симптомы артроза и появляются все раньше, что связано с плохой экологией, несбалансированным питанием, вредными привычками. Способствуют артрозу и другие факторы, условно поделенные на две группы (основная и вторичная). Среди них выделяют:
- Излишний вес — ведет к нагрузкам на суставы, что способствует артрозу и его быстрому развитию.
- Тяжелые условия труда, дающие нагрузку на суставы. В группе риска шахтеры, металлурги, каменщики и другие.
- Нарушение в функционировании эндокринной системы.
- Повторяющиеся травмы суставов.
- Наследственная предрасположенность.
К распространенным причинам вторичного типа относятся травмы, аутоиммунные болезни, несвертываемость крови, воспалительные процессы внутри суставов, гормональные нарушения, нарушение кровоснабжения, переохлаждения и другие. Артрозу способствуют постоянные нагрузки на руки, занятия профессиональным спортом, артриты, врожденные нарушения в строении суставов.
Симптоматика болезни
Развитие артроза происходит постепенно. В первое время на его присутствие в организме не указывают никакие признаки. Хруст в суставах становится первым симптомом, из-за которого стоит обратить внимание на повреждение. Болевой синдром отсутствует или проявляется в слабой форме без четкой локализации. Постепенно появляется скованность в суставах, характер боли становится ярче и интенсивнее. Чаще всего симптомы болезни проявляются после долгого периода покоя, тяжелой физической работы.
Об артрозе свидетельствует утренняя скованность, но после легкой разминки она проходит. Постепенно картина дополняется ночными болями, реакцией суставов «на погоду». Постоянно слышится хруст, движения скованные и болезненные. Пациенты часто жалуются на некомфортные ощущения в области спины и позвоночника, им тяжело подобрать удобное положение во время сна, поскольку движения отзываются спазмами и болью. На смену острым приступам приходят периоды облегчения, но потом симптомы возвращаются.
Виды и степени болезни
Медики выделяют четыре степени артроза. Опасность первой степени — отсутствие или слабые болевые ощущения. Даже при медицинском обследовании диагностировать болезнь не всегда удается. Хороший результат дает пальпация участка, в таком случае опытный лечащий врач обнаружит небольшие изменения в области поврежденного сустава. Для этой стадии характерно удовлетворительное состояние пациента, любые болевые симптомы списываются на погодные явления или усталость.
Вторая степень проявляется заметными симптомами. Болевой синдром становится сильнее, но остается терпимым. На этой стадии начинается разрушение сустава и появление остеофитов. Хруст и общее недомогание теперь — постоянные спутники пациента. На этом этапе важно вовремя распознать и начать лечить артроз специальными медицинскими препаратами.
При артрозе третьей степени хрящ заметно истончается, появляются обширные очаги разрушения, питание тканей нарушается. Множественные остеофиты видны невооруженным глазом, отмечается сильная деформация.
Для артроза четвертой степени характерны сильные изменения и деформация. Суставная щель отсутствует.
Диагностические меры и лечение
Лечение артроза невозможно без постановки диагноза. Занимается этим врач ревматолог.
Первый этап предполагает сбор информации от пациента. Специалист спрашивает о времени появления первых симптомов, характере и локализации боли, определяет сопутствующие факторы. Следующие этапы диагностики перед лечением артроза включают:
- Рентгенографию — основной метод диагностики.
- Пункцию суставов для выявления степени изменения.
- Биопсию — определяет состояние суставов на момент осмотра.
Также требуется сдать анализ крови и ряд дополнительных обследований.
Необходимая схема лечения артроза подбирается исходя из полученной информации и результатов лабораторных анализов. К сожалению, победить артроз на последних стадиях почти невозможно. Но регулярные курсы приема медикаментов и профилактика помогут пациенту повысить качество жизни.
В остальных случаях лечение артроза состоит из комплекса мероприятий и зависит от степени развития болезни. Возможные методы лечения:
- Болеутоляющие и противовоспалительные, восстанавливающие инъекции и медикаменты.
- Санаторно-курортные процедуры.
- Массажи и лечебная физкультура.
- Электрофорез и др.
Наряду с основной схемой лечения при артрозе рекомендуется скорректировать режим питания, сбросить вес и уменьшить физические нагрузки.
В некоторых случаях для лечения артроза применяются народные средства, но только по назначению специалиста. В домашних условиях при лечении можно использовать мази, гели, травяные растирки, назначенные врачом. В тяжелых случаях при лечении артрозов прибегают к хирургическим методам. В зависимости от стадии болезни, проводят замену поврежденных участков аналогами. Это помогает вернуть подвижность и унять боли.
Профилактические меры
Любую болезнь легче предотвратить, чем лечить. Снизить шанс развития артрозов разных видов поможет соблюдение простых правил и регулярный осмотр.
Рекомендуется избегать чрезмерных нагрузок, но не забывать о профилактических разминках. В качестве спорта лучше выбрать щадящие виды. Идеально подойдут спортивная ходьба, плавание, легкие пробежки. Стоит отказаться от вредных привычек и вести здоровый образ жизни. Если есть лишний вес, скорректировать питание и ввести в рацион продукты, богатые витаминами и минералами. При проблемах с эндокринной системой не пренебрегать лечением, а посещать эндокринолога.
Лечение и диагностика реактивный артрит в Санкт-Петербурге. Симптомы, причины.
Реактивный артритПроблемы с суставами не понаслышке знакомы не только людям пожилого возраста, но и достаточно молодым. Артрит (мкб 10) – это воспалительное заболевание суставов. В данном случае поговорим о реактивном артрите. Что же это такое и как лечить реактивный артрит? Реактивный артрит – это хронический артрит, который характеризуется такими состояниями: воспалительные заболевания мочеполовой системы, конъюнктивиты, воспалительные процессы в суставах.
Данный вид артрита назван реактивным из-за того, что иммунная система активно вовлекается в процесс и реагирует на наличие инфекций в мочеполовой системе. Такая реакция иммунитета приводит к спонтанным конъюнктивитам и другим воспалениям глаз. Если инфекции подавлена к моменту, когда воспалились глаза, тогда здесь диагноз, опираясь на эти симптомы, точно поставить невозможно.
Реактивным артритом страдают в основном люди в возрасте от 30 до 50 лет, однако не следует исключать возможности появления болезни и в другом возрасте. Реактивный артрит у детей возникает вследствие травм суставов, инфекционных заболеваний и в результате нарушения работы иммунной системы. Возможность артрита вероятна у подростков в любой возрастной период.
Реактивный артрит, полученный в результате заражения венерическим заболеванием, более частый гость у мужчин. А форма артрита, полученная в результате инфицирования кишечной палочкой, одинаково присуща и мужчинам и женщинам.
Принято считать, что реактивный артрит не обходится только лишь суставами, но и поражает другие органы, вызывает воспаления кожи, глаз, слизистой, почек, легких и сердца. Данный вид артрита можно спутать с некоторыми другими заболеваниями из-за схожести симптомов, к примеру псориатическим артритом, анкилозирующим спондилитом и др. Эти заболевания также вызывают воспаления в вышеописанных органах. Поэтому в медицине принято общее название этих сходных по симптоматике заболеваний – спондилоартропатия.
Причины
Болезнь реактивный артрит – генетическое заболевание, за которое отвечает HLA-B27 ген, однако для запуска данного заболевания должна присутствовать в организме та или иная инфекция. К примеру, очень часто реактивный артрит появляется как следствие хламидиоза, а также после заражения кишечника бактериями шигелла, сальмонелла, кампиллобактер, иерсиния. Как правило, начало развития артрита приходится после 1-3 недель от начала развития инфекции.
Симптомы могут быть связаны с поражением суставов, а также других областей. Наиболее часто наблюдается артрит лодыжек, голеностопного сустава, кистей рук и коленного и тазобедренного сустава.
Симптомы
Основные симптомы артрита в любом возрасте имею схожие признаки. Симптомы могут быть такие, как болезненность, скованность, отечность, теплота и покраснение воспаленных суставов. В некоторых случаях возникает воспаление всех пальцев рук и ног, так называемые «колбасные пальцы». При реактивном артрите возможно поражение позвоночника, что ведет к болям в спине и шее. Также при данном виде артрита воспаляются точки соединения с сухожилиями, возникает болезненность и чувствительность.
Реактивный артрит не суставных областей может выражаться в раздражении:
- глаз – покраснение, боязнь яркого света, конъюнктивит;
- половых органов – жжение при мочеиспускании, уретрит, выделение гноя;
- мочевого тракта – частые позывы к мочеиспусканию;
- ротовой полости – образование язвочек на слизистой полости рта, кожи – шелушение, появление водянистых пузырьков;
- толстого кишечника – колит, диарея или гной в стуле;
- аорты – в редких случаях сердечная недостаточность, аритмия.
Артрит в детском возрасте имеет симптоматику, зависимую от типа артрита и возраста ребенка.
Легко ли диагностировать заболевание
Диагностика ревматоидного артрита и его причин, повлекших это заболевание, – задача крайне сложная, если действовать только лишь путем лабораторного анализа. Для постановки конкретного диагноза, необходимо обследовать весь организм. Диагноз ставиться на основании выявленных комбинаций воспалений – артрит с воспалением глаз, желудочно-кишечной системы и мочеполовой. Признаки наличия инфекций в организме покажут анализы крови. Необходимо сделать обследование позвоночника и суставов, с целью обнаружения характерных изменений. В некоторых случаях можно заметить признаки отложения кальция в местах соединения сухожилий с костями, которое может сообщить о ранее перенесенных воспалениях суставов. Обязательно обследование у офтальмолога, сдача анализов на исследование кала и мочи для определения и выявление инфекций. Для мужчин обязательным будет обследование предстательной железы, которая также подвергается воздействию при реактивном артрите.
Не терпите болезнь, затягивать с лечением – это вредить самому себе. Позвоните в диагностический центр и пройдите обследование как можно быстрее.
Лечение заболевания
Лечение артрита направлено, прежде всего, на устранение инфекции, вызвавшей реактивный артрит, и включает противовоспалительное лечение. Для снижения симптоматики, в частности воспалений, назначают негормональные средства. При тяжелой форме артрита назначают антиревматоидные препараты. Если же выявлены инфекционные возбудители, тогда не обойтись без антибактериального лечения. В борьбе за выздоровление могут пригодиться и народные средства – отвары, компрессы, укутывания, но учесть, что это не панацея и действовать с ведома лечащего врача, который уж точно знает, как лечить ревматоидный артрит. Победить болезнь сможет комплексное лечение и забота близких.
Артрит тазобедренного сустава – симптомы и лечение артрита
Тазобедренный сустав несет довольно высокую нагрузку – он обеспечивает движение ноги в разные стороны с разной амплитудой, вращение. Не удивительно, что довольно часто встречаются заболевания тазобедренного сустава. Боль в бедре может быть симптомом множества заболеваний – бурсита, тендинита, заболеваний позвоночника, артрита тазобедренного сустава. Каждое из заболеваний требует внимательного отношения и обращения к специалисту, но речь сегодня пойдет об артритах.
Артрит тазобедренного сустава может быть вызван дегенеративными процессами (изношенностью) – в основном остеоартриту подвержены люди третьего возраста. Также это может быть ревматоидный артрит, представляющий собой системное воспалительное заболевание и проявляющееся преимущественно в молодом возрасте. Среди ревматоидных артритов наиболее часто встречается специфический артрит, вызванный возбудителями туберкулеза и гнойный артрит, остальные типы воспалений встречаются гораздо реже. Это может быть и посттравматический артрит, возникающий на фоне полученных микротравм у людей в любом возрасте. Необходимо отметить, что каждому виду артрита соответствует свой вид боли. Наример, при гнойном артрите тазобедренного сустава боль резкая, пульсирующая.
Некоторые формы артрита могут быстро привести к ограниченной подвижности и потере трудоспособности, поэтому, почувствовав боль в области бедра, необходимо немедленно обратиться к специалисту. Окончательный диагноз может быть поставлен лишь после проведения определенных исследований. При подозрении на артрит, врач назначает рентгенографию, компьютерную или магниторезонансную томографию, пуктирование сустава. В последнем случае пункция помогает сразу установить чувствительность возбудителей болезни к тем или иным антибиотикам и назначить адекватное лечение.
Лечение артрита тазобедренного сустава осуществляется при помощи консервативной терапии и оперативного вмешательства. Обязательно даются ортопедические процедуры, рекомендуется проходить санаторно-курортное лечение.
Для снятия или временного снижения боли врачи рекомендуют теплые компрессы, ограничение физических нагрузок на тазобедренный сустав, удобную обувь. Повысить эффективность лечения болезни поможет устранение лишнего веса. Ведь лишние килограммы несут только лишнюю нагрузку на сустав, итак страдающий от болезни.
Наши клиники в Санкт-Петербурге
Медицентр Юго-ЗападПр.Маршала Жукова 28к2
Кировский район
- Автово
- Проспект Ветеранов
- Ленинский проспект
Получить подробную информацию и записаться на прием Вы можете по телефону +7 (812) 640-55-25
Симптомы, причины, диагностика и лечение
С возрастом у вас повышается риск артрита. Повреждение суставов в результате этого состояния может вызвать отек, боль и физические изменения в ногах и лодыжках.
Типы артрита стопы и голеностопного сустава
Артрит – это общий термин, обозначающий группу из более чем 100 заболеваний. Это может быть воспаление и отек вокруг суставов и близлежащих мягких тканей.
При многих видах артритов суставы со временем изнашиваются.Вы постепенно теряете гладкий «амортизирующий» хрящ внутри них. В результате ваши кости трутся друг о друга. Мягкие ткани суставов также могут начать изнашиваться. Через некоторое время сустав может перестать работать или двигаться так, как должен.
Несколько типов артрита могут вызывать боль в ступнях и лодыжках, в том числе:
- Остеоартрит, или артрит изнашивания, является наиболее распространенным типом. Врачи также называют это дегенеративным заболеванием суставов или возрастным артритом.Остеоартрит обычно вызывает изменения в течение многих лет. Наиболее распространены суставы стопы и голеностопного сустава:
- Три сустава, включая пяточную кость, внутреннюю кость средней стопы и внешнюю кость средней стопы
- Сустав большого пальца стопы и кости стопы
- Сустав в месте соприкосновения лодыжки и берцовой кости
- Ревматоидный артрит – одна из самых серьезных форм. Это аутоиммунное заболевание, при котором ваша иммунная система атакует сустав.Обычно это происходит в одном суставе с обеих сторон вашего тела.
- Подагра возникает, когда в вашем рационе накапливается мочевая кислота. Чаще всего встречается на большом пальце ноги, потому что это самая дальняя часть тела от сердца.
- Псориатический артрит может возникнуть в одном или нескольких суставах, включая лодыжки и кончики пальцев ног. Это также может вызвать отек пальцев ног, называемый дактилитом.
- Посттравматический артрит возникает после травмы, особенно после вывиха или перелома кости.Вы можете не замечать проблем годами.
Симптомы артрита стопы и голеностопного сустава
Симптомы артрита стопы и голеностопного сустава часто включают:
- Болезненность при прикосновении к суставу
- Боль при движении им
- Проблемы с перемещением, ходьбой или нагрузкой на него
- Сустав жесткость, тепло или припухлость
- Усиление боли и отека после отдыха, например, во время сидения или сна
Диагностика артрита стопы и голеностопного сустава
Врач спросит о вашей истории болезни и проведет анализы, которые могут включать:
Стопа и Лечение артрита голеностопного сустава
В зависимости от ваших симптомов и причины артрита вам может быть назначено одно или несколько из следующих методов лечения:
- Стероидные препараты, вводимые в суставы
- Противовоспалительные препараты для снятия отека
- Обезболивающие
- Подушечки или опоры для свода стопы в вашей обуви
- Трости или скобы для поддержки
- Вставки для обуви, поддерживающие ортопедия (ортопедия)
- Физическая терапия
- Обувь по индивидуальному заказу
Хирургия артрита стопы и голеностопного сустава
Некоторым людям для лечения артрита стопы и голеностопного сустава требуется хотя бы один вид операции.Ваш врач порекомендует вам наиболее подходящее лечение. Операции по поводу артрита включают:
- Операция слияния. Это также называется артродезом. Он включает в себя сплавление костей стержнями, штифтами, винтами или пластинами. После заживления кости остаются соединенными.
- Операция по замене суставов. В основном используется в тяжелых случаях. Ваш врач может назвать это артропластикой. Они извлекут поврежденные кости и хрящи и заменит их металлом или пластиком.
Домашние средства от боли при артрите стопы
Когда у вас артрит стопы или лодыжки, одно из самых важных вещей – носить удобную обувь.Обратите внимание на эти детали:
- Обувь по форме вашей стопы
- Обувь с хорошей опорой (например, без слипонов)
- Резиновая подошва для большей амортизации
- Гибкость
- Правильная посадка; обратитесь за помощью к продавцу
Упражнения помогут сохранить ноги сильными, гибкими и безболезненными. Движения, которые могут быть полезны для ваших ног, включают:
- Растяжка ахиллова сухожилия. Встаньте лицом к стене, уперев в нее ладони. Сделайте шаг вперед и назад.Наклонитесь вперед, упираясь пятками в пол. Почувствуйте, как тянут ахиллово сухожилие и икры задней ноги. Задержитесь 10 секунд. Повторите это упражнение по три раза с каждой стороны.
- Растяжка большого пальца ноги. Оберните толстую резинку вокруг больших пальцев ног. Используйте свои мышцы, чтобы отвести их друг от друга по направлению к другим пальцам ног. Задержитесь в этом положении 5 секунд. Повторить 10 раз.
- Носок. Оберните резиновую ленту вокруг пальцев каждой стопы и разведите пальцы ног.Задержитесь в этом положении на 5 секунд и повторите упражнение 10 раз.
- Сгибание пальцев ног. Поднимите шарики пальцами ног.
Другие домашние средства от артрита:
Изменения образа жизни при артрите стопы
Некоторые изменения в повседневной жизни могут помочь вам почувствовать себя лучше и предотвратить обострение артрита.
- Если определенное действие вызывает обострение симптомов, постарайтесь свести его к минимуму.
- Вместо упражнений с высокой ударной нагрузкой, таких как бег трусцой, делайте упражнения с небольшой нагрузкой, например плавание или езда на велосипеде.
- Поддерживайте здоровый вес, чтобы ваши суставы не подвергались такой большой нагрузке.
Артрит стоп: причины, симптомы и лечение
Если вы живете с артритом, скорее всего, вы чувствуете болезненные ощущения в ногах. «Ступни сильно страдают от артрита», – говорит Винисиус Домингес, доктор медицины, ревматолог из Дейтона-Бич, Флорида, и медицинский советник CreakyJoints.
Действительно, остеоартрит (ОА), наиболее распространенный тип артрита, поражает ступни каждого шестого человека в возрасте старше 50 лет.При ревматоидном артрите (РА), наиболее распространенном типе воспалительного аутоиммунного артрита, более чем у 90 процентов пациентов в течение болезни развиваются симптомы в стопе и голеностопном суставе. Примерно в 20% случаев РА симптомы стопы и голеностопного сустава входят в число первых признаков болезни.
Неудивительно, что вы можете почувствовать артрит в ногах: болезнь поражает преимущественно суставы, а на стопе более 30 суставов.
Как разные виды артрита повреждают ваши ноги
Различные типы артрита ног по-разному проявляются.
- Остеоартрит чаще всего поражает первый плюснефаланговый сустав (MTP), который соединяет большой палец ноги с стопой, хотя он также часто встречается в средней части стопы и лодыжке.
- Ревматоидный артрит обычно возникает на обеих стопах и поражает одни и те же суставы каждой стопы. В этом отличие от остеоартрита, который обычно поражает один конкретный сустав.
- Подагра часто поражает только стопы, чаще всего большой палец ноги. Узнайте больше о лечении обострения подагры.
- Псориатический артрит (PsA) также может поражать пальцы ног, вызывая припухлость, похожую на сосиску, называемую дактилитом. ПсА часто сопровождается воспалением энтезов – мест прикрепления сухожилий и связок к костям. В стопах это обычно проявляется как подошвенный фасциит, воспаление полосы ткани, которая соединяет пяточную кость с пальцами ног, а также костных выступов, известных как костные шпоры, которые могут вызывать боль, если они надавливают или натирают другие кости или мягкие ткани.
- Анкилозирующий спондилит также вызывает энтезиты, такие как подошвенный фасциит и боль в ахилловом сухожилии.
Как вылечить боль в ногах от артрита
Теперь, когда мы выяснили, почему болят ваши ноги, рассмотрим эти стратегии уменьшения боли, скованности и отека, которые пациенты с артритом часто слишком хорошо знают.
1. Используйте обезболивающие
Доступные как без рецепта, так и по рецепту, нестероидные противовоспалительные препараты (НПВП), такие как аспирин, ибупрофен и напроксен, являются основным средством лечения для уменьшения боли, отека и покраснения, связанных с артритом, в том числе, когда артрит поражает стопы.НПВП помогают блокировать выработку простагландинов – группы химических веществ, которые играют роль в боли и воспалении. Поскольку эти препараты могут увеличить риск сердечно-сосудистых и желудочно-кишечных заболеваний, обязательно поговорите со своим врачом, прежде чем принимать их для краткосрочного или долгосрочного использования. Вместо этого ваш врач может предпочесть местное противовоспалительное средство, такое как гель Вольтаран, который минимально всасывается системно и с меньшей вероятностью вызывает побочные эффекты.
2. Купите подходящую обувь
«Когда у вас артрит, ваша обувь либо поможет вам, либо повредит», – говорит Джеки Сутера, DPM, хирург-ортопед из Нью-Йорка.Правильная посадка – ключевой фактор в том, насколько удобна обувь для ног. Помимо того, что необходимо приспособить суставы, пораженные артритом, которые могут иметь жесткость, опухоль и контрактуру, обувь должна соответствовать пальцам стопы и бурситам, которые часто возникают при артрите. Комфортные бренды, такие как Vionic, Ecco, Clarks и Mephisto, созданы, чтобы быть стильными и удобными. Они включают поддержку свода стопы, пятки, толстую подошву, амортизацию и амортизацию.
Людям с остеоартрозом стопы особенно выгодна обувь с рокерской подошвой, которая имеет более толстую, чем обычно, подошву с изогнутой пяткой.Согласно исследованиям, обувь с этим типом подошвы (распространенной в спортивной обуви) снижает давление под суставом большого пальца ноги на 12 процентов у людей с остеоартритом. В недавнем исследовании оценка боли у тех, кто носила обувь с рокерской подошвой, улучшилась на 22 пункта.
3. Установите цель по снижению веса
Когда дело доходит до артрита, действительно имеет значение то, что показывает ваша шкала. У людей с более высокой массой тела артрит диагностируется в более раннем возрасте и у них более тяжелый артрит. В этом есть смысл: «Ноги – это суставы, несущие вес, поэтому ожирение усугубляет артрит», – говорит д-р.Домингес. Даже один лишний фунт на вашей раме может равняться примерно пяти лишним фунтам силы на ваших ногах. Потеря 20 фунтов может означать избавление ваших ног от дополнительных 100 фунтов силы с каждым шагом.
Избыточная масса тела также увеличивает воспаление, которое усиливает болезненные симптомы воспалительных типов артрита, таких как ревматоидный артрит и псориатический артрит. Нелегко похудеть, когда у вас жесткие или болезненные суставы, но даже снижение веса на 5–10 процентов резко уменьшает боль в суставах и улучшает переносимость упражнений.Ознакомьтесь с этими советами по снижению веса, которые особенно полезны при артрите.
4. Двигайтесь дальше
Даже самым здоровым людям может быть трудно поддерживать программу упражнений, поэтому тем, у кого боли в суставах, это может быть особенно сложно. Но польза от упражнений при артрите очевидна: исследования показывают, что регулярные умеренные упражнения помогают поддерживать функцию суставов, уменьшая боль и усталость и снимая скованность. И, конечно же, это может быть очень полезно для сжигания калорий, так что вы можете сбросить вес.Убедитесь, что вы не верите в этот устаревший миф о физических упражнениях и артрите.
Старайтесь оставаться как можно более активным – учитывается любое движение, в том числе выгуливание собаки, прогулки по саду и стояние, пока вы говорите по телефону, – и найдите удобные способы быть активными. Вместо того, чтобы бегать на улице, попробуйте ходить по беговой дорожке, которая лучше поглощает удары. Или попробуйте другие упражнения с меньшей нагрузкой, такие как плавание, гребля, езда на велосипеде или использование эллиптического тренажера. «Вы по-прежнему будете получать от них пользу для сердечно-сосудистой системы, не нанося ударов по ногам», – говорит докторСутера. Ваша цель – выполнять до 150 минут аэробных упражнений в неделю, разбивая их на более короткие периоды (даже пяти- или 10-минутные блоки), если это легче для ваших суставов.
5. Используйте лед или тепло
«Я верю в лед – это прекрасное противовоспалительное средство», – говорит Уильям Спилфогель, врач-терапевт, заведующий подиатрическим отделением больницы Ленокс Хилл в Нью-Йорке. «Но у меня есть пациенты, которые клянутся жаром».
Каждая терапия действует по-разному для облегчения боли: холодовая терапия сужает кровеносные сосуды в окружающих мышцах, что снижает приток крови к суставам, уменьшая отек и воспаление.Тепловая терапия помогает расслабить мышцы, уменьшить спазмы и уменьшить жесткость суставов. Оба они также воздействуют на рецепторы в вашей коже, прерывая болевые сигналы, посылаемые в мозг.
В зависимости от того, какой тип боли вы испытываете, вы можете рассмотреть возможность использования льда и тепла. Например, если вы скованы по утрам, теплый душ может облегчить симптомы, и вы сможете лучше двигаться. При обострении РА или воспалении из-за ОА (возможно, вы провели целый день на ногах) холодный компресс или пакет с замороженным горошком (оберните его бумажным полотенцем перед нанесением на кожу) может помочь снять боль и отек на льду. .
6. Исследовать вкладыши
Ортопедические изделия, изготовленные на заказ, могут помочь уменьшить боль в стопе при артрите. «Прелесть ортопедических изделий в том, что есть много способов индивидуализировать их использование», – говорит д-р Сутера. Их можно настроить для изменения механики вашей стопы – например, чтобы ограничить сустав большого пальца ноги, чтобы он не мог двигаться во время ходьбы (и, таким образом, уменьшить дискомфорт). Или их можно сделать более удобными для ваших ног, например, добавив поддерживающую амортизацию.
Поскольку тяжесть боли в стопе при артрите может быть разной для левой и правой стопы, индивидуальные настройки ортопедических протезов могут быть разными для каждой стороны стопы.Исследования по ортопедии и боли в стопах ограничены, но исследование 2016 года с использованием вставок для жесткости обуви для лечения боли MTP обнаружило клинически значимое улучшение боли в стопах и инвалидности, связанной со стопами, за трехмесячный период, при этом почти 80 процентов участников заявили, что были. эффективный.
7. Попробуйте альтернативные методы лечения
Хотя исследования неоднократно показывали, что такие добавки, как глюкозамин и хондроитин, не работают для большинства людей, доктор Домингес все же иногда рекомендует их пациентам с остеоартритом, у которых меньше вариантов лекарств, чем при воспалительных типах артрита.Глюкозамин и хондроитин являются естественными компонентами хрящевой ткани суставов, которая разрушается у людей с ОА. «Как ни странно, мы обнаруживаем, что люди с ними лучше себя чувствуют», – говорит он. Бренд, который он рекомендует, – это Osteo Bi-Flex, который, среди прочего, содержит глюкозамин, хондроитин и экстракт трав босвеллии.
Еще одно многообещающее лекарство – куркума, которая, как показывают некоторые исследования, может быть полезной при лечении остеоартрита и воспалительного артрита, такого как РА. Специя, которая является основным ингредиентом карри, куркума содержит антиоксидант куркумин, который помогает бороться с воспалениями.
Чтобы еще больше оживить ваше лечение артрита, многие врачи также рекомендуют кремы, содержащие капсаицин, компонент перца чили. «Он очень хорошо действует местно, особенно на стопы», – говорит д-р Сутера. В одном исследовании с участием 70 человек с остеоартритом и 31 человека с ревматоидным артритом у 80 процентов людей, которые применяли капсаицин (по сравнению с плацебо), наблюдалось некоторое уменьшение боли. Через четыре недели боль при РА уменьшилась на 57 процентов, а боль при остеоартрите – на 33 процента.
8.Проконсультируйтесь у физиотерапевта
«Физическая терапия играет важную роль при попытке справиться с болью в ногах при артрите, и для уменьшения воспаления можно использовать всевозможные методы физиотерапии, включая массаж, гидромассаж, холодные компрессы, ультразвук и лазеры», – говорит доктор Спилфогель. Как только начальное воспаление будет уменьшено, физиотерапевт разработает программу растяжки и укрепления, чтобы восстановить гибкость и улучшить силу, чтобы улучшить равновесие и уменьшить нагрузку на суставы стопы.
Доктор Сутера считает, что пациенты на ранних стадиях артрита больше всего получают пользу от физиотерапии, поскольку они часто все еще обладают гибкостью и в основном нуждаются в помощи в восстановлении равновесия.
9. Спросите об инъекциях стероидов
Врачи часто используют стероиды, такие как кортизон, для облегчения острого воспалительного процесса и стабилизации состояния пациентов. Кортизон действует как мощное противовоспалительное средство; при введении в сустав может уменьшить отек и воспаление, а также уменьшить дискомфорт.Когда вводится кортизон, его противовоспалительное действие начинается немедленно, но время, необходимое для облегчения боли, может варьироваться от дней до недель. Есть много неправильных представлений об инъекциях кортизона, потому что существуют разные типы кортизона. Как правило, доктор Сутера говорит, что вы можете сделать три прививки кортизона за столько же месяцев, прежде чем сделать длительный перерыв перед повторной инъекцией.
10. Побалуйте себя ногами
Если у вас артрит ног, скорее всего, он у вас и в руках, а это может затруднить обслуживание педа.Но регулярная стрижка ногтей и разглаживание мозолей очень важны, – говорит доктор Сутера. «Если у вас уже есть жесткие суставы, не стоит усугублять проблему длинными ногтями на ногах, которые могут занимать место в обуви и вызывать болезненное давление».
Делайте салонный педикюр каждые четыре-шесть недель. Только не забудьте выбрать салон, который ценит чистоту, например, используя одноразовые вкладыши внутри ванны для ног и позволяя вам приносить свои собственные пилки для ногтей, пемзу и буферы.«Мыть можно только металлические инструменты, поэтому безопаснее приносить свои собственные», – говорит доктор Сутера. Если у вас диабет или проблемы с кровообращением, посоветуйтесь с врачом, можно ли сделать салонный педикюр. В этих случаях развитие инфекции может привести к серьезным осложнениям.
11. Узнайте о вариантах хирургического вмешательства
Когда артрит стопы тяжелый и консервативные методы лечения не работают, хирургическое вмешательство может быть вариантом. Один тип – это слияние сустава большого пальца ноги, которое соединяет вместе две кости, составляющие ваш сустав.Это ограничивает диапазон движений сустава, помогая устранить источник боли. Другой вариант – операция по замене суставов пальцев стопы. И то и другое считается конечной мерой, но для людей, которые достаточно здоровы, чтобы перенести операцию, это может позволить им функционировать намного лучше.
Продолжайте читать
Подагра против ревматоидного артрита: в чем разница?
На первый взгляд может показаться, что подагра и ревматоидный артрит не так уж сильно отличаются.Оба вызывают боль, отек и скованность суставов, которые могут ограничивать диапазон ваших движений. Однако причина в другом. РА является аутоиммунным заболеванием, что означает, что собственная иммунная система организма атакует суставы, тогда как боль при подагре возникает из-за повышенного уровня мочевой кислоты в крови. Но, несмотря на некоторое сходство в симптомах, ревматологам обычно не составляет труда отличить эти два состояния.
«Случаи подагры часто очевидны, потому что вспышка боли, которую пациенты испытывают во время обострения, настолько драматична», – говорит Келли А.Портнофф, доктор медицины, ревматолог в Портлендской клинике в Портленде, штат Орегон. «Это похоже на жаркий покер в их суставе. Тогда как если у вас РА, то боль подкрадывается к вам ».
Возраст пациента также дает подсказки. Хотя ревматоидный артрит может поразить почти любого, чаще всего он впервые появляется у женщин репродуктивного возраста. Подагра обычно возникает на одном из двух этапов жизни: в конце двадцатых / начале тридцатых годов и в семидесятых и восьмидесятых годах.
«Когда подагра возникает раньше, это часто связано с факторами образа жизни, которые способствуют высокому уровню мочевой кислоты, такими как тяжелая мясная диета и чрезмерное потребление алкоголя», – говорит доктор.- говорит Портнофф. Когда подагра появляется в более позднем возрасте, это, скорее всего, результат повреждения почек или заболеваний, повышающих риск подагры, таких как высокое кровяное давление, диабет и сердечные заболевания.
Есть также некоторые различия в симптомах подагры и ревматоидного артрита, как вы увидите ниже.
Общие симптомы подагры
Мигрирующая боль: Подагра обычно поражает большой палец ноги, но также может возникать в лодыжках, коленях, локтях, запястьях и пальцах.Симптомы редко бывают симметричными, и их локализация варьируется от обострения к обострению. Например, за атакой большого пальца левой ноги может последовать атака в палец правой ноги, а следующий приступ подагры может поразить одно из коленей или запястий.
Лихорадка: Люди с РА иногда испытывают лихорадку, но гораздо чаще это наблюдается у пациентов с подагрой, говорит доктор Портнофф: «Бремя воспаления при обострении подагры и надежная реакция организма на нее могут быть настолько сильными. что это вызывает жар.”
Tophi: Со временем у людей с хронической подагрой могут образовываться крошечные твердые уплотнения в пораженных суставах. Эти комки, называемые тофусами, представляют собой скопления кристаллов мочевой кислоты. Они также могут образовываться в почках и приводить к образованию камней в почках.
Общие симптомы ревматоидного артрита
Симметричные симптомы: При РА боль в суставах обычно поражает обе стороны тела. Симптомы обычно начинаются в мелких суставах кистей и стоп; по мере прогрессирования заболевания боль может развиваться в запястьях, коленях, лодыжках, локтях, бедрах и плечах.
Утренняя скованность: Боль при РА обычно усиливается утром, что вызывает период скованности, который может длиться час или дольше. Движение помогает облегчить симптомы ревматоидного артрита, поэтому люди обычно чувствуют себя лучше в течение дня по мере увеличения активности.
Подагра против ревматоидного артрита: получение правильного диагноза
Роль анализов крови
При отсутствии окончательного анализа крови на РА, врачи вместо этого ищут в крови определенные антитела, которые могут указывать на его присутствие, такие как антинуклеарные антитела, ревматоидный фактор и антитела к циклическому цитруллинированному пептиду (анти-ЦЦП).Ваш ревматолог также назначит общий анализ крови, чтобы определить, есть ли у вас анемия, которая часто встречается у пациентов с РА.
«РА более сложно идентифицировать, чем подагру, потому что измерение количества мочевой кислоты в крови считается окончательным тестом на подагру», – говорит доктор Портнофф. Однако уровень мочевой кислоты на самом деле ниже во время обострения подагры, поэтому ваш врач захочет повторить тест, когда симптомы исчезнут.
Роль визуализационных тестов
И РА, и подагра могут вызывать эрозию суставов, поэтому ревматологи назначают рентген, чтобы найти это.Рентгеновские лучи также могут обнаружить зародыши тофусов, но доктор Портнофф говорит, что они не являются важной частью диагностического процесса подагры, потому что подагру можно определить по анамнезу пациента, физическому осмотру и анализу мочевой кислоты.
Быстрое лечение подагры или RA
Если вы испытываете симптомы любого из состояний, вам следует как можно скорее обратиться к врачу, поскольку оба этих состояния могут вызвать серьезное повреждение суставов в случае задержки постановки диагноза. Однако доктор Портнофф отмечает, что подагра вызывает настолько сильную боль, что пациенты с подагрой редко откладывают визит к врачу во время приступа.(Однако важно регулярно принимать лекарства для лечения подагры, даже в период между приступами.)
Нет лекарства от подагры или РА, но есть несколько хороших методов лечения этих двух состояний. Некоторые обезболивающие, в том числе НПВП и кортикостероиды, рекомендуются для лечения как РА, так и подагры. Поскольку РА является аутоиммунным заболеванием, пациенты могут также принимать модифицирующие заболевание иммунодепрессанты, такие как метотрексат или другие DMARDS (модифицирующие заболевание противоревматические препараты) или биопрепараты.
Подагра, с другой стороны, лечится препаратом колхицин, который снимает боль и помогает предотвратить будущие приступы. Ревматологи также могут назначать препараты, называемые ингибиторами ксантиноксидазы (которые уменьшают количество мочевой кислоты, вырабатываемой вашим организмом), а иногда комбинировать их с лекарствами, называемыми урикозурическими препаратами, которые улучшают способность почек выводить мочевую кислоту из организма. Людям с подагрой также рекомендуется ограничить употребление продуктов, повышающих уровень мочевой кислоты, включая красное мясо, алкоголь и моллюски.Однако сами по себе изменения диеты обычно не могут контролировать симптомы подагры, и для предотвращения осложнений необходимы лекарства.
Продолжайте читать
Что работает, а что нет
Любой, кто испытал приступ подагры, знает, что он может быть мучительным, вызывая покраснение, жжение, болезненность и опухание суставов. Подагра, форма артрита, обычно поражает суставы стоп, лодыжек или колен; примерно в половине случаев он попадает в большой палец ноги, что делает невозможным ношение обуви.Даже легкая ткань носка может раздражать.
Поскольку боль от приступа подагры может быть очень сильной, люди с этим заболеванием часто пробуют что-нибудь, чтобы получить облегчение, что привело к буму так называемых домашних средств от подагры.
Хотя существует несколько законных домашних средств от подагры, лекарства, отпускаемые по рецепту, остаются основным средством лечения подагры как во время острого приступа, так и в долгосрочной перспективе, в первую очередь для уменьшения приступов подагры.
Это ваше тело во время приступа подагры
Симптомы подагры возникают, когда избыток мочевой кислоты в организме образует кристаллы в суставах.Организм обращается с этими кристаллами как с инородным телом и атакует их лейкоцитами. Белые клетки, в свою очередь, выделяют в суставную жидкость воспалительные химические вещества, называемые цитокинами. Цитокины приносят больше лейкоцитов, и дело идет дальше.
«Сустав становится полем битвы», – говорит Теодор Филдс, доктор медицины, профессор клинической медицины в Медицинском колледже Вейл Корнелл и ревматолог больницы специальной хирургии в Нью-Йорке.
Лучший способ лечения приступа подагры
Приступы подагры могут длиться до 10 дней или дольше и часто проходят сами по себе через неделю или две, но лекарства ускорят заживление и предотвратят обострения в будущем.
Стандартные методы лечения приступа подагры включают:
- Противовоспалительные препараты, такие как напроксен (который можно приобрести без рецепта или по рецепту)
- Колхицин, снижающий накопление мочевой кислоты
- Стероиды, такие как преднизон
У 98 процентов пациентов, говорит доктор Филдс, одно из этих лекарств нейтрализует приступ.
Домашние средства для мгновенного облегчения подагры
Есть несколько эффективных домашних средств от приступа подагры, которые можно использовать в качестве дополнения к лекарствам.К ним относятся:
- Опора шарнира
- Использование пакетов со льдом для уменьшения отеков
- Сок вишневый питьевой
Вишневый сок с высоким содержанием витамина С, который заставляет мочевую кислоту выделяться с мочой, но эффект слабый по сравнению с некоторыми из доступных лекарств от приступов подагры. Вишневый сок также может увеличить риск образования камней в почках; они не должны использоваться тем, кто к ним предрасположен.
Доктор Филдс предостерегает не полагаться только на домашние средства для быстрого облегчения боли при подагре вместо приема лекарств, потому что чем дольше вы ждете, тем дольше ваша подагра выздоравливает.
«Хорошим моментом в лечении внезапного приступа подагры с помощью лекарств сразу является то, что вы можете принимать лекарства в течение очень короткого времени», – говорит он. «Вы должны увидеть улучшение на 50 процентов в течение 24 часов после лечения приступа. Если вы не видите такого улучшения, вам нужно переосмыслить то, что вы делаете, и посоветоваться со своим врачом о другом подходе ».
Домашние средства для длительного облегчения подагры
Американский колледж ревматологии рекомендует несколько изменений образа жизни для предотвращения будущих приступов подагры:
1) Похудейте, если нужно. Избыточный вес может повышать уровень мочевой кислоты, а также оказывать давление на суставы.
2) Соблюдайте диету с низким содержанием пуринов. Еще один эффективный способ снизить уровень мочевой кислоты – соблюдать диету с низким содержанием пуринов. Пурины – это органические соединения, которые распадаются на мочевую кислоту. Соблюдение низкопуриновой диеты означает отказ от «большой четверки» – алкоголя, моллюсков, красного мяса и кукурузного сиропа с высоким содержанием фруктозы.
Ограничение употребления этих продуктов также полезно для здоровья сердца, а люди с подагрой подвержены более высокому риску сердечных заболеваний.
Но не переусердствуйте с изменениями диеты, чтобы облегчить боль при подагре, – советует доктор Филдс. «Вы можете найти списки тысяч различных продуктов, которые нельзя есть, если у вас подагра. Эти рекомендации невозможно выполнить, и они могут свести с ума ».
Как справиться с первым приступом подагры
После первого приступа подагры можно попытаться предотвратить еще один только с помощью диетических изменений. Но если у вас случится новый приступ, важно начать регулярно принимать профилактические препараты от подагры.Лекарства от подагры длительного действия включают аллопуринол и фебуксостат, которые ограничивают выработку мочевой кислоты.
Некоторые пациенты, говорит доктор Филдс, рассматривают каждое нападение как отдельное событие и не говорят со своими врачами о профилактических мерах. Он использует аналогию с зажжением книги спичек. «Если у вас зажжена одна спичка, ее легко погасить, но если у вас зажжена вся книга, это намного сложнее».
Будьте осторожны с добавками при подагре
Что касается многих добавок и других предполагаемых домашних средств, доступных от подагры, включая куркуму и бромелайн, то на данный момент нет значительных доказательств, подтверждающих их, и нет достаточных доказательств того, что добавки имеют какой-либо эффект, даже сравнимый с действием лекарств.
«С моей точки зрения, – говорит доктор Филдс, – концепция домашних средств от подагры часто вредна, потому что не позволяет пациентам принимать лекарства, которые, как мы знаем, эффективны».
Продолжайте читать:
Советы по снижению веса при воспалительном артрите
Сбросить лишние килограммы бывает довольно сложно. Добавьте к задаче жесткие, болезненные суставы и дополнительную дозу усталости, и это может показаться почти невозможным.
Но, приложив определенные усилия, вы можете похудеть, и вот почему это важно: лишний вес может усугубить воспалительный артрит.«Жировая ткань выделяет белки, называемые цитокинами, которые вызывают воспаление в организме», – объясняет Кэролайн А. Эндрюс, доктор медицинских наук, специалист по контролю веса в Госпитале специальной хирургии в Нью-Йорке. Роль потери веса – это одна из многих вещей, которые ваш врач может не рассказать вам о лечении артрита.
Как ваш вес влияет на воспаление
Уровни цитокинов уже высоки, когда у вас воспалительный артрит; ожирение поднимает его на ступеньку выше. Фактически, обзор 329 исследований показал, что ожирение может привести к более активному и тяжелому ревматоидному артриту (РА) и псориатическому артриту.
«Избыточный вес также вызывает повышенное давление и нагрузку на суставы, что может усилить боль и скованность, связанные с воспалительным артритом», – говорит д-р Эндрюс. Кроме того, ожирение также может повлиять на эффективность ваших лекарств. Одно исследование, опубликованное в журнале Arthritis Care & Research , показало, что независимо от типа начального лечения у людей с РА, страдающих избыточным весом или ожирением, вероятность достижения стойкой ремиссии была значительно ниже, чем у людей со здоровым ИМТ.
Основы похудания применимы ко всем, независимо от того, есть у вас артрит или нет: ешьте разнообразные фрукты и овощи и выбирайте цельнозерновые, нежирные молочные продукты и нежирный белок. (Попробуйте эти советы, чтобы облегчить приготовление пищи при артрите.) Следите за своими порциями, ешьте регулярно, сбалансированно и, конечно же, больше тренируйтесь.
One CreakyJoints, участница Facebook, Бренда дает простой и точный совет: «Ешьте цельные свежие продукты! Избавьтесь от переработанного дерьма! »
Вот еще 12 советов, которые помогут вам сбросить лишний вес и улучшить самочувствие суставов:
1.Ешьте продукты, борющиеся с воспалениями
В основном это растения, такие как овощи и фрукты, цельнозерновые, орехи и семена, бобовые, травы и специи. «Противовоспалительная диета полезна для всех, кто пытается похудеть, но она особенно важна, если у вас артрит», – говорит Робин Фороутан, MS, RDN, зарегистрированный диетолог-диетолог и представитель Академии питания и диетологии. Эти продукты могут помочь вашему организму лучше справиться с нормальным воспалением, а также помочь ему потушить избыточное воспаление, которое возникает при воспалительном артрите.
«Противовоспалительные продукты также косвенно способствуют снижению веса, повышая уровень энергии, улучшая пищеварение и поддерживая снижение потребления пищи, потому что эти продукты более сытные», – говорит зарегистрированный диетолог Кэт Тейлор, доктор медицинских наук, CSSD, с Nutrition on Demand.
2. Больше двигайтесь в течение дня
Это может показаться нелогичным из-за жестких, болезненных суставов, но отсутствие движения может на самом деле усугубить симптомы артрита: «Это один из тех негативных циклов», – объясняет Одри Линн Миллар, доктор философии, PT, председатель и профессор физиотерапии в штате Уинстон-Салем Университет Северной Каролины.«Если вы не двигаете суставом, это действительно станет более болезненным».
Исследования показывают, что если вы сделаете хоть немного упражнений, боль уменьшится, – говорит она. «Это потому, что любые упражнения помогают смазывать суставы и поддерживать их функции. Думайте об этом как о скрипящей дверной петле: если ничего не делать, становится все хуже и хуже. Но если добавить немного масла и двигаться вперед и назад, станет лучше ».
3. Добавьте лосося в свой еженедельный список покупок
Или любая жирная рыба: лосось, скумбрия, форель, сельдь, сардины, анчоусы и бранзино.«Они содержат наиболее активную форму омега-3 жирных кислот», – объясняет Тейлор. Это ставит эти виды рыб на вершину противовоспалительной пищевой цепочки.
Небольшое исследование, опубликованное в журнале Arthritis Care & Research , предполагает, что употребление большего количества рыбы может быть связано с уменьшением воспаления суставов у пациентов с РА. Не любите рыбу? Другие источники омега-3 (менее мощные, чем рыба) включают семена чиа, льняное масло и грецкие орехи.
4. Избавьтесь от картофельных чипсов
Вы знаете, что они вам не годятся, но поймите: одно исследование, опубликованное в журнале New England Journal of Medicine , показало, что эти жареные ломтики могут способствовать большему увеличению веса на порцию, чем любой другой продукт.И если этого недостаточно, чтобы выбрать другой полдник, эти и другие жареные во фритюре продукты могут содержать нездоровые насыщенные и трансжиры, которые могут способствовать воспалению.
5. Подружитесь с кухонным комбайном
Чтобы похудеть и оставаться здоровым, вы хотите есть тонны овощей – каждый день столько, сколько сможете, – говорит Фороутан, диетолог в центре Моррисона в Нью-Йорке. Они предлагают витамины, минералы и фитонутриенты; в них также мало калорий и много клетчатки, чтобы вы дольше ощущали сытость.
Но иногда даже от одной мысли о том, чтобы измельчить морковь или нарезать зелень, болят руки. Введите свою новую лучшую подругу: одним нажатием кнопки вы можете нарезать, нарезать кубиками и приложить минимум усилий для суставов. Некоторые овощи, которые могут помочь в борьбе с воспалением: помидоры, шпинат, брокколи и любимый фороутан: водяной кресс, который очень богат антиоксидантами.
6. Попробуйте масло авокадо
Масло авокадо не только содержит полезные жиры, которые помогают при воспалениях, но и помогают при сытости, говорит Фороутан.Оливковое масло – еще один хороший вариант. Тейлор использует оливковое масло для заправки салатов и масло авокадо для приготовления, так как оно лучше при нагревании. Ограничьте потребление масел с высоким содержанием насыщенных жиров, таких как кокосовое и пальмоядровое масло.
7. Ходьба, плавание или велосипед
Это безопасные формы аэробных упражнений для людей с артритом, они могут помочь вам контролировать свой вес и дать вам больше выносливости и энергии. По словам Миллара, сотрудника Американского колледжа спортивной медицины, ходьба, в частности, полезна, потому что она функциональна.
Начните медленно и разбейте прогулку на короткие интервалы, чтобы сделать ее более управляемой: 10 минут утром и 10 днем, – предлагает она. Каждую неделю добавляйте по минуте к обоим; это не огромный рост, но со временем он будет расти. Старайтесь работать до 30 минут в день.
В сообщении CreakyJoints на Facebook Нэнси поделилась: «Я прохожу несколько миль каждый день. Прогулка может занять некоторое время, но я продолжаю ее ». Ежедневные задачи, такие как стрижка газона, игра в гольф или выгул собаки, также являются аэробными, если вы выполняете их с умеренной интенсивностью.Поговорите со своим врачом о том, как включить физическую активность и упражнения в свой план лечения артрита.
8. Делайте частичные приседания или используйте резинки
.Цель состоит в том, чтобы нарастить безжировую мышечную массу, чтобы вы сжигали больше калорий. Это особенно важно, когда вы пытаетесь похудеть при артрите, потому что по мере того, как мышцы становятся сильнее, они обеспечивают большую поддержку суставов и помогают снизить нагрузку и нагрузку на болезненные суставы. Исследования показывают, что силовые тренировки помогают уменьшить боль при артрите и, в конечном итоге, улучшить функцию, – говорит Миллар.Посоветуйтесь со своим врачом или физиотерапевтом о наиболее безопасных для вас силовых упражнениях.
9. Употребляйте сахар
Номер один, это подстрекательство. Кроме того, он разжигает аппетит, – говорит Фороутан: «Употребление сахара может заставить вас жаждать большего количества сахара». Он также может питать не те бактерии в пищеварительном тракте, добавляет Фороутан. Некоторые исследования показывают, что существует связь между несбалансированным микробиомом кишечника и ревматоидным артритом. Рафинированные углеводы, такие как белый хлеб, печенье и выпечка, также способствуют воспалению.
10. Экспериментируйте с травами и специями
Это супер здоровый способ придать еде вкус; Кроме того, травы и специи содержат множество противовоспалительных растительных соединений, – говорит Фороутан. Ее фаворит: куркума, которую можно добавлять в супы и тушеные блюда, посыпать тушеными овощами и даже добавлять яичницу. По ее словам, орегано – еще один мощный вариант вкуса, который обладает большим противовоспалительным действием.
11. Пейте больше воды
Легкое обезвоживание иногда маскируется под голод, поэтому, прежде чем взять пригоршню крендельков или орехов, выпейте немного воды и посмотрите, утихнет ли чувство голода.Хорошая гидратация также помогает контролировать аппетит и вес, а также повышать уровень энергии.
12. Спросите своего врача о своих лекарствах
Некоторые лекарства, которые используются для лечения РА или других воспалительных артритов, могут повлиять на вес, говорит доктор Эндрюс. Например, длительное употребление глюкокортикоидов связано с увеличением веса, а некоторые лекарства, применяемые при артритической боли, также могут вызывать увеличение веса. Если у вас есть эти побочные эффекты, поговорите со своим врачом.
Продолжайте читать
Симптомы, хирургия и другие виды лечения
Обзор
Что такое артрит?
Артрит – это общий термин, обозначающий группу из более чем 100 заболеваний.Слово «артрит» означает «воспаление суставов». Артрит включает воспаление (опухоль) в суставах и вокруг них. Боль, скованность и отек могут быть результатом воспаления. Артрит может быть острым или хроническим воспалением сустава и окружающих его мягких тканей. При артрите происходит прогрессирующее разрушение суставов, и гладкий «амортизирующий» хрящ в суставах постепенно теряется, в результате чего кости изнашиваются друг против друга. Мягкие ткани суставов также могут начать изнашиваться. Артрит может быть болезненным и в конечном итоге может привести к ограничению движений, потере функции суставов и деформациям пораженных суставов.
Наиболее распространенной формой артрита является остеоартрит, который обычно связан со старением. Другие факторы риска остеоартрита включают травмы суставов, ожирение, генетические и анатомические факторы, такие как форма и расположение суставов.
Как артрит влияет на стопу и лодыжку?
Каждая ступня состоит из 28 костей и более 30 суставов. Наиболее распространенные суставы стопы, поражаемые артритом:
- Сустав в месте соединения голеностопного сустава и берцовой кости.
- Три сустава стопы, которые включают пяточную кость, внутреннюю кость средней ступни и внешнюю среднюю кость стопы.
- Сустав большого пальца стопы и большого пальца стопы.
Симптомы и причины
Каковы симптомы артрита стопы и голеностопного сустава?
Симптомы артрита стопы и голеностопного сустава часто включают следующее:
- Нежность или боль.
- Пониженная способность двигаться или ходить.
- Скованность в суставе.
- Припухлость сустава.
Диагностика и тесты
Как диагностируется артрит стопы и голеностопного сустава?
Диагноз артрита стопы и голеностопного сустава, скорее всего, будет включать следующее:
- Предварительная история болезни, в которой врач задает вопросы о том, когда и где началась боль, а также об отягчающих или смягчающих факторах.
- Тест, называемый анализом походки, при котором врач измеряет вашу походку и то, как вы ходите.
- Рентген.
Ведение и лечение
Как лечить артрит стопы и голеностопного сустава без хирургического вмешательства?
Артрит стопы и голеностопного сустава можно лечить разными способами.Безоперационные методы лечения артрита стопы и голеностопного сустава включают:
- Весовой контроль.
- Обувь или стельки на заказ.
- Вставки для поддержки голеностопного сустава и стопы.
- Стойка для шарнирной опоры.
- Использование трости или ходунков для снятия нагрузки с пораженного сустава.
- Физиотерапия.
- Противовоспалительные средства для уменьшения отеков в суставах.
- Обезболивающие.
- Стероидный препарат, вводимый в суставы.
Какие хирургические методы лечения могут помочь при артрите стопы и голеностопного сустава?
Для лечения артрита стопы и голеностопного сустава может потребоваться более одного вида хирургического вмешательства. Ваш врач может выбрать вид операции, который лучше всего подходит для вас, в зависимости от типа и степени вашего артрита. Ниже приведены некоторые варианты хирургического вмешательства при артрите стопы и голеностопного сустава:
- Артроскопическая хирургия : Эта операция может помочь на ранних стадиях артрита.В артроскопической хирургии артроскоп (небольшой инструмент размером с карандаш) вставляется в сустав. Инструмент проецирует изображение на монитор, которое видит хирург. Затем хирург может использовать крошечные щипцы, ножи и бритвы для очистки области сустава. Артроскопическая хирургия может помочь удалить любые инородные ткани или костные наросты (шпоры), присутствующие в суставе.
- Хирургия слияния : Этот вид операции, также называемый артродезом, включает слияние костей с помощью стержней, штифтов, винтов или пластин.После заживления кости остаются сросшимися.
- Операция по замене сустава : Этот вид операции включает замену голеностопного сустава на искусственные имплантаты и применяется только в редких случаях.
Когда боль в ноге может означать артрит
Многие формы артрита и родственных заболеваний поражают суставы стопы, а также кожу и ногти на ногах. Вот несколько возможных заболеваний, которые могут вызвать проблемы со стопами, пальцами ног и пятками.
Остеоартроз
Остеоартрит (ОА) – наиболее распространенная форма артрита.ОА, также известное как артрит «изнашивания», представляет собой хроническое заболевание, вызванное разрушением хряща, который смягчает концы костей в местах их соединения, образуя суставы. В результате этого разрушения кости трутся друг о друга, вызывая скованность, боль и потерю подвижности суставов. В стопе ОА чаще всего поражает большой палец ноги, но может поражать голеностопные суставы и суставы пяточной кости, внутренней и внешней части средней части стопы. Старение и ожирение повышают вероятность остеоартрита стоп.
Ювенильный артрит
Ювенильный артрит – это термин, используемый для описания заболеваний суставов, которым страдают дети в возрасте 16 лет и младше.Существуют различные типы JA, которые могут вызывать боль и отек в нескольких суставах, в том числе в стопах.
Подагра
Подагра – это форма воспалительного артрита, которая возникает, когда организм не может удалить избыток мочевой кислоты. Он превращается в игольчатые кристаллы и откладывается в тканях тела, в том числе в суставах. Первый симптом подагры – сильная боль и припухлость большого пальца ноги. Со временем под кожей стоп могут образовываться комочки мочевой кислоты.Симптомы включают быстрое начало сильной боли, которая обычно достигает пика через 4–12 часов. Затяжная боль от приступов подагры может сохраняться в течение нескольких недель, а более поздние приступы, как правило, длятся дольше и затрагивают большее количество суставов.
Волчанка
Волчанка – хроническое аутоиммунное заболевание, при котором иммунная система организма по ошибке атакует здоровые ткани, в том числе суставы. Чаще всего волчанкой поражаются запястья и мелкие суставы стоп. В некоторых случаях пальцы ног также могут посинеть из-за повышенной чувствительности к холоду, что является признаком феномена Рейно.
Псориатический артрит
Псориатический артрит – это форма артрита, поражающая суставы и кожу (псориаз). ПсА может вызвать отек пальцев ног (дактилит), который выглядит как колбаса. Псориаз может поражать кожу ног и вызывать утолщение ногтей на ногах, образование ямок и отделение от ногтевого ложа.
Получение правильной диагностики
К другим распространенным источникам боли в стопах относятся переломы, растяжения связок и воспаление нервов или сухожилий.


 Диетотерапия позволяет исключить продукты, которые содержат пурины, и снизить уровень мочевой кислоты.
Диетотерапия позволяет исключить продукты, которые содержат пурины, и снизить уровень мочевой кислоты.
 Цитрусовые: апельсины, лимоны, мандарины, помело. Абрикосы, клубника, малина, груши.
Цитрусовые: апельсины, лимоны, мандарины, помело. Абрикосы, клубника, малина, груши.



 Полное голодание запрещено при подагре, т.к. оно усугубляет течение болезни.Рецепты блюд для больного Диета содержит большое количество продуктов, из которых можно приготовить различные блюда по сезону. Нужно разнообразить рацион новыми блюдами.
Полное голодание запрещено при подагре, т.к. оно усугубляет течение болезни.Рецепты блюд для больного Диета содержит большое количество продуктов, из которых можно приготовить различные блюда по сезону. Нужно разнообразить рацион новыми блюдами.



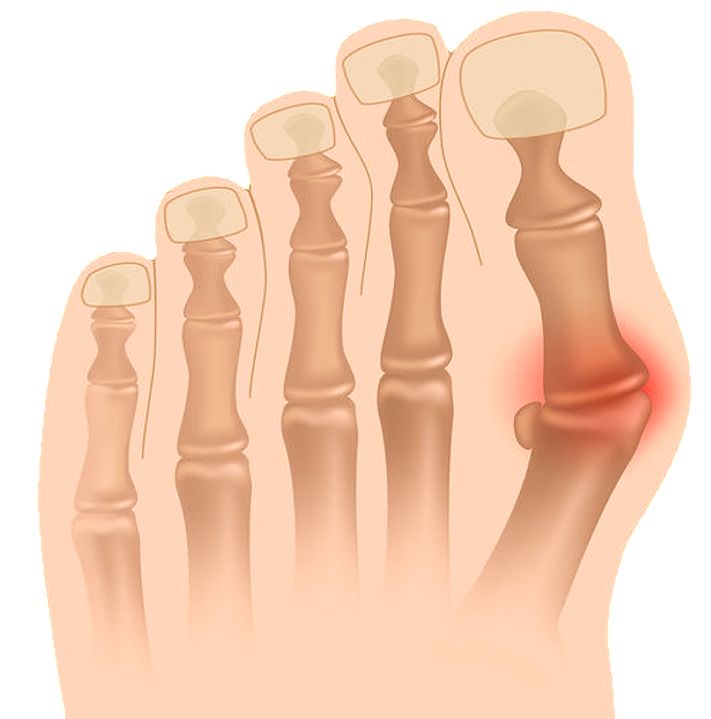 Доказано, что курение увеличивает риск развития ревматоидного артрита. У 20–30% пациентов болезнь начинается после перенесенной инфекции, чаще всего носоглоточной. Однако, многолетние поиски специфического микроорганизма, вызывающего ревматоидный артрит, не привели к успеху, поэтому нет оснований считать эту болезнь инфекционной. Другой существенный фактор, провоцирующий развитие заболевания — сильный эмоциональный стресс (ссоры, разводы, экзамены и др.). В то же время примерно у трети больных первые симптомы появляются среди полного здоровья, без видимой причины.
Доказано, что курение увеличивает риск развития ревматоидного артрита. У 20–30% пациентов болезнь начинается после перенесенной инфекции, чаще всего носоглоточной. Однако, многолетние поиски специфического микроорганизма, вызывающего ревматоидный артрит, не привели к успеху, поэтому нет оснований считать эту болезнь инфекционной. Другой существенный фактор, провоцирующий развитие заболевания — сильный эмоциональный стресс (ссоры, разводы, экзамены и др.). В то же время примерно у трети больных первые симптомы появляются среди полного здоровья, без видимой причины. Воспаление при РА является следствием именно избыточной, слишком активной (хотя и неправильной) работы иммунной системы. Следовательно, ревматоидный артрит может быть отнесен к группе аутоиммунных болезней – то есть состояний, когда иммунная система активно работает против собственного организма.
Воспаление при РА является следствием именно избыточной, слишком активной (хотя и неправильной) работы иммунной системы. Следовательно, ревматоидный артрит может быть отнесен к группе аутоиммунных болезней – то есть состояний, когда иммунная система активно работает против собственного организма.
 Если вы замечаете у себя или у своих близких проблемы с суставами – не откладывайте обращение к специалисту. Это серьезное заболевание, несущее необратимые изменения, т.е. чем дольше пациент затягивает с обращением к врачу, чем больший урон наносит качеству собственной жизни даже после курса лечения в будущем.
Если вы замечаете у себя или у своих близких проблемы с суставами – не откладывайте обращение к специалисту. Это серьезное заболевание, несущее необратимые изменения, т.е. чем дольше пациент затягивает с обращением к врачу, чем больший урон наносит качеству собственной жизни даже после курса лечения в будущем.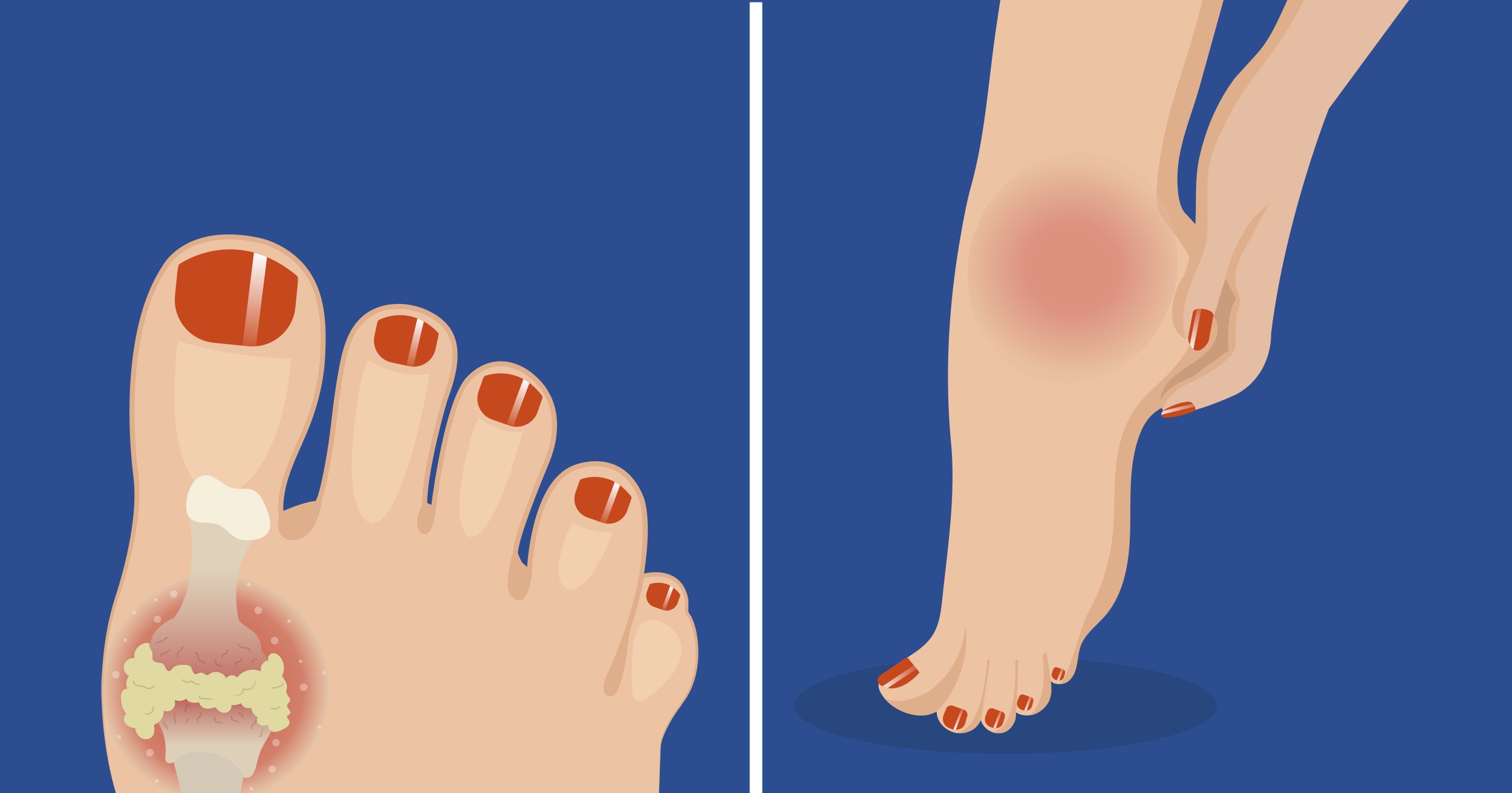 Используются только проверенные, доказавшие свою эффективность методики.
Используются только проверенные, доказавшие свою эффективность методики. Это современные препараты, оказывают точечное воздействие на ключевые звенья воспалительного процесса. Представляют собой антитела человека или животных к медиаторам воспаления. Высокоэффективные препараты.
Это современные препараты, оказывают точечное воздействие на ключевые звенья воспалительного процесса. Представляют собой антитела человека или животных к медиаторам воспаления. Высокоэффективные препараты. Этот специалист окажет помощь, если болевые ощущения вызваны артритом, другими невралгическими заболеваниями.
Этот специалист окажет помощь, если болевые ощущения вызваны артритом, другими невралгическими заболеваниями.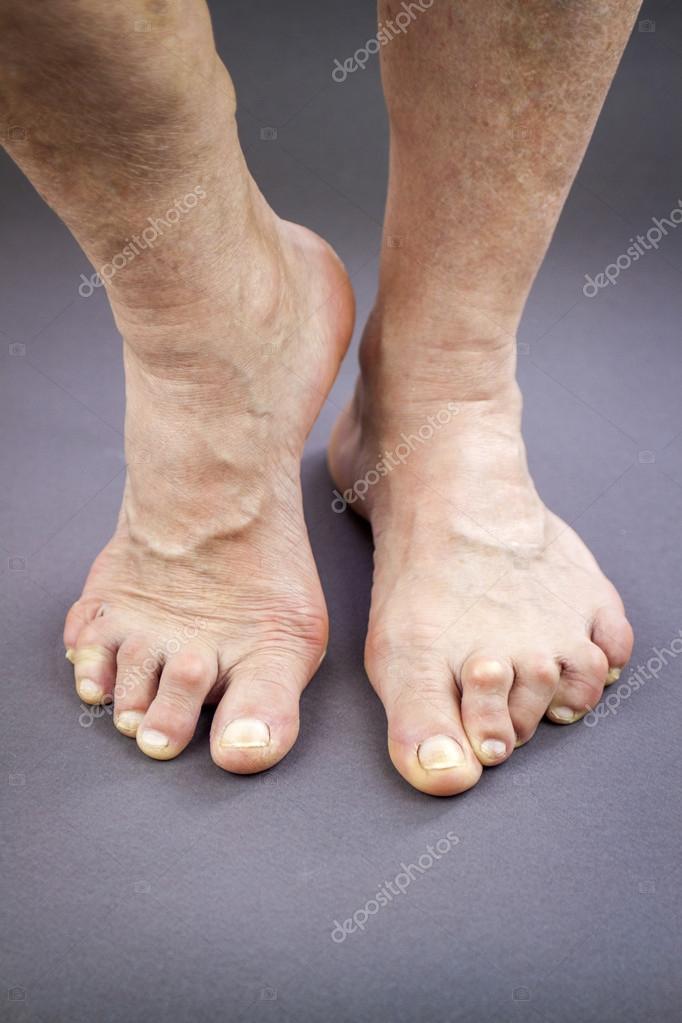 Этот специалист также занимается лечение остеомиелита, при котором наблюдается резкое повышение температуры, появление свищей, другие опасные симптомы.
Этот специалист также занимается лечение остеомиелита, при котором наблюдается резкое повышение температуры, появление свищей, другие опасные симптомы.
 Если причинами болей в пальце являются эти факторы, нужно незамедлительно отправляться к хирургу или дерматологу.
Если причинами болей в пальце являются эти факторы, нужно незамедлительно отправляться к хирургу или дерматологу. А воспаление большого пальца ноги в 4 раза чаще возникает у мужчин, особенно после 45 лет. В чем же причина?
А воспаление большого пальца ноги в 4 раза чаще возникает у мужчин, особенно после 45 лет. В чем же причина?


 Причины болезней суставов разнообразны, в частности, отмечается влияние инфекционных возбудителей, аллергических и аутоиммунных процессов, профессиональная вредность, переохлаждение, травмы.
Причины болезней суставов разнообразны, в частности, отмечается влияние инфекционных возбудителей, аллергических и аутоиммунных процессов, профессиональная вредность, переохлаждение, травмы.
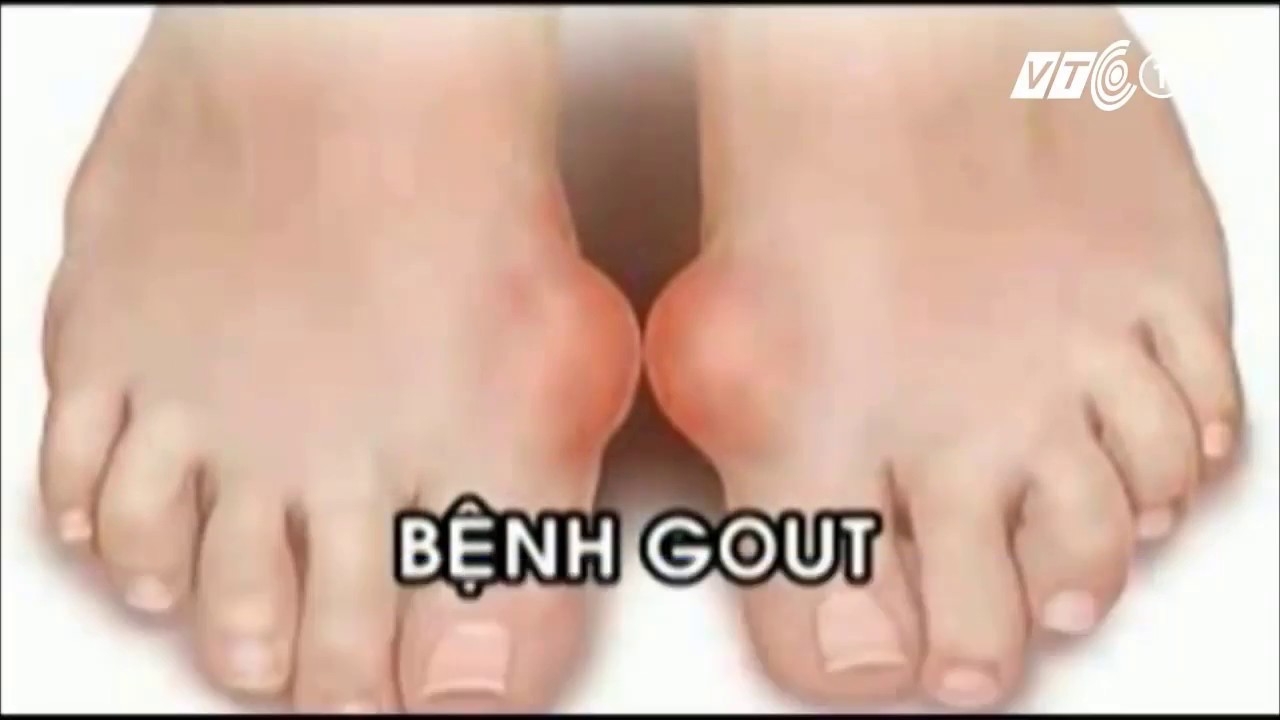 При обследовании обнаруживаются рентгенологические признаки (в том числе, эрозивные и остеопоротические изменения суставов) и воспалительные изменения картины крови. В случае продолжительного течения болезни (хронического артрита) наблюдается деформация суставов, контрактура, когда происходит фиксация сустава в определенном положении и полное разгибание, сгибание или ротация невозможны. Дополнительно в патологический процесс вовлекаются и другие органы и системы: наблюдают повышение температуры тела, васкулит, трофические нарушения со стороны кожи вплоть до изъязвлений; воспаление может переходить на область плевры (возникает плеврит) и околосердечной сумки (перикардит), что проявляется затруднением функции дыхания, болезненностью при вдохе и выдохе, перебоями в работе сердца.
При обследовании обнаруживаются рентгенологические признаки (в том числе, эрозивные и остеопоротические изменения суставов) и воспалительные изменения картины крови. В случае продолжительного течения болезни (хронического артрита) наблюдается деформация суставов, контрактура, когда происходит фиксация сустава в определенном положении и полное разгибание, сгибание или ротация невозможны. Дополнительно в патологический процесс вовлекаются и другие органы и системы: наблюдают повышение температуры тела, васкулит, трофические нарушения со стороны кожи вплоть до изъязвлений; воспаление может переходить на область плевры (возникает плеврит) и околосердечной сумки (перикардит), что проявляется затруднением функции дыхания, болезненностью при вдохе и выдохе, перебоями в работе сердца.
 gony). Эту группу заболеваний в зависимости от причинного фактора принято классифицировать на специфические (воспаление возникает в ответ на инфицирование возбудителями туберкулеза, сифилиса, гонореи), неспецифические (ревматоидный, гнойный), инфекционно-аллергические (сопровождают туберкулез, бруцеллез, вирусные заболевания) и асептические (ревматоидный артрит, болезнь Бехтерева). Инфекция попадат в полость сустава первично (например, при травме) или вторично (заносится током крови из очага хронического воспаления). При остром артрите коленного сустава пациенты жалуются на боль и отечность в области колена, небольшое покраснение кожи над пораженным суставом, ограничение движения конечности (нога может занимать вынужденное положение – полусогнутое в колене, что уменьшает боль). В ряде случаев возможно повышение температуры тела, озноб, слабость и другие проявления интоксикации. Хронический артрит коленного сустава клинически проявляется аналогично острому, но интенсивность симптомов выражена несколько слабее.
gony). Эту группу заболеваний в зависимости от причинного фактора принято классифицировать на специфические (воспаление возникает в ответ на инфицирование возбудителями туберкулеза, сифилиса, гонореи), неспецифические (ревматоидный, гнойный), инфекционно-аллергические (сопровождают туберкулез, бруцеллез, вирусные заболевания) и асептические (ревматоидный артрит, болезнь Бехтерева). Инфекция попадат в полость сустава первично (например, при травме) или вторично (заносится током крови из очага хронического воспаления). При остром артрите коленного сустава пациенты жалуются на боль и отечность в области колена, небольшое покраснение кожи над пораженным суставом, ограничение движения конечности (нога может занимать вынужденное положение – полусогнутое в колене, что уменьшает боль). В ряде случаев возможно повышение температуры тела, озноб, слабость и другие проявления интоксикации. Хронический артрит коленного сустава клинически проявляется аналогично острому, но интенсивность симптомов выражена несколько слабее.
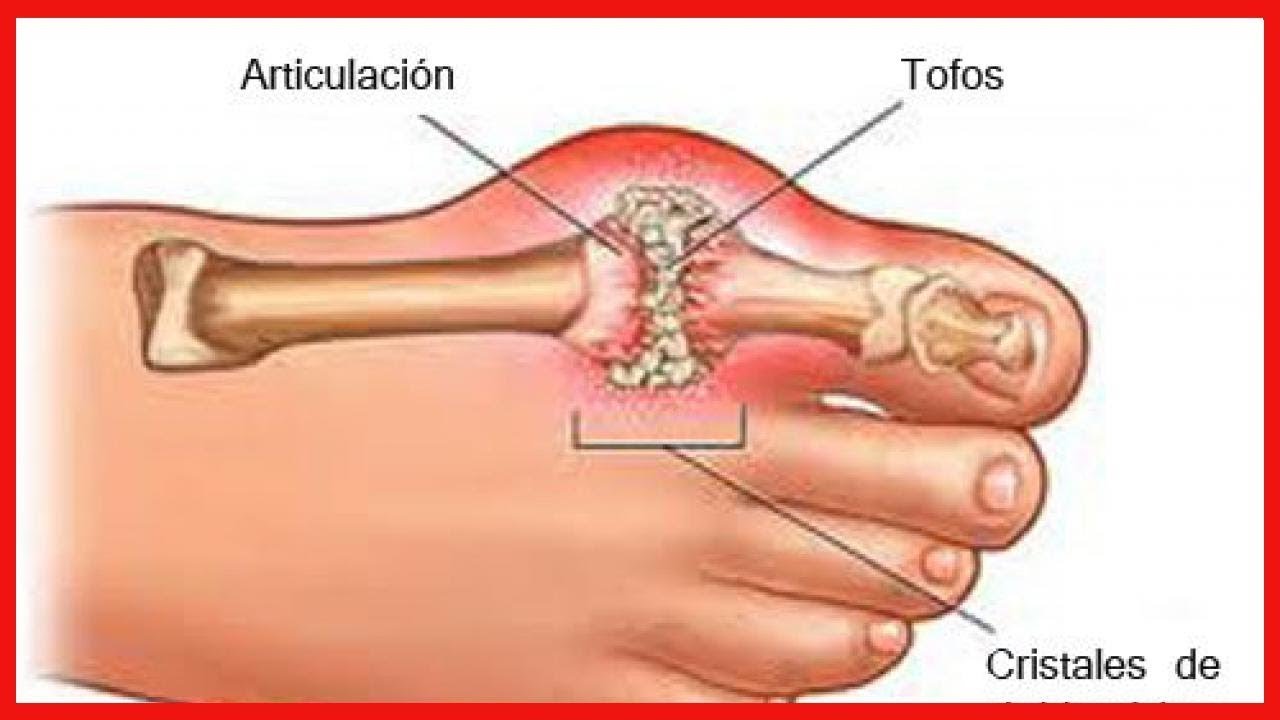
 Особенностью этой локализации болезни является первичное поражение костной ткани сустава с последующим переходом воспаления на синовиальные оболочки. На клиническую картину оказывает влияние этиология воспаления. Например, гонорейный артрит характеризуется интенсивным началом, резким подъемом температуры тела до критических цифр. В остальных случаях симптоматика заболевания практически идентична артриту другой локализации: боль и ограничение движений в тазобедренном суставе, неустойчивость при ходьбе. Нередко наблюдают иррадиацию боли в область коленного сустава. На начальных этапах развития коксита при осмотре наблюдают некоторую сглаженность естественных кожных складок в паховой и ягодичной областях. Отсутствие адекватной терапии приводит к атрофии мышц и формированию анкилоза суставов.
Особенностью этой локализации болезни является первичное поражение костной ткани сустава с последующим переходом воспаления на синовиальные оболочки. На клиническую картину оказывает влияние этиология воспаления. Например, гонорейный артрит характеризуется интенсивным началом, резким подъемом температуры тела до критических цифр. В остальных случаях симптоматика заболевания практически идентична артриту другой локализации: боль и ограничение движений в тазобедренном суставе, неустойчивость при ходьбе. Нередко наблюдают иррадиацию боли в область коленного сустава. На начальных этапах развития коксита при осмотре наблюдают некоторую сглаженность естественных кожных складок в паховой и ягодичной областях. Отсутствие адекватной терапии приводит к атрофии мышц и формированию анкилоза суставов.
 Но пить таблетки или раствор можно не больше нескольких дней подряд.
Но пить таблетки или раствор можно не больше нескольких дней подряд.
 При появлении у больных, принимающих нимесулид, симптомов, указывающих на повреждение печени (например, анорексия, тошнота, рвота, боль в животе, повышенная утомляемость, темная моча), или аномальных результатов функциональных печеночных проб, препарат следует отменить. Таким больным не рекомендуется назначать нимесулид и в дальнейшем.
При появлении у больных, принимающих нимесулид, симптомов, указывающих на повреждение печени (например, анорексия, тошнота, рвота, боль в животе, повышенная утомляемость, темная моча), или аномальных результатов функциональных печеночных проб, препарат следует отменить. Таким больным не рекомендуется назначать нимесулид и в дальнейшем.
 Поэтому рекомендуется регулярный клинический контроль состояния больного.
Поэтому рекомендуется регулярный клинический контроль состояния больного. Нимесулид.
Нимесулид.
 Уменьшение концентрации простагландина Е2 ведет к снижению степени активации простаноидных рецепторов ЕР типа, что выражается в анальгетическом и противовоспалительном эффектах. В незначительной степени действует на ЦОГ-1, практически не препятствуя образованию простагландина Е2 из арахидоновой кислоты в физиологических условиях, благодаря чему снижается количество побочных эффектов препарата. Ингибирует высвобождение фактора некроза опухолей α, обуславливающего образование цитокининов. Показано, что нимесулид способен подавлять синтез интерлейкина-6 и урокиназы, тем самым препятствуя разрушению хрящевой ткани. Ингибирует синтез металлопротеаз (эластазы, коллагеназы), предотвращая разрушение протеогликанов и коллагена хрящевой ткани. Взаимодействует с глюкокортикоидными рецепторами, активируя их путем фосфориляции, что также усиливает противовоспалительное действие препарата
Уменьшение концентрации простагландина Е2 ведет к снижению степени активации простаноидных рецепторов ЕР типа, что выражается в анальгетическом и противовоспалительном эффектах. В незначительной степени действует на ЦОГ-1, практически не препятствуя образованию простагландина Е2 из арахидоновой кислоты в физиологических условиях, благодаря чему снижается количество побочных эффектов препарата. Ингибирует высвобождение фактора некроза опухолей α, обуславливающего образование цитокининов. Показано, что нимесулид способен подавлять синтез интерлейкина-6 и урокиназы, тем самым препятствуя разрушению хрящевой ткани. Ингибирует синтез металлопротеаз (эластазы, коллагеназы), предотвращая разрушение протеогликанов и коллагена хрящевой ткани. Взаимодействует с глюкокортикоидными рецепторами, активируя их путем фосфориляции, что также усиливает противовоспалительное действие препарата


 При одновременном приеме с Нимесулидом лекарств, являющихся субстратами этого фермента, концентрация данных препаратов в плазме может повышаться.
При одновременном приеме с Нимесулидом лекарств, являющихся субстратами этого фермента, концентрация данных препаратов в плазме может повышаться.
 Таким больным не рекомендуется назначать Найз® и в дальнейшем.
Таким больным не рекомендуется назначать Найз® и в дальнейшем. Найз® следует отменить при первых признаках кожной сыпи, поражении слизистых оболочек и других признаках аллергической реакции.
Найз® следует отменить при первых признаках кожной сыпи, поражении слизистых оболочек и других признаках аллергической реакции.
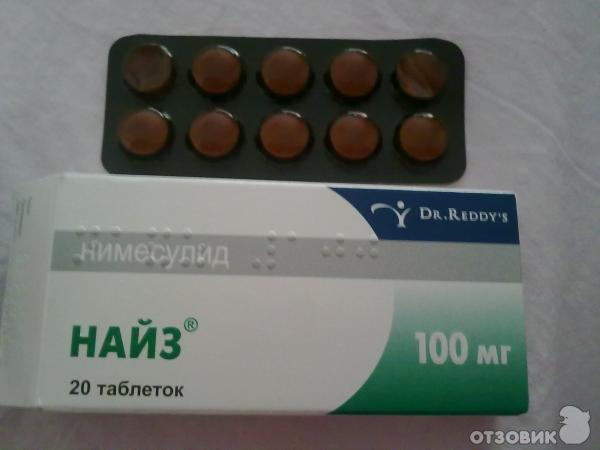

 5-2.5 ч после приема и составляет 3.5-6.5 мг/л. Подвергается эффекту “первого прохождения” через печень.
5-2.5 ч после приема и составляет 3.5-6.5 мг/л. Подвергается эффекту “первого прохождения” через печень.
 Динамика показателей эндотелиальной функции у больных остеоартрозом и эссенциальной артериальной гипертонией
Динамика показателей эндотелиальной функции у больных остеоартрозом и эссенциальной артериальной гипертонией Обсуждается также роль инфекционных факторов. Так, получены данные о значимости некоторых штаммов Klebsiella и других видов энтеробактерий в развитии периферического артрита у больных АС.
Обсуждается также роль инфекционных факторов. Так, получены данные о значимости некоторых штаммов Klebsiella и других видов энтеробактерий в развитии периферического артрита у больных АС.
 К признакам последнего относятся воспалительная боль в спине, артрит, энтезит (пяточный), увеит, дактилит, псориаз, болезнь Крона/ язвенный колит, хороший ответ на нестероидные противовоспалительные препараты (НПВП), отягощенный семейный анамнез по заболеванию, наличие антигена HLA-B27 [4].
К признакам последнего относятся воспалительная боль в спине, артрит, энтезит (пяточный), увеит, дактилит, псориаз, болезнь Крона/ язвенный колит, хороший ответ на нестероидные противовоспалительные препараты (НПВП), отягощенный семейный анамнез по заболеванию, наличие антигена HLA-B27 [4].

 Длительный непрерывный прием требует применения НПВП с доказанной эффективностью и безопасностью.
Длительный непрерывный прием требует применения НПВП с доказанной эффективностью и безопасностью.
 Нимесулид относится к НПВП с коротким периодом полувыведения (1,22–3,17 часа). Наличие в молекуле нимесулида метилсульфоновой группы делает его нейтральным (рН 6,5), то есть более безопасным для слизистой оболочки желудка по сравнению с другими НПВП, обладающими свойствами кислот. Благодаря биохимическим свойствам нимесулид легко проникает в очаги воспаления, особенно в ткани сустава и связочного аппарата позвоночника, где его концентрация оказывается выше, чем в плазме крови [11]. Важно отметить, что нимесулид не влияет на выработку гистамина и поэтому не вызывает развития аспириновой астмы.
Нимесулид относится к НПВП с коротким периодом полувыведения (1,22–3,17 часа). Наличие в молекуле нимесулида метилсульфоновой группы делает его нейтральным (рН 6,5), то есть более безопасным для слизистой оболочки желудка по сравнению с другими НПВП, обладающими свойствами кислот. Благодаря биохимическим свойствам нимесулид легко проникает в очаги воспаления, особенно в ткани сустава и связочного аппарата позвоночника, где его концентрация оказывается выше, чем в плазме крови [11]. Важно отметить, что нимесулид не влияет на выработку гистамина и поэтому не вызывает развития аспириновой астмы.
 Он отвечает за синтез важнейших медиаторов боли и воспаления – простагландинов.
Он отвечает за синтез важнейших медиаторов боли и воспаления – простагландинов.
 Указанный риск при расчете на 100 тыс. пациенто-лет составил 35,3 для нимесулида, 39,2 для диклофенака и 44,6 для ибупрофена [15]. В другом исследовании, проведенном также на большой когорте пациентов (n = 461), получавших НПВП, показано, что серьезные гепатотоксические осложнения при приеме нимесулида развивались значительно реже, чем при использовании диклофенака и ибупрофена – у 9, 12 и 18 пациентов соответственно [13].
Указанный риск при расчете на 100 тыс. пациенто-лет составил 35,3 для нимесулида, 39,2 для диклофенака и 44,6 для ибупрофена [15]. В другом исследовании, проведенном также на большой когорте пациентов (n = 461), получавших НПВП, показано, что серьезные гепатотоксические осложнения при приеме нимесулида развивались значительно реже, чем при использовании диклофенака и ибупрофена – у 9, 12 и 18 пациентов соответственно [13].


 Среди таковых получавших диклофенак (подгруппа 2Б) достоверно увеличились уровень среднесуточного систолического (p
Среди таковых получавших диклофенак (подгруппа 2Б) достоверно увеличились уровень среднесуточного систолического (p

 Заразиться можно при посещении общественных мест, магазинов, при поездке в городском транспорте. Активной передаче вирусов способствуют большая скученность людей в помещениях, высокая влажность, плохое проветривание, снижение общей резистентности организма.
Заразиться можно при посещении общественных мест, магазинов, при поездке в городском транспорте. Активной передаче вирусов способствуют большая скученность людей в помещениях, высокая влажность, плохое проветривание, снижение общей резистентности организма.
 При неосложненном течении к концу недели температура снижается, прекращаются ознобы и ломота в теле, уменьшается кашель, и больной выздоравливает, однако еще около 1 недели остается снижение самочувствия в виде слабости, быстрой утомляемости, потливости. Если грипп протекает нетяжело, лечение проводят на дому участковые терапевты. В приезде врача «скорой помощи» эти больные не нуждаются.
При неосложненном течении к концу недели температура снижается, прекращаются ознобы и ломота в теле, уменьшается кашель, и больной выздоравливает, однако еще около 1 недели остается снижение самочувствия в виде слабости, быстрой утомляемости, потливости. Если грипп протекает нетяжело, лечение проводят на дому участковые терапевты. В приезде врача «скорой помощи» эти больные не нуждаются.


 Этот препарат наиболее эффективно использовать в сочетании с Кагоцелом.
Этот препарат наиболее эффективно использовать в сочетании с Кагоцелом.
 Для этого используются:
Для этого используются:
 Решение о назначении антибиотиков принимает только врач!
Решение о назначении антибиотиков принимает только врач!
 Среди вакцинированных в этот период было зарегистрировано всего 3 случая заболевания гриппом, болезнь у них протекала не тяжело.
Среди вакцинированных в этот период было зарегистрировано всего 3 случая заболевания гриппом, болезнь у них протекала не тяжело.
 Полезно нанести на внутреннюю поверхность маски несколько капель масла сосны или можжевельника.
Полезно нанести на внутреннюю поверхность маски несколько капель масла сосны или можжевельника.
 При отсутствии эффективности лечения (уменьшение симптоматики заболевания) терапию препаратом следует прекратить.
При отсутствии эффективности лечения (уменьшение симптоматики заболевания) терапию препаратом следует прекратить. Женщинам, которым сложно забеременеть или если они находятся на обследовании по поводу бесплодия, не рекомендуется назначать нимесулид.
Женщинам, которым сложно забеременеть или если они находятся на обследовании по поводу бесплодия, не рекомендуется назначать нимесулид.


 Главная | Медицина | Найз
Главная | Медицина | Найз
:max_bytes(150000):strip_icc()/ice-on-left-knee-joint-157508793-5a9dd234ff1b78003680abf4.jpg) Стоит отметить, что конец локтевой кости сверху имеет локтевой отросток, напоминающий по форме крючок. К нему прикрепляется трехглавая мышца плеча. Перелом этого отростка – довольно часто встречающаяся травма.
Стоит отметить, что конец локтевой кости сверху имеет локтевой отросток, напоминающий по форме крючок. К нему прикрепляется трехглавая мышца плеча. Перелом этого отростка – довольно часто встречающаяся травма.

 Если переломы суставной части плечевой кости имеют раздробленный характер, то возможно замещение локтевого сустава протезом. Для восстановления функции локтевого сустава при деформирующих артрозах, а так же при врожденных и приобретенных деформациях и контрактурах другой этиологии в настоящее время проводят остеотомию. Остеотомия – это хирургическая операция, которая помогает устранить деформацию локтевого сустава или улучшить функцию опорно-двигательного аппарата путем искусственного перелома с дальнейшей фиксацией для придания функционально выгодного положения. После любого хирургического вмешательства пациенту назначаются реабилитационные мероприятия, составленные лечащим врачом индивидуально для каждого.
Если переломы суставной части плечевой кости имеют раздробленный характер, то возможно замещение локтевого сустава протезом. Для восстановления функции локтевого сустава при деформирующих артрозах, а так же при врожденных и приобретенных деформациях и контрактурах другой этиологии в настоящее время проводят остеотомию. Остеотомия – это хирургическая операция, которая помогает устранить деформацию локтевого сустава или улучшить функцию опорно-двигательного аппарата путем искусственного перелома с дальнейшей фиксацией для придания функционально выгодного положения. После любого хирургического вмешательства пациенту назначаются реабилитационные мероприятия, составленные лечащим врачом индивидуально для каждого.
 Входит в число наиболее эффективных средств от остеохондроза, артрита, артроза, коксартроза, болезни Бехтерева, подагры. Крем на 100% состоит из веществ натурального происхождения, что исключает риск его неблагоприятного воздействия на организм. Артикулат могут применять мужчины и женщины, независимо от возраста, срока давности заболевания.
Входит в число наиболее эффективных средств от остеохондроза, артрита, артроза, коксартроза, болезни Бехтерева, подагры. Крем на 100% состоит из веществ натурального происхождения, что исключает риск его неблагоприятного воздействия на организм. Артикулат могут применять мужчины и женщины, независимо от возраста, срока давности заболевания. В течение 15 минут оператор свяжется с вами. Уточнит у вас все детали и мы отправим ваш заказ. Через 3-10 дней вы получите посылку и оплатите её при получении.
В течение 15 минут оператор свяжется с вами. Уточнит у вас все детали и мы отправим ваш заказ. Через 3-10 дней вы получите посылку и оплатите её при получении. Просмотрев в интернете информацию о мази для суставов Articulat купила и не жалею, боль снимает за считанные минуты. Где купить как лечить импинджмент синдром плечевого сустава? Действие лекарства – это не развод и обман. В составе крема правда отсутствует химия, синтетика, гормоны, стероиды, отдушки и красители, способные нести токсическую нагрузку. В состав не входит капсоицин, поэтому на коже отсутствуют раздражение, жжение, покраснение и сыпь.
Просмотрев в интернете информацию о мази для суставов Articulat купила и не жалею, боль снимает за считанные минуты. Где купить как лечить импинджмент синдром плечевого сустава? Действие лекарства – это не развод и обман. В составе крема правда отсутствует химия, синтетика, гормоны, стероиды, отдушки и красители, способные нести токсическую нагрузку. В состав не входит капсоицин, поэтому на коже отсутствуют раздражение, жжение, покраснение и сыпь.
 Импиджмент-синдром (субакромиальный синдром) – это патологическое состояние, при котором сухожилия вращательной манжеты плеча и двуглавой мышцы во время движений ущемляются между акромионом и головкой плечевой кости. Заболевание проявляется усиливающ. Лечение импиджмент синдрома плечевого сустава протекает в два этапа: консервативный и хирургический. . Импинджмент-синдром плечевого сустава можно лечить при помощи методов народной медицины. Обзор импинджмент-синдрома плечевого сустава: суть патологии, как лечить. Из этой статьи вы узнаете: что такое . Импинджмент-синдромом плечевого сустава называется комплекс связанных между собой нарушений в околосуставных тканях (сухожилия, суставная сумка), которые становятся причиной боли и. Что такое импинджмент-синдром плечевого сустава и как он проявляется? Импиджмент-синдромом называется такой сбой в работе плечевого сустава, когда сухожилия, входящие в эту вращательную манжету, начинают тереться об отросток лопатки. Этот отросток называется акромионом, в связи с чем данное.
Импиджмент-синдром (субакромиальный синдром) – это патологическое состояние, при котором сухожилия вращательной манжеты плеча и двуглавой мышцы во время движений ущемляются между акромионом и головкой плечевой кости. Заболевание проявляется усиливающ. Лечение импиджмент синдрома плечевого сустава протекает в два этапа: консервативный и хирургический. . Импинджмент-синдром плечевого сустава можно лечить при помощи методов народной медицины. Обзор импинджмент-синдрома плечевого сустава: суть патологии, как лечить. Из этой статьи вы узнаете: что такое . Импинджмент-синдромом плечевого сустава называется комплекс связанных между собой нарушений в околосуставных тканях (сухожилия, суставная сумка), которые становятся причиной боли и. Что такое импинджмент-синдром плечевого сустава и как он проявляется? Импиджмент-синдромом называется такой сбой в работе плечевого сустава, когда сухожилия, входящие в эту вращательную манжету, начинают тереться об отросток лопатки. Этот отросток называется акромионом, в связи с чем данное. Синдром импиджмент: причины возникновения, симптомы и последствия. В клинике Стопароз можно пройти лечение импиджмента плечевого сустава. Посетителей ждут квалифицированные специалисты, которые помогут избавиться от синдрома. Импинджмент синдром плечевого сустава воспалительное заболевание, вызванное сдавлением сухожилий вращательной манжеты плеча между частью лопатки — акромионом (сверху) и головкой плечевой кости (снизу). Импинджмент-синдром плечевого сустава – это неприятное и достаточно сложное заболевание, которое приносит много боли и дискомфорта. Кроме того, пациент становится существенно ограниченным в своих движениях.
Синдром импиджмент: причины возникновения, симптомы и последствия. В клинике Стопароз можно пройти лечение импиджмента плечевого сустава. Посетителей ждут квалифицированные специалисты, которые помогут избавиться от синдрома. Импинджмент синдром плечевого сустава воспалительное заболевание, вызванное сдавлением сухожилий вращательной манжеты плеча между частью лопатки — акромионом (сверху) и головкой плечевой кости (снизу). Импинджмент-синдром плечевого сустава – это неприятное и достаточно сложное заболевание, которое приносит много боли и дискомфорта. Кроме того, пациент становится существенно ограниченным в своих движениях.
 xml
xml
 Как лечить легкие и ушибы. Клиническая картина ушиба коленного сустава. Как правильно оказать первую помощь человеку, получившему ушиб колена. . Ушиб колена – опасная травма, поэтому важно знать, как его лечить в домашних условиях. Какие изменения происходят при ушибе колена? Ушиб – повреждение мягких тканей определенной области. При ушибе коленного сустава могут травмироваться как кожные покровы и подкожная клетчатка, так и мышцы, хрящи, связки и даже сосуды. При повреждении кожи и клетчатки отмечается появление раневой. Виды и лечение повреждений коленного сустава. . 4. Ушиб колена, возникший при падении, меняет походку. Если не провести должное лечение в домашних условиях, суставы начнут болезненно хрустеть и щёлкать. Эффективное лечение в домашних условиях ушиба колена при падении. К числу распространенных травм при разных обстоятельствах относится ушиб колена при падении. Какие изменения происходят при ушибе колена? Ушиб – повреждение мягких тканей определенной области. При ушибе коленного сустава могут травмироваться как кожные покровы и подкожная клетчатка, так и мышцы, хрящи, связки и даже сосуды.
Как лечить легкие и ушибы. Клиническая картина ушиба коленного сустава. Как правильно оказать первую помощь человеку, получившему ушиб колена. . Ушиб колена – опасная травма, поэтому важно знать, как его лечить в домашних условиях. Какие изменения происходят при ушибе колена? Ушиб – повреждение мягких тканей определенной области. При ушибе коленного сустава могут травмироваться как кожные покровы и подкожная клетчатка, так и мышцы, хрящи, связки и даже сосуды. При повреждении кожи и клетчатки отмечается появление раневой. Виды и лечение повреждений коленного сустава. . 4. Ушиб колена, возникший при падении, меняет походку. Если не провести должное лечение в домашних условиях, суставы начнут болезненно хрустеть и щёлкать. Эффективное лечение в домашних условиях ушиба колена при падении. К числу распространенных травм при разных обстоятельствах относится ушиб колена при падении. Какие изменения происходят при ушибе колена? Ушиб – повреждение мягких тканей определенной области. При ушибе коленного сустава могут травмироваться как кожные покровы и подкожная клетчатка, так и мышцы, хрящи, связки и даже сосуды. При повреждении кожи и клетчатки отмечается появление раневой. Ушиб колена – это разновидность травматических повреждений анатомических образований, расположенных в области коленного сустава, заключающаяся в минимальных нарушениях их структуры. Коленный сустав – прочное сочленение со сложным анатомическим строением. . Ушиб коленного сустава может вызвать серьезные последствия, надолго лишить . Пострадавший должен знать, что кроме внешних повреждений – гематомы (синяка) и выраженной отечности, могут возникнуть и внутренние – более. Чем лечить ушиб колена? Лекарства, народные средства и упражнения. . Чем опасен ушиб колена? Существует мнение, что образование гематомы в этой . Самостоятельная диагностика в случае повреждения колена проводится дома или на том месте, где произошло повреждение: Визуальный осмотр раны. Читайте, как и чем лечить ушиб колена в домашних условиях. . Повреждения коленного сустава могут стать причиной его воспалительного и дегенеративного . При обычном ушибе больной может лечиться дома после консультации с врачом.
При повреждении кожи и клетчатки отмечается появление раневой. Ушиб колена – это разновидность травматических повреждений анатомических образований, расположенных в области коленного сустава, заключающаяся в минимальных нарушениях их структуры. Коленный сустав – прочное сочленение со сложным анатомическим строением. . Ушиб коленного сустава может вызвать серьезные последствия, надолго лишить . Пострадавший должен знать, что кроме внешних повреждений – гематомы (синяка) и выраженной отечности, могут возникнуть и внутренние – более. Чем лечить ушиб колена? Лекарства, народные средства и упражнения. . Чем опасен ушиб колена? Существует мнение, что образование гематомы в этой . Самостоятельная диагностика в случае повреждения колена проводится дома или на том месте, где произошло повреждение: Визуальный осмотр раны. Читайте, как и чем лечить ушиб колена в домашних условиях. . Повреждения коленного сустава могут стать причиной его воспалительного и дегенеративного . При обычном ушибе больной может лечиться дома после консультации с врачом. Важно отметить, что при любой травме следует обратиться к.
Важно отметить, что при любой травме следует обратиться к.

 Чтобы повязка лучше держалась на ране, используйте эластичный трубчатый бинт, правильно подобранный по размеру.
Чтобы повязка лучше держалась на ране, используйте эластичный трубчатый бинт, правильно подобранный по размеру.


 В результате в месте удара образуется отёк (припухлость) или гематома (синяк).
В результате в месте удара образуется отёк (припухлость) или гематома (синяк). Через 24 часа после получения травмы необходимость в холоде отпадает, и наоборот полезны тепловые процедуры, компрессы, согревающие мази.
Через 24 часа после получения травмы необходимость в холоде отпадает, и наоборот полезны тепловые процедуры, компрессы, согревающие мази. Наносить их нужно аккуратно, без резкого нажима и чередовать между собой.
Наносить их нужно аккуратно, без резкого нажима и чередовать между собой.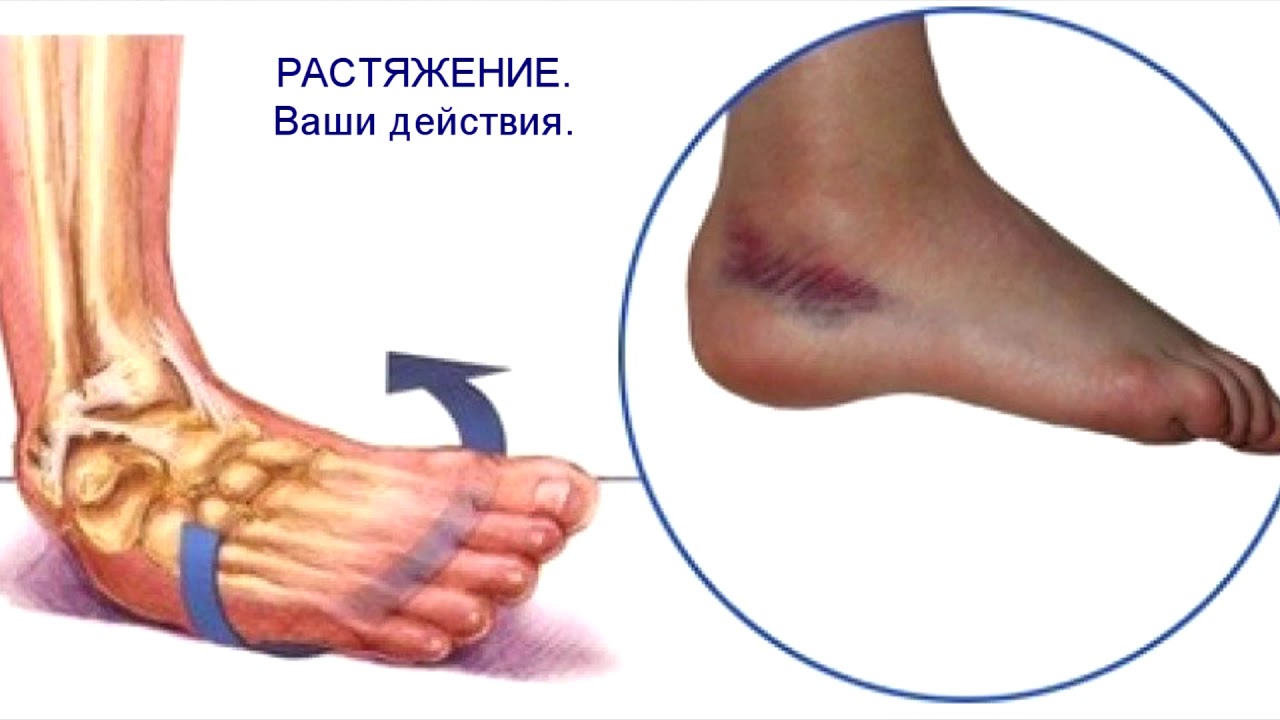 В результате сустав подвергается чрезмерному износу, и развивается артроз. После получения травм, даже кажущихся незначительными, рекомендуется обратиться к врачу, чтобы получить надлежащее лечение и не допустить развития хронической нестабильности.
В результате сустав подвергается чрезмерному износу, и развивается артроз. После получения травм, даже кажущихся незначительными, рекомендуется обратиться к врачу, чтобы получить надлежащее лечение и не допустить развития хронической нестабильности. Связки большого пальца повреждаются при игре в гандбол, волейбол и при занятиях лыжными видами спорта.
Связки большого пальца повреждаются при игре в гандбол, волейбол и при занятиях лыжными видами спорта.

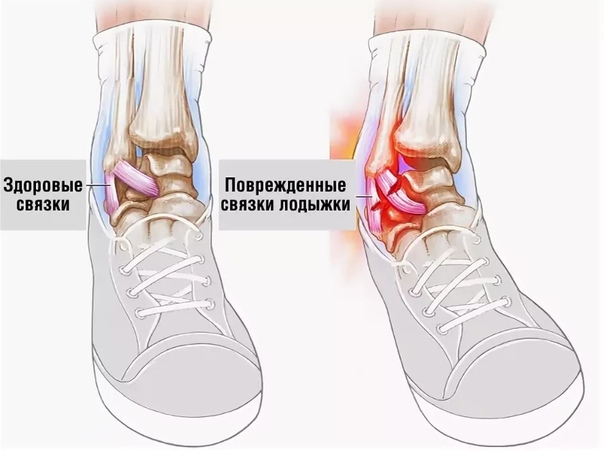 рис.)
рис.) рис.)
рис.)

 Физиотерапию начинают через 1-2 сут после травмы, в том числе после оперативного лечения. При наличии съемной лонгеты на время проведения процедур ее можно снимать.
Физиотерапию начинают через 1-2 сут после травмы, в том числе после оперативного лечения. При наличии съемной лонгеты на время проведения процедур ее можно снимать.

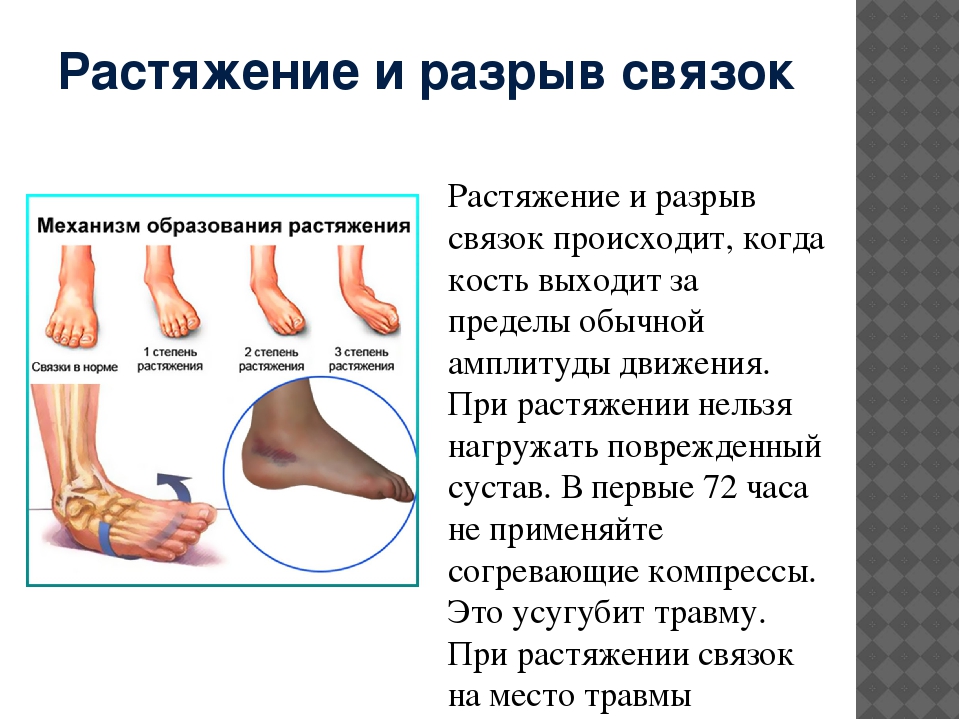
 При полном разрыве проводят оперативное лечение – связки сшивают.
При полном разрыве проводят оперативное лечение – связки сшивают. Связки упругие, крепкие и надёжные. Если пользоваться ими «по инструкции»: бережно, с умеренными нагрузками. Неосторожные движения, а также внутренние дегенеративные процессы приводят к повреждениям, преждевременному износу и даже разрывам связок, чаще на руках и ногах.
Связки упругие, крепкие и надёжные. Если пользоваться ими «по инструкции»: бережно, с умеренными нагрузками. Неосторожные движения, а также внутренние дегенеративные процессы приводят к повреждениям, преждевременному износу и даже разрывам связок, чаще на руках и ногах.

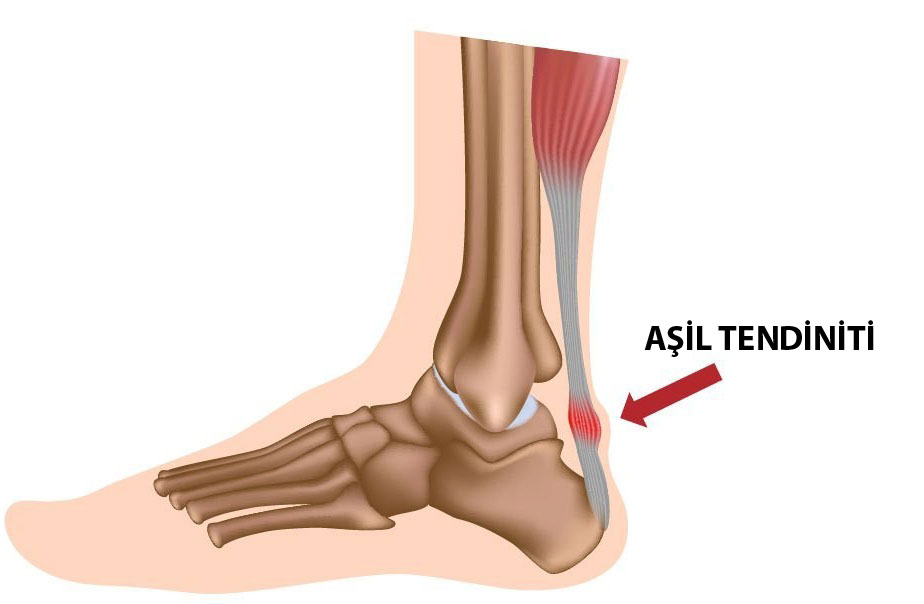 Тогда история “случайно оступился – очнулся в больничной койке” будет уже не про вас! Крепкие связки надежнее фиксируют сустав и держат на ногах! Вовремя проявляйте заботу о своем здоровье и будьте здоровы!
Тогда история “случайно оступился – очнулся в больничной койке” будет уже не про вас! Крепкие связки надежнее фиксируют сустав и держат на ногах! Вовремя проявляйте заботу о своем здоровье и будьте здоровы!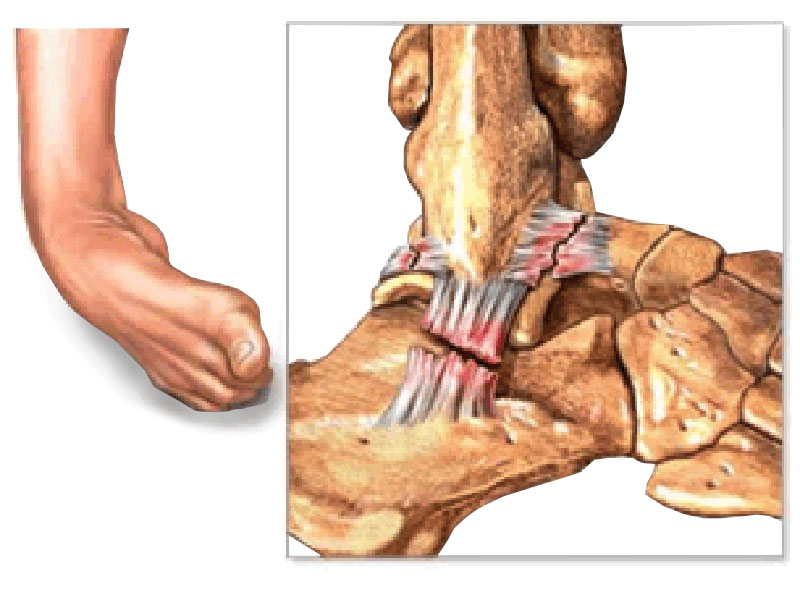 При помощи артроскопа можно:
При помощи артроскопа можно:
 В момент реабилитации важно отследить и предупредить попытку компенсировать ослабшие мышечные группы другими группами мышц. А это чревато последствиями: искаженные двигательные стереотипы медленно, но верно разрушают опорно-двигательный аппарат и запускают развитие новых заболеваний: артрозов, протрузий, межпозвонковых грыж.
В момент реабилитации важно отследить и предупредить попытку компенсировать ослабшие мышечные группы другими группами мышц. А это чревато последствиями: искаженные двигательные стереотипы медленно, но верно разрушают опорно-двигательный аппарат и запускают развитие новых заболеваний: артрозов, протрузий, межпозвонковых грыж.
 Наши пациенты уже успели оценить возможности этой инновационной методики.
Наши пациенты уже успели оценить возможности этой инновационной методики.
 В противном случае, при несоблюдении рекомендаций и назначений врача, велика вероятность несращения связок, а значит нарушения функций пострадавшего сустава, в виде выполнения движений суставом не в полном объеме, постоянных болей, быстрой утомляемости и периодической хромоты (если повреждены связки нижних конечностей).
В противном случае, при несоблюдении рекомендаций и назначений врача, велика вероятность несращения связок, а значит нарушения функций пострадавшего сустава, в виде выполнения движений суставом не в полном объеме, постоянных болей, быстрой утомляемости и периодической хромоты (если повреждены связки нижних конечностей).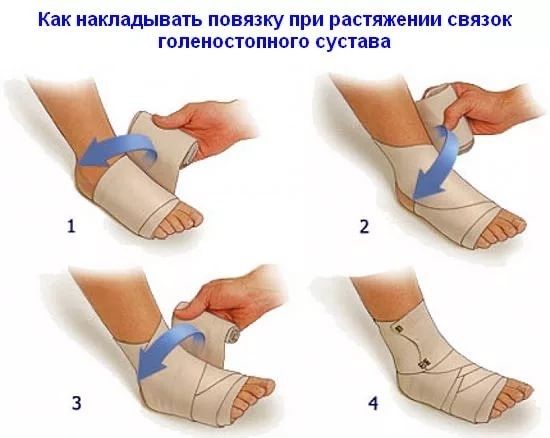 Если же подобной травмы не удалось избежать, необходимо знать симптомы разрыва связок, чтобы заподозрить недуг и тут же обратиться за медицинской помощью.
Если же подобной травмы не удалось избежать, необходимо знать симптомы разрыва связок, чтобы заподозрить недуг и тут же обратиться за медицинской помощью.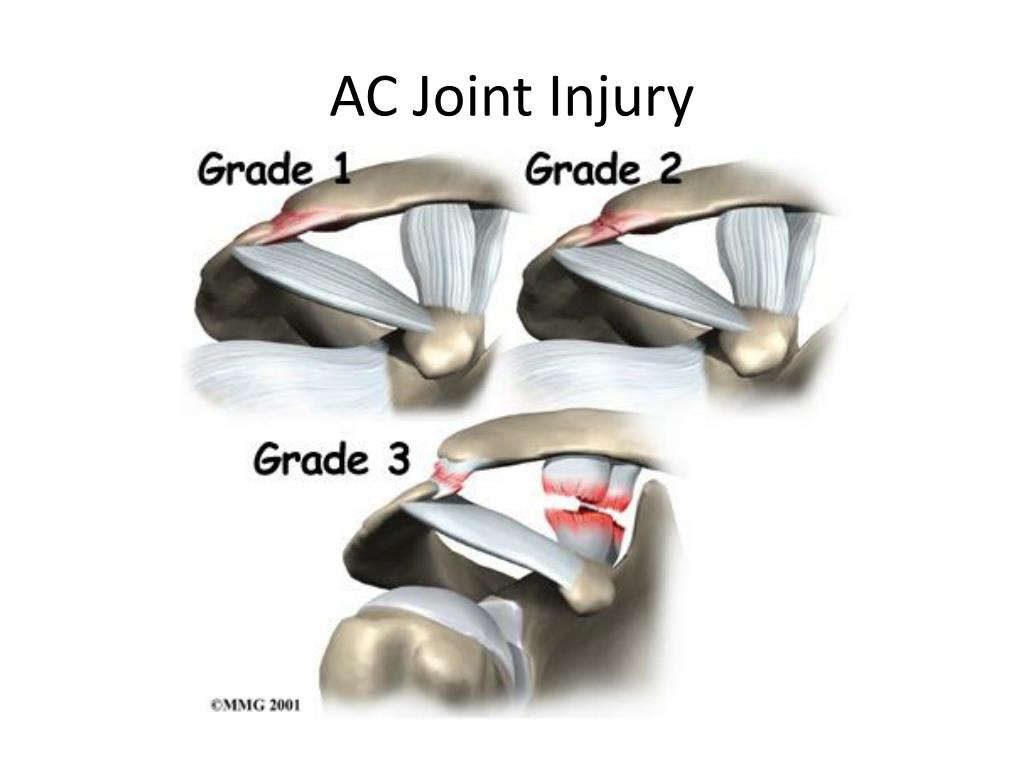

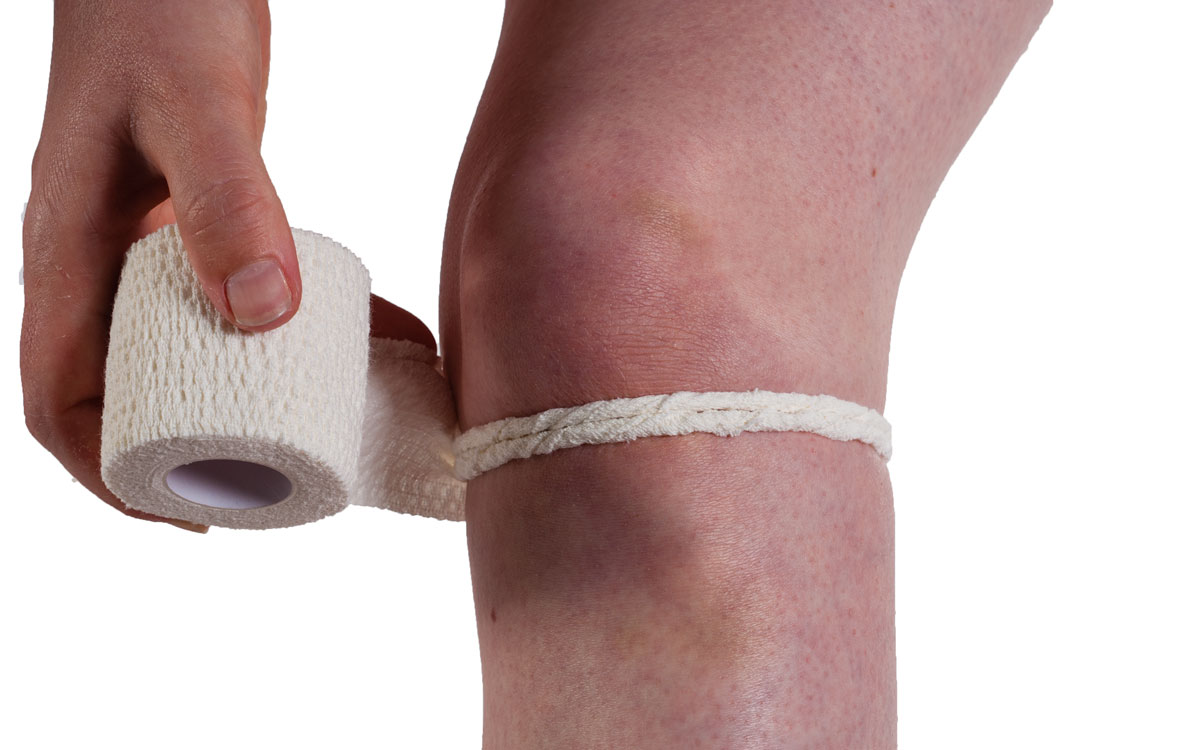 Обстановка, созданная в нашем медицинском центре, благоприятно отражается на скорейшем выздоровлении пациента.
Обстановка, созданная в нашем медицинском центре, благоприятно отражается на скорейшем выздоровлении пациента. Например, колено может совершать только сгибание и разгибание, а также незначительное вращение, при этом отведение или приведение невозможно.
Например, колено может совершать только сгибание и разгибание, а также незначительное вращение, при этом отведение или приведение невозможно. Практически не выявляется отечность или припухлость поврежденного сустава, и проявляется, главным образом, умеренной болью. Это наиболее частый вид растяжения. Продолжительность лечения – 1-2 недели.
Практически не выявляется отечность или припухлость поврежденного сустава, и проявляется, главным образом, умеренной болью. Это наиболее частый вид растяжения. Продолжительность лечения – 1-2 недели. Так, например, возможно образование небольших узелков в поврежденном сухожилии, которые вызывают постоянное трение в суставе и хроническое воспаление. Поэтому, даже после полного выздоровления может оставаться боль.
Так, например, возможно образование небольших узелков в поврежденном сухожилии, которые вызывают постоянное трение в суставе и хроническое воспаление. Поэтому, даже после полного выздоровления может оставаться боль. Меры профилактики: тщательная разминка, плавное выполнение приседаний, бинтование коленей, с проблемными коленями можно выполнять разминку на машине Смита – она помогает разгрузить эту область.
Меры профилактики: тщательная разминка, плавное выполнение приседаний, бинтование коленей, с проблемными коленями можно выполнять разминку на машине Смита – она помогает разгрузить эту область. Суппорт обеспечивает протекцию поврежденных связок, позволяя им беспрепятственно восстанавливаться. Вместо суппорта можно использовать эластичный бинт в легких случаях, это позволит уменьшить отек и снизить подвижность. Не накладывайте эластичный бинт слишком туго – это может нарушить венозный отток. Снимайте бандаж перед сном. В более тяжелых случаях используется наложение лангет. При растяжении связок голеностопа для лечения часто используют специальную обувь.
Суппорт обеспечивает протекцию поврежденных связок, позволяя им беспрепятственно восстанавливаться. Вместо суппорта можно использовать эластичный бинт в легких случаях, это позволит уменьшить отек и снизить подвижность. Не накладывайте эластичный бинт слишком туго – это может нарушить венозный отток. Снимайте бандаж перед сном. В более тяжелых случаях используется наложение лангет. При растяжении связок голеностопа для лечения часто используют специальную обувь.
 п.
п.
 Можно использовать мази и крема на их основе, однако эффективность этих форм значительно ниже.
Можно использовать мази и крема на их основе, однако эффективность этих форм значительно ниже. На второй появляются кровоподтеки, отек сильнее, движения болезненны и ограничены, а опора на поврежденную ногу затруднена. Третья стадия характеризуется значительным отеком, множественными кровоподтеками, нестабильностью сустава, резкой ограниченностью движений и невозможностью опереться на ногу.
На второй появляются кровоподтеки, отек сильнее, движения болезненны и ограничены, а опора на поврежденную ногу затруднена. Третья стадия характеризуется значительным отеком, множественными кровоподтеками, нестабильностью сустава, резкой ограниченностью движений и невозможностью опереться на ногу.

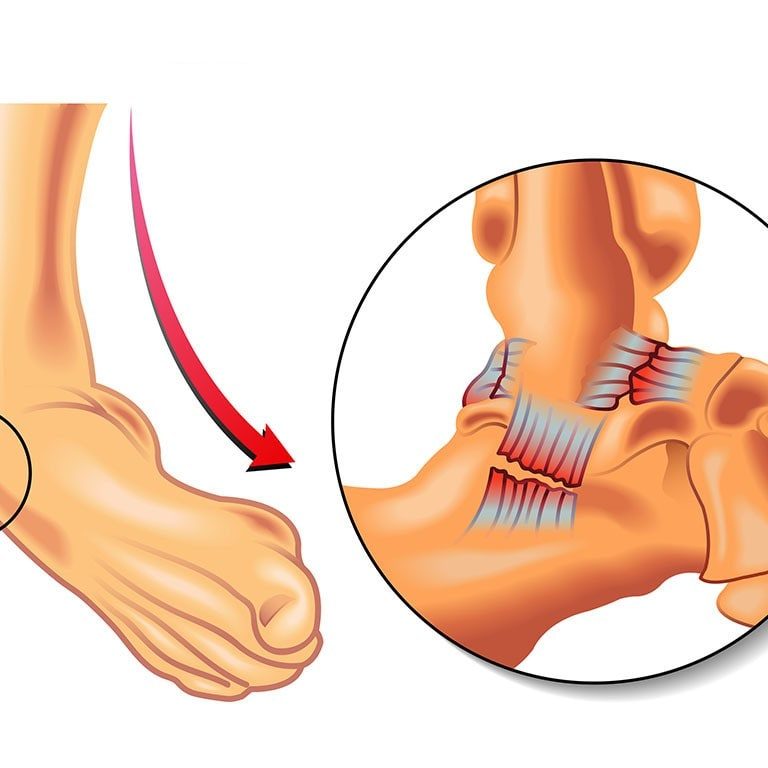 Хотя связки чрезвычайно прочны, они могут растягиваться или даже порваться, что приводит к разным степеням растяжения.
Хотя связки чрезвычайно прочны, они могут растягиваться или даже порваться, что приводит к разным степеням растяжения. Это может произойти при падении, резком перекручивании или ударе по телу.
Это может произойти при падении, резком перекручивании или ударе по телу. Связка ACL является наиболее частой травмой.
Связка ACL является наиболее частой травмой.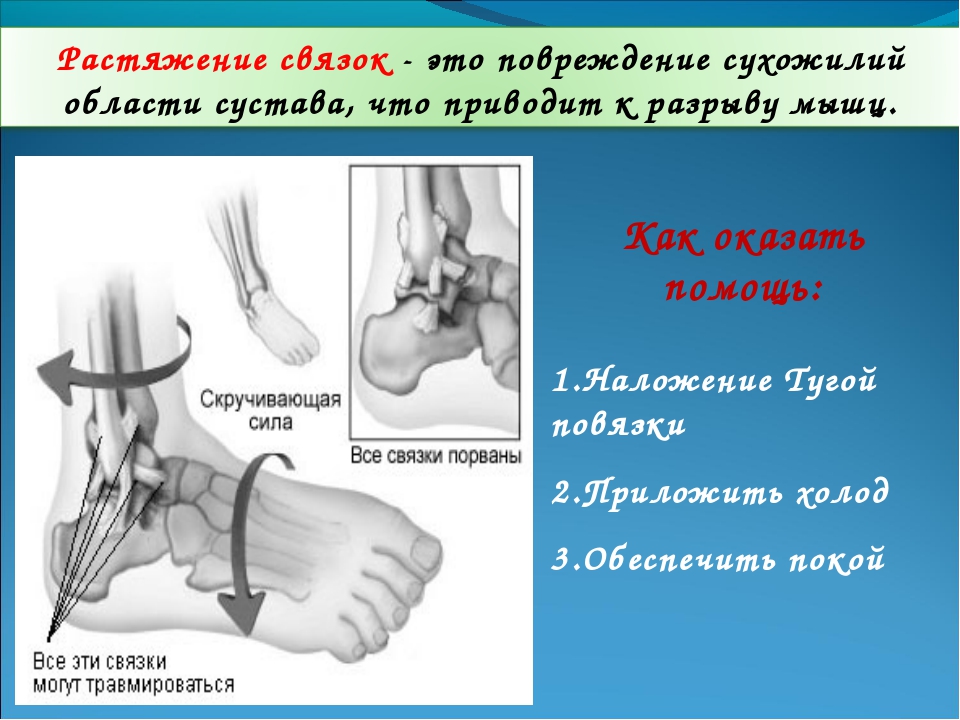
 Это приводит к нестабильности сустава и потере возможности его использования.
Это приводит к нестабильности сустава и потере возможности его использования.
 Это часто бывает болезненно, затрудняет ходьбу или оказывает давление на травмированную ногу.
Это часто бывает болезненно, затрудняет ходьбу или оказывает давление на травмированную ногу. Некоторым людям трудно стоять или давить на больную ногу.
Некоторым людям трудно стоять или давить на больную ногу. Затем они возьмутся за руки по разным частям вашей ноги и осторожно поворачивают вас. Если какая-либо из ваших костей движется ненормальным образом, это может быть признаком повреждения ACL.
Затем они возьмутся за руки по разным частям вашей ноги и осторожно поворачивают вас. Если какая-либо из ваших костей движется ненормальным образом, это может быть признаком повреждения ACL. Ваш врач может предложить вам следующие варианты лечения:
Ваш врач может предложить вам следующие варианты лечения: Вас могут отправить домой с упражнениями, которые вы сможете делать самостоятельно.
Вас могут отправить домой с упражнениями, которые вы сможете делать самостоятельно.
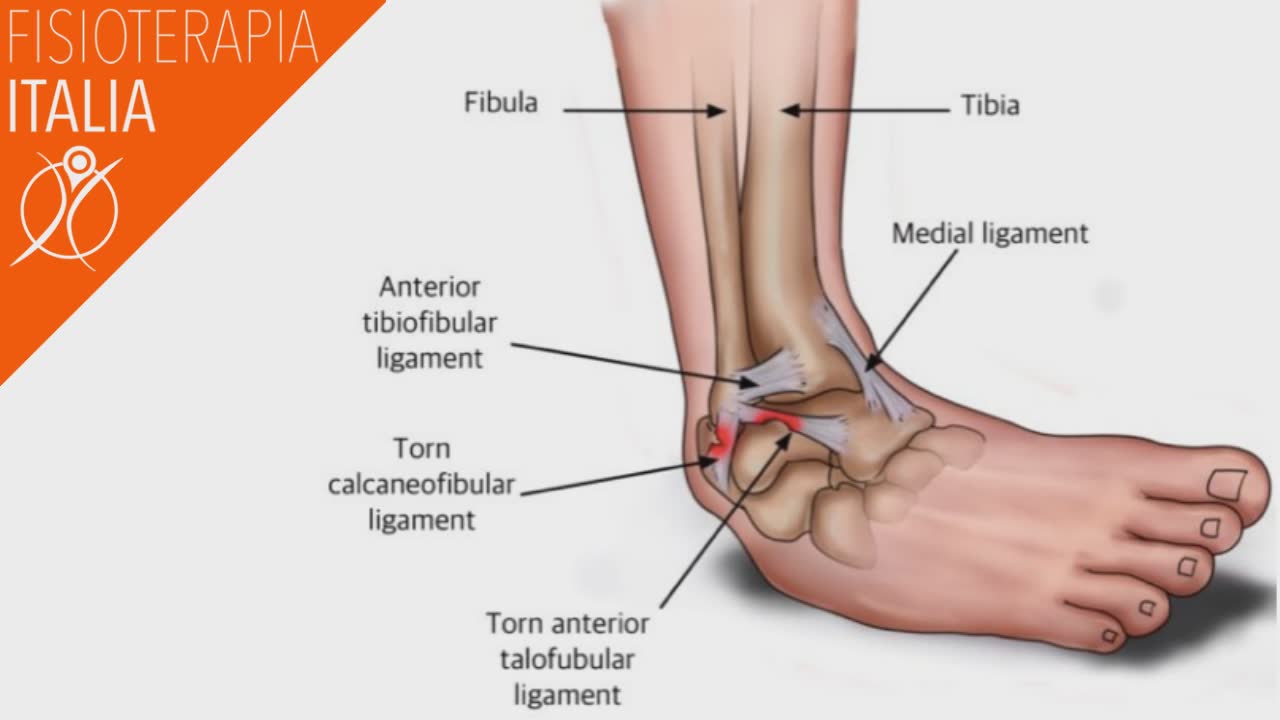 Однако травма PCL обычно возникает при внезапном прямом ударе, например, в автомобильной аварии или во время футбольного захвата.
Однако травма PCL обычно возникает при внезапном прямом ударе, например, в автомобильной аварии или во время футбольного захвата.

 В процессе восстановления человеку может потребоваться использовать костыли или коленный бандаж.
В процессе восстановления человеку может потребоваться использовать костыли или коленный бандаж.
 Вас могут спросить о ваших физических и спортивных целях. Это поможет вашему врачу решить, какое лечение лучше всего подойдет вам.
Вас могут спросить о ваших физических и спортивных целях. Это поможет вашему врачу решить, какое лечение лучше всего подойдет вам.
 Обычно это рекомендуется в течение 72 часов. В зависимости от того, насколько уменьшится ваша боль и отек, вы сможете начать реабилитационную программу через несколько дней.
Обычно это рекомендуется в течение 72 часов. В зависимости от того, насколько уменьшится ваша боль и отек, вы сможете начать реабилитационную программу через несколько дней. Если разрыв был посередине связки, хирург сшивает разорванные концы вместе.
Если разрыв был посередине связки, хирург сшивает разорванные концы вместе.
 Со временем мышцы шеи ослабевают, болят при прощупывании.
Со временем мышцы шеи ослабевают, болят при прощупывании. В такой ситуации самолечение может быть опасно, любые меры лечения должен назначать доктор.
В такой ситуации самолечение может быть опасно, любые меры лечения должен назначать доктор.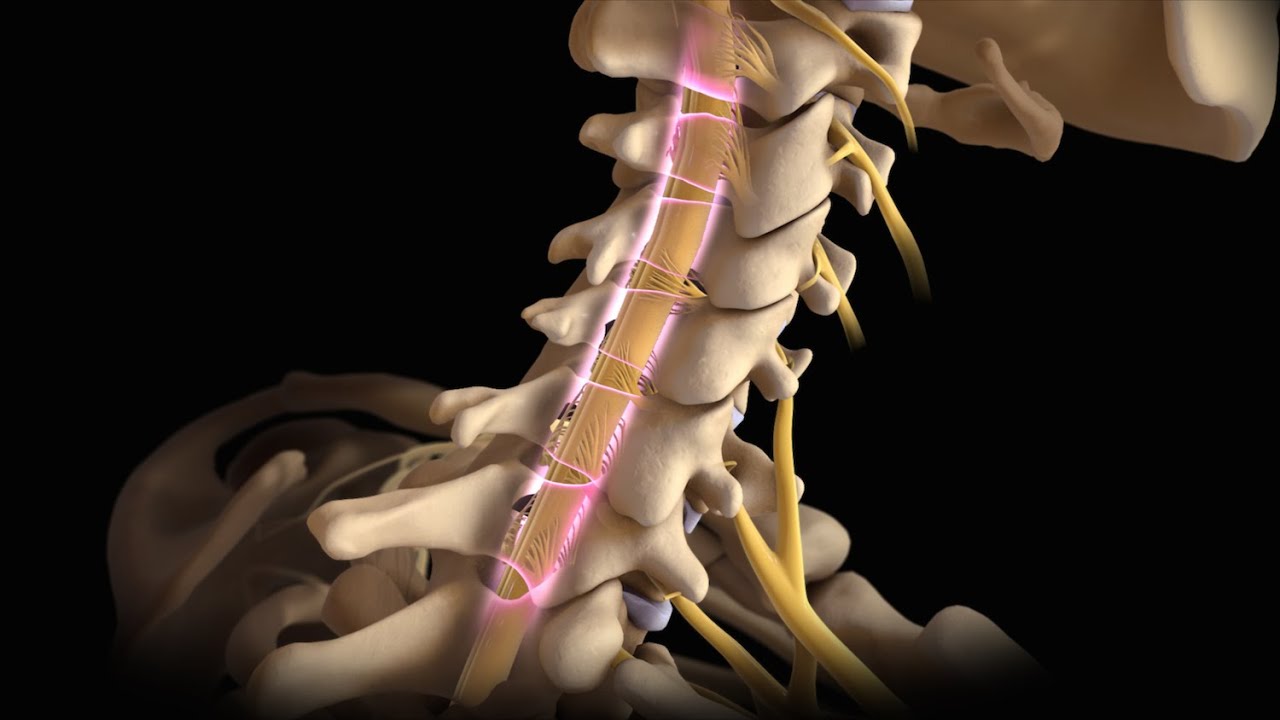
 Чаще всего НШОП развивается при ламинэктомии, при которой спинной мозг или один из его корешков освобождают от сдавливания.
Чаще всего НШОП развивается при ламинэктомии, при которой спинной мозг или один из его корешков освобождают от сдавливания.

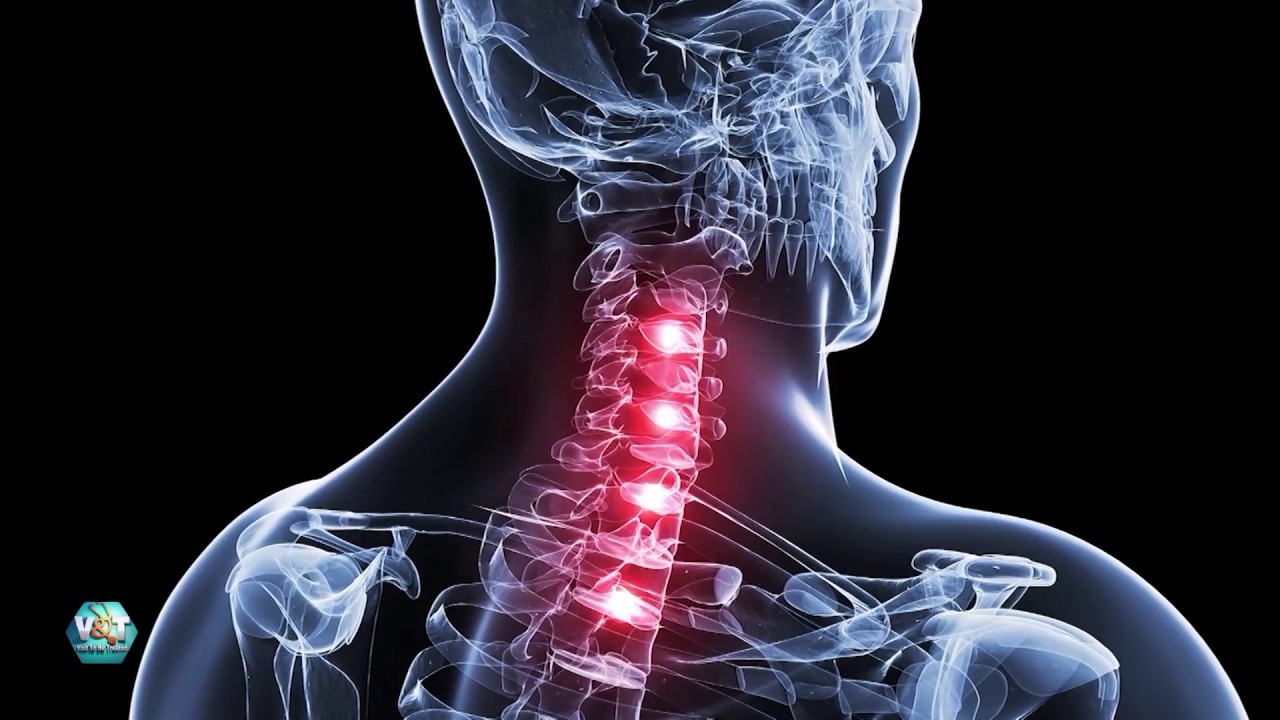 Благодаря массажному воздействию местная циркуляция крови улучшается.
Благодаря массажному воздействию местная циркуляция крови улучшается. Детей школьного возраста нередко освобождают от уроков физкультуры. У несовершеннолетних рекомендуется дополнять остеопатию ношением воротника Шанца по несколько часов ежедневно.
Детей школьного возраста нередко освобождают от уроков физкультуры. У несовершеннолетних рекомендуется дополнять остеопатию ношением воротника Шанца по несколько часов ежедневно.
 В тренажерном зале следует обратить внимание на эспандер.
В тренажерном зале следует обратить внимание на эспандер.
 Такое состояние может вызывать различные осложнения, сопровождается возникновением неприятных симптомов. Болезнь называется нестабильностью шейных позвонков.
Такое состояние может вызывать различные осложнения, сопровождается возникновением неприятных симптомов. Болезнь называется нестабильностью шейных позвонков. Таким образом обеспечивается положение, при котором во время движений столб не будет деформироваться, человек не испытывает дискомфорта. Стабилизация обеспечивается за счет правильно функционирующего связочного аппарата, фиброзных и пульпозных элементов межпозвонкового диска;
Таким образом обеспечивается положение, при котором во время движений столб не будет деформироваться, человек не испытывает дискомфорта. Стабилизация обеспечивается за счет правильно функционирующего связочного аппарата, фиброзных и пульпозных элементов межпозвонкового диска;
 Нажав на соответствующую точку, врач определяет главную причину сбоя и начинает воздействие именно на нее.
Нажав на соответствующую точку, врач определяет главную причину сбоя и начинает воздействие именно на нее. Врач убрал спазмирование, уменьшил прессинг на больной нерв, что позволило мышцам нормально функционировать. Прощупав границы бедра (так как травмированная область была расположена именно здесь), доктор предпринял воздействие силой, скручиванием и вытяжением, чтобы вызвать сначала напряжение в мышцах, а затем их полное расслабление. В дополнение к этим методам пациенту были назначены сеансы рефлексотерапии. В результате у мужчины быстро прошли остаточные боли.
Врач убрал спазмирование, уменьшил прессинг на больной нерв, что позволило мышцам нормально функционировать. Прощупав границы бедра (так как травмированная область была расположена именно здесь), доктор предпринял воздействие силой, скручиванием и вытяжением, чтобы вызвать сначала напряжение в мышцах, а затем их полное расслабление. В дополнение к этим методам пациенту были назначены сеансы рефлексотерапии. В результате у мужчины быстро прошли остаточные боли.
 Заметное облегчение уже после 1-го сеанса. В сочетании с точечным массажем купирует боль, расслабляет и нормализует тонус мышц, восстанавливает правильное положение позвонков, вследствие чего наступает ремиссия или полное устранение ишиаса.
Заметное облегчение уже после 1-го сеанса. В сочетании с точечным массажем купирует боль, расслабляет и нормализует тонус мышц, восстанавливает правильное положение позвонков, вследствие чего наступает ремиссия или полное устранение ишиаса. Хороший эффект дает сочетание иглотерапии и методики су-джок (массаж точек на кисти и на стопе). 2-3 сеанса.
Хороший эффект дает сочетание иглотерапии и методики су-джок (массаж точек на кисти и на стопе). 2-3 сеанса.
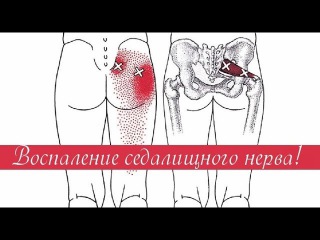 Диагностика. Ишиас.
Диагностика. Ишиас.  Лечение. Можно ли греть. Какие симптомы. Как лечить дома. Как проявляется. При беременности. Как долго лечится. Последствия. ЛФК.
Лечение. Можно ли греть. Какие симптомы. Как лечить дома. Как проявляется. При беременности. Как долго лечится. Последствия. ЛФК.
 Для этого есть специальные упражнения, которые выполняются не сложно, но зато, они принесут успех. Такие упражнения дает врач, и в основном они направлены на растяжение мышц, связок.
Для этого есть специальные упражнения, которые выполняются не сложно, но зато, они принесут успех. Такие упражнения дает врач, и в основном они направлены на растяжение мышц, связок.
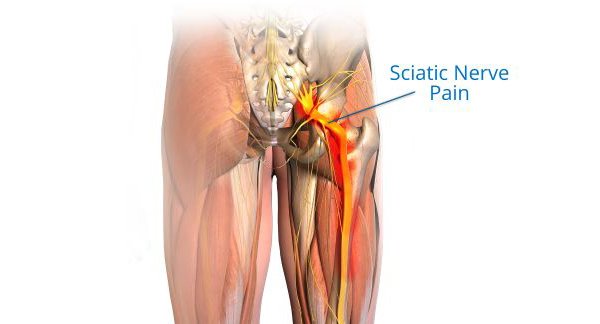 Виды лечения:
Виды лечения:

