Лечение воспаление суставов пальцев ног: Как снять воспаление сустава большого пальца ноги? | ДаЁжь з.о.ж.
лечение и диагностика причин, симптомов в Москве
Ревматоидный артрит – наиболее частое воспалительное заболевание суставов, характеризующееся эрозивным симметричным полиартритом в сочетании с системным иммуновоспалительным поражением внутренних органов (легких, печени, сердца, периферической нервной системы, кожи). Одно из самых тяжёлых и распространённых воспалительных заболеваний суставов. Ревматоидный артрит является распространенным заболеванием, встречается во всех странах и среди всех народов мира примерно у 1% от общей численности населения, в России им страдает около 0,6% населения. Заболеть ревматоидным артритом может и ребенок, и старик, но чаще болеют женщины активного возраста (женщины заболевают ревматоидным артритом в 3 раза чаще, чем мужчины). Пик начала заболевания приходится на 40–55 лет.
Причина заболевания неизвестна. Известно только, что некоторые люди генетически предрасположены к ревматоидному артриту, однако болезнь не передается от родителей к детям напрямую.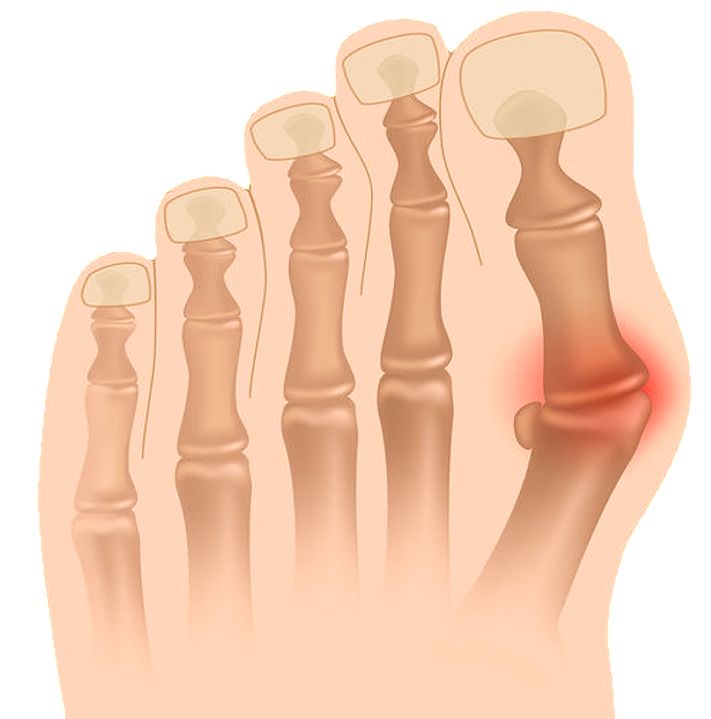
Было установлено, что в основе воспаления при РА лежит неправильная работа иммунной системы. Клетки иммунной системы по какой-то причине активируются и начинают вырабатывать специальные регуляторные белки – провоспалительные цитокины – вызывающие воспалительную реакцию и нарушение работы клеток оболочки сустава, внутренней выстилки сосудов, костной ткани и др. В результате формируется самоподдерживающийся постоянно текущий воспалительный процесс.
Проявления и течение болезни
Основное проявление заболевания – это боль и припухание в различных суставах, в первую очередь суставах пальцев кистей. Характерно симметричное поражение мелких суставов кистей и стоп. Нарастают боли при движениях и в покое, утренняя скованность, припухлость, нарушение функции суставов. Со временем в процесс могут вовлекаться стопы, голеностопные, коленные, локтевые суставы. У некоторых пациентов, наоборот, первыми могут поражаться суставы ног (коленные, голеностопные), плечевые суставы и только затем — рук. Хроническое воспаление сустава приводит к разрушению суставного хряща и возникновению деформации сустава, что в свою очередь, нарушает его функцию — возникают боли при движении и тугоподвижность.
Диагностика
Диагноз ставится после опроса пациента, осмотра состояния суставов.
Дополнительное обследование:
- общий анализ крови – характерно снижение уровня гемоглобина, ускорение СОЭ.
- ревматоидный фактор, антитела к циклическому цетриллинированному пептиду (АЦЦП).
- биохимические показатели – АСТ, АЛТ, мочевина, креатинин. Они необходимы для оценки безопасности назначения терапии и в дальнейшем ее переносимости
- рентгенография кистей и стоп. Характерные для ревматоидного артрита эрозивные изменения развиваются в первую очередь в этих суставах, но не ранее 6 месяцев. Для отслеживания состояния легких и сердца делается рентгенография органов грудной клетки, по особым показаниям – компьютерная томография легких. МРТ или УЗИ – особенно если заболевание находится на начальном этапе, когда внешняя деформация суставов не так заметна, и важно отследить незначительные изменения.
Конечно, чем раньше пациент обратится за медицинской помощью, тем благоприятнее прогноз на течение заболевания. Если вы замечаете у себя или у своих близких проблемы с суставами – не откладывайте обращение к специалисту. Это серьезное заболевание, несущее необратимые изменения, т.е. чем дольше пациент затягивает с обращением к врачу, чем больший урон наносит качеству собственной жизни даже после курса лечения в будущем.
Если вы замечаете у себя или у своих близких проблемы с суставами – не откладывайте обращение к специалисту. Это серьезное заболевание, несущее необратимые изменения, т.е. чем дольше пациент затягивает с обращением к врачу, чем больший урон наносит качеству собственной жизни даже после курса лечения в будущем.
Лечение ревматоидного артрита
Врачи нашего центра максимально внимательно относятся к ведению пациентов с ревматоидным артритом, ведь прогрессирование этого заболевания может привести не только к снижению качества жизни, но и к инвалидизации, серьезным ограничениям в передвижениях, особенно учитывая старший возраст большинства пациентов.
Задача лечащего врача состоит в купировании, т.е. устранении болевых ощущений и установлении контроля над течением заболевания: даже если невозможно вернуть состояние суставов до поражения, то можно не допустить прогрессирования. Мы предупреждаем своих пациентов о том, что лечение ревматоидного артрита может растянуться на всю жизнь: будут требоваться периодические визиты к врачу для консультации и прохождения курса лечения, которое поддержит состояние суставов в неизменном состоянии.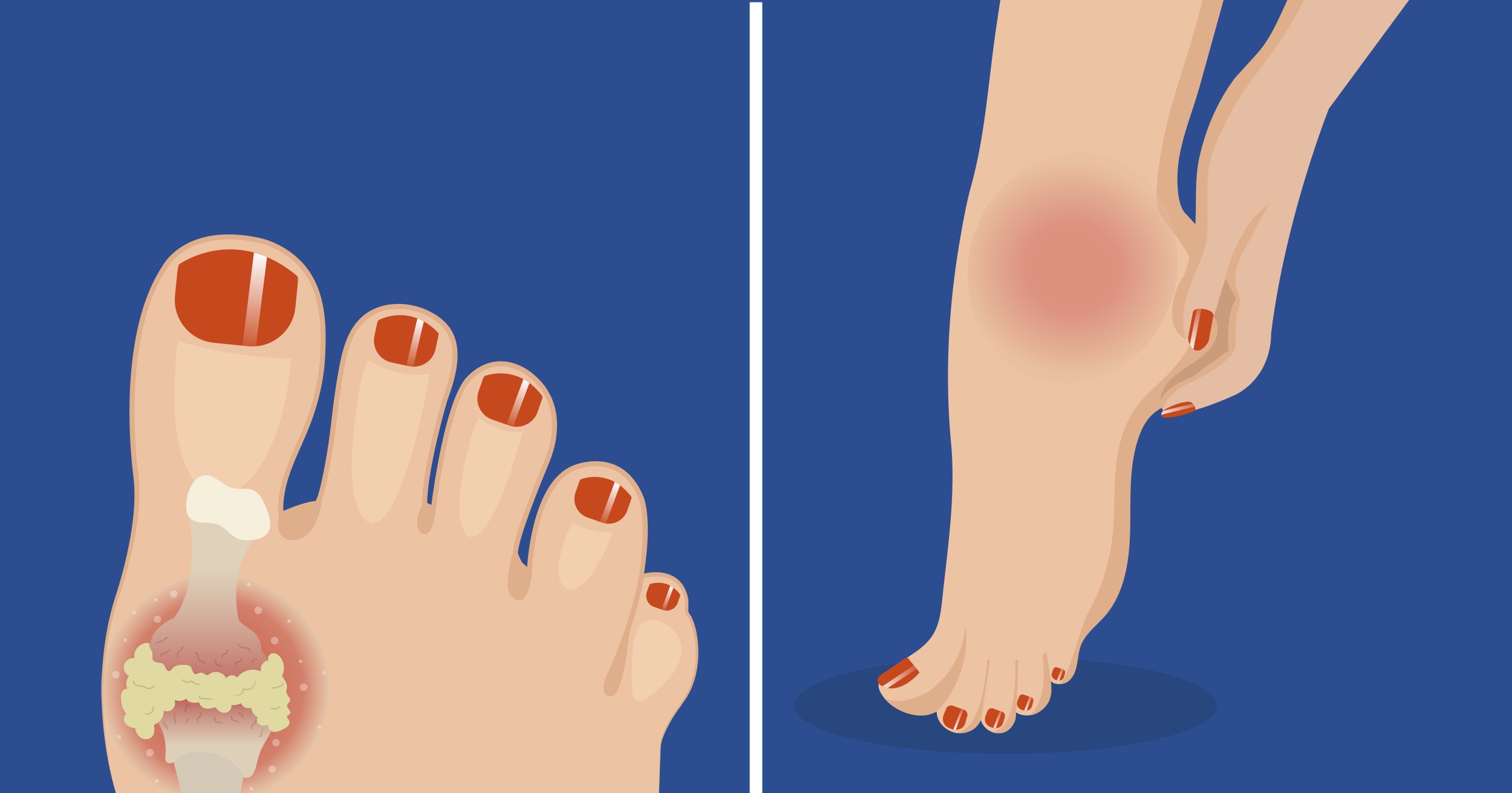 Используются только проверенные, доказавшие свою эффективность методики.
Используются только проверенные, доказавшие свою эффективность методики.
Поэтому используются только проверенные, доказавшие свою эффективность методики. В первую очередь, это лекарственная терапия, которая направлена на скорейшее снятие воспаления в суставах или в организме, если оно успело распространиться на другие органы. Для эффективности лечения некоторые препараты (к примеру, глюкокортикостероидные) вводятся внутрисуставно. Применяются нестероидные противовоспалительные препараты обезболивающие препараты для снятия сильного болевого симптома.
Основой лечения ревматоидного артрита является назначение базисных противовоспалительных препаратов (БПВП), таких как, метотрексат, лефлуномид, сульфасалазин. Препараты этой группы способны подавлять воспаление и патологическую активацию системы иммунитета. За счет этого подавляются не только проявления воспаления, но и процесс разрушения тканей сустава. В последние годы мы начали применять так называемые генно-инженерные биологические препараты.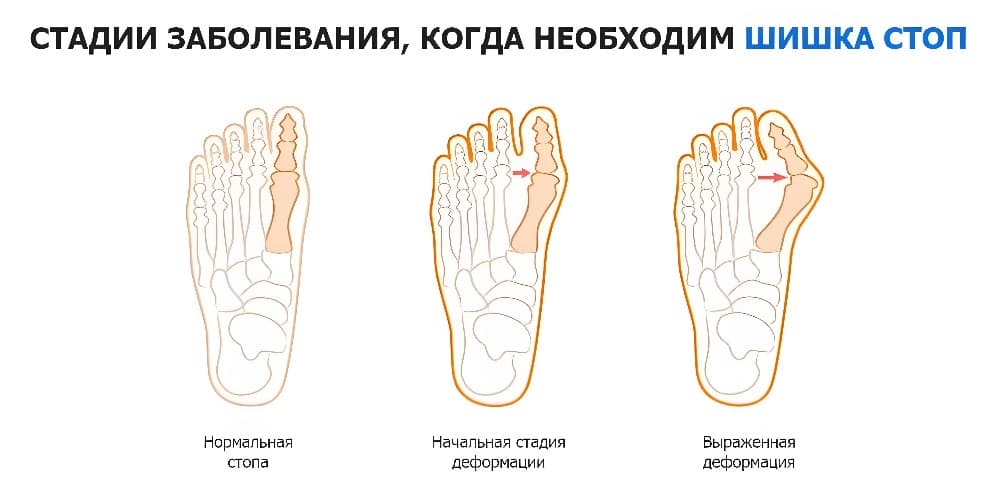 Это современные препараты, оказывают точечное воздействие на ключевые звенья воспалительного процесса. Представляют собой антитела человека или животных к медиаторам воспаления. Высокоэффективные препараты.
Это современные препараты, оказывают точечное воздействие на ключевые звенья воспалительного процесса. Представляют собой антитела человека или животных к медиаторам воспаления. Высокоэффективные препараты.
Для удобства наших пациентов отделение ревматологии было оснащено всем необходимым лечебно-диагностическим оборудованием, успешно функционирует и собственная лаборатория, а для реабилитации доступна не только стандартная физиотерапия, но и курсы массажа, иглорефлексотерапии, курсы лечебной гимнастики – и всё это в рамках одного центра под чутким руководством специалистов.
Болит палец ноги, к кому обращаться
Выбор врача при болях в пальцах ногВо многих случаях причину появления боли в пальце ноги определить без диагностики сложно. В зависимости от симптомов нужно пройти осмотр у:
- ревматолога,
- ортопеда,
- хирурга,
- подолога,
- дерматолога.
 Этот специалист окажет помощь, если болевые ощущения вызваны артритом, другими невралгическими заболеваниями.
Этот специалист окажет помощь, если болевые ощущения вызваны артритом, другими невралгическими заболеваниями.При периодических болях, появляющихся после физических нагрузок, исчезающих после отдыха, необходимо нанести визит ортопеду. Заболевания этой категории характеризуются ограничением движения стопы после пробуждения, появлением хруста во время движений. Возможна деформация пальца, в котором ощущается боль. Травматолог-ортопед лечит и заболевания связок, суставов, которые также вызывают боль в пальце. Такие симптомы проявляются при бурсите, тендините и др.
Причиной боли может быть вальгусная деформация, при которой наблюдается выступание косточки в боковой части стопы. Распространенной патологией является молоткообразная деформация, характеризующаяся согнутыми пальцами, сильно выступающими суставами. С такими болезнями также нужно обращаться к ортопеду.
Если имела место травма, после которой ощущается боль в пальце, необходимо обратиться к хирургу. Нужно определить, вызваны ощущения ушибом или имеется перелом.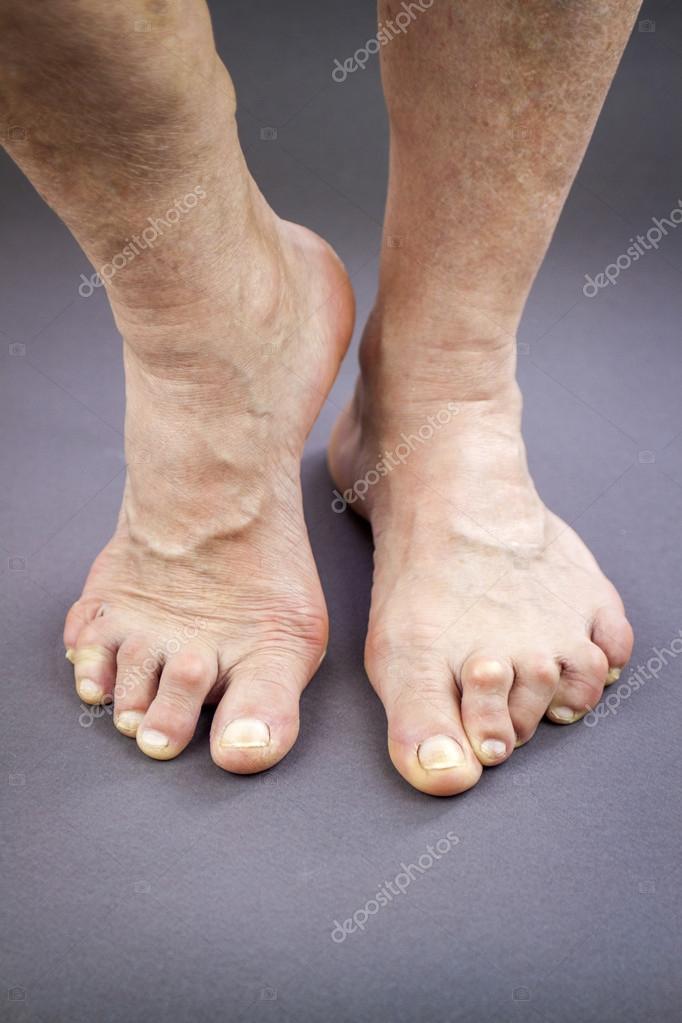 Этот специалист также занимается лечение остеомиелита, при котором наблюдается резкое повышение температуры, появление свищей, другие опасные симптомы.
Этот специалист также занимается лечение остеомиелита, при котором наблюдается резкое повышение температуры, появление свищей, другие опасные симптомы.
Дерматологические причины болей в пальце ноги
Не всегда боль в пальце ноги является следствием заболеваний суставов, связок. Причина может иметь дерматологический характер. Таким симптомом сопровождается вросший ноготь. Пластина прорастает в кожный валик, что вызывает сильную боль. С такой проблемой нужно обращаться к дерматологу или подологу. После диагностики врач назначит эффективное лечение для устранения патологии. Подологи также занимаются лечением невромы Мортона, при которой ощущается постоянная боль под 2-4 пальцами ног. Она усиливается во время сжимания стопы, ходьбы.
Боль может возникать и при грибковых заболеваниях. Кроме нее наблюдаются и другие симптомы:
- жжение;
- зуд;
- изменение формы, оттенка ногтей;
- нетипичная окраска кожных покровов вокруг пластин.

Диагностика и лечение
Если симптоматика неопределенная, не позволяет понять причину болей в пальцах ног, определить, к какому именно специалисту следует обратиться, следует отправиться на прием к терапевту. Врач назначит обследование, позволяющее диагностировать вид заболевания. В него может входить:
- гормональное, биохимическое исследование анализа крови;
- рентгенография;
- магнитно-резонансная томография.
Наиболее явные симптомы, позволяющие самостоятельно определить, к какому врачу нужно отправиться, проявляются после травм и при дерматологических болезнях. Если причинами болей в пальце являются эти факторы, нужно незамедлительно отправляться к хирургу или дерматологу.
Если причинами болей в пальце являются эти факторы, нужно незамедлительно отправляться к хирургу или дерматологу.
Все виды дерматологических заболеваний ног эффективно лечат в Центре подологии в СПБ. Квалифицированные врачи используют инновационные методики в лечении вросшего ногтя, неинфекционных заболеваний ногтей, мозолей, натоптышей и др.
Лечение артроза большого пальца ноги
Лечение артроза большого пальца ноги
Болезни суставов — это сложный дегенеративно-воспалительный процесс в организме, который сопровождается не только болевыми ощущениями, дискомфортом, но и может спровоцировать инвалидность. Артроз большого пальца ноги — это заболевание, которое сопровождается разрушением хряща и воспалением околосуставных тканей. Многие люди путают этот диагноз с подагрой, и занимаются самолечением. На самом деле – это абсолютно разные заболевания. Статистические данные таковы, что артроз пальцев ног встречается в основном у слабого пола. Почему такая избирательность? Всему виной большая любовь к модельной обуви и туфлям с узким мысом? Это одна из причин заболевания, но неосновная.
Причины артроза большого пальца ноги
Причин заболевания несколько:
нарушение кровообращения;
частые травмы;
переохлаждение;
постоянные нагрузки;
возрастные изменения и изнашивание в суставе;
узкая и неудобная обувь;
лишний вес;
наследственность;
Довольно часто, болезнь проявляется, на фоне общего нездоровья организма. Чаще всего этому способствуют проблемы с эндокринной системой, инфекции опорно-двигательного аппарата и врожденная дисплазия бедренного сустава.
Интересный факт: болезнь чаще всего проявляет себя как артроз плюсневого сустава, поражая только большой палец ноги. Ступня испытывает на себе нагрузку всего тела, именно поэтому воспалительный процесс чаще всего развивается стремительно.
Симптомы заболевания
В процессе воспаления сустав теряет свою эластичность, вследствие трения постепенно трескается и разрушается.
Наиболее частые проявления:
Болевой синдром в процессе ходьбы и любых физических нагрузок.
Скорая утомляемость и скованность в суставе.
Метеозависимость — «крутят суставы на погоду».
Хруст во время движения ноги.
Наросты, мозоли, постепенная деформация сустава большого пальца, формирование «шишки».
Характеристики и лечение заболевания
В зависимости от степени тяжести воспалительного процесса специалисты-ортопеды выделяют несколько стадий заболеваний.
Первая стадия характеризуется быстрой утомляемостью ног.
Вторая стадия возникают мозоли на ступне. Пальцы ноги припухают, иногда возникают небольшие мягкие наросты на мелких суставах. Частые физические боли.
Третья ступень. Нога, а особенно сустав большого пальца деформируется. Болевые ощущения в покое и во время ходьбы. Может возникнуть хромота. Часто возникает артроз плюсневого сустава, сужение суставной щели, формирование остеофитов и кист в околосуставных тканях.
В зависимости от степени тяжести заболевания специалист назначает лечение. Полностью вылечить артроз плюснефалангового сустава на ноге невозможно. Лечение направлено на прекращение болевых ощущений, максимальное возвращение нормальной двигательной активности пациенту. Болезнь можно приостановить благодаря средствам консервативной медицины в совокупности с физиотерапевтическими процедурами. Как правило, курс лечения артроза большого пальца ноги включает:
Прием противовоспалительных препаратов: ибупрофен, ортофен, мовалис и других.
Обезболивание — ортопед чаще всего назначает анальгин, спазмалгон и подобные
Применение препаратов местно – компрессы с димексидом, мази с бишофитом, согревающие кремы.
Введение препаратов гиалуроновой кислоты непосредственно в сустав, для восстановления эластичности хряща.
Длительный прием хондопротекторов, для восстановления тканей хряща.
УВЧ и фонофорез.
Грязевые ванны.
Мануальная терапия.
Ношение специальных стелек-супинаторов, в тяжелых случаях специалист назначает гипсовый сапог.
Лечебная гимнастика.
При своевременном и правильном лечении возможен положительный прогноз. Хотя при отсутствии эффективности консервативного лечения показана операция.
Источник: digest.subscribe.ru
Лечение артрита по традиционным китайским методикам
Болезни суставов известны с давних времен, но сегодня — это одна из наиболее распространенных патологий. Артрит представляет собой воспалительное заболевание суставов с преимущественным поражением синовиальной оболочки. При условии продолжительного течения болезни наблюдается формирование грануляционной ткани в полости сустава с постепенным разрушением всех его структур, вовлечением в воспалительный процесс мягких тканей, связочного аппарата. Суставы, пораженные артритом, деформируются, что значительно ограничивает двигательную активность пациента. Причины болезней суставов разнообразны, в частности, отмечается влияние инфекционных возбудителей, аллергических и аутоиммунных процессов, профессиональная вредность, переохлаждение, травмы.
Причины болезней суставов разнообразны, в частности, отмечается влияние инфекционных возбудителей, аллергических и аутоиммунных процессов, профессиональная вредность, переохлаждение, травмы.
Артрит
Ревматоидный артрит
Для ревматоидного артрита характерно симметричное поражение суставов преимущественно кистей и стоп с постепенным вовлечением более крупных суставов – локтевых и голеностопных. В основе заболевания лежит формирование специфических аутоантител, сопровождающих иммуно-воспалительный процесс. Заболевание чаще возникает у женщин.
Пациенты предъявляют жалобы на боль в суставах, ограничение движений, особенно, в утренние часы, отечность мягких тканей, окружающих пораженный сустав, появление ревматоидных узелков.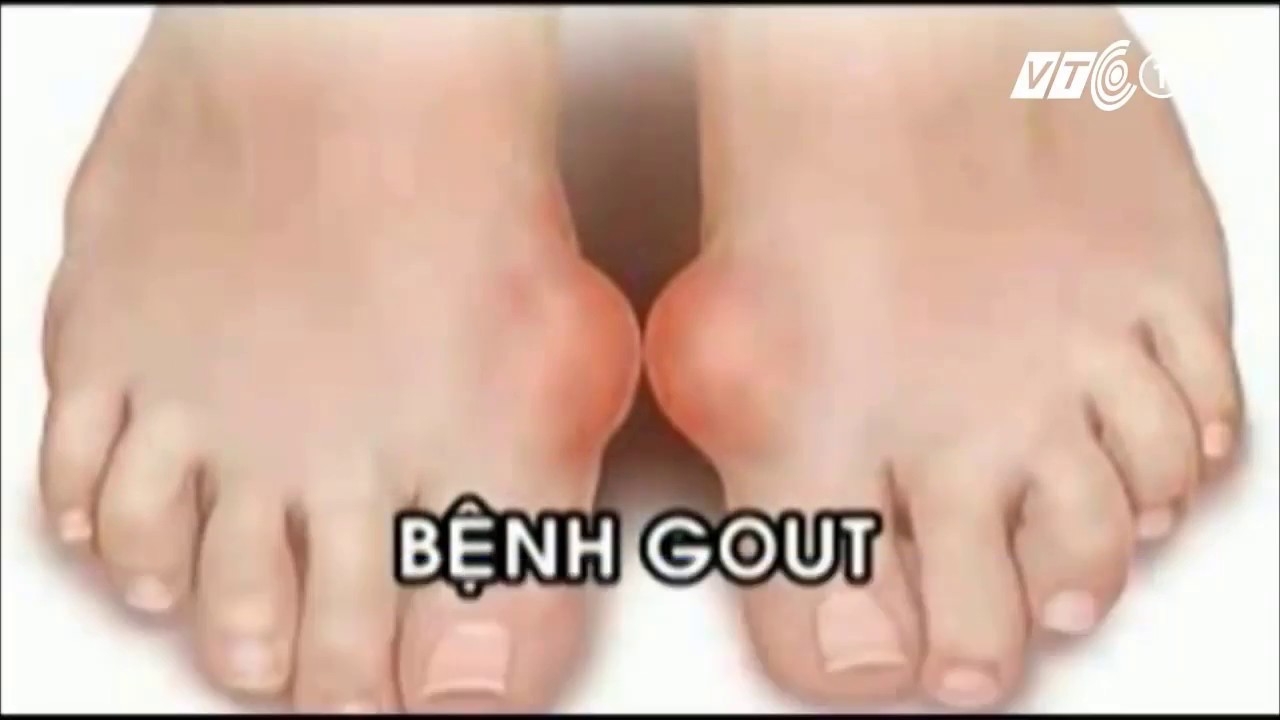 При обследовании обнаруживаются рентгенологические признаки (в том числе, эрозивные и остеопоротические изменения суставов) и воспалительные изменения картины крови. В случае продолжительного течения болезни (хронического артрита) наблюдается деформация суставов, контрактура, когда происходит фиксация сустава в определенном положении и полное разгибание, сгибание или ротация невозможны. Дополнительно в патологический процесс вовлекаются и другие органы и системы: наблюдают повышение температуры тела, васкулит, трофические нарушения со стороны кожи вплоть до изъязвлений; воспаление может переходить на область плевры (возникает плеврит) и околосердечной сумки (перикардит), что проявляется затруднением функции дыхания, болезненностью при вдохе и выдохе, перебоями в работе сердца.
При обследовании обнаруживаются рентгенологические признаки (в том числе, эрозивные и остеопоротические изменения суставов) и воспалительные изменения картины крови. В случае продолжительного течения болезни (хронического артрита) наблюдается деформация суставов, контрактура, когда происходит фиксация сустава в определенном положении и полное разгибание, сгибание или ротация невозможны. Дополнительно в патологический процесс вовлекаются и другие органы и системы: наблюдают повышение температуры тела, васкулит, трофические нарушения со стороны кожи вплоть до изъязвлений; воспаление может переходить на область плевры (возникает плеврит) и околосердечной сумки (перикардит), что проявляется затруднением функции дыхания, болезненностью при вдохе и выдохе, перебоями в работе сердца.
Артрит коленного сустава
Артрит с локализацией в области коленного сустава более известен под названием «гонит» (от греч. gony). Эту группу заболеваний в зависимости от причинного фактора принято классифицировать на специфические (воспаление возникает в ответ на инфицирование возбудителями туберкулеза, сифилиса, гонореи), неспецифические (ревматоидный, гнойный), инфекционно-аллергические (сопровождают туберкулез, бруцеллез, вирусные заболевания) и асептические (ревматоидный артрит, болезнь Бехтерева). Инфекция попадат в полость сустава первично (например, при травме) или вторично (заносится током крови из очага хронического воспаления). При остром артрите коленного сустава пациенты жалуются на боль и отечность в области колена, небольшое покраснение кожи над пораженным суставом, ограничение движения конечности (нога может занимать вынужденное положение – полусогнутое в колене, что уменьшает боль). В ряде случаев возможно повышение температуры тела, озноб, слабость и другие проявления интоксикации. Хронический артрит коленного сустава клинически проявляется аналогично острому, но интенсивность симптомов выражена несколько слабее.
gony). Эту группу заболеваний в зависимости от причинного фактора принято классифицировать на специфические (воспаление возникает в ответ на инфицирование возбудителями туберкулеза, сифилиса, гонореи), неспецифические (ревматоидный, гнойный), инфекционно-аллергические (сопровождают туберкулез, бруцеллез, вирусные заболевания) и асептические (ревматоидный артрит, болезнь Бехтерева). Инфекция попадат в полость сустава первично (например, при травме) или вторично (заносится током крови из очага хронического воспаления). При остром артрите коленного сустава пациенты жалуются на боль и отечность в области колена, небольшое покраснение кожи над пораженным суставом, ограничение движения конечности (нога может занимать вынужденное положение – полусогнутое в колене, что уменьшает боль). В ряде случаев возможно повышение температуры тела, озноб, слабость и другие проявления интоксикации. Хронический артрит коленного сустава клинически проявляется аналогично острому, но интенсивность симптомов выражена несколько слабее.
Артрит пальцев рук
Одно из проявлений общего заболевания – артрит пальцев рук. На начальных этапах отмечается симметричное воспалительное поражение мелких суставов кистей, сопровождающееся их увеличением, болезненностью, скованностью движений в суставах, преимущественно, в утренние часы. Позже наблюдается деформация, сформированная плотными узелками.
Артрит пальцев ног
Воспалительное поражение нередко затрагивает и суставы пальцев ног, причем объем может ограничиться как одним пальцем (например, артрит большого пальца стопы, часто сопровождает подагру), так и несколькими. Наиболее значимыми клиническими признаками артрита данной локализации являются выраженный болевой синдром, усиливающийся в ночное время и при ходьбе, утренняя скованность и ограничение движения суставов стопы, покраснение, отечность и увеличение температуры кожи непосредственно над пораженным суставом.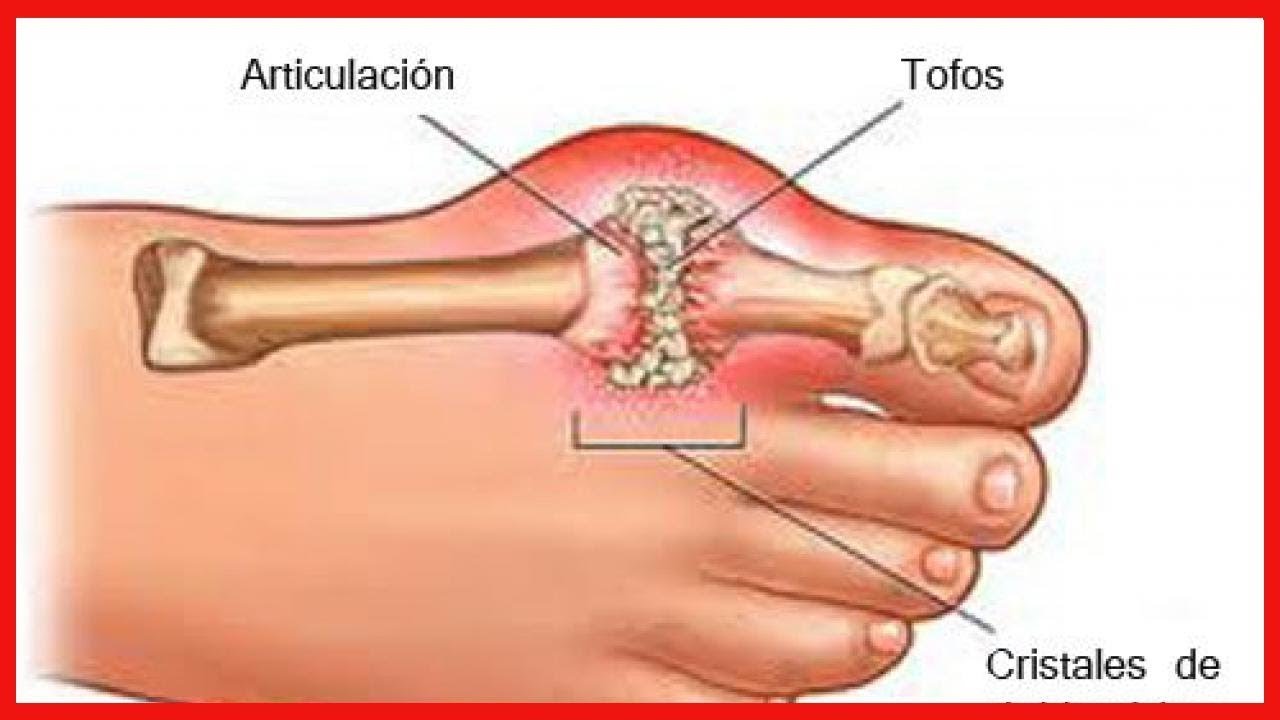
Артрит голеностопного сустава
Артрит голеностопного сустава наблюдают при травматическом повреждении полости сустава с последующим проникновением инфекции, а также на фоне подагры, болезни Бехтерева, остеоартроза, системной красной волчанке и псориатического заболевания. Клиническая картина заболевания аналогична таковой при других локализациях: пациенты отмечают болезненность и припухлость в области голеностопного сустава, затруднение при движении после периода ночного отдыха, что существенно ухудшает качество жизни пациента.
Артрит тазобедренного сустава
Артрит, локализованный в области тазобедренного сустава, имеет отдельное название, происходящее от латинского обозначения сустава – коксит. Чаще всего возникают туберкулезный коксит и гнойный артрит, однако поражение тазобедренного сустава наблюдают и при таких заболеваниях, как болезнь Бехтерева, корь, бруцеллез, сифилис, гонорея. Особенностью этой локализации болезни является первичное поражение костной ткани сустава с последующим переходом воспаления на синовиальные оболочки. На клиническую картину оказывает влияние этиология воспаления. Например, гонорейный артрит характеризуется интенсивным началом, резким подъемом температуры тела до критических цифр. В остальных случаях симптоматика заболевания практически идентична артриту другой локализации: боль и ограничение движений в тазобедренном суставе, неустойчивость при ходьбе. Нередко наблюдают иррадиацию боли в область коленного сустава. На начальных этапах развития коксита при осмотре наблюдают некоторую сглаженность естественных кожных складок в паховой и ягодичной областях. Отсутствие адекватной терапии приводит к атрофии мышц и формированию анкилоза суставов.
Особенностью этой локализации болезни является первичное поражение костной ткани сустава с последующим переходом воспаления на синовиальные оболочки. На клиническую картину оказывает влияние этиология воспаления. Например, гонорейный артрит характеризуется интенсивным началом, резким подъемом температуры тела до критических цифр. В остальных случаях симптоматика заболевания практически идентична артриту другой локализации: боль и ограничение движений в тазобедренном суставе, неустойчивость при ходьбе. Нередко наблюдают иррадиацию боли в область коленного сустава. На начальных этапах развития коксита при осмотре наблюдают некоторую сглаженность естественных кожных складок в паховой и ягодичной областях. Отсутствие адекватной терапии приводит к атрофии мышц и формированию анкилоза суставов.
Лечение артрита
Для лечения артрита в клинике «ТАО» специалисты китайской медицины применяют тщательно подобранные и апробированные в традиционной восточной медицине методики. Каждому пациенту подбирается индивидуальная комплексная схема, включающая в себя фитопрепараты, купирующие воспалительный процесс, восстанавливающие структуры хрящевой ткани, а также воздействие на биологически активные точки с помощью процедур иглоукалывания, вакуум-терапии, моксотерапии, точечного массажа. При этом соблюдается важнейший принцип китайской медицины – влияние оказывается не только на область поражения, но и на организм в целом, что запускает дополнительные резервы восстановления энергетического баланса, иммунитета, обмена веществ. Комплекс процедур обеспечивает обезболивающий эффект, устраняет воспаление, усиливает процессы восстановления пораженных тканей сустава. Наш опыт работы позволяет говорить о том, что иногда даже в самых сложных клинических случаях, когда традиционная медицина не видит другого выхода, кроме замены сустава на искусственный, методы китайской медицины способны значительно улучшить состояние больного. При этом, все методики и препараты безопасны, максимально комфортны, практически не имеют противопоказаний и осложнений.
Почему болят суставы | Болезни суставов и их лечение
В организме человека 200 костей и 360 суставов, составляющих вместе со связками и мышцами надёжную, прочную и пластичную систему опорно-двигательного аппарата. Суставы объединяют кости скелета в единое целое. Природа проявила удивительную инженерную изобретательность и рациональность, создавая эти разнообразные по строению живые крепления, блоки и шарниры, благодаря которым человек может поднимать тяжести, бегать, прыгать, танцевать, заниматься спортом.
Обязательными структурными компонентами суставов являются:
1.Суставные хрящи (толщина от 0,2 до 6 мм), которые гладким слоем покрывают суставную поверхность сочленённых костей, уменьшая трение между ними при движении.
2.Суставная капсула – окружает плотным чехлом полость сустава и переходит в надкостницу сочленённых костей. Капсула состоит из наружной плотной фиброзной оболочки (выполняет защитную механическую роль) и синовиальной мембраны, выстилающей всю внутреннюю поверхность суставов за исключением суставных хрящей. Синовиальная оболочка богата нервными окончаниями, сосудами и содержит большое количество лимфоидных клеток (что способствует быстрому развитию воспалительных реакций и аутоиммунным поражениям суставов). Она выделяет синовиальную жидкость, выполняющую функцию амортизатора и питающую суставной хрящ. Синовиальная оболочка может образовывать складки (увеличивающие поверхность) внутри сустава и за пределами суставной капсулы – синовиальные влагалища сухожилий и околосуставные сумки (или бурсы). Бурсы, располагаясь под сухожилиями мышц вокруг сустава, уменьшают трение сухожилий о кость, являясь своеобразными мягкими прокладками. Синовиальная оболочка препятствует распространения воспаления с костной ткани в полость сустава.
3. Суставная полость – узкая замкнутая щель, которая заполнена суставной жидкостью. В суставной полости – отрицательное давление (меньше атмосферного), которое препятствует расхождению костей за счёт действия атмосферного давления (этим объясняется чувствительность суставов к колебаниям давления и перемене погоды).
Основными вспомогательными элементами суставов являются:
- связки (наружные и внутренние), укрепляющие сустав;
- мениски – хрящевые образования полулунной формы, которые служат амортизаторами и увеличивают объём движений (имеются в коленных и тазобедренных суставах).
По данным ВОЗ от болей в суставах страдает каждый 5 житель планеты, а заболевания суставов выявляют у 50% людей от 40 до 70 лет и у 90% людей старше 70 лет. В последние десятилетия всё чаще отмечаются болезни суставов у молодых людей и детей. Все элементы сустава (кроме хряща) имеют большое количество чувствительных нервных окончаний, и больявляется одним из ведущих симптомом при патологии суставов.
Боль в суставах (артралгия) возможна при многих заболеваниях и возникает в основном при следующих поражениях:
- артритах
- артрозах
- травмах (переломах, ушибах, разрывах и растяжениях связок)
- тендинитах (поражениях сухожилий и связок)
- бурситах (поражениях околосуставных сумок)
Также артралгии могут быть вызваны физиологическими причинами – ростом скелета у детей, беременностью, физическими нагрузками и др.
Артриты – воспаления суставов, возникающие под действием инфекционных, аутоиммунных, аллергических, обменных факторов. Для артритов характерны – боли в суставах, отёк, повышение местной температуры, покраснение кожи, ограничение движений, изменение формы сустава.
Инфекционные артриты разделяют на:
– реактивные
– вирусные
– постстрептококковые
– специфические (при гонорее, туберкулёзе, бруцеллёзе, боррелиозе и др.)
– септические
Реактивные (негнойные) артриты возникают при урологических (хламидийных, микоплазменных) и кишечных инфекциях (поражении сальмонеллами, шигеллами, йерсиниями, кампилобактером). Чаще возникают у мужчин (в 20 раз чаще, чем у женщин) в молодом возрасте. Вызываются поражением суставов антителами и лимфоцитами в ответ на инфекцию и часто связаны с наличием антигена HLA-B27 у больных (белки хламидий и кишечных бактерий имеют структурное сходство с молекулой HLA-B27). Суставная жидкость обычно стерильна, или же в ней находят отдельные антигены или фрагменты ДНК микробов (но не живой возбудитель). Характерным является несимметричное поражение нескольких суставов. На фоне перенесённой урологической или кишечной инфекции через несколько недель появляются боли в суставах нижних конечностей– обычно коленном, тазобедренном, голеностопном, суставах больших пальцев стоп. Гораздо реже возможно поражение крестцово-подвздошного (сакроилеит) и поясничного отдела позвоночника, лучезапястных и локтевых суставов, асимметричное поражение мелких суставов и околосуставных тканей кистей рук и стоп с выраженным отеком пальцев. Сочетание уретрита, конъюнктивита и реактивного артрита называется синдромом Рейтера. Артриты после урологических инфекций характеризуются ноющими, не интенсивными болями в покое, усиливающимися при движении; воспалительные явления в суставах обычно умеренно выражены, однако такие артриты склонны к рецидивам. Первичное поражение обычно продолжается длительно (от нескольких месяцев до года) и чаще всего оканчивается выздоровлением. Рецидивы обычно возникают при повторных урологических инфекциях, но длятся уже меньше и стойких поражений суставов после острой атаки не отмечается. Поражения при кишечных инфекциях сопровождаются сильной болью, выраженной отёчностью и нарушением функции, но эти артриты длятся меньше – от нескольких недель до нескольких месяцев, оканчиваются благоприятно и значительно реже дают рецидивы. Для реактивного артрита характерным является энтезит – поражение сухожилий и связок сустава в местах прикрепления к костям, что проявляется локальными болями при движении и пальпации. Наиболее часто такие боли возникают по ходу остистых отростков позвонков, в местах прикрепления ахиллова сухожилия и подошвенного апоневроза к пяточной кости. У детей реактивные артриты могут возникать даже в самом младшем возрасте при урологических, кишечных и также при респираторных инфекциях (хламидийных и микоплазменных). Симптомы и прогнозы примерно такие же, как у взрослых.
Развитие острого артрита у детей и подростков (реже у взрослых) могут вызывать вирусы краснухи, паротита, различных типов герпеса, гриппа, аденовирусы, энтеровирусы, Коксаки-вирусы, вирусы гепатита А, В и С и др. Как правило, такой артрит совпадает с острым периодом вирусной инфекции (сыпью, повышением температуры). Характерно симметричное поражение и боли в мелких суставах кистей, лучезапястных суставах, но могут поражаться коленные и другие суставы. Клиническая картина чаще представлена артралгиями различной интенсивности, чем истинными артритами. Симптомы обычно наблюдаются в течение 1–2 недель и исчезают без остаточных явлений. Такие же проявления возможны у детей после вакцинации через 7 – 21 день (в основном против краснухи, паротита, ветряной оспы и коклюша).
Постстрептококковый артрит возникает у детей (и реже у взрослых) обычно через 5 – 15 дней после фарингита или ангины, вызванных пиогенным стрептококком, белки которого имеют структурное сходство с тканями сустава и клапанов сердца. Антитела, вырабатывающиеся в отношении стрептококка, поражают суставы. Характерно симметричное поражение крупных суставов, но возможны моноартриты и несимметричные поражения. Отмечается воспаление и боли в суставах различной интенсивности с плохим ответом на противовоспалительные препараты. Признаки артрита постепенно полностью исчезают за несколько недель или месяцев. При повторных ангинах и фарингитах возможен рецидив. Пиогенный стрептококк вызывает у детейтакже острую ревматическую лихорадку, отличительной особенностью которой является летучесть поражения с вовлечением крупных и средних суставов. Боли в суставах обычно не интенсивные, отмечаются не всегда и характерно быстрое обратное развитие воспаления без деформаций. Артрит является проявлением ревматического процесса и сочетается с кардитом (ведущий критерий ревматической лихорадки).
Гонококковый артрит встречается в 0,5% случаев осложнённой гонореи и отмечается гораздо чаще у женщин, т.к. гонорея у них (в отличие от мужчин) часто протекает безболезненно, субклинически и вовремя не диагностируется и не лечится. Предрасполагающим фактором является также беременность (из-за естественного подавления иммунитета у женщины). Гонококки гематогенным путём проникают в полость сустава и вызывают острое воспаление с сильной болью, отёчностью и высокой температурой. Поражаются обычно коленные, голеностопные и лучезапястные суставы. При неадекватном лечении возможно поражение до 80% суставов, быстрая их деструкция, поражение связок и сухожилий, атрофия мышц, развитие бурситов, флегмон и остеомиелитов.
Туберкулёзным артритом чаще болеют дети в возрасте 5 – 15 лет. Характерно поражение одного крупного сустава (тазобедренного,коленного, голеностопного или лучезапястного) и позвоночника. Болевой симптом слабо выражен. Артрит развивается постепенно – длительное время отмечают незначительные боли при резких движениях, ходьбе. Затем появляется отёчность, ноющие боли в суставах (чаще по ночам), атрофия мышц и при длительном течении возможна деформация и анкилоз (полное сращение сустава).
Септический артрит развивается при гематогенном попадании в сустав бактерий (стафилококков, энтеробактерий и др.) при сепсисе или из очага инфекции. Поражаются один-два крупных сустава. Отмечаются резкие постоянные боли в суставе, усиливающиеся при малейших движениях, отёчность, гиперемия, высокая температура, озноб. Клинические симптомы быстро нарастают, и требуется немедленное лечение.
Аутоимунные артриты
Ревматоидный артрит чаще возникает в возрасте 35 – 40 лет у женщин (в 3 – 5 раз чаще, чем у мужчин) и в большинстве случаев начинается постепенно с нарастанием симптомов в течение нескольких лет. Характерно симметричное поражение мелких суставов кистей и стоп. Заболевание имеет прогрессирующий характер и со временем поражаются крупные суставы рук и ног. Отмечаются почти постоянные ноющие боли разной интенсивности в покое. Наиболее сильная боль в суставах отмечается под утро; также характерна утренняя скованность. Со временем формируются деформации суставов.
Ювенильный ревматоидный артрит редкое заболевание детей от 1 года до 16 лет (чаще встречается у девочек), которое начинается остро (или подостро) с повышения температуры тела, симметричного поражения крупных суставов, шейного отдела позвоночника. Суставы резко болезненны, отёчны, у ребёнка изменяется походка, а дети до 2 лет перестают ходить. Наблюдается утренняя скованность. Заболевание имеет прогрессирующий характер (чем раньше начинается – тем хуже прогноз) и приводит к деструкции суставов.
Анкилозирующий спондилоартрит (болезнь Бехтерева) хроническое заболевание суставов с преимущественной локализацией вкрестцово-подвздошных сочленениях и суставах позвоночника; возможно также поражение локтевых, коленных и голеностопныхсуставов. Развивается в возрасте 20 – 30 лет, у мужчин в 5 раз чаще. Важным фактором является наследственная предрасположенность, маркер которой – HLA-B27. Характерны жалобы на боли в области крестца и поясницы в покое, особенно во второй половине ночи и ближе к утру, которые уменьшаются при движениях и упражнениях, скованность. Отмечается уменьшение объёма движений в позвоночнике. По мере прогрессирования заболевания происходит усиление болей, отмечаются боли вдоль всего позвоночника, повышение подвижностии боли в тазобедренных суставах. Появляется характерный симптом – дугообразное искривление позвоночника.
При псориазе у 10 – 30 % больных после 10 – 15 лет заболевания возникает артрит (в редких случаях уже первая атака псориаза начинается с артрита). Характерно первоначальное поражение суставов пальцев стопы и кисти с припухлостью и багрово-цианотичной кожей в месте поражения. Могут поражаться и другие суставы. Отмечаются ноющие боли, как при ревматоидном артрите – усиливаются в покое (особенно в ночное время) и утренняя скованность. Характерны энтезиты (с переходом воспаления на кость), снижение плотности связок (что приводит к вывихам). Течение хроническое, прогрессирующее с периодами обострений и ремиссий. Артрит часто обостряется (или возникает) во время беременности из-за изменения гормонального фона и прекращения базового лечения псориаза.
Артриты при обменных заболеваниях
Подагрический артрит поражает преимущественно мужчин после 40 лет. Вызывается нарушением азотистого обмена в организме и повышением уровня мочевой кислоты. Когда концентрация мочевой кислоты в крови достигает предельного уровня, ее соли (ураты натрия) в виде микрокристаллов осаждаются в полости сустава. Кристаллы могут долгое время находиться в суставе бессимптомно, пока повышенное количество белковых продуктов, алкоголя, мочегонные препараты, физическая перегрузка или стресс не спровоцируют приступ подагры. Приступ начинается внезапно (часто ночью) с поражения чаще всего суставов большого пальца ноги (иногда обоих пальцев). Реже воспаляются большие пальцы на руках, локтевые, коленные, голеностопные, суставы, пяточные сухожилия. Сустав опухает, кожа над ним становится красной и горячей. Характерна невыносимая очень резкая боль, которая усиливается при малейшем движении и даже при лёгком прикосновении. Такое состояние продолжается несколько дней, после чего боль и воспаление внезапно проходят, даже без лечения. Через какое-то время приступ так же внезапно повторяется. В начале болезни приступы короткие, а интервалы между ними от нескольких месяцев до года. Без лечения со временем приступы становятся длительнее, интервалы – короче и возникает хроническая подагра с постоянным воспалением и болью, разрушением хряща, отложением солей в виде узелков (тофусов) под кожей около суставов. У женщин подагра стала встречаться чаще, но протекает она значительно мягче, чем у мужчин. Характерно воспаление и нерезкие ноющие боли в коленном и голеностопном суставах (в связи с этим сложно поставить диагноз). Подагра хорошо поддаётся лечению препаратами нормализующими уровень мочевой кислоты и диетой. При адекватной терапии возможно полное излечение в начальной стадии. Лечен артрита в Харькове проходит под наблюдением высококвалифицированных медицинских работников.
Артрозы
Деформирующий артроз (остеоартроз) – группа распространённых хронических дегенеративных поражений суставов разной этиологии, при которых в патологический процесс вовлекается суставной хрящ, капсула и в дальнейшем связки, сухожилия, околосуставные мышцы и костная ткань. Заболевание начинается в основном после 40 лет (в более молодом возрасте артроз чаще отмечается у мужчин, после 50 лет – у женщин). До 45 лет артроз встречается у 2% населения, в возрасте 45-65 лет у 30%, у лиц старше 65 лет у 60 – 85%. В основе развития остеоартроза лежат нарушения циркуляции и биохимического состава суставной жидкости. Изменения структуры хряща (снижение количества гликозаминов и коллагена в хрящевом матриксе) и нарушение обновления хондроцитов делают поверхность хряща чувствительной к повреждениям и физическим нагрузкам, ухудшают процессы регенерации. Из прочного и эластичного образования хрящ превращается в сухую шероховатую структуру. На ранних стадиях заболевания хрящ утолщается, позднее, при прогрессировании артроза – истончается. Суставная капсула фиброзируется, уплотняется, суставная жидкость скапливается и растягивает капсулу и связки. Околосуставная костная ткань склерозируется, разрастается в стороны от хряща, что ещё больше усиливает деформацию сустава и ограничивает движение. Основные причины деформирующего артроза – дисплазии (генетические и инволютивные нарушения биомеханики суставов, усиливающиеся с возрастом), травмы и воспаления. Первичным остеоартрозом считается заболевание с неустановленной причиной. Вторичный остеоартроз может развиваться при обменных, эндокринных заболеваниях, после травм, может являться исходом воспаления при ревматоидном артрите, системной красной волчанке, туберкулёзном поражении и др. Основные симптомы артроза – боль и деформация суставов, приводящие к нарушение подвижности. Вначале поражаются наиболее нагруженные суставы (тазобедренные, коленные, плечевые, шейного и поясничного отдела позвоночника, суставы кисти). Остеоартроз тазобедренных суставов называют коксартрозом, коленных суставов – гонартрозом. Отмечается боль механического типа: при нагрузке, часто в начале движения (симптом “стартовой” боли), при продолжении движения боли уменьшаются или исчезают. Отмечается скованность – симптом «ржавого сустава». Больному трудно бегать, опускаться или подниматься по лестнице. Боль не всегда соответствует истинной локализации патологического процесса – например, поражение тазобедренного сустава может проявлятьсяболями в коленном суставе. Характерны ноющие боли конца дня или начала ночи в покое. Со временем вовлекаются и другие суставы, возникают стойкие деформации, контрактуры.При поражении тазобедренного сустава появляется “утиная походка”. Эффективность циркуляции и диффузии синовиальной жидкости напрямую связана с движением в суставе и тренировкой сустава. Ограничение движений в суставе приводит к ухудшению питания хряща. Большое влияние на течение артроза оказывает состояние околосуставных мышц, которые является стабилизаторами сустава, поглощая мощные инерционные импульсы при движении. Так, внутренняя широкая мышца бедра предохраняет коленный сустав от боковой нестабильности в момент приземления на пятку при ходьбе, а средняя ягодичная мышца на стороне опорной ноги предохраняет тазобедренный сустав от перегрузки. Поэтому для профилактики прогрессирования артроза очень важно постоянно заниматься лечебной физкультурой, плаванием.
Факторы риска, способствующие остеоартрозу:
- возраст старше 50 лет (остеопороз, снижение секреции эстрогенов, андрогенов)
- избыточный вес
- метаболические нарушения, дефицит витаминов и микроэлементов, неправильное питание
- переохлаждения
- род занятий (работа сопровождающаяся тряской, чрезмерные физические нагрузки, малоподвижная работа)
- травмы и микротравмы
- спортивные перегрузки
Беременность
Во время беременности выделяется гормон релаксин (расслабляющий мышцы и связки), увеличивается вес женщины, растягиваются мышцы живота, меняется осанка, задерживается вода в организме. С этими факторами связывают ноющие боли в суставах в покое, ночные боли, а также боли в опорных суставах (тазобедренном, коленном, голеностопных) при ходьбе, подъёме по лестнице и других нагрузках. Рост матки (особенно при многоводной и многоплодной беременности) оказывает давление натазобедренные суставы и пояснично-крестцовый отдел позвоночника и в третьем триместре беременности могут отмечатьсяпостоянные ноющие боли этой локализации. Боли в суставах при беременности физиологического характера и проходят после родов. Для их уменьшения разработаны комплексы специальной лечебной физкультуры.
После родов из-за физиологического расхождения костей таза возможны боли в тазобедренных суставах и пояснично-крестцовом отделе позвоночника. Во время беременности физическая активность женщины снижена, а после родов резко повышается нагрузка. Возможны артралгии и в других суставах. Для восстановления тонуса мышц, функции суставов, снижения веса показаны занятия лечебной физкультурой.
Облегчат боли в суставах при беременности специально разработанные программы для беременных и программы восстановления после родов в медицинском оздоровительном центре FORTIS – занятия кинезитерапией, гимнастика, ЛФК и т.д.
Артралгии характерные для определённых суставов
Плечевой сустав
Адгезивный капсулит (плечелопаточный периартрит) – одно из распространенных заболеваний суставов плеча, чаще возникает у женщин в возрасте 40-60 лет и у больных сахарным диабетом. В основе заболевания лежит воспаление в капсуле плечевого сустава и слипание ее участков между собой (адгезия), в результате происходит образование спаек и рубцов, приводящих к боли и ограничению движений в суставе. Начало заболевания обычно постепенное, без каких-либо причин и указаний на травму.Отмечаются постоянные боли разной интенсивности в плече в покое (особенно ночью), резко усиливающиеся при движении (больной не может поднять руку) и отдающие в кисти. Воспаление и рубцовое перерождение вызывает утолщение капсулы и её слипание с головкой плечевой кости что приводит к скованности и резко ограничивает движения в плече. Отмечается также гипотрофия дельтовидной, над и подостной мышц. Периартрит длится 12 – 18 месяцев и в большинстве случаев оканчивается выздоровлением, но при неправильном лечении приводит к стойким двигательным нарушениям. Боли в плечевых суставах могут вызываться тендинитом сухожилий (примыкающих к плечевому суставу и сухожилий бицепса) и бурситами околосуставных сумок плеча. Вызываются чаще всего чрезмерными физическими нагрузками на плечевой пояс, проявляются постоянной ноющей болью, резко усиливающейся при движениях рукой. При интенсивных спортивных нагрузках или активных движениях возможен вывих плеча, сопровождающийся сильной болью, который при неадекватном лечении может перейти в привычный вывих плеча.
Боли в локтевых суставах могут быть вызваны эпикондилитом (воспалением в местах прикрепления сухожилий к плечевой кости) – наружным (так называемый «теннисный локоть») и внутренним. Наружный эпикондилит чаще встречается у мужчин. Возникает у людей, производящих однообразные повторяющиеся движения – разгибание и супинацию предплечья (массажистов, маляров, плотников, теннисистов). Поражение обычно правостороннее. Характерна боль (при разгибании предплечья, сжатии кисти в кулак и сгибании в лучезапястном суставе) в области наружного надмыщелка локтя, отдающая вверх по наружному краю руки и вниз до середины предплечья. В покое боли отсутствуют. Боль обычно носит прогрессирующий характер и со временем появляется дажепри небольшом напряжении мышц, например удержании в руке какой-либо вещи. После создания покоя соответствующим мышцам через несколько недель боль исчезает. При возобновлении нагрузки, как правило, возникают рецидивы боли. Внутренний эпикондилит обычно наблюдается у людей производящих лёгкие, но однообразные движения (машинисток, швей, монтажниц) и чаще встречается у женщин. Беспокоят боли при надавливании на внутренний надмыщелок и при сгибании предплечья с иррадиацией вдоль внутреннего края предплечья. Характерно хроническое течение. Внешний вид локтевого сустава при эпикондилите не изменен.
Тазобедренный сустав самый мощный и испытывает самую большую нагрузку.Его особенностью является то, что в суставную полость входит не только головка но и большая часть шейки бедренной кости. Перелом шейки бедренной кости возникает в случае боковых ударов по бедру или падений. Опасность перелома возрастает с возрастом, особенно при остеопорозе. Проявляетсявыраженной постоянной болью, возникающей с момента травмы. Боль усиливается во время поворота или сгибания ноги.Наблюдается укорочение ноги на стороне повреждения. Необходимо хирургическое лечение. Асептический некроз головки бедренной кости возникает из-за прекращения её кровоснабжения. Это состояние может быть осложнением при приёме глюкокортикоидов, при антифосфолипидном синдроме, тромбозе сосудов. Характерно постепенное прогрессирование патологического процесса. Сначала боли в тазобедренном суставе возникают после продолжительной ходьбы. Потом добавляютсяболи при незначительных нагрузках на ногу с иррадиацией в коленный сустав и паховую область ночные боли, боли в покое, боли в поясничной области. Отмечается ограничение движений, хромота, гипотрофия ягодичной мышцы, мышц бедра и укорочение ноги. Консервативное лечение не приносит существенных результатов и необходима операция (“Золотой стандарт” – эндопротезирование). Бурситы возникают чаще всего у спортсменов при чрезмерных физических нагрузках. Бурсит вертлужной сумки – воспаление бурсы над выступом бедренной кости. Отмечается глубокая (иногда жгучая) боль в области сустава и боль в наружном отделе ягодицы, которая усиливается при положении на больном боку. Бурсит подвздошно-гребешковой сумки, которая часто соединяется с полостью сустава, напоминает воспаление тазобедренного сустава. Отмечается припухлость и боли ниже паховой связки. Усиление болей отмечается при разгибании бедра. При седалищном бурсите боли усиливаются при сгибании бедра. При всех бурситах тазобедренного сустава отмечается усиления боли при ходьбе, подъеме по лестнице, сидении на корточках. Боли уменьшаются в покое, но периодически могут усиливаться по ночам.
Боли в коленных суставах
Повреждения менисков встречаются обычно после неудачного движения при ходьбе, беге, катании на лыжах, прыжке. В момент повреждения обычно слышен хруст в колене и появляется острая боль в суставе, которая лишает возможности двигаться. Иногда через 10—15 минут острая боль слегка ослабевает, и человек может наступить на ногу. Очень скоро боль усиливается и колено опухает. Острый период продолжается 2 – 3 недели, после чего боль и отёчность уменьшаются. Без правильного лечения болезнь может продолжаться годами – проявления стихают, а после нагрузки, приседаний или неудачных движений – возобновляются.Воспаление коленных сухожилий наблюдается чаще у женщин в возрасте старше 40 лет. Боли локализованы на внутренней поверхности коленей и обычно возникают при ходьбе вниз по лестнице или при ношении тяжестей. Периартрит не вызывает ограничения подвижности в колене, сустав не воспаляется.
Голеностопный сустав
Подвывих голеностопного сустава обычно случается у полных людей, у людей со слабым связочным аппаратом при неудачном движении, когда человек при ходьбе, беге или прыжке подворачивает ногу. Появляется боль и травматический отёк сустава. Если травма носит единичный характер, то сустав полностью восстанавливается за 1 – 2 месяца. У людей со слабым связочным аппаратом случаются повторные подвывихи сустава. После нескольких подвывихов структура хряща в суставе нарушается, что может привести к артрозу. При артрозе голеностопного сустава боли возникают только при ходьбе. В покое, как правило, не отмечаются.
Диагностика причин боли в суставах:
- Анамнез и опрос (связь с инфекцией, травмой, псориазом др., выраженность и характер болей)
- Физикальное обследование (локализация болей при пальпации, отечность, суставов, болезненность при пальпации (ощупывании), ограничение объема движений в суставе и т.д.)
- Клинические, биохимические анализы крови, ревмопробы (лейкоцитарная формула, СОЭ, мочевая кислота, С-реактивный белок, ревматоидный фактор и др.)
- Диагностическая пункция суставов
- Микробиологические исследования крови и суставной жидкости
- Определение антител к хламидиям и др. возбудителям артритов
- Рентгенография суставов
- УЗИ суставов
- МРТ и КТ
- Денситометрия (определение плотности хрящевой и костной ткани)
- Артроскопия (эндоскопия сустава)
Лечение:
-
- Лечение основного патологического процесса (при инфекции, аутоиммунном заболевании, псориазе, подагре и др.).
- Противовоспалительные препараты
- Хондропротекторы для наружного, перорального, внутримышечного и внутрисуставного введения
- Глюкокортикоиды для внутрисуставного введения
- Наружные средства
- Физиотерапия (электрофорез, магнитотерапия, озокерит и грязелечение и пр.)
- Лечебный массаж
- Лечебная физкультура
В медицинском оздоровительном центре FORTIS проводится профилактика и лечение заболеваний суставов современными методами:
-
Программы кинезитерапии (занятия на современных реабилитационных тренажерах и т.д.),
-
Аппаратная физиотерапия,
-
ЛФК, суставно-мышечная гимнастика
-
Внутрисуставные медикаментозные блокады
-
Миофасциальное кинезиотейпирование
Физические упражнения при заболеваниях суставов необходимы для укрепления мышц вокруг пораженных суставов, улучшения кровообращения в суставе и околосуставных тканях, улучшения эластичности связочного аппарата и сохранения функции суставов. Лечебная физкультура способствует также уменьшению болей, восстановлению хрящевой и костной ткани. Заниматься лечебной гимнастикой нужно под контролем специалистов в период ремиссий. Лечебная гимнастика и аппаратная физиотерапия, применяемые в центреFORTIS, поможет вам в восстановлении суставов. Для каждой группы суставов в медицинском оздоровительном центре FORTISразработаны специальные комплексы восстанавливающих упражнений.
Подагра: симптомы и признаки, диагностика, рекомендации по питанию, лечение подагры при обострении | Сдать анализы на подагру, какой врач ставит диагноз, мочевая кислота при подагре
Подагра – хроническое воспалительное заболевание суставов с периодическими приступами острой боли. Патология связана с отложением солей мочевой кислоты, которые кристаллизируются в тканях и влияют на поражение суставов при подагре. Болезнь характерна для возрастных пациентов, чаще всего подагрой страдают мужчины. В зону поражения попадают суставы пальцев, локтей, кистей, коленей, ступней.
Факторы риска
Среди пациентов, у которых наблюдается симптоматика заболевания, выделяются носители определенных факторов риска. Это:
- наследственная предрасположенность,
- гипертоническая болезнь,
- сахарный диабет,
- злоупотребление вредными привычками, алкоголем,
- чрезмерное употребление нездоровых продуктов питания, переедание.
В последние десятилетия количество пациентов, страдающих подагрой, возросло. Это связано с неправильным питанием, содержанием в рационе продуктов, богатых пуринами, и отсутствием ограничения вредных привычек. Заболевание часто называют «болезнью образа жизни».
Причины подагры
Основная причина заболевания – высокий уровень мочевой кислоты в крови пациента, который носит постоянный устойчивый характер. Образовавшиеся кристаллы откладываются в суставах, органах и тканях, это приводит к медленному разрушению сустава. Большое количество мочевой кислоты обосновано некорректной работой почек, которые либо не справляются с повышенными объемами, либо просто не в силах полноценно ее выводить.
Симптоматика
Подагра часто поражает суставы ног, как правило, сустав большого пальца. Пораженный сустав краснеет и отекает, в нем появляется острая нарастающая боль. Кроме того, существует ряд сопутствующих симптомов:
- лихорадочные явления,
- озноб,
- общее недомогание.
Если заболевание не лечить, острая фаза отступает через несколько дней, однако через какое-то время все возобновляется. Боль и отечность при подагре возникают и исчезают спонтанно. Приступы приходят чаще в ночное время. При отсутствии лечения приступы учащаются, а их длительность увеличивается. Артрит распространяется на новые, еще не пораженные суставы, захватывая ранее здоровые области и ткани. Внешний вид сустава также может претерпевать деформационные изменения.
Диагностика заболевания
Диагноз ставится на основании клинических и лабораторных обследований. В зависимости от выраженности симптоматики, специалист может назначить:
- анализы мочи и крови,
- УЗИ почек,
- рентгенографическое исследование,
- микроскопию синовиальной жидкости,
- КТ области поражения.
При неясной клинической картине назначается сцинтиграфия с пирофосфатом технеция, введение которого и последующее сканирование тканей организма позволяет максимально достоверно определить локализацию воспалительного процесса.
Лечение подагры
Лечение заболевания направлено на предупреждение повторяющихся приступов, препятствие отложению уратов и стимулирование их рассасывания и выведения. Важнейшей частью лечения считается соблюдение специальной диеты, исключающей употребление жирной и жареной пищи. В рационе должны остаться только белое диетическое мясо и рыба, которые готовятся способом варки или тушения. Алкогольные напитки, крепкий чай и кофе полностью исключаются.
Современные препараты позволяют купировать болевой синдром при приступах подагры, при обострении заболевания врач назначает:
- физиолечение,
- ЛФК,
- массажи,
- обезболивающие препараты,
- средства, нормализующие содержание в крови мочевой кислоты.
В особенно запущенных случаях рекомендовано хирургическое лечение – удаление солевых отложений, ограничивающих функциональность суставов.
Важно знать
Поставить правильный диагноз может только профессиональный специалист. Эффективность лечения зависит от того, насколько своевременно проведена диагностика заболевания. Выбор методов лечения и лекарственных препаратов обоснован индивидуальными особенностями пациента и наличием сопутствующих патологий.
Проконсультироваться со специалистом и записаться на прием вы можете, позвонив в нашу клинику или через форму на сайте.
УЗНАТЬ ЦЕНЫ
Лечение артроза пальцев ног
Причины возникновения болезни
Как и другие виды артрозов, поражение в области суставов пальцев ног чаще обусловлено травмами или хронической перегрузкой. Пример – длительная ходьба. Также риски появления артроза возрастают в период старения и от занятий тяжелым физическим трудом. В случае отсутствия объективных причин, приводящих к появлению артроза, болезнь называют первичной. Наиболее подвержены артрозу лица пенсионного возраста, женщины в период климакса, лица с генетической наследственностью и те, кто занимаются тяжелым физическим трудом, профессионально спортом. Также в группе риска те люди, чья работа связана с длительным стоянием или хождением.
Артроз большого пальца ног
Вторичный артроз суставов пальцев ног связан с ранее перенесенной сильной травмой, переломом, инфекцией и прочими патологическими процессами. Если сбой в работе внутренних органов приведет к тому, что процессы деструкции будут преобладать над восстановлением, произойдет постепенное разрушение хрящевой ткани. В ответ на дистрофический процесс происходит компенсаторное разрастание костной ткани – остеофитов. В большинстве случаев артроз большого пальца ноги связан с ранее перенесенным вывихом или переломом. Также артрозы пальцев ног могут возникать после травм голеностопа или колена. Этот механизм связан с компенсаторной перегрузкой мелких суставных сочленений.
Еще один вариант развития артроза суставов пальцев ног – ношение тесной, неудобной обуви на высоком каблуке. Неправильно подобранная обувь вызывает сдавливание пальцев, что приводит к сильной деформации со временем. Также ослабевают некоторые мышцы, когда другие становятся ригидными. На фоне мускульного дисбаланса происходит натяжка и воспаление в сухожилиях. Нередко формируются сопутствующие заболевания стопы анатомического характера по типу плоскостопия или косолапости. Далее все эти негативные изменения приводят к нарушению микроциркуляции в тканях, что и приводит к артрозу, постепенному замещению хрящевой ткани на остеофиты.
Факторы возникновения заболевания включают:
- Большой вес. При повышенной массе тела возникает избыточная нагрузка на все суставы, включая пальцы ног. Опорно-двигательный аппарат становится более подверженным травмам и дегенерациям, поэтому у тучных лиц артроз мелких суставов выявляют чаще. В таком случае лечение изначально должно быть направлено на снижение веса. Важно организовать правильный режим питания, чтобы больше не набирать вес. В такой способ существенно снизится нагрузка в области нижних конечностей.
- Потенциально вредная работа. К таким видам деятельности относится род работ в сфере обслуживания. Стюардессы, официантки, бармены вынуждены долго ходить или стоять, часто в неудобной обуви, что со временем приводит к ухудшениям со стороны опорно-двигательного аппарата. Если пациент в основном много ходит или долго стоит, что провоцирует появление пальцевых повреждений, вид деятельности рекомендуется сменить. В этот же пункт входят занятия спортом, заключающиеся в долгом беге или ходьбе.
- Врожденная дисплазия сухожилий и связок. Если у пациента имеются генетические дефекты, связанные со слабостью соединительной ткани, то организм становится склонным к повреждениям суставов. Имея врожденные неблагоприятные состояния, следует уделять большее внимание собственному здоровью, ведя щадящий образ жизни.
- Ранее перенесенные травмы и переломы. Если в области ступни или голеностопа были растяжения или вывихи, в будущем существенно повышается риск осложнений, включающий развитие артроза. В основном деструкция хрящевой ткани возникает в условиях неподвижности, когда пациент вынужден обездвижить конечность на период восстановления.
- Нарушение обмена веществ, эндокринные патологии. Некоторые болезни, включающие гормональные расстройства и нарушения со стороны кальциево-фосфорного обмена, существенно повышают риски переломов, что чревато дегенеративными нарушениями в суставах.
Механизм развития патологии
Деструкция пальцев ног проходит несколько определенных стадий. Начальные изменения незаметны и связаны с метаболическими нарушениями. У пациента происходят патологические изменения в кальциево-фосфорном обмене, нарушается кровообращение. В результате суставы не получают адекватное питание минералами с кровотоком. Со временем амортизирующие функции суставов ухудшаются, количество синовиальной жидкости снижается, а хрящи становятся рыхлыми и теряют функциональную активность. Происходит постепенное истончение хрящевой ткани, что приводит к разрастанию остеофитов.
Если долго игнорировать симптомы болезни, возникает сильное воспаление. Чтобы начался выраженный воспалительный процесс, требуется практически полное истончение хрящевой пластины до кости. В этом случае сильная боль и воспаление – результат патологического трения костей между собой.
Симптомы остеоартроза пальцев ног
Симптоматика напрямую связана с тяжестью течения болезни и стадией развития. Нельзя исключать также индивидуальную реакцию и степень чувствительности пациента к болевым ощущениям, независимо от стадии развития патологии. Обычно на начальных этапах развития болезни пациент чувствует легкую скованность, хруст и дискомфорт в пораженном месте. Боль в большинстве случаев нарастает при физических нагрузках, а в период отдыха стихает. Сутра после пробуждения часто ощущается скованность, которая проходит спустя некоторое время, обычно после активных движений.
Симптомы артроза пальцев ног
В период обострения развивается артрит. Признаки – выраженная, стреляющая боль, покраснение и опухание пальцев стопы. Возможно проявление местных реакций в виде покраснения кожи. Запущенная болезнь может полностью разрушить сустав, после чего потребуется провести их замену искусственным имплантатом. Общие симптомы – повышение температуры тела, недомогание и слабость.
Можно выделить 4 стадии развития артроза суставов:
- Нулевая стадия – степень доклинических проявлений. Больной еще не чувствует ничего, но активные дистрофические процессы уже начинают проявляться. Возможно ощущение небольшой усталости на этом этапе в ногах. Рентгенография не покажет еще структурные изменения. Обычно на этом этапе заболевание обнаруживают случайно, если проводят компьютерную томографию.
- Первая стадия характеризуется увеличением головки плюсневой кости. Наблюдается незначительное нарастание остеофитов и малое сужение межсуставной щели. На этом этапе у пациентов чувствуются первые признаки – появляется утренняя скованность в пальцах ног, наблюдается усиленная усталость при физических нагрузках. При ходьбе слышится сильный хруст в суставах. Мышцы в месте крепления ригидные, а утренняя скованность проходит в течение часа после пробуждения.
- Вторая степень развития артроза характеризуется сильным сужением межсуставной щели и обширным нарастанием остеофитов. Боль возникает не только при ходьбе, также ощущается в период покоя. Могут наблюдаться первые признаки деформации. Возможно появление шишки на большом пальце. Во время движений ощущается скованность, которая уже не проходит полностью. Возникает сильное воспаление.
- Третий этап развития болезни – терминальный. Суставы обездвижены, а пациент уже не может самостоятельно передвигаться. Требуется сторонняя помощь. Хрящ полностью разрушен, необходимо проводить хирургическое вмешательство.
Как диагностировать деформирующий остеоартроз
На начальном этапе редко обнаруживают болезнь. Чаще всего пациент обращается к врачу при обострении, которое впервые возникает при активном развитии второй стадии артроза. Требуется тщательная дифференциальная диагностика, которая позволяет отличить артроз от различных видов артрита.
Помимо рентгенографии проводят ряд лабораторных анализов:
- Биохимический анализ крови с показателями ревматоидного фактора, С-реактивного белка и мочевой кислоты. Данные об этих анализах позволяют подтвердить или опровергнуть наличие ревматоидного или подагрического артрита.
- Общий анализ крови и мочи – для оценки функции почек и кровеносной системы.
- Уровень глюкозы натощак.
- Показатели кальциево-фосфорного обмена для исключения остеопороза.
На ранних стадиях обнаружить инструментальным методом артроз пальцев ног можно с помощью таких видов диагностики:
- УЗИ.
- Компьютерная томография.
- Магнитно-резонансная томография.
- Артроскопия.
Также для исключения скрытого остеопороза назначают проведение денситометрии. Базовый метод диагностики, позволяющий эффективно определить степень сужения суставной щели – рентгенография. На фоне полученных данных ставят диагноз окончательно.
Возможные осложнения заболевания, симптомы и лечение
Без своевременной терапии подвижность стопы может полностью быть утрачена. Человек потеряет возможность самостоятельно передвигаться. В особенности неблагоприятный прогноз возможен в случае поражения артрозом двух ног сразу, что в случае данного заболевания не является редкостью. Артроз большого пальца стопы часто осложнен выраженным болевым синдромом, слабо поддающимся медикаментозной терапии. Также в области пораженных суставов может отмечаться сильная деформация, возникающая на фоне длительного течения воспалительного процесса.
Методы лечения артроза пальцев ног
Варианты подбора терапии для артроза пальцев стопы зависят от нескольких факторов – стадия развития патологии, индивидуальная переносимость симптомов болезни, наличие осложнений и скорость развития дегенеративного процесса. В незапущенных случаях требуется применение нестероидных противовоспалительных препаратов в состоянии обострения. На начальных этапах болезни практикуют физиотерапию без приема медикаментов. Вылечить полностью патологию невозможно, можно только замедлить ее развитие с помощью комплексного подхода в терапии.
Артроз большого пальца, лечение
Лечение артроза суставов пальцев ног консервативными методами лечения эффективно только на начальных стадиях. В запущенных случаях требуется операция по удалению наростов – остеофитов.
Чем лечить артроз пальцев ног, эффективные медикаменты:
- НПВС. В период обострения проводиться процедура обезболивания и устранения воспаления. Длительное течение острого периода способствует прогрессированию заболевания, поэтому с помощью лекарств важно быстро купировать воспалительный процесс. Эти медицинские средства действуют комплексно, проявляя жаропонижающий, обезболивающий и противовоспалительный эффект. Длительность лечения не должна превышать 2 недели. Если боль не проходит, рекомендуется сменить тактику лечения. Примеры эффективных НПВС – Диклофенак, Мовалис, Индометацин, Нимесил.
- Кортикостероиды. При артрозе эти лекарства не используют для системного приема, только в составе блокад. Их назначает специалист в той ситуации, когда другие медикаменты не устраняют сильное воспаление. Блокаду вводят прямо в полость пораженного сустава под контролем УЗИ аппарата. В комбинации с ГКС одновременно используют анестетики для устранения боли при введении инъекции. Длительность эффекта зависит от используемого препарата. Рекомендуемые средства – Дипроспан, Дексаметазон, Гидрокортизон.
- Миорелаксанты. Эти препараты способны убрать сильный мышечный спазм в стопе, возникающий в ответ на воспаление в суставе. Эти лекарства не обладают обезболивающим действием по отношению к суставам, но потенцируют эффект НПВС, что может потребовать коррекцию дозы в сторону снижения. Быстрое действие от этих препаратов не наблюдается, поэтому необходимо применение курса миорелаксантов. Средняя длительность – 2-4 недели. Примеры лекарств – Баклосан, Мидокалм, Сирдалуд.
- Хондропротекторы. Эти препараты хороши как для лечения, так и для профилактики поражения суставов. Обычно хондропротекторы очень хорошо переносятся, не вызывая побочных эффектов. Они не способны заново восстановить структуру хрящевой пластины, но замедляют дегенерацию суставов. Примеры лекарств – Дона, Хондрогард, Синарта.
- Препараты кальция и витамин Д3. Вещества влияют на строение костной структуры, так как выступают строительным материалом для костей. Принимать такие препараты нужно каждый день курсами в несколько месяцев 2-3 раза в году, чтобы избежать остеопороза, если имеется склонность к нему (ранее перенесенные переломы, дефицитный рацион). Примеры средств – Аквадетрим, Детримакс, Кальцемин.
Для наружного использования подойдут мази и гели с НПВС, миорелаксантами. Их можно применять в домашних условиях, втирая легкими движениями, по типу массажа.
Помимо лекарств широко применяют консервативные немедикаментозные способы терапии. К наиболее эффективным вариантам лечения суставов относят:
- Физиотерапия. В арсенале физиотерапевтического лечения имеется множество процедур, но для суставов наиболее полезен электрофорез. Это метод аппаратного воздействия, действие которого осуществляется с помощью магнитного излучения. В зависимости от степени боли выбирают определенную частоту излучения, помогающую устранить хроническую боль в суставах.
- ЛФК. Выполнять упражнения можно дома. Суть физкультуры заключается в разработке стоп и пальцев, чтобы они не утрачивали подвижность. Важно выполнять упражнения ежедневно.
- Массаж. Его также можно делать самостоятельно после или перед ЛФК с целью разминки и заминки. Суть массажа заключается в ручном улучшении кровотока, массируя аккуратно скованные пальцы и мелкие суставы. Также рекомендуется выполнять в период после обострения.
Важно носить удобную обувь и корректирующие стельки, снимающие нагрузку с пальцев и стопы. Если все указанные выше методы не помогают, требуется оперативное вмешательство.
Мнение редакции
Артроз суставов большого пальца – дегенеративное заболевание, требующее комплексного подхода в лечении. Применяют медикаменты, физиотерапию, если ситуация не запущенная. Рекомендуем прочитать другие статьи на сайте, посвященные патологиям опорно-двигательного аппарата.
Артрит пальцев ног: процедуры и обезболивание
Артрит – это заболевание, поражающее суставы и вызывающее боль, отек и скованность. Это может произойти в пальцах ног при нескольких различных формах артрита, вызывающих проблемы.
В этой статье мы рассмотрим симптомы артрита пальцев ног, различные типы артрита и способы облегчения боли и дискомфорта при артрите.
Общие симптомы артрита, поражающие пальцы ног, включают:
- Боль : палец ноги может быть особенно болезненным, когда его поднимают или при ходьбе, но в тяжелых случаях боль может возникать и в покое.
- Скованность и потеря функции : Артрит может вызвать неспособность сгибать большой палец ноги вверх, что может быть болезненным и затруднять ходьбу. Носок может постоянно сгибаться вниз и не может быть поставлен ровно на пол.
- Отек и воспаление : Это может происходить внутри и вокруг пальца ноги и сустава.
- Образование шишки : Как и костная мозоль, шишка может образовываться из-за трения суставов.
Другие симптомы, которые могут возникать у людей с артритом пальцев ног, включают:
- мышечные боли
- анемия
- лихорадка
- скручивание пальцев ног, такое как когтистый или молотковый палец
- толстый, с ямками или раздвоением ногти на ногах
- боль в другом месте стопы
Чтобы компенсировать артрит большого пальца ноги, человек может ходить внешней стороной стопы, вызывая боль в подушечке стопы.
Существуют различные типы артрита, которые могут вызывать боль в пальцах ног.К ним относятся:
Остеоартрит
Остеоартрит поражает хрящ, который представляет собой подкладку между костями, которая способствует плавному и удобному движению.Остеоартрит (ОА) – наиболее распространенная форма артрита, вызывающая разрушение хрящей между суставами. Это позволяет суставам тереться друг о друга, вызывая дискомфорт и боль.
Когда ОА возникает в пальце ноги, его часто называют «hallux rigigus», что происходит от латинского слова «большой палец ноги» ( hallux, ) и жесткость ( rigigus, ).
ОА чаще всего возникает в суставе в нижней части большого пальца стопы, который называется плюснефаланговым суставом или суставом MTP.
Ревматоидный артрит
Ревматоидный артрит (РА) является наиболее распространенной формой воспалительного артрита. Около 90 процентов людей с РА будут иметь проблемы со стопами. Это может повлиять на несколько мелких суставов стопы одновременно, в том числе на пальцах ног.
Подагра
Подагра – это форма артрита, которая возникает, когда кристаллы мочевой кислоты образуют отложения в суставах и вокруг них.Мочевая кислота – это продукт жизнедеятельности организма, попадающий в кровоток.
Псориатический артрит
Псориатический артрит (ПА) – это артрит, связанный с аутоиммунным заболеванием, известным как псориаз. В большинстве случаев проблемы с суставами развиваются после состояния кожи, хотя иногда это происходит в обратном порядке. Известно, что ПА поражает пальцы ног.
Инфекционный артрит
Артрит может быть вызван инфекцией сустава. Этот тип часто является результатом проникновения бактерий с кровотоком, хотя он также может быть вызван вирусом или грибком.Могут быть поражены мелкие суставы стоп.
Если человек обеспокоен артритом пальцев ног, ему следует как можно скорее обратиться к врачу. Артрит легче лечить, если на ранней стадии болезни предпринять шаги, чтобы замедлить ее прогрессирование.
Однако есть несколько вещей, которые человек может сделать дома, чтобы облегчить симптомы артрита пальцев ног. К ним относятся:
- использование пакетов со льдом для уменьшения воспаления
- ношение обуви на жесткой подошве с пространством для пальцев ног
- без обуви на высоком каблуке
- купание ног в контрастной ванне
Чтобы использовать контрастную ванну, a человек помещает пораженную ногу в ведро с холодной водой на 30 секунд, а затем в ведро с теплой водой на 20 секунд, чередуя ведра в течение 5 минут.Это можно делать до трех раз в день, но человеку следует избегать замерзания или обжигания воды. Инъекции стероидов могут помочь облегчить симптомы артрита в долгосрочной перспективе и даже навсегда.
В некоторых случаях требуется медицинское вмешательство для лечения артритной боли в пальцах ног. Лечение может включать:
- Обезболивающие или противовоспалительные препараты , которые могут уменьшить кратковременную боль и дискомфорт.
- Инъекции стероидов , которые могут применяться для уменьшения воспаления.Место инъекции может быть болезненным в течение нескольких дней после процедуры, но улучшение может быть необратимым.
- Операция для обрезки, изменения формы или замены кости в суставе.
Существует три основных типа хирургических вмешательств, которые можно использовать для лечения артрита пальцев ног. Это:
Хейлэктомия
Хейлэктомия чаще всего используется при легком или умеренном повреждении пальца ноги. Делается разрез и удаляются части кости, чтобы палец ноги мог двигаться более свободно.
Пальец ноги может оставаться опухшим в течение нескольких месяцев, но большинство людей испытывают долгосрочное облегчение.
Улучшение постоянно у 75 процентов людей. В некоторых случаях артрит может продолжать ухудшаться, и может потребоваться еще одна операция.
Артродез
Артродез, также известный как слияние, представляет собой сращивание костей друг с другом в постоянном положении с помощью штифтов, винтов или пластины.
Пальец ноги больше не двигается, но артродез – самый надежный способ лечения сильной боли с вероятностью успеха около 95 процентов.
Артропластика
При артропластике суставные поверхности удаляются и заменяются искусственным суставом. Эта процедура чаще встречается у пожилых людей, которым, возможно, не нужно быть таким же физически активным, как у более молодых людей.
Хотя артрит пальцев ног не всегда можно предотвратить, есть несколько простых изменений в образе жизни, которые человек может внести, чтобы снизить риск заболевания. К ним относятся:
- регулярные физические упражнения
- ношение удобной, хорошо сидящей обуви
- потеря веса при избыточном весе
Перспективы
Перспективы артрита пальцев ног зависят от типа артрита.
В большинстве случаев остеоартрита пальцев стопы пальцы стопы становятся жесткими, но не могут ухудшиться даже через 20 лет с этим заболеванием. Примерно в 20-25% случаев состояние ухудшится и потребует лечения.
В случае РА у 1 из 20 человек будет серьезное повреждение суставов. Напротив, только 1 из 5 человек с РА, поражающим пальцы ног, будет иметь проблемы, более серьезные, чем боль и скованность.
Симптомы, хирургия и другие виды лечения
Обзор
Что такое артрит?
Артрит – это общий термин, обозначающий группу из более чем 100 заболеваний.Слово «артрит» означает «воспаление суставов». Артрит включает воспаление (опухоль) в суставах и вокруг них. Боль, скованность и отек могут быть результатом воспаления. Артрит может быть острым или хроническим воспалением сустава и окружающих его мягких тканей. При артрите происходит прогрессирующее разрушение суставов, и гладкий «амортизирующий» хрящ в суставах постепенно теряется, в результате чего кости изнашиваются друг против друга. Мягкие ткани суставов также могут начать изнашиваться. Артрит может быть болезненным и в конечном итоге может привести к ограничению движений, потере функции суставов и деформациям пораженных суставов.
Наиболее распространенной формой артрита является остеоартрит, который обычно связан со старением. Другие факторы риска остеоартрита включают травмы суставов, ожирение, генетические и анатомические факторы, такие как форма и расположение суставов.
Как артрит поражает стопу и лодыжку?
Каждая ступня состоит из 28 костей и более 30 суставов. Наиболее распространенные суставы стопы, поражаемые артритом:
- Сустав в месте соединения голеностопного сустава и берцовой кости.
- Три сустава стопы, включающие пяточную кость, внутреннюю кость средней части стопы и внешнюю кость средней части стопы.
- Сустав большого пальца стопы и кости стопы.
Симптомы и причины
Каковы симптомы артрита стопы и голеностопного сустава?
Симптомы артрита стопы и голеностопного сустава часто включают следующее:
- Нежность или боль.
- Снижение способности двигаться или ходить.
- Скованность в суставе.
- Припухлость сустава.
Диагностика и тесты
Как диагностируется артрит стопы и голеностопного сустава?
Диагноз артрита стопы и голеностопного сустава, скорее всего, будет включать следующее:
- Предварительная история болезни, в которой поставщик задает вопросы о том, когда и где началась боль, а также об отягчающих или смягчающих факторах.
- Тест, называемый анализом походки, при котором поставщик медицинских услуг измеряет вашу походку и то, как вы ходите.
- Рентген.
Ведение и лечение
Как лечить артрит стопы и голеностопного сустава без хирургического вмешательства?
Артрит стопы и голеностопного сустава можно лечить разными способами.Безоперационные методы лечения артрита стопы и голеностопного сустава включают:
- Весовой контроль.
- Обувь или стельки на заказ.
- Вставки для поддержки голеностопного сустава и стопы.
- Расчалки для шарнирной опоры.
- Использование трости или ходунков для снятия нагрузки с пораженного сустава.
- Лечебная физкультура.
- Противовоспалительные препараты для уменьшения отека суставов.
- Обезболивающие.
- Стероидные препараты, вводимые в суставы.
Какие хирургические методы лечения могут помочь при артрите стопы и голеностопного сустава?
Для лечения артрита стопы и голеностопного сустава может потребоваться более одного вида хирургического вмешательства. Ваш врач может выбрать вид операции, который лучше всего подходит для вас, в зависимости от типа и степени вашего артрита. Ниже приведены некоторые варианты хирургического лечения артрита стопы и голеностопного сустава:
- Артроскопическая хирургия : Эта операция может помочь на ранних стадиях артрита.В артроскопической хирургии артроскоп (небольшой инструмент размером с карандаш) вставляется в сустав. Инструмент проецирует изображение на монитор, которое видит хирург. Затем хирург может использовать крошечные щипцы, ножи и бритвы для очистки области сустава. Артроскопическая хирургия может помочь удалить любые инородные ткани или костные наросты (шпоры), которые присутствуют в суставе.
- Операция слияния : Этот вид операции, также называемый артродезом, заключается в сращивании костей с помощью стержней, штифтов, винтов или пластин.После заживления кости остаются сросшимися.
- Операция по замене сустава : Этот вид операции включает замену голеностопного сустава на искусственные имплантаты и применяется только в редких случаях.
Боль и воспаление стопы – механические или дегенеративные
Даниэль Эль-Богдади, доктор медицины, FACR
Большая часть боли в стопе обычно возникает из-за дегенеративного (изнашиваемого) артрита или механической боли (чрезмерное использование, плохая биомеханика стопы, мышечный дисбаланс, неправильная техника тренировок или неправильная обувь).Однако вы должны знать, что другая распространенная причина боли в ногах может быть связана с воспалением.
Часто опухоль и воспаление могут быть малозаметными находками, требующими дальнейшего обследования с помощью рентгена или МРТ. Также может потребоваться лабораторная работа для исследования наличия и причин воспаления. Когда артрит возникает из-за воспаления, его обычно называют воспалительным артритом. Это означает, что ваша иммунная система атакует ваши суставы и вызывает отек и боль. Когда ваша иммунная система атакует сама себя, это обычно называют аутоиммунным заболеванием.
Ревматологи специализируются на лечении воспалений или аутоиммунных заболеваний суставов и могут различать более 100 типов артрита, которые могут вызывать артритную боль в ногах. Некоторые из наиболее распространенных типов артрита, которые могут вызывать воспаление суставов стоп, – это подагра, ревматоидный артрит и псориатический артрит.
Подагра возникает, когда мочевая кислота, вещество, которое обычно выделяется с мочой, образует игольчатые кристаллы в суставах.Иногда ваше тело либо вырабатывает слишком много мочевой кислоты, либо ваши почки выделяют слишком мало мочевой кислоты. Когда это происходит, мочевая кислота может накапливаться, образуя острые игольчатые кристаллы в суставах или окружающих тканях. Затем иммунная система пытается съесть эти кристаллы, в результате чего возникает боль, воспаление и отек.
Подагра вызывает внезапные сильные приступы боли, покраснения и болезненности суставов, часто суставов у основания большого пальца ноги. Если не лечить, со временем это воспаление вызывает повреждение суставов, что приводит к хронической боли и деформации.Подагра часто лечится комбинацией противовоспалительных препаратов и лекарств, снижающих уровень мочевой кислоты.
Ревматоидный артрит – это аутоиммунное заболевание, при котором иммунная система атакует слизистую оболочку сустава, называемую синовиальной оболочкой. Со временем воспаление синовиальной оболочки вызывает факторы, вызывающие повреждение или эрозии, которые приводят к деформации и инвалидности. Часто боль в стопе может быть самым первым симптомом ревматоидного артрита и может быть первым местом, где обнаруживается ревматоидное поражение суставов (эрозии).Больные ревматоидным артритом с болью в стопах часто жалуются на боли в подушечках стоп, особенно усиливающиеся по утрам.
У пациентов также могут развиваться ревматоидные узелки на ногах, которые могут дополнительно деформировать. Лечение ревматоидного артрита уменьшает воспаление и останавливает разрушительные эрозивные изменения, поэтому их называют противоревматическими препаратами, модифицирующими заболевание (DMARD).
Псориатический артрит – это аутоиммунное заболевание, связанное с заболеванием кожи, известным как псориаз.Обычно у пациентов псориаз предшествует развитию артрита на несколько лет. Псориаз в некоторых случаях может быть незаметной находкой, и у пациентов часто наблюдаются патологические изменения ногтей. При псориатическом артрите иммунная система атакует суставы, сухожилия и связки. Суставы стопы могут быть поражены псориатическим артритом аналогично ревматоидному артриту.
Пациенты могут также иметь диффузное воспаление пальцев ног, известное как колбасные пальцы. Другой распространенной областью боли является воспаление нижней части стопы, известное как подошвенный фасциит.Лекарства очень полезны как при лечении псориаза, так и при псориатическом артрите. Важно своевременно распознавать и лечить воспалительные причины боли в стопе, поскольку это может предотвратить прогрессирующее повреждение суставов стоп. Кроме того, учитывая, что стопа будет не единственным пораженным суставом, своевременное лечение может предотвратить повреждение других суставов, которые могут быть поражены.
UW Ортопедия и спортивная медицина, Сиэтл
Следите за нашим блогом
http: // плечевой артрит.blogspot.com/
Основы подагры
Подагра – это заболевание, которое вызывает внезапные приступы сильной боли и болезненности, покраснения, тепла и отека (воспаления) в некоторых суставах.
Подагра является ярким примером типа артрита, называемого кристаллическим артритом, который иногда называют микрокристаллическим артритом, потому что кристаллы очень маленькие. Кристаллы образуются в суставной щели. Когда организм пытается удалить кристаллы, возникает болезненное воспаление.
Обычно поражается один сустав за раз – часто большой сустав большого пальца ноги.Это также может повлиять на другие суставы, такие как колено, голеностоп, ступня, кисть, запястье и локоть. В редких случаях это может позже повлиять на плечи, бедра или позвоночник.
Факты и мифы
Когда-то подагра ошибочно считалась болезнью богатых, потому что она вызывалась употреблением богатой пищи и чрезмерным употреблением алкоголя. Хотя диета и чрезмерное употребление алкоголя действительно имеют какое-то отношение к подагре, они не являются основной причиной заболевания.
Прогноз
Подагра влияет на всех по-разному.У некоторых людей есть одна серия, и у них никогда не возникает других проблем с ней. У других есть несколько эпизодов наряду с длительной болью в суставах и повреждениями.
Лекарства от подагры нет, но ее можно довольно хорошо контролировать с помощью лекарств. Правильное лечение поможет полностью избежать приступов и длительного повреждения суставов.
Заболеваемость
Подагра поражает более одного миллиона американцев из всех слоев общества. Это может произойти в любом возрасте, но первый приступ часто поражает мужчин в возрасте от 40 до 50 лет.
Подагра поражает также женщин. Фактически, количество женщин в постменопаузе, страдающих подагрой, увеличивается. Однако иногда у этих женщин бывает трудно диагностировать подагру, потому что у них также может быть остеоартрит – заболевание, которое вызывает разрушение суставной ткани, что приводит к боли в суставах и их скованности. Среди пораженных суставов – суставы пальцев, сустав у основания большого пальца и сустав у основания большого пальца ноги. Путаница возникает из-за того, что кристаллы урата (соли мочевой кислоты) имеют тенденцию откладываться в областях, где остеоартрит уже вызвал повреждение суставов, например, в руках и ногах.
Симптомы
Приступы подагры обычно развиваются очень быстро. Первый приступ часто возникает ночью. Вы можете ложиться спать в хорошем настроении, но затем просыпаетесь посреди ночи с сильной болью в суставах.
Во время эпизода вы можете заметить:
- внезапная сильная боль в суставах
- припухлость суставов
- блестящая красная или пурпурная кожа вокруг сустава
- крайняя болезненность в области суставов – эта область может быть настолько болезненной, что даже прикосновение к простыне может вызвать сильную боль.
Приступ подагры может быть вызван:
- употребление слишком большого количества алкоголя
- есть слишком много неправильной пищи
- хирургия
- Внезапная тяжелая болезнь
- аварийные диеты
- Травма сустава
- химиотерапия
Прогресс
На первых порах эпизодов обычно немного и они встречаются редко. Они длятся всего неделю или около того, а затем все приходит в норму без каких-либо симптомов между эпизодами.Если болезнь не контролируется лекарствами, приступы могут возникать чаще и длиться дольше. Повторяющиеся эпизоды могут повредить пораженный сустав (суставы). Если ваши суставы были повреждены, у вас может быть скованность в суставах и ограниченная подвижность после приступа.
Подагра обычно протекает в три фазы:
- Внезапное появление боли в суставах и отека (часто в большом пальце ноги), которое проходит через 5–10 дней (в некоторых случаях и дольше).
- Период времени, когда симптомы отсутствуют, после чего наступают другие острые тяжелые приступы.
- Через несколько лет, если не лечить, развитие стойкого отека, скованности и слабой или умеренной боли в одном или нескольких суставах после многочисленных острых (обычно тяжелых, но непродолжительных) эпизодов.
Причины
Рисунок 1 – Сустав при подагре по сравнению с нормальным суставом. Нажмите, чтобы увеличить.Боль и припухлость при подагре вызываются кристаллами мочевой кислоты, которые откладываются в суставе. Мочевая кислота – это вещество, которое обычно образуется, когда организм расщепляет продукты жизнедеятельности, называемые пуринами.Мочевая кислота обычно растворяется в крови и попадает через почки в мочу. У людей с подагрой уровень мочевой кислоты в крови настолько высок, что кристаллы мочевой кислоты откладываются в суставах и других тканях. Это вызывает воспаление слизистой оболочки сустава (синовиальной оболочки).
Через несколько лет кристаллы мочевой кислоты могут накапливаться в суставах и окружающих тканях. Они образуют большие отложения, называемые тофами, которые выглядят как комки прямо под кожей. Тофусы часто обнаруживаются в или рядом с сильно пораженными суставами на локте или рядом с ним, над пальцами рук и ног и по внешнему краю уха.Если не предотвратить или не лечить тофусы, они могут повредить суставы (см. Рисунок 1).
Кристаллы мочевой кислоты могут образовывать камни в почках, в мочеточниках (трубках, соединяющих почки и мочевой пузырь) или в самом мочевом пузыре. Несколько факторов могут вызвать образование этих отложений. Например, отложения могут быть вызваны недостаточным употреблением жидкости. Из-за недостатка жидкости моча не может растворить всю мочевую кислоту. Отложения также могут образовываться в результате метаболических нарушений, таких как неспособность организма производить меньше кислоты в моче.В других случаях причиной может быть диета. У некоторых людей диета, богатая продуктами, которые дополнительно увеличивают выработку мочевой кислоты, может увеличить их шансы на развитие камней в почках. Если ваш врач подозревает, что диета является одним из факторов, способствующих этому, вас могут попросить собрать несколько образцов мочи. Затем будут проведены тесты для определения количества мочевой кислоты, производимой вашим организмом. Эти тесты особенно полезны, потому что некоторые люди с подагрой вырабатывают и выводят большое количество мочевой кислоты.У этих людей может быть больше шансов заболеть камнями в почках. Люди с подагрой также могут иметь высокое кровяное давление или почечные инфекции. Поскольку эти проблемы могут вызвать повреждение почек, ваш врач проверит признаки этих проблем и вылечит их, если они возникнут.
Почти у всех людей с подагрой в крови слишком много мочевой кислоты, это состояние называется гиперурикемией. Однако есть много людей, у которых есть гиперурикемия, но не подагра. Гиперурикемия вызывается одним или обоими из следующих факторов:
- Почки не могут достаточно быстро избавиться от мочевой кислоты.
- Организм вырабатывает слишком много мочевой кислоты.
Гиперурикемия часто возникает из-за приема мочегонных препаратов («водяных таблеток»). Диуретики используются для избавления от лишней жидкости в организме и для снижения высокого кровяного давления. Однако диуретики могут препятствовать способности почек выводить мочевую кислоту, что приводит к повышению уровня мочевой кислоты в крови.
Другие факторы, такие как наследственные особенности и факторы окружающей среды (например, вес, употребление алкоголя и диета), также могут играть важную роль в возникновении подагры.
Диагностика
Чтобы диагностировать подагру, ваш врач осмотрит вас и попросит описать ваши симптомы. Ваш врач может взять анализы крови, чтобы измерить количество мочевой кислоты в вашей крови. Помните: высокий уровень мочевой кислоты в крови не обязательно означает, что у вас подагра, а нормальный уровень не означает, что у вас нет подагры.
Ваш врач может проверить наличие других типов артрита, таких как болезнь отложений CPPD и инфекционный артрит. Эти состояния напоминают подагру, но не вызваны кристаллами мочевой кислоты.Чтобы определить, какой у вас тип артрита, вашему врачу, возможно, придется удалить жидкость из пораженного сустава и исследовать ее на наличие кристаллов.
Лечение
Лечение подагры в основном состоит из приема лекарств и соблюдения диеты.
Цели лечения – облегчить боль, сократить продолжительность воспаления во время острого приступа, предотвратить будущие приступы и предотвратить повреждение суставов.
Диета
О диете и подагре существует множество мифов.Вот факты:
- Ожирение может быть связано с высоким уровнем мочевой кислоты в крови. Если у вас избыточный вес, поработайте со своим врачом, чтобы разработать программу похудания. Не голодайте и не придерживайтесь слишком строгой диеты, поскольку это может повысить уровень мочевой кислоты и усугубить течение подагры. Если у вас нет лишнего веса, внимательно следите за своим питанием, чтобы не набрать лишний вес.
- Обычно вы можете есть то, что вам нравится, в определенных пределах. Если у вас камни в почках, вызванные мочевой кислотой, вам, возможно, придется избегать или ограничить употребление продуктов, повышающих уровень мочевой кислоты, например перечисленных ниже.Поговорите со своим врачом о том, каких продуктов вам следует избегать.
Возможно, вам придется полностью отказаться от этих продуктов, которые могут повысить уровень мочевой кислоты:
- Мозги
- Почки
- Бульоны, подливы
- Сардины, анчоусы
- Печень
- Сладкое печенье
Можно пить кофе и чай. Тем не менее, поговорите со своим врачом о употреблении алкоголя. Слишком много алкоголя может повысить уровень мочевой кислоты и вызвать приступ подагры.Выпивайте не менее 10–12 стаканов безалкогольной жидкости по восемь унций в день, особенно если у вас были камни в почках. Это поможет вывести из организма кристаллы мочевой кислоты.
Лекарства
Использование лекарств от подагры может быть затруднено. Лечение должно быть адаптировано для каждого человека, и, возможно, время от времени его придется менять. Людям, у которых есть гиперурикемия, но нет других проблем, лекарства обычно не требуются.
Лекарства используются для:
- Снимает боль и отек при остром приступе – эти лекарства включают нестероидные противовоспалительные препараты (НПВП), колхицин, кортикостероидные препараты и / или адренокортикотропный гормон (АКТГ).
- Предотвратить будущие эпизоды – эти лекарства включают колхицин, пробенецид, сульфинпиразон и аллопуринол.
- Профилактика или лечение тофусов – эти лекарства включают пробенецид, сульфинпиразон и аллопуринол.
- Предотвращение образования камней в почках из мочевой кислоты (с помощью аллопуринола).
Все эти препараты обладают мощным действием, поэтому вам нужно понимать, почему вы их принимаете, какие побочные эффекты могут возникнуть и что делать, если у вас возникнут какие-либо проблемы.
Лекарства для лечения острых приступов
Колхицин используется для лечения подагры более 2400 лет.Снимает боль и отек при острых приступах. Обычно его принимают внутрь несколькими небольшими дозами каждый день. Лучше всего он работает в течение первых двух дней после приступа. При приеме внутрь колхицин может вызвать диарею, тошноту и спазмы в животе. При появлении побочных эффектов прекратите прием препарата и сообщите об этом врачу. Чтобы предотвратить будущие эпизоды, вам, возможно, придется продолжить прием небольшой дозы колхицина после того, как приступ пройдет.
Нестероидные противовоспалительные препараты (НПВП) иногда используются для облегчения боли и отека при остром приступе.Обычно они начинают работать в течение 24 часов после того, как вы начали их принимать. Эти лекарства так же эффективны, как колхицин, но могут иметь менее частые побочные эффекты. Однако побочные эффекты от НПВП могут включать расстройство желудка, головную боль, кожную сыпь, а иногда и язвы.
Врачи учат многих людей с подагрой, как начать лечение самостоятельно. Когда начинается приступ подагры, позвоните своему врачу и начните принимать лекарства. Ваш врач может посоветовать вам иметь под рукой запас лекарств, чтобы принимать их при первых признаках проблемы.
Лекарства, контролирующие уровень мочевой кислоты
Перечисленные ниже лекарства используются для лечения или профилактики тофусов и для предотвращения будущих приступов подагры. (Кроме того, аллопуринол используется для предотвращения образования камней в почках.) Однако эти лекарства не снимают боль и воспаление при остром приступе. Эти лекарства начинают действовать медленно в течение многих месяцев. Они могут вызвать учащение приступов подагры, когда вы впервые начнете их принимать, поэтому вам, возможно, придется принимать колхицин или НПВП одновременно в течение первых трех-шести месяцев, чтобы предотвратить такие приступы.Многие люди с подагрой не нуждаются в этих лекарствах. Однако, если вы должны принимать их, вам, вероятно, придется делать это всю оставшуюся жизнь, чтобы предотвратить проблемы в будущем.
Аллопуринол (лопурин, зуринол, цилоприм) снижает количество мочевой кислоты в крови и моче, замедляя скорость, с которой организм вырабатывает мочевую кислоту. Это лучшее лекарство для людей, у которых есть проблемы с почками или камни в почках, вызванные мочевой кислотой.
Иногда побочные эффекты включают кожную сыпь и расстройство желудка.Проблемы с желудком обычно проходят, когда организм привыкает к препарату. В редких случаях этот препарат может вызвать сильную аллергическую реакцию. Если у вас появляется кожная сыпь вместе с крапивницей, зудом, лихорадкой, тошнотой или мышечной болью, немедленно обратитесь к врачу. Этот препарат также может вызвать у некоторых людей сонливость или снижение внимания. Убедитесь, что вы знаете, как вы реагируете на это лекарство, прежде чем садиться за руль или работать с механизмами.
Некоторые лекарства снижают уровень мочевой кислоты в крови за счет увеличения количества мочевой кислоты, выводимой с мочой.Они помогают растворять тофусы и предотвращают отложения мочевой кислоты в суставах. Для снижения уровня мочевой кислоты при подагре обычно используются пробенецид (Бенемид, Парбенем, Пробалан) и сульфинпиразон (Антуран). Обычно их принимают внутрь ежедневно. Ваш врач скорректирует количество принимаемых вами лекарств в зависимости от уровня мочевой кислоты в крови. Когда будет достигнут нормальный уровень мочевой кислоты, в вашем суставе (ах) больше не будет отложений кристаллов. Те, кто уже присутствует, начнут растворяться.
Общие побочные эффекты включают тошноту, кожную сыпь, расстройство желудка или головные боли.
Хотя кожная сыпь иногда может быть серьезной, другие побочные эффекты обычно не являются серьезными и могут исчезнуть, когда ваше тело привыкнет к лекарству. Если какие-либо побочные эффекты продолжают беспокоить вас, обратитесь к врачу.
Принимайте эти лекарства, запивая большим количеством жидкости. Не принимайте аспирин с этими препаратами, потому что он блокирует их действие на почки. Прочтите этикетки любых рецептурных или безрецептурных лекарств, которые вы принимаете, чтобы убедиться, что они не содержат аспирин.
Советы по приему пробенецида, сульфинпиразона или аллопуринола
Сначала пробенецид или сульфинпиразон могут повысить риск образования камней в почках за счет увеличения содержания мочевой кислоты в моче.Чтобы предотвратить эту проблему, поддерживайте разбавленную мочу, выпивая 10–12 стаканов жидкости каждый день.
Пробенецид, сульфинпиразон и аллопуринол также могут вначале вызывать учащение приступов подагры. В течение этого времени вам, возможно, придется принимать колхицин или НПВП в течение первых трех-шести месяцев, чтобы предотвратить приступ.
Принимайте лекарство точно в соответствии с указаниями врача. Чтобы эти лекарства были эффективными, их необходимо принимать постоянно. Это поможет вашему организму избавиться от избытка мочевой кислоты и предотвратит повторное повышение уровня мочевой кислоты.
Не принимайте двойные дозы лекарства. Если вы забыли принять дозу, примите ее как можно скорее. Однако, если пришло время принять следующую дозу, пропустите пропущенную дозу.
Обсудите со своим врачом все лекарства, которые вы принимаете. Сюда входят лекарства, отпускаемые без рецепта, такие как аспирин или диуретики. Некоторые лекарства от подагры не подействуют должным образом, если вы одновременно принимаете другие лекарства. Не начинайте принимать какие-либо новые препараты, не будучи уверенным, что они будут работать должным образом с теми, которые вы уже принимаете.Количество принимаемых вами лекарств будет зависеть от ваших симптомов и результатов лабораторных анализов. Возможно, вам потребуется принять только одно лекарство. С другой стороны, может потребоваться комбинация перечисленных здесь препаратов. Не всем людям с подагрой требуются эти препараты. Принимаете ли вы эти препараты, зависит от решения вашего врача и вашей готовности пожизненно принимать ежедневные лекарства.
Хирургический
Хирургия редко применяется для лечения подагры. Если у вас есть большие тофусы, которые дренируют, инфицированы или мешают движению ваших суставов, вы и ваш врач можете решить удалить их хирургическим путем.Есть несколько видов операций, которые можно сделать для облегчения боли и улучшения функции пораженных суставов.
Кредиты
Некоторые из этих материалов также могут быть доступны в брошюре Arthritis Foundation.
Адаптировано из брошюры, первоначально подготовленной для Фонда артрита Луи А. Хили младшим, доктором медицины и Гербертом С. Даймондом, доктором медицины. Этот материал защищен авторским правом.
Стопа и лодыжка – Современная ортопедия и спортивная медицина
Как следует ухаживать за участками для штифта?
Ваш врач может порекомендовать различные методы очистки или решения в зависимости от типа внешнего устройства и степени вашей травмы или перелома.В любом случае руководствуйтесь здравым смыслом с вашим устройством внешней фиксации. Тщательно и часто мойте руки перед тем, как чистить места для булавок или устройство. Будьте осторожны и тщательно все высушите. Процесс чистки следует выполнять регулярно, даже если ваш врач назначил антибиотики в качестве профилактической меры.
Собери все вместе
Поскольку вы будете очищать места для контактов и устройство два раза в день, возможно, имеет смысл собрать все необходимое и хранить его под рукой и в сухом месте в центре.Вам понадобится очищающий раствор (стерильная вода), одноразовые стаканчики, стерильные ватные палочки, стерильные марлевые тампоны (в квадратах по два и четыре дюйма) и небольшой мешок для мусора, чтобы избавиться от загрязненных марлевых тампонов и тампонов.
Очистите места для булавок
После тщательного мытья и сушки рук – врачи рекомендуют вытереть их свежим бумажным полотенцем и выбросить после использования – кончиками пальцев слегка прикоснитесь к коже вокруг булавок и надавите на нее. Это будет способствовать выходу дренажа на поверхность.Используйте ватный тампон, пропитанный очищающим раствором, чтобы удалить корку или дренаж с участков булавок. Всегда работайте мягкими круговыми движениями, отходя от рабочего места. Используйте свежий тампон для каждого места булавки.
Очистите штифты.
Используйте свежую двухдюймовую стерильную марлевую салфетку для очистки каждой булавки. В течение первых нескольких дней ваш врач может посоветовать вам обернуть стерильную марлю вокруг каждого места булавки. Если дренажа больше нет, места для штифтов можно оставить открытыми.
Очистите устройство.
Используйте ватные палочки и большие марлевые тампоны для тщательной очистки всего фиксатора. Выбросьте все загрязненные тампоны и подушечки. Тщательно вымойте и вытрите руки.
Примите душ
Примерно через 10 дней (ваш врач посоветует вам) вам может быть разрешено принять душ с внешним фиксатором. Тщательно вытрите фиксатор чистым полотенцем и следуйте всем остальным инструкциям по очистке мест для штифтов.
Обязательно поговорите со своим врачом, если у вас есть какие-либо вопросы о том, как лучше всего ухаживать за фиксатором и участками для штифтов.
Каковы симптомы инфекции?
Независимо от того, насколько тщательно вы следите за своими пин-сайтами, заражение все равно возможно. Немедленно обратитесь к врачу, если вы заметите покраснение или припухлость в месте расположения булавки, густые или цветные выделения, нежность или боль, а также любое шевеление, люфт или движение в области булавок.
Псориатический артрит: MedlinePlus Genetics
Псориатический артрит – это заболевание, включающее воспаление суставов (артрит), которое обычно возникает в сочетании с заболеванием кожи, называемым псориазом.Псориаз – это хроническое воспалительное состояние, характеризующееся пятнами красной раздраженной кожи, которые часто покрыты шелушащимися белыми чешуйками. У людей с псориазом также могут быть изменения ногтей на руках и ногах, например, на ногтях появляются ямки или выступы, крошатся или отделяются от ногтевого ложа.
Признаки и симптомы псориатического артрита включают жесткие, болезненные суставы с покраснением, жаром и припухлостью окружающих тканей. При поражении рук и ног отек и покраснение могут привести к появлению «колбасных» пальцев рук или ног (дактилит).
У большинства людей с псориатическим артритом псориаз появляется раньше, чем развиваются проблемы с суставами. Псориаз обычно начинается в подростковом или юношеском возрасте, а псориатический артрит обычно возникает в возрасте от 30 до 50 лет. Однако оба состояния могут возникать в любом возрасте. В небольшом количестве случаев псориатический артрит развивается при отсутствии заметных изменений кожи.
Псориатический артрит трудно отличить от других форм артрита, особенно когда кожные изменения минимальны или отсутствуют.Изменения ногтей и дактилит – две особенности, характерные для псориатического артрита, хотя они возникают не во всех случаях.
Псориатический артрит подразделяется на пять типов: преобладающий дистальный межфаланговый, асимметричный олигоартикулярный, симметричный полиартрит, спондилит и мутильный артрит.
Преобладающий дистальный межфаланговый тип поражает в основном концы пальцев рук и ног. Дистальные межфаланговые суставы – ближайшие к ногтям. Изменения ногтей особенно часты при этой форме псориатического артрита.
Асимметричный олигоартикулярный и симметричный полиартрит являются наиболее распространенными формами псориатического артрита. Асимметричный олигоартикулярный тип псориатического артрита поражает разные суставы с каждой стороны тела, в то время как симметричная форма полиартрита поражает одни и те же суставы с каждой стороны. При этих формах заболевания может поражаться любой сустав в организме, а симптомы варьируются от легких до тяжелых.
Некоторые люди с псориатическим артритом имеют поражение суставов, которое в первую очередь включает спондилит, то есть воспаление суставов между позвонками в позвоночнике.Симптомы этой формы расстройства включают боль и скованность в спине или шее, а также часто возникают затруднения при движении. Также могут быть поражены суставы рук, ног, кистей и ступней.
Самый тяжелый и наименее распространенный тип псориатического артрита называется мутильным артритом. Менее 5 процентов людей с псориатическим артритом страдают этой формой расстройства. Мутильный артрит вызывает сильное воспаление, которое повреждает суставы рук и ног, что приводит к деформации и проблемам с движением.Потеря костной массы (остеолиз) в суставах может привести к укорачиванию (выдвижению) пальцев рук и ног. Также могут возникать боли в шее и спине.
Капсулит второго пальца стопы (синдром предислокации)
Что такое капсулит второго пальца стопы (синдром предислокации)? Капсулит стопы – это воспаление связок около суставов пальцев ног, вызванное чрезмерной силой. в передней части стопы. Хотя капсулит также может возникать в суставах третьего или четвертого пальцев стопы, чаще всего он поражает второй палец стопы.Состояние возникает из-за ненормальной механики стопы, когда нагрузка на сустав у основания второго пальца ноги. Это ослабляет связки и капсулу, а также фиброзную опору, известную как подошвенная пластинка. Со временем конструкции растягиваются, и состояние в целом ухудшается. Если не лечить, это может в конечном итоге вызвать вывих пальца ноги, что может привести к смещению пальца вверх или перекрещиванию пальца. В редких случаях прямая травма стабилизирующих структур может привести к заболеванию намного быстрее.Капсулит, также называемый синдромом предвывиха, является распространенным заболеванием, которое может возникнуть в любом возрасте. Симптомы капсулита второго пальца стопы Поскольку капсулит второго пальца стопы является прогрессирующим заболеванием и обычно ухудшается, если его не лечить, важны раннее выявление и лечение. На более ранних стадиях (это лучшее время для обращения за лечением) симптомы могут включать:- Боль, особенно на подушечке стопы. Может показаться, что в обуви есть мрамор или галька или носок скомкнулся под вашей передней частью стопы.
- Отек в области боли, включая основание пальца ноги.
- Проблемы с ношением обуви.
- Боль при ходьбе, особенно босиком.
- Нестабильность второго пальца стопы (перекрученный или перекрестный зацеп).
- деформация большого пальца большого пальца стопы,
- второй палец ноги длиннее большого пальца,
- структурно нестабильные стопы, например плоскостопие.
- Модификация деятельности. Во избежание ухудшения состояния может потребоваться первоначальное изменение режима упражнений или повседневной активности. Введение альтернативных видов деятельности с малой ударной нагрузкой, таких как плавание или антигравитационная беговая дорожка AlterG, также может принести пользу. Продолжение тренировки на AlterG для уменьшения нагрузки на стопу и окружающие ее мышцы при сохранении программы упражнений.
- Тепло или лед. Это состояние может лучше реагировать на жару или лед. Перед тренировкой попробуйте тепло, а после – лед.
- Пероральные препараты. Нестероидные противовоспалительные препараты (НПВП), такие как ибупрофен, могут помочь облегчить боль и воспаление. Рекомендуется обсудить этот вариант со своим терапевтом.
- Обмотка лентой / шинирование. Может потребоваться закрепить зацеп, чтобы он оставался в правильном положении. Это помогает облегчить боль и предотвратить дальнейшее смещение пальца ноги.
- Программа упражнений. Пациентам может быть назначена программа упражнений для устранения мышечной слабости или ограничений суставов.
- Модификации обуви. Рекомендуется использовать поддерживающую обувь с жесткой подошвой, поскольку она контролирует движение и снижает давление на подушечку стопы.
- Ортопедия. Ортопедические устройства на заказ могут принести пользу. Они могут включать специальные модификации для устранения биомеханических аномалий или перераспределения давления от болезненного сустава для уменьшения боли и прогрессирования состояния.


