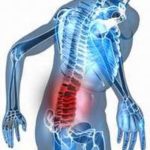
Боли в животе остеохондроз – Боли в животе при остеохондрозе
Боли в животе при остеохондрозе
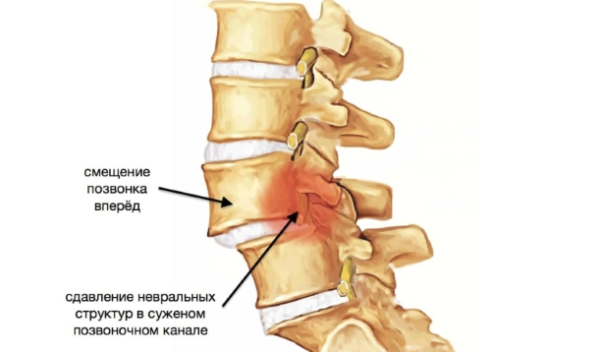
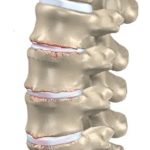
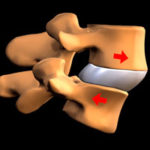
 Чаще всего боли в области живота говорят о патологиях желудочно-кишечного тракта, гинекологических заболеваниях и других патологиях. Врач проводит диагностику и разводит руками, потому что нет никаких нарушений в этих органах. Но, как оказывается, у 20% пациентов с такими болями диагностируется остеохондроз. Подобная болезненность может возникать, если есть поясничный, грудной остеохондроз. Почему это происходит? В этих отделах местонахождение нервных окончаний спинного мозга, которые связывают между собой позвоночник и внутренние органы. Раздражение нервных окончаний, появившимися остеофитами, может быть похожим на боли в желудочно-кишечном тракте.
Чаще всего боли в области живота говорят о патологиях желудочно-кишечного тракта, гинекологических заболеваниях и других патологиях. Врач проводит диагностику и разводит руками, потому что нет никаких нарушений в этих органах. Но, как оказывается, у 20% пациентов с такими болями диагностируется остеохондроз. Подобная болезненность может возникать, если есть поясничный, грудной остеохондроз. Почему это происходит? В этих отделах местонахождение нервных окончаний спинного мозга, которые связывают между собой позвоночник и внутренние органы. Раздражение нервных окончаний, появившимися остеофитами, может быть похожим на боли в желудочно-кишечном тракте.
Характер симптоматики и сопутствующие симптомы
Шейный отдел
Если заболевание начинается в шейном отделе позвоночника, то пациент ощущает неприятное ощущение в ушных раковинах, затылке, руках. С развитием заболевания начинается нарушение чувствительности кожных покровов, их онемение, плохо сгибается средний, безымянный палец.
У пациента часто кружится голова из-за сдавливания позвоночной артерии.
Грудной отдел
Может ли при остеохондрозе болеть живот? Боли в грудном отделе усиливаются во время движения пациента, при вдохе и выдохе, начинается онемение рук. Пациент жалуется на ощущение мурашек, боль может ирригировать в область желудка, грудной клетки, печени. Эти симптомы довольно сложно выявить и диагностировать из-за слабой выраженности или непонятной клинической общей картины. Нередко боли в грудном отделе начинаются из-за острых инфекций дыхательных путей.
Задайте свой вопрос врачу-неврологу бесплатноИрина Мартынова. Закончила Воронежский государственный медицинский университет им. Н.Н. Бурденко. Клинический ординатор и невролог БУЗ ВО \”Московская поликлиника\”.Задать вопрос>>
Поясничный отдел
При поражении заболеванием поясничного отдела боль более острая. Она может быть хронической или периодической и усиливается после нагрузки. По мере развития заболевания ущемляется седалищный нерв и остальные нервные окончания. Кроме боли в пояснице, пациентов могут беспокоить боли, ирригирующие в область ног, крестец, желудок и печень. Кроме того, болеть внизу живота может из-за компрессионной миелопатии. Такое состояние связывают с физиологическими особенностями строения поясницы пациента. При этом осложнении болезненные ощущения могут быть как локальными, так и опоясывающими.
Кроме того, начинается слабость в ногах и их онемение.
Клиническая картина
 Может ли болеть желудок при остеохондрозе? Как правило, такие боли больше носят мышечный характер, лишь в некоторых случаях они могут быть глубинными. Характер болевого синдрома может быть разным: ноющим, режущим, приступообразным, но обязательно такая болезненность является постоянной и обостряется при движении, кашле, дыхание. Болеть может только в области живота или болезненность носит опоясывающий характер, её дополняют боли в спине и пояснице. При поражении поясничного отдела боли интенсивные. Кроме того, пациент жалуется на позывы к тошноте и рвоте, часто возникающую изжогу. Он ощущает тяжесть в подреберье, начинаются нарушения дефекации и повышенное газообразование.
Может ли болеть желудок при остеохондрозе? Как правило, такие боли больше носят мышечный характер, лишь в некоторых случаях они могут быть глубинными. Характер болевого синдрома может быть разным: ноющим, режущим, приступообразным, но обязательно такая болезненность является постоянной и обостряется при движении, кашле, дыхание. Болеть может только в области живота или болезненность носит опоясывающий характер, её дополняют боли в спине и пояснице. При поражении поясничного отдела боли интенсивные. Кроме того, пациент жалуется на позывы к тошноте и рвоте, часто возникающую изжогу. Он ощущает тяжесть в подреберье, начинаются нарушения дефекации и повышенное газообразование.

Мнение эксперта
Приходько Аркадий Аркадьевич
Врач-ревматолог — городская поликлиника, Москва. Образование: ФГБНУ НИИР им.В.А.Насоновой, Астраханская государственная медицинская академия.
Нередко эту разновидность болей путают с острым аппендицитом, проблемами с мочеполовой системой, хроническим колитом или другими болезнями.
Локализация
Такие боли могут локализоваться в области желудка, уходить в левое или правое подреберье, возникать внизу живота, напоминая симптомы гинекологического заболевания или патологии мочеполовой системы.
Может ли болеть низ живота от остеохондроза?
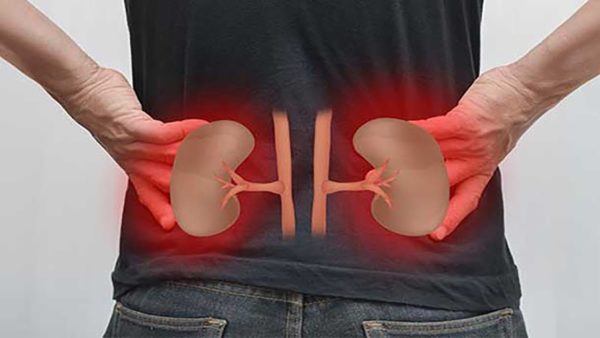
 Может ли остеохондроз отдавать в живот? Зачастую при патологии, развивающейся в поясничном отделе, начинается невралгия, которая происходит из-за компрессии вен, нервов спинного мозга и артерий. Это провоцирует болезненное ощущение в почках, селезёнки, внизу живота.
Может ли остеохондроз отдавать в живот? Зачастую при патологии, развивающейся в поясничном отделе, начинается невралгия, которая происходит из-за компрессии вен, нервов спинного мозга и артерий. Это провоцирует болезненное ощущение в почках, селезёнки, внизу живота.
При остеохондрозе грудного отдела пациент может ощущать постоянную болезненность в животе, иногда она проходит сама собой. Но наличие остеохондроза провоцирует развитие гастрита, язвенной болезни. У пациента наблюдается повышенное газообразование, нарушаются пищеварительные процессы, наблюдается изжога.

Мнение эксперта
Приходько Аркадий Аркадьевич
Врач-ревматолог — городская поликлиника, Москва. Образование: ФГБНУ НИИР им.В.А.Насоновой, Астраханская государственная медицинская академия.
Нередко пациент жалуется на неприятные ощущения в области желудка, которые со временем становятся сильнее.
Могут возникать режущие боли в области почек, которые локализуются в одной точке или могут быть опоясывающими.
Кроме того, наблюдается такой вид болезненности: у человека при кашле, чихании или движении внезапно развивается острая болезненность, которая сопровождается нарушением стула.
Известны случаи, когда человек не один год лечится от гастрита или других болезней желудочно-кишечного тракта, и даже не подозревает, что причина более кроется в остеохондрозе грудного и поясничного отдела позвоночника.
Почему возникает боль?
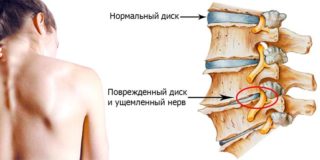
При патологии грудного или поясничного отдела начинаются дегенеративные изменения в межпозвоночных позвонках с последующей деформацией.
По мере развития заболевания диск выпячивается, начинают расти костные структуры, которые сдавливают близлежащие сосуды и нервы.
Если процессы происходят в грудном отделе или в области 5–7 позвонка, то начинается сдавливание нервных корешков, которые отвечают за нервные обеспечение внутренних органов, например, желудка, селезёнки.
Они раздражают с остеофитами, и клиническая картина становится похожа на патологии желудочно-кишечного тракта.
Механизмы развития боли
- Корешковый синдром. Это негативное явление может возникать как при начале заболевание, так и при появлении грыжи или протрузии. Деформированный диск начинает давить на сосуды, ухудшая кровоток, начинается воспалительный процесс, параличи и спазмы спинномозговых нервов. При компрессии первых трёх позвонков у пациента возникает болезненность в поясничном отделе позвоночника, бедре, в животе и пахе.
- Ишиас. Этот синдром тоже может вызывать боль в области паха и нижней части живота. Его вызывает защемление седалищного нерва позвонками, подвергнутым дегенеративным изменениям. Чаще всего такие боли носят простреливающий характер, может возникнуть ряд отдающих болей, возникающих в области живота и паха.
В каком случае к врачу и к какому?
Лечение остеохондроза проводит врач-ортопед, остеопат, невролог, мануальный терапевт.
В особо сложных случаях к лечению подключается хирург.
В каких случаях необходимо срочное обращение к врачу?
- Болевой синдром интенсивный, не прекращается после принятия медикаментов.
- Немеют руки и ноги.
- Возникают параличи конечностей.
- Начинается появления язвенной болезни и других патологий ЖКТ.
- Периодически наблюдаются нарушения пищеварительного процесса.
Первая помощь
- До приезда врача пациенту необходимо лечь на спину и положить ладони на больную область. Следует проводить медленную пальпацию и запоминать свои ощущения при болезненности. Таким образом, нужно найти место, в котором ощущается максимальная болезненность и дискомфорт.
- Если это возможно, то пациенту необходимо несколько раз наклониться, чтобы понять в какой точке усиливается болезненность.
- Человеку следует понять: охлаждался ли он в последнее время, были ли у него сильные физические нагрузки или боль появилась сама с собой и внезапно. Необходимо отметить для себя какие симптомы помимо болезненности наблюдаются: повышенная температура, проблемы с дефекацией, рвота или тошнота.
Без врача не следует проводить никакого лечения, потому что только врач на основе лабораторных исследований и методик может выявить истинную причину боли.
Диагностируются подобные симптомы довольно сложно, потому что они могут напоминать клиническую картину острого аппендицита, язвы, гастрита и других заболеваний желудочно-кишечного тракта.
Лечение
 Лечение остеохондроза грудного и поясничного отдела должно быть комплексным и включать в себя следующие методы воздействия:
Лечение остеохондроза грудного и поясничного отдела должно быть комплексным и включать в себя следующие методы воздействия:
Опасность состояния
Опасность этого состояния в том, что когда боль исчезает самостоятельно, негативные изменения продолжаются. Это провоцирует появление у пациента изжоги, развитие гастрита и язвенной болезни, проблемы с процессом пищеварения, нарушение стула. Это влечёт за собой ослабление всего организма, на слизистой желудка кишечника могут образовываться язвы.
Это явление часто путают с острыми состояниями при болезнях внутренних органов, что увеличивает риск ошибочных диагнозов и даже приводит хирургическим вмешательством.
Кроме того, компрессия нервов, артерий в поясничном и грудном отделе ухудшает кровоснабжение внутренних органов брюшной полости.
Посмотрите важное видео на эту тему
Вывод
Боли в животе при остеохондрозе сложно диагностируются, потому что являются ирригирующими. Нередко пациент годами лечится от заболеваний желудочно-кишечного тракта, болезней мочевыводящих путей, гинекологических заболеваний. Причина болей кроется в компрессии нервов и артерий в поражённом остеохондрозе участке. Для того, чтобы неприятные симптомы ушли и больше не беспокоили пациента, следует проводить комплексное лечение дегенеративных процессов в отделах позвоночника.
Для этого можно использовать лечение медикаментами, физиотерапию, курсы массажа, комплексы лечебной гимнастики, сеансы мануальной терапии, гирудотерапии и другие методики.
Внезапно возникающие боли в животе требуют тщательного диагностирования, потому что увеличивают риск неправильной постановки диагноза, приводящего впоследствии к неправильному лечению и даже хирургическим вмешательствам.
zdorovya-spine.ru
Боли в животе при остеохондрозе
Остеохондроз – заболевание распространённое. Им страдает огромное количество людей, и я в том числе. Причин развития болезни много. Одна из основных – сидячий образ жизни, минимум активности, отсутствие физической культуры, неправильное питание. То есть под угрозой находятся все офисные рабочие, коих сегодня – миллионы. Нередко дают о себе знать боли в животе при остеохондрозе. Это могут быть боли в области желудка, почек или внизу живота. Причины возникновения болевых ощущений: нарушения кровотока и защемление нервных окончаний в грудном и поясничном отделе.

Итак, может ли остеохондроз отдавать в живот? Определённо, да. Узнавая о том, что причиной недуга является остеохондроз, многие люди успокаиваются, считая, что это не опасно. Однако на самом деле, ситуация не безобидна.
Основные причины развития остеохондроза
Помимо вышеперечисленных причин развития недуга, повлиять на этот губительный процесс может:
- неудобное положение тела во сне;
- неудобное положение тела во время длительного сидения на одном месте;
- частое поднятие тяжестей;
- длительное нахождение тела в одном и том же положении;
- неправильное питание, в том числе и отсутствие белковой пищи;
- возрастные изменения.
Какие органы чаще всего страдают при остеохондрозе
При остеохондрозе пострадать могут многие внутренние органы. В брюшной полости – это печень, селезёнка, почки, кишечник, пищевод и желудок.
Вначале развития заболевания, человек испытывает низкий уровень боли. Потом она может вообще пройти. Вместо боли у человека появляются иные симптомы заболевания. Это может быть изжога, запоры, тошнота, отсутствие аппетита, диарея, повышенное газообразование, метеоризм, запах изо рта и так далее. Впоследствии могут развиться такие сопутствующие заболевания, как гастрит и язва.
Больной начинает чувствовать в желудке дискомфорт. С течением времени ощущения не проходят, а наоборот, усиливаются. Ноющая или резкая боль может появляться в области внутренних органов, таких как селезёнка или печень. Она может быть локализована, а может охватывать и весь поясничный отдел.

Во время движения боль может быть резкой и сильной. Острые симптомы могут появиться при чихании и кашле.
В том случае, если основные поражения коснулись пищевода, больной будет чувствовать тошноту, в горле у него будет стоять комок, его часто будет мучить отрыжка.
Виды боли в животе при остеохондрозе
Теоретически, боль может подразделяться на 2 вида: дорсалгия и дорсаго. В первом случае у больного имеется ноющий низ живота, боль не проходит, а присутствует постоянно. Однако она не сильная, вполне терпимая. До поры до времени человек может не обращать на неё никакого внимания, не прекращая вести привычный для себя образ жизни.
Куда интереснее дорсаго – эта боль является острой, от неё человек буквально сгибается пополам, у него перехватывает дыхание. Не обращать внимания на такую боль просто нельзя, отнимается весь нижний отдел живота, может болеть кишечник, почки, печень.
При обоих видах боли в животе, неприятные ощущения как бы «отстреливают» в поясницу. Причина в невралгии, возникающей на фоне нарушения кровотока во внутренних органах.
Чем опасна боль при остеохондрозе
Каждый внутренний орган, будь-то почки или кишечник, соединяются при помощи нервных окончаний со спинным и головным мозгом. При остеохондрозе нервные окончания защемляются. Первое, что при этом чувствует человек – боль. Если он не начинает лечение, постепенно нервные окончания перегорают и не выполняют своих функций.

В итоге нарушается работа внутренних органов. Страдает обменная система в организме. Витамины и полезные вещества перестают усваиваться. Некоторые из патологий становятся необратимыми. Например, те, которые произошли по вине защемления нервов в грудном отделе. В этом случае полноценно функционировать перестают поджелудочная железа и печень.
Признаки боли, появившейся по вине остеохондроза
Существуют некоторые признаки боли, появившейся по вине остеохондроза. Их следует знать, чтобы вовремя найти основную причину болезни (защемление нервов).
- При остеохондрозе, боли в животе локализуются преимущественно в одном месте.
- Боль не уходит «вглубь».
- При кашле или потугах, боль может стать острее.
- Боль может быть постоянной, тупой, ноющей, а может быть острой.
- При резких движениях боль может становиться сильнее.
Если боль возникла в области желудка
При остеохондрозе в грудном отделе может болеть желудок. Помимо боли, человек может ощущать изжогу. При поворотах туловища боль становится сильнее.
Сразу разобраться, отчего возникают боли в желудке, сложно. Первое, что обычно делает человек – обращается к гастроэнтерологу. Порой даже удаётся на некоторое время убрать симптомы недуга. Но окончательно избавиться от них нельзя. Рано или поздно рецидив произойдёт. При этом боль станет не временной, проходящей, а постоянной.
Если боль возникла внизу живота
При остеохондрозе поясничного отдела может возникнуть боль внизу живота. По своему характеру она напоминает гастрит или колит. Часто недуг сопровождаемся другими неприятными симптомами: изжогой и тошнотой, спазмами и вздутием, запорами. Боль может быть, как тянущей, так и острой.
Боли внизу живота легко спутать и с симптомами острого аппендикса. Однако при аппендиксе у человека поднимается высокая температура, а при боли от остеохондроза она нормальная.
Как бороться с болью в животе при остеохондрозе
Боли, которые человек чувствует постоянно, обычно не сильно выражены. Другое дело, боли, которые появляются периодически. Они отличаются высокой интенсивностью. Как бороться и с тем, и с другим недугом?
Первое, что придёт на ум любому человеку – выпить обезболивающее средство. И оно, конечно, поможет. Только ненадолго. Не устраняя причину возникновения недуга, избавиться от него невозможно.
От остеохондроза излечиться можно. Лечение врач назначает каждому пациенту в индивидуальном порядке. Важен комплексный подход к решению проблемы.

Если пациент испытывает острую и сильную боль, врач сделает всё чтобы её снять. Для этого могут быть использованы лекарственные средства на основе анальгина, препараты, снимающие воспаление, витамины, БАДы и прочие средства.
Осторожно!!! Принимать анальгетики без контроля врача при боли внизу живота при остеохондрозе нельзя. Они крайне отрицательно влияют на желудок. Поэтому при таких болезнях, как гастрит или язва, могут вызвать обострение.
Часто для точной постановки диагноза и снятия боли применяется новокаиновая блокада. Для снятия воспаления применяются нестероидные препараты. Они снимают отёчность с нервов, возвращая им утраченную подвижность.
Как естественным образом снять боль при остеохондрозе
Когда боль отдаёт в низ живота, естественный способ унять её – соблюдать постельный режим. В неотягощённых случаях, для того чтобы неприятные ощущения перестали тревожить, достаточно соблюдать постельный режим от 3 – 5 суток. Не лишним будет использовать мази с обезболивающим эффектом.
Лекарств, без ведома и одобрения доктора, лучше не принимать.
Квалифицированный врач знает, что просто снять боль – этого мало. Необходимо провести ряд лечебных мероприятий, направленных на восстановление полноценного функционирования позвоночника, поясничного и грудного отдела.
Методы лечения остеохондроза для снятия боли в животе
Выше мы разобрались, может ли при остеохондрозе болеть живот. Так как ответ – да, необходимо обсудить, какие методы используются для лечения недуга.
Это может быть иглоукалывание, физиопроцедуры, вакуумные процедуры, лечебная физкультура, магнитопунктура, массаж, мануальная терапия, электростимуляция. В последнее время широкое распространение получила гирудотерапия и лечебные ванны. Ни в коем случае нельзя обойтись без соблюдения лечебной диеты.
В начальной стадии остеохондроза назначается лечение амбулаторное. Однако если больной испытывает острую боль, это указывает на то, что остеохондроз развит в достаточно серьёзной степени. В этом случае больного положено госпитализировать для лечения в стационаре.
При остеохондрозе может быть показано хирургическое вмешательство, если имеют место быть нейро-дегенеративные поражения в позвонках.
Хороший лечебный эффект оказывает терапия аутогравитационная, иными словами, «сухое» вытягивание.
К какому доктору обратиться?
Если у вас имеется подозрение на грудной или поясничный остеохондроз, обязательно обратитесь к врачу. Это заболевание достаточно коварно. Развиваясь постепенно, незаметно для человека, оно мешает полноценной работе внутренних органов и в итоге начинает вызывать сильную боль.
Для начала пройдите обследование у терапевта. В случае необходимости, терапевт посоветует вам пройти обследование у невролога, ортопеда и вертебролога.
Что делать при боли в животе, если обратиться к доктору нет возможности?
Если остеохондроз отдаёт болью в живот, а к врачу нет возможности обратиться, можно попробовать облегчить своё состояние. Для начала следует сделать так, чтобы позвоночник был недвижим. Следует лечь, приняв максимально удобное положение. Так все мышцы быстрее расслабятся.
Ложась на спину, следует согнуть ноги и подложить под них подушку, свёрнутое в валик одеяло. Стопы не должны прикасаться к кровати. Ноги должн
kostnomyshechnaya.ru
причины, как лечить и что делать

— Может ли от остеохондроза болеть живот?
— Неприятное качество остеохондроза заключаются в том, что симптомы заболевания внешне похожи с рядом болезней, никакого отношения к остеохондрозу не имеющих. Поэтому ответ на вопрос «может ли остеохондроз отдавать в живот», увы, положительный. А в зависимости от места поражения, тяжести поражения позвоночника, уровня компрессии корешков спинного мозга и остроты воспаления симптомы заболевания могут разительно отличаться друг от друга, напоминая гастрит, воспаление аппендикса, панкреатит, холецистит, или даже приступы стенокардии. Отслеживается кажущаяся патология органов чуть и не всего организма. Иногда заболевание имеет симптомы, которые неотличимы от ангины.
Боли в животе от остеохондроза: симптомы и признаки
Медики, сталкивающиеся с проблемой ЖКТ у своих пациентов, свидетельствуют: четверть из тех, кто первоначально обращается за помощью, идут не к тому врачу, не подозревая о первоисточнике недуга. А ведь болезнь настолько серьёзная, что для её лечения необходимо оформить больничный лист. Между тем связь между остеохондрозом и болезнями внутренних органов брюшной полости прослеживается чёткая:
- В случае поражения межпозвоночных дисков в районе 5-6-7 грудных позвонков болевые ощущения появляются в области желудка. У больного начинается изжога, продолжительная отрыжка, расстройство стула. Симптомы схожи с признаками гастрита. Боль может проявиться в области правого или левого подреберья, отдавать вниз, имитируя воспаление желчного пузыря, признаки заболевания поджелудочной железы…
- При поражении 8-9-10 межпозвоночных дисков больной может испытывать боль в районе двенадцатиперстной кишки, наводя на мысли о язвенной болезни. Следствием этого может быть сильная бессонница.
- Если страдают узлы нервных ветвей в поясничной области позвоночного столба, то тогда отслеживаются боли радикулитного характера, так и симптомы болезни мочевыделительной системы, половой (у женщин воспаление яичников, матки, у мужчин – простаты), может отдавать внизу живота справа – характер боли напоминает воспаление аппендикса и др.
В подавляющем большинстве случаев заболевания остеохондрозом основная причина кроется в дистрофических и патологических процессах, протекающих в межпозвоночных дисках.
Остеохондроз: диагностика
Методы диагностики остеохондроза включают в себя обширный инструментарий — от рентгенографии, ультразвукового исследования (УЗИ), магнитно-резонансной томографии (МРТ), до компьютерной томографии (КР). Каждый из этих методов имеет свои преимущества, однако при остеохондрозе картину текущего состояния позвоночного столба, состояния и патологии межпозвоночных дисков и суставов, внутренних органов удаётся получить при помощи двух последних видов исследований (МРТ и КР), причём МРТ чуть лучше себя характеризует при сканировании мягких тканей, КР – костных. Оба исследования позволяют создавать 3D объемную и подробную картину всего организма и имеющейся патологии.

Предположить, что причиной боли в животе и в других внутренних органах является всё же остеохондроз, а не другое заболевание, позволяет характерная черта болевых ощущений – она имеет тенденцию к резкому усилению, если человек неловко повернулся, совершает быстрые телодвижения, поднимает тяжести, долгое время находится в статичном положении (сидит или лежит на спине). Также резкий болевой приступ может случиться при чихе, кашле или отрыжке.
Остеохондроз: лечение
- В случае, когда остеохондроз и боли в желудке находятся в острой фазе, врач первым делом назначает нестероидные противовоспалительные препараты с целью снятия сильных болевых приступов. Фармацевтика на современном этапе развития предлагает огромное количество лекарств данной группы нового поколения, обладающих высоким лечебным эффектом при снижении количества противопоказаний: «Найз», «Целекоксиб», «Эторикоксиб», «Мовализ», «Олфен». Прописывают также витаминные комплексы и препараты для поддержания ЦНС.
- Затем следуют физиопроцедуры. Они включают в себя курсы магнитотерапии, УВЧ, лазерной терапии, фонотерапии, электрофореза, парафинотерапии и др.
- После того как будет снята острая фаза, полезным подспорьем к физиотерапии послужит курс массажных процедур. Он дополнительно поможет снять спазмы в мышцах живота, расслабить внутренние органы брюшной полости.
- Современные методы борьбы с остеохондрозом предусматривают курсы мануальной терапии. В ряде европейских государств, США и Китае мануальная терапия является обязательным условием лечения пациентов с жалобами на проблемы в позвоночнике.
А для дальнейшей профилактики обострения приступов пациенту предложат соблюдать диету и выполнять комплекс упражнений лечебной физкультуры по укреплению мышц, растяжению позвоночного столба и улучшению физического состояния организма. Предлагаем вам два упражнения, которые помогут в профилактике остеохондроза. Выполняя их, нужно помнить, что скорость нужна только при ловле блох – двигаться нужно плавно, без напряжения, следя за внутренними ощущениями:

- Лежа на спине поочередно прижимать правую и левую ногу к груди. Затем обе ноги вместе – обхватить руками и постараться сильно прижать к груди. Это упражнение помогает растянуть позвонки поясничной области.
- Попробуйте научиться дышать не грудью, как мы обычно делаем, а животом, втягивая его внутрь на выдохе, энергично работая диафрагмой. Тем самым вы делаете физическое упражнение, тренируя мышцы живота, продолжая мягким массажем всех внутренних органов брюшной полости. При регулярных занятиях позвоночник очень скоро почувствует облегчение.
Специализированные комплексы лечебной гимнастики, для профилактики остеохондроза, растяжения позвоночника, укрепления мышечного корсета, правильное питание показаны всем без исключения людям, вне зависимости от состояния здоровья. Болезнь легче предупредить, чем вылечить. В отношении остеохондроза это правило работает на 100%.
stop-osteohondroz.ru
Остеохондроз и боли в животе: причины, лечение
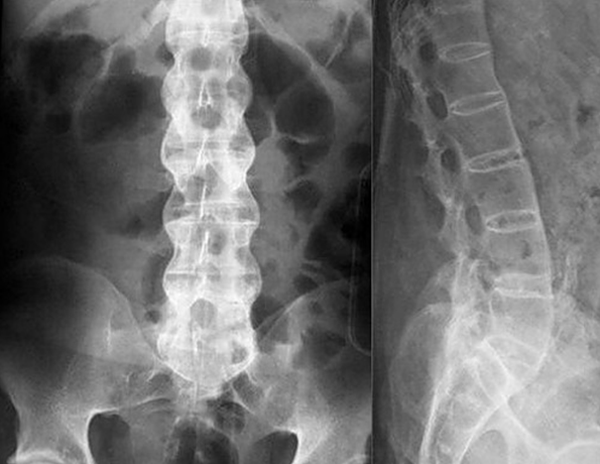
Возникновение боли в животе при остеохондрозе вызвано раздражением нервных окончаний, идущих от спинного мозга к брюшине. Врачи их путают с различными поражениями желудочно-кишечного тракта, назначая больным ненужное лечение. Для выявления хондроза используют рентгенографическое исследование, которое проводят по всей длине позвоночного столба, ведь боли могут отдавать в различные части тела, изменяя свою локализацию.

Причины болей в животе при остеохондрозе
Дискомфортные, болевые ощущения в животе иногда связаны с защемлением нервов, ведь корешки, идущие от спинного мозга, иннервируют органы брюшной полости и таза. Травмировать корешки при хондрозе могут также спазмированные мышцы. Влияние остеохондроза на кишечник огромное, однако связь между ними диагностируется очень редко, так как чаще всего доктора ищут патологию внутренних органов. Болеть живот может при поясничном остеохондрозе, а более высокие зоны страдают в случае, когда хондроз находится в грудном отделе. Пережатие или воспаление нервных стволов связано с дегенеративно-дистрофическими процессами межпозвоночных дисков и костных структур позвонков.
Часто боль отходит от позвоночника в оба бока, вызывая симметричные болевые ощущения.
 «Сидячая » работа провоцирует развитие патологий позвоночника.
«Сидячая » работа провоцирует развитие патологий позвоночника.Можно выделить основные причины остеохондроза:
- малоактивный образ жизни;
- недостаточное поступление витаминов и минералов с питанием;
- чрезмерная или недостаточная физическая нагрузка на позвоночник;
- неправильная осанка;
- травмы в прошлом;
- слабость мышечного корсета спины.
Эти факторы провоцируют раздражение, пережатие и воспаление нервных корешков. Местоположение болей зависит от того, какой отдел и сегмент позвоночника поражен. Неприятные ощущения, которые маскируются под гастрит или ГЭРБ могут быть вызваны поражением грудного отдела позвоночника. С этим также ассоциируются неприятные проявления, поражающие печень. Боль, охватывающая низ живота, возникает при остеохондрозе поясничного отдела. Иногда, она отдает в верхние отделы тела, поэтому определить точную локализацию патологического очага очень сложно. Шейный остеохондроз также может влиять на возникновение болей в грудной полости или животе.
Вернуться к оглавлениюСопутствующие причины симптома
 Боль в животе возникает при воспалении органов мочевыделительной системы.
Боль в животе возникает при воспалении органов мочевыделительной системы.Все же отличить боли в кишечнике при остеохондрозе от другой патологии можно по дополнительным симптомам. К ним относятся диспепсические расстройства, диарея и рвота. При проблемах с печенью меняется цвет кожных покровов, а когда возникает язва, то у человека появляются признаки кровопотери. Гастрит вызывает сильную тошноту и рвоту после приема пищи. Боли внизу живота у женщин часто спровоцированы воспалительными заболеваниями мочеполовой системы. Неприятные ощущения по всей брюшной полости вызывает диарея, связанная с отравлением или нарушением пищеварения из-за недостаточности ферментов.
Вернуться к оглавлениюДиагностика и лечение
Определить причину возникновения болей в животе, не связанных с позвоночником, можно с помощью таких методов диагностики:
- УЗД органов брюшной полости;
- общий анализ крови и мочи;
- рентгенография брюшины с контрастированием;
- магнитно-резонансная томография.
 Исследование установи степень повреждения позвоночника.
Исследование установи степень повреждения позвоночника.Для выявления проблем позвоночного столба используют рентгенографию. Однако из-за того, что боль от хондроза может отдавать в различные районы ЖКТ, определить точную локализацию патологического очага сложно, и проводят исследование всех отделов спинного мозга. Чаще при дискомфорте в брюшной полости ищут проблемы в пояснице. Поясничный остеохондроз и кишечник взаимосвязаны, так как нервные корешки, идущие от спинного мозга, регулируют перистальтику и другие компоненты его работы.
В острый период для снятия болевых симптомов используют электрофорез пораженной зоны.
Лечение проблемы заключается в устранении причины дискомфортных ощущений. Избавиться от остеохондроза можно, если умеренно заниматься спортом и отказаться от вредных привычек. В период обострения симптомов наносят мазы на пораженный участок спины, относящиеся к нестероидным противовоспалительным препаратам. Они способны временно ослабить симптомы болезни за счет устранения воспаления. Полезны грязевые обертывания и массаж. Если возникает вздутие живота при остеохондрозе, то для симптоматического лечения применяют «Эспумизан», а при нарушении перистальтики — слабительные или антидиарейные препараты.
osteokeen.ru
Может ли остеохондроз отдавать в живот
Остеохондроз становится все более распространенным заболеванием среди людей молодого возраста, которое редко протекает без сопутствующих признаков и болезней. Чтобы понять, может ли остеохондроз отдавать в живот, в кишечник и другие взаимосвязанные органы, нужно разобраться в основных причинах болевого синдрома и дифференцировать заболевание позвоночника от патологий внутренних органов.
Источники абдоминальных болей

Необходимо рассмотреть заболевания, которые необходимо исключить пациенту, обеспокоенному, может ли остеохондроз отдавать в живот.
Полный список патологических состояний, при которых может наблюдаться боль в животе, достаточно обширен. Необходимо рассмотреть заболевания, которые необходимо исключить пациенту, обеспокоенному, может ли остеохондроз отдавать в живот. Все перечисленные ниже в статье заболевания характеризуются возникновением ноющей боли как в области желудка, так и внизу живота. Похожие боли возникают при грудном и поясничном остеохондрозе. Чтобы получить достоверный ответ на вопрос, какими причинами на самом деле вызван болевой синдром, спровоцировал его появление вертеброгенный фактор (присутствующее поражение позвоночного столба), или причина кроется в наличии висцерального фактора (патологии внутренних органов). Дать точный ответ сможет только врач, который проведет осмотр и назначит полное обследование пациента.
Симптомы
Истинную причину жалоб на болевой синдром у пациента при остеохондрозе можно выявить по характерным для заболевания признакам:
- связывание появления болевых ощущений при резких движениях, наклонах, поворотах, подъеме тяжестей, натуживании, кашле и чихании;
- определение характера боли, как простреливающий, резкий, колющий;
- распространение боли по ходу нерва
- напряжение мышц в области поражения и защемления нервных корешков;
- нарушение двигательной активности вследствие повреждения волокон нерва;
- бледность и синюшность кожных покровов, вызванная иннервацией пораженного корешка;
- снижение чувствительности конечностей и кожных покровов в области локализации поражения, что провоцируется нарушения прохождения нервных импульсов по сенсорным путям.
Перечисленные симптомы почти наверняка могут указывать на наличие у пациента патологии позвоночника. Но довольно часто бывают случаи, когда присутствуют не только эти признаки, но и симптомы прочих заболеваний, которые, накладываясь друг на друга, окончательно смазывают общую картину и затрудняют постановку верного диагноза.
Заболевания ЖКТ и других внутренних органов, расположенных в брюшной полости, часто маскируются под признаки остеохондроза. И наоборот, боли в животе при остеохондрозе могут оказаться причиной серьезных нарушений, не связанных с патологиями позвоночника.
Висцеральные проявления остеохондроза
Патологии позвоночника часто провоцируют нарушения иннервации органов ЖКТ, даже изменяя их функции. Поэтому проявления заболеваний органов брюшины, связанные с остеохондрозом – не такое редкое явление. Одно и то же нервное сплетение может отвечать за иннервацию нескольких органов. Например, чревный ствол направляет свои нервные окончания практически ко всем органам брюшной полости.
В результате нарушения в работе соответствующих нервных окончаний и стволов, развиваются и прогрессируют патологии внутренних органов. Заболевания органов брюшины могут переходить в запущенные стадии, у пациента болит низ живота, лежать на животе во время сна становится не комфортно.
Дифференцированный подход в постановке диагноза
Если при остеохондрозе болит живот, чаще всего врачам приходится обследовать пациента на наличие язвы желудка. Обычно это заболевание может иррадиировать в спину, маскируясь под остеохондроз грудного отдела позвоночника.
И наоборот, от остеохондроза боль может отдавать в область верхней части брюшной стенки, что легко спутать с проявлениями язвенной болезни.
Однако, дифференцировать эти заболевания можно, зная отличительные признаки язвенной болезни:
- тошнота, рвота;
- «пустая» отрыжка воздухом, изжога;
- нарушение функций кишечника, что проявляется частыми запорами;
- цикличность боли — обострение весной и осенью;
- уменьшение выраженности болей после приема пищи или средств от спазма и изжоги.
К дифференцированию признаков язвы желудка нужно относиться с особым вниманием, поскольку постановка неверного диагноза на фоне проявлений остеохондроза может привести к развитию опухолей желудка и внутренних кровотечений.
Холецистит (воспаление желчного пузыря) может спровоцировать появление болевого синдрома в области нижней правой части грудного отдела позвоночника. Выделить отличительные признаки холецистита можно следующие:
- постоянное ощущение горечи во рту;
- вздутие живота, часто сопровождаемое запорами или диареей;
- тошнота;
- появление острой боли после употребления жирной и жареной пищи.
Проявления холецистита могут быть совершенно разными и имитировать поражения грудного отдела позвоночника. Только своевременная постановка диагноза поможет отличить реальные проблемы с желчным пузырем от кардиальных, неврогенных и суставных нарушений.
Это основные патологии внутренних органов, которые могут скрываться под видом болей в спине и симптомов остеохондроза.
Может ли при остеохондрозе болеть низ живота, можно ответить однозначно, что подобный симптом вызывают следующие заболевания:
- аднексит (воспаление придатков и труб у женщин), проявляется болезнь резким подъемом температуры, болезненными ощущения во время мочеиспускания, выделениями из половых путей;
- аппендицит – характеризуется ноющей болью внизу живота, начинающейся в области пупка и распространяющейся вверх до самых ребер;
- панкреатит – патология поджелудочной железы, проявляющаяся тошнотой, рвотой, болью в области эпигастрии.
Несвоевременная постановка правильного диагноза может привести к серьезным последствиям для пациента, который страдает от заболевания внутренних органов, а получает лечение от патологии позвоночника.
Дополнительная диагностика
Подтвердить или опровергнуть диагноз остеохондроза помогут следующие виды обследования:
- рентгенографическое исследование;
- компьютерная томография;
- магнитно-резонансная томография.

Несвоевременная постановка правильного диагноза может привести к серьезным последствиям для пациента, который страдает от заболевания внутренних органов, а получает лечение от патологии позвоночника.
Если данные обследования выявят образования остеофитов, признаки деформации позвоночника, грыжи и патологии межпозвонковых дисков, то диагноз остеохондроз подтвердится.
Если есть необходимость в дальнейшем обследовании для дифференцирования заболеваний внутренних органов, могут потребоваться дополнительные методы исследования:
- УЗИ органов брюшной полости и малого таза;
- ректороманоскопия;
- исследование кислотности желудка;
- ФГДС;
- дуоденальное зондирование.
В особо запутанных случаях рекомендуется осмотр и консультация узких специалистов, например, гинеколога, хирурга, гастроэнтеролога, невропатолога.
Остеохондроз позвоночника — коварное заболевание, которое может вызывать изменения в работе внутренних органов и провоцировать возникновение абдоминального болевого синдрома. Бывают случаи, когда один пациент страдал от нескольких заболеваний одновременно, которые совершенно не связаны между собой. Поэтому своевременное выявление патологий внутренних органов и дифференцирование симптомов от болезней позвоночника должно стать главным мероприятием в ходе обследования и лечения.
hondrozz.ru
с чем можно спутать, лечение
Может ли от остеохондроза болеть живот? Этот вопрос часто задают пациенты врачу. Чтобы получить безошибочный ответ, нужно пройти обследование и убедиться, что нет отклонений в области ЖКТ и мочевыделительной системе.
Может ли болеть живот?
Боли в животе при остеохондрозе поясничного отдела возникают и довольно таки часто. Это связано с тем, что во время воспалительного процесса идет ущемление сосудов и нервов, наблюдается нарушенное кровообращение, иннервация мускулатуры и внутренних органов.

Влияние остеохондроза на работу ЖКТ
Если остеохондроз отдает в живот, то он локализован в поясничной или грудной зоне. Именно в данных отделах находятся нервы, связанные с органами брюшины.
Чем старше человек становится, тем больше наблюдаются изменения в межпозвоночных дисках. Они уже не такие прочные и эластичные. Это становится причиной патологического состояния позвоночника, мускулатуры и связок. Если происходит сдавливание нервов в 5, 6, 7 позвонке, то появляются проблемы с кишечником, желудком, селезенкой и желчным пузырем. Имеет место систематическая болезненность, которую многие принимают за болезни желудочно-кишечного тракта.
При поражении грудных нервов, болезненность чувствуется вверху желудка, особенно во время двигательной активности. Если изменения идут в 8,9 позвонке дискомфорт в зоне двенадцатиперстной кишки.

На первом этапе и в дальнейшем присутствует корешковый синдром. Смещенный диск защемляет сосуды и нервы, что нарушает кровоток. Вследствие этого идут нервные импульсы, приводящие к болевому синдрому в определенных местах.
Если защемлен седалищный нерв присутствует люмбоишалгия. Тут присутствуют прострелы в спине, может быть дискомфорт внизу живота, в паховой зоне.
к содержанию ↑Симптомы болей в животе при остеохондрозе
Болезненность разнохарактерная:
- тупая;
- режущая;
- стреляющая;
- острая;
- ноющая.
Она становится ощутимее, когда человек наклоняется, садится, встает, чихает, кашляет, бегает и пр. Также ее усиление наблюдается после длительного пребывания в одной позе. В дополнение ко всему перечисленному имеет место потеря чувствительности ног. В запущенных случаях возникают параличи, парезы.
Защемления нервов также становятся причиной поносов, запоров, газообразования, нарушенной перистальтики кишечника.
к содержанию ↑Локализация боли
При остеохондрозе может болеть низ живота или верх, область пупка, а также бока. Болезненность бывает разливающейся, опоясывающей или локализованной в одном месте.
к содержанию ↑С чем можно спутать?
Остеохондроз может отдавать в живот и это воспринимают как:
- аппендицит;
- аднексит;
- колит;
- холецистит;
- проблемы с мочеполовой системой.

Чтобы не ошибиться, нужно знать сопутствующую симптоматику при том или ином заболевании. Рассмотрим детально в таблице.
| Причины болезненности в районе живота | Характер болевого синдрома | Как отличить боль в мышцах живота при остеохондрозе от других патологий |
| Аднексит | Появляется спонтанно, может тянуть или ныть. Распространяется на область поясницы и крестца, нижние конечности, в паховую зону, кишечник. Если обследовать женщину на гинекологическом кресле, то при прощупывании также чувствуются боли. | У женского пола могут наблюдаться нерегулярные месячные, во время опорожнения мочевого пузыря чувствуются рези. Имеет место повышение температуры тела и специфические выделения из половых органов. |
| Холецистит | Болевой синдром сильный, преимущественно справой стороны ниже грудины. Иррадиирует на низ живота. Также присутствует метеоризм, приступы тошноты. | Дискомфорт увеличивается после еды, особенно жареного, жирного, газированного. Если принять спазмолитик, боль уходит. Человек ощущает привкус горечи, периодические отрыжки. |
| Аппендицит | Боль возникает около пупочной зоны и спускается вниз. Может быть острой, тупой или ноющей. Становится сильнее во время двигательной активности, при кашле и чихании. | Если ощупать живот, то присутствует напряженная мускулатура справа внизу живота. У больного повышается температура тела, теряется аппетит. |
| Болезни инфекционной природы (в виде сальмонеллеза или дифтерии) | Болезненность не проходящая. Если прощупать живот, то она станет сильнее. | У больного также имеет место кровь и слизистые включения в кале, диарея, бессилие. Наблюдается подъем температуры тела. |
| Патологии мочевого пузыря, мочеточников, мочеиспускательного канала | Чувствуется боль в области позвоночного столба, внизу живота.
| Также люди жалуются на рези и дискомфорт во время опорожнения мочевого пузыря, лихорадку. Урина становится мутной и темной. Походы в туалет становятся частыми, причем мочи выделяется незначительное количество. |
| Язва двенадцатиперстной кишки | Боль локализуется в определенном месте. Ощущается больше всего во время сна и когда человек голоден. Болезненность терпимая, в осенне-весенний период наблюдаются обострения. Тут же присутствуют позывы на рвоту и проблемы со стулом. | Боли появляются через 2-3 часа после приема пищи. Купируются после применения анальгетика. Если пальпируется пилородуоденальная область, дискомфорт наиболее ощутимый. |
Понять, при остеохондрозе болит живот или виной всему патологии желудочно-кишечного тракта, сможет только специалист. Для постановки точного диагноза нужно пройти полную диагностику, результаты которой все скажут сами. Если своевременно не обнаружить заболевание, может возникнуть серьезное осложнение, начиная от кровотечения, спаек и заканчивая перитонитом и пр.
к содержанию ↑Как снять боль в животе (спазм мышц)?
Спазм мышц живота при остеохондрозе помогут снять как подручные средства и выполнение определенных правил, так и некоторые препараты.
Если боль несильная, то справиться с ней можно так:
- Лягте на удобную кровать, под поясничную область положите валик или маленькую продолговатую подушку.
- Нижние конечности согните в коленных суставах.
- Расслабьтесь.
Так находиться нужно не менее получаса. Если положительный результат отсутствует, необходимо выпить нестероидное противовоспалительное средство (типа Пироксикама, Нимесулида или Индометацина).
Если болевой синдром сильный, то следует:
- Замотать больной участок шерстяным платком или приложить грелку (заменить ее можно бутылкой с умеренно горячей водой).
- Прилечь, под поясницу положить валик.
- Выпить обезболивающий препарат или нанести на место поражения специальное средство.
- Если ничего не помогает целесообразно прибегнуть к новокаиновой блокаде. Инъекция делается четко в болезненное место.
Если острого периода уже нет, можно посетить кабинет массажиста. Массажная терапия нормализует кровообращение, уберет напряжение со спины, что поспособствует устранению болевого синдрома.
Имейте в виду, если вам удалось унять боль внизу живота при остеохондрозе поясничного отдела, то это не значит, что лечить заболевание не нужно. Обратиться за медицинской помощью следует в обязательном порядке. Врач назначит комплексное лечение и расскажет о мерах профилактики.
к содержанию ↑Вывод
Боль в животе при остеохондрозе грудного отдела и поясничного диагностируется в большинстве случаев. Купировать ее можно при помощи лекарств. Обязательно в момент приступа нужно отказаться от любого физического труда, лечь и под поясницу положить подушку или валик.
columna-vertebralis.ru
Боли в животе при остеохондрозе грудного отдела
Симптомы болей в животе при остеохондрозе
При грудном остеохондрозе могут возникать боли в желудке. Если поражены другие участки позвоночника, то нет. Связано это с тем, что по мере вовлечения нервной ткани, позвонки или мышцы при гипертонусе зажимают нервные корешки. Большинство внутренних органов в области груди, живота связаны с нервной тканью грудного отдела позвоночника. При ее ущемлении болевые импульсы могут передаваться в органы.
Ущемление нервной ткани влияет на мышцы, так как именно в них передаются болевые импульсы. Многие структуры желудочно-кишечного тракта имеют мускульную природу, потому остеохондроз может оказывать выраженное воздействие. Боли в желудке при остеохондрозе могут возникать по двум причинам:
- Инервационные, то есть дискомфорт возникает потому, что ущемленный нервный корешок посылает неприятный импульс по всему нерву, вплоть до тканей желудка;
- Спастические, то есть, компрессия нервной ткани ведет к спазму в мускулатуре желудочно-кишечного тракта, что вызывает боль (в этом случае может возникать ряд сопутствующих симптомов, таких как изжога, отрыжка).
Второй вариант встречается значительно чаще первого. Этот дискомфорт имеет типичные характеристики, его, обычно, достаточно легко дифференцировать от болей, причиной которых стала именно патология ЖКТ.
Такое влияние может привести к ряду неприятных последствий. Среди них не только болевой синдром, но сосудистые расстройства, различные спазмы. Также полное пережатие нерва может стать причиной паралича.
Боли в эпигастрии при остеохондрозе имеют характерные черты. Их симптоматика такова:
- Одновременно с дискомфортом в желудке, появляется дискомфорт в соответствующем отделе позвоночника – иногда при движении, иногда – при нажатии, иногда – в покое;
- Дискомфорт может усиливаться при выполнении физических упражнений на гибкость данного отдела;
- Боль четко локализована – пациент может точно показать болезненную область, так как она не диффузна;
- Субъективно, по ощущениям дискомфорт локализуется в не очень глубоких слоях ткани;
- Во время кашля, дефекации дискомфорт усиливается;
- Локализация неприятных ощущений смещена на ту или иную сторону;
- Проявления дискомфорта, обычно, совпадают с обострения остеохондроза;
- Неприятные ощущения присутствуют на протяжении длительного времени, имеют ноющий характер;
- Неприятным ощущениям также сопутствует ощущение скованности в спине;
- В результате спазма может также появляться изжога, отрыжка при остеохондрозе грудного отдела.
Симптоматика достаточно нехарактерная, ее бывает довольно сложно дифференцировать в том случае, если ранее остеохондроз диагностирован не был. Но возникает она нечасто – ею страдают только 10-15% всех пациентов с остеохондрозом грудного отдела позвоночника.
Того, чтобы отличить дискомфорт при остеохондрозе от признаков патологии ЖКТ, нужно проверить наличие следующих признаков:
- Боль усиливается при поворотах корпуса;
- Она уменьшается при вертикальном положении тела;
- Неприятные ощущения усиливаются при кашле, чихании, глубоком вдохе;
- Боль может быть острой, пульсирующей, эродирующей в разные участки.
Если эти признаки присутствуют, то причиной является остеохондроз.
Чтобы понять, может ли остеохондроз давать боли в области живота, нужно рассматривать клиническую картину в комплексе. Только целостное понимание проблемы укажет путь к ее источнику. Каждый симптом требует анализа и детализации, а совокупность субъективных и объективных признаков является основанием для предварительного диагноза врача. Если рассматривать боли в животе, то они могут иметь такие особенности:
- Острые или тупые.
- Колющие, ноющие, режущие, тянущие, стреляющие.
- Периодические или практически постоянные.
- Высокой, средней или низкой интенсивности.
- Локализуются в подреберьях, эпигастрии, боковых или нижних отделах.
- Появляются или усиливаются при движениях в спине, во время глубокого дыхания, после погрешностей в диете, физической или эмоциональной нагрузки.
- Исчезают при ликвидации провоцирующего фактора, самостоятельно или после приема медикаментов.
Болевые ощущения хотя и являются самым заметным симптомом, но они далеко не единственные в клинической картине. Сопутствующие признаки нередко имеют определяющее значение в постановке диагноза, поэтому им нужно уделить должное внимание. Совершенно ясно, что для каждого заболевания они свои.
Остеохондроз
Вертеброгенные боли в животе часто становятся результатом поясничного остеохондроза, когда они отдают от позвоночника или сразу возникают в месте расположения определенного органа (желудка, кишечника, желчного или мочевого пузыря и т. д.). На какой участок кожи проецируются неприятные ощущения, зависит от пораженных нервных ветвей.
Помимо болевого синдрома, компрессионная радикулопатия при остеохондрозе имеет и другие признаки. Они позволяют практически безошибочно предположить патологические изменения в позвоночнике, поскольку говорят о нарушении сенсорной, двигательной или вегетативной иннервации. К ним относят следующие:
- Онемение, покалывание, жжение кожи.
- Снижение чувствительности.
- Изменение рефлекторных реакций (сухожильных).
- Снижение силы определенных мышечных групп.
- Кожные проявления: бледность, «мраморность», повышенная потливость, выпадение волос.
Нервные ветви от корешков также идут к симпатическому стволу, который отвечает за функциональную активность внутренних органов. Поэтому при остеохондрозе возможны такие дополнительные симптомы:
- Одышка.
- Учащение пульса.
- Повышение давления.
- Метеоризм.
- Запоры.
Это создает определенные проблемы при дифференциальной диагностике с невертеброгенными заболеваниями, поскольку нарушение работы той или иной системы может иметь органическую природу. Но в пользу остеохондроза также говорят местные признаки в виде болезненности околопозвоночных точек, напряженности мышц спины и сглаженности физиологических изгибов (лордоза).
Хотя и при остеохондрозе поясничного отдела может болеть желудок, но обязательно следует исключать патологию пищеварительной системы. Это касается не только острых, но и хронических состояний: гастрита, холецистита, панкреатита, колита и др. Воспалительные изменения на слизистой оболочке приводят к раздражению нервных рецепторов, что провоцирует спазм гладких мышц, являющийся основным источником боли в желудочно-кишечном тракте. При этом отмечается четкая связь с диетическими погрешностями или временем приема пищи. А локализация неприятных ощущений определяется пораженным органом.
Функциональные расстройства, неизменно следующие за болью, входят в понятие диспепсического синдрома. Он состоит из следующих признаков:
- Снижения аппетита.
- Отрыжки.
- Изжоги.
- Тошноты.
- Рвоты.
- Метеоризма.
- Поноса.
- Запора.
Особое место в диагностике занимает «острый живот», который нельзя оставлять без оказания неотложной помощи, ведь, в противном случае, существует серьезный риск для здоровья и жизни пациента.
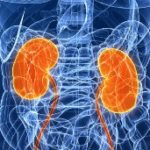
Если появились боли в пояснице, а симптомы остеохондроза отсутствуют, то следует подумать о заболеваниях почек. Гломеруло- и пиелонефриты сопровождаются ноющими и тянущими ощущениями в спине ниже ребер, которые будут практически постоянными, усиливаясь во время локального поколачивания (симптом Пастернацкого) при беге или тряской езде. Часто присутствуют и другие нарушения:
- Изменение цвета мочи (мутная, кровянистая).
- Рези и жжение при мочеиспускании.
- Повышения температуры.
Дизурические расстройства часто сопровождают заболевания мочевыводящих путей, среди которых наиболее распространен цистит. Кроме уже указанных симптомов, пациенты ощущают неполное опорожнение пузыря или затрудненное выделение мочи. А боли локализуются внизу живота – в надлобковой зоне.
Когда у женщины болит низ живота, в первую очередь рассматривают возможность возникновения воспалительной патологии половой сферы, а уж затем переходят к другим причинам. Аднексит и эндометрит протекает остро или хронически, что определяет выраженность симптомов. В большинстве случаев характерны следующие признаки:
- Выделения из влагалища.
- Нарушения менструального цикла.
- Проблемы с зачатием ребенка.
Кроме того, возможны расстройства мочеиспускания, как при цистите, дискомфорт или боли во время сексуального контакта. Нередко нарушается и общее состояние: повышается температура, появляется слабость. А осложненное течение острого воспаления может закончиться локальным или распространенным перитонитом.
Несмотря на то что сердце расположено в грудной клетке, но и оно может быть источником боли в животе. Прежде всего это бывает при остром коронарном синдроме – инфаркте и нестабильной стенокардии – когда ишемией охвачена задненижняя стенка миокарда. Тогда боль ощущается не только за грудиной, но и в левом подреберье (эпигастрии). Однако, другие характеристики боли не изменяются:
- Давящая, сжимающая, жгучая.
- Умеренная или сильная.
- Длится до 10–15 минут (при стенокардии).
- Усиливается при физической нагрузке или нервных стрессах.
- Не снимается нитроглицерином (при инфаркте).
- Сопровождается тревогой, одышкой, колебаниями давления.
Нетипичная локализация боли говорит о том, что развивается абдоминальный вариант острого коронарного синдрома. И чтобы распознать его, нужно обладать высокой квалификацией. А промедление в постановке диагноза чревато осложнениями: кардиогенный шок, аритмии, аневризмы.
Пневмония и плеврит
При нижнедолевой пневмонии и плеврите боли могут отдавать в верхние отделы живота, что создает совершенно другую картину. Но признаки нарушений в дыхательной системе никуда не исчезают – они по-прежнему будут состоять из следующих компонентов:
- Кашель.
- Выделение мокроты.
- Одышка.
Дискомфортные ощущения внизу живота
Для снятия боли необходимо проделать следующее:
- Принять спазмолитик (Но-шпа), так как ее причиной может быть спазм;
- Принять НПВС в таблетках (Ибупрофен, Ортофен, Нурофен), если причина в защемлении ткани;
- Если эти методы не обезболили, то можно принять анальгетик (Анальгин).
Важно обеспечить покой грудному отделу позвоночника.
Когда отдающие в желудок боли при остеохондрозе приходят, им как правило сопутствует скованность. Пациенту тяжело двигаться из-за боли и страха перед ней. Чтобы избежать этого, нужно принять обезболивающие – Кеторол, Кетанов.
Но эти препараты имеют негативное воздействие на желудочно-кишечный тракт. Поэтому врачи не всегда назначают их, либо рекомендуют использовать в форме наружных средств – мазей и гелей. Также можно использовать самые новые разновидности НПВС – Целекоксиб, Эторикоксиб. Эти препараты имеют наименьшее негативное воздействие на ЖКТ. Еще один вариант – вводить НПВС методами физиотерапии, например при помощи электрофореза.
Без проведения диагностики боли внизу живота можно также спутать с колитом, гастритом и с альгоменореей. Остеохондроз вызывает похожие симптомы этих заболеваний:
- Вздутие;
- Тошноту;
- Тянущиеся боли;
- Спазмы;
- Колющие боли в правой части живота;
- Изжогу;
- Запоры.
- тупая;
- режущая;
- стреляющая;
- острая;
- ноющая.
Она становится ощутимее, когда человек наклоняется, садится, встает, чихает, кашляет, бегает и пр. Также ее усиление наблюдается после длительного пребывания в одной позе. В дополнение ко всему перечисленному имеет место потеря чувствительности ног. В запущенных случаях возникают параличи, парезы.
Защемления нервов также становятся причиной поносов, запоров, газообразования, нарушенной перистальтики кишечника.
Если боль несильная, то справиться с ней можно так:
- Лягте на удобную кровать, под поясничную область положите валик или маленькую продолговатую подушку.
- Нижние конечности согните в коленных суставах.
- Расслабьтесь.
Так находиться нужно не менее получаса. Если положительный результат отсутствует, необходимо выпить нестероидное противовоспалительное средство (типа Пироксикама, Нимесулида или Индометацина).
Если болевой синдром сильный, то следует:
- Замотать больной участок шерстяным платком или приложить грелку (заменить ее можно бутылкой с умеренно горячей водой).
- Прилечь, под поясницу положить валик.
- Выпить обезболивающий препарат или нанести на место поражения специальное средство.
- Если ничего не помогает целесообразно прибегнуть к новокаиновой блокаде. Инъекция делается четко в болезненное место.
Если острого периода уже нет, можно посетить кабинет массажиста. Массажная терапия нормализует кровообращение, уберет напряжение со спины, что поспособствует устранению болевого синдрома.
Имейте в виду, если вам удалось унять боль внизу живота при остеохондрозе поясничного отдела, то это не значит, что лечить заболевание не нужно. Обратиться за медицинской помощью следует в обязательном порядке. Врач назначит комплексное лечение и расскажет о мерах профилактики.
С чем можно спутать?
Остеохондроз может отдавать в живот и это воспринимают как:
- аппендицит;
- аднексит;
- колит;
- холецистит;
- проблемы с мочеполовой системой.
Чтобы не ошибиться, нужно знать сопутствующую симптоматику при том или ином заболевании. Рассмотрим детально в таблице.
| Причины болезненности в районе живота | Характер болевого синдрома | Как отличить боль в мышцах живота при остеохондрозе от других патологий |
| Аднексит | Появляется спонтанно, может тянуть или ныть. Распространяется на область поясницы и крестца, нижние конечности, в паховую зону, кишечник. Если обследовать женщину на гинекологическом кресле, то при прощупывании также чувствуются боли. | У женского пола могут наблюдаться нерегулярные месячные, во время опорожнения мочевого пузыря чувствуются рези. Имеет место повышение температуры тела и специфические выделения из половых органов. |
| Холецистит | Болевой синдром сильный, преимущественно справой стороны ниже грудины. Иррадиирует на низ живота. Также присутствует метеоризм, приступы тошноты. | Дискомфорт увеличивается после еды, особенно жареного, жирного, газированного. Если принять спазмолитик, боль уходит. Человек ощущает привкус горечи, периодические отрыжки. |
| Аппендицит | Боль возникает около пупочной зоны и спускается вниз. Может быть острой, тупой или ноющей. Становится сильнее во время двигательной активности, при кашле и чихании. | Если ощупать живот, то присутствует напряженная мускулатура справа внизу живота. У больного повышается температура тела, теряется аппетит. |
| Болезни инфекционной природы (в виде сальмонеллеза или дифтерии) | Болезненность не проходящая. Если прощупать живот, то она станет сильнее. | У больного также имеет место кровь и слизистые включения в кале, диарея, бессилие. Наблюдается подъем температуры тела. |
| Патологии мочевого пузыря, мочеточников, мочеиспускательного канала | Чувствуется боль в области позвоночного столба, внизу живота. | Также люди жалуются на рези и дискомфорт во время опорожнения мочевого пузыря, лихорадку. Урина становится мутной и темной. Походы в туалет становятся частыми, причем мочи выделяется незначительное количество. |
| Язва двенадцатиперстной кишки | Боль локализуется в определенном месте. Ощущается больше всего во время сна и когда человек голоден. Болезненность терпимая, в осенне-весенний период наблюдаются обострения. Тут же присутствуют позывы на рвоту и проблемы со стулом. | Боли появляются через 2-3 часа после приема пищи. Купируются после применения анальгетика. Если пальпируется пилородуоденальная область, дискомфорт наиболее ощутимый. |
Понять, при остеохондрозе болит живот или виной всему патологии желудочно-кишечного тракта, сможет только специалист. Для постановки точного диагноза нужно пройти полную диагностику, результаты которой все скажут сами. Если своевременно не обнаружить заболевание, может возникнуть серьезное осложнение, начиная от кровотечения, спаек и заканчивая перитонитом и пр.
Как убрать отрыжку?
Отрыжка в данном случае является симптомом спазма мускулатуры желудка. И для избавления от нее необходимо снять сам спазм. Достигается это приемом спазмолитиков, таких как Но-шпа. Для снятия приступа достаточно однократного приема.
Но само устранение причин боли и другой симптоматики заключается в пролечивании остеохондроза и переводе его в стадию ремиссии. Для этого, при наличии болевого синдрома, осуществляется курс нестероидных противовоспалительных препаратов (Ибупрофен, Ортофен, Нурофен). Также для снятия гипертонуса мышц и их спазма принимают спазмолитики (Но-шпа) и миорелаксанты (Мидокалм) курсом.
Хороший лечебный эффект имеют массаж, физиотерапия (магнитотерапия и электрофорез), правильная диета.
Диагностика и возможные причины
Дифференциальная диагностика вертеброгенных болей не может обойтись без дополнительных методов исследования: лабораторных и инструментальных. Для каждой патологии существует свой план мероприятий, утвержденный на законодательном уровне, которому следуют врачи. В зависимости от предполагаемого заболевания, могут назначаться следующие процедуры:
- Рентгенография позвоночника или легких.
- Магнитно-резонансная (компьютерная) томография.
- УЗИ почек, органов пищеварительного тракта или сердца.
- Гастро- и ирригоскопия.
- ЭКГ.
- Общий анализ крови.
- Биохимические маркеры воспаления и некроза миокарда.
Нередко у одного пациента выявляют признаки остеохондроза на фоне сопутствующих заболеваний. Тогда нужно оценить выраженность изменений и понять, какая патология стала причиной боли. Врачу-терапевту в этом помогут смежные специалисты: вертебролог, гастроэнтеролог, кардиолог, гинеколог, нефролог, пульмонолог.
Чтобы ответить на вопрос, может ли при остеохондрозе болеть желудок или другие отделы живота, нужно пройти полное обследование у врача. Только так станет ясно происхождение симптомов – вертеброгенное или связанное с патологией внутренних органов.
Может ли остеохондроз отдавать в живот? Болевой синдром в области желудка может быть вызван разными причинами. Когда больной интересуется, может ли болеть в желудке при остеохондрозе, для полноценной диагностики нужно исключить такие факторы, как:
- Желудочные паразиты;
- Гастрит;
- Язва;
- Воспаление поджелудочной;
- Воспаление желчного пузыря и камни в нем;
- Раздражение кишечной оболочки;
- Воспаление аппендикса;
- Болезни почек;
- Гинекологические патологии.
Но болевые ощущения могут возникать и в результате остеохондроза поясничного отдела. Понять, в чем причина боли и поставить диагноз может только медицинский специалист. Поэтому необходимо при возникшей боли обратиться к врачу. Занимаясь самолечением, велик риск сконцентрироваться на совсем другой проблеме и только навредить себе. Кроме того, остеохондроз проще лечить в начальной стадии.
Диагностика одновременно ведется в двух направлениях:
- Исключение желудочной патологии с помощью гастроскопии и вспомогательных методов;
- Подтверждение наличия остеохондроза, с помощью мануального осмотра, КТ, МРТ, рентгена.
Обычно, достаточно мануального осмотра и выполнения простых упражнений для того, чтобы понять, что при нагрузках на позвоночник неприятные ощущения усиливаются. А значит их причина в поражении межпозвоночных дисков.
Вывод
Боль в животе при остеохондрозе грудного отдела и поясничного диагностируется в большинстве случаев. Купировать ее можно при помощи лекарств. Обязательно в момент приступа нужно отказаться от любого физического труда, лечь и под поясницу положить подушку или валик.
Если болит желудок при остеохондрозе, то это не всегда признак проблем в эпигастральной области. Нужно четко дифференцировать боль для своевременного начала адекватного и эффективного лечения. Но в случае, когда у пациента имеются некоторые сомнения по поводу природы возникшего дискомфорта, то лучше обратиться к врачу для постановки верного диагноза и назначения лечения при необходимости.
sustavnik.ru






 Иногда в жизни возникает ситуация, когда после поднятия тяжести или резкого движения рукой появляется дискомфорт в локте.
Иногда в жизни возникает ситуация, когда после поднятия тяжести или резкого движения рукой появляется дискомфорт в локте. опухоли;
опухоли;
 Лечится ревматоидный артрит комплексно. Обычно назначается физиотерапия. Эффективны лазерное и ультразвуковое воздействие, электрофорез, массаж, ЛФК.
Лечится ревматоидный артрит комплексно. Обычно назначается физиотерапия. Эффективны лазерное и ультразвуковое воздействие, электрофорез, массаж, ЛФК. Это могут быть ушибы, вывихи, трещины кости, переломы. Чем серьезнее, к примеру, ушиб, тем больше вероятности появления гематомы в этом месте.
Это могут быть ушибы, вывихи, трещины кости, переломы. Чем серьезнее, к примеру, ушиб, тем больше вероятности появления гематомы в этом месте. Листья березы растираются, пропариваются в кипятке и прикладываются к больному месту. Локоть оборачивается материалом, сверху шарфом. Компресс делается на 4 часа.
Листья березы растираются, пропариваются в кипятке и прикладываются к больному месту. Локоть оборачивается материалом, сверху шарфом. Компресс делается на 4 часа.


 хондроитин и глюкозамин.
хондроитин и глюкозамин.


 Статьи по теме
Статьи по теме



 Загрузка…
Загрузка…









 Ноющие боли при хронических заболеваниях и воспалении;
Ноющие боли при хронических заболеваниях и воспалении;
 Уретрит — воспалительное заболевание уретры (мочевыводящего канала). Воспаление вызывают инфекции, травмы и химические вещества. Основные симптомы – болезненное мочеиспускание, зловонные выделения из уретры, в моче — примесь гноя и крови. Боли внизу живота появляются, в запущенной форме, после распространения инфекции в мочевой пузырь и репродуктивные органы.
Уретрит — воспалительное заболевание уретры (мочевыводящего канала). Воспаление вызывают инфекции, травмы и химические вещества. Основные симптомы – болезненное мочеиспускание, зловонные выделения из уретры, в моче — примесь гноя и крови. Боли внизу живота появляются, в запущенной форме, после распространения инфекции в мочевой пузырь и репродуктивные органы. Аппендицит — одним из постоянных и ранних симптомов является боль в области живота. Спазмы появляются внезапно, при хорошем самочувствии. В начале приступов болевой синдром образуется справа, в подвздошной области, реже — вокруг пупка и подложечной области, внизу живота, а затем распространяется в область слепой кишки, с которой соединен червеобразный отросток. Вторым признаком аппендицита является тошнота, рвота, задержка стула, повышенная температура. При прощупывании живота в толстых кишках обнаруживают скопление газов. Отмечается напряжение мышц брюшины. Боли в животе отдают в спину или только в правую её часть.
Аппендицит — одним из постоянных и ранних симптомов является боль в области живота. Спазмы появляются внезапно, при хорошем самочувствии. В начале приступов болевой синдром образуется справа, в подвздошной области, реже — вокруг пупка и подложечной области, внизу живота, а затем распространяется в область слепой кишки, с которой соединен червеобразный отросток. Вторым признаком аппендицита является тошнота, рвота, задержка стула, повышенная температура. При прощупывании живота в толстых кишках обнаруживают скопление газов. Отмечается напряжение мышц брюшины. Боли в животе отдают в спину или только в правую её часть. Панкреатит — воспаление поджелудочной железы, сопровождающееся поражением желчных путей и желчнокаменной болезнью. Бывают случаи, когда патология развивается при колитах, инфекционных заболеваниях, при хронической язве желудка и двенадцатиперстной кишки. Приступ панкреатита наступает внезапно, в виде режущей боли «под ложечкой», отдающей под левое ребро и спину. Иногда появляется невыносимая опоясывающая боль – вокруг спины и живота. Живот вздут, возникает тошнота и рвота.
Панкреатит — воспаление поджелудочной железы, сопровождающееся поражением желчных путей и желчнокаменной болезнью. Бывают случаи, когда патология развивается при колитах, инфекционных заболеваниях, при хронической язве желудка и двенадцатиперстной кишки. Приступ панкреатита наступает внезапно, в виде режущей боли «под ложечкой», отдающей под левое ребро и спину. Иногда появляется невыносимая опоясывающая боль – вокруг спины и живота. Живот вздут, возникает тошнота и рвота.

 УЗИ органов малого таза – ультразвуковое исследование состояния внутренних органов, выявление опухолей, кист и полипов;
УЗИ органов малого таза – ультразвуковое исследование состояния внутренних органов, выявление опухолей, кист и полипов; Биохимический анализ крови – проводят для выявления воспалений и определения процессов обмена веществ;
Биохимический анализ крови – проводят для выявления воспалений и определения процессов обмена веществ;



















 Ноющие боли при хронических заболеваниях и воспалении;
Ноющие боли при хронических заболеваниях и воспалении; Эндометрит — инфекционное воспалительное поражение слизистой оболочки матки. Основные проявления – гнойные выделения, кровотечения, повышенная температура, головные боли. При прощупывании — выраженная болезненность внизу живота, отдающая в копчик, крестец и спину.
Эндометрит — инфекционное воспалительное поражение слизистой оболочки матки. Основные проявления – гнойные выделения, кровотечения, повышенная температура, головные боли. При прощупывании — выраженная болезненность внизу живота, отдающая в копчик, крестец и спину.
 Уретрит — воспалительное заболевание уретры (мочевыводящего канала). Воспаление вызывают инфекции, травмы и химические вещества. Основные симптомы – болезненное мочеиспускание, зловонные выделения из уретры, в моче — примесь гноя и крови. Боли внизу живота появляются, в запущенной форме, после распространения инфекции в мочевой пузырь и репродуктивные органы.
Уретрит — воспалительное заболевание уретры (мочевыводящего канала). Воспаление вызывают инфекции, травмы и химические вещества. Основные симптомы – болезненное мочеиспускание, зловонные выделения из уретры, в моче — примесь гноя и крови. Боли внизу живота появляются, в запущенной форме, после распространения инфекции в мочевой пузырь и репродуктивные органы. Аппендицит — одним из постоянных и ранних симптомов является боль в области живота. Спазмы появляются внезапно, при хорошем самочувствии. В начале приступов болевой синдром образуется справа, в подвздошной области, реже — вокруг пупка и подложечной области, внизу живота, а затем распространяется в область слепой кишки, с которой соединен червеобразный отросток. Вторым признаком аппендицита является тошнота, рвота, задержка стула, повышенная температура. При прощупывании живота в толстых кишках обнаруживают скопление газов. Отмечается напряжение мышц брюшины. Боли в животе отдают в спину или только в правую её часть.
Аппендицит — одним из постоянных и ранних симптомов является боль в области живота. Спазмы появляются внезапно, при хорошем самочувствии. В начале приступов болевой синдром образуется справа, в подвздошной области, реже — вокруг пупка и подложечной области, внизу живота, а затем распространяется в область слепой кишки, с которой соединен червеобразный отросток. Вторым признаком аппендицита является тошнота, рвота, задержка стула, повышенная температура. При прощупывании живота в толстых кишках обнаруживают скопление газов. Отмечается напряжение мышц брюшины. Боли в животе отдают в спину или только в правую её часть. Панкреатит — воспаление поджелудочной железы, сопровождающееся поражением желчных путей и желчнокаменной болезнью. Бывают случаи, когда патология развивается при колитах, инфекционных заболеваниях, при хронической язве желудка и двенадцатиперстной кишки. Приступ панкреатита наступает внезапно, в виде режущей боли «под ложечкой», отдающей под левое ребро и спину. Иногда появляется невыносимая опоясывающая боль – вокруг спины и живота. Живот вздут, возникает тошнота и рвота.
Панкреатит — воспаление поджелудочной железы, сопровождающееся поражением желчных путей и желчнокаменной болезнью. Бывают случаи, когда патология развивается при колитах, инфекционных заболеваниях, при хронической язве желудка и двенадцатиперстной кишки. Приступ панкреатита наступает внезапно, в виде режущей боли «под ложечкой», отдающей под левое ребро и спину. Иногда появляется невыносимая опоясывающая боль – вокруг спины и живота. Живот вздут, возникает тошнота и рвота.

 УЗИ органов малого таза – ультразвуковое исследование состояния внутренних органов, выявление опухолей, кист и полипов;
УЗИ органов малого таза – ультразвуковое исследование состояния внутренних органов, выявление опухолей, кист и полипов; Биохимический анализ крови – проводят для выявления воспалений и определения процессов обмена веществ;
Биохимический анализ крови – проводят для выявления воспалений и определения процессов обмена веществ;





 Большая скорость развития болезни;
Большая скорость развития болезни;


 При достижении пациентом женского пола 55-летнего возраста, мужчиной – 60-летнего возраста;
При достижении пациентом женского пола 55-летнего возраста, мужчиной – 60-летнего возраста;
 Запрещаются наклоны, воздействие вибрации, плохие условия окружающей среды (в виде влажности повышенной, загазованности). Скандинавская и периферическая форма является запретом для долгого стояния и мелкой амплитуды движений.
Запрещаются наклоны, воздействие вибрации, плохие условия окружающей среды (в виде влажности повышенной, загазованности). Скандинавская и периферическая форма является запретом для долгого стояния и мелкой амплитуды движений. При прохождении комиссии приходится пройти целый перечень специалистов: терапевта, ревматолога, невропатолога, вертебролога. Все они внимательно расспросят претендента на получение, проведут внешний осмотр и изучат приложенные документы.
При прохождении комиссии приходится пройти целый перечень специалистов: терапевта, ревматолога, невропатолога, вертебролога. Все они внимательно расспросят претендента на получение, проведут внешний осмотр и изучат приложенные документы.

 Загрузка…
Загрузка…














 Загрузка…
Загрузка… Возможно вас заинтересуют следующие БЕСПЛАТНЫЕ материалы от врача ЛФК и спортивной медицины – Александры Бониной:
Возможно вас заинтересуют следующие БЕСПЛАТНЫЕ материалы от врача ЛФК и спортивной медицины – Александры Бониной:







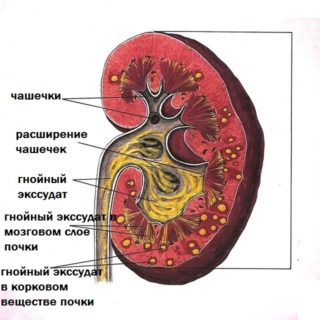
































 Многие люди жалуются на боль в верхней конечности от плеча до локтя. Ее порождают разные причины.
Многие люди жалуются на боль в верхней конечности от плеча до локтя. Ее порождают разные причины.




 Заболевания, затрагивающие сердце и сосудистую сеть уже на начальном этапе развития нарушения имеют специфическую картину симптоматических ощущений. К ним относят состояния, которые изменяют нормальное функционирование сердечной деятельности, поражают сосудистую сеть, клапанную систему сердца и его мускульную ткань.
Заболевания, затрагивающие сердце и сосудистую сеть уже на начальном этапе развития нарушения имеют специфическую картину симптоматических ощущений. К ним относят состояния, которые изменяют нормальное функционирование сердечной деятельности, поражают сосудистую сеть, клапанную систему сердца и его мускульную ткань. ревматоидные нарушения;
ревматоидные нарушения;


 Кратковременное чувство онемения в пальцах рук опасным не считается. Внимание следует обратить на стойкий симптом, особенно, при наличии головокружений, головной боли, потери сознания. О причинах и необходимом лечении читайте здесь.
Кратковременное чувство онемения в пальцах рук опасным не считается. Внимание следует обратить на стойкий симптом, особенно, при наличии головокружений, головной боли, потери сознания. О причинах и необходимом лечении читайте здесь. Это воспалительное заболевание мышц, которое возникает под воздействием различных факторов и проявляется болью, мышечной слабостью и атрофией мышц.
Это воспалительное заболевание мышц, которое возникает под воздействием различных факторов и проявляется болью, мышечной слабостью и атрофией мышц.

 Об авторе:
Об авторе:







 Если почернение ногтя вызвано повреждением пальца, нужно оказать пострадавшему экстренную помощь по методу лечения ушибов.
Если почернение ногтя вызвано повреждением пальца, нужно оказать пострадавшему экстренную помощь по методу лечения ушибов.











 Причиной почерневшего ногтя на ноге может быть меланома
Причиной почерневшего ногтя на ноге может быть меланома






 Каждый из нас хотя бы раз в жизни сталкивался с ситуацией, когда беспокоит боль в правом или левом плече. Зачастую причина такого явления — растяжение, перенапряжение мышц. Однако если ноющая боль и спазмы сопровождают нас длительное время, то стоит как можно скорее посетить врача.
Каждый из нас хотя бы раз в жизни сталкивался с ситуацией, когда беспокоит боль в правом или левом плече. Зачастую причина такого явления — растяжение, перенапряжение мышц. Однако если ноющая боль и спазмы сопровождают нас длительное время, то стоит как можно скорее посетить врача. Межреберная торакалгия — это защемление нерва. Ей способствуют: остеохондроз, сколиоз, опухоли, усталость, стресс, сахарный диабет, интоксикация организма, пожилой возраст, воздействие низкой температуры, спондилез.
Межреберная торакалгия — это защемление нерва. Ей способствуют: остеохондроз, сколиоз, опухоли, усталость, стресс, сахарный диабет, интоксикация организма, пожилой возраст, воздействие низкой температуры, спондилез. Стенокардией, или «грудной жабой», называют болевой синдром в области сердца, возникающий из-за недостаточного кровообращения сердечной мышцы. Однако спазмы могут иррадиировать в лопатку и руку, затрагивается шея, нижняя челюсть, горло. Проявляется дискомфорт со стороны груди, переходит в низ живота. Стенокардический приступ развивается на фоне переутомления, сильного эмоционального перенапряжения, низкой температуры.
Стенокардией, или «грудной жабой», называют болевой синдром в области сердца, возникающий из-за недостаточного кровообращения сердечной мышцы. Однако спазмы могут иррадиировать в лопатку и руку, затрагивается шея, нижняя челюсть, горло. Проявляется дискомфорт со стороны груди, переходит в низ живота. Стенокардический приступ развивается на фоне переутомления, сильного эмоционального перенапряжения, низкой температуры. Дегенеративно-воспалительное заболевание плечевой кости, связок, капсул, сухожилий. Возникает в результате шейного остеохондроза, шейного спондилеза. Предпосылками патологии также являются сахарный диабет, туберкулез легких, болезнь Паркинсона, соединительнотканная дисплазия, артропатия, падение на вытянутую конечность, вывихи, удары. Периартрит бывает острым и хроническим. Отмечается припухлость, невозможно полноценно двигать суставом, завести руку назад, вперед, поднять вверх.
Дегенеративно-воспалительное заболевание плечевой кости, связок, капсул, сухожилий. Возникает в результате шейного остеохондроза, шейного спондилеза. Предпосылками патологии также являются сахарный диабет, туберкулез легких, болезнь Паркинсона, соединительнотканная дисплазия, артропатия, падение на вытянутую конечность, вывихи, удары. Периартрит бывает острым и хроническим. Отмечается припухлость, невозможно полноценно двигать суставом, завести руку назад, вперед, поднять вверх. Дистрофия суставного и костного содержимого приводит к образованию остеохондроза. Ему благоприятствуют малоподвижный образ жизни, поднятие тяжестей, травмы, удары позвоночника, работа, вызывающая затекание мышц. Если появилась боль в левом плече и лопатке, которая отдает в руку, это может быть проявлением таких патологий, как сколиоз, выпадение диска, механические травмы позвонков, болезни сердца. Болит правая сторона? Возможно правостороннее поражение корешков нервов, печени, легкого. Начальная фаза заболевания проявляется дискомфортом, затем присоединяется скованность, ограничение работоспособности.
Дистрофия суставного и костного содержимого приводит к образованию остеохондроза. Ему благоприятствуют малоподвижный образ жизни, поднятие тяжестей, травмы, удары позвоночника, работа, вызывающая затекание мышц. Если появилась боль в левом плече и лопатке, которая отдает в руку, это может быть проявлением таких патологий, как сколиоз, выпадение диска, механические травмы позвонков, болезни сердца. Болит правая сторона? Возможно правостороннее поражение корешков нервов, печени, легкого. Начальная фаза заболевания проявляется дискомфортом, затем присоединяется скованность, ограничение работоспособности. Межпозвоночная грыжа грудного отдела — редкая патология. Возникает из-за выхода центральной части фиброзного кольца или студенистого ядра. Расстояние между позвонками уменьшается, зажимая корешки нервов. Кроме того, корешки сдавливаются поврежденным диском. Факторами развития болезни являются лишний вес, неправильная осанка, возрастные изменения, травмы.
Межпозвоночная грыжа грудного отдела — редкая патология. Возникает из-за выхода центральной части фиброзного кольца или студенистого ядра. Расстояние между позвонками уменьшается, зажимая корешки нервов. Кроме того, корешки сдавливаются поврежденным диском. Факторами развития болезни являются лишний вес, неправильная осанка, возрастные изменения, травмы. Нередко поражения внутренних органов вызывают боль в правой или левой руке. Болеть справа может при закупоривании желчных протоков, холецистите, пиелонефрите, нефрите, желчнокаменной инфекции. Спазмы слева вызывает изжога, язва желудка, патологии сердца. Симптомы: болезненные ощущения в той или иной области, тошнота, рвота (в случае холецистита), горечь во рту, тяжесть после приема пищи, если имеются проблемы с желудком, повышение температуры, невозможно полноценно сходить в туалет (при пиелонефрите).
Нередко поражения внутренних органов вызывают боль в правой или левой руке. Болеть справа может при закупоривании желчных протоков, холецистите, пиелонефрите, нефрите, желчнокаменной инфекции. Спазмы слева вызывает изжога, язва желудка, патологии сердца. Симптомы: болезненные ощущения в той или иной области, тошнота, рвота (в случае холецистита), горечь во рту, тяжесть после приема пищи, если имеются проблемы с желудком, повышение температуры, невозможно полноценно сходить в туалет (при пиелонефрите). Травмы возникают в случае бытового, производственного, боевого повреждения. О защемлении нерва сигнализирует боль в левой или правой лопаточной кости с онемением, атрофией мышц, ограничением в движении. Также невропатия нервных волокон проявляется болезненностью при пальпации, парезом.
Травмы возникают в случае бытового, производственного, боевого повреждения. О защемлении нерва сигнализирует боль в левой или правой лопаточной кости с онемением, атрофией мышц, ограничением в движении. Также невропатия нервных волокон проявляется болезненностью при пальпации, парезом. Заболевание представляет собой паралич передней зубчатой мышцы. Его причиной может стать травма длинного грудного нерва Блэка. Визуально заметно, как пораженная лопатка выпирает, напоминая «крыло». Проявляется только спазмированием поврежденного места.
Заболевание представляет собой паралич передней зубчатой мышцы. Его причиной может стать травма длинного грудного нерва Блэка. Визуально заметно, как пораженная лопатка выпирает, напоминая «крыло». Проявляется только спазмированием поврежденного места. Повреждения мышц, сухожилий, кожи проявляются воспалением, гиперемией очага, повышенной температурой, слабостью.
Повреждения мышц, сухожилий, кожи проявляются воспалением, гиперемией очага, повышенной температурой, слабостью. Снять острый болевой синдром помогут любые анальгетики — Ибупрофен, Анальгин, Кетонал, Найз, Баралгин, а также мази — Вольтарен, Капсикам. Самостоятельно можно также использовать накладки с уксусом, спиртовые растирки, массажные растирания.
Снять острый болевой синдром помогут любые анальгетики — Ибупрофен, Анальгин, Кетонал, Найз, Баралгин, а также мази — Вольтарен, Капсикам. Самостоятельно можно также использовать накладки с уксусом, спиртовые растирки, массажные растирания.





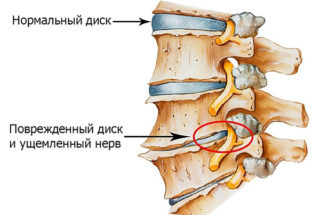
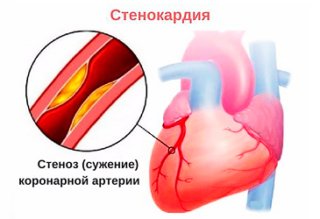
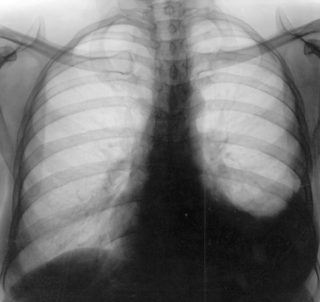
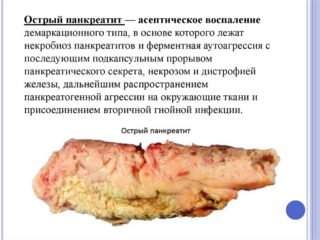


















 Автор статьи: Ячная Алина, хирург-онколог, высшее медицинское образование по специальности “Лечебное дело”.
Автор статьи: Ячная Алина, хирург-онколог, высшее медицинское образование по специальности “Лечебное дело”.




 Болевой синдром. На начальной стадии заболевания он напоминает ломоту. По мере прогрессирования болезни боль становится более сильной и продолжительной.
Болевой синдром. На начальной стадии заболевания он напоминает ломоту. По мере прогрессирования болезни боль становится более сильной и продолжительной.

 Как только человек обнаруживает у себя патологию руки, лечение нужно начинать незамедлительно. Сам по себе артрит не пройдет даже при условии ведения здорового образа жизни и отсутствия вредных привычек. При отсутствии квалифицированной врачебной помощи болезнь будет неуклонно прогрессировать. Лечение артрита пальцев рук позволяет купировать его на ранней стадии и принести пациенту частичное облегчение.
Как только человек обнаруживает у себя патологию руки, лечение нужно начинать незамедлительно. Сам по себе артрит не пройдет даже при условии ведения здорового образа жизни и отсутствия вредных привычек. При отсутствии квалифицированной врачебной помощи болезнь будет неуклонно прогрессировать. Лечение артрита пальцев рук позволяет купировать его на ранней стадии и принести пациенту частичное облегчение. Больной должен соблюдать такие правила:
Больной должен соблюдать такие правила:
 Лечение осуществляется такими препаратами:
Лечение осуществляется такими препаратами: Как правило, больному назначаются такие процедуры:
Как правило, больному назначаются такие процедуры:

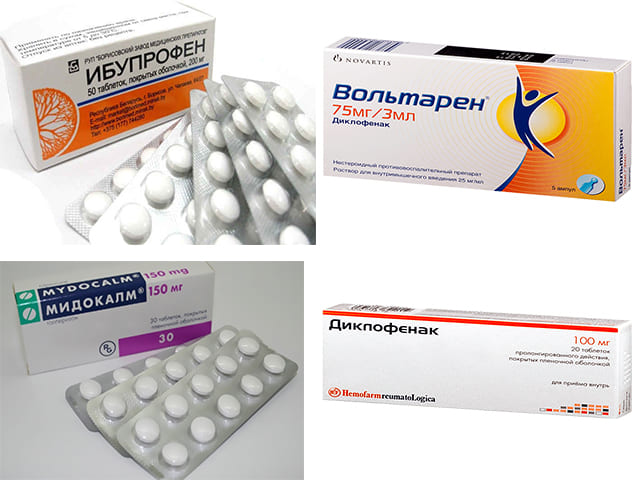
 Боль в спине периодически появляется у большинства людей независимо от возраста. Такой симптом, в том числе, возникающий в области левой лопатки, может свидетельствовать о растяжении мышц. Или о том, что была получена травма, случился «прострел», общее переутомление, вообще причин может быть немало. Если боль под левой лопаткой сзади со спины слабо выражена, возникает редко и проходит сама в течение 1-2 дней – скорее всего, волноваться не о чем.
Боль в спине периодически появляется у большинства людей независимо от возраста. Такой симптом, в том числе, возникающий в области левой лопатки, может свидетельствовать о растяжении мышц. Или о том, что была получена травма, случился «прострел», общее переутомление, вообще причин может быть немало. Если боль под левой лопаткой сзади со спины слабо выражена, возникает редко и проходит сама в течение 1-2 дней – скорее всего, волноваться не о чем.













 чрезвычайная интенсивность болей;
чрезвычайная интенсивность болей;

 Еще одна опасная сердечная патология, сопровождающаяся приступами острым и интенсивных болезненных ощущений как в груди, так и в спине, ближе к левой лопатке. Инфаркт миокарда является не чем иным, как внезапным прекращение поступления крови к отдельным сердечным мышцам или тканям органа.
Еще одна опасная сердечная патология, сопровождающаяся приступами острым и интенсивных болезненных ощущений как в груди, так и в спине, ближе к левой лопатке. Инфаркт миокарда является не чем иным, как внезапным прекращение поступления крови к отдельным сердечным мышцам или тканям органа. Как уже говорилось ранее, заболевания дыхательной системы, а именно легких, часто вызывают болевой синдром сзади со спины. О таких клинических признаках может говорить развитие плеврита или воспаления легочных тканей, то есть пневмония.
Как уже говорилось ранее, заболевания дыхательной системы, а именно легких, часто вызывают болевой синдром сзади со спины. О таких клинических признаках может говорить развитие плеврита или воспаления легочных тканей, то есть пневмония. Патологические процессы со стороны органов желудочно-кишечного тракта нередко сопровождаются иррадиирующими или блуждающими болями. Одной из наиболее неприятных патологий ЖКТ такого плана является язвенная болезнь желудка.
Патологические процессы со стороны органов желудочно-кишечного тракта нередко сопровождаются иррадиирующими или блуждающими болями. Одной из наиболее неприятных патологий ЖКТ такого плана является язвенная болезнь желудка.
 При болезнях сердца, в разных ситуациях требуются препараты, направленные на восстановления нормального сердечного ритма, борьбу с повышенным или пониженным давлением. Сильные боли в области сердца купируются инъекциями нитроглицерина.
При болезнях сердца, в разных ситуациях требуются препараты, направленные на восстановления нормального сердечного ритма, борьбу с повышенным или пониженным давлением. Сильные боли в области сердца купируются инъекциями нитроглицерина.