Какая боль при остеопорозе: какие бывают, что болит и как снять синдром – какие бывают в суставах, позвоночнике, спине, ногах, болят ли кости, лечение сильных болей, синдром
Боли при остеопорозе в костях: лечение препаратами, физкультура
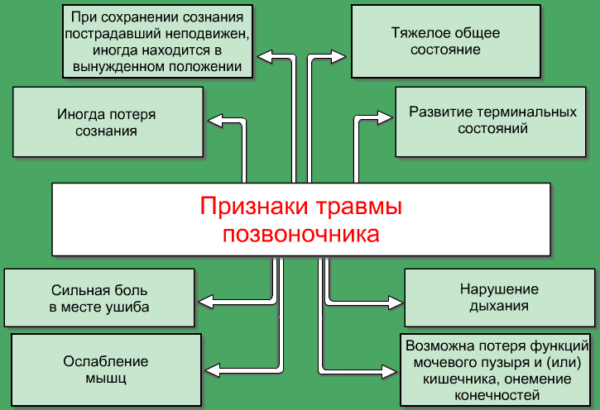
Боли в костях могут возникать по разным причинам. Одна из самых распространенных – это остеопороз. Такая патология встречается в основном у людей пожилого возраста, так как связана она с потерей кальция костной тканью. Боли при остеопорозе имеют одну особенность – они никогда не бывают сильными. А опасность этого заболевания в том, что протекает оно в основном скрыто. Только на последних стадиях, когда кость уже разрушается или происходит перелом, симптомы могут стать более выраженными.
Что такое остеопороз
Костная ткань человека отличается не только прочностью, но и упругостью. Поэтому кости могут противостоять различным нагрузкам. Такая особенность объясняется особым строением костной ткани. Она состоит из сетчатой белковой матрицы, обеспечивающей гибкость кости. Ячейки этой сетки наполняются кальцием и фосфором. Именно эти минералы обеспечивают прочность костей. Но не всегда присутствует в организме достаточное их количество. Уровень кальция неодинаков в разные периоды жизни. Больше всего его в среднем возрасте, потом из-за замедления обменных процессов он усваивается хуже. А так как этот минерал необходим еще и для работы сердечной мышцы, то прежде всего он идет туда, иногда для этих целей берется даже из костей.
Связано понижение уровня кальция не только со скоростью обменных процессов или с его малым поступлением из пищи. В распределении минералов участвуют гормоны щитовидной железы, а также эстрогены, поэтому проблемы с костями могут начаться из-за гормональных сбоев. Этим объясняется то, что остеопорозом болеют в основном женщины после начала менопаузы. Но в последнее время это заболевание стало встречаться чаще, даже у молодежи. Связано это с некачественным питанием, малоподвижным образом жизни, вредными привычками. Все эти факторы приводят к снижению уровня кальция.
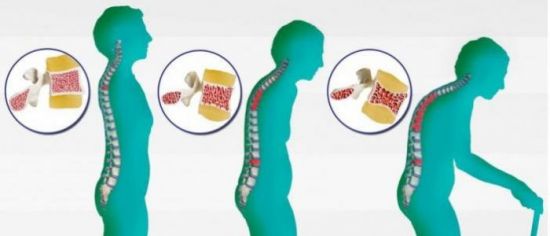
Характерным симптомом остеопороза является уменьшение роста и появление сутулости
Особенности симптомов
Разрежение костной ткани происходит постепенно. Поэтому на начальных стадиях остеопороз никак не проявляет себя. Постепенно могут появиться ноющие боли в костях. Они еще называются «болями усталости», так как возникают только после длительной нагрузки и стихают во время отдыха. Обычно пациент испытывает неприятные ощущения во время долгого пребывания на ногах или же после сохранения неподвижной позы не менее 30 минут. При длительном стоянии может начать болеть спина в области поясницы или между лопатками, а после ходьбы или бега – ноги. Боли разной степени интенсивности при остеопорозе ощущают около 60% пациентов.
Такие неясные ощущения продолжаются долго, иногда несколько лет. Часто больной даже не подозревает о наличии у него остеопороза, считая, что просто переутомился. Но внезапно при малейшем ударе или падении происходит перелом костей. Ведь костная ткань стала менее прочной, и даже незначительное воздействие может привести к ее повреждению. Обычно в первую очередь подвержены переломам самые тонкие кости из тех, что выдерживают большую нагрузку: позвонки, локтевая или лучевая кости, шейка бедра. Особенно часто случается компрессионный перелом позвоночника. При этом человек сразу может не заподозрить, что падение или ушиб привели к серьезной травме. Ведь боль при этом также стихает в лежачем положении. Но возникает она уже через 5-10 минут стояния и имеет большую интенсивность.
Остеопороз можно распознать даже на начальной стадии, если быть внимательнее к своему состоянию. Очень важно обратить внимание на его первые признаки, чтобы не допустить серьезной деформации скелета. Прежде всего, у человека уменьшается рост. Это происходит за счет «проседания» позвонков, уменьшения их высоты. Спина человека становится сутулой, образуется горб. Из-за этого живот начинает отвисать, и спереди появляются кожные складки.
Кроме этого признака есть несколько других симптомов, по которым можно заподозрить остеопороз на начальной стадии:
- ломкость и расслоение ногтей
- раннее появление седины;
- пародонтоз;
- появление судорог в ногах по ночам.

Ноющие боли при остеопорозе часто возникают после длительного сидения
Характеристика болей
Боли при остеопорозе бывают разными. Чаще всего они ноющие, несильные, может возникнуть ощущение покалывания. Но иногда возникают жгучие, сверлящие, режущие или тянущие боли. Может появиться чувство тяжести или сильной усталости в костях. Нередки также ощущения жжения, жара или онемения. Причем, дискомфорт может распространяться по всему скелету, даже на мышцы. Чаще всего болит поясница, колени, тазобедренные суставы, голеностоп и пятки, иногда могут появиться головные боли.
В основном дискомфорт возникает после нагрузок, причем, не только двигательных, но и после длительного поддержания статичной позы. Их также может вызвать резкое движение, прыжок, несильный удар, поднятие тяжестей. Боли могут возникать также от переломов, трещин в костях или осложнений в виде остеоартрита. Обычно больному становится легче, когда он ложится. Поэтому дискомфорт усиливается к вечеру, а под утро боли стихают.
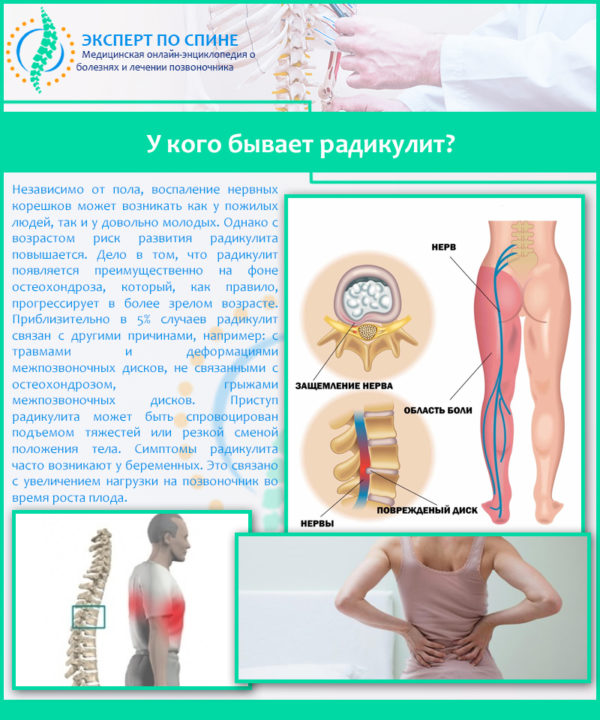
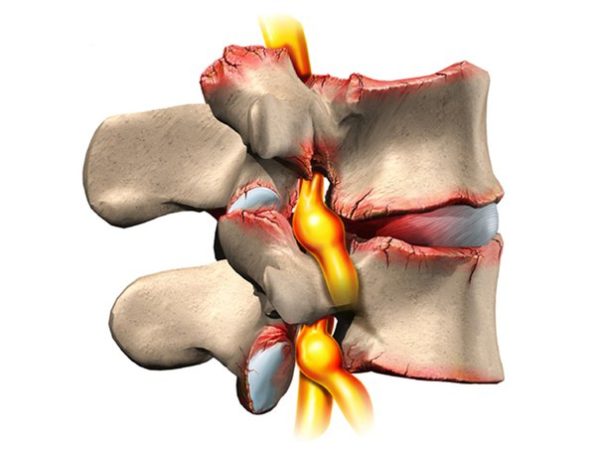
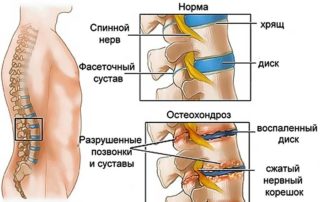
Особенно часто при остеопорозе болит позвоночник. Связано это с тем, что кости становятся менее плотными. Из-за этого под действием нагрузки уменьшается высота позвонков. В них могут возникать микропереломы, которые иногда остаются незамеченными. Но они приводят к деформации позвоночника, при этом возможно защемление нервных корешков. В течение 2-3 недель после травмы возникают простреливающие боли, которые часто принимаются за радикулит, остеохондроз или приступ стенокардии.
Локализоваться такие боли могут в разных отделах позвоночника. При сидячей работе, особенно перед компьютером, возникают ощущения покалывания или онемения в верхней части спины и в шее. Такие ноющие боли усиливаются при резких движениях, но, когда больной принимает удобное положение – ляжет и расслабится, они стихают.
В грудном отделе позвоночника из-за особого его строения, болевые ощущения более сильные. Резкая простреливающая боль связана с тем, что позвонки сжались и сдавили нервные окончания. При этом самостоятельно такие симптомы не исчезают. Часто у больных возникают болевые ощущения также в пояснице. Они появляются после длительного сидения, наклонов или поворотов туловища и могут быть достаточно сильными. При этом боли распространяются вверх по позвоночнику и вниз – к тазовым и бедренным костям.
Реже при остеопорозе появляются болевые ощущения в суставах. Сначала их могут принимать за артроз или артрит. Особенно страдают колени, которые при ходьбе постепенно разрушаются. Боли при этом обычно сильные, резкие. Подобное положение возникает также при поражении тазобедренных суставов. Опасность этого еще в том, что восстановить кости в этом месте практически невозможно, поэтому при переломе шейки бедра пациенту с остеопорозом грозит инвалидность. Суставы верхних конечностей болят не так сильно, но ноющие боли после нагрузки могут распространяться по всей руке, причиняя серьезный дискомфорт.
Снятие болей
Терпеть боль нельзя в любом случае. Но при остеопорозе такие ощущения сигнализируют о том, что костная ткань постепенно разрушается. Поэтому отсутствие лечения приведет к прогрессированию патологии, вызовет ухудшение состояния. Считается, что полностью вылечить остеопороз невозможно. Только грамотно подобранная терапия способна остановить разрушение костей и избавить пациента от страданий. Но для этого необходимо комплексное лечение, которое продолжается постоянно.
Чтобы избавиться от острых и хронических болей при остеопорозе, чаще всего применяют обезболивающие или нестероидные противовоспалительные средства. Но только такая терапия неэффективна. Чтобы боли не вернулись, необходимо остановить разрушение костей и наладить обменные процессы. Для этого применяется комплекс мер.

Избавиться от болей при остеопорозе можно только с помощью комплексного лечения, включающего особую диету, физическую активность и другие методы
Лекарственные препараты, восполняющие количество кальция в крови, при остеопорозе необходимы. Это может быть Кальций Д3 Никомед, Кальция глюконат, Кальцемин и другие. Но для того, чтобы этот минерал поступал именно в кости, необходимо принимать бисфосфонаты. Эти препараты нормализуют деятельность клеток, которые регулируют восстановление костной ткани. Наиболее эффективны лекарства Бонвива, Тилудронат, Бондронат или Эпидронат.
Всем пациентам с остеопорозом рекомендуется носить индивидуально подобранные ортезы. Корсет помогает зафиксировать позвоночник в нужном положении, что способствует улучшению кровообращения и обменных процессов. Ортезы или бандажи для суставов помогают избежать переломов и снижают нагрузку на кости, замедляя их разрушение. Это тоже способствует уменьшению болей.
Физиотерапевтические процедуры также применяются при остеопорозе. Электромагнитные импульсы, направленные на кости, нормализуют баланс клеток остеобластов и остеокластов. Этот метод более эффективен в молодом возрасте, когда ткани еще способны к восстановлению. Для снятия болей применяются также лазеротерапия, инфракрасное облучение, грязевые аппликации, озокерит.
Лечебная физкультура необходима даже в запущенных стадиях остеопороза. Многие пациенты боятся двигаться, чтобы не получить перелом. Но отсутствие движений приводит к еще большему замедлению обменных процессов и кровообращения, происходит атрофия мышц, а костная ткань разрушается еще быстрее.
Для восполнения количества кальция в крови очень важно соблюдать особую диету. В рацион обязательно включаются молочные продукты, особенно творог и натуральные йогурты, зелень, сухофрукты, семена кунжута. Для восполнения недостатка витамина Д3 нужно есть яйца, печень, жирную рыбу. Желательно отказаться от кофе, алкоголя и других продуктов, которые замедляют усвоение кальция.
Дополнительно можно использовать дыхательную гимнастику, йогу, плавание, иглорефлексотерапию, аккупунктуру. Многим пациентам помогают различные компрессы на основе народных рецептов.
При неэффективности консервативной терапии могут быть использованы инвазивные методы – вертебропластика или кифопластика. Это введение в тела позвонков особого цементирующего вещества, которое повышает их прочность.
Для снятия болей особенно эффективны нестероидные противовоспалительные препараты
Обезболивающие препараты
Для купирования острых болей, а также для облегчения состояния больного при постоянных болевых ощущениях при остеопорозе обычно применяются обезболивающие препараты периферического действия. При этой проблеме они более эффективны, чем средства, влияющие на центральную нервную систему. Это все препараты на основе парацетамола, ацетилсалициловой кислоты, метамизола натрия. Чаще всего применяются Анальгин, Баралгин, Аспирин, Панадол, Эфералган и другие.
Многие врачи вместо этих препаратов рекомендуют современные нестероидные противовоспалительные средства. Считается, что они более безопасны и быстрее снимают боль. Подбором таких средств должен заниматься специалист, так как некоторые из них нежелательно принимать в пожилом возрасте. Чаще всего назначаются Лорноксикам, Ортофен, Кетонал, Нурофен. Можно принимать их в таблетках или использовать мази на их основе: Вольтарен, Диклак, Долобене, Найз.
Иногда при сильной боли пациенту помогают только опиоидные анальгетики. Но такие препараты нужно принимать с осторожностью, так как они могут привести к потере равновесия, что увеличивает риск перелома. По этой же причине нежелательно принимать миорелаксанты, хотя они способны немного облегчить состояние больного.

Специальные упражнения при остеопорозе улучшают обмен веществ и укрепляют мышечный корсет, что способствует уменьшению болевых ощущений
Лечебная физкультура
Главная цель гимнастики при остеопорозе – улучшить обменные процессы и укрепить мышечный корсет. При этом мышцы немного будут снимать нагрузку с костей, поэтому боль уменьшится. Упражнения нужно выполнять медленно, плавно, избегать поднятия тяжестей, резких поворотов, скручивания позвоночника. Но желательно, чтобы гимнастика выполнялась регулярно. Постельный режим рекомендуется соблюдать недолго, только при очень сильных болях или после переломов.
Упражнения при остеопорозе должны назначаться врачом индивидуально в зависимости от возраста пациента, состояния его здоровья и степени выраженности патологии. В основном рекомендуется выполнять упражнения для спины, так как позвоночник страдает от разрежения костной ткани больше всего. Например, можно делать такие упражнения:
- ходить на месте;
- поднимать руки вверх, стараться тянуться за ними всем телом;
- поднимать плечи к ушам;
- выполнять вращательные движения вытянутыми в стороны руками;
- лечь на спину, приподнимать голову и тянуться подбородком к груди;
- стать на четвереньки, на вдохе выгибать спину, а на выдохе – прогибаться;
- стоя около стула, держаться за него одной рукой, выполнять медленные махи ногой в сторону, назад и вперед.
Боли при остеопорозе – это частое явление. Несмотря на то, что многие считают их неизбежными, бороться с ними нужно. Правильно подобранная терапия может облегчить состояние больного, уменьшить дискомфорт и остановить разрушение костей.
Все признаки и симптомы остеопороза, боли, полный обзор
В этой статье перечислены все признаки остеопороза. Чем отличаются симптомы различных форм и стадий заболевания.

Автор статьи: Стоянова Виктория, врач 2 категории, заведующая лабораторией в лечебно-диагностическом центре (2015–2016 гг.).
Дата публикации статьи:
Дата обновления статьи:
Содержание статьи:
Симптомы остеопороза не всегда заметны. Иногда заболевание может прогрессировать годами незаметно до тех пор, пока не покажет себя тяжелыми признаками, при которых начинается лечение остеопороза:
- Основное проявление – переломы костей из-за незначительных ударов и падений с высоты собственного роста. Они начинаются, когда минеральная плотность кости уже слишком низкая для сохранения ее целостности.
- Также на начальных стадиях заболевания могут возникать боли. Но они присутствуют не всегда.
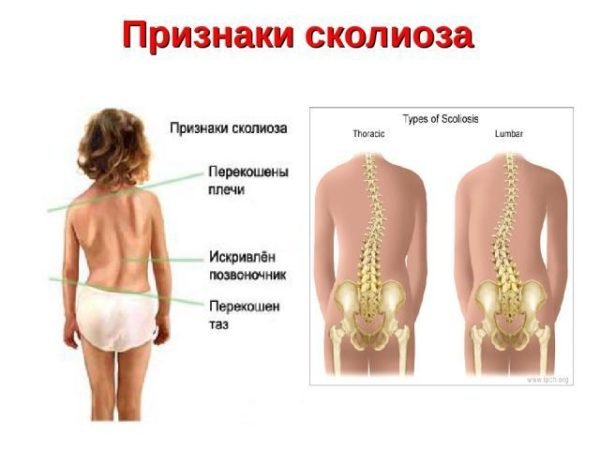
- И еще один очень характерный и заметный признак остеопороза – изменения осанки и даже роста (на запущенных стадиях).
 Нажмите на фото для увеличения
Нажмите на фото для увеличенияТак как до переломов болезнь может протекать скрыто, то лицам с повышенным риском развития остеопороза следует проходить профилактические обследования у ортопеда раз в год. Это рекомендуется:
- женщинам в постменопаузальном возрасте;
- мужчинам старше 60 лет;
- тем, кто страдает эндокринными заболеваниями;
- людям, чья масса тела намного ниже нормы;
- тем, кто долгое время лечится глюкокортикоидами или другими гормональными препаратами;
- тем, кто страдает от хронической почечной недостаточности;
- тем, кому в рационе не хватает витамина D и кальция;
- тем, кто часто испытывает чрезмерные физические нагрузки либо же ведет малоактивный образ жизни.
Симптомы разных форм заболевания
Остеопороз бывает первичным и вторичным. Первичный подразделяется на такие типы:
- Постменопаузальный – возникает у женщин после климакса.
- Старческий – развивается у лиц старше 60–70 лет вследствие возрастных изменений в организме.
- Идиопатический (с невыясненной причиной – появляется спонтанно в молодом и пожилом возрасте).
Вторичный развивается на фоне:
- других заболеваний, таких как эндокринные нарушения, хронические заболевания соединительной ткани, тяжелые расстройства пищеварительной системы, почечная недостаточность;
- приема медикаментов: глюкокортикостероидов и других гормональных лекарств;
- недостаточного поступления в организм кальция или же расстройств обмена веществ, при которых он плохо усваивается.
 Длительное лечение глюкокортикостероидами может стать причиной вторичного остеопороза
Длительное лечение глюкокортикостероидами может стать причиной вторичного остеопорозаСимптомы всех этих форм первичного и вторичного остеопороза будут одинаковыми, так как заболевание появляется из-за снижения минеральной плотности костей. Возможны два исключения:
- Остеопороз, вызванный применением глюкокортикостероидов. Эти препараты могут вводить в сустав при его воспалительных заболеваниях. Длительное лечение такого рода может спровоцировать местное снижение минеральной плотности костей – только в костных концах сустава.
- Остеопороз, вызванный недостатком в рационе или плохим усваиванием кальция. Когда организм недополучает этот элемент из продуктов питания, начинаются сбои в работе сердца и мышц.
Признаки болезни у мужчин и женщин также одинаковые.
Признаки на разных стадиях
Симптомы остеопороза становятся все более выраженными по мере прогрессирования болезни.
 Нажмите на фото для увеличения
Нажмите на фото для увеличенияСовременные врачи выделяют 4 стадии развития заболевания.
1 стадия
Какие-либо заметные признаки заболевания пока что отсутствуют. Снижение минеральной плотности костной ткани заметно при специальном обследовании – денситометрии.
Также могут проявляться признаки недостатка кальция в организме: сухость кожи, ломкость ногтей, безжизненный вид и выпадение волос.
2 стадия
- Появляются болевые ощущения в позвоночнике. Происходит это из-за микропереломов позвонков. Они возникают вследствие длительной ходьбы или другой физической нагрузки.
- Боли при остеопорозе чаще появляются в грудном отделе позвоночника. Они имеют ноющий характер. Усиливаются после долгого сидения или сна в неудобной позе. Также возможны боли в пояснице.
- Если остеопороз вызван дефицитом кальция или нарушением его усваивания, то проявляются также такие симптомы: судороги мышц, преимущественно в ночное время, аритмии, приступы усиленного и учащенного сердцебиения.
3 стадия
На третьей стадии происходят значительные изменения в структуре костной ткани. Это сказывается в первую очередь на позвоночнике:
- Кроме микропереломов, снижается еще и их высота. Это сказывается на росте пациента. Он может уменьшаться на несколько сантиметров.
- Позвонки принимают сплющенную, вогнутую форму, которую врачи неформально называют «рыбьи позвонки». Такие деформации сопровождаются постоянной ноющей болью во всех отделах позвоночника, особенно – в поясничном.
- Патологические изменения в строении позвонков при остеопорозе позвоночника могут повлиять на осанку. Есть риск возникновения горба.
- На третьей стадии уже возникают переломы. Чаще всего ломаются такие кости: ключицы, запястья, шейка бедра. Перелом последней очень опасен, так как может привести к пожизненной инвалидности. А у пожилых людей он может закончиться даже летальным исходом из-за длительного пребывания в лежачем положении после травмы.
4 стадия
- На этой стадии сильно изменяется строение позвоночника. Это влияет на осанку. Может возникать большой горб. Из-за сокращения высоты позвонков рост больного может уменьшаться на целых 10 см.
- Слабеют и изменяют свою структуру и другие кости. Самообслуживание становится непростой задачей для пациента.
- Переломы могут возникать не то что от падений, а от обычного воздействия на кость при выполнении бытовых дел. Лечение таких травм затягивается на долгие годы, так как процессы восстановления костной ткани очень замедлены.
Два типа остеопороза, в зависимости от симптомов
Заболевание может протекать по 2 разным типам:
- Медленный – с постепенным течением.
- Острый – с внезапным сильным началом.
При медленном остеопорозе отсутствуют начальные боли в позвоночнике. Заболевание прогрессирует практически бессимптомно и проявляется постепенно растущими деформациями и уменьшением роста пациента. На поздних стадиях могут возникать атаки острой боли.
Острый остеопороз связан с компрессионным переломом позвонка. Чаще всего это происходит при поднятии тяжести. Происходит так называемый «прострел», чаще – в поясничном отделе позвоночника. Невыносимые боли продолжаются около 2 дней. Далее наступает ремиссия, однако после нее начинают проявляться и нарастают все остальные симптомы остеопороза.
Симптомы разных стадий остеопороза на рентгеновском снимке
Основные методы диагностики заболевания – денситометрия и рентгенограмма. В зависимости от стадии, на рентгене видны изменения различной степени выраженности.
 Рентгеновский снимок тазобедренного сустава с остеопорозом. Нажмите на фото для увеличения
Рентгеновский снимок тазобедренного сустава с остеопорозом. Нажмите на фото для увеличенияРентгеновский снимок на разных стадиях остеопороза:
| Стадия | Рентгенологическая картина |
|---|---|
1 | Признаки отсутствуют |
2 | На рентгенологическом снимке видны незначительные изменения плотности какого-либо позвоночного отдела |
3 | На снимке присутствуют светлые пятна – это участки, в которых сильно понижена минеральная плотность. Полость, в которой расположен костный мозг, расширена. Строение позвоночника видоизменено. Позвонки уменьшились в высоту и стали сплющенными, а некоторые – клиновидными |
4 | Светлых участков настолько много, что кости кажутся прозрачными. Но кроме них видны еще и утолщенные участки, которые появились как защитная реакция организма. Искажения строения позвоночника становятся существенными: сильно уменьшается высота позвонков, появляются сильные искривления |
Первоисточники информации, научные материалы по теме
- Остеоденситометрия. Клинические рекомендации, 2017.
http://medradiology.moscow/d/1364488/d/osteodensitometriya_2017.pdf - Остеопороз в общетерапевтической практике: от диагностической гипотезы к дифференциальному диагнозу. Мурадянц А. А., Шостак Н. А.
https://cyberleninka.ru/article/n/osteoporoz-v-obscheterapevticheskoy-praktike-ot-diagnosticheskoy-gipotezy-k-differentsialnomu-diagnozu - Диагностика остеопороза различного генеза. Зулкарнеев Р. А., Ахтямов И. Ф., Зулкарнеев Р. Р.
https://cyberleninka.ru/article/n/diagnostika-osteoporoza-razlichnogo-geneza - Остеопороз: новые научные изыскания и способы лечения. Свешников А. А., Хвостова С. А.
https://applied-research.ru/ru/article/view?id=9755 - Руководство по остеопорозу. Osteoporosis Guidelines.
https://emedicine.medscape.com/article/330598-guidelines
Боли при остеопорозе: локализация, как избавиться
На начальных этапах развития боли при остеопорозе имеют слабовыраженный характер. Большинство людей списывают эти неприятные ощущения на усталость, поэтому не спешат обращаться в больницу. Из-за этого заболевание в большинстве случаев диагностируют уже на поздних стадиях, когда костная ткань серьезно разрушена, а кости начинают ломаться даже при незначительных воздействиях.

Почему возникает болевой синдром?
Боли развиваются в той ситуации, когда костная ткань защемляет нервные окончания. Спровоцировать это могут следующие состояния:
- переломы;
- поднятие тяжелых предметов;
- продолжительное нахождение в неудобной позе.
На начальных этапах развития болевые ощущения при остеопорозе позвоночника могут возникать во время продолжительной ходьбы, при сидячей работе, после физической активности, когда человек поднимал тяжести. При запущенном заболевании боли становятся более острыми, особенно когда возникают переломы. Описываемый недуг становится причиной повышенной хрупкости костной ткани, поэтому даже при незначительных повреждениях может случиться деформация кости. При прогрессировании остеопороза кость может не выдерживать даже минимальных нагрузок, к примеру, кашля.
 Остеопороз провоцирует хрупкость костей.
Остеопороз провоцирует хрупкость костей.Наиболее опасным медики считают перелом тазобедренного сочленения. У пациентов преклонного возраста страдает шейка бедра, которую довольно трудно срастить. Преимущественно такая травма диагностируется из-за падения. Нередко это повреждение костной ткани становится причиной инвалидности. Не менее опасным являются и микропереломы позвоночника. Они провоцируют возникновение трещин, которые могут привести к инвалидности или смерти. Основная опасность кроется в том, что во время микропереломов больные не ощущают сильный болевой синдром, поэтому не спешат обращаться медицинское учреждение.
Вернуться к оглавлениюЛокализация и характер болевых ощущений
Преимущественно боли из-за остеопороза локализуются в зоне позвоночного столба и сочленениях. У прекрасной половины населения часто страдают ноги, поскольку женщины привыкли носить каблуки. Болевой синдром делят на 2 вида:
- Острые боли. Возникают при быстром течении заболевания.
- Тупые и менее яркие болевые ощущения. Развиваются при постепенном развитии недуга. Преимущественно наблюдаются при хронической стадии остеопороза.
 Запущенный остеопороз может стать причиной инвалидности.
Запущенный остеопороз может стать причиной инвалидности.Поскольку более подвержен болевым ощущениям позвоночник, при прогрессировании остеопороза случаются переломы тел позвонков. Вследствие этого происходит деформация позвоночного столба, из-за чего уменьшается рост пациентов. Мощный болевой синдром возникает при поражении нескольких тел позвонков. Болевые ощущения становятся резкими и острыми, нередко страдает нога. Помимо самого дискомфорта в нижних конечностях, больные жалуются на переутомление ног, пальцев. При этом стопа опухает, ногти болят.
Сильные и острые боли в ноге, пояснице, стопах чаще всего развиваются из-за перелома. Терапия такого болевого синдрома направлена на срастание костной ткани. Что же касается тупого вида болевых ощущений, то для него характерно постепенное усиление боли. Если не проводится своевременное лечение недуга, приступы случаются чаще.
Вернуться к оглавлениюДополнительная симптоматика
Помимо того, что при остеопорозе начинают болеть кости, пациенты жалуются и на следующие симптомы:
- уменьшение роста;
- гипертонус мышечной ткани спины;
- появление сутулости;
- развитие складки по бокам живота.
Как избавиться от болей при остеопорозе?
Эффективные препараты
 Препараты группы НПВС снимут боль и воспаление.
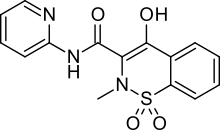
Препараты группы НПВС снимут боль и воспаление.Если у человека болит позвоночник или же наблюдается болевой синдром при ходьбе в коленном суставе, медики прописывают ряд медикаментов, которые позволяют снять боль. Наиболее популярной лекарственной группой являются нестероидные противовоспалительные фармпрепараты, купирующие не только неприятные ощущения, но и воспалительный процесс. Самыми действенными фармсредствами считают «Ибупрофен», «Нурофен» и «Анальгин». Когда с помощью НПВС не удается снять болевой синдром, прибегают к помощи неопиодных анальгетиков. Такие лекарства производят не только в таблетированной форме, пациенту может быть назначена мазь или гель. Самая популярная мазь — «Диклофенак».
Во время терапии остеопороза используются и антиостеопоротические медпрепараты, которые позволяют восстановить баланс кальция в организме. Преимущественно прописывают больным «Кальцемин Адванс». Сочетают эту группу медикаментов с биофосфатами, которые призваны замедлить процесс разрушения костной ткани. Популярный представитель — «Бонвива».
Вернуться к оглавлениюМедикаменты для снятия болей при остеопорозе вправе назначать исключительно лечащий доктор, который знаком с историей болезни пациента.
ЛФК для купирования боли
 Лечебная физкультура поможет укрепить позвоночный корсет.
Лечебная физкультура поможет укрепить позвоночный корсет.С помощью лечебной физической культуры удается улучшить кровообращение, укрепить мышечную ткань скелета, разработать сочленения и улучшить общее состояние организма. Комплекс требуемых упражнений подбирается специалистом. На начальных этапах лечения остеопороза гимнастику человеку потребуется делать под пристальным наблюдением врача ЛФК. Медик будет следить за правильностью выполнения упражнений, и в случае необходимости исправит ошибки. В дальнейшем гимнастику допустимо проводить в домашних условиях. Все упражнения следует выполнять в спокойном ритме, без резких движений. Если в момент тренировки появляются болевые ощущения, важно незамедлительно ее прекратить и сообщить об этом лечащему врачу.
Вернуться к оглавлениюНародная медицина
Медики обращают внимание больных на то, что лечить боли в костях при остеопорозе посредством рецептов целителей допустимо только после консультации со специалистом. В комплексе с методами традиционной медицины рекомендуют использовать следующие средства от народа:
- Зверобой. Сушеное растение измельчают и заливают небольшое количество стаканом кипятка. Отправляют в теплое и темное место настаиваться 60 мин. По прошествии времени отвар сцеживают и перемешивают с чайной ложкой свежевыжатого сока лимона и таким же количеством меда. Употребляют средство по 50 г 3 раза в день до принятия еды. Прибегают к помощи отвара до тех пор, пока болевой синдром не покинет пациента.
- Мумие. Шарик вещества растворяют в небольшом количестве чистой воды и выпивают перед употреблением пищи дважды в день.
Не менее популярным средством, которое позволит снять болевые ощущения в правой ноге и укрепить костную ткань, является скорлупа сырого куриного яйца. Ее потребуется хорошо обмыть и высушить. После этого ингредиент измельчают и употребляют чайную ложку 2 раза в день. Если человеку по каким-либо причинам не удается употребить сушеную скорлупу, ее допустимо смешать с медом и натуральным лимонным соком.
Если остеопороз поразил позвоночник, то избавиться от болевого синдрома поможет полевой хвощ. Из него потребуется сделать отвар, который впоследствии добавить в воду при принятии ванны. При проблемах с позвоночным столбом помогут и березовые почки, из которых делают настойку с добавлением спирта. Когда народное средство будет готово, его наносят на марлю и прикладывают к пораженному участку спины, сверху заматывая теплой тканью.
ВАЖНО ЗНАТЬ! Даже ‘запущенные’ суставы можно вылечить дома, без операций и больниц. Просто прочитайте что говорит Валентин Дикуль читать рекомендацию…
Судя по тому, что вы сейчас читаете эти строки – победа в борьбе с воспалением хрящевой ткани пока не на вашей стороне…
И вы уже думали о стационарном лечении? Оно и понятно, ведь боли в суставах – очень опасный симтом, который при несвоевременном лечении может закончиться ограниченной подвижностью. Подозрительный хруст, скованность после ночного отдыха, кожа вокруг проблемного места натянута, отеки на больном месте… Все эти симптомы знакомы вам не понаслышке.
Но возможно правильнее лечить не следствие, а причину? Рекомендуем прочитать статью о современных методах лечения суставов… Читать статью >>
каковы признаки, лечение без лекарств
Остеопороз – это неинфекционное заболевание, при котором происходит нарушение структуры костной ткани и поражение скелета человека. Эту болезнь называют «безмолвной эпидемией», т. к. заметить заболевание на ранней стадии сложно; его симптомы незначительны.
И все же распознать остеопороз можно по характерным для него болям. Это боли в спине, которые называют «болями усталости», возникающие после длительного пребывания в одном положении или же после ходьбы.
 Остеопороз – это неинфекционное заболевание, при котором происходит нарушение структуры костной ткани и поражение скелета человека. Эту болезнь называют «безмолвной эпидемией», т. к. заметить заболевание на ранней стадии сложно; его симптомы незначительны.
Остеопороз – это неинфекционное заболевание, при котором происходит нарушение структуры костной ткани и поражение скелета человека. Эту болезнь называют «безмолвной эпидемией», т. к. заметить заболевание на ранней стадии сложно; его симптомы незначительны.
И все же распознать остеопороз можно по характерным для него болям. Это боли в спине, которые называют «болями усталости», возникающие после длительного пребывания в одном положении или же после ходьбы.
Боль может появиться и после поднятия тяжестей. А может быть связана и с каким-то неловким движением. В таких случаях возникает «ощущение тяжести» между лопатками. У больных появляется необходимость в отдыхе, причем комфортно они чувствуют себя в положении лежа. Такие симптомы характерны на ранних стадиях развития остеопороза.

На поздних стадиях заболевания характер болевых ощущений в спине меняется. Это может быть тупая боль в спине, возникающая при чередовании покоя и движения; или же «ломящая» по всей спине. При характерных для остеопороза болях меняется походка: больные с трудом передвигаются, с трудом поднимаются по ступенькам.
Причины – микропереломы позвонков, снижение роста, сдавливание связок и мышц. Неприятные ощущения в спине – причина раздражительности, возбужденности, депрессии.
При появлении первых признаков заболевания нужно обратиться к врачу и пройти обследование. Однако больные редко так поступают. Они склонны думать, что их боль – признак радикулита. И только после переломов, которым способствовало разрушение костной ткани, больные узнают о своем заболевании.
Значит, обращение к врачу при болях на ранней стадии развития остеопороза – необходимое условие для лечения и профилактики данного заболевания. Помимо этого, обратиться за медицинской помощью необходимо и для облегчения болей как в спине, так и других суставах.
Одним из способов проводимого лечения при остеопорозе является физический подход врачей. Это могут быть:
иглоукалывание и массаж, способствующие избавлению от мышечного напряжения;
горячий душ или компресс, помогающий снять напряжение;
- лед уменьшит воспаление;
облегчить боль поможет и правильно подобранный бандаж.
Боли при остеопорозе – их характер, причины, лечение ~ SpinaInfo.Ru
Представленная информация не предназначена для самолечения. Не гарантируется ее точность и применимость в вашем случае. Обращайтесь к врачам-специалистам!
Процесс развития остеопороза чаще всего бывает медленным. Требуются годы постепенных патологических изменений костной ткани прежде, чем жертва недуга впервые обнаруживает боль в спине.
Иногда стадии хронических болей предшествует сильный дискомфорт от неожиданного и значительного компрессионного перелома, вследствие которого оказались сдавлены нервные окончания и кровеносные пути.
В других случаях все беды начинаются с микроперелома. Сам он может оказаться незамеченным, но после него элементы позвоночника деформируются; это опять же приводит к защемлению чувствительных структур.
Острая боль при остеопорозе
При относительно малых остеопоротических переломах человек испытывает такие ощущения, будто у него “прострел”. Сильные мучительные ощущения обычно отмечаются на протяжении двух-трех недель после микротравмы.
“Прострел” поначалу может иррадиировать – например, из поясницы в грудную клетку.
Многие пациенты, особенно пожилые, списывают данное неудобство на радикулит либо на кардиологические проблемы. За ошибочным предположением следует бесполезное лечение.
Некоторые люди, не имея представления об остеопорозе, допускают такие деформации скелета, которые становятся очевидны по существенному уменьшению роста.
Даже при самых робких подозрениях на остеопороз очень важно не затягивать дело.
После первого перенесенного компрессионного перелома значительно – как минимум, в восемь раз – увеличивается риск дальнейших травм.
Следует идти в больницу и записываться на диагностические аппаратные процедуры, просить направления на специальные анализы.
Хронические боли
Изменения расположения составляющих позвоночного столба относительно друг друга служит причиной периодических болей в спине. Их характер бывает разным. У кого-то они жгучие, у кого-то – вытягивающие, режущие, сверлящие.
Хронические болевые ощущения уже не являются экстренным сигналом организма о патологии.
С ними приходится мириться и жить.
Облегчением в подобной ситуации служат:
- анальгезирующие препараты;
- электротерапия;
- холодные компрессы;
- изредка – корсетирование.
Индивидуальную программу лечения составляет врач.
Пациент в некоторой мере может помогать себе и сам – избегать нагрузки и резких движений, провоцирующих приступы, выполнять рекомендованные ему физические упражнения.
Постельный режим рекомендуется на пиковую фазу приступа. Недвижно лежать дни напролет до полного прекращения боли при остеопорозе не нужно.






















 « Предыдущая запись
« Предыдущая запись  Следующая запись »
Следующая запись »
















 Такой продукт способен остановить развитие рака, снять отеки, улучшить работу пищеварительной системы, а также используется в косметологии и кулинарии. Приправу добавляют во многие блюда для придания вкуса и цвета.
Такой продукт способен остановить развитие рака, снять отеки, улучшить работу пищеварительной системы, а также используется в косметологии и кулинарии. Приправу добавляют во многие блюда для придания вкуса и цвета.




 От этого заболевания сложно избавиться полностью, так как процесс может возвращаться через определенное время. Именно поэтому, лечиться только специями нельзя.
От этого заболевания сложно избавиться полностью, так как процесс может возвращаться через определенное время. Именно поэтому, лечиться только специями нельзя.

 Порошок в чистом виде используют для обработки свежих ожогов. Также средство применяют для избавления от шрамов после оспы и ветрянки.
Порошок в чистом виде используют для обработки свежих ожогов. Также средство применяют для избавления от шрамов после оспы и ветрянки. Несмотря на пользу, при неправильной дозировке куркума может нанести вред — ожоги на коже!
Несмотря на пользу, при неправильной дозировке куркума может нанести вред — ожоги на коже!












 Приступ остеохондроза, как правило, имеет выраженную симптоматику и определенную область локализации, может произойти в шейном, грудном или поясничном отделе, поэтому надо знать, что делать и как предотвратить боль.
Приступ остеохондроза, как правило, имеет выраженную симптоматику и определенную область локализации, может произойти в шейном, грудном или поясничном отделе, поэтому надо знать, что делать и как предотвратить боль. Узнайте, как связаны панические атаки и шейный остеохондроз: клинические признаки и способы лечения.
Узнайте, как связаны панические атаки и шейный остеохондроз: клинические признаки и способы лечения. Все эти меры рекомендуется проводить до прихода специалиста. Снять приступ остеохондроза шейного, грудного и поясничного можно с помощью обезболивающих средств (Аспирин, Парацетамол, Ибупрофен, Кетаролак, Кетанов, Нимид). Однако нужно помнить, что эти препараты не лечат заболевание, а всего лишь на время избавляют от симптомов. Поэтому необходимо в обязательном порядке сообщить о проблеме врачу.
Все эти меры рекомендуется проводить до прихода специалиста. Снять приступ остеохондроза шейного, грудного и поясничного можно с помощью обезболивающих средств (Аспирин, Парацетамол, Ибупрофен, Кетаролак, Кетанов, Нимид). Однако нужно помнить, что эти препараты не лечат заболевание, а всего лишь на время избавляют от симптомов. Поэтому необходимо в обязательном порядке сообщить о проблеме врачу. Читайте, почему появляются боли в области сердца при остеохондрозе: причины, диагностика.
Читайте, почему появляются боли в области сердца при остеохондрозе: причины, диагностика. Остеохондроз – беда почти каждого. Технологии совершенствуются, организм человека, наоборот, слабеет из-за различных обстоятельств. Малоподвижный образ жизни приводит к нарушению обмена веществ, кровообращения в организме, перенапряжению мышц. Сказывается неправильное питание: увлечение фастфудом, перекусы, постоянное недоедание из-за нехватки времени. Факторы способствуют прогрессированию остеохондроза.
Остеохондроз – беда почти каждого. Технологии совершенствуются, организм человека, наоборот, слабеет из-за различных обстоятельств. Малоподвижный образ жизни приводит к нарушению обмена веществ, кровообращения в организме, перенапряжению мышц. Сказывается неправильное питание: увлечение фастфудом, перекусы, постоянное недоедание из-за нехватки времени. Факторы способствуют прогрессированию остеохондроза.
 Одна из очень распространенных травм это вывих лодыжки, она случается у спортсменов или у женщин который любят высокие каблуки, а также у тех, кто всегда торопится. Травма очень болезненная и неприятная. В конечности происходит смещение костей разной сложности и даже иногда может рваться суставная сумка. Первые симптомы при вывихе лодыжки это болевые ощущения.
Одна из очень распространенных травм это вывих лодыжки, она случается у спортсменов или у женщин который любят высокие каблуки, а также у тех, кто всегда торопится. Травма очень болезненная и неприятная. В конечности происходит смещение костей разной сложности и даже иногда может рваться суставная сумка. Первые симптомы при вывихе лодыжки это болевые ощущения.
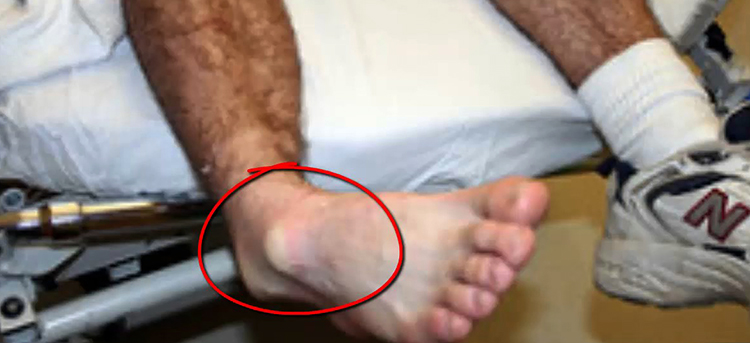






 Пакет со льдом, который может помочь при вывихе лодыжки.
Пакет со льдом, который может помочь при вывихе лодыжки. Для удержания вывихнутой лодыжки на месте во время заживления можно использовать гипс.
Для удержания вывихнутой лодыжки на месте во время заживления можно использовать гипс. Вывих лодыжки чаще всего лечат в отделении неотложной помощи.
Вывих лодыжки чаще всего лечат в отделении неотложной помощи. Рентген может быть использован для определения степени повреждения, вызванного вывихом лодыжки.
Рентген может быть использован для определения степени повреждения, вызванного вывихом лодыжки. Пациентам, страдающим вывихом лодыжки, могут потребоваться костыли.
.
Пациентам, страдающим вывихом лодыжки, могут потребоваться костыли.
. Радикулоневрит, который ещё носит название полирадикулоневрит — патология, которая поражает нервные сплетения и нервные корешки, отходящие от спинного мозга. При этом в самих нервных окончаниях также происходят различные изменения.
Радикулоневрит, который ещё носит название полирадикулоневрит — патология, которая поражает нервные сплетения и нервные корешки, отходящие от спинного мозга. При этом в самих нервных окончаниях также происходят различные изменения. Если консервативное лечение не помогает, и на протяжении 4 – 5 месяцев боли не исчезают, тогда для устранения причины болезни рекомендуется провести операцию. При этом устраняется основная причина заболевания – опухоль, грыжа диска, смещение или вывихи позвонков. Однако, если причиной заболевания является дегенеративно-дистрофическое заболевание, например, остеохондроз, тогда устранить её не получится, но можно улучшить общее состояние при помощи массажа, физиотерапии, лечебной гимнастики.
Если консервативное лечение не помогает, и на протяжении 4 – 5 месяцев боли не исчезают, тогда для устранения причины болезни рекомендуется провести операцию. При этом устраняется основная причина заболевания – опухоль, грыжа диска, смещение или вывихи позвонков. Однако, если причиной заболевания является дегенеративно-дистрофическое заболевание, например, остеохондроз, тогда устранить её не получится, но можно улучшить общее состояние при помощи массажа, физиотерапии, лечебной гимнастики.




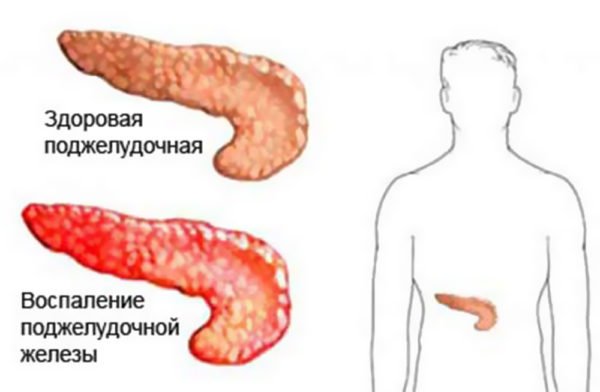
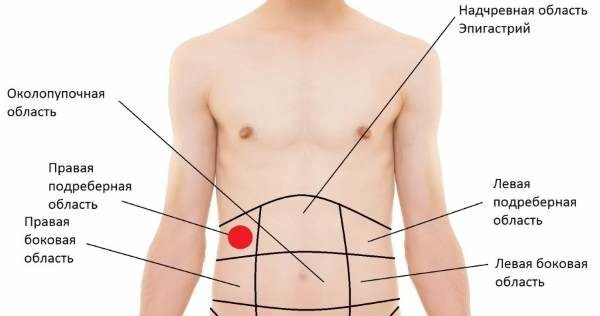
 Эти заболевания имеют симптомы, сходные с симптомами острого живота. Это состояние называется псевдоабдоминальным синдромом.
Эти заболевания имеют симптомы, сходные с симптомами острого живота. Это состояние называется псевдоабдоминальным синдромом.  Спазмы часто сопровождают колики, заболевания системы пищеварения, гинекологические проблемы и т. д.
Спазмы часто сопровождают колики, заболевания системы пищеварения, гинекологические проблемы и т. д.