Грыжа передней брюшной стенки: виды, симптомы и лечение (хирургия)
Грыжа может сформироваться практически в любом месте. Состояние сопровождается выпячиванием органов или тканей через отверстие. Последнее бывает как естественным, так и патологическим. При этом важным условием является целостность кожи. Грыжи достаточно часто встречаются мозговые, диафрагмальные, внутренние, мышечные и конечно грыжи живота. Наиболее часто выявляемой считается грыжа передней брюшной стенки.


Грыжи появляются в наиболее уязвимых местах брюшной стенки
Основные причины болезни
Именно на брюшной стенке наиболее часто формируются грыжи. Патология по течению не опасная, но имеет свои осложнения. Кроме того, устранить ее можно только с помощью операции. Болезнь диагностируется у каждого пятого из тысячи больных. Патология характеризуется выпячиванием внутренних органов через отверстия, формирующиеся в слабых местах при наличии определенных факторов.
Брюшная стенка представлена связками, мышечным слоем и соединительными тканями, окружающими все внутренние органы. Таким образом, в понятие входит не только передняя часть живота и боковая поверхность, но и паховая область, поясничная, диафрагмальная и так далее.
Причин, способных спровоцировать заболевание, множество. Условно они делятся на местные и общие. К первым относится нарушение состояния мышечных тканей, что проявляется в виде ее слабости. Сюда же относятся травмы и наличие рубцов. По этому же принципу формируются послеоперационные грыжи передней брюшной стенки.


Классификация грыж осуществляется по принципу их локализации
Общими факторами являются половая принадлежность, возраст больного, наследственность, а также состояния, при которых повышается давление на органы, что заставляет их смещаться. К общим факторам также относятся патологии, связанные с нарушением выработки коллагена, что влечет за собой слабость соединительной ткани. Наблюдается это преимущественно у больных престарелого возраста. У молодых пациентов указывать на данное отклонение могут такие болезни, как варикоз, геморрой, плоскостопие и так далее.
Симптоматика грыж
Отверстиями, через которые могут проникать органы и ткани, являются естественные каналы, щели и дефекты. Анатомические отверстия при этом могут увеличиться по причине резкого снижения веса, атрофии тканей или последствий операций. Уже исходя из того, где именно расположен дефект, выделяется большое количество грыж. Наиболее часто диагностируемыми являются паховые, пупочные. Бедренные отмечаются реже, а вот послеоперационная грыжа на брюшной стенке имеет свои характерные особенности течения и причины развития.
Паховые грыжи диагностируются в 66% случаев. Следующие по частоте идут дефекты белой линии, далее пупочные и только потом бедренные.


Паховая грыжа встречается чаще других разновидностей
Паховая грыжа
Часто вентральный дефект формируется в области паха. Основная причина его появления – особенности анатомии. Исходя из того, в каком именно направлении выходят части органов, выделяют две формы патологии:
- Косая – в данном случае органы проходят в паховое кольцо, локализующееся глубоко в тканях. Далее они проникают в паховый канал, в котором располагается семенной канатик и через кольцо, которое расположено в паху, выходят под кожу. В некоторых случаях может опуститься в мошонку. Патология у женщин может охватывать половую губу.
- Прямая – в данном случае органы проходят сквозь медиальную ямку. Часто бывает двухсторонней, но не исключено формирование дефекта с одной стороны.
Грыжевой мешок при таком расположении дефекта может содержать тонкую кишку или сальник. Иногда выявляются червеобразный отросток, части мочевого пузыря, сигмовидная кишка и даже половые органы у женщин.


Выделяют два вида паховой грыжи — косая и прямая
Диагностируется такая патология достаточно легко, особенно при наличии уже сформированного дефекта. Сложности могут возникнуть только на начальной стадии развития. Для выявления патологии достаточно пропальпировать паховое кольцо. При покашливании будет ощущаться толчок, осуществляемый внутренними органами.
Бедренная грыжа
Данная форма патологии больше характерна для женщин. Провоцирующими факторами выступают изменения в формировании пахового кольца. В грыжевой мешок нередко попадают тонкий кишечник, сальник, а иногда и мочеточник.
Указывать на бедренную грыжу могут такие симптомы, как боли, больше локализующиеся в нижней части живота. Иногда беспокоит тошнота. При осмотре такая грыжа выявляется значительно ниже паховой формы. Кроме того, именно данная патология зачастую встречается с двух сторон.


Бедренная грыжа чаще встречается у женщин
Пупочная грыжа
Если оценивать все статистические данные по грыжам у пациентов любого возраста, можно сделать вывод, что именно данная форма является наиболее распространенной. У женщин она формируется значительно чаще по сравнению с мужчинами. Кроме того, именно такая форма диагностируется у детей.
Патология развивается на фоне повышенного давления, возникающего в брюшной полости, и слабости пупочного кольца. В результате этого через него проходят петли кишечника, образуя грыжевой мешок. Визуально определяется выпячивание в области пупка. Размеры варьируются в очень широких пределах. При прогрессировании могут присоединиться жалобы на боль, тошноту, нарушения пищеварения.
Грыжа у взрослых лечится только хирургически, тогда как у детей патология легко устраняется консервативными методами.


При пупочной грыже требуется хирургическое вмешательство
Грыжа белой линии
Схожее по симптоматике заболевание. В данном случае причиной формирования дефекта также являются анатомические особенности. Образуется грыжа на белой линии, которая представляет собой соединительную ткань, отличающуюся минимальной эластичностью. За счет этого при повышенных нагрузках, избыточном давлении, частых натуживаниях в области белой линии формируется дефект, через который впоследствии выходят органы или жировая ткань. Соответственно, такая грыжа может быть двух типов, причем, если в грыжевом мешке содержится жировая ткань, такая форма является менее опасной.
В большинстве случаев такие формы грыж протекают без яркой симптоматики. Постепенно начинают беспокоить боли, особенно выраженные во время покашливания или поднятия тяжестей. Выраженная клиника свидетельствует о защемлении. При этом появляется боль, тошнота, головокружения и выраженная слабость. Такое состояние требует экстренной помощи.
Послеоперационная грыжа
Операции на брюшной стенке выполняются по разным причинам. Это может быть санация после ножевого ранения, аппендицит, удаление желчного пузыря. В результате этого на поверхности живота образуется рубец. В норме он должен быть состоятельным уже через год после операции, но по некоторым причинам ткани истончаются, что приводит к формированию дефекта, через который могут выйти части внутренних органов. Именно так формируется послеоперационная грыжа.


Послеоперационая грыжа появляется в месте рубца
Именно данная форма является наиболее простой в диагностике, так как рядом с выпячиванием всегда имеется рубец.
Клиника патологии мало чем отличается от вышеописанных. Также беспокоят боли, тошнота и слабость. Размеры выпячивания увеличиваются при кашле или натуживании. Важно подчеркнуть, что данная форма подразумевает только операционный метод лечения. Бандажи используются только в том случае, если у пациента на данный момент имеются противопоказания для выполнения операции.
Возможные осложнения
Брюшинный дефект сам по себе не опасен. Грыжа может длительное время формироваться, не причиняя никакого дискомфорта, особенно если в мешок не попадают части органов. Именно по этой причине некоторые пациенты отказываются от операции, полагая, что заболевание неопасное. Но при этом не всегда понимают всю сложность патологии.


При появлении спаек грыжевого мешка патология становится невправимой
Дело в том, что грыжа, длительное время находящаяся в таком положении, может ущемиться от любого неосторожного движения или чихания. Кроме того, в месте соприкосновения грыжевого мешка могут формироваться спайки. За счет этого грыжа становится невправимой. Оба состояния требуют экстренной операции.
Помимо перечисленного, может наблюдаться нарушение кровообращения, защемление нервных ветвей. Первое состояние может привести к некрозу тканей. Если при этом патологическому процессу подвергается стенка кишечника, повышается вероятность развития перитонита вследствие ее разрыва. Защемление нервных ветвей приводит к возникновению выраженных болей.
Все состояния являются экстренными и требующими оперативного лечения. Поэтому важно знать, при каких симптомах требуется помощь специалиста:
- усиление болей;
- увеличение размеров выпячивания;


Резкое увеличение грыжи в размерах является показанием для проведения операции
- признаки кишечной непроходимости;
- выраженная слабость и снижение давления;
- покраснение кожи в области дефекта;
- уплотнение грыжи.
При наличии осложнений операция выполняется даже при наличии противопоказаний, так как риски последствий превышают вероятность проблем, связанных с сопутствующим заболеванием.
Способы лечения
Наличие грыжи является поводом для консультации у хирурга. Независимо от ее расположения пациент направляется в стационар. Противопоказанием к операции могут стать следующие состояния:
- инфекционный процесс;


Хирургическое вмешательство не проводится при беременности
- дерматиты и прочие патологии кожи в области грыжи;
- беременность;
- патологии сердца или почек;
- состояние после инсульта.
При наличии данных противопоказаний рекомендуется носить бандаж и не допускать увеличения выпячивания. Остальным же пациентам назначается операция. Она заключается в ушивании дефекта. Выполняется это следующим образом. Через небольшой разрез обеспечивается доступ к органам. Далее выполняется тщательный осмотр тканей на предмет наличия участков некроза. Если таковые имеются, проводится удаление отрезка кишечника с последующим наложением швов.


В ходе операции выполняется разрез, удаление некротизированных тканей и дальнейшее ушивание
После того, как органы перемещены в нужное положение, дефект ушивается. Данный этап может выполняться двумя разными способами:
- Натяжная методика заключается в стягивании собственных тканей. В результате этого происходит смещение слоев, что может стать причиной выраженных болей после операции и длительного периода реабилитации. Именно по этой причине натяжная методика применяется только в тех случаях, когда грыжа имеет небольшие размеры.
- Не натяжная техника отличается тем, что в данном случае ткани не натягиваются, а дефект устраняется за счет наложения сетки. Она выполняется из специального материала. Выделяются рассасывающиеся имплантаты и не рассасывающиеся. И первые, и вторые одинаково эффективны, так как за время полного рассасывания успевает сформироваться полноценная ткань из соединительных волокон. Ткани брюшной стенки фиксируются швами к сетке.


Операция, проведенная по ненатяжной методике, снижает риск рецидивов
Первая техника дает больше осложнений и восстанавливаться после нее достаточно сложно. Не натяжная техника более выгодная. Осложнения при ее использовании возникают крайне редко, а вторичные грыжи формируются только в 1% случаев. Кроме того, именно вторая методика применяется при наличии образования крупных размеров.
Особенно важное внимание уделяется выбору имплантатов. Они представлены в широком ассортименте, имеют разную форму, размеры и материалы изготовления. Особенно популярны сегодня в крупных клиниках трехмерные имплантаты, исключающие формирование вторичных грыж. Для устранения крупных дефектов идеально подходят имплантаты из синтетических материалов. Они не рассасываются полностью, но при этом обладают биосовместимостью и исключают отторжение. За счет сетчатой формы они прорастают волокнами соединительной ткани, что гарантирует максимальную защиту дефекта.
Отдельно выделяются еще две наиболее часто используемые методики.


К выбору имплантантов необходимо подойти отвественно
Эндоскопическая герниопластика
Методика подразумевает обеспечение доступа через три небольших прокола. В диаметре они не превышают одного сантиметра. Через них в полость вводятся инструменты, позволяющие зафиксировать органы в нужном положении. Таким же методом вводится синтетическая сетка, которая впоследствии устанавливается в области дефекта.
Методика особенно сложная и требующая участия опытных специалистов, а также применения новейшего оборудования.
После такой операции восстанавливаться значительно легче. Отсутствуют выраженные боли, швы, к тому же спустя всего две недели пациент может вернуться к привычной жизни. Показана такая методика тем, для кого важен косметический эффект, у пациентов с двухсторонними грыжами, а также в тех случаях, если имеет место рецидивирующий дефект.


После эндоскопической герниопластики пациент сможет восстановиться уже через 2 недели
Герниопластика по Лихтенштейну
В данном случае используется грыжевой доступ. Далее, так же, как и в вышеописанном методе, на месте дефекта устанавливается сетка, исключающая рецидивирование. Такая методика проще, но она выгоднее стандартных техник.
Грыжа на брюшной стенке может развиваться даже у здорового человека. Даже если она не беспокоит пациента, обращаться к врачу следует в любом случае. Только он сможет решить, когда именно нужно будет выполнять операцию, и какой метод будет максимально эффективным.
О том, как лечить грыжу брюшной стенки, вы узнаете из видео:
Читайте также:
Одним из главных направлений Клиники К+31 является хирургия. Отделение оснащено 7 операционными залами, палатами интенсивной терапии и комфортным многопрофильным стационарным отделением с одноместными и двухместными палатами, а также двухкомнатными палатами класса люкс.
Для бесперебойной работы отделения в режиме 24/7 работают службы лабораторной диагностики, анестезиологии-реанимации и диагностический центр. Отделение оснащено передовым оборудованием.
В отделении проводятся хирургические вмешательства по многим направлениям, основными для нас являются:
- общая хирургия;
- гинекология;
- урология;
- оториноларингология;
- офтальмология;
- флебология;
- маммология;
- хирургия щитовидной железы;
- колопроктология;
- онкологическая хирургия;
- эндоскопия.
Палаты интенсивной терапии оснащены функциональными реанимационными кроватями, аппаратами искусственной и вспомогательной вентиляции легких, системами мониторинга жизненно важных функций организма, автоматизированными инфузионными системами и системами кондиционирования воздуха.
В клинике проводится как плановая, так и экстренная помощь. Для экстренной диагностики используем: аппараты УЗИ, портативную экспресс-лабораторию, мобильный рентгеновский аппарат.
В экстренных случаях все необходимые процедуры проводятся в течение часа.
Для удобства наших пациентов в клинике есть приемное отделение работающее 24/7, круглосуточный травмпункт. При необходимости, наша клиника поможет организовать транспортировку пациента на частной скорой помощи, а также для наших пациентов достпны услуги санитарной авиации.
Лечение грыжи передней брюшной стенки
Общие принципы лечения грыж
Устранить грыжу и предотвратить осложнения можно только хирургическим путём. Именно поэтому само по себе наличие наружной брюшной грыжи служит показанием к оперативному лечению при условии отсутствия противопоказаний. Операция при неосложнённой грыже носит в значительной мере профилактический характер, поэтому её риск не должен превышать опасность заболевания. Если это условие невыполнимо, приходится прибегать к консервативному лечению.Соматический статус ряда больных можно характеризовать как очень пожилые, очень больные и очень полные. Вместе с тем ни один из этих признаков не может служить абсолютным противопоказанием к плановой операции. Применение синтетических эксплантатов и имеющиеся возможности анестезиологического и реанимационного обеспечения существенно расширяют показания к хирургическому лечению грыж.
В настоящее время к основным противопоказаниям к хирургическому лечению больных с наружными брюшными грыжами относят:
- нестабильная стенокардия и свежий (сроком до 6 мес) инфаркт миокарда;
- сердечно-лёгочная недостаточность II и III степени;
- артериальная гипертензия III стадии;
- не поддающийся коррекции сахарный-диабет;
- цирроз печени в стадии декомпенсации.
Операцию по поводу грыжи традиционно называют грыжесечением.
Она состоит из двух этапов: собственно грыжесечения, то есть удаления грыжи, и пластики грыжевых ворот. Существует огромное количество вариантов пластического закрытия грыжевых ворот, между тем все они связаны с использованием собственных тканей пациента либо аллотрансплантатов. Их использование открыло новый этап в хирургическом лечении грыж – разработке методов ненатяжной герниопластики, которая расширяет возможности хирурга в лечении наиболее тяжёлого контингента больных и существенно снижает частоту рецидивов.
Предоперационная подготовка пациентов с грыжами
Проведение предоперационной подготовки большинству пациентов с грыжами небольших размеров не требуется, что связано с малым объёмом грыжевого образования, отсутствием редукции объёма брюшной полости и малой агрессивностью самого оперативного вмешательства.Предоперационную подготовку пациентов с грыжами брюшной стенки больших размеров проводят по следующим направлениям:
- диагностика и коррекция сопутствующих терапевтических заболеваний;
- определение резервов и подготовка сердечно-сосудистой и дыхательной систем к изменению объёма брюшной полости и перемещению внутренних органов;
- диагностика сопутствующей патологии, требующей одномоментной хирургической коррекции;
- подготовка кожи передней брюшной стенки.
Учитывая уменьшение объёма брюшной полости пациентов при проведении пластики передней брюшной стенки, особое внимание уделяется функциональному состоянию дыхательной системы. В связи с этим в комплекс обязательного предоперационного обследования пациентов включают изучение показателей функции внешнего дыхания. Нарушения функции внешнего дыхания по обструктивному типу, как правило, связаны с такими заболеваниями лёгких, как хронический бронхит и бронхиальная астма, и требуют терапевтической коррекции. Тем не менее у пациентов с большими вентральными грыжами наиболее часто диагностируют нарушения функции внешнего дыхания по рестриктивному или смешанному типу. Это связано с наличием у пациентов хронических заболеваний, возникающих на фоне грыжевого образования и связанных с гиподинамией и нарушением процессов пищеварения.
Исследование функции внешнего дыхания у всех пациентов с вентральными грыжами проводят как при наличии, так и при отсутствии бандажа. Однако у определённой категории пациентов использовать бандаж не всегда удаётся. Так, его невозможно полноценно применять при невправимых грыжах и явлениях хронической спаечной непроходимости в грыжевом мешке, при гигантских грыжах и грыжах, сформированных вследствие подкожной эвентрации. Всем больным с компенсированным нарушением функции внешнего дыхания в предоперационном периоде показано проведение дыхательной гимнастики, а при значительных и резких изменениях подготовку системы дыхания необходимо проводить в течение 1-2 мес и сочетать с постоянным ношением бандажа.
Нарушения функции кишечника наиболее часто развиваются при наличии спаечного процесса в брюшной полости и грыжевом мешке и невправимой грыже. В связи с этим плановая подготовка кишечника к оперативному вмешательству обязательна. Её применение уменьшает объём содержимого брюшной полости, облегчает выполнение сочетанных операций, служит основой профилактики послеоперационного пареза кишечника и нарушений функции системы дыхания и кровообращения. Подготовка кишечника у пациентов с небольшими грыжевыми образованиями может достигаться постановкой очистительных клизм накануне операции. Однако при больших и гигантских вентральных грыжах предпочтительно назначение многодневной подготовки с использованием бесшлаковой диеты, приёмом вазелинового масла, субтерапевтических доз многокомпонентных растворов типа макрогола (фортранс) и применением очистительных клизм.
Особое значение у пациентов с вентральными грыжами приобретает диагностика требующих коррекции сопутствующих хирургических заболеваний. При их выявлении проводят симультанные хирургические вмешательства. Необходимость их выполнения вызывается тем, что последующее лечение может потребовать разрушения реконструированной передней брюшной стенки. Целесообразно также проводить профилактическую аппендэктомию, так как в последующем операция по поводу острого аппендицита может оказаться технически сложной.
Применение монофиламентных эксплантатов создаёт предпосылки для одномоментного с пластикой брюшной стенки закрытия кишечных и иссечения лигатурных свищей. При выполнении подобных вмешательств особое внимание необходимо уделять подготовке кожи и профилактике раневой инфекции.
Обезболивание при выполнении грыжесечения
При проведении грыжесечения применяют различные способы обезболивания. От их грамотного выбора зависит безопасность выполнения оперативного вмешательства, возможность его расширения, выполнения симультанных операций, применения эндоскопической техники вмешательства, а также применение в амбулаторной практике. Современный арсенал анестезиологических пособий включает местную анестезию (инфильтрационная или проводниковая анестезия), внутривенную многокомпонентную общую анестезию (со спонтанным дыханием или искусственной вентиляцией лёгких) и перидуральную анестезию (в сочетании с внутривенной анестезией или искусственной вентиляцией лёгких).Местная анестезия.
Наиболее распространённым методом обезболивания при грыжесечении, выполняемом традиционными способами, служит местная инфильтрационная анестезия. По сравнению с общей анестезией она имеет целый ряд преимуществ: пролонгирует в послеоперационном периоде анальгезирующий эффект, обеспечивает раннюю активизацию пациента и не сопровождается тошнотой, рвотой, головными болями и болями в спине. Недостатки её заключаются в трудности тонкой дифференцировки тканей в условиях их инфильтрации и необходимости большего количества времени для достижения эффекта анальгезии после каждого введения анестетика. Основные противопоказания к её применению – ожирение, послеоперационные и рецидивные грыжи, а также выполнение эндоскопических операций.
Эффективность методики местной анестезии во многом определяется психологической готовностью пациента и применением адекватной премедикации. В большинстве случаев оптимально внутримышечное введение пациенту за 1 ч до операции бензодиазепинов (диазепам 0,2-0,3 мг/кг). По показаниям назначают антигистаминные и холинолитические препараты.
При проведении инфильтрационной анестезии традиционно применяют 0,5% растворы новокаина, а при наличии аллергических реакций на новокаин – 1% раствор лидокаина или прилокаина и мепивакаина, а также 0,25% раствор бупивакаина. Лучшее средство для инфильтрационной анестезии – смесь из 1% раствора лидокаина и 0,5% раствора бупивакаина в соотношении 1:1.
Спинальная анестезия.
При проведении хирургических вмешательств у пациентов с паховыми и бедренными грыжами нередко применяют спинальную анестезию. По сравнению с местной анестезией в хирургии паховых грыж она имеет неоспоримые преимущества – полноценное обезболивание, хорошая релаксация мышц, отсутствие инфильтрации тканей области операции анестетиком и длительный обезболивающий эффект. Спинальная анестезия при герниопластике выполняется по традиционной методике с тщательным соблюдением асептики и пункцией субарахноидального пространства на уровне L2-3 или L3-4 в положении пациента на боку. Для её выполнения используют бупивакаин, лидокаин, тетракаин, артикаин и различные фармакологические смеси с эпинефрином (адреналином), фентанилом, морфином и клонидином (клофелином).
Вместе с тем у спинальной анестезии имеется и ряд недостатков. Они заключаются в необходимости специальной подготовки персонала, трудностях применения у пациентов с ожирением и невозможности достаточно ранней активизации больного. В связи с этим спинальную анестезию в основном используют при осложнённых видах паховых грыж и двусторонних операциях. Специфические осложнения – гипотензия, брадикардия, мышечная дрожь, послеоперационная головная боль, общая слабость, тошнота и рвота.
Общее обезболивание в хирургии грыж не имеет принципиальных отличий от анестезии в открытой хирургии. Однако при проведении видеоассистированных и лапароскопических операций следует учитывать создание у пациента пневмоперитонеума и абсорбцию инсуффлируемого углекислого газа. Необходимо отметить, что в хирургии паховых, пупочных и бедренных грыж общая анестезия применяется очень редко, что связано с потенциальным риском её использования. Кроме того, выключение сознания не допускает контакта хирурга с пациентом, а это бывает достаточно важно для выявления небольших грыжевых мешков. В связи с этим применение общей анестезии в хирургии «малых грыж» повсеместно сокращается и ограничивается специальными показаниями, основное место среди которых занимает необходимость выполнения в брюшной полости и верхней половине тела сочетанных с грыжесечением операций. У пациентов с выраженными сопутствующими заболеваниями сердечно-сосудистой и лёгочной систем предпочтение следует отдавать перидуральной анестезии.
Современные пластические материалы
Необходимость применения в хирургии грыж синтетических эксплантатов уже ни у кого не вызывает сомнений. Их использование позволяет добиться надёжного закрытия грыжевого дефекта с малым числом осложнений и низкой частотой рецидива заболевания.Первые попытки применения ауто- и гетеропластических материалов в хирургии грыж заключались в использовании для пластики широкой фасции бедра, лоскутов кожи и мышц передней брюшной стенки, трансплантатов из твёрдой мозговой оболочки и надкостницы. Однако применение этих материалов не обеспечивало необходимой прочности соединительнотканного рубца и надёжного восстановления дефектов передней брюшной стенки, сопровождалось частым нагноением послеоперационной раны, отторжением трансплантата и значительным количеством рецидивов.
Поиск идеальных синтетических материалов для хирургического лечения грыж также прошёл достаточно длинный путь. За всю историю герниопластики предпринимались попытки применения таких имплантатов, как серебряные нити, сетки из тантала и нержавеющей стали, протезов из фортисана, поливиниловой губки, нейлона, силастика, тефлона, углеродистого волокна, полиэстера, полипропилена, политетрафлюороэтилена, полигликолевой кислоты и полиглактина. Большинство из этих материалов после имплантации подвергались гидролизу и биодеградации, не обладали механической прочностью, гибкостью и формоустойчивостью, легко инфицировались и вызывали реакцию отторжения. Некоторые из этих синтетических имплантатов так никогда и не применялись в клинической практике.
Правильный выбор материала для герниопластики имеет ключевое значение для успешного исхода операции. В связи с этим к имплантируемым синтетическим материалам предъявляются определённые требования, соблюдение которых позволяет обеспечить безопасность и надёжность их применения. Идеальный синтетический имплантат должен быть химически инертным, обладать механической прочностью и гибкостью, стимулировать рост фибробластов, а его поры – достаточного для врастания соединительной ткани размера. Кроме того, он не должен вызывать воспаления и отторжения, аллергических реакций и сенсибилизации, а также оказывать канцерогенного воздействия.
Современные синтетические эксплантаты отличаются по толщине, размерам пор, прочности на разрыв, степени жёсткости при сгибании, структуре поверхности и электрическому заряду. Учитывая то, что эти эксплантаты – текстильные изделия, их свойства оценивают стандартными методами контроля текстиля. Для оценки их качества используют американские стандартные методы контроля.
Тест на прочность определяет предел прочности эксплантата на разрыв и отражает реальное состояние сетки, испытывающей прямое действие силы растяжения. Тест проводят методом применения возрастающей нагрузки к узкой полоске материала. Однако, как показывает практика, разрыв имплантата наиболее часто наблюдается в области границы его прикрепления к тканям. В связи с этим, прочность имплантата определяется также и сопротивлением хирургической сетки натяжению швов, которые накладывают на расстоянии 6,5 мм от её края и натягивают с постоянной скоростью до возникновения повреждений имплантата.
Жёсткость имплантата – одно из основных свойств. Для определения жёсткости полоску имплантата помещают над выступающим краем горизонтальной поверхности, в результате чего происходит сгибание волокон полимера под собственным весом. При проведении оценки теста проводят подсчёт длины перекрытия просвета сеткой области выступающей поверхности.
Толщина сетки оказывает прямое влияние на качество результатов пластики; тонкая сетка имеет преимущества. В сочетании с низкой жёсткостью этот параметр имплантата определяет характер сеточно-тканевого взаимодействия, наличие оптимальных показателей которого способствует более быстрому образованию коллагена в области пластики с минимальной вероятностью формирования сером.
Синтетический сетчатый эксплантат – структурный каркас для прорастания соединительной ткани. В связи с этим пористость протеза, определяемая размером отверстий в сетке, – достаточно важный параметр. Оптимальный размер пор сетчатого эксплантата для оптимальной фиксации и прорастания фиброзной тканью должен быть более 50 мкм и превышать среднестатистические размеры фибробласта (15×50 мкм).
Одним из наиболее важных свойств синтетического эксплантата служит его устойчивость к инфекции. Необходимо помнить, что размер большинства бактерий не превышает 1 микрона, размер нейтрофилов и макрофагов составляет около 10 микрон, а размер промежутков известных полифиламентных материалов – менее 10 микрон. В связи с этим в случае развития гнойно-воспалительного процесса после выполнения пластики полифиламентным эксплантатом или политетрафторэтиленовой пластиной (Mersilene, Gore-Tex, Surgipro SPM, Экофлон) возникает необходимость их удаления. При применении монофиламентных имплантатов (Ethicon, Surgipro SPMM, Resorba, Premilene, Braun, Линтекс) даже в случаях формирования абсцесса необходимости удаления сетки при условии адекватного дренирования раны и назначении антибиотиков не возникает.
По своим физико-химическим свойствам синтетические сетчатые эксплантаты, применяемые в хирургии грыж, можно также подразделить на рассасывающиеся и нерассасывающиеся.
Рассасывающиеся эксплантаты – сетки, в состав которых входит полиглактин-910 и полигликолевая кислота. Рассасывание полиглактин-910 эксплантата происходит между 60 и 90-ми сутками после выполнения оперативного вмешательства. Типичные представители эксплантатов, в состав которых входит полиглактин-910, – сетки Vicril, Vypro I и Vypro II (Ethicon). Полигликолевая кислота – синтетический рассасывающийся материал. Полное время его рассасывания превышает показатели полиглактина-910, составляя 90 дней после имплантации. Кроме того, нити полигликолевой кислоты имеют более высокую прочность на разрыв, которая сохраняется в течение 30 дней. Самый распространённый эксплантат, содержащий полигликолевую кислоту, – сетка Ultrapro (Ethicon).
Наиболее популярные нерассасывающиеся материалы – пластины из политетрафторэтилена (Gore Mycromesh, Экофлон), сетки из полиэстера (Mersilene, Sofradim Parietex) и полипропилена (Ethicon, Surgipro, Resorba, Premilene, Braun, Линтекс). Важное свойство полипропиленовых эксплантатов – отсутствие потери их прочности, они не подвергаются гидролизу и биодеградации. Вызывая слабо выраженную воспалительную реакцию, материал способствует образованию соединительной ткани, которая, прорастая в ячейки сетки, практически вовлекает её в толщу формирующегося рубца. Монолитность и гидрофобность мононити обеспечивают имплантату устойчивость к инфицированию. Обширный опыт их применения подтверждает такие качества, как гипоаллергенность, высокую резистентность к инфекции и отсутствие тератогенности.
Политетрафторэтилен – один из распространённых материалов, используемых в герниологии. Пластины из политетрафторэтилена биоинертны и не вызывают спаечного процесса при пористости от 3 до 5 мкм. Полиэстер также широко применяется в качестве пластического материала. Имплантат имеет высокую эластичность, широкие промежутки между волокнами и легко моделируется в ране.
В отдельные категории эксплантатов, применяемых при проведении хирургического лечения грыж, можно выделить композиционные сетки, двусторонние сетки с неадгезивным покрытием и наличием антимикробных компонентов. Композиционные сетки, как правило, состоят из полипропилена и какого-либо гидролизируемого материала. Эксплантаты из рассасывающихся материалов применяются редко, в основном у лиц средних возрастных групп. Основной недостаток таких материалов при закрытии больших грыжевых дефектов – относительно ранняя биодеградация, наступающая до формирования достаточного пласта соединительной ткани. Композиционная сетка состоит из двух типов волокон; она обладает достаточно плотной структурой, обеспечивает механическую прочность и устойчивость к деформации в первые сутки после оперативного вмешательства. В последующем часть волокон подвергается гидролизу, освобождая место для врастающей соединительной ткани. При этом механическая прочность сетки в этот момент времени уже достигается в большей степени за счёт собственной рубцовой ткани.
Наиболее высокотехнологичными синтетическими эксплантатами представляются двусторонние сетки с неадгезивным покрытием (Gore-Tex Dualmesh Plus). Высокую популярность среди хирургов имеют пластины из пористого политетрафторэтилена. Политетрафторэтилен обладает микропористой структурой и способен к растяжению. Он не травмирует ткани, не расслаивается и не осыпается при моделировании, а при пористости менее 5 мкм не прорастает соединительной тканью.
В качестве эксплантатов с наличием антимикробных компонентов необходимо отметить пластины из пористого политетрафлюороэтилена (Экофлон), в состав которых введён дополнительный антимикробный компонент (карбонат серебра или хлоргексидина диацетат). Антимикробный компонент в течение 10 сут высвобождается из структуры пористого материала, тем самым, снижая риск развития раневых гнойно-воспалительных осложнений в зоне герниопластики.
При эндоскопической технике оперативного вмешательства стали применяется сетчатые композитные материалы (Sofradim Parietene), которые также имеют неадгезивное покрытие. Оно представлено коллагеновой плёнкой, которая расположена на одной из сторон полипропиленового сетчатого имплантата и предотвращает развитие спаечного процесса на период его прорастания.
В заключение необходимо отметить, что все применяемые имплантаты в зависимости от их формы можно разделить на плоские сетки и на объёмные. Плоские имплантаты имеют вид прямоугольного листа или же анатомически максимально адаптированных заготовок (Gore-Tex, Herniamesh, Surgipro). Объёмные эксплантаты имеют форму волана или затычки (Bard, Herniamesh, Surgipro), нескольких листов материала, которые могут располагаться в различных плоскостях (Surgipro). Кроме того, в практической работе применяют различные эксплантаты представляющие собой комбинацию плоских и объёмных форм (Herniamesh, Surgipro, Ethicon Prolene Hernia System).
B.C. Савельев, Н.А. Кузнецов, С.В. Харитонов
Лечение грыжи передней брюшной стенки
Общие принципы лечения грыж
Устранить грыжу и предотвратить осложнения можно только хирургическим путём. Именно поэтому само по себе наличие наружной брюшной грыжи служит показанием к оперативному лечению при условии отсутствия противопоказаний. Операция при неосложнённой грыже носит в значительной мере профилактический характер, поэтому её риск не должен превышать опасность заболевания. Если это условие невыполнимо, приходится прибегать к консервативному лечению.Соматический статус ряда больных можно характеризовать как очень пожилые, очень больные и очень полные. Вместе с тем ни один из этих признаков не может служить абсолютным противопоказанием к плановой операции. Применение синтетических эксплантатов и имеющиеся возможности анестезиологического и реанимационного обеспечения существенно расширяют показания к хирургическому лечению грыж.
В настоящее время к основным противопоказаниям к хирургическому лечению больных с наружными брюшными грыжами относят:
- нестабильная стенокардия и свежий (сроком до 6 мес) инфаркт миокарда;
- сердечно-лёгочная недостаточность II и III степени;
- артериальная гипертензия III стадии;
- не поддающийся коррекции сахарный-диабет;
- цирроз печени в стадии декомпенсации.
Операцию по поводу грыжи традиционно называют грыжесечением.
Она состоит из двух этапов: собственно грыжесечения, то есть удаления грыжи, и пластики грыжевых ворот. Существует огромное количество вариантов пластического закрытия грыжевых ворот, между тем все они связаны с использованием собственных тканей пациента либо аллотрансплантатов. Их использование открыло новый этап в хирургическом лечении грыж – разработке методов ненатяжной герниопластики, которая расширяет возможности хирурга в лечении наиболее тяжёлого контингента больных и существенно снижает частоту рецидивов.
Предоперационная подготовка пациентов с грыжами
Проведение предоперационной подготовки большинству пациентов с грыжами небольших размеров не требуется, что связано с малым объёмом грыжевого образования, отсутствием редукции объёма брюшной полости и малой агрессивностью самого оперативного вмешательства.Предоперационную подготовку пациентов с грыжами брюшной стенки больших размеров проводят по следующим направлениям:
- диагностика и коррекция сопутствующих терапевтических заболеваний;
- определение резервов и подготовка сердечно-сосудистой и дыхательной систем к изменению объёма брюшной полости и перемещению внутренних органов;
- диагностика сопутствующей патологии, требующей одномоментной хирургической коррекции;
- подготовка кожи передней брюшной стенки.
Учитывая уменьшение объёма брюшной полости пациентов при проведении пластики передней брюшной стенки, особое внимание уделяется функциональному состоянию дыхательной системы. В связи с этим в комплекс обязательного предоперационного обследования пациентов включают изучение показателей функции внешнего дыхания. Нарушения функции внешнего дыхания по обструктивному типу, как правило, связаны с такими заболеваниями лёгких, как хронический бронхит и бронхиальная астма, и требуют терапевтической коррекции. Тем не менее у пациентов с большими вентральными грыжами наиболее часто диагностируют нарушения функции внешнего дыхания по рестриктивному или смешанному типу. Это связано с наличием у пациентов хронических заболеваний, возникающих на фоне грыжевого образования и связанных с гиподинамией и нарушением процессов пищеварения.
Исследование функции внешнего дыхания у всех пациентов с вентральными грыжами проводят как при наличии, так и при отсутствии бандажа. Однако у определённой категории пациентов использовать бандаж не всегда удаётся. Так, его невозможно полноценно применять при невправимых грыжах и явлениях хронической спаечной непроходимости в грыжевом мешке, при гигантских грыжах и грыжах, сформированных вследствие подкожной эвентрации. Всем больным с компенсированным нарушением функции внешнего дыхания в предоперационном периоде показано проведение дыхательной гимнастики, а при значительных и резких изменениях подготовку системы дыхания необходимо проводить в течение 1-2 мес и сочетать с постоянным ношением бандажа.
Нарушения функции кишечника наиболее часто развиваются при наличии спаечного процесса в брюшной полости и грыжевом мешке и невправимой грыже. В связи с этим плановая подготовка кишечника к оперативному вмешательству обязательна. Её применение уменьшает объём содержимого брюшной полости, облегчает выполнение сочетанных операций, служит основой профилактики послеоперационного пареза кишечника и нарушений функции системы дыхания и кровообращения. Подготовка кишечника у пациентов с небольшими грыжевыми образованиями может достигаться постановкой очистительных клизм накануне операции. Однако при больших и гигантских вентральных грыжах предпочтительно назначение многодневной подготовки с использованием бесшлаковой диеты, приёмом вазелинового масла, субтерапевтических доз многокомпонентных растворов типа макрогола (фортранс) и применением очистительных клизм.
Особое значение у пациентов с вентральными грыжами приобретает диагностика требующих коррекции сопутствующих хирургических заболеваний. При их выявлении проводят симультанные хирургические вмешательства. Необходимость их выполнения вызывается тем, что последующее лечение может потребовать разрушения реконструированной передней брюшной стенки. Целесообразно также проводить профилактическую аппендэктомию, так как в последующем операция по поводу острого аппендицита может оказаться технически сложной.
Применение монофиламентных эксплантатов создаёт предпосылки для одномоментного с пластикой брюшной стенки закрытия кишечных и иссечения лигатурных свищей. При выполнении подобных вмешательств особое внимание необходимо уделять подготовке кожи и профилактике раневой инфекции.
Обезболивание при выполнении грыжесечения
При проведении грыжесечения применяют различные способы обезболивания. От их грамотного выбора зависит безопасность выполнения оперативного вмешательства, возможность его расширения, выполнения симультанных операций, применения эндоскопической техники вмешательства, а также применение в амбулаторной практике. Современный арсенал анестезиологических пособий включает местную анестезию (инфильтрационная или проводниковая анестезия), внутривенную многокомпонентную общую анестезию (со спонтанным дыханием или искусственной вентиляцией лёгких) и перидуральную анестезию (в сочетании с внутривенной анестезией или искусственной вентиляцией лёгких).Местная анестезия.
Наиболее распространённым методом обезболивания при грыжесечении, выполняемом традиционными способами, служит местная инфильтрационная анестезия. По сравнению с общей анестезией она имеет целый ряд преимуществ: пролонгирует в послеоперационном периоде анальгезирующий эффект, обеспечивает раннюю активизацию пациента и не сопровождается тошнотой, рвотой, головными болями и болями в спине. Недостатки её заключаются в трудности тонкой дифференцировки тканей в условиях их инфильтрации и необходимости большего количества времени для достижения эффекта анальгезии после каждого введения анестетика. Основные противопоказания к её применению – ожирение, послеоперационные и рецидивные грыжи, а также выполнение эндоскопических операций.
Эффективность методики местной анестезии во многом определяется психологической готовностью пациента и применением адекватной премедикации. В большинстве случаев оптимально внутримышечное введение пациенту за 1 ч до операции бензодиазепинов (диазепам 0,2-0,3 мг/кг). По показаниям назначают антигистаминные и холинолитические препараты.
При проведении инфильтрационной анестезии традиционно применяют 0,5% растворы новокаина, а при наличии аллергических реакций на новокаин – 1% раствор лидокаина или прилокаина и мепивакаина, а также 0,25% раствор бупивакаина. Лучшее средство для инфильтрационной анестезии – смесь из 1% раствора лидокаина и 0,5% раствора бупивакаина в соотношении 1:1.
Спинальная анестезия.
При проведении хирургических вмешательств у пациентов с паховыми и бедренными грыжами нередко применяют спинальную анестезию. По сравнению с местной анестезией в хирургии паховых грыж она имеет неоспоримые преимущества – полноценное обезболивание, хорошая релаксация мышц, отсутствие инфильтрации тканей области операции анестетиком и длительный обезболивающий эффект. Спинальная анестезия при герниопластике выполняется по традиционной методике с тщательным соблюдением асептики и пункцией субарахноидального пространства на уровне L2-3 или L3-4 в положении пациента на боку. Для её выполнения используют бупивакаин, лидокаин, тетракаин, артикаин и различные фармакологические смеси с эпинефрином (адреналином), фентанилом, морфином и клонидином (клофелином).
Вместе с тем у спинальной анестезии имеется и ряд недостатков. Они заключаются в необходимости специальной подготовки персонала, трудностях применения у пациентов с ожирением и невозможности достаточно ранней активизации больного. В связи с этим спинальную анестезию в основном используют при осложнённых видах паховых грыж и двусторонних операциях. Специфические осложнения – гипотензия, брадикардия, мышечная дрожь, послеоперационная головная боль, общая слабость, тошнота и рвота.
Общее обезболивание в хирургии грыж не имеет принципиальных отличий от анестезии в открытой хирургии. Однако при проведении видеоассистированных и лапароскопических операций следует учитывать создание у пациента пневмоперитонеума и абсорбцию инсуффлируемого углекислого газа. Необходимо отметить, что в хирургии паховых, пупочных и бедренных грыж общая анестезия применяется очень редко, что связано с потенциальным риском её использования. Кроме того, выключение сознания не допускает контакта хирурга с пациентом, а это бывает достаточно важно для выявления небольших грыжевых мешков. В связи с этим применение общей анестезии в хирургии «малых грыж» повсеместно сокращается и ограничивается специальными показаниями, основное место среди которых занимает необходимость выполнения в брюшной полости и верхней половине тела сочетанных с грыжесечением операций. У пациентов с выраженными сопутствующими заболеваниями сердечно-сосудистой и лёгочной систем предпочтение следует отдавать перидуральной анестезии.
Современные пластические материалы
Необходимость применения в хирургии грыж синтетических эксплантатов уже ни у кого не вызывает сомнений. Их использование позволяет добиться надёжного закрытия грыжевого дефекта с малым числом осложнений и низкой частотой рецидива заболевания.Первые попытки применения ауто- и гетеропластических материалов в хирургии грыж заключались в использовании для пластики широкой фасции бедра, лоскутов кожи и мышц передней брюшной стенки, трансплантатов из твёрдой мозговой оболочки и надкостницы. Однако применение этих материалов не обеспечивало необходимой прочности соединительнотканного рубца и надёжного восстановления дефектов передней брюшной стенки, сопровождалось частым нагноением послеоперационной раны, отторжением трансплантата и значительным количеством рецидивов.
Поиск идеальных синтетических материалов для хирургического лечения грыж также прошёл достаточно длинный путь. За всю историю герниопластики предпринимались попытки применения таких имплантатов, как серебряные нити, сетки из тантала и нержавеющей стали, протезов из фортисана, поливиниловой губки, нейлона, силастика, тефлона, углеродистого волокна, полиэстера, полипропилена, политетрафлюороэтилена, полигликолевой кислоты и полиглактина. Большинство из этих материалов после имплантации подвергались гидролизу и биодеградации, не обладали механической прочностью, гибкостью и формоустойчивостью, легко инфицировались и вызывали реакцию отторжения. Некоторые из этих синтетических имплантатов так никогда и не применялись в клинической практике.
Правильный выбор материала для герниопластики имеет ключевое значение для успешного исхода операции. В связи с этим к имплантируемым синтетическим материалам предъявляются определённые требования, соблюдение которых позволяет обеспечить безопасность и надёжность их применения. Идеальный синтетический имплантат должен быть химически инертным, обладать механической прочностью и гибкостью, стимулировать рост фибробластов, а его поры – достаточного для врастания соединительной ткани размера. Кроме того, он не должен вызывать воспаления и отторжения, аллергических реакций и сенсибилизации, а также оказывать канцерогенного воздействия.
Современные синтетические эксплантаты отличаются по толщине, размерам пор, прочности на разрыв, степени жёсткости при сгибании, структуре поверхности и электрическому заряду. Учитывая то, что эти эксплантаты – текстильные изделия, их свойства оценивают стандартными методами контроля текстиля. Для оценки их качества используют американские стандартные методы контроля.
Тест на прочность определяет предел прочности эксплантата на разрыв и отражает реальное состояние сетки, испытывающей прямое действие силы растяжения. Тест проводят методом применения возрастающей нагрузки к узкой полоске материала. Однако, как показывает практика, разрыв имплантата наиболее часто наблюдается в области границы его прикрепления к тканям. В связи с этим, прочность имплантата определяется также и сопротивлением хирургической сетки натяжению швов, которые накладывают на расстоянии 6,5 мм от её края и натягивают с постоянной скоростью до возникновения повреждений имплантата.
Жёсткость имплантата – одно из основных свойств. Для определения жёсткости полоску имплантата помещают над выступающим краем горизонтальной поверхности, в результате чего происходит сгибание волокон полимера под собственным весом. При проведении оценки теста проводят подсчёт длины перекрытия просвета сеткой области выступающей поверхности.
Толщина сетки оказывает прямое влияние на качество результатов пластики; тонкая сетка имеет преимущества. В сочетании с низкой жёсткостью этот параметр имплантата определяет характер сеточно-тканевого взаимодействия, наличие оптимальных показателей которого способствует более быстрому образованию коллагена в области пластики с минимальной вероятностью формирования сером.
Синтетический сетчатый эксплантат – структурный каркас для прорастания соединительной ткани. В связи с этим пористость протеза, определяемая размером отверстий в сетке, – достаточно важный параметр. Оптимальный размер пор сетчатого эксплантата для оптимальной фиксации и прорастания фиброзной тканью должен быть более 50 мкм и превышать среднестатистические размеры фибробласта (15×50 мкм).
Одним из наиболее важных свойств синтетического эксплантата служит его устойчивость к инфекции. Необходимо помнить, что размер большинства бактерий не превышает 1 микрона, размер нейтрофилов и макрофагов составляет около 10 микрон, а размер промежутков известных полифиламентных материалов – менее 10 микрон. В связи с этим в случае развития гнойно-воспалительного процесса после выполнения пластики полифиламентным эксплантатом или политетрафторэтиленовой пластиной (Mersilene, Gore-Tex, Surgipro SPM, Экофлон) возникает необходимость их удаления. При применении монофиламентных имплантатов (Ethicon, Surgipro SPMM, Resorba, Premilene, Braun, Линтекс) даже в случаях формирования абсцесса необходимости удаления сетки при условии адекватного дренирования раны и назначении антибиотиков не возникает.
По своим физико-химическим свойствам синтетические сетчатые эксплантаты, применяемые в хирургии грыж, можно также подразделить на рассасывающиеся и нерассасывающиеся.
Рассасывающиеся эксплантаты – сетки, в состав которых входит полиглактин-910 и полигликолевая кислота. Рассасывание полиглактин-910 эксплантата происходит между 60 и 90-ми сутками после выполнения оперативного вмешательства. Типичные представители эксплантатов, в состав которых входит полиглактин-910, – сетки Vicril, Vypro I и Vypro II (Ethicon). Полигликолевая кислота – синтетический рассасывающийся материал. Полное время его рассасывания превышает показатели полиглактина-910, составляя 90 дней после имплантации. Кроме того, нити полигликолевой кислоты имеют более высокую прочность на разрыв, которая сохраняется в течение 30 дней. Самый распространённый эксплантат, содержащий полигликолевую кислоту, – сетка Ultrapro (Ethicon).
Наиболее популярные нерассасывающиеся материалы – пластины из политетрафторэтилена (Gore Mycromesh, Экофлон), сетки из полиэстера (Mersilene, Sofradim Parietex) и полипропилена (Ethicon, Surgipro, Resorba, Premilene, Braun, Линтекс). Важное свойство полипропиленовых эксплантатов – отсутствие потери их прочности, они не подвергаются гидролизу и биодеградации. Вызывая слабо выраженную воспалительную реакцию, материал способствует образованию соединительной ткани, которая, прорастая в ячейки сетки, практически вовлекает её в толщу формирующегося рубца. Монолитность и гидрофобность мононити обеспечивают имплантату устойчивость к инфицированию. Обширный опыт их применения подтверждает такие качества, как гипоаллергенность, высокую резистентность к инфекции и отсутствие тератогенности.
Политетрафторэтилен – один из распространённых материалов, используемых в герниологии. Пластины из политетрафторэтилена биоинертны и не вызывают спаечного процесса при пористости от 3 до 5 мкм. Полиэстер также широко применяется в качестве пластического материала. Имплантат имеет высокую эластичность, широкие промежутки между волокнами и легко моделируется в ране.
В отдельные категории эксплантатов, применяемых при проведении хирургического лечения грыж, можно выделить композиционные сетки, двусторонние сетки с неадгезивным покрытием и наличием антимикробных компонентов. Композиционные сетки, как правило, состоят из полипропилена и какого-либо гидролизируемого материала. Эксплантаты из рассасывающихся материалов применяются редко, в основном у лиц средних возрастных групп. Основной недостаток таких материалов при закрытии больших грыжевых дефектов – относительно ранняя биодеградация, наступающая до формирования достаточного пласта соединительной ткани. Композиционная сетка состоит из двух типов волокон; она обладает достаточно плотной структурой, обеспечивает механическую прочность и устойчивость к деформации в первые сутки после оперативного вмешательства. В последующем часть волокон подвергается гидролизу, освобождая место для врастающей соединительной ткани. При этом механическая прочность сетки в этот момент времени уже достигается в большей степени за счёт собственной рубцовой ткани.
Наиболее высокотехнологичными синтетическими эксплантатами представляются двусторонние сетки с неадгезивным покрытием (Gore-Tex Dualmesh Plus). Высокую популярность среди хирургов имеют пластины из пористого политетрафторэтилена. Политетрафторэтилен обладает микропористой структурой и способен к растяжению. Он не травмирует ткани, не расслаивается и не осыпается при моделировании, а при пористости менее 5 мкм не прорастает соединительной тканью.
В качестве эксплантатов с наличием антимикробных компонентов необходимо отметить пластины из пористого политетрафлюороэтилена (Экофлон), в состав которых введён дополнительный антимикробный компонент (карбонат серебра или хлоргексидина диацетат). Антимикробный компонент в течение 10 сут высвобождается из структуры пористого материала, тем самым, снижая риск развития раневых гнойно-воспалительных осложнений в зоне герниопластики.
При эндоскопической технике оперативного вмешательства стали применяется сетчатые композитные материалы (Sofradim Parietene), которые также имеют неадгезивное покрытие. Оно представлено коллагеновой плёнкой, которая расположена на одной из сторон полипропиленового сетчатого имплантата и предотвращает развитие спаечного процесса на период его прорастания.
В заключение необходимо отметить, что все применяемые имплантаты в зависимости от их формы можно разделить на плоские сетки и на объёмные. Плоские имплантаты имеют вид прямоугольного листа или же анатомически максимально адаптированных заготовок (Gore-Tex, Herniamesh, Surgipro). Объёмные эксплантаты имеют форму волана или затычки (Bard, Herniamesh, Surgipro), нескольких листов материала, которые могут располагаться в различных плоскостях (Surgipro). Кроме того, в практической работе применяют различные эксплантаты представляющие собой комбинацию плоских и объёмных форм (Herniamesh, Surgipro, Ethicon Prolene Hernia System).
B.C. Савельев, Н.А. Кузнецов, С.В. Харитонов
Диагностика грыжи передней брюшной стенки
Клиническая симптоматика
У подавляющего числа пациентов диагностика наружных брюшных грыж не представляет особых трудностей. Основной симптом заболевания – наличие опухолевидного образования, которое изменяет свои размеры под влиянием различных факторов. Оно увеличивается в вертикальном положении пациента, при кашле и натуживании, а в горизонтальном положении уменьшается или даже совсем перестаёт определяться. Быстрое изменение размеров вплоть до полного исчезновения позволяет отличить грыжевое выпячивание от иных опухолевидных образований, размеры которых во время осмотра постоянны.При пальпации неосложнённая грыжа безболезненна, имеет мягкоэластическую консистенцию и обычно свободно вправляется в брюшную полость в горизонтальном положении пациента. После вправления грыжевого содержимого удаётся определить дефект в брюшной стенке – грыжевые ворота. Классическим признаком любых форм грыж, за исключением ущемлённых, служит положительный симптом кашлевого толчка. При покашливании пациента пальцы врача ощущают толчки органа, выходящего в грыжевой мешок.
Определённые трудности в диагностике возникают в начальной стадии заболевания, когда ещё не образовалось заметное на глаз выпячивание. В этот период пациент ощущает умеренные тянущие боли в области формирующейся грыжи. Боли обычно возникают при поднятии тяжести, кашле или натуживании во время дефекации или мочеиспускания. При пальпации обычно удаётся определить дефект брюшной стенки, через который при покашливании или натуживании пациента выходит небольшое опухолевидное образование. В случае затруднений клинической диагностики используют специальные методы исследования.
Инструментальная диагностика
Современная инструментальная диагностика больных с грыжевыми образованиями включает комплекс рентгенологических, ультразвуковых и эндоскопических методов исследования, а также выполнение ряда функциональных проб. Их проводят как для уточнения диагноза, так и для выявления сочетанной патологии органов брюшной полости и сопутствующей сердечно-лёгочной патологии.Наиболее информативным методом рентгенологической диагностики грыж передней брюшной стенки – рентгеновская КТ. Её применение позволяет решать различные практические задачи – диагностировать грыжевое выпячивание, оценивать характер грыжевого содержимого и размеры грыжевых ворот, проводить дифференциальную диагностику грыж с другими патологическими образованиями, оценивать состояние тканей передней брюшной стенки. Кроме решения диагностических задач, КТ позволяет определить соотношение объёма грыжевого содержимого к общему объёму брюшной полости пациента, что необходимо учитывать при выборе метода пластики и прогнозирования вероятности развития компартмент-синдрома в раннем послеоперационном периоде.
УЗИ – высокоинформативный метод инструментального обследования пациентов с различными видами грыж. Его проведение по своей информативности во многих клинических ситуациях существенно не уступает КТ и позволяет решать аналогичные диагностические задачи. Кроме того, применение допплеровских режимов ультразвукового сканирования позволяет регистрировать различные функциональные и органические изменения органного кровотока, наличие которых может накладывать свой отпечаток на течение раннего послеоперационного периода, в особенности на фоне повышения внутрибрюшного давления после выполнения пластики передней брюшной стенки.
Из рентгеноконтрастных методов исследования в диагностике грыжевых образований наибольшее распространение получила перитонеорентгенография. При её выполнении водорастворимый рентгеноконтрастный препарат вводят в брюшную полость, после чего с помощью ряда технических приёмов (натуживание, надавливание рукой в гипогастрии) добиваются равномерного распределения препарата в различных отделах паховых и подвздошных областей. Применение перитонеорентгенографии позволяет добиться высокой точности в выявлении грыжевых образований нижней части передней брюшной стенки, в определении вида (бедренная, паховая или запирательного канала) и типа (прямая или косая паховая, скользящая паховая) грыжи, степени разрушения задней стенки пахового канала, а также с высокой точностью диагностировать рецидив заболевания. Кроме того, этот метод даёт возможность дифференциальной диагностики ряда таких чрезвычайно схожих с симптомами паховой грыжи клинико-морфологических синдромов, как пубалгия, спортивные паховые боли и расширение входа в бедренный канал. Основными отрицательными моментами перитонеорентгенографии, ограничивающими её применение, служит инвазивность самой манипуляции и возможные аллергические реакции на введение рентгеноконтрастных препаратов в брюшную полость.
Эндоскопические исследования у пациентов с грыжевыми образованиями в основном применяют для выявления сопутствующей патологии органов брюшной полости, коррекцию которой необходимо проводить при выполнении симультанных хирургических вмешательств. И только в наиболее трудных для диагностики наблюдениях прибегают к выполнению диагностической лапароскопии для дифференцирования грыжи от других заболеваний органов брюшной полости.
Один из обязательных методов инструментальной диагностики больных с грыжевыми образованиями больших размеров – спирометрия, выполнение которой позволяет дать оценку функции внешнего дыхания пациента. Спирометрия позволяет оценить вентиляционную способность лёгких, провести измерение минутного объёма дыхания, выполнить анализ изменений скорости потоков воздуха в различных отделах дыхательных путей при выполнении манёвра форсированного дыхания. Оценка функции внешнего дыхания пациента позволяет дать оценку уровня бронхиальной проходимости и провести индивидуальный подбор наиболее подходящего вида пластики передней брюшной стенки и метода анестезии.
B.C. Савельев, Н.А. Кузнецов, С.В. Харитонов
Введение
Знание анатомии и функции брюшной стенки является краеугольным камнем для успешного восстановления грыжи на основе восстановления формы и функции брюшной стенки.
Передняя брюшная стенка представляет собой шестиугольник. Верхняя граница – реберный край и мечевидный отросток с боковыми границами, являющимися среднечелюстными линиями. Нижние границы – лобковый симфиз, лобковый бугорок, паховые связки, передний подвздошный гребень и передние верхние подвздошные ости и гребни подвздошной кости.Слои брюшной стенки включают кожу, подкожные ткани, поверхностную фасцию, глубокую фасцию, мышцы, внебрюшинную фасцию и брюшину [1] . Целью данного обзора было обсуждение клинической анатомии брюшной стенки в хирургии грыжи.
Обсуждение
Авторы ссылались на некоторые из своих собственных исследований в этом обзоре. Эти упомянутые исследования были проведены в соответствии с Хельсинкской декларацией (1964), и протоколы этих исследований были одобрены соответствующими комитетами по этике, связанными с учреждением, в котором они проводились.Все люди в этих ссылочных исследованиях дали информированное согласие на участие в этих исследованиях.
Клиническая анатомия
Слои брюшной стенки включают мягкие ткани и мышцы. Поверхностные фасциальные слои отличаются выше и ниже пупка. Над пупком один слой состоит из слитой фасции Camper и Scarpa; ниже пупка эти слои разделены. Фасция Camper – это жировой наружный слой, который непрерывно продолжается с поверхностной фасцией бедра и распространяется низко в большие половые губы у женщин и мошонку у мужчин.Фасция скарпа – это перепончатый внутренний слой, который сливается с личинкой фасции бедра и продолжается к промежности, где она называется фасцией Colles.
Глубокие фасциальные слои включают внешнюю косую, внутреннюю косую, transversus abdominis и париетальную брюшину. Эти структуры помогают сформировать прямую оболочку и переходы по дугообразной линии. Дугообразная линия расположена на полпути между пупком и лобковым симфизом. Передняя прямая оболочка над дугообразной линией состоит из внешней косой части и внутренней косой части.Задняя прямая оболочка состоит из внутренней косой и поперечной фасции. Ниже дугообразной линии внешние и внутренние косые мышцы сливаются, образуя переднюю прямую оболочку прямой кишки, а задняя прямая прямая оболочка состоит только из transversus abdominis (рис. 1). Передние и задние оболочки прямой кишки окружают и поддерживают прямую мышцу, и эти слои часто используются и используются для восстановления и реконструкции брюшной грыжи. Linea alba и linea semilunares являются важными хирургическими ориентирами.Линия альба проходит по средней линии от мечевидного отростка до лобкового симфиза и состоит из слияния передней и задней прямой кишки. Линия альба часто используется для хирургических разрезов, потому что она обеспечивает быстрый и легкий доступ к брюшной полости. Linea semilunaris является боковой границей прямой мышцы и состоит из слияния внешних и внутренних косых мышц и поперечной мышцы живота.
| Рисунок 1: Изображение правой прямой мышцы, показывающее слои выше и ниже дугообразной линии.Задняя прямая оболочка над дугообразной линией состоит из внутренней косой и поперечной фасции. Ниже дугообразной линии задняя прямая кишка состоит только из поперечной брюшной фасции. |
Основными мышцами брюшной стенки являются прямая мышца живота, внешняя косая, внутренняя косая, поперечная брюшная и пирамидальная. Мышцы прямой мышцы живота парные и находятся по средней линии. Они выполняют несколько функций и являются основными сгибателями брюшной стенки.Они стабилизируют таз во время ходьбы, защищают брюшную полость и помогают при форсированном выдохе. Прямая кишка происходит от лобкового симфиза и гребня и вставляется на передние поверхности пятого, шестого и седьмого реберного хряща и мечевидного отростка. От трех до четырех сухожильных надписей проходят в боковом направлении, прилипают к передней части прямой кишки и прерывают прямую кишку.
Боковые мышцы брюшной стенки включают внешние и внутренние косые мышцы и поперечную мышцу живота.Самая поверхностная мышца и самая толстая из этих мышц – это внешняя косая, которая происходит от нижних восьми ребер, медиально прикрепляется к лобковому гребню и проходит в направлении инферомедиума. В нижней части внешняя косая часть образует паховую связку, проходящую между передней верхней подвздошной остью и лобковым бугорком. Внутренняя косая мышца проходит в направлении суперединицы, глубоко и перпендикулярно внешней косой. Он вставляется на нижних и задних границах ребер с десятого по двенадцатый, превосходно и происходит от грудопоясничной фасции, передних двух третей гребня подвздошной кости и боковой половины паховой связки.В худшем случае внутренние косые плавкие перемычки с поперечным брюшным прессом образуют соединенное сухожилие, которое вставляется в лобковый гребень. Transversus abdominis проходит в горизонтальном направлении и является самой глубокой из боковых мышц. Он происходит от передних трех четвертей гребня подвздошной кости, боковой трети паховой связки, внутренней поверхности нижних шести реберных хрящей и пересекается с волокнами от диафрагмы. Ниже дугообразной линии он вставляется в лобковый гребень и пектинальную линию, образуя соединенное сухожилие с внутренней косой.Пирамидальная мышца, отсутствующая примерно у 20% людей, представляет собой небольшую треугольную мышцу, предшествующую нижнему аспекту прямой мышцы живота [1] . Мышцы брюшной стенки показаны на рисунке 2.
| Рисунок 2: Мышцы брюшной стенки. Перепечатано с разрешения Chim H., Evans KK, Salgado CJ, Mardini S. In: Rosen M, редактор. Атлас реконструкции брюшной стенки. Нью-Йорк, Нью-Йорк: Elsevier; 2012. |
Кровоснабжение и иннервация брюшной стенки
Понимание кровоснабжения и иннервации передней брюшной стенки важно для безопасного восстановления грыжи.Кровоснабжение брюшной стенки сложное, но его можно упростить, разбив его на три зоны: [2] (рис. 3).
| Рисунок 3: Кровоснабжение живота разделено на три зоны. Перепечатано с разрешения Chim H., Evans KK, Salgado CJ, Mardini S. In: Rosen M, редактор. Атлас реконструкции брюшной стенки. Нью-Йорк, Нью-Йорк: Elsevier; 2012. |
Зона I состоит из верхней и средней центральной части брюшной стенки и граничит преимущественно с мечевидным отростком и медиальными краевыми краями, латерально с полулунной линией и с нижней кромкой пупка.Кровоснабжение этой зоны состоит из глубоких верхних и глубоких нижних эпигастральных артерий, которые сходятся в точке между мечевидным отростком и пупком; нижняя артерия является доминирующим сосудом двух. Верхняя эпигастральная артерия начинается с того, что боковая грудная артерия раздваивается примерно на уровне шестого ребра. Глубокая нижняя эпигастральная артерия происходит от наружной подвздошной артерии, прежде чем она проходит медиально, проходя через заднюю прямую кишку в середине между лобком и дугообразной линией.
Верхняя и нижняя нижняя эпигастральные артерии проходят глубоко в мышцу прямой кишки, впереди задней оболочки прямой кишки, и обеспечивают кровоснабжение мышцы и вышележащей кожи и подкожной клетчатки через мышечно-кожные перфораторы. Эти перфораторы можно подразделить на медиальные и боковые перфораторы. Они существуют в виде продольных рядов, которые проходят параллельно брюшной стенке. Медиальные перфораторы имеют тенденцию иметь более широкую сосудистую территорию, когда они пересекают срединную линию, тогда как боковые перфораторы локализуются на их специфической стороне живота.Понимание этих перфораторов важно при выборе типа разреза и выборе метода ремонта. Общий разрез по средней линии нарушит медиальные перфораторы, которые пересекают среднюю линию, ограничивая коллатерали в зоне I. Когда подкожная клетчатка отделена от передней оболочки прямой кишки, например, во время отделения внешнего компонента, кровоснабжение этой передней ткани нарушается, потому что большая часть кровоснабжения в этом регионе зависит от этих мышечно-кожных перфораторов.
Зона II состоит из нижней брюшной стенки. Он граничит преимущественно с нижним краем пупка (нижняя граница зоны I) и проходит по длине передней брюшной стенки до ее боковой границы по среднечелюстной линии. Его нижней границей является нижний край брюшной полости. Кровоснабжение этой зоны состоит из эпигастральной аркады, поверхностного нижнего эпигастрального отдела, поверхностного наружного полового члена и поверхностных периферических подвздошных артерий. Основной компонент кровоснабжения зоны III, глубокая подвздошная артерия, имеет перфораторы, которые снабжают участок кожи в зоне II.Эта область является задней и головной мозгом к передней верхней подвздошной ости.
Зона III состоит из боковой брюшной стенки и граничит преимущественно с реберным краем, посередине – с полулунной линией, а сбоку – со среднечелюстной. Кровоснабжение этой зоны состоит из мышечно-диафрагмальной, поясничной и нижней межреберной артерий; последняя получена из глубоко подвздошной подвздошной артерии. Musculophrenic артерия является второй ветви внутренней грудной артерии на ее бифуркации.Он проходит подколенно в боковом направлении за седьмым, восьмым и девятым ребрами, обеспечивая крупные ветви между межреберными артериями и, в конечном итоге, соединяясь с пиломатериалом, снабжая боковую брюшную стенку. Поясничная и нижняя межреберные артерии лежат в плоскости между поперечной и внутренней косой мышцами.
Иннервация передней брюшной стенки имеет сегментарный и дерматомальный характер и включает в себя нервы, происходящие из вентральных ветвей T7-L1. Эти сегментарные нервы имеют важные сенсорные и моторные функции.В частности, в эти процессы вовлечены передняя и латеральная кожные ветви межреберных нервов T7-11, подреберный нерв T12 и подвздошно-поджелудочная и подвздошно-язычная ветви L1. За исключением подвздошно-поджелудочной и подвздошно-язычной ветвей, эти нервы проходят в одной плоскости с межреберной и поясничной артериями между внутренней косой и поперечной мышцами. В средней линии ветви T7-9 снабжают верхнюю брюшную стенку чуть ниже мечевидного отростка до верхнего края пупка, T10 иннервирует область вокруг пупка, а T11-L1 снабжают нижнюю брюшную стенку.С боков, ветви T7-12 обеспечивают сенсорную иннервацию. Подвздошно-язычный и подвздошно-желудочный нервы также дают ощущение внутренней части бедра и мошонки или половых губ. Эти два нерва проникают через внутреннюю косую мышцу и проходят между ней и наружной косой мышцей.
Моторная иннервация мускулатуры брюшной стенки происходит по аналогичной схеме. Мышца прямой кишки иннервируется нижними шестью межреберными нервами. Внешние косые, внутренние косые и поперечные мышцы живота иннервируются нижними межреберными, подреберными, подвздошно-поджелудочными и подвздошно-язычными нервами.Нервы брюшной стенки показаны на рисунке 4.
| Рисунок 4: Нервное питание брюшной стенки. Перепечатано с разрешения Chim H., Evans KK, Salgado CJ, Mardini S. In: Rosen M, редактор. Атлас реконструкции брюшной стенки. Нью-Йорк, Нью-Йорк: Elsevier; 2012. |
Грыжи брюшной стенки и соответствующие хирургические методы
Вентральная грыжа – это нарушение или дыра в брюшной стенке, которая может быть классифицирована как первичная, возникающая de novo или послеоперационная (грыжи, вызванные предыдущим разрезом и операцией).Большинство грыж образуются в более слабых областях брюшной стенки, где нет мышц, и обычно встречаются в linea alba. Тем не менее, послеоперационные грыжи могут возникнуть в любом месте живота. Факторы риска развития послеоперационной грыжи включают несколько технических факторов и факторов пациента [3,4] .
Двумя основными хирургическими методами, описанными для восстановления вентральной грыжи, являются лапароскопический и открытый доступ. Использование сетки снижает частоту рецидивов при вентральных грыжах, поэтому в большинстве случаев следует использовать сетку [5,6] .
Обычно требуется восстановление открытых вентральных грыж из-за расположения требуемой сетки или из-за того, что для восстановления требуется отделение или высвобождение любого из компонентов брюшной стенки. Ремонт сетки обычно классифицируется как ремонт накладок, мостов или подслоев, а тип ремонта определяется тем, где сетка расположена относительно грыжи. Несмотря на то, что продолжаются дебаты относительно преимуществ методов наложения и подслоя, большинство хирургов соглашаются с тем, что при ремонте мостов с помощью сетки встречается недопустимая частота рецидивов грыжи, и ее следует использовать только в особых случаях [7] .
Ремонт накладки (размещение сетки над дефектом грыжи и фиксация ее на внешней косой и / или передней прямой кишке оболочки) имеет несколько потенциальных преимуществ: это может быть технически проще, быстрее и его использование может избежать попадания в брюшную полость и травм к внутренностям. Важный принцип восстановления грыжи связан с широким перекрытием сетки дефекта и адекватной фиксацией. Хороший ремонт накладки обычно включает в себя поднятие подкожных лоскутов для размещения сетки. Еще один принцип восстановления грыжи заключается в том, что, когда это возможно, сетка должна использоваться в качестве опоры для восстановления, средняя линия / linea alba должна быть закрыта, а мышцы прямой кишки повторно аппроксимированы.Важные методы могут использоваться, чтобы помочь в закрытии средней линии при больших или сложных грыжах и обычно упоминаются как разделение компонентов или миокожных или миофасциальных выделений. Наиболее заметный из них был впервые описан Ramirez et al. [8] и включает в себя разрез задней оболочки прямой кишки, рассечение подкожной клетчатки от внешней косой и врезание наружной косой латеральной к полулунной линии (рис. 5). Хотя этот метод, вероятно, наиболее широко известен, существует множество миокожных и миофасциальных выделений, основанных на анатомии брюшной стенки, которые можно использовать для достижения закрытия средней линии.
| Рисунок 5: Открытое восстановление вентральной грыжи с размещением сетки в ретроторектусном пространстве. Разделение компонентов / надрез наружного наклона выполняли сбоку от полулунной линии, чтобы обеспечить срединное закрытие без чрезмерного натяжения сетки. |
Восстановление подслоя основано на теории, что размещение сетки ниже грыжевого дефекта и мышц позволит брюшным силам помочь удерживать сетку на месте, и в значительной степени основано на восстановлении ретроректуса, популяризированном Rives et al. [9] , Wantz [10] и Stoppa [11] . Восстановление ретроректуса было описано Ривсом и считается одним из лучших методов восстановления вентральных грыж [9] . В этом случае задняя прямая оболочка прямой кишки отсекается от линии alba (рис. 6), а прямая мышца рассекается от задней прямой кишки. Затем заднюю прямую кишку сшивают вместе по средней линии, что позволяет поместить сетку в это пространство и исключить ее контакт с внутренностями (рис. 7).Одним из недостатков восстановления Rives является то, что задняя прямая оболочка прямой кишки представляет собой конечную оболочку и ограничивает количество сетки, которая может быть размещена в боковом направлении, когда оболочка заканчивается. Тщательное знание анатомии брюшной стенки показывает, что есть несколько плоскостей, которые можно использовать для размещения сетчатки в ретромускульной области, чтобы облегчить размещение более крупных сеток, которые могут выходить за границы задней оболочки прямой кишки. Три из этих методов были недавно описаны. Восстановление предбрюшинного пространства [12] включает в себя разрез брюшины по средней линии и развитие плоскости в поперечном направлении при необходимости (рис. 8).Преимущество этого метода заключается в том, что он позволяет широко перекрывать дефект грыжи; однако недостатки заключаются в том, что это может быть трудным техническим анализом и может не допустить миофасциального высвобождения. Было предложено две модификации ремонта Ривса, чтобы потенциально помочь с невозможностью разместить сетку в поперечном направлении к полулунной линии в ремонте ретроторектуса. Первое, описанное Carbonell и коллегами [13] , включает в себя разрезание боковой границы задней прямой кишки и деление заднего апоневроза внутренней косой.Расслоение происходит латерально между внутренней косой мышцей и поперечной мышцей живота, что позволяет разместить большое пространство [13] . Одна критика этого восстановления заключается в том, что рассечение и деление в этих плоскостях на боковой границе задней прямой кишки обычно требуют лигирования сосудисто-нервных пучков, снабжающих прямую мышцу. Хотя не было объективных исследований, определяющих влияние, которое это оказывает на функцию брюшной стенки, это менее чем желательно, если этого можно избежать.Второй описан Новицким и его сотрудниками [14] и включает в себя резание задней прямой кишки, расположенной чуть посередине к полулунной линии, проксимальной к месту вставки нервов в мышцу прямой кишки. Затем поперечная мышца живота разделяется и освобождается, обеспечивая доступ к предбрюшинному пространству [14] (рис. 9). Предполагаемые преимущества этого метода заключаются в том, что он экономит сосудисто-нервное снабжение прямой мышцы и допускает широкое размещение сетки латерально по отношению к полулунной линии в предбрюшинном пространстве.
| Рис. 6: Операция по удалению открытой вентральной грыжи с лапаротомическим разрезом с открытием задней ножки прямой кишки прямо по средней линии. Рассечение этой плоскости по обеим сторонам разреза позволит закрыть заднюю оболочку прямой кишки и поместить ретроретусную сетку для восстановления грыжи (Rives). |
| Рис. 7: Открытое ретроректальное (Rives) восстановление вентральной грыжи с рассечением и закрытием задней прямой кишки.Сетка помещается в это пространство, так что она не будет соприкасаться с внутренностями, и передняя фасция закрывается над сеткой. |
| Рисунок 8: Лапаротомический разрез с брюшиной, рассеченной по задней ножке прямой кишки. Рассечение предбрюшинного пространства по обеим сторонам разреза позволяет закрыть брюшину по средней линии и расположить большую сетку, которая может идти латерально к полулунной линии. |
| Рис. 9: Поперечная брюшная полость включает в себя резание задней прямой кишки, расположенной только медиально к сосудисто-нервному снабжению, и затем резание поперечной мышцы живота.Это обеспечивает более широкое размещение сетки в предбрюшинном пространстве, избавляя от сосудисто-нервного пучка и уменьшает напряжение в брюшной полости. |
Лапароскопический подход основан на восстановлении ретроректуса, популяризированном Rives [12] , и сетка располагается внутрибрюшно. Поскольку сетка помещается внутри брюшной полости, сетка должна быть тщательно выбрана, чтобы обеспечить совместимость с внутрибрюшным размещением. Интраабдоминальные сетки обычно представляют собой полипропиленовые, полиэфирные сетки или вспененный политетрафторэтилен с покрытием из полипропилена [15] .Один потенциальный недостаток традиционного лапароскопического восстановления заключается в том, что, хотя грыжа ремонтируется и устраняется возможность заключенных или ущемленных грыж, это восстановление мостового типа и не позволяет действительно реконструировать брюшную стенку. Этот недостаток был устранен путем использования лапароскопического закрытия дефекта, описанного Novitsky et al. [16]
Лицензиат OAPL (Великобритания) 2014. Лицензия Creative Commons Attribution (CC-BY)
.Дефект брюшной стенки – Genetics Home Reference
Дефект брюшной стенки – это отверстие в брюшной полости, через которое могут выступать различные органы брюшной полости. Это отверстие различается по размеру и обычно диагностируется на ранних стадиях развития плода, обычно между десятой и четырнадцатой неделями беременности. Существует два основных типа дефектов брюшной стенки: омфалоцеле и. Омфалоцеле – это отверстие в центре брюшной стенки, где пуповина встречается с брюшной полостью. Органы (обычно) выступают через отверстие в пуповину и покрыты той же защитной мембраной, которая покрывает пуповину.Гастрошизис – это дефект брюшной стенки, обычно справа от пуповины, через который высовывается толстая и тонкая кишка (хотя другие органы иногда могут выпячиваться). При гастрошизисе нет мембран, покрывающих открытые органы.
Плоды с омфалоцеле могут расти медленно до рождения (задержка внутриутробного развития) и могут родиться преждевременно. Люди с омфалоцеле часто имеют множественные врожденные дефекты, такие как врожденный порок сердца.Кроме того, недостаточное развитие легких часто связано с омфалоцеле, потому что органы брюшной полости обычно обеспечивают основу для роста грудной стенки. Когда эти органы находятся не на своем месте, стенка грудной клетки не формируется должным образом, обеспечивая легкое пространство меньше, чем обычно. В результате у многих детей с омфалоцеле возникает дыхательная недостаточность, и, возможно, их необходимо поддерживать с помощью машины, чтобы помочь им дышать (механическая вентиляция). В редких случаях больные люди, у которых проблемы с дыханием в младенчестве, испытывают рецидивирующие инфекции легких или астму в более позднем возрасте.У пострадавших детей часто возникают проблемы с желудочно-кишечным трактом, включая обратный отток желудочных кислот в пищевод () и трудности с кормлением; эти проблемы могут сохраняться даже после лечения омфалоцеле. Большие омфалоцеле или те, которые связаны с множественными дополнительными проблемами со здоровьем, чаще связаны со смертью плода, чем случаи, когда омфалоцеле встречается отдельно (изолированно).
Omphalocele является особенностью многих генетических синдромов. Почти половина людей с омфалоцеле имеют состояние, вызванное дополнительной копией одной из хромосом в каждой из их клеток (трисомия).До трети людей, рожденных с омфалоцеле, имеют генетическое заболевание, называемое синдромом Беквита-Видемана. Пострадавшие люди могут иметь дополнительные признаки и симптомы, связанные с этими генетическими условиями.
Люди с гастрошизисом редко имеют другие врожденные дефекты и редко имеют хромосомные аномалии или генетическое состояние. Большинство затронутых людей испытывают задержку внутриутробного развития и являются маленькими при рождении; многие пострадавшие дети рождаются преждевременно.
При гастрошизисе выступающие органы не покрыты защитной мембраной и подвержены повреждениям из-за прямого контакта с амниотической жидкостью в матке.Компоненты амниотической жидкости могут вызывать иммунные реакции и воспалительные реакции на кишечнике, которые могут повредить ткани. Сжатие вокруг открытых органов у отверстия брюшной стенки в конце развития плода также может способствовать повреждению органов. Повреждение кишечника вызывает нарушение мышечных сокращений, которые перемещают пищу через пищеварительный тракт (перистальтику) у большинства детей с гастрошизисом. У этих людей перистальтика обычно улучшается через несколько месяцев, а сокращения мышц кишечника нормализуются.Редко дети с гастрошизисом имеют сужение или отсутствие части кишечника (кишечная атрезия) или скручивание кишечника. После рождения эти пороки развития кишечника могут привести к проблемам с пищеварительной функцией, дальнейшей потере кишечной ткани и состоянию, называемому синдромом короткой кишки, которое возникает, когда области тонкой кишки отсутствуют, вызывая обезвоживание и плохое усвоение питательных веществ. В зависимости от тяжести состояния может потребоваться внутривенное кормление (парентеральное питание).
Здоровье человека с гастрошизисом во многом зависит от того, насколько поврежден его или ее кишечник до рождения. Когда дефект брюшной стенки устраняется и восстанавливается нормальная функция кишечника, у подавляющего большинства больных людей нет проблем со здоровьем, связанных с исправленным дефектом в более позднем возрасте.
грыжи брюшной стенки – PDF скачать бесплатно
Цели.Треугольник Хессельбаха с 5/5/2010. Миопектинеальное отверстие Фрухо. Грыжи: кто, что, когда, где, почему?
 Цели грыжи: кто, что, когда, где, почему? Дж. Скотт Рот, главный врач, директор по хирургии желудочно-кишечного тракта, Университет минимально инвазивной хирургии, Кентукки, 16 июня 2009 г. Определите пациентов с риском для
Цели грыжи: кто, что, когда, где, почему? Дж. Скотт Рот, главный врач, директор по хирургии желудочно-кишечного тракта, Университет минимально инвазивной хирургии, Кентукки, 16 июня 2009 г. Определите пациентов с риском для
Сонография грыж
 Сонография грыж Синди Рапп Б.С., RDMS, FAIUM, FSDMS Sr.Менеджер по клиническому маркетингу Toshiba America Medical Systems Тустин, Калифорния Что такое грыжа? Грыжа – это выпячивание органа или ткани
Сонография грыж Синди Рапп Б.С., RDMS, FAIUM, FSDMS Sr.Менеджер по клиническому маркетингу Toshiba America Medical Systems Тустин, Калифорния Что такое грыжа? Грыжа – это выпячивание органа или ткани
Лапароскопическая грыжа
 10 Лапароскопическое восстановление грыжи Ева Диренберг, Ирен Малдер и Йохан Ланге Медицинский центр Университета Эразма в Нидерландах 1. Введение Грыжа – это выпячивание брюшного содержимого (предбрюшинный
10 Лапароскопическое восстановление грыжи Ева Диренберг, Ирен Малдер и Йохан Ланге Медицинский центр Университета Эразма в Нидерландах 1. Введение Грыжа – это выпячивание брюшного содержимого (предбрюшинный
27 ОТКРЫТЫЙ РЕМОНТ ГЕРНИИ
 27 ОТКРЫТАЯ РЕМОНТ ГЕРНИИ 27 Открытая грыжа Ремонт 1 Роберт Дж.Fitzgibbons Jr., M.D., F.A.C.S., Alan T. Richards, M.D., F.A.C.S., and Thomas H. Quinn, Ph.D. Herniorrhaphy является одним из наиболее часто выполняемых
27 ОТКРЫТАЯ РЕМОНТ ГЕРНИИ 27 Открытая грыжа Ремонт 1 Роберт Дж.Fitzgibbons Jr., M.D., F.A.C.S., Alan T. Richards, M.D., F.A.C.S., and Thomas H. Quinn, Ph.D. Herniorrhaphy является одним из наиболее часто выполняемых
Восстановление бедренной грыжи
 Surg Clin N Am 83 (2003) 1189 1205 Восстановление бедренной грыжи Такехиро Хатисука, врач отделения хирургии, Йоккаитская городская больница, 2-2-37 Шибата, Йоккаити-ши, Ми-кен 510-8567, Япония Бедренная грыжа
Surg Clin N Am 83 (2003) 1189 1205 Восстановление бедренной грыжи Такехиро Хатисука, врач отделения хирургии, Йоккаитская городская больница, 2-2-37 Шибата, Йоккаити-ши, Ми-кен 510-8567, Япония Бедренная грыжа
ХИРУРГИЯ КЛЮЧЕВОЙ ГЕРНИИ
 Отказ от ответственности Этот фильм является образовательным ресурсом и не должен использоваться для лечения грыжи или боли в животе.Все решения по поводу грыжи должны приниматься совместно с вашим врачом
Отказ от ответственности Этот фильм является образовательным ресурсом и не должен использоваться для лечения грыжи или боли в животе.Все решения по поводу грыжи должны приниматься совместно с вашим врачом
Лапароскопическая анатомия таза
 2 Лапароскопическая анатомия таза. Внутрибрюшная анатомия мужского таза. Мочевой пузырь. Медиальные пупочные связки. Боковые пупочные связки. Сперматозоиды. Подвздошные сосуды.
Дополнительная информация
2 Лапароскопическая анатомия таза. Внутрибрюшная анатомия мужского таза. Мочевой пузырь. Медиальные пупочные связки. Боковые пупочные связки. Сперматозоиды. Подвздошные сосуды.
Дополнительная информация
Синопсис Причины
 Министерство обороны делает краткий обзор причин грыжи Автор: д-р Кимберли Дженсен, медицинский автор, медицинский текст, Эдинбург Валидатор: профессор Дж. Лейер, больница округа Роял-Суррей, Гилдфорд Отказ от ответственности Это
Министерство обороны делает краткий обзор причин грыжи Автор: д-р Кимберли Дженсен, медицинский автор, медицинский текст, Эдинбург Валидатор: профессор Дж. Лейер, больница округа Роял-Суррей, Гилдфорд Отказ от ответственности Это
Открытая Вентральная Грыжа Ремонт
 Вентральные грыжи Открытая вентральная грыжа Ремонт UCSF в аспирантуре по общей хирургии Мауи, HI 21 марта 2011 г. Хобарт В.Harris, MD, MPH Ventral Hernias: национальный опыт встречается после 11-23% лапаротомий,
Вентральные грыжи Открытая вентральная грыжа Ремонт UCSF в аспирантуре по общей хирургии Мауи, HI 21 марта 2011 г. Хобарт В.Harris, MD, MPH Ventral Hernias: национальный опыт встречается после 11-23% лапаротомий,
Наружные грыжи живота
 Документ для обсуждения, подготовленный для Апелляционного трибунала по безопасности и страхованию на рабочем месте, январь 2006 года. Подготовлено: доктором Джоном Х. Даффом, заслуженным профессором хирургического факультета Университета Западного Онтарио, доктором Джоном
Документ для обсуждения, подготовленный для Апелляционного трибунала по безопасности и страхованию на рабочем месте, январь 2006 года. Подготовлено: доктором Джоном Х. Даффом, заслуженным профессором хирургического факультета Университета Западного Онтарио, доктором Джоном
13 Adductor Muscle Group Excision
 Malawer Chapter 13 21/02/2001 15:36 Page 243 13 Удаление мышц группы Adductor Martin Malawer и Paul Sugarbaker ОБЗОР Группа мышц аддуктора является вторым наиболее распространенным участком высокого и низкого уровня
Malawer Chapter 13 21/02/2001 15:36 Page 243 13 Удаление мышц группы Adductor Martin Malawer и Paul Sugarbaker ОБЗОР Группа мышц аддуктора является вторым наиболее распространенным участком высокого и низкого уровня
Паховая грыжа
 Восстановление паховой грыжи. Грыжа – это ненормальное выпячивание органа из-за слабости брюшной стенки.Мышцы живота обычно достаточно сильны, чтобы держать внутренние органы на месте, когда
Восстановление паховой грыжи. Грыжа – это ненормальное выпячивание органа из-за слабости брюшной стенки.Мышцы живота обычно достаточно сильны, чтобы держать внутренние органы на месте, когда
Вентральная грыжа Ремонт: 10-летний обзор одного учреждения в университетской больнице Томаса Джефферсона
 Вентральная грыжа восстанавливает: 10-летнее обследование одного учреждения в университетской больнице Томаса Джефферсона, Фредерик С, Сейлс, доктор медицинских наук, Джейсон Уоллс, доктор медицинских наук, Дарья Гелиг, доктор медицинских наук, Майк Мирзабейджи, М. А., Уильям Д. Лонг, М. С., Альберт
Вентральная грыжа восстанавливает: 10-летнее обследование одного учреждения в университетской больнице Томаса Джефферсона, Фредерик С, Сейлс, доктор медицинских наук, Джейсон Уоллс, доктор медицинских наук, Дарья Гелиг, доктор медицинских наук, Майк Мирзабейджи, М. А., Уильям Д. Лонг, М. С., Альберт
Амир Кашефи 1, MD Марк А Фридман 1, MD Алан V Krauthamer 1, MD Энтони Дж Гилет 1, MD Биджан Биджан 2, MD, MBA
 Амир Кашефи 1, MD Марк А Фридман 1, MD Алан V Krauthamer 1, MD Энтони Дж Гилет 1, MD Биджан Биджан 2, MD, MBA 1.Гарлемский больничный центр, отделение радиологии Ленокс-авеню, 506, Нью-Йорк, Нью-Йорк, 10037 2. Медицинский центр Дэвиса,
Амир Кашефи 1, MD Марк А Фридман 1, MD Алан V Krauthamer 1, MD Энтони Дж Гилет 1, MD Биджан Биджан 2, MD, MBA 1.Гарлемский больничный центр, отделение радиологии Ленокс-авеню, 506, Нью-Йорк, Нью-Йорк, 10037 2. Медицинский центр Дэвиса,
Паховая грыжа (женщина)
 Паховая грыжа (женская) ЧТО ТАКОЕ ПИЩЕВАЯ ГРИНИЯ? 2 ЧТО ПРИЧИНА ПИШЕЧНОЙ ГЕРНИИ? 2 ЧТО ОТНОСИТСЯ К ЛЕЧЕНИЮ / УПРАВЛЕНИЮ? УПРАВЛЕНИЕ ХИРУРГИИ 3 ДНЯ 3 ХИРУРГИЧЕСКИЙ РЕМОНТ 4 ЧТО ТАКОЕ РИСКИ / ОСЛОЖНЕНИЯ
Паховая грыжа (женская) ЧТО ТАКОЕ ПИЩЕВАЯ ГРИНИЯ? 2 ЧТО ПРИЧИНА ПИШЕЧНОЙ ГЕРНИИ? 2 ЧТО ОТНОСИТСЯ К ЛЕЧЕНИЮ / УПРАВЛЕНИЮ? УПРАВЛЕНИЕ ХИРУРГИИ 3 ДНЯ 3 ХИРУРГИЧЕСКИЙ РЕМОНТ 4 ЧТО ТАКОЕ РИСКИ / ОСЛОЖНЕНИЯ
Восстановление бедренной грыжи
 Восстановление бедренной грыжи ЧТО ТАКОЕ РЕМОНТ МЕЧНОЙ ГЕРНИИ? 2 ЧТО ПРИЧИНА СЛУЧАЙНОЙ ГЕРНИИ? 2 ЧТО ОТНОСИТСЯ К ЛЕЧЕНИЮ / УПРАВЛЕНИЮ? УПРАВЛЕНИЕ ХИРУРГИИ 3 ДНЯ 3 ХИРУРГИЧЕСКИЙ РЕМОНТ 4 ЧТО ТАКОЕ РИСКИ / ОСЛОЖНЕНИЯ
Восстановление бедренной грыжи ЧТО ТАКОЕ РЕМОНТ МЕЧНОЙ ГЕРНИИ? 2 ЧТО ПРИЧИНА СЛУЧАЙНОЙ ГЕРНИИ? 2 ЧТО ОТНОСИТСЯ К ЛЕЧЕНИЮ / УПРАВЛЕНИЮ? УПРАВЛЕНИЕ ХИРУРГИИ 3 ДНЯ 3 ХИРУРГИЧЕСКИЙ РЕМОНТ 4 ЧТО ТАКОЕ РИСКИ / ОСЛОЖНЕНИЯ
Решения для укрепления тканей
 Решения по укреплению тканей Решения по укреплению тканей Уверенность в ваших руках Один источник всех ваших потребностей в хирургической сетке.Один источник для всех ваших потребностей хирургической сетки. Свяжитесь с вашим местным ETHICON
Решения по укреплению тканей Решения по укреплению тканей Уверенность в ваших руках Один источник всех ваших потребностей в хирургической сетке.Один источник для всех ваших потребностей хирургической сетки. Свяжитесь с вашим местным ETHICON
Паховая (паховая) грыжа
 Информация для пациентов Общая хирургия паховой (паховой) грыжи по тел .: 01473 712233 DMI ref: 11582-09.indd (RP) Выпуск 1: февраль 2010 г. Ипсвичская больница NHS Trust, 2010. Все права защищены. Не
Информация для пациентов Общая хирургия паховой (паховой) грыжи по тел .: 01473 712233 DMI ref: 11582-09.indd (RP) Выпуск 1: февраль 2010 г. Ипсвичская больница NHS Trust, 2010. Все права защищены. Не
Повреждения, и массы, и опухоли, о мой !!
 Повреждения, и массы, и опухоли, о мой !! Представлено: Сьюзен Уорд, CPC, CPC-H, CPC-I, CPCD, CEMC, CPRC 1 1 РУКОВОДЯЩИЕ ПРИНЦИПЫ CPT ОПРЕДЕЛЕНИЯ CPT OP OPAS CASES 2 Определения Cyst – закрытый мешок с
Повреждения, и массы, и опухоли, о мой !! Представлено: Сьюзен Уорд, CPC, CPC-H, CPC-I, CPCD, CEMC, CPRC 1 1 РУКОВОДЯЩИЕ ПРИНЦИПЫ CPT ОПРЕДЕЛЕНИЯ CPT OP OPAS CASES 2 Определения Cyst – закрытый мешок с
Лечение рецидивирующих паховых грыж
 КОЛЛЕКТИВНЫЕ ОБЗОРЫ Управление рецидивирующими паховыми грыжами Камаль М.Ф. Итани, доктор медицинских наук, FACS, Роберт Фитцгиббонс-младший, доктор медицинских наук, FACS, Самир С Авад, доктор медицинских наук, FACS, Цюань-Ян Дух, доктор медицинских наук, FACS, Джордж С. Ферцли, доктор медицинских наук, FACS The Ultimate
КОЛЛЕКТИВНЫЕ ОБЗОРЫ Управление рецидивирующими паховыми грыжами Камаль М.Ф. Итани, доктор медицинских наук, FACS, Роберт Фитцгиббонс-младший, доктор медицинских наук, FACS, Самир С Авад, доктор медицинских наук, FACS, Цюань-Ян Дух, доктор медицинских наук, FACS, Джордж С. Ферцли, доктор медицинских наук, FACS The Ultimate
Вентральная грыжа Ремонт
 Ventrio ST Hernia Patch Ventrio Hernia Patch Данное руководство по методике содержит мнения и методы персональной хирургии.
Ventrio ST Hernia Patch Ventrio Hernia Patch Данное руководство по методике содержит мнения и методы персональной хирургии.
Техника разделения компонентов для восстановления крупных грыж брюшной стенки
 Техника разделения компонентов для ремонта крупных брюшных стенок Грыжи Таммо С де Вриса Рейлинга, доктор медицинских наук, Гарри ван Гоор, доктор медицинских наук, Камиэль Росман, доктор медицинских наук, доктор медицинских наук, Марк Х.А. Бемельманс, доктор медицинских наук, Дик де Йонг,
Техника разделения компонентов для ремонта крупных брюшных стенок Грыжи Таммо С де Вриса Рейлинга, доктор медицинских наук, Гарри ван Гоор, доктор медицинских наук, Камиэль Росман, доктор медицинских наук, доктор медицинских наук, Марк Х.А. Бемельманс, доктор медицинских наук, Дик де Йонг,
SILS.Внедрение в порт Гомеро Ривас, MD, MBA, FACS. Единственный разрез. Единый порт. Простой выбор
 Вставка в порт SILS по Homero Rivas, MD, MBA, FACS Один разрез. Единый порт. Простой выбор Внедрение порта SILS Homero Rivas, MD, MBA, FACS В течение последних 20 лет проводится хирургическое вмешательство.
Вставка в порт SILS по Homero Rivas, MD, MBA, FACS Один разрез. Единый порт. Простой выбор Внедрение порта SILS Homero Rivas, MD, MBA, FACS В течение последних 20 лет проводится хирургическое вмешательство.
ГИГАНТСКАЯ ГЕРНИЯ РЕМОНТ МОЙ ОПЫТ
 GIANT HERNIA РЕМОНТ МОЙ ОПЫТ Гиоргобиани Г.Кафедра хирургии Тбилисского государственного медицинского университета. Клиника AVERSI. Тбилиси, Грузия. Если бы мы могли искусственно производить ткани плотности и
GIANT HERNIA РЕМОНТ МОЙ ОПЫТ Гиоргобиани Г.Кафедра хирургии Тбилисского государственного медицинского университета. Клиника AVERSI. Тбилиси, Грузия. Если бы мы могли искусственно производить ткани плотности и








 но также могут и не заявлять о себе на протяжении всей жизни. В частности, некоторым из нас «достаются» генетически обусловленные нарушения иммунитета, при которых некоторые инфекционные болезни, сопровождающиеся поражением суставов, артритом тазобедренного сустава, суставов пальцев рук и ног, коленей и локтей, переходят в хроническую форму, поскольку организм не в силах окончательно справиться с инфекцией.
но также могут и не заявлять о себе на протяжении всей жизни. В частности, некоторым из нас «достаются» генетически обусловленные нарушения иммунитета, при которых некоторые инфекционные болезни, сопровождающиеся поражением суставов, артритом тазобедренного сустава, суставов пальцев рук и ног, коленей и локтей, переходят в хроническую форму, поскольку организм не в силах окончательно справиться с инфекцией.

 лекарственного средства является мощное антибактериальное действие. Препарат способен в короткий срок подавить активность всех патогенных микроорганизмов, которые имеют повышенную чувствительность к амоксициллину. Это все штаммы, которые вырабатывают латамазы.
лекарственного средства является мощное антибактериальное действие. Препарат способен в короткий срок подавить активность всех патогенных микроорганизмов, которые имеют повышенную чувствительность к амоксициллину. Это все штаммы, которые вырабатывают латамазы.




 препарат используют по 1,5 грамм три раза в день. При острой необходимости частоту применений увеличивают до 4 раз в сутки. В среднем длительность лечения составляет 2 недели.
препарат используют по 1,5 грамм три раза в день. При острой необходимости частоту применений увеличивают до 4 раз в сутки. В среднем длительность лечения составляет 2 недели.
 – кожный зуд, крапивница, дерматит, псориаз, отек Квинке, пустулез различных природ и степеней, токсический некролиз, синдрома Стивенса-Джонса, эксфолиативный дерматит.
– кожный зуд, крапивница, дерматит, псориаз, отек Квинке, пустулез различных природ и степеней, токсический некролиз, синдрома Стивенса-Джонса, эксфолиативный дерматит.
 Панклавом в организме человека появляется чрезмерное количество амоксициллина. Из-за этого действующее вещество проникает в мочу.
Панклавом в организме человека появляется чрезмерное количество амоксициллина. Из-за этого действующее вещество проникает в мочу.

 лекарственного средства является мощное антибактериальное действие. Препарат способен в короткий срок подавить активность всех патогенных микроорганизмов, которые имеют повышенную чувствительность к амоксициллину. Это все штаммы, которые вырабатывают латамазы.
лекарственного средства является мощное антибактериальное действие. Препарат способен в короткий срок подавить активность всех патогенных микроорганизмов, которые имеют повышенную чувствительность к амоксициллину. Это все штаммы, которые вырабатывают латамазы.




 препарат используют по 1,5 грамм три раза в день. При острой необходимости частоту применений увеличивают до 4 раз в сутки. В среднем длительность лечения составляет 2 недели.
препарат используют по 1,5 грамм три раза в день. При острой необходимости частоту применений увеличивают до 4 раз в сутки. В среднем длительность лечения составляет 2 недели.
 – кожный зуд, крапивница, дерматит, псориаз, отек Квинке, пустулез различных природ и степеней, токсический некролиз, синдрома Стивенса-Джонса, эксфолиативный дерматит.
– кожный зуд, крапивница, дерматит, псориаз, отек Квинке, пустулез различных природ и степеней, токсический некролиз, синдрома Стивенса-Джонса, эксфолиативный дерматит.
 Панклавом в организме человека появляется чрезмерное количество амоксициллина. Из-за этого действующее вещество проникает в мочу.
Панклавом в организме человека появляется чрезмерное количество амоксициллина. Из-за этого действующее вещество проникает в мочу.

 Варусная деформация у новорожденных встречается часто, может стать заметной в первые недели жизни. Виной всему становится гипертонус или перенапряжение мышц ног. До возраста 3 месяцев варусная установка ног считается естественной и не признается отклонением.
Варусная деформация у новорожденных встречается часто, может стать заметной в первые недели жизни. Виной всему становится гипертонус или перенапряжение мышц ног. До возраста 3 месяцев варусная установка ног считается естественной и не признается отклонением.







 Болезнь развивается на фоне плоскостопия.
Болезнь развивается на фоне плоскостопия.
































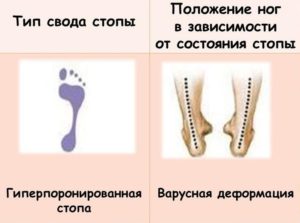




 Халюс вальгус лечение методом оперативного вмешательства применяется уже много лет. Еще недавно операцией выбора было удаление головки плюсневой кости первого пальца или спиливание выступающего костного участка, однако результатом становилось неправильное перераспределение нагрузки на стопу, нарушение ее свода. Другие вмешательства предусматривали длительный послеоперационный период с обязательным наложением гипса.
Халюс вальгус лечение методом оперативного вмешательства применяется уже много лет. Еще недавно операцией выбора было удаление головки плюсневой кости первого пальца или спиливание выступающего костного участка, однако результатом становилось неправильное перераспределение нагрузки на стопу, нарушение ее свода. Другие вмешательства предусматривали длительный послеоперационный период с обязательным наложением гипса. Халюс вальгус лечение без операции оказывается эффективным только на ранних стадиях болезни. Оно направлено на ограничение роста косточки-шишки в области плюснефалангового сустава и коррекцию положения первого пальца. Нужный эффект достигается посредством использования различных ортопедических разработок: специальных стелек, обуви, межпальцевых валиков и супинаторов. Они помогают правильно распределить нагрузку на стопу и визуально ее корректируют.
Халюс вальгус лечение без операции оказывается эффективным только на ранних стадиях болезни. Оно направлено на ограничение роста косточки-шишки в области плюснефалангового сустава и коррекцию положения первого пальца. Нужный эффект достигается посредством использования различных ортопедических разработок: специальных стелек, обуви, межпальцевых валиков и супинаторов. Они помогают правильно распределить нагрузку на стопу и визуально ее корректируют. Ночной бандаж или вальгусная шина разработана ортопедами специально для лечения на начальных этапах развития болезни. Эффективность пальцевого корректора подтверждена исследованиями и опытом использования у многих пациентов. Своевременное применение бандажа позволяет практически остановить прогрессирование болезни и избежать хирургического вмешательства в дальнейшем. Также его использование целесообразно после проведенной операции для формирования правильного положения пальцев.
Ночной бандаж или вальгусная шина разработана ортопедами специально для лечения на начальных этапах развития болезни. Эффективность пальцевого корректора подтверждена исследованиями и опытом использования у многих пациентов. Своевременное применение бандажа позволяет практически остановить прогрессирование болезни и избежать хирургического вмешательства в дальнейшем. Также его использование целесообразно после проведенной операции для формирования правильного положения пальцев.
 пациент находится в больнице в течение 2-3 суток. Продолжительность зависит от самочувствия больного и запущенности болезни. После 7-14 дней после операции врачи снимают швы.
пациент находится в больнице в течение 2-3 суток. Продолжительность зависит от самочувствия больного и запущенности болезни. После 7-14 дней после операции врачи снимают швы. Здоровая стопа без “косточки” . Специальны репортаж по первому каналу, где были рассказаны все детали. Для этого всего лишь нужно…
Здоровая стопа без “косточки” . Специальны репортаж по первому каналу, где были рассказаны все детали. Для этого всего лишь нужно… Халюс вальгус (лат. hallus valgus, valgus – искривленный) – под этим латинским термином скрывается до боли известное заболевание, а именно патологическая деформация больших пальцев ног, в результате которой на внутренней стороне стопы образуются «шишечки», причиняющие ощущение дискомфорта, а порой и невыносимой боли в суставах ног. В данной статье мы расскажем, что такое Hallux Valgus и какие средства борьбы против него существуют.
Халюс вальгус (лат. hallus valgus, valgus – искривленный) – под этим латинским термином скрывается до боли известное заболевание, а именно патологическая деформация больших пальцев ног, в результате которой на внутренней стороне стопы образуются «шишечки», причиняющие ощущение дискомфорта, а порой и невыносимой боли в суставах ног. В данной статье мы расскажем, что такое Hallux Valgus и какие средства борьбы против него существуют. Как показывает статистика, для большей половины пациентов болезнь в конце концов заканчивается операцией. Но медицина не стоит на месте и вот уже появилась разработка, которая призвана кардинальным образом решить эту серьезную проблему.
Как показывает статистика, для большей половины пациентов болезнь в конце концов заканчивается операцией. Но медицина не стоит на месте и вот уже появилась разработка, которая призвана кардинальным образом решить эту серьезную проблему.

 Эффективные упражнения при вальгусной деформации
Эффективные упражнения при вальгусной деформации Как показывает статистика, для большей половины пациентов болезнь в конце концов заканчивается операцией. Но медицина не стоит на месте и вот уже появилась разработка, которая призвана кардинальным образом решить эту серьезную проблему.
Как показывает статистика, для большей половины пациентов болезнь в конце концов заканчивается операцией. Но медицина не стоит на месте и вот уже появилась разработка, которая призвана кардинальным образом решить эту серьезную проблему. Загрузка…
Загрузка…



 Пациент должен быть терпеливым, а не суетливым. Суетность – враг лечебному процессу. Необходимо выполнять рекомендации врача по лечебной физкультуре, и, если есть соответствующие указания, принимать лекарства и осуществлять физиотерапевтическое лечение.
Пациент должен быть терпеливым, а не суетливым. Суетность – враг лечебному процессу. Необходимо выполнять рекомендации врача по лечебной физкультуре, и, если есть соответствующие указания, принимать лекарства и осуществлять физиотерапевтическое лечение.




 После удара головы бывают случаи, когда образуется красный белок глаза.
После удара головы бывают случаи, когда образуется красный белок глаза. После их определения врач назначит терапевтические меры, которые смогут устранить негативную симптоматику:
После их определения врач назначит терапевтические меры, которые смогут устранить негативную симптоматику:


.jpg)



 Кровоизлияние в глаз — это разлив крови из-за разрыва сосудов.
Кровоизлияние в глаз — это разлив крови из-за разрыва сосудов. Разлив крови в стекловидном теле. Здоровая структура напоминает прозрачный гель, пропускающий свет от хрусталика к сетчатке. Когда гель заполнен кровью, он препятствует попаданию света на сетчатку. Человек видит хуже или теряет зрительную способность.
Разлив крови в стекловидном теле. Здоровая структура напоминает прозрачный гель, пропускающий свет от хрусталика к сетчатке. Когда гель заполнен кровью, он препятствует попаданию света на сетчатку. Человек видит хуже или теряет зрительную способность. Избыток крови вызывает экзофтальм — смещение глазных яблок вперед. Глазами трудно двигать. Кровь выделяется из-под нижнего века. Если кровоизлияние небольшого размера появилось один раз, причин для беспокойства нет. Но систематические разрывы сосудов на обоих глазах требуют тщательной диагностики.
Избыток крови вызывает экзофтальм — смещение глазных яблок вперед. Глазами трудно двигать. Кровь выделяется из-под нижнего века. Если кровоизлияние небольшого размера появилось один раз, причин для беспокойства нет. Но систематические разрывы сосудов на обоих глазах требуют тщательной диагностики.
 Поддерживающая консервативная терапия показана при установленных системных заболеваниях — диабете, атеросклерозе, гипертонии. Основное лечение направлено на нормализацию общего состояния пациента:
Поддерживающая консервативная терапия показана при установленных системных заболеваниях — диабете, атеросклерозе, гипертонии. Основное лечение направлено на нормализацию общего состояния пациента:





 Кифотическая осанка имеет целый ряд признаков, проявление которых не заметить невозможно Грудной отдел позвоночника имеет естественную кривизну.
Кифотическая осанка имеет целый ряд признаков, проявление которых не заметить невозможно Грудной отдел позвоночника имеет естественную кривизну.

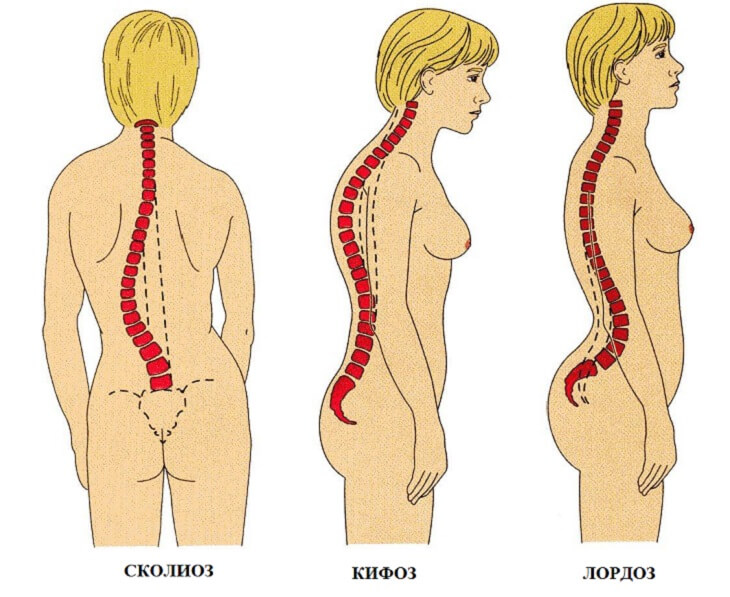









 ЛИТВИНЕНКО Андрей Сергеевич
ЛИТВИНЕНКО Андрей Сергеевич СКРЫПОВА Ирина Викторовна
СКРЫПОВА Ирина Викторовна СИДЕНКОВ Андрей Юрьевич
СИДЕНКОВ Андрей Юрьевич ЖЕЖЕРЯ Эдуард Викторович
ЖЕЖЕРЯ Эдуард Викторович




 Положение пациента во время пунктирования сустава зависит от используемого доступа. Если процедура проводится сбоку плеча, то больного следует поместить на противоположенный бок. При осуществлении доступа спереди человек ложится на спину. Правильное положение тела больного позволяет обеспечить прямой доступ к суставу и снизить риски повреждения сосудисто–нервных пучков и других анатомических образований.
Положение пациента во время пунктирования сустава зависит от используемого доступа. Если процедура проводится сбоку плеча, то больного следует поместить на противоположенный бок. При осуществлении доступа спереди человек ложится на спину. Правильное положение тела больного позволяет обеспечить прямой доступ к суставу и снизить риски повреждения сосудисто–нервных пучков и других анатомических образований.
 Анатомия
Анатомия Процедура пунктирования
Процедура пунктирования Осмотр плеча перед процедурой
Осмотр плеча перед процедурой

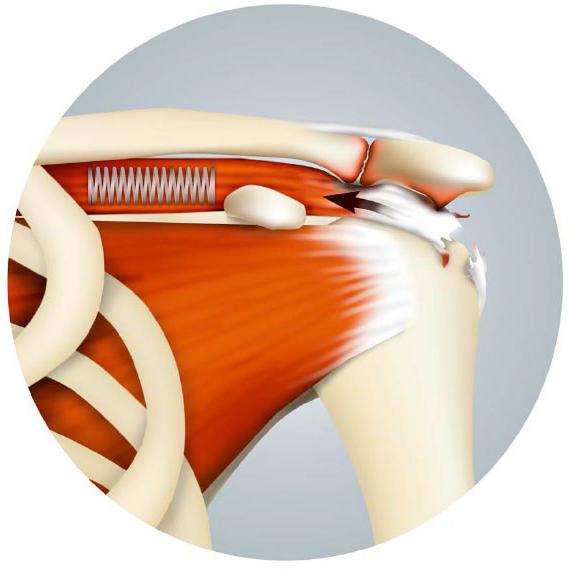

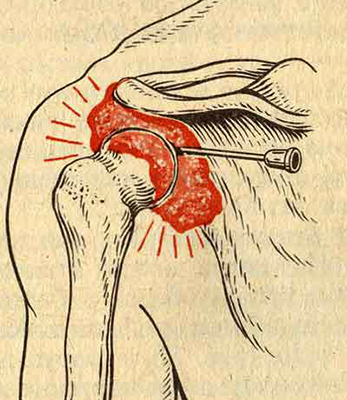
 Артрит плечевого сустава: причины, симптомы и как лечить
Артрит плечевого сустава: причины, симптомы и как лечить Субкоракоидальный бурсит плечевого сустава: симптомы, диагностика и лечение
Субкоракоидальный бурсит плечевого сустава: симптомы, диагностика и лечение Лопаточно-плечевой периартрит: что это, причины, симптомы и лечение
Лопаточно-плечевой периартрит: что это, причины, симптомы и лечение Перелом большого бугорка плечевой кости: причины, виды и методы лечения
Перелом большого бугорка плечевой кости: причины, виды и методы лечения Субдельтовидный бурсит плечевого сустава: симптомы, диагностика, лечение
Субдельтовидный бурсит плечевого сустава: симптомы, диагностика, лечение Остеохондроз плечевого сустава: симптомы, диагностика и лечение
Остеохондроз плечевого сустава: симптомы, диагностика и лечение Остеоартроз плечевого сустава: степени, симптомы и лечение
Остеоартроз плечевого сустава: степени, симптомы и лечение Миозит плечевого сустава: что это, причины, симптомы и лечение
Миозит плечевого сустава: что это, причины, симптомы и лечение







 А заниматься фитнесом при остеохондрозе не только разрешается, но и рекомендуется. Но с вредными привычками нужно бороться — иначе результат будет сведен к нулю. Физические нагрузки даже при легких тренировках должны быть регулярными и увеличиваться постепенно. Например, в фитнесе не нужно ориентироваться на свою физическую силу. Те, кто без особого труда отжимаются от пола по 25 раз, должны первые 3–4 тренировки ограничиваться 10–15 повторениями. Плавание и бег также должны начинаться с крайне малых дистанций.
А заниматься фитнесом при остеохондрозе не только разрешается, но и рекомендуется. Но с вредными привычками нужно бороться — иначе результат будет сведен к нулю. Физические нагрузки даже при легких тренировках должны быть регулярными и увеличиваться постепенно. Например, в фитнесе не нужно ориентироваться на свою физическую силу. Те, кто без особого труда отжимаются от пола по 25 раз, должны первые 3–4 тренировки ограничиваться 10–15 повторениями. Плавание и бег также должны начинаться с крайне малых дистанций. Многие виды ошибочно считаются полезными для больного позвоночника — поскольку в них задействованы все суставы и соблюдается идеальная техника движений. Но на самом деле подобная физическая активность вредна при остеохондрозе. Резкость и долгое напряжение в суставах и позвоночнике негативно сказывается, как и долгое, регулярное сидение в неудобной позе. Ниже представлен список видов спорта, которые не только не полезны при проблемах с позвоночником, но и провоцируют возникновение проблем:
Многие виды ошибочно считаются полезными для больного позвоночника — поскольку в них задействованы все суставы и соблюдается идеальная техника движений. Но на самом деле подобная физическая активность вредна при остеохондрозе. Резкость и долгое напряжение в суставах и позвоночнике негативно сказывается, как и долгое, регулярное сидение в неудобной позе. Ниже представлен список видов спорта, которые не только не полезны при проблемах с позвоночником, но и провоцируют возникновение проблем: Например, таксисту, проводящему большую часть дня в сидячем положении, лучше подойдет плавание. Бег в этом случае будет не совсем подходящим — поскольку он накладывает нежелательный «стресс» на позвоночник, который уже порядком устал, находясь в малоактивной позиции. А вот плавание как — раз разгружает спину и прилично задействует суставы и мышцы. Правда, хотя плавание и считается самым полезным видом спорта, правила для больного позвоночника должны быть соблюдены: маленькие нагрузки и сравнительно небольшое время тренировки.
Например, таксисту, проводящему большую часть дня в сидячем положении, лучше подойдет плавание. Бег в этом случае будет не совсем подходящим — поскольку он накладывает нежелательный «стресс» на позвоночник, который уже порядком устал, находясь в малоактивной позиции. А вот плавание как — раз разгружает спину и прилично задействует суставы и мышцы. Правда, хотя плавание и считается самым полезным видом спорта, правила для больного позвоночника должны быть соблюдены: маленькие нагрузки и сравнительно небольшое время тренировки. В случае с бегом нужно, помимо объема и скорости, серьезно учитывать такие требования, как обувь и техника. Малейшее нарушение может свести весь полезный эффект на нет. Тоже относится к обуви — кроссовки с очень толстой либо плоской подошвой повышают нагрузку на позвоночник. Такие погрешности и их последствия породили еще один миф о том, что любой спорт при остеохондрозе противопоказан. На самом деле бег, как и фитнес не противопоказан, а рекомендован. Главное — это знать правила и чувствовать меру.
В случае с бегом нужно, помимо объема и скорости, серьезно учитывать такие требования, как обувь и техника. Малейшее нарушение может свести весь полезный эффект на нет. Тоже относится к обуви — кроссовки с очень толстой либо плоской подошвой повышают нагрузку на позвоночник. Такие погрешности и их последствия породили еще один миф о том, что любой спорт при остеохондрозе противопоказан. На самом деле бег, как и фитнес не противопоказан, а рекомендован. Главное — это знать правила и чувствовать меру.




