Сегментарная недостаточность – ППЦНС,поздний восстановительный период,цервикальная сегментарная недостаточность,мышечная дистония. – запись пользователя Светлана (id1534397) в сообществе Здоровье новорожденных в категории Неврология
Синдром периферической цервикальной недостаточности у ребенка: как бороться с диагнозом?
Содержание:
Шейный отдел позвоночника ребенка может быть травмирован в процессе родов — так возникает синдром периферической цервикальной недостаточности. Опасность повреждения шеи плода достаточно высока — даже у женщин с нормально протекающей беременностью. Болезнь может проявляться в форме внезапных «прострелов» и резких болей в шейных позвонках.

Причины
Защита промежности роженицы — важная задача, решением которой занимаются акушеры-гинекологи в процессе родов. Шейный отдел малыша при этом может подвергаться серьезным нагрузкам, которые приводят к образованию цервикального синдрома.
Перенапряжение делает возможным вовлечение в процесс выведения плода позвоночных артерий, которые размещаются в поперечных отростках позвонков. Эти артерии задействованы в кровоснабжении отдельных участков головного мозга и шейной области спинного. Пик опасности приходится на момент извлечения плечиков и головки младенца. Позвонки вместе с артериями при вращении головы смещаются, что влечет за собой ряд нехороших последствий.
Тяжелее всего извлекать головку при тазовом предлежании матери. Высока вероятность «застревания» плода и последующего грубого смещения позвонков.
Симптомы
 Проблема может выявиться не сразу, а спустя год и даже более после родов. У ребенка, пережившего смещение, болезнь может проявиться под воздействием следующих факторов:
Проблема может выявиться не сразу, а спустя год и даже более после родов. У ребенка, пережившего смещение, болезнь может проявиться под воздействием следующих факторов:
- физические нагрузки;
- эмоциональное перенапряжение;
- быстрые движения головой.
При данном заболевании имеют место такие симптомы:
- Напряжение мышц подзатылочной области (это естественная защита, которая способна отчасти ограничивать движение в области шеи пострадавшего позвоночника).
 Асимметрия постановки плечевого пояса (это чревато диагнозом «нарушение осанки»). Впрочем, проблемы с осанкой — вторичное явление, поскольку они возникают в посттравматический период.
Асимметрия постановки плечевого пояса (это чревато диагнозом «нарушение осанки»). Впрочем, проблемы с осанкой — вторичное явление, поскольку они возникают в посттравматический период.- Атрофия плечевых мышц. Лопатки находятся в положении «крыловидного стояния», они удалены от грудной клетки.
- Девиация языка.
- Слабость мускулатуры (нижнелицевой).
- Ограничение поворота головы.
- Диффузная мышечная гипотония.
Рассмотренные симптомы говорят о том, что спинной мозг (его шейные сегменты) подвержен сосудистой патологии. Кроме этого, наблюдается сосудистая недостаточность, затрагивающая артерии головы и шеи.
Последствия
С началом учебного процесса, тренировками в спортивных секциях и сопряженными с ними травмами, эмоциональной взвинченностью недуг может усилиться и обернуться перечисленными выше симптомами. Возможны и более серьезные жалобы:
- расстройство внимательности;
- нарушения сна;
- низкая обучаемость;
- ухудшение памяти;
- физическое и умственное переутомление;
- перепады в настроении.
Причина проста — недостаточное кровоснабжение отделов головного мозга. У детей могут отсутствовать жалобы — это вовсе не означает, что у них нет цервикального синдрома. Важно понимать, что у этой категории пациентов существует высокая вероятность неврологических осложнений.
Лечение

Вылечить ребенка с диагнозом «синдром ПЦН», а также сформировать адекватный комплекс профилактических действий способен остеопат. В ходе лечения достигаются важные задачи:
- восстановление исходных позиций травмированных позвонков;
- возвращение надлежащей степени подвижности позвонкам, прежде ограниченным в движениях;
- общее улучшение осанки;
- регуляция баланса между артериальным притоком и венозным оттоком (следствие — нормализация кровообращения мозга):
- достижение равновесия внутри человеческого организма (посредством специализированных техник).
Дети, пережившие родовую травму, обычно находятся под строгим наблюдением лечащего врача. При малейшем подозрении на синдром ПЦН мы рекомендуем без промедления обратиться в поликлинику.
Сегментарная недостаточность шейного отдела позвоночника
Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день…Читать далее »
Синдром вертебро-базилярной недостаточности (ВБН) – ослабление естественного процесса деятельности мозга, происходящее вследствие упадка кровотока в базилярной и позвоночной артериях.
Главной артерией в головном мозге является базилярная, которая служит основанием для расхождения иных, более мелких артерий. На фоне сосудистой недостаточности происходит неполный процесс питания клеток в головном мозге. Как итог — нарушение функционирования центральной нервной системы.
Международная классификация болезней десятого пересмотра (МКБ-10) определяет такую болезнь, как синдром вертебро-базилярной артериальной системы.
Почему возникает
Источники проявления вертебро-базилярной недостаточности не так уж многообразны. Одним из таковых является остеохондроз шейного отдела позвоночника. Иные причины, способствующие возникновению синдрома вертебро-базилярной артериальной системы:
- закупорка тромбом сосудов;
- когда грыжа сдавливает артерии;
- опухолевый процесс;
- костные наросты.
Когда наблюдается остеохондроз шейного отдела
Синдром артериальной недостаточности на фоне шейного остеохондроза — нередкое явление в современной медицине. Всем известно, что остеохондроз шейного отдела поражает, как правило, людей в среднем возрасте. Заболевание может быть приобретенным или врожденным. Болезнь приобретенного характера развивается в более старшем возрасте. Врожденное заболевание — в любом возрасте человека.
Остеохондроз шейного отдела позвоночника проявляет мучительные симптомы боли и постепенные дистрофические изменения в пораженной зоне.
Остеохондроз шейного отдела позвоночника, как правило, возникает в случае неправильного образа жизни.
Врачи категорически запрещают принимать алкоголь в больших количествах,
диагноз, диета, список, что это
Синдром вертебро-базилярной недостаточности
Многие годы безуспешно боретесь с ГИПЕРТОНИЕЙ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить гипертонию принимая каждый день…
Читать далее »
Под вертебро-базилярной недостаточностью (ВБН) понимается одна из форм поражения сосудов головного мозга. Этот вид цереброваскулярной патологии характеризуется эпизодами обратимой ишемии структур мозга, которые снабжаются кровью сосудами, отходящими от основной и позвоночных артерий. Эти эпизоды могут быть повторными. Данный синдром встречается и у детей.
- Причины
- Симптомы
- Диагностика
- Лечение
- Прогноз
- Профилактика
Причины
Главная причина развития ВБН – нарушение проходимости магистральных головных артерий. В первую очередь отклонению подвергаются экстракраниальные отделы артерий позвоночника. Стеноз часто затрагивает артериальные участки до того места, где артерия входит в костный канал. Иногда стеноз локализуется в безымянных или подключичных артериях. В основном сосуды поражаются по причине атеросклеротических стенозов. Важную роль играют и врожденные отклонения в строении сосудистого русла. Более редкими причинами являются воспалительные заболевания, такие как артерииты или расслоение основной или позвоночной артерии.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Риск развития ишемии в вертебро-базилярном бассейне увеличивается в том случае, когда ограничена возможность коллатерального кровообращения. Такое наблюдается при следующих отклонениях:
- не замкнутость виллизиева круга;
- выраженная гипоплазия какой-либо позвоночной артерии;
- аномальное отхождение мелких ветвей от позвоночной и основной артерии.
Нельзя не обратить внимание на возможность сдавливания измененными позвонками позвоночных артерий, что может происходить при спондилезе и остеофите. Такая ситуация может стать главной причиной развития ВБН. Кроме того, коллатеральное кровообращение в вертебро-базилярном бассейне имеет немалые возможности, что обусловлено наличием кольца Захарченко там, где расположена область мозгового ствола, Виллизиева круга на мозговом основании, экстра-интракраниальных связей среди артерий и анастомозных систем на поверхности мозга. Такие пути обходного кровообращения позволяют компенсировать, прием полностью, выраженные изъяны сосудистого русла независимо от того, какой характер они имеют, приобретенный или врожденный.
Есть несколько анатомических факторов, которые предрасполагают к большой компрессии артерий позвонка с риском развития тяжелых осложнений, среди которых присутствует и ишемия головного мозга, явно просматривающаяся при диагностике:
- экзостозы с образованием ретроартикулярного канала;
- аномалия Киммерле;
- другие аномалии в строении шейного позвоночного отдела.
Если эти факторы присутствуют у человека, увеличивается роль функциональных факторов, к которым относятся ротация шейных позвонков с артериальной компрессией и смещением, а также травмы шейного позвоночного отдела.
Внутричерепные артерии могут иметь такой вариант строения, как долихоэктазия. Современные неинвазивные и инвазивные методы диагностики сосудистой мозговой системы позволили чаще выявлять подобные аномалии. Долихоэктазия — это своеобразное сочетание признаков ишемии структур, которые снабжаются кровью из вертебро-базилярного бассейна, и компрессии черепных нервов.
Причина ВБН может крыться в поражении артерий мелкого калибра. Это может происходить из-за сахарного диабета и артериальной гипертензии, а также сочетания этих двух расстройств. Иногда причины кроются в кардиогенных эмболиях, которые обычно сопровождаются окклюзией большого сосуда и развитием неврологического дефицита тяжелой степени. Предпосылкой развития ВБН могут стать циркулирующие агрегаты кровяных клеток и высокая способность к агрегации форменных элементов.
Сосудистые нарушения вертебо-базилярной системы среди взрослых людей составляет 30% острых нарушений кровообращения мозга и 70% преходящих расстройств. Примерно 80% инсультов – ишемические, и четверть из них случаются именно в вертебро-базилярной системе (ВБС). Как было отмечено, ВБН встречается и среди детей. С помощью качественной диагностики такой диагноз выявляется у многих детей с рождения, а причиной может являться натальное повреждение позвоночных артерий и позвоночника. Сегодня количество подобных расстройств среди детей и лиц молодого возраста увеличивается. ВБН имеет хронический характер.
Существует несколько классификаций этого синдрома. Одну из них представил в 1989 году Бакулев. Он выделил три стадии развития этого расстройства:
- 1 стадия – компенсация, когда отмечается асимптомное течение или же присутствуют начальные проявления синдрома в форме очаговых неврологических нарушений.
- 2 стадия – относительная компенсация. Здесь происходят транзиторные ишемические атаки, т.е. остро развившееся расстройство мозгового кровообращения, сочетающееся с быстро проходящей общемозговой или общей симптоматикой. На этой же стадии происходит малый инсульт, т.е. полностью обратимые неврологический дефицит, и дисциркуляторная энцефалопатия.
- 3 стадия – декомпенсация. Здесь происходит завершенный ишемический инсульт, имеющий разную степень тяжести, а также дисциркуляторная энцефалопатия, но уже в третей степени, тогда как в предыдущей стадии она имела первую или вторую степень.
В соответствии с неврологической классификацией выделяется 4 стадии:
- Ангиодистоническая стадия. В этом случае преобладает субъективная клиническая симптоматика, а не симптомы очагового поражения головного мозга.
- Ангиодистонически-ишемическая стадия.
- Ишемическая стадия, когда преобладают симптомы ишемии головного мозга в вертебро-базилярном бассейне. Практически исчезает вегетативно-ирритативная симптоматика.
- Стадия остаточных явлений.
Симптомы
Симптомы ВБН можно разделить на две группы:
- Временные признаки обычно развиваются при транзиторных ишемических атаках. Их длительность варьируется от нескольких часов до нескольких дней. При этом человек жалуется на боль в затылке, которая имеет давящий характер, дискомфорт в области шеи и сильное головокружение.
- Постоянные симптомы. Они присутствуют с человеком всегда и постепенно нарастают. Могут происходить обострения, при которых приходят ишемические атаки, способные привести к вертебро-базилярным инсультам. Среди постоянных признаков синдрома можно выделить частые головные боли в затылке, шум в ушах, нарушения зрения и равновесия, ослабление памяти, повышенная утомляемость, приступы головокружения, обмороки, ощущение кома в горле.
Самое частое проявление синдрома – головокружение, которое возникает резко. Большинство пациентов описывают характер такого головокружения как ощущение прямолинейного движения или вращения собственного тела или окружающих предметов. Это может длиться несколько минут или часов. Головокружение часто сочетается с гипергидрозом, тошнотой, рвотой.
Синдром ВБН может возникнуть даже у детей в возрасте от 3 до 5 лет, а также в промежутке 7-14 лет, хотя ранее это считалось невозможным. Теперь выяснено, что возрастных ограничений нет. Есть специфические признаки ВБН у детей. Если они наблюдаются, необходимо срочно обратиться в медицинское учреждение, пройти диагностику и начать лечение. Именно от своевременной диагностики и лечения зависит будущее ребенка. К признакам развития синдрома у детей относят:
- нарушение осанки;
- частая плаксивость, повышенная сонливость и утомляемость;
- ребенок плохо переносит духоту, которая приводит к обморокам, тошноте и головокружению;
- ребенок сидит в неудобной позе.
Некоторые диагнозы, которые ставятся детям в раннем возрасте, могут спровоцировать развитие синдрома. К ним относится перинатальная энцефалопатия и травма позвоночника при родах или в процессе занятий спортом.
Диагностика
Своевременная диагностика помогает начать раннее лечение и избежать серьезных осложнений, например, инсульта. Особенное значение диагностика приобретает для детей, так как своевременное лечение позволяет поставить благоприятный прогноз развития ВБН.
В самом начале диагностики важно определить поражение сосудов вертебро-базилярного бассейна на основании клиники и результатов проведения функциональных проб. Всем пациентам необходимо сделать аускультацию проекции надключичной области. Подтвердить дефицит кровотока в бассейне можно с помощью нескольких функциональных проб:
- интенсивная работа рукой;
- проба де Клейна;
- hautant’s test , когда пациент сидит с прямой спиной и закрытыми глазами;
- vertebral artery test, когда пациент лежит на спине;
- dizziness test, когда пациент поворачивает голову налево и направо, совершает поворот в стороны только плечами.
На основании состояния пациента в процессе проведения этих тестов можно подтвердить нарушение кровотока в вертебро-базилярном бассейне. Дальнейшая диагностика включает УЗ методы, с помощью которых можно определить локализацию поражения и оценить гемодинамическую значимость стеноза или патологической извитости сосудов. Такие методы помогают определить функциональные и структурные резервы компенсации.
Ангиографические методы диагностики, такие как МРТ, КТ, рентгеноконтрастная ангиография, позволяют максимально точно определить вид, протяженность и локализацию поражения, выявить многоуровневые поражения.
После проведения всех необходимых исследований ставится диагноз в соответствии с МКБ-10, затем назначается лечение и чем раньше это будет сделано, тем лучше, так как позволит избежать осложнений в виде инсульта и других последствий и даже смерти.
Лечение
Если синдром находится на начальном этапе развития, лечение осуществляется в амбулаторных условиях. Если же явным образом проявляются симптомы острой ВБН, пациент помещается в стационар для наблюдения и предотвращения инсультов.
Чаще всего врачи при назначении лечения сочетают медикаментозные методы с физиотерапией. Больной должен понимать, что необходимо регулярно контролировать давление и соблюдать диету. Учитывая хронический характер заболеваний, важно оценить готовность пациента систематически употреблять прописанные ему лекарственные препараты.
Некоторые формы заболевания вообще не лечатся лекарственными препаратами. Именно поэтому необходимо как можно раньше определить наличие болезни. Для каждого пациента подбирается индивидуальное лечение. Когда назначается медикаментозное лечение, выбираются препараты из следующих групп:
- Вазодилататоры, т.е. сосудорасширяющие препараты, предупреждающие окклюзию. Чаще всего лечение этими препаратами начинают осенью или весной. По началу назначают небольшие дозы, которые постепенно увеличивают. Если ожидаемого эффекта не наблюдается, препарат иногда комбинируют с другими лекарствами схожего действия.
- Антиагреганты, уменьшающие свертываемость крови. Оно предотвращают появление тромбов. Самым популярным препаратом из этой группы является ацетилсалициловая кислота. За сутки пациенту необходимо употребить 50-100 миллиграмм. Однако пациентам, имеющим заболевания ЖКТ, нужно быть осторожными с приемом этого препарата, т.к. может открыться желудочное кровотечение, в связи с чем, аспирин запрещается принимать натощак.
- Ноотропные и метаболические препараты, улучшающие функционирование мозга.
- Антигипертензионные препараты, регулирующие давление.
- Обезболивающие.
- Снотворные.
- Антидепрессанты.
- Противорвотные препараты.
- Лекарства для уменьшения головокружения.
Применяются следующие виды терапий:
- Массаж. Он способствует улучшению кровообращения.
- ЛФК. Регулярные занятия лечебной гимнастикой позволяют избавиться от спазмов, укрепить позвоночник и улучшит осанку.
- Рефлексотерапия. Она также позволяет снять мышечные спазмы.
- Магнитотерапия.
Когда комплексное лечение не дает результатов, назначается хирургическое лечение. Операция проводится с целью улучшить кровообращения в позвоночной и базилярной артерии. В этом случае распространена ангиопластика, при которой в позвоночную артерию вставляется специальные стент. Он не позволяет закрыться артериальному просвету и поддерживает нормальное кровообращение. При атеросклерозе проводится эндартерэктомия, суть которой, заключается в удалении атеросклеротической бляшки. Микродискектомия помогает стабилизировать позвоночник.
У детей синдром корректируется легко. Медикаментозное лечение практически не используется. Редко, когда случаи крайне тяжелые, проводится операция.
Можно использовать и народные методы лечения, но только как дополнение к основному лечению и после консультации с врачом. Отмечено положительное действие витамина С. Для предотвращения тромбообразования советуется употреблять калину, клюкву, облепиху, смородину и другие продукты, содержащие этот витамин.
Прогноз
Прогноз ВБН определяется характером и тяжестью основного заболевания и степенью поражения сосудистого русла. Если сужение артерий прогрессирует, наблюдается стойкая артериальная гипертензия и отсутствует адекватная терапия, прогноз плохой. Такие пациенты имеют высокий риск развития инсульта. Также у них может сформироваться дисциркуляторная энцефалопатия.
Благоприятный прогноз можно поставить в том случае, когда состояние сосудистой системы головы удовлетворительное, а лечебная тактика адекватная и эффективная. Многое зависит от того, как пациент выполняет врачебные рекомендации.
Профилактика
Предотвратить появление заболевания или замедлить его развитие помогут следующие меры:
- Диета. Необходимо отказаться от белого хлеба, колбас, жирного, жареного и копченого, консервов. Стоит больше употреблять нежирный творог, кислые ягоды, чеснок, морепродукты, помидоры.
- Отказать от курения и следить за объемом употребляемого спиртного, чтобы оно не превышало норму, было натуральным.
- Уменьшить употребление соли.
- Умеренно заниматься спортом.
- Контролировать артериальное давление.
- Долго не сидеть в одном положении.
- Спать и сидеть на удобной поверхности.
- Избегать стрессов.
- Больше гулять на свежем воздухе, больше плавать.
ВБН – серьезный синдром, но при своевременном лечении и профилактике можно избежать его печальных последствий.
– оставляя комментарий, вы принимаете Пользовательское соглашение
- Аритмия
- Атеросклероз
- Варикоз
- Варикоцеле
- Вены
- Геморрой
- Гипертония
- Гипотония
- Диагностика
- Дистония
- Инсульт
- Инфаркт
- Ишемия
- Кровь
- Операции
- Сердце
- Сосуды
- Стенокардия
- Тахикардия
- Тромбоз и тромбофлебит
- Сердечный чай
- Гипертониум
- Браслет от давления
- Normalife
- Аллапинин
- Аспаркам
- Детралекс
лекарственные препараты, признаки заболевания, признаки и лечение, у взрослых
Посттромбофлебитический синдром: причины, симптомы и лечение
Многие годы безуспешно боретесь с ГИПЕРТОНИЕЙ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить гипертонию принимая каждый день…
Читать далее »
Посттромбофлебитический синдром (ПТФС) – это хроническая и тяжело излечимая венозная патология, которая вызывается тромбозом глубоких вен нижних конечностей. Эта сложно протекающая форма хронической венозной недостаточности проявляется выраженными отеками, трофическими нарушениями кожного покрова и вторичным варикозным расширением вен. По данным статистики, ПТФС наблюдается у 1-5% населения планеты, впервые проявляется через 5-6 лет после первого эпизода глубокого тромбоза вен нижних конечностей и наблюдается у 28% пациентов с венозными заболеваниями.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Причины
Основной причиной развития ПТФС является тромб, который образовывается в глубоких венах. В большинстве случаев тромбоз любых вен заканчивается частичным или полным лизисом тромба, но в тяжелых случаях сосуд полностью облитерируется и наступает полная венозная непроходимость.
Начиная со 2-3 недели образования тромба происходит процесс его рассасывания. В результате его лизиса и воспалительного процесса в сосуде на венозной стенке появляется соединительная ткань. В дальнейшем вена утрачивает клапанный аппарат и становится похожа на склерозированную трубку. Вокруг такого деформированного сосуда формируется паравазальный фиброз, который сдавливает вену и приводит к повышению внутривенозного давления, рефлюксу крови из глубоких вен в поверхностные и тяжелым нарушениям венозного кровообращения в нижних конечностях.
Эти необратимые изменения в 90 % случаев оказывают свое негативное влияние на лимфатическую систему и уже через 3-6 лет приводят к посттромбофлебитическому синдрому. У больного появляются выраженные отеки, венозная экзема, склерозирование кожи и подкожно-жировой клетчатки. В случае осложнений на пораженных тканях образовываются трофические язвы.
Клинические формы посттромбофлебитического синдрома
В зависимости от наличия и выраженности тех или иных симптомов, посттромбофлебитический синдром может протекать в следующих формах:
- варикозная;
- отечно-болевая;
- язвенная;
- смешанная.
В течении посттромбофлебического синдрома наблюдается две стадии:
- I – окклюзия глубоких вен;
- II – реканализация и восстановление кровотока по глубоким венам.
По степени нарушений гемодинамики выделяют такие стадии:
- субкомпенсация;
- декомпенсация.
Основные симптомы
Больной, заметив у себя какие-либо из нижеперечисленных симптомов, должен незамедлительно обратиться к врачу для проведения всестороннего обследования, уточнения диагноза и назначения курса лечения:
- Образование на поверхности кожи ног бугорков на отдельных участках вен, сеточек и сосудистых звездочек.
- Длительные и выраженные отеки.
- Ощущение быстрой утомляемости и тяжести в ногах.
- Эпизоды судорог.
- Снижение чувствительности в нижних конечностях.
- Ощущения онемения и «ватных» ног, усиливающиеся при ходьбе или длительном пребывании в положении стоя.
Клиническая картина
В большинстве случаев отечный синдром при ПТФС напоминает своим течением отеки, которые наблюдаются при варикозной болезни. Он может развиваться вследствие нарушения оттока жидкости из мягких тканей, нарушения циркуляции лимфы или из-за напряжения мышц и увеличения их в размере. Около 12% пациентов с тромбозом глубоких вен наблюдают этот симптом уже через год после начала заболевания, а по истечении периода в шесть лет эта цифра достигает 40-50%.
Больной начинает замечать, что кожа в области голени становятся припухлой к концу дня. При этом большая отечность наблюдается на левой ноге. Далее отек может распространяться на область лодыжки или бедра. Пациенты часто отмечают, что не могут застегнуть молнию на сапоге и обувь начинает сдавливать ногу (особенно к вечеру), а после нажатия пальцем на область припухлости на коже остается ямка, которая длительное время не расправляется. При ношении носков или гольфов с плотной резинкой на ноге остаются следы.
Утром, как правило, отечность уменьшается, но полностью не исчезает. Больной постоянно ощущает тяжесть, скованность и усталость в ногах, а при попытке «потянуть» ногу появляется ноющая и тупая боль распирающего характера, усиливающаяся при длительном нахождении в одной позе. При возвышенном положении нижней конечности боль стихает.
Иногда появление боли сопровождается судорогой. Особенно часто это наблюдается при длительной ходьбе, в ночное время или при длительном нахождении в неудобной позе. В некоторых случаях больной не наблюдает боли и ощущает ее только при прощупывании ноги.
У 60-70% больных с прогрессирующим посттромбофлебитическим синдромом наблюдается повторное развитие варикозной болезни. В большинстве случаев расширяются боковые глубокие вены главных венозных стволов стопы и голени, а расширение структуры стволов большой и малой подкожной вены наблюдается намного реже. По данным статистики, у 10% больных с посттромбофлебитическим синдромом наблюдаются трофические язвы, которые чаще локализируются на внутренней стороне лодыжек или на голени. Их появлению предшествуют заметные трофические нарушения кожного покрова:
- кожа темнеет и гиперпигментируется;
- появляются уплотнения;
- в глубоких слоях подкожно-жировой клетчатки и на поверхности кожи наблюдаются признаки воспаления;
- перед появлением язвы определяются белесые участки атрофированных тканей;
- трофические язвы часто вторично инфицируются и протекают длительно.
Диагностика
Для диагностики посттромбофлебитического синдрома, наряду с проведением осмотра больного и ряда функциональных проб (Дельбе-Пертеса, Пратта и др.), применяется методика ультразвукового ангиосканирования с цветным картированием кровотока. Именно этот метод исследования позволяет врачу с высокой точностью определять пораженные вены, выявлять наличие тромбов и непроходимость сосудов. Также специалист может определить работоспособность клапанов, скорость кровотока в венах, наличие патологического кровотока и оценить функциональное состояние сосудов.
При выявлении поражения подвздошных или бедренных вен больному показано выполнение тазовой флебографии или флебосцинтиграфии. Также для оценки характера нарушения гемодинамики больным с ПТФС может быть показана окклюзионная плетизмография и ультразвуковая флюометрия.
Лечение
Посттромбофлебический синдром и сопутствующая ему хроническая венозная недостаточность не поддаются полному излечению. Основные цели лечения направлены на максимальное замедление прогрессирования заболевания. Для этого могут применяться:
- компрессионная терапия: ношение компрессионного белья и бинтование конечности эластичными бинтами для устранения венозной гипертензии;
- коррекция образа жизни: достаточная двигательная активность, отказ от вредных привычек и коррекция пищевого рациона;
- медикаментозная терапия: прием лекарственных препаратов, которые способны улучшать состояние венозных стенок, способствуют устранению воспалительного процесса и препятствуют образованию тромбов;
- препараты для местного лечения: применение мазей, кремов и гелей, способствующих заживлению трофических язв и нормализации кровообращения;
- физиотерапия: способствует нормализации кровообращения в конечности и улучшает обменные процессы в коже;
- хирургическое лечение: направлено на предотвращение эмболизации тромбов и распространение патологического процесса на другие венозные сосуды, как правило, при ПТФС применяются методики радикальных операций.
Консервативное лечение применяется при благоприятной динамике заболевания и наличии противопоказаний к выполнению хирургической операции.
Компрессионная терапия
Пациентам с хронической венозной недостаточность и трофическими язвами рекомендуется на протяжении всего лечения использовать бинтование конечности эластичными бинтами или носить компрессионные гольфы, трико или колготы. Эффективность компрессионной терапии подтверждается многолетними клиническими испытаниями: у 90% больных ее длительное применение позволяет добиваться улучшения состояния вен конечности, а у 90-93% пациентов с трофическими язвами наблюдается более быстрое заживление поврежденных участков кожи.
Как правило, на первых этапах заболевания больному рекомендуется применять для бинтования эластичные бинты, которые позволяют поддерживать необходимый в каждом данном клиническом случае уровень компрессии. По мере стабилизации состояния пациента врач рекомендует ему ношение компрессионного трикотажа (чаще гольфы).
При показаниях к использованию компрессионного трикотажа III класса больному может рекомендоваться использование специального комплекта Saphenmed ucv., который состоит из двух гольфов, создающих на уровне лодыжки суммарное давление покоя в 40 мм. В структуру материала внутреннего чулка входят растительные составляющие, способствующие более быстрому течению регенеративных процессов и оказывающие тонизирующее воздействие на вены. Их применение удобно и тем, что изделия легко одеваются, и один из гольфов может сниматься на период ночного сна для уменьшения дискомфортных ощущений.
Иногда ношение повязок из эластичных бинтов или изделий из компрессионного трикотажа причиняет больному значительный дискомфорт. В таких случаях врач может рекомендовать пациенту наложение бандажа из специальных цинкосодержащих нерастяжимых бинтов от немецкого производителя Varolast. Они способны создавать низкую компрессию в состоянии покоя и высокую в состоянии двигательной активности. Это полностью устраняет ощущения дискомфорта, которое может наблюдаться при использовании обычных компрессионных средств, и гарантирует устранение стойких венозных отеков. Также бинты Varolast с успехом применяются для лечения открытых и долго незаживающих трофических язв. В их состав входит цинковая паста, которая оказывает стимулирующее воздействие на ткани и ускоряет процесс их регенерации.
При тяжелом течении посттромбофлебитического синдрома, прогрессирующей венозной лимфедеме и долго заживающих трофических язвах для компрессионной терапии может применяться методика пневматической интермиттирующей компрессии, которая проводится при помощи специального аппарата, состоящего из ртутных и воздушных камер. Это приспособление создает интенсивную последовательную компрессию на различные участки нижней конечности.
Коррекция образа жизни
Всем больным с посттромбофлебитическим синдромом рекомендуется соблюдение таких правил:
- Регулярное диспансерное наблюдение у флеболога или сосудистого хирурга.
- Ограничение физической нагрузки и рациональное трудоустройство (не рекомендуется работа, связанная с длительным пребыванием на ногах, тяжелый физический труд, работа в условиях пониженной и повышенной температуры).
- Отказ от вредных привычек.
- Занятия ЛФК с дозированием физической нагрузки в зависимости от рекомендаций врача.
- Соблюдение диеты, подразумевающей исключение из рациона продуктов и блюд, которые способствуют сгущению крови и вызывают поражение сосудов.
Медикаментозная терапия
Для лечения хронической венозной недостаточности, которая сопровождает посттромбофлебитический синдром, применяются лекарственные средства, способствующие нормализации реологических показателей и микроциркуляции крови, защите сосудистой стенки от повреждающих факторов, стабилизации лимфодренажной функции и предотвращению выхода активированных лейкоцитов в окружающие мягкие ткани. Медикаментозная терапия должна проводиться курсами, длительность которых составляет около 2-2,5 месяцев.
Российские флебологи рекомендуют схему терапии, состоящую из трех последовательных этапов. На I этапе, длительность которого составляет около 7-10 дней, используются препараты для парентерального введения:
- дезагреганты: Реополиглюкин, Трентал, Пентоксифиллин;
- антиоксиданты: витамин В6, Эмоксипин, Токоферол, Милдронат;
- нестероидные противовоспалительные препараты: Кетопрофен, Реопирин, Диклоберл.
В случае образования трофических гнойных язв больному, после проведения посевов на флору, назначаются антибактериальные препараты.
На II этапе терапии, наряду с антиоксидантами и дезагрегантами, больному назначают:
- репаранты: Солкосерил, Актовегин;
- поливалентные флеботоники: Детралекс, Вазокет, Флебодиа, Гинкор-форт, Антистакс.
Длительность этого этапа лечения определяется индивидуальными клиническими проявлениями и составляет от 2 до 4 недель.
На III этапе медикаментозной терапии больному рекомендуется прием поливалентных флеботоников и различных препаратов для местного применения. Длительность их приема составляет не менее 1,5 месяцев.
Также в схему лечения могут включаться легкие фибринолитики (Никотиновая кислота и ее производные), мочегонные и средства, снижающие агрегацию тромбоцитов (Аспирин, Дипиридамол). В случае трофических нарушений рекомендуются антигистаминные препараты, АЕвит и Пиридоксин, а при наличии признаков дерматита и аллергических реакций – консультация дерматолога для назначения дальнейшего лечения.
Препараты для местного лечения
Наряду с препаратами для внутреннего применения, при лечении посттромбофлебитического синдрома активно применяются средства для местного воздействия в виде мазей, кремов и гелей, оказывающих противовоспалительное, флебопротекторное или антитромботическое действие:
- Гепариновая мазь;
- мазевые формы Троксерутина и Рутозида;
- Лиотон;
- Венобене;
- Индовазин;
- Венитан;
- Троксевазин;
- Венорутон;
- Цикло 3 крем и др.
Препараты с различным действием должны применяться с определенными интервалами в течение дня. Средство необходимо наносить на предварительно очищенную кожу легкими массажными движениями несколько раз в сутки.
Физиотерапия
На разных этапах лечения посттромбофлебитического синдрома могут применяться различные физиотерапевтические процедуры:
- для тонизации вен: внутриорганный электрофорез с применением венотоников;
- для уменьшения лимфостаза: сегментарная вакуумтерапия, электрофорез с протеолитическими ферментами, лимфодренажный массаж, НЧ-магнитотерапия;
- для дефибротизации: электрофорез с дефиброзирующими препаратами, йодобромные и радоновые лечебные ванны, ультразвуковая терапия, пелоидотерапия;
- для коррекции вегетативной нервной системы: СУФ-облучение, диадинамотерапия, ВЧ-магнитотерапия;
- для ускорения регенерации тканей: НЧ-магнитотерапия, местная дарсонвализация;
- для гипокоагулирующего эффекта: электрофорез с антикоагулирующими препаратами, лазеротерапия с инфракрасным облучением, сероводородные и хлоридно-натриевые ванны;
- для стимуляции мышечного слоя венозных стенок и улучшения гемодинамики: импульсная магнитотерапия, амплипульстерапия, диадинамотерапия;
- для устранения гипоксии тканей: оксигенобаротерапия, озоновые ванны.
Хирургическое лечение
Для лечения посттромбофлебитического синдрома могут применяться различные виды хирургических операций, а показания к той или иной методике определяются строго индивидуально в зависимости от клинических и диагностических данных. Среди них наиболее часто проводятся вмешательства на коммуникантных и поверхностных венах.
В большинстве случаев назначение хирургического лечения может выполняться после восстановления кровотока в глубоких, коммуникантных и поверхностных венозных сосудах, которое наблюдается после их полной реканализации. В случае незавершенной реканализации глубоких вен проведение операции на подкожных венах может приводить к существенному ухудшению состояния здоровья больного, т. к. во время вмешательства устраняются коллатеральные пути венозного оттока.
В некоторых случаях, для восстановления пораженных и разрушенных венозных клапанов может применяться методика Псатакиса по созданию в подколенной вене экстравазального клапана. Ее суть заключается в имитации своеобразного вентильного механизма, который во время ходьбы сдавливает пораженную подколенную вену. Для этого во время вмешательства хирург выкраивает из сухожилия тонкой мышцы узкую полоску с ножкой, проводит ее между подколенной веной и артерией и фиксирует к сухожилию двуглавой мышцы бедра.
При поражении окклюзией подвздошных вен может проводиться операция Пальма, которая подразумевает создание надлобкового шунта между пораженной и нормально функционирующей веной. Также при необходимости усиления объемного венозного кровотока данная методика может дополняться наложением артериовенозных фистул. Главным недостатком операции Пальма является высокий риск повторного тромбирования сосудов.
В случае окклюзии вен в бедренно-подколенном сегменте, после удаления пораженной вены может выполняться шунтирование удаленного участка аутовенозным трансплантатом. При необходимости, для устранения рефлюкса крови, могут проводиться вмешательства, которые направлены на резекцию реканализированных вен.
Для устранения венозной гипертензии, застоя крови и ретроградного кровотока при расширении подкожных и завершившейся реканализации глубоких вен больному может рекомендоваться выполнение такой операции выбора, как сафенэктомия с перевязкой коммуникантных вен по Коккету, Фелдеру или Линтону. После выписки пациента, перенесшего такое хирургическое вмешательство, из стационара больной должен постоянно проходить профилактические курсы медикаментозного и физиотерапевтического лечения, носить компрессионный трикотаж или выполнять бинтование ног эластичными бинтами.
Большинство флебологов и ангиохирургов считают основной причиной развития посттромбофлебитического синдрома несостоятельность поврежденного клапанного аппарата вен. В связи с этим уже многие годы ведутся разработки и клинические испытания новых методик корригирующего хирургического лечения венозной недостаточности, которые направлены на создание искусственных вне- и внутрисосудистых клапанов.
В настоящее время предложено множество способов по коррекции сохранившихся пораженных венозных клапанов, а при невозможности восстановления существующего клапанного аппарата может выполняться трансплантация здоровой вены с клапанами. Как правило, эта методика применяется для реконструкции сегментов подколенной или большой подкожной вены, а в качестве материала для пересадки берется участок подмышечной вены с клапанами. Успешно данная операция завершается примерно у 50% пациентов с посттромбофлебитическим синдромом.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Также для восстановления клапана подколенной вены может применяться экстравазальный корректор Веденского, представляющий собой спираль из фторопласта, меандровые спирали из нитинола, лигатурный способ и интравенозная вальвулопластика. Пока эти методы хирургического лечения посттромбофлебитического синдрома находятся в стадии разработки и не рекомендованы для широкого применения.
Кривошея у новорожденных и детей первого года жизни
 статья «Проблема с наклоном в сторону» (журнал «Доброго здоровья» №6, 2015)
статья «Проблема с наклоном в сторону» (журнал «Доброго здоровья» №6, 2015)Кривошея у новорожденных считается одним из самых распространенных диагнозов. Однако же среди врачей мнения по поводу постановки диагноза сильно расходятся. Одни после обследования утвердительно ставят диагноз врожденной кривошеи, другие – настаивают на мышечном тонусе. Как определить истинное положение дел и что должны знать о кривошеи родители, расскажет заведующим отделением травматологии и ортопедии Областной детской больницы г. Шымкент Асхат Усербаев.
– Начнем с причин кривошеи. Что служит тому чаще всего?
– До сих пор врачи единогласно считают главным фактором, который служит возникновению и развитию кривошеи, внутриутробное недоразвитие грудино-ключично-сосцевидной мышцы. Так вот, при врожденной кривошее происходит недоразвитие мышцы, которая находится на боковой поверхности шеи. Если дело в повреждении этой мышцы, то появляется дефект, при котором голова малыша будет наклонена в ее сторону и одновременно повернута в противоположную сторону с отклонением назад.
–То есть визуальный – это первый способ диагностики?
– Обнаружить и определить кривошею сразу после родов у новорожденного сложно. Но если дефект достаточно видимый, то специалисты смогут обнаружить его еще в роддоме. Дело не только в положении головы, при кривошеи немного выше обычного будут расположены лопатка и надплечье, а затылок будет чуть скошен.
– А травма во время родом имеет место быть?
– Имеет. Если дело в сложных родах и травме, то в этом случае происходит кровоизлияние в мышцу, после чего происходит формирование рубца и мышца укорачивается. И кстати, непонятно почему, но девочки лидируют в этом показателе.
– Какие осложнения может дать кривошея?
– Довольно опасные, которые аукнутся в более позднем возрасте. Поэтому родителям нельзя пускать состояние малыша на самотек. Во-первых, такие детки, как правило, отстают в психомоторном развитии и больше своих сверстников склонны к заболеваниям опорно-двигательного аппарата. Часто у нелеченых детей может развиться остеохондроз или кифоз.
– На что мама следует обратить внимание?
– Первое на то, в каком положении ребенок держит голову, не поджимает ли плечико. Мама может нащупать небольшое уплотнение возле поврежденной мышцы, как правило, оно в размерах не больше двух сантиметров.
– А как удостовериться, что это всего лишь мышечный тонус?
– Если малыш развивается нормально и при этом он активен и спокоен, значит, его положение головы в повернутом виде и предпочтение спать на одном боку скорее всего, гипертонус мышц. Эта проблема решается довольно легко комплексом массажа. Также важно знать, что ребенок может держать голову слегка наклоненной, но при этом не будет обнаружено никаких изменений в мышце и связках.
– А если кривошея приобретенная?
– Такое тоже часто встречается и это обратная сторона медали предпочтений малыша. То есть приобретенная кривошея результат того, что ребенок все время лежит на одном боку. В результате со временем мышцы с одной стороны шеи становятся короче, чем с другой.
– Кривошею заметили, что нужно начинать делать и когда?
– Начинать следует как можно раньше. Замечательно, если определили кривошею у малыша в возрасте 2-3 недель, значит, и лечение откладывать не стоит. Комплекс лечения будет зависеть от степени кривошеи и разрабатывается он для каждого малыша индивидуально. Среди самых эффективных способов лечения врач предложит лечение положением, массаж, лечебную гимнастику и электрофорез. Родителям стоит позаботиться о покупке ортопедической подушки для малыша. Родители должны знать, что если кривошею обнаружили рано, то прогнозы будут хорошими. Но если ее долгое время попросту игнорировать, то добиться положительных результатов уже будет практически невозможно. К этому времени будет полностью сформирована асимметрия черепа, а это исправлению уже не подлежит.
– Начинать следует с правильного положения головы и шеи…
– Нужно следить за малышом во время сна и периодически его переворачивать, особенно если у него кривошея. В этом есть еще одна проблема – если малыш спит, все время повернув голову в одну сторону, то это приведет к появлению плоских участков на черепе. И в этом случае исправить одновременно и плоскость черепа и кривошею бывает достаточно сложно. Если же попеременно переворачивать ребенка во время сна, а также периодически укладывать на затылок, то это поможет избежать плоских мест на черепе и вылечить кривошею
– Значит если все делать вовремя, то выздоровление гарантировано?
– Если лечение начато вовремя и родители следуют указаниям врача, то, скорее всего к первому году кривошея исчезнет. Если, несмотря на все старания, кривошея сохраняется до двух лет и улучшений нет, значит необходимо оперативное лечение. Малышу делают операцию на мышце, и накладывают гипс на 1,5 месяца. А далее – реабилитационный период сроком в полгода. В этот период малышу предстоит носить специальный головодержатель.
– А мама сможет делать массаж?
– Из моей практики могу смело сказать что массаж – если он грамотный и профессиональный – это лучшее средство. Поэтому лучше доверится специалисту, чтобы потом он же не исправлял ошибок вашего массажа. Мама может выполнять определенные действия, которые тоже пойдут на пользу малышу. Например, слегка отводить голову ребенка сначала в одну, потом в другую сторону или плавно и мягко растирать уплотнения в больной мышце. При этом следует знать, что здоровая сторона тоже нуждается в массаже, но более энергичном. Он призван повысить тонус мышц.
– А правда ли что ребенка с кривошеей нужно специальным образом держать на руках?
– Правда. Если ребенок в вертикальном положении и прижат к маме, значит, его плечи должны находиться на одном уровне с плечами мамы. Нужно мягко и плавно повернуть голову малыша в больную сторону и зафиксировать это положение щекой. И всегда когда мама носит кроху, это нужно делать на «больной» стороне спиной или лицом к себе. Не забывать при этом, всегда поддерживать голову младенца, приподнимая ее в здоровую сторону. Кормление нужно осуществлять таким образом, чтобы малыш старался поворачивать голову в больную сторону. Берегите своих детей и будьте здоровы!
картинки, меню, причины возникновения, рекомендации
Симптомы и лечение вертебро-базилярной недостаточности
Многие годы безуспешно боретесь с ГИПЕРТОНИЕЙ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить гипертонию принимая каждый день…
Читать далее »
Поражения головного мозга отличаются значительными сбоями в процессе функционирования организма. Это связано с контролирующим влиянием церебральных структур. Одними из самых распространенных патологий являются заболевания, поражающие сосудистую сеть нервной системы. Вертебро-базилярная недостаточность – проблема, возникающая вследствие нарушения нормального кровотока в соответствующих артериях. По этим структурам происходит снабжение тканей головного мозга кислородом и питательными веществами. При наличии травм, атеросклеротических и тромбоэмболических поражений отмечается возникновение гипоксии, к которым нервная ткань крайне чувствительна.
Симптомы вертебро-базилярной недостаточности включают в себя характерные болевые ощущения, а также нарушения сознания. Пациенты жалуются на головокружение, тошноту и рвоту, расстройства координации. Подобная клиническая картина отмечается вследствие дисфункции определенных центров, расположенных в нервной системе. Лечение подразумевает симптоматическую терапию для стабилизации состояния больного, а также воздействие на причину возникновения поражения. При отсутствии адекватной медицинской помощи вертебро-базилярная недостаточность становится хронической. Эта проблема с трудом поддается контролю. В таких случаях прогноз неблагоприятный, поскольку недуг несет угрозу для жизни пациента.
Причины возникновения патологии
Выделяют несколько основных факторов, способных провоцировать развитие проблемы:
- Вертебро-базилярная недостаточность зачастую формируется на фоне шейного остеохондроза. Дистрофические изменения в костном и хрящевом аппарате приводят к несостоятельности структур осевого скелета. Происходит ущемление сосудистого русла и нервов. Подобные поражения сопровождаются нарушением кровоснабжения и трофики церебральных тканей и развитием характерных симптомов заболевания.
- Атеросклеротические поражения артерий области шеи и головы. Отложение в полости сосудов холестериновых бляшек сопровождается изменениями нормальной гемодинамики. Зачастую подобная патология ассоциирована с поражениями сердца.
- Травматические повреждения осевого скелета. Наиболее уязвимым является именно шейный отдел позвоночника, поэтому зачастую происходит ущемление базилярной и вертебральной артерий. Подобные проблемы являются последствиями дорожно-транспортных происшествий и других несчастных случаев. Данная причина возникновения симптомов может быть отмечена не только у взрослого, но и у ребенка, когда травма получается в процессе родов. Этиологический фактор обуславливает развитие острой вертебро-базилярной недостаточности.
- Тромбоз артерии возникает на фоне серьезных гемодинамических расстройств. Формирование сгустков происходит при наличии хронических системных заболеваний, например, сахарном диабете, гипертиреозе или гипертензии. Закупорка позвоночных артерий сопровождается острым нарушением кровообращения, которое требует незамедлительного врачебного вмешательства. Зачастую тромбозы заканчиваются летальным исходом, поскольку связаны со стремительным нарастанием гиперкапнии и гипоксии.
- У детей причиной возникновения патологии являются врожденные цереброваскулярные аномалии. Дефекты формируются внутриутробно, однако обнаружить их на этапе беременности в ряде случаев не удается.
Проявления вертебро-базилярной недостаточности
Клиническая картина поражения определяется как его этиологией, так и типом недуга. Симптомы заболевания варьируются и в зависимости от возраста.
У взрослых
Признаки возникновения недостаточности мозгового кровообращения при поражении позвоночной и базилярной артерий включают в себя следующие проявления:
- Сильные мигрени и головокружения, сопровождающиеся возникновением тошноты.
- Пациенты жалуются на общее угнетение, слабость и постоянную усталость. Подобные симптомы сочетаются с нарушениями сна.
- Изменения со стороны органов чувств. Чаще других обнаруживаются расстройства зрения и слуха. Предметы представляются пациентам расплывчатыми, беспокоит постоянный шум в ушах различного тембра и интенсивности. Происходят также нарушения координации движений.
- Раздражительность и перепады настроения, которые не имеют объективных и видимых причин.
- В тяжелых случаях, когда возникает хроническая вертебро-базилярная недостаточность, симптомы могут быть сглажены. При этом зачастую отмечаются периодические обмороки.
У детей
Несколько лет назад врачи придерживались мнения, что вертебро-базилярная недостаточность может возникнуть только у пациентов старшего возраста. На сегодняшний день это предположение опровергнуто. От заболевания страдают дети, у которых имеются врожденные аномалии развития артерий и позвоночника, а также малыши, пострадавшие от травм. К симптомам поражения относят:
- Выраженные нарушения осанки. Наличие, например, сколиоза не всегда говорит о возникновении синдрома вертебробазилярной артериальной системы. Однако при искривлении осевого скелета потребуется исключить эту проблему.
- Быстрая утомляемость ребенка и плохая переносимость физических нагрузок.
- Маленькие пациенты испытывают болевые ощущения так же, как и взрослые. Однако выражают их больные по-другому. Ребенок начинает часто плакать, теряет аппетит.
- Жалобы на головокружение и тошноту, периодические обмороки, особенно в душном помещении.
Необходимая диагностика
Подтверждение наличия заболевания начинают с осмотра пациента и сбора анамнеза. В дальнейшем потребуется проведение комплексного обследования. Оно включает в себя как стандартные тесты, например, анализы крови и мочи, так и более специализированные, относящиеся к визуальным методам. Тактику диагностики вертебро-базилярной недостаточности определяет невролог, исходя из жалоб пациента и анамнеза болезни.
МР- и КТ-ангиография
Данные техники позволяют оценить кровообращение в зоне обследования. Для этого в организм пациента вводится контрастное вещество. Оно прокрашивает сосуды, что делает структуры видимыми на снимках, полученных при помощи компьютерной или магнитно-резонансной томографии. Выбор методики зависит от тяжести нарушений и срочности исследования. При наличии ургентных состояний предпочтение отдается КТ, поскольку оно занимает меньше времени.
Магнитно-резонансная и компьютерная томография
Эти тесты применимы при различных заболеваниях, в том числе и при возникновении симптомов недостаточности мозгового кровообращения в вертебро-базилярном бассейне. МРТ используется при подозрении на наличие грыжи межпозвоночного диска, а также для оценки состояния церебральных структур. КТ более информативно в короткие сроки после получения пациентами травм, поскольку с его помощью хорошо визуализируются костные дефекты.
Допплерография магистральных сосудов шеи и головы
Ультразвуковое исследование широко применяется во многих областях медицины. Для неврологов оно также имеет огромное значение. С помощью специального прибора проводится оценка кровотока в вертебральной и базилярной артериях в режиме реального времени. При проведении УЗИ исключается или подтверждается наличие тромбов, провоцирующих окклюзию и развитие симптомов.
Транскраниальная допплерография является одним из основных методов подтверждения нарушения мозгового кровообращения. Перед ее осуществлением потребуется также ряд тестов, позволяющих подтвердить или опровергнуть подозрения врачей. Для этого осуществляется индуцирование нефармакологической гипотензии, искусственно создаются условия гиперкапнии, проводится гипервентиляция. Эти исследования позволяют выявить наличие предпосылок к быстрому накоплению CO2 и недостаточности снабжения тканей головного мозга кислородом. Функциональные тесты широко применяются и в нейрохирургии при подготовке к проведению операции.
Транскраниальная допплерография относится к числу недорогих и доступных методов исследования мозгового кровообращения. Она выполняется даже у лежачих пациентов при помощи мобильных приборов, что значительно облегчает диагностику острой вертебро-базилярной недостаточности у больных в отделении интенсивной терапии. Результаты, полученные в ходе ультразвукового исследования, зачастую играют решающую роль в выборе тактики лечения. Проведение допплерографии – обязательное условие предоперационной подготовки перед осуществлением ангиопластики.
Исследование крови
Гематологические тесты применяются для исключения сопутствующих поражений, а также уточнения точной причины развития недуга. В ряде случаев они требуются в качестве предоперационной подготовки пациентов. Анализы крови позволяют оценить работу внутренних органов: сердца, печени и почек.
Лечение
На начальных этапах развития патологии, а также при незначительной интенсивности клинических признаков борьба с заболеванием возможна в амбулаторных условиях. Традиционная терапия предусматривает использование различных групп препаратов. Лечение вертебро-базилярной недостаточности при остеохондрозе, грыже межпозвоночного диска и травмах зачастую основано на проведении хирургического вмешательства. Хорошие отзывы имеет и использования тепла, волн определенной длины и иглоукалывания. Помогает при расстройстве кровообращения специальная физкультура. Тактику борьбы с заболеванием определяет врач на основании результатов проведенных диагностических исследований.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Препараты
Медикаментозная коррекция состояния пациента предполагает использование таких средств:
- Вазодилататоры способствуют восстановлению нормального кровотока за счет расслабления стенок сосудов и увеличения их внутреннего просвета. Они показаны не во всех случаях развития вертебро-базилярной недостаточности, но помогают значительно улучшить состояние пациента. К данной группе относятся такие препараты, как «Траклир» и «Дибазол».
- Антиагреганты используются для профилактики и устранения тромбов. Сгустки являются частой причиной нарушения мозгового кровообращения, особенно у пожилых пациентов. Назначаются такие средства, как «Варфарин» и «Стрептокиназа».
- Обезболивающие медикаменты также играют важную роль в лечении вертебро-базилярной недостаточности. Они особенно полезны при травматическом происхождении проблемы. Применяются нестероидные противовоспалительные препараты, такие как «Кетонал» и «Пенталгин».
Народные методы
- Хороший эффект при заболевании оказывает использование продуктов, содержащих большое количество аскорбиновой кислоты. Рекомендуется кушать клюкву, цитрусовые и облепиху. Витамин C способствует разжижению крови.
- Чеснок известен способностью ускорять растворение холестериновых бляшек в сосудах. Пряность уместно сочетать с лимоном. Для приготовления лекарства потребуется 3 крупных головки растения мелко нарезать или пропустить через мясорубку. Массу помещают в банку на 2–3 дня, после чего процеживают. К чесноку добавляют равное количество лимонного сока и меда, перемешивают и принимают по 1 столовой ложке перед сном.
Физиотерапия
При недуге хороший эффект оказывает лечебный массаж. Он способствует расслаблению мышц и имеет обезболивающее влияние. Положительно сказывается на состоянии пациентов и иглоукалывание. В ряде случаев прибегают к использованию радиоволновой терапии.
Оперативное вмешательство
Хирургические техники оправданы при наличии врожденных дефектов артериального русла. Они используются и при серьезных травмах позвоночника, поскольку позволяют избавиться от причины проблемы. К операции прибегают также при отсутствии эффекта от консервативной терапии тяжелой степени шейного остеохондроза.
Лечебная гимнастика
Важное условие – во время зарядки не делать резких движений. Внезапное и сильное напряжение мышц может ухудшить состояние пациента. Гимнастика при вертебро-базилярной недостаточности предполагает выполнение следующих упражнений:
- Стопы сведены вместе, спина прямая. Подбородок опускают так, чтобы он касался груди. Замирают в таком положении ненадолго. После этого шея выпрямляется, а упражнение повторяется 10 раз.
- Полезно вращать головой по часовой стрелке и в обратном направлении.
- Держа спину ровно, тянуть макушку вверх. Важно делать это с усилием и зафиксировать тело в таком положении на несколько секунд. Упражнение повторяется 10 раз.
Прогноз и профилактика
Исход недуга определяется причинами его возникновения. Важную роль играет и своевременность оказания медицинской помощи. Хроническая недостаточность кровообращения имеет неблагоприятный прогноз.
Профилактика заболевания сводится к предупреждению и лечению всех возможных факторов, способных спровоцировать его развитие. Врачи рекомендуют также придерживаться принципов здорового образа жизни. Такой подход снижает риск возникновения системных поражений.
Отзывы о лечении
Олег, 35 лет, г. Сочи
Во время аварии получил сильную травму шеи. На фоне этого возникла вертебро-базилярная недостаточность. Постоянно кружилась голова, падал в обмороки. Врачи провели ангиопластику, а также стабилизацию позвоночника. Долго восстанавливался после операции. На физиопроцедуры хожу до сих пор. Сейчас чувствую себя нормально, хотя лечение еще не закончено.
Елизавета, 46 лет, г. Липецк
У мамы остеохондроз шейного отдела позвоночника. Недавно у нее появились сильные мигрени и головокружение. Во время осмотра невролог заподозрил вертебро-базилярную недостаточность, которую подтвердили на допплерографии и МРТ. Доктор назначил симптоматическую терапию – обезболивающие и вазодилататоры. Рекомендовал специальную гимнастику. На фоне лечения маме стало лучше.
Совместимость Мильгаммы и Мексидола
Медикаменты Мильгамма и Мексидол часто назначаются одновременно. Лечебный комплекс действует в разных направлениях: устраняет болевые ощущения, восстанавливает процессы кроветворения и многое другое.
Описание Мексидола
Действующий компонент лекарственного препарата — этилметилгидроксипиридин сукцинат. Это вещество восстанавливает функции организма, утраченные после перенесенных неврологических болезней. Под действием Мексидола начинается процесс обновления клеток печени, благодаря чему нормализуется работа органа.
Лекарство устраняет судороги и предотвращает кислородное голодание, оказывая положительное воздействие на сосуды. Препарат положительно влияет на процессы кроветворения и обмена в клеточных структурах. У пациентов, принимающих Мексидол, снижается холестерин, а дофамин повышается.
Характеристика препарата Мильгамма
Это лекарство полезно при различных патологиях, т.к. представляет собой комплекс витаминов, относящихся к группе B. Мильгамма благотворно влияет на процессы кроветворения, является эффективным обезболивающим, положительно действует на состояние ЦНС, улучшает микроциркуляцию крови.
Совместный эффект
В результате комплексной терапии с использованием Мильгаммы и Мексидола улучшается работа иммунной системы, организм насыщается полезными веществами, устраняются болевые симптомы. Препараты способствуют снятию головной боли разного происхождения.
Показания к одновременному применению
Препараты назначаются одновременно при следующих патологиях:
- остеохондроз шейного отдела позвоночника;
- рассеянный склероз;
- нарушения мозгового кровообращения;
- состояния после перенесенного инсульта;
- черепно-мозговые травмы;
- энцефалопатия алкогольного происхождения;
- болезнь Альцгеймера.
Противопоказания к Мильгамме и Мексидолу
Комплексная терапия с использованием данных препаратов не проводится при непереносимости компонентов, входящих в их состав. Мексидол противопоказан при печеночных и почечных патологиях. Мильгамма не назначается при заболеваниях сердечной мышцы и детям и подросткам младше 16 лет.
Лечение должно проводиться под наблюдением врача. Специалист обязательно проводит контроль уровня кислорода. Если обнаружится кислородная недостаточность, то в терапевтический курс дополнительно вводятся медикаментозные средства из группы антиоксидантов.
Как принимать Мильгамму и Мексидол вместе?
Оба медикамента выпускаются в 2 лекарственных формах — таблетки и раствор для инъекций. Для каждого больного подбирается индивидуальная схема лечения в зависимости от диагноза и общего состояния здоровья.
Если назначаются инъекции, то вводить растворы одним шприцем нельзя, т.е. для каждого препарата используется индивидуальный мединструмент. Но ставить уколы можно в одну ягодицу.
Побочные действия
При неправильном применении Мильгаммы и Мексидола возможны побочные явления, выражающиеся тошнотой и рвотой, горьким привкусом во рту, метеоризмом, аллергией, помутнением сознания, нарушением сердечного ритма, судорогами.
Мнения врачей о совместимости Мильгаммы и Мексидола
Иван Паромонов, врач-невролог, Магнитогорск: «Мексидол в сочетании с Мильгаммой улучшает состояние пациентов. Но применять лекарства надо правильно».
Ирина Вирченко, врач-невролог, Хабаровск: «Назначаю Мексидол в комплексе с Мильгаммой при головокружениях, остеохондрозе, нарушении мозгового кровообращения. Состояние пациентов улучшается. Побочные эффекты бывают при неправильном использовании препаратов».
Отзывы пациентов
Валентина Петрова, 65 лет, Красноярск: «После инфаркта долго восстанавливалась. Врач выписал уколы Мексидола с Мильгаммой, т.к. жаловалась на частые головные боли. Лечение перенесла неплохо, но иногда возникало сонное состояние».
Ирина Летова, 31 год, Нижний Новгород: «Курс лечения Мексидолом с одновременным приемом Мильгаммы назначил врач при остеохондрозе. Болезнь так донимала, что пришлось обратиться в поликлинику. Сперва боль отступала сразу после приема таблеток, а потом уже лекарства не помогали. Доктор предупреждал, что если эффекта от таблеток не будет, то назначит инъекции. Придется вновь идти к нему».
Какие нарушения может выявить многосрезовая компьютерная томография шейного, грудного и пояснично-крестцового отделов позвоночника
МСКТ (многосрезовая компьютерная томография) – достаточно новый метод проведения анализа позвоночника. Особенность заключается в использовании аппарата, который направляет пучок рентген-лучей и одновременно анализирует его после прохождения через ткани организма.Излучение теряет мощность неравномерно, поскольку ткани имеют различную плотность, фиксация остатка излучения визуализирует структуру внутренней среды. Исследование проводится с помощью томографа четвёртого поколения, результаты 3D-модели записываются в электронном виде.
Преимущества метода
Диагностика МСКТ позвоночника позволяет увеличить зону сканирования и получить послойные снимки необходимой части позвоночника.Изначально этот метод использовался для анализа головного мозга, а количество детекторов ограничивалось двумя рядами. На сегодняшний день используются аппараты, в которых располагаются до 640 рядов анализаторов, поэтому сканированию поддаются любые системы или органы тела человека.
Лучевая нагрузка МСКТ снижена на треть по сравнению с КТ, поэтому считается более безопасным методом исследования. В результате специалист получает модель позвоночного столба во всех плоскостях и в очень хорошем качестве. Для усиления изображения участка позвоночника применяется введение контраста.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
К предпочтению использования МСКТ относят:
- неинвазивность;
- минимальность облучения;
- качество полученного отображения;
- скорость обследования и формирования результатов;
- возможность анализа при наличии имплантатов (электроника или содержание металла).
Благодаря минимальному облучению во время процедуры мультиспиральный вид МСКТ можно проводить повторно, например, при необходимости введения контраста. Этот метод набирает популярность в исследовании позвоночника и окружающих его тканей.
Визуализация проводится послойно, толщина слоя возможна от 1 мм. Это даёт полную картину состояния костей, дисков, спинного мозга, нервной и кровеносной системы, самих позвонков.
МСКТ показывает множество срезов позвоночного столба, благодаря которым можно освободить участок от проекционных совмещений соседних тканей. Это повышает точность анализа структур, которые не определяются иными методами – образования различной природы, появление метастаз.
Возможность построения модели в трёхмерном объёме позволяет хирургам различных направлений составлять детальный план инвазивного вмешательства. Такой метод анализа позволяет визуализировать скрытые воспалительные процессы, обследовать труднодоступные участки, определить деструктивные повреждения сложных соединений позвоночника. Это позволило проводить безболезненную оценку состояния больного и возможность подбирать самую действенную схему лечения.
Показания к проведению МСКТ
Анализ позвоночного столба методом МСКТ применяется травматологами, нейрохирургами, эндоваскулярными хирургами или онкологами.
А также используется для определения:
- воспалений любого характера;
- остеохондроза и остеопороза;
- травм и их последствий;
- опухолей различной природы;
- аномалий развития;
- деструктивных изменений спинного мозга и канала;
- причин болевого синдрома неизвестной природы;
- состояния до и после инвазивного вмешательства.
Позвоночный столб имеет несколько отделов: шейный, грудной и пояснично-крестцовый.
Обследование каждого из них выявляет разный характер нарушений:
- МСКТшейного отдела позвоночника определяет причину болей в районе шеи или головы, визуализируют травмы и компрессионные повреждения, опухоли, воспаления или сужение спинномозгового канала.
- МСКТ грудного отдела позвоночника выявляет патологии рёберно-позвоночных соединений, причину нарушения осанки, спондилёз, травмы, стенозы, аномалии развития или кровоизлияния;
- МСКТ пояснично-крестцового отдела позвоночника определяет деструктивные повреждения межпозвоночных дисков, появление грыж, опухолей, воспалений костной или хрящевой ткани, нарушения структуры крестца.
Для создания цельной картины развития деструктивных процессов спины и поясницы зачастую анализируют ближние ткани.
Подготовка и проведение МСКТ, противопоказания
Госпитализация пациента для проведения исследования не требуется. Но за несколько дней до процедуры следует сократить употребление продуктов, провоцирующих метеоризм, необходимо воздержаться от приёма пищи за 4-6 часов перед исследованием. Если планируется введение контрастного вещества, предварительно сдают анализы крови и мочи.
Аппарат для обследований чаще всего имеет туннельную форму. Одежда должна быть без металлических деталей, свободного кроя. Пациент располагается на выдвижной платформе, которая входит внутрь туннеля. Во время работы томографа необходимо соблюдать состояние полного покоя. Длительность процедуры зависит от количества зон для анализа, минимально составляет 2-7 минут, если просматриваются все отделения хребта пациента, то время пропорционально возрастает.
При использовании контраста повторяют процедуру после введения вещества. Обследование не должно причинять дискомфорта пациенту, при любых неприятных проявлениях необходимо сообщить специалисту по встроенному микрофону.
Спиральная КТ не применяется в таких случаях:
- нервные состояния;
- беременность;
- превышение массы тела исследуемого в 120 кг (некоторые томографы допускают вес до 200 кг).
Когда необходимо использование контрастирующего вещества, список противопоказаний расширяется:
- аллергические реакции на препарат;
- грудное вскармливание;
- почечная или печёночная недостаточность;
- дети, не достигшие 14лет.
Если пациент делал диагностику с использованием бария, МСКТ необходимо отложить на несколько дней – пока вещество полностью не выведется из организма.
Расшифровка результатов
Анализ данных изображений обычно занимает около 2 часов, выдаются клиенту на любом накопителе. В исключительных случаях расшифровка может длиться до 24 часов. Создаётся полноценная 3D-модель анализируемого участка позвоночного столба с необходимой многослойностью изображения. Отсутствие любых деструктивных изменений считается нормой.
Полученные многосрезовые фото могут отобразить такие патологии:
- грыжи и протрузии;
- гематомы;
- воспаления и абсцессы;
- сдавливания спинного мозга;
- остеохондроз, ревматизм, остеопороз;
- опухоли любой стадии, а также метастазы.
С заключением следует обратиться к врачу, который направил на обследование, для определения необходимой терапии и получения сопутствующих рекомендаций.
А также по результатам диагностики специалист может назначить дополнительное исследование, например, МРТ либо указать потребность срочной или плановой госпитализации в отделение.
Цена проведения обследования может отличаться в зависимости от качества томографа, определяется прайсом клиники. Если используется контраст, стоимость процедуры возрастает.
Возможные риски, альтернативные методы исследований
МСКТ незначительно облучает организм пациента, поэтому частое применение методики провоцирует рост онкологических заболеваний. Большей частью это касается МСКТ для оценки грудного отдела, множество процедур влияет на развитие рака лёгких. А также присутствует небольшой шанс проявления аллергии на контрастирующий препарат.
Если пациент имеет противопоказания, доктором рассматриваются такие альтернативные методы диагностики:
- МРТ. Этот аппарат для получения снимков использует магнитное поле, которое считается абсолютно безопасным для человека. По информативности относительно мягких тканей превосходит МСКТ;
- КТ. Этот вариант потребует больше времени, использует такое же излучение, но в двойном объёме от МСКТ.
- Рентген эффективен для просмотра костной структуры, поэтому не применяется для изучения состояния мягких тканей.
1 голос
2 голоса
Получить бесплатную консультацию
0 голосов
- О проекте
- Реклама
- Соглашение
- Контакты
Сегментарная Недостаточность – вопрос врачу невропатологу, вертеброневрологу
-
11 октября 2011, 21:32
Здравствуйте! Подскажите пожалуйста, что такое сегментарная недостаточность и в чем она проявляется? диагноз поставили в роддоме.У нас Вы можете задать любой вопрос высококвалифицированному врачу – невропатологу, вертеброневрологу и получить оперативную онлайн консультацию!
Посмотрите уже существующие вопросы в сообществе Невралгия или задайте новый вопрос на странице Вопросы невропатологу, вертеброневрологу! -
Ответ врача:
11 октября 2011, 23:05
Такого диагноза не существует. Как и – пирамидная недостаточность или – головная боль. Это личное мнение врача, указывающее, что необходимо в дальнейшем обратить внимание на развитие ребенка. Поэтому наблюдайтесь у одного и того же детского невролога в динамике.
Интересные статьи
Наиболее популярные вопросы врачам/в данном сообществе/данному врачу


 Асимметрия постановки плечевого пояса (это чревато диагнозом «нарушение осанки»). Впрочем, проблемы с осанкой — вторичное явление, поскольку они возникают в посттравматический период.
Асимметрия постановки плечевого пояса (это чревато диагнозом «нарушение осанки»). Впрочем, проблемы с осанкой — вторичное явление, поскольку они возникают в посттравматический период.



 Противопоказанием будет нестихающая активность воспаления, выраженная, II и III степени недостаточность кровообращения, гипертоническая болезнь, сопутствующие поражения печени, почек, беременность.
Противопоказанием будет нестихающая активность воспаления, выраженная, II и III степени недостаточность кровообращения, гипертоническая болезнь, сопутствующие поражения печени, почек, беременность. Здесь также стимулируется кровообращение, улучшается обмен веществ, регулируется состояние нервной системы.
Здесь также стимулируется кровообращение, улучшается обмен веществ, регулируется состояние нервной системы. Ревматоидный артрит – аутоиммунное заболевание, которое характеризуется воспалением внутренней части сустава и окружающих его тканей. Воспаление суставного хряща влечет за собой прекращение выделения жидкости, что является причиной возникновения сильных болей. Артрит диагностируют при наличии следующих симптомов:
Ревматоидный артрит – аутоиммунное заболевание, которое характеризуется воспалением внутренней части сустава и окружающих его тканей. Воспаление суставного хряща влечет за собой прекращение выделения жидкости, что является причиной возникновения сильных болей. Артрит диагностируют при наличии следующих симптомов:











 В общем же случае лечении начинается с противовоспалительных и обезболивающих препаратов, которые дают возможность снять боль в период острого течения болезни. После снятия болевого синдрома основой лечения становятся массаж и лечебная физкультура, а также некоторые физиотерапевтические методы. Они способны остановить развитие заболевания, но практически бесполезны при тяжелых формах болезни.
В общем же случае лечении начинается с противовоспалительных и обезболивающих препаратов, которые дают возможность снять боль в период острого течения болезни. После снятия болевого синдрома основой лечения становятся массаж и лечебная физкультура, а также некоторые физиотерапевтические методы. Они способны остановить развитие заболевания, но практически бесполезны при тяжелых формах болезни.








 Кликните на картинку для ее увеличения в полный размер
Кликните на картинку для ее увеличения в полный размер Открытый перелом считается самым опасным — кости разрывают мягкие ткани и выходят наружу. Требуется хирургическое вмешательство.
Открытый перелом считается самым опасным — кости разрывают мягкие ткани и выходят наружу. Требуется хирургическое вмешательство. острая или ноющая боль в области травмы;
острая или ноющая боль в области травмы; Перелом локтевого сустава
Перелом локтевого сустава Лед обязательно должен быть завернут в ткань
Лед обязательно должен быть завернут в ткань
 Для определения именно такой травмы нужно обращать внимание на такие признаки:
Для определения именно такой травмы нужно обращать внимание на такие признаки: Пример иммобилизации с помощью шини при переломе бедра
Пример иммобилизации с помощью шини при переломе бедра


 ризнаки. Ключица становится как бы меньше,
болезненность при ощупывании области
перелома под кожей можно прощупать
(осторожно) края костных отломков, плечо
и рука опущены к низу, движения верхней
конечности ограничены
ризнаки. Ключица становится как бы меньше,
болезненность при ощупывании области
перелома под кожей можно прощупать
(осторожно) края костных отломков, плечо
и рука опущены к низу, движения верхней
конечности ограничены

 Эти
бинты после наложения шины опускают
впереди и позади здорового плечевого
сустава и привязывают к нижнему концу
шины. Руку подвешивают на косынку или
прибинтовывают к туловищу (рис.5).
Эти
бинты после наложения шины опускают
впереди и позади здорового плечевого
сустава и привязывают к нижнему концу
шины. Руку подвешивают на косынку или
прибинтовывают к туловищу (рис.5). ранспортная
шина для нижней конечности (Дитерихса)
изготовлена из древесины (рис. 7). Она
состоит из двух подвижных планок разной
длины, фанерной подошвы и палочки-закрутки.
ранспортная
шина для нижней конечности (Дитерихса)
изготовлена из древесины (рис. 7). Она
состоит из двух подвижных планок разной
длины, фанерной подошвы и палочки-закрутки.










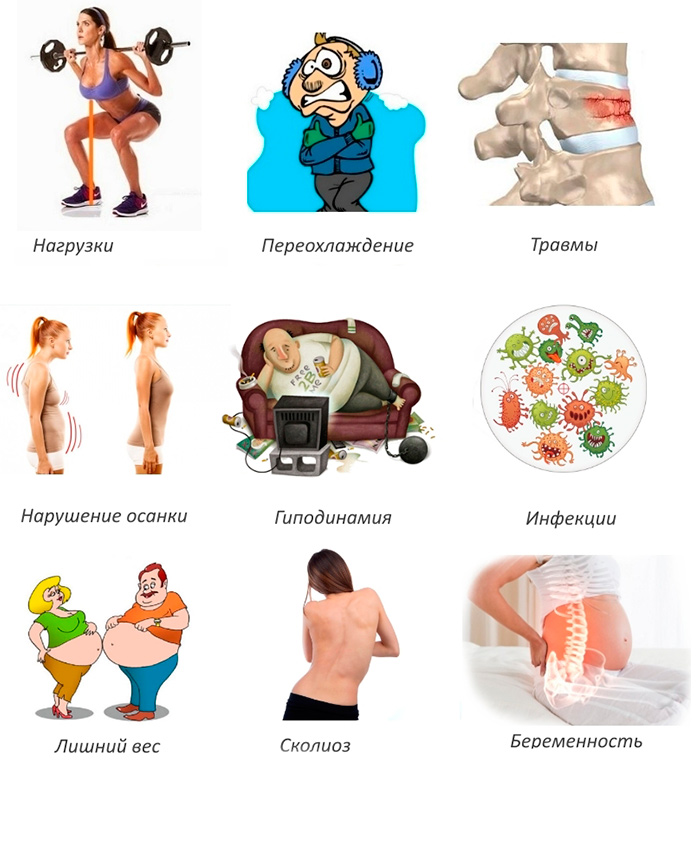




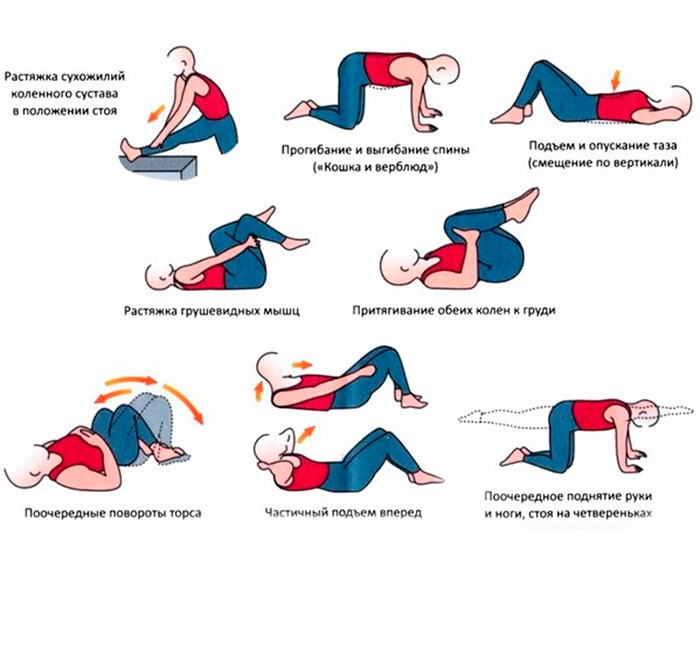
 Лечение пациента с пояснично-крестцовым радикулитом начинается с диагностики. Важно выявить основную причину болезни, для устранения которой требуется курс специально подобранного лечения.
Лечение пациента с пояснично-крестцовым радикулитом начинается с диагностики. Важно выявить основную причину болезни, для устранения которой требуется курс специально подобранного лечения. При пояснично-крестцовом радикулите массаж рекомендуется начать как можно раньше, после того как купированы выраженные признаки обострения заболевания.
При пояснично-крестцовом радикулите массаж рекомендуется начать как можно раньше, после того как купированы выраженные признаки обострения заболевания. Лекарственное лечение пояснично-крестцового радикулита предусматривает одновременное применение медикаментов с системным и местным воздействием на организм. Такой подход к лечению позволяет быстрее достичь нужного терапевтического эффекта и помогает подобрать минимальные дозы лекарств.
Лекарственное лечение пояснично-крестцового радикулита предусматривает одновременное применение медикаментов с системным и местным воздействием на организм. Такой подход к лечению позволяет быстрее достичь нужного терапевтического эффекта и помогает подобрать минимальные дозы лекарств.




















 Чашка с тахиной
Чашка с тахиной Свежая кунжутная мука и кунжутное семя
Свежая кунжутная мука и кунжутное семя Кунжут в кофемолке
Кунжут в кофемолке Кунжутная мука в кофемолке
Кунжутная мука в кофемолке




















 Основными противопоказаниями к использованию семян сезама и лекарственных препаратов на их основе являются следующие:
Основными противопоказаниями к использованию семян сезама и лекарственных препаратов на их основе являются следующие: Семена сезама можно смешать с цветочным медом и принимать в таком виде. Этот рецепт подходит тем больным, у кого отсутствует аллергия на нектар и другие продукты пчеловодства. Выступая в роли дополнительного компонента, мед усиливает благоприятное воздействие семян на организм человека.
Семена сезама можно смешать с цветочным медом и принимать в таком виде. Этот рецепт подходит тем больным, у кого отсутствует аллергия на нектар и другие продукты пчеловодства. Выступая в роли дополнительного компонента, мед усиливает благоприятное воздействие семян на организм человека.







 Польза и вред от соды при подагре встречаются одинаково часто.
Польза и вред от соды при подагре встречаются одинаково часто.















 Пищевая сода широко применяется в профилактических целях, а также лечении многих заболеваний, в частности, суставных нарушений.
Пищевая сода широко применяется в профилактических целях, а также лечении многих заболеваний, в частности, суставных нарушений. Такое лечение применяется при системных заболеваниях, для которых характерно множественное поражение суставов. Кроме ликвидации болей и нормализации трофики, пищевая сода может существенно повышать клеточный иммунитет, что очень важно в условиях инфекционного происхождения артритов.
Такое лечение применяется при системных заболеваниях, для которых характерно множественное поражение суставов. Кроме ликвидации болей и нормализации трофики, пищевая сода может существенно повышать клеточный иммунитет, что очень важно в условиях инфекционного происхождения артритов. Ванны могут приниматься локально, то есть только для пораженной конечности. Полезны и ванны для всего тела, они улучшают работу лимфатической системы, трофику тканей, это касается и суставов:
Ванны могут приниматься локально, то есть только для пораженной конечности. Полезны и ванны для всего тела, они улучшают работу лимфатической системы, трофику тканей, это касается и суставов: