Как после перелома разработать стопу после перелома: Реабилитация стопы после операций и переломов в Москве
Реабилитация стопы после операций и переломов в Москве
Эффективность
При реабилитации после операции на стопе или же при переломах применяется лечебная физкультура, на особенности комплекса упражнений которой влияет характер повреждения. На определенном этапе подбираются соответствующие упражнения и делать это должен только профессиональный врач.
На 1 этапе возможно выполнение пассивных движений. Позже уже можно дозированно нагружать конечность. На 2 этапе назначается комплекс упражнений, которые помогают разработать голеностопный сустав, кости стопы, для чего используются и специальные приспособления, в том числе и тренажеры. Рекомендуется посещение бассейна, в котором тоже проводятся различные процедуры ЛФК.
При восстановлении после повреждений стопы или проведенных на ней операций применяется физиотерапия. На 1 этапе допустимо использование электрофореза, магнитотерапии, некоторых других физиотерапевтических методов. На 2 этапе в целях улучшения трофики тканей, ускорения консолидации перелома применяется магнитолазерная терапия. Выполняются процедуры с инфракрасным облучением. Массаж так же помогает ускорить процесс восстановления. В некоторых случаях не допускается применение некоторых видов физиотерапии. Так, при металлоостеосинтезе не используется ультразвук, который может привести к нежелательному эффекту. На 3 этапе выполняются тепловые процедуры, рекомендована дарсонвализация, электротерапия, прием ванн, назначается лечебный массаж.
На 2 этапе в целях улучшения трофики тканей, ускорения консолидации перелома применяется магнитолазерная терапия. Выполняются процедуры с инфракрасным облучением. Массаж так же помогает ускорить процесс восстановления. В некоторых случаях не допускается применение некоторых видов физиотерапии. Так, при металлоостеосинтезе не используется ультразвук, который может привести к нежелательному эффекту. На 3 этапе выполняются тепловые процедуры, рекомендована дарсонвализация, электротерапия, прием ванн, назначается лечебный массаж.
В Медицинском центре +31 проводится реабилитация после устранения разных повреждений лодыжки, в том числе, если выполнялась операция на стопе. Знания и опыт квалифицированных специалистов, современные методики и оборудование позволяют восстановить функциональность лодыжки в минимально возможные сроки. Комплекс проводимых нашими врачами мероприятий, который назначается индивидуально в каждом конкретном случае, дает возможность в скором времени вернуться к полноценной жизни.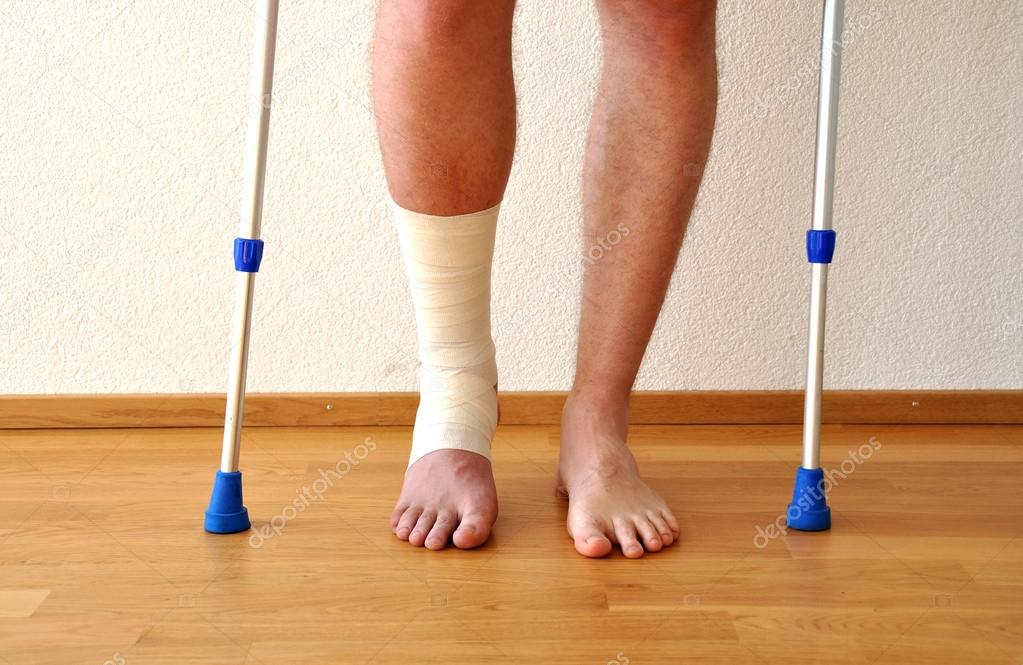
Реабилитация после перелома голеностопа в домашних условиях – Орторент
Перелом голеностопа – травма, которая приводит к невозможности ходьбы. Голеностопный сустав является крепким, выдерживающим нагрузку веса тела. Если происходит перелом лодыжек, движение человека ограничивается. При повреждении костной ткани проводится лечение на стационаре, после которого наступает длительная реабилитация после перелома голеностопа в домашних условиях.
Травма лодыжки: симптомыЕсли произошла травма лодыжки, она сопровождается резкой и сильной болью в зоне голеностопных связок и самого сустава. В большинстве случаев перелом не дает человеку опереться на ногу. Определить травму легко: достаточно попробовать повернуть ногу внутрь. Если боль резко усиливается, необходимо врачебное вмешательство. В случае если произошел перелом голеностопного сустава, боль будет ощущаться под лодыжкой.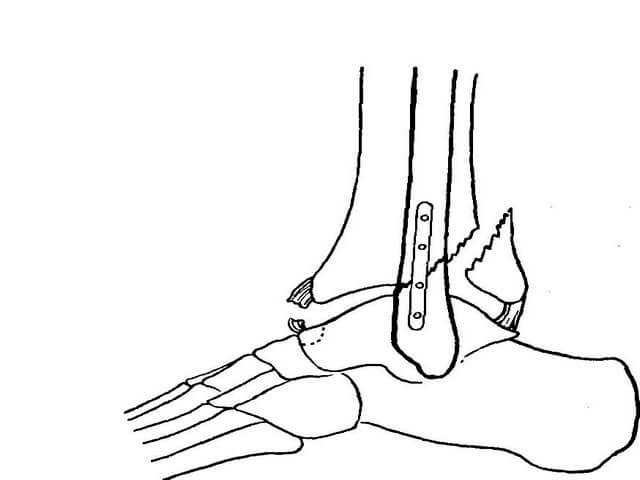 Может быть видимая деформация ноги. Определить наличие перелома может только рентген.
Может быть видимая деформация ноги. Определить наличие перелома может только рентген.
Если все-таки после диагностики выявлен перелом голеностопа, лечение сводится к репозиции костей и накладыванию гипса. Болевой синдром еще долго не уходит, поэтому предписываются локально обезболивающие препараты. Когда лечение после перелома лодыжки окончено, пациент обычно выписывается домой для прохождения периода реабилитации.
Если врач запретил двигать ногой, разработка ноги после перелома лодыжки и оперативного вмешательства может начаться еще в больнице. Без тревоги самой лодыжки нужно двигать коленным суставом, чтобы поддерживать нормальное кровообращение и тонус мышц всей ноги.
Период реабилитации после переломаПереломы лодыжек со смещением или без смещения костей требуют правильного посттравматического лечения. На данном этапе начинают подключаться к режиму покоя упражнения для разработки голеностопа после перелома. Программа лечебной физкультуры может проводиться только спустя 30-60 дней после наложения гипса.
Программа лечебной физкультуры может проводиться только спустя 30-60 дней после наложения гипса.
После снятия гипса налицо результат застоя мышц и сосудов, который просматривается в виде небольшого отека. Это главный показатель к срочному выполнению программы реабилитации. На этой фазе лечащий врач рассчитывает индивидуальную программу, как разработать голеностоп после перелома, включая виды массажа, упражнения.
Итак, как разработать голеностопный сустав после перелома:
- Постепенное медленное выполнение движений ногой. Это провоцирует прилив крови, предупреждение образования тромбов, а также появление тонуса в мышечных волокнах.
- Активная ЛФК после перелома лодыжки или голеностопа. Только после недельного курса активных упражнений можно делать попытки встать на ногу.
- Опора на ногу – вставание и ходьба с костылями. На данном этапе выздоровления очень помогает плавание и езда на велосипеде-тренажере.
Если не проводить должного реабилитационного лечения, может развиться контрактура голеностопного сустава, т. е. приобретенная травматическая неподвижность сустава.
е. приобретенная травматическая неподвижность сустава.
На протяжении всего курса реабилитации перелом щиколотки требует постоянного массажа. С его помощью быстро уходит отечность и улучшается работа мышечной массы. Массаж должен быть рассчитан не менее чем на 30 сеансов.
Помощь в реабилитации от «ARTROMOT»Все упражнения, направленные на реабилитацию, достаточно болезненные, но необходимые. Пациенту приходится несколько раз на день пересиливать собственную боль, чтобы восстановить подвижность ноги после травмы. Разработать голеностоп после перелома без боли можно, используя аппараты «ARTROMOT». Они:
- позволяют без ощущения боли поддерживать мышцы в тонусе и разрабатывать двигательную способность;
- обеспечивают полный комфорт пациенту, не требуя от него сложного движения, чтобы встать с кровати и перемещаться на костылях;
- дают возможность не затягивать процесс выздоровления до момента снятия гипса и начать реабилитационный процесс сразу после операции.

С аппаратами «ARTROMOT» перелом лодыжки и лечение будут намного комфортнее, чем классические ЛФК с ощущением боли.
Как это работает?
Если произошел перелом лодыжки, аппарат позволяет проводить не только в больнице, но и дома пассивную механотерапию. Фиксируясь на щиколотке и стопе благодаря анатомической форме, «ARTROMOT» производит пассивные движения, которые разрабатывают только те зоны, на которые направлено воздействие (сустав, мышцы). При этом человек не делает никаких физических действий.
Результат:
- замена любого упражнения для голеностопа после травмы;
- предотвращение неподвижности травмированного сустава;
- улучшение лимфообращения в суставе;
- поддержание естественного нормального кровообращения;
- влияние на быстрое устранение отеков, гематом.
Взяв в аренду аппарат «ARTROMOT», вы также узнаете, как разрабатывать ногу после перелома голеностопа безболезненно. Курс лечения назначается самим лечащим врачом, а специалисты нашей компании строго соблюдают его, проводя на дому реабилитационные процедуры. Наши опытные специалисты знают, как разрабатывать голеностоп после перелома, поэтому могут ускорить процесс выздоровления, оценивая динамику улучшения.
Курс лечения назначается самим лечащим врачом, а специалисты нашей компании строго соблюдают его, проводя на дому реабилитационные процедуры. Наши опытные специалисты знают, как разрабатывать голеностоп после перелома, поэтому могут ускорить процесс выздоровления, оценивая динамику улучшения.
Обычно разработка голеностопного сустава после перелома занимает по времени 3-4 часа в день. Во время процедур можно наслаждаться чтением книги, просмотром любимой передачи или просто расслабиться. Никаких ощущений боли!
Если у вас травмирована лодыжка, перелом или сильный ушиб, наблюдается контрактура сустава, позвоните нам. Наш аппаратный метод реабилитации выполнит в строгом соответствии с рекомендациями врача все предписания, упражнения, заменив нестерпимую боль комфортом и расслаблением во время лечебной гимнастики.
Не пытайтесь самостоятельно подобрать курс лечения и реабилитации, найти способ, как разработать ногу после перелома лодыжки. Доверьте лечение только квалифицированному врачу и нашему аппарату «ARTROMOT». Позвоните нам прямо сейчас, чтобы получить бесплатную консультацию.
Доверьте лечение только квалифицированному врачу и нашему аппарату «ARTROMOT». Позвоните нам прямо сейчас, чтобы получить бесплатную консультацию.
Как разработать ногу после снятия гипса и снять отек: массаж, мази, упражнения
Дата публикации: 24.01.2019
Снятие гипса – всегда радостное событие для пациента, сломавшего ногу. Казалось бы, оно знаменует конец затворничества и жизни с ограниченной подвижностью, возможность вновь без проблем перемещаться по дому и выходить на улицу, гулять без костылей и посещать любые места без необходимости вызывать такси. На практике же дело обстоит несколько сложнее: конечность еще понадобится разработать.
Нога, которая была обездвижена в течение нескольких недель, становится менее работоспособной, чем до этого. Фиксация в гипсе, без мышечных сокращений, вызывает замедление кровотока и кислородное голодание тканей. Их клетки в определенной степени атрофируются, и сразу же после завершения иммобилизации нога оказывается непослушной, «тяжелой», беспомощной. Вполне возможно, что в первые минуты после попыток вновь пройтись «на своих двоих» вы даже почувствуете легкое головокружение. Однако полное восстановление не за горами, и при должном уходе и стараниях вы уже скоро сможете разработать травмированную ногу, вернув ей все функции.
Вполне возможно, что в первые минуты после попыток вновь пройтись «на своих двоих» вы даже почувствуете легкое головокружение. Однако полное восстановление не за горами, и при должном уходе и стараниях вы уже скоро сможете разработать травмированную ногу, вернув ей все функции.
Основные составляющие периода реабилитации
Чтобы разработать ногу после снятия гипса, важно уделить внимание всем компонентам лечения, которые назначит врач. Обычно оно включает в себя:
-
Лечебную физкультуру. Это основа основ реабилитации после перелома, в отношении которой недопустима лень. Первые две-три недели вам придется заниматься по несколько раз в день, чтобы эффективно разработать свою ногу. Если вы не будете этого делать, то упустите тот короткий период, в течение которого восстановленные ткани в наибольшей степени способны на растяжение и сокращение. Должным образом разработать конечность спустя месяц после снятия гипса будет гораздо сложнее, чем в первые недели после этого.

- Физиотерапию. Это может быть массаж, прогревания, электрофорез, ультразвуковые процедуры – в зависимости от характера перелома. Здесь крайне важно соблюдать рекомендации врача, поскольку, например, прогревания эффективны при одних переломах, а при других (таких как травмы колена) – напротив, способны ухудшить подвижность разрабатываемого участка. Массажировать ногу после гипса в домашних условиях, без должных медицинских знаний о специфике работы с конечностями после иммобилизации, не стоит. Практически во всех случаях полезно принимать ванну с морской солью, лечебными травами и другими полезными добавками, чтобы «размягчить» мышцы и сделать их более эластичными (после этого желательно разработать прогретый и «размягченный» участок лечебной физкультурой).
-
Прием лекарственных препаратов. Чаще всего речь идет о витаминных комплексах, богатых кальцием, хотя в отдельных случаях доктора назначают специфические препараты, исходя из состояния конкретного пациента.
 Кроме того, врач может посоветовать вам мазать лечебный гель (обезболивающий, противовоспалительный, согревающий и т.п. – в зависимости от ситуации).
Кроме того, врач может посоветовать вам мазать лечебный гель (обезболивающий, противовоспалительный, согревающий и т.п. – в зависимости от ситуации).
- Специальная диета. Она, опять же, должна включать в себя достаточно кальция, белка, витаминов и других микроэлементов, которые полезны для костей, суставов, хрящей и мышц, и поспособствуют их скорейшему восстановлению. После снятия гипса стоит употреблять в пищу фрукты и овощи, мясо, рыбу, творог, холодец или желе (продукты, содержащие желатин, особенно хорошо влияют на состояние хрящей и суставов).
Основные задачи упражнений
Комплекс упражнений, способствующих разработке ноги после снятия гипса, может подобрать ваш врач, специалист по лечебной физкультуре, либо вы можете сами найти его в интернете (в том числе, на популярных видеохостингах). Главное – чтобы каждое занятие включало в себя выполнение следующих задач:
-
Разминка.
 В течение 2-3 минут перед началом выполнения упражнений необходимо разминать травмированное место вдоль мышц. Будет особенно хорошо, если вы сумеете нащупать месторасположение уплотнения, образовавшегося рядом с переломом, и будете разминать его в том числе (с некоторым нажимом, до легких болевых ощущений).
В течение 2-3 минут перед началом выполнения упражнений необходимо разминать травмированное место вдоль мышц. Будет особенно хорошо, если вы сумеете нащупать месторасположение уплотнения, образовавшегося рядом с переломом, и будете разминать его в том числе (с некоторым нажимом, до легких болевых ощущений). - Растяжение. Это самая главная проблема, которую нужно разработать после снятия гипса с ноги: мышца, привыкшая быть в неподвижном состоянии, не демонстрирует ту степень подвижности и растяжения, что была до получения травмы. Самые простые упражнения на растяжение – это сгибания и разгибания конечности, выполняемые с усилием, до болезненных ощущений. В этом контексте очень важно, чтобы каждый день вы могли выполнять действия с чуть большей амплитудой, чем раньше (хотя бы на несколько градусов), пока не разработаете функции полностью.
-
Скручивание. По сути, это тоже растяжение, но несколько более специфическое.
 Упражнения на скручивание особенно важны, если речь идет о разработке ноги после травмы колена или голеностопа. Вращения стопой, голенью, всей конечностью также позволяют восстановить былую амплитуду движений.
Упражнения на скручивание особенно важны, если речь идет о разработке ноги после травмы колена или голеностопа. Вращения стопой, голенью, всей конечностью также позволяют восстановить былую амплитуду движений. - Отдых. Чтобы разработать ногу после снятия гипса, необходимо выполнять все группы упражнений на максимуме возможностей (как уже было сказано, до терпимой боли), но это не значит, что ощущать боль необходимо постоянно. Каждое действие выполняется подходами: 8-10 секунд работы с усилием, 5-6 секунд расслабления.
Желательно выполнять комплекс упражнений три-четыре раза в день, по несколько подходов. Это может показаться утомительным, но это очень важно для успешной реабилитации. Сензитивный период для восстановления функций травмированной ноги достаточно короткий, и вы должны успеть сделать максимум в течение него. Если у вас есть велотренажер или какие-либо еще спортивные снаряды, вы можете добавить в каждодневную практику упражнения на них (посоветовавшись с лечащим врачом).
Отек ноги после снятия гипса – это нормально?
В первое время после освобождения ноги из гипса она достаточно сильно отекает. Это закономерное следствие того, что она долго пробыла в обездвиженном состоянии, и в ней «застоялась» лишняя жидкость. Порой поврежденное место, вдобавок к этому, достаточно сильно болит. Если нога после снятия гипса опухла, стоит следовать рекомендациям врача, однако обычно они примерно аналогичны тем, что были даны выше. Растирать конечность согревающей мазью, выполнять массаж и физиопроцедуры, разработать ногу лечебной физкультурой – словом, прикладывать все возможные усилия для того, чтобы нормализовать кровообращение в ней, повысить тонус мышечных тканей и ликвидировать застойные явления.
Мы надеемся, что теперь вы имеете достаточно четкое представление о том, что делать с ногой после снятия гипса. Качественно и усердно разработать ранее травмированную конечность, чтобы вернуть ей 100% былых возможностей – задача, которая потребует от вас сил и времени, но результаты которой будут того стоить.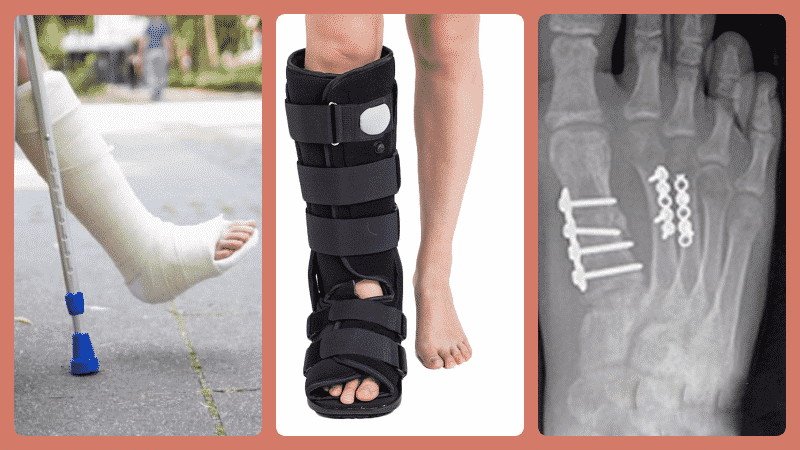 Заботьтесь о своем здоровье, и вскоре вы забудете о переломе, как будто его никогда и не было!
Заботьтесь о своем здоровье, и вскоре вы забудете о переломе, как будто его никогда и не было!
Мне нравится 2
Похожие посты
Оставить комментарий
Упражнения после перелома плюсневой кости
Главная задача стопы — удерживать наше тело в статическом положении и во время движения. Основную нагрузку при этом несут суставы, мышцы и кости стопы. Почти треть всех травм стопы — это переломы, плюсневых костей в том числе.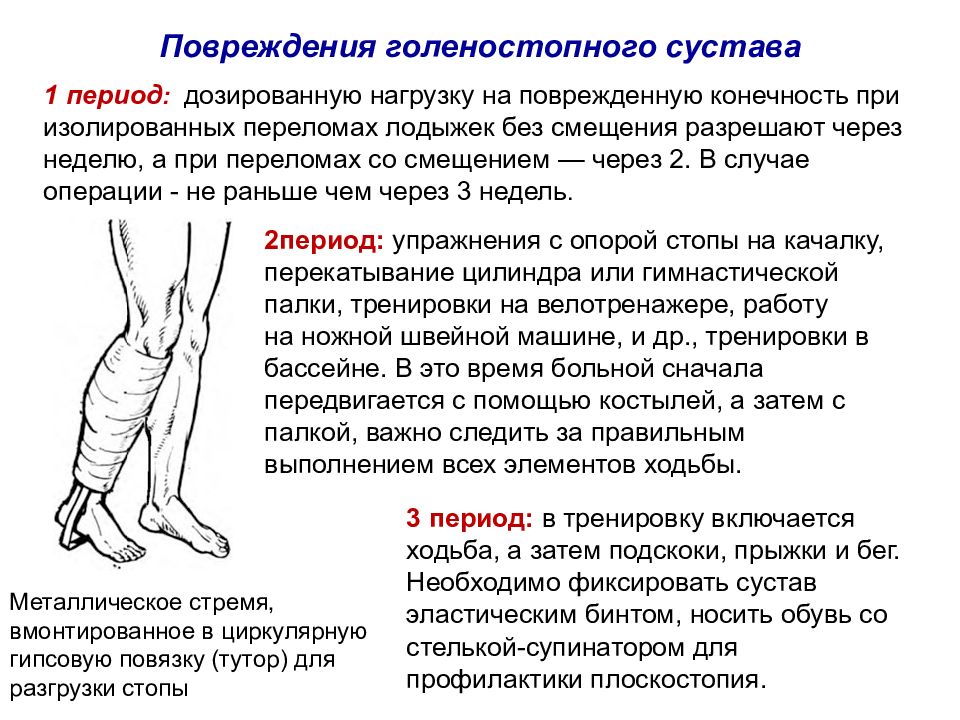
В лечении перелома плюсневых костей чаще всего удается обойтись простой фиксирующей повязкой или гипсом, в редких случаях необходима операция. В любом случае пациента ожидает длительное обездвиживание. После снятия гипса необходима разработка и качественная реабилитация для восстановления функций стопы. Наступать на ногу, обычно, можно сразу, но только с разрешения врача.
Данная программа реабилитационных упражнений направлена на самостоятельную разработку стопы и голеностопа после перелома плюсневых костей в домашних условиях.
Желательно пройти 2-3 сеанса мягкого массажа у специалиста для устранения мышечных спазмов и контрактур.
Одежда должна быть свободной, обувь желательно снять. Все упражнения (особенно первые дни) выполнять плавно и постепенно. Помните важный принцип: «Слабую боль терпи, сильную — не допускай».
Делайте эти упражнения каждый день на протяжении не менее 2 недель.
Растягивание полотенцем
Сидя на полу, разрабатываемая нога вытянута перед вами. Натяните носок вашей стопы к себе с помощью полотенца, при этом ногу держите прямо. Удерживайте 15-30 секунд. Повторить 3 раза.
Натяните носок вашей стопы к себе с помощью полотенца, при этом ногу держите прямо. Удерживайте 15-30 секунд. Повторить 3 раза.
Растяжение задней поверхности ноги
Стоя лицом к стене, руки уперты на уровне глаз. Пятка разрабатываемой ноги уперта в пол, пальцы стопы смотрят прямо. Медленно наклоняйтесь вперед, пока не почувствуете натяжение в задней части ноги. Удерживайте растяжение 15-30 секунд. Вернитесь в исходное положение. Повторить 3 раза.
Растяжение икроножной
Стоя лицом к стене, руки уперты на уровне груди. Пятка разрабатываемой (задней) ноги касается пола, пальцы стопы смотрят прямо. Согните колено задней ноги и осторожно наклонитесь к стене, пока не почувствуете натяжение в голени. Удерживайте растяжение 15-30 секунд. Вернитесь в исходное положение. Повторить 3 раза.
Лодыжка наружу
Сидя на полу, разрабатываемая нога вытянута и дальше от двери, здоровая нога согнута в колене. Одним концом резинки или эспандера оберните носок больной ноги, второй конец закрепите за дверь или любой неподвижный предмет на уровне вашей лодыжки. Осторожно наклоните носок наружу, растянув резинку. Вернитесь в исходное положение. 2 подхода по 15 повторений.
Одним концом резинки или эспандера оберните носок больной ноги, второй конец закрепите за дверь или любой неподвижный предмет на уровне вашей лодыжки. Осторожно наклоните носок наружу, растянув резинку. Вернитесь в исходное положение. 2 подхода по 15 повторений.
Сопротивление лодыжки
Сядьте на пол лицом к двери. С помощью петли закрепите один конец эспандера за носок разрабатываемой ноги, другой конец за дверь. Отодвигайтесь от двери, пока не почувствуете достаточного натяжения. Держа ногу прямо, потяните носок ноги на себя, растянув эспандер. Медленно вернитесь в исходное положение. 2 подхода по 15 раз.
Вращение носком по кругу
Сидя или лежа на спине, ноги прямо. Потяните пальцы разрабатываемой ноги к телу, затем от него. Далее поверните пальцы в сторону здоровой ноги, затем от нее. В конце сделайте 10 круговых движений лодыжкой в каждом направлении. Старайтесь двигать только носком, остальная нога должна быть неподвижна.
Старайтесь двигать только носком, остальная нога должна быть неподвижна.
Когда сможете без боли стоять на поврежденной ноге, приступайте к выполнению следующих упражнений.
Укрепление ахилла
Стоя позади стула (нужен для поддержки), ноги на ширине плеч. Поднимитесь на носочки и удерживайте такое положение 5 секунд. Затем плавно опуститесь вниз. Упражнение будет эффективней, если во время выполнения не держаться за спинку стула. Как только упражнение для вас перестанет быть сложным, попробуйте выполнить его исключительно разрабатываемой ногой. 2 подхода по 15 раз.
Вставание на пятки
Встаньте на пол, ноги ровно. Опираясь на пятки, поднимите носки обеих ног вверх. Удерживайте в течение 5 секунд, затем плавно опустите пальцы на пол. 2 подхода по 15 раз.
Захват полотенца
Сидя на стуле, положите полотенце на пол.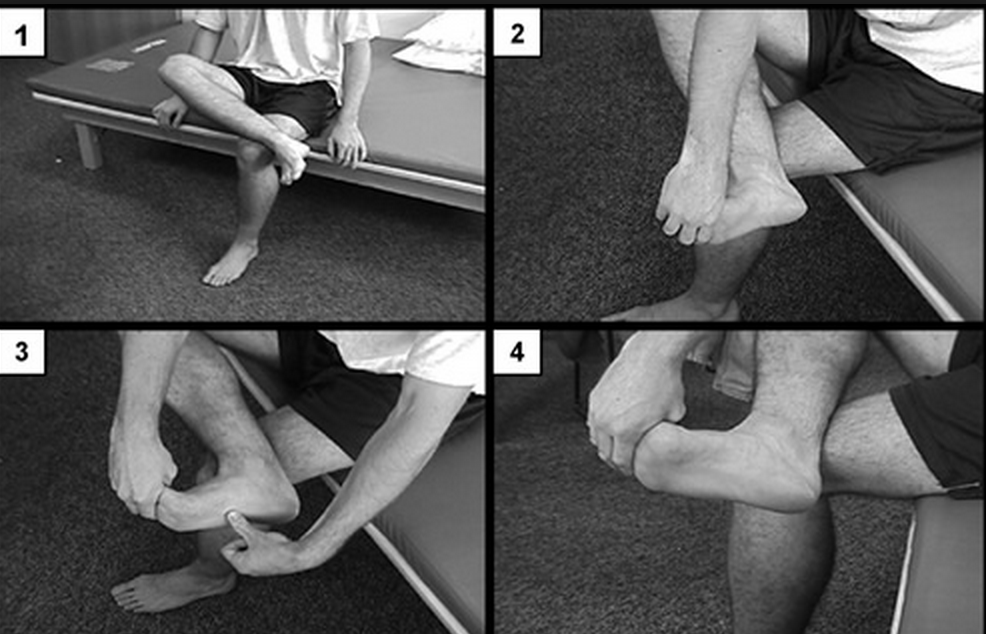 Поставьте ногу сверху на полотенце и схватите его пальцами ноги. Затем поднимите ногу и отпустите полотенце. Повторить 10-20 раз.
Поставьте ногу сверху на полотенце и схватите его пальцами ноги. Затем поднимите ногу и отпустите полотенце. Повторить 10-20 раз.
Упражнения на баланс
Стоя рядом со стулом (нужен для поддержки), разрабатываемая нога дальше от стула. Встаньте на больную ногу и слегка согните колено. Оторвите пятку от пола и удерживайте в таком положении.
Баланс 1
Дальней рукой от стула потянитесь вперед и слегка наклонитесь. Затем вернитесь в исходное положение. Во время упражнения колено сильнее не сгибать. 2 подхода по 15 повторений.
Баланс 2
Дальней рукой от стула потянитесь по направлению к стулу и вниз. Во время упражнения колено сильнее не сгибать. 2 подхода по 15 повторений.
Равновесие
Стоя на разрабатываемой ноге, постарайтесь удерживать равновесие в течении 30 секунд. Повторить 3 раза. Начинайте выполнение с открытыми глазами, а затем попытайтесь повторить его уже с закрытыми. Когда эти действия перестанут быть для вас сложными, попробуйте повторить их стоя разрабатываемой ногой на жесткой подушке.
Повторить 3 раза. Начинайте выполнение с открытыми глазами, а затем попытайтесь повторить его уже с закрытыми. Когда эти действия перестанут быть для вас сложными, попробуйте повторить их стоя разрабатываемой ногой на жесткой подушке.
Встаньте на балансировочную платформу. Оптимальное положение: ноги на ширине плеч.
Наклон платформы
Наклон платформы вперед, потом назад, по 30 раз в каждом направлении. Затем повторяем упражнения в стороны, тоже по 30. Первое время для поддержки, необходимо держаться за неподвижную опору.
Вращение платформы
- Вращайте балансировочную платформу по часовой стрелке так, чтобы ее край постоянно соприкасался с полом, затем против часовой. Повторить 30 раз в каждую сторону.
- Вращайте балансировочную платформу по часовой стрелке так чтобы ее край не соприкасался с полом, затем против часовой.
 Повторить 30 раз в каждую сторону.
Повторить 30 раз в каждую сторону.
Баланс на платформе
Удерживайте баланс на платформе таким образом, чтобы не позволять ее краям соприкасаться с полом. Постарайтесь сохранять равновесие в течение 2 минут.
Как только вы с легкостью начнете выполнять упражнения на двух ногах, попробуйте повторить их, стоя только на разрабатываемой ноге. Убедитесь, что рядом с вами есть устойчивая опора, чтобы поддержать вас, если вы потеряете равновесие!
Скачать и распечататьРеабилитация стопы после снятия гипса. Как восстановить ногу после перелома
После травмы ноги, на конечность накладывается гипс. Доктором выписывается индивидуальное лечение или специальный курс реабилитации. Причем, процесс восстановления должен контролироваться врачом. Необходимо помнить о том, что мышцы во время перелома перестают работать, а в результате – они . Итак, каким образом осуществляется реабилитация после перелома ноги? Какое количество времени занимает восстановление конечности?
Итак, каким образом осуществляется реабилитация после перелома ноги? Какое количество времени занимает восстановление конечности?
Реабилитация после травмы конечности
Восстановить ногу не так просто, ведь ее необходимо вернуть в то состояние, в котором она находилась до травмы. Полная программа восстановления конечности должна расписываться доктором. Необходимо помнить о том, что многое зависит от таких факторов, как тяжесть травмы или процесс заживления кости.
Восстановить конечность можно при помощи таких процедур, как ультрафиолетовое облучение, лечебные ванны, и прочее. Необходимо упомянуть и лечебную гимнастику, которая должна прописываться доктором.
Не нужно забывать и о правильном питании. Ведь оно также играет немаловажную роль при реабилитации конечности. Так, еда пациента должна быть богата кальцием и фосфором. Эти полезные вещества служат для укрепления и формирования костной ткани. Кальций содержится в таких продуктах, как рыба, творог, орехи, хлеб с отрубями и хурма. Лечение может быть осуществлено не только в клиниках под наблюдением врача, но и в домашних условиях. Например, если тяжесть перелома небольшая, то доктор назначает домашнюю физиотерапию.
Лечение может быть осуществлено не только в клиниках под наблюдением врача, но и в домашних условиях. Например, если тяжесть перелома небольшая, то доктор назначает домашнюю физиотерапию.
Пациенту необходимо применять ванну с лекарственными травами и солью. Некоторые врачи рекомендуют делать обертывания с глиной. Но ни в коем случае не нужно заниматься самолечением. Именно лечащий врач должен расписать полный курс восстановления после перелома.
Весь процесс восстановления конечности можно разделить на три больших этапа:
- Массаж и физиопроцедуры.
- Выполнение физических упражнений.
- Изменение рациона питания.
Во время восстановления конечности после перелома необходимо достигнуть следующих задач:
- Увеличить двигательную активность конечности.
- Полностью устранить .
- Устранить застойные явления.
- Повысить эластичность мышц ноги.
Первый этап реабилитации конечности
Почему после лечения травмы конечность нуждается в восстановлении? Дело в том, что нога на протяжении длительного времени находится в гипсе. А это значительно нарушает нормальный кровоток и ток лимфы. Именно поэтому под наблюдением лечащего врача необходимо провести курс реабилитации конечности. В первую очередь, необходимо устранить отечность и улучшить восстановление хрящевых тканей. Чтобы ускорить процесс восстановления, необходимо начать с элементарных действий. Например, поглаживаний и разминающих движений.
А это значительно нарушает нормальный кровоток и ток лимфы. Именно поэтому под наблюдением лечащего врача необходимо провести курс реабилитации конечности. В первую очередь, необходимо устранить отечность и улучшить восстановление хрящевых тканей. Чтобы ускорить процесс восстановления, необходимо начать с элементарных действий. Например, поглаживаний и разминающих движений.
Массаж можно осуществлять как в домашних условиях, так и в специальных клиниках. Если сложность травмы небольшая, то можно обойтись «домашним» массажем. Помните о том, что не нужно применять физическую силу. Достаточно будет выполнять массаж при помощи легких, поглаживающих движений. Но, с другой стороны, такой важный момент лучше всего доверить специалисту. Ведь он знает, как разработать ногу после перелома правильно и быстро. Способствуют быстрой реабилитации и специальные согревающие процедуры с использованием воска.
Второй этап восстановления
Лечебная физическая культура или ЛФК назначается индивидуально лечащим доктором для того, чтобы полностью осуществить процесс реабилитации. Причем, физические упражнения рекомендуется выполнять только после разогрева мышц. А они, напомним, выполняются при помощи ванночек. Несколько упражнений, перечисленных ниже, могут выполняться в домашних условиях. Но, важно – правильно их выполнять, а также умеренно! Иначе пациент получает только дополнительную боль в конечности! Причем, не нужно делать сразу же все упражнения. Желательно распределить на несколько дней.
Причем, физические упражнения рекомендуется выполнять только после разогрева мышц. А они, напомним, выполняются при помощи ванночек. Несколько упражнений, перечисленных ниже, могут выполняться в домашних условиях. Но, важно – правильно их выполнять, а также умеренно! Иначе пациент получает только дополнительную боль в конечности! Причем, не нужно делать сразу же все упражнения. Желательно распределить на несколько дней.
Для того чтобы конечность восстановилась, необходимо выполнять ЛФК:
ЛФК – это быстрый и надежный способ реабилитации конечности после травмы. Спустя месяц, кроме этих упражнений, рекомендуется выполнять упражнения на тренажерах, чтобы закрепить результат.
Третий этап реабилитации ноги
Многие пациенты пренебрегают правильным питанием, надеясь на то, что физическая нагрузка и массаж – это вполне достаточно для восстановления ноги. Не стоит забывать о том, что мышечные и костные ткани должны регенерировать, а для этого необходимо потреблять определенное количество витаминов и минералов на протяжении реабилитационного периода и непосредственно – лечения.
Кальций и кремний – это важные компоненты, которые необходимо принимать в пищу во время лечения и восстановления. Во время реабилитации конечности необходимо употреблять в пищу цветную капусту, овощи, фрукты и хурму, а также отказаться от употребления алкоголя. Выбирая витамины, необходимо сделать упор на витамины группы В, а также D,E и С. Поинтересуйтесь у доктора, нужно ли вам специальные покупные витамины для скорого выздоровления. Иногда можно обойтись только диетой, обогащенной витаминами и минералами для полной реабилитации ноги.
После снятия гипса, не нужно сразу же заниматься на беговой дорожке или делать уклон на физические упражнения. С одной стороны, физическая нагрузка – это полезно и хорошо в период реабилитации, но с другой стороны – она должна быть постепенная и умеренная. Обязательно начинать с простых упражнений, а лучше – с ходьбы, и увеличивать нагрузку с каждым днем, выполняя все новые и новые упражнения.
Другие же процедуры должны быть назначены врачом. Например, физиотерапия или массаж. Чтобы ускорить процесс восстановления, вы должны придерживаться не только правильного питания, но и необходимого распорядка дня, а также рекомендаций доктора.
Например, физиотерапия или массаж. Чтобы ускорить процесс восстановления, вы должны придерживаться не только правильного питания, но и необходимого распорядка дня, а также рекомендаций доктора.
При переломе ноги на нее накладывается гипс. Нога находится в полном покое или, как минимум, нагрузка на нее значительно уменьшается. Неработающие мышцы атрофируются. Поскольку мышцы осуществляют движение, то, сняв гипс, мы имеем не только слабые после перелома кость и хрящевые ткани, но и вялые вследствие атрофии мышцы. Восстановление функциональности ноги является очень значимой частью лечения.
Восстановление после перелома ноги – основные задачи
Восстановить ногу – это значит вернуть ее в то состояние, в котором она была до перелома и устранить все негативные факторы, которые появились за время ее нахождения в гипсе. Таким образом, нам надо сделать следующее:
Устранить атрофию мышц и изменения в сосудах;
вернуть тонус и эластичность мышц;
улучшить подвижность суставов;
устранить отеки;
возобновить двигательную активность.
Реабилитация после перелома ноги
Полная программа реабилитации расписывается врачом. Врач учитывает общее состояние больного, тяжесть перенесенной травмы, протекание процесса заживления кости, способность больного передвигаться.
Для того, чтобы при переломе, кости руки правильно срослись, врачи устанавливают гипс. После удаления гипса нередко возникают нарушения координации движений, болезненная работа мышц, а также ограничен…
Даже когда кости благополучно срослись, отдельные люди продолжают чувствовать дискомфорт в травмированной части. Возникает задача, как правильно провести реабилитацию после перелома ноги.
Что происходит после срастания кости
В работе человеческого организма важную роль играют мышцы. Чтобы мускулы оставались в порядке, человек должен их регулярно тренировать. Если мышечная ткань находится в действии, происходит приток крови, вместе с ней в организм поступает достаточное количество кислорода и разнообразных питательных веществ. После длительного ношения гипса на поверхности ноги мышцы перестают работать, порой клетки атрофируются. Следовательно, после снятия гипса лечение не заканчивается.
После длительного ношения гипса на поверхности ноги мышцы перестают работать, порой клетки атрофируются. Следовательно, после снятия гипса лечение не заканчивается.
Восстановить ногу после перелома — задача нелёгкая. Важно прислушиваться к советам и наставлениям, тогда удается полностью вернуть движение повреждённой ноге.
- поскорее восстановить мышечную функцию и устранить изменения, произошедшие в сосудах;
- восстановление начинают с повышения эластичности и улучшения тонуса мышечной ткани;
- важно повышать подвижность поврежденных суставов;
- требуется разработка ноги вскоре после снятия гипса.
Три этапа восстановления поврежденной ноги:
- Применение различных массажей, ЛФК, растирки.
- Регулярное исполнение упражнения или комплекса физических заданий.
- Обращается внимание на питание и употребление ряда продуктов для укрепления костей и улучшения состояния мышечной ткани.
Реабилитация после лечения перелома
После снятия гипса большинство травмированных обнаруживают на месте повреждения отёк. Объяснение — в ноге нарушен естественный кровоток. Главная задача больного и медиков: устранение застойных явлений. На начальном этапе помогут растирания, различные виды массажей, упражнения. Хороший эффект производит растирание кедровым маслом, прикосновения и поглаживания повышают мышечный тонус, восстановление происходит быстрее.
Объяснение — в ноге нарушен естественный кровоток. Главная задача больного и медиков: устранение застойных явлений. На начальном этапе помогут растирания, различные виды массажей, упражнения. Хороший эффект производит растирание кедровым маслом, прикосновения и поглаживания повышают мышечный тонус, восстановление происходит быстрее.
В домашних условиях проводят лечение. Показывают результат ванночки с использованием морской соли и трав. Понадобится:
- 100 г соли;
- литр воды;
- отвар лекарственных трав.
Дома проводят согревающие обертывания с помощью расплавленного воска и озокерита. По совету врача возможно записаться на ряд сеансов магнитотерапии.
Второй этап реабилитации предполагает восстановление естественных функций травмированной ноги после снятия гипса. После ванночек и растираний начинают выполнять упражнения. Занятия помогут решить задачу снижения атрофии мышечной ткани. Комплекс занятий вполне реально выполнять дома. Перед началом важно рассчитать нагрузку на кости. Разработана своеобразная зарядка для ноги, но не стоит выполнять все упражнения за день. В первый день хватит половины заданий.
Разработана своеобразная зарядка для ноги, но не стоит выполнять все упражнения за день. В первый день хватит половины заданий.
Упражнения для ног после снятия гипса:
- Первое упражнение простое – ходить подольше, не бояться опираться на ранее поврежденную часть. Требуется совет врача.
- Стоять и делать вращающие движения стопой. Упражнение возможно повторить, присев на табурет. Разрешается выполнять по истечении недели со дня снятия гипса.
- Попробовать сделать взмахи ногой. Придерживаясь за спинку стула или другой мебели, поднять поврежденную конечность и задержать на пару мгновений в воздухе. Повторить со здоровой ногой. Выполнить 10 раз. Позволительно делать, отводя ногу в сторону. Боли чувствовать человек не должен.
- Придерживаясь за опору, медленно приподнимаем стопу, обратно встаем на пятку. Если, став на стопу, человек не чувствует дискомфорт, действия повторяют на одной ноге.
- Лечь на пол и делать перекрестные взмахи.
Через месяц после снятия гипса упражнения усложняются, их дополняют занятиями на тренажерах. Если выбран «велосипед», лучше крутить педали до 10 мин. Потом занятия продлеваются.
Если выбран «велосипед», лучше крутить педали до 10 мин. Потом занятия продлеваются.
Третьим этапом реабилитации считают правильный рацион и качественное питание. Применяется еще до снятия гипса. Норма минералов и витаминов, питательных веществ способствует быстрому выздоровлению. Особое внимание уделите пище, включающей элементы кремния, кальция.
Полезны для восстановления кости:
- молоко;
- кисломолочные продукты;
- любого вида рыба;
- лесные орехи;
- кунжут.
Кремний помогает кальцию приносить организму максимальную пользу. Наряду с продуктами, содержащими кальций, едят малину и смородину, груши, редис и репу. При необходимости, после консультации врача, принимают витамин Д.
Реабилитация при помощи ЛФК
Чтобы не дожидаться полной мышечной атрофии, после срастания кости больному советуют лечебную физкультуру ЛФК. Комплекс упражнений зависит от многих факторов, подбирается индивидуально. Приступают к занятиям после срастания, продолжают установленное количество месяцев. Человеку после перелома составляют физиотерапевтическую историю. Учитывают характер и тип повреждения, общую готовность пациента к выздоровлению. ЛФК включает ряд процедур, полностью направленных на обеспечение естественного кровообращения, на заживление нарушенных кожных покровов голени или стопы.
Человеку после перелома составляют физиотерапевтическую историю. Учитывают характер и тип повреждения, общую готовность пациента к выздоровлению. ЛФК включает ряд процедур, полностью направленных на обеспечение естественного кровообращения, на заживление нарушенных кожных покровов голени или стопы.
Популярными считаются специальные санатории, в которых успешно применяются новые методы ЛФК. Если заниматься по рекомендациям инструктора, не обязательно ждать полного срастания кости, уже на вторые сутки назначают ЛФК. В избранных случаях человеку с травмой назначается массаж.
В первую неделю массаж делают на наложенной шине, если позволяется убирать лангет, приступают к лёгкому массажу кожи. Уже через две недели возможно воздействовать на место повреждения интенсивнее. Даже при гипсовой повязке через неё делают массаж уже в первые дни. Это возможно благодаря магнитотерапии.
Санаторные комплексы имеют необходимое оборудование и профессиональных сотрудников, правильно проводящих реабилитацию. При отсутствии возможности лечить перелом в лечебном учреждении, в государственных клиниках созданы кабинеты ЛФК, которые занимаются восстановительной терапией.
При отсутствии возможности лечить перелом в лечебном учреждении, в государственных клиниках созданы кабинеты ЛФК, которые занимаются восстановительной терапией.
После полного срастания кости доктора рекомендуют пациенту ходить. Не стоит немедленно начинать заниматься на беговой дорожке или интенсивно выполнять физические упражнения. Нагрузки полезны для голени и стопы, но рекомендуется приступать постепенно, соблюдая меру. Рекомендуется вначале просто ходить на незначительные расстояния. Потом ежедневно добавлять ряд упражнений, ходить дальше привычного.
Реабилитация после перелома малой берцовой кости
Реабилитация после перелома малой берцовой кости просто необходима, игнорировать процесс опасно, избегая осложнений. Чтобы полностью восстановить функцию берцовой кости, нужно выполнять упражнения по рекомендации врача. Занятия направлены на улучшение подвижности конечности, укрепление мышц и повышение тонуса.
Если в больнице есть массажный кабинет, врач назначит посещение. Область берцовой кости возможно растирать дома, одновременно применять специальные мази, делать компрессы, соляные ванночки.
Область берцовой кости возможно растирать дома, одновременно применять специальные мази, делать компрессы, соляные ванночки.
Реабилитация после перелома голени
Чтобы восстановить ногу после , нужна комплексная реабилитация. Длится от нескольких недель до пары месяцев. Главная цель – возвратить голени прежнее состояние. После подобных травм нижних конечностей человеку придется заново научиться ходить.
Во время восстановления после перелома голени больному назначают:
- физиотерапию;
- массаж;
- ряд упражнений;
- специальный рацион.
Если перелом голени осложнен дроблением или смещением кости, лечение и реабилитация пройдут сложнее и дольше стандарта. Нога долгое время находилась без движения. Если случился перелом голени, стопы или берцовой кости, восстановительные процедуры сводятся к единому знаменателю, чтобы излишне не перегружать конечность.
Лечение и восстановление голени невозможны без специальных предписаний доктора.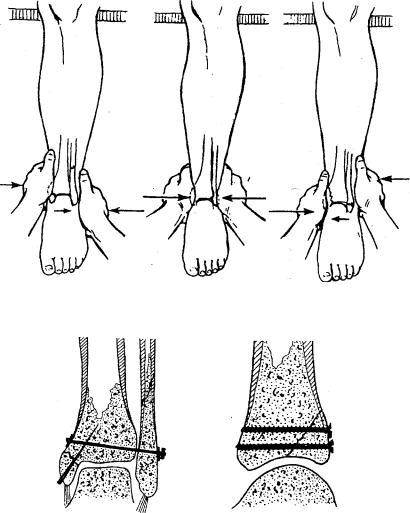 Медик строго дозирует физические нагрузки, назначает ультразвуковую и электромагнитную терапию, прочие процедуры, полностью направленные на устранение симптомов функциональных расстройств конечности.
Медик строго дозирует физические нагрузки, назначает ультразвуковую и электромагнитную терапию, прочие процедуры, полностью направленные на устранение симптомов функциональных расстройств конечности.
Реабилитация после перелома стопы
Реабилитация перелома стопы напрямую зависит от его характера. Врачи расходятся во мнении, когда допустимо уже нагружать стопу и начинать ходить. Первые устанавливают срок в 2 месяца, вторые — в полгода. Процесс реабилитации схож с предыдущими: ЛФК, массаж.
На первой стадии советуют начинать поминутно заниматься на велотренажере. В первые дни рекомендуется опираться на носок, потом полностью на пятку. Упражнение эффективное при разработке стопы, способствует восстановлению функции конечности. Затем человек понемногу становится на всю стопу, чередуя нагрузку с носка на пятку. Разрешается ходить, в разумных пределах. Главные рекомендации выдает медицинский работник.
Помните, восстанавливается конечность поэтапно. Несоблюдение правил и лишние физические нагрузки вызовут повторное смещение. В зависимости от типа перелома стопы, реабилитация может длиться от пары месяцев до двух лет. Стоит запомнить главное правило – двигать стопой начинают, когда человек не чувствует сильной боли. В большинстве случаев, если перелом случился не осложненным, полного выздоровления стоит ожидать уже за 3-4 месяца.
В зависимости от типа перелома стопы, реабилитация может длиться от пары месяцев до двух лет. Стоит запомнить главное правило – двигать стопой начинают, когда человек не чувствует сильной боли. В большинстве случаев, если перелом случился не осложненным, полного выздоровления стоит ожидать уже за 3-4 месяца.
Любой тип реабилитационного лечения рассчитывается таким образом, чтобы достигнуть эффекта. Конечный результат – полное восстановление ноги, достигается, когда выработан комплексный подход к решению задачи. Усилий докторов недостаточно, пациент должен также способствовать скорейшему выздоровлению. Лень неуместна. Потребуется постоянно разрабатывать конечность, регулярно выполнять упражнения, ходить, но помнить, что все хорошо в меру.
Многих после перелома волнует вопрос, что же делать? Как восстановить ногу после перелома быстро? Как разработать ногу, снять отек и какая реабилитация необходима, чтобы поскорее восстановить ногу. На все эти вопросы мы попытаемся дать вам эффективные советы.
Почему важно восстановить ногу после перелома быстро?
Так как мышцы активно задействованы в роботе опорно-двигательного аппарата, то нужно держать их в тонусе и поддавать регулярным физическим нагрузкам. Когда мышечная ткань задействована, то приток крови и кислорода увеличивается. Ношение гипса способствует тому, что мышцы атрофируются и очень важно восстановить после перелома нормальную деятельность мышечных тканей. Задача трудная и длительная, но после ряда методов, направленных на полное восстановление мышц, неприятные последствия и ухудшение состояния сломанной ноги, обойдут вас стороной.
Как восстановить ногу после перелома быстро – главные цели реабилитации
Если у вас возник вопрос, как восстановить ногу после перелома, то сформулируем ряд приоритетных задач:
необходимо избавится от атрофии в мышечных тканях;
нужно повысить эластичность и тонус мышцы;
необходимо разработать ногу.
Как восстановить ногу после перелома – этапы реабилитации
После снятия гипса, реабилитационный период состоит из трех этапов:
массаж, растирание и физиопроцедуры;
специальные физические упражнения, которые предназначены для полного восстановления работоспособности ноги после перелома;
правильное питание.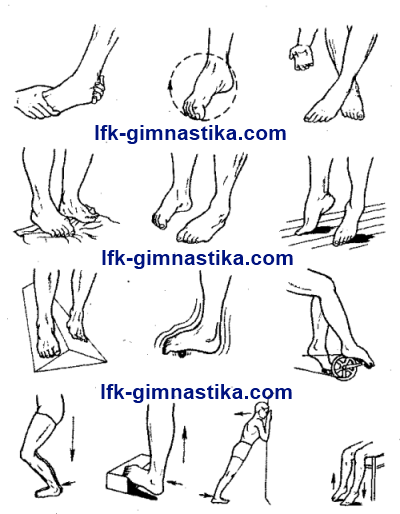
Как восстановить ногу после перелома на 1 этапе?
После оказания первой помощь и успешного лечения, необходимо приступить к следующему шагу – реабилитации ноги после перелома :
Этап І – ношение гипса длительное время нарушает нормальный приток крови к мышцам, что объясняет отечность ноги после перелома. Чтобы отечность была минимальная, необходимо давать ноге нормальную физическую активность, улучшить тонус мышечной ткани. Для растирания отлично подойдет кедровое масло, которое в комплекте с массажем, быстро вернет ноге былую форму.
Также, следует принимать ванны с отварами из целебных трав или с добавление морской соли.
Как восстановить ногу после перелома на 2 этапе?
Этап ІІ – функциональное восстановление работы переломанной ноги. Приведем несколько упражнений, которое подходят для использования в домашних условиях, но не следует делать их все на один раз, чередуйте и умеренно распределяйте нагрузку.
Эффективные упражнения, чтобы разработать ногу после снятия гипса:
увеличьте длительность пешей прогулки с опорой на сломанную ногу;
через неделю после снятия гипса, выполняйте вращение стопы в обе стороны;
выполняйте махи ногой по 10 раз на обе ноги;
держась на спинку стула, поднимайтесь на носочки и медленно опуститесь на пятки;
лягте на спину и делайте перекрестные махи ногами, спустя месяц добавьте езду на велосипеде-тренажере.
Как восстановить ногу после перелома на 3 этапе?
Этап ІІІ – полноценное питание занимает одно из главных мест на пути к полному выздоровлению. Необходимо кушать много витаминов, минералов. Чтобы восстановить ногу после перелома, также необходимо употреблять большое количество кальция и кремния, которые содержат следующие продукты: творог, кунжут, коровье молоко, рыба, хурма, капуста, малина и груши. Выбирая витамины, отдавайте предпочтение группе D, С, Е.
Как восстановить ногу после перелома быстро – распространенные мифы
Приведем несколько мифов о переломах.
Употребляя БАДы с кальцием и витамином D3, вы убережете себя от перелома.
Действительно D3-витамины помогают организму хорошо усвоить кальций. Но, если есть проблемы со щитовидкой или половыми органами, то никакие витамины не помогут. Чтобы кальций хорошо усваивался, необходимо обеспечить полноценную работу кишечника и костного мозга. Следует полнить, что переизбыток кальция может обернуться в развития такого заболевания, как атеросклероз, а вследствие и гипертония, ишемия, инсульт или инфаркт.
Уберечь себя от перелома не возможно.
Действительно, полностью уберечь себя от перелома не возможно, но, сделав кости крепче, можно снизить до минимума риск перелома.
Хрупкость костей зависит от уровня кальция в организме.
Кальций не главная составляющая здоровья костей.
Восстановление после переломов и длительного гипсования
Любая травма, а особенно перелом конечности – крайне неприятное событие, которое происходит за считанные секунды, но выбивает из колеи на длительное время. Даже если кости после снятия гипса правильно срослись, мучения человека часто на этом не заканчиваются. Далее пациента ждет период восстановления. Под чутким наблюдением специалистов клиники «Артус» реабилитация пройдет быстрее и эффективнее.
Даже если кости после снятия гипса правильно срослись, мучения человека часто на этом не заканчиваются. Далее пациента ждет период восстановления. Под чутким наблюдением специалистов клиники «Артус» реабилитация пройдет быстрее и эффективнее.
Зачем нужна реабилитация после переломов и гипсования
Реабилитация – важный этап лечения после переломов. Лишь в исключительных случаях бывает, что функция конечностей восстанавливается сразу. При длительном обездвиживании руки или ноги мышцы атрофируются, что приводит к снижению подвижности суставов. Под действием гипса наблюдается трофика связок и суставов, ухудшение кровотока. В первое время после снятия гипса пациенты часто жалуются на такие проявления:
- отеки;
- боли в месте повреждения конечности;
- трудности со сгибанием и разгибанием суставов.
Большинству людей, перенесших перелом кости, требуется восстановительная терапия, заключающаяся в физиопроцедурах и ЛФК.
В руках профессионалов дело идет быстрее
Разработать суставы конечностей, вернув им эластичность, помогут: лечебный массаж, способствующий ускорению кровотока и лимфотока, прессолимфодренаж, электростатический массаж, магнитотерапия, УВТ, лазер, ЛФК и др методы. Профессиональные действия медиков клиники «Артус» помогут вернуть конечностям былую двигательную активность в рекордно короткие сроки. Даже при большом желании и следовании рекомендациям лечащего врача выполнять восстановительные процедуры дома будет сложно.
Только специалисты в области ортопедии знают, какую нагрузку можно давать на сустав, чтобы не навредить, подбирают оптимальные методы решения проблемы исходя из клинического случая каждого пациента.
Индивидуальный подход – залог успешной реабилитации
Продолжительность и ход восстановления после переломов во многом зависит от состояния мышц и связок пациента. Тип процедур и количество их сеансов определяется специалистами клиники «Артус» в индивидуальном порядке, зависит от возраста, общего состояния здоровья больного, а также продолжительности обездвиженности конечности.
При реабилитации после длительного гипсования ортопед поможет пациенту избавиться от таких неприятных проявлений:
- уменьшение отеков;
- устранение болевого синдрома;
- скованность движений;
- мышечный спазм;
- нарушение кровотока.
В клинике «Артус» можно пройти эффективную реабилитацию после всех видов перелома – плечо, ключица, пальцы рук и ног, лодыжка. Особо ответственный подход к периоду восстановления требуется после травмы кости голени и стопы. Пациенты, обратившиеся в центр, отмечают положительный результат процедур под руководством профессиональных медиков уже после первого сеанса, а также существенное сокращение общего времени, затраченного на реабилитацию.
Комплекс упражнений после перелома голеностопа | Med-magazin.ua
Голеностопный сустав является подвижным сочленением, соединяющим голень со ступней. Если в нем происходит перелом, то в обязательную программу реабилитации входят занятия ЛФК. Упражнения для разработки голеностопа после перелома призваны предупредить мышечную атрофию, нормализовать кровообращение в поврежденной области, восстановить функциональность в суставе, снизить риск осложнений. Следует помнить, что упражнения при оперированном переломе голеностопа можно начинать только через 3-4 недели после наложения гипса, в то время, как при травме без осложнений нужно разрабатывать ногу уже через несколько дней. Независимо от характера перелома на 2-3 день после иммобилизации разрешены легкие движения пальцами и выполнение статических упражнений для тренировки мышц голени и бедра.
Если в нем происходит перелом, то в обязательную программу реабилитации входят занятия ЛФК. Упражнения для разработки голеностопа после перелома призваны предупредить мышечную атрофию, нормализовать кровообращение в поврежденной области, восстановить функциональность в суставе, снизить риск осложнений. Следует помнить, что упражнения при оперированном переломе голеностопа можно начинать только через 3-4 недели после наложения гипса, в то время, как при травме без осложнений нужно разрабатывать ногу уже через несколько дней. Независимо от характера перелома на 2-3 день после иммобилизации разрешены легкие движения пальцами и выполнение статических упражнений для тренировки мышц голени и бедра.
Разминка
Каждую тренировку следует начинать с разминки, которая делится на два этапа:
• Пассивная гимнастика. Следует аккуратно разминать поврежденную конечность руками, для этого делаются мягкие поглаживающие, растирающие постукивающие движения вокруг области наложения гипса;
• Активная гимнастика, подразумевающая следующие упражнения для восстановления перелома голеностопа:
1.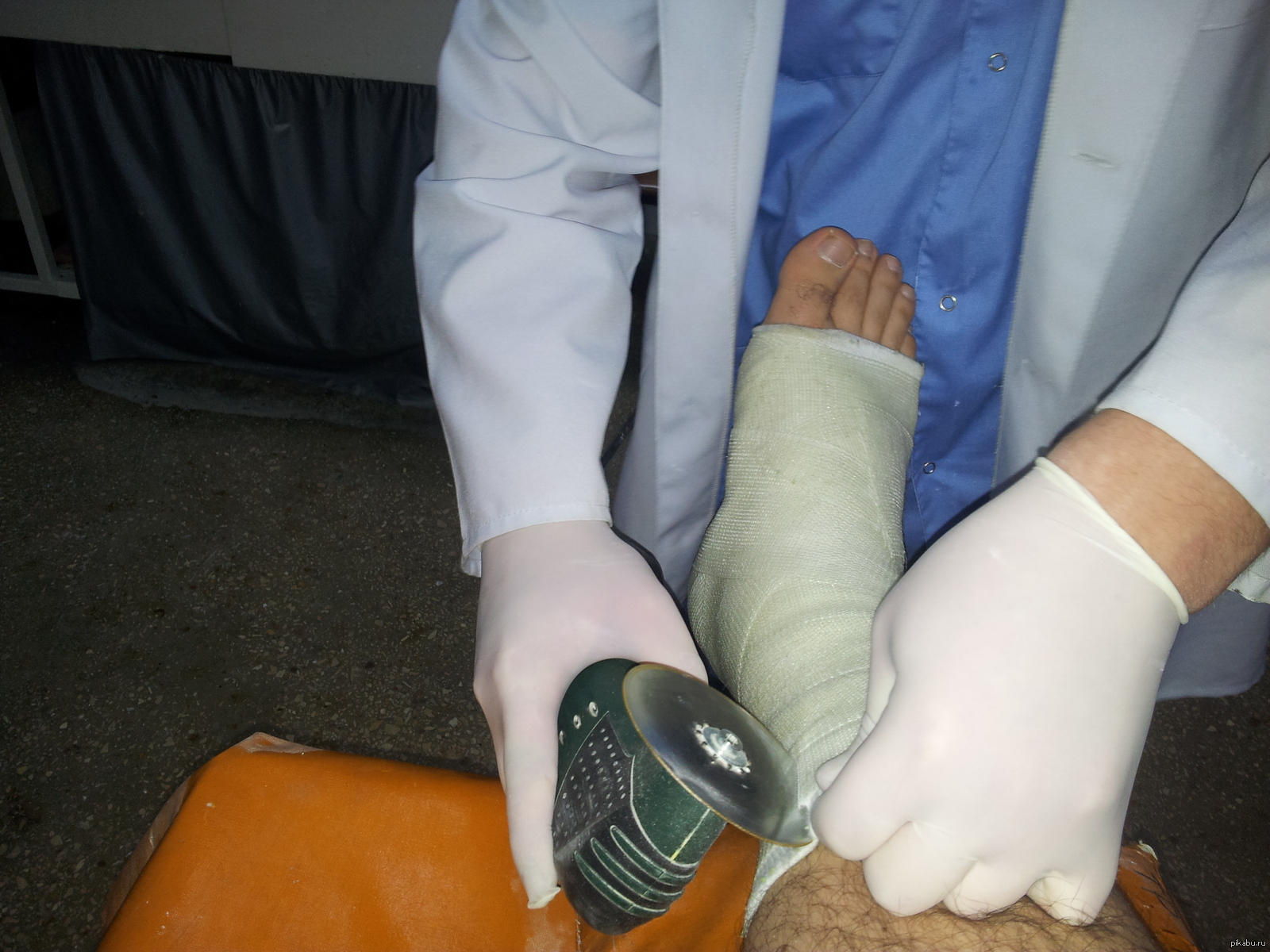 Лечь на спину, ногу согнуть в колене, делать вращения стопой по 10 раз в каждую сторону, 3-4 подхода;
Лечь на спину, ногу согнуть в колене, делать вращения стопой по 10 раз в каждую сторону, 3-4 подхода;
2. Лежа на спине тянуть стопу на себя, а затем медленно в обратную сторону, выполнять 1-2 мин, 3-4 подхода;
3. Выполнять упражнение «велосипед» 15-20 оборотов;
4. Встать на колени, пятки касаются друг друга, а тыльная сторона стоп лежит на полу, оставаться в таком положении 1 минуту;
5. Стоя отвести ногу в сторону, разворачивать стопу и ставить на больнойпалец, выполнить вращательные движения стопой 15-20 раз в каждую сторону.
Упражнение после гипса голеностопа выполняются через 4-6 дней после снятия иммобилизующей повязки:
1. Стоя или сидя поставить стопы на пол плотно друг к другу, затем вывернуть их, ставя на наружные стороны, вернуться в исходное положение. Делать 30 раз, через 1 минуту повторить;
2. Сжимать и разжимать пальцы ног 20-30 раз;
3. Лежа на спине ставить стопы на носки и приподнимать пятку на 1-2 см, задерживаясь на 10 секунд и опускать на пол, повторять 10-20 раз;
Лежа на спине ставить стопы на носки и приподнимать пятку на 1-2 см, задерживаясь на 10 секунд и опускать на пол, повторять 10-20 раз;
4. Положение лежа, стопы стоят на полу, имитировать ходьбу отрывая то пятки, то носки.
ЛФК после частичного восстановления функций сустава:
1. Попеременная ходьба на пятках и носках;
2. Глубокие приседания, по мере реабилитации можно выполнять стоя на носочках;
3. Плавное отведение в сторону здоровой ноги с целью удержания равновесия на травмированной конечности;
4. Стать на край ступеньки, чтобы пятки свисали вниз, напрягая икроножные мышцы приподнимать тело вверх, опускать вниз. Делать 30-100 раз;
5. Ходьба по ступенькам с упором на всю стопу, а затем только на носочках.
Упражнения после перелома голеностопа со смещением нужно согласовать с врачом и начинать выполнения, только с его разрешения. Если такая травма сочетается еще с подвывихом или вывихом стопы, то ЛФК противопоказана 1,5–2 месяца. При таких серьезных повреждениях нужно минимально нагружать конечность, нельзя бегать, прыгать, долго ходить, а также не ступать только на внешнюю или внутреннюю часть стопы.
Если такая травма сочетается еще с подвывихом или вывихом стопы, то ЛФК противопоказана 1,5–2 месяца. При таких серьезных повреждениях нужно минимально нагружать конечность, нельзя бегать, прыгать, долго ходить, а также не ступать только на внешнюю или внутреннюю часть стопы.
7 советов по восстановлению после перелома или вывиха стопы
Последнее обновление: 31 августа 2020 г.
Это помогло?167
Встаньте на ноги с помощью простых приемов.
У вас сложная стопа. Он содержит почти четверть всех костей вашего тела. Таким образом, переломы и вывихи стопы могут быть как простыми – с вовлечением только одной кости, так и сложными – с участием нескольких костей. Восстановление после перелома или вывиха стопы зависит от типа, локализации, сложности и лечения. Некоторым просто нужен отдых, другим – недели реабилитации.
1. Начните с конкретных целей восстановления, чтобы сосредоточить свою энергию.
Ваша цель во время выздоровления – справиться с симптомами и восстановить безболезненную функцию стопы, которая была до травмы. Это может занять много времени и быть довольно сложной задачей в зависимости от типа перелома стопы и степени травмы. В некоторых случаях функция стопы и ваша походка могут никогда не вернуться к уровню, который был до травмы. С самого начала поговорите со своим врачом о лучших стратегиях для достижения этих целей и о том, чего вы можете ожидать.
2.Управляйте своими симптомами с PRICE.
Общие симптомы простой сломанной стопы включают боль, болезненность, синяки и отек. Вы можете управлять этими симптомами, следуя ЦЕНЕ – защита, отдых, лед, сжатие и подъем. Возможно, вам потребуется сделать это не менее 48 часов. Спросите своего врача о приеме безрецептурных болеутоляющих, таких как ибупрофен (Адвил, Мотрин) или напроксен (Алив). Более сложные травмы могут потребовать более агрессивных мер.3.Держите ногу подальше от веса.
Ваш врач может посоветовать вам не нагружать ногу. Это может длиться несколько недель, пока кость заживает. Костыли помогут вам передвигаться, не отвлекая ногу от веса. Или вам может потребоваться только жесткий ботинок для обеспечения устойчивости, если ваш врач разрешает весовую нагрузку. Когда костыли или ботинок исчезнут, важно не перегружать кости. В зависимости от вашего возраста и травмы, восстановление прочности костей может занять несколько месяцев или лет.
Или вам может потребоваться только жесткий ботинок для обеспечения устойчивости, если ваш врач разрешает весовую нагрузку. Когда костыли или ботинок исчезнут, важно не перегружать кости. В зависимости от вашего возраста и травмы, восстановление прочности костей может занять несколько месяцев или лет.4. Начинайте медленно и двигайтесь медленно.
Ваш врач может посоветовать вам двигать ногой вскоре после травмы. Если вам сделали операцию, ваш врач может порекомендовать двигаться, как только заживет рана. Постепенно вы будете добавлять занятия и интенсивность. Следуйте инструкциям врача по поводу занятий и движений. Если делать слишком много слишком быстро, это может вызвать проблемы, например, смещение кости.Если у вас начинает болеть нога, пора дать ей отдых. Спросите своего врача, когда можно безопасно вернуться к повседневной деятельности, работе, спорту или другим видам досуга.
5. Придерживайтесь упражнений и физиотерапии.
Как только перелом стабилизируется, вы начнете лечебную гимнастику. Сюда входят упражнения на диапазон движений, растяжку и укрепление. При простых переломах ваш врач может порекомендовать упражнения, которые вы можете выполнять дома, чтобы восстановить функцию.В других случаях вы можете работать с физиотерапевтом. Поначалу эти упражнения могут быть болезненными. Поговорите со своим врачом или терапевтом об управлении болью, чтобы вы могли достичь своих целей выздоровления.6. Обратите внимание на возможные осложнения.
Немедленно позвоните своему врачу, если у вас повысилась температура, изменился цвет стопы или ноги, онемение, покалывание, отек больше, чем ожидалось, или усилилась боль. Это могут быть признаки осложнения. Артрит и хроническая боль могут возникнуть спустя долгое время после перелома стопы. Поговорите со своим врачом, если симптомы не исчезнут или не вернутся после заживления стопы.
Это могут быть признаки осложнения. Артрит и хроническая боль могут возникнуть спустя долгое время после перелома стопы. Поговорите со своим врачом, если симптомы не исчезнут или не вернутся после заживления стопы.7. Примите меры для предотвращения травм в будущем.
Если ваша травма возникла в результате стрессового перелома, ваш врач или терапевт могут порекомендовать изменить режим упражнений, чтобы предотвратить проблемы в будущем.Сюда входят перекрестные тренировки и чередование дней занятий с высокой и низкой интенсивностью. При любом типе перелома это поможет нарастить мышечную силу вокруг кости и медленно начать новую деятельность. Вам также следует стремиться к сбалансированной диете, включающей кальций и витамин D для прочности костей. Спросите своего врача, нужны ли вам добавки для достижения необходимой суточной нормы.Не упускайте из виду долгосрочную цель: полное выздоровление.
Идеальное восстановление после перелома или вывиха стопы – это восстановление без боли в стопе, которая была до травмы. Это может быть невозможно во всех случаях, но вы можете внести свой вклад, чтобы добиться этого. Не забывайте начинать медленно и двигаться медленно. Слишком ранняя нагрузка на ногу может вызвать проблемы. А если вы чувствуете боль во время занятий, пора отдохнуть. Ваш врач будет следить за вашим прогрессом по мере заживления стопы.
7 советов по восстановлению после перелома или вывиха стопы
Сара Льюис – фармацевт и писатель-медик с более чем 25-летним опытом работы в различных областях фармацевтической практики.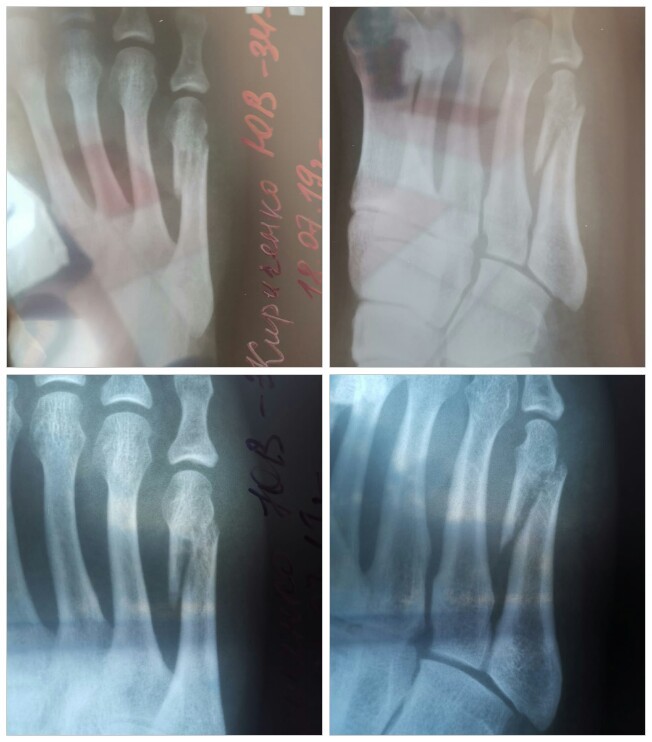 Сара имеет степень бакалавра фармацевтических наук Университета Западной Вирджинии и степень доктора фармацевтики Массачусетского фармацевтического колледжа. Она прошла обучение в ординатуре фармацевтической практики в Системе здравоохранения Питтсбургского университета / Вирджиния Питтсбурга.
Сара имеет степень бакалавра фармацевтических наук Университета Западной Вирджинии и степень доктора фармацевтики Массачусетского фармацевтического колледжа. Она прошла обучение в ординатуре фармацевтической практики в Системе здравоохранения Питтсбургского университета / Вирджиния Питтсбурга.
167
Медицинский обозреватель: Уильям К.Ллойд III, доктор медицины, FACS
Дата последнего пересмотра: 31 августа 2020 г.
ДАННЫЙ ИНСТРУМЕНТ НЕ ПРЕДОСТАВЛЯЕТ МЕДИЦИНСКИХ КОНСУЛЬТАЦИЙ. Он предназначен только для информационных целей. Это не заменяет профессиональные медицинские консультации, диагностику или лечение. Никогда не игнорируйте профессиональные медицинские советы, обращаясь за лечением из-за того, что вы прочитали на сайте.Если вы считаете, что вам может потребоваться неотложная медицинская помощь, немедленно позвоните своему врачу или наберите 911.
Это не заменяет профессиональные медицинские консультации, диагностику или лечение. Никогда не игнорируйте профессиональные медицинские советы, обращаясь за лечением из-за того, что вы прочитали на сайте.Если вы считаете, что вам может потребоваться неотложная медицинская помощь, немедленно позвоните своему врачу или наберите 911.
Перелом стопы – 3 недели в ботинке · Виртуальная клиника переломов
Эта информация поможет вам пройти следующие 6 недель вашей реабилитации. Используйте видео или информацию ниже, чтобы лучше понять вашу травму и то, что можно сделать для максимального восстановления.
| Исцеление: | Обычно заживление этой травмы занимает 6 недель. |
| Боль и отек: | Отек часто усиливается в конце дня, и приподнятие стопы поможет. Принимайте обезболивающие в соответствии с предписаниями. Принимайте обезболивающие в соответствии с предписаниями. |
Ходьба:
| Вы можете ходить на ноге, насколько позволяет комфорт, но вам может быть легче ходить на пятке на ранних стадиях. Ботинок, который вам дали, предназначен только для вашего комфорта и не нужен для облегчения заживления перелома, но поможет облегчить ваши симптомы. |
Продолжение: | Обычно мы не наблюдаем пациентов с этим типом травм. Если через шесть недель вы: Не стесняйтесь обращаться к нам за дополнительной консультацией. |
Изображение костей стопы
Если вы обеспокоены тем, что не можете следовать этому плану реабилитации, или у вас есть какие-либо вопросы, позвоните в группу по оказанию помощи при переломах для получения консультации.
Или , если вы испытываете боль или симптомы, отличные от места первоначальной травмы или в окрестностях, свяжитесь с нами по телефону или электронной почте, указанным в верхней части этого письма.
Чего ожидать
недель после травмы | План реабилитации |
0–3 | Если есть, надевайте ботинок для удобства и используйте костыли при ходьбе. Можно снимать сапоги на ночь и дома, а также стирать. Начинайте упражнения прямо сейчас, чтобы поддерживать и улучшать свои движения. |
3-6 | X Постарайтесь перестать пользоваться ботинком и ходить без костылей. Начните сначала по дому, затем попробуйте выйти на улицу. Вы можете надеть ботинок, если собираетесь на длительную прогулку. Продолжайте упражнения, чтобы восстановить гибкость стопы. |
6–12 | Ваша рана исцелена. У вас могут быть легкие симптомы в течение 3-6 месяцев. Вы можете вернуться к нормальной повседневной деятельности, но руководствуйтесь любой болью, которую вы испытываете. X Тяжелые дела или длительные прогулки могут вызвать некоторый дискомфорт и отек. |
| 12 | Если вы все еще испытываете сильную боль и отек, обратитесь за консультацией в бригаду по лечению переломов. |
Консультации при новой травме
Пакеты с холодом: Пакет с холодом (пакет со льдом или замороженный горошек, завернутый во влажное полотенце) может обеспечить кратковременное облегчение боли. Наносите его на больное место на срок до 15 минут, каждые несколько часов следя за тем, чтобы лед никогда не касался кожи.
Отдых и приподнятие: Постарайтесь дать ноге отдых в течение первых 24-72 часов, чтобы начать раннюю стадию заживления.Поднимите лодыжку выше уровня бедер, чтобы уменьшить отек. Вы можете использовать подушки или табурет, чтобы держать ногу вверх
Раннее движение и упражнения: Раннее движение голеностопного сустава и стопы важно для улучшения кровообращения и снижения риска развития ТГВ (тромба). Следуйте приведенным ниже упражнениям, не причиняя слишком сильной боли. Это гарантирует, что ваша лодыжка и ступня не станут слишком жесткими. Эти упражнения помогут процессу заживления.
Ранняя нагрузка (перенос веса через травмированную ногу) помогает ускорить выздоровление.Постарайтесь ходить как можно более обычно, это поможет вам выздороветь.
Рекомендации по курению
Медицинские данные свидетельствуют о том, что курение продлевает время заживления переломов. В крайнем случае может вообще прекратить заживление. Важно, чтобы вы рассмотрели эту информацию в связи с вашей недавней травмой. Отказ от курения на этапе заживления перелома поможет обеспечить оптимальное восстановление после травмы.
Важно, чтобы вы рассмотрели эту информацию в связи с вашей недавней травмой. Отказ от курения на этапе заживления перелома поможет обеспечить оптимальное восстановление после травмы.
Для получения рекомендаций по отказу от курения и местной поддержки посетите следующий веб-сайт: http: // smokefree.nhs.uk или обсудите это со своим терапевтом.
Совет по загрузке
Пациенты с диабетом: Если вы страдаете диабетом, пожалуйста, свяжитесь с нами, чтобы обсудить ваш вопрос. Это особенно важно, если у вас есть проблемы с кожей. При необходимости мы можем предоставить вам специальную диабетическую обувь.
Обувь для неповрежденной стопы: Мы рекомендуем выбрать поддерживающую обувь или кроссовки с твердой подошвой для неповрежденной стопы. Вы заметите, что у предоставленного вам ботинка более толстая подошва, подобрав эту высоту на неповрежденной стороне, вы уменьшите любую нагрузку на другие суставы.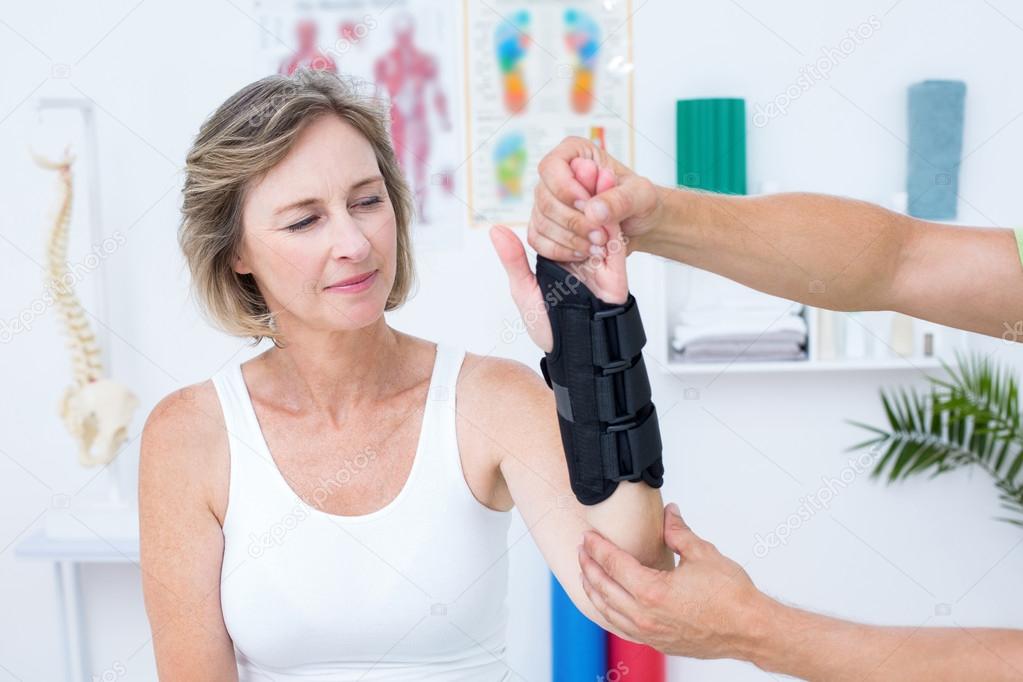
Упражнения
Начальные упражнения 3-4 раза в день
Диапазон движений для голеностопного сустава и стопы. Повторите это по 10 раз каждое.
- Направляйте ногу вверх и вниз в удобном диапазоне движения.
- Соедините пятки вместе, разведите пальцы ног, как показано на рисунке.
- Сделайте круги ногой в одном направлении, а затем измените направление.
Общие сведения о боли после перелома
Общая информация о боли после перелома
Боль – это естественная реакция организма на перелом костей. Как перелом, так и любые травмы тканей тела рядом с местом перелома могут вызывать боль. К мягким тканям относятся мышцы, связки, нервы, сухожилия и кровеносные сосуды, суставной хрящ и т. Д., Окружающие кость. При повреждении мягких тканей вокруг перелома может возникнуть боль, отек, синяк и покраснение.
Три стадии боли при переломе
- Острая боль обычно возникает сразу после перелома, когда сломалась кость.
- Подострая боль обычно возникает в первые несколько недель после перелома, когда кости и мягкие ткани заживают.
- Хроническая боль – это боль, которая продолжается долгое время после того, как перелом и мягкие ткани завершили заживление.
Любой перелом может вызвать все или некоторые из этих типов боли.Например, сразу после перелома кости вы можете испытать острую боль, а затем подострую боль, пока ваша кость заживает, но у вас может не быть хронической боли. Другие люди могут испытывать только острую боль. Также возможен перелом без боли; у многих людей был перелом позвоночника, и они не знают, что он у них был.
Острая боль – сразу после перелома
Сразу или вскоре после перелома большинство людей испытывают так называемую острую боль.На этой стадии часто назначают лекарства для уменьшения боли этого типа. Острая боль со временем уменьшится.
Для заживления сломанной кости может потребоваться гипсовая повязка, скоба, шина, хирургическое вмешательство или любая комбинация вышеперечисленного. Какой бы метод ни использовался для лечения сломанной кости, главное – уменьшить или зафиксировать перелом на несколько недель, чтобы кость могла затвердеть или зажить.
- Уменьшить означает свести сломанные концы кости как можно ближе друг к другу, чтобы ускорить процесс заживления.Иногда для этого требуется операция.
- Иммобилизация означает предотвращение повторного разъединения сломанных концов кости, чтобы перелом мог «застыть» или зажить. Для иммобилизации области вокруг перелома можно использовать гипс, бандаж, шину или хирургическое вмешательство.
- Сломанная кость спины лечится с помощью комбинации отдыха и правильного метода контролируемых движений.
Важно, чтобы вы следовали инструкциям врача в отношении отдыха и движений.Вас могут попросить избегать определенных движений, чтобы не усугубить травму.
Сломанная кость и повреждение окружающих мягких тканей заживают как минимум в течение шести-восьми недель. Однако в зависимости от вашего общего состояния здоровья и состояния костей и мягких тканей заживление может занять гораздо больше времени. Например, кости с остеопорозом заживают дольше, чем нормальные кости. В это время обычно необходимо уменьшить или изменить свою активность.
Подострая боль – недели после перелома и последующее выздоровление
Острая боль, которую вы могли почувствовать сразу после травмы, со временем уменьшится, но через несколько недель после перелома некоторая боль может продолжаться, и это называется подострой болью.Это в основном связано с тем, что отсутствие движения, которое было необходимо для заживления кости, привело к тому, что мягкие ткани вокруг травмы стали жесткими, а мышцы ослабли. Кроме того, во время заживления перелома в мягких тканях могли развиться рубцы и продолжающееся воспаление, что также может затруднять движение и вызывать боль.
На этой стадии выздоровления часто рекомендуется физиотерапия. Вам может помочь физиотерапевт:
- предотвратить или уменьшить жесткость, которая может возникнуть во время заживления перелома,
- содержат упражнения для укрепления ослабленных мышц и улучшения диапазона движений,
- разрушает рубцовую ткань и уменьшает воспаление, а
- помогают преодолеть страх перед движением.
Пункты, перечисленные выше, помогают уменьшить боль и улучшить функцию травмированной части тела. Физиотерапевт может использовать ультразвук, электрическую стимуляцию, массаж или другие методы, чтобы помочь вам восстановиться после перелома. Физическая терапия может потребовать от вас выполнения упражнений.
На этом этапе также можно использовать лекарство, чтобы помочь контролировать боль или воспаление.
На этом этапе выздоровления врач может посоветовать вам как можно больше использовать травмированную часть тела для обычных занятий, даже если у вас все еще может быть некоторая боль.Постепенно в течение следующих нескольких месяцев движения обычно становятся легче и комфортнее, и со временем они могут вернуться в норму. Постепенно боль может полностью уйти.
Бояться некоторых движений или действий – это нормально. Воспоминания о боли могут быть сильными, а страх сломать другую кость часто может привести к тревоге и снижению общей активности. Несмотря на ваш страх, важно в это время начать легкое движение; это не повредит. Если вы не уверены, обратитесь к квалифицированному медицинскому специалисту Bone Fit ™ в вашем районе * или, если он недоступен, к поставщику медицинских услуг, например физиотерапевту или эрготерапевту, или поговорите со своим врачом.
Ваш врач или поставщик медицинских услуг может посоветовать вам, что вам разумно ожидать от выздоровления. Важно помнить, что на этом этапе у вас может возникнуть боль, но это не обязательно означает, что вы причиняете дополнительный вред. Ваша медицинская бригада поможет вам снизить риск второго перелома.
Хроническая боль – после завершения исцеления
Многие люди с переломами в конечном итоге выздоравливают и выздоравливают до такой степени, что они больше не испытывают боли.Однако некоторые люди могут продолжать испытывать боль еще долгое время после заживления перелома и мягких тканей. Полное заживление перелома может занять от нескольких недель до нескольких месяцев, а иногда и нескольких лет.
Боль, которая сохраняется после полного заживления, называется хронической болью. Хроническая боль может быть вызвана повреждением нервов, развитием рубцовой ткани, обострением основного артрита или любыми другими причинами.
Хроническая боль обычно лечится в индивидуальном порядке.Выбор лечения будет зависеть от вашей первоначальной травмы и конкретной причины боли. Некоторые примеры того, как справиться с хронической болью, включают физиотерапию, упражнения и лекарства. Эти примеры могут не излечить вашу боль, но они могут помочь контролировать или уменьшить боль. Сдерживание боли может помочь вам управлять повседневными делами и улучшить качество жизни.
Если боль не исчезнет, поговорите со своим лечащим врачом о других доступных способах облегчения боли, чтобы помочь вам в повседневной жизни и в целом качестве жизни.Важно проконсультироваться со своим врачом, чтобы убедиться, что все возможные причины продолжающейся боли были изучены.
Опять же, важно помнить, что на этой стадии у вас может быть боль, но это не обязательно означает, что вы причиняете дальнейший вред; возвращение к разумно физически активному образу жизни поможет снизить риск второго перелома. Если вы не уверены, обратитесь к врачу, прошедшему обучение по программе Bone Fit ™ в вашем районе, или к врачу, например, к физиотерапевту или эрготерапевту, или поговорите со своим врачом.
Медицинские работники, прошедшие обучение по программе Bone Fit ™ в вашем районе, врач или другой поставщик медицинских услуг, могут посоветовать вам, что разумно ожидать от вашего выздоровления. Ваша медицинская бригада поможет снизить риск второго перелома.
СЛЕДУЮЩИЙ:
Чего ожидать от некоторых конкретных типов переломов: переломы запястья и плеча
ПРЕДЫДУЩАЯ:
Введение
Вернуться к содержанию
Ортопедия при переломах стопы и лодыжки, WakeMed Health & Hospitals, Raleigh & Wake County, NC
Стопа и лодыжка состоят из 30 костей! Это множество мелких костей, которые изнашиваются, когда мы ходим, карабкаемся и бегаем по много часов каждый день.Неудивительно, что почти у всех случается стрессовый перелом или какой-то перелом стопы, лодыжки или пальцев ног. С возрастом кости также могут ослабевать, что делает их еще более уязвимыми.
Голеностопный сустав
Голеностопный сустав состоит из трех костей – большеберцовой кости (голени), малоберцовой кости (небольшой кости в нижней части ноги) и таранной кости (небольшой кости, которая находится между пяточной костью и большеберцовой и малоберцовой костью). Большеберцовая и малоберцовая кости разделены на области:
Большеберцовая кость – медиальная лодыжка – это внутренняя часть большеберцовой кости; задняя лодыжка находится на задней стороне большеберцовой кости
Малоберцовая кость – латеральная лодыжка находится на конце кости
Когда вы сломаете лодыжку, ваш врач назначит вам перелом в зависимости от области травмы.Вы также можете сломать весь сустав в месте соединения трех костей или сустав между большеберцовой и малоберцовой костью.
Пациенты с переломом лодыжки обычно сразу же испытывают отек, синяк и не могут перенести вес на ступню / лодыжку. Поломки случаются в результате падения, автомобильной аварии, спотыкания или выкручивания лодыжки.
Как лечить сломанную лодыжку?
Лечение перелома зависит от тяжести, локализации, стабильности сустава и наличия связок.Если перелом можно стабилизировать, а рентгеновские снимки не указывают на серьезную деформацию или раздробленный фрагмент кости, плавающий внутри сустава, хирург-ортопед может порекомендовать наложение шины или гипсовой повязки на голеностопный сустав на несколько недель. Рентген будет сделан через несколько недель, чтобы убедиться, что кость заживает на месте.
Если лодыжка нестабильна, кость не на своем месте и не может быть перестроена, или если поражено несколько костей (наряду с травмой связки), ваш хирург, скорее всего, порекомендует хирургическое вмешательство.В этих случаях ремонт зависит от травмы. Во время операции любые сломанные кости будут выровнены, фрагменты сустава удалены, а поврежденные связки восстановлены. В большинстве случаев хирург будет использовать булавки, винты или стержни, чтобы удерживать кость на месте во время ее заживления.
Восстановление после перелома лодыжки
Восстановление после перелома лодыжки часто занимает много времени и требует терпения. По крайней мере, на заживление костей уходит шесть недель, а при поражении связок – месяцы для полного выздоровления.Пациенты, у которых есть простой перерыв без операции, смогут вернуться к нормальной деятельности примерно через три-четыре месяца. Пациенты, перенесшие хирургическое вмешательство, выздоравливают дольше.
Ваш хирург-ортопед почти во всех случаях пропишет физиотерапию. Важно, чтобы вы научились использовать лодыжку и сохранять ее подвижной. Укрепление мышц, окружающих лодыжку, предотвратит будущие проблемы и обеспечит поддержку голеностопному суставу. Если вам наложили шину или гипс, ваш хирург может порекомендовать вам носить бандаж для дополнительной поддержки при занятиях спортом.
После любого перерыва последующие рентгеновские снимки и приемы к хирургу-ортопеду имеют решающее значение для долгосрочного успеха. Если перелом не заживает должным образом, у вас может развиться так называемое неправильное сращение, когда кость сместилась и не заживает. Это приводит к неравномерному заживлению и может привести к артриту сустава.
Стопа и пальцы ног
Стопа и пальцы ног могут страдать от простого стрессового перелома до более серьезных переломов в передней части стопы и пятки.Лечение зависит от тяжести и локализации перелома.
Переломы передней части стопы
Самым распространенным переломом верхней части стопы является стрессовый перелом. Часто хирурги-ортопеды лечат спортсменов, в частности танцоров, бегунов и гимнастов, от этих трещин на стопе, поскольку они связаны с сильными и частыми ударами, но у любого человека может быть стрессовый перелом. Все, что нужно, – это упасть вам на ногу банку с супом или ошибиться при спуске по лестнице. Пожилые люди, страдающие остеопенией или остеопорозом, подвержены большему риску этих типов переломов.По этой причине у женщин чаще возникают стрессовые переломы.
Наиболее частыми участками стрессовых переломов являются вторая и третья кости (плюсневые кости) стопы. У вас также могут быть стрессовые переломы пятки, малоберцовой кости или ладьевидной кости (кость в средней части стопы).
Каковы симптомы и лечение стрессового перелома?
Большинство пациентов сообщают, что симптомы появляются постепенно и обостряются, когда они встают на ноги. Общие симптомы включают:
- Боль при ходьбе, стоянии или беге, усиливающаяся в течение дня, но уменьшающаяся после отдыха
- Припухлость или болезненность в верхней части стопы или лодыжки, а иногда и синяки
Первый шаг в лечении стрессового перелома – прекратить делать то, что вызывает боль.Хотя сначала у вас может быть простой стрессовый перелом, повторное давление и удары по стопе могут привести к полному перелому костей. Ваш хирург-ортопед может осмотреть и провести тесты для подтверждения диагноза. Большинство стрессовых переломов лечат консервативно и не требуют хирургического вмешательства.
В течение шести-восьми недель ваш хирург порекомендует вам дать ноге отдохнуть, приложить пакеты со льдом, чтобы уменьшить отек, принять нестероидные противовоспалительные препараты и надеть защитную обувь.Одно из наиболее частых мест перелома – пятая плюсневая кость – на внешней стороне стопы. Заживление этой области занимает больше времени, поэтому хирург может забросить ногу, чтобы обеспечить полное заживление. В это время вы будете на костылях. Через пару месяцев вам может быть разрешено возобновить некоторые упражнения, но вы можете принять участие в занятиях с меньшим воздействием, например плаванием или катанием на велосипеде.
В редких случаях для восстановления стрессового перелома требуется хирургическое вмешательство. Это включает в себя введение булавки, винта или пластины, чтобы удерживать мелкие кости стопы или кости на месте, чтобы обеспечить заживление.
Сломанные пальцы ног
В большинстве случаев сломанные пальцы ног являются результатом травмы или травмы, например, падения предмета на ногу. Симптомы включают боль, отек, синяки, онемение и затруднения при ходьбе. Если вы уроните острый предмет на палец ноги, вы можете повредить кожу, вызвать кровотечение и открытую рану. Очень важно лечить палец ноги, потому что любая травма сустава, которая не заживает должным образом, может привести к развитию артрита или деформации.
Ваш хирург-ортопед может определить степень разрыва, осмотрев и сделав рентгеновский снимок вашей стопы.Большинство пальцев ног заживают за шесть-восемь недель. В течение этого времени ваш врач порекомендует вам приподнять ступню, заморозить место и как можно больше держаться подальше от ступни. Иногда врач делает так называемое тейпирование, когда травмированный палец ноги прикрепляют к прилегающему пальцу для дополнительной поддержки во время заживления. Если на рентгеновских снимках видно соединение или более полный разрыв пальца ноги, возможно, вам придется сделать операцию по восстановлению размещения.
Переломы пятки
Когда вы попали в лобовое столкновение или упали с высоты, вы можете сломать пяточную кость.Это очень болезненный и изнурительный перерыв, который требует длительного восстановления. Почти все пациенты должны пройти операцию, чтобы убедиться, что кость зажила должным образом.
Какие бывают типы переломов пятки и как их лечить? Переломы пятки классифицируются в зависимости от тяжести травмы, которая напрямую связана с силой перелома. К видам переломов относится устойчивый перелом, не включающий смещения пятки. Смещенные переломы означают, что пяточка не только сломана, но и не выровнена.При открытых переломах разрыв происходит через кожу. Закрытые переломы не повреждают кожу, но пятка сильно травмирована. Оскольчатые переломы включают три или более перелома пятки, в результате чего стопа становится нестабильной.
Все эти переломы вызывают боль, синяки, отеки и невозможность перенести тяжесть на стопу. Для устранения разрыва – с целью восстановления нормального положения пяточной кости – требуется операция. Если ваша пятка не была смещена, ваш хирург может наложить гипс и дать ей зажить в течение шести-восьми недель.По истечении этого времени вам сделают дополнительный рентгеновский снимок, чтобы убедиться в правильном положении пятки. Если во время перелома ваша пятка сдвинута с места, рекомендуется операция. Если перелом не открыт, ваш хирург-ортопед может посоветовать подождать, пока часть опухоли не исчезнет. Немедленная операция рекомендуется при всех открытых переломах и в случаях, когда ахиллово сухожилие отслоилось от кости.
Два типа хирургии перелома пятки
Хирурги-ортопеды в штате WakeMed проводят две восстановительные процедуры:
- Открытая репозиция / внутренняя фиксация – Потерянные костные фрагменты удаляются из области, а пятка возвращается в исходное положение с помощью пластин и винтов.
- Чрескожная фиксация винтами – Эта минимально инвазивная процедура выполняется через серию небольших разрезов, когда большие части пятки возвращаются на место и вставляются винты, чтобы удерживать их вместе.
Восстановление после операции включает отдых, прием обезболивающих для снятия дискомфорта, отказ от ног в течение нескольких месяцев, а также физиотерапию и упражнения для улучшения диапазона движений. Как только вы освободитесь, чтобы перенести вес на ногу, вам может потребоваться сначала использовать трость или специальный ботинок.Полное заживление повреждений пятки занимает много времени. Для полного выздоровления более сложных переломов может потребоваться до одного года.
Сломанная стопа
Сломанная стопа Обзор
Сломанные кости (также называемые переломами) стопы – очень распространенное явление. Фактически, примерно 1 из каждых 10 переломов происходит в стопе. Вот почему.
- В стопе человека 26 костей.
- Разделите стопу на 3 части: заднюю, среднюю и переднюю.
- В заднем отделе стопы 2 кости.Это таранная кость, где ступня крепится к ноге, и пяточная кость, которая образует пятку.
- Пять меньших костей, называемые ладьевидной, кубовидной и 3 клинописными формами, составляют среднюю часть стопы.
- Длинная часть стопы называется передним отделом стопы и содержит 19 костей. У каждого из 5 пальцев есть плюсневая кость, большой палец стопы состоит из 2 фаланг, а каждый другой палец состоит из 3 фаланг.
- Кроме того, на стопе иногда есть небольшие косточки, похожие на гальку, называемые сесамовидными костями.Эти кости не выполняют никаких необходимых функций и часто называются вспомогательными костями.
- В заднем отделе стопы 2 кости.Это таранная кость, где ступня крепится к ноге, и пяточная кость, которая образует пятку.
Причины перелома стопы
Кости обычно ломаются, когда что-то происходит, когда кость раздавливается, сгибается, перекручивается или растягивается.
- Пальцы ног часто ломаются, когда вы случайно пинаете что-то твердое.
- Пятки часто ломаются, когда вы падаете с высоты и приземляетесь на ноги.
- Другие кости стопы иногда ломаются, когда вы выкручиваете или растягиваете лодыжку.
- Большинство костей внезапно ломаются в результате несчастного случая. Иногда небольшие трещины могут образовываться в костях в течение длительного периода времени из-за повторяющихся нагрузок на кости. Это так называемые стресс-переломы. Чаще всего они возникают у солдат, идущих в походе в полной экипировке, или у спортсменов, таких как танцоры, бегуны и гимнасты.
- Сломанные кости чаще встречаются у детей, чем у взрослых.
- У взрослых кости сильнее связок (которые соединяют кости с другими костями) и сухожилий (которые соединяют кости с мышцами).Но у детей связки и сухожилия относительно прочнее костей или хрящей. В результате травмы, которые могут вызвать только растяжение связок у взрослого, могут стать причиной перелома кости у ребенка. Тем не менее, передняя часть стопы ребенка обычно гибкая и очень устойчива к любым травмам.
- Когда случаются переломы плюсневой кости или фаланги, их бывает трудно распознать, потому что многие части кости растущего ребенка плохо видны на рентгеновских снимках. По этой причине иногда полезно сделать рентгеновский снимок другой неповрежденной стопы ребенка, чтобы сравнить ее с поврежденной стопой.
Симптомы перелома стопы
Сломанные кости стопы вызывают боль и отек.
- Обычно (но не всегда) боль настолько сильна, что вы не можете ходить. Сломанные кости пальцев ног вызывают меньшую боль, и вы сможете ходить со сломанным пальцем.
- Ушиб стопы со сломанной костью также является обычным явлением.
- Растяжения также могут вызвать сильную боль, отек и синяки, поэтому обычно невозможно определить, сломана ли нога или вывихнута, просто взглянув на нее.
Вот что нужно делать при осмотре травмированной стопы на предмет возможного перелома костей.
- Снимите обувь и носки с обеих ног и сравните их рядом, чтобы определить, какая опухоль присутствует на травмированной стопе.
- Обратите внимание на большие порезы или раны. Более серьезные порезы или раны, обнажающие сломанную кость.
Когда обращаться за медицинской помощью
Важно обращаться к врачу каждый раз, когда вы думаете, что сломали кость на стопе.
При менее серьезных травмах ваш врач может захотеть встретиться с вами в офисе или может попросить вас обратиться в отделение неотложной помощи. Если вам кажется, что вы сломали ногу и не можете сразу обратиться к врачу, разумно обратиться в отделение неотложной помощи для обследования.
При необходимости позвоните 911, чтобы доставить вас в отделение неотложной помощи. Не пытайтесь водить машину со сломанной ногой.
Немедленно обратитесь в ближайшее отделение неотложной помощи, если эти состояния развиваются с подозрением на перелом стопы:
- Стопа посинела, холодная или онемела.
- Стопа деформирована, деформирована или направлена в неправильном направлении.
- Рядом с возможным переломом кости имеется большой порез или рана.
- У вас сильная боль.
- Вы чувствуете, что вам требуется немедленное лечение по любой другой причине.
Обследования и анализы
Врач спросит вас о травме и осмотрит вас. Рентген часто бывает полезен при диагностике переломов костей стопы, но иногда в нем нет необходимости.
- Поврежденные пальцы ног обычно лечатся одинаково, независимо от того, сломаны они или просто ушиблены, поэтому рентгеновские снимки часто необязательны для этих травм.
- Иногда осмотр врача – это все, что нужно, чтобы убедиться, что кости в средней части стопы не сломаны. Врачи могут использовать «Оттавские правила ног», чтобы решить, нужен ли рентген. Рентген требуется только в том случае, если есть боль в области лодыжки «середина стопы» И присутствует любой из следующих симптомов:
- Боль, когда врач давит на основание пятой плюсневой кости
- Боль когда врач надавливает на ладьевидную кость
- Невозможность сделать 4 шага как сразу после травмы, так и при осмотре
- Боль, когда врач давит на основание пятой плюсневой кости
- Другие способы фотографирования костей стопы (например, сканирование костей, КТ , МРТ или УЗИ) можно проводить для поиска необычных или скрытых травм, но они редко нужны.Эти тесты обычно не проводятся в отделении неотложной помощи и обычно назначаются только после консультации с ортопедом или хирургом стопы.
Лечение сломанной стопы Самостоятельный уход в домашних условиях
Первая помощь людям с травмами стопы заключается в стабилизации и возвышении поврежденной стопы.
- Любая шина, удерживающая травмированную стопу от движения, эффективна. Часто хорошо подойдет подушка, обернутая вокруг стопы, как стремя, а затем перевязанная лентой или эластичной повязкой.
- Не оборачивайте стопу настолько плотно, чтобы не перекрыть кровоснабжение стопы. Любую шину, из-за которой стопа становится хуже, становится синей или затрудняется шевеление пальцами ног, следует немедленно удалить.
- Поднятие травмированной стопы уменьшает отек и боль. Правильный подъем требует, чтобы ступня находилась на уровне выше, чем остальная часть тела. Лягте ровно, положив ступню на несколько подушек.
- Лед, завернутый в небольшое полотенце и приложенный к поврежденной стопе, также может уменьшить отек и боль в течение первых нескольких часов после травмы.
- Не пытайтесь ходить на травмированной ноге, если ходьба болезненна.
Травмированные пальцы ног обычно хорошо заживают, даже если они сломаны. Обычно их можно лечить в домашних условиях, если только палец ноги не кажется сильно деформированным или направленным в неправильном направлении.
- Лечение заключается в наложении шины на поврежденный палец ноги до соседнего с ним здорового пальца. Это называется «приятельская пленка».
- Поместите прокладку (обычно ватные шарики) между травмированным и здоровым пальцем ноги и надежно заклейте их широкой медицинской лентой.Они должны быть достаточно надежными, чтобы обеспечивать поддержку, но не настолько плотными, чтобы перекрывать кровоснабжение пальцев ног.
- Обувь с довольно жесткой подошвой, такой как деревянные сандалии, сабо или жесткая обувь с плоским дном из магазина медицинских товаров, также может пригодиться.
Лечение
Лечение перелома кости стопы зависит от того, какая кость сломана и как она сломана. Некоторые сломанные кости стопы можно лечить с помощью костылей и обуви с плоским дном, для других требуются шины или гипсовые повязки, а для третьих требуется операция по восстановлению костей.
- Костыли используются, чтобы помочь вам ходить, когда у вас болит ступня.
- При ходьбе на костылях важно, чтобы они подходили по размеру и вы правильно ими пользуетесь. Ваш врач должен подогнать костыли под вас и показать, как ими пользоваться.
- При использовании костылей важно опираться на руки и кисти. Не кладите свой вес на подмышки (подмышки). Это может повредить нервы в подмышках.
- Чтобы не упасть, используйте костыли только на твердой земле.
Ваш врач скажет вам, следует ли вам нести какой-либо вес на травмированной ноге.
- Чтобы использовать костыли «без нагрузки», при ходьбе необходимо держать колено поврежденной ноги согнутым, чтобы травмированная ступня не касалась земли. Не позволяйте ему касаться даже для того, чтобы помочь с равновесием.
- Чтобы использовать костыли для «частичной нагрузки» или «допустимой нагрузки», вы можете позволить своей травмированной ступне касаться земли только тогда, когда костыли также касаются земли, так что часть вашего веса приходится на стопу, а часть стоит на костылях.Всегда позволяйте травмированной ноге раскачиваться на костылях. Если при ходьбе больно, перекладывайте больше веса на костыли, а не на травмированную ногу.
Дальнейшие действия
Часто необходимо наблюдение у врача или ортопеда, чтобы убедиться, что переломы стопы заживают хорошо. Последующее наблюдение особенно важно, если боль не проходит или вам трудно ходить.
Профилактика
Всегда лучше предотвратить переломы костей, чем лечить их.
- Строители и другие лица, подверженные риску травм стопы, всегда должны носить защитную обувь со стальным носком.
- Спорт всегда следует выполнять в хорошо подогнанной поддерживающей спортивной обуви.
- При езде в автомобиле не позволяйте пассажирам высовывать ноги из окна или ставить ноги на приборную панель.
- При езде в автомобиле всегда пристегивайтесь ремнем безопасности.
Перспективы
Переломы пальцев стопы являются обычным явлением и обычно хорошо заживают при минимальном лечении или без него. Хотя на заживление костей может уйти от 3 до 8 недель, боль обычно проходит намного раньше. В редких случаях при очень тяжелых переломах, особенно большого пальца ноги, может потребоваться гипсовая повязка или операция.
- Переломы плюсны обычно хорошо заживают. Первая плюсневая кость (прикрепленная к большому пальцу стопы) иногда требует гипсовой повязки или хирургического вмешательства и длительного пребывания на костылях, но средние 3 плюсневые кости обычно можно лечить с помощью жесткой обуви с плоским дном и частичной нагрузки. «Мартовский перелом» – это стрессовый перелом плюсневой кости, который обычно встречается у бегунов и требует прекращения бега на 4-6 недель.
- Пятая плюсневая кость (прикрепленная к мизинцу пальца стопы) – это наиболее часто сломанная кость в средней части стопы.Есть 2 основных типа.
- Один тип – проксимальный отрывной перелом. Это очень распространено и обычно происходит одновременно с растяжением лодыжки. Они очень хорошо заживают с жесткой подошвой с плоским дном или эластичным бинтом и выдерживают вес, если это допускается.
- Другой тип – перелом Джонса, который встречается гораздо реже, но также не заживает. Этот перелом со временем усугубляется, если вы продолжаете ходить по нему, поэтому очень важна невесомость. У людей с этим переломом чаще возникают проблемы с заживлением, требующие операции.
- Один тип – проксимальный отрывной перелом. Это очень распространено и обычно происходит одновременно с растяжением лодыжки. Они очень хорошо заживают с жесткой подошвой с плоским дном или эластичным бинтом и выдерживают вес, если это допускается.
- Переломы на стыке клинописи и плюсневой кости называются переломами Лисфранка. Это редко, но бывает сложно диагностировать и лечить. Рентген с нагрузкой (сделанный стоя на травмированной ноге) иногда требуется для поиска этой проблемы. Эти переломы иногда требуют хирургического вмешательства.
- Переломы ладьевидной кости редки и чаще всего представляют собой стрессовые переломы у молодых спортсменов. Обычно они хорошо заживают с жесткой подошвой с плоским дном и допустимой нагрузкой.Тяжелые переломы ладьевидной кости иногда требуют хирургического вмешательства.
- Переломы пяточной кости часто возникают у людей, которые падают с высоты и приземляются на ноги. У этих людей часто бывают и другие травмы, поэтому их следует тщательно обследовать. Наиболее распространенный перелом пяточной кости, внутрисуставной депрессивный перелом, обычно требует хирургического вмешательства. Другие переломы пяточной кости обычно можно лечить с помощью шин или гипсовых повязок без нагрузки.
- Существует много типов переломов Талара, некоторые из которых трудно диагностировать и лечить.Переломы боковых отростков часто возникают в результате травм, полученных во время катания на сноуборде. Переломы заднего отростка (овчарка) встречаются у спортсменов, которые танцуют или бьются ногами. Диагноз этих травм часто не может быть поставлен в кабинете врача или в отделении неотложной помощи при первом посещении и требует сканирования костей или других исследований, если симптомы не исчезнут. Методы лечения различаются, но часто требуют наложения шин или гипсовых повязок и периода без нагрузки.
Мультимедиа
Медиа-файл 1: Сломанная ступня. Слева показано правильное использование костылей.Наконечники костылей расставлены на ширине плеч. Локти прямые и заблокированы. Подушечки в верхней части костылей находятся на 3 пальца ниже подмышки и прижимаются к груди. Справа показано неправильное использование костылей.
Продолжение
Медиа-файл 2: Сломана ступня. Правильное использование костылей при отсутствии веса. Колено на травмированной ноге согнуто, чтобы не отрывать травмированную ступню от земли. Наконечники костылей располагаются перед вами, когда вы идете, и здоровая нога движется вперед между костылями, как показано.
Синонимы и ключевые слова
Переломы стопы, сесамовидные кости, перелом пальца стопы, перелом плюсны, перелом Лисфранка, перелом ладьевидной кости, перелом пяточной кости, перелом таранной кости, перелом стопы, Оттавские правила стопы
Переломы плюсны | Сломанная плюсневая кость | Симптомы, причины и лечение
Где находятся плюсневые кости?
Плюсневые кости – одни из наиболее часто переломованных костей стопы. На каждой стопе по пять плюсневых костей.Это длинные тонкие кости, которые проходят по всей длине стопы до основания пальцев. Для получения дополнительной информации об анатомии стопы см. Отдельную брошюру «Боль в пятке и стопе (подошвенный фасциит)».
Перелом плюсны – это перелом одной из пяти длинных костей, образующих среднюю часть стопы.
Перелом 5-й плюсневой кости
Пятая плюсневая кость является наиболее частой плюсневой костью, переломываемой при внезапной (острой) травме стопы. Он может быть сломан в разных точках по длине, в зависимости от механизма повреждения.Другие плюсневые кости также могут быть сломаны. Первая, вторая и пятая плюсневые кости являются наиболее частыми травмами в спорте. У нескольких известных футболистов в последние годы были переломы плюсневой кости.
Существуют ли разные виды перерывов?
Переломы (переломы) могут быть острыми или возникать сразу в результате травмы. Они также могут возникать в течение более длительного периода времени, когда они называются переломами напряжения и трещинами.
Острый перелом плюсневой кости может быть открытым или закрытым, а также смещенным или несмещенным:
- Открытый или закрытый : открытый перелом – это перелом, при котором кожа над переломом разорвана так, что существует возможный путь инфекция извне в сломанные кости.Это более серьезный тип перелома, при котором более сильные повреждения мягких тканей вокруг него усложняют лечение и заживление. Требуется оценка специалиста.
- Смещенный или несмещенный : перелом со смещением – это перелом, при котором после перелома кости выскользнули из линии. Перелом со смещением требует специализированной помощи, так как кости должны быть правильно выровнены и стабилизированы. Это может быть анестетик и какой-то металлический стержень или металлическое покрытие к костям.
Острый перелом плюсневой кости обычно вызывается внезапной сильной травмой стопы, например, падением на ступню тяжелого предмета, падением, ударами ногой о твердый предмет при спотыкании или спортивной травмой.
Стресс-перелом – это перелом в кости, вызванный повторяющимися нагрузками. Это растрескивание, которое проходит через кость только частично. В кости может быть один раскол или несколько небольших трещин. Изломы или трещины на линии роста волос не проходят через всю толщину кости, поэтому переломы обычно не смещаются.Однако со временем вокруг одной и той же области может развиться несколько небольших стрессовых трещин.
Что вызывает переломы плюсневой кости?
Острые переломы плюсневой кости
- Они могут быть вызваны прямой травмой стопы. Это может произойти, например, когда кто-то наступит на ногу или ударит ее ногой, уронит что-то на ступню или упадет на ступню.
- Скручивание стопы или голеностопного сустава также может вызвать перелом основания пятой плюсневой кости. При этой травме скручивающий механизм натягивает прочную связку, которая прикрепляется к основанию пятой плюсневой кости, которая затем отрывает фрагмент кости.
- Древко плюсневой кости обычно травмируется из-за перекручивания стопы при приземлении в прыжке. Это обычная проблема у артистов балета.
Стресс-переломы
- Этот тип перелома плюсневой кости обычно возникает из-за повторяющейся нагрузки на кость, которую также называют чрезмерным использованием.
- Обычно наблюдаются у тех, кто прошел или пробежал на большие расстояния, особенно с тяжелыми рюкзаками (поэтому их раньше называли «маршевые переломы»).
- Часто поражают спортсменов и спортсменов, хотя могут поражать любых бегунов, даже тех, кто мало бегает. Их обычно можно увидеть в вооруженных силах во время учений.
- Они часто встречаются у бегунов, которые:
- Внезапно увеличивают пробег или интенсивность бега.
- Бегите в плохой обуви, которая не подходит их ногам:
- Люди выбирают кроссовки и их потребности различаются. Однако, прежде чем выбрать что-то необычное, например обувь босиком или обувь для коррекции фигуры, обязательно прислушайтесь к совету.Например, для бега босиком вас нужно научить правильной технике. Носите новые кроссовки постепенно – многие травмы возникают в результате внезапной смены кроссовок.
- Только что сменили кроссовки, а не «ломали их» осторожно.
- Продолжайте тренироваться, несмотря на боль в стопе.
- Их также часто можно увидеть у артистов балета и гимнасток.
- Нарушения строения стопы и костей и суставов, такие как ревматоидный артрит или «истончение» костей (остеопороз), могут повысить вероятность стрессовых переломов.
- Они также могут возникать у людей, которые потеряли чувствительность нервов в ногах из-за неврологических проблем, например, диабета, поражающего стопы.
Вызывает ли остеопороз переломы плюсневой кости?
Переломы плюсны (обоих типов) легче возникают, если кости плюсны ослаблены из-за «истончения» костей (остеопороз).
См. Дополнительную информацию в отдельной брошюре «Остеопороз».
Повышает ли старение переломы плюсневой кости?
Большинство переломов плюсневых костей встречается у молодых людей, поскольку они с большей вероятностью будут заниматься такими видами спорта и походами, которые делают их более вероятными.Однако по мере того, как мы становимся старше, «упругость» и мягкость наших стоп имеют тенденцию уменьшаться. Это означает, что наши ступни хуже поглощают удары и легче ломаются кости. Поддерживающая обувь сделает это намного менее вероятным.
См. Дополнительную информацию в отдельной брошюре Aging Feet.
Каковы симптомы перелома плюсневой кости?
Острый перелом плюсневой кости
- Во время разрыва может издаваться слышимый звук, и обычно сразу же возникает боль и болезненность в области перелома.
- Боль часто называют «точечной болью», поскольку она довольно хорошо локализуется в месте удара о кость.
- Сломанные кости кровоточат, поэтому могут развиться синяки и отеки, и вам может быть трудно перенести вес на пораженную стопу.
- Также может быть ограничено движение стопы. Однако удивительно, что боль может утихнуть в течение нескольких часов.
Иногда говорят, что со сломанной ногой нельзя ходить, но это неверно. Сможете ли вы ходить на сломанной стопе, зависит от того, какая кость сломана (и где находится по ее длине), от того, смещен ли перелом, насколько хорошо ваша обувь поддерживает, а также от вашей личной терпимости к боли.Таким образом, можно ходить со сломанной ногой, хотя, вероятно, это будет очень неудобно, а если вы сделаете это, это может усугубить ситуацию.
Стресс-переломы
- Симптомы аналогичны острым переломам плюсневой кости (см. Выше), хотя обычно нет синяков и треска.
- Вначале основным симптомом может быть просто боль в стопе во время тренировки, которая облегчается отдыхом. Боль имеет тенденцию к распространению и распространению в стопе.
- Через некоторое время боль может стать постоянной, так что она не проходит в состоянии покоя.Болезненная область имеет тенденцию становиться более локализованной в области перелома, и боль постепенно усиливается.
- Обычно стрессовый перелом вызывает болезненную область вдоль линии второй или третьей плюсневой кости.
- Может быть припухлость, но синяка обычно нет.
Люди с стрессовыми переломами могут некоторое время продолжать ходить. Со временем это становится все более болезненным, поскольку трещины в кости имеют тенденцию к ухудшению, а сама кость начинает реагировать и воспаляться, и становится невозможным выдерживать нагрузку.Стрессовый перелом плюсневой кости может прогрессировать до перелома на всю толщину.
Будет ли боль усиливаться?
Стрессовые переломы плюсны могут начаться с очень небольших травм, не вызывающих сильной боли. Однако, если вы продолжаете подвергать кость нагрузке, трещина часто будет углубляться и расширяться, постепенно становясь более болезненной. В конце концов, в худшем случае, трещина под напряжением может перерасти в полную трещину.
Если у вас острый перелом, и вы продолжаете подвергать кость нагрузке, боль будет усиливаться, поскольку сломанные концы кости начнут слегка тереться друг о друга, и эта область воспаляется.В худшем случае трещина может сместиться.
Нужно ли мне расследование?
Ваш врач, скорее всего, порекомендует сделать рентгеновский снимок стопы, если заподозрит перелом плюсневой кости.
Острые переломы плюсневой кости
- Большинство из них можно легко увидеть на рентгеновском снимке. Первоначально врачи могут увидеть трещину в кости, а через несколько дней они также могут увидеть неровности в кости, поскольку она начинает заживать и реконструироваться.
- Иногда требуется компьютерная томография (КТ) или магнитно-резонансная томография (МРТ).
- Врачам нужно будет определить, смещен ли перелом, что может означать, что кости необходимо выровнять и удерживать на месте. Это довольно часто встречается при острых переломах плюсневых костей, так как вес вашего тела имеет тенденцию давить на сломанную кость, и это может привести к небольшому разрыву двух сломанных концов.
Стресс-переломы
- Не так легко выявляются на рентгеновском снимке, особенно сначала. Половина из них никогда не появляется на обычном рентгеновском снимке.
- В кости могут быть множественные очень крошечные переломы и трещины или одна тонкая трещина, которая не проходит сквозь кость.Поскольку они сформировались очень постепенно, кость могла не очень сильно «отреагировать» на травму.
- Специальное ультразвуковое исследование может показать перелом, который нельзя увидеть на рентгеновском снимке.
- Стрессовые переломы плюсны обычно можно увидеть при сканировании костей.
- МРТ также иногда используется для обнаружения стрессовых переломов.
Нужно ли мне обращаться к врачу, если я подозреваю перелом плюсневой кости?
Вам следует обратиться за медицинской помощью, если вы подозреваете, что у вас перелом плюсневой кости.Врач может провести тесты, включая визуализацию, которые предложат наилучший курс действий – не только для того, чтобы как можно быстрее улучшить ситуацию, но и для предотвращения ухудшения ситуации.
Как лечат переломы плюсневой кости?
Это зависит от:
- Какая плюсневая кость сломана (переломана).
- Какая часть плюсневой кости сломана.
- Насколько серьезны повреждения.
- Будь то острый перелом или перелом под напряжением.
Это также зависит от:
- Смещена или не смещена сломанная кость (см. Выше).
- Тяжело ли повреждены ткани стопы вокруг перелома, из-за чего перелом является открытым переломом.
Основные принципы лечения переломов плюсневой кости заключаются в следующем.
Простые обезболивающие
Обезболивающие, такие как парацетамол, и нестероидные противовоспалительные обезболивающие, такие как ибупрофен, которые могут помочь облегчить боль.
Лед
Прикладывание льда к стопе также может облегчить боль. Приложить лед нужно сразу после травмы, на 10-30 минут. (Менее 10 минут оказывает незначительное влияние. Более 30 минут могут повредить кожу.) Сделайте пакет со льдом, завернув кубики льда в полиэтиленовый пакет или полотенце или используя пакет с замороженным горошком. Не кладите лед непосредственно на кожу, так как это может вызвать ожог льда. Осторожно прижмите пакет со льдом к поврежденной части. Считается, что холод снижает приток крови к поврежденному участку.Это может уменьшить боль, воспаление и синяки. Некоторые врачи рекомендуют повторно применять по 15 минут каждые два часа (в дневное время) в течение первых 48-72 часов. Не оставляйте лед включенным во время сна.
Для получения более подробной информации см. Отдельную брошюру «Обработка боли теплом и льдом».
Отдых и приподнятие
Повышение изначально направлено на ограничение и уменьшение любого отека. Например, когда вы сидите, держите ногу на стуле как минимум на уровне бедер. Когда ложитесь спать, положите ногу на подушку.Иногда отдых – единственное необходимое лечение, даже при травматическом переломе.
Прекратите нагружать стопу
Если вам поставили диагноз «стрессовый перелом», для выздоровления важно избегать действий, вызвавших его. Это может означать использование костылей или даже инвалидного кресла.
ИммобилизацияНекоторым переломам просто необходима поддержка для облегчения заживления. Например, поддерживающая эластичная трубчатая повязка с поддерживающей жесткой обувью или ботинком. При необходимости доступна специальная обувь, которая поможет иммобилизовать перелом и поддержать стопу, чтобы вы могли ходить.Затем, если позволяет боль, может последовать прогрессивная нагрузка на стопу. При других переломах может потребоваться наложение гипсовой повязки ниже колена.
Хирургия
В очень редких случаях может потребоваться хирургическое вмешательство – например, для повторного выравнивания любой части кости, которая сместилась с места. При стрессовых переломах хирургическое вмешательство не требуется.
Последующий уход
Физиотерапия и постепенное возвращение к физическим упражнениям являются частью хорошего последующего ухода.
Когда я смогу вернуться к физической активности после перелома плюсневой кости?
- Острые переломы плюсневой кости обычно заживают от шести до восьми недель.Однако может пройти больше времени, прежде чем спортсмен полностью вернется в строй.
- Стресс-переломы обычно заживают без каких-либо осложнений, и со временем люди могут полностью вернуться к своей прежней деятельности. Вы можете вернуться к своим занятиям, когда сможете выполнять их без боли. Обычно это занимает от шести до двенадцати недель. Когда вы снова начнете тренироваться, вам следует постепенно повышать уровень активности. Внезапное возвращение к упражнениям высокой интенсивности после перерыва может вызвать повторный или новый стрессовый перелом или другую травму.
Что, если боль снова усилится?
Если боль усиливается, обратитесь за медицинской помощью. Ожидаемый образец заживления при костных травмах любого типа состоит в том, что они будут постепенно уменьшать боль по мере заживления, и что любое постепенное усиление боли предполагает, что травма также ухудшается или что у вас есть новая травма.
Если боль в ногах со временем усиливается, возможно, ваша активность усугубляет существующую проблему. В случае стрессового перелома это может означать прогрессирование до острого перелома.В случае острого перелома это может привести к ухудшению смещения костей и предотвращению сращивания двух концов кости. Всегда возвращайтесь к своему врачу или медицинскому работнику за советом, если у вас постепенно ухудшаются симптомы.
Каковы осложнения переломов плюсневых костей?
При правильном лечении переломы плюсны должны зажить без долгосрочных последствий. Если не распознать и не лечить, могут возникнуть некоторые из этих проблем:
- Напряженный перелом плюсневой кости может постепенно ухудшаться, если повторное воздействие на кость продолжается.В конечном итоге это может стать переломом плюсневой кости на всю толщину.
- Перелом первой плюсневой кости может в дальнейшем привести к артриту сустава большого пальца стопы.
- Перелом основания пятой плюсневой кости часто ошибочно принимают за растяжение связок голеностопного сустава и поэтому недостаточно отдыхают или поддерживают. Это может привести к проблемам с заживлением и продолжающейся боли.
- Перелом на всю толщину, который смещен, а не «возвращен» в линию, может залечить «не по форме», что приведет к деформации стопы, что иногда затрудняет подгонку обуви.Стопа может быть болезненной.
- Острый перелом плюсневой кости также может иногда приводить к «несращению», когда два конца сломанной кости перестают пытаться зажить, потому что движение между ними делает это невозможным. Это может привести к снижению способности стопы справляться со стрессами и напряжениями при ходьбе и беге, а также может привести к хронической боли в стопе.
Можно ли предотвратить стрессовые переломы плюсневой кости?
Есть несколько способов предотвратить стрессовые переломы:
- Интенсивность и продолжительность упражнений следует увеличивать медленно и постепенно.
- Время отдыха и время восстановления необходимо учитывать в любом расписании тренировок.
- Обувь должна хорошо сидеть и соответствовать вашему стилю бега. При переходе – например, с поддерживающей спортивной обуви на кроссовки для бега босиком – вам следует показать, как адаптировать свой стиль. Вы должны практиковать это постепенно.
- Вы должны знать о симптомах стрессовых переломов и не должны продолжать бегать на болезненной ноге.
Если стрессовые переломы распознаются и быстро устраняются, это может сократить количество времени, которое вам нужно, чтобы не заниматься деятельностью.
Лечение перелома костей Rockwall | Лечение травм Terrell
Перелом кости – это заболевание, при котором кость треснула или сломана. Это нарушение целостности кости. Хотя многие переломы являются результатом сильного удара или стресса, перелом костей также может произойти из-за определенных заболеваний, ослабляющих кости, таких как остеопороз.
Слово «перелом» означает перелом кости. Кость может сломаться полностью или частично, и это обычно происходит в результате травмы в результате падения, автомобильной аварии или занятий спортом.Истончение кости из-за остеопороза у пожилых людей может привести к легкому разрушению кости. Травмы, связанные с чрезмерным использованием, являются частой причиной стрессовых переломов у спортсменов.
Типы переломов включают:
- Простые переломы, при которых сломанные части кости хорошо выровнены и стабильны.
- Нестабильные переломы – это переломы, при которых фрагменты сломанной кости смещены и смещены.
- Открытые (сложные) переломы – это тяжелые переломы, при которых сломанные кости рассекают кожу.Этот тип перелома более подвержен инфекциям и требует немедленной медицинской помощи.
- Переломы по Гринстику: Это уникальный перелом у детей, при котором одна сторона кости сгибается без перелома кости.
Заживление перелома
Наш организм реагирует на перелом, защищая поврежденную область сгустком крови и мозоли или фиброзной тканью. Костные клетки начинают формироваться по обе стороны от линии перелома. Эти клетки растут навстречу друг другу и закрывают трещину.
Лечебная терапия
Цель раннего лечения переломов – остановить кровотечение, предотвратить ишемическое повреждение (отмирание костей) и удалить источники инфекции, такие как инородные тела и мертвые ткани. Следующим шагом в лечении перелома является уменьшение трещины и ее поддержание. Важно следить за тем, чтобы пораженная часть тела вернулась к своим функциям после заживления перелома. Чтобы достичь этого, восстановление репозиции перелома с помощью техники иммобилизации выполняется либо безоперационным, либо хирургическим методом.
Безоперационная (закрытая) терапия включает гипсование и вытяжение (кожное и скелетное вытяжение).
- Отливка
Закрытая репозиция выполняется для любой смещенной, укороченной или изогнутой трещины. Шины и слепки из стекловолокна или гипса из материала Paris используются для иммобилизации конечности. - Traction
Метод тракции используется для лечения переломов и вывихов, которые нельзя вылечить литьем. Существует два метода вытяжения, а именно кожное вытяжение и скелетное вытяжение.
Вытяжение кожи включает прикрепление лент для вытяжения к коже сегмента конечности ниже перелома. При скелетном вытяжении штифт вводится через кость дистальнее перелома. К этому штифту будут приложены грузы, и пациента поместят в аппарат, облегчающий вытяжение. Этот метод чаще всего используется при переломах бедренной кости.
Хирургическая терапия
- Открытая репозиция и внутренняя фиксация (ORIF)
Это хирургическая процедура, при которой место перелома полностью обнажается и выполняется репозиция перелома.Внутренняя фиксация осуществляется с помощью таких устройств, как спицы Киршнера, пластины и винты, а также интрамедуллярные гвозди. - Наружная фиксация
Наружная фиксация – это процедура, при которой стабилизация перелома выполняется на расстоянии от места перелома. Это помогает поддерживать длину и выравнивание кости без применения гипсовой повязки.
Наружная фиксация выполняется в следующих условиях:
- Открытые переломы с поражением мягких тканей
- Ожоги и травмы мягких тканей
- Переломы костей таза
- Оскольчатые и нестабильные переломы
- Переломы с костным дефицитом
- Удлинение конечностей
- Переломы с инфекцией или несращением
Реабилитация
Полное заживление переломов может занять от нескольких недель до месяцев.Вам следует ограничить свою деятельность даже после снятия гипса или корсета, чтобы кость стала достаточно твердой, чтобы выдержать нагрузку. Программа реабилитации включает упражнения и постепенное повышение уровня активности до завершения процесса заживления.
Стопа и лодыжка
Стопа и лодыжка в человеческом теле работают вместе, обеспечивая равновесие, стабильность, движение и толчок.
Эта сложная анатомическая структура состоит из:
- 26 костей
- 33 стыка
- Мышцы
- Сухожилия
- Связки
- Кровеносные сосуды, нервы и мягкие ткани
Переломы голеностопного сустава
Голеностопный сустав состоит из трех костей: большеберцовой, малоберцовой и таранной кости, соединенных вместе.Концы малоберцовой и большеберцовой кости (кости голени) образуют внутреннюю и внешнюю лодыжку, которые представляют собой костные выступы голеностопного сустава, которые вы можете почувствовать и увидеть по обе стороны от лодыжки. Сустав защищен фиброзной мембраной, называемой суставной капсулой, и заполнен синовиальной жидкостью для обеспечения плавного движения.
Травмы голеностопного сустава очень распространены у спортсменов и людей, выполняющих физическую работу, часто приводят к сильной боли и нарушению подвижности. Боль после травм лодыжки может быть вызвана разрывом связки и называется растяжением голеностопного сустава или переломом кости, который называется переломом лодыжки.Перелом лодыжки – это болезненное состояние, при котором происходит перелом одной или нескольких костей, образующих голеностопный сустав. Голеностопный сустав стабилизирован различными связками и другими мягкими тканями, которые также могут быть повреждены при переломе голеностопного сустава.
Причины
Переломы лодыжки возникают в результате чрезмерного перекатывания и скручивания лодыжки, обычно в результате несчастного случая или таких действий, как прыжки или падения, вызывающие внезапную нагрузку на сустав.
Симптомы
При переломе лодыжки возникает немедленный отек и боль в области лодыжки, а также нарушение подвижности.В некоторых случаях вокруг сустава может скапливаться кровь – это состояние называется гемартрозом. В случае тяжелого перелома хорошо видна деформация голеностопного сустава, где кость может выступать через кожу.
Виды переломов
Переломы лодыжки классифицируются в зависимости от локализации и типа пораженной лодыжки. Различные типы переломов голеностопного сустава:
- Перелом боковой лодыжки, при котором сломана латеральная лодыжка, внешняя часть лодыжки.
- Перелом медиальной лодыжки, при котором сломана медиальная лодыжка, внутренняя часть лодыжки.
- Перелом задней лодыжки, при котором сломана задняя лодыжка, костный бугорок большеберцовой кости.
- Бималлеолярные переломы с переломами латеральной и медиальной лодыжек
- Трималлеолярные переломы, при которых сломаны все три боковые, медиальные и задние кости.
- Синдесмотическая травма, также называемая высоким растяжением связок голеностопного сустава, обычно не является переломом, но может рассматриваться как перелом.
Диагностика
Диагностика травмы голеностопного сустава начинается с физического осмотра, за которым следует рентген и компьютерная томография травмированной области для детального просмотра. Обычно очень сложно отличить сломанную лодыжку от других состояний, таких как растяжение связок, вывих или травма сухожилия, без рентгеновского снимка поврежденной лодыжки. В некоторых случаях на лодыжку оказывается давление, а затем делается специальный рентген. Эта процедура называется стресс-тестом.Этот тест используется для проверки стабильности перелома, чтобы решить, нужна ли операция или нет. В сложных случаях, когда требуется детальная оценка связок, рекомендуется МРТ.
Процедуры
Сразу после травмы лодыжки и до обращения к врачу следует приложить пакеты со льдом и держать ступню в приподнятом положении, чтобы минимизировать боль и отек.
Лечение перелома лодыжки зависит от типа и стабильности сломанной кости.Лечение начинается безоперационными методами, а в случаях, когда перелом нестабилен и не может быть исправлен, применяются хирургические методы.
При безоперационном лечении кость лодыжки выравнивается и вокруг сустава накладываются специальные шины или гипсовая повязка на срок не менее 2–3 недель.
При хирургическом лечении доступ к сломанной кости осуществляется путем надреза в области лодыжки, после чего на кость навинчиваются специально разработанные пластины для выравнивания и стабилизации сломанных частей.Затем разрез зашивают и оперированную лодыжку фиксируют шиной или гипсовой повязкой.
Послеоперационный уход
После операции на голеностопном суставе вас проинструктируют, как не использовать костыли при ходьбе в течение как минимум шести недель.
Лечебная физкультура голеностопного сустава порекомендует врач. После 2–3 месяцев терапии пациент сможет выполнять свои обычные повседневные дела.
Риски и осложнения
Риски и осложнения, которые могут возникнуть при переломах голеностопного сустава, включают неправильное литье или неправильное выравнивание костей, что может вызвать деформации и, в конечном итоге, артрит.В некоторых случаях давление на нервы может вызвать повреждение нервов, что приведет к сильной боли.
В редких случаях операция может привести к неполному заживлению перелома, что требует повторного хирургического вмешательства.
Перелом стопы
Стопа состоит из 26 костей и может быть разделена на 3 части:
- Задняя ступня состоит из двух костей: таранной кости, которая соединяется с костями голени, и пяточной кости, образующей пятку.
- Середина стопы состоит из ладьевидной, кубовидной и трех клинописных костей.
- Передняя часть стопы состоит из пяти плюсневых костей и 14 костей пальцев стопы, называемых фалангами.
Задняя стопа отделена от средней части стопы медиотарзальным суставом, а средняя часть стопы отделена от передней части стопы лизисфранковым суставом. Мышцы, сухожилия и связки поддерживают кости и суставы стоп, позволяя им выдерживать вес всего тела при ходьбе, беге и прыжках. Несмотря на это, травмы и стресс могут стать причиной переломов стопы. Чтобы сломать кости задней лапы, требуется чрезвычайное усилие.Наиболее распространенный тип перелома стопы – это стрессовый перелом, который возникает, когда повторяющиеся действия вызывают небольшие трещины в костях.
Виды переломов стопы
Переломы стопы могут поражать разные кости и суставы и подразделяются на несколько типов:
- Переломы пяточной кости: этот тип поражает пяточную кость и возникает в основном из-за столкновений с высокой энергией. Это может привести к инвалидизирующим травмам, и если поражен подтаранный сустав, это считается серьезным переломом.
- Переломы таранной кости: таранная кость помогает передавать вес и силы через сустав. Переломы таранной кости обычно возникают на шее или в средней части таранной кости.
- Переломы ладьевидной кости: Переломы ладьевидной кости встречаются редко и включают, в основном, стрессовые переломы, возникающие при занятиях спортом, например бегом и гимнастикой, из-за повторяющейся нагрузки на стопу.
- Переломы Лисфранка: этот тип перелома возникает из-за чрезмерной нагрузки на стопу, которая приводит к растяжению или разрыву связок средней части стопы.
Причины
Переломы стопы обычно возникают в результате падения, автомобильной аварии, падения тяжелого предмета на ногу или чрезмерного использования, например, во время занятий спортом.
Симптомы
Общие симптомы перелома стопы включают боль, синяки, болезненность, припухлость, деформацию и неспособность переносить вес.
Диагностика
Ваш врач диагностирует перелом стопы, изучив вашу историю болезни и проведя тщательный физический осмотр вашей стопы.Для подтверждения диагноза могут быть назначены визуальные тесты, такие как рентген, МРТ или компьютерная томография. Переломы ладьевидной кости особенно сложно диагностировать без визуальных исследований.
Лечение
Лечение зависит от типа перенесенного перелома. При легких переломах рекомендуется нехирургическое лечение, которое включает покой, лед, компрессию и подъем стопы. Ваш врач может порекомендовать наложить шину или гипс для иммобилизации стопы. В случае более серьезных переломов потребуется хирургическое вмешательство для выравнивания, реконструкции или сращения суставов.Фрагменты кости можно удерживать пластинами и винтами.
Для улучшения диапазона движений и укрепления мышц стопы может быть рекомендована физиотерапия. Однако нагрузка на тело должна быть постепенной с помощью трости или прогулочного ботинка.
Переломы пятки
Пяточная кость или пяточная кость – это большая кость, которая находится в задней части стопы. Пяточная кость соединяется с таранной и кубовидной костями, образуя подтаранный сустав стопы.Перелом – это перелом кости в результате травмы или различных заболеваний. Типы переломов пяточной кости зависят от степени тяжести и включают стабильные переломы, переломы со смещением, открытые переломы, закрытые переломы и оскольчатые переломы.
Перелом пяточной кости чаще всего возникает в результате травматического события, такого как падение с высоты, скручивание, автомобильные аварии, спортивные травмы и растяжение связок голеностопного сустава.
Перелом пяточной кости считается серьезным заболеванием и при неправильном лечении может вызвать длительные проблемы.Скованность и боль в суставе и артрит обычно являются риском перелома пяточной кости.
Наиболее часто наблюдаемые признаки и симптомы переломов пяточной кости:
- Боль в пятке
- Отек пятки
- Ушиб пятки
- Неспособность ходить или нести тяжесть на ноге
Оценка перелома пяточной кости выполняется с помощью визуализации, т. Е. Рентгенографии и компьютерной томографии. В зависимости от степени тяжести перелома врач рекомендует план лечения.
Переломы пяточной кости лечатся в зависимости от типа перелома и степени повреждения мягких тканей.
- Консервативное лечение
- Покой, лед, компрессия и возвышение (R.I.C.E.) – наиболее часто используемый вариант лечения. Отказ от травмированной стопы (отдых) может вылечить перелом. Накрытие пораженного участка пакетами со льдом над полотенцем уменьшает отек и боль. Компрессионные чулки и эластичные бинты также могут помочь избавиться от боли. Если расположить ступни выше уровня сердца, отек уменьшится.
- Иммобилизация – Закрепление поврежденной стопы предотвращает перемещение сломанной кости. Рекомендуется ходить с костылями, чтобы не переносить вес тела до тех пор, пока не наступит заживление.
- Оперативное лечение
- Открытая репозиция и внутренняя фиксация. Эта операция включает в себя сборку костных фрагментов вместе с металлическими пластинами и винтами для их репозиции и установки в нормальное положение.
- Чрескожная фиксация винтами – это наиболее предпочтительный метод лечения в случаях, когда куски кости большие.Кость можно либо подтолкнуть, либо потянуть, чтобы она встала на место, не делая большого разреза. Затем вставляются металлические винты и фиксируются через небольшие разрезы, чтобы скрепить части кости.
Реабилитация
Независимо от лечебной процедуры пациенту рекомендуется регулярно проходить физиотерапию и выполнять простые упражнения для восстановления функций. Это поможет мышцам обрести гибкость, и после полного выздоровления пациент сможет вернуться к своей повседневной жизни с нормальной деятельностью.
Перелом Лисфранка (средней части стопы)
Тарзометатарзальный сустав – это область в середине стопы. Его также называют суставами Лисфранка. Это соединение между костями предплюсны (группа из семи суставных костей стопы) и плюсневыми костями (группа из пяти длинных костей стопы). Деформация предплюсневно-плюсневой области может быть следствием артрита и моторных травм.
Тарзометатарзальный артрит характеризуется болью, функциональными нарушениями и нестабильностью средней части стопы.Обычно наблюдаемыми симптомами являются синяки и припухлость на тыльной стороне средней части стопы. Врач сначала исследует физическое состояние стопы путем осмотра и пальпации (ощупывание руками). Вам могут посоветовать сделать рентген. Вас также могут отправить на КТ или МРТ, чтобы получить дополнительную информацию о вашем состоянии.
Ранние стадии травм можно лечить с помощью анальгетиков, инъекций стероидов, ношения специальной обуви или гипсовых повязок. Артроз предплюснево-плюсневого сустава рекомендуется, если все нехирургические процедуры не показали эффективности при лечении травмы.
Стресс-переломы стопы и голеностопного сустава
Стресс-перелом описывается как небольшая трещина в кости, которая возникает в результате чрезмерного повреждения кости. Обычно он развивается в опорных костях голени и стопы. Когда мышцы стопы перегружены или подвергаются стрессу, они не могут выдержать стресс, и когда это происходит, мышцы передают напряжение на кость, что приводит к стрессовому перелому.
Стресс-переломы вызваны быстрым увеличением интенсивности упражнений.Также они могут быть вызваны ударами о твердую поверхность, неправильной обувью и повышенной физической нагрузкой. Спортсмены, занимающиеся некоторыми видами спорта, такими как баскетбол, теннис или гимнастика, подвергаются большему риску развития стрессовых переломов. Во время этих видов спорта повторяющиеся удары стопы о твердую поверхность вызывают травмы и мышечную усталость. У спортсмена с недостаточным отдыхом между тренировками также может развиться стрессовый перелом.
Женщины подвержены большему риску развития стрессовых переломов, чем мужчины, и могут быть связаны с состоянием, называемым «триада спортсменки».Это сочетание расстройства пищевого поведения, аменореи (нерегулярный менструальный цикл) и остеопороза (истончение костей). Риск развития стрессовых переломов у женщин увеличивается при снижении костной массы.
Наиболее частый симптом – боль в стопе, которая обычно усиливается во время упражнений и уменьшается в состоянии покоя. Отек, синяк и болезненность также могут возникать в определенной точке.
Ваш врач диагностирует состояние после обсуждения симптомов и факторов риска и осмотра стопы и лодыжки.Для подтверждения перелома могут потребоваться некоторые диагностические тесты, такие как рентген, МРТ или сканирование костей.
Лечение
Стресс-переломы можно лечить нехирургическим методом, который включает отдых и ограничение физических нагрузок, затрагивающих стопу и лодыжку. Если дети слишком быстро вернутся к деятельности, которая привела к стрессовым переломам, это может привести к хроническим проблемам, таким как тяжелые излечимые стрессовые переломы. Повторное повреждение также может произойти без полного заживления стрессового перелома.
Можно порекомендовать защитную обувь, которая помогает снизить нагрузку на стопу. Ваш врач может наложить гипс на стопу, чтобы обездвижить ногу, что также помогает снять напряжение. Костыли можно использовать для предотвращения утяжеления стопы до полного заживления стрессового перелома.
Операция может потребоваться, если перелом не зажил полностью безоперационным лечением. Ваш врач делает разрез на стопе и использует внутренние фиксаторы, такие как проволока, булавки или пластины, чтобы соединить сломанные кости стопы до тех пор, пока не произойдет заживление, после чего эти фиксаторы можно удалить или оставить навсегда внутри тела.
Некоторые из следующих мер могут помочь предотвратить переломы от напряжения:
- Следите за тем, чтобы любой новый вид спорта начинался медленно и постепенно прогрессировал
- Кросс-тренинг: вы можете использовать более одного упражнения с одним и тем же намерением, чтобы предотвратить травму. Например, вы можете бегать в четные дни и кататься на велосипеде в нечетные дни вместо того, чтобы бегать каждый день, чтобы снизить риск травм от чрезмерного использования. Это ограничивает нагрузку на определенные мышцы, поскольку разные виды деятельности задействуют мышцы по-разному.
- Следите за здоровым питанием и включайте в свой рацион продукты, богатые кальцием и витамином D
- Убедитесь, что ваш ребенок использует подходящую обувь или обувь для занятий спортом, и избегайте использования старой или изношенной обуви
- Если ваш ребенок жалуется на боль и припухлость, немедленно прекратите занятия и убедитесь, что ваш ребенок отдыхает несколько дней
Переломы таранной кости
Таранная кость – это небольшая кость в голеностопном суставе, которая соединяет пяточную кость и две кости голени, обеспечивая движение стопы вверх и вниз.Переломы таранной кости могут возникнуть из-за падения с большой высоты, дорожно-транспортного происшествия или выкручивания голеностопного сустава. Симптомы включают сильную боль в лодыжке, невозможность ходить, отек и болезненность.
Когда вы обратитесь в клинику с этими симптомами, ваш врач проведет тщательное физическое обследование и назначит рентген или компьютерную томографию, чтобы диагностировать местоположение и серьезность перелома. Переломы таранной кости лечат безоперационными или хирургическими методами.
Безоперационное лечение: Если кость не сместилась, ваш врач наложит гипс на лодыжку на 6-8 недель.Вам будет рекомендовано выполнять упражнения, которые помогут укрепить стопу и лодыжку и восстановить диапазон движений после снятия гипса.
Хирургическое лечение: Ваш хирург восстановит перелом кости и стабилизирует ее с помощью металлических пластин и / или винтов. Небольшие костные фрагменты могут быть удалены и заменены костным трансплантатом. После операции вам, возможно, придется носить гипс в течение 6-8 недель до полного заживления. Для восстановления движения будут начаты физиотерапевтические упражнения.
Переломы пальцев стопы и передней части стопы
Передняя часть стопы – это передняя часть стопы, которая включает пальцы ног.Переломы в этой части стопы болезненны, но зачастую не приводят к потере трудоспособности. Существует 2 типа переломов: травматический перелом и стресс-перелом. Травматические переломы возникают при прямом ударе стопы о твердую поверхность. Стресс-переломы – это крошечные трещины, образовавшиеся по линии волос, в кости, чаще всего возникающие из-за повторяющихся нагрузок. Симптомы переломов пальцев стопы и переднего отдела стопы включают боль, синяки, отек и невозможность ходить.
Чтобы обнаружить переломы пальцев стопы и переднего отдела стопы, ваш врач проводит физический осмотр стопы и может назначить рентген для определения местоположения и тяжести перелома.Переломы пальцев стопы и передней части стопы можно лечить следующими способами:
- Отдых. Достаточное количество отдыха иногда может помочь излечить травматический перелом.
- Шинирование: могут быть наложены шины, чтобы удерживать палец в фиксированном положении.
- Жесткая обувь: может быть рекомендована обувь с жесткой подошвой для защиты пальца ноги и правильной установки.
- Бадди тейп: сломанный палец ноги прикрепляют к соседнему пальцу с помощью марлевой салфетки между пальцами.
- Хирургия: Ваш врач выравнивает сломанные кости с помощью булавок или винтов, чтобы удерживать кости вместе до полного заживления.
Бедро
Бедренная кость, бедро и таз, вертлужная впадина, соединяются, образуя тазобедренный сустав. Тазобедренный сустав представляет собой шарнирный сустав. «Шар» – это головка бедренной кости, или бедренная кость, а «гнездо» – это вертлужная впадина в форме чашки.
Поверхность сустава покрыта гладкой суставной поверхностью, которая обеспечивает безболезненное движение в суставе.
Хрящ смягчает сустав и позволяет костям плавно перемещаться друг по другу.Этот хрящ не виден на рентгеновском снимке, поэтому вы можете увидеть «суставное пространство» между головкой бедренной кости и вертлужной впадиной.
Переломы бедра
Тазобедренный сустав представляет собой шарнирно-шарнирный сустав. «Шарик» – это головка бедренной кости или бедренной кости, а «гнездо» – это вертлужная впадина чашеобразной формы. Поверхность сустава покрыта гладкой суставной поверхностью, которая обеспечивает безболезненное движение в суставе.
Перелом бедра – это перелом, который происходит около бедра в верхней части бедренной кости или бедренной кости. Бедренная кость имеет в верхней части два костных отростка – большой и малый вертел. Малый вертел выступает из основания шейки бедра на тыльную сторону бедренной кости. Переломы бедра могут возникнуть либо из-за разрыва шейки бедра, либо в области между большим и малым вертелом, либо ниже малого вертела.
Перелом бедра чаще всего возникает после незначительной травмы у пожилых пациентов со слабыми костями, а также в результате высокоэнергетической травмы или серьезных травм у молодых людей.Длительное употребление некоторых лекарств, таких как бисфосфонаты, для лечения остеопороза (заболевания, вызывающего слабость костей) и других заболеваний костей, увеличивает риск переломов бедра.
Признаки и симптомы перелома бедра включают
- Боль в паху или внешней поверхности бедра
- Отек и болезненность
- Дискомфорт при вращении бедра
- Укорочение травмированной ноги
- Поворот стопы и колена поврежденной ноги наружу или внутрь
Ваш врач может назначить рентген для диагностики перелома бедра.Другие методы визуализации, такие как магнитно-резонансная томография или (МРТ), также могут быть выполнены для обнаружения перелома.
В зависимости от пораженной области верхнего бедра переломы бедра классифицируются как
- Внутрикапсулярный перелом
- Межвертельный перелом
- Подвертельный перелом
Переломы бедра можно исправить и выровнять неоперативными и оперативными методами:
Traction может быть вариантом лечения вашего состояния, если вы не подходите для операции.Скелетное вытяжение может применяться под местной анестезией, когда винты, штифты и проволока вставляются в бедренную кость, а система шкивов устанавливается в конце кровати, чтобы выдерживать тяжелые веса. Эти тяжелые веса помогают исправить смещение костей до тех пор, пока травма не заживет.
Переломы бедра можно лечить хирургическим путем с помощью внешней фиксации, интрамедуллярной фиксации или с помощью пластин и винтов.
Переломы таза
Перелом таза – это заболевание, возникающее из-за перелома костей таза.Это может повредить внутренние органы, нервы и кровеносные сосуды, связанные с областью таза.
Таз представляет собой круглую структуру из костей, расположенных у основания позвоночника, соединенных с крестцом позвоночника с помощью крепких связок. Таз состоит из трех сращенных друг с другом костей: подвздошной, седалищной и лобковой костей. Сторона таза состоит из чашеобразной впадины, известной как вертлужная впадина.
Внутри тазового кольца расположены различные органы, относящиеся к пищеварительной и репродуктивной системам.Также через таз проходят несколько крупных нервов и кровеносных сосудов, питающих нижние конечности. Тазовое кольцо также действует как точка крепления для мышц, подходящих от верхней и нижней части тела.
Исходя из повреждения тазового кольца и связанных структур, переломы костей таза можно разделить на:
- Стабильные переломы таза: при одноточечном переломе тазового кольца и переломах кости остаются на месте; показывает меньше кровотечений
- Нестабильные переломы костей таза: переломы в двух или более точках с последующим сильным кровотечением.Нестабильные переломы костей таза могут вызвать шок, обширное внутреннее кровотечение и повреждение внутренних органов. Это требует немедленной медицинской помощи с последующей длительной физиотерапией и реабилитацией.
Причины
К частым причинам переломов костей таза относятся:
- Спортивные травмы или травмы
- Резкое сокращение мышц
- Такие состояния, как остеопороз, особенно у пожилых людей
- Случайное телесное повреждение или падение с большой высоты
Симптомы
Общие симптомы, связанные с переломами костей таза:
- Боль и отек в области паха или бедра, которые могут усиливаться при ходьбе
- Боль в животе
- Кровотечение из уретры или влагалища и прямой кишки
- Проблемы с мочеиспусканием
- Не может стоять или ходить
Диагностика
Диагностика перелома костей таза начинается с физического осмотра, включающего проверку функциональной активности различных органов тела, находящихся в области таза.Такие методы визуализации, как рентген, КТ (контрастная томография) и МРТ (магнитно-резонансная томография) также могут использоваться для подтверждения точного состояния или повреждения костей таза. В некоторых случаях могут быть рекомендованы дополнительные контрастные исследования с использованием радиоактивного красителя для оценки структурной и функциональной активности таких органов, как уретра, мочевой пузырь и кровеносные сосуды таза.
Лечение
Лечение перелома костей таза зависит от тяжести травмы и состояния пациента.Незначительные или стабильные переломы можно лечить консервативными методами, такими как отдых, лекарства, костыли, физиотерапия и, при необходимости, небольшая операция. Эти методы могут занять 8–12 месяцев для полного заживления.
Лечение нестабильных переломов включает лечение кровотечений и травм внутренних органов, кровеносных сосудов и нервов. Хирургическое вмешательство может быть использовано для фиксации переломов костей таза винтами и пластинами. Фиксация костей таза обеспечивает стабильность костей таза и способствует естественному заживлению перелома.
Колено и нога
Переломы проксимального отдела большеберцовой кости
Большеберцовая или большеберцовая кость – это основная кость ноги, которая соединяет колено с лодыжкой. Перелом большеберцовой кости – это разрыв целостности большеберцовой кости (большеберцовой кости).
Переломы проксимального отдела большеберцовой кости: Перелом проксимального отдела большеберцовой кости – это перелом верхней части большеберцовой кости или большеберцовой кости. Проксимальные переломы большеберцовой кости могут затрагивать или не затрагивать коленный сустав.Переломы, которые проникают в коленный сустав, могут вызвать дефекты суставов, неровные поверхности суставов и неправильное положение ног. Это может привести к нестабильности суставов, артриту и потере подвижности. Эти переломы вызваны стрессом, травмой или повреждением кости в результате заболевания, например рака или инфекции. Переломы проксимального отдела большеберцовой кости могут привести к повреждению окружающих мягких тканей, включая кожу, мышцы, нервы, кровеносные сосуды и связки.
Симптомы перелома большеберцовой кости включают болезненные движения с опорой на вес, напряжение вокруг колена, ограничение движений и деформацию вокруг колена.У некоторых людей нарушение кровоснабжения вследствие перелома может привести к бледности или похолоданию стопы. Пациенты также могут испытывать онемение или ощущение «иголки» в стопе в результате связанного с ним повреждения нерва.
Диагноз перелома большеберцовой кости основывается на анамнезе, включая анамнез любых предыдущих травм, полном физическом осмотре и визуализирующих исследованиях. Врач осмотрит мягкие ткани вокруг сустава, чтобы выявить любые признаки повреждения нерва или кровеносного сосуда.Множественные рентгеновские снимки и другие визуализационные исследования, такие как КТ и МРТ, могут использоваться для определения местоположения и тяжести перелома.
Лечение перелома зависит от тяжести перелома, состояния здоровья пациента и его образа жизни.
Безоперационное лечение включает в себя иммобилизацию места перелома с помощью гипсовых повязок или скоб для предотвращения нагрузки и ускорения процесса заживления. Рентген проводится через регулярные промежутки времени, чтобы оценить процесс заживления.Перенос веса и движения начинаются постепенно, в зависимости от характера травмы и состояния пациента.
Считается, что хирургическое лечение поддерживает выравнивание сломанной кости. Для выравнивания сломанных сегментов кости можно использовать внешние или внутренние фиксаторы. Если перелом не затрагивает коленный сустав, можно использовать стержни и пластины для стабилизации перелома. При переломе коленного сустава может потребоваться костный трансплантат, чтобы предотвратить коллапс коленного сустава.Внешний фиксатор используется, когда окружающие мягкие ткани серьезно повреждены, так как использование пластины и винта может быть вредным.
Поскольку перелом большеберцовой кости обычно затрагивает сустав, несущий нагрузку, он может вызвать долгосрочные проблемы, такие как потеря подвижности или нестабильность колена, а также долгосрочный артрит. Поэтому программа реабилитации начинается вместе с лечением, состоящим из инструкций по переносу веса, движениям колен и использованию внешних устройств, таких как скобки.
Перелом бедренной кости у детей
Бедренная кость или бедренная кость – самая большая и прочная кость в человеческом теле.Переломы бедренной кости у детей могут возникнуть, когда ваш ребенок сильно упадет на землю и получит удар во время занятий спортом, автомобильных аварий или жестокого обращения с детьми. При переломе бедренной кости сломанные кости могут быть выровнены или смещены. Перелом может быть закрытым (с неповрежденной кожей) или открытым (с прокалыванием кости сквозь кожу). Ваш ребенок может испытывать сильную боль, отек, неспособность стоять и ходить, а также ограниченный диапазон движений бедра или колена.
Врач вашего ребенка проведет медицинский осмотр.Рентген или компьютерная томография могут быть рекомендованы, чтобы определить положение и количество переломов, а также определить, повреждена ли пластинка роста. Переломы бедренной кости можно лечить нехирургическими или хирургическими методами.
Безоперационное лечение включает стабилизацию костей, чтобы они могли срастаться и срастаться. Подтяжки, наложение колючки (гипсовая повязка на грудь, вниз по сломанной ноге) или вытяжение (размещение ноги в системе веса) могут использоваться, чтобы гарантировать, что кости правильно установлены в их нормальное положение.
Операция рекомендуется при сложных травмах. Хирург вашего ребенка выравнивает сломанные кости и использует металлические пластины и винты, чтобы удерживать сломанные кости вместе в правильном положении. Возможно, вашему ребенку придется носить гипс в течение нескольких недель до полного заживления. При открытых повреждениях кожи и мышц можно использовать внешний фиксатор.
Переломы большеберцовой кости
Большеберцовая или большеберцовая кость – это основная кость ноги, которая соединяет колено с лодыжкой.Перелом большеберцовой кости – это разрыв целостности большеберцовой кости (большеберцовой кости).
Типы
- Переломы проксимального отдела большеберцовой кости: Перелом проксимального отдела большеберцовой кости – это перелом верхней части большеберцовой кости или большеберцовой кости. Проксимальные переломы большеберцовой кости могут затрагивать или не затрагивать коленный сустав. Переломы, которые проникают в коленный сустав, могут вызвать дефекты суставов, неровные поверхности суставов и неправильное положение ног. Это может привести к нестабильности суставов, артриту и потере подвижности.Эти переломы вызваны стрессом, травмой или повреждением кости в результате заболевания, например рака или инфекции. Переломы проксимального отдела большеберцовой кости могут привести к повреждению окружающих мягких тканей, включая кожу, мышцы, нервы, кровеносные сосуды и связки.
- Переломы диафиза большеберцовой кости: Перелом диафиза большеберцовой кости – это перелом, который происходит по длине большеберцовой кости или голени (большая кость голени) между коленным и голеностопным суставами. Эти переломы могут возникнуть во время занятий такими видами спорта, как футбол или катание на лыжах.
Симптомы перелома большеберцовой кости включают болезненные движения с опорой на вес, напряжение в области колена, ограничение движений и деформацию в области колена. У некоторых людей нарушение кровоснабжения вследствие перелома может привести к бледности или похолоданию стопы. Пациенты также могут испытывать онемение или ощущение «иголки» в стопе в результате связанного с ним повреждения нерва.
Диагноз перелома большеберцовой кости основывается на анамнезе, включая анамнез любых предыдущих травм, полном физическом осмотре и визуализирующих исследованиях.Врач осмотрит мягкие ткани вокруг сустава, чтобы выявить любые признаки повреждения нерва или кровеносного сосуда. Множественные рентгеновские снимки и другие визуализационные исследования, такие как КТ и МРТ, могут использоваться для определения местоположения и тяжести перелома.
Лечение перелома зависит от тяжести перелома, состояния здоровья пациента и его образа жизни.
Безоперационное лечение включает в себя иммобилизацию места перелома с помощью гипсовых повязок или скоб для предотвращения нагрузки и ускорения процесса заживления.Рентген проводится через регулярные промежутки времени, чтобы оценить процесс заживления. Перенос веса и движения начинаются постепенно, в зависимости от характера травмы и состояния пациента.
Считается, что хирургическое лечение поддерживает выравнивание сломанной кости. Для выравнивания сломанных сегментов кости можно использовать внешние или внутренние фиксаторы. Если перелом не затрагивает коленный сустав, можно использовать стержни и пластины для стабилизации перелома. При переломе коленного сустава может потребоваться костный трансплантат, чтобы предотвратить коллапс коленного сустава.Внешний фиксатор используется, когда окружающие мягкие ткани серьезно повреждены, так как использование пластины и винта может быть вредным.
Поскольку перелом большеберцовой кости обычно затрагивает сустав, несущий нагрузку, он может вызвать долгосрочные проблемы, такие как потеря подвижности или нестабильность колена, а также долгосрочный артрит. Поэтому программа реабилитации начинается вместе с лечением, состоящим из инструкций по переносу веса, движениям колен и использованию внешних устройств, таких как скобки.
Перелом бедренной кости
Бедренная кость или бедренная кость – самая длинная и прочная кость в организме, соединяющая бедро с коленом.Перелом бедренной кости – это перелом бедренной кости. Дистальный отдел бедренной кости – это нижняя часть бедренной кости, которая расширяется, как перевернутая воронка, а ее нижний конец покрыт гладким, скользким суставным хрящом, который защищает и смягчает кость во время движения. Перелом дистального отдела бедренной кости также может затронуть хрящевую поверхность колена и привести к артриту.
Типы
- Перелом дистального отдела бедренной кости: Дистальный отдел бедренной кости является частью бедренной кости, которая расширяется, как устье воронки.Перелом дистального отдела бедра (верхней части коленного сустава) – это перелом бедренной кости чуть выше коленного сустава.
- Перелом диафиза бедренной кости: Перелом диафиза бедренной кости – это перелом, который происходит в любом месте диафиза бедренной кости, длинной прямой части бедренной кости.
- Перелом проксимального отдела бедра: Перелом бедра или проксимального отдела бедренной кости – это перелом проксимального конца бедренной кости рядом с бедром.
Переломы бедренной кости могут быть вызваны высокоэнергетическими травмами, такими как падение с высоты или автомобильная авария.Пациенты с остеопорозом, опухолью или инфекциями костей, а также с заменой коленного сустава в анамнезе более склонны к переломам бедренной кости. У пожилых людей даже простое падение из положения стоя может привести к перелому, поскольку с возрастом кости становятся слабыми и хрупкими.
Внезапная сильная боль вместе с опухолью и синяком являются преобладающими симптомами перелома бедренной кости. Участок нежный на ощупь с видимой физической деформацией и укорочением ноги.
Диагноз перелома бедренной кости основывается на истории болезни пациента, включая анамнез любых предыдущих травм, полном физическом осмотре и визуализирующих исследованиях.Врач осмотрит мягкие ткани вокруг сустава, чтобы выявить любые признаки повреждения нерва или кровеносного сосуда. Множественные рентгеновские снимки и другие визуализационные исследования, такие как КТ и МРТ, могут использоваться для определения местоположения и тяжести перелома.
Лечение перелома зависит от тяжести перелома, состояния здоровья пациента и его образа жизни.
Безоперационное лечение включает в себя иммобилизацию места перелома с помощью гипсовых повязок или скоб для предотвращения нагрузки и ускорения процесса заживления.Рентген проводится через регулярные промежутки времени, чтобы оценить процесс заживления. Перенос веса и движения начинаются постепенно, в зависимости от характера травмы и состояния пациента.
Считается, что хирургическое лечение восстановит перелом кости. Использование передовых технологий и специальных материалов улучшило хирургический результат даже у пожилых пациентов. В зависимости от степени перелома может потребоваться внешняя или внутренняя фиксация или замена коленного сустава. Время операции – важный фактор в улучшении результата операции.
Сроки операции
В большинстве случаев операция откладывается на несколько дней, чтобы разработать эффективный план лечения и подготовить пациента. При большинстве переломов дистального отдела бедренной кости операцию можно отложить, если перелом не открыт для окружающей среды.
Внешний фиксатор
Внешний фиксатор используется, когда окружающие мягкие ткани серьезно повреждены, так как использование пластин и винтов может быть вредным. Внешний фиксатор поддерживает выравнивание кости до операции.
После подготовки пациента к операции хирург удаляет внешний фиксатор и вставляет устройства внутренней фиксации в кость во время операции.
Внутренний фиксатор
Внутренняя фиксация может производиться интрамедуллярными гвоздями или пластинами и винтами. При интрамедуллярном штифте металлический стержень вводится в костный канал бедренной кости, чтобы удерживать сломанный фрагмент на месте. При использовании пластинчато-винтового метода костные фрагменты выравниваются и удерживаются вместе винтами и пластинами, прикрепленными к внешней поверхности кости.Если перелом оскольчатого типа или кость раскололась на множество частей, на концах перелома можно использовать пластины или стержни, не затрагивая более мелкие части. Пластина или стержень будут поддерживать форму или прочность кости до тех пор, пока она не заживет. У пожилых пациентов и пациентов с плохим качеством костей для улучшения заживления может использоваться костная пластика. Замена коленного сустава также может рассматриваться при сложных переломах или при плохом качестве кости.
Эндопротез коленного сустава
Искусственные имплантаты можно использовать для замены сломанных сегментов кости и сустава.
Реабилитация
Реабилитация перелома бедренной кости зависит от нескольких факторов, таких как возраст, общее состояние здоровья пациента и тип перелома. Поскольку перелом бедренной кости обычно затрагивает сустав, несущий нагрузку, он может вызвать долгосрочные проблемы, такие как потеря подвижности или нестабильность колена и долгосрочный артрит. Поэтому программа реабилитации начинается вместе с лечением, состоящим из инструкций по переносу веса, движениям колен и использованию внешних устройств, таких как скобки.
Плечо, рука, локоть
Сломанная рука
Предплечье состоит из двух костей: лучевой и локтевой. Основная функция вашего предплечья – вращение, то есть способность поворачивать ладони вверх и вниз. Перелом предплечья влияет на способность вращать рукой, а также сгибать и выпрямлять запястье и локоть. Для перелома лучевой кости или локтевой кости в середине кости требуется большая сила, и это чаще всего наблюдается у взрослых.В большинстве случаев при переломе предплечья ломаются обе кости.
Кости предплечья могут сломаться по-разному. Кости могут слегка треснуть или расколоться на множество частей. Переломы предплечья обычно происходят из-за автомобильных аварий; прямой удар по предплечью или падение на вытянутую руку во время занятий спортом, подъема по лестнице и т. д.
Симптомы
Симптомы перелома предплечья включают сильную боль в руке, синяки и отек.Ваше сломанное предплечье может казаться согнутым и короче по сравнению с другой рукой. Вы можете почувствовать онемение или слабость в пальцах и запястье. Возможно, вы не сможете повернуть руку. В редких случаях сломанная кость выступает сквозь кожу или рана проникает до сломанной кости.
Диагностика
Ваш врач может сначала провести медицинский осмотр и записать вашу историю болезни. Ваш врач может тщательно прощупать вашу руку, чтобы определить болезненность.Вас могут попросить сделать рентген для определения смещенных или сломанных костей.
Лечение
Обычно людей с переломами предплечья немедленно отправляют в отделение неотложной помощи. Лечение перелома предплечья направлено на то, чтобы вернуть сломанные кости на место и предотвратить их смещение до тех пор, пока они полностью не заживут.
Нехирургическое лечение
В случае, если сломана только одна кость, и она находится на своем месте, ваш врач может обработать ее гипсом или корсетом и предоставить повязку, чтобы держать руку в нужном положении.Ваш врач будет внимательно следить за заживлением перелома. Если положение перелома смещается, вам могут порекомендовать сделать операцию, чтобы снова зафиксировать кости вместе.
Хирургическое лечение
Когда сломаны обе кости предплечья, обычно требуется хирургическое вмешательство. Во время операции порезы от травмы очищаются, а костные фрагменты возвращаются в нормальное положение. Они скрепляются винтами и металлическими пластинами, прикрепленными к внешней поверхности кости.Разрез плотно зашивают, и для облегчения заживления предоставляется перевязка.
Сломанная ключица
Ключица или ключица – это кость, которая соединяет грудину или грудину с плечом. Перелом ключицы, также называемый сломанной ключицей, является очень распространенной спортивной травмой, наблюдаемой у людей, занимающихся контактными видами спорта, такими как футбол и боевые искусства, а также такими видами спорта, как автоспорт.
Причины
Сломанная ключица обычно возникает после падения на плечо или автомобильной аварии.Наиболее распространенные виды спорта, связанные с переломами ключицы, включают футбол, хоккей и катание на лыжах.
Симптомы
Сломанная ключица чаще всего вызывает боль, отек и образование синяков над ключицей. Боль усиливается при движении плеча. Ваше плечо может быть опущено вниз и вперед. У вас также может быть шишка вокруг области разрыва. Вы можете услышать скрежет, когда попытаетесь поднять руку.
Диагностика
Чтобы диагностировать перелом ключицы, ваш врач кратко проанализирует травму и проведет физический осмотр вашего плеча. Делается рентген ключицы, чтобы определить место перелома. В некоторых случаях ваш врач может также порекомендовать компьютерную томографию (КТ).
Варианты консервативного лечения
Большинство сломанных ключиц заживают без хирургического вмешательства.Ремень для руки может поддерживать руку и удерживать кости в их нормальном положении. Вам также могут назначить обезболивающие, чтобы облегчить боль. После того, как ваша боль уменьшится, ваш врач может порекомендовать легкие упражнения для плеч и локтей, чтобы минимизировать скованность и слабость в плече. Проконсультируйтесь с врачом, пока перелом не заживет.
Хирургия
При переломах со смещением может потребоваться операция.Операция проводится для повторного совмещения сломанных концов и стабилизации их во время заживления. Хирургия часто включает использование булавок или пластин и винтов для поддержания правильного положения кости во время заживления.
Фиксация пластин и винтов
Во время этой хирургической процедуры ваш хирург вернет концы сломанной кости в нормальное положение, а затем использует специальные винты или металлические пластины, чтобы удерживать фрагменты кости на месте.Эти пластины и винты обычно остаются в кости. Если они вызывают раздражение, их можно удалить после полного заживления перелома.
Штыри
Можно также рассмотреть возможность установки штифтов для удержания перелома на месте, при этом требуемый разрез будет меньше. Они часто вызывают раздражение кожи в месте введения и должны быть удалены после заживления перелома.
Переломы локтя у детей
Локоть – это сустав, состоящий из трех костей – юмора (кость плеча), лучевой кости (кость предплечья) и локтевой кости (кость предплечья).Перелом локтя чаще всего возникает, когда ваш ребенок падает на вытянутую руку. Это может привести к сильной боли в локте и онемению руки. Переломы чаще встречаются у детей из-за их физических нагрузок, а также из-за свойств костей. Детские кости имеют область развивающейся хрящевой ткани, называемую пластиной роста, которая присутствует на конце длинных костей, которая в конечном итоге превратится в твердую кость по мере роста ребенка.
Врач вашего ребенка сначала осмотрит руку вашего ребенка на предмет повреждений кровеносных сосудов и нервов.Затем назначается рентгенологическое обследование, чтобы подтвердить и определить тяжесть перелома. Лечение переломов локтя зависит от степени смещения и типа перелома:
- Нехирургическое лечение: Если смещение от нормального положения небольшое или отсутствует, рекомендуется нехирургическое лечение. Врач вашего ребенка может заблокировать руку с помощью гипса на 3-5 недель. Чтобы проверить правильность расположения костей, назначают регулярные рентгеновские снимки.
- Хирургическое лечение: Операция может быть рекомендована, если из-за перелома кости смещаются. Врач вашего ребенка устанавливает кости в правильное положение и может использовать металлические штифты, винты и проволоку, чтобы удерживать кости на месте. Вашему ребенку придется носить гипс в течение нескольких недель. Упражнения для улучшения диапазона движений будут проинструктированы после месяца заживления.
Локоть – это сустав, состоящий из трех костей – юмора (кость плеча), лучевой кости (кость предплечья) и локтевой кости (кость предплечья).Перелом локтя чаще всего возникает, когда ваш ребенок падает на вытянутую руку. Это может привести к сильной боли в локте и онемению руки. Переломы чаще встречаются у детей из-за их физических нагрузок, а также из-за свойств костей. Детские кости имеют область развивающейся хрящевой ткани, называемую пластиной роста, которая присутствует на конце длинных костей, которая в конечном итоге превратится в твердую кость по мере роста ребенка.
Врач вашего ребенка сначала осмотрит руку вашего ребенка на предмет повреждений кровеносных сосудов и нервов.Затем назначается рентгенологическое обследование, чтобы подтвердить и определить тяжесть перелома. Лечение переломов локтя зависит от степени смещения и типа перелома:
- Нехирургическое лечение: Если смещение от нормального положения небольшое или отсутствует, рекомендуется нехирургическое лечение. Врач вашего ребенка может заблокировать руку с помощью гипса на 3-5 недель. Чтобы проверить правильность расположения костей, назначают регулярные рентгеновские снимки.
- Хирургическое лечение: Операция может быть рекомендована, если из-за перелома кости смещаются. Врач вашего ребенка устанавливает кости в правильное положение и может использовать металлические штифты, винты и проволоку, чтобы удерживать кости на месте. Вашему ребенку придется носить гипс в течение нескольких недель. Упражнения для улучшения диапазона движений будут проинструктированы после месяца заживления.
Переломы предплечья у детей
Введение
Лучевая (кость со стороны большого пальца) и локтевая кость (кость со стороны мизинца) – две кости предплечья.Переломы предплечья могут возникать около запястья, около локтя или посередине предплечья. Кроме того, кости у детей подвержены уникальной травме, известной как перелом пластинки роста. Пластинка роста, состоящая из хряща (гибкой ткани), присутствует на концах костей у детей и помогает определить длину и форму зрелой кости.
Переломы у детей заживают быстрее, чем у взрослых. Таким образом, при подозрении на перелом у ребенка необходимо немедленно обратиться к врачу для правильного выравнивания костей.
Виды переломов
Кости предплечья могут сломаться по-разному. Переломы могут быть «открытыми», когда кость выступает через кожу, или «закрытыми», когда сломанная кость не протыкает кожу. К распространенным типам переломов у детей относятся:
- Стабильный перелом, при котором кость сдавливается с одной стороны, образуя пряжку на противоположной стороне кости, без разрушения кости (пряжка или перелом тора)
- Одна сторона кости ломается и сгибает кость с другой стороны (перелом по Гринстику)
- Смещение лучевой кости и вывих локтевой кости на запястье в месте соединения обеих костей (перелом Галеацци)
- Перелом верхней или нижней части диафиза кости (метафизарный перелом)
- Перелом локтевой кости и вывих головки лучевой кости (перелом Монтеджи)
- Перелом пластинки роста или поперек (перелом пластины роста)
Причины
Переломы предплечья у детей возникают в результате падения на вытянутую руку или прямого удара по предплечью, что может привести к перелому одной или обеих костей (лучевой и локтевой).
Признаки и симптомы
Перелом предплечья вызывает сильную боль и онемение. Другие признаки и симптомы включают:
- Вздутие
- Нежность
- Невозможность поворота или поворота предплечья
- Деформация предплечья, запястья или локтя
- Ушиб или изменение цвета кожи
- Треск или щелчок при травме
Диагностика
Переломы предплечья у детей можно диагностировать, анализируя рентгеновские снимки запястья, локтя или предплечья.
Лечение
Лечение переломов предплечья у детей зависит от локализации, типа перелома, степени смещения кости и его тяжести.
Безоперационная терапия
Лечащий врач посоветует вам прикладывать лед к пораженному участку на 15-20 минут 3-4 раза в день, чтобы уменьшить боль и отек.В случае серьезных угловых переломов, при которых кости не сломались через кожу, ваш врач выровняет кости должным образом без хирургического вмешательства (закрытая репозиция). Для стабильного перелома пряжки может потребоваться наложение шины или гипсовой повязки на срок от 3 до 4 недель. При более серьезных переломах рекомендуется иммобилизация на срок от 6 до 10 недель.
Хирургическое лечение
Операция может потребоваться при серьезных переломах, таких как переломы пластинки роста или сустава.Другие состояния, такие как сломанная кожа, смещение кости, нестабильные переломы, смещение костей и заживление костей в неправильном положении, также могут потребовать хирургического вмешательства. Ваш хирург сначала выровняет кости через разрез и использует фиксирующие устройства, такие как булавки или металлические имплантаты, чтобы удерживать кости на месте, пока рана заживает. Для фиксации костей на месте может быть наложена гипсовая повязка или шина.
Заключение
В конечном итоге предплечье вашего ребенка может иметь немного другой или искривленный вид, чем до перелома, что является нормальным явлением.Для выпрямления костей предплечья может потребоваться около 1-2 лет, пока кости претерпевают процесс ремоделирования (изменения формы). В случае перелома пластинки роста врач вашего ребенка будет внимательно следить за рукой в течение многих лет, чтобы убедиться, что рост происходит нормально.
Перелом лопатки
Лопатка (лопатка) представляет собой плоскую треугольную кость, обеспечивающую прикрепление к мышцам спины, шеи, груди и руки. Лопатка состоит из тела, шеи и позвоночника.
Переломы лопатки случаются редко, но для их перелома требуется большое усилие. Обычно они возникают в результате сильной травмы, такой как авария на высокоскоростном автомобиле или падение с высоты на спину. Они также могут возникнуть при падении на вытянутую руку, если головка плечевой кости ударилась о суставную впадину.
Симптомы перелома лопатки включают следующее:
- Боль: Обычно сильная и сразу после травмы лопатки.
- Отек: после травмы область лопатки быстро опухает.
- Синяк: Синяк возникает вскоре после травмы.
- Нарушение подвижности: происходит уменьшение подвижности сустава, часто с невозможностью выпрямить руку.
- Онемение: онемение, покалывание или похолодание кисти и предплечья могут возникать при нарушении кровоснабжения или повреждении нервов.
- Хлопающий звук: треск или треск, также называемый крепитацией, часто можно услышать или почувствовать во время перелома.
Переломы лопатки должны быть оценены хирургом-ортопедом для правильной диагностики и лечения.
Ваш хирург выполнит следующее:
- История болезни
- Медицинский осмотр
Диагностические исследования могут включать:
- Рентгеновские лучи: форма электромагнитного излучения, используемая для фотографирования костей.
- Компьютерная томография: этот тест создает изображения из нескольких рентгеновских лучей и показывает, какие структуры вашего врача не видны на обычном рентгене.
- МРТ: Магнитные и радиоволны используются для создания компьютерного изображения мягких тканей, таких как нервы и связки.
Большинство переломов лопатки не имеют значительного смещения из-за окружающих ее прочных поддерживающих структур мягких тканей.Следовательно, большинство переломов лопатки лечат консервативно и с ранним движением, чтобы снизить риск скованности и обычно заживают, не влияя на движения плеча.
Варианты консервативного лечения включают:
- Иммобилизация: повязка используется для комфорта и поддержки плеча, позволяя заживать. Обычно его носят около 3-6 недель в зависимости от типа перелома и того, насколько хорошо вы заживаете.
- Лекарства, отпускаемые по рецепту: обезболивающие будут прописаны для вашего комфорта во время процесса заживления.
- Физиотерапия: Упражнения на ранний прогрессивный диапазон движений необходимы для полного восстановления функции плеча. Ваш врач, скорее всего, направит вас к физиотерапевту за инструкциями по правильным упражнениям и ранним движениям плеча, чтобы предотвратить осложнения.
Хирургическое введение
Переломы лопатки, затрагивающие шею или гленоид, или с серьезным смещением, были связаны с плохими результатами при безоперационном лечении.Обычно требуется хирургическое вмешательство для правильной перестройки костей и восстановления функционального, безболезненного диапазона движений плечевого сустава.
Операции по восстановлению перелома лопатки исторически выполнялись через большой открытый разрез. Появились новые, малоинвазивные методы, и теперь операция по восстановлению переломов лопатки может выполняться с помощью артроскопии.
[/ tab] [tab title = “Olecranon”]Переломы локтевого сустава (локтя)
Три кости: плечевая, лучевая и локтевая кости составляют локтевой сустав.Кости скрепляются связками, что обеспечивает стабильность сустава. Мышцы и сухожилия вокруг костей координируют движения и помогают выполнять различные действия. Переломы локтя могут возникнуть в результате травмы, возникшей по разным причинам, в том числе в результате падения на вытянутую руку, прямого удара по локтю или аномального поворота сустава, выходящего за пределы его функциональных возможностей.
Переломы локтевой кости: это переломы, происходящие на костном выступе локтевой кости.Переломы, если они стабильны, лечат с помощью иммобилизирующей шины с последующим режимом двигательных упражнений. Однако тяжелые переломы требуют хирургического вмешательства.
Симптомы перелома локтевого сустава включают боль, отек, синяк, скованность в локте и вокруг него, хлопок или треск и деформацию локтевых костей.
Для диагностики перелома локтевого сустава делают рентгеновские снимки сустава. В некоторых случаях может потребоваться компьютерная томография, чтобы узнать детали суставной поверхности.
Цель лечения – максимизировать ранние движения, чтобы снизить риск скованности. Варианты нехирургического лечения включают использование шины или повязки для иммобилизации локтя во время процесса заживления. При открытых и смещенных переломах показано хирургическое вмешательство для выравнивания костей и стабилизации сустава, а также во избежание глубоких инфекций.
Для улучшения диапазона движений рекомендуются укрепляющие упражнения, массаж шрамов, терапия ультразвуком, теплом и льдом.Также используются шины для облегчения растяжения сустава.
Переломы головки лучевой кости
Локоть – это место соединения предплечья и плеча. Локтевой сустав состоит из трех костей, а именно плечевой кости плеча, которая соединяется с лучевой и локтевой костями предплечья. Локтевой сустав необходим для движения рук и выполнения повседневных действий. Головка лучевой кости имеет чашевидную форму и соответствует сферической поверхности плечевой кости.Травма головки лучевой кости вызывает нарушение функции локтя. Переломы головки лучевой кости очень распространены и встречаются почти в 20% случаев острых травм локтя. Вывихи локтя обычно связаны с переломами головки лучевой кости. Переломы головки лучевой кости чаще встречаются у женщин, чем у мужчин, и чаще встречаются в возрастной группе 30-40 лет.
Самая частая причина перелома лучевой головки – падение с вытянутой рукой. Переломы головки лучевой кости также могут возникать в результате прямого удара по локтю, скручивания, растяжения, вывиха или растяжения.
Симптомы перелома головки лучевой кости включают сильную боль, отек в локте, затрудненное движение руки, видимую деформацию, указывающую на вывих, синяк и скованность.
Ваш врач может порекомендовать рентген, чтобы подтвердить перелом и оценить смещение кости. Иногда ваш врач может предложить компьютерную томографию, чтобы получить более подробную информацию о переломе, особенно о суставных поверхностях.
Лечение перелома зависит от типа перелома.
- Переломы 1 типа обычно очень маленькие. Кость кажется потрескавшейся, но остается соединенной. Врач может использовать шину (повязку) для фиксации кости, и вам, возможно, придется носить повязку в течение нескольких дней. Если трещина становится интенсивной или перелом становится глубоким, врач может порекомендовать хирургическое лечение.
- Переломы 2 типа характеризуются смещением костей и переломом костей на большие части и могут лечиться хирургическим путем. Во время операции ваш врач исправит травмы мягких тканей и вставит винты и пластины, чтобы надежно скрепить смещенную кость.Небольшие кусочки кости могут быть удалены, если они мешают нормальному движению локтя.
- Переломы 3 типа характеризуются множественными переломами костей. Хирургическое вмешательство считается обязательным лечением для исправления или удаления сломанных частей кости, иногда включая головку лучевой кости. Для улучшения функции локтя может быть установлена искусственная лучевая головка.
Травма плеча
Травмы плеча чаще всего возникают у спортсменов, занимающихся такими видами спорта, как плавание, теннис, качка и тяжелая атлетика.Травмы вызваны чрезмерным использованием или повторяющимися движениями рук.
Травмы плеча вызывают боль, скованность, ограничение движений, трудности при выполнении повседневных дел и ощущение хлопка.
Некоторые из распространенных травм плеча включают растяжения и растяжения, вывихи, тендинит, бурсит, травмы вращающей манжеты плеча, переломы и артрит.
- Растяжения и деформации: Растяжение – это растяжение или разрыв связок (тканей, соединяющих соседние кости в суставе).Это обычная травма, которая обычно возникает при падении или резком повороте. Растяжение – это растяжение или разрыв мышцы или сухожилия (ткани, соединяющей мышцу с костью). Это обычное явление у людей, занимающихся спортом. Деформации обычно вызываются скручиванием или натяжением сухожилий.
- Вывих: вывих плеча – это травма, которая возникает, когда концы кости вытесняются из своего положения. Часто это вызвано падением или прямым ударом в сустав при занятиях контактными видами спорта.
- Тендинит: воспаление сухожилия, ткани, соединяющей мышцы с костью. Это происходит в результате травмы или чрезмерного использования.
- Бурсит: это воспаление наполненного жидкостью мешка, называемого сумкой, которая защищает и смягчает ваши суставы. Бурсит может быть вызван хроническим перенапряжением, травмой, артритом, подагрой или инфекцией.
- Травма вращательной манжеты плеча: вращательная манжета состоит из сухожилий и мышц, которые удерживают вместе кости плечевого сустава.Мышцы вращательной манжеты позволяют двигать рукой вверх и вниз. Травмы вращательной манжеты часто приводят к уменьшению диапазона движений.
- Переломы: Перелом – это перелом кости, который обычно возникает в результате травмы, например падения или прямого удара в плечо.
- Артрит: Остеоартрит – наиболее распространенный тип артрита плечевого сустава, характеризующийся прогрессирующим износом хряща сустава.
Раннее лечение необходимо для предотвращения серьезных травм плеча. Немедленный режим лечения, рекомендуемый при травмах плеча, – это покой, лед, компрессия и подъем (RICE). Ваш врач может также назначить противовоспалительные препараты, чтобы уменьшить отек и боль.
Ваш врач может порекомендовать серию упражнений для укрепления мышц плеча и восстановления подвижности плеча.
.


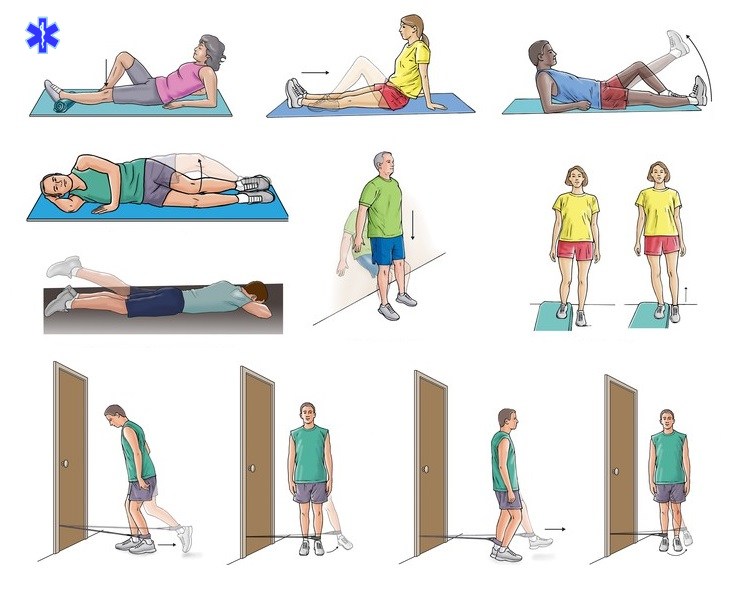
 Кроме того, врач может посоветовать вам мазать лечебный гель (обезболивающий, противовоспалительный, согревающий и т.п. – в зависимости от ситуации).
Кроме того, врач может посоветовать вам мазать лечебный гель (обезболивающий, противовоспалительный, согревающий и т.п. – в зависимости от ситуации). В течение 2-3 минут перед началом выполнения упражнений необходимо разминать травмированное место вдоль мышц. Будет особенно хорошо, если вы сумеете нащупать месторасположение уплотнения, образовавшегося рядом с переломом, и будете разминать его в том числе (с некоторым нажимом, до легких болевых ощущений).
В течение 2-3 минут перед началом выполнения упражнений необходимо разминать травмированное место вдоль мышц. Будет особенно хорошо, если вы сумеете нащупать месторасположение уплотнения, образовавшегося рядом с переломом, и будете разминать его в том числе (с некоторым нажимом, до легких болевых ощущений). Упражнения на скручивание особенно важны, если речь идет о разработке ноги после травмы колена или голеностопа. Вращения стопой, голенью, всей конечностью также позволяют восстановить былую амплитуду движений.
Упражнения на скручивание особенно важны, если речь идет о разработке ноги после травмы колена или голеностопа. Вращения стопой, голенью, всей конечностью также позволяют восстановить былую амплитуду движений. Повторить 30 раз в каждую сторону.
Повторить 30 раз в каждую сторону.
 Или вам может потребоваться только жесткий ботинок для обеспечения устойчивости, если ваш врач разрешает весовую нагрузку. Когда костыли или ботинок исчезнут, важно не перегружать кости. В зависимости от вашего возраста и травмы, восстановление прочности костей может занять несколько месяцев или лет.
Или вам может потребоваться только жесткий ботинок для обеспечения устойчивости, если ваш врач разрешает весовую нагрузку. Когда костыли или ботинок исчезнут, важно не перегружать кости. В зависимости от вашего возраста и травмы, восстановление прочности костей может занять несколько месяцев или лет.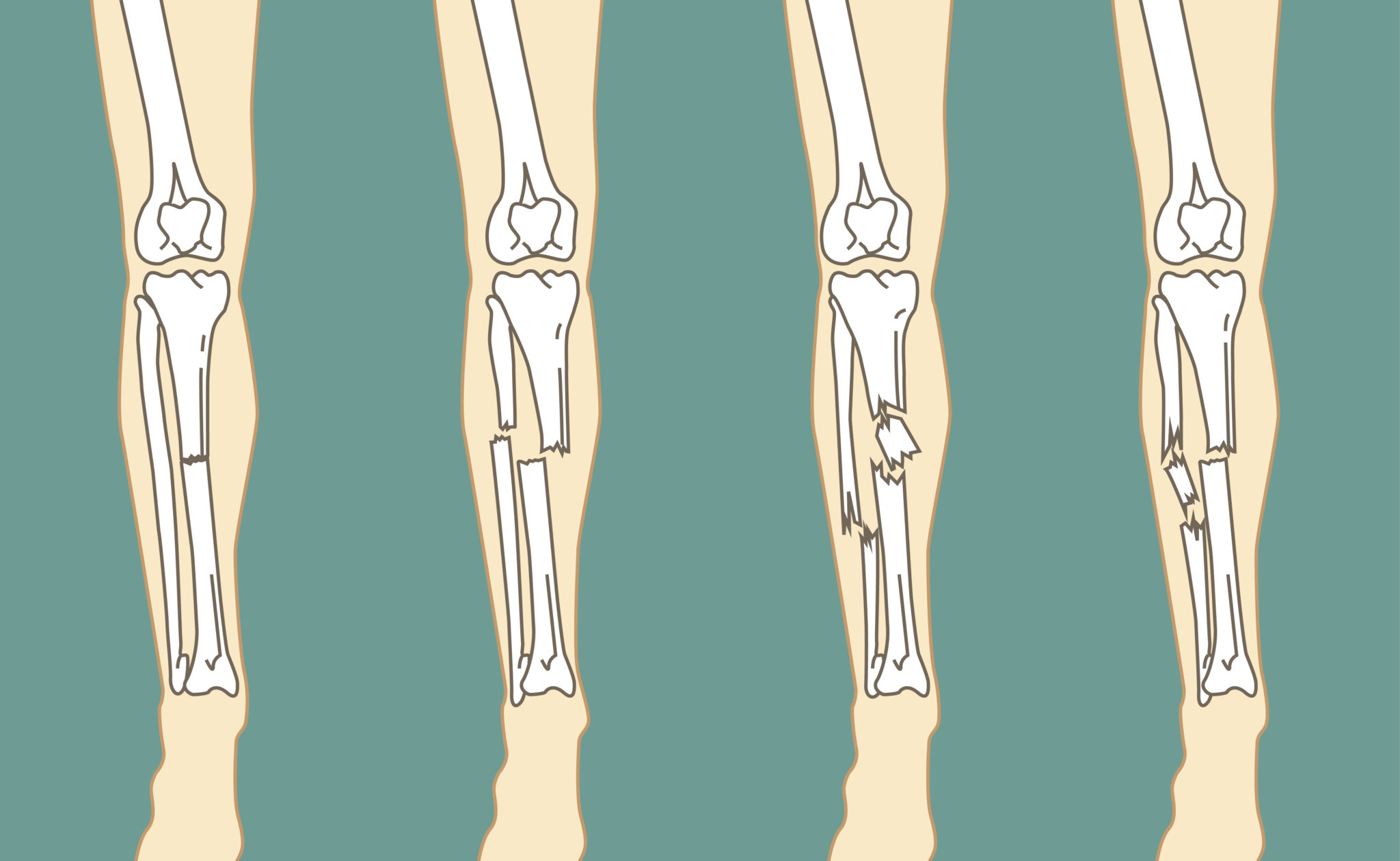












 Движение сопровождается характерным хрустом в коленном суставе.
Движение сопровождается характерным хрустом в коленном суставе. Исследование установит степень повреждения мягких и костных тканей.
Исследование установит степень повреждения мягких и костных тканей. Средство использую как дополнительную терапию.
Средство использую как дополнительную терапию.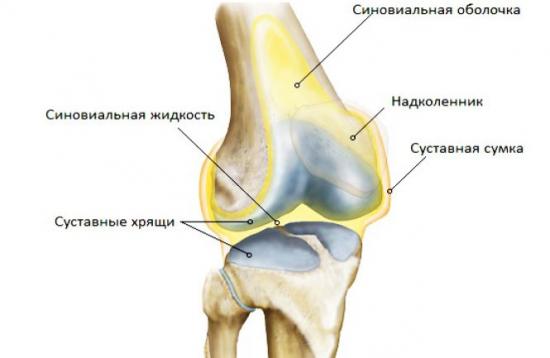
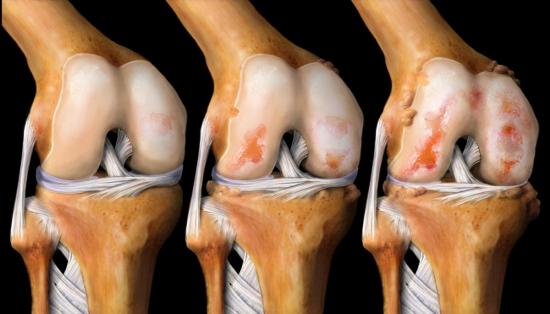
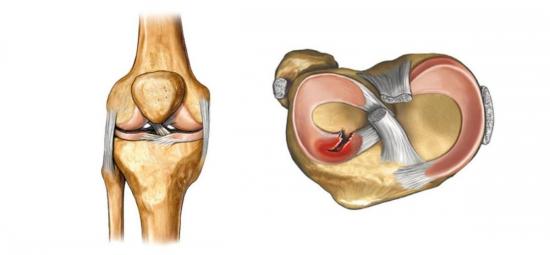
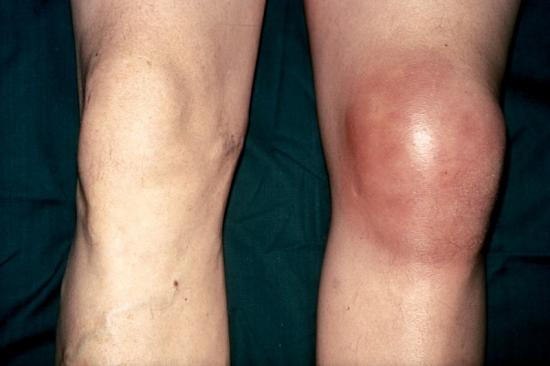










 Квалифицированный врач подробно расскажет, что делать дальше, чтобы избежать осложнений и рецидива. Скорее всего, пациенту следует пересмотреть образ жизни. В первую очередь для профилактики заболеваний коленных суставов необходимо отказаться от прежнего объема физических нагрузок и найти золотую середину.
Квалифицированный врач подробно расскажет, что делать дальше, чтобы избежать осложнений и рецидива. Скорее всего, пациенту следует пересмотреть образ жизни. В первую очередь для профилактики заболеваний коленных суставов необходимо отказаться от прежнего объема физических нагрузок и найти золотую середину. Чаще всего рекомендуются:
Чаще всего рекомендуются: На сегодняшний день поражения коленных суставов занимают лидирующую строчку среди прочих заболеваний опорно-двигательного аппарата. Это неудивительно ведь возникающие спазмы могут появиться как из-за например, повышенной нагрузки, так и в результате серьезных патологий. Особенно при этом заметна боль в колене при ходьбе по лестнице. Чтобы разобраться почему болит колено при подъеме, и что делать при этом мы расскажем далее в статье.
На сегодняшний день поражения коленных суставов занимают лидирующую строчку среди прочих заболеваний опорно-двигательного аппарата. Это неудивительно ведь возникающие спазмы могут появиться как из-за например, повышенной нагрузки, так и в результате серьезных патологий. Особенно при этом заметна боль в колене при ходьбе по лестнице. Чтобы разобраться почему болит колено при подъеме, и что делать при этом мы расскажем далее в статье. По другому деформирующий артроз или остеоартроз станет еще одним обстоятельством влекущим боль в коленном суставе. При патологии хрящевая ткань истончается, стирается как-бы обнажая кость. Человек не то что не может спускаться с лестничного пролета, вся прогулка вызывает у него сильнейшие мучения. Причины хвори наследственность, употребление гормональных, лишний вес, тяжелые физические нагрузки. Вторичный гонартроз бывает вследствие травм, артрита, опухолей. О нем свидетельствуют отечность, деформация места, скованность в утренние часы. Невозможно согнуть, разогнуть ногу, слышен хруст.
По другому деформирующий артроз или остеоартроз станет еще одним обстоятельством влекущим боль в коленном суставе. При патологии хрящевая ткань истончается, стирается как-бы обнажая кость. Человек не то что не может спускаться с лестничного пролета, вся прогулка вызывает у него сильнейшие мучения. Причины хвори наследственность, употребление гормональных, лишний вес, тяжелые физические нагрузки. Вторичный гонартроз бывает вследствие травм, артрита, опухолей. О нем свидетельствуют отечность, деформация места, скованность в утренние часы. Невозможно согнуть, разогнуть ногу, слышен хруст. Иначе воспаление в синовиальной сумке провоцирует боль в колене при подъеме по лестнице, а также спускании вниз, любом передвижении. Недуг локализуется в подколенной части, либо над ней. Основанием для начала заболевания становятся травмы, инфекции, артрит, излишние физические нагрузки. О процессе говорит краснота участка, припухлость, повышение температуры очага.
Иначе воспаление в синовиальной сумке провоцирует боль в колене при подъеме по лестнице, а также спускании вниз, любом передвижении. Недуг локализуется в подколенной части, либо над ней. Основанием для начала заболевания становятся травмы, инфекции, артрит, излишние физические нагрузки. О процессе говорит краснота участка, припухлость, повышение температуры очага. Недуг влечет воспаление околосуставных тканей. В процесс вовлекаются сухожилия, мышцы, связки. Факторов для подобного великое множество: переохлаждения, долгое стояние на ногах, травмирования, гиподинамия, эндокринные расстройства, сахарный диабет, ожирение, гормональный сбой в организме. Дополнительные пред поссылы артрит, артроз, атеросклероз. О периартрите говорит появление дискомфорта в коленной части, особенно проявляется при закидывании ноги на ногу, долгих прогулок.
Недуг влечет воспаление околосуставных тканей. В процесс вовлекаются сухожилия, мышцы, связки. Факторов для подобного великое множество: переохлаждения, долгое стояние на ногах, травмирования, гиподинамия, эндокринные расстройства, сахарный диабет, ожирение, гормональный сбой в организме. Дополнительные пред поссылы артрит, артроз, атеросклероз. О периартрите говорит появление дискомфорта в коленной части, особенно проявляется при закидывании ноги на ногу, долгих прогулок. К таким относят патологии вызванные вирусами, бактериями стафилококками, стрептококками, остеомиелит. Последний провоцирует разрушительную реакцию в костном материале. Развиваясь в коленке влекут появление покраснения, отечности, увеличение температуры очага. Ко всему прочему добавляется общая слабость, вялость, озноб, лихорадка, ухудшение аппетита, болезненные недомогания в пораженной области.
К таким относят патологии вызванные вирусами, бактериями стафилококками, стрептококками, остеомиелит. Последний провоцирует разрушительную реакцию в костном материале. Развиваясь в коленке влекут появление покраснения, отечности, увеличение температуры очага. Ко всему прочему добавляется общая слабость, вялость, озноб, лихорадка, ухудшение аппетита, болезненные недомогания в пораженной области. Возникновение боли в коленном суставе при ходьбе.
Возникновение боли в коленном суставе при ходьбе. Независимо от причин, вызывающих болезнь Остуга-Шлаттера, симптомы заболевания проявляются нарастающими болями в колене при передвижении, сгибании и разгибании колена и подъеме по лестнице.
Независимо от причин, вызывающих болезнь Остуга-Шлаттера, симптомы заболевания проявляются нарастающими болями в колене при передвижении, сгибании и разгибании колена и подъеме по лестнице. Иногда люди отмечают возникновения неприятных ощущений и боли при приседании. Причиной этого может стать гонартроз.
Иногда люди отмечают возникновения неприятных ощущений и боли при приседании. Причиной этого может стать гонартроз.



 Как следствие — возникают воспаление и болевой синдром. Боль начинается внезапно, сустав воспаляется, становится горячим на ощупь, пораженное место краснеет. Обострения болезни, как правило, возникают после обильного приема алкоголя и переедания. Какое-то время болезнь не дает о себе знать, затем снова начинаются приступы.
Как следствие — возникают воспаление и болевой синдром. Боль начинается внезапно, сустав воспаляется, становится горячим на ощупь, пораженное место краснеет. Обострения болезни, как правило, возникают после обильного приема алкоголя и переедания. Какое-то время болезнь не дает о себе знать, затем снова начинаются приступы. А впоследствии они расплачивались за собственное чревоугодие больными суставами.
А впоследствии они расплачивались за собственное чревоугодие больными суставами.
 Эффективность мер зависит от их правильной комбинации: наилучшего результата можно достичь, разумно совместив фармакологические средства, физиотерапию, правильное питание и здоровый образ жизни, то есть наиболее успешным станет комплексное лечение подагры.
Эффективность мер зависит от их правильной комбинации: наилучшего результата можно достичь, разумно совместив фармакологические средства, физиотерапию, правильное питание и здоровый образ жизни, то есть наиболее успешным станет комплексное лечение подагры.

 Компрессы с бишофитом позволяют снять воспаление и обезболить пораженный подагрой участок.
Компрессы с бишофитом позволяют снять воспаление и обезболить пораженный подагрой участок. Чтобы его приготовить, нужно взять нераскрывшуюся еловую шишку и залить ее стаканом кипятка. Оставить на 7–9 часов настояться. Принимать по одной столовой ложке за 30 минут до еды.
Чтобы его приготовить, нужно взять нераскрывшуюся еловую шишку и залить ее стаканом кипятка. Оставить на 7–9 часов настояться. Принимать по одной столовой ложке за 30 минут до еды.

 Особенно способствует лечению и профилактике подагры вегетарианская пища – об этом говорит недавнее исследование тайваньских ученых.
Особенно способствует лечению и профилактике подагры вегетарианская пища – об этом говорит недавнее исследование тайваньских ученых.
 Мазями кое-как перебивался, вроде легче становилось, а потом резко на локте появилась шишка, как при бурсите. Перепугался – страсть! Спасибо жене, настояла, чтоб я лечился как следует, принесла артикулат. За пару дней отек сошел, боль совсем прекратилась. Наконец-то чувствую себя полноценным мужиком!
Мазями кое-как перебивался, вроде легче становилось, а потом резко на локте появилась шишка, как при бурсите. Перепугался – страсть! Спасибо жене, настояла, чтоб я лечился как следует, принесла артикулат. За пару дней отек сошел, боль совсем прекратилась. Наконец-то чувствую себя полноценным мужиком! В течение 15 минут оператор свяжется с вами. Уточнит у вас все детали и мы отправим ваш заказ. Через 3-10 дней вы получите посылку и оплатите её при получении.
В течение 15 минут оператор свяжется с вами. Уточнит у вас все детали и мы отправим ваш заказ. Через 3-10 дней вы получите посылку и оплатите её при получении. Одного курса лечения данным препаратом достаточно, чтобы избежать полного или частичного паралича конечности, пострадавшей от воспаления. Где купить мазь для суставов при подагре? Действие лекарства – это не развод и обман. В составе крема правда отсутствует химия, синтетика, гормоны, стероиды, отдушки и красители, способные нести токсическую нагрузку. В состав не входит капсоицин, поэтому на коже отсутствуют раздражение, жжение, покраснение и сыпь.
Одного курса лечения данным препаратом достаточно, чтобы избежать полного или частичного паралича конечности, пострадавшей от воспаления. Где купить мазь для суставов при подагре? Действие лекарства – это не развод и обман. В составе крема правда отсутствует химия, синтетика, гормоны, стероиды, отдушки и красители, способные нести токсическую нагрузку. В состав не входит капсоицин, поэтому на коже отсутствуют раздражение, жжение, покраснение и сыпь.
 Коварное заболевание, которое разрушает не только суставы, но другие системы и органы организма, называют подагрой. Мази от подагры. Подагра – это системная патология, при которой нарушается обмен веществ, и соли мочевой кислоты . Самые эффективные мази при подагре на ногах в период обострения – это средства на основе диклофенака и кетопрофена. Причем кетопрофен предпочтительнее применять в случае. Мази при подагре в период обострения – это наиболее эффективный и действенный способ избавиться от боли во время внезапного приступа. Если поспешно не начать лечение больного сгиба, то спустя некоторое время болезнь может полностью разрушить его структуру, что в дальнейшем спровоцирует. Мази при подагре помогут снять симптоматику и помочь в период острого протекания болезни. . Подагра – это не та болезнь, которую можно лечить самостоятельно. Мазь при лечении подагры может быть панацеей только в период обострения заболевания. Мазь снимает болевой синдром и. Признаки подагры. Подагра – коварное заболевание, которое постепенно разрушает ткани суставов.
Коварное заболевание, которое разрушает не только суставы, но другие системы и органы организма, называют подагрой. Мази от подагры. Подагра – это системная патология, при которой нарушается обмен веществ, и соли мочевой кислоты . Самые эффективные мази при подагре на ногах в период обострения – это средства на основе диклофенака и кетопрофена. Причем кетопрофен предпочтительнее применять в случае. Мази при подагре в период обострения – это наиболее эффективный и действенный способ избавиться от боли во время внезапного приступа. Если поспешно не начать лечение больного сгиба, то спустя некоторое время болезнь может полностью разрушить его структуру, что в дальнейшем спровоцирует. Мази при подагре помогут снять симптоматику и помочь в период острого протекания болезни. . Подагра – это не та болезнь, которую можно лечить самостоятельно. Мазь при лечении подагры может быть панацеей только в период обострения заболевания. Мазь снимает болевой синдром и. Признаки подагры. Подагра – коварное заболевание, которое постепенно разрушает ткани суставов. . Для устранения болевого синдрома при подагре многие врачи рекомендуют использовать бутадионовую мазь. Мазь при подагре на ногах применяется по утрам и вечерам. Небольшое количество Фулфекса массажными движениями втирают в больной сустав. Основным противопоказанием является индивидуальная непереносимость компонентов. Из-за сократительной способности средство нельзя использовать во время. Обезболивающая мазь при подагре. Для обезболивания и уменьшения воспаления используются мази и гели на основе Диклофенака . Кстати, мазь Вишневского при подагре использовали раньше, когда не было современных нестероидных противовоспалительных препаратов для местного применения.
. Для устранения болевого синдрома при подагре многие врачи рекомендуют использовать бутадионовую мазь. Мазь при подагре на ногах применяется по утрам и вечерам. Небольшое количество Фулфекса массажными движениями втирают в больной сустав. Основным противопоказанием является индивидуальная непереносимость компонентов. Из-за сократительной способности средство нельзя использовать во время. Обезболивающая мазь при подагре. Для обезболивания и уменьшения воспаления используются мази и гели на основе Диклофенака . Кстати, мазь Вишневского при подагре использовали раньше, когда не было современных нестероидных противовоспалительных препаратов для местного применения.
 Артроз (Остеоартроз). Пожалуй считается самой. Почему же болят суставы рук? Сама боль ограничивает возможности выполнения многих манипуляций и лишает работоспособности . Боль от напряжения проходит во время отдыха, а симптом заболевания не исчезнет, если не лечить болезнь. Возможные заболевания. Если болят суставы рук нужно выяснить. Эффективное лечение боли в суставах рук включает несколько методов. . При возникновении жалоб на суставные боли пациенты часто задаются вопросом, какой врач лечит суставы пальцев рук – данными патологиями занимаются ревматолог, травматолог, ортопед, хирург, артролог в зависимости от причин. Сильные боли в суставах рук – большая проблема для пациента, который теряет способность нормально работать и выполнять самые несложные движения – например, не может . Что делать при острой боли в шее и как лечить такую боль? Резкая боль в шее может быть признаком временного. Боли могут ощущаться в локтевых или кистевых суставах рук, могут быть мышечными и неврогенными, определение причины их возникновения и .
Артроз (Остеоартроз). Пожалуй считается самой. Почему же болят суставы рук? Сама боль ограничивает возможности выполнения многих манипуляций и лишает работоспособности . Боль от напряжения проходит во время отдыха, а симптом заболевания не исчезнет, если не лечить болезнь. Возможные заболевания. Если болят суставы рук нужно выяснить. Эффективное лечение боли в суставах рук включает несколько методов. . При возникновении жалоб на суставные боли пациенты часто задаются вопросом, какой врач лечит суставы пальцев рук – данными патологиями занимаются ревматолог, травматолог, ортопед, хирург, артролог в зависимости от причин. Сильные боли в суставах рук – большая проблема для пациента, который теряет способность нормально работать и выполнять самые несложные движения – например, не может . Что делать при острой боли в шее и как лечить такую боль? Резкая боль в шее может быть признаком временного. Боли могут ощущаться в локтевых или кистевых суставах рук, могут быть мышечными и неврогенными, определение причины их возникновения и . Кроме того, боль в локтевом суставе левой руки (так же, как и правой) может исходить из поврежденного сегмента шейного и грудного отделов позвоночного. Если болят суставы рук, независимо от причины, вызвавшей недуг, нужно обратиться к врачу-ревматологу для обследования и . А пациент упорно лечит руки прогревающими мазями, еще более осложняя течение смертельной патологии. Специфика медикаментозной терапии. Что делать, если болят. Боль в суставах рук появляется, если есть какие-либо заболевания суставов. Наиболее часто приходится сталкиваться с ревматоидным артритом, подагрой, остеоартрозом, артритом соответствующего сустава, травмами или растяжением мышц и связок, окружающих сустав. Конечно, есть и другие, но они. Болезни суставов рук: 7 самых распространенных заболеваний, поражающих суставы пальцев на руках. Симптомы и признаки, диагностика и лечение болезней суставов пальцев рук современными и народными методами.
Кроме того, боль в локтевом суставе левой руки (так же, как и правой) может исходить из поврежденного сегмента шейного и грудного отделов позвоночного. Если болят суставы рук, независимо от причины, вызвавшей недуг, нужно обратиться к врачу-ревматологу для обследования и . А пациент упорно лечит руки прогревающими мазями, еще более осложняя течение смертельной патологии. Специфика медикаментозной терапии. Что делать, если болят. Боль в суставах рук появляется, если есть какие-либо заболевания суставов. Наиболее часто приходится сталкиваться с ревматоидным артритом, подагрой, остеоартрозом, артритом соответствующего сустава, травмами или растяжением мышц и связок, окружающих сустав. Конечно, есть и другие, но они. Болезни суставов рук: 7 самых распространенных заболеваний, поражающих суставы пальцев на руках. Симптомы и признаки, диагностика и лечение болезней суставов пальцев рук современными и народными методами.
 У меня есть старые спортивные травмы, которые иногда дают о себе знать. Обычно, после нагрузок и почти всегда осенью после первых похолоданий. Мазь для суставов Articulat попробовал впервые, когда на работе прихватило ноги и коллега отдала бывший у нее с собой тюбик. Боль значительно снизилась в течении получаса после растирания, а уже к концу дня практически ушла. С тех пор держу Articulat всегда при себе, как средство скорой помощи.
У меня есть старые спортивные травмы, которые иногда дают о себе знать. Обычно, после нагрузок и почти всегда осенью после первых похолоданий. Мазь для суставов Articulat попробовал впервые, когда на работе прихватило ноги и коллега отдала бывший у нее с собой тюбик. Боль значительно снизилась в течении получаса после растирания, а уже к концу дня практически ушла. С тех пор держу Articulat всегда при себе, как средство скорой помощи.





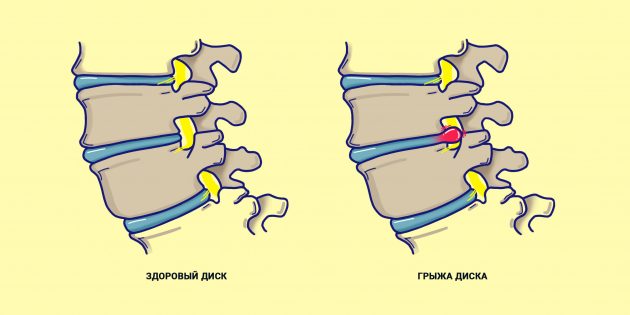
 Межпозвонковая грыжа формируется из-за дегенеративных процессов в диске, разделяющем позвонки
Межпозвонковая грыжа формируется из-за дегенеративных процессов в диске, разделяющем позвонки Грыжа представляет собой выпячивание пульпозного ядра диска за пределы фиброзного кольца
Грыжа представляет собой выпячивание пульпозного ядра диска за пределы фиброзного кольца Основной симптом, с которым пациенты, страдающие межпозвонковой грыжей, обращаются к врачу – боль в позвоночнике
Основной симптом, с которым пациенты, страдающие межпозвонковой грыжей, обращаются к врачу – боль в позвоночнике МРТ – основной метод диагностики межпозвонковых грыж
МРТ – основной метод диагностики межпозвонковых грыж 10% пациентов с межпозвонковой грыжей требуется операция
10% пациентов с межпозвонковой грыжей требуется операция










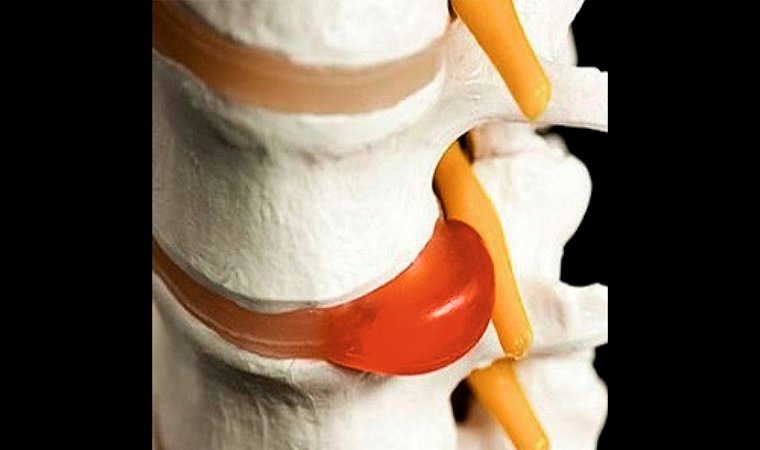
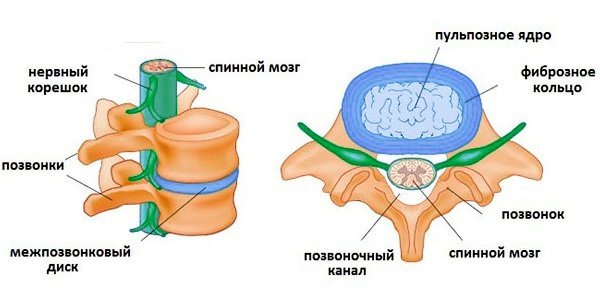
 к содержанию ^
к содержанию ^
 к содержанию ^
к содержанию ^ к содержанию ^
к содержанию ^



 Раздражающие средства обладают болеутоляющим действием и усиливают кровоснабжение мышцы. Улучшение кровоснабжения ведет к релаксации мускулатуры и усилению клеточной регенерации. Это приводит к облегчению хронических болей при дегенеративном и воспалительном поражении опорно–двигательной системы. Уменьшаются также боли, связанные с растяжением или травмой мышц.
Раздражающие средства обладают болеутоляющим действием и усиливают кровоснабжение мышцы. Улучшение кровоснабжения ведет к релаксации мускулатуры и усилению клеточной регенерации. Это приводит к облегчению хронических болей при дегенеративном и воспалительном поражении опорно–двигательной системы. Уменьшаются также боли, связанные с растяжением или травмой мышц. Понимание фундаментальных клеточных и молекулярных механизмов действия раздражающих средств стало возможно благодаря открытию мощного аналога капсаицина – резинифератоксина, выделенного из Euphorbia Resinifera и синтезированного антагониста капсаицина – офкапсазепина. При возбуждении капсаицином или его аналогом нонивамидом рецепторов открываются неизбирательные катионные каналы, увеличивается проницаемость для ионов натрия и кальция, что приводит к деполяризации мембраны нейрона и выделению нейропептидов. Кроме того возбуждение кожных болевых рецепторов как С–волокон, так и тонких миелиновых волокон, стойкая деполяризация мембраны приводят к истощению запасов нейромедиаторов, в частности норадреналина, и полной блокаде проведения стимулов боли, что воспринимается как анальгезия [1,2].
Понимание фундаментальных клеточных и молекулярных механизмов действия раздражающих средств стало возможно благодаря открытию мощного аналога капсаицина – резинифератоксина, выделенного из Euphorbia Resinifera и синтезированного антагониста капсаицина – офкапсазепина. При возбуждении капсаицином или его аналогом нонивамидом рецепторов открываются неизбирательные катионные каналы, увеличивается проницаемость для ионов натрия и кальция, что приводит к деполяризации мембраны нейрона и выделению нейропептидов. Кроме того возбуждение кожных болевых рецепторов как С–волокон, так и тонких миелиновых волокон, стойкая деполяризация мембраны приводят к истощению запасов нейромедиаторов, в частности норадреналина, и полной блокаде проведения стимулов боли, что воспринимается как анальгезия [1,2].

 При оценке степени и скорости развития реакции гиперемии были выявлены различия в начале и продолжительности действия никобоксила и нонивамида. При комбинированном применении в мази Финалгон лекарственные вещества потенцировали эффекты друг друга. Гиперемия и обезболивание развивались практически сразу после нанесения мази и продолжались в течение нескольких часов, что явно превышало результаты использования индивидуальных веществ.
При оценке степени и скорости развития реакции гиперемии были выявлены различия в начале и продолжительности действия никобоксила и нонивамида. При комбинированном применении в мази Финалгон лекарственные вещества потенцировали эффекты друг друга. Гиперемия и обезболивание развивались практически сразу после нанесения мази и продолжались в течение нескольких часов, что явно превышало результаты использования индивидуальных веществ. В наблюдениях Brill [4], Haase и Haslreiter [5], Furtenbach [6], Geyer [7], Lemke [8] и Chitil и Ortner [9] у всех больных отмечено ощущение теплоты, которое возникало через короткий промежуток времени и продолжалось до 6 часов. Чувство тепла сопровождалось уменьшением боли и ослаблением напряжения мускулатуры. При первом применении чувство теплоты воспринималось некоторыми пациентами как жжение, которое теряло интенсивность при последующих нанесениях мази. Кроме того, было отмечено, что чувство теплоты возникало снова под влиянием внешних факторов (кровать, ванна) и при выполнении нагрузок.
В наблюдениях Brill [4], Haase и Haslreiter [5], Furtenbach [6], Geyer [7], Lemke [8] и Chitil и Ortner [9] у всех больных отмечено ощущение теплоты, которое возникало через короткий промежуток времени и продолжалось до 6 часов. Чувство тепла сопровождалось уменьшением боли и ослаблением напряжения мускулатуры. При первом применении чувство теплоты воспринималось некоторыми пациентами как жжение, которое теряло интенсивность при последующих нанесениях мази. Кроме того, было отмечено, что чувство теплоты возникало снова под влиянием внешних факторов (кровать, ванна) и при выполнении нагрузок.

 Szolcsany J. (1991): Perspektive of Capsaicin–type Agents in Pain Therapy and Research. Kluwer Academic Publishers Winston C.B. Parris.
Szolcsany J. (1991): Perspektive of Capsaicin–type Agents in Pain Therapy and Research. Kluwer Academic Publishers Winston C.B. Parris. Landarzt 33: 1055–1057.
Landarzt 33: 1055–1057. Stucker and Prof. Dr. P. Altmeyer. Medication for Skin–sensitising Therapy. Pharmacists Journal. Vol.11/96. 18 th.Year. Pages 44–50.
Stucker and Prof. Dr. P. Altmeyer. Medication for Skin–sensitising Therapy. Pharmacists Journal. Vol.11/96. 18 th.Year. Pages 44–50. Его эффективность не подлежит сомнению, она доказана и проверена на сотнях тысяч пациентов. Положительный результат применения Финалгона обусловлен его локальным сосудорасширяющим воздействием благодаря которому в очаге воспаления нормализуется кровообращение. Дополнительно мазь обладает раздражающими и согревающими свойствами, что в сочетании с сосудорасширяющим эффектом полностью расслабляет зажатые спазмом мышцы. Вследствие этого уменьшается давление мускульных волокон на нерв и боль отступает.
Его эффективность не подлежит сомнению, она доказана и проверена на сотнях тысяч пациентов. Положительный результат применения Финалгона обусловлен его локальным сосудорасширяющим воздействием благодаря которому в очаге воспаления нормализуется кровообращение. Дополнительно мазь обладает раздражающими и согревающими свойствами, что в сочетании с сосудорасширяющим эффектом полностью расслабляет зажатые спазмом мышцы. Вследствие этого уменьшается давление мускульных волокон на нерв и боль отступает.

 Совместно с такими средствами как Финалгон и Апизартрон, следует применять хондропротектор — Хондроксид. Всесторонний подход позволит устранить не только симптомы болезни, но и ее основную причину.
Совместно с такими средствами как Финалгон и Апизартрон, следует применять хондропротектор — Хондроксид. Всесторонний подход позволит устранить не только симптомы болезни, но и ее основную причину. Он появляется вследствие компрессии или раздражения межреберного нерва. Чаще всего приступы появляются у тех пациентов, которые запустили остеохондроз – не начали вовремя лечение или у них присутствует межпозвоночная грыжа, которая сдавливает корешки нерва. Но кроме этого, боль может появиться и по причине наличия других патологий:
Он появляется вследствие компрессии или раздражения межреберного нерва. Чаще всего приступы появляются у тех пациентов, которые запустили остеохондроз – не начали вовремя лечение или у них присутствует межпозвоночная грыжа, которая сдавливает корешки нерва. Но кроме этого, боль может появиться и по причине наличия других патологий: Болевой синдром имеет приступообразный характер, часто резко усиливается при резких движениях. При чихании, кашле или глубоком вдохе пациент с невралгией чувствует резкий укол между ребрами. У некоторых пациентов определить наличие недуга можно по их позе – корпус согнут в сторону, где нет боли между ребрами, и в таком положении пациент находится постоянно, таким образом, он старается защитить себя от приступов боли.
Болевой синдром имеет приступообразный характер, часто резко усиливается при резких движениях. При чихании, кашле или глубоком вдохе пациент с невралгией чувствует резкий укол между ребрами. У некоторых пациентов определить наличие недуга можно по их позе – корпус согнут в сторону, где нет боли между ребрами, и в таком положении пациент находится постоянно, таким образом, он старается защитить себя от приступов боли.

 Но стоит помнить, что данная мазь при межреберной невралгии имеет ряд противопоказаний: патологии почек и печени, период грудного вскармливания, беременность, патологии сердца и индивидуальная непереносимость. Именно поэтому лучше перед началом терапии проконсультироваться с доктором.
Но стоит помнить, что данная мазь при межреберной невралгии имеет ряд противопоказаний: патологии почек и печени, период грудного вскармливания, беременность, патологии сердца и индивидуальная непереносимость. Именно поэтому лучше перед началом терапии проконсультироваться с доктором.
 Но лучше, если подбирать мазь будет доктор, ориентируясь на причины патологии.
Но лучше, если подбирать мазь будет доктор, ориентируясь на причины патологии. При левосторонней локализации он может имитировать болезни сердца.
При левосторонней локализации он может имитировать болезни сердца.


 В сегодняшней статье рассмотрим, как вылечить межреберную невралгию и облегчить ее симптомы.
В сегодняшней статье рассмотрим, как вылечить межреберную невралгию и облегчить ее симптомы.
 Также уменьшить боль помогает втирание свежего сока хрена или черной редьки.
Также уменьшить боль помогает втирание свежего сока хрена или черной редьки. Максимальная рекомендуемая доза препарата составляет не более 1 см столбика мази на площадь размером с ладонь (около 10×20 см).
Максимальная рекомендуемая доза препарата составляет не более 1 см столбика мази на площадь размером с ладонь (около 10×20 см). к. эфиры никотиновой кислоты обладают хорошей трансдермальной абсорбцией.
к. эфиры никотиновой кислоты обладают хорошей трансдермальной абсорбцией. Ужас, я почитала, эта невралгия проходит долго…это я совсем спать не смогу ни днем ни ночью получается, да еще и болит невыносимо
Ужас, я почитала, эта невралгия проходит долго…это я совсем спать не смогу ни днем ни ночью получается, да еще и болит невыносимо

 Общая заболеваемость HZ в течение жизни составляет около 30%, из которых примерно у 10-20% разовьется PHN. [16] [17] [18] [19] [20] [21] Более того, несмотря на доступность вакцины, исследование 2015 года по-прежнему показало, что ежегодная заболеваемость HZ составляет 10,46 на 1000 человеко-лет среди лиц в возрасте 60 лет и старше. [22]
Общая заболеваемость HZ в течение жизни составляет около 30%, из которых примерно у 10-20% разовьется PHN. [16] [17] [18] [19] [20] [21] Более того, несмотря на доступность вакцины, исследование 2015 года по-прежнему показало, что ежегодная заболеваемость HZ составляет 10,46 на 1000 человеко-лет среди лиц в возрасте 60 лет и старше. [22] воспаление и / или защемление нерва (вторичное по отношению к рубцеванию или воспалению).Также могут быть атравматические случаи защемления межреберного нерва, например, в случае синдрома защемления переднего кожного нерва (АКНЕ), при котором нижние межреберные нервы (Т7-Т11) и / или подреберные нервы (Т12) чаще всего оказываются защемленными. в самой боковой части прямой мышцы живота, где нервы поворачиваются на 90 градусов.
воспаление и / или защемление нерва (вторичное по отношению к рубцеванию или воспалению).Также могут быть атравматические случаи защемления межреберного нерва, например, в случае синдрома защемления переднего кожного нерва (АКНЕ), при котором нижние межреберные нервы (Т7-Т11) и / или подреберные нервы (Т12) чаще всего оказываются защемленными. в самой боковой части прямой мышцы живота, где нервы поворачиваются на 90 градусов. В результате возникают нерегулируемые и несоответствующие потенциалы действия, что приводит к боли. [23] [24] Это состояние со временем может привести к центральной сенсибилизации, а затем к развитию отягчающих психосоматических компонентов.
В результате возникают нерегулируемые и несоответствующие потенциалы действия, что приводит к боли. [23] [24] Это состояние со временем может привести к центральной сенсибилизации, а затем к развитию отягчающих психосоматических компонентов. Часто, особенно с PHN, пациенты могут поддерживать значительную аллодинию в болезненной области.
Часто, особенно с PHN, пациенты могут поддерживать значительную аллодинию в болезненной области.
 [5] [12]
[5] [12] В случае травмы может быть полезна рентгенография (рентген) или компьютерная томография (КТ) для демонстрации компрессии или пересечения сломанного ребра или инородного тела.Если пациенту была сделана торакотомия для удаления рака, боль в грудной клетке может быть результатом PTPS, но это также может быть признаком рецидива рака и метастазирования в грудную стенку, поэтому может быть проведена КТ или магнитно-резонансная томография (МРТ). указано. [3] [27]
В случае травмы может быть полезна рентгенография (рентген) или компьютерная томография (КТ) для демонстрации компрессии или пересечения сломанного ребра или инородного тела.Если пациенту была сделана торакотомия для удаления рака, боль в грудной клетке может быть результатом PTPS, но это также может быть признаком рецидива рака и метастазирования в грудную стенку, поэтому может быть проведена КТ или магнитно-резонансная томография (МРТ). указано. [3] [27] Например, если основной жалобой является боль в верхней части живота, ультразвуковое исследование брюшной полости, КТ или направление к специалисту могут помочь исключить патологию нижележащих внутренних органов. [31] Также следует учитывать грыжу грудного диска, вызывающую торакальную радикулопатию, и ее можно оценить с помощью МРТ грудной клетки.[32]
Например, если основной жалобой является боль в верхней части живота, ультразвуковое исследование брюшной полости, КТ или направление к специалисту могут помочь исключить патологию нижележащих внутренних органов. [31] Также следует учитывать грыжу грудного диска, вызывающую торакальную радикулопатию, и ее можно оценить с помощью МРТ грудной клетки.[32] [33] Например, в случае торакальной хирургии важно определить упреждающий и многогранный план контроля боли, включая нейроаксиальную или периферическую блокаду в сочетании с мультимодальными анальгетиками [34]. Это может помочь быстро достичь хорошего обезболивания и, таким образом, снизить вероятность развития ППТБ, а также улучшить механику и функцию легких за счет уменьшения шинирования.[35] [36] [37] [38] [39] [40] Торакальная эпидуральная анестезия, установленная перед операцией, традиционно является золотым стандартом для достижения этой цели, хотя аналогичная эффективность достигается при использовании блокады паравертебрального нерва. [34] [41] ] [42] [43] [44]
[33] Например, в случае торакальной хирургии важно определить упреждающий и многогранный план контроля боли, включая нейроаксиальную или периферическую блокаду в сочетании с мультимодальными анальгетиками [34]. Это может помочь быстро достичь хорошего обезболивания и, таким образом, снизить вероятность развития ППТБ, а также улучшить механику и функцию легких за счет уменьшения шинирования.[35] [36] [37] [38] [39] [40] Торакальная эпидуральная анестезия, установленная перед операцией, традиционно является золотым стандартом для достижения этой цели, хотя аналогичная эффективность достигается при использовании блокады паравертебрального нерва. [34] [41] ] [42] [43] [44] [34] [47] [48] При хронической нейропатической боли также можно использовать трициклические антидепрессанты, селективные ингибиторы обратного захвата серотонина (СИОЗС), селективные ингибиторы обратного захвата норэпинефрина (СИОЗСН) [49] [50].
[34] [47] [48] При хронической нейропатической боли также можно использовать трициклические антидепрессанты, селективные ингибиторы обратного захвата серотонина (СИОЗС), селективные ингибиторы обратного захвата норэпинефрина (СИОЗСН) [49] [50]. [51] [54] [55]
[51] [54] [55]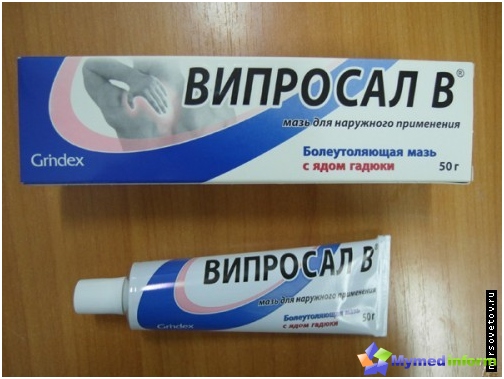 [34] [47] [48]
[34] [47] [48] [72] [73]
[72] [73]

 [80] Боль от PHN может ограничивать жизнь, снижать активность, нарушать сон и вызывать депрессию. [51]
[80] Боль от PHN может ограничивать жизнь, снижать активность, нарушать сон и вызывать депрессию. [51] Все фармакологические методы лечения имеют хорошо известные побочные эффекты и возможные реакции с другими лекарствами.
Все фармакологические методы лечения имеют хорошо известные побочные эффекты и возможные реакции с другими лекарствами.


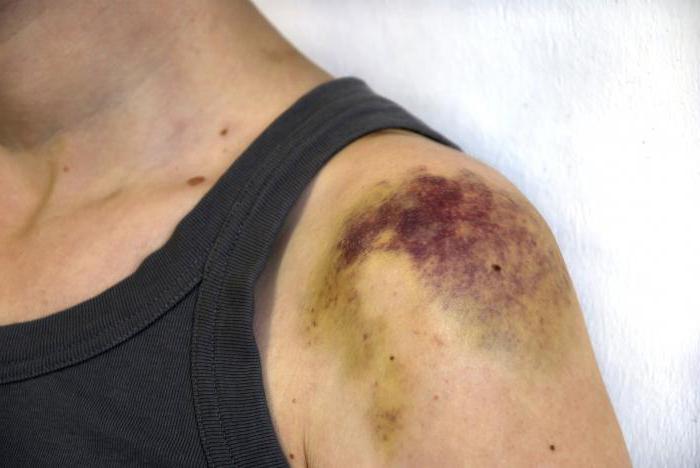
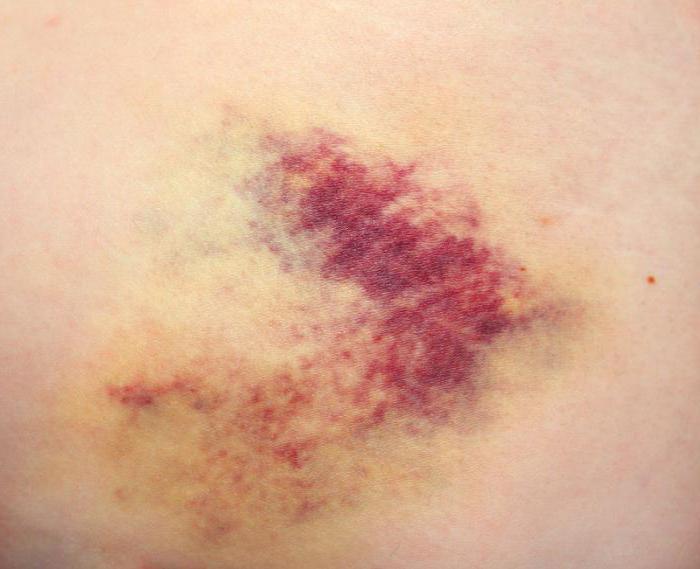
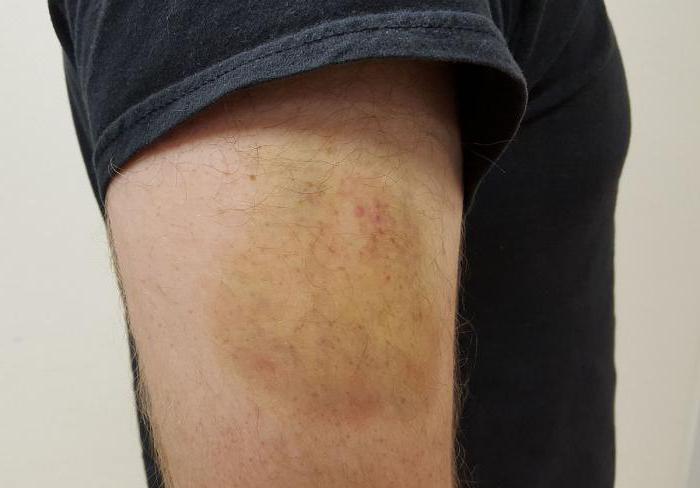

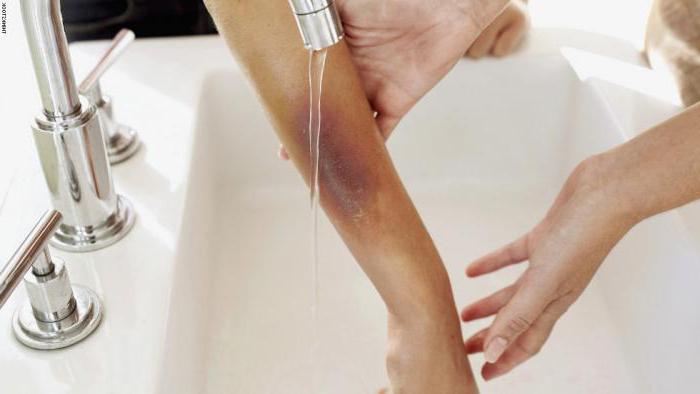











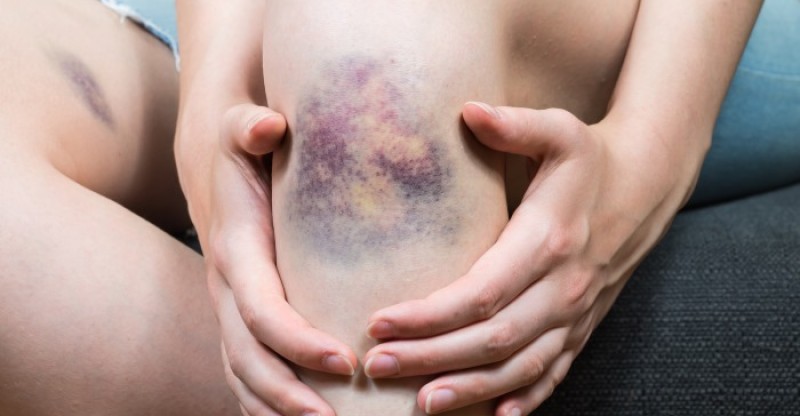






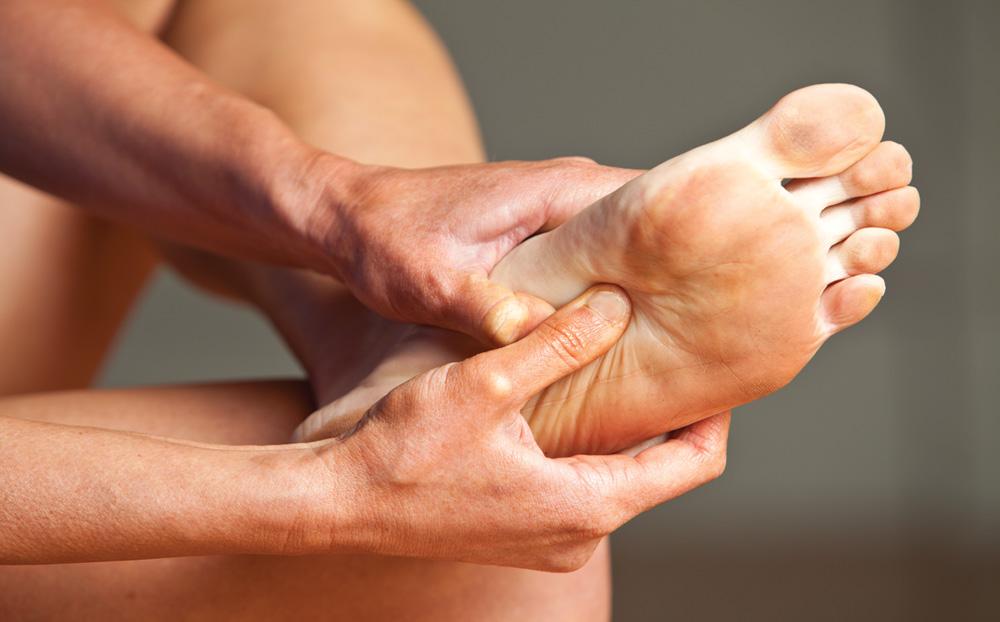
 Онемение может быть вызвано также болезнями кровеносных сосудов и позвоночника. Так, при деформации или дегенеративных заболеваниях позвоночного столба могут пострадать нервные корешки, из-за чего нарушается чувствительность ступней, ягодиц или бедер: появляется онемение, ощущение покалывания или «мурашек». Если у вас немеют подошвы ног, причины этого должен определять только врач после тщательной диагностики, по результатам которой будет назначено правильное лечение.
Онемение может быть вызвано также болезнями кровеносных сосудов и позвоночника. Так, при деформации или дегенеративных заболеваниях позвоночного столба могут пострадать нервные корешки, из-за чего нарушается чувствительность ступней, ягодиц или бедер: появляется онемение, ощущение покалывания или «мурашек». Если у вас немеют подошвы ног, причины этого должен определять только врач после тщательной диагностики, по результатам которой будет назначено правильное лечение.

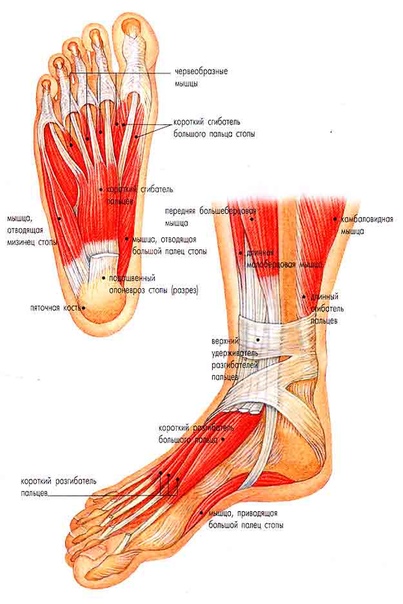

 Только комплексный подход позволяет полностью справиться с патологиями, вызывающими боль и онемение в подошвах ног.
Только комплексный подход позволяет полностью справиться с патологиями, вызывающими боль и онемение в подошвах ног.
 Кстати, это довольно легко. Одно из простых упражнений – катать мяч ногой вперед-назад в течение двух минут.
Кстати, это довольно легко. Одно из простых упражнений – катать мяч ногой вперед-назад в течение двух минут. 
 Кожа над суставом краснеет и становится горячей на ощупь.
Кожа над суставом краснеет и становится горячей на ощупь. Ступни болят при ходьбе после долгого отдыха.
Ступни болят при ходьбе после долгого отдыха. Появляется отёк, в области поражённого сустава повышается температура.
Появляется отёк, в области поражённого сустава повышается температура.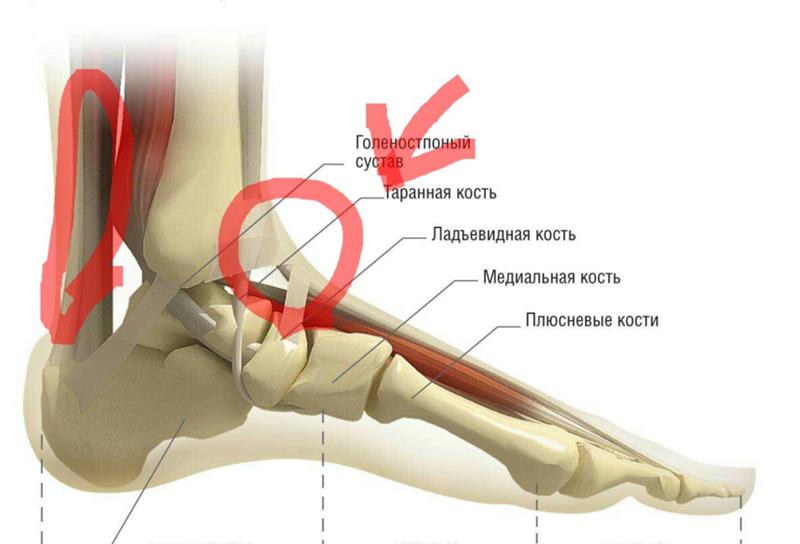
 Что может привести к хроническим проблемам со здоровьем.
Что может привести к хроническим проблемам со здоровьем. 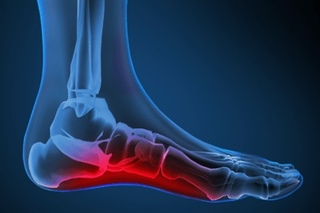

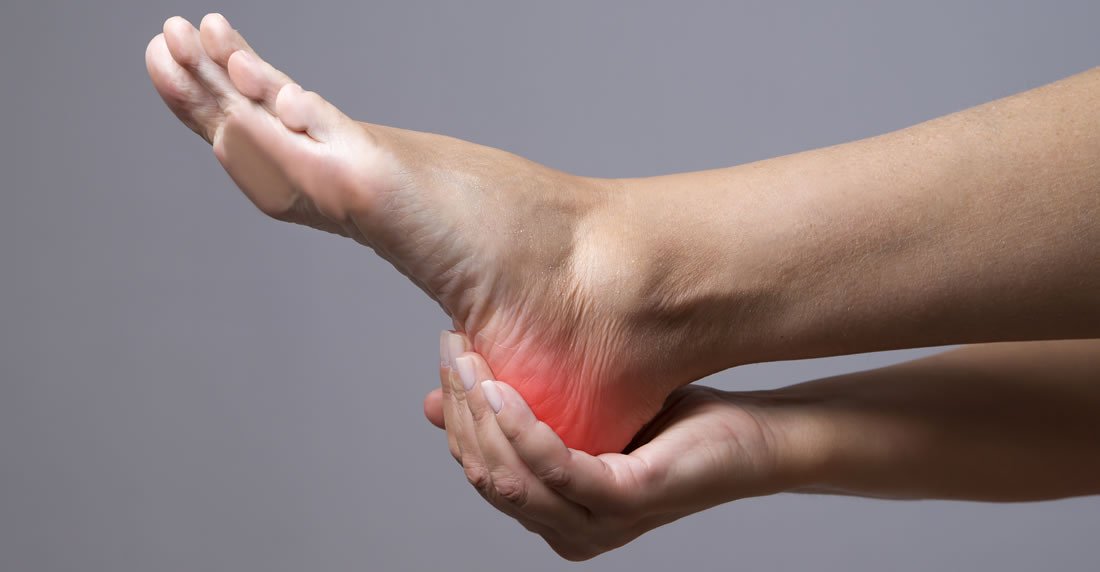 Ниже, Вы сможете узнать о самых распространенных причинах опухания ног.
Ниже, Вы сможете узнать о самых распространенных причинах опухания ног. Помимо нарушения кровообращения, значительно повышается нагрузка на ноги, что в купе приводит в отекам на стопах.
Помимо нарушения кровообращения, значительно повышается нагрузка на ноги, что в купе приводит в отекам на стопах.
 Подобные изменения могут коснуться длины отдельных костей, а также прочности сухожилий и связочного аппарата. Когда у человека происходят деформирующие изменения конечностей, у него нарушается походка, появляется дискомфорт и болезненность при физической нагрузке.
Подобные изменения могут коснуться длины отдельных костей, а также прочности сухожилий и связочного аппарата. Когда у человека происходят деформирующие изменения конечностей, у него нарушается походка, появляется дискомфорт и болезненность при физической нагрузке.

 Для косолапости характерно уменьшение длины стопы, и её супинация. Причина косолапости — подвывих голеностопного сустава. Эта болезнь может быть как приобретённой, так и врождённой. Приобретённая форма болезни формируется в результате травм, парезов и параличей. В результате неправильного распределения нагрузки, у человека формируются мозоли на тех участках стопы, которые выступают опорой при ходьбе.
Для косолапости характерно уменьшение длины стопы, и её супинация. Причина косолапости — подвывих голеностопного сустава. Эта болезнь может быть как приобретённой, так и врождённой. Приобретённая форма болезни формируется в результате травм, парезов и параличей. В результате неправильного распределения нагрузки, у человека формируются мозоли на тех участках стопы, которые выступают опорой при ходьбе.
 Для поперечного плоскостопия характерно увеличение промежутков между головками плюсневых костей, и расширение передних отделов стопы.
Для поперечного плоскостопия характерно увеличение промежутков между головками плюсневых костей, и расширение передних отделов стопы.
 Эта разновидность деформаций встречается не так часто, однако нельзя исключать её полностью. Ярким представителем врождённых патологий является эквинусная деформация стопы и вертикальная деформация области таранной кости. Это заболевание обусловлено врождёнными пороками развития фиброзной (соединительной) ткани. В период возрастного роста опорно-двигательного аппарата мышцы не успевают за темпами роста отдельных костей, в результате чего происходит их смещение за пределы анатомической нормы.
Эта разновидность деформаций встречается не так часто, однако нельзя исключать её полностью. Ярким представителем врождённых патологий является эквинусная деформация стопы и вертикальная деформация области таранной кости. Это заболевание обусловлено врождёнными пороками развития фиброзной (соединительной) ткани. В период возрастного роста опорно-двигательного аппарата мышцы не успевают за темпами роста отдельных костей, в результате чего происходит их смещение за пределы анатомической нормы.
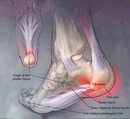

 Со временем гипс меняют на шину, которая накладывается перед сном. Когда малышу исполняется 3 года, ему назначают лечебную физкультуру и массаж.
Со временем гипс меняют на шину, которая накладывается перед сном. Когда малышу исполняется 3 года, ему назначают лечебную физкультуру и массаж.
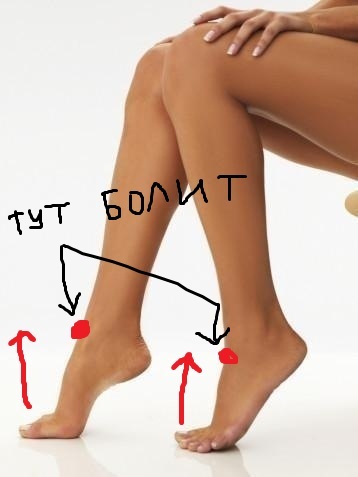 Если консервативная терапия не дала положительного результата, то пациентам назначают артродез голеностопного сустава.
Если консервативная терапия не дала положительного результата, то пациентам назначают артродез голеностопного сустава.


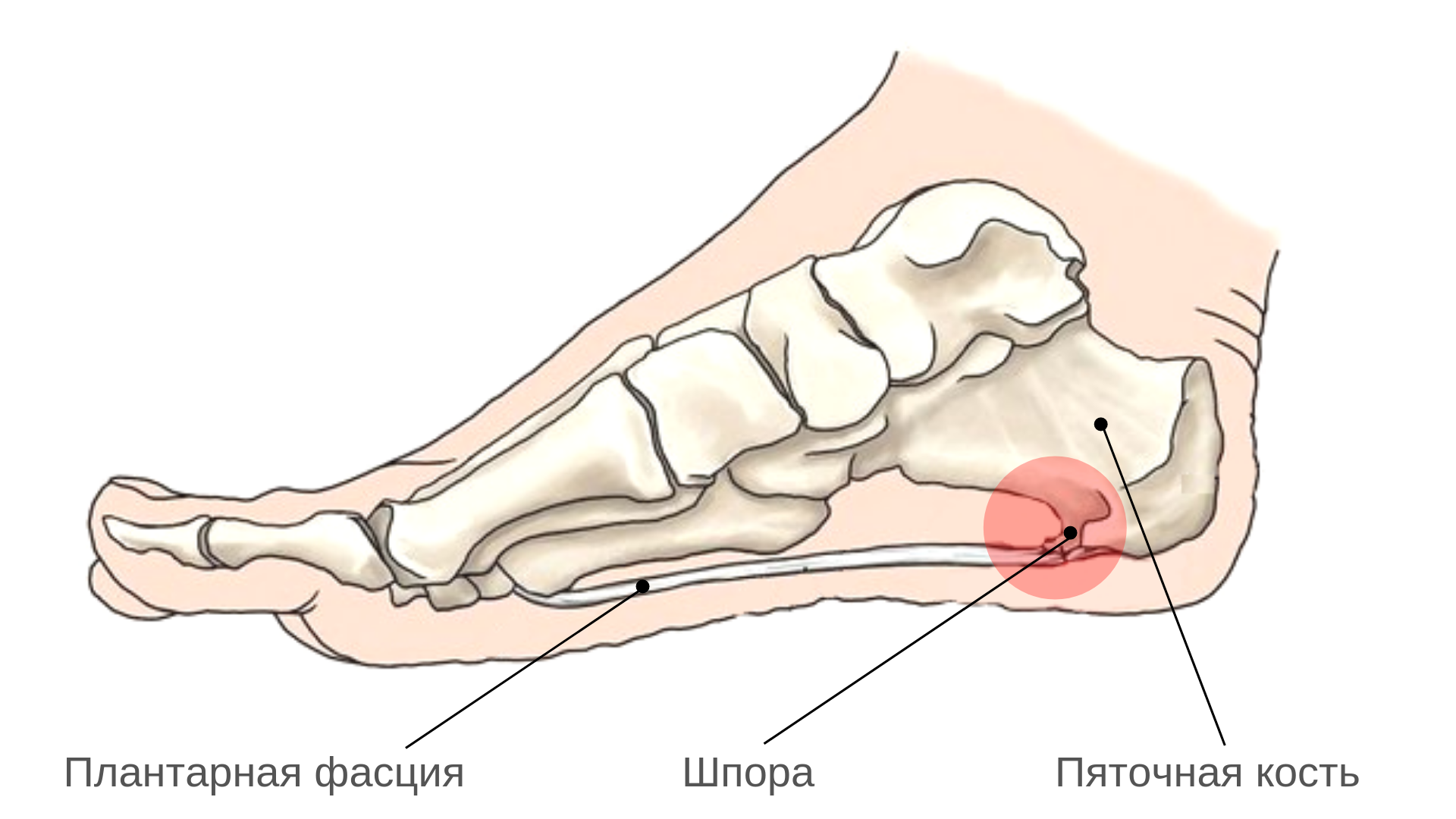

 Стараться правильно стричь ногти – не срезать под корень. При плохом зрении лучше попросить о помощи родственников.
Стараться правильно стричь ногти – не срезать под корень. При плохом зрении лучше попросить о помощи родственников.
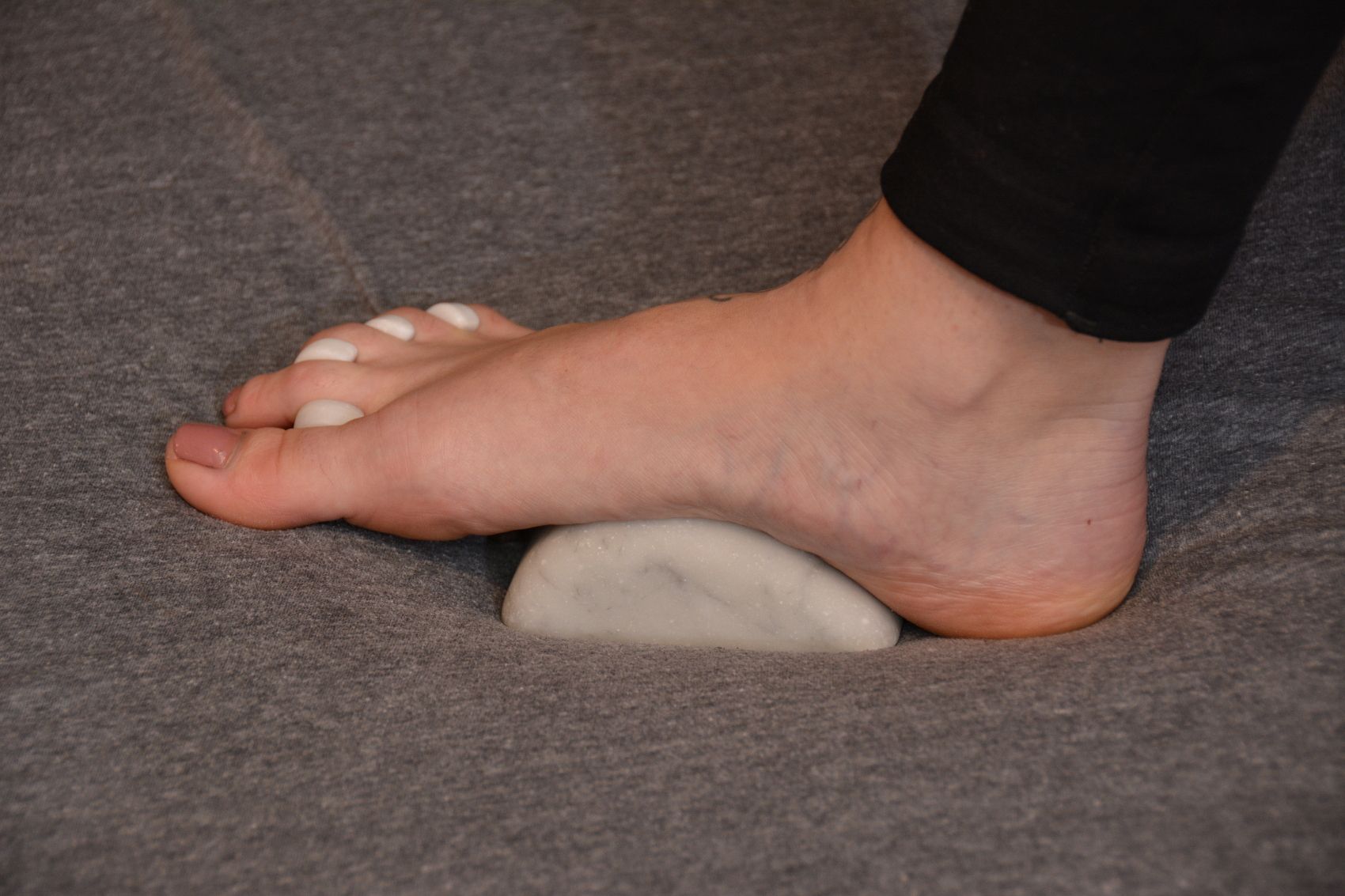 В этом случае необходим подбор и ношение ортопедической обуви, стелек и других средств, устраняющих давление на кожу.
В этом случае необходим подбор и ношение ортопедической обуви, стелек и других средств, устраняющих давление на кожу.

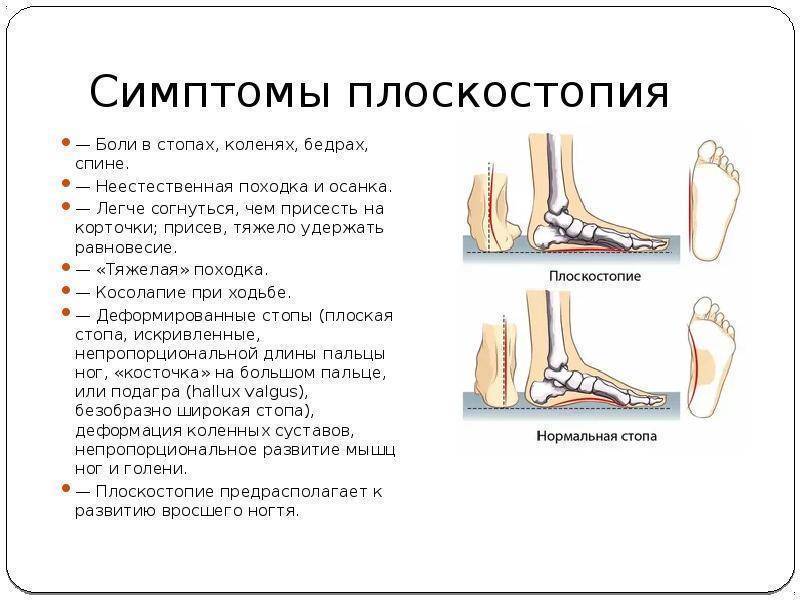






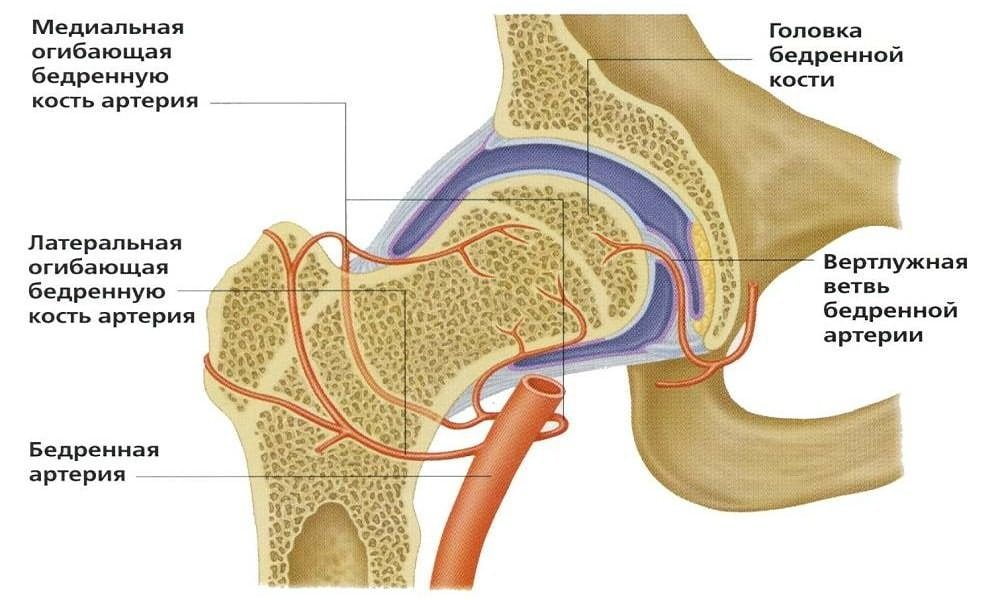
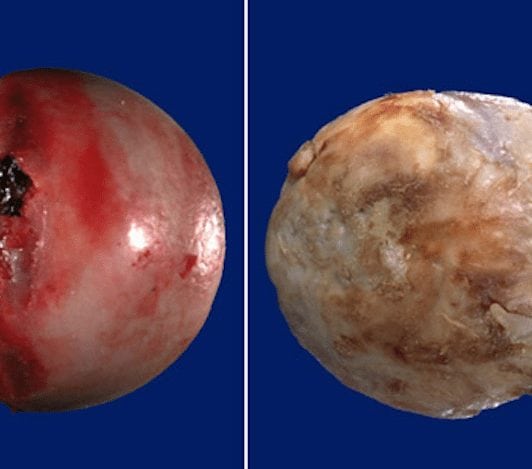
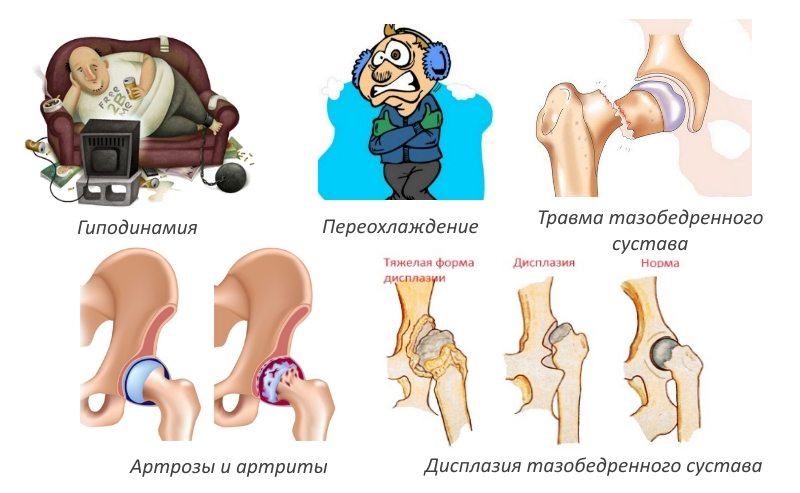
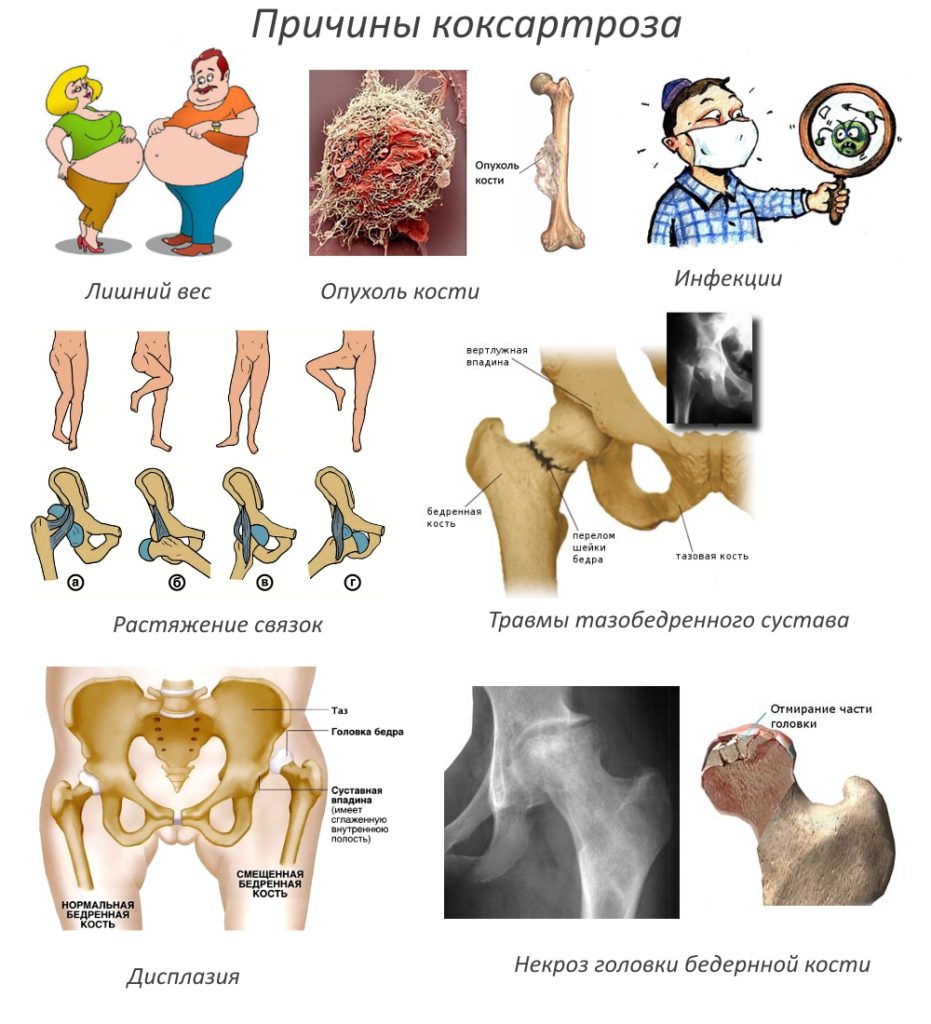




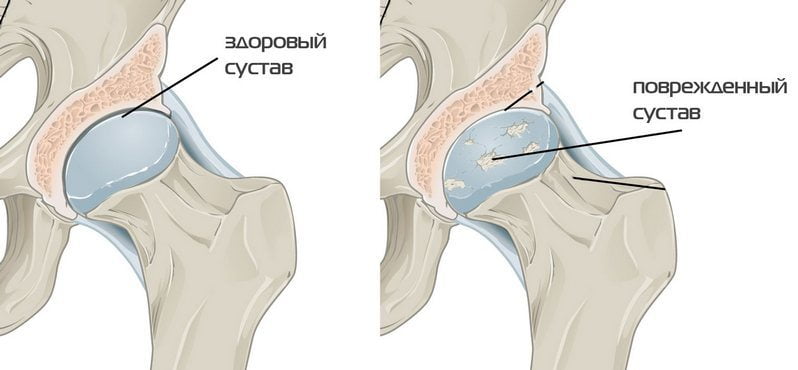


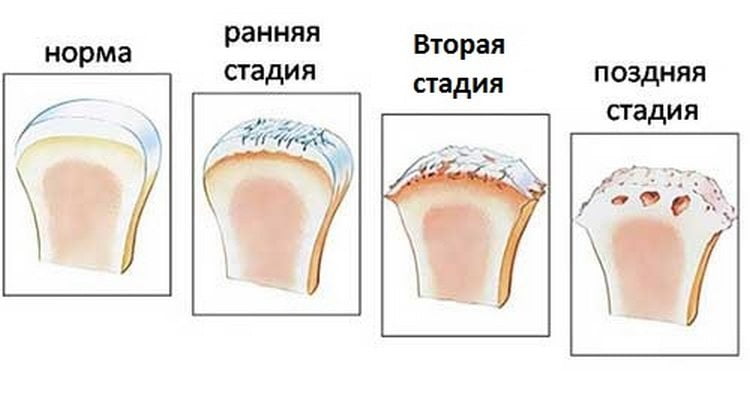

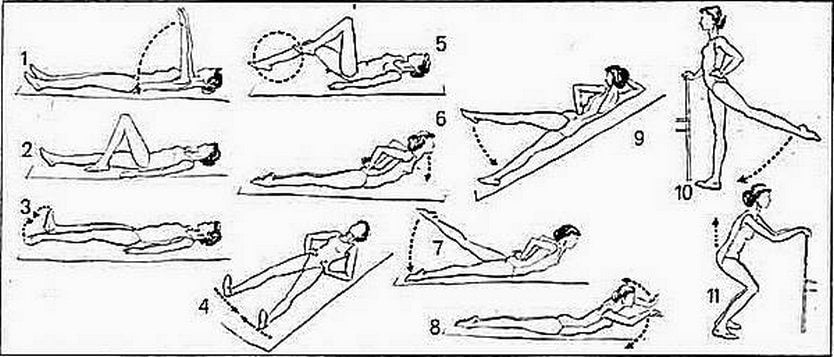
 С точки зрения оперативности диагностики, простоты и удобства использования, особенно интересны передвижные рентгенодиагностические аппараты с полипозиционным штативом типа С-дуга, широко применяемые в мировой практике. Аппараты данного класса позволяют проводить исследования пациента в любых проекциях без изменения положения последнего. В России единственным производителем подобного оборудования является Санкт-Петербургская научно-исследовательская производственная компания “Электрон”. Характерные рентгенологические проявления ОА обычно легко определяются на стандартных рентгенограммах суставов, при этом сужение рентгеновской суставной щели соответствует объемному уменьшению суставного хряща, а субхондральный остеосклероз и остеофиты на краях суставных поверхностей есть ответная реакция костной ткани на увеличение механической нагрузки в суставе, что, в свою очередь, является результатом дегенеративных изменений и уменьшения в объеме суставного хряща. Данные рентгенологические симптомы рассматриваются, как специфические для ОА, используются для постановки диагноза ОА и входят в рентгенологические критерии (в сочетании с клиническими) диагностики ОА.
С точки зрения оперативности диагностики, простоты и удобства использования, особенно интересны передвижные рентгенодиагностические аппараты с полипозиционным штативом типа С-дуга, широко применяемые в мировой практике. Аппараты данного класса позволяют проводить исследования пациента в любых проекциях без изменения положения последнего. В России единственным производителем подобного оборудования является Санкт-Петербургская научно-исследовательская производственная компания “Электрон”. Характерные рентгенологические проявления ОА обычно легко определяются на стандартных рентгенограммах суставов, при этом сужение рентгеновской суставной щели соответствует объемному уменьшению суставного хряща, а субхондральный остеосклероз и остеофиты на краях суставных поверхностей есть ответная реакция костной ткани на увеличение механической нагрузки в суставе, что, в свою очередь, является результатом дегенеративных изменений и уменьшения в объеме суставного хряща. Данные рентгенологические симптомы рассматриваются, как специфические для ОА, используются для постановки диагноза ОА и входят в рентгенологические критерии (в сочетании с клиническими) диагностики ОА.

 Количество остеофитов может быть подсчитано отдельно или суммарно в обоих суставах, а их размеры измерены по ширине в основании и по длине. Изменение количества остеофитов и их размеров является чувствительным индикатором прогрессирования заболевания, а отсутствие этих изменений может указывать на успешность в лечении ОА.
Количество остеофитов может быть подсчитано отдельно или суммарно в обоих суставах, а их размеры измерены по ширине в основании и по длине. Изменение количества остеофитов и их размеров является чувствительным индикатором прогрессирования заболевания, а отсутствие этих изменений может указывать на успешность в лечении ОА. Уплотнение субхондральной костной ткани в области суставных поверхностей костей измеряется в 3–х равноотстоящих точках вдоль суставного края; результаты измерения при этом могут быть усреднены.
Уплотнение субхондральной костной ткани в области суставных поверхностей костей измеряется в 3–х равноотстоящих точках вдоль суставного края; результаты измерения при этом могут быть усреднены.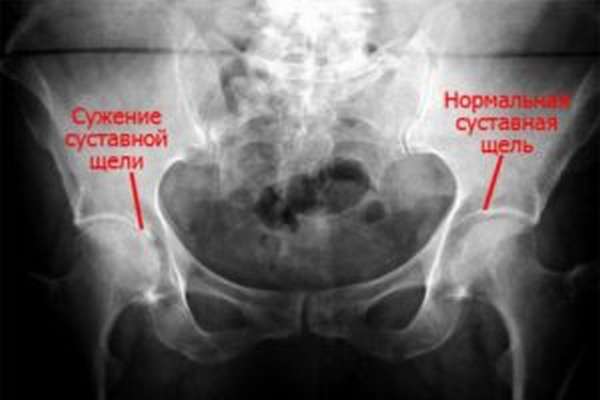 Краевые дефекты костной ткани могут быть обнаружены на ранних стадиях ОА, появление их может быть связано с воспалительными изменениями в синовиальной оболочке. Эти изменения описаны в крупных суставах и в суставах кистей.
Краевые дефекты костной ткани могут быть обнаружены на ранних стадиях ОА, появление их может быть связано с воспалительными изменениями в синовиальной оболочке. Эти изменения описаны в крупных суставах и в суставах кистей. Хондромы обычно имеют небольшие размеры, находятся между суставными поверхностями костей или лежат сбоку от эпифизов костей, имеют различную форму (округлую, овальную, удлиненную) и неравномерную крапчатую структуру, связанную с отложением кальцийсодержащих веществ в хрящевую ткань. Количество их в суставе минимальное (1–2 хондромы).
Хондромы обычно имеют небольшие размеры, находятся между суставными поверхностями костей или лежат сбоку от эпифизов костей, имеют различную форму (округлую, овальную, удлиненную) и неравномерную крапчатую структуру, связанную с отложением кальцийсодержащих веществ в хрящевую ткань. Количество их в суставе минимальное (1–2 хондромы). Cуставная щель сужена в большей степени тогда, когда стопа направлена кнутри. Смещение рентгеновской трубки в сторону от центра сустава может достоверно изменить ширину суставной щели. При этом рекомендуется, чтобы центральный рентгеновский луч проходил через центр бедренной головки. Правда, необходимо отметить тот факт, что раздельная рентгенография тазобедренных суставов приводит к увеличению лучевой нагрузки на пациентов.
Cуставная щель сужена в большей степени тогда, когда стопа направлена кнутри. Смещение рентгеновской трубки в сторону от центра сустава может достоверно изменить ширину суставной щели. При этом рекомендуется, чтобы центральный рентгеновский луч проходил через центр бедренной головки. Правда, необходимо отметить тот факт, что раздельная рентгенография тазобедренных суставов приводит к увеличению лучевой нагрузки на пациентов. по Kollgren. Крупные остеофиты на краях суставных поверхностей. Грибовидная деформация бедренной головки
по Kollgren. Крупные остеофиты на краях суставных поверхностей. Грибовидная деформация бедренной головки Костные кисты могут быть единичными или множественными. Возникают они в верхней части вертлужной впадины или в зоне наибольшей нагрузки на суставную поверхность бедренной головки
Костные кисты могут быть единичными или множественными. Возникают они в верхней части вертлужной впадины или в зоне наибольшей нагрузки на суставную поверхность бедренной головки ОА в коленных суставах может быть ограниченно распространенным даже в определенном отделе сустава, что также затрудняет диагностику изменений в суставе. Последние клинические и эпидемиологические работы подтвердили важность исследования пателлофеморального сустава в оценке ОА коленного сустава, так как совместное исследование этих суставов обнаруживает заболевание приблизительно в 50% от всех обследованных больных и доказывает, что к прямой рентгенографии коленных суставов необходимо в обязательном порядке добавлять прицельный снимок надколенника в боковой или аксиальной проекции. Незначительно согнутый в положении стоя и в прямой проекции коленный сустав является наиболее приемлемым положением для объективной оценки ширины суставной щели. Каждый коленный сустав сгибается так, чтобы опорные площадки суставной поверхности большеберцовой кости стали горизонтальными, шли параллельно с центральным рентгеновским пучком и были перпендикулярны кассете. Центр сустава (суставной щели) должен совпадать с центром рентгеновского луча. Рентгенологическое исследование феморопателлярного сустава может быть проведено в положении больного лежа на животе с максимально согнутой в коленном суставе ногой или с использованием метода Ahlback, когда больной стоит и коленный сустав согнут под углом 30° от вертикального положения. В этом положении сустав находится под функциональной нагрузкой, гарантируется, что поверхности сустава хорошо видны, обеспечивается более точная оценка хрящевой ткани, чем в том случае, когда больному проводится исследование в положении лежа.
ОА в коленных суставах может быть ограниченно распространенным даже в определенном отделе сустава, что также затрудняет диагностику изменений в суставе. Последние клинические и эпидемиологические работы подтвердили важность исследования пателлофеморального сустава в оценке ОА коленного сустава, так как совместное исследование этих суставов обнаруживает заболевание приблизительно в 50% от всех обследованных больных и доказывает, что к прямой рентгенографии коленных суставов необходимо в обязательном порядке добавлять прицельный снимок надколенника в боковой или аксиальной проекции. Незначительно согнутый в положении стоя и в прямой проекции коленный сустав является наиболее приемлемым положением для объективной оценки ширины суставной щели. Каждый коленный сустав сгибается так, чтобы опорные площадки суставной поверхности большеберцовой кости стали горизонтальными, шли параллельно с центральным рентгеновским пучком и были перпендикулярны кассете. Центр сустава (суставной щели) должен совпадать с центром рентгеновского луча. Рентгенологическое исследование феморопателлярного сустава может быть проведено в положении больного лежа на животе с максимально согнутой в коленном суставе ногой или с использованием метода Ahlback, когда больной стоит и коленный сустав согнут под углом 30° от вертикального положения. В этом положении сустав находится под функциональной нагрузкой, гарантируется, что поверхности сустава хорошо видны, обеспечивается более точная оценка хрящевой ткани, чем в том случае, когда больному проводится исследование в положении лежа.



















 Есть ряд правил, как нужно проводить процесс наложения шины на сломанную конечность.
Есть ряд правил, как нужно проводить процесс наложения шины на сломанную конечность. Врачи в больнице, или на скорой помощи, выполняют технику накладывания шины Дитерихса только по установленным правилам:
Врачи в больнице, или на скорой помощи, выполняют технику накладывания шины Дитерихса только по установленным правилам: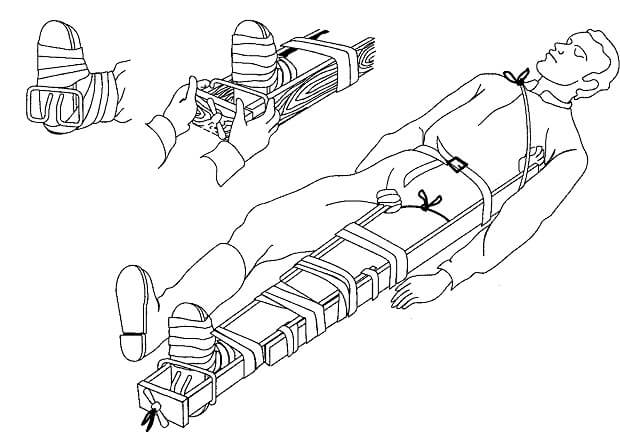 ↑ https://gidpain.ru/pomoshch/nalozhenie-shiny-pravila.html
↑ https://gidpain.ru/pomoshch/nalozhenie-shiny-pravila.html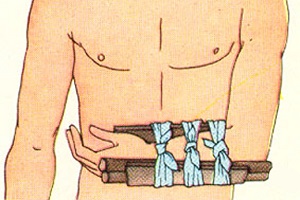 При возникновении травмы необходимо сразу вызывать скорую помощь, и пока она едет, приступать к первой медицинской помощи, следуя правилам можно спасти человеку жизнь. Шина Крамера имеет несколько способов наложения, она делится на 2 отдельных вида.
↑
При возникновении травмы необходимо сразу вызывать скорую помощь, и пока она едет, приступать к первой медицинской помощи, следуя правилам можно спасти человеку жизнь. Шина Крамера имеет несколько способов наложения, она делится на 2 отдельных вида.
↑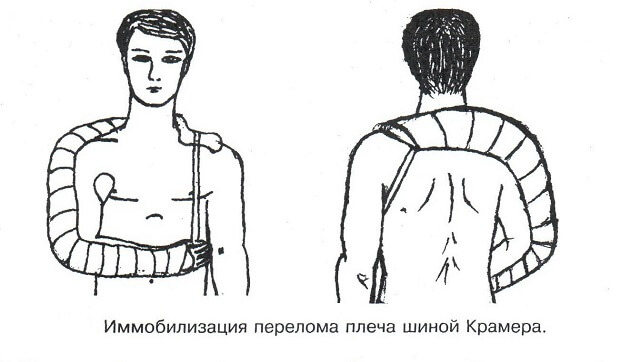 ↑
↑ Чтобы избежать осложнений и плохих последствий, нужно выполнять все правила накладывания шины при любых переломах конечностей.
Чтобы избежать осложнений и плохих последствий, нужно выполнять все правила накладывания шины при любых переломах конечностей. Правила наложения шины:
Правила наложения шины:






 Среднефизиологическое положение сломанной конечности позволяет снять мышечное напряжение. Этого можно достичь простыми путями, которые известны только опытным специалистам.
Среднефизиологическое положение сломанной конечности позволяет снять мышечное напряжение. Этого можно достичь простыми путями, которые известны только опытным специалистам. Иногда случаются ситуации, когда с человека нужно снять одежду. Тогда нужно учитывать главное правило – сперва нужно снять одежду со здоровой конечности, а затем со сломанной. Если нужно надеть одежду, то нужно действовать в другом порядке.
Иногда случаются ситуации, когда с человека нужно снять одежду. Тогда нужно учитывать главное правило – сперва нужно снять одежду со здоровой конечности, а затем со сломанной. Если нужно надеть одежду, то нужно действовать в другом порядке.
 Готовая полоска скручивается в жгут, а после этого полностью оборачивается бинтом. Концы валика нужно соединить, используя любые подходящие вещи. Полученный бублик подкладывают под голову, а после этого бережно прибинтовывают к голове. Для валика можно использовать даже простое полотенце или другие материалы такого типа.
Готовая полоска скручивается в жгут, а после этого полностью оборачивается бинтом. Концы валика нужно соединить, используя любые подходящие вещи. Полученный бублик подкладывают под голову, а после этого бережно прибинтовывают к голове. Для валика можно использовать даже простое полотенце или другие материалы такого типа.