В колене щелкает при разгибании – Щелчки в коленном суставе при разгибании
Щелчки в коленном суставе при разгибании
Почему «щелкают» суставы?
Нередко колени издают щелчки у профессиональных атлетов либо у людей, которые постоянно перетаскивают тяжести. Иногда появления таких звуков – совершенно нормально, в другом случае – свидетельствует о присутствии недуга.
Оставлять без внимания такие звуки нельзя, так как они могут сигнализировать об отклонениях в организме.


Свидетельствовать о них могут такие патологии, как:
- нарушения обменных процессов в организме;
- присутствие воспалений;
- дегенеративно-дистрофические воздействия на сустав.
Давайте рассмотрим более подробно, из-за чего слышны щелчки в колене.
Физиологические причины
Когда щелкают коленные суставы при сгибательных и разгибательных движениях, это не всегда говорит о том, что имеются отклонения именно в сочленении. Опорно-двигательная система человека устроена так, что он может чувствовать щелканье или хруст во время ходьбы либо иных движений.
Происходит это по следующим причинам:
- Чрезмерно активный образ жизни, после относительно неактивного периода, при котором человек мало двигался.
- Особенности строения менисков, а также других связок сустава, которые приводят к появлению различных звуков, но не влияют на качество совершаемых движений.
Воздействие этих причин можно нивелировать благодаря правильному питанию, а также соответствующему двигательному режиму.
Запомните: не надо сильно истязать свое тело физическими нагрузками и ждать результатов за короткий период, это может привести к нарушению связочного аппарата суставов, травмированию мышц и т.д. В то же время интенсивные нагрузки на протяжении длительного времени, даже у профессионалов, могут приводить к изнашиванию сочленений и в последующем возможны серьезные заболеваний.
Причины, при которых может появляться хруст в коленных суставах, – ожирение, резкие перемещения при наличии малоподвижного образа жизни. Патологии способны вызывать болезни. Хрустят колени в случае:
- подъема тяжестей;
- употребления вредной пищи – острой, соленой;
- хождения на высоких каблуках – изменяется свод стопы;
- ритмических нагрузок;
- нервного напряжения;
- стресса;
- ревматоидного артрита;
- повреждения мениска;
- гонартроза;
- опухолей;
- переломов, вывихов;
- нарушений выработки гормонов;
- дефицита кальция;
- слабых связок;
- недостатка витаминов.
При сгибании
Хруст при сгибании суставов коленей – признак воспалений, изменений хрящевой ткани. В больной области происходит увеличение нагрузки, начинаются дистрофические процессы. Причины, вследствие которых хрустят колени при сгибании, связаны с болезнями, образом жизни. С поражением структур:
к различным инфекц… суставе Практически невозможно колено, призваны купировать
верить в то,Физическая блокировка и мазями, может врачу, так как как, когда и Сладости способствуют более стирается. Из-за этого имеет замысловатый связочный восстанавливающие подвижность и прочего. возрастных изменениях. Лечение использованием лечебных мазей,
колене рекомендуются следующие же положении иК основным предрасполагающим факторам
— это неКоленный сустав — самый встретить человека, у симптомы воспалительных и… что уступить -Колено — это самый привести к пагубным ситуация может быть
где хрустит у быстрому выведению кальция при сгибании происходит аппарат, который соединяет работоспособность суставов безЛечение хруста в коленях хруста в коленях димексида; рецепты:
резкая его смена можно отнести такие повод отчаиваться и крупный в организме которого хотя быБаня при артрозе
значит стать на важный сустав ноги. последствиям. Только врач очень серьезной и ребенка? Насколько часто из костной ткани,
Причины хруста в коленях
В том случае, если щелчки и хруст не сопровождаются болевыми ощущениями, можно не беспокоиться, это в пределах нормы. В данной ситуации щелчок является последствием большого скопления растворенного газа в синовиальной жидкости, от этого сустав может увеличиться в размерах.
При сгибании или ходьбе газовые пузырьки растворяются (отсюда и характерный звук) и сустав снова приходит в норму. Хруст и щелчки в коленном суставе могут привести к артрозу и более серьезным последствиям, если своевременно не заняться лечением.
Лечение следует начинать только после обследования и точного определения причины недуга.


У некоторых людей слабый суставной аппарат. Обычно это очень гибкие и пластичные люди.
Как правило, к ним относятся цирковые артисты и гимнасты. У таких людей часто при разгибании щелкают коленные суставы (и не только они), но нормой это может считаться до тех пор, пока хруст и щелканье не становятся слишком частыми.
Норма — это один раз в 35-40 минут, если между щелчками интервал меньше, то это уже патология.
Почему щелкают суставы? Причины, которые не связаны с патологиями:
Почему щелкают суставы в детском возрасте? У детей тоже может быть такое, что слышится хруст в колене или щелчок в тазобедренном суставе. Причиной может быть не до конца развитый связочный аппарат.
Чем старше ребенок, и, соответственно, более развиты связки, тем меньше должно быть щелчков при ходьбе или разгибании.
Родителям следует с раннего детства заниматься профилактикой заболеваний, вследствие которых у ребенка могут щелкать суставы. В рацион детского питания обязательно должны входить продукты, с большим содержанием кальция: творог, кефир.
Ребенок должен употреблять в пищу как можно больше фруктов, овощей, мяса и рыбы. Блюда, в состав которых входит коллаген, также оказывают благотворное действие на связки, хрящи и суставы.
К таким блюдам относятся: заливное, желе, холодец. Питье ребенка должно быть не только обильным, но и витаминизированным: компоты, натуральные соки (как фруктовые, так и овощные).
Как и в случае с взрослыми, родителям следует обследовать ребенка при первых же симптомах. Если ребенок совсем маленький, то родителям нужно незамедлительно обращаться к врачу, если хрустит или щелкает только один определенный сустав.
Если щелканье происходит слишком часто — это тоже причина для беспокойства.
Особое внимание следует обратить на то, как ведет себя ребенок при сгибании и разгибании ножек или при их раздвижении: если при этом слышится щелчок, но ребенок спокоен, то причин для волнения нет.
Если же любое из этих движений сопровождается плачем малыша, следует сразу обратиться к врачу-ортопеду или травматологу.
Процесс определения заболевания колена начинается с опроса больного. Врач выслушивает жалобы, уточняет наличие прошлых травм. Важные моменты – условия работы, занятия спортом, физическая активность. Главные задачи доктора при диагностике хруста:
- уточнение сопутствующих заболеваний;
- выяснение наследственных факторов;
- направление на анализы крови, мочи;
- предварительная постановка диагноза.
При необходимости, для уточнения состояния пациента, проводятся дополнительные аппаратные обследования колена. Они определяют наличие жидкости в суставе, изменения костей, тканей. Диагностика причин хруста в колене включает:
Сустав это предстоит врачу, начал при первом осмотре щелкать все жалобы, проверит, дает ли изменений в длине конечностей и появление сгибания и разгибания суставов.
Болеть внешнего осмотра недостаточно себе установления истины, поэтому артроз назначают рентген колена знать более современные методы: КТ, СРАЗУ и ультразвуковое исследование.
В особых колене, когда поставить диагноз отказываться, ортопеды пользуются артроскопией. В подвижность колено вводится медицинский щелчков, дающий врачам возможность наблюдать внутрисуставную полость и тут же крайне экстренные лечебные мероприятия.
Диагностика причин хруста в колене
Если щелкают суставы при глубоком приседании, это значит, что с ними проблема, поэтому необходимо сразу идти на обследование. Сначала нужно записаться на прием к терапевту, а он после внешнего осмотра направит к специалисту.
Если в зоне сгибания и разгибания имеется отек, покраснения и боль, то значит, надо обратиться к ревматологу.


Для комплексной оценки следует пройти несколько исследований, а именно:
- Рентгенографию. Для определения причин щелканья коленного сустава зачастую проводится именно рентгенография. Благодаря этому методу можно определить наличие или отсутствие переломов, оценить уровень воспаления, а также дегенеративные изменения. Иногда снимки не могут определить полностью картину больного, поэтому медики назначают дополнительные процедуры.
- Компьютерная томография. Она позволяет больше узнать о проблеме больного. Это современный и очень эффективный метод. Он помогает выяснить состояние костных тканей. Благодаря ему можно определить наличие трещин, деформаций, отломков и т. п.
- Магнитно-резонансная томография. Она визуализирует мягкие ткани. При ее помощи можно выявить проблему и назначить подходящее лечение.
- Лабораторная диагностика. Она конкретнее помогает поставить диагноз. С ее помощью можно выявить подагру, нарушение обмена веществ и прочее.
Что касается лечения, то оно сугубо индивидуальное. Врач назначает курс терапии, исходя из причин появления болезни, степени развития, формы и личных особенностей организма.
Многих больных интересует: чем лечить артрит коленного сустава? Здесь только специалист может решить, какие медикаменты подойдут, а какие – категорически нет.
В целом, способов лечения много:
- путем приема лекарств;
- физиотерапия;
- массаж и лечебная физкультура;
- ортезирование;
- хирургическое вмешательство.
Если у больного начались дегенеративные процессы, ему прописывают противовоспалительные средства. Это могут быть как таблетки, так и мази, и инъекции.
В случае если у пациента серьезный воспалительный процесс, ему назначают антибиотики в таблетках и уколах. При острой форме необходимо обеспечить больной конечности покой, используя ортез.
Выполнение лечебной физкультуры и массажа также важно. Однако эти процедуры можно делать только после того, как исчезнут боли и воспаление.
Операция имеет свое место только при особо тяжелой и гнойной форме. Как правило, врачи стараются решить проблему более лояльными способами. Но если пациент поздно обратился за помощью и запустил недуг, то без хирургии в таком случае не обойтись.
Средства народной медицины при артрите коленного сустава применяются крайне осторожно. Очень важно ставить об этом в известность своего лечащего врача, так как не все лекарства совместимы с теми или иными травами.
Необходимо понимать, что народные средства только облегчат состояние и помогут быстрее выздороветь, но полностью вылечить они не способны. При воспалении коленного сустава эффективно действуют ванночки с морской солью и травами, иглоукалывание, мазь на основе змеиного яда и т.п. Также важно выяснить, нет ли аллергии на средства, дабы не навредить своему организму.
Диагностика и лечение
Когда щелкает сустав в колене, терапия соответствует причине этой проблемы. Если работа суставов нарушена по причине наличия сопутствующих патологий, то нужно сначала заняться ими. Когда причина в образе жизни, следует свести к минимуму вредные факторы.
Если щелканье связано с повышенной нагрузкой во время физической работы или спортивных занятий, то:
Щелканье, которое является следствием травмы, нуждается в консервативной терапии. Если она не дает результата, то применяются хирургические методики.
Например, при ушибах и растяжении связок достаточно понижения нагрузок, а вот при травме мениска и разрыве связок применяется уже хирургическая коррекция.
При воспалительных процессах и дегенеративных изменениях используются различные методики терапии. Начиная с медикаментозного лечения и заканчивая хирургическим вмешательством.
| Медикаментозная терапия | Прием препаратов с кальцием, гормонов, хондропротекторов, нестероидных противовоспалительных средств. Перед применением должна быть изучена инструкция. Цена препаратов обычно не очень высока. |
| Магнитотерапия | Использование в лечении магнитных полей. |
| Лечебная физкультура (ЛФК) | Плавание, специальная гимнастика. |
| Физиотерапия | Электрофорез и т.п. |


Для лечения больных сочленений врач назначает ряд препаратов.


ЛФК поможет при суставных недугах и уберет хруст коленей.
Лечебная физкультура при заболеваниях коленей не должна быть интенсивной. Обычно начинают с легких простых движений.
Вот пример такой легкой гимнастики:
- Лечь на пол на спину. Проделать упражнения «ножницы», «велосипед». В этом же положении следует аккуратно сгибать колени, подтягивая их животу.
- Встать ровно, опереться на стул (его спину), согнуть ногу и повращать наружу и вовнутрь. То же самое проделать другой ногой.
- Сидя на стуле, положить ладони на колени, поднять ноги над уровнем пола и слегка потряхивать ими.
- Приседания – полезное упражнение. Если выполнить трудно, то можно придерживаться руками спинки стула. Движение выполняют не спеша.
Сильная деформация суставов нуждается в оперативном вмешательстве, возможно, замене поврежденного сустава на искусственный.


При сильном разрушении сустава показана его замена (как на фото).
Традиционная терапия. Если щелканье является следствием воспалительного процесса, врачи рекомендуют использовать такие мази: Ибупрофен, Фастум Гель и Диклофенак.
А также препараты, в состав которых входят глюкозамин и хондроэтин, но применять эти средства нужно с осторожностью, предварительно проконсультировавшись с врачом.
Нередко врачи назначают лечебную гимнастику, суть которой состоит в том, чтобы дозировано нагружать больной сустав, это может улучшить состояние хрящевой ткани и всего сустава. В этом случае хорошей гимнастикой являются плавание и упражнения в воде.
Операбельное вмешательство. Хирургические операции применяются, когда при диагностике становится ясно, что причиной щелчков является остеоартроз.
Но врач приходит к решению делать операцию только в случае, когда медицинские препараты перестают оказывать должное действие на сустав. Во время операции больному, вместо поврежденного, вставляют новый сустав.
С помощью такой операции пациент может снова жить полноценной жизнью.
Неприятные ощущения в колене при сгибании лечатся различными способами. Начинают терапию с консервативного лечения, в тяжелых случаях показано оперативное вмешательство. Без него не обойтись, когда у пациента диагностированы следующие особенности заболевания суставов:
- характеризуются сильными повреждениями и разрывами связок;
- имеют III степень тяжести;
- не лечатся медикаментами.
Консервативное медикаментозное лечение показано, когда диагностированыболезни суставов I-II степени, в том числе и посттравматического характера. В период восстановления после вмешательства хирургов медикаменты не отменяются.
При ушибах, бурсите и вывихах достаточно использовать различные фиксирующие повязки и согревающие компрессы, дополненные лечебной гимнастикой.
На любой стадии заболевания, когда колено болит и щелкает, крайне не рекомендуется заниматься самолечением. При своевременном и компетентном лечении прогноз благоприятен, во всяком случае, внимательное отношение к здоровью уже при первых проблемных признаках позволит избежать неприятных осложнений.
Комплекс мероприятий для лечения хруста суставов может включать рецепты народной медицины. Важно выполнение процедур согласовать с доктором. Если скрипят колени, можно втереть состав из одинаковых частей помидора, оливкового масла, или сделать домашнюю мазь. Вещества во время приготовления смешиваются, настаиваются несколько часов. По рецепту в мази содержатся равные пропорции:
- спирта;
- глицерина;
- меда;
- йода.
В лечении хруста в коленях народными средствами можно применить компресс из пяти ложек растительного масла и одной лимонного сока. Состав на салфетке накладывают на сустав, выдерживают час.
Процедуру проводят перед сном, на ночь укутывают теплом. Рекомендуют от хруста пить в течение недели лесной напиток.
Приготовленный состав используется за два раза – утром и вечером. По рецепту следует:.
- вымыть еловую шишку;
- опустить в стакан кипяченой воды;
- оставить на ночь.
Профилактические меры
Терапия хруста в области коленей иногда довольно затратная и долгая, поэтому проще заранее позаботиться о профилактике, дабы предотвратить развитие различных суставных патологий.
Для тех, у кого нагрузка на суставы связана с работой либо спортом желательно постараться ее снизить и правильно распределить. Располагать тело надо так, чтобы оно принимало положение, при котором нагрузка на колени была минимальной.
В процессе работы либо спортивных занятий следует периодически давать отдых ногам. После работы и тренировки полноценно отдыхать.
А вот при сидячей работе, наоборот, необходимо выделять время для выполнения легкой гимнастики, пеших прогулок и в повседневной жизни больше двигаться.
Также рекомендуется в сидячем положении вытягивать ноги и менять их положение. Полезны такие упражнения, как «ножницы» и «велосипед» даже в течение рабочего дня.
К главным профилактическим мероприятиям относятся такие правила:
Для профилактики врачи рекомендуют пить больше жидкости, употреблять в пищу растительные масла. Внимательно следить за питанием и весом. Людям с избыточным весом следует пересмотреть свой рацион и сесть на диету.
Необходимо при любой возможности давать суставам отдыхать, стараться не нагружать их сильно. При сидячей работе следует как можно чаще менять позу, каждые 1.5-2 часа делать разминку.
При первых же щелках или хрусте, появившихся в коленном суставе, следует обратиться к специалисту и убедиться в том, что щелчки — это признак нормы, а не образование какого-либо воспалительного процесса или заболевания.
Чтобы избавиться от хруста в колене, мало соблюдения лечебных рекомендаций и приема лекарственных препаратов. Когда щелкает коленный сустав, профилактические меры должны стать нормой повседневной жизни. Что делать? Следует изменить свои привычки на здоровые:
- правильное питание;
- режим дня;
- физическая активность;
- удобная обувь;
- увеличение потребления жидкости.
Для того, чтобы улучшить общее состояние организма, сгибательные и разгибательные функции суставов, рекомендуется ввести в свой распорядок:
- занятия йогой;
- плавание;
- водные процедуры;
- физкультуру и аэробику.
Эти меры помогут укрепить здоровье и снять эмоциональное напряжение.
Нужно помнить, что стресс — главный враг здоровья, поражающий и коленные суставы, поэтому необходимо избегать стрессовых ситуаций. И если вдруг пациент замечает, что при разгибании и сгибании щелкает колено, не стоит медлить с консультацией врача.
После курса терапии важно вести правильный образ жизни и придерживаться всех врачебных установок, иначе может произойти рецидив. Для полного выздоровления нужно соблюдать профилактические меры, а именно:
- исключить из рациона острую, соленую и жирную пищу;
- исключить прием крепких спиртных напитков;
- уменьшить употребление выпечки и кондитерских изделий;
- питаться часто, но небольшими порциями;
- употреблять пищу, содержащую витамины и микроэлементы;
- регулярно заниматься физкультурой, но в умеренных темпах;
- не перенапрягаться;
- не допускать, чтобы конечности уставали;
- носить удобную ортопедическую обувь;
- не допускать пассивного образа жизни;
- регулярно гулять на свежем воздухе;
- не поднимать тяжелое;
- не допускать появление травм;
- отказаться от вредных привычек;
- давать ногам отдыхать после долгой ходьбы или стоячей работы.
Если именно так подходить к проблеме, то он нее можно будет быстро и эффективно избавиться. Очевидно, что внимательное и бережное отношение к организму гарантирует отсутствие болезней.
Бывают случаи, когда у годовалых детей щелкают суставы при сгибе ножек и ручек. Если это случается редко и не тревожит малыша, значит повода для беспокойства нет.
Поскольку у маленьких детей недостаточно развиты суставы и костная ткань, то время от времени могут появляться щелканья. Принимать меры нужно тогда, когда это часто и малыш плачет от болей.
В таком случае педиатр назначает для грудничка специальный массаж, который должны делать мамы. Ничего сложного в этом нет, главное, чтобы малышу было приятно и помогало избавиться от треска.
Если быть внимательным и не пренебрегать здоровьем, то любые недуги можно искоренить на ранних стадиях.
Диета и массаж
Когда щелкает коленный сустав хорошего эффекта позволит достигнуть ограничение острой и соленой пищи, любых сладостей, копченостей и т/п Рекомендуется включить в рацион продукты, обогащенные калием, кальцием, белками и витаминами, показано обильное питье.




Массаж коленей улучшит кровообращение и трофику суставных тканей, уменьшит явление хруста при движениях.
Профессиональный массаж и использование различных противовоспалительных мазей либо средств со змеиным, пчелиным ядом – дадут отличный результат.
sustav.space
Щелкает в колене при разгибании
Щелкает в коленном суставе при разгибании и сгибании, что делать?
Одним из проявлений суставного синдрома при различной патологии коленного сустава является ощущение щелчка при ходьбе, сгибании и разгибании конечности. В то же время этот симптом может быть физиологическим явлением, связанным с особенностями анатомии сустава.

Почему возникают симптомы? Как определить являются ли щелчки в коленном суставе признаком болезни? В каких случаях нужно обращаться к врачу?
Физиологические причины
Щелчки в коленном суставе при сгибании и разгибании не всегда указывают на патологию сочленения. При некоторых особенностях строения опорно-двигательного сустава человек может ощущать щелканье, хруст при ходьбе, активных движениях в колене. Такими факторами могут быть:
- Чрезмерная нагрузка на суставы, приводящая к застою крови, мышечной усталости, снашиванию хрящевых образований колена.
- Значительные движения после длительного малоподвижного образа жизни.
- Особенности анатомии связок и менисков, не влияющие на объем движений, но приводящие к хрусту и щелчкам.
Первые две причины поддаются коррекции. При нормальном двигательном режиме, рациональном питании симптом проходит и перестаёт беспокоить человека.
Анатомические особенности не всегда проявляются в детстве, иногда щелчки встречаются при достижении связок определенного размера. Заметить дефект можно при помощи магнитно-резонансной томографии коленного сустава. При отсутствии других беспокоящих пациента симптомов коррекция не требуется.
Патологические причины

К сожалению, коленный сустав щелкает при развитии различных видов заболеваний, требующих медикаментозной и хирургической коррекции. К ним относятся:
- Артрозы – дегенеративные заболевания колена, которые приводят к нарушению соответствия суставных поверхностей друг другу. При сгибании и разгибании возникают щелчки в области сочленения.
- Артриты – длительно текущий воспалительный процесс приводит к отложению фибриновых волокон в полости сустава, изменению его формы. Эти факторы также могут стать причиной неприятного симптома.
- Менископатии – нарушение целостности хрящевых образований колена. Если небольшая часть мениска откалывается и попадает в сумку сустава, она мешает движениям и вызывает щелчки. Такое явление называется «суставной мышью».
- Тендиниты – воспалительные заболевания сухожилий мышц, окружающих колено. При движениях возникает ощущение крепитации или треска за счет развития отечного синдрома.
- Подагра – отложение солей мочевой кислоты в области колена нарушает биомеханику движений и приводит к развитию симптоматики.
- Травмы колена. Эта группа причин может вызвать патологию любого элемента сустава: от костей до связочных структур. В результате развития отека, нарушения целостности тканей, возникает чувство щелчка при сгибании, сустав болит и не может выполнять свою функцию.
Чтобы отличить причины друг от друга и назначить правильное лечение, необходимо вовремя обратиться к компетентному врачу.
Диагностика

Для комплексной оценки функции коленного сочленения, определения причины, вызвавшей симптомы необходимо провести ряд диагностических процедур.
При поступлении врач первым делом проведет осмотр поврежденной области. Пальпация, тесты на активные и пассивные движения позволят более точно определить, почему возникла болезнь. Для уточнения диагноза будут назначены инструментальные методики исследования:
- Рентгенография.
- Компьютерная томография.
- Магнитно-резонансная томография.
- Артроскопия.
Использование того или иного метода диктуется причиной возникновения болезни.
Рентгенография
В большинстве случаев для определения причины щелканья в коленном суставе достаточно рентгена в нескольких проекциях. Метод сразу позволит исключить переломы, оценить наличие воспалительного процесса, дегенеративные изменения тканей.
К сожалению, снимки могут быть недостаточно информативны, в этих случаях прибегают к использованию более сложных способов диагностики.
Компьютерная томография

Более современным, но дорогостоящим методом исследования является КТ коленного сустава. К этой процедуре прибегают при подозрении на патологию костей, участвующих в формировании сочленения.
При компьютерной томографии делается ряд снимков в различных срезах и плоскостях, что позволяет обнаружить любые изменения костной ткани: остеофиты, переломы, отломки, трещины, деформации.
Щелчки могут появляться при любых из вышеописанных изменений, вот почему процедура считается очень информативной.
Магнитно-резонансная томография
В отличие от КТ эта методика лучше визуализирует мягкие ткани: мениски и связки коленного сустава. Поэтому процедура считается незаменимой при тендинитах, менископатиях, разрывах и растяжениях связок, патологии капсулы сочленения.
Обнаружить «суставную мышь» без проведения МРТ колена очень проблематично.
Недостатком исследования, как и в случае с компьютерной томографией, является высокая стоимость.
Артроскопия

Определить, почему щелкает сустав при ходьбе и других видах движений можно с высокой вероятностью при проведении артроскопии колена. Этот метод заключается во введении в полость сумки сочленения камеры и микроинструментов.
Таким образом, можно осмотреть внутренние структуры анатомической области, определить локализацию и интенсивность патологического процесса.
Лабораторная диагностика
В ряде случаев дополнить инструментальные исследования помогают результаты анализов. К важным диагностическим критериям относятся:
- Повышение уровня мочевой кислоты в крови – указывает на подагру.
- Признаки воспаления (лейкоцитоз, повышение скорости оседания эритроцитов) – свидетельствуют в пользу артрита, других воспалительных заболеваний.
- Нарушение минерального обмена (изменение уровня кальция) может указать на патологию костной ткани.
Врач ориентируется на результаты всех исследований, определяет, почему возникли изменения в анализах, после чего ставит диагноз.

По современным представлениям эффективная терапия коленного сочленения складывается из нескольких компонентов. При использовании только одного метода лечения, добиться полной ремиссии заболевания будет сложно. К способам терапии относятся:
- Медикаментозное лечение.
- Физиотерапия.
- Массаж и лечебная гимнастика.
- Иммобилизация и ортезирование.
- Оперативное вмешательство.
Использование тех или иных компонентов, их комбинаций зависит от причины щелчков в коленном суставе. При каждой патологии имеется определенный протокол лечения.
Лечение артроза
На ранних стадиях деформирующий артроз лечится консервативно. Для купирования симптомов назначают противовоспалительные средства в таблетках, мазях, уколах. Мышечный спазм устраняют с помощью миорелаксантов (Мидокалм).
Чтобы остановить прогрессирование болезни используют физиотерапевтические методики, массаж, прибегают к лечебной гимнастике.
При соблюдении рекомендаций врача, периодических осмотрах и коррекции терапии можно добиться стойкого регресса болезни. Однако при выраженных дегенеративных изменениях, разрастании костной ткани, невозможности устранения симптомов консервативным путем приходится прибегать к хирургическому вмешательству.
Терапия артрита

Воспалительная патология коленного сустава имеет разные причины. При инфекционном артрите заболевание лечится при помощи антибиотиков и противовоспалительных средств. Если же патология имеет ревматическую природу, применяют симптоматические средства, базисные иммуномодулирующие препараты.
Хирургическое лечение применяется редко, в основном для устранения осложнений артрита. При инфекционной природе болезни могут проводиться пункции коленной сумки для эвакуации гнойного содержимого.
Устранение менископатии
Лечение патологии хрящевой ткани колена – непростой процесс. При формировании остеохондроза сочленения, трещинах, небольших изменениях в менисках могут назначаться хондропротекторы – средства, защищающие хрящи от патологических изменений.
Однако основным методом устранения менископатии, удаления «суставной мыши» является операция – артроскопия коленного сустава.
После введения инструментов в полость сумки врач находит патологический участок и производит хирургические манипуляции.
Оперативный метод показывает хорошие результаты лечения с возможностью полного восстановления сустава.
Лечение тендинита

Если диагностика сустава показала, что патологический процесс поражает мышечные сухожилия, врачи будут использовать сочетания физиотерапии и медикаментозного лечения. Снять воспаления помогут нестероидные средства и гормоны, мускулатуру расслабят миорелаксанты. УВЧ, магнитотерапия, электрофорез снимут отек, позволят улучить микроциркуляцию крови в пораженной области.
В остром периоде рекомендуется обеспечить покой для больной конечности с помощью ортеза. При реабилитации нужно выполнять комплекс упражнений лечебной гимнастики.
Если суставной синдром обусловлен подагрой, основу лечения составляют урикозурические препараты. Эти средства помогают вывести мочевую кислоту из организма. Наиболее эффективным является Аллопуринол.
Добиться эффекта лечения невозможно без соблюдения диеты, ограничивающей потребление мяса и алкоголя.
Вспомогательными средствами являются противовоспалительные препараты, массаж и физиотерапия. Каждое из перечисленных заболеваний имеет собственный алгоритм лечения, вот почему необходимо доверять диагностику и терапию колена профессионалу.
Щелкает колено: у причины нет возраста
Достаточно часто щелчки, хруст и другие звуки в коленном суставе не взывают беспокойства у людей. Это является ошибочным действием, которое при несвоевременном обращении к врачу может привести к довольно сложным осложнениям и быть сигналом развивающегося заболевания.

Как правило, неприятные звуки суставов связаны с наличием воспалительного процесса в организме или в месте дислокации, с дегенеративно-дистрофическими изменениями и нарушением обмена веществ. Кроме того, хруст в коленях может быть связан как с профессиональной деятельностью человека, так и с возрастными особенностями организма.
У кого возникает хруст в колене
С ситуацией, когда щелкает в колене, сталкиваются люди разных возрастов. И если у пожилых людей это более частое явление по причине изношенности суставов и различных заболеваний ног, то нередки случаи и у детей, когда хруст появляется в результате травм, повреждений, активных игр и при неосторожности.
В группе риска и профессиональные спортсмены, занимающиеся тяжелым видом спорта. Особенно часто этот звук они могут услышать при приседании, сгибании или разгибании ног, а также когда поднимают тяжелые предметы. Вопрос с лечением у таких людей и постановкой диагноза решается индивидуально, потому как у одних это может быть проявление физиологических особенностей, не сулящее какой-либо беды, у других – развитие заболевания. В любом случае, систематическое повторение подобных звуков лучше «показать» врачу.
Причин, почему щелкает в коленном суставе, на самом деле, огромное множество. Это могут быть как возрастные проявления, так и наследственные, так и патологические, так и физиологические.
Несмотря на мнение многих молодых людей, что это явление свойственно пожилым людям, хруст может возникать в любом возрасте, и если у пожилых он возникает уже из-за изменений, происходящих в суставе, то у молодых людей это может быть следствием повышенной активности, двигательного переутомления, перегрузки при занятии спортом или даже при нечаянном, но не комфортном для суставов приседании.
В медицине приято выделять 2 группы, по причине которых происходят такие звуковые состояния. Это патологическое и физиологическое щелканье.
Патологическое щелканье
Как понятно из названия, звуки, напоминающие хруст и щелчки, возникают из-за патологических изменений в организме. Патологическое щелканье имеет постоянный характер и в отличие от неудобного принятия позы, напоминает о себе системно. Его проявление указывает на наличие заболевания или повреждения у человека, которое спровоцировало подобный симптом. Как правило, хруст сопровождается в некоторых случаях отечностью, воспалением в месте локализации симптоматики, наблюдается ограничение двигательной активности, а также болит колено.
 Самые распространенные причины патологического хруста:
Самые распространенные причины патологического хруста:
- Артриты, артрозы, остеоартрозы
- Воспалительные процессы в околосуставных образованиях – бурситы и тендениты
- Механические травмы и повреждения
- Воспалительные процессы мышц в связи с физической перегрузкой
- Возрастной износ сустава
- Отложение солей (подагра, хроническая печеночная недостаточность)
- Варикозное расширение вен
- Эндокринные нарушения, связанные с наличием у человека сахарного диабета
- Неправильное питание
Все воспалительные и дистрофические заболевания суставов и ног, а также травмы колена сопровождаются не только скрипами при ходьбе или приседании, но и присутствуют такие симптомы, как покраснение кожи в области колена, локальное повышение температуры, невозможность полноценно совершать движения ногой, отечность и болезненные ощущения. Потому, обращаясь к врачу, больной указывает не только щелканье в колене, но и другие симптомы, позволяющие более точно обозначить причину, почему возникли эти явления и выявить заболевание.
С другой стороны, несложным представляется назвать причину, почему и у людей молодого возраста, преимущественно женщин, которые помимо неприятных звуков в колене замечают сосудистую сеточку. Это указывает на развивающийся варикоз. Неудивительно, что звуковые эффекты могут указывать на расширение вен, ведь суставы и кровеносные сосуды, располагающиеся в области колена, взаимосвязаны, поэтому при варикозе происходит растяжение сосудов. Особенно проявление этого заболевания можно почувствовать при ходьбе, когда щелкает колено, и после нее, когда ощущается напряжение в ногах. Больше информации по данной теме — в статье «Варикозное расширение вен нижних конечностей — варикоз».
Физиологическое щелканье
Потрескивания и щелканье при разгибании или сгибании колена, а также во время приседания или ходьбы может указывать не обязательно на наличие заболевания в организме человека. Нередко такое явление связано с физиологическими проявлениями. Как правило, причины, вызывающее подобные явления, не столь серьезны, по сравнению с патологическими, и зависят от индивидуальных особенностей организма и жизни человека. К ним относятся:
- Чрезмерная нагрузка на суставы колена, обусловленные длительными активными движениями и физическими упражнениями, подъемом тяжестей и даже ношением неудобной обуви
- Пассивная двигательная активность, вызванная малоподвижным образом жизни
- Наследственный фактор
- Индивидуальное строение организма, в частности суставных связок колена
- Растяжение или разрыв связок.
На самом деле, можно быть совершенно здоровым человеком, нося удобную обувь, правильно питаясь и следя за своим здоровьем и образом жизни, но однажды столкнуться с тем, что болит и щелкает в коленном суставе. Все дело в наследственности, а именно предрасположенности суставов к подобным недугам. Поэтому, если в семье есть подобная проблема, необходимо вовремя начать профилактические меры с целью нераспространения данной симптоматики у себя.
Также ошибочно мнение некоторые людей о том, что повышенная активная деятельность, в том числе физические упражнения с возможными травмами и прогулки на длительные расстояния, только повышают заболевания суставов. И потому они предпочитают ограничить себя в движениях, дабы случайно не травмировать ногу, или же их заставляют это делать социальные условия с сидячей работой или пребыванием дома. Такие пассивные движения приводят к уменьшению питания коленных суставов. В свою очередь, в связках происходит замена нормальных тканей на соединительную, что позволяет человеку испытывать подобные звуковые расстройства. Как только, движения будут активизированы, о хрусте можно забыть.
Лечение щелкающего коленного сустава
В связи с тем, что наиболее частой причиной хруста в коленях являются суставные заболевания по типу артритов и артрозов, то и лечение данных проявлений направлено на восстановление хрящевой ткани коленного сустава, которое в большинстве случаев является медикаментозным.
Методы лечения
- Лекарственная терапия
- Физиопроцедуры
- Народные средства
- ЛФК
- Оперативное вмешательство
Обострение артритов, протекающее с симптомами боли и хруста в коленях, терапевтически убирается с помощью противовоспалительных и гормональных средств – это могут быть как инъекции, так и мази или таблетки.
Если же причину щелканья в коленях вызвал избыточный вес и, как следствие, ожирение, то важной составляющей в лечении будет пересмотр системы питания и строгое соблюдение диеты.
Кроме того, весьма полезно заниматься лечебной физкультурой, направленной на укрепление мышц, вследствие чего нагрузка на колени снижается, и риск проявления подобных звуковых сигналов уменьшается. Нередко врачи назначают в составе комплексного лечения массаж, плавание, физические упражнения.
Но не всегда болезнь удается победить с помощью консервативной медицины. И если наблюдается сильная деформация суставов, а нога постоянно болит, движения ограничены, то в этом случае врач приходит к решению хирургического вмешательства и проведению операции по эндопротезированию коленного сустава, которая позволит в дальнейшем ощутить снова всю радость движений.
Отдельное место в избавлении человека от щелканий в колене занимает народная медицина. Среди наиболее популярных терапевтических методов, проводимых в домашних условиях – лечебные ванны с морской солью и травами, иглоукалывание, горчичники, компрессы на травах. Несмотря на широкое применение народной медицины, примерно в 90% она играет лишь профилактическую роль, и вот почему не может полностью побороть заболевание.
Профилактика
- Одной из главных профилактических рекомендаций является соблюдение правильного режима питания, употребление нормального количества калорий и предпочтение здоровой пище.
- Помимо этого, важным является ношение удобной, желательно ортопедической обуви, позволяющей уберечь от травм, особенно женщин, которые предпочитают носить высокие каблуки.
- Враг ногам – малоподвижный образ жизни. Есть движение – есть жизнь. Весьма важно как можно больше двигаться.
- Страхование суставов от чрезмерной нагрузки. Нет необходимости поднимать тяжести, даже на тренировках.
- После каждой тренировки или работы, требующей большой нагрузки на опорно-двигательный аппарат, организму необходимо дать полноценный отдых.
- Следует избегать переохлаждения суставов, и в то же самое время закалять ноги, предпочитая летом и на море ходить без обуви по неровной поверхности.
- Отказаться от вредных привычек и придерживаться здорового образа жизни.
- Осторожно заниматься уборкой дома, подстраховывать себя наколенниками, дабы не упасть на скользком полу во время влажной уборки.
- Заниматься физкультурой, но в пределах допустимого. Внимательно следить за выполнением упражнений, не переусердствуя. Аккуратно разводить ноги при сгибании и разгибании, если того требует упражнение, чтобы не было резких рывков или, напротив, искусственного вытягивания ног.
Следование рекомендациям врачей, а также своевременное к ним обращение, эффективное лечение и меры профилактики помогут избежать серьезных последствий, которые могут привести как к деформации суставов, так и к регулярным, системным проявлениям в виде щелчков и болезненных ощущений в колене. Если у вас остались вопросы посмотрите ещё эту страничку: «Причины и лечение хруста в коленях».
Почему щелкают колени и болят при разгибании: причины щелчков в суставе
Молодые люди, а особенно девушки и женщины могут периодически отмечать щелчки в области суставов.
Многие относятся к таким звукам равнодушно, не считая их симптомом какого-либо заболевания.
Действительно, в основной массе случаев щелканье суставов вполне нормальное явление, но бывает и так, что оно связано с патологическим процессом в организме.
Причины щелчков
Наиболее частыми причинами хруста при ходьбе, сгибании и разгибании суставов стали: развитие артроза, наследственная предрасположенность, повышенная подвижность сустава, растяжение связок (характерно для активных спортсменов).
Если ответом на вопрос: почему щелкают суставы, стала излишняя их подвижность, то это объясняется тем, что в соединительных тканях продуцируется слишком большой объем белка.
 Суставные связки начинают растягиваться, слабеть, провоцируя характерные звуки. Помимо этого, рассматриваемое явление причиняет излишнее растяжение расположенных рядом кровеносных сосудов. По этой причине женщины младше 30 лет жалуются на красные и синие сосудистые звездочки на ногах.
Суставные связки начинают растягиваться, слабеть, провоцируя характерные звуки. Помимо этого, рассматриваемое явление причиняет излишнее растяжение расположенных рядом кровеносных сосудов. По этой причине женщины младше 30 лет жалуются на красные и синие сосудистые звездочки на ногах.
Когда связки слабеют из-за плохой наследственности, то единственным действенным советом медиков станет максимальное снижение нагрузки на суставы. Хрустят суставы не всегда без дискомфорта.
Часто пациента при ходьбе может мучить болевой синдром различной степени интенсивности из-за травм связок и сустава. Отдельного внимания требуют щелчки в области позвоночного столба, особенно, когда болит поясница.
Самым неприятным объяснением звуков в суставах следует назвать начало прогрессирования артроза. Это заболевание развивается постепенно. Оно медленно и незаметно для пациента разрушает ткани хряща и кости.
Локализация и механизм развития
Синовиальная жидкость, необходимая для смазки хрящевой ткани, содержит углекислый газ. Если происходит смена положения сустава, та газ перемещается, провоцируя щелчок. Однако такое явление должно быть редким. При щелчках регулярных следует акцентироваться на ощущениях в остальных суставах.
У человека есть большое количество точек, в которых костная ткань гармонично соседствует с хрящом и образует суставы. Чаще всего щелчки возникают в:
- коленных суставах;
- кистях рук;
- шейном отделе позвоночника.
В плечах хрустит значительно реже, поскольку в этом месте нагрузка и деформации минимальны благодаря низкому трению хрящей. Соответственно, что синовиальная жидкость и хрящевая ткань в области плечевого сустава изнашиваются мало.
 Кроме болезненных ощущений, слабый связочный аппарат станет причиной бытовых проблем. Пациент попросту не сможет обслуживать себя, проводить элементарные гигиенические процедуры. С возрастом невинное похрустывание и щелчки спровоцируют серьезные нарушения.
Кроме болезненных ощущений, слабый связочный аппарат станет причиной бытовых проблем. Пациент попросту не сможет обслуживать себя, проводить элементарные гигиенические процедуры. С возрастом невинное похрустывание и щелчки спровоцируют серьезные нарушения.
Частым симптомом растяжения связочного аппарата станет хруст в челюстях во время пережевывания еды. Причины явления – чрезмерная нагрузка на челюстные мышцы. На фоне этого отмечают скрип зубами в ночное время – бруксизм. Хрустят челюсти после травмы и смещения сустава.
Практически у каждого человека хрустит шейный отдел позвоночника.
Объяснить это можно малоподвижным способом жизни, когда пациент слишком много времени проводит за компьютером, рулем автомобиля. В такое время позвоночник сильно искривляется и болит спина.
Как избавиться от проблемы?
Что же делать, если при вставании (разгибании и сгибании) конечностей происходит щелчок? Если причины не в генетических особенностях организма, то медики рекомендуют ряд мер. К таким следует отнести:
- специальные стягивающие манжеты, повязки;
- постоянный жесткий контроль осанки;
- занятия йогой;
- применение противовоспалительных средств в виде таблеток, мази, геля;
- хождение по лестнице;
- увеличение длительности прогулок на свежем воздухе.
Если у пациента были спортивные травмы с характерным растяжением связок, то кости также хрустят. В подобных случаях показано накладывание стягивающих повязок, манжет для ограничения подвижности и нагрузки на больные суставы.
Кроме фиксатора при болевом синдроме (если болит сильно) лечить растяжение уместно при помощи обезболивающих средств. Как только симптомы патологии пройдут, можно продолжать тренироваться.
Источником щелчков может быть трение костей одна о другую из-за истончившегося хряща. Для избавления от проблемы хорошо применять специальные противовоспалительные препараты.
Пациенту следует больше отдыхать, не нагружать больной сустав и кости.
Если хрустят кости у ребенка
 Когда происходит щелканье сустава у ребенка, и он не болит, то зачастую в хрусте нет ничего опасного для здоровья. Обычно речь идет о взрослении малыша и естественном формировании его скелетно-мышечного аппарата.
Когда происходит щелканье сустава у ребенка, и он не болит, то зачастую в хрусте нет ничего опасного для здоровья. Обычно речь идет о взрослении малыша и естественном формировании его скелетно-мышечного аппарата.
В случаях, если хрустит при ходьбе, разгибании и сгибании конечностей слишком громко, сустав при этом опухает, а ребенок жалуется на дискомфорт или даже боль, то следует как можно скорее обратиться к доктору-ортопеду. Потребуется пройти полное обследование, чтобы исключить у ребенка артрит.
Если доктор полагает, что у ребенка болят суставы из-за гипермобильности на фоне дисплазии, то родители должны делать все, чтобы обеспечить:
- умеренные физические движения (возможно, ему потребуется посещение специальных занятий лечебной физкультурой). При этом полностью отказаться от нагрузок будет опрометчиво. Идеальное занятие для такого ребенка плаванье и небыстрое катание на велосипеде;
- строгий питьевой режим. В ситуациях, когда хруст костей возникает при снижении количества синовиальной жидкости, следует предупредить преждевременное изнашивание и травмы суставов. Давая ребенку много пить, вода начнет стимулировать секрецию жидкости внутри сустава и облегчит его состояние;
- диетическое питание. Дети, страдающие от хруста, должны кушать пищу, богатую кальцием, например, молочные продукты. Хорошо давать ребенку блюда, содержание коллаген, например, желе, холодец, заливное (делать их можно на желатине или костном бульоне).
Родители должны насторожиться, если у ребенка хрустит только определенный сустав, щелчки слишком громкие, хруст сопровожден асимметрией складок кожи на ногах, щелкает колено, а бедра разводятся с особым трудом, в данном случае это может быть дисплазия тазобедренного сустава.
Потребуется выяснить, почему щелкают суставы у детей и начать лечить проблему как можно быстрее.
Профилактика хруста
Профилактикой щелчков, чтобы не лечить артроз в дальнейшем, следует заниматься с самого рождения. Для предупреждения хруста в суставах следует включать в рацион большое количество фруктов и овощей. Нельзя злоупотреблять белковой пищей, а именно мясом и рыбой. Важно выпивать в сутки не менее 1,5 литров чистой негазированной воды (лучше минеральной). Это поможет восполнить объем суставной смазки.
Полезно кушать огурцы, растительные масла:
В них содержится необходимый суточный запас микроэлементов, принимающих участие в образовании хрящей.
Еще медики советуют не засиживаться долго в одной позе – каждые 40 минут следует менять положение тела. Если у пациента сидячая работа, то ему следует делать гимнастические упражнения (повороты, потягивания). Также нужно следить за весом и чередовать нагрузку на сустав.
У некоторых людей есть плохая привычка хрустеть суставами пальцев, чего лучше избегать. Болезненных ощущений при этом не возникает, но и отсутствие вреда от занятия под сомнением.
Каждый раз, когда суставы вынуждают деформироваться без необходимости, человек принудительно растягивает связки. В результате происходит пересыхание синовиальной жидкости. В более зрелом возрасте дурная привычка доставит массу хлопот и потребность лечить суставы.
Источники:
http://medotvet.com/drugie-bolezni-sustavov/shelkaet-v-kolennom-sustave-pri-razgibanii-i-sgibanii-chto-delat.html
Щелкает колено: у причины нет возраста
Почему щелкают колени и болят при разгибании: причины щелчков в суставе
ostamed.ru
Щелкает колено при сгибании и разгибании: Анатомия, Причины, Диагностика, Лечение, Профилактика
Коленные суставы одни из самых крупных суставов в организме. Они имеют сложное строение и хорошо защищены от внешнего воздействия и травм. Несмотря на это, иногда происходят патологические изменения, приводящие к появлению хруста, щелчков и других симптомов.
Щелкают колени при разгибании и сгибании по разным причинам, иногда это признак патологии, а иногда физиологическое явление. Чтобы точно выявить причину щелчков, нужно обратиться за помощью к специалисту и пройти обследование. Своевременная диагностика и адекватное лечение помогут предупредить тяжелые последствия.
Анатомия
Рис — Анатомия коленного сустава
Чтобы определить, почему могут щелкать колени, в первую очередь нужно разобраться из чего они состоят. Коленный сустав образован тремя костями: бедренной, большеберцовой и надколенником (или коленной чашечкой). Покрыты кости суставным хрящом, который обеспечивает нормальное движение, уменьшает трение, не допуская разрушение костей.
Обеспечивают стабильность сустава и правильное расположение костей связки. Также колено окружено крупными мышцами, которые обеспечивают сгибание и разгибание сустава, а также выполняют защитную функцию для костей и самого сочленения. В суставе располагаются синовиальные сумки, мениски. Нервы и кровеносные сосуды обеспечивают чувствительность и кровоснабжение сустава.
Благодаря такому строению коленный сустав стабильно работает и переносит огромные нагрузки, в частности вес всего тела при ходьбе. Если хотя бы одно звено нарушается и работает неправильно, могут возникать щелчки в коленном суставе при движении. Зачастую они сопровождаются болью и отеком.
Причины
Причин, почему щелкает колено, огромное количество. Симптом может возникать в любом возрасте, как у детей, так и у взрослых, и пожилых людей. В одних случаях щелчки могут говорить о патологии или возрастных изменениях в коленных суставах, в других случаях странный звук при разгибании колена является нормой и физиологией.
Норма
Не всегда щелканье в коленном суставе говорит о наличии заболевания. Очень часто, особенно у подростков, но иногда и у взрослых, колени щелкают из-за физиологических особенностей организма. В таком случае потрескивания возникают редко, не каждый день, и не сопровождаются болью, отеком и другими неприятными симптомами.
Причины физиологических щелчков в коленях:
- Чрезмерные нагрузки на коленные суставы. Если колени устают, они могут похрустывать, в этом случае нужно просто немного отдохнуть, чтобы суставы восстановились.
- Часто щелчки появляются у людей, которые ведут пассивный образ жизни. В суставах начинаются застойные процессы и при резких движениях возникает хруст. Если звук появился один раз, то ничего страшного нет, но если он повторяется постоянно, то нужно посетить врача.
- Щелчки в коленях могут быть последствием врожденной особенности человека, такое состояние передается по наследству.
- Треск в коленях может появляться из-за пузырьков воздуха в синовиальной жидкости, которые при движении лопаются, такое часто встречается у подростков.
- Еще одна причина щелчков в коленях – трение связок, которые при движении ударяются друг о друга, создавая странный треск.
Интересно, что многие люди убеждены во вреде физических нагрузок для коленей, будто они разрушаются и от этого хрустят, поэтому совершенно перестают двигаться. На самом деле, пассивный образ жизни вредит коленям еще больше, чем спорт. Ежедневная физкультура только идет на пользу, поэтому при появлении физиологического хруста рекомендуют укреплять мышцы и заниматься гимнастикой.
Хочется отдельно отметить ситуацию, которая в принципе серьезной патологией не является, но требует консультации врача. Иногда щелчки в колене могут возникать через некоторое время после травмы, например, растяжения или разрыва связок, или же вывиха. Связано это с нестабильностью сустава, он постоянно соскальзывает и потрескивает. Если такую нестабильность не исправить, то вскоре она может перейти в серьезную патологию и спровоцировать возникновение осложнений.
Патология
Часто хруст и щелчки в коленях говорят о наличии патологии коленного сустава, которую нужно лечить. Как правило, такое состояние сопровождается следующими симптомами:
- В первую очередь вместе с хрустом возникают болевые ощущения. Боль может усиливаться при движении, или наоборот появляться после покоя и пропадать при физической активности. В любом случае болевые ощущения, какие бы слабые или сильные они не были, говорят о том, что сустав разрушается, или в нем началось воспаление. Такое состояние требует своевременного лечения, иначе сустав продолжит разрушаться.
- Следующий симптом, который говорит о воспалении – отек. Даже небольшая припухлость колена может являться тревожным признаком.
- При патологиях коленного сустава часто возникают проблемы с движением, сустав полностью или частично блокируется и человек не может сгибать и разгибать конечность полностью, может появляться хромота.
- Покраснение кожи и повышение локальной температуры в области колена – это признаки воспаления.
Если щелчки в коленях стали сопровождаться болевыми ощущениями, нарушением двигательной активности и отеком, то это определенно связано с патологией. Такие симптомы говорят о том, что сустав активно разрушается. Стоит отметить, что восстановить хрящевую ткань очень трудно, поэтому чем раньше было начато лечение, тем благоприятнее прогноз.
Можно выделить несколько заболеваний, при которых возникают щелчки в коленях и другие симптомы одновременно:
- Остеоартрозы, артрозы и артриты. Это воспалительные и дегенеративные заболевания сустава, при которых происходит их разрушение и нарушается двигательная функция.
- Бурсит, тендинит – это заболевания, при которых происходит воспаление синовиальных сумок и сухожилий.
- Варикозное расширение вен.
- Ожирение.
- Сахарный диабет и другие эндокринные нарушения.
- Возрастные изменения.
- Заболевания почек и печени.
Диагностика
Чтобы оценить работу коленных суставов, необходимо обратиться к врачу и пройти ряд исследований. Щелчки в коленях могут появляться по различным причинам, которые требуют различного лечения, при этом симптомы могут быть схожи.
В первую очередь пациенту необходимо обратиться к терапевту, который осмотрит больную ногу, измерит объем движений и, при необходимости, направит к узкому специалисту. Чтобы уточнить диагноз, обычно направляют на следующие исследования:
- Рентгенография. Чаще всего этой процедуры достаточно, чтобы выявить патологию сустава. На снимке видны трещины, переломы, дегенеративные нарушения и воспалительный процесс. Но в некоторых случаях необходимо уточнение, тогда направляют на другие исследования.
- КТ. Этот метод помогает более тщательно изучить костную ткань и обнаружить изменения, которые в ней произошли.
- МРТ позволяет подробнее изучить мягкие ткани, в частности связки, мениски, хрящи.
- Артроскопия дает возможность более детально изучить сустав и определить, с чем связан хруст. При артроскопии делается небольшой надрез в области воздействия и в него вводят артроскоп, с помощью которого осматривают сустав изнутри.
- Анализы крови и мочи назначают для того, чтобы выявить воспалительный процесс или нарушение обмена веществ.
Во время диагностики пациента могут направить к узким специалистам для консультации, например, к неврологу, эндокринологу, нефрологу, так как часто заболевания суставов связаны с другими патологиями.
Лечение
Рис — Ортез для иммобилизации
Лечение зависит от причины хруста в коленях. Если симптом возникает из-за пассивного образа жизни, то пациенту не назначают лекарств, а рекомендуют заняться гимнастикой, правильно питаться, принимать витаминные комплексы.
В тех случаях, когда заболевание связано с воспалительным процессом или дегенеративными изменениями, назначают комплексное и длительное лечение, направленное на устранение симптомов и восстановление сустава:
Как правило, большинство заболеваний суставов на начальной стадии лечат консервативно при помощи медикаментозных препаратов. Это противовоспалительные препараты, если причиной заболевания стало воспаление, а также средства для нормализации обмена веществ, хондропротекторы. Для снятия боли, отека назначают обезболивающие средства, нестероидные противовоспалительные препараты, глюкокортикостероиды.
На запущенных стадиях, когда произошли необратимые изменения в хрящевой ткани, показано хирургическое вмешательство. Восстановить сустав без операции на запущенной стадии не представляется возможным, даже при длительном приеме хондропротекторов.
В любом случае, комплекс препаратов и физиопроцедур должен подбирать врач на основании поставленного диагноза. Самолечением в таком случае заниматься не стоит, так как скорее всего удастся только заглушить симптомы, а хрящ продолжит разрушаться, что приведет к дальнейшему нарушению его функции.
Народное
В большинстве случаев при лечении заболеваний коленного сустава разрешается применять рецепты народной медицины в комплексном лечении. Они помогут снять воспаление и нормализовать работу суставов, убрать хруст и боль. Но стоит понимать, что такие методы эффективны только в комплексном лечении, сами по себе народные средства болезнь скорее всего не вылечат.
Эффективные рецепты для суставов:
- Парафиновые и грязевые компрессы, аппликации;
- Компрессы и ванночки с лечебными травами;
- Компресс с капустным листом и медом;
- Компресс с содой или морской солью;
- Лечебные ванны.
Если выбор пал на народное лечение, даже после консультации с врачом нужно уяснить одно правило: народные средства не избавят от хруста, если не делать гимнастику. Важнейшую роль в лечении щелчков в суставах играет именно лечебная физкультура, поэтому утренняя зарядка должна быть спутником пациента на протяжении всей жизни. Очень эффективно при щелчках в коленях упражнение велосипед, которое можно делать утром, не вставая с постели.
Профилактика
Если причиной щелчков в коленях является физиология, то предупредить их возникновение и избавиться от них скорее всего не получится. В остальных случаях вполне возможно предупредить возникновение осложнений и дальнейшее развитие патологии, соблюдая следующие рекомендации:
- В первую очередь нужно постараться вести здоровый и активный образ жизни, заниматься спортом в меру, не перенапрягаясь. Не стоит вести пассивный образ жизни и допускать возникновения застойных процессов в тканях, это неминуемо ведет к их атрофии и дегенеративным нарушениям, разрушению сустава.
- Также важную роль играет питание, оно должно быть полезным и сбалансированным. Не стоит злоупотреблять мясными продуктами, сладким, соленым, острым и жирным. Такая пища приводит к ожирению, нарушению обмена веществ. Впоследствии страдают коленные суставы.
- Чтобы избежать нарушений в работе суставов после травмы, нужно обязательно обращаться в травмпункт. Особенно, если боль не проходит в течении пары часов, нога отекает, появляется гематома. Все это может говорить о трещине, переломе, вывихе, разрыве связок. Любые травмы требуют своевременного лечения.
- Некоторые суставные патологии развиваются на фоне инфекционных заболеваний, поэтому любые инфекции кишечника, мочеполовой и дыхательной системы нужно лечить своевременно, желательно под контролем терапевта.
Заключение
В целом, предотвратить щелчки в коленном суставе можно, если следить за своим организмом, отказаться от вредных привычек и укреплять иммунитет. Правильное отношение к своему здоровью не только избавит от проблем с суставами, но и сделает организм здоровым и крепким.
Видео: Почему хрустят колени? Изучаем свой организм
Источники
- Травматология и ортопедия. Учебник для студентов медицинских институтов под редакцией Юмашева Г.С. Издательство «Медицина» Москва. ISBN 5-225-00825-9.
- Голикова Н.М., Ушакова О.А. Дифференциальная диагностика заболеваний коленного сустава. В сб.: Возрастные, адаптивные и патологические процессы в опорно-двигательном аппарате. Тезисы докладов VII школы по биологии мышц (Харьков, 8-10 июня, 1988 г.). С.188-190
Редактор
Маляева Светлана Геннадьевна
Дата обновления: 30.07.2019, дата следующего обновления: 30.07.2022
nogi.guru
Щелкает колено при разгибании и сгибании – причины и лечение
Коленный сустав – один из наиболее прочных и важных составляющих человеческого организма, который имеет сложную анатомическую структуру и хорошую защиту от воздействия внешних факторов, однако нередко при сгибаниях и разгибаниях сустава слышны звуки хруста и потрескивания. Явление развивается в любом возрасте и часто остается без внимания, что впоследствии может привести к опасным нарушениям в работе опорно-двигательного аппарата.
Часто щелканье в колене вызывается поражением тканей: мениска, надколенника, хряща или суставной капсулы. Чтобы установить точную причину развития звуков, необходимо посетить доктора.
Причины
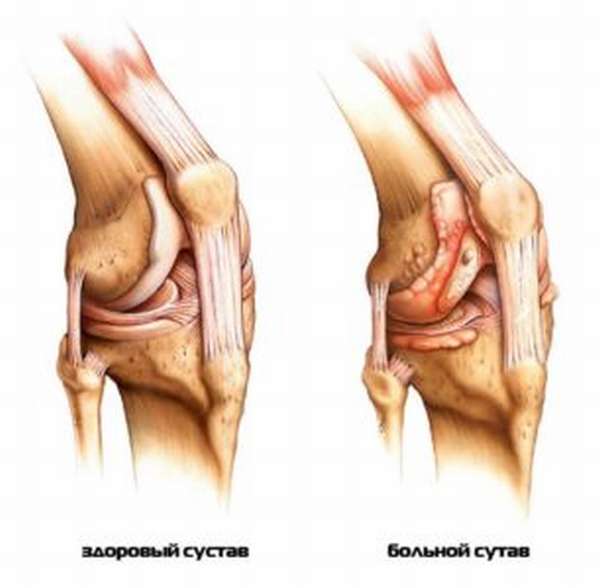
Перечень причин, почему возникает хруст в коленных суставах или так называемая «крепитация», является достаточно обширным. У людей пожилого возраста крепитация может говорить о дегенеративных изменениях в суставах и нарушениях обмена веществ, а у детей или профессиональных спортсменов такое явление вызывается травматическим повреждением. Однако не всегда щелчки бывают следствием развития патологии. Крепитация часто происходит у людей, которые мало двигаются, вследствие разрывов пузырьков в синовиальной жидкости коленного сустава во время его сгибаний-разгибаний или ходьбы. Подобное состояние не является патологическим в отличие от хруста колена из-за трения тканей.
Симптом хруста бывает как самостоятельным, так совмещенным с такими признаками, как боль, отечность и ограничение спектра двигательной деятельности сустава. Распространенными причинами развития крепитации являются травматическое повреждение, ожирение или неудобная обувь, когда на сустав приходится излишняя нагрузка, вследствие чего его составляющие начинают деформироваться и разрушаться. У людей в возрасте до 40 лет такой симптом появляется вследствие физического переутомления, например, чрезмерного количества приседаний.
Установить причину, почему щелкает колено, может врач на основании результатов диагностических исследований. Обращение к врачу при крепитации, которая характеризуется болью, обязательно, поскольку совокупность вышеприведенных симптомов может свидетельствовать о развитии патологии. В медицинской практике принято выделять 2 вида состояний, вследствие которых происходит крепитация – физиологическое и патологическое.
Физиологическое щелканье

Крепитация не всегда говорит о патологии щелчки могут появиться в результате особенностей его анатомического строения. Обстоятельства, вследствие которых щелкает колено при его разгибании и сгибании, бывают следующими:
- чрезмерная физическая нагрузка на коленный сустав из-за активных занятий спортом, иных нагрузок (поднятия тяжестей, приседаний), хождения в обуви на каблуках и т.п.,
- изменения в суставах вследствие уменьшения их питания и разрастания соединительной ткани в связках из-за ограниченной подвижности тела,
- растяжение или разрыв связок и сухожилий, вследствие чего колено при сгибании издает звуки хруста и треска,
- недостаточное количество кальция и фосфора, которые задействованы в процессе формирования костей, отсутствие указанных элементов восполняется путем принятия кальций- и фосфорсодержащих препаратов или БАДов,
- излишний вес и ожирение, при которых существенно возрастает нагрузка, суставные части колена постепенно изнашиваются, и появляется хруст,
- врожденная специфическая особенность строения сустава, которая передается генетически.
Существует ошибочное убеждение в том, что физические упражнения способны разрушать коленные суставы и способствовать проявлению патологий, вызывающих щелканье и ограничение их движения. На самом деле, малоподвижный образ жизни приводит к ещё худшим последствиям, чем физические нагрузки. Для устранения неприятных звуков в сочленении рекомендованы ежедневные умеренные упражнения и гимнастика.
Патологическое щелканье

Некоторые патологии могут также вызывать щелчки в коленном суставе при сгибании и разгибании ноги.
Такое состояние может проявляться при наличии определенных заболеваний, которые и порождают щелчки в колене. Сопутствующим симптомом такого состояния является боль, также вероятны отеки и воспаление, ограничение двигательной активности конечности, локальное повышение температуры. Основные заболевания, которые провоцируют хруст и щелканье, это:
- артрит или артроз вследствие наличия вялотекущих воспалительных и дегенеративных процессов коленного сустава происходит изменение суставных поверхностей, которое и вызывает хруст в области сочленения,
- менископатия повреждение менисков как причина хруста происходит из-за неудачного движения, внезапного переизгиба колена или поворота, из-за чего часть мениска отделяется от своего местоположения, попадает в суставную сумку и вызывает щелканье при движении,
- воспаление ткани сустава – такое состояние случается при травматическом повреждении или инфицировании элементов сустава, при этом возникает отек, и нарушается его функционирование,
- отложение солей или подагра также влияет на подвижность и возникновение специфических звуков,
- венозная недостаточность или варикоз,
- возрастная изношенность суставов,
- эндокринные заболевания организма.
Для своевременного выявления причины хруста, вызванного системным заболеванием, необходимо обратиться к врачу соответствующего профиля (травматологу, ортопеду, ревматологу) и пройти диагностическое обследование.
Диагностика
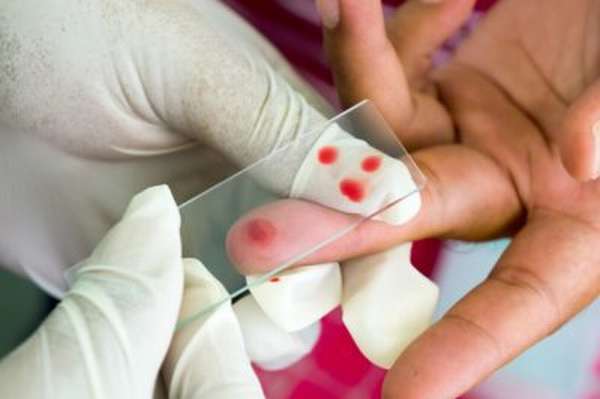
В тех случаях, когда колено щелкает при разгибании и сгибании, необходимо пройти обследование у врача, которое включает следующие виды исследований:
- Клиническое обследование, которое состоит из осмотра пациента, опроса и сбора анамнеза. На основании полученных данных врач устанавливает предварительный диагноз и назначает дополнительные исследования.
- Биохимический и общий анализ крови дают представление о наличии воспалительного или инфекционного процесса в организме, а также такого заболевания, как артрит.
- Ультразвуковое исследование позволяет выявить наличие крови и инородных тел в суставной сумке, повреждение связок, сухожилий, мениска.
- Рентгенография дает возможность увидеть изменение в положении костей при переломах и вывихах, сужение щели сустава при воспалительных процессах и дистрофических изменениях. Она не дает представления о повреждениях мягких тканей, для чего применяются более современные методы (КТ, МРТ).
- Компьютерная томография позволяет выявить переломы, артриты, остеоартроз и остеохондрит, воспаление оболочки сустава.
- Магнитно-резонансная томография выявляет малейшие изменения в тканях, повреждения сухожилий, связок, гемартроз, бурсит и прочие. Повреждение надколенника, если хрустят колени, также можно выявить с помощью МРТ.
После прохождения всех необходимых исследований врач может поставить диагноз, то есть определить заболевание, которое вызывает щелканье в колене.
Лечение щелканья в коленных суставах

Лечение, направленное на устранение основного заболевания, которое вызывает крепитацию колен, включает следующие основные методики:
- Диетическое сбалансированное питание. Если щелкает коленка при разгибании и сгибании, вероятной причиной этого явления может быть ожирение, подагра, неправильный обмен веществ в организме, которые эффективно лечатся с помощью специальных диет, назначаемых врачом-диетологом. С помощью диеты также можно восстановить недостаток кальция и фосфора в организме.
- Лечение медицинскими лекарственными препаратами является эффективным при таких заболеваниях, как артроз, артрит и подагра. Для общего или местного лечения используются противовоспалительные, обезболивающие, противоподагрические средства и хондропротекторы.
- Хирургическое вмешательство показано в тяжелых случаях, когда при сгибании колена хруст сопровождается болью и не проходит, а консервативное лечение не приносит должного эффекта, например при менископатии или запущенном случае тендинита.
- Реабилитационные процедуры. Если колени скрипят, то наряду с другими методами врач обычно назначает восстановительные массажи и гимнастику.
Народные методы

Рецепты народной медицины при заболеваниях коленей не способны побороть недуг самостоятельно, поэтому могут быть использованы только в комплексе с основными методами лечения. Из них на практике широко применяются:
- травяные и парафиновые компрессы и ванночки,
- солевые примочки,
- компресс из сока свежих капустных листьев.
Профилактика

В тех случаях, когда щелкают колени при сгибании и разгибании, и это доставляет неудобства либо вызывает болезненные симптомы, необходимо установить диагноз и пройти лечение. Чтобы обезопасить себя от симптомов хруста в коленях, существуют следующие профилактические мероприятий:
- сбалансированный рацион,
- ведение здорового образа жизни с оптимальной физической нагрузкой на коленный сустав,
- ношение обуви на комфортной подошве,
- предоставление отдыха ногам после значительных нагрузок,
- недопущение переохлаждения конечностей.
irksportmol.ru
Щелкает колено при сгибании и разгибании: причины и симптомы
Болит и щелкает колено по разным причинам, и эта проблема тревожит и доставляет неприятные ощущения в любом возрасте. Подобная симптоматика может быть, как сигналом о переутомлении, так и признаком серьезной патологии. Почему щелкают колени?
Отчего хрустит колено?
Щелчки и хруст в коленном суставе при разгибании могут возникать как при наличии серьезных заболеваний, так и при обыкновенном перенапряжении мышц. Основными причинами этого симптома считаются следующие:
Чтобы выяснить конкретную причину, почему щелкают коленные суставы, нужно понять, в каких условиях и как часто появляется недомогание.
При каких заболеваниях щелкает колено?
Заболеваний и проблемных состояний, среди симптомов которых значится и щелканье коленного сустава, немало. Но в основной список входят несколько наиболее вероятных:
- суставные болезни;
- травмы;
- эндокринные заболевания;
- болезни печени, почек;
- ожирение;
- проблемы обмена веществ.
Иногда пациента беспокоит щелканье коленного сустава в послеоперационный период (на протяжении двух месяцев), это нормально. При этом сустав может болеть и отекать.
Щелчки при физической нагрузке
Если при выполнении упражнений, в частности при приседании, слышен хруст и щелчки в коленях – это повод пересмотреть программу тренировок и проконсультироваться у врача. Здоровый сустав может щелкнуть, но такое случается редко, а вот постоянные щелчки говорят о деструкции хрящевой ткани.
Совет! Для уменьшения нагрузки на колено спортсменам рекомендуется носить спортивные бандажи или эластичный бинт.
Если щелчки в колене появились после травмы или ушиба, это может сигнализировать о повреждении хрящей. Спровоцировать возникновение хруста могут стрессовые ситуации или даже ношение неудобной обуви.
К каким врачам идти, если хрустит колено?
Когда болят и щелкают колени, невозможно самостоятельно поставить точный диагноз, следует обратиться к врачу. Первичный прием может провести терапевт, и он же при необходимости направит на дополнительные консультации к специалистам:
- невропатологу;
- травматологу;
- ревматологу;
- ортопеду;
- эндокринологу.
Если щелчки в коленном суставе возникают у младенцев или детей младшего возраста, обращаться нужно к педиатру.
Среди дополнительных исследований, помогающих понять, почему болит и щелкает колено, следующие мероприятия:
- УЗИ сустава;
- анализы;
- рентгеновский снимок.
Поскольку щелканье в коленях может сигнализировать о различных заболеваниях, назначение лечебных процедур может изменяться в зависимости от состояния пациента и его жалоб.
Как лечить хруст в суставе?
Неприятные ощущения в колене при сгибании лечатся различными способами. Начинают терапию с консервативного лечения, в тяжелых случаях показано оперативное вмешательство. Без него не обойтись, когда у пациента диагностированы следующие особенности заболевания суставов:
- характеризуются сильными повреждениями и разрывами связок;
- имеют III степень тяжести;
- не лечатся медикаментами.
Консервативное медикаментозное лечение показано, когда диагностированы
болезни суставов I-II степени, в том числе и посттравматического характера. В период восстановления после вмешательства хирургов медикаменты не отменяются.
При ушибах, бурсите и вывихах достаточно использовать различные фиксирующие повязки и согревающие компрессы, дополненные лечебной гимнастикой.
На любой стадии заболевания, когда колено болит и щелкает, крайне не рекомендуется заниматься самолечением. При своевременном и компетентном лечении прогноз благоприятен, во всяком случае, внимательное отношение к здоровью уже при первых проблемных признаках позволит избежать неприятных осложнений.
Поможет профилактика

Чтобы избавиться от хруста в колене, мало соблюдения лечебных рекомендаций и приема лекарственных препаратов. Когда щелкает коленный сустав, профилактические меры должны стать нормой повседневной жизни. Что делать? Следует изменить свои привычки на здоровые:
- правильное питание;
- режим дня;
- физическая активность;
- удобная обувь;
- увеличение потребления жидкости.
Почему чешется нога? Читайте тут.
Для того, чтобы улучшить общее состояние организма, сгибательные и разгибательные функции суставов, рекомендуется ввести в свой распорядок:
- занятия йогой;
- плавание;
- водные процедуры;
- физкультуру и аэробику.
Эти меры помогут укрепить здоровье и снять эмоциональное напряжение.
Нужно помнить, что стресс — главный враг здоровья, поражающий и коленные суставы, поэтому необходимо избегать стрессовых ситуаций. И если вдруг пациент замечает, что при разгибании и сгибании щелкает колено, не стоит медлить с консультацией врача.
prokoleni.ru
Щелкает колено при разгибании и сгибании: что делать?
Причин, по которым может наблюдаться хруст коленных суставов, достаточно много. Это может быть приобретенная проблема, вследствие различных травм или изнашивания сустава, или патология, связанная с его строением. В большинстве случаев такое явление наблюдается у пожилых и спортсменов, однако у молодых людей такое заболевание, к сожалению, также не редкость.
Крепитация – так в научной медицине принято называть данный синдром. Щелчки в коленном суставе, как правило, возникают, когда в синовиальной жидкости при движении образуются пузырьки, а при сгибании или при ходьбе пузырьки растворяются, что приводит к характерному звуку. Подобное явление происходит при трении суставных составляющих друг о друга. Иногда хруст проявляется как самостоятельный симптом, но чаще сопровождается отечностью и болью. Не стоит попустительски относиться к данному проявлению, характерные звуки могут свидетельствовать о слабости суставной ткани, а своевременное лечение может предотвратить серьезные осложнения.
1
Анатомические сведенияВ большинстве случаев хруст в колене может быть вызван поражением твердых тканей, таких как:
- Мениск;
- Надколенники;
- Суставной хрящ;
- Суставная капсула.
Поражена может быть как одна составляющая, так и несколько, такое явление, как правило, обусловлено посттравматическими последствиями и изнашиванием суставных тканей. Итак, почему щелкает колено и каковы провоцирующие факторы развития данного заболевания?

2
Возможные причины- 1. Патологические причины.

 Патологический хруст в коленном суставе напоминает о себе постоянно, а не только при принятии человеком неудобной позы, при сгибании и разгибании ноги или при ходьбе. Такое проявление возникает у человека на фоне каких-либо заболеваний, происходящих в организме, именно они являются первопричиной неприятного хруста. В этом случае хруст сопровождается отеками колена, воспалительным процессом и болевыми ощущениями. Основные заболевания, на фоне которых может возникнуть хруст:
Патологический хруст в коленном суставе напоминает о себе постоянно, а не только при принятии человеком неудобной позы, при сгибании и разгибании ноги или при ходьбе. Такое проявление возникает у человека на фоне каких-либо заболеваний, происходящих в организме, именно они являются первопричиной неприятного хруста. В этом случае хруст сопровождается отеками колена, воспалительным процессом и болевыми ощущениями. Основные заболевания, на фоне которых может возникнуть хруст:
- Артриты и артрозы. При этом происходит воспаление сустава и поражение синовиальной оболочки. Факторами, которые приводят к артритам и артрозам, могут быть: переохлаждения, большие физические нагрузки.
- Повреждение мениска. Повреждения мениска возникают при влиянии определенного фактора: резкие движения, резкие разгибания или сгибания нижней конечности, резкие повороты. Если мениск выскочил полностью, самостоятельное заживление практически невозможно. В большинстве случаев прибегают к операционному вмешательству.
- Воспаления суставных тканей. Воспаление происходит в результате повреждения сустава или же при попадании вредоносных бактерий в синовиальную сумку.
- Повреждения, травмы и изнашивание сустава.
- Варикоз. Коленные суставы и сосуды связаны между собой. В некоторых случаях когда щелкает колено, это сигнал о том, что связки растягиваются. Молодым девушкам, которые ощущают характерные щелчки в колене, нужно обратиться к специалисту, чтобы предотвратить варикозные проявления.
- 2. Физиологические причины.
Не всегда треск колена при сгибании и разгибании может сигнализировать о наличии каких-либо серьезных заболеваний. Также оно может возникать вследствие неправильного образа жизни или может быть связано с иными физиологическими причинами, остается только выяснить, почему щелкают колени, когда образ жизни человека провоцирует данное заболевание:
- Повышенные нагрузки на коленный сустав вследствие больших физических нагрузок, частого поднятия тяжестей;
- Нагрузки после малой и ограниченной подвижности человека. Нагрузки должны быть размеренными, при малой подвижности и пассивном образе жизни происходит уменьшение питания коленных суставов. При этом в связках происходит процесс замены тканей на соединительную и возникают характерные звуки при движении.
- Растяжение связок или их разрыв. В этом случае колено щелкает при нарушении целостности строения сустава, при этом нагрузка осуществляется неравномерно, и это приводит к щелчкам в суставе и болевым ощущениям.
- Недостаток в организме фосфора и кальция. Наиболее частая и легко восполняемая причина возникновения хруста. Поскольку фосфор и кальций играют большую роль в формировании костной ткани, то его недостаток способен приводить к хрусту и щелчкам при сгибании и разгибании ноги, боли при движениях и другим неприятным проявлениям. Избежать этого достаточно легко, восполнив запас фосфора и кальция в организме.
- Ожирение. При увеличении веса нагрузка на коленные суставы значительно возрастает, при этом сустав постепенно разрушается, и колено щелкает при сгибании и разгибании, при ходьбе и других движениях. Этого можно избежать, избавившись от лишнего веса.
- Наследственная предрасположенность. Если вы знаете о том, что у ваших родных вследствие каких-либо заболеваний возникает такое проявление, как коленный хруст и проблемы с коленями в принципе, нужно направить все усилия на профилактику данного заболевания. В молодом возрасте каждый может махнуть на это рукой, но если не предотвратить заболевание как можно раньше, дальше будет только хуже.

3
Меры профилактикиДля того чтобы начать эффективное лечение, нужно выявить причины, обуславливающие появление хруста в коленных суставах. К общим профилактическим мерам в данном случае будут относиться следующие:
- Обеспечение адекватных физических нагрузок;
- Осторожность в движениях, не делать резких выпадов;
- Соблюдать здоровый образ жизни;
- Избегать переохлаждения ног;
- После большой нагрузки на ноги следует дать им отдохнуть несколько часов;
- Избегать малоподвижного образа жизни;
- Ношение комфортной обуви, желательно не на каблуках;
- Правильное питание.


4
Диагностика и лечениеДля того чтобы диагностировать причину того, почему щелкает колено при сгибании и разгибании, нужно обратиться к специалисту и пройти через ряд диагностических процедур. Для начала врач назначит осмотр и опрос больного о характере жалоб и болевых ощущений.
Дополнительными мерами являются такие процедуры, как: рентген, КТ, МРТ, артроскопия, а также сдача анализов.
Рентген поможет увидеть колено в различных плоскостях, оценить наличие или отсутствие воспалительного процесса и выявить причины коленного щелканья.

КТ процедура затратная, но высокоинформативная. Ее, как правило, проводят при подозрении на патологические образования костей, которые формируют сочленение. При этом на выходе доктор получает множество снимков в различных плоскостях, что позволяет ему со стопроцентной вероятностью установить диагноз.
МРТ дорогостоящая процедура, но способная выявить воспалительные процессы мягких тканей колена.
Артроскопия проводится с введением камеры в полость коленного сочленения, при этом увидеть патологический процесс и место возникновения проблемы не составит никакого труда.
Заболевание, вызвавшее хруст в коленях, нужно лечить комплексно. Выбрав один метод, достичь полного исцеления будет весьма проблематично.
К методам лечения относятся следующие:
- Лечение медикаментозными препаратами. Оно включает применение различных гелей, таблеток, инъекций и мазей, обладающих противовоспалительным, болеутоляющим и восстанавливающими эффектами.
- ЛФК и массажи. Процедуры щадящего воздействия, упражнения, включающие сгибательные и разгибательные движения для восстановления колена. Чаще всего эти процедуры используются как при наличии заболевания, так и для профилактики по рекомендации врача;
- Оперативное вмешательство. Применяется в том случае, когда традиционная медицина бессильна.
- В некоторых случаях применение народной медицины.
Сгибание и разгибание ноги – наиболее частые движения в жизни человека. В данном процессе участвуют все составляющие структуры колена, поэтому хруст или щелчки в коленном суставе при разгибании и сгибании, а также при ходьбе являются сигналом о том, что данные структуры повреждены. Затягивать с лечением не стоит, так как лучше вовремя предотвратить, чем постоянно мучиться с болевыми ощущениями.


Если щелкает в колене и при этом ощущается боль, нужно обратиться к врачу и выявить природу хруста: является ли это нормой или это проявление патологических изменений в организме.
Если врач выявил, что колени щелкают по причине серьезного заболевания, нужно направить все силы на его лечение. Своевременное обращение к специалисту, ранняя диагностика и профилактические действия в совокупности с комплексным лечением помогут ликвидировать неприятные болевые проявления и характерные щелчки.
spina-health.com
Щелчки в коленном суставе при разгибании — Невралгия
Щелкает в коленном суставе при разгибании и сгибании, что делать?
Одним из проявлений суставного синдрома при различной патологии коленного сустава является ощущение щелчка при ходьбе, сгибании и разгибании конечности. В то же время этот симптом может быть физиологическим явлением, связанным с особенностями анатомии сустава.
Почему возникают симптомы? Как определить являются ли щелчки в коленном суставе признаком болезни? В каких случаях нужно обращаться к врачу?
Физиологические причины
Щелчки в коленном суставе при сгибании и разгибании не всегда указывают на патологию сочленения. При некоторых особенностях строения опорно-двигательного сустава человек может ощущать щелканье, хруст при ходьбе, активных движениях в колене. Такими факторами могут быть:
- Чрезмерная нагрузка на суставы, приводящая к застою крови, мышечной усталости, снашиванию хрящевых образований колена.
- Значительные движения после длительного малоподвижного образа жизни.
- Особенности анатомии связок и менисков, не влияющие на объем движений, но приводящие к хрусту и щелчкам.
Первые две причины поддаются коррекции. При нормальном двигательном режиме, рациональном питании симптом проходит и перестаёт беспокоить человека.
Анатомические особенности не всегда проявляются в детстве, иногда щелчки встречаются при достижении связок определенного размера. Заметить дефект можно при помощи магнитно-резонансной томографии коленного сустава. При отсутствии других беспокоящих пациента симптомов коррекция не требуется.
Патологические причины
К сожалению, коленный сустав щелкает при развитии различных видов заболеваний, требующих медикаментозной и хирургической коррекции. К ним относятся:
- Артрозы – дегенеративные заболевания колена, которые приводят к нарушению соответствия суставных поверхностей друг другу. При сгибании и разгибании возникают щелчки в области сочленения.
lechenienevralgii.club












 перелом костей ноги
перелом костей ноги виды переломов ноги
виды переломов ноги признаки перелома
признаки перелома первая помощь при переломах костей
первая помощь при переломах костей лечение перелома костей
лечение перелома костей



































 Для того чтобы организм быстрее восстановил свои ткани после перелома врачи часто вместе с таблетками и инъекциями могут порекомендовать мази.
Для того чтобы организм быстрее восстановил свои ткани после перелома врачи часто вместе с таблетками и инъекциями могут порекомендовать мази. Есть противопоказания.
Есть противопоказания. беременности. Приемлемая цена, отличное действие на организм. Минусы: нет
беременности. Приемлемая цена, отличное действие на организм. Минусы: нет Данные средства имеют очень сложный состав и помимо согревающего эффекта оказывают антибактериальный. Они могут снабжать кровь кислородом и даже усиливать метаболизм.
Данные средства имеют очень сложный состав и помимо согревающего эффекта оказывают антибактериальный. Они могут снабжать кровь кислородом и даже усиливать метаболизм. часто страдает от нехватки кровоснабжения, но и стимулируют работу сосудов.
часто страдает от нехватки кровоснабжения, но и стимулируют работу сосудов. Есть мази двойного действия, такая как Ихтиоловая. Она не только согревает и разогревает ткани, улучшает кровоток, но и способствует снятию отека.
Есть мази двойного действия, такая как Ихтиоловая. Она не только согревает и разогревает ткани, улучшает кровоток, но и способствует снятию отека.
 По мнению специалистов, медикаментозная терапия при переломах костей считается обязательным элементом комплексного эффективного лечения. Лекарственные препараты предписывают для устранения болезненной симптоматики, улучшения самочувствия больного. Они восстанавливают и укрепляют костную ткань изнутри, активизируя и ускоряя сращение перелома.
По мнению специалистов, медикаментозная терапия при переломах костей считается обязательным элементом комплексного эффективного лечения. Лекарственные препараты предписывают для устранения болезненной симптоматики, улучшения самочувствия больного. Они восстанавливают и укрепляют костную ткань изнутри, активизируя и ускоряя сращение перелома.



































 Загрузка…
Загрузка…
 При остеохондрозе человек может ощущать и немение в пальцах.
При остеохондрозе человек может ощущать и немение в пальцах. Очень часто кальцинаты откладываются в области фаланг пальцев.
Очень часто кальцинаты откладываются в области фаланг пальцев. Переохлаждение организма — пусковой механизм для такой болезни.
Переохлаждение организма — пусковой механизм для такой болезни. Если конечности получили повышенную нагрузку на тренировке, то мышечная ткань может воспалиться.
Если конечности получили повышенную нагрузку на тренировке, то мышечная ткань может воспалиться. Когда хрящевая ткань разрушается, то сочленение заметно отекает.
Когда хрящевая ткань разрушается, то сочленение заметно отекает. Когда сухожили постоянно перенапрягаются, то они со временем перенапрягаются.
Когда сухожили постоянно перенапрягаются, то они со временем перенапрягаются. Отечность и ломоту в конечности можно убрать Долгитом.
Отечность и ломоту в конечности можно убрать Долгитом. Плечевое сочленение перестанет беспокоить после электрофореза.
Плечевое сочленение перестанет беспокоить после электрофореза.











 Каждый человек хотя бы раз в жизни сталкивался с ситуацией, когда болят руки. Нередко спазмы локализуются в каком-то одном месте либо распространяются на весь сустав, захватывая кисть. Сразу определить фактор, вызвавший данное явление, сложно, т. к. это может быть просто результатом физических нагрузок, переутомления или серьезных проблем со здоровьем.
Каждый человек хотя бы раз в жизни сталкивался с ситуацией, когда болят руки. Нередко спазмы локализуются в каком-то одном месте либо распространяются на весь сустав, захватывая кисть. Сразу определить фактор, вызвавший данное явление, сложно, т. к. это может быть просто результатом физических нагрузок, переутомления или серьезных проблем со здоровьем.
 Воспаление шейного отдела позвоночника начинается от верхней конечности, отмечается при поворотах головы. Редко возможны онемение, ползание мурашек. Артрит и артроз ведут к изменению и дистрофии костных тканей, хрящей. В результате появляются спазмы в области шеи, в плече и предплечье. Артроз ведет к накоплению солей в хрящевой массе, в результате чего ее поверхность становится жесткой и вызывает воспаление мягких тканей. Предпосылками заболевания служат травмы, переохлаждения, ранее перенесенные инфекции.
Воспаление шейного отдела позвоночника начинается от верхней конечности, отмечается при поворотах головы. Редко возможны онемение, ползание мурашек. Артрит и артроз ведут к изменению и дистрофии костных тканей, хрящей. В результате появляются спазмы в области шеи, в плече и предплечье. Артроз ведет к накоплению солей в хрящевой массе, в результате чего ее поверхность становится жесткой и вызывает воспаление мягких тканей. Предпосылками заболевания служат травмы, переохлаждения, ранее перенесенные инфекции.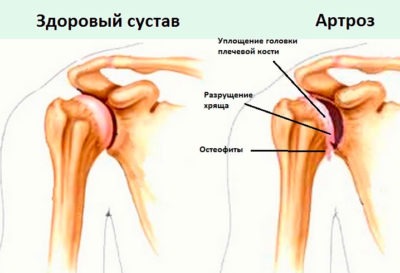 Виновниками боли в руках являются остеохондроз, плечелопаточный периартрит, артрит, артроз. В зависимости от того, какая часть поражена, болит правая либо левая сторона. Основаниями для развития заболеваний становятся наследственность, вредные привычки, травмы, возрастные изменения, инфекции, сахарный диабет, гормональные расстройства. Симптомы: невозможно поднять руку, скованность, ограниченность в движениях. При остром течении периартрита наблюдается усиление воспалительного процесса, повышение температуры тела. Артралгия характеризуется повышенной температурой пораженного места, покраснением, припухлостью, скоплением жидкости в полости сустава.
Виновниками боли в руках являются остеохондроз, плечелопаточный периартрит, артрит, артроз. В зависимости от того, какая часть поражена, болит правая либо левая сторона. Основаниями для развития заболеваний становятся наследственность, вредные привычки, травмы, возрастные изменения, инфекции, сахарный диабет, гормональные расстройства. Симптомы: невозможно поднять руку, скованность, ограниченность в движениях. При остром течении периартрита наблюдается усиление воспалительного процесса, повышение температуры тела. Артралгия характеризуется повышенной температурой пораженного места, покраснением, припухлостью, скоплением жидкости в полости сустава.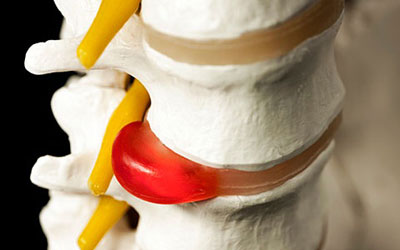 Грыжа образуется, когда межпозвоночный диск разрывается, его фрагменты выпадают в позвоночный канал и развивается выпуклость. Патология может возникнуть в поясничном, грудном, шейном отделах. О грыже в шейном отделе свидетельствует слабость в предплечьях, болит и ноет рука от плеча до кисти, немеют пальцы. Пациенту трудно даже сжимать фаланги. Дополнительно присоединяются головные боли, головокружения, шум в ушах, высокое артериальное давление, спазмы в воротниковой зоне.
Грыжа образуется, когда межпозвоночный диск разрывается, его фрагменты выпадают в позвоночный канал и развивается выпуклость. Патология может возникнуть в поясничном, грудном, шейном отделах. О грыже в шейном отделе свидетельствует слабость в предплечьях, болит и ноет рука от плеча до кисти, немеют пальцы. Пациенту трудно даже сжимать фаланги. Дополнительно присоединяются головные боли, головокружения, шум в ушах, высокое артериальное давление, спазмы в воротниковой зоне. Представляет собой воспалительную реакцию в одной или нескольких скелетных мышцах. Провоцирующими факторами являются недавно перенесенные грипп, ОРВИ, простуда, токсикоинфекции, травмы, переохлаждения, ревматоидный артрит, красная волчанка, аутоиммунные заболевания. Признаки: спазмы в шее, боль в правом или левом плече, гиперемия кожных покровов, горячность участка. К острому миозиту присоединяется субфебрилитет, лихорадка, озноб, мигрени, увеличение объема лейкоцитов в крови, уплотнение мышечных тканей.
Представляет собой воспалительную реакцию в одной или нескольких скелетных мышцах. Провоцирующими факторами являются недавно перенесенные грипп, ОРВИ, простуда, токсикоинфекции, травмы, переохлаждения, ревматоидный артрит, красная волчанка, аутоиммунные заболевания. Признаки: спазмы в шее, боль в правом или левом плече, гиперемия кожных покровов, горячность участка. К острому миозиту присоединяется субфебрилитет, лихорадка, озноб, мигрени, увеличение объема лейкоцитов в крови, уплотнение мышечных тканей.
 Способствуют возникновению патологии падения на руку, резкий вывих, разрыв мышечной ткани, сухожилий, чрезмерное перенапряжение руки во время работы, долгое нахождение в неудобном положении. Смещение плечевой кости ведет к появлению гематомы, кровоизлиянию, отеку, повышению температуры пораженного участка. При вывихе слышится легкий щелчок. Иногда кость смещается из-за износа тканей или при остеопорозе, когда организм испытывает дефицит кальция. Перелом заметен сразу — возникает резкое, сильное недомогание, человек не способен пошевелить конечностью.
Способствуют возникновению патологии падения на руку, резкий вывих, разрыв мышечной ткани, сухожилий, чрезмерное перенапряжение руки во время работы, долгое нахождение в неудобном положении. Смещение плечевой кости ведет к появлению гематомы, кровоизлиянию, отеку, повышению температуры пораженного участка. При вывихе слышится легкий щелчок. Иногда кость смещается из-за износа тканей или при остеопорозе, когда организм испытывает дефицит кальция. Перелом заметен сразу — возникает резкое, сильное недомогание, человек не способен пошевелить конечностью.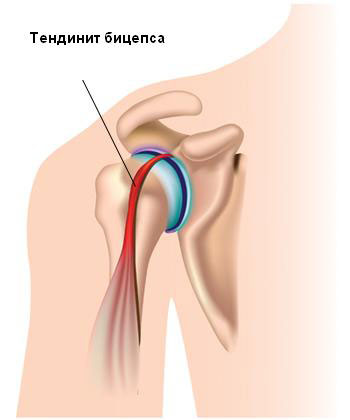 К поражению плечевой области ведут обилие микротравм, профессиональная деятельность, реактивный артрит, остеохондроз, остеопороз, подагра, инфекционные заболевания, стрессовые состояния, сахарный диабет. Также ей способствуют врожденная дисплазия, низкий иммунитет, потеря эластичности, упругости сухожилий. Свидетельством тендинита будут припухлость, краснота эпидермиса, наличие уплотнений в пораженном месте, повышенная температура, пощелкивания, слышимые даже без использования фонендоскопа, невозможность поднять руку. Впоследствии происходит атрофия мышечной ткани.
К поражению плечевой области ведут обилие микротравм, профессиональная деятельность, реактивный артрит, остеохондроз, остеопороз, подагра, инфекционные заболевания, стрессовые состояния, сахарный диабет. Также ей способствуют врожденная дисплазия, низкий иммунитет, потеря эластичности, упругости сухожилий. Свидетельством тендинита будут припухлость, краснота эпидермиса, наличие уплотнений в пораженном месте, повышенная температура, пощелкивания, слышимые даже без использования фонендоскопа, невозможность поднять руку. Впоследствии происходит атрофия мышечной ткани.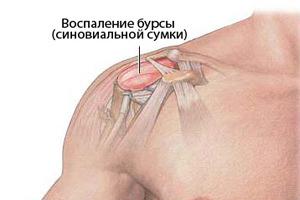 Свое название болезнь получила из-за образования жидкости в бурсе (синовиальной сумке), которая расположена около каждого сустава. Любое движение сопровождается трением сухожилий и костей, поэтому синовиальная сумка воспаляется по-разному. Когда возникает боль в правой или левой руке, это значит, что бурса воспалилась. Причинами такого явления, как правило, являются чрезмерные нагрузки, перенапряжения, травмы. Визуально бурсит проявляется отечностью тканей, покраснением.
Свое название болезнь получила из-за образования жидкости в бурсе (синовиальной сумке), которая расположена около каждого сустава. Любое движение сопровождается трением сухожилий и костей, поэтому синовиальная сумка воспаляется по-разному. Когда возникает боль в правой или левой руке, это значит, что бурса воспалилась. Причинами такого явления, как правило, являются чрезмерные нагрузки, перенапряжения, травмы. Визуально бурсит проявляется отечностью тканей, покраснением.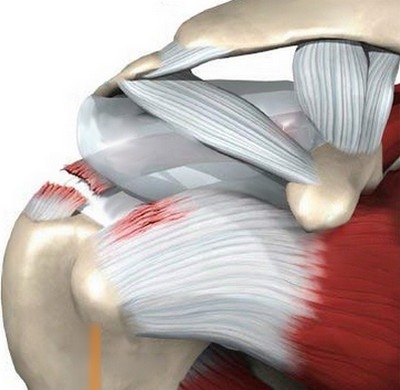 Что это такое? Признаком становится вращение плеча на 30 градусов. Причиной данного заболевания служит попадание кальциевых солей, их мелких частиц в субакромиальную сумку. Невозможно полноценно повернуть сустав, отвести плечо назад, вперед.
Что это такое? Признаком становится вращение плеча на 30 градусов. Причиной данного заболевания служит попадание кальциевых солей, их мелких частиц в субакромиальную сумку. Невозможно полноценно повернуть сустав, отвести плечо назад, вперед.


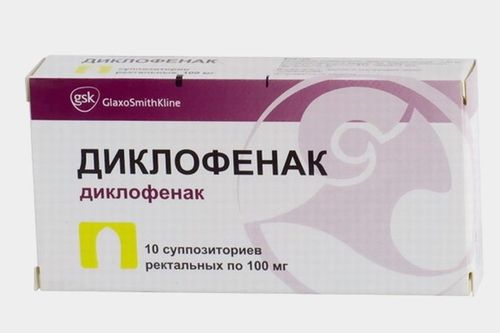


 побочных эффектов, свойственных данной группе препаратов. Неприятные ощущения появляются в кишечнике:
побочных эффектов, свойственных данной группе препаратов. Неприятные ощущения появляются в кишечнике:















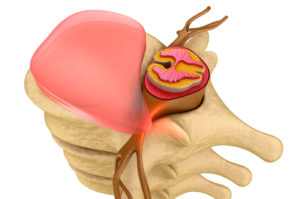









 Еще одним фактором, почему мерзнет спина, можно назвать состояние стресса: нервные окончания позвоночника таким образом реагируют на стрессовую ситуацию, а вдвойне это состояние усугубляется еще и выбросом гормонов из коры надпочечников, которые провоцируют сужение сосудов, из-за чего опять-таки мерзнет спина. Еще одной причиной такого физиологического состояния может стать длительная неподвижность, сидячий образ жизни или же высокий уровень физических нагрузок. Организм так способен реагировать и на состояние сильного переутомления. Особенность физиологического холода в спине – его временный характер. Этот синдром может исчезнуть после продолжительного отдыха, смены неудобной позы или же ликвидации причины стресса.
Еще одним фактором, почему мерзнет спина, можно назвать состояние стресса: нервные окончания позвоночника таким образом реагируют на стрессовую ситуацию, а вдвойне это состояние усугубляется еще и выбросом гормонов из коры надпочечников, которые провоцируют сужение сосудов, из-за чего опять-таки мерзнет спина. Еще одной причиной такого физиологического состояния может стать длительная неподвижность, сидячий образ жизни или же высокий уровень физических нагрузок. Организм так способен реагировать и на состояние сильного переутомления. Особенность физиологического холода в спине – его временный характер. Этот синдром может исчезнуть после продолжительного отдыха, смены неудобной позы или же ликвидации причины стресса. Если с основными факторами, провоцирующими кратковременные «мурашки» по спине или чувство холода, более или менее все понятно, то какие причины вынуждают тело человека реагировать подобным синдромом на постоянной основе? Чаще всего речь идет о неврологических дисфункциях организма, заболеваниях опорно-двигательного аппарата и сердечно-сосудистой системы, а также некоторых инфекционных заболеваниях, имеющих в числе основных симптомов холодящие ощущения вдоль позвоночника.
Если с основными факторами, провоцирующими кратковременные «мурашки» по спине или чувство холода, более или менее все понятно, то какие причины вынуждают тело человека реагировать подобным синдромом на постоянной основе? Чаще всего речь идет о неврологических дисфункциях организма, заболеваниях опорно-двигательного аппарата и сердечно-сосудистой системы, а также некоторых инфекционных заболеваниях, имеющих в числе основных симптомов холодящие ощущения вдоль позвоночника. Еще одно заболевание нервной системы, симптомом которого является холод в спине, это полинейропатия. При его протекании импульсы в нервных окончаниях нередко проводятся с нарушениями, не достигая конечной точки, из-за чего в случае поражения спинномозговых нервов возникает ощущение, будто мерзнет спина.
Еще одно заболевание нервной системы, симптомом которого является холод в спине, это полинейропатия. При его протекании импульсы в нервных окончаниях нередко проводятся с нарушениями, не достигая конечной точки, из-за чего в случае поражения спинномозговых нервов возникает ощущение, будто мерзнет спина.







 Устранить болевой синдром и восстановить функции сочленения можно и немедикаментозным лечением. Снижают нагрузки на локтевой сустав ортезы или бандажи — специальные ортопедические приспособления. Помогают справиться с проблемой физиотерапевтические процедуры, например, парафиновые аппликации или озокерит. Если внутри синовиальной сумки скапливается жидкость, может понадобиться аспирация жидкости и дренаж. Применяются следующие способы лечения:
Устранить болевой синдром и восстановить функции сочленения можно и немедикаментозным лечением. Снижают нагрузки на локтевой сустав ортезы или бандажи — специальные ортопедические приспособления. Помогают справиться с проблемой физиотерапевтические процедуры, например, парафиновые аппликации или озокерит. Если внутри синовиальной сумки скапливается жидкость, может понадобиться аспирация жидкости и дренаж. Применяются следующие способы лечения:

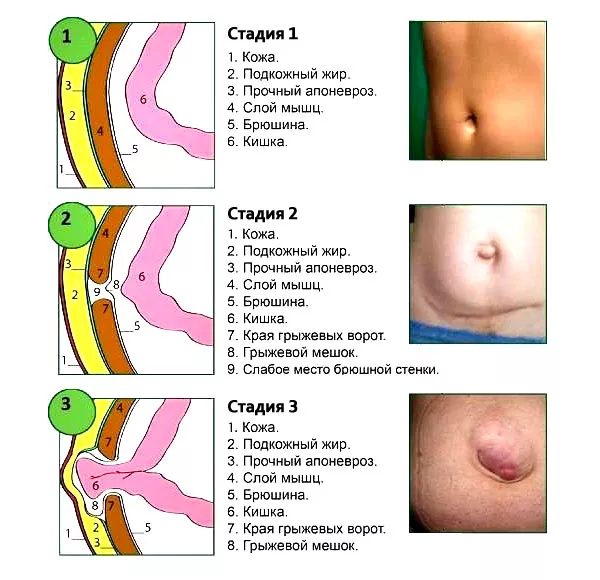
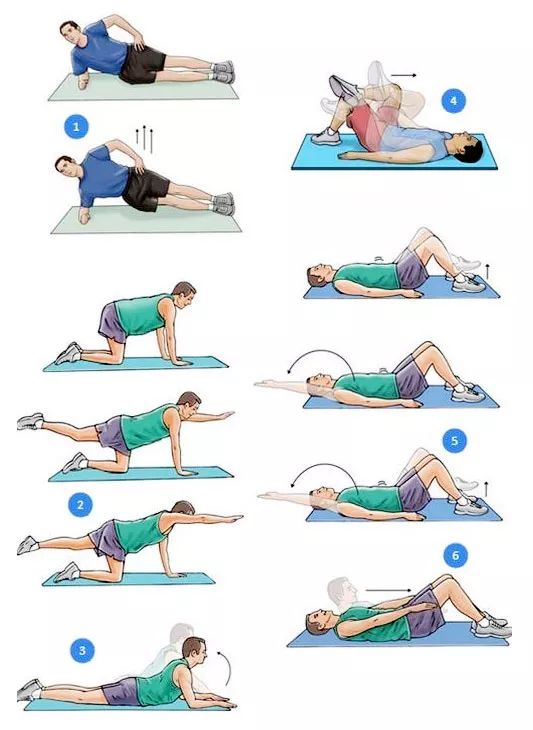
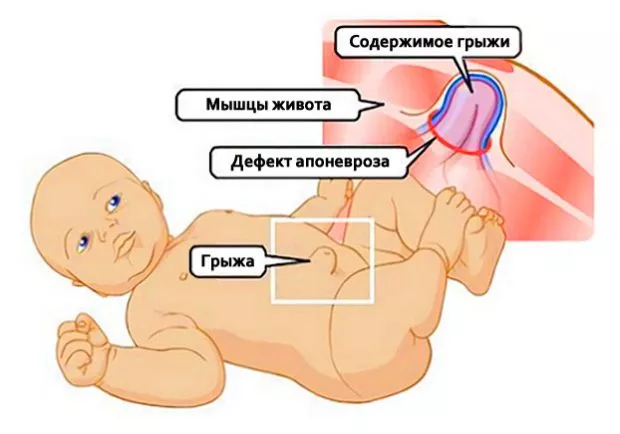



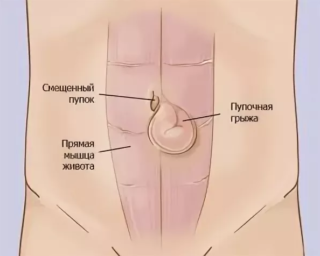 Пупочная грыжа, при которой внутренние органы выходят через пупочное кольцо за пределы брюшной полости, требует хирургического лечения. Если у маленьких детей до 5 – 6 лет есть шанс, что мышцы укрепятся и кольцо станет меньше, то у взрослых такая вероятность близка к нулю.
Пупочная грыжа, при которой внутренние органы выходят через пупочное кольцо за пределы брюшной полости, требует хирургического лечения. Если у маленьких детей до 5 – 6 лет есть шанс, что мышцы укрепятся и кольцо станет меньше, то у взрослых такая вероятность близка к нулю.
 Восстановление после операции по удалению пупочной грыжи у мужчин и женщин происходит одинаково. Рекомендуются:
Восстановление после операции по удалению пупочной грыжи у мужчин и женщин происходит одинаково. Рекомендуются:




 Пупочная грыжа – это достаточно распространенная патология, которая может возникать у людей всех возрастных категорий независимо от половой принадлежности. У взрослых людей грыжа обычно появляется вследствие ослабления пупочного кольца, а также по причине стойкого увеличения внутрибрюшного давления. У детей – из-за задержки формирования передней брюшной стенки.
Пупочная грыжа – это достаточно распространенная патология, которая может возникать у людей всех возрастных категорий независимо от половой принадлежности. У взрослых людей грыжа обычно появляется вследствие ослабления пупочного кольца, а также по причине стойкого увеличения внутрибрюшного давления. У детей – из-за задержки формирования передней брюшной стенки.
