Упражнения для диафрагмы – польза, показания, правила выполнения и виды гимнастики
польза, показания, правила выполнения и виды гимнастики
Содержание статьи:
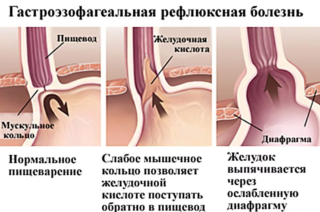
Гастроэзофагеальная рефлюксная болезнь (ГЭРБ) – это заболевание, при котором происходит заброс содержимого желудка вместе с желудочным соком в пищевод. Пациента тревожит изжога, жжение в горле и за грудиной, кислый привкус в ротовой полости, отрыжка. Причиной заболевания чаще всего становится ослабление мускулатуры клапана между пищеводом и желудком. Наряду с диетой и медикаментозной терапией, для эффективного лечения ГЭРБ назначается выполнение специальных упражнений для укрепления диафрагмы.
Польза упражнений для диафрагмы
 Выполнение упражнений для тренировки диафрагмы является неотъемлемой частью реабилитации пациентов с ГЭРБ. Гимнастика способствует полноценному восстановлению организма после перенесенного заболевания.
Выполнение упражнений для тренировки диафрагмы является неотъемлемой частью реабилитации пациентов с ГЭРБ. Гимнастика способствует полноценному восстановлению организма после перенесенного заболевания.
Цели выполнения упражнений:
- укрепление иммунитета;
- активизация метаболизма;
- развитие и укрепление мышц диафрагмы;
- улучшение трофики тканей;
- обогащение крови кислородом;
- повышение восстановительных способностей организма;
- укрепление сфинктера пищевода;
- улучшение кровообращения.
ЛФК способствует активизации обменных процессов в мышцах и повышению эластичности связок. При выполнении упражнений для развития диафрагмы в тонус приходят нижний отдел пищевода и кардия желудка, благодаря чему сфинктер полностью смыкается и препятствует обратному движению пищи. В результате неприятные симптомы заболевания полностью исчезают.
Противопоказания к дыхательной гимнастике
При запущенной степени ГЭРБ или наличии осложнений течения заболевания, занятия дыхательной гимнастикой придется отложить до улучшения состояния. Прежде всего, используя медикаменты и диетическое питание, нужно устранить неприятную симптоматику болезни в виде изжоги, диареи и рвоты.
От дыхательной гимнастики следует отказаться во время обострения респираторных заболеваний. Такие упражнения противопоказаны гипертоникам и людям, страдающим патологиями сердечно-сосудистой системы.
Основные правила выполнения гимнастики для диафрагмы
 При ГЭРБ лечебная гимнастика исключает излишнюю динамичность, утяжеления, наклоны и упражнения для брюшного пресса. Начинать занятия рекомендуется под присмотром опытного тренера, имеющего соответствующие сертификаты.
При ГЭРБ лечебная гимнастика исключает излишнюю динамичность, утяжеления, наклоны и упражнения для брюшного пресса. Начинать занятия рекомендуется под присмотром опытного тренера, имеющего соответствующие сертификаты.
Работа сфинктера пищевода напрямую зависит от состояния мускулатуры диафрагмы, поэтому каждое упражнение направлено непосредственно на ее укрепление. Заниматься нужно натощак или не ранее чем через 2-3 часа после последнего приема пищи. Перед началом тренировки желательно отказаться даже от употребления воды.
Исходное положение для большей части упражнений – стоя или сидя. Во избежание рефлюкса лучше отказаться от положения лежа на спине. Заниматься можно в спортивном зале или дома. При необходимости наклоняться можно только вправо или влево. Все движения должны быть плавными, без рывков.
При ГЭРБ не стоит увлекаться аэробикой, пилатесом и прыжками. Из йоги разрешается только дыхательная гимнастика и растяжка, исключая перевернутые асаны.
Эффективным средством улучшения работы органов пищеварительной системы считается массаж брюшной стенки. Подобные манипуляции можно выполнять при выполнении дыхательной зарядки, массируя ладонями область подреберья. Лучше доверить это занятие специалисту, ведь без необходимых навыков массаж может причинить вред здоровью пациента и спровоцировать обострение хронических болезней ЖКТ.
Виды упражнений и техника
 В комплекс упражнений при лечении ГЭРБ должны быть обязательно включены дыхательная гимнастика, езда на велосипеде или тренажере, бег трусцой, энергичная ходьба. Прекрасным методом борьбы с эзофагитом является плавание, различные упражнения на брусьях и турнике. При этом исключаются перевороты и наклоны вперед.
В комплекс упражнений при лечении ГЭРБ должны быть обязательно включены дыхательная гимнастика, езда на велосипеде или тренажере, бег трусцой, энергичная ходьба. Прекрасным методом борьбы с эзофагитом является плавание, различные упражнения на брусьях и турнике. При этом исключаются перевороты и наклоны вперед.
Дыхательная гимнастика
Выполнение дыхательной гимнастики – эффективная и полезная практика при рефлюкс-эзофагите. Важной задачей проведения тренировки является снижение внутрибрюшного давления. Добиться этой цели и постепенно укрепить диафрагму и нижний клапан пищевода поможет правильное дыхание. Специалисты рекомендуют следующую последовательность выполнения дыхательной гимнастики:
- Дыхание должно быть плавным и медленным. При вдохе живот выпячивается вперед, при выдохе – расслабляется. Упражнение выполняется в течение 10 минут с перерывами на 15 секунд после каждой минуты работы.
- Следующий этап предусматривает медленное втягивание живота при выдохе.
- Начинать выполнение упражнения нужно сидя, затем постепенно сочетать с ходьбой и другими физическими нагрузками. При этом в процессе дыхания участвует только живот, а грудная клетка остается неподвижной.
Выполнять такую дыхательную гимнастику нужно два раза в день. При соблюдении всех правил занятия укрепляют саму диафрагму, насыщают кровь кислородом, уменьшают метеоризм, восстанавливают перистальтику кишечника и способствуют снижению веса.
Диафрагмально-висцеральная гимнастика
Практика направлена на нормализацию работы кишечника, избавление от метеоризма, помогает активизировать метаболизм и укрепить мускулатуру диафрагмы. Исходное положение для выполнения диафрагмально-висцеральной гимнастики – сидя или стоя. Тренировка состоит в следующем:
- Сделать глубокий вдох. Задержать дыхание на несколько секунд и полностью расслабиться.
- Сделать полный выдох, создавая своеобразный вакуум в животе. Снова задержать дыхание на несколько секунд.
- Во время задержки дыхания сделать несколько дыхательных движений грудью, не захватывая при этом воздух. Мышцы живота должны быть расслаблены.
Количество подходов нужно увеличивать постепенно. Выполнять гимнастику можно только натощак, чтобы не нарушить процесс переваривания пищи.
Физические упражнения
Для повышения мышечного тонуса диафрагмы нет универсального комплекса ЛФК. Упражнения для укрепления диафрагмы при ГЭРБ подбираются врачом в индивидуальном порядке, исходя из состояния здоровья и физической формы. Курс гастроэзофагеальной ЛФК в основном длится в течение 3 месяцев.
Комплекс гимнастики при ГЭРБ включает в себя следующие упражнения:
- Сесть на пол, ноги согнуть в коленях и немного наклониться вперед. На выдохе пальцами нужно надавить на область подреберья. С каждым очередным выдохом давление должно усиливаться.
- Встать на ноги, выровняв спину. Совершать наклоны влево и вправо. Руки при этом должны свободно скользить по бедрам.
- Лечь на спину, согнув ноги в коленях. Медленно поднимать торс, стараясь дотянуться локтем к колену противоположной ноги.
- Лечь на левый бок. Поднимать правую ногу под углом в 45 градусов. Перевернуться на другой бок. Повторить упражнение с левой ногой.
- Встать прямо. Выполнять махи руками круговыми движениями.
Между упражнениями следует делать перерывы на 1 минуту, чтобы восстановить дыхание. Весь комплекс выполняется полностью несколько раз. Такая зарядка способствует укреплению нижнего сфинктера пищевода, снижению давления в плевральной области и разрабатывает верхний плечевой пояс.
Гимнастика Стрельниковой
 Каждое из упражнений данного комплекса выполняется на стадии вдоха. Гимнастика предполагает следующие действия:
Каждое из упражнений данного комплекса выполняется на стадии вдоха. Гимнастика предполагает следующие действия:
- Исходное положение – стоя. Руки согнуть в локтях и развести в стороны. При вдохе ладони сжать, при выдохе – расслабить.
- Выгнуть спину в положении стоя. Руки при этом опущены вдоль туловища. Наклоняться вправо и влево, сгибая грудной отдел позвоночника.
- Поставить ноги на ширину плеч, руки держать на пояснице. При повороте в стороны слегка приседать и сжимать ладони в кулаки.
- Поставить ноги на ширину плеч. Руки складываются на груди. Резко обхватить руками плечи и расслабиться.
- Выполнить сочетание упражнений №2 и №4.
- Выполнить повороты головой.
- Выставить правую ногу вперед, левую оставить на месте. Попеременно производить перенос веса на каждую из конечностей.
- Поочередно запрокидывать ноги назад, стараясь коснуться ягодиц стопами каждой ноги.
Можно выполнять разное количество подходов каждого упражнения. Но в сумме необходимо выполнить всю тренировку не менее 96 раз.
Упражнения для укрепления диафрагмы являются также профилактикой ГЭРБ. Частая изжога и отсутствие грамотного лечения заболевания может привести к язве или раку пищевода.
nogostop.ru
Упражнения для диафрагмы по системе Кацудзо Ниши
Для чего нужны упражнения для диафрагмы?
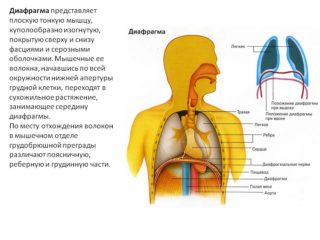
Есть два условия для того, чтобы наше дыхание обладало поистине целительными свойствами: это здоровые капилляры и хорошо тренированная диафрагма. Без этого наше дыхание не может полностью удовлетворять потребности нашего организма. Ведь только здоровые, эластичные капилляры способны донести жизненную энергию и кислород до всех органов и всех наших клеточек, и только тренированная диафрагма может заставить грудную клетку расширяться и растягивать легкие в полную силу естественно, без каких-либо усилий с нашей стороны.
Поэтому, прежде чем начать осваивать правильное дыхание, нужно начать тренировку нашей диафрагмы и капилляров.
Кацудзо Ниши предлагает для тренировки капилляров и диафрагмы очень простые, и вместе с тем эффективные упражнения. С упражнением для капилляров мы уже познакомились в рубрике Система Ниши-Гогулан. А сейчас – два упражнения, предлагаемые К. Ниши для тренировки диафрагмы.
Упражнение «Лодка»
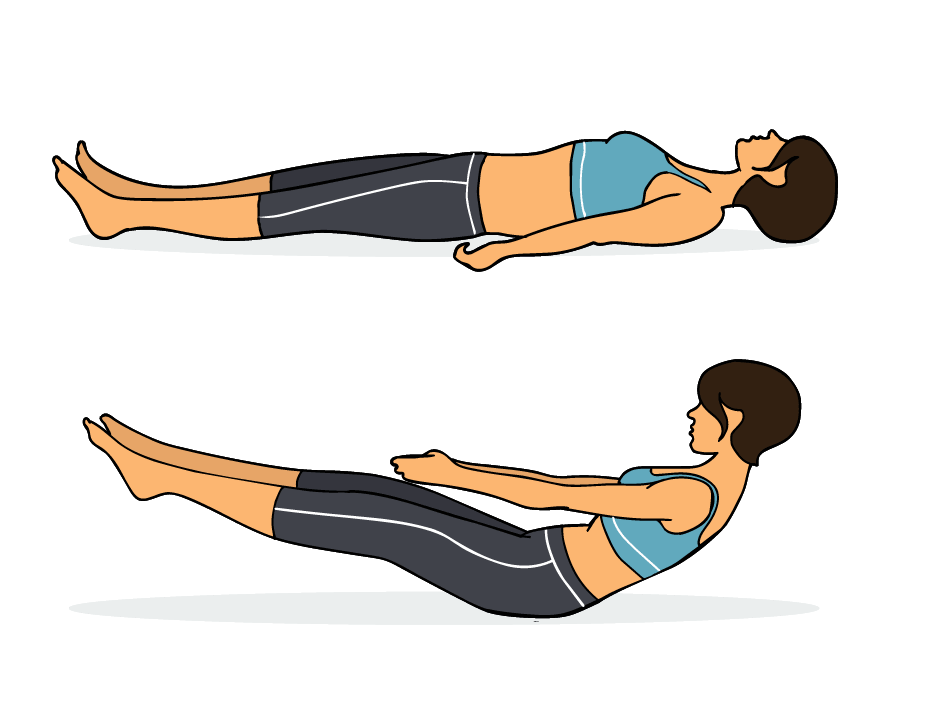 Исходное положение – лежа на спине, как всегда на твердой поверхности, я предпочитаю на полу, ноги сомкнуть, а руки положить вдоль тела. Расслабьтесь: расслабьте плечи, бедра, подколенные мышцы – и ваше тело само расслабится.
Исходное положение – лежа на спине, как всегда на твердой поверхности, я предпочитаю на полу, ноги сомкнуть, а руки положить вдоль тела. Расслабьтесь: расслабьте плечи, бедра, подколенные мышцы – и ваше тело само расслабится.
Затем одновременно: приподнимаем прямые ноги с вытянутыми носками и спину на высоту 10-15 сантиметров от пола (возможно, вначале это покажется трудным – тогда на ту высоту, которая будет для вас выполнима), руки вытянуть параллельно полу, ладони касаются ног с боков в области колен.
В этом положении необходимо задержаться до ощущения усталости. У каждого это будет свое время, в зависимости от физической подготовленности. Вернитесь в исходное положение и постарайтесь расслабить все свои мышцы.
Это очень мощное упражнение, которое воздействует не только на диафрагму, но и тренирует брюшной пресс, оказывает влияние на работу желудка и кишечника, способствует уменьшению жировых отложений на животе. Поэтому обязательно следите, чтобы ваш организм не перенапрягался. В первый день выполните это упражнение только один раз. Во второй – можно выполнить два раза. Прибавляйте каждый день еще по одному разу, но если это создает вам трудности – то следуйте за состоянием своего организма и добавляйте следующий раз только тогда, когда посчитаете это возможным. Больше десяти раз подряд делать это упражнение не нужно.
Упражнение «Кузнечик»
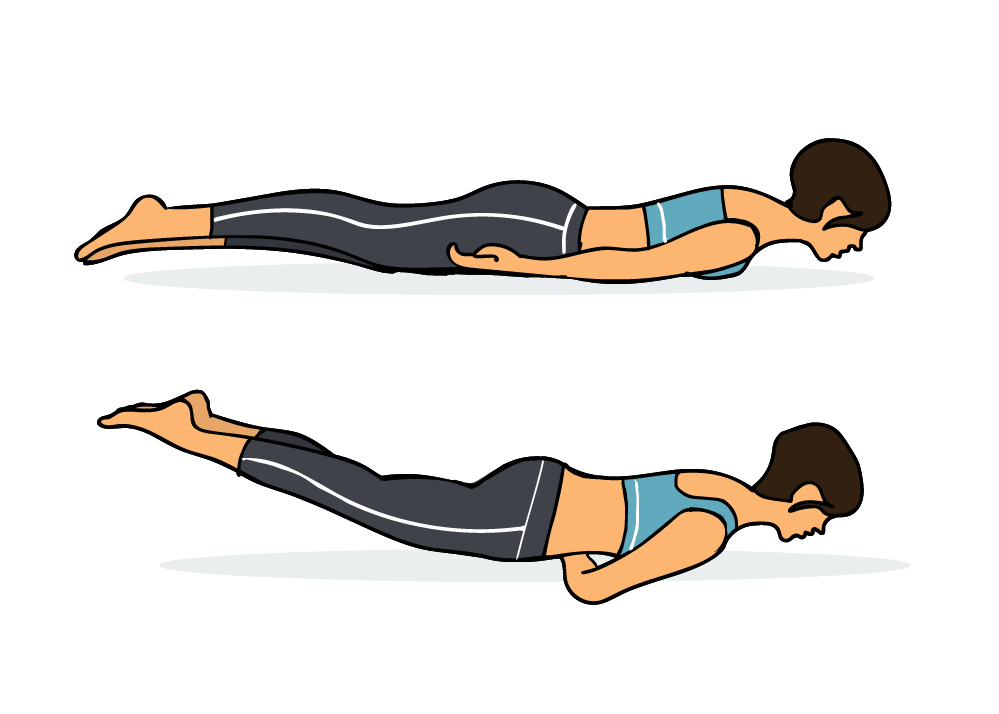 Исходное положение – лёжа лицом вниз на жесткой поверхности. Ноги сомкнуты вместе, руки вытянуты вдоль тела, пальцы рук сжаты в кулаки.
Исходное положение – лёжа лицом вниз на жесткой поверхности. Ноги сомкнуты вместе, руки вытянуты вдоль тела, пальцы рук сжаты в кулаки.
Вместе с глубоким вдохом заведите кулаки под нижнюю часть живота, затем задержите дыхание. На задержке дыхания попробуйте оторвать от пола и поднять прямые ноги как можно выше, кулаки служат опорой.
Возможно, для вас это окажется сложным. В этом случае можно первое время делать более легкий вариант: поднимать не обе ноги одновременно, а поочередно сначала одну, затем другую ногу. Находиться в этом положении нужно до появления усталости. Затем вернитесь в исходное положение, расслабьтесь, отдохните.
Как и упражнение «Лодка», начинать нужно с одного раза в день, постепенно увеличивая количество выполнения упражнения, постепенно доведя до десяти. И опять, главная задача – не перенапрячься.
Как мы уже выяснили, качественность нашего дыхания зависит от работы диафрагмы, а эти два несложных упражнения позволят нашей нетренированной диафрагме приобрести силы, для полноценного целительного дыхания.
Завтра мы узнаем, как осознать свое дыхание.
Если вам была интересна информация или вы хотите высказать свое мнение – оставьте комментарий и поделитесь с друзьями. Буду благодарна за твит.
yazivu.ru
Мышечные зажимы диафрагмы и как их снять
Кто бы мог подумать, что обычный мышечный зажим в диафрагме может привести к столь печальным последствиям. К счастью, есть простые упражнения, которые помогут убрать диафрагмальный зажим. Из этой статьи вы узнаете, как восстановить диафрагму
Приветствую читателей блога Найди Себя! Особый привет тем, кто страдает паническими атаками и прочими неврозами. Вы все еще думаете, что проблема у вас в голове? Ошибаетесь! Она прямо в противоположном месте. Нет, не там, где вы подумали. Я имею в виду ваш живот.
Мышечные зажимы в диафрагме (спазмы диафрагмы) — очень частая причина различных недомоганий, в том числе внезапных учащенных сердцебиений и аритмии, скачках давления, панических атак, различных болей в подреберье и между ребрами, сильных пульсаций в солнечном сплетении, головокружений, скованности дыхания и прочих малоприятных штук.
В этой статье я расскажу, как снять мышечные зажимы диафрагмы, как вернуть подвижность диафрагме и убрать все эти болезненные проявления.
Почему нужно избавляться от мышечных зажимов в диафрагме
Думаю, теорию особо разводить не будем. Все и так знают, что такое диафрагма и где она находится.
Однако далеко не все знают, что эта наиважнейшая мышца в теле не только непосредственно участвует в дыхании, но и способна хранить в себе накопленный гнев, отвращение, брезгливость и страх. Естественно, в виде мышечных зажимов. Вы буквально чувствуете, как поджимает диафрагму.
Спазм диафрагмы — причина многих телесных проблем!
Не даром же говорят — похолодело в животе от страха. Всевозможные волнения и тревоги также сказываются на состоянии диафрагмы. Если зажата диафрагма, то она болит, при этом сжимается, перекрывая движение крови по сосудам, которые проходят сквозь нее. Ваши руки и ноги холодеют, дыхание сковывается, а вы получаете приступ панической атаки со всеми вытекающими.
Когда страх становится хроническим, ваша диафрагма постоянно напряжена. Бывает даже что диафрагма подергивается. Это порождает тревожность, а та в свою очередь, снова вызывает к жизни самые затаенные страхи. Получается замкнутый круг.
→ Если вы полагаете, что у вас есть эта проблема с хроническим страхом, напишите мне (см. Услуги). Я помогу вам избавиться от нее. Для этого понадобится всего час времени.
Диафрагма тесно контактирует с перикардом, поэтому мышечные зажимы в диафрагме непосредственно влияют на работу сердца.
Страдающие паническими атаками часто жалуются на боль или тяжесть в левом подреберье во время приступов и беспокоятся за свое сердце. Но в действительности источником этой боли вполне может стать спазм диафрагмы.
Диафрагма крепится к нескольким нижним ребрам спереди и к позвоночнику сзади. И потому мышечные зажимы в диафрагме зачастую отдают либо в ребра (и мы склонны ошибочно считать это невралгией), либо в спину.
Однако наиболее частая причина появления мышечных зажимов в диафрагме на сегодняшний день — это неудобная, «скрюченная» поза за рабочим столом. В такой позе дыхание становится неполноценным, диафрагма словно запирается на месте. Добавьте к этому хронический стресс и вы получите все те неприятные штуки, о которых я говорил выше.
Более того, мы часто склонны неосознанно затаивать дыхание, когда напряженно работаем или чрезмерно сосредоточены. А раз дыхание затаилось, то и диафрагма остается без движения и застывает на месте, превращаясь из эластичной пластины в жесткую перемычку, разделяющую наше тело пополам.
Если вы что-либо знаете об энергии Ци, то должны понимать, что заблокированная диафрагма мешает вашей энергии Ци беспрепятственно циркулировать. Ваш верх и низ буквально разобщены.
Спазм диафрагмы симптомы
Узнать есть ли зажимы в диафрагме достаточно просто. Сидя или стоя сделайте полный выдох, сложите пальцы обеих рук «клювиком» (см. далее раздел про самомассаж диафрагмы) и погрузите их под ребра. Сделайте глубокий вдох грудью (не животом!), вдохните как можно сильнее, а пальцы продолжайте удерживать глубоко под ребрами. Если в каком-либо месте при сильном вдохе вы почувствуете напряжение или боль — это и есть место зажима диафрагмы.
Начните проверку с центра (под «ложечкой») и постепенно протестируйте так в обе стороны все точки подреберья. Так вы найдете точки напряжения, с которыми вам далее и нужно будет работать.
Спазм диафрагмы и панические атаки
Я сам долгое время искал причины возникновения у меня панических атак. Валил все на стресс, неправильное питание, малоподвижный образ жизни, чрезмерное употребление матэ и т.п.
Безусловно, все это влияет. Но основная причина от меня все время ускользала, хотя тянущие боли в подреберье возникали периодически. Думал, что проблемы с желудком. Я даже как-то решился заглотить резиновый шланг (гастроскопия) на приеме у гастроэнтеролога. Удовольствие, сами понимаете, то еще.
В результате врач ничего не нашел, пожал плечами и выдвинул версию, что это могут быть так называемые «голодные боли». Я тоже ни фига не понял и больше об этом не заморачивался.
Но боли в подреберье продолжали порой возникать. Помассируешь, помнешь немного — вроде попустит. Иногда вообще надолго проходило, и я благополучно забывал об этом.
После возникновения первых панических атак, эти боли стали ощущаться более явно. Я думал, что это спазм какой-либо мышцы в животе. Порой это отдавалось между ребрами, и я тоже, как и многие, считал это какой-то невралгией или чем-то подобным.
Я научился избавляться от панических атак, но боли эти иногда все равно возникали. И вот совсем недавно, буквально на ровном месте, как говорится, я снова вдруг словил короткий приступ ПА. Просто неожиданно сердце заколотилось и даже несколько экстасистол проскочило.
Что за фигня? — думаю. А потом сообразил: я же несколько часов проторчал за компом, обрабатывая фотографии. Как и водится в таком случае, увлекся, ссутулился перед монитором, дыхание затаил. Вот оно и отыгралось! Да еще и яблоко холодное вытащил из холодильника и слопал.
А надо заметить, что вплотную к диафрагме не только перикард сверху примыкает, но и желудок снизу. Наверняка вы и сами обращали внимание, что стоит быстро съесть чего-то холодное, как в животе возникает неприятное напряжение или чувство сжатия. И даже может неожиданно сердце быстро застучать.
Но стоит выпить или съесть чего-то горячего, как сразу напряжение уходит, и ваш живот словно отпускает. Дышать становится легче, а на душе веселее. Это происходит не только потому, что пища вызывает выработку эндорфина, но и ваша диафрагма буквально согрелась и ослабила свою хватку.
Все это как раз происходит из-за того, что диафрагма хронически напряжена. И стоит только слегка добавить ей стресса в виде холода, как она еще сильнее спазмируется, а это напрямую влияет на сердце.
Я тогда сразу сделал успокаивающее дыхание и помассировал живот в районе диафрагмы. И все прошло. Но этот неожиданный случай подтолкнул меня на новые поиски. И вот так я обнаружил, что у меня банально зажата диафрагма. Причем очень давно!
Я не знаю, что стало причиной этого зажима. Может что-то из детства, может в более взрослом возрасте что-нибудь напугало или разозлило. Возможно, это напряжение просто копилось долгие годы, а в последние несколько лет стало активно проявляться. Это, по сути, не важно.
Главное, что я обнаружил — стоит уделить своей диафрагме достойное внимание и заняться ею, как все глюки волшебным образом исчезают. Я нашел несколько действенных упражнений для снятия мышечных зажимов в диафрагме, опробовал их на себе и почувствовал не просто облегчение, а буквально Освобождение!
Это непередаваемое чувство, когда ты не только можешь наконец-то свободно и легко дышать, но и внутри тебя такое воодушевление возникает, что просто хочется пойти и свернуть десяток гор.
Поэтому сегодня я хочу порекомендовать вам эти простые упражнения. Попробуйте их поделать, и вы сами удивитесь результату.
Замечу сразу: если у вас даже и нет панических атак, то с вероятностью в 90% ваша диафрагма все равно зажата. Это факт нынешнего времени, наполненного стрессами и сидячей работой у большинства людей. Так что попробуйте поделать эти упражнения и посмотрите, что получится. Хуже точно не станет.
Как снять спазм диафрагмы. Как расслабить диафрагму. Упражнения для снятия спазма диафрагмы
Иногда также читатели спрашивают: Как снять спазм солнечного сплетения? Это ошибка. Солнечное сплетение не может спазмироваться, потому что это нервное соединение, а спазмируются только мышцы, окружающие солнечное сплетение. Причем зачастую спазм именно в диафрагме, но так как она находится рядом с солнечным сплетением, то по привычке многие считают, что именно в нем проблема.
Как вернуть подвижность диафрагме? Прежде, чем говорить об упражнениях, хочу обратить ваше внимание на несколько моментов.
- Снять мышечный зажим в диафрагме за один раз вряд ли получится. Облегчить — да, но чтобы снять полностью нужно хотя бы пару недель ежедневных занятий.
- После упражнений, как и после самомассажа (об этом ниже), вы наверняка будете ощущать боль. Особенно в первые дни. Это нормально. Не стоит на это обращать внимания. Просто продолжайте упражнения, но немного ослабьте усилия. Вскоре боль пройдет.
Ну, а теперь сами упражнения — как расправить диафрагму. Я нашел их в книге «Гимнастика для внутренних органов», автор А. Ситель. Упражнения очень простые и действенные.
Упражнения для диафрагмы
Упражнение 1. Выполняется в положении лежа на спине. Под головой небольшая подушечка или валик. Ноги согнуты в коленях под углом в 90°, стопы стоят на полу. Обе руки кладем на реберные дуги, пальцы слегка заглубляем под ребра. Душу вытаскивать не надо! 🙂
Делаем глубокий вдох и на замедленном выдохе в течение 10 секунд наклоняем колени влево примерно на 15° Одновременно пальцы правой руки погружаем под ребра. Вы почувствуете напряжение в этом месте. Затем делаем вдох в течение 8 секунд, ноги возвращаются в исходное положение, расслабляемся и нажим пальцами ослабляем.
Повторить в правую сторону, соответственно делая нажим на диафрагму уже левой рукой. Таких повторов нужно сделать по 6 раз в обе стороны.
Упражнение 2. Исходное положение то же, что и в первом упражнении, только стопы переставьте немного дальше вперед. Обе руки так же лежат на реберных дугах, пальцы слегка заглублены под ребра.
На медленном вдохе в течение 10 секунд тяните ребра вверх и наружу, одновременно подтягивая живот в направлении головы. То есть, живот не выпячивается, а наоборот слегка (но только слегка!) втягивается.
На выдохе в течение 8 секунд расслабляемся, но продолжаем удерживать пальцами приподнятые ребра в достигнутом положении.
Снова делаем медленный вдох и приподнимаем ребра еще чуточку выше. На выдохе продолжаем удерживать достигнутое положение. И т.д. Повторить 6 раз.
Очень классное упражнение! Именно после него я почувствовал, как легко сразу стало дышать. Так что рекомендую его к обязательному выполнению.
Только не перестарайтесь! Тянуть ребра кверху и наружу нужно понемногу, а не пытаться сразу вывернуть душу наизнанку. Будьте благоразумны и не переусердствуйте. Вы должны все время ощущать приятное натяжение мышц. Если почувствуете резкую боль, значит, слишком сильно потянули. Ослабьте хватку.
Упражнение 3. Сядьте на стул или кровать, слегка согнув туловище вперед. Пальцы рук погрузите под реберные дуги. Затем медленно наклоняйте туловище вправо и влево до исчезновения болевых ощущений или напряжения.
То есть, тут уже время в секундах считать не нужно. Просто наклонились медленно в одну сторону, почувствовали, как напрягается под пальцами диафрагма, подержали так некоторое время. Затем в другую сторону.
Повторить 6 раз в обе стороны.
Весьма вероятно, что с одного боку напряжение будет ощущаться сильнее, а с другого вовсе не чувствоваться. Это обычное дело. Значит, у вас мышечные зажимы сосредоточены в одной стороне. Ее стоит проработать более тщательно и задерживаться в наклоне дольше.
Упражнение 4. Это упражнение служит для поочередного расслабления диафрагмы сначала с одной стороны, а затем с другой. Выполняется лежа на боку.
Ложимся на левый бок, ноги слегка согнуты в коленях, левая рука под головой. Правую кисть кладем под левое подреберье. Здесь воздействие производится всей ладонью, а не только пальцами.
Во время медленного вдоха в течение 10 секунд давим правой кистью под левую реберную дугу в направлении левого плеча.
Затем 8 секунд расслабление и выдох, во время которого рукой удерживаем положение, достигнутое при давлении. Следующее движение ладонью выполняем уже из достигнутого положения. То есть, продвигаем ладонь еще немного дальше.
Выполнить упражнение 6 раз и затем повторить для правой стороны.
Самомассаж для снятия мышечных зажимов в диафрагме
Кроме упражнений на снятие мышечных зажимов в диафрагме полезно по несколько раз в день проделывать самомассаж диафрагмы. Выполняется он очень просто.
Складываете вместе первые и вторые фаланги указательных, средних и безымянных пальцев обеих рук внешней (тыльной) стороной друг к другу эдаким клювиком, погружаете их под ребра и начинаете медленно массировать диафрагму круговыми движениями.
Массаж начинаете в центре, сразу под грудиной, и постепенно продвигаетесь сначала в одну сторону под ребрами, затем в другую. Погружать пальцы нужно достаточно глубоко, чтобы прочувствовать диафрагму. Но не до позвоночника разумеется. Дыхание произвольное.
Выполнять упражнение лучше всего стоя или сидя. Так легче добраться до диафрагмы, чем когда вы лежите.
Если заметите в каком-то месте напряжение более сильное, то помассируйте его подольше и нажимая сильнее.
Какие эффекты можно ожидать? Вы можете сильно удивиться, когда будете массировать диафрагму, а боль или напряжение будут отдаваться либо в противоположной стороне ребер, либо вообще в спине. В этом нет ничего странного. Так «работают» мышечные зажимы. Сам зажим может быть в одном месте, а боль отзывается совершенно в другом.
Лично у меня массаж под правым подреберьем чувствительно так отдавался в спине с левой стороны в районе лопатки. И я вспомнил, как одно время у меня отчего-то побаливало это место, но тогда я списал все на растяжение. А оно вон где пряталось все это время. Такие дела.
На заметку! Если вы делаете все эти упражнения и массаж, но ничего не помогает, попробуйте поделать массаж живота Туйфу. В животе есть еще масса интересных деталей и мышц, где могут прятаться зажимы.
Что еще сделать для предотвращения появления мышечных зажимов в диафрагме
1. Тренировать мышцы пресса. Мы привыкли втягивать живот, потому что это выглядит эстетичнее. Но так как мышцы пресса у многих людей не тренированы, то они втягивают живот за счет диафрагмы.
Поэтому мышцы пресса необходимо тренировать.
Но на первых порах не стоит сочетать упражнение на расслабление мышечных зажимов в диафрагме с тренировкой мышц пресса. Сначала следует избавиться или хотя бы значительно ослабить мышечные зажимы, а уже потом тренировать живот.
2. Заняться медитацией. Медитация очень хорошо способствует избавлению от мышечных зажимов. Но только в сочетании с соответствующими упражнениями и самомассажем, а не в отдельности. Просто мысленно расслабиться удается далеко не каждому.
3. Следить за своим дыханием. Не затаивайте дыхание! Проследите за собой в течение дня. Вы наверняка заметите, что порой буквально не дышите. Особенно когда сосредоточены на каком-то деле или размышлениях.
Сделайте несколько полных вдохов выдохов. Полных — означает, что раздувается не только ваша грудь, но и живот, и верхняя часть груди вместе с ключицами. При этом старайтесь прочувствовать, как на вдохе ваша диафрагма опускается вниз. Если не удается прочувствовать, то просто представляйте себе это. Со временем почувствуете.
4. Выполняйте Капалабхати. Это одно из упражнений Пранаямы в йоге. Выполняется очень просто. Сначала вы делаете небольшой вдох, а потом резкий выдох при помощи сильного и быстрого сокращения мышц живота. Последующий вдох делается пассивно, вы просто отпускаете мышцы живота, и вдох получается сам по себе.
От этого упражнения может слегка закружиться голова. Поэтому лучше выполнять его сидя. И если почувствуете головокружение, просто перестаньте делать упражнение и подышите некоторое время спокойно.
Важно! Во время упражнения спину следует держать прямой и не сутулиться. Выдох активный, резкий и короткий, а вдох пассивный, плавный и примерно в 2 – 3 раза длиннее выдоха. Продвинутые йоги выполняют это упражнение 108 раз. Но вам достаточно сделать 3 подхода по 6 — 10 раз с короткими перерывами на 1 минуту.
Капалабхати отлично тренирует диафрагму и не только. Она еще и тонизирует, улучшает настроение, укрепляет мышцы живота, массирует внутренние органы, улучшает пищеварение.
Есть у этого упражнения и противопоказания. Его не следует делать гипертоникам, людям с заболеваниями сердечно-сосудистой системы, с легочными заболеваниями и, разумеется, беременным.
5. Правильно питайтесь! Правильно — означает по сезону. Особенно это актуально в холодное время года. Осенью и зимой у людей гораздо чаще происходит спазм диафрагмы банально из-за холода.
Вы можете этого даже не замечать, но в холодном помещении вы постоянно и непроизвольно напряжены. Особенно в районе живота. Словно организм старается «закрыться» от мира и сберечь тепло.
Поэтому в холодное время нужно больше употреблять продуктов с горячей энергией Ян и меньше с холодной энергией Инь. Подробнее об этом можете почитать здесь.
Важно знать! Любые упражнения и массаж — лишь временное средство. Вы должны понимать, что психогенная природа мышечных зажимов не лечится просто упражнениями и массажами, а уж тем более таблетками.
Для полного исцеления необходимо убрать тот эмоциональный заряд, что привел к появлению мышечного зажима. В этом вам поможет грамотный психолог или психотерапевт. Можете написать мне (см. раздел Услуги). Либо самостоятельная работа — медитативные практики, аутотренинг и т.п.
Теперь вы знаете, как убрать мышечные зажимы в диафрагме. Будьте здоровы! И подписывайтесь на наш канал в Telegram.
ПС: Рекомендую посмотреть это видео. Здесь не только толково объясняется, почему возникают спазмы диафрагмы и на что они влияют, но и дано простое упражнение на снятие этих спазмов самостоятельно:
findself.ru
Как укрепить диафрагму и научиться дышать полной грудью
C каждым вдохом в нашем теле начинает играть целый «мышечный оркестр». И подобно музыкальным инструментам, дыхательная мускулатура должна быть хорошо настроена, а ее работа четко скоординирована. Только в этом случае дыхание становится ровным и глубоким.
Легкие не могут расширяться и сокращаться сами по себе. Под давлением воздуха они увеличиваются до размера грудной клетки, которая расширяется и сужается в результате работы соответствующих мышц. В дыхании участвуют грудные, спинные, шейные, абдоминальные мышцы и диафрагма. Именно благодаря ей на вдохе в грудной клетке увеличивается пространство, а на выдохе – уменьшается.
Диафрагма имеет сферическую форму и по всей окружности соединяется с нижними ребрами. В расслабленном состоянии она напоминает купол, а сокращаясь – становится более плоской и опускается к животу. Поэтому, вдыхая, мы чувствуем, как расширяется область живота и нижних ребер. Сокращение диафрагмы освобождает пространство для легких и увеличивает емкость грудной полости, благодаря чему воздух попадает в легкие. На выдохе происходит обратный процесс: диафрагма расслабляется и принимает форму купола, живот «сдувается», грудная клетка сужается, и воздух выталкивается наружу.
Пресс-служба
Все, что ограничивает движение диафрагмы, сковывает и дыхание. Диафрагма может быть слишком сильно сжата тесной одеждой или ремнем, затянутым на талии. Чаще, однако, это происходит из-за неправильной осанки. Сядьте и обратите внимание на то, как нижние ребра поднимаются, удаляясь от живота, а в верхней его части увеличивается свободное пространство, когда вы выпрямляете спину. Теперь ссутультесь, понурив голову и округлив спину. В этом положении нижние ребра направляются назад и внутрь, сжимая диафрагму и верхнюю часть живота. Именно поэтому во время наклонов из положения сидя важно сохранять позвоночник прямым. Например, если вы агрессивно толкаете голову к полу в Пашчимоттанасане (Наклоне Вперед из Положения Сидя с прямыми ногами), спина округляется, а диафрагма сжимается. Таким образом, если вы хотите дышать полной грудью, вы должны следить за осанкой.
Слишком жесткие абдоминальные мышцы также ограничивают свободу диафрагмы. Их напряжение может быть вызвано болью или страхом. Кроме того, частой реакцией на чувство тревоги является непроизвольная задержка дыхания. В итоге диафрагма становится практически неподвижной.
Если слишком часто выполнять упражнения на укрепление брюшного пресса и абдоминальные скручивания (подъем торса со скручиванием), абдоминальные мышцы станут жесткими и укороченными. Когда, лежа на спине, мы поднимаем голову и грудную клетку и направляем их по диагонали к тазу, мы начинаем сутулиться, а нижние ребра направляются вниз, в сторону пупка, и внутрь, в сторону позвоночника. Без упражнений на вытяжение абдоминальные мышцы будут постоянно удерживать ребра в довольно скованном положении. Это не значит, что брюшной пресс не следует укреплять. Абдоминальные мышцы должны быть сильными, для того чтобы поддерживать органы брюшной полости и поясницу. Сила этих мышц необходима также во время выдоха и при резком выталкивании воздуха из легких при кашле и чихании.
Итак, абдоминальные мышцы должны быть сильными и вместе с тем эластичными, чтобы не препятствовать расширению легких и не ограничивать вдохи. Слишком жесткие верхние абдоминальные мышцы могут буквально зажать диафрагму. К ним относятся верхние волокна прямой мышцы живота, которая располагается впереди в центральной его части. Снизу прямая мышца соединена с лобковой костью, а сверху – с реберным хрящом и с нижней частью грудины. Наружные и внутренние косые мышцы пересекают живот по диагонали. Их верхние волокна крепятся к нижним ребрам и тоже могут ограничивать движение грудной клетки.
Нарушая слаженную работу всей дыхательной мускулатуры и тем самым сбивая ритм дыхания, жесткие верхние абдоминальные мышцы могут вызвать хронические головные боли. Обычно мы компенсируем нехватку свободного пространства в нижних частях легких тем, что чрезмерно расширяем верхние. При этом во время вдоха слишком большая нагрузка приходится на мышцы, которые поднимают грудную клетку и расширяют пространство между верхними ребрами: грудино-ключично-сосцевидные мышцы, расположенные по передней поверхности шеи, и верхние трапециевидные мышцы, расположенные по ее задней поверхности. Результат – хроническое напряжение в шее – самая распространенная причина головных болей.
Легкая атлетика
Чтобы прямая и косые мышцы живота работали в нормальном режиме, необходимо не только сокращать и укорачивать их, но также расслаблять и удлинять. Сделать это можно, просто позволив мышцам хорошо расслабиться после выполнения абдоминальных поз. Лежа на спине, поместите ладони на живот, развернув пальцы в сторону пупка. Когда вы сделаете вдох, диафрагма сократится и сместится в сторону живота, который, в свою очередь, расширится под ладонями. Это движение вверх и в стороны указывает, что мышцы живота расслабились и начали удлиняться. Чтобы вытянуть мышцы еще сильнее, воспользуйтесь болстером. Ложитесь таким образом, чтобы таз располагался на полу, а корпус и голова – на болстере. Уроните руки по бокам, ладонями вверх. Это положение хорошо раскрывает грудную клетку. Если расположить край болстера прямо под нижними ребрами, верхние абдоминальные мышцы будут удлиняться, освобождая пространство для диафрагмы. Несколько минут дышите медленно и спокойно, чувствуя, как каждый вдох расширяет область нижних ребер и верхнюю часть живота. Удлинить мышцы живота помогут такие прогибы, как Уштрасана (поза Верблюда), Урдхва Дханурасана (поза Перевернутого Лука) и Сету Бандха Сарвангасана (поза Моста).
Из-за жестких абдоминальных мышц, плохой осанки и постоянных задержек дыхания диафрагма ослабевает, так как ее участие в процессе дыхания становится минимальным. Укрепить ее можно, создав сопротивление ее движению. Ложитесь на пол и поместите на живот небольшой груз. В зависимости от размера и возможностей вашего тела вес груза может варьироваться от 0,5–1 кг (мешочек с рисом) до 3,5–4,5 кг или больше (мешок с песком). Чтобы не упасть, груз должен быть мягким, а чтобы его можно было равномерно распределить по поверхности живота – сыпучим. При каждом вдохе живот будет расширяться, и диафрагме придется работать сильнее, чтобы поднять дополнительный вес. Полежите так несколько минут, стараясь дышать мягко и ровно.
Со временем мышцы живота приобретут силу и эластичность, необходимые для полноценного дыхания. Вы научитесь чувствовать диафрагму и начнете замечать, что реакцией на стресс, агрессию и другие сильные эмоции становятся задержка дыхания и сокращение мышц живота. Кроме того, вы обнаружите, что напряжение уходит по мере того, как вы расслабляетесь, позволяя диафрагме двигаться свободно, а дыханию – течь спокойно.
yogajournal.ru
Упражнения для вокалистов. Тренировка диафрагмы при пении.
Насколько значима диафргама при пении? Как любая мышца в теле, диафрагма имеет мышечную память. Она «учится», как и вы, удерживать вдох, выводить выдох и выталкивать звук, чтобы он был летящим и звонким. Есть специальные упражнения для вокалистов на тренировку диафрагмы. Именно об этом пойдет речь в данном лайфхаке для голоса.
Диафрагма при пении: два самых главных упражнения для вокалиста.
Поведение диафрагмы при пении будет отличаться в зависимости от того, что и как вы поете: ведете звук плавно и нежно или агрессивно его выкрикиваете. Если вы хотите научиться и тому, и другому, то стоит освоить два самых главных приема любого вокалиста: пение на легато и стаккато.
«Легато» (от латинского «legato» — «связнный») – такой прием пения, при котором:
- звук получается непрерывным и тягучим, все ноты связаны между собой,
- диафрагма статична, она опускается и расширяется, ребра раздвигаются и удерживают дыхание,
- легато помогает расходовать дыхание по по чуть-чуть,
- часто используется в медленных песнях, где нужно соединять звуки плавно и напевно. Например, баллады Уитни Хьюстон.
Подробнее такой тип дыхания, мы обсуждали в предыдущих упражнениях для вокалистов, когда говорили о парадоксальном дыхании и тренировке диафрагмы при пении на удержание выдоха.
Но случается, что нам нужен не плавный напевный звук, а мощный и резкий, с активной подачей. Тогда мы используем второй прием пения.
«Стаккато» (от латинского «staccato» — отрывистый, дробный):
- отрывистый звук, используется, чтобы подчеркнуть какое-либо слово акцентом, подать звук остро и громко,
- диафрагма подвижна, выталкивает каждый звук вместе с коротким выдохом,
- упражнения для вокалистов на стаккато позволяют ощутить силу звука, научиться брать ноту активно,
- стаккато полезно выполнять на начальных этапах постановки голоса.
Почти все педагоги включают в свои уроки упражнения на стаккато. Я советую вам также выполнять их, если вы занимаетесь дома самостоятельно, для разогрева голоса.
Тренировка диафргамы и дыхания на стаккато.
Диафрагма при пении на легато сокращается медленно и плавно, чтобы организовать поддержку дыхания для голоса. Мышцы ребер удерживают дыхание статично, не опадая и не сужаясь, как раскрытый зонтик — взгляните на картинку.
На стаккато все наоборот: диафрагма очень подвижна, она то и дело расширяется и сужается. И выталкивает выдох вместе со звуком. Наиболее ощутимо это расширение и сокращение в районе солнечного сплетения.
Чтобы лучше понять технику стаккато, представьте, что вы идете по темному парку. Вдруг из кустов выпрыгивает некто неизвестный и дает вам под дых. Что произойдет? Вы согнетесь пополам, мышцы живота резко сократятся вовнутрь и скорее всего вы издадите звук похожий на «Ах!» с выбросом дыхания.
Сымитируйте этот выдох, почувствуйте, как мышцы живота сократились и ушли вовнутрь, а вместе с ними активно вышел воздух.
Тренировка диафрагмы в практике:
- найдите солнечное сплетение у себя. Мы уже делали это ранее, когда учились дышать животом. Для этого пальцами коснитесь ребер спереди там, где они стыкуются,
- положите ладонь на эту область, вдохните и надуйте «шарик» на солнечном сплетении,
- а теперь резко с выдохом уведите надувшиеся мышцы назад, словно хотите, чтобы они прилипли к позвоночнику,
- выдох должен быть шумным и активным,
- затем снова коротким вдохом наберите дыхание в область солнечного сплетения и снова вытолкните его,
- сделайте восемь таких толчков на слог «Ха!».
В данном случае происходит не только тренировка диафрагмы, но и мышц живота. Начните с медленного темпа, чтобы прочувствовать, что происходит в теле. А затем сделайте восемь коротких толчков-выдохов на слог «Ха!» чуть быстрее. На каждый выдох мы сокращаем диафрагму полностью, чтобы «шарик» воздуха сдулся целиком. И заново берем короткий емкий вдох.
Используйте это упражнение перед пением. Голосовому аппарату легче настроиться на работу с упражнений без звука. А потом, оставляя такой же активный выдох, переходите к упражнениям для вокалистов с голосом.
Лайфхак для голоса: как быстро «прокачать» диафрагму при пении.
Перейдем к самому лайфхаку. Когда вы освоили быстрые вдохи-выдохи, используя солнечное сплетение, и поняли что диафрагма подвижна, подключаем голос к данной тренировке.
Алгоритм выполнения:
- Возьмем фразу «Я пою» и скажем ее по слогам: Я-По-Ю. Ваша задача вытолкнуть каждый слог, сокращая диафрагму, солнечное сплетение и переднюю стенку живота. Активно выдыхайте по слогам на «Я-По-Ю» как в предыдущем упражнении для вокалистов на слог «Ха!».
- Звук громкий, направленный в пространство от вас. Не говорите себе под нос, иначе лайфхак не сработает, а мышцы будут вялыми.
- Движения диафрагмы по силе толчка должны быть абсолютно одинаковые и ровные, как метроном.
- После каждого слога необходимо уводить живот назад, выталкивая звук, и снова брать дыхание. При вдохе выдвигать живот и солнечное сплетение вперед. Создавайте воздухообмен, берите дыхание чаще, при каждом произнесении слога: вдох-выдох-вдох-выдох.
- Звук активный, но толкаем его не горлом, а диафрагмой и выдохом. Не переходите на крик или в зажим. Если громко сразу не получается — не страшно. Начните с мягкого выдоха, а потом постепенно увеличивайте громкость голоса.
Когда вы повторите данный алгоритм несколько раз и уже без колебаний сможете ощущать работу диафрагмы, усложните упражнение.
Повторите каждый слог из фразы два раза: «Я-а. По-о. Ю-у.» Если выдох не выходит, перейдите на полушепот и добавьте букву «Х» в начале второго звука: «Я-ха По-хо Ю-ху». Это поможет произнести гласную мягче, ощутить выдох интенсивнее.
Далее делим фразу на три звука, повторяя трижды каждый слог: «Я-а-а. По-о-о. Ю-у-у», и каждый из них выталкиваем диафрагмой вместе с выдохом. Затем добавляем четвертый звук: «Я-а-а-а По-о-о-о Ю-у-у-у» и так далее. Насколько хватит сил в ваших мышцах. Темп со временем можно увеличивать.
Так работает диафрагма при пении на стаккато. Сокращается и выталкивает выдох вместе со звуком. Приведенное выше упражнение «Я-по-ю» хорошо подходит не только вокалистам, но и актерам, ораторам, лекторам.
Что даст лично вам тренировка диафрагмы при пении?
Хороший вокалист должен уметь петь все! Чтобы голос был разносторонним и интересным, нужно владеть разными приемами пения.
При исполнении песни у вас не всегда будет возможность долго и протяжно держать звук и выдох. Зачастую мелодия современных песен подвижна, прыгает то вниз, то вверх, а то, вообще, превращается в набор мелизмов из множества непонятных и быстрых нот.
Чтобы спеть все эти рулады, нам нужна тренировка диафрагмы при пении. Упражнение для вокалистов на стаккато делает диафргаму подвижной и сильной, а от подвижности диафрагмы зависит и подвижность голоса.
Это значит, что вы легко сможете переключится с низкого звука на высокий, спеть быструю фразу в песне, сделать красивые мелизмы. Конечно, за эти функции отвечает и гортань, но это тема для другой беседы.
А что касается диафрагмы при пении — важно включать в свою дыхательную гимнастику упражнения и на статичный долгий выдох, и на активность диафрагмы, чтобы приучать данную мышцу к разным видам работы.
А если вы все еще не поняли, как работает диафрагма при пении, посмотрите это короткое и понятное видео.
Поделитесь статьей с друзьями!
[easy-social-share]
ovocale.ru
как выполнять и правильно дышать, польза и вред упражнений, отзывы о технике
Часто ли мы думаем о том, как мы дышим? Как правило, человек дышит рефлекторно, не задумываясь о том, как именно он это делает. Но если сделать дыхание осознанным процессом, освоив практику диафрагмального дыхания, это может принести большую пользу организму с точки зрения сохранения здоровья и стройной фигуры.
Дыхание диафрагмой: суть и особенности процесса
Все виды дыхания разделяются на три типа:
- Поверхностное, или ключичное, когда в процессе дыхания двигаются плечи, а рёбра выступают вперёд. В дыхании задействованы только верхние отделы лёгких, в организм попадает очень мало кислорода. Ключичное дыхание часто свойственно пожилым людям, курильщикам и тем, кто ведёт малоподвижный образ жизни.
- Среднее грудное (межрёберное), когда при дыхании расширяется и поднимается грудная клетка, а живот и ключицы не двигаются. В процессе задействованы средние отделы лёгких. Конечно, это лучше, чем поверхностное дыхание, но брюшные мышцы всё равно остаются ограниченными в движении. Это наиболее распространённый способ дыхания среди людей средних лет.
- Диафрагмальное (брюшное), когда в момент вдоха живот выступает вперёд, а на выдохе подтягивается по направлению к позвоночнику.
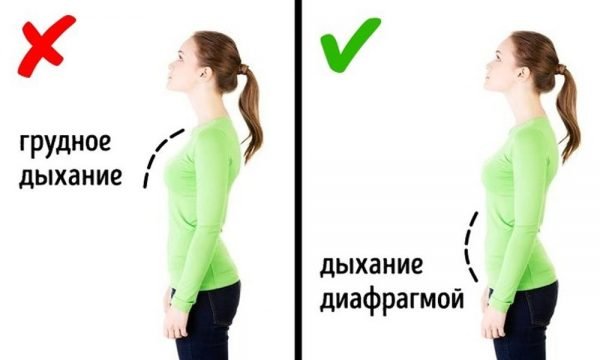

Именно диафрагмальное дыхание является правильным
Главный орган в брюшном дыхании — диафрагма. Диафрагмальная мышца — это куполообразная перегородка, она отделяет грудную клетку от органов, расположенных ниже в брюшной полости. На вдохе диафрагмальная мышца идёт вниз и сжимается, заставляя брюшную стенку выдвигаться вперёд. В момент выдоха диафрагмальная мышца возвращается вверх и приобретает форму купола, выгоняя воздух из лёгких.
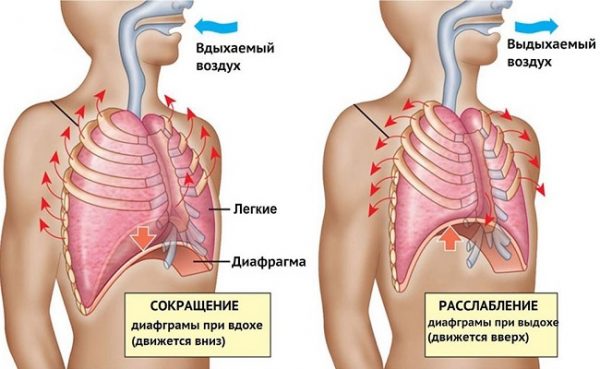

На вдохе диафрагма движется вниз, на выдохе — поднимается вверх
Именно брюшное дыхание правильное. Оно поддерживает оптимальный баланс содержания кислорода и углекислоты в крови, обеспечивает естественный массаж внутренних органов, снимает зажатость мышц, избавляет от стресса. Все новорождённые дышат диафрагмой, так как это самый естественный способ, но с течением времени люди начинают дышать иначе.
Как действует на организм брюшное дыхание
Брюшное дыхание позитивно влияет на весь организм в комплексе. Это подтверждают и отзывы приверженцев различных практик, основанных на диафрагмальном способе дыхания. Если освоить дыхание животом и использовать его постоянно, уже через 2–3 недели можно заметить следующие перемены к лучшему:
- улучшается работа сердца и сосудов, благодаря качественному насыщению крови кислородом;
- активизируются процессы жиросжигания, так как без достаточного количества кислорода в крови жиры расщепляются менее эффективно;
- в дыхание вовлекается весь полезный объём лёгких, что улучшает их вентиляцию;
- нормализуется работа органов брюшной полости и грудной клетки за счёт их массажа во время движений диафрагмы;
- действенно устраняются вздутие, запоры и другие проблемы, связанные с нарушениями работы кишечника;
- улучшается состояние кожи лица, возвращается здоровый румянец, и бороться с морщинами становится проще;
- уменьшаются воспалительные процессы в организме.


Брюшное дыхание обеспечивает качественный массаж внутренних органов за счёт движений стенки живота
Дыхание животом также очень позитивно влияет на нервную систему. Сделав всего несколько вдохов и выдохов, вы уже почувствуете, как стресс и тревога отступают, негатив уступает место приятному ощущению умиротворения и расслабленности. Не зря методику диафрагмального дыхания успешно используют в терапии для избавления от панических атак и прочих расстройств психики.
Когда дышать диафрагмой противопоказано
Диафрагмальное дыхание способно принести как пользу, так и вред, если не учесть противопоказаний перед началом тренировок. Чтобы не нанести ущерба здоровью, имейте в виду, что выполнять дыхательные упражнения по диафрагмальному принципу нельзя гипертоникам и людям, страдающим другими заболеваниями, вызывающими проблемы с артериальным либо внутричерепным давлением. Людям с болезнями сердца и сосудов также в обязательном порядке нужно проконсультироваться с лечащим врачом перед началом освоения любых физических нагрузок.


Дыхательные упражнения могут вызвать головокружение и боли, если не учесть противопоказания
Упражнения по диафрагмальному дыханию: как освоить и тренироваться
Чтобы получить желаемый эффект от дыхания животом, нужно досконально изучить и освоить технику диафрагмального дыхания. Сделать это несложно даже новичкам, если в точности следовать рекомендациям. Задача заключается в постепенной тренировке напряжения брюшных мышц, за счёт чего и достигаются все полезные эффекты.
Этапы выполнения диафрагмального дыхания
Перед началом занятия убедитесь, что ваша одежда не мешает свободному дыханию, а помещение проветрено, и в нём достаточно свежего воздуха. Примите удобное положение (сидя или лёжа) и переходите к следующим этапам:
- Закройте глаза и внутренним зрением пройдитесь по всему телу.
- Сконцентрируйтесь на мышцах, вовлечённых в дыхание, старайтесь расслаблять их в фазе выдоха.
- Сделайте не торопясь плавный глубокий вдох носом, контролируя положение груди (она должна оставаться на месте).
- Очень медленно выдохните (выдох должен занимать в 2–3 раза больше времени, чем вдох), стенка живота одновременно втягивается, приближаясь к позвоночнику.
Необходимо дышать таким образом в течение 5 минут 3 раза в день, увеличивая со временем продолжительность одного подхода. Тренировка не должна длиться дольше 15 минут во избежание головокружений и потери сознания.


Положив одну руку на грудь, а вторую на живот, можно легко контролировать правильность дыхания
Идеальным считается состояние, когда движение диафрагмы получается контролировать постоянно и вне тренировок. Это достигается через ощущение и осознание её работы в ходе дыхания.
Для начинающих нормальной считается частота от 12 до 15 циклов вдох-выдох за 1 минуту. Постепенно частота дыхания снижается до 3–6 циклов в минуту. Чем реже становится дыхание, тем больше ощущается польза от тренировок. Это происходит за счёт насыщения крови углекислотой, которая помогает в укреплении здоровья.
Учтите, что дышать по диафрагмальному методу нужно строго через нос. При переходе на ротовое дыхание диафрагма начинает двигаться не вверх-вниз, а вперёд-назад, что мешает полноценной работе органов дыхания.
Популярные упражнения на тренировку брюшного дыхания
После освоения базовой техники диафрагмального дыхания можно пробовать различные упражнения, обучиться которым быстро получится и у новичков.
В положении лёжа на спине
Это упражнение подойдёт для новичков. Лёжа легко контролировать движения мышц.
Выполнение упражнения:
- Лечь на спину, закрыв глаза и согнув ноги в коленях, постараться расслабить всё тело.
- Положить на грудь левую ладонь, правую — на живот.
- При дыхании контролировать положение левой руки, она должна оставаться на месте. Рука на животе, в свою очередь, должна подниматься в момент вдоха, а с выдохом идти вниз.
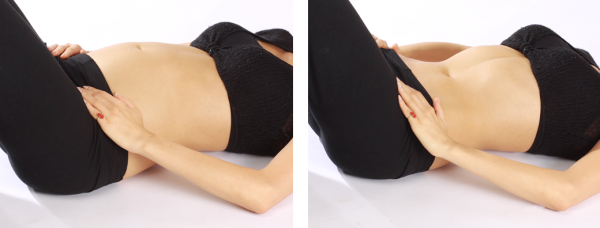

На вдохе живот округляется, на выдохе — втягивается к позвоночнику
Вдыхать нужно носом, глубоко, надувая живот. Выдох — тоже через нос с подтягиваем брюшной стенки к позвоночнику.
В положении сидя
Тренировка сидя позволяет более тщательно проработать навык диафрагмального дыхания:
- Сядьте на пол в позу лотоса или просто на стул. Главное условие — таз и колени должны находиться на одном уровне.
- Постарайтесь хорошо расслабиться, закрыв при этом глаза.
- Начинайте дышать, на выдохе сжимая живот.
- Затем расслабьте брюшные мышцы.
- На выдохе снова надуйте живот.
По мере приобретения опыта амплитуда движения брюшных мышц становится более плавной и естественной, живот надувается и втягивается не до конца. Заниматься в таком положении нужно 20–25 минут.


Колени и таз в положении сидя должны быть на одном уровне
Дыхание по-собачьи
Упражнение имитирует частое и быстрое дыхание, свойственное собакам, позволяет лучше прочувствовать работу лёгких и диафрагмальной мышцы.
Как выполнять:
- Примите исходное положение, встав на четвереньки.
- Брюшные мышцы расслабьте, рот откройте.
- Вдыхайте и выдыхайте часто и быстро.


Исходное положение для упражнения — стоя на четвереньках
Если упражнение вызывает боли или головокружение, остановитесь. Сократите время его выполнения и частоту вдохов-выдохов. Постепенно длительность дыхания собаки нужно довести до 5 минут.
Упражнение на брюшное дыхание с грузом
По сути, это один из вариантов упражнения лёжа на спине для продвинутых.
Выполнение:
- Лягте на пол, положите на живот груз (подойдёт обычная книга).
- Начинайте дышать, как описано в технике упражнения лёжа, чтобы груз поднимался и опускался в процессе дыхания.
Упражнение с грузом можно выполнять 15–20 минут.
Упражнения для дыхательных мышц по Бубновскому
В комплексе адаптивной гимнастики Сергея Бубновского также большое значение уделяется диафрагмальному дыханию и развитию межрёберных мышц. Существует два основных упражнения для развития дыхательных мышц: «Пуловер с тягой» и «Бабочка».
Техника выполнения упражнения «Пуловер с тягой»:
- Лечь на узкую скамейку, поставить на пол согнутые в коленях ноги.
- Взять гантель весом в 2 кг, поднять вытянутые руки вверх.
- В момент выдоха опустить гантель назад за голову, резко с шумом произнося слог «ХА». Именно в этот момент диафрагма движется вниз, межрёберные мышцы включаются в работу.
- Со вдохом вернуться в начальное положение. Вдыхать через нос.
На вдохе создаётся эффект насоса за счёт сокращения межрёберных мышц и подъёма диафрагмы. Сделать 10–15 повторов.
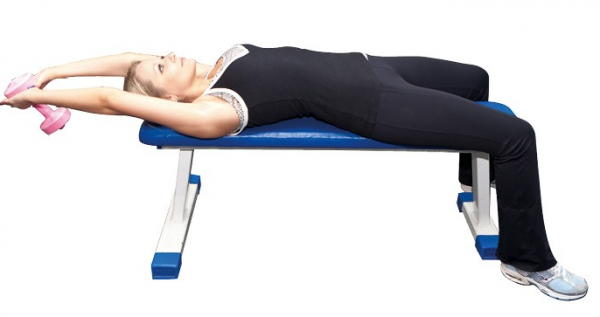

Во время упражнения «Пуловер с тягой» гантель опускается за голову на выдохе
Методика выполнения упражнения «Бабочка»:
- Принять исходное положение такое же, как для предыдущего упражнения.
- Взять в каждую руку по гантеле (2 кг).
- Плавно развести руки в стороны, имитируя крылья бабочки.
- Поднять руки обратно вверх, произнося на выдохе «ХА».
- Выполнить 10–15 повторов.


Разведение рук в упражнении «Бабочка» происходит на вдохе
Упражнения на брюшное дыхание для похудения
Уменьшить объём талии хорошо помогают несложные упражнения на основе диафрагмального дыхания:
- Округлить живот на вдохе и втянуть на выдохе, с усилием вытолкнув воздух. Хорошо заниматься утром сразу после сна.
- Лечь на спину, вытянув руки вдоль корпуса, быстро вдыхать и выдыхать в течение 10 секунд. Потом втянуть живот и поднять ноги строго вертикально над полом. Руками обхватить ноги и потянуть их по направлению к себе, не отрывая от пола ягодицы. Тянуть ноги 10 секунд, потом вернуться в начальное положение. Выполнить 4–6 раз.
- Стать ровно, ступни на ширине плеч. Одновременно с медленным и глубоким вдохом поднять руки, а с выдохом опустить их обратно. Выдыхать тоже медленно и плавно. Выполнить 5–10 раз.
Практики на основе диафрагмального дыхания
Диафрагмальное дыхание лежит в основе многочисленных практик, направленных как на физическое, так и духовное совершенствование человека. Дыхание диафрагмой активно практикуют и древние методики (йога, цигун), так и современные комплексы упражнений.
В методике Марины Корпан «Оксисайз» правильное дыхание при выполнении упражнений обеспечивает поступление кислорода именно к проблемным зонам, где скапливается жир, в первую очередь к животу. Кислород активизирует процессы жиросжигания, что объясняет быструю потерю лишних сантиметров в талии.


Марина Корпан — автор дыхательной гимнастики для похудения «Оксисайз»
В древней восточной методике цигун диафрагмальное дыхание помогает правильному распределению в организме собственной внутренней энергии человека (ци) и получению контроля на ней. Эта практика не направлена на похудение, но при следовании цигун постепенно активизируются обменные процессы, налаживается работа органов ЖКТ, и лишние килограммы в итоге уходят. Обязательно после упражнений выполняется медитация, во время которой также нужно следить за дыханием.
В йоге все асаны выполняются синхронно с дыханием диафрагмой. Особая часть йоги — пранаяма, что означает «управление дыханием». Регулярно практикуя пранаяму, вы сделаете свой метаболизм активнее, снизите уровень сахара крови. Основное значение здесь имеет правильное выполнение вдоха. Вдыхать нужно медленно, плавно, 1 вдох по времени должен быть равен 6 ударам пульса. После вдоха следует задержка дыхания, а потом — медленный выдох.


Все асаны в йоге выполняются синхронно с дыханием
Наиболее эффективные фитнес-методики для похудения также основаны на принципах диафрагмального дыхания. Методика «Королева пляжа» Пэм Гроут основана на дыхании диафрагмой и состоит из трёх упражнений («энергетический коктейль»). Её эффективность основана на дефиците кислорода в период задержки дыхания.


Пэм Гроут — автор фитнес-методики «Королева пляжа»
Также дыхание диафрагмой лежит в основе методики Стрельниковой, созданной изначально для восстановления органов дыхания, а не для похудения. Ключевой момент — освоение правильной техники вдоха. Вдох должен быть коротким и резким, похожим на хлопок по звуку. Выдох выполняется медленно и плавно, но без задержки дыхания.
Полезные рекомендации по выполнению дыхательных упражнений
Чтобы получить максимальный эффект от тренировок на основе диафрагмального дыхания, учитывайте рекомендации по их выполнению, подтверждённые практикой:
- оптимальное время для занятий — вечер, поскольку дыхание животом даёт сильный расслабляющий эффект;
- нужно выбрать тихое спокойное помещение, где никто и ничто не будет отвлекать вас от занятий;
- первые тренировки должны длиться по времени 10–15 минут (касается первых 6 занятий), далее время занятий можно увеличивать до 30 минут;
- после первых тренировок можно почувствовать дискомфорт в районе диафрагмы во время ходьбы или физической нагрузки, это не несёт вреда здоровью и быстро проходит;
- подготовить организм к тренировкам поможет специальная техника ходьбы. Суть её очень проста: за время выполнения 1 вдоха делается 2 шага, за время выдоха — 3 шага. Таким образом дышим 3 первых дня. Начиная с четвёртого дня на 1 выдох должно приходиться уже 4 шага, на вдох, как и раньше, — 2 шага;
- выполнять одно дыхательное упражнение новичкам нужно не более 5 минут. Постепенно это время увеличивается;
- чтобы дыхание диафрагмой стало частью повседневной жизни, тренироваться нужно ежедневно;
- одежда для тренировки не должна мешать дыханию;
- во время занятий важно следить за осанкой, спина должна быть прямой. При округлении спины диафрагма сдавливается, и естественный процесс дыхания нарушается.


Для занятий потребуются свободная одежда и спокойное тихое место
Отзывы о практиках на базе диафрагмального дыхания
Видео: дыхание диафрагмой с Мариной Корпан
Привыкнуть дышать животом в обычной жизни вне тренировок для меня оказалось не так просто, как того хотелось. Но из личного опыта могу утверждать, даже если пользоваться брюшным дыханием не постоянно, а только в некоторых ситуациях, можно получить отличные результаты. Всем, кого на работе или просто в жизни постоянно одолевают стрессы, советую закрыть глаза и глубоко подышать животом буквально несколько минут. Эффект почти мгновенный — пульс становится не таким частым, дыхание успокаивается и выравнивается, негатив и волнения буквально улетают в никуда вместе с выдыхаемым вами воздухом. А главное, мысли настраиваются на позитивный лад и часто даже получается взглянуть с другой стороны на проблему, так долго мучившую вас, и найти её решение. Этот удивительный эффект от глубокого дыхания постоянно помогает мне, когда нужно удержать состояние душевного равновесия, избавиться от напряжения после трудного рабочего дня, прогнать тревожные мысли. Плохое настроение и стресс действительно можно выдохнуть, проверено на себе. Самое замечательное, что дышать животом можно где угодно и в любое время. Просто, бесплатно и эффективно. Для сохранения душевного здоровья искренне рекомендую. Если говорить о личном опыте физических тренировок, в которых движения тела согласованы с дыханием, то лично для меня они являются наиболее подходящими. Особенно мне нравятся в этом плане занятия йогой. Здесь каждый этап любой асаны совпадает с одной из фаз дыхания. В итоге дыхание остаётся ровным в течение всего времени тренировки, практически нет необходимости восстанавливать его между упражнениями. Вообще, ощущения от йоги более комфортные, чем при занятиях, например, силовым фитнесом, когда мышцы пресса постоянно нужно держать в напряжении и дышать животом просто невозможно. Планирую испытать на себе также методику «Оксисайз», так как отзывы её последовательниц, их фотографии «До» и «После» очень вдохновляют.
Дыхание диафрагмой — ценный навык, который даётся человеку от природы. К сожалению, большинство из нас им не пользуется и даже не подозревает, какую пользу оно способно принести здоровью. Но с помощью несложных упражнений вполне возможно вернуть себе такое важное умение правильно дышать. Овладев диафрагмальным дыханием, вы сможете максимально задействовать возможности своих мышц и внутренних органов для поддержания красоты и здоровья естественным путём, без дорогостоящих средств и процедур. Возможно освоить методику дыхания животом идеально сразу не получится, но регулярные тренировки обязательно постепенно приведут к нужному результату.
afrodita.guru
Упражнения для укрепления диафрагмы при ГЭРБ
Cодержание статьи:
Чтобы вылечить гастроэзофагеальную рефлюксную болезнь (ГЭРБ), необходим комплексный подход. Лечебная гимнастика – это метод терапии, применяемый вне обострения эзофагита. Физкультура ускоряет выздоровление, благотворно влияя на организм. Упражнения для укрепления диафрагмы при ГЭРБ не оказывают негативного влияния на внутренние органы. Укрепляются диафрагмальные мышцы, а также связочный аппарат. Дыхательная гимнастика нормализует кровообращение, насыщая органы кислородом. Начинать занятия ЛФК стоит после консультации с врачом.
Почему нужно делать упражнения
Занятия гимнастикой входят в план реабилитации больных с ГЭРБ и эзофагитом. Они необходимы для полноценного восстановления сил организма.
Запрещено начинать тренировки в активной стадии заболевания.
Преимущества ЛФК при эзофагите:
- укрепление защитных сил иммунитета;
- развитие и укрепление мышц диафрагмы;
- улучшение трофики тканей;
- улучшение восстановительных способностей организма;
- укрепление сфинктера пищевода.
Лечебная гимнастика активизирует обменные процессы в мышцах. Улучшается трофика отдельных структур, повышается эластичность связок. Кардия желудка и нижний отдел пищевода приходят в тонус. Сфинктер нормально смыкается после прохождения пищи, пища перестает двигаться в обратном направлении. Как результат, нивелируется недостаточность кардии пищевода, исчезают симптомы эзофагита.
Какие нагрузки противопоказаны
Заниматься спортом при эзофагите полезно и здорово. Однако необходимо знать, какие нагрузки с эзофагитом несовместимы.
 Полезно подтягиваться на турниках, отжиматься на брусьях. Тренировки со своим весом укрепляют диафрагмальные мышцы и связки.
Полезно подтягиваться на турниках, отжиматься на брусьях. Тренировки со своим весом укрепляют диафрагмальные мышцы и связки.Спортивные запреты:
- Качают пресс только пациенты со здоровыми сфинктерами. Тренинг на брюшной пресс вызывает резкое повышение давления в животе. После таких занятий 9 из 10 пациентов жалуются на обострение эзофагита.
- Ограничение свободного веса для тренировок. Запрещается поднимать и наклоняться с отягощением. Трениги с утяжелением способствуют расслаблению мышц диафрагмы, а также повышению внутрибрюшинного давления.
- Динамическая аэробика разрешена только в период полной ремиссии. При несостоятельности сфинктеров активные движения провоцируют заброс кислоты, отяжеляя течение эзофагита.
При рефлюкс-эзофагите показана лечебная гимнастика, а также неинтенсивные тренировки без отягощения.
Как укрепить сфинктер между желудком и пищеводом
Упражнения при рефлюкс-эзофагите подбираются индивидуально. Желательно посетить несколько тренировок сертифицированного инструктора. Такой подход позволит избежать травм во время занятия.
Упражнения
Физические упражнения при эзофагите выполняют под присмотром инструктора. Важно проводить гимнастику натощак.
Комплекс гимнастики при ГЭРБ:
- Сидя полу, наклониться вперед и ноги согнуть в коленях. Выдыхая, пальцами надавливать на подреберную область. С каждым выдохом погружать пальцы глубже и глубже.
- Стоя прямо с ровной спиной, наклоняться вправо и влево, скользя руками по бедрам.
- Лежа на спине, ноги согнуть в коленях. Тянуться локтем к противоположному колену и наоборот.
- Чтобы укрепить нижний сфинктер, необходимо лежа на правом боку на наклонной поверхности поднимать левую ногу под углом 45°. Повторить на противоположной стороне.
- Стоя прямо, выполнять резкие круговые движения руками. Махи хорошо разрабатывают верхний плечевой пояс, а также создают отрицательное давление в плевральной полости.
Перерывы на восстановление дыхания составляют 1-3 минуты. Повторить комплекс необходимо 2-3 раза. Ориентироваться на свое самочувствие.
Аэробика при ГЭРБ
Динамические движения со смещением тела в вертикальной плоскости противопоказаны больным с ГЭРБ. Оптимальным выбором кардионагрузок будет велотренажер.
 Во время занятия на велотренажере учащается сердцебиение и дыхание, органы насыщаются кислородом, тормозится активность окислительных процессов. Улучшения моторики пищевода наблюдаются уже через 2-3 тренировки.
Во время занятия на велотренажере учащается сердцебиение и дыхание, органы насыщаются кислородом, тормозится активность окислительных процессов. Улучшения моторики пищевода наблюдаются уже через 2-3 тренировки.При ярких симптомах желудочно-пищеводного рефлюкса аэробные нагрузки противопоказаны. Эта мера необходима для предупреждения пептического эзофагита.
Дыхательная гимнастика
Дыхательная гимнастика при рефлюкс-эзофагите – оптимальная физическая нагрузка. Но выполнять ее нужно правильно.
Перед началом занятий следует провести разминку. В этом комплексе активное участие принимают легкие, поэтому необходимо сделать 5-7 полных актов дыхания. Глубокое дыхание расправляет все альвеолы, заставляя работать легкие на полную.
Дыхательный комплекс против эзофагита:
- Лечь на правый бок. Опереть голову об руку, согнутую в локтевом суставе. Сделать глубокий вдох, после чего выдохнуть с максимальной силой. Повторить 10-12 раз. Повторить цикл на противоположной стороне.
- Встать на коленки. На высоте вдоха сделать прогиб в позвоночнике. Выдохнуть. Повторить 8-10 раз.
- Лечь на спину. На максимальном вдохе делать поворот таза. Сделать по 10 поворотов на каждую сторону.
Делать дыхательную гимнастику следует регулярно, не пропускать ни дня, обязательно натощак и не забывая про разминку.
Гимнастика Стрельниковой
Все упражнения из комплекса выполняются на высоте вдоха:
- Стать прямо. Согнутые в локтях руки развести в стороны. Ладони смотрят вперед. Сжимать ладошки в кулак. Выдох свободный, кисти расслаблены.
- Стоя прямо, руки на уровне пояса, кулаки сжаты в кулак. «Кидать» руки книзу, разгибая кулак.
- Спину округлить, руки свободно опущены. Наклоняясь, сгибать позвоночник в грудном отделе.
- Ноги на ширине плеч, руки на уровне пояса. Делать поворот в сторону, немного приседая. На каждом повороте сжимать ладони в кулак.
- Ноги на ширине плеч, руки сложены на груди. Резко «обнять» себя и расслабиться.
- Совместить №3 и №5.
- Повороты головы в стороны.
- Наклоны головы в стороны.
- Наклоны туловища вперед и назад.
- Одна нога вперед, другая назад. Переносить вес тела на переднюю и заднюю конечность поочередно.
- Поочередно сгибать ноги в коленях с захлестом вверх.
- Повторить №11, только с забросом ноги назад. Стараться коснуться стопой ягодицы.
Все части дыхательной гимнастики Стрельниковой повторяют 96 раз. Можно делать по 4, 8, 16 или 32 раза. Однако суммарно должно получиться 96.
Дыхание – самый важный компонент тренировок. Идеально заниматься с партнером.
Массаж
Лечь на спину, ноги согнуть в коленях. Найти точку выше и правее на 3 см от пупка. На вдохе задержать дыхание на 5-8 сек. Проделывать круговые массирующие движения. На выдохе надуть живот. Повторить 8-10 раз.
Массировать живот следует по часовой стрелке. От механического сжатия хорошо опорожняется желчный пузырь, улучшаются пищеварительные процессы, уходит боль и вздутие.
Особенность проведения – выполнять только натощак.
Занятия йогой – польза или вред?
Йога – древневосточное учение. В настоящее время некоторые асаны (позы из йоги) применяются в терапевтических целях.
Йога требует полного контроля дыхания. При правильном выполнении гимнастики укрепляется брюшной пресс, диафрагмы и связки пищевода. Древнюю практику используют на Востоке в качестве монотерапии (единственного лечения) при ГЭРБ и эзофагите. После упражнений уходит боль, нормализуется кровообращение и пищеварение.
Вреда от йоги при эзофагите не будет, если выполнять рекомендации инструктора и не перенапрягаться.
Гимнастика – не единственный метод лечения
ЛФК при рефлюкс эзофагите – важный компонент терапии. Однако подход к ГЭРБ должен быть комплексным, включающим не только гимнастику, но и лечение препаратами, физиотерапию, диету. Пациентам рекомендуют придерживаться следующих принципов здорового питания:
- При эзофагите кушать следует часто, но немного.
- Во время еды нужно сидеть ровно, чтобы пищевод находился в прямом положении.
- 30 минут после приема пищи не ложиться.
- Не кушать слишком холодную или слишком горячую пищу.
- Каждый кусочек тщательно пережевывать.
Диета при ГЭРБ с эзофагитом должна быть разнообразной. Дополняют рацион витаминно-минеральными комплексами. Для успешной терапии важно полное взаимопонимание врача и пациента.
zhivot.info


 Онемение конечностей – характеризуется неприятным ощущением потери чувствительности и гибкости конечности, часто сопровождается покалываниями, жжением, зябкостью и стягиванием кожи.
Онемение конечностей – характеризуется неприятным ощущением потери чувствительности и гибкости конечности, часто сопровождается покалываниями, жжением, зябкостью и стягиванием кожи.


 покалывание в нижних конечностях, которое возникает во время ходьбы, чаще всего проявляется после долгого сидения;
покалывание в нижних конечностях, которое возникает во время ходьбы, чаще всего проявляется после долгого сидения;
















































































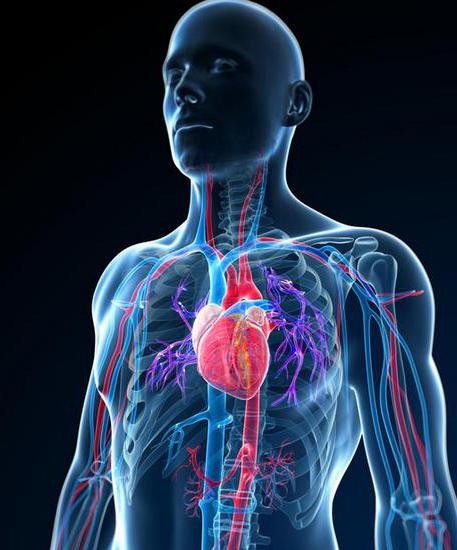
 Пациенты довольно часто обращаются за помощью к врачу с жалобами на боли в груди. Такие симптомы присущи многим заболеваниям, однако наиболее вероятно, что они вызваны проблемами с сердцем или невралгией. Как отличить боли в сердце от невралгии? Чтобы это узнать, для начала необходимо разобраться: что представляет собой невралгия и какие области тела подвержены этой болезни. Следует определить, какие симптомы относятся к заболеваниям сердца, а какие к невралгии, и в чем главные отличия этих двух типов заболеваний.
Пациенты довольно часто обращаются за помощью к врачу с жалобами на боли в груди. Такие симптомы присущи многим заболеваниям, однако наиболее вероятно, что они вызваны проблемами с сердцем или невралгией. Как отличить боли в сердце от невралгии? Чтобы это узнать, для начала необходимо разобраться: что представляет собой невралгия и какие области тела подвержены этой болезни. Следует определить, какие симптомы относятся к заболеваниям сердца, а какие к невралгии, и в чем главные отличия этих двух типов заболеваний. Определить симптомы, провести лечение невралгии в области сердца почти невозможно без консультации врача и обследования.
Определить симптомы, провести лечение невралгии в области сердца почти невозможно без консультации врача и обследования. Как понять, что вас мучает: боли в сердце или невралгия? Все зависит от симптомов.
Как понять, что вас мучает: боли в сердце или невралгия? Все зависит от симптомов.


 При невралгии рекомендована и рефлексотерапия. К ней может добавиться лечебная физкультура со специально разработанным комплексом упражнений. В качестве вспомогательных средств можно применять разного рода наружные (местные) медикаменты в виде мазей, гелей с обезболивающим эффектом (“Диклофенак”, “Капсикам” и т. п.). В особо тяжелых случаях врач может назначить прием анальгетиков (“Кеторолак”, “Лорноксикам” и др.) перорально (внутрь).
При невралгии рекомендована и рефлексотерапия. К ней может добавиться лечебная физкультура со специально разработанным комплексом упражнений. В качестве вспомогательных средств можно применять разного рода наружные (местные) медикаменты в виде мазей, гелей с обезболивающим эффектом (“Диклофенак”, “Капсикам” и т. п.). В особо тяжелых случаях врач может назначить прием анальгетиков (“Кеторолак”, “Лорноксикам” и др.) перорально (внутрь). Симптомы боли в сердце и невралгии очень похожи
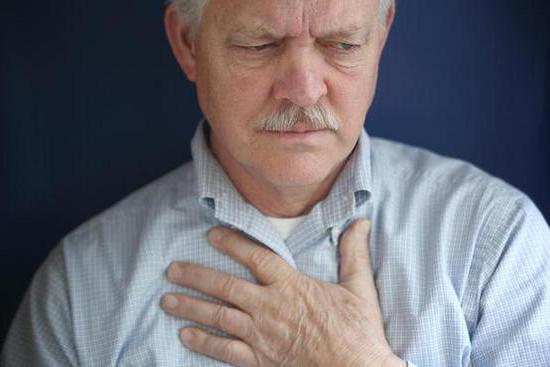
Симптомы боли в сердце и невралгии очень похожи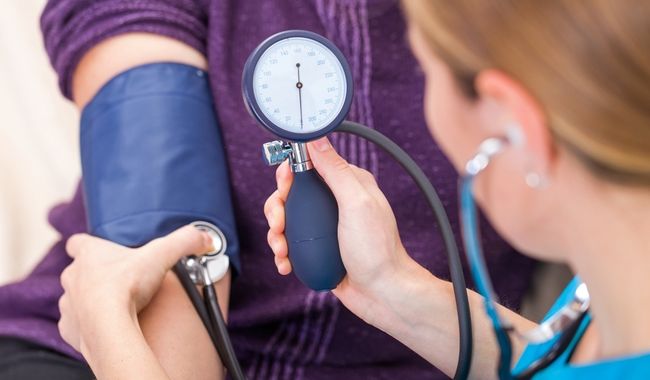 Гипертония – одна из причин боли в сердце
Гипертония – одна из причин боли в сердце Сердечные заболевания всегда сопровождаются повышенным давлением и аритмиями
Сердечные заболевания всегда сопровождаются повышенным давлением и аритмиями При полях в области сердца необходимо обратиться к специалисту и пройти обследование
При полях в области сердца необходимо обратиться к специалисту и пройти обследование
 Неприятные ощущения в области сердца могут отдавать в спину, плечи. При принятии лекарств, предназначенных для сердца, симптом может «держаться»: в этом случае предполагается невралгия (или другая патология). Если такой симптом появляется часто, нужно вызывать «скорую». Врачи выяснят его патогенез. Для устранения дискомфортных ощущений назначаются лекарства, в зависимости от характера недуга врач может рекомендовать массаж. При некоторых патологиях эффективны физиопроцедуры, растирания. Если необходимо, кардиолог назначит противовоспалительные средства (вводятся внутримышечно).
Неприятные ощущения в области сердца могут отдавать в спину, плечи. При принятии лекарств, предназначенных для сердца, симптом может «держаться»: в этом случае предполагается невралгия (или другая патология). Если такой симптом появляется часто, нужно вызывать «скорую». Врачи выяснят его патогенез. Для устранения дискомфортных ощущений назначаются лекарства, в зависимости от характера недуга врач может рекомендовать массаж. При некоторых патологиях эффективны физиопроцедуры, растирания. Если необходимо, кардиолог назначит противовоспалительные средства (вводятся внутримышечно). Рассмотрим симптомы недуга. Межреберная невралгия характеризуется появлением нейропатической боли. У некоторых людей невралгия связана с психическими нарушениями. Неприятные ощущения в ребрах появляются из-за того, что происходит сдавливание нервов, вдобавок к этому они раздражаются. Приступы возникают постоянно, но у некоторых людей они имеют эпизодический характер. Межреберная невралгия — серьезная патология, она требует грамотного лечения. Если прощупать кожу под ребрами, может возникнуть приступ. У некоторых людей боли возникают при ощупывании позвоночника. Данный симптом приводит к нарушению дыхания. При межреберной невралгии мышцы усиленно сокращаются, возможно «подергивание» конечностей. Такая патология приводит к обильному потоотделению. Кожа может сильно бледнеть, краснеть.
Рассмотрим симптомы недуга. Межреберная невралгия характеризуется появлением нейропатической боли. У некоторых людей невралгия связана с психическими нарушениями. Неприятные ощущения в ребрах появляются из-за того, что происходит сдавливание нервов, вдобавок к этому они раздражаются. Приступы возникают постоянно, но у некоторых людей они имеют эпизодический характер. Межреберная невралгия — серьезная патология, она требует грамотного лечения. Если прощупать кожу под ребрами, может возникнуть приступ. У некоторых людей боли возникают при ощупывании позвоночника. Данный симптом приводит к нарушению дыхания. При межреберной невралгии мышцы усиленно сокращаются, возможно «подергивание» конечностей. Такая патология приводит к обильному потоотделению. Кожа может сильно бледнеть, краснеть. Терапия проводится в два этапа. Вначале врач назначает лекарства, с помощью которых можно устранить боли. Затем выписываются средства для лечения недуга, спровоцировавшего травму нерва. Если межреберная невралгия только развивается, человек должен находиться в постели: желательно лежать не на мягком, а на твердом матраце. Для устранения болевого синдрома принимаются обезболивающие, их назначает врач. Самолечение при межреберной невралгии запрещено. Пациент принимает средства из группы НПВС. С помощью таких лекарств можно подавить неприятные ощущения в области сердца, обеспечить профилактику воспаления.
Терапия проводится в два этапа. Вначале врач назначает лекарства, с помощью которых можно устранить боли. Затем выписываются средства для лечения недуга, спровоцировавшего травму нерва. Если межреберная невралгия только развивается, человек должен находиться в постели: желательно лежать не на мягком, а на твердом матраце. Для устранения болевого синдрома принимаются обезболивающие, их назначает врач. Самолечение при межреберной невралгии запрещено. Пациент принимает средства из группы НПВС. С помощью таких лекарств можно подавить неприятные ощущения в области сердца, обеспечить профилактику воспаления.









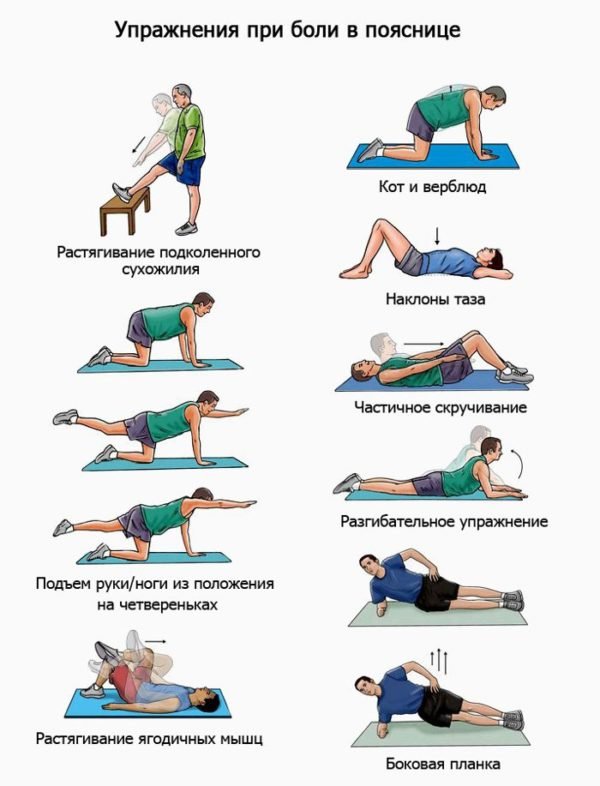
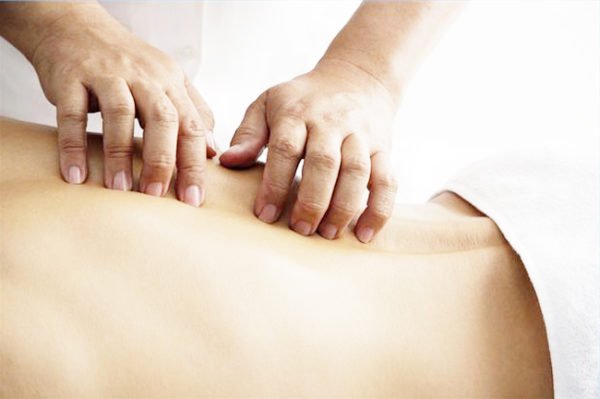




 Восстановление после операции на позвоночнике длится примерно до 1 года. Период зависит от того, какой тип вмешательства использовали, возникли ли осложнения после операции, а также от степени ослабленности защитной функции организма. Когда можно прекратить проведение терапевтических мероприятий, определяет врач.
Восстановление после операции на позвоночнике длится примерно до 1 года. Период зависит от того, какой тип вмешательства использовали, возникли ли осложнения после операции, а также от степени ослабленности защитной функции организма. Когда можно прекратить проведение терапевтических мероприятий, определяет врач.



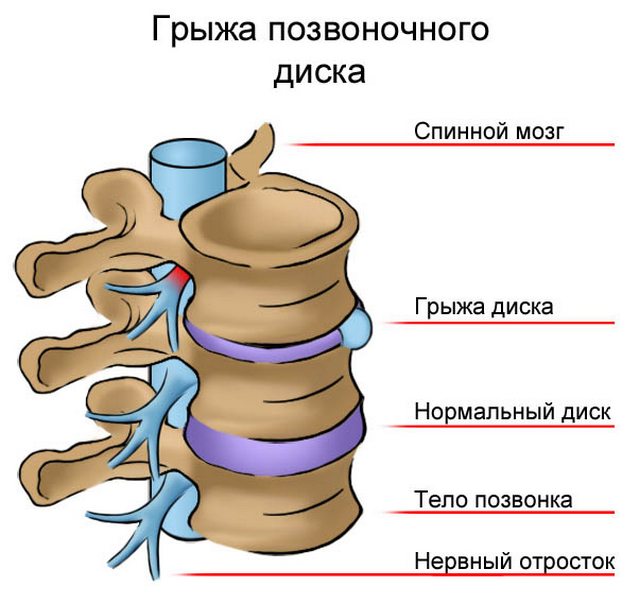














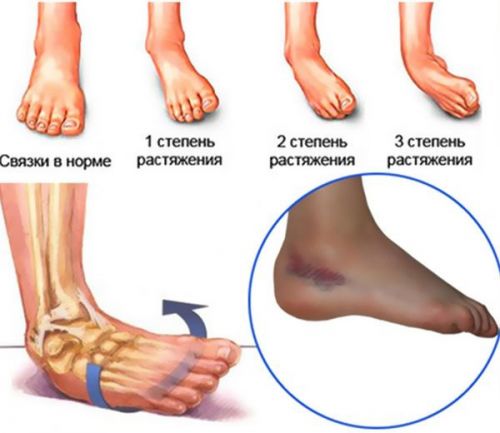

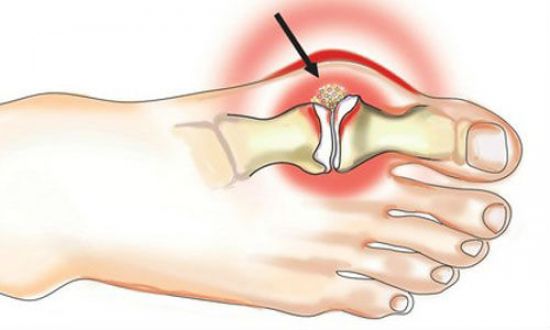
 Многие люди жалуются, что у них болит стопа посередине с внутренней стороны, а причин тому может быть множество. В первую очередь нужно отметить, что проблемы могут возникать по очень простой причине, не связанной с заболеваниями. Это чрезмерное нагружение ног и ношение некачественной или неудобной обуви, например, хождение на каблуках.
Многие люди жалуются, что у них болит стопа посередине с внутренней стороны, а причин тому может быть множество. В первую очередь нужно отметить, что проблемы могут возникать по очень простой причине, не связанной с заболеваниями. Это чрезмерное нагружение ног и ношение некачественной или неудобной обуви, например, хождение на каблуках. Уплощение стопы (или плоскостопие) — это самая часто встречающаяся причина, почему появляется боль в ступне. Плоскостопие может быть врожденным, но это встречается редко, чаще заболевание бывает приобретенным, а причиной его возникновения обычно является воздействие тяжестей, ношение неправильной обуви, малоактивный образ жизни и проблемы с позвоночником.
Уплощение стопы (или плоскостопие) — это самая часто встречающаяся причина, почему появляется боль в ступне. Плоскостопие может быть врожденным, но это встречается редко, чаще заболевание бывает приобретенным, а причиной его возникновения обычно является воздействие тяжестей, ношение неправильной обуви, малоактивный образ жизни и проблемы с позвоночником. Возникнуть пяточная шпора может по различным причинам, ее часто провоцируют деформации стопы, например, плоскостопие, а также ношение неправильной обуви, особенно на высоких каблуках, лишний вес и травмы. В целом, спровоцировать болезнь могут любые негативные факторы, которые воздействуют на стопы, поэтому от возникновения такой проблемы не застрахован ни кто, даже маленькие дети.
Возникнуть пяточная шпора может по различным причинам, ее часто провоцируют деформации стопы, например, плоскостопие, а также ношение неправильной обуви, особенно на высоких каблуках, лишний вес и травмы. В целом, спровоцировать болезнь могут любые негативные факторы, которые воздействуют на стопы, поэтому от возникновения такой проблемы не застрахован ни кто, даже маленькие дети. Причиной возникновения остеопороза могут стать различные заболевания внутренних органов, это эндокринные нарушения, например, сахарный диабет, гепатит, злокачественные опухоли, хронические воспаления почек. Кроме того, заболевание часто становится спутником пожилых людей, так как с возрастом обменные процессы в организме замедляются и могут вызывать нарушения, если не предпринимать меры профилактики.
Причиной возникновения остеопороза могут стать различные заболевания внутренних органов, это эндокринные нарушения, например, сахарный диабет, гепатит, злокачественные опухоли, хронические воспаления почек. Кроме того, заболевание часто становится спутником пожилых людей, так как с возрастом обменные процессы в организме замедляются и могут вызывать нарушения, если не предпринимать меры профилактики. Первые симптомы заболевания обычно не сильно выражены, ноги быстро устают,в них чувствуется онемение и покалывание. Если на этой стадии не обратиться к врачу, в скором времени ситуация ухудшится, стопы начнут сильно болеть, кожа поменяется цвет, она может стать синюшной или бледной и мраморной.
Первые симптомы заболевания обычно не сильно выражены, ноги быстро устают,в них чувствуется онемение и покалывание. Если на этой стадии не обратиться к врачу, в скором времени ситуация ухудшится, стопы начнут сильно болеть, кожа поменяется цвет, она может стать синюшной или бледной и мраморной. Воспалительное заболевание, при котором страдают сухожилия в любой части организма, называется тендинит. Заболевание обычно возникает в области таза, локтей и коленей, но может поражать и стопы, в этом случае возникает боль с внутренней стороны подошвы.
Воспалительное заболевание, при котором страдают сухожилия в любой части организма, называется тендинит. Заболевание обычно возникает в области таза, локтей и коленей, но может поражать и стопы, в этом случае возникает боль с внутренней стороны подошвы. В этом случае боль с внутренней стороны стопы возникает из-за воспаления связок, появляются болезненные ощущения при движении, может нарушаться двигательная активность сустава, связки рядом с котором поражены, кроме того, ткани могут отекать. Чаще всего заболевание поражает сухожилия и суставы кистей руку, но может возникнуть и в любой другой части организма.
В этом случае боль с внутренней стороны стопы возникает из-за воспаления связок, появляются болезненные ощущения при движении, может нарушаться двигательная активность сустава, связки рядом с котором поражены, кроме того, ткани могут отекать. Чаще всего заболевание поражает сухожилия и суставы кистей руку, но может возникнуть и в любой другой части организма. Спровоцировать боль в любой части стопы, в том числе и с внутренней стороны, может артрит. Это заболевание, при котором воспаляются суставы ступней, они постепенно разрушаются, как следствие, появляется боль, нарушается двигательная активность. Если артрит не лечить, со временем пораженный сустав перестанет работать, он зарастет костной тканью.
Спровоцировать боль в любой части стопы, в том числе и с внутренней стороны, может артрит. Это заболевание, при котором воспаляются суставы ступней, они постепенно разрушаются, как следствие, появляется боль, нарушается двигательная активность. Если артрит не лечить, со временем пораженный сустав перестанет работать, он зарастет костной тканью. К неприятные ощущениям и боли приводят:
К неприятные ощущениям и боли приводят: Если болит стопа посередине с внутренней стороны, причина может быть в деформации. Слабые связки и мышцы, сильные нагрузки, беременность – все это сказывается на состоянии свода ступни. От данной патологии не застрахован не один из возрастов.
Если болит стопа посередине с внутренней стороны, причина может быть в деформации. Слабые связки и мышцы, сильные нагрузки, беременность – все это сказывается на состоянии свода ступни. От данной патологии не застрахован не один из возрастов.

 Чтобы купировать боль и ликвидировать воспаление, назначают нестероидные препараты. Если патология затронула суставные структуры, понадобятся хондропротекторы.
Чтобы купировать боль и ликвидировать воспаление, назначают нестероидные препараты. Если патология затронула суставные структуры, понадобятся хондропротекторы.



 Я устал повторять! Если начали болеть суставы рук и ног, немедленно уберите из рациона…
Я устал повторять! Если начали болеть суставы рук и ног, немедленно уберите из рациона…  Не губите больные суставы мазями и уколами! Артрит и артроз лечится…
Не губите больные суставы мазями и уколами! Артрит и артроз лечится… 
 Сколько раз повторять! Если начали болеть колени или поясница, втирайте каждой утро…
Сколько раз повторять! Если начали болеть колени или поясница, втирайте каждой утро…  Ортопед: “Если ноют колени или тазобедренный сустав, возьмите в привычку…
Ортопед: “Если ноют колени или тазобедренный сустав, возьмите в привычку…  При боли в суставах, шеи или спине, в организме сильнейшая нехватка…
При боли в суставах, шеи или спине, в организме сильнейшая нехватка… 

















 Почему болит тазобедренный сустав: причины, что делать, как лечить
Почему болит тазобедренный сустав: причины, что делать, как лечить Артрит тазобедренного сустава: симптомы и лечение у детей и взрослых, полное описание болезни
Артрит тазобедренного сустава: симптомы и лечение у детей и взрослых, полное описание болезни Защемление нерва в тазобедренном суставе: причины, симптомы и лечение ущемления
Защемление нерва в тазобедренном суставе: причины, симптомы и лечение ущемления Причины боли в тазобедренном суставе, отдающей в ногу: симптомы заболеваний, лечение
Причины боли в тазобедренном суставе, отдающей в ногу: симптомы заболеваний, лечение Массаж при коксартрозе тазобедренного сустава: правила выполнения, противопоказания, самомассаж
Массаж при коксартрозе тазобедренного сустава: правила выполнения, противопоказания, самомассаж Боль в тазобедренном суставе лежа на боку ночью: почему болит и что делать
Боль в тазобедренном суставе лежа на боку ночью: почему болит и что делать Болит тазобедренный сустав при ходьбе: причины и методы лечения
Болит тазобедренный сустав при ходьбе: причины и методы лечения Самые эффективные упражнения при коксартрозе тазобедренного сустава
Самые эффективные упражнения при коксартрозе тазобедренного сустава Асептический некроз головки бедренной кости: причины, симптомы, лечение
Асептический некроз головки бедренной кости: причины, симптомы, лечение Что такое дисплазия тазобедренных суставов у детей: как проявляется, методы лечения патологии
Что такое дисплазия тазобедренных суставов у детей: как проявляется, методы лечения патологии






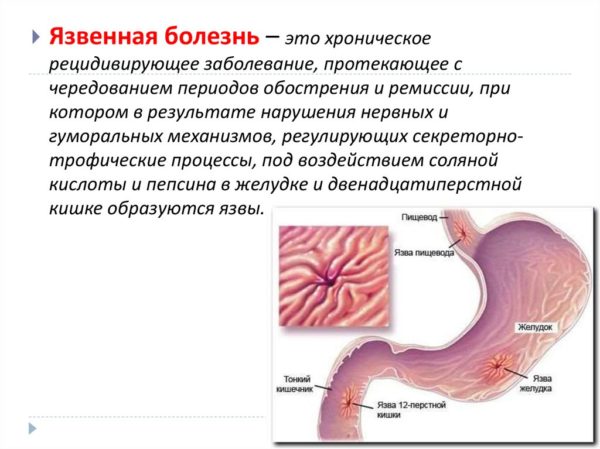
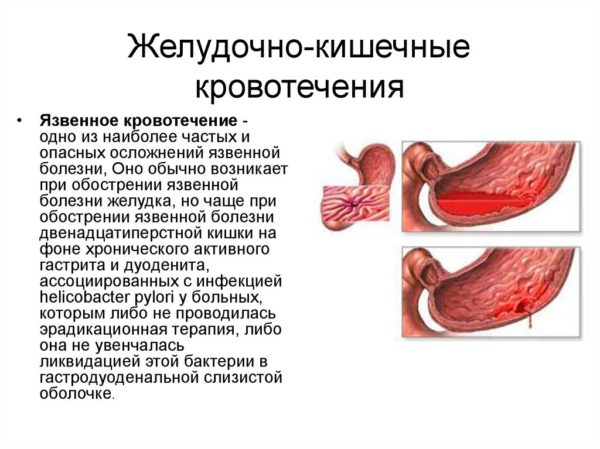

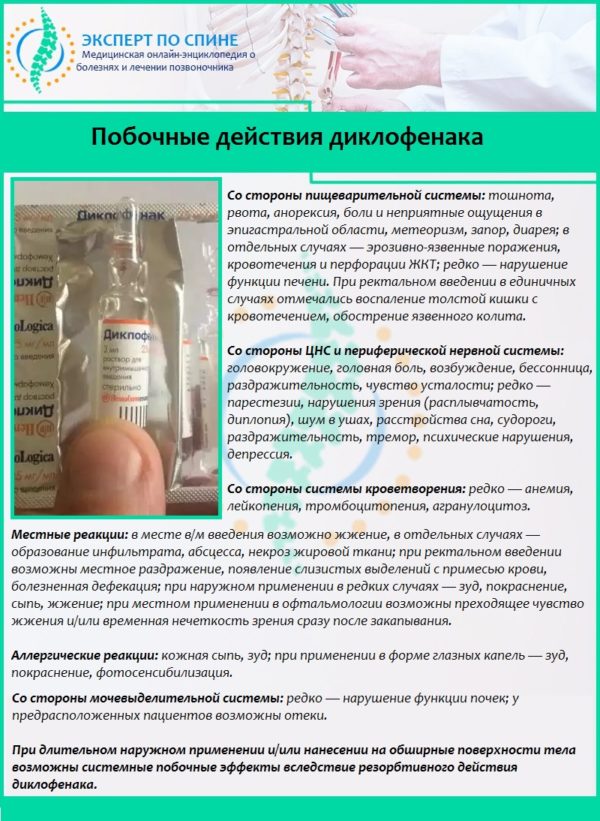
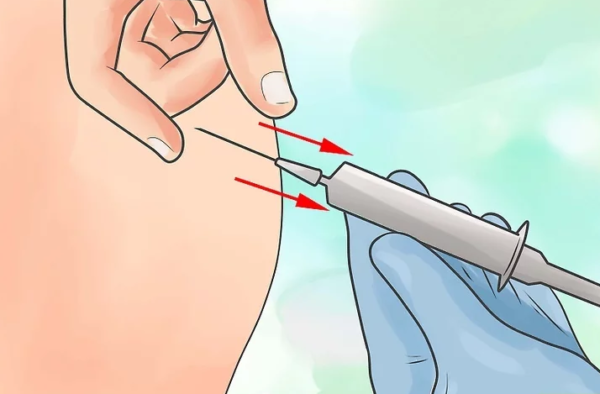
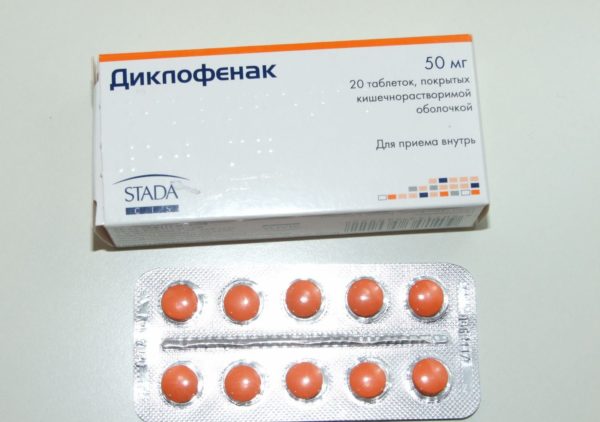

 Препараты группы миорелаксантов входят в перечень обязательных при лечении межпозвоночной грыжи. Рекомендуем прочитать статью на нашем сайте, чтобы узнать все о миорелаксантах: торговые названия, дозировка, противопоказания, побочные эффекты и советы квалифицированного специалиста.
Препараты группы миорелаксантов входят в перечень обязательных при лечении межпозвоночной грыжи. Рекомендуем прочитать статью на нашем сайте, чтобы узнать все о миорелаксантах: торговые названия, дозировка, противопоказания, побочные эффекты и советы квалифицированного специалиста.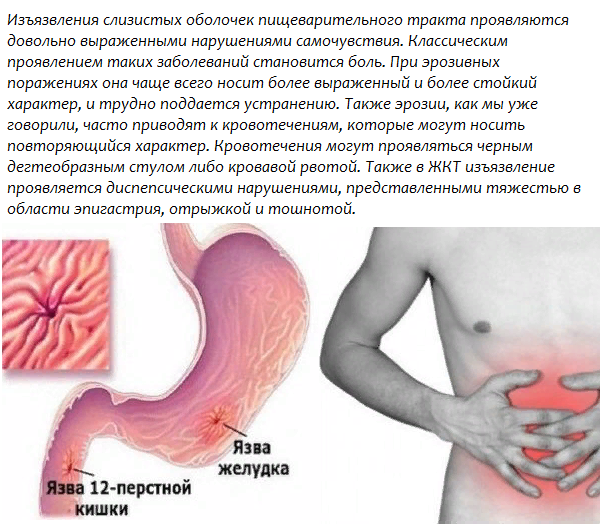





 Чтобы быстро вылечить заболевание, часто в аптеках люди пытаются найти лекарственные препараты комплексного действия, способные не только унять боль, но и снять высокую температуру и убрать воспаление. Таких препаратов имеется немало, но особенно хорошо себя зарекомендовал диклофенак, что подтверждают отзывы не только пациентов, но и врачей.
Чтобы быстро вылечить заболевание, часто в аптеках люди пытаются найти лекарственные препараты комплексного действия, способные не только унять боль, но и снять высокую температуру и убрать воспаление. Таких препаратов имеется немало, но особенно хорошо себя зарекомендовал диклофенак, что подтверждают отзывы не только пациентов, но и врачей. Чаще всего в аптеках можно встретить диклофенак натрия, однако, не так давно потребителям стала доступна и новая форма препарата — диклофенак калия. Но вне зависимости от того, в виде какой соли производится этот препарат и его цены, он в любом случае эффективно справляется со своей задачей при условии, что препарат используется согласно инструкции.
Чаще всего в аптеках можно встретить диклофенак натрия, однако, не так давно потребителям стала доступна и новая форма препарата — диклофенак калия. Но вне зависимости от того, в виде какой соли производится этот препарат и его цены, он в любом случае эффективно справляется со своей задачей при условии, что препарат используется согласно инструкции. Как правило, для подавления острых приступов врачи рекомендуют делать инъекции внутримышечно, после чего в зависимости от характера заболевания и наличие улучшений в состояния больного препарат можно заменить другими формами — ректальными свечами, таблетками или др.
Как правило, для подавления острых приступов врачи рекомендуют делать инъекции внутримышечно, после чего в зависимости от характера заболевания и наличие улучшений в состояния больного препарат можно заменить другими формами — ректальными свечами, таблетками или др. Ревматизм. К показаниям необходимо отнести состояния, во время которых ярко выражены нарушения органов опорно-двигательного аппарата.
Ревматизм. К показаниям необходимо отнести состояния, во время которых ярко выражены нарушения органов опорно-двигательного аппарата. Маленьким детям, которым ещё не исполнилось 6 лет.
Маленьким детям, которым ещё не исполнилось 6 лет. Уколы — основная форма введения лекарства, которое назначает врач для быстрого устранения болевого синдрома. Но делать это необходимо осторожно — важно правильно определить место для уколов. Их разрешается делать исключительно в крупные массивы мышечной ткани.
Уколы — основная форма введения лекарства, которое назначает врач для быстрого устранения болевого синдрома. Но делать это необходимо осторожно — важно правильно определить место для уколов. Их разрешается делать исключительно в крупные массивы мышечной ткани. Несколько иными будут рекомендации по лечению диклофенаком детей. Для них курс лечения основывается на использовании ректальных свечей, а также мази для внутреннего или местного применения. Инъекции ставить им не рекомендуется из-за ярко выраженных болезненных ощущений.
Несколько иными будут рекомендации по лечению диклофенаком детей. Для них курс лечения основывается на использовании ректальных свечей, а также мази для внутреннего или местного применения. Инъекции ставить им не рекомендуется из-за ярко выраженных болезненных ощущений. Если свести воедино отзывы, в которых пациенты делятся своим мнением о приёме диклофенака в виде инъекций, то в большинстве своём препарат достаточно быстро приносит облегчение. Боль начинает слабеть уже по прошествии получаса после первого приёма.
Если свести воедино отзывы, в которых пациенты делятся своим мнением о приёме диклофенака в виде инъекций, то в большинстве своём препарат достаточно быстро приносит облегчение. Боль начинает слабеть уже по прошествии получаса после первого приёма. Олфен;
Олфен; Диклофенак относится к категории препаратов комплексного действия, который врачи рекомендуют при различных заболеваниях, сопровождаемых болевыми ощущениями. Чаще всего его назначают при заболеваниях опорно-двигательного аппарата, которые протекают с болевым синдромом и воспалительными процессами.
Диклофенак относится к категории препаратов комплексного действия, который врачи рекомендуют при различных заболеваниях, сопровождаемых болевыми ощущениями. Чаще всего его назначают при заболеваниях опорно-двигательного аппарата, которые протекают с болевым синдромом и воспалительными процессами.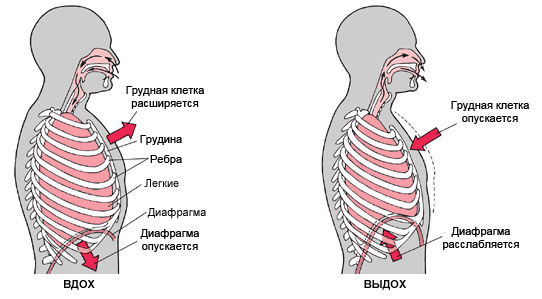


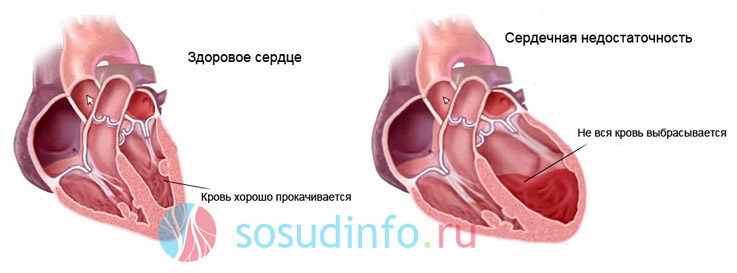
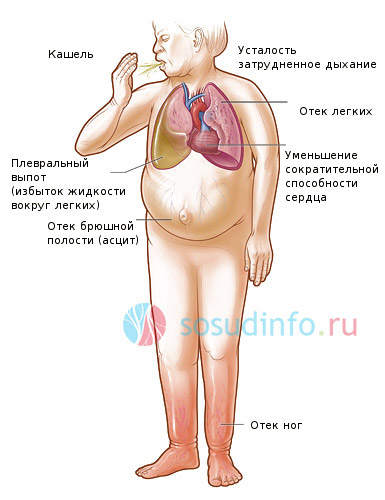
 Больные бронхиальной астмой хорошо знают, как нарушается дыхание при приступе: становится очень трудно выдохнуть, появляется дискомфорт и даже боль в груди, возможна аритмия, мокрота при кашле отделяется с трудом и крайне скудна, шейные вены набухают. Пациенты с такой одышкой сидят, опираясь руками о колени — эта поза снижает венозный возврат и нагрузку на сердце, облегчая состояние. Наиболее часто тяжело дышать и не хватает воздуха таким больным ночью или в ранние утренние часы.
Больные бронхиальной астмой хорошо знают, как нарушается дыхание при приступе: становится очень трудно выдохнуть, появляется дискомфорт и даже боль в груди, возможна аритмия, мокрота при кашле отделяется с трудом и крайне скудна, шейные вены набухают. Пациенты с такой одышкой сидят, опираясь руками о колени — эта поза снижает венозный возврат и нагрузку на сердце, облегчая состояние. Наиболее часто тяжело дышать и не хватает воздуха таким больным ночью или в ранние утренние часы.
 Гематогенная одышка возникает при нарушении химического состава крови, когда в ней возрастает концентрация углекислоты и развивается ацидоз вследствие циркуляции кислых продуктов обмена. Такое расстройство дыхания проявляется при анемиях самого разного происхождения, злокачественных опухолях, тяжелой почечной недостаточности, диабетической коме, сильных интоксикациях.
Гематогенная одышка возникает при нарушении химического состава крови, когда в ней возрастает концентрация углекислоты и развивается ацидоз вследствие циркуляции кислых продуктов обмена. Такое расстройство дыхания проявляется при анемиях самого разного происхождения, злокачественных опухолях, тяжелой почечной недостаточности, диабетической коме, сильных интоксикациях. Многие будущие мамы жалуются, что с увеличением срока беременности им становится труднее дышать. Этот признак может вполне укладываться в норму, ведь растущая матка и плод приподнимают диафрагму и уменьшают расправление легких, гормональная перестройка и формирование плаценты способствуют увеличению числа дыхательных движений для обеспечения тканей обоих организмов кислородом.
Многие будущие мамы жалуются, что с увеличением срока беременности им становится труднее дышать. Этот признак может вполне укладываться в норму, ведь растущая матка и плод приподнимают диафрагму и уменьшают расправление легких, гормональная перестройка и формирование плаценты способствуют увеличению числа дыхательных движений для обеспечения тканей обоих организмов кислородом.
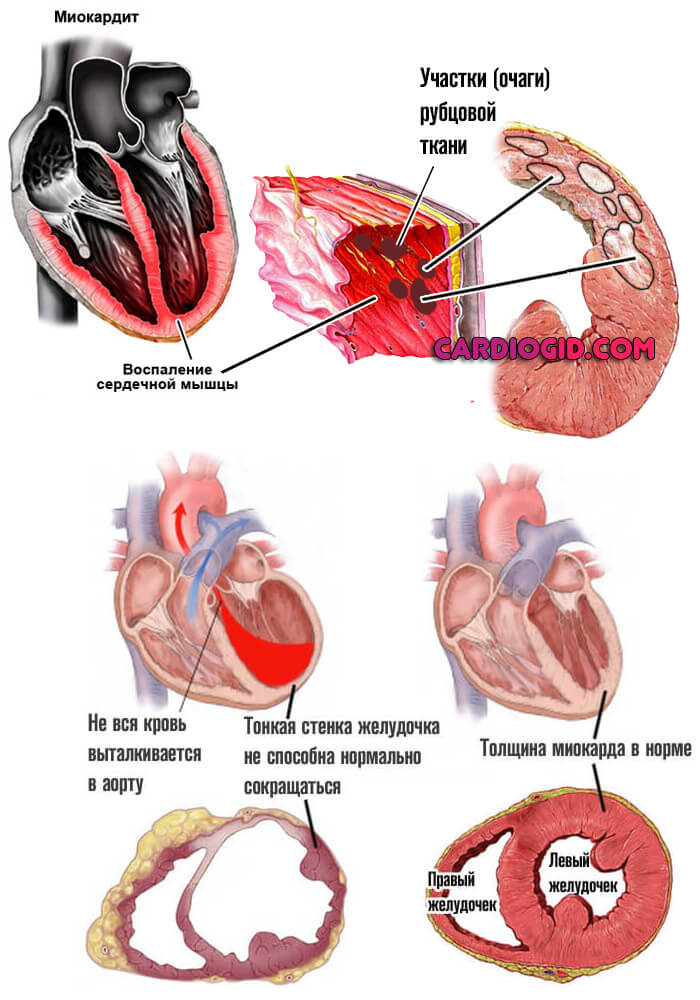





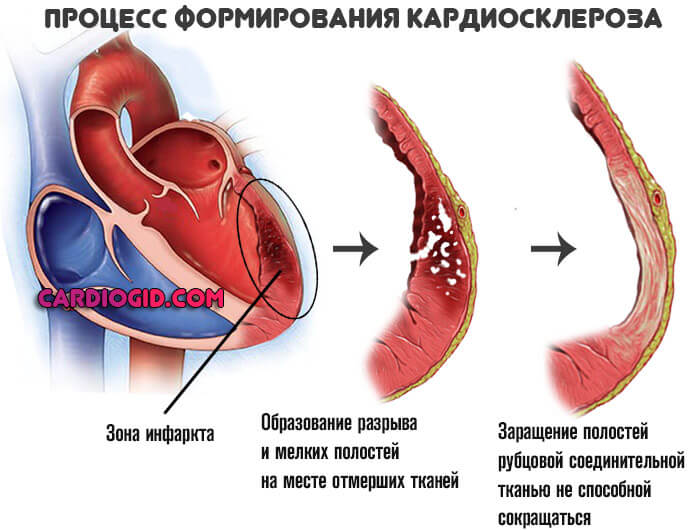
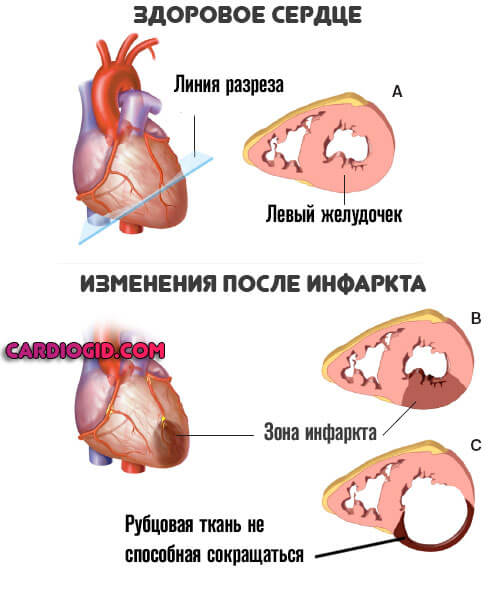

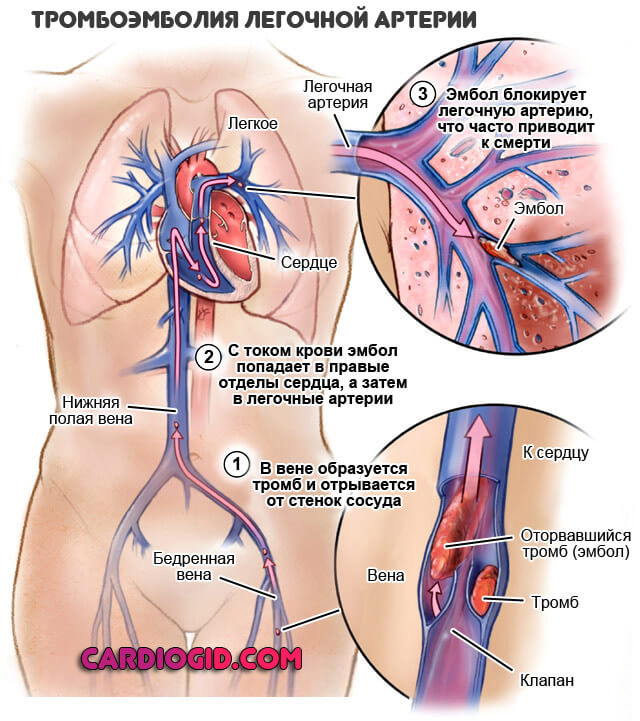
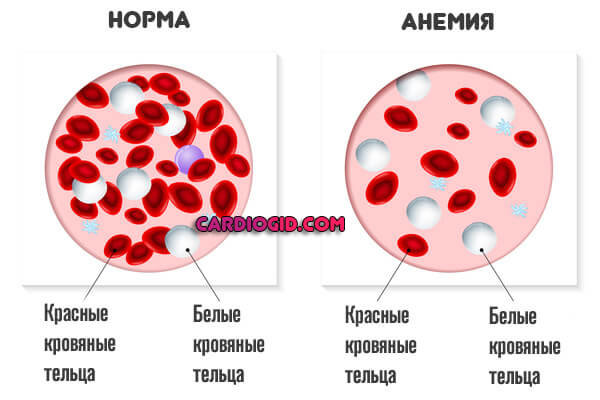















 Человеку должно дышаться легко. Природой устроено так, что дыхание — это процесс абсолютно безболезненный и неощутимый. Мы просто дышим и всё, так как если бы мы перестали дышать, то возникнет очень опасное для жизни состояние.
Человеку должно дышаться легко. Природой устроено так, что дыхание — это процесс абсолютно безболезненный и неощутимый. Мы просто дышим и всё, так как если бы мы перестали дышать, то возникнет очень опасное для жизни состояние. Интенсивные физические нагрузки. При активной физической деятельности мышцы нуждаются в большом количестве кислорода и органы дыхательной системы вынуждены работать с большей интенсивностью.
Интенсивные физические нагрузки. При активной физической деятельности мышцы нуждаются в большом количестве кислорода и органы дыхательной системы вынуждены работать с большей интенсивностью. Нервозность — это, к сожалению, неотъемлемый атрибут любой работы, а зачастую и семейной жизни. Когда вы впадаете в состояние стресса, то, как правило, начинаете кричать и говорить в более быстром темпе, чем в обычной жизни.
Нервозность — это, к сожалению, неотъемлемый атрибут любой работы, а зачастую и семейной жизни. Когда вы впадаете в состояние стресса, то, как правило, начинаете кричать и говорить в более быстром темпе, чем в обычной жизни. Если вам тяжело дышать, причины могут крыться не только в нервном состоянии, но ещё и в аллергии на что-либо. Всё просто: вы вдыхаете запах от аллергена, который раздражает дыхательные пути и приводит к спазму, а тот, в свою очередь, превращает процесс дыхания из неконтролируемого в осознанный.
Если вам тяжело дышать, причины могут крыться не только в нервном состоянии, но ещё и в аллергии на что-либо. Всё просто: вы вдыхаете запах от аллергена, который раздражает дыхательные пути и приводит к спазму, а тот, в свою очередь, превращает процесс дыхания из неконтролируемого в осознанный. Существует ряд патологических состояний, когда может возникнуть затруднённое дыхание, и которые требуют, как правило, неотложной и правильной помощи. Попробуем разобраться в медицинских причинах затруднённого дыхания у взрослого, а также способах устранения таких состояний.
Существует ряд патологических состояний, когда может возникнуть затруднённое дыхание, и которые требуют, как правило, неотложной и правильной помощи. Попробуем разобраться в медицинских причинах затруднённого дыхания у взрослого, а также способах устранения таких состояний. Анемия — это состояние организма, при котором формула крови изменяется таким образом, что у человека становится меньше эритроцитов и гемоглобина. Такой диагноз влечёт за собой частое и лёгкое дыхание.
Анемия — это состояние организма, при котором формула крови изменяется таким образом, что у человека становится меньше эритроцитов и гемоглобина. Такой диагноз влечёт за собой частое и лёгкое дыхание. Тяжёлое дыхание может не проявиться в первом триместре беременности. Однако, вы можете пострадать от этой проблемы после 4–5 месяца. В это время ребёнок активно растёт, за счёт этого диафрагма у беременной поднимается всё выше и выше.
Тяжёлое дыхание может не проявиться в первом триместре беременности. Однако, вы можете пострадать от этой проблемы после 4–5 месяца. В это время ребёнок активно растёт, за счёт этого диафрагма у беременной поднимается всё выше и выше. Существует такое понятие, как «индекс массы тела». Он может быть занижен, находиться в норме, или быть завышен. В последнем случае у человека наблюдается ожирение — состояние, когда вес тела больше, чем должен быть в соответствии с параметрами роста и возраста.
Существует такое понятие, как «индекс массы тела». Он может быть занижен, находиться в норме, или быть завышен. В последнем случае у человека наблюдается ожирение — состояние, когда вес тела больше, чем должен быть в соответствии с параметрами роста и возраста. Патология дыхания может быть признаком грозных заболеваний, опасных для жизни. К примеру, предобморочное состояние, предынфарктное состояние, нарушение ритма сердца. Это всё состояния, требующие неотложного квалифицированного вмешательства.
Патология дыхания может быть признаком грозных заболеваний, опасных для жизни. К примеру, предобморочное состояние, предынфарктное состояние, нарушение ритма сердца. Это всё состояния, требующие неотложного квалифицированного вмешательства. Иногда затрудненное дыхание возникает по физиологическим причинам, которые достаточно легко устранимы. Но если вам постоянно хочется зевать и глубоко вздохнуть, то это может быть симптомом серьезного заболевания. Еще хуже, когда на этом фоне часто возникает одышка (диспноэ), появляющаяся даже при минимальных физических нагрузках. Это уже повод для беспокойства и обращения к врачу.
Иногда затрудненное дыхание возникает по физиологическим причинам, которые достаточно легко устранимы. Но если вам постоянно хочется зевать и глубоко вздохнуть, то это может быть симптомом серьезного заболевания. Еще хуже, когда на этом фоне часто возникает одышка (диспноэ), появляющаяся даже при минимальных физических нагрузках. Это уже повод для беспокойства и обращения к врачу. Недостаток кислорода. Сильно ощущается в горах, где воздух разрежен. Так что если вы недавно сменили свое географическое положение и теперь находитесь значительно выше уровня моря, то это нормально, что в первое время вам трудно дышать. Ну и – почаще проветривайте квартиру.
Недостаток кислорода. Сильно ощущается в горах, где воздух разрежен. Так что если вы недавно сменили свое географическое положение и теперь находитесь значительно выше уровня моря, то это нормально, что в первое время вам трудно дышать. Ну и – почаще проветривайте квартиру. Анемия. Острый дефицит железа в организме. Оно необходимо для переноски кислорода. Когда его не хватает, даже при нормальном дыхании кажется, что воздуха мало. Человек начинает постоянно зевать и делать глубокие вдохи.
Анемия. Острый дефицит железа в организме. Оно необходимо для переноски кислорода. Когда его не хватает, даже при нормальном дыхании кажется, что воздуха мало. Человек начинает постоянно зевать и делать глубокие вдохи. Если вы оказались в ситуации, при которой возникла частая зевота и нехватка воздуха, не вздумайте паниковать – это только усугубит проблему. Первое, что нужно сделать – это обеспечить дополнительный приток кислорода: откройте окно или форточку, если есть такая возможность – выходите на улицу.
Если вы оказались в ситуации, при которой возникла частая зевота и нехватка воздуха, не вздумайте паниковать – это только усугубит проблему. Первое, что нужно сделать – это обеспечить дополнительный приток кислорода: откройте окно или форточку, если есть такая возможность – выходите на улицу. Но при подозрении на болезни сердца или легких лучше пройти обследование, которое может включать в себя:
Но при подозрении на болезни сердца или легких лучше пройти обследование, которое может включать в себя: Если по результатам обследования выявились острые или хронические заболевания сердца или дыхательных путей, лечение назначается согласно протоколу. Здесь уже необходим прием лекарственных препаратов и, возможно, физиотерапевтические процедуры.
Если по результатам обследования выявились острые или хронические заболевания сердца или дыхательных путей, лечение назначается согласно протоколу. Здесь уже необходим прием лекарственных препаратов и, возможно, физиотерапевтические процедуры.