Почему у подростка болят ноги – Боли роста в ногах у детей, подростков
Боли роста в ногах у детей, подростков
В медицинских кругах такая клиническая единица как «боли роста» вызывает массу споров. Принято считать, что «боль роста» — это диагноз исключения. Ведь дети и подростки начинают предъявлять жалобы на боли в ногах без видимых на то причин. Ребенок не был травмирован, и после обследования, у него не было выявлено никаких органических заболеваний. Почему же во время сна и в состоянии полного покоя, он периодически страдает от болей в нижних конечностях? Причем эти боли носят «летающий» характер. То у ребенка болит колено, то голень, то боль концентрируется в области бедра.
Причины
Боли роста, как правило, беспокоят детей в возрасте от 3 до 15 лет. Именно в это время дети стремительно растут. В основном этот рост осуществляется за счет нижних конечностей. Однозначного мнения по поводу появления этих болей у медиков нет.
- Одни специалисты считают, что причиной их появления становится неоправданно высокая нагрузка на неокрепший мышечный и костный аппарат ребенка.
- Другие уверены, что причиной является слишком стремительное увеличение длины ног, в результате чего происходит натяжение сухожилий и мышечных волокон. Что и приводит к появлению довольно сильной боли.
Какие симптомы сопровождают боли роста у детей и подростков?
- Как правило, ночные боли могут усиливаться, при увеличении физической нагрузки днем. Дети могут рассказывать про боль под коленями, в лодыжках, на внешней поверхности бедер.
- Нередко можно наблюдать мышечные судороги в ногах.
- Некоторые дети жалуются на онемение мышц или скованность при ходьбе.
- Чаще всего «боли роста» локализуются в икрах, бедрах и ступнях. Они могут возникать попеременно, то в бедре, то в одной ступне, то в другой, то в правой, то в левой ноге. Болевые приступы недолговременны, они не причиняют никакого вреда и проходят самостоятельно.
Почему боли роста отсутствуют днем, а проявляются ночью?
Днем дети ведут активный образ жизни, забывая о ночных «приключениях». Даже если у ребенка был довольно сильный болевой приступ ночью, утром он будет прекрасно себя чувствовать – бегать, прыгать, резвиться.
Действительно, на боль дети жалуются, когда находятся в полном покое – во время сна или дневного отдыха, сразу после пробуждения. И это вполне закономерно, ведь именно в это время тонус сосудов снижен, а кровоснабжение замедлено. А для физиологического роста костной ткани просто жизненно необходимо хорошее кровоснабжение. Даже при незначительных физических нагрузках кровообращение нормализуется, и кости конечностей получают все необходимое для своего дальнейшего роста. Именно поэтому, при движении во время бодрствования никакие боли детей не беспокоят.
Отсутствие боли днем медики объясняют тем, что в это время ребенок ведет активный образ жизни, много двигается. Следовательно, его мозг получает массу новой информации, тем самым, отодвигая воспоминания о болевых ощущениях, идущих от натянутых сухожилий и мышц. Ночью, когда ребенок расслаблен, болевые импульсы беспрепятственно доходят до нервных центров и дети просыпаются от ощущения боли в ногах.
Как отличить боли роста от других заболеваний?
Давайте для начала обозначим, в анамнезе каких заболеваний присутствует симптом «боль в ногах»:
- При большинстве ортопедических патологий. А также при болезнях Пертеса и Остуда Шпаттера и др.
- При туберкулезе. Положительная реакция Манту – повод срочно показать ребенка фтизиатру.
- Ночные боли в нижних конечностях – симптом нейроциркулярной дистонии. В анамнезе данного диагноза также значатся: головные и сердечные боли, бессонница, отдышка и нехватка воздуха.
- Этот симптом также может присутствовать при врожденной патологии сердца и кровеносных сосудов. В данном случае пульс на ногах слабо прослушивается, а иногда отсутствует совсем. Больной часто падает, спотыкается, ножки его плохо слушаются.
- Если ваш малыш жалуется на постоянную боль в пятке, то его следует показать хирургу. Возможно, у него растяжение Ахиллова сухожилия.
- При ревматизме, сахарном диабет у детей, артрите, при патологии в работе щитовидной железы.
- Нередко боли в ногах связаны с водяными мозолями, которые родители могут увидеть сами, внимательно осмотрев ножки ребенка.
- Детишек (от трех лет и старше) нередко мучают боли в икрах. Значит, в организм ребенка недостаточно поступает фосфора и кальция. Похожие боли зачастую испытывают беременные женщины.
- Внезапно возникшая боль в одном из суставов чаще всего является симптомом травмы. Как правило, при травме сустав опухает.
- У подростков острая боль в колене может свидетельствовать о наличии болезни Шляттера.
- Сильно распухший и покрасневший сустав на ноге требует срочного обращения к врачу. Возможно развитие инфекционного процесса.
- Также боли в суставах могут быть симптомом гриппа или любого другого респираторного заболевания. Как правило, к суставным болям присоединяются и другие простудные симптомы: насморк, боль в горле, лихорадка и т.д.
- Но самыми частыми причинами жалоб на боли по праву считаются ушибы и всевозможные травмы.
В каких случаях нужно идти к врачу?
- Если ребенок несколько дней хромает.
- Его суставы покраснели и воспалены.
- Ну и, конечно, если родители не исключают возможный вывих или перелом.
Как отличить «боли роста» от серьезных заболеваний?
Как вы уже поняли, течение и клиническая картина «болей роста» отличаются от симптоматики более серьезных заболеваний.
- Боли роста дают о себе знать во время полного покоя.
- Боль начинает беспокоить через пару часов после засыпания.
- Иногда, малыш может заплакать от боли и глубокой ночью.
- Боль полностью исчезает примерно через четверть часа.
- В большинстве случаев детей беспокоит боль в крупных суставах.
- Утром дети даже не вспоминают о боли, с удовольствием бегают и отлично себя чувствуют.
- Это «летучие боли», не локализующиеся в одном и том же месте. Малыш может жаловаться то на боль в колене, то в бедре, то в лодыжке.
- Приступы кратковременные.
- Температура никогда не повышается.
- Общее состояние ребенка не ухудшается.
- Никаких покраснений, припухлостей на нижних конечностях не наблюдается.
- Ребенка не хромает.
- Костные сочленения подвижны.
- Эти боли могут мучить ребенка несколько ночей подряд или появляться изредка.
- Как только ростовые скачки останутся позади – боли исчезнут навсегда.
Как бы то ни было, педиатры настоятельно рекомендуют пройти осмотр и сдать анализ крови. Лишний раз проконтролировать СОЭ не помешает. Как говорится: «береженого бог бережет»
Боли роста в ногах у детей: как лечить?
- Самая главная рекомендация – будьте внимательны к своему ребенку, следите за его поведением и прислушивайтесь к его жалобам. Не пытайтесь самостоятельно ставить диагноз, для этого есть врач!
- При болях роста лечение, как правило, заключается в легком массаже, который могут делать и сами родители.
- При сильных болях врачи рекомендуют дать ребенку одну третью таблетки Ибупрофена или Нурофена. Этой дозы вполне достаточно, чтобы снять боль, и при этом не нагрузить печень. Если ваш малыш просыпается из-за болевых ощущений в ногах нескольких ночей подряд, врачи рекомендуют давать Ибупрофен перед сном, а не во время приступа. Лекарство снимет боль, приступ пройдет и малыш проспит ночь спокойно.
- Можно использовать для снятия боли теплую ванну. Или наложить на болезненное место теплый компресс.
- Иногда врачи рекомендуют использовать мазь Бутадион. Некоторые педиатры предпочитают назначать мазь Диклофенак.
Внимание! Любые лекарственные препараты и мази должен назначать педиатр. Никакой самодеятельности.
Боли роста начинаются и проходят спонтанно. Ребенок пугается, а страх только усиливает болевые ощущения. Поэтому родители в первую очередь должны успокоить ребенка, объяснив ему, что его ножки растут, и скоро он станет совсем большим.
Питание детей во время активного роста— Родители должны знать, что первый скачок роста у девочек наблюдается в 6 лет, а у мальчиков в 5 лет.
— Второй — у девочек в 10 лет, а у мальчиков в 9. В это время дети растут стремительно, за один год они могут вырасти на 15-20 см.
— Третий скачок начинается в 13-15 лет.
Именно в период активного роста дети особенно нуждаются в сбалансированном питании. В их рацион должны обязательно входить белки, микроэлементы, витамины. Особенно А и D. Дети должны получать с пищей достаточное количество минеральных веществ.
Как правило, легкого массажа или теплой ванны бывает вполне достаточно, чтобы боль прошла. Если болевые ощущения не проходят, стоит исключить другие более серьезные заболевания. А для этого нужно пройти обследование в специализированном учреждении. Визит к врачу в этом случае – неизбежен.
Для любых родителей нет ничего страшнее болезни ребенка. Даже обычное ОРВИ заставляет их поволноваться. Что уж говорить о непонятных ночных болях в ногах. Мы попытались изложить основные симптомы болей роста у детей. Но, разумеется, никакая, даже самая подробная статья, не сможет заменить консультацию у педиатра. И об этом забывать не стоит.
Поделитесь с друзьями:baragozik.ru
Подросток болят ноги | Сустав-Help
В медицинских кругах такая клиническая единица как «боли роста» вызывает массу споров. Принято считать, что «боль роста» — это диагноз исключения. Ведь дети и подростки начинают предъявлять жалобы на боли в ногах без видимых на то причин. Ребенок не был травмирован, и после обследования, у него не было выявлено никаких органических заболеваний. Почему же во время сна и в состоянии полного покоя, он периодически страдает от болей в нижних конечностях? Причем эти боли носят «летающий» характер. То у ребенка болит колено, то голень, то боль концентрируется в области бедра.
Причины
Боли роста, как правило, беспокоят детей в возрасте от 3 до 15 лет. Именно в это время дети стремительно растут. В основном этот рост осуществляется за счет нижних конечностей. Однозначного мнения по поводу появления этих болей у медиков нет.
- Одни специалисты считают, что причиной их появления становится неоправданно высокая нагрузка на неокрепший мышечный и костный аппарат ребенка.
- Другие уверены, что причиной является слишком стремительное увеличение длины ног, в результате чего происходит натяжение сухожилий и мышечных волокон. Что и приводит к появлению довольно сильной боли.
Какие симптомы сопровождают боли роста у детей и подростков?
- Как правило, ночные боли могут усиливаться, при увеличении физической нагрузки днем. Дети могут рассказывать про боль под коленями, в лодыжках, на внешней поверхности бедер.
- Нередко можно наблюдать мышечные судороги в ногах.
- Некоторые дети жалуются на онемение мышц или скованность при ходьбе.
- Чаще всего «боли роста» локализуются в икрах, бедрах и ступнях. Они могут возникать попеременно, то в бедре, то в одной ступне, то в другой, то в правой, то в левой ноге. Болевые приступы недолговременны, они не причиняют никакого вреда и проходят самостоятельно.
Почему боли роста отсутствуют днем, а проявляются ночью?
Днем дети ведут активный образ жизни, забывая о
sustav-help.ru
Ростовые боли: главное, чтобы ночью болели обе ноги
У ребенка болят ноги по вечерам? Ночью он просыпается от сильной боли в конечностях и не может уснуть? А днем ни на что не жалуется? Похоже, что у него ростовые боли
Фото с сайта health.qld.gov.au
Откуда они берутся?
Сам термин «ростовые боли» носит условный характер. Почему?
Есть установленный медицинский факт: многие дети 3-4 лет испытывают вечерние или ночные боли в ногах. Через какое-то время они проходят, а затем снова возвращаются в возрасте 6-12 лет.
А вот что касается причины, вызывающей эти боли, здесь нет твердой уверенности, а только гипотезы. Предположительно, они появляются в периоды активного роста ребенка. Кости ног достаточно быстро увеличиваются в длину, что вызывает натяжение мышц и сухожилий, отсюда болевые ощущения.
Вторая гипотеза заключается в том, что дневная активность ребенка – бег, прыжки, лазание, другие подвижные игры – создают большую нагрузку на мышцы ног, поэтому вечером или ночью они могут болеть.
В пользу этой гипотезы говорит тот факт, что у 50% детей боли в ногах присутствуют в любой возрастной период. Впрочем, не все растут с одинаковой скоростью, так что и боли, если они все-таки вызваны ростом, могут у каждого ребенка иметь свой возрастной календарь.
Есть еще одна гипотеза. Некоторые специалисты предполагают, что такого рода боли присутствуют у тех детей, у которых с возрастом развивается синдром беспокойных ног.
Человек испытывает неприятные ощущения в нижних конечностях, причем чаще всего в вечернее и ночное время. Больной постоянно меняет положение ног, не может успокоиться и уснуть. До сих пор не очень ясно происхождение этого расстройства.
Так или иначе, за феноменом детских ночных болей в ногах закрепилось название «ростовые боли».
Как они проявляются?
Фото с сайта consumerlab.com
Чаще всего у ребенка болят мышцы голеней и бедер, области коленных суставов. Иногда при этом может появляться головная боль или боль в животе.
У разных детей эти боли могут иметь разную периодичность: одного они беспокоят каждую ночь в течение длительного периода времени, у другого они случаются лишь иногда.
У некоторых ноги чаще болят вечером, во время отхода ко сну и мешают уснуть, других боль будит среди ночи, ребенок начинает плакать в постели. Чаще всего такие эпизоды случаются через несколько часов после засыпания, хотя вполне возможен приступ боли и глубокой ночью. Обычно дети жалуются, указывая на колено спереди или сзади, прямо над коленом или на голени.
Обычно приступ боли длится 10-15 минут, а следующим утром и далее в течение дня вообще не напоминает о себе.
Иногда ребенок просыпается несколько ночей подряд, но чаще такие болевые приступы случаются лишь время от времени в течение нескольких недель или месяцев, затем исчезают на какое-то время. Впоследствии они могут возобновиться.
Как понять, что это именно ростовые боли, а не какое-то серьезное заболевание?
Фото с сайта medicalnewstoday.com
Главный признак, как уже говорилось выше, – это то, что боль беспокоит ночью или вечером, а утром и днем ребенок чувствует себя нормально.
Второй важный признак – это боль в обеих конечностях одновременно. Если болит только одна нога, следует предположить иной диагноз.
Еще одна особенность ростовых болей: болят крупные суставы (коленные), а не пальцы на ногах.
И, напомним еще раз, если ребенок младше трех (а некоторые специалисты считают, что четырех) лет, то также следует искать болям в ногах иное объяснение.
Ростовые боли неопасны, тем не менее, лучше показать ребенка врачу. При ростовых болях врач, осматривая пациента, не увидит ничего тревожного. В этом случае анализы и рентгены будут избыточны.
В каких случаях необходимо обратиться к врачу?
verywellhealth.com
- Как уже говорилось выше, если на боли в ногах жалуется малыш возраста до 3 (4) лет.
- Если ребенок испытывает продолжительную боль в одной конечности.
- Если боли в ногах сочетаются с хромотой или заметным ухудшением общего состояния, повышением температуры.
- Если ребенок жалуется на то, что ему больно ходить.
- Если суставы опухли, а кожа в местах локализации боли покраснела.
- Если боли сопровождаются слабостью, потерей веса.
- Если боли сопровождаются сыпью.
При указанных симптомах причиной болей может быть артрит или какое-либо инфекционное заболевание.
При любом сомнении все-таки лучше показать ребенка врачу.
Как помочь ребенку, страдающему от ростовых болей?
Фото с сайта parenting.firstcry.com
Есть несколько способов облегчить боль.
Прежде всего, нужно проявить внимание и сочувствие к ребенку. Ему нужно объяснить, что ничего страшного не происходит, боль неопасна и скоро пройдет. Часто одного этого и легкого массажа бывает достаточно, чтобы ребенок успокоился и уснул.
Вполне действенный способ – тепло. Это может быть грелка, теплая ванна, компресс, растирание разогревающей мазью (выбрать ее поможет врач). Некоторые специалисты рекомендуют приложить к икрам горчичники совсем ненадолго, хотя в последнее время медицина относится несколько скептически к этому старому доброму способу.
В любом случае, их нельзя ставить детям до 6 лет, при очень чувствительной коже, склонности к аллергическим реакциям, или если кожа повреждена.
Некоторым детям успокоить боль помогают прыжки по комнате или растяжки мышц.
Болеутоляющие препараты – парацетамол или ибупрофен – это самая крайняя мера. Оба препарата небезобидны, и прибегать к ним стоит только в том случае, если ребенок очень страдает, а остальные меры никак не помогают.
На всякий случай заранее проконсультируйтесь с врачом на предмет того, какая доза болеутоляющего будет адекватной для вашего ребенка. Ни в коем случае не давайте эти препараты профилактически, а только по мере необходимости.
Источники:
Growing Pains
Боли роста
www.miloserdie.ru
У ребенка болят ноги Боли роста Дефицит витаминов
Детки порой жалуются на боли в ножках.Причины этих болей самые разные. В одних случаях стоит беспокоиться, в других нет. Как же отличить опасные заболевания от болей роста ? Давайте разбираться вместе, почему у ребенка болят ноги.
Боли роста
Это боли в костях ночью или в покое. В детском возрасте выделяют периоды интенсивного роста или вытягивания, когда у ребенка интенсивно растут кости. В период от 6 до 12 лет наиболее интенсивно растут кости голени и стопы. Для нормального роста костной ткани нужно хорошее кровоснабжение. При умеренных физических нагрузках кровообращение в конечностях усиливается. И кость обеспечивается всем необходимым для роста и развития.
В покое интенсивность кровообращения в костях снижается. И могут появляться боли. Как правило, это боли в голенях и стопах. Но могут болеть и другие кости. Снять боли поможет массаж и согревание ног. Горячие ножные ванны, грелка к ногам, высокие шерстяные носки на босые ноги, растирание согревающими мазями.
Дефицит витаминов и микроэлементов
У детей любого возраста могут появиться боли в икроножных мышцах и мышцах стоп, судороги в ногах. Такие боли чаще возникают по ночам. Причиной этого может оказаться дефицит витаминов и микроэлементов. Особенно дефицит кальция, витамина Д и магния.
Первым признаком дефицита этих веществ могут быть боли и судороги в мышцах. Но при значительном и продолжительном дефиците кальция и витамина Д присоединяются боли в костях и суставах. А также деформации костей. Достоверно определить есть ли в организме дефицит кальция можно с помощью биохимического анализа. Нужно определить уровень кальция в сыворотке крови.
Временно снять боли поможет массаж и согревание больной области. Лечение назначает врач. В качестве лечения могут назначаться препараты кальция, кальций в комплексе с витамином Д и магнием, витаминно-минеральные комплексы, массаж, электрофорез с кальцием на пораженную область. Кроме лекарств, для избавления от таких болей, ребенку требуется рациональное питание и умеренные физические нагрузки.
У ребенка болят ноги при травмах
Растяжения, ушибы, переломы часто возникают у детей при травмах. Если ребенок после травмы жалуется на боль в ноге, хромает или не может встать на ногу, необходимо срочно обратиться в травмпункт. Там ребенку сделают рентгеновский снимок и окажут необходимую помощь.
У ребенка болят ноги на фоне ОРВИ
На фоне ОРВИ, особенно сопровождающихся интоксикацией и повышением температуры возможно появление боли в костях и суставах. Такие боли снимаются парацетамолом или нурофеном. И проходят после нормализации температуры тела.
Но если боли очень интенсивные, ребенок отказывается встать на ноги или начинает хромать, необходимо заострить на этом внимание педиатра.
Вегето-сосудистая дистония по ваготоническому типу
Это заболевание характерно для подростков с пониженной или нормальной массой тела. Оно характеризуется пониженным артериальным давлением, снижением сосудистого тонуса, и болью в разных частях тела. Например, головные боли, боли в сердце, боли в животе, боли в костях и суставах, в том числе и в ногах. Эти боли также бывают чаще ночью или в покое.
В этом случае временно снять боль поможет массаж и высокие шерстяные носки, горячие ножные ванны, грелка к ногам и согревающие ванны в данном случае не подойдут. Для полного устранения болей в ногах нужно стабилизировать артериальное давление и сосудистый тонус. Наладить режим дня, питания. А так же, подобрать адекватную для подростка физическую нагрузку.
У ребенка болят ноги при плоскостопии и сколиозе
Как правило, это высокая степень плоскостопия (3 или 4) и сколиоза (2, 3, 4) При этих заболеваниях у детей смещается центр тяжести и изменяется нагрузка на определенные мышцы, поэтому могут появиться боли в ногах при ходьбе, беге, прыжках.
Купировать такие боли поможет лечение основного заболевания. Ортопедические стельки, ортопедическая обувь, коррекция осанки, ЛФК, массаж.
У ребенка болят ноги при ожирении
При избыточном весе возрастает нагрузка на кости и суставы ног. У ребенка происходит ещё рост костей в длину. Растущие, неокрепшие кости, суставы и мышцы не справляются с такой высокой нагрузкой. Поэтому у тучных детей даже при незначительной физической нагрузке могут появляться боли в костях и суставах. Избавиться от таких болей можно снизив вес ребенка.
ОСТЕОХОНДРОПАТИИ
Болезнь Осгуда-Шляттера
Остеохондропатия большеберцовой кости. Болезнь развивается у подростков 10-12 лет, активно занимающихся спортом. Причиной болезни считаются неравномерные нагрузки на коленный сустав (бег, прыжки, приседания), в период активного роста ребенка. В результате, на границе хрящевой зоны кости происходит неполный отрыв и некроз (омертвение) бугристости большеберцовой кости.
Клинически болезнь проявляется
- Болью в колене при движении, при ходьбе, беге и, особенно приседании, даже неполном.
- Образованием болезненной шишки чуть ниже колена.
- Отёком колена.
- Поражается колено с одной стороны, крайне редко наблюдается двустороннее поражение коленных суставов.
- Для установки диагноза требуется рентгенография коленных суставов, на снимке можно увидеть характерный хоботок в области колена.
Лечение заключается в ограничении физической нагрузки на коленные суставы: бега, прыжков, приседания. Показаны занятия плаванием и лечебная физкультура для других групп мышц.
При сильных болях показан прием обезболивающих и противовоспалительных: ибупрофена. Электрофорез с лидокаином. Для лечения болезни используют электрофорез с кальцием, парафин, грязи.
При алекватном лечении боли в ноге прекращаются, после завершения роста костей в длину, к 18-20 годам, поэтому болезнь Осгуда-Шляттера можно отнести к болезням роста.
Болезнь Пертеса
Остеохондропатия головки бедренной кости. Асептический некроз головки бедра.
Причина болезни неизвестна. Происходит нарушение кровоснабжения головки бедра с последующим некрозом.
Болеют чаще всего мальчики в возрасте 3-14 лет. Болезнь начинается с болей в колене, затем в тазобедренном суставе, ребенок начинает хромать. Поражение, как правило, одностороннее.
Диагноз выставляется на основании рентгенологического обследования тазобедренного сустава.
Лечение — иммобилизация (обездвиживание) пораженного сустава, с ежедневным вытяжением. Массаж, электрофорез, препараты кальция и витамины внутрь. Иногда требуется хирургическое лечение. Лечение длительное, 2-5 лет.
АРТИРИТЫ
Артрит — это воспаление суставов. Встречается у детей достаточно часто.
Характеризуется
- Болью, припухлостью, ограничением движений в суставе.
- Может повышаться температура тела. Появляются признаки интоксикации: слабость, вялость, снижение аппетита.
- Чаще поражаются суставы ног. Ребенок начинает хромать или вовсе отказывается встать на ногу.
- Лечением артритов у детей занимается врач кардиоревматолог.
- Для подтверждения диагноза применяют лабораторные методы: общий анализ крови, биохимический анализ крови и рентгенография пораженных суставов.
Реактивный артрит
Считается, что реактивный артрит чаще возникает через некоторое время после перенесенной стрептококковой инфекции, кишечной инфекции и инфекции мочевой системы. Но может развится и без видимой связи с какими-то заболеваниями.
Развитие болезни связывают с перекрестными иммунными реакциями. Сходством отдельных элементов клеточной стенки микробов и тканей суставов. Получается, что иммунная система организма образует антитела против микробов, а действуют они в том числе на ткани суставов, вызывая в них воспаление.
Но заболевание проходит после полного удаления возбудителя из организма, а вслед за ним удаления из крови антител к нему.
Реактивный артрит характерен
- Несимметричным поражением суставов.
- Вовлечением в процесс не более 4х суставов одновременно. Обычно у детей страдает один сустав.
- Как парвило, страдают крупные суставы ног коленный, тазобедренный, голеностопный.
- В пользу реактивного артрита будут свидетельствовать ранее перенесенные (за 2-4 недели) диарея, инфекция мочевой системы.
Для лечения реактивного артрита используют антибиотики и нестероидные противовоспалительные препараты.
Вирусный артрит
Вирусный артрит — одна из частых болезней суставов у детей, особенно, дошкольного возраста. Оно возникает после ОРВИ и любых вирусных заболеваний: кори, свинки, краснухи. Характеризуется главным образом болью в суставе. Проходит за 1-2 недели, для лечения применяются нестероидные противоспалительные препараты.
Ювенильный ревматоидный артирит
Хроническое заболевание соединительной ткани. Развивается у детей до 15 лет. Причины болезни неизвестны. Болезнь характеризуется длительным течением и постоянным прогрессированием процесса.
Для ювенильного ревматоидного артрита характерны
- Симметричное поражение суставов.
- Утренняя скованность суставов. Боль и ограничение движений беспокоят больше утром с началом движения в суставах. Далее в течение дня боль уменьшается.
- Припухлость суставов. Суставы могут быть горячими на ощупь.
- Деформация суставов, развитие контрактур.
- Атрофия мышц.
- Ревматические узелки — «горошинки» под кожей, обычно бывают на локтях и ладонях.
- В биохимическом анализе крови — положительный ревматоидный фактор.
Данное заболевание очень часто становится причиной инвалидности.
Что делать родителям, если у ребенка болят ноги
Выяснить
- Где болит: мышцы, кость или сустав.
- Когда болит: ночью или днём, связана ли боль с движением и физической нагрузкой.
- Когда появилась боль: после травмы, при движениях или нет.
Осмотреть место болезненности есть ли
- Припухлость.
- Покраснение.
- Болезненность при пальпации.
- Ограничение движений.
- Горячий или нет сустав на ощупь.
Далее
- Если боль появилась внезапно, после травмы, во время движения или тренировки — нужно обратиться в травмпункт.
- Но, если боли возникают периодически, всегда связаны с движением, не сопровождаются повышением температуры, в покое уменьшаются или проходят — нужно обратиться к ортопеду.
- А в случае, если боли в суставах сопровождаются повышенной температурой, припухлостью, ограничением движений, резкой болезненностью, возникли на фоне ОРВИ, диареи или инфекции мочевой системы — нужно обратиться к кардиоревматологу или педиатру.
- При периодических болях в ногах у ребенка любого характера и интенсивности рекомендуется показать ребенка педиатру, сдать общий и биохимический анализ крови (определить уровень кальция в крови).
Теперь Вы знаете, что делать, если у ребенка болят ноги. Желаю Вам здоровья!
mamadoktor.ru
| Причины боли в ногах | Почему возникают боли в ногах? | Дополнительные симптомы |
| Детский возраст | Увеличивается тело ребенка, растут ноги, голени и стопы. | Преимущественно ночные боли, так как широким сосудам, которые снабжают кровью быстро растущие ткани, не хватает эластичности, а кровоток в состоянии покоя становится меньше, из-за этого появляется боль в ногах. |
| Ортопедические патологии (в первую очередь – плоскостопие) | Причинами возникновения являются: слабость мышечно-связочного аппарата стопы, который не способен выдержать чрезмерные нагрузки; поражение костно-мышечной системы; рахит; сросшиеся неправильно переломы, неврологические патологии; ношение с детства неправильной обуви; ожирение; плоско-вальгусная деформация стоп. | Центр тяжести смещается, из-за чего тело оказывает давление на какой-либо отдельный участок ноги. В 6-7 лет появляются еще дополнительные симптомы: утомляемость даже при небольшой физической активности, начинают болеть стопы, голеностопные суставы и икроножные мышцы; стоптанная обувь по внутреннему краю подошвы и каблука; отекшие и тяжелые стопы ближе к вечеру; а также их деформация, что приводит к неуклюжей походке. |
| Патологии тазобедренных суставов: 1. Остеохондропатия бугристости большеберцовой кости или болезнь Осгуда- Шлаттера. 2. Асептический некроз головки бедренной кости – болезнь Пертеса | 1. Возникает чаще всего у детей 10-18 лет из-за больших физических нагрузок, то есть активного занятия спортом: футболом, волейболом, баскетболом, хоккеем, спортивной гимнастикой, тяжелой атлетикой и другими. 2. Связано с врожденным нарушением кровоснабжения в тазобедренном суставе. | 1. Сопутствующими симптомами является болезненная шишка чуть ниже коленной чашечки. 2. Происходит разрушение головки бедренной кости в течение четырех лет, затем полное ее восстановление. На начальном этапе болезни симптомов не наблюдается. |
| Инфекции носоглотки | Причиной появления является обычная ОРВИ и высокая температура, после приема жаропонижающего средства боль уйдет. Из-за ангины болят не мышцы, а воспаленные суставы, что приводит к ревматизму. | Боли в мышцах, высокая температура, интоксикация. Облегчить симптомы поможет жаропонижающее обезболивающее средство. |
| 1. Ювениальный ревматоидный артрит 2. Ревматизм | 1. Причины возникновения ювениального артрита до сих пор не определены, может поражать детей до 15 лет. 2. Причина развития — ОРВИ стрептококковой этиологии. | 1. Утренняя суставная сильная боль, опухоль, повышение температуры, слабость. Случаются сильные боли, не позволяющие подниматься с постели. 2. Классическими симптомами ревматизма являются головная боль, вялость, повышенная температура. К неспецифическим признакам относят: одышку, учащенное сердцебиение, боль в пятках и позвоночнике. |
| Оссалгии, возникающие у детей с нейроциркуляторной дистонией по гипотоническому типу | У подростков причина кроется в несовершенстве работоспособности механизмов, осуществляющих вегетативные процессы. Также спровоцировать болезнь могут стрессы, нервные срывы, физическое и психологическое перенапряжение. | Дополнительными симптомами являются: дискомфорт в области сердца и живота, нехватка воздуха, головная боль, бессонница. |
| Различные травмы от ушибов, вывихов до переломов | Причиной появления боли могут стать тяжелые физические нагрузки и занятия спортом, невнимательность на дорогах и при гололеде, падение, удар о какой-либо тяжелый предмет. | Дополнительными симптомами служат ограниченная подвижность сустава, отек ноги, гематома, неестественное положение сустава, хруст, отсутствует возможность работать ногой. |
| Врожденные сердечно-сосудистые патологии | Боль возникает из-за снижения кровотока в ногах. | Дополнительными симптомами является усталость ног, постоянные спотыкания при ходьбе. Пульс на ногах практически не прощупывается. |
| Вакцинация | Часто у детей болят ноги после прививки АКДС. | Дополнительными симптомами являются: повышение температуры, уплотнение, отек в месте введения вакцины. |
| Недостаток кальция, магния |
alfa-dog.ru
Боль в суставах у подростка: как лечить
Причины боли
Во время пиков роста пропорции тела могут меняться неравномерно. Кость растет быстрее, чем развиваются поддерживающие ее мускулы, сухожилия не успевают “привыкнуть” к новым размерам. Кроме того, развитие тканей происходит быстрее, чем развитие сети сосудов, которые их питают. Сосуды истончаются, костные и мышечные ткани получают меньше кислорода. Все это — результат гормональных всплесков. Такие явления и приводят к болезненным ощущениям, особенно ночью.
Это — не патология, но чтобы не упустить из виду реальное заболевание, обратите внимание на состояние подростка: понаблюдайте, как часто появляются боли, нет ли других симптомов.
Кто в зоне риска?
Считается, что ростовым скачкам подвержены девочки и мальчики от 8 до 14 лет. Но особенно они проявляют себя в период после 11 — по статистике болями в суставах страдают до ¾ всех подростков этого возраста. Ночные приступы боли, как правило, длятся до 15 минут, появляясь в течение нескольких дней, иногда — недель.
Особенно это относится к ребятам, всерьез занимающимся спортом: перенапряжение мышц от физических нагрузок может быть сильным. У юных спортсменов длительность приступа зачастую больше, как и период появления симптома.
Когда стоит беспокоиться?
- постоянные боли более 2 месяцев;
- частые боли в дневное время;
- хромота;
- отек суставов, горячая наощупь кожа вокруг них;
- скачки температуры тела.
При таких симптомах обратитесь к врачу. Также можно провести несложный тест: постарайтесь медленно согнуть-разогнуть конечность ребенка. Спросите, больно ли ему, обратите внимание на подвижность сустава. Если конечность не удалось разогнуть полностью, вы увидели гематому или ребенок пожаловался на боль — обратитесь к педиатру или ортопеду.
Чем помочь подростку
Специфического лечения таких болей нет — это естественный процесс, симптом проходит самостоятельно в течение 2-3 лет. Однако облегчить состояние ребенка можно с помощью некоторых мер.
Самый эффективный способ — массаж. Хватает 10 минут мягких растираний, чтобы восстановить нормальное кровообращение, расслабить мышцы и унять боль. Обучите ребенка самомассажу: проконсультируйтесь с врачом, специалистом ЛФК или найдите простые техники самостоятельно. Допускаются поглаживания, пощипывания, растирания. Делать это необходимо по направлению от бедер к стопам.
Сухое тепло также улучшает кровоток и снимает спазмы мышц: приложите на беспокоящее место грелку на 10-12 минут. При болях в области голеностопных суставов помогут ванночки для ног. Регулярные упражнения “велосипед” также сделают боль менее выраженной.
Физическую активность стоит несколько ограничить, если ребенок занимается спортом: допускается спортивная ходьба, плавание. От забегов на длинные дистанции, командных видов спорта, катании на велосипеде лучше отказаться. После консультации с врачом-ортопедом можно принимать нестероидные противовоспалительные препараты и использовать разогревающие мази.
mz-clinic.ru
Почему у подростков болят икры ног
Содержание статьи:
В медицинских кругах такая клиническая единица как «боли роста» вызывает массу споров. Принято считать, что «боль роста» — это диагноз исключения. Ведь дети и подростки начинают предъявлять жалобы на боли в ногах без видимых на то причин. Ребенок не был травмирован, и после обследования, у него не было выявлено никаких органических заболеваний. Почему же во время сна и в состоянии полного покоя, он периодически страдает от болей в нижних конечностях? Причем эти боли носят «летающий» характер. То у ребенка болит колено, то голень, то боль концентрируется в области бедра.
Боли роста, как правило, беспокоят детей в возрасте от 3 до 15 лет. Именно в это время дети стремительно растут. В основном этот рост осуществляется за счет нижних конечностей. Однозначного мнения по поводу появления этих болей у медиков нет.
- Одни специалисты считают, что причиной их появления становится неоправданно высокая нагрузка на неокрепший мышечный и костный аппарат ребенка.
- Другие уверены, что причиной является слишком стремительное увеличение длины ног, в результате чего происходит натяжение сухожилий и мышечных волокон. Что и приводит к появлению довольно сильной боли.
- Как правило, ночные боли могут усиливаться, при увеличении физической нагрузки днем. Дети могут рассказывать про боль под коленями, в лодыжках, на внешней поверхности бедер.
- Нередко можно наблюдать мышечные судороги в ногах.
- Некоторые дети жалуются на онемение мышц или скованность при ходьбе.
- Чаще всего «боли роста» локализуются в икрах, бедрах и ступнях. Они могут возникать попеременно, то в бедре, то в одной ступне, то в другой, то в правой, то в левой ноге. Болевые приступы недолговременны, они не причиняют никакого вреда и проходят самостоятельно.
Днем дети ведут активный образ жизни, забывая о ночных «приключениях». Даже если у ребенка был довольно сильный болевой приступ ночью, утром он будет прекрасно себя чувствовать – бегать, прыгать, резвиться.
Действительно, на боль дети жалуются, когда находятся в полном покое – во время сна или дневного отдыха, сразу после пробуждения. И это вполне закономерно, ведь именно в это время тонус сосудов снижен, а кровоснабжение замедлено. А для физиологического роста костной ткани просто жизненно необходимо хорошее кровоснабжение. Даже при незначительных физических нагрузках кровообращение нормализуется, и кости конечностей получают все необходимое для своего дальнейшего роста. Именно поэтому, при движении во время бодрствования никакие боли детей не беспокоят.
Отсутствие боли днем медики объясняют тем, что в это время ребенок ведет активный образ жизни, много двигается. Следовательно, его мозг получает массу новой информации, тем самым, отодвигая воспоминания о болевых ощущениях, идущих от натянутых сухожилий и мышц. Ночью, когда ребенок расслаблен, болевые импульсы беспрепятственно доходят до нервных центров и дети просыпаются от ощущения боли в ногах.
Давайте для начала обозначим, в анамнезе каких заболеваний присутствует симптом «боль в ногах»:
- При большинстве ортопедических патологий. А также при болезнях Пертеса и Остуда Шпаттера и др.
- При туберкулезе. Положительная реакция Манту – повод срочно показать ребенка фтизиатру.
- Ночные боли в нижних конечностях – симптом нейроциркулярной дистонии. В анамнезе данного диагноза также значатся: головные и сердечные боли, бессонница, отдышка и нехватка воздуха.
- Этот симптом также может присутствовать при врожденной патологии сердца и кровеносных сосудов. В данном случае пульс на ногах слабо прослушивается, а иногда отсутствует совсем. Больной часто падает, спотыкается, ножки его плохо слушаются.
- Если ваш малыш жалуется на постоянную боль в пятке, то его следует показать хирургу. Возможно, у него растяжение Ахиллова сухожилия.
- При ревматизме, сахарном диабет у детей, артрите, при патологии в работе щитовидной железы.
- Нередко боли в ногах связаны с водяными мозолями, которые родители могут увидеть сами, внимательно осмотрев ножки ребенка.
- Детишек (от трех лет и старше) нередко мучают боли в икрах. Значит, в организм ребенка недостаточно поступает фосфора и кальция. Похожие боли зачастую испытывают беременные женщины.
- Внезапно возникшая боль в одном из суставов чаще всего является симптомом травмы. Как правило, при травме сустав опухает.
- У подростков острая боль в колене может свидетельствовать о наличии болезни Шляттера.
- Сильно распухший и покрасневший сустав на ноге требует срочного обращения к врачу. Возможно развитие инфекционного процесса.
- Также боли в суставах могут быть симптомом гриппа или любого другого респираторного заболевания. Как правило, к суставным болям присоединяются и другие простудные симптомы: насморк, боль в горле, лихорадка и т.д.
- Но самыми частыми причинами жалоб на боли по праву считаются ушибы и всевозможные травмы.
В каких случаях нужно идти к врачу?
- Если ребенок несколько дней хромает.
- Его суставы покраснели и воспалены.
- Ну и, конечно, если родители не исключают возможный вывих или перелом.
Как отличить «боли роста» от серьезных заболеваний?
Как вы уже поняли, течение и клиническая картина «болей роста» отличаются от симптоматики более серьезных заболеваний.
- Боли роста дают о себе знать во время полного покоя.
- Боль начинает беспокоить через пару часов после засыпания.
- Иногда, малыш может заплакать от боли и глубокой ночью.
- Боль полностью исчезает примерно через четверть часа.
- В большинстве случаев детей беспокоит боль в крупных суставах.
- Утром дети даже не вспоминают о боли, с удовольствием бегают и отлично себя чувствуют.
- Это «летучие боли», не локализующиеся в одном и том же месте. Малыш может жаловаться то на боль в колене, то в бедре, то в лодыжке.
- Приступы кратковременные.
- Температура никогда не повышается.
- Общее состояние ребенка не ухудшается.
- Никаких покраснений, припухлостей на нижних конечностях не наблюдается.
- Ребенка не хромает.
- Костные сочленения подвижны.
- Эти боли могут мучить ребенка несколько ночей подряд или появляться изредка.
- Как только ростовые скачки останутся позади – боли исчезнут навсегда.
Как бы то ни было, педиатры настоятельно рекомендуют пройти осмотр и сдать анализ крови. Лишний раз проконтролировать СОЭ не помешает. Как говорится: «береженого бог бережет»
- Самая главная рекомендация – будьте внимательны к своему ребенку, следите за его поведением и прислушивайтесь к его жалобам. Не пытайтесь самостоятельно ставить диагноз, для этого есть врач!
- При болях роста лечение, как правило, заключается в легком массаже, который могут делать и сами родители.
- При сильных болях врачи рекомендуют дать ребенку одну третью таблетки Ибупрофена или Нурофена. Этой дозы вполне достаточно, чтобы снять боль, и при этом не нагрузить печень. Если ваш малыш просыпается из-за болевых ощущений в ногах нескольких ночей подряд, врачи рекомендуют давать Ибупрофен перед сном, а не во время приступа. Лекарство снимет боль, приступ пройдет и малыш проспит ночь спокойно.
- Можно использовать для снятия боли теплую ванну. Или наложить на болезненное место теплый компресс.
- Иногда врачи рекомендуют использовать мазь Бутадион. Некоторые педиатры предпочитают назначать мазь Диклофенак.
Внимание! Любые лекарственные препараты и мази должен назначать педиатр. Никакой самодеятельности.
Боли роста начинаются и проходят спонтанно. Ребенок пугается, а страх только усиливает болевые ощущения. Поэтому родители в первую очередь должны успокоить ребенка, объяснив ему, что его ножки растут, и скоро он станет совсем большим.
— Родители должны знать, что первый скачок роста у девочек наблюдается в 6 лет, а у мальчиков в 5 лет.
— Второй — у девочек в 10 лет, а у мальчиков в 9. В это время дети растут стремительно, за один год они могут вырасти на 15-20 см.
— Третий скачок начинается в 13-15 лет.
Именно в период активного роста дети особенно нуждаются в сбалансированном питании. В их рацион должны обязательно входить белки, микроэлементы, витамины. Особенно А и D. Дети должны получать с пищей достаточное количество минеральных веществ.
Как правило, легкого массажа или теплой ванны бывает вполне достаточно, чтобы боль прошла. Если болевые ощущения не проходят, стоит исключить другие более серьезные заболевания. А для этого нужно пройти обследование в специализированном учреждении. Визит к врачу в этом случае – неизбежен.
Для любых родителей нет ничего страшнее болезни ребенка. Даже обычное ОРВИ заставляет их поволноваться. Что уж говорить о непонятных ночных болях в ногах. Мы попытались изложить основные симптомы болей роста у детей. Но, разумеется, никакая, даже самая подробная статья, не сможет заменить консультацию у педиатра. И об этом забывать не стоит.
источник
Детки порой жалуются на боли в ножках. Причины этих болей самые разные. В одних случаях стоит беспокоиться, в других нет. Как же отличить опасные заболевания от болей роста ? Давайте разбираться вместе, почему у ребенка болят ноги.
Это боли в костях ночью или в покое. В детском возрасте выделяют периоды интенсивного роста или вытягивания, когда у ребенка интенсивно растут кости. В период от 6 до 12 лет наиболее интенсивно растут кости голени и стопы. Для нормального роста костной ткани нужно хорошее кровоснабжение. При умеренных физических нагрузках кровообращение в конечностях усиливается. И кость обеспечивается всем необходимым для роста и развития.
В покое интенсивность кровообращения в костях снижается. И могут появляться боли. Как правило, это боли в голенях и стопах. Но могут болеть и другие кости. Снять боли поможет массаж и согревание ног. Горячие ножные ванны, грелка к ногам, высокие шерстяные носки на босые ноги, растирание согревающими мазями.
У детей любого возраста могут появиться боли в икроножных мышцах и мышцах стоп, судороги в ногах. Такие боли чаще возникают по ночам. Причиной этого может оказаться дефицит витаминов и микроэлементов. Особенно дефицит кальция, витамина Д и магния.
Первым признаком дефицита этих веществ могут быть боли и судороги в мышцах. Но при значительном и продолжительном дефиците кальция и витамина Д присоединяются боли в костях и суставах. А также деформации костей. Достоверно определить есть ли в организме дефицит кальция можно с помощью биохимического анализа. Нужно определить уровень кальция в сыворотке крови.
Временно снять боли поможет массаж и согревание больной области. Лечение назначает врач. В качестве лечения могут назначаться препараты кальция, кальций в комплексе с витамином Д и магнием, витаминно-минеральные комплексы, массаж, электрофорез с кальцием на пораженную область. Кроме лекарств, для избавления от таких болей, ребенку требуется рациональное питание и умеренные физические нагрузки.
Растяжения, ушибы, переломы часто возникают у детей при травмах. Если ребенок после травмы жалуется на боль в ноге, хромает или не может встать на ногу, необходимо срочно обратиться в травмпункт. Там ребенку сделают рентгеновский снимок и окажут необходимую помощь.
На фоне ОРВИ, особенно сопровождающихся интоксикацией и повышением температуры возможно появление боли в костях и суставах. Такие боли снимаются парацетамолом или нурофеном. И проходят после нормализации температуры тела.
Но если боли очень интенсивные, ребенок отказывается встать на ноги или начинает хромать, необходимо заострить на этом внимание педиатра.
Это заболевание характерно для подростков с пониженной или нормальной массой тела. Оно характеризуется пониженным артериальным давлением, снижением сосудистого тонуса, и болью в разных частях тела. Например, головные боли, боли в сердце, боли в животе, боли в костях и суставах, в том числе и в ногах. Эти боли также бывают чаще ночью или в покое.
В этом случае временно снять боль поможет массаж и высокие шерстяные носки, горячие ножные ванны, грелка к ногам и согревающие ванны в данном случае не подойдут. Для полного устранения болей в ногах нужно стабилизировать артериальное давление и сосудистый тонус. Наладить режим дня, питания. А так же, подобрать адекватную для подростка физическую нагрузку.
Как правило, это высокая степень плоскостопия (3 или 4) и сколиоза (2, 3, 4) При этих заболеваниях у детей смещается центр тяжести и изменяется нагрузка на определенные мышцы, поэтому могут появиться боли в ногах при ходьбе, беге, прыжках.
Купировать такие боли поможет лечение основного заболевания. Ортопедические стельки, ортопедическая обувь, коррекция осанки, ЛФК, массаж.
При избыточном весе возрастает нагрузка на кости и суставы ног. У ребенка происходит ещё рост костей в длину. Растущие, неокрепшие кости, суставы и мышцы не справляются с такой высокой нагрузкой. Поэтому у тучных детей даже при незначительной физической нагрузке могут появляться боли в костях и суставах. Избавиться от таких болей можно снизив вес ребенка.
Остеохондропатия большеберцовой кости. Болезнь развивается у подростков 10-12 лет, активно занимающихся спортом. Причиной болезни считаются неравномерные нагрузки на коленный сустав (бег, прыжки, приседания), в период активного роста ребенка. В результате, на границе хрящевой зоны кости происходит неполный отрыв и некроз (омертвение) бугристости большеберцовой кости.
- Болью в колене при движении, при ходьбе, беге и, особенно приседании, даже неполном.
- Образованием болезненной шишки чуть ниже колена.
- Отёком колена.
- Поражается колено с одной стороны, крайне редко наблюдается двустороннее поражение коленных суставов.
- Для установки диагноза требуется рентгенография коленных суставов, на снимке можно увидеть характерный хоботок в области колена.
Лечение заключается в ограничении физической нагрузки на коленные суставы: бега, прыжков, приседания. Показаны занятия плаванием и лечебная физкультура для других групп мышц.
При сильных болях показан прием обезболивающих и противовоспалительных: ибупрофена. Электрофорез с лидокаином. Для лечения болезни используют электрофорез с кальцием, парафин, грязи.
При алекватном лечении боли в ноге прекращаются, после завершения роста костей в длину, к 18-20 годам, поэтому болезнь Осгуда-Шляттера можно отнести к болезням роста.
Остеохондропатия головки бедренной кости. Асептический некроз головки бедра.
Причина болезни неизвестна. Происходит нарушение кровоснабжения головки бедра с последующим некрозом.
Болеют чаще всего мальчики в возрасте 3-14 лет. Болезнь начинается с болей в колене, затем в тазобедренном суставе, ребенок начинает хромать. Поражение, как правило, одностороннее.
Диагноз выставляется на основании рентгенологического обследования тазобедренного сустава.
Лечение — иммобилизация (обездвиживание) пораженного сустава, с ежедневным вытяжением. Массаж, электрофорез, препараты кальция и витамины внутрь. Иногда требуется хирургическое лечение. Лечение длительное, 2-5 лет.
Артрит — это воспаление суставов. Встречается у детей достаточно часто.- Болью, припухлостью, ограничением движений в суставе.
- Может повышаться температура тела. Появляются признаки интоксикации: слабость, вялость, снижение аппетита.
- Чаще поражаются суставы ног. Ребенок начинает хромать или вовсе отказывается встать на ногу.
- Лечением артритов у детей занимается врач кардиоревматолог.
- Для подтверждения диагноза применяют лабораторные методы: общий анализ крови, биохимический анализ крови и рентгенография пораженных суставов.
Считается, что реактивный артрит чаще возникает через некоторое время после перенесенной стрептококковой инфекции, кишечной инфекции и инфекции мочевой системы. Но может развится и без видимой связи с какими-то заболеваниями.
Развитие болезни связывают с перекрестными иммунными реакциями. Сходством отдельных элементов клеточной стенки микробов и тканей суставов. Получается, что иммунная система организма образует антитела против микробов, а действуют они в том числе на ткани суставов, вызывая в них воспаление.
Но заболевание проходит после полного удаления возбудителя из организма, а вслед за ним удаления из крови антител к нему.
- Несимметричным поражением суставов.
- Вовлечением в процесс не более 4х суставов одновременно. Обычно у детей страдает один сустав.
- Как парвило, страдают крупные суставы ног коленный, тазобедренный, голеностопный.
- В пользу реактивного артрита будут свидетельствовать ранее перенесенные (за 2-4 недели) диарея, инфекция мочевой системы.
Для лечения реактивного артрита используют антибиотики и нестероидные противовоспалительные препараты.
Вирусный артрит — одна из частых болезней суставов у детей, особенно, дошкольного возраста. Оно возникает после ОРВИ и любых вирусных заболеваний: кори, свинки, краснухи. Характеризуется главным образом болью в суставе. Проходит за 1-2 недели, для лечения применяются нестероидные противоспалительные препараты.
Хроническое заболевание соединительной ткани. Развивается у детей до 15 лет. Причины болезни неизвестны. Болезнь характеризуется длительным течением и постоянным прогрессированием процесса.
- Симметричное поражение суставов.
- Утренняя скованность суставов. Боль и ограничение движений беспокоят больше утром с началом движения в суставах. Далее в течение дня боль уменьшается.
- Припухлость суставов. Суставы могут быть горячими на ощупь.
- Деформация суставов, развитие контрактур.
- Атрофия мышц.
- Ревматические узелки — «горошинки» под кожей, обычно бывают на локтях и ладонях.
- В биохимическом анализе крови — положительный ревматоидный фактор.
Данное заболевание очень часто становится причиной инвалидности.
- Где болит: мышцы, кость или сустав.
- Когда болит: ночью или днём, связана ли боль с движением и физической нагрузкой.
- Когда появилась боль: после травмы, при движениях или нет.
- Припухлость.
- Покраснение.
- Болезненность при пальпации.
- Ограничение движений.
- Горячий или нет сустав на ощупь.
- Если боль появилась внезапно, после травмы, во время движения или тренировки — нужно обратиться в травмпункт.
- Но, если боли возникают периодически, всегда связаны с движением, не сопровождаются повышением температуры, в покое уменьшаются или проходят — нужно обратиться к ортопеду.
- А в случае, если боли в суставах сопровождаются повышенной температурой, припухлостью, ограничением движений, резкой болезненностью, возникли на фоне ОРВИ, диареи или инфекции мочевой системы — нужно обратиться к кардиоревматологу или педиатру.
- При периодических болях в ногах у ребенка любого характера и интенсивности рекомендуется показать ребенка педиатру, сдать общий и биохимический анализ крови (определить уровень кальция в крови).
Теперь Вы знаете, что делать, если у ребенка болят ноги. Желаю Вам здоровья!
источник
Основным провокатором болей в ногах может быть возраст малыша. Дети растут, происходят физиологические процессы, регулируется обмен веществ, «строительство» костей, «настраиваются» сосуды, снабжающие притоком крови конечности.


Мало кто знает, что рост до подросткового возраста обеспечивается в основном за счет ног. Самое интенсивное развитие происходит в области голени, стопы, туда необходим максимальный приток крови через сосуды. Она питает мышечный материал, суставы, в которых недостаточно эластичных волокон. В ночное время, в период сна, насыщение снижается, и начинаются боли в икрах ребенка. Обычное поглаживание, легкий массаж облегчают состояние, потому что за счет механического воздействия происходит усиление кровотока.
Второй и частой виновницей болей может быть ортопедическая проблема.
- Сколиоз, неправильно формирующая осанка, запущенное плоскостопие нарушают центр тяжести и основное давление сфокусировано на нижние конечности.
- После такой нагрузки болят ножки не только во время сна, но и бодрствования.
Боли в суставных отделах, сопровождаемые нарушением походки могут также быть вызваны такими недугами, как остеохондропатия — болезни тазобедренных суставов, к которым относятся: синдром Остуд-Шлаттера — патология большой берцовой кости и Пертеса — асептическое омертвение головки бедренного сустава.
Часто родители жалуются, что болят икры у ребенка после температуры, ангины, при острых респираторных заболеваниях.
- Если симптомы сопровождаются снижением аппетита, поносом, физиологическими проявлениями — отеками, пятнами, сыпью, необходимо провести полное обследование организма, включая общий анализ крови, проверка работы сердца на ЭКГ, биохимический анализ крови, анализ мочи и т.д.
- Боль бывает связана даже с обычным тонзиллитом, кариесом, аденоидитом. Казалось бы, легкие для нас заболевания могут привести к тяжелым последствиям — ревматизму, ревматоидному артриту, вовлекая в процесс эндокринную систему, вызывая диабет, почечные заболевания.
- Воспалительный процесс может привести к минерализации костного материала. Болевой синдром в ногах может свидетельствовать о туберкулезе, поэтому и важны вовремя проведенные диагностирование и лечение.
Недуг нередко возникает из-за проблем с сердечной и сосудистой. При врожденных аортальных патологиях, непроходимости клапанов, снижается полноценная циркуляция кровью в ногах. Показателем данных болезней могут быть жалобы на боли в ножках, постоянное спотыкание, быстрая утомляемость. В таких случаях необходимо померить пульс на руках и ногах малыша, подтверждением проблемы может быть отсутствие пульсации в ногах.
Основная ответственность за здоровье и жизнь ребенка лежит на родителях.
- С первых дней жизни они должны быть внимательными, прислушиваться к жалобам или общему состоянию малыша.
- Дети не всегда могут сказать о проблеме, поэтому необходимо следить за его поведением, аппетитом.
- Нужно обогатить рацион блюдами, снабжающими организм фосфором, кальцием, откажитесь от жирной и тяжелой пищи, введите в рацион фрукты, овощи, рыбу, кисломолочные продукты.
- Нередко причиной проблем может стать неудобная обувь без ортопедических стелек.
Если видите, что ваш ребенок быстро устает, пытается при первой возможности сесть или лечь, дергает ножками во время сна — обратитесь к врачу.
источник
Родители нередко слышат, как ребенок жалуется на боли в ногах. Особенно часто с такой симптоматикой сталкиваются дети в возрасте от 3 до 10 лет. Днем, как правило, малыша ничего не беспокоит. Но к вечеру либо ночью появляется неприятный дискомфорт. Многие родители относят такие симптомы к обычному переутомлению и не придают им должного значения. Подобное отношение недопустимо, а иногда чревато развитием серьезных патологий. Рассмотрим, почему может возникать боль в ногах, и в каких случаях следует обращаться к врачу.
Это самая распространенная причина. Неприятные ощущения спровоцированы высоким темпом роста и активным обменом веществ. Дискомфорт может продолжаться до полового созревания. Ведь рост крохи в это время увеличивается в результате удлинения ног. При этом наиболее интенсивно растут стопы и голени. Именно эти области нуждаются в усиленной циркуляции крови.
Сосуды, отвечающие за кровоснабжение, в этом возрасте еще недостаточно эластичны. Поэтому лучше всего они функционируют под нагрузками. Таким образом, пока ребенок двигается, он не испытывает дискомфорта. Но во время отдыха происходит снижение тонуса артерий и вен. Циркуляция крови ухудшается. В результате именно этой причины чаще всего болят ноги у ребенка по ночам.
Заботливые родители должны обязательно прислушаться к жалобам крохи. Ведь боли роста можно несколько снизить. Для этого необходимо просто помассировать голени и стопы малыша. В результате усилится кровообращение, и дискомфорт значительно снизится либо полностью исчезнет.
Различные патологии, связанные с опорно-двигательным аппаратом, относят к достаточно частым явлениям у малышей. Это могут быть:
- неправильная осанка;
- плоскостопие;
- сколиозы;
- врожденный недуг тазобедренных суставов.
Нередко в результате именно таких нарушений болят ноги у ребенка. Причины заключаются в смещении центра тяжести. Нагрузка неравномерно распределяется на нижние конечности. Чаще всего страдает один определенный участок детской ножки: стопа, бедро, голень либо сустав.
Постоянное давление приводит к тому, что у ребенка болят ноги.
Для энергичного и активного малыша такие явления, скорее, норма. В большинстве случаев ушибы, растяжения совершенно незначительны. Как правило, ребенок жалуется на боли в ногах пару дней. Затем все проходит самостоятельно.
Однако в некоторых ситуациях дело обстоит сложнее. И если серьезную травму видно с первых минут, то существуют еще микротравмы, незаметные человеческому глазу. Подобные состояния зачастую провоцируют чрезмерные физические нагрузки, ведь современные малыши посещают множество секций и кружков.
Опасность состоит в том, что микротравма незаметна для окружающих, и о ней может не подозревать даже сам ребенок. А именно она способна впоследствии привести к серьезным осложнениям.
Резкие боли в суставах либо мышцах сигнализируют о повреждениях тканей. Если к дискомфорту присоединяется отечность или покраснение, а также местное повышение температуры, обязательно обратитесь к специалисту. Такое состояние нуждается в тщательной диагностике. Ведь могла попасть и инфекция. В этом случае у ребенка может развиться септический артрит. Неадекватное лечение способно привести к необратимым повреждениям сустава.
Иногда причины, почему у ребенка болят ноги, могут скрываться в носоглотке. К подобному состоянию приводят:
- тонзиллит;
- аденоидит;
- множественный кариес.
Крайне важно своевременно выполнять необходимые меры профилактики:
- посещать стоматолога, отоларинголога;
- лечить проблемные зубы;
- следить за гигиеной ротовой полости.
В некоторых случаях боль в ногах является первым симптомом развивающегося ревматизма либо ревматоидного артрита.
Подобная клиника может возникнуть на фоне патологий эндокринной системы:
- болезней надпочечников;
- диабета;
- заболеваний паращитовидной железы.
Эти недуги сопровождаются нарушением минерализации костей. Иногда дискомфорт в ногах является первым признаком некоторых патологий крови. Поэтому, если боли носят постоянный характер, родители обязательно должны показать малыша врачу.
Это заболевание, которое проявляется расстройствами сердечно-сосудистой, дыхательной систем. Малыш, у которого наблюдается данная патология, крайне плохо переносит любые физические нагрузки.
Чаще всего при таком диагнозе родители замечают, что болят ноги у ребенка по ночам. Симптоматика довольно часто сопровождается следующей клиникой:
- головная боль;
- нарушенный сон;
- дискомфорт в животе;
- боль в сердце;
- чувство нехватки воздуха.
Дискомфорт в ногах — это клинический симптом подобных недугов. Врожденный порок артериального клапана либо коарктация аорты приводит к недостаточному кровоснабжению в конечностях. В результате ребенок испытывает боль.
Таким малышам трудно ходить, они часто падают, спотыкаются, очень быстро утомляются. При данных состояниях пульс на руках можно прощупать, а вот на ногах он практически отсутствует.
Такая патология также является врожденной. Она характеризуется недостаточностью тканей, которые входят в состав сердца, вен, связок.
Кроме болезненных ощущений в конечностях, подобное состояние может привести к:
- плоскостопию;
- нефроптозу;
- нарушению осанки;
- заболеваниям суставов;
- варикозу.
Иногда на фоне простудных недугов ребенок жалуется на боли в ногах. Грипп, ОРЗ часто характеризуются ломотой в суставах, упадком сил. Дискомфорт ноющего характера может охватывать все тело.
Такое состояние не считается аномальным. Поэтому в особом внимании не нуждается. Как правило, ребенку при суставном дискомфорте назначают препарат «Парацетамол». Он снимает неприятные ощущения.
После выздоровления такая симптоматика полностью исчезает.
Нередко родители, дети которых достигли 3-летнего возраста, замечают, что у ребенка болят икры ног. Подобную симптоматику может спровоцировать недостаток в организме таких веществ, как кальций, фосфор, калий. Костные ткани начинают интенсивно расти, а полноценного питания они не получают.
Данное состояние может быть спровоцировано неправильной пищей. Но иногда дефицит веществ вызван плохим усвоением данных элементов. Такая картина может сигнализировать о вторичном рахите.
Недуг чаще всего диагностируется у ребят старшего возраста либо подростков. При данном заболевании у ребенка болят ноги ниже колена. При этом дискомфорт носит острый характер. Обратите внимание, какой именно участок беспокоит вашего ребенка.
Болезнь Шляттера вызывает болезненный дискомфорт в передней области коленного сочленения, в месте, где берцовая кость соединена с сухожилием коленной чашечки. Характерной особенностью патологии является постоянство ощущений. Независимо от того, чем занят ребенок, боль не утихает. Дискомфорт беспокоит днем, ночью, во время движения, в состоянии отдыха.
В результате чего появляется такой недуг, врачи не готовы сказать. Но медики отмечают, что чаще всего болезнь диагностируется у ребят, занимающихся спортом.
Если у ребенка болят ноги, обязательно уделите необходимое внимание возникающей симптоматике. Иногда подобный дискомфорт может свидетельствовать о развитии системного, достаточно тяжелого недуга – болезни Стилла.
Как правило, патология сопровождается:
- периодическими прострелами;
- болезненным синдромом в ногах;
- общим недомоганием.
Если вы заметили у ребенка такие клинические проявления, то обратитесь к медикам. Иногда такие признаки указывают на начальную стадию заболевания Стилла либо лейкемию.
При ненадлежащем лечении у ребенка могут возникнуть серьезные последствия. Болезнь Стилла способна привести к значительному ухудшению зрения.
Итак, если ребенок жалуется на боли в ногах, следует четко понимать, когда дискомфорт спровоцирован серьезными причинами, и в каких случаях поводов для беспокойства нет.
Боли роста легко устраняются массажем и принятием теплой ванны. Если малыш после таких процедур полностью избавился от дискомфорта, то причин для паники нет. Однако не забывайте, частый болевой синдром в ногах – это повод для посещения педиатра, ортопеда, хирурга. Такое мероприятие, в большинстве случаев поможет родителям убедиться, что у малыша патологий не выявлено. Просто кроха интенсивно растет.
Дискомфорт в ногах может являться «звоночком» развивающихся недугов, если он сопровождается симптоматикой:
- высокой температурой;
- припухлостью конечностей;
- начинающейся хромотой;
- болью, возникающей утром, а также в течение дня;
- утратой аппетита и веса;
- хронической усталостью.
Если вы заметили хоть один симптом из перечисленных выше, обязательно посетите врача. Не дайте шанса развиться в организме ребенка неприятному недугу.
источник
У родителей всегда вызывают тревогу жалобы детей на плохое самочувствие. Бывает так, что днем малыш был бодр и весел, но потом не может уснуть и капризничает. Одной из причин такого поведение могут быть боли в ногах. Мамам стоит узнать их основные причины.
Такое явление может быть симптомом разных недугов. В каждом конкретном случае следует учитывать локализацию болевых ощущений, потому точный диагноз может поставить только доктор.
Причиной недомогания могут оказаться ортопедические нарушения, например, или Подобные состояния ведут к смещению центра тяжести и к увеличению нагрузки на определенные участки конечностей.
Когда у ребенка в возрасте от примерно 5 и до 9 лет сильно болят ноги ночью, то возможно это связано с особенностями данного детского роста. Специалисты говорят, что кости у малышей растут быстрее, чем мышечная ткань. Потому сухожилия и мышцы натягиваются, сжимают суставы, что и провоцирует появление дискомфорта. Днем дети активно двигаются, что улучшает циркуляцию крови. В ночное время в состоянии покоя снижается тонус сосудов и это приводит к неприятным ощущениям.
Такой недуг, как нейроциркуляторная дистония также приводит к тому, что у ребенка болят ноги по ночам. Помимо этого симптома могут беспокоить нарушения сна, дискомфорт в области сердца.
Врожденные патологии сердечно-сосудистой системы могут вызвать подобные проблемы. Также к ним приводят заболевания носоглотки и ротовой полости. Это может быть кариес, аденоидит. Распространенной причиной дискомфорта в конечностях в детском возрасте являются травмы и ушибы, полученные во время игр днем.
Здоровый пятилетний ребенок просыпается по ночам, плачет, жалуется на боли в ногах, не может долго уснуть. В этот тревожный детский симптом носит название «боль роста», и его появление никоим образом не связано с какой-то болезнью. О том, что такое боли роста и как помочь ребенку в случае их появления, рассказывает Medpulse. ru.
Боли в ногах у детей далеко не всегда связаны с травмами и заболеваниями костей, суставов, связок и мышц. В большинстве случаев они обусловлены физиологическими процессами, происходящими в организме ребенка, особенно бурно протекающими в периоды бурного роста и гормональных перестроек. Симптом носит название боли роста и в той или иной форме встречается у каждого второго ребенка.
Рост ребенка подразумевает увеличение всех частей его тела в длину и ширину, прежде всего за счет роста скелета и мускулатуры. К четырем годам дети обычно удваивают свой рост, зафиксированный при рождении, а к 12-13 годам — утраивают. Активнее всего малыши растут до года, затем их рост замедляется и до 4-5 лет становится более равномерным. Первый скачок роста наблюдается у мальчиков в пятилетнем, а у девочек в шестилетнем возрасте. Второй скачок происходит соответственно у мальчиков в 9, у девочек в 10 лет, когда буквально за год дети вырастают на 15-20 сантиметров. Третий период вытяжения совпадает с подростковым периодом, начинается в 13-15 лет и заканчивается к 18-20 годам.
Появление болей в ногах связано с периодами стремительного роста ребенка, в частности с быстрым увеличением длины нижних конечностей . О причинах болей роста врачи спорят до сих пор, большинство связывает их появление с неравномерным ростом костей и натяжением покрывающей их надкостницы, что вызывает раздражение болевых рецепторов и появление ломоты в ногах. Возникновение ночных болей и судорог в мышцах ног может быть обусловлено натяжением мышечных волокон, отстающих в росте за трубчатыми костями нижних конечностей.
Боли роста чаще всего возникают в области голеней, в частности в икроножных мышцах и голеностопном суставе, под коленями, в районе наружной поверхности бедер. Боли могут носить самый различный характер и варьироваться от слабых ощущений до сильных спазмов.
Слабые тупые ноющие боли в костях, мышцах и связках, возникающие в течение дня, обычно остаются незамеченными. В этом нет ничего удивительного: ребенок постоянно находится в движении, он увлечен игрой и другими интересными занятиями, слабые раздражители не в состоянии отвлечь его от изучения окружающего мира. Боли в ногах начинают тревожить ребенка в состоянии покоя, чаще в период засыпания, сна и пробуждения. Появляются жалобы на ломоту в костях и суставах, нередко возникают очень болезненные судороги мышц, чувство онемения и скованности в конечности. Сон ребенка нарушается, что, в свою очередь, усугубляет ситуацию.
Характерной особенностью болей роста является их летучесть. Чаще всего они возникают в одной конечности и никогда не локализуются в одном месте. Ребенок то жалуется на боль в лодыжке, то указывает на больное колено или бедро.
Боли роста не бывают длительными, они проходят быстро и самостоятельно, не успевая причинить ребенку сильных страданий .
Боли роста не сопровождаются повышением тела, не ухудшают общего состояния малыша . Им не сопутствует изменение тканей конечности, для них не характерно появление припухлости, покраснение кожи над суставами, ограничение подвижности костных сочленений и появление хромоты.
Прежде всего, следует обратить внимание детского врача на жалобы малыша, исключить травму конечности и сопутствующие ей вывихи, переломы, растяжения и разрывы мышц и связок. Иногда летучие боли в костях и мышцах оказываются первыми симптомами гриппа. Боли в суставах могут быть связаны с артритами, в частности с ревматоидным артритом, возникающим после ангины или фарингита. Полное обследование ребенка позволит снять подозрения по поводу заболевания и сосредоточиться на борьбе с болями роста.
В первую очередь при появлении болей роста следует обратить внимание на питание ребенк
ples-volga.ru







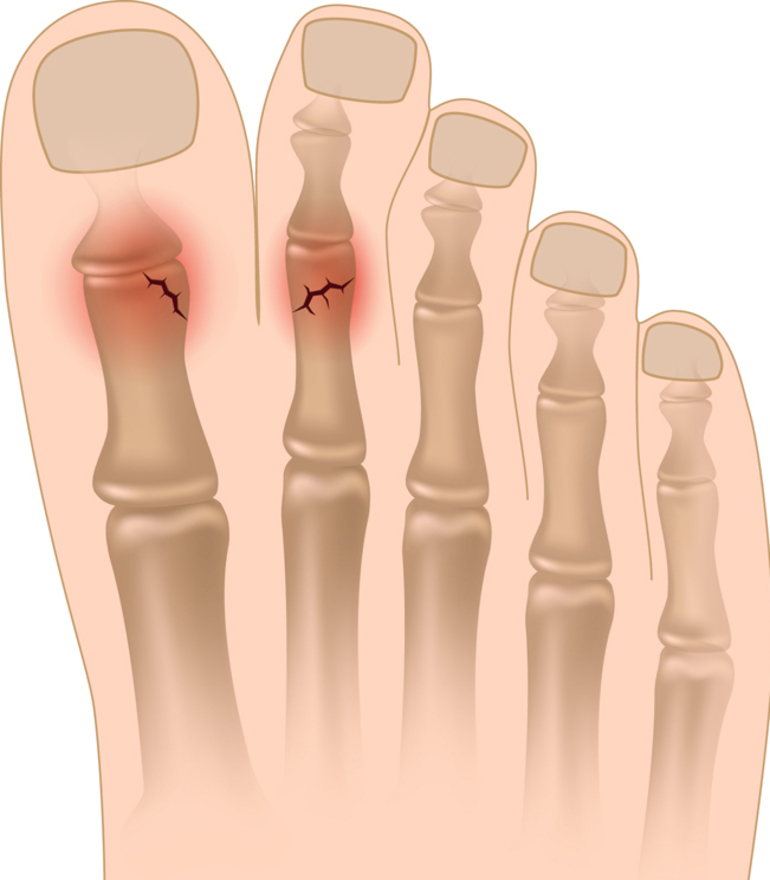
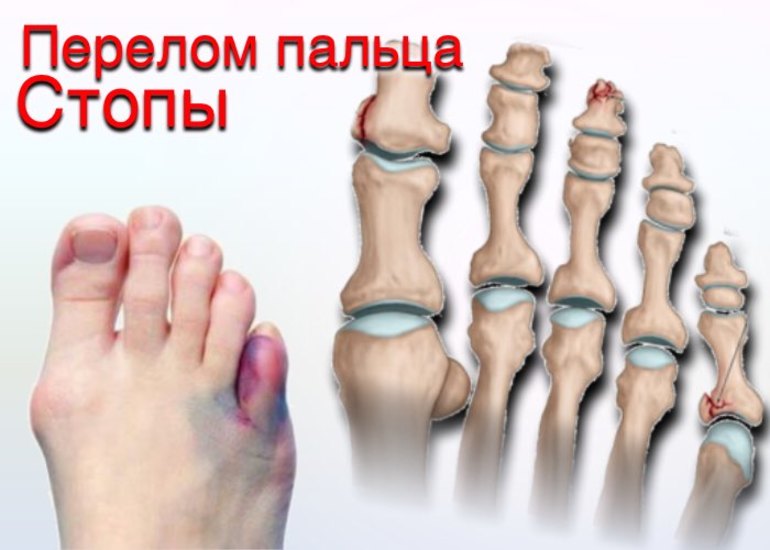
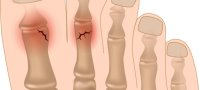
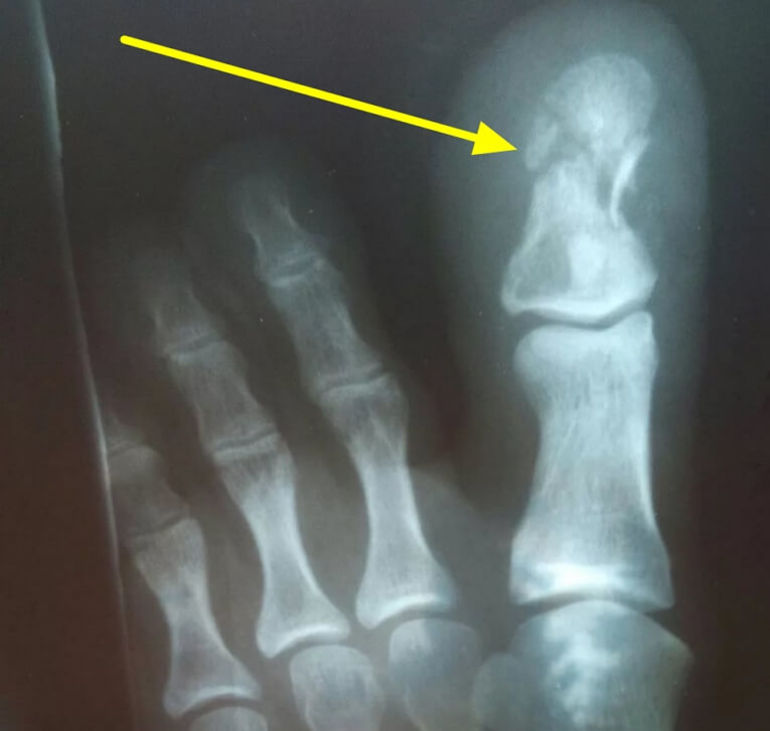
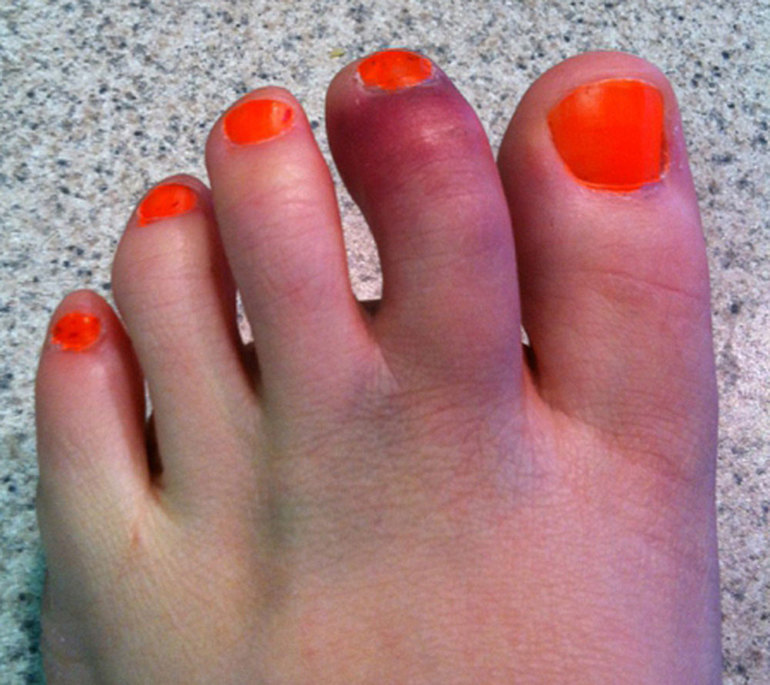
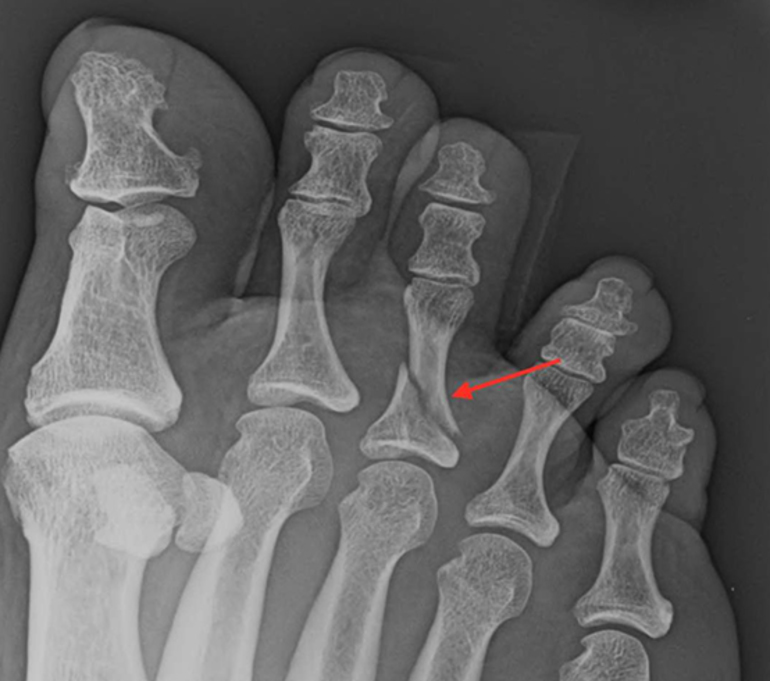

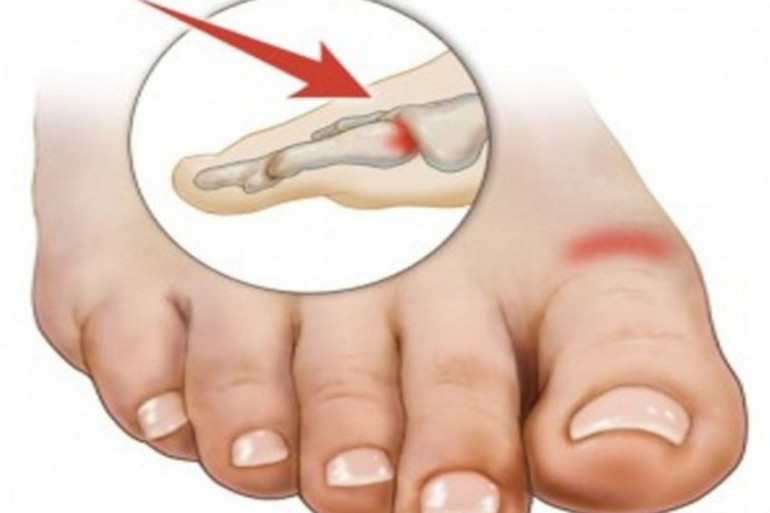
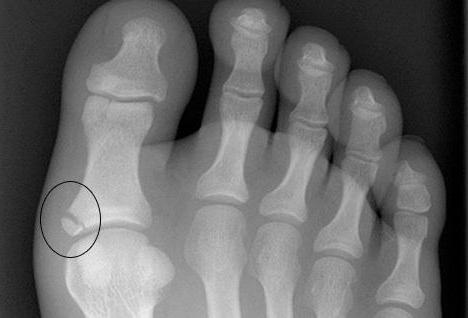














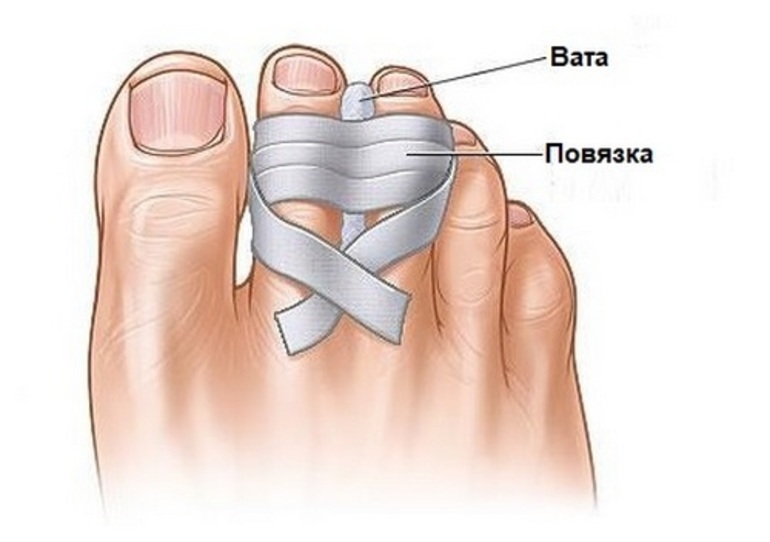
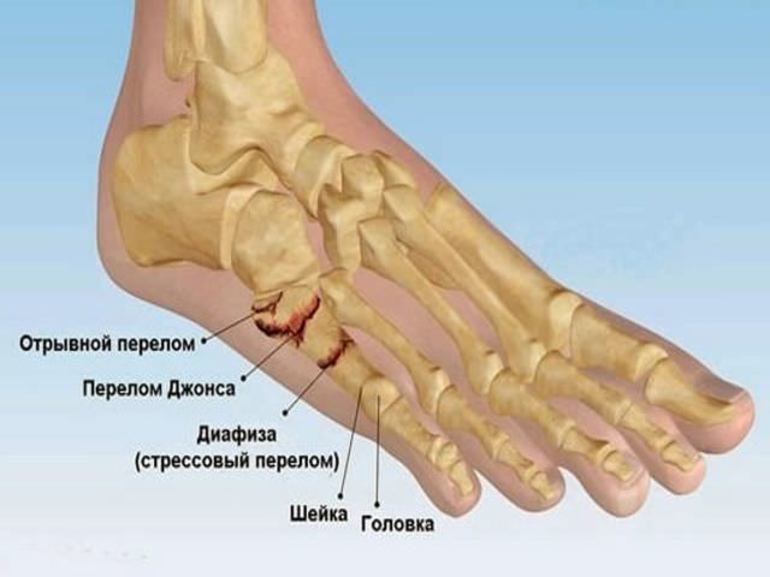
 Все повреждения фаланг пальцев принято разделять на несколько групп. Данная классификация позволяет выбрать правильный метод лечения, очередность оказания первой помощи.
Все повреждения фаланг пальцев принято разделять на несколько групп. Данная классификация позволяет выбрать правильный метод лечения, очередность оказания первой помощи. Клинические проявления могут отличаться при разных видах травм. Краевой перелом пальца ноги трудно отличить от ушиба, ведь симптомы выражены слабо, болевой синдром умеренный, отек, покраснение возникают на второй день. Открытые или многооскольчатые повреждения являются опасными для жизни. Вследствие травмы может развиться шоковое состояние, потеря сознания. Потому первую помощь таким пациентам необходимо оказывать незамедлительно.
Клинические проявления могут отличаться при разных видах травм. Краевой перелом пальца ноги трудно отличить от ушиба, ведь симптомы выражены слабо, болевой синдром умеренный, отек, покраснение возникают на второй день. Открытые или многооскольчатые повреждения являются опасными для жизни. Вследствие травмы может развиться шоковое состояние, потеря сознания. Потому первую помощь таким пациентам необходимо оказывать незамедлительно.
 Что делать, если произошел перелом большого пальца? Ответ прост: не паниковать и вызвать скорую помощь. До приезда врачей все усилия должны быть направлены на обезболивание места повреждения, фиксацию конечности, остановку кровотечения при открытой ране. Чтобы помощь была оказана эффективно, рекомендовано придерживаться следующих правил:
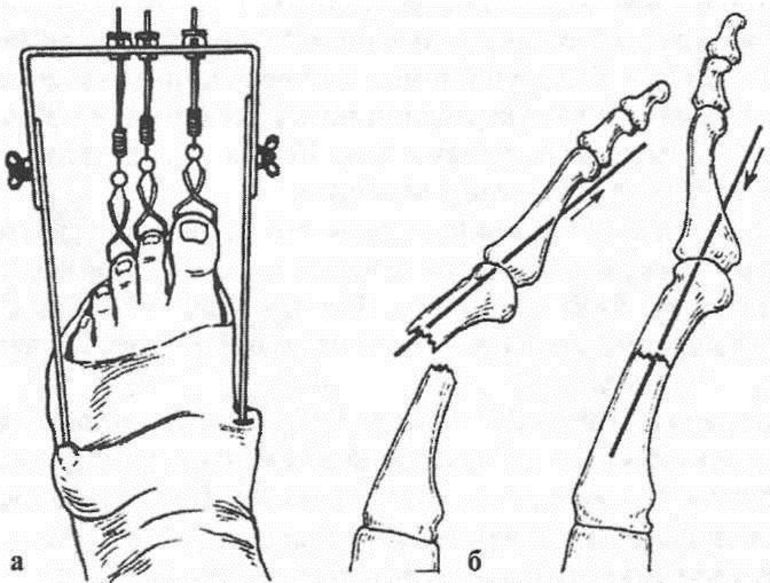
Что делать, если произошел перелом большого пальца? Ответ прост: не паниковать и вызвать скорую помощь. До приезда врачей все усилия должны быть направлены на обезболивание места повреждения, фиксацию конечности, остановку кровотечения при открытой ране. Чтобы помощь была оказана эффективно, рекомендовано придерживаться следующих правил: Для устранения смещения используется скелетное вытяжение. К ногтевой фаланге подвешивается небольшой груз, вследствие чего фрагменты кости вытягиваются. Далее происходит сопоставление поверхностей и фиксация. Сколько носить гипс, зависит от степени тяжести заболевания, возраста пациента. Костная мозоль образуется на 3-4 неделю. Потому минимальный срок иммобилизации – месяц, далее все зависит от скорости срастания костей.
Для устранения смещения используется скелетное вытяжение. К ногтевой фаланге подвешивается небольшой груз, вследствие чего фрагменты кости вытягиваются. Далее происходит сопоставление поверхностей и фиксация. Сколько носить гипс, зависит от степени тяжести заболевания, возраста пациента. Костная мозоль образуется на 3-4 неделю. Потому минимальный срок иммобилизации – месяц, далее все зависит от скорости срастания костей.












 перейти в каталог файлов
перейти в каталог файлов
















 Причиной жжения в руках может быть карпальный синдром. Он поражает запястный канал, через который проходят сухожилия сгибателей и срединный нерв. Данное заболевание чаще отмечается у женщин старше 40 лет. Диагностируются болевые ощущения в пальцах и их подушечках, но сами суставы редко затрагиваются. Больной периодические чувствует зуд, онемение, покалывание по площади всей кисти. Если синдром не лечить, ограничивается подвижность конечности и больному становится тяжело выполнять обычные функции.
Причиной жжения в руках может быть карпальный синдром. Он поражает запястный канал, через который проходят сухожилия сгибателей и срединный нерв. Данное заболевание чаще отмечается у женщин старше 40 лет. Диагностируются болевые ощущения в пальцах и их подушечках, но сами суставы редко затрагиваются. Больной периодические чувствует зуд, онемение, покалывание по площади всей кисти. Если синдром не лечить, ограничивается подвижность конечности и больному становится тяжело выполнять обычные функции. Для выяснения причины симптомов в конечностях на первом этапе проводят осмотр пациента и сдачу общих анализов крови, кала и мочи.
Для выяснения причины симптомов в конечностях на первом этапе проводят осмотр пациента и сдачу общих анализов крови, кала и мочи. Симптомы заболевания. Почему горят ноги при этой болезни? Признаком артрита различного характера являются периодические боли, возникающие по ночам (чаще всего в 3-4 часа). У каждого артрита есть «свои» определённые пальцы. Постоянная боль в пальцах ног появляется из-за различных заболеваний. Боли в пальцах ног в большинстве случаев бывают вызваны такими заболеваниями как артрит, артроз или нарушение кровообращения.
Симптомы заболевания. Почему горят ноги при этой болезни? Признаком артрита различного характера являются периодические боли, возникающие по ночам (чаще всего в 3-4 часа). У каждого артрита есть «свои» определённые пальцы. Постоянная боль в пальцах ног появляется из-за различных заболеваний. Боли в пальцах ног в большинстве случаев бывают вызваны такими заболеваниями как артрит, артроз или нарушение кровообращения.


 Обмороженные пальцы
Обмороженные пальцы Это эффективное средство для лечения состояния, когда горят пальцы ног. Он обладает целебными свойствами, которые помогают облегчить боль и быстро восстанавливают поврежденные ткани, а также снимает воспаление.
Это эффективное средство для лечения состояния, когда горят пальцы ног. Он обладает целебными свойствами, которые помогают облегчить боль и быстро восстанавливают поврежденные ткани, а также снимает воспаление. Широко используется в домашних натуральных способах при многих нездоровых состояниях кожи благодаря своим антибактериальным, противогрибковым, противовоспалительным и успокаивающим свойствам. Алоэ вера среди одних из лучших средств лечения ощущения жжения в ногах.
Широко используется в домашних натуральных способах при многих нездоровых состояниях кожи благодаря своим антибактериальным, противогрибковым, противовоспалительным и успокаивающим свойствам. Алоэ вера среди одних из лучших средств лечения ощущения жжения в ногах. Это масло является высокоэффективным средством для облегчения боли и чувства горения пальцев. Оно обладает антисептическими свойствами, которые препятствуют проникновению и распространению бактериальной и грибковой инфекции, а также помогает улучшить циркуляцию крови во всей ноге.
Это масло является высокоэффективным средством для облегчения боли и чувства горения пальцев. Оно обладает антисептическими свойствами, которые препятствуют проникновению и распространению бактериальной и грибковой инфекции, а также помогает улучшить циркуляцию крови во всей ноге. Горячая вода работает, регулируя циркуляцию жидкостей и крови в пределах всей системы ног. Холодная вода помогает уменьшить отек на пораженном участке. Нужно избегать крайностей в температурах, чтобы не спровоцировать другие проблемы.
Горячая вода работает, регулируя циркуляцию жидкостей и крови в пределах всей системы ног. Холодная вода помогает уменьшить отек на пораженном участке. Нужно избегать крайностей в температурах, чтобы не спровоцировать другие проблемы. Обладает охлаждающим эффектом и ускоряет заживление пылающей боли в стопе. При его использовании воспаление уменьшается, поэтому восстанавливается нормальная циркуляция. Масло лаванды уменьшает боль в нервных окончаниях, тем самым убирая дискомфорт.
Обладает охлаждающим эффектом и ускоряет заживление пылающей боли в стопе. При его использовании воспаление уменьшается, поэтому восстанавливается нормальная циркуляция. Масло лаванды уменьшает боль в нервных окончаниях, тем самым убирая дискомфорт. Порошок куркумы – древнее домашнее средство, полученное из Аюрведы, для лечения многих заболеваний, которые оказывают влияние на кожу. Обладает антисептическими и антибактериальными свойствами, которые помогают избежать попадания бактерий, вызывающих инфекцию.
Порошок куркумы – древнее домашнее средство, полученное из Аюрведы, для лечения многих заболеваний, которые оказывают влияние на кожу. Обладает антисептическими и антибактериальными свойствами, которые помогают избежать попадания бактерий, вызывающих инфекцию. Загрузка…
Загрузка…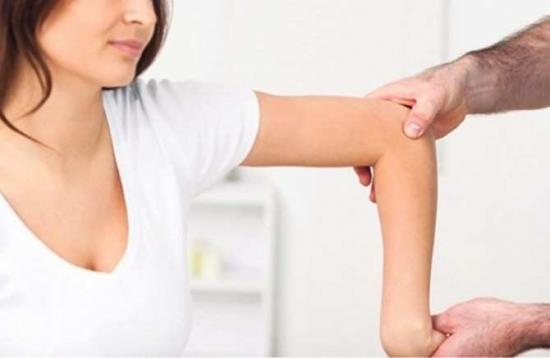


 Остеомиелит – воспаление челюсти. Развивается вследствие непрофессионального лечения гайморита, удаления зубов, установки импланта либо проведения синус-лифтинга. Недуг сопровождается повышением температуры, боль может незначительно отдавать в левую или правую нижнюю челюсть.
Остеомиелит – воспаление челюсти. Развивается вследствие непрофессионального лечения гайморита, удаления зубов, установки импланта либо проведения синус-лифтинга. Недуг сопровождается повышением температуры, боль может незначительно отдавать в левую или правую нижнюю челюсть.





















 Боли в костях – не такое уж и редкое явление, и каждый человек хотя бы раз в жизни сталкивался с этим. Если боли повторяются, то это уже указывает на симптом какого-либо заболевания или на отдельную самостоятельную патологию. В данной статье мы подробно разберём причины болей в костях и как с ними бороться.
Боли в костях – не такое уж и редкое явление, и каждый человек хотя бы раз в жизни сталкивался с этим. Если боли повторяются, то это уже указывает на симптом какого-либо заболевания или на отдельную самостоятельную патологию. В данной статье мы подробно разберём причины болей в костях и как с ними бороться.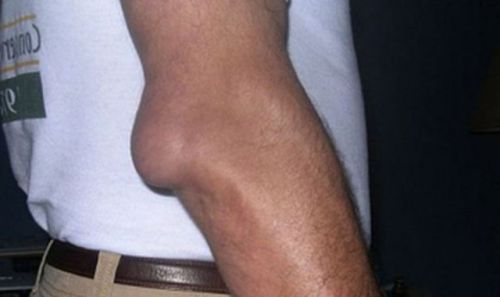


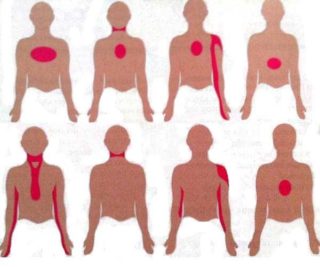
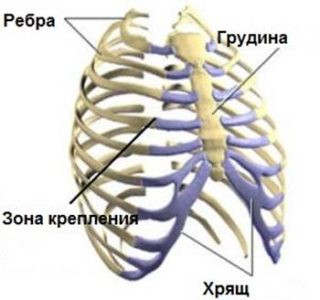


 Патология выступает неврологическим заболеванием, которое выражается в сдавлении срединного нерва внутри запястного канала. Имеется ввиду пространство между сухожилиями и костями запястья.
Патология выступает неврологическим заболеванием, которое выражается в сдавлении срединного нерва внутри запястного канала. Имеется ввиду пространство между сухожилиями и костями запястья. Сидром и болезнь Рейно опасны тем, что появляется большой риск развития гангрены кисти. Мягкие ткани гибнут, если спазм вовремя не проходит. Кроме этого, у пациентов высок риск появления панариция – гнойного воспаления пальцев, грибковых поражений, трофических язв.
Сидром и болезнь Рейно опасны тем, что появляется большой риск развития гангрены кисти. Мягкие ткани гибнут, если спазм вовремя не проходит. Кроме этого, у пациентов высок риск появления панариция – гнойного воспаления пальцев, грибковых поражений, трофических язв. Когда болят суставы больших пальцев, то в первую очередь нужно рассмотреть наличие такого заболевания, как ризартроз, то есть остеоартроз первого пальца.
Когда болят суставы больших пальцев, то в первую очередь нужно рассмотреть наличие такого заболевания, как ризартроз, то есть остеоартроз первого пальца. Характерная особенность в том, что воспаленное сочленение болит утром либо во второй половине ночи. Боль сопряжена со скованностью движений суставов. До вечера болевой синдром не беспокоит.
Характерная особенность в том, что воспаленное сочленение болит утром либо во второй половине ночи. Боль сопряжена со скованностью движений суставов. До вечера болевой синдром не беспокоит. Около 7% случаев приходится на то, что псориаз будет осложнен появлением хронического воспаления суставов – псориатической артропатией. Причины и псориаза, и данного состояния неизвестны.
Около 7% случаев приходится на то, что псориаз будет осложнен появлением хронического воспаления суставов – псориатической артропатией. Причины и псориаза, и данного состояния неизвестны.









 Усталость ног и тяжесть в них к концу рабочего дня знакома почти каждому человеку. Чаще всего представленная симптоматика говорит о начальной стадии варикозного расширения вен, хоть есть и другие причины такого состояния, не связанные с заболеваниями вен.
Усталость ног и тяжесть в них к концу рабочего дня знакома почти каждому человеку. Чаще всего представленная симптоматика говорит о начальной стадии варикозного расширения вен, хоть есть и другие причины такого состояния, не связанные с заболеваниями вен.
 ходьбе, вследствие нарастающего онемения и болей в ногах, а также холодностью стоп и частыми судорогами нижних конечностей.
ходьбе, вследствие нарастающего онемения и болей в ногах, а также холодностью стоп и частыми судорогами нижних конечностей.
 Способ контрастного душа или ванночек тоже помогает наладить кровообращение.
Способ контрастного душа или ванночек тоже помогает наладить кровообращение. Лечение назначается только на основе полученного диагноза.
Лечение назначается только на основе полученного диагноза. рекомендуется.
рекомендуется.

 Также надо ограничить себя в поднятии тяжестей, выполнении упражнений, связанных с прыжками. Благоприятно влияет на тонус вен хождение босиком и массаж ног. Перед сном можно ополаскивать ноги контрастным душем или сделать ванночку для ног – это улучшит циркуляцию крови в нижних конечностях.
Также надо ограничить себя в поднятии тяжестей, выполнении упражнений, связанных с прыжками. Благоприятно влияет на тонус вен хождение босиком и массаж ног. Перед сном можно ополаскивать ноги контрастным душем или сделать ванночку для ног – это улучшит циркуляцию крови в нижних конечностях. [3], [4], [5]
[3], [4], [5]



















 Зарождение новой жизни запускает процесс гормональной перестройки. Начинает активно вырабатывать прогестерон. Без него плодное яйцо не может присоединиться к стенке матки и закрепиться на ней. В малом тазе усиливается кровоток, детородный орган перестает сокращаться и начинает постепенно увеличиваться в размерах. Рост матки провоцирует растяжение мышц и связок, удерживающих ее в правильном анатомическом положении.
Зарождение новой жизни запускает процесс гормональной перестройки. Начинает активно вырабатывать прогестерон. Без него плодное яйцо не может присоединиться к стенке матки и закрепиться на ней. В малом тазе усиливается кровоток, детородный орган перестает сокращаться и начинает постепенно увеличиваться в размерах. Рост матки провоцирует растяжение мышц и связок, удерживающих ее в правильном анатомическом положении. Существуют патологические состояния, способные стать причиной описываемого недомогания. Когда тянет связки внизу живота, из влагалища идут кровянистые выделения и ломит спина, возможен риск угрозы выкидыша. Дискомфорт со временем усиливается, у женщины появляются схваткообразные боли, которые отдаются в спину и разливаются в ноги. При отсутствии адекватного лечения шейка матки укорачивается, происходит самопроизвольный аборт. Совокупность описываемых симптомов может указывать и на развитие инфекции, поэтому оставлять их без внимания никак нельзя.
Существуют патологические состояния, способные стать причиной описываемого недомогания. Когда тянет связки внизу живота, из влагалища идут кровянистые выделения и ломит спина, возможен риск угрозы выкидыша. Дискомфорт со временем усиливается, у женщины появляются схваткообразные боли, которые отдаются в спину и разливаются в ноги. При отсутствии адекватного лечения шейка матки укорачивается, происходит самопроизвольный аборт. Совокупность описываемых симптомов может указывать и на развитие инфекции, поэтому оставлять их без внимания никак нельзя. Убедиться в том, что болезненные ощущения появляются именно из-за растяжения связок, можно, если провести небольшой тест. Нужно прилечь на правый бок, отдохнуть, расслабить мышцы живота, попросить близких людей помассировать нижнюю часть спины. Если после этого неприятные ощущения исчезают, волноваться не стоит.
Убедиться в том, что болезненные ощущения появляются именно из-за растяжения связок, можно, если провести небольшой тест. Нужно прилечь на правый бок, отдохнуть, расслабить мышцы живота, попросить близких людей помассировать нижнюю часть спины. Если после этого неприятные ощущения исчезают, волноваться не стоит. Лечить физиологические боли не нужно. Чтобы снизить их интенсивность, будущей маме необходимо больше двигаться: гулять на свежем воздухе, заниматься специальной гимнастикой для беременных. На любом сроке разрешены упражнения Кегеля. Они помогают значительно снизить интенсивность существующего дискомфорта, укрепить мышцы промежности, сократить риски осложнений во время родов.
Лечить физиологические боли не нужно. Чтобы снизить их интенсивность, будущей маме необходимо больше двигаться: гулять на свежем воздухе, заниматься специальной гимнастикой для беременных. На любом сроке разрешены упражнения Кегеля. Они помогают значительно снизить интенсивность существующего дискомфорта, укрепить мышцы промежности, сократить риски осложнений во время родов.
 Организм беременной изо дня в день готовиться к очень важному событию. Женщина, находящаяся в положении, очень часто испытывает напряжение и болm в мышцах живота из-за такой подготовки. До возникновения беременности мышцы отвечают за внешний вид живота, за его красоту, но во время беременности, данные мышцы играют огромную роль в поддержании матки.
Организм беременной изо дня в день готовиться к очень важному событию. Женщина, находящаяся в положении, очень часто испытывает напряжение и болm в мышцах живота из-за такой подготовки. До возникновения беременности мышцы отвечают за внешний вид живота, за его красоту, но во время беременности, данные мышцы играют огромную роль в поддержании матки.