Мкб 10 код ишиас: симптомы и лечение дома, код по МКБ-10 – Ишиас (воспаление седалищного нерва): код по мкб-10, причины и симптомы у мужчин и женщин, лечение, возможные осложнения
что это такое, как лечить, код по МКБ-10, симптомы и причины
Содержание статьи:
В любое время года могут возникнуть прострелы в поясничном отделе спины, вызванные переохлаждением, нахождением на сквозняке. Кроме того, острая боль в пояснице с иррадиацией в ноги возникает после сильных физических нагрузок, что обусловлено ущемлением седалищного нерва. В таком случае говорят о люмбаго с ишиасом – состоянии, имеющем острый или хронический характер. Код по МКБ-10 — М54.4.
Причины развития люмбаго и ишиаса
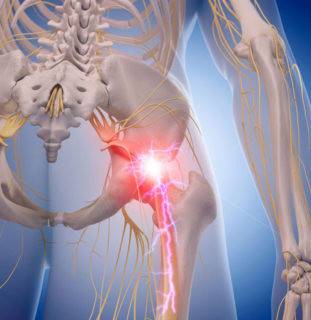
Люмбоишиалгия появляется вследствие резких физических нагрузок
В большинстве случаев ишиалгия и люмбаго возникают на фоне перенапряжения поясничного отдела, наличия поясничной грыжи, смещения позвонков, врожденной аномалии развития позвоночника. Внезапное сильное люмбаго проявляется во время наклона или резкого поднятия тяжелого предмета. Люмбоишиалгия – симптом следующих патологий:
- заболевания ревматического генеза;
- болезни инфекционной этиологии;
- опухолевидного процесса в позвоночном или другом отделе спины.
Боль при люмбаго и ишиасе обусловлена раздражением соответствующих рецепторов, которые располагаются у фиброзного кольца пораженного межпозвонкового диска или возле связок. Итог – тоническое напряжение мышц и болевой синдром. В 30% случаев определить этиологию люмбоишиалгии не удается.
Исходя из причины развития люмбаго с ишиасом, можно выделить следующие виды состояния:
- Острое: симптомы возникают в первый раз, не связаны с заболеваниями позвоночного столба.
- Хроническое: клиническая картина присутствует на протяжении длительного времени, этапы ремиссии сменяются стадиями обострения.
- Вертебральное (вертеброгенное): вызвано остеохондрозом, протрузией, грыжей диска, другим нарушением работы костно-мышечного аппарата (дорсопатией).
- Невертебральное: симптомы патологии обусловлены нарушением кровоснабжения сосудов поясничного отдела и нижних конечностей.
- Сочетанное: возникает после травмирования брюшного отдела с дальнейшим нарушением работы тазобедренного сустава.
Люмбоишиалгию чаще диагностируют у представителей сильного пола, достигших возраста 30-40 лет.
Клиническая картина
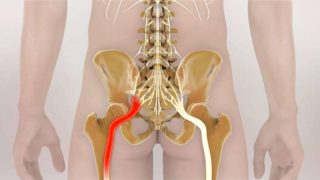
Не леченная люмбоишиалгия может привести к отмиранию нерва
Признаки люмбаго и ишиаса имеют сходство с клиническими проявлениями переохлаждения иных отделов спины: цервикалгией шейной области, грудной.
На начальном этапе люмбаго протекает с тянущим, жгучим или тупым дискомфортом в поясничной области. Отмечается мышечное напряжение в больном отделе, нарушение подвижности. Продолжительный приступ протекает с постепенным сглаживанием естественного изгиба позвоночного столба. Выраженность боли увеличивается при нагрузках на спину.
Если боль отдает в ногу справа или слева, имеет место ишиас – состояние, обусловленное защемлением нерва. Дискомфорт распространяется на переднюю, заднюю или боковую поверхность бедра и голени. Усиливается симптом во время ходьбы. Снижается чувствительность кожи по ходу нерва, возникает онемение или сильный жар, покалывание, судороги.
Если на протяжении длительного времени не предпринимать никаких мер по лечению люмбоишиалгии поясничного отдела позвоночника, возникает дистрофический процесс в нервном волокне, который провоцирует нейропатию нижней конечности.
На фоне дистрофии нарушается кровоснабжение пораженной области, увеличивается риск застойных процессов в кровотоке. В результате наблюдается упадок мышечной силы, уменьшение ноги, что приводит к хромоте. При запущенном течении патологии происходит формирование долго заживляемых трофических язв на кожном покрове, трудно поддающихся лечению.
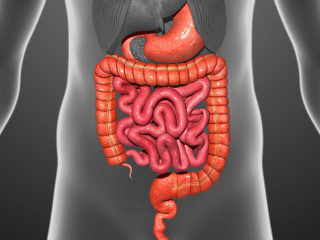
Запущенная форма люмбаго приводит к плохой работе кишечника
Иные клинические проявления люмбоишиалгии:
- длительный запор, сменяющийся диареей;
- болевой синдром в брюшном отделе неясной этиологии;
- диспепсические явления;
- учащение позывов к опорожнению мочевого пузыря, снижение объема выделяемой мочи, боль во время мочеиспускания, что обусловлено нарушением работы тазовых мышц;
- сбой в половых функциях: длительная или наоборот – непродолжительная эрекция, снижение либидо и др.;
- недомогание, снижение трудоспособности, апатия.
Поставить диагноз в домашних условиях по одним лишь симптомам невозможно. Подобные клинические проявления не являются специфическими и характерными только для люмбаго с ишиасом. С такой картиной протекают и другие заболевания, не всегда связанные с поясничным отделом.
Диагностика и лечение
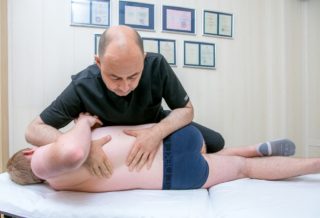
Кинезиотерапия при люмбоишиалгии после снятия острых симптомов
Перед определением способа терапии проводится комплексная диагностика в стационаре, которая позволяет определить этиологию болей в пояснице и нижних конечностях.
В первую очередь врач осматривает и пальпирует поясничный отдел. Требуется инструментальная диагностика: рентгенологическое исследование позвоночника, компьютерная или магнитно-резонансная томография. По результатам лабораторной диагностики (анализа крови, мочи) выявляют признаки воспалительного процесса в организме.
Если подтверждена простудная этиология боли в пояснице и ногах, например, после переохлаждения, нужно занять максимально удобное положение, в котором будет легче переносить боль. Как правило, это поза на спине с согнутыми в коленях конечностями. Так расслабляются мышцы, уходит спазм. Некоторым удобнее ложиться на живот, подкладывая под него несколько высоких подушек.
Соблюдение постельного режима рекомендуется на протяжении 2-3 суток. В комплексе назначают медикаментозную терапию.
- Снизить выраженность воспалительного процесса помогают противовоспалительные препараты в виде таблеток: Аспирин, Ибупрофен, мазей Диклофенак, Финалгель, а также уколов, назначаемых лечащим врачом.
- Устранить боль помогают пероральные лекарства из группы анальгетиков, например, Фенацетин, Парацетамол.
- Для снижения болевой симптоматики используют и местные средства: Димексид и др.
Люмбоишиалгию уколами стараются не лечить, так как за счет внешнего раздражения боль усиливается. Для нормализации эмоционального состояния могут потребоваться снотворные, успокоительные составы или транквилизаторы.
Снимать острый приступ на дому рекомендуется следующим образом:
- занять горизонтальное положение, приподнять и согнуть ноги в коленных суставах;
- выпить любую таблетку с обезболивающим эффектом;
- наложить теплый компресс на больной отдел;
- вызвать врача.
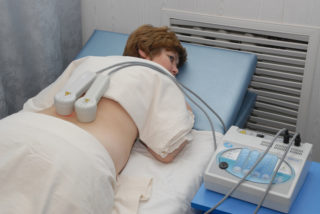
Физиотерапия при люмбаго
После прохождения комплексной терапии и устранения острых симптомов люмбоишиалгии наступает восстановительный период, во время которого также нужно принимать лечебные меры. Это позволяет восстановить организм после болезни. Полезно посещать сеансы массажа, делать физические упражнения (гимнастику из назначенного врачом лечебно-физкультурного комплекса), проводить физиотерапевтические процедуры.
Быстро и эффективно вылечивает последствия люмбоишиалгии физиотерапия. Процедуры назначает врач-невролог. Способствуют улучшению микроциркуляции крови, метаболических процессов в пораженных тканях, снижению болевой симптоматики и мышечного спазма.
В стадии ремиссии люмбаго с ишиасом можно проводить следующие физиотерапевтические процедуры, позволяющие уменьшить выраженность боли:
- Электрофорез с лекарственными компонентами. Гальванические токи совмещаются с введением болеутоляющего или противовоспалительного средства.
- Амплипульстерапия, диадинамотерапия, транскраниальная электростимуляция. Используются переменные токи с различной частотой, которые способствуют раздражению пораженной области, передаче сигнала в мозг, подавлению болевого рецептора.
- Радоновые ванны. Метод физиотерапии используют в качестве седативного средства при устранении болевой симптоматики.
- Электросон. На головной мозг направляют слабые токи, которые запускают и ускоряют продукцию обезболивающих эндорфинов.

Корсет при болях в пояснице позволяет поддерживать правильное положение дисков
Следующие физиотерапевтические процедуры нормализуют обменные процессы и микроциркуляцию крови в пораженном отделе:
- Сеансы массажа. Метод позволяет улучшить кровоток, предотвратив тем самым застойные процессы.
- Электромагнитные поля, нагревающие пораженный участок и улучшающие его кровоснабжение.
- УВЧ-терапия и ультразвук. Методы предполагают воздействие на больную зону токов с высокой частотой. Это позволяет повысить сопротивляемость организма к болезни, усилить защитную функцию, улучшить тканевую трофику, снять боль.
- Вибровакуумтерапия. За счет низкочастотных механических колебаний улучшается кровообращение и лимфоток, снижается тонус сосудов.
- Грязевые аппликации. Физиолечение способствует восстановлению оболочки нервных волокон.
- Парафиновые аппликации. Способствуют улучшению обменных процессов и кровообращения в нервных клетках.
В восстановительный период врач может назначить пребывание в санитарно-курортных условиях, ношение ортопедических приспособлений (корсета).
Не менее эффективны народные средства, которыми разрешается лечить люмбоишиалгию даже в период беременности и кормления грудью. Можно готовить растирки на основе природных ингредиентов (трав, вытяжек из растений и др.).
Для снижения риска развития патологии важно соблюдать умеренные физические нагрузки, заниматься спортом для укрепления мышц спины, исключить вредные привычки. Если не удалось избежать люмбоишиалгии, не нужно заниматься самотерапией. Лечить состояние должен только врач.
Ишиас код по мкб 10 |
СодержаниеПоказать
Ишиас: описание, код по МКБ-10
Ишиас (пояснично-крестцовый радикулит, неврит) – патология седалищного нерва, обусловленная сдавливанием иннервирующего волокна костной тканью, результат образования межпозвоночных крыж и сдавливания ими нервных окончаний.
Причинами болезни также становятся:
- поражения болезнетворными бактериями,
- избыточное содержание токсичных веществ в организме,
- неправильный метаболизм (сопутствует сахарному диабету, подагре),
- остеохондроз,
- спондилез,
- гематомы в районе выхода нервных корешков из спинного мозга,
- аномалии строение позвонков, нарушения осанки,
- травмирования,
- переохлаждения спины в области поясницы.
В группе риска находятся:
- спортсмены,
- люди, поднимающие и переносящие вручную тяжести,
- беременные женщины.
В зависимости от пораженного участка определяют виды ишиаса:
- верхний: сдавливаются корешки спинного мозга в поясничном отделе позвоночника,
- средний – поражение крестцовой зоны,
- нижний: страдает участок чувствительного волокна, который проходит через всю конечность.
Что представляет собой невралгия седалищного нерва
Невропатия седалищного нерва, или ишиас, является такой болезнью, наблюдая у себя которую, человек не спешит обращаться к врачу.
Причиной является редкое проявление заболевания, а именно — не более трех проявлений за год. Но это неправильный поступок. Так, невралгия способна превратить полноценный распорядок жизни в невыносимое существование. Каждая клиника принимает сотни больных на протяжении маленького отрезка времени. И в основном — в стадии сильного болезненного проявления.
Невралгия седалищного нерва (ишиас) — это воспалительный процесс самого длинного нерва в человеческом организме. Иными словами— пояснично-крестцовый радикулит.
Такое заболевание проявляет поражение корешков в пояснично-крестцовом отделе спинного мозга.
Болезненные ощущения при заболевании охватывают нижнюю часть спины, а также заднюю бедренную часть.
Седалищный нерв располагается в организме следующим образом. Берет начало — нижняя часть спины, среднее расположение — ягодичная область, а окончание — нижняя конечность.
Существуют разнообразные причины для возникновения этого заболевания. Это и травма, внутреннее кровотечение, наличие диабета, артрита, запоров, гинекологических болезней, инфекция, измененная форма позвонков, которая способна привести к травме нервных окончаний.
Самые распространенные причины — это грыжа межпозвонкового диска, которая способствует сдавливанию нерва, стеноз поясничного отдела, остеохондроз, спондилолистез, синдром грушевидной мышцы, нарушение функции крестцово-подвздошного сустава.
Кроме перечисленных источников возникновения, невропатия седалищного нерва может проявиться при обычном переохлаждении.
Как лечат патологию
Заметим, что лечение нейропатии бедренного нерва – процесс длительный и не всегда успешный. Конечно, применяются комплексные подходы, которые учитывают, прежде всего, причину заболевания.
Медикаментозное лечение представлено витаминами, анальгетиками, регенерирующими и улучшающими обмен препаратами. Большое значение имеют регулярные курсы физиотерапии. При нейропатии токсической этиологии лечение направлено в первую очередь на исключение вредных воздействий. Если это работа во вредных условиях, ее желательно поменять, если же пациент длительно принимает какой – либо лекарственный препарат, возможно, потребуется заменить его менее токсичным аналогом.
Лечение с помощью народных средств
Народные препараты имеются в каждом доме, но их использование нужно обсудить со своим лечащим врачом.
Прополис и пчелиный воск. Разогретый воск необходимо наложить на поясничную область, которую предварительно смазать маслом прополиса. Сверху прикрыть полиэтиленом.
Бузина и лекарственная ромашка. Равные доли цветов нужно смешать и обдать кипящей водой. Быстро поместить во льняной мешочек. Прикладывать мешочек на пораженную область. Компресс закутать шарфом и оставить на шесть часов. Наиболее эффективным будет применение перед сном.
Сок агавы. Срезать листок, разрезать вдоль и тщательно натирать больную область. Нужно запомнить, что агава может стать причиной аллергической реакции или индивидуальной непереносимости. Для проверки реакции, кусочек растения прикладывают к руке.
Мука. Эффективным способом является приготовленный компресс из ржаной муки. Приготовленное тесто прикладывают на болезненную область, сверху накрывают полиэтиленом и укутывают теплым шарфом. Компресс накладывают на два часа.
Принятие ванны. Бороться с приступами невралгии поможет лечебная ванна. Для этого натертый в марлю хрен опускают в ванну. Водную процедуру проводят на протяжении двадцати дней.
Парафин. Воск от свечи растапливают и тонким слоем наносят на пораженную зону. Одна процедура предполагает нанесение не меньше тридцати слоев. Перерыв делают после каждой третьей процедуры.
Народная медицина
Рецепты народной медицины направлены на устранение главных симптомов невропатии седалищного нерва – боли и воспаления.
Эффективные наружные средства:
- Медовый массаж – мед (300 г) разогреть на водяной бане до появления пены, снять с огня, влить в горячий мед медицинский спирт (50 г), тщательно размешать. Применять для растирания пораженных мест, проводить массаж похлопывающими движениями.
- Пчелиный воск размягчить, раскатать в лепешку такого размера, чтобы она полностью покрыла больное место, и наложить. Закрепить компресс, сверху утеплить шерстяной тканью, оставить на ночь.
- Листья агавы разрезать вдоль и мягкой частью приложить к месту локализации боли, закрепить влажной повязкой.
- Ванны с хвойным отваром – молодые побеги сосны, пихты, ели (примерно 1 кг) залить кипятком (3 л) и вскипятить, настоять в течение 4 часов, процедить. Полученный настой влить в теплую ванну, принимать около 15 минут перед сном.
Несколько рецептов:
- Большую столовую ложку высушенных осиновых листьев залить одним стаканом крутого кипятка и прокипятить на слабом огне 30 минут. После процеживания и охлаждения употреблять по 30 мл/3 раза в день.
- Измельченный корень девясила проварить в 200 мл воды на слабом огне в течение 5 минут. После охлаждения и процеживания выпить утром и вечером, разделив отвар на две равные части.
- Мочегонные составы нормализуют обмен веществ, способствуют восстановлению нервных волокон (отвары шиповника, петрушки, календулы, ромашки и пр.).
Неудачные инъекции
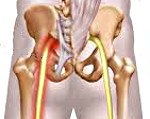

Постинъекционная невропатия седалищного нерва возникает под воздействием токсических, аллергических или механических факторов. Наиболее часто диагностируется повреждение ствола нерва инъекционной иглой, когда укол делается не в верхненаружный квадрант ягодицы, а ближе к середине или к низу ягодичной мышцы. Симптомы поражения могут проявляться постепенно или сразу после неудачной манипуляции.
Поэтапное лечение направлено на восстановление нервной ткани, профилактику возможных осложнений на суставы, мышцы, сухожилия, и при неглубоком поражении занимает не более 4 недель. В комплекс терапевтических мероприятий входит лечебная гимнастика, гидрокинезотерапия, электрофорезы с медикаментозными средствами (йод, лидаза), ультразвуковое лечение, пелоидотерапия, электростимуляция, дибазол.
Осложнения после эндопротезирования
Невропатия седалищного нерва после эндопротезирования возникает у менее 1% прооперированных пациентов. Патология является следствием неверно подобранного эндопротеза, ошибок хирурга.
Поражение разделяется на два вида в зависимости от механизма развития:
- Ишемическое – следствие сдавливания ствола нерва травмированными в ходе операции тканями. Проявляется у лиц со слаборазвитой мускулатурой и подкожно-жировой клетчаткой.
- Тракционное. При вправлении головки протеза в сустав хирург выполняет вытяжение бедра (тракцию). Чрезмерные усилия при растяжении приводят к повреждению нерва
Пациенты жалуются на нарушение чувствительности, иногда в стопе появляется жгучая боль, походка меняется. Больной не может встать на пятку, при подъеме ноги стопа провисает, чтобы осуществить шаг, пациент высоко поднимает ногу. После обнаружения визуальных симптомов назначается диагностика – рентгенография, электромиография.
Для лечения невропатии седалищного нерва этого типа рекомендуется прием групп обезболивающих, спазмолитических, антигипоксических препаратов, также необходимы мембранопротекторы, антиагреганты, биостимуляторы и антиоксиданты. Медикаментозная терапия дополняется лечебным массажем, прописывается курс гипербарической оксигенации и электронейромиостимуляции.
Показания к применению
Воспалительные заболевания суставов (ревматоидный артрит. Ревматизм. Анкилозирующий спондилит. Хронический подагрический артрит). Дегенеративные заболевания (деформирующий остеоартроз. Остеохондроз). Люмбаго. Ишиас. Невралгия. Миалгия. Заболевания внесуставных тканей (тендовагинит. Бурсит. Ревматическое поражение мягких тканей).
Посттравматические болевые синдромы. Сопровождающиеся воспалением. Послеоперационные боли. Острый приступ подагры. Первичная дисальгоменорея. Аднексит. Приступы мигрени. Почечная и печеночная колика. Инфекции лор-органов. Остаточные явления пневмонии. Местно — травмы сухожилий, связок, мышц и суставов (для снятия боли и воспаления при растяжениях, вывихах, ушибах), локализованные формы ревматизма мягких тканей (устранение боли и воспаления).
В офтальмологии — неинфекционный конъюнктивит. Посттравматическое воспаление после проникающих и непроникающих ранений глазного яблока. Болевой синдром при применении эксимерного лазера. При проведении операции удаления и имплантации хрусталика (до- и послеоперационная профилактика миоза. Цистоидного отека зрительного нерва).
Категория действия на плод по FDA. C (до 30 нед беременности). Категория действия на плод по FDA. D (после 30 нед беременности).
Внутрь, в/м, в/в, ректально, местно (накожно, инстилляции в конъюнктивальный мешок).
При длительном лечении необходимо периодическое исследование формулы крови и функции печени, анализ кала на скрытую кровь. В первые 6 мес беременности должен применяться по строгим показаниям и в наименьшей дозировке. Из-за возможного снижения скорости реакции не рекомендуется вождение автотранспорта и работа с механизмами.


Не следует наносить на поврежденные или открытые участки кожи, в сочетании с окклюзионной повязкой; нельзя допускать попадания в глаза и на слизистые. Актуализация информации. Риск желудочно-кишечных осложнений. Риск желудочно-кишечных осложнений. Диклофенак натрия, как и другие НПВС, может вызывать серьезные побочные эффекты со стороны ЖКТ, в тч кровотечение, изъязвление и перфорацию желудка или кишечника, которые могут быть фатальными.
Эти осложнения могут возникнуть в любое время применения с/без предвещающих симптомов у пациентов, применяющих НПВС. Только у 1 из 5 пациентов серьезные побочные эффекты со стороны ЖКТ на фоне терапии НПВС были симптоматическими. Язвенные поражения верхних отделов ЖКТ, большие кровотечения или перфорация, вызванные НПВС, отмечались примерно у 1% пациентов, получавших лечение в течение 3-6 мес и примерно у 2-4% пациентов, получавших лечение в течение 1 года.
Риск осложнений со стороны ЖКТ выше при длительном приеме препаратов, однако он существует и при краткосрочной терапии. Пожилые пациенты имеют более высокий риск развития серьезных осложнений со стороны ЖКТ. Источники информации. Rxlistcom. Pharmakonalphacom[Обновлено. 31,07,2013]. Риск тромбоэмболических осложнений.
Комитет оценки рисков в сфере фармаконадзора (The Pharmacovigilance Risk Assessment Committee – PRAC) Европейского медицинского агентства (European Medicines Agency – ЕМА) пришел к выводу, что эффекты ЛС, содержащих диклофенак, на сердечно-сосудистую систему при их системном применении (капсулы, таблетки, инъекционные формы) сходны с таковыми для селективных ингибиторов ЦОГ-2, особенно при применении диклофенака в высоких дозах (150 мг ежедневно) и при длительном лечении.
PRAC заключает, что польза при применении диклофенака превышает риски, но рекомендует соблюдать те же предосторожности, что и при использовании ингибиторов ЦОГ-2, чтобы минимизировать риск тромбоэмболических осложнений. Пациентам с предшествующими выраженными сердечно-сосудистыми заболеваниями, в тч при хронической сердечной недостаточности, ИБС, цереброваскулярных нарушениях, заболеваниях периферических артерий, не следует применять диклофенак.
Способы лечения невралгии
Оглавление:
- Симптомы и лечение ишиалгии
- Этиология и классификация
- Симптоматика
- Диагностика
- Субъективные методы
- Объективные методы
- Лечение
- Дорсалгия (M54)
- Ишиас седалищного нерва
- Что вызывает патологию
- Симптомы ишиаса
- Лечение Ишиаса
- Медикаментозное лечение
- Лечение в домашних условиях
- Физические упражнения при ишиасе
- Массаж при Ишиасе
- Последствия Ишиаса
- Неврит седалищного нерва — определяем и лечим
- Этиология
- Симптоматика
- Диагностика
- Лечение
- Фармакотерапия
- Препараты
- Немедикаментозное лечение
- Симптомы и специфика лечения при воспалении седалищного нерва.
- Этиология заболевания
- Клиническая картина
- Диагностика
- Методы терапии
- Консервативная терапия
- Физиотерапевтические методы
- Нетрадиционные методы
- Неврит седалищного нерва (код по МКБ-10: G57.0)
- Другие аппараты производства ПКП БИНОМ:
- Прайс-лист
- Полезные ссылки
- Контакты
- МКБ 10. Класс VI (G50-G99)
- МКБ 10. Класс VI. Болезни нервной системы (G50-G99)
- ПОРАЖЕНИЯ ОТДЕЛЬНЫХ НЕРВОВ, НЕРВНЫХ КОРЕШКОВ И СПЛЕТЕНИЙ (G50-G59)
- G50 Поражения тройничного нерва
- G51 Поражения лицевого нерва
- G52 Поражения других черепных нервов
- G53* Поражения черепных нервов при болезнях, классифицированных в других рубриках
- G54 Поражения нервных корешков и сплетений
- G55* Сдавления нервных корешков и сплетений при болезнях, класси фицированных в других рубриках
- G56 Мононевропатии верхней конечности
- G57 Мононевропатии нижней конечности
- G58 Другие мононевропатии
- G59* Мононевропатия при болезнях, классифицированных в других рубриках
- ПОЛИНЕВРОПАТИИ И ДРУГИЕ ПОРАЖЕНИЯ ПЕРИФЕРИЧЕСКОЙ НЕРВНОЙ СИСТЕМЫ (G60-G64)
- G60 Наследственная и идиопатическая невропатия
- G61 Воспалительная полиневропатия
- G62 Другие полиневропатии
- G63* Полиневропатия при болезнях, классифицированных в других рубриках
- G64 Другие расстройства периферической нервной системы
- БОЛЕЗНИ НЕРВНО-МЫШЕЧНОГО СИНАПСА И МЫШЦ (G70-G73)
- G70 Myаstheniа grаvis и другие нарушения нервно-мышечного синапса
- G71 Первичные поражения мышц
- G72 Другие миопатии
- G73* Поражения нервно-мышечного синапса и мышц при болезнях, клас сифицированных в других рубриках
- ЦЕРЕБРАЛЬНЫЙ ПАРАЛИЧ И ДРУГИЕ ПАРАЛИТИЧЕСКИЕ СИНДРОМЫ (G80-G83)
- G80 Детский церебральный паралич
- G81 Гемиплегия
- G82 Параплегия и тетраплегия
- G83 Другие паралитические синдромы
- ДРУГИЕ НАРУШЕНИЯ НЕРВНОЙ СИСТЕМЫ (G90-G99)
- G90 Расстройства вегетативной [автономной] нервной системы
- G91 Гидроцефалия
- G92 Токсическая энцефалопатия
- G93 Другие поражения головного мозга
- G94* Другие поражения головного мозга при болезнях, классифициро ванных в других рубриках
- G95 Другие болезни спинного мозга
- G96 Другие нарушения центральной нервной системы
- G97 Нарушения нервной системы после медицинских процедур, не клас сифицированные в других рубриках
- G98 Другие нарушения нервной системы, не классифицированные в других рубриках
- G99* Другие поражения нервной системы при болезнях, классифициро ванных в других рубриках
- Поделись статьей!
- Поиск
- Последние записи
- Подписка по e-mail
- Рубрики
- Метки
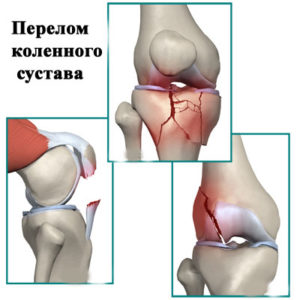
По международной классификации болезней (МКБ-10) это заболевание относится к болезням костно-мышечной системы и соединительной ткани. Точный код болезни – М54.3.Отдельно стоит упомянуть вертеброгенную ишиалгию, которая связана с поражением пояснично-крестцового отдела позвоночника. В данном случае боль может распространяться в одну или сразу две ноги. Поэтому для вертеброгенной ишиалгии предусмотрен отдельный код по МКБ-10 – М54.4.
Ишиалгией называют болевой синдром, который возникает в пояснице.


Чтобы диагностировать ишиалгию оценивают всю совокупность причин и патологических факторов, которые провоцируют ее появление.
Проводят комплексное обследование, после чего делают заключение.
При ишиасе поражается в первую очередь седалищный нерв.
Все болевые ощущения вызваны его раздражением, сдавливанием, воспалением.
Что это такое?
Боль, связанная с поражением седалищного нерва, называется ишиалгией. Этот нерв является наиболее крупным и продолжительным. Начинается он в пояснично-крестцовом отделе на задней поверхности таза (крестца).
Проходит седалищный нерв под ягодицами, сквозь тазобедренный сустав идет вниз по ноге, разветвляясь на более мелкие нервы. Они заходят в коленный, голеностопный суставы, пальцы, ступню.
Из позвонков в поясничном отделе выходит 5 пар спинномозговых нервных окончаний. Сдавлен может быть каждый из них, если будет поврежден соответствующий межпозвоночный диск. Иногда сдавливаются одновременно несколько корешков.
Это приводит к появлению болевых ощущений. В ответ на раздражение нервных оболочек и болевые ощущения в мягких тканях развивается воспалительный процесс. В защитных целях мышцы спазмируются. Это лишь усугубляет состояние, обостряя болевые ощущения.
Боль при ишиалгии характеризуется средней интенсивностью. В первые разы пациенты ее чувствуют при интенсивных физических нагрузках. Со временем болевые ощущения становятся постоянными, при движениях они усиливаются.
Когда проведена полная диагностика и подтверждены симптомы воспаления седалищного нерва, лечение назначается комплексно для устранения проявлений патологии и восстановления тканей нерва. Терапия включает применение медикаментозных препаратов и физиопроцедуры.В стадии обострения болезни назначаются следующие группы препаратов:
- Внутримышечное введение противовоспалительных нестероидных препаратов на протяжении первых трех суток с момента обострения, в дальнейшем пациента переводят на таблетированные, порошковые средства, а также прописываются мази, кремы для наружного применения («Нимесулид», «Мелоксикам», «Кетанов», «Кетонал», «Мовалис» и пр.).
- Миорелаксанты – снимают мышечный спазм, тонус мускулатуры, уменьшают болевой синдром («Баклофен», «Мидокалм» и пр.).
- Антиоксиданты – нормализуют питание и метаболизм в тканях и нервных волокнах (витамины С, Е, а также медь, селен).
- Метаболиты – улучшают питание корешков нервов, ствола нерва, способствуют восстановлению двигательной активности и чувствительности («Мельдоний», «Инозин», «Карницетин» и пр.).
- Вазоактивные препараты – стимулируют микроциркуляцию крови в поврежденных тканях (никотиновая кислота и т.д.).
- Витамины – комплекс витаминов группы В стимулирует внутриклеточный метаболизм («Комбилипен», «Мильгамма»).
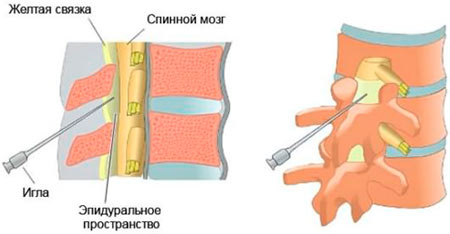
В некоторых случаях при сильных болевых ощущениях пациенту проводится блокада путем инъекций в участок локализации боли. Процедуру проводит опытный специалист в поликлинике или стационаре. Тотальное обезболивание длится не менее 12 часов и не более 3 дней.
Важно! Уколы при воспалении седалищного нерва внутримышечно вводятся только на здоровой стороне или ставятся в руку, ведь проникновение в район воспаления, сквозь спазмированную мышцы может привести к ухудшению тяжести процесса.
— Наружные средства представлены многочисленными мазями, гелями и пластырями. Наиболее безопасными являются местные средства на основе растительных компонентов, такие как перцовый пластырь. Следует учитывать сопутствующие заболевания, так, к примеру, при гинекологических проблемах нельзя использовать прогревающие средства.
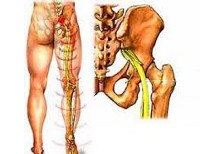

— Мануальные воздействия как средство лечения ишиаса следует использовать на обеих сторонах, причем в острый период целесообразно большее внимание уделять здоровой стороны с целью рефлекторного воздействия. Курс массажа занимает минимум 10 сеансов, при этом постепенно интенсивность процедур увеличивается, последние сеансы больше направлены на профилактику рецидива и устранение вероятных последствий.
— Из физиопроцедур в острый период целесообразно использование электрофореза с новокаином, также можно применять ДДТ, магнитотерапию. Перед назначением данного типа лечения в период обострения желательно проконсультироваться с физиотерапевтом. В случае же имеющихся по анамнезу обострений ишиаса возможно профилактическое лечение в домашних условиях.
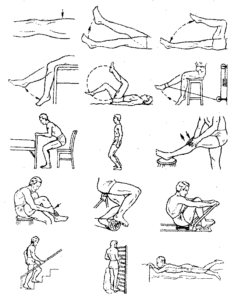
— Упражнения лечебной физкультуры (ЛФК) при воспалении седалищного нерва должны быть направлены на восстановление нормальной работы конечности, растяжение мышц ноги. Также больному необходимо научится правильной походке, в первые занятия следует щадить пораженную ногу. С целью профилактики сеансы лечебной физкультуры рекомендуется выполнять регулярно, в идеале – два-три раза в неделю.
Следует помнить о том, что лечение должно быть в любом случае комплексным. Перед началом использования медикаментозных средств обязательна консультация врача-невролога.
Автор статьи: Алексей Борисов (врач-невролог)
Практикующий врач-невролог. Окончил Иркутский государственный медицинский университет. Работает в факультетской клинике нервных болезней. Подробнее…
Но установить диагноз ишиас только по жалобам на боль нельзя.
Что это такое?
Ишиалгия развивается из-за сдавливания спинномозговых нервных корешков. Такая ситуация становится возможной при прогрессировании поясничного остеохондроза и появлении протрузий, грыж межпозвоночных дисков.
Консультации врачей | ||
Консультация хирурга
| ||
Консультация терапевта
| ||
Консультация психотерапевта
| ||
Консультация невролога
| ||
Консультация врача ЛФК
| ||
|
Мкб 10 код ишиас — Здоровье феникса
Содержание статьи:
Связанные заболевания и их лечение
Описания заболеваний 
Национальные рекомендации по лечению 
Содержание
- Синонимы диагноза
- Описание
- Симптомы
- Причины
- Дифференциальная диагностика
- Лечение
Названия
Название: M54,3 Ишиас.
Синонимы диагноза
Ишиас, ишиалгия, невралгия седалищного нерва, неврит седалищного нерва.
Описание
Ишиалгией называется боль в бедре и ягодичной области, которая иррадиирует (отдает, простреливает) в голень и стопу. Ишиалгия часто сочетается с болью в поясничной области, в этом случае синдром носит название люмбоишалгии.
Симптомы
Наиболее частым симптомом ишиалгии является боль по задней поверхности бедра, отдающая в голень и стопу, которая может быть выражена намного сильнее, чем сопровождающая её боль в пояснице. Обычно пациенты испытывают боль от средней до нестерпимой, которая начинаясь в области ягодиц, спускается вниз по ноге до ступни. Сопровождается напряжением мышц. Важно знать, что при истинной ишиалгии боль спускается ниже колена. Часто у пациентов отмечаются боли в поясничной области, которые возникают за несколько дней или недель до атаки ишиалгии. При этом возникающая боль в ноге выражена намного сильнее, чем предшествующая ей боль в пояснице. У некоторых пациентов предшествующая боль в пояснице отсутствует вовсе.
Однако, в случае длительного заболевания, боль может стать более локализованной и не доходить до голени и ступни. Впервые симптомы ишиалгии могут возникнуть после любого движения. После появления болезни многочисленные движения и действия (вставание, приседание, поднятие тяжестей, чихание, наклоны, мочеиспускание) будут усиливать боль. Больной, как правило, испытывает облегчение в положении лежа на боку в позе эмбриона. Часто боль сопровождается нарушением чувствительности и слабостью в мышцах ног. Прострелы в ногу часто возникают и худшаются при резких движениях и поворотках тела и могут имитировать боли в суставах.
Причины
Термин «ишиалгия» означает, что причиной возникновения боли является поражение седалищного нерва — самого большого нерва нашего организма, который начинается в поясничной области и проходит по задней поверхности нижней конечности, вплоть до самой стопы. Как правило, истинная люмбоишалгия возникает при компресии одного из нервных корешков, образующих седалищный нерв, грыжей межпозвонкового диска. Данная причина возникновения боли в спине встречается реже, чем другие. Это встречается при остеохондрозе, грыжах межпозвоночных дисков и других причинах.
Дифференциальная диагностика
Так, например, тяжелый физический труд, спортивные перегрузки могут вызвать боль в спине и ноге, которая может быть неправильно расценена как люмбоишалгия. Задачей врача является проведение дифференциального диагноза между корешковой болью, причиной которой является компрессия нервного корешка, и боли, обусловленной растяжением мышцы или сухожилия.
Лечение
Проводится нестероидными противоспалительными препаратами с целью снятия боли. В тех случаях, когда консервативное лечение ишиаса не устраняет болевого синдрома, приходится прибегать к оперативному вмешательству. 42a96bb5c8a2acfb07fc866444b97bf1
Source: kiberis.ru
Читайте также
Код по мкб 10 ишиас — Здоровье феникса
Содержание статьи:
Связанные заболевания и их лечение
Описания заболеваний 
Национальные рекомендации по лечению 
Содержание
- Синонимы диагноза
- Описание
- Симптомы
- Причины
- Дифференциальная диагностика
- Лечение
Названия
Название: M54,3 Ишиас.
Синонимы диагноза
Ишиас, ишиалгия, невралгия седалищного нерва, неврит седалищного нерва.
Описание
Ишиалгией называется боль в бедре и ягодичной области, которая иррадиирует (отдает, простреливает) в голень и стопу. Ишиалгия часто сочетается с болью в поясничной области, в этом случае синдром носит название люмбоишалгии.
Симптомы
Наиболее частым симптомом ишиалгии является боль по задней поверхности бедра, отдающая в голень и стопу, которая может быть выражена намного сильнее, чем сопровождающая её боль в пояснице. Обычно пациенты испытывают боль от средней до нестерпимой, которая начинаясь в области ягодиц, спускается вниз по ноге до ступни. Сопровождается напряжением мышц. Важно знать, что при истинной ишиалгии боль спускается ниже колена. Часто у пациентов отмечаются боли в поясничной области, которые возникают за несколько дней или недель до атаки ишиалгии. При этом возникающая боль в ноге выражена намного сильнее, чем предшествующая ей боль в пояснице. У некоторых пациентов предшествующая боль в пояснице отсутствует вовсе.
Однако, в случае длительного заболевания, боль может стать более локализованной и не доходить до голени и ступни. Впервые симптомы ишиалгии могут возникнуть после любого движения. После появления болезни многочисленные движения и действия (вставание, приседание, поднятие тяжестей, чихание, наклоны, мочеиспускание) будут усиливать боль. Больной, как правило, испытывает облегчение в положении лежа на боку в позе эмбриона. Часто боль сопровождается нарушением чувствительности и слабостью в мышцах ног. Прострелы в ногу часто возникают и худшаются при резких движениях и поворотках тела и могут имитировать боли в суставах.
Причины
Термин «ишиалгия» означает, что причиной возникновения боли является поражение седалищного нерва — самого большого нерва нашего организма, который начинается в поясничной области и проходит по задней поверхности нижней конечности, вплоть до самой стопы. Как правило, истинная люмбоишалгия возникает при компресии одного из нервных корешков, образующих седалищный нерв, грыжей межпозвонкового диска. Данная причина возникновения боли в спине встречается реже, чем другие. Это встречается при остеохондрозе, грыжах межпозвоночных дисков и других причинах.
Дифференциальная диагностика
Так, например, тяжелый физический труд, спортивные перегрузки могут вызвать боль в спине и ноге, которая может быть неправильно расценена как люмбоишалгия. Задачей врача является проведение дифференциального диагноза между корешковой болью, причиной которой является компрессия нервного корешка, и боли, обусловленной растяжением мышцы или сухожилия.
Лечение
Проводится нестероидными противоспалительными препаратами с целью снятия боли. В тех случаях, когда консервативное лечение ишиаса не устраняет болевого синдрома, приходится прибегать к оперативному вмешательству. 42a96bb5c8a2acfb07fc866444b97bf1
Source: kiberis.ru
Читайте также
Мкб код ишиас — Здоровье феникса
Содержание статьи:
Связанные заболевания и их лечение
Описания заболеваний 
Национальные рекомендации по лечению 
Содержание
- Синонимы диагноза
- Описание
- Симптомы
- Причины
- Дифференциальная диагностика
- Лечение
Названия
Название: M54,3 Ишиас.
Синонимы диагноза
Ишиас, ишиалгия, невралгия седалищного нерва, неврит седалищного нерва.
Описание
Ишиалгией называется боль в бедре и ягодичной области, которая иррадиирует (отдает, простреливает) в голень и стопу. Ишиалгия часто сочетается с болью в поясничной области, в этом случае синдром носит название люмбоишалгии.
Симптомы
Наиболее частым симптомом ишиалгии является боль по задней поверхности бедра, отдающая в голень и стопу, которая может быть выражена намного сильнее, чем сопровождающая её боль в пояснице. Обычно пациенты испытывают боль от средней до нестерпимой, которая начинаясь в области ягодиц, спускается вниз по ноге до ступни. Сопровождается напряжением мышц. Важно знать, что при истинной ишиалгии боль спускается ниже колена. Часто у пациентов отмечаются боли в поясничной области, которые возникают за несколько дней или недель до атаки ишиалгии. При этом возникающая боль в ноге выражена намного сильнее, чем предшествующая ей боль в пояснице. У некоторых пациентов предшествующая боль в пояснице отсутствует вовсе.
Однако, в случае длительного заболевания, боль может стать более локализованной и не доходить до голени и ступни. Впервые симптомы ишиалгии могут возникнуть после любого движения. После появления болезни многочисленные движения и действия (вставание, приседание, поднятие тяжестей, чихание, наклоны, мочеиспускание) будут усиливать боль. Больной, как правило, испытывает облегчение в положении лежа на боку в позе эмбриона. Часто боль сопровождается нарушением чувствительности и слабостью в мышцах ног. Прострелы в ногу часто возникают и худшаются при резких движениях и поворотках тела и могут имитировать боли в суставах.
Причины
Термин «ишиалгия» означает, что причиной возникновения боли является поражение седалищного нерва — самого большого нерва нашего организма, который начинается в поясничной области и проходит по задней поверхности нижней конечности, вплоть до самой стопы. Как правило, истинная люмбоишалгия возникает при компресии одного из нервных корешков, образующих седалищный нерв, грыжей межпозвонкового диска. Данная причина возникновения боли в спине встречается реже, чем другие. Это встречается при остеохондрозе, грыжах межпозвоночных дисков и других причинах.
Дифференциальная диагностика
Так, например, тяжелый физический труд, спортивные перегрузки могут вызвать боль в спине и ноге, которая может быть неправильно расценена как люмбоишалгия. Задачей врача является проведение дифференциального диагноза между корешковой болью, причиной которой является компрессия нервного корешка, и боли, обусловленной растяжением мышцы или сухожилия.
Лечение
Проводится нестероидными противоспалительными препаратами с целью снятия боли. В тех случаях, когда консервативное лечение ишиаса не устраняет болевого синдрома, приходится прибегать к оперативному вмешательству. 42a96bb5c8a2acfb07fc866444b97bf1
Source: kiberis.ru
Читайте также














 Смещение позвонка по отношению к рядом расположенным структурам может происходить назад и вперед. Подобная проблема наблюдается в разных отделах позвоночника. По месту расположения спондилолистез бывает:
Смещение позвонка по отношению к рядом расположенным структурам может происходить назад и вперед. Подобная проблема наблюдается в разных отделах позвоночника. По месту расположения спондилолистез бывает: Если происходит смещение позвонков поясничного отдела, то даже на первоначальной стадии может наблюдаться следующая симптоматика:
Если происходит смещение позвонков поясничного отдела, то даже на первоначальной стадии может наблюдаться следующая симптоматика:
 Далее пациенту требуется лечь на ту сторону, где больше всего ощущается боль. Ноги согнуты в коленях. После этого специалист левую руку кладет в центр поясничного отдела, а правую фиксирует на груди больного. Затем нужно начинать медленно разворачивать пациента вниз. На данном этапе следует зафиксировать ногу, которая лежит сверху, так как она непроизвольно поднимается при повороте туловища. По достижении нужного угла поворота требуется сильно прижать грудную клетку и резко сделать поворот. Такую процедуру повторить трижды, а затем повернуть пациента на другую сторону. Все манипуляции нужно проводить очень осторожно, так как любое неловкое движение может привести к серьезной травме.
Далее пациенту требуется лечь на ту сторону, где больше всего ощущается боль. Ноги согнуты в коленях. После этого специалист левую руку кладет в центр поясничного отдела, а правую фиксирует на груди больного. Затем нужно начинать медленно разворачивать пациента вниз. На данном этапе следует зафиксировать ногу, которая лежит сверху, так как она непроизвольно поднимается при повороте туловища. По достижении нужного угла поворота требуется сильно прижать грудную клетку и резко сделать поворот. Такую процедуру повторить трижды, а затем повернуть пациента на другую сторону. Все манипуляции нужно проводить очень осторожно, так как любое неловкое движение может привести к серьезной травме.
 Изначально проводится магнитно-резонансная томография, которая помогает четко определить особенность смещения. Все приемы мануальной терапии направлены на устранение чрезмерного мышечного перенапряжения. При грамотном подходе есть возможность возвратить нормальное положение суставных поверхностей позвонков относительно друг друга.
Изначально проводится магнитно-резонансная томография, которая помогает четко определить особенность смещения. Все приемы мануальной терапии направлены на устранение чрезмерного мышечного перенапряжения. При грамотном подходе есть возможность возвратить нормальное положение суставных поверхностей позвонков относительно друг друга.






 При таком заболевании часто возникает болевой синдром между лопатками.
При таком заболевании часто возникает болевой синдром между лопатками. На консультации врач пропальпирует позвоночник.
На консультации врач пропальпирует позвоночник. Хорошие результаты дает иглоукалывание.
Хорошие результаты дает иглоукалывание. Больному важно соблюдать умеренность в физических нагрузках.
Больному важно соблюдать умеренность в физических нагрузках.














 Под параартикулярной блокадой понимается один из наиболее эффективных среди инновационных видов терапии способов при различных синдромах и заболеваниях суставов. Основана данная методика на введении препаратов вокруг пораженного сустава как внутрикожно, так и подкожно. Эта блокада относится к большой группе локальных вылечивающих блокад.
Под параартикулярной блокадой понимается один из наиболее эффективных среди инновационных видов терапии способов при различных синдромах и заболеваниях суставов. Основана данная методика на введении препаратов вокруг пораженного сустава как внутрикожно, так и подкожно. Эта блокада относится к большой группе локальных вылечивающих блокад.
 Также, такая блокада называется околосуставной, потому как смесь вводится в область околосуставных тканей, таких как сухожилия, связки или мышечные структуры. Препараты, вводимые при таком виде блокад, микронизированы, поэтому все они отличаются пролонгированным действием. Обезболивающий эффект продолжается на протяжении длительного времени.
Также, такая блокада называется околосуставной, потому как смесь вводится в область околосуставных тканей, таких как сухожилия, связки или мышечные структуры. Препараты, вводимые при таком виде блокад, микронизированы, поэтому все они отличаются пролонгированным действием. Обезболивающий эффект продолжается на протяжении длительного времени.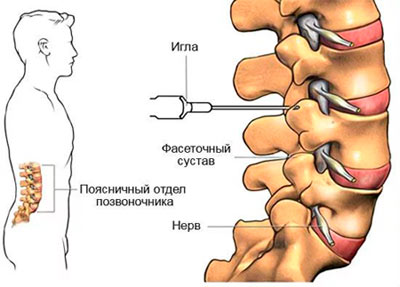 Это разновидность минимально-инвазивной нехирургической процедуры, при которой лекарство вводится непосредственно в сустав. Она применяется специально для лечения фасетных или артрозных болей, а также при спондилоартрозе. Процедура проходит под пристальным контролем современной техники — ультразвуковых или рентген датчиков.
Это разновидность минимально-инвазивной нехирургической процедуры, при которой лекарство вводится непосредственно в сустав. Она применяется специально для лечения фасетных или артрозных болей, а также при спондилоартрозе. Процедура проходит под пристальным контролем современной техники — ультразвуковых или рентген датчиков.
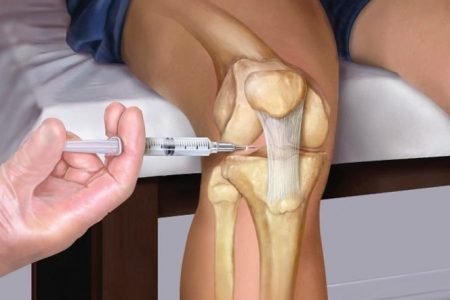
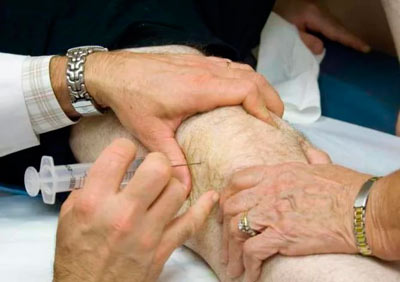 Уколы в коленный сустав могут делаться как с наружной, так и внутренней стороны, или только с наружной. Второй вариант врачи предпочитают больше, так как он проще в исполнении и безопаснее для пациента (меньше вероятности каких-либо осложнений). Но иногда требуется быстро устранить сильную боль (например, при разрыве мениска коленного сустава) или существует какая-то другая тяжёлая ситуация, тогда делают уколы с обеих сторон.
Уколы в коленный сустав могут делаться как с наружной, так и внутренней стороны, или только с наружной. Второй вариант врачи предпочитают больше, так как он проще в исполнении и безопаснее для пациента (меньше вероятности каких-либо осложнений). Но иногда требуется быстро устранить сильную боль (например, при разрыве мениска коленного сустава) или существует какая-то другая тяжёлая ситуация, тогда делают уколы с обеих сторон.

 Иногда боль настолько сильна, что ее невозможно терпеть, каждое движение – мука. С такой болью необходимо бороться не только для облегчения состояния страдающего человека, но и для того, чтобы было возможно начать лечение. При сильной боли терапия невозможна, ведь лечение – это не пытка.
Иногда боль настолько сильна, что ее невозможно терпеть, каждое движение – мука. С такой болью необходимо бороться не только для облегчения состояния страдающего человека, но и для того, чтобы было возможно начать лечение. При сильной боли терапия невозможна, ведь лечение – это не пытка.
































 В ходе терапии специалисты подбирают так называемый “ключ” к болезни – индивидуальное лекарство, позволяющее исцелиться. Провоцирующий фактор применяется в минимальных дозах, которые рассчитываются для каждого конкретного пациента. Его действие направлено на мобилизацию внутренних сил на борьбу с хворью и создание “программы” исцеления.
В ходе терапии специалисты подбирают так называемый “ключ” к болезни – индивидуальное лекарство, позволяющее исцелиться. Провоцирующий фактор применяется в минимальных дозах, которые рассчитываются для каждого конкретного пациента. Его действие направлено на мобилизацию внутренних сил на борьбу с хворью и создание “программы” исцеления. Минимальные затраты времени на лечение;
Минимальные затраты времени на лечение;

 Препарат представляет собой эссенцию листьев токсикодендрона – вьющегося ядовитого растения. Токсическое действие оказывает эфирное масло урушиол – при попадании на тело появляются зуд, покраснения и отечность, характерные для аллергической реакции.
Препарат представляет собой эссенцию листьев токсикодендрона – вьющегося ядовитого растения. Токсическое действие оказывает эфирное масло урушиол – при попадании на тело появляются зуд, покраснения и отечность, характерные для аллергической реакции.









 Загрузка…
Загрузка…
 ЛФК назначается в качестве терапии и для профилактики заболевания пациентам:
ЛФК назначается в качестве терапии и для профилактики заболевания пациентам:
 Цель занятий ЛФК в пожилом возрасте:
Цель занятий ЛФК в пожилом возрасте: Упражнения основной части выполняются в основном лежа на спине или животе.
Упражнения основной части выполняются в основном лежа на спине или животе. Комплекс упражнений для шеи, разработанный известным врачом-реабилитологом доктором Шишониным, направлен на укрепление мышечного корсета и восстановление гибкости позвоночника.
Комплекс упражнений для шеи, разработанный известным врачом-реабилитологом доктором Шишониным, направлен на укрепление мышечного корсета и восстановление гибкости позвоночника.
 Выполнение:
Выполнение: Врачи единогласно утверждают, что движение — самое эффективное средство в борьбе с остеохондрозом.
Врачи единогласно утверждают, что движение — самое эффективное средство в борьбе с остеохондрозом. Остеохондроз – болезнь коварная, поскольку развивается незаметно, со временем набирая внушительные обороты. Если вовремя не принять меры и не начать лечение, на ее фоне возникнут новые проблемы:
Остеохондроз – болезнь коварная, поскольку развивается незаметно, со временем набирая внушительные обороты. Если вовремя не принять меры и не начать лечение, на ее фоне возникнут новые проблемы:









 Расслабление мышц шеи убирает боли, снимает воспаление и отеки. Кроме того, подобные регулярные занятия способствуют зарастанию трещин и уменьшению воспалительного процесса в фиброзных кольцах межпозвонковых дисков.
Расслабление мышц шеи убирает боли, снимает воспаление и отеки. Кроме того, подобные регулярные занятия способствуют зарастанию трещин и уменьшению воспалительного процесса в фиброзных кольцах межпозвонковых дисков.