Болезнь пертеса у взрослых – факторы развития патологии и клиническая картина, рекомендации медиков и способы терапии, подходы к диагностике
Болезнь Легга-Кальве-Пертеса (остеохондропатия головки бедренной кости)
Закрыть- Болезни
- Инфекционные и паразитарные болезни
- Новообразования
- Болезни крови и кроветворных органов
- Болезни эндокринной системы
- Психические расстройства
- Болезни нервной системы
- Болезни глаза
- Болезни уха
- Болезни системы кровообращения
- Болезни органов дыхания
- Болезни органов пищеварения
- Болезни кожи
- Болезни костно-мышечной системы
- Болезни мочеполовой системы
- Беременность и роды
- Болезни плода и новорожденного
- Врожденные аномалии (пороки развития)
- Травмы и отравления
- Симптомы
- Системы кровообращения и дыхания
- Система пищеварения и брюшная полость
- Кожа и подкожная клетчатка
- Нервная и костно-мышечная системы
- Мочевая система
- Восприятие и поведение
- Речь и голос
- Общие симптомы и признаки
- Отклонения от нормы
- Диеты
- Снижение веса
- Лечебные
- Быстрые
- Для красоты и здоровья
- Разгрузочные дни
- От профессионалов
- Монодиеты
- Звездные
- На кашах
- Овощные
- Детокс-диеты
- Фруктовые
- Модные
- Для мужчин
- Набор веса
- Вегетарианство
- Национальные
- Лекарства
- Антибиотики
- Антисептики
- Биологически активные добавки
- Витамины
- Гинекологические
- Гормональные
- Дерматологические
- Диабетические
- Для глаз
- Для крови
- Для нервной системы
- Для печени
- Для повышения потенции
- Для полости рта
- Для похудения
- Для суставов
- Для ушей
- Желудочно-кишечные
- Кардиологические
- Контрацептивы
- Мочегонные
- Обезболивающие
- От аллергии
- От кашля
- От насморка
- Повышение иммунитета
- Противовирусные
- Противогрибковые
- Противомикробные
- Противоопухолевые
- Противопаразитарные
- Противопростудные
- Сердечно-сосудистые
- Урологические
- Другие лекарства
- Врачи
- Клиники
- Справочник
- Аллергология
- Анализы и диагностика
- Беременность
- Витамины
- Вредные привычки
- Геронтология (Старение)
- Дерматология
- Дети
- Женское здоровье
- Инфекция
- Контрацепция
- Косметология
- Народная медицина
- Обзоры заболеваний
- Обзоры лекарств
- Ортопедия и травматология
- Питание
- Пластическая хирургия
- Процедуры и операции
- Психология
- Роды и послеродовый период
- Сексология
- Стоматология
- Травы и продукты
- Трихология
- Другие статьи
- Словарь терминов
- [А] Абазия .. Ацидоз
- [Б] Базофилы .. Булимия
- [В] Вазектомия .. Выкидыш
- [Г] Галлюциногены .. Грязи лечебные
- [Д] Дарсонвализация .. Дофамин
- [Е] Еюноскопия
- [Ж] Железы .. Жиры
- [З] Заместительная гормональная терапия
- [И] Игольный тест .. Искусственная кома
- [К] Каверна .. Кумарин
- [Л] Лапароскоп .. Люмбальная пункция
- [М] Магнитотерапия .. Мутация
- [Н] Наркоз .. Нистагм
- [О] Общий анализ крови .. Отек
- [П] Паллиативная помощь .. Пульс
- [Р] Реабилитация .. Родинка (невус)
- [С] Секретин .. Сыворотка крови
- [Т] Таламус .. Тучные клетки
- [У] Урсоловая кислота
- [Ф] Фагоциты .. Фолиевая кислота
- [Х] Химиотерапия .. Хоспис
- [Ц] Цветовой показатель крови .. Цианоз
- [Ш] Штамм
- [Э] Эвтаназия .. Эстрогены
- [Я] Яд .. Язва желудка
Болезнь Пертеса: симптомы и лечение
Нарушение кровоснабжения головки бедренной кости может произойти под воздействием множества причин. Это приводит к перебоям питания суставного хряща, дистрофии, некрозу тканей – развитию заболевания Пертеса. Патология имеет код по МКБ – М 91.1, при отсутствии лечения вызывает тяжелые последствия, включая инвалидность.
Механизм развития заболевания
Поражение тазобедренного сустава нередко возникает у мальчиков, в детском, подростковом возрасте. В начале болезни Пертеса (остеохондропатии) симптомы выражены слабо. При прогрессировании патологии происходят значительные изменения, отличающиеся в зависимости от стадии развития:
Развивающиеся процессы | |
Первая | Нарушение кровоснабжения Формирование очага некроза |
Вторая | Появление вдавленного перелома головки бедренной кости |
Третья | Рассасывание тканей с некрозом Укорочение шейки бедра |
Четвертая | Разрастание соединительной ткани |
Пятая | Сращение места перелома |
Причины и факторы риска
Болезнь тазобедренного сустава может развиваться как результат генетической предрасположенности, нарушения обменных процессов. Основная теория этиологии заболевания Пертеса основана на наличии у ребенка врожденной патологии поясничного отдела спинного мозга – миелодисплазии. При этом могут быть:
- уменьшение количества сосудов, питающих ткани;
- нарушение иннервации тазобедренных суставов;
- изменение тонуса сосудистых стенок;
- отмирание тканей в результате ухудшения питания, недостатка кислорода;
- появление некроза при отсутствии воспаления, инфекции.
Причины развития болезни и факторы риска:
- механические травмы тазовых костей;
- воспалительные процессы в результате развития инфекций – синусита, ангины, гриппа;
- нарушение фосфорно-кальциевого обмена, способствующего формированию костей;
- изменение гормонального фона у подростков;
- дисплазия (врожденный вывих) тазобедренного сустава;
- повышенная нагрузка на ноги;
- врожденные патологии эндокринной системы;
- отставание роста ребенка по сравнению со сверстниками;
- ягодичное предлежание плода во время беременности;
- пассивное курение;
- заболевания рахитом, гипотрофией;
- частые, длительные инфекционные патологии;
- маленький вес при рождении – до двух килограммов;
- аллергические заболевания;
- неполноценное питание.

Признаки
Болезнь может начаться у детей в возрасте двух лет. У ребенка наблюдаются незначительные боли во время ходьбы, прихрамывание. Малыш иногда припадает на ногу, приволакивает ее. Заболевание Пертеса в начале развития характеризуется появлением:
- припухлости тканей в области поражения;
- сильной боли по всей длине конечности;
- невозможности вывернуть ногу наружу;
- ограничений вращательных, разгибательно-сгибательных движений;
- повышения температуры тела до субфебрильных значений;
- слабости ягодичных мышц;
- выраженной хромоты;
- сильной потливости стопы.
Болезнь Пертеса у взрослых и детей может быть односторонней или двухсторонней, сопровождаться симптомами в зависимости от стадии развития:
Фаза болезни | Признаки | |
Первая | Скрытая | Внешние отсутствуют |
Вторая | Импрессионный перелом | Укорачивание конечности Бледность кожных покровов ноги Снижение пульсации в пальцах |
Третья | Рассасывание | Сильная боль при нагрузке |
Четвертая | Восстановление | Дефицит нормальных движений Снижение болевого синдрома |
Пятая | Остаточные изменения | Полное отсутствие подвижности |
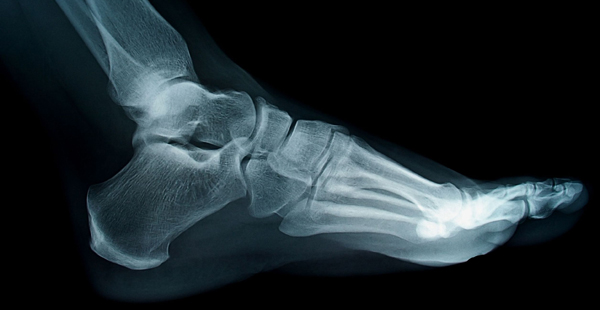
Диагностика
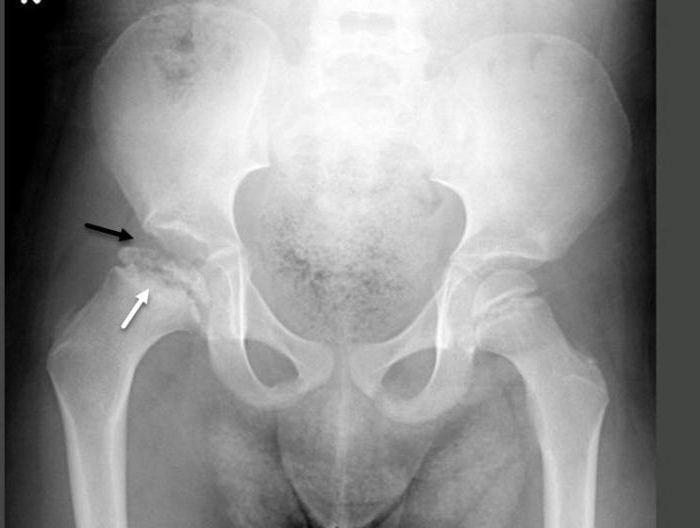
Определяющим исследованием при постановке диагноза является рентгенография тазобедренного сустава. Она проводится в стандартной проекции и в «позе лягушки» (метод Лауэнштейна). Картина болезни зависит от ее стадии и выраженности. При расшифровке снимка руководствуются классификацией Кэттерола, которая включает несколько групп. Характерные особенности первой:
- признаки болезни Пертеса выражены слабо;
- головка бедра имеет нормальную конфигурацию;
- заметно поражение костных тканей.
Диагностика болезни при помощи рентгенографии проводится путем расшифровки данных по методу Кэттерола с учетом группы:
- Вторая. Контуры головки бедра без нарушений. Видны деструктивные, склеротические изменения.
- Третья. Сильное поражение головки. Видна линия перелома.
- Четвертая. Головка сустава деформирована полностью. Выражены изменения вертлужной впадины.

Лечение и прогноз
При появлении первых симптомов заболевания необходимо обратиться к врачу, начать лечение, в противном случае дело может закончиться инвалидностью. Долгая неподвижность провоцирует ожирение, поэтому важная роль при лечении болезни отводится правильному питанию, богатому белками, кальцием, витаминами. Схема терапии включает:
- обеспечение покоя;
- разгрузку пораженной конечности;
- использование скелетного вытяжения;
- применение гипсовых повязок, ортопедических конструкций.
При тяжелом течении заболевания Пертеса практикуют хирургическое вмешательство. Тактика консервативной терапии предусматривает медикаментозное лечение. В начале болезни назначают:
- при сопутствующем воспалении – нестероидные противовоспалительные средства – Диклофенак, Ибупрофен;
- лекарство, стимулирующее кровоток – Пентоксифиллин;
- остеопротекторы, восстанавливающие костную ткань – Остеомед;
- хондропротекторы, защищающие суставные хрящи – препарат Дона.
Начиная со второй стадии болезни детям и взрослым пациентам назначают физиотерапию. Методика лечения включает такие процедуры:
- электрофорез с лекарственными препаратами;
- формирование мышечного корсета с помощью лечебной физкультуры;
- магнитотерапию;
- электростимулирование мышц для поддержания их тонуса;
- лечение лазером;
- дарсонваль;
- грязелечение;
- массаж.
Болезнь при своевременном начале лечения у детей имеет благоприятный прогноз – отступает полностью. При запущенном состоянии сценарий развития событий зависит от локализации, величины места поражения. У пациента могут возникнуть:
- ограничение подвижности;
- гипотрофия ягодичных мышц;
- развитие деформирующего коксартроза;
- постоянная хромота;
- ограничение опорной функции ноги;
- инвалидность в молодом возрасте.
Болезнь Пертеса у детей
Шансы на выздоровление существенно повышаются, если заболевание диагностировано в возрасте до шести лет. Важная роль уделяется систематичности проведения терапевтических мероприятий. При правильной тактике лечения удается:
- восстановить подвижность сустава;
- исключить появление осложнений в старшем возрасте;
- вести полноценный образ жизни;
- работать;
- заниматься спортом (без перегрузок).

У взрослых
Пациентам, которые перенесли болезнь Пертеса, рекомендуется быть внимательными к нагрузкам на тазобедренный сустав. Чтобы не спровоцировать осложнения, следует в течение всей жизни придерживаться ряда правил:
- регулярно выполнять комплекс лечебной гимнастикой;
- периодически проходить обследование;
- исключить перегрузки на сустав;
- найти работу, не связанную с долгим стоянием;
- проводить санаторно-курортное лечение;
- исключить прыжки, бег;
- ездить на велосипеде;
- заниматься йогой;
- плавать.
Видео
Нашли в тексте ошибку?
Выделите её, нажмите Ctrl + Enter и мы всё исправим!
Внимание! Информация, представленная в статье, носит ознакомительный характер. Материалы статьи не призывают к самостоятельному лечению. Только квалифицированный врач может поставить диагноз и дать рекомендации по лечению, исходя из индивидуальных особенностей конкретного пациента.
Болезнь Легга-Кальве-Пертеса – причины, симптомы, диагностика и особенности лечения
Природа даровала человеку достаточно крепкую физическую оболочку, благодаря которой он в предшествующие тысячелетия не только выжил, но и сумел занять главное место на Земле. Но есть и обратная сторона этого долгого процесса. Значительная модификация человеческого тела (от первоначального «образца» до современного) привела ко множеству болезней, которые нехарактерны для большинства других живых существ. Многочисленные недуги суставов (по одной из версий) как раз и являются следствием эволюции. Одна из таких патологий – это болезнь Легга-Кальве-Пертеса.

Начало болезни
Болезнь Пертеса (по-другому, Пертеса-Легга-Кальве) – недуг, при котором нарушается снабжение кровью головки бедра с дальнейшим асептическим некрозом. Этот недуг появляется в период взросления и, согласно медицинской статистике, является одной из самых массовых остеохондропатий.
Начало недомогания медленное, первые симптомы болезни Легга-Кальве-Пертеса часто остаются незамеченными. Начинаются небольшие боли в самом суставе, может быть несильное прихрамывание или «подволакивание» больной ноги. Затем боли становятся более интенсивными, возникает выраженная хромота, опухоль и слабость мышц пораженной ноги, развиваются отдельные контрактуры. Если лечение не начато, наиболее возможным исходом будет искажение формы головки и образование коксартроза.
Диагноз выясняется на базе отмеченных симптомов и рентгенологической картины. Процесс лечения долгий, чаще применяют консервативный подход. В самых сложных случаях надо идти на реконструктивно-восстановительные операции.

Кто болеет?
Процесс, связанный с болезненным отклонением от нормального положения и характеризующийся срывом кровоснабжения и наступающим некрозом головки бедра, – это болезнь Легга-Кальве-Пертеса. Болезни суставов такого вида диагностируются довольно часто (примерно 17 % от совокупного количества больных остеохондропатий). Болеют в основном дети. Мальчики этой болезнью обычно страдают в несколько раз чаще, чем девочки, однако у последних случаются варианты развития заболевания, приводящие к более тяжкому течению недуга. Может быть как одностороннее заболевание, так и двухстороннее, при этом другой сустав, как правило, болеет меньше и быстрее реабилитируется.
Болезнь у собак
Этот недуг распространен и среди некоторых животных. Болезнь Легга-Кальве-Пертеса у собак по симптомам и процессу недомогания похожа на человеческую. Вообще ортопедические недомогания у собак часто повторяются. Это особенно характерно для крупных пород. Нередко больных собак убивают, поскольку у них совсем выходят из строя задние ноги. Впрочем, и собачья «мелкота» от таких неприятностей не избавлена. В таком случае финал ее жизни довольно печален.
Факторы риска
Несмотря на усилия медицинского сообщества, до сих пор не существует единого подхода для лечения болезни Пертеса. Симптомы, стадии, лечение у разных школ расходятся. Медики предполагают, что это недомогание носит полиэтиологический характер, в формировании которого определенное значение имеют как первоначальная склонность, так и нарушения обменных процессов, а также неблагоприятное влияние внешней среды. В соответствии с самой распространенной концепцией, болезнь Пертеса бывает у детей с миелодисплазией – врожденным серьезным недоразвитием поясничного части спинного мозга, массовой патологией, которая в разных формах может никак не обнаруживаться или, наоборот, быть причиной развития различных ортопедических отклонений.
Миелодисплазия
При болезни Легга-Кальве-Пертеса (травматология и ортопедия – разделы медицины, изучающие этот недуг) нарушается обеспечение нервами тазобедренных суставов, а также уменьшается объем различных сосудов, доставляющих кровь тканям сустава. В примитивном понимании это смотрится так: вместо обычных 10-12 больших сосудов у больного работают всего 2-4 слаборазвитые артерии и вены более незначительных размеров. Благодаря этому ткани регулярно страдают от недостаточного обеспечения кровью. Свое отрицательное воздействие проявляет и изменение состояние сосудов из-за нарушения иннервации.
В сравнительно менее неблагоприятных обстоятельствах (при частичном нарушении путей артерий и вен вследствие влияния различных причин) у пациента с нормальным числом сосудов кровоснабжение кости ослабевает, но все еще останется нормальным. У больного с миелодисплазией в таких же условиях кровь совсем перестает приливать к головке бедра. Из-за крайнего недостатка необходимых веществ некоторая часть поврежденных тканей погибает – создается поле асептического некроза. А это признак классической болезни суставов.
Причины появления
По мнению некоторых врачей, причинами появлении болезни Легга-Кальве-Пертеса могут быть такие факторы:
- Небольшое механическое повреждение (в частности, даже несильный удар ноги во время детских игр и др.) В некоторых случаях травма оказывается такой слабой, что может быть незамеченной родителями. Порой хватает даже одного неуклюжего движения.
- Появление даже небольшой опухоли поврежденного тазобедренного сустава при различных простудных инфекциях (в частности, таких массовых, как грипп).
- Изменение гормонального фона в юношеском возрасте.
- Нарушения обмена микроэлементов, которые участвуют в формировании костей и т. д.
Особенности болезни
Существует четкий алгоритм определения уровня развития болезни Пертеса. Причины, симптомы, диагностика разделяются. Обычно рассматривают пять основных этапов недомогания, которые определяют последующее лечение:
- Остановка или нарушение кровоснабжения, формирование участка асептического некроза.
- Вторичный вмятый перелом головки бедренной кости в поврежденной области.
- Рассасывание погибших тканей, сопровождающее сужением шейки бедра.
- Увеличение объема соединительной ткани в участке некроза.
- Замещение поврежденной соединительной ткани сустава выросшей костью, выздоровление места перелома.
Окончание болезни Пертеса в полной мере зависит от объема и места некроза. При незначительном очаге можно добиться полноценного выздоровления. При значительном повреждении головка распадается на ряд фрагментов и после объединения может получить неправильную форму: в ряде случаев уплощаться, выходить за область расположения и так далее. Нарушение типичных физиологических размеров между головкой и находящейся рядом вертлужной впадиной может быть причиной новых патологических изменений.
Симптомы
Нетрудно различить болезнь Легга-Кальве-Пертеса. Причины, симптомы можно без труда определить. В начале болезни возникают незначительные тупые боли при передвижении. Как правило, боли возникают в районе тазобедренного сустава, но иногда могут быть болевые ощущения и в области коленного сустава или по длине всей конечности. Пациент начинает еле заметно прихрамывать, припадает на поврежденную ногу или подволакивает ее. Обычно в это время клинические симптомы так плохо различимы, что родители даже не представляют, что необходимо обратиться к врачу.
При последующем разрушении головки и переходе к стадии импрессионного перелома боль значительно обостряется, хромота хорошо видна. Мягкие ткани в районе сустава припухают. Очевидно ограничение ряда движений: ребенок не в состоянии вывернуть конечность, плохо совершает движения в тазобедренном суставе. Передвижение затруднено. Существуют вегетативные расстройства в поврежденной ноге – стопа слишком горячая или холодная, есть определенная бледность, увеличенная потливость. Возможен рост общей температуры тела. В дальнейшем боли выражаются менее остро, опора на ногу снова возможна, но остальные признаки могут сохраняться. В некоторых случаях происходит укорочение ноги.
Диагностика
При болезни Легга-Кальве-Пертеса у детей основным этапом, имеющим решающее значение при установлении диагноза, является рентгенография поврежденного участка. При уверенности, что подобная болезнь уже есть, не только осуществляются снимки в обычных проекциях, но и показана специализированная рентгенограмма. Сложность этой операции находится в зависимости от этапа и глубины болезни. В современной медицине есть различные рентгенологические классификации.
Лечение
Болезнь Легга-Кальве-Пертеса можно вылечить. Двух-шестилетние дети со слабой симптоматикой и наличием небольших изменений на рентгенограммах должны проходить терапию у врача. В других случаях больных направляют на лечение в ортопедическое учреждение с дальнейшим больничным долечиванием. Консервативное лечение долгое, сроком не менее одного года (обычно 2,5 года, в наиболее сложных случаях – до 4 лет). Лечение, как правило, объединяет:
- абсолютную физическую разгрузку ноги;
- наложение определенного скелетного вытяжения, применение гипсовых повязок, ортопедических устройств и функциональных медицинских кроватей для предупреждения деформации головки поврежденного бедра;
- улучшение кровоснабжения сустава;
- стимуляцию хода рассасывания поврежденных тканей и воссоздания кости;
- укрепление мышц.
Формы терапии
Основные формы лечения болезни Легга-Кальве-Пертеса зависят от этапа развития недуга. Больным назначают определенные лекарственные препараты, на второй стадии развития заболевания пациентов уже могут направлять в специальные санатории, применять процедуры, а не только медикаментозное лечение. Обычное давление на больную ногу возможно лишь после рентгенологически засвидетельствования выздоровления перелома.

Любые препараты можно применять только после того, как головка бедра полностью “погрузится” во впадину (так, как и должно быть в здоровом состоянии). Это достигается использованием определенных ортопедических приспособлений: функциональных шин, гипсовых повязок, различных видов вытяжения и тому подобного. Лечебная гимнастика же применяется как стимул процесса восстановления кости. Поддерживают активность и препятствуют уменьшению мышечного объема тонизирующий массаж и электрическая стимуляция мышц.
Из лекарств назначаются, как правило, хондропротекторы и остеопротекторы. Они стимулируют кровоснабжение больной области, стимулируют образование новой ткани, образующей суставные поверхности, и кости.
На четвертой стадии больным позволяют осуществлять активные упражнения, на пятой врачи применяют комплекс ЛФК для мышц и комплекс движений в суставе. Хирургические операции при таком недуге показаны в сложных случаях и лишь у детей старше шести лет. Как правило, делают несколько типичных операций. В постоперационный период назначают различные физиологические процедуры и др.
Диета
Маленькие пациенты с болезнью Легга-Кальве-Пертеса на протяжении определенного времени бывают малоподвижными, что нередко стимулирует появление излишнего веса и дальнейшего увеличения нагрузки на больной сустав. Из-за этого всем больным назначают особую диету для предупреждения ожирения. При этом питание должно быть богатым микроэлементами и различными веществами.

Режим
Людям, имеющим в анамнезе болезнь Легга-Кальве-Пертеса, вне зависимости от сложности недуга, рекомендуется на протяжении всей жизни не оказывать большое давление на поврежденную часть тела. Противопоказаны усиленные физические упражнения. Разрешаются водные процедуры и велосипедные прогулки (но нельзя слишком сильно нагружать конечности). Необходимо постоянно заниматься спортом, но в меру. Не стоит работать там, где есть большие физические нагрузки или длительное нахождение на ногах. Нужно время от времени проходить реабилитационное лечение в амбулаторных условиях и при санаториях.
БОЛЕЗНЬ ПЕРТЕСА – лечение БОЛЕЗНИ ПЕРТЕСА
Хирургия тазобедренного сустава ¦ Болезнь Пертеса
Болезнь Пертеса – это детское заболевание, которое характеризуется временным нарушением кровоснабжения бедренной кости. При отсутствии кровотока ткани головки бедренной кости начинают гибнуть. Это сопровождается выраженным раздражением и воспалением.
Как правило, болезнь Пертеса встречается у детей в возрасте от 4 до 10 лет. У мальчиков эта болезнь встречается в пять раз чаще, чем у девочек. Впервые заболевание было описано около века тому назад, как специфическая детская форма артрита тазобедренного сустава.
Болезнь Пертеса это сложный процесс, который протекает стадийно. При лечение болезни Пертеса требуются периоды иммобилизации, или ограничения повседневной двигательной активности. Через 1,5-2 года лечения большинство детей возвращаются к нормальной жизни без каких-либо двигательных ограничений.
Симптомы болезни Пертеса
Ребенок жалуется на умеренные боли в области тазобедренного сустава и хромоту. Симптомы появляются периодически. Промежутки могут составлять несколько недель или даже месяцев. В некоторых случаях боли обусловлены мышечным спазмом, который возникает на фоне раздражения в области сустава. Боль может возникать и в других частях тела в паховой и ягодичной области или в колене. При движениях боль, как правило, усиливается. Отдых помогает облегчить болевые ощущения.
Диагностика болезни Пертеса
Подтвердить диагноз болезни Пертеса помогает рентгенография тазобедренного сустава. Как правило, в ходе лечения, которое может занимать до двух лет и более, ребенку проводится несколько рентгенографических исследований. На фоне лечения наблюдается постепенное улучшение рентгенологической картины.
Лечение болезни Пертеса
Девочкам обычно проводится более интенсивное лечение. Но прогнозы, как правило, хуже, чем у мальчиков.
Для детей в возрасте от 2 до 6 лет, у которых на исходной рентгенограмме признаки заболевания выражены слабо, тактика сводится к простому наблюдению.
Старшим детям проводится лечение, которое направлено на восстановление движений в тазобедренном суставе.
Нехирургическое лечение болезни Пертеса
Для уменьшения воспаления в тазобедренном суставе и синовиальной оболочке применяются нестероидные противовоспалительные средства, такие как ибупрофен. В некоторых случаях данные препараты используются многие месяцы. Схема лечения меняется в зависимости от интенсивности восстановления тканей.
Программа лечебной физкультуры включает некоторые простые упражнения, которые необходимо выполнять до полного восстановления.
При существенном ограничении движений или прогрессирующей деформации тазобедренного сустава по данным рентгенографии или МРТ возможно использование гипсовой повязки, которая способствует удерживанию головки бедренной кости внутри вертлужной впадины.
Повязка Петри представляет собой двустороннюю гипсовую повязку на обе ноги с деревянной перекладиной посередине. Она удерживает ноги в разведенном положение (наподобие буквы «А»). Первоначальное наложение гипсовой повязки Петри проводится, как правило, в операционной. В ходе процедуры хирург вводит в полость тазобедренного сустава небольшое количество красителя и выполняет рентгеновский снимок (артрограмму), что позволяет оценить степень «уплощения» головки бедренной кости. В редких случаях проводится небольшой разрез на длинной отводящей мышце бедра, что способствует ее удлинению и облегчает приведение нижней конечности в наиболее подходящее положение.
Иммобилизация может быть продолжена до полного восстановления объема движений в тазобедренном суставе или завершения заживления тканей.
Хирургическое лечение болезни Пертеса
Хирургическое лечение восстанавливает правильное расположение костей в тазобедренном суставе. При этом головка бедренной кости помещается глубоко в вертлужную впадину. Данное положение фиксируется хирургическими болтами и пластинками, которые через некоторое время удаляются. В некоторых случаях необходимо хирургическое углубление вертлужной впадины, поскольку в ходе восстановления тканей отмечается увеличение объема головки бедренной кости. После хирургической процедуры на 6-8 недель накладывается гипсовая повязка-корсет от груди до стоп.
Физические упражнения возобновляются после снятия повязки. Программа должна быть построена таким образом, чтобы нагрузка на пораженный тазобедренный сустав была неполной. Течение восстановительного периода контролируется с помощью периодической рентгенографии.
(495) 506-61-01 – где лучше оперировать тазобедренный сустав
ЗАПРОС в КЛИНИКУ
Лечение болезни Пертеса. | Врач травматолог-ортопед Лобов Илья Львович
Начну с истории: болезнь Пертеса – остеонекроз (разрушение) костной ткани головки бедренной кости у детей и подростков. История ее изучения насчитывает более века, когда на заре рентгенологии немецкий ортопед Георг Пертес впервые выявил разрушение головки бедренной кости и назвал оригинальное открытие своим именем. Причина данного заболевания до сих пор не известна. Когда она неизведанна, то врачу-ортопеду очень трудно подобрать эффективное лечение. В связи с этим неизбежны ошибки и осложнения. Однако, прогресс в нашей специальности не стоит на месте. Отрадно, что в настоящее время появились основополагающие научные материалы, позволяющие раскрыть этапы разрушения головки бедренной кости. Уважаемые родители! Искать выход из этой проблемы, это тоже самое, что искать иголку в стоге сена. Поток информации о лечении этой болезни так велик и разнообразен, что в нем легко заблудится и найти ответ на самый важный вопрос, как быстрее вылечить своего ребенка.
О (патогенезе) развитии болезни Пертеса.
В любой части костной ткани у детей и подростков существуют два типа клеток: созидатели (остеобласты) и разрушители (остеокласты). Между ними должно существовать равенство. В периоды активного роста более активны остеобласты, их работа направлена на укрепление плотности костной ткани ребенка. Однако, в связи с генетическим сбоем у пациентов с болезнью Пертеса происходит обратное, активность остеокластов приводит к реализации остеонекроза (разрушение) костной ткани головки бедренной кости.
На представленной рентгенограмме пациента В. 5 лет болезнь Пертеса справа, в стадии фрагментации. Головка правой бедренной кости уменьшена в высоте по сравнению со здоровой и разбита на два фрагмента.
Способ, который может остановить разрушение, а главное, восстановить новую костную ткань в поврежденной головки бедренной кости, является введение лекарственного препарата (остеохондропротектора). Ключом к воссозданию правильной формы головки бедренной кости должно служить ортезирование и соблюдение охранного режима.
Об отдаленных результатах.
“Кроха сын пришел к отцу и спросила кроха, что такое хорошо и что такое плохо. В. Маяковский” Для того, чтобы определить насколько поможет новый предложенный способ лечения болезни Пертеса, любой уважающий себя ортопед начнет с изучения отдаленных результатов. Поэтому, мною в начале были отслежены отдаленные результаты консервативного лечения пациентов с болезнью Пертеса через 15 – 20 лет после окончания лечения. Они оказались не утешительными. У всех обследованных 58 пациентов было обнаружено ухудшение основных статико-динамических показателей в пораженной нижней конечности (хромота, укорочение длины ноги, боли и ограничения движений в пораженном тазобедренном суставе). Эти нарушения в возрасте 30 – 35 лет привели формированию ранней стадии кокартроза (патологическое разрушение тазобедренного сустава), что в корне изменило качество их жизни. По выбранной профессии из 40 смогло работать только 20 мужчин (20 перешли на другую более легкую работу), а 20 женщин после рождения ребенка привел к постановке на учет врачу ортопеду, с решением вопроса о раннем эндопротезировании.
О клинической картине.
Прежде всего, в начале родителей должна насторожить хромота, которая сохраняется длительное время; во вторых ограниченность движений в тазобедренном суставе, что сопровождается болевыми ощущениями и его самостоятельное не желание участвовать в активных играх со сверстниками.
О диагностике.
Лучше один раз увидеть, чем сто раз услышать. Основным методом исследования у детей и подростков с подозрением на болезнь Пертеса является рентген – диагностика. Для получения более полной информации о форме, структуре и объеме очага разрушения головки необходимо выполнить рентгенограммы обоих тазобедренных суставов в двух проекциях (передне-задней и положения лягушки). Представляю Вам рентгенологические картины из моего личного архива пациента А. 6 лет.
На первой из них отмечается снижение высоты головки левой бедренной кости, с изменением ее структуры, что соответствует второй стадии болезни.
На второй, отмечается отрицательная динамика в виде выраженного уплощения пораженной головки, с четким очагом остеонекроза, что соответствует третьей стадии болезни.
Для более точного представления об объеме разрушения и эффективности проводимого лечения необходимо провести компьютерную томографию. Она определит истинную картину разрушения в третьей стадии болезни в трехмерном изображении.
В четвертой стадии болезни (восстановления) происходит постепенное восстановление формы и структуры пораженной головки, с уменьшением объема очага остеонекроза.
Затем наступает полный ее исход.
Однако, в идеальную правильную форму головка бедренной кости в стадии восстановления формируется только в 40 % случаев, а в остальных 60 % ее создание претерпевает сложные геометрические нарушения, что в последствии может спровоцировать раннюю стадию коксартроза (вторичное разрушение тазобедренного сустава) в возрасте 16 – 20 лет. Поэтому очень важно не только на раннем этапе выявить данное заболевание, но и провести эффективное лечение, что бы исключить больший процент неудовлетворительных отдаленных результатов.
О лечении.
Зачем откладывать на завтра, то, что можно сделать сегодня! Так гласит русская народная, мудрая поговорка. Когда врач-ортопед устанавливает у вашего ребенка диагноз болезнь Пертеса, то он звучит для Вас как приговор, но не для него! Ребенку в возрасте 5 – 7 лет не возможно запретить бегать, прыгать, играть в активные игры как все его друзья и подруги! А что в замен? Ходьба на костылях, ограничение подвижных игр, длительное пребывание в лечебных учреждениях, где проводят не приятные процедуры и говорят, что ты скоро выздоровеешь! Правда, что и длительность этой болезни в среднем 5 – 7 лет и когда она завершается, то ему уже больше 12. За это время он не посещал детский сад, обучался на дому, контакт со сверстниками потерян. Он это ощущает еще острее т.к. он не такой как все – ребенок-инвалид, а Вас – родителей страшит его будущее: выбор профессии, качество жизни, деторождение. И Ваш первый вопрос: Какое лечение выбрать? В принципе он не богат. В современной ортопедической науке существуют только два метода ее лечения, а именно консервативный и оперативный. У каждого из них имеются свои достоинства и недостатки. Главным из них является удержание или восстановление правильной центрации головки бедренной кости. Только способы достижения их различны. При консервативном лечении чаще всего используют различные устройства (гипсовые укладки, ортопедические шины, манжеточное вытяжение и костыли), что резко ограничивают движения у ребенка на протяжении трех лет. Оперативный путь лечения чаще предлагается, когда конгруэнтность сочленяющих поверхностей тазобедренного сустава далека от идеальной. Операцию проводят под общим обезболиваем, путем распиливания бедренной кости и ее фиксацией металлической пластиной, с болтами внедряющиеся внутрь кости. Общая кровопотеря составляет около 0,7 литра, гипсовая иммобилизация, охранный режим еще в течении года, и вторичная хирургическая операция по удалению металлоконструкций. При этом нельзя забывать об осложнениях и отдаленных результатах.
Не хвали себя, пусть другие похвалят! Так говорит русская поговорка. Лечение болезни Пертеса изобилует множеством подходов, от самых щадящих до самых радикальных. Главным из них является восстановление сферичности пораженной головки в в короткое время и отсутствия осложнений. Мой способ заключается в инъекционном введении фармакологического препарата “Алфлутоп” в полость тазобедренного сустава. Его состав позволяет усилить действие клеток – созидателей (остеобластов) не посредственно в очаге разрушения, при этом предотвращается разваливание головки бедра на отдельные фрагменты, прерываются боли и хромота, восстанавливается нормальное движение в больном суставе. Кроме того, дети получают стандартный набор физиопроцедур, массажа, лечебной гимнастики в условиях поликлиники и санаториях ортопедического профиля. Через 6 – 9 месяцев в зависимости от возраста ребенка начинает формироваться нормальная структура больной головки. Длительность болезни сокращается до двух – трех лет. Данный способ лечения использую уже в течении 15 лет, без осложнений. За это время я поставил на ноги больше 100 пациентов. Все они посещают детские дошкольные и школьные учреждения, занимаются плаванием, лыжами, ведут здоровый образ жизни. Трое ребят прошли срочную службу в рядах ВС РФ, двое поступили в пожарно – спасательную академию. Проведя среди них анкетирование пришел к выводу, что они все считают себя здоровыми людьми.
Лобов Илья Львович
Болезнь Пертеса у детей и взрослых
Что такое болезнь Пертеса и как проявляются её симптомы в детском и взрослом возрасте – можно узнать в этом материале. Описаны основные причины и предположительные последствия данного заболевания.
Болезнь Пертеса – это достаточно редкое заболевание, которое имеет неясную этиологию. Заболевание имеет еще одно название – болезнь Легга Кальве Пертиса. Это полное наименование данного симптоматического комплекса по международной классификации болезней. В основе патологии лежит ухудшение кровотока в области головки бедренной кости. За счет кислородного голодания начинается ацидотический распад тканей. Вследствие этого нарушение трофика тканей и прекращается продукция новых клеток кости. Первым удар на себя принимает хрящ, который за короткое время полностью растворяется и истончается. Через его оболочку начинают проглядывать осколки головки бедренной кости. Окончательный распад тканей приводит к асептическому некрозу головки бедренной кости.
Предрасположенность к развитию данной патологии выше у лиц мужского пола. Причем в значительной степени прогрессировать болезнь Пертеса у детей начинает в возрасте от 3 до 14 лет. В более старшем возрасте риск развития патологии снижается. Наиболее часто болезнь Пертеса развивается у мальчиков, у которых масса тела на момент рождения не превышала 2000 гр. Младенцы с весом во время рождения выше 3500 гр. данному заболеванию не подвержены. Девочки болеют почти в 10 раз реже.
Патофизиология и причины развития
С момента открытия болезни Пертеса установить достоверные причины её развития пока не удалось. Ученые, основываясь на многочисленных статистических данных, приходят к выводу, что в основе этиологии развития патологического деструктивного процесса лежит наследственный фактор.
Огромное значение имеет гигиена периода беременности. Научно доказано, что, если будущая мать по время беременности перенесла более 2 раз простудные вирусные заболевания, то в значительной степени повышается риск рождения ребенка с предрасположенностью к болезни Пертеса у детей. Также выявлена взаимосвязь между количеством предшествующих доношенной беременности абортов и патологическими процессами при развитии системы кровоснабжения у будущего младенца.
Что вызывает заболевание у взрослых людей?
Этому заболеванию в достаточной мере подвержены и взрослые люди. После окончательного развития костной и мышечной системы спровоцировать ухудшение процессов кровоснабжения в области головки бедренной кости могут различные инфекции и нарушения принципов здорового образа жизни. В наибольшей степени этой болезни подвержены лица, занятые тяжелым физическим трудом, спортсмены и водолазы.
Помимо этого болезнь Пертеса у взрослых может быть спровоцирована:
тонзилярной ангиной и паратонзилярным абсцессом,
частыми простудными заболеваниями вирусной природы,
ослаблением мышечного каркаса в области ягодичных и бедренных мышц,
наличием хронических деструктивных заболеваний в области позвоночного стола,
нарушением осанки,
длительной сидячей работой,
венозной недостаточностью,
врожденной генетической предрасположенностью,
сахарным диабетом и подагрой,
посттравматическим артрозом.
Какие имеет симптомы?
Симптомы болезни Пертеса как правило развиваются постепенно с нарастанием болевого синдрома. В зависимости от стадии патологического разрушения костной ткани это могут быть небольшие эпизодические боли в паховой области, которые проходят самостоятельно после прекращения нагрузок на больную сторону. В более поздней стадии боли становятся постоянными и не имеют взаимосвязи с оказываемыми нагрузками. В запущенных случаях присоединяется хромота на пораженную сторону. При остром начале заболевания может повышаться общая температура тела с присоединяющейся к ней общей интоксикацией организма.
Отличительный признак болезни Пертеса – одностороннее поражение бедренного сустава. При других формах деструкций процесс обычно захватывает оба сустава одновременно.
В диагностике ведущее значение уделяется данным, полученным с помощью рентгенографического оборудования и в ходе топографического компьютерного сканирования. Общий анализ крови может быть информативным только на стадии острого воспалительного процесса. Повышается уровень скорости оседания эритроцитов и увеличивается количество лейкоцитов.
Какие могут быть последствия?
Если не предпринимать своевременные меры по лечению, болезнь Пертеса у детей может привести к самым неблагоприятным последствиям. Ребенок может остаться инвалидом на всю оставшуюся жизнь.
В ходе своего развития симптоматический комплекс проходит все стадии, начиная от омертвения хрящевой ткани и заканчивая полным распадом головки и шейки бедренной кости. На месте этих патологий вырастает заместительная соединительная ткань, которая делает сустав неподвижным, а конечность более короткой. Перелом шейки бедра может быть диагностирован уже в ходе второй стадии болезни. В это время ребенку требуется экстренное хирургическое вмешательство с целью восстановления нормального кровоснабжения тканей головки бедренной кости.
Лечение болезни Пертеса
На любой стадии болезни Пертеса лечение возможно только с помощью хирургического вмешательства. С помощью специализированных методов хирург восстанавливает нормальное кровоснабжение костной ткани. Для этого делаются тоннельные ходы в шейке и головке бедренной кости. На более поздних стадиях при наличии деформации хряща и головки бедренной кости производится протезирование и восстановление нормальной функции тазобедренного сустава.
После оперативного вмешательства необходимо соблюдать меры предосторожности:
дозировать физические нагрузки,
использовать специальную ортопедическую обувь,
ходить с помощью костылей и тросточек,
использовать комплексы лечебных физических упражнений,
посещать массажный и физиотерапевтический кабинеты.
Общее время, которое может потребоваться для полного лечения болезни Пертеса, составляет примерно 4 года. Терапия может производиться только под постоянным контролем со стороны врача ортопеда. Рекомендовано плаванье, отдых на морских курортах, катание на лошадях.
Еще записи по теме
20 фактов о Болезни Пертеса. Болезнь Пертеса: причины, симптомы и методы лечения.


20 фактов о Болезни Пертеса. Болезнь Пертеса: причины, симптомы и методы лечения.
Сегодняшний наш очерк целиком и полностью посвящен такому серьезному заболеванию, как Болезнь Пертеса. Болезнь Пертеса – это заболевание тазобедренного сустава, вызванного нарушением кровоснабжения. Давайте узнаем подробней о том, что мы знаем об этом заболевании.
Кстати, в следующий раз мы обсудим такое заболевание, как Болезнь Шляттера. Поговорим о симптомах и методах лечения Болезни Шляттера.
Полное название болезни Пертеса – Легга-Кальве-Пертеса .
1) В подавляющем большинстве случаев Болезнью Пертеса страдают мальчики возрастной категории 3-14 лет.
*****
Топ 10 советов врачей, как вылечить Болезнь Пертеса:
2) Какие симптомы Болезни Пертеса? Если Ваш ребенок начал жаловаться на незначительные боли в тазобедренном суставе, или Вы заметили, что Он начал прихрамывать, срочно обращайтесь к врачу(детскому ортопеду),
даже, если Ваш ребенок не попадает в вышеуказанный возрастной промежуток.
*****
3) Выявить Болезнь Пертеса очень важно на ранней стадии, ведь это заболевание развивается постепенно, и чем раньше удастся его диагностировать, тем лучше для Вашего ребенка (автор: r a z n o b l o g . c o m)
*****
4) Согласно статистике, за 4-6 месяцев до установления диагноза Болезни Пертеса, дети жалуются на боли в коленном суставе – 56% или в тазобедренном – 43%.
*****
5) В большинстве случаев, Болезнь Пертеса – проявляется с одной стороны, реже – двухстороннее проявление.
*****
6) Явные причины заболевания Пертеса неизвестны.
*****
7) Одними из возможных причин Болезни Пертеса являются либо травмы, либо простуда.
*****
8 ) Крайне редко Болезнь Пертеса может проявляться из-за врожденного вывиха. Однако, как говорят врачи – это 1 случай на миллион.
*****
9) Для болезни Пертеса характерен безболезненный промежуток в 3-4 недели между травмой (простудой) и проявлением первых признаков поражения тазобедренного сустава (автор: r a z n o b l o g . c o m)
*****
10) Существует большая вероятность наследственной передачи Болезни Пертеса.
*****
11) Основную диагностическую ценность имеет лучевая диагностика, ультразвуковое исследование, рентгенография обоих тазобедренных(коленных) суставов.
*****
12) Основной принцип лечения Болезни Пертеса заключается в улучшении кровоснабжения, обеспечении покоя, пораженного участка кости.
*****
13) Важным условием выздоровления – уменьшение нагрузки на сустав.
*****
14) Как правило, выделяют 5 стадий Болезни Пертеса: асептический некроз, компрессионный перелом, фрагментация, рассасывание участков отмершего губчатого вещества, восстановление, вторичные изменения (автор: r a z n o b l o g . c o m)
*****
15) Лечение, в соответствии со стадиями:
а) ходьба на костылях, покой пораженного участка кости, гипс.
б) физиотерапия, массаж, лечебная гимнастика, грязи.
в,г) хирургическое вмешательство, устранение биомеханических нарушений.
д) восстановление.
*****
16) При неправильном лечении Болезни Пертеса возможны осложнения, вплоть до постоянной деформации тазобедренного сустава. Поэтому, крайне важно периодическое обследование специалистом.
*****
17) По статистике, мальчики, вес которых при рождении был менее 2.1 кг, болеют Болезнью Пертеса в 5 раз чаще, чем те, кто весил более 3.5 кг
*****
18) Полное заживление вероятно у детей моложе 4 лет, так как у них остается больше времени до конечного созревания.
*****
19) Как правило, процесс лечения Болезни Пертеса долгий и занимает от 2 до 4 лет.
*****
20) Заболевание никогда не бывает смертельным!!!
(автор: r a z n o b l o g . c o m)



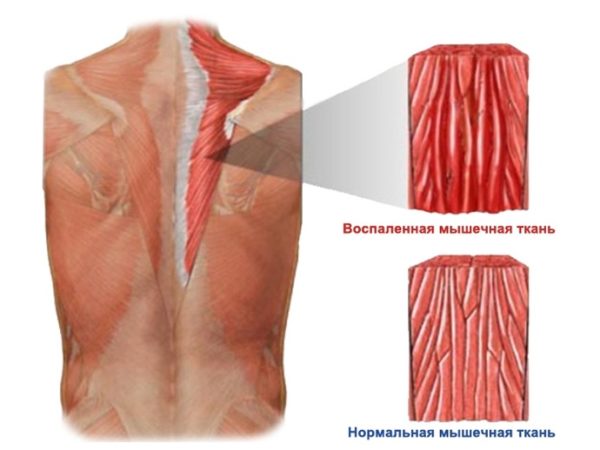
 Массаж улучшит кровоток и ускорит регенерацию поврежденных тканей.
Массаж улучшит кровоток и ускорит регенерацию поврежденных тканей. Развивается заболевание обычно по такой схеме: происходит травма, при которой разрываются связки. Ткани постепенно рубцуются, но при этом в месте разрыва возникает воспаление.
Развивается заболевание обычно по такой схеме: происходит травма, при которой разрываются связки. Ткани постепенно рубцуются, но при этом в месте разрыва возникает воспаление. На самом деле процесс не остановился – он просто замедлился. И через определенное время – от нескольких дней до нескольких недель, а иногда и месяцев, — он себя проявит. Сам того не замечая, человек начинает подворачивать стопу при ходьбе или длительном пребывании в положении стоя. Все чаще сустав ноет и болит.
На самом деле процесс не остановился – он просто замедлился. И через определенное время – от нескольких дней до нескольких недель, а иногда и месяцев, — он себя проявит. Сам того не замечая, человек начинает подворачивать стопу при ходьбе или длительном пребывании в положении стоя. Все чаще сустав ноет и болит. Но если ее синтез снижается – а именно это происходит, если вследствие травмирования нервных окончаний и кровеносных сосудов нарушается иннервенция, — сустав начинается иссыхаться и разрушаться. Вначале на его поверхности появляются трещины, затем эрозии, в итоге он может истереться до самой кости.
Но если ее синтез снижается – а именно это происходит, если вследствие травмирования нервных окончаний и кровеносных сосудов нарушается иннервенция, — сустав начинается иссыхаться и разрушаться. Вначале на его поверхности появляются трещины, затем эрозии, в итоге он может истереться до самой кости.
 Переломы, ушибы, растяжения не проходят бесследно, они практически всегда вызывают в организме изменения, которые могут привести к развитию посттравматического деформирующего артроза. Посттравматический деформирующий артроз поражает костные соединения. Посттравматический артроз развивается из-за переломов, сильных ушибов, растяжений. В основном посттравматический артроз поражает коленные, тазобедренные и голеностопные сочленения.
Переломы, ушибы, растяжения не проходят бесследно, они практически всегда вызывают в организме изменения, которые могут привести к развитию посттравматического деформирующего артроза. Посттравматический деформирующий артроз поражает костные соединения. Посттравматический артроз развивается из-за переломов, сильных ушибов, растяжений. В основном посттравматический артроз поражает коленные, тазобедренные и голеностопные сочленения.
 При посттравматическом артрозе используются следующие виды медикаментов:
При посттравматическом артрозе используются следующие виды медикаментов:







 Артроз голеностопа проявляет себя ноющими и тупыми болями. Чем дольше длится заболевание, тем более резкими и острыми становятся болевые ощущения. Если поначалу они возникают при физических нагрузках или после них, то затем больной ощущает их и после периода покоя.
Артроз голеностопа проявляет себя ноющими и тупыми болями. Чем дольше длится заболевание, тем более резкими и острыми становятся болевые ощущения. Если поначалу они возникают при физических нагрузках или после них, то затем больной ощущает их и после периода покоя. При больших разрушениях или неэффективности консервативного лечения проводят оперативное вмешательство.
При больших разрушениях или неэффективности консервативного лечения проводят оперативное вмешательство.







 В первую очередь, это функция защиты. Именно благодаря ее строению, а также вырабатывающейся слизи являющейся своеобразным барьером для проникновения болезнетворных бактерий, а также сперматозоидов. Лишь в период овуляции секрет приобретает несколько другие по составу характеристики допускающие сперматозоиды в полость матки, но также повышается риск заражения различными инфекциями.
В первую очередь, это функция защиты. Именно благодаря ее строению, а также вырабатывающейся слизи являющейся своеобразным барьером для проникновения болезнетворных бактерий, а также сперматозоидов. Лишь в период овуляции секрет приобретает несколько другие по составу характеристики допускающие сперматозоиды в полость матки, но также повышается риск заражения различными инфекциями. Наличие воспалений в области влагалища и на самой шейке матки, а так же хронические воспалительные процессы в матке. Хронический цервицит приводит к тому, что ткань органа становится поражённой инфильтратом, появляется отек и клетки могут нарушить свою архитектонику. В некоторых случаях, когда процесс оказывается запущенным могут развиться склеротические процессы, приводящие к нарушению растяжимости клеток. Стенка шейки матки не только хуже растягивается, она также и плохо раскрывается в процессе родовой деятельности.
Наличие воспалений в области влагалища и на самой шейке матки, а так же хронические воспалительные процессы в матке. Хронический цервицит приводит к тому, что ткань органа становится поражённой инфильтратом, появляется отек и клетки могут нарушить свою архитектонику. В некоторых случаях, когда процесс оказывается запущенным могут развиться склеротические процессы, приводящие к нарушению растяжимости клеток. Стенка шейки матки не только хуже растягивается, она также и плохо раскрывается в процессе родовой деятельности. Неполноценная готовность шейки к родам. Чаще всего это врачебная ошибка, когда начинается процесс искусственного родоразрешения при неокончательно созревшей шейке матки. В норме ткани шейки должны размягчиться и подвергнуться спокойному растяжению при прохождении ребёнка, но если начинается процесс создания искусственных потуг или введения средств, стимулирующих повышение тонуса, происходит насильственное разрушение ткани.
Неполноценная готовность шейки к родам. Чаще всего это врачебная ошибка, когда начинается процесс искусственного родоразрешения при неокончательно созревшей шейке матки. В норме ткани шейки должны размягчиться и подвергнуться спокойному растяжению при прохождении ребёнка, но если начинается процесс создания искусственных потуг или введения средств, стимулирующих повышение тонуса, происходит насильственное разрушение ткани. Рождении ребёнка, имеющего крупную массу тела. В данном случае размеры головы, как правило, так же увеличиваются, и следовательно, ткани не всегда могут должным образом растянуться.В данную группу можно отнести и самостоятельное рождение детей с пороками, самым частым из которых является гидроцефалия.
Рождении ребёнка, имеющего крупную массу тела. В данном случае размеры головы, как правило, так же увеличиваются, и следовательно, ткани не всегда могут должным образом растянуться.В данную группу можно отнести и самостоятельное рождение детей с пороками, самым частым из которых является гидроцефалия. В первую очередь, это одна из самых редко встречаемых патологий, при которых наблюдается нарушение строения соединительной ткани.
В первую очередь, это одна из самых редко встречаемых патологий, при которых наблюдается нарушение строения соединительной ткани.
 1 степень разрыва. Это небольшое повреждение ткани шейки матки с одной или двух сторон, которое имеет длину не более 2 сантиметров и при этом не сопровождается никакой клинической симптоматикой. В некоторых случаях не требуется дополнительные меры лечения. Большинство подобных хвои заживают поверхностным натяжением и при этом не проявляются развитием рубцовой ткани шейки матки.
1 степень разрыва. Это небольшое повреждение ткани шейки матки с одной или двух сторон, которое имеет длину не более 2 сантиметров и при этом не сопровождается никакой клинической симптоматикой. В некоторых случаях не требуется дополнительные меры лечения. Большинство подобных хвои заживают поверхностным натяжением и при этом не проявляются развитием рубцовой ткани шейки матки. Основу диагностики разрыва шейки матки играет осмотр женщины. Для этого могут потребоваться различные гинекологические зеркала, которые обнажают стенки шейки матки. В таких случаях может быть использовано зеркало Симпса или ложкообразные. Перед осмотром должны соблюдаться все правила асептики и антисептики. Медицинскому персоналу нужно быть готовым к тому, что потребуется хирургическое вмешательство. Должно обеспечиваться адекватное освещение. Поскольку наиболее частой причиной разрыва шейки матки является родовой акт. После рождения последа женщину осматривают родовые пути на предмет целостности. Для более точной диагностики шейку могут захватывать на пулевые щипцы и по часовой стрелке проводить детальный осмотр каждого участка, по мере нахождения дефекта осуществляют ушивание. Это могут быть одинарные швы или в некоторых случаях непрерывные.
Основу диагностики разрыва шейки матки играет осмотр женщины. Для этого могут потребоваться различные гинекологические зеркала, которые обнажают стенки шейки матки. В таких случаях может быть использовано зеркало Симпса или ложкообразные. Перед осмотром должны соблюдаться все правила асептики и антисептики. Медицинскому персоналу нужно быть готовым к тому, что потребуется хирургическое вмешательство. Должно обеспечиваться адекватное освещение. Поскольку наиболее частой причиной разрыва шейки матки является родовой акт. После рождения последа женщину осматривают родовые пути на предмет целостности. Для более точной диагностики шейку могут захватывать на пулевые щипцы и по часовой стрелке проводить детальный осмотр каждого участка, по мере нахождения дефекта осуществляют ушивание. Это могут быть одинарные швы или в некоторых случаях непрерывные. После осмотра в зеркалах и ушивания видимых дефектов осуществляют осмотр с помощью двуручного исследования. Это особенно важно для исключения возможного разрыва с переходом на своды. Это является обязательным методом в диагностике разрывов 3 степени.
После осмотра в зеркалах и ушивания видимых дефектов осуществляют осмотр с помощью двуручного исследования. Это особенно важно для исключения возможного разрыва с переходом на своды. Это является обязательным методом в диагностике разрывов 3 степени. Все разрывы должны быть ушиты по всей протяженности и глубине, поэтому не допускается поверхностное зашивание шейки матки из-за возможного формирования воспаления или свищей.
Все разрывы должны быть ушиты по всей протяженности и глубине, поэтому не допускается поверхностное зашивание шейки матки из-за возможного формирования воспаления или свищей. Самым распространённым является воспалительный процесс в области шейки матки с возможным переходом на тело и промежность. Именно сама полость матки в данном случае оказывается частым местом распространения воспаления, это связано с тем, что ее ткани ещё оказываются поврежденными после родов, вследствие отделения последа. Тяжёлый воспалительный процесс может привести не только к развитию не только инфильтратов, но и абсцессов. В тяжелых случаях процесс может закончиться сепсисом. В тяжелых случаях, особенно при обширных разрывах с переходом процесса на область внутреннего зева производится операция с удалением матки.
Самым распространённым является воспалительный процесс в области шейки матки с возможным переходом на тело и промежность. Именно сама полость матки в данном случае оказывается частым местом распространения воспаления, это связано с тем, что ее ткани ещё оказываются поврежденными после родов, вследствие отделения последа. Тяжёлый воспалительный процесс может привести не только к развитию не только инфильтратов, но и абсцессов. В тяжелых случаях процесс может закончиться сепсисом. В тяжелых случаях, особенно при обширных разрывах с переходом процесса на область внутреннего зева производится операция с удалением матки. В первую очередь, это предотвращение развития воспалительных процессов в области влагалища и шейки матки. Для этого следует соблюдать правила личной гигиены, регулярно менять нижнее белье, иметь только защищенные половые контакты, особенно если они проводятся с малознакомыми людьми. По-возможности ограничить применение спермицидов, так как они отрицательно воздействуют на слизистую оболочку шейки матки.
В первую очередь, это предотвращение развития воспалительных процессов в области влагалища и шейки матки. Для этого следует соблюдать правила личной гигиены, регулярно менять нижнее белье, иметь только защищенные половые контакты, особенно если они проводятся с малознакомыми людьми. По-возможности ограничить применение спермицидов, так как они отрицательно воздействуют на слизистую оболочку шейки матки.










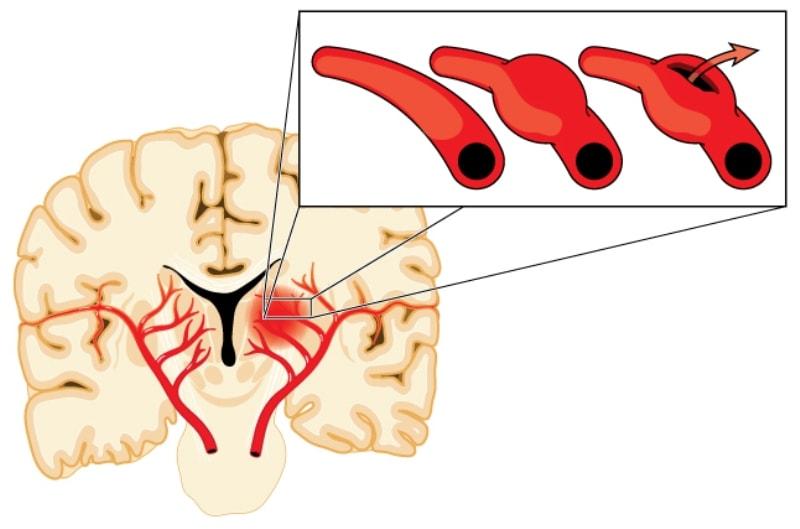



 Затылок может болеть из-за спазма черепных артерий.
Затылок может болеть из-за спазма черепных артерий.








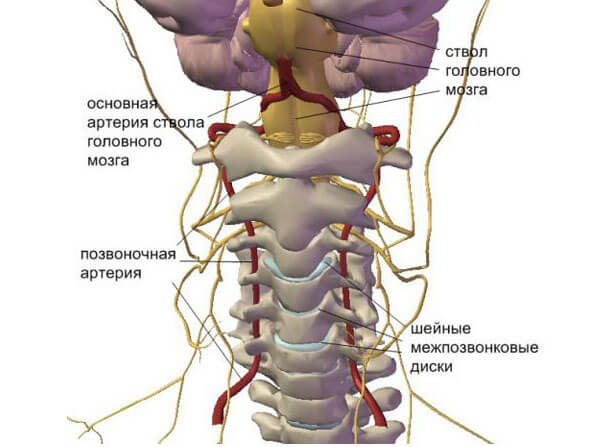
 Если происходит спазм артерий, которые расположены на поверхности или внутри черепа, то у человека возникает острая, пульсирующая боль в затылочной части головы. Эта боль очень быстро, практически стремительно, распространяется на лоб. Любое движение головой делает боль интенсивнее, а вот если человек находится в покое, то неприятное ощущение практически не определяется.
Если происходит спазм артерий, которые расположены на поверхности или внутри черепа, то у человека возникает острая, пульсирующая боль в затылочной части головы. Эта боль очень быстро, практически стремительно, распространяется на лоб. Любое движение головой делает боль интенсивнее, а вот если человек находится в покое, то неприятное ощущение практически не определяется.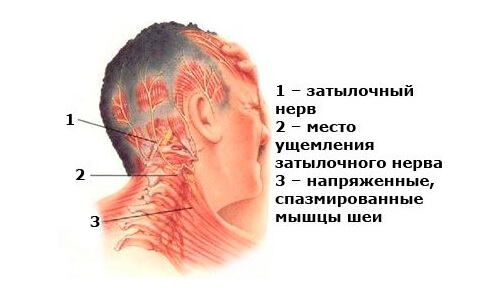
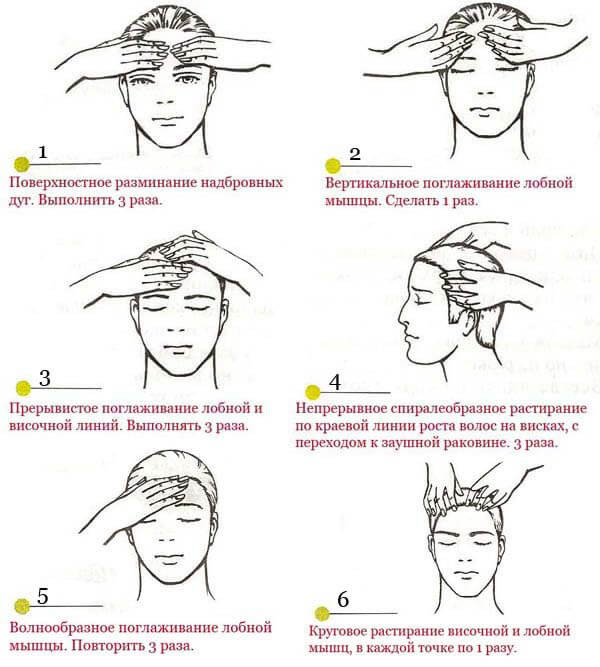 Обратите внимание: при повышенном артериальном давлении и диагностированном шейном спондилезе массаж категорически запрещен.
Обратите внимание: при повышенном артериальном давлении и диагностированном шейном спондилезе массаж категорически запрещен. Чай из мяты. Заварив зеленый чай, нужно добавить к нему столовую ложку сухой мяты (это количество на 1 чашку). При появлении затылочных болей нужно выпить 200 мл такого чая и через 15-20 минут неприятные ощущения исчезнут.
Чай из мяты. Заварив зеленый чай, нужно добавить к нему столовую ложку сухой мяты (это количество на 1 чашку). При появлении затылочных болей нужно выпить 200 мл такого чая и через 15-20 минут неприятные ощущения исчезнут. Загрузка…
Загрузка… 









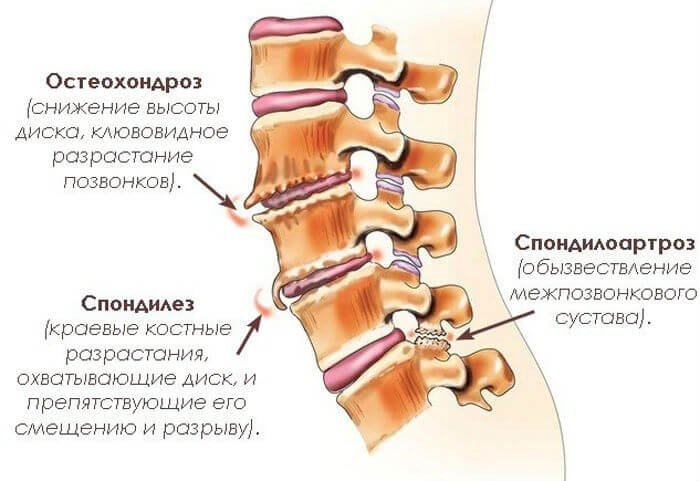
 Остеохондроз. Поскольку патология характеризуется истощением хрящевой ткани позвонков, основными симптомами будут выступать боли не только затылка, но и непосредственно шеи, обостряющиеся при попытке повернуть голову, или произвести осмотр; отмечаются головокружение, диспепсические расстройства, слабость, нарушение зрения, мнимое чувство пелены перед глазами, затуманенность сознания (при более тяжелых стадиях), бледность кожных покровов. Запрокидывание головы назад может стать причиной нарушения координации или обморока. Двигательная активность снижается.
Остеохондроз. Поскольку патология характеризуется истощением хрящевой ткани позвонков, основными симптомами будут выступать боли не только затылка, но и непосредственно шеи, обостряющиеся при попытке повернуть голову, или произвести осмотр; отмечаются головокружение, диспепсические расстройства, слабость, нарушение зрения, мнимое чувство пелены перед глазами, затуманенность сознания (при более тяжелых стадиях), бледность кожных покровов. Запрокидывание головы назад может стать причиной нарушения координации или обморока. Двигательная активность снижается.

 У многих людей, ведущих сидячий образ жизни, болит затылок
У многих людей, ведущих сидячий образ жизни, болит затылок Остеохондроз и шейный спондилез — заболевания шейного отдела позвоночника
Остеохондроз и шейный спондилез — заболевания шейного отдела позвоночника Затылочные головные боли могут быть последствием спазмов сосудов
Затылочные головные боли могут быть последствием спазмов сосудов Сидячая работа сказывается негативным образом на состоянии спины и шеи и вызывает головную боль
Сидячая работа сказывается негативным образом на состоянии спины и шеи и вызывает головную боль Для лечения и профилактики головной боли назначаются массаж и ЛФК
Для лечения и профилактики головной боли назначаются массаж и ЛФК Ортопедическая подушка и матрас
Ортопедическая подушка и матрас Упаковка ампул «Сустагард»
Упаковка ампул «Сустагард» Набор раствора в шприц
Набор раствора в шприц Спондилоартроз – показание к назначению «Сустагарда»
Спондилоартроз – показание к назначению «Сустагарда» Тромбофлебит – возможное побочное действие лекарства
Тромбофлебит – возможное побочное действие лекарства Капсулы аналога Артродок
Капсулы аналога Артродок









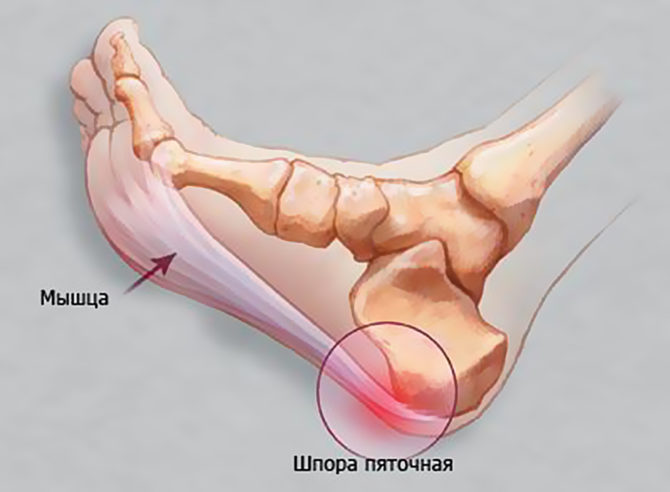
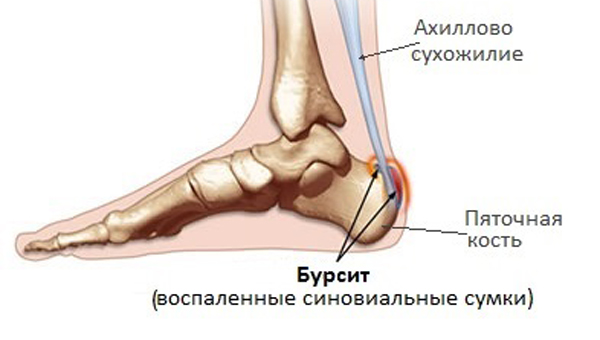



 На ранней стадии патологии основой терапии является обеспечение больной ноге полного покоя. Для этой цели подойдет фиксирующая повязка или ортез. При развитии хронической формы недуга требуется применение особых стелек или бандажей, которые позволяют защитить поврежденную зону от раздражения.
На ранней стадии патологии основой терапии является обеспечение больной ноге полного покоя. Для этой цели подойдет фиксирующая повязка или ортез. При развитии хронической формы недуга требуется применение особых стелек или бандажей, которые позволяют защитить поврежденную зону от раздражения.

 Обследуйтесь перед тем как начинать лечение
Обследуйтесь перед тем как начинать лечение Нестероидные противовоспалительные препараты помогут снять воспаление
Нестероидные противовоспалительные препараты помогут снять воспаление Применение холода уменьшить отёк и покраснение
Применение холода уменьшить отёк и покраснение

 Загрузка…
Загрузка…




























































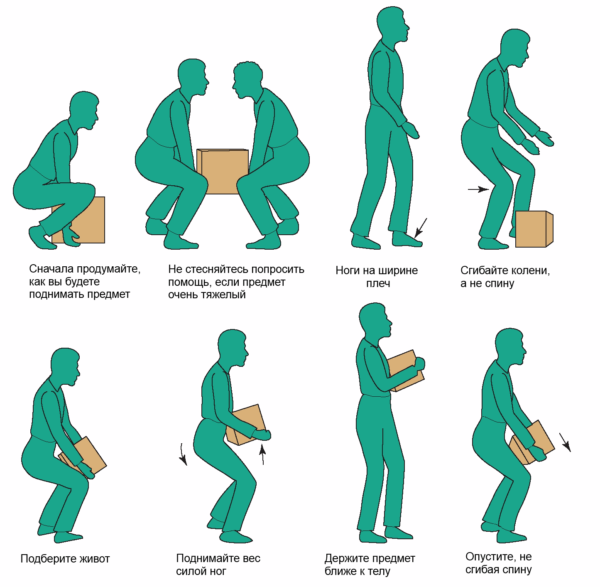











 самолечением – обратитесь в клинику во избежание всякого рода осложнений. Такими проблемами способны стать следующие патологии:
самолечением – обратитесь в клинику во избежание всякого рода осложнений. Такими проблемами способны стать следующие патологии:





 укрепление мышц конечностей, нормализует кровоснабжение и работу легких. Желательно заниматься таким видом спорта в бассейне до 3 раз в неделю по 2 часа. Сначала рекомендуют обращаться за специальной помощью к профессиональному тренеру. Он способен контролировать пациента, чтобы предотвратить возможное ухудшение состояния.
укрепление мышц конечностей, нормализует кровоснабжение и работу легких. Желательно заниматься таким видом спорта в бассейне до 3 раз в неделю по 2 часа. Сначала рекомендуют обращаться за специальной помощью к профессиональному тренеру. Он способен контролировать пациента, чтобы предотвратить возможное ухудшение состояния. из соляного раствора. Для его приготовления нужно добавить в кипяченую воду 1 ст. л. соли на 1 л воды, оставить на полчаса. Очень важно применять этот рецепт для компресса в сочетании с кошмой (овечьей шерстью). Положительный результат лечения в таком случае гарантирован. Следует приложить смоченный в этом растворе кусочек шерсти к воспаленному месту и оставить на 1,5 часа. Можно крепить такой вариант с помощью полотенца либо бинта.
из соляного раствора. Для его приготовления нужно добавить в кипяченую воду 1 ст. л. соли на 1 л воды, оставить на полчаса. Очень важно применять этот рецепт для компресса в сочетании с кошмой (овечьей шерстью). Положительный результат лечения в таком случае гарантирован. Следует приложить смоченный в этом растворе кусочек шерсти к воспаленному месту и оставить на 1,5 часа. Можно крепить такой вариант с помощью полотенца либо бинта.
 такие средства действительно помогают быстро купировать боль, однако это не относится к описываемой в публикации ситуации. Если сорвана спина, в ней уже прогрессирует воспалительный процесс, поэтому согревающие действия способны только усилить неприятные проявления. Аналогичный запрет относится и к посещению бани. При воздействии повышенных температур ситуация только усложниться.
такие средства действительно помогают быстро купировать боль, однако это не относится к описываемой в публикации ситуации. Если сорвана спина, в ней уже прогрессирует воспалительный процесс, поэтому согревающие действия способны только усилить неприятные проявления. Аналогичный запрет относится и к посещению бани. При воздействии повышенных температур ситуация только усложниться.

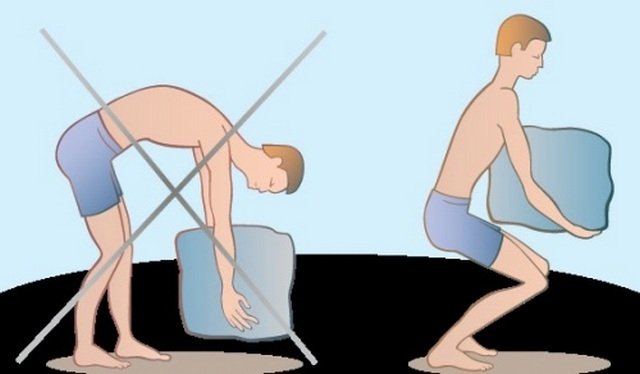






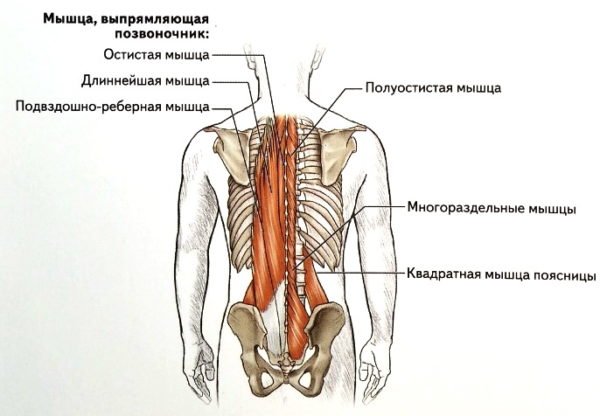
 Позвоночный столб окружен мышцами и хрящами. При нагрузках он прогибается за счет растяжения межпозвоночных тканей, после чего возвращается на место. Неправильное поднятие тяжести способно привести к тому, что мышцы не обеспечивают требующуюся амортизацию. В результате позвонки не возвращаются в исходное положение. Происходит сдавливание дисков и защемление нервных корешков.
Позвоночный столб окружен мышцами и хрящами. При нагрузках он прогибается за счет растяжения межпозвоночных тканей, после чего возвращается на место. Неправильное поднятие тяжести способно привести к тому, что мышцы не обеспечивают требующуюся амортизацию. В результате позвонки не возвращаются в исходное положение. Происходит сдавливание дисков и защемление нервных корешков.





 Народные целители также рекомендуют принимать картофельный сок внутрь. Одну картофелину среднего размера нужно хорошо вымыть и натереть на мелкой терке. Полученную кашицу укладывают в марлю, сложенную в несколько слоев, и отжимают сок. Его смешивают со стаканом свежего кефира. Лечащий состав пьют утром натощак ежедневно на протяжении 10 дней. Затем один день пропускают и продолжают лечение, принимая средство через день. После 10 приемов делают перерыв (48 часов) и переходят на схему: 1 раз в 3 дня. По этой схеме нужно выпить 10 порций напитка. Полный курс лечения занимает 2 месяца. За это время симптомы заболевания станут менее выраженными.
Народные целители также рекомендуют принимать картофельный сок внутрь. Одну картофелину среднего размера нужно хорошо вымыть и натереть на мелкой терке. Полученную кашицу укладывают в марлю, сложенную в несколько слоев, и отжимают сок. Его смешивают со стаканом свежего кефира. Лечащий состав пьют утром натощак ежедневно на протяжении 10 дней. Затем один день пропускают и продолжают лечение, принимая средство через день. После 10 приемов делают перерыв (48 часов) и переходят на схему: 1 раз в 3 дня. По этой схеме нужно выпить 10 порций напитка. Полный курс лечения занимает 2 месяца. За это время симптомы заболевания станут менее выраженными. Рекомендуется использовать давно проверенные народные методы лечения.
Рекомендуется использовать давно проверенные народные методы лечения. Перед проращиванием пшеничных зерен их следует тщательно промыть в теплой кипяченой воде. Затем на плоской поверхности раскладывают увлажненную марлю, сложенную в несколько слоев. На нее выкладывают зерна пшеницы тонким слоем и накрывают их влажной тканью. Лучше всего пшеница прорастает при температуре 22 – 23°С. Необходимо следить, чтобы верхняя ткань была всегда немного увлажненной. Среднее время прорастания пшеницы составляет 48 часов. Признак готовности средства — длина ростков (1 – 2 мм).
Перед проращиванием пшеничных зерен их следует тщательно промыть в теплой кипяченой воде. Затем на плоской поверхности раскладывают увлажненную марлю, сложенную в несколько слоев. На нее выкладывают зерна пшеницы тонким слоем и накрывают их влажной тканью. Лучше всего пшеница прорастает при температуре 22 – 23°С. Необходимо следить, чтобы верхняя ткань была всегда немного увлажненной. Среднее время прорастания пшеницы составляет 48 часов. Признак готовности средства — длина ростков (1 – 2 мм). Из створок фасоли готовят эффективное средство для лечения ревматоидного артрита. На 100 г створок надо взять 1 л воды. Сырье заливают водой, ставят на огонь, доводят до кипения и кипятят на медленном огне 10 минут. Затем жидкость снимают с огня, охлаждают до комнатной температуры и процеживают. Отвар принимают за полчаса до еды трижды в день. Лечение продолжают, пока не исчезнут симптомы заболевания.
Из створок фасоли готовят эффективное средство для лечения ревматоидного артрита. На 100 г створок надо взять 1 л воды. Сырье заливают водой, ставят на огонь, доводят до кипения и кипятят на медленном огне 10 минут. Затем жидкость снимают с огня, охлаждают до комнатной температуры и процеживают. Отвар принимают за полчаса до еды трижды в день. Лечение продолжают, пока не исчезнут симптомы заболевания. Скорлупу 4 куриных яиц нужно тщательно вымыть, удалив пленочку. Продукт просушивают, тщательно перемалывают на кофемолке до порошкообразного состояния. Затем добавляют к нему 3 г лимонной кислоты и употребляют смесь по 2 ст.л. трижды в день после еды.
Скорлупу 4 куриных яиц нужно тщательно вымыть, удалив пленочку. Продукт просушивают, тщательно перемалывают на кофемолке до порошкообразного состояния. Затем добавляют к нему 3 г лимонной кислоты и употребляют смесь по 2 ст.л. трижды в день после еды.
 Хорошо помогает унять боль мазь из сока черной редьки с медом. Корнеплод обладает способностью снимать ревматический отек и выводить лишнюю жидкость из сустава. Она снижает воспаление и уменьшает боль. Благодаря наличию меда биологически активные вещества проникают вглубь тканей и ускоряют их восстановление. В крупном корнеплоде делают воронкообразное углубление и заполняют его наполовину медом. Через несколько часов емкость наполнится соком редьки. Жидкостью смазывают воспаленные суставы несколько раз в день, пока не исчезнут неприятные симптомы.
Хорошо помогает унять боль мазь из сока черной редьки с медом. Корнеплод обладает способностью снимать ревматический отек и выводить лишнюю жидкость из сустава. Она снижает воспаление и уменьшает боль. Благодаря наличию меда биологически активные вещества проникают вглубь тканей и ускоряют их восстановление. В крупном корнеплоде делают воронкообразное углубление и заполняют его наполовину медом. Через несколько часов емкость наполнится соком редьки. Жидкостью смазывают воспаленные суставы несколько раз в день, пока не исчезнут неприятные симптомы.









 Народные средства очень эффективны
Народные средства очень эффективны Эффективно при лечении помогают спиртовые настойки
Эффективно при лечении помогают спиртовые настойки Лекарственные отвары способствует лечению ревматоидного артрита
Лекарственные отвары способствует лечению ревматоидного артрита

