Питание при компрессионном переломе позвоночника: Диета при переломе костей, богатая кальцием — www.wday.ru
Компрессионный перелом позвоночника – причины и лечение всех степеней тяжести травмы
Компрессионный перелом позвоночника – опасное и коварное повреждение. При отсутствии ярких симптомов и сильных болей травмированный человек не идет к врачу для получения своевременной медицинской помощи. Любой компрессионный перелом чреват негативными последствиями, среди которых – проблемы с чувствительностью и паралич.
Компрессионный перелом позвоночника – причины
Чтобы понять, где возможен компрессионный перелом позвоночника, что это такое, следует обратиться к анатомии позвоночного столба. Позвоночник состоит из позвонковых косточек, имеющих тело, семь отростков, дугу и позвонковый канал, в котором находится спинной мозг. При сильном давлении – компрессии – может деформироваться весь позвонок или его части. Компрессия может произойти по таким причинам:
- слабый резкий удар;
- прыжки с высоты;
- ныряние в воду головой вперед;
- удар сверху по голове;
- падение с высоты на прямые ноги или ягодицы;
- неверно распределенная нагрузка в процессе спортивной тренировки;
- резкая смена положения при ударе (автокатастрофа).

Степени компрессионного перелома позвоночника
По силе сложности травмы выделяют три уровня компрессионного перелома:
- Компрессионный перелом позвоночника 1 степени – позвонок деформируется на 20-40% от первоначального размера. Данная травма редко приводит к осложнениям, поддается терапевтическому лечению.
- Перелом 2 степени – сдавливание позвонка вдвое. Поврежденные части позвонка могут сдавить спинной мозг.
- Перелом 3 степени – позвонковая косточка уменьшается больше, чем в два раза. В таком случае оперативное вмешательство является обязательным, но не дает гарантии к полному возвращению утраченных функций.
Компрессионный перелом позвоночника – симптомы
Самым лучшим способом, как определить компрессионный перелом позвоночника, являются аппаратные методы. С помощью КТ, МРТ, рентгена, миелографии и денситометрии можно определить место поражения и влияние травмы на функциональность спинного мозга. При осмотре больного невролог обращает внимание на такие признаки компрессионного повреждения:
При осмотре больного невролог обращает внимание на такие признаки компрессионного повреждения:
- постоянные боли в спине, шее, груди;
- уменьшение подвижности конечностей или ее полное отсутствие;
- боли в разных отделах спины при смене положения;
- слабость в конечностях, ощущение онемения;
- рвота и тошнота;
- отек в области травмы;
- напряжение спинных мышц;
- сложности с вдохом;
- болевые ощущения при пальпации поврежденного участка.
Компрессионный перелом шейного отдела позвоночника
Компрессионный перелом шейного отдела позвоночника врачи называют самым опасным. При сильном повреждении у человека могут отказать конечности и потеряется чувствительность во всем теле ниже уровня перелома. Резкое сильное сдавливание может серьезно повредить спинной мозг и привести к смерти. Данный перелом позвоночника, признаки которого могут совпадать с симптомами повреждений иных отделов позвоночника, отличается резкой болью в шее. Болезненность может распространяться на более нижние отделы, отдавая в руки, сопровождаясь отечностью и ощущением жара в месте травмы.
Болезненность может распространяться на более нижние отделы, отдавая в руки, сопровождаясь отечностью и ощущением жара в месте травмы.
Компрессионный перелом позвоночника грудного отдела
Повреждения грудного отдела относят к редким травмам, потому что шейные и поясничные позвонки являются более слабыми и хуже выдерживают удар. Переломы в этом участке позвоночника чаще вызываются остеопорозом и онкологическими заболеваниями. Повреждения 1 степени длительное время остаются человеком незамеченными – признаки компрессионного перелома позвоночника в грудном отделе проявляют себя слабо. Поврежденный позвонок в течение долгого периода может продолжать функционировать, но при этом он неуклонно разрушается, что однажды проявит себя серьезными осложнениями.
Компрессионный перелом позвоночника поясничного отдела
Компрессионный перелом позвоночника поясничного отдела считается частой патологией. К нему приводят такие ситуации:
- неудачное положение или резкое движение при поднятии и ношении тяжестей;
- прыжок с высоты;
- падение на ягодицы;
- резкий толчок;
- резкий поворот при занятиях спортом.

Риск повреждения может возрастать при наличии остеопороза, онкологических заболеваний или искривления позвоночника. При слабом повреждении болевые ощущения и нарушения неврологического плана могут исчезнуть спустя 3-4 дня. При повреждении средней тяжести необходимо лекарственная терапия и, по показаниям, хирургическое вмешательство или пластика. При сильном множественном или осложненном повреждении необходима операция и долгая реабилитация, что не всегда приводит к полному выздоровлению.
фото2
Компрессионный перелом позвоночника – лечение
Перед тем как лечить компрессионный перелом позвоночника, важно выяснить точное место повреждения и степень деформации позвонка. Лечение носит комплексный характер и состоит из таких мероприятий:
- уменьшение болевого синдрома: при сильных болях применяют новокаиновые блокады и опиаты;
- обездвиживание места травмы;
- лекарственная терапия для восстановления деятельности мышц, ускорения заживления поврежденных мест, снятия воспаления, улучшения работы нервных волокон;
- восстановление позвонка хирургическим путем;
- вертебропластика и кифопластика;
- физиотерапия;
- массаж;
- лечебная гимнастика.

Фиксация места повреждения может длиться до 3 месяцев, что зависит от скорости восстановления травмированных сегментов и возвращения утраченных функций. Иногда может потребоваться несколько операций, прежде чем позвонок приобретет правильную форму. После снятия фиксирующих приспособлений наступает длительный период реабилитации. Если же при травме был сильно поврежден спинной мозг, восстановить двигательные способности и чувствительность бывает очень сложно. Если лечебные мероприятия не приводят к желаемому результату, человек может получить инвалидность.
Перелом позвоночника – первая помощь
Первая помощь при переломе позвоночника – это максимально обездвижить человека. При автокатастрофах небезучастные люди спешат любыми путями вытащить пострадавших из машины. Так поступать нельзя, потому что при наличии перелома позвоночника можно нарушить спинной мозг. В подобных случаях лучше дождаться приезда спасателей или врачей скорой помощи.
При подозрении на травму позвоночника больного укладывают на жесткие носилки и везут в больницу. Если предполагается компрессионный перелом шейного отдела позвоночника, то необходимо зафиксировать шею воротником Шанца или жесткими мешочками. При подозрении на перелом позвонков в области груди и поясницы больного кладут на спину, а под поврежденный участок подкладывают валик. Если травмирован копчик, то пациента кладут на живот.
Если предполагается компрессионный перелом шейного отдела позвоночника, то необходимо зафиксировать шею воротником Шанца или жесткими мешочками. При подозрении на перелом позвонков в области груди и поясницы больного кладут на спину, а под поврежденный участок подкладывают валик. Если травмирован копчик, то пациента кладут на живот.
Физиотерапия при компрессионном переломе позвоночника
Если у человека перелом позвоночника, что делать должен сказать доктор на основании полного обследования и наблюдений. На второй стадии терапии, когда врач разрешит пациенту двигаться, вспомогательную роль в лечении начнет играть физиотерапия. С ее помощью можно ускорить восстановление нервов, мышц и костных тканей. В реабилитации после переломов применяют такие физиотерапевтические методы:
- УВЧ. Его используют для снижения болей, снятия отечности и улучшения циркуляции крови.
- Электрофорез. С его помощью насыщают пораженный участок необходимыми веществами и лекарственными препаратами: солями кальция, Эуфиллином, никотиновой кислотой.
 Может применяться для обезболивания.
Может применяться для обезболивания. - Миостимуляция. Используется для улучшения деятельности мышц.
- Парафиново-озокеритные сеансы. Помогают улучшить состояние мышц.
- УФО. Используется для уничтожения вредной микрофлоры.
- Бальнеотерапия. Используется для снижения болевых ощущений, улучшения кровообращения, снятия мышечных зажимов.
- Магнитотерапия. С ее помощью снимают болевые ощущения, ускоряют восстановление.
Компрессионный перелом позвоночника – операция
Операция при компрессионном переломе позвоночника показана в случае сильной деформации позвонка со сдавливанием нерва, при переломах позвонка, наличии обломков. При повреждениях средней тяжести используются такие виды оперативных вмешательств:
- Вертебропластика. Сквозь разрез в коже в позвонок вводят иглу со специальным цементом, что позволяет укрепить сегмент.
- Кифопластика. В позвонок помещают баллончик, с помощью которого восстанавливают форму позвонка.
 Из реконструированного позвонка удаляют баллончик, а полость заливают цементом.
Из реконструированного позвонка удаляют баллончик, а полость заливают цементом.
При сильных травмах применяют такие методы хирургического вмешательства, как:
- Классическая хирургия: удаление отломков, фиксация позвонка.
- Спондилодез. Металлическими фиксаторами или пластинами поврежденный позвонок крепится к соседним.
- Имплантация. Замена травмированного позвонка на искусственный.
- Трансплантация. Разрушенные части позвоночника заменяются другими из костей тела человека.
Питание при компрессионном переломе позвоночника
Для ускорения заживления и восстановления поврежденных функций рекомендуется подкорректировать рацион питания. Его следует насытить продуктами, содержащими кальций, магний и цинк: пшеничные отруби, семена, орехи, гречка, нешлифованный рис, овсянка. Следует исключить жирные и консервированные продукты, а также продукты, вымывающие кальций: сладости, лимонад, пиво, большое количество кофе, чрезмерное употребление арбузов и цитрусовых.
Полезно употреблять следующие витамины при переломе позвоночника: витамин С, группы В, витамин Д и К. Они находятся в таких продуктах: печень, яйца, кукуруза, сметана, облепиха, морская рыба, киви, шиповник. Чтобы получить необходимое количество витаминов и минералов полезно принимать мультивитаминные комплексы: Остео Санум, Витрум Остеомаг, Энджой NT.
Компрессионный перелом позвоночника – реабилитация
Реабилитация после компрессионного перелома позвоночника может растянуться до двух лет. Конкретный период выздоровления зависит от силы повреждения, возраста пациента, особенностей организма и проведенного лечения. При неосложненном переломе первые лечебные упражнения и дыхательную гимнастику назначают уже спустя неделю. Постепенно упражнения усложняют, добавляют физиотерапевтические процедуры и массаж. Хорошую эффективность имеет лечение в санаториях.
При сложных повреждениях проведение реабилитационных мероприятий должно проходить с точным соблюдением рекомендаций доктора. Пациент выполняет изначально самые простые упражнения, готовясь к сидению и ходьбе. Правильное и систематическое выполнение всех реабилитационных мероприятий помогает быстрее восстановить все функции и вернуться к обычной жизни.
Пациент выполняет изначально самые простые упражнения, готовясь к сидению и ходьбе. Правильное и систематическое выполнение всех реабилитационных мероприятий помогает быстрее восстановить все функции и вернуться к обычной жизни.
Корсет при компрессионном переломе позвоночника
Гипсовый корсет после компрессионного перелома позвоночника накладывают сразу в стационаре после прохождения начального курса реабилитации. Его функция заключается в удержании позвонков в физиологически правильном положении. После выписки 3-4 месяца пациенту необходимо носить жесткий корсет на металлопластиковой основе, его покупают в аптеках. Когда перелом полностью срастется и образуется костная мозоль жесткий корсет можно поменять на эластичный – в нем получается более свободно двигаться и наклоняться.
ЛФК при компрессионном переломе позвоночника
Лечебные упражнения при компрессионном переломе позвоночника обязательны на всем этапе реабилитационных мероприятий. Сначала они состоят из дыхательных упражнений, к которым позже добавляются простейшие действия: поднять ногу, руку, повернуть голову. Лечебная гимнастика выполняется под наблюдением врача. Упражнения призваны подготовить позвоночник к нагрузкам и восстановить двигательные функции и работоспособность нервной системы.
Лечебная гимнастика выполняется под наблюдением врача. Упражнения призваны подготовить позвоночник к нагрузкам и восстановить двигательные функции и работоспособность нервной системы.
Массаж при компрессионном переломе позвоночника
Физкультура даст больший эффект, если ее дополнять массажем. По показаниям массаж начинают делать на 3 сутки после того, как случился перелом позвоночника. Выполнять его должен специалист, знающий специфику травм позвоночника. Для лечения позвоночных травм применяется массаж с классическими, точечными и рефлекторными компонентами. На 1 этапе делается легкий массаж со стимуляцией отдельных зон. На 2-м и 3-м этапе массаж удлиняют, а используемые приемы расширяют.
Перелом позвоночника – последствия
Последствия компрессионного перелома позвоночника могут проявить себя спустя время после травмы. К негативным последствиям перелома относятся:
- нестабильность позвонковых сегментов;
- посттравматический остеохондроз;
- развитие дегенеративных процессов;
- грыжи и протрузии;
- кифосколиоз;
- снижение чувствительности в теле ниже поврежденного позвонка;
- паралич.

Правильное и эффективное питание при переломах – Дисо Нутримун
К сожалению, от переломов не застрахован никто. Этот вид травм приносит много страданий и неудобств, а восстановительный период может растянуться на долгие месяцы. Быстрее вернуться к обычной жизни помогает правильное питание после перелома.
Перелом — это полное или частичное разрушение кости. Он становится результатом чрезмерной нагрузки или следствием снижения прочности костей из-за некоторых заболеваний и возрастных изменений, приводящих к снижению плотности костной ткани — остеопорозу.
Механизм восстановления кости после перелома
Кость состоит из минеральных (кальций, фосфор, микроэлементы) и органических (коллаген) веществ. Минеральные компоненты обеспечивают прочность, а органические — эластичность структуры.
При переломе повреждается не только сама кость, но и окружающие ткани: мышцы, связки, сосуды, нервные волокна. Это усложняет и продлевает восстановление.
Это усложняет и продлевает восстановление.
Наш организм способен обеспечивать самостоятельное заживление повреждённых тканей. В результате этого процесса образуется новая ткань, так называемая костная мозоль.
Механизм образования костной мозоли основан на клеточном делении надкостницы, эндоста (внутренняя часть костномозгового канала трубчатой кости), костного мозга и сосудистой оболочки.
Скорость восстановления зависит от индивидуальных особенностей человека: возраста, состояния здоровья, образа жизни.
Ускорить заживление тканей при переломах костей помогает правильное питание.
Дисо Нутримун
Белок для лечения и реабилитации
Легкоусвояемая, не имеющая вкуса белковая смесь, источник белков и необходимых организму аминокислот для борьбы с болезнями, восстановления после травм, болезней и операций.
ПодробнееЧто есть при переломах?
Благодаря правильному питанию улучшается общее состояние организма, ускоряется восстановление мышечной и костной ткани. Обогащённая полезными макро- и микроэлементами пища способствует скорейшему выздоровлению.
Обогащённая полезными макро- и микроэлементами пища способствует скорейшему выздоровлению.
Питание при переломе руки, ноги, позвоночника или рёбер не отличается. Главная цель – получить полный объём необходимых для восстановления питательных веществ.
Список продуктов:
- Белок – рыба, яйца, молоко, постные сорта мяса, Нутримун;
- Кальций – молочные продукты, рыба (сардина и лосось), спаржа, морковь, морская капуста, брокколи, сельдерей, земляника, крыжовник, виноград, смородина и вишня;
- Витамин D – рыбий жир, рыба (треска и палтус), яичный желток, растительное масло, печень;
- Витамин С – сладкий болгарский перец, апельсин, лимон, лайм, грейпфрут, мандарины;
- Bитамин K – говядина, телятина, помидоры, зеленый горошек, морковь, земляника, цветная капуста;
- Фолиевая кислота и витамин В6 — зелёные листовые овощи, брокколи и брюссельская капуста, морепродукты, печень, яйца, семена подсолнечника;
- Цинк – продукты животного происхождения, в первую очередь рыба, семена подсолнечника, тыква, бобовые;
- Фосфор – икра осетровых, бобовые, сыры, говяжья печень, яичный желток, гречка, овсянка, тыква и грецкие орехи.
 ;
; - Калий – курага, молоко, кефир, сметана и др. молочные продукты.
Дисо Нутримун
Белок для лечения и реабилитации
Легкоусвояемая, не имеющая вкуса белковая смесь, источник белков и необходимых организму аминокислот для борьбы с болезнями, восстановления после травм, болезней и операций.
ПодробнееБелок
При повреждении тканей в результате перелома кости организм теряет большое количество белка. Если потери не восполнять за счёт пищи, организм будет расходовать белки собственных тканей, в первую очередь мышечной. Процесс реабилитации существенно замедлится.
В диету следует включать продукты питания содержащие достаточное количество полноценного белка: рыбу, яйца, молоко, постные сорта мяса.
Поскольку во время ограниченной физической активности приходится снижать калорийность рациона питания, нужно обязательно включать в рацион дополнительное количество легкоусвояемого белка за счёт использования специализированных продуктов – СБКС.
Это необходимо ещё и потому, что при малоподвижном образе жизни нередки функциональные нарушения со стороны системы пищеварения и простое увеличение объёма пищи не является решением проблемы.
Необходимо также позаботиться о профилактике витаминной и микроэлементной недостаточности.
Очень полезны витаминные напитки на основе молока, например энергетический ягодный смузи. В день рекомендуется выпивать по стакану такого коктейля.
Кальций
Кальций служит строительным материалом для костей. Если его достаточно, процесс заживления проходит быстро.
Источником кальция являются молочные продукты, рыба (сардина и лосось), а также ряд продуктов растительного происхождения. В последних кальция не так много, но они содержат вещества, которые способствуют его наилучшему усвоению. Это спаржа, морковь, морская капуста, брокколи, сельдерей, земляника, крыжовник, виноград, смородина и вишня.
Продукты питания с высоким содержанием кальция
| Название продукта | Содержание в 100 г, мг | Суточная потребность,% |
|---|---|---|
| Кунжут | 1474 | 147 |
| Сыр «Пармезан» | 1184 | 118 |
| Молоко сухое нежирное | 1155 | 116 |
| Сыр «Голландский», «Пошехонский», «Чеддер» | 1000 | 100 |
| Семена подсолнечника | 367 | 37 |
| Соя (зерно) | 348 | 35 |
| Миндаль | 273 | 27 |
| Петрушка (зелень) | 245 | 25 |
| Укроп (зелень) | 223 | 22 |
Витамины
Витамин D
Cпособствует усвоению кальция и росту костной ткани. Его источники: рыбий жир, рыба (треска и палтус), яичный желток, растительное масло, печень.
Его источники: рыбий жир, рыба (треска и палтус), яичный желток, растительное масло, печень.
Витамин С
Помогает восстановить соединительную ткань. Самые большие запасы его в сладком болгарском перце и цитрусовых.
Витамин K
Помогает в регуляции свертывания крови путем транспортировки кальция по организму. Содержится в говядине, телятине, помидорах, зеленом горошке, моркови, землянике, цветной капусте;
Фолиевая кислота и витамин В6 (пиридоксин)
нужны для формирования коллагеновой структуры кости. Фолиевая кислота содержится в зелёных листовых овощах, брокколи и брюссельской капусте, печени. Основные источники пиридоксина: морепродукты, печень, яйца, семена подсолнечника.
Цинк
Задача цинка – ускорить рост костной мозоли при переломе. Получить его можно из продуктов животного происхождения, в первую очередь рыбы. Цинк также содержится в семенах подсолнечника, тыквы, бобовых.
Фосфор
Фосфор, как и кальций, участвует в обменных процессах и способствует росту костей, в том числе при переломах. Его недостаток может привести к хрупкости костной ткани. Фосфор организм получает из икры осетровых, бобовых, сыра, говяжьей печени и яичного желтка. Он содержится в гречке и овсянке, тыкве и грецких орехах.
Его недостаток может привести к хрупкости костной ткани. Фосфор организм получает из икры осетровых, бобовых, сыра, говяжьей печени и яичного желтка. Он содержится в гречке и овсянке, тыкве и грецких орехах.
Калий
Участвует в регенерации костной ткани при переломах. Калием особенно богата курага и молочные продукты.
Общие принципы питания при переломах
- Суточный объём пищи делят на 5-6 частей.
- Количество выпиваемой жидкости – около 2 литров в день.
- В рацион включают продукты, богатые белком, кальцием, калием, фосфором.
- Из-за снижения физической нагрузки необходимо следить за калорийностью рациона, ограничивать поступление простых углеводов и тугоплавких жиров животного происхождения.
- Хорошей дополнительной помощью при переломе станут назначенные врачом препараты, содержащие витамины и микроэлементы.
Питание при переломе ноги, позвоночника
При переломах нижних конечностей, а тем более при переломах позвоночника резко снижается физическая активность, а следовательно и энергозатраты организма.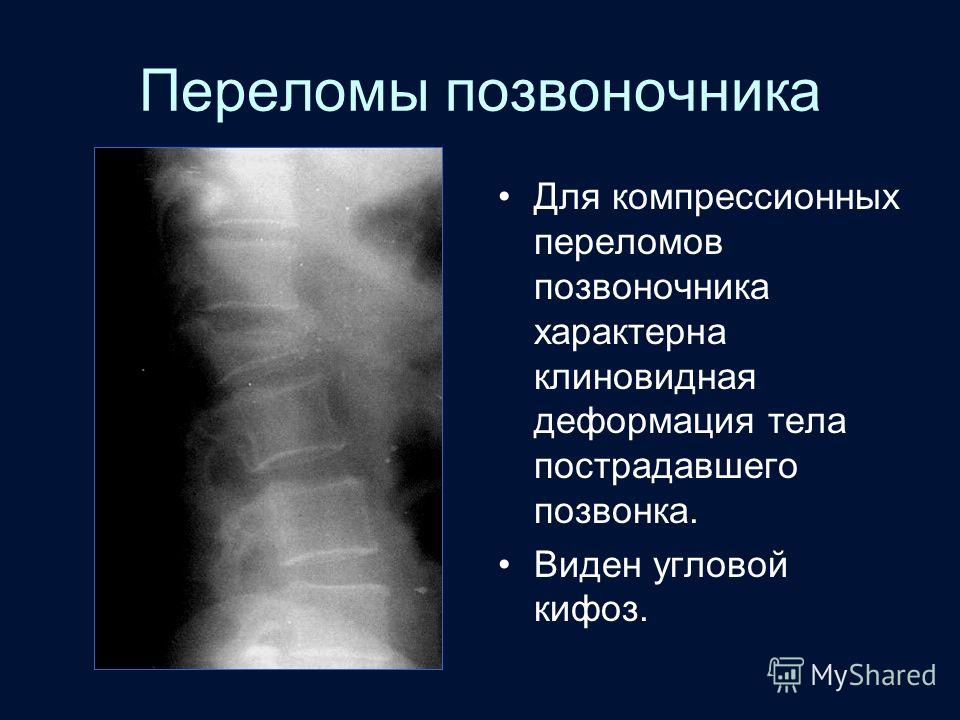
В таком случае важно следить, чтобы пища была полноценной по составу, а её энергетическая ценность соответствовала энергозатратам. Калорийность рациона снижают за счёт снижения потребления быстрых углеводов и жиров.
На заметкуПри постельном режиме следует быть аккуратнее с солёной, копчёной, маринованной пищей. Она содержит много соли, которая вызывает задержку жидкости в организме и отёки.
Питание при переломе рёбер
Объёмные порции могут вызвать дискомфорт во время приёма пищи – стоит сократить их размер. Чтобы получить все необходимые питательные вещества, увеличьте количество приёмов пищи до 6-7 раз в день.
Обязательно завтракайте, а последний перекус устраивайте за 2-3 часа до сна. Если вы привыкли к другому режиму питания, при переломе меняйте его постепенно.
Питание при переломе костей рук
Перелом руки — один из самых распространённых. Больной ограничен в некоторых движениях, но в целом сохраняет активность.
При ведении привычного образа жизни калорийность рациона можно не пересматривать.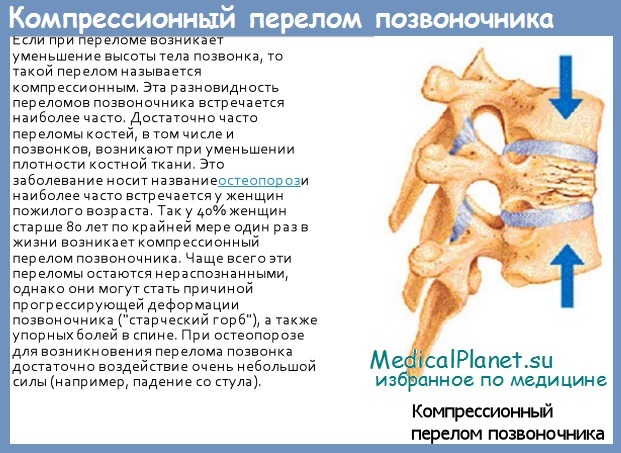 Увеличьте время пребывания на воздухе: под воздействием солнечных лучшей в коже вырабатывается витамин D, который способствует скорейшему выздоровлению.
Увеличьте время пребывания на воздухе: под воздействием солнечных лучшей в коже вырабатывается витамин D, который способствует скорейшему выздоровлению.
Продукты, которые замедляют срастание костей
Наряду с полезными продуктами, необходимыми для ускорения срастания костей после перелома, есть и те, которые замедляют выздоровление.
На первом месте в списке вредностей стоит алкоголь. Он нарушает процесс формирования костной мозоли, способствует разрушению нервных связей. К тому же, в состоянии алкогольного опьянения легко упасть и получить новую травму.
Список продуктов которые стоит исключить:
- алкоголь;
- полуфабрикаты;
- копченая, острая, соленая пища;
- крепкий кофе и чай;
- жирная пища;
- сладкие газированные напитки.
Помощь специалиста
Общие рекомендации по питанию после перелома даст лечащий врач. Если необходимо серьёзно пересмотреть режим и рацион питания — обратитесь за помощью к диетологу. Он рассчитает необходимое именно вам количество макро- и микронутриентов, порекомендует продукты, которые ускорят излечение.
Он рассчитает необходимое именно вам количество макро- и микронутриентов, порекомендует продукты, которые ускорят излечение.
Восстановление при травме зависит от ее тяжести, но успешное лечение, безусловно, связано с выполнением рекомендаций врача, в том числе касающихся правильного питания и здорового образа жизни.
Содержание данной статьи предназначено только для общей информации и не должно рассматриваться в качестве замены медицинских советов вашего лечащего врача или другого специалиста из сферы здравоохранения. ООО «ЦРЛ» (Интернет-магазин «Дисо» «Нутримун») не несет ответственности и не может быть привлечено к таковой за любой диагноз, который может поставить пользователь на основании содержания данного сайта. Всегда обращайтесь за консультацией к вашему врачу, если у вас возникают опасения по поводу вашего здоровья.
Реабилитация после компрессионного перелома позвоночника у пожилых
Компрессионный перелом — это повреждение, вызванное чрезмерной нагрузкой на грудной, поясничный или шейный отдел позвоночника. Его причиной может стать падение, в том числе на ноги, так как кости у пожилых людей достаточно хрупкие.
Его причиной может стать падение, в том числе на ноги, так как кости у пожилых людей достаточно хрупкие.
Основные методы реабилитации и ее необходимость после переломов
Организм пожилого человека считается «изношенным», и ему сложнее восстановиться, чем молодому. Поэтому лечение после перелома надо начинать незамедлительно. Оно может быть консервативным, а в тяжелых случаях требуются операции. Следующий важный этап — реабилитация. Она необходима, чтобы пациент смог вернуться к привычному образу жизни и избежал травм в будущем, насколько это возможно. Восстанавливаться можно как в стационаре, так и дома, но под обязательным контролем врача.
К наиболее популярным методам относятся:
- Лечебная физкультура. При отсутствии противопоказаний можно посещать бассейн, так как плавание укрепляет позвоночник. Также показаны простые пешие прогулки.
- Физиопроцедуры.
- Массаж и мануальная терапия.

- Диета. Правильный рацион позволит восполнить дефицит необходимых организму витаминов и микроэлементов, например, кальция, белка, цинка, витамина D и др.
- Лечение остеопороза. Укрепив кости, можно избежать рецидивов.
При своевременном лечении и грамотной реабилитации пожилой пациент сможет вернуться к привычному образу жизни через 1,5-2 года.
ЛФК после компрессионного перелома позвоночника
Лечебная физкультура — обязательный метод реабилитации при компрессионном переломе. Цели ЛФК:
- Укрепить мышечный корсет.
- Снять мышечное напряжение.
- Восстановить функции и работоспособность внутренних органов, нормализовать работу кровеносной, пищеварительной и других систем.
- Активизировать обмен веществ, сократив тем самым риск атрофии мышц и увеличив скорость заживления тканей.
- Повысить тонус всего организма.
- Повысить подвижность позвоночника.

- Научить пациента правильно распределять нагрузку при поднятии тяжестей, то есть избежать повторных травм.
- Нормализовать координацию движения.
- Скорректировать осанку.
- Вернуть пациенту хорошее самочувствие.
Главное правило ЛФК: нагрузка должна наращиваться постепенно. Начинать следует с дыхательной гимнастики и общих упражнений, а затем увеличивать число повторов и вводить новые более сложные упражнения.
Массаж после перелома позвоночника
Комплексная полноценная реабилитация невозможна без массажа. Цели процедуры:
- Снизить боль и мышечное напряжение.
- Активизировать поврежденные ткани, ускорить обменные процессы, кровоток и скорость заживления тканей.
- Укрепить мышцы и связки, сохранить эластичность связок.
- Предупредить деформацию суставов.
- Увеличить двигательную активность.
Массаж должен выполнять только профессионал с опытом работы: он сможет подобрать методику в зависимости от тяжести повреждения, общего состояния пациента, стадии реабилитации и поврежденного отдела позвоночника. Как и в случае с ЛФК, первые процедуры длятся 2-3 минуты, а затем длительность массажа постепенно увеличивается до получаса.
Как и в случае с ЛФК, первые процедуры длятся 2-3 минуты, а затем длительность массажа постепенно увеличивается до получаса.
Физиотерапия после переломов
Регулярные физиопроцедуры позволяют нормализовать кровоток, избавиться от отеков, спазмов, напряжения, укрепить мышцы, улучшить микроциркуляцию, снизить болевой синдром и ускорить процесс заживления.
Важно, чтобы процедуры подбирал врач. К самым эффективным методам относят УВЧ-терапию, магнитотерапию, электрофорез, лечение ультразвуком. Лучше всего комбинировать их.
Восстановление рекомендуется проводить под контролем специалиста, особенно если речь идет о позвоночнике — «стержне» всего тела. Реабилитация после перелома позвоночника в центре «Благополучие» позволит вам или вашим близким вернуть привычное качество жизни в максимально короткие сроки и в комфортной обстановке.
Компрессионный перелом позвоночника – Клиника «Ноосфера»
Компрессионный перелом относится к очень опасной травме позвоночника. Происходит сдавливание одного или сразу нескольких позвонков, что приводит к разрыву костной ткани. Обычно с такой травмой можно столкнуться после падения со значительной высоты или во время столкновения автомобиля. Но порой перелом компрессионного характера может возникать из-за чрезмерной нагрузки, когда человек работает с большими весами, а также при нарушении плотности самих костей.
Происходит сдавливание одного или сразу нескольких позвонков, что приводит к разрыву костной ткани. Обычно с такой травмой можно столкнуться после падения со значительной высоты или во время столкновения автомобиля. Но порой перелом компрессионного характера может возникать из-за чрезмерной нагрузки, когда человек работает с большими весами, а также при нарушении плотности самих костей.
Такие переломы чаще затрагивают грудной или поясничный отдел позвоночника. И медлить с лечением нельзя, иначе потом возникнет необходимость оперативного вмешательства. В последнее время данный вид травмы помолодел и может возникать во время занятий спортом на фоне работы с большими весами.
Симптомы
Распознать эту травму можно по определенным признакам, главным из которых является боль интенсивного характера, затрагивающая область всей спины. О компрессионном переломе также свидетельствуют следующие симптомы:
- выраженный болевой синдром в момент получения травмы;
- онемение, слабость верхних и нижних конечностей;
- подвижность позвоночника становится ограниченной;
- боль носит опоясывающий характер, отдающий в ноги либо руки;
- дискомфорт в спине появляется при выдохе или вдохе;
- усиливается общая слабость организма;
- повышается утомляемость человека.

Такие симптомы явно указывают на то, что произошел компрессионный перелом. Диагноз подтверждается, если при надавливании на ось позвоночника возникает неприятная болезненность.
Последствия
В некоторых случаях, когда речь идет о небольшой травме, такой перелом может протекать без конкретных симптомов. И человек может даже не догадываться о том, что ходит с переломом позвоночника. Учитывая, что не предпринимаются никакие лечебные меры, поврежденный участок начинает неправильно сращиваться.
Это в последующем приводит к нестабильности позвонков и стенозу позвоночного канала, а также к серьезным расстройствам неврологического характера. Если при этом травмированный участок оказывает давление на нервные окончания, может развиваться радикулит или остеохондроз. К остальным возможным последствиям можно отнести:
- искривление позвоночника;
- кифотическая деформация;
- смещение межпозвонкового диска;
- сдавливание спинного мозга.

И если ситуация заходит слишком далеко, то может возникнуть паралич конечностей.
Диагностика
Боль в спине не обязательно означает, что речь идет о компрессионном переломе позвонка. Чтобы правильно определить причину недомогания, нужно комплексное обследование. Врач клиники Ноосфера внимательно осмотрит, опросит пациента и определит, насколько опасен перелом, если он есть. Врач поставит точный диагноз с помощью следующих методов диагностики:
- МРТ. Магнитно-резонансная томография
- Ультразвуковое исследование (УЗИ)
- Лабораторные исследования
Лечение
Перелом позвоночника компрессионного вида лечится консервативным путем и только в случае осложнения может применяться оперативное вмешательство. В клинике «Ноосфера» используются эффективные методы и новейшие технологии, позволяющие избежать хирургического способа лечения.
На время консервативной терапии травмированный участок надежно фиксируется. Это облегчает этап последующей реабилитации. Наши специалисты стараются полностью восстановить поврежденную структуру позвоночника, чтобы тем самым вернуть нарушенную подвижность.
Это облегчает этап последующей реабилитации. Наши специалисты стараются полностью восстановить поврежденную структуру позвоночника, чтобы тем самым вернуть нарушенную подвижность.
Терапия подбирается только в индивидуальном порядке. Так как обязательно учитывается возраст пациента, особенности его организма и сложность самого перелома. Полный терапевтический курс состоит из следующих процедур:
- Резонансно-волновая ДМВ терапия
Резонансно-волновая терапия – метод лечебного воздействия на водную среду организма низкоинтенсивными высокочастотными электромагнитными волнами.
- Уколы ферматрона
Внутрисуставные уколы ферматрона – это эффективный метод лечения различных заболеваний опорно-двигательного аппарата посредством введения в пораженный сустав лекарственного препарата (хондропротектора).
- Реабилитация на тренажёре Thera-Band
Лечение позвоночника и суставов при помощи тренажёра Thera-Band вернет подвижность конечностей за короткий период времени без дорогостоящего лечения в специализированных санаториях.
- Блокада суставов и позвоночника
Блокада суставов – это вид медикаментозного лечения позвоночника и суставов, направленный на купирование острой боли, снятие воспалений и мышечных спазмов.
- Медикаментозное лечение
Медикаментозное лечение суставов и позвоночника в клинике «Ноосфера» применяется в широком спектре и в комплексе с физиотерапией. Внутрисуставные инъекции, блокады и капельницы.
Помимо компрессионного перелома, в нашей клинике «Ноосфера» занимаются лечением его последствий. В итоге удается справиться с такими проблемами как:
- избавить человека от сильных болей в спине;
- вернуть силу ослабленным мышцам;
- восстановить нарушенную подвижность позвоночника;
- нормализовать кровообращение в костной ткани;
- укрепить мышечный корсет в области спины.
Всего этого можно добиться при помощи специально подобранных процедур. Важно, что даже после завершения лечения, наши врачи остаются на связи с пациентами.
Реабилитация
Если все-таки при компрессионном переломе пришлось воспользоваться хирургическим вмешательством, немаловажным этапом становится реабилитация. Помочь восстановиться после операции также можно в нашей клинике.
Пациенту будет подобран комплекс лечебных процедур, которые смогут восстановить все поврежденные участки позвонков. В итоге человек через некоторое время снова возвращается к привычной активной жизни.
Профилактика
Чтобы в последующем не столкнуться с таким переломом, следует заботиться о костной системе и стараться ее укреплять. После 40 лет ежегодно проходите диагностику, чтобы определить состояние костей. Для этого нужно регулярно заниматься спортом. Лучшей активностью считается:
- умеренный бег;
- занятия фитнесом;
- плавание;
- танцы.
Как можно чаще гулять на свежем воздухе под солнцем, чтобы организм получал необходимую дозировку витамина D. Для того чтобы укрепить костную систему, следует нормализовать питание. Ежедневное меню должно быть обогащено продуктами, содержащими большое количество кальция. Это сыр и сметана, натуральный творог, миндаль, зелень и рыба. Восстановить плотность костной ткани помогут грецкие орехи, бананы, а также зерновые продукты. Полезно употреблять бобовые, сельдерей и морепродукты.
Ежедневное меню должно быть обогащено продуктами, содержащими большое количество кальция. Это сыр и сметана, натуральный творог, миндаль, зелень и рыба. Восстановить плотность костной ткани помогут грецкие орехи, бананы, а также зерновые продукты. Полезно употреблять бобовые, сельдерей и морепродукты.
Откажитесь от сигарет, крепкого чая, кофе, какао, шоколада, алкогольных и газированных напитков. Реже употребляйте маргарин, масло, майонез.
Травмы и заболевания позвоночника Остеопороз
Остеопороз – (греч. «остеон» – кость, «порос» – пора) – дословно означает «пористая кость». Это заболевание, характеризующееся снижением прочности кости и повышающее риск переломов Отличают также остеопению – умеренное снижение плотности кости, менее выраженное, чем при остеопорозе. В среднем у каждой третьей женщины и у каждого пятого мужчины в течение жизни случается перелом, обусловленный остеопорозом. Учитывая возраст, сопутствующие заболевания, сложности при проведении операции и дальнейшей реабилитации, некоторые остеопоротические переломы могут явиться причиной смерти. Так, после перелома шейки бедра 23% пациентов погибают в течение года [7].
Так, после перелома шейки бедра 23% пациентов погибают в течение года [7].
Классификация и факторы риска остеопороза
Ключевая проблема, возникающая при остеопорозе – увеличение риска переломов и уменьшение силы, необходимой для травматического повреждения кости.
Классификация остеопороза
- Постменопаузальный (1 тип)
- Сенильный (2 тип)
- Идиопатический
- Заболеваниях эндокринной системы
- Ревматических заболеваниях
- Заболеваниях органов пищеварения
- Заболеваниях почек
- Генетических заболеваниях и т.д.
|
Модифицируемые |
Немодифицируемые |
|---|---|
| |
|
|
|
|
|
|
|
|
| |
| |
|
 к. клинически потеря костной ткани не сопровождается какими-либо симптомами. Характерные проявления остеопороза – переломы, возникшие при минимальной травме. Такого рода воздействием может оказаться падение с высоты собственного роста, подъем тяжести, резкий наклон вперед. Наиболее частая локализация остеопоротического перелома – кости предплечья, тела позвонков в грудном и поясничном отделах позвоночника, шейка бедренной кости. Однако переломы позвонков не всегда сопровождаются яркими симптомами, особенно если деформация кости происходит постепенно. Поэтому золотым стандартом диагностики остеопороза является денситометрия.
к. клинически потеря костной ткани не сопровождается какими-либо симптомами. Характерные проявления остеопороза – переломы, возникшие при минимальной травме. Такого рода воздействием может оказаться падение с высоты собственного роста, подъем тяжести, резкий наклон вперед. Наиболее частая локализация остеопоротического перелома – кости предплечья, тела позвонков в грудном и поясничном отделах позвоночника, шейка бедренной кости. Однако переломы позвонков не всегда сопровождаются яркими симптомами, особенно если деформация кости происходит постепенно. Поэтому золотым стандартом диагностики остеопороза является денситометрия.- Препараты, препятствующие разрушению костной ткани (бисфосфонаты, кальцитонин, эстрогены (и их аналоги).
- Препараты, стимулирующие образование костной ткани (паратиреоидный гормон)
- Препараты. Оказывающие комбинированное действие на костную ткань (витамин D, стронция ранелат)
- Образовательные программы
- Физические упражнения
- Применение брейсов
 Комплекс упражнений подбирается учитывая специфику развития заболевания. Так, по некоторым данным, специфические комплексы упражнений с акцентом на мышцы-разгибатели спины могут значительно улучшить рисунок ходьбы, увеличить силу мышц и уменьшить болевой синдром [4].
Комплекс упражнений подбирается учитывая специфику развития заболевания. Так, по некоторым данным, специфические комплексы упражнений с акцентом на мышцы-разгибатели спины могут значительно улучшить рисунок ходьбы, увеличить силу мышц и уменьшить болевой синдром [4].
В первую очередь стоит сказать о тренирующих брейсах, которые должны назначаться при остеопорозе с целью укрепления мышц и снижения риска переломов. Применение таких брейсов вносит существенный вклад в лечение остеопороза. По данным некоторых исследований продемонстрирована разносторонняя эффективность подобных изделий:
- Значительное увеличение силы мышц-разгибателей спины и мышц брюшного пресса
- Уменьшение угла кифоза
- Уменьшение вестибулярных расстройств
- Увеличение жизненной емкости легких
- Снижение болевого синдрома
- Уменьшение ограничений в повседневной деятельности [2].
Однако далеко не всегда удается предотвратить перелом, а нередко перелом является первым симптомом, с которым пациент обращается к врачу. В таких случаях необходимо назначение брейсов, способных свести к минимуму деформацию поврежденных позвонков.
- Поясничные корсеты – арт.1055, 1056
- Гиперэкстензионнаые ортезы – арт.28R140, 28R16
- Поясничный ортез для трехэтапной реабилитации – арт.50R30
Российской ассоциации по остеопорозу выделяет первичный и вторичный остеопороз (1997 г.) [1]:
Первичный остеопороз:
Вторичный остеопороз при:
Ключевая проблема, возникающая при этом заболевании – увеличение риска переломов и уменьшение силы, необходимой для травматического повреждения кости. Наиболее характерные локализации для остеопоретического перелома – кости предплечья, шейка бедренной кости, тела позвонков.
Факторы риска при остеопорозе
Существуют факторы, которые могут значительно ускорять этот процесс, что приводит к развитию остеопении и остеопороза. Среди таких факторов риска выделяют модифицируемые (потенциально изменяемые) и немодифицируемые [5].
Особенности развития остеопороза
Развитие остеопороза в первую очередь зависит от процессов ремоделирования кости и пикового уровня плотности костной ткани, достигнутого в период роста. Плотность костной ткани возрастает постепенно с первых лет жизни, и пик её наблюдается в возрасте 25 лет. В течение всей жизни происходит ремоделирование кости, т.е. сохраняется баланс между образованием кости и ее разрушением, в результате чего костная ткань обновляется. На протяжении около 10 лет пиковое значение плотности кости сохраняется, однако в дальнейшем этот показатель начинает снижаться. В норме после 35 лет происходит потеря костной массы в среднем на 0,3-0,5% в год.
Непосредственное влияние на разрушение костной ткани оказывает изменение уровня половых гормонов, в частности эстрогена. Подобные явления наблюдаются у женщин в период постменопаузы, причем в первые 5-10 лет этого периода потеря костной массы может составлять 3-5% в год [1]. Медленная потеря костной массы, связанная с дефицитом витамина D и кальция, характерна для лиц обоего пола и может составлять 0,5-1% в год.
Диагностика и лечение остеопороза
Важнейшая цель лечения остеопороза – снижение риска возникновения переломов.
Диагностика остеопороза
Денситометрия – метод исследования, оценивающий минеральную плотность кости в исследуемой области. Доказано, что уровень минеральной плотности кости в стандартно исследуемых областях отражает риск возникновения остеопоротических переломов. Результаты денситометрии важно правильно интерпретировать, и при необходимости назначить дополнительные обследования, т.к. снижение минеральной плотности кости может возникать как вторичный симптом на фоне какого-либо заболевания.
Лечение остеопороза
Важнейшая цель лечение – снижение риска возникновения переломов. Основа лечения, как правило, медикаментозная терапия.Подбор медикаментозного лечения должен осуществляться врачом, т.к. каждый препарат имеет свои особенности применения, побочные действия и противопоказания.
Немедикаментозное лечение
Несмотря на то, что назначение противоостеопоротических препаратов является основой лечения, нефармакологические методы лечения играют важную роль в формировании полноценного разностороннего подхода к лечению остеопороза. Образовательные программы позволяют пациенту понять особенности развития заболевания, усвоить основные подходы к тактике лечения и контроля развития заболевания. В рамках программ пациентам рекомендуют отказ от вредных привычек, диету с продуктами, богатыми кальцием, ведение активного образа жизни.
Применение брейсов
Для такого заболевания, как остеопороз, характерно применение брейсов грудного отдела позвоночника. Такие изделия ключевым образом различаются по степени жесткости.
В ассортименте ОТТО БОКК это корректоры осанки и специальный ортез при остеопорозе (Dorso Osteo Care, арт.50R20). Dorso Osteo Care, арт.50R20 – Грудо-поясничный корригирующий ортез при остеопорозе. При регулярном использовании восстанавливает физиологичное положение позвоночника, снижает риск остеопоротических переломов.
Соответственно отделу позвоночника, где возник компрессионный перелом, рекомендуют жесткие брейсы грудного или поясничного отделов:
Нефармакологические методы лечения остеопороза существенно повышают эффективность комплексного лечения пациента с остеопорозом, а в некоторых случаях (при сложностях с подбором препаратов из-за сопутствующей патологии), могут явиться единственным подспорьем.
Кальций для костей при переломах: профилактика переломов у детей
Содержание
Перелом возникает, когда давление на кость превышает допустимую нагрузку. Бывают состояния, которые ослабляют кость (например, остеопороз), и тогда достаточно минимального воздействия, чтобы произошел перелом.
Среди всех травм переломы костей составляют около 21,5%1. Заживление переломов — важнейший физиологический процесс, который требует значительных усилий от организма. Неправильное сращение приводит к тяжелым нарушениям функций опорно-двигательной системы и ухудшению качества жизни. Реабилитация после переломов занимает от 5-6 недель до года и больше. Для ускорения выздоровления в организм должно поступать достаточное количество кальция, который составляет основу костной ткани в виде гидроксиапатита.
Нужно ли принимать кальций при переломе?
Кальций поступает в организм только извне и при недостатке вымывается из костей ради того, чтобы его уровень в крови оставался неизменным. Вот почему применение кальция оказывает значительную помощь при заживлении переломов.
В регуляции кальциевого обмена участвуют:
— гормоны паращитовидной железы;
— витамин D, от которого зависит всасывание минерала в кишечнике и его поступление в костную ткань (при недостатке витамина D кальций не усваивается, не поступает в достаточном количестве в кости: из-за этого плотность снижается).
Баланс кальция и витамина D — основа для формирования здоровой кости. Исследования показали, что препараты кальция эффективны в ускорении заживления переломов костей2, особенно при остеопорозе. Эти средства улучшают процесс отложения макроэлемента в костях и стимулируют формирование костной мозоли – важного этапа заживления перелома.
Препараты с кальцием при переломах костей
Создано три поколения средств для лечения травм и заболеваний костной системы:
Простые соли кальция (карбонат, цитрат, лактат, глюконат, фосфат) — препараты, которые содержат всего один компонент. Биодоступность кальция из них относительно невысокая, то есть в костную ткань поступает незначительное количество минерала. Для улучшения всасывания их нужно обязательно комбинировать с витамином D3.
Комбинация солей кальция (чаще – карбоната) и витамина D. Они не решают все задачи, так как для восстановления упругости и прочности костей нужны и другие микроэлементы4.
Препараты кальция с витамином D, в которые входят и другие минералы (магний, цинк, медь, марганец, бор). Примерами являются Кальцемин® и Кальцемин® Адванс, которые назначаются при переломах костей у детей и взрослых5. Такие средства обеспечивают не только поступление адекватной дозы кальция и витамина D, но и других важных микроэлементов., утраченной ей за всю жизнь3.
Если ребенок (подросток) не набрал пиковую костную массу, в дальнейшем у него может повыситься риск остеопороза. В группе риска также находятся люди, которые не употребляют достаточное количество продуктов, богатых кальцием, например молочных продуктов.
Какие препараты кальция лучше принимать при переломах костей?
В построении костной ткани участвует множество минералов и микроэлементов6. Чтобы ускорить процесс заживления, после перелома следует принимать средства, в составе которых есть:
— Магний. Регулирует обмен в костной ткани, ее минерализацию, поддерживает гибкость и прочность, усиливает возможности по восстановлению после переломов. Его применение способствует повышению минеральной плотности кости7. Недостаточное поступление магния может стать причиной остеопороза и низкой костной массы. Норма потребления — 400 мг/сутки.
— Цинк. Участвует во многих обменных процессах, принципиально важен для воспроизведения ДНК. В костной ткани содержится примерно 30% цинка всего организма6. Его концентрация в костях быстро падает, если снижается поступление или нарушается всасывание микроэлемента. Из-за дефицита цинка возможны дефекты развития костной ткани. Норма поступления для взрослых — 12 мг/сутки6.
— Медь. Компонент ферментов, которые участвуют в обмене железа, обеспечении тканей кислородом. В костной ткани отвечает за образование коллагена, его связь с эластином и общую минерализацию скелета. Недостаток меди приводит к нарушениям формирования костной и соединительной ткани, угнетению роста кости. Потребность для взрослых — 1 мг/сутки6.
— Марганец. Также участвует во всех видах обмена (углеводов, жиров, аминокислот). Дефицит марганца может стать причиной нарушений в репродуктивной системе, а также привести к повышенной хрупкости костей8. В сутки необходимо поступление 2 мг марганца.
— Бор. Влияет на обмен витамина D, содержание в костях кальция, фосфора, магния. Улучшает всасывание кальция, предотвращает снижение плотности кости и развитие остеопороза. Ежедневно в организм должно поступать до 2 мг бора6.
Для повышения эффективности лечения переломов целесообразно дополнительно принимать кальций в составе комбинированных препаратов (особенно пожилым людям). Препараты линейки Кальцемин® обеспечивают дополнительное поступление кальция, витамина D и других микроэлементов, необходимых для своевременного заживления переломов4. Они также способствуют формированию костной мозоли и повышению плотности кости для предупреждения повторных травм.
Профилактика переломов
Для предупреждения переломов важна профилактика остеопении (снижения минеральной плотности костей без структурных изменений костной ткани) и остеопороза. С этой целью назначают профилактические дозы кальция и витамина D, разрабатывают комплекс физических упражнений или подбирают оптимальный вид спорта (гимнастика, бег, плавание).
Если диагноз «остеопороз» уже поставлен, для его лечения (независимо от наличия переломов) требуются препараты, способные подавлять разрушение костной ткани и стимулировать ее образование. Только комплексный подход к профилактике переломов, в том числе остеопоротических, может ускорить заживление кости, сохранить ее гибкость и необходимую плотность, а в итоге – трудоспособность и качество жизни.
L.RU.MKT.CC.04.2019.2709
Остеопороз и переломы позвоночника-тихое, но опасное заболеване
Остеопороз приводит к тому, что кости становятся слабыми и хрупкими, настолько хрупкими, что кости трескаются даже при простом падении или небольших давлениях, таких как сгибание, обнимание или кашель и чихание. Эти переломы чаще всего возникают в бедре, запястье или позвоночнике. Но в этой статье мы сосредоточимся именно на остеопорозе в позвоночнике.
Как развивается остеопороз?
Кость-это живая ткань, которая регулярно регенерируется. Остеопороз возникает, когда новая костная ткань не выровнена со старой костной тканью. Это осложнение часто встречается у мужчин, женщин и детей всех цветов кожи и рас, но в целом белые и азиатские женщины и женщины в постменопаузе чаще имеют эту проблему. Лекарства, здоровая диета и определенные упражнения могут помочь предотвратить потерю костной массы или укрепить слабые кости.
Вы можете узнать больше об остеопорозе, чтобы иметь менее болезненное старение.
Остеопороз и переломы позвоночника
Когда остеопороз ослабляет кости, кости с большей вероятностью трескаются или ломаются, даже кости позвоночника. Позвоночник является одним из наиболее распространенных мест переломов костей из-за остеопороза. Эти переломы позвоночника также называют компрессионными переломами позвонков. Представьте, что каждая кость в вашем позвоночнике представляет собой квадратный блок. Когда кость ломается, это как если бы один из этих ящиков был сжат или сплющен. Это может произойти в одном или нескольких позвонках спины. Это приводит к сильной боли в спине при стоянии, ходьбе, сидении или подъеме предметов.
Когда вы становитесь старше, ваши кости становятся тоньше и слабее, и ваши шансы на развитие остеопороза увеличиваются. В результате женщины, особенно в возрасте старше 50 лет, чаще имеют перелом позвоночника. По статистике, в возрасте 80 лет примерно у 40% женщин развивается остеопороз, а когда остеопороза больше, риск переломов позвоночника выше.
Чтобы предотвратить эти переломы, лучший способ предотвратить остеопороз-это увеличить прочность костей и, конечно же, лечить трещины и переломы позвонков.
Симптомы перелома позвоночника
Многие люди жалуются на боль в спине, когда у них сломан позвоночник, но у многих нет никаких симптомов. Около двух третей переломов позвоночника безболезненны,что несколько затрудняет диагностику. Но со временем у больного появляются другие симптомы.
Как правило, переломы в нижней части позвоночника вызывают больше боли и проблем с движением, чем в верхней. Почему? Компрессионные переломы позвонков обычно возникают вблизи линии талии, а также немного выше ее (середина груди) или ниже нее (талия), и боль чаще встречается в этих областях.
Эта боль часто усиливается при движении, особенно при смене положения. Это часто облегчается отдыхом или лежанием. Кашель и чихание также могут усилить боль. Хотя боль может распространиться и на другие части тела (например, живот или голени), она не является редкостью.
Наиболее распространенными симптомами перелома позвоночника являются:
- Внезапная и сильная боль в спине
- Боль, которая усиливается при стоянии или ходьбе
- Проблемы с изгибом или скручиванием тела
- Укорочение высоты
- Сгорбленная спина
Как диагностируется перелом позвоночника?
Чтобы диагностировать причину боли, врач начинает лечение с клинического обследования. Исследует выравнивание или гладкость позвоночника и его состояние. Надавливает на определенные участки спины, чтобы определить, вызвана ли боль мышечной или костной травмой. Чтобы убедиться, что спинномозговой нерв не поврежден, ваш врач проведет неврологическое обследование и проверит его на онемение, изменение рефлексов или мышечную слабость.
Следующий шаг-визуализационные тесты, которые предоставляют врачу важную информацию о переломе и позволяют врачу определить, является ли травма новой (острой) или более старой (хронической).
Чтобы диагностировать перелом позвоночника, они сканируют кость с помощью рентгеновских лучей или компьютерной томографии (КТ). Тест плотности костной ткани также проводится двойное рентгеновское поглощающее сканирование (DXA или DEXA), чтобы получить достаточную информацию о состоянии костей.
МРТ более подробно показывает любые повреждения мягких тканей вокруг перелома (нервы и диск). Из-за того, как показана кость, МРТ помогает врачу определить возраст перелома. В случае нового перелома пораженная кость выглядит ярче, чем окружающая. Это указывает на воспаление в этой области. Если перелом старый, кость выглядит нормально.
Лечение переломов позвоночника, вызванных остеопорозом
Нехирургическое лечение
К счастью, большинство людей с компрессионными переломами заживают в течение трех месяцев без необходимости специального лечения для восстановления перелома. Простые меры, такие как короткий период отдыха и ограниченное использование обезболивающих, – это все, что нужно сделать пациенту. Пациентам обычно рекомендуется делать легкие упражнения, такие как плавание или ходьба, как только они могут двигаться. В некоторых случаях использование брекетов рекомендуется для ограничения резких и необычных движений и улучшения переломов позвонков.
Но если перелом связан с остеопорозом, пациент подвергается большему риску. В этом случае, помимо обычных методов лечения переломов, врачи должны также лечить остеопороз.
Пациенты с остеопорозом должны быть оценены с помощью теста минеральной плотности костной ткани, а остеопороз должен лечиться стандартными препаратами для лечения остеопороза, такими как Алендронат бисфосфонат (Фосамакс), Актонел и Бонива. Бисфосфонаты могут помочь уменьшить острую боль, но их главное преимущество-это улучшение минеральной плотности костной ткани. В долгосрочной перспективе они могут снизить частоту новых переломов позвонков до 50%.
Другой костный препарат, кальцитонин (миакальцин, фортикал), менее эффективен в улучшении минеральной плотности костной ткани, но может облегчить некоторую боль, хотя и не является заменой обезболивающих. Это инъекционное лекарство для восстановления костной ткани (фортео), повышающее минеральную плотность костной ткани и снижающее риск переломов позвонков.
Хирургическое лечение
Если боль и перелом являются серьезными и нехирургическое лечение не отвечает, ваш врач может рекомендовать хирургическое вмешательство.
В прошлом единственным вариантом операции по перелому позвонка были компрессионные переломы позвонков. Что требовало обширной хирургии, но сегодня используются менее инвазивные методы.
Существует два метода укрепления позвонков позвоночника, называемые кифопластикой (kyphoplasty) и вертебропластикой (vertebroplasty). Пациенты, страдающие от боли при переломах позвонков, обычно являются кандидатами на лечение этими методами. Однако человек с переломом под давлением более 70% высоты позвоночного столба не является хорошим кандидатом для этих двух методов.
При кифопластике игла вводится в сломанный позвонок с помощью рентгеновских лучей. Затем через иглу в сломанную гайку вставляется небольшое устройство, называемое баллоном. Баллон надувается изнутри гайки, в результате чего высота и форма гайки возвращаются к своему первоначальному размеру, затем эта часть баллона удаляется, а пустое пространство заполняется и укрепляется специальными цементными материалами. Эта операция может быть выполнена под общим наркозом или местной анестезией, и пациент может вернуться к повседневной деятельности через день после операции.
Вертебропластика-это техника, похожая на кифопластику, но не использующая воздушные шары для создания пустого пространства. Вместо этого цемент вводится непосредственно в трещину гайки. После этой операции пациентам рекомендуется как можно скорее вернуться к своей обычной рутине.
Лечение компрессионных переломов позвонков методом спондилодеза
Иногда компрессионные переломы позвонков не заживают должным образом. В таком случае хирург позвоночника может предложить метод, известный как спондилодез. В этой хирургической процедуре соединяются два или более позвонков. Эта хирургическая процедура выполняется с помощью прецизионных инструментов, таких как штифты, имплантаты, стержни и другое оборудование, обычно изготовленное из титана или нержавеющей стали.
Можно ли людям с остеопорозом делать операцию на позвоночнике?
Ведение пациентов с остеопорозом, которым требуется операция на позвоночнике, является сложной задачей из-за его потенциальных побочных эффектов. Лечение этих людей должно сопровождаться несколькими другими процедурами, которые требуют специалистов, включая хирурга позвоночника, врача первичной медицинской помощи, эндокринолога и физиотерапевта.
Эти пациенты должны получать кальций и витамин D. заместительная гормональная терапия, включая модуляторы рецепторов эстрогена, должна быть рассмотрена для пожилых пациенток с остеопорозом. Бисфосфонаты, или интермиттирующий паратиреоидный гормон, назначают людям со значительным остеопорозом позвоночника и влияют на регенерацию костной ткани до начала лечения антиабсорбционными препаратами.
Обычно люди с множественными переломами позвонков не сталкиваются с проблемой вертебропластики или кифопластики и нуждаются в использовании операции сращения позвонков. Но многие спинномозговые имплантаты требуют крепких костей, чтобы удерживать позвоночник на месте. Пациенты с остеопорозом могут испытывать трудности с этим. Осложнения спондилодеза чаще встречаются у пациентов с остеопорозом старше 65 лет. Кроме того, у пациентов с остеопорозом наблюдается меньшее восстановление костной ткани (сращение). Значительно сложнее зафиксировать позвоночник в слабой кости.
Наиболее распространенными ранними осложнениями послеоперационного остеопороза являются растяжение или ослабление витков ножки, переломы ножки и давящие переломы боковых позвонков. Иногда, даже по прошествии трех месяцев, вы увидите, что прутья сдвинулись с места. В этой ситуации они часто используют более крупные и прочные винты, чтобы оставаться на месте. Для обеспечения сращивания могут потребоваться даже дополнительные костные трансплантаты, а другие продукты помогают сращиванию (например, BMP). В то же время пациенту необходимо использовать поясничный бандаж в течение более длительного периода времени после операции.
И наконец, что произойдет, если остеопороз не лечить?
Совокупный эффект множественных переломов может быть разрушительным. Хроническая боль, неспособность и трудности в выполнении нормальной повседневной деятельности могут привести к изоляции, проблемам в отношениях и эмоциональным проблемам, включая депрессию. Переломы позвоночника из-за остеопороза также увеличивают риск преждевременной смерти.
Большинство людей, страдающих переломами позвонков из-за остеопороза, имеют эти переломы в области груди (середина спины) и нижней части спины (спина). Один или два перелома могут вызвать небольшое снижение роста, но множественные переломы могут привести к искривлению или так называемому горбу, что помимо внешнего вида также влияет на подвижность и здоровье человека. Иногда эти переломы становятся настолько болезненными, что мешают человеку нормально двигаться. Пациенту понадобятся ходунки и трость, чтобы ходить, и он не сможет долго сидеть.
В результате этих переломов позвоночник постепенно становится более неупорядоченным. Верхняя часть тела выдвигается вперед и округляется. Пространство между ребрами и тазом закрывается. Грудная стенка узкая, а органы брюшной полости раздавлены, в результате чего живот выпячивается вперед. В очень тяжелых случаях может быть затруднено дыхание и нарушено пищеварение. Все эти состояния снижают качество жизни и в острых случаях приводят к смерти.
переломов сжатия | Johns Hopkins Medicine
Что такое перелом сжатия?
Компрессионный перелом – это тип перелома кости, из-за которого ваши позвонки могут разрушиться, что сделает их короче. Это часто случается с передней частью позвонков, но не со спиной, из-за чего вы со временем наклоняетесь вперед. Компрессионные переломы возникают по следующим причинам:
Каковы симптомы компрессионного перелома?
Если компрессионный перелом развивается быстро, вы можете почувствовать внезапную сильную боль в спине.Однако перелом не всегда вызывает немедленные симптомы. Вместо этого ваш врач может заметить это, когда сделает вам рентгеновский снимок по другой причине: когда компрессионный перелом начинает травмировать позвонки, вы можете почувствовать:
Медленно усиливающаяся боль в спине: лежа на спине боль может уменьшиться, а стояние – усугубить ее
Высота уменьшенная
Наклоненная поза
Онемение или покалывание, слабость мышц, проблемы с ходьбой и (возможные) проблемы с контролем кишечника или мочевого пузыря из-за повреждения нервов
Профилактика переломов сжатием
Вы можете снизить риск компрессионного перелома, выполнив несколько ключевых шагов, аналогичных мерам предосторожности для предотвращения остеопороза:
Потребляйте достаточно витамина D и кальция, включая такие богатые кальцием продукты, как молоко, творог, йогурт, сардины и брокколи
Пройдите тест на плотность костной ткани, если вы попадаете в группу повышенного риска остеопороза
Принимайте лекарства для предотвращения потери костной массы или стимулирования роста костей в соответствии с предписаниями врача (пациенты с переломами имеют высокий риск возникновения дополнительных переломов)
Бросьте курить, чтобы снизить риск остеопороза и некоторых видов рака, которые могут распространяться на кости
Избегайте чрезмерного употребления алкоголя
Диагностика компрессионного перелома
Ваш врач начнет диагностировать возможный компрессионный перелом с помощью физического осмотра и проверит, согнута ли ваша верхняя часть позвоночника вперед.Вы также можете получить одно или несколько отсканированных изображений:
Лечение компрессионных переломов
Лечение компрессионного перелома зависит от характера перелома и вероятной причины. Наши нехирургические подходы включают:
Прием обезболивающих
Отдыхает в постели, пока не станет лучше
Ношение спинного бандажа
На физиотерапию
Лечение остеопороза при подозрении на ослабление костей
Наши хирургические варианты включают:
Fusion: Восстановление кости и соединение позвонков после травмы
Лечение опухолей: Удаление кости (при необходимости) для лечения опухоли
Кифопластика: увеличение высоты позвонков с помощью небольшого баллона с иглой и заполнение пустого пространства специальным цементом.Эта процедура может помочь при боли от перелома позвонка, которая сохраняется более 6 недель, но при этом есть риски. Потенциальные риски этой процедуры следует обсудить с врачом.
Остеопороз и компрессионные переломы
Есть причина, по которой остеопороз обычно называют «болезнью хрупкости костей». Это связано с потерей плотности костей, вызванной дефицитом таких питательных веществ, которые укрепляют кости, как кальций, витамин D, магний и другие витамины и минералы.
Один из наиболее частых последствий хрупкости костей – компрессионные переломы позвонков. Хотя эти типы переломов могут быть результатом травм или опухолей, они чаще всего встречаются у людей с остеопорозом. Фактически, они являются наиболее частым осложнением остеопороза. У людей с запущенным остеопорозом компрессионные переломы могут возникать в результате простых повседневных действий, таких как сгибание, перенос тяжелых грузов или незначительное падение.
Один из наиболее частых последствий хрупкости костей – компрессионные переломы позвонков.Чаще всего они наблюдаются у людей с остеопорозом. Источник фото: 123RF.com.
Позвоночный столб (или позвоночник) простирается от черепа до таза и состоит из 33 отдельных костей, называемых позвонками. Позвонки уложены друг на друга с амортизирующими дисками между ними. Это то, что придает позвоночнику гибкость. Поскольку позвонки состоят из более мягкой костной ткани, чем другие более твердые кости в организме, они особенно уязвимы для остеопороза.
Компрессионные переломы возникают, когда позвонки разрушаются, расстояние между ними уменьшается на 15-20%. Это сжатие вызывает хроническую боль в спине, потерю роста (вот почему многие пожилые люди с возрастом уменьшаются в размерах), деформацию (называемую кифозом, но часто называемую «горбиком вдовы») и, в тяжелых случаях, неврологическими заболеваниями. такие симптомы, как онемение, покалывание или слабость. Если есть множественные компрессионные переломы вдоль позвоночника (что является обычным явлением), часто возникают трудности при ходьбе и потеря равновесия.Это увеличивает риск падения и перелома других костей, например бедер.
Компрессионные переломы часто диагностируются только после обращения за медицинской помощью для обезболивания или после падения. Однако многие компрессионные переломы остаются недиагностированными, а их симптомы связывают с неизбежной частью старения.
Лечение компрессионных переломовТрадиционное лечение компрессионных переломов включает обезболивающие, постельный режим, фиксацию или, в очень тяжелых случаях, хирургическое вмешательство.Сегодня существует два многообещающих лечебных и профилактических метода лечения компрессионных переломов, которые называются вертебропластикой и кифопластикой. В этих процедурах используется ортопедический цемент, который вводится в пространство между позвонками. Цемент затвердевает и возвращает позвоночнику исходную высоту. Эта процедура может восстановить рост, облегчить боль и укрепить другие тела позвонков, которые ослаблены, но еще не сломаны, тем самым предотвращая проблемы в будущем.
Профилактика компрессионных переломовПрофилактика остеопороза – ключ к предотвращению компрессионных переломов.Профилактические меры следует начинать как можно раньше с сбалансированного питания, богатого витаминами и минералами, ежедневных физических упражнений и выбора здорового образа жизни, например отказа от курения. У людей, для которых остеопороз уже является проблемой, есть лекарства, которые могут помочь увеличить плотность и прочность костей. Для этих людей также очень важны здоровое питание и физические упражнения.
Поддержание прочности костей не только сохранит ваше здоровье, но и предотвратит их хрупкость и уязвимость к переломам.Если вы беспокоитесь о своем здоровье или своих шансах на остеопороз, поговорите со своим врачом. Сканирование плотности костей – простой и безболезненный способ обнаружить ранние признаки этого заболевания.
Диета и питание для здоровой спины
Как хорошо известно большинству людей, правильное питание и сбалансированная диета являются важными компонентами общего состояния здоровья.
Людей с проблемами спины может удивить то, что диета, упражнения и поддержание здорового веса также играют важную роль, специфичную для здоровья спины, включая предотвращение многих проблем и улучшение заживления.
Здоровый вес для здоровой спины
Питание и диета для похудания Сохранить Правильное питание может помочь снизить риск болей в спине, суставов и мышечного напряжения.
См. Питание и диета для похудания
Кости, мышцы и другие структуры позвоночника нуждаются в правильном питании, поэтому они достаточно сильны, чтобы поддерживать тело и выполнять другие свои функции. Как правило, рекомендуется включать в ежедневный рацион следующие полезные для спины питательные вещества.
См. 5 питательных веществ для поддержки исцеления от боли в спине и хирургии спины
объявление
Выбор правильных продуктов для оптимального питания
Сбалансированная диета с правильным количеством и разнообразием витаминов и питательных веществ может уменьшить проблемы со спиной, питая кости, мышцы, диски и другие структуры позвоночника. Хотя здоровая диета требует многих витаминов и питательных веществ, в этом неполном списке выделен ряд вариантов здорового питания, которые могут быть непосредственно полезны при болях в спине.
Кальций получил большое внимание как самый важный из минералов костей. Это важно для здоровья костей и помогает поддерживать необходимый уровень костной массы на протяжении всей жизни, особенно в пожилом возрасте. Адекватное потребление кальция особенно важно для предотвращения развития остеопороза – заболевания, характеризующегося слабостью и хрупкостью костей, которое может привести к болезненным переломам позвоночника.
См. Требования к кальцию для растущих костей детей
Однако кальций сам по себе не сделает кости крепкими, о чем свидетельствует высокий уровень остеопороза, несмотря на большое количество добавок кальция.Кальций должен быть сбалансирован с другими синергетическими питательными веществами для крепких костей.
См. Остеопороз: 4 проверенных шага для предотвращения переломов при остеопорозе
Кальций содержится во многих продуктах питания, наиболее часто в молочных продуктах, таких как йогурт, сыр и молоко. Другие распространенные источники кальция включают темно-зеленые листовые овощи, такие как капуста и бок-чой, многие бобовые, некоторые виды рыбы, такие как сардины и лосось (например, консервированные с костями), и множество других продуктов, таких как миндаль, апельсины, тофу и меласса.
См. Источники кальция в продуктах питания
Магний является ключевым минералом в структуре костного матрикса, а также необходим для более чем 300 биохимических реакций в организме. Если уровень магния в крови упадет, магний будет вытягиваться из костей. Дефицит магния является обычным явлением, и добавки могут помочь в поддержании плотности костей и предотвращении проблем со спиной. Это питательное вещество также помогает расслаблять и сокращать мышцы, что делает его необходимым для укрепления мышц, поддерживающих позвоночник.
Магний содержится в зеленых листовых овощах, рыбе, бобах, семенах, орехах, цельнозерновых продуктах, йогурте, авокадо, бананах и темном шоколаде (70% какао или выше).
Витамин D3 помогает организму усваивать кальций, который имеет решающее значение для развития крепких и здоровых костей. Без достаточного количества витамина D кости могут стать тонкими, ломкими или деформироваться. Часто встречается дефицит витамина D. Уровни в организме можно измерить с помощью анализа крови, который может заказать ваш лечащий врач.
См. Требования к кальцию и витамину D
Витамин D естественным образом содержится только в некоторых продуктах, включая жирную рыбу (лосось), печень (или жир печени трески) и яичные желтки. В США молоко и некоторые крупы, соки и хлеб обогащены витамином D. Его также можно получить с помощью пищевых добавок и времени, проведенного на солнце.
В этой статье:
Витамин K2 действует как директор по минералам костей, правильно распределяя кальций из мягких тканей и депонируя его в кости.Это критически важно для здорового метаболизма костей, и его часто не хватает в рационе.
Комбинация витамина K2 и кальция помогает костям позвоночника и всему телу оставаться сильными и здоровыми. Витамин K1 – это растительная форма витамина K, которая превращается в витамин K2 здоровыми пищеварительными бактериями.
Витамин K2 содержится в здоровых жирах мяса, сырах, яичных желтках и других молочных продуктах, а K1 содержится в зеленых листовых овощах, таких как шпинат, капуста и брокколи.
Витамин C необходим для образования коллагена, вещества, которое скрепляет тело, содержится в костях, мышцах, коже и сухожилиях, и является важной частью процесса, который позволяет клеткам превращаться в ткани. Он также действует как антиоксидант. Адекватное потребление витамина С жизненно важно для заживления травмированных мышц, сухожилий, связок и межпозвоночных дисков, а также для поддержания прочности позвонков.
См. Позвонки в позвоночнике
Витамин С содержится во фруктах, таких как клубника, киви и цитрусовые (апельсины, гуава, грейпфруты), а также во многих овощах, таких как помидоры, брокколи, шпинат, красный и зеленый перец и сладкий картофель.Он обычно доступен в виде добавок.
Белки являются критически важными компонентами костей, хотя их можно легко упустить из виду, если сосредоточить внимание на минералах. Белок является ключевым строительным элементом структуры тела, поэтому ежедневное потребление имеет решающее значение для поддержания, заживления и восстановления костей, хрящей и мягких тканей. Белки также играют ключевую роль в пищеварении и функциях иммунной системы.
Белки коллагена составляют 30% от сухой массы кости.Для образования коллагена требуется регулярное поступление аминокислот вместе с достаточным количеством витамина С для их включения.
Глюкозамин – это аминокислота, которая в высоких концентрациях содержится в хрящевой и соединительной ткани. Хондроитин – это вещество, которое естественным образом встречается в соединительных тканях и в качестве добавки, и часто принимается вместе с глюкозамином.
См. Исследование добавок глюкозамина и хондроитинсульфата
В качестве предостережения некоторые исследования показали, что, когда человек потребляет слишком много белка по сравнению с кальцием в течение длительного периода времени, кальций может вымываться из костей, поскольку избыток белка сжигается.Хотя и белок, и кальций считаются необходимыми для здоровья костей, необходимы дополнительные исследования, чтобы определить рекомендуемое соотношение потребления белка и кальция и то, как эти два вещества влияют друг на друга. 1
Витамин B12 необходим для образования костно-строительных клеток в организме и необходим для здорового образования красных кровяных телец в костном мозге. Анемия, вызванная дефицитом витамина B12, связана с остеопорозом.
См. Типы и причины остеопороза
Витамин B12 содержится в животных белках, таких как яйца, рыба, птица или мясные продукты, а также в молочных продуктах, таких как молоко, йогурт и сыр.Поскольку витамин B12 не содержится в растениях, вегетарианцам следует подумать о добавках, чтобы предотвратить анемию.
Железо играет роль в производстве коллагена и в превращении витамина D в его активную форму. Он также является компонентом гемоглобина и миоглобина, двух белков, ответственных за доставку кислорода по всему телу, в том числе в ткани, поддерживающие позвоночник.
См. Анатомию позвоночника и боль в спине
Серьезный дефицит железа встречается нечасто, но может привести к анемии.В целом, железо не является ключевым питательным веществом, обычно связанным со здоровьем костей, но вносит вклад в другие системы, которые способствуют развитию костей.
Железо содержится во многих мясных продуктах, таких как печень, свинина, рыба и моллюски, красное мясо и птица; зеленые листовые овощи; и чечевица; бобы; соя; яйца; и цельнозерновые.
объявление
Другие источники витаминов и питательных веществ
Если человек не может включить в рацион достаточное количество определенных витаминов и питательных веществ с пищей, обычно можно принимать пищевые добавки, чтобы восполнить дефицит.Перед тем, как значительно изменить свой рацион или принимать пищевые добавки, обязательно проконсультируйтесь с врачом.
См. Раздел «Иммунное питание: лечебные питательные вещества для лечения боли в спине и хирургии позвоночника»
Список литературы
- 1. Кальций: что лучше для ваших костей и здоровья? T.H. Чан Гарвардская школа общественного здравоохранения. http://www.hsph.harvard.edu. По состоянию на 1 марта 2017 г.
Предотвращение компрессионных переломов позвоночника при остеопорозе
Чтобы предотвратить будущие компрессионные переломы позвоночника, также важно вылечить остеопороз, который, вероятно, вызвал ваш перелом, и начать укреплять кости.
К естественным способам предотвращения компрессионных переломов позвоночника относятся прием добавок кальция, получение большего количества витамина D, отказ от курения, предотвращение падений, а также выполнение упражнений с опорой на вес и укрепление силы. Вы также можете принимать лекарства для остановки или замедления остеопороза, в том числе:
- Бисфосфонатные препараты. Алендронат (Binosto, Fosamax), ибандронат (Boniva) и ризедронат ( Actonel, Atelvia) могут замедлить потерю костной массы, улучшить плотность костной ткани и помочь предотвратить переломы.Бисфосфонаты могут вызвать потерю костной массы челюсти, известную как остеонекроз челюсти. Это осложнение связано с использованием этих препаратов для лечения остеопороза. Риск этого очень низок; однако люди, больные раком, или люди, получающие эти лекарства внутривенно, подвержены более высокому риску. Некоторые люди жалуются на онемение, тяжесть и боль в челюсти, обычно в месте удаления зуба. Если у вас есть проблемы, поговорите со своим стоматологом.
- Терипаратид (Фортео), инъекционный синтетический гормон, который стимулирует рост костей и уменьшает переломы позвоночника у женщин с тяжелым остеопорозом
- Ралоксифен (Эвиста), эстрогеноподобный препарат, который замедляет потерю костной массы и способствует увеличению толщины костей
- Золедроновая кислота ( Reclast), который вводится один раз в год 15-минутной инфузией в вену; Считается, что Reclast увеличивает прочность костей и уменьшает переломы бедра, позвоночника и запястья, руки, ноги или ребра.
- Duavee (комбинация эстрогена и базедоксифена), тип заместительной гормональной терапии, одобренный для лечения приливов, связанных с менопаузой. ; Дуави также может предотвратить остеопороз у женщин из группы высокого риска, которые уже пробовали неэстрогенное лечение.
Препараты очень эффективны для укрепления костей. Если вы подвержены высокому риску компрессионных переломов, очень важно принять меры. Обратитесь к врачу и получите правильные лекарства, чтобы предотвратить переломы в будущем.
5 советов по восстановлению после перелома позвоночника
Перелом позвоночника – болезненная и потенциально серьезная травма. Как травма, например, в результате несчастного случая или падения, так и болезни, ослабляющие кости, такие как остеопороз, могут привести к перелому позвоночника.1 Некоторые из симптомов, связанных с переломом позвоночника, могут включать:
- Внезапная боль в спине
- Усиление боли при стоянии или ходьбе
- Ограничение подвижности в позвоночнике
- Укорочение
- Скованность и постоянно усиливающаяся боль в спине
- Физическое уродство, например, сутулость в спине 2
Во многих случаях лечение перелома позвоночника не требует хирургического вмешательства, поскольку кости могут зажить сами по себе.Вместо этого человеку может потребоваться использовать иммобилизационный корсет или бандаж в течение многих недель. Осторожный подход и несколько проактивных стратегий могут помочь процессу выздоровления и уменьшить боль3
Советы по восстановлению после перелома позвоночника
После того, как вам поставили диагноз “перелом позвоночника”, пора начинать процесс выздоровления. Попробуйте эти советы во время выздоровления.
1. Лекарство следует использовать только по мере необходимости
Переломы позвоночника могут быть болезненными, и многие люди считают, что им нужно что-то для облегчения дискомфорта, особенно в период сразу после перелома.Проконсультируйтесь со своим врачом, чтобы определить подходящий вам обезболивающий. Это зависит от уровня боли, которую вы испытываете, и от любых других лекарств, которые вы принимаете в настоящее время. Когда боль утихнет, вы можете уменьшить дозировку, перейти на безрецептурное обезболивающее или полностью отказаться от лекарств4
Если перелом позвоночника связан с таким заболеванием, как остеопороз, ваш врач может также прописать лекарства, которые помогут улучшить плотность костей.
2. Отдых важен в процессе восстановления
Организму требуется много энергии для самовосстановления, поэтому полноценный отдых имеет решающее значение. Ограничение активности особенно важно сразу после травмы, потому что именно тогда воспалительная реакция организма вызывает наибольшую боль и отек. Ограничение движений позволяет вашему телу восстанавливаться, а также снижает риск получения другой травмы. В течение нескольких недель вам также следует избегать сгибаний, скручиваний и подъемов.5
Во время отдыха также важно соблюдать здоровую диету, которая обеспечивает организм питательными веществами, необходимыми для процесса заживления.Обязательно поддерживайте водный баланс и ешьте сбалансированную пищу, включающую фрукты и овощи. Продукты, богатые кальцием и витамином D, такие как молоко, обогащенные злаки и некоторые постные белки, могут помочь вашему организму вылечиться и предотвратить потерю плотности костей.6
3. Физиотерапия укрепляет силы
По мере того, как вы продолжаете выздоравливать, физиотерапия может помочь вам набраться сил и восстановить диапазон движений в спине. Мышцы бедер, спины и брюшного пресса ослабевают во время фазы отдыха, когда подвижность ограничена.Безопасное восстановление этих мышц необходимо, чтобы вернуться к обычной активности и предотвратить повторные травмы. Ваш план физиотерапевтического лечения может включать:
- Упражнения на гибкость для улучшения диапазона движений
- Упражнения с отягощением для укрепления мышц и костей
- Приемы поддержания правильной осанки
- Упражнения, помогающие избежать падений
- Консультация по питанию для улучшения прочности костей 7
4. Распорка обеспечивает поддержку
Ваш врач или физиотерапевт может также порекомендовать использовать спинной бандаж для поддержки во время процесса восстановления.Ортез временно обездвиживает спину, помогая снизить риск повторной травмы и обеспечивая дополнительную поддержку костям и мышцам. Следуйте инструкциям врача по использованию этой скобки. Восстановление в конечном итоге требует задействования мышц спины, поэтому длительное использование ортезы может фактически подорвать процесс восстановления.
5. Холодная терапия может помочь
Использование системы холодовой терапии во время восстановления после перелома позвоночника может помочь уменьшить боль и отек в области вокруг травмы.Лед уменьшает воспаление, что делает его особенно полезным инструментом сразу после травмы8
Традиционные пакеты со льдом могут обеспечить непостоянный холод и быстрый нагрев. Некоторые системы холодовой терапии предлагают лечебный холод в сочетании с компрессионным обертыванием. Такое сжатие помогает обертыванию прилегать к телу и позволяет холоду глубже проникать в поврежденные ткани. Системы холодовой терапии также просты в использовании и не требуют, чтобы вы держали пакет со льдом в одном и том же положении на протяжении всего процесса лечения.Вы можете арендовать устройство для домашнего использования во время выздоровления или использовать систему на приеме физиотерапевта.
Выбор физиотерапевта – важный шаг в процессе восстановления после перелома позвоночника. Обратитесь к врачу за рекомендациями.
Примечания
- Переломы грудного и поясничного отделов позвоночника. ОртоИнфо. https://orthoinfo.aaos.org/en/diseases–conditions/fractures-of-the-thoracic-and-lumbar-spine/. Опубликовано в сентябре 2015 г.
- Компрессионный перелом.Кедры-Синай. https://www.cedars-sinai.org/health-library/diseases-and-conditions/c/compression-fracture.html. По состоянию на 11 июля 2019 г.
- Переломы позвоночника. Клиника Кливленда. https://my.clevelandclinic.org/health/diseases/17498-spinal-fractures.
- Компрессионные переломы позвонков. AANS. https://www.aans.org/en/Patients/Neurosurgical-Conditions-and-Treatments/Vertebral-Compression-Fractures. По состоянию на 11 июля 2019 г.
- Восстановление после падений. Национальный фонд остеопороза.https://www.nof.org/patients/fracturesfall-prevention/exercisesafe-movement/recovering-from-falls/. По состоянию на 11 июля 2019 г.
- Диета и питание при остеопорозе: продукты для здоровья костей. Национальный фонд остеопороза. https://www.nof.org/patients/treatment/nutrition/.
- Wong CC, McGirt MJ. Компрессионные переломы позвонков: обзор современного лечения и мультимодальной терапии. Журнал междисциплинарного здравоохранения. 2013: 205-214. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3693826/.
- Ледяная терапия. Центр позвоночника Калифорнийского университета в Лос-Анджелесе. https://www.uclahealth.org/spinecenter/ice-therapy. По состоянию на 11 июля 2019 г.
Компрессионный перелом позвонка | UVA Health
Что такое компрессионный перелом позвонка?
Кости спины называются позвонками. Перелом позвонка – это перелом одной из этих костей. Компрессионный перелом позвонка возникает, когда передняя часть кости сдавливается или сдавливается.
Причины компрессионных переломов позвонков
Компрессионный перелом позвонка может быть вызван:
Авторские права © Nucleus Medical Media, Inc.- Остеопороз – состояние ослабленных костей
- Удар в спину
- Падение
- Приземление на пятки при прыжке с высоты
- Получение серьезной травмы, например, дорожно-транспортного происшествия
Фактор риска развития компрессионных переломов позвонков
Факторы, повышающие риск компрессионных переломов позвонков:
- Остеопороз
- Травма
- Рак
- Использование антипсихотических препаратов
- Ингибиторы протонной помпы
- Слабое психическое состояние
- Плохая мобильность
- Слабая прочность
- Перелом позвоночника, перенесенный за последний год
Симптомы компрессионного перелома позвонка
Симптомы могут включать:
- Боль от легкой до сильной в средней или нижней части спины
- Онемение, покалывание или слабость
- Затруднения при ходьбе
- Потеря контроля над кишечником или мочевым пузырем
Диагностика компрессионного перелома позвонка
Вас спросят о ваших симптомах и истории болезни.Будет проведен медицинский осмотр.
Могут быть сделаны изображения структур вашего тела. Это можно сделать с помощью:
- Рентгеновские снимки
- МРТ
- Компьютерная томография
- Сканирование костей
Вы можете пройти обследование, чтобы определить, есть ли у вас остеопороз. Это можно сделать с помощью теста на минеральную плотность костной ткани.
Лечение компрессионного перелома позвонка
В обращение входит:
Хирургия
Вертебропластика – это введение жидкого цемента в позвонок.Это может помочь облегчить боль, связанную с переломами позвонков. Эта процедура может быть лучше всего при недавних переломах.
Поговорите со своим врачом, чтобы узнать, подходит ли вам этот вариант. Например, это может быть не так полезно людям, у которых переломы вызваны остеопорозом.
При кифопластике врачи создают полость с помощью баллона. Затем они вводят цемент в полость. Эта процедура предназначена для снятия боли. Он также может улучшить деформации позвоночника, вызванные переломами.
Спондилодез используется для соединения двух или более костей позвоночника. Эта процедура останавливает движение костей.
Нехирургические методы лечения
Ваш врач может посоветовать:
- Кратковременный постельный режим и снижение активности
- Лекарство от боли
- Упражнения для укрепления мышц спины
- Подтяжка спинки
Лечение остеопороза
Лекарства
Чтобы предотвратить дальнейшую потерю костной массы, лекарства могут включать:
- Заместительная терапия эстрогеном / прогестероном
- Бисфосфонаты для предотвращения потери костной массы
- Агонист / антагонист эстрогена для лечения слабых или тонких костей
- Кальцитонин для регулирования уровня кальция в организме
- Гормон паращитовидной железы для регулирования уровня кальция и фосфата в организме
Также можно сообщить следующее:
- Витаминные и минеральные добавки, особенно кальций в сочетании с витамином D
- Изменения образа жизни – они могут включать упражнения с отягощением и упражнениями с отягощением как для верхних, так и для нижних конечностей.
Предотвращение компрессионного перелома позвонка
Укрепление костей поможет предотвратить переломы. Однако наибольшая прочность костей достигается у женщин в возрасте до 25 лет. Это делает сохранение плотности и прочности костей в пожилом возрасте еще более важным.
Следуйте этим рекомендациям по профилактике:
- Делайте много упражнений с отягощением. Это включает ходьбу, бег трусцой или такие виды спорта, как теннис.
- Выполняйте упражнения с сопротивлением для рук и ног.Это поможет улучшить вашу силу и равновесие.
- Включите в свой рацион много кальция, витамина D и белка. Поговорите со своим врачом, если считаете, что вам нужны добавки.
- Если у вас остеопороз, вам следует обсудить с врачом варианты лечения. Если у вас была ранняя менопауза, поговорите об этом со своим врачом.
- Если вы курите, поговорите со своим врачом о том, как бросить курить.
- Пейте алкоголь только в умеренных количествах. Умеренное потребление алкоголя – это два напитка в день для мужчин и один напиток в день для женщин.
- Удалите в доме все препятствия, которые могут привести к падению. Это могут быть коврики или мебель.
Контент был создан с использованием библиотеки здоровья EBSCO. Изменения к исходному содержанию сделаны ректором и посетителями Университета Вирджинии. Эта информация не заменяет профессиональные медицинские консультации.
Компрессионные переломы – Atlanta Brain and Spine Care
В наши дни средства массовой информации полны упоминаний об остеопорозе и о том, как диета, упражнения и некоторые лекарства могут помочь в борьбе с этим заболеванием.Остеопороз характеризуется потерей плотности костей, в результате чего кости становятся слабыми и подвергаются повышенному риску перелома. Одним из наиболее частых осложнений остеопороза являются компрессионные переломы позвонков, от которых ежегодно страдают сотни тысяч человек в Соединенных Штатах. Многие люди даже не подозревают, что у них компрессионный перелом, и не обращаются за медицинской помощью, поскольку считают, что их симптомы являются просто частью процесса старения. Для других компрессионные переломы могут быть очень болезненными. Болезненные или нет, компрессионные переломы могут привести к дополнительным переломам, деформации позвоночника и потере способности функционировать.
Что такое компрессионные переломы?
Позвоночник состоит из 34 отдельных костей, называемых позвонками. Позвонки отделены друг от друга межпозвоночными дисками, которые смягчают и поглощают напряжение и удары, которые тело испытывает во время движения, и придают позвоночнику гибкость. Компрессионные переломы возникают, когда позвонки разрушаются, уменьшая расстояние между ними. Эти травмы часто случаются с людьми, страдающими остеопорозом, и могут быть результатом небольшого падения или даже простых повседневных действий, таких как сгибание или поднятие тяжестей.
Симптомы
Помимо боли, другие признаки и симптомы того, что у кого-то мог быть компрессионный перелом, включают следующее:
- Потеря роста (одна из причин, по которой многие пожилые люди уменьшаются в размерах с возрастом)
- Кифоз (или «горбатый»)
- Потеря равновесия (что увеличивает риск падения)
- Неврологические симптомы, такие как онемение, покалывание или слабость (что увеличивает риск падения и перелома других костей)
Лечение
В большинстве случаев компрессионные переломы можно лечить с помощью обезболивающих, постельного режима и использования спинного корсета.Ортез помогает облегчить боль, фиксируя перелом и уменьшая потерю роста в результате сжатия. Ортез отменяют, когда рентген не показывает изменений положения позвонков и заживления перелома.
В редких случаях тяжелые компрессионные переломы могут потребовать хирургической процедуры, при которой используются специальные спинномозговые устройства, такие как крючки, стержни, пластины или винты, которые помогают соединить позвонки вместе, чтобы повысить стабильность и предотвратить дальнейшие травмы.Восстановление после операции такого типа может занять несколько месяцев.
Мы предлагаем два малоинвазивных метода лечения компрессионных переломов, которые называются вертебропластикой и кифопластикой. В этих процедурах используется ортопедический цемент, чтобы «восстановить» позвоночное пространство и вернуть ему исходную высоту. Эти процедуры не только восстанавливают рост и снимают боль, они также могут предотвратить будущие переломы, укрепляя другие тела позвонков, которые ослаблены, но еще не сломаны.





 Может применяться для обезболивания.
Может применяться для обезболивания. Из реконструированного позвонка удаляют баллончик, а полость заливают цементом.
Из реконструированного позвонка удаляют баллончик, а полость заливают цементом. ;
;



 Гиалуроновая кислота – это аминокислота, содержащаяся во многих тканях организма. Наибольшее ее количество находится в соединительной ткани и биологических жидкостях, в том числе и в суставной полости. Она является хорошим смазывающим материалом для сустава, предотвращает трение между хрящами, участвует в трофике тканей. Гиалуроновая кислота способна удерживать воду, тем самым сохранять упругость сустава при движении. Под действием кислоты повышается синтез коллагена, который отвечает за эластичность.
Гиалуроновая кислота – это аминокислота, содержащаяся во многих тканях организма. Наибольшее ее количество находится в соединительной ткани и биологических жидкостях, в том числе и в суставной полости. Она является хорошим смазывающим материалом для сустава, предотвращает трение между хрящами, участвует в трофике тканей. Гиалуроновая кислота способна удерживать воду, тем самым сохранять упругость сустава при движении. Под действием кислоты повышается синтез коллагена, который отвечает за эластичность.









 содержит гиалуронат и ибупрофен, относящийся к нестероидным противовоспалительным средствам. При ее применении уменьшается боль, снижается необходимость в дополнительном приеме анальгетиков.
содержит гиалуронат и ибупрофен, относящийся к нестероидным противовоспалительным средствам. При ее применении уменьшается боль, снижается необходимость в дополнительном приеме анальгетиков. Гиалуроновую кислоту еще принято называть гиалуронаном или гиалуронатом. Этот компонент представляет собой сложнейший белково-углеводный элемент. Он является главной составляющей соединительных, нервных и слизистых структур. Гиалуроновая кислота имеется в слюне, синовиальной жидкости и крови. Ее продуцирование происходит благодаря деятельности бактерий — стрептококков или стафилококков.
Гиалуроновую кислоту еще принято называть гиалуронаном или гиалуронатом. Этот компонент представляет собой сложнейший белково-углеводный элемент. Он является главной составляющей соединительных, нервных и слизистых структур. Гиалуроновая кислота имеется в слюне, синовиальной жидкости и крови. Ее продуцирование происходит благодаря деятельности бактерий — стрептококков или стафилококков. Содержание статьи:
Содержание статьи:





 Инъекции этого вещества помогают улучшить состояние больного при артрите.
Инъекции этого вещества помогают улучшить состояние больного при артрите. Таблетированная форма препарата эффективна при поражении суставов кистей.
Таблетированная форма препарата эффективна при поражении суставов кистей. Анкилозирующий спондилоартрит — противопоказание к инъекциям этого вещества.
Анкилозирующий спондилоартрит — противопоказание к инъекциям этого вещества.






 Даже сидение в неправильной позе перед компьютером может привести к напряжению мышц спины, шеи, что, в свою очередь, может привести к нарушению кровообращения.
Даже сидение в неправильной позе перед компьютером может привести к напряжению мышц спины, шеи, что, в свою очередь, может привести к нарушению кровообращения. Помощь больному предусматривает: улучшить кровоток в мозг, улучшить микроциркуляцию, снять отечность мозга, улучшить метаболизм в мозге.
Помощь больному предусматривает: улучшить кровоток в мозг, улучшить микроциркуляцию, снять отечность мозга, улучшить метаболизм в мозге. Эти лекарства устраняют симптомы, связанные с нарушением питания головного мозга. Также они лечат психоневрологические расстройства, когнитивные и вестибулярные нарушения, оказывают противорвотное и седативное действие;
Эти лекарства устраняют симптомы, связанные с нарушением питания головного мозга. Также они лечат психоневрологические расстройства, когнитивные и вестибулярные нарушения, оказывают противорвотное и седативное действие; В некоторых случаях после хирургического вмешательства больной может остаться инвалидом.
В некоторых случаях после хирургического вмешательства больной может остаться инвалидом.
 Лечение нарушения мозгового кровообращения при шейном остеохондрозе – это неизбежность, поскольку даже незначительные отклонения кровоснабжения у пациентов проявляются достаточно ярко.
Лечение нарушения мозгового кровообращения при шейном остеохондрозе – это неизбежность, поскольку даже незначительные отклонения кровоснабжения у пациентов проявляются достаточно ярко.
 При длительном головномозговом голодании и подобной гипоксии у пациентов развиваются необратимые головномозговые изменения, которые сводятся к состояниям вроде:
При длительном головномозговом голодании и подобной гипоксии у пациентов развиваются необратимые головномозговые изменения, которые сводятся к состояниям вроде: Принятые меры должны быть направлены на устранение патологических признаков, восстановление головномозговых функций и кровоснабжения. Лечение предполагает нейтрализацию основной причины возникшего остеохондроза шеи.
Принятые меры должны быть направлены на устранение патологических признаков, восстановление головномозговых функций и кровоснабжения. Лечение предполагает нейтрализацию основной причины возникшего остеохондроза шеи.
 Потому практиковать подобную терапию необходимо с привлечением и под контролем специалиста.
Потому практиковать подобную терапию необходимо с привлечением и под контролем специалиста. Доказано, что табакокурение и злоупотребление спиртным негативно отражается на вещественнообменных процессах и состоянии хрящей и сосудов. Рациональное питание, здоровые привычки, активная жизнь – залог сохранения крепкого позвоночника.
Доказано, что табакокурение и злоупотребление спиртным негативно отражается на вещественнообменных процессах и состоянии хрящей и сосудов. Рациональное питание, здоровые привычки, активная жизнь – залог сохранения крепкого позвоночника. На начальном этапе заболевания они выражаются в виде:
На начальном этапе заболевания они выражаются в виде:





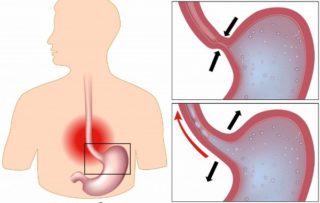

 Боль под левой лопаткой не стоит недооценивать, так как она может быть сигналом одного из серьезных заболеваний
Боль под левой лопаткой не стоит недооценивать, так как она может быть сигналом одного из серьезных заболеваний Чаще всего боль под левой лопаткой вызывается заболеваниями сердца или желудка
Чаще всего боль под левой лопаткой вызывается заболеваниями сердца или желудка При плевритах, сердечных патологиях и межреберной невралгии боль под левой лопаткой может сопровождаться сильной одышкой
При плевритах, сердечных патологиях и межреберной невралгии боль под левой лопаткой может сопровождаться сильной одышкой При длительных болях под левой лопаткой следует обратиться к терапевту, который поставит диагноз и направит на прием к узкому специалисту
При длительных болях под левой лопаткой следует обратиться к терапевту, который поставит диагноз и направит на прием к узкому специалисту Признаки, говорящие о наличии проблем организма:
Признаки, говорящие о наличии проблем организма: Начинать лечение, которое должно быть направлено на избавление от причин этих проблем. Применение обезболивающих лекарственных средств не станет панацеей. Необходимо составить правильное лечение. Рассмотрим основные виды лечения:
Начинать лечение, которое должно быть направлено на избавление от причин этих проблем. Применение обезболивающих лекарственных средств не станет панацеей. Необходимо составить правильное лечение. Рассмотрим основные виды лечения: Если отдаёт в спину в области лопаток, то нужно бить тревогу. Наличие боли в лопатке при кашле является верным признаком какого-либо заболевания. Разнообразные недуги по-разному и ведут себя. В связи с этим подробная информация об имеющихся симптомах станет ценной информацией для врачей, которые будут определять конкретную причину возникновения боли. Лишь проведённые исследования могут дать точный ответ на вопрос о причинах боли:
Если отдаёт в спину в области лопаток, то нужно бить тревогу. Наличие боли в лопатке при кашле является верным признаком какого-либо заболевания. Разнообразные недуги по-разному и ведут себя. В связи с этим подробная информация об имеющихся симптомах станет ценной информацией для врачей, которые будут определять конкретную причину возникновения боли. Лишь проведённые исследования могут дать точный ответ на вопрос о причинах боли:





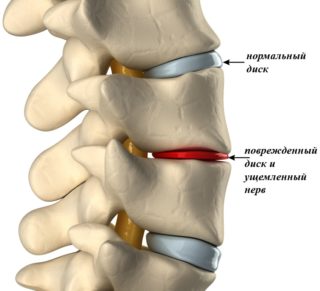
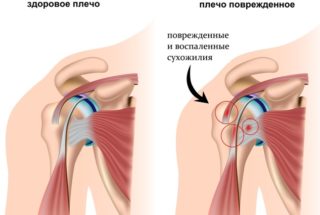
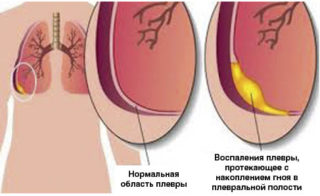

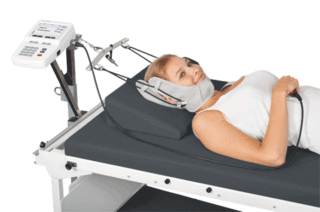







 Загрузка…
Загрузка… Возможно вас заинтересуют следующие БЕСПЛАТНЫЕ материалы от врача ЛФК и спортивной медицины – Александры Бониной:
Возможно вас заинтересуют следующие БЕСПЛАТНЫЕ материалы от врача ЛФК и спортивной медицины – Александры Бониной:
 При наложении на ушиб производите смену капустных листьев примерно каждые 30 минут.
При наложении на ушиб производите смену капустных листьев примерно каждые 30 минут. При этом все мы понимаем, что бегать за маршруткой или автобусом вредно: во-первых, все равно не догонишь, во-вторых, создашь себе множество проблем. Очевидные из них — стресс и нагрузка на сердечно-сосудистую систему, а также травма. В состоянии, когда не можешь контролировать безопасность передвижения, наступаешь на обледенелый тротуар, поскальзываешься… При падении у молодых людей чаще всего случаются переломы лодыжек в области голеностопного сустава, а они требуют достаточно серьезного и длительного лечения. Или перелом рук, в случае, если человек, падая, успевает выставить вперед руку, защищая лицо от «встречи» с тротуаром. У пожилых людей чаще всего ломается проксимальный отдел бедра. Ну, и само собой, едва ли не половина активного населения Петербурга получает за зиму ушибы, вывихи и растяжения.
При этом все мы понимаем, что бегать за маршруткой или автобусом вредно: во-первых, все равно не догонишь, во-вторых, создашь себе множество проблем. Очевидные из них — стресс и нагрузка на сердечно-сосудистую систему, а также травма. В состоянии, когда не можешь контролировать безопасность передвижения, наступаешь на обледенелый тротуар, поскальзываешься… При падении у молодых людей чаще всего случаются переломы лодыжек в области голеностопного сустава, а они требуют достаточно серьезного и длительного лечения. Или перелом рук, в случае, если человек, падая, успевает выставить вперед руку, защищая лицо от «встречи» с тротуаром. У пожилых людей чаще всего ломается проксимальный отдел бедра. Ну, и само собой, едва ли не половина активного населения Петербурга получает за зиму ушибы, вывихи и растяжения.
 Поэтому, если есть повреждение позволяет, ему нужно помочь перебраться в теплое помещение, либо переместить его на какое-то одеяло, чтобы изолировать от холодной земли. Для облегчения боли можно принять любое обезболивающее средство («Нурофен», «Кетанов»).
Поэтому, если есть повреждение позволяет, ему нужно помочь перебраться в теплое помещение, либо переместить его на какое-то одеяло, чтобы изолировать от холодной земли. Для облегчения боли можно принять любое обезболивающее средство («Нурофен», «Кетанов»). Если образовалась гематома (синяк), используйте гель «Троксевазин» для их рассасывания.
Если образовалась гематома (синяк), используйте гель «Троксевазин» для их рассасывания. Если это перелом, то кисть быстро и сильно отекает, в основном, с наружной стороны запястья. На ее тыльной стороне видна штыкообразная деформация, двигать суставом больно, а зачастую и невозможно. Конечно, в такой ситуации следует сразу вызывать «Скорую помощь» или добираться до травмпункта своим ходом, если есть возможность.
Если это перелом, то кисть быстро и сильно отекает, в основном, с наружной стороны запястья. На ее тыльной стороне видна штыкообразная деформация, двигать суставом больно, а зачастую и невозможно. Конечно, в такой ситуации следует сразу вызывать «Скорую помощь» или добираться до травмпункта своим ходом, если есть возможность. Ушиб и гемартроз cопровождаются сильной болью, особенно при движении сустава и его ощупывании. В области суставов образуется припухлость, их контуры становятся гладкими, иногда под кожей виден кровоподтек.
Ушиб и гемартроз cопровождаются сильной болью, особенно при движении сустава и его ощупывании. В области суставов образуется припухлость, их контуры становятся гладкими, иногда под кожей виден кровоподтек. Снять боль в этих случаях можно применением обезболивающих препаратов и холодных (ледяных) компрессов.
Снять боль в этих случаях можно применением обезболивающих препаратов и холодных (ледяных) компрессов. Врач назначит постельный режим и медикаментозное лечение. Если женщине предстоит рожать, а копчик при падении был деформирован, то возможны большие проблемы, его необходимо вправлять, серьезно лечить.
Врач назначит постельный режим и медикаментозное лечение. Если женщине предстоит рожать, а копчик при падении был деформирован, то возможны большие проблемы, его необходимо вправлять, серьезно лечить. Но и если таких симптомов нет, а человек после падения не помнит, как он упал, или кто его поднимал, — это первый признак сотрясения мозга, к врачу тоже надо обратиться обязательно. Принципы оказания первой помощи при сотрясении мозга сформировал еще Гиппократ. Это холод, голод и покой плюс симптоматическое лечение.
Но и если таких симптомов нет, а человек после падения не помнит, как он упал, или кто его поднимал, — это первый признак сотрясения мозга, к врачу тоже надо обратиться обязательно. Принципы оказания первой помощи при сотрясении мозга сформировал еще Гиппократ. Это холод, голод и покой плюс симптоматическое лечение.
 Чаще всего человек травмирует ноги, что сопровождается отечностью. Большая часть травм отмечается по причине падений и удара.
Чаще всего человек травмирует ноги, что сопровождается отечностью. Большая часть травм отмечается по причине падений и удара. Это является главным признаком отека.
Это является главным признаком отека.
 Рассматривая, как лечить отек ноги после ушиба, выбирать мази на основе гепарина натрия. Они применяются для нормализации кровообращения и для профилактики островоспалительных процессов. К таким препаратам относят Тромблесс, Венолайф, Лиотон 1000, Гирудалгон.
Рассматривая, как лечить отек ноги после ушиба, выбирать мази на основе гепарина натрия. Они применяются для нормализации кровообращения и для профилактики островоспалительных процессов. К таким препаратам относят Тромблесс, Венолайф, Лиотон 1000, Гирудалгон.

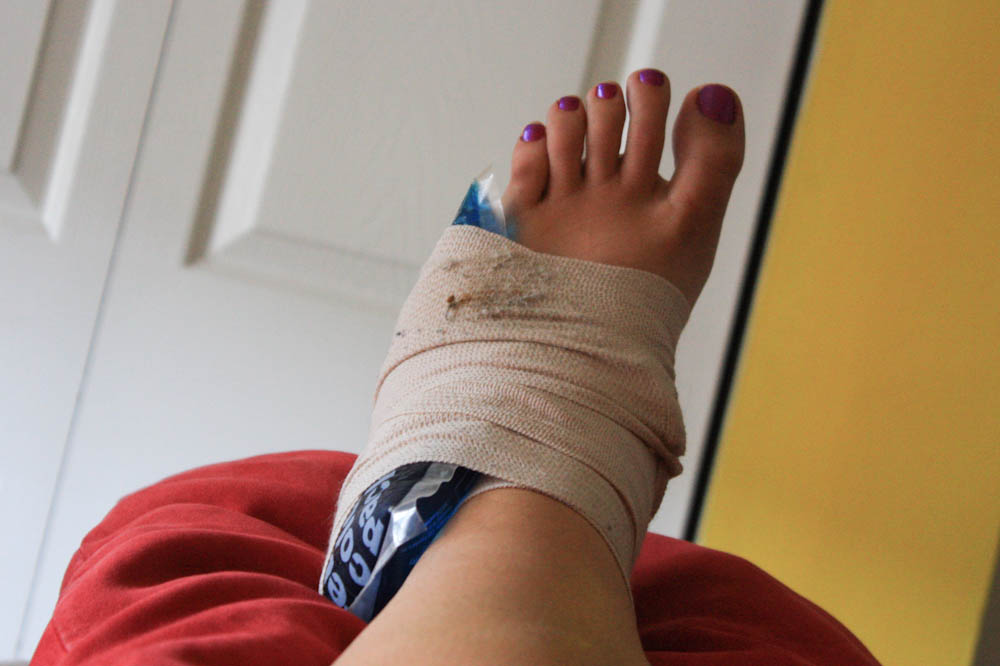 Мазь наносить до двух раз в сутки.
Мазь наносить до двух раз в сутки.

 Для получения раствора взять одну большую ложку 9% уксуса и развести в 1,5 литрах воды.
Для получения раствора взять одну большую ложку 9% уксуса и развести в 1,5 литрах воды. Отвар профильтровать и держать в нем нижние конечности до 10 минут.
Отвар профильтровать и держать в нем нижние конечности до 10 минут. Восстановительный массаж помогает усилить лимфо- и кровоток, что актуально при травмах нижних конечностей, когда необходимо устранить боли и отечность после травмы.
Восстановительный массаж помогает усилить лимфо- и кровоток, что актуально при травмах нижних конечностей, когда необходимо устранить боли и отечность после травмы. Воздействие на связки для улучшения их эластичности.
Воздействие на связки для улучшения их эластичности. Только врач после визуального осмотра и рентгеновского снимка сможет исключить перелом костей или разрыв связок.
Только врач после визуального осмотра и рентгеновского снимка сможет исключить перелом костей или разрыв связок.

 Гель нужно применять утром, в обед и вечером. Длительность лечения – не более 3 недель.
Гель нужно применять утром, в обед и вечером. Длительность лечения – не более 3 недель.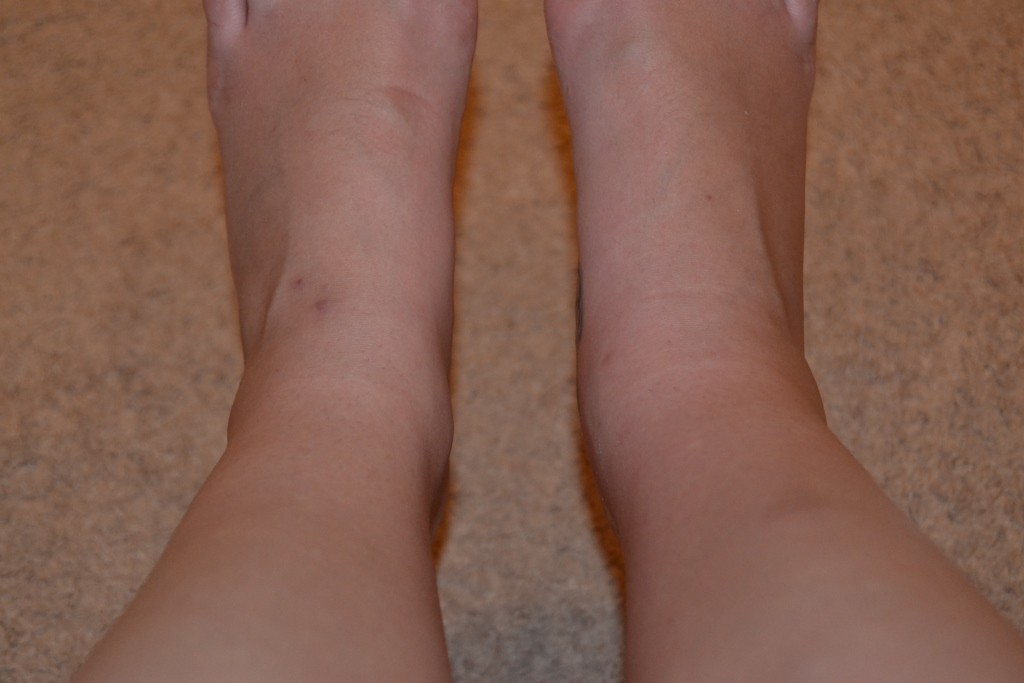 Принимать не более 2 раз в день с интервалом в 5-6 часов.
Принимать не более 2 раз в день с интервалом в 5-6 часов.
 Они натуральные, не содержат химии, а по своей эффективности не уступают медикаментозным препаратам. Вот несколько достаточно эффективных рецептов для снятия отечности:
Они натуральные, не содержат химии, а по своей эффективности не уступают медикаментозным препаратам. Вот несколько достаточно эффективных рецептов для снятия отечности: Желательно делать процедуру 2 раза в день.
Желательно делать процедуру 2 раза в день.







 Провоцирующий фактор болезни — малоподвижный образ жизни.
Провоцирующий фактор болезни — малоподвижный образ жизни. Дисфункция мочевика может появиться при тяжелом течении болезни.
Дисфункция мочевика может появиться при тяжелом течении болезни. для лечения патологии назначаются сосудорасширяющие препараты.
для лечения патологии назначаются сосудорасширяющие препараты.



 И только когда любое движение доставляет нестерпимую боль, а сустав теряет подвижность, начинаем причитать: «Доктор, помогите». Но время упущено. На этом этапе болезни можно только снять присоединившееся к артрозу воспаление, убрать боль, но восстановить поврежденный артрозом хрящ уже невозможно.
И только когда любое движение доставляет нестерпимую боль, а сустав теряет подвижность, начинаем причитать: «Доктор, помогите». Но время упущено. На этом этапе болезни можно только снять присоединившееся к артрозу воспаление, убрать боль, но восстановить поврежденный артрозом хрящ уже невозможно. Отделяются фрагменты, которые образуют инородные тела в суставной полости. Теперь хрящ уже совсем не может амортизировать при нагрузке, поэтому все давление приходится на кость под ним, она повреждается, а на месте дефектов хрящевой ткани появляются костные разрастания.
Отделяются фрагменты, которые образуют инородные тела в суставной полости. Теперь хрящ уже совсем не может амортизировать при нагрузке, поэтому все давление приходится на кость под ним, она повреждается, а на месте дефектов хрящевой ткани появляются костные разрастания. Искривление позвоночника, смещающее центр тяжести при ходьбе, высокие каблуки у модниц, лишний вес и даже привычка сидеть нога за ногу, все это может со временем привести к проблемам с суставами.
Искривление позвоночника, смещающее центр тяжести при ходьбе, высокие каблуки у модниц, лишний вес и даже привычка сидеть нога за ногу, все это может со временем привести к проблемам с суставами.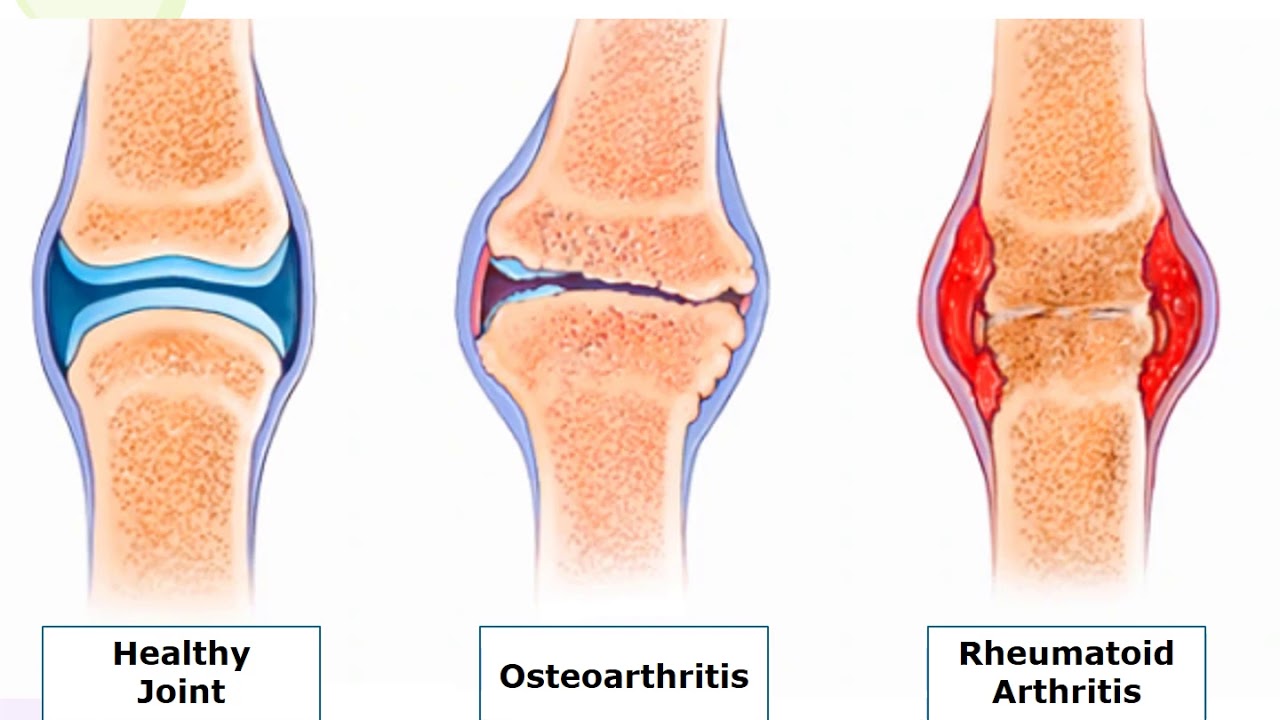 Как оказалось, рентгенологическая диагностика хороша только для выявления последних стадий артроза, когда нарушения стали необратимыми. В начале болезни она практически бесполезна.
Как оказалось, рентгенологическая диагностика хороша только для выявления последних стадий артроза, когда нарушения стали необратимыми. В начале болезни она практически бесполезна.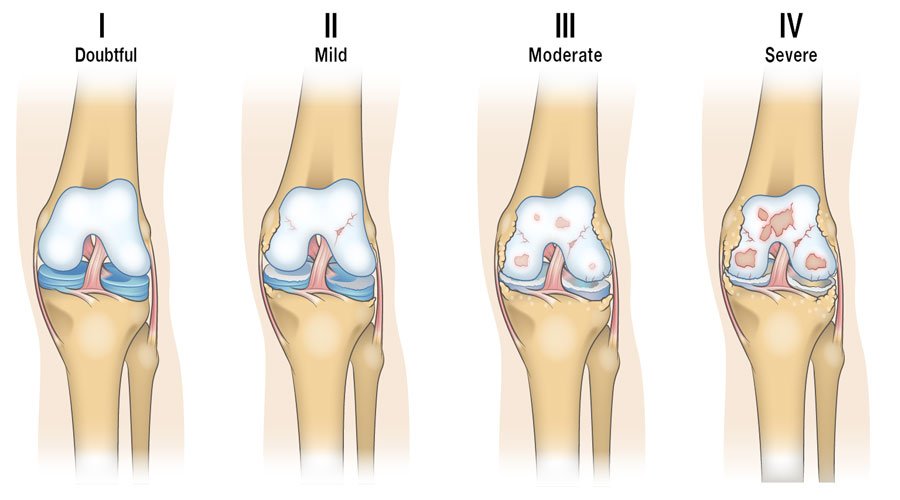 Его сначала придется долго убеждать, что артроскопия – самый точный способ диагностики страшного артроза, что операция совсем небольшая, что ходить он сможет уже к вечеру, а рубцов от проколов вообще не останется.
Его сначала придется долго убеждать, что артроскопия – самый точный способ диагностики страшного артроза, что операция совсем небольшая, что ходить он сможет уже к вечеру, а рубцов от проколов вообще не останется. Огромное преимущество этого метода состоит в том, что для постановки диагноза не нужно входить в сустав пациентов, достаточно лишь просветить их умным прибором.
Огромное преимущество этого метода состоит в том, что для постановки диагноза не нужно входить в сустав пациентов, достаточно лишь просветить их умным прибором.
 Записаться на приём можно здесь.
Записаться на приём можно здесь. На первой (начальной) стадии нет выраженных морфологических изменений в тканях сустава. Эти изменения происходят только в синовиальной оболочке, в составе синовиальной жидкости, питающей хрящ и мениски сустава. На этом этапе сустав постепенно теряет способность противостоять привычной нагрузке, и возникающая перегрузка сопровождается воспалением и болью.
На первой (начальной) стадии нет выраженных морфологических изменений в тканях сустава. Эти изменения происходят только в синовиальной оболочке, в составе синовиальной жидкости, питающей хрящ и мениски сустава. На этом этапе сустав постепенно теряет способность противостоять привычной нагрузке, и возникающая перегрузка сопровождается воспалением и болью.
 Тяжесть вторичных артрозов последних усугубляется наличием предыдущих заболеваний и травмами. Наиболее тяжело проходит развитие коксартрозов, часто они приводят к инвалидности. У пожилых и старых людей артрозы протекают тяжелее, чем у молодых. Что касается полной ликвидации морфологических изменений сустава, прогноз всех форм артроза неблагоприятен, поскольку у взрослого человека невозможно полное восстановление хряща. Но при многих формах артроза может быть устранена боль, а функцию сустава можно восстановить почти полностью.
Тяжесть вторичных артрозов последних усугубляется наличием предыдущих заболеваний и травмами. Наиболее тяжело проходит развитие коксартрозов, часто они приводят к инвалидности. У пожилых и старых людей артрозы протекают тяжелее, чем у молодых. Что касается полной ликвидации морфологических изменений сустава, прогноз всех форм артроза неблагоприятен, поскольку у взрослого человека невозможно полное восстановление хряща. Но при многих формах артроза может быть устранена боль, а функцию сустава можно восстановить почти полностью.
 Наибольшего внимания заслуживают препараты: бишофит, димексид, и медицинская желчь.
Наибольшего внимания заслуживают препараты: бишофит, димексид, и медицинская желчь.
 Чтобы это сделать, необходимо встать прямо и ровно, опустить руки и замерить расстояние от запястья до пола (внимание: не от кончиков пальцев!). Такой длины и нужно покупать трость. При покупке обратите внимание: на конце трости должна быть прикреплена резиновая насадка. Тогда палка может амортизировать и не скользить.
Чтобы это сделать, необходимо встать прямо и ровно, опустить руки и замерить расстояние от запястья до пола (внимание: не от кончиков пальцев!). Такой длины и нужно покупать трость. При покупке обратите внимание: на конце трости должна быть прикреплена резиновая насадка. Тогда палка может амортизировать и не скользить. Больше ничего не нужно, не считая консультации специалиста по лечебной гимнастике и желания ею заниматься у больного.
Больше ничего не нужно, не считая консультации специалиста по лечебной гимнастике и желания ею заниматься у больного. Причиной артрита может быть также нарушение обмена веществ, вследствие которого ухудшается питание суставов.
Причиной артрита может быть также нарушение обмена веществ, вследствие которого ухудшается питание суставов.
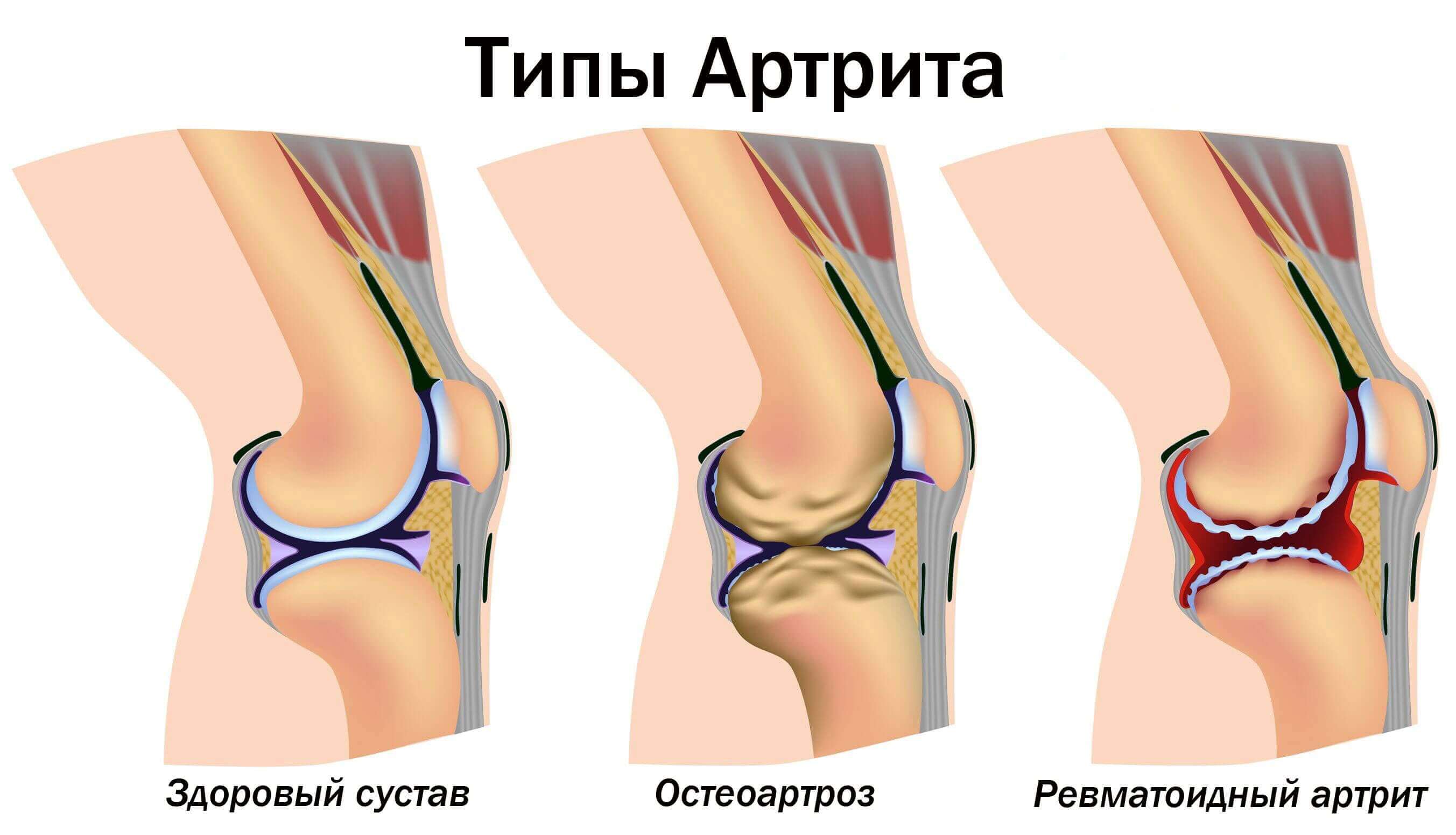 Встречаются артрит одного сустава (моноартрит) и многих (полиартрит). Артрит может начаться сразу и сопровождаться сильными болями в суставе (острый артрит) или развиваться постепенно (хронический артрит). Артрит может возникать внезапно или развиваться постепенно. У некоторых людей наблюдается острая ноющая или тупая боль. Эта боль сравнима с зубной болью. Движение в этом суставе обычно нарушено, хотя иногда наблюдается тугоподвижность.
Встречаются артрит одного сустава (моноартрит) и многих (полиартрит). Артрит может начаться сразу и сопровождаться сильными болями в суставе (острый артрит) или развиваться постепенно (хронический артрит). Артрит может возникать внезапно или развиваться постепенно. У некоторых людей наблюдается острая ноющая или тупая боль. Эта боль сравнима с зубной болью. Движение в этом суставе обычно нарушено, хотя иногда наблюдается тугоподвижность.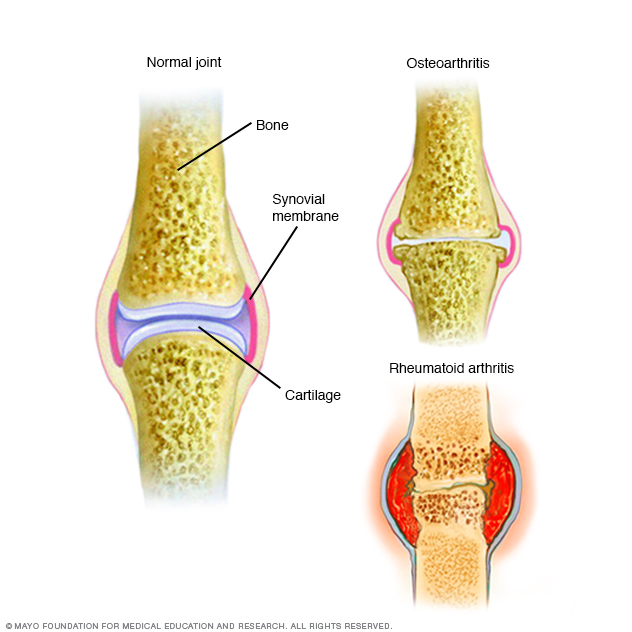 Артроз — не воспалительное заболевание и поэтому не имеет ничего общего с артритами или хроническим полиартритом, при которых воспаление сустава основывается на реактивном патологическом изменении суставной жидкости. То же можно сказать и об остром артрите — воспалении суставов, вызванном различными возбудителями инфекции. Характерные симптомы артроза – боль при нагрузке, стихающая в покое, ограничение подвижности и хруст в суставе, напряжение мышц в области сустава, возможно периодическое появление припухлости, постепенная деформация сустава.
Артроз — не воспалительное заболевание и поэтому не имеет ничего общего с артритами или хроническим полиартритом, при которых воспаление сустава основывается на реактивном патологическом изменении суставной жидкости. То же можно сказать и об остром артрите — воспалении суставов, вызванном различными возбудителями инфекции. Характерные симптомы артроза – боль при нагрузке, стихающая в покое, ограничение подвижности и хруст в суставе, напряжение мышц в области сустава, возможно периодическое появление припухлости, постепенная деформация сустава. Артроз может возникнуть и в результате избыточных нагрузок на суставы или их травм. Принято различать первичный и вторичный артроз. Первичный артроз – результат нарушения процессов регенерации клеток хряща, что может происходить из-за плохого кровоснабжения и питания тканей сустава. Считается, вторичный артроз развивается в уже пораженном суставе, однако провести четкую границу между этими двумя формами сложно.
Артроз может возникнуть и в результате избыточных нагрузок на суставы или их травм. Принято различать первичный и вторичный артроз. Первичный артроз – результат нарушения процессов регенерации клеток хряща, что может происходить из-за плохого кровоснабжения и питания тканей сустава. Считается, вторичный артроз развивается в уже пораженном суставе, однако провести четкую границу между этими двумя формами сложно. Чтобы артроз не привел к инвалидности, больной должен стараться снизить нагрузку на пораженный сустав и избавиться от лишнего веса, чему способствуют лечебная физкультура и физиотерапевтические процедуры. Артроз в тяжелой форме может потребовать хирургического вмешательства.
Чтобы артроз не привел к инвалидности, больной должен стараться снизить нагрузку на пораженный сустав и избавиться от лишнего веса, чему способствуют лечебная физкультура и физиотерапевтические процедуры. Артроз в тяжелой форме может потребовать хирургического вмешательства. Исключением является артроз межфаланговых суставов – такой вид артроза встречается чаще всего у женщин.
Исключением является артроз межфаланговых суставов – такой вид артроза встречается чаще всего у женщин. Слова «артроз» и артрит похожи лишь фонетически, но причины абсолютно разные и, соответственно, и лечение также. При выделении различий артроза и артрита, важно осознать различное направление, в котором идет деструктивный и деформирующий процесс. Если у вас артроз, то нарушается обмен веществ в суставе, теряется его эластичность, хрящ истончается и каждое движение причиняет боль. Если у вас артрит, то ваша иммунная система ополчилась на сустав, ваш организм работает против его ткани и это становится причиной воспаления, боли и изменений, носящих деформирующий характер. Понять это важно, потому что это определяет лечение. В то время как при артрите будут подавляться аутоиммунные процессы, механическое восстановление сустава – основная цель для лечения пациентов с артрозом.
Слова «артроз» и артрит похожи лишь фонетически, но причины абсолютно разные и, соответственно, и лечение также. При выделении различий артроза и артрита, важно осознать различное направление, в котором идет деструктивный и деформирующий процесс. Если у вас артроз, то нарушается обмен веществ в суставе, теряется его эластичность, хрящ истончается и каждое движение причиняет боль. Если у вас артрит, то ваша иммунная система ополчилась на сустав, ваш организм работает против его ткани и это становится причиной воспаления, боли и изменений, носящих деформирующий характер. Понять это важно, потому что это определяет лечение. В то время как при артрите будут подавляться аутоиммунные процессы, механическое восстановление сустава – основная цель для лечения пациентов с артрозом. Существуют, в частности, такие термины, как «лебединая шея», «пуговичная петля». Если у человека деформирующий артроз и поражены пальцы, то внешне они могут становятся короче.
Существуют, в частности, такие термины, как «лебединая шея», «пуговичная петля». Если у человека деформирующий артроз и поражены пальцы, то внешне они могут становятся короче. Наиболее часто при остеоартрозе поражаются коленный (гонартроз) и тазобедренный (коксартроз) суставы. Одним из наиболее ранних симптомов артроза является боль в коленных суставах. В начале заболевания в покое она практически отсутствует, но появляется при нагрузке на сустав. При артрозе коленных суставов может быть полезен массаж нижних конечностей, но при этом надо избегать непосредственного воздействия на больной сустав, так как это может увеличить в нем воспалительную реакцию.
Наиболее часто при остеоартрозе поражаются коленный (гонартроз) и тазобедренный (коксартроз) суставы. Одним из наиболее ранних симптомов артроза является боль в коленных суставах. В начале заболевания в покое она практически отсутствует, но появляется при нагрузке на сустав. При артрозе коленных суставов может быть полезен массаж нижних конечностей, но при этом надо избегать непосредственного воздействия на больной сустав, так как это может увеличить в нем воспалительную реакцию.
 ) Также артроз может возникнуть при травмах сустава (перелом суставных концов костей, повреждение суставного хряща), при значительной функциональной перегрузке сустава (например, у артистов балета, грузчиков и др.). Известное значение имеет простуда (например, артроз у рабочих горячих цехов).
) Также артроз может возникнуть при травмах сустава (перелом суставных концов костей, повреждение суставного хряща), при значительной функциональной перегрузке сустава (например, у артистов балета, грузчиков и др.). Известное значение имеет простуда (например, артроз у рабочих горячих цехов). Обычно артрозом болеют люди среднего и пожилого возраста. Артроз проявляется болями, которые появляются исподволь, возникают периодически, обостряются после резких физических нагрузок или, наоборот, после длительного состояния покоя. Вследствие болей ограничивается подвижность в суставе. Артроз сопровождается воспалением тканей, окружающих сустав, и нервных стволов, функция сустава страдает и вследствие защитного напряжения мышц.
Обычно артрозом болеют люди среднего и пожилого возраста. Артроз проявляется болями, которые появляются исподволь, возникают периодически, обостряются после резких физических нагрузок или, наоборот, после длительного состояния покоя. Вследствие болей ограничивается подвижность в суставе. Артроз сопровождается воспалением тканей, окружающих сустав, и нервных стволов, функция сустава страдает и вследствие защитного напряжения мышц.

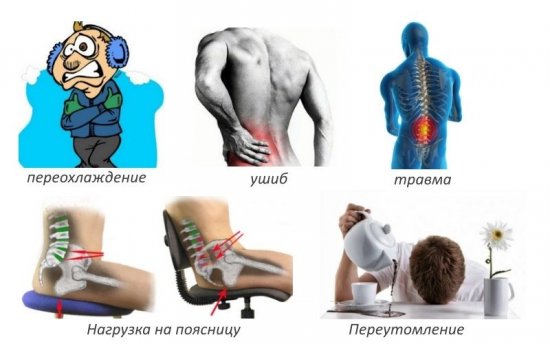

 результате чрезмерных нагрузок. Постоянное воздействие на позвонки может быть связано с тяжелой физической деятельностью или занятиями спортом.
результате чрезмерных нагрузок. Постоянное воздействие на позвонки может быть связано с тяжелой физической деятельностью или занятиями спортом.
 вариант хондроза может протекать без болевого синдрома. Главными симптомами становятся:
вариант хондроза может протекать без болевого синдрома. Главными симптомами становятся:


 использовать плод черной редьки. Ее натирают, накладывают на проблемное место, покрывают пленкой и тканью. Держат не менее часа. Для целебных растираний подойдет и сок редьки, смешанный с ложкой водки и ложкой меда. Его хранят в холодильнике, используют для натирания больного места дважды в день.
использовать плод черной редьки. Ее натирают, накладывают на проблемное место, покрывают пленкой и тканью. Держат не менее часа. Для целебных растираний подойдет и сок редьки, смешанный с ложкой водки и ложкой меда. Его хранят в холодильнике, используют для натирания больного места дважды в день. Ранее причиной хондроза принято было называть возрастные изменения в хрящевой ткани. Однако, в современной медицине выделяется целый ряд причин, по которым может развиться хондроз того или иного отдела позвоночника. К ним относятся:
Ранее причиной хондроза принято было называть возрастные изменения в хрящевой ткани. Однако, в современной медицине выделяется целый ряд причин, по которым может развиться хондроз того или иного отдела позвоночника. К ним относятся: Подобные проявления не могут остаться незамеченными, по мере их нарастания человек начинает ощущать следующие симптомы:
Подобные проявления не могут остаться незамеченными, по мере их нарастания человек начинает ощущать следующие симптомы: В терапию любой разновидности хондроза, как правило, включается не одна группа лекарственных средств:
В терапию любой разновидности хондроза, как правило, включается не одна группа лекарственных средств: Лечение иглоукалыванием хондроза относится к альтернативным способам. Оно может быть достаточно эффективным, но лишь при условии, что специалист будет профессионалом в этой области.
Лечение иглоукалыванием хондроза относится к альтернативным способам. Оно может быть достаточно эффективным, но лишь при условии, что специалист будет профессионалом в этой области.
 Чтобы не допустить появление хондроза, требуется:
Чтобы не допустить появление хондроза, требуется:


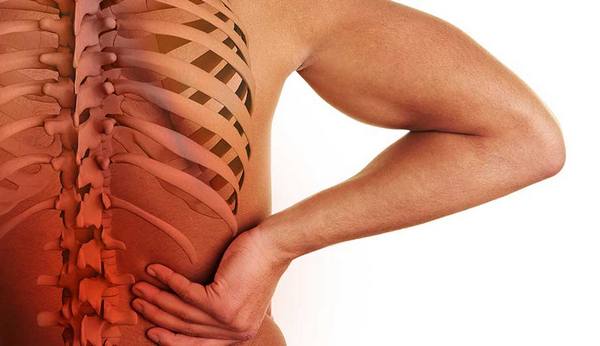

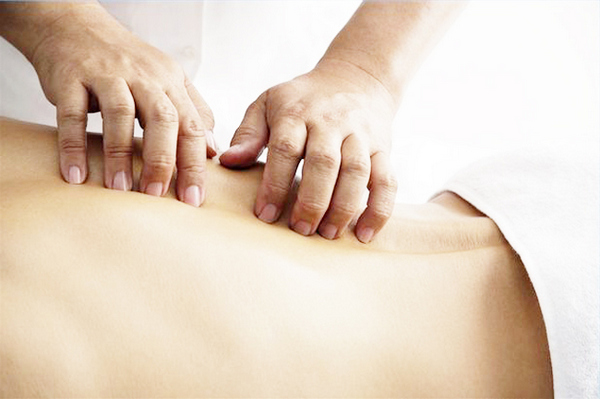










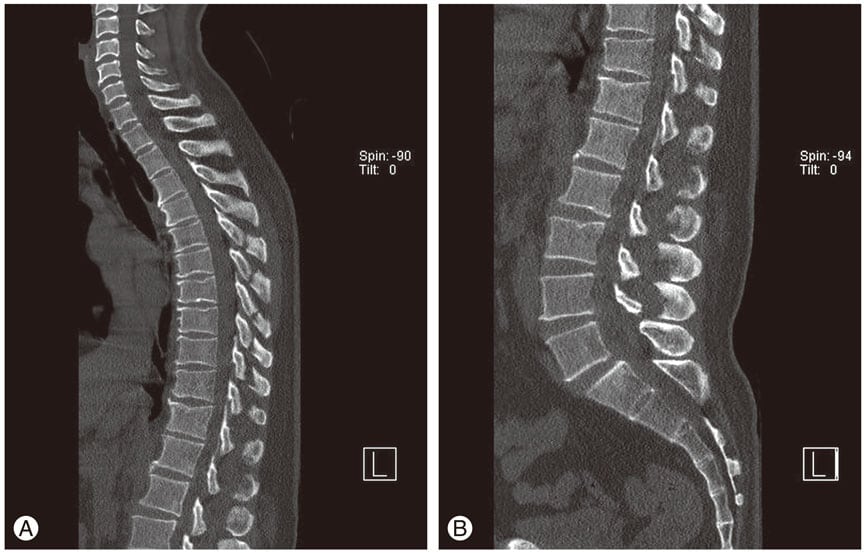

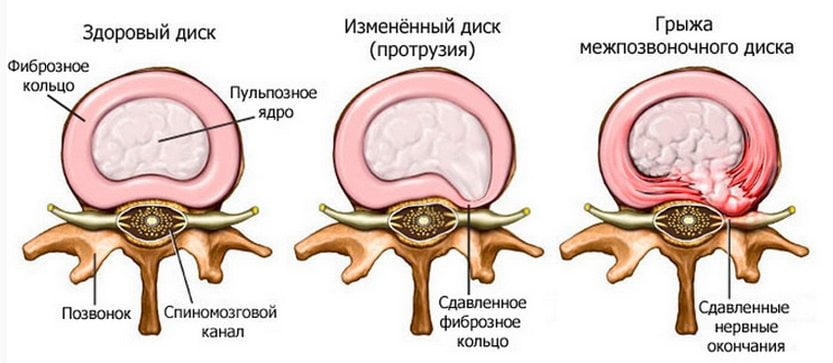
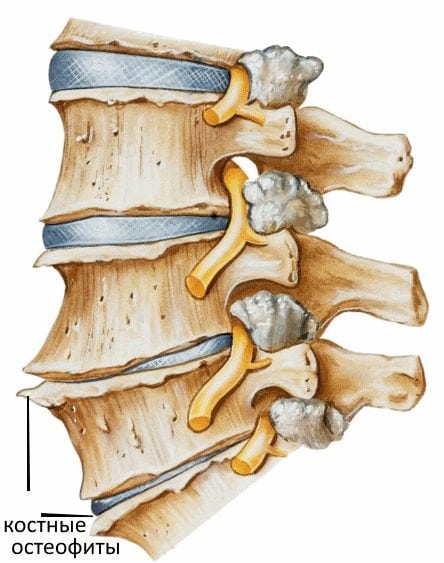

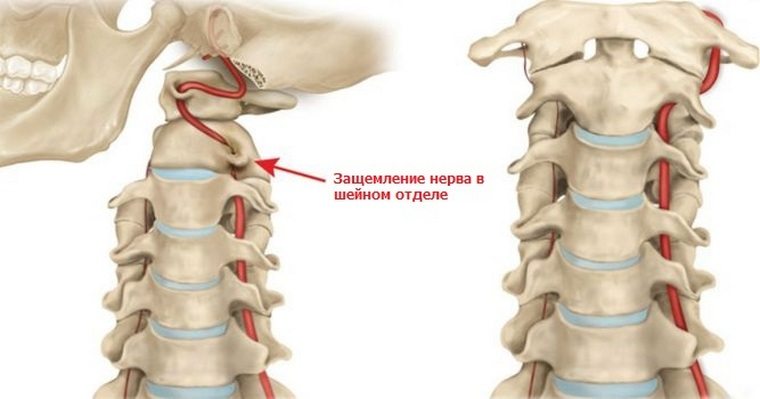
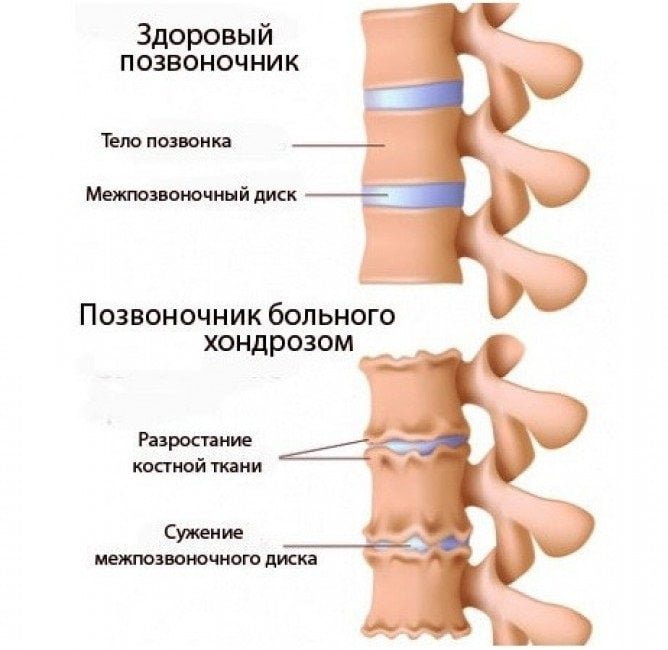
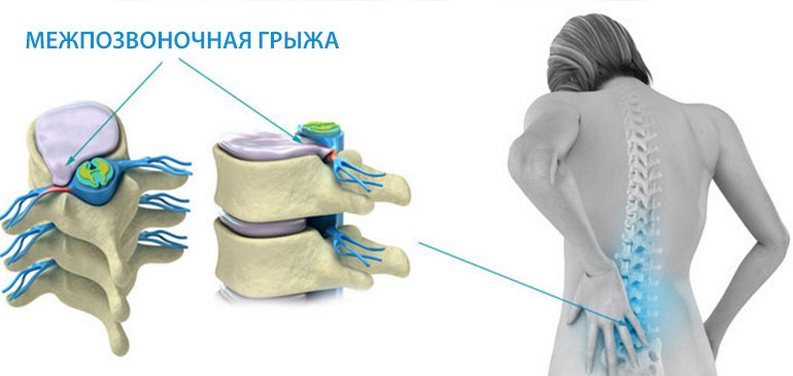
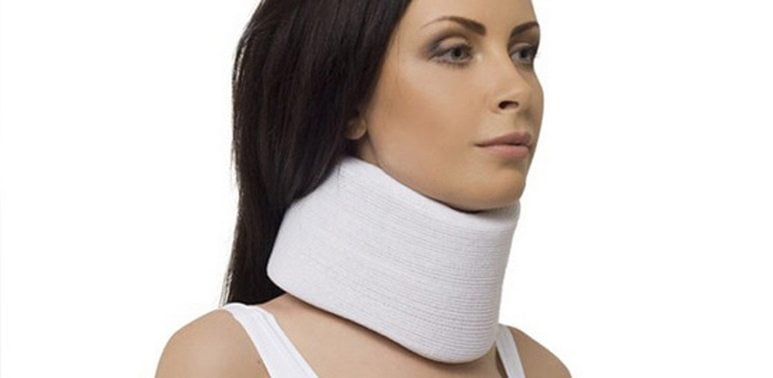





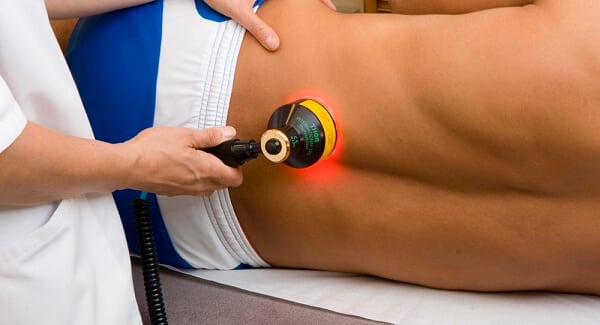
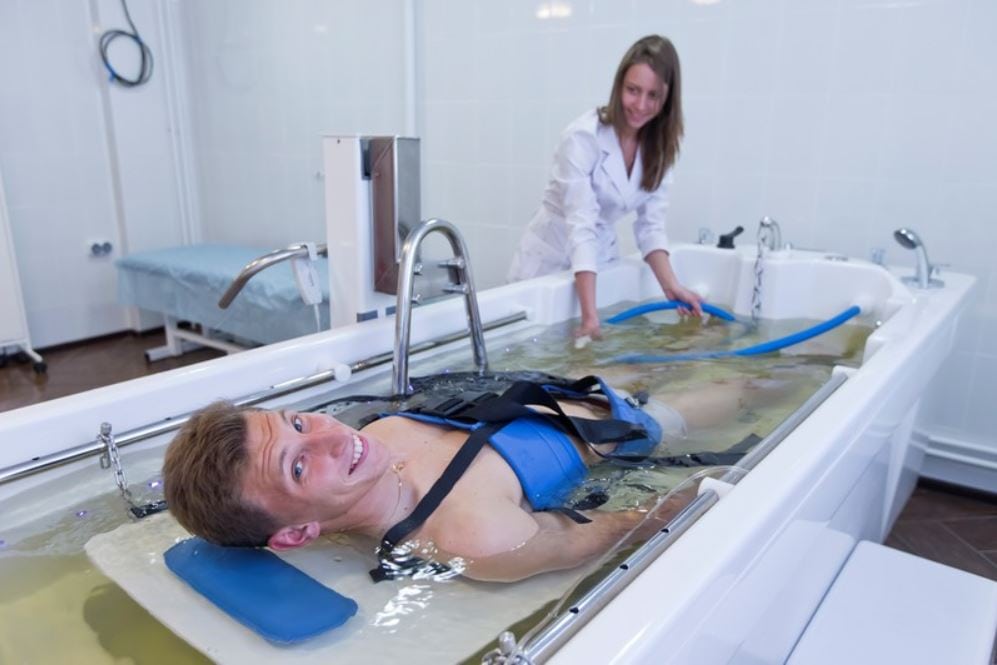


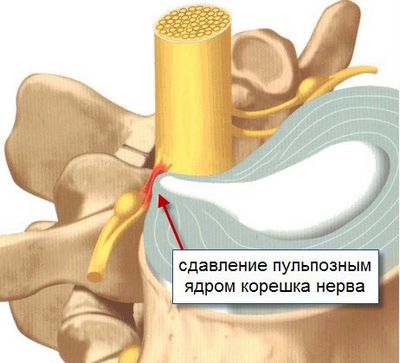







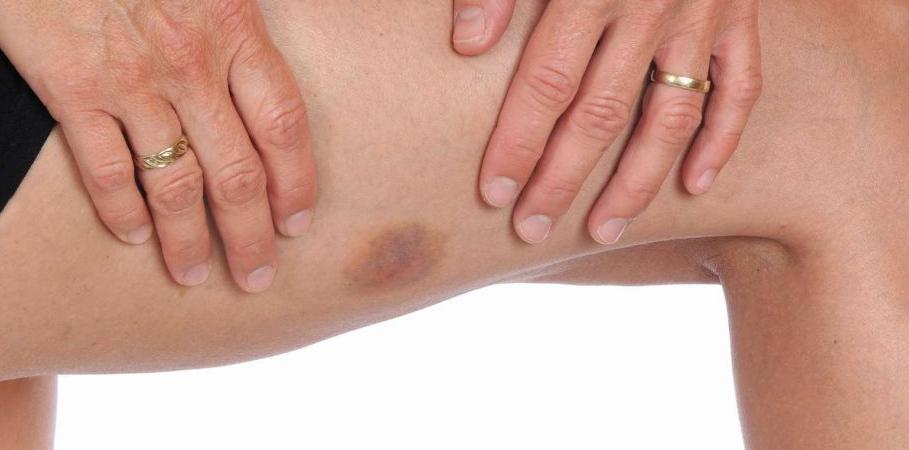 Заболевание приводит к ломкости сосудов, из–за чего появляются кровоподтеки на ногах, животе, спине. Например, у детей причиной этого становится перенесенная вирусная инфекция и прием лекарственных средств. Подхватили ангину или ОРВИ, принимают жаропонижающие и антибиотики, а через 1 — 2 дня тело обсыпают мелкоточечные синяки. Что стало первопричиной их появления, инфекция или действие лекарств, сказать затруднительно».
Заболевание приводит к ломкости сосудов, из–за чего появляются кровоподтеки на ногах, животе, спине. Например, у детей причиной этого становится перенесенная вирусная инфекция и прием лекарственных средств. Подхватили ангину или ОРВИ, принимают жаропонижающие и антибиотики, а через 1 — 2 дня тело обсыпают мелкоточечные синяки. Что стало первопричиной их появления, инфекция или действие лекарств, сказать затруднительно». «Его долгое время рекомендовали для предупреждения развития тромбозов, инфарктов и инсультов. Однако сегодня врачи отказываются от широкого назначения этого препарата как метода первичной профилактики сердечно–сосудистых заболеваний, — уточняет Николай Федорович. — В Европе были проведены исследования с участием 10 тысяч пациентов. В результате подтвердилось: если человек не перенес сосудистую катастрофу, при этом принимает аспирин для профилактики, это не влияет на риск инсульта или инфаркта. Однако повышает вероятность кровотечений. Ведь препарат изменяет функцию тромбоцитов, что провоцирует кровоизлияния».
«Его долгое время рекомендовали для предупреждения развития тромбозов, инфарктов и инсультов. Однако сегодня врачи отказываются от широкого назначения этого препарата как метода первичной профилактики сердечно–сосудистых заболеваний, — уточняет Николай Федорович. — В Европе были проведены исследования с участием 10 тысяч пациентов. В результате подтвердилось: если человек не перенес сосудистую катастрофу, при этом принимает аспирин для профилактики, это не влияет на риск инсульта или инфаркта. Однако повышает вероятность кровотечений. Ведь препарат изменяет функцию тромбоцитов, что провоцирует кровоизлияния».
 При циррозе и гепатитах такая функция нарушена. Это и есть корень зла — истинная причина появления синяков даже при надавливании и прикосновении к коже. Причем такие гематомы достаточно долго не исчезают. Прояснить ситуацию помогает анализ крови на ферменты печени.
При циррозе и гепатитах такая функция нарушена. Это и есть корень зла — истинная причина появления синяков даже при надавливании и прикосновении к коже. Причем такие гематомы достаточно долго не исчезают. Прояснить ситуацию помогает анализ крови на ферменты печени. Когда дефицит витаминов восполнен, сосуды укрепляются, снижается их проницаемость. А значит, риски кровоизлияния минимальны. Потому нередко врачи назначают известный многим аскорутин. Этот препарат — сочетание аскорбиновой кислоты и рутина, который целенаправленно действует на уплотнение сосудистой стенки.
Когда дефицит витаминов восполнен, сосуды укрепляются, снижается их проницаемость. А значит, риски кровоизлияния минимальны. Потому нередко врачи назначают известный многим аскорутин. Этот препарат — сочетание аскорбиновой кислоты и рутина, который целенаправленно действует на уплотнение сосудистой стенки. Если же она обширная, обязательно удаляют ее хирургически. Иначе большое количество крови — иногда до 200 мл застаивается, что может вызвать нагноение и абсцесс. Случается подобное при — гемофилии или передозировке антикоагулянтов. Например, варфарина — препарата, который часто назначают после протезирования аортального или митрального клапанов сердца.
Если же она обширная, обязательно удаляют ее хирургически. Иначе большое количество крови — иногда до 200 мл застаивается, что может вызвать нагноение и абсцесс. Случается подобное при — гемофилии или передозировке антикоагулянтов. Например, варфарина — препарата, который часто назначают после протезирования аортального или митрального клапанов сердца. Синяки могут появляться из-за гормональных нарушений и при длительном употреблении медицинских препаратов, таких, как антидепрессанты, анальгетики, противовоспалительные и противоастматические средства. Это связано с их свойством снижать свертываемость крови, что впоследствии приводит к возникновению кровоподтеков. Кроме того, синяки на теле могут появиться при заболеваниях кровеносной системы, при гипертонии, ревматизме, заболеваниях печени, после недавно перенесенных инфекционных заболеваний.
Синяки могут появляться из-за гормональных нарушений и при длительном употреблении медицинских препаратов, таких, как антидепрессанты, анальгетики, противовоспалительные и противоастматические средства. Это связано с их свойством снижать свертываемость крови, что впоследствии приводит к возникновению кровоподтеков. Кроме того, синяки на теле могут появиться при заболеваниях кровеносной системы, при гипертонии, ревматизме, заболеваниях печени, после недавно перенесенных инфекционных заболеваний. Чтобы выявить причину появления «беспричинных синяков» на теле, необходимо обратиться на прием к врачу-терапевту. Только врач сможет выявить причину возникновения синяков и назначить необходимые обследования и лечение.
Чтобы выявить причину появления «беспричинных синяков» на теле, необходимо обратиться на прием к врачу-терапевту. Только врач сможет выявить причину возникновения синяков и назначить необходимые обследования и лечение.
 Сосудистая система ослабляется, потому что с возрастом снижается эластичность тканей.
Сосудистая система ослабляется, потому что с возрастом снижается эластичность тканей. Неплохо включить в свой рацион и растительное масло, например, оливковое, или рыбий жир. Следите за тем, чтобы ваше питание было разнообразным и вы не ели пять дней в неделю только макароны или картошку. Но если у вас есть какие-либо хронические заболевания или вы принимаете много лекарственных препаратов, то по поводу питания необходимо проконсультироваться с лечащим врачом, поскольку, например, некоторая зелень противопоказана при приеме препаратов, разжижающих кровь.
Неплохо включить в свой рацион и растительное масло, например, оливковое, или рыбий жир. Следите за тем, чтобы ваше питание было разнообразным и вы не ели пять дней в неделю только макароны или картошку. Но если у вас есть какие-либо хронические заболевания или вы принимаете много лекарственных препаратов, то по поводу питания необходимо проконсультироваться с лечащим врачом, поскольку, например, некоторая зелень противопоказана при приеме препаратов, разжижающих кровь.
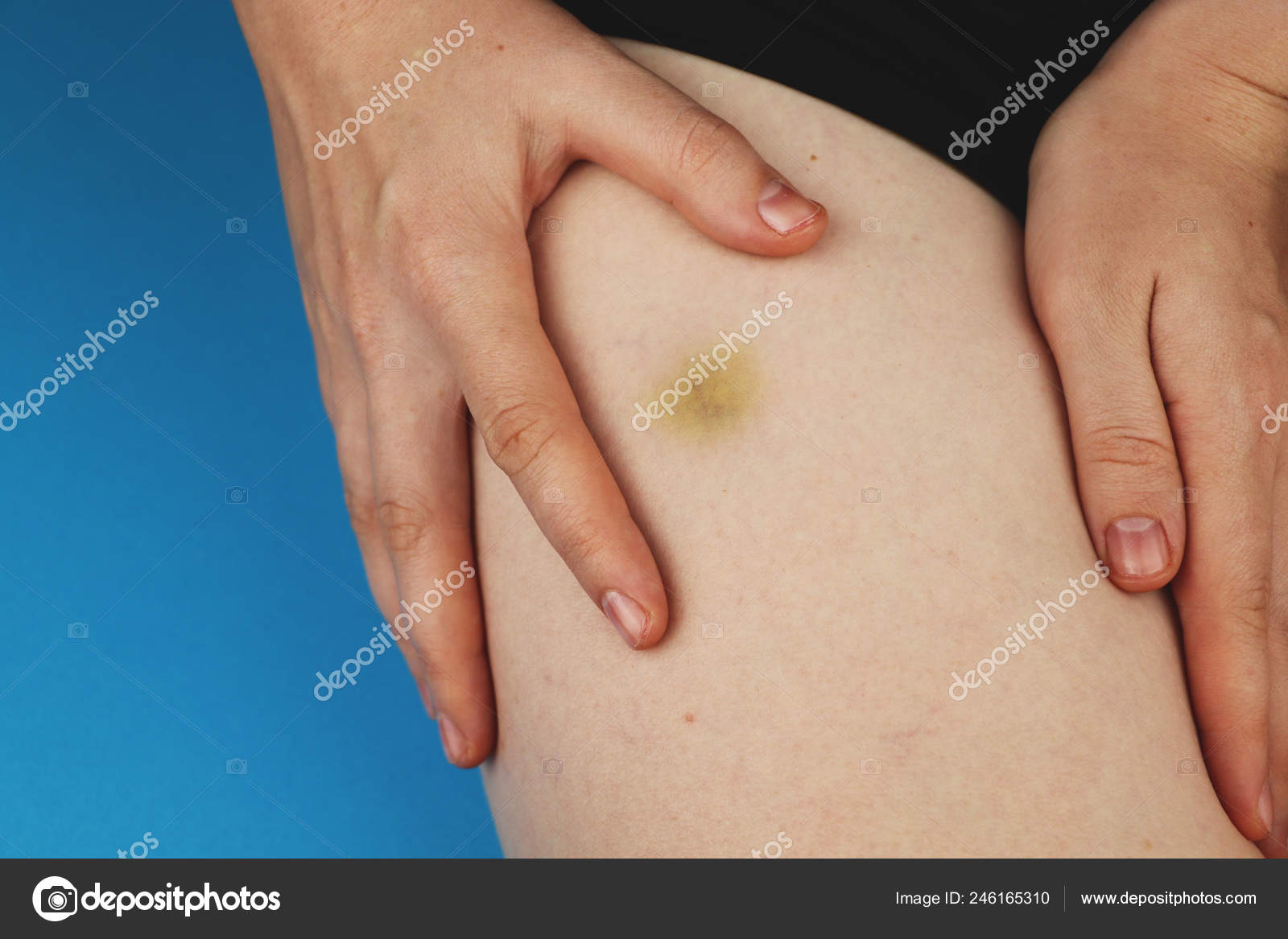 Для начала следует вспомнить, не было ли какого-либо внешнего фактора, например, вы могли поднять тяжелую сумку, задеть об угол стола, переусердствовать с нагрузкой в спортзале и так далее. Если же гематомы периодически появляются на вашем теле ни с того ни с сего, то следует обратиться к своему лечащему врачу и проверить в первую очередь состояние крови, печени и наличие ревматологических заболеваний.
Для начала следует вспомнить, не было ли какого-либо внешнего фактора, например, вы могли поднять тяжелую сумку, задеть об угол стола, переусердствовать с нагрузкой в спортзале и так далее. Если же гематомы периодически появляются на вашем теле ни с того ни с сего, то следует обратиться к своему лечащему врачу и проверить в первую очередь состояние крови, печени и наличие ревматологических заболеваний. Из этих же соображений лучше всего нарезать овощи для салата как можно более крупно и непосредственно перед подачей на стол.
Из этих же соображений лучше всего нарезать овощи для салата как можно более крупно и непосредственно перед подачей на стол. В обычных условиях они правы. Однако бывают и исключения.
В обычных условиях они правы. Однако бывают и исключения.
 Внутри изменённых вен часто формируются тромбы, которые порой попадают в кровоток и застревают в сосудах лёгких. Это вызывает остановку дыхания.
Внутри изменённых вен часто формируются тромбы, которые порой попадают в кровоток и застревают в сосудах лёгких. Это вызывает остановку дыхания.



 Среди наших докторов есть специалисты со стажем в 20 лет и больше. Они сталкивались с разными формами варикоза. Так что во время диагностики мы не только определим состояние вен, но и выберем наиболее безопасный и простой метод лечения.
Среди наших докторов есть специалисты со стажем в 20 лет и больше. Они сталкивались с разными формами варикоза. Так что во время диагностики мы не только определим состояние вен, но и выберем наиболее безопасный и простой метод лечения.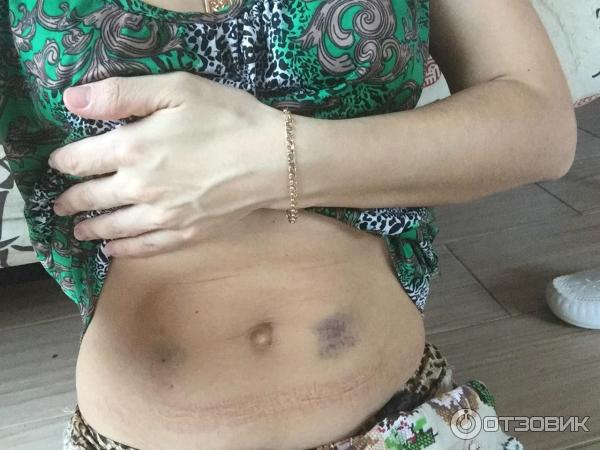 com
com Просто скрытые.
Просто скрытые.
 Старение
Старение