Грыжа боковая живота: Боковая грыжа живота – пластика в Ужгороде
лечение, операция по удалению грыжи, лапароскопия
Грыжей белой линии живота называют выпячивание, которое находится вдоль срединной линии живота как выше, так и ниже пупочного кольца, содержащее в себе предбрюшинную жировую клетчатку, а также брюшину, которая служит оболочкой для сформировавшегося грыжевого мешка.
Возникновение таких грыж обусловлено особенностями анатомического строения передней брюшной стенки. Основная опора, поддерживающая форму брюшной стенки, составляется мускульным каркасом, который располагается в несколько слоев. Мышечный слой выстлан соединительно-тканной оболочкой, поддерживающей переднюю стенку живота и формирующей фасцию, обеспечивающую соединение с мускульным слоем, а также закрывающую участки, не защищенные мышечным покровом.
Анатомия строения живота такова, что все его мышцы топографически расположены симметрично слева и справа относительно срединной линии, которая сама мускульной составляющей не покрыта. Покрывающая правую и левую прямую мышцу живота фасция не только соединяет их между собой, но и укрепляет стенку живота в целом, являясь каркасом. Эта фасция имеет белый цвет, за счет этого срединную линию называют также «белой линией живота». Ширина этой линии варьируется на всем своем протяжении и в разных отделах неодинакова: выше пупочного кольца она всегда шире – от 1 до 3 сантиметров, ниже уровня пупочного кольца сужается от нескольких миллиметров до 1 сантиметра. В силу своего специфического строения белая линия живота больше подвержена грыжевыпячиванию несколько выше пупка.
Как часто встречаются грыжи белой линии живота?
Самыми распространенными грыжами являются паховые, а также пупочные, в то время как грыжи белой линии живота встречаются значительно реже. Данной разновидностью грыж страдают в большей степени женщины после беременности и молодые мужчины при занятии тяжелыми физическими нагрузками.
Причин формирования грыж белой линии достаточно много.
Самым значительным фактором может являться генетическая предрасположенность. Унаследованная физиолого-анатомическая несостоятельность соединительнотканных структур организма может приводить к растяжению белой линии, формированию эктазии (расширения) прямых мышц живота, что в дальнейшем влечет за собой утончение фасции; в ней формируются дилатации и прощелины, через которые возможно формирование грыжи.
Нарушения обмена веществ, сахарный диабет и другие патологические состояния организма, приводящие к изменения метаболических процессов, могут вызвать истощение соединительнотканной структуры белой линии. К заболеваниям, которые могут повлечь за собой склонность к грыжевыпячиванию, а также воздействий, которые влекут за собой повышение давления в брюшной полости, – множество: накопление в ней жидкости, тяжелая физическая нагрузка, беременность, тяжелое течение родов, хронические заболевания легких, хронический запор.
Этапы формирования грыжи белой линии
Формирование данной разновидности грыж проходит в несколько этапов.
- При самом раннем, как правило, незаметном для пациента, этапе сквозь щелевидный дефект в соединительной ткани выпячивается предбрюшинная жировая ткань, образуется так называемая предбрюшинная липома.
- Вслед за этим вытягивается брюшина, и формируется грыжевой мешок, который удается пропальпировать. В последующем на стадии уже сформированной грыжи вовлекаются иные органы брюшной полости: сальник, петли тонкого кишечника, пупочно-печеночная связка, поперечно-ободочная кишка. При этой стадии уже сформировавшейся грыжи можно обнаружить абсолютно все составляющие части патологического процесса: грыжевые ворота и грыжевой мешок с грыжевым содержимым. Риск ущемления грыжевого выпячивания, как очень грозного состояния, напрямую зависит от формы и величины грыжевых ворот, размеры которых могут варьировать от нескольких миллиметров до нескольких сантиметров и приобретать форму овала, окружности или даже ромба; при этом чем меньше ворота, тем выше вероятность, что грыжа внезапно ущемится.
Редко, но случается, что описываемый в данной статье вид грыж достигает больших размеров, в общей своей массе они относительно не велики. Зачастую формирование грыжи не происходит дальше стадии предбрюшинной липомы, которая не вызывает болезненных ощущений, и без воздействия усугубляющих факторов не эволюционирует в прогрессии и не распространяется за границы белой линии.
Проявления грыжи белой линии живота
Заболевание можно заподозрить, если вдруг на средней линии живота у пациента пальпируется небольшая выпуклость. Очень часто она не доставляет болезненных ощущений и может быть обнаружена случайно самим пациентом либо врачом при осмотре. В связи с тем, что в нормальном состоянии новообразование, как таковое, может не приносить болезненных ощущений, одним из показателей, позволяющих её все-таки заподозрить, является появление боли при занятиях тяжелым трудом, после приема пищи или в иных ситуациях, приводящих к усилению внутрибрюшного давления. Повышение болевых ощущений может быть связано с натяжением органов и других, фиксированных к грыжевому мешку, структур, или являться следствием ущемления содержимого грыжевого выпячивания, что в свою очередь требует экстренного хирургического вмешательства. Болезненные ощущения могут отдавать во всевозможные области груди, живота и спины. Во время расслабления мышц брюшной стенки в горизонтальном положении на спине грыжевое выпячивание, а с ним и болевые ощущения зачастую пропадают. В случае возникновения такого грозного и крайне опасного осложнения как ущемление грыжи, возникают все симптомы острого живота и нарастает общая интоксикация организма: повышается температура, появляются пронизывающие, интенсивно усиливающиеся боли в животе, тошнота и рвота, задержка стула и газов, присутствует кровянистое отделяемое в кале, а грыжевое выпячивание уже не может вправиться в положении лежа на спине. Нередко симптомами, сопровождающими заболевание, являются такие нарушения пищеварительной системы как тошнота, изжога, отрыжка, связанные с попаданием в грыжевой мешок органов пищеварительного тракта.
Диагностика грыжи белой линии живота
Постановка диагноза «грыжа белой линии живота» для врача не требует какого-либо сложного обследования. При сборе анамнеза и осмотре при напряжении мышц передней брюшной стенки можно визуализировать грыжевыпячивание, а пациент может отмечать, что у него в таком состоянии определяется болезненность в данной области живота. Помимо визуального осмотра, необходима пальпация, при которой в области выпячивания определяется плотная овальная или округлая структура в размерах от менее 1 см до более 10 см, расположенная в области белой линии живота. Если грыжа белой линии живота самостоятельно вправима, то во время пальпации можно обнаружить слабые места – щелевидные грыжевые ворота. Если содержимым грыжи является петля кишки или стенка желудка, то при аускультации грыжевого мешка можно услышать кишечные шумы. Дополнительные методы обследования – такие как УЗИ, КТ органов брюшной полости, рентгенологическое обследование, гастроскопия необходимы только для уточнения состояния фиксированных в грыжевом мешке органов при больших сформированных грыжах, а также для выбора способа операции.
Лечение грыжи
Грыжи белой линии живота медикаментозно и консервативно не лечатся, их терапия требует обязательного оперативного вмешательства.
Ношение бандажа не позволит избавиться пациенту от грыжи, как бы долго и усердно его пациент не носил. Злоупотребление им может крайне усугубить ситуацию: мышцы при ношении бандажа возлагают на него свою опорную и поддерживающую функцию, что приводит к их ослаблению в значительной мере. И как итог – их слабость усугубляется, и в результате «мышцы пресса» ещё больше растягиваются, а грыжа увеличивается. Кроме того, в результате трения в грыжевом мешке образуются сращения, нарушающие работу фиксированных в нем органов.
Физическая нагрузка и тренировка «мышц пресса» также может дать негативный результат в виде еще большего расхождения мускульного слоя, увеличения эктазии и увеличения грыжи.
Операция по удалению грыжи белой линии животаНет ни одного вида грыж, который бы мог лечиться консервативно; данный вид патологии требует сугубо хирургического вмешательства в условиях стационара. Основной смысл операции заключается в том, что необходимо устранить саму грыжу и выполнить пластику (восстановление) передней брюшной стенки.
Особенностью оперативного вмешательства при грыже белой линии живота является одновременная ликвидация эктазии мышц живота брюшного пресса. На сегодня освоено множество методов лечения грыж передней брюшной стенки посредством хирургического вмешательства (более 300). В практической медицине применяются как несложные методики с применением аутотканей (собственных тканей) больного, так и комбинационные реконструктивные операции с установкой синтетических имплантов.
Виды операций:
Пластика с использованием собственных тканей
- Разрез производится по срединной линии над грыжевым выпячиванием.
- Грыжевой дефект ушивается нерассасывающейся нитью, при этом устраняют вероятность расхождения мышц брюшного пресса.
Этот вид операций используется при небольших грыжевых воротах и отсутствии у пациента состояний и заболеваний, вызывающих несостоятельность соединительно-тканных структур организма.
К недостаткам данного вида операций относится необходимость создания натяжения тканей передней брюшной стенки, что может привести к рецидиву заболевания. Ещё одним недостатком можно считать длинный разрез по срединной линии и длительный период реабилитации с ограничением физической нагрузки.
Пластика с использованием синтетических протезов и сеток
Это также традиционное (открытое) вмешательство, выполняемое через разрез над грыжевым выпячиванием. Однако при этом типе операций не создается натяжения собственных тканей брюшной стенки, а дефект закрывается за счет протеза из синтетического материала. Искусственные импланты и сетки прорастают со временем собственными тканями человека и создают прочную опору; в связи с этим возможность рецидивирования заболевания сводится практически к нулю.
Лапароскопическая пластика грыжи белой линии живота.
С появлением высокотехнологичных аппаратов данная методика в лечении грыж становится все более популярной. Для операции не нужно выполнение длинного кожного разреза.
В брюшной стенке выполняется несколько проколов, расположенных в основном в боковых отделах, через которые выделяется грыжевой мешок, разделяются сращения при их наличии и устанавливается специальный сетчатый протез.
Лапароскопическая операция несет в себе меньше травмирующих факторов, чем открытое вмешательство. Период реабилитации и восстановления после лапароскопии значительно меньше, чем при других методиках. Даже при больших грыжах через месяц можно возвращаться к привычному ритму жизни и привычным нагрузкам. К тому же послеоперационный период не требует ношения бандажа. Удаленность проколов кожи от места установки сетчатого протеза уменьшает риск гнойно-воспалительных осложнений, что может иметь большое значение у людей со сниженным иммунитетом (например, при сахарном диабете, ожирении) и значительно снижает риск рецидивирования грыжи.
Относительным недостатком лапароскопической пластики грыжи белой линии живота можно считать отсутствие коррекции диастаза прямых мышц и, следовательно, неполное восстановление формы передней брюшной стенки, особенно у худощавых людей. Широкое использование данной методики также ограничивает значительная стоимость импланта, имеющего специальное покрытие, предотвращающее спаечный процесс, и инструментов для его лапароскопической установки. Такие операции также не подходят пациентам с тяжелыми заболеваниями сердечно-сосудистой и дыхательной систем. Все хирургические вмешательства выполняются под общим наркозом. Послеоперационное пребывание в стационаре зависит от многих факторов и сопутствующих заболеваний и составляет при этом от 2 до 10 дней.
Реабилитация после операции
При традиционных методах пластики в послеоперационном периоде рекомендуется ношение бандажа. Кроме того, в период реконвалесценции важно соблюдать все рекомендации лечащего врача: соблюдать специальную щадящую диету и избегать каких-либо физических нагрузок. Игнорирование такого заболевания как грыжа и попустительское отношение к своему здоровью может привести к жизнеугрожающим состояниям и в дальнейшем – к серьезным осложнениям. Несмотря на то, что единственным методом лечения данного заболевания является хирургическая операция, существующее в настоящее время разнообразие видов операций позволяет подобрать для каждого пациента оптимальный вид пластики с учетом его индивидуальных особенностей.
Лечение грыж передней брюшной стенки
Что такое грыжа?
Грыжа – это выпячивание органов и тканей через естественные или искусственные отверстия, возникающие в «слабых» местах передней брюшной стенки. Все органы, которые находятся в структуре грыжи покрыты париетальной брюшиной – тонкой пластинкой, которая выстилает брюшную полость изнутри.
Из чего состоит брюшная стенка и какова ее роль?
Передняя брюшная стенка состоит из трех слоев боковых мышц и располагающейся продольно в центре прямой мышцей живота. Мышечные структуры покрыты соединительнотканными прослойками – листками апоневроза. Снаружи мышечный каркас покрыт подкожно-жировой клетчаткой и кожей, а изнутри выстлан специальным гладким слоем эпителиальной ткани – брюшиной. Все структуры вместе удерживают органы внутри брюшной полости.
Как образуются грыжи?
Грыжи возникают в области «слабых мест» передней брюшной стенки, под воздействием внутрибрюшного давления. Факторы, вызывающие его повышение, называются производящими и к ним относят: физическую нагрузку, кашель, роды и все те случаи, когда напрягается брюшной пресс.
«Слабое место» – это участок брюшной стенки, где наиболее истончена мышечно–апоневротическая часть. Это может быть место прикрепления мышц к апоневрозу или физиологические отверстия (паховые кольца, пупочное кольцо).
Повышенный риск возникновения грыж наблюдается у людей с предрасполагающими факторами: с синдромом слабости соединительной ткани, при повреждении нервов, иннервирующих брюшную стенку, а также при наличии послеоперационных рубцов.
Из чего состоит грыжа?
Все грыжи, независимо от локализации и размеров, имеют общее строение и состоят из следующих компонентов:
- Грыжевые ворота – это дефект передней брюшной стенки, преимущественно, в апоневрозе. Через них внутренние органы выходят из живота и оказываются под кожей. Если грыжевые ворота широкие, то через них содержимое может свободно возвращаться в брюшную полость.
- Грыжевой мешок – листок растянутой брюшины, покрывающий органы, вышедшие за пределы брюшной полости через грыжевые ворота. Грыжевой мешок покрыт несколькими оболочками, к ним относятся также подкожная клетчатка и кожа.
- Содержимого грыжевого мешка – это внутренние органы или отдельные их части, выходящие за пределы брюшной полости, через грыжевые ворота.
Какие бывают грыжи?
В зависимости от анатомического расположения выделяют наружные и внутренние грыжи. К наружным относятся:
- Пупочная грыжа.
- Паховая грыжа.
- Грыжа белой линии живота.
- Послеоперационная грыжа.
- Параколостомическая грыжа.
- Поясничная грыжа.
- Промежностная грыжа.
- Запирательная грыжа.
- Грыжи мечевидного отростка.
- Седалищная грыжа.
Отдельно рассматривают грыжи, которые образуются внутри брюшной полости. При таких грыжах внутренние органы могут располагаться в карманах брюшины или проникать в грудную полость через отверстия диафрагмы.
В зависимости от размеров грыжи подразделяются на:
- Малые : грыжевые ворота менее 4 см
- Средние : грыжевые ворота от 4 до 10 см
- Большие : грыжевые ворота более 10 см
Также различают грыжи по степени развития:
- начальные – в слабом месте брюшной стенки определяется небольшое углубление – пусковой фактор для формирования грыжи;
- канальные – внутренние органы начинают погружаться в грыжевое отверстие;
- полные – внутренние органы прошли через грыжевые ворота и располагаются под кожей.
По клиническому течению грыжи подразделяются на:
- вправимые – содержимое грыжевого мешка свободно перемещается из брюшной полости в грыжевой мешок и обратно.
- невправимые.
- ущемленные – состояние, при котором грыжевые ворота передавливают структуры вышедшего органа, что приводит к нарушению его кровоснабжения и может приводить к некрозу. Выделяют: эластичное ущемление, каловое ущемление, пристеночное ущемление, ретроградное ущемление, ущемление Меккелева дивертикула, грыжа Брока.
Какие у грыжи симптомы?
На начальных этапах грыжа может проявляться возникновением неприятных ощущений или незначительной боли при физической нагрузке, в месте грыжеобразования. По мере истончения апоневроза или ослабления тканей передней брюшной стенки, появляется безболезненное выпячивание, исчезающее при надавливании на него. С каждым новым эпизодом повышения внутрибрюшного давления, грыжевые ворота будут увеличиваться в размере, а мешок- растягиваться от увеличения объема содержимого.
Для наружных грыж живота, протекающих без осложнений, характерны такие общие симптомы как: наличие грыжевого выпячивания, неприятные ощущения в области грыжи, нарушение функции органов, составляющих грыжевое содержимое.
Чем опасна грыжа?
Любая грыжа опасна развитием осложнений. Самое грозное осложнение грыжи – это ущемление. Оно возникает, когда нарушается кровоснабжение содержимого грыжевого мешка и происходит омертвление тканей.
Не менее тяжелым осложнением является кишечная непроходимость. В результате длительного нахождения кишечных петель внутри грыжевого мешка происходит их пережатие, нарушение продвижения по ним кишечного содержимого и формирование кишечной непроходимости.
Очень важно понимать, что развитие осложнений может произойти внезапно, на фоне полного благополучия: в отпуске, на даче, во время путешествия – в тех ситуациях, когда квалифицированная медицинская помощь труднодоступна или недоступна вовсе. Лечение осложнений грыж требует экстренного вмешательства, а промедление может приводить к резкому ухудшению состояния человека и значительно ухудшать прогноз от запоздалого лечения.
Поэтому лучше избавиться от грыжи до развития осложнений.
Лечение грыжи
Полностью избавиться от грыжи возможно только хирургическим способом. Существуют также консервативные методы облегчения состояния при грыже, однако их использование возможно исключительно при наличии противопоказаний к операции.
К противопоказаниям к плановому хирургическому лечению относятся тяжелые сопутствующие заболевания, злокачественные процессы в запущенных стадиях, остро протекающие заболевания и беременность. Важно отметить, что осложненные грыжи необходимо оперировать в неотложном порядке по жизненным показаниям.
Чем меньше размер грыжи, тем проще операция как для хирурга, так и для пациента. В свою очередь, лечение гигантских грыж представляет собой большую проблему хирургии и нуждается в применении нестандартных подходов ее ликвидации.
Герниоплатика (грыжесечение) – название операции по «ликвидации» грыжи с пластикой дефекта передней брюшной стенки.
Какие бывают методы пластики передней брюшной стенки?
Методы пластики бывают натяжными и ненатяжными.
Натяжным называется вид пластики, выполняемый собственными тканями пациента. Этот метод получил такое название, потому что, для ликвидации грыжевого дефекта, ткани необходимо «подтянуть» и сшить друг с другом.Сформированное натяжение тканей может явиться причиной болевого синдрома после операции и следствием возможного рецидива.На современном этапе развития медицины, данный способ закрытия грыжевых дефектов значительно уступает ненатяжным методикам.
Ненатяжная пластика подразумевает использование современных сетчатых протезов для укрепления передней брюшной стенки. Протез представляет собой полипропиленовую сеть, которая за счет своей гибкости, прочности и высокой степени «прорастаемости» тканями показала свою надежность и безопасность при использовании в пластике грыж. Сетчатые протезы бывают разных размеров, от маленьких диаметром 5 см для пупочных грыж, до больших 50 х 50 см для гигантских послеоперационных грыж. Современные трехмерные сетчатые системы позволяют не только укрепить грыжевой дефект в виде «заплатки», но полностью заполнить его, значительно снижая риск рецидива. В некоторых ситуациях устанавливается специальная сетка, поверхность которой покрыта специальным составом, позволяющим ей безопасно контактировать с органами брюшном полости и избежать образования спаек между ними.
Операция грыжесечения открытым способом состоит из нескольких этапов:
- Выделение грыжевого мешка. Производится разрез кожи над грыжевым выпячиванием, грыжевой мешок освобождается от окружающей его подкожно – жировой клетчатки. Выделяются «грыжевые ворота».
- Вскрывается грыжевой мешок, производится оценка состояния содержимого грыжевого мешка, при отсутствии осложнений содержимое погружается в брюшную полость.
- Грыжевой мешок иссекается, прошивается и погружается в брюшную полость.
- Восстанавливается целостность (выполняется пластика) передней брюшной стенки.
Можно ли прооперировать грыжу без разрезов, используя при этом современные сетчатые протезы?
Да, можно!
На данный момент, лапароскопическая герниопластика является операцией выбора для лечения различного типа грыж. Эта операция выполняется через проколы в передней брюшной стенке. Хирург вводит в брюшную полость видеокамеру и, при помощи дополнительно введенных манипуляторов, освобождает грыжевой мешок от содержимого. Вторым этапом хирург отделяет брюшину грыжевого мешка от тканей передней брюшной стенки, рассекает его и укладывает на грыжевые ворота специальный сетчатый протез. Затем, сверху сетка укрепляется ранее отделенной брюшиной.
Благодаря этому протез не образует сращений с внутренними органами. Данный метод пластики позволяет избежать натяжения тканей и во много раз снижает вероятность рецидива.Отсутствие больших разрезов на передней брюшной стенке способствует комфортному течению послеоперационного периода.
Как протекает послеоперационный период?
После лапароскопического грыжесечения болевой синдром практически не ощущается и поэтому легко контролируется использованием таблетированных обезболивающих.
О выполненной операции напоминает лишь дискомфорт в области небольших проколов на передней брюшной стенке.
Выписка из стационара при неосложненном течении производится на 2-3 сутки. Сроки возвращения к трудовой деятельности, в среднем, не превышают 10-14 суток.
Для традиционной открытой операции характерна боль в послеоперационном периоде. Однако проведение комплексного обезболивания в стационаре, позволяет снизить ее выраженность и комфортно чувствовать себя на протяжении всего периода восстановления.
После выписки из стационара вам будет рекомендовано ограничить физические нагрузки на срок, который определит ваш лечащий врач на основании сложности проведенного лечения.
Кто занимается хирургическим лечением наружных грыж живота?
Вы всегда можете обратиться в клинику колопроктологии и малоинвазивной хирургии для проведения хирургического лечения.
Квалифицированные специалисты регулярно выполняют лапароскопические вмешательства по поводу грыж передней брюшной стенки. В некоторых случаях, мы также используем традиционные открытые способы операций.
В ККМХ лечение грыж проводится как на платной основе, так и по полису ОМС.
Записывайтесь на консультацию по телефону 8(499)-686-00-16.
Иллюстрации
Вид передней брюшной стенки мужчины с паховой грыжей:
- Послеоперационный рубец после устранения правосторонней паховой грыжи 6 лет назад. Пластика по Лихтенштейну.
- Левосторонняя паховая грыжа.
Вид передней брюшной стенки мужчины с пупочной грыжей
Пациент И. 75 лет. Передняя брюшная стенка мужчины с гигантской послеоперационной грыжей. За 8 лет грыжевой дефект распространился на четыре анатомические области.
- Гигантская послеоперационная грыжа передней брюшной стенки.
- Колостома.
Пациент И. 75 лет. 1 месяц после выполнения симультанной операции: устранения гигантской послеоперационной грыжи с пластикой сетчатым протезом и восстановления непрерывности кишечника.
Один из этапов хирургического лечения гигантской грыжи передней брюшной стенки. Фиксация сетчатого трансплантата на место грыжевого дефекта. Цифрами указаны слои передней брюшной стенки и сетчатый протез.
- Кожа
- Волокна прямой мышцы живота
- Апоневроз прямой мышцы живота
- Подкожная жировая клетчатка
- Сетчатый протез
Послеоперационная вентральная грыжа
Послеоперационными вентральными грыжами называют грыжи передней брюшной стенки, которые возникают в любой части послеоперационного рубца после ранее проведенных вмешательств на органах брюшной полости и брюшной стенки.Следует сказать, что с развитием и внедрением в современную хирургию лапароскопических операций количество пациентов с послеоперационными вентральными грыжами существенно уменьшилось. Послеоперационная вентральная грыжа может возникнуть как в краткие сроки после проведенной операции, так и через годы.
КЛИНИЧЕСКАЯ КАРТИНА И ДИАГНОСТИКА ПОСЛЕОПЕРАЦИОННЫХ ВЕНТРАЛЬНЫХ ГРЫЖ
Диагностика послеоперационных грыж передней брюшной стенки, как правило, не вызывает сложностей и диагноз может быть подтверждён уже при осмотре на консультации у хирурга. В сложных для диагностики случаях, а также тогда, когда у пациента высокий индекс массы тела, я кроме традиционного ультразвукового исследования на УЗИ-аппарате экспертного класса направляю пациентов компьютерную томографию живота контрастированием. Практически во всех случаях послеоперационных грыж, особенно грыж большого размера – мои пациенты проходят этот вид исследования.
ОСЛОЖНЕНИЯ ВЕНТРАЛЬНЫХ ПОСЛЕОПЕРАЦИОННЫХ ГРЫЖ
- Ущемление грыжи – тут следует отметить, что ущемление послеоперационной грыжи чаще приводит к таким угрожающим жизни последствиям как кишечная непроходимость, гангрена петли кишки и т.д.
- Воспаление грыжевого мешка, мацерация кожи в области мешка.
- Развитие спаечного процесса в брюшной полости вплоть до возникновения спаечной кишечной непроходимости.
Видео 1. ТОП вопросов и ответов о хирургии грыж живота.
ЛЕЧЕНИЕ ПОСЛЕОПЕРАЦИОННОЙ ВЕНТРАЛЬНОЙ ГРЫЖИ
Как и все грыжи передней брюшной стенки лечение послеоперационной грыжи только хирургическое. И чем раньше выполнена операция, тем она легче переносится пациентом, более проще технично выполнима и снижается риск осложнений. На Фото 1-10 представлены пациенты со сложными вентральными послеоперационными грыжами:
Фото 1.2. Пациентка с тотальной вентральной послеоперационной грыже, MW4R0 по SWR.
Фото3. Предоперационная разметка доступа
Фото 4,5. Результат через 2 мес. после аллогерниопластики
Операция при вентральной послеоперационной грыжи может быть выполнена как «открыто» так и лапароскопически (см.видео 1 ниже). Все зависит от размеров грыжи, желания пациента и сопутствующей патологии.
При обеих видах пластики грыжи я использую для пластики сетчатые протезы различного размера и плотности, подходя индивидуально к каждому клиническому случаю(фото 6-10):
Фото 6,7,8. Послеоперационная вентральная пояснично-боковая грыжа больших размеров, LW3R0 по SWR.
Фото 9. Заключительный этап пластики пояснично-боковой грыжи. Полипропиленовый сетчатый протез фиксирован, зашивание мышц.
Та же пациентка, через 2 мес. после аллогерниопластики пояснично-боковой грыжи больших размеров.
В последние 5 лет для пластики послеоперационных вентральных грыж я отдаю предпочтение малоинвазивным методикам пластики: лапароскопическим и эндоскопическим.При этих видах пластики грыж белой линии живота, даже при грыжах больших размеров я выполняю операции с трёх-четырёх небольших проколов или разрезов от 5 мм до 10 мм длиной. И, благодаря современным методикам лапароскопии, с таких миниатюрных доступов успешно удаётся протезировать грыжевой дефект большим сетчатым имплантом (протезом).
Я ыполняю такие лапароскопические и эндоскопические виды пластики послеоперационных грыж живота:
- операция IPOM PLUS (Intraperitoneal Onlay Mesh), при которой ушивается грыжевой дефект, а специальный имплант (сетка) с противоспаечным покрытием устанавливается в свободную брюшную полость и там фиксируется (видео 1).
Видео 2. Лапароскопическая пласика послеоперационной вентральной грыжи
с коррекцией диастаза прямых мышц живота
по методике “IPOM+” поликомпозитным имплантом с системой позиционирования
- операция e-TEP Rives-Stoppa (extended view Total Extra Peritoneal Rives-Stoppa) – выполняется эндоскопически с минимальным вхождением в брюшную полость, сетка также размещается за прямыми мышцами живота, а не в брюшной полости. Мы одним из первых в Украине начали выполнять этот вид эндоскопической пластики грыж и на сегодняшний день, практически только мы его и выполняем (видео 3).
Видео 3. Лапароскопическая пласика послеоперационной
рецидивной вентральной грыжи по методике e-TEP Rives-Stoppa
- операция Sugarbaker – это разновидность лапароскопической операции IPOM PLUS, которая выполняется у пациентов с парастомальными послеоперационными грыжами.
Выбор оптимального метода малоинвазивной пластики подбирается мной индивидуально для каждого пациента.
Для лечения пациентов с послеоперационными вентральными грыжами я использую самые современные малотравматичные методики операций. Анализ результатов лечения и свой опыт демонстрирую на конференциях, посвященных данной тематике (видео 4):
Видео 4. Доклад, посвященный лечению пациентов с послеоперационными и
первичными вентральными грыжами живота.
Грыжа живота
Грыжей (hernia) называется выхождение внутренних органов через физиологические или патологические отверстия брюшной полости в подкожно жировую клетчатку или другую полость.
Различают наружные и внутренние грыжи брюшной полости.
Наружные грыжи это выхождение внутренних органов через естественные или патологические отверстия в подкожно жировую клетчатку вместе с париэтальной брюшиной без нарушения целостности кожных покровов.
Внутренние грыжи образуются внутри брюшной полости при проникновении внутренних органов в карманы брюшины.
Наружные грыжи — это частое заболевание среди населения любого возраста от младенца до старческого возраста. Грыжи ограничивают жизнеспособность, работоспособность людей. Представляют угрозу для жизни из-за осложнений, ущемления грыжи, воспаления грыжевого мешка.
Грыжа состоит из следующих элементов:
- г рыжевые ворота;
- 2-грыжевой мешок;
- 3- оболочки грыжи;
- 4- грыжевое содержимое.
Грыжевые ворота это слабые места в апоневрозе передней брюшной стенки. Грыжевой мешок это выпячивание париэтальной брюшины в подкожно жировую клетчатку, он может быть однокамерным, двухкамерным, трехкамерным. Стенки грыжевого мешка состоят из париэтальной брюшины, подкожно жировой клетчатки, кожи. Содержимое грыжи это органы брюшной полости. По проихождению выделяют грыжи врождённые, приобретенные. Врожденные возникают при рождении ребенка во время внутриутробного развития. Приобретенные возникают в процессе жизнедеятельности, от физической нагрузки, или слабости апоневроза, мышечной атрофии в старческом возрасте.
В зависимости от расположения выделяют грыжи:-паховые, бедренные, пупочные, диафрагмальные, белой линии живота, мечевидного отростка, седалищные, боковой стенки живота, грыжи поясничной области, промежностные, запирательного отверстия.
Факторы происхождения грыж. Паховый канал через него у мужчин проходит семенной канатик. Бедренный канал через него проходят бедренные сосуды. Область пупка, белой линии живота.
Общие факторы наследственность, возраст, особенности телосложения, тяжёлые роды, послеоперационные рубцы, травмы передней брюшной стенки, тяжёлый физический труд.
Клиника и диагностика.
Основной симптом боли в области грыжевого образования, уплотнение грыжевого образования, гиперемия, боли в животе. Нередко появляются тошнота, рвота, сухость во рту, вздутие живота, запоры, отрыжка.
Лечение при ущемленных грыжах только оперативное. Консервативное лечение ношение бандажа назначают при наличии серьёзных противопоказаний для оперативного лечения это декомпенсации хронических заболеваний сердца, лёгких, почек, печени, злокачественных образований.
Профилактика грыж это
- соблюдение гигиены грудных детей, обработка пупка;
- занятие физкультурой;
- борьба с ожирением;
- гигиена физического труда;
- ранее выявление и направление на оперативное лечение.
Разновидности грыж | Украинский центр хирургического лечения грыж живота
Украинский центр хирургического лечения грыж живота имеет наибольший опыт в Украине по выполнению лапароскопических и открытых операций с использованием сетчатых имплантатов при грыжах живота всех локализаций.
Виды грыж живота, которые оперируются в Украинском центре хирургического лечения грыж живота:
- паховая грыжа
- бедренная грыжа
- грыжа белой линии живота
- пупочная грыжа
- послеоперационная грыжа живота (послеоперационная вентральная грыжа)
- поперечно-боковая грыжа
- грыжа спигеливой линии
- грыжа пищеводного отверстия диафрагмы
- диафрагмальная грыжа
- грыжа запирательного отверстия
- грыжа промежности
Методики операций при герниопластике:
- паховая: лапароскопическая методика ТАРР, по Лихтенштейну, предбрюшинно
- бедренная: лапароскопическая методика ТАРР, методика PLUG
- грыжа белой линии живота: лапароскопическая ІРОМ, предбрюшинно, методика «sublay»
- пупочная: лапароскопическая ІРОМ, открытая предбрюшинная с минидоступа
- послеоперационная грыжа живота (послеоперационная вентральная грыжа): лапароскопическая ІРОМ, открытые методики «sublay», «onlay», «inlay»; при больших и гигантских размерах грыжи – методики разъединения анатомических компонентов брюшной стенки (CST) в комбинации с алопсластикой с мониторингом внутрибрюшного давления
- поперечно-боковая: предбрюшинная
- грыжа спигеливой линии: предбрюшинная
- грыжа пищеводного отверстия диафрагмы: лапароскопическая крурорафия и фундопликация по Ниссону
- диафрагмальная грыжа: лапароскопическая фундопластика
- грыжа запирательного отверстия: аллогерниопластика
- грыжа промежности: аллогерниопластика
В период с 2006 по 2017 прооперировано около 8000 пациентов.
Благодаря внедрению современных технологий в лечении грыж живота частота послеоперационных осложнений и рецидивов в нашей клинике уменьшилась до 0,2% против 25-30% в других клиниках.
Удаление грыжи живота в Москве
Грыжа живота – это выпячивание внутренних органов за пределы брюшной полости. Грыжа проявляется в виде припухлости, которая может быть болезненной. Ущемление грыжи, при котором нарушается кровоснабжения ущемленных органов, чрезвычайно опасно.
При истончении или появлении отверстий в мышечной стенке через нее может выйти жировая ткань, петли кишечника, другие внутренние органы. Это приводит к дискомфорту, интенсивной боли и масштабным осложнениям. Грыжа живота сама не проходит — со временем она лишь увеличивается в размере. Лечение грыжи – только хирургическое. Операция по удалению грыжи называется грыжесечением или герниопластикой.
Чем больше развитие патологии, тем выше риск неотложного состояния. Если, к примеру, «запустить» грыжу белой линии живота, она станет невправимой. Если не сделать операцию, пациент подвергается опасности ущемления с разбуханием, быстрым инфицированием и отмиранием ткани.
В зону риска образования грыж, которые лечатся только операцией, входят люди:
-
с хроническим кашлем — например, у курильщиков риск грыж выше;
-
часто поднимающие тяжести —при такой работе надо регулярно обследоваться;
-
родившие ребенка — при беременности может развиться грыжа брюшной стенки;
-
страдающие избыточным весом, аллергией с частым чиханием, затруднениями при дефекации и т.д.
Направление на операцию врач выдает после всестороннего обследования пациента. Кроме обязательной пальпации и осмотра назначают УЗИ органов брюшной полости, лабораторные анализы. Обратиться к врачу стоит при появлении первых же симптомов.
Симптомы и признаки необходимости в герниопластике
При появлении слабости, расхождении мышц брюшной стенки формируется грыжевый мешок. Процесс может проходить бессимптомно, но чаще больной ощущает зуд, жжение в области, где сформировалась грыжа. При выходе в мешок петли кишечника появляется припухлость — там, где проходит белая линия или на другом участке. Иногда, если пациент ложится на спину, визуальный дефект исчезает.
Каждая грыжа индивидуальна, и так же проявляются ее симптомы и проводится операция. Болевые ощущения варьируют от дискомфорта до чувства разрыва. Показаниями к удалению могут быть:
-
чувство давления, жжения в паху, области мошонки, животе;
-
выпуклости и шишки в животе, области паха, которые при кашле становятся визуально заметнее;
-
оль при кашле, поднятии тяжестей и т.д.
При невправимых ущемлениях операцию проводят как можно скорее. Промедление чревато появлением рвоты, крови в стуле, интенсивной и нарастающей боли в мошонке, паху. При таких симптомах необходимо немедленно вызвать скорую помощь или обратиться в неотложное отделение.
Как проходит операция
В ходе вмешательства грыжевое содержимое погружается сквозь грыжевые ворота обратно в брюшную полость, после чего выполняется пластика грыжевых ворот. При операциях область грыжевых ворот укрепляется или собственными тканями организма или имплантатами (полимерными сетками). Герниопластика может выполняться лапароскопическим методом (через небольшие надрезы под визуальным контролем с помощью специального оборудования).
Если Вы ищете, где сделать удаление грыжи в Москве, обратитесь в «Семейный доктор». В «Семейном докторе» проводится грыжесечение при различных грыжах живота. При возможности, предпочтение отдается лапароскопической герниопластике. Стоимость оперативного вмешательства при грыжах различной локализации Вы можете уточнить ниже.
Грыжи живота различной локализации
Грыжа живота — выпячивание брюшины через слабые места брюшной стенки (паховая область, пупок, боковые стенки живота, срединная линия живота).
По статистике различными грыжами живота страдают 5 человек на десять тысяч населения. В подавляющем большинстве случаев — это мужчины.
Грыжа может возникнуть в различных местах брюшной стенки, но самое распространенное место — паховая область.
Для появления грыж живота необходимо сочетание патологических факторов и длительное время их влияния. Предрасполагают к формированию грыж врожденная слабость сухожилий и мышц, а также приобретенные изменения брюшной стенки в результате операций, травм, истощения. Тяжелый физический труд с подъемом больших тяжестей, ожирение, надсадный кашель, беременности, длительные запоры провоцируют увеличение внутрибрюшного давления и могут привести к выходу грыж через слабые места.
Самые явные симптомы грыжи живота — боль тянущего, распирающего характера и выпячивание.
Любая грыжа опасна, так как таит под собой угрозу ущемления при резком изменении внутрибрюшного давления, что ведет к нарушению кровообращения и возникновению некроза (гибель) ущемленного грыжевого мешка.
Диагноз грыжи живота ставится на основании клинического осмотра и проведения УЗИ органов брюшной полости. В ряде случаев может потребоваться обзорная рентгенография органов брюшной полости.
Лечение грыжи живота исключительно хирургическое. Если у пациента обнаружена неосложненная грыжа живот, то показано плановое грыжесечение, а при ущемлении грыжи — экстренная операция.
СПЕЦИАЛИСТЫ
Куватов Александр Георгиевич
заведующий отделением, врач-хирург второй квалификационной категорииСмирнов Дмитрий Михайлович
доцент кафедры факультетской хирургии ЮУГМУ, к.м.н., член Европейской ассоциации герниологовТрапезников Евгений Васильевич
заведующий отделением, врач-хирург высшей квалификационной категорииСтуденикин Лев Викторович
врач-хирург второй квалификационной категории, к.м.н.Чернобаев Андрей Александрович
врач хирург второй квалификационной категорииРедкая грыжа боковой стенки живота без разреза
Ann Surg Treat Res. 2015 фев; 88 (2): 111–113.
иДонг-Джу Ким
Отделение хирургии, Медицинский колледж Национального университета Чунгбук, Чхонджу, Корея.
Jin-Woo Park
Отделение хирургии, Медицинский колледж Национального университета Чунгбук, Чхонджу, Корея.
Отделение хирургии, Медицинский колледж Национального университета Чунгбук, Чхонджу, Корея.
Автор, ответственный за переписку: Пак Джин Ву. Отделение хирургии, Медицинский колледж Национального университета Чунгбук, 410 Sunbong-ro, Heungdeok-gu, Cheongju 361-763, Корея. Тел .: + 82-43-269-6033, Факс: + 82-43-266-6037, rk.ca.kubgnuhc@krapwjbewПоступила в редакцию 13 марта 2014 г .; Пересмотрено 9 апреля 2014 г .; Принято 15 апреля 2014 г.
© Корейское хирургическое общество, 2015 г., «Аналоги хирургического лечения и исследований» – это журнал с открытым доступом. Все статьи распространяются в соответствии с условиями некоммерческой лицензии Creative Commons Attribution (http: // creativecommons.org / licenses / by-nc / 3.0 /), которая разрешает неограниченное некоммерческое использование, распространение и воспроизведение на любом носителе при условии правильного цитирования оригинальной работы. Эта статья цитируется в других статьях в PMC.Abstract
У 68-летней женщины была обнаружена редкая грыжа боковой брюшной стенки. За три месяца до госпитализации в госпиталь Национального университета Чунгбук она обнаружила большое выступающее образование диаметром 8 см в средней подмышечной линии чуть ниже реберного края при сильном кашле.Ранее у нее не было травм брюшной полости, инфекций или операций. Масса легко уменьшалась вручную или изменением положения до левого бокового пролежня. КТ показала дефект правой поперечной мышцы живота и внутренней косой мышцы на правом боку с грыжей сальника. Его расположение отличается от спигелевой грыжи или поясничной грыжи. Выстилка грыжевого мешка на брюшине была гладкой, признаков воспаления или спаек не было. Грыжа была успешно зашита лапароскопическим способом с использованием композитной сетки Parietex с техникой внутрибрюшинной накладной сетки.Пациент был выписан без осложнений, при контрольных визитах не было обнаружено никаких признаков рецидива.
Ключевые слова: Вентральная грыжа, Лапароскопия
ВВЕДЕНИЕ
Неинцизионная грыжа боковой стенки живота (LAWH) – очень редкое заболевание, хотя послеоперационные грыжи вдоль разреза боковой стенки живота могут возникать нечасто [1,2]. LAWH следует дифференцировать от других редких типов грыж, таких как поясничная грыжа или спигелиевая грыжа. Мы испытали необычный тип неинцизионного LAWH у 68-летней женщины, который располагался на правом боку чуть ниже реберного края и не был связан с какими-либо подозреваемыми причинами грыжи, такими как травма или инфекция.Его расположение отличается от спигелевой грыжи или поясничной грыжи. Мы сообщаем здесь об этом редком случае неинцизионного LAWH, который лечили лапароскопической пластикой сетки, с обзором соответствующей литературы.
СЛУЧАЙ ИЗ ПРАКТИКИ
68-летняя женщина обратилась в нашу амбулаторную клинику после дискомфорта в животе с выпуклостью на правом боку. Ее рост 156 см, вес 60 кг, индекс массы тела 24,7 кг / м 2 2 . Она курила и курила 20 пачек в год.Она обнаружила образование при сильном кашле за 3 месяца до этого. В анамнезе не было выявлено ранее перенесенных травм брюшной полости, инфекций или операций. 13 лет назад она перенесла тотальную тиреоидэктомию по поводу папиллярной микрокарциномы щитовидной железы (T1N1M0) и наблюдалась без признаков рецидива. Она долгое время принимала левотироксин после тотальной тиреоидэктомии и стероидные препараты от ревматоидного артрита.
При физическом осмотре во время маневра вальсальвы было обнаружено большое выступающее образование диаметром 8 см по средней подмышечной линии чуть ниже реберного края на правом боку.Она исчезла при смене положения на левый боковой пролежень или при ручной репозиции. Все результаты предоперационных лабораторных исследований были в пределах нормы, за исключением пониженной концентрации ТТГ в сыворотке крови. Результаты рентгена грудной клетки и эхокардиографии были нормальными. КТ брюшной полости показала грыжу сальника через дефект латеральной брюшной стенки поперечной мышцы живота и внутренней косой мышцы на правом боку ().
Рентгенологические данные дефекта боковой брюшной стенки.КТ брюшной полости показала грыжу сальника через дефект латеральной брюшной стенки поперечной мышцы живота и внутренней косой мышцы (A) на правом боку чуть ниже реберного края (B).
Мы выполнили лапароскопическую пластику грыжи с использованием композитной сетки Parietex размером 20 × 15 см (Covidien, Сеул, Корея) с использованием техники интраперитонеальной накладной сетки. Лапароскопическое исследование живота выявило грыжу сальника через дефект латеральной брюшной стенки размером 6,5 × 6 см ().Правая ободочная кишка была мобилизована по изгибу печени, чтобы обеспечить адекватные границы, по крайней мере, 4 см, окружающие дефект для размещения сетки. Брюшину, покрывающую грыжу, отсекали, сетку накладывали на дефект с краями 4 см и фиксировали трансмуральными нерассасывающимися швами и внутрибрюшными кнопками. Послеоперационное течение прошло без осложнений, пациент был выписан. Нет никаких доказательств рецидива грыжи при контрольных визитах через 6 месяцев и через год.
Лапароскопический вид дефекта боковой брюшной стенки.При лапароскопическом исследовании живота выявлена грыжа сальника через дефект латеральной брюшной стенки размером 6,5 × 6 см. Выстилка грыжевого мешка на брюшине была гладкой, признаков воспаления или спаек не было. L, печень; C – реберный край; H, грыжевой мешок.
ОБСУЖДЕНИЕ
Существуют различные типы грыж брюшной стенки. Распространенные типы грыж, такие как паховая грыжа, бедренная грыжа и пупочная грыжа, можно легко диагностировать по их локализации. Однако ЗАКОН встречается редко.Дифференциальный диагноз этого состояния включает редкие типы грыж, такие как поясничная грыжа или спигелиевая грыжа. Послеоперационные грыжи или травматические грыжи также могут развиваться, хотя и редко, в боковой брюшной стенке [3]. Неинцизионный или нетравматический LAWH – чрезвычайно редкое состояние.
Мы испытали необычный тип LAWH у 68-летней женщины, который был локализован на правом боку чуть ниже грудной клетки и не был связан с травмой или инфекцией. Дефект поперечной мышцы живота и внутренней косой мышцы по средней подмышечной линии чуть ниже реберного края на правом боку.Случай совершенно отличался от поясничной грыжи или спигелевой грыжи по своему анатомическому расположению.
Спигелиевы грыжи составляют только 0,12% всех грыж брюшной стенки [4]. Она также известна как «спонтанная боковая вентральная грыжа» или «грыжа полулунной линии». Спигелиева грыжа – это дефект передней брюшной стенки рядом с полулунной линией. Большинство этих грыж лежит в поясе спигелиевых грыж, поперечной зоне шириной 6 см над межостинчатой плоскостью. В данном случае речь идет не о поясе спигелевой грыжи.
Поясничные грыжи – это редкие заднебоковые грыжи брюшной стенки. Первичные поясничные грыжи подразделяются на два типа в зависимости от локализации: верхняя поясничная грыжа (Grynfeltt) и нижняя поясничная грыжа (Petit) [1]. Они развиваются за счет верхнего и нижнего поясничных треугольников. Верхний поясничный треугольник ограничен квадратной мышцей поясницы медиально, задней границей внутренней косой мышцы снизу и 12-м ребром сверху. Нижний поясничный треугольник ограничен гребнем подвздошной кости снизу, широчайшей мышцей спины медиально и наружной косой мышцей латерально.С точки зрения местоположения настоящий случай отличается от типичных первичных поясничных грыж.
В литературе, насколько нам известно, Castillo-Sang et al. [2] сообщили только о подобном типе грыжи, как в данном случае. Они сообщили о 56-летнем мужчине, у которого была выпуклость на правой боковой брюшной стенке по средней подмышечной линии непосредственно под грудной клеткой. Пациент не имел травм или операций в анамнезе. Дефект грыжи окаймлял нижнюю часть 11-го ребра сверху и костную шпору, спускающуюся от нижней части 11-го ребра, а также дефект поперечной мышцы живота и внутренних косых мышц латерально.Костная шпора из 11-го ребра предполагала врожденную этиологию. Авторы утверждали, что это было первое сообщение о нетравматическом ЗАКОНЕ у взрослого человека. Мы думаем, что это первое сообщение об этом виде грыжи в Корее и, возможно, второе сообщение в литературе. Однако в данном случае боковая выпуклость брюшной полости появилась внезапно после сильного кашля. Грыжи брюшной стенки могут развиваться по многофакторной причине [5]. У нашего пациента было несколько факторов риска развития грыжи. Кашель может повысить внутрибрюшное давление.Старение, длительный прием стероидов и курение могут ослабить брюшную стенку. Собственно, Lund et al. [6] сообщили о заднебоковой грыже брюшной стенки, вызванной сильным приступом кашля. Однако грыжа была расположена ближе кзади, чем в данном случае.
С момента появления первых сообщений об успешном лапароскопическом лечении поясничной грыжи в конце 1990-х годов несколькими группами, многие хирурги отдают предпочтение лапароскопическому доступу для лечения поясничной грыжи [7,8]. Лапароскопическая герниопластика также очень полезна при грыже боковой вентральной стенки [2,9].Мы также выполнили лапароскопическую пластику грыжи с использованием композитной сетки с техникой внутрибрюшинной накладной сетки. Послеоперационное течение прошло без осложнений, пациент был выписан. Нет никаких доказательств рецидива грыжи при контрольных визитах через 6 месяцев и через год.
Здесь мы сообщили об очень редком случае неинцизионного, LAWH у взрослого. Его расположение отличается от других редких типов грыж брюшной стенки. В анамнезе не было травм или хирургических вмешательств в качестве этиологического фактора, но сильный кашель мог повлиять на развитие грыжи.Лапароскопическая пластика избавила пациента от большого разреза и сопутствующих заболеваний.
БЛАГОДАРНОСТИ
Эта работа была поддержана исследовательским грантом Национального университета Чунгбук в 2013 году.
Сноски
О потенциальном конфликте интересов, относящемся к этой статье, не сообщалось.
Список литературы
1. Золлингер Р. Классификация вентральных и паховых грыж. В: Nyhus LM, Condon RE, редакторы. Грыжа. Филадельфия: Дж. Б. Липпинкотт; 2002. С. 71–79.[Google Scholar] 2. Кастильо-Санг М., Гоциман Б., Альмаруф Б., Фатх Дж., Кейсон Ф. Нетравматическая грыжа боковой брюшной стенки. Грыжа. 2009. 13: 317–321. [PubMed] [Google Scholar] 3. Берт Б.М., Афифи Х.Й., Вантз Г.Е., Бари П.С. Травматическая поясничная грыжа: отчеты о случаях и подробный обзор литературы. J Trauma. 2004. 57: 1361–1370. [PubMed] [Google Scholar] 4. Скандалакис П.Н., Зорас О., Скандалакис Ю.Э., Мирилас П. Спигелевы грыжи: хирургическая анатомия, эмбриология и техника восстановления. Am Surg. 2006; 72: 42–48.[PubMed] [Google Scholar] 5. Прочтите RC. Исторический обзор лечения грыжи. В: Nyhus LM, Condon RE, редакторы. Грыжа. Филадельфия: Дж. Б. Липпинкотт; 2002. С. 2–8. [Google Scholar] 6. Lund EP, Bergenfeldt M, Burcharth F. Травматическая грыжа живота, вызванная кашлем, проявляющаяся кишечной непроходимостью. Грыжа. 2004. 8: 399–401. [PubMed] [Google Scholar] 7. Хенифорд Б.Т., Яннитти Д.А., Гагнер М. Лапароскопическая пластика нижней и верхней поясничной грыжи. Arch Surg. 1997; 132: 1141–1144. [PubMed] [Google Scholar] 8.Бикель А., Хадж М., Эйтан А. Лапароскопическое лечение поясничной грыжи. Surg Endosc. 1997; 11: 1129–1130. [PubMed] [Google Scholar] 9. Hope WW, Hooks WB., 3-я атипичная грыжа: надлобковая, субксифоидная и боковая. Surg Clin North Am. 2013; 93: 1135–1162. [PubMed] [Google Scholar]Редкая грыжа боковой стенки живота без разреза
Ann Surg Treat Res. 2015 фев; 88 (2): 111–113.
иДонг-Джу Ким
Отделение хирургии, Медицинский колледж Национального университета Чунгбук, Чхонджу, Корея.
Jin-Woo Park
Отделение хирургии, Медицинский колледж Национального университета Чунгбук, Чхонджу, Корея.
Отделение хирургии, Медицинский колледж Национального университета Чунгбук, Чхонджу, Корея.
Автор, ответственный за переписку: Пак Джин Ву. Отделение хирургии, Медицинский колледж Национального университета Чунгбук, 410 Sunbong-ro, Heungdeok-gu, Cheongju 361-763, Корея. Тел .: + 82-43-269-6033, Факс: + 82-43-266-6037, rk.ca.kubgnuhc@krapwjbewПоступила в редакцию 13 марта 2014 г .; Пересмотрено 9 апреля 2014 г .; Принято 15 апреля 2014 г.
© Корейское хирургическое общество, 2015 г., «Аналоги хирургического лечения и исследований» – это журнал с открытым доступом. Все статьи распространяются в соответствии с условиями некоммерческой лицензии Creative Commons Attribution (http://creativecommons.org/licenses/by-nc/3.0/), которая разрешает неограниченное некоммерческое использование, распространение и воспроизведение на любом носителе. при условии, что оригинальная работа процитирована должным образом. Эта статья цитировалась в других статьях в PMC.Abstract
У 68-летней женщины была обнаружена редкая грыжа боковой брюшной стенки.За три месяца до госпитализации в госпиталь Национального университета Чунгбук она обнаружила большое выступающее образование диаметром 8 см в средней подмышечной линии чуть ниже реберного края при сильном кашле. Ранее у нее не было травм брюшной полости, инфекций или операций. Масса легко уменьшалась вручную или изменением положения до левого бокового пролежня. КТ показала дефект правой поперечной мышцы живота и внутренней косой мышцы на правом боку с грыжей сальника.Его расположение отличается от спигелевой грыжи или поясничной грыжи. Выстилка грыжевого мешка на брюшине была гладкой, признаков воспаления или спаек не было. Грыжа была успешно зашита лапароскопическим способом с использованием композитной сетки Parietex с техникой внутрибрюшинной накладной сетки. Пациент был выписан без осложнений, при контрольных визитах не было обнаружено никаких признаков рецидива.
Ключевые слова: Вентральная грыжа, Лапароскопия
ВВЕДЕНИЕ
Неинцизионная грыжа боковой стенки живота (LAWH) – очень редкое заболевание, хотя послеоперационные грыжи вдоль разреза боковой стенки живота могут возникать нечасто [1,2].LAWH следует дифференцировать от других редких типов грыж, таких как поясничная грыжа или спигелиевая грыжа. Мы испытали необычный тип неинцизионного LAWH у 68-летней женщины, который располагался на правом боку чуть ниже реберного края и не был связан с какими-либо подозреваемыми причинами грыжи, такими как травма или инфекция. Его расположение отличается от спигелевой грыжи или поясничной грыжи. Мы сообщаем здесь об этом редком случае неинцизионного LAWH, который лечили лапароскопической пластикой сетки, с обзором соответствующей литературы.
СЛУЧАЙ ИЗ ПРАКТИКИ
68-летняя женщина обратилась в нашу амбулаторную клинику после дискомфорта в животе с выпуклостью на правом боку. Ее рост 156 см, вес 60 кг, индекс массы тела 24,7 кг / м 2 2 . Она курила и курила 20 пачек в год. Она обнаружила образование при сильном кашле за 3 месяца до этого. В анамнезе не было выявлено ранее перенесенных травм брюшной полости, инфекций или операций. 13 лет назад она перенесла тотальную тиреоидэктомию по поводу папиллярной микрокарциномы щитовидной железы (T1N1M0) и наблюдалась без признаков рецидива.Она долгое время принимала левотироксин после тотальной тиреоидэктомии и стероидные препараты от ревматоидного артрита.
При физическом осмотре во время маневра вальсальвы было обнаружено большое выступающее образование диаметром 8 см по средней подмышечной линии чуть ниже реберного края на правом боку. Она исчезла при смене положения на левый боковой пролежень или при ручной репозиции. Все результаты предоперационных лабораторных исследований были в пределах нормы, за исключением пониженной концентрации ТТГ в сыворотке крови.Результаты рентгена грудной клетки и эхокардиографии были нормальными. КТ брюшной полости показала грыжу сальника через дефект латеральной брюшной стенки поперечной мышцы живота и внутренней косой мышцы на правом боку ().
Рентгенологические данные дефекта боковой брюшной стенки. КТ брюшной полости показала грыжу сальника через дефект латеральной брюшной стенки поперечной мышцы живота и внутренней косой мышцы (A) на правом боку чуть ниже реберного края (B).
Мы выполнили лапароскопическую пластику грыжи с использованием композитной сетки Parietex размером 20 × 15 см (Covidien, Сеул, Корея) с использованием техники интраперитонеальной накладной сетки. Лапароскопическое исследование живота выявило грыжу сальника через дефект латеральной брюшной стенки размером 6,5 × 6 см (). Правая ободочная кишка была мобилизована по изгибу печени, чтобы обеспечить адекватные границы, по крайней мере, 4 см, окружающие дефект для размещения сетки. Брюшину, покрывающую грыжу, отсекали, сетку накладывали на дефект с краями 4 см и фиксировали трансмуральными нерассасывающимися швами и внутрибрюшными кнопками.Послеоперационное течение прошло без осложнений, пациент был выписан. Нет никаких доказательств рецидива грыжи при контрольных визитах через 6 месяцев и через год.
Лапароскопический вид дефекта боковой брюшной стенки. При лапароскопическом исследовании живота выявлена грыжа сальника через дефект латеральной брюшной стенки размером 6,5 × 6 см. Выстилка грыжевого мешка на брюшине была гладкой, признаков воспаления или спаек не было. L, печень; C – реберный край; H, грыжевой мешок.
ОБСУЖДЕНИЕ
Существуют различные типы грыж брюшной стенки.Распространенные типы грыж, такие как паховая грыжа, бедренная грыжа и пупочная грыжа, можно легко диагностировать по их локализации. Однако ЗАКОН встречается редко. Дифференциальный диагноз этого состояния включает редкие типы грыж, такие как поясничная грыжа или спигелиевая грыжа. Послеоперационные грыжи или травматические грыжи также могут развиваться, хотя и редко, в боковой брюшной стенке [3]. Неинцизионный или нетравматический LAWH – чрезвычайно редкое состояние.
Мы испытали необычный тип LAWH у 68-летней женщины, который был локализован на правом боку чуть ниже грудной клетки и не был связан с травмой или инфекцией.Дефект поперечной мышцы живота и внутренней косой мышцы по средней подмышечной линии чуть ниже реберного края на правом боку. Случай совершенно отличался от поясничной грыжи или спигелевой грыжи по своему анатомическому расположению.
Спигелиевы грыжи составляют только 0,12% всех грыж брюшной стенки [4]. Она также известна как «спонтанная боковая вентральная грыжа» или «грыжа полулунной линии». Спигелиева грыжа – это дефект передней брюшной стенки рядом с полулунной линией.Большинство этих грыж лежит в поясе спигелиевых грыж, поперечной зоне шириной 6 см над межостинчатой плоскостью. В данном случае речь идет не о поясе спигелевой грыжи.
Поясничные грыжи – это редкие заднебоковые грыжи брюшной стенки. Первичные поясничные грыжи подразделяются на два типа в зависимости от локализации: верхняя поясничная грыжа (Grynfeltt) и нижняя поясничная грыжа (Petit) [1]. Они развиваются за счет верхнего и нижнего поясничных треугольников. Верхний поясничный треугольник ограничен квадратной мышцей поясницы медиально, задней границей внутренней косой мышцы снизу и 12-м ребром сверху.Нижний поясничный треугольник ограничен гребнем подвздошной кости снизу, широчайшей мышцей спины медиально и наружной косой мышцей латерально. С точки зрения местоположения настоящий случай отличается от типичных первичных поясничных грыж.
В литературе, насколько нам известно, Castillo-Sang et al. [2] сообщили только о подобном типе грыжи, как в данном случае. Они сообщили о 56-летнем мужчине, у которого была выпуклость на правой боковой брюшной стенке по средней подмышечной линии непосредственно под грудной клеткой.Пациент не имел травм или операций в анамнезе. Дефект грыжи окаймлял нижнюю часть 11-го ребра сверху и костную шпору, спускающуюся от нижней части 11-го ребра, а также дефект поперечной мышцы живота и внутренних косых мышц латерально. Костная шпора из 11-го ребра предполагала врожденную этиологию. Авторы утверждали, что это было первое сообщение о нетравматическом ЗАКОНЕ у взрослого человека. Мы думаем, что это первое сообщение об этом виде грыжи в Корее и, возможно, второе сообщение в литературе.Однако в данном случае боковая выпуклость брюшной полости появилась внезапно после сильного кашля. Грыжи брюшной стенки могут развиваться по многофакторной причине [5]. У нашего пациента было несколько факторов риска развития грыжи. Кашель может повысить внутрибрюшное давление. Старение, длительный прием стероидов и курение могут ослабить брюшную стенку. Собственно, Lund et al. [6] сообщили о заднебоковой грыже брюшной стенки, вызванной сильным приступом кашля. Однако грыжа была расположена ближе кзади, чем в данном случае.
С момента появления первых сообщений об успешном лапароскопическом лечении поясничной грыжи в конце 1990-х годов несколькими группами, многие хирурги отдают предпочтение лапароскопическому доступу для лечения поясничной грыжи [7,8]. Лапароскопическая герниопластика также очень полезна при грыже боковой вентральной стенки [2,9]. Мы также выполнили лапароскопическую пластику грыжи с использованием композитной сетки с техникой внутрибрюшинной накладной сетки. Послеоперационное течение прошло без осложнений, пациент был выписан. Нет никаких доказательств рецидива грыжи при контрольных визитах через 6 месяцев и через год.
Здесь мы сообщили об очень редком случае неинцизионного, LAWH у взрослого. Его расположение отличается от других редких типов грыж брюшной стенки. В анамнезе не было травм или хирургических вмешательств в качестве этиологического фактора, но сильный кашель мог повлиять на развитие грыжи. Лапароскопическая пластика избавила пациента от большого разреза и сопутствующих заболеваний.
БЛАГОДАРНОСТИ
Эта работа была поддержана исследовательским грантом Национального университета Чунгбук в 2013 году.
Сноски
О потенциальном конфликте интересов, относящемся к этой статье, не сообщалось.
Список литературы
1. Золлингер Р. Классификация вентральных и паховых грыж. В: Nyhus LM, Condon RE, редакторы. Грыжа. Филадельфия: Дж. Б. Липпинкотт; 2002. С. 71–79. [Google Scholar] 2. Кастильо-Санг М., Гоциман Б., Альмаруф Б., Фатх Дж., Кейсон Ф. Нетравматическая грыжа боковой брюшной стенки. Грыжа. 2009. 13: 317–321. [PubMed] [Google Scholar] 3. Берт Б.М., Афифи Х.Й., Вантз Г.Е., Бари П.С. Травматическая поясничная грыжа: отчеты о случаях и подробный обзор литературы. J Trauma. 2004. 57: 1361–1370.[PubMed] [Google Scholar] 4. Скандалакис П.Н., Зорас О., Скандалакис Ю.Э., Мирилас П. Спигелевы грыжи: хирургическая анатомия, эмбриология и техника восстановления. Am Surg. 2006; 72: 42–48. [PubMed] [Google Scholar] 5. Прочтите RC. Исторический обзор лечения грыжи. В: Nyhus LM, Condon RE, редакторы. Грыжа. Филадельфия: Дж. Б. Липпинкотт; 2002. С. 2–8. [Google Scholar] 6. Lund EP, Bergenfeldt M, Burcharth F. Травматическая грыжа живота, вызванная кашлем, проявляющаяся кишечной непроходимостью. Грыжа. 2004. 8: 399–401.[PubMed] [Google Scholar] 7. Хенифорд Б.Т., Яннитти Д.А., Гагнер М. Лапароскопическая пластика нижней и верхней поясничной грыжи. Arch Surg. 1997; 132: 1141–1144. [PubMed] [Google Scholar] 8. Бикель А., Хадж М., Эйтан А. Лапароскопическое лечение поясничной грыжи. Surg Endosc. 1997; 11: 1129–1130. [PubMed] [Google Scholar] 9. Hope WW, Hooks WB., 3-я атипичная грыжа: надлобковая, субксифоидная и боковая. Surg Clin North Am. 2013; 93: 1135–1162. [PubMed] [Google Scholar]Спигелиевая грыжа: симптомы, диагностика и восстановление
Спигелиевая грыжа – это грыжа через спигелевую фасцию или слой ткани, разделяющий две группы мышц живота.Эти мышцы называются прямыми мышцами и боковыми косыми мышцами.
Этот тип грыжи также иногда называют боковой вентральной грыжей. В отличие от большинства грыж, спигелиевые грыжи обычно развиваются не под слоями жира, а между мышцами и фасцией – тканью, которая их соединяет.
Если не лечить спигелиевую грыжу, она может заблокировать часть кишечника или прервать кровоснабжение других органов и тканей. Это состояние может быть опасным для жизни.
Поделиться на PinterestСимптомы спигелевой грыжи могут включать изменения функции кишечника, боли в животе при подъеме тяжестей и боли в животе.Симптомы спигелевой грыжи могут быть похожи на симптомы других грыж живота. Это означает, что диагностировать спигелевую грыжу только на основании симптомов невозможно.
Из-за своего расположения между слоями мышц спигелиевые грыжи обычно не вызывают заметного отека. Однако очень худые люди с видимыми мышцами живота могут заметить небольшую припухлость.
Большинство людей со спигелевой грыжей испытывают боль в животе или неопределенный дискомфорт, особенно при напряжении мышц живота, например, при подъеме тяжестей или напряжении для дефекации.
Некоторые симптомы, на которые следует обратить внимание, включают:
- боль в животе, которая кажется не связанной с едой, болезнью или другими распространенными источниками
- внезапные изменения функции кишечника, такие как запор, изменение стула или кровотечение
- боль в животе при поднятии тяжестей, кашле или дефекации
- мягкий необъяснимый отек в брюшной полости
Большинство людей не чувствуют отека, и для образования спигелевой грыжи не требуется заметного отека.
Спигелиевая грыжа может возникать на любой стороне живота, но большинство людей чувствуют боль внизу живота.
Спигелианская грыжа может заблокировать кишечник или другие жизненно важные органы. Когда это происходит, это опасное для жизни осложнение, требующее немедленной медицинской помощи.
Симптомы закупорки включают:
- сильную невыносимую боль в животе, которая может возникнуть внезапно или появиться после длительного периода менее сильной боли
- тошнота и рвота, сопровождающиеся сильной болью, особенно если она, по-видимому, не связана с едой или вирусом
- отсутствие опорожнения кишечника в течение нескольких дней, особенно если это сопровождается сильной болью в животе
- появление крови в стуле
Спигелиевые грыжи развиваются на ослабленном участке в мышцах брюшной стенки.
Ослабленная область может быть чем-то, с чем человек родился, или может развиваться со временем. Если он развивается со временем, это может быть из-за травмы или повышенного давления в брюшной полости. Эта ослабленная область позволяет тканям и органам проталкиваться через спигелиевую фасцию.
Факторы риска спигелевой грыжи включают:
- хронический кашель, например, при заболевании легких, ХОБЛ
- частое напряжение при дефекации
- травма брюшной полости, например, во время операции или из-за серьезной травмы
- часто напрягается, чтобы поднять тяжелые предметы
- жидкость в брюшной полости из-за таких состояний, как проблемы с печенью
- избыточный вес
- беременность
Изображение предоставлено: MBq, 2016
Диагностика спигелевой грыжи может быть сложной задачей, поэтому важно сообщить о симптомах своему врачу. Ультразвук или компьютерная томография брюшной полости могут помочь с диагностикой.
Также может быть полезно проконсультироваться с общим хирургом, так как эти специалисты обладают обширными знаниями о грыжах, в том числе спигелиевых грыжах.
Спигелианская грыжа также может быть обнаружена во время операции или процедур, выполненных по другим причинам, в том числе:
- непроходимость или закупорка кишечника
- исследовательская операция
- операция по поводу другого типа грыжи
- гинекологическая операция
- колоноскопия по поводу рака толстой кишки скрининг
Для диагностики спигелевой грыжи врач изучит полную историю болезни и проведет осмотр, чтобы исключить другие медицинские проблемы.
Ультразвук может обнаружить большинство случаев. Врачи также иногда используют компьютерную томографию или компьютерную томографию. Оба являются безопасными и неинвазивными диагностическими тестами, которые позволяют врачу визуализировать мышцы, кишечник и брюшную стенку.
Однако, если диагноз не ясен, врач может заподозрить наличие грыжи, не зная, какой тип грыжи. Они могут решить провести диагностическую операцию, чтобы найти и восстановить грыжу.
Для восстановления спигелевой грыжи требуется хирургическое вмешательство.
При минимально инвазивной хирургии, называемой лапароскопической герниопластикой, используется небольшой разрез для ввода трубки и камеры в брюшную полость. С помощью камеры врачи определяют местонахождение грыжи, а затем накладывают пластырь или швы, чтобы восстановить ослабленную брюшную стенку.
Более инвазивная альтернатива предполагает больший разрез желудка. Эта операция позволяет врачу непосредственно осмотреть грыжу, а затем восстановить поврежденную ткань.
В исследовании 2002 года сравнивали лапароскопическую и более традиционную инвазивную хирургию для восстановления спигелиевых грыж в двух группах по 11 человек.Лапароскопическая хирургия вызвала меньше осложнений. Это говорит о том, что это может быть предпочтительным вариантом для большинства людей без сложных грыж.
Когда спигелиевая грыжа захватывает часть кишечника, может потребоваться немедленное хирургическое вмешательство. Операция также может занять больше времени и быть более сложной, в зависимости от степени поражения кишечника и других тканей и органов.
Период восстановления после лапароскопической хирургии спигелевой грыжи, как правило, относительно короткий и длится всего 1-2 недели.Люди, перенесшие более обширную операцию, часто имеют более длительный период восстановления.
Людям, которые испытывают осложнения, такие как непроходимость кишечника или инфекция, также может потребоваться более длительное время восстановления.
Человек должен сообщать врачу о любых новых симптомах. Повышенная температура, сильная боль или необъяснимое кровотечение могут означать, что выздоровление затруднено.
Большинство людей могут вернуться к нормальной деятельности в течение 4–6 недель и могут начать легкие занятия, такие как ходьба или вождение, через 1–2 недели после операции.Человек должен строго следовать рекомендациям и советам своего хирурга для достижения наилучших результатов во время выздоровления.
Люди, у которых ранее была грыжа, с большей вероятностью столкнутся с другой грыжей. Однако в исследовании 2002 года участвовали 76 человек, перенесших операцию по поводу спигелевой грыжи в среднем 8 лет спустя. Выяснилось, что только у троих была другая грыжа.
Результаты показывают, что у большинства людей, перенесших операцию по поводу спигелевой грыжи, в последующие годы вряд ли появится другая грыжа.Однако их риск остается выше, чем у людей, не страдающих грыжами в анамнезе.
Может возникнуть соблазн отложить обращение за лечением по поводу внезапной боли в животе. Эта реакция может быть особенно актуальной, если боль на время проходит. Однако спигелиевые грыжи представляют серьезную медицинскую опасность.
Их относительно легко лечить, и большинству людей больше не понадобится операция. Итак, при появлении признаков спигелевой грыжи следует обратиться к врачу.
Спигелиевая грыжа: симптомы, диагностика и выздоровление
Спигелиевая грыжа – это грыжа, проходящая через спигелевую фасцию или слой ткани, разделяющий две группы брюшных мышц.Эти мышцы называются прямыми мышцами и боковыми косыми мышцами.
Этот тип грыжи также иногда называют боковой вентральной грыжей. В отличие от большинства грыж, спигелиевые грыжи обычно развиваются не под слоями жира, а между мышцами и фасцией – тканью, которая их соединяет.
Если не лечить спигелиевую грыжу, она может заблокировать часть кишечника или прервать кровоснабжение других органов и тканей. Это состояние может быть опасным для жизни.
Поделиться на PinterestСимптомы спигелевой грыжи могут включать изменения функции кишечника, боли в животе при подъеме тяжестей и боли в животе.Симптомы спигелевой грыжи могут быть похожи на симптомы других грыж живота. Это означает, что диагностировать спигелевую грыжу только на основании симптомов невозможно.
Из-за своего расположения между слоями мышц спигелиевые грыжи обычно не вызывают заметного отека. Однако очень худые люди с видимыми мышцами живота могут заметить небольшую припухлость.
Большинство людей со спигелевой грыжей испытывают боль в животе или неопределенный дискомфорт, особенно при напряжении мышц живота, например, при подъеме тяжестей или напряжении для дефекации.
Некоторые симптомы, на которые следует обратить внимание, включают:
- боль в животе, которая кажется не связанной с едой, болезнью или другими распространенными источниками
- внезапные изменения функции кишечника, такие как запор, изменение стула или кровотечение
- боль в животе при поднятии тяжестей, кашле или дефекации
- мягкий необъяснимый отек в брюшной полости
Большинство людей не чувствуют отека, и для образования спигелевой грыжи не требуется заметного отека.
Спигелиевая грыжа может возникать на любой стороне живота, но большинство людей чувствуют боль внизу живота.
Спигелианская грыжа может заблокировать кишечник или другие жизненно важные органы. Когда это происходит, это опасное для жизни осложнение, требующее немедленной медицинской помощи.
Симптомы закупорки включают:
- сильную невыносимую боль в животе, которая может возникнуть внезапно или появиться после длительного периода менее сильной боли
- тошнота и рвота, сопровождающиеся сильной болью, особенно если она, по-видимому, не связана с едой или вирусом
- отсутствие опорожнения кишечника в течение нескольких дней, особенно если это сопровождается сильной болью в животе
- появление крови в стуле
Спигелиевые грыжи развиваются на ослабленном участке в мышцах брюшной стенки.
Ослабленная область может быть чем-то, с чем человек родился, или может развиваться со временем. Если он развивается со временем, это может быть из-за травмы или повышенного давления в брюшной полости. Эта ослабленная область позволяет тканям и органам проталкиваться через спигелиевую фасцию.
Факторы риска спигелевой грыжи включают:
- хронический кашель, например, при заболевании легких, ХОБЛ
- частое напряжение при дефекации
- травма брюшной полости, например, во время операции или из-за серьезной травмы
- часто напрягается, чтобы поднять тяжелые предметы
- жидкость в брюшной полости из-за таких состояний, как проблемы с печенью
- избыточный вес
- беременность
Изображение предоставлено: MBq, 2016
Диагностика спигелевой грыжи может быть сложной задачей, поэтому важно сообщить о симптомах своему врачу. Ультразвук или компьютерная томография брюшной полости могут помочь с диагностикой.
Также может быть полезно проконсультироваться с общим хирургом, так как эти специалисты обладают обширными знаниями о грыжах, в том числе спигелиевых грыжах.
Спигелианская грыжа также может быть обнаружена во время операции или процедур, выполненных по другим причинам, в том числе:
- непроходимость или закупорка кишечника
- исследовательская операция
- операция по поводу другого типа грыжи
- гинекологическая операция
- колоноскопия по поводу рака толстой кишки скрининг
Для диагностики спигелевой грыжи врач изучит полную историю болезни и проведет осмотр, чтобы исключить другие медицинские проблемы.
Ультразвук может обнаружить большинство случаев. Врачи также иногда используют компьютерную томографию или компьютерную томографию. Оба являются безопасными и неинвазивными диагностическими тестами, которые позволяют врачу визуализировать мышцы, кишечник и брюшную стенку.
Однако, если диагноз не ясен, врач может заподозрить наличие грыжи, не зная, какой тип грыжи. Они могут решить провести диагностическую операцию, чтобы найти и восстановить грыжу.
Для восстановления спигелевой грыжи требуется хирургическое вмешательство.
При минимально инвазивной хирургии, называемой лапароскопической герниопластикой, используется небольшой разрез для ввода трубки и камеры в брюшную полость. С помощью камеры врачи определяют местонахождение грыжи, а затем накладывают пластырь или швы, чтобы восстановить ослабленную брюшную стенку.
Более инвазивная альтернатива предполагает больший разрез желудка. Эта операция позволяет врачу непосредственно осмотреть грыжу, а затем восстановить поврежденную ткань.
В исследовании 2002 года сравнивали лапароскопическую и более традиционную инвазивную хирургию для восстановления спигелиевых грыж в двух группах по 11 человек.Лапароскопическая хирургия вызвала меньше осложнений. Это говорит о том, что это может быть предпочтительным вариантом для большинства людей без сложных грыж.
Когда спигелиевая грыжа захватывает часть кишечника, может потребоваться немедленное хирургическое вмешательство. Операция также может занять больше времени и быть более сложной, в зависимости от степени поражения кишечника и других тканей и органов.
Период восстановления после лапароскопической хирургии спигелевой грыжи, как правило, относительно короткий и длится всего 1-2 недели.Люди, перенесшие более обширную операцию, часто имеют более длительный период восстановления.
Людям, которые испытывают осложнения, такие как непроходимость кишечника или инфекция, также может потребоваться более длительное время восстановления.
Человек должен сообщать врачу о любых новых симптомах. Повышенная температура, сильная боль или необъяснимое кровотечение могут означать, что выздоровление затруднено.
Большинство людей могут вернуться к нормальной деятельности в течение 4–6 недель и могут начать легкие занятия, такие как ходьба или вождение, через 1–2 недели после операции.Человек должен строго следовать рекомендациям и советам своего хирурга для достижения наилучших результатов во время выздоровления.
Люди, у которых ранее была грыжа, с большей вероятностью столкнутся с другой грыжей. Однако в исследовании 2002 года участвовали 76 человек, перенесших операцию по поводу спигелевой грыжи в среднем 8 лет спустя. Выяснилось, что только у троих была другая грыжа.
Результаты показывают, что у большинства людей, перенесших операцию по поводу спигелевой грыжи, в последующие годы вряд ли появится другая грыжа.Однако их риск остается выше, чем у людей, не страдающих грыжами в анамнезе.
Может возникнуть соблазн отложить обращение за лечением по поводу внезапной боли в животе. Эта реакция может быть особенно актуальной, если боль на время проходит. Однако спигелиевые грыжи представляют серьезную медицинскую опасность.
Их относительно легко лечить, и большинству людей больше не понадобится операция. Итак, при появлении признаков спигелевой грыжи следует обратиться к врачу.
Спигелиевая грыжа: симптомы, диагностика и выздоровление
Спигелиевая грыжа – это грыжа, проходящая через спигелевую фасцию или слой ткани, разделяющий две группы брюшных мышц.Эти мышцы называются прямыми мышцами и боковыми косыми мышцами.
Этот тип грыжи также иногда называют боковой вентральной грыжей. В отличие от большинства грыж, спигелиевые грыжи обычно развиваются не под слоями жира, а между мышцами и фасцией – тканью, которая их соединяет.
Если не лечить спигелиевую грыжу, она может заблокировать часть кишечника или прервать кровоснабжение других органов и тканей. Это состояние может быть опасным для жизни.
Поделиться на PinterestСимптомы спигелевой грыжи могут включать изменения функции кишечника, боли в животе при подъеме тяжестей и боли в животе.Симптомы спигелевой грыжи могут быть похожи на симптомы других грыж живота. Это означает, что диагностировать спигелевую грыжу только на основании симптомов невозможно.
Из-за своего расположения между слоями мышц спигелиевые грыжи обычно не вызывают заметного отека. Однако очень худые люди с видимыми мышцами живота могут заметить небольшую припухлость.
Большинство людей со спигелевой грыжей испытывают боль в животе или неопределенный дискомфорт, особенно при напряжении мышц живота, например, при подъеме тяжестей или напряжении для дефекации.
Некоторые симптомы, на которые следует обратить внимание, включают:
- боль в животе, которая кажется не связанной с едой, болезнью или другими распространенными источниками
- внезапные изменения функции кишечника, такие как запор, изменение стула или кровотечение
- боль в животе при поднятии тяжестей, кашле или дефекации
- мягкий необъяснимый отек в брюшной полости
Большинство людей не чувствуют отека, и для образования спигелевой грыжи не требуется заметного отека.
Спигелиевая грыжа может возникать на любой стороне живота, но большинство людей чувствуют боль внизу живота.
Спигелианская грыжа может заблокировать кишечник или другие жизненно важные органы. Когда это происходит, это опасное для жизни осложнение, требующее немедленной медицинской помощи.
Симптомы закупорки включают:
- сильную невыносимую боль в животе, которая может возникнуть внезапно или появиться после длительного периода менее сильной боли
- тошнота и рвота, сопровождающиеся сильной болью, особенно если она, по-видимому, не связана с едой или вирусом
- отсутствие опорожнения кишечника в течение нескольких дней, особенно если это сопровождается сильной болью в животе
- появление крови в стуле
Спигелиевые грыжи развиваются на ослабленном участке в мышцах брюшной стенки.
Ослабленная область может быть чем-то, с чем человек родился, или может развиваться со временем. Если он развивается со временем, это может быть из-за травмы или повышенного давления в брюшной полости. Эта ослабленная область позволяет тканям и органам проталкиваться через спигелиевую фасцию.
Факторы риска спигелевой грыжи включают:
- хронический кашель, например, при заболевании легких, ХОБЛ
- частое напряжение при дефекации
- травма брюшной полости, например, во время операции или из-за серьезной травмы
- часто напрягается, чтобы поднять тяжелые предметы
- жидкость в брюшной полости из-за таких состояний, как проблемы с печенью
- избыточный вес
- беременность
Изображение предоставлено: MBq, 2016
Диагностика спигелевой грыжи может быть сложной задачей, поэтому важно сообщить о симптомах своему врачу. Ультразвук или компьютерная томография брюшной полости могут помочь с диагностикой.
Также может быть полезно проконсультироваться с общим хирургом, так как эти специалисты обладают обширными знаниями о грыжах, в том числе спигелиевых грыжах.
Спигелианская грыжа также может быть обнаружена во время операции или процедур, выполненных по другим причинам, в том числе:
- непроходимость или закупорка кишечника
- исследовательская операция
- операция по поводу другого типа грыжи
- гинекологическая операция
- колоноскопия по поводу рака толстой кишки скрининг
Для диагностики спигелевой грыжи врач изучит полную историю болезни и проведет осмотр, чтобы исключить другие медицинские проблемы.
Ультразвук может обнаружить большинство случаев. Врачи также иногда используют компьютерную томографию или компьютерную томографию. Оба являются безопасными и неинвазивными диагностическими тестами, которые позволяют врачу визуализировать мышцы, кишечник и брюшную стенку.
Однако, если диагноз не ясен, врач может заподозрить наличие грыжи, не зная, какой тип грыжи. Они могут решить провести диагностическую операцию, чтобы найти и восстановить грыжу.
Для восстановления спигелевой грыжи требуется хирургическое вмешательство.
При минимально инвазивной хирургии, называемой лапароскопической герниопластикой, используется небольшой разрез для ввода трубки и камеры в брюшную полость. С помощью камеры врачи определяют местонахождение грыжи, а затем накладывают пластырь или швы, чтобы восстановить ослабленную брюшную стенку.
Более инвазивная альтернатива предполагает больший разрез желудка. Эта операция позволяет врачу непосредственно осмотреть грыжу, а затем восстановить поврежденную ткань.
В исследовании 2002 года сравнивали лапароскопическую и более традиционную инвазивную хирургию для восстановления спигелиевых грыж в двух группах по 11 человек.Лапароскопическая хирургия вызвала меньше осложнений. Это говорит о том, что это может быть предпочтительным вариантом для большинства людей без сложных грыж.
Когда спигелиевая грыжа захватывает часть кишечника, может потребоваться немедленное хирургическое вмешательство. Операция также может занять больше времени и быть более сложной, в зависимости от степени поражения кишечника и других тканей и органов.
Период восстановления после лапароскопической хирургии спигелевой грыжи, как правило, относительно короткий и длится всего 1-2 недели.Люди, перенесшие более обширную операцию, часто имеют более длительный период восстановления.
Людям, которые испытывают осложнения, такие как непроходимость кишечника или инфекция, также может потребоваться более длительное время восстановления.
Человек должен сообщать врачу о любых новых симптомах. Повышенная температура, сильная боль или необъяснимое кровотечение могут означать, что выздоровление затруднено.
Большинство людей могут вернуться к нормальной деятельности в течение 4–6 недель и могут начать легкие занятия, такие как ходьба или вождение, через 1–2 недели после операции.Человек должен строго следовать рекомендациям и советам своего хирурга для достижения наилучших результатов во время выздоровления.
Люди, у которых ранее была грыжа, с большей вероятностью столкнутся с другой грыжей. Однако в исследовании 2002 года участвовали 76 человек, перенесших операцию по поводу спигелевой грыжи в среднем 8 лет спустя. Выяснилось, что только у троих была другая грыжа.
Результаты показывают, что у большинства людей, перенесших операцию по поводу спигелевой грыжи, в последующие годы вряд ли появится другая грыжа.Однако их риск остается выше, чем у людей, не страдающих грыжами в анамнезе.
Может возникнуть соблазн отложить обращение за лечением по поводу внезапной боли в животе. Эта реакция может быть особенно актуальной, если боль на время проходит. Однако спигелиевые грыжи представляют серьезную медицинскую опасность.
Их относительно легко лечить, и большинству людей больше не понадобится операция. Итак, при появлении признаков спигелевой грыжи следует обратиться к врачу.
Спигелиевая грыжа: симптомы, диагностика и выздоровление
Спигелиевая грыжа – это грыжа, проходящая через спигелевую фасцию или слой ткани, разделяющий две группы брюшных мышц.Эти мышцы называются прямыми мышцами и боковыми косыми мышцами.
Этот тип грыжи также иногда называют боковой вентральной грыжей. В отличие от большинства грыж, спигелиевые грыжи обычно развиваются не под слоями жира, а между мышцами и фасцией – тканью, которая их соединяет.
Если не лечить спигелиевую грыжу, она может заблокировать часть кишечника или прервать кровоснабжение других органов и тканей. Это состояние может быть опасным для жизни.
Поделиться на PinterestСимптомы спигелевой грыжи могут включать изменения функции кишечника, боли в животе при подъеме тяжестей и боли в животе.Симптомы спигелевой грыжи могут быть похожи на симптомы других грыж живота. Это означает, что диагностировать спигелевую грыжу только на основании симптомов невозможно.
Из-за своего расположения между слоями мышц спигелиевые грыжи обычно не вызывают заметного отека. Однако очень худые люди с видимыми мышцами живота могут заметить небольшую припухлость.
Большинство людей со спигелевой грыжей испытывают боль в животе или неопределенный дискомфорт, особенно при напряжении мышц живота, например, при подъеме тяжестей или напряжении для дефекации.
Некоторые симптомы, на которые следует обратить внимание, включают:
- боль в животе, которая кажется не связанной с едой, болезнью или другими распространенными источниками
- внезапные изменения функции кишечника, такие как запор, изменение стула или кровотечение
- боль в животе при поднятии тяжестей, кашле или дефекации
- мягкий необъяснимый отек в брюшной полости
Большинство людей не чувствуют отека, и для образования спигелевой грыжи не требуется заметного отека.
Спигелиевая грыжа может возникать на любой стороне живота, но большинство людей чувствуют боль внизу живота.
Спигелианская грыжа может заблокировать кишечник или другие жизненно важные органы. Когда это происходит, это опасное для жизни осложнение, требующее немедленной медицинской помощи.
Симптомы закупорки включают:
- сильную невыносимую боль в животе, которая может возникнуть внезапно или появиться после длительного периода менее сильной боли
- тошнота и рвота, сопровождающиеся сильной болью, особенно если она, по-видимому, не связана с едой или вирусом
- отсутствие опорожнения кишечника в течение нескольких дней, особенно если это сопровождается сильной болью в животе
- появление крови в стуле
Спигелиевые грыжи развиваются на ослабленном участке в мышцах брюшной стенки.
Ослабленная область может быть чем-то, с чем человек родился, или может развиваться со временем. Если он развивается со временем, это может быть из-за травмы или повышенного давления в брюшной полости. Эта ослабленная область позволяет тканям и органам проталкиваться через спигелиевую фасцию.
Факторы риска спигелевой грыжи включают:
- хронический кашель, например, при заболевании легких, ХОБЛ
- частое напряжение при дефекации
- травма брюшной полости, например, во время операции или из-за серьезной травмы
- часто напрягается, чтобы поднять тяжелые предметы
- жидкость в брюшной полости из-за таких состояний, как проблемы с печенью
- избыточный вес
- беременность
Изображение предоставлено: MBq, 2016
Диагностика спигелевой грыжи может быть сложной задачей, поэтому важно сообщить о симптомах своему врачу. Ультразвук или компьютерная томография брюшной полости могут помочь с диагностикой.
Также может быть полезно проконсультироваться с общим хирургом, так как эти специалисты обладают обширными знаниями о грыжах, в том числе спигелиевых грыжах.
Спигелианская грыжа также может быть обнаружена во время операции или процедур, выполненных по другим причинам, в том числе:
- непроходимость или закупорка кишечника
- исследовательская операция
- операция по поводу другого типа грыжи
- гинекологическая операция
- колоноскопия по поводу рака толстой кишки скрининг
Для диагностики спигелевой грыжи врач изучит полную историю болезни и проведет осмотр, чтобы исключить другие медицинские проблемы.
Ультразвук может обнаружить большинство случаев. Врачи также иногда используют компьютерную томографию или компьютерную томографию. Оба являются безопасными и неинвазивными диагностическими тестами, которые позволяют врачу визуализировать мышцы, кишечник и брюшную стенку.
Однако, если диагноз не ясен, врач может заподозрить наличие грыжи, не зная, какой тип грыжи. Они могут решить провести диагностическую операцию, чтобы найти и восстановить грыжу.
Для восстановления спигелевой грыжи требуется хирургическое вмешательство.
При минимально инвазивной хирургии, называемой лапароскопической герниопластикой, используется небольшой разрез для ввода трубки и камеры в брюшную полость. С помощью камеры врачи определяют местонахождение грыжи, а затем накладывают пластырь или швы, чтобы восстановить ослабленную брюшную стенку.
Более инвазивная альтернатива предполагает больший разрез желудка. Эта операция позволяет врачу непосредственно осмотреть грыжу, а затем восстановить поврежденную ткань.
В исследовании 2002 года сравнивали лапароскопическую и более традиционную инвазивную хирургию для восстановления спигелиевых грыж в двух группах по 11 человек.Лапароскопическая хирургия вызвала меньше осложнений. Это говорит о том, что это может быть предпочтительным вариантом для большинства людей без сложных грыж.
Когда спигелиевая грыжа захватывает часть кишечника, может потребоваться немедленное хирургическое вмешательство. Операция также может занять больше времени и быть более сложной, в зависимости от степени поражения кишечника и других тканей и органов.
Период восстановления после лапароскопической хирургии спигелевой грыжи, как правило, относительно короткий и длится всего 1-2 недели.Люди, перенесшие более обширную операцию, часто имеют более длительный период восстановления.
Людям, которые испытывают осложнения, такие как непроходимость кишечника или инфекция, также может потребоваться более длительное время восстановления.
Человек должен сообщать врачу о любых новых симптомах. Повышенная температура, сильная боль или необъяснимое кровотечение могут означать, что выздоровление затруднено.
Большинство людей могут вернуться к нормальной деятельности в течение 4–6 недель и могут начать легкие занятия, такие как ходьба или вождение, через 1–2 недели после операции.Человек должен строго следовать рекомендациям и советам своего хирурга для достижения наилучших результатов во время выздоровления.
Люди, у которых ранее была грыжа, с большей вероятностью столкнутся с другой грыжей. Однако в исследовании 2002 года участвовали 76 человек, перенесших операцию по поводу спигелевой грыжи в среднем 8 лет спустя. Выяснилось, что только у троих была другая грыжа.
Результаты показывают, что у большинства людей, перенесших операцию по поводу спигелевой грыжи, в последующие годы вряд ли появится другая грыжа.Однако их риск остается выше, чем у людей, не страдающих грыжами в анамнезе.
Может возникнуть соблазн отложить обращение за лечением по поводу внезапной боли в животе. Эта реакция может быть особенно актуальной, если боль на время проходит. Однако спигелиевые грыжи представляют серьезную медицинскую опасность.
Их относительно легко лечить, и большинству людей больше не понадобится операция. Итак, при появлении признаков спигелевой грыжи следует обратиться к врачу.
Спигелиевая грыжа: симптомы, диагностика и выздоровление
Спигелиевая грыжа – это грыжа, проходящая через спигелевую фасцию или слой ткани, разделяющий две группы брюшных мышц.Эти мышцы называются прямыми мышцами и боковыми косыми мышцами.
Этот тип грыжи также иногда называют боковой вентральной грыжей. В отличие от большинства грыж, спигелиевые грыжи обычно развиваются не под слоями жира, а между мышцами и фасцией – тканью, которая их соединяет.
Если не лечить спигелиевую грыжу, она может заблокировать часть кишечника или прервать кровоснабжение других органов и тканей. Это состояние может быть опасным для жизни.
Поделиться на PinterestСимптомы спигелевой грыжи могут включать изменения функции кишечника, боли в животе при подъеме тяжестей и боли в животе.Симптомы спигелевой грыжи могут быть похожи на симптомы других грыж живота. Это означает, что диагностировать спигелевую грыжу только на основании симптомов невозможно.
Из-за своего расположения между слоями мышц спигелиевые грыжи обычно не вызывают заметного отека. Однако очень худые люди с видимыми мышцами живота могут заметить небольшую припухлость.
Большинство людей со спигелевой грыжей испытывают боль в животе или неопределенный дискомфорт, особенно при напряжении мышц живота, например, при подъеме тяжестей или напряжении для дефекации.
Некоторые симптомы, на которые следует обратить внимание, включают:
- боль в животе, которая кажется не связанной с едой, болезнью или другими распространенными источниками
- внезапные изменения функции кишечника, такие как запор, изменение стула или кровотечение
- боль в животе при поднятии тяжестей, кашле или дефекации
- мягкий необъяснимый отек в брюшной полости
Большинство людей не чувствуют отека, и для образования спигелевой грыжи не требуется заметного отека.
Спигелиевая грыжа может возникать на любой стороне живота, но большинство людей чувствуют боль внизу живота.
Спигелианская грыжа может заблокировать кишечник или другие жизненно важные органы. Когда это происходит, это опасное для жизни осложнение, требующее немедленной медицинской помощи.
Симптомы закупорки включают:
- сильную невыносимую боль в животе, которая может возникнуть внезапно или появиться после длительного периода менее сильной боли
- тошнота и рвота, сопровождающиеся сильной болью, особенно если она, по-видимому, не связана с едой или вирусом
- отсутствие опорожнения кишечника в течение нескольких дней, особенно если это сопровождается сильной болью в животе
- появление крови в стуле
Спигелиевые грыжи развиваются на ослабленном участке в мышцах брюшной стенки.
Ослабленная область может быть чем-то, с чем человек родился, или может развиваться со временем. Если он развивается со временем, это может быть из-за травмы или повышенного давления в брюшной полости. Эта ослабленная область позволяет тканям и органам проталкиваться через спигелиевую фасцию.
Факторы риска спигелевой грыжи включают:
- хронический кашель, например, при заболевании легких, ХОБЛ
- частое напряжение при дефекации
- травма брюшной полости, например, во время операции или из-за серьезной травмы
- часто напрягается, чтобы поднять тяжелые предметы
- жидкость в брюшной полости из-за таких состояний, как проблемы с печенью
- избыточный вес
- беременность
Изображение предоставлено: MBq, 2016
Диагностика спигелевой грыжи может быть сложной задачей, поэтому важно сообщить о симптомах своему врачу. Ультразвук или компьютерная томография брюшной полости могут помочь с диагностикой.
Также может быть полезно проконсультироваться с общим хирургом, так как эти специалисты обладают обширными знаниями о грыжах, в том числе спигелиевых грыжах.
Спигелианская грыжа также может быть обнаружена во время операции или процедур, выполненных по другим причинам, в том числе:
- непроходимость или закупорка кишечника
- исследовательская операция
- операция по поводу другого типа грыжи
- гинекологическая операция
- колоноскопия по поводу рака толстой кишки скрининг
Для диагностики спигелевой грыжи врач изучит полную историю болезни и проведет осмотр, чтобы исключить другие медицинские проблемы.
Ультразвук может обнаружить большинство случаев. Врачи также иногда используют компьютерную томографию или компьютерную томографию. Оба являются безопасными и неинвазивными диагностическими тестами, которые позволяют врачу визуализировать мышцы, кишечник и брюшную стенку.
Однако, если диагноз не ясен, врач может заподозрить наличие грыжи, не зная, какой тип грыжи. Они могут решить провести диагностическую операцию, чтобы найти и восстановить грыжу.
Для восстановления спигелевой грыжи требуется хирургическое вмешательство.
При минимально инвазивной хирургии, называемой лапароскопической герниопластикой, используется небольшой разрез для ввода трубки и камеры в брюшную полость. С помощью камеры врачи определяют местонахождение грыжи, а затем накладывают пластырь или швы, чтобы восстановить ослабленную брюшную стенку.
Более инвазивная альтернатива предполагает больший разрез желудка. Эта операция позволяет врачу непосредственно осмотреть грыжу, а затем восстановить поврежденную ткань.
В исследовании 2002 года сравнивали лапароскопическую и более традиционную инвазивную хирургию для восстановления спигелиевых грыж в двух группах по 11 человек.Лапароскопическая хирургия вызвала меньше осложнений. Это говорит о том, что это может быть предпочтительным вариантом для большинства людей без сложных грыж.
Когда спигелиевая грыжа захватывает часть кишечника, может потребоваться немедленное хирургическое вмешательство. Операция также может занять больше времени и быть более сложной, в зависимости от степени поражения кишечника и других тканей и органов.
Период восстановления после лапароскопической хирургии спигелевой грыжи, как правило, относительно короткий и длится всего 1-2 недели.Люди, перенесшие более обширную операцию, часто имеют более длительный период восстановления.
Людям, которые испытывают осложнения, такие как непроходимость кишечника или инфекция, также может потребоваться более длительное время восстановления.
Человек должен сообщать врачу о любых новых симптомах. Повышенная температура, сильная боль или необъяснимое кровотечение могут означать, что выздоровление затруднено.
Большинство людей могут вернуться к нормальной деятельности в течение 4–6 недель и могут начать легкие занятия, такие как ходьба или вождение, через 1–2 недели после операции.Человек должен строго следовать рекомендациям и советам своего хирурга для достижения наилучших результатов во время выздоровления.
Люди, у которых ранее была грыжа, с большей вероятностью столкнутся с другой грыжей. Однако в исследовании 2002 года участвовали 76 человек, перенесших операцию по поводу спигелевой грыжи в среднем 8 лет спустя. Выяснилось, что только у троих была другая грыжа.
Результаты показывают, что у большинства людей, перенесших операцию по поводу спигелевой грыжи, в последующие годы вряд ли появится другая грыжа.Однако их риск остается выше, чем у людей, не страдающих грыжами в анамнезе.
Может возникнуть соблазн отложить обращение за лечением по поводу внезапной боли в животе. Эта реакция может быть особенно актуальной, если боль на время проходит. Однако спигелиевые грыжи представляют серьезную медицинскую опасность.
Их относительно легко лечить, и большинству людей больше не понадобится операция. Итак, при появлении признаков спигелевой грыжи следует обратиться к врачу.



 Трохантерит тазобедренного сустава
Трохантерит тазобедренного сустава

 трохантерит тазобедренного сустава на МРТ
трохантерит тазобедренного сустава на МРТ










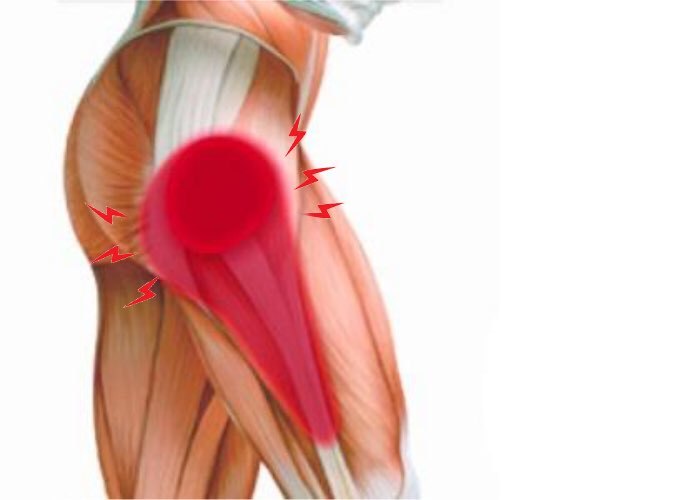





 Благодаря их применению из организма больного выводятся патологические субстанции, чем значительно снижается тяжесть течения подагры; уменьшается выраженность суставного синдрома, улучшаются показатели функции почек, иммунологические характеристики.
Благодаря их применению из организма больного выводятся патологические субстанции, чем значительно снижается тяжесть течения подагры; уменьшается выраженность суставного синдрома, улучшаются показатели функции почек, иммунологические характеристики.
 При превышении концентрации мочевой кислоты в крови, происходит откладывание ее кристаллов в виде моноурата натрия в суставах, почках, мягких тканях. В результате возникает артрит, появляются образования на сгибательных поверхностях суставов, ушных раковинах (тофусы), развивается поражение почек в виде уратной нефропатии, а также в почках образуются камни.
При превышении концентрации мочевой кислоты в крови, происходит откладывание ее кристаллов в виде моноурата натрия в суставах, почках, мягких тканях. В результате возникает артрит, появляются образования на сгибательных поверхностях суставов, ушных раковинах (тофусы), развивается поражение почек в виде уратной нефропатии, а также в почках образуются камни.

 Пораженный сустав опухает, повышается температура в области сустава, кожа краснеет и начинает лосниться. Обычно днем боль становиться меньше, но к ночи она снова усиливается. Продолжительность приступа подагры длится от двух-трех дней до недели, иногда и больше. При повторном приступе в такое воспаление могут вовлекаться и другие суставы. При длительном течении подагры на сгибательных поверхностях суставов образуются тофусы, которые могут вскрываться с выходом кристаллов мочевой кислоты. В этот момент пациент испытывает довольно интенсивную боль.
Пораженный сустав опухает, повышается температура в области сустава, кожа краснеет и начинает лосниться. Обычно днем боль становиться меньше, но к ночи она снова усиливается. Продолжительность приступа подагры длится от двух-трех дней до недели, иногда и больше. При повторном приступе в такое воспаление могут вовлекаться и другие суставы. При длительном течении подагры на сгибательных поверхностях суставов образуются тофусы, которые могут вскрываться с выходом кристаллов мочевой кислоты. В этот момент пациент испытывает довольно интенсивную боль.




 Ограничение в пищевом рационе богатых пуринами продуктов животного происхождения и снижение массы тела способствует снижению сывороточного уровня мочевой кислоты.
Ограничение в пищевом рационе богатых пуринами продуктов животного происхождения и снижение массы тела способствует снижению сывороточного уровня мочевой кислоты.


 Этот обзор актуален по январь 2014 года.
Этот обзор актуален по январь 2014 года. В качестве главного/основного сравнения мы рассмотрели аллопуринол в сравнении с плацебо, и представляем полные результаты ниже.
В качестве главного/основного сравнения мы рассмотрели аллопуринол в сравнении с плацебо, и представляем полные результаты ниже.

 Дальнейшие исследования, вероятно, изменят эти оценки. Об уменьшении подагрического отложения солей в суставах не сообщали достаточно подробно, чтобы можно было посчитать групповые различия. Измерение/оценку боли и функции не проводили.
Дальнейшие исследования, вероятно, изменят эти оценки. Об уменьшении подагрического отложения солей в суставах не сообщали достаточно подробно, чтобы можно было посчитать групповые различия. Измерение/оценку боли и функции не проводили. Все другие сравнения были поддержаны только небольшими единичными исследованиями, что приводит к ограничению выводов.
Все другие сравнения были поддержаны только небольшими единичными исследованиями, что приводит к ограничению выводов.
 После постановки диагноза, в зависимости от конкретного случая, назначают эти препараты курсовыми приемами или на постоянной основе. Реже удается обойтись без медикаментов, если болезнь выявили на раннем этапе развития.
После постановки диагноза, в зависимости от конкретного случая, назначают эти препараты курсовыми приемами или на постоянной основе. Реже удается обойтись без медикаментов, если болезнь выявили на раннем этапе развития.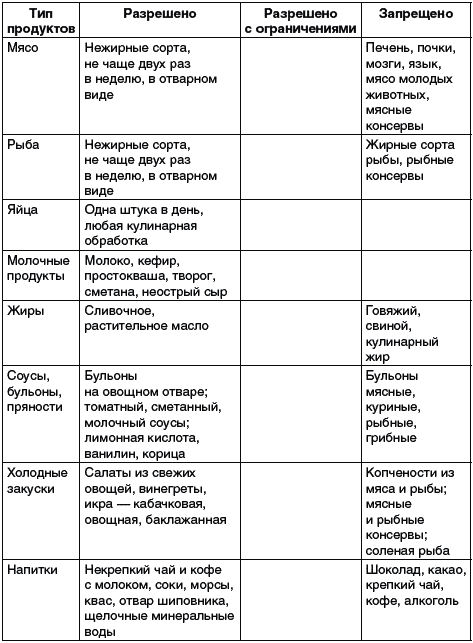 Принимать гормональные средства нельзя долго, так как они вызывают множество побочных эффектов, включая синдром гиперкортицизма.
Принимать гормональные средства нельзя долго, так как они вызывают множество побочных эффектов, включая синдром гиперкортицизма. Мера скорой помощи – использование анальгетиков и обезболивающих средств от подагры, которые помогут облегчить состояние пациента, до момента обращения к врачам. Приступ можно перетерпеть, ведь обычно боль проходит спустя 2-3 дня, но без лечения дискомфорт будет проявляться все сильнее и чаще.
Мера скорой помощи – использование анальгетиков и обезболивающих средств от подагры, которые помогут облегчить состояние пациента, до момента обращения к врачам. Приступ можно перетерпеть, ведь обычно боль проходит спустя 2-3 дня, но без лечения дискомфорт будет проявляться все сильнее и чаще. Средство по силе действия не уступает многим аналогам и стоит недорого, поэтому его часто прописывают для краткосрочного использования. Нельзя пить Диклофенак дольше 2-3 суток, так как без приема гастропротекторов у многих пациентов могут возникнуть проблемы с желудком. Средство не оказывает негативное влияние на хрящевую ткань сустава, поэтому может использоваться лицами с дегенеративными заболеваниями опорно-двигательного аппарата. Торговые названия – Олфен, Вольтарен, Диклофенак Натрия.
Средство по силе действия не уступает многим аналогам и стоит недорого, поэтому его часто прописывают для краткосрочного использования. Нельзя пить Диклофенак дольше 2-3 суток, так как без приема гастропротекторов у многих пациентов могут возникнуть проблемы с желудком. Средство не оказывает негативное влияние на хрящевую ткань сустава, поэтому может использоваться лицами с дегенеративными заболеваниями опорно-двигательного аппарата. Торговые названия – Олфен, Вольтарен, Диклофенак Натрия. Препарат быстро устраняет сильную боль, связанную с воспалительным процессом в суставе. Мелоксикам также помогает при дискомфорте ревматоидного характера. Имеются данные, что этот медикамент благотворно влияет на состояние хрящевой ткани. Действует средство около 24 часов. Формы выпуска – таблетки, инъекционные растворы. Торговые названия – Мелоксикам-Тева, Мовалис, Мелокс.
Препарат быстро устраняет сильную боль, связанную с воспалительным процессом в суставе. Мелоксикам также помогает при дискомфорте ревматоидного характера. Имеются данные, что этот медикамент благотворно влияет на состояние хрящевой ткани. Действует средство около 24 часов. Формы выпуска – таблетки, инъекционные растворы. Торговые названия – Мелоксикам-Тева, Мовалис, Мелокс. По силе обезболивания среди НПВС Кеторолак обладает самым сильным действием. Обычно этот препарат назначают в том случае, если воспаление в суставе не сильное, но пациент тяжело переносит боль. По ощущениям препарат начинает действовать через несколько часов. Медикамент можно использовать не более 3-х суток. Форма выпуска – таблетки, инъекционный раствор. Торговые названия – Кетанов, Кеторол, Кеторолак.
По силе обезболивания среди НПВС Кеторолак обладает самым сильным действием. Обычно этот препарат назначают в том случае, если воспаление в суставе не сильное, но пациент тяжело переносит боль. По ощущениям препарат начинает действовать через несколько часов. Медикамент можно использовать не более 3-х суток. Форма выпуска – таблетки, инъекционный раствор. Торговые названия – Кетанов, Кеторол, Кеторолак. Они помогают вывести мочевую кислоту и снижают ее производство в организме. Данные медикаменты имеют некоторые противопоказания и должны с осторожностью использоваться у лиц с заболеваниями печени и почек. Одними из самых действенных средств являются препараты против накопления солей.
Они помогают вывести мочевую кислоту и снижают ее производство в организме. Данные медикаменты имеют некоторые противопоказания и должны с осторожностью использоваться у лиц с заболеваниями печени и почек. Одними из самых действенных средств являются препараты против накопления солей. Аллопуринол относится к дешевым средствам и подходит для длительного использования, если у пациента нет серьезных противопоказаний к применению. С помощью этого препарата невозможно полностью вылечить гиперурикемию, но при правильном подходе терапия позволяет избавиться от приступов подагрического артрита. Форма выпуска медикамента – таблетки для перорального приема.
Аллопуринол относится к дешевым средствам и подходит для длительного использования, если у пациента нет серьезных противопоказаний к применению. С помощью этого препарата невозможно полностью вылечить гиперурикемию, но при правильном подходе терапия позволяет избавиться от приступов подагрического артрита. Форма выпуска медикамента – таблетки для перорального приема. Выпускается в таблетированном виде. Схему терапии должен определить лечащий врач.
Выпускается в таблетированном виде. Схему терапии должен определить лечащий врач. Эти медикаменты напрямую не влияют на течение болезни, но ускоряют выведение солей мочевой кислоты. Такой эффект наиболее актуален в период тяжелого обострения или при наличии очень плохих анализов, когда рекомендуется ускорить работу мочевыводящих средств. Обычно используют диуретики мягкого типа действия, не обладающие выраженным эффектом, так как чем быстрее лекарство выводит мочу, тем выше риск обезвоживания и нарушения баланса электролитов.
Эти медикаменты напрямую не влияют на течение болезни, но ускоряют выведение солей мочевой кислоты. Такой эффект наиболее актуален в период тяжелого обострения или при наличии очень плохих анализов, когда рекомендуется ускорить работу мочевыводящих средств. Обычно используют диуретики мягкого типа действия, не обладающие выраженным эффектом, так как чем быстрее лекарство выводит мочу, тем выше риск обезвоживания и нарушения баланса электролитов. Препарат принимают короткими курсами, строго по назначению лечащего врача.
Препарат принимают короткими курсами, строго по назначению лечащего врача. При ревматоидном обострении и боли в суставах лучше использовать стероид длительного действия. Пример – Дипроспан. Достаточно одного укола и лекарство будет обезболивать в течение месяца. Нередко назначают таблетированные формы выпуска – Преднизолон или Метипред. Длительность терапии таблетками не должна превышать 2 недели, так как возрастает риск гормонального нарушения, повышения уровня сахара в крови и артериальной гипертензии.
При ревматоидном обострении и боли в суставах лучше использовать стероид длительного действия. Пример – Дипроспан. Достаточно одного укола и лекарство будет обезболивать в течение месяца. Нередко назначают таблетированные формы выпуска – Преднизолон или Метипред. Длительность терапии таблетками не должна превышать 2 недели, так как возрастает риск гормонального нарушения, повышения уровня сахара в крови и артериальной гипертензии. Во время развития недуга в крови повышается уровень мочевой кислоты, которая, при накоплении в организме, кристаллизуется и образует мочекислые соли. Эти соли откладываются на сухожилиях и суставах.
Во время развития недуга в крови повышается уровень мочевой кислоты, которая, при накоплении в организме, кристаллизуется и образует мочекислые соли. Эти соли откладываются на сухожилиях и суставах.
 Боль под коленом сзади – это дискомфортные ощущения в подколенной ямке, причину которых тяжело определить из-за ее анатомического строения. Подколенная ямка имеет с двух сторон сухожилия и мышцы голени, бедра, посередине локализуются нерв, артерия и вена, которые покрывает жировая клетчатка. Также здесь расположены лимфатические узлы.
Боль под коленом сзади – это дискомфортные ощущения в подколенной ямке, причину которых тяжело определить из-за ее анатомического строения. Подколенная ямка имеет с двух сторон сухожилия и мышцы голени, бедра, посередине локализуются нерв, артерия и вена, которые покрывает жировая клетчатка. Также здесь расположены лимфатические узлы. Когда болит нога под коленом сзади, это может указывать на развитие патологий коленного сустава, сухожилий или сухожильных сумок, лимфатической или кровеносной системы, также неприятный симптом может появиться вследствие травмы, ушиба, длительных силовых нагрузок или повреждения нерва. Нередко способствуют развитию болевого синдрома воспалительные и инфекционные заболевания, наличие новообразований разного происхождения.
Когда болит нога под коленом сзади, это может указывать на развитие патологий коленного сустава, сухожилий или сухожильных сумок, лимфатической или кровеносной системы, также неприятный симптом может появиться вследствие травмы, ушиба, длительных силовых нагрузок или повреждения нерва. Нередко способствуют развитию болевого синдрома воспалительные и инфекционные заболевания, наличие новообразований разного происхождения.


 Рентгенографию с использованием контраста для исключения развития артрита;
Рентгенографию с использованием контраста для исключения развития артрита; В случае наличия кисты Бейкера сначала назначается консервативное лечение, которое включает фиксацию колена эластичной повязкой, прием НПВС, глюкокортикоидов в виде инъекций в кисту, после удаления из нее жидкости. В тяжелых случаях прибегают к операции. При разрыве или кисте мениска врач выписывает обезболивающие и противовоспалительные средства.
В случае наличия кисты Бейкера сначала назначается консервативное лечение, которое включает фиксацию колена эластичной повязкой, прием НПВС, глюкокортикоидов в виде инъекций в кисту, после удаления из нее жидкости. В тяжелых случаях прибегают к операции. При разрыве или кисте мениска врач выписывает обезболивающие и противовоспалительные средства.











 Автор статьи: Стоянова Виктория, врач 2 категории, заведующая лабораторией в лечебно-диагностическом центре (2015–2016 гг.).
Автор статьи: Стоянова Виктория, врач 2 категории, заведующая лабораторией в лечебно-диагностическом центре (2015–2016 гг.).







 Боль под коленом сзади – это дискомфортные ощущения в подколенной ямке, причину которых тяжело определить из-за ее анатомического строения. Подколенная ямка имеет с двух сторон сухожилия и мышцы голени, бедра, посередине локализуются нерв, артерия и вена, которые покрывает жировая клетчатка. Также здесь расположены лимфатические узлы.
Боль под коленом сзади – это дискомфортные ощущения в подколенной ямке, причину которых тяжело определить из-за ее анатомического строения. Подколенная ямка имеет с двух сторон сухожилия и мышцы голени, бедра, посередине локализуются нерв, артерия и вена, которые покрывает жировая клетчатка. Также здесь расположены лимфатические узлы. Когда болит нога под коленом сзади, это может указывать на развитие патологий коленного сустава, сухожилий или сухожильных сумок, лимфатической или кровеносной системы, также неприятный симптом может появиться вследствие травмы, ушиба, длительных силовых нагрузок или повреждения нерва. Нередко способствуют развитию болевого синдрома воспалительные и инфекционные заболевания, наличие новообразований разного происхождения.
Когда болит нога под коленом сзади, это может указывать на развитие патологий коленного сустава, сухожилий или сухожильных сумок, лимфатической или кровеносной системы, также неприятный симптом может появиться вследствие травмы, ушиба, длительных силовых нагрузок или повреждения нерва. Нередко способствуют развитию болевого синдрома воспалительные и инфекционные заболевания, наличие новообразований разного происхождения.


 Рентгенографию с использованием контраста для исключения развития артрита;
Рентгенографию с использованием контраста для исключения развития артрита; В случае наличия кисты Бейкера сначала назначается консервативное лечение, которое включает фиксацию колена эластичной повязкой, прием НПВС, глюкокортикоидов в виде инъекций в кисту, после удаления из нее жидкости. В тяжелых случаях прибегают к операции. При разрыве или кисте мениска врач выписывает обезболивающие и противовоспалительные средства.
В случае наличия кисты Бейкера сначала назначается консервативное лечение, которое включает фиксацию колена эластичной повязкой, прием НПВС, глюкокортикоидов в виде инъекций в кисту, после удаления из нее жидкости. В тяжелых случаях прибегают к операции. При разрыве или кисте мениска врач выписывает обезболивающие и противовоспалительные средства.
 ..
.. 03.2018
03.2018

 Необходимо ежедневно делать утреннюю гимнастику. Если нет каких-то ограничений к занятиям спортом, то им заниматься необходимо всю жизнь, но ни в коем случае не профессиональным спортом! У детей с гипермобильностью суставов, занимающихся профессиональным спортом, очень рано развиваются дегенеративно-дистрофические изменения в хрящах, в связочном аппарате. Это связано с постоянной травматизацией, микроизлияниями, которые приводят к хроническому асептическому воспалению и дистрофическим процессам.
Необходимо ежедневно делать утреннюю гимнастику. Если нет каких-то ограничений к занятиям спортом, то им заниматься необходимо всю жизнь, но ни в коем случае не профессиональным спортом! У детей с гипермобильностью суставов, занимающихся профессиональным спортом, очень рано развиваются дегенеративно-дистрофические изменения в хрящах, в связочном аппарате. Это связано с постоянной травматизацией, микроизлияниями, которые приводят к хроническому асептическому воспалению и дистрофическим процессам. Дисплазия имеет наследственный характер, и здоровый образ жизни полезен всем членам семьи!
Дисплазия имеет наследственный характер, и здоровый образ жизни полезен всем членам семьи!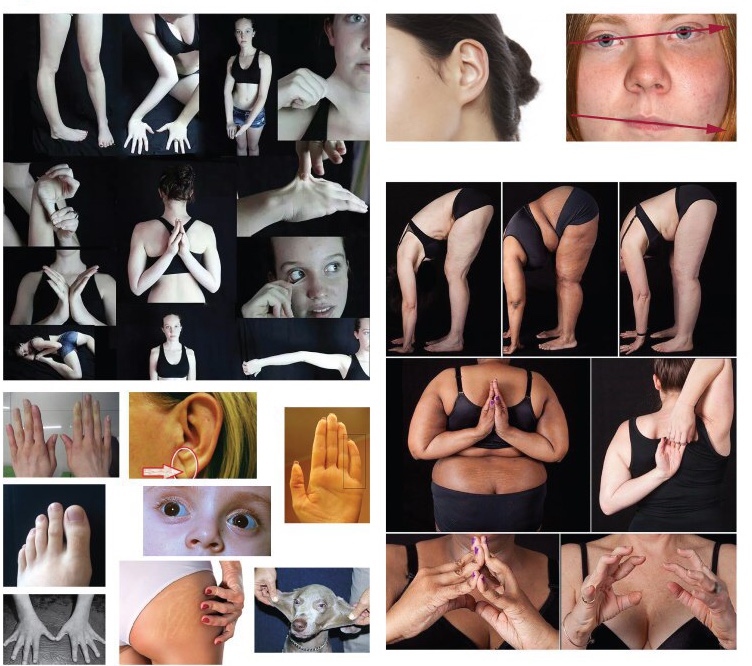

 д.;
д.; Полезно укреплять мышечный каркас.
Полезно укреплять мышечный каркас. Обратитесь к специалистам, чтобы получить рекомендации для вашего здоровья.
Обратитесь к специалистам, чтобы получить рекомендации для вашего здоровья. Как правило, за сверхспособностями скрывается масса проблем, таких как боль в суставах и спине, плоскостопие, искривление позвоночника, вывихи суставов, растяжение связок, хруст в суставах и многое другое. Посещение врача, нередко, не дает результатов. При осмотре, рентгенографии суставов, в анализах крови не обнаруживается никаких отклонений, а стандартное лечение не дает эффекта. В таких ситуациях пациент остается наедине со своими проблемами, что приводит к депрессии, нарушению сна, проблемам в отношениях с людьми и на работе.
Как правило, за сверхспособностями скрывается масса проблем, таких как боль в суставах и спине, плоскостопие, искривление позвоночника, вывихи суставов, растяжение связок, хруст в суставах и многое другое. Посещение врача, нередко, не дает результатов. При осмотре, рентгенографии суставов, в анализах крови не обнаруживается никаких отклонений, а стандартное лечение не дает эффекта. В таких ситуациях пациент остается наедине со своими проблемами, что приводит к депрессии, нарушению сна, проблемам в отношениях с людьми и на работе.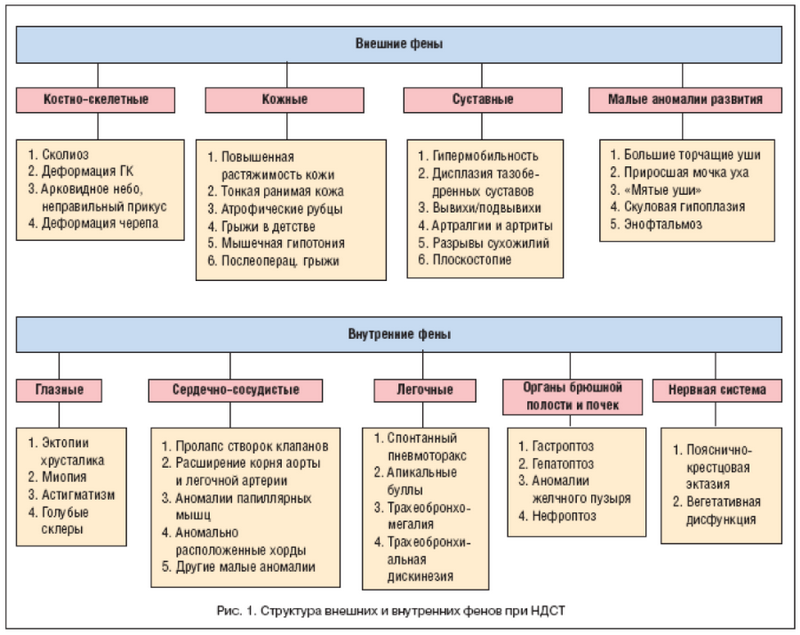
 doi.org/10.18565/therapy.2019.7.9-42
doi.org/10.18565/therapy.2019.7.9-42 И. Дисплазия соединительной ткани: сердечно-сосудистые изменения, современные подходы к диагностике и лечению. Москва: ООО «Медицинское информационное агентство». 2017; 400 с.
И. Дисплазия соединительной ткани: сердечно-сосудистые изменения, современные подходы к диагностике и лечению. Москва: ООО «Медицинское информационное агентство». 2017; 400 с.

















 Автор статьи: Нивеличук Тарас, заведующий отделением анестезиологии и интенсивной терапии, стаж работы 8 лет. Высшее образование по специальности “Лечебное дело”.
Автор статьи: Нивеличук Тарас, заведующий отделением анестезиологии и интенсивной терапии, стаж работы 8 лет. Высшее образование по специальности “Лечебное дело”.


















 Дальнейшее развитие дистрофических процессов приводит к разрыву фиброзной ткани, и пульпозное ядро выходит за границы межпозвоночного пространства.
Дальнейшее развитие дистрофических процессов приводит к разрыву фиброзной ткани, и пульпозное ядро выходит за границы межпозвоночного пространства.

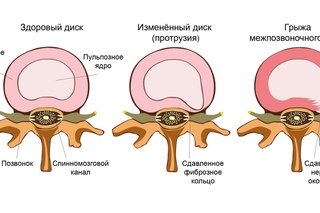 Это
наиболее неблагоприятная и опасная форма дисковых протрузий.
Это
наиболее неблагоприятная и опасная форма дисковых протрузий. Возможно появление протузий и в грудном, и в шейном
отделах. В последнем случае заболевание несёт наибольшую опасность, поскольку
спинномозговой канал в этом участке более узкий, и риск повредить спинной мозг
наиболее высок.
Возможно появление протузий и в грудном, и в шейном
отделах. В последнем случае заболевание несёт наибольшую опасность, поскольку
спинномозговой канал в этом участке более узкий, и риск повредить спинной мозг
наиболее высок. В этом случае усиливаются болевые ощущения и
могут начать проявляться нарушения двигательной сферы вплоть до парезов и
параличей.
В этом случае усиливаются болевые ощущения и
могут начать проявляться нарушения двигательной сферы вплоть до парезов и
параличей.
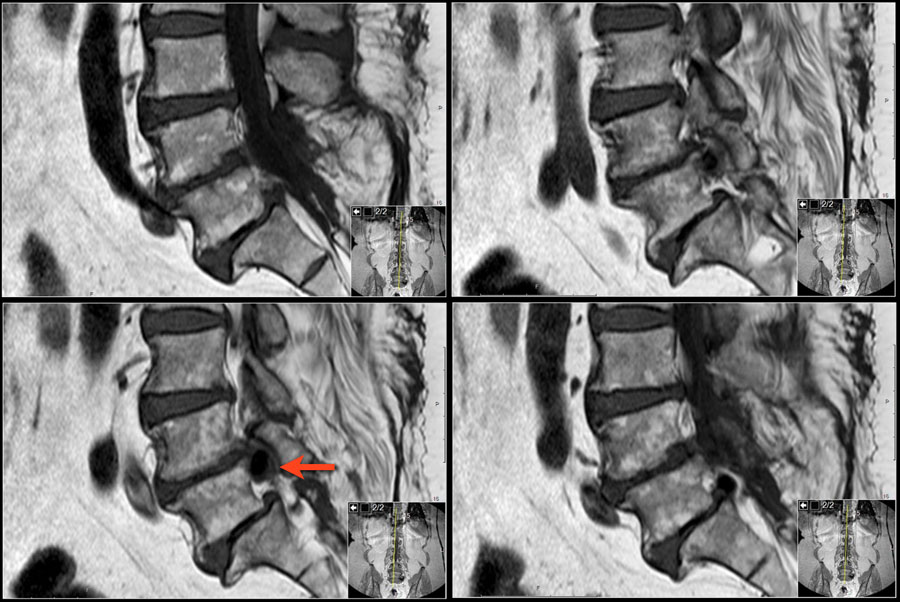 Это начальная стадия межпозвоночной грыжи, при которой все еще остается целым фиброзное кольцо.
Это начальная стадия межпозвоночной грыжи, при которой все еще остается целым фиброзное кольцо. Это равномерное, круговое выпячивание в горизонтальной плоскости. Часто вызывает различную неврологическую симптоматику. Дополнительно про циркулярную протрузию…
Это равномерное, круговое выпячивание в горизонтальной плоскости. Часто вызывает различную неврологическую симптоматику. Дополнительно про циркулярную протрузию…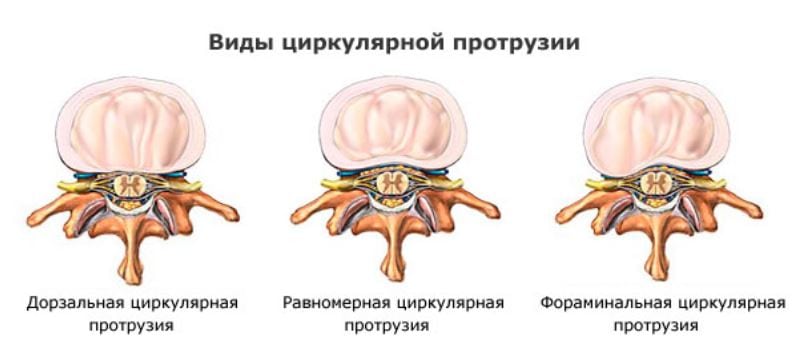 Если и в этот момент больной пропускает визит к врачу, то протрузия, в большинстве случаев, перерастает в межпозвоночную грыжу.
Если и в этот момент больной пропускает визит к врачу, то протрузия, в большинстве случаев, перерастает в межпозвоночную грыжу. МРТ имеет важное значение в диагностике патологии сопутствующих заболеваний (гемангиомы, опухоли, сирингомиелия и т.д.).
МРТ имеет важное значение в диагностике патологии сопутствующих заболеваний (гемангиомы, опухоли, сирингомиелия и т.д.).
 ..
.. Могут поражаться 4 и 5 поясничные нервные корешки и скопление нервных волокон (конский хвост), при этом часто встречается сужение дурального пространства.
Могут поражаться 4 и 5 поясничные нервные корешки и скопление нервных волокон (конский хвост), при этом часто встречается сужение дурального пространства. В крайней степени может возникнуть парапарез (парез ног), недержание кала и мочи. Во всех случаях наблюдается потеря трудоспособности, при возникновении осложнений происходит инвалидизация больного.
В крайней степени может возникнуть парапарез (парез ног), недержание кала и мочи. Во всех случаях наблюдается потеря трудоспособности, при возникновении осложнений происходит инвалидизация больного. ..
..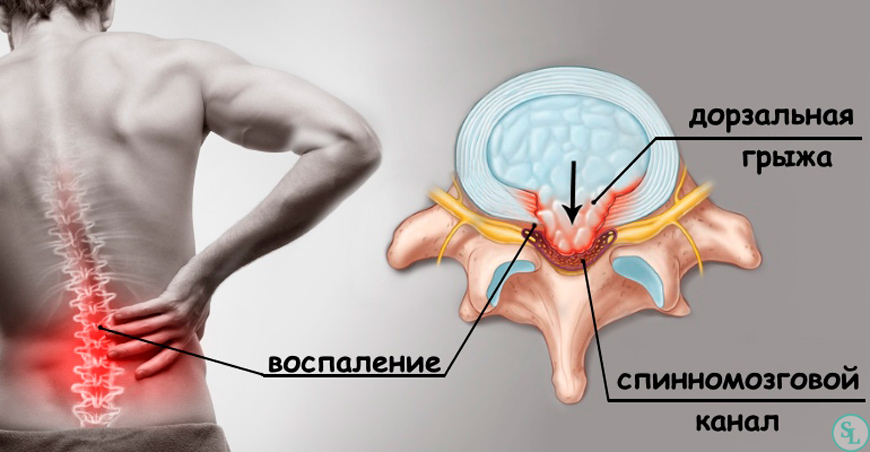
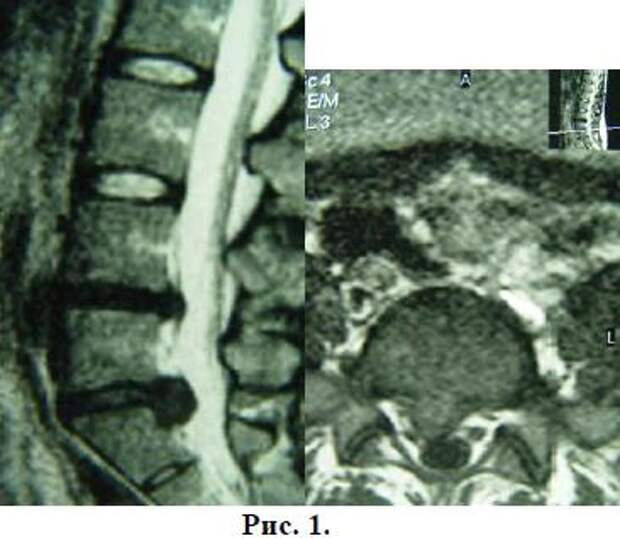
 Боль в позвоночном столбе в одной точке- дотрагиваться больно – выше поясницы. Отдает в в левую ногу по задней стороне ноги и чуть ниже колена и в пах и по внутренней стороне бедер…нарушено нормальное мочеиспускание,позывы очень частые – но мало эффективные. Сидеть больно низ живота. Ледать на спине и на животе – больно.Ходить болезненоопять из -за болей в паху . Принимаю диклофенак 150мг. и мажу вольтареном . Была у ортопеда он не осматривал – только подергал и поповорачивал ноги в тазобедренном суставе- домой еле добралась…больсо спины разлилась по всему поясничному отделу и по всему тазу. Сказал ничего опасного…но ведь даже не смотрел спину! Моча – прозрачная… почечных колик, конкриментов – не наблюдается.
Боль в позвоночном столбе в одной точке- дотрагиваться больно – выше поясницы. Отдает в в левую ногу по задней стороне ноги и чуть ниже колена и в пах и по внутренней стороне бедер…нарушено нормальное мочеиспускание,позывы очень частые – но мало эффективные. Сидеть больно низ живота. Ледать на спине и на животе – больно.Ходить болезненоопять из -за болей в паху . Принимаю диклофенак 150мг. и мажу вольтареном . Была у ортопеда он не осматривал – только подергал и поповорачивал ноги в тазобедренном суставе- домой еле добралась…больсо спины разлилась по всему поясничному отделу и по всему тазу. Сказал ничего опасного…но ведь даже не смотрел спину! Моча – прозрачная… почечных колик, конкриментов – не наблюдается.
 Прислонится спиной не могу – резкая боль. Заранее благодарна за ответ. С уважением Лида.
Прислонится спиной не могу – резкая боль. Заранее благодарна за ответ. С уважением Лида. Они возникают в следствии целого ряда неблагоприятных состояний, которые обычно появляются в сегментах позвоночника пациента, и вот последним из таких и является появлении экструзии межпозвоночного диска. Экструзия характеризуется обычно нарушением целостности фиброзного кольца межпозвоночного диска и выпячиванием внутреннего содержимого пульпозного ядра наружу, последнее частично сдерживается связкой, которая располагается в продольном направлении.
Они возникают в следствии целого ряда неблагоприятных состояний, которые обычно появляются в сегментах позвоночника пациента, и вот последним из таких и является появлении экструзии межпозвоночного диска. Экструзия характеризуется обычно нарушением целостности фиброзного кольца межпозвоночного диска и выпячиванием внутреннего содержимого пульпозного ядра наружу, последнее частично сдерживается связкой, которая располагается в продольном направлении.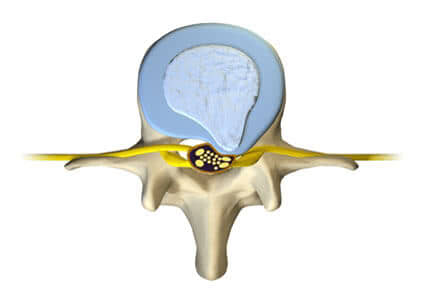 Как следствии этого наблюдается дефицит нужных веществ и жидкости, а это в свою очередь приводит к появлению дефектов на межпозвоночном диске в виде появления мелких трещин. В дальнейшем формируется выпячивание диска (так называемая протрузия), размер которого обычно составляет 1-5мм. Для него характерно выбухание участка межпозвонкового диска за пределы позвонка с сохранением целостности фиброзного кольца. Экструзия – это уже выпячивание с нарушением целостности фиброзного кольца и выпадением пульпозного ядра, которое сдерживает лишь продольная связка позвоночника. Если присутствует боль, значит происходит сдавливание нервного корешка. Наиболее опасна экструзия диска L5-S1 (пояснично-крестцовый отдел), такое расположение заболевания может привести к сдавливанию седалищного нерва.
Как следствии этого наблюдается дефицит нужных веществ и жидкости, а это в свою очередь приводит к появлению дефектов на межпозвоночном диске в виде появления мелких трещин. В дальнейшем формируется выпячивание диска (так называемая протрузия), размер которого обычно составляет 1-5мм. Для него характерно выбухание участка межпозвонкового диска за пределы позвонка с сохранением целостности фиброзного кольца. Экструзия – это уже выпячивание с нарушением целостности фиброзного кольца и выпадением пульпозного ядра, которое сдерживает лишь продольная связка позвоночника. Если присутствует боль, значит происходит сдавливание нервного корешка. Наиболее опасна экструзия диска L5-S1 (пояснично-крестцовый отдел), такое расположение заболевания может привести к сдавливанию седалищного нерва. Такие болезни вызывают нарушение трофики отдельных элементов позвоночного столба, как следствие и могут быть основной причиной понижения эластичности, деформации и засыхания межпозвоночных дисков. Частично выбухание межпозвоночного диска спровоцировано травмированием позвоночника, часто когда ослаблен связочный аппарат. Неравномерное разделение физических нагрузок, зачастую приводит также к экструзиям в позвоночнике, особенно подвергаются риску сегменты поясничного отдела позвоночника.
Такие болезни вызывают нарушение трофики отдельных элементов позвоночного столба, как следствие и могут быть основной причиной понижения эластичности, деформации и засыхания межпозвоночных дисков. Частично выбухание межпозвоночного диска спровоцировано травмированием позвоночника, часто когда ослаблен связочный аппарат. Неравномерное разделение физических нагрузок, зачастую приводит также к экструзиям в позвоночнике, особенно подвергаются риску сегменты поясничного отдела позвоночника. Самая выраженная симптоматика при грыже может наблюдаться в поясничном отделе позвоночника.
Самая выраженная симптоматика при грыже может наблюдаться в поясничном отделе позвоночника.
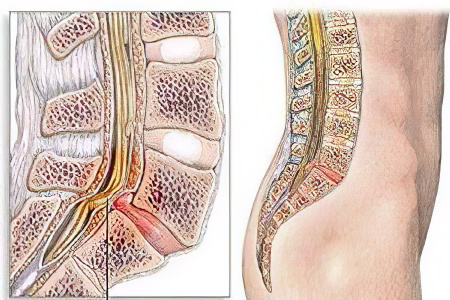 Оперативное вмешательство в таких случаях как правило не требуется.
Оперативное вмешательство в таких случаях как правило не требуется. Если дефект, превышает 6мм, то назначают оперативное лечение, для того чтоб предотвратить паралич нижних конечностей пациента.
Если дефект, превышает 6мм, то назначают оперативное лечение, для того чтоб предотвратить паралич нижних конечностей пациента. Самыми популярными видами оперативного вмешательства есть дискэктомия, эндоскопия, микродискэктомия и лазерная дископластика.
Самыми популярными видами оперативного вмешательства есть дискэктомия, эндоскопия, микродискэктомия и лазерная дископластика.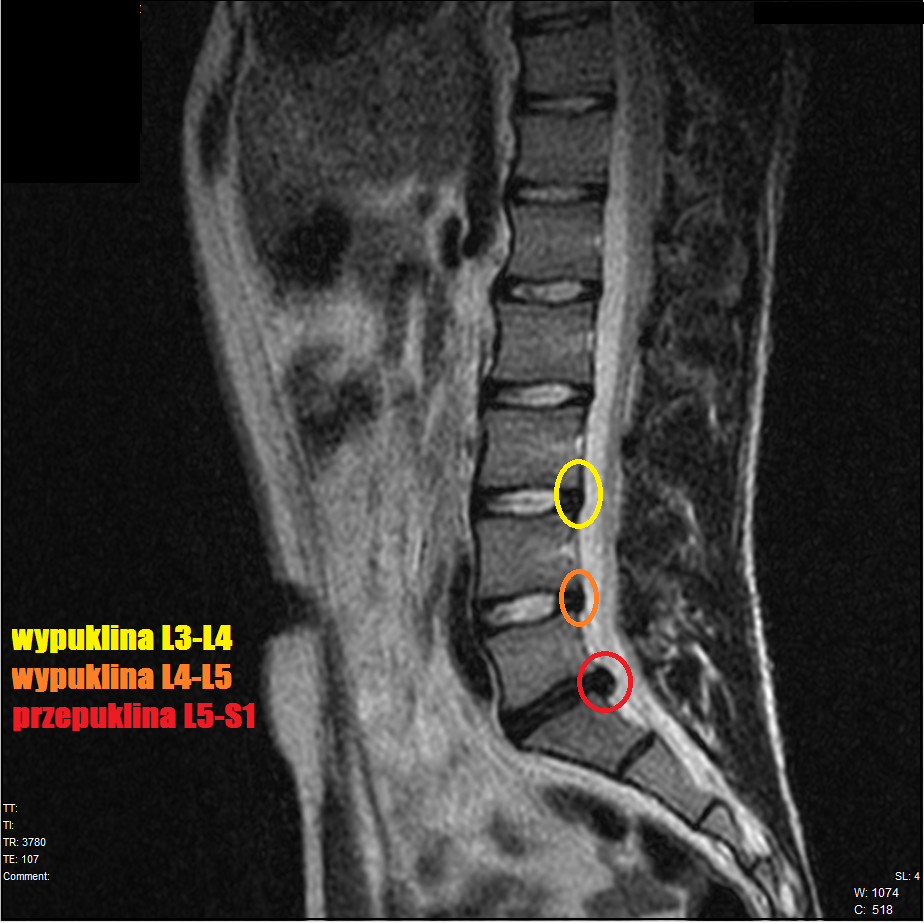 Но, даже на этом фоне два последних диска выделяются особо. Ведь на них, кроме вертикальной нагрузки, приходится основной объём наклонов, сгибаний и вращений в пояснице. Эта особенность и предопределяет наибольший риск возникновения грыж в этом месте. Больше нагрузка — выше износ. Поэтому, как показывает практика, грыжи поясничного отдела чаще всего возникают между 4-м и 5-м позвонками (грыжа диска L4–L5), а также между пятым поясничным позвонком и крестцом (грыжа диска L5–S1).
Но, даже на этом фоне два последних диска выделяются особо. Ведь на них, кроме вертикальной нагрузки, приходится основной объём наклонов, сгибаний и вращений в пояснице. Эта особенность и предопределяет наибольший риск возникновения грыж в этом месте. Больше нагрузка — выше износ. Поэтому, как показывает практика, грыжи поясничного отдела чаще всего возникают между 4-м и 5-м позвонками (грыжа диска L4–L5), а также между пятым поясничным позвонком и крестцом (грыжа диска L5–S1).
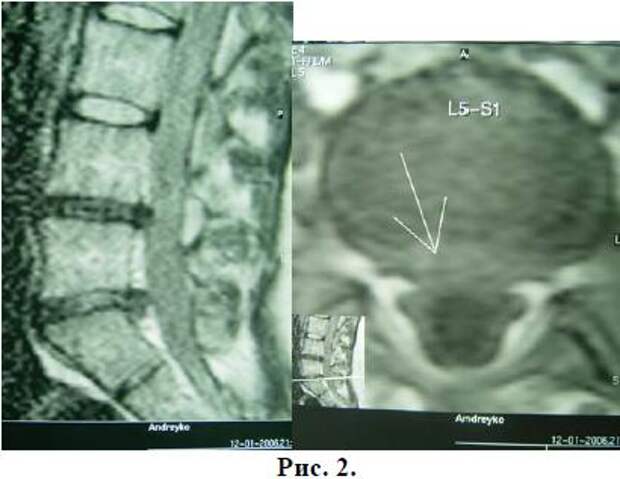 В зависимости от того, какой диск поражён и в какую сторону выпячивается грыжа — назад или в бок, будут зависеть симптомы грыжи поясничного отдела.
В зависимости от того, какой диск поражён и в какую сторону выпячивается грыжа — назад или в бок, будут зависеть симптомы грыжи поясничного отдела.
 Что, в свою очередь, приводит к перекосу туловища и временному сколиозу. При этом уменьшается объём движений — пациенту трудно ходить, вставать и садиться.
Что, в свою очередь, приводит к перекосу туловища и временному сколиозу. При этом уменьшается объём движений — пациенту трудно ходить, вставать и садиться.

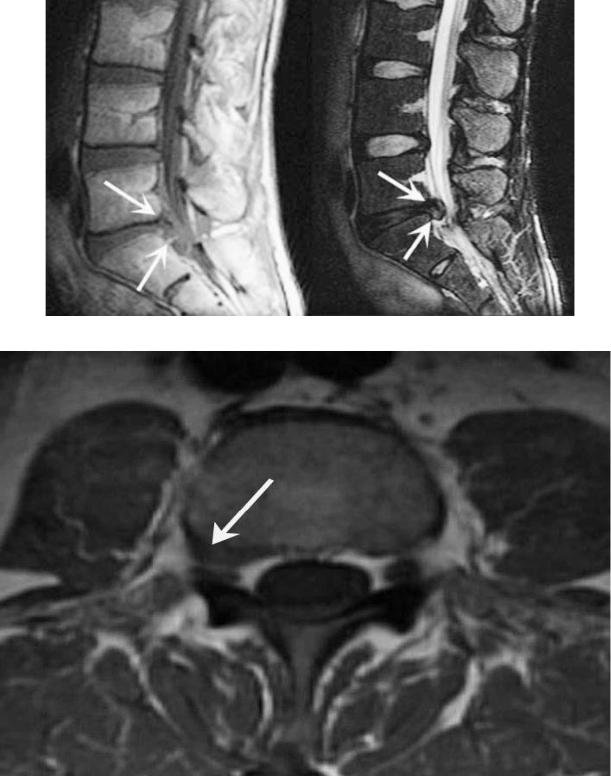 И тогда бессмысленно воевать с грыжей. Чтобы устранить боль, нужно выявить и устранить эти «иные» заболевания. Но парадокс в том, что мы видим только то, что знаем. Следовательно, если врач не знает, что существуют заболевания, схожие по симптомам с грыжей, то как же он сможет их устранить? А ведь нередко случается, что и грыжа вызывает боль, и к ней ещё присоединяется «иное» заболевание, которое тоже вносит свою лепту. И тогда боль становится совершенно невыносимой, а симптомы переплетаются клубком.
И тогда бессмысленно воевать с грыжей. Чтобы устранить боль, нужно выявить и устранить эти «иные» заболевания. Но парадокс в том, что мы видим только то, что знаем. Следовательно, если врач не знает, что существуют заболевания, схожие по симптомам с грыжей, то как же он сможет их устранить? А ведь нередко случается, что и грыжа вызывает боль, и к ней ещё присоединяется «иное» заболевание, которое тоже вносит свою лепту. И тогда боль становится совершенно невыносимой, а симптомы переплетаются клубком.

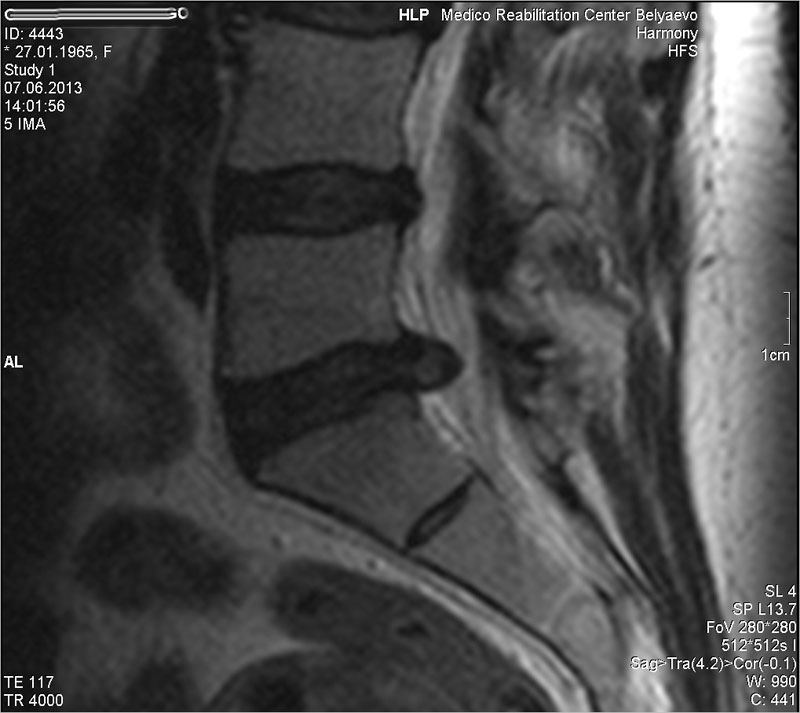 Основные признаки: слабость в икроножных мышцах. Пациенту трудно удержаться, стоя на носках. Боль, онемение и снижение чувствительности выявляется от ягодицы, далее по задней поверхности бедра и голени, переходя на боковую поверхность стопы и мизинец.
Основные признаки: слабость в икроножных мышцах. Пациенту трудно удержаться, стоя на носках. Боль, онемение и снижение чувствительности выявляется от ягодицы, далее по задней поверхности бедра и голени, переходя на боковую поверхность стопы и мизинец.
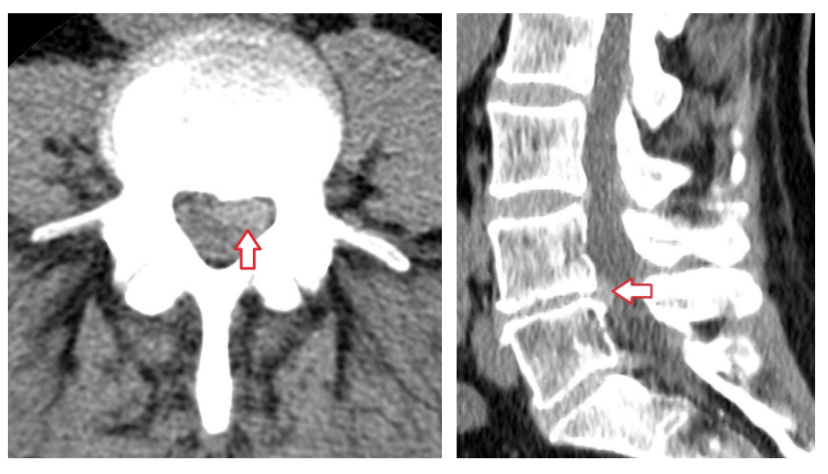 Если всё совпадает, то да — боль вызвана грыжей диска. А если нет — тогда врач должен анализировать ситуацию дальше и продолжать искать то заболевание, которое вызвало данную боль, а не подгонять диагноз под выявленную на МРТ грыжу.
Если всё совпадает, то да — боль вызвана грыжей диска. А если нет — тогда врач должен анализировать ситуацию дальше и продолжать искать то заболевание, которое вызвало данную боль, а не подгонять диагноз под выявленную на МРТ грыжу.
 И этого вполне достаточно, чтобы справляться с имеющимися грыжами и не допустить появления новых.
И этого вполне достаточно, чтобы справляться с имеющимися грыжами и не допустить появления новых.
 Остальные виды лечения — массаж, медикаменты, физио и ЛФК — являются вспомогательными. Это как выбор лекарства при воспалении лёгких — без антибиотика не обойтись. Так и при грыже поясничного отдела главное — это мануальная терапия.
Остальные виды лечения — массаж, медикаменты, физио и ЛФК — являются вспомогательными. Это как выбор лекарства при воспалении лёгких — без антибиотика не обойтись. Так и при грыже поясничного отдела главное — это мануальная терапия.
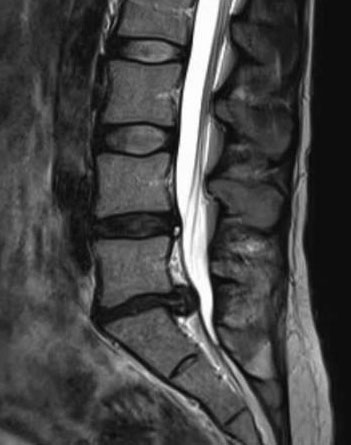 Синергия приводит к дополнительному качеству лечения. Пример из жизни — наши руки. Сколько требуется времени, чтобы застегнуть пуговицу? Секунды?! А если это делать одной рукой, можете и за минуту не управиться. То есть действовать двумя руками не вдвое быстрее, чем одной, а многократно быстрее. А послушать одну и ту же музыку в исполнении отдельных инструментов или всем оркестром вместе — есть разница? В этом и заключается эффект синергии — она даёт возможность делать всё значительно мощнее, результативнее и быстрее, но при этом — бережнее. Это касается и лечения в клинике «Спина Здорова».
Синергия приводит к дополнительному качеству лечения. Пример из жизни — наши руки. Сколько требуется времени, чтобы застегнуть пуговицу? Секунды?! А если это делать одной рукой, можете и за минуту не управиться. То есть действовать двумя руками не вдвое быстрее, чем одной, а многократно быстрее. А послушать одну и ту же музыку в исполнении отдельных инструментов или всем оркестром вместе — есть разница? В этом и заключается эффект синергии — она даёт возможность делать всё значительно мощнее, результативнее и быстрее, но при этом — бережнее. Это касается и лечения в клинике «Спина Здорова».
 Прием медикаментов, в комплексе с другими методами лечения, при необходимости, прописывает врач мануальный терапевт.
Прием медикаментов, в комплексе с другими методами лечения, при необходимости, прописывает врач мануальный терапевт.
 Во время лечения в клинике «Спина Здорова», врач порекомендует вам необходимые упражнения. Оптимальным вариантом являются занятия пилатесом.
Во время лечения в клинике «Спина Здорова», врач порекомендует вам необходимые упражнения. Оптимальным вариантом являются занятия пилатесом.
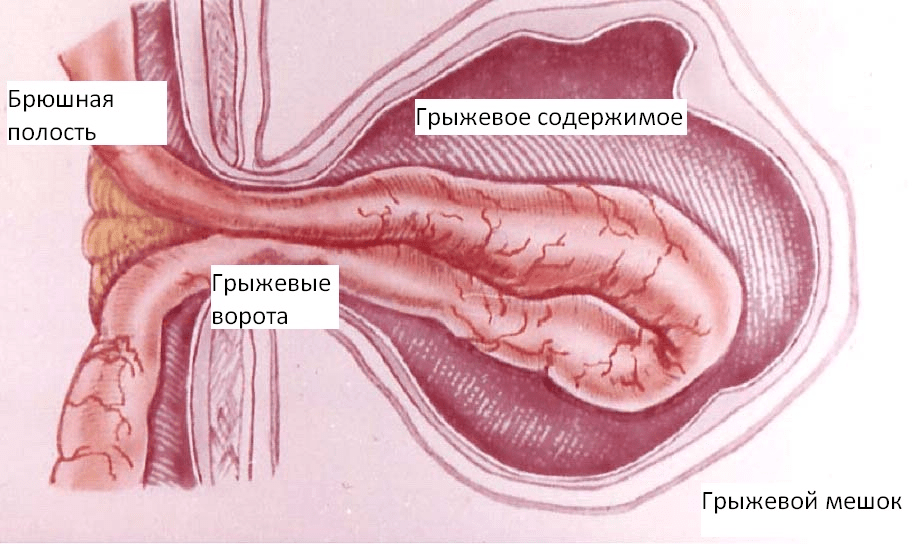
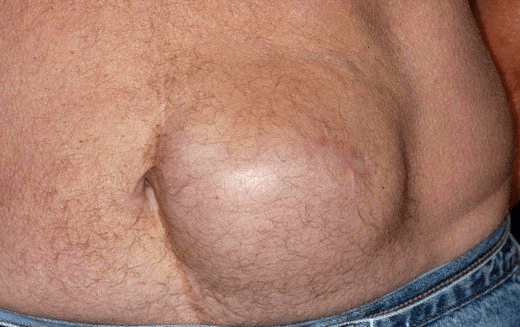









 Всего необходимо собрать около 100 граммов одуванчиков. Растение помещается в тару, затем цветки полностью пропитываются йодом. Средство необходимо настаивать в течение 5 суток.
Всего необходимо собрать около 100 граммов одуванчиков. Растение помещается в тару, затем цветки полностью пропитываются йодом. Средство необходимо настаивать в течение 5 суток.
 В народе йод от косточек на ногах с аспирином называют «аптечным коктейлем». Для приготовления такого раствора необходимо смешать 5 таблеток аспирина и 10 мг йода. Дайте лекарству настояться несколько минут, а затем обработайте косточки на ногах с помощью ватного диска. На ночь рекомендовано сделать йодно-аспириновый компресс: приложите пропитанный раствором бинт на шишку и согревайте ее. Самый простой способ – надеть теплые носки и закутать ноги одеялом. Йод от косточек на ногах отзывы положительные имеет, однако раствор помогает не во всех случаях.
В народе йод от косточек на ногах с аспирином называют «аптечным коктейлем». Для приготовления такого раствора необходимо смешать 5 таблеток аспирина и 10 мг йода. Дайте лекарству настояться несколько минут, а затем обработайте косточки на ногах с помощью ватного диска. На ночь рекомендовано сделать йодно-аспириновый компресс: приложите пропитанный раствором бинт на шишку и согревайте ее. Самый простой способ – надеть теплые носки и закутать ноги одеялом. Йод от косточек на ногах отзывы положительные имеет, однако раствор помогает не во всех случаях. Йод с аспирином от косточек на ногах помогает на начальных стадиях формирования дефекта.
Йод с аспирином от косточек на ногах помогает на начальных стадиях формирования дефекта.

 Подходит для ношения босиком или с любой обувью. 590 Р
Подходит для ношения босиком или с любой обувью. 590 Р на одну ногу) 420 Р 390 Р
на одну ногу) 420 Р 390 Р Патологией чаще страдают женщины. Связано это в основном с генетическим поперечным плоскостопием.
Патологией чаще страдают женщины. Связано это в основном с генетическим поперечным плоскостопием. По мере прогрессирования Hallux valgus приводит к ограничению физической активности, психологическим проблемам.
По мере прогрессирования Hallux valgus приводит к ограничению физической активности, психологическим проблемам. Самое популярная народная методика – лечение косточек на ногах йодом и Аспирином.
Самое популярная народная методика – лечение косточек на ногах йодом и Аспирином.

 Если через 15–30 минут не последует покраснение или зуд, смесью можно лечить косточку.
Если через 15–30 минут не последует покраснение или зуд, смесью можно лечить косточку.

 ГОРМОНАЛЬНОЕ ВЛИЯНИЕ ОСТЕОКАЛЬЦИНА НА ОБМЕН ВЕЩЕСТВ В ОРГАНИЗМЕ (https://www.sciencedirect.com/science/article/pii/S8756328215002355)
ГОРМОНАЛЬНОЕ ВЛИЯНИЕ ОСТЕОКАЛЬЦИНА НА ОБМЕН ВЕЩЕСТВ В ОРГАНИЗМЕ (https://www.sciencedirect.com/science/article/pii/S8756328215002355) Остеокальцин стимулирует выработку тестостерона
Остеокальцин стимулирует выработку тестостерона СХЕМА ВЗАИМОСВЯЗИ МЕЖДУ КЛЕТКАМИ КОСТНОЙ ТКАНИ, СОСУДИСТОЙ СИСТЕМЫ, ЖИРОВОЙ ТКАНИ И ОБМЕНОМ ВЕЩЕСТВ (http://www.elsevier.es/en-revista-endocrinologia-nutricion-english-edition–412-articulo-cardiovascular-disease-bone-metabolism-S2173509311000080)
СХЕМА ВЗАИМОСВЯЗИ МЕЖДУ КЛЕТКАМИ КОСТНОЙ ТКАНИ, СОСУДИСТОЙ СИСТЕМЫ, ЖИРОВОЙ ТКАНИ И ОБМЕНОМ ВЕЩЕСТВ (http://www.elsevier.es/en-revista-endocrinologia-nutricion-english-edition–412-articulo-cardiovascular-disease-bone-metabolism-S2173509311000080) РАЗРЯЖЕНИЕ ПЛОТНОСТИ КОСТНОЙ ТКАНИ ПРИ ОСТЕОПОРОЗЕ
РАЗРЯЖЕНИЕ ПЛОТНОСТИ КОСТНОЙ ТКАНИ ПРИ ОСТЕОПОРОЗЕ ЭНДОКРИННАЯ РОЛЬ ОСТЕОКАЛЬЦИНА (http://joe.endocrinology-journals.org/content/225/1/R1/F1.expansion.html)
ЭНДОКРИННАЯ РОЛЬ ОСТЕОКАЛЬЦИНА (http://joe.endocrinology-journals.org/content/225/1/R1/F1.expansion.html) ВИТАМИН К2 АКТИВИРУЕТ ОСТЕОКАЛЬЦИН
ВИТАМИН К2 АКТИВИРУЕТ ОСТЕОКАЛЬЦИН СХЕМА ВЗАИМОСВЯЗИ КЛЕТОК КОСТИ ОСТЕОКЛАСТОВ И В-КЛЕТОК ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ С ПОМОЩЬЮ ИНСУЛИНА И ОСТЕОКАЛЬЦИНА
СХЕМА ВЗАИМОСВЯЗИ КЛЕТОК КОСТИ ОСТЕОКЛАСТОВ И В-КЛЕТОК ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ С ПОМОЩЬЮ ИНСУЛИНА И ОСТЕОКАЛЬЦИНА Остеокальцин это неколлагеновый протеин, принимающий участие в образовании костной ткани. Он относится к витамин-К-зависимым белкам. Клетки, отвечающие за образование остеокальцина, называются остеобластами, одонтобластами и хондроцитами.
Остеокальцин это неколлагеновый протеин, принимающий участие в образовании костной ткани. Он относится к витамин-К-зависимым белкам. Клетки, отвечающие за образование остеокальцина, называются остеобластами, одонтобластами и хондроцитами.
 Кальциферол действует на выработку остеобластами предшественника остеокальцина.
Кальциферол действует на выработку остеобластами предшественника остеокальцина.




 Загрузка…
Загрузка…


 Источник фото: Lori Greig / CC BY-NC-ND
Источник фото: Lori Greig / CC BY-NC-ND