Косолапие у детей признаки фото – признаки, фото, причины и лечение в домашних условиях, профилактика
❗️☘️ Косолапость у детей, виды
Практический каждый замечал людей, которые ходят неправильно. Некоторые из них носят особенную обувь. Чаще всего проблема кроется в неправильной ходьбе в раннем возрасте. Косолапость у детей явление совсем не редкое.
☝ В том случае, когда косолапость у ребёнка была замечена в раннем возрасте, то к 16 годам можно сделать большую коррекцию или же полностью побороть болезнь. Имеется большое количество способов устранить данное заболевание.
Признаки косолапости
На косолапость у детей будут указывать следующие признаки.
- Когда стопа опущена, пятка находится в поднятом состоянии.
- Внутренний край стопы поднят.
- Наружный край стопы опущен.
- Большой палец на ноге смотрит не в ту сторону.
- Можно обратить внимание на фото с косолапостью у детей в глобальной сети, тем самым, вы сможете заметить другие характерные признаки этого заболевания.
Если вы заметили у своего ребёнка признаки косолапости, следует записаться на приём к медицинскому специалисту ортопеду. Лечение косолапости у детей, особенно у новорождённых, имеет высокие шансы на успех. Довольно часто ребёнок при рождении имеет полностью здоровые стопы, однако через пару лет начинают проявляться первые симптомы косолапости.


Причины косолапости
Существует как врождённая косолапость, так и приобретённый вид этой болезни. Поэтому причины могут быть разные.
При врождённой косолапости причины могут быть трёх видов.
- Механическая. К таким причинам можно отнести слишком сильное давление стенок у матки на плод в процессе беременности, в частности, на его стопы.
- Заболевание может передаться и по наследству.
- Причина может быть и нервно-мышечная. Проявляется она в развитии каких-либо патологий у малыша ещё в процессе беременности.
Если же заболевание имеет приобретённую форму, то причины к этому могут быть следующие.
- Резкое появление воспалений на стопах.
- Неправильное функционирование нервной системы.
- Ожоги в районе стоп.
- Неправильный рост костей голени.
- Присутствие различных опухолевых болезней.


Косолапость детей в возрасте до 12 месяцев
☝ Отдельное внимание стоит обратить на этот период. Когда заболевание у грудного ребёнка ⛹ имеет сильно выраженные признаки – родители пытаются сделать всё возможное для того, чтобы перебороть это заболевание. Когда косолапость была обнаружена только на приёме у медицинского специалиста, возникает опасения за здоровье своего малыша. Некоторые врачи говорят, что малыш легко перерастёт сам эту проблему, и не стоит беспокоиться. Объясняется это пластичностью организма в раннем возрасте.
Однако не стоит забывать о том, что даже самое маленькое искривление стопы может привести к неправильному развитию мышц малыша.
Перегрузка одной мышцы и нехватка напряжения на другой может привести к самым разным последствиям.
- Нарушение режима сна.
- Головные болевые ощущения.
- Слишком медленное как психическое, так и физическое развитие.
- Искривление ног.
- Искривление позвоночника.
- Появляется привычка ставить ногу не так, как положено.
При косолапости у детей в возрасте до одного года стоит сразу же постараться вылечить заболевание.
Возможные осложнения
Не стоит надеяться на то, что заболевание у вашего малыша пройдёт самостоятельно. Этим самым вы можете обречь ребёнка на неизлечимые осложнения. При косолапости они могут привести к инвалидности, а также к прочим заболеванием опорно-двигательной системы.
Среди осложнений стоит отметить наиболее распространённые.
- Вывих костей у стоп.
- Неправильное функционирование коленных суставов.
- Атрофия мышцы.
- Грубая кожа на внешней стороне стопы.
- Сколиоз.
- Плоскостопие.
Помимо этого, возможны и другие осложнения. При отсутствии лечения одна нога может стать несколько короче другой. Также не стоит забывать, что при таком виде ходьбы появляются различные повреждения кожи, например мозоли.
Диагностика косолапости
☝ Врождённый вид этой патологии диагностируется сразу же после рождения. Иногда его можно обнаружить даже во ⏳ время беременности. Диагностируется заболевание при помощи осмотре стопы квалифицированным медицинским специалистом. Когда заболевание было диагностировано несколько позже, кроме того, что определяют причины возникновения косолапости, осуществляются различные мероприятия диагностического характера. Проходить их нужно для того, чтобы оценить общее состояние организма больного малыша, это поможет определить степень заболевания.


Чем раньше диагностируется степень косолапости, тем лучше. Ведь чем старше малыш, тем менее эластичными становятся связки и мышцы малыша ⛹. По этой причине болезнь, если её вовремя не обнаружить и не начать лечение, может прогрессировать.
В различных медицинских учреждениях проводят следующие виды диагностических мероприятий.
- Консультация у врача невролога. Делается это с целью исключения неврологических причин возникновения заболевания.
- Как УЗИ, так и компьютерная томография позволяют определить, насколько сильные повреждения у мягких тканей, а также общее состоянии связок и мышц ребёнка.
- Для того, что узнать степень деформации сустава, применяется рентгенография.
- С целью диагностирования общего состояния организма могут назначаться анализы крови и мочи.
Как лечить косолапость?
Есть несколько ☝ факторов, которые влияют на выбор методов лечения. В первую очередь, курс лечения зависит от того, приобретённая форма заболевания или врождённая. Также учитывается тяжесть степени заболевания и возраст малыша.
Всего выявляют три степени заболевания.
- Лёгкая. При такой степени косолапости голеностоп подвижен, и стопы имеют незначительные деформирования.
- Средняя. Неправильное функционирование голеностопа или стоп ярко выражено.
- Тяжёлая. В этом случае голеностоп не может функционировать, а стопы ребёнка сильно деформированы.
Степень тяжести заболевания и методы его лечения выбирает медицинский специалист.
Не стоит пытаться побороть косолапость без помощи врача ортопеда. Именно медицинский специалист выбирает, как лечить косолапость, именно он должен определить продолжительность курса лечения, однако нельзя забывать, что установить точные временные рамки довольно затруднительно.
В некоторых случаях для того, чтобы исправить косолапость, потребовались годы.
Для лечения первых двух случаев применяются консервативные способы лечения.
- ЛФК.
- Специальный лечебный массаж.
- Использование специальной обуви приобретенной в салоне ортопедической обуви для детей.
- Повязки.
- Применяется и специальная гимнастика при косолапости.
Для того чтобы вылечить больного ребёнка с тяжёлой степенью, используется хирургическое вмешательство. ☝ Если возраст ребёнка составляет менее 6 лет, проводится операция, направленная на удлинение сухожилий при помощи метода Зацепина. В некоторых случаях приходится оперировать и скелет стопы. В этой ситуации возраст ребёнка должен быть больше 4 лет.
Лечебный массаж
При диагностировании у вашего ребёнка косолапости, медицинский специалист должен назначить курсы лечебного массажа, которые потребуется пройти больному с этой проблемой. В некоторых случаях, количество курсов массажа могут увеличить. Делается это в том случае, когда процесс выздоровления затягивается.

Так как лечебный массаж имеет существенные различия с простым общеукрепляющим, желательно доверить этот процесс медицинскому специалисту, хотя бы первоначальные курсы. Сам массаж начинается с разогревания и расслабления мышц задней и передней голени ребёнка. Достигается это при помощи специальных средств, к примеру, масла или крема. Также с целью расслабления мышц используются вибрирующие движения, поглаживания, а также потряхивания мышц.
Классификация заболевания
Помимо стандартной классификации на 3 степени тяжести, существует и ещё несколько классификаций по самым разным параметрам.
Классификация Бома
Доктор медицинских наук Бом является одним из тех, кто положил начало развития ортопедии в нашем государстве. Им была предложена следующая классификация.
- Поздняя косолапость. В этом случае присутствует поперечная борозда неглубокого вида на стопах. При такой форме заболевания пятка имеет хорошее развитие, сама косолапость легко подвергается лечению.
- Форма неврогенная. Практически одно и то же, что и полимиелитическая форма заболевания. Очень часто возникают рецидивы, лечению поддаётся с трудом.
- Косолапость с недоразвитием.
- Косолапость амниотического вида. Подразумевается врождённый характер заболевания.
- Дефектная косолапость. Характеризуется дефектами скелета.
- Артрогрипотическая косолапость. В этом случае наблюдаются повреждение мозга спины.
- Леченная косолапость. С трудом поддаётся корректировке.
- Косолапость с варусным приведением стопы. В этой форме имеется косметологический недостаток, а также проблемы при выборе обуви для больного (воспользуйтесь консультацией на этом сайте).
- Генетическое нарушение роста костей.


Классификация Зацепина
Несколько позже ещё одна классификация была предложена другим доктором медицинских наук. Зацепин подразделил все болезни косолапости на два вида, типичные и нетипичные.
К типичным он относил варусные контрактуры, костные виды заболевания, а также связочные формы заболевания.
К нетипичным Зацепин относил развития косолапости на основе дефектов костей, точнее их развития. Также к этому виду относится косолапость на основе артрогрипоза и амниотические формы заболевания.
Как не допустить развития заболевания?
☝ Профилактикой этого заболевания стоит заниматься ещё до зачатия ребёнка. В первую очередь, необходимо пропить витамины и излечить любые хронические заболевания. Таким образом, вы сможете передать как можно меньше заболеваний своему малышу ⛹. Не стоит забывать о том, что во время беременности нельзя употреблять любые токсичные препараты. Особенно никотин, алкогольные или наркотические вещества. Постарайтесь как можно лучше защитить свой организм от инфекций. Стоит позаботиться о правильном питании.
С целью профилактики приобретённой формы заболевания необходимо следовать некоторым правилам.
- Своевременно проходить обследования у ортопеда и невролога.
- Каждый день малышу необходимо делать массаж и гимнастику.
- Крайне не рекомендуется использование, так называемых ходунков, которые никаким образом не помогают ребёнку научиться ходить. Это приспособление может привести к деформации стопы.
- Занятие любым видом спорта всегда оказывало положительное влияние на организм. Наиболее эффективной профилактикой косолапости будет являться велосипед или плавание.
- Самый дешёвый способ профилактики – заставьте своего малыша ходить по песку, гальке или траве.
Видео: Доктор Комаровский про плоскостопие
detki.guru
Косолапость у детей: признаки, фото, лечение
Косолапость у детей является стойкой врожденной или приобретенной патологией развития стопы и голеностопного сустава. Мальчики сталкиваются с таким заболеванием вдвое чаще, чем девочки. Методы лечения зависят от стадии заболевания и индивидуальных особенностей организма.
Классификация патологии
Косолапие у детей встречается у 40% детей и представляет собой значительный косметический дефект. В определенных случаях исправить положение поможет ортопедическая обувь, а в особо тяжелых – без оперативного вмешательства не обойтись.


Косолапие у детей и методы коррекции
Косолапие у ребенка классифицируется в зависимости от возможности устранения болезни:
- Легкая степень – удается откорректировать дефект с помощью гимнастики и массажа;
- Средняя – деформация мышечных тканей, нарушение амортизации свода, лечение происходит консервативными методами;
- Тяжелая – резкая ограниченность в движении голеностопного сустава, откорректировать форму стопы вручную невозможно, только с применением оперативных мер;
- В 4 стадии добиться полного излечения ребенка очень сложно – видоизменяется опорно-двигательный аппарат.
Косолапость у детей на фото прослеживается следующим образом:
- Варус, когда пятка вывернута внутрь;
- Эквинус – пятка смещается кверху, увеличивается свод стопы, наблюдается изогнутость подошвы;
- Супинация – внутренний край стопы разворачивается кверху.
- Аддукция – полный разворот стопы, при таком положении подошва смотрит вверх.
Также могут наблюдаться следующие изменения – пятка поднимается вверх, а носок стопы опускается, нога становится меньше по размеру, чем должна быть по физиологическому признаку.
Подвижность в суставе голени ограничивается, ось пятки смещается внутрь, если сравнивать с осью голеностопа. Только опытный ортопед сможет назначить правильное квалифицированное лечение в каждом индивидуальном случае.


Пронация и супинация стопы у детей
При двухсторонней косолапости у детей видоизменяются обе конечности, а протокол лечения стоп может отличаться из-за отсутствия симметричности деформации. Такая аномалия встречается реже, чем одностороннее нарушение.
Основные причины косолапости
В зависимости от причины косолапости у ребенка выделяют врожденный и приобретенный дефект. К предпосылкам развития первого вида патологии относят:
- Сильный токсикоз в первом триместре беременности, когда формируются нервные окончания;
- Вирусные инфекции с повышением температуры тела выше 38 градусов;
- Прием алкоголя, лекарственных препаратов без контроля специалиста, курение, наркотики;
- Дефицит витаминов и микроэлементов;
- Чрезмерные нагрузки при вынашивании ребенка;
- Многоплодная беременность.
Приобретенная косолапость у малыша может проявиться вследствие перенесенного рахита, костной дисплазии. На фоне аномального развития связок и мышц, нехватке полезных микроэлементов, опухолей, психических расстройств. А также при чрезмерной нагрузке на опорно-двигательный аппарат, сильном напряжении на поясничные мышцы, ношение некачественной обуви, серьезные травмы нижних конечностей.
Врожденная спастическая косолапость у детей развивается на фоне патологических изменений в центральной и периферической нервной системе малыша. Причинами косолапой походки являются церебральный паралич, врожденное короткое ахиллово сухожилие, слабость связок, мышц.


Причины развития косолапости
Симптомы заболевания
Выраженные формы косолапости у детей опытный специалист определит сразу – стопы выгнуты вовнутрь или наружу, наблюдается перегиб подошвы, ножки в зоне стопы у ребенка выглядят недоразвитыми.
Врожденная косолапость у ребенка отличается атрофией малоберцовых мышц, на поверхности стопы появляются повреждения кожи, мозоли, натоптыши, слизистые подкожные сумки. При ходьбе ноги быстро устают, при движении наблюдаются болезненные ощущения.
Признаки косолапости у детей в приобретенной форме:
- Отпечатки следов на ровном покрытии параллельно полу;
- Носочки ног повернуты внутрь во время движения;
- Тяжелая походка – когда малыш словно загребает землю ногами;
- Коленки «смотрят» внутрь.
Особенно заметны основные симптомы косолапости у ребенка в расслабленном состоянии нижних конечностей, во время сна. Мышечные ткани и связки не успевают за ростом костного аппарата.
Лечение патологии
Благодаря своевременной диагностике и выявлении патологии развития стопы в раннем возрасте можно откорректировать положение свода консервативными методами. В тяжелых случаях прогрессирования болезни требуется госпитализация пациента.
Внимание!
Определяет классификацию косолапости, диагностирует степень поражения и выбирает методы лечения только квалифицированный доктор — ортопед, под его присмотром корректируется длительность терапии.
Методы лечения врожденной косолапости
Диагноз болезни устанавливается еще в роддоме, через 7-10 дней начинается комплексное лечение, проводится в амбулаторных условиях под присмотром лечащего врача. Стопа ребенка фиксируется гипсовой повязкой, которая меняется каждую неделю до достижения желаемого терапевтического эффекта – максимальная коррекция деформации.
После снятия гипса для маленького пациента изготавливается по индивидуальному заказу лонгета, которая надевается на стопу в расслабленном состоянии – во время сна. Для поддержания полученного эффекта, во избежание рецидивов.
Лечение врожденной косолапости у детей чаще всего проводится по методу доктора Виленского. Родителями и специалистами выполняется ряд терапевтических мер:
- Гипсование;
- Укрепление суставов специальными приспособлениями – туторами;
- Аппликации с парафином, грязью;
- Лечебная физкультура с соблюдением определенной нагрузки на нижние конечности;
- Гимнастика – комплекс упражнений для всего тела;
- Массаж стопы;
- Теплые ванночки с хвойным экстрактом.


Методы консервативного лечения косолапости
После основного курса лечения детям рекомендуется носить ортопедическую обувь для закрепления результата. Еще один популярный метод устранения дефекта стопы – инъекции Ботокса.
При их введении в икроножную мышцу происходит расслабление мышц и суставов, а стопа принимает правильное физиологическое положение. Эффект длится около полугода, после лечение повторяется. Таким образом можно исправить косолапость у ребенка в тяжелой стадии.
Коррекция приобретенной патологии
Лечение косолапости у детей в приобретенной форме проводится методом фиксации стопы, назначается лечебный массаж и физкультура. Настоятельно рекомендуются такие занятия спортом как плавание, танцы, катание на сноуборде.
Массаж проводится с применением массажного разогревающего масла, для улучшения кровообращения в поврежденной зоне. Легкие поглаживания сменяются вибрирующими движениями, разминанием, растиранием стоп.
Внимание!
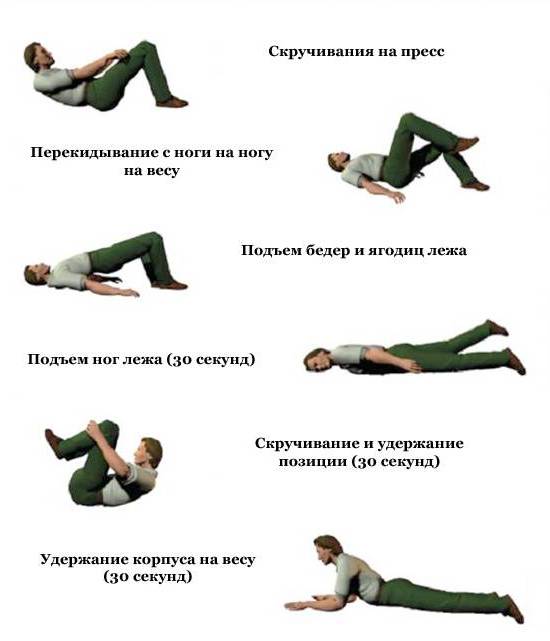
Лечебные упражнения включают попеременное сгибание и разгибание ног, круги стопами, ходьба с поддержкой на носочках и пятках, подъемы нижних конечностей.
При покупке ортопедической обуви важно проконсультироваться со специалистом. Ботинки/сандалии должны иметь колодки для обеспечения прочной фиксации голеностопа, супинаторы и жесткие задники.
Запущенная патология приводит к нарушениям в развитии костного аппарата, связок, мышц, сосудов, нервных окончаний. Меняется форма скелета, повреждается позвоночник, тазобедренный сустав. Каждое движение вызывает нестерпимые болезненные ощущения.
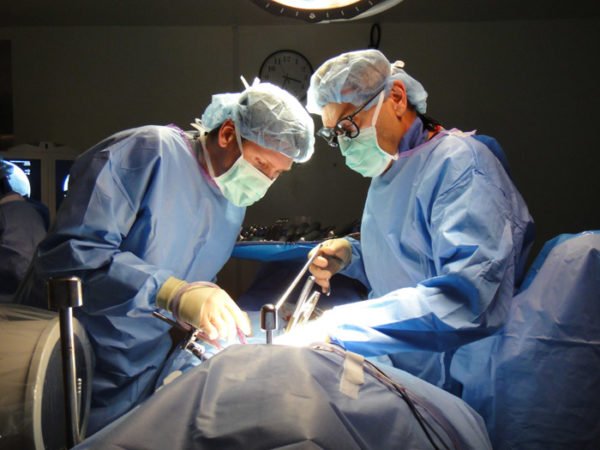
Операция при косолапости
Оперативное вмешательство используется для лечения врожденной косолапости в 8-9 месяцев, для этого используются несколько методик:
- Метод Понсетти – поэтапное гипсование стопы в нескольких плоскостях, повязка меняется 6-7 раз, постепенно исправляя дефект. Далее проводится надрез ахиллова сухожилия для придания стопе большего разворота. Для закрепления результата используют брейсы;
- Корригирующая остеоматия – применении аппарата Илизарова для длительной фиксации кости, благодаря правильному растяжению или сжатию костной ткани удается устранить проблему косолапости 3-4 стадии.
Детям в возрасте 2-7 лет проводится пластика сухожилий по Зацепину, мышцы становятся эластичными, повышается физиологическая опороспособность, улучшаются амортизационные свойства столпы.
Профилактика
Чтобы предотвратить появление косолапости у ребенка важно соблюдать активный образ жизни во время беременности, полноценно питаться и соблюдать режим дня, отказаться от вредных привычек.
Профилактика косолапости включает хождение босиком по неровной поверхности, регулярный массаж нижних конечностей (для улучшения кровообращения и упругости мышц), расслабляющие ванночки для ног, водные процедуры, занятие спортом.
Также важно не забывать про сбалансированное и здоровое питание ребенка, закаливание организма, ношение качественной обуви, умеренные физические нагрузки, прогулки на свежем воздухе, плавание.
Внимание!
При первых признаках деформации стопы важно незамедлительно обратиться к доктору, дабы избежать серьезных осложнений.
Плоскостопие – не приговор! С помощью комплексных мер по оздоровлению ребенка можно эффективно устранить патологию без возможных последствий.
nogivnorme.ru
Косолапость у детей, признаки заболевания и методы лечения
Косолапость – достаточно часто встречающийся в последнее время дефект, неправильная постановка стопы, отклонение ступни от продольной оси голени. Ребенок не может полностью наступить на стопу, опереться на нее. Эта деформация опорно-двигательного аппарата имеет несколько классификаций: врожденная косолапость и приобретенная, односторонняя и двусторонняя, а также типичная или атипичная. В этой статье мы расскажем, по каким признакам можно заметить косолапость у своего малыша как можно раньше, как вылечить косолапость у ребенка, а также о причинах косолапости.
Односторонняя или двусторонняя косолапость?
Все просто, если у ребенка наблюдается деформация одной ножки, косолапость односторонняя, если двух нижних конечностей – доктор ставит диагноз «двухсторонняя косолапость». В последнем случае ступни малыша не обязательно деформированы симметрично, часто бывает, что лечение каждой ножки требует индивидуального подхода. Чаще у детей встречается односторонняя косолапость. Обычно ступня нездоровой ноги короче, а голень несколько тоньше. Иногда здоровая и нездоровая ножки разной длины, поэтому в подростковом возрасте может понадобиться коррекция длины голени.
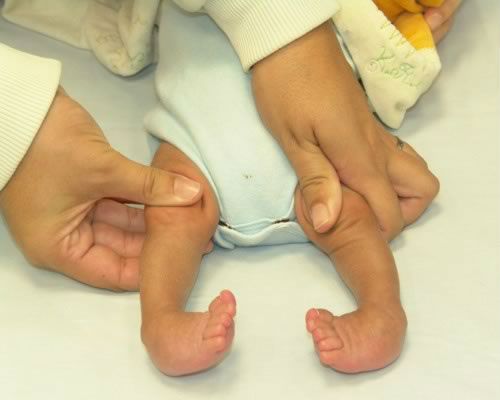
Косолапость у детей: фото

 Косолапость у детей до года.Врожденная косолапость у новорожденных.
Косолапость у детей до года.Врожденная косолапость у новорожденных.
Врожденную косолапость малыша предположительно можно выявить еще до его рождения, когда на 16 неделе беременности мамочке делают УЗИ. Точный диагноз врач определит после рождения ребенка, осмотрев его. Косолапость ставится при наличии таких признаков:
- /wp-content/uploads/2016/12/koso.jpg» alt=»косолапость» width=»300″ height=»480″ class=»alignright size-full wp-image-2312″ />Стопы смотрят друг на друга. Внешний край ступни сильно опущен, а внутренний, наоборот, приподнят вверх.
- Варусная деформация. Основной упор, если попытаться поставить ребенка на ножки, приходится на внутреннюю часть стопы.
- Скручивание костей голеностопа наружу.
- Полный разворот ступни – это тяжелая форма косолапости. Стопы малыша смотрят вверх.
Кроме четырех явных, существует еще ряд дополнительных симптомов косолапости:
 Ступня по размеру несколько меньше, чем должна быть при нормальном развитии опорно-двигательного аппарата
Ступня по размеру несколько меньше, чем должна быть при нормальном развитии опорно-двигательного аппарата- Пальцы ног опущены, смотрят вниз, а пятка, наоборот, поднята вверх
- Бороздка Адамса. Посередине стопы проходит складка, ступня как будто с «подворотом»
- Подвижность голеностопного сустава практически полностью ограничена
Врожденная косолапость у детей. Причины
Причин развития врожденной косолапости очень много, и полный список до сих пор не известен. Причины разделяются на нервно-мышечные, генетические и механические:
- Нервно-мышечные. Малышу с деформацией ставится диагноз «нервно-мышечная косолапость», если причиной становится то, что мать во время беременности употребляла наркотики или страдала авитаминозом, сюда же можно отнести и тяжело протекающую беременность. Врожденная нервно-мышечная косолапость малышу ставится и в случае, если был сбой развития плода, например, изначально мало нервных волокон, нарушение формирования связок или мышц.
- Генетические причины. Тут все на хромосомном уровне. Например, при синдроме Эдвардса утраивается 18-ая пара хромосом, из-за этого – косолапость. Генетические причины – нарушения хромосомного ряда.
- Механические причины. Косолапость у ребенка развивается из-за того, что на ножки давят стенки матки. Такое бывает при маловодии или при неправильном положении плода.
Приобретенная косолапость
Развивается из-за каких-либо нарушений развития опорно-двигательного аппарата или других заболеваний уже после рождения малыша. Ребенок быстро растет и увеличивается в весе, нагрузка на ножки колоссальная, а кости и связки еще не до конца сформированы. Поэтому при любом пагубном воздействии может начать развиваться косолапость. Вот основные причины приобретенной косолапости:
 Рахит
Рахит- Недоразвитые кости ног
- Нарушения нервной системы, параличи
- Полиомиелит
- Травмы ног и ожоги
- Острые воспаления
- Неправильно подобранная обувь
- Использование бегунков
- Неправильно сросшиеся после перелома кости
Как распознать приобретенную косолапость?
Ваш ребенок хорошо ходил, внезапно начались проблемы? При таких проявлениях стоит бить тревогу:
 Медвежья походка
Медвежья походка- Ребенок при ходьбе «загребает» ножкой
- Колени часто смотрят друг на друга (развернуты внутрь)
- Вальгусная деформация стопы у детей. Большой палец отклоняется вовнутрь, двигая остальные, на ножке около большого пальца образовывается шишка
- Голеностопный сустав стал малоподвижным
- Визуально заметны изменения, когда малыш спит, а мышцы ножек расслаблены
Виды косолапости: типичная или атипичная
Типичная косолапость – косолапость, которая имеет три или четыре основных признака деформации (Перечислены выше: стопы смотрят друг на друга, варусная деформация, скручивание костей голеностопа наружу).
 Атипичная косолапость характеризуется наличием некоторых дополнительных признаков: над пяткой имеется подворот, глубокая складка, а на нижнем конце пятки – большая жировая подушка. При атипичном плоскостопии ступни пухлые, кости плюсны искривлены подошвенно, а большой палец ноги несколько короче остальных (список дополнительных симптомов также размещен выше). В этом случае лечение подбирается только индивидуально.
Атипичная косолапость характеризуется наличием некоторых дополнительных признаков: над пяткой имеется подворот, глубокая складка, а на нижнем конце пятки – большая жировая подушка. При атипичном плоскостопии ступни пухлые, кости плюсны искривлены подошвенно, а большой палец ноги несколько короче остальных (список дополнительных симптомов также размещен выше). В этом случае лечение подбирается только индивидуально.
Косолапость у детей лечение, массаж (видео)
По словам специалистов, лечением врожденной косолапости следует заниматься незамедлительно, пока ребенок не предпринимает попыток самостоятельно встать на ноги, а кости и связки еще достаточно мягкие и эластичные, поэтому хорошо поддаются коррекции. При приобретенной косолапости медлить также не стоит: помните, чем раньше начнется исправление, тем скорее малыш сможет передвигаться без труда и дискомфорта. Цель лечения – дать ребенку возможность ходить без боли, полностью наступать на крепкую, исправленную, ступню, имеющую правильную постановку.
Для этого существует множество различных безоперационных методик, среди них золотой стандарт — лечение косолапости по методу Понсети. Необходимы также массажи при косолапости, физиотерапия и, позже, гимнастика. Если консервативное лечение не дает ожидаемых результатов, доктора прибегают к оперативному, хирургическому, лечению косолапости.
В ходе терапии на деформированную ногу ребенка накладывают или гипсовую повязку, или гипс в виде сапожка. Через неделю его снимает врач, хорошо разминает стопу, пытаясь придать еще чуть более физиологичное положение, а после вновь накладывает сапожок или повязку. Лечение у всех отнимает разное количество времени в зависимости от степени косолапости и ее вида. В среднем – от 5 месяцев до нескольких лет.
Ортопедическая обувь при косолапости у детей должна быть особой, подбираться индивидуально – она должна быть лечебной, высокой и плотно фиксирующей голень в нужной позиции.
Признаки того что лечение принесло плоды – гибкая стопа, свободно и безболезненно движущаяся в суставе, и опорная стопа – стопа, на которую малыш может наступить полностью, всем весом, а не только опереться на пальчики.
При грамотном и своевременном лечении от косолапости можно либо избавиться полностью, либо добиться заметных улучшений – это зависит от степени и тонкостей течения заболевания. Массаж при косолапости у детей – отличный помощник. Бежать к ортопеду, а после браться за исправление дефекта, необходимо сразу, как только Вы заподозрили хотя бы один из вышеперечисленных симптомов, ведь косолапость сама по себе не пройдет, она может только осложнится плоскостопием, сколиозом, вальгусной или варусной деформацией, нарушением работы суставов.
bolyat-nogi.ru
Косолапость у детей – фото, признаки, лечение
Косолапость у детей – одна из ортопедических проблем, с которой могут столкнуться родители малыша в процессе развития его опорно-двигательного аппарата. Это нередкая патология и чаще встречается у мальчиков. Может быть и врожденной, и приобретенной. Справиться с ней проще, если выявить и начать бороться на ранних этапах развития.
Что это за патология
Косолапие у детей – это искривление стоп, вследствие которого ребенок не может поставить их на пол всей плоскостью. Внешняя сторона ступни загибается вниз, а внутренняя в противоположную сторону. Результатом является не только нарушение положения стоп, но и патология подвижности сустава между стопой и голенью. Деформация может быть только с одной стороны и тогда ребенок будет хромать, и у него будет развиваться сколиоз.
Как классифицируется
Косолапость у ребенка может быть от рождения или приобретенного характера. Врожденная встречается чаще. Причины, приводящие к ним, отличаются. Также происходит выделение односторонней или двухсторонней косолапости у детей. Это зависит от того. одна или обе ножки вовлечены в процесс. Чаще диагностируют последнюю.
Также существует классификация, которая разделяет косолапие у ребенка на две формы – типичную и атипичную. Первая формируется как следствие дефективного развития мышечной ткани и связочно-сухожильного аппарата и разделяется на контрактурные, мягкотканные и костные. Сложность их коррекции возрастает от первой к последней. Вторая форма является результатом серьезной патологии опорно-двигательной системы, возникающей в процессе эмбрионального развития.
Еще одна классификация проводится по степеням косолапости, которых выделяют три.
- Первая. Она же легкого течения. Ребенок производит движения пальчиками и голеностопным суставом. Размер угла стопы по своему размеру не выходит за пределы 15°. Дефект может быть исправлен пассивным способом или в один момент, если вывести ступню в правильное анатомическое положение.
- Вторая степень или средней тяжести. Эта форма патологического процесса характеризуется ограничением суставных движений в голеностопе. Угол доходит до 30°. Стопа хоть и может корректироваться, но частично. Поэтому дефект все равно остается.
- Третья или тяжелая косолапость у ребенка почти совсем не поддается исправлению. Сустав между стопой и голенью сильно ограничен в подвижности, а величина наклонного угла больше 35°.


Почему она возникает
Причины спастической косолапости у детей не всегда можно определить достоверно. У врожденной и приобретенной патологии они отличаются.
Причины косолапости от рождения:
- Ограниченные движения ребенка во время нахождения в полости матки. Это может быть вызвано чрезмерным маточным тонусом, наличия опухолевидного образования в ее полости или неправильным поворотом плода.
- Нарушения генетического типа. Если у кого-то из родителей или родственников были подобные проблемы, то вероятность рождения ребенка с косолапостью сильно возрастают.
- Возникновение в процессе формирования нервной и мышечной системы плода каких-либо патологий под воздействием внешних неблагоприятных факторов.
Причины приобретенной патологии:
- Травмирование мышечных волокон или связочного аппарата различного происхождения.
- Неправильно сросшиеся кости стопы, голени или сустава между ними после перенесенного перелома.
- Опухолевидные образования тканей ступни.
- Заболевания позвоночного столба и нервной системы.
- Паралитические состояния мышечного происхождения.
Проявления недуга


Наблюдательные родители способны заметить признаки косолапости у детей самостоятельно. Очень хорошо они заметны в утренние часы сразу после пробуждения по причине расслабленных ног. Хорошо видно косолапость также по отпечаткам босых ступней (носки развернуты во внутреннюю сторону, а следы располагаются неровно), или по походке ребенка (шатается, переваливается, перемещается коротенькими шажками). Визуальные симптомы косолапости у детей на фото заметны очень хорошо.
- Стопа в согнутом положении и на ней сформирована глубокая складка, проходящая поперек. Это основной симптом косолапости у ребенка.
- Отмечается поднятие вверх пятки со сдвижением оси относительно голеностопа.
- Могут быть подогнуты внутрь пальцы или выгнута ступня под углом неестественного вида.
- Размер стопы укорочен, а толщина увеличена по отношению к здоровой ноге.
- Бывает перекручивание костей голени или заметное недоразвитие стопы.
Выявление патологии
Бывает, что о наличии у ребенка косолапости становится известно еще во время его внутриутробной жизни посредством ультразвукового исследования. Окончательный диагноз устанавливается уже после его рождения после того, как стопы осмотрит неонатолог. Если болезнь обнаружена в более поздние сроки, то требуются дополнительные обследования, чтобы выяснить, почему появилась деформация, насколько она запущена и каково общее состояние малыша. Все это необходимо для назначения правильного лечения. И чем раньше его начать, тем больше шансов на восстановление нормальности стоп.
На заметку!
В поликлинике предложат проконсультироваться у невропатолога, а также пройти рентгенологическое, компьютерное и ультразвуковое обследование. Необходимо будет сдать еще общий анализ мочи и клинический анализ крови.
Лечение заболевания


Лечение косолапия у детей тем более результативно, чем ранее оно выявляется. Ортопед подбирает для каждого случая свой терапевтический комплекс с учетом все индивидуальных особенностей. В лечении задействуют массаж, метод гипсования ножек, гимнастические упражнения и специальную обувь. Операция показана в случае наличия у ребенка тяжелой степени заболевания, не поддающейся консервативному лечению. Лечение косолапости неодинаково при разных степенях патологических изменений.
Первая степень
Это легкая степень недуга и потому достаточно регулярного проведения массажа, гимнастики и фиксации с использованием бинтов.
Курс массажа следует доверить специалисту. Сколько может потребоваться курсов, определяет ортопед. Цель массажных движений заключается в укреплении мышечно-связочного аппарата в области голеностопа. Это достигается при массировании не только стоп, но и голеней.
Гимнастические упражнения в основном представлены выполнением разнообразных движений стопой при фиксированной голени или голеностопном суставе. Это могут быть отведения, сгибания, вращения и другие. Также выполнят сгибательные и разгибательные упражнения пальчиками. Вид и количество упражнений определяются специалистом.
На заметку!
Фиксирование стоп при такой стадии болезни производят при помощи бинтов, и оно не такое жесткое как при более запущенных формах. Забинтовывают ступни после того, как проведена гимнастика. Лечение косолапости у детей на начальной ее стадии дает хорошие и скорые результаты.
Вторая степень


Кроме вышеописанного лечения, которое в этой ситуации является лишь этапом подготовки к дальнейшей терапии, при такой степени искривления используются повязки из гипса. Благодаря им постепенно стопа занимает правильное положение по отношению к голени с точки зрения анатомии. Частота смены гипса вначале составляет 7 дней, а спустя некоторое время – 14 дней. Повязки имеют форму сапожков, которые следует носить до полного выравнивания ножек.
Третья степень
При тяжелой форме и лечение требует более решительных мер. Начинают со всех вышеописанных процедур, но в случае их полной неэффективности до восьмимесячного возраста, приходится прибегать к оперативным методам лечения. Маленьким детям выполняют операции только по исправлению сухожильно-связочного аппарата. После такой операции малышам прописывается ношение сложной ортопедической обуви, которая называется – брейсы. Детям старшего возраста могут проводиться операции на костях, если все предыдущие манипуляции не дали результатов.
Вышеописанные методы лечения подходят к врожденным вариантам косолапости. Если же это искривление было приобретено в старшем возрасте, то исправляют его при помощи массажа, гимнастических упражнений, фиксации суставов и ношения ортопедической обуви, обеспечивающей фиксацию голеностопа. Длительность лечения составляет от трех до четырех месяцев. Таких курсов необходимо провести два или три за год. Тогда проблема приобретенной деформации может быть решенной.
xnog.ru
врожденная косолапость у детей: фото, признаки, лечение, массаж
Косолапость относится к числу ортопедических проблем, возникающих на этапе формирования опорно-двигательного аппарата ребенка в первые годы жизни.
Такой недуг может кардинально изменить качество жизни малыша и создать риск развития серьезных проблем во взрослом возрасте.
Прогнозы при лечении косолапости зависят от степени прогрессирования патологии и причин, которые спровоцировали ее появление. Исправлять недуг надо при выявлении первых его признаков. О лечении косолапости у детей расскажем в статье.
Как делать массаж при гипертонусе мышц у ребенка? Узнайте из нашей статьи.
Понятие и характеристика

В медицинской практике под косолапостью подразумевается деформация одной или двух стоп, провоцирующее их неправильное положение и отклонение во внутреннюю сторону.
Недуг может быть не только врожденным, но и приобретенным. При косолапости происходит серьезная деформация не только костей, но и мышечных тканей. В большинстве случаев патология поражает обе ноги ребенка.
к содержанию ↑Причины возникновения
Спровоцировать косолапость могут многочисленные факторы, в число которых входят патологии, связанные с внутриутробным развитием плода.
Недуг является последствием неправильного формированием костного скелета, мышечной ткани и суставов.
В некоторых случаях патологический процесс является последствием нарушения состояния определенных групп нервов или сосудов. В медицинской практике известны случаи, когда причины косолапости у ребенка не удается установить.
Причинами косолапости могут стать следующие факторы:
- наследственная предрасположенность;
- нарушения на генетическом уровне;
- последствия полиомиелита и других инфекционных заболеваний;
- внутриутробные патологические процессы;
- значительное ограничение движений плода;
- мышечные травмы;
- первичный дефицит нервных волокон;
- новообразования в тканях стопы;
- последствия переломов различных участков ног;
- прогрессирование дисплазии тазобедренных суставов;
- авитаминоз у женщины во время беременности;
- заболевания, связанные с позвоночником;
- последствия мышечного паралича;
- злоупотребление вредными привычками женщиной во время беременности.

к содержанию ↑Как лечить воронкообразную деформацию грудной клетки у детей? Читайте об этом здесь.
Классификация заболевания
В зависимости от стадии прогрессирования заболевания косолапость подразделяется на легкую, среднюю и тяжелую степень. Для первой формы характерны незначительные изменения опорно-двигательного аппарата.
Вторая стадия сопровождается более интенсивной симптоматикой и затруднением движения голеностопного сустава.
Тяжелая степень характеризуется ярко выраженной патологией и устраняется только методом хирургического вмешательства.
Другие виды классификации косолапости у детей:
- Идиопатическая форма (укорочение икроножной мышцы, патологии некоторых групп сосудов, расположение передней и задней части стопы нарушено).
- Синдромологический тип (врожденная косолапость сочетается с другими патологическими процессами).
- Позиционная или постуральная форма (стопа ребенка находится в состоянии подвывиха).
- Мягкотканная и костная формы (патология поражает кости или мышечную ткань, в некоторых случаях может наблюдаться одновременное нарушение костного скелета и мышц).
Симптомы и признаки
Симптоматика врожденной косолапости проявляется у ребенка уже в первые месяцы жизни. Признаки недуга хорошо заметны визуально, благодаря чему подозрение на патологию может возникнуть у родителей до проведения планового медицинского осмотра новорожденного или грудничка.
Симптомы приобретенной косолапости могут проявляться малыша в течение первого года жизни или в дошкольном возрасте.
Косолапость сопровождается следующими симптомами:
- внешняя недоразвитость ног;
- в подошвенном направлении имеется характерная изогнутость стопы;
- на стопе малыша хорошо просматривается глубокая поперечная складка;
- пальцы ног загнуты во внутреннюю сторону стопы;
- чрезмерно короткая стопа у новорожденного или грудничка;
- скрученность голени на одной или двух ногах;
- слабость мышц на ногах.
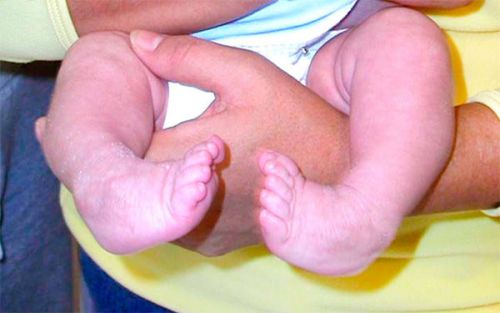
Косолапость у детей — фото:

Последствия и осложнения болезни
При косолапости ребенок привыкает ставить стопу в определенном положении. В процессе лечения недуга эта привычка должна быть устранена.
Если ребенок продолжает осуществлять ходьбу в привычной для него манере, то исправить его походку будет крайне затруднительно.
Лечение косолапости у детей должно осуществляться комплексно. При неправильной терапии или ее отсутствии возникает риск развития инвалидности у малыша.
Последствиями косолапости у детей могут стать следующие состояния:
- искривление ног;
- плоскостопие;
- отставание в физическом развитии;
- искривление позвоночника;
- инвалидность.
к содержанию ↑Рекомендации по лечению вывиха тазобедренного сустава у новорожденных вы найдете на нашем сайте.
Диагностика

Первую процедуру диагностики отклонений в формировании опорно-двигательного аппарата у ребенка специалисты проводят еще на этапе его внутриутробного развития.
Помогает выявить патологию скрининговое исследование.
Второй этап диагностики проводится сразу после рождения малыша. Врач осматривает стопы младенца и проводит специальное визуальное тестирование. В некоторых случаях косолапость становится заметной после того, как ребенок научится ходить самостоятельно.
К методам диагностики косолапости относятся следующие процедуры:
- общий анализ крови и мочи;
- пальпация стопы;
- УЗИ стоп;
- рентген стоп;
- КТ и МРТ.
Методы лечения
Существует несколько основных способов лечения косолапости у детей. Выбор определенного метода зависит от степени прогрессирования патологии.
Если исправить неправильное положение стоп малыша консервативными процедурами не удается, то единственным способом решения проблемы становится оперативное вмешательство.
Если косолапость выявляется после рождения малыша, то в большинстве случаев применяется метод гипсования конечностей (кости новорожденного отличаются мягкой структурой и легко поддаются корректировке).
к содержанию ↑Как делать массаж?

Массаж является неотъемлемой частью терапии косолапости у детей.
Первый месяц такую процедуру должен осуществлять квалифицированный специалист.
В дальнейшем технику можно повторить в домашних условиях, но предварительно надо обязательно понаблюдать, как ее осуществляет профессионал.
Перед процедурой необходимо разогреть и расслабить мышцы ног ребенка. Только после этого воспроизводится основной массаж.
Техника массажа при косолапости у детей:
- Разогрев мышц техникой поглаживания, вибрации и потряхивания (движения должны быть легкими, чтобы мышцы расслабились).
- Повторение действий, но с усилением интенсивности (должен быть разогрев мышц).
- Нажатие пальцами на кожу и пощипывание.
- Разминающие и тянущие движения.
- Разминание колена вращательными движениями.
- Похлопывание по мышцам и растягивание их по внутреннему краю голеностопа.
- Массажные движения должны распространяться не только на стопы, но и бедра малыша.
- Процедуру массажа надо проводить два раза в день.
к содержанию ↑В чем причина развития волчьей пасти у новорожденных? Ответ узнайте прямо сейчас.
Как делать гимнастику?

Начинать выполнение специальной гимнастики, направленной на лечение косолапости, рекомендуется с трехнедельного возраста малыша.
При осуществлении упражнений важно не доставлять ребенку болевых ощущений и контролировать свои действия.
Во время гимнастики можно заинтересовать младенца стишком, песенкой или веселой музыкой. Врачи рекомендуют продолжать выполнение упражнений не только до полного устранения косолапости, но и с целью профилактики недуга.
Комплекс упражнений при косолапости у ребенка:
- Поочередное сгибание и разгибание ножек (грудничкам надо помогать делать упражнение).
- Вращательные движения стопами (грудным детям такие движения помогает делать взрослый, дети постарше могут выполнять его самостоятельно).
- Упражнение «канатоходец» (ребенка надо придерживать за ручки, имитируя ходьбу, он должен попытаться достать пальчиками до пола).
- Имитация ходьбы (ребенка надо поддерживать, позволяя наступать на всю часть стопы).
- Рисование ножками (ребенок должен зажать пальчиками ноги палочку или карандаш и попытаться нарисовать какое-либо изображение).
- Упражнение «силач» (ребенка посадить на стул, перед ним расстелить небольшое полотенце и поставить на его край игрушку, малыш должен, перебирая полотенце пальцами ног, подтянуть игрушку к себе).
- Подъем ножек (в прямом и согнутом состоянии).
Ортопедическая обувь

Детям при косолапости рекомендуется носить специальную ортопедическую обувь.
Приобрести ее можно в специализированных магазинах.
Для исправления положения стопы у малыша создана особая модель обуви — брейсы.
Визуально она напоминает ботинки, прикрепленные к металлической или пластиковой пластине под определенным углом.
Носить брейсы придется практически двадцать четыре часа в сутки, снимая их только на время сна или купания.
При косолапости ортопедическая обувь должна иметь следующие элементы:
- супинаторы;
- максимально жесткие задники;
- специальная шнуровка;
- колодки с хорошей фиксацией голеностопа.
Показания к операции
Оперативное вмешательство используется при лечении косолапости тяжелой степени.
Хирургическая процедура может быть направлена на удлинение сухожилий, исправление скелета стопы или дополнительное устранение факторов, спровоцировавших недуг (например, опухоль, расположенная на стопе ребенка).
Операция назначается детям, возраст которых достиг четырех лет. Показаниями для хирургического вмешательства являются следующие факторы:
- отсутствие эффективности консервативных методов лечения;
- врожденная косолапость тяжелой и очень тяжелой формы;
- наличие серьезных структурных патологий стопы;
- поздняя диагностика недуга в сочетании с его прогрессированием.
к содержанию ↑Почему рождаются дети с заячьей губой? Читайте об этом тут.
Советы Комаровского

Доктор Комаровский обращает внимание родителей на то, что косолапость не может устраниться без специальных мер лечения.
Излечить запущенную форму данного заболевания гораздо сложнее, чем патологию, выявленную на ранних стадиях.
Кроме процедур, осуществляемых в медицинских учреждениях, необходимо заниматься с ребенком дополнительно в домашних условиях. Обучение элементарному массажу или лечебной гимнастике не доставить труда даже тем, кто никогда не воспроизводил данные техники.
На основании мнения доктора Комаровского можно сделать следующие выводы:
- косолапость надо лечить обязательно;
- недуг может стать причиной инвалидности ребенка и значительного изменения качества его жизни;
- детям с диагнозом косолапости необходимо носить только ортопедическую обувь;
- рекомендуется, чтобы в домашних условиях малыш находился босиком;
- массаж является эффективной процедурой лечения косолапости только при легкой и средней стадии развития патологии;
- если косолапость стала последствием заболеваний костей, то самолечение должно быть исключено.
Профилактика
Профилактические меры по предотвращению косолапости у ребенка должны осуществляться на этапе его внутриутробного развития.
Женщинам рекомендуется полностью отказаться от вредных привычек, соблюдать правильный рацион питания и проводить регулярный мониторинг состояния плода в медицинских учреждениях.
Если у новорожденного признаки косолапости не были выявлены, то в первые годы его жизни необходимо осуществлять профилактику приобретенной патологии.
Меры профилактики включают в себя следующие рекомендации:
- наблюдение за походкой ребенка и своевременное обращение к врачу при наличии подозрений на отклонения;
- обувь для малыша должна быть качественной и удобной;
- в рационе питания малыша должны присутствовать продукты, богатые кальцием;
- профилактика образования лишнего веса у ребенка;
- обеспечение малышу достаточной физической нагрузки;
- массаж стоп с помощью специальных ковриков, ходьбы по песку или гальке.
Подтвердить диагноз приобретенной косолапости у ребенка можно еще до обращения к врачу. Малыш должен сделать несколько шагов по влажному песку.
Патология стопы будет хорошо просматриваться по следам. Если диагноз врожденной косолапости был поставлен младенцу практически сразу после его рождения, то процесс лечения необходимо начинать как можно раньше.
Можно ли вылечить пламенеющий невус у новорожденных? Узнайте об этом из нашей статьи.
Как исправить косолапость у ребенка? О лечении врожденной косолапости у детей вы можете узнать из видео:
Убедительно просим не заниматься самолечением. Запишитесь ко врачу!pediatrio.ru
лечение и как исправить домашних условиях? Упражнения при врожденной форме у новорожденных. Признаки и причины

Косолапость — это серьезная патология, которая характеризуется изменениями в развитии костно-мышечной системы. Пальцы стоп ребенка при косолапости подгибаются внутрь, а внутренняя часть подошвы при ходьбе уходит чуть вверх и внутрь. Внешняя деформация очевидна. У ребенка меняется походка, возможности движения стоп ограничены. Часто косолапость сопровождается болевыми ощущениями в ножках. Сама собой она не пройдет. Родителям предстоит довольно долгая работа совместно с врачами, чтобы помочь ребенку справиться с данной проблемой.

О патологии
Среди всех видов аномалий развития стоп на долю косолапости приходится около 35%, а потому она по праву считается одной из самых распространенных патологий. В подавляющем большинстве случаев дефекты стоп носят двусторонний характер. Наиболее часто проблемы выявляются, согласно статистике, у мальчиков. У девочек косолапость встречается примерно вдвое реже. Если провести вымышленную продольную ось по линии голени, то косолапость легко узнать по характерному отклонению стоп внутрь от данной оси.
Косолапость у детей может быть как врожденной, так и приобретенной, а также типичной и атипичной. В зависимости от тяжести состояния выделяют легкую, среднюю (умеренную) и тяжелую степени аномалии.
Наиболее сложной формой считается врожденная патология. Изменение формы стоп сопряжено с существенными нарушениями состояния костной и мышечной системы. Врожденная форма, в свою очередь, бывает типичной и атипичной. Типичная форма сопровождается присутствием всех патологических компонентов: изгибом стоп в подошвенном направлении, варусным выворотом стопы внутрь, разворотом внутренней части стопы вверх. При атипичной форме на подошве ребенка хорошо просматривается поперечная складочка, сами стопы укорочены, плюсневые косточки согнуты по направлению к подошве.

Причины
Почему у ребенка развивается косолапость, сказать однозначно сложно. Ученые и медики еще не смогли обнаружить истинных первопричин этого явления. Есть лишь предположения, и они гласят, что врожденная патология может быть связана с аномальным расположением плода в матке в период беременности, нехваткой амниотической жидкости, что наблюдается при маловодии. Врачи усматривают прямую связь между курением беременной женщины и вероятностью косолапости у ребенка. Аналогично повышает риски патологии костно-мышечной системы и употребление алкогольных напитков или наркотиков в период беременности.
Есть гипотеза, что косолапость может быть обусловлена генетически: при наличии в семье людей с врожденной косолапостью риски рождения малыша с аналогичным диагнозом возрастают.
Приобретенные формы развиваются у детей, родившихся без косолапости. Причиной обычно выступают недуги нервной системы, механическое воздействие и нагрузка, которые неправильно распределяются после аномального сращивания переломанных костей в области голеностопа, нарушения процесса роста костей и мышц, а также опухоли и воспалительные процессы.
В практике наиболее часто у детей встречается врожденная косолапость.


Виды
Детские ортопеды и травматологи выделяют несколько основных видов патологии, каждый из которых имеет свои отличительные черты.
- Неясная или идиопатическая — недуг, при котором таранная кость уменьшается, и ее расположение аномально само по себе. При этом пяточка подтягивается вверх, стопа изгибается внутрь, к подошве. Передняя часть по отношению к задней расположена с нарушениями. При данной форме нарушено развитие суставов стопы, икроножная мышца более короткая.
- Постуральная или позиционная — состояние пяточной и таранной кости нормальное, не измененное. Суставы развиты в целом хорошо и правильно, но постоянно пребывают в подвывихе.
- Врожденная — обычно сочетается с нейропатией и миопатией. Сама деформация ножек малыша в этом случае вторична. На первом месте — аномалии развития других отделов опорного аппарата. Например, искривление костей, вывих бедра и другие.
- Синдромологическая — косолапость в данном случае также вторична, но связана она уже не со скелетными аномалиями, а с другими патологиями, например, с нарушениями развития почек.

Симптомы и признаки
Проявляется косолапость довольно явно. При ходьбе у ребенка стопы подогнуты внутрь, пальцы подгибаются туда же. Сами стопы развернуты вверх подошвой и внутрь. Голеностопный сустав в движениях существенно ограничен. Чтобы ходить, ребенку приходится опираться только на наружный край стопы. Это формирует особую походку, которая весьма характерна — вперевалочку, с перешагом через опорную ножку.
Косолапость сама собой не проходит, а со временем лишь усугубляется. Продолжается деформация костей и суставов, могут проявиться подвывихи в суставах. Наружная часть стоп, которая у детей обычно нежная и мягкая, при косолапости становится огрубевшей, жесткой. Мышцы, которые не участвуют в процессе такого хождения, начинают постепенно атрофироваться за ненадобностью. Все это создает высокую функциональную нагрузку на колени, и коленные суставы начинают втягиваться в патологический процесс. Чем позже родители начнут лечение врожденной косолапости у ребенка, тем тяжелее будет компенсировать нарушения и убрать косолапость.

При плоско-вальгусной патологии основные симптомы сопровождаются уплощением стоп. Как уже говорилось, наиболее часто косолапость носит двусторонний характер, но при этом вовсе необязательно, чтобы стопы ребенка были симметрично искажены.
Диагностика
Перед тем как обсудить возможности лечения и методы исправления, очень важно выяснить, является ли косолапость у ребенка истинной, то есть связанной непосредственно с нарушениями развития костной системы. Дело в том, что аномалия может быть еще и позиционной, то есть не связанной с нарушениями костей. Тогда подход в лечении будет разным.
Для новорожденных в этом случае не подходит метод рентгенографии, он малоинформативен в возрасте до 3 месяцев, ведь кости у грудничка по большей мере состоят из хрящевой ткани и слабо отображаются на рентгеновском снимке. Таким карапузам делают ультразвуковое сканирование. Но если ребенку уже есть 3 месяца, то врач с чистой совестью может рекомендовать рентген в двух проекциях.
Врожденную косолапость врачи, благодаря достижениям современной диагностики, могут заметить на УЗИ беременной уже с 12 недели беременности, однако диагноза в этом случае не ставят — подтвердить или опровергнуть подозрения они могут только после того, как ребенок появится на свет.
В любом случае при диагностике патологии специалисты стараются уточнить и этиологию — причины установить удается, конечно, не всегда. Но миогенную или нейрогенную формы обычно довольно легко отличают друг от друга.

Чем больше доктор и родители узнают об особенностях протекания патологии у конкретного ребенка, тем точнее и правильнее будет назначенное в результате лечение.
Лечение
Каким должно быть лечение и можно ли осуществить его в домашних условиях, решает врач-ортопед после проведенной диагностики. Чем раньше будет начата терапия, тем больше шансов избавиться от аномалии. Родители должны понимать, что быстро косолапость не лечится, а терапия потребует последовательного и кропотливого подхода в тесном сотрудничестве с лечащим доктором.
Многие родители интересуются тем, будут ли от косолапости последствия. Это зависит от степени аномалии. Если косолапость легкой степени, то в 95% случаев лечение дает весьма впечатляющие результаты: удается полностью исправить положение стоп в домашних условиях, без хирургической операции. При тяжелой косолапости консервативное лечение эффективно, по статистике, лишь в 10% случаев.
При врожденной косолапости лечение рекомендуется начинать уже в первые недели жизни малыша. В это время его кости мягкие и податливые, и вылечить ребенка можно без хирургического вмешательства. Достичь правильного положения стоп можно при помощи гимнастики, массажа. Малышам часто рекомендуется мягкая фиксация ножек в правильном положении — бинтование и тейпирование. Если патология сильно выражена, то назначается поэтапное выправление стоп гипсованием.
Позднее детям обязательно назначается физиотерапия, массаж, ЛФК, рекомендуется ношение ортопедической обуви, изготовленной специально для конкретного ребенка с учетом рекомендаций ортопеда.

Если консервативная терапия не дает желаемого результата или результаты не удовлетворяют родителей и лечащего врача, ребенку с 1-2 лет могут рекомендовать проведение хирургического исправления стоп. Обычно это пластические операции на сухожилиях, связках. После операции ребенку проводится гипсование, и провести в гипсе он может до полугода или даже больше.
Операции на сухожилиях и связках обычно проводят детям от 1,5 до 2-3 лет, а также детям в возрасте 4 года, 5 лет, 6 лет. С 7 лет могут проводить операции на костном аппарате стопы или, если в том есть необходимость, комбинированные операции.
И при консервативном лечении, и после операции врач выписывает ребенку ортопедические приспособления: стельки, обувь, силиконовые фиксаторы стоп, гимнастические мячи для выполнения комплекса упражнений, массажные коврики, фиксирующие устройства для голеностопа. Реабилитация после операции непременно включает в себя и занятия дома с родителями, занятия под наблюдением специалистов ЛФК, электрофорез, магнитотерапию, электростимуляцию мышц при необходимости.
Часто родителей интересует, можно ли вылечить косолапость исключительно в домашних условиях. Ни одна форма патологии не должна лечиться самостоятельно. Терапию рекомендует врач, но «домашняя работа» будет непременной составляющей успешного лечения. Гимнастика, зарядка, массаж — это то, что родители на протяжении длительного времени должны будут делать вместе с ребенком дома. Игнорирование требований врача, отсутствие должного лечения в раннем возрасте неизбежно приведут к инвалидности.
Известный педиатр Евгений Комаровский рекомендует особое внимание уделить массажу и соблюдению всех рекомендаций. Лечить ребенка родители должны исключительно в тесном сотрудничестве с ортопедом-травматологом. Доктор не рекомендует обращаться за помощью к остеопатам — эти специалисты официально медициной не признаны и нередко лишь вредят.
Дополнительно родители могут обратиться с ребенком для прохождения сеансов парафинотерапии, для наложения солевых грелок на конечности. Эти методы не могут вылечить заболевание как таковое, но активно улучшают кровоснабжение ножек и вполне могут быть удачным дополнением к программе реабилитации и мерой профилактики рецидива патологии.
Отзывы
В интернете есть не только множество родительских отзывов о лечении косолапости у детей, но и целые группы в социальных сетях, в которых мамы обмениваются опытом с другими родителями. Лечение аномалии стоп у ребенка длительное, непростое, и в каждом конкретном случае требует сугубо индивидуального подхода, а потому чужой опыт далеко не всегда может быть полезен. Даже массаж и гимнастика для разных детей могут быть разными, ведь аномалии у одного обусловлены патологией связочного аппарата, а у другого они нейрогенные.
Лечение обычно занимает от нескольких месяцев до нескольких лет. И на протяжении этого времени мамам необходимо сохранять непоколебимую веру в результат. Это бывает нелегко, порой накатывает отчаяние. Этим активно пользуются сомнительные личности, которые заходят в такие родительские форумы и группы и начинают активно рекламировать неких «спецов», которые лишь наложением рук и травками исправляют ножки детям без гипса, операций за считанные недели. Так не бывает. И такие «специалисты» обычно нацелены только на кошелек родителей.

О врожденной косолапости смотрите в следующем видео.
o-krohe.ru
признаки + фото, лечение, упражнения
Патология развития стопы и голеностопного сустава у детей называется косолапостью. Чаще всего она бывает врожденной, но может появиться после того, как ребенок начнет ходить. Связана эта патология с деформацией голеностопного сустава, недоразвитостью некоторых мышц и связок стопы и неправильным наступанием на пятку при ходьбе. Избавиться от косолапости при возможностях современной медицины можно легко: множество методов коррекции аномалий развития опорно-двигательного аппарата позволяют полностью вернуть ребенку правильную походку. Но начинать лечение необходимо как можно раньше.
Характеристика патологии
Этот дефект опорно-двигательного аппарата по МКБ 10 относят к врожденным деформациям стопы. Замечено, что почему-то встречается он чаще всего у мальчиков. Косолапость возникает в основном из-за патологий во внутриутробном развитии плода. С таким дефектом рождается 1 младенец из 1000. Характеризуется косолапость у детей такими признаками:
- подошва согнута, на ней видна глубокая поперечная складка;
- пятка поднята вверх, ее ось смещена по отношению к голеностопному суставу;
- пальцы могут быть подогнуты внутрь;
- стопа выгнута, часто развернута под неестественным углом;
- ее размер уменьшен в длину, но она толще нормальной;
- могут быть перекручены кости голени;
- при тяжелой степени стопа у новорожденных недоразвита.
Когда ребенок с такой патологией начинает ходить, это вызывает у него сложности. Если деформация поразила только одну стопу, это приводит к хромоте, а в дальнейшем – к искривлению позвоночника, разной длине конечностей. Двусторонняя косолапость является причиной необходимости двигаться мелкими шажками, вперевалочку. Ходьба вызывает боль и быстро утомляет ребенка. Из-за этого признаки косолапости у малышей легко обнаружить. Особенно они заметны утром, когда ребенок только встал и еще расслаблен, или во время игры. Увидеть неправильную постановку ступней можно по отпечаткам босых ножек. Носки будут повернуты внутрь, а следы идут неровно. Наступает ребенок в основном на внешний край стопы.
Признаки косолапости у детей легко увидеть
Виды патологии
Чаще всего косолапость у детей классифицируется по степени тяжести. Это нужно для того, чтобы определить эффективность использования консервативной терапии. Различают такие виды патологии:
- легкая степень косолапости – это тот случай, когда излечить ее можно в домашних условиях с помощью массажа и гимнастики, так как подвижность в голеностопном суставе сохранена, а деформации костей не выражены;
- средняя степень тяжести требует уже профессионального лечения, так как присутствует поражение голеностопного сустава, деформация костей и недоразвитие мышц и связок;
- тяжелая косолапость чаще всего бывает двухсторонняя, так как возникает из-за врожденных дефектов развития опорно-двигательного аппарата;
- очень тяжелая степень приводит к инвалидности ребенка, от нее не удается избавиться даже оперативными методами.
Врожденная косолапость появляется из-за недоразвития мышц и связок
Кроме того, различают различные виды патологии в зависимости от причины, ее вызвавшей. Это может быть врожденная косолапость из-за недоразвития мышц, связок или дефектов костей скелета. Бывает также приобретенная косолапость, которая развивается чаще всего в возрасте 2-3 лет. У взрослых заболевание встречается очень редко, так как в подростковом возрасте происходит полное окостенение стопы.
Причины косолапости
Не всегда удается точно установить причины такой патологии. Чаще всего она появляется из-за аномалий во внутриутробном развитии вследствие неправильного поведения матери или различных заболеваний во время беременности:
- при тяжелом токсикозе;
- в случае маловодия;
- при вирусных инфекциях;
- из-за интоксикации при курении матери, употребления алкоголя или сильнодействующих лекарств;
- из-за авитаминоза во время беременности;
- при давлении на плод мускулатуры матки или плодного пузыря, развитии амниотических тяжей, неправильного положения плода на поздних сроках;
- часто такой дефект образуется во время многоплодной беременности.
Приобретенная косолапость развивается гораздо реже. В основном патология проявляется в раннем детстве, но может возникнуть даже у подростка до 14 лет, пока не произошло полное формирование свода стопы. В этом случае причины деформаций могут быть такие:
- наследственная предрасположенность;
- аномалии развития мышечно-связочного аппарата;
- дисплазия костей, рахит, полиомиелит;
- недостаток витаминов и минералов;
- воспалительные заболевания;
- неврологические расстройства;
- опухоли;
- проблемы с позвоночником, перенапряжение мышц поясницы;
- большие нагрузки, несвойственные опорно-двигательному аппарату ребенка;
- неправильно подобранная обувь для малыша;
- травмы, особенно сильные ушибы, переломы или ожоги, растяжение мышц или связок.

Иногда косолапость у ребенка развивается в раннем детстве из-за различных патологий или заболеваний
Диагностика заболевания
Врожденная косолапость определяется обычно сразу после рождения на основании внешнего осмотра стопы или же еще в период внутриутробного развития. При обнаружении патологии позже, кроме определения ее причин, проводятся различные диагностические мероприятия. Они нужны для оценки общего состояния здоровья малыша и для уточнения степени деформации стопы. Это нужно сделать как можно быстрее, так как с возрастом у ребенка мышцы и связки становятся менее эластичными, поэтому деформация будет только усиливаться. В медицинском учреждении проводятся такие мероприятия:
- консультация невролога нужна для исключения неврологических причин патологии;
- рентгенография определяет степень деформации костной ткани и сустава;
- компьютерная томография и УЗИ помогают определить, насколько повреждены мягкие ткани, в каком состоянии находятся мышцы и связки;
- общие анализы крови и мочи назначаются для определения состояния здоровья малыша.
Особенности лечения косолапости
С современным уровнем развития диагностики и медицины лечение косолапости у детей почти всегда проходит благоприятно. Очень редко встречаются запущенные случаи или очень тяжелое течение патологии. Если же начинать исправление деформации с первых дней жизни, косолапость можно вылечить полностью. Врач-ортопед назначает комплекс терапевтических мероприятий в зависимости от индивидуальных особенностей пациента и степени развития патологии.
- При легкой степени косолапости у новорожденного применяется массаж, специальная гимнастика и фиксация стопы мягкими бинтами.
- При средней степени патологии, кроме этого, используется еще гипсование ножек малыша – так называемый гипсовый сапожок.
- Тяжелая и очень тяжелая степени врожденной косолапости плохо поддаются консервативной терапии. Чаще всего в этом случае требуется оперативное вмешательство.
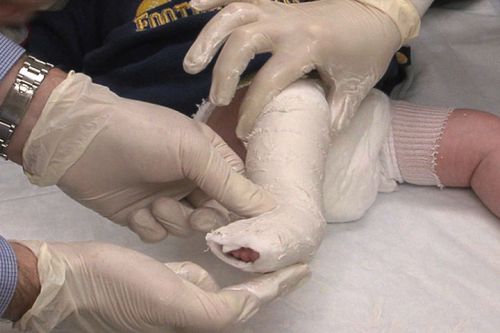
Одним из самых эффективных методов лечения косолапости у ребенка является гипсование ножек
Очень важно, чтобы родители принимали активное участие в лечении. Ведь массаж при косолапости и корригирующие упражнения необходимо делать регулярно, даже несколько раз в день. Когда малыш начинает ходить, очень важно следить за его походкой и приобретать только специальную ортопедическую обувь. До полного излечения важно регулярное наблюдение у врача-ортопеда.
Методы лечения косолапости
Лечение данной патологии всегда назначается индивидуально. Проводить его в большинстве случаев нужно амбулаторно. Если родители прилагают все усилия, чтобы выполнять предписания врача, то косолапость можно убрать уже на первом году жизни. Для этого применяются такие методы:
- ежемесячный курс специального массажа;
- регулярное выполнение назначенного врачом комплекса ЛФК;
- фиксация голеностопного сустава с помощью мягких повязок при легкой степени или гипсования при сильной деформации;
- парафиновые аппликации;
- физиотерапевтическое лечение: электрофорез, водные процедуры, акупунктура, кинезиотерапия;
- использование специальных съемных приспособлений – туторов или брейсов для фиксации стопы в правильном положении;
- специальная ортопедическая обувь;
- в тяжелых случаях назначается операция по коррекции мышц и связок или исправлению дефектов костей стопы.

Специальные приспособления для фиксации стоп – брейсы – надеваются ребенку для коррекции косолапости
Самым эффективным методом лечения косолапости сейчас считается гипсование. Накладывают гипс после специального массажа и гимнастики, при котором ортопед разминает ножку малыша и фиксирует ее в максимально возможном правильном положении. Такой сапожок носится в течение недели. После этого гипс снимают, а процедура повторяется. С каждый разом деформация становится все меньше.
Для большего эффекта гипсование проводят в комплексе с парафиновыми аппликациями, специальным массажем, расслабляющими хвойными ваннами. Такой метод лечения врожденной косолапости называют тарапией Виленского. Продолжается она не менее года. После лечения ребенку нужно носить специальные ортопедические приспособления и обувь для закрепления результата еще несколько лет.
Обычно врожденную косолапость удается исправить на первом году жизни ребенка. Ходить малыш начинает уже нормально. Но все равно родителям нужно постоянно следить за походкой ребенка, не прекращать выполнять специальные упражнения и расслабляющий массаж.
Полезно плавание, гимнастика, танцы, катание на коньках, велосипеде и скейтборде. Оперативное лечение косолапости назначается, только если обычные методы оказались неэффективными. Пластику связок и мышц можно делать уже после года, а операция по исправлению аномалий костей возможна только после четырехлетнего возраста.

Ребенку с косолапостью необходимо носить специальную обувь
Ортопедическая обувь
Ребенку, которому поставлен диагноз косолапость, ходить можно только в специальной обуви. Приобретается она в ортопедическом магазине. Такая обувь имеет некоторые особенности:
- обязательные супинаторы;
- жесткий высокий задник, поддерживающий голеностопный сустав;
- специальные вставки и шнуровка, обеспечивающие фиксацию стопы и сустава.
После хирургического лечения или метода гипсования для закрепления результата используются брейсы. Это специальные жесткие ботиночки, прикрепленные к металлической планке в определенном положении, обеспечивающем правильное направление стоп. Надевают их даже на малышей, которые еще не ходят. Режим ношения брейсов такой: первые 3 месяца – круглосуточно, снимая только для купания, потом до 3 лет – надевать их только во время сна.
Возможные осложнения
Если вовремя не начать лечить косолапость, деформация со временем будет только усиливаться и приносить все больше проблем ребенку. Считается, что легко устранить патологию до года, пока малыш не начал ходить. Потому что при ходьбе деформация костей будет усиливаться. Тогда придется не только устранять патологию, но и бороться с привычкой ребенка ставить стопу неправильно. Без лечения косолапость может привести к тому, что мышцы и кости будут развиваться аномально: пораженная нога может стать короче другой, а стопа меньше по размеру.
Из-за того что при ходьбе малыш ставит ножку на внешнюю поверхность стопы, образуются мозоли и повреждения кожи в этом месте. Некоторые мышцы и связки атрофируются, другие постоянно пребывают в сильном тонусе, что вызывает у малыша боль. Кроме того, косолапость у детей может вызвать отставание в развитии и психологические проблемы. К осложнениям данной патологии относится также искривление позвоночника, нарушение функций коленных суставов, частые вывихи в голеностопе. У малыша могут наблюдаться головные боли, нарушение сна, ассиметричность развития мышц. В редких случаях ребенку грозит инвалидность из-за того, что он не может самостоятельно передвигаться.
Как предотвратить развитие косолапости
Профилактикой врожденной патологии стопы у ребенка будущая мама должна заниматься еще до зачатия. Нужно вылечить все хронические заболевания, пропить курс витаминов. Во время беременности исключить токсичные воздействия никотина и алкоголя, стараться правильно питаться и защищаться от инфекций. Предотвратить приобретенную форму патологии также должны родители. Для этого необходимо соблюдать некоторые правила:
- вовремя обследовать новорожденного ребенка у невролога и ортопеда;
- регулярно делать малышу специальную гимнастику и массаж;
- не использовать «ходунки», которые не помогают малышу научиться ходить, а приводят к деформации стопы;
- детская обувь должна быть с высокой плотной пяткой и супинатором, а по размеру длиннее стопы не менее чем на сантиметр;
- желательно, чтобы ребенок имел возможность активно двигаться, лучше отдать его в спортивную секцию;
- нужно следить, чтобы малыш не набирал вес, так как ожирение вызывает искривление позвоночника и костей ног;
- питание ребенка должно быть богато кальцием и полезными микроэлементами;
- предотвращает развитие патологий стопы хождение по песку, гальке, водные процедуры.
Косолапость у детей – это серьезная патология развития опорно-двигательного аппарата. Но при своевременно начатом лечении ее удается исправить в 90% случаев. Если родители проявляют терпение и настойчивость, походка ребенка будет правильной, а стопа – ровной и красивой.
dialogpress.ru


 Ступня по размеру несколько меньше, чем должна быть при нормальном развитии опорно-двигательного аппарата
Ступня по размеру несколько меньше, чем должна быть при нормальном развитии опорно-двигательного аппарата Рахит
Рахит Медвежья походка
Медвежья походка Послелперационный период © Иллюстрация Физиотера.ру
Послелперационный период © Иллюстрация Физиотера.ру Как ускорить восстановление здоровья после спортивной травмы? Узнать…
Как ускорить восстановление здоровья после спортивной травмы? Узнать…  Пройти реабилитацию после хирургической операции возможно в кредит. Посмотреть условия…
Пройти реабилитацию после хирургической операции возможно в кредит. Посмотреть условия… 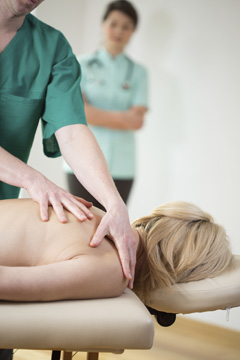 От качества реабилитации после операции на позвоночнике зачастую зависит успех лечения. Узнать больше…
От качества реабилитации после операции на позвоночнике зачастую зависит успех лечения. Узнать больше…  Хронические боли могут стать следствием травм даже в случае успешного выздоровления. Как можно избавиться от хронической боли?
Хронические боли могут стать следствием травм даже в случае успешного выздоровления. Как можно избавиться от хронической боли?














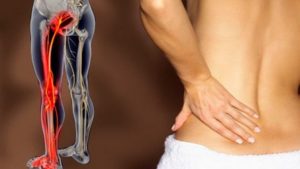
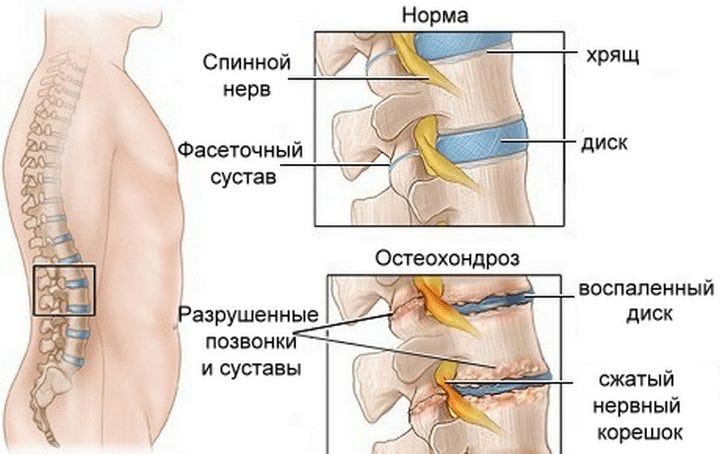
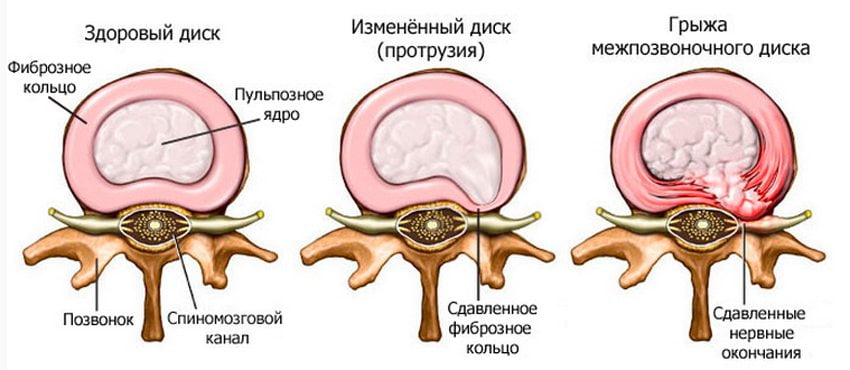
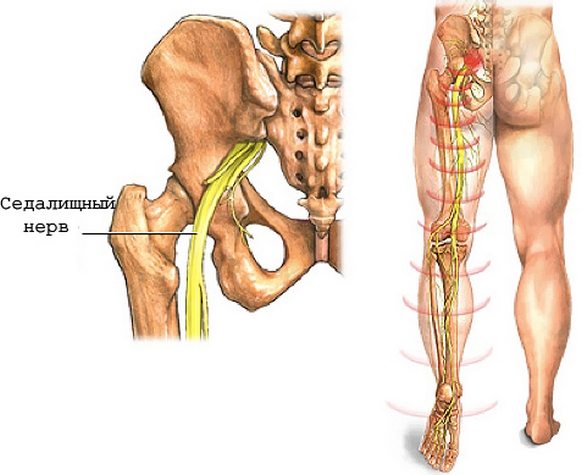
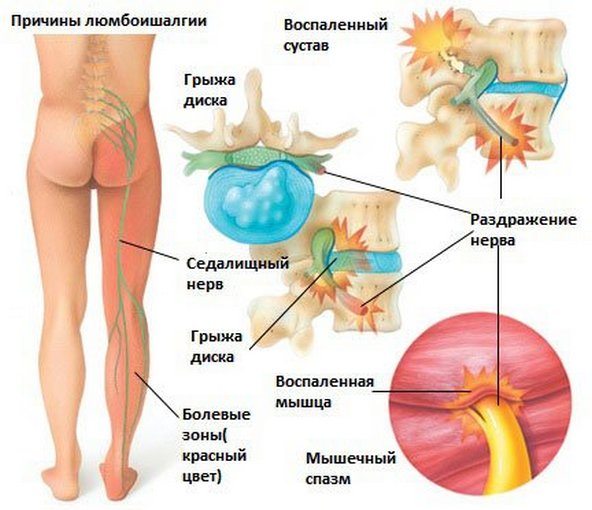

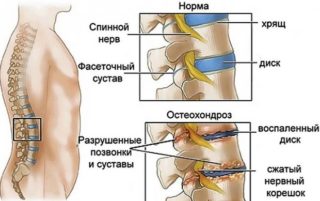
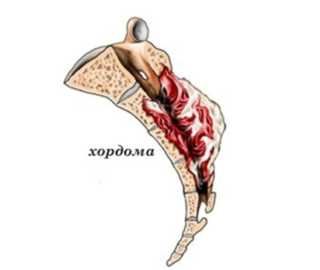 Боль в области поясницы нередко бывает результатом развития доброкачественного или злокачественного новообразования соответствующей локализации. К наиболее распространенным опухолям относятся:
Боль в области поясницы нередко бывает результатом развития доброкачественного или злокачественного новообразования соответствующей локализации. К наиболее распространенным опухолям относятся: Почки находятся в забрюшинной клетчатке области поясницы. Развитие патологических процессов сопровождается появлением болевых ощущений соответствующей локализации:
Почки находятся в забрюшинной клетчатке области поясницы. Развитие патологических процессов сопровождается появлением болевых ощущений соответствующей локализации: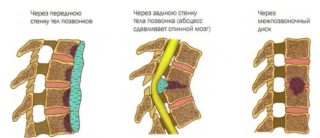
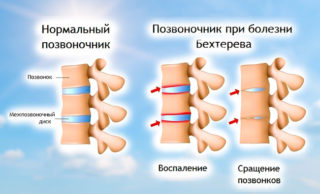 Нарушение работы иммунитета вызывает «ошибочное» образованию антител к собственным тканям организма. Это приводит к специфическому воспалительному процессу. К аутоиммунным процессам, которые вызывают боли в пояснице, относятся ревматизм, ревматоидный артрит, болезнь Бехтерева. Одновременно поражаются различные суставы, ухудшается подвижность в них, ткани вокруг начинают опухать. Симптомы заболевания особенно выражены утром после сна. Человеку трудно вставать, тяжело наклоняться или разгибаться, ходить.
Нарушение работы иммунитета вызывает «ошибочное» образованию антител к собственным тканям организма. Это приводит к специфическому воспалительному процессу. К аутоиммунным процессам, которые вызывают боли в пояснице, относятся ревматизм, ревматоидный артрит, болезнь Бехтерева. Одновременно поражаются различные суставы, ухудшается подвижность в них, ткани вокруг начинают опухать. Симптомы заболевания особенно выражены утром после сна. Человеку трудно вставать, тяжело наклоняться или разгибаться, ходить.









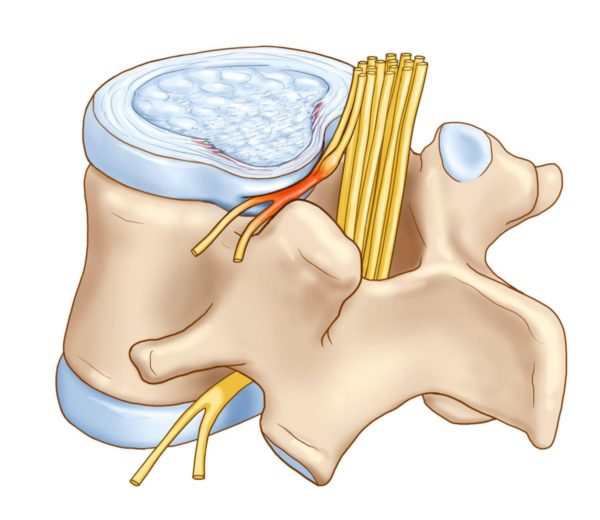

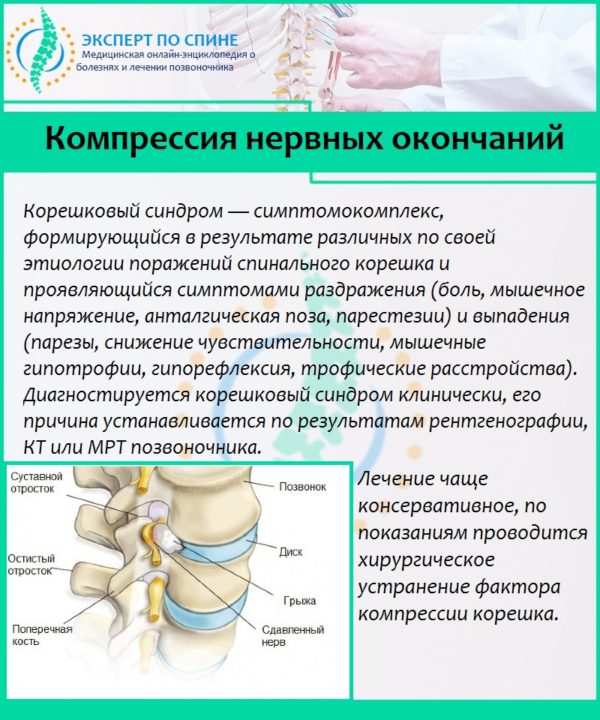
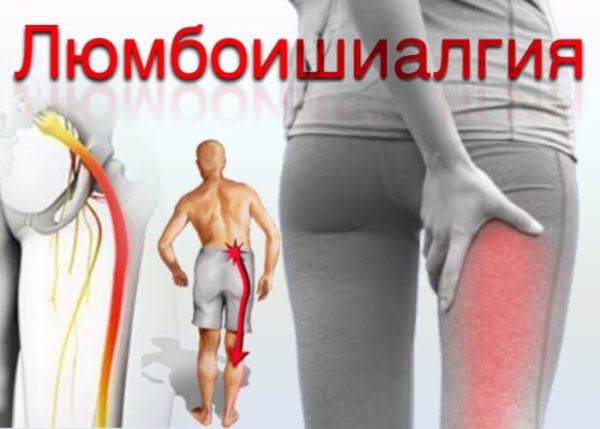




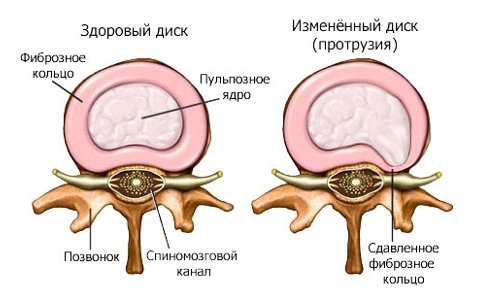





 Чаще всего боли патологической этиологии в позвоночнике, в том числе в его нижней части – пояснице и копчике, отдающие в ногу справа или слева, возникают у взрослых людей, перешагнувших порог сорокалетия. Но иногда это случается и в более молодом возрасте. Быстро выяснить, что именно дало повод к появлению подобной симптоматики, удается не всегда, поскольку она проявляется в целом ряде заболеваний.
Чаще всего боли патологической этиологии в позвоночнике, в том числе в его нижней части – пояснице и копчике, отдающие в ногу справа или слева, возникают у взрослых людей, перешагнувших порог сорокалетия. Но иногда это случается и в более молодом возрасте. Быстро выяснить, что именно дало повод к появлению подобной симптоматики, удается не всегда, поскольку она проявляется в целом ряде заболеваний. Позвоночные патологии занимают первое место в списке недугов, при которых боль появляется в области поясницы и/или талии и иррадиирует в ногу. Специалисты упоминают в их числе следующие заболевания:
Позвоночные патологии занимают первое место в списке недугов, при которых боль появляется в области поясницы и/или талии и иррадиирует в ногу. Специалисты упоминают в их числе следующие заболевания: Грыжа межпозвоночного диска поясничного отдела – дегенеративное поражение, характеризующееся нарушением его целостности и структуры. Чаще всего развивается в промежутке между 4 и 5 поясничными позвонками либо между 5 позвонком и крестцом в месте их сочленения.
Грыжа межпозвоночного диска поясничного отдела – дегенеративное поражение, характеризующееся нарушением его целостности и структуры. Чаще всего развивается в промежутке между 4 и 5 поясничными позвонками либо между 5 позвонком и крестцом в месте их сочленения. Когда сильно болит спина в области поясницы справа или слева и боль отдает в ногу, причиной часто становятся заболевания суставов, связок и мышц бедер. Наиболее распространенными видами патологий, поражающих эту часть скелета, являются различные формы артритов – острых и хронических воспалительных процессов, и артрозов – дегенеративных изменений суставных тканей. В период обострения артрита в области сустава наблюдается болевой синдром, отек, гиперемия (покраснение) кожного покрова, повышение местной и общей температуры, при этом больного знобит. В симптоматическую картину артрозов, помимо боли, входит скованность движений, в особенности по утрам, когда больной встает с постели.
Когда сильно болит спина в области поясницы справа или слева и боль отдает в ногу, причиной часто становятся заболевания суставов, связок и мышц бедер. Наиболее распространенными видами патологий, поражающих эту часть скелета, являются различные формы артритов – острых и хронических воспалительных процессов, и артрозов – дегенеративных изменений суставных тканей. В период обострения артрита в области сустава наблюдается болевой синдром, отек, гиперемия (покраснение) кожного покрова, повышение местной и общей температуры, при этом больного знобит. В симптоматическую картину артрозов, помимо боли, входит скованность движений, в особенности по утрам, когда больной встает с постели. Нарушение функций внутренних органов, расположенных в области малого таза, либо в брюшной полости, проецируемых на уровень нижней части спины, также могут стать причиной боли в бедре, в паху, в низу живота или в пояснице. Колоть и болеть в данных зонах может при:
Нарушение функций внутренних органов, расположенных в области малого таза, либо в брюшной полости, проецируемых на уровень нижней части спины, также могут стать причиной боли в бедре, в паху, в низу живота или в пояснице. Колоть и болеть в данных зонах может при: Физиологические факторы представляют собой нередкое явление и могут причинять значительный дискомфорт.
Физиологические факторы представляют собой нередкое явление и могут причинять значительный дискомфорт.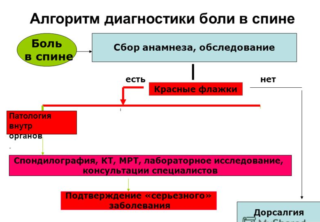 Самостоятельно определить природу болевых ощущений в крестцово-поясничной области пациенту не всегда возможно. Грамотно проверять состояние здоровья при подобной симптоматике и решать, какие меры следует принять для его коррекции, может только специалист, и лучше всего сделать это как можно быстрее.
Самостоятельно определить природу болевых ощущений в крестцово-поясничной области пациенту не всегда возможно. Грамотно проверять состояние здоровья при подобной симптоматике и решать, какие меры следует принять для его коррекции, может только специалист, и лучше всего сделать это как можно быстрее.













 ля
переломовв средней третиротационное смещение не характерно,
так как сила мышц пронаторов и супинаторов
уравновешивается.
ля
переломовв средней третиротационное смещение не характерно,
так как сила мышц пронаторов и супинаторов
уравновешивается. зависимости от механизма травмы и вида
смещения различают сгибательный и
разгибательный типы повреждений.
Разгибательный тип возникает значительно
чаще, чем сгибательный. Он характеризуется
вывихом головки луча кпереди, с нередким
разрывом кольцевидной связки лучевой
кости и смещение перелома локтевой
кости под углом открытым кзади.
зависимости от механизма травмы и вида
смещения различают сгибательный и
разгибательный типы повреждений.
Разгибательный тип возникает значительно
чаще, чем сгибательный. Он характеризуется
вывихом головки луча кпереди, с нередким
разрывом кольцевидной связки лучевой
кости и смещение перелома локтевой
кости под углом открытым кзади. линика.
Кроме признаков, характеризующих любой
диафизарный перелом, присоединяются
симптомы, характеризующие вывих
(подвывих) головки локтевой кости:
появляется контрактура лучезапястного
сустава. При пальпации выявляется
смещение головки локтевой кости. При
надавливании на нее она легко вправляется
и так же легко возвращается на прежнее
место.
линика.
Кроме признаков, характеризующих любой
диафизарный перелом, присоединяются
симптомы, характеризующие вывих
(подвывих) головки локтевой кости:
появляется контрактура лучезапястного
сустава. При пальпации выявляется
смещение головки локтевой кости. При
надавливании на нее она легко вправляется
и так же легко возвращается на прежнее
место. ереломы
луча в типичном (классическом) месте
ереломы
луча в типичном (классическом) месте ля
переломовв
средней трети ротационное смещение не характерно,
так как сила мышц пронаторов и супинаторов
уравновешивается.
ля
переломовв
средней трети ротационное смещение не характерно,
так как сила мышц пронаторов и супинаторов
уравновешивается. зависимости от механизма травмы и вида
смещения различают сгибательный и
разгибательный типы повреждений.
Разгибательный тип возникает значительно
чаще, чем сгибательный. Он характеризуется
вывихом головки луча кпереди, с нередким
разрывом кольцевидной связки лучевой
кости и смещение перелома локтевой
кости под углом открытым кзади.
зависимости от механизма травмы и вида
смещения различают сгибательный и
разгибательный типы повреждений.
Разгибательный тип возникает значительно
чаще, чем сгибательный. Он характеризуется
вывихом головки луча кпереди, с нередким
разрывом кольцевидной связки лучевой
кости и смещение перелома локтевой
кости под углом открытым кзади. линика.
Кроме признаков, характеризующих любой
диафизарный перелом, присоединяются
симптомы, характеризующие вывих
(подвывих) головки локтевой кости:
появляется контрактура лучезапястного
сустава. При пальпации выявляется
смещение головки локтевой кости. При
надавливании на нее она легко вправляется
и так же легко возвращается на прежнее
место.
линика.
Кроме признаков, характеризующих любой
диафизарный перелом, присоединяются
симптомы, характеризующие вывих
(подвывих) головки локтевой кости:
появляется контрактура лучезапястного
сустава. При пальпации выявляется
смещение головки локтевой кости. При
надавливании на нее она легко вправляется
и так же легко возвращается на прежнее
место. ереломы
луча в типичном (классическом) месте
ереломы
луча в типичном (классическом) месте




 Особенности строения необходимо учитывать для определения вида перелома, его локализации. Каждая из костей предплечья состоит из следующих частей:
Особенности строения необходимо учитывать для определения вида перелома, его локализации. Каждая из костей предплечья состоит из следующих частей:



 При переломе предплечья существует три основных угрозы здоровью человека, которые рекомендовано устранить в первую очередь. Если целостность кожных покровов нарушена, возникает кровотечение. Оказание первой помощи нужно начать как можно раньше. Необходимо наложить давящую повязку на рану или жгут выше места травмы. Основная задача в данном случае – предотвратить потерю крови. В зимнее время длительность наложения жгута не должна превышать более полутора часов, летом допускается два. О времени наложения говорит записка, также пометку можно сделать на открытом участке тела.
При переломе предплечья существует три основных угрозы здоровью человека, которые рекомендовано устранить в первую очередь. Если целостность кожных покровов нарушена, возникает кровотечение. Оказание первой помощи нужно начать как можно раньше. Необходимо наложить давящую повязку на рану или жгут выше места травмы. Основная задача в данном случае – предотвратить потерю крови. В зимнее время длительность наложения жгута не должна превышать более полутора часов, летом допускается два. О времени наложения говорит записка, также пометку можно сделать на открытом участке тела.


 Перелом костей предплечья происходит вследствие:
Перелом костей предплечья происходит вследствие:
 Так, закрытая травма со смещением предусматривает полное обездвиживание руки и специальный комплекс лечебной физкультуры, способствующей постановке на исходное место смещенного, но не отколотого фрагмента. В этом случае конечность фиксируется с помощью лангета из гипса, который обездвиживает прилегающие суставы – плечевой и запястный. При гипсовании важно оставить свободными пальцы рук, их движения позволят избежать нарушений в кровообращении конечности.
Так, закрытая травма со смещением предусматривает полное обездвиживание руки и специальный комплекс лечебной физкультуры, способствующей постановке на исходное место смещенного, но не отколотого фрагмента. В этом случае конечность фиксируется с помощью лангета из гипса, который обездвиживает прилегающие суставы – плечевой и запястный. При гипсовании важно оставить свободными пальцы рук, их движения позволят избежать нарушений в кровообращении конечности. Остеосинтез костей предплечья пластинами
Остеосинтез костей предплечья пластинами





 Пузырьки на коже рук могут быть типичным признаком дисгидротической экземы. Это заболевание относится к хроническим экзематозным дерматитам, и его развитие чаще всего происходит на фоне предрасположенности к аллергическим болезням. Типичный признак дисгидротической экземы — это пузыри (везикулы):
Пузырьки на коже рук могут быть типичным признаком дисгидротической экземы. Это заболевание относится к хроническим экзематозным дерматитам, и его развитие чаще всего происходит на фоне предрасположенности к аллергическим болезням. Типичный признак дисгидротической экземы — это пузыри (везикулы):
















 Анатомические особенности запястного сустава руки.
Анатомические особенности запястного сустава руки. Функционирование конечности зависит от эффективной циркуляции крови.
Функционирование конечности зависит от эффективной циркуляции крови. Суставные мышцы отвечают за двигательную функцию руки.
Суставные мышцы отвечают за двигательную функцию руки.







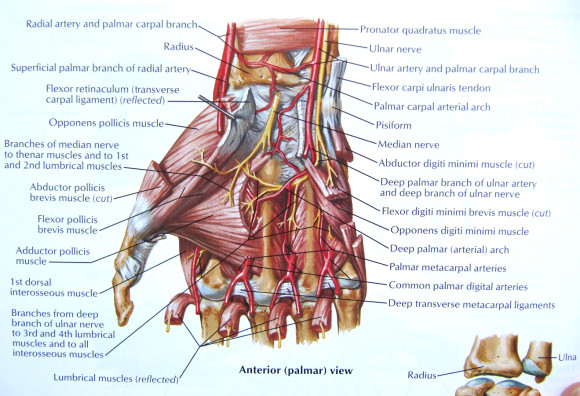




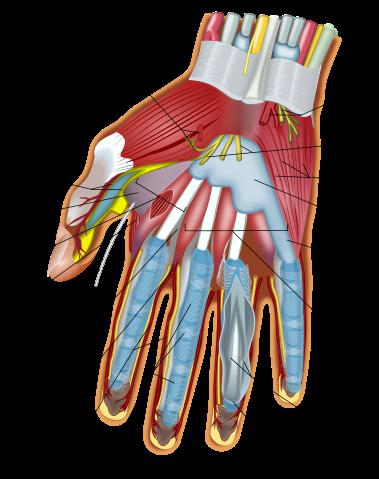
 Метронидазол – эффективный антибактериальный и антипротозойный синтетический лекарственный препарат широкого спектра действия.
Метронидазол – эффективный антибактериальный и антипротозойный синтетический лекарственный препарат широкого спектра действия. Суточную дозу при выраженных нарушениях функции почек необходимо уменьшить вдвое.
Суточную дозу при выраженных нарушениях функции почек необходимо уменьшить вдвое. Интернет аптека Uteka.ru
Интернет аптека Uteka.ru ЦВ Протек
ЦВ Протек
 Метрогил — аналог Метронидазола
Метрогил — аналог Метронидазола


 Следует также уточнить у врача с чем принимать Метронидазол, так как прием одновременно его с другими средствами может нанести вред здоровью. Так как от приема препарата могут возникать обмороки и головокружения, рекомендуется воздержаться от вождения автомобиля и быть осторожными, работая с различными непростыми механизмами.
Следует также уточнить у врача с чем принимать Метронидазол, так как прием одновременно его с другими средствами может нанести вред здоровью. Так как от приема препарата могут возникать обмороки и головокружения, рекомендуется воздержаться от вождения автомобиля и быть осторожными, работая с различными непростыми механизмами. Я старалась никогда не писать о лекарственных препаратах, хоть и заканчиваю высшее фармацевтическое образование. Как правило, отзывы на препараты только усугубляют проблемы, так как большинство нашего населения бездумно сами себе их назначают без какой-либо консультации врачей. Ведь можно прочитать отзыв и решить, что ситуации аналогичные. Однако, такого не бывает…Ладно, сейчас не об этом.
Я старалась никогда не писать о лекарственных препаратах, хоть и заканчиваю высшее фармацевтическое образование. Как правило, отзывы на препараты только усугубляют проблемы, так как большинство нашего населения бездумно сами себе их назначают без какой-либо консультации врачей. Ведь можно прочитать отзыв и решить, что ситуации аналогичные. Однако, такого не бывает…Ладно, сейчас не об этом. Срок годности:
Срок годности:  Гель находится в белой тубе, небольшого объёма. Чтобы Вы понимали, этот препарат всегда находится в моём арсенале и не в единичном объёме.
Гель находится в белой тубе, небольшого объёма. Чтобы Вы понимали, этот препарат всегда находится в моём арсенале и не в единичном объёме.  Состав:
Состав:  Моя краткая характеристика.
Моя краткая характеристика. 


 При поражении нижних шейных и верхних грудных позвонков происходит нарушение их расположения относительно друг друга (смещение, уменьшение высоты межпозвонковых дисков). Из-за этого спинномозговые корешки, выходящие из позвоночного канала, могут сдавливаться и механически раздражаться, что ведет к появлению болей по ходу поврежденного нерва. Если пораженный корешок «отвечает» за иннервацию тканей верхней конечности, неприятные ощущения, соответственно, возникают в руках.
При поражении нижних шейных и верхних грудных позвонков происходит нарушение их расположения относительно друг друга (смещение, уменьшение высоты межпозвонковых дисков). Из-за этого спинномозговые корешки, выходящие из позвоночного канала, могут сдавливаться и механически раздражаться, что ведет к появлению болей по ходу поврежденного нерва. Если пораженный корешок «отвечает» за иннервацию тканей верхней конечности, неприятные ощущения, соответственно, возникают в руках.
 В большинстве случаев СБН связан с неприятными ощущениями именно в ногах, однако уже в первом описании этой болезни, сделанном Томасом Уиллисом в 1672 году, отмечается, что симптомы могут появляться не только со стороны нижних, но и со стороны верхних конечностей. В современном тесте на наличие этого заболевания (шкала оценки степени тяжести СБН) обязательно оценивается дискомфорт и в ногах, и в руках.
В большинстве случаев СБН связан с неприятными ощущениями именно в ногах, однако уже в первом описании этой болезни, сделанном Томасом Уиллисом в 1672 году, отмечается, что симптомы могут появляться не только со стороны нижних, но и со стороны верхних конечностей. В современном тесте на наличие этого заболевания (шкала оценки степени тяжести СБН) обязательно оценивается дискомфорт и в ногах, и в руках. Неприятные ощущения в руках, возникающие по причине сна в неудобной позе, могут быть обусловлены неправильным выбором матраса и подушки, на которых спящий лежит в нефизиологичном положении. Кроме того, «отлежать» руку можно на фоне очень крепкого сна из-за переутомления или длительного недостатка отдыха. В некоторых случаях «беспробудный» сон бывает вызван приемом больших доз алкоголя или некоторых препаратов (например, феназепама для лечения бессонницы).
Неприятные ощущения в руках, возникающие по причине сна в неудобной позе, могут быть обусловлены неправильным выбором матраса и подушки, на которых спящий лежит в нефизиологичном положении. Кроме того, «отлежать» руку можно на фоне очень крепкого сна из-за переутомления или длительного недостатка отдыха. В некоторых случаях «беспробудный» сон бывает вызван приемом больших доз алкоголя или некоторых препаратов (например, феназепама для лечения бессонницы).