Артроскопия пкс коленного сустава – Пластика передней крестообразной связки коленного сустава – суть процедуры
Еще раз о артроскопии коленного сустава
Пациент лежит на спине. Нога помещается в специальный держатель, который облегчает манипуляции с ней во время операции. Чтобы хирург мог хорошо разглядеть структуры внутри сустава, на конечность накладывается кровоостанавливающий жгут.
Кожа обрабатывается спиртовым раствором хлоргексидина, это необходимо для удаления с нее бактерий. Операционное поле и пациент обкладываются стерильными непромокаемыми простынями.
Случаи инфекции при артроскопии крайне редки. Тем не менее, за час до операции мы обычно однократно назначаем антибиотик. В дальнейшем препараты не требуются.
Существует множество инструментов, разработанных специально для артроскопических операций, основной из них это артроскоп — оптический прибор, внутри которого находится система линз. Подключенный к видеокамере и монитору, он позволяет визуализировать находящиеся внутри коленного сустава структуры.
Для улучшения обзора и вымывания патологически измененных тканей внутрь сустава нагнетается стерильный физиологический раствор. Операция выполняется в водной среде. За подачу жидкости ответственен специальный прибор — артропомпа. Она позволяет контролировать давление и скорость подачи физиологического раствора в полости коленного сустава.
В ходе операции первым чаще всего используется артроскопический щуп. Он нужен для выявления травм мениска и оценки стабильности связок. Этот инструмент применяется и для анализа повреждений хряща и крестообразных связок. Разметка на артроскопическом щупе позволяет определить размер ущерба.
Артроскопические кусачки и выкусыватели позволяют удалять фрагменты поврежденных тканей. Кусачки бывают разной степени изогнутости вверх и вниз, влево и вправо. Маленькие выкусыватели позволяют деликатно выравнивать контуры мениска после резекции поврежденного участка.
Для удаления свободных внутрисуставных тел и фрагментов мениска применяется артроскопический зажим.Артроскопическая операция невозможна без шейвера — дословно с английского переводится как «бритва». Этот инструмент сбривает поврежденные ткани, которые с помощью аспиратора (отсоса) сразу удаляются из сустава. Артроскопический шейвер имеет сменные насадки, различающиеся по размеру и форме, для удаления поврежденного мениска или синовиальной оболочки, а также для обработки суставного хряща.
Артроскопические буры используют для работы с костью. С их помощью можно удалить костную ткань или придать ей требуемую форму.
В артроскопической хирургии часто применяются радиочастотные абляторы. На рабочей поверхности электрода образуется холодная плазма. Абляция используется для удаления патологически измененных тканей, сглаживания краев дефекта хрящевой ткани, резекции мениска, позволяет свести к минимуму повреждения здоровой ткани вокруг места повреждения.
Все маневры артроскопом и инструментами хирург выполняет с осторожностью, избегая излишнего давления на хрящ. При соблюдении этого условия количество осложнений, связанных с артроскопией, не превышает одного процента.
xn—-7sbahghg9bhvbcaodkwfh.xn--p1ai
Артроскопия | Медицинский центр MedSwiss
Артроскопия – это малоинвазивный хирургический метод лечения различных патологических состояний и заболеваний крупных суставов. Метод позволяет под контролем видеоаппаратуры оперировать их через несколько небольших разрезов.

Стойка с артроскопической техникой
В отличие от открытых операций, выполняющихся при помощи полноценных разрезов, артроскопия позволяет уменьшить наносимую при операции травму, тем самым сократить период реабилитации пациентов и длительность пребывания в стационаре. Кроме того, артроскопическая операция позволяет детально оценить все структуры поврежденного сустава под большим увеличением.

В нашем отделении выполняются артроскопические операции на локтевом и коленном суставе при различных травмах и заболеваниях.
Большинство этих операций (исключая вмешательства, связанные с пластикой поврежденных связок) не требуют гипсовой иммобилизации и ходьбы на костылях, а пребывание в стационаре ограничивается несколькими днями.
Привычный (рецидивирующий) вывих надколенника
Привычный (рецидивирующий) вывих надколенника – патологическое состояние, при котором возникают повторяющиеся наружные (латеральные) вывихи надколенника (коленной чашечки).

Впервые возникший у пациента вывих надколенника чаще всего является следствием травмы — прямого удара или резкого сгибания в коленном суставе. Происходит разрыв медиальной поддерживающей связки (или медиальной пателлофеморальной связки, МПФС, MPFL). Эта структура ответственна за удерживание коленной чашечки в правильном положении. При правильном консервативном лечении в большинстве случаев повторных вывихов надколенника не происходит. Однако при наличии у пациента предрасполагающих факторов (например дисплазии, т. е. врожденного нарушения соотношений в суставе) или при отсутствии грамотного лечения может возникнуть ситуация, когда МПФС перестает выполнять свою функцию вследствие перерастяжения, что приводит к повторам вывихов или подвывихов надколенника.
Привычным вывихам надколенника наиболее подвержены девушки молодого возраста, однако данная патология иногда встречается и у юношей.
Патологическая подвижность и повторные вывихи надколенника ведут к значимым повреждениям хрящевого покрова коленного сустава, что в свою очередь приводит к появлению стойкого болевого синдрома и снижению физической активности пациентов.
Диагностика рецидивирующего вывиха надколенника чаще всего не представляет трудностей. Наличие у пациента при нагрузочных тестах выраженной боязни повторного вывиха позволяет заподозрить данную патологию при обычном осмотре травматологом-ортопедом. Для подтверждения диагноза пациентам рекомендуется выполнение магнитно-резонансной томографии (МРТ) коленного сустава. На МРТ выявляются признаки повреждения МПФС, надколенник нередко находится в состоянии подвывиха, а хрящевой покров имеет признаки травматических повреждений.

Лечение оперативное. Наличие у пациента в анамнезе только одного вывиха коленной чашечки еще не является поводом для операции, но повторяющиеся эпизоды вывихов или подвывихов – прямое показание к хирургической стабилизации надколенника. В настоящее время существует большое количество операций. Наиболее современным и эффективным методом является пластика медиальной пателлофеморальной связки (МПФС) в сочетании с артроскопией коленного сустава.
Неоспоримым достоинством данной операции является воссоздание нормальной анатомии коленного сустава за счет замещения утраченной МПФС сухожильным трансплантатом.

Схема артроскопической пластики МПФС
Артроскопия — это малоинвазивная техника, позволяющая осуществить некоторые хирургические операции на колене. Через 2 прокола под видеоконтролем выполняется визуальный осмотр всех отделов сустава, при необходимости шлифуются поврежденные участки хряща.
Далее через 2 дополнительных разреза подкожно проводится и фиксируется сухожильный трансплантат, заменяющий утраченную поддерживающую связку надколенника.
После артроскопической пластики МПФС оперированный сустав обездвиживается при помощи наложения ортопедического тутора, пациенту рекомендуется ходьба на костылях без нагрузки на оперированную конечность в течение 3 недель с момента операции. Ходьба с полной осевой нагрузкой на оперированную конечность в специальном ортезе (наколеннике) с латеральной поддержкой надколенника через 3 недели после операции. Длительность пребывания в стационаре в среднем составляет 5–7 суток. Швы снимаются на 10-е сутки после операции амбулаторно. После снятия ортопедического тутора рекомендован курс реабилитационного лечения, включающий лечебную физкультуру под контролем реабилитолога или врача ЛФК, физиотерапевтические процедуры и прием хондропротекторов. Пациенту рекомендуется воздержаться от спортивных и тяжелых физических нагрузок в течение 6 месяцев после операции.
Повреждения крестообразных связок коленного сустава
Передняякрестообразнаясвязка (ПКС) — главный стабилизатор колена, который удерживает голень от смещения кпереди.

При повреждении (разрыве) передней крестообразной связки возникает патологическая передне-задняя подвижность, что сопровождается ощущениями неустойчивости и болями в коленном суставе.
Причиной разрыва передней крестообразной связки чаще всего является спортивная или бытовая травма, связанная с вращением бедра относительно голени — разворот корпуса при фиксированной стопе. Наиболее характерным это повреждение является для травм, полученных при падении на горных лыжах и занятиях контактными и игровыми видами спорта (борьба, футбол, хоккей, волейбол и т. д.).

Для разрыва передней крестообразной связки характерен выраженный болевой синдром в момент получения травмы, возникновение отека коленного сустава в первые сутки. Нередко первые несколько недель пациент не отмечает ощущений неустойчивости в коленном суставе, однако в дальнейшем они нарастают, проявляясь сначала при спортивных, а потом и при повседневных бытовых нагрузках. В случае если пациент с повреждением передней крестообразной связки длительно не получает необходимого лечения, патологическая подвижность в суставе приводит к развитию остеоартроза и необратимых изменений хрящевого покрова коленного сустава.
Диагностика. Разрыв передней крестообразной связки подтверждается результатами магнитно-резонансной томографии (МРТ) коленного сустава. Рентгенография не является информативным методом исследования при разрыве ПКС, поскольку мягкие ткани, связки и хрящевые структуры не видны на рентгеновских снимках. На МРТ возможно выявить не только признаки повреждения ПКС, но и сопутствующие травмы менисков и хрящевого покрова сустава.
Лечение разрывов ПКС только оперативное. При выявлении у пациента признаков передне-задней нестабильности коленного сустава или МРТ-признаков разрыва ПКС показано выполнение артроскопической пластики поврежденной связки.

Схема артроскопической пластики ПКС
Артроскопия — это малоинвазивная техника, позволяющая осуществить некоторые хирургические операции на колене. Через 2 прокола под видеоконтролем выполняется визуальный осмотр всех отделов сустава, при необходимости производится резекция (т. е. удаление поврежденной части) менисков, шлифуются поврежденные участки хряща.
Разорванные волокна поврежденной ПКС удаляются из сустава, и через дополнительно сформированную систему костных тоннелей проводится сухожильный трансплантат, заменяющий утраченную переднюю крестообразную связку.

Артроскопическая картина проведения трансплантата ПКС
После артроскопической пластики передней крестообразной связки оперированный сустав обездвиживается при помощи наложения ортопедического тутора, пациенту рекомендуется ходьба на костылях без нагрузки на оперированную конечность в течение 3 недель с момента операции. Ходьба с полной осевой нагрузкой на оперированную конечность в ортезе (наколеннике) с боковыми шарнирами возможна через 3 недели. Длительность пребывания в стационаре в среднем составляет 5–7 суток. Швы снимаются на 10-е сутки после операции амбулаторно. После снятия ортопедического тутора рекомендован курс реабилитационного лечения, включающий лечебную физкультуру под контролем реабилитолога или врача ЛФК, физиотерапевтические процедуры и прием хондропротекторов. Пациенту рекомендуется воздержаться от спортивных и тяжелых физических нагрузок в течение 6 месяцев после операции.
Задняя крестообразная связка (ЗКС) удерживает голень от смещения в коленном суставе кзади. Её повреждения являются следствием тяжелой травмы. Разрыв задней крестообразной связки возникает гораздо реже, чем повреждение ПКС.
Диагноз ставится при наличии у пациента клинических признаков задней нестабильности коленного сустава и при подтверждении разрыва связки на МРТ коленного сустава.
При разрыве ЗКС пациенту показано оперативное лечение. Пластика также выполняется артроскопически, однако является более трудоемкой, чем при ПКС, поэтому выполняется относительно небольшим количеством хирургов-ортопедов.

Схема пластики ЗКС
Под артроскопическим видеоконтролем удаляются поврежденные волокна ЗКС:

Далее формируется система костных тоннелей в бедренной и большеберцовой костях:

Далее в сустав проводится сухожильный трансплантат, формирующий ЗКС:

После операции коленный сустав обездвиживается специальным заднестабилизирующим ортопедическим тутором.

Дальнейшие сроки реабилитации и сроки пребывания в стационаре такие же, как при ПКС.
К наиболее тяжелым травматическим повреждениям коленного сустава относится одномоментный разрыв обеих крестообразных связок, что приводит к развитию выраженной передне-задней нестабильности коленного сустава, значительному ограничению физической активности пациента и стойкому болевому синдрому.
На наш взгляд, наиболее адекватным методом лечения таких пациентов является выполнение одномоментной артроскопической пластики обеих крестообразных связок.

Артроскопическая картина конечного результата одномоментной пластики обеих крестообразных связок
В случае выполнения пластики передней и задней крестообразных связок одним этапом длительность иммобилизации (обездвиживания сустава) и ходьбы на костылях увеличивается до 6 недель с момента операции. В остальном сроки лечения и реабилитации остаются теми же, что и при изолированной пластике одной из крестообразных связок коленного сустава.
medswiss-spb.ru
Артроскопия коленного сустава. СпортКлиника. Санкт-Петербург.
В нашей клинике артроскопию суставов проводят одни из самых лучших специалистов России и Европы, успешно выполнившие десятки тысяч артроскопических вмешательств за последние 30 лет.
Для более подробной информации и записи на консультацию, позвоните нам по телефону +7(812) 295-50-65.
Артроскопия коленного сустава – это широко применяемый в хирургии способ диагностики и лечения деформаций колена без раскрытия его полости. Доступ к суставной полости осуществляется посредством маленьких разрезов, необходимых для введения инструментов. При помощи артроскопа, имеющего камеру на конце доктор получает контроль над проведением всех манипуляций и четкую визуализацию всех анатомических образований. Данный метод на протяжении последних десятилетий получил мировое признание как «золотой стандарт» в лечении патологий суставов. Неоспоримое преимущество эндоскопического вмешательства – это то, что ткани, в зоне проведения операции практически не затрагиваются, что существенно ускоряет и облегчает последующее восстановление.
Историческая справка.
Первая диагностическая артроскопия уже отметила свой столетний юбилей. Она была выполнена Кэндзи Такаги в Токио 100 лет назад (1919г.). Ранее в 1912г. на Конгрессе хирургов в Германии известный врач из Дании Северин Норденфорт доложил о своих изысканиях в этой области. Также крупный вклад внес политик и врач из Швейцарии Ойген Бирхер, который поделился собственным опытом артроскопической диагностики травм колена в своих работах, опубликованных в 1920-хх годах. Доктор Масака Ватанабэ разработал первый артроскоп для массового производства. С течением временем трудами многих ученых и хирургов этот прибор был существенно усовершенствован, и теперь хирурги используют в своей практике его улучшенную современную версию.
В Ленинграде в 1986 году впервые артроскопия на свежей травме колена была с успехом проведена профессором, доктором медицинских наук Игорем Александровичем Кузнецовым, ныне вице-президентом Российского Артроскопического общества, действующим членом ESSKA и главным врачом СпортКлиники . Более чем за 30 лет Игорь Александрович выполнил свыше 10000 артроскопических операций.
Показания
Среди показаний к артроскопии наиболее часто встречаются:
- Для точной диагностики патологии, взятие биопсии;
- Необходимость в санации сустава;
- Разрывы менисков разной степени;
- Повреждения крестообразных связок.
- Артриты.
Артроскопия позволяет одновременно, в рамках операции уточнить диагноз и выполнить лечение коленного сустава. Это важное преимущество данного метода хирургического вмешательства.
Виды артроскопии коленного сустава
Исходя из патологий, различают следующие виды:
Артроскопия при разрыве мениска
После проведения диагностической артроскопии, производят ушивание разрывов, резекцию или полное удаление мениска (менискэктомию). В первых двух случаях сохраненным тканям придают анатомическую форму для лучшего скольжения поверхностей, функциональность при этом восстанавливается полностью и по окончанию периода реабилитации пациент может вернуться к прежнему активному образу жизни, а спортсмен – приступить к тренировкам. После менискэктомии требуется длительное наблюдение у специалистов, может решаться вопрос о необходимости постановки имплантата. Иногда повреждения менисков сочетаются с разрывами связок.
Артроскопия при повреждении крестообразных связок
Происходит в основном у спортсменов, но не только у них. Передняя травмируется в разы чаще, чем задняя, как правило, из-за удара по голени или бедру, кручению на ноге или резкому приземлению на нее. Во время травмы может быть слышен треск, возникает боль, наблюдается нарастание отек окружающих тканей. При возникновении нестабильности в колене показано оперативное вмешательство. Ограничений по времени для артроскопии нет. Производят реконструкцию связки (пластику) за счет сухожилий полусухожильной мышцы (аутотрансплантат). Как правило, прогноз благоприятный, даже для профессионалов допускается возвращение в спорт по окончанию послеоперационной реабилитации.
Артроскопия при гонартрозе
Артроз – это хроническая патология, при котором хрящи подвергаются разрушению. Заболевание носит необратимый характер, при запущенных стадиях в процесс вовлекаются кости. Причин его возникновения множество, среди самых распространенных выделяют возраст (как правило, болезнь прогрессирует после 40 лет), пол (у женщин развивается чаще), избыточный вес, наследственную предрасположенность, ревматоидный артрит, травмы и иные воспаления. Лечение гонартроза комплексное. В случае деформации хряща из-за разрывов мениска и связок, хондромаляции, наличии внутрисуставных хондральных тел может быть показана артроскопия с санацией суставной полости, коррекцией повреждений, абляцией очагов хондромаляций, удалению отделившихся частей хряща с целью замедления прогрессирования болезни. Наблюдение и постоянный мониторинг играет ключевую роль для лечения заболевания.
Проведение артроскопии
1. Подготовка
Решение о допуске к операции принимается лечащим врачом после осмотра, сдачи анализов, при необходимости рентген-исследования, магнитно-резонансной или компьютерной томографии, электрокардиограммы, консультации других специалистов при подозрении или наличии сопутствующих заболеваний. Полный список необходимых исследований: КАК и биохимический анализ крови, определение группы и резус-фактора, тесты на ВИЧ, гепатиты, RW, коагулограмма, общий анализ мочи.
2. Ход операции
Видео по артроскопии при разрыве мениска.
На данном видео вы можете увидеть артроскопические манипуляции при разрыве медиального мениска.
Прежде всего, пациенту проводится местная анестезия. Далее ногу фиксируют дополнительными креплениями. Делается надрез кожи и суставной капсулы для артроскопа. С другой стороны производится еще один небольшой разрез, который используется для промывания полости сустава и выполнения хирургических манипуляций.
3. Восстановление
Послеоперационная реабилитация значительно легче и быстрее, чем после открытого оперативного вмешательства. Как правило, пациента выписывают в тот же или на следующий день. Но во избежание повторной артроскопии и различных осложнений и для максимального восстановления всех функций, нужно полностью пройти курс реабилитации, и строго следовать рекомендациям врача.
В рамках послеоперационной реабилитации используются такие методы, как:
- Кинезиотерапия, механотерапия;
- Лечебный и лимфодренажный массаж;
- Физиотерапевтические процедуры;
- Кинезиотейпирование, ортезы и фиксаторы.
Вернуться в раздел: Артроскопия суставов
sportklinika.ru
Артроскопия коленного сустава: анатомические особенности, описание лечения
Травмы коленного сустава и их последствия были и остаются актуальной проблемой для травматологов и ортопедов, и составляют от 4,9% до 9,8% патологии опорно-двигательного аппарата, при этом повреждения капсульно-связочных структур составляют от 43% до 80% повреждений самого коленного сустава. Чаще травмы коленного сустава происходят у лиц молодого и трудоспособного возраста, особенно у спортсменов, занимающихся различным видами спорта, такими как хоккей, футбол, горнолыжный спорт.
Нестабильность коленного сустава – это невозможность его нормальной функции вследствие потери способности к замыканию в период опоры без дополнительных внешних, стабилизирующих приспособлений (наколенников, ортезов).
Основным осложнением повреждений коленного сустава является развитие деформирующего артроза. Несовершенство и несвоевременность диагностики повреждений элементов коленного сустава и, как следствие, неправильное лечение в 47%-60% случаев приводит к развитию различных форм и степеней нестабильности сустава, стойкой инвалидизации пациентов.
Анатомические особенности коленного сустава
Основными структурами, стабилизирующими коленный сустав, являются передняя и задняя крестообразные связки, внутренняя и наружная боковые связки, мениски, собственная связка надколенника, капсула сустава.
Мениски в коленном суставе выполняют ряд важных функций, которые включают в себя увеличение стабильности и конгруэнтности коленного сустава, распределение и передачу нагрузки, амортизацию ударов, участие в питании и смазывании трущихся хрящевых поверхностей сустава. Структура менисков позволяет им выполнять две очень важные функции – стабилизаторов и демпферов сустава. Удаление мениска уменьшает площадь соприкосновения большеберцовой и бедренной кости. Это приводит к существенному увеличению силы, воздействующей на единицу площади двух суставных поверхностей и как следствие – разрушению хряща.
Основные варианты разрыва мениска: I- продольный, II-горизонтальный, III-косой, IV-радиальный. Также встречаются различные их комбинации с формированием мигрирующих лоскутов, фрагментов, хондромных тел.В случае разрыва менисков у пациента возникает вопрос: а как же сустав будет функционировать без него. Правило следующее: разорванный мениск разрушает хрящ.
Целый мениск лучше для сустава, чем его отсутствие, удалённый мениск – это лучше чем разорванный мениск!
Существуют также методики шва мениска, но целесообразность их использования вследствие дороговизны специального шовного материала и непрогнозируемых отдалённых результатов до сих пор под вопросом.
Передняя крестообразная связка
Основная функция передней крестообразной связки – противодействие переднему смещению голени относительно бедра. Кроме того, ПКС играет большую роль в ограничении внутренней ротации голени, а задние волокна связки являются главными структурами, ограничивающими переразгибание в коленном суставе. Также ПКС играет большую роль в ограничении варусных и вальгусных (боковых) отклонений и несет направляющую функцию при большеберцово-бедренном сгибании-разгибании. В связи с тем, что ПКС расположена в межмыщелковой вырезке, она становится ограничителем наружной ротации большеберцовой кости во время воздействия вальгусного давления при согнутой в коленном суставе ноге.
В любой позиции коленного сустава ПКС остается натянутой за счет своего пучкового строения. Внутренняя ротация увеличивает натяжение ПКС, наружная ротация уменьшает его. Эта анатомическая особенность ПКС помогает ей предотвращать переднее смещение большеберцовой кости относительно бедра на всем протяжении дуги движения.
В случае сгибания коленного сустава в сочетании со скручивающими движениями (особенно внутренней ротацией) ПКС повреждается чаще, чем какие либо другие стабилизирующие структуры коленного сустава.
Прочность на разрыв ПКС 896 Н.
На рисунке показаны результаты МРТ с целой и повреждённой ПКС:
| МРТ с целой ПКС: | |
| МРТ с разорванной ПКС: | |
Задняя крестообразная связка
Задняя крестообразная связка предотвращает смещение бедра относительно плата большеберцовой кости во время опоры на сустав, играет важную роль в стабильности коленного сустава. Повреждения задней крестообразной связки диагностируются достаточно редко – у 2-23 % пострадавших с повреждениями коленного сустава. Основной механизм разрыва задней крестообразной связки связан с резким упором в положении сгибания коленного сустава на метафиз большеберцовой кости спереди или ударом по нему. Также возможен разрыв обеих связок (передней и задней) при резком переразгибании голени в коленном суставе с одновременной ротацией.Лечение
Анатомическое и функциональное своеобразие коленного сустава, невысокая степень конгруэнтности суставных поверхностей, большая степень свободы при его движениях обусловливают возможность частых повреждений, в том числе и капсульно-связочного аппарата. Различные, не физиологические движения в суставе, например, ротационные, частое превышение допустимых нагрузок, являются основными факторами повреждений.В настоящий момент во всём мире золотым стандартом лечения патологии коленного сустава является артроскопия, когда вся операция выполняется без разреза с использованием нескольких артроскопических доступов, размером 3-5мм.
Разрыв мениска чаще всего требует резекции свободно смещаемого фрагмента. Если мениск разорван продольно полностью в виде «ручки чемодана» или «ручки лейки», – резецируется весь мениск.
Разрыв передней крестообразной связки
Для реконструкции передней крестообразной связки в настоящий момент во всём мире чаще всего используются 3 вида трансплантатов:
- Аутотрансплантат из полусухожильной и нежной мышц, сухожилия которых мы можем пропальпировать через кожу по задней поверхности коленного сустава с внутренней стороны.
- Аутотрансплантат из собственной связки надколенника с двумя костными блоками. Связка надколника имеет ширину примерно 3см и расположена в передних отделах сустава под коленной чашечкой. При пластике берутся средние её пучки.
- Искусственная связка. Используется при артрозе у молодых пациентов, у лиц после 40 лет и спортсменов. Представляет из себя плетёный канат из синтетического материала, диаметром 6мм.
Эндопротез передней крестообразной связки (для фиксации используются титановые винты)
Для фиксации трансплантата в настоящий момент наиболее оправданным является применение титановых или рассасывающихся винтов, которые заклинивают трансплантат в канале, обеспечивая надёжную фиксацию. При необходимости дополнительно используются титановые скобы или кортикальные винты. Существуют также другие способы фиксации. На рисунке представлены этапы аутопластики ПКС и фотографии фиксаторов.
При одновременном повреждении передней и задней крестообразных связок сначала восстанавливается задняя, затем передняя. Также при одновременном повреждении для снижения длительности операции целесообразно использовать искусственные эндопротезы и для ЗКС и для ПКС.
При одновременной травме менисков при артроскопии сначала удаляются мениски, затем производится реконструкция связок.
Дефект хряща при посттравматическом артрозе коленного сустава в случае небольшого дефекта в молодом возрасте возможно восстановить с помощью микроперфораций, или мозаичной хондро-пластики.
Техника микроперфораций
Выделяющаяся кровь затем превращается в фибрин и перестраивается в соединительную ткань, а затем в хрящ. Конечно качество хряща ниже, чем здорового, но операция приводит к уменьшению болевого синдрома. Отрицательная сторона вопроса: длительный период отсутствия нагрузки на оперированную конечность.
При мозаичной хондропластике: для восстановления хрящевого дефекта используется костно-хрящевой аутотрансплантат в виде столбика. Взятие аутотрансплантата производится с ненагружаемой поверхности коленного сустава.
Мозаичная аутохондропластика.
ortopedya.ru
Реабилитация после реконструкции крестообразной связки.
Оздоровительное лечение после реконструкции передней крестообразной связки коленного сустава.
Что такое передняя крестообразная связка?
Передняя крестообразная связка является одной из важных связей, обеспечивающих стабильность коленного сустава (рис. 1). Она связывает заднюю часть мижщильовои поверхности латерального мищилка бедренной кости с передней частью суставной поверхности верхнего конца великоберцевои кости.
Связка ограничивает чрезмерное смещение голени вперед относительно бедра. Кроме того, нервные окончания, находящиеся в ней в ответ на нагрузку и изменение положения сустава дают сигналы мышцам, стабилизирующих колено. Таким образом, стабильная передняя крестообразная связка предупреждает пидвивихи и неустойчивость в колене при ходьбе, пробежках, прыжках, танцах, в таких ситуациях, когда происходит внезапное изменение направления движения.
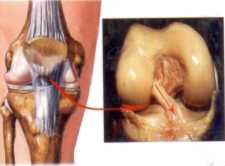
Рис.1. Вид передней крестообразной связки коленного сустава
Как происходит повреждение передней крестообразной связки?
Разрывы передней крестообразной связки могут происходить при внезапном резком выкручивании, перезгибанни или при гибки колена при пробежке, приземлении с прыжка или вследствие удара по колену или голени. Наиболее частыми обстоятельствами травмы появятся спортивные игры (футбол, баскетбол, волейбол, теннис и др.) Борьба, катание на горных лыжах. В быту – это танцы, прыжки, пидвертування на скользкой или неустойчивой поверхности, дорожно-транспортные происшествия.
В момент травмы пострадавший чувствует, что колено как бы «пидкошуеться, вылетает и встает на место». Подвывих сопровождается острой болью и нередко ощущением треску в колене. В связи с быстрым накопления в суставе крови в течении 1-2 часов колено увеличивается в объеме и становится отечным, напряженным, теплым, есть болевые ощущения.
Дополнительно при травме могут повреждаться и другие структуры сустава (мениски, суставной хрящ, боковые связки). В остром периоде травмы лечение обычно включает в себя покой, возвышенное положение ноги, холод, эластичную компенсирующую повязку и ограничения опорной нагрузки при ходьбе (костыли).
Как ведет себя колено без передней крестообразной связки?
К сожалению, разорвана передняя крестообразная повязка самостоятельно не срастается. Ее можно или реконструировать путем хирургической операции, или оставить как есть. Конечно, колено при обычных обстоятельствах может работать и без передней крестообразной повязки.
Многие пациенты в возрасте за тридцать лет, не занимающихся спортом могут чувствовать свое колено в обычной жизни вполне нормальным, даже если связка повреждена. Но нужно иметь в виду, что травмированное колено в будущем может подворачиваться при различных ситуациях в быту, труде и спорте, когда происходит быстрая смена направления движения тела.
Это означает, что Ваше колено может быть нестабильным. При повторных подвывихах могут дополнительно страдать мениски и суставной хрящ, а их повреждения со временем влечет за собой развитие дегенеративно-дистрофического процесса в суставе – артроза. Эти изменения необратимы и постепенно прогрессируя, существенно нарушающими функцию колена.
Если Вы в зрелом возрасте или ведете малоподвижный образ жизни и не чувствуете в повседневных ситуациях нестабильности колена, то можете воздержаться от операции.
Гимнастика, укрепления мышц бедра и поддержка хорошего мышечного контроля, а также использования функционального ортеза (при длительных походах, пробежках, спортивных играх) поможет Вам защитить колено от повторных травм. Но если Вы молоды, физически активны, и намереваетесь заниматься спортом, то операция Вам необходима, так как вероятность повторных травм и дополнительных повреждений очень высока.
Что представляет собой операция реконструкции передней крестообразной связки? Целью операции является создание «новой связи» с использованием заменителя (трансплантата) с сухожильной ткани. Сегодня в качестве трансплантата наиболее часто используют собственные ткани пациентасередню треть связки надколенника с костными концами от надколенника и бугристости большеберцовой кости или сухожилия подколенных мышц (рис.2).
Иногда в качестве альтернативы могут быть использованы аллогенного донорские сухожилия, имеется в виду – консервированные сухожилия от трупа. Конце трансплантата закрепляют в засверлених Кистна каналах с помощью специальных фиксаторов – имплантатов, изготовленных из металла или полимерных рассасывающие материалов.

Рис. 2. Реконструкция передней крестообразной связки трансплантатом из связки надколенника (А), с подколенных сухожилий (Б).
Операция может быть выполнена с применением различных методов анестезии. Наиболее рациональной для данной операции я региональная анестезия – проводниковая, спинальная или эпидуральная. Для повышения комфортности и снижение психологического стресса во время операции Вам дополнительно может быть обеспечен медикаментозный сон.
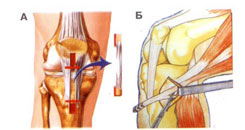
Рис.3. Взятие трансплантата с средней трети связки надколенника (А), выделение подколенных сухожилий. (Б)
Операцию в настоящее время выполняют с использованием артроскопической техники, через 2-3 разрезы по 0,5 см длиной. Дополнительно хирург делает один или два разреза кожи по 3-5 см длиной, чтобы взять сухожилия для замещения поврежденной связи (рис.3). Продолжительность операции составляет примерно 1-2 часа.
Возможные осложнения после операции?
1. Общие осложнения любой операции:
Боль в послеоперационном периоде;
Кровоточивость и появление гематомы в хирургической ране;
Инфекция в хирургические раны;
Тромбозы вен голени и бедра.
2. Осложнения после данного вида операции;
Повреждения подкожных нервов вокруг коленного сустава;
Инфекция в коленном суставе
Переломы надколенника;
Дискомфорт в переднем отделе колена;
Рецидив нестабильности колена;
Выраженные болевые ощущения и тугоподвижность коленного сустава (комплексный региональный болевой синдром)
Разумеется, хирург должен принять все возможные меры, направленные на предупреждение послеоперационных осложнений, а при их возникновении – лечить их. Не все зависит от хирурга. Во многих случаях качество восстановления функции колена будет зависеть и от ваших действий в послеоперационном периоде. Тем не менее, мы должны понимать, что, к сожалению в медицине невозможно исключить полностью вероятность осложнений.
Как быстро Вы поправитесь после операции?
После операции Вы несколько дней проведете в стационаре, где будет Вам предоставлено лечение направлено на обеспечение благоприятного заживления ран. Колено будет зафиксировано в гипсовую лонгету или съемную фиксирующую шину – ортез. В течение первых 1-2 суток в колене будет стоять дренажная трубка, герметично соединена с пластиковой емкостью для удаления послеоперационной крови из пазухи сустава.
Вы сможете вставать с постели и ходить с помощью костылей без нагрузки на ногу уже на 2-3 сутки после операции. Вам будут рекомендованы некоторые физические упражнения для улучшения тонуса мышц. Заживление хирургических ран происходит в течение 10-14 дней, тогда Вам будут сняты операционные швы.
После заживления ран Вам прописано одевание функционального ортеза с регулируемыми шарнирами для защиты новой связи от повреждения в период восстановления подвижности, опороспособности и мышечного контроля оперируемой ноги.
Вам необходимо добросумлинно выполнять комплекс восстановительных мероприятий согласно предложенной программе, регулярно поддерживая контакт с хирургом и врачом-физиотерапевтом. Хождение с полной нагрузкой на ногу будет разрешено примерно через 4-6 недель после операции при условии восстановления мышечного контроля и отсутствия послеоперационного отека сустава. После 6 недель е сможете сесть за руль машины и вернуться к повседневной бытовой деятельности и нефизических труда.
Следует понимать, что приживление трансплантата в коленном суставе происходит в течении 12 недель с момента операции.
В этот период новая связка наиболее слабая и ранимая. Поэтому Вы в этот период вести себя осторожно и исключить возможность чрезмерной нагрузки на связи. Нельзя бегать, танцевать, прыгать, приземляться с высоты на оперированную ногу, глубоко приседать, делать скручавальни движения в колене, оступаться и подворачивать ногу, стоять на коленях. Для защиты сустава при ходьбе необходимо носить функциональный ортез.
Планируя реконструкцию передней крестообразной связки, Вы должны быть готовы к длительной упорной работы по восстановлению функциональной стабильности колена после операции. Биологический процесс перестройки и укрепления новой связи продолжающееся не менее 6-12 месяцев.
Поэтому в этот период Вы можете чувствовать некоторый дискомфорт, тепло и небольшой отек в колене и местах сбора трансплантатаписляфизичних нагрузок. Возвращение к спортивной деятельности возможно примерно через 7-9 месяцев, при условии, что при интенсивных физических нагрузках Ваше колено не болит и не отикае, а сила и координация работы мышц восстановлены на 85-90% от уровня здоровой ноги.
Таким образом, если после повреждения передней крестообразной связки Вы чувствуете неустойчивость и подвывихом в колене, и это снижает качество жизни, то Вам необходима операция. Реконструкция передней крестообразной связки дает шанс улучшить стабильность колена в повседневной жизни и спорте. Нашей общей задачей является «создание и воспитание» новой связи, сделать коленный сустав функционально стабильным на долгие годы.
Ваши ожидания должны быть реалистичными, прооперировано колено после операциинавряд будет таким же, каким оно было до травмы, но при благоприятном результате Вы сможете вернуться к прежнему уровню физической и спортивной деятельности.
Послеоперационный период
(Первая неделя после операции – в стационаре)
Цель – предупреждение послеоперационных тромбоеемболичних и раневых осложнений, уменьшение послеоперационных болей и отеков, восстановление тонуса мышц.
мероприятия:
1. Иммобилизация коленного сустава гипсовой лонгетно повязкой (или съемной шиной, ортезом) в положении полного розгибу в колене. Если есть повреждения и боковых связок, то разгиб будет ограничен до 20-30 ° течении 2-3 недель.
2. Лечение
2.1 Профилактика инфекционных осложнений: антибиотик широкого спектра действия ооднократно от время предоперационной анестезии и в течении 2-5 дней после операции;
2.2 Профилактика тромбоэмболических осложнений: низкомолекулярные гепарины (фраксипарин, фрагмин или клексан) в профилактической дозе накануне операции и в течении 3-7 дней после операции;
2.3 Уменьшение послеоперационной боли и воспаления: нестероидные противозапальни препараты внутрь в средних дозах (парацетамол, кетонал и т.д) в течении 7-14 дней.
2.4 Образование условий для неосложненного заживления ран: дренирования сустава и послеоперационной раны в течении 12-24 часов; туалет и перевязки ран с растворами антисептиков; пунции сустава и эвакуация внутрисуставного экссудата при массовому скопленни крови в пазухе сустава (гемартрозе)
2.5 Местное охлаждение: прикладування к переднему отделу коленного сустава пакета со льдом или замороженным гелем (завернуть в полотенце) на 20 мин. каждые 2:00.
2.6 давящая повязка эластичный бинт (или компрессионный чулок) – от переднего отдела стопы в средней трети бедра.
2.7 Повышенное положение конечности: в постели одна нога должна лежать выше уровня сердца по подушке, размещенной под голенью и стопой.
3. Ходьба с помощью костылей и с определением опоры на прооперированную ногу (ставить стопу на пол). Продолжительность – по 5-15мин 4-5 раз в день. В течении первых 2-3 дней после операции ходить только по необходимости (в туалет и обратно)
4. Опорное нагрузки: опираться на выпрямленную ногу с нагрузкой равным весу конечности (опора на пятку, а не на носок), Погрузка не должно вызывать боль в коленном суставе)
5. Физические упражнения:
5.1 Активные розгибально-згибальни движения стопами (носки на себя – носки от себя) по 30 раз каждые 2:00 в течение дня (рис.4)
5.2 Произвольное напряжение передней и задней группы мышц бедра в течении 5 секунд по 10-15 раз каждые 2:00 в течение дня (рис. 5)
5.3 Дыхательная гимнастика
Поднять выпрямленные руки над головой и сделать глубокий вдох, задержать дыхание на 3 секунды, затем опустить руки вниз, сделав форсированный выдох. Выполнять упражнение по 10-15 раз каждые 2:00 течении дня.
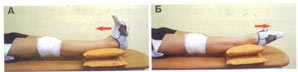
Рис. 4. Активные розгибально-згибальни движения стопами.
А. Положение – лежа на спине, ноги выпрямлены в коленных суставах. Под стопами – валик с обращенного банного полотенца или крепкая подушка. Потяните на себя носки стоп и удержать напряжение мышц на 3 секунды.
Б. Выпрямите носки стоп, максимально напрягая икроножные мышцы в течение 3 секунд. Повторяйте упражнение по 30 раз каждые 2:00 в течение дня.
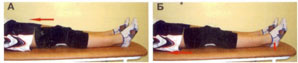
Рис. 5. Свободное напряжение передней и задней группы мышц бедра.
А. Положение – лежа на спине, ноги выпрямлены в коленных суставах. Напрягите переднюю группу мышц бедер и удерживает максимальное напряжение а течение 5 секунд, затем расслабьтесь. Повторяйте упражнение по 10-15 раз каждые 2:00 течении дня.
Б. В том же положении напрягите заднюю группу мышц бедер и ягодичные мышц, прижимая пятки к кровати и поднимая таз на локтях. Удерживайте напряжение в течение 5 секунд, затем расслабьтесь. Повторяйте упражнение по 10-15 раз каждые 2:00 в течение дня.
Надувания резинового шарика или мяча – 3-4 раза в день;
5.4 Гимнастические упражнения для рук и плечевого пояса – по 15 минут 3 раза в день.
6. Запрещено:
1) Ходить с опорой на полузигнуту ногу;
2) Активный розгиб голени в коленном суставе в пределах от 0 ° до 40 °.
Вторую неделю после операции
Цель – предупреждение послеоперационных тромбоемболичних и раневых осложнений, уменьшение послеоперационной боли и отека, восстановление подвижности в коленном суставе (полное розгибання – гибки в пределах болевых ощущений не более 60 °), улучшение опороспособности оперированной ноги.
мероприятия
1. Иммобилизация: снятие лонгеты или замена ее функциональным ортезом с шарнирами. Ношение ортеза постоянное: в период выполнения упражнений устанавливать ограничения шарниров в пределах от 0 ° до 60 °, днем в покое, а ночью – замыкать шарниры в положении разгиба.
2. Лечение
2.1 Профилактика тромбоэмболических осложнений: Тромбо-Асс по 100 мг 1 раз в день в течении 2-3 недель. Трентал по 1 таблетке 3 раза в день – 2-3 недели.
2.2 Создание условий для неотложного заживления ран, – туалет и перевязки ран с растворами антисептиков; пункции сустава и эвакуация внутрисуставного экссудата при массивном выпоте; снятия операционных швов на 10-14 день после операции. Местное применение мазей (актовегина или солкосерила) на неутвержденные послеоперационные рубцы -1-2 недели.
2.3 Уменьшение послеоперационной боли и воспаления: нестероидные противовоспалительные препараты внутрь в средних терапевтических дозах (парацетамол, кетонал и т. П.) В течение 7-14 дней. Местное применение противовоспалительных и противоотеч ных гелей (ДОЛОБЕНЕ, лиотон, диприлиф, вольтарен, Финалгель и т. П) на область коленного сустава и подкожных синяков – 3 раза в день.
2.4 Местное охлаждение: приложения к переднему отделу коленного сустава пакета со льдом или замороженным гелем (завернутым в полотенце) на 20 минут каждые 3:00
2.5 Сжимающая повязка: эластичний бинт (абокомпрессийна чулок) – от переднего отдела стопы до средней трети бедра.
2.6 Повышенное положение конечности – в постели одна нога должна лежать выше уровня сердца на подушке, размещенной под голенью и стопой.
2.7 физиотерапевтические процедуры: массаж – лимфодренаж, электростимуляция мышц бедра, магнитотерапия, ультразвук.
2.8 Контрольный осмотр хирурга, который проводил операцию – 1-2 раза в неделю.
2.9 Тревожные симптомы, при которых следует необходимо вызвать врача:
жар и повышение температуры тела
озноб;
жар и покраснение вокруг коленного сустава
постоянная и растущая боль
значительный отек коленного сустава
растущая боль в икроножной мышцы;
затруднение дыхания, одышка и боль в груди
3. Ходьба с помощью костылей. Продолжительность – по 10-15 минут 4-5 раз в день.
4. Опорная нагрузка: опираться на выпрямленную ногу с нагрузкой 25-50% от веса тела.
5. Физические упражнения:
5.1 Активные разгибательно-гибочные движения стопами (носки на себя – носки от себя) по 30 раз 3-4 раза в день (см. Рис. 4).
5.2 Произвольное напряжение передней и задней группы мышц бедра в течение 5 секунд по 10-15 раз 3-4 раза в день (см. Рис. 5).
5.3 Активное сгибание и пассивное разгибание в коленном суставе до ощущения боли по 10-15 раз 1-2 раза в день (рис. 6). Пациентам, которым была проведена пластика связи с использованием подколенных сухожилий, упражнение выполнять без сильного напряжения задней группы мышц бедра, помогая себе руками с захватом за нижнюю треть бедра.
5.4 Подъем прямой ноги на весу в положении лежа или, если Вы не можете сделать это, стоя по 10-15 раз 2-3 раза в день (рис. 7,8).
5.5 Восстановление подвижности (мобилизация) надколенника: смещать коленную чашечку рукой вверх и вниз, наружу и внутрь -по 10-15 раз 3 раза в день (рис.9).
5.6 Полное пассивное разгибание в коленном суставе с размещением на переднем отделе коленного сустава пакета со льдом по 15 минут 1-2 раза в день (рис. 10). Упражнение выполняйте в конце цикла занятий.
запрещено:
1) Ходить с опорой на полусогнутую ногу;
2) Активное (силой мышц) разгибание в колене в пределах от 0 ° до 40 °.

Рис. 6. Активное сгибание и пассивное разгибание в коленном суставе
А. Положение – лежа на спине, нога выпрямлена. Прижмите пятку к полу и сгибайте ногу в колене до ощущения легкой боли, скользя пяткой по поверхности. Помогайте себе руками с захватом за нижнюю треть бедра.
Б. Удержите достигнуто сгибание в течение 5 секунд. Затем расслабьте мышцы и медленно выпрямите ногу, не отрывая пятку от поверхности. Повторяйте упражнение по 10-15 раз 1-2 раза в день.
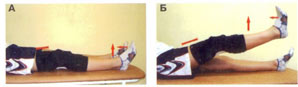
Рис. 7. Подъем прямой ноги в положении лежа
А. Положение – лежа на спине, нога выпрямлена в колене. Потяните стопу на себя и напрягите переднюю группу мышц бедра.
Б. Медленно поднимите прямую ногу примерно на 15-30 см от пола и удержите ее на весу 5 секунд. Затем медленно опустите ее на пол и расслабьтесь. Повторяйте упражнение по 10-15 раз 2-3 раза в день.
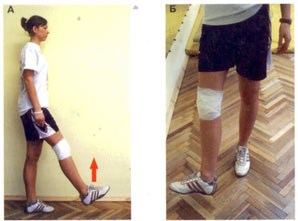
Рис. 8. Подъем прямой ноги в положении стоя
А. Положение – стоя у стены. Поддержите себя рукой и медленно поднимите выпрямленную в колене ногу примерно на 15-30 см от пола. Удержите ее на весу 3-5 секунд, затем медленно опустите ее в исходное положение. Повторяйте упражнение по 10 раз 2-3 раза в день.
Б. Если Вам трудно выполнить упражнение, попробуйте делать его с развернутой стопой наружу.

Рис. 9. Восстановление подвижности (мобилизация) надколенника Положение – сидя на ровной поверхности. Нога выпрямлена в колене, мышцы бедра полностью расслаблены. Смещайте коленную чашечку пальцами рук вверх и вниз (А, Б), наружу и внутрь (В, Г). Повторяйте каждое движение по 10-15 раз 3 раза в день.
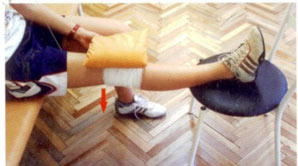
Рис. 10. Полный пассивное разгибание в коленном суставе.
Положение – сидя на стуле, оперированная нога лежит на втором стуле. На колено положите пакет со льдом, завернутым в полотенце. Расслабьте мышцы и нажмите руками сверху на пакет, пытаясь полностью выпрямить ногу в колене. Удержите нагрузки в течение 10-20 секунд, затем ослабьте давление. Повторяйте приложение силы 10-15 раз в течение 15 минут.
Реабилитационный период (3-5й недели после операции)
Цель – улучшение подвижности коленного сустава в пределах от полного разгибания к сгибанию под углом около 90 °, восстановление опороспособности ноги, повышение тонуса и эластичности мышц бедра.
мероприятия:
1. Иммобилизация: ношение функционального ортеза с шарнирами постоянно: в период выполнения упражнений устанавливать ограничения шарниров в пределах от 0 ° до 90 °, днем в покое и ночью – замыкать шарниры в положении разгибания. Физические упражнения можно выполнять без ортеза.
2. Лечение
2.1 Профилактика тромбоэмболических осложнений: продолжение приема Тромбо-Асс по 100 мг 1 раз в день и трентал по 1 таблетке 3 раза в день – в течение 3-й недели.
2.2 Местное применение противовоспалительных и противоотеч ных гелей или мазей на область коленного сустава и подкожных синяков – 3 раза в день.
2.3 Местное охлаждение: приложения к переднему отделу коленного сустава пакета со льдом или замороженным гелем, завернутым в полотенце на 15-20 минут 3-4 раза в день.
2.4 Давящая повязка: компрессирующие чулки или бинтование ноги эластичным бинтом от лодыжек до средней трети бедра.
2.5 физиотерапевтические процедуры: массаж, электростимуляция мышц бедра и голени, магнитотерапия, ультразвук.
2.6 Занятия в бассейне под руководством методиста лечебной физкультуры: сгибание в колене, ходьба в воде, махи выпрямленными ногами, отведение бедра, ножницы, медленное плавание кролем с прямыми ногами. Ли плавать стилем брасс!
2.7 Контроль нагрузок и интенсивности упражнений: отек и боль в суставе не должны быть постоянными. Если отек колена не проходит после отдыха и до утра, то надо прекратить нагрузки на 2-3 дня. Если после отдыха отек сохраняется, следует показаться врачу-травматологу.
2.8 Контрольный осмотр оперировал хирурга – 1 раз в 2 тижни.3. Ходьба с помощью костылей и частичной опорой на оперированную ногу. Длительность ходьбы 15-30 минут 4-5 раз в день.
4. Опорное нагрузка: до 50% массы тела.
5. Физические упражнения:
5.1 Произвольное напряжение передней и задней группы мышц бедра в течение 5 секунд по 10-15 раз 3-4 раза в день (см. Рис. 5).
5.2 Активное сгибание и пассивное разгибание в коленном суставе по 10-15 раз 2-3 раза в день (см. Рис. 6).
5.3 Последовательное подъема и содержание прямой ноги на весу в положении лежа по 10 раз 3 раза в день (рис. 11).
5.4 Активное сгибание ноги в колене из положения лежа на животе по 10-15 раз 2-3 раза в день (рис. 12). Пациентам, которым была проведена пластика связи с использованием подколенных сухожилий, упражнение выполнять с 5-6г недели.
5.5 Восстановление подвижности (мобилизация) надколенника: смещать коленную чашечку рукой вверх и вниз, наружу и внутрь – по 10-15 раз в день (см. Рис. 9).
5.6 Полное пассивное разгибание в коленном суставе с размещением на переднем отделе коленного сустава пакета со льдом по 15 минут 2-3 раза в день (см. Рис. 10). Упражнение выполняйте в конце цикла занятий.
6. Запрещено:
1) Ходить с опорой на полную ногу:
2) Активный (силой мышц) разгиб уколинив пределах от0 ° до 40 °.
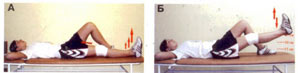
Рис. 11. Последовательное подъема и содержание прямой ноги на весу.
А. Положение – лежа на спине. Здоровая нога согнута в колене, прооперирована – выпрямлена и лежит на полу.
Б. Медленно поднимайте прямую ногу в три приема, удерживая ее на весу в течение 3-5 секунд через каждые 15 см подъема. Затем также медленно в три приема опустите ногу на пол. Выполняйте по 10 раз 3 раза в день.
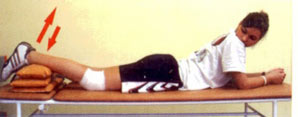
Рис. 12. Гибка в колене в положении лежа на животе.
Под стопу подложить валик из банного полотенца или плотную подушку. Согните ногу в коленном суставе насколько возможно и удерживайте в течение 5 секунд. Затем медленно опустите стопу в исходное положение. Выполняйте упражнение по 10-15 раз 2-3 раза в день.
6-7ий НЕДЕЛЮ ПОСЛЕ ОПЕРАЦИИ
Цель – восстановление подвижности в коленном суставе, восстановление тонуса, эластичности и повышение силы мышц бедра, восстановление опороспособности ноги и навыков ходьбы, восстановление повседневной бытовой работоспособности.
мероприятия:
1. Иммобилизация: ношение функционального ортеза с шарнирами без ограничений подвижности – днем во время ходьбы. Ночью можно спать без ортеза.
2. Лечение
2.1Мисцеве применения противоотечных гелей (лиотон, ДОЛОБЕНЕ) на область коленного сустава (при сохранении отека и болезненности).
2.2 физиотерапевтическое лечение: массаж мышц бедра и голени. Занятия в бассейне: сгибание в колене, ходьба в воде, махи выпрямленными ногами, отведение бедра, ножницы, полуприседание. Не плавать в стилем брасс!
2.3 Контроль нагрузок и интенсивности упражнений: отек и боль в суставе не должны быть постоянными. Если отек колена не проходит после отдыха и до утра, то надо прекратить нагрузки на 2-3 дня. Если после отдыха отек сохраняется, то следует показаться врачу-травматологу.
2.4 Контрольный осмотр оперировал хирурга – в конце периода.
3. Ходьба с одним костылем или тростью, в конце периода – без дополнительной опоры. Продолжительность – по 20-40 минут 4-5 раз в день.
4. Физические упражнения:
4.1 Восстановление подвижности (мобилизация) надколенника: смещать коленную чашечку рукой вверх и вниз, наружу и внутрь – по 10-15 раз в день (см. Рис. 9).
4.2 Гибка ноги в коленном суставе с помощью ручной тяги за петлю из полотенца или резинового бинта по 10-15 раз 2-3 раза в день (рис. 13).
4.3 Отвод ноги в положении лежа на боку с внешним сопротивлением по 10-15 раз 2-3 раза в день (рис. 14).
4.4 Активное сгибание ноги в коленном суставе в положении лежа на животе с внешним сопротивлением по 10-15 раз 2-3 раза в день (рис. 15).
4.5 Приведение ноги в положении лежа на боку с внешним сопротивлением по 10-15 раз 2-3 раза в день (рис. 16).
4.6 Подъем прямой ноги вперед в положении стоя с внешним сопротивлением по 10-15 раз 2-3 раза в день (рис. 17).
4.7 Подъем прямой ноги назад в положении стоя с внешним сопротивлением по 10-15 раз 2-3 раза в день (рис. 18).
4.8 Гибка ноги в коленном суставе в положении стоя с внешним сопротивлением по 10-15 раз 2-3 раза в день (рис. 19).
4.9 полуприседе у стильцявид 10 ° до 60 ° по 10-15 раз 2-3 раза в день (рис. 20).

Рис. 13. Увеличение угла сгибания коленного сустава с помощью ручной тяги за петлю из резинового бинта

Рис. 14. Отведение ноги в положении лежа на боку с внешним сопротивлением.
Положение – лежа на боку с упором на локоть. Петля из резинового бинта на уровне колен. Поднимите ногу вверх насколько возможно и утримайтеии в этом положении в течение 5 секунд. Затем медленно опустите ее в исходное положение. Повторяйте упражнение по 10-15 раз 2-3 раза в день.

Рис. 15. Активное сгибание ноги в колене из положения лежа на животе с внешним сопротивлением.
Петля из резинового бинта на стопах. Удерживая здоровую ногу прямой, согните оперированную ногу насколько возможно и удержите ее в этом положении 5 секунд. Затем расслабьтесь и опустите ногу в исходное положение. Повторяйте упражнение по 10-15 раз 2-3 раза в день.

Рис. 16. Приведение ноги в положении лежа на боку с внешним сопротивлением.
Положение – лежа на боку с упором на локоть. Петля из резинового бинта на стопах. Прооперовананога прямая. Здоровая нога согнута в колене и опирается на пол стопой. Поднимите прооперированную ногу на весу насколько возможно и утримуйтеии в этом положении 5 секунд. Затем опустите ее в исходное положение. Повторяйте упражнение по 10-15 раз 2-3 раза в день.

Рис. 17. Подъем прямой ноги вперед в положении стоя у стены с внешним сопротивлением.
Петля из резинового бинта на стопах. Поднимите прямую ногу вперед насколько возможно и удерживайте ее в этом положении в течение 5 секунд. Затем поверните ииу исходное положение. Повторяйте упражнение по 10-15 раз 2-3 раза в день.
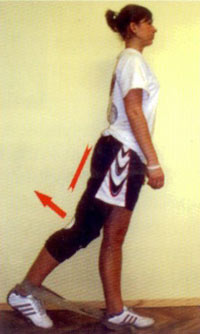
Рис. 18. Подъем прямой ноги назад в положении стоя у стены с внешним сопротивлением.
Положение – стоя у стены. Петля из резинового бинта на стопах. Поднимите прямую ногу назад насколько возможно и утримайтеии в этом положении в течение 5 секунд. Затем верните в исходное положение. Повторяйте упражнение по 10-15 раз 2-3 раза в день.

Рис. 19. Гибка ноги в колене в
arthroscopy.kiev.ua
Артроскопия коленного сустава с восстановлением передней крестообразной связки в Калуге
Великжанину
Первый раз у этого доктора, раньше делал стельки у них доктор Куралесов, в принципе сделали стельки как и раньше. Ношу – ничего не мешает. Боль в пятке ушла.
19.05.2018
Полностью отзывнедавно обратился в Клинику боли с болью в пятке.
недавно обратился в Клинику боли с болью в пятке. Диагноз-Пяточная шпора. Врач назначает лечение УВТ. Говорит надо 3-8 сеасов. Я согласился. Прошел первый сеанс -улучшений нет. прошел второй- есть улучшения но мало. оказывается Врач делает сеанс продолжительностью 5-7 мин. Второй раз он сделал 2 сеанса подряд (видимо расщедрился)- отсюда и чуть улучшения. Я привык до всего докапываться в жизни сам. Читаю интернет, много статей и форумов. Везде пишут что продолжительность сеанса не менее 15 мин. Позвонил в другие клиники (Москва, Питер) сказали что от 15 мин до 30 мин.- продолжительность сеанса. Тут я решил спросить у Врача своего а почему так мало делаем УВТ? а он распсиховался, засуетился и говорил если 15 мин надо то это стоит как 4 сеанса. То есть 4 тыс. Даже в Центре Москвы и питера таких варварских цен не было и нет. Короче ловкий развод на деньги в клинике Боли. Сами растягивают лечение на большоее количесвто сенсов, чтобы обадрать больше денег. Вывод: поеду в Москву или Обнинск, съэкономлю в 2 раза.Артем
08.09.2017
Полностью отзывСмотря сейчас на неё я вижу как она ходит и вижу результат.
Здраствуйте, я пишу по просьбе своей мамы которая не умеет поьзоваться компьютером , но очень бы хотела поблагодарить врача который проводит с ней лечение пяточной шпоры. Если честно я очень переживала когда записывала свою маму на приём к специалисту. Задавала кучу вопросов, просила предоставить все имеющие сертификаты, присутствовала на приеме вместе с мамой. Когда мы пришли в клинику первый раз они предоставили мне всю информацию которую я просила, и все это с улыбкой, ни какого напряжения. На первый сеанс ударно-волновой терапии мы с мамой опять пошли вместе. Владимир Николаевич был очень внимателен не только с моей мамой, но и со мной. Очень много рассказал о болезни, и я поняла что я сама виновата в том что мы болезнь запустили, надо было обращаться раньше. Но даже при такой жапущенности болезни уже после трёх сеансов моя мама почуствовала облегчение. И вместе с ней почуствовала облегчение и я. Потому что для меня здоровье мамы главнее всего в жизни. Смотря сейчас на неё я вижу как она ходит и вижу результат.
08.09.2017
Полностью отзывСпасибо Вам большое!
Здравствуйте. В клинику обращалась в 2012 году с проблемой пяточной шпоры. В результат, честно говоря, не очень верила,но выхода не было.Тот,кто сталкивался с этой проблемой меня поймет. После сеансов ударно-волновой терапии боли оставались.Доктор (Самков Алексей Викторович) изготовил мне ортопедические стельки,но нога продолжала болеть. Прошел год.Я не забыла Вас. Пишу, чтобы выразить своему дорогому доктору(Алексею Викторовичу)великую благодарность за оказанную квалифицированную помощь.Спасибо Вам большое!Желаю вам и всему коллективу здоровья, личногосчастья,благополучия и ,конечно же, успехов в вашем незаменимом труде!С уважением,Е. Пискарева
08.09.2017
Полностью отзывУ меня нашли пяточный шпоры, беспокоили боли при ходьбе.
У меня нашли пяточный шпоры, беспокоили боли при ходьбе. В интернете вычитал что самым современным способом является ударно- волновая терапия. Недавно прошел курс ударно-волной терапии в Клинике боли. С каждым сеансом становилось все легче. Сейчас боль прошла совсем. Не думал что все будет так просто. Всем Спасибо!
08.09.2017
Полностью отзывНа 22 августа 2014 года был записан на изготовление ортопедических стелек без консультации.
На 22 августа 2014 года был записан на изготовление ортопедических стелек без консультации. Специально несколько раз уточнял что именно: без консультации. Пришёл в назначенный день. Прошёл на изготовление. После изготовления, в кассе, оказалось, что мне оказали ещё и консультацию!!! Хотя, я о ней не просил! Никаких вопросов не задавал. Напротив, записался в эту клинику только потому, что мне объяснили что можно изготовить стельки без неё. Человек пришедший в первый раз не может понять: ему просто изготавливают стельки или ещё и консультируют его. Прошу разобраться с методикой записи на приём и передачи информации принимающим специалистам. А то может сложится впечатление, что людям навязывают услуги, о которых они просят только ради наживы.
08.09.2017
Полностью отзывСпасибо!!!
У моего ребенка плоскостопие с рождения, ей уже 13 лет, мы всегда покупали хорошую обувь с супинатором, но результата так и не дождались. Последнее время у нее уже болят колени и мы решили сделать индивидуальные ортопедические стельки в Клинике Боли. Врач ортопед очень внимательно нас осмотрел. По ноге, индивидуально, при нас сделал дочке нужные стельки . Вот что значит индивидуальный подход! Сами стельки очень удобные. Влезают во всю нашу обувь. Носим постоянно и с удовольствием уже 2 месяца. Спасибо!!! Проничкина Н. А. 15.05.2015.
08.09.2017
Полностью отзывСахаров Антон Александрович
Хочу выразить огромную благодарность Сахарову А.А., за оказанную медицинскую помощь за хорошее, внимательное и обходительное отношение. Болезнь – пяточная шпора – исчезла на 100%. Огромное спасибо!!! Фимина В.В. 26.08.2015г.
08.09.2017
Полностью отзывСахаров Антон Александрович
Посоветовали знакомые, я и знать не знала, что 4 года уже клиника работает. Маленькая клиника, народу очень много, записаться за неделю- две можно. Но как- то все довольные остаются. Я лечила коленный сустав у Сахарова А.А. Спокойно разобрался. лишнего ничего не назначал. но проблему решил. Спасибо! Расширяйтесь и приносите добро людям!!!
08.09.2017
Полностью отзывТарасов Сергей Олегович
Сегодня были у детского ортопеда Тарасова Сергея Олеговича.Доктор очень внимательный,объясняет все подробно,ребенка осмотрел не только по интересующей проблеме,но и по всем возможным отклонениям.дал рекомендации,и отлично проконсультировал по поводу детских болезней.Моя дочь боится врачей а к Сергею Олеговичу пошла без проблем и выполняла все его упражнения и просьбы.Тарасов Сергей Олегович-ВРАЧ от бога!!!тепенрь только к нему.
08.09.2017
Полностью отзывЗдравствуйте,мне бы очень хотелось бы посоветовать врачу -ортопеду
Здравствуйте,мне бы очень хотелось бы посоветовать врачу -ортопеду,чтобы при назначении дополнительных услуг,(изготовление ортопедических стелек),озвучивать стоимость изготовления,а если пациент пришел на прием не с карточкой или круглой суммой денег,тогда как быть ? Расценки на стельки фантастические. ..,,в 4 раза дороже чем в Обнинске.
08.09.2017
Полностью отзывСахаров Антон Александрович
Спасибо Антону Александровичу за внимательное отношение, профессионализм. Ваши рекомендации очень помогли. Будем обращаться теперь только к вам.
08.09.2017
Полностью отзывСахоров Антон Александрович
Очень хочется поблагодарить,замечательного врача ,Сахорова Антона Александровича и сказать :”Калуга , ликуй….!!!”….Есть,есть хорошие врачи и они у нас.! Я живу в Калуге,но много лет работаю в Москве…Мне 56 лет…Разболелись ноги…стала хромать,были сильные боли…Находясь в Москве,была рада,что есть возможность обратится к столичным врачам..Но они меня разочаровали,начиная с того,что врач мне поставил неправильный диагноз и назначил лечение….К счастью,своему,мои ноги привели меня в клинику “Боли”,попала на приём к Антону Александровичу…..Таааакой внимательный,с чувством юмора….а Самое главное Врач от Бога !….Через 3 дня перестала хромать,прошёл год….я отлично себя чувствую и горжусь,что в Калуге такие профессионалы !!!
08.09.2017
Полностью отзывСахаров Антон Александрович
Хочу сказать теплые благодарственные слова в адрес прекрасного доктора Сахарова Антона Александровича. В своей работе делает просто чудеса,приходишь с тросточкой,а уходишь без неё. Золотые руки.Дай Бог побольше таких докторов добрых,отзывчивых,всегда готовых выслушать и помочь человеку в его беде. Еще раз говорю СПАСИБО!!!! Мартынова В.В.
03.08.2017
Полностью отзывХолявин Антон Николаевич
Клиника боли делает чудеса. Спасибо большое Антону Николаевичу Холявину за его волшебные руки, доброе сердце и светлую душу. Дай Вам Бог здоровья,терпения и энергии для добрых дел. Голуб Р.Е.
03.08.2017
Полностью отзывТарасов Сергей Олегович
Движение – это жизнь! Большое спасибо Тарасову С.О. за возможность полноценно жить и радоваться каждому движению. Успехов Вам во всех делах, личного счастья! Лаврухина О.А.
03.08.2017
Полностью отзыв Показать все отзывы Показать все отзывыwww.clinicaboli.ru
Артроскопия коленного сустава – операция, ход проведения, реабилитация
Применение артроскопических операций на коленном суставе широко распространено с целью диагностирования суставных патологий различного характера, а также проведения артропластики при запущенных формах остеоартрозов, которые деформируют колено, выправления смещенного мениска или наколенника и иных форм хирургического вмешательства. Процедура относится к малоинвазивным типам вмешательства: чтобы ее сделать, нет необходимости в создании открытых массивных швов.
Часто ее назначают пациентам с симптомами поздних стадий заболеваний опорно-двигательного аппарата дегенеративного типа и тем больным, которые продолжительное время игнорировали обращение к врачу или пытались исправить положение народными средствами. Артроскопическая процедура делается не только на суставах конечностей, но и на позвоночном столбе (спинальная), позволяя проводить исследование функций позвонков и корешков спинномозговых нервов.
В связи с этим пациентов интересует получение информации, освещающей особенности данного типа операции: сколько она стоит, сколько длится, под каким наркозом обычно делается, какой антибиотик и как применяют после проведения артроскопии, что делать, если после артроскопии болит колено. Рассмотрим артроскопию коленного сустава: операцию, осложнения, последствия.
 Так проходит операция на суставном сочленении при гемартрозе
Так проходит операция на суставном сочленении при гемартрозеЦели артроскопии
В диагностических целях артроскопия назначается в тех случаях, когда нужно дифференцировать некоторую патологию от других заболеваний со схожей симптоматикой и когда это затруднительно сделать на основании жалоб больного и таких методов, как рентгенография и магнитно-резонансная томография. Обычно она проводится для следующих целей:
- Взятие образца тканей (например, при подозрении на опухоль), который будет отправлен на гистологическое исследование или на биопсию.
- Изучение состояния тканей (связочного аппарата, мышц) или мениска.
- При проблемах с диагностированием при болезненности в суставах неясного происхождения, затруднениях при разгибании колена.
Показаниями к проведению процедуры с лечебными целями являются:
- Необходимость резекции мениска.
- Разрывы связок и сухожилий (в таком случае при артроскопии будет проводиться их пластика).
- Вывих надколенника.
- Удаление не подлежащих восстановлению участков тканей при травматических повреждениях.
- Ревматоидные артриты.
- Санация внутрисуставной полости, а также чистка ее от осколков хрящевой и костной ткани и чужеродных образований (в случае их наличия) при переломах. Санация проводится при воспалениях суставов. Во время процедуры удаляются гнойные образования и серозная жидкость, вводятся антимикробные препараты.
 Вмешательство в сустав и используемые хирургические инструменты
Вмешательство в сустав и используемые хирургические инструментыВозможности артроскопии
Проведение данной процедуры подразумевает малоинвазивное вмешательство через небольшие надрезы, при этом содержимое суставной полости вместе с инструментами и действиями хирурга отображается на специальном экране, что дает возможность тщательно изучить полость сустава. Процедура позволяет четко выявить локализацию и характер патологии, степень ее выраженности, и, основываясь на этих данных, построить терапевтическую схему. Также она предоставляет возможность взять образцы тканей для проведения лабораторного анализа и исследовать степень патологического процесса с помощью прощупывания зондом. Артроскопом можно выполнять широкий спектр хирургических операций.
 Оперативное вмешательство сверху и слева в разрезе
Оперативное вмешательство сверху и слева в разрезеКак устроен артроскоп
Аппарат состоит из серии линз, организованных внутри его корпуса, и объектива. Выпускаются устройства с разными углами наблюдения, каждое из которых удобно в определенной категории случаев. Аппараты с углом 70 градусов обеспечивают качественную визуализацию боковых сторон и удобны для операций и осмотров, требующих хорошей видимости сзади, например при изучении задней части надколенника. Устройства с углом 30 градусов акцентируют внимание на том, что находится перед экраном камеры.
Помимо самого артроскопа в операции применяются следующие инструменты и техника:
- Троакар – инструмент, которым прокалывают ткани.
- Кран с ручкой, присоединенный к канюле, – посредством него вводятся растворы для санации.
- Трубки (для введения раствора и для оттока ненужных жидкостей).
- Режущий инструмент для удаления затронутых дегенеративным процессом участков хряща.
- Щипцы для резекции мениска.
- Зонд для проведения манипуляций в полости сустава.
- Экран, на который подается картина хода операции.
- Насос, закачивающий растворы в полость сустава.
 При проведении лечебного и диагностического вмешательства применяют экран, позволяющий отследить внедрение инструментария и ход действий
При проведении лечебного и диагностического вмешательства применяют экран, позволяющий отследить внедрение инструментария и ход действийДиагностическая артроскопия
Такая процедура позволяет дифференцировать заболевания с похожими симптомами или с широким набором возможных симптомов, а также заметить ту или иную патологию на раннем этапе ее развития.
При проведении процедуры в районе щели сустава делают несколько маленьких надрезов кожи и подкожной клетчатки (длина каждого — около полусантиметра), в которые вводится артроскоп с работающим генератором освещения. Околосуставные ткани, освещаемые артроскопом, отображаются на экране.
 Врач демонстрирует на муляже, как проводится диагностика с использованием артроскопа
Врач демонстрирует на муляже, как проводится диагностика с использованием артроскопаКак происходит осмотр
Подготовка к операции начинается за несколько дней (5-6) до предполагаемого дня проведения: больной перестает принимать препараты, разжижающие кровь или препятствующие ее свертыванию. Если у пациента имеется аллергия на определенные виды анестетиков, он должен предупредить об этом лечащего врача. За сутки до проведения процедуры пациент подготавливается особенно внимательно: последний прием пищи должен быть не позднее 18 часов, а прием жидкости – до 23 часов днем, предшествующим процедуре.
Пациенты часто интересуются, сколько времени занимает процедура артроскопии. В большинстве случаев продолжительность составляет около часа. В случае артропластических операций и иных видов вмешательства, направленных на соединение поврежденных тканей, она будет несколько больше.
Обезболивание может проводиться эпидуральным способом, местно или посредством общего наркоза. Вещество подбирается с учетом индивидуальной реакции пациента на те или иные виды анестетиков. Распространенным вариантом является препарат «Мидокалм». Перед проведением процедуры над коленом накладывают жгут с целью снижения кровотока. Дальнейшая последовательность действий выглядит так:
- Обрабатывают колено антисептиком, делают надрезы. Вставляют в них инструменты: артроскоп, зонд для прощупывания структуры тканей и трубку, через которую вводятся растворы для промывания и антисептической обработки суставной полости.
- Вводят зонд в переднюю медиальную часть надколенника и оценивают текстуру хряща, выявляя деструктивные изменения, отмирание тканей, аномальные разрастания.
- Изучают состояние карманов (в том числе места, куда крепятся связки), обследуют на предмет аномальных образований, геморрагических явлений.
- Согнув колено под углом 150 градусов, обследуют центральную часть мениска и локализующуюся в этом районе щель.
- Для осмотра задней части, в частности крепящихся там связок, с применением зонда нужно согнуть сустав под углом 100 градусов.
- По окончании осмотра удаляют инструменты, выкачивают жидкость, вводят антисептический раствор. Сустав перевязывают. Через четверо суток повязку можно снять – тогда разрезы заделывают лейкопластырем, а на сустав накладывают давящую повязку.
 На правом колене была проведена эндоскопия, теперь пациент отправляется на восстановительный период
На правом колене была проведена эндоскопия, теперь пациент отправляется на восстановительный периодЛечебная артроскопия: санация суставной полости
Такую процедуру проводят в тех случаях, когда диагностическое обследование свидетельствует о присутствии нежелательных образований, от которых стоит почистить сустав (хрящевых осколков, кристаллов солей мочевой кислоты, хлопьев фибрина и др.) и которые провоцируют боли и уменьшение объема движений. Часто ее используют при ревматоидном артрите. Санационное воздействие заключается во введении посредством насоса специального раствора, который затем вместе с нежелательными элементами выводится через отточную трубку. Далее полость обрабатывают антибиотическим средством. После проведения этого вида воздействия больные часто отмечают ликвидацию отечности и болевого синдрома. Кроме того, оно значительно снижает потребность в пероральных медикаментах, создающих большую нагрузку на печень.
 Здесь происходит работа с пациентом с артрозом обоих коленей
Здесь происходит работа с пациентом с артрозом обоих коленейАртроскопия связок
Суть данной процедуры состоит в восстановлении структуры и функционирования повредившихся элементов связочного аппарата с помощью имплантатов, которыми могут служить сухожилия подколенной мускулатуры или гипоаллергенные искусственные образования. Для крепления используется биологически резорбируемый (саморастворяющийся) материал. Задачей хирурга становится создание конструкции, наиболее соответствующей свойствам здоровых связок. Процедура часто применяется при повреждениях связок, обусловленных спортивными травмами и растяжениями. Наиболее подвержена таким явлениям передняя крестообразная связка.
Артроскопическая резекция мениска
Данный вид операции ставит целью удаление поврежденных участков мениска, возникающих после механических травм. Такое повреждение сопряжено с очень ярким болевым синдромом. Травмы мениска могут носить разный характер. Они бывают оскольчатыми (при раздроблении сустава), поперечными, продольными, лоскутными. Также может иметь место неполный раскол.
Во время процедуры делают два-три маленьких надреза, в которые внедряется артроскоп. Проводится промывание антисептческой жидкостью. Помимо резекции возможно также соединение фрагментов поврежденного мениска (в том случае, если повреждения невелики) или его полное удаление. При отсутствии осложнений пациента после резекции выписывают через день-два. После удаления мениска на конечность накладывают шину.
Реабилитация
Часто больные хотят узнать, как скоро они могут вернуться к привычному образу жизни. Обычно время восстановления составляет два-три месяца. В определенной мере оно индивидуально вариабельно и зависит от тяжести дооперационного состояния и соблюдения рекомендаций докторов.
В первую неделю реабилитации пациенты получают антибиотики, гепарин и вещества, препятствующие свертыванию крови (для предотвращения тромбозов). Нога выпрямляется и держится в этом положении, на колено рекомендовано прикладывать лед. Сгибаться и разгибаться конечность начинает на второй день после процедуры, при этом амплитуду движений наращивают аккуратно и постепенно. Начинают понемногу вводить физические упражнения – сначала из положения лежа. В зависимости от самочувствия пациента ему могут назначить анальгетики. После выписки из стационара пациент продолжает выполнять упражнения ЛФК по врачебным инструкциям. Спустя месяц после процедуры ему назначают курс физиотерапии.
Противопоказания к проведению артроскопии
Нельзя проводить этот вид вмешательства при:
- Обострении ревматоидного артрита.
- Инфаркте миокарда и инсульте. Пациент, у которого в анамнезе был такой диагноз, должен принести справку от кардиолога, подтверждающую, что состояние здоровья на текущий момент допускает малоинвазивное хирургическое вмешательство.
- Тяжелых психиатрических заболеваниях.
- Острых септических инфекциях.
- Декомпенсированной форме сахарного диабета.
- Тромбофлебите.
Осложнения после артроскопии
Осложнения у больных, перенесших артроскопию, присутствуют редко. Основное влияние на их развитие оказывает невнимательное отношение самих больных к реабилитационным рекомендациям. Например, они слишком рано начинают пытаться ходить по лестнице или недостаточно контролируют плавность движений. Основными негативными последствиями являются:
- растяжение связок из-за резких или неаккуратных движений;
- развитие инфекционного воспалительного процесса (во избежание оного пациент несколько дней после процедуры получает антибиотики) из-за нарушения правил антисептики;
- кровоизлияние в полость суставного сочленения;
- тромбоэмболические явления;
- септические явления тканей вокруг шрамов;
- реакции на наркоз (тошнота, мигрень), исчезающие по прошествии двух-трех дней;
- Опухание и отек области сустава.
В целом, артроскопические процедуры являются эффективным средством диагностики, позволяющим определить патологии с размытой клинической картиной. С использованием данного инструментария также проводится широкий спектр малоинвазивных операций, быстро возвращающих функциональность сустава, что видно, в том числе, на примере профессиональных спортсменов.
lechisustavv.ru

