Уплощение свода стопы: Плоскостопие — Википедия – Плоскостопие. Причины, симптомы, степени, диагностика плоскостопия. Плоскостопие у детей – как определить плоскостопие? Продольное и поперечное плоскостопие. Лечение плоскостопия – массаж, обувь и стельки при плоскостопии, упражнения :: Polismed.com
Уплощение продольного свода стопы
Продольно-поперечное плоскостопие формируется в случае уплощения двух сводов стопы (продольного и поперечного). Определяется во время внешнего осмотра стопы. Врач чётко замечает расширение ступни, нарушения походки.
Патогенез болезни
При плоской стопе подошвенная фасция и сгибатели пальцев не функционируют нормально. У больных возникает продольное уплощение свода. Головки плюсневых костей опускаются. Происходит смещение большого пальца. Нарушается распределение нагрузки во время ходьбы.
Одновременно происходит деформация костей и суставов. Отдельные суставы стопы не способны функционировать в полноценном объёме. Происходит уплощение стопы в боковой проекции.
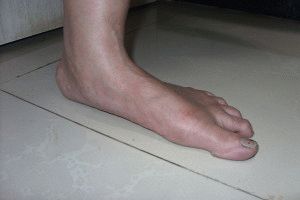
Причины возникновения продольно-поперечного плоскостопия
Продольно-поперечное плоскостопие бывает врождённым и приобретённым. Приблизительно в трёх процентах случаев возникает по генетическим причинам. Как правило, развитие болезни в указанном случае возникает постепенно. Врачи немедленно после рождения устанавливают физиологические нарушения в детской стопе.
Приобретённое плоскостопие развивается преимущественно в возрасте после 35 лет. Наиболее уязвимы – женщины, часто носящие обувь на высоком каблуке. Она сильно поднимает поперечный свод стопы. Сокращение подошвенной фасции приводит в конечном итоге к тому, что плюсневая связка напрягается сильнее.
Длительное ношение обуви на высоком каблуке опасно, у больного формируется искривление большого пальца стопы снаружи. Продольно-поперечное плоскостопие формируется интенсивнее, если человек носит узкую обувь, у пациента потеют ноги, больной страдает ожирением.
Плоскостопие развивается по причинам:
- Эндокринные болезни;
- Системные заболевания;
- Деформация стопы в результате нехватки витамина Д;
- Паралич мышц, поддерживающих свод стопы;
- Перенесённые травмы.

Клиническая картина заболевания
Смешанная форма плоскостопия не обнаруживает специфической выраженной картины. Пациента беспокоят симптомы, характерные при прочих патологических состояниях опорно-двигательного аппарата. У детей первые симптомы способны не проявляться, дети могут не высказывать жалоб.
Перечислим характерные симптомы плоскостопия:
- Появление ноющих болей при длительной физической нагрузке.
- Утомляемость ног и чувство тяжести. У больного часто возникает желание «размять ноги». У детей появляются боли во время ходьбы, ребёнок плохо переносит продолжительную ходьбу. Дети плачут, отказываются ходить и бегать.
- Отёк ног к вечеру. Иногда бывает выраженным. Пациента беспокоит тяжесть в области поясницы.
- Больной отмечает трудности с ношением повседневной обуви. Только ортопедические виды обуви улучшают ситуацию с ногами.
- Обувь интенсивнее стаптывается. У детей явление менее заметно.
- Появляются мозоли на ногах.
- Ступня деформируется (становится длиннее и шире). Особенно заметно у лиц старше сорока лет.
- У человека изменяется походка: ноги – широко расставлены и подсогнуты в больших суставах. Большую нагрузку на ноги в указанном случае перехватывает тазобедренный сустав.
Клиническая картина различается в зависимости от степеней продольного плоскостопия.

Степени плоскостопия
Поперечно-продольное плоскостопие выделяет три стадии.
- На первой стадии болезни клинические изменения минимальны. Пациенты не обращаются за врачебной помощью. И напрасно — на указанной стадии лечебные и реабилитационные мероприятия оказываются максимально действенными. Для предотвращения осложнений и дальнейшего развития болезни детей показывают врачу ежегодно, а взрослые проходят осмотры не реже раза в два – три года.
- Вторая стадия болезни характеризуется появлением сильных болей в ногах. Изменения в походке незначительны. Человек обычно обвиняет в симптомах некачественную обувь, использует ортопедические стельки, индивидуальная обувь помогает больному.
- На третьей стадии жалобы пациента нарастают. Нарушается осанка, заметно изменяется походка. Человек попадает в поле зрения врача-ортопеда. Иногда на приём пациента направляют невропатологи, терапевты и ревматологи.
Лечение плоскостопия
Лечение болезни происходит с участием травматолога после тщательной диагностики. Различают консервативное и оперативное лечение.
Консервативное лечение заключается в ограничении нагрузки на больные стопы, ношении ортопедических стелек и супинаторов. Важно снизить вес (ликвидировать лишние килограммы). При наличии симптомов воспаления суставной сумки врач назначает анальгетики и нестероидные противовоспалительные средства.
Часто назначается физиотерапия. Физиотерапевтическое лечение снижает нагрузку на стопы, уменьшает повышенный мышечный тонус стопы.
Операция рекомендована при сильных головных болях. Новейшие методики оперативного лечения минимизируют послеоперационный стресс для пациента и значительно сокращают время, необходимое для реабилитации. Нет необходимости применять гипсовые повязки и костыли.
Домашнее лечение плоскостопия
Лечение плоскостопия в домашних условиях показывает результат у взрослых и детей. Возможно использовать варианты лечения болезни в домашних условиях.
- Укрепление стопы обеспечивает естественный массаж стопы и избавляет от операции. Полезно ходить босиком – по траве, гальке, по неровной земле. Полезно плавание – оно укрепляет мышцы тела.
- В домашних условиях показаны умеренные физические нагрузки. Помните, именно умеренные. При отёках и болях занятия физкультурой недопустимы – важно принять меры для снятия неприятных симптомов.
- Гимнастика – способ лечения плоскостопия в домашних условиях. Наиболее подходящие комплексы упражнений подбирает врач.

О ношении ортопедических стелек
Ортопедические стельки и супинаторы помогают избежать прогрессирования болезни и операции. Стельки помогают уменьшать нагрузку на стопы, суставы нижних конечностей и позвоночник. Супинаторы и ортопедические стельки смещают стопу внутрь, поддерживают нормальное положение тела. Их легко и удобно носить в домашних условиях.
Ортопедические стельки обеспечивают:
- Поддержку всех сводов стоп;
- Стельки создают защиту при длительной ходьбе и стоянии;
- Нормализируют кровообращение;
- С ортопедическими стельками возникает ощущение лёгкости в теле;
- Предупреждают развитие артрозов и ранних нарушений позвоночника;
- Уменьшают боли.
Ортопедические стельки полезны детям, когда происходит интенсивное формирование опорно-двигательного аппарата. Неокрепшие мышцы – главный патогенный фактор в развитии плоскостопия. Правильно подобранные стельки помогут избежать заболевания.
Профилактика плоскостопия
Чтобы избежать развития болезни, требуется:
- Следить, чтобы углы обуви не оказались узкими;
- Заниматься физкультурой;
- Следить за питанием и не допускать ожирения;
- Проходить профилактические медицинские осмотры, особенно важно для детей;
- Делать разминку при длительном стоянии и статической нагрузке;
- Носить качественную обувь;
- Лечить нарушения опорно-двигательного аппарата на ранних стадиях;
- Вести здоровый образ жизни.
Внимательное отношение к здоровью помогает избежать болезней опорно-двигательного аппарата и позволяет поддерживать его в здоровом состоянии. И получится избежать плоскостопия и осложнений, опасных для здоровья.
Что такое продольное плоскостопие
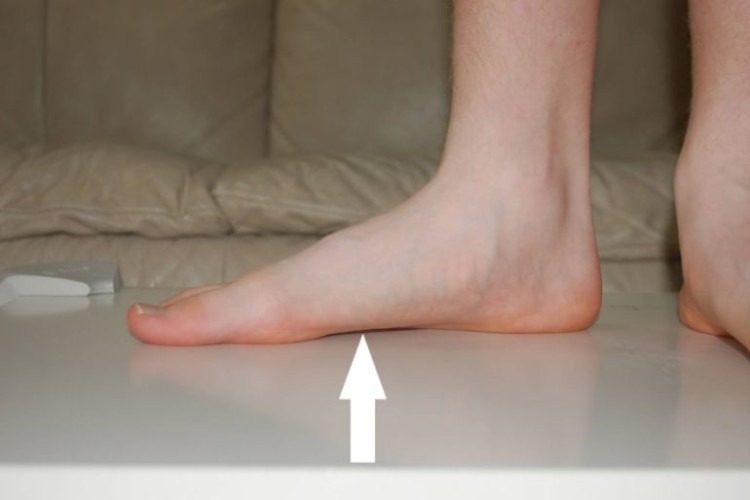
Линии продольного свода стопы начинается от пяточной кости и расходится лучами ко всем 5 костям плюсны. Он представляет собой арку с вершиной, обращенной вверх и состоит из внутреннего и наружного отделов. Внутренний отдел включает клиновидную, ладьевидную, таранную и первые две кости плюсны. Наружный отдел представлен 4 и 5 плюсневыми костями, таранной, пяточной и кубовидной. Он выполняет основную опорную функцию.
Строение сводов создает три точки соприкосновения ступни с опорой: пяточная кость, основания 1 и 5 костей пальцев. При продольном плоскостопии вся подошва начинает контактировать с горизонтальной поверхностью, длина стопы становится больше. Страдает амортизационная функция; нарушение конфигурации ступни и походки приводит к вовлечению в патологический процесс и других суставов ног, позвоночника.
Продольное плоскостопие составляет около 30% всех случаев патологии. Чаще оно является односторонним, чем двусторонним. Заболевание диагностируется в возрасте до 18 лет, у взрослых оно встречается значительно реже, чем поперечное.
Причины

Существуют врожденные и приобретенные варианты продольного плоскостопия. Особенность врожденной патологии заключается в нарушении внутриутробного формирования конечностей. Их частота составляет не более 2-3% от всех случаев деформации продольных сводов.
Приобретенное плоскостопие делят на следующие группы:
- Статическое. Большая часть случаев заболевания относится к этой группе. Патология возникает как результат неполноценности соединительных тканей при статических нагрузках. К провоцирующим факторам относят: профессиональные вредности, рост массы тела, гормональные перестройки соединительной ткани (беременность), малая двигательная активность.
- Травматическое. Нарушение биомеханики стоп происходит по причине тяжелой травмы ступней, голеностопного сустава, костей голени.
- Паралитическое. Плоскостопие развивается как результат органического поражения головного мозга, приводящего к парезам мышц голени.
- Рахитическое плоскостопие закладывается в раннем возрасте при дефиците кальция, отвечающего за крепость костной ткани.
Признаки болезни
К симптомам продольного плоскостопия относят:
- быструю утомляемость стоп;
- появление болей в икроножных мышцах;
- отечность лодыжек к вечеру;
- надавливание на середину подошвы вызывает болевые ощущения;
- появление болей в поясничном отделе позвоночника после нагрузки.
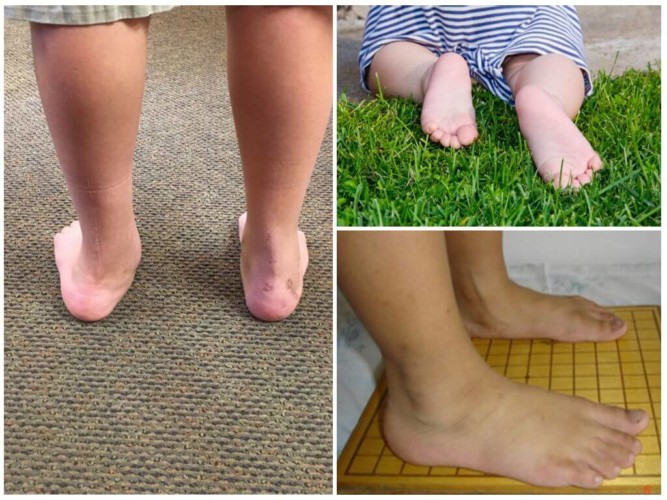
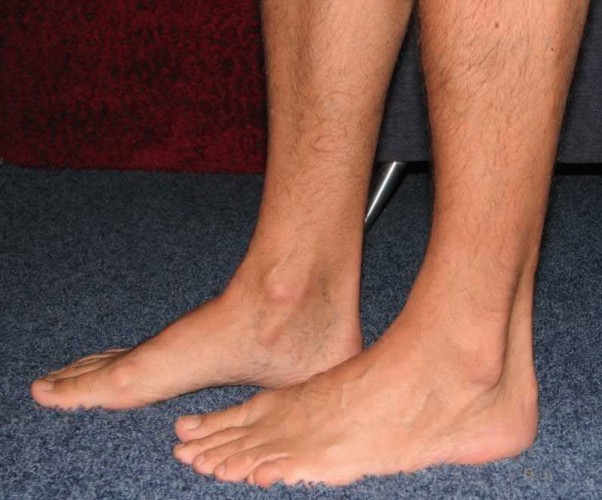
На фото продольного плоскостопия можно заметить характерные деформации ступней: уменьшение высоты подъема, косолапость – внутренняя поверхность пятки подворачивается внутрь и становится выше, ахиллово сухожилие смещается кнаружи. Стопа удлиняется.
Степени плоскостопия

На основании данных осмотра, жалоб и рентгенологической картины различают три степени заболевания.
- Первая степень продольного плоскостопия проявляет себя утомляемостью после физической нагрузки на стопы. После тяжелого дня пациент может замечать некоторую отечность ступней и лодыжек. Явной деформации сводов обнаружить не удается. При надавливании на подошву возникает болезненность. Рентгенологически угол свода равен от 131 до 140 градусов, высота свода составляет 25-34 мм.
- Для второй степени продольного плоскостопия характерно снижение подъема, высота свода начинает составлять до 18-24 мм, в то время как угол свода растет и достигает 142-154 градуса. Рентгеновское обследование может указать на развитие артроза в суставах стопы. Появляется плохая переносимость физических нагрузок: боли в ступнях, голенях. Выражена отечность. Ввиду деформации суставов постепенно страдает плавность походки. Пальпация ступни в средней точке приводит к резкой боли.
- Плоскостопие третьей степени легко заметить. Высота свода не достигает 17 мм, угол превышает 155 градусов. К артрозам суставов стоп присоединяется поражение коленных, тазобедренных суставов, позвоночного столба. Боли в стопах, голенях, спине начинают носить постоянный характер. Беспокоит отечность ног. Пациенты с этой степенью заболевания значительно ограничены в передвижении. Страдает трудоспособность. Обычная обувь недоступна, приходится выбирать только специальные модели.
Первая и вторая степени болезни редко приводят пациентов за медицинской помощью, хотя в этом состоянии лечение будет наиболее эффективным.
Как диагностируют продольное плоскостопие
Диагностика продольного плоскостопия включает:
- Беседу с пациентом: вопросы о начале заболевания, жалобы.
- Осмотр стоп.
- Инструментальные методы исследования.
Рентгеновское исследование

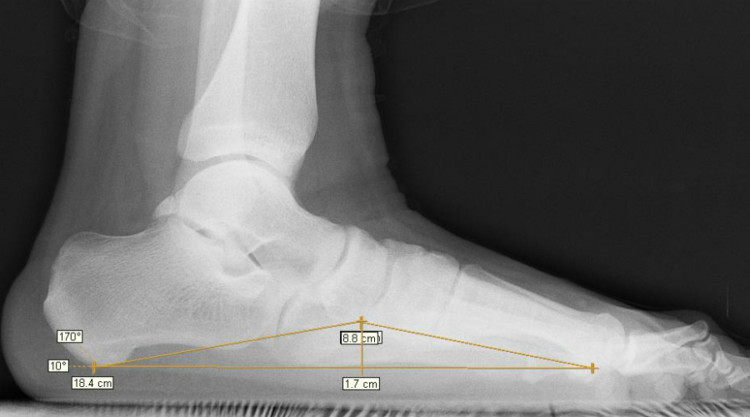
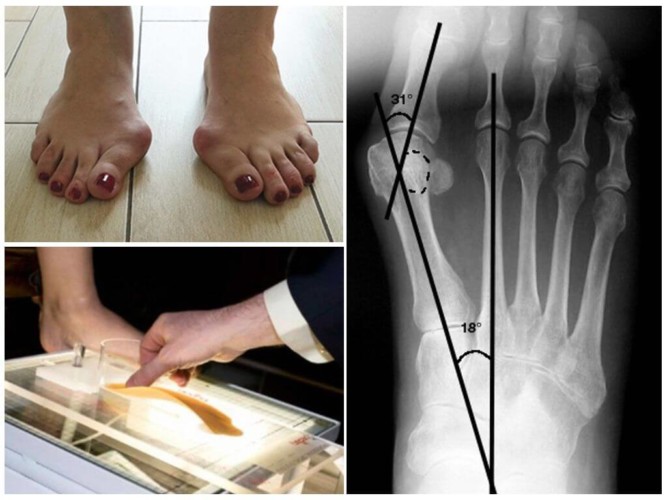
Выполняют снимки стоп с нагрузкой в боковой проекции. Полученные изображения расчерчивают следующим образом:
- ортопед проводит горизонтальную линию от пяточного бугра до головки первой плюсневой кости;
- две линии от ладьевидно-клиновидного сустава к пяточному бугру с одной стороны и головке 1 плюсневой кости с другой.
В полученном треугольнике проводят перпендикуляр к основанию. Это будет высота свода стопы. Ее значение в норме должно быть больше 35 мм. Затем измеряют верхний тупой угол в треугольнике – так называемый угол свода. Он должен составлять не более 130 градусов.
Также врач оценивает состояние костных тканей, наличие экзостозов (разрастаний) и ширину суставных щелей. По таблице оценивают степень выраженности плоскостопия.
Подометрия
Для определения степени уплощения сводов используют метод Фридлянда. Проводят замер двух параметров:
- длины стопы от пятки до кончика большого пальца;
- высоты стопы от опоры до самой высокой точки.
Для вычисления индекса высоту свода делят на длину ступни, результат умножают на 100. У здорового человека это значение находится в пределах от 29 до 31%. Уменьшение параметра свидетельствует о развитии плоскостопия.
Подоскопия
Этот метод необходим для качественной оценки состояния стоп. Исследуемый встает ногами на прозрачную платформу, ортопед анализирует состояние ступней в зеркальном отображении. Оценивают: уплощение сводов, участки перегрузки, взаимное расположение стоп и голеней.
Плантография
В зависимости от технического оснащения диагностику проводят классическим или компьютерным способом.
Классическая плантография заключается в изготовлении отпечатка стопы с оценкой параметров. Этот метод не позволяет оценить высоту сводов, при продольном плоскостопии он будет неэффективен. Компьютерная плантография (или тензометрия) дает более полную картину о состоянии ног, так как оценивает, изменение состояния с нагрузкой и без, строит трехмерные модели стоп и голеней.
Методы лечения

Эффективность лечения продольного плоскостопия зависит от степени заболевания.
При начальных проявлениях внимание уделяют коррекции лишнего веса, соблюдению режима труда и отдыха. Ортопед посоветует ограничить такие виды активного отдыха как длительный бег или ходьба, лыжи, роликовые или фигурные коньки, уделять больше внимания плаванию. Рекомендовано:
При большей выраженности заболевания подключают:
- лечебную гимнастику;
- массаж ноги и поясничного отдела позвоночника;
- обезболивающие препараты;
- физиотерапевтическое лечение.
При заболевании 1 и 2 степени пациент может обойтись без приобретения ортопедической обуви.
В случае неэффективности консервативной терапии, выраженности болевого синдрома проводят оперативное лечение. Объем вмешательства: на костных, мягких тканях или комбинированное выбирают в зависимости от показаний. В послеоперационном периоде используют ортезы, гипсование.
Помощь в домашних условиях
Для достижения наилучшего результата терапия в поликлинике должна сочетаться с ежедневными самостоятельными мероприятиями. Лечение продольного плоскостопия в домашних условиях включает в себя:
- Занятия лечебной гимнастикой, направленные на снятие мышечного напряжения, болевых ощущений, укрепление корсета стопы.
- Хождение босиком по неровным поверхностям (песок, галька, специальные коврики).
- Расслабляющий массаж стоп.
- Ножные ванночки с морской солью и эфирными маслами в вечерние часы.
Продольное плоскостопие в большей степени затрагивает детей и лиц молодого, трудоспособного возраста. Своевременная помощь при заболевании предотвращает ухудшение состояния и сохраняет качество жизни.

- Боль в нижних конечностях
- Боль в стопе
- Головная боль
- Нарушение походки
- Невозможность носить обычную обувь
- Отек ног
- Снижение работоспособности
- Трудности в ходьбе
- Увеличение угла свода стопы
- Удлинение стопы
- Уменьшение высоты продольного свода
- Уплощение стоп
Продольное плоскостопие — это расстройство, при котором наблюдается патологическое опускание продольного свода стопы. Подобное нарушение ведёт к её деформации и снижению амортизационных свойств. Лишь в некоторых случаях такое заболевание будет врождённым, это означает, что оно зачастую является следствием иных недугов и большого количества физиологических предрасполагающих факторов.
Клиническая картина будет зависеть от того, в какой степени тяжести протекает патология. У человека наблюдается увеличение угла свода стопы и снижение высоты продольного свода. Главным симптомом принято считать быструю утомляемость ног и появление болевых ощущений во время ходьбы.
С установлением правильного диагноза не возникает проблем, поскольку симптоматика деформации стопы довольно ярко выражена и специфична. Несмотря на это, диагностирование включает в себя несколько инструментальных процедур.
Полностью вылечить продольное плоскостопие не представляется возможным без хирургического вмешательства, однако для предупреждения прогрессирования патологического процесса используются консервативные методики коррекции.
Согласно международной классификации болезней продольное искривление стопы имеет несколько шифров. Например, у врождённой разновидности код по МКБ-10 будет Q66.5, в остальных ситуациях — М21.4.
Этиология
Продольная разновидность плоскостопия — это недуг, имеющий как врождённый (составляет примерно 3% из всего числа), так и приобретённый характер. Во втором случае возникает у людей в любой возрастной категории под влиянием неблагоприятных предрасполагающих факторов.
Врождённая деформация стопы формируется на фоне нарушения процесса развития связок и костей в этой области. Причинами образования патологии принято считать:
- отягощённую наследственность;
- широкий спектр негативных воздействий на ребёнка во время его внутриутробного развития.
Что касается приобретённого продольного плоскостопия, то оно зачастую развивается под влиянием:
- перенесённых ранее травмирующих поражений нижних конечностей, а именно неправильное сращивание костей после перелома стопы или лодыжки;
- рахита — практически у всех детей, у которых был диагностирован подобный недуг, формируется осложнение в виде плоскостопия. Объяснением этому служит то, что такая патология приводит к нарушению нормального формирования стопы, а также снижает прочность костей;
- полиомиелита — в таких ситуациях деформирование стопы считается наиболее частым последствием паралича мышц;
- дисфункции мышечно-связочного аппарата, что чревато понижением мышечного тонуса.
Помимо вышеуказанных патологических причин, стоит отметить физиологические предрасполагающие факторы, приводящие к возникновению подобного недуга у здоровых людей. Среди них:
- ношение неподходящей по размеру или чрезмерно узкой обуви — сюда также стоит отнести обувь на высоком каблуке;
- наличие какой-либо стадии ожирения;
- недостаток физической активности в жизни человека;
- профессиональное занятие спортом;
- особенности труда, при которых необходимо долго стоять на ногах;
- процесс старения организма — это вполне нормальное, но неизбежное явление, приводящее к возрастным дегенеративным изменениям костей, связок и мышц;
- гиповитаминоз, а именно дефицит витамина D;
- период вынашивания ребёнка.
Классификация
Основываясь на вышеуказанных этиологических факторах, подобное заболевание может быть:
- врождённым — зачастую объясняется отягощённой наследственностью;
- травматическим — в таких ситуациях деформация стопы будет следствием травм;
- паралитическим, т. е. возникшим после перенесённого полиомиелита;
- рахитическим — развивается на фоне рахита;
- статическим — встречается у подавляющего большинства пациентов и обуславливается слабостью связок и мышц, располагающихся в нижних конечностях, а именно в их дистальных отделах.
Основная классификация такой болезни представлена её разделением по степени тяжести протекания:
- продольное плоскостопие 1 степени — изменения со стороны стопы слабо выражены, а характерная симптоматика возникает только после чрезмерной физической активности или статического напряжения нижних конечностей;
- продольное плоскостопие 2 степени — считается умеренным, но свод стопы у человека исчезает. Наблюдается присутствие болевого синдрома различного уровня интенсивности;
- продольное плоскостопие 3 степени — это ярко выраженное искривление стопы.

Помимо нескольких вариантов тяжести течения недуга, клиницистами принято выделять стадии, которые проходит патологический процесс по мере своего прогрессирования. Таким образом, выделяют:
- продромальную стадию — она предшествует формированию недуга и проявляется в быстрой утомляемости ног во время ходьбы;
- перемежающуюся стадию — помимо усиления болезненности отмечается нарушение микроциркуляции крови в мышечных тканях;
- фазу развития плоской стопы — отклонения от нормальной формы стопы ярко выражены, при этом пяточная кость и большой палец смещаются наружу, а непосредственно стопа повёрнута внутрь. Подобные нарушения чреваты развитием неправильной походки;
- фазу вальгусной стопы — болевой синдром возникает даже при малейшей нагрузке, а стопа полностью повёрнута внутрь. Помимо этого, осуществляется формирование поперечного плоскостопия, т. е. разрастания косточки первого пальца нижней конечности;
- контрактурная стадия — характеризуется значительным затруднением ходьбы и невозможностью носить обычную обувь.
Помимо этого, стоит отметить, что такое заболевание также бывает:
- двусторонним — относится к врождённому, паралитическому и рахитическому характеру плоскостопия;
- односторонним — зачастую развивается после травмирования нижних конечностей.
Симптоматика
Клиническая картина будет отличаться по степени продольного плоскостопия. Например, для первой стадии характерны такие внешние проявления:
- высота продольного свода составляет 25-35 миллиметров;
- угол свода стопы варьируется от 131 до 140 градусов;
- усталость ног отмечается только после длительной физической активности;
- слабовыраженное расстройство плавности походки;
- отёчность нижних конечностей;
- дискомфорт и незначительная боль при пальпации стопы.
Вторая стадия болезни выражается в:
- уменьшении высоты продольного свода до 24-17 миллиметров;
- увеличении угла свода стопы до 141-155 градусов;
- ярко выраженном уплощении стоп;
- постоянных болевых ощущениях не только при физической активности, но и в покое;
- удлинении стопы;
- распространении болезненности на лодыжку и голень;
- значительном нарушении походки.

Симптоматика наиболее тяжёлой, третьей степени тяжести протекания такого вида плоскостопия у взрослых и детей представлена:
- высотой продольного свода меньше 17 миллиметров;
- углом свода стопы больше 155 градусов;
- сильнейшими болями и отёками ног;
- иррадиацией неприятных ощущений на голени и в зону поясницы;
- трудностями при ходьбе;
- понижением работоспособности;
- невозможностью использовать обычную обувь — людям нужная специальная ортопедическая обувь с супинатором;
- головными болями;
- развитием поперечного плоскостопия.
Примечательно то, что вышеописанная симптоматика наиболее интенсивно выражается ближе к вечеру.
Диагностика
Как осуществить диагностирование продольного плоскостопия у взрослых и детей знает врач-ортопед, основываясь на информации, которая была собрана в ходе:
- изучения истории болезни — поможет установить врождённый характер патологии, а также тот или иной патологический фактор;
- анализа жизненного анамнеза пациента — даст возможность определить, какие именно предрасполагающие источники привели к развитию приобретённого плоскостопия;
- тщательного осмотра и пальпации нижних конечностей. Для оценивания походки человека могут попросить пройтись;
- детального опроса больного — это укажет на степень выраженности симптомов и тяжесть течения недуга.
Для окончательного подтверждения диагноза и определения степени тяжести протекания недуга осуществляются такие процедуры:
- плантография — это исследование, заключающееся в том, что на подошву наносят красящее вещество, после чего оценивают отпечаток стопы на листе;

Лечение
Тактика того, как лечить такую патологию будет полностью диктоваться тяжестью его протекания. Например, при течении недуга на 1 или 2 степени терапия будет направлена на:
- избегание длительного стояния или ходьбы;
- укрепление стоп во внебольничных условиях, это предполагает хождение босиком по камням, песку или иным мелким предметам;
- подбор подходящей по размеру обуви — при этом применяют ортопедические стельки при продольном плоскостопии;
- прохождение пациентом курса лечебного массажа;
- осуществление специально составленной гимнастики для ног;
- физиотерапию.
Операбельное лечение продольного плоскостопия имеет такие показания:
- безрезультативность вышеуказанных способов терапии;
- жалобы пациента на сильнейший болевой синдром;
- прогрессирование заболевания до 3 степени тяжести.
Врачебное вмешательство предполагает осуществление:
- операции на связках, сухожилиях и костях;
- пересадки сухожилий с мышц голени;
- остеотомии — показана в случаях травматического и рахитического продольного деформирования стопы.
Исправление дефекта после операции предусматривает:
- ношение гипсового сапога на протяжении полутора месяца;
- выполнение составленных лечащим врачом упражнений при продольном плоскостопии;
- массаж и физиотерапию.
Профилактика и прогноз
Предупредить развитие или остановить прогрессирование патологии могут такие профилактические рекомендации:
- ведение в меру активного образа жизни;
- частые прогулки босиком по песку, траве, камням или по любой другой неровной поверхности;
- введение в режим дня ЛФК и плавания — это показано людям, чья работа связана с нагрузками на нижние конечности;
- посещение ортопеда при перенесённых недугах, которые провоцируют развитие подобного заболевания;
- контроль над нормальными показателями массы тела;
- использование ортопедических стелек при беременности, а также людям, имеющим какую-либо стадию ожирения;
- ношение удобной и подходящей по размеру обуви;
- регулярное прохождение полного обследования в медицинском учреждении.
Прогноз болезни в подавляющем большинстве ситуаций благоприятный — развитие таких осложнений, как нарушение осанки, сколиоз и развитие раннего артроза наблюдается достаточно редко.
Уплощение свода стопы — Здоровье ног
| Плоскостопие | |
|---|---|
| МКБ-10 | M21.421.4, Q66.566.5 |
| МКБ-9 | 734734 |
| МКБ-9-КМ | 734[1] |
| DiseasesDB | 4852 |
| MedlinePlus | 001262 |
| eMedicine | orthoped/540 |
| MeSH | D005413 |
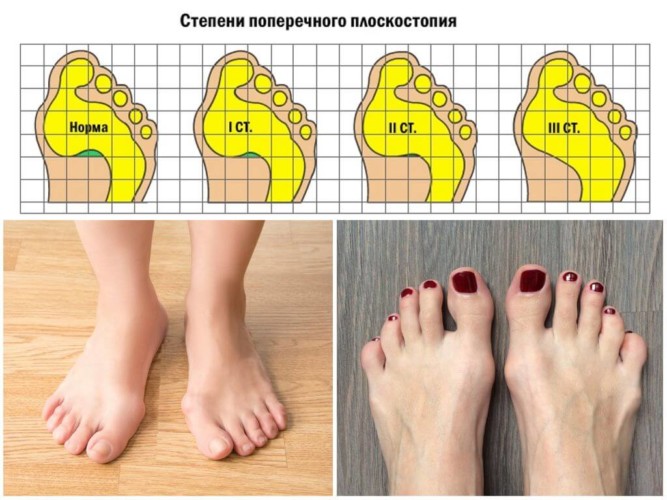
Плоскосто́пие — изменение формы стопы, характеризующееся опущением её продольного и поперечного сводов.
Различают первоначальное, поперечное и продольное плоскостопие, возможно сочетание обеих форм. Поперечное плоскостопие в сочетании с другими деформациями составляет 55,23 % случаев, продольное плоскостопие в сочетании с другими деформациями стоп — 29,3 % случаев.
Виды плоскостопия[править | править код]
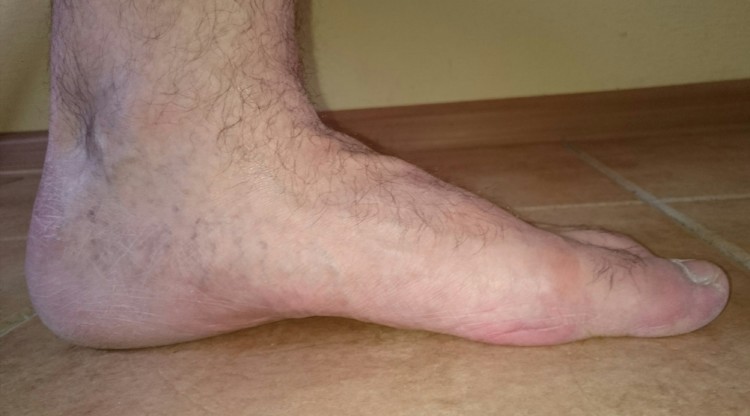
При поперечном плоскостопии уплощается поперечный свод стопы, её передний отдел опирается на головки всех пяти плюсневых костей, длина стоп уменьшается за счёт веерообразного расхождения плюсневых костей, отклонения I пальца наружу и молоткообразной деформации среднего пальца. При продольном плоскостопии уплощён продольный свод, и стопа соприкасается с полом почти всей площадью подошвы, длина стоп увеличивается.
Плоскостопие находится в прямой зависимости от массы тела: чем больше масса и, следовательно, нагрузка на стопы, тем более выражено продольное плоскостопие. Данная патология имеет место в основном у женщин. Продольное плоскостопие встречается чаще всего в возрасте 16—25 лет, поперечное — в 35—50 лет. По происхождению плоскостопия различают врождённую плоскую стопу, травматическую, паралитическую, рахитическую и статическую. Врождённое плоскостопие установить раньше 5—6-летнего возраста нелегко, так как у всех детей моложе этого возраста определяются все элементы плоской стопы. Однако приблизительно в 3% всех случаев плоскостопия плоская стопа бывает врождённой.
Травматическое плоскостопие — последствие перелома лодыжек, пяточной кости, предплюсневых костей.
Паралитическая плоская стопа — результат паралича подошвенных мышц стопы и мышц, начинающихся на голени (последствие полиомиелита).
Рахитическое плоскостопие обусловлено нагрузкой тела на ослабленные кости стопы.
Статическое плоскостопие (встречающееся наиболее часто 82,1 %) возникает вследствие слабости мышц голени и стопы, связочного аппарата и костей. Причины развития статического плоскостопия могут быть различны — увеличение массы тела, работа в стоячем положении, уменьшение силы мышц при физиологическом старении, отсутствие тренировки у лиц сидячих профессий и т. д. К внутренним причинам, способствующим развитию деформаций стоп, относится также наследственное предрасположение, к внешним причинам — перегрузка стоп, связанная с профессией (человек с нормальным строением стопы, 7—8 часов проводящий за прилавком или в ткацком цехе, может со временем приобрести это заболевание), ведением домашнего хозяйства, ношение нерациональной обуви (узкой, неудобной).
При ходьбе на «шпильках» происходит перераспределение нагрузки: с пятки она перемещается на область поперечного свода, который её не выдерживает, деформируется, отчего и возникает поперечное плоскостопие.
Основные симптомы продольного плоскостопия — боль в стопе, изменение её очертаний.
Диагностика[править | править код]
Диагноз «плоскостопие» выставляется на основании рентгенографии стоп в 2 проекциях с нагрузкой (стоя). Предварительный диагноз «плоскостопие» может быть выставлен ортопедом на основании физикального осмотра или анализа изображений, полученных при помощи подоскопа. Определяются правильность расположения анатомических ориентиров стопы и голеностопного сустава, объём движений и углы отклонения стопы, реакция сводов и мышц на нагрузку, особенности походки, особенности износа обуви.
В целях медицинской экспертизы плоскостопия решающее значение имеют рентгеновские снимки обеих стоп в прямой и боковой проекциях.
На
плоскостопие. Ортопедические проблемы у детей
Содержание:


Такой вердикт врачей огорчителен для большинства родителей: красивая походка ребенка под угрозой. Ах, если бы речь шла только о косметической проблеме… К сожалению, уплощение свода стопы – серьезная и коварная патология, способная повлиять практически на весь опорно-двигательный аппарат. Чем опасно это заболевание? Как его распознать? И поддается ли оно лечению?

К сожалению, плоскостопие – это одно из самых распространенных отклонений от нормы в развитии опорно-двигательного аппарата. Вот неутешительная статистика: из 1,5 миллионов детского населения города Москвы оно выявлено у 9 тысяч ребят. А примерно 2 тысячи юных пациентов жалуются на боль в ногах. Прежде всего давайте разберемся, что же подразумевают под этой патологией?
Плоскостопие – это деформация стопы, при которой происходит понижение (уплощение) ее свода. Чтобы лучше понять природу заболевания, разберем некоторые анатомические особенности стопы. В процессе эволюции она приобрела форму, позволяющую равномерно распределять вес тела. Кости стопы соединены между собой прочными межкостными связками (это волокнистые образования из соединительной ткани, представленные в виде пучка, соединяющего кости) и образуют ее свод, который обеспечивает амортизацию движений при ходьбе и беге. Выпуклые своды ориентированы в продольном и поперечном направлениях. Поэтому стопа взрослого человека в норме опирается на три точки – пяточный бугор, головку 1 -й плюсневой кости и 5-ю плюсневую кость. Выделяют два продольных и один поперечный свод стопы. Внутренняя и наружная арки формируют продольный свод стопы, а передняя – поперечный. В зависимости от их деформации различают продольное и поперечное плоскостопие.
При продольном уплощаются наружная и внутренняя арки стопы, увеличивается ее длина и почти вся площадь подошвы контактирует с полом.
При поперечном – уплощается поперечная арка, передний отдел стопы веерообразно расходится и опирается на головки пяти плюсневых костей.
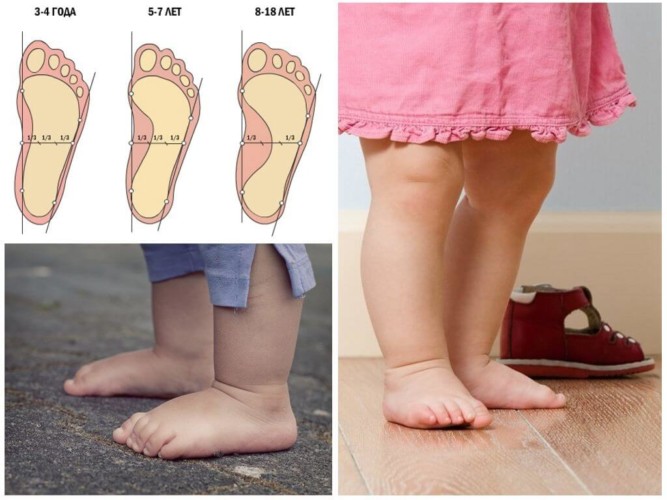
У всех детей до двух лет продольный свод стопы плоский. Такое состояние специалисты считают физиологическим, ведь костная ткань у малышей мягкая, эластичная. В ней содержится мало минеральных веществ, которые придают костям прочность, да и мышечная система развита недостаточно. Когда дети начинают вставать на ножки (в 7-9 месяцев) и самостоятельно ходить (в 10-12 месяцев), функцию амортизатора берет на себя “жировая подушечка”, которая располагается на подошве, под кожей.
В 2-3 года кости набирают достаточное количество минеральных веществ, суставные поверхности приобретают нормальные очертания, связки становятся более прочными, а сила мышц позволяет дольше находиться “на ногах”. Процесс формирования костей стопы продолжается примерно до 5-, 6-летнего возраста. Только в этот период можно говорить о наличии или отсутствии плоскостопия у ребенка.
Когда идти к врачуПожалуй, все родители понимают, что профилактические осмотры у специалистов – это не прихоть медиков, а необходимая мера. Главное – не пропустить время посещения врача. Осмотр у ортопеда проводится:
В идеале с этого возраста посещать ортопеда с ребенком надо каждый год – чтобы не упустить развитие плоскостопия. Родителям необходимо быть готовыми к тому, что ортопед (если он сомневается в постановке окончательного диагноза) направит маленького пациента на дополнительный осмотр в консультативно-диагностический центр. Если ребенок ходит в садик, эта проблема снимается сама собой – дошколят в детских учреждениях осматривают достаточно регулярно. А вот если ребенок до 1-го класса растет дома, родителям следует помнить о дате медосмотра. Дети, у которых обнаружено плоскостопие, находятся на диспансерном учете у ортопеда до 14-15 лет. За это время они проходят курсы физиотерапии, лечебного массажа, направляются на санаторно-курортное лечение, а при необходимости им изготавливается специальная ортопедическая обувь. |
Если диагноз подтвердился
Чаще всего у детей встречается продольное плоскостопие. Оно бывает врожденным и приобретенным. Врожденная форма заболевания встречается редко и является следствием внутриутробных пороков развития. Выявляют ее уже в роддоме. В большинстве случаев поражена одна стопа, но иногда поражаются и обе. Эта патология выражена у малышей весьма заметно: выпуклая подошва и “вывернутый” наружу передний отдел стопы. Лечение проводится с первых дней жизни ребенка: деформацию поэтапно исправляют с помощью гипсовых повязок. Если это не помогает, прибегают к хирургическому вмешательству.
Что же касается приобретенного продольного плоскостопия, то оно может быть:
- Травматическим.
Возникает после переломов костей стопы и голеностопного сустава. Частичное или полное повреждение связок при подобной травме, а также длительное пребывание ребенка в гипсовой повязке способствуют уплощению сводов стопы.
- Паралитическим.
Возникает на почве нарушений центральной или периферической нервной систем (чаще – последствия полиомиелита1).
1Полиомиелит – острое инфекционное заболевание, характеризующееся поражением центральной нервной системы, оболочек головного и спинного мозга, иногда лимфоидной ткани органов желудочно-кишечного тракта. Проявляется повышением температуры, головными, мышечными болями с последующим развитием параличей нижних конечностей. В наиболее тяжелых случаях поражение спинного мозга приводит к остановке дыхания и смерти. Осложнения: атрофия мышц, т.е. нарушение их структуры и функций, в результате чего они становятся слабее, в легких случаях возникает хромота, в тяжелых – параличи. |
- Статическим.
Это – наиболее распространенная форма патологии. Возникает из-за перегрузок при значительном увеличении массы тела, как правило, при ожирении, эндокринных нарушениях.
- Рахитическим.
Возникает при избыточной эластичности связок и ослаблении мышц сводов стопы. Причиной может послужить недостаток витаминов и микроэлементов – при рахите1 или общем истощении, а также – при врожденной патологии соединительной ткани.
1Рахит – заболевание детей раннего возраста, характеризующееся недостатком витамина Д, в результате чего нарушается обмен кальция и фосфора в организме. Проявляется нарушениями в образовании костей, расстройством функций нервной системы и внутренних органов. |

Итак, стопа оказалась деформированной. Что же происходит в организме? Связки посылают “сигналы” нервной системе о неблагополучии на данном “участке”. В ответ мышцы получают “указание” вступить в “борьбу” с деформирующими силами – то есть напрячься как следует. Но долго выдержать такую нагрузку они не в состоянии, поэтому быстро истощаются, расслабляются и растягиваются. А деформирующая сила продолжает действовать теперь уже на связки. Скоро и в них происходит растяжение (в особенности если имеется врожденная патология соединительной ткани), так как без поддержки мышц они долго работать не могут. Теперь вся нагрузка ложится на кости. Когда же и они не выдерживают, начинается деформация от сжатия. К этому времени связки окончательно “выбывают” из строя, и деформация вступает в конечную, необратимую фазу. Походка теряет пластичность, плавность. Дети часто жалуются на утомляемость при ходьбе, боль в области голеностопных суставов или голеней, а нередко-в пояснице. Некоторые не могут четко определить, где именно они испытывают дискомфорт или боль, поэтому не жалуются, а просто предпочитают спокойные, менее подвижные игры. Появляется деформация голеностопного сустава (ее еще называют вальгусной или Х-образной). При наличии одного или нескольких таких признаков, необходима консультация врача-ортопеда.
Иногда деформация стопы может существовать долгие годы (вплоть до зрелого возраста) никак не проявляя себя. Но рано или поздно ухудшение произойдет, поскольку компенсаторные возможности организма не безграничны.
У ребенка 3 лет (но не ранее) можно провести начальную диагностику патологии, используя самый распространенный метод – плантографию (отпечаток стопы). Это несложно сделать и в домашних условиях. На пол кладут чистый лист бумаги, а малыш становится на него обеими ногами. Лучше, чтобы подошвы были влажными, тогда на бумаге останется их четкий отпечаток. Туловище при этом нужно держать прямо, ноги вместе. Контур стоп в таком положении обводится карандашом. Затем перпендикулярно линии контура проводится прямая, пересекающая всю узкую часть стопы. Самая легкая степень деформации – первая. Ну а самая тяжелая и серьезная – третья.
Рентгеновский снимок детям в этом возрасте не делается. Во-первых, кости стопы еще до конца не “созрели”, хрящевая ткань на рентгеновском снимке не видна и оценить истинную высоту продольного свода затруднительно. А во-вторых, этот метод диагностики для ребенка достаточно вреден, поэтому выполняется только при серьезных показаниях и чаще после 9 лет.
Лишь для устранения выраженной боли допустимо применение обезболивающих препаратов.
Признаки развития плоскостопияПризнаки развития плоскостопия внимательные родители могут заметить уже у двух-трехлетнего малыша.
В этих случаях необходимо срочно обратиться к врачу-ортопеду. |
Лечение плоскостопия
К сожалению, рассчитывать на полное избавление от плоскостопия, особенно при далеко зашедшей патологии, не приходится. Но лечиться надо тщательно, регулярно и добросовестно. Чем раньше выявлены признаки заболевания, чем меньше деформация стопы, тем более благоприятны условия для остановки прогрессирования плоскостопия и его коррекции.
На начальной стадии боли в ногах можно ликвидировать в течение 1-2 месяцев посредством теплых ежедневных ножных ванночек с морской солью, ручного лечебного массажа и гимнастики. Что касается ванночек – требования к ним простые: температура воды +40-50 “С, длительность процедуры – 15-20 минут, а пропорции их составляющих указаны на упаковке и бывают разными в зависимости от концентрации сухого вещества.
Очень полезное воздействие окажет самомассаж – благо, для него существует множество приспособлений (специальные коврики, валики, мячи). Упражнения с ними выполняются произвольно (ходить по массажному s коврику, катать стопами массажный валик и т.д.). В итоге улучшается кровообращение, нормализуется тонус мышц. Гимнастику лучше проводить в утренние часы, когда мышцы еще не утомлены. Технику и темп упражнений (см. гимнастику при плоскостопии) лучше показать малышу на собственном примере. Помещение не должно быть душным, или со сквозняками, а заниматься ребенку следует в удобной одежде, не стесняющей его движений.
Лечебный массаж обязательно должен проводить дипломированный специалист – инструктор по лечебной физкультуре и массажу.
В лечении плоскостопии нередко применяется и физиотерапия (парафиноозокеритовые аппликации, электрофорез и др.), что улучшает обменные процессы и кровообращение в тканях и опосредованно укрепляет своды стоп. Массаж и физиолечение назначаются курсами, обычно по 10-15 процедур. Желательно проводить 2-3 курса в год.
Выбираем башмаки“Виновницей” приобретенного плоскостопия может оказаться неверно подобранная обувь. Как только ребенок начинает вставать значит, пришла пора покупать ему первые ботики. Обычно это происходит в период с 7-8 месяцев. Критерии “правильной” детской обувки обозначаются довольно четко. Первые башмаки должны:
|
“Волшебные” стельки
Особая роль в лечении и профилактике прогрессирования плоскостопия отводится ортопедическим стелькам, которые назначаются уже при первой степени патологии. Они помогают разгрузить болезненные участки стопы и корректируют выявленные деформации при начальных признаках плоскостопия. Высота выкладки сводов стопы в стельках зависит от степени уплощения. Вкладывать их нужно в уличную и в домашнюю обувь, чтобы облегчить жизнь крохе, когда он максимально долго бывает на ногах. По мере того как ребенок растет, форму и размеры стелек-вкладышей необходимо менять. И здесь не обойтись без повторных консультаций у врача-ортопеда. Приобретать стельки лучше всего в протезно-ортопедических предприятиях, ортопедических центрах или заказывать индивидуально.
Только в этом случае подобные изделия гарантированно соответствуют необходимым стандартам. И еще: не стоит пользоваться ортопедическими стельками “на всякий случай”. Если носить их постоянно без объективной необходимости, то своды стопы станут расслабленными, и плоскостопие может развиться даже у здорового с ортопедической точки зрения ребенка.
Если же у малыша – третья степень продольного плоскостопия, особенно в сочетании с вальгусной деформацией голеностопного сустава, стельками дело не ограничится. Ему придется “щеголять” в ортопедической обуви – ботинках со шнуровкой и жесткой внутренней боковой поддержкой стопы.
Гимнастика при плоскостопии Комплекс 1Исходное положение – сидя на стуле, ступни – на полу. Поджимать пальцы стоп. Повторить 3-5 раз, не отрывая пяток от пола. Поочередно приподнимать ступни на себя (3-5 раз). Одновременно разворачивать ступни на внешнее ребро (3-5 раз). Поочередно приподнимать только большие пальцы стоп (3-5 раз). Поочередно приподнимать все пальцы, ступни при этом слегка повернуты внутрь, пятки не отрывать от пола (3-5 раз). Комплекс 2Исходное положение – сидя на стуле, ступни – на полу. Большим пальцем правой ноги провести по передней поверхности голени левой ноги снизу вверх (3-5 раз). Повторить то же самое большим пальцем левой ноги (3-5 раз). Можно усложнить упражнение и пытаться большим пальцем правой ноги натянуть гольф на голень левой ноги. Затем поменять ноги. Комплекс 3Исходное положение – сидя на стуле, одна ступня – на мяче, другая на – полу. Ступней, находящейся на мяче, покачивать его влево – вправо, вперед – назад, (3-5) раз. Ноги поменять и упражнение повторить. Далее – захватить мяч ногами и удерживать его несколько секунд на весу, опустить на ” пол, а затем опять поднять (3-5 раз). Комплекс 4Исходное положение – сидя на стуле. Под стопы или около них можно положить кусок ткани, мелкие предметы (шашки, элементы детского конструктора, речную гальку и т.п.), скалку. Задача: кончиками пальцев собрать ткань, захватить и переместить мелкие предметы, покатать скалку, можно – всеми стопами. Комплекс 5Исходное положение – стоя. Вставать на кончики пальцев (приподниматься на мысочках) (3-5 раз). Поворачивать стопы внутрь (3-5 раз). Совершать ходьбу на месте. Пройти вперед на внешних краях стоп. Пройти по черте. Комплекс 6Исходное положение – стоя. Приседать, не отрывая пяток от пола (3-5 раз). При возможности шагать по перекладинам или ходить по неровной, бугристой поверхности. Также можно балансировать на мяче. (Внимание! Взрослые должны страховать ребенка!) Комплекс 7Исходное положение – стоя на бруске, положенном на пол. Приседать на бруске (3-5 раз). Стоять на бруске то на правой, то на левой ноге. Стопы при этом, следует располагать поперек, а затем вдоль бруска. Также можно пройти несколько раз приставными шагами поперек бруска и пройти вдоль него. |
Осложнения
Какие бывают осложнения плоскостопия? К сожалению, самые разные. Прежде всего это уплощение поперечного свода стопы с подвывихом 1-го пальца наружу в подростковом возрасте. Если стопа долго находилась в неправильном положении, а особенно если имеет место вальгусная деформация голеностопного сустава, это может привести к деформации в суставах стопы и даже к изменению соотношений суставных поверхностей коленных и тазобедренных суставов. Это сопровождается болью в ногах, особенно в вечерние часы, а снижение функций амортизации приводит к боли в позвоночнике. В дальнейшем это может привести к сколиозу, то есть дугообразной деформации позвоночника вправо или влево, или к его искривлению с образованием выпуклости кзади – кифозу.
Александр Петухов
врач ортопед-травматолог, детская городская больница № 19 им. Т.С.Зацепина,
детский городской ортопедический центр
Отправить свой рассказ для публикации на сайте можно на [email protected]
Плоскостопие: виды и степени, симптомы и лечение, профилактика, способы коррекции в домашних условиях
Ноги человека подвергаются большим нагрузкам в течение всей жизни. Избыточное давление на них способствует развитию костных заболеваний. Изменение внутренних сводов стопы –, одно из них.
Вопрос, как лечить плоскостопие, волнует 3% населения земного шара, которые имеют врожденную патологию. Часто ли встречается заболевание у остальных людей, статистики на этот счет не существует, но врачи утверждают, что в большом количестве.

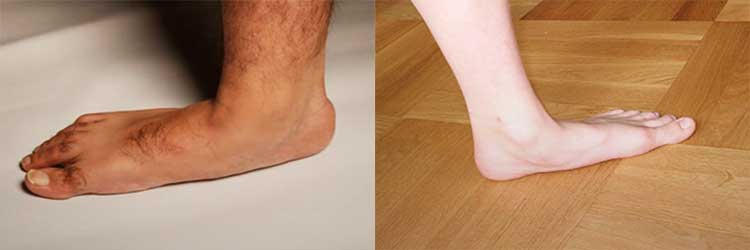
Как выглядит патология и причины ее развития
Человеческая нога имеет 33 сустава, которые держат 26 разных костей. А также в ней находится более 100 мышц, сухожилий и связок. Стопа удерживает вес тела, сохраняет равновесие, не дает человеку упасть в положении стоя и при ходьбе. Она состоит из трех видов костей, самая большая из них –, пяточная. Другие кости, ладьевидная, кубовидная и медиальная, образуют арку стопы, за счет которой нога поднимается над поверхностью земли. Стопа имеет два свода –, продольный и поперечный, составляющие арку.

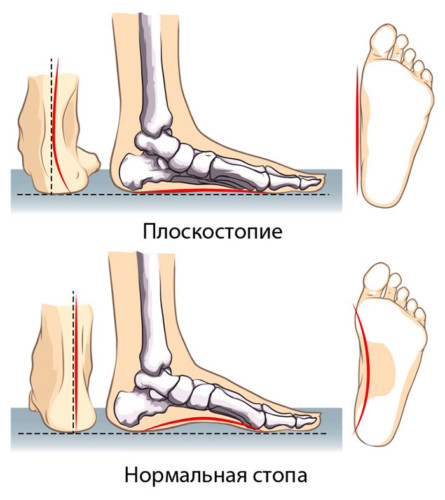
Свод ступни обеспечивает человеку легкий шаг, помогает правильно распределить массу тела между ногами. Когда кости, составляющие свод, разрушаются, то нога ступает по земле тяжело, как бы волочась при этом. Легкость походки утрачивается, человек начинает при движении переваливаться с ноги на ногу. Развившееся нарушение, плоскостопие, может быть врожденным или приобретенным.

Арки младенцев еще не развиты, и только к 2-3 годам связки и сухожилия в ноге укрепляются. У большинства детей к 6 годам формируется нормальная нога, без признаков плоскостопия. У некоторых возникают структурные деформации и задержки в развитии костной системы, что приводит к патологии стопы.
Внимание! Соотношение женщин и мужчин, склонных к плоскостопию, –, 10 к 1.
Плоскостопие часто ассоциируется с генетическими нарушениями, которые проявляются в детстве:
- врожденная плоская нога,
- нарушение двигательной координации,
- синдром Элерса-Данлоса (наследственное заболевание, вызванное дефектом в синтезе коллагена).

У 25% взрослых людей с врожденной аномалией плоскостопие остается на всю жизнь. Чаще всего плоские ноги не создают дискомфорта.
Важно! Плоскостопие у детей, если оно не врожденное, проявляется в подростковом возрасте. Без профилактических мероприятий и лечения оно в дальнейшем будет прогрессировать.
В некоторых случаях плоскостопие возникает в связи с травмами или заболеваниями костей и суставов.
Виды
Существуют две формы плоской ноги:
- гибкая,
- жесткая.
Если свод стопы просматривается, когда человека стоит, но его не видно, если нога поднята, то это гибкая форма. В том случае, если в положении сидя и стоя арку не видно, это жесткое плоскостопие.


Первый тип иногда называют педиатрическим плоскостопием, потому что он впервые проявляется в детстве.
Второй тип называется взрослым приобретенным, или дисфункцией задних большеберцовых сухожилий. Это прогрессирующее отклонение, связанное с ослаблением мышц, часто вызывает боль и отеки на внутренней части подошвы. В дальнейшем может привести к артриту стопы и голеностопного сустава.

Врожденное жесткое основание стопы встречается редко.
По изменениям в костной структуре плоскостопие подразделяется на несколько видов.
Продольное
Уплощение (понижение) продольного свода стопы, когда вся площадь подошвы полностью соприкасается с полом, называется продольным плоскостопием.
Оно зависит часто от массы тела. Чем выше вес человека, тем сильнее нагрузка на стопу и больше уплощение. Этот вид плоскостопия характерен для женщин от 16 до 25 лет.

Поперечное
Деформация костей в этом случае происходит за счет уплощения поперечного свода. Передний ее отдел опирается на головки плюсневых костей, и кости становятся веерообразными. При этом длина стопы уменьшается за счет выпячивания большого пальца наружу (в виде косточки) и деформации среднего пальца.
Такое нарушение свода развивается в большинстве случае у женщин после 50 лет, особенно у тех, которые проводят много часов стоя, на работе. Иногда разрушение обусловлено наследственной слабостью мышц и связок. У мужчин поперечная деформация появляется редко и связана чаще с травмами.

Травматическое
Последствия переломов лодыжек, пяточной кости, предплюсны могут сказаться на развитии травматического плоскостопия. После операций часто опускается внутренний свод стопы, растягиваются связки, происходит смещение ладьевидной кости. Функциональность стопы снижается, подошва ног полностью соприкасается с землей.

Паралитическое
Этот вид плоскостопия возникает после перенесенного полиомиелита. Причина его возникновения –, паралич большеберцовых мышц. Степень поражения ноги зависит от характера и тяжести полиомиелита.

Рахитическое
Перенесенный в детском возрасте рахит может вызвать нарушение формирования костей стопы. Они становятся менее прочными, не выдерживают нагрузок при ходьбе. Ослабленные мышцы и связки приводят к деформации стопы.

Наследственное
Когда человек рождается со слабым связочным аппаратом, что иногда передается по наследству, есть вероятность возникновения плоскостопия. Оно не является самостоятельным наследственным заболеванием, но встречается в семьях, где родственники имели в детстве дисплазию соединительной ткани, например синдром Марфана. Эта болезнь относится к группе патологий соединительной ткани, которые могут передаваться по наследству.


Отдельной формой можно считать статическое плоскостопие, встречающееся у 80% людей с нарушенной конфигурацией стопы. Причины его возникновения:
- слабость мышц и связок из-за малой физической нагрузки на стопу и голень,
- лишний вес,
- длительные нагрузки на ноги, связанные с профессиональной деятельностью,
- постоянное ношение высоких каблуков и неудобной обуви.
Этот вид плоскостопия можно приобрести в любом возрасте.
Степени и характерные симптомы у детей и взрослых
При обнаружении плоскостопия вначале определяют степень его фиксированности, для чего используют функциональные пробы. Первоначально определяется длина стопы, затем –, высота, которая измеряется от пола до верхней ладьевидной кости с точностью до 1 мм. Отношение первой величины ко второй, выраженное в процентах, называется подометрическим индексом Фридланда.

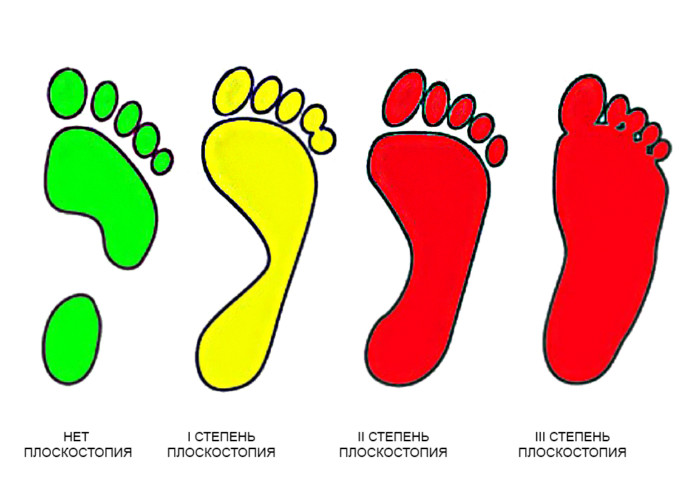
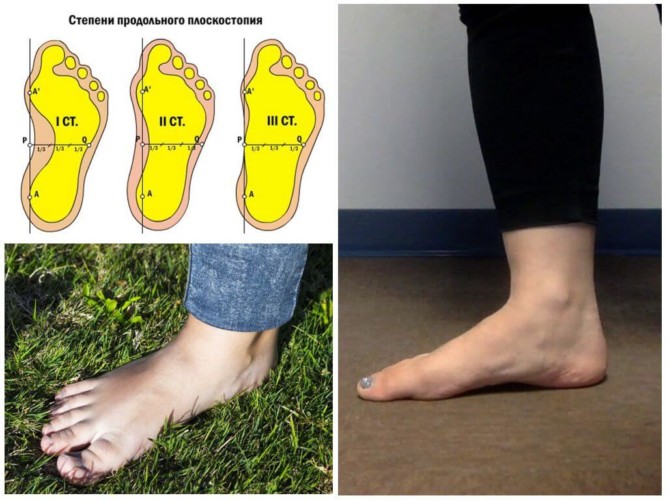
Существует три степени продольного плоскостопия.
Первая
Начальная степень иногда характеризуется слабовыраженной болью в стопе, усталостью ног, которые проявляются при нагрузках на нижние конечности. С помощью функциональных проб выявляется, что опущение высоты продольного свода не зафиксировано. Для первой степени индекс составляет 29-27 мм.

Вторая
Для этой ступени характерно снижение высоты продольных сводов, и оно частично фиксировано. Подометрический индекс составляет 27-25 мм. Строение стопы видоизменяется, появляется характерный признак: вальгус пяточного отдела. При этом болят ступни, голени, могут возникнуть сопутствующие сосудистые расстройства. Ножные мышцы не могут долго удерживать стопу в правильном положении.

Третья
При третьей степени изменяется форма стопы. Добавляется вальгусная деформация пяточного и среднего отделов стопы. Это влияет на появление болей в голени, пояснице, коленном суставе. Возникают болезненные точки под первым пальцем и по краю пятки. Функциональные пробы могут быть выполнены с большим трудом, высота продольных сводов не меняется. Подометрический индекс составляет 25 мм и ниже.


Изменение положения первой плюсневой кости вызывает отклонения большого пальца наружу (hallux valgus), который смещается под или на соседние пальцы. Головка первой плюсневой кости начинает разрастаться, что приводит нередко к бурситу.
У детей до 6-летнего возраста происходит формирование арочного свода, и признаки плоскостопия выявить затруднительно. Функциональное нарушение происходит после этого возраста, и оно проявляется усталостью при ходьбе, игре, характерным боковым стаптыванием обуви. Иногда появляются боли в голеностопном суставе, усиливающиеся к вечеру, отечность стоп.

Подометрический индекс для детей составляет:
- плоскостопие 1 степени –, 23-25 мм, нет видимой деформации стопы,
- 2 степень –, 25-17 мм, уплощение стопы уже видно,
- 3 степень –, менее 17 мм, присутствуют постоянные боли в стопе.
Чем опасно плоскостопие
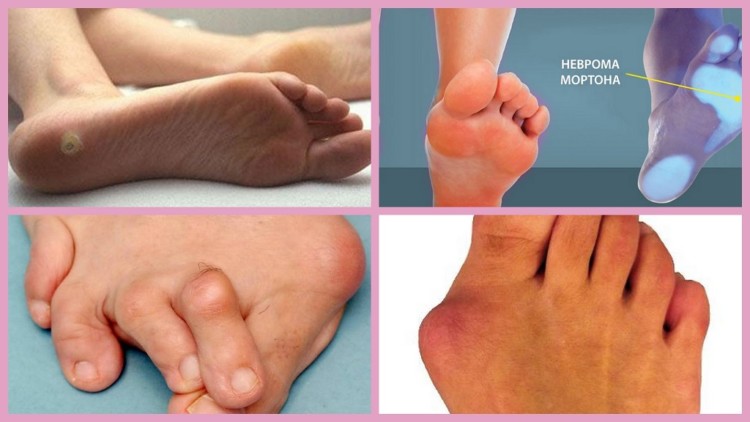
Плоские своды ноги доставляют неудобства при ходьбе. Меняется походка, ощущаются постоянная боль и тяжесть в нижних конечностях, пояснице. Неправильная осанка, изменения в костной системе приводят к другим проблемам: грыже межпозвонкового диска, нарушению в позвоночнике и суставах, появлению мозолей, натоптышей и шишек на подошве ноги.

На одной ноге
При развитии плоскостопия на одной ноге происходит перераспределение нагрузки и большая часть тяжести тела падает на здоровую ногу. Со временем происходит деформация опорно-двигательного аппарата, что приводит к боковому искривлению позвоночника, нередко к сколиозу.

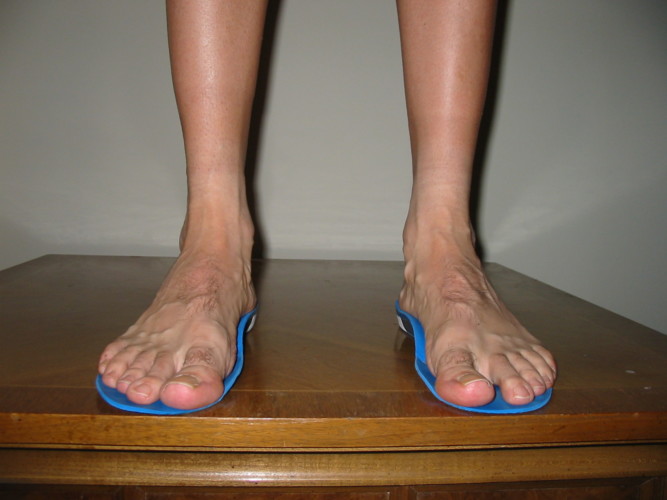
На обоих
При плоскостопии страдают в первую очередь суставы, так как на них увеличивается вертикальная нагрузка. Большую нагрузку испытывает голеностопный сустав, коленный, тазобедренный. Немало достается и позвоночнику, резкие вертикальные толчки при тяжелой ходьбе способствуют появлению болей, а впоследствии развиваются остеохондроз и радикулит.

Перечень осложнений при плоскостопии:
- непропорционально развитые мышцы ног,
- заболевания стоп, коленных суставов,
- болезни тазобедренного сустава,
- осложнения на позвоночнике,
- вросший ноготь,
- варикозное расширение вен,
- заболевание подошвенного нерва (появление пяточных шпор).
Способы диагностики
Лечением плоскостопия в медицинских учреждениях занимаются врачи-ортопеды. В некоторых странах, в связи со значимостью проблемы, появились врачи-подиатры.

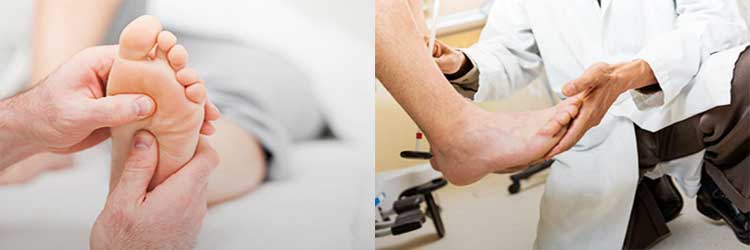
Методы, использующиеся в диагностике:
- опрос,
- осмотр,
- подометрия (проведение функциональных тестов на основе расчетов Фридланда),
- плантография (экспресс-тест отпечатка ноги с использованием крема или раствора Люголя),
- рентгенография, с помощью которой делается снимок обеих стоп в боковой и прямой проекциях.

При наличии сильных болей могут проводиться визуализационные тесты, чтобы выяснить основную причину болевых синдромов:
- КТ-сканирование, подходит для диагностики артрита и оценки неровностей угла стопы,
- ультразвуковое исследование,
- МРТ, позволяет выявить травмы пятки, показывает изображения поврежденных костей.


Лечение плоскостопия зависит от типа искривления стопы, стадии прогрессирования и болевых симптомов. На последующую терапию также влияют факторы: является ли оно гибким, жестким, врожденным или приобретенным.
Коррекционная терапия
Только 25% людей с плоскостопием нуждаются в медикаментозном лечении. Им прописывают болеутоляющие препараты, а затем, при снижении болевого порога, назначают массаж и физиотерапию.
Внимание! Начинать бороться за исправление плоских ног надо с укрепляющих упражнений для связок и мышц стопы. Чаще всего врачи назначают массаж и физиотерапию.
Физиотерапевтические процедуры
Физиопроцедуры включают в себя:
- электрофорез,
- магнитотерапию,
- УВЧ,
- парафино-озокеритовую аппликацию.

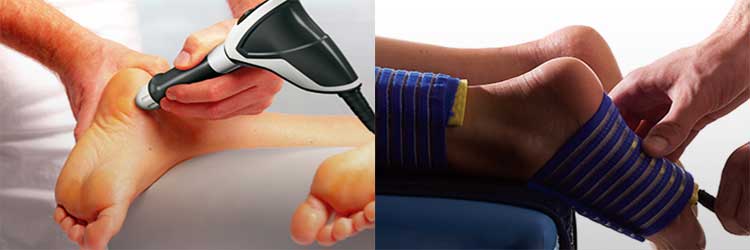
Проведенные сеансы помогут не только нормализовать обмен веществ, усилить кровоток, но и уменьшить боли, укрепить ноги, связки и мышцы в них.
Массажи
Помимо традиционного лечения, хорошо влияет на восстановление организма массаж. Лечебные сеансы лучше доверить профессионалу, но некоторые упражнения можно проводить дома. Для этого желательно приобрести массажный коврик, тренажеры для плоскостопия. Отличным вариантом массажных действий будет ходьба босиком по песку, гальке, камням.

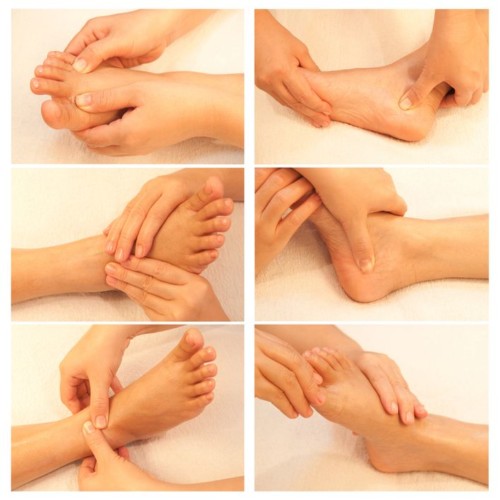
Упражнения снимают мышечную усталость, улучшают лимфообращение, кровоток, укрепляют мышцы. Их проводят в следующей последовательности:
- массирование икроножных мышц,
- растирание ахиллова сухожилия,
- массаж голени,
- массирование тыльной стороны стопы,
- массаж подошвы.


Упражнения желательно проводить в сочетании с лечебной физкультурой.
Гимнастика и физкультура
Врач может назначить сеансы лечебной физкультуры, которые полезны при любом виде плоскостопия. Все упражнения ЛФК направлены на коррекцию голеностопного сустава, восстановление и исправление стопы.


Занятия можно проводить самостоятельно в домашних условиях. Ежедневно по утрам необходимо выделить 10-15 минут для выполнения упражнений, составляющих базовую программу лечебной гимнастики при плоскостопии.


Ортопедическая обувь и специализированные стельки
Многие проблемы плоскостопия связаны с неправильно подобранной обувью. При выборе необходимо учитывать любые отклонения в стопе.
Принцип подбора ортопедической обуви –, внутренний край стопы в среднем и заднем отделе должен иметь возвышение, так же как и наружный край в переднем отделе. Это делается с помощью специальных накладок внутри обуви.


Если плоскостопие не сильно выражено, то можно подобрать обувь, которая будет обеспечивать поддержку связок и мышц. Туфли следует выбирать с комфортной шириной, с утолщенным, невысоким каблуком. Хорошая подошва, имеющая амортизацию, и сгибающийся носок обеспечат естественное движение ноги.
При сильно выраженном плоскостопии обувь подбирается с помощью индивидуального ортезирования.

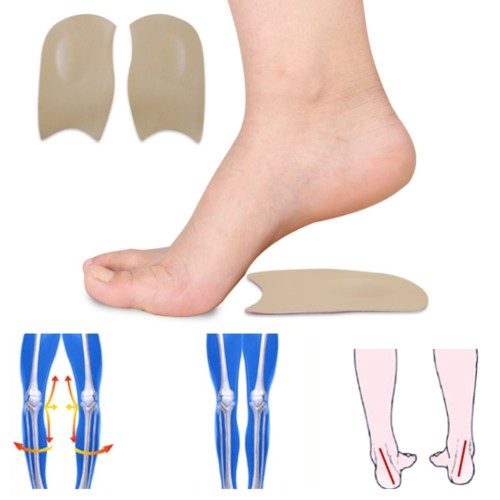
В исправлении неправильной походки помогают ортопедическая стелька или стелька-супинатор. Их предназначение –, профилактика правильной постановки стопы, снижение нагрузки на опорно-двигательный аппарат. Ортопедические стельки можно использовать на первой ступени плоскостопия. Они могут быть пробковые, силиконовые, гелевые, из вспененного материала. Их производят в различных вариантах:
- вкладыши в переднюю часть стопы,
- вкладыши-задники,
- стельки на всю ступню,
- стельки на половину ступни.


Специальная обувь и стельки помогают исправить нарушения в строении ступни, предотвращают плоскостопие, появление пяточных шпор.
Хирургическое вмешательство
Хирургическое вмешательство необходимо в тяжелых случаях, когда утрачена возможность ходьбы, присутствуют сильные и постоянные боли.

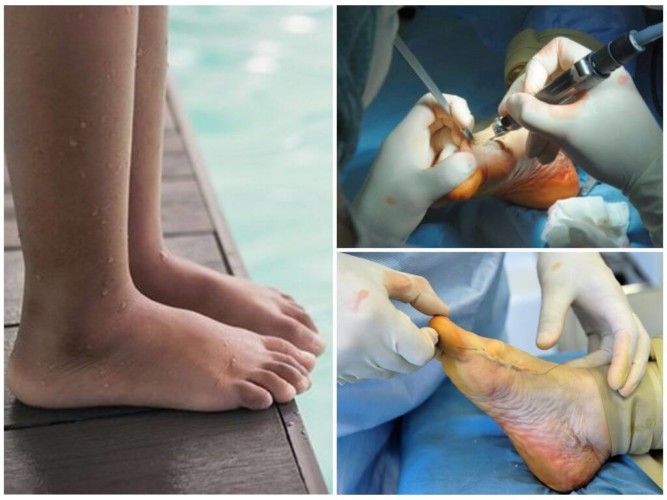
Оперативное вмешательство предполагает вставку металлического имплантата в заднюю часть стопы для поддержки свода. Нередко проводят операции по реконструкции сухожилий и слиянию суставов для правильной перестройки стопы.
Внимание! В послеоперационный период иногда происходит деформация стопы, особенно после воздействия на мягкие ткани. Для того чтобы избавиться от этого, проводят операции на кости стопы.
Дополнительные методы лечения
К числу дополнительных методик относятся:
- мануальная терапия,
- иглоукалывание,
- гирудотерапия,
- грязевые аппликации.


Эти виды лечения направлены на нормализацию процесса в мягких тканях, улучшение микроциркуляции крови. Перед началом сеансов необходимо провести консультацию с лечащим врачом.
Соблюдение диеты
При плоскостопии особой системы питания не существует. Рацион должен быть составлен таким образом, чтобы в организме ускорились обменные процессы и лишний вес постепенно уходил.


Принципы, которых следует придерживаться при составлении меню:
- использовать продукты, содержащие витамины группы В,
- избегать избыточного употребления фосфора, который приводит к нарушению фосфорно-кальциевого обмена и деминерализации костей,
- соблюдать водно-солевой обмен, для этого включать в меню такие продукты, как тыква, кабачки, арбузы, чернослив, курага,
- употреблять больше продуктов в сыром виде,
- есть чаще хлеб грубого помола, каши, овощи и фрукты, содержащие клетчатку.
Витамины
Для нормализации обменных процессов организму необходимы минеральные вещества, витамины, которые способствуют укреплению костной системы и уменьшают риск развития плоскостопия.


На какие витамины следует обратить внимание:
- витамины группы В: В1 содержится в цитрусовых, печеном картофеле, горохе, фасоли, В2 находится в молочных продуктах, В6 –, в орехах, курином мясе, чечевице, бананах,
- витамин С,
- витамин D, как профилактика рахита.
Профилактика плоскостопия
Для предотвращения возникновения плоскостопия с детства необходимо приучать ребенка вырабатывать правильную походку. При ходьбе не следует сильно разводить носки ног, чтобы не перегружать связки во внутреннем крае стопы. Правильно подобранная обувь с детства предотвратит развитие плоскостопия.


Обратите внимание! Необходимо помнить о том, что неудобная, тесная обувь ведет к деформации ноги.
Надо чаще ходить босиком там, где есть возможность. Ходьба по неровной поверхности, на цыпочках, спортивные игры, плавание улучшают кровообращение, вырабатывают правильную походку.
Для тех, кто стоит на рабочем месте по 7-8 часов в день, надо подкладывать под ноги амортизирующий коврик, иметь удобную, комфортную обувь или вкладывать в нее стельки. Каждые 3-4 часа желательно делать двигательную гимнастику для стоп, стараться менять их положение с подошвы на ребро и обратно.
 Загрузка…
Загрузка…
