Таранная кость перелом – какие бывают последствия закрытого повреждения без смещения и сколько заживает травма
Перелом таранной кости | Фото до и после, операция, отзывы, лечение, реабилитация и восстановление
Перелом таранной кости – редкая и сложная патология. Составляет менее 1 % от переломов костей скелета, менее 20% от переломов костей стопы.
Переломы таранной кости можно разделить на переломы шейки, тела, головки и отростков.
Переломы шейки таранной кости встречаются наиболее часто (50%). Являются следствием высокоэнергетической травмы (ДТП, падение с высоты). Механизм травмы – форсированное тыльное сгибание стопы и одновременная осевая нагрузка. Часто сопровождается другими переломами как в области голени так и бедра с той же стороны.
Переломы тела таранной кости – составляют 13-23%, чаще результат высокоэнергетической травмы, осевая нагрузка в положении пронации и супинации стопы.
Переломы головки таранной кости – практически никогда не встречаются в изолированном варианте.
Переломы наружного отростка таранной кости – составляют 10-11% от переломов. Происходят под воздействием осевой нагрузки в положении тыльного сгибания стопы, инверсии и наружной ротации. Часто встречается у сноубордистов.
Переломы заднего отростка таранной кости – следствие отрыва фрагмента кости задней большеберцово-таранной связкой, или задней порцией дельтовидной связки. Вторым механизмом травмы часто встречается у спортсменов, особенно футболистов.
Таранная кость имеет сложную анатомию и небольшое количество источников кровоснабжения, что во многом определяет трудности в лечении её повреждений, и зачастую неудовлетворительные функциональные результаты.
Классификации переломов шейки таранной кости Hawkins основана на степени и направлении смещения, что в свою очередь определяет степень нарушения кровоснабжения и риск аваскулярного некроза.
|
Hawkins 1 |
несмещённые |
0-13% риск аваскулярного некроза |
|
|
Hawkins 2 |
Подвывих в подтаранном суставе |
20-50% риск аваскулярного некроза |
|
|
Hawkins 3 |
Подвывих в подтаранном и большеберцово-таранном суставах |
20-100% риск аваскулярного некроза |
|
|
Hawkins 4 |
Полный вывих таранной кости |
70-100% риск аваскулярного некроза |
|
Диагностика перелома шейки таранной кости.
Помимо клинической картины для полноценной диагностики обязательно выполнение рентгенограмм. Помимо прямой и боковой проекции используется Canale проекция, оптимальная для визуализации шейки таранной кости.
Проекция Canale в максимальном эквинусе, пронация 15 °, снимок под углом 75°.
В затруднительных случаях показано выполнение КТ.
В случае острого перелома со смещением во всех случаях показано закрытое устранение смещения. При удовлетворительном положении отломков (смещение менее 2 мм) возможно консервативное лечение, гипсовая иммобилизация 8-12 недель, 6 недель без нагрузки на ногу.
Во всех случаях переломов со смещением показана открытая репозиция и остеосинтез.
Для адекватной визуализации всей шейки таранной кости и контроля качества репозиции рекомендовано использовать 2 доступа, антеромедиальный и антеролатеральный.
Для удобства выполнения операции желательно наличие дистрактора, джойстиков (винт Шанца + универсальная рукоятка), налобного фонаря для лучшего освещения. В случае затруднений репозиции рекомендуется расширенный доступ через внутреннюю лодыжку.
После достижения репозиции выполняется предварительная фиксация спицами. Часто определяется зона смятия костной ткани по передне-внутренней и передне-наружной поверхности. В этой ситуации показано использование костного трансплантата или синтетического остеозамещающего материала.
После рентгенологического контроля выполняется окончательная фиксация перелома компрессирующими винтами и\или пластинами и винтами.
После открытой репозиции и остеосинтеза следует 3 месячный период без нагрузки. Необходимо по возможности предавать конечности возвышенное положение, использовать охлаждение местно. Разработка активных и пассивных движений с первых суток после операции.
К сожалению переломы шейки таранной кости сопровождаются большим количеством осложнений. В 50% случаев развивается подтаранный артроз, в 33%большеберцово-таранный артроз. В зависимости от степени смещения возрастает риск аваскулярного некроза. Его можно выявить по рентгенограммам на 6-8 неделе после операции, в виде очагов склероза, на фоне разрежения костной плотности в области купола таранной кости.
Встречаются более редко чем переломы шейки таранной кости. Принципы лечения остаются прежними – консервативное лечение если смещение составляет менее 2 мм и оперативное если более 2 мм. Для адекватной визуализации тела таранной кости потребуется остеотомия лодыжки (чаще внутренней).
После адекватной репозиции производится предварительная фиксация спицами.
Для окончательной фиксации перелома используются компрессирующие винты диаметром 3,5 и 4 мм, а при необходимости пластины.
Для переломов тела таранной кости свойственны те же осложнения что и для переломов шейки.
Этот перелом часто путают с обычным растяжением связок голеностопа. Механизм повреждения – форсированная эверсия с осевой нагрузкой на задний отдел стопы. Также этот перелом часто называют переломом сноубордиста.
Выявить перелом на обычных прямых рентгенограммах не всегда удаётся. В этой ситуации на выручку приходит КТ.
Для переломов латерального отростка таранной кости используется классификация Hawkins.
Переломы латерального отростка всегда являются внутрисуставными, так как латеральный отросток учавствует в артикуляции как с пяточной костью, так и с малоберцовой. По этой причине, если перелом со смещением – рекомендуется оперативное лечение. В случае если перелом относится к типу В, то возможно выполнить открытую репозицию и остеосинтез, при переломах типа С, выполняют резекцию латерального отростка. В случае симптомного несращения при застарелых повреждениях также выполняют резекцию.
Для оперативного лечения используют прямой наружный доступ, непосредственно под верхушкой наружной лодыжки. В случае, когда есть возможность выполнить остеосинтез, наружный отросток таранной кости фиксируется одним или двумя винтами, 2,4 или 3,5 мм в зависимости от размера фрагмента. Когда фрагмент слишком мал или раздроблен выполняется его резекция.
Для перелома заднего отростка таранной кости характерны несколько различных механизмов возникновения. В зависимости от механизма, отличается и морфология перелома.
Первый механизм – резкое тыльное сгибание в голеностопном суставе. Чаще имеет место у атлетов, либо как результат резкого перехода в положение присяда, либо из-за неудачного приземления после прыжка.
Второй механизм – резкое тыльное сгибание с одновременным давлением на область пяточного бугра.
И третий механизм – часто встречающийся у футболистов и танцоров, избыточное тыльное сгибание. Для осуществления этого механизма необходимо наличие анатомически достаточно крупного заднего отростка таранной кости.
Диагноз перелома заднего отростка таранной кости очень часто ставится несвоевременно или не ставится вообще. Это связано как со смазанной клинической картиной, так и с трудностями визуализации. При клиническом осмотре выполняется тест заднего соударения – большой и указательный пальцы одной руки размещаются параахиллярно и осуществляют давление в направлении заднего отростка таранной кости, при этом другой рукой осуществляется подошвенное сгибание. Если тест вызывает боль, заклинивание, хруст – всё это указывает на повреждение заднего отростка таранной кости. При рентгенограммах часто выявляется треугольная кость, отличающаяся от перелома заднего отростка ровными контурами и округлой формой. Она также зачастую может стать причиной болей по задней поверхности голеностопного сустава, особенно в случае повреждения её синхондроза с задним отростком. В подобных случаях показано её удаление.
При переломах без смещения возможно консервативное лечение, заключающееся в гипсовой иммобилизации сроком на 6 недель. При наличии значимого смещения, крупном отломке – рекомендуется оперативное лечение, открытая репозиция и фиксация 1 или 2 винтами. При оскольчатых или застарелых переломах, сопровождающихся выраженными болями, рекомендуется резекция заднего отростка. В общих чертах лечение проводится по тем же принципам что и для наружного отростка.
Что такое остеохондрит таранной кости?
Остеохондральные повреждения таранной кости иногда называемые также остеохондритом, рассекающим остеохондритом или остеохондральными переломами – это повреждения хряща и подлежащих структур купола таранной кости. Остеохондрит таранной кости – одна из причин болей в голеностопном суставе, с которыми пациент обращается к травматологу-ортопеду. Остеохондрит таранной кости часто остаётся нераспознанным и может привести к серьёзным последствиям при отсутствии лечения. Например, остеохондральные повреждения таранной кости встречаются в 40% случаев переломов лодыжек.
Симптомные остеохондральные повреждения таранной кости часто требуют хирургического вмешательства. Эти повреждения обычно становятся следствием одного или нескольких травматических событий, приводящих к частичному или полному отрыву участка хряща с подлежащей костью. Такие дефекты вызывают глубокую боль в области голеностопного сустава при осевой нагрузке, ограничение амплитуды движения, нарушение функции ходьбы, тугоподвижность, ощущение заклинивания сустава, отёк. Эти симптомы могут стать причиной ограничений физической активности и инвалидизации.
История изучения остеохондрита таранной кости.
Впервые термин «рассекающий остеохондрит» был опубликован Konig в 1888, он описал формирование свободного тела в коленном суставе как следствие перелома суставного хряща и подлежащей кости.
В 1922 Kappis описал это явление в голеностопном суставе. В 1959 коду Berndt и Harty предложили рентгенологическую классификацию этих повреждений, и хотя она значительно видоизменилась за прошедшее с того момента время, она по прежнему широко используется. В настоящее время в сообществе травматологов-ортопедов используется термин остеохондрального повреждения таранной кости (сокращённо ОПТК) как наиболее точно отражающий суть проблемы, которая редко сводится к единичной травме (перелому), аваскулярному некрозу ( рассекающий остеохондрит) или постоянной микротравме, а включает совокупность всех вышеперечисленных факторов.
Анатомичесике исследования проведенные с использованием кадаверного материала показали, что основным механизмом приводящим к остеохондральным переломам наружной части купола таранной кости является её форсированная инверсия. Указание на травму встречается примерно в 85 % случаев ОПТК (Остеохондральных повреждений таранной кости) однако в 15 % случаев пациенты не могут связать появление болей с травматическим событием. Чаще всего это встречается в тех случаях когда очаг повреждения расположен по задне – внутренней поверхности таранной кости. Также встречаются случаи двухсторонних повреждений и одинаковых повреждений наблюдаемых в семьях или у однояйцевых близнецов, что свидетельствует о возможной генетической предрасположенности к аваскулярному некрозу у части пациентов.
Лечебная тактика в отношении ОПТК претерпела значительные изменения за последние 10 лет. Консервативное лечение для лёгких повреждений включает функциональную разгрузку или гипсовую иммобилизацию. Хирургическое лечение предназначено для более серьёзных повреждений и включает иссечение, иссечение и кюретаж, иссечение+кюретаж+микрофрактурирование или рассверливание, установка ауто- или алло-трансплантата, антеградное и ретроградное рассверливание, фиксация фрагмента при помощи биодеградируемых винтов, аутологичная имплантация хондроцитов и некоторые другие. Ниже мы приведём сравнение их эффективности.
Целью лечения остеохондральных повреждений во всех случаях является уменьшение боли, отёка, увеличение амплитуды движений и восстановление функции. Во многих случаях возможно использование нескольких из вышеперечисленных методик, в зависимости от предпочтений хирурга.
Остеохондральные повреждения таранной кости редкое заболевание, однако оно значительно чаще встречается в группе пациентов перенёсших в анамнезе перелом лодыжек или страдающих от нестабильности голеностопного сустава.
Патофизиология остеохондральных повреждений таранной кости.
Передне-наружные ОПТК являются следствием инверсии и тыльного сгибания стопы, для них характерна большая площадь и они редко бывают глубокими. Скорее всего это связано с продольным направлением вектора силы травмы.
ОПТК по задне – медиальной поверхности, наоборот, чаще бывают глубокими, чашеобразными или сопровождаются формированием кисты с шапочкой из хряща сверху. По видимому это связано с вертикальным концентрированным направлением вектора силы травмы.
Таким образом становится понятно, что остеохондральные повреждения таранной кости часто сочетаются с нестабильностью голеностопного сустава, повреждением связочного аппарата голеностопного сустава, переломами лодыжек.
В анатомических исследованиях было показано что хрящ таранной кости на 18-35 % мягче чем хрящ соответствующих участков большеберцовой кости. Толщина хряща обратно пропорциональна испытываемой им нагрузке, что также может оказывать влияние на локализацию зоны повреждения.
Как показали исследования распределение нагрузки в голеностопном суставе нарушается при размере дефекта более 7,5\15 мм, что может быть использовано с целью прогнозирования отсроченных результатов.
Классификация остеохондральных повреждений таранной кости.
Рентгенологическая классификация остеохондральных повреждений таранной кости Berndt и Harty
КТ классификация остеохондральных повреждений таранной кости Ferkel и Sgaglione
МРТ классификация остеохондральных повреждений таранной кости Hepple.
Диагностика остеохондрального повреждения таранной кости.
Диагностика ОПТК сложная задача, часто при первичном обращении ставится диагноз повреждение и перенапряжение капсульно связочного аппарата или ушиб, однако длительно персистирующие боли настораживают травматолога-ортопеда и заставлют двигаться в направлении более информативных методов обследования.
Симптомы остеохондрального повреждения таранной кости.
– Глубокая боль в области голеностопного сустава
– Боль при осевой нагрузке (стоя)
– Боль при ходьбе и беге
– Ограничение амплитуды движений
– Отёк в области голеностопного сустава
– Заклинивание, блоки сустава
Консервативное лечение остеохондральных повреждений таранной кости.
6 недель гипосовой иммобилизации без осевой нагрузки, с последующей ЛФК – при 1-2\2а стадиях заболевания (независимо от системы классификации). Во всех остальных случаях показано оперативное лечение. Эффективность консервативного лечения составляет 45-50%.
Хирургическое лечение остеохондральных повреждений таранной кости.
Хирургическое лечение ОПТК зависит от многих факторов: характеристики пациента такие как возраст, уровень активности, сопутсвующие заболевания, характеристики самого повреждения такие как его расположение, размер, глубина поражения, морфология поражения, длительность. В основном хирургическое лечение опирается на один из трёх принципов: 1) удаление свободного тела с или без стимуляции костного мозга посредством микрофрактурирования, рассверливания 2) сохранение хряща за счёт ретроградного рассверливания, фиксации фрагмента или замещение дефекта губчатой костью 3) стимуляция формирования нового гиалинового хряща за счёт пересадки костно-хрящевого блока, мозаичной хондропластики, аллографта.
Предоперационная подготовка при остеохондральных повреждений таранной кости.
Необходимо тщательно обследовать пациента для того чтобы исключить возможную сопутствующую нестабильность голеностопного сустава, нарушение оси голеностопного сустава – так как они потребуют одновременной коррекции для предотвращения рецидива ОПТК. КТ и МРТ позволяют точно локализовать дефект для того чтобы выбрать правильный хирургический доступ и тактику.
Открытая операция при остеохондральных повреждений таранной кости.
При выполнении доступа к передне-наружному отделу голеностопного сустава необходимо помнить о расположенных в этой зоне ветвях поверхностного малоберцового нерва.
Для доступа к задне-медиальным отделам потребуется выполнить остеотомию медиальной лодыжки, при этом необходимо исключить повреждение плато большеберцовой кости которое несёт основную осевую нагрузку. До выполнения остеотомии необходимо заранее произвести рассверливание для последующей установки фиксирующих остеотомированный фрагмент винтов.
Также следует избегать повреждения переднего и заднего большеберцовых сухожилий, сухожилия длинного сгибателя большого пальца, большой подкожной вены, задней большеберцовой артерии и нерва. Альтернативой является использование сразу двух доступов – антеромедиального и постеромедиального, которые позволяют визуализировать до 80% купола таранной кости и позволяют избежать остеотомии внутренней лодыжки.
В настоящее время широкое распространение получила артроскопия голеностопного сустава. Артроскопические доступы намного менее травматичны, что позволяет избежать формирования грубых послеоперационных рубцов и значительно облегчает реабилитацию. 2,7 мм артроскопы позволяют визуалировать весь купол таранной кости.
Удаление.
Удаление свободного или частично отделённого хрящевого фрагмента. По данным различных исследований эффективность этого метода лечения варьирует от 30 до 88% (в среднем 54%).
Удаление и кюретаж.
После удаления свободного или частично отделённого хрящевого фрагмента производится обработка подлежащей кости и окружающего дефект хряща. Используется для различных дефектов начиная со 2 –й стадии заболевания. Эффективность метода от 56 до 94% (в среднем 77%).
Удаление, кюретаж и стимуляция костного мозга.
После дебридмента производятся несколько каналов сообщающих дефект с костным мозгом. Эту процедуру можно выполнить при помощи рассвуерливания или микрофрактурирования. Целью манипуляции является разрушение барьера из склерозированной суюбхондральной кости препятствующего миграции стволовых клеток из костного мозга. Как результат формируется сгусток насыщенный факторами роста, стволовыми клетками, который в дальнейшем перестраивается в гиалиноподобную хрящевую ткань. Чаще используется для 3-4 стадий заболевания. Размер недекта не должен привышать 1,5 см. В клиническим исследованиях эффективность метода оценивалась от 46 до 100 % (в среднем 85%).
Удаление, кюретаж и аутотрансплантат из губчатой кости.
После дебридмента производится замещение полости аутотрансплантатом из губчатой кости (большеберцовой кости или гребня подвздошной). Данный метод используется для больших дефектов (более 1,5 см2) В клиническим исследованиях эффективность метода оценивалась от 41 до 93 % (в среднем 61%).
Чрезлодыжечное рассверливание.
В случае если дефект расположен глубоко в суставе и доступ к нему при артроскопии ограничен, а артротомию делать не хочется можно использовать методику чрезлодыжечного рассверливания. Для этого Спица Киршнера направляется в сторону дефекта через внутреннюю\наружную лодыжку в зависимости от его локализации под контролем артроскопа. В клиническим исследованиях эффективность метода оценивалась от 32 до 100 % (в среднем 63%).
Остеохондральная трансплантация.
Для остеохондральной трансплантации наиболее часто используется хрящевая ткань из ипсилатерального коленного сустава. Показанием для трансплантации являются большие и глубокие дефекты, часто с формированием кисты, а также отсутсвие эффекта от предложенных выше методов хирургического лечения. В настоящее время изучается возможность использования участка пяточной кости в месте ахилло-пяточного сустава как источник ткани для остеохондральной трансплантации в котором получены хорошие ранние результаты.
Задачей метода является восстановление структурных и биомеханических характеристик повреждённого гиалинового хряща. Для данного метода характерен длительный и сложный реабилитационный период. Морбидность донорского места (боли в коленном суставе после забора столбиков костно-хрящевых блоков) наблюдаются в 12% случаев. Сама по себе методика технически сложная и трудоёмкая.
В клиническим исследованиях эффективность метода оценивалась от 74 до 100 % (в среднем 87%).
Ретроградное рассверливание.
Для этого метода потребуется использование рентгенологического контроля, и знание точной топографии места расположения дефекта. Ретроградное рассверливание – метод выбора при наличии большой субхондральной кисты и при сохранном суставном хряще а также в случаях глубоко расположения дефекта, когда трудно достичь его при помощи артроскопического метода. Для медиальных дефектов точкой входа спицы становится тарсальный синус. В клиническим исследованиях эффективность метода оценивалась от 81 до 100 % (в среднем 88%).
Фиксация.
Фиксация фрагмента производится только в случаях свежих обширных повреждений. Оторванный костно-хрящевой фрагмент приподнимается, подлежащее ложе подвергается микрофрактурированию или рассверливанию, затем фрагмент фиксируется при помощи погружных рассасывающихся винтов или фибринового клея. Метод технически сложный и показания к нему достаточно узкие, однако когда он использовался по показаниям, в 89% случаев наблюдался хороший результат.
Таким образом наиболее эффективным и технически простым методом лечения подавляющего большинства остеохондральным повреждений таранной кости на данный момент является удаление, кюретаж и стимуляция костного мозга. В зависимости от оснащения операционной и навыков оперирующего хирурга данное вмешательство возможно выполинть как открытым способом так и артроскопически.
Реабилитация после операции по поводу остеохондральных повреждений таранной кости.
Большинство авторов придерживается стандартного реабилитационного протокола, рекомендующего 6 недель иммобилизации после оперативного вмешательства с использованием стимуляции костного мозга. Однако в последнее время появляются работы свидетельствующие о том что 2-недельного периода иммобилизации более чем достаточно при малых и средних размерах дефекта. Реабилитация заключается в тренировке активной и пассивной амплитуды движений, мышечной силы и мышечного баланса голени, снижении отёка и проприоцептивной тренировки.
Боли, ощущение заклинивания и отёк часто сохраняются до 1 года после оперативного вмешательства. Через 6 месяцев целесообразно выполнить МРТ контроль для оценки динамики, при наличии выраженного отёка костного мозга прогноз неблагоприятный. В таких случаях прогрессирование поражения может в дальнейшем привести к необходимости выполнения артродеза или протезирования голеностопного сустава.
ortoweb.ru
Перелом таранной кости стопы: причины, лечение, реабилитация, последствия
 Перелом таранной кости относится к серьезным повреждениям, которое часто сопровождают осложнения и тяжелые последствия. Считается одним из наиболее редких видов переломов стопы, на долю которого выпадает всего около 6%. Поскольку таранная кость является самой крупной в стопе, после пяточной, любые ее повреждения переносятся особенно тяжело и часто приводят к инвалидности.
Перелом таранной кости относится к серьезным повреждениям, которое часто сопровождают осложнения и тяжелые последствия. Считается одним из наиболее редких видов переломов стопы, на долю которого выпадает всего около 6%. Поскольку таранная кость является самой крупной в стопе, после пяточной, любые ее повреждения переносятся особенно тяжело и часто приводят к инвалидности.
Анатомические особенности
Таранная кость включает в себя головку, блок и задний отросток. Она постоянно испытывает большие усилия, поскольку благодаря ей происходит распределение нагрузок с голени на кости плюсны. В связи с этим вызвать нарушение ее целостности может элементарное резкое увеличение напряжения. По частоте случаев повреждений таранной кости наибольшее их количество приходится на шейку, наименьшее – на задний отросток.
Отличительной чертой таранной кости является слабое кровоснабжение, по этой причине консолидация осколков происходит крайне медленно. Даже ее простой перелом без смещения может вызвать большое количество серьезных осложнений таких, например, как некроз.
Еще одной особенностью таранной кости является то, что более половины ее площади покрывает хрящ. В связи с этим последствия травм приводят к ограничению подвижности сустава и ухудшению двигательной функции конечности. Даже при наличии правильного лечения почти треть всех случаев приводят к инвалидности.
Возможные причины перелома
Традиционными причинами перелома таранной кости являются:
- прыжки с высоты;
- падение;
- дорожно-транспортные происшествия;
- неосторожные занятия спортом.
Часто от таких травм страдают сноубордисты и горнолыжники.
Каждая из причин вызывает наиболее характерные для нее повреждения:
- Перелом заднего отростка таранной кости отмечают в случае чрезмерного сгибания стопы.
- Перелом шейки часто происходит при ее интенсивных тыльных сгибаниях, когда появляется эффект рычага.
- Необычно высокая нагрузка, либо сильный удар, обычно приводят к дроблению таранной кости.
- Резкое выворачивание стопы наружу вызывает переломы ее латерального отростка.
Основные признаки
 При переломе таранной кости отмечаются следующие симптомы:
При переломе таранной кости отмечаются следующие симптомы:
- интенсивные болевые ощущения;
- выраженная деформация;
- отечность;
- нарушение подвижности.
Основным симптомом такой травмы считается острая боль, которую человек ощущает в области голеностопа и стопы в целом. У 80% пострадавших наблюдаются появление кровоподтеков и отечности, распространившейся на голень. Пальпация вызывает интенсивную боль не только в стопе, – обычно болит вся нога до самого колена. Патогномоничным признаком является болезненное пассивное сгибание первого пальца.
Перелом таранной кости со смещением приводит к трансформации конфигурации голеностопного сустава и снижению высоты расположения лодыжек. Это сопровождается изменением цвета кожных покровов, которые выглядят чрезмерно натянутыми.
Краевой перелом таранной кости дает знать незначительной болью и небольшим нарушением объема движений. По этой причине его нередко принимают за простой ушиб, что является результатом поздних обращений и последующих осложнений.
Виды диагностики
Диагностические процедуры, помогающие обнаружить у больного перелом таранной кости, состоят в визуальном осмотре и применении инструментальных исследований.

Поскольку похожие симптомы могут наблюдаться также при переломах других костей ступни или ушибах близлежащих тканей, вынести подобный диагноз на основании наружного осмотра и пальпации бывает сложно даже для опытных врачей. С целью его подтверждения диагноза больному назначается рентгенография в двух проекциях.
В тех случаях, когда существует подозрение на внутрисуставной перелом, рекомендуется также компьютерная томография. Это исследование поможет обнаружить те микроскопичные повреждения, которые не удалось заметить при рентгенографии.
Консервативное лечение
Лечение перелома таранной кости зависит от ее локализации. В большинстве случаев проводят консервативную терапию, которая заключается в обездвиживании с помощью гипса больной ступни, до момента восстановления ее целостности.
В случае простого перелома без смещения, который локализуется в теле таранной кости, терапия осуществляется в соответствии со стандартной схемой – от кончиков пальцев на высоту одной трети голени на ногу накладывают гипс на период до 10 недель. При этом нужно соблюдать необходимый угол между стопой и голенью, который должен составлять 95 градусов. При переломах шейки таранной кости в качестве дополнительного метода консервативной терапии выполняют вытяжение стопы.
В случае оскольчатого перелома таранной кости, с вывихом или подвывихом, лечение начинают с ручной закрытой репозиции фрагментов, проводящийся с обязательным применением анестезии. После чего накладывают иммобилизационную повязку, которую придется носить до 4 месяцев. На период ее ношения следует тщательно оберегать конечность от перегрузок, перемещаться в это время нужно только на костылях.
Хирургическое лечение
Если имеет место смещение осколков таранной кости, то однозначно требуется хирургическое вмешательство. Операция может потребоваться также при открытых переломах и переломах с вывихом.
Вид оперативного вмешательства зависит от характера повреждений. Чаще всего выполняют полостную репозицию, состоящую в рассечении мягких тканей и ручном сопоставлении осколков с последующей фиксацией их винтами или пластинами.
 Нередко хирургическое лечение перелома таранной кости протекает с применением компрессионно-дистракционного остеосинтеза. Процедура подразумевает, проведение через осколки, скрепляющих спиц и установке специальных конструкций для удержания фрагментов в таком положении, при котором будет лучше сохраняться консолидированный участок. Применение компрессионного остеосинтеза позволяет добиваться заживления травмы даже при несросшихся осколках.
Нередко хирургическое лечение перелома таранной кости протекает с применением компрессионно-дистракционного остеосинтеза. Процедура подразумевает, проведение через осколки, скрепляющих спиц и установке специальных конструкций для удержания фрагментов в таком положении, при котором будет лучше сохраняться консолидированный участок. Применение компрессионного остеосинтеза позволяет добиваться заживления травмы даже при несросшихся осколках.
Если у больного отмечается некроз или полное разрушение кости, то применяется артродез. При его проведении происходит искусственное соединение соседних частей, образующих сустав, после чего какие-либо движения в нем невозможны. В случае обширных разрушений таранной кости приходится прибегать к ее удалению.
При всех видах операций на поврежденную стопу накладывается иммобилизующая повязка.
Возможные осложнения
Вследствие бедного кровоснабжения таранной кости срастание ее обломков осуществляется медленно, что может вызвать омертвление фрагментов. Некроз обычно наблюдается в тех случаях, когда одновременно с переломом произошло повреждение других тканей и стало возможным проникновение инфекции в полость раны. При этом осложнении наблюдается сильный отек мягких тканей и интенсивные болевые ощущения. Чтобы в какой-то степени предотвратить некроз, в отдельных случаях рекомендуют ношение ортопедической обуви.
Еще одним типичным осложнением является нарушение функции голеностопного сустава. Если эту проблему удалось выявить на ранней стадии развития, то шансы на полное восстановление работы голеностопа намного повышаются. Частыми неблагоприятными осложнениями являются повреждения сосудов, связок или нервных окончаний стопы, а также развитие остеомиелита.
Появление перечисленных последствий нуждается в оперативном вмешательстве и продолжительном восстановительном периоде.
Реабилитация
Перелом таранной кости нуждается в специальной реабилитации, что объясняется особенностями кровоснабжения этой области и спецификой ее расположения. Суть восстановительных мероприятий заключается в возобновлении подвижности голеностопного сустава и возвращении утраченных функций конечности.
Реабилитация после перелома таранной кости включает следующие меры:
- физиотерапевтическое лечение;
- ЛФК с постепенным добавлением нагрузок;
- лечебный массаж;
- парафинотерапию.
Чтобы избежать осложнений, больную ногу нельзя нагружать чрезмерно. При переломе шейки таранной кости, нагрузки разрешаются только спустя 6–9 месяцев, в зависимости от сложности. Пациентам в этот период следует внимательно относиться к болевым ощущениям, возникающим в стопе. Чтобы лучше контролировать процесс выздоровления, всех больных, перенесших перелом таранной кости, ставят на диспансерный учет.
nanogah.com
Перелом таранной кости со смещением и без
Случаи перелома таранной кости составляют менее одной сотой от общей статистики переломов и менее пятой части от числа переломов костей стопы.
Тем не менее, это одна из тяжелейших травм, сложная в диагностике и лечении. Крайне редко наблюдается отдельное травмирование таранной кости, как правило, оно в 65% случаев сочетается с переломами: пяточной кости(10%), медиальной лодыжки (20-29%), других костей бедра и стопы, а также разрывами межберцового синдесмоза.
Анатомия и значение таранной кости

Таранная кость — не из тех костей, которые можно изъять из скелета, пустить на создание, например, Евы и продолжить вполне комфортную жизнь.
Значение этой небольшой, на 70% покрытой хрящевой тканью и не прикреплённой ни к одной мышце косточки, переоценить невозможно.
Располагаясь между берцовыми костями и голеностопом, она практически принимает на себя всю статическую и динамическую нагрузку от тела, перераспределяя её на ступни.
В таранной кости выделяются такие функциональные зоны, как:
- Тело;
- Головка;
- Шейка;
- Задний отросток.
Чаще других диагностируется перелом шейки или тела, значительно реже случается перелом заднего отростка таранной кости.
Головкой таранная кость входит в контакт с ладьевидной костью, нижняя её часть соединяется с пяточной костью, а тело с двух сторон обхватывают большеберцовая и малоберцовая кости. На заднем отростке выдаются два бугорка — латеральный и медиальный, разделённые сухожилием.
Вопреки мнению некоторых специалистов, таранная кость довольно хорошо снабжается кровью, благодаря трём артериям: задней большеберцовой, передней большеберцовой и малоберцовой.
Механизмы и причины переломов

Причиной такой серьёзной травмы являются чрезмерные резкие нагрузки в области голеностопа, которые провоцируются:
- Неловким движением во время занятий спортом, балетом и подобными упражнениями.
- Падением с высоты;
- Воздействием тяжёлого предмета на нижнюю часть ноги.
Сильный выгиб стопы в подъёме (как в балетной позиции на носках) может привести к перелому шейки, а обратное сгибание, превышающее запас прочности — заднего отростка. Если же такой перегиб сопровождается подворотом, то возможен разлом наружного отростка.
При вертикальном ударе, кость защемляется между берцовыми и пяточной костями, и происходит компрессионный перелом таранной кости с образованием осколков.
Кроме того, резкое тыльное разгибание плюс осевая нагрузка или сильное подошвенное сгибание часто заканчиваются вывихом или смещением тела таранной кости.
Формы и классификация
Независимо от локализации перелома (шейка, тело, головка), выделяют четыре основные их типа:
- Перелом таранной кости без смещения;
- Перелом таранной кости со смещением, с сопутствующим подвывихом в подтаранном суставе;
- Вывих в таранно-ладьевидном суставе;
- Вывих тела таранной кости в голеностопе.

Как и другие переломы, перелом таранной кости бывает закрытой и открытой формы.
Симптомы и другие способы диагностики
Симптоматика переломов таранной кости часто схожа с другими травмами в этой области, например, растяжением связок:
- Отёчность и боль в области голеностопа;
- Сильная боль при попытке встать или движении большого пальца;
- При наличии смещения, визуальная деформация голеностопа;
- Заклинивание и крепитация (хруст) отломков при пальпации.

Если наружный осмотр не дал достоверной картины нарушений внутренних структур кости, необходимо провести рентгенографию в прямой, боковой, косой Broden и Canale проекциях, сделать КТ или МРТ поражённой области для постановки точного диагноза.
Последствия перелома таранной кости стопы
И без того сложная травма тарной кости, зачастую осложняется трещинами костей лодыжки, пяточной кости или разрывом межберцового синдесмоза, что влечёт за собой:
- Повреждение хрящей, нервных волокон и кровеносных сосудов;
- Остеомелит;
- Асептический некроз кости;
- Деформирующий артороз;
- Функциональные нарушения голеностопа;
- Устойчивый болевой синдром.
Впоследствии такие травмы могут привести к утрате трудоспособности и полной инвалидизации.
Первая помощь
Неотложная помощь при подозрении на перелом таранной кости ничем не отличается от таких же мер при любом другом переломе:
- Дать пострадавшему обезболивание: Анальгин, Ибупрофен, Кеторол, Нимесил (таблетированные или в инъекциях).
- Уложить или усадить так, чтобы повреждённая конечность не подвергалась дальнейшей нагрузке.
- Вызвать скорую помощь.
- Если характер травмы позволяет, снять обувь, носки и наложить фиксирующую повязку.
- При обнаружении открытых ран, перед наложением повязки, обработать их антисептиком.
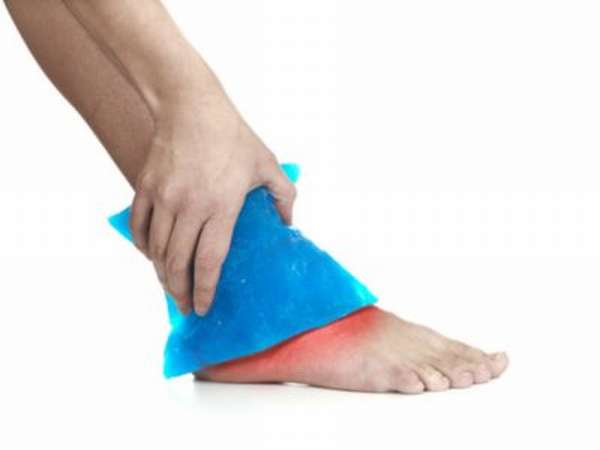
- Прикладывать холод к травмированной области, контролируя время (если это лёд, накрошенный в пластиковый пакет, через каждые 10 минут, снимать на 2-3 минуты), чтобы избежать обморожения.
- При необходимости, самостоятельно, как можно быстрее и бережнее доставить больного в ближайшее медучреждение.
Следует знать, что в случае запоздалого обращения к врачу при переломе таранной кости, последствия могут быть самыми нежелательными от продолжительного лечения и реабилитации, до ампутации части ноги.
Методы лечения
При подозрении на перелом таранной кости, следует незамедлительно обратиться к ортопеду или хирургу.
Он проведёт обследование, поставит диагноз и назначит соответствующее лечение. В зависимости от характера перелома, могут применяться следующие методы лечения:
Иммобилизация
Когда таранная кость стопы получила перелом лёгкой степени, без смещения, в качестве лечения применяется полимерная или гипсовая повязка с супинатором в подошве «сапожка», которая остаётся на ноге пациента минимум 6 недель, без осевой нагрузки, с последующей ЛФК.
При этом необходимо принимать обезболивающие и обеспечивать травмированной ноге приподнятое положение, во избежание развития отёка. Эффективность консервативного лечения составляет 45-50%. По завершении программы реабилитации, полный функционал сустава восстанавливается, начиная с третьего месяца, в зависимости от возраста и других индивидуальных особенностей организма.
Закрытая репозиция
Это врачебная манипуляция сопоставления частей сломанной кости без нарушения мягких тканей окружающих сустав. Процедура очень болезненна и выполняется только после внутрикостной анестезии.
Пострадавшего укладывают на живот. Ортопед сгибает ногу пациента в коленном суставе, одной рукой вытягивая пятку, другой сгибает стопу так, чтобы закрыть смещение, после чего накладывает иммобилизующую повязку. Через семь недель гипсовую повязку меняют на новую при сгибе стопы уже под углом 90º.
Пациент носит повязку до четырёх месяцев со дня наложения. После этого срока гипс снимают, и при удовлетворительных контрольных снимках, назначают программу реабилитации.
Открытая репозиция и остеосинтез
Хирургическое вмешательство с целью обнаружения и устранения травматических изменений костей и мягких тканей.
Открытая репозиция проводится в случаях:
- Открытых переломов;
- Переломовывихов;
- Невправимых вывихов;
- Смещений более 2 мм;
- Закрытых переломов с подозрением на повреждение мягких тканей;
- Риска развития некроза кости, как следствия компартмент-синдрома.

Хирургическую операцию по лечению перелома таранной кости необходимо провести не позднее шести часов после травмы.
Применяя такое радикальное вмешательство (разрезы в зонах доступа не менее 7 см), следует уделять особое внимание сохранению целостности сухожилий, сосудов и нервных волокон окружающих сустав.
Удачным решением может стать одновременное использование двух доступов – постеромедиального и антеромедиального, чтобы избежать остеотомии внутренней лодыжки и визуализировать до 80% купола таранной кости.
В современной медицине широко применяется артроскопия голеностопного сустава. Артроскопические доступы минимально травматичны. Благодаря диаметру в 2,7 мм позволяют воздействовать на весь купол таранной кости, не оставляя больших рубцов и существенно облегчая реабилитацию.
Методики открытой репозиции
- Компрессионно-дистракционный остеосинтез. Хирург фиксирует спицами Киршнера обломки, и накладывает стержневой аппарат, удерживающий всю конструкцию в положении для наилучшего срастания.
- Остеосинтез. Через открытый доступ к кости, врач сопоставляет отломки канюлированными (стягивающими) винтами 2,7-4,5 мм. Когда такой длины недостаточно, используются мини пластины с мини-винтами.
- Артродез. Выполняется при раздроблении (некрозе) большого участка или всей таранной кости на осколки, которые нельзя сопоставить. В ходе операции мелкие фрагменты эвакуируются, а оставшиеся кости сустава фиксируются в неподвижном состоянии.

По окончании операции, конечность фиксируется либо иммобилизующей повязкой, либо стержневым аппаратом в нужном положении.
В постоперационный период пациент принимает антибиотики и обезболивающие препараты. Спустя 1-2 месяца проводится МРТ для исключения аваскулярного некроза.
После недельной обездвиженности конечности, больному показаны небольшие, рассчитанные движения в суставе. Полностью нагружать прооперированную ногу разрешается после трёх месяцев реабилитации.
Восстановительный период
Послеоперационный период может быть отягощён различными осложнениями, развившимися вследствие:
- Некачественного проведения закрытой репозиции;
- Некачественного выполнения остеосинтеза;
- Травмирования систем и тканей в процессе формирования доступа;
- Серьёзных нарушений иннервации и кровообращения внутри сустава;
- Несоответствия нагрузок и несвоевременности восстановительных программ.

Большое лечебное воздействие оказывают:
- Комплексы ЛФК;
- Акватерапия;
- Лечебный массаж;
- Различные процедуры физиотерапии.
Однако индивидуальный комплекс процедур для каждого отдельного случая составляется лечащим врачом с учётом анамнеза, возрастных, гендерных особенностей и прочих нюансов.
В реабилитационный период не следует форсировать увеличение нагрузок, повышая их постепенно в безопасном режиме. Также не стоит забывать о диспансерном учете и контрольных рентгеновских снимках не реже 1 раза в месяц.
Выводы
Перелом таранной кости — очень опасный, хоть и нечастый вид травмы. Даже при малейшем подозрении на это повреждение, следует срочно обратиться в ближайший травмпункт и провести необходимое обследование для подтверждения или исключения перелома.
В зависимости от тяжести травмы, пройти назначенное лечение и программу полной реабилитации, обеспечивающие максимальное восстановление подвижности сустава.
sustavi.guru
Перелом таранной кости: лечение, реабилитация, последствия
Перелом таранной кости – сложная и опасная травма, которую трудно диагностировать. Если лечение не будет начато своевременно, патология вызовет ряд необратимых осложнений.
Проблемы в диагностировании перелома таранной кости взаимосвязаны с локализацией самой кости, так как она расположена между пяточной, берцовой и малоберцовой костью.
Размеры таранной кости небольшие, к ней не прикреплена ни одна мышца. Но она выполняет важные функции, без которых полноценная работа стопы будет прекращена.
Особенности ее строения следующие:
- На таранную кость приходится наибольшая нагрузка, поэтому при резком увеличении давления возникает напряжение, в результате чего может нарушиться ее целостность.
- Кость покрывает хрящ, он занимает большую ее часть, поэтому если произошло травмирование, подвижность сустава будет ограниченна.
- Кровоснабжение в таранной кости плохое, в результате чего сращивание обломков в этом участки стопы наихудшее, фрагменты кости могут омертветь.
Анатомическое строение таранной кости:
- Тело
- Головка
- Шейка
- Задний отросток.
По мнению специалистов, травмирование чаще происходит в месте шейки и тела кости. Касаемо других участков – повреждения там случаются крайне редко.
Классификация
Травму таранной кости классифицируют исходя из ее строения и характера повреждения. При этом бывают:
- Переломы заднего отростка таранной кости.
- Краевые переломы таранной кости.
- Переломы таранной кости со смещением обломков.
- Переломы кости без смещения.
- Переломы шейки таранной кости.
Код травмы по МКБ 10
Перелом таранной кости код по МКБ 10
S92.1 Перелом таранной кости
Причины
Таранная кость при ее переломе вызывает множество вопросов. Прежде всего, как происходит ее повреждение, и каковы причины этому?
- Чаще всего таранная кость травмируется при занятиях спортом, а также во время ДТП.
- Повреждение может быть спровоцировано падением с высоты.
- Сильным ударом тяжелым предметом.
- Также кость повреждается из-за чрезмерных нагрузок при танцах и балете.
Стоит отметить, что при падении с высоты с упором на пятки, таранная кость закрыта. Она зажата между большеберцовой и пяточной костью. В результате этого травма, полученная при падении, называется компрессионной (то есть оскольчатой).
Перелом шейки таранной кости возникает в результате чрезмерного переразгибания стопы, а сильное сгибание ноги в голеностопе способствует повреждению задней ее части. Если же тыльное сгибание было произведено с поворотом конечности, диагностируется разлом наружного отростка кости.
В медицине принято выделять две главных причины подобных повреждений:
- Осевые нагрузки или быстрое тыльное сгибание.
- Интенсивные подошвенные изгибы, которые приводят к ротации стопы.
Ушиб пятки
Симптомы
Основными признаками перелома таранной кости являются симптомы, которые характерны для всех повреждений голеностопа. К таким относят:
- Сильные болезненные ощущения.
- Увеличение боли при движении большого пальца.
- Появление отека в локализованном месте травмы.
- На травмированную ног встать практически невозможно, это вызывает сильную боль.
- Происходит видимая деформация стопы, если есть смещение обломков.
- Слышен хруст обломков при пальпации.
Характер травмы напрямую зависит от ее локализации:
- при травмировании отростка задней части появляется боль в области ахиллового сухожилия.
- при травме шейки – стопа выгнутая, наблюдается ее деформация.
- при краевых переломах боль выражена не сильно, симптомы схожи с ушибом.
Первая медицинская помощь
При травмах голени и стопы выяснить, какая их часть кости повреждена, невозможно.
Поэтому неотложную медицинскую помощь нужно оказывать, как при травмировании других костных тканей а именно:
- Успокоить пострадавшего, обезболить травмированный участок.
- Предотвратить любую дальнейшую нагрузку на травмированную конечность.
- Бережно снять надетую обувь с травмированной ноги.
- Обязательно вызвать скорую помощь.
- При наличии раневой поверхности – обработать края раны антисептическим раствором.
- Охладить поврежденное место с использованием холодного (держать 10 минут, после чего снимать на 2 минуты).
- Иммобилизовать конечность и аккуратно транспортировать пострадавшего в больницу.
Диагностика
Диагностика перелома таранной кости стопы выполняется при помощи рентгенографии в трех проекциях (боковой, прямой, косой).
Как правило, с помощью этого метода диагностики удается выявить повреждение. Также может быть назначена компьютерная томография и МРТ.
Лечение
Процесс лечения переломов таранной кости включает в себя 2 метода:
- консервативное лечение,
- операционное вмешательство.
При переломе таранной кости без смещения лечение включает в себя наложение гипса от пальцев ног до верхней трети голени. Повязку носят в течение нескольких недель, далее гипс снимают, делают снимок, и если все хорошо, пациенту разрешают наступать на ногу. При положительной динамике больной может вернуться к обычным нагрузкам через 3 месяца.
Если у пациента выявлено смещение костных обломков – лечение более сложное и длительное, включающее в себя сопоставления смещенных обломков. Схема лечения перелома таранной кости со смещением следующая:
- Стопу вытягивают в длину, после этого резко ее сгибают.
- Если результат положительный, выполняют фиксацию костей с помощью гипса.
- Через 7 дней гипс снимают и размещают стопу под прямым углом.
- Жесткая фиксация продолжается 3-6 месяцев.
Оперативное лечение
Перелом таранной кости со смещением и множественными обломками, которые невозможно вправить самостоятельно, поддаются хирургическому лечению.
При этом важно знать, что операцию нужно провести в первые восемь часов после повреждения.
Перелом пальца на руке
Открытую репозицию выполняют с помощью:
- компрессионно-дистракционного остеосинтеза, в процессе операции врач при помощи рентгена, фиксирует обломки кости, проводя через них спицы Киршнера. Далее накладывает стержневой аппарат. Он позволит удерживать спицы до момента их правильного срастания,
- остеосинтеза,
- артродеза, при котором таранную кость измельчают на мелкие несопоставимые кусочки. Далее эти осколки и остатки удаляются, а соседние кости, которые образуют сустав, сопоставляют. В итоге операции кости срастаются, но голеностоп остается неподвижным.
После того, как все манипуляции будут завершены, накладывают иммобилизующую повязку, назначают обезболивающие средства, антибиотики (для предотвращения гнойных осложнений).
Через шесть, иногда восемь недель назначают МРТ.
Реабилитация
Процесс реабилитации длительный, и чем человек старше, тем дольше пройдет процесс восстановления. Также важен характер повреждения и сопутствующие патологии. Поэтому сроки проведения реабилитации обозначает лечащий врач.
Также каждому пациенту составляется индивидуальная схема восстановления с определенными упражнениями и сроком их проведения.
В программу восстановления входит:
- ЛФК.
- Массаж.
- Физиотерапия (электрофорез).
- Аппликации с парафином.
- Озокерит.
Важно отметить, что ЛФК и массаж выполняют в течение первых суток. Так как цель восстановления в этом периоде – предотвратить развитие контрактуры и тугоподвижности стопы. Движения в суставе, который был травмирован, совершать нельзя. Но выполнять движения пальцами (сгибать/разгибать пальцы и коленный сустав) является обязательным.
Как только сходит отечность и боль, разрешено использовать гипсовую ленту взамен гипсовой повязки. Ленту накладывают на заднюю поверхность стопы.
Массаж
Рекомендуется проводить лечебный массаж, который поможет восстановить ногу после травмы. Также можно выполнять самомассаж, предварительно проконсультировавшись о методике и сроках его проведения.
Благодаря массажу восстанавливается кровообращение, лучше функционируют все органы и системы организма.
Осложнения
Главным и самым опасным осложнением, которое может появиться после перенесенной травмы таранной кости является полное обездвиживание голеностопа. Поврежденные кости могут не срастись или возникнет асептический некроз, который возможно будет диагностировать только спустя 2-3 месяца. Именно поэтому, во избежание множества осложнений, необходима оценка врача о состоянии здоровья больного.
Профилактика
Чтобы предотвратить развитие осложнений, необходимо своевременно обратиться к специалисту, вести здоровый образ жизни и правильно питаться. Врачи также рекомендуют принимать витаминные препараты и кальций людям, которые находятся в группе риска.
Загрузка…xn--h1aeegmc7b.xn--p1ai
Перелом таранной кости: Виды, Признаки, Диагностика, Первая помощь, Лечение, Реабилитация, Осложнения
Переломы стопы встречаются нечасто, но даже среди них перелом таранной кости – это очень редкая травма. Только 6% из всех обращений больных в травмпункты по поводу травм костей стопы связаны каким-либо образом с повреждением таранной кости.
Несмотря на свой маленький размер, таранная кость выполняет очень важную роль в организме человека. Именно она отвечает за устойчивость голеностопного сустава и берет на себя нагрузку всего тела при ходьбе. Помимо этого, от нее зависит нормальное формирование свода стопы.
Рис — расположение таранной кости
Таранная кость состоит из 3 частей:
- блока;
- головки;
- заднего отростка.
В человеческом теле только к этой кости не прикрепляется ни одна мышца, однако именно благодаря ей человек способен ходить. Практически на всей поверхности таранной кости находится хрящевая ткань. Данная кость является структурным элементом предплюсны и соединена с малой и большой берцовыми костями с помощью суставов.
Виды
Исходя из того, в какой части кости произошел разлом, врачи выделяют переломы латерального и заднего отростка, а также шейки и тела таранной кости. Причем каждому виду травмы присущи свои причины возникновения:
- Резкий удар (обычно случаться при падении на ноги с высоты). Как правило, в этом случае происходит дробление всей таранной кости.
- Тыльное сгибание стопы может становиться причиной перелома шейки таранной кости.
- Тыльное сгибание стопы в сочетании с ее вывихом провоцирует повреждение латерального отростка.
- Избыточное сгибание стопы – является причиной перелома заднего отростка.
Наиболее часто травмы таранной кости случаются при ДТП. Переломы стоп в данном случае нередко сочетаются с травмами ребер, рук, позвоночника и другими частями тела. Иногда с этой травмой сталкиваются спортсмены (особенно лыжники и сноубордисты).
Признаки
Рис — Отек ноги при переломе таранной кости
После перелома таранной кости у пострадавшего возле голеностопного сустава и стопы происходит кровоизлияние и возникает отечность. Данное явление особенно заметно с внутренней стороны лодыжки. При этом у больного развивается косолапость.
Если отломки кости сместились, у пострадавшего может возникнуть деформация ноги. Во время пальпации стопы возникает сильнейшая боль. Причем болевые ощущения являются наиболее сильными, если произошел перелом отростка таранной кости.
Боль усиливается при попытке движений в голеностопном суставе и наступании на стопу. При переломе таранной кости, который сочетается с вывихом стопы, больной может также жаловаться на дискомфорт в области ахиллова сухожилия. Подвижность нижней конечности при этом сильно ограничена.
К симптомам перелома можно также отнести патогномоничный признак, при котором у пострадавшего возникает боль во время пассивного сгибания большого пальца ноги. Данное явление обусловлено особенным расположением длинного сухожилия (на котором подвешена таранная кость) – основного сгибателя пальца.
Диагностика
Рис — На рентген-снимке хорошо видно нарушение целостности таранной кости
Для постановки диагноза перелом таранной кости не достаточно одних только симптомов. Чтобы точно убедиться в наличии данной патологии необходимо проведение диагностических мероприятий, которые включают в себя инструментальные методы исследования.
Именно поэтому при подозрении перелома специалисты назначают рентгенографию двух проекциях, а также компьютерную и магнитно-резонансную томографию (при необходимости).
После проведения данных процедур врач будет точно знать, какой вид травмы присутствует у больного, оценит состояние окружающих тканей и выберет метод лечения.
Первая помощь
Рис — Лед при подозрении на перелом таранной кости
Чтобы помочь человеку при травме таранной кости необходимо:
- Усадить больного таким образом, чтобы нагрузка на ноги уменьшилась или полностью ушла (для этого под голень можно поставить стул).
- Снять с ноги носок и обувь.
- Вызвать врача.
- Приложить лед или что-либо холодное к травмированной области. При этом не желательно чтобы кожа контактировала со льдом. Его нужно завернуть в чистую ткань.
- Дать пострадавшему обезболивающий препарат.
Во время ожидания врача пациента нельзя оставлять одного. В это время с ним нужно поговорить и постараться успокоить.
Пациенту ни в коем случае нельзя наступать на поврежденную часть. Это может спровоцировать смещение отломков кости, повреждение окружающих тканей или сосудов. Пострадавшего можно взять на руки и, переложив на плечо, перенести в спокойное место. В крайнем случае, его можно просто усадить на землю. При этом пациент должен на что-либо опереться, сняв таким образом, нагрузку с поврежденной области.
Лечение
Рис — Гипсовая повязка на ноге
После того как пострадавший будет доставлен в больницу ему вводят обезболивающее инъекционно. После этого, если перелом кости не сочетается со смещением (даже если кость раздроблена, но осколки не смещены) на ногу накладывается гипс (от пальцев до верхней части голени) сроком от 2-х до 3-х месяцев. На протяжении этого периода пациент не должен становиться на больную ногу.
В случае если отломки сместились или у пострадавшего присутствует вывих кости, то ему вначале проводят закрытую репозицию отломков. Если не удалось устранить смещение при помощи закрытой репозиции, то пациенту делают открытую репозицию и фиксируют отломки при помощи спиц Киршнера.
Если у пациента присутствует и вывих и перелом одновременно, то это может вызвать у него тяжелые последствия, ведь в этом случае нарушается кровообращение и происходит сдавливание мышечной и жировой ткани. В данной ситуации необходимо проведение срочной операции, в ходе которой будет восстановлено правильное положение кости. В тяжелых случаях может быть выполнен компрессионно-дистракционный остеосинтез.
С помощью рентгенограммы врачи контролируют, насколько лечение проходит правильно. В случае если у пациента наблюдается полное или частичное разрушение поверхности сустава, то ему его воссоздают искусственным путем. При очень сильном разрушении кости назначается ее полное удаление. Если возле перелома кожа травмирована и инфицирована, лечение выполняют аппаратами чрескожной фиксации.
При переломе заднего отростка кости стопа фиксируется с помощью гипсовой повязки сроком на 1 месяц. Если отломки кости плохо срастаются, больным могут назначить компрессионный остеосинтез. В данном случае пострадавшему проводят резекцию несросшихся частей в таранно-пяточном сочленении и пяточно-кубовидной зоне. После этого отломки размещаются настолько плотно, насколько это возможно. В завершение кости фиксируются с помощью спиц Киршнера и накладывается гипс.
Реабилитация
Срок выздоровления пациента с переломами зависит от индивидуальных особенностей организма пациента. Дата снятия гипса в любом случае назначается врачом, исходя из результатов рентгенологического исследования.
После полной консолидации пациенты должны пройти курс реабилитации. В это время выполняется комплекс мер, которые предотвращают нежелательные последствия, помогают разработать пальцы и суставы ног.
В идеале во время реабилитации больной должен:
- выполнять лечебный массаж самостоятельно или ходить для этого к профессионалам;
- заниматься лечебной физкультурой;
- ходить на физиотерапевтические процедуры.
Стоит сказать, что в первое время после снятия гипса чрезмерные нагрузки на ноги крайне нежелательны. Если у пострадавшего была разломана шейка таранной кости – к обычному образу жизни можно будет вернуться только через 6 месяцев, а при переломе блока – через 9.
Чтобы вовремя выявить возникшие последствия травмы всем пациентам настоятельно рекомендуется встать на диспансерный учет. Для контроля состояния они должны проходить рентгенологическое исследование 1 раз в месяц. При возникновении какого-либо дискомфорта в области таранной кости пациенты должны немедленно обратиться к врачу.
Осложнения
Самым частым и при этом самым опасным осложнением перелома является асептический некроз кости. При этом происходит отмирание костной ткани. Нередко в этом случае присоединяется инфекция. В этом случае проводят артродез (обездвиживание) голеностопного, а иногда и подтаранного суставов.
К еще одному распространенному осложнению можно отнести нарушение работы голеностопного сустава. В данном случае при своевременной диагностике и лечении прогноз остается благоприятным.
Источники
- Травматология и ортопедия. Учебник для студентов медицинских институтов под редакцией Юмашева Г.С. Издательство «Медицина» Москва. ISBN 5-225-00825-9.
- Каплан А.В. Закрытые повреждения костей и суставов. Издательство «Медицина». Москва.
Редактор
Маляева Светлана Геннадьевна
Дата обновления: 11.05.2019, дата следующего обновления: 11.05.2022
nogi.guru
симптомы, диагностика, лечение и реабилитация
Перелом таранной кости – серьезная травма, которая сопровождается длительным периодом реабилитации, в ряде случаев возникает нарушение походки, инвалидизация. Такие особенности обусловлены расположением и структурой таранной кости. Это центральная часть стопы, что образует несколько суставов с близлежащими структурами. Таким образом, со всех сторон существует своеобразная защита. Травма возникает под действием большой силы, чаще повреждения носят сочетанный характер. Клиническую картину могут дополнять переломы пяточной, ладьевидной кости, латерального или медиального мыщелка.

Анатомия
Для правильного понимания механизмов травмы, основных симптомов, выбора метода лечения необходимо ознакомиться с особенностями строения таранной кости. Также знания анатомии помогут с легкостью классифицировать переломы.
Таранная кость имеет своеобразную форму, состоит из нескольких частей:
- блок является самым объемным, он образует сустав с латеральной и медиальной лодыжкой малоберцовой и большеберцовой кости соответственно. Данное соединение напоминает по форме вилку;
- размеры головки меньше, она берет участие в формировании сустава с ладьевидной костью;
- шейка является местом перехода между телом и головкой;
- задний отросток имеет два бугорка – медиальный и латеральный;
- в нижней части расположена суставная поверхность для соединения с пяточной костью.
Таким образом, почти вся поверхность таранной кости покрыта суставным хрящом.
Главной особенностью строения, которую необходимо учитывать при выборе тактики лечения, является плохое кровоснабжение. В период восстановления костная ткань не получает достаточного количества кислорода, питательных веществ, витаминов, что может стать причиной асептического некроза (отмирания клеток).

Причины
Перелом таранной кости в практике травматолога встречается редко. В большинстве случаев к этому приводят серьезные аварии, падение предметов на ногу, прыжки с высоты, занятия футболом, баскетболом, хоккеем.
Существует некая закономерность между механизмом травмы и ее видом, основные причины переломов представлены ниже:
- падение с высоты приводит к повреждению тела таранной кости. Возникает компрессионный перелом, нередко наблюдается повреждение пятки;
- задний отросток травмируется при сильном сгибании стопы;
- одновременное тыльное сгибание и подворачивание ноги приводит к повреждению латерального бугорка.
На практике перелом возникает вследствие комбинации вышеупомянутых механизмов. Любая часть кости может травмироваться при падении, занятиях спортом, во время ДТП.
Классификация
 При постановке диагноза необходимо учитывать вид травмы, наличие и количество отломков, степень смещения. От этих данных зависит выбор метода лечения, длительность реабилитации, риск развития осложнений.
При постановке диагноза необходимо учитывать вид травмы, наличие и количество отломков, степень смещения. От этих данных зависит выбор метода лечения, длительность реабилитации, риск развития осложнений.
Учитывая анатомическое строение, специалисты выделяют следующие виды повреждений:
- краевой перелом таранной кости имеет самый благоприятный исход. Как правило, можно обойтись без хирургического вмешательства;
- повреждение блока сопровождается подвывихом в голеностопном суставе;
- перелом шейки, головки таранной кости;
- нарушение целостности заднего отростка чаще встречается у спортсменов;
- многооскольчатые (компрессионные) повреждения наиболее опасны для здоровья. Риск развития тяжелых осложнений, инвалидности возрастает в несколько раз.
При сильных травмах отломки кости выходят наружу, вызывая кровотечение. В таком случае прогноз ухудшается. В зависимости от наличия повреждения кожи выделяют следующие виды переломов:
- открытые;
- закрытые.
Проявления
 Таранная кость образует много суставов, расположена в центре стопы. Потому жалобы зачастую неспецифичны, они позволяют лишь определить наличие перелома. Узнать, какая кость повреждена, можно только с помощью рентгенологического исследования.
Таранная кость образует много суставов, расположена в центре стопы. Потому жалобы зачастую неспецифичны, они позволяют лишь определить наличие перелома. Узнать, какая кость повреждена, можно только с помощью рентгенологического исследования.
К основным симптомам перелома таранной кости относят:
- отек возникает непосредственно после травмы. Поврежденная конечность увеличивается в размерах, может наблюдаться покраснение, синюшность кожи. Как правило, отечность распространяется на всю тыльную поверхность стопы;
- падение тяжелого предмета приводит к повреждению сосудов. На коже возникают кровоизлияния, гематомы;
- через несколько часов в месте травмы может повышаться температура;
- локализация боли зависит от вида перелома. При повреждении заднего отростка пациент жалуется на неприятные ощущения в области ахиллова сухожилия. Если болит тыльная поверхность стопы, скорее всего, травмирована шейка или головка. При компрессионных переломах боль охватывает нижнюю конечность вплоть до мыщелков берцовых костей;
- форма стопы меняется при наличии смещения отломков;
- для перелома таранной кости характерно нарушение сгибания большого пальца стопы. Пациент чувствует боль даже при пассивном сгибании. Неприятные ощущения возникают вследствие травмирования сухожилья.
Обратите внимание! При возникновении вышеупомянутых симптомов нужно обратиться в больницу. Самостоятельно отличить перелом от ушиба или растяжения связок очень сложно. Несвоевременно оказанная помощь при переломе таранной кости приводит к тяжелым последствиям, инвалидности.
Диагностика
 Правильно поставленный диагноз – половина успеха. Определив вид перелома, количество отломков, их расположение, врач выбирает наиболее эффективный метод лечения. Все пациенты с травмой ноги в обязательном порядке проходят рентгенологическое исследование. Данный метод позволяет оценить целостность кости.
Правильно поставленный диагноз – половина успеха. Определив вид перелома, количество отломков, их расположение, врач выбирает наиболее эффективный метод лечения. Все пациенты с травмой ноги в обязательном порядке проходят рентгенологическое исследование. Данный метод позволяет оценить целостность кости.
Постановка диагноза включает следующие этапы:
- сбор жалоб. Главную роль играет факт травмы;
- осмотр поврежденной конечности;
- проверка активных и пассивных движений;
- пальпация: определение крепитации, наличия костных фрагментов;
- рентгенологическое исследование в нескольких проекциях. Применяются не только стандартные укладки стопы, но и дополнительные;
- магнитно-резонансная или компьютерная томография показана для оценки состояния суставов, связок, мягких тканей.
Лечение
Главная задача врача – как можно раньше восстановить анатомическую целостность кости. Повреждение сосудов, их сдавливание приводит к ухудшению кровообращения, как следствие – нарушается питание костной ткани. Очень быстро развиваются необратимые последствия – асептический некроз таранной кости, что ведет к инвалидности.
Консервативное лечение
Операция – это всегда стресс для организма. Если перелом без смещения, целостность кожных покровов не нарушена, накладывается гипсовая повязка с целью фиксации отломков. Ногу необходимо согнуть в голеностопном суставе под прямым углом. Таким образом, снижается нагрузка на таранную кость. Гипс накладывают от пальцев до средней трети голени. Важно обездвижить не только поврежденный участок, но и близлежащие суставы.
 Закрытую репозицию применяют при переломе со смещением. Если отломки расположены недалеко друг от друга, травматолог может попытаться сопоставить их без операции.
Закрытую репозицию применяют при переломе со смещением. Если отломки расположены недалеко друг от друга, травматолог может попытаться сопоставить их без операции.
Пациент ложится на кушетку лицом вниз. Сгибает ногу в коленном и голеностопном суставе. Доктор фиксирует пятку одной рукой, другой выполняет репозицию. Гипс накладывается на 7-8 недель.
Хирургическое вмешательство
Операция в большинстве случаев улучшает дальнейший прогноз, снижает вероятность инвалидизации. Показания к хирургическому лечению следующие:
- многооскольчатые, компрессионные переломы таранной кости;
- перелом шейки в сочетании с подвывихом;
- открытые травмы;
- невозможность репозиции закрытым способом;
- тяжелое повреждение связок, сухожилий, мышц.
Для фиксации костных отломков используют метод остеосинтеза. После обезболивания фрагменты фиксируют с помощью пластин, спиц, винтов.
Если это многооскольчатый перелом, кость раздроблена, и сопоставить все части физически невозможно, прибегают к артодезу. В ходе операции голеностопный сустав становится неподвижным, так как суставные поверхности удаляются. Во время данной манипуляции создается точка опоры на стопу, что позволяет полноценно ходить.
Восстановление
 Период реабилитации зависит от вида повреждения, способа лечения, возраста пациента. Если произошел перелом заднего отростка таранной кости без смещения, гипс накладывается на 2 месяца, вернуться к полноценной жизни можно еще через такой же период. Многооскольчатые повреждения требуют длительного восстановления.
Период реабилитации зависит от вида повреждения, способа лечения, возраста пациента. Если произошел перелом заднего отростка таранной кости без смещения, гипс накладывается на 2 месяца, вернуться к полноценной жизни можно еще через такой же период. Многооскольчатые повреждения требуют длительного восстановления.
Основные принципы реабилитации:
- первую неделю необходимо обеспечить покой нижней конечности. Даже минимальная нагрузка может привести к повторному смещению, неправильному срастанию кости;
- после снятия гипса рекомендовано выполнять специальные упражнения для восстановления тонуса мышц;
- массаж способствует уменьшению отека, венозного застоя, улучшает микроциркуляцию. Для усиления эффекта используются специальные масла;
- питание должно быть обогащено овощами, фруктами, белком. Особое внимание уделяется кальцийсодержащим продуктам. Этот микроэлемент необходим для нормального срастания костей. Если с пищей в организм поступает недостаточное его количество, или наблюдается нарушение усвоения, врач может выписать кальций в таблетках;
- для уменьшения отека, снятия болевого синдрома назначаются препараты на основе нестероидных противовоспалительных средств. Рекомендовано смазывать поврежденный участок небольшим количеством геля несколько раз в день. Кожа должна быть чистой, сухой. При наличии порезов, язв, других нарушений целостности кожи применять мазь не стоит;
- в период выздоровления назначаются физиопроцедуры: ультразвук, магнитотерапия, электрофорез.
Смотрите также:
travms.ru
Перелом таранной кости – анатомия, признаки, лечение, реабилитация
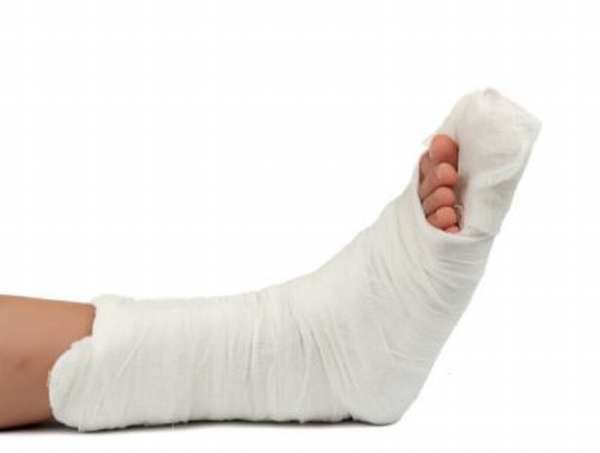
При переломах таранной кости часто возникают осложнения. Это одна из наиболее редко встречающихся травм стопы. Таранная кость – самая крупная из всех, которые входят в состав стопы, поэтому при ее повреждении часто наступает инвалидность. По статистике, около 6% травм нижних конечностей приходится именно на таранную кость. Такие травмы характеризуются сильной отечностью мягких тканей.
Анатомия
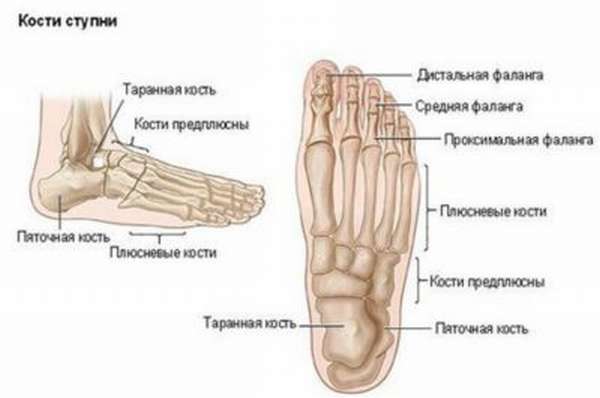
Таранная кость состоит из головки, блока и заднего отростка, или заднего края таранной кости. На нее постоянно приходится большая нагрузка, с ее помощью выполняется распределение нагрузки на кости плюсны. Поэтому повредить ее достаточно легко – резкое увеличение нагрузки может вызвать какие-либо повреждения костной целостности. Наиболее часто повреждается шейка таранной кости, реже – задний край.
У таранной кости низкая интенсивность притока крови, из-за этого восстановление осколков происходит за длительный период. Простые переломы без смещений могут приводить к некрозам тканей.
Большая половина таранной кости покрыта хрящевой тканью. По причине такого строения травмы вызывают ограниченность двигательной активности сустава и снижают подвижность ноги в целом. Правильное и своевременное лечение при таких повреждениях не всегда спасает от инвалидности.
Признаки перелома
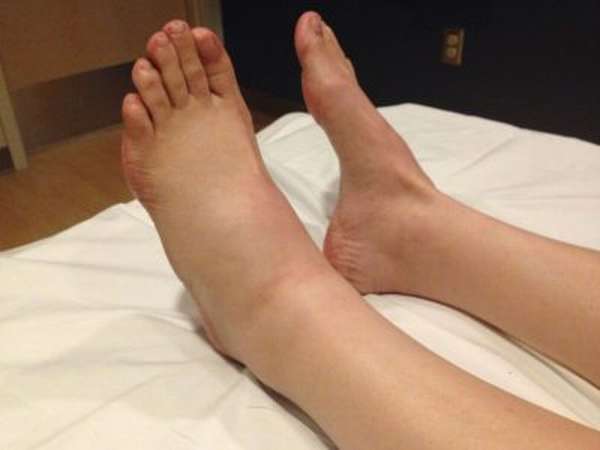
При переломе таранной кости появляется характерная симптоматика. Главный признак, который указывает на повреждение в этом месте стопы – это сильный отек мягких тканей в верхней части стопы. Сама стопа в несколько раз увеличивается в размерах. Отечность сопровождается сильной болью в голеностопном суставе. В зависимости от того, какая часть таранной кости получила повреждение, боль может быть локализована в передней или задней части стопы. Если попытаться пошевелить большим пальцем, боль усиливается.
Травмирование таранной кости приводит к функциональным нарушениям двигательной активности стопы.
Малейшая попытка опереться на ногу сопровождается ярко выраженным болезненным симптомом в голеностопе, по этой причине двигательная активность ограничена. Из-за отека стопа деформируется, такие признаки также могут указывать на переломы таранной кости со смещением. Главной ошибкой пострадавших считается то, что перелом воспринимается за сильный ушиб, и правильное лечение не начинается вовремя. В таких случаях переломы постепенно становятся застарелыми, что чревато длительным периодом реабилитации и возрастанием риска получения инвалидности.
Краевой перелом таранной кости считается наиболее простым в лечении. Часто при таких повреждениях терапия проходит без операции. Самым опасным считается среди подобных травм компрессионный перелом таранной кости. Мягкие ткани тела таранная кость при дроблении может разорвать, при этом возрастает риск появления осложнений. Если травма серьезная, осколки повреждают кожный покров и выходят наружу, образуя открытые раны.
Диагностика
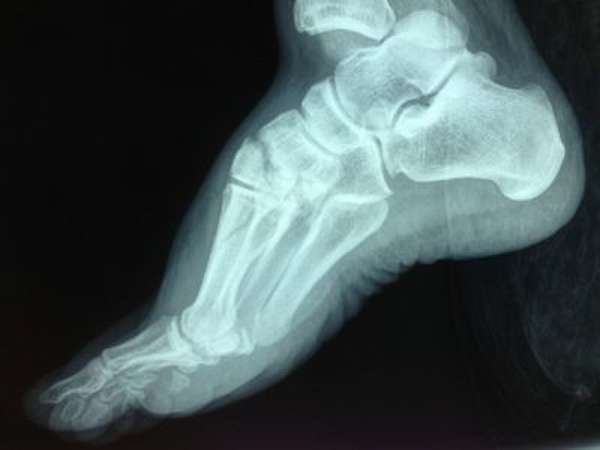
Переломы таранной кости требуют специальных диагностических мероприятий, в которые входят инструментальные методики исследований и сдача анализов. Изначально врач проводит визуальный осмотр травмированного места и пальпацию. Пальпация вызывает усиление болезненных симптомов. В обязательном порядке пострадавшего направляют на рентгенографию. Рентгеновский снимок делается в двух проекциях. При необходимости дополнительно проводится магнитно-резонансная томография и компьютерная томография. Данные методы позволяют с достаточной точностью установить тяжесть и локализацию повреждения кости. После постановки диагноза назначается необходимое лечение.
Лечение
Лечение перелома таранной кости стопы и все последующие методы терапии должен назначать исключительно врач после проведения диагностических процедур. Первая помощь при получении травмы включает в себя снятие с поврежденной нижней конечности обуви и носка. Для этого пострадавшего нужно усадить так, чтобы нагрузка на голеностоп была минимальной. К месту травмы прикладывают лед или холодный компресс, чтобы снизить отечность. При сильной болезненности можно дать травмированному человеку обезболивающее лекарство. При этом следует обязательно вызвать скорую помощь или самостоятельно транспортировать больного в больницу как можно быстрее.
Консервативное лечение
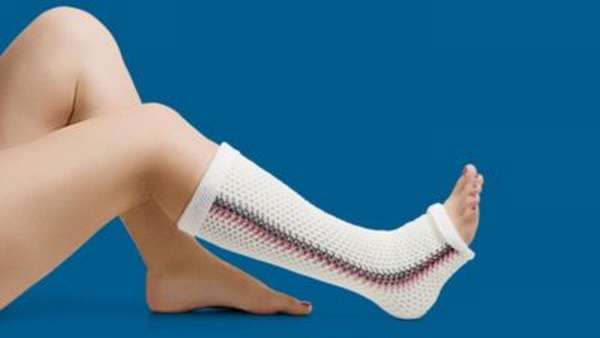
Врач, ориентируясь на тяжесть травмы, назначает консервативное или хирургическое лечение. Если полученную травму можно излечить консервативным методом, стопу обездвиживают при помощи гипсовой повязки. Гипс накладывается сразу же после постановки диагноза, и его не снимают до полного восстановления целостности кости. При легкой степени тяжести гипсовая повязка носится от двух до шести месяцев. На протяжении всего времени лечения категорически запрещено давать какие-либо физические нагрузки на ногу. На поврежденную стопу нельзя ступать, поэтому пациент пользуется костылями. При накладывании гипсового сапожка вставляют специальный механический супинатор для сохранения правильной формы стопы.
Хирургическое лечение

При смещении или дроблении таранной кости для восстановления правильного положения отломков применяется хирургическое вмешательство. В наше время уже существуют специальные конструкции, которые применяются для удержания отломков в правильном положении. Такой метод восстановления кости называется компрессионно-дистракционный остеосинтез. Если сломана шейка таранной кости, репозиция отломков производится вручную под местной анестезией. Далее на поврежденную ногу накладывают гипс, который снимают не ранее, чем через четыре месяца.
В случаях, когда диагностируют некроз костных тканей или полное разрушение кости, для лечения применяют артродез – искусственное соединение двух частей кости, которые образуют сустав. В особо тяжелых случаях таранную кость приходится удалять полностью. После выполнения любого вида хирургического вмешательства на поврежденную стопу обязательно накладывают иммобилизующую повязку.
Осложнения при переломе
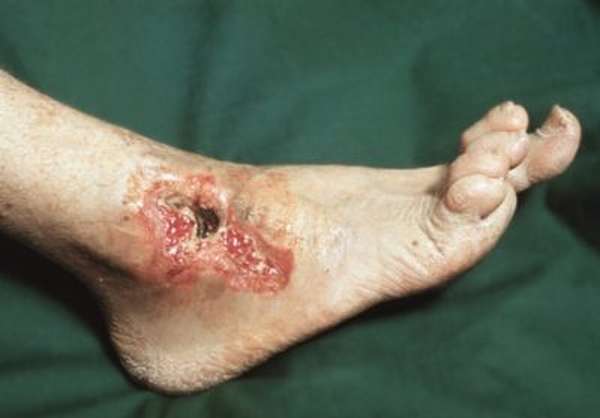
При переломе таранной кости существует высокий риск развития некроза таранной кости. Омертвение костных фрагментов происходит по причине длительного срастания, что, в свою очередь, является причиной скудного кровоснабжения в этом месте нижней конечности. Омертвение возникает чаще тогда, когда при переломе происходит травматизация мягких тканей или кожных покровов, и в открытую рану проникает инфекция. Данные осложнения сопровождаются выраженной отечностью стопы и сильной болью. Для предотвращения последствий операции и некроза во время лечения и реабилитационного периода рекомендуется использовать ортопедическую обувь.
Другим серьезным осложнением может быть нарушение функционирования сустава голеностопа. Если это состояние обнаружено своевременно, возрастает шанс полностью восстановить утраченные функции. Неблагоприятным фактором, провоцирующим различные осложнения, считается повреждение целостности сосудов, нервных окончаний и связок. Остеомиелит – одно из негативных последствий перелома таранной кости.
Восстановление
Реабилитация после перелома таранной кости подразумевает прохождение физиотерапевтических процедур. При переломе заднего отростка без смещения гипс носится около двух месяцев. Если произошло смещение или дробление кости, восстановление проходит более длительный период. Главные правила, которые нужно соблюдать при прохождении реабилитации, следующие: первые 5-7 дней рекомендуется поврежденную нижнюю конечность обеспечить покоем. Физическая нагрузка может способствовать вторичному нарушению целостности кости.
Когда гипс снимают, следует обязательно пройти терапевтический курс лечебной физкультуры, чтобы укрепить мышечный тонус и восстановить эластичность связок. Для снижения отечности и профилактики кровеносного застоя выполняется массаж ступни со специальными маслами. Немаловажную роль в выздоровлении играет ежедневный рацион. Он должен быть богат на все микро- и макроэлементы и полезные вещества, необходимые для полноценного функционирования здорового организма. Пища должна состоять из фруктов, овощей и в обязательном порядке содержать белок.
Чтобы уменьшить отек и снять болезненные симптомы, врач может назначить применение нестероидных препаратов, которые оказывают в том числе противовоспалительное воздействие. Также при необходимости могут быть назначены такие процедуры, как электрофорез, магнитотерапия или ультразвук.
irksportmol.ru






