Сколиоз посттравматический – Сколиоз. Симптомы, степени сколиоза, диагностика и лечение. Сколиоз грудного, поясничного отделов. Гимнастика, упражнения и массаж. Операция при сколиозе. :: Polismed.com
Сколиоз
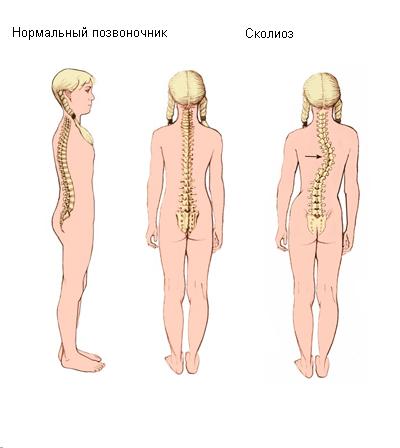
Сколиоз (сколиотическая болезнь) – симптомокомплекс патологических изменений позвоночника и прилегающих паравертебральных мягких тканей, сопровождающийся фиксированным боковым искривлением позвоночного столба с обязательной ротацией (торсионной деформацией) тел позвонков.
Торсионная деформация – это деформация тел позвонков, которая формируется медленно на протяжении нескольких месяцев или лет, сопровождается нарушением вертикальной ориентации костных балочек тела позвонка между замыкательными пластинками, несимметричным развитием дужки позвонка, поперечных и остистых отростков, скручиванием дисков и связочного аппарата.
Эпидемиология
В Украине распространенность сколиоза среди детей приблизительно составляет 6,9 случаев на 1000 обследованных, у подростков (16–17 лет) – 8,5 случаев. В Республике Беларусь искривления позвоночника выявляются у 8–9% детей дошкольного возраста, около 30% школьников имеют различные деформации тел позвонков; в Японии – 1,4–1,9%, в Израиле – 3%.
У девочек подобная патология позвоночника встречается в 6–7 раз чаще, чем у мальчиков.
Этиопатогенез
Различают врожденный и приобретенный сколиоз позвоночника.
Врожденный сколиоз возникает при аномалиях формирования позвоночника (наличие добавочного клиновидного позвонка, недоразвитие позвонка, синостоз остистых отростков), диспластические нарушения структур позвоночника (несращение дужки позвонков – спондилолиз, spina bifida, люмбализация, сакрализация).
Приобретенный сколиоз подразделяют на:
- неврогенный,
- статический,
- пострахитический,
- посттравматический и
- идиопатический.
Неврогенный сколиоз развивается у больных с вялым или спастическим параличом как результат дисбаланса работы мышечных групп спины и живота. Кроме того, сколиоз может развиваться при следующих неврологических заболеваниях: сирингомиелия, нейродисплазия, миопатия.
Статический сколиоз формируется при укорочении одной нижней конечности, анкилозе тазобедренного сустава.
Идиопатический сколиоз является наиболее распространенной формой (до 90% случаев), этиология его остается недостаточно изученной.
Идиопатический сколиоз
В настоящее время придерживаются тории, что главным фактором, который определяет тяжесть поражения позвоночника, является нарушение обменных процессов в соединительной ткани. Нарушение обмена обуславливает несостоятельность соединительнотканных структур позвоночника, создаются условия для эпифизеолиза межпозвонковых дисков и смещения студенистого ядра в выпуклую сторону сколиоза.
При исследовании студенистого ядра выявлены недозрелые клетки с нарушенным лизосомальным аппаратом и измененными лизосомальными ферментами, которые участвуют в регуляции обмена коллагена. Этот процесс сопровождается нарушением метаболизма в соединительной ткани и изменениями в фиброзном кольце межпозвоночного диска.
Разрыхление коллагеновых волокон фиброзного кольца приводит к раннему смещению студенистого ядра в сторону будущей выпуклости сколиотической деформации.
Данную теорию подтверждает тот факт, что в области вторичной компенсаторной кривизны позвоночника не выявляются диспластические изменения в межпозвонковых дисках и смещение студенистого ядра не развивается даже при выраженных структурных изменениях в телах позвонков.
Эпифизеолиз и патологические изменения в дисках могут служить лишь пусковым механизмом, в последующем искривление позвоночника происходит под действием антигравитационного сокращения мышц, что в последующем является причиной формирования как основного, так и компенсаторного искривления позвоночника.
Мышечный дисбаланс приводит к вторичным структурным изменениям, нарушению биоэлектрической активности и биохимических процессов.
Деформация позвоночника развивается вследствие торсионных процессов в позвонках и межпозвонковых дисках в период роста ребенка, и поэтому максимальное прогрессирование наблюдается именно в этот период. Прогрессирование сколиоза завершается после сращения апофизов подвздошных костей.
Торсия тела позвонка приводит к его отклонению в выпуклую сторону за счет скручивания между ним и дугой на вогнутой стороне. Смещение студенистого ядра в выпуклую сторону еще больше увеличивает дугу искривления и расширяет на этой стороне межпозвонковые щели.
Таким образом, при боковом искривлении позвоночника торсия обусловливает сколиоз.
Клиническая картина
При начальных формах заболевания, как правило, жалоб пациенты не предъявляют. По мере прогрессирования появляется тяжесть и чувство усталости в области спины, умеренные ноющие боли после обычной физической нагрузки. При тяжелых деформациях позвоночника появляются выраженные функциональные нарушения дыхательной и сердечно-сосудистой системы.
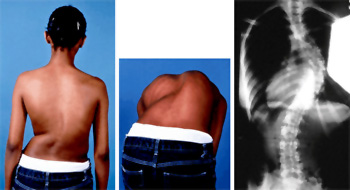
Косметические дефекты – изменение формы грудной клетки и формирование реберного горба.
По степени выраженности деформации первичной дуги искривления (угловая деформация измеряется по методике Кобба):
1-я степень – первичная дуга искривления до 10°,
2-я степень – дуга искривления от 11° до 25°,
3-я степень – 26–40°,
4-я степень – более 40°.
В зависимости от локализации поражения (по классификации Понсети, Фридман) выделяют:
– верхнегрудной (менее 10% случаев) – вершина искривления располагается на уровне 2–4 грудных позвонков;
– грудной (20–25%) – вершина на уровне 6–10 позвонков;
– поясничный (около 10%) – вершина искривления на уровне 1–3 поясничных позвонков, чаще слева;
– комбинированный (20–25%) – определяются две равнозначные дуги искривления в грудном отделе на уровне 7–8 позвонков, поясничном – на уровне 1–2 позвонков.
По стабильности деформации различают стабильную и прогрессирующую формы сколиотической деформации.
Диагностика
Важным моментом является выявление любых нарушений осанки при проведении профилактических осмотрах детей с последующим дообследованием и уточнением диагноза.
Обследование больного необходимо проводить в положениях стоя, сидя и лежа. В положении сидя определяют выраженность поясничного лордоза, наличие бокового отклонения торса и позвоночника, длину позвоночника от остистого отростка 7-го шейного позвонка до остистого отростка 1-го поясничного позвонка.
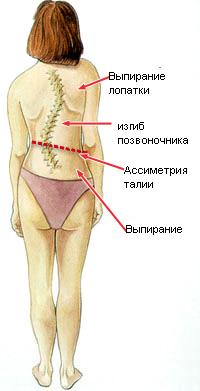
Во время проведения внешнего осмотра обращают внимание на симметричность треугольников талии, выраженность бокового искривления, расположение лопаток и надплечий. При наклоне пациента вперед при сколиозе определяется паравертебральная асимметрия, которая наиболее выражена при наличии торсии позвонков. При 2-й степени возникает реберный горб. Для определения формы и величины реберного горба существует ряд сколиозометров (Шультесса, Эйлера, Недрыгайловой, Гамбурцева, Яцкевича). Проводится муаровая топографическая съемка спины.
При осмотре передней поверхности тела определяют положение грудины, смещение пупка от средней линии, измеряют расстояние от мечевидного отростка до остей подвздошных костей.
Во всех эпизодах выявленной деформации позвоночника необходимо проведение его рентгенологического обследования. При сколиозе рентгенография позвоночника проводится каждые 6 месяцев с охватом грудного и поясничного отделов на одном снимке. Для определения степени фиксации искривленного позвоночника рентгенография проводится в стоячем и лежачем положении пациента.
Проведенное рентгенологическое позволяет определить размер углов искривления позвоночника и степень сколиоза (метод расчета Фергюссона, Кобба, Чаклина, Энчура, Абалмасовой). Кроме того, рентгенографическое обследование позвоночника проводится для определения рентгенологических признаков прогрессирования патологического состояния.
Дифференциальная диагностика
Сколиоз необходимо дифференцировать с различными видами осанки, туберкулезными поражениями позвонков.
Лечение и профилактика
Чрезвычайно важное значение имеет своевременное выявление нарушений осанки и начальных проявлений деформации позвоночника для принятия мер, которые будут препятствовать формированию и прогрессированию сколиоза.
Все лечебные мероприятия должны применяться с учетом возраста и пола пациента, степени деформации позвоночника и интенсивности прогрессирования.
Пациентам со сколиозом 1–2-й степени рекомендуется проведение консервативного лечения. Лечение осуществляется в амбулаторно-поликлинических условиях, специализированных дошкольных учреждениях, школах-интернатах, санаториях и ортопедических отделениях лечебно-профилактических учреждений.
Детям со сколиотической осанкой и начальными проявлениями сколиоза одновременно с комплексной консервативной терапией проводятся занятия лечебной физкультурой в специальных группах, индивидуально подбирается высота парты, чтобы положение за ней исправляло осанку ребенка, рекомендуется дважды в неделю занятия в плавательном бассейне.
Консервативное лечение должно предусматривать:
– уменьшение вертикальной нагрузки на позвоночный столб,
– лечебную корригирующую гимнастику,
– общий лечебный массаж,
– физио-бальнеотерапию,
– применение корригирующих корсетов, кроваток.
Необходимо обратить внимание на то, что сколиоз наиболее часто прогрессирует при лечении ребенка в условиях поликлиники по сравнению с лечением в специализированных учреждениях, так как при амбулаторном лечении довольно часто допускаются нарушение соответствующего режима и невыполнение системного лечения в полном объеме по субъективным причинам
Хирургическое лечение сколиоза показано при неэффективности консервативного лечения и явном прогрессировании сколиоза 3-й степени. Операция проводится с момента возможности имплантации конструкции в детский организм. Наиболее часто применяется методика с применением специального инструментария, который разработали и опробовали французские хирурги Ives Cortel, Jean Dubousset.
Основная цель оперативного лечения – максимальная коррекция деформации и фиксация позвоночника.
Врожденный, диспластический и нейродиспластический сколиозы
Врожденный сколиоз встречается в 2–12% случаев всех видов сколиотической деформации позвоночника.
Возникновение врожденного сколиоза является результатом аномалии развития позвоночника при эмбриогенезе, особенно в первые 3–6 недель. В более редких случаях нарушения эмбриогенеза могут возникать в последующие 3–8 недель внутриутробного развития плода.
Подобные аномалии, независимо от половой принадлежности, могут возникать в любом отделе позвоночника в виде одного или более недоразвитых добавочных позвонков и образованием дополнительных ребер, аномалий развития суставных отростков позвонков.
В связи с этим возникают разнообразные деформации позвоночника, в том числе и сколиоз.
Вершиной искривления врожденного сколиоза является дополнительный недоразвитый позвонок треугольной формы или участок с недоразвитым суставным отростком или несращенной дужкой позвонка.
Клиническая картина
При аномалии формирования шейных позвонков развивается врожденная костная форма кривошеи; наличие дополнительных недоразвитых позвонков в грудном отделе, как правило, сопровождается образованием дополнительных ребер, в нижнегрудном и поясничном отделах – боковым искривлением позвоночника.
Врожденные сколиозы характеризуются прогрессированием искривления позвоночника с последующей деформацией грудной клетки в виде реберного горба на выпуклой стороне. Подобные изменения сопровождаются гемодинамическими нарушениями, ателектазами, викарной эмфиземой и пневмосклерозом. Наряду с этим функциональные нарушения усугубляются параллельно прогрессированию тяжести деформации.
Деформация поясничного отдела позвоночника обуславливает дислокацию внутренних органов, поэтому такой симптомокомплекс называют сколиотической болезнью.
В случае дисплазии пояснично-крестцовых позвонков развивается ослабление базиса позвоночника, в связи с чем в последующем развивается сколиоз позвоночника. При диспластических сколиозах возможны сегментарные расстройства чувствительности, акроцианоз, у детей – недержание мочи, которое указывает на сочетанное нарушение формирования позвоночника и спинного мозга.
Неврологическое обследование позволяет выявить асимметрию коленных, выпадение брюшных и коленных (и даже ахилловых) рефлексов в сочетании с вазомоторными нарушениями.
Выявляются гипертрихоз пояснично-крестцовой или крестцовой области, увеличенная экскавация стоп, молоткоподобная форма пальцев.
Лечение
Детям изготавливают гипсовые кроватки, которые заменяются по мере их роста, применяют корригирующие подкладки, ремешки-пелоты, ошейники, корригирующие корсеты с тремя точками опоры, проводят гимнастические упражнения, массаж.
Все эти мероприятия не могут устранить аномалии развития позвонков, но в определенной степени ограничивают прогрессирование деформации позвоночника растущего ребенка. Консервативные методики лечения относятся к общеукрепляющим и считаются паллиативным способом лечения у маленьких детей.
Основным методом лечения врожденного сколиоза является оперативный, который предусматривает резекцию или удаление клиновидного позвонка с последующей коррекцией оси позвоночника вытяжением или гипсовыми этапными корсетами.
Больные должны пользоваться корсетом до завершения роста, снимать его разрешается только для проведения лечебной физкультуры, массажа, во время сна корсет может заменяться гипсовой кроваткой.
У пациентов старшего детского и юношеского возрастов при сформированном S-образном сколиозе хирургическое лечение проводится по методикам лечения идиопатического сколиоза.
Паралитический сколиоз
Наиболее часто паралитический сколиоз формируется у детей после перенесенного полиомиелита. Как правило, он начинает проявляться в восстановительном периоде заболевания вследствие дисбаланса между парализованными мышцами и мышцами, у которых сохранилась или восстановилась иннервация.
Иногда возникают случаи, когда искривление позвоночника возникает в разгаре заболевания из-за паралича глубоких мышц и мышц-ротаторов позвоночника, что может стать причиной 2-х или 3-х дуг искривления.
Богданов Ф. Р. (1968) выделяет следующие разновидности постполиомиелитического сколиоза:
– Паралитический сколиоз при распространенном параличе мышц, который возникает в 5% случаев всех форм постполиомиелитического сколиоза.
– Паралитический сколиоз при косом расположении таза, когда при помощи миографии выявляются тяжелые изменения квадратной мышцы поясничной области, пояснично-подвздошной мышцы и, в меньшей степени, в длинных мышцах спины. Подобные изменения развиваются у 23% больных. При перекосе таза возникает боковое искривление позвоночника в поясничном отделе с последующей торсией позвонков, которая может превышать 65°.
– Паралитический сколиоз при сгибательно-приводящих и сгибательно-отводящих контрактурах тазобедренных суставов – 9% случаев.
– Паралитический сколиоз верхнего отдела позвоночника (1,5%) при параличах мышц плечевого пояса.
– Смешанные атипичные формы сколиоза (1,5%).
Лечение
Паралитическое искривление позвоночника после полиомиелита должно корригироваться в восстановительном периоде заболевания при помощи корригирующе-фиксирующих корсетов в комплексе с консервативными методами лечения и массажа.
Если восстановление мышечной функции не достигнуто, проводят оперативное лечение после завершения роста ребенка.
Диагностика
В зависимости от степени проявлений врожденной деформации позвоночника ее выявляют непосредственно в родильном отделении, или несколько позже на эту патологию могут обратить внимание и сами родители.
Постановка диагноза не вызывает особых затруднений при выявлении деформации, которая фиксирована и не поддается коррекции, или локальном искривлении позвоночника во время осмотра ребенка.
Характер деформации позвоночника, дополнительные аномальные позвонки и ребра возможно выявить при рентгенологическом обследовании на 4-м месяце жизни с обязательной защитой гонад от рентгеновских лучей. При помощи сонографии подобные нарушения возможно установить в более ранние сроки.
Рахитический сколиоз
Рахитический сколиоз в клинической практике встречается чрезвычайно редко, потому что витамин D назначается 1–2-х летним детям не только с целью лечения, но и для профилактики возникновения рахита.
При дефиците витамина D и недостаточной инсоляции в позвонках развиваются остеопорозные изменения из-за дефицита солей кальция. Подобные изменения развиваются в ребрах, особенно в проксимальных отделах.
Клиническая картина
Под воздействием нагрузки на позвоночник развивается ранний гиперкифоз, особенно в грудном отделе и гиперлордоз в поясничном отделе позвоночника.
Если ребенка неправильно носят на руках, пытаются его посадить при ослабленных мышцах туловища, позвоночник может сгибаться в сторону, при этом тела позвонков неравномерно развиваются на стороне изгиба и деформируются с торсией. Впоследствии развивается односторонний, как правило, грудной сколиоз, в более редких случаях – S-образное искривление позвоночника.
Диагностика
Клиническая диагностика не представляет сложностей, причину деформации можно установить при изучении анамнестических сведений – данных о перенесенном рахите и его лечении.
При рентгенологическом обследовании выявляются характерные для сколиоза изменения в позвоночнике. Для дифференциальной диагностики необходимо исключить врожденный диспластический сколиоз.
Лечение
Для предупреждения деформации позвоночника прежде всего необходимо своевременно диагностировать и лечить основное заболевание – рахит.
Ребенок должен спать в ровном положении, на стадии разгара рахита ребенку нельзя сидеть и наклоняться.
В случае выявления пострахитического сколиоза его консервативное и хирургическое лечение не отличается от методик лечения идиопатического сколиоза.
Статический сколиоз
Статический сколиоз может развиваться при укорочении одной из нижних конечностей в периоде роста ребенка или в более поздние сроки, если больной не пользуется ортопедической обувью для компенсации укорочения конечности.
Также боковое искривление позвоночника может развиваться при анкилозе тазобедренного сустава, его сгибательно-приводящей контрактуре.
На первоначальных этапах заболевания искривление позвоночника исчезает в положении больного лежа или сидя. В периоде роста ребенка в области деформации позвоночника возникают статические нарушения в апофизарных зонах роста, что в последующем приводит к деформации и торсии поясничных позвонков, возникновению спондилоартроза и стабильности искривления. По завершении этого процесса прогрессирование искривления позвоночника прекращается.
При анкилозе тазобедренного сустава боковое искривление позвоночника, как правило, сочетается с гиперлордозом. Встречается прогрессирующие искривление позвоночника вследствие стягивающих рубцов с одной стороны торса после обширных ожогов, длительного, привычного для пациента скрученного положения торса во время сидения ученика за столом или партой – «ученический сколиоз».
Лечение
Прежде всего, необходимо устранить причины, которые приводят к деформации позвоночника: восстановление нормальной длины конечности (оперативные вмешательства по удлинению конечности, корригирующие стельки или ортопедическая обувь), устранение контрактуры сустава, пластика ожогового рубца, контроль за правильным расположением ребенка за столом.
Посттравматический сколиоз
Подобная форма сколиоза обусловлена тяжелой деформацией тел позвонков после их травматического повреждения или как результат неправильного лечения больных с подобными деформациями, в том числе – и отказ от хирургического лечения при нестабильности позвонков.
Если не восстановить правильную ось позвоночника при консервативном лечении травмированного позвонка с его торсионным смещением, то после сращения развивается стойкая сколиотическая деформация с развитием компенсаторной кривизны в верхних отделах позвоночника.
www.piluli.kharkov.ua
Посттравматический сколиоз поясничного отдела позвоночника
Корсет пояснично-крестцовый
Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день…Читать далее »
Причины болей в спине могут быть совершенно разными, но при этом они одинаково негативно сказываются на качестве жизни: человеку больно ходить, бегать, выполнять необходимые движения, нарушается сон и т. д. Врачи часто рекомендуют ношение пояснично-крестцовых корсетов как в лечебных целях, так и для предупреждения возможных дисфункций позвоночника.
Назначение
Пояснично-крестцовый отдел страдает чаще остальных по причине наибольшей нагрузки, приходящейся на его позвонки, во время неравномерного распределения тяжелых грузов, длительного сидения и даже обычных пеших прогулок. Забота о здоровье этого отдела позвоночника начинается с фиксации позвоночного столба в правильном положении. Поэтому пояснично-крестцовый корсет необходим для многих даже в профилактических целях. А в лечении некоторых ортопедических заболеваний он становится главным методом для избавления от причин, вызвавших болезнь.
Данное ортопедическое изделие врачи назначают и на начальных стадиях патологий, характеризующихся болями в спине, и в составе комплексной терапии многих серьезных заболеваний, а также при травмах и в ходе посттравматического восстановления.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Фиксация спины с предупреждением смещения позвонков полезна в таких случаях:
- регенерация костной ткани позвонков;
- радикулит, спондилез, остеопороз, остеохондроз;
- послеоперационное восстановление поясничных тканей после хирургических вмешательств;
- межпозвоночные грыжи;
- аномальная подвижность позвонков;
- невралгии данного отдела;
- лордоз поясничного отдела;
- сколиоз;
- неосложненные переломы тел позвонков;
- смещение баланса паравертебральных мышц;
- корешковый синдром;
- миозиты;
- нарушение тазового кольца;
- послеродовой период, отягченный сильным смешением тазовых костей;
- профилактика смещений позвонков у людей тяжелого физического труда (спортсмены, танцоры, грузчики).
Применение такого ортопедического пояса может уменьшить не только острые, но и хронические проявления заболеваний, сопровождающихся болевым синдромом.
Предлагаем посмотреть видео и ознакомиться с мнением врача-невролога о целесообразности пояснично-крестцового корсета.
Принцип действия
При условии правильного применения ортопедический бандаж для спины обеспечивает фиксирование поясницы в заданном положении. При этом оказывается следующее воздействие:
- уменьшается спазмирование мышечных тканей;
- перераспределяется нагрузка на позвонки и межпозвоночные структуры;
- при грыже ослабевает давление на межпозвоночные диски;
- обеспечивается нормальная подвижность суставов спины;
- ликвидируются стойкие деформации позвоночного столба;
- питание и циркуляция крови поврежденной зоны восстанавливается;
- снижается риск смещения позвонков при сил
stankopressmash.ru
Посттравматический сколиоз позвоночника – методы терапии, причины и диагностика, рекомендации, симптомы и лечение
Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день…Читать далее »
Посттравматический артрит представляет собой заболевание суставов, характеризующиеся повреждением хрящевой ткани, сухожилий и суставной капсулы. Встречается он в любом возрасте и вне зависимости от рода деятельности человека. Посттравматический артрит голеностопного сустава чаще поражает женский пол. Если травма серьезная, подвижность травмированной части тела нарушается. При получении микроповреждения процесс развивается постепенно. Своевременная терапия позволит устранить не только посттравматический артрит коленного сустава, но и заболевание других частей тела.
Причины и признаки проявления заболевания
Болезнь развивается на фоне полученных повреждений механического характера. К их числу относят:
- трещины хрящевых соединений;
- повреждение менисков;
- поражение суставных капсул;
- разрыв сухожилий;
- повреждение мышечных тканей на связочном аппарате.
Чаще негативному влиянию подвергаются голеностопы и колени. Страдают они из-за чрезмерных физических нагрузок. Развитие заболевания происходит постепенно спустя некоторое время после получения травмы. Образовавшаяся микротрещина перестает беспокоить человека через несколько суток. Спустя пару лет это может поспособствовать серьезному поражению сустава.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Существуют и второстепенные причины развития артрита. Повлиять на болезнь могут чрезмерные нагрузки, направленные на суставные капсулы. Происходит это в результате сбоя в организме. Повлиять на артрит могут:
- переохлаждение;
- неудобная обувь;
- сильная нагрузка во время тренировок;
- откладывание солей в хрящевой ткани;
- проникновение в организм инфекции;
- гормональные сбои и нарушение работы обмена веществ;
- голодание или переедание;
- нервные перенапряжения.
Основные симптомы проявления заболевания:
- стойкий болевой синдром;
- постоянный хруст в суставах;
- наличие ломоты в теле;
- припухлость в зоне травмирования, в частности, колена;
- ограниченная подвижность пораженного сустава.
Если воспаление сильное, не исключено повышение температуры тела, присутствие лихорадки и лейкоцитоза.
Диагностические мероприятия
Травматический артрит подразумевает сбор полного анамнеза. В него входят жалобы пациента, видимые признаки и данные о роде деятельности.
Диагностика заключается в исследовании физикальных признаков, получении рентгенологических данных и лабораторных исследованиях.
Пострадавшие с ярко выраженным артритом отправляются на прием к врачу-ревматологу. Это позволит исключить ревматическую природу развития заболевания. Главной диагностической мерой является проведение рентгенографии суставов. Это позволит получить полную картину происходящего и ознакомиться с пораженным суставом благодаря снимкам в двух проекциях.
При необходимости прибегают к инструментальной диагностике. К основным ее методам относят томографию, артрографию, электрорентгенографию и увеличительную рентгенографию. Рентгенологические признаки наличия артрита многообразны. При исследовании отмечаются краевые костные дефекты и наличие кистозных очагов. Инфекционная природа заболевания допускает присутствие секвестров.
Термография позволяет определить локализацию изменений теплообмена. УЗИ направлено на выявление выпота в полости пораженного сустава, а также параартикулярных изменений.
Радионуклидная сцинтиграфия позволяет определит активность воспаления. При необходимости исследования дополняются диагностической артроскопией. Для определения нарушения функциональности голеностопы обследуются путем методик измерения амплитуды при движении и в состоянии покоя. При необходимости прибегают к морфологической оценке биоптата синовиальных оболочек.
Методы лечения
Лечение посттравматического артрита направлено на снижение болевого синдрома и улучшение подвижности пораженного сустава.
Делается это путем комплексных мер и с помощью применения различных подходов. После получения повреждения сустав должен находиться в полном покое. Медикаментозное лечение следует сразу же и включает в себя применение противовоспалительных и обезболивающих препаратов. Действие лекарств дополняется электромагнитной терапией. В качестве лекарственных средств широко применяют такие, действие которых направлено на восстановление поврежденной ткани. Используются и хондропротекторы на основе животных хрящей.
На этапе восстановления широко применяются санитарно-курортное лечение и бальнеотерапия. Желательно делать массаж пораженного сустава, проводить иглоукалывание и прибегать к помощи мануальной терапии. Для максимальной разгрузки пораженного места рекомендуется использовать ограничительную диету.
Если консервативное лечение не дало положительной динамики, прибегают к оперативному вмешательству. Пациенту предлагают артроскопическую операциию. Она заключается в удалении разрастания костей и пораженных тканей при помощи специального инструмента — артроскопа. Этот метод характеризуется высокой эффективностью и минимальной травматизацией. Послеоперациионные раны заживают на вторые сутки после хирургического вмешательства. Подвижность восстанавливается на протяжении 5 недель. Если лечение начать вовремя, прогноз имеет благоприятный характер. В противном случае возможно наступление инвалидности.
Посттравматический артроз: специфика лечения заболевания
Тяжелые расстройства функций суставов возможны не только в результате старческих дегенеративных процессов. В молодом активном возрасте на фоне травматических повреждений возможна деструкция суставных поверхностей, которая быстро приводит даже к полной неподвижности в сочленении. Так возникает посттравматический артроз – болезнь, которая приводит к потере трудоспособности в любом возрасте. Коварство заболевания — в том, что даже незначительная травма приводит тяжелейшим последствиям.
Как возникает болезнь: причины и механизм развития
Как следует из названия патологии, основной пусковой фактор развития тугоподвижности в суставе – любая травма. Так как пострадать может любое сочленение, то список возможных повреждений очень велик. Наиболее распространенные из них, ведущие к формированию посттравматического артроза:
- переломы;
- повреждения менисков;
- разрывы сухожилий;
- тяжелые мышечные травмы;
- ушибы со скоплением крови в суставной щели;
- вывихи суставов.
Болезни подвержены люди, которые в связи со спецификой работы подвергаются наибольшему риску травматических повреждений:
- спортсмены;
- альпинисты;
- водители и механики;
- грузчики;
- люди, чья работа связана с передвижением тяжестей.
Наиболее актуальна патология для спортсменов, так как высокие скорости требуют максимальной нагрузки не только на костно-мышечный, но и связочный аппарат тела человека. Мужчины болеют посттравматическим артрозом чаще, чем женщины.
Не все суставы одинаково часто повреждаются. Наиболее актуальна проблема для следующих сочленений:
- голеностоп;
- колено;
- тазобедренный сустав;
- запястье;
- плечевой сустав.
Практически никогда не повреждаются остистые отростки позвоночника, мелкие суставы рук, плюснефаланговые сочленения.
Почему формируется посттравматический артроз даже после лечения? Основная проблема любой травмы заключается в том, что повреждаются не только кости и хрящи, но и анатомические структуры, отвечающие за их адекватное функционирование. Речь идет о сосудах, снабжающих кислородом сочленение, а также о нервных стволах. Даже после адекватного лечения полностью восстановить кровоток в поврежденной зоне удается далеко не всегда, а нервная ткань регенерируется еще хуже. В результате неполноценного кровоснабжения и иннервации в пострадавшем суставе возникают дегенеративно-дистрофические изменения, которые быстро прогрессируют. Сначала возникает тугоподвижность, а при отсутствии полноценной терапии течение болезни ухудшается, что ведет к анкилозу.
Клинические проявления и главные признаки
Основные симптомы болезни зависят от места локализации артроза. Однако существуют общие характерные проявления, которые типичны для любого посттравматического процесса в сочленении:
- постепенное начало заболевания;
- нарастание болей и ограничения движений в течение длительного времени;
- анамнестическая связь с травмой;
- стартовые затруднения – трудно встать с постели, начать движение;
- чем дальше развивается патология, тем меньше болевой синдром и сильнее тугоподвижность;
- атрофия мышц и трофические изменения на коже вокруг поврежденного сустава.
Болезнь начинается исподволь, на фоне относительного благополучия. Обычно после травмы проходит некоторый промежуток времени, который иногда исчисляется годами. Постепенно человек забывает о травме, но возникают первые трудности при движениях. Изначально невозможно выполнить привычные ранее виды активности – прыгнуть через лужу, подняться по лестнице через 2 ступени, а затем появляются стартовые проблемы. Это утренняя скованность суставов: обычно после сна больной замечает, что сустав крайне плохо функционирует.
В процессе движений, которые приходится делать через силу, явления проходят или сильно уменьшаются. Но появляется боль тупого характера после физических нагрузок. Постепенно явления тугоподвижности по утрам прогрессируют, что служит поводом для визита к врачу. Однако процесс уже далеко зашедший, поэтому основное лечение будет направлено на сохранение имеющейся активности. Обращаться за помощью к врачу нужно при самых первых проявлениях посттравматического артроза – в тот момент, когда начинаются проблемы с привычными активными движениями.
Поражение голеностопного сустава
Из-за анатомических особенностей именно голеностопный сустав наиболее подвержен посттравматическому артрозу. Провоцируют проблему медиальные переломы лодыжек, которые возникают не только у спортсменов, но и простых людей после неудачного случайного движения. Сустав срастается даже обычным гипсованием, а тем более посредством операции. Однако кровоснабжение и иннервация дистальных отделов конечностей, где анатомически расположен голеностопный сустав, быстро нарушается вследствие воздействия травмы. Итогом становится появление типичных симптомов уже через 1-2 года после повреждения.
Артроз посттравматический после деформации голеностопного сустава имеет следующие симптомы:
- тупые боли области голени и стопы;
- иррадиация болей в пятку;
- сложности при ходьбе, особенно вверх;
- невозможность ротации стопы;
- на поздних стадиях – полная неподвижность в сочленении и грубая внешняя деформация.
Задолго до появления болей возникает наиболее характерный симптом посттравматического артроза голеностопного сустава. Он проявляется в подворачивании ноги при ходьбе. Больные связывают проблему с неудобной обувью, стараются силой преодолеть неприятный симптом, но к врачу не обращаются. Затем человек привыкает к тому, что нога немного подворачивается при ходьбе, и просто не замечает проблемы. Однако в тот момент, когда появляются боли, уже наступило необратимое повреждение суставной щели, что приводит к дефициту синовиальной жидкости и неумолимому прогрессированию посттравматического артроза.
Посттравматический артроз коленного сустава
Вторая по частоте встречаемости — патология коленного сочленения. Особенно подвержены к последствиям травмы спортсмены, так как продолжают физические нагрузки на пострадавший сустав, а также люди, имеющие лишний вес. Посттравматический артроз возникает вследствие любых переломов, повреждений мениска и связочного аппарата колена.
Симптомы поначалу неспецифичны, но постепенно клиническая картина нарастает:
- исподволь появляются стартовые сложности, особенно утром;
- возникают боли в коленном суставе с иррадиацией в голень;
- нарушается привычная ходьба, так как при физической нагрузке симптомы усиливаются;
- появляется и прогрессирует деформация сустава, что ведет к появлению «ног кавалериста», особенно при двустороннем поражении;
- затрудняются движения, связанные с угасанием сгибательной и разгибательной функций сочленения.
Начало посттравматического артроза в коленном суставе характеризуется проявлением «разболтанности и расшатанности». Это ведет к изменению привычной походки. Только после нескольких месяцев, когда человек адаптируется к нарушениям, возникают стартовые боли, свидетельствующие о глубоком повреждении костно-мышечной и сосудистой систем колена.
Лечение посттравматического артроза
Только раннее обращение за медицинской помощью и интенсивное комплексное лечение обеспечивает хороший результат. Основные принципы терапии:
- эффективное обезболивание;
- нормализация мышечного тонуса;
- стабилизация иннервации;
- увеличение кровотока в пораженном суставе;
- улучшение конгруэнтности суставных поверхностей;
- защита мышц от атрофии;
- хирургическое лечение при неэффективности консервативных мероприятий.
Важнейшая задача консервативного лечения — стабилизация кровотока в поврежденном суставе. Это даст возможность насытить его кислородом, что резко снизит сроки прогрессирования анкилозных изменений. С этой целью применяются ангиопротекторы и периферические вазодилататоры:
- Пентоксифиллин;
- Никотиновая кислота;
- Ксантинол;
- Эуфиллин;
- Актовегин;
- Тиоктовая кислота;
- Солкосерил.
При наличии патологии сосудов, не связанной с суставом, проводится ее немедленное лечение. Значительно ускоряют деформацию сустава варикозная болезнь и облитерирующий атеросклероз. В последнем случае просто используют большие дозы периферических вазодилататоров, совмещая периодические курсы внутривенного введения с пероральным приемом. При варикозе необходимы венопротекторы, наиболее эффективный – Диосмин. Комплекс всех сосудистых препаратов составляет базу для профилактики прогрессирования посттравматического артроза. При отсутствии этой терапии лечебные мероприятия обречены на провал, так как сустав не получит необходимую порцию кислорода, что резко активирует деструктивные процессы.
- Нимесулид;
- Ацеклофенак;
- Лорноксикам;
- Ибупрофен;
- Диклофенак.
При необходимости усилить обезболивание используются НПВС с более мощным анальгетическим действием – Кеторолак или Кетопрофен. При посттравматическом артрозе достаточно коротких курсов по 7-10 дней перорального приема.
Как еще помочь больному: схема превентивного лечения
Ниже в таблице перечислены наиболее часто применяемые методы консервативной терапии, а также количество курсов в течение года для поддержания оптимального состояния сустава.
| Сустав/процедуры | НПВС | Ангиопротекторы | Массаж | Физиолечение |
| Колено | 3 раза в год по 10 дней | 2 раза в год парентерально, плюс не менее 6 мес. внутрь | Дважды за год | Дважды за год |
| Голеностоп | 4 раза в год по 10-15 дней обычно внутрь | 3-4 раза в год парентерально плюс до 12 месяцев приема внутрь | 2-3 раза в год | 1-2 раза в год либо неприменимо из-за особенностей анатомии сустава |
| Тазобедренное сочленение | По потребности, до 3-4 месяцев в году при сильных болях | 1-2 раза в год парентерально, прием внутрь обычно не требуется | 2 раза за 12 месяцев | Дважды за год |
| Плечо | Редкий прием по потребности, зачастую не требуются | 1 раз в год парентерально плюс до 3 месяцев приема внутрь с перерывами | Дважды за год | 1-3 раза за 12 месяцев в зависимости от эффективности |
| Лучезапястный сустав | 3-4 раза в год по 10 дней только внутрь либо однократно парентерально | 3 раза в год плюс прием внутрь до 12 месяцев | 3 раза в год | Не применяется, так как эффективность слабая |
Наиболее серьезные проблемы с восстановлением кровоснабжения и остановкой прогрессирования посттравматического артроза возникают в дистальных сочленениях. Это связано с недостатком крупных магистралей, которые доставляют кислород к суставам. Поэтому для стабилизации процесса необходимы более частые курсы превентивного лечения, что неизбежно сказывается на трудоспособности.
Болевой синдром больше выражен в крупных суставах, особенно в тазобедренном. Поэтому дозировка НПВС должна быть повышена для достижения анальгетического эффекта. Дополнительно можно использовать Парацетамол, как относительно безопасный обезболивающий препарат.
В качестве дополнительных средств, способствующих замедлению прогрессирования посттравматического артроза, используются массаж, ЛФК и физиопроцедуры. Массирование области сустава и конечностей обеспечивает профилактику атрофии мышц и активизацию кровотока. ЛФК добавляет активности пораженному суставу, но не является основным методом лечебного воздействия. Обязательно нужны физиопроцедуры:
- электрофорез;
- диадинамические токи;
- амплипульс;
- миостимуляция;
- лазеротерапия.
Дополнительно в качестве препаратов, усиливающих действие физиопроцедур и замедляющих деструкцию суставной щели, назначаются хондропротекторы. Для минимального эффекта обязателен курс не менее 6 месяцев без перерыва, однако из-за того что дегенеративные изменения вторичны и зависят от кровотока, эти лекарства часто оказываются недостаточно полезны. Хотя в большинстве случаев их применение при посттравматическом артрозе оправдано.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Хирургическая помощь
Несмотря на многочисленные консервативные мероприятия, остановить деструкцию сустава удается не всегда. Поэтому используются радикальные и паллиативные хирургические манипуляции для усиления эффективности лечения. Наиболее часто применяются:
- пункция сустава и введение хондропротекторов и гормонов – сдерживающая тактика при быстром прогрессировании артроза;
- артроскопия – миниинвазивная операция, направленная на визуальную диагностику суставных поверхностей и небольшую хирургическую коррекцию;
- артродез – стабилизация сустава в неподвижном состоянии, что снимает болевые ощущения, но инвалидизирует больного;
- эндопротезирование – оптимальный подход к хирургической тактике, так как вместо пораженного сочленения устанавливается многофункциональный протез.
Возможности полноценной реабилитации при консервативном подходе к лечению зависят от скорости прогрессирования посттравматического артроза и времени обращения за медицинской помощью. При начальных проявлениях удается надолго с помощью поддерживающего лечения сохранять активные движения в суставе. Однако в случае позднего обращения за медицинской помощью и выраженных деструктивных процессах только эндопротезирование поможет восстановить качество жизни больного.
Поэтому своевременное обращение за медицинской помощью не только позволит отложить операцию, но и даст больше шансов на полноценную реабилитацию. При стойких нарушениях подвижности поврежденного сочленения устанавливается группа инвалидности. В этой ситуации помочь больному в восстановлении трудоспособности может только установка эндопротеза.
szouo.ru
Сколиоз лечение успешно лишь при желании пациента что-то изменить
Практически у каждого человека обнаруживается искривление позвоночника. Неправильная осанка начинает нести постоянный характер. Также нередки случаи врождённого искривления позвоночника. Как вылечить сколиоз, который чреват многими проблемами физиологического свойства? Частые головные боли, ухудшение самочувствия напрямую связаны с позвоночной нервной системой.
Диагностика
Напротив, причиной возникновения сколиоза могут быть болезни позвоночника, нервные расстройства, ревматизм и мн. др. Можно ли вылечить сколиоз? Сколиоз лечение требует терпеливости, силы воли и регулярных физических усилий. После диагностики рентгеном ставится актуальный определяющий диагноз:
загрузка…
Новостная строка ✆
- начальный;
- сколиоз в средней степени;
- запущенный.
Это характеристики приобретённого сколиоза позвоночника. Врождённое искривление позвоночника наблюдается в виде деформации позвонков ещё в детском возрасте, обычно из-за неправильного положения ребёнка в утробе. Чем раньше назначается терапевтическое массажное лечение, тем лучше для юного пациента.
Как врач определяет сколиоз
Сколиоз можно определить как при визуальном осмотре, позвонки при прощупывании уходят в сторону, так и с помощью соответствующей аппаратуры. После рентгена становится ясна клиническая картина, если рост костей скелета остановился по возрастному цензу, будет достаточно сложно прекратить деформирование позвоночника. Лечение сколиоза у взрослых проходит несколько иначе, чем у детей. Если налицо подростковый сколиоз, тогда самые сложные случаи заболевания:
- сколиоз, вызванный рахитом, недостаток витаминов размягчает позвонки;
- грыжа межпозвонковых дисков вредит спинно-мозговому каналу.
Прежде чем уделяется внимание непосредственно изменениям позвоночника, рассматриваются причины, привёдшие к этому. В большинстве случаев сколиоз является следствием других заболеваний, связанных с иммунной системой.
ВАЖНО ЗНАТЬ! Действительно эффективное средство от БОЛЕЙ В СУСТАВАХ и ПОЗВОНОЧНИКЕ, рекомендованное ведущими ортопедами и ревматологами России! Читать далее…
Лечение сколиоза
Внутренние органы находятся в факторе риска при развитии сколиоза позвоночника. Группа врачей разных специальностей одновременно наблюдает больного, так как в области искривления позвоночника происходит деформация внутренних органов, пагубно влияющая на их функциональность. Если сколиоз обнаружен на ранней стадии, терапия ограничивается гимнастическими упражнениями на туловище человека, призванными постепенно распрямить косточки позвонков.
При сколиозе, развитом в посттравматическом состоянии, внимание уделяется пострадавшим изменённым конечностям, рекомендуется носить специальные стельки или ортопедическую обувь, возможно применение корсетов.
Запущенный сколиоз, если не помогает вертебрологическое стационарное лечение, требует хирургического вмешательства. Позвоночник укрепляют с помощью металлических пластин и стержней. Такая операция очень сложна, потому что в позвоночной структуре расположены мозговые и нервные центральные окончания. Восстановительный период проходит в адаптационных условиях.
Медикаментозное лечение
Операция предусмотрена на самый крайний случай, когда не помогают коррекционные процедуры и медикаменты, а деформация позвоночника существенно прогрессирует. Если ещё возможно исправить ситуацию, используются корригирующие методики, рассчитанные на длительный период. Лечение сколиоза у взрослых носит постоянный характер.
По результатам контрольных рентгенографий составляется медицинский режим статистической и динамической нагрузки на искривлённый позвоночник. Комплексное наблюдение совмещает корсетоношение с физиотерапией (бальнеотерапия, грязевые ванны), гимнастические упражнения и мануальный массаж вкупе с медикаментами общеукрепляющего свойства (противовоспалительные препараты, витамины).
Хирургия
Если все возможности принудительных систематических коррекций исчерпаны и нерезультативны, не остаётся иного выхода, как хирургическое вмешательство. Очень изогнутый позвоночник настолько негативно отражается на работе органов, что данное явление вполне может привести к летальному исходу или существенному сокращению жизни с наличием инвалидности.
Часть позвонков, куда имплантируются стержни, остаётся в обездвиженном состоянии, что позволяет остановить прогрессию деформации и немного подкорректировать угол наклона.
В современной хирургии делаются два типа операции при сколиозе:
- с передним доступом;
- с задним.
Второй вариант операции предполагает разрез на средней линии туловища. Позвоночник фиксируется металлом для сращения костных блоков по рассчитанной геометрии.
Операция с передним доступом производится вдоль рёбер сбоку туловища, что позволяет удалить одно ребро для использования его в измельчённом виде для межпозвоночных дисков. Для обеспечения стабильности фиксированного позвоночника применяются пара стержней.
Послеоперационный период предполагает стационарное корсетоношение для закрепления результата и восстановительную терапию. В редких случаях возможны некоторые осложнения, которые по мере возникновения успешно преодолеваются.
Профилактика
Чтобы избежать таких безрадостных перспектив, лучше своевременно заниматься профилактикой сколиоза. Укреплять иммунитет, следить за осанкой, заниматься спортом. Врождённый сколиоз успешно лечится лишь при раннем обращении, почти 95% пациентов, проходя реабилитацию, чувствуют себя прекрасно.
etospina.ru
Типы сколиоза: идиопатический, врожденный, нервно-мышечный и др.
Сколиоз — размерное отклонение позвоночного столба с вращением вокруг своей оси.
Чтобы хорошо понять этот процесс, необходимо знать, что у позвоночника есть нормальные изгибы, которые гарантируют стабильность для тела, и которые называются лордозом и кифозом. Но есть некоторые типы искривлений, которые считаются неправильными отклонениями и могут вызывать боль. Среди них сколиоз.
Что касается формы, кривая может иметь форму «С», и она называется простой кривой, поскольку существует только акцентирование отклонения.
На двойной кривой позвоночник представляет S-образный сколиоз. В этом случае есть первичная и вторичная кривая, которая происходит через механизмы постуральной компенсации.
Типы сколиоза довольно разнообразны. Его необходимо классифицировать в зависимости от его происхождения или запускающего агента, потому что независимо от местоположения или степени отклонения можно разделить условие на структурное и функциональное:
Функциональный сколиоз
При неструктурном или функциональном сколиозе позвоночник имеет правильную структуру и не представляет чрезмерных искривлений, но есть факторы, которые вызывают смещение позвоночного сегмента.
В целом, есть некоторые нарушения или дисфункции в других областях тела, и, чтобы скорректировать или компенсировать это изменение, позвоночник отклоняется.
Важно дифференцировать и характеризовать функциональный сколиоз, потому что, поскольку он является проявлением, вторичным по отношению к дисфункции другой части организма, искривление имеет тенденцию ослабляться или решаться путем лечения причинной проблемы.
Некоторые телесные дисфункции, которые могут вызвать сколиоз:
- Разница в росте кости ноги;
- Мышечные спазмы;
- Разница паравертебрального мышечного тонуса;
- Компрессия нервного корешка;
- Травмы позвоночника;
- Неправильное положение ствола.
Структурный сколиоз

Около 80% случаев структурного сколиоза являются идиопатическими, то есть диагноз не позволяет выявить, что вызвало отклонение позвоночника. Структурный сколиоз, как правило, является серьезным и прогрессирующим заболеванием, которое, если его не лечить, в большей степени ухудшает качество жизни пациента.
В то время как функциональный тип обычно проявляет только боковое искривление позвоночника, структурный тип представляет, помимо отклонения в стороны, вращение (кручение) позвоночника вокруг его собственной оси.
Самые современные определения состояния указывают на то, что недостаточно определить структурный сколиоз как наклон позвоночника, поскольку это не учитывает сложность диагноза.
Поэтому необходимо рассматривать это как деформацию в 3 плоскостях лобного, сагиттального и поперечного тела, обычно прогрессирующую и с серьезным нарушением осанки.
Кроме того, структурный сколиоз показывает выпячивания или протуберанцы из-за вращения позвоночника, которые называют гиббоситами или гиббосами.
Внутри структурного типа можно подразделить отклонение на:
Идиопатический сколиоз
Идиопатическое именование указывает на то, что невозможно определить происхождение или причину отклонения позвоночника, и некоторые исследователи и специалисты связывают множество причин, связанных с этим состоянием.
По оценкам, до 80% пациентов имеют идиопатический структурный сколиоз, и эта картина может появиться у здоровых детей и подростков, которые хорошо развиваются и не имеют в анамнезе патологий или пороков развития.
Идиопатическое столбчатое отклонение можно разделить в зависимости от возраста пациента:
- Младенцы — от рождения до 2 лет: это редкое заболевание, и наиболее ценными факторами являются положение при рождении и положение, которое ребенок после рождения сохраняет во время сна. На этой стадии легкий сколиоз поражает больше мальчиков и, как правило, решается с помощью простых мер, таких как растяжение;
- Несовершеннолетние — от 3 до 9 лет;
- Подростковый возраст — от 10 до 18 лет: незначительные искривления (легкий сколиоз) встречаются в одинаковых пропорциях между девочками и мальчиками, но наиболее серьезные отклонения затрагивают 4 пациентки на каждого 1 мужчину;
- Взрослый — после 18 лет: возникает после полного формирования кости. В некоторых исследованиях этот тип классифицируется как идиопатический сколиоз у взрослых (EIA).
Однако в настоящее время некоторые исследователи и эксперты используют другую подклассификацию для идиопатического сколиоза, разделяя ее на:
- Раннее — до 5 лет: состояние оказывает большее влияние на формирование сердца и легких, что может привести к проблемам во взрослой жизни;
- Поздно — через 5 лет: несмотря на ухудшение качества жизни, состояние, возникающее после 5 лет, не оказывает серьезного влияния на здоровье сердца и дыхания пациента, так как органы почти или полностью сформированы.
Есть пациенты, которые более восприимчивы к искривлению позвоночника, особенно в период полового созревания, из-за роста тела (так называемый рывок).
В этот период подросткового возраста тело имеет тенденцию к быстрому росту, что может усиливать чрезмерную кривизну структуры позвонка, но даже в этом случае не всегда есть симптомы (такие как боль или заметное отклонение).
Нервно-мышечный сколиоз
Несколько заболеваний или нарушений, которые влияют на центральную нервную систему, нервы и мышцы, могут быть причиной сколиоза, в данном случае называемого нервно-мышечным сколиозом.
Например, из-за трудностей в управлении мышцами (слабость или укорочение), например, последствий неврологических заболеваний (таких как полиомиелит и церебральный паралич) и мышечной дистрофии.
Как правило, сколиоз нервно-мышечного типа имеет длинную С-образную кривую.
Врожденный сколиоз
Врожденный сколиоз вызван плохим формированием структуры позвонка во время беременности или у новорожденных. Могут происходить изменения в строении хряща позвонков или слияние ребер. В среднем это составляет до 10% диагнозов.
Некоторые специалисты также считают, что врожденные нервно-мышечные расстройства (то есть, когда ребенок рождается с расстройством) могут быть классифицированы на этот подтип сколиоза.
Посттравматический сколиоз
Они возникают из-за травм, переломов, несчастных случаев или операций, выполненных ненадлежащим образом или восстановленных.
Сколиоз у взрослых
Исследование, опубликованное в медицинском журнале Revista Portuguesa de Ortopedia e Traumatologia в 2013 году, указывает на то, что взрослый сколиоз поражает до 64% пожилых людей и вызывает умеренные или серьезные ограничения в жизни пациентов.
Сколиоз, диагностированный во взрослом возрасте, характеризуется выраженными отклонениями в позвоночном сегменте после полного формирования (созревания) костей. Он также может быть разделен на идиопатический сколиоз у взрослых (EIA) и дегенеративный сколиоз у взрослых (EAD).
В то время как идиопатический тип возникает из-за прогрессирования невыявленного или необработанного сколиоза в детском возрасте без каких-либо поддающихся идентификации причин, дегенеративный тип вызывается каким-либо заболеванием или состоянием, которое нарушает целостность кости.
При этом втором типе такие факторы, как остеопороз, компрессионные переломы позвоночника или дегенерация структур позвоночника (таких как межпозвонковые диски), могут быть причиной сколиоза.
Тем не менее, исследование указывает на то, что различие между двумя типами сколиоза у взрослых возможно только при наличии медицинских осмотров или мнений, выполненных в детстве или подростковом возрасте, которые свидетельствуют о наличии или отсутствии искривления. То есть вряд ли возможно провести такое различие, и таблицы классифицируются только как дегенеративный сколиоз.
Паралитический сколиоз
Когда пациент страдает от травмы или имеет заболевания, которые приводят к параплегии (полной потере движения) из-за изменений в спинном мозге, может развиться искривление в позвоночном сегменте, называемое паралитическим сколиозом.
Сколиоз, вызванный вовлечением осевых мышц (которые составляют тело), может быть вызван, например, детским параличом или полиомиелитом.
Дегенеративный поясничный сколиоз
Возраст, травма или заболевания, которые нарушают структуры тела, будь то кости или диски, могут способствовать дегенерации позвоночного столба и вызывать заметный и нерегулярный износ в области поясницы.
В каких местах может возникнуть сколиоз?
Отклонения в кривизне могут быть:
- Шейно-грудной: поражает верхние части (шейный), переходя от позвонков С-1 к С-7, и средний (грудной), переходя от Т-1 к Т-12;
- Грудная клетка: поражает среднюю часть позвоночника (грудную клетку), между позвонками T-1 и T-12;
- Грудной отдел поясничного отдела: поражает области грудного отдела позвоночника (среднее значение) между T-1 и T-12 и поясничного отдела позвоночника (нижняя часть) между L-1 и L-5;
- Поясницы: поражает поясничную область, между L-1 и L-5;
- Пояснично-крестцовый отдел: затрагивает области между поясничным отделом, L-1 и L-5, и крестцом (последняя часть), с S-1 по S-5.
Каковы степени кривизны?
Степень кривизны можно классифицировать на 5 уровней:
- От 0 до 10 градусов: нет необходимости в физиотерапевтическом лечении;
- От 10 до 20 градусов: необходимо физиотерапевтическое лечение;
- От 20 до 30 градусов: физиотерапевтическое лечение и использование ортопедического жилета;
- От 30 до 40 градусов: использование ортопедического жилета или милуки;
- От 40 до 50 градусов: только хирургическое лечение.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
promyhealth.ru
Сколиоз. Виды сколиоза. Лечение сколиоза, симптомы, причины, диагностика
Видео

Сколиоз. Вопрос-ответ
Тематика: Вопрос-ответ
Сколиоз
Тематика: Энциклопедия заболеваний
Сколиоз изначально греческое слово, означающее изогнутый или искривленный. Сегодня это слово используется для описания наиболее распространенных типов искривления позвоночника. Сколиоз это просто описательный термин, а не клинический диагноз, такой же, как головная боль.
При развитии сколиоза позвоночник наклоняется в сторону, и происходит ротация вокруг своей вертикальной оси. Эти изменения имеют как косметический, так и физиологические эффекты с долгосрочными последствиями, которые могут привести к значительным проблемам со здоровьем (при выраженных искривлениях).
Виды сколиоза. Существует много причин сколиоза, также как и причин головной боли. Задачей врача является определить, какой тип сколиоза у пациента.Типы сколиозов
Идиопатический сколиоз
 Слово идиопатический также имеет греческие корни и обозначает патологию в себе. Проще говоря, идиопатический означает состояние, не связанное ни с каким другим заболеванием или расстройством. К сожалению, термин идиопатический широко используется в медицинской литературе для обозначения заболевания, причины данного которого неизвестны.
Слово идиопатический также имеет греческие корни и обозначает патологию в себе. Проще говоря, идиопатический означает состояние, не связанное ни с каким другим заболеванием или расстройством. К сожалению, термин идиопатический широко используется в медицинской литературе для обозначения заболевания, причины данного которого неизвестны.
Существуют три основных типа идиопатического сколиоза, которые классифицируются в зависимости от возраста начала заболевания.
Инфантильный сколиоз – искривление, которое начинает развиваться в возрасте до двух лет. В 9 случаях из 10 этот вид сколиоза исчезает спонтанно. Этот тип сколиоза очень редко встречается.
Ювенильный идиопатический сколиоз – искривление позвоночника развивается в возрасте от двух до десяти лет. Этот тип также является также достаточно редким.
Подростковый идиопатический сколиз – этот тип появляется в раннем подростковом возрасте и гораздо чаще у девочек, чем мальчиков. В то время как небольшое искривление встречается одинаково часто у девочек и мальчиков, то искривление, требующее лечения, встречается у девочек подростков в 8 раз чаще у девочек, чем у мальчиков.
Другие виды сколиоза
Функциональный сколиоз: При этом типе сколиоза, позвоночник нормальный, но искривление развивается из-за других проблем в организме. Это может быть связано с разницей в длине нижних конечностей или из-за мышечного спазма в спине (например, антальгический сколиоз).
Нервно-мышечный сколиоз: При этом виде сколиоза возникают проблемы при формировании позвоночника. Либо кости позвоночника не в состоянии сформировать полностью, либо они не в состоянии отделиться друг от друга во время внутриутробного развития. Этот тип сколиоза развивается у людей с наличием других генетически детерминированных заболеваний, в том числе врожденных аномалий, таких как мышечная дистрофия, детский церебральный паралич, или болезнь Марфана.
У пациентов с такими заболеваниями развивается вытянутое С – образное искривление позвоночника, а слабые мышцы не могут держать его прямо. Если искривление присутствует при рождении, оно называется врожденным. Этот тип сколиоза часто является гораздо более серьезным и нуждается в более активном лечении, чем другие формы сколиоза.
Дегенеративный сколиоз: в отличие от других форм сколиоза, которые встречается у детей и подростков, дегенеративные сколиоз встречается у пожилых людей. Это вызвано изменениями в позвоночнике из-за воспалительных изменений в суставах позвоночника (спондилеза). Ослабление связок и других мягких тканей позвоночника в сочетании с разрастаниями костной ткани (остеофитами) может привести к искривлению позвоночника. Позвоночник может быть искривлен за счет остеопороза, переломов позвонков, дегенерации дисков.
Онкологические заболевания, такие остеома или метастазы рака могут приводить к появлению болевого синдрома и компенсаторного искривления позвоночника в сторону противоположную очагу опухоли, вызывающую компрессию нервных корешков.
Факторы риска
Существует много мифов о причинах заболевания
- Это не постуральная проблема
- Сколиоз не возникает от мягкого матраца
- Ношение тяжелых сумок в школе не является причиной ни искривления, ни прогрессирования деформации
- Сколиоз не возникает вследствие длительного сидения за телевизором или употребления вредной пищи
- Сколиоз не является инфекционным заболеванием – невозможно заразиться от больных, имеющих сколиоз
Положительный семейный анамнез является определенным фактором риска для идиопатического сколиоза подростков. Поэтому, возможно более правильным было бы называть ИСП. генетическим, а не идиопатическим. Существует также мнение, что неопределенные “экологического” факторы играют определенную роль в возникновении сколиоза ИСП. Но общее мнение склоняется к тому, что все, же причины сколиоза многофакторные.
Поэтому, при диагностировании ИСП у подростка необходимо обследование его братьев и сестер с 11 летнего возраста.
Диагностика сколиоза
Внешние признаки сколиоза
При наличии визуальных признаков ассиметрии туловища необходимо обратиться к врачу.
Физическое обследование включает в себя, осмотр на наличие искривления позвоночника сбоку спереди и сзади. В первую очередь пациенту будет предложено раздеться до пояса, чтобы лучше видеть любые ассиметрии. Потом пациента попросят наклониться, стараясь коснуться ног пальцами рук. Врач также может оценить симметрию тела, чтобы убедиться, что бедра и плечи находятся на одной высоте. Также будет обращено внимание на любые изменения кожи, что позволит предположить наличие врожденного дефекта. Врач может проверить амплитуду движений, мышечную силу и рефлексы.
Чем длительней период дальнейшего формирования опорно-двигательного аппарата, тем выше шансы на прогрессирование деформации. В результате, врач может измерить вес и рост пациента для динамического сравнения. Другим ключом для определения начала роста организма у девочек, например, является наличие месячных и вторичных половых признаков.
Если врач считает, что есть сколиоз, то назначается рентгенография необходимая для измерения угла искривления (по Коббу). Рентгенографическое определение угла искривления помогает выбрать тактику лечения, а контрольные снимки через определенные промежутки времени увидеть динамику деформации. Для врача очень важно знать, сколько еще времени будет продолжаться рост костной системы. Рентгенография запястья или тазовых костей позволяет приблизительно определить этот промежуток времени.
Лечение сколиоза
 Лечение сколиоза в зависимости от степени искривления и прогноза на дальнейшую деформацию. Некоторые типы сколиоза имеют больше шансов на прогрессирование так что тип сколиоза также помогает определить тактику лечения. Существуют три основные категории лечения: наблюдение, общеукрепляющее (консервативное) и хирургическое.
Лечение сколиоза в зависимости от степени искривления и прогноза на дальнейшую деформацию. Некоторые типы сколиоза имеют больше шансов на прогрессирование так что тип сколиоза также помогает определить тактику лечения. Существуют три основные категории лечения: наблюдение, общеукрепляющее (консервативное) и хирургическое.
Функциональный сколиоз вызван аномалией в других частях тела. Этот тип сколиоза лечится с помощью устранения причины, например при разнице длины ног, возможно использование специальной ортопедической обуви или стелек. Прямого лечения позвоночник не требует так, как в таких случаях позвоночник здоровый. Нервно-мышечные сколиозы вызваны аномалиями развития костей позвоночника. Эти типы сколиоза имеют наибольшие шансы на прогрессирование деформации позвоночника. Наблюдение, корсетирование и ЛФК обычно не оказывают особого эффекта. Большинству пациентов с такими видами сколиоза, возможно, потребуется оперативное лечение для уменьшения искривления.
Риск прогрессирования идиопатического сколиоза
|
Угол искривления ( по Коббу) |
Возраст 10-12 лет |
Возраст 13-15 |
Возраст Старше 16 |
|
< 20 |
25% |
10% |
0% |
|
20-30 |
60% |
40% |
10% |
|
30-60 |
90% |
70% |
30% |
|
>60 |
100% |
90% |
70 % |
Лечение идиопатического сколиоза основано на возрасте, когда он начал развиваться.
Во многих случаях, детский идиопатический сколиоз излечивается самостоятельно, без какого-либо лечения. Рентгенография позвоночника с контрольными измерениями угла искривления в течение нескольких лет помогает определить динамику и наличие прогрессирования. В таком возрасте достаточно проведения гимнастик и в корсетировании нет необходимости.
Ювенильный идиопатический сколиоз имеет самый высокий риск развития выраженных деформаций из всех типов идиопатического сколиоза. Корсетирование возможно, пока угол искривления не большой. Цель корсетирования постараться предотвратить дальнейшее прогрессирование искривления. Так, как искривление у пациентов начинается в раннем детском возрасте, то вероятность того, что по мере роста деформация будет нарастать очень высокая, и поэтому нередко требуется активное лечение, подчас хирургическое.
Подростковый идиопатический сколиоз является наиболее распространенной формой сколиоза. Если искривление небольшое при первичном диагностировании, то подчас достаточно наблюдения и проведения контрольных рентгенографий с измерением угла искривлений. Если искривление остается менее 25 градусов, возможно, не потребуется активное лечение, только гимнастика. Иногда, особенно в периоды быстрого роста, требуется проведение рентгенографии несколько раз в год. Но чаще рентгенография назначается один раз в год, что позволяет определить динамику сколиоза. Если угол искривление находится между 25-40 градусами, и рост организма не завершен, то помимо ЛФК рекомендуется ношение корсета. Если же рост опорно-двигательного аппарата завершен, то ношение корсета не рекомендуется.
Если угол искривления превышает 40 градусов, то может быть рекомендовано оперативное лечение, которое при выполнении в подростковом возрасте дает хорошие отдаленные результаты.
Болевые проявления, как правило, не связаны с самим сколиозом, а обусловлены избыточной нагрузкой на межпозвонковые диски или мышечные спазмы вследствие нарушения нормального распределения векторов нагрузки на структуры позвоночника. При наличии болевых проявлений рекомендуется физиотерапия, массаж и после уменьшения болевых проявлений необходимо подключение ЛФК, которое позволяет с помощью развития мышечного корсета компенсировать нарушения биомеханики позвоночника. ЛФК позволяет приостановить дальнейшее прогрессирование сколиоза. Кроме того, существуют различные виды корсетов, которые применяются для лечения сколиоза. Некоторые корсеты необходимо носить в течение 24 часов снимая их только при посещении душа. Выбор корсета является прерогативой лечащего врача-ортопеда. Корсеты не могут уменьшить угол искривления, а позволяют только предотвратить дальнейшее искривление. Если искривление остается ниже 40 градусов к завершению формирования позвоночника, то риск увеличения искривления в будущем не очень высокий. Однако если искривление превышает 40 градусов, это, вероятно всего искривление будет прогрессировать на 1-2 градуса каждый год, в течение всей жизни человека. Если не заниматься активно лечением (ЛФК, массаж, физиопроцедуры) то, в конечном счете, деформация может привести к нарушению функции органов дыхания или сердца. Целью операции при сколиозе являются исправление и стабилизация искривления, уменьшение боли и восстановление оси позвоночника и внешнего проявления деформации.
Операция включает в себя исправление кривизны максимально возможно к вертикальной оси и выполнении спондилодеза, для удержания позвоночника в нормальном положении. Фиксация проводится с помощью специальных винтов, крючков и стержней. Кроме того возможно применение вкладышей костных трансплантатов для расширения позвонков и лучшей консолидации. Это предотвращает любые дальнейшие искривления в этой части позвоночника. В большинстве случаев, винты и стержни остаются в позвоночнике и не удаляются.
Хирургическое лечение сколиоза и метод операции зависит от каждого пациента
Как и при любой операции, есть риск оперативного лечения по поводу сколиоза. Суммарный риск зависит частично от возраста, степени искривления, причин искривления величины кривизны и объем необходимой корректировки. В большинстве случаев хирург будет использовать технику, называемую нейромониторинг во время операции. Это позволяет хирургу контролировать функции спинного мозга и нервов во время операции. Если они попадают в группу повышенного риска повреждений, хирург получает предупреждение и может корректировать операции для снижения этих рисков. Существует небольшой риск инфекции при любой операции. Этот риск снижается с помощью антибиотиков, но он все еще может произойти инфицирование в некоторых случаях. Другие потенциальные риски включают в себя повреждение нервов и кровеносных сосудов, кровотечения, продолжение прогрессии искривления после операции, перелом стержней или винтов, и необходимость в дополнительной операции.
Если опухоль, такая как остеома, является причиной сколиоза, операция по удалению опухоли, как правило, в состоянии исправить искривление. У пациентов с дегенеративным сколиозом часто будет больше жалоб на боль в спине и боли в ногах. Болевой синдром связан с артритом позвоночника и возможной компрессии корешков. Консервативное лечение, включающее физиотерапию, ЛФК и мануальная терапия помогают уменьшить симптоматику. Если же консервативное лечение не снимает симптоматику, то возможно хирургическое лечение целью, которого является стабилизацию позвоночника декомпрессия нервных корешков удаление остеофитов. В некоторых случаях, необходима фиксация позвонков.
Прогноз
Профилактические осмотры в школах позволяют во многих случаях вовремя выявить случаи сколиоза. Это позволяет назначить необходимо лечение и проводить динамическое наблюдение сколиоза, что подчас дает возможность избежать хирургического лечения в будущем. Большинство людей со сколиозом могут жить полноценно. Женщины со сколиозом в состоянии забеременеть и родить детей, без особого риска развития осложнений. Но в тоже время сколиоз может быть причиной болей в пояснице при беременности.
Новейшие достижения в области хирургии с использованием малоинвазивных техник и материалов позволяют рассчитывать, что оперативное лечение со временем станет менее травматично с более коротким периодом восстановления.
www.dikul.net
Нервно-мышечный сколиоз, причины, симптомы и лечение
Узнала о вас в интернете — нужно срочно сделать МРТ.
И вот после спектакля я у вас. Мне очень понравились ваши сотрудники. Спасибо за внимание, доброжелательность и точность.
Пусть у вас всё будет так же хорошо на душе, как у меня сейчас, несмотря на все проблемы…
Будьте!!! Нам на радость! Ваша Панина В.В.
Array
(
[ID] => 107
[~ID] => 107
[CODE] =>
[~CODE] =>
[XML_ID] => 107
[~XML_ID] => 107
[NAME] => Панина Валентина Викторовна
[~NAME] => Панина Валентина Викторовна
[TAGS] =>
[~TAGS] =>
[SORT] => 100
[~SORT] => 100
[PREVIEW_TEXT] =>
Узнала о вас в интернете — нужно срочно сделать МРТ.
И вот после спектакля я у вас. Мне очень понравились ваши сотрудники. Спасибо за внимание, доброжелательность и точность.
Пусть у вас всё будет так же хорошо на душе, как у меня сейчас, несмотря на все проблемы...
Будьте!!! Нам на радость! Ваша Панина В.В.
[~PREVIEW_TEXT] =>
Узнала о вас в интернете — нужно срочно сделать МРТ.
И вот после спектакля я у вас. Мне очень понравились ваши сотрудники. Спасибо за внимание, доброжелательность и точность.
Пусть у вас всё будет так же хорошо на душе, как у меня сейчас, несмотря на все проблемы...
Будьте!!! Нам на радость! Ваша Панина В.В.
[PREVIEW_PICTURE] => Array
(
[ID] => 50
[TIMESTAMP_X] => 07.02.2018 14:11:01
[MODULE_ID] => iblock
[HEIGHT] => 800
[WIDTH] => 577
[FILE_SIZE] => 87769
[CONTENT_TYPE] => image/jpeg
[SUBDIR] => iblock/d82
[FILE_NAME] => d823d79d608bd750c9be67d6f85f03ca.jpg
[ORIGINAL_NAME] => pic_comments2-big.jpg
[DESCRIPTION] =>
[HANDLER_ID] =>
[EXTERNAL_ID] => cf5842bcd485e8e9c06757a200b70e73
[~src] =>
[SRC] => /upload/iblock/d82/d823d79d608bd750c9be67d6f85f03ca.jpg
[UNSAFE_SRC] => /upload/iblock/d82/d823d79d608bd750c9be67d6f85f03ca.jpg
[SAFE_SRC] => /upload/iblock/d82/d823d79d608bd750c9be67d6f85f03ca.jpg
[ALT] => Панина Валентина Викторовна
[TITLE] => Панина Валентина Викторовна
)
[~PREVIEW_PICTURE] => 50
[DETAIL_TEXT] =>
[~DETAIL_TEXT] =>
[DETAIL_PICTURE] =>
[~DETAIL_PICTURE] =>
[DATE_ACTIVE_FROM] =>
[~DATE_ACTIVE_FROM] =>
[ACTIVE_FROM] =>
[~ACTIVE_FROM] =>
[DATE_ACTIVE_TO] =>
[~DATE_ACTIVE_TO] =>
[ACTIVE_TO] =>
[~ACTIVE_TO] =>
[SHOW_COUNTER] =>
[~SHOW_COUNTER] =>
[SHOW_COUNTER_START] =>
[~SHOW_COUNTER_START] =>
[IBLOCK_TYPE_ID] => content
[~IBLOCK_TYPE_ID] => content
[IBLOCK_ID] => 10
[~IBLOCK_ID] => 10
[IBLOCK_CODE] => reviews
[~IBLOCK_CODE] => reviews
[IBLOCK_NAME] => Отзывы
[~IBLOCK_NAME] => Отзывы
[IBLOCK_EXTERNAL_ID] =>
[~IBLOCK_EXTERNAL_ID] =>
[DATE_CREATE] => 06.02.2018 19:41:18
[~DATE_CREATE] => 06.02.2018 19:41:18
[CREATED_BY] => 1
[~CREATED_BY] => 1
[CREATED_USER_NAME] => (admin)
[~CREATED_USER_NAME] => (admin)
[TIMESTAMP_X] => 07.02.2018 14:11:01
[~TIMESTAMP_X] => 07.02.2018 14:11:01
[MODIFIED_BY] => 1
[~MODIFIED_BY] => 1
[USER_NAME] => (admin)
[~USER_NAME] => (admin)
[IBLOCK_SECTION_ID] =>
[~IBLOCK_SECTION_ID] =>
[DETAIL_PAGE_URL] => /content/detail.php?ID=107
[~DETAIL_PAGE_URL] => /content/detail.php?ID=107
[LIST_PAGE_URL] => /content/index.php?ID=10
[~LIST_PAGE_URL] => /content/index.php?ID=10
[DETAIL_TEXT_TYPE] => text
[~DETAIL_TEXT_TYPE] => text
[PREVIEW_TEXT_TYPE] => html
[~PREVIEW_TEXT_TYPE] => html
[LANG_DIR] => /
[~LANG_DIR] => /
[EXTERNAL_ID] => 107
[~EXTERNAL_ID] => 107
[LID] => s1
[~LID] => s1
[EDIT_LINK] =>
[DELETE_LINK] =>
[DISPLAY_ACTIVE_FROM] =>
[IPROPERTY_VALUES] => Array
(
)
[FIELDS] => Array
(
[ID] => 107
[CODE] =>
[XML_ID] => 107
[NAME] => Панина Валентина Викторовна
[TAGS] =>
[SORT] => 100
[PREVIEW_TEXT] =>
Узнала о вас в интернете — нужно срочно сделать МРТ.
И вот после спектакля я у вас. Мне очень понравились ваши сотрудники. Спасибо за внимание, доброжелательность и точность.
Пусть у вас всё будет так же хорошо на душе, как у меня сейчас, несмотря на все проблемы...
Будьте!!! Нам на радость! Ваша Панина В.В.
[PREVIEW_PICTURE] => Array
(
[ID] => 50
[TIMESTAMP_X] => 07.02.2018 14:11:01
[MODULE_ID] => iblock
[HEIGHT] => 800
[WIDTH] => 577
[FILE_SIZE] => 87769
[CONTENT_TYPE] => image/jpeg
[SUBDIR] => iblock/d82
[FILE_NAME] => d823d79d608bd750c9be67d6f85f03ca.jpg
[ORIGINAL_NAME] => pic_comments2-big.jpg
[DESCRIPTION] =>
[HANDLER_ID] =>
[EXTERNAL_ID] => cf5842bcd485e8e9c06757a200b70e73
[~src] =>
[SRC] => /upload/iblock/d82/d823d79d608bd750c9be67d6f85f03ca.jpg
[UNSAFE_SRC] => /upload/iblock/d82/d823d79d608bd750c9be67d6f85f03ca.jpg
[SAFE_SRC] => /upload/iblock/d82/d823d79d608bd750c9be67d6f85f03ca.jpg
[ALT] => Панина Валентина Викторовна
[TITLE] => Панина Валентина Викторовна
)
[DETAIL_TEXT] =>
[DETAIL_PICTURE] =>
[DATE_ACTIVE_FROM] =>
[ACTIVE_FROM] =>
[DATE_ACTIVE_TO] =>
[ACTIVE_TO] =>
[SHOW_COUNTER] =>
[SHOW_COUNTER_START] =>
[IBLOCK_TYPE_ID] => content
[IBLOCK_ID] => 10
[IBLOCK_CODE] => reviews
[IBLOCK_NAME] => Отзывы
[IBLOCK_EXTERNAL_ID] =>
[DATE_CREATE] => 06.02.2018 19:41:18
[CREATED_BY] => 1
[CREATED_USER_NAME] => (admin)
[TIMESTAMP_X] => 07.02.2018 14:11:01
[MODIFIED_BY] => 1
[USER_NAME] => (admin)
)
[PROPERTIES] => Array
(
[NAME] => Array
(
[ID] => 25
[TIMESTAMP_X] => 2018-02-06 19:37:56
[IBLOCK_ID] => 10
[NAME] => Кто оставил отзыв
[ACTIVE] => Y
[SORT] => 500
[CODE] => NAME
[DEFAULT_VALUE] =>
[PROPERTY_TYPE] => S
[ROW_COUNT] => 1
[COL_COUNT] => 30
[LIST_TYPE] => L
[MULTIPLE] => N
[XML_ID] =>
[FILE_TYPE] =>
[MULTIPLE_CNT] => 5
[TMP_ID] =>
[LINK_IBLOCK_ID] => 0
[WITH_DESCRIPTION] => N
[SEARCHABLE] => N
[FILTRABLE] => N
[IS_REQUIRED] => N
[VERSION] => 1
[USER_TYPE] =>
[USER_TYPE_SETTINGS] =>
[HINT] =>
[PROPERTY_VALUE_ID] => 241
[VALUE] => Панина Валентина Викторовна
[DESCRIPTION] =>
[VALUE_ENUM] =>
[VALUE_XML_ID] =>
[VALUE_SORT] =>
[~VALUE] => Панина Валентина Викторовна
[~DESCRIPTION] =>
[~NAME] => Кто оставил отзыв
[~DEFAULT_VALUE] =>
)
[DESCRIPTION] => Array
(
[ID] => 26
[TIMESTAMP_X] => 2018-02-06 19:37:56
[IBLOCK_ID] => 10
[NAME] => Подпись
[ACTIVE] => Y
[SORT] => 500
[CODE] => DESCRIPTION
[DEFAULT_VALUE] =>
[PROPERTY_TYPE] => S
[ROW_COUNT] => 1
[COL_COUNT] => 30
[LIST_TYPE] => L
[MULTIPLE] => N
[XML_ID] =>
[FILE_TYPE] =>
[MULTIPLE_CNT] => 5
[TMP_ID] =>
[LINK_IBLOCK_ID] => 0
[WITH_DESCRIPTION] => N
[SEARCHABLE] => N
[FILTRABLE] => N
[IS_REQUIRED] => N
[VERSION] => 1
[USER_TYPE] =>
[USER_TYPE_SETTINGS] =>
[HINT] =>
[PROPERTY_VALUE_ID] => 242
[VALUE] => Актриса, заслуженная артистка РСФСР
[DESCRIPTION] =>
[VALUE_ENUM] =>
[VALUE_XML_ID] =>
[VALUE_SORT] =>
[~VALUE] => Актриса, заслуженная артистка РСФСР
[~DESCRIPTION] =>
[~NAME] => Подпись
[~DEFAULT_VALUE] =>
)
)
[DISPLAY_PROPERTIES] => Array
(
[NAME] => Array
(
[ID] => 25
[TIMESTAMP_X] => 2018-02-06 19:37:56
[IBLOCK_ID] => 10
[NAME] => Кто оставил отзыв
[ACTIVE] => Y
[SORT] => 500
[CODE] => NAME
[DEFAULT_VALUE] =>
[PROPERTY_TYPE] => S
[ROW_COUNT] => 1
[COL_COUNT] => 30
[LIST_TYPE] => L
[MULTIPLE] => N
[XML_ID] =>
[FILE_TYPE] =>
[MULTIPLE_CNT] => 5
[TMP_ID] =>
[LINK_IBLOCK_ID] => 0
[WITH_DESCRIPTION] => N
[SEARCHABLE] => N
[FILTRABLE] => N
[IS_REQUIRED] => N
[VERSION] => 1
[USER_TYPE] =>
[USER_TYPE_SETTINGS] =>
[HINT] =>
[PROPERTY_VALUE_ID] => 241
[VALUE] => Панина Валентина Викторовна
[DESCRIPTION] =>
[VALUE_ENUM] =>
[VALUE_XML_ID] =>
[VALUE_SORT] =>
[~VALUE] => Панина Валентина Викторовна
[~DESCRIPTION] =>
[~NAME] => Кто оставил отзыв
[~DEFAULT_VALUE] =>
[DISPLAY_VALUE] => Панина Валентина Викторовна
)
[DESCRIPTION] => Array
(
[ID] => 26
[TIMESTAMP_X] => 2018-02-06 19:37:56
[IBLOCK_ID] => 10
[NAME] => Подпись
[ACTIVE] => Y
[SORT] => 500
[CODE] => DESCRIPTION
[DEFAULT_VALUE] =>
[PROPERTY_TYPE] => S
[ROW_COUNT] => 1
[COL_COUNT] => 30
[LIST_TYPE] => L
[MULTIPLE] => N
[XML_ID] =>
[FILE_TYPE] =>
[MULTIPLE_CNT] => 5
[TMP_ID] =>
[LINK_IBLOCK_ID] => 0
[WITH_DESCRIPTION] => N
[SEARCHABLE] => N
[FILTRABLE] => N
[IS_REQUIRED] => N
[VERSION] => 1
[USER_TYPE] =>
[USER_TYPE_SETTINGS] =>
[HINT] =>
[PROPERTY_VALUE_ID] => 242
[VALUE] => Актриса, заслуженная артистка РСФСР
[DESCRIPTION] =>
[VALUE_ENUM] =>
[VALUE_XML_ID] =>
[VALUE_SORT] =>
[~VALUE] => Актриса, заслуженная артистка РСФСР
[~DESCRIPTION] =>
[~NAME] => Подпись
[~DEFAULT_VALUE] =>
[DISPLAY_VALUE] => Актриса, заслуженная артистка РСФСР
)
)
[IMAGE] => Array
(
[RETINA_SUPPORT] => 1
[ORIGIN] => Array
(
[ID] => 50
[TIMESTAMP_X] => 07.02.2018 14:11:01
[MODULE_ID] => iblock
[HEIGHT] => 800
[WIDTH] => 577
[FILE_SIZE] => 87769
[CONTENT_TYPE] => image/jpeg
[SUBDIR] => iblock/d82
[FILE_NAME] => d823d79d608bd750c9be67d6f85f03ca.jpg
[ORIGINAL_NAME] => pic_comments2-big.jpg
[DESCRIPTION] =>
[HANDLER_ID] =>
[EXTERNAL_ID] => cf5842bcd485e8e9c06757a200b70e73
[~src] =>
[SRC] => /upload/iblock/d82/d823d79d608bd750c9be67d6f85f03ca.jpg
)
[X2] => Array
(
[src] => /upload/resize_cache/iblock/d82/264_380_1/d823d79d608bd750c9be67d6f85f03ca.jpg
[width] => 264
[height] => 366
[size] => 49035
)
[ATTR] => retina retina-x2-src="/upload/resize_cache/iblock/d82/264_380_1/d823d79d608bd750c9be67d6f85f03ca.jpg"
[X1] => Array
(
[src] => /upload/resize_cache/iblock/d82/132_190_1/d823d79d608bd750c9be67d6f85f03ca.jpg
[width] => 132
[height] => 183
[size] => 14952
[ALT] => Панина Валентина Викторовна
)
)
)
cmrt.ru