Ревматоидный фактор отрицательный – Ревматоидный фактор суммарные антитела. Вся правда про ревмофактор и ревмопробы – зачем и как делать анализ и чем грозит повышение ревматоидного фактора
Ревматоидный фактор отрицательный – что это значит
Если образованный в человеческом организме ревматоидный фактор отрицательный, то следует говорить об отсутствии заболевания. Еще такой результат будет при длительной начальной стадии болезни. Когда заболевание медленно развивается в организме, а антитела выделяются в малом количестве, тогда белковые ревматоидные образования не наблюдаются в результатах анализа. Но если после длительного воспалительного процесса в организме состояние человека ухудшается, тогда этот фактор превысит нормальные показатели.
Причины возникновения ревматоидного фактора
Человеческий организм может синтезировать собственные белковые иммуноглобулиновые образования. Такие антитела аутоиммунного происхождения, способные атаковать свои же клетки, не распознавая их и принимая как чужеродные.
Ревматоидный фактор служит маркером аутоиммунных нарушений, увеличение которого провоцируют:
- бактериальные инфекции;
- воспалительные процессы;
- вирусные болезни;
- глистные инвазии.
Этот вредоносный микроорганизм имеет множество видов, он вызывает развитие скарлатины, ангины, кожные инфекции, такие как рожистое воспаление и импетиго.
Осложнениями данных инфекционных заболеваний будут: развитие аутоиммунных патологий – ревматизма сердца и суставов, острого гломерулонефрита, васкулита. Иногда развитие осложнений приобретают токсико-септическое поражение тканей – некротический миозит или фасцит, паратонзиллярный абсцесс. Возможно развитие токсического шока.
Определение ревматоидного фактора, норма и ее отклонение
Для выявления наличия ревматоидного белка нужно исследовать венозную кровь. Чтобы анализ был максимально точным, кровь сдается утром натощак. Курить, распивать алкогольные напитки, есть жареную и жирную еду, а также нервничать и активно заниматься спортом не рекомендовано.
Ревматоидный фактор отрицательный, и это норма для человека, превышение которой свидетельствует о присутствии заболевания:
- Показатель нормы данного белкового образования будет составлять 0-4 МЕ/мл.
- Значения 25-50 МЕ/мл имеют небольшое превышение нормы.
- Высоким повышением нормы следует считать 50-100 МЕ/мл.
- Максимальным превышением соответствуют значения более 100 МЕ/мл.
При наличии положительно результата данного фактора следует продолжить обследования организма, которые назначит врач. Такой анализ не может быть специфическим, он выявляет наличие аутоиммунных нарушений, которые нужно подтвердить различными диагностическими методами.
Чтобы снизить уровень аутоиммунных антител, следует начать лечить основное заболевание, вызывающее его увеличение.
Не нужно впадать в панику и пробовать исцелиться народными способами. Самолечение может только усугубить данное заболевание, если не уточнить его, а пытаться исцелиться с помощью непрофессиональных советов.
Положительный результат исследования ревматоидного белка
Назначают данный анализ, как правило, для определения двух болезней — синдрома Шегрена, а также ревматоидного артрита.
Есть ряд общих симптомов, которые появляются у больных людей:
- боли;
- чувство жжения.
Кроме этого, у артрита такой разновидности формируются узелковые подкожные наросты, воспалительные процессы в суставах и ограничение их движения. В детском возрасте иногда появляется синдром Стилла — это разновидность ревматоидного артрита.
Для синдрома Шегрена характерно патологическое изменение тканевой структуры внутренней секреции, при которой развивается сухость слизистой и кожной поверхности больного человека.
Также увеличение количества данного иммуноглобулина может быть не только у вышеперечисленных заболеваний. Аутоиммунные процессы, происходящие в организме у людей с патологиями, носящими название болезни Бехтерева, полимиозита, а также системной красной волчанки могут давать завышенный результат ревматоидного маркера.
У заболеваний, не связанных с вышеперечисленными аутоиммунными нарушениями в организме человека, например, раковые опухоли, туберкулез, вирусные поражения, также наблюдается высокий показатель этого белкового соединения. Родовая деятельность женщины увеличивает присутствие данных иммуноглобулинов в анализе её крови.
Лечение больных с высоким показателем ревматоидного белка
Если в результатах анализов выявлен высокий уровень иммуноглобулинов, поражающих здоровые клетки человека, назначается лечение. Даже если анализ дал отрицательный результат, а состояние здоровья человека проявляется характерными симптомами, указывающими на наличие заболевания, назначается повторное исследование крови и дополнительные методы диагностики.
Чем старше человек, тем больше вероятность получить положительный результат анализа, который будет ложным. Поэтому нужен повторный тест.
К дополнительным методам исследования относятся:
- определение в крови C-реактивного белка;
- рентгенография суставов;
- ультразвуковое исследование (УЗИ).
Далее назначается лечение, состоящее из стероидных гормонов, антибиотиков и противовоспалительных препаратов. К сожалению, полностью излечить заболевания, при которых происходит увеличение аутоиммунного белка, не получится. Но улучшить состояние больного с помощью медикаментозного лечения можно.
При улучшении состояния пациента может наблюдаться высокое значение данного маркера, следовательно, лечение прекращать не стоит. Также нужно избегать переохлаждений, зараженных инфекцией людей, освободиться от вредных привычек и начать правильно питаться, употреблять витаминно-минеральные комплексы, а также заниматься спортом.
норма и что значит повышение
Нарушения воспалительного характера делятся на две крупные подгруппы. Первая — инфекционные. Собственно септические заболевания. От банальной простуды и до чего-то серьезного: пневмонии, заражения крови.
Вторая — иммунные изменения. Когда собственные защитные силы атакуют клетки организма. Обнаружить первый процесс не так сложно. Достаточно обычного рутинного исследования крови.
Чтобы выявить второй тип воспалительного процесса, нужны специфические меры. Частный случай как раз и следует рассмотреть.
Ревматоидный фактор — это иммуноглобулиновые антитела (IgM), способные уничтожать бактерии и вирусы, но их атака направлена на собственные клетки организма, которые ошибочно принимаются за чужеродные. Происходит так называемая аутоиммунная реакция.
Синтезируется ревматоидный фактор (RF) структурами суставных сумок и не только. Так тело борется с мнимой угрозой.
Есть здесь и плюс. С помощью этого показателя удается быстро выявить аутоиммунные процессы. Высокий или низкий уровень РФ автоматически требует полной диагностики состояния пациента.
Лечение назначается по необходимости. В основном оно направлено на борьбу с первопричиной. Симптоматические меры также имеют место.
Методы определения РФ в крови
Существует три способа выявить ревматоидный фактор.
- Нефелометрия. Классический лабораторный тест. Он основан на приблизительном расчете количественного показателя аутоантител.
Чтобы провести анализ, берут небольшой объем крови. Затем через биоматериал (заранее его специально готовят) пропускают интенсивный световой поток.
По степени мутности, качеству «раствора» определяют наличие и собственно количество ревматоидного фактора. Это один из простейших, а потому и популярных способов диагностики.
- Иногда для скрининга применяют качественные методы. Например, латексный тест. Для этого анализа используют специальный реагент на основе иммуноглобулинов класса G. Ревматоидный фактор «заточен» под атаку на это вещество, поэтому быстро реагирует на инородное соединение.
Частицы аутоантител оседают на латексе. Далее врачи изучают материал, проверяют, есть ли ревматоидный фактор.
Эта методика не столь популярна, поскольку она не дает ответа на вопрос, сколько вещества содержится в крови. Это чисто скрининговый способ. Направленный на профилактику и раннее выявление патологических процессов.
- Наиболее эффективен метод — ИФА, он же иммуноферментный анализ. Позволяет проверить кровь как наличие ревматоидного фактора, так и его количество. Считается золотым стандартом диагностики. Однако этого все равно недостаточно.
Мало выявить наличие РФ в крови и степень превышения нормы. Нужно обнаружить причину изменений. Поскольку без коррекции основы, невозможно снизить показатели.
Нормы по возрастам
При оценке показателей используются международные единицы (Ме) на каждый миллилитр крови. Для краткости их называют просто единицами.
Адекватные значения зависят от пола, общего состояния здоровья, возраста. Следует рассмотреть вопрос подробнее.
У женской части человечества результаты варьируются в небольших пределах, что показано в таблице:
| Возраст (лет) | Норма в Ме/мл крови |
|---|---|
| 16-18 | 0-12 |
| 19-25 | 0-14 |
| 25-35 | 0-14 |
| 35-50 | 0-15 |
| После 50 | 0-16 |
С годами норма ревматоидного фактора у женщин становится чуть выше. Но на уровне статистической погрешности.
У взрослых мужчин все примерно так же:
| Возраст (лет) | Показатели в Ме/мл |
|---|---|
| 16-18 | 0-13 |
| 19-25 | 0-14 |
| 25-35 | 0-14 |
| 35-50 | 0-14 |
| Старше 50 | 0-15 |
В детские годы нормы довольно сильно варьируются:
| Период | Нормальные значения |
|---|---|
| Новорожденные | 0-8 Ме/мл |
| До 6 мес. | 0-11 Ме/мл |
| До 1 года | 0-11 Ме/мл |
| 1-6 лет | 0-12.5 Ме/мл |
| 6-16 лет | 0-13 Ме/мл |
Самостоятельно расшифровать итоги не получится. Поскольку рост концентрации ревматоидного фактора возможен и у здоровых людей. Спонтанно, без видимых причин.
Например, после интенсивной физической нагрузки. Вариантов множество. Стоит доверить интерпретацию врачам.
Степени повышения РФ
Всего можно назвать 4 стадии патологии, когда растет ревматоидный фактор.
I – легкая
Сопровождается минимальными изменениями в картине крови. Уровни вещества находятся в диапазоне до 20-24 единиц (МЕ на миллилитр), хотя ревматоидный фактор в норме не должен превышать 16-ти Ме/мл.
Как правило, в этот момент протекают инфекционно-воспалительные процессы. Много чаще обнаруживается ревматоидный артрит (РА). Поражение суставов.
Порой до первой, легкой степени фактор растет и у здоровых людей по физиологическим причинам.
II — средняя
Если ревматоидный фактор повышен до 50-ти это значит, что имеет место опасный инфекционно-воспалительный процесс: венерические заболевания, туберкулез, начальные фазы СПИДа сопровождаются подобными отклонениями.
Возможны и даже вероятны аутоиммунные процессы. Их исключают в первую же очередь.
Лечение достаточно простое. В умеренной степени устранить заболевание, основной патологический процесс сравнительно легко.
III — тяжелая
Ревматоидный фактор в анализе крови растет до 100 единиц. Это крайне много. Необходимо как можно быстрее начинать терапию, состояние относится к неотложным. Или предшествующим таковому.
Применяются антибиотики, прочие препараты. Например, группы глюкокортикоидов, чтобы снизить интенсивность аутоиммунного поражения.
С другой стороны, при неэффективности и на фоне сбоя в работы защитных сил, назначают иммуносупрессоры. Средства, которые угнетают функции лейкоцитов. Во многих тяжелых случаях это единственный действенный вариант.
IV — терминальная
Как ни странно, не столь опасная для жизни как предыдущая. Почему так? Дело в характере провоцирующего расстройства. Крайняя степень патологического процесса встречается только при аутоиммунном артрите. То есть проблема в суставах.
Это болезненное расстройство, но для жизни опасности оно не несет.
Причины роста ревматоидного фактора
Степени, как правило, указывают на тот или иной диагноз. Виновников довольно много.
Ревматоидный артрит
Классическое аутоиммунное заболевание. Сопровождается воспалением сначала мелких суставов (пальцев ног, рук), затем переходит на крупные анатомические структуры. Будь то локти, колени.
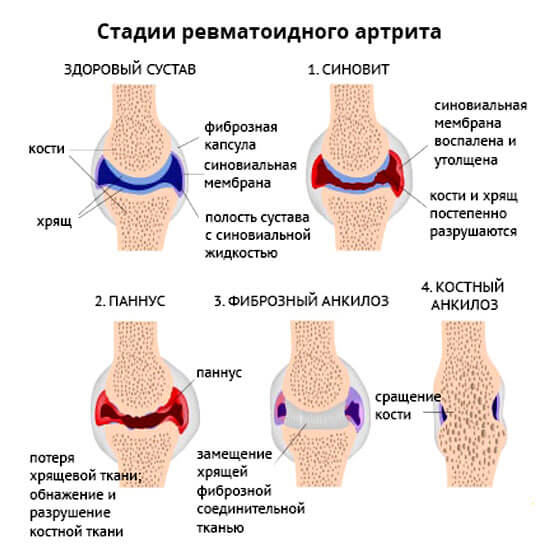
На начальных стадиях показатели отклоняются несущественно. Как только патологический процесс достигает своего пика, уровни вещества растут до 100 единиц и даже больше.
В обострении наблюдается примерно та же картина. На долю ревматоидного артрита приходится почти 65% от общей массы случаев, когда повышается ревматоидный фактор.
Лечение. Терапия немедленная. Поскольку без качественной коррекции разовьются деформации тканей. Соответственно, человек останется инвалидом.
- Назначают противовоспалительные стероидного происхождения. Например, Преднизолон. Глюкокортикоиды снимают аутоиммунное воспаление.
- При неэффективности применяют препараты второй линии. Иммуносупрессоры, которые подавляют работу защитных сил. Частично.
- Также показана поддерживающая терапия с применением витаминов, минералов. Противовоспалительных нестероидного происхождения.
Вопрос решается под контролем ревматолога.
Болезнь Шегрена
Патология аутоиммунного происхождения. Сопровождается массивным поражением желез внешней секреции и соединительной ткани вообще.
Расстройство может быть первичным, то есть самостоятельным заболеванием или же вторичным. В этом случае оно относится к осложнениям прочих аутоиммунных процессов. Будь то ревматоидный артрит или же системная красная волчанка и т.д. Есть и другие варианты.
Лечение. Ударные дозы глюкокортикоидов. Преднизолон. При неэффективности назначают Дексаметазон. Курсами до 2-3 недель. Затем плановый скрининг и повтор терапии при необходимости.
При отсутствии эффекта назначают иммуносупрессоры. Метотрексат и аналогичные, строго под контролем ревматолога.
Воспаление скелетной мускулатуры
Как правило, встречается в 2-3% случаев от общей массы клинических ситуаций. Другое название расстройства — миозит.
Часто патологический процесс начинается вяло. С незначительного дискомфорта в спине, руках, ногах. Местах, где локализованы крупные скопления мускулов.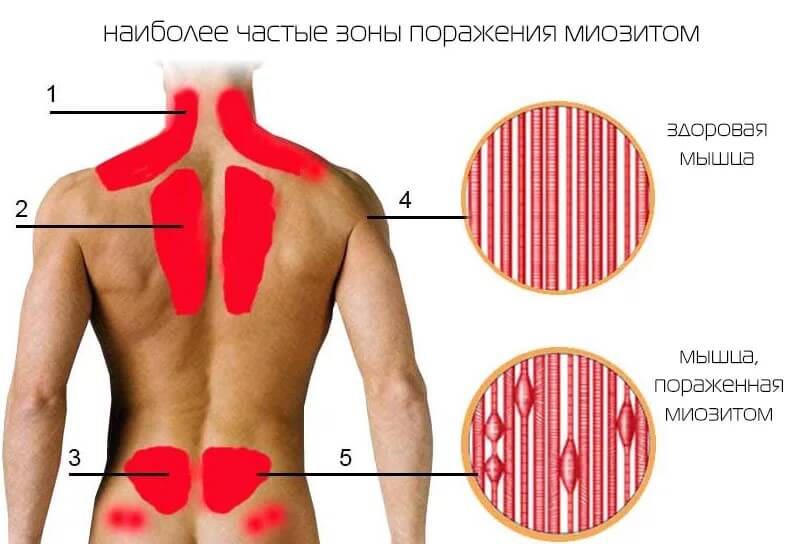
Болезнь сопровождается интенсивными болями, возможно снижение двигательной активности. Например, пациент не может повернуть шею, согнуться и пр. Патология требует немедленной коррекции, поскольку без терапии состояние станет хроническим.
Лечение. Коррекция проводится под контролем ревматолога и невролога. Нередко начинается расстройство отнюдь не с аутоиммунного процесса.
- Применяют нестероидные препараты, НПВП.
- По потребности назначают средства группы кортикостероидов. Преднизолон, Дексаметазон и менее мощные аналоги.
Прибегать к более интенсивной терапии обычно не приходится. Но состояние очень навязчивое. Вполне возможны длительные периоды обострения.
Злокачественные опухоли костного мозга
Вырабатывать ревматоидный фактор могут не только клетки суставной сумки. Это лишь один из возможных вариантов.
По мере развития патологического процесса, раковые структуры распадаются и вызывают отравление организма. Интоксикация приводит к группе дискомфортных проявлений.
В том числе у пациента болит голова. Пациент не может нормально питаться из-за слабости и ощущения разбитости. Возможно отвращение к пище. Отсюда падение массы тела. Также начинается нестерпимый зуд кожи.
В ответ на такое расстройство, вырабатывается большое количество ревматоидного фактора. В некоторых случаях — это вполне эффективный маркер раковых процессов.
Лечение. Применяют препараты для химиотерапии. Они замедляют развитие злокачественных клеток. Также показаны лучевые методики.
Однако, к несчастью, эти способы зацепляют и сам костный мозг, поскольку он крайне чувствителен к радиации. Врачи обязательно наблюдают за пациентом. Постоянно. Поскольку возможны серьезные осложнения.
Воспаления легких
Как правило, инфекционного характера. Ревматоидный фактор повышается при затяжной пневмонии, если заболевание длится более 2-3-х недель.
На начальном этапе расстройство также сопровождается ростом РФ, но не существенным. Без прочих симптомов установить, что не так — не получается.
По мере прогрессирования расстройства, ревмофактор обнаруживается все проще. В том числе и с помощью латекс-теста.
Лечение.
- Применяются препараты типа противовоспалительных нестероидного происхождения.
- Обязательны антибиотики и/или средства группы активаторов интерферона.
- Возможно внешнее введение готовых антител.
- При выраженном удушье, показаны ингаляции бронходилататоров. Беродуала, Сальбутамола.
Глюкокортикоиды применяют при неэффективности последних или параллельно, чтобы усилить терапевтический эффект.
Поражения печени
Расстройство со стороны крупнейшей железы сопровождаются быстрым ростом ревматоидного фактора.
Варианта два:
- Первый и наиболее типичный — гепатит вирусного происхождения. Содержание РФ в крови увеличивается в результате постепенного разрушения клеток печени. Интоксикации организма и лекарственные формы дают медленный рост ревматоидного фактора. Не заметный на первый взгляд. И так до тех пор, пока болезнь не начнет усугубляться.
- Второй вариант — цирроз печени. Разрушение тканей органа. В этом случае РФ растет быстро и до существенно значений (около 100 единиц и чуть менее).
Терапия заключается в том, чтобы замедлить прогрессирование патологии в случае с циррозом. А что касается гепатита — «погасить» его и симулировать естественную регенерацию.
Назначают препараты группы гепатопротекторов. Карсил, Эссенциале, Гепабене и прочие. Те, которые поддерживают орган в тонусе и не позволяют ему отмирать.
Расстройства со стороны почек и выделительной системы
Заболевания так же двух типов.
- Гломерулонефрит. Классическое нефрологическое нарушение. Как раз аутоиммунного происхождения, когда организм сам начинает разрушать ткани.
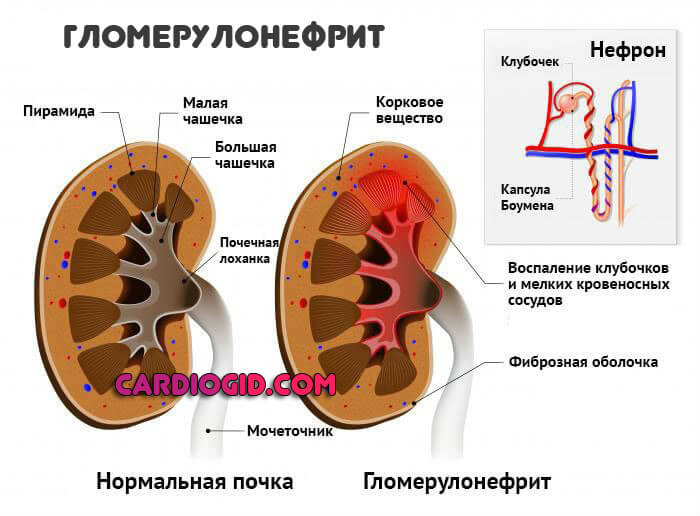
Сопровождается изменением цвета мочи. Она становится бурой, с примесями красного оттенка. Также присутствуют повышение температуры тела, сильные боли в пояснице.
По мере прогрессирования добавляется олигурия. Количество суточной урины падает до 500 мл и менее, это крайне опасный признак.
- Почечная недостаточность также может давать симптоматику схожего типа.
Лечение классическое, как при прочих аутоиммунных процессах. Глюкокортикоиды м по потребности средства для угнетения защитных сил организма. В четко выверенных дозировках. Также поддерживающая витаминная терапия.
Больным рекомендуется легкая диета с минимальным количеством белка. По крайней мере, на острый период гломерулонефрита. Каждый шаг контролируют с помощью анализа на РФ.
Прочие заболевания костного мозга
Пролиферативные и иные. Сопровождаются рефлекторным выбросом ревматоидного фактора в кровь.
Лечение зависит от конкретного диагноза. При патологиях по типу полицитемии необходима медикаментозная коррекция.
Прочие расстройства предполагают пересадку костного мозга. Часто — это единственный шанс на восстановление.
Выраженные заболевания инфекционного генеза
Туберкулез, сифилис, малярия и прочие расстройства. В том числе «экзотические», которые можно принести из опасных зон планеты. Например, азиатских, африканских стран.
Часто на начальных стадиях патологии РФ находится в пределах возрастной нормы, а повышается позднее. Необходимо отслеживать динамику по характеру изменений в анализах.
Лечение. Антибиотики, противовирусные, фунгициды (которые эффективны против грибков). В зависимости от этиологии. Обязательно нужно лечить первопричину.
Виновников довольно много и далеко не всегда это аутоиммунный процесс. Есть варианты. Таким образом, если ревматоидный фактор повышен, это значит что в организме протекает воспаление.
Причины отрицательного результата
Встречаются ситуации, когда РФ не обнаруживается вообще. С формальной точки зрения, это норма. Точно такая же, как и минимальные отклонения в клинических показателях.
С другой стороны, бывают случаи, когда патологический аутоиммунный процесс уже начался, а вот изменений в лабораторном анализе нет. Так проявляется ревматоидный артрит на ранних стадиях.
Первые указания могут обнаружиться спустя несколько недель и даже месяцев. Вплоть до полугода. Только потом начинается постепенный или стремительный рост.
Отсутствие ревматоидного фактора в крови (отрицательный результат) — вариант клинической нормы. По этому поводу беспокоиться не стоит, скорее наоборот.
Дополнительные обследования
Вспомогательные методики призваны изучить причину патологического состояния. Первичный диагноз, который и провоцирует нарушение.
Для этих целей и назначают другие исследования:
- Устный опрос, сбор анамнеза. Сразу у нескольких докторов. Как правило, привлекают ревматолога, невролога, по потребности — специалиста по опухолевым процессам.
- Общий анализ крови.
- Биохимия.
- Пункция костного мозга. Если подозрения падают на эту структуру. Затем, образец отправляют в лабораторию. Для гистологической оценки биоптата.
- Исследование мочи.
- УЗИ органов пищеварительного тракта. В первую очередь врачей интересует печень.
- Обзорный рентген грудной клетки.
- МРТ по потребности. С контрастным усилением препаратами гадолиния.
Все методы направлены на выявления того или иного заболевания.
Анализ на ревматоидный фактор показывает аутоиммунные, реже инфекционные расстройства. Это информативный и простой способ выявить патологические процессы разных типов.
Как правило, в одиночку методику не применяют. Только в системе. Так результаты будут намного точнее.
Лабораторные анализы в ревматологии – рекомендации по назначению
Ревматология охватывает широкий спектр патологий, в том числе дегенеративные (такие, как остеоартроз), воспалительные (такие, как ревматоидный артрит и кристаллическая артропатия), нарушения метаболизма костной ткани (такие, как остеопороз и остеомаляция), а также наследственные синдромы (такие, как семейная средиземноморская лихорадка). В этих рекомендациях рассматриваются представляющие клиническую ценность лабораторные исследования, которые используются в ревматологии для постановки точного диагноза и оценки прогноза.
Скорость оседания эритроцитов (СОЭ)
Показатель СОЭ отражает степень клейкости эритроцитов, на СОЭ влияет уровень белков острой фазы воспаления и циркулирующих иммуноглобулинов.
У здоровых людей повышение СОЭ возможно в следующих случаях:
- Беременность
- Пожилой возраст
- Период полового созревания
- Ожирение
СОЭ может быть высокой при анемии (если количество эритроцитов снижено, они оседают быстрее), поэтому при интерпретации показателя СОЭ следует учитывать уровень гемоглобина.
Повышение СОЭ не является специфическим показателем, характерным для какой-либо патологии. Оно может отмечаться при злокачественных процессах, причем особенно высокая СОЭ наблюдается при парапротеинемии. Во всех остальных случаях очень высокая СОЭ почти всегда обусловлена патологией инфекционного или воспалительного характера.
C-реактивный белок (СРБ)
СРБ — это белок острой фазы воспаления, вырабатываемый печенью. Обычно он циркулирует в крови в небольших количествах, однако при воспалении, инфекции, неоплазии или травме его содержание в крови резко повышается.
Период полувыведения СРБ составляет около 18 часов, поэтому его уровень может резко меняться и является ценным критерием при мониторировании течения заболевания и реакции на проводимую терапию.
Ферритин
Ферритин — еще один белок острой фазы, данные об уровне которого могут представлять ценность при диагностике ревматических заболеваний. В норме его содержание в крови составляет 40-200 нг/мл, однако при болезни Стилла взрослых и ювенильном идиопатическом артрите оно часто значительно повышено (более 3000 нг/мл, нередко достигая 10000 нг/мл).
Анализ на ревматоидный фактор
Ревматоидный фактор — это антитела (обычно IgM, но также IgG и IgA) к Fc-фрагменту IgG.
Некоторые методы определения содержания ревматоидного фактора (такие как, например, метод латексной агглютинации) предполагают получение результата исследования в виде титра. Чем выше максимальное разведение сыворотки, при котором в ней определяется ревматоидный фактор, тем выше положительный результат анализа — например, положительный результат 1:160 является более высоким, чем результат 1:40. Порог положительного результата варьирует в зависимости от значений, принятых в конкретной лаборатории. В большинстве лабораторий в настоящее время используются другие методы исследования, в частности нефелометрия, которые дают возможность получить абсолютное значение (диапазон нормальных значений зависит от того, какой тест используется).
Положительный результат исследования на ревматоидный фактор наблюдается при целом ряде заболеваний (см. табл. 1). Титр ревматоидного фактора также повышается с возрастом. Ложноположительные результаты исследования на ревматоидный фактор отмечаются часто, в особенности при табакокурении, инфекционных заболеваниях, злокачественных процессах, хронических заболеваниях печени или легких, а также у ближайших родственников больных ревматоидным артритом. Хотя присутствие ревматоидного фактора само по себе не является показателем наличия ревматоидного артрита, ревматоидный фактор выявляется приблизительно у 70% пациентов, чье состояние соответствует клиническим критериям ревматоидного артрита (сероположительный ревматоидный артрит). У лиц с сероположительным ревматоидным артритом повышен риск развития тяжелых эрозивных форм данной патологии или ее внесуставных проявлений.
| Таблица 1: Заболевания, связанные с наличием ревматоидного фактора | |
| Заболевания соединительной ткани |
|
| Другие воспалительные заболевания |
|
| Острые/хронические инфекции (на практике ложноположительный результат возможен при любой хронической инфекции или воспалении) | |
| Злокачественные опухоли | |
| Хронические заболевания печени | |
| Хронические заболевания легких | |
Антитела к циклическому цитруллинированному пептиду
Эти антитела называются также анти-ЦЦП или АЦЦП. Вместе с определением присутствия в крови IgM ревматоидного фактора исследование на наличие антител к циклическому цитруллинированному пептиду (АЦЦП) обеспечивает более точную диагностику ревматоидного артрита — сочетание этих двух лабораторных исследований обладает специфичностью 96% и чувствительностью 48%. Больные ревматоидным артритом с отрицательным результатом по наличию ревматоидного фактора могут быть АЦЦП-положительными. Новые рекомендации Американской коллегии ревматологии (2010) предполагают использование критерия наличия АЦЦП в классификации ревматоидного артрита. До 95% лиц с положительным результатом исследования на наличие АЦЦП, впоследствии заболевает ревматоидным артритом. На ранних стадиях воспалительного артрита любого типа уровень АЦЦП имеет прогностическое значение: высокий уровень этих антител является предвестником развития эрозий и менее благоприятного исхода. Положительный результат анализа на АЦЦП как таковой может указывать на необходимость раннего начала интенсивной терапии.
Первоначально лабораторное исследование уровня АЦЦП предполагало выявление антител к кератину и филаггрину. Позднее был разработан метод определения уровня АЦЦП с анализом содержания в крови антител к другим цитруллинированным белкам, в том числе виментину и фибриногену.
Антинуклеарные антитела
Антинуклеарные антитела (часто называемые АНА) — это антитела к компонентам клеточных ядер.
В настоящее время антинуклеарные антитела часто первоначально выявляются при использовании метода ELISA. Известные нуклеарные антигены иммобилизуются на твердой фазе либо отдельно, либо в качестве компонента в рамках мультиплексного иммунологического анализа (в ходе которого может проводиться скрининг на предмет наличия антител к целому ряду антигенов одновременно). При выполнении таких исследований результаты обычно выдаются в виде абсолютных значений (с учетом принятого диапазона нормальных значений) или просто как положительное либо отрицательное значение.
Последний метод дешевле и экономичнее по времени и используется во многих клинических лабораториях для первоначального скрининга высокой производительности. Если этот метод используется в вашей лаборатории, важно выяснить, какие нуклеарные антигены включаются в анализ (а также, что не менее важно, какие антигены исключаются). Золотым стандартом по-прежнему является выявление антинуклеарных антител иммунофлюоресцентным методом, поскольку это дает возможность получать дополнительную информацию о клинически значимой антигенной реактивности сыворотки крови.
В некоторых лабораториях сыворотка исследуется этим методом на втором этапе анализа, который предусмотрен для сероположительных образцов. В данном случае клетки (обычно — клетки Hep2 из клеточной линии эпителиальной опухоли человека) фиксируют на предметном стекле и инкубируют с разведенной сывороткой крови пациента. Содержащиеся в сыворотке крови антинуклеарные антитела присоединяются к клеточным ядрам. После отмывки стекло обрабатывают антителами, меченными флюоресцентным красителем, которые присоединяются к комплексам, образованным антинуклеарными антителами, и доступны для визуализации методом флюоресцентной микроскопии. В зависимости от специфичности антинуклеарных антител возможны разные варианты распределения флюоресцентной метки, соответствующие разным заболеваниям.
| Таблица 2: Тип окрашивания клеток при исследовании антинуклеарных антител | ||
| Тип | Направленность антител | Клиническое значение |
| Диффузное (равномерное) | Нуклеосомы |
|
| Пятнистое | Sm, рибонуклеопротеид (РНП), Ro и La | |
| Периферическое | Двунитевая ДНК |
|
| Нуклеолярное | Ядрышковая РНК |
|
| Центромерное окрашивание | Центромеры |
|
Положительный результат анализа на предмет наличия антинуклеарных антител отмечается при целом ряде заболеваний, но иногда и при отсутствии патологии (у 5-10% здорового населения). До 99% пациентов с подтвержденным диагнозом «системная красная волчанка» имеют положительный результат этого анализа.
Другие ревматологические заболевания, при которых результат исследования на предмет наличия антинуклеарных антител является положительным:
Антинуклеарные антитела могут также определяться при аутоиммунных заболеваниях печени и щитовидной железы, множественном склерозе, злокачественных процессах и при приеме некоторых лекарственных препаратов. Как и при проведении многих других лабораторных исследований на предмет наличия аутоантител, периодическое выполнение анализа обычно не требуется. Лабораторное исследование следует назначать исключительно в диагностических целях, если есть веские основания предполагать наличие ревматологического или аутоиммунного заболевания. Как и при определении ревматоидного фактора, результат в данном случае часто выражается в виде титра: чем выше знаменатель дроби, тем больше антител содержится в сыворотке крови пациента.
Антитела к двунитевой ДНК
Антитела к двунитевой ДНК обнаруживаются у 80-90% больных системной красной волчанкой, однако иногда присутствуют также (в малых титрах) при ревматоидном артрите, синдроме Шегрена, системном склерозе, ювенильном идиопатическом артрите, смешанном заболевании соединительной ткани и других аутоиммунных заболеваниях, таких как, например, аутоиммунный гепатит. В диагностике волчанки лабораторное исследование на предмет наличия таких антител обладает большей чувствительностью, но меньшей специфичностью, чем определение антинуклеарных антител. Выработка антител к ДНК и лекарственный волчаночный синдром могут индуцироваться рядом лекарственных препаратов. Для лекарственной волчанки характерно образование антигистоновых антител, антител к однонитевой ДНК. Лекарственную волчанку вызывают следующие препараты:
- Блокаторы фактора некроза опухолей (ФНО), в частности инфликсимаб
- Гидралазин
- Изониазид
- Прокаинамид
- Миноциклин
- Хлорпромазин
- Пеницилламин
Экстрагируемые ядерные антигены
Экстрагируемые ядерные антигены — это компоненты клеточного ядра, к которым возможен аутоиммунный ответ.
- Формирование антител к антигенам Ro и La наблюдается при синдроме Шегрена, системной красной волчанке и ревматоидном артрите
- Формирование антител к РНП характерно для смешанного заболевания соединительной ткани, а также для системной красной волчанки с поражением почек и неврологическими нарушениями
- Антитела к антигену Sm образуются при системной красной волчанке (в особенности у лиц азиатского и афро-карибского происхождения)
- Антитела к центромерам продуцируются при ограниченном кожном системном склерозе
Антицитоплазматические антитела
Антитела могут быть направлены также против антигенов в цитоплазме клеток.
- Антинейтрофильные цитоплазматические антитела (кАНЦА) обнаруживаются у 90% лиц, страдающих некротическим неинфекционным гранулематозом с поражением органов
- Перинуклеарные антинейтрофильные цитоплазматические антитела (пАНЦА) менее специфичны, однако обнаруживаются при микроскопической ангиопатии, а также при многих других патологиях, в частности при язвенном колите и ВИЧ-инфекции.
- Антитела к синтетазе транспортной рибонуклеиновой кислоты (тРНК), в частности антитела к Jo-1, определяются при полимиозите, ассоциированном с интерстициальным заболеванием легких.
- Антитела к топоизомеразе-1 (анти-Scl70) выявляются при диффузном системном склерозе, они выявляются при предрасположенности к фиброзу легких
Антифосфолипидные антитела
При выработке антител к белкам плазмы, связанным с фосфолипидами, такими как кардиолипин, возникает антифосфолипидный синдром. Антифосфолипидные антитела определяются у 8% здорового населения, а также у инфицированных такими вирусами, как ВИЧ и вирус гепатита C. Наличие этих антител может отмечаться также при системной красной волчанке. Их наличие связано с повышенным риском выкидышей и тромбозов.
Комплемент
При ревматологических заболеваниях, сопровождающихся образованием иммунных комплексов, таких как системная красная волчанка и эссенциальная смешанная криоглобулинемия, может активироваться система комплемента и имеет место относительный дефицит компонентов C1-C4.
Низкие уровни C3 и C4 являются ценными маркерами активности патологического процесса (особенно при почечной патологии) и коррелируют с титрами антител к двунитевой ДНК при системной красной волчанке. Низкий уровень C1q (субкомпонента C1) является фактором, предрасполагающим к развитию системной красной волчанки.
Дефицит ингибитора C1 (одного из белков, участвующих в регулировании уровня классического компонента каскада комплемента) может приводить к клиническому синдрому наследственного ангионевротического отека, для которого также характерен низкий уровень C4.
Уровень белков системы комплемента определяется антигенными либо функциональными методами. Используется, в частности, функциональный тест CH50, в рамках которого исследуются все компоненты классического пути. Тест CH50 обеспечивает оценку способности сыворотки крови пациента лизировать эритроциты овцы, инкубированные с кроличьими антителами. Если при выполнении теста CH50 получен результат «200», это означает, что 50 % эритроцитов было лизировано сывороткой крови, разведенной в соотношении 1:200. Нормальный результат теста CH50 говорит об отсутствии дефицита компонентов классического пути.
Криоглобулины
Криоглобулины — это иммуноглобулины или иммуноглобулины, связанные с компонентами комплемента, которые осаждаются под действием температур ниже 37 °C. У пациентов с криоглобулинемией наблюдаются следующие симптомы:
- Пальпируемая пурпура
- Боли в суставах
- Боли в мышцах
Криоглобулинемия бывает первичной (эссенциальной) либо сопровождает злокачественные гематологические нарушения, патологию соединительной ткани, хронические заболевания печени или инфекции (ВИЧ, гепатит C и т. п.).
При подозрении на криоглобулинемию следует произвести забор крови и, держа образец при температуре 37 °C, немедленно направить его в соответствующую лабораторию. Обычно время забора образца и условия его транспортировки необходимо согласовывать с лабораторией заранее.
Общий клинический анализ крови
Проведение общего анализа крови целесообразно в большинстве случаев при подозрении на ревматологическое заболевание либо при наличии подтвержденного диагноза. Анемия может возникать вследствие хронического воспаления, однако низкий уровень гемоглобина может быть также обусловлен потерей крови через желудочно-кишечный тракт, аутоиммунной анемией, гемолизом, недостаточностью питания либо побочным действием лекарственных препаратов.
Лейкоцитарная формула может представлять ценность для дифференциальной диагностики заболеваний соединительной ткани и инфекционных заболеваний. Лейкопения (и в особенности лимфопения) является одним из диагностических критериев системной красной волчанки. Нейтропения, в сочетании с синдромом Фелти, может возникать при ревматоидном артрите. Многие иммунодепрессанты, такие как азатиоприн, метотрексат, сульфосалазин, лефлуномид, циклофосфамид и микофенолата мофетил, могут угнетать функцию костного мозга — ранним показателем этого нарушения может быть снижение количества лейкоцитов. Рекомендации Британского общества ревматологии предписывают регулярное определение количества лейкоцитов в периферической крови в рамках учета и оценки побочного действия лекарственных средств.
При применении кортикостероидов количество лейкоцитов может повышаться, вследствие чего возможны сложности при интерпретации результатов лабораторных исследований.
Определение функции почек
В рамках стандартного ведения пациентов с ревматологическими заболеваниями в сыворотке крови определяется содержание мочевины и креатинина. Такие заболевания, как системная красная волчанка и системный склероз, часто оказывают негативное влияние на состояние почек.
Функция почек может ухудшаться также вследствие приема таких лекарственных препаратов, как нестероидные противовоспалительные средства и циклоспорин А. Оценка функционального состояния почек важна при приеме метотрексата, поскольку при почечной недостаточности этот препарат чаще оказывает токсическое действие на костный мозг.
Исследование мочи
Об «активном мочевом осадке» говорят при обнаружении крови или белка на индикаторной полоске для исследования мочи и выявлении наличия эритроцитов или зернистых цилиндров при микроскопии центрифугированной свежей мочи. Активный мочевой осадок является признаком гломерулонефрита и может указывать на наличие почечного васкулита. При подозрении на гломерулонефрит необходимо срочно обратиться к нефрологу. У пациентов ревматологической клиники должно регулярно проводиться лабораторное исследование мочи с использованием индикаторной полоски; в случае получения положительного результата исследования на предмет наличия в моче крови или белка образец мочи должен направляться в лабораторию для микроскопии с целью выявления цилиндров, а также для бактериологического исследования и определения чувствительности микробных культур к антибактериальным препаратам.
Протеинурия определяется по количеству белка в суточной моче: если количество белка превышает 3 г/24 часа, это говорит о нефротической протеинурии. В настоящее время для оценки потери белка с мочой во многих лабораториях используется соотношение белок/креатинин в одном образце мочи, а не показатель суточной мочи. Протеинурия является особенно важным критерием у больных системной красной волчанкой, а также у пациентов с длительно протекающими воспалительными заболеваниями, такими как ревматоидный артрит, поскольку в таких случаях как осложнение может развиваться почечный амилоидоз.
Печеночные пробы
Содержание белков в сыворотке крови отражает состояние синтетической функции печени и часто снижается при острых воспалительных процессах. Уровни печеночных ферментов также отражают степень повреждения или дисфункции гепатоцитов.
Уровень щелочной фосфатазы обычно повышается при следующих заболеваниях:
- Гигантоклеточный артериит
- Ревматическая полимиалгия
- Системный склероз
- Болезнь Педжета (уровень щелочной фосфатазы повышен на фоне отсутствия других биохимических нарушений, изофермент продуцируется костной тканью, а не печенью).
В сочетании с наличием антимитохондриальных антител повышенный уровень щелочной фосфатазы может свидетельствовать о первичном билиарном циррозе печени. Однако повышение уровня щелочной фосфатазы как таковое часто наблюдается при воспалительных заболеваниях и обычно не представляет существенной диагностической ценности. Оно, как правило, сопровождается повышением количества гаммаглутамилтрансферазы (ГГТ). Повышенное содержание в крови ГГТ в сочетании с повышенным уровнем щелочной фосфатазы редко является признаком токсического действия лекарственных препаратов.
Содержание в сыворотке крови трансаминаз, аланинтрансаминазы (АЛТ) и аспартаттрансаминазы (АСТ), может повышаться при системной красной волчанке в активной фазе (чаще — при дебюте этого заболевания в детском возрасте), а также при миозите. Многие антиревматические препараты, изменяющие течение заболевания, а также иммунодепрессанты могут оказывать неблагоприятное действие в отношении уровня печеночных ферментов. По содержанию в крови трансаминаз проводится мониторинг токсического действия лекарственных средств.
Мышечные ферменты
После любого повреждения мышц в плазме крови повышается содержание креатинкиназы. При миозите (дерматомиозите или полимиозите) в результате воспалительной реакции происходит распад мышечной ткани и высвобождается креатинкиназа. Креатинкиназа представлена тремя изоферментными формами: MM, MB и BB.
- Скелетные мышцы вырабатывают преимущественно изофермент MM, а также, в небольшом количестве, MB.
- Концентрация фракции MB наиболее высока в сердечной мышце.
- Изофермент BB вырабатывается преимущественно в ткани головного мозга.
В активной фазе миозита концентрация креатинкиназы в сыворотке крови обычно превышает 1000 ЕД/мл (причем типичны уровни, исчисляемые десятками тысяч единиц).
Биохимические маркеры костного метаболизма
Биохимическими маркерами костного метаболизма являются костная щелочная фосфатаза, кальций и фосфаты. Баланс кальция и фосфатов жестко регулируется витамином D и паратиреоидным гормоном.
При остеопорозе биохимические показатели сыворотки крови, отражающие метаболизм костной ткани, обычно в норме, но отмечается повышение содержания фрагментов коллагена в моче, свидетельствующее о патологии, связанной с усилением костной резорбции. Гипофосфатемия в сочетании с гипокальциемией или без нее, а также высокий уровень щелочной фосфатазы и низкий уровень 25-гидроксилированного витамина D являются диагностическими признаками остеомаляции. В таких случаях часто имеет место вторичное повышение уровня паратиреоидного гормона — при восстановлении концентрации витамина D уровень этого гормона также нормализуется.
У больных деформирующим остозом (болезнь Педжета) отмечаются боли в костях, деформация скелета, а также переломы. Биохимически деформирующий остоз характеризуется выраженным повышением уровня щелочной фосфатазы и высоким содержанием фрагментов коллагена в моче, что свидетельствует об усилении костного метаболизма. Уровни кальция и фосфатов в этом случае обычно не отклоняются от нормальных значений, хотя при неподвижности пациента возможна гиперкальциемия.
Генетические исследования
Генетическое исследование, к которому в ревматологии обращаются чаще всего, — это выявление аллели B27 лейкоцитарного антигена человека (HLA-B27). Около 95% больных анкилозирующим спондилоартритом HLA-B27-положительны, тогда как среди здорового населения эта молекула присутствует лишь у 5-10% людей. Поэтому отрицательный результат исследования на предмет наличия HLA-B27 может представлять ценность как основание для исключения анкилозирующего спондилоартрита в случаях, когда клинический диагноз вызывает сомнения (если типирование HLA-B27 не является стандартной диагностической процедурой).
Наличие определенных аллелей HLA может коррелировать с тяжестью патологии и прогнозом исхода ревматоидного артрита. Однако в рамках повседневной клинической практики генотипирование обычно не проводится.
Пункция сустава
При остром моноартрите исследование материала, полученного методом аспирационной биопсии сустава, является наиболее важным компонентом диагностики, так как необходимо для исключения септического артрита. Синовиальную жидкость следует направить в лабораторию для срочного окрашивания мазка по Граму, микроскопии и бактериологического исследования, в том числе анализа мазка на предмет наличия кислотоустойчивых бактерий и посева на микобактерии. Септический артрит является неотложным состоянием и требует срочной терапии во избежание развития тяжелой дисфункции сустава.
Дифференциальная диагностика в случае острого моноартрита предполагает также выявление возможной кристаллической артропатии, воспалительного артрита либо реактивного артрита. Срочный анализ мазка, окрашенного по Граму, позволит определить, присутствуют ли в синовиальной жидкости какие-либо микроорганизмы, а микроскопия в поляризованном свете позволит выявить наличие в ней кристаллов пирофосфата кальция (положительные, двоякопреломляющие, в форме параллелепипедов) или мочевой кислоты (отрицательные, двоякопреломляющие, игловидные), являющихся маркерами псевдоподагры и подагры, соответственно. Однако присутствие в синовиальной жидкости кристаллов не исключает наличия инфекции — при подозрении на таковую следует немедленно начать лечение септического артрита.
Лабораторные исследования в диагностике ряда ревматологических заболеваний
Ревматоидный артрит
Диагностические исследования
Специального метода исследования для диагностики ревматоидного артрита не существует. При ревматоидном артрите исследование на наличие ревматоидного фактора дает положительный результат приблизительно у 70% пациентов, причем присутствие ревматоидного фактора коррелирует с наличием ревматоидных узелков и других внесуставных явлений, а также с риском прогрессирования патологии с переходом в эрозивную форму и инвалидизации. Уровень СРБ и СОЭ обычно повышены и отражают активность патологического процесса. Часто в крови повышено содержание иммуноглобулинов, в особенности IgG и IgM. Уровни компонентов комплемента остаются в норме (при отсутствии сопутствующего васкулита).
Дополнительные исследования
Наличие АЦЦП более специфично для ревматоидного артрита, а также говорит о наличии риска развития эрозивной патологии. Исследование на наличие антинуклеарных антител дает положительный результат у 30% пациентов. Часто выявляется нормохромная нормоцитарная анемия, во многих случаях обусловленная хроническим течением заболевания, хотя не следует исключать и другие причины анемии. Следует также уделять внимание факторам риска развития сердечно-сосудистых заболеваний, таким как гиперлипидемия, и регулярно проводить соответствующую терапию, поскольку у пациентов с рассматриваемой патологией повышен риск атеросклероза и смерти от него. Лекарственная терапия должна контролироваться необходимыми лабораторными исследованиями крови, в соответствии с действующими нормативными требованиями.
Кристаллические артропатии
Диагностические исследования
В то время как лабораторные исследования крови позволяют выявить неспецифическое воспаление, наиболее важным и информативным диагностическим исследованием при подагре и псевдоподагре является микроскопия полученной методом аспирационной биопсии синовиальной жидкости в поляризованном свете с целью выявления наличия кристаллов.
При дифференциальной диагностике кристаллических артропатий основная задача заключается в выявлении воспалительного или септического артрита. Для исключения инфекции необходимо исследование мазка, окрашенного по Граму и бактериологическое исследование.
Системная красная волчанка
Диагностические исследования
Антинуклеарные антитела обнаруживаются не менее чем у 95% больных системной красной волчанкой, причем у части таких больных также имеются антитела к двунитевой ДНК и экстрагируемым ядерным антигенам, таким как Ro, La, Sm и рибонуклеопротеид (РНП). Кроме того, как правило, отмечается повышение СОЭ часто на фоне низкого уровня СРБ. Повышение концентрации СРБ возможно при наличии синовита или серозита, однако значительное его повышение в большинстве случаев обусловлено инфекцией. Такая дифференциальная диагностика целесообразна при оценке состояния больного системной красной волчанкой.
При системной красной волчанке часто повышен уровень иммуноглобулинов, особенно IgG. Уровни компонентов системы комплемента (C3 и C4) могут быть снижены, причем наличие признаков истощения системы комплемента указывает на повышенную вероятность вовлечения в патологический процесс внутренних органов. Может также наблюдаться лейкопения либо тромбоцитопения, которая может отражать активность патологического процесса. Признаки вовлечения внутренних органов, указывающие на наличие системной красной волчанки, также могут быть ценными диагностическими критериями. Положительный результат пробы Кумбса помогает диагностировать аутоиммунную гемолитическую анемию, которая может развиваться на фоне данного заболевания.
Дополнительные исследования
Целесообразным является мониторинг уровня антител к двунитевой ДНК и уровня компонентов системы комплемента, поскольку изменения этих показателей могут сопровождать внезапное обострение болезни либо быть его предвестниками. Следует исключить наличие вторичного антифосфолипидного синдрома (волчаночного антикоагулянта и антител к кардиолипину), поскольку у пациентов с этим синдромом повышен риск выкидышей и тромбозов. Кроме того, следует регулярно оценивать факторы риска развития сердечно-сосудистых заболеваний, так как при системной красной волчанке этот риск повышен. Иммуносупрессивную терапию следует проводить под контролем соответствующих лабораторных исследований крови.
Синдром Шегрена
Диагностические исследования
При данной патологии наблюдается высокая СОЭ, а также гипергаммаглобулинемия и низкий уровень СРБ. Для синдрома Шегрена характерен очень высокий уровень IgG. У большинства пациентов определяются антинуклеарные антитела; наблюдается ярко выраженная связь первичного синдрома Шегрена с наличием антител к антигенам Ro и La. Результат исследования на наличие ревматоидного фактора часто положительный.
Склеродермия
Диагностические исследования
Выраженная воспалительная реакция часто отсутствует, хотя возможна гипергаммаглобулинемия. Приблизительно у 60% больных выявляются антинуклеарные антитела. При ограниченной склеродермии определяются антитела к центромерам, тогда как диффузная склеродермия ассоциируется с наличием антител к топоизомеразе-1 (анти-Scl70). При наличии сомнений в диагнозе целесообразно сделать биопсию кожи.
Дополнительные исследования
У всех пациентов важно мониторировать функцию почек и артериальное давление. Состояние пациентов с заболеваниями почек может стремительно ухудшаться. Наличие антител анти-Scl70 связано с развитием интерстициального легочного процесса — у носителей таких антител целесообразно проводить исследования функции легких и КТ-исследования с высоким разрешением. Смешанные проявления патологии соединительной ткани, связанные с феноменом Рейно, а также наличие антител к рибонуклеопротеиду (РНП) указывают на наличие смешанного заболевания соединительной ткани.
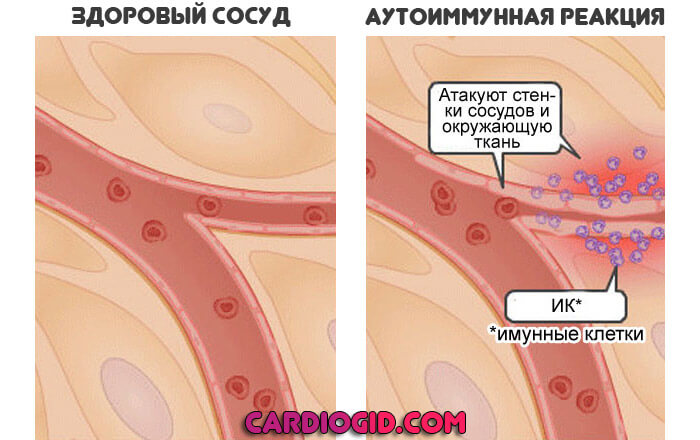
Васкулит
Диагностические исследования
Наличие некоторых антител соотносится с определенными типами васкулита. Так, например, присутствие антинейтрофильных цитоплазматических антител (кАНЦА) специфично для некротического неинфекционного гранулематоза, перинуклеарные антинейтрофильные цитоплазматические антитела (пАНЦА) могут выявляться при ряде васкулитов, а антитела к базальной мембране почечных клубочков (анти-GBM) обнаруживаются при синдроме Гудпасчера.
Часто отмечается ярко выраженная реакция острой фазы. Может наблюдаться истощение системы комплемента (низкий уровень компонента C3 или C4), которое указывает на отложение иммунных комплексов. Часто наблюдается гипергаммаглобулинемия. При болезни Шенлейн-Геноха часто повышен уровень IgA.
Дополнительные исследования
Следует активно бороться с факторами риска сердечно-сосудистых заболеваний, например с гиперлипидемией. Необходим также мониторинг на предмет возможных в дальнейшем осложнений, а также побочного действия иммунодепрессантов.
Ревматоидный фактор в анализе крови – для чего и как определяют показатель?

Некоторые лабораторные исследования помогают обнаружить серьезное заболевание еще на ранних стадиях, даже за несколько лет до появления первых симптомов. Анализ крови на ревматоидный фактор относится к таким процедурам. Он предоставляет достоверную информацию о наличии, тяжести аутоиммунных патологий.
Что такое ревмофактор в биохимическом анализе крови?
Принцип работы защитной системы организма заключается в производстве специальных белковых соединений, которые противодействуют вирусам, токсинам и другим патогенным факторам, поступающим извне. По не установленным пока причинам эти вещества (антитела) иногда меняются, и начинают функционировать неправильно. В таких случаях образуются ревматоидные факторы в крови, что это значит – белковые иммунные соединения атакуют не чужеродные, а собственные ткани организма. Формируются воспалительные очаги, приобретающие хронический характер.
Что показывает ревматоидный фактор?
Описываемая группа аутоантител производится клетками плазмы в синовиальной оболочке. Ревматоидный фактор в анализе крови появляется из суставов. Белковые соединения образуют массивные комплексы, которые способны откладываться на стенках сосудов и синовиальной оболочке, вызывая необратимые повреждения. Основное, что показывает ревмофактор, это аутоиммунная активность организма и наличие в нем воспалительных процессов. Рассматриваемый анализ крови проводится для диагностики:
- ревматоидного артрита;
- синдрома Шегрена;
- дерматомиозита;
- системной красной волчанки;
- инфекционного мононуклеоза;
- склеродермии;
- вирусного гепатита в активной фазе прогрессирования;
- саркоидоза;
- туберкулеза;
- септического эндокардита;
- трипасономоза;
- малярии;
- лейшманиоза;
- макроглобулинемии Вальденстрема;
- хронического лимфолейкоза;
- злокачественных метастазирующих опухолей;
- сифилиса;
- тромбофлебита;
- пневмокониоза и других патологий.
Анализ на ревматоидный фактор
Для представленного исследования требуется венозная кровь. Существуют внешние обстоятельства, при которых меняется фактическое значение показателя и некорректно определяется ревмофактор, анализ в такой ситуации будет неинформативным и его придется повторить. Чтобы правильно установить концентрацию аутоантител, следует соблюсти ряд условий перед сдачей биологической жидкости.
Анализ крови на ревмофактор – подготовка
Основным требованием при сдаче материала для указанного исследования является голодание на протяжении последних 8-9 часов. Из-за приема пищи ревматоидный фактор в анализе крови может определиться неверно. Утром, накануне похода в лабораторию, разрешается выпить стакан воды. Важно сдать кровь на ревмофактор до полудня.
За 12 часов до исследования желательно исключить следующие факторы:
- курение;
- интенсивные физические нагрузки;
- употребление алкоголя;
- прием медикаментов;
- клинические диагностические манипуляции;
- вакцинация.
Ревматоидный фактор положительный
При корректной работе иммунной системы описываемый показатель определяться не должен. Иногда ревматоидный фактор в биохимическом анализе крови обнаруживается вследствие пожилого возраста человека. Если ранее была проведена вакцинация, или пациент постоянно принимает некоторые виды фармакологических препаратов, результаты тоже могут быть искажены.
В остальных случаях итог анализа служит основанием для постановки диагноза или дальнейших исследований. Ревмофактор положительный – что это значит, включая предположительные заболевания:
- синдром Шегрена, Фелти;
- ювенильный или стандартный ревматоидный артрит;
- системные аутоиммунные патологии;
- гранулематозные болезни;
- инфекционные поражения;
- паразитарные инвазии;
- злокачественные опухоли;
- воспалительные процессы в почках, печени;
- заболевания легких, сердца.
Ревматоидный фактор отрицательный
Если в результатах анализа на представленные белковые комплексы указан «0», это хороший знак. Правильно работающая защитная система не продуцирует ревматоидный фактор, показатели, близкие к нулю, свидетельствуют о корректном функционировании иммунитета. Когда количество белковых соединений превышает установленную норму, назначаются дополнительные исследования. Ревматоидный фактор в анализе крови не во всех ситуациях является достаточным основанием для постановки диагноза. Уточняющие тесты проводят с целью выяснения причины выработки агрессивных аутоантител.
Ревматоидный фактор в анализе крови – норма
Желательно, чтобы рассматриваемое химическое соединение отсутствовало в биологической жидкости. С учетом влияния возраста и приема некоторых медикаментов на результаты исследования, установлены четкие границы, в которые должен вписываться ревматоидный фактор, норма составляет от 0 до 14 МЕ в 1 мл крови. Даже при низких, но положительных значениях показателя, требуется консультация иммунолога и дополнительные анализы.

Ревматоидный фактор – норма у мужчин
Стандартная концентрация аутоантител в сыворотке крови установлена для обоих полов. У здорового мужчины белковых комплексов в организме не должно быть. Если обнаруживается ревмофактор, норма – до 14 МЕ/мл.
Некоторые лаборатории дифференцируют показатель в соответствии с возрастом:
- дети и подростки – до 12,5 МЕ в 1 мл крови;
- взрослые – до 14 МЕ/мл;
- мужчины старше 50 лет – до 10 МЕ/мл.
Анализ крови, ревматоидный фактор – норма у женщин
Для представительниц прекрасного пола допустимые значения количества аутоиммунных соединений аналогичны. Белковых клеток в плазме не должно определяться. Приемлемое соотношение не превышает 1 к 20. Это значит, что при разведении крови физиологическим раствором с двадцатикратным разбавлением, обнаружить аутоантитела уже не удастся.
Анализ «ревматоидный фактор» – норма для женщин по возрастам:
- до 12 лет – не более 12 МЕ/мл;
- взрослые – до 14 МЕ/мл;
- женщины старше 45 лет – до 10-10,5 МЕ/мл.
Ревматоидный фактор повышен – что это значит?
Незначительное увеличение описываемого параметра не должно вызывать беспокойства. Иногда оно обусловлено неправильной подготовкой к сдаче анализа крови, физическим переутомлением, приемом медикаментов (противозачаточных, миорелаксантов) и другими внешними факторами. В таких случаях рекомендуется повторно пройти исследование. Хуже, если ревматоидный фактор повышен в 2 или более раз. Серьезным отклонением от нормы считается увеличение концентрации антител от 50 МЕ/мл. В данной ситуации нужна консультация доктора.
Повышен ревматоидный фактор в крови – причины
Существуют обстоятельства, когда представленный показатель увеличивается на фоне естественных процессов. У новоиспеченных молодых мам и женщин, недавно перенесших любые хирургические манипуляции, количество белковых иммунных комплексов выше нормы. Их объем больше установленных значений в 2-3 раза. Это временное явление, и состав крови стабилизируется самостоятельно.
Когда концентрация аутоантител значительно больше, есть вероятность развития тяжелых заболеваний и воспалительных процессов. Преимущественно обнаруживается высокий ревматоидный фактор при ревматоидном артрите. Это хроническая неизлечимая патология, поражающая соединительные ткани в организме, и мелкие суставы, особенно в пальцах рук и ног. При каких заболеваниях ревмофактор повышен:
- синдром Фелти;
- острые гепатиты;
- сифилис;
- туберкулез;
- мононуклеоз;
- синдром Шегрена;
- проказа;
- грипп и другие.
Ревматоидный фактор повышен – что делать?
При положительных и увеличенных значениях аутоантител врач назначает дополнительные исследования, чтобы уточнить диагноз. Если ревматоидный фактор в анализе крови повышен существенно, и симптомы свидетельствуют о прогрессировании артрита, синдрома Фелти или Шегрена, рекомендованы следующие лабораторные и аппаратные тесты:
- рентгенография суставов;
- ультразвуковое исследование соединительных и мягких тканей;
- анализ крови на С-реактивный белок.
После выяснения точного диагноза разрабатывается индивидуальная комплексная терапия. Полностью устранить не удастся большинство заболеваний, при которых повышен ревматоидный фактор, лечение заключается в купировании интенсивных воспалительных процессов, предупреждении их обострений, замедлении разрушения суставов и поражения соединительных тканей. Для этого используются:
- антибиотики;
- кортикостероидные гормоны;
- противовоспалительные средства.
Ревматоидный фактор: норма у женщин, отклонения
Ревматоидный фактор представляет собой группу аутоиммунных антител, новообразованных и синтезированных белков иммуноглобулина, которые атакуют собственный организм, воспринимаясь им, в свою очередь, как чужеродные тела. Иначе говоря, ревматоидный фактор – это белок, который модифицируется под влиянием инфекций, бактерий или вирусов. Положительный ревматоидный фактор (норма) у женщин старше 18 лет составляет от 0 до 14 Ед./мл. Нормальные показатели для девочек-подростков чуть ниже, чем у взрослых женщин: от 0 до 12 Ед./мл.
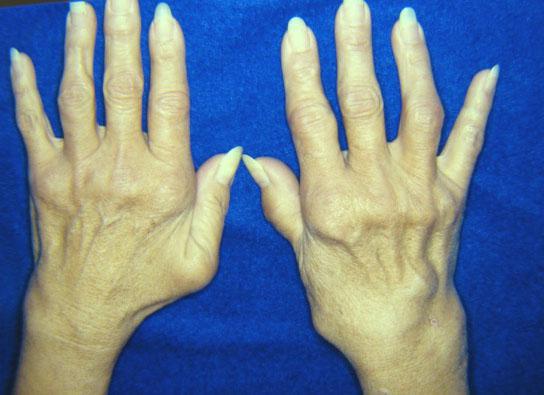
Образование ревматоидного фактора происходит в результате попадания в кровь человека бета-гемолитического стрептококка, и обычно его наличие свидетельствует о том, что организм переносит аутоиммунное или воспалительное заболевание. Но далеко не у каждого больного наблюдается увеличенное содержание ревматоидного фактора, только пятая часть зараженных бета-гемолитическим стрептококком обладает его повышенным содержанием.
Норма и превышение
Если человек здоров, то ревматоидный фактор (норма у женщин) – 10 Ед./мл. Это показатель, входящий в нормальную амплитуду от 0 до 14 Ед./мл. Но даже если значение ревмофактора повышено, то это не гарантирует обязательного наличия болезни. Подобная ситуация лишь основание для более детального обследования: УЗИ, рентгенография, анализы на наличие С-реактивного белка в крови.
Так же, как и отсутствие ревмофактора, его выявление необязательно говорит о наличии аутоиммунного заболевания, оно может свидетельствовать о вирусных недугах, поражении организма раком, туберкулезе и даже о наличии иммуноглобулинов в организме женщины, недавно перенесшей роды. Во всех перечисленных случаях ревматоидный фактор (норма у женщин) отрицательный. На это укажут анализы, но такая ситуация не всегда говорит о том, что организм здоров.
Причины повышенного ревмофактора
Существует множество разных теорий и предположений, по какой причине в крови наблюдается повышение ревматоидного фактора. Одной из них является предположение о генетическом характере болезни, когда ревматоидный фактор (норма у женщин составляет от 0 до 14 Ед./мл) передается по наследству и проявляется при воздействии на организм различных инфекций и вирусов.
Наиболее распространено явление, когда только при прохождении курса длительной системной терапии можно стабилизировать ревматоидный фактор. Норма у женщин (лечение способно в этом помочь) обязательно восстановится до показателей от 0 до 14 Ед./мл. Какой бы диагноз ни был поставлен: ревматоидный артрит или синдром Шегрена – от правильно проведенных медицинских мероприятий ревмофактор вернется в границы нормы.
Такие заболевания, как ревматоидный артрит и синдром Шегрена характерны для людей преклонного возраста. В первом случае, у больной наблюдают воспаление суставов, сухость слизистых оболочек и кожи, во втором – нарушения функционирования желез внутренней секреции. Ревматоидному артриту также свойственно появление узелковых новообразований и затрудненность двигательной активности суставов.
Проведение анализа на ревматоидный фактор
Накануне проведения анализа на наличие ревматоидного фактора пациент обязан провести комплекс подготовительных мероприятий: как минимум 24 часа не курить, не заниматься физическим трудом, не употреблять алкоголь и жирную пищу. А в течение восьми – двенадцати часов не принимать никакой пищи, кроме чистой негазированной еды.
Назначение анализа на ревмофактор обычно происходит, если недавно родившая ребенка женщина на протяжении длительного времени жалуется на боль в горле. В подобном случае у нее делают забор венозной крови, анализ которой определяет показатели ревматоидного фактора в организме. При этом, если значение равно от 25 до 50 МЕ/мл, то оно считается незначительно повышенным, если 50–100 МЕ/мл – стабильно увеличенным, а более 100 МЕ/мл – сильно повышенным. Для подтверждения диагноза обычно проводится три или более дополнительных исследований, которые должны подтвердить или опровергнуть результат анализа крови. Только в этом случае может быть диагностирован ревматоидный артрит или синдром Шегрена. Следует помнить, что лечение этих болезней – дело дипломированного специалиста. Занятие самолечением либо следование советам малограмотных людей в данном случае губительно отразится на здоровье больного.
Понижение ревмофактора
Если проведенное обследование показало, что ревматоидный фактор (норма у женщин в МЕд./мл составляет от 0 до 14) повышен, следует предпринять шаги не к снижению показателя ревмофактора, а к устранению причин его повышения. То есть лечить нужно не симптом, а заболевание, его вызвавшее. Обычно больной проходит курс лечения антибиотиками, противовоспалительными медицинскими препаратами либо стероидными гормонами.

Лечение должно длится до того момента, пока показатель ревматоидного фактора не достигнет нормы. Во время терапии больной также должен соблюдать определенные правила: не курить, не употреблять алкоголь, не переохлаждаться, беречь себя от контакта с больными людьми, на время избавиться от физических нагрузок, питаться здоровой пищей и употреблять поливитаминные комплексы. Перечисленные предосторожности будут способствовать укреплению и оздоровлению организма.
От симптоматики к заболеванию
Симптомы ревматоидного артрита обычно появляются задолго до повышения ревмофактора (примерно на 6 – 8 недель раньше), поэтому анализ, проведенный на начальном этапе заболевания, повышенного значения может и не показать.
Невысокие показатели ревмофактора свойственны таким заболеваниям, как инфекционный мононуклеоз, острые воспалительные процессы, последствия множественных гемотрансфузий у женщины, которая перенесла многочисленные роды.
Повышенный ревмофактор наблюдается также при заболевании красной системной волчанкой, периартрите узелковом, дерматомиозите, циррозе печени, склеродермии, гепатите и (в 60% случаев) при бактериальном эндокардите, протекающем в подострой форме.
Ревмофактор у больных ревматизмом
Примечательно, что большая часть людей, страдающих ревматизмом, обладает нормальным ревматоидным фактором. Повышенное значение показателя наиболее часто наблюдается при повторных заболеваниях. Также оно может быть увеличенным и у здоровых людей, что будет свидетельствовать о нахождении человека в группе риска. Известны случаи, когда повышенный ревмофактор был выявлен за несколько лет до развития болезни.
Профилактика
Дабы не допустить увеличения ревматоидного фактора, рекомендуется вести здоровый образ жизни, свести до минимального употребление соли, есть много фруктов и овощей, не употреблять алкоголь и не курить. Очень важно во избежание повышения равматоидного фактора своевременно лечить болезни, если они имеются, и по возможности не допускать их перехода в хроническую стадию. Привести к повышению ревматоидного фактора также могут регулярные переохлаждения и инфекционные заболевания, поэтому их рекомендуется избегать.
Что делать, если повышен ревматоидный фактор?
Если при обследовании было выявлено, что ревматоидный фактор повышен, это может свидетельствовать о развитии аутоиммунного заболевания, синдрома Шегрена или ревматоидного артрита. Установить более точный диагноз возможно при помощи дополнительных методов исследования. Информация о таком показателе, как ревмафактор, важна в тех случаях, когда она даёт возможность на ранних сроках диагностировать недуг.

А если своевременно удастся установить диагноз, то вы сможете быстрее начать лечиться и побороть болезнь.
Что представляет собой ревмафактор?
Ревматоидный фактор представляет собой группу аутоиммунных антител, которые на этот момент времени изменили присущие им свойства под влиянием вирусов и иных агентов. Данные аутоантитела продуцируются клетками плазмы синовиальной оболочки, а впоследствии из суставов транспортируются в кровь.
Здесь происходит их объединение в целые комплексы, которые, циркулируя по всей кровеносной системе, разрушающе воздействуют на стенки сосудов и синовиальные оболочки.
Говоря проще, ревмафактор – это своего рода белок, видоизменённый под влиянием различного рода факторов, в результате чего воспринимается организмом в качестве инородного тела. В свою очередь, реакцией иммунной системы на появление таких инородных частиц является выработка антител.

На начальной стадии ревматоидный фактор вырабатывается повреждёнными суставами. А затем эту функцию берут на себя лимфоузлы, селезёнка, костный мозг, а также подкожные ревматоидные узелки.
На что указывает повышенный ревматоидный фактор?
В случаях, когда на основании лабораторных исследований был определён положительный ревматоидный фактор, который превышает установленную норму, целесообразно говорить о вероятности наличия одного из недугов:
- ревматоидного артрита;
- синдрома Шегрена;
- краснухи;
- сифилиса;
- сальмонеллёза;
- склеродермии;
- системного и сенсибилизирующего васкулита;
- туберкулёза;
- злокачественных новообразований и лейкемии;
- паразитарных инфекций;
- гриппа;
- силикоза лёгких;
- бруцеллёза;
- смешанной криоглобулинемии;
- заболеваний соединительной ткани смешанной этиологии;
- ювенильного артирита;
- проказы;
- хронического гепатита;
- подострого бактериального эндокардита;
- полимиозита и других.
 Но, несмотря на то, что повышенный ревмафактор может свидетельствовать о развитии какого-либо из вышеперечисленных заболеваний, чаще всего он является достоверным подтверждением такого диагноза, как ревматоидный артрит. Данное заболевание характеризуется разрушением соединительной ткани, вследствие чего повреждаются суставы.
Но, несмотря на то, что повышенный ревмафактор может свидетельствовать о развитии какого-либо из вышеперечисленных заболеваний, чаще всего он является достоверным подтверждением такого диагноза, как ревматоидный артрит. Данное заболевание характеризуется разрушением соединительной ткани, вследствие чего повреждаются суставы.
Как делают анализ на ревматоидный фактор?
Стоит учесть, что этот анализ назначают довольно часто, поскольку он является простым в проведении и не требует значительных затрат. Для его осуществления берут венозную кровь, из неё путём центрифугирования выделяют сыворотку, из которой и производят исследование.
Анализ заключается в том, что, если повышен ревматоидный фактор, то он вступает в реакцию с антителами, которые в определённой концентрации содержатся в тестовом растворе. Также весьма широко используются экспресс-тесты, которые дают возможность сразу же получить результат.
Специалисты, как правило, рекомендуют применять несколько методик, чтобы получить максимально точные данные.

Кровь лучше всего брать на анализ до обеда и натощак. При этом, за сутки до планируемого проведения диагностического исследования следует отказаться от жирной пищи, алкогольных напитков и сигарет, не принимать лекарственные препараты, а также снизить физическую активность.
Норма содержания ревмофактора в крови
В идеале у взрослого человека ревматоидный фактор должен быть отрицательным. При этом, допустимыми показателями считают от 0 до 14 МЕ/мл (для измерения также применяются Ед/мл, если речь идёт об этой единице измерения, то нормой считают ревмафактор до 10 Ед/мл). В ситуации, когда указанный показатель находится в пределах нормы, могут назначать и иные анализы, которые помогут установить правильный диагноз.
Следует различать несколько стадий повышения ревматоидного фактора:
- незначительное повышение – 25 – 50 МЕ/мл;
- высокий – 50 – 100 МЕ/мл;
- значительное повышение – свыше 100 МЕ/мл.
 Если у вас повышен ревмафактор, то рано говорить о наличии аутоиммунного заболевания до того момента, пока рентгенографическое и ультразвуковое исследование, а также анализ на С-реактивный белок.
Если у вас повышен ревмафактор, то рано говорить о наличии аутоиммунного заболевания до того момента, пока рентгенографическое и ультразвуковое исследование, а также анализ на С-реактивный белок.
Нужно учитывать и тот факт, что показатель ревматоидного фактора может быть повышен и практически у здоровых людей. Зачастую это может иметь место в послеродовом периоде, но по истечении времени ревмафактор приходит в норму. Также довольно часто ревматоидный фактор повышается у пожилых людей, что следует учитывать при проведении диагностического исследования.
Что означает пониженный ревмафактор в крови?
Если ревматоидный фактор низкий или отсутствует, то это ещё не говорит о том, что вы полностью здоровы. При подозрении на ревматоидный артрит или аутоиммунное заболевание необходимо сделать дополнительные анализы, целесообразно также повторить определение ревмафактора.
Особенности приведения в норму ревмафактора

Ревматоидный фактор — норма, анализы, расшифровка | Про Анализы
Ревматоидный фактор — это вид антител, которые вырабатываются иммунной системой человека при наличии заболевания и направлены против собственных антител – иммуноглобулинов группы G.
Ревматоидный фактор – это
– совокупность аутоантител классов М, A, G, E, D, которые синтезируются плазматическими клетками синовиальной оболочки сустава (его внутренней выстилки). Когда из синовиальной оболочки ревматоидный фактор попадает в кровь, то он реагирует с нормальными антителами – иммуноглобулинами G (IgG). Образуется иммунный комплекс – патологическое антитело + здоровое антитело, который повреждает суставы и стенки сосудов.
Ревматоидный фактор представлен преимущественно иммуноглобулинами М. В начале заболевания продуцируется только в поврежденном суставе, но затем и в костном мозге, лимфатических узлах, селезенке, подкожных ревматоидных узелках (на пальцах рук).
Появление ревматоидного фактора в крови наиболее типично для ревматоидного артрита (аутоиммунного воспаления сустава) и синдрома Шегрена, реже встречается при аутоиммунных заболеваниях и длительных заболеваниях печени.
Заболевания, при которых иммунная система борется со здоровыми клетками, называются аутоиммунными.
Повышенные уровни ревматоидного фактора бывают при инфекционных и опухолевых заболеваниях, но с выздоровлением – снижаются до нормы.
Анализ на ревматоидный фактор назначается:
- при подозрении на наличие ревматоидного артрита – при болях в суставах, их покраснении, отечности и утренней скованности
- для дифференциальной диагностики ревматоидного артита от других заболеваний суставов
- с целью контроля лечения ревматоидного артрита
- при подозрении на синдром Шегрена – при повышенной сухости кожи и слизистых оболочек (во рту, глазах), болях суставов и мышц
- в комплексе ревматоидных проб
Нормы ревматоидного фактора в крови
- негативный – до 25 МЕ/мл (международная единица на миллилитр)
Помните, что у каждой лаборатории, а точнее у лабораторного оборудования и реактивов есть «свои» нормы. В бланке лабораторного исследования они идут в графе – референсные значения или норма.
Незначительные повышения значений ревматоидного фактора имеют крайне низкую диагностическую ценность.
Повышение ревматоидного фактора оценивается по следующим критериям:
- слегка повышенный – 25-50 МЕ/мл
- повышенный – 50-100 МЕ/мл
- значительно повышен – более 100 МЕ/мл
Анализ на ревматоидный фактор проводят вместе со следующими исследованиями
3 факта о ревматоидном факторе
- Анализ ревматоидного фактора не обладает высокой специфичностью, нельзя поставить диагноз ревматоидного артрита только по результату одного исследования. Нужно оценивать все симптомы и результаты обследования комплексно.
- Поскольку ревматоидный фактор представлен преимущественно иммуноглобулином М, то анализ подразумевает исследование именно этой группы антител. Реже лаборатории предлагают анализ ревматоидного фактора иммуноглобулина А, G, E, D, а также их суммы.
- Положительный анализ на ревматоидный фактор – один из 7 диагностических критериев ревматоидного артрита (для диагностики достаточно положительности 4-х).
Зачем определять ревматоидный фактор?
- для ранней диагностики ревматоидного артрита и синдрома Шегрена
- для оценки успешности лечения ревматоидного артрита и синдрома Шегрена
Что влияет на результат анализа?
С возрастом растет частота ложноположительных результатов на ревматоидный фактор. Частота положительных результатов у лиц до 60 лет – 4%, после 65 – 20%.
В случае негативного результата анализа на ревматоидный фактор нужно провести анализ на анти-ССР – антитела против циклического цитрулинового пептида (АЦЦП), они помогают диагностировать ранние стадии ревматоидного артрита и появляются в крови за несколько месяцев до симптомов. Их наличие – маркер неблагоприятного течения болезни, но дает возможность начать лечение в максимально ранние сроки.
Ревматоидный фактор — положительный результат
Положительный результат на ревматоидный фактор определяет постановку диагноза:
- ревматоидный артрит – аутоиммунное воспаление симметричных суставов, наиболее видимые повреждения на мелких суставах рук. 20% больных ревматоидным артритом не имеют ревматоиного фактора в крови, но его наличие ассоциировано с более тяжелым течением. Наличие ревматоидного фактора определяет форму заболевания: серонегативная, серопозитивная, а изменения уровня определяет динамику течения.
- синдром Шегрена – аутоиммунное заболевание, поражаются слюнные и слезные железы, суставы
- ювенильный ревматоидный артрит – у детей до 5 лет положителен в 20% случаев, у 10-ти летних – только в 5%.
Положительный результат на ревматоидный фактор НЕ предопределяет диагноз:
- системные аутоиммунные заболевания – ревматоидный фактор может присутствовать в крови, но не служит для диагностики: системная красная волчанка, системная склеродермия, дерматомиозит, полимиозит, болезнь Бехтерева, подагра, васкулиты, синдром Рейно, аутоиммунные заболевания щитовидной железы
- инфекционные заболевания – эндокардит, туберкулез, сифилис, борелиоз, малярия, инфекционный мононуклеоз, септический тромбофлебит
- гранулематозные заболевания – при которых в органах образуются гранулемы (например, саркоидоз, пневмокониоз)
- опухолевые заболевания — болезнь Вальденстрема (макроглобулинемия)
- болезни печени – вирусный гепатит, хронический активный гепатит
- болезни легких
- болезни почек
Ревматоидный фактор – отрицательный результат
Негативный результат анализа на ревматоидный фактор не исключает наличие заболевания.

