Периферическая невропатия симптомы: что это такое, симптомы, лечение, причины – Периферическая нейропатия нерва – лечение, симптомы, причины, диагностика
Периферическая нейропатия: причины, симптомы, диагностика, лечение
Лечение основывается на устранении основной патологии, которая вызвала развитие периферической нейропатии. К примеру, если фактором развития заболевания стал сахарный диабет, то нужно первоочередно установить контроль над содержанием сахара в крови. Если периферическая нейропатия была спровоцирована авитаминозом B, то важно наладить дополнительное поступление поливитаминов, а также скорректировать пищевой рацион больного.
Зачастую своевременное медицинское вмешательство не только облегчает состояние больного, но и позволяет остановить дальнейшее прогрессирование периферической нейропатии. Однако лучше использовать сочетание различных лечебных методик.
Пациентам с периферической нейропатией могут быть назначены такие лекарства:
- Анальгетики – например, Парацетамол, нестероидные антивоспалительные средства (Ибупрофен, Ортофен).
- Средства, действие которых направлено на улучшение кровообращения (Актовегин, Пентоксифиллин).
- Витамины B-группы (Ундевит, Нейрорубин).
- Антихолинэстеразные препараты (Аксамон, Прозерин).
Если периферическая нейропатия отличается тяжелым течением, то доктор может дополнительно назначить противосудорожные средства (например, Сибазон), антидепрессанты (препараты зверобоя).
При сильнейших болях применяют рецептурные анальгетики (Трамадол).
При периферической нейропатии аутоиммунного происхождения подключают плазмаферез, внутривенное введение иммуноглобулина – это позволяет подавить активность собственного иммунитета и остановить атаку на нервные волокна.
Способ применения и дозы | Побочные проявления | Особые указания | |
Ортофен | Суточная доза составляет 100-150 мг, принимается за 2-3 приема. | Депрессия, боль в голове, боль в желудке, дрожь в пальцах, раздражительность. | Если препарат предполагается принимать длительно, то необходимо заранее предусмотреть дополнительную защиту пищеварительной системы. |
Актовегин | Вводят внутривенно, по 20-30 мл с 200 мл основного раствора, ежедневно в течение месяца. | Имеется вероятность аллергии, вплоть до развития анафилаксии. | Перед началом лечения обязательно проводится пробная инъекция для исключения аллергии – вводят 2 мл внутримышечно. |
Нейрорубин | Вводят внутримышечно по одной ампуле в сутки, до устранения острых клинических признаков. | Ощущение беспокойства, тахикардия, расстройства пищеварения. | Длительное применение препарата (больше полугода) может вызвать развитие обратной периферической сенсорной нейропатии, поэтому вопрос о длительном лечении обсуждается с врачом индивидуально. |
Аксамон | Вводят внутримышечно по 5-15 мг до 2-х раз в сутки, в течение 10-15 дней, иногда – до месяца. | Тахикардия, тошнота, повышение слюноотделения и потоотделения. | Аксамон усиливает седативное действие многих препаратов, поэтому необходимо проявлять осторожность при вождении автомобиля и при работе с различными механизмами. |
Трамадол | Назначаются только врачом при сильных болях, по 50 мг на прием. Суточное ограничение препарата – 400 мг. | Тахикардия, тошнота, головокружение, повышение потоотделения, ухудшение зрения и вкуса. | В период лечения запрещено употребление алкоголя в любом виде. |
Физиотерапевтическое лечение
Физиотерапию при периферической нейропатии применяют достаточно часто. Регулярные и правильно подобранные процедуры помогают вернуть мускулатуре утраченную функциональность и восстановить кровоснабжение тканей. Однако методы физиотерапии разрешается применять лишь после завершения острого периода заболевания, а также при проведении реабилитационных мероприятий.
Успешно применяют электрофорез с лекарственными средствами, улучшающими метаболизм и сосудистое кровообращение. Процедуры миоэлектростимуляции помогают нейронам восстановить чувствительную и двигательную способность. Однако лучше, если перечисленные методы применяются в комплексе.
Массаж, в том числе и водный массаж, оказывают механическое воздействие, ускоряющее кровообращение и обменные процессы в больных руках или ногах.
В обязательном порядке назначаются занятия ЛФК, позволяющие поддержать тонус мускулатуры.
Народное лечение
В народе известно множество способов облегчить состояние больного периферической нейропатией. Тем не менее, мы настоятельно советуем: при использовании таких народных средств необходимо предварительно проконсультироваться со своим лечащим доктором.
Следующие рецепты в народе считаются наиболее эффективными.
- Коктейль с яичными желтками и медом.
В качестве ингредиентов требуются один свежий желток яйца, 4 ч. л. нерафинированного растительного масла, 100 мл свежевыжатого сока моркови и 2 ч. л. меда. Все ингредиенты нужно хорошо смешать в блендере. Полученное количество лекарства нужно выпивать ежедневно за два раза (утром и вечером) до еды.
- Солевая ванночка.
В таз наливают горячую воду (примерно 55°C) до половины емкости. Добавляют 200 г соли и 150 мл столового уксуса. Опускают в раствор пораженные конечности на 20 минут. Процедуру проводят ежедневно, в течение 4-х недель.
- Маска из глины.
Разводят с водой 120 г косметической глины, до консистенции сметаны. Массу наносят на пораженное место, оставляют до высыхания. Процедуру проводят ежедневно, до стойкого улучшения состояния.
- Массаж с камфорным маслом.
Камфорное масло втирают в пораженное место легкими массирующими движениями, после чего оставляют для впитывания на четверть часа. Далее пораженную зону интенсивно натирают спиртом и тепло укутывают. Процедуру повторяют каждый день, лучше на ночь, в течение 4-х недель.
 [75], [76], [77], [78], [79], [80], [81]
[75], [76], [77], [78], [79], [80], [81]
Лечение травами
К народному лечению можно добавить и лечение лекарственными растениями. Самым простым и действенным способом считается такой: листья весенней крапивы раскладывают на полу и ходят по ним голыми ступнями.
Улучшить эффект основного медикаментозного лечения могут и такие методы:
- Готовят настой из лаврового порошка и семени пажитника (фенугрека). Для приготовления настоя заваривают в 1 л термосе 2 ч. л. лаврового порошка и 2 полные столовые ложки семени пажитника. Настаивают 2 ч, фильтруют и пьют понемногу на протяжении дня.
- Заваривают 2 ст. л. календулы в 200 мл кипящей воды, настаивают полчаса. Принимают по 100 мл в сутки, на протяжении месяца.
- Готовят ванночку с хвойными ветками и красным острым перцем. Половину килограмма хвойных веток кипятят в 3-х л воды, добавляют 2 ст. л. молотого перца, наливают в таз. Разводят водой, чтобы раствор был не очень горячим. Парят ноги около получаса, на ночь.
Гомеопатия
В качестве дополнения к основной терапии можно рассмотреть и применение гомеопатических средств:
- Аконит – используют при сухости кожи, покалываниях, дрожи, судорогах.
- Алюмен – применяют при нестерпимом зуде, образовании язв, парестезиях.
- Аргентум нитрикум – подходит для лечения диабетической нейропатии.
- Карцинозинум – показан при замедленном ранозаживлении, при гнойных процессах на пораженных нейропатией конечностях.
- Колхикум – применяют при нейропатии, которая сопровождается поражением суставов.
- Графитис – особенно подходит для лечения синдрома диабетической стопы.
- Меркуриус солюбилис – показан при кожном зуде, трофических нарушениях.
- Фосфор – используют при осложнениях нейропатии.
- Секале корнутум – рекомендуется при сухих гангренах, парестезиях.
Дозировки у перечисленных препаратов индивидуальные: их назначает врач гомеопат после личной консультации.
Хирургическое лечение
Помощь хирурга может понадобиться в случае, если периферическая нейропатия связана с опухолевыми процессами, сдавливающими нервы. Также хирургическое лечение уместно при позвоночных грыжах и мононевропатиях. Так, сдавливание нерва можно устранить путем надрезания сухожильных или мышечных волокон. Именно так лечат синдром запястного канала.
Периферическая нейропатия: симптомы, лечение, сенсорная
 Периферическая нейропатия характеризуется болью, онемением различной степени, слабостью мышц, вазомоторными нарушениями, мышечной атрофией и другими синдромами. Локализацию поражения устанавливают с помощью электромиографии и исследования, показывающего скорость распространения импульса по волокнам.
Периферическая нейропатия характеризуется болью, онемением различной степени, слабостью мышц, вазомоторными нарушениями, мышечной атрофией и другими синдромами. Локализацию поражения устанавливают с помощью электромиографии и исследования, показывающего скорость распространения импульса по волокнам.
Сайт предоставляет справочную информацию. Адекватная диагностика и лечение болезни возможны под наблюдением добросовестного врача. У любых препаратов есть противопоказания. Необходима консультация специалиста, а также подробное изучение инструкции! Здесь можно записаться на прием к врачу.
Симптомы периферической нейропатии
 Различают 2 виды патологии. При мононевропатии поражается один нерв: автономный, сенсорный или двигательный. Полиневропатия характеризуется дисфункцией нескольких аксонов, их сплетений.
Различают 2 виды патологии. При мононевропатии поражается один нерв: автономный, сенсорный или двигательный. Полиневропатия характеризуется дисфункцией нескольких аксонов, их сплетений.
К симптомам ее относят:
- Истончение кожи;
- Сексуальные расстройства у мужчин и женщин;
- Слабость кистей, приводящая к выпадению предметов;
- Пониженное артериальное давление;
- Пищеварительная недостаточность, понос, запор;
- Слабость в конечностях, чувство тяжести;
- Избыточная потливость;
- Покалывание, ощущение сдавливания, колющая боль.
При периферической нейропатии болевые ощущения развиваются не всегда. Поражаются аксоны, отвечающие за передачу импульсов к конечностям. Из-за повреждения нервов ухудшается питание мышц, что приводит к ограничению их подвижности.
На участке появляется покалывание, легкое онемение в определенной зоне, развивается мышечная слабость. Заболевание может протекать без симптомов, часто приводит к инвалидности.
Лечение заболевания
После осмотра, изучения симптомов и истории болезни врач назначит обследование. Диагностика подтверждает причины невропатии. Анализ крови по нескольким критериям необходим для определения количества витаминов, сахара, уровня гормонов, отвечающих за правильную работу щитовидной железы.
Для исключения органической природы поражения проводят МРТ, биопсию нервного волокна. С помощью электромиографии проверяют особенности прохождения импульсов по нервам, количество электричества, передвигающегося по мышце во время процедуры.
Лечение направлено на устранение причины, вызвавшей патологию. При недостатке определенного витамина восполняют запас, придерживаясь лечебной дозировки. При сахарном диабете стабилизируют уровень глюкозы в крови.
Умеренную боль обезболивают препаратами с ибупрофеном, нестероидными средствами, ацетаминофеном.
Острую невыносимую боль, тяжелое течение болезни лечат комплексно антидепрессантами, наркотическими обезболивающими медикаментами, кортикостероидами, противоэпилептическими и противосудорожными препаратами. При сексуальных расстройствах уместны таблетки для восстановления функции половой системы.
Периферическая сенсорная нейропатия
Сенсорная нейропатия периферических нервов относится к наследственному заболеванию. Она проявляется в раннем детстве мышечной слабостью, деформацией стоп, мутиляцией стоп из-за уменьшения чувствительности к боли.
Диагноз подтверждают нейрофизиологическими исследованиями, генетическим тестированием. Специфическое лечение отсутствует. Поддерживающая терапия включает коррекцию мышечной слабости с помощью физиотерапии и ЛФК. Дистрофические нарушения на ногах исправляют ортопедической хирургией.
Есть сенсорные расстройства, появляющиеся вследствие перенесенных тяжелых инфекционных и воспалительных заболеваний, при сахарном диабете, алкоголизме, циррозе печени. При сенсорной невропатии могут появляться 2 вида болей: нейропатическая и ноцицептивная.
Первый тип возникает при дисфункции волокон или органической природе болезни. Болезненность ощущается на патологическом участке в зоне иннервации соответствующих сплетений и нервных корешков.
При втором типе боли дискомфорт наступает из-за воздействия раздражающего фактора на болевые рецепторы на интактных участках нервной системы. Снизить давление на ослабленном участке способны ортезы для кистей и ног. Они разгружают конечность, исключают повторную травматизацию. Постепенно миелин восстанавливается, улучшается самочувствие.
Как музыка вылечит болезнь?
Музыкотерапия не принадлежит к лечебным методам. Она направлена на поддержание психологического состояния пациента, расслабление. Больному предлагается послушать белые шумы: звуки природы, пение птиц либо просто нейтральный шум.
К нему постепенно добавляется, которая сочетается по ритму с прослушиваемыми звуками и пульсом человека. Пациент во время музыкотерапии может выполнять небольшие упражнения.
Музыка отвлекает пациента, снижает силу приступа на некоторое время, помогает жить полноценно в промежутках между приемами медицинских препаратов.
Нейропатия – что это, причины появления, формы и симптомы
Нейропатия – поражение волокон невоспалительного характера, не всегда сопровождающееся болевым синдромом. Пациенты обычно говорят о покалываниях, онемении, проблемах с чувствительностью определенной зоны, снижении степени подвижности конечностей.
Некоторые формы патологии связаны с дисфункциональными изменениями мочеполовой системы, органов ЖКТ.
Причина – пораженные нервы вызывают нарушение питания мышц, ограничивают их функции. Мышцы перестают нормально сокращаться, нервы некорректно передают импульсы, в результате степень чувствительности конкретной зоны падает.
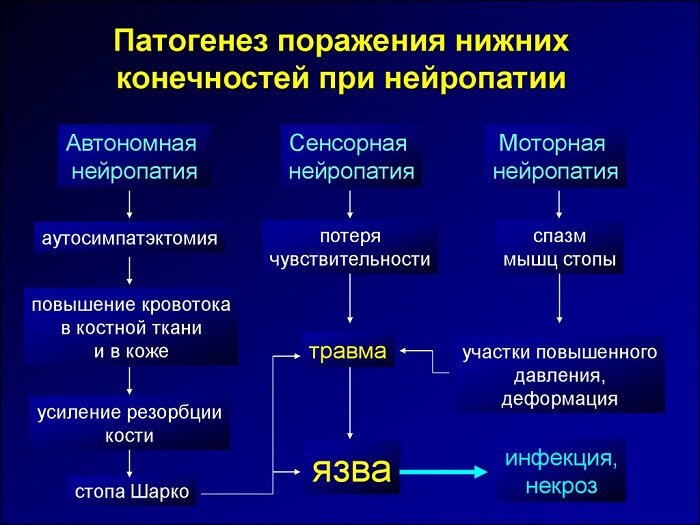
Прогрессирование нейропатии занимает значительное время, в течение которого симптомы заболевания могут отсутствовать. Провоцирующими факторами к развитию патологических изменений будут стрессы, употребление алкоголя, обострения хронических заболеваний.
Формы нейропатии:
- Хроническая сенсомоторная – для нее характерна положительная симптоматика неврологического характера, которая проявляется или усиливается ночью, в состоянии покоя. С отрицательными симптомами сталкиваются тяжело больные пациенты. В запущенных стадиях развивается характерная деформация ступней, пальцевых фаланг, сопровождающаяся ограничением суставной подвижности.
- Острая сенсорная – форма сопровождается выраженной сенсорной симптоматикой, разные виды чувствительности, основные рефлексы могут сохраняться. Боль выраженная, пациент часто резко теряет вес, могут развиваться нервные нарушения, депрессивные расстройства. При углубленном исследовании диагностируются измененные показатели гликемического индекса (гликемический контроль может ухудшаться или улучшаться). Патогенетическая основа – формирование артериовенозных шунтов с образованием замещающих сосудистых структур внутри интраневрального тока крови.
- Гипергликемическая – вызывает обратимые неврологические изменения быстро, к основным относят умеренную симптоматику сенсорного типа, нарушение нормальной скорости распространения нервного возбуждения по волокнам. Форма проявляется у лиц с выявленным впервые заболеванием, склонным к ухудшению функции гликемического контроля. Нормализация текущих показателей гликемии приводит к облегчению степени выраженности неврологической симптоматики.
- Автономная – одна из часто встречающихся форм диабетической невропатии. Может иметь разные проявления с учетом тяжести течения.
- Мультифокальная и фокальная – это тоннельные формы нейропатии, развиваются у лиц преклонного возраста (исключения бывают, но редко). Самая известная форма – тоннельная, локализованная в запястном канале, вызываемая сдавливанием срединного нерва поперечной запястной связкой.
- Краниальная – редко встречающийся вид, обычно диагностируется у стариков, пациентов, которые давно болеют сахарным диабетом.
- Амиотрофия диабетическая – встречается в возрасте после 50-60 лет, сопровождается атрофией мышц бедра, симптоматика тяжелая, пациенты жалуются на сильные боли.
- Хроническая воспалительная – развивается в результате быстрого прогрессирования полинейропатии. Лечение длительное иммуномодулирующее, предполагает применение азатиоприна, плазмафереза, кортикостероидов, внутривенных вливаний иммуноглобулинов.
Главный фактор риска и причина развития нейропатии – сахарный диабет. Он, как и интоксикации, травматические воздействия, вызывает поражение нервных волокон. Затрагиваются в первую очередь те нервы, которые отвечают за передачу импульсов в конечностях – отсюда онемение пальцев ног, рук, боли, нарушение чувствительности.
Автономная нейропатия всегда сопровождается сбоями в работе внутренних органов и систем, проблемами с мочеполовой, выделительной, пищеварительной функциями.
Пациент с диагнозом диабет должен контролировать показатели глюкозы в крови – если они повышены, нарушится снабжение мышц кровью. Со временем они атрофируются, изменится структура кожных покровов, а их восстановление проходит долго и тяжело.
Нужно избегать употребления токсичных веществ: в основном алкоголя и его суррогатов, мышьяка, тяжелых металлов, агрессивных лекарств. Токсическая нейропатия вызывает преимущественно повреждения нервов конечностей, при алкоголизме она есть у всех, но жалобы возникают не всегда.
Травматические нейропатии – последствия сдавливания нервов в результате переломов костей, неправильного формирования рубцовой ткани, травмирования нерва растущим новообразованием.
Как диагностируют нейропатию любого типа
Порядок диагностики нейропатии:
- Сбор клинического анамнеза, разбор жалоб.
- Осмотр ног, оценка их состояния.
- Оценивание установленных симптомов.
- Применение электрофизиологических методов обследования.
- Другие диагностические методики: биопсия нерва, панч-биопсия кожи, неинвазивные методики.
Сначала врач должен опросить пациента на предмет основных жалоб, задать ему наводящие вопросы, расспросить об ощущениях, вызываемых прогрессирующей патологией.
Типичная симптоматика нейропатии: парестезии, покалывания, чувство жжения, прострелы в состоянии покоя, выраженная боль даже при отсутствии раздражителя. Нужно выяснить, когда появились симптомы, с чем они связаны, усиливаются ли в ночное, вечернее время.
Осмотр стоп и других частей конечностей обязателен, он покажет наличие кератоза (мозолей) в областях с избыточным давлением, обратит внимание на повышенную сухость кожи, наличие изъязвлений, явных деформаций стоп.
Для анализа субъективных и объективных симптомов применяются соответствующие шкалы, опросники. Независимо от применяемой шкалы, визуальный анализ состояния конечностей проводится. Для определения тактильной чувствительности удобно использовать аппарат – монофиламент.
Болевой синдром тестируют путем укалывания тыльной поверхности стоп, области концевой фаланги пальца. Для проверки температурной чувствительности используют инструмент типа тип-терма. Сухожильные рефлексы исследуют с применением классической схемы – сначала оценивают ахилловы, затем коленные.
Электрофизиологические методы (например, стимуляционная электронейромиография) дополняют результаты общей клинической диагностики.
Они бывают:
- Неинвазивные – объективные и надежные;
- Оценивающие степень тяжести, динамику, характер прогрессирования патологии;
- Несущие информацию о функции нервных волокон, их структурных особенностях;
- Проводящие дифференциальную диагностику нейропатий.
Недостаток электрофизиологической диагностики в том, что она достаточно болезненная.
ЛФК, гимнастика при нейропатии
При полинейропатии, независимо от ее типа, формы, причин развития, эффективна гимнастика. Специальный ЛФК комплекс восстановит работу мышц, улучшит кровоснабжение нижних конечностей.
Рекомендуется вращать суставы, разгибать и сгибать ноги. Поначалу, если мышцы не в тонусе, больному потребуется помощь, со временем он будет справляться сам.
Полезен массаж конечностей – он восстановит кровоснабжение, запустит регенеративные процессы, простимулирует нервные волокна к работе. Обратитесь к мануальному терапевту, со временем действия можно будет выполнять и самостоятельно (то есть делать сеансы самомассажа).
Самые известные лекарства, мази, таблетки для лечения
Лечение нейропатии должно быть комплексным, оно предполагает точную постановку диагноза и работу с заболеванием, которое стало первопричиной патологических изменений в организме.
Примеры:
- Терапия сахарного диабета;
- Отказ от алкоголя;
- Выведение остатков токсинов, которые вызвали поражение нерва;
- Лечение травмы.
Непосредственное воздействие на пораженный нерв, ткани, которые окружают его, возможно благодаря массажам, акупунктуре, ЛФК, физиотерапии.
Дополнительно могут применяться препараты для восстановления функции, структуры нерва. Это витамины В группы и некоторые другие вещества. Часто врачи назначают таблетки “Мильгамма” с пиридоксином, бенфотиамином, купирующие боль и позволяющие снижать дозировки нестероидов.
Нужно придерживаться правильной диеты, сбалансировать содержание витаминов в рационе. При диабете больной следит за уровнем глюкозы в крови.
Метаболики, регулирующие кровоток препараты
Первая группа препаратов, используемых в лечении полинейропатии- метаболики. Они улучшают питание нервных тканей и волокон, эффективно борются со свободными радикалами, ускоряют кровоток. Но при нейропатии нижних конечностей эффективны не все препараты.
Принимать нужно такие:
- Тиоктовая кислота – мощный антиоксидант, используется медиками в мире. Сроки приема – 1-6 месяцев. Сначала кислота вводится внутривенно, потом больного переводят на терапию таблетками. Эффект накопительный, в первые дни приема его ожидать рано.
- Инстенон – комплексный трехкомпонентный препарат. Формула расширяет сосуды, активирует работу нейронов, улучшает передачу импульсов, запускает активные процессы кровотока. Питание нервов улучшается, и они начинают активно выздоравливать. Средство применяют курсами, форма выпуска – инъекции и таблетки.
- Церебролизин – белковое лекарство, получаемое из головного мозга свиней. Мощный нейрометаболик, останавливающий разрушение нервных клеточных структур, ускоряющий белковый синтез. Церебролизин сохраняет нервные клетки живыми или как минимум повышает шансы на это. Формы введения препарата: внутривенная и внутримышечная.
- Пантотенат кальция – препарат, стимулирующий регенерационные процессы, восстанавливающий периферические нервные волокна.
- Мексидол – мощнейший антиоксидант, который действует на мембранном уровне. Он восстанавливает клеточные структуры и обеспечивает нормальное прохождение импульсов. Мексидол повышает стойкость волокон к отрицательным стрессовым воздействиям среды.
- Цитофлавин – комплексный антиоксидант, восстанавливает энергетический нейронный обмен, нейтрализует негативное действие свободных радикалов, помогает клеткам выстаивать при дефиците питательных веществ.
Чаще из указанного списка назначают Тиоктовую кислоту, Актовегин.
Витамины
Витамины в лечении полинейропатии применяют. – это препараты В группы (В1, В6, В12). Их дефицит сам вызывает поражение периферических нервов. Желательно применять комбинированные, а не однокомпонентные формы.
Инъекции и таблетки одинаково эффективны, идеальный в вашем случае вариант порекомендует врач. В уколах витамин В может идти в чистом виде и с лидокаином. Для достижения стойких результатов нужен минимум месячный курс.
Популярный препарат этой категории – Келтикан. Он, помимо витамина В12, содержит фолиевую кислоту, уридинмонофосфат.
Обезболивающие
На 100% эффективного обезболивающего средства при поражении нервных волокон в нижних конечностях нет, но при сильной боли прием препаратов рекомендован.
Анальгин и Пенталгин с полинейропатией бесполезны, врачи назначают:
- Противосудорожные средства: Прегабалин, Гебапентин;
- Антидепрессанты – Амитриптилин;
- Местные анестетики – Лидокаин;
- Опиоиды (в редких случаях) – Трамадол;
- Местные средства (крема) – Капсаицин.
Для улучшения результатов лечения можно комбинировать разные средства. Подбирать схему должен строго врач. Обезболивающие применяют в комплексе только тогда, когда по отдельности они не действуют.
Средства, улучшающие качество проведения нервного импульса
При выраженных нарушениях чувствительности или ее полной утрате, мышечной слабости назначаются антихолинэстеразные средства, которые повышают проводимость нервно-мышечных волокон.
В случае дефектов, локализованных в нервных оболочках, препараты улучшают прохождение импульса по оставшимся, не затронутым ранее участкам. Дополнительно назначаются препараты, ускоряющие регенерацию нервов. За счет этого мышечная сила с чувствительностью сохранятся.
Препараты группы:
- Аксамон;
- Нейромидин;
- Амиридин;
- Ипигрикс.
Они имеют идентичный состав, одно активное вещества. Формы выпуска – таблетки, ампулы для инъекций. Курс лечения – 1-2 месяца.
Перечисленные препараты применяются в лечении полинейропатий разной этиологии, всех форм. Лучше они работают в комплексе, курс терапии длительный, нужен постоянный контроль.
Особенности питания при патологии
При обнаружении этого заболевания необходимо начать его лечение и скорректировать рацион питания, в зависимости от причины функционального нарушения ног.
Питание больного должно быть правильным, сбалансированным. Содержать необходимые микроэлементы, витамины, полезные жиры, углеводы и белки для поддержания всего организма в рабочем состоянии, и способность сопротивления этому заболеванию.
Стараться исключить из своего рациона еду, которая может нанести вред, и усугубить состояние этого заболевания. Например, это сильно острые, копчено-соленые или соленые блюда, разные консервы, майонез, кетчуп, магазинные соусы.
Ограничить до минимума потребление колбасных и кондитерских изделий. Не употреблять алкоголь, газированные напитки, не курить сигареты. Любая еда с красителями тоже должна быть исключена из питания.
Если причиной развития такой патологии стал сахарный диабет, то нужно подобрать специальную диету, снижающую уровень сахара в крови, и поддерживать его на нормальном уровне. При такой диете необходимо питаться часто и мелкими порциями. Рекомендовано не употреблять сладости и мучные продукты. Стараться не допускать чувство голода. Для его утоления лучше сделать перекус из легких продуктов.
Если причиной этого заболевания стало отравление организма токсичными веществами, лекарственными препаратами, алкоголем, то больному рекомендовано больше употреблять жидкости и молочных продуктов, выступающих в роли сорбентов. Употреблять продукты, богатые клетчаткой. Строго запрещено употребление спиртосодержащих напитков.
Рацион питания при нейропатии играет важную роль. При употреблении здоровой пищи и проведении лечения, возможность выздоровления увеличивается.
5 / 5 ( 6 голосов )
виды, причины, признаки, симптомы, лечение
Невропатия – недуг, для которого характерно дегенеративно-дистрофическое поражение нервных волокон. При данном заболевании поражаются не только периферические нервы, но и черепно-мозговые. Зачастую наблюдается воспаление какого-либо одного нерва, в таких случаях это расстройство носит название мононевропатия, а при одновременном воздействии на несколько нервов – полиневропатия. Частота проявления зависит от причин возникновения.
Онлайн консультация по заболеванию «Невропатия».
Задайте бесплатно вопрос специалистам: Невролог.Наиболее распространённой считается диабетическая невропатия, поскольку она встречается в более чем половине случаев. На втором месте по значимости алкогольная невропатия — её характерной чертой является то, что она развивается без проявления симптомов. Остальные виды невропатии встречаются в равной степени, но наиболее редким видом недуга является невропатия лицевого нерва.
Любой тип заболевания диагностируется при помощи проведения аппаратного обследования пациента, например, УЗИ или КТ, а также определяется по результатам осмотра невролога. Основными принципами лечения являются применение физиотерапии и назначение лекарственных препаратов.
Этиология
Причин проявления недуга довольно много, поэтому они делятся на две большие группы – внешние и внутренние. К причинам, которые возникли в самом организме, можно отнести:
- сахарный диабет – на фоне данного недуга в большинстве случаев развивается периферическая невропатия, т. е. происходит поражение нервов, передающих сигналы из спинного или головного мозга;
- патологии эндокринной системы;
- недостаток в организме витаминов, в особенности тех, которые входят в группу В, поскольку именно они имеют важное значение в обменных процессах нервных тканей. Довольно часто становится причиной выражения невропатии лицевого нерва;
- аутоиммунные расстройства, например, синдром Гийена-Барре;
- рассеянный склероз;
- заболевания, которые оказывают негативное воздействие на оболочку нерва – миелин. Проявляются они такими симптомами, как повышенная слабость, нарушение походки. Без своевременного лечения могут привести к параличу;
- ревматоидный артрит. Может быть как самостоятельным нарушением, так и стать последствием от склеродермии, которая также приводит к невропатии.
К внешним причинам, обуславливающим появление данного расстройства, относят:
- злоупотребление спиртными напитками. Алкоголизм патологически влияет на весь организм человека, включая внутренние органы и системы. Закономерно, что его длительное употребление доставляет вред нервам. По этой причине чаще всего появляется невропатия нижних конечностей;
- широкий спектр травм – даже сильный удар может негативно воздействовать на нерв, что приведёт к его повреждению. Зачастую именно это становится главным фактором возникновения невропатии седалищного и локтевого нерва и верхних конечностей;
- интоксикации организма различными химическими элементами. Как правило, токсические вещества оказывают прямое воздействие на нервы;
- инфекционные процессы – тот или иной вид невропатии выражается на фоне перенесённой инфекции, например, ВИЧ или дифтерии.
Нередко причиной возникновения данного расстройства является наследственный фактор. В этом случае недуг развивается самостоятельно, без какого-либо болезнетворного воздействия.
Разновидности
В зависимости от того, что послужило фактором для проявления недуга, и места его локализации, заболевание делится на несколько видов:
В зависимости от распространения патологического процесса и количества поражённых нервов, расстройство носит название:
- мононевропатия – поражается только один нерв, например, лицевой, локтевой и т. д.;
- полиневропатия – патология воздействует на несколько нервов;
- периферическая невропатия – в болезнетворный процесс вовлекаются только те нервы, которые отвечают за передачу сигнала от головного или спинного мозга.
Симптомы
Поскольку типов заболевания довольно много, то и проявляться они будут разными симптомами. Таким образом, признаками компрессионно-ишемической невропатии являются:
- паралич мышц одной стороны лица. По непонятным причинам чаще всего поражаются нервы правой стороны;
- ярко выраженная асимметрия лица;
- появление болей в ушах;
- снижение остроты слуха;
- повышенная слезоточивость или, наоборот, сухость глаз;
- перемена вкусовых предпочтений;
- при зажмуривании глаз, находящийся с поражённой стороны лица не закрывается;
- вытекание жидкости из ротовой полости;
- невозможность совершать жевательные движения;
- искривление верхней и нижней губы.

Невропатия лицевого нерва
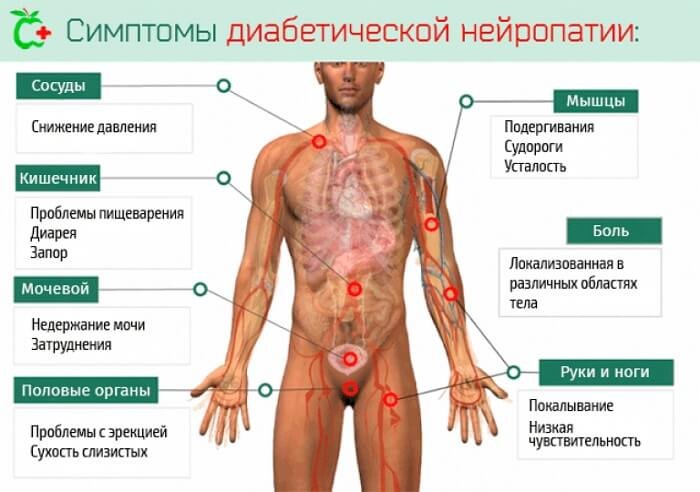
Симптомами диабетической невропатии являются:
- онемение и жжение кожного покрова по всему телу, что приводит к нарушениям чувствительности;
- шаткость походки;
- быстроразвивающаяся слабость организма;
- повышенное потоотделение во время употребления пищи или во сне;
- нарушения функционирования органов ЖКТ – диарея, запоры, тошнота и рвота, вздутие и метеоризм;
- сексуальные расстройства – отсутствие эрекции и сухость влагалища;
- болезненность и дискомфорт при вращении глазными яблоками.
Алкогольная невропатия будет проявляться в:
- резком возникновении болезненности в нижних конечностях, которая также неожиданно прекращается;
- онемении рук и ног;
- возникновении судорог в икрах в ночное время;
- отёчности;
- покраснении кожных покровов ног;
- затруднении или невозможности выполнения двигательных функций;
- нарушении речевой деятельности.
Невропатия нижних конечностей проявляется такими симптомами:
- жжением и онемением;
- сильной отёчностью;
- судорогами в любое время суток;
- частичным параличом;
- трудностями при ходьбе.
Характерными признаками невропатии седалищного нерва считаются:
- локализация болезненных ощущений в области ягодиц, с распространением на бедра. Иногда боль настолько интенсивна, что человек не может самостоятельно передвигаться;
- мышечная слабость;
- снижение чувствительности в голени и стопах;
- похолодание кончиков пальцев ног.
Основные симптомы невропатии локтевого нерва:
- слабость кисти, иногда развивается до такой степени, что человек не может выполнять простейшие функции, например, держать столовые приборы;
- полное онемение мизинца и частичное безымянного пальца;
- болезненность в промежутке от кисти до локтя.
Проявления невропатии лучевого нерва:
- локализация боли и дискомфорта в подмышках, нередко переходящие в плечо и лопатки;
- нарушения сгибательных функций кисти и пальцев;
- онемение мизинца, безымянного и среднего пальцев.
К симптомам невропатии серединного нерва относят:
- ярко выраженную боль начиная от предплечья и заканчивая пальцами поражённой верхней конечности;
- невозможность соединить пальцы в кулак;
- мышечная слабость;
- онемение кисти.
Невропатия малоберцового нерва выражается следующими признаками:
- нарушением разгибания стопы и пальцев ног. Это заметно тем, что во время ходьбы человек сильно сгибает ноги в колене, чтобы не зацепить носком поверхность;
- нарушение чувствительности;
- болезненность в голени и стопе;
- невозможность перенесения опор на пятки.

Невропатия малоберцового нерва
Главными проявлениями периферической невропатии являются такие симптомы, как боль и слабость мышц верхних и нижних конечностей.
Диагностика
Основным диагностическим мероприятием при невропатии любого типа является неврологический осмотр. Дополнительно назначают анализы и аппаратные исследования.
Неврологический осмотр состоит из:
- опроса пациента по поводу возможных причин возникновения, перенесённых ранее заболеваний, а также о времени проявления первых симптомов;
- непосредственного осмотра, во время которого специалист определяет степень заболевания, опираясь на невозможность выполнения пациентом того или иного действия;
- анализа крови – осуществляется для выявления аутоиммунных заболеваний, а также воспалительных или инфекционных процессов, которые могли способствовать возникновению недуга;
- УЗИ и КТ всего тела или поражённой части;
- рентгенография с применением контрастного вещества;
- ЯМР;
- электромиография – для этого в поражённый нерв вводят небольшие электроды. Проводят это для регистрации активности мышц.
После получения всех результатов обследований, специалист назначает индивидуальную и наиболее эффективную тактику лечения.
Лечение
Основная задача терапии – устранить болевые и дискомфортные проявления заболевания, а также ликвидировать вызвавшие его недуги. Медикаментозное лечение включает в себя назначение:
- кортикостероидов, снимающих воспаление;
- противовирусных препаратов;
- лекарств, устраняющих болезненные спазмы;
- седативных веществ;
- препаратов, направленных на улучшение нервной проходимости;
- инъекций витаминов.
Но основной результат в лечении невропатий несёт в себе физиотерапия, включающая в себя:
- курсы лечебных массажей;
- прогревания;
- электрофорез;
- упражнения ЛФК;
- лечение током и магнитным полем;
- иглоукалывания;
- водолечение.
Для лечения диабетической невропатии необходимо держать под контролем уровень сахара в крови до конца жизни. Других способов устранения такого типа расстройства не существует. При алкогольной форме необходимо полностью отказаться от спиртных напитков, а для восстановления организма рекомендуют разнообразить рацион питания.
Хирургические операции применяются крайне редко, только в тех случаях, когда необходимо сшивать повреждённый нерв.
Профилактика
Профилактические мероприятия при невропатии включают в себя:
- обогащение витаминами и питательными элементами рациона питания;
- укрепление иммунитета;
- ведение здорового образа жизни;
- регулярно заниматься физическими упражнениями;
- пешие прогулки;
- ограничение от стрессовых ситуаций;
- прохождения курсов лечебного массажа и гимнастики;
- профилактические осмотры в клинике несколько раз в год.
Кроме этого, необходимо своевременно лечить заболевания, которые могут вызвать данное расстройство.
Периферическая нейропатия – Невролог, Психотерапевт
Ваша периферическая нервная система соединяет нервы идущие от головного и спинного мозга, или центральной нервной системы, с остальной частью вашего тела. Это включает в себя:
- Руки
- Кисти
- Ступни
- Ноги
- Внутренние органы
- Рот
- Лицо
Работа этих нервов заключается в том, чтобы доставлять сигналы о физических ощущениях обратно в ваш мозг.
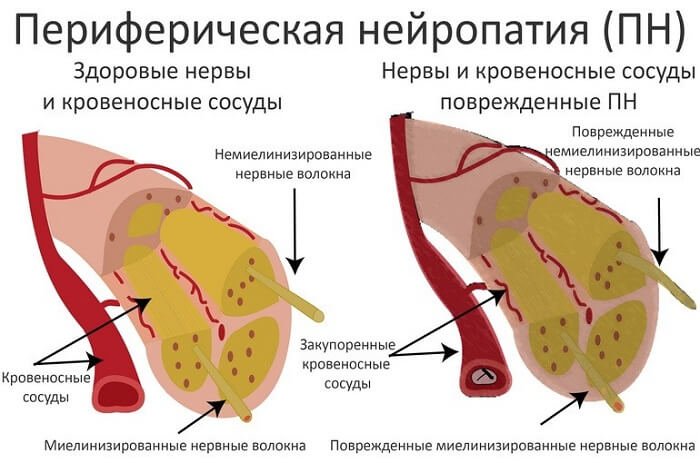
Периферическая нейропатия — это расстройство, которое возникает, когда эти нервы неисправны, из-за повреждения или разрушения. Это нарушает нормальное функционирование нервов. Они могут посылать сигналы боли, когда нет ничего, что может причинять боль, или они не могут послать сигнал боли, даже если что-то наносит вам вред. Это может быть вызвано:
- повреждением
- системной болезнью
- инфекцией
- наследственным расстройством
Расстройство причиняет дискомфорт, но лечение также может принести много пользы. Самое главное, нужно определить, является ли периферическая нейропатия результатом серьезного основного заболевания.
Существует более 100 различных типов периферической нейропатии. Каждый тип имеет уникальные симптомы и конкретные варианты лечения. Периферические невропатии дополнительно классифицируются по типу повреждения нерва. Мононейропатия возникает, когда повреждается только один нерв. Полинейропатии, которые встречаются чаще, возникают при повреждении нескольких нервов.
Три типа периферических нервов:
- сенсорные нервы, которые соединяются с кожей
- двигательные нервы, которые соединяются с мышцами
- автономные нервы, которые соединяются с внутренними органами
Периферическая нейропатия может влиять на одну нервную группу или все три.
Симптомы периферической невропатии включают:
- покалывание в руках или ногах
- ощущение, что вы носите тугую перчатку или носок
- острые, колющие боли
- онемение в руках или ногах
- слабые, тяжелые чувства в руках и ногах, которые иногда могут ощущаться будто ноги или руки застыли на месте
- регулярно выпадают вещи из рук
- жужжащее или шокирующее ощущение
- истончение кожи
- снижение артериального давления
- сексуальная дисфункция, особенно у мужчин
- запор
- пищеварительная недостаточность
- понос
- чрезмерное потоотделение
Эти симптомы могут также указывать на другие состояния. Обязательно сообщите врачу обо всех ваших симптомах.
Люди, у которых есть семейная история периферической невропатии, чаще развивают расстройство. Однако причиной этого могут быть и различные факторы и основные заболевания.
Общие заболевания
Поражения нервов, вызванные диабетом, является одной из наиболее распространенных форм нейропатии. Это приводит к онемению, боли и потере ощущения в конечностях. Риск нейропатии возрастает для людей, которые:
- имеют избыточный вес
- имеют высокое кровяное давление
- старше 40 лет
- страдают диабетом
По данным Центра периферической невропатии Университета Чикаго (UCCPN), почти 60 процентов людей с диабетом имеют какое-то повреждение нервов. Этот урон часто связан с высоким уровнем сахара в крови.
Другие хронические заболевания, которые могут вызывать повреждение нервов, включают:
- заболевания почек, при которых большое количество токсинов накапливается в организме и повреждает нервную ткань
- гипотиреоз, который возникает, когда организм не производит достаточного количества гормона щитовидной железы, что приводит к задержке жидкости и давлению на окружающие нервные ткани
- болезни, которые вызывают хроническое воспаление и могут распространяться на нервы или повреждать соединительную ткань, окружающую нервы
- недостатки витаминов E, B-1, B-6 и B-12, которые необходимы для здоровья и функционирования нервов
Травма
Физическая травма является наиболее распространенной причиной травмы нервов. Это может включать автомобильные аварии, падения или переломы. Неактивность или слишком длительное пребывание в одной позиции также может вызвать невропатию. Повышенное давление на срединный нерв, нерв в запястье, который придает ощущение и движение рукой, вызывает синдром запястного туннеля. Это распространенный тип периферической невропатии.
Алкоголь и токсины
Алкоголь может оказывать токсическое воздействие на нервную ткань, при этом у людей с тяжелым алкоголизмом повышен риск развития периферической невропатии.
Воздействие токсичных химических веществ, таких как клей, растворители или инсектициды, либо путем химического воздействия, либо на рабочем месте, также может вызвать повреждение нервов. Кроме того, воздействие таких тяжелых металлов, как свинец и ртуть, также может вызывать это состояние.
Инфекции и аутоиммунные расстройства
Некоторые вирусы и бактерии непосредственно поражают нервную ткань.
Вирусы, такие как простой герпес, вирус ветряной оспы, который вызывает ветряную оспу и опоясывающий лишай, и вирус Эпштейна-Барра повреждают сенсорные нервы и вызывают сильные эпизоды стреляющей боли.
Бактериальные инфекции, такие как болезнь Лайма, также могут вызывать повреждение нервов и боль, если они не лечатся. Люди с ВИЧ или СПИДом могут также развивать периферическую невропатию.
Аутоиммунные заболевания, такие как ревматоидный артрит и волчанка, влияют на периферическую нервную систему различными способами. Хроническое воспаление и повреждение тканей по всему телу, а также давление, вызванное воспалением, могут привести к сильной нервной боли в конечностях.
Лекарственные препараты
Некоторые лекарства также могут вызывать повреждение нервов. К ним относятся:
- противосудорожные средства, которые люди принимают для лечения припадков
- препараты для борьбы с бактериальными инфекциями
- некоторые препараты для лечения артериального давления
- лекарства, используемые для лечения рака
Недавние исследования в «Журнале семейной практики» также показывают, что статины, класс препаратов, используемых для снижения уровня холестерина и предотвращения сердечно-сосудистых заболеваний, также могут вызывать повреждение нервов и повышать риск развития нейропатии.
Во-первых, ваш врач проведет физический осмотр и спросит о вашей истории болезни. Если он все еще не может определить, вызваны ли ваши симптомы периферической невропатией, другие тесты, которые необходимо выполнить, включают:
- Анализы крови могут измерять уровни содержания витаминов и сахара в крови и определять правильность функционирования щитовидной железы.
- Ваш врач может также назначить компьютерную томографию или МРТ, чтобы увидеть, что что-то надавливает на нерв, например грыжа диска или опухоль.
- Иногда врач назначает биопсию нерва. Это небольшая операция, которая включает удаление небольшого количества нервной ткани, которую они могут затем исследовать под микроскопом.
Электромиография
Электромиография может показать проблемы с тем, как нервные сигналы вашего тела перемещаются в ваши мышцы. Для этого теста ваш врач поместит маленькую иглу в вашу мышцу. Затем врач попросит вас легко сокращать мышцы. Зонды в игле будут измерять количество электричества, движущегося через мышцу. Этот тест может чувствоваться, будто вам делают укол. Иногда область становится болезненной в течение нескольких дней после этого.
Исследование нервной проводимости
При исследовании нервной проводимости врач помещает электроды на кожу. Затем они посылают через ваши нервы небольшое количество электричества, чтобы проверить, правильно ли передают нервы сигналы. Эта процедура немного неприятна, пока это происходит, но это не должно повредить вам.
Лечение основано на лечении основного расстройства. Если диабет является причиной, важно следить за тем, чтобы уровень глюкозы в крови был нормальным. Если дефицит витамина вызывает проблему, то исправление недостатка — это лечение. Многие процедуры могут принести облегчение и помочь вам вернуться к вашей обычной деятельности. Иногда комбинация лечения работает лучше всего.
Обезболивающие средства
Безрецептурные обезболивающие препараты, такие как ацетаминофен и нестероидные противовоспалительные препараты, такие как аспирин и ибупрофен, могут быть очень полезны для борьбы с умеренной болью. Если вы принимаете их в избытке, эти препараты могут влиять на функцию печени или желудка. Важно избегать использования их в течение длительного периода, особенно если вы регулярно пьете алкоголь.
Рецептурные препараты
Многие лекарства, отпускаемые по рецепту, также помогают контролировать боль при нейропатии. К ним относятся наркотические обезболивающие, некоторые противоэпилептические лекарства и некоторые антидепрессанты. Другие полезные лекарственные средства, отпускаемые по рецепту, включают:
- ингибиторы циклооксигеназы-2
- трамадол
- инъекции кортикостероидов
- противосудорожные лекарства, такие как габапентин или прегабалин
- антидепрессанты, такие как амитриптилин
- Cymbalta, который является ингибитором обратного захвата норадреналина и серотонина
Рецептурные препараты для сексуальной дисфункции у мужчин включают:
- силденафил (Виагра)
- варденафил (Левитра, Стаксин)
- тадалафил (Сиалис)
- Аванафил (Стендра)
Лечебные процедуры
Ваш врач может использовать несколько медицинских процедур для контроля симптомов этого состояния. Плазмаферез — это переливание крови, которое удаляет потенциально раздражающие антитела из вашего кровотока. Если у вас есть нервный блок, врач будет вводить анестетик прямо в ваши нервы.
Чрескожная электронная стимуляция нервов (TENS)
Чрескожная электронная стимуляция нервов (TENS) не всем помогает, но многим нравится этот метод, потому что не используются препараты. Во время TENS электроды, размещенные на коже, посылают небольшое количество электричества в кожу. Цель этого лечения состоит в том, чтобы разрушить нервы передающие сигналы боли в мозг.
Эргономичные шины и гипс
Эргономические шины и гипс могут помочь, если невропатия влияет на ваши:
- ноги
- ступни
- кисти
- руки
Этот метод обеспечивает поддержку части вашего тела, которая затронута. Это может облегчить боль. Например, гипс или шина, которая удерживает ваши запястья в правильном положении во время сна, может облегчить дискомфорт при туннельном синдроме.
Уход за собой
В дополнение к безрецептурным обезболивающим, многие люди нашли облегчение для периферической невропатии посредством:
Умеренные, регулярные упражнения также могут помочь уменьшить дискомфорт.
Если вы пьете алкоголь или курите, подумайте об отказе от этих вредных привычек. Как алкоголь, так и табак усугубляют нервную боль и могут вызвать повреждение нервов при длительном использовании.
Соблюдайте меры предосторожности дома
Если у вас есть периферическая невропатия, вы потенциально подвергаетесь большему риску несчастных случаев в семье. Для повышения безопасности вы можете сделать следующее:
- Всегда носите обувь, чтобы защитить ноги.
- Держите свой пол чистым от вещей, на которые вы могли бы наступить.
- Проверьте температуру ванны или посудомоечной машины локтем, а не рукой или ногой.
- Установите поручни в ванну или душ.
- Используйте маты для ванн, которые могут предотвратить скольжение.
- Не останавливайтесь в одной позиции слишком долго. Вставайте и двигайтесь пару раз в час. Это особенно важно для тех, чья работа заключается в том, чтобы долго сидеть за столом.
Если ваша невропатия обусловлена основным, поддающимся лечению заболеванием, вы можете остановить свою периферическую невропатию, излечив основную проблему. Однако, если это не относится к вам, вы можете успешно справиться с симптомами периферической невропатии. Запишитесь на прием к неврологу, чтобы определить наилучшее медицинское лечение для вас, и изучить альтернативные варианты и варианты самообслуживания, которые могут дополнять ваше лечение.
Даже если у вас есть семейная история этого расстройства, вы можете помочь предотвратить его начало, выполнив следующие действия:
- избегать алкоголя или пить его только в меру
- избегать курения или бросить курить, если вы курите
- есть здоровую диету
- регулярные, умеренные упражнения
Вы можете снизить риск периферической невропатии:
- зная, какие токсины вы можете получить на работе или в школе
- защищая ваши ноги во время занятий спортом, особенно те, которые связаны с ногами
- никогда не вдыхать токсины, такие как клей
Если у вас диабет, обратите особое внимание на ваши ноги. Мойте и осматривайте свои ноги ежедневно, и держите кожу влажной с помощью лосьона.
Болезни периферической нервной системы
Болезни периферической нервной системы (невриты, полиневриты, невропатии).
В числе наиболее часто диагностируемых заболеваний периферической нервной системы человека выделяют несколько форм невритов, плакситов, невралгий, а также всевозможные разновидности данных патологий, имеющие различную топографию и проявляющиеся чаще всего резкими, а иногда слабыми болями перманентного характера. К слову, столь распространенный радикулит тоже является периферическим поражением.
Болезни периферической нервной системы являются наиболее распространенными в неврологической клинике и составляют до 50% амбулаторных больных. Не представляя, как правило, угрозы для жизни больных, они служат основной причиной утраты трудоспособности.
Причинами поражения периферической нервной системы могут быть острые и хронические инфекции, травмы, интоксикации, гиповитаминозы, ишемии, переохлаждения, компрессии, дегенеративные изменения в позвоночнике.
Патоморфологически при поражении периферического нерва наблюдается сначала набухание и распад миелиновой оболочки, пролиферация шванновских клеток, а затем наступают структурные изменения в самих нервных волокнах. При этом в соединительнотканных оболочках нерва отмечается расширение сосудов, экссудация, периваскулярный отек, кровоизлияния.
Если в этиопатогенезе преобладают воспалительные явления, то периферичекую патологию обозначают с окончанием «ит», если метаболические — то «ия». Если причиной болезни являются дегенеративные изменения позвоночника, то диагноз дополняют словами «вертеброгенный», «спондилогенный».
Патологии периферической нервной системы по месту локализации
В зависимости от места локализации и патогенеза различают следующие заболевания периферической нервной системы.
Неврит (невропатия) — болезнь, при которой патоморфологические изменения в нерве сопровождаются нарушением двигательных, чувствительных и вегетативных функций. Невралгия характеризуется приступами болей по ходу нерва без признаков его органического поражения.
Эта патология периферической нервной системы обусловливается преимущественно метаболическими, дегенеративными процессами в нервном волокне, при незначительных воспалительных изменениях в нем.
- Полиневрит (полиневропатия) — поражение множества нервов.
- Плексит — поражение нервного сплетения.
- Ганглионит — поражение межпозвонковых узлов.
- Радикулит — поражение корешков спинного мозга.
- Радикулоневрит — одновременное поражение корешков спинного мозга и нервных стволов.
- Миелорадикулоневрит — поражение спинного мозга, корешков и нервных стволов.
Самыми распространенными формами нарушений периферической нервной системы являются вертеброгенная патология (остеохондрозы), невриты (невропатии) и невралгии. Причем наиболее часто страдают те нервы, чьи стволы проходят через узкие костные каналы — лицевой, тройничный, седалищный.
Нарушения нервной системы периферического характера: лицевые невриты
Неврит глазодвигательного нерва. Заболевание преимущественно сосудистого, воспалительного, диабетического генеза. Наблюдается при интракраниальных опухолях.
Такой периферический неврит проявляется опущением верхнего века (птозом), расширением зрачка (мидриазом), расходящимся косоглазием и двоением в глазах (диплопией).
Лечение соответственно этиологии болезни, витаминотерапия, биостимуляторы.
Невропатия (неврит) лицевого нерва. Встречается чаще поражений других черепных нервов.
Причиной заболевания могут быть переохлаждение, инфекция, травма, воспаление уха или мозговых оболочек, опухоли основания черепа. Поскольку ствол лицевого нерва проходит по узкому костному каналу и конечные ветви его расположены поверхностно, то нерв легко травмируется, а при воспалительных процессах развивается отек тканей, что приводит к сдавлению нерва и питающих его сосудов.
Этот неврит периферического нерва развивается остро или подостро. Различают периферический и центральный паралич лицевого нерва.
Периферический паралич характеризуется асимметрией лица — лицо перекошено в здоровую сторону. На стороне поражения кожные складки сглажены, глаз не закрывается (лагофтальм), при попытке закрыть глаз глазное яблоко подворачивается вверх (симптом Белла), пища застревает за щекой, оскал зубов больше в здоровую сторону. Возможны сухость глаза или слезотечение, расстройства слуха, вкуса и слюновыделения.
При центральном параличе наблюдаются только сглаженность носогубной складки и опущение угла рта.
Осложнением этого заболевания периферических нервов может быть стойкая контрактура пораженных мышц и тонический спазм мышц — лицевой гемиспазм.
Диагностика основывается на клинических данных и для уточнения диагноза иногда проводят ЛOP-исследование, рентгенографию черепа, компьютерную томографию.
Лечение этого заболеванич периферической нервной системы должно начинаться рано и соответствовать причине поражения. При инфекционно-воспалительном генезе назначают салицилаты, уротропин, индометацин, ацикловир, преднизолон.
Параллельно этиологическому лечению назначают сосудорасширяющие препараты дибазол, эуфиллин, трентал, никотиновую кислоту, противоотечные (лазикс, фуросемид, гипотиазид), витамины группы С 5-7 дня заболевания назначают тепловые процедуры (УВЧ, парафин, озокерит). В восстановительном периоде применяют прозерин, алоэ, ФиБС, ультразвук с гидрокортизоном на сосцевидный отросток и пораженную половину лица, электростимуляцию мышц лица, ЛФК, адящий массаж, иглорефлексотерапию. При отсутствии эффекта в течение 12 месяцев прибегают к нейрохирургическому вмешательству.
Уход заключается закапывании увлажняющих глазных капель и ношении очков днем. На ночь закладывают глазную мазь и закрывают глаза повязкой.
Профилактика: избегать переохлаждений, противоэпидемические мероприятия.
Невриты периферических нервов конечностей: симптомы и лечение невропатий
В основе невропатий периферических нервов конечностей чаще всего лежат внешняя травма или компрессия нервного ствола. Возможно ущемление нерва в костном канале, сдавление его в глубоком сне, при запрокидывании руки, при длительном наркозе, при наложении жгута. Также причиной невритов могут быть инфекции, ишемия, интоксикации.
Невропатия лучевого нерва. Проявляется симптомом «свисающей кисти», при этом больной не может разогнуть руку в лучезапястном и локтевом суставах, не может отвести большой палец и супинировать ладонь, снижается карпорадиальный рефлекс, нарушается чувствительность на тыльной поверхности 1, 2, 3-го пальцев.
Невропатия локтевого нерва характеризуется деформацией кисти по типу «птичьей лапы» в результате паралича и атрофии мелких мышц кисти; нарушением приведения и разведения пальцев; болями и снижением чувствительности на 5 и 4-м пальцах.
Невропатия срединного нерва. Проявляется нарушением сгибания кисти и пальцев в межфаланговых суставах, противопоставления большого пальца; нарушением чувствительности по латеральной поверхности ладони и 1-4-го пальцев. Также симптомами такой периферической невропатии являются атрофия мышц предплечья и уплощение ладони по типу «обезьяньей лапы». Больной не может сжать пальцы в кулак. Характерны сильные боли с каузалгическим оттенком и выраженные вегетососудистые и трофические расстройства (гипергидроз, гиперкератоз, ломкость ногтей, атрофия и цианоз кожи).
Невропатия наружного кожного нерва бедра (болезнь Рота). Возникает в результате инфекции, интоксикации (алкоголь, никотин, сахарный диабет), атеросклероза, длительного травмирования нерва. Эта невропатия периферического нерва проявляется парестезиями и болями по наружной поверхности бедра. Боли усиливаются ночью и, особенно, в вертикальном положении и при ходьбе. Определяется гипер- или гипестезия по наружной поверхности бедра.
Невропатия (неврит) малоберцового нерва. Характеризуется свисанием стопы и невозможностью разгибания ее и пальцев. Больной не может стать на пятку. Атрофируются мышцы передней поверхности голени. Нарушается чувствительность по наружной поверхности голени и тыльной поверхности стопы. Походка становится степпажной, «петушиной».
Невропатия (неврит) большеберцового нерва. Приводит к нарушению сгибания стопы и пальцев. Больной не может стать на носок. Атрофируются мышцы задней поверхности голени, и угасает ахиллов рефлекс. Отмечаются нарушения чувствительности по задней поверхности голени, подошве; выраженные боли и вегетативно-трофические расстройства.
Лечение периферической невропатии конечностей включает применение витаминов В, С, никотиновой кислоты, экстракта алоэ, прозерина, при необходимости — противоболевые средства.
Широко используется физиолечение:
- УВЧ
- УФО
- Электрофорез
- Ультразвук
- Лазеро- и магнитотерапия
- Массаж
- ЛФК
Уход заключается в предупреждении стойких парезов и контрактур (подвешивание, повязки, лонгеты для фиксации конечности, ортопедическая обувь), обучении больного элементам лечебной гимнастики. Если нет восстановления в течение двух месяцев, показана операция.
Поражения периферических нервов: невралгии
Невралгия тройничного нерва. Болезнь периферических нервов с выраженным болевым синдромом и рецидивирующим течением.
Причиной могут быть инфекции, интоксикации, атеросклероз, переохлаждение, патологические процессы на основании черепа, в придаточных пазухах носа, зубах, глазницах, сужение костных отверстий.
Основной симптом этого заболевания периферической системы — приступы резкой стреляющей боли в зоне иннервации одной или нескольких ветвей нерва. Боль длится несколько секунд, реже — минут. Провоцируется боль волнением, жеванием, разговором, прикосновением языка к чувствительным точкам (курковым) слизистой рта и десен. У больных поэтому может развиться навязчивый страх, и, чтобы не спровоцировать приступ, они застывают, задерживают дыхание, боятся совершить малейшее движение. Приступы могут сопровождаться покраснением половины лица, судорогами мимических мышц, слезотечением, обильным выделением из носа. В межприступный период можно обнаружить гиперстезию в зоне пораженной ветви и болезненность в точке ее выхода.
При поражении узла тройничного нерва наблюдаются постоянные жгучие боли и герпетические высыпания. Особенно опасен герпетический кератит при поражении первой ветви нерва.
Лечение в первую очередь направлено на устранение причины заболевания.
Далее назначают аналгезирующие и противовоспалительные средства (анальгин, седалгин, реопирин, индометацин, пенталгин):
Для подавления невралгических пароксизмов применяют карбамазепин (финлепсин), триметин, конвулекс клоназепам, нейронтин, ламиктал:
Также стимулируют метаболические процессы (ретаболил, солкосерил, актовегин, витамины группы В):Также применяют баклофен:При герпетических высыпаниях назначают ацикловир, герпесин:
Из физиолечения применяют УВЧ, УФО, диадинамические токи, СМТ, электрофорез новокаина, лазеротерапию..
Уход заключается в создании охранительного режима, профилактики переохлаждения больного и кормления его негорячей, хорошо протертой пищей.
Невралгия крылонёбного узла (синдром Сладера). Болезнь вызывается теми же причинами, что и невралгия тройничного нерва. Симптомами этого заболевания периферической нервной системы являются приступы боли в области глаза, корня носа, челюсти, зубов с распространением на язык, мягкое нёбо, ухо, шейно-плечелопаточную зону. Иногда боль охватывает половину головы, в ней появляются шум, головокружение, звон в ухе. При этом половина лица краснеет, усиливаются слезо- и слюнотечение. Приступ длится до одного часа.
Лечение и уход проводятся по той же схеме, что и при невралгии тройничного нерва. В качестве местной терапии проводят смазывание новокаином среднего носового хода.
Невралгия языкоглоточного нерва. Встречается чаще у пожилых людей. Причины — атеросклероз, опухоли, рубцы, остеофиты. Для этого нарушения периферической системы характерны приступы сильных болей в корне языка, миндалинах, с иррадиацией в ухо, глаз, шею. При этом больной испытывает сухость во рту, кашель, обильное слюновыделение.
Лечение проводится, как и при невралгии тройничного нерва; местно — смазывание корня языка кокаином.
Невралгия затылочного нерва. Вызывается переохлаждением, инфекциями, дегенеративными процессами в позвоночнике, арахноидитами и опухолями задней черепной ямки. Болезнь характеризуется приступами боли в одной половине затылка, иррадиирующими в ухо, шею, надплечье, лопатку. Боли усиливаются при движениях, кашле, чихании. Возможно вынужденное положение головы. При этом нарушении периферического характера отмечается болезненность точек выхода нерва и расстройства чувствительности в области затылка.
Лечение основного заболевания, противоболевые препараты, сосудорасширяющие, витамины, местно — УФО, УВЧ.
Межреберная невралгия. Может быть первичной и вторичной, т.е. возникающей на фоне других заболеваний, особенно при патологии позвоночника (остеохондроз, опухоли, туберкулез) и внутренних органов (легких, плевры, печени).
Для болезни характерны опоясывающие, стреляющие боли, распространяющиеся от позвоночника по межреберным промежуткам вокруг грудной клетки. Боли усиливаются при движениях, глубоком вдохе. Отмечаются расстройства чувствительности в зоне иннервации межреберных нервов, болезненность паравертебральных и межреберных точек. Возможны выпадения брюшных рефлексов и парез мышц брюшного пресса. При вовлечении в процесс межпозвонкового ганглия появляются симптомы опоясывающего лишая. Для уточнения диагноза необходимо тщательное обследование больного с целью исключить вторичный характер невралгии.
Лечение включает устранение причины заболевания, обезболивающие средства (анальгин, баралгин, диклофенак, индометацин):
Противосудорожные (финлепсин, по 0,2 г 1—2 раза в день):
Витамины, физиолечение (УВЧ, ДДТ),
Уход предусматривает создание щадящего режима, выбор удобного положения, профилактику переохлаждения.
Опоясывающий лишай (ганглионит, герпетическая межреберная невралгия). Болезнь вызывается нейротропным вирусом herpes zoster и провоцируется переохлаждением. В спинномозговых узлах и их черепных аналогах развивается воспалительный процесс, распространяющийся на нервы и корешки.
Болезнь начинается с общего недомогания, повышения температуры и боли в зоне иннервации пораженного ганглия (чаще всего в грудном отделе). Спустя 2-3 дня в месте боли появляются покраснение и высыпания очень болезненных пузырьков, наполненных серозной жидкостью. Везикулы часто нагнаиваются, образуя пустулы, которые покрываются корочкой, отпадающей через несколько дней.
При поражении гассерова узла высыпания появляются на коже лба, верхнего века, спинке носа и на оболочках глаза, что может закончиться кератитом и слепотой.
У некоторых больных, перенесших опоясывающий лишай, надолго остается боль (постгерпетическая невралгия) и возможны рецидивы.
Лечение включает противовирусные препараты (ацикловир 0,8 х 3, ретровир 0,25 х 5, валацикловир), дезинтоксикацию (гемодез), дегидратацию (фуросемид), курантил, противоболевые средства (азафен 0,025 х 6, пиразидол 0,05 х 3, мексилетин, финлепсин, амитриптилин, герпесин):
Местно применяют теброфеновую мазь, гассипол, УФО.
Полиневриты и полиневропатии периферических нервов
Полиневрит — множественное поражение периферических нервов инфекционного генеза.
Полиневропатия — токсическое поражение нервов в результате интоксикации организма, метаболических нарушений, аллергических реакций, циркуляторных расстройств. Если наряду с нервами поражается их корешковая часть, то определяют полирадикулоневрит.
Анатомически при полирадикулоневрите определяются воспалительные изменения (отек, гиперемия, инфильтрация) корешков, а в периферических нервах видны признаки распада миелина и дегенерации осевых цилиндров. Причем, если патологический процесс ограничивается мезенхиальными образованиями оболочек и сосудов, то это — интерстициальный неврит. Если же к нему присоединяется поражение нервных волокон (демиелинизация, распад осевых цилиндров), то — интерстициально-паренхиматозный неврит. При полиневропатиях происходят дегенеративные изменения нервов с преобладанием распада их миелиновых оболочек или нервных волокон.
Полиневриты и полиневропатии проявляются болями и парестезиями в дистальных отделах конечностей, периферическими параличами, расстройствами чувствительности по типу «перчаток» и «носков» и вегетативно-трофическими нарушениями (сухость, истончение кожи или гиперкератоз ее, цианоз, трофические язвы).
Инфекционный полиневрит вирусной этиологии характеризуется острым началом с общим недомоганием, повышением температуры, болями и парестезиями в конечностях.
В дальнейшем развиваются слабость, атрофии, параличи мышц рук и ног, нарушения чувствительности. Нервные стволы резко болезненны при пальпации. Обратное развитие симптомов протекает медленно.
Лечение включает противовирусные препараты, антибиотики, аналгетики, кортикостероиды, витамины, биостимуляторы.
Острый инфекционный полирадикулоневрит возникает обычно в холодное время года, начинается остро с подъема температуры, катаральных явлений, болей и парестезий в дистальных отделах конечностей. Определяются нарушения чувствительности по периферическому типу, болезненность нервных стволов, симптомы натяжения, дистальные параличи и вегетососудистые расстройства.
Одной из наиболее частых форм множественного поражения нервной системы является острый инфекционный полирадикулоневрит Гийена-Барре. Болезнь начинается остро с подъема температуры и катаральных явлений, обычно в холодное время года. У больных появляется быстро нарастающая слабость в ногах, затруднение ходьбы, боль по ходу нервных стволов.
Характерны симметричные вялые параличи, начинающиеся с нижних конечностей и охватывающие мышцы туловища, верхних конечностей, шею, поражения черепных нервов, расстройства чувствительности и резкая белковоклеточная диссоциация в спинномозговой жидкости. Течение этой формы болезни доброкачественное.
Другая разновидность полирадикулоневрита — восходящий паралич Ландри, при котором поражаются преимущественно передние корешки. Характерно острое начало и бурное течение болезни. Болезнь начинается с парестезий, боли, слабости, параличей ног, которые быстро, за 2-3 дня, распространяются на верхние конечности и черепные нервы, в первую очередь — бульбарные. При этом нарушается речь, глотание, наступают расстройства дыхания и сердечной деятельности. Нередок смертельный исход.
Лечение заключается в подавлении аутоиммунной воспалительной реакции (преднизолон, или его аналоги, внутривенно струйно до 1,5-2,1 г в сутки первые 3 дня с последующим снижением дозы и переходом на таблетированные препараты), введении антибиотиков (бензилпенициллин до 20 млн ЕД в сутки, гентамицин, рифампицин) и гексаметилентетрамина:Уменьшении боли (анальгин, вольтарен): Дезинтоксикации (гемодез, глюкоза):Улучшении нервно-мышечной передачи (прозерин внутримышечно по 1-2 мл два раза в сутки, галантамин, АТФ, витамины группы В):Применяют также иммуноглобулин и плазмаферез: При нарушении акта глотания внутривенно капельно вводят глюкозу, альбумин, гидролизин; при нарушении дыхания проводят реанимационные мероприятия. После затихания острых явлений проводят ультрафиолетовое облучение, сеансы УВЧ, легкий массаж, пассивные движения, вводят биостимуляторы и витамины. Спустя 2-3 месяца после затихания процесса можно назначать сероводородные и радоновые ванны, грязевые аппликации, занятия ЛФК. Дифтерийный полиневрит возникает через две-три недели после перенесенной дифтерии. При нем поражаются преимущественно черепные нервы — блуждающий, лицевой и отводящий. Особенно опасно появление бульбарных расстройств. После выздоровления голос на долгие годы может остаться глухим.Лечение осуществляют срочным введением анти-дифтерийной сыворотки (5-10 тыс. ЕД). Для предупреждения анафилактической реакции сначала вводят под кожу 0,5-1,0 мл сыворотки, а через 12-24 часа — всю дозу.
Аллергический (антирабический) полиневрит является следствием аллергической реакции на вакцину. После начала прививок у больного появляются головокружение, слабость, диспепсия, диффузные боли. Затем повышается температура; появляются рвота, неукротимая, сильная головная боль, развиваются вялые параличи конечностей и тазовые нарушения. Обратное развитие симптомов быстрое.
Диабетическая полиневропатия развивается на фоне гипергликемии. Для нее характерны парестезии, зуд и боли в ногах, расстройства чувствительности в дистальных отделах конечностей, угасание ахилловых и коленных рефлексов. Возможно поражение глазодвигательных нервов и вегетативных ганглиев.
Лечение включает коррекцию гипергликемии (диабетон, инсулин), витамины, трентал, копламин, ноотропы, аналгетики, биостимуляторы, анаболические стероиды, липостабилы, тиоктацид:
Алкогольная полиневропатия развивается подостро при хронической алкогольной интоксикации. Болезнь начинается с парестезий, жгучей боли в стопах на фоне резко выраженных вегетативных расстройств (цианоз, похолодание, потливость) конечностей.
В дистальных отделах развиваются парезы, нарушается поверхностная и глубокая чувствительность (сенситивная атаксия), появляются атрофии мышц. Весьма характерен корсаковский синдром — потеря памяти на недавние и текущие события, конфабуляция, временная и пространственная дезорганизация.
Лечение заключается в исключении алкоголя, назначении больших доз витаминов группы В, бенфогамма, миль-гамма, вазодилятаторов (спазвин) и других средств, применяемых при полиневропатиях.
Полиневропатия беременных связана с нарушением витаминного обмена, недостаточностью функции печени. Характерны парезы, нарушения чувствительности по периферическому типу, угасание рефлексов расстройства вегетативной иннервации в виде гипергидроза, похолодания конечностей. Возможен синдром Ландри.
Поражения периферической нервной системы: плекситы
Шейный плексит вызывается инфекциями, опухолями, туберкулезом и травмами шейного отдела позвоночника. Проявляется болями и нарушениями чувствительности в области затылка, уха, шеи, верхних отделах лопатки и плеча. Характерны нарушения функции диафрагмального нерва (нарушение дыхания, икота, полная или частичная неподвижность диафрагмы).
Плечевой плексит возникает после травм плеча, перелома ключицы, инфекций, патологии позвоночника и легких. В зависимости от локализации поражения различают верхний, нижний и тотальный плечевой плексит.
Верхний (паралич Дюшенна-Эрба) проявляется болями в верхней трети плеча, снижением рефлекса с т. biceps, затруднением отведения плеча, супинации, сгибания руки в локтевом суставе, а также нарушение чувствительности по наружной поверхности плеча и предплечья.
Нижний (паралич Дежерин-Клюмпке) характеризуется болями и расстройствами чувствительности по внутренней поверхности плеча и предплечья, парезом и атрофией мышц кисти и предплечья, снижением карпорадиального рефлекса. Возможен синдром Горнера-Бернара.
Тотальный плексит встречается редко, характеризуется болями в над- и подключичной области, иррадиирующими в руку, выпадением рефлексо
в, парезами и нарушением чувствительности во всей руке, грубыми вегетативно-сосудистыми расстройствами.
Пояснично-крестцовый плексит возникает вследствие инфекций, интоксикаций, болезней органов малого таза и брюшной полости, в период беременности, при патологических родах и травмах позвоночника и тазовых костей. Клинически плексит проявляется болями и нарушением чувствительности в области ягодицы, бедра и голени, выпадением коленного и ахиллового рефлексов, парезом стопы и атрофией мышц ягодиц и бедер.
Лечение аналогично лечению полиневропатии.
« На предыдущую страницу
Невропатия – Мозг и нервная система
Что такое нейропатия?
Нейропатия – это термин, который относится к общим заболеваниям или неисправностям нервов. Нервы в любом месте тела могут быть повреждены от травм или болезней. Нейропатия часто классифицируется в зависимости от типа или местоположения затронутых нервов. Нейропатию можно также классифицировать в зависимости от вызывающей ее болезни. (Например, невропатия от последствий диабета называется диабетической невропатией.)
Типы нейропатии
Периферическая невропатия: периферическая невропатия – это когда нервная проблема поражает нервы вне мозга и спинного мозга. Эти нервы являются частью периферической нервной системы. Соответственно, периферическая невропатия – это невропатия, которая поражает нервы конечностей – пальцы ног, ног, ног, пальцев, рук и рук. Термин проксимальная нейропатия используется для обозначения повреждения нерва, которое специфически вызывает боль в плечах, бедрах, бедрах или ягодицах.
Краниальная невропатия: краниальная невропатия возникает, когда поврежден любой из двенадцати черепных нервов (нервы, которые выходят из головного мозга напрямую). Двумя конкретными типами краниальной невропатии являются зрительная невропатия и слуховая невропатия. Оптическая нейропатия относится к повреждению или заболеванию зрительного нерва, который передает зрительные сигналы от сетчатки глаза к мозгу. Слуховая невропатия включает в себя нерв, который передает сигналы от внутреннего уха к мозгу и отвечает за слух.
Автономная нейропатия: вегетативная нейропатия – это повреждение нервов непроизвольной нервной системы. Эти нервы, которые контролируют сердце и кровообращение (включая артериальное давление), пищеварение, функцию кишечника и мочевого пузыря, сексуальный ответ и пот. Нервы в других органах также могут быть затронуты.
Фокальная невропатия: фокальная нейропатия – это невропатия, которая ограничена одним нервом или группой нервов или одной областью тела.
Что вызывает невропатию?
Повреждение нерва может быть вызвано рядом различных заболеваний, травм, инфекций и даже состояний дефицита витамина.
- Диабет: диабет является условием, наиболее часто связанным с нейропатией. Характерные симптомы периферической невропатии, часто наблюдаемые у людей с диабетом, иногда называют диабетической невропатией. Риск развития диабетической невропатии возрастает с возрастом и продолжительностью диабета. Нейропатия чаще всег
Периферическая нейропатия – виды, причины, симптомы и лечение болезни
Периферическая нейропатия — результат поражения периферических нервов. Эти структуры отвечают за передачу импульсов от центральной нервной системы к мышцам, коже и органам.
Когда нарушение проявляется впервые, люди чувствуют щекотку и покалывание в подошвах, хотя иногда она стартует с пальцев. По прошествии времени покалывание ширится на ступни и руки.
Болезнь почти всегда проявляется в обеих ногах и руках. Эти чувства могут быть постоянными или появляющимися время от времени. Иногда они почти незаметны, а иной раз сильно тревожат человека.
Нарушение может быть не только вызывать боль, но и влиять на полноту жизни.
Желание упредить боль может принудить человека меньше двигаться, что может сказаться на стандартной активности и общении. Нейропатия может провоцировать тревожность и депрессию, и в общем является крайне нежелательной.
Причины заболевания
Сенсорная, как и моторная периферическая нейропатия в большинстве своем имеют сходные причины:
- травма нерва;
- опухоли;
- отравление;
- нарушения иммунитета;
- нехватка витаминов;
- хронический алкоголизм;
- проблемы с сосудами;
- васкулит;
- заболевания крови;
- сбои обменных процессов;
- эндокринная патология;
- вирусные и бактериальные инфекции;
- синдром Гийена-Барре;
- потребление отдельных лекарственных средств;
- наследственная нейропатия;
- идиопатическая нейропатия.
Классификация нейропатий
Существует множество видов нарушения, которые были определены, каждое с определенным набором признаков, схемой нарастания и прогнозом. Пораженная функция и проявления зависят от типа структур, которые не здоровы:
- двигательные нервы контролируют движения всех мышц посредством сознания;
- сенсорные нервы передают сведения о процессах восприятия;
- пучки вегетативных волокон регулируют действия, которые осуществляются автоматически.
Хотя отдельные нейропатии могут повлиять на все три типа нервов, зачастую происходит нарушение работы одного или двух видов нервов.
Поэтому, доктора могут использовать понятие, такое как преобладающе моторная нейропатия, преимущественно сенсорная нейропатия и т.д..
Периферическая нейропатия может быть наследственной или приобретенной.
Пострадать может один нерв или все нервы какой-то части тела. Нарушение одного нервного ствола — мононевропатия.
Полинейропатия — множественное повреждение нервов, которое проявляется параличами, нарушением чувствительности. Зачастую это начинается с кистей рук и ступней, без лечения со временем поднимаясь вверх.
Симптомы и признаки периферической нейропатии
Болезнь может сочетаться с нарушением чувствительности, а также работы мышц или органов.
Симптомы проявляются изолированно или в комплексе. А при поражении чувствительных нервов наблюдаются боль, онемение, покалывание, отек и покраснение.
Симптомы периферической нейропатии:
- онемение, отсутствие реакции на боль или температуру;
- усиленная чувствительность к касаниям;
- щекотка, покалывание, жжение;
- сильная боль, спазмы;
- потеря равновесия;
- утрата рефлексов;
- слабость мышц;
- значительные изменения при ходьбе;
- иные проявления вероятного повреждения нервов, о которых следует сообщить доктору:
- более частое опорожнение пузыря в течение суток;
- частое спотыкание и падения;
- проблемы с эрекцией;
- покраснение и отек кожи над местом воспаления;
- атрофия нарушенных мышц.
Диагностические методики
Диагностирование бывает трудным из-за различности симптомов. Часто необходимо полное неврологическое обследование.
Тесты и анализы могут определить наличие поражения нервов вследствие общего заболевания.
Изучение крови может выявить диабет, нехватку витаминов, любой вид недостаточности, иные сбои обмена веществ и признаки нездоровой активности иммунитета. Исследование цереброспинальной жидкости, которая обращается в головном и спинном мозге, может обнаружить антитела, связанные с нейропатией.
Более узкоспециальные анализы могут определить болезни крови или нарушения сердца и сосудов, злокачественные образования.
Тесты на силу мышц выявить признаки судорожной активности или повреждение двигательных нейронов. Оценка способности ощущать вибрации, мягкое касание, положение тела, температурную и болевую восприимчивость помогает определить поражение сенсорных структур.
На базе результатов осмотра, детальной истории заболевания могут быть назначены вспомогательные обследования для точности диагноза.
Инструментальные методики:
- Компьютерная томография — безболезненное исследование, которое дает возможность увидеть органы, костные и мягкие ткани. Посредством этого способа может обнаружить костные или сосудистые изменения, образования мозга, кисты и грыжи позвоночного диска и т.д.
- Магнитная томография — исследование состояния мышцы, ее размера, обнаружить замену ткани мышцы жировой, компрессионное влияние на нервное волокно.
- Электромиография — введение иглы в мышцу для замера электрической активности мышцы в покое и при нагрузке. ЭМГ может помочь различить поражение самой мышцы и нервных волокон. Во время этого исследования осуществляется стимуляция волокна, в ответ на которую появляется ответный импульс. Маленькая скорость передачи и блокировка импульса указывают на нарушение миелиновой оболочки и аксональные нарушения.
- Биопсия нерва — изъятие и изучение образца ткани нерва. В большинстве своем эта процедура не применяется для диагностики и может самостоятельно провоцировать нейропатические проявления.
- Биопсия кожи — анализ, для которого иссекают маленький кусочек кожи и изучают нервные окончания. Этот метод легче выполняется, менее травматичен и дает сведения о мелких нервных волокнах.
Лечение болезни
Общие принципы:
- лечение провоцирующего отклонения;
- прекращение взаимодействия с токсинами, аллергенами;
- симптоматическое лечение;
- витаминотерапия;
- средства, улучшающие работу нервной системы;
- ортопедическая помощь;
- оперативное лечение – уничтожение нерва.
Способы лечения
К основным способом относятся:
- вмешательство посредством операции;
- медикаментозная терапия;
- устранение контакта с провоцирующими веществами.
Лечебные методики
Среди основных методик лечения периферической нейропатии нижних конечностей и других видов заболевания относят:
- Чрескожная электрическая стимуляция применяется для облегчения проявлений. Электроды располагаются на коже, и мягкий электрический ток подается с разной частотой. Необходимо проводить в течение получаса в день в течение 30 дней.
- Люди с воспалениями получат пользу от плазмафереза и внутривенного введения иммуноглобулина, которые угнетают активность иммунитета.
- Можно использовать на руку или ногу скобки, чтобы помочь поддержать ее движение, при мышечной слабости.
- Также не следует пренебрегать физиотерапией для восстановления движений.
- Если нейропатия вызвана давлением на нервы образованием, то необходима операция, чтобы нейтрализовать это давление.
- Процедуры инфракрасного излучения могут помочь улучшить чувства в ногах людям с диабетом.
Профилактические меры
Профилактика периферической нейропатии:
- полноценное питание с наличием свежих фруктов и овощей;
- ежегодное профилактическое обследование для обнаружения первых признаков нарушения;
- контроль уровня сахара в крови;
- занятия спортом;
- удобная обувь;
- отказ от алкоголя.
Чтобы упредить появление этого нарушения, старайтесь вести нормальный образ жизни и обращайтесь за медицинской помощью при появлении наименьших симптомов.
Видео: Нейропатия периферических нервов
Учебный фильм: «Клиника, основы диагностики и лечения нейропатии периферических нервов». В данном фильме разбираются нейропатии различных нервов организма.

