Перелом второй плюсневой кости стопы: Перелом 2 плюсневой кости стопы лечение
Перелом 2 плюсневой кости стопы лечение
Травмы стопы во врачебной практике встречаются достаточно часто, поскольку на эту область приходится большая нагрузка, которая распределяется между косточками плюсны, предплюсны, фалангами пальцев. Одним из частых повреждений считается перелом 2 плюсневой кости стопы. Подобная травма приводит к нарушению свода стопы, разрушению хрящевой ткани, что снижает функции амортизации и опоры.
При нарушении целостности плюсневой кости важно не медлить с лечением, поскольку его отсутствие приведет не только к хроническим болям, но и развитию заболеваний опорно-двигательного аппарата.
Немного анатомии
Стопа человека имеет сложное строение, состоит из нескольких костей, 5 из которых являются трубчатыми плюсневыми соединениями и находятся между пальцевыми фалангами и предплюсной. Они служат своеобразным амортизатором, помогают стопе при передвижении, прыжках, сохраняют устойчивость.
В сравнении с первой, четвертой и пятой костями плюсны, вторая и третья плотно зафиксированы, поэтому нарушение их целостности отмечается значительно реже. Более того при переломе 2 плюсневой кости одновременно происходит повреждение соседних структур. Из числа всех переломов, данная травма встречается у 4-5% больных. Происходит полное или частичное разрушение костной ткани, деформация анатомических структур с выраженной симптоматикой.
Причины и симптомы
Причиной перелома второй плюсневой кости, чаще всего, является стороннее силовое воздействие на область стопы. Это может быть:
- падение тяжелого или острого предмета на ногу;
- приземление на ноги при прыжке;
- падение с высоты;
- удар стопой обо что-либо твердое.
Помимо механического воздействия, подобная травма может произойти на фоне заболеваний, при которых присутствует повышенная хрупкость или ломкость костей:
- остеопороз;
- генетические аномалии костной ткани;
- опухоли костной ткани.
Выделяют еще одну группу переломов – стрессовые. Появляются на фоне незначительных травм, чрезмерных нагрузках или вывихе стопы.
Распознать перелом 2 плюсневой кости можно по следующим симптомам:
- хруст в момент получения травмы;
- резкая и острая боль, которая усиливается при малейшем движении ноги;
- невозможность стать на поврежденную ногу;
- отек ступни;
- синюшность, нарастающая гематома в месте удара.
Как показывает практика, не всегда перелом плюсневой кости проявляется выраженной клиникой. Иногда человек воспринимает его за сильный ушиб или растяжение связок, особенно если травма не травматическая, а развивается при резких механических воздействиях или является стрессовой. Стресс-переломы чаще диагностируются у спортсменов, начинаются с появления небольших трещин, сопровождаются ноющей болью при ходьбе, отеком при чрезмерных нагрузках.
Классификация травмы
Учитывая анатомическое строение стопы, перелом одной плюсневой кости встречается очень редко. В основном происходит повреждение 2-х или 3-х структур. Если говорить о повреждении только 2-й плюсневой структуры, удар должен быть прицельным, без воздействия на соседние кости, а это маловероятно.
В травматологии выделяют несколько классификаций:
- по количеству поврежденных костей – единичный и множественный;
- по отклонению костных отломков – без смещения и со смещением;
- по типу – обычный и оскольчатый;
- по повреждению – закрытый и открытый;
- по расположению – проксимальный и дистальный.
Травмы такого рода часто сопровождаются повреждением фаланг пальцев стопы. В группу риска входят лица, чья профессиональная деятельность связана с чрезмерными физическими нагрузками. Это могут быть спортсмены, строители, танцовщицы, балерины.
Первая помощь
При повреждении плюсневой кости важно оказать потерпевшему первую доврачебную помощь. Алгоритм состоит из следующих действий:
- Зафиксировать стопу в одном положении. Для этого нужно наложить шину из подручных средств: доска, которую крепят к стопе при помощи ткани или бинта. Проводить процедуру нужно с осторожностью, чтобы не усилить повреждение.
- При быстром нарастании отека для снижения развития гематомы к месту удара прикладывают холодный компресс или кусок льда, предварительно завернув его в ткань. Достаточно приложить холод на 10-15 минут.
- Для купирования боли потерпевшему можно дать обезболивающий препарат: Нурофен, Кетанов, Темпалгин, Ортофен, Нимид.
- Поврежденной стопе нужно обеспечить полный покой. Нельзя на нее наступать, двигать пальцами ног.
Если перелом открытый, рану следует обработать антисептиком, приложить чистую тканевую повязку. При использовании йодного раствора обрабатывать нужно только край раны. В случае повреждения артерий на нижнюю конечность накладывают жгут.
После оказания первой помощи человека, получившего травму, нужно как можно быстрее доставить в стационар, где ему будет оказана соответствующая медицинская помощь.
Последствия травмы
При переломе 2 плюсневой кости важно вовремя и правильно оказать помощь потерпевшему, провести соответствующее лечение, иначе могут проявиться осложнения:
- Деформация стопы.
- Артроз при повреждении суставных тканей.
- Периодические боли ноющего характера.
- Остеомиелит.
- Ограничение амплитуды движений.
Любое из осложнений снижает качество жизни человека, не позволяя быстро вернуться к привычному образу жизни.
Диагностика
Перелом плюсневых костей, особенно закрытого типа без смещения или стрессовый, можно перепутать с сильным ушибом или вывихом, поэтому после получения травмы нужно обратиться в травматологическое отделение. Для определения подобного рода травмы врач собирает анамнез. Во время физикального обследования присутствует отечность и деформация стопы, пациенту больно опираться на пятку или держать стопу в «подвешенном» состоянии. При пальпации, определяются отек, боль и крепитация. На фоне осмотра врач определяет перелом, но для получения полной клинической картины назначает рентгенологическое обследование. Рентген стопы поможет определить локализацию перелома, провести оценку соседних костных тканей. При необходимости врач может назначить лабораторные методы исследования: анализ крови, мочи. При открытых переломах — бактериоскопическое исследование.
Полученные результаты обследования позволяют получить полную картину травмы, назначить необходимое лечение.
Методы лечения
Лечение перелома второй плюсневой кости напрямую зависит от степени и тяжести повреждения. В условиях стационара больному будет оказана необходимая медицинская помощь, которая может включать:
- Иммобилизацию с помощью ортеза. Применяется, когда нет смещения кости. Ортез позволяет плотно зафиксировать стопу, снять нагрузку, исключить дальнейшее разрушение тканей.
- Иммобилизацию гипсовой повязкой. На поврежденную стопу накладывают гипсовый сапог. Если перелом несложный, врач может ограничиться гипсовой лангетой. Гипс накладывают на 1-3 месяца. Время ношения такой повязки зависит от сложности травмы.
- Закрытую репозицию. Состоит из вправления костных обломков без нарушения целостности кожи с последующим наложением гипсовой повязки. Методика имеет существенный недостаток, поскольку при неправильном сопоставлении отломков есть риск неправильного сращивание костей.
- Остеосинтез. Представляет собой хирургическую операцию, которую проводят при оскольчатых или множественных переломах плюсневых костей. В процессе оперативного вмешательства врач использует спицы, винты, пластины или аппарат Илизарова. После фиксации костей накладываются швы.
Пациентам в первые дни нужно ограничить любое передвижение, рекомендуется использовать костыли, запрещено наступать на больную ногу. Чтобы ускорить заживление, врач назначает препараты кальция, витамин D. Для купирования боли назначаются анальгетики. В случае открытого перелома, проведения операции, врач может назначить курсовой прием антибиотиков, чтобы снизить риск вторичной инфекции.
Реабилитация после травмы
Полное заживление 2 плюсневой кости происходит через 3-5 месяцев. Это зависит от вида и степени перелома.
Ранний реабилитационный период включает время, когда стопа человека еще находится в гипсе. В первые 2 недели любые нагрузки противопоказаны. Разрешено сгибать и разгибать ногу в колене, поднимать ее вверх, лежа на спине. Рекомендуется полноценное и сбалансированное питание, которое будет включать продукты, богатые на белок, фосфор, кальций.
После снятия гипса, спустя 1-1.5 месяца после полученной травмы, врачом назначается:
- массаж;
- физиотерапевтические процедуры;
- лечебная гимнастика;
- ношение ортопедической обуви, специальных стелек, вкладышей.
От того, насколько правильно пациент будет соблюдать рекомендации врача, зависит, как быстро он сможет восстановиться после полученной травмы.
Массаж при переломе позволяет улучшить кровообращение, устранить застой лимфы, снять воспаление. Проводить процедуру должен специалист. По мере восстановления допускается проведение самомассажа. Одна процедура должна длиться не больше 10 минут, постепенно увеличиваясь до 30 минут.
Лечебная физкультура считается одним из результативных методов восстановления после переломов. Комплекс упражнений разрабатывается в индивидуальном порядке врачом-реабилитологом.
В домашних условиях рекомендуется выполнять такие упражнения:
- вращать ступней по часовой стрелке;
- положить на пол карандаш, сидя на стуле пытаться пальцами ног их подобрать;
- катать по полу теннисный мячик;
Упражнения рекомендуется проводить 3 раза в день, начиная с минимальных движений, постепенно увеличивая нагрузку. Если появилась боль, их нужно прекратить или снизить интенсивность.
Ускорить восстановление помогут физиотерапевтические процедуры, это может быть:
- электрофорез;
- магнитотерапия;
- парафиновые аппликации;
- гидромассаж.
Физиотерапия улучшает кровообращение, снимает боль, ускоряет заживление поврежденных костных структур. В среднем, врач назначает 10 процедур.
Во время реабилитации рекомендуется исключить любые физические нагрузки. Уделить особое внимание следует питанию, в котором должны присутствовать полезные и витаминизированные продукты с большим содержанием витаминов и минералов.
Длительность восстановления не превышает 2-6 месяцев. Данная травма встречается нечасто, но все же требует своевременной диагностики, грамотного лечения и правильной реабилитации.
Источник:
https://okeydoc.ru/perelom-plyusnevyx-kostej-lechenie-process-zazhivleniya/
https://www.pharmindex.ru/perelom-plyusnevyh-kostey-stopy-priznaki-lechenie-vosstanovlenie_/
https://perelomu.net/nogi/plyusnevaya-kost-stopy-lechenie-pereloma.html
Перелом второй плюсневой кости: последствия
В медицинской практике изолированный перелом второй плюсневой кости встречается крайне редко. Механизмы получения переломов костей плюсны и особенности строения стопы человека (наличие высокого свода) предопределяют, что вторая кость ломается или вместе с соседними, или при повреждении всех плюсневых костей одновременно.

Основной контингент с данным видом травмы среди взрослых – спортсмены, занимающиеся с гирей
Фото, рисунки, рентгеновские снимки и видео в этой статье помогут лучше разобраться в особенностях повреждения и существующих сегодня схемах лечения.
Содержание статьи
Анатомические особенности строения стопы

Вторая плюсневая кость длиннее остальных
Плюсна состоит из 5 костей трубчатой разновидности. Их нумерация ведется от внутренней части стопы. Каждая плюсневая кость одним концом сочленяется с костями предплюсны, а другим с фалангами пальцев.
Из-за небольшого размера клиновидной кости предплюсны, основание второй кости выдаётся назад больше, чем у других.
Существуют и другие анатомические, биомеханические, физиологические особенности строения и формирования стопы, которые оказывают влияние на травматизацию «нашей героини»:
- по сравнению с достаточно подвижными первой, четвёртой и пятой костями плюсны, вторая и третья относительно фиксированы;
- стопа человека имеет поперечный и продольные своды;
- во время отталкивания от земли при ходьбе или беге, максимальная нагрузка приходится именно на вторую и третью косточки плюсны;
- возможен период активного, особо бурного роста стопы за незначительный промежуток времени в возрасте между 12 и 19 годами.
К сведению. Поскольку формирование сводов стопы заканчивается к 5-6 году жизни, прыжки или падения с высоты на ноги, особенно выпрямленные, становятся причиной перелома костей стопы. Травма пяточной или таранной костей, а также перелом плюсневой кости у ребенка двух лет может быть следствием распространённой забавы. Малыша подбросили вверх, а словить его не получилось.
Причины возникновения и типичные виды переломов
В классификации, опирающейся на анатомические принципы, перелом второй плюсневой кости 90% попадает в класс Б – переломы диафиза (костного тела), и только 10 % в класс А – изломы шейки.
В зависимости от механизма получения повреждения, переломы второй кости плюсны подразделяются на 2 типа.
| Название | Причины |
 Травматические сломы |
|
 Усталостный перелом | Этот тип повреждения ещё называют «маршевыми» или стресс-переломами. У детей они могут возникнуть только при наличии патологических изменений в костной ткани. Усталостные переломы у взрослых – это результат ремоделирования костной ткани из-за трещин и микропереломов, возникающих под воздействием хронических перегрузок. В группу риска попадают спортсмены и солдаты почётного караула. |
Интересный факт. Маршевые переломы у профессиональных спортсменов, которые тренируются и состязаются на стадионе, практически не встречаются. Они – удел марафонцев, бегущих или идущих спортивной ходьбой «по прямой». Этот феномен объясняется тем, что при непрямолинейных циклических нагрузках синергизм демпферных реакций продольного и поперечного сводов стоп распределяет напряжение равномерно на все их отделы.
Симптомы и признаки

Отличительная особенность – отсутствие сильной отёчности, наличие только небольшой припухлости
Симптоматическая картина у разных типов повреждений II кости:
- При сломах шейки – на тыльной поверхности среднего отдела поперечного свода:
- острая, но не слишком сильная, боль во время ходьбы, которая в покое переходит в ноющую и постепенно стихает, но при пальпации болезненность возникает вновь;
- отёчность, в виде припухлости;
- небольшого размера покраснение и гематома образуются строго над местом травмы.
- При диафизарных травматических изломах:
- болевой синдром есть, он также незначителен, но сильно усиливается если на кость надавить по оси;
- припухлость почти не видна;
- покраснение или синяк образуются только в случае значительного смещения обломков;
- проявления часто путают с растяжением связок.
- При усталостных переломах:
- свежей травме присущ зудяще-ноющий болевой синдром не имеет чёткой локализации и вынуждает пациента больше двигаться, тогда он постепенно угасает, но в покое возвращается вновь;
- у застарелого повреждения болевые ощущения становятся хроническими;
- гематома отсутствует, в основном возникает небольшая припухлость и едва различимое покраснение кожи.
Диагностика

Трёх-оскольчатый (Y-образный) слом II кости плюсны
Закрытый перелом второй плюсневой кости, в отличие от сломов других костей плюсны, в большинстве случаев хорошо различим на рентгеновском снимке в прямой проекции. Однако для точного диагноза и выбора предпочтительной схемы лечения одновременно делают еще 2 снимка – в боковой и косой проекциях.
Свежие стресс-переломы на рентгене плохо видны, линия излома становится заметной только спустя 3-4 недели. Поэтому при подозрении на такой тип травмы рекомендуют делать МРТ.
Лечение
Лечение перелома II плюсневой кости проходит в три этапа:
- обездвиживание – 3 недели у детей и 4-8 недель у взрослых;
- постиммобилизационный период – 2-2,5 месяца;
- реабилитация – 1,5-2 месяца.
Полная реабилитация стопы у детей происходит гораздо быстрее. При надлежащем лечении ребёнок будет здоров через 2 месяца.
Иммобилизация

Возможные варианты фиксации переломов II плюсневой кости
Выбор способа обездвиживания зависит от вида перелома, его локализации и степени смещения костных обломков:
- Слом шейки без смещения:
- в первые сутки – лежать, пострадавшую ногу уложить в приподнятое положение, прикладывать сухой холод;
- далее 4-6 недель носить короткий ортезный сапожок;
- приступать на сломанную ногу можно через 1,5 недели.
- При сломе шейки со смещением выполняется ручная манипуляция по репозиции. Ортез носится 5-6 недель. Приступать на ногу можно через 2 -2,5 недели.
- Диафизарный перелом без смещения и стресс-переломы можно лечить без фиксирующего сапожка. Достаточно будет применения плюсневой подкладки Томаса и плотного бинтования стопы в дневное время суток. Передвигаться надо будет на костылях. Когда можно будет начинать и с какой силой наступать на повреждённую ногу решит врач. Приниматься такое решение будет на основании контрольного рентгенографического обследования.
- Изломы диафиза со смещением:
- ручное сопоставление костных обломков и ношение ортеза в течение 4 недель;
- если ортопед не может вправить кость вручную применяется 4-х недельная репозиция противовытяжением с помощью грузов и наложением «короткой» гипсовой повязки от основания пальцев до задней части стопы, а затем ношение короткого отрезного сапожка еще в течение 3-4 недель.
При многооскольчатых видах повреждения или при сильном смещении обломков возможно потребуется оперативное вмешательство – остеосинтез.
На заметку. Профессиональным спортсменам, для того чтобы излом сросся быстрее, травматологи рекомендуют делать операцию с применением компрессирующего интрамедуллярного винта, а если есть необходимость, то сделать пересадку костной ткани.
Лечебная физкультура во время обездвиживания

Упражнение доступное при ношении ортеза во время слома второй плюсневой кости
При иммобилизации перелома ЛФК выполняется с учётом двигательного режима:
- в период противовытяжения, при вынужденном общем обездвиживании, для профилактики застойной пневмонии и запоров, необходимо выполнять 5-7 раз в день комплекс дыхательной гимнастики, делать упражнения для здоровой ноги, а также общеразвивающие упражнения для рук и шеи;
- при ношении ортеза следует почаще выполнять упражнения в положении лёжа (без опоры на сломанную стопу), которые задействуют коленный и тазобедренный сустав, и упражнения для плечевого пояса, расслабляющие, забитые от хождения на костылях, мышцы;
- после остеосинтеза второй плюсневой кости никаких двигательных ограничений нет, единственное о чём надо позаботиться, так это о постепенном, но быстром повышении нагрузок.
Постиммобилизационный период

При травмах стопы важно восстановить и укрепить её своды
После того как снимут ортез или гипс больному показаны:
- курс сеансов лечебного массажа у специалиста, с обучением приёмов самомассажа, который надо будет регулярно делать в дальнейшем;
- ежедневные занятия лечебной физкультурой по методикам исправления плоскостопия и после травм голеностопного сустава;
- дозированная ходьба по прямой и наклонным поверхностям, ходьба по лестнице;
- дозированное плавание, где уделять внимание движению стоп – плавать с докой в руках, чередуя движения стопами в стилях Брасс и Кроль;
- если есть возможность, хорошо работать на велотренажёре;
- из физиотерапевтических процедур хорошо зарекомендовали себя уф-облучение и электрофорез с кальцием.
Внимание! Инструкция ЛФК для этого периода включает запреты на бег, прыжки, выполнение подскоков и сосков, а также на продолжительные нагрузки на мышцы стопы.
Реабилитационный период

Одно из прыжковых упражнений, помогающих восстановить стопу после травмы
Во время реабилитации основной упор делается на выполнение постепенно усложняющегося и увеличивающегося по времени комплекса упражнений, которые направлены на укрепление мышц стопы.
Дозированная ходьба чередуется с бегом трусцой. Показаны короткие пробежки в быстром темпе. Занятия в бассейне лучше продолжать. Хорошие результаты дают посещение занятий по классическим танцам.
И в заключение хотим предупредить, что цена за недолеченный любой перелом стопы – это, как минимум, развитие плоскостопия. Оно, через мышцы голени и бедра, может вызвать изменения в позвоночном столбе, при ущемлении нервных корешков у которого, начинают страдать внутренние органы.
Поэтому важно выполнять все рекомендации по реабилитации, которые даст лечащий врач.
Перелом плюсневой кости стопы: симптомы и лечение
Дата обновления: 2015-10-28
Если вам на ногу упал тяжелый предмет или по ступне проехал автомобиль, может произойти перелом плюсневой кости стопы, а то и нескольких, и требуется лечение. Плюсна располагается между фалангами пальцев и предплюсной стопы. Это не очень частая травма, она составляет всего 2,5% от всех переломов скелетных костей. Однако среди переломов стопы данная травма случается в 25-45% случаев. Данное повреждение требует врачебного вмешательства и соответствующего лечения, в противном случае человек может стать хромым или потеряет способность нормально передвигаться.

Виды переломов плюсневых костей
Повреждения подразделяются на травматические и усталостные:
- Травматические переломы случаются вследствие вывиха, прямого или непрямого удара. Прямой удар чаще всего приводит к перелому 2, 3 и 4 плюсневой кости. Это происходит при падении тяжелых предметов и попадании в автомобильные аварии. Непрямой тип травмы повреждает наружные кости — 1 и 5. Подобные повреждения случаются при неудачном приземлении на ноги, падении с высоты или при резком подвороте ступни. Травматические переломы бывают без смещения костных фрагментов и со смещением. Последние подразделяются на закрытые и открытые. Более опасным вариантом станет открытый перелом. Костные отломки высовываются наружу и разрывают мягкие ткани, что может осложниться инфицированием раны и самого перелома.
- Усталостные переломы больше свойственны профессиональным спортсменам, балеринам и танцовщицам, у которых длительное время на стопы воздействуют повторяющиеся нагрузки. У простых людей усталостный перелом бывает при ношении неудобной обуви, но обычно ситуацию осложняет деформация стопы или остеопороз.
 В зависимости от местоположения различают перелом основания, диафиза или шейки плюсневой кости. Линия слома может быть долевой, поперечной, клиновидной, косой, Т-образной и т.д.
В зависимости от местоположения различают перелом основания, диафиза или шейки плюсневой кости. Линия слома может быть долевой, поперечной, клиновидной, косой, Т-образной и т.д.
В литературе встречается другое название усталостного перелома плюсневых костей — маршевый. Он наблюдался у солдат, передвигавшихся марш-бросками во время военных действий. Эта же патология называется переломом Дойчлендера. Этот врач доказал, что данный перелом плюсневой кости связан с повышенными нагрузками у солдат. Еще одним примером стал перелом Джонса — это повреждение основания пятой плюсневой кости. Этот перелом очень медленно заживает, а у некоторых он не срастается никогда.
Вернуться к оглавлению
Причины патологии
Главные причины перелома плюсневых костей:
- падение тяжелых предметов на стопу;
- травмы после автомобильных аварий и наездов;
- падение с высоты с приземлением на ноги;
- ослабление костей в результате остеопороза, деформаций стопы и других заболеваний;
- продолжительные тренировки у профессиональных спортсменов, балерин и т.д.
Вернуться к оглавлению
Симптомы патологии

Перелом 5 плюсневой кости у основания сопровождается небольшим отеком, расположенным на тыльной стороне стопы. Порой припухлость может затронуть наружную часть голеностопа. Усталостный перелом костей стопы по признакам напоминает растяжение связок — отек стопы и боль при ходьбе, уменьшающаяся в покое и возвращающаяся при нагрузке. Это усложняет диагностику.
Вернуться к оглавлению
Диагностические мероприятия
Чтобы иметь точное представление, что именно произошло с костями стопы, необходимо сделать рентгенограмму в 2-3 проекциях (фронтальной, боковой и под углом). Некоторые переломы плюсневых костей на первичном рентгене невидны, они проявляются спустя 10-15 дней, когда начинает формироваться костная мозоль. Это справедливо для усталостных переломов без смещения.
В сомнительных случаях рекомендуют сделать компьютерную или магнитно-резонансную томографию стопы. Благодаря всестороннему исследованию врач сможет выбрать наиболее верный метод лечения.
Вернуться к оглавлению
Лечение плюсневой кости стопы
Переломы диафиза или шейки плюсневой кости без смещения лечат при помощи:
- эластичного бинта, обернутого вокруг стопы;
- заднего гипсового лонгета;
- короткой съемной шины из гипса или пласта;
- короткого пластмассового сапожка.
При переломе нежелательно опираться на сломанную стопу. При переломе у детей им всегда накладывают гипс, так как они не могут соблюдать врачебный запрет и наступают на ногу. В некоторых случаях врач может разрешить иногда опираться на пятку, но чаще всего передвигаются на костылях с опорой на здоровую ногу. Иммобилизация ноги в зависимости от тяжести случая, количества сломанных костей и других причин длится 3-5 недель.
В случае смещения костных отломков на расстояние более 4 мм проводят репозицию. Во время открытой репозиции хирург делает на стопе разрез, отводит сосуды, нервы и сухожилия. Сломанную кость вправляют, а потом на нее накладывают специальную металлическую пластину, которую закрепляют винтами. Иммобилизация гипсовой повязкой не требуется, потому что металлическая конструкция сама хорошо держит сломанные кости. В течение месяца больной может ходить, опираясь на пяточную кость.
По результатам рентгена врач может решить, что достаточно провести закрытую репозицию костных отломков, которые фиксируют чрескожно (без разрезов на коже) с помощью спиц Киршнера. Врач вручную устраняет смещение костных фрагментов, а потом с учетом особенностей перелома просверливает спицы. Внешний конец спицы остается снаружи. После срастания кости спицу убирают.
Достоинством методики является малая травматичность, отсутствие разреза и рубца, а также легкость и быстрота процедуры. К недостаткам относится неудобство из-за остающегося в течение месяца конца спицы, риск инфицирования раны и длительная иммобилизация в гипсе (не менее 1 месяца).
 Перелом со смешением требует обязательной репозиции костных отломков. Неправильно сросшиеся кости могут привести к деформации стопы и дисфункции связок и сухожилий. При множественных переломах плюсневых костей ручная репозиция может быть неэффективной из-за недостаточной силы вытяжения и трудностей удержания костей в правильном положении. Для таких случаев существует скелетное вытяжение. Скелетное вытяжение костей проводят при помощи шелковой нити или проволоки, закрепленной за мягкие ткани дистальных фаланг. После этого наблюдается прорезывание мягких тканей, образование грубых рубцов или даже некроз дистальных фаланг.
Перелом со смешением требует обязательной репозиции костных отломков. Неправильно сросшиеся кости могут привести к деформации стопы и дисфункции связок и сухожилий. При множественных переломах плюсневых костей ручная репозиция может быть неэффективной из-за недостаточной силы вытяжения и трудностей удержания костей в правильном положении. Для таких случаев существует скелетное вытяжение. Скелетное вытяжение костей проводят при помощи шелковой нити или проволоки, закрепленной за мягкие ткани дистальных фаланг. После этого наблюдается прорезывание мягких тканей, образование грубых рубцов или даже некроз дистальных фаланг.
Эти недостатки устраняются при скелетном вытяжении в раздвижной шине Черкес-Заде. Специальные цапки вытягивают непосредственно за кость дистальной фаланги. Пациент испытывает меньше трудностей и может нормально передвигаться на костылях. По завершении костного вытяжения лечение продолжается так же, как и в случае перелома без смещения.
Если сопоставить костные фрагменты обычным способом не получается и нельзя использовать внеочаговый чрескостный остеосинтез, проводится операция. Она направлена на адаптацию отломков и фиксацию их металлическим стержнем Богданова. Это исключает вторичное смещение отломков и обеспечивает быстрое заживление перелома.
Внутрикостный остеосинтез показан при косых и поперечных переломах диафиза плюсневых костей со смещением, когда не получается сделать закрытую репозицию. Этот метод применяют и при множественных переломах плюсневой кости.
Внутрикостный остеосинтез противопоказан при переломе головки и шейки плюсны, а также в случае внутрисуставного или продольного перелома плюсневой кости.
http://www.youtube.com/watch?v=7x8aWBQCy8Q
Если отломки костей сместились так, что получился угол, открытый к тыльной части стопы, после сращивания образуется костный выступ, который мешает человеку нормально опираться на подошвенную часть ноги. Точное вправление костных фрагментов и их надежная фиксация необходимы для сохранения продольного и поперечного свода стопы. В противном случае человек хромает и постоянно испытывает боль во время ходьбы.
Поделиться ссылкой:
Читайте также:
Перелом второй плюсневой кости стопы
Пять трубчатых косточек в среднем отделе стопы, соединённых с фалангами пальцев, называют плюсневыми костями. Переломы плюсневых костей составляют четверть всех случаев повреждения стоп. Отличить перелом плюсны от растяжения или ушиба поможет рентген. Метод лечения и период восстановления зависят от тяжести перелома, особенностей организма.
Больше информации про переломе плюсневых костей читайте на сайте https://plannt.ru/perelom-plyusnevyh-kostey-stopy
Возникают переломы плюсневых костей у женщин, мужчин, детей по причине:
гидромассаж.Процедуры улучшают циркуляцию крови, повышают трофику костной и мышечной тканей, ускоряют деление остеоцитов.
Перелом плюсневых костей стопы распространённое бытовое явление. Диагностика и лечение травмы осуществляется в медицинском учреждении. Восстановление повреждённых костных структур может занять до полугода.
Какими последствиями могут быть опасны переломы плюсневых костей?
Перелом – это довольно серьёзная травма, которая, к сожалению, в медицинской практике встречается довольно часто. Из всех случаев около 3% занимают переломы плюсневых костей, располагающихся в стопе. А какими особенностями отличается восстановление после перелома плюсневой кости? Какими последствиями может быть опасна такая травма?
Суть травмы и виды
Перелом плюсневой кости занимает практически первое место среди всех травм стопы. Эти кости располагаются в передней части основания ступни и являются довольно хрупкими. А частые нагрузки и прочие факторы приводят к повреждениям.
Данные травмы можно классифицировать по нескольким показателям. Так, если сломана одна кость, то речь идёт об одиночном переломе, если затронуты 2 и более костей, то это множественный перелом. Повреждаться могут разные части: диафиз, основание или шейка. Различными могут быть и сами повреждения в зависимости от локализации и формы. В частности, линия надлома может быть поперечной, косой, Т-образной или клиновидной. От таких особенностей зависит лечение и период реабилитации
Ещё одна классификация таких травм подразумевает их деление на травматические переломы и усталостные. В первом случае повреждение является следствием удара или другого сильного и зачастую резкого механического воздействия. Такой перелом может произойти с последующим смещением костей (когда их части располагаются неправильно относительно друг друга) и без него (в этом случае части остаются в одной плоскости). Кроме того, он может быть закрытым (без видимых явных признаков) или открытым, то есть с образованием раны в месте повреждения.
Усталостный перелом – это трещины, которые могут быть незаметными и образуются в результате частых и постоянных нагрузок на стопу (при ходьбе или во время бега).
Всего плюсневых костей пять. Наиболее частым является перелом 5 или 4-й плюсневой кости стопы, так как они являются наиболее хрупкими и уязвимыми. Реже встречаются переломы 1 кости и совсем редко 2 и 3-й. Что касается пятой кости, то её травмирование часто осложняется смещением и выходом за плоскость ступни.
Как определить такую травму?
Итак, каковы симптомы подобного перелома? Они зависят от конкретного вида.
Для начала опишем признаки усталостного перелома (его ещё называют маршевым):
- Ноющая и тупая боль, возникающая во время нагрузок (например, при ходьбе, во время подъёма по лестнице или при беге). Она не слишком сильная и похожа на боль в мышцах или связках.
- После отдыха все болевые ощущения полностью исчезают, но возобновляются при последующем движении.
- Может образоваться отёк. Но синяком (кровоподтёком) он сопровождаться не будет.
- Если надавить на место перелома, то возникнет боль именно в этом участке.
Теперь проявления травматического перелома:
- Непосредственно в момент травмы можно услышать хруст, который сигнализирует о надломе кости.
- На следующий день или через несколько часов после перелома появляется отёк, сопровождающийся кровоподтёком.
- Палец может укоротиться или отклониться в сторону неестественным образом. Внешне это будет заметно.
- Болевые ощущения после перелома могут утихнуть, но при нагрузке на стопу непременно возобновятся и усилятся.
Первая помощь при травме
Если случился перелом плюсневой кости стопы, то стоит предпринять некоторые действия:
- Необходимо ступню зафиксировать в одном положении. Для этого на стопу следует наложить шину. Это может быть какая-то доска, которая прислоняется к месту травмы и прикрепляется с помощью бинта. Делать нужно всё очень осторожно, чтобы не усилить повреждение.
- К месту перелома для снятия отёка и предотвращения сильного кровоподтёка можно приложить что-то холодное минут на 15.
- Если боль очень сильная, можно принять обезболивающий препарат (например, «Нурофен»).
- Стопе нужно обеспечить покой. Нельзя её трогать и тем более наступать на неё.
- Человека нужно отвезти в больницу, где ему сделают рентген, чтобы понять, какая кость повреждена, и какова степень тяжести травмы.
- Не пытайтесь вправить кость самостоятельно! Это опасно.
Что сделает врач?
Итак, нужно обратиться к травматологу. Но если имеет место быть открытая травма, то потребуется помощь хирурга. Перечислим основные направления и важные моменты, которые включает в себя лечение:
- Иммобилизация, которая подразумевает наложение на всю стопу гипсовой твёрдой повязки. Это обеспечит костям и связкам полный покой, который поможет ускорить и нормализовать процесс срастания тканей. Кроме того, гипс защитит кости от дальнейших смещений при воздействиях. Но такие меры разрешены только при переломах без смещений.
- Если имеет место быть перелом со смещением, то необходима операция. Хирургическое вмешательство подразумевает сопоставление обломков кости и их фиксацию с помощью специальных устройств. Операция проводится под наркозом (чаще общим, но иногда показан местный). Вмешательство также необходимо и при открытых травмах.
- Больной непременно должен пользоваться костылями, чтобы избегать любых нагрузок на стопу для полного и нормального сращивания костей. Такие меры необходимы при любых переломах: со смещением или без него, а также открытых.
- Обязательно наблюдение врача. Периодически будут делаться рентгенологические снимки, по которым специалист будет оценивать ситуацию и характер сращивания. Вероятно, будут назначены процедуры физиотерапии или особые упражнения.
Реабилитация
Гипс необходимо будет носить примерно 1-1,5 месяца (это зависит от степени тяжести травмы, а также от характера и скорости сращивания костей). Когда повязка будет снята, необходимо уделить особое внимание реабилитации. Полное восстановление всех функций и возвращение к нормальной жизни произойдёт лишь спустя 1-3 недели. В это время нужно вернуть прежнюю подвижность стопе, мышцам и связкам.
Скорее всего, будет назначен массаж, позволяющий разработать сухожилия и мышцы. В некоторых случаях полезной и необходимой бывает физиотерапия, положительно влияющая на все ткани и их регенерацию. Также специалист расскажет, какие упражнения лечебной физкультуры помогут восстановить прежнюю гибкость и подвижность ступни и растянуть сухожилия и связки.
Выполнение предписаний врача непосредственным образом влияет на процесс восстановления, так что не пренебрегайте советами специалиста и ответственно к ним относитесь.
Возможные осложнения после травмы
Если пренебречь лечением или неправильно его проводить, то могут возникнуть некоторые последствия после перелома плюсневой кости. Перечислим некоторые из них:
- Деформация костей стопы и изменения их структуры. Строение ступни изменится, что приведёт к ограничению подвижности и неудобствам при ношении некоторых видов обуви.
- Может начаться артроз, если перелом затронул суставную ткань. Сустав будет разрушаться, что нередко сопровождается болями.
- Постоянные боли в стопе из-за неправильного сращения костей (оно может привести к полному обездвиживанию в тяжёлых случаях).
- Некоторые функции стопы могут сильно нарушиться.
Здоровья вам! И непременно обращайтесь к врачу!
Перелом плюсневой кости на стопе
Среди травм нижних конечностей перелом плюсневой кости стопы считается наиболее сложным. Известно 2 вида повреждений — травматическое и стрессовое. По характеру травмирования переломы бывают открытые и закрытые. В целом состояние сопровождается болью, отеком, появлением гематомы, затрудненностью передвижения. При первых признаках травмы рекомендуется обратиться к врачу. Специалист сможет поставить правильный диагноз и назначит эффективное лечение.

Почему возникает травма?
Скелет ступни человека состоит из 26 костей. Внутрисуставной перелом пятой плюсневой кости стопы и других подвижных соединений ноги имеет код по МКБ 10 S92. Травмирование происходит из-за следующих неблагоприятных факторов:
- сильный удар по стопе тяжелым предметом;
- подворот ноги вбок или носком вперед вследствие ношения неудобной обуви на высоких каблуках;
- прыжок с приземлением на прямую стопу;
- защемление ступни в створках технических средств;
- занятия видами спорта, где основная нагрузка приходится на ноги;
- заболевания, вызывающие хрупкость костей;
- недостаток витамина D и кальция.
Вернуться к оглавлению
Виды и симптомы: как распознать повреждение?
Закрытый перелом плюсневых костей по признакам напоминает ушиб, поэтому консультация врача обязательна.
Медики подразделяют перелом костей плюсны на 2 вида:
- Травматический, который происходит вследствие травмирования.
- Стрессовый, когда кости ломаются из-за регулярной чрезмерной нагрузки на ступни. При этом симптоматика выражена неярко и проявляется только периодическими болями и небольшим отеком.
Повреждения бывают закрытые и открытые. В зависимости от характера, симптомы отличаются, а как — показано в таблице:
Перелом плюсневой кости стопы: основы терапии

Человек ломает кости плюсны нечасто
В данной статье рассказывается о такой травме, как перелом разных костей плюсны (ossa metatarsalia). Описаны симптомы и методы лечения.
Плюсневые кости – это одни из самых мелких образований человеческого скелета. В связи с их хрупкостью и особенностями расположения перелом плюсневой кости стопы наблюдается нередко. Обычно страдает кость пятого пальца.
Содержание статьи
Когда возникает перелом
Такие травмы происходят в следующих ситуациях:
- интенсивная физическая нагрузка в течение длительного времени;
- удар ногой большой силы;
- приземление с высоты на подошвы;
- остеопороз.
При остеопорозе и других заболеваниях, сопровождающихся снижением прочности костной ткани, переломы могут возникать даже при небольшом воздействии. У ребенка травма может произойти во время игры, когда малышу сдавливают ногу.
Классификация
Все переломы имеют отличительные признаки, на основании которых строится их классификация.
Таблица №1. Виды травмы костей плюсны:
| Признак | Виды переломов ossa metatarsalia |
| По расположению | Левой стопы |
| Правой стопы | |
| По отношению к окружающей среде | Закрытые – без повреждения кожи |
| Открытые – с повреждением мягких тканей, кожных покровов | |
| По отношению отломков друг к другу | Без смещения отломков |
| Со смещением отломков | |
| Многооскольчатый | |
| По линии перелома | Простые |
| Косые | |
| Винтообразные | |
| По локализации | Основания кости |
| Головки плюсневой кости стопы | |
| Повреждение тела кости |
Кроме этих признаков, повреждения различают по тому, какая кость сломана – от первой до пятой.
Существует несколько видов таких травм, имеющих отличительные особенности:
- Перелом Джонса, или левой плюсневой кости стопы. При этом происходит повреждение основания кости. Сращение отломков происходит очень медленно. В некоторых случаях кость так полностью и не срастается.
- Усталостные травмы. Чаще всего это перелом третьей плюсневой кости стопы. Характерен для профессиональных спортсменов, балерин, танцовщиц.
Наиболее часто развивается перелом второй плюсневой кости стопы, так как этот отдел подвержен наибольшим нагрузкам.

Причины травм бываю самые разные
Клиническая картина
Так как кости имеют небольшие размеры, симптомы незначительны. Зачастую человек даже не знает, что у него перелом, считая травму простым ушибом.
В момент повреждения человек чувствует резкую боль в ноге. Наступать на ногу становится больно. Дальнейшие симптомы различаются в зависимости от вида перелома.
- Закрытый без смещения зачастую диагностируется как ушиб. В области повреждения появляется локальный отек и гематома (фото). Движения стопой болезненны. При пальпации наблюдается усиление боли, иногда можно ощутить крепитацию.
- Со смещением имеет практически ту же симптоматику. Боль интенсивнее, становится сильнее при движениях, наступать на ногу практически невозможно. Пальпаторно отмечается патологическая подвижность стопы на этом участке.
- Открытые встречаются редко. В большинстве случаев они бывают раздробленными, с повреждением других костей стопы. При этом на ноге образуется открытая рана, возникает кровотечение.

Гематома является одним из характерных признаков такой травмы
Закрытый перелом может в течение некоторого времени остаться незамеченным.
В это время могут развиться осложнения:
- повреждение мягких тканей;
- присоединение микробной флоры и развитие абсцесса;
- посттравматический остеомиелит;
- хронический болевой синдром.
Чтобы не допустить развития этих состояний, необходимо каждое повреждение стопы первоначально расценивать как перелом и обследовать человека соответствующим образом.
Диагностика
Основной диагностический метод – рентгенография стопы. Проводится она в двух или трех проекциях. При необходимости рентгенологическое исследование проводят в динамике.
Если рентгеновского снимка оказывается недостаточно для постановки диагноза, используют компьютерную томографию. Цена этой процедуры значительно выше и проводится она по строгим показаниям.

Основной метод диагностики — рентгенологический
Лечение
Лечебные мероприятия проходят в несколько этапов. Каждый из них имеет определенную цель и осуществляется разными методиками.
Первая помощь
Если признаки травмы похожи на перелом, помощь должна быть оказана сразу. К поврежденной стопе прикладывают холод для уменьшения отека и гематомы. По возможности стопу фиксируют подручными материалами. При выраженных болевых ощущениях допускается дать человеку обезболивающий препарат в таблетках.
Транспортировка осуществляется машиной Скорой помощи или на личном транспорте. Отправлять пострадавшего в травмпункт самостоятельно запрещается.
Лечение непосредственно нарушения целостности кости
Лечение различается в зависимости от тяжести и объема повреждения.
Различают консервативное и оперативное лечение:
- Консервативное лечение заключается в наложении повязки из гипса от кончиков пальцев до голеностопного сустава. Длительность обездвиживания составляет 2-4 недели. Назначается такой метод при простых переломах без смещения.
- Хирургическое лечение показано при наличии смещенных отломков или оскольчатых повреждениях. Во время операции производится сопоставление отломков и соединение их металлическими винтами – остеосинтез.
К консервативному лечению также относятся медикаментозная терапия, массаж, гимнастика, физиопроцедуры.
Таблица №2. Вспомогательное лечение:
| Методика | Цель назначения | Инструкция по применению |
| Медикаментозная терапия – включает прием обезболивающих средств, препаратов для улучшения образования костной мозоли. | Способствует облегчению симптомов травмы, ускорению заживления костных повреждений, является профилактикой осложнений. | Препараты назначает лечащий врач, принимать их нужно согласно его указаниям. |
| Массаж – начинается сразу после травмы и продолжается в периоде реабилитации. | Улучшает кровоснабжение мягких тканей и костей, способствует более быстрому образованию костной мозоли, уменьшает отек стопы. | Можно выполнять самостоятельно согласно указаниям специалиста. В первые две недели проводится осторожно, поглаживающими движениями. После срастания перелома можно проводить более активный массаж. |
| Лечебная физкультура – также начинается как можно раньше и продолжается после снятия гипсовой повязки. | С помощью ЛФК проводится реабилитация. Методика способствует улучшению функции конечности, является профилактикой развития артроза. | Необходимые упражнения назначает специалист по ЛФК, далее пациент может проводить их самостоятельно. Объем нагрузки увеличивается по мере срастания перелома. |
| Физиопроцедуры – лечение магнитом, электрофорез, УФО, аппликации парафина. | На фоне физиопроцедур быстрее образуется костная мозоль. Это способствует уменьшению сроков ношения гипса. | Проводят в физотерапевтическом кабинете поликлиники. |
Реабилитация после также включает назначение полноценной диеты. Для улучшения образования костной мозоли рацион должен быть обогащен кальцием и витамином Д3. Наибольшее количество этих веществ содержится в молочных продуктах. Подробнее о правилах питания после травм расскажет специалист в видео в этой статье.
Прогноз травмы в большинстве случаев благоприятный. Срастается кость в месте повреждения хорошо, функция конечности восстанавливается полностью. Самое главное – вовремя заметить травму и обратиться к врачу.
Перелом Джонса: причины, симптомы и лечение
Перелом Джонса – это перелом между основанием и стержнем пятой плюсневой кости стопы. Пятая плюсневая кость – это длинная кость на внешней стороне стопы, которая соединяется с самым маленьким пальцем.
Перелом Джонса – распространенный тип перелома плюсневой кости и самый тяжелый тип перелома, который может произойти в этой кости.
Этот перелом получил свое название от хирурга-ортопеда сэра Роберта Джонса, который первым сообщил о травме и лечил ее в 1902 году.
Поделиться на PinterestПерелом Джонса – это перелом кости, проходящий по внешней стороне стопы.Перелом Джонса происходит в части стопы, известной как метафизарно-диафизарный переход.
Эта область находится между основанием и голенищем пятой плюсневой кости, длинной кости, которая проходит по внешней стороне стопы от самого маленького пальца до лодыжки.
Эта область получает меньше крови, чем другие области стопы, что может затруднить заживление.
Обычно этот тип перелома возникает в результате нагрузки на кость, вызванной повторяющимися движениями, но также может возникнуть в результате чрезмерного использования или внезапной острой травмы.
Что такое плюсневые кости?
Плюсневые кости – это длинные кости в верхней части стопы, которые соединяют лодыжку с пальцами ноги. На каждой стопе по пять плюсневых костей. Каждая плюсневая кость имеет основание, расположенное рядом с пяткой, стержнем, шеей и головой.
Пятая плюсневая кость – это плюсневая кость на внешней стороне стопы, которая соединяет лодыжку с мизинцем.
Он немного отличается от других плюсневых костей. У основания она слегка выпячивается, в то время как другие плюсневые кости нет.
Плюсневые кости помогают людям сохранять равновесие при стоянии и ходьбе. Поскольку эти кости используются гораздо чаще, чем другие кости, их легко повредить из-за чрезмерного использования. Внезапные острые травмы плюсневых костей часто возникают после внезапного удара или сильного поворота стопы.
Перелом Джонса имеет многие из тех же симптомов, что и другие типы переломов. Человек с переломом Джонса может сразу знать, что повредил ногу, если травма возникла внезапно и вызывает немедленные симптомы.
Эти симптомы включают:
- боль и припухлость на внешней стороне стопы у основания мизинца
- проблемы с ходьбой
- синяки
Перелом Джонса – один из трех основных типов перелома, который может повлиять на пятую плюсневую кость.
Два других типа переломов пятой плюсневой кости:
Отрывной перелом : Этот перелом часто случается при растяжении связок голеностопного сустава.Возникает у основания пятой плюсневой кости.
Обычно возникает при травматическом растяжении сухожилия или связки за конец плюсневой кости.
По данным Американской ассоциации хирургов-ортопедов (AAOS), перелом всегда поперечный, с горизонтальной линией перелома. Обычно это приводит к небольшому смещению или его отсутствию.
Спиральный или косой перелом диафиза : Травма или напряжение, оказываемое на кость ближе к пятому пальцу стопы, может вызвать спиральный или косой перелом.Этот перелом очень нестабилен и может привести к смещению.
Всем, кто подозревает, что у них перелом, следует как можно скорее обратиться к специалисту по стопам и лодыжкам.
Если травма острая, то есть она произошла внезапно, а не в течение длительного периода времени, немедленно обратитесь за медицинской помощью.
Также обратитесь за неотложной медицинской помощью при появлении любого из следующих симптомов:
- усиление отека, боли, онемения или покалывания в пораженной ноге, лодыжке или стопе
- пурпурная кожа на ноге или стопе
- лихорадка
Медицинский работник может определить, есть ли у человека перелом Джонса или другой тип перелома плюсневой кости, и предоставить соответствующее лечение.
Перелом Джонса может быть неприятным и часто медленно заживает. Очень важно получить правильный диагноз, чтобы обеспечить правильное лечение.
Чтобы поставить официальный диагноз перелома Джонса, врач:
- спросит, как произошла травма или когда началась боль
- осмотрит стопу
- оценит локализацию боли, нажав на разные области стопы
- сделать рентгеновские снимки и другое сканирование изображений
Лечение будет зависеть от нескольких факторов, в том числе:
- индивидуальный уровень активности
- тяжесть разрыва
- общее состояние здоровья человека
люди могут начать уход за переломом Джонса даже в ожидании помощи врача.
Первая помощь
Как только возникает боль, человек может применить метод RICE для уменьшения боли и отека.
Метод RICE включает:
- R Постановка травмы
- I Обработка болезненных и отечных участков пакетом со льдом или ледяной тканью
- C Придавливание пораженного участка эластичной оберткой
- E Подъем травмированной ступни выше уровня сердца
Эти методы могут помочь предотвратить ухудшение перелома Джонса в ожидании лечения.
По возможности лечение будет нехирургическим.
Поддержка
Поделиться на Pinterest Человеку, возможно, потребуется носить опору для ног в течение нескольких недель, пока заживает перелом Джонса.Лечение обычно включает ношение не несущей повязки для поддержки стопы в течение 6-8 недель.
Это примерно время, необходимое для заживления перелома Джонса.
Однако перелом Джонса часто не заживает или не поддается заживлению, и существует риск повторной травмы.Иногда врач может порекомендовать операцию
Surgery
Согласно статье, опубликованной в журнале American Family Physician , врач может порекомендовать операцию при некоторых типах переломов или если человек является элитным спортсменом.
Разрез, необходимый для восстановления перелома Джонса, минимален. Это означает, что хирург может оперировать человека в амбулаторных условиях, используя общую или местную анестезию.
Хирурги обычно лечат эти переломы, вставляя винт, стержень или пластину.
Во время процедуры хирург использует рентгеновские лучи, чтобы убедиться в правильности установки винта. Винт пересекает место перелома и сжимает его концы.
Иногда человеку может потребоваться костный трансплантат, особенно если у него были повторные переломы, которые не зажили с помощью другого лечения. В этих случаях хирургу может потребоваться сделать отдельный разрез для трансплантации кости.
Поскольку кровоток в этой области ограничен, перелом Джонса имеет более высокий шанс не зажить, чем другие переломы плюсневой кости, если человеку не будет проведено хирургическое лечение.
Если человек приложит вес к перелому, может произойти смещение. Это означает, что концы костей не совпадают правильно. В этом случае также может потребоваться операция.
Осложнения операции включают:
- проблемы, связанные с операцией и анестезией, такие как сгустки крови
- необходимость повторной операции
- повторный перелом после заживления
- атрофия мышц
- продолжающаяся боль и отек
Время заживления для Перелом Джонса зависит от метода лечения, тяжести перелома и человека.С гипсовой повязкой перелом Джонса обычно заживает от 6 до 8 недель, но может потребоваться до 12 недель.
Однако от 15 до 20 процентов переломов Джонса не заживают без хирургического вмешательства.
Человек, перенесший операцию по восстановлению перелома Джонса, может ожидать возвращения к любой активности, включая спорт, примерно через 4 месяца после операции.
Тем не менее, врач может порекомендовать период физиотерапии для восстановления травмированного участка.
Более тяжелые переломы, требующие костной пластики, могут потребовать более длительного периода восстановления.
Советы и упражнения для хорошего восстановления
Некоторые советы для успешного восстановления включают:
- удерживать весь вес на ступне до тех пор, пока врач рекомендует
- поднимать ступню, когда это возможно,
- устранять любую боль с помощью ибупрофен через первые 24 часа
Следование всем рекомендациям и рекомендациям врача увеличит шансы на успешное выздоровление.
Q:
Кто, скорее всего, получит перелом Джонса? Если спортсмены, то какими видами спорта они занимаются?
A:
Спортсмены, особенно баскетболисты, как правило, получают переломы Джонса чаще, чем другие люди.Это связано с тем, что баскетболисты подвергают свои ноги и кости сильному стрессу. Игроки часто толкают друг друга в воздухе и часто неловко приземляются, ударяя ногами об пол ненормальным или неконтролируемым образом.
Уильям Моррисон, MD Ответы отражают мнение наших медицинских экспертов. Весь контент носит исключительно информационный характер и не может рассматриваться как медицинский совет.Кости стопы: анатомия, состояния и многое другое
Стопа человека состоит из 26 костей. Эти кости делятся на три группы: плюсневые кости, плюсневые кости и фаланги.
Изображение предоставлено: Стивен Келли, 2019 г.
Кости предплюсны
Кости предплюсны – это группа из семи костей, которые составляют заднюю часть стопы.
Кости предплюсны включают:
- Таранная кость или кость лодыжки : Таранная кость – это кость в верхней части стопы.Он соединяется с большеберцовой и малоберцовой костями голени.
- Пяточная кость или пяточная кость : Пяточная кость является самой большой из костей предплюсны. Он расположен ниже таранной кости и играет важную роль в поддержании веса тела.
- Тарсалы : Эти пять костей образуют свод средней части стопы. Это медиальная, промежуточная и латеральная клинописи, кубовидная и ладьевидная кости.
Плюсневые кости
Плюсневые кости представляют собой группу из пяти трубчатых костей в середине стопы.Они соединяются с костями предплюсны и фалангами.
Плюсневые кости располагаются в ряд, и врачи нумеруют их от одного до пяти. Первый сидит ближе всего к своду стопы, а номер пять – у внешнего края стопы.
Фаланги
Фаланги – это кости пальцев ног. Со второго по пятый пальцы ног содержат по три фаланги.
Врачи называют их проксимальной, средней и дистальной фалангами от задней части стопы к передней.
Большой палец стопы или большой палец стопы содержит только две фаланги, проксимальную и дистальную.
Плюсневые фаланговые суставы – это суставы между плюсневыми костей и проксимальной фалангой каждого пальца стопы. Эти суставы образуют подушечку стопы.
Первый плюсневой фаланговый сустав находится на одной линии с большим пальцем ноги. Это обычная область для болей в ногах и других проблем.
Общие состояния, поражающие кости стопы, включают:
Артрит большого пальца стопы
Артрит может поражать множество различных костей стопы, но чаще всего вызывает проблемы с суставами у основания большого пальца ноги.
Этот тип артрита известен как артрит большого пальца ноги. Врачи могут называть это заболеванием “ограничение большого пальца стопы” или “твердое тело большого пальца стопы”.
Артрит большого пальца ноги возникает, когда хрящ в суставе большого пальца ноги начинает изнашиваться. Это может произойти в результате многолетнего повторяющегося движения сустава вверх.
Определенные виды деятельности, такие как продолжительный бег и ходьба, могут повысить риск развития артрита в этой области.
Симптомы артрита большого пальца стопы включают:
Бурсит большого пальца стопы
Бурсит большого пальца стопы представляет собой выступающую бугорку на внутренней стороне стопы, около основания большого пальца.
Бурситы развиваются, когда кость у основания пальца – первая плюсневая кость – начинает отделяться от кости у основания второго пальца стопы – второй плюсневой кости.
Когда первая плюсневая кость смещается наружу, большой палец ноги смещается к другим пальцам. Эти процессы делают бурсит более заметным.
Человек с косточкой большого пальца может испытывать боль и дискомфорт в области косточки или под подушечкой стопы. Эти симптомы могут усиливаться при ходьбе или стоянии.
Люди, у которых развиваются бурситы, как правило, компенсируют это за счет переноса большего веса на второй палец ноги, что может вызвать образование мозолей.
Подагра
Подагра – это разновидность воспалительного артрита. Хотя он может поразить практически любой сустав в теле, чаще всего он поражает сустав у основания большого пальца ноги.
Подагра обычно возникает из-за высокой концентрации мочевой кислоты в крови.
Мочевая кислота – это химическое вещество, которое обычно растворяется в крови и покидает организм с мочой.У людей с подагрой излишек мочевой кислоты начинает накапливаться и образовывать кристаллы в суставах.
Отложения кристаллов мочевой кислоты могут вызвать сильную воспалительную реакцию, которая вызывает боль и отек в пораженной области.
Молоток пальца
Молоток – это заболевание, которое обычно поражает не большой палец, а другие пальцы. Вместо того, чтобы указывать прямо вперед, эти пальцы ног направлены вниз, образуя форму когтя.
В большинстве случаев заболевание развивается с возрастом. Обычно это результат мышечного дисбаланса, когда длинные мышцы голени превосходят меньшие мышцы стопы.Этот дисбаланс заставляет пальцы ног сгибаться внутрь.
Молоток на пальце ноги может вызывать следующие симптомы:
- боль и мозоли на кончиках пальцев ног из-за трения об обувь
- боль в кончиках пальцев ног из-за вдавливания пальцев ног в подошву обуви
- метатарзалгия или боль в суставах у основания пальцев.
- ощущение, будто идет по мрамору.
Пяточные шпоры и подошвенный фасциит
Пяточные шпоры – это костные образования, которые образуются на пяточной кости или пяточной кости.Хотя они могут вызывать некоторый дискомфорт, они редко бывают болезненными.
Однако пяточные шпоры часто возникают в результате состояния, называемого подошвенным фасциитом, которое может вызывать боль.
Подошвенный фасциит – это воспаление и утолщение подошвенной фасции, которая является связкой, поддерживающей свод стопы.
Следующие факторы могут увеличить риск развития подошвенного фасциита:
- напряженные мышцы голени, которые снижают способность стопы сгибаться вверх
- очень высокий свод стопы
- повторяющиеся удары в некоторых видах спорта
- ожирение
Подошвенный фасциит может вызывать боль в пятке или подошве стопы при стоянии или ходьбе.
Люди, у которых пяточная шпора развивается без подошвенного фасциита, вряд ли испытают болезненные симптомы.
Пяточная шпора поражает до одного из 10 человек. Из них только половина испытает боль.
Сесамоидит
Сесамоидит – это воспаление одной или обеих сесамовидных костей у основания большого пальца ноги. Состояние может вызвать сильную боль в этой области.
Избыточный и повторяющийся вес на большом пальце ноги является основной причиной сесамоидита. Факторы, повышающие риск сесамоидита, включают внезапное повышение уровня активности или смену обуви.
Люди с сесамоидитом могут испытывать следующие симптомы:
- острая и часто сильная боль у основания большого пальца ноги
- боль и дискомфорт при ходьбе босиком или по твердым поверхностям
- хромая ходьба
Стрессовый перелом
Стресс-переломы случаются, когда участок кости подвергается чрезмерной и повторяющейся нагрузке.
Определенные повторяющиеся действия, такие как ходьба и бег, могут вызвать микроскопические трещины или микротрещины в кости.Обычно эти микротрещины восстанавливаются в организме.
Однако иногда организм не может поддерживать скорость восстановления, необходимую для того, чтобы справляться с нагрузкой на стопу. Когда это происходит, микротрещины могут перерасти в стрессовый перелом.
Определенные состояния, такие как недостаток гормона щитовидной железы или дефицит кальция или витамина D, также могут подорвать способность организма заживлять микротрещины.
Стрессовые переломы обычно поражают следующие кости:
- основание пятой плюсневой кости
- сесамовидная кость большого пальца стопы
- ладьевидная кость
Основным симптомом стрессового перелома является ноющая боль в пораженной области ступня.
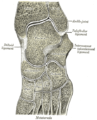
Вторая плюсневая кость – длинная кость стопы. Это самая длинная из плюсневых костей, она вытянута назад и прочно удерживается в углублении, образованном тремя клинописными костями. [1] Вторая плюсневая кость образует суставы со второй проксимальной фалангой (костью второго пальца стопы) через плюснефаланговый сустав, клиновидные кости, третью плюсневую кость и иногда первую плюсневую кость.
Энциклопедия YouTube
✪ Капсулит (воспаление второй плюсневой кости) – информация, варианты лечения
✪ Стресс-перелом плюсны *
✪ Анатомия и остеология 2-й / 2-й плюсневой кости
Содержание
Конструкция
Как и четыре другие плюсневые кости, ее можно разделить на три части: основание, туловище и голову. Основание – это часть, ближайшая к щиколотке, а голова – к большому пальцу ноги.Суженная часть в середине называется телом кости. Кость несколько уплощена, что дает ей две стороны: подошвенную (по направлению к подошве стопы) и дорсальную сторону (область, обращенная вверх при стоянии). [1]
Основание широкое сверху, узкое и грубое снизу.
Имеет четыре суставные поверхности: одну сзади, треугольной формы, для сочленения с промежуточной клиновидной костью; один в верхней части медиальной поверхности для сочленения с медиальной клинописью; и два на его боковой поверхности, верхнее и нижнее, разделенные грубым несуставным промежутком.Каждая из этих боковых суставных поверхностей разделена на две части вертикальным гребнем: две передние фасетки сочленяются с третьей плюсневой костью и две задние (иногда непрерывные) с латеральной клинописью. Пятая грань иногда присутствует для сочленения с первой плюсневой костью; он имеет овальную форму и расположен на медиальной стороне тела у основания.
Основание второй плюсневой кости действует как «замковый камень» (как дуга) для сустава Лисфранка.
Прикрепления мышц
 Прикрепления мышц (вид сверху) |  Прикрепления мышц (вид снизу) |
Первая и вторая дорсальные межкостные мышцы прикрепляются ко второй плюсневой кости, первая дорсальная межкостная кость с медиальной стороны кости и вторая дорсальная межкостная мышца с латеральной стороны.Функция мышцы – раздвигать пальцы ног. [2]
Горизонтальная головка приводящей мышцы большого пальца также берет начало с боковой стороны плюснефалангового сустава и от глубокой поперечной плюсневой связки, [2] – узкой полосы, которая проходит поперек и соединяет вместе головки всех плюсневых костей.
Связанные условия
Удлинение второй плюсневой кости , также известное как палец стопы Мортона (или стопа Мортона), является нормальным вариантом второй плюсневой кости, присутствующей примерно у 25% всего населения.Несмотря на то, что палец стопы Мортона в норме, он вызывает дополнительную инверсию стопы и тем самым создает большую нагрузку на боковую часть мениска колена, способствует лордозу нижней части спины (поясничный отдел позвоночника) и кифозу шеи (шейный отдел позвоночника). Симптомы включают боль в спине, боль в коленях и артрит в раннем возрасте, постоянную болезненность плеча, как острую, так и хроническую кривошея, головную боль и вплоть до неопределенных неспецифических болей в теле.
Травмы
Кость Бекхэма – это название, которое британские журналисты приписывают второй плюсне.
Дэвид Бекхэм, играя за «Манчестер Юнайтед» против «Депортиво Ла-Корунья» в четвертьфинальном матче Лиги чемпионов УЕФА в 2002 году, был атакован аргентинцем Альдо Душером. (После удаления Дэвида Бекхэма с чемпионата мира 1998 года между Дэвидом Бекхэмом и Аргентиной было много вражды). Этот подкат сломал вторую плюсневую кость его левой стопы и серьезно поставил под угрозу шансы Англии на чемпионате мира 2002 года. Дэвид Бекхэм был любимцем СМИ в то время, и кость (и снасть) получила волну огласки; впоследствии родилось название «кость Бекхэма».
С тех пор другие известные футболисты, в том числе Даниэль Аггер, Гэри Невилл, Дэнни Мерфи, Майкл Оуэн, Гаэль Клиши, Эшли Коул, Ледли Кинг, Микаэль Сильвестр, Джеймс Матиас и Лионель Месси, получили переломы той же 2-й плюсневой кости.
Дополнительные изображения
-

Скелет стопы. Медиальный аспект.
-

Косой разрез левого межплюсневого и предплюсневого суставов с синовиальными полостями. Бойсен-Мёллер, Финн; Симонсен, Эрик Б .; Транум-Йенсен, Йорген (2001). Bevægeapparatets anatomi [ Анатомия локомотивного аппарата ] (на датском языке) (12-е изд.). стр. 364-367. ISBN 978-87-628-0307-7 .
- Os peroneum – добавочная кость (косточка), расположенная на боковой стороне кубовидной кости предплюсны, проксимальнее основания 5-й плюсневой кости, обычно принимается за перелом
- Наиболее частый перелом основания 5 плюсневой кости
- Sx часто легкая, пациенты обычно жалуются на растяжение связок голеностопного сустава
- Возникает из-за вынужденного переворота стопы / голеностопного сустава при подошвенном сгибании
- Второй по частоте перелом у основания 5 плюсневой кости
- Внезапное появление боковой боли в стопе без предшествующей боли в этом месте указывает на острую травму и помогает отличить травму от стресса
- Возникает из-за внезапного изменения направления при отрыве пятки от земли
- Обычно присутствуют отек и экхимоз, может не переносить вес
- Возникает в результате повторяющихся микротравм, обычно у молодых спортсменов
- Важно определить данную склонность к отсроченному союзу и несоединению
- Обычно в анамнезе наблюдаются месячные боли, которые более интенсивны во время физических упражнений или нагрузки.
- Всегда спрашивайте о постоянной боли до острого события, чтобы отличить ухудшающийся стресс-перелом от острого перелома
- Обычных рентгенограмм обычно достаточно
- Следует отличать перелом Джонса от диафизарного стресса:
- Острый перелом будет иметь узкую линию перелома, которая выглядит резкой, нормальная тонкая кора, прилегающая к перелому, и нормальный интрамедуллярный канал
- Стрессовый перелом будет демонстрировать утолщение кортикального слоя около линии перелома, более старый стрессовый перелом покажет расширенную линию перелома и интрамедуллярный склероз
- Обратитесь к орто, если смещение> 3 мм
- Перелом без смещения обычно требует только симптоматического лечения, RICE
- Ботинки для ходьбы (гипс требуется редко) и допустимая нагрузка, наблюдение через 1 неделю
- Задний шина на голеностопный сустав, строгая NWB, RICE, ортопедическое наблюдение через 3-5 дней
- Консервативное лечение 50% переломов по Джонсу может привести к несращению или повторному перелому
- Неудача консервативного лечения, как правило, из-за недостаточного кровоснабжения кости и преждевременного возвращения к нормальной нагрузке
- Strict NWB гипс на коротких ногах, RICE
- Ортопедия при всех стресс-переломах
- Задняя шина на голеностопный сустав, NWB, RICE, ортопедическое / подиатрическое наблюдение через 3-5 дней
- Дорсальное или подошвенное смещение> 10% или 3-4 мм может потребовать уменьшения ЭД или в специализированной клинике, в то время как латеральное / медиальное смещение обычно хорошо заживает без редукции
 Эта страница последний раз была отредактирована 12 февраля 2018 в 00:23
,
Эта страница последний раз была отредактирована 12 февраля 2018 в 00:23
,Перелом пятой плюсневой кости – WikEM
Фон
Клинические характеристики
Отрывной перелом танцующего или бугристого (шиловидного)
Джонс или перелом метафизарно-диафизарного соединения
Диафизарный стресс-перелом
Дифференциальная диагностика
Переломы стопы и пальца ноги
Оценка
Workup
Диагноз
 Типы переломов пятой плюсневой кости
Типы переломов пятой плюсневой кости  Перелом основания пятой плюсневой кости.Фронтальная рентгенограмма (A) демонстрирует переломы основания пятой плюсневой кости в зависимости от местоположения. Фронтальная рентгенограмма (B) у 24-летнего бегуна после инверсионной травмы демонстрирует отрывной перелом основания пятой плюсневой кости. Косая рентгенограмма (C) у 11-летнего мальчика демонстрирует несращенный апофиз основания пятой плюсневой кости, типичную имитацию перелома.
Перелом основания пятой плюсневой кости.Фронтальная рентгенограмма (A) демонстрирует переломы основания пятой плюсневой кости в зависимости от местоположения. Фронтальная рентгенограмма (B) у 24-летнего бегуна после инверсионной травмы демонстрирует отрывной перелом основания пятой плюсневой кости. Косая рентгенограмма (C) у 11-летнего мальчика демонстрирует несращенный апофиз основания пятой плюсневой кости, типичную имитацию перелома.  Перелом Джонса. Поперечный перелом в 2 см от основания пятой плюсневой кости
Перелом Джонса. Поперечный перелом в 2 см от основания пятой плюсневой костиУправление и распоряжение
Общая обработка трещин
Бугристость (шиловидный) отрывной перелом (перелом Танцора или псевдо-Джонса)
Проксимальнее более диафизарного перелома Джонса
Перелом Джонса (несмещенный)
Диафизарный стресс-перелом
Травматический перелом диафиза
См. Также
Отзывы
Видео
,








 Загрузка…
Сохранить себе в:
Перелом второй плюсневой кости стопы
Ссылка на основную публикацию
Загрузка…
Сохранить себе в:
Перелом второй плюсневой кости стопы
Ссылка на основную публикацию 
 wpDiscuz
Adblock
wpDiscuz
Adblock