Острая ревматическая лихорадка – Острая ревматическая лихорадка (ревматизм). Этиология и патогенез. Классификация. Клинические симптомы. Принципы лечения
Симптомы и лечение острой ревматической лихорадки (ревматизма)
Закрыть- Болезни
- Инфекционные и паразитарные болезни
- Новообразования
- Болезни крови и кроветворных органов
- Болезни эндокринной системы
- Психические расстройства
- Болезни нервной системы
- Болезни глаза
- Болезни уха
- Болезни системы кровообращения
- Болезни органов дыхания
- Болезни органов пищеварения
- Болезни кожи
- Болезни костно-мышечной системы
- Болезни мочеполовой системы
- Беременность и роды
- Болезни плода и новорожденного
- Врожденные аномалии (пороки развития)
- Травмы и отравления
- Симптомы
- Системы кровообращения и дыхания
- Система пищеварения и брюшная полость
- Кожа и подкожная клетчатка
- Нервная и костно-мышечная системы
- Мочевая система
- Восприятие и поведение
- Речь и голос
- Общие симптомы и признаки
- Отклонения от нормы
- Диеты
- Снижение веса
- Лечебные
- Быстрые
- Для красоты и здоровья
- Разгрузочные дни
- От профессионалов
- Монодиеты
- Звездные
- На кашах
- Овощные
- Детокс-диеты
- Фруктовые
- Модные
- Для мужчин
- Набор веса
- Вегетарианство
- Национальные
- Лекарства
- Антибиотики
- Антисептики
- Биологически активные добавки
- Витамины
- Гинекологические
- Гормональные
- Дерматологические
- Диабетические
- Для глаз
- Для крови
- Для нервной системы
- Для печени
- Для повышения потенции
- Для полости рта
- Для похудения
- Для суставов
- Для ушей
- Желудочно-кишечные
- Кардиологические
- Контрацептивы
- Мочегонные
- Обезболивающие
- От аллергии
- От кашля
- От насморка
- Повышение иммунитета
- Противовирусные
- Противогрибковые
- Противомикробные
- Противоопухолевые
- Противопаразитарные
- Противопростудные
- Сердечно-сосудистые
- Урологические
- Другие лекарства
- Врачи
- Клиники
- Справочник
- Аллергология
- Анализы и диагностика
- Беременность
- Витамины
- Вредные привычки
- Геронтология (Старение)
- Дерматология
- Дети
- Женское здоровье
- Инфекция
- Контрацепция
- Косметология
- Народная медицина
- Обзоры заболеваний
- Обзоры лекарств
- Ортопедия и травматология
- Питание
- Пластическая хирургия
- Процедуры и операции
- Психология
- Роды и послеродовый период
- Сексология
- Стоматология
- Травы и продукты
- Трихология
- Другие статьи
- Словарь терминов
- [А] Абазия .. Ацидоз
- [Б] Базофилы .. Булимия
- [В] Вазектомия .. Выкидыш
- [Г] Галлюциногены .. Грязи лечебные
- [Д] Дарсонвализация .. Дофамин
- [Е] Еюноскопия
- [Ж] Железы .. Жиры
- [З] Заместительная гормональная терапия
- [И] Игольный тест .. Искусственная кома
- [К] Каверна .. Кумарин
- [Л] Лапароскоп .. Люмбальная пункция
- [М] Магнитотерапия .. Мутация
- [Н] Наркоз .. Нистагм
- [О] Общий анализ крови .. Отек
- [П] Паллиативная помощь .. Пульс
- [Р] Реабилитация .. Родинка (невус)
- [С] Секретин .. Сыворотка крови
- [Т]
Эпидемиология
Согласно международной классификации болезней, острая ревматическая лихорадка (ОРЛ) — системное заболевание соединительной ткани с преимущественной локализацией процесса в сердечно-сосудистой системе, развивающееся в связи с острой А-стрептококковой инфекцией у предрасположенных к нему лиц, главным образом в возрасте 7–15 лет.Хроническая ревматическая болезнь сердца — заболевание, характеризующееся поражением сердечных клапанов в виде поствоспалительного краевого фиброза клапанных створок или порока сердца (недостаточность и/или стеноз), сформировавшегося после ОРЛ.
Острую ревматическую лихорадку встречают во всех странах мира. Исследованиями второй половины ХХ в. доказана связь между первичной заболеваемостью ОРЛ и социально-экономическим развитием страны. По данным ВОЗ (1989), распространённость ОРЛ среди детей в разных странах мира составляет 0,3–18,6 на 1000 детей школьного возраста. В последние годы частота ОРЛ в мире снижается.
В нашей стране распространённость ОРЛ в последние 25 лет отчётливо уменьшается. В настоящее время она сохраняется в пределах 0,2–0,8 на 1000 детей. Однако, несмотря на существенные успехи в лечении и профилактике ОРЛ, эта проблема ещё окончательно не решена и сохраняет свою актуальность.
По данным Минздрава РФ, в 1994 г. (по сравнению с 1993 г.) отмечен подъём первичной заболеваемости ОРЛ с 0,06‰ до 0,16‰ среди детей и с 0,08‰ до 0,17‰ среди подростков. Это свидетельствует о том, что негативные социальные явления могут способствовать истинным вспышкам ОРЛ.
Ревматические пороки сердца в развивающихся странах мира остаются довольно частой причиной летальных исходов при сердечно-сосудистых заболеваниях в возрасте до 35 лет, превышая даже показатели смертности от таких заболеваний, как АГ и ишемическая болезнь сердца.
Этиология и патогенез
Развитию ОРЛ предшествует носоглоточная инфекция, вызванная β-гемолитическим стрептококком группы А. Эти микроорганизмы заселяют слизистую оболочку верхних дыхательных путей и вырабатывают огромное количество ферментов, способствующих повреждению тканей. После инкубационного периода (2–4 сут) начинается генерализованный ответ — лихорадка, ухудшение самочувствия, головная боль, ангина. После купирования воспаления верхних дыхательных путей у части пациентов развивается ОРЛ. Изучение особенностей этого стрептококка выявило, что развитие ОРЛ после инфекции верхних дыхательных путей связано только с вирулентными штаммами, относящимися к нескольким серотипам А-стрептококка, содержащим М-протеин — специфический белок, входящий в состав стрептококковой клеточной стенки и подавляющий его фагоцитоз. В настоящее время идентифицировано более 90 разновидностей М-протеина. Выделены ревматогенные штаммы — М-5, М-6, М-18 и М-24. Они обладают следующими свойствами: тропность к носоглотке, большая гиалуроновая капсула, мукоидные колонии на кровяном агаре, короткие цепи в бульонных культурах, индукция типоспецифических антител, высокая контагиозность, крупные молекулы М-протеина на поверхности штаммов, характерная генетическая структура М-протеина. Кроме того, они имеют эпитопы, перекрестно реагирующие с различными тканями организма хозяина: миозином, синовией, мозгом, сарколеммной мембраной.Значительная роль в патогенезе заболевания принадлежит генетической предрасположенности. Этому свидетельствует факт, что после острой А-стрептококковой носоглоточной инфекции ОРЛ заболевают не более 0,3% лиц в популяции и до 3% — в закрытых коллективах. Генетические особенности ОРЛ клинически подтверждаются его высокой семейной агрегацией, а также выявлением генетических маркеров: ассоциации ОРЛ с определёнными группами крови (А и В), фенотипами кислой эритроцитарной фосфатазы и локусами системы HLA (DR5–DR7, Cw2–Cw3).
В последнее время большое внимание уделяют В-лимфоцитарному аллоантигену, определяемому с помощью моноклональных антител D8/17. Высокая частота его выявления у больных ОРЛ и ревматическими пороками сердца (92–100%) по сравнению с контрольными группами (10–15%) позволила ряду авторов поставить вопрос о нём как о диагностическом критерии ОРЛ.
В ответ на стрептококковую инфекцию в организме развивается устойчивая гипериммунная реакция с продукцией антистрептококковых антител — антистрептолизина-О, антистрептогиалуронидазы и других, принимающих участие в формировании циркулирующих иммунных комплексов. При этом патологическое действие стрептококка может проявляться как прямым повреждающим воздействием самого микроорганизма, так и токсическим влиянием антител, продуцирующихся микроорганизмом и перекрёстно реагирующих с его собственными тканями (молекулярная мимикрия). В развитии основных клинических проявлений ОРЛ немаловажную роль играют не только иммунопатологические механизмы, но и воспаление, которое опосредовано такими медиаторами, как лимфомонокины, кинины, факторы хемотаксиса. Это приводит к формированию сосудисто-экссудативной фазы острого воспаления, исход которой — системная дезорганизация соединительной ткани, васкулиты с исходом в умеренный фиброз.
Основной патоморфологический диагностический признак ревмокардита — ревматическая гранулёма (Ашофф–Талалаевская гранулёма), состоящая из крупных неправильной формы базофильных клеток гистиоцитарного происхождения, гигантских многоядерных клеток миогенного происхождения с эозинофильной цитоплазмой, кардиогистиоцитов с характерным расположением хроматина в виде гусеницы, лимфоидных и плазматических клеток.
Ревматическая лихорадка
Острая ревматическая лихорадка
Острая ревматическая лихорадка (ОРЛ) – постинфекционное осложнение А–стрептококкового тонзиллита (ангины) или фарингита в виде системного
воспалительного заболевания соединительной ткани с преимущественной локализацией в сердечно сосудистой системе (ревмокардит), суставах
(мигрирующий полиартрит), мозге (хорея) и коже (кольцевидная эритема, ревматические узелки), развивающееся у предрасположенных лиц (главным
образом молодого возраста, от 7–15 лет) в связи с аутоиммунным ответом организма на антиген стрептококка и перекрестной реактивностьюсо
схожими аутоантигенами пораженных тканей человека (феномен молекулярной мимикрии).
• ОРЛ развивается после перенесенной стрептококковой инфекции,
опосредованной «ревматогенными» штаммами бета–гемолитического
стрептококка группа А (БГСА) (М1, М3, М5, М18, М24) в виде ангиныили фарингита.
• Развитие ОРЛ обусловлено двумя основными механизмами:
– Первый –– прямое токсическое действие «кардиотропных» ферментов БГСА.
антитела перекрестно реагируют с антигенами поражаемых тканей человека
(«феномен молекулярной мимикрии»).
Острота начала ОРЛ зависит от возраста больных:
– В младшем школьном возрасте более чем в половине случаев через 2–3 недели после ангины внезапно повышается температура тела до
фебрильных цифр, появляются симметричные мигрирующие боли в крупных суставах (чаще коленных) и признаки кардита.
– У меньшего числа пациентов этого возраста наблюдается малосимптомное течение с преобладанием признаков артрита или кардита,
реже –– хореи.
– Так же остро ОРЛ развивается и у школьников среднего возраста.
– Для подростков характерно постепенное начало: после стихания клинических симптомов ангины появляются субфебрильная температура,
артралгии в крупных суставах или только умеренные признаки кардита.
• Для диагностике ОРЛ применяют критерии Киселя–Джонсона, пересмотренные Американской кардиоревматологической
ассоциацией в 1992 г. [Насонова В.А. и соавт., 2003].
• Наличие двух больших критериев или одного большого и двух малых в сочетании с данными, документированно подтверждающими предшествующую БГСА–инфекцию, свидетельствуют о
высокой вероятности ОРЛ.
Диагностические критерии
Большие критерии:
– Кардит
– Полиартрит
– Хорея
– Кольцевидная эритема
– Подкожные ревматические узелки
Малые критерии:
– Клинические: артралгии, лихорадка
– Лабораторные: увеличение СОЭ, повышение концентрации СРБ
– Удлинение интервала P–R на ЭКГ
Данные, подтверждающие предшествующую БГСА– инфекцию:
– Положительная БГСА–культура, выделенная из зева, или положительный тест быстрого определения группового БГСА–антигена
– Повышенные или повышающиеся титры противострептококковых антител.
Температурная реакция при ОРЛ варьирует от субфебриллитета до
лихорадки.
Классификация:
В настоящее время принято выделять клинические формы и проявления, исходы ревматической лихорадки с характеристикой степени недостаточности кровообращения:
• I. Клинические формы: острая ревматическая
лихорадка, повторная ревматическая лихорадка.
• II. Клинические проявления:
А. Основные: кардит, артрит, хорея, кольцевидная
эритема, ревматические узелки.
Б. Дополнительные: лихорадка, артралгии,
абдоминальный синдром, серозиты.
• III. Исходы:
А. Выздоровление.
Б. Хроническая ревматическая болезнь сердца: без
порока сердца, с пороком сердца.
• IV. Недостаточность кровообращения
(указывается степень).
Диагностический критерии активности ОРЛ:
ОРЛ минимальной активности (I степени):
• Клинический синдром: затяжной, непрерывно рецидивирующий, латентный ревмокардит; затяжной или латентный ревмокардит в сочетании с хореей, энцефалитом, васкулитом, подкожными узелками, «анулярной эритемой»,
артралгиями
• Рентгенологические и ультразвуковые проявления зависят от наличия порока и миокардиосклероза
• ЭКГ–признаки мало информативны
• Показатели крови на верхней границынормы, важна их динамика
• Серологические тесты: на верхней границе нормы.
ОРЛ умеренной (II степени) активности :
• Клинический синдром: подострый ревмокардит в сочетании с недостаточностьюкровообращения I-IIа степени; подострый или непрерывно–рецидивирующий ревмокардит в сочетании с подострых полиартритом, фиброзным плевритом, нефропатией, ревматический
хореей, подкожными ревматическими узелками, «анулярной эритемой»
• Рентгенологические и ультразвуковые проявления: увеличение сердца, плевроперикардиальные спайки, снижение сократительной функции миокарда. Признаки обратимыпод влиянием лечения
• ЭКГ–признаки: удлинение PG (PR), нарушения ритма и проводимости, признаки коронарита. Признаки обратимы при лечении.
• Показатели крови: лейкоцитоз с нейтрофильным сдвигом,
СОЭ 20–30 мм/ч; СРБ 1–3 плюса; альфа–2–глобулины 11–
16%; гамма–глобулины 21023%; серомукоиды 0,3–0,6 ед.; ДФА 0,25–0,3 ед.
• Серологические тесты: повышение титра антител к стрептококку в 1,5–3 раза выше допустимых цифр.
ОРЛ III степени активности :
• Клинический синдром: панкардит; острый и подострый диффузный миокардит; подострый и хронический ревмокардит с выраженной недостаточностьюсердца; подострый и хронический ревмокардит в сочетании с полиатритом, плевритом, пневмонией, нефритом, гепатитом, анулярной сыпью; хорея выраженной активности
• Рентгенологические и ультразвуковые проявления: увеличение размеров сердца и снижение сократительной функции миокарда; возможны
плевроперикардиальные изменения
• ЭКГ–признаки: удлинение PG, экстрасистолия, блокады, диссоциация, мерцание предсердий
• Показатели крови: лейкоцитоз, часто с нейтрофильным сдвигом4 СОЭ более 30 мм/ч; СРБ 3–4 плюса; фибриноген 10 г/л; уровень альфа–2–
глобулинов 23–25% и выше; серомукоид выше 0,6 ед; дифениламиновая проба (ДФА) более 0,5 ед.
Основные принципы терапии:
Цели терапии ОРЛ:
– эрадикация БГСА,
– подавление активностивоспалительного процесса,
– симптоматическая терапия, реабилитационные мероприятия.
ЭТАПЫТЕРАПИИ:
• I этап –– стационарное лечение
• II этап –– местный кардиоревматологический санаторий
• III этап –– диспансерное наблюдение и противорецидивная терапия
• Госпитализация при ОРЛ обязательна.
• На первые 2–3 недели назначается постельный режим.
• Диета должна быть обогащена витаминами и белком, ограничиваются соли и углеводы.
Эрадикация БГСА.
– В течение 10 дней бензилпенициллин по 100000–150000 ЕД, подросткам по 500000– 1000000 ЕД 4 раза в сутки внутримышечно с последующим переходом на применение пенициллинов пролонгированного действия в режиме вторичной профилактики.
– При непереносимости пенициллина применяют макролидыили линкозамиды.
Подавление активности воспалительного процесса.
– При остром течении заболевания с наличием яркого и умеренно выраженного кардита (панкардита), полисерозитов, максимальной или умеренной активности (СОЭ³30 мм/ч) показан преднизолон в дозе
0,7–0,8 мг/кг/сут (подросткам –– 20 мг/сут) в 1 прием утром после едыдо достижения терапевтического эффекта (обычно 2 недели). Затем дозу постепенно снижают (на 2,5 мг каждые 5–7 дней) вплоть до полной отмены. Общая продолжительность курса терапии –– 1,5–2 мес.
– При слабо выраженном ревмокардите, ревматическом артрите без кардита,
минимальной активности процесса (СОЭ£30 мм/ч), необходимости длительного лечения после стихания высокой активности и
отмены глюкокортикостероидов, повторной ОРЛ на фоне ревматического порока сердца показан диклофенак 2–3 мг/кг/сут (подросткам
–– 75–150 мг/сут) в 3 приема в течение 1,5–2 мес. При необходимости продолжительность курса лечения диклофенаком можно удлинить до полной нормализации показателей воспалительной активности (3–5 мес).
Симптоматическая терапия.
1.Для уменьшения вероятности развития дистрофических процессов в
миокарде, особенно при повторной ОРЛ на фоне ревматических пороков сердца дополнительно рекомендуются кардиотрофическая терапия:
– апарагинат калия и магния (панангин, аспаркам), витамин В6 с магнием по .1 таблетки 3 раза в сутки в течение 1 мес,
– антиоксидантный комплекс (витамины А, Е, С) –– 3–4 недели,
– рибоксин: 1) внутривенно по 5–10 мл на физрастворе –– 5– 10 дней, 2) внутрь по 2–3 таблетки в день –– 2–3 недели,
– милдронат: 1) внутривенно (от 2 до 5 мл), 2) внутрь по 1–3 капсулы. Улушшает трофику миокарда, улучшает микроциркуляцию в миокарде и ЦНС, неотон (фосфокреатин) –– нормализует энергетический
обмен в клетках миокарда и ЦНС –– внутривенно капельно в течение 4–5 дней по 1 г в сутки,
– актовегин (солкосерил –– улучшает метаболизм в миокарде и клетках ЦНС ––– по 1–2 драже в сутки или внутривенно по 2–5 мл на введение –– 5–10 дней,
– инозин 0,6– 1,2 г/сут в 3 приема в течение 1 мес.
2. При наличии застойной сердечной недостаточности при ОРЛ и ревматических пороках сердца применяют лекарственные средства в дозах и по схемам, аналогичным при лечении застойной сердечной
недостаточности иной этиологии:
– диуретики петлевые, тиазидоподобные и калийсберегающие,
– блокаторыкальциевых каналов,
– бета–адреноблокаторы,
– сердечные гликозиды.
что это, симптомы, лечение, прогноз
Что такое острая ревматическая лихорадка?
Острая ревматическая лихорадка (ОРЛ или также называемая ревматизм или болезнь Сокольского-Буйо) — это заболевание, вызванное аутоиммунным ответом на бактериальную инфекцию бета-гемолитическим стрептококком группы А, входящего в группу стрептококковых бактерий. Заражение стрептококком группы А может вызывать многие заболевания, в том числе болезни горла (острый фарингит) и кожные язвы. В некоторых случаях иммунная система сбивается с толку, реагируя на инфекцию, и в результате возникает генерализованное воспалительное заболевание, которое называется острой ревматической лихорадкой.
ОРЛ поражает сердце, суставы, мозг и кожу. Острый эпизод может длиться несколько недель со значительной болью в суставах, лихорадкой и другими симптомами, требующими госпитализации. Симптомы обычно не вызывают длительного повреждения головного мозга, суставов или кожи. Однако повреждение сердечных клапанов может остаться и после того, как эпизоды ОРЛ разрешаться. Врачи называют это ревматической болезнью сердца. Рецидивирующие стрептококковые инфекции и эпизоды острой ревматической лихорадки вызывают дальнейшее повреждение клапанов сердца.
Заболеваемость острой ревматической лихорадкой наиболее высока у детей в возрасте от 5 до 15 лет. Острый ревматизм очень редко встречается у детей в возрасте 3 лет и младше. Острая ревматическая лихорадка, возникающая в первый раз, редко встречается у взрослых, хотя рецидив может наступить в зрелом возрасте.
Причины и факторы риска
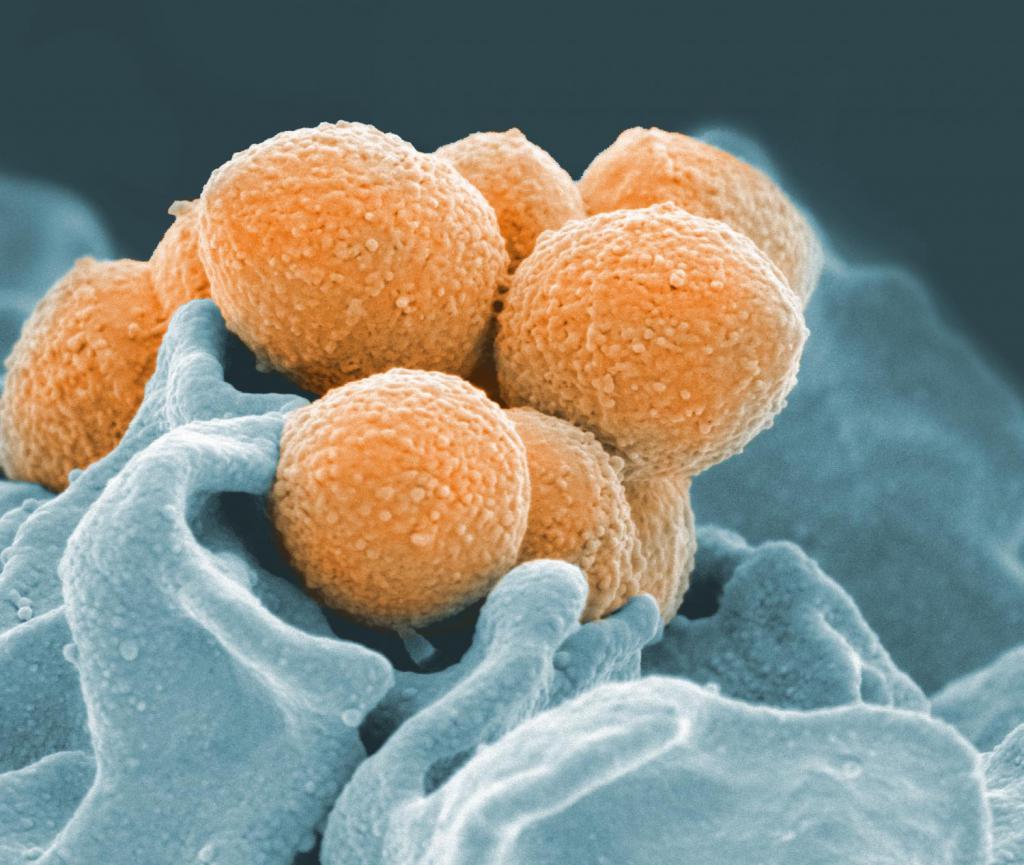
Основной причиной ревматической лихорадки является стрептококк группы А, бактерии, которые могут вызывать инфекции, такие как острый фарингит с или без скарлатины, а также кожные инфекции, такие как импетиго и флегмона.
Однако не все штаммы стрептококковых бактерий будут приводить к острой ревматической лихорадке, и не у всех, у кого есть инфекция, будет болеть ОРЛ.
Генетические факторы могут увеличить риск. Вероятность заболеть ревматической лихорадкой выше, если у другого члена семьи он есть.
Точная связь между стрептококковой инфекцией группы А и ОРЛ остается неясной, но ученые считают, что причиной болезни является не сама бактерия, а неправильная реакция иммунной системы на нее.
У стрептококковых бактерий есть белок, который напоминает белок, найденный в некоторых тканях организма. Клетки иммунной системы, которые обычно нацелены на бактерии, могут вместо этого начать атаковать собственные ткани организма, как если бы они были токсинами или инфекционными агентами.
При острой ревматической лихорадке ткани, которые они атакуют, — это ткани сердца, суставов, центральной нервной системы (ЦНС) и кожи. Эти ткани реагируют, становясь воспаленными.
Если пациент с бактериями стрептококка проходит полный курс лечения антибиотиками, шансы заболеть острой ревматической лихорадкой очень малы.
Симптомы и признаки
Острая ревматическая лихорадка обычно характеризуется лихорадкой и поражает системы многих органов. Давайте рассмотрим каждый из них более подробно.
Сердечно-сосудистая система
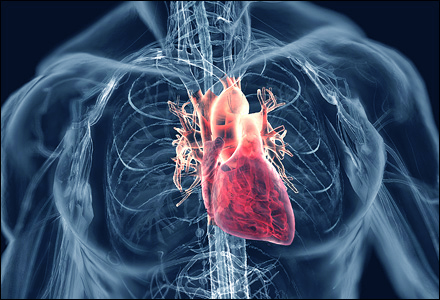
Кардит (т. е. воспаление каких-либо структур сердца) является основным сердечным проявлением острой ревматической лихорадки, встречающейся в 50–70% первых эпизодов и связанной с вальвулитом (т. е. воспаление одного или нескольких клапанов сердца).
Клинические признаки кардита включают кардиомегалию (т .е значительное увеличение размеров и массы сердца), шум в сердце (обычно при митральном или аортальном заболевании клапанов), трения в перикарде, выпот в перикарде и застойную сердечную недостаточность.
Кардит является единственным проявлением, которое может привести к длительной инвалидности или смерти пациента.
Костно-мышечная система
Ревматический полиартрит (т. е. одновременное или последовательное воспаление нескольких суставов) является основным костно-мышечным проявлением. Артрит, как правило, мигрирующий и включает поражение следующих крупных суставов: локти, запястья, колени и лодыжки. Поражение суставов может варьироваться от общей артралгии до болезненного, воспалительного артрита.
Покровная система
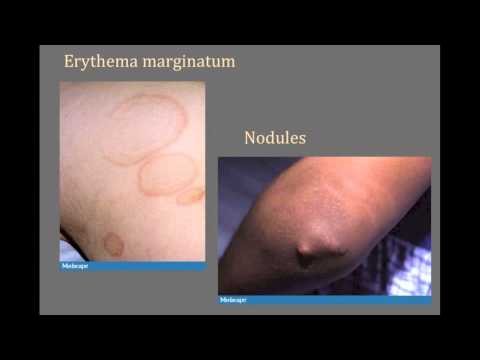
Подкожные узелки и краевая эритема являются двумя основными проявлениями кожи. Подкожные узелки (см. фото) являются твердыми, безболезненными, изменчивыми по размеру (обычно от нескольких миллиметров до 2 сантиметров в диаметре) и, как правило, находятся на поверхностях разгибателей суставов. Узелки чаще всего присутствуют у пациентов с кардитом.
Краевая эритема — это эритематозное, не зудящее, безболезненное макулярное поражение туловища или проксимальных конечностей. Повреждения являются временными и имеют тенденцию выходить наружу с центральной поляризацией.
Центральная нервная система

Хорея, также называемая ревматическая хорея (или пляска святого Вита или обыкновенная хорея), является основным проявлением болезни со стороны центральной нервной системы. Хорея — это неврологическое расстройство, характеризующееся резкими, бесцельными, неритмичными, непроизвольными движениями, которые часто связаны с мышечной слабостью и эмоциональной лабильностью. Хорея часто появляется после других проявлений острой ревматической лихорадки. Данная болезнь также может появиться как единственный признак острой ревматической лихорадки.
Диагностика
Не существует единого специального теста для диагностики острой ревматической лихорадки. Диагностика ревматизма основана на медицинской оценке наряду с различными тестами, такими как эхокардиография (ультразвуковое сканирование сердца) для проверки клапанов, ЭКГ (электрокардиограмма), которая показывает ритм сердца, анализы крови и мазка из горла (чтобы найти следы недавней стрептококковой инфекции группы А).
Лечение острой ревматической лихорадки
Лечение направлено на уничтожение бактерий, облегчение симптомов, контроль воспаления и предотвращение рецидивов ревматизма.
Антибиотики, такие как пенициллин, могут быть использованы для уничтожения любых оставшихся стрептококковых бактерий в организме. Для предотвращения рецидива могут быть назначены дополнительные антибиотики. Это может продолжаться в течение 5-10 лет в зависимости от возраста человека и от того, поражено сердце или нет.
Долгосрочные и даже пожизненная профилактика антибиотиками могут быть необходимы для предотвращения повторного воспаления сердца.
Важно удалить все следы стрептококковых бактерий, так как любые оставшиеся бактерии могут привести к повторным проявлениям острой ревматической лихорадки и значительно более высокому риску повреждения сердца, которое может стать постоянным.
- Противовоспалительные препараты: напроксен, например, может помочь уменьшить боль, воспаление и жар.
- Кортикостероиды: преднизон может назначаться, если пациент не реагирует на противовоспалительные препараты первого ряда или есть воспаление сердца.
- Аспирин: это обычно не рекомендуется для детей в возрасте до 16 лет из-за риска развития синдрома Рейе (острая печёночная недостаточность), который может вызвать повреждение печени и головного мозга и даже смерть, но обычно в случаях ОРЛ делается исключение, потому что пользы больше, чем риска.
- Противосудорожные препараты: они могут лечить тяжелые симптомы хореи. Примеры включают вальпроевую кислоту (депакен или ставзор), карбамазепин (карбатрол или экветро), галоперидол (халдол) и рисперидон.
Любой, у кого была острая ревматическая лихорадка в детстве, должны будут сообщить врачу, когда станут старше, потому что повреждение сердца может появиться много лет спустя.
Профилактика
Диагностика и адекватное лечение антибиотиками бактериального фарингита является основным средством профилактики острой ревматической лихорадки. Однако примерно у одной трети пациентов острая ревматическая лихорадка сопровождается субклиническими стрептококковыми инфекциями или инфекциями, к которым не обращалась медицинская помощь.
Вторичная профилактика ревматической лихорадки требует антибиотикопрофилактики, чтобы уменьшить вероятность повторных приступов у людей с острой ревматической лихорадкой в анамнезе. Поскольку острая ревматическая лихорадка часто повторяется с последующими инфекциями стрептококков группы А, длительная профилактика должна быть индивидуально адаптирована, но обычно указывается по крайней мере до 21 года.
Профилактика обычно включает внутримышечную инъекцию бензатина пенициллина каждые 4 недели или перорального пенициллина V дважды ежедневно. Сульфадиазин или пероральные макролиды могут приниматься ежедневно лицами, страдающими аллергией на пенициллин.
Распространение стрептококковой инфекции группы А можно уменьшить, соблюдая правила гигиены рук, особенно после кашля и чихания, перед приготовлением пищи или еды. Лечение инфицированного человека антибиотиком в течение 24 часов или дольше, как правило, устраняет его способность передавать бактерии. Таким образом, люди с стрептококком группы А должны оставаться дома до афебрильности и как минимум через 24 часа после начала соответствующей антибиотикотерапии.
Прогноз и осложнения
Ревматическая болезнь сердца является наиболее важным долговременным осложнением острой ревматической лихорадки из-за ее способности вызывать инвалидность или смерть больного. Без лечения ревматическая лихорадка увеличивает риск повторных приступов и ухудшает прогноз. Прогноз связан с предотвращением повторных приступов, степенью поражения клапанов сердца и общей вовлеченности сердца. Сердечные осложнения могут различаться по степени тяжести и включают, но не ограничиваются ими, перикардит, эндокардит, мерцательную аритмию сердца, повреждение клапанов и застойную сердечную недостаточность.
За последнее столетие заболеваемость острой ревматической лихорадкой в развитых странах значительно снизилась, и в настоящее время она значительно меньше распространена в России и Соединенных Штатах по сравнению с менее развитыми странами. Однако во всем мире ревматическая болезнь сердца, возникающая как осложнение ОРЛ остается значительной причиной сердечно-сосудистых заболеваний.
Острая ревматическая лихорадка (орл)
– токсико-иммунологическое системное воспалительное заболевание с преимущественной локализацией процесса в различных оболочках сердца, развивающееся у предрасположенных к нему лиц (чаще в возрасте 7-15 лет) в срок от 2 до 6 недель после перенесенной острой инфекции, вызванной -гемолитическим стрептококком группы А.
Эпидемиология: пороки сердца вследствие хронической ревматической болезни – наиболее частая причина болезней сердца до 40 лет; заболеваемость в РБ в 2002 г. – 210, в 2003 г. – 69 случаев, в общей популяции – 0,1-0,3%; смертность 100-150 на 100 000.
Этиология орл.
β-гемолитический стрептококк группы А – различают более 100 серотипов по М-протеину клеточной стенки, ревматогенными являются штаммы М5, 6, 18, 19, 24.
Патогенез орл.
В развитии ОРЛ играют роль внешний фактор (перенесенный тонзиллит, фарингит, стрептококковый шейный лимфаденит) и внутренние (предрасполагающие) факторы: недостаточность питания, переохлаждение, молодой возраст, наследственная предрасположенность (антигены HLA B5, DR2, DR4). При ОРЛ различают:
1. Латентный период (2-4 недели) – характеризуется токсическим повреждением органов и тканей; стрептококк вырабатывает вещества, способные подавлять фагоцитоз, поражать лизосомальные мембраны, повреждать основное вещество соединительной ткани (М-протеин, пептидогликан, стрептолизин О- и S-, гиалуронидаза, стрептокиназа, дезоксирибонуклеаза и др.).
2. Иммунная фаза – между антигенами стрептококка (М-протеином) и тканями суставов и сердца существует антигенная общность (явление молекулярной мимикрии), вследствие чего запускается выработка аутоантител к сердечному тропомиозину и миозину, к гликопротеинам и протеогликанам соединительной ткани. Иммунный воспалительный процесс вызывает дезорганизацию соединительной ткани, морфологически протекающую в несколько стадий: мукоидное набухание, фибриноидное набухание, фибриноидный некроз и формирование вокруг его очагов специфических ашофф-талалаевский гранулем, склероз.
Классификация орл (Минск, 2003):
Клинические варианты | Клинические проявления | Степень активности | Исход | ФК ХСН по NYHA | |
Основные | Дополнительные | ||||
ОРЛ Повторная ОРЛ | Кардит Артрит Хорея Кольцевидная эритема Ревматические узелки | Лихорадка Артралгии Серозиты Абдоминальный синдром | 1 – минимальная 2 – умеренная 3 – высокая | Выздоровление ХРБС: – без порока сердца – порок сердца | 0 1 2 3 4 |
Клиника орл
(“ревматизм лижет суставы и кусает сердце”).
1. Начинается спустя 1-2 недели чаще в детском или подростковом возрасте после перенесенного стрептококкового фарингита или ангины. Характерен 1-3-х недельный латентный период с бессимптомным течением или легким недомоганием, субфебриллитетом, артралгиями, после которого появляется выраженная клиническая картина заболевания.
2. Ревмокардит – воспаление всех или отдельных слоев стенки сердца; чаще протекает в виде эндомиокардита, реже – панкардита; признаки миокардита доминируют, затушевывая признаки эндокардита.
а) диффузный миокардит:
– тяжелое общее состояние, акроцианоз, выраженная одышка, сердцебиения, перебои, боли в области сердца, появление кашля при физической нагрузке, в тяжелых случаях – сердечная астма и отек легких
– пульс частый, нередко аритмичный
– границы сердца расширены, преимущественно влево, тоны приглушены, возможны ритм галопа, систолический шум в области верхушки сердца
– в нижних отделах легких – мелкопузырчатые хрипы, крепитация (при застое в малом круге кровообращения)
– увеличение и болезненность печени, асцит, отеки на ногах (при застое в большом круге кровообращения)
б) очаговый миокардит:
– удовлетворительное общее состояние, неинтенсивные боли в области сердца, иногда ощущение перебоев
– границы сердца нормальные, тоны несколько приглушены, на верхушке – неинтенсивный систолический шум
– признаки недостаточности кровообращения отсутствуют
в) эндокардит:
– более выраженная потливость, длительное повышение температуры тела
– признаки тромбоэмболического синдрома
– аускультативно особый бархатный тембр I тона, усиление систолического шума в области верхушки сердца и появление диастолического шума в области верхушки сердца или аорты (признак формирования порока сердца: «порок сердца есть памятник угасшему эндокардиту»).
Первичный ревмокардит характеризуется следующими диагностическими признаками:
1) молодой возраст больного (чаще детский или подростковый)
2) хронологическая связь с стрептококковой инфекцией глотки (фарингит, ангина)
3) латентный период 2-4 недели между окончанием последнего эпизода носоглоточной инфекции и началом ОРЛ
4) преимущественно острое или подострое начало с повышением температуры тела, полиартритом или острыми артралгиями в дебюте заболевания
5) аускультативные и функциональные признаки кардита
6) сдвиги острофазовых воспалительных и иммунологических тестов
7) положительная динамика клинических и параклинических показателей под влиянием противоревматического лечения
8) наличие вальвулита в сочетании с миокардитом или перикардитом
9) коррелляция лабораторных и клинических признаков активности болезни
Исход ревмокардита определяется частотой формирования пороков сердца (20-25% всех случаев ОРЛ).
Возвратный ревмокардит проявляется симптомами первичного на фоне уже сформировавшихся пороков сердца, о чем клинически свидетельствует появление новых шумов в сердце.
ЛИХОРАДКА ОСТРАЯ РЕВМАТИЧЕСКАЯ – это… Что такое ЛИХОРАДКА ОСТРАЯ РЕВМАТИЧЕСКАЯ?
- ЛИХОРАДКА ОСТРАЯ РЕВМАТИЧЕСКАЯ
- мед.
Лихорадка острая ревматическая — заболевание, характеризующееся системным воспалительным поражением соединительной ткани аутоиммунной природы с вовлечением сердца и суставов, инициируемое В-гемолитическим стрептококком группы А. При отсутствии антибиотикопрофилактики часто возникают рецидивы. Широко распространённый на практике термин ревматизм в настоящее время употребляют для обозначения патологического состояния, объединяющего острую ревматическую лихорадку и ревматическую болезнь сердца.Частота
• 0,08-0,016% детей с пиком заболеваемости в социально неблагополучных регионах
• Преобладающий возраст -8-15 лет.Этиология
В-Гемолитический стрептококк группы А. Развитие заболевания связано с острой или хронической носоглоточной инфекцией.
Генетические аспекты. Ar D-8, D-17 В-лимфоцитов выявляют у 98% больных кардитом и полиартритом и у 75% пациентов с хореей ревматического генеза.Патогенез
• За избирательное поражение клапанов сердца и миокарда с развитием иммунного асептического воспаления ответственны противострептококковые AT, перекрёстно реагирующие с тканями сердца (молекулярная мимикрия)
• Стрептококковая инфекция инициирует аутоиммунный процесс у генетически предрасположенных лиц
• Системность поражений обусловлена длительной циркуляцией формирующихся иммунных комплексов и их фиксацией в органах и тканях.
Патоморфология. Образование гранулём Ашоффа-Талалаева -результат некроза тканей и пролиферации клеток соединительной ткани.Клиническая картина
• Начало болезни. В большинстве случаев через 1,5-4нед после перенесённой стрептококковой носоглоточной инфекции возникает любое из характерных проявлений. Больные часто предъявляют жалобы на лихорадку, слабость, быструю утомляемость, потливость, анорексию и снижение массы тела.
• Артралгии и ревматический полиартрит (80% пациентов) — типичный реактивный синовит с выпотом жидкости в полость сустава, отёчностью и покраснением периартику-лярных тканей, иногда с выраженной болью, болезненностью и ограничением активных и пассивных движений. Характерные признаки:
• Поражение крупных суставов (коленных [чаще всего], голеностопных, локтевых, плечевых и намного реже — лучезапястных)
• Симметричность поражения
• Мигрирующий, летучий характер артрита
• Полная обратимость суставного синдрома, отсутствие изменений на рентгенограммах, восстановление функций суставов
• У детей признаки артрита, как правило, полностью исчезают, а у взрослых можно наблюдать персистирующее течение, ведущее к развитию синдрома Жакку (безболезненная деформация кистей рук с ульнарной девиацией без воспалительных явлений в суставах и без нарушения функций сустава)
• При ревматизме, чаще при повторных атаках, нередко возникает не артрит, а полиартралгия.
• Лихорадка (90%).
• Подкожные узелки (10% пациентов) размером от зерна до горошины с локализацией в периартикулярных тканях могут появиться в период острой ревматической лихорадки. Не беспокоят больных, безболезненны, кожа над ними не изменена. Инволюция узелков происходит в период от нескольких дней до нескольким недель.
• Кольцевидная (анулярная) эритема — бледные розовато-красные пятна в диаметре до 5-7 см с чёткими, не всегда ровными краями. Характерны локализация на коже груди, живота, спины и конечностей, спонтанное исчезновение и (редко) рецидивирование. Возникает менее чем у 5% пациентов. Узловатая (нодозная) эритема для ревматизма не характерна.
• Хорея возникает у 10-15% пациентов, может предшествовать, сочетаться с первой ревматической атакой или развиться после неё. Складывается из хаотических непроизвольных подёргиваний конечностей и мимической мускулатуры. Характерно полное исчезновение симптоматики во сне.
• Ревматический кардит (ревмокардит) может быть первичным (первая атака) и возвратным (повторные атаки), со сформировавшимся клапанным пороком или без него. Клинические симптомы ревмокардита:
• Одышка и ортопноэ. Могут отсутствовать при минимально
или умеренно выраженном кардите.
• Кардиалгия. Характерны продолжительные колющие, ноющие боли в области сердца, обычно без иррадиации.
• В большинстве случаев отмечают увеличение сердца, не всегда выявляемое физикально. Рекомендуют проводить рентгенографию органов грудной клетки.
• Аритмии
• Синусовая тахикардия (100 и более сокращений/мин). Число сердечных сокращений регистрируют в покое
• Фибрилляция предсердий возникает, как правило, при появлении признаков стенозирования митрального клапана <f Желудочковые (редко) или наджелудочковые экстрасистолы
• АВ блокада с удлинением интервала P-Q свыше 0,2 с или появлением периодов Вёнкебаха (Самойлова-Вёнкебаха) .
• Снижение звучности первого тона на верхушке сердца, появление третьего тона и шумов. Нежный дующий систолический шум с тенденцией к нарастанию интенсивности и проводимый в подмышечную область — показание к неотложной активной медикаментозной противовоспалительной терапии.
• Признаки застойной сердечной недостаточности редко наблюдают при первичном ревмокардите, намного чаще они сопутствуют возвратному ревмокардиту.
• Острая ревматическая лихорадка длится 6-12 нед. Хронического или непрерывнорецидивирующего течения не существует.Лабораторные исследования
• Увеличение СОЭ, повышение титров антистрептолизина О, антистрептокиназы и антистрептогиалу-ронидазы
• При бактериологическом исследовании мазка из зева обнаруживают В-гемолитический стрептококк группы А.Дифференциальный диагноз
• Инфекционный артрит
• Вирусный миокардит
• Функциональные сердечные шумы. Критерии диагноза
• Пересмотреннные критерии Киселя-Джонса-Нестерова
• Большие критерии:
• Кардит
• Полиартрит
• Хорея
• Кольцевидная эритема
• Подкожные узелки
• Малые критерии:
• Лихорадка
• Суставные боли
• Ревматическая лихорадка или ревматическое поражение сердца в анамнезе
• Увеличение СОЭ, появление СРП, лейкоцитоз
• Удлинение интервала P-Q
• Предшествующая стрептококковая инфекция в анамнезе: скарлатина, положительные посевы с миндалин на В-гемолитический стрептококк группы А, увеличение титров антистрептолизина О и/или других противостреп-тококковых AT
• Наличие двух больших или одного большого и двух малых критериев в сочетании с признаками предшествующей стрептококковой инфекции с высокой вероятностью свидетельствует о наличии ревматизма.Лечение:
Тактика ведения. Лечение ревматизма проводят в 3 этапа
• При острой ревматической лихорадке показана госпитализация. При подозрении на ревмокардит обязателен постельный
режим. Основа лечения — противовоспалительные средства
• Второй этап — восстановительное лечение в условиях местного специализированного реабилитационного центра (санатория). Контролируют приём НПВС, назначают препараты, улучшающие метаболизм миокарда. Периодически проводят исследование крови, ЭКГ и эхокардиографию (по показаниям)
• Третий этап — диспансерное наблюдение у лечащего врача или в ревматологическом центре (диспансере) и профилактические мероприятия (в т.ч. и антибиотико-профилактика).Лекарственная терапия
• Бензилпенициллина натриевая соль 300 000 ЕД в/м каждые 4ч в течение 10 дней, затем ежемесячное введение бициллина-5 по 1,5 млн ЕД в течение 3 лет. При наличии противопоказаний к назначению пенициллина применяют эритромицин по 0,25 г 4 р/сут или клиидамицин 0,3 г 3 р/сут в течение 10 дней.
• НПВС в течение 3,5-4 мес (во время лечения необходимо периодически проводить исследования крови, мочи, функциональные пробы печени)
• Аспирин (ацетилсалициловая кислота) — взрослым: по 1 г 3-4 р/сут; детям и подросткам — в начальной дозе 60 мг/кг/сут в 4 приёма; если через день нет улучшения, дозу повышают до 90 мг/кг/сут, в последующие дни — до 120 и 180 мг/кг/сут (можно принимать в 5-6 приёмов). При появлении симптомов интоксикации (шум в ушах, головная боль, одышка) или снижают дозу, или отменяют препарат
• Индометацин по 50 мг 3 р/сут
• Диклофенак натрий (ортофен) по 50 мг 3 р/сут.
• Назначение глюкокортикоидов наиболее обосновано при тяжёлом кардите, особенно с симптомами сердечной недостаточности. Одна из схем лечения — преднизолон 40-80 мг/сут (0,5-2 мг/кг/сут) каждые 6 или 12 ч; при сохранении воспалительного процесса через 2 дня суточную дозу повышают до 120-160 мг и принимают её до сохранения нормальных показателей СОЭ в течение 1 нед; после чего дозу снижают в 2 раза в течение недели, а затем на 5 мг каждые 2 дня. Для профилактики обострения во время отмены преднизолона и 2 нед после прекращения его приёма назначают лечебную дозу аспирина.
• При хорее может возникнуть необходимость в назначении галоперидола.
Беременность. Активация ревматического процесса наиболее вероятна в периоды 14ЛИХОРАДКА ОСТРАЯ РЕВМАТИЧЕСКАЯ16 и 32-38 нед беременности и на 5-7 сут после родов.
Профилактика показана пациентам, перенёсшим острую ревматическую лихорадку, с целью предотвращения рецидивов. Наилучшие результаты даёт круглогодичная бициллинопрофилактика (бициллин-5 1 500000ЕД1 р/ 3-4 нед в/м). Длительность вторичной профилактики — не менее 5 лет после последней достоверной ревматической атаки. Больных предупреждают, что при проведении каких-либо хирургических вмешательств (экстракция зуба, аборт, полостные операции) необходимо профилактическое назначение антибиотиков.Синонимы
Болезнь Сокольского-Буйо
См. также Болезнь Лайма, Артрит реактивныйМКБ
• 100 Ревматическая лихорадка без упоминания о вовлечении
сердца
• 101 Ревматическая лихорадка с вовлечением сердцаЛитература
34: 677-683
Справочник по болезням. 2012.
- ЛИХОРАДКА ОКОПНАЯ
- ЛИХОРАДКА ОТ УКУСА КРЫС
Смотреть что такое “ЛИХОРАДКА ОСТРАЯ РЕВМАТИЧЕСКАЯ” в других словарях:
Острая ревматическая лихорадка — МКБ 10 … Википедия
Лихорадка (значения) — Лихорадка неспецифический типовой патологический процесс, одним из признаков которого является изменение теплорегуляции и повышение температуры тела. Лихорадка в славянской мифологии дух в облике женщины, поселяющийся в кого нибудь и… … Википедия
НЕДОСТАТОЧНОСТЬ МИТРАЛЬНОГО КЛАПАНА РЕВМАТИЧЕСКАЯ — мед. Ревматическая митральная недостаточность неспособность левого предсердно желудочкового клапана эффективно препятствовать обратному движению крови из левого желудочка (ЛЖ) в левое предсердие (ЛП) во время систолы желудочков сердца,… … Справочник по болезням
МИОКАРДИТЫ — мед. Миокардит поражение миокарда с преобладанием воспалительного процесса и признаками нарушений сократимости, возбудимости и проводимости. Миокардиты нередко сочетаются с перикардитом, в ряде случаев острый миокардит трансформируется в… … Справочник по болезням
ГИПЕРТЕНЗИЯ ЛЁГОЧНАЯ ВТОРИЧНАЯ — мед. Вторичная лёгочная гипертензия повышение давления в лёгочной артерии выше 30 мм рт.ст. для систолического давления и выше 12 мм рт.ст. для диастолического давления. Этиология • Длительное повышение давления в левом предсердии • Митральный… … Справочник по болезням
Ревматизм — МКБ 10 M79.079.0 МКБ 9 729.0729.0 MeSH … Википедия
Список медицинских сокращений — Эта страница глоссарий. # А … Википедия
Ревматизм — I Ревматизм (греч. rheumatismos истечение; синоним; острая ревматическая лихорадка, истинный ревматизм, болезнь Сокольского Буйо) системное воспалительное заболевание соединительной ткани с преимущественным поражением сердца. Развивается у… … Медицинская энциклопедия
Крапивница — У этого термина существуют и другие значения, см. Крапивница (бабочка). Крапивница … Википедия
Нейродермит — Атопический дерматит Атопический дерматит МКБ 10 L20. МКБ 9 … Википедия
Книги
- Эволюция стрептококковой инфекции. Руководство для врачей, Леванович Владимир Викторович, Тимченко Владимир Николаевич. В руководстве представлены современные данные по этиологии, эпидемиологии и патогенезу стрептококковой инфекции. Изложены клиническая картина, особенности течения в различных возрастных… Подробнее Купить за 1432 грн (только Украина)
- Эволюция стрептококковой инфекции, Леванович Владимир Викторович, Тимченко Владимир Николаевич. В руководстве представлены современные данные по этиологии, эпидемиологии и патогенезу стрептококковой инфекции. Изложены клиническая картина, особенности течения в различных возрастных… Подробнее Купить за 1118 руб
- Клинические синдромы и симптомы Краткий эпонимический словарь, Бородулин В. (ред.). В современной клинической медицине значительная часть синдромов (болезней) и симптомов носят эпонимические названия, то есть по именам описавших их авторов, литературных героев (например,… Подробнее Купить за 787 руб
Острая ревматическая лихорадка у детей – лечение
Острая ревматическая лихорадка (ОРЛ) у детей появляется в результате поражения соединительных тканей А-стрептококком. Возникает патология достаточно редко и поражает преимущественно школьников, у малышей до 3 лет практически не диагностируется. Заболевание обозначается как опасное и провоцирует развитие осложнений. Поэтому крайне важно правильно его дифференцировать и оказать своевременную помощь.
Причины
Возбудителем заболевания является стрептококк, который активизируется в организме после перенесенной ангины, скарлатины, абсцесса и других инфекционных болезней. Если первичный очаг не был своевременно излечен, патогенная бактерия с кровотоком распространяется по организму, вызывая лихорадку. Главная опасность патологии – непредсказуемость. Невозможно предугадать, какие органы и системы будут подвержены болезни, что усложняет диагностику.
Симптомы
Симптоматика заболевания зависит от того, какой орган пострадал больше всего. Как правило, основной удар падает на сердце, центральную нервную систему, кожные покровы и суставы.
Чаще всего острая ревматическая лихорадка поражает ткани сердечной мышцы. Если страдает перикард (наружная оболочка сердца), то развивается перикардит – сухой или экссудативный. Ребенка мучает боль и тяжесть в области груди, наблюдается дыхательная недостаточность и возникает одышка.
При поражении миокарда проявляются нарушения в работе сердечной мышцы, чаще всего это учащенное сердцебиение. Если возбудитель поражает внутреннюю оболочку сердца (эндокард), происходит нарушение работы клапанов. Осложнение такой патологии – развитие сердечной недостаточности и пороков сердца, что в будущем приводит к инвалидности.
Заболевание часто поражает крупные суставы – локтевые, коленные, плечевые и тазобедренные. Ребенок ощущает постоянную боль, которая усиливается во время движения. Суставы становятся очень болезненными, опухают, появляется покраснение, а также возможно местное повышение температуры. Ощущение постоянного дискомфорта нарушает психоэмоциональное состояние. Ребенок часто капризничает, раздражителен.
При поражении подкорковых структур головного мозга у детей наблюдается нарушение внимания, бессонница, повышенная возбудимость или заторможенность. Порой возникает беспричинный смех или плач, неадекватное поведение.
Крайне редко лихорадка поражает кожу, провоцируя появление уплотнений. Такая форма заболевания проявляется покраснением кожных покровов и расширением кровеносных сосудов. Как правило, кожный ревматизм возникает в комплексе с поражением сердца или ЦНС.
К общим признакам острой ревматической лихорадки относится повышение температуры до фебрильных значений. Нередко ребенка мучает боль в животе, отсутствует аппетит и наблюдается резкое снижение веса.
Диагностика
При подозрении на ОРЛ ребенок обязательно подлежит госпитализации. В стационаре он проходит полное обследование и получает необходимую медицинскую помощь. Первичный диагноз ставится на основе клинической картины. Для его подтверждения проводятся дополнительные обследования:
- общий анализ крови, в котором настораживает повышение содержания лейкоцитов со сдвигом лейкоцитарной формулы влево;
- биохимическое исследование крови, где важными диагностическими данными являются показатели С-реактивного белка, электролитный и белковый профили;
- посев из носа и зева для выявления стрептококкового возбудителя;
- ЭКГ для оценки функционирования сердечной мышцы;
- экспресс-тест на выявление ОРЛ (есть не во всех диагностических центрах и клиниках).
Лечение
Для лечения острой ревматоидной лихорадки применяется комплексная терапия, направленная на уничтожение стрептококка, устранение симптомов болезни и восстановление здоровья. Для борьбы с возбудителем применяются антибиотики пенициллинового ряда. В особо сложных случаях назначаются препараты общего спектра действия, а также Эритромицин или Цефтриаксон.
Если наблюдается интоксикация организма, применяется раствор Рингера или Реосорбилакт. Для нормализации температуры назначаются жаропонижающие препараты – Парацетомол, Ибупрофен, Панадол. В случае неэффективности этих медикаментов рекомендуется прием стероидных противовоспалительных препаратов – Дексаметазона или Преднизолона.
Прогноз и профилактика
Острая ревматическая лихорадка может нести с собой серьезную угрозу здоровью ребенка, поэтому при появлении первых признаков нужно обязательно обратиться к специалистам за помощью. При своевременно начатом лечении исход достаточно благоприятный. Если визит к врачу затягивался, высок риск развития осложнений.
Профилактика заболевания может быть первичной и вторичной. Первый вид включает своевременное выявление и лечение А-стрептококковой инфекции, поразившей верхние дыхательные пути. Вторичная профилактика включает предупреждение рецидива атак и торможение прогресса ОРЛ. Детям, перенесшим лихорадку, с определенной периодичностью в течение нескольких лет вводится антибиотик пенициллиновой группы, который имеет длительный срок действия (Бензатин, Бензилпенициллин и др.).

