Остеохондропатии классификация – 17. Остеохондропатии у детей. Классификация, типичные локализации. Клинические проявления в зависимости от локализации поражения. Современные методы диагностики и лечения.
112. Остеохондропатии. Этиология, патогенез, классификация. Остеохондропатия
позвонков (болезнь Шойермана-Мау) – диагностика, принципы лечения.
Остеохондропатия(osteochondropathia; греч. osteon кость + chondros хрящ + pathos страдание, болезнь) — группа заболеваний, характеризующихся своеобразным изменением апофизов коротких и эпифизов длинных трубчатых костей, энхондрально оссифици-рующихся костей кисти и стопы, позвоночника, реже других растущих костных структур.
ПАТОГЕНЕЗ.Остеохондропатия встречается преимущественно в детском и юношеском возрасте. Считается, что в связи с эмболией или тромбозом сосудов кости развивается ее асептический некроз. Некротизированные костные перекладины утрачивают прочность и повреждаются даже при малейшей нагрузке. В дальнейшем нарастает деформация эпифизов и апофизов костей, наблюдается болезненность суставов, нарушение их функции, конфигурации или конгруэнтности суставных поверхностей, что в конечном итоге приводит к развитию деформирующего артроза.
Этиология-Возможна наследственная предрасположенность к остеохондропатии, имеют значение пороки развития сосудистой сети костной ткани, изменения гормонального фона, различных видов обмена веществ, регуляции кровотока и нервной трофики.
-Предрасполагающими факторами для развития асептического некроза кости являются хронические микротравмы, длительное вынужденное нефизиологическое положение конечности или позвоночника в ходе профессиональной, спортивной деятельности или лечебных мероприятий.
КЛАССИФИКАЦИЯ
1)остеохондропатия эпифизов трубчатых костей :
-головки бедренной кости (болезнь Легга — Кальве — Пертеса)
-головки II—III плюсневой кости (болезнь Келер II)
-грудинного конца ключицы (болезнь Фридриха)
-фаланг пальцев рук (болезнь Тимана-Флейшнера)
2)остеохондропатия коротких губчатых костей :
-ладьевидной кости стопы (болезнь Келер I)
-полулунной кости кисти (болезнь Кинбека)
-ладьевидной кости кисти (болезнь Прайзера)
-тела позвонка (болезнь Кальве)
-сесамовидной кости I плюснефалангового сустава (болезнь Ренандера—Мюллера)
3)остеохондропатия апофизов:
-остеохондропатия бугристости большеберцовой кости (болезнь Осгуда — Шлаттера)
-остеохондропатия бугра пяточной кости (болезнь Хаглунда — Шинца)
-остеохондропатия апофизарных колец позвонков (болезнь Шейермана — May)
-остеохондропатию лонной кости (болезнь Пирсона)
4)частичные (клиновидные) остеохондропатии суставных поверхностей : поражаются суставные поверхности локтевого, коленного (рассекающий остеохондроз – болезнь Кенига) и других суставов.
Классификация по течению остеохондропатий.
I стадия. Некроз костной ткани. Продолжается до нескольких месяцев. Больного беспокоят слабые или умеренные боли в пораженной области, сопровождающиеся нарушением функции конечности. Пальпация болезненна. Регионарные лимфатические узлы обычно не увеличены. Рентгенологические изменения в этот период могут отсутствовать.
II стадия. «Компрессион-ный перелом». Продолжается от 2-3 до 6 и более месяцев. Кость «проседает», поврежденные костные балки вклиниваются друг в друга. На рентгенограммах выявляется гомогенное затемнение пораженных отделов кости и исчезновение ее структурного рисунка. При поражении эпифиза его высота уменьшается, выявляется расширение суставной щели.
III стадия. Фрагментация. Длится от 6 месяцев до 2-3 лет. На этой стадии происходит рассасывание омертвевших участков кости, их замещение грануляционной тканью и остеокластами. Сопровождается уменьшением высоты кости. На рентгенограммах выявляется уменьшение высоты кости, фрагментация пораженных отделов кости с беспорядочным чередованием темных и светлых участков.
IV стадия. Восстановление. Продолжается от нескольких месяцев до 1,5 лет. Происходит восстановление формы и, несколько позже – и структуры кости.
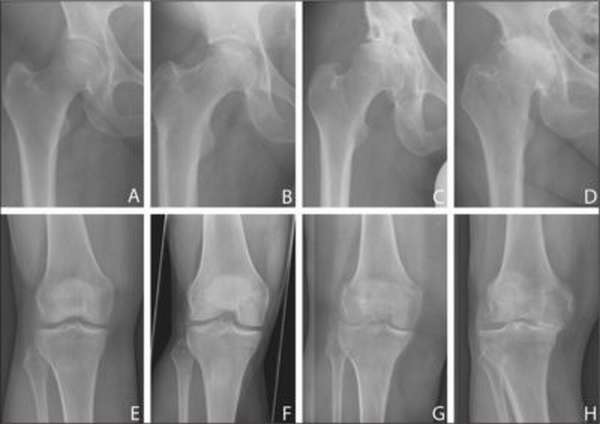
Болезнь Шоермана-Мау
Остеохондропатия апофизов позвонков (чаще Th7-Th20). Распространенная патология. Возникает в подростковом возрасте, чаще у мальчиков. Сопровождается кифозом средне- и нижнегрудного отдела позвоночника (круглая спина). Боли могут быть слабыми или вовсе отсутствовать. Иногда единственным поводом для обращения к ортопеду становится косметический дефект.
Диагностика этого вида остеохондропатии осуществляется при помощи рентгенографии и КТ позвоночника. Дополнительно для исследования состояния спинного мозга и связочного аппарата позвоночного столба проводят МРТ позвоночника.
Остеохондропатия поражает несколько позвонков и сопровождается их выраженной деформацией, остающейся на всю жизнь. Для сохранения нормальной формы позвонков больному необходимо обеспечить покой. Большую часть дня пациент должен находиться в постели в положении на спине (при выраженном болевом синдроме проводится иммобилизация с использованием задней гипсовой кроватки). Больным назначают массаж мышц живота и спины, лечебную гимнастику. При своевременном, правильном лечении прогноз благоприятный.
111. Остеохондропатии. Этиология, патогенез, классификация. Остеохондропатия
бугристости большеберцовой кости (болезнь Осгуд-Шлаттера), рассекающий остеохондроз коленного сустава (болезнь Кенига) – диагностика, принципы лечения.
Остеохондропатия(osteochondropathia; греч. osteon кость + chondros хрящ + pathos страдание, болезнь) — группа заболеваний, характеризующихся своеобразным изменением апофизов коротких и эпифизов длинных трубчатых костей, энхондрально оссифицирующихся костей кисти и стопы, позвоночника, реже других растущих костных структур.
ПАТОГЕНЕЗ.Остеохондропатия встречается преимущественно в детском и юношеском возрасте. Считается, что в связи с эмболией или тромбозом сосудов кости развивается ее асептический некроз. Некротизированные костные перекладины утрачивают прочность и повреждаются даже при малейшей нагрузке. В дальнейшем нарастает деформация эпифизов и апофизов костей, наблюдается болезненность суставов, нарушение их функции, конфигурации или конгруэнтности суставных поверхностей, что в конечном итоге приводит к развитию деформирующего артроза.
Этиология-Возможна наследственная предрасположенность к остеохондропатии, имеют значение пороки развития сосудистой сети костной ткани, изменения гормонального фона, различных видов обмена веществ, регуляции кровотока и нервной трофики.
-Предрасполагающими факторами для развития асептического некроза кости являются хронические микротравмы, длительное вынужденное нефизиологическое положение конечности или позвоночника в ходе профессиональной, спортивной деятельности или лечебных мероприятий.
1)остеохондропатия эпифизов трубчатых костей :
-головки бедренной кости (болезнь Легга — Кальве — Пертеса)
-головки II—III плюсневой кости (болезнь Келер II)
-грудинного конца ключицы (болезнь Фридриха)
-фаланг пальцев рук (болезнь Тимана-Флейшнера)
2)остеохондропатия коротких губчатых костей :
-ладьевидной кости стопы (болезнь Келер I)
-полулунной кости кисти (болезнь Кинбека)
-ладьевидной кости кисти (болезнь Прайзера)
-тела позвонка (болезнь Кальве)
-сесамовидной кости I плюснефалангового сустава (болезнь Ренандера—Мюллера)
3)остеохондропатия апофизов:
-остеохондропатия бугристости большеберцовой кости (болезнь Осгуда — Шлаттера)
-остеохондропатия бугра пяточной кости (болезнь Хаглунда — Шинца)
-остеохондропатия апофизарных колец позвонков (болезнь Шейермана — May)
-остеохондропатию лонной кости (болезнь Пирсона)
4)частичные (клиновидные) остеохондропатии суставных поверхностей : поражаются суставные поверхности локтевого, коленного (рассекающий остеохондроз – болезнь Кенига) и других суставов.
Классификация по течению остеохондропатий.
I стадия. Некроз костной ткани. Продолжается до нескольких месяцев. Больного беспокоят слабые или умеренные боли в пораженной области, сопровождающиеся нарушением функции конечности. Пальпация болезненна. Регионарные лимфатические узлы обычно не увеличены. Рентгенологические изменения в этот период могут отсутствовать.
II стадия. «Компрессион-ный перелом». Продолжается от 2-3 до 6 и более месяцев. Кость «проседает», поврежденные костные балки вклиниваются друг в друга. На рентгенограммах выявляется гомогенное затемнение пораженных отделов кости и исчезновение ее структурного рисунка. При поражении эпифиза его высота уменьшается, выявляется расширение суставной щели.
III стадия. Фрагментация. Длится от 6 месяцев до 2-3 лет. На этой стадии происходит рассасывание омертвевших участков кости, их замещение грануляционной тканью и остеокластами. Сопровождается уменьшением высоты кости. На рентгенограммах выявляется уменьшение высоты кости, фрагментация пораженных отделов кости с беспорядочным чередованием темных и светлых участков.
IV стадия. Восстановление. Продолжается от нескольких месяцев до 1,5 лет. Происходит восстановление формы и, несколько позже – и структуры кости.
Болезнь Осгуд-Шлаттера.Остеохондропатия бугристости большеберцовой кости. Болезнь развивается в возрасте 12-15 лет, чаще болеют мальчики. Постепенно возникает припухлость в области поражения. Пациенты жалуются на боли, усиливающиеся при стоянии на коленях и ходьбе по лестнице. Функция сустава не нарушается или нарушается незначительно.
Лечение остеохондропатии консервативное, проводится в амбулаторных условиях. Пациенту назначают ограничение нагрузки на конечность (при сильной боли накладывают гипсовую шину на 6-8 недель), физиолечение (электрофорез с фосфором и кальцием, парафиновые аппликации), витаминотерапию.Остеохондропатия протекает благоприятно и заканчивается выздоровлением в течение 1-1,5 лет.
Частичные остеохондропатии суставных поверхностей (Болезнь Кенига) Обычно развиваются в возрасте от 10 до 25 лет, чаще встречаются у мужчин. Около 85% частичных остеохондропатий развивается в области коленного сустава. Как правило, участок некроза появляется на выпуклой суставной поверхности. В последующем поврежденная область может отделиться от суставной поверхности и превратиться в «суставную мышь» (свободно лежащее внутрисуставное тело). Диагностика проводится путем УЗИ или МРТ коленного сустава. На первых стадиях развития остеохондропатии проводится консервативное лечение: покой, физиотерапия, иммобилизация и т.д. При образовании «суставной мыши» и частых блокадах сустава показано оперативное удаление свободного внутрисуставного тела.
Остеохондропатия – классификация, стадии, виды

Большинство заболеваний опорно-двигательной системы, связанных с изменением структуры и плотности костей, поражают людей среднего, старшего возраста. Такое заболевание, как остеохондропатия, является исключением из данного правила. Эта болезнь также известна как асептические некроз, апофизит большеберцовой кости. Проявляется в период активного роста, встречается преимущественно у подростков в возрасте 12-18 лет спортивного телосложения. Большинство заболевших – мальчики. Более высокий процент заболевания среди парней связан с большими, в сравнении с испытываемыми девушками того же возраста, мышечными нагрузками.
Классификация остеохондропатии

Классифицируют болезнь в соответствии с локацией патологического процесса:
- при поражении эпифизов плечевой кости, грудинного конца ключичной, фаланг пальцев верхних конечностей и костей запястья, головок второй и третьей плюсневых костей, головки бедренной кости, диагностируют остеохондропатию 1 категории,
- патологические изменения, затрагивающие короткие трубчатые кости, позвонки, полулунную кость руки, ладьевидную – стопы, сесамовидную, объединяют во 2 категорию,
- 3 категория характеризуется поражением апофизов, окостеневших отростков, расположенных поблизости от эпифиза, служащих для прикрепления мышц, локализуются такие патологии в бугре пятки, апофизарных кольцах позвоночного столба, бугристости большеберцовой кости,
- если процесс затрагивает суставы – поверхностные, клиновидные (голеностоп, колено, локоть) – подтверждается остеохондропатия 4-го типа.
Стадии
Клиническая картина течения заболевания соответствует 5 стадиям развития:
- Первично происходят некротические процессы в тканях костей. Срок некротизации длится несколько месяцев, сопровождается местной болью (в пораженном участке). Установить диагноз затруднительно, на первых порах даже с применением инструментальных исследований выявить изменения в тканях практически невозможно.
- Ухудшение состояния костей приводит к появлению самопроизвольных, импрессионных переломов, кости могут находить одна на другую, вклиниваясь, повышая масштабы повреждений. Другими словами, под влиянием нагрузок происходит деформация эпифиза. Стадию называют импрессионной или средней тяжести.
- Принявшие участие в некротическом процессе ткани на данной стадии начинают рассасываться, замещаться элементами соединительной ткани. Название этапа соответствует процессам, протекающим в организме пациента – стадия рассасывания.
- Процесс самовосстановления или репарация. Замещение пострадавшего эпифиза здоровой костной тканью.
- Завершающая стадия – полное восстановление структуры костей, возможны вторичные изменения форм, деформирующий артроз по причине импрессионных переломов, сопровождающих течение болезни на 3-ей стадии.
Заболевания
Особенности в течении, участках возникновения патологических изменений привели к появлению многих подвидов остеохондропатий. Такие подвиды получили названия по фамилиям ученых, врачей, которые смогли выделить нетипичные факторы патологии, предложили наиболее эффективное лечение.
Болезнь Келера –I
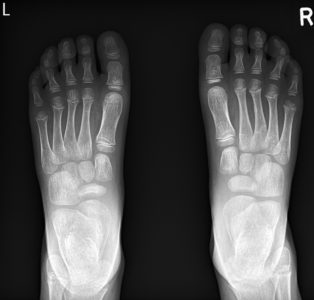
Это остеохондропатия, развивающаяся в нижних конечностях, а именно ладьевидной кости стопы. Болезнь Келера диагностируют редко, встречается чаще у мальчиков в возрасте от 3-х до 7-ми лет. Сначала появляется хромота без каких либо предвестников и видимых причин, позже местная гиперемия пораженной зоны стопы.
Остеохондропатия стопы лечится снижением нагрузки на нижние конечности, физиотерапией, наложением фиксирующей гипсовой повязки.
Прогноз положительный. Рекомендация врачей – ношение обуви, оборудованной супинаторами.
Болезнь Келера –II
Остеохондропатия 2 или 3 плюсневой кости стопы. Возможно их дальнейшее укорочение, соответственно снижение длины, подвижности пальцев стопы. Наблюдается чаще у девочек 11-15 лет. Боли начинают проявляться постепенно, добавляется хромота. В период ремиссии, когда боли нет, хромота проходит. Возможны небольшие отеки, покраснения стопы.
Лечение консервативное, показано снижение нагрузок на ноги, ношение гипсового сапожка, процедуры.
Прогноз положительный, без предпосылок к будущему ограничению подвижности нижних конечностей, исключает инвалидизацию.
Болезнь Пертеса

Более сложное заболевание, в сравнении с двумя предыдущими. Патология, вовлекающая в процесс крупнейший сустав человеческого тела – тазобедренный. Говоря точнее, остеохондропатия, локализующаяся в головке бедренной кости. Страдают, как правило, мальчики средней возрастной группы (4-9 лет).
Легкая хромота становится предвестником будущей болезни, со временем усиливаются боли в области тазобедренного сустава, иррадиирующие в коленный сустав. Движения в суставе, конечности в целом скованы, амплитуда снижена, ограничены зоной боли. Ослабляются мышцы бедра, голени, что обнаруживается при врачебном осмотре. Также диагностируется слабая ротация в суставе, отсутствие физиологического объема отведения конечности в стороны. При подвывихе бедра наблюдается укорочение пострадавшей ноги относительно здоровой нижней конечности в пределах 1-2 см.
Течение заболевания длительное, не менее 4-4,5 лет. Лечение завершается восстановлением поврежденной костной ткани, но при отсутствии должной терапии возможна деформация головки кости, при которой ее форма не будет соответствовать форме суставной впадины. А это может привести к серьезному нарушению подвижности, инвалидности. Чтобы избежать такого развития событий, больному назначают длительный постельный режим, лечение рекомендуют проводить в больнице, санаториях. Сохранение правильной формы головки бедренной кости возможно только при максимально щадящем режиме, для сохранения подвижности, чтобы не произошла атрофия мышц, проводятся постоянные занятия ЛФК, под наблюдением лечащего врача. Некоторым больным рекомендовано проведение скелетного вытяжения.
В случаях, если принимаемых мер оказалось недостаточно для сохранения правильной формы кости, либо при позднем диагностировании болезни, проводится сложная хирургическая процедура – пластика сустава.
Болезнь Осгуд-Шляттера

Это остеохондропатия или асептический некроз бугристости большеберцовой кости. По данным статистики, болезнь чаще встречается у мальчиков в возрасте от 13 до 18 лет. Зарегистрированы случаи одновременного поражения обеих нижних конечностей. Установить точные причины болезни Шляттера не удается, при наличии повторяющихся травм коленей риск заболеть увеличивается.
Остеохондропатия бугристости клинически проявляется болями в области коленей, усиливающимися при пальпации, максимальном сгибании, положении стоя на коленях. Боли могут сохраняться в состоянии покоя, при отсутствии нагрузок на ноги.
Субъективно при болезни Осгуда больной рассказывает, что испытывает ощущения, словно у него растет дополнительная кость коленной чашечки. Фактически увеличение апофиза возможно более чем в 2 раза. Рентгенографическое исследование не всегда информативно вследствие большого количества вариаций анатомически верных форм оссификации апофиза, врачу приходится полагаться на результаты визуального осмотра, пальпации, клинических анализов.
Лечение направлено на снижение нагрузок на ноги, людям, занимающимся спортом, бальными танцами, рекомендуют на время болезни отказаться от тренировок. Применяют физиотерапию, включающую электрофорез с обезболивающими препаратами, магнитотерапию, обертывание грязями. Возможна иммобилизация на срок до 8-ми недель. Длительность воспалительно-некротического процесса составляет от 1-го до 1,5 года.
Прогноз положительный, подвижность, функциональность коленного сустава возвращается к физиологической норме.
Болезнь Кальве
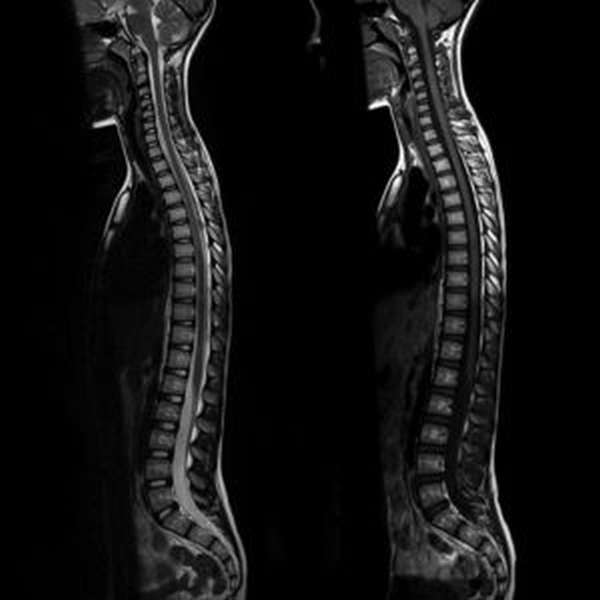
В процесс вовлекается позвоночный столб, происходит асептический некроз губчатой составляющей тела позвонка. Болеют мальчики возрастной категории от 7-ми до 14-ти лет.
Сначала появляется ощущение усталости в районе спины, затем присоединяется боль. Применяя метод пальпации, можно выяснить, что надавливание на остистый отросток поврежденного позвонка сопровождается вспышкой острой боли. Возможно ограничение при наклонах вперед.
Описаны случаи резкого повышения температуры больного в начальный период заболевания до цифр 39 градусов и выше, повышения скорости оседания эритроцитов в анализе крови, эозинофилии.
Рентгенографическое исследование информативно показывает измененную форму позвонка, увеличение межпозвонковых щелей.
Консервативное лечение применяет методы разгрузки позвоночника, назначается постельный режим, поверхность кровати – повышенной жесткости, используют реклинирующие валики. Для поддержания нормального тонуса мышц в период постельного режима выполняются специальные упражнения ЛФК. Прогноз положительный.
Болезнь Шермана-Мау

Второе название – юношеский кифоз. В патологический процесс остеохондропатии вовлекаются апофизы тел позвонков. К заболеванию более склонны юноши, проявления наступают в период активного роста молодых людей, чаще в возрасте от 11 до 18 лет. Довольно распространенная форма остеохондропатии.
Причины болезни комплексны, к ним относят:
- врожденные патологии позвоночного столба,
- не стабильный гормональный фон в период полового созревания,
- наследственную предрасположенность по аутосомно-доминантному типу.
Нагрузки, неправильный режим, тяжелый физический труд, длительное сидение перед компьютером, занятия спортом, связанные с повышенными нагрузками на позвоночник, выступают факторами риска, провоцирующими начало развития болезни.
Заболевание протекает медленно, видимые изменения при рентгенологическом исследовании можно выявить только на второй стадии болезни. Результатом становится формирование патологического изгиба позвоночника, чаще в грудном отделе – кифоз.
Лечение остеохондропатии позвоночника общеукрепляющее, призвано рационализировать режим труда и питания, уменьшить нагрузки, укрепить мышечный корсет спины. Назначают массажи, плавание, лечебную гимнастику.
Прогноз условно-положительный, раннее начало лечения позволит свести к минимуму проявления не анатомического кифоза позвоночника. При сильных искривлениях, сопровождающихся защемлением нервов, применяют методы хирургического лечения.
Болезнь Шинца

Остеохондропатия апофиза бугра пяточной кости также имеет название – болезнь Халгунда-Шинца. Диагностируют чаще у девочек, возраст пациенток 12-16 лет. Основной причиной считают часто повторяющуюся травму пяток.
Первыми клиническими симптомами становятся боли, появляющиеся после физических нагрузок, особенно при нагрузках на ахиллово сухожилие, сухожилие подошвенных мышц. Положение стопы при ходьбе меняется, больные вынужденно переносят опору на первую треть стопы.
При визуальном осмотре выявляется небольшая отечность, пальпация, разгибание стопы – болезненны.
Лечение остеохондропатии у детей проводится консервативными методами. Исключают занятия спортом, накладывают иммобилизирующую повязку, моделирующую свод стопы, назначают постельный режим. Положительное воздействие оказывают физиотерапевтические процедуры: ультразвук, электрофорез, грязелечение.
В дальнейшем рекомендуется ношение обуви со специальными ортопедическими стельками, исключают обувь с высоким неустойчивым каблуком.
ОСТЕОХОНДРОПАТИИ
быть несколько уменьшена с помощью осторожного массажа (самомассажа), а также тепловых процедур.
Оперативное лечение (туннелизация места поражения с целью улучшения васкуляризации) не имеет преимуществ перед консервативными мероприятиями.
Прогноз благоприятный.
Болезнь Хаглунда — Шинца (апофизит пяточного бугра) проявляется припухлостью и болью в области прикрепления пяточного сухожилия. Заболевание развивается в подростковом возрасте, мальчики болеют чаще, чем девочки.
В этиологии заболевания определенную роль играет травма области пяток, например, во время прыжка на пальцы стопы, когда происходит чрезмерное перерастяжение мест прикрепления сухожилий плантарных мышц.
Патологоанатомические изменения такие же, как при любом виде остеохондропа-
тии.
Клиника. Припухлость и болезненность пяточной области обеих стоп. Боли усиливаются от давления, вызываемого обувью. Бег, прыжки, занятия спортом затруднены или невозможны.
Диагноз. Рентгенологическое исследование подтверждает диагноз апофизита пяточного бугра, особенно в III стадии болезни, при которой наблюдаются фрагментация и уплотнение апофизов пяточных бугров.
Лечение. Заболевание заканчивается спонтанным выздоровлением. Необходимо избегать перегрузок: запрещаются бег, быстрая ходьба, прыжки. Рекомендуется носить свободную обувь с мягкими задниками.
Прогноз благоприятный.
Болезнь Прайзера (остеохондропатия ладьевидной кости кисти).
Этиология. Асептический некроз ладьевидной кости кисти развивается чаще у лиц, занимающихся интенсивным ручным трудом.
Клиника. Боли и припухлость области лучезапястного сустава более выражены по направлению к лучевой кости.
Диагноз. Рентгенография является основным методом исследования при постановке диагноза остеохондропатии ладьевидной кости, которая уменьшена в объеме, имеет измененную форму. Из других рентгенологических признаков выявляется подвывих этой кости, фрагментация.
Лечение. Разгрузка пораженной области с помощью иммобилизации лучезапястного сустава эластическим бинтом или гипсовой лонгетой. Оперативное лечение показано в случае, если в заключительной стадии заболевания боли не исчезают, усиливается деформация и нарастает опасность развития деформирующего остеоартроза. Удаляют деформированную ладьевидную кость и замещают ее эндопротезом из силикона [Swansson A., 1980].
Болезнь Кинбека (остеохондропатия полулунной кости запястья) поражает в основном молодых мужчин в возрасте 18—30 лет.
Этиология. В возникновении заболевания играют роль хроническая микротравма или перенапряжение кисти в результате интенсивного ручного труда у слесарей, токарей, плотников, столяров.
Клиника. Процесс, как правило, односторонний. Больной жалуется на упорные боли в области лучезапястного сустава, где выявляется стойкая ограниченная припухлость. Давление на зону припухлости вызывает усиление боли. Локализацию процесса можно выявить поколачиванием по головке III пястной кости при согнутой в кулак кисти. Исходом заболевания является деформирующий артроз суставов запястья в связи с тем, что полулунная
Остеохондропатия – классификация, стадии, виды


Большинство заболеваний опорно-двигательной системы, связанных с изменением структуры и плотности костей, поражают людей среднего, старшего возраста. Такое заболевание, как остеохондропатия, является исключением из данного правила. Эта болезнь также известна как асептические некроз, апофизит большеберцовой кости. Проявляется в период активного роста, встречается преимущественно у подростков в возрасте 12-18 лет спортивного телосложения. Большинство заболевших – мальчики. Более высокий процент заболевания среди парней связан с большими, в сравнении с испытываемыми девушками того же возраста, мышечными нагрузками.
Классификация остеохондропатии


Классифицируют болезнь в соответствии с локацией патологического процесса:
- при поражении эпифизов плечевой кости, грудинного конца ключичной, фаланг пальцев верхних конечностей и костей запястья, головок второй и третьей плюсневых костей, головки бедренной кости, диагностируют остеохондропатию 1 категории;
- патологические изменения, затрагивающие короткие трубчатые кости, позвонки, полулунную кость руки, ладьевидную – стопы, сесамовидную, объединяют во 2 категорию;
- 3 категория характеризуется поражением апофизов, окостеневших отростков, расположенных поблизости от эпифиза, служащих для прикрепления мышц, локализуются такие патологии в бугре пятки, апофизарных кольцах позвоночного столба, бугристости большеберцовой кости;
- если процесс затрагивает суставы – поверхностные, клиновидные (голеностоп, колено, локоть) – подтверждается остеохондропатия 4-го типа.
Стадии


Клиническая картина течения заболевания соответствует 5 стадиям развития:
- Первично происходят некротические процессы в тканях костей. Срок некротизации длится несколько месяцев, сопровождается местной болью (в пораженном участке). Установить диагноз затруднительно, на первых порах даже с применением инструментальных исследований выявить изменения в тканях практически невозможно.
- Ухудшение состояния костей приводит к появлению самопроизвольных, импрессионных переломов, кости могут находить одна на другую, вклиниваясь, повышая масштабы повреждений. Другими словами, под влиянием нагрузок происходит деформация эпифиза. Стадию называют импрессионной или средней тяжести.
- Принявшие участие в некротическом процессе ткани на данной стадии начинают рассасываться, замещаться элементами соединительной ткани. Название этапа соответствует процессам, протекающим в организме пациента – стадия рассасывания.
- Процесс самовосстановления или репарация. Замещение пострадавшего эпифиза здоровой костной тканью.
- Завершающая стадия – полное восстановление структуры костей, возможны вторичные изменения форм, деформирующий артроз по причине импрессионных переломов, сопровождающих течение болезни на 3-ей стадии.
Заболевания


Особенности в течении, участках возникновения патологических изменений привели к появлению многих подвидов остеохондропатий. Такие подвиды получили названия по фамилиям ученых, врачей, которые смогли выделить нетипичные факторы патологии, предложили наиболее эффективное лечение.
Болезнь Келера –I


Это остеохондропатия, развивающаяся в нижних конечностях, а именно ладьевидной кости стопы. Болезнь Келера диагностируют редко, встречается чаще у мальчиков в возрасте от 3-х до 7-ми лет. Сначала появляется хромота без каких либо предвестников и видимых причин, позже местная гиперемия пораженной зоны стопы.
Остеохондропатия стопы лечится снижением нагрузки на нижние конечности, физиотерапией, наложением фиксирующей гипсовой повязки.
Прогноз положительный. Рекомендация врачей – ношение обуви, оборудованной супинаторами.
Болезнь Келера –II
Остеохондропатия 2 или 3 плюсневой кости стопы. Возможно их дальнейшее укорочение, соответственно снижение длины, подвижности пальцев стопы. Наблюдается чаще у девочек 11-15 лет. Боли начинают проявляться постепенно, добавляется хромота. В период ремиссии, когда боли нет, хромота проходит. Возможны небольшие отеки, покраснения стопы.
Лечение консервативное, показано снижение нагрузок на ноги, ношение гипсового сапожка, процедуры.
Прогноз положительный, без предпосылок к будущему ограничению подвижности нижних конечностей, исключает инвалидизацию.
Болезнь Пертеса


Более сложное заболевание, в сравнении с двумя предыдущими. Патология, вовлекающая в процесс крупнейший сустав человеческого тела – тазобедренный. Говоря точнее, остеохондропатия, локализующаяся в головке бедренной кости. Страдают, как правило, мальчики средней возрастной группы (4-9 лет).
Легкая хромота становится предвестником будущей болезни, со временем усиливаются боли в области тазобедренного сустава, иррадиирующие в коленный сустав. Движения в суставе, конечности в целом скованы, амплитуда снижена, ограничены зоной боли. Ослабляются мышцы бедра, голени, что обнаруживается при врачебном осмотре. Также диагностируется слабая ротация в суставе, отсутствие физиологического объема отведения конечности в стороны. При подвывихе бедра наблюдается укорочение пострадавшей ноги относительно здоровой нижней конечности в пределах 1-2 см.
Течение заболевания длительное, не менее 4-4,5 лет. Лечение завершается восстановлением поврежденной костной ткани, но при отсутствии должной терапии возможна деформация головки кости, при которой ее форма не будет соответствовать форме суставной впадины. А это может привести к серьезному нарушению подвижности, инвалидности. Чтобы избежать такого развития событий, больному назначают длительный постельный режим, лечение рекомендуют проводить в больнице, санаториях. Сохранение правильной формы головки бедренной кости возможно только при максимально щадящем режиме, для сохранения подвижности, чтобы не произошла атрофия мышц, проводятся постоянные занятия ЛФК, под наблюдением лечащего врача. Некоторым больным рекомендовано проведение скелетного вытяжения.
В случаях, если принимаемых мер оказалось недостаточно для сохранения правильной формы кости, либо при позднем диагностировании болезни, проводится сложная хирургическая процедура – пластика сустава.
Болезнь Осгуд-Шляттера


Это остеохондропатия или асептический некроз бугристости большеберцовой кости. По данным статистики, болезнь чаще встречается у мальчиков в возрасте от 13 до 18 лет. Зарегистрированы случаи одновременного поражения обеих нижних конечностей. Установить точные причины болезни Шляттера не удается, при наличии повторяющихся травм коленей риск заболеть увеличивается.
Остеохондропатия бугристости клинически проявляется болями в области коленей, усиливающимися при пальпации, максимальном сгибании, положении стоя на коленях. Боли могут сохраняться в состоянии покоя, при отсутствии нагрузок на ноги.
Субъективно при болезни Осгуда больной рассказывает, что испытывает ощущения, словно у него растет дополнительная кость коленной чашечки. Фактически увеличение апофиза возможно более чем в 2 раза. Рентгенографическое исследование не всегда информативно вследствие большого количества вариаций анатомически верных форм оссификации апофиза, врачу приходится полагаться на результаты визуального осмотра, пальпации, клинических анализов.
Лечение направлено на снижение нагрузок на ноги, людям, занимающимся спортом, бальными танцами, рекомендуют на время болезни отказаться от тренировок. Применяют физиотерапию, включающую электрофорез с обезболивающими препаратами, магнитотерапию, обертывание грязями. Возможна иммобилизация на срок до 8-ми недель. Длительность воспалительно-некротического процесса составляет от 1-го до 1,5 года.
Прогноз положительный, подвижность, функциональность коленного сустава возвращается к физиологической норме.
Болезнь Кальве


В процесс вовлекается позвоночный столб, происходит асептический некроз губчатой составляющей тела позвонка. Болеют мальчики возрастной категории от 7-ми до 14-ти лет.
Сначала появляется ощущение усталости в районе спины, затем присоединяется боль. Применяя метод пальпации, можно выяснить, что надавливание на остистый отросток поврежденного позвонка сопровождается вспышкой острой боли. Возможно ограничение при наклонах вперед.
Описаны случаи резкого повышения температуры больного в начальный период заболевания до цифр 39 градусов и выше, повышения скорости оседания эритроцитов в анализе крови, эозинофилии.
Рентгенографическое исследование информативно показывает измененную форму позвонка, увеличение межпозвонковых щелей.
Консервативное лечение применяет методы разгрузки позвоночника, назначается постельный режим, поверхность кровати – повышенной жесткости, используют реклинирующие валики. Для поддержания нормального тонуса мышц в период постельного режима выполняются специальные упражнения ЛФК. Прогноз положительный.
Болезнь Шермана-Мау


Второе название – юношеский кифоз. В патологический процесс остеохондропатии вовлекаются апофизы тел позвонков. К заболеванию более склонны юноши, проявления наступают в период активного роста молодых людей, чаще в возрасте от 11 до 18 лет. Довольно распространенная форма остеохондропатии.
Причины болезни комплексны, к ним относят:
- врожденные патологии позвоночного столба;
- не стабильный гормональный фон в период полового созревания;
- наследственную предрасположенность по аутосомно-доминантному типу.
Нагрузки, неправильный режим, тяжелый физический труд, длительное сидение перед компьютером, занятия спортом, связанные с повышенными нагрузками на позвоночник, выступают факторами риска, провоцирующими начало развития болезни.
Заболевание протекает медленно, видимые изменения при рентгенологическом исследовании можно выявить только на второй стадии болезни. Результатом становится формирование патологического изгиба позвоночника, чаще в грудном отделе – кифоз.
Лечение остеохондропатии позвоночника общеукрепляющее, призвано рационализировать режим труда и питания, уменьшить нагрузки, укрепить мышечный корсет спины. Назначают массажи, плавание, лечебную гимнастику.
Прогноз условно-положительный, раннее начало лечения позволит свести к минимуму проявления не анатомического кифоза позвоночника. При сильных искривлениях, сопровождающихся защемлением нервов, применяют методы хирургического лечения.
Болезнь Шинца


Остеохондропатия апофиза бугра пяточной кости также имеет название – болезнь Халгунда-Шинца. Диагностируют чаще у девочек, возраст пациенток — 12-16 лет. Основной причиной считают часто повторяющуюся травму пяток.
Первыми клиническими симптомами становятся боли, появляющиеся после физических нагрузок, особенно при нагрузках на ахиллово сухожилие, сухожилие подошвенных мышц. Положение стопы при ходьбе меняется, больные вынужденно переносят опору на первую треть стопы.
При визуальном осмотре выявляется небольшая отечность, пальпация, разгибание стопы – болезненны.
Лечение остеохондропатии у детей проводится консервативными методами. Исключают занятия спортом, накладывают иммобилизирующую повязку, моделирующую свод стопы, назначают постельный режим. Положительное воздействие оказывают физиотерапевтические процедуры: ультразвук, электрофорез, грязелечение.
В дальнейшем рекомендуется ношение обуви со специальными ортопедическими стельками, исключают обувь с высоким неустойчивым каблуком.
Остеохондропатия – лечение, симптомы, виды
Остеохондропатия – это заболевание костно-суставного аппарата, заключающееся в нарушении питания костной ткани с последующим возникновением асептического некроза. Остеохондропатия в переводе с греческого означает «страдание кости, хряща».
Данная болезнь возникает вследствие местных расстройств кровообращения по следующим причинам: травмы, наследственность и т.п. Остеохондропатия является опасным заболеванием, которое на ранних сроках невозможно выявить.
Вовремя не оказанная помощь специалистов приводит к достаточно серьезным последствиям, так как кость будет ломаться не только под внешним воздействием, но и под воздействием тяжести собственного тела. Это могут быть мышечные судороги или обычное перенапряжение мышц.
Остеохондропатии, в большинстве случаев, подвергается тот контингент людей, который ведет псевдоздоровый образ жизни (исключает из рациона питания жизненно важные продукты), процент населения, который страдает от избыточного веса, физически развитые жители и люди, изнуряющие свое тело разнообразными диетами.
Остеохондропатия позвоночника
Остеохондропатия позвоночника, по статистике, встречается чаще всего у детей 11-18 лет. Она основывается на поражении дисков и тел грудных позвонков. Кроме этого, происходит поражение замыкательных пластинок. Более подверженные области тела – это позвоночник (его грудной отдел), пояснично-грудной отдел.
Болезнь Шейермана-Мау до конца не изучена учеными и врачами. Остеохондропатия позвоночника протекает достаточно вяло и незаметно, не имеет выраженного патологического процесса. На начальном уровне у пациентов наблюдается повышенная утомляемость различных отделов позвоночника, периодические болевые ощущения в области спины, которые исчезают после сна.
По мере роста ребенка болевой синдром усиливается, тем самым способствуя формированию искривленного позвоночного столба. В результате чего деформация позвоночника смещается своей вершиной к Х-грудному позвонку, и образуется «плоская спина». Вышеописанные изменения непрерывно связаны с варусной деформацией голеней, а также с уплощением грудной клетки человека.
При тяжелом течении остеохондропатии позвоночника у пациента возникают нервные расстройства (тип корешкового синдрома). Если заболевание поразило поясничный отдел позвоночника, человек может и не чувствовать боли, а следовательно, и не обращаться к врачу. Когда остеохондропатия проявляется в виде патологии шейных позвонков, каждый поворот головы вызывает боль, и без вмешательства специалиста человек даже голову повернуть не сможет.
Ограниченное движение позвоночника может обуславливаться снижением высоты позвоночных дисков или развитием контрактуры прямых мышц спины.
Диагностика остеохондропатии позвоночника
Лечение остеохондропатии – это длительный процесс, который основывается на рентгенологических снимках. На них специалист выявляет ротацию позвонков, как в грудном, так и в поясничном отделе, определяет неровность или зазубренность апофизов (передние, нижние и верхние края позвонков). Кроме этого, врач определяет уровень снижения межпозвоночных дисков, устанавливает процент уплощения дорсовентрального размера позвонков, проверяет кальцификацию дисков и спондилолистез. Тяжесть данного заболевания характеризуется степенью деформации тел позвонков. Лечение остеохондропатии у взрослых протекает достаточно болезненно.
Остеохондропатия у детей
Остеохондропатия у детей имеет 4 стадии развития:
- Остеохондропатия головки бедренной кости (данную болезнь называют Легга-Кальве-Пертес), а также головки 2 и 3 плюсневых костей (данная болезнь носит название Альоана-Келлера). Данное заболевание может проявляться в виде воздействия на фаланги пальцев или на грудинный конец ключицы.
- Остеохондропатия ладьевидной кости стопы, тел позвонка или сесамовидной кости плюснефалангового сустава.
- Бугристость большеберцовой кости (именуется как болезнь Шлаттера), бугор пяточной кости или лоно-седалищное сочленение.
- Частичные остеохондропатии локтевого сустава, тазобедренного и других суставов.
После перенесенной болезни у человека, диагноз которого «болезнь Пертеса», развивается артроз тазобедренного сустава. А у пациента, который переболел остеохондропатией позвоночника, может развиться остеохондроз.
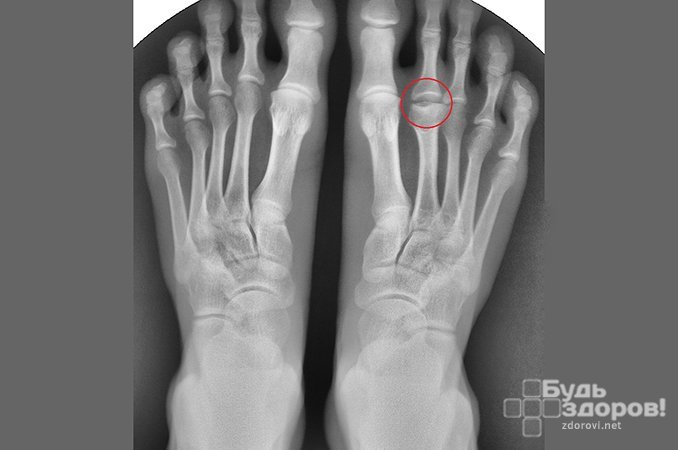
Остеохондропатия стопы
Остеохондропатия стопы наблюдается в основном у детей, возраст которых 1-10 лет. Больший процент заболеваний приходится на 3-7 лет.
Костный некроз может возникать из-за различного рода травм или физической перегрузки. Симптомом заболевания является боль в средне-медиальном отделе стопы. Неприятные ощущения возникают в процессе ходьбы, когда масса тела направляется на пораженную ногу. Иногда остеохондропатия стопы сопровождается локальным отеком, а также может появляться раздражение или покраснение.
Остеохондропатия стопы определяется следующим образом: рентгенографическое исследование показывает специалисту уплощение ладьевидной кости, на которой располагается много областей нерегулярного окостенения.
Многие люди считают, что болезнь развивается из-за разнообразной формы стопы – это ошибочное мнение. Причины могут быть разные: от физической нагрузки до неправильного питания. Их можно распознать не сразу, а в течение нескольких месяцев после возникновения болезни.
Остеохондропатия пяточной кости
Остеохондропатия пяточной кости (иначе она именуется как болезнь Халгунда-Шинца) чаще всего возникает у детей, возраст которых от 12 до 15 лет. Причины: серьезные физические нагрузки при занятиях спортом, травмы, гормональные факторы (к примеру, патология функции эндокринных желез), нарушение метаболизма жизненно важных веществ.
В данном случае боль проявляется в области пяточного бугра, она усиливается при ходьбе. В процессе пальпации можно почувствовать припухлость и неприятные болезненные ощущения. Остеохондропатия пяточной кости может возникать и у взрослых, но в достаточно редких случаях.
Лечение остеохондропатии
- Лечение остеохондропатии позвоночника направлено на купирование болевого синдрома, а также на восстановление подвижности всех областей позвоночника. Кроме этого, специалисты исправляют пациенту осанку и проводят профилактику остеохондроза. Впоследствии исключаются физические нагрузки, и в некоторых случаях после перенесенной болезни человек носит корсет.
- Лечение остеохондропатии стопы может варьировать от простых ограничений (соблюдение покоя, исключение физических нагрузок) до предписания ортопедических препаратов и использования специальных шин.
- Лечение остеохондропатии пяточной кости основывается, как на клинических, так и на рентгенологических данных. Диагноз ставится с ахиллобурситом.
Остеохондропатии
Остеохондропатии – группа заболеваний костей и суставов, встречающихся преимущественно в детском и юношеском возрасте и проявляющихся асептическим некрозом субхондрально расположенных, подверженных повышенной нагрузке частей скелета (чаще всего губчатого вещества, апофизов и эпифизов трубчатых костей).
Среди всей патологии органов опорно-двигательного аппарата остеохондропатии составляют около 2,7 %, при этом асептический некроз костно-хрящевых тканей тазобедренного сустава развивается в 34 % случаев, лучезапястного сустава и запястья – в 14,9 %, коленного сустава – в 8,5 %, локтевого – в 14,9 %. Поражение суставов верхних конечностей наблюдается у 57,5 % больных, нижних конечностей – у 42,5 %. Возраст пациентов с асептическими некрозами колеблется от 3-5 до 13-20 лет.
Остеохондропатии условно принято разделять на четыре группы:
- Остеохондропатии эпифизов трубчатых костей – плечевой кости (болезнь Хасса), грудинного конца ключицы, пястных костей и фаланг пальцев кисти (болезнь Тиманна), головки бедренной кости (болезнь Легга – Кальве – Пертеса), головки II-III плюсневых костей (болезнь Келера II).
- Остеохондропатии коротких губчатых костей – тел позвонков (болезнь Кальве), полулунной кости кисти (болезнь Кинбека), сесамовидной кости I плюснефалангового сустава, ладьевидной кости стопы (болезнь Келера I).
- Остеохондропатии апофизов (апофизиты) – юношеский апофизит позвонков (болезнь Шейермана – May), апофизит тазовых костей, бугристости большеберцовой кости (болезнь Осгуда – Шлаттера), надколенника (болезнь Ларсена – Юхансона), лонной кости, бугра пяточной кости (болезнь Хаглунда – Шинца), апофизит плюсневой кости (болезнь Излена).
- Частичные клиновидные некрозы суставных концов костей (рассекающий остеохондроз) головки плечевой кости, дистального эпифиза плечевой кости, медиального мыщелка дистального эпифиза бедренной кости (болезнь Кенига), тела таранной кости (болезнь Хаглунда – Севера).
Болезни суставов
В.И. Мазуров
Опубликовал Константин Моканов

