Остеохондрома ребра – что это такое, причины, симптомы, диагностика заболевания, как предупредить, лечение и реабилитация после хирургического вмешательства
Остеохондрома ребра — Все про суставы
Остеохондрома (лат. osteochondroma, син. экзостоз) — это опухолевидное поражение в виде выроста костной ткани, покрытого «шапочкой» из хряща. Она представляет собой бесцветную массу, которая чаще всего образуется в возрасте от 10 до 25 лет на эпифизе длинной трубчатой кости.
Аналогичное образование, остеофит, по своему патогенезу не имеет ничего общего с остеохондромой и появляется при остеоартрите вблизи пораженного сустава. Следовательно, термины «остеохондрома» и «остеофит» нельзя использовать как синонимы.
Механизмы возникновения и развития болезни
Многие ортопеды считают, что это порок развития, растущий синхронно с эпифизарной пластинкой в течение первых 20 лет жизни. Одним из факторов, вызывающих остеохондрому, является ионизирующая радиация. Показано, что эта опухоль развивается у 12 % больных, получавших в детстве лучевую терапию в дозе 1000-6000 рад. Чувствительными к облучению являются не только эпифизы длинных трубчатых костей, но и зоны роста в костях позвоночника и таза. Период развития пострадиационной остеохондромы, которая бывает множественной, варьирует от 17 мес до 16 лет.
Истинная частота находок одиночного новообразования неизвестна, поскольку очень часто при его наличии больные жалоб не предъявляют, и остеохондрома обнаруживается на рентгенограмме лишь как случайная находка. В других случаях пациенты ощущают рост узла и боль. У некоторых из них развивается болезненный спонтанный инфаркт или перелом кости. На боль жалуются и тс больные, у которых над остеохондромой формируются сумки, в просвете которых имеются хрящевые тельца. При увеличении объема такой сумки надлежит проводить дифференциальную диагностику остеохондромы от малигнизированной остеохондромы. К числу осложнений остеохондромы относят тромбоз подколенной вены и развитие ложной аневризмы подколенной артерии.
Макроскопически остеохондрома видно, что толщина хрящевой «шапочки» достигает 5 мм, причем у детей она толще, чем у подростков, а в тех случаях, когда рост кости прекратился, В«шапочкаВ» может отсутствовать или ее толщина составляет всего несколько миллиметров. В таких случаях на поверхности остеохондромы определяется компактная костная ткань. Центральная часть остеохондромы состоит из нормальной губчатой кости, в которой определяются вкрапления обызвествленного хряща, остеоида или аморфные массы. Над остеохондромой в некоторых случаях располагается сумка, в которой имеются отложения фибрина, «рисовые тельца» или обызвествленкые хрящевые тельца.
Под микроскопом остеохондрома снаружи хрящевая В«шапочкаВ» покрыта фиброзной тканью надкостницы, которая переходит в подлежащий гиалиновый хрящ, имеющий типичную структуру. Иногда встречаются участки, где ядра в несколько раз крупнее обычных, рядом лежащих ядер и несколько атипичны. Здесь же имеется чуть меньше обычного основного вещества. Такие участки не должны вызывать опасения, если общая толщина хряща не превышает 3 см и если хрящ не прорастает надкостницу, а при рентгенологическом исследовании не обнаруживается деструкция подлежащей кости. Граница хрящевой и костной ткани имеет ту же структуру, что и в нормальной эпифизарной пластинке. Видны островки хрящевой ткани, погруженные в кость (тип энхондрального окостенения) и содержащие жировой или красный костный мозг. В костной ткани, расположенной глубже, также встречаются островки хряща, но здесь они часто находятся в состоянии дистрофии или распада. Имеется и бесструктурный детрит, частично обызвествленный.
Симптомы болезни
Локализация остеохондромы: частота поражения отдельных костей различна; нижний коней бедренной кости, верхние отделы плечевой и большеберцовой костей поражаются более чем у половины больных. На всем протяжении остеохондрома покрыта надкостницей. Она может быть обнаружена и в других костях, за исключением костей лицевого черепа. Все же поражение костей позвоночника, кистей рук и стоп встречается редко. При рентгенологическом исследовании видна типичная картина узкого или широкого выроста вблизи эпифизарной части пораженной кости. Обычно плотность узла неоднородная, имеются многочисленные плотные участки, соответствующие обызвествленным хрящевым долькам. Хрящевая «шапочка» большей частью не определяется, поскольку хрящ остается необызвествленным. Она может быть выявлена только при магнитно-резонансной томографии.
Остеохондрома может достигать в диаметре 14 см, не подвергаясь малигнизации (максимальный срок наблюдения — 40 лет). Вероятность малигнизации этого поражения не превышает 1 — 2 % случаев. Обычно рост остеохондромы прекращается по мере завершения роста костей и исчезновения эпифизарной пластинки. В небольшом числе случаев остеохондрома может рецидивировать спустя 1-26 мес после удаления первичного узла. Как правило, это происходит в тех случаях, когда первая операция была недостаточно радикальной и хрящевая шапочка не была удалена целиком.
Лечение и профилактика заболевания
Единственным методом лечения является хирургический — краевая резекция кости с обязательным удалением основания ножки экзостоза. Пластики краевого дефекта кости не требуется. Оперативное лечение показано в случае начала роста опухоли или когда остеохондрома ограничивает движения в близлежащем суставе. В остальных случаях — динамическое наблюдение.
Прогноз хороший. После удаления остеохондромы наступает стойкое выздоровление.
Source: narod-zdorov.ru
Читайте также
симптомы, причины, лечение, профилактика, осложнения
Исследования в области травматологии и ортопедии не могут объяснить возникновение этой патологии, считая, что это порок костного развития, возникающий по мере роста костей скелета. Также выделяют отдельно пострадиационные остеохондромы. Возникают такие вид опухолей у больных детей, проходивших курс лучевой терапии. Обнаруживается такой вид опухоли у 12%, получившие излучение в дозе 1000-6000 рад. Обычно такой вид опухоли появляется в нескольких местах сразу. Существует мнение, что возникновение множественных остеохондром приводит к остеохондроматозу или к множественной экзостозной хондродисплазии. Эта болезнь с аутосомно-доминантным типом наследования возникает у девушек и юношей до 20 лет.
Возникновение симптомов этой разновидности доброкачественной опухоли появляются только при достижении опухоли большого размера. Небольшие новообразования не проявляют себя никак, только если случайно нащупать. При достижении крупных размеров могут появиться болезненные ощущения, сдавливание мышц, сухожилии и нервов, возникновение нарушении функции конечностей. Хотя есть ряд случаев, в которых проявление симптомов развивается из-за формировавшейся сумки в пораженной области. В редких случаях обращаются при остеохондроме с переломом в кости в области поражения или спонтанным инфарктом,а также с тромбозом подколенной вены и развитием ложной аневризмы подколенной артерии. При ощупывании этого выступа проявляется уплотнённое, постоянное образование, без болевых ощущений. Образовавшаяся сумка, которая находится над плотной опухолью более мягкая и подвижная, поэтому её как раз можно прощупать.
Диагностика остеохондромы у ребёнка
Для того, чтобы установить правильный диагноз назначается ряд клинических и рентгенологических обследования. Использование таких диагностических методов таких, как магнитно-резонансная томография и компьютерное томографическое исследования. Врач выявляет нарушение контуров кости, связанное с образованием опухоли с помощью рентгенограммы. На снимках будут просматриваться неровные контуры поверхностных отделов. Сама же опухоль имеет непрерывающиеся, четкие границы, переходящие в контуры пораженной кости. Представленные клинико-рентгенологические данные настолько типичны, что не требуется дополнительных обследовании для постановки диагноза.
С прекращением роста скелета у ребенка завершается и рост остеохондромы. После проведенной операции наступает стойкое выздоровление. Совсем небольшой процент насчитывается случаев перехода из доброкачественной опухоли в злокачественную (малигнизация). Возникновение малигнизации возможно при многочисленных опухолях, при увеличении толщины и диаметра данной опухоли. Для того, чтобы такого преобразования не возникло, назначается хирургическое вмешательство.
Что можете сделать вы
Обратитесь к ортопеду, если вы заметили у ребенка увеличение выступающей косточки на суставах, в области ребер, на тазовых костях, на позвонках.
Что сделает врач
Ортопедом назначается лечение и удаление хирургическим методом остеохондромы. При возникновении болезненных ощущении, нарушении функции конечности увеличивающей опухоли назначается удаление единичных или множественных доброкачественных опухолей. Если симптомы проявления остеохондромы отсутствуют, то за пациентом осуществляется наблюдение, с периодически повторяющимся рентгенологическом обследованием для контроля роста опухоли и структурных её изменений. Проведение операции назначается в стационарных условиях. Под общим наркозом проходит удаление остеохондромы.
Мер профилактики на данный момент практически не существует. Регулярное посещение врача и дополнительные обследования является определенной мерой предотвращения болезни. Особенно у детей, так как данный вид опухоли может стать причиной деформации костного строения.
Вооружайтесь знаниями и читайте полезную информативную статью о заболевании остеохондрома у детей. Ведь быть родителями – значит, изучать всё то, что поможет сохранять градус здоровья в семье на отметке «36,6».
Узнайте, что может вызвать недуг , как его своевременно распознать. Найдите информацию о том, каковы признаки, по которым можно определить недомогание. И какие анализы помогут выявить болезнь и поставить верный диагноз.
В статье вы прочтёте всё о методах лечения такого заболевания, как остеохондрома у детей. Уточните, какой должна быть эффективная первая помощь. Чем лечить: выбрать лекарственные препараты или народные методы?
Также вы узнаете, чем может быть опасно несвоевременное лечение недуга остеохондрома у детей, и почему так важно избежать последствий. Всё о том, как предупредить остеохондрома у детей и не допустить осложнений.
А заботливые родители найдут на страницах сервиса полную информацию о симптомах заболевания остеохондрома у детей. Чем отличаются признаки болезни у детей в 1,2 и 3 года от проявлений недуга у деток в 4, 5, 6 и 7 лет? Как лучше лечить заболевание остеохондрома у детей?
Берегите здоровье близких и будьте в тонусе!
Остеохондрома у детей и подростков – Архив патологии – 2015-03
Остеохондромой называется доброкачественная хрящеобразующая опухоль, возникающая из аберрантного субпериостального хряща, который растет и созревает в соответствии с нормальным энхондральным окостенением [1]. При этом, образование содержит костномозговые пространства, сообщающиеся с костью, и покрыто слоем зрелого гиалинового хряща.Синдром множественных остеохондром (СМО) является аутосомно-доминантным заболеванием, в основе лежит мутация генов
Остеохондрома — одна из самых частых доброкачественных опухолей костей. Согласно данным ВОЗ, обнаруживается в 35% доброкачественных и 8% всех хирургически удаленных костных опухолей [2]. Имеются сведения, что остеохондромы встречаются у 3% населения [3], однако чаще протекают бессимптомно. Частота регистрации СМО порядка 1 на 50 000 в общей популяции.
Мы проанализировали 491 случай опухолей костей у детей и подростков с 2009 по 2014 г., диагностированных в патологоанатомическом отделении ФГБУ «Российская детская клиническая больница» Москвы. Остеохондромы встретились в 96 наблюдениях, что составляет почти 1/5 часть всех новообразований костей у детей и подростков. Все пациенты с остеохондромой были разделены на 2 группы: 1-я группа — спорадические случаи (n=63) и 2-я группа — опухоли в составе СМО (n=33). В обеих группах преобладали мальчики (39 мальчиков и 24 девочки в 1-й группе и 21 и 12 во 2-й соответственно), хотя некоторые авторы приводят равную гендерную частоту для ненаследственных остеохондром [3]. Сравнительное распределение остеохондром и СМО по возрасту показано в таблице.
Сравнительное распределение остеохондром и СМО по возрасту больных
Как видно из таблицы, спорадические остеохондромы встречаются в старших возрастных группах (от 7 лет и старше), а множественные остеохондромы в составе синдрома регистрируются с рождения в 45,4% (15 случаев), а в 81,8% (27 случаев) обнаруживаются в возрасте до 7 лет. В наших наблюдениях СМО в структуре всех остеохондром составили 34,37% (33 случая), что выше статистических цифр, приводимых другими авторами (до 15%) [5]. Данное обстоятельство можно объяснить тем, что в нашей клинике концентрируются дети и подростки с данной патологией из всех регионов Российской Федерации.
Цитогенетические аберрации, вовлекающие 8q22−24.1, локализующиеся в гене EXT1 и EXT2, чаще всего обнаруживаются при СМО. Однако примерно 80% спорадических остеохондром имеет гомозиготную делецию EXT1 в клетках гиалинового хряща [2]. Есть единичные публикации о роли белка нестина в патогенезе остеохондром [6].
Диагностическими критериями для СМО являются: обнаружение как минимум двух остеохондром длинных трубчатых костей при рентгенологическом исследовании и/или наличие соответствующего семейного анамнеза, и/или выявление мутации одного из генов EXT. В наших наблюдениях диагноз СМО основывался на обнаружении первых двух признаков.
Наиболее частыми локализациями остеохондром являются длинные трубчатые кости: дистальная часть бедренной, проксимальная плечевой и проксимальная часть большеберцовой. Распределение спорадических остеохондром по локализации, возрасту и полу больных показано на рис. 1.
Рис. 1. Распределение спорадических случаев остеохондром по локализации, возрасту и полу.
Изначально опухоль возникает в метафизе, но по мере роста скелета может несколько смещаться в сторону диафиза. Из плоских костей туловища в патологический процесс чаще вовлекаются лопатка и подвздошная кость. Крайне редко остеохондрома встречается в костях кистей и стоп, не встречается в костях черепа [1]. Мы не рассматривали в разделе остеохондром подногтевые экзостозы, так как в классификации ВОЗ они выделены отдельно.
Большинство остеохондром не имеет клинических проявлений и выявляется случайно. Симптомы зависят от размера и локализации образования, обычно пальпируется плотное, длительно существующее образование. Вторичными осложнениями являются переломы, артриты, сдавление прилегающих нервов, сосудов и сухожилий, костная деформация, ограничение подвижности близкого к очагу поражения сустава. В редких случаях могут встречаться артериальные и венозные тромбозы, флебиты, развитие аневризмальных изменений стенки прилегающих к опухоли сосудов. Нарастание болевых ощущений и увеличение размера образования могут быть признаками трансформации во вторичную периферическую хондросаркому [2, 3]. При СМО количество остеохондром может значительно варьировать. Могут выявляться вальгусные и варусные деформации и укорочение конечностей, диспропорциональное телосложение.
При рентгенологическом исследовании (рис. 2) остеохондрома имеет четкие контуры, тонкий кортикальный слой и внутреннюю губчатую структуру. Патогномоничным признаком является продолжение кортикального слоя кости в кортикальный слой образования, при этом губчатая структура кости продолжается в губчатый рисунок опухоли. В остеохондромах больших размеров плотность может быть неравномерной из-за оссификации островков хряща, увеличения толщины костных трабекул и фокальных некротических изменений. Форма остеохондром варьирует (рис. 3): встречается сферическая и уплощенная форма, некоторые могут иметь выраженную ножку. Иногда достигают огромного размера, до 15—20 см. При изотопном сканировании у детей и подростков остеохондромы бывают активными вследствие процессов роста и созревания скелета, после чего становятся негативными [1]. В некоторых случаях для диагностики могут быть полезными КТ, МРТ или УЗИ, в основном для подтверждения диагноза в атипичных случаях, при планировании оперативного вмешательства (оценка топографических взаимоотношений с сосудами и нервами) или при подозрении на злокачественную трансформацию [4].
Рис. 2. Рентгенограммы бедренной кости (прямая проекция — а; боковая проекция — б). Остеохондрома имеет четкие контуры, тонкий кортикальный слой и внутреннюю губчатую структуру. Кортикальнай слой кости продолжается в кортикальный слой образования.
Рис. 3. Макроскопический вид остеохондром. Форма варьирует, встречаются образования сферической и уплощенной формы, некоторые могут иметь выраженную ножку.
У детей и подростков наблюдается наиболее активный рост остеохондром по сравнению со взрослыми пациентами. После завершения процессов созревания скелета, как правило, рост остеохондром останавливается. Следовательно, локальная стадия 2 (активная) у детей и подростков регистрируется чаще, чем у взрослых.
При макроскопическом исследовании остеохондрома представляет собой экзофитное образование костной плотности, покрытое слоем блестящего хряща. На распиле кортикальный слой и губчатая кость продолжаются к основанию образования. Толщина хряща обычно не превышает 1,5—2 см в наибольшем измерении и зависит от возраста, у детей чаще не более 1 см.
При гистологическом исследовании опухоль имеет 3 слоя (рис. 4): перихондриум, хрящ и кость. Наружный слой не относится к опухоли, он является продолжением периостеума кости. Слой гиалинового хряща напоминает дезорганизованный ростковый хрящ, который подвергается энхондральной оссификации. Вторичные изменения могут включать неравномерную кальцификацию и очаги миксоидной дегенерации. Граница хрящевого компонента и костной ткани обычно хорошо прослеживается. Костная (внутренняя) часть остеохондромы состоит из неравномерно распределяющихся костных балок, между которыми определяется зрелая жировая ткань с островками гемопоэза. Костные трабекулы в остеохондроме образуются путем энхондральной оссификации хряща (рис. 5). Поэтому губчатая кость образования может содержать включения кальцинированного хряща и/или мелкие фокусы некроза [1].
Рис. 4. Скан остеохондромы (натуральная величина). Окраска гематоксилином и эозином. При гистологическом исследовании опухоль имеет 3 слоя: перихондриум (1), хрящ (2) и губчатая кость (3) (указаны стрелками).
Рис. 5. Энхондральная оссификация хряща в остеохондроме (указана стрелками). Окраска гематоксилином и эозином. ×50.
Дифференциальная диагностика остеохондромы и вторичной периферической хондросаркомы иногда очень затруднительна и требует тесных междисциплинарных взаимодействий. Увеличение толщины гиалинового хряща, тенденция к гиперклеточности с появлением морфологических признаков клеточной атипии хондроцитов могут быть признаками злокачественной трансформации. Переломы ножки остеохондромы могут индуцировать фокальную фибробластическую пролиферацию. В крайне редких случаях возникают остеосаркомы, веретеноклеточные саркомы и дедифференцированная хондросаркома [2]. В наших наблюдениях случаев злокачественной трансформации остеохондром у детей и подростков не было.
Считается, что при отсутствии клинических симптомов и дискомфорта нет показаний к хирургическому лечению. У детей при большом объеме поражения, особенно при сдавлении крупных сосудов и нервов, показано радикальное иссечение опухоли. После радикального удаления рецидивы обычно не возникают. Злокачественная трансформация (вторичная периферическая хондросаркома) происходит примерно в 1% случаев спорадических одиночных остеохондромах и в 5% — при СМО [2]. Некоторые авторы приводят более высокие цифры: трансформируется до 2% одиночных остеохондром и до 25% СМО [3].
Таким образом, остеохондромы у детей и подростков являются одной из самых частых доброкачественных костных опухолей, могут встречаться как спорадически, так и быть проявлением СМО, в основе которого лежит аберрация гена EXT1 или EXT2. В спорадических случаях заболевание встречается в старших возрастных группах (в основном 7 лет и старше), СМО может проявляться с рождения или с пиком в первую декаду жизни. Диагностика остеохондром основывается на комплексе клинических, рентгенологических и морфологических данных, заболевание имеет хороший прогноз и в части случаев не требует хирургического лечения.
Конфликт интересов отсутствует.
Rentgenogram | Статья Остеохондрома
Определение
Остеохондрома – костная опухоль с шапочкой из гиалинового хряща.
Поражения бывают одиночными и множественными (костнохрящевые экзостозы, остеохондроматоз, экзостозная болезнь — семейное заболевание).
Эпидемиология
Это наиболее часто встречающиеся доброкачественные новообразования скелета (40-50%), подавляющее число которых выявляется во втором-третьем десятилетиях жизни.
Локализация
Типичная локализация — метадиафизы длинных костей, но поражению подвержена любая кость, в том числе череп. – 1% одиночных – 20% множественных остеохондром
Морфология
Остеохондрома имеет вид грибовидного образования различной величины на ножке или широком основании. Хрящевая шапочка на рентгеновских снимках не видна, если не содержит обызвествлений. Экзостозы на длинных костях отклоняются в сторону диафиза. подногтевые образования, считающиеся скорее реактивным процессом (травма, инфекция), достигают 1 см в диаметре и локализуются обычно на большом пальце.
Наиболее склонны к озлокачествлению опухоли дистального конца бедренной кости, а среди множественных малигнизироваться может любая, обычно одна.

Источник
Дифференциальная диагностика
- остеомы
- хондробластома
Клиническая картина
- остеохондромы медленно увеличиваются (рост может прекратиться с остановкой развития скелета),
- течение бессимптомное
- проявляются деформациями костей скелета, наличием добавочной массы
- боли сопровождают подногтевые опухоли или свидетельствуют о малигнизации, наблюдающейся в редких случаях
Лечение
Лечение — широкая резекция опухоли с ее основанием. Неадекватные вмешательства приводят к рецидивам. При отсутствии косметических и функциональных неудобств показано наблюдение.
Прогноз
Прогноз в целом благоприятный, необходимо лишь вовремя регистрировать возможную малигнизацию.
Источник
Bone and Soft-Tissue Tumors, Authors: Stoller, David W. Title: Magnetic Resonance Imaging in Orthopaedics and Sports Medicine, 3rd Edition ©2007 Lippincott Williams & Wilkins link to origin
Полная или частичная перепечатка данной статьи, разрешается при установке активной гиперссылки на первоисточник
Автор: врач-рентгенолог, к.м.н. Власов Евгений Александрович
Отзывы, предложения и конструктивную критику можно отправлять на [email protected]
Похожие статьи
Остеохондрома — 24Radiology.ru
Остеохондрома являются относительно распространенное новообразование, составляет 10-15% всех костных опухолей и ~35% от всех доброкачественных опухолей костей.
Остеохондромы представляют собой костную опухоль с шапочкой из гиалинового хряща. Они бывают одиночными и множественными (костнохрящевые экзостозы, остеохондроматоз, акзостозная болезнь — семейное заболевание).
Типичная локализация — метадиафизы длинных костей, но поражению подвержена любая кость, преформирующаяся через хрящ.
Локализация:
- нижние конечности: 50% всех случаев —
- бедро (особенно достланная часть): наиболее частая: 30%
- голень (особенно проксимальных): 15-20%
- менее распространенные места: ноги, таз
- верхнее конечности
- плечевая кость: 10-20%
- менее распространенные местах: остальные кости верхних конечностей, лопатки
- позвоночник
Клинически бессимптомные остеохондромы медленно увеличиваются (рост может прекратиться с остановкой развития скелета), проявляются деформациями. Боли сопровождают подноггевые опухоли или свидетельствуют о малигнизации, наблюдающейся в 1% одиночных и 20% множественных остеохондром. Наиболее склонны к озлокачествлению опухоли дистального конца бедренной кости, а среди множественных малигнизироваться может любая, обычно одна.
Рентгенологически — это грибовидные образования различной величины на ножке или широком основании. Хрящевая шапочка на снимках не видна, если не содержит обызвествлений. Экзостозы на длинных костях отклоняются в сторону диафиза. Подногтевые образования, считающиеся скорее реактивным процессом (травма, инфекция), достигают 1 см в диаметре, локализуются обычно на большом пальце.
Источник:
- Атлас лучевой диагностики опухолей опорно-двигательного аппарата, часть 1 — А.Г. Весник, И.И. Семенов.
- Radiopaedia
- 1. Dähnert W. Radiology Review Manual. Lippincott Williams & Wilkins. (2007) ISBN:0781766206. Read it at Google Books — Find it at Amazon
- 2. Eisenberg RL, Johnson NM. Comprehensive radiographic pathology. Mosby Inc. (2007) ISBN:0323036244. Read it at Google Books — Find it at Amazon
- 3. Murphey MD, Choi JJ, Kransdorf MJ et-al. Imaging of osteochondroma: variants and complications with radiologic-pathologic correlation. Radiographics. 20 (5): 1407-34. Radiographics (full text) — Pubmed citation
- 4. Chew FS, Weissleder R. Radiation-induced osteochondroma. AJR Am J Roentgenol. 1991;157 (4): 792. AJR Am J Roentgenol (citation) — Pubmed citation
- 5. Lee JK, Yao L, Wirth CR. MR imaging of solitary osteochondromas: report of eight cases. AJR Am J Roentgenol. 1987;149 (3): 557-60. AJR Am J Roentgenol (abstract) — Pubmed citation
- 6. Bernard SA, Murphey MD, Flemming DJ et-al. Improved differentiation of benign osteochondromas from secondary chondrosarcomas with standardized measurement of cartilage cap at CT and MR imaging. Radiology. 2010;255 (3): 857-65. doi:10.1148/radiol.10082120 — Pubmed citation
- 7. Woertler K, Lindner N, Gosheger G et-al. Osteochondroma: MR imaging of tumor-related complications. Eur Radiol. 2000;10 (5): 832-40. Pubmed citation
Остеохондрома
Остеохондрома — часто встречающаяся доброкачественная костная опухоль, легко прощупывается пальцами. Остеохондрома являются относительно распространенным новообразованием и составляют 10-15% всех костных опухолей и ~35% от всех доброкачественных опухолей костей.
Патология
Мофрологически остеохондромы представляют собой костную опухоль с шапочкой из гиалинового хряща. Они бывают одиночными и множественными (костнохрящевые экзостозы, остеохондроматоз, акзостозная болезнь — семейное заболевание). Располагаются преимущественно в длинных трубчатых костях (плечевая, бедренная, большеберцовая). Типичная локализация — метадиафизы длинных костей, но поражению подвержена любая кость, преформирующаяся через хрящ.
Локализация
- нижние конечности: 50% всех случаев
- бедро (особенно достланная часть): наиболее частая: 30%
- голень (особенно проксимальных): 15-20%
- менее распространенные места: ноги, таз
- верхнее конечности
- плечевая кость: 10-20%
- менее распространенные местах: остальные кости верхних конечностей, лопатки
- позвоночник
Клиническая картина
Бессимптомные остеохондромы медленно увеличиваются (рост может прекратиться с остановкой развития скелета), проявляются деформациями. Боли сопровождают подноггевые опухоли или свидетельствуют о малигнизации, наблюдающейся в 1% одиночных и 20% множественных остеохондром. Наиболее склонны к озлокачествлению опухоли дистального конца бедренной кости, а среди множественных малигнизироваться может любая, обычно одна.
Диагностика
Рентгенологически остеоходрома визуализирвется в виде дополнительной тени с неровными контурами, которая соединяется с костью с помощью ножки или широким основанием. Хрящевая шапочка на снимках не видна, если не содержит обызвествлений. Экзостозы на длинных костях отклоняются в сторону диафиза. Подногтевые образования, считающиеся скорее реактивным процессом (травма, инфекция), достигают 1 см в диаметре, локализуются обычно на большом пальце.
Дифференциальный диагноз
Дифференциальный диагноз необходимо проводить с множественными и одиночными костнохрящевыми экзостозами. Возможна малигнизация остеохондромы (переход в злокачественную).
Читайте также Опухоли костей (системный подход и дифференциальный диагноз)
Что такое хондрома ребра, ключицы и мечевидного отростка грудины
Содержание статьи:
Хондрома – доброкачественное заболевание, которое может быть расположено в ребрах, мечевидном отростке, ключице, а также в костях других элементов скелета. Состоит из полноценных хрящевых клеток, развивается медленно и долгое время протекает без симптомов. Возможно перерождение в хондросаркому – злокачественное образование, требующее немедленного хирургического удаления. Часто хондрома 10 ребра, а также других элементов ГК склонна к рецидивам.
Особенности и виды заболевания
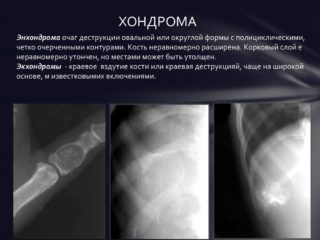 В подавляющем большинстве случаев хондромы встречаются у людей от 10 до 30 лет, но болеют в основном подростки до 16 лет. Выделяют несколько типов:
В подавляющем большинстве случаев хондромы встречаются у людей от 10 до 30 лет, но болеют в основном подростки до 16 лет. Выделяют несколько типов:
- Внутренние, растущие в костях, энхондромы. Бывают остеохондромы, развивающееся в позвоночной кости, плечах, и хондробластомы, встречающиеся в концевых отделах костей.
- Внешние, развивающиеся над костью, экхондромы. Они сдавливают кость и в большинстве случаев встречаются в ребрах.
Диагностируются энхондромы 7 ребра и других структур, обладающих большой связью с хрящами. К причинам развития патологии относят:
- травмы грудной клетки и ребер;
- воспалительные процессы в костных тканях;
- наследственность или генетическая предрасположенность;
- внутриутробные аномалии в период формирования скелета.
Располагающим фактором считается возраст до 30 лет.
Точные причины образования хондромы ребра у ребенка не установлены. Медицина не может дать точный ответ на то, как формируется патология, каковы ее риски в тех или иных случаях.
Симптомы заболевания

Одним из основных симптомов заболевания являются необоснованные головные боли
Симптомы хондромы могут развиваться очень медленно. Во многом они зависят от того, где локализовано поражение, как оно протекает, какой размер у новообразования. Нередко удается выявить нарушение еще на начальных стадиях, когда его размеры несущественны. В этом случае терапия будет гораздо легче. К основным симптомам относят:
- необоснованные головные боли и головокружения;
- вялость и усталость;
- затрудненные движения;
- уплощение реберной дуги;
- вздутие в зоне ключичного сочленения.
Развивается хондрома очень долго, первые симптомы могут быть обнаружены даже в 30-40 лет. Однако болезненные признаки чаще всего наблюдаются при локализации в трахее. Есть и другие симптомы, связанные с тем, где находится патология:
- Суставы. Появляется ощущение тяжести, ограничение подвижности.
- Ребра. Возникает обычно из-за опухолей в грудной клетки. Растет между костью и хрящом. Чаще всего поражаются 1-4 ребра. Постепенно косметическое вздутие начинает болеть, вызывая сильный дискомфорт. По мере развития может затрагивать плевру, надкостницу, вызывать боль при дыхании.
- Легкие. Редкая разновидность болезни, провоцируют которую воспаления и инфекции, болезни легких, гормональные сбои. Проявляется кашлем, жжением в груди, давлением, частыми болезнями дыхательных путей.
- Ключица. Хондрома ключицы встречается редко, опасна тем, что находится рядом с нервно-сосудистыми окончаниями. Существенно влияет на кровообращение в тканях мозга.
- Молочные железы. Гладкое и четкое новообразование, которое схоже с фиброаденомой, но встречается гораздо реже этой патологии.
Хондрома мечевидного отростка грудины почти никак не проявляет себя очень долго. Лишь когда опухоль достигает больших размеров, в центре солнечного сплетения может появиться новообразование.
Методы диагностики состояния
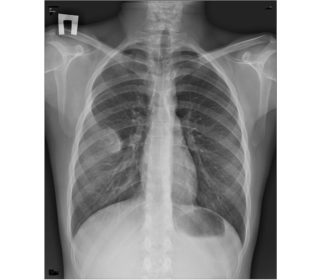
Основным методом диагностирования заболевания является рентгенологическое обследование
Чтобы понять, что происходит с организмом, при появлении первых признаков патологии необходимо обратиться к врачу. Однако диагностика хондромы крайне затруднительна из-за неспецифичности симптомов. Нередко ее обнаруживают случайно в процессе обследования.
Основной способ определения хондромы – рентгенологическое исследование. С его помощью проще всего выявить эндохондрому. Для точного установления экзохондромы пациенту потребуются дополнительные методы:
- биопсия – получение биологического материала и его анализ в лаборатории;
- КТ – компьютерная диагностика, нередко с применением контрастного вещества;
- МРТ – магнитно-резонансная томография с контрастным веществом или без него.
Гистологическое исследование биоматериала – наиболее точный способ узнать, какого характера клетки обнаружены в новообразовании.
Диагностика хондромы ребер, ключицы, мечевидного отростка должна выполняться максимально точно. Иначе сохраняется риск того, что определить причину и вид болезни не удастся. Это чревато неправильным выбором лечебной тактики.
Методы лечения заболевания
Лучевая терапия
Терапия хондромы требуется далеко не во всех случаях. Если патология развивается медленно или совсем не прогрессирует, то используют консервативные методики. Они нацелены на поддержание защитных функций организма, а также на сдерживание развития патологии: принимают витамины, лекарства для нормализации состояния хрящей и костей.
В остальных случаях может потребоваться оперативное вмешательство, особенно если хондрома расположена в таких опасных местах, как ключица. Для удаления хондромы используют общий или местный наркоз.
- Радикальная операция. Поврежденный участок удаляется вместе с новообразованием, после чего выполняют протезирование. Может использоваться кибер-нож, который не требует разрезания тканей.
- Лучевая терапия. Применяется после удаления опухоли или в случае, когда опухоль неоперабельная из-за размеров. Лучевое воздействие тормозит развитие хондромы и помогает обратить процесс вспять, но эффективно не во всех случаях.
- Химиотерапия. Используется до и после операции с целью устранения злокачественных клеток и при наличии метастазов.
В большинстве случаев хондрома ребра и других костей относится к доброкачественным процессам. Но риск обращения в злокачественные клетки сохраняется. Терапия должна проводиться в строгом соответствии с принятыми нормами.
Использование физиотерапевтических методов и народных средств при хондроме может оказаться неэффективным. Чаще всего их применяют уже после устранения опухоли в комплексном лечении. Хирургия – единственный способ избавиться от образования навсегда.
Прогноз и профилактика

Для профилактики заболевания необходимо отказаться от вредных привычек
Врачи не выделяют специфических мер для профилактики хондромы. Однако снизить риск развития опухоли можно, если вести здоровый образ жизни:
- заниматься умеренными физическими нагрузками, избегать опасных видов спорта, при которых высок риск травмирования позвоночника;
- отказаться от употребления алкоголя и курения;
- постоянно заботиться об укреплении иммунитета;
- лечить вирусные и воспалительные болезни;
- контролировать гормональный баланс.
Если опухоль не переросла в злокачественное новообразование, терапия имеет благоприятный прогноз. Вылечить онкологическую патологию на начальной стадии удается в 85% случаев.

