Остеохондроз ног: Услуги клиники | АО “Медицина” (клиника академика Ройтберга)
Остеохондроз: виды заболевания, симптомы и методы лечения | Лекарственный справочник | Здоровье
Наша справка
Центральная часть (студенистое ядро) межпозвонкового диска сначала разбухает, а затем усыхает, теряя свои амортизирующие свойства. А фиброзное кольцо, расположенное по периферии диска, становится тонким и в нем образуются трещины.
При просачивании в эту трещину студенистого ядра появляется протрузия, а если фиброзное кольцо разрывается, то студенистое тело выпадает, образуя грыжу межпозвонкового диска. С возрастом риск развития остеохондроза существенно увеличивается.
Важно
Остеохондроз может иметь разную локализацию. Самый распространенный вид – пояснично-крестцовый (в 50% случаев). Часто встречается шейный остеохондроз (в 25% случаев), реже остеохондроз грудного отдела позвоночника. В 12% случаев поражение межпозвонковых дисков затрагивает сразу несколько отделов позвоночного столба – это самая тяжелая форма заболевания.
1-я стадия характеризуется нестабильностью сегментов позвоночника, которая проявляется в нарушении диска.
2-я стадия выражается в том, что позвонки хуже фиксируются между собой из-за протрузии межпозвонкового диска. Щель между позвонками уменьшается.
На 3-й стадии возникают уже серьезные деформации позвоночника, такие как разрушение фиброзного кольца и образование межпозвонковой грыжи. Болевые синдромы и другая симптоматика во многом зависит от места расположения грыжи, ее формы и размера.
На 4-й стадии больному бывает трудно двигаться, а резкие движения приводят к острой боли. Иногда боли уменьшаются, и состояние человека улучшается, но это только кажущийся прогресс, связанный с тем, что между позвонками разрастается костная ткань, которая соединяет вместе два позвонка.
Проверьте себя
При шейном остеохондрозе наблюдаются:
- ноющие боли в области шеи или боль в виде прострела, отдающая в область лопаток, затылка или рук;
- напряжение мышц шеи, при дотрагивании – болезненные ощущения;
- ощущение онемения языка, его припухлости;
- ощущение мурашек и покалываний в шее и руке;
- слабость шейных и плечевых мышц.

При остеохондрозе грудного отдела:
- периодически ощущаются резкие боли, как будто кол в груди;
- появляется ощущение, что грудь сдавливает обруч;
- возникает межреберная боль при ходьбе. Боли усиливаются при дыхании и не проходят после приема нитроглицерина, но обычно бывают кратковременными.
Для остеохондроза пояснично-крестцового отдела характерны:
- боли в области поясницы, иногда из-за них невозможно разогнуть спину;
- боли, отдающие в ноги, в крестец, в пах;
- потеря чувствительности ног, нарушение их подвижности;
- холод в ногах, мурашки и покалывания.
На заметку
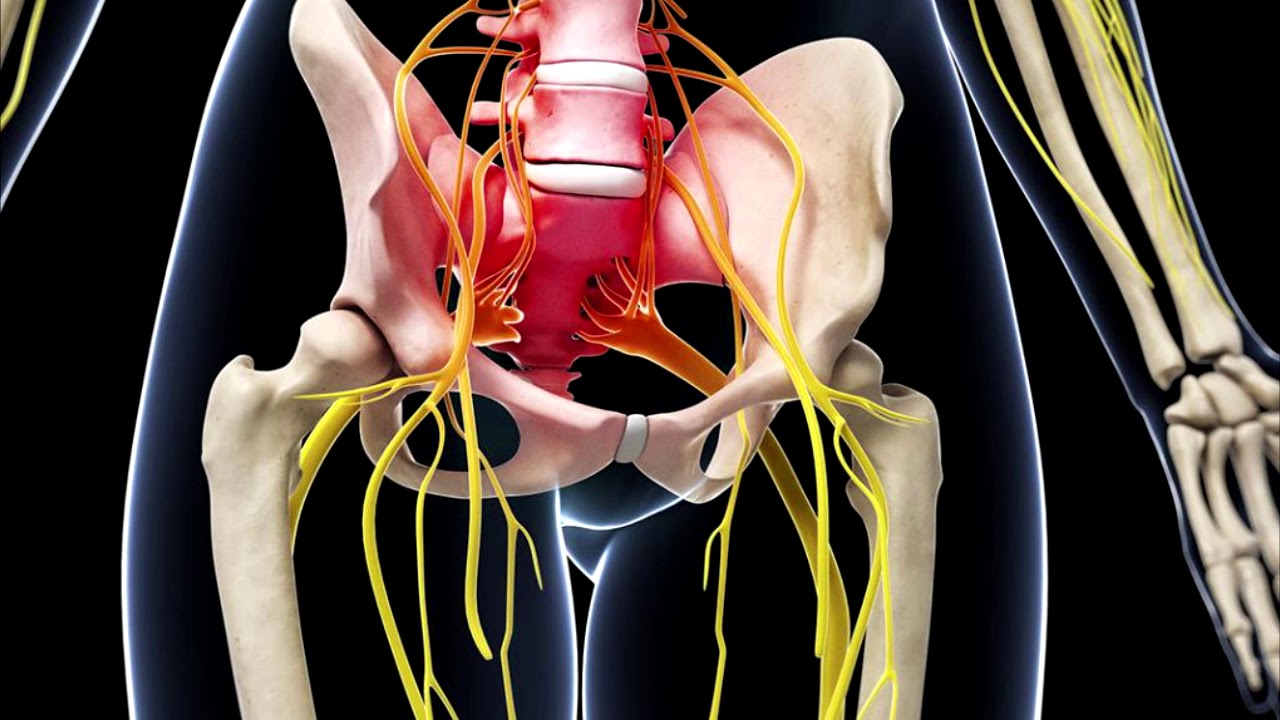
Многие считают, что радикулит – самостоятельное заболевание. На самом деле – это одно из проявлений остеохондроза. Повреждение межпозвонкового диска приводит к тому, что соседние позвонки сближаются друг с другом и могут ущемлять пучки нервных волокон, отходящих от спинного мозга.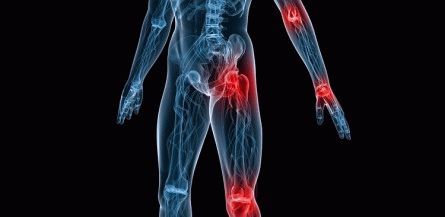 Сдавливать нервные корешки может и грыжа межпозвонкового диска. При этом возникает боль, которая распространяется по ходу тех или иных нервных волокон и соответственно отдает в ту или иную часть тела, чаще всего – в поясницу и одну из ног, реже – в шею или руку.
Сдавливать нервные корешки может и грыжа межпозвонкового диска. При этом возникает боль, которая распространяется по ходу тех или иных нервных волокон и соответственно отдает в ту или иную часть тела, чаще всего – в поясницу и одну из ног, реже – в шею или руку.
Факторы риска
К остеохондрозу предрасположены люди высокого роста, имеющие нарушение осанки или слабость мышц спины и живота; страдающие ожирением; офисные работники, ведущие преимущественно сидячий образ жизни, а также грузчики, строители, часто переносящие тяжести. Также он нередко бывает у профессиональных водителей, испытывающих длительное воздействие вибрации.
К остеохондрозу приводят спортивные травмы при неправильных тренировках. Заболевание часто настигает бывших профессиональных спортсменов, резко закончивших интенсивные тренировки.
SOS!
Остеохондроз гораздо более опасен, чем кажется. Он нередко становится причиной нарушения функций многих органов и систем. Иногда болезнь приводит к тяжелейшим нестерпимым болям, а защемление нервных корешков – к частичному или полному параличу руки или ноги.Оставленный без лечения остеохондроз шейного отдела позвоночника может вызывать головокружения, головные боли, бессонницу. Запущенный грудной остеохондроз чреват таким осложнением, как межреберная невралгия. Поясничный остеохондроз опасен такими последствиями, как прогрессирование искривления позвоночника и еще большее разрушение межпозвонковых дисков, воспаление седалищного нерва (ишиас), серьезные нарушения в работе органов мочеполовой системы.
Памятка пациенту
Для лечения обострений остеохондроза в большинстве случаев применяется консервативное лечение.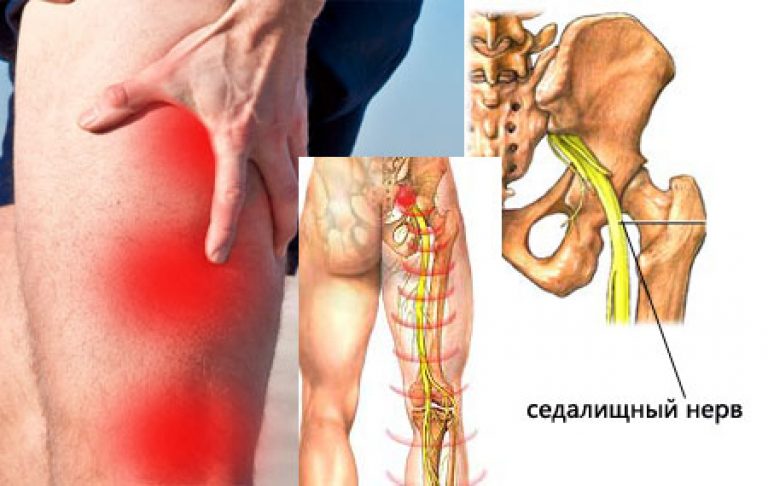 Главная его цель – подавление болевых ощущений и устранение вызванного болью рефлекторного напряжения мышц, скованности движения. Для этого применяются нестероидные противовоспалительные средства и миорелаксанты.
Главная его цель – подавление болевых ощущений и устранение вызванного болью рефлекторного напряжения мышц, скованности движения. Для этого применяются нестероидные противовоспалительные средства и миорелаксанты.
Для улучшения кровообращения и снятия отека тканей, стимулирования мышц используются физиотерапевтические методы: магнито- и ультразвуковая терапия, фоно- и электрофорез, дарсонвализация, электромиостимуляция. Также применяются иглорефлексотерапия, мануальная терапия, массаж, грязевые аппликации.
Для разгрузки позвоночника, увеличения расстояния между позвонками применяется лечение вытяжением. Успешный прогноз выздоровления невозможен без лечебной физкультуры, которая активно вовлекает пациента в процесс лечения.
Оперативное лечение применяется в тяжелых, запущенных случаях.
Помните, самолечение опасно для жизни, за консультацией по поводу применения любых лекарственных препаратов обращайтесь к врачу.
Печатную версию справочника покупайте в киосках вашего города или закажите в редакции по тел +7 (495)646-57-57 или по электронной почте [email protected] с пометкой ЛС (в письме укажите ФИО, почтовый адрес и телефон).
| Массаж | ||
| Наименование массажной процедуры | Количество УЕ 1 УЕ (условная единица) = 10 мин. | Стоимость (руб) |
| Массаж головы (лобно-височной и затылочно-теменной области) | 2,0 | 600 |
| Массаж лица (лобной, окологлазничной, верхне- и нижнечелюстной области) | 2,0 | 600 |
| Массаж шейно-воротниковой зоны | 2,0 | 600 |
| Массаж верхней конечности | 1,0 | 400 |
| Массаж плечевого сустава (верхней трети плеча, области плечевого сустава и надплечья одноименной стороны) | 1,0 | 600 |
| Массаж локтевого сустава (верхней трети предплечья, области локтевого сустава и нижней трети плеча) | 1,0 | 400 |
| Массаж лучезапястного сустава (проксимального отдела кисти, области лучезапястного сустава и предплечья) | 1,0 | 400 |
| Массаж кисти и предплечья | 1,0 | 400 |
| Массаж грудной клетки (передней поверхности грудной клетки от передних границ надплечья до реберных дуг и спины от VII шейного до I поясничного позвонка) | 1,5 | 600 |
| Массаж мышц передней брюшной стенки | 1,0 | 500 |
| Массаж шейной области позвоночника | 1,0 | 300 |
| Массаж грудной области позвоночника | 1,0 | 400 |
| Массаж пояснично-крестцовой области (от I поясничного позвонка до нижних ягодичных складок) | 2,0 | 500 |
| Массаж нижней конечности | 1,5 | 500 |
| Массаж тазобедренного сустава и ягодицы (одноименной стороны) | 1,5 | 600 |
| Массаж коленного сустава (верхней трети голени, области коленного сустава и нижней трети бедра) | 2,0 | 600 |
| Массаж голеностопного сустава (проксимального отдела стопы, области голеностопного сустава и нижней трети голени) | 1,0 | 400 |
| Массаж стопы и голени | 2,0 | 600 |
| Массаж позвоночника — рефлекторно-сегментарный (РСМ) | – | 1000 |
| Массаж общеукрепляющий | – | 2000 |
Массаж антицеллюлитный (спец. методика) методика) | – | 2200 |
| Массаж баночный (1 зона) | – | 600 |
| Лимфодренаж | – | 2200 |
| Рефлекторный массаж стоп | 4 | 900 |
| Мануальная терапия | ||
| Консультация врача мануального терапевта | 1500 | |
| Мобилизационно-манипуляционные приемы на локтевом, лучезапястном, тазобедренном, коленном суставе | 1100 | |
| Мобилизационно-манипуляционные приемы на суставах пальцев | 1100 | |
| Мобилизационно-манипуляционные приемы на суставах стоп | 1100 | |
| Обучение пациента методам аутомобилизации | 450 | |
| Переобучение двигательного стереотипа | 450 | |
| Ребалансинг | 450 | |
| Лечебный сеанс на шейном отделе позвоночника | 1600 | |
| Лечебный сеанс на грудном отделе позвоночника | 1600 | |
| Лечебный сеанс на пояснично-крестцовом отделе позвоночника | 1600 | |
| Остеопатия | ||
| Консультация врача остеопата | 1800 | |
| Остеопатия | 4000 | |
| Рефлексотерапия | ||
| Консультация врача рефлексотерапевта | 1500 | |
| Вакуумная рефлексотерапия | 300 | |
| Иглорефлексотерапия | 900 | |
| Комплексная рефрексотерапия | 1800 | |
| Поверхностная (кожная) рефлексотерапия | 300 | |
| Микрорефлексотерапия (1 единица) | 300 | |
| Сеанс лечебной мезотерапии с комплексом препаратов | 5100 | |
| Сеанс лечебной капиллярной мезо терапии с комплексом препаратов | 4100 | |
| Сеанс фармакопунктуры | 1300 | |
| Сеанс гомеосиниатрии | 1100 | |
| Ультразвуковые исследования | ||
| УЗИ – комплексное брюшной полости (печени, желчного пузыря, поджелудочной железы, селезенки) | 1350 | |
| УЗИ – комплексное брюшной полости (печени, желчного пузыря, поджелудочной железы, селезенки) + ЦДК | 1500 | |
| УЗИ печени | 500 | |
| УЗИ желчного пузыря | 500 | |
УЗИ желчного пузыря с определением сократительной функции (3-х кратно через 30 мин. ) ) | 1100 | |
| УЗИ поджелудочной железы | 500 | |
| УЗИ селезенки | 500 | |
| УЗИ плевральной полости | 700 | |
| УЗИ слюнных желез + ЦДК | 700 | |
| УЗИ комплексное мочеполовой системы у мужчин (мочевого пузыря, почек, предстательной железы абдоминальным датчиком, семенных пузырьков) | 2000 | |
| УЗИ комплексное мочеполовой системы у мужчин (мочевого пузыря, почек, предстательной железы абдоминальным и полостным датчиками , семенных пузырьков | 2500 | |
| УЗИ почек | 900 | |
| УЗИ мочевого пузыря с определением остаточной мочи | 900 | |
| УЗИ мочевого пузыря с определением остаточной мочи + ЦДК | 1150 | |
| УЗИ комплексное предстательной железы (2 датчика) | 1100 | |
| УЗИ комплексное предстательной железы (2 датчика) +ЦДК | 1350 | |
| УЗИ предстательной железы (1 датчик – абдоминальный) | 750 | |
| УЗИ предстательной железы (1 датчик – абдоминальный с остаточным объемом мочи) | 950 | |
| УЗИ мошонки | 700 | |
| УЗИ мошонки +ЦДК | 1200 | |
| УЗИ щитовидной железы с региональными лимфоузлами | 950 | |
| УЗИ щитовидной железы с региональными лимфоузлами + ЦДК | 1050 | |
| УЗИ молочных желез (2) с региональными лимфоузлами | 950 | |
| УЗИ молочных желез (2) с региональными лимфоузлами + ЦДК | 1050 | |
| УЗИ грудных желез у мужчин | 800 | |
| УЗИ мягких тканей | 650 | |
| УЗИ мягких тканей + ЦДК | 750 | |
| УЗИ глазных яблок и ретробульбарной клетчатки | 700 | |
| УЗИ поверхностных лимфатических узлов (одной группы) | 750 | |
| УЗИ поясничного отдела позвоночника | 1500 | |
| УЗИ поясничного отдела позвоночника (функциональные пробы) | 1000 | |
| УЗИ шейного отдела позвоночника | 1500 | |
| УЗИ шейного отдела позвоночника (функциональные пробы) | 1000 | |
| УЗИ сустава | 1050 | |
| УЗИ мелкого сустава | 500 | |
| УЗИ стоп | 850 | |
| УЗИ комплексное гинекологическое (матки и придатков) 2 датчиками | 1200 | |
| УЗИ комплексное гинекологическое (матки и придатков) 2 датчиками +ЦДК | 1350 | |
| УЗИ гинекологическое (1 датчик) | 900 | |
| УЗИ гинекологическое (1 датчик) + ЦДК | 1100 | |
| УЗИ яичников (фолликулометрия) | 800 | |
| УЗИ в 1-ом триместре ( с ЦДК ) | 1100 | |
| УЗИ во 2-ом триместре ( с ЦДК ) | 1350 | |
| УЗИ в 3-ем триместре ( с ЦДК ) | 1550 | |
| УЗИ при многоплодной беременности (с ЦДК ) | 2000 | |
| Триплексное сканирование артерий и вен верхних конечностей или нижних конечностей | 3500 | |
| Триплексное сканирование брюшного отдела аорты и подвздошных артерий | 2000 | |
| Триплексное сканирование нижней полой вены и подвздошных вен | 1500 | |
| Триплексное сканирование артерий верхних конечностей | 2000 | |
| Триплексное сканирование вен верхних конечностей | 2000 | |
| Триплексное сканирование артерий нижних конечностей | 2000 | |
| Триплексное сканирование вен нижних конечностей | 2000 | |
| Триплексное сканирование экстракраниального отдела брахиоцефальных артерий | 2100 | |
| Триплексное сканирование почечных артерий | 2000 | |
| Триплексное сканирование сосудов печени | 1500 | |
| Ортопедия | ||
| Консультация врача ортопеда (подиатра) | 1200 | |
| Повторная консультация врача ортопеда (подиатра) | 800 | |
| Блокада коленного сустава (с анестетиком) | 1300 | |
| Блокада коленного сустава | 1600 | |
| Блокада тазобедренного сустава (с анестетиком) | 1500 | |
| Блокада тазобедренного сустава | 1800 | |
| Паравертебральная блокада (с анестетиком) | 1300 | |
| Паравертебральная блокада | 1600 | |
| Блокада триггерных зон (одна зона) | 500 | |
| Внутрисуставное введение протеза синовиальной жидкости в коленный сустав | 8200 | |
| Внутрисуставное введение протеза синовиальной жидкости в тазобедренный сустав | 8400 | |
| ВТЭС (внутритканевая электростимуляция) | 1700 | |
| Подиатрия | ||
| Изготовление индивидуальных ортезов | 4700 | |
| Изготовление индивидуальных ортезов для стопы с трофическими нарушениями | 5050 | |
| Манипуляции | ||
| Инъекции | ||
| в/м | 250 | |
| в/м с комплексом препаратов | 350 | |
| в/в | 350 | |
| в/в с комплексом препаратов | 450 | |
| в/в капельно | 600 | |
| в/в капельно с комплексом препаратов | 700 | |
| Физиотерапия | ||
| Консультация врача физиотерапевта | 1200 | |
| Магнитотерапия | ||
| Общая ( 1 процедура) | 450 | |
| Локальная ( 1 область) | 450 | |
| Ультразвуковая терапия | ||
| 1 процедура | 450 | |
| Фонофорез с комплексом препаратов (1 процедура) | 500 | |
| Фонофорез с карипаином (1 процедура) | 750 | |
| Электролечение | ||
| Электрофорез (гальваническими токами, ДДТ форез) без стоимости препаратов(1 процедура) | 450 | |
| Электрофорез (гальваническими токами, ДДТ форез) (с комплексом препаратов) (1 процедура) | 500 | |
| Электрофорез при введении карипаина | 500 | |
| Электрофорез (гальваническими токами, ДДТ форез) с карипаином (1 процедура) | 750 | |
| Терапия интерферентными токами, ДДТ, ТENS, VMS, высоковольтный пульсирующий ток (НМPC), «Русский ток», гальванические токи, Трабет, монофазные токи | 450 | |
| Сеанс квантовой терапии | 450 | |
| Ударно-волновая терапия – лечебный сеанс (1 зона) | 1300 | |
| Криотерапия – лечебный сеанс (1 зона) | 550 | |
| ЛФК | ||
| Консультация врача ЛФК | 1200 | |
| Повторная консультация врача ЛФК | 800 | |
| Занятие ЛФК (одно) | 600 | |
| Реабилитация | ||
| Консультация реабилитолога | 1200 | |
Реабилитационный сеанс (стандарт) 60 мин. | 1100 | |
| Реабилитационный сеанс (стандарт) 30 мин. | 600 | |
| Реабилитационный сеанс (ЕС) 60 мин. | 1100 | |
| Реабилитационный сеанс (ЕС) 30 мин. | 600 | |
| Коррекция веса и фигуры | ||
| Консультация врача | 1200 | |
| Повторная консультация врача | 800 | |
| Комплексное занятие (60 мин.) | 1100 | |
| Комплексное занятие (30 мин.) | 600 | |
| Массаж общий | 2000 | |
| Массаж висцеральный | 1200 | |
| Массаж антицеллюлитный (спец. методика) | 2200 | |
| Лимфодренаж | 2200 | |
| Микрорефлексотерапия (1 единица) | 300 | |
| Иглорефлексотерапия | 850 | |
| Комплексная рефлексотерапия | 1600 | |
| УЗИ мягких тканей | 650 | |
| Ударно-волновая терапия (зона 1 – живот) | 2000 | |
| Ударно-волновая терапия (зона 2 – бока) | 2600 | |
| Ударно-волновая терапия (зона 3 – бедра) | 3000 | |
| Ударно-волновая терапия (зона 4 – ягодицы) | 2600 | |
| Ударно-волновая терапия (зона 5 – руки) | 2000 | |
| Криотерапия (1 зона) | 1100 | |
| Миостимуляция (1 зона) | 900 | |
ОСТЕОХОНДРОЗ — Portal
Остеохондроз – болезнь человека, как биологического вида. Массовая заболеваемость связана, прежде всего, с вертикальным положением человека, при котором нагрузка на позвоночник и межпозвоночные диски значительно выше, чем у животных.
Массовая заболеваемость связана, прежде всего, с вертикальным положением человека, при котором нагрузка на позвоночник и межпозвоночные диски значительно выше, чем у животных.
Как правильно сидеть:
Избегайте слишком мягкой мебели – она не для Вас. Чтобы масса тела не давила на позвоночник, корпус должен поддерживаться седалищными буграми, а это возможно только на жестких сиденьях. К той мебели на которой Вам приходиться сидеть подолгу предъявляются следующие требования:
Как правильно стоять:
Когда человек долго стоит, позвоночник испытывает значительные нагрузки, особенно его поясничный отдел.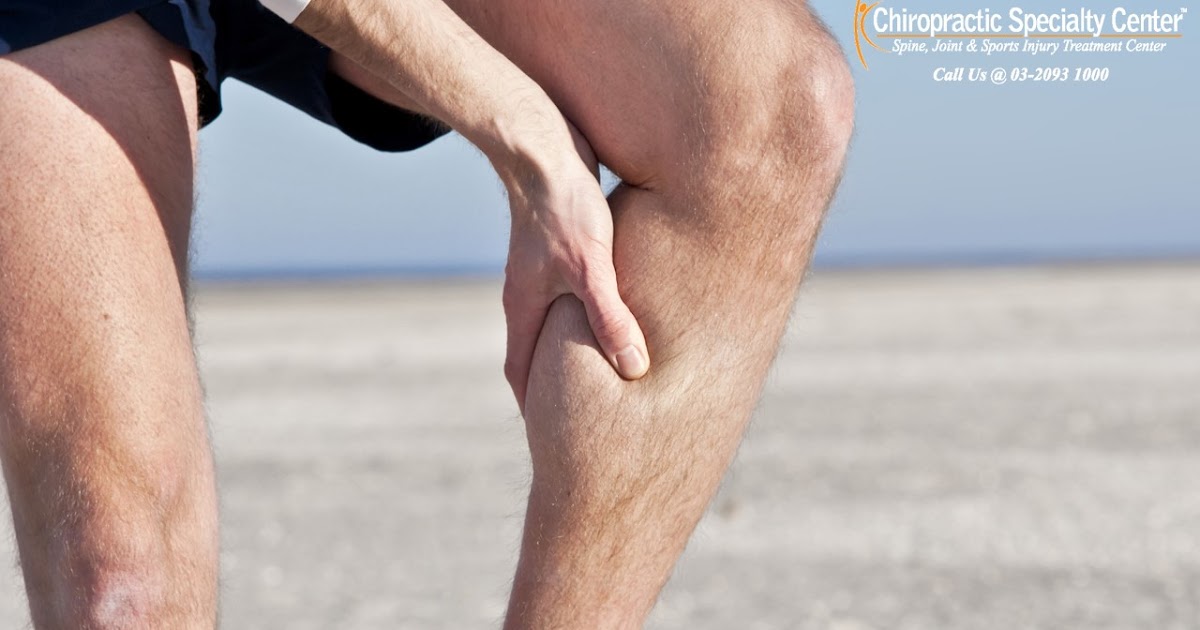
Как правильно поднимать и переставлять тяжести:
Одна из основных причин обострения остеохондроза и образования грыж межпозвоночного диска, особенно в поясничном отделе позвоночника, – подъем и перенос тяжестей. Остро, неожиданно возникает боль в пояснице в тех случаях, когда поднимают тяжести резко, рывком, а затем переносят тяжелый предмет в сторону, поворачивая при этом туловище.
Как правильно лежать:
Спать лучше не на мягкой постели, но и не на досках. Постель должна быть полужесткой, чтобы тело, когда человек лежит на спине, сохраняло физиологические изгибы (шейный лордоз, грудной кифоз, поясничный лордоз).Для этого:
 накройте его шерстяным одеялом и стелите прстыню.
накройте его шерстяным одеялом и стелите прстыню.Когда болит спина многие предпочитают спать на животе. Чтобы поясница сильно не прогибалась, что вызывает еще большую боль, под низ живота подкладывайте небольшую подушку. Любителям сна на боку можно спать, положив одну ногу на другую, а руку под голову. Встать с постели утром больным с острым проявлением остеохондроза бывает очень трудно.
Поступайте так:
Причины развития остеохондроза:
Люди начинают чувствовать появления остеохондроза чаще всего после 35 лет. Развитию и обострению остеохондроза позвоночника способствуют его макро и микротравмы, статические и динамические перегрузки, а так же вибрация.Это может быть вызвано:
Формы занятий физкультурой:
Людям, страдающим остеохондрозом позвоночника, можно рекомендовать следующие формы занятий физкультурой:

Утреннюю гигиеническую гимнастику лучше начать с самомассажа поясницы и спины, а затем выполнить упражнения для мышц рук, пояса верхних конечностей и туловища, маховые движения ногами, прыжки на месте (подскоки), упражнения в смешанном или чистом висе, а так же дыхательные упражнения. Закончить утреннюю гимнастику желательно водной процедурой, после которой необходимо насухо вытереть тело и сильно растереть полотенцем спину и поясницу.
Физкультурная пауза проводиться в течении 5-6 минут. Для тех, в положении сидя с опущенной головой, рекомендуется комплекс состоящий из 8-9 упражнений, выполняемых в исходном положении – стоя, рекомендуется выполнять 7-10 упражнений в положении сидя с несколько подтянутыми ногами с небольшим напряжением, в среднем темпе и с ограниченной амплитудой. После упражнений следует активно помассировать поясницу и спину в течение 1-3 минут, а затем расслабить мышцы ног.
Лечебная гимнастика показана, прежде всего, тем, кто страдает частыми обострениями остеохондроза в виде радикулита. В комплекс включаются общеразвивающие специальные дыхательные упражнения, а так же упражнения на расслабление мышц и массаж. Заниматься рекомендуется ежедневно, лучше утром. Большинство упражнений выполнять в исходном положении – лежа или в упоре стоя на коленях, так как при этом снимается осевая нагрузка с позвоночника и в определенной степени расслабляются мышцы, удерживающие его в вертикальном положении. Примерный комплекс лечебной гимнастики, зависящий от вида остеохондроза, представлен ниже. Плавание – наиболее эффективно плавание на спине. Плавать рекомендуется 2-3 раза в неделю по 1-1,5 часа. В осеннее-зимний период плавать лучше в закрытом бассейне, чтобы избежать осложнений, которые крайне нежелательны для больных остеохондрозом.
В комплекс включаются общеразвивающие специальные дыхательные упражнения, а так же упражнения на расслабление мышц и массаж. Заниматься рекомендуется ежедневно, лучше утром. Большинство упражнений выполнять в исходном положении – лежа или в упоре стоя на коленях, так как при этом снимается осевая нагрузка с позвоночника и в определенной степени расслабляются мышцы, удерживающие его в вертикальном положении. Примерный комплекс лечебной гимнастики, зависящий от вида остеохондроза, представлен ниже. Плавание – наиболее эффективно плавание на спине. Плавать рекомендуется 2-3 раза в неделю по 1-1,5 часа. В осеннее-зимний период плавать лучше в закрытом бассейне, чтобы избежать осложнений, которые крайне нежелательны для больных остеохондрозом.
Вытяжение позвоночника.
Для этого можно использовать следующие простые приемы:

По материалам
Школы здоровья
МЛПУ “Горбольница №1” ЕМР
Лечение остеохондроза в Москве – цены на комплексное лечение в сети клиник МЕДСИ
Болезнь может поражать разные отделы позвоночника и протекает в несколько стадий. От этих двух факторов зависит, какие симптомы проявятся у конкретного человека.
Стадия 1
Из-за высокой или неравномерной нагрузки на спину прежде всего страдает межпозвонковый диск. В его центральной части – пульпозном ядре – происходит обезвоживание ткани. Высота диска уменьшается, он начинает хуже амортизировать, хуже сглаживает нагрузки. Часть диска, окружающая пульпозное ядро (фиброзная часть), травмируется, на ней появляются трещины.
В этот период симптомы отсутствуют или проявляются только от действия сильных триггеров. От долгого нахождения в одной позе или активного движения (резкий поворот, наклон) может возникать дискомфорт в спине.
От долгого нахождения в одной позе или активного движения (резкий поворот, наклон) может возникать дискомфорт в спине.
Стадия 2
Высота дисков продолжает уменьшаться. Связки позвоночника начинают «провисать», что вызывает избыточную подвижность позвонков относительно друг друга. Мышцы напрягаются, чтобы компенсировать это.
Возникают симптомы:
- Ощутимый дискомфорт при действии обычных бытовых «провокаторов»: например дискомфорт, затекание спины после сна
- Болевые ощущения при нагрузках на спину: например, когда приходится нести тяжелую сумку на одном плече
- Быстрая усталость мышц спины
Стадия 3
Трещины в фиброзном кольце увеличиваются, через них может выходить часть ткани пульпозного ядра (это называется протрузией межпозвонковых дисков). Избыточная подвижность позвонков вызывает травмы и воспаление окружающих тканей. Из-за уменьшения расстояния между позвонками сдавливаются нервные корешки, которые идут от спинного мозга к органам и тканям. Развивается артроз суставов, соединяющих позвонки.
Из-за уменьшения расстояния между позвонками сдавливаются нервные корешки, которые идут от спинного мозга к органам и тканям. Развивается артроз суставов, соединяющих позвонки.
Симптомы на этой стадии усугубляются. Возникают:
- Скованность
- Ограничение амплитуды движений
- Боль в пораженных отделах позвоночника, в том числе в покое и без провоцирующих факторов
- Покалывание, онемение в конечностях
Стадия 4
Патология передается на тела позвонков. На них начинают расти костные выросты – остеофиты. Эти костные образования вызывают травмы, воспаление окружающих тканей, дополнительно сдавливают нервные корешки, уменьшают подвижность позвоночника.
К перечисленным выше симптомам присоединяются выраженные ограничения подвижности позвоночника. Все симптомы, как правило, усиливаются, из-за сдавливания корешков могут развиваться парезы (частичные параличи) конечностей.
Как вылечить боль в стопе и пятке?
Содержание
- Что делать при боли в стопе?
- Когда необходимо обращаться к врачу?
- Боль в стопе и пятках у спортсменов-бегунов:
Ахиллодиния, пяточная шпора, маршевый перелом, бурсит - Боль в стопе у женщин:
Нерома Мортона, поперечное плоскостопие, плюсне-вальгусная деформация - Боль в стопе у людей пожилого возраста: Плосковальгусная деформация, ревматический артрит, подагра, артроз
- Боль в стопе у детей и подростков:
Боли роста, остеохондроз, деформации свода ступни, остеохондрома таранной кости - Часто задаваемые вопросы
Боль в стопе – это биологически важный предупредительный сигнал, который указывает на патологии ступни. Боль в стопе появляется вследствие перенагрузки, деформации, переломов, патологий сухожилий и суставов либо общих заболеваний, вызванных нарушением обмена веществ.
Для того, чтобы установить правильный диагноз, специалистам клиники Gelenk-Klinik в г.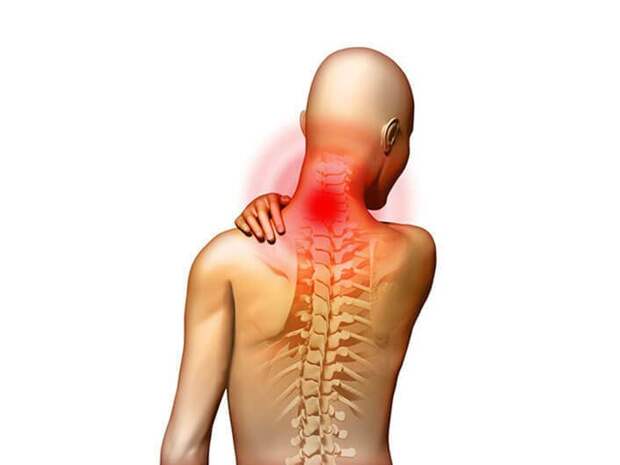 Фрайбург необходимо знать при каких обстоятельствах наступила боль в стопе.
Боль в стопе может появиться вследстие усиленных тренировок, неправильного распределения нагрузки и травм. Кроме того, существуют другие заболевания, которые проявляются как боль в стопе, однако не имеют никакого отношения к ортопедии.
Фрайбург необходимо знать при каких обстоятельствах наступила боль в стопе.
Боль в стопе может появиться вследстие усиленных тренировок, неправильного распределения нагрузки и травм. Кроме того, существуют другие заболевания, которые проявляются как боль в стопе, однако не имеют никакого отношения к ортопедии.
Как избежать боль в стопе?
При внезапных или хронических болях не стоит ждать до последнего. Прежде чем боль в стопе обострится и приведет к непоправимым повреждениям, обратитесь к специалисту.
Боль в стопе можно рассматривать поэтапно: Боль в пятках либо в ахилловом сухожилии характерна для заднего отдела стопы, а боль ступни, подъёма стопы и внутренняя боль сбоку для среднего отдела.
Боль пальцев ног, зачастую как следствие поперечного плоскостопия, наблюдается в переднем отделе ступни.
С данными жалобами не всегда нужно обращаться к врачу: Иногда для того, чтобы успешно вылечить боль в стопе необходимо лишь менять обувь, уменьшать нагрузки в ступне или изменить технику ходьбы.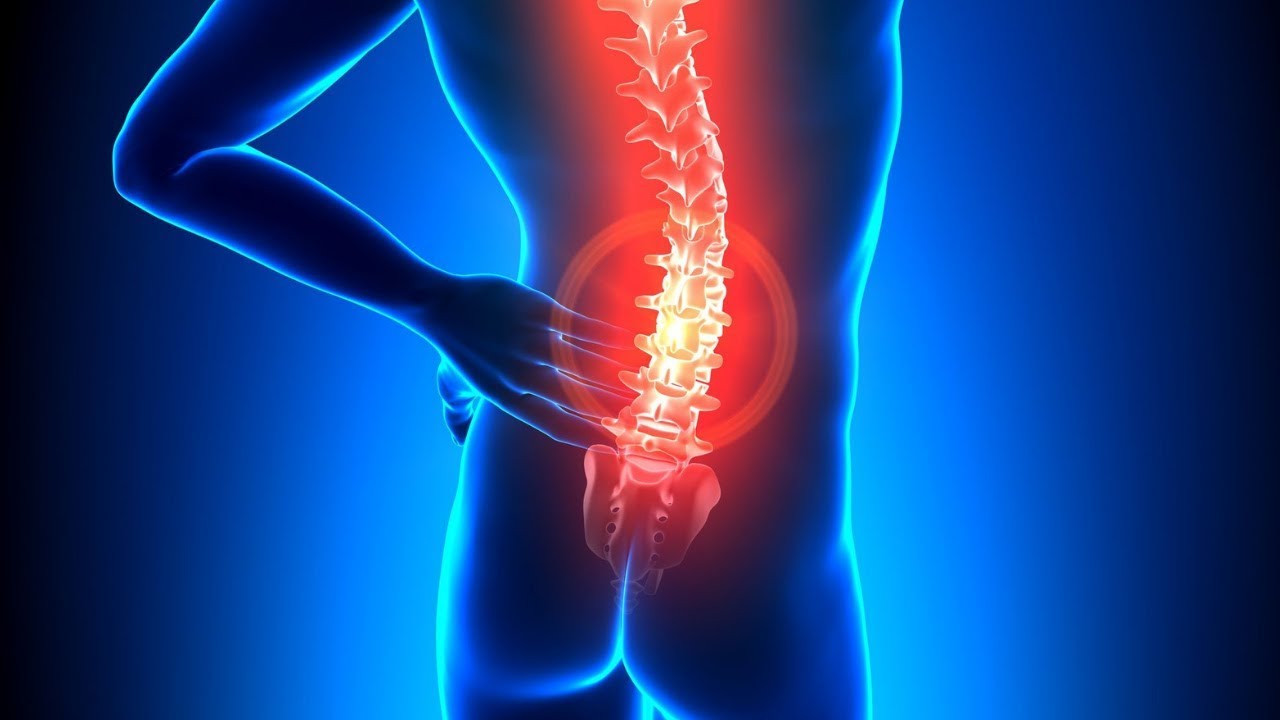
Когда нужно обращаться к специалисту?
- При болезненной отечности в стопе или голеностопном суставе, длительностью более пяти дней.
- При открытых и гнойных ранах.
- При наличии колющей и режущей боли.
- При повторных жалобах.
- Если боль в стопе продолжается несколько недель подряд.
- Если помимо рези в стопе у Вас повышенная температура.
- При структурных изменениях в стопе, пяточной кости или голеностопного сустава.

Боль в стопе и пятках у спортсменов-бегунов
У спортсменов, занимающихся активными видами спорта, боль в стопе имеет ортопедические основания. “Ортопедические” означает повреждения костей, суставов, сухожилий, мышц и связок. Во время тренировок и соревнований нагрузке более всего подвержены ноги, что и интерпретируется как основание большинства травм в стопе. При этом тяжесть приходится на все ткани в стопе: сухожилия, кости, хрящи и околосуставную сумку (бурса). Чрезмерные или неправильные занятия могут привести к переломам в стопе, воспалению сухожилий и разрывам мышц.
Как лечится боль в стопе у спортсменов-бегунов?
Не только усиленные тренировки, но и деформация пяточной кости может являться причиной перенагрузки ахиллова сухожилия. Неправильное положение изменяет ход сухожилий закрепленного на пяточной кости (см. рис. справа). Результат – скрученность, которая приводит к чрезмерной тяжести на некоторые отделы сухожилия. © Dr. Thomas SchneiderНе только спортсменам, но и другим пациентам, страдающим патологиями в стопе, рекомендуется прислушиваться к своему организму и прекратить либо сократить нагрузки если появляется боль в стопе. Квалифицированные специалисты-ортопеды советуют сначала проконсультироваться с врачом прежде чем принимать болеутоляющие препараты. Таким образом, человек может предотвратить продолжительные заболевания и боль в стопе. При болях сухожилий ни в коем случае нельзя принимать обезболивающие, сохраняя прежнюю нагрузку в стопе. Соревнования и силовые тренировки под приемом болеутоляющих препаратов могут нанести серьёзный ущерб на воспаленное ахиллово сухожилие.
Квалифицированные специалисты-ортопеды советуют сначала проконсультироваться с врачом прежде чем принимать болеутоляющие препараты. Таким образом, человек может предотвратить продолжительные заболевания и боль в стопе. При болях сухожилий ни в коем случае нельзя принимать обезболивающие, сохраняя прежнюю нагрузку в стопе. Соревнования и силовые тренировки под приемом болеутоляющих препаратов могут нанести серьёзный ущерб на воспаленное ахиллово сухожилие.
Заболевания сухожилий: Воспаление ахиллова сухожилия (ахиллодиния)
Симптомы ахиллодинии- Колющая боль в стопе в начале движения.
- Утолщение в 3 cм. над местом крепления сухожилия.
- Покраснения и перегрев кожи.
- Крепитация – хруст сухожилий.
- Ранняя стадия: Боль в стопе под нагрузкой.
- Поздняя стадия: Боль в стопе в состоянии покоя/постоянная боль.
Ахиллово сухожилие закрепляется по всей ширине пяточной кости и отвечает за передачу нагрузки от икроножных мышц к заднему отделу стопы.
Ахиллодиния зачастую проявляется в пятках как колющая боль в стопе в начале движения либо в начале тренировки. Однако- это довольно обманчиво: Даже если во время самой тренировки боль в стопе проходит, ахиллово сухожилие всеравно подвергаается нагрузке и становится более хрупким, что, рано или поздно, приведет к его разрыву.
Как лечится Ахиллодиния?
Сократите нагрузки в стопе. При острых воспалениях используйте обезболивающие противоревматические препараты (напр. Ибупрофен).
- Состояние покоя и «разгрузка» ахиллова сухожилия
- Противовоспалительные препараты
- Специальные стельки (увеличение подъема в стопе, защита от избыточной пронации)
- Физиотерапия: упражнения для минимизации отклонений осей нижних конечностей
- Специальные упражнения на растяжение икроножных мышц
- Ударно-волновая терапия
- Оперативное удаление воспаленных тканей
- Операция по восстановлению разрыва пяточного сухожилия: пластика ахиллова сухожилия
Пяточная шпора: подошвенный апоневроз и воспаление ахиллова сухожилия на пяточной кости
Симптомы пяточной шпоры- Колющая боль в стопе
- Боль в стопе в начале движения
- Боль, зависящая от интенсивности тренировок
- Отсутствие боли в стопе в состоянии покоя
- Верхняя пяточная шпора: Боль в пятке
- Нижняя пяточная шпора: Подошвенная пяточная боль и окостенение нижней части пятки
Для нижней пяточной шпоры характерна режущая боль в стопе на подошве в области пятки. Чаще всего некачественная обувь или перенапряжение в стопе являются основами воспалительных процессов в плантарном сухожилии.
Чаще всего некачественная обувь или перенапряжение в стопе являются основами воспалительных процессов в плантарном сухожилии.
Во время тренировок боль в стопе уменьшается либо исчезает вовсе.
Область крепления подошвенного сухожилия при пяточной шпоре очень чувствительна при давящей боли. Кроме того, подошвенное сухожилие представляет собой сухожильную пластинку, которая проходит от пяточной кости под подошвой ступни. Нижняя пяточная шпора возникает зачастую у людей с лишним весом или у людей высокого роста. Спортсмены-бегуны, а также люди, увлекающиеся другими видами спорта, часто жалуются на колющую боль в подошвенной области ступни.
Для верхней пяточной шпоры характерна боль в области пятки. Ахиллово сухожилие, которое берет свое начало в области соединения медиальной и латеральной головок икроножной и камбаловидной мышц, воспаляется и вызывает давящую боль в стопе при ношении неправильной обуви.
При помощи рентгена специалисты по лечению боли в стопе могут незамедлительно определить болезненное утолщение плантарного либо ахиллова сухожилия.
Как лечится пяточная шпора?
Спортсменам, страдающим воспалением плантарных (пяточных) сухожилий рекомендуется снизить нагрузки в стопе и не тренироваться, ощущая боль. Упражнения на растяжение пяточных сухожилий в стопе предотвращают это заболевание и ускоряют выздоровление. Специальные стельки освобождают место крепления сухожилия на пятке от нагрузок. Ударно-волновая терапия ускоряет лечение данной патологии.
- Супинаторы, уменьшающие тяжесть на свод ступни.
- Ударно-волновая терапия
- Биологическое восстановление клетки (ЯКЕ®-Матричная регенерационная терапия)
- Упражнения на растяжение и физиотерапия.
- Инъекции ботулотоксина
- Эндоскопия
Воспаление сухожильного влагалища (тендовагинит) – это причина боли в подъеме стопы
Воспаление синовиального влагалища сухожилий, движущихся от передней большеберцовой мышцы вдоль тыльной часть стопы и соединенных с пальцами. Эти сухожилия могут воспалиться и опухнуть вследствие перенагрузок. © Grays Anatomy Симптомы тендовагинита
© Grays Anatomy Симптомы тендовагинита- Колющая/тянущая боль в стопе
- Покраснения и перегрев кожи
- Хруст в сухожилиях (крепитация)
- Ощутимое утолщение сухожилий в стопе
Иногда, во время ходьбы ощущается боль в тыльной стороне стопы. Целый ряд сухожилий проходит от большеберцовых мышц через её тыльную часть и снабжает каждый палец. Чрезмерные нагрузки могут стать причиной воспалений в сухожилиях.
Боль в стопе, а именно на её тыльной части, очень похожа на маршевый (усталостный) перелом при котором пациент ощущает колющую боль вовремя опускание ноги на пятку. Сухожильное влагалище также воспаляется из-за неправильной обуви или длительных тренировок. Неправильная и слишком узкая обувь, а также чрезмерные спортивные нагрузки, являются главными причинами воспалений сухожильного влагалища.
Как вылечить воспаление сухожилий в стопе?
- Охлаждающий компресс
- Электротерапия
- Физиотерапия
- Обезболивающие (Ибупрофен)
- Фиксация ортезом
- Оперативное лечение
Людям, занимающимся спортом, рекомендуется приостановить тренировки и заменить обувь на более удобную, пока боль в стопе полностью не пройдет. НПВП – нестероидные противовоспалительные препараты помогут преодолеть и остановить боль в стопе. Кроме того, специалисты Геленк Клинки во Фрайбурге не рекомендуют заниматься спортом во время приема Ибупрофена.
НПВП – нестероидные противовоспалительные препараты помогут преодолеть и остановить боль в стопе. Кроме того, специалисты Геленк Клинки во Фрайбурге не рекомендуют заниматься спортом во время приема Ибупрофена.
Экзостоз пяточной кости (Экзостоз Хаглунда): колющая боль заднего отдела стопы
Симптомы экзостоза пяточной кости- Отёчность и покраснения на пятках
- Дявящая боль в стопе
- Гипертермия, покраснения
Помимо пяточной шпоры и ахиллодинии существуют и другие причины колющей и давящей боли в заднем отделе стопы. У спортсменов – это, например, кроссовки с зауженными пяточными вкладышами. Такая обувь сильно давит на верхнюю поверхность пяточной кости и является началом целого ряда отклонений в стопе. При ношении неподходящих туфель в стопе могут проявиться и другие дефекты, о которых пациент мог и не знать. Таким образом, полая стопа часто приводит к деформации пятки и образованию выроста на ней. Поэтому, у людей, с данной деформацией хрящевой вырост на пятке образуется чаще, чем у других.
Как лечиться Экзостоз Хаглунда?
Чаще всего данным заболеванием страдают спортсмены-бегуны. Пациентам рекомендуется приостановить тренировки и снизить нагрузки в стопе. Экзостоз пяточной кости лечится при помощи следующих методов:
- Пяточные вкладыши
- Ортопедические стельки
- Физиотерапия
- Антиревматические лекарства
- Операция (напр. удаление околосуставной слизистой сумки)
Перенагрузки как следствие усталостных (маршевых) переломов плюсневой кости
Симптомы маршевого перелома- Колющая боль плюсны стопы
- Отёчность в стопе
Чрезмерные либо интенсивные тренировки могут привести к болезненным маршевым переломам плюсневых костей в стопе. Фрактуры вследствие перенагрузки образуются не только в стопе, но и на других перегруженных участках. Чаще всего усталостные переломы наблюдаются в стопе поскольку она несет на себе всю массу тела. Кроме того, такие повреждения плюсневой (метатарзальной) кости среднего отдела стопы наблюдаются в зоне второй плюсневой кости. При этом большой палец стопы, который удерживается приводящей мышцей, начинает смещаться кнаружи.
При этом большой палец стопы, который удерживается приводящей мышцей, начинает смещаться кнаружи.
В большинстве случаев стрессовые переломы в стопе пациенты принимают за растяжения суставов либо за ушибы. Однако при данной патологии вследствие перенагрузок нарушается структура плюсневой кости. Характерным для усталостного перелома является колющая боль в стопе под нагрузкой.
Как вылечить маршевый перелом?
- Незамедлительное снижение нагрузки
- Противоотёчное лечение:(ЯКЕ®-Матричная регенерационная терапия, Лимфодренаж)
- Противовоспалительные препараты
- Иммобилизация стопы, снижение нагрузки
Прекратите занятия спортом пока не пройдет боль в стопе. Противовоспалительные лекарственные средства ускоряют процесс снижения отечности в стопе. Снижение тяжести на переднюю часть стопы при помощи специальной обуви ускоряет восстановление. При маршевом переломе в стопе смещения костей не наблюдается. В большинстве случаев повреждается только кортикальный слой кости. Из этого следует, что полное обездвиживание стопы не является необходимым. Процесс восстановления длится до шести недель. Именно столько больному рекомендуют держать стопу в состоянии покоя.
Из этого следует, что полное обездвиживание стопы не является необходимым. Процесс восстановления длится до шести недель. Именно столько больному рекомендуют держать стопу в состоянии покоя.
Задний пяточный бурсит и воспаление синовиальной сумки, окружающей ахиллово сухожилие (Ахиллобурсит)
Симптомы Ахиллобурсита- Отечность пятки
- Покраснения и перегрев кожи
- Колющая боль в пятке при каждом шаге
Болезненные воспаления суставной сумки (бурсит) Так же могут вызвать боль в стопе. Синовиальная околосуставная сумка – это утолщенная полость, содержащая синовиальную жидкость, отвечающая за подвижность сухожилий и мышц. Кроме того, они защищают мягкие ткани от давления и ушибов.
Одним из признаков бурсита является боль заднего отдела стопы. Ахиллово сухожилие образуется в результате слияния плоских сухожилий задних мышц голени – икроножной мышцы и камбаловидной мышцы и крепится к бугру пяточной кости. Кроме того, ахиллово сухожилие находится между двумя синовиальными сумками, которые могут воспалиться при чрезмерных нагрузках. Довольно часто ахиллобурсит взывает боль в заднем отделе стопы.
Довольно часто ахиллобурсит взывает боль в заднем отделе стопы.
Как вылечить задний пяточный бурсит?
- Снижение нагрузки в стопе, охлаждающие компрессы, иммобилизация
- НПВП – нестероидные противовоспалительные препараты (напр. Ибупрофен)
- Пункция воспаленной бурсы (синовиальная сумка)
- Оперативное удаление синовиальной сумки
Обувь с зауженными пяточными вкладышами необходимо заменить на более удобную с ортопедическими амортизирующими стельками. Противовоспалительные препараты помогают вылечить от боль в стопе и облегчить симптомы заболевания. Для того, чтобы немного “разгрузить” стопу, пациентам рекомендуется приостановить занятия спортом. В запущенных случаях проводится оперативное удаление синовиальной сумки заднего отдела стопы.
Межплюсневый бурсит – воспаление синовиальной сумки переднего отела стопы
Боль в стопе появляется так же и вследствие меж плюсневого бурсита. Воспаление синовиальной сумки переднего отела стопы может наступить вследствие силовых упражнений и ношения узкой обуви, сдавливающей пальцы. Так как при каждом движении значительная часть нагрузки приходится на фаланги пальцев и кости плюсны, стопа может деформироваться. Таким образом, патологии в стопе, а именно поперечное плоскостопие или вальгусная деформация могут привести к перераздражению синовиальной сумки переднего отела стопы.
Так как при каждом движении значительная часть нагрузки приходится на фаланги пальцев и кости плюсны, стопа может деформироваться. Таким образом, патологии в стопе, а именно поперечное плоскостопие или вальгусная деформация могут привести к перераздражению синовиальной сумки переднего отела стопы.
Довольно часто специалисты-ортопеды наблюдают у пациентов бурсит первого плюснефалангового сустава (плюснефаланговый бурсит). Вследствие уже резвившейся деформации большого пальца стопы обувь в этой области начинает давить еще больше. Смещение первого пальца стопы зачастую приводит к бурситу и болезненной отечности. Синовиальные сумки между другими плюсневыми костями воспаляются во время усиленных занятий спортом.
Как лечиться бурсит переднего отдела стопы?
- Стельки от поперечного плоскостопия
- Нестероидные противовоспалительные препараты (напр. Ибупрофен)
- Оперативное удаление синовиальной сумки
Противовоспалительные препараты снижают боль и отечность в стопе в стопе. Силовые спортивные нагрузки пациентам необходимо сократить в срочном порядке. Стельки от поперечного плоскостопия помогут уменьшить нагрузку на переднюю часть стопы в области фаланг пальцев.
Мышца отводящая большой палец стопы – вид снизу красным цветом – отвечает за отведение большого пальца стопы. У спортсменов, занимающихся беговыми видами спорта, эта мышца может воспалиться. © Grays AnatomyМышечная боль в стопе: Воспаление мышцы, отводящей большой палец стопы (Musculus abductor hallucis)
Симптомы воспаления мышц внутренней части стопы- Колющая боль в стопе
- Отечность
- Покраснение и перегревание кожи
В стопе появляется и мышечная боль: Мышца отводящая большой палец стопы (Musculus abductor hallucis) занимает медиальное положение в подошвенной части стопы. Кроме того, эта мышца отвечает за процесс сгибания отвода большого пальца. Колющая боль в стопе является одним из признаков патологии мышцы, отводящей свод стопы.
Как вылечить воспаление мышцы отводящей большой палец стопы?
- НПВП – нестероидные противовоспалительные препараты
- Состояние покоя
- Упражнения на растяжение мышц
Колющую боль разгибателя большого пальца можно перепутать с болью в плантарном (пяточном) сухожилии либо с маршевым (усталостным) переломом. Упражнения на растяжение мышц способствуют поддержанию здоровой формы стопы.
Воспаление или разрыв сухожилий малоберцовых мышц
Симптомы воспаления сухожилий малоберцовых мышц- Боль в голениl
- Боль в латеральной лодыжке
- Давящая боль по всему сухожилию малоберцовой мышцы
- Отечность, покраснения
- Щелканье сухожилия с наружной части лодыжки
Сухожилия малоберцовых мышц соединяют мускулатуру голени (короткая малоберцовая мышца/длинная малоберцовая мышца) с костями предплюсны: с клиновидными внутри стопы и плюсневыми снаружи. Обе кости окружают стопу с медиальной и латеральной сторон. Малоберцовые мышцы способствуют разгибанию стопы и пальцев (подошвенное сгибание).
Голеностопный сустав и малоберцовые сухожилия: длинными малоберцовым сухожилиями управляют икроножные мышцы, расположенные парно – с внутренней и внешней стороны голеностопного сустава – и закрепленные в области предплюсны. При чрезмерных нагрузках и отсутствии регенерации возможны воспаления сухожильного влагалища и разрывы малоберцовых сухожилий. © Bilderzwerg @ fotoliaМалоберцовые сухожилия и мышцы зачастую воспаляются вследствие перенагрузки, усиленных занятий спортом, отсутствия разминки или деформаций в стопе (тендит малоберцовых сухожилий). Критическим моментов в данной ситуации является внезапное изменение общей нагрузки: У людей, начинающих с увеличенного объема тренировки, могут образоваться разрывы мышечных волокон, а также воспаления малоберцовых мышц. Боль в стопе, вызванная воспалением малоберцовых мышц и сухожилий, начинается в икроножных мышцах и через сухожилия отдаёт в стопу. Прежде всего начинает болеть внешняя лодыжка. При подворачивании стопы наружу боль в малоберцовых мышцах усиливается, так как сухожилие продолжает растягиваться. Так же и в области сухожилий, которые проходят поперечно под голеностопным суставом, могут возникнуть воспаления (тендит). Следствием тендита малоберцового сухожилия является болезненное воспаление, а также отечность, боль в стопе и в голеностопном суставе.
Узкая спортивная обувь, ограничивающая плавный перекат стопы, так же вызывает болезненные воспаления малоберцовых сухожилий. При деформациях в стопе отсутствует необходимый объем нагрузки на мышцы голени, что вызывает к боль и перенагрузки некоторых отделов стопы.
Воспалительный процесс может привести к разрыву малоберцового сухожилия. Кроме того, опухшее малоберцовое сухожилие может послужить сдавлению нервов тарзального (плюсневого канала), вследствие чего пациент ощущает зуд, онемение и нарушения чувствительности в стопе.
Лечение воспалений малоберцовых сухожилий
- Снижение нагрузки и состояние покоя в стопеe
- Охлаждение острых воспалений в стопе
- Противовоспалительные препараты (напр. Ибупрофен)
- Физиотерапия, упражнения на растяжение икроножных мышцr
- Ортопедические стельки
- Операция на стопе
- Удаление омертвевших (некротизированных) тканей с помощью острого скальпеля
- Выравнивание костных структур малоберцового сухожилия
Частая боль в стопе у женщин
Не существует таких патологий в стопе, которые касаются только женщин. Однако боль в переднем отделе стопы возникает у женщин в 10 раз чаще, чем у мужчин. Причиной этому является тот факт, что соединительные ткани у женщин слабее. Гормональные изменения, например, беременность или менопауза, так же могут изменить структуру соединительных тканей. Кроме того, женщины любят носить красивую обувь на высоком каблуке, что приводит искривлению мышц в стопе. Очень часто, вместо того, чтобы плавно перекатывать стопу с пятки на носок, основной вес приходится на передний отдел стопы, что приводит к деформации мышц.
Боль в большом пальце стопы: Метатарзалгия (боль плюсневых костей) при поперечном плоскостопии
Симптомы метатарзалгии- Понижение поперечной дуги переднего отдела стопы
- Расширение передней части стопы
- Согнутое положение большого пальца
- Боль в стопе под нагрузкой
- Мозоли на фалангах пальцев (натоптыш))
При метатарзалгии (боль плюсневых костей) пациенты ощущают боль в плюснефаланговом суставе на уровне подушечек стопы обеих ног, которые расположены прямо под пальцами. На эту область в стопе оказывается наиболее сильное давление, чем на другие. Вследствие поперечного плоскостопия понижается поперечный свод стопы и увеличивается нагрузка на подошвенную фасцию. Во время переката стопы с пятки на носок перенос веса тела на пол происходит при помощи подушечек стопы. Слабость соединительных тканей или не достаточно тренированные ноги – это две наиболее значимые причины, по которым пациенты начинают чувствовать боль в стопе. Если человек каждый день носит неудобную обувь с зауженным носком, риск заболевания значительно увеличивается.
А если туфли еще и на высоком каблуке, увеличивается нагрузка на подушечки стопы и соединительные ткани. Пациентам рекомендуется учесть эти факты и обратить внимание на то, что стопа человека по своей природе не способна переносить такие нагрузки. После нескольких лет ношения подобной обуви у многих наблюдается сильная боль в стопе, а также уплощение свода стопы и поперечное плоскостопие, при котором передние отделы стопы распластываются, а первый палец отводится кнаружи.
Как вылечить боль в плюсневой части стопы?
- Ортопедические стельки для укрепления поперечного свода стопы
- Упражнения для стопы и гимнастика
- Обувь на низкой подошве, не сужающая пальцы
- Operation (Weil-Osteotomie: Korrektur des Spreizfußes)Остеотомия (операция Вейля: коррекция поперечного плоскостопия)
Методика лечения патологии будет зависеть от причин, по которым началась боль в стопе. Однако, в любом случае врачи рекомендуют заменить обувь наиболее удобную. Иногда помогают гимнастические упражнения, способствующие укреплению переднего отдела стопы. При деформациях в стопе, вследствие поперечного плоскостопия используются стельки со специальными клиновидными элементами. В таких стельках на пятке делается выемка, а в области поперечного свода стопы устанавливают метатарзальную подушечку. Данная конструкция позволяет выпрямить поперечный свод стопы и снизить нагрузку в стопе.
Неврома Мортона: боль среднего отдела стопы вследствие ущемления нервов
Неврома Мортона – это патологическое утолщению общепальцевого нерва стопы вызывающее боль в стопе между третьим и четвертым пальцем. Данное заболевание, для которого характерна колющая боль в стопе, а также онемение и чувство жжения в пальцах, может быть спровоцировано поперечным плоскостопием. © Dr.Thomas Schneider Симптомы Невромы Мортона- Коющая боль в пальцах и переднем отделе стопы
- Онемение пальцев
- Чувство, что Вы как будто наступаете на горошину
- Уменьшение болевого синдрома после снятия обуви
Заболевание Неврома Мортона Неврома Мортона проявляется в форме болезненного отека нервной оболочки между плюсневыми костями, а поперечное плоскостопие ускоряет ее развитие. Снижение переднего поперечного свода стопы при поперечном плоскостопии оказывает негативное влияние на состоянии переднего отдела стопы. В результате первый плюснефаланговый сустав находится прямо на полу, а область между костями плюсны сужается. Во время ходьбы плюсневые кости сдавливают срединный нерв (Nervus medianus), вследствие чего опухает соединительная ткань, образующая оболочки нерва.
В результате выше указанного отека усиливается давление на нервные окончания в стопе. Пациенты чувствуют сильную колющую боль в стопе, а иногда жжение либо онемение. Таким образом, затронута практически вся область кровоснабжения нервов в стопе.
Если у Вас есть чувство, что Вы как будто наступаете на горошину или гальку при ходьбе, то у вас скорее всего Неврома Мортона.
Как лечится Неврома Мортона?
- Обувь на низкой подошве, не сужающая пальцы
- Гимнастика для стоп
- Местная анестезия
- Оперативная декомпрессия – уменьшение степени сжатия плюсны
- Остеотомия костей плюсны
- Неврэктомия – оперативное иссечение воспаленного нерва
После того, как пациент снимает обувь, боль в стопе, вызванная Невромой Мортона сразу проходит. Узкие лыжные ботинки также могут спровоцировать боль в стопе.
Чтобы, боль в стопе, вызванная Невромой Мортона, прошла как можно быстрее рекомендуется отказаться от остроконечной обуви на высоком каблуке. Однако в некоторых случаях, при воспалении и уплощении нерва помогает только хирургическое лечение Невромы Мортона.
Вальгусная деформация – «шишка» или искривление пальцев ног
Симптомы вальгусной деформации- Искривление первого пальца стопы кнаружи
- Отклонение внутрь стопы большого пальца
- Отечность, покраснение, перенагревание и давящая боль в стопе
- Боль в среднем отделе стопы (метатарзалгия)
Вальгусная деформация – это типичная женская проблема. Женщины страдают данным заболеваем в 10 раз чаще, чем мужчины. Для вальгусной деформации характерно болезненное увеличение косточки первого пальца стопы с внутренней стороны, а также отечность, покраснения и боль в стопе при нагрузке. Однако не у всех пациентов с вальгусной деформацией наблюдается боль в стопе.
При воспалении слизистых сумок в области суставов (бурсит) боль в стопе чувствуется при каждом шаге, а выносливость большого пальца значительно снижается. Бурсит большого пальца стопы формируется вследствие скопления, что в синовиальной лишней жидкости, которая иногда является гнойной.
В самых сложных случаях оказание чрезмерной нагрузки на малые пальцы в стопе может привести к стрессовым переломам, то есть к нарушению целостности костей.
Как лечится вальгусная деформация?
При сильной боли в стопе необходимо квалифицированное лечение. В большинстве вылечить боль в стопе помогает только оперативное лечение вальгусной деформации по выпрямлению деформации большого пальца стопы.
Hallux rigidus – артроз первого плюснефалангового сустава
Симптомы артроза первого плюснефалангового сустава- Отечность большого пальца
- Ограничения подвижности большого пальца
- Боль, зависящая от интенсивности движений в первом плюснефаланговом суставе
- Шум трения в суставе
Артроз может наступить и вследствие оказания чрезмерной нагрузки на первый плюснефаланговый сустав. В таком случае специалисты рассматривают заболевание Hallux rigidus или другими словами жесткий (ригидный) палец. Одной из наиболее важных причин появления артроза первого плюснефалангового сустава является деформация большого пальца (вальгусная деформация) (Hallux valgus). Другими причинами болезни могут быть травмы, повреждения либо чрезмерно интенсивные нагрузки.
При артрозе боль в стопе усиливается, а большой палец становится ригидным, отчего и пошло определение Hallux rigidus. У пациентов отмечается ограниченность в движениях и сильная боль в стопе. Для того, чтобы уменьшить боль в стопе, при перекате стопы человек переносит вес тела на соседние малые пальцы, что является причиной появления переходной метатарзалгии (боль плюсневых костей вследствие переноса тяжести тела).
Лечение артроза первого плюснефалангового сустава
- НПВП – нестероидные противовоспалительные препаратыli>
- Инфильтрация – инъекция болеутоляющих препаратов (напр. кортизон)
- Ортезы для иммобилизации сустава
- Ортопедические стельки или обездвиживание больного сустава
- Хейлэктомия – удаление костных разрастаний вокруг сустава
- Остеотомия – укорочение первой плюсневой кости
- Артродез (обездвиживание) первого плюснефалангового сустава
- Протезирование
Лечение Hallux rigidus должно предотвратить или хотя бы приостановить развитие артроза. При этом целесообразно использование специальных стелек для ослабления нагрузки на сустав. Противовоспалительные медикаменты (НПВП) помогут уменьшить боль в суставе и снизить вероятность износа суставного хрящ.
Артроз может изменить всю структуру первого плюснефалангового сустава: Вследствие повышенного давления вокруг сустава образуются костные шпоры, ускоряющие износ суставного хряща. Во время хэйлектомии – малоинвазивной операции на суставе (хэйлектомия) хирург удаляет эти костные разрастания и таким образом, сохраняет жизнеспособность сустава.
Если вследствие артроза суставный хрящ был полностью изношен, то единственным методом лечения является обездвиживание (артродез) первого плюснефалангового сустава. Специалисты-ортопеды Геленк-Клиники проведут данное вмешательство без особых рисков ограничения для подвижности и спортивных способностей пациента. После артродеза пациент может вернуться и в большой спорт.
Деформация Тейлора («стопа портного»): отклонение V плюсневой кости и образование «шишки» у основания мизинца
Симптомы деформации Тейлора- Согнутое положение мизинца
- Давящая боль в стопе. вследствие воспаления суставной сумки
- Мозоли (натоптыши) на подошве стопы
- Расширение поперечного свода стопы
Деформация Тейлора или «стопа портного» – это схожее по симптоматике с артрозом первого плюснефалангового сустава, заболевание мизинца, при котором пятый палец стопы отклоняется кнутри и перекрывает соседние пальцы. При этом воспаляется область 5-го плюснефалангового сустава, вследствие чего пациент ощущает сильную боль в стопе. Причиной «стопы портного», как и при вальгусной патологии, является поперечное плоскостопие. Частое ношение обуви на высоком каблуке с зауженным носком усиливает деформацию и боль в стопе.
Как лечится Деформация Тейлора?
- Обувь на низкой подошве, не сужающая пальцы
- Отказ от высоких каблуков
- Силиконовые вкладыши в под дистальный отдел стопы
- Хирургическое вмешательство
Ношение свободной обуви предотвращает прогрессирование деформации. При сбалансированном распределении нагрузки на стопу, процесс перенагрузки соединительных тканей и разрушения переднего свода стопы останавливается сразу. Силиконовые подушечки под дистальный отдел стопы способствуют предотвращению существующих воспалений и деформаций в стопе.
В сложных случаях проводится операция по выпрямлению «стопы портного». Данное вмешательство возвращает мизинец в прежнее положение, что способствует сужению стопы.
Боль в стопе у людей средней и старшей возрастной группы
В то время как у молодых людей боль в стопе наступает вследствие перенагрузок и травм, то у людей средней и старшей возрастной категории боль в стопе может возникнуть вследствие безобидных деформаций в стопе, которые не причиняют молодым и малейших неудобств. У людей более старшего возраста такие деформации проявляются намного быстрее и приводят к анкилозу (неподвижность) в суставах и артрозу. Причиной этому являются изменения в процессе обмена веществ под воздействием гормональных препаратов, которые оказывают негативное влияние на мышечное равновесие и сухожилия в стопе. Износ сустава приводит к артрозу в стопе или плюснефаланговом суставе.
Плосковальгусная деформация в стопе: болезненное уплощение продольного свода стопы на рентгеновском снимке.© Gelenk-doktor.deПлосковальгусная деформация стопы
Симптомы плосковальгусной деформации стопы- Отечность медиальной лодыжки
- Быстрая усталость в стопе при ходьбе
- Боль с наружного края стопы
- Боль в стопе, отдающая в голень
- Плоскостопие
- Нарушение процесса переката стопы при ходьбе
- Боль в стопе при перекате стопы с пятки на носок
Плосковальгусная деформация – это одна из самых часто встречающихся и болезненных деформаций в стопе. Данное определение описывает две основные патологии в стопе, которые появляются одновременно: Вальгусная стопа – это Х-образное искривлением оси пятки, а плоскостопие снижение продольного свода стопы до пола.
При подъеме продольного свода стопы прозводится активная дейятельность задних мышц голени. Совместно с икроножной и камбаловидной мышцами задняя большеберцовая мышца осуществляет подошвенное сгибание в стопе. Также она участвует в супинациии приведении стопы. При слабости или нестабольности большеберцовой мышцы продольный свод стопы опускается.
Все обстоятельства, снижающие работоспособность мышц, могут стать причиной ослабления продольного свода стопы. Кроме мышечной слабости к таким патологиям относятся заболевания, вызванные нарушением обмена веществ, а так же ревматизм, подагра и стероидные гормональные средства. Читатайте подробнее о причинах плосковальгусной деформации стопы (pes planovalgus).
Пациенты, страдающие плосковальгусной деформацией чувствуют боль в стопе под нагрузкой. При данном заболевании сокращается дистанция «безболевой ходьбы», а медиальная лодыжка часто опухает. При патологиях задней большеберцовой мышцы, боль в стопе может отдавать прямо в голень. Данная деформация в стопе заметна и по обуви пациента: Внутренние края выглядят очень изношеными, так как перекат стопы ощуествляется не через большой палец, а через внутренний край стопы. При этом пальцы стопы отклоняются кнаружи.
Лечение болезненной плосковальгусной деформации в стопе
Плосковальгусная деформация стопы почти всегда лечится консервативно. Спортивные тренировки и болевая терапия помогают вылечить боль в стопе. Специальные ортопедические стельки поддерживают продольный свод стопы и улучшают походку.
Если при повреждениях и разрывах большеберцовой коллатеральной связки физитерапия не принесла желаемого результата, а боль осталась, специалисты нашей клиники проводят операцию на стопе.
Во время оперативного лечения большеберцовая коллатеральная связки укорачивается и очищается от воспалений.
Другим методом лечения дегеративных изменений большеберцовой коллатеральной связки является аутогенная трансплантация.
Кроме того, существует возможность проведения костной пластики для нормализации положения пяточной кости. Данное вмешательство является необходимым при контранктуре мышц и плосковальгусной деформации в стопе.
Артроз предплюсны: Износ плюсневого сустава (Артроз в суставе Лисфранка)
Артроз плюсневого сустава чаще всего образуется в области большого пальца и поражает другие суставы и кости предплюсны. Износ плюсневого сустава является причиной боли в подъеме стопы. © Dr. Thomas Schneider Симптомы артроза плюсневого сустава- Боль в тыльной части стопы
- Отечность и боль в подъеме стопы
- Изменение нагрузки в стопе
- Боль в стопе при перекате с пятки на носок
- Усиленная боль в стопе во время подъёма по лестнице
- Боль в стопе в начале движения
Для артроза плюсневого сустава характерна боль над продольным сводом стопы в подъеме ноги. Кости предплюсны (тарзальные кости) находятся между костями плюсны и таранной костью. Они образуют переход между предплюсной и длинной костью плюсны. В медицине такой процесс называют суставом Лисфранка.
Зачастую боль и артроз плюсневого сустава появляются вследствие травм: Предшедствующие переломы костей предплюсны только усиливают боль в стопе. Однако, в некоторых случаях причина неясна. Тогда специалисты рассматривают проблему идиопатического износа в плюсневом суставе.
Довольно часто боль и артроз в плюсневом суставе возникает наряду с отечностью и перенагреванием тыльной части стопы. Поврежденные суставы в задней части стопы ортопеды определяют во время пальпаторного обследования.На ранней стадии заболевания артроз плюсневого сустава и связанную с ним боль в стопе специалисты лечат при помощи специальных ортопедических стеле, которые поддерживают продольный свод стопы.. Если боль в стопе усиливяется, проводится артродез сустава Лисфранка.
Как лечится артроз плюсневого сустава?
- Противовоспалительные обезболивающие
- Ортопедические стельки для поддержания продольного свода стопы
- Артродез сустава Лисфранка
Иногда боль в стопе, связанную с артрозом, можно вылечить при помощи противовоспалительных препаратов. В более запущенных случаях боль в стопе устраняется во время артродеза сустава Лисфранка. Хирургичческое обездвиживание не имеет негативного влияния на работоспособноть стопы и стабильность сустава Лисфранка. Пониженная подвижность сустава Лисфранка после операции играет лишь второстепенную роль.
Диабетическая стопа: Боль в стопе, вызванная диабетической невропатией и нарушением кровоснабжения
Симптомы диабетической стопы- Отсутствие чувствительности в стопе
- Измененное восприятие давления, холода и тепла
- Боль и зуд в стопе и в голени
- Деформация мышц в стопе и в голени
Боль может чувствоваться в нескольких отделах стопы, однако в редких случаях она возникает по ортопедическим причинам. Как правило боль в стопе связана с нарушениями метаболизма.
Диабет – это одна из основных причин, по которым появляется боль в стопе. Периферическая невралгия – особенно боль в стопе – является одним из наиболее распространенных сопутствующих осложнений диабета. Диабетическая невропатия (поражение периферических нервов) сопровождается нарушением чувствительности и боли в стопе. Кроме того, для данной патологии характерна боль в пятке, онемение подошвы стопы, а также изменение восприятия тепла и холода. Боль и нарушения чувствительности в стопе увеличивают риск травматических повреждений. Язвенные образования и воспаления в стопе являются опасными, так как зачастую остаются незаметными.
Лечение диабетической полиневропатии
- Улучшенный контроль уровня сахара в крови
- Болевая терапия антидепрессантами
- Отказ от алкоголя и никотина
- Медикаменты, стимулирующие кровообращение
Невропатическая боль в стопе лечится не у специалиста-ортопеда: С такой патологией необходимо обращаться к семейному врачу или к терапевту. Главными причинами невропатической боли в стопе и диабета являются лишний вес, курение, употребление алкоголя и неправильное питание.
Нарушение метаболизма мочевой кислоты является причиной подагры и колющей боли в стоп
Одним из признаков подагры может быть боль в стопе, сопровождающаяся покраснениями на коже и болезненностью при надавливании. Для начальной стадии подагры характерна внезапная колющая боль в стопе у основания большого пальца. Зачастую пациенты, страдающие этой патологией, просыпаются ночью и чувствуют сильную боль в большом пальце. Сустав при этом опухает и перенагревается.
Подагра возникает вследствие отложения кристаллов мочевой кислоты в суставе. Из этого следует, что причиной подагра является нарушение метаболизма мочевой кислоты.
Для нормального выведения мочи из организма, ограничьте себя в употреблении мясных продуктов и алкогольных напитков.
Лечение подагры (гиперурикемии)
- Питание: Меньше мяса и алкоголя
- Похудение
- Обезболивающие против острых приступов подагры
- Больше жидкости (способствует выделению мочевой кислоты)
- Уростатики (медикаменты, задерживающие производство мочевой кислоты)
Нарушение обмена веществ можно вылечить путем изменения режима питания. Для нормального выведения мочи из организма, ограничьте себя в употреблении мясных продуктов и алкогольных напитков.
Ревматоидная стопа: Ревматоидный артрит является причиной болезненной отечности и перегрева в стопе
Симптомы ревматоидного артритаРевматоидный артрит (ревматизм) – это болезненное, воспалительное заболевание мягких тканей и суставов, для которого характерна боль в стопе.
Возбудителем болезни являются аутоиммунные патологии, при которых воспалительная реакция организма направлена против собственных тканей. Даный факт является причиной износа суставного хряща. Диагностика артрита проходит при помощи биохимического анализа крови. Колющая боль в стопе, отечность и перенагревания рассматриваются как последствия ревматоидного артрита.
Как вылечить ревматоидный артрит?
- Медикаменты: НПВП – нестероидные противовоспалительные препараты
- Физиотерапия
- Лечебная физкультура
- Редко: Инъекции кортизона
- Дьявольский коготь (лекарственное растение)
- Оме́га-3-полиненасыщенные жиирные кислоты (ПНЖК)
- Оперативное лечение вальгусного плоскостопия, вальгусной деформации и молоткообразных пальцев
Диагностическая визуализация (напр. УЗИ, ренген, МРТ) помогает отличить ревматоидный артрит от других заболеваний в стопе. Лечение данного заболевания связано с рядом сложностей, так как проводится при помощи антиревматических противовопалительных препаратов. Лечение ревматита рекомендуется проходить у высококвалифицированных врачей-ревматологов. При осложненных деформациях проводится хирургическая коррекция голеностопного сустава.
Синдром тарзального канала: Колющая боль и онемение в стопе вследствие защемления большеберцового нерва голеностопного сустава. © Dr. Thomas SchneiderСиндром тарзального канала: Боль с внешней стороны стопы вследствие защемления большеберцового нерва
Симптомы синдрома тарзального канала::- Зуд и онемение в передней части подошвы стопы
- Жгучая боль в плюсневой части стопы
- Неприятные ощущения или острая боль с тыльной части стопы
- Боль в стопе ночью и в состоянии покоя
- Боль в стопе, отдающая в голень
Синдром тарзального канала возникает вследствие защемления (компрессии) нервов, так же, как и Неврома Мортона. При этом поперечные связки голеностопного сустава сдавливают большеберцовый нерв. В свою очередь жгучая и тупая боль в стопе распространяется до ягодичной области по задней поверхности ноги, и затем усиливается при разгибании стопы. Иногда при компрессионной (туннельной) невропатии боль наступает в зависимости от интенсивности нагрузки в стопе в состоянии покоя. Многие пациенты сталкиваются с проблемой невропатии заднего большеберцового нерва после ношения лыжной обуви.
Металлические стержни лыжных ботинок растягивают связки голеностопного сустава, вследствие чего пациент начинает чувствовать боль и онемение в стопе. Довольно часто отечность и боль в стопе вызывает синдром тарзального канала – например, у диабетиков или при опухоли мягких тканей и голеностопного сустава. В результате увеличивается давление в стопе, а связки, в свою очередь, ограничивают пространство для нервов, которые проходят внутри сустава.
Диагностика заболевания основана на его клинических проявлениях и предварительном опросе пациента. В зависимости от результатов обследования пациентам предлагают два типа лечения – консервативное и хирургическое.
Как вылечить синдром тарзального канала?
- Болеутоляющие и противовоспалительные препараты
- Мобилизация голени и голеностопного сустава
- Инъекции кортизона
- Ортезы
- Ортопедические стельки
- Хирургическое расширение тарзального туннеля (декомпрессия)
При помощи нестероидных противовоспалительных препаратов (НПВП) либо кортизона проводится консервативное лечение синдрома тарзального канала.
Хирургическое расширение туннельного канала – как и в случае синдрома запястного канала кистевого сустава – проводится с целью устранения сдавления (декомпрессии) нервов. После успешной операции все симптомы туннельной невралгии постепенно проходят.
Боль в стопе у детей и подростков
Боль в стопе у детей наступает по разным причинам. Как правило, дети жалуются на боль в стопе при незначительных травмах – например, когда подворачивают ногу или ударяются пальцами стопы. Подошвенные бородавки на подошве стопы, также являются причинами появления боли.
Если ребёнок жалуется на боль в костях, мышцах и суставах, рекомендуется обратит внимание на другие факторы.
Если боль в стопе настолько сильна, что ребенок не может ступить на ногу, необходимо обратиться в отделение экстренной медицинской помощи. Во время диагностического обследования квалифицированные медики определят наличие структурных повреждений либо переломов в стопе.
Боль в стопе вследствие островоспалительного процесса, проявляющего во время роста человек (апофизит)
- Боль в пятке, усиливающаяся при нагрузке
- Хромота при выполнении физической нагрузки
- Давящая боль в стопе
- Отечность и покраснение пятки
Боль в стопе у детей и подростков, как правило, не связана со структурными изменениями костей, сухожилий и суставов.
Зачастую боль в стопе возникает вследствие дисбаланса между ростом скелета и ростом мышц. Вследствие процесса роста наблюдаются раздражения сухожильных оснований – например инсерционная тендинопатия, энтезопатия и тендит. В стопе данная патология затрагивает место прикрепления ахиллова сухожилия к пятке. У детей здесь расположена зона роста кости, а именно костное сращение, в котором происходит рост стопы. Прежде всего боль в пятках, а именно у основания ахиллова сухожилия пяточной кости, является одним из признаков роста ребенка.
Как вылечить боль роста у детей и подростков?
- Физический покой
- Силиконовые вкладыши под пятку
- Ортопедические стельки под подъём стопы
- Похудение
- Болеутоляющие препараты
У подростков, активно занимающихся спортом, боль в стопе и в пятке может быть связана с заболеванием Экзостоз Хаглунда.
После ортопедического обследования и правильного диагноза жалобы на боль в стопе у подростков можно вылечить путем физио- и мануальной терапии
Боль в голеностопном суставе вследствие рассекающего остеохондрита (болезнь Кёнига)
- Боль в голеностопом суставе на фоне физической нагрузки
- Защемления/блокады в суставе
- Боль в стопе вследствие воспаления синовиальной оболочки сустава (синовит)
Рассекающий остеохондрит или расслаивающий остеохондроз – это нарушение обмена веществ в хрящевой и костной ткани прямо под хрящевой плоскостью. Поражены, как правило, участки таранной кости, наиболее подверженные физической нагрузке. Именно поэтому, рассекающий остеохондрит в стопе отмечается у спортивно-активных детей и подростков.
Для данного заболевания характерна потеря кровообращения в отдельном участке кости под суставом. На первой стадии заболевания появляется незначительная боль в стопе неопределенной локализации и устанавливается очаг остеонекроза. На второй стадии усиливается боль в стопе и появляется синовит.
На третьем этапе происходит неполное отделение некротизированного тела, что приводит к защемлению сустава и образованию так называемой суставной мыши. На последней стадии некротизированное тело отделяется полностью, а боль в стопе усиливается.
Лечение рассекающего остеохондроза у подростков
- Иммобилизация, запрет на занятия спортом
- Уменьшение нагрузки в стопе при помощи локтевых костылей
- Нормализация метаболизма кальция при помощи Витамина Д3
- Операция: Артроскопия голеностопного сустава
- Хирургическое просверливание области остеохондроза в кости
- Костная трансплантация (спонгиопластика)
- Рефиксация отделенного костного фрагмента
Если врач-ортопед ставит диагноз «Рассекающий остеохондроз», то, как правило, пациенту запрещается заниматься спортом долгое время. У детей остеонекроз кости проходит при соблюдении всех предписаний врача. С возрастом уменьшаются шансы пациента вылечить боль в стопе консервативно и поэтому начиная с 18-ти лет рассекающий остеохондроз лечится хирургическими методами. При отделении костных фрагментов необходима операция рассекающего остеохондроза. Аутогенная трансплантация (замена костной ткани) – путем взятия трансплантата из подвздошного гребня тазовой кости способствует полному излечению пациента.
Боль и деформации в стопе вследствие костных срастаний: тарзальные коалиции
- Частое подворачивание ноги
- Боль и ограниченность движения в голеностопном суставе
- Плосковальгусная деформация стопы у детей.
Плоско-вальгусная деформация стоп у детей это одна з стадий развития. Однако родители воспринимают ее как деформацию в стопе и начинают активные поиски специалиста. Путем естественного развития продольный свод стопы у детей выпрямляется до 4-6 лет. Нормальному развитию в стопе, также способствуют активность и хождение босиком.
Если же при плосковальгусной установке стоп дети жалуются на боль в стопе и мышечный спазм, отдающий в голень, родителям необходимо заняться поисками квалифицированного ортопеда. Часто боль в стопе ограничивает подвижность ребенка во время ходьбы и является причиной преждевременной усталости. При наличии данных симптомов существует опасность срастания костей в стопе, которые, как правило, должны развиваться отдельно. Боль в стопе, появившаяся вследствие костных срастаний отмечается у детей с 12-ти лет. Причиной этому служит спазмированная плоская стопа (плосковальгусная деформация), не выпрямившаяся во время процесса развития стопы ребенка
Стопа человека состоит из 26-ти костей. В заднем отделе стопы и предплюсне эти кости стабильны и соединены между собой. Неправильное развитие костей, а именно их срастание во время роста стопы могут привести к серьёзным осложнениям. Согласно статистике, примерно у 1% детей наблюдаются такие тарзальные коалиции.
В силу своего опыта специалисты Геленк Клиники во Фрайбурге отмечают регулярность следующих срастаний:
- Срастание ладьевидной и таранной костей: талонавикулярная коалиция (Coalition talonavicularis) у 70% пациентов
- Срастание пяточной и таранной костей: синостоз (Coalition talocalcanearis) у 30 % пациентов
- Срастание пяточной и ладьевидной костей: пяточно-ладьевидное соединение (Coalitio calcaneonavicularis)
Мышечный спазм является одним из самых распространненых проявлений тарзальной коалиции. Для быстрого устранения проблемы, необходимо выполнять рекомндации лечащего врача.
Диагностика тарзальных коалиций основана на клинических обследованиях и использовании различных визуализирующих методов. Рентген стопы предназначен для более точного определения степени развития патологии а цифровая объемная томография (DVT) способствует получению трехмерного изображения костей, что являтся оптимальным методом диагностики тарзальной коалиции.Как вылечить коалицию костей в стопе под голеностопным суставом?
- Хирургическое разделение костного сращения предплюсны
- При неоходимости – подтаранный артродез для восстановления продольного свода стопы
Тарзальные коалиции в стопе у детей – это порок развития костей стопы, вылечить который можно хирургическими методами. Проведение операции перед переходным возрастом ребенка необходимо для восстановления нормального процесса роста в стопе.
Во время операции хирург разделяет срощенные кости в стопе. Если хирургическое вмешательство проводится уже после завершения процесса роста стопы пациента, существует большая вероятность появления артроза нижнего (талонавикулярного) голеностопного сустава , либо артроза костей предплюсны, что вызывает дополнительную боль в стопе.
Варусная стопа, косолапость и конская стопа: Деформации и боль в стопе у детей
Косолапость – это врожденная деформация в стопе, которая встречается у 0,1 % всех новорожденных. Ввиду специфической формы стоп, данная патология определяется сразу после рождения ребенка. Лечение косолапости проводится еще в грудном возрасте при помощи фиксирующих гипсовых бинтов.
При конской стопе происходит деформация, которая проявляется в виде стойкого подошвенного сгибания и характерной установки стопы. Довольно часто у детей наблюдается двойная деформация в стопе – косолапость и конская стопа. Как и косолапость, конская стопа обнаруживается сразу после рождения ребенка либо еще до его рождения при помощи УЗИ. Нередко конская стопа имеет неврологический характер: повреждения нервов либо икроножных мышц могут послужит возникновению данной патологии.
Как вылечить синдром «конской стопы» у детей?
Физиотерапия является главным методом лечения синдрома «конской стопы» у ребенка.
Хрящевой экзостоз/Остеохондрома (доброкачественная опухоль кости) у детей
Хрящевой экзостоз – это доброкачественное костно-хрящевое разрастание на поверхности кости, которое образуется из окостеневающей хрящевой ткани. Как правило данный процесс заканчивается после прекращения роста стопы пациента. Оперативное вмешательство необходимо лишь в том случае, если остеохондрома вызывает боль в стопе и поражает нервные окончания и суставы. © Dr.Thomas SchneiderОстеохондрома в голеностопном суставе – это доброкачественное разрастание хрящевой ткани в метафизе кости предплюсны, за счет которого происходит рост кости в длину в детском и юношеском возрасте. Костно-хрящевой экзостоз вызывает у детей боль на поверхности стопы. В таком случае необходимо обратиться к специалисту, который успешно проведет операцию по удалению данного разрастания в стопе.
Лечение хрящевого экзостоза
- Терпение и наблюдение
- Если появляется боль в стопе: хирургическая резекция нароста
Оперативное лечение патологии проводится в том случае, если костно-хрящевые разрастания проходят через нервы и кровеносные сосуды либо образуют защемления сустава предплюсны и боль в стопе.
Часто задаваемые вопросы
Боль в пальцах стопы
Боль в пальцах стопыБоль в плюснефаланговых суставах появляется вследствие нарушения контакта суставных поверхностей и нарушения биомеханики в стопе. Это приводит к травмам синовиальной оболочки и остеоартрозу суставного хряща, а также к подвывихам суставов.
Боль в пальцах ног возникает из-за вальгусной деформации Hallux valgus первого пальца стопы.При этом воспаляется околосуставная сумка внутреннего свода стопы. Воспаленная суставная сумка первого плюснефалангвого сустава отекает и начинет болеть при надавливании.
Боль внешнего свода стопы возникает вследствие пронации малых пальцев. В медицине существует такое понятие как варусное отклонение мизинца (деформация Тейлора) или «стопа портного» (Digitus quintus varus). Варусная деформация пятой плюсневой кости может протекать безболезненно, а иногда пациенты даже не замечают ее.
Аутоиммунные заболевания, например ревматит или такие нарушения обмена веществ, как подагра вызывают сильную боль в стопе.
После усиленной физической нагрузки, беговых тренировок или туристических походов могут образоваться маршевые (усталостные) переломы метатарзальных костей (костей плюсны), которые вызывают сильную колющую боль в стопе и в пальцах.
Как появляется боль с внешней стороны стопы?
Защемления большеберцового нерва в области голеностопного сустава могут вызвать давящую боль в стопе и нарушения чувствительности с внешней стороны стопы (Синдром тарзального канала). Также невропатия большеберцового нерва вызывает колющую боль и онемение в стопе.
Деформация пятого плюснефалангового сустава стопа портногоможет быть причиной боли в области внешнего свода стопы.
В некоторых случаях боль с внешней стороны стопы может быть вызвана такой патологией как плосковальгусная деформация.
Боль с тыльной стороны стопы
Боль с тыльной стороны стопыУ спортсменов боль в стопе возникает вследствие воспаления сухожильного влагалища (Тендовагинит) .
Следующей причиной, по которой появляется боль у основания стопы является артроз сустава Лисфранка. Колющая боль в стопе во время каждого шага может привести к отечности в тыльной части стопы.
Защемление нерва в голеностопном суставе может вызвать передний синдром тарзального каналаи колющую боль в стопе.
При сильной нагрузке собственным весом либо продолжительном нахождении в положении «стоя» боль с внешней стороны стопы может появиться и без фонового заболевания.
Боль с внутренней стороны стопы
Боль внутри стопыБоль с внутренней стороны стопы является следствием деформации большого пальца (Hallux valgus). При этом кость первого пальца стопы начинает отклоняться от привычного положения и опухает вследствие воспаления околосуставной сумки (Бурсит).
После продолжительной ходьбы или туристических походов также возникает боль в стопе, а именно с ее внутренней стороны. При недостаточной регенерации может воспалиться (длинный разгибатель большого пальца) проходящий по внутренней части стопы.
Такие деформации как плосковальгусная стопа также вызывают боль с внутренней стороны стопы. При перекатывании подошвы вдоль внутреннего края стопы голеностопный сустав воспаляется, и пациенты начинают чувствовать боль в стопе.
Боль в пятке
Боль в пятке: причиныБоль в пятке имеет несколько причин.
Например, боль в пятке и в стопе. после травмы, аварии или падения с высоты может быть связана с переломом пяточной кости.
Заболевания сухожилий вызывают колющую боль в пяточной кости (пяточная шпора) под подошвой, что приводит к ощутимому дискомфорту в стопе. При нижней пяточной шпоре затронуто основание подошвенного сухожилия пяточной кости, а при верхней пяточной шпоре – основание ахиллова сухожилия. .
Колюща боль в пятке и в стопе сверху может указывать и на различные патологии ахиллова сухожилия..
При костных разрастаниях в области пяточного бугра, приводящих к воспалениям мягких тканей в пятке и болевому синдрому в стопе, ставится диагноз «Болезнь Хаглунда». Данная проблема усугубляется при воспалении околосуставной сумки (бурсит) перед ахилловым сухожилием или за ним.
Боль в стопе после отдыха или утром после сна
Боль в стопе утром после снаБоль в стопе в начале движения, которая появляется утром после сна или после длительного нахождения стопы в состоянии покоя, имеет точные причины. Боль в стопе в начале движения, которая появляется утром после сна или после длительного нахождения стопы в состоянии покоя, имеет точные причины. Боль в стопе и в других суставах в начале движения – это один из признаков артроза, который поражает голеностопные и таранно-предплюсневые суставы. После разминки сустава боль в стопе проходит, однако после некоторого времени безболевой ходьбы боль в стопе появляется снова. Чаще всего встречается артроз верхнего голеностопного сустава.
Артроз нижнего голеностопного сустава (пяточно-таранный сустав) вызывает боль в стопе при передвижении по неровной поверхности.
Боль голеностопного сустава в начале движения может спровоцировать (артроз сустава Лисфранка).
Боль в переднем отделе стопы в начале движения вызывает артроза первого плюснефалангового сустава. (Hallux rigidus).
Кроме того, боль в стопе в начале движения может быть связана с различными воспалительными процессами. При воспалениях в области крепления связок и сухожилий к костям (энтезопатия) и воспалениях сухожильного влагалища (тендовагинит) в начале тренировки и после состояния покоя появляется колющая боль в стопе, которая сразу исчезает после разминки. Врачи не рекомендуют терпеть такую боль в стопе. Если человек чувствует вышеописанную боль в стопе, то ему необходимо пройти обследование и заняться лечением.
Боль в стопе утром после снc встречается при таком заболевании как ахиллодиния..
Также это касается и боли при нижней пяточной шпоре (Плантарный фасциит), котрая после нескольк шагов проходит.
Боль в процесе переката стопы
Очень часто при болях в стопе человек подворачивает ногу во внутрь, вследствие чего увеличивается объем нагрузки на сухожилия пяточной кости (ахиллово и пяточное сухожилия) и образуется пяточная шпора. В результата появляется боль в стопе при каждом шаге.
Артроз нижнего голеностопного сустава причиняет колющую боль в области между голеностопным суставом и пяткой при перекате стопы с носка на пятку. Сустав, который находится между таранной и пяточной костью отвечает за передвижение стопы по неровной поверхности.
Если пациент ощущает боль в пальцах при перекате стопы, то поражен первый плюснефаланговый сустав, на который приходится основная часть нагрузки. После длительных тренировок могут воспалиться и околосуставные сумки между плюсневыми костями и флангами пальцев ног. В таком случае специалисты по лечению стопы рассматривают такую патологию как интерметатарзальный бурсит. При перекате стопы с пятки на носок и наоборот, в воспаленных участках стопы чувствуется давящая боль.
Боль в подошвенной части стопы
В данном случае речь идет о разрыве пяточного сухожилия. Болевой очаг находится на переднем крае подошвенной фасции.
Такие заболевания как подагра, диабет и ревматизм вызывают боль и дискомфорт в стопе.
Защемление латерального и медиального подошвенного нерва приводит к болезненным ощущениям в пальцах (Неврома Мортона). Пациенты, страдающие этим заболеванием чувствуют, что как будто наступают на горошину или гальку при ходьбе. Чаще всего пациенты рассказывают о наличии инородного тела в стопе, а про боль забывают.
Боль в стопе ночью сопровождается зудом, жжением и потерей чувствительности, а также защемлением других нервов – например большеберцового. В этом случае специалисты рассматривают такое заболевание как СТК или невралгическая боль заднего большеберцового нерва в стопе.
Боли в спине. Причины остеохондроза
Каждый взрослый человек знает, что такое боль в спине, в области позвоночного отдела. Никто сегодня не сомневается в том, что причиной нарушения позвоночника является неправильное питание, ходьба, сидение, а также другие виды физической активности, осуществляемые с ошибками.
Определение
Остеохондроз – это главная причина, по которой ощущаются боли в позвоночнике. Вызван остеохондроз нарушениями костной ткани, в хрящах, а также утратой амортизационных качеств межпозвоночными дисками.
Причины возникновения
Существует несколько причин, по которым человек может страдать остеохондрозом. Так, многие из нас имеют такую работу, при которой постоянно меняется положение туловища. Это наклоны, резкие развороты, рывки. При неправильном положении в лежачей или сидячей позе, при переносе тяжелых предметов нарушается позвоночник. Не рекомендуется заниматься физическими упражнениями очень часто, так как это может привести к остеохондрозу.
Выделяют несколько видов остеохондроза: грудной, шейный, крестцовый и поясничный остеохондроз.
Остеохондроз шейного отдела
Симптомом остеохондроза шейного отдела позвоночника есть боль, которая появляется при сдавливании корней спинного мозга костными нарастаниями. Боль сопровождается неестественными ощущениями. Шея ограничивается в движении, что часто сопровождается ее хрустом при поворотах.
Шейный остеохондроз может давать знать о себе в следующих формах:
- боль в шее носит постоянный характер или протекает приступами. Сильная боль ощущается при резких шейных разворотах или после сна;
- сильно напрягаются мышцы шеи, особенно спереди;
- хочется повернуть шею так, чтобы не было больно. Как правило, смешение головы происходит в сторону пораженного диска;
- при сдавливании симпатического сплетения наблюдается нарушение проходимости крови по артериям, расположенным в позвоночном отделе.
Остеохондроз шейного отдела постоянно сопровождается болями в голове. Часто имеет место быть рвота или тошнота. В ушах и голове ощущаются шумы. Человек слышит собственный пульс. Боль может переходить даже на глазные яблоки. Кажется, будто в горле застрял инородный предмет.
Остеохондроз грудного позвоночного отдела
Когда человек имеет остеохондроз в позвоночном грудном отделе, то боль ощущается в области лопаток. Часто боль в груди может носить опоясывающий характер, что передается на межреберное пространство. Начинают появляться боли в районе печени, желудка. Часто нарушается мочеиспускательная и половая функция.
Остеохондроз поясничного отдела
Данный вид остеохондроза считается самым часто встречающимся. При таком нарушении позвоночника боли ощущаются в районе крестцовой и поясничной области. Со временем ощущения боли передаются на ноги. Как правило, болевое ощущение – тупое или ноющее. При резком движении или при неизменной позе боль усиливается. Как только человек принимает горизонтальное ощущение, то становится легче. В таком случае не стоит игнорировать проблему. В противном случае развивается снижение рефлекторной чувствительности, атрофия.
При всех видах остеохондроза может проявляться сухость кожи, ее шелушение, нарушение отделения пота.
Методы лечения заболевания
В любом случае остеохондроз – это излечимое заболевание, для которого необходима комплексная терапия. Преимущественно используются в лечении остеохондроза медикаменты, ортопедические и физиотерапевтические методы. Назначаются массажи, разные диеты, а также природное оздоровление.
Так, если не тренировать позвоночник, то пройдет время, и он принесет множество хлопот. Сегодня во всем мире миллионы людей сталкиваются с данной проблемой. Чтобы ее избежать, нужно вовремя принять необходимые меры.
Рубрика здоровье: что такое остеохондроз?
Более 80% населения планеты к середине жизни становятся подвержены остеохондрозу. Однако хорошей новостью является то, что существует профилактика остеохондроза, которая не спасает от него, но делает его появление максимально поздним, а формы заболевания наиболее мягкими. Профилактика и лечение остеохондроза тема этой публикации
Что такое остеохондроз?
Остеохондроз – это заболевание позвоночника, точнее, его, связочного аппарата. Проще говоря, нарушение обмена веществ в межпозвоночных хрящах. Чаще всего это заболевание появляется у женской половины человечества, а вот болезненней протекает у мужчин.
Как известно, нагрузка на позвоночник человека минимальна в положении лежа. Но при современном ритме жизни лежа мы проводим все меньше и меньше времени. А вот в неудобных или малоподвижных (например, за компьютером) позах всё больше. И это плохо, ведь сами того не понимая, мы вредим своему позвоночнику. Спохватываемся чаще всего, когда уже мучают боль в спине, шее, при подъеме рук или поворотах головы. Это и есть остеохондроз. Измученные постоянной нагрузкой межпозвоночные хрящи истончаются, деформируются и зажимают нервы и сосуды позвоночного столба, вызывая боль. «Заработав» остеохондроз, нам приходится жить с ним всю жизнь.
Каковы причины появления остеохондроза?
Привести к появлению этого заболевания могут очень многие факторы.
1. Наследственность. По наследству передается сама структура межпозвоночного хряща, и в таком случае появляется предрасположенность к болезни.
2. Болезни спины. Это и искривление позвоночника (сколиоз, кифоз, лордоз), и слабая широчайшая мышца спины. Все это делает нагрузку на позвоночник неравномерной, что и приводит, в конце концов, к дефектам хрящевой ткани.
3. Однообразный или тяжелый труд. Превышается допустимая по силе и продолжительности нагрузка на позвоночник – и появляется остеохондроз. Это заболевание неизбежно и для тех, кто трудится в одной и той же позе.
4. Травмы или нарушение обмена веществ. Обычный авитаминоз или гиповитаминоз может нанести непоправимый вред позвоночным хрящам. Что и говорить о серьезных травмах или нарушении обмена веществ.
Как лечат остеохондроз?
1. Вылечить остеохондроз полностью практически нереально. Деформация хряща – необратимый процесс. Поэтому целью лечения является приостановление течения болезни и избавление от неприятных симптомов. Методов лечения существует множество. Какому доверять – решать вашему лечащему врачу, так как каждый случай индивидуален.
2. Медикаментозное лечение. Это обезболивающие, противовоспалительные, противоотечные препараты. Возможно использование различных мазей, которые помогут убрать болевой синдром, а также лекарств, которые улучшат кровообращение, расслабят мышцы и поспособствуют восстановлению хрящей. Но такое лечение придется постоянно повторять, так как время действия подобной терапии ограничено.
3. Физиотерапия. К этому разделу относится электрофорез, магнитотерапия, грязелечение, ультразвука или тока. Подходящий именно Вам метод выберет Ваш врач, ведь для некоторых процедур существует ряд противопоказаний. Например, массаж категорически противопоказан людям с любыми доброкачественными образованиями, а также в период обострения болевого синдрома. Эффективно также подводное вытяжение, которое осуществляется только по назначению и под контролем врача.
4. Рефлексотерапия.
5. Мануальная терапия. Эффективный способ лечения при условии очень высокой квалификации и солидном опыте мануального терапевта. В руках дилетанта мануальная терапия хуже оружия, так как вред нанести может просто колоссальный.
6. 5. Хирургическое вмешательство. Приятного в таком лечении мало, ведь любая операция – это риск. Обычно оперативное вмешательство проводится с целью удаления грыжи и ликвидации деформации позвонков при условии отсутствия эффекта от консервативной терапии в течение 4-6 месяцев.
7. Лечебная физкультура. Лучше для начала походить на ЛФК в поликлинику или реабилитационный центр, запомнить все упражнения и обязательно ежедневно делать их дома.
Что еще может помочь людям, страдающим от болей в спине?
Очень много зависит от соблюдения, казалось бы, простых правил:
Правильно сидеть
На мягкой мебели сидеть не рекомендуется. Высота стула должна быть вровень с голенями. Нога должна упираться в пол. Под ногами должно быть столько пространства, чтобы их не надо было сгибать. Каждые 15—20 мин необходимо менять положение ног, делать для них разминку. Спина должна плотно прилегать к спинке стула. Туловище следует держать прямо, голову сильно наклонять не надо, чтобы не напрягать мышцы тела. Автомобилистам надо научиться сидеть без напряжения. Спина должна упираться в спинку сиденья, или можно положить тонкий валик, чтобы сохранить поясной изгиб. Ну а если дорога дальняя, следует периодически выходить из машины и разминаться: делать наклоны, приседания, повороты. В одной позе не следует оставаться и во время просмотра телевизионных передач. Надо менять ее, вставать, расслаблять мышцы.
Правильно стоять
Если стоять приходится долго, на позвоночник падает большая нагрузка, особенно на поясницу. Чтобы помочь позвоночнику уменьшить нагрузку, следует каждые 10 — 15 мин менять позу. Надо опираться то на одну, то на другую ногу. Можно ходить на месте, время от время надо прогибаться назад, вытянув руки вверх и сделав глубокий вздох. Эти упражнения необходимы для того, чтобы снять усталость мышц спины, затылка, плечевого пояса.
Правильно лежать
Постель должна быть полужесткой, чтобы сохранить все изгибы позвоночного столба. А если беспокоят боли, на ширину кровати или дивана положите щит и сверху накройте его поролоном, толщина которого — 5—8 см. Сверху щит надо накрыть шерстяным одеялом, а потом, естественно, простыней. Очень полено спать на ортопедических матрасах и подушках. Кстати, помимо профилактики остеохондроза, ортопедические подушки способствуют устранению и предотвращению второго подбородка, а сон на таких подушках гораздо крепче. Когда боль отдает в ногу, под коленный сустав можно подложить валик, сделанный из свернутого байкового одеяла. Обычно больному корешковым синдромом трудно вставать с постели. Поэтому предварительно необходимо сделать несколько упражнений руками и ногами. После этого поворачивайтесь на живот. Потом опустите одну ногу на пол и, опираясь на нее и руки, переносите вес на колено и осторожно вставайте, избегая резких движений.
Правильно поднимать тяжести
Не рекомендуется носить тяжелый груз на большие расстояния в одной руке. Лучше его разделить. Избегайте наклонов, когда держите тяжесть в руке. Более чем 15 кг поднимать и переносить нежелательно, а во время обострения совсем исключить подъем тяжестей более 1-2 килограмм. Удобна сумка или тележка на колесиках. Если возникает необходимость поднять что-то потяжелее, можно надеть широкий пояс, потом присесть на корточки. При этом спина должна оставаться прямой, а голова — выпрямленной. Груз надо взять двумя руками и постепенно подниматься. Спину не сгибать! Ни в коем случае не хлопайте человека по спине или ниже спины в то время, когда он поднимает тяжесть. Кричать и ругаться, когда человек поднимает груз, тоже не рекомендуется.
Правильно делать гимнастику
Старайтесь развивать мышцы спины, укрепляйте ее выносливость и силу. Ведь именно спинные мышцы удерживают правильное положение межпозвоночных дисков, не давая им смещаться.
Для гимнастики можно порекомендовать следующий набор упражнений:
1. Исходное положение: стоя, руки на поясе. Поднять правое плечо. Опустить его вниз. То же выполнить левым плечом.
2. Исходное положение: стоя, руки на поясе. Выполнять круговые движения правым плечом, затем левым. Голову к плечу не наклонять. Движения делать плавно.
3. Исходное положение: стоя, руки на поясе. Локти развернуть вперед. Спину округлить, подбородок опустить на грудь. Ощутить легкое потягивание мышц спины.
4. Исходное положение: стоя на коленях и ладонях. Подбородок прижат к груди. Спину округлить: потянуться спиной вверх и прогнуться.
5. Исходное положение: лежа на спине. Поднять руками колени к груди. Нагнуть голову к коленям. Удерживать такое положение несколько секунд. Затем расслабиться. Повторить 10 раз.
6. Исходное положение: лежа на животе, руки сзади, пальцы соединены в замок. Поднять голову и оторвать плечи от пола, вытягивая руки к ступням. Удерживать такое положение несколько секунд. Расслабиться.
7. Исходное положение: лежа на животе, руки под бедрами, колени выпрямлены, ступни ног соединены. Оторвать ноги от пола, стараясь приподнять их как можно выше. Удержать такое положение на два счета и опустить ноги.
Правильно одеваться
Избегайте пребывания в сырых помещения, сквозняков и переохлаждений! Не сидите на холодной поверхности, земле или камне. Утепляйтесь в холодное время. Мышечная масса спины регулирует положение позвонков. И если мышцы охлаждаются, их работа значительно ослабевает, они уже не могут удерживать позвонки в прежнем положении с той же устойчивостью. Таким образом, возникает опасность смещения межпозвоночных дисков. Помните об одной из важных правил профилактики остеохондроза: не переохлаждайтесь!
Правильно питаться
Губительной нагрузкой для позвоночника является и лишний вес, поэтому старайтесь не поправляться.
Правильно растить детей
Необходимо постоянно следить за осанкой ребенка, делать гимнастику или утреннюю зарядку (будет результативнее, если вы сделаете ее вместе). И еще, отдавайте предпочтение школьным рюкзакам, а не сумкам, ведь именно рюкзаки уравновешивают нагрузку на спину.
PigProgress – Слабость в ногах (остеохондроз)
Происхождение: По всему миру.
Возраст пострадавших: Фермеры / откормочные фермы, свиноматки, хряки.
Причины: генетические; быстрый рост; недостаток упражнений; нарушение баланса питания.
Эффекты: Затруднение при вставании или ходьбе, раскачивание, деформированные конечности.
Причины
Остеохондроз – это генерализованное заболевание скелета, приводящее к слабости ног.Изменения были продемонстрированы у поросят 1-дневного возраста и могут быть врожденными. Остеохондроз становится более очевидным с возрастом, хотя развивающиеся и заживающие поражения могут возникать в любой момент. Области хряща остаются в кости, развивающейся из хрящевой части или пластинки роста, разделяющей эпифизарную (концевую и метафизарную (стержневую) кость), и на эпифизарно-суставной поверхности. Эти хрящевые области приводят к структурной слабости и перелому или деформации кости, разделению хрящ от подлежащей кости до щелей эпифизарной пластинки.Причиной является дефект хондроцитов (хрящевых клеток), которые не созревают нормально. Матрица вокруг них может предотвратить образование кровеносных сосудов и формирование нормальной кости. Такие поражения могут со временем образовывать кость. Факторы скорости роста и наследственности, по-видимому, влияют на их развитие, особенно в локтевом суставе, но диета или тип пола не имеют никакого эффекта. Эти изменения приводят к аномальному росту и изменению формы костей и суставов, включая позвонки. Развивается эрозия суставного хряща и болезненный остеоартроз сустава.Эпифизеолиз может возникнуть при опадании головки бедренной кости у быстро растущих животных.
Способ передачи
Заболевание не передается от свиньи к свинье в группе, но любые наследственные элементы могут передаваться вертикально. Общие факторы окружающей среды (питание, пол, физическая нагрузка влияют на последующие партии.
Клинические признаки
Присутствует почти у 80% свиней, особенно тяжелых, быстрорастущих у мясных пород, таких как голландский ландрас, шведский ландрас или дюрок, содержащихся на твердом полу.Клинические признаки включают укорочение шага, колени и раскачивание передних конечностей. В задних конечностях лапы могут быть поставлены слишком далеко вперед, свиньи стоят, расставив ноги, и проявляют слабость в пястях и покачивание задних конечностей. Изменения увеличиваются с возрастом. Эпифизеолиз может привести к внезапной хромоте задних конечностей и боли в бедре, но не обязательно в коленном суставе или скакательном суставе. Пораженная нога короче непораженной, но толщина мышечной массы затрудняет идентификацию.Животные могут быть не в состоянии подняться, принять позу «сидя с собакой» и противиться движению. Эпифизеолиз обычно возникает у молодых свинок при первых родах или во время эксплуатации. Остеохондроз является частой причиной слабости и хромоты ног у молодняка племенного поголовья и может прогрессировать до артроза (дегенерация суставов) и деформации пораженных костей или полностью исчезнуть к 6-9 месяцам. У некоторых хряков дюрок очевидна слабость передних конечностей. Кифоз (искривление позвоночника) также может развиться, когда животные пытаются пощадить пораженные конечности.
Клинические признаки искривленных ног и покачивающейся походки позволяют предположить наличие остеохондроза. Следует подозревать эпифизеолиз в тех случаях, когда свиньи рождаются хромыми или когда они внезапно хромают во время службы или в непосредственной близости от нее. Остеохондроз можно подтвердить рентгенологически с 63-дневного возраста. Подтверждение при убое или вскрытии более распространено.
Посмертные поражения
Остеохондроз в основном выявляется при исследовании хромоты и при обычном обследовании суставов туши при вскрытии поэта.Деформация суставных поверхностей может наблюдаться при разрушении подлежащей кости. Утолщение хряща с отделением от подлежащей кости является наиболее характерным признаком патологии, и в суставах хлопья хряща могут превращаться в «мышей суставов» и вызывать синовит (воспаление суставов). Деформация может быть обнаружена в пораженных точках длинных костей, и они могут даже сломаться, особенно в шейке бедренной кости. Эпифизеолиз можно обнаружить посмертно, отсоединив бедро.Бедренная кость заканчивается перерезанной шейкой и иногда окружена сгустками крови или ушибом мышцы. Полость сустава остается заполненной головкой бедренной кости. Остеохондроз необходимо отделять от воспалительных состояний суставов, таких как рожа и микоплазменный артрит. Заболевания суставов обычно возникают у более мелких свиней. Эпифизеолиз можно спутать с переломом бедренной кости, особенно с патологическим переломом у свинок с гипокальциемией.
Лечение и профилактика
Нет лечения, хотя хромота может исчезнуть после перехода на более мягкий нескользящий пол или глубокую подстилку.Эффект продуктивности от хромых хряков и свинок можно преодолеть с помощью искусственного осеменения. При наличии эпифизеолиза животных следует немедленно умертвить, не перемещая их. Состояние нельзя предотвратить полностью, но его тяжесть можно уменьшить. Было высказано предположение, что уровни кальция и фосфора в рационах с высокой плотностью питательных веществ должны быть увеличены, чтобы обеспечить адекватный уровень этих минералов в быстрорастущих свиньях. Темпы роста племенного поголовья могут быть снижены.Физические упражнения могут быть полезны, и свинок, предназначенных для разведения, можно держать в соломенных дворах. Есть свидетельства того, что это состояние может находиться под генетическим контролем. У крупных белых свиней он встречается гораздо реже, чем у свиней ландрас, и генетические исследования хряков дюрок показывают, что его можно отбирать. Такой выбор может просто снизить нагрузку на суставы, создаваемую большими окороками или другими особенностями телосложения. Во всех случаях, когда проблема заключается в слабости ног или остеохондрозе, состояние полов следует улучшить, использовать нескользящие поверхности и свести к минимуму возможность драки или других агрессивных упражнений.
Остеохондроз (слабость ног – ОКР)
Предпосылки и история
Травма является наиболее частой причиной хромоты у сухой свиноматки от момента отъема до момента опороса. Экологическая травма области венечного бандажа и подошвы или стенки стопы приводит к проникновению в чувствительные ткани, инфекции и хромоте. Эти состояния стопы называются гнилью куста и стопы. Однако травма чаще возникает косвенно из-за других причин в окружающей среде, которые создают силы сдвига в мышцах, сухожилиях, костях и костных структурах.Такие изменения, связанные с хрящевыми структурами, называют слабостью ног или остеохондрозом.
Термин «слабость ноги» также иногда используется для описания плохого строения ноги или описания клинического состояния, связанного с хромотой и скованностью. Оно возникает из-за аномальных изменений суставного хряща и ростовых (эпифизарных) пластин. Эти пластины отвечают за рост костей как в длину, так и в диаметре.Хотя точные механизмы, вызывающие эти изменения, до конца не изучены, они возникают из-за давления и напряжения сдвига, которые действуют на эти быстрорастущие ткани.Это давление снижает подачу кислорода, вызывая ненормальный рост и плотность хряща. Повреждение хряща имеет тенденцию быть прогрессирующим и необратимым. Поврежденный хрящ заменяется фиброзной тканью. Это повреждение хряща, в свою очередь, вызывает укорачивание и изгиб костей около суставов и на концах длинных костей. Слабые эпифизарные пластинки также имеют тенденцию к переломам, а хрящ, покрывающий суставные поверхности, раскалывается и образует трещины. Важно понимать, что такие изменения хряща происходят у большинства, если не у всех современных свиней, уже с двухмесячного возраста.В некоторых случаях многие из них можно обнаружить только под микроскопом. Интересно отметить, что такие изменения не могут быть обнаружены у кабана, которому требуется до двух лет для достижения зрелости. Таким образом, ОКР является фактом жизни современного свиноводства, но его тяжесть и последствия во многом зависят от окружающей среды. ОКР является результатом многолетнего отбора животных для быстрого роста, большой мышечной массы и эффективного преобразования корма и, следовательно, гораздо большего веса на ростовых пластинах, пока они еще незрелые, а также стресса, связанного с интенсивными методами выращивания.Превращение хряща в кость включает отложение кальция и фосфора, и хотя процесс разрушения и преобразования костей продолжается на протяжении всей жизни, рост костей прекращается, когда свиноматке исполняется примерно 14–16 месяцев.
На племенных предприятиях нередки случаи, когда от 20 до 30% хряков и свинок забиваются после прохождения теста на продуктивность из-за слабости и деформации ног.
У свиноматок с хорошим телосложением ног обнаруживаются углы костей в тазобедренных, коленных и скакательных суставах.Кости ниже скакательного сустава слегка наклонены вперед, а лапы хорошо поставлены на землю. У свиноматок, подверженных слабости в ногах, ноги прямые с небольшим углом наклона костей между суставами и спиной, как правило, изогнутой. Это выравнивание увеличивает напряжение сдвига на пластинах роста.
Похожие болезни
Есть две: Mycoplasma hyosynoviae, инфекция и рожа. В обоих случаях заболевание обычно возникает внезапно, иногда с повышением температуры тела, болью и припухлостью суставов.Отличительной особенностью является реакция на лечение. ОКР не реагирует на антибиотики, тогда как Mycoplasma hyosynoviae , и рожа реагируют в течение 24–36 часов, первый – на линкомицин или тиамулин, а второй – на пенициллин.
Клинические признаки
Острая болезнь
Это наблюдается при отделении или переломе костей эпифизарной пластинки (эпифизеолиз), связанном с резким движением. Животное ходит на трех лапах, пораженная лапа свободно раскачивается.Обычно можно почувствовать крепитацию или трение сломанных костей друг о друга. Внезапные переломы также могут возникать в коленных и локтевых суставах, которые чаще встречаются у молодых растущих свиней. Переломы позвонков позвоночника возникают особенно во время кормления грудью и сразу после отлучения от груди. В таких случаях свиноматка испытывает острую боль, часто в сидячем положении собаки, выставив задние лапы далеко вперед. Животные, содержащиеся в клетках для опороса со скользким полом, имеют тенденцию соскальзывать задние ноги вперед, и существует риск того, что задние мышцы оторвутся от их прикрепления к тазу (апофизеолиз).В таких случаях свиноматка будет стоять с посторонней помощью, но не может отвести заднюю ногу назад. Когда его кладут на землю, он просто скользит вперед. Таких животных следует немедленно уничтожить.
Хроническая болезнь
Начало постепенное. Свинья демонстрирует ненормальное строение ног и походку с ригидностью и болью или без них. Температура остается нормальной, и суставы не будут опухать, если нет переломов.
Передние лапы
- Они могут быть прямыми, когда свинья идет длинным шагом на носках.
- Колени могут быть согнуты внутрь или согнуты, что заставляет свинью ходить короткими шагами.
- Пясти можно опустить. Это обычное явление у старых свиноматок из-за укороченных костей и ослабленных сухожилий.
- Ножки можно поворачивать или крутить.
Задние лапы
- Они прямые с раскачиванием бедер при движении свиньи. Избегайте отбора таких самок для разведения.
- Ноги заправлены под туловище.
- Скакательные суставы повернуты внутрь и плотно прижаты друг к другу.
- Свинья шагает гусиным шагом.
- Точно так же у старых свиноматок пясти могут быть опущены.
Аномальная походка возникает либо из-за боли в суставах, либо из-за аномальных движений задних ног от бедер, которые дают покачивание. Боль связана с повреждением чувствительных мембран вокруг суставов в результате расщепления или эрозии хряща в суставах или движения пластинок роста. Однако у некоторых свиней могут проявляться серьезные клинические признаки, однако при патологоанатомическом исследовании суставы выглядят нормальными, и наоборот.Суставы могут воспаляться (артрит), особенно в области бедра, колена и локтя. ОКР может наблюдаться в течение трех месяцев после ввода свинок на ферму, во время их первой беременности, в период лактации или в первые 2–3 недели после отъема.
Диагностика
ОКР диагностируется по описанным клиническим признакам. Серологические или другие тесты отсутствуют, и патологоанатомические исследования могут вводить в заблуждение, поскольку многие свиньи, у которых обнаружены поражения суставов, могут не быть хромыми.
Профилактика
Если ОКР вызывает проблемы на вашей ферме, просмотрите список ниже и определите те моменты, которые важны для вашей системы.
- Определите время и место, когда ОКР впервые становится очевидным.
- Внимательно осмотрите поверхности, которые вызывают скольжение стопы и повышенное давление на пластинки роста.
- Если проблема заключается в свинках, внимательно изучите внешность этих животных и подумайте об улучшении процедуры отбора.
- Животные с тонким костяком более подвержены слабости в ногах.
- Животные с тяжелыми мышцами окорока и несоответствием между массами передней и задней мышц, увеличивают горизонтальное натяжение пластин роста.Такие молодые свинки плохо приспосабливаются к стойлам или привязям.
- Если есть проблемы с кормящими свинками, посмотрите на поверхность пола в стойлах для опороса. Они скользкие и оказывают давление на ослабленные кости? Использование сухого песка в этих ручках один или два раза в неделю может помочь предотвратить это состояние до тех пор, пока поверхность пола не изменится.
- Современная гибридная свиноматка часто выкармливает десять или более свиней и дает большое количество молока с высоким содержанием кальция и фосфора.Таким образом, кости более склонны к истощению запасов кальция или фосфора, и если свинок смешивают во время отъема с более старыми свиноматками, вероятно, имеют место повреждения и внезапные переломы.
- Привязывание и удержание свинок во время беременности может быть одним из основных факторов. Уровень выбраковки таких животных может возрасти до 20%, если поверхность пола очень скользкая.
- Конструкция планок может способствовать ОКР. Некоторые рейки имеют наклон к краям от центра и настолько гладкие, что, когда животные встают, лапы скользят в щели.Это вызывает постоянное скручивание и давление на пластинки роста, что может привести к высокому риску ОКР.
- Свинки при первой беременности не следует размещать на скользких поверхностях пола.
- Высокий уровень витамина А (более 20 000 МЕ / кг), особенно у молодых растущих свиней, может мешать нормальному росту эпифизарных пластинок. Поражения ОКР наблюдались у поросят в возрасте от 3 до 4 недель, когда свиноматки получали избыточный уровень витамина А.
- Высокий уровень лизина также может увеличивать заболеваемость.
- Высокая плотность посадки, особенно в период выращивания и когда животные содержатся на твердых бетонных полах или решетках, увеличит частоту ОКР в племенном поголовье. Такая среда вызывает большую нагрузку на ноги, и ручки могут быть грязными и влажными.
- Диеты с жирным распылением могут сделать поверхность пола скользкой.
- У свиней, получавших гормон роста свиней, как правило, в раннем возрасте развиваются тяжелые поражения ОКР.
- Новые бетонные поверхности или рейки в течение первых нескольких недель использования могут образовывать скользкие поверхности после контакта с фекалиями и мочой.Их следует мыть под давлением с моющим средством два или три раза.
- Изменения в питании в допустимых пределах, по-видимому, не влияют на ОКР, но состояния остеомаляции и остеопороза (мягкие и слабые кости) возникают при дисбалансе кальция и фосфора в рационе или чрезмерном выводе этих минералов из костей. Мягкие и хрупкие кости при таких недостатках часто ломаются в средней части длинных костей во время лактации. Всегда проверяйте соотношение кальция и фосфора в рационе и добавляйте дополнительные минералы во время лактации, можно использовать костный фосфат дикальция.
- Боль в суставах из-за ОКР также вызывает ненормальную нагрузку на мышцы, особенно там, где они прикреплены к кости. Разрыв этих прикреплений на внутренней стороне плеч и ног, а также от мышечных масс в тазу является обычным явлением, вызывая сильную боль и периостит.
- Гладкие бетонные поверхности, обработанные стальной теркой, могут предрасполагать к ОКР.
- Было показано, что добавление 0,5% бикарбоната натрия на тонну к рациону снижает заболеваемость.
Рассекающий остеохондрит | Бостонская детская больница
Что такое рассекающий остеохондрит?
Рассекающий остеохондрит (ОКР) – это заболевание суставов, при котором сегмент кости и хряща начинает отделяться от остальной кости после повторного стресса или травмы. Фрагмент может остаться на месте или упасть в суставную щель. Это вызывает боль и ощущение, что сустав «цепляется» или «поддается». Эти свободные части иногда называют «суставными мышами», или «свободными тельцами».”
Рассекающий остеохондрит часто возникает в результате занятий спортом, при которых сустав постоянно подвергается нагрузке. Большинство поражений ОКР возникают в коленях, хотя они также могут образовываться в локте, а иногда и в других суставах, например, в голеностопном суставе. У спортсменов как мужчин, так и женщин может развиться ОКР, чаще всего в возрасте от 10 до 20 лет.
- Рассекающий остеохондрит коленного сустава часто является результатом занятий спортом, предполагающих высокоэффективные приземления, таких как футбол, футбол и гимнастика.
- Рассекающий остеохондрит локтевого сустава может возникнуть в результате занятий спортом с многократными метаниями над головой, таких как бейсбол, и повторяющейся нагрузкой на руки, например, гимнастикой.
Детям с рассекающим остеохондритом необходимо немедленно оказать медицинскую помощь. Без лечения ослабленный фрагмент кости и хряща может попасть в сустав, в результате чего он соскользнет, сломается или заблокируется. В этом случае сустав может «застрять» до тех пор, пока не будет перемещен вручную или каким-либо другим способом.
Каковы симптомы рассекающего остеохондрита?
Первым признаком рассекающего остеохондрита травмы может быть ощущение «хлопка» в травмированном суставе. Большинство людей все еще могут использовать травмированный сустав, и, к сожалению, многие спортсмены продолжают играть, что часто усугубляет травму.
Когда появляются симптомы воспаления, пораженный сустав ощущается болезненным и напряженным. У вашего ребенка также может быть:
- Болезненность или болезненность сустава
- опухоль или жесткость вокруг сустава
- Сложность полного выпрямления руки или ноги
- ощущение, что сустав блокируется, «цепляется» или «уступает место»
- Сбор жидкости вокруг сустава («вода на колене»)
Признаки и симптомы рассекающего остеохондрита могут напоминать симптомы других травм, вызванных чрезмерным перенапряжением.Важно, чтобы ваш ребенок как можно скорее обратился к врачу для постановки правильного диагноза и лечения.
Что вызывает рассекающий остеохондрит?
Молодые спортсмены, занимающиеся высокоэффективными видами спорта, могут получить остеохондрит, рассекающий травму из-за движений, которые создают повторяющуюся нагрузку на сустав.
Патологические и радиологические исследования остеохондроза свиней, связанного со слабостью ног
Двести семьдесят восемь датских хряков породы ландрас были обследованы радиологически и патологически на остеохондроз и другие поражения суставов на левой ноге при убое (95 кг).Изменения суставов оценивались по шкале от 1 (нормальный) до 5 (очень тяжелые изменения / рассекающий остеохондрит). Корреляция между рентгенологическими и патологическими показателями была высокозначимой в мыщелках плечевой кости (r = 0,66, P <0,001), дистальной пластине роста локтевой кости (r = 0,51, P <0,001), мыщелках бедренной кости (r = 0,33, P <0,001). ) и скакательного сустава (дистальный отдел большеберцовой кости (r = 0,17, P <0,01) и медиальный блок трохлеарного гребня таранной кости (r = 0,17, P <0,01), что указывает на то, что рентгенографическое исследование является полезным методом диагностики остеохондроза у живых свиней.Утолщение хряща было тесно связано с субхондриальными поражениями в трех участках предрасположенности: мыщелке плечевой кости, мыщелках бедренной кости и дистальной пластине роста локтевой кости. Рассекающий остеохондрит (ОКР) мыщелков плечевой кости был достоверно связан с субхондральными поражениями (OR = 1,86; P <0,001), но не с толщиной хряща при одновременном анализе. Связи между поражениями дистальной пластинки роста локтевой кости, мыщелков плечевой кости, мыщелков бедренной кости или отростка локтевой кости не выявлено.Не было значимой корреляции между ОКР в мыщелках плечевой кости и анконеальным отростком. Следовательно, остеохондроз нельзя назвать генерализованным заболеванием. Коэффициенты регрессии между изменениями суставов и симптомами слабости ног, оцененными до убоя, были очень маленькими и не демонстрировали четких тенденций. Однако ОКР в мыщелках плечевой кости значимо ассоциировалось с «выворачиванием ног на передних (OR = 2,48; P <0,001) и задних (OR = 1,62; P <0,05) ногах», а также ОКР в области надколенника с «жесткостью» движение вперед '(ИЛИ = 2.01; P <0,05). Таким образом, остеохондроз можно сравнить с пороговым признаком, пороговым значением которого является развитие ОКР в суставе, поврежденном остеохондрозом.
Влияние различных уровней энергии и белка на слабость ног и остеохондроз у свиней
Abstract
Изучено влияние уровня энергии, уровня белка и пола на слабость ног и остеохондроз у убойных свиней, и оценены корреляции между этими признаками.Эксперимент состоял из 300 кроссбредных кастратов и свинок, которых кормили ограниченно или ad libitum тремя разными уровнями протеина. После убоя свиней оценивали по 14 различным признакам слабости ног, а локтевые и коленные суставы оценивали на остеохондроз. Уровень энергии повлиял на три признака слабости ног и «общий показатель слабости ног» в одном и том же направлении: у свиней, которых кормили ad libitum, наблюдались более выраженные проблемы, чем у свиней в группах с ограничениями. Влияние уровня энергии на остеохондроз не наблюдалось.Уровень белка и пол не влияли ни на слабость ног, ни на остеохондроз. Костно-хрящевые поражения медиального мыщелка плечевой кости коррелировали с изменениями проксимального отдела лучевой кости: проксимального края лучевой кости ( r = 0,17, P <0,05) и синовиальной ямки лучевой кости ( r = 0,28, P <0,01 ). Однако достоверной корреляции между изменениями в локтевом и коленном суставах не выявлено. Не было корреляции между признаками слабости ног и остеохондрозом, что могло быть связано с тем, что распространенность тяжелых поражений суставов (рассекающий остеохондрит) была очень низкой.
Résumé
Les effets des apports d’énergie, de protéines et du sexe sur la faiblesse des pattes et l’ostéochondrose ont étudiés sur le porc charcutier, et les corrélations entre ces caractères, оценено. Портфолио “Эксперимент” на 300 порций круазе-глав-кастры и женщин, приготовленных по рациону питания или по желанию. Les porcs étaient notés sur 14 caractères de faiblesse des pattes différents, et une note d’ostéochondrose était attribuée au coude et à l’articulation du carpe après l’abattage.Les apports d’énergie effectaient dans le même sens trois des caractèrs de faiblesse des pattes et la «note global de faiblesse des pattes»: les porcs nourris ad libitum avaient des probèmes plus prononcés que ceux qui étaient rationnés. Il n’y avait pas d’effet du niveau d’énergie sur l’ostéochondrose. Les apports de protéines et le sexe n’affectaient ni la faiblesse des pattes, ni l’ostéochondrose. Остаточные хрящи мыщелка мыщелка гумеральные, средние и конечные с изменениями проксимального радиуса: проксимальный участок радиуса ( r = 0.17, P <0,05) et fosse synoviale du radius ( r = 0,28, P <0,01). Надежный, если я не согласен с корреляцией значительных изменений, происходящих в мире и в артикуляции. Il n'y avait pas de corrélation entre les caractères de faiblesse des pattes et l'ostéochondrose, ce qui pourrait être dû au fait que la prevalence de lésions sévères des articulations (рассекающий остеохондрит) était très faible.
Zusammenfassung
Die Wirkung des Energie- und Proteinniveaus, sowie des Geschlechts auf Beinschwäche und Osteochondrosis bei Schlachtschweinen wurde untersucht und die Korrelationen zwischen diesen Merkmaleten wurden.Der Versuch bestand aus 300 gekreuzten Kastraten und Jungsauen, die entweder restriktiv oder ad libitum auf drei verschiedenen Proteinniveaus gefüttert wurden. Nach dem Schlachten wurden die Ellbogen und die Kniegelenke auf Osteochondrosis beurteilt. Das Energieniveau beeinflusste drei der Beinschwächeeigenschaften und die ‘gesamte Beinschwächebeurteilung’ в derselben Richtung: die ad libitum gefütterten Schweine zeigten ausgeprägtere Probleme als die Schweine der. Das Energieniveau ermittelte keine Wirkung auf Osteochondrosis.Weder das Geschlecht noch das Proteinniveau hatten eine Wirkung auf das Vorkommen von Beinschwäche oder Osteochondrosis. Osteochondrosale Läsionen im medialen humeralen Condylus waren mit einigen Gelenkveränderungen im проксимальный радиус исправления: проксимальный Rand des Radius ( r = 0,17, P <0,05) и Synovialgrube des Radius ( r = 0,28, P <0,01). Signifikante Korrelationen zwischen Veränderungen in den Ellbogen- und den Kniegelenken wurden aber nicht gefunden.Es gab keine Korrelationen zwischen Beinschwächeeigenschaften und Osteochondrosis, was vielleicht auf das niedrige Vorkommen von schweren Gelenkläsionen (Рассекающий остеохондрит) zurüchzuführen ist.
Ключевые слова
Растущие свиньи
Уровень энергии
Уровень белка
Слабость ног
Рекомендуемые статьи Цитирующие статьи (0)
Полный текстАвторские права © 1995 Опубликовано Elsevier BV
Рекомендуемые статьи
Цитирующие статьи
Остеохондрит Dissecans | OrthoVirginia
Что такое рассекающий остеохондрит?
Рассекающий остеохондрит (ОКР) – это заболевание суставов, при котором оторвавшийся кусок кости и хрящ отделяется от конца кости из-за предполагаемого отсутствия кровотока.Фрагмент может оставаться на месте (стабильным) или расшатываться (нестабильно) и даже падать в суставную щель, вызывая боль и механические симптомы. Хотя ОКР может развиться у любого человека, оно чаще всего встречается у детей и подростков, которые очень активно занимаются спортом. Обычно это поражает колено, локоть или лодыжку.
Что вызывает рассекающий остеохондрит?
Причина рассекающего остеохондрита неизвестна. Не исключено, что повторяющиеся травмы – небольшие, многократные стрессы с течением времени – могут вызвать повреждение кости и нарушить кровоснабжение.Этот тип травм от перенапряжения часто встречается у молодых спортсменов. Другие причины могут включать генетическую предрасположенность, быстрый рост или аномальное формирование костей.
Какие симптомы?
Боль, отек и скованность пораженного сустава являются наиболее частыми симптомами рассекающего остеохондрита. Другие знаки включают:
- Ощущение хлопка
- Болезненность или болезненность в области сустава
- Затруднение полного распрямления сустава
- Чувство запирания или уступки
- Сбор жидкости в стыке
Поскольку симптомы ОКР часто напоминают симптомы других травм суставов, важно проконсультироваться с квалифицированным врачом для постановки диагноза.
Как диагностируется рассекающий остеохондрит?
В дополнение к физическому осмотру и истории болезни ваш врач может назначить рентген или МРТ, чтобы оценить размер и расположение очага ОКР.
Что такое лечение?
В большинстве случаев травмы, связанные с ОКР, у детей и подростков заживают сами по себе, особенно если тело все еще растет. Отдых и отказ от активных занятий спортом до исчезновения симптомов часто облегчают боль и отек. Ваш врач может порекомендовать костыли, наложение шин или гипс на короткий период времени.
Если эти консервативные методы лечения не помогают облегчить симптомы, или если поражение нестабильно, отслоено или очень велико, может быть рекомендовано хирургическое вмешательство. Тип операции зависит от размера и стадии травмы, а также от возраста пациента и зрелости костей.
Самым распространенным хирургическим методом является артроскопия, минимально инвазивная процедура, при которой хирург делает несколько небольших разрезов и использует небольшую видеокамеру (называемую артроскопом), чтобы заглянуть внутрь сустава. Крошечные инструменты используются для высверливания стабильных симптоматических фрагментов или повторного прикрепления незакрепленного фрагмента и закрепления его булавками или винтами.Смещенные фрагменты обычно требуют удаления с возможным восстановлением хряща и кости, если они большие.
Реабилитация после операции включает физиотерапию для восстановления силы и стабильности пораженного сустава. Большинство людей могут вернуться к занятиям и спорту в течение шести месяцев.
Костно-хрящевые поражения / сухой остеохондрит | Сидарс-Синай
Не то, что вы ищете?Обзор
Костно-хрящевые поражения или десный остеохондрит могут возникать в любом суставе, но чаще всего встречаются в коленном и голеностопном суставах.Такие поражения представляют собой разрыв или перелом хряща, покрывающего одну из костей сустава. Хрящ может быть разорван, раздавлен или поврежден, а в редких случаях в хряще может образоваться киста.
В колене такое повреждение хряща может произойти между бедренной костью (бедренная кость) и большеберцовой костью (большеберцовой костью). В голеностопном суставе костно-хрящевые поражения обычно возникают на таранной кости, которая является костью, соединяющей ногу со стопой.
Симптомы
После того, как первоначальная боль и дискомфорт, вызванные растяжением или растяжением, утихнут, люди обычно возобновляют или даже повышают уровень своей активности.Однако если произошло костно-хрящевое поражение, повседневная деятельность, которая оказывает давление на сустав, может привести к боли и отеку, хотя сустав обычно в порядке в состоянии покоя. Пациент с костно-хрящевым поражением часто ощущает тупую боль в суставе, а также может испытывать легкое защемление или щелчок в коленном или голеностопном суставе. Пораженный сустав также может казаться расшатанным.
Причины и факторы риска
Обычно костно-хрящевое поражение возникает при травме сустава, особенно при растяжении связок голеностопного сустава или при сильном искривлении колена.Люди, занимающиеся такими видами спорта, как футбол, футбол, регби и гольф, могут подвергаться риску костно-хрящевого поражения. Хотя причина таких поражений неизвестна, они могут быть связаны с генетической предрасположенностью к такому состоянию. Они также могут быть вызваны аномальным развитием костей, особенно у детей. Повторяющиеся травмы также связаны с развитием таких повреждений.
Диагностика
Диагностировать костно-хрящевое поражение во время травмы может быть непросто.На многих сканированиях может быть пропущено повреждение, вызванное поражением, которое также замаскировано растяжением или травмой, вызвавшей травму.
Врач осмотрит сустав на предмет нестабильности и диапазона движений. Может быть назначен рентген, но разрыв хряща трудно увидеть на рентгеновском снимке, поэтому может потребоваться магнитно-резонансная томография (МРТ) или компьютерная томография (КТ). В некоторых случаях для диагностики костно-хрящевого поражения необходимы и МРТ, и КТ.
Лечение
Хотя ношение бандажа или гипса может облегчить дискомфорт при костно-хрящевом поражении, их обычно недостаточно для постоянного устранения проблемы, за исключением детей, которые хорошо поддаются безоперационному лечению.
У взрослых такое состояние обычно требует хирургического вмешательства. Наиболее эффективный тип операции зависит от размера, локализации и тяжести поражения. Чаще всего хирург выполняет артроскопическое обследование и лечение. Поврежденный хрящ очищается и удаляется. Если повреждение небольшое, хирург может просверлить кость, что вызовет небольшое кровотечение и ускорит заживление. Если повреждение обширное, то для замены хряща можно вставить костный трансплантат.Для пожилых пациентов альтернативой может быть замена коленного сустава. Это не лучший вариант для более молодых пациентов, поскольку у молодых пациентов более вероятна неэффективность протезирования коленного сустава и необходимость повторного вмешательства.
После операции не следует весить пораженное колено или лодыжку в течение четырех-шести недель. В некоторых случаях гипс необходимо носить частично или на протяжении всего этого периода. Затем рекомендуется физиотерапия для восстановления пораженного колена или лодыжки. Подавляющее большинство пациентов не испытывают боли или отека даже через 10 лет после хирургического лечения таких повреждений голеностопного сустава.Лечение поражений колена более сложное, но также имеет многообещающие результаты.
© 2000-2021 Компания StayWell, LLC. Все права защищены. Эта информация не предназначена для замены профессиональной медицинской помощи. Всегда следуйте инструкциям лечащего врача.
Не то, что вы ищете? .


