Остеофиброзная дисплазия: КСС. Остеофиброзная дисплазия. + | Портал радиологов – Фиброзная дисплазия. Клинические рекомендации.
КСС. Остеофиброзная дисплазия. + | Портал радиологов

 Остеофиброзная дисплазия (оссифицирующая фиброма) — редкое диспластическое заболевание, поражающее большеберцовую, реже — малоберцовую кости у детей и подростков, имеющее сходство с монооссальной фиброзной дисплазией. Проявляется обычно у детей первого десятилетия жизни, с преобладанием лиц мужского пола. Наиболее частая локализация — диафиз большеберцовой кости, иногда поражается вся кость, а также обе кости голени. В некоторых случаях выявляется при дифференцированной адамантиноме.
Остеофиброзная дисплазия (оссифицирующая фиброма) — редкое диспластическое заболевание, поражающее большеберцовую, реже — малоберцовую кости у детей и подростков, имеющее сходство с монооссальной фиброзной дисплазией. Проявляется обычно у детей первого десятилетия жизни, с преобладанием лиц мужского пола. Наиболее частая локализация — диафиз большеберцовой кости, иногда поражается вся кость, а также обе кости голени. В некоторых случаях выявляется при дифференцированной адамантиноме.
Клиническая картина. Саблевидная деформация большеберцовой кости в связи с её эксцентричным вздутием; проходящие через очаг повреждения патологические переломы.
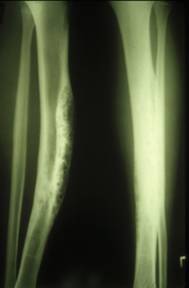
Рентгенологически выявляют множественные просветления с очагами склерозирования кортикального слоя большеберцовой кости.
Патоморфология.
Макроскопически — очаг расположен преимущественно интракортикально, мягкой консистенции, на разрезе — гранулированная поверхность, от белесовато-жёлтого до красноватого цвета.
 Микроскопия. Костные трабекулы различной степени зрелости; коллагеновые волокна иногда формируют «муаровый» рисунок; «зональность» архитектоники патологического очага; костные трабекулы окаймлены активными остеобластами.
Микроскопия. Костные трабекулы различной степени зрелости; коллагеновые волокна иногда формируют «муаровый» рисунок; «зональность» архитектоники патологического очага; костные трабекулы окаймлены активными остеобластами.
Дифференциальная диагностика. Монооссальная фиброзная дисплазия, адамантинома, высокодифференцированная центральная остеосаркома.
Лечение. При ограниченном поражении кости, отсутствии или слабой выраженности деформации сегмента, предпочтение отдаётся консервативному ортопедическому лечению. В случае прогрессирования патологического процесса и распространении диспластического очага на значительном протяжении длинника и поперечника кости, проводится хирургическое лечение, заключающееся в краевой резекции кости с пластикой дефекта.
Исход благоприятный; при проведении оперативных вмешательств в детском возрасте, в отличие от фиброзной дисплазии, неизбежно рецидивирует.
Остеофиброзная дисплазия у детей и подростков (клиника, диагностика, лечение)
На правах рукописи
САВКИНА
V. Лидия Федоровна
ОСТЕОФИБРОЗНАЯ ДЙСПЛАЗИЯ У ДЕТЕЙ И ПОДРОСТКОВ
(клиника, диагностика, лечение)
14.00.14 – Онкология
14.00.22 – Травматология и ортопедия
АВТОРЕФЕРАТ
диссертации на соискание ученой степени кандидата медицинских наук
Москва – 1998
Работа выполнена в Центральном научно-исследовательском институте травматологии и ортопедии им. Н.Н.Приорова МЗ РФ.
Научные руководители:
доктор медицинских наук Снетков А.И. доктор медицинских наук Берченко Г.Н.
Официальные оппоненты:
доктор медицинских наук, профессор Берглезов М.А. доктор медицинских наук, профессор Бизер В.А.
Ведущее учреждение: Российский государственный медицинский университет им. Н.И.Пирогова
Защита состоится «2 1998 года в 13 часов
на заседании диссертационного совета К 074.02.01. в Центральном научно-исследовательском институте травматологии и ортопедии им. Н.Н.Приорова (125299, Москва, ул. Приорова, 10)
С диссертацией можно ознакомиться в библиотеке ЦИТО.
Автореферат разослан ОНТЯ Я 199У г.
Ученый секретарь диссертационного совета
Родионова С.С.
ОБЩАЯ ХАРАКТЕРИСТИКА РАБОТЫ
Актуальность работы. Остеофиброзная дисплазия (ОФД)- врожденное диспластическое заболевание скелета, имеющее сходство с бластоматозным процессом, выделено в 1993 году в отдельную нозологическую форму. История изучения остеофиброзной дисплазии начата в 1966 году статьей Kempson R.L., описавшим заболевание под названием оссифицирующая фиброма. Впервые же термин остеофиброзная дисплазия использовал Campanacci М. в 1976 году, который анализируя собственные наблюдения и данные литературы, описал отличительные признаки этого заболевания от монооссальной формы фиброзной дисплазии. В дальнейшем это заболевание было представлено в ряде публикаций под различными названиями: оссифицирующая фиброма, фиброзная кортикальная дисплазия, вариант фиброзной дисплазии (Cambell C.J. et al., 1982; Alguacil-García A. et al., 1984; Blacwel J.B. et al., 1988; Bloem J.L. et al., 1991; Hahn S.B. et al.,1991; Smith N.M., 1991). В отечественной литературе данное заболевание описывалось в группе фиброзной дисплазии под названием “агрессивная форма фиброзной дисплазии, “при которой любое оперативное вмешательство приводило к рецидиву патологического процесса. Применялись различные методики хирургических вмешательств, включающие сегментарные резекции пораженной кости и краевые резекции с надкостницей, которые также приводили к рецидиву.
С накоплением числа клинических наблюдений с агрессивным течением заболевания, их стали выделять в отдельную группу, которая по клинико-рентгено-морфологическому проявлению идентична
остеофиброзной дисплазии(Самойлова Л.И., 1969; Снетков А.И., 1984).
Дефицит знаний в отношении остеофиброзной дисплазии относится как к морфогенезу, патогенезу данного заболевания,так и отсутствию четкой тактики его лечения. Большинство исследователей считают, что в связи с высоким риском рецидивов после оперативных вмешательств, следует проводить консервативное лечение, направленное на профилактику деформаций и переломов конечностей (Castellote A. et al., 1988; Wang J.W. et al., 1992). Другие авторы рекомендуют проводить оперативное лечение, но в подростковом возрасте (Nakashima Y. et al.,1983; Kang E.S. et al.,1991).
Не решены вопросы метода и объема оперативного вмешатель-сгва. Неизвестна роль профилактических операций на ранних стадиях патологического процесса.
Таким образом, разработка четких критериев комплексной диагностики остеофиброзной дисплазии, показания и сроки проведения хирургического лечения с учетом его объема, определяют актуальность исследования.
Цель исследования: определить клинико-рентгено-морфологические проявления, а также методы адекватного лечения осгеофибрознои дисплазии.
Задачи исследования:
1. Разработать клинико-рентгенологические критерии диагностики и дифференциальной диагностики остеофиброзной дисплазии у детей и подростков.
2. Оценить информативность ангиографии, остеомедуллогра-фии, компьютерной томографии для диагностики остеофиброзной дисплазии у детей и подростков.
3. Определить патоморфологические особенности остеофиб-розной дисплазии, провести клинико-рентгено-морфологические параллели заболевания.
4. Установить сроки и адекватные методы хирургического лечения больных с остеофиброзной дисплазией.
5. Изучить ближайшие и отдаленные исходы хирургического лечения остеофиброзной дисплазии у детей и подростков.
Научная новизна исследования.
Настоящая работа является первым в России обобщающим диссертационным исследованием остеофиброзной дисплазии у детей и подростков. Впервые определены четкие критерии диагностики и дифференциальной диагностики остеофиброзной дисплазии у детей.
На основании ангиографии и остеомедуллографии выявлены изменения гемодинамики в системе периферического кровообращения и микроциркуляции в зоне патологического очага, которые носят врожденный характер.
Разработаны патоморфологические дифференциально диагностические признаки остеофиброзной дисплазии с классической ада-мантиномой длинных костей, “дифференцированной” адамантино-мой и монооссальной формой фиброзной дисплазии.
Определена тактика лечения остеофиброзной дисплазии в зависимости от степени поражения костей, локализации патологического процесса, возраста пациента.
Практическая ценность работы.
Разработаны клинико-рентгенологические признаки остеофиброзной дисплазии и определены патоморфологические критерии оценки заболевания. На основании ангиографии выявлены причины
повышенной кровоточивости мягких тканей в зоне патологического очага во время операции.
Разработаны показания и противопоказания к оперативному лечению больных с остеофиброзной дисплазией в зависимости от распространенности диспластического очага, степени выраженности деформации сегмента и возраста пациента.
Представлены оптимальные типы оперативных вмешательств у данной категории больных.
Изучены отдаленные результаты лечения остеофиброзной дис-плазии у детей и подростков.
Апробация работы. Материалы диссертации доложены и обсуждены на 1-ой Всероссийской научно-практической конференции “Опухоли и опухолеподобные заболевания костей. Дегенеративно-дистрофические заболевания суставов и позвоночника” (г. Рязань, 1995), 1-ом съезде патологоанатомов России (М., 1996), 6-ом съезде травматологов и ортопедов России (г. Нижний Новгород, 1997), кли-нико-анатомической конференции ЦИТО (1997), на заседании проблемной комиссии ЦИТО “Диспластические процессы и опухоли костей” 25 июня 1998 года (протокол заседания №20).
Публикация материалов исследования. По теме диссертации опубликовано 9 научных работ.
Объем и структура работы. Диссертация изложена на /^страницах машинописного текста, состоит из введения,4 глав, заключения. выводов и указателя литературы, включающего 41 работу отечественных и 84 зарубежных авторов. Работа иллюстрирована 61 рисунком и 8 таблицами.
МАТЕРИАЛ И МЕТОДЫ ИССЛЕДОВАНИЯ
В основу работы положен анализ клинического материала, полученного при лечении 25 больных (17 мальчиков и 8 девочек в возрасте от 1 до 17 лет) с остеофибрознон дисплазией, находившихся на лечении в клинике детской костной патологии и подростковой ортопедии ЦИТО с 1966 по 1997годы.
В работе использованы следующие методы исследования: клинический, рентгенологический (включая ангиографию, остеомедул-лографию и компьютерную томографию), морфологический метод.
РЕЗУЛЬТАТЫ ИССЛЕДОВАНИЯ
ДИАГНОСТИКА И ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА ОФД У ДЕТЕЙ И ПОДРОСТКОВ
При анализе собственных клинических наблюдений 25 больных выявлено, что ОФД обычно регистрируется у детей первого десятилетия жизни, с превалированием лиц мужского пола. Излюбленной локализацией для ОФД является диафиз большой берцовой кости (23 пациента, из них в средней трети диафиза патологический очаг локализовался в 12 случаях, в верхней трети – в 6 , в нижней трети – в 3 случаях, вовлечение всей большой берцовой кости на протяжении отмечено у 2 больных). У 5 пациентов имело место поражение обеих костей голени. Из других локализаций по одному наблюдению отмечены поражения ОФД бедренной и локтевой костей. Продолжительность заболевания у детей составила в среднем 3 года и зависела как от особенностей течения процесса, так и от длительности проводимого обследования и лечения на догоспитальном этапе.Ошибочность
направительных диагнозов составила 100% и свидетельствовала о плохой осведомленности практических врачей относительно ОФД, а также о трудности диагностики, которая определялась отсутствием патогномоничных симптомов для данного заболевания и большим сходством с фиброзной дисплазией.
Анализ результатов диагностики ОФД показывает необходимость комплексности исследования, состоящей в использовании клинического и лабораторного обследования больного, рентгенологического метода (с использованием стандартных методик, ангиографии, остеомедуллографии, компьютерной томографии). Окончательно диагноз ОФД может быть верифицирован только после морфологического исследования хирургически удаленного патологического очага.
Клиническая картина ОФД у детей не отличалась разнообразием и, как правило, характеризовалась бедностью анамнестических данных. Течение заболевания зависело от возраста ребенка, локализации процесса, степени выраженности изменений в костях и темпов роста патологической ткани. Заболевание нередко начиналось исподволь и в течение определенного времени могло протекать при отсутствии субъективных симптомов и каких-либо объективных клинических признаков. Появление первых клинических признаков заболевания приходилось на возрастной период от 2 до 8 лет (23 больных). У 2 пациентов клиническая симптоматика отсутствовала и заболевание было выявлено случайно при проведении рентгенографии по другому поводу.
Клиническая картина заболевания была сходна с таковой при монооссальной форме фиброзной дисплазии. Саблевидная деформация пораженного сегмента, связанная с эксцентричным вздутием кости, являлась наиболее частым признаком ОФД (23 пациента).У 9
больных отмечены патологические переломы. В 5 случаях выявлено удлинение, в 2 – укорочение пораженной конечности. Хромота, имевшаяся у 15 больных, была обусловлена неравенством длины конечностей, а также наличием болевого синдрома, который возникал при микропереломах пораженного сегмента. При этом, боли отмечались и в состоянии покоя и бесследно проходили после кратковременной гипсовой иммобилизации конечности.
Рентгенологическое исследование было выполнено всем больным с ОФД. Рентгенологические изменения у больных характеризовались эксцентричной, интракортикальной локализацией патологического очага, который располагался, главным образом, в толще кортикального слоя по передней, реже по передне-боковой поверхностям кости. Первоначальной локализацией являлся кортикальный слой, но процесс мог распространиться на одну или две трети поперечника кости. Вздутие кортикального слоя по передней поверхности большой берцовой кости создавало саблевидную деформацию сегмента, при этом наружный контур кортикального слоя всегда был четкий, гладкий, без дефектов и проявлений периостальной реакции. Патологический очаг состоял из округлых или продолговатых участков разрежения, часть которых имела вид “матового стекла”. Эти участки были разделены грубыми перегородками. Наиболее характерным рентгенологическим симптомом ОФД являлась стертость, смазанность рентгенологического рисунка, обусловленная нечеткостью контуров участков разрежения и уплотнения.
Серийная ангиография и остеомедуллография выявили особенности кровоснабжения очагов ОФД. Выявленные изменений ангио-архитектоники и функции пораженного сегмента конечности в виде анатомических аномалий артерий и вен, ослабления и укорочения
капиллярном фазы, расширения и контрастирования мелкой венозной сети, замедленного оттока контрастного вещества при остеоме-дуллографии, указывали на врожденный характер сосудистых изменений на макро и микроциркуляторном уровне. Выявленные аномалии способствуют повышенной кровоточивости тканей, окружающих очаги ОФД, вследствие замедления венозного оттока и расширения мелкой сосудистой сети.
Наиболее информативным методом исследования являлась компьютерная томография, дававшая объективное представление о размерах и границах патологического очага, выявлявшая скрытые очаги в толще кортикального слоя (3 больных).
20 больным, подвергшимся оперативному вмешательству, было выполнено патоморфологическое исследование. При морфологическом исследовании патологический очаг был представлен фиброзной тканью, окружающей костные трабекулы различной степени зрелости. В центре очага, обычно, преобладала фиброзная ткань, тогда как костные трабекулы располагались ,в основном в периферических участках. Характерным признаком ОФД являлась “зональность” архитектоники патологического очага. При этом, в центре располагались редкие, гонкие, незрелые трабекулы примитивного или эмбрионального типа, тогда как в периферических участках – более многочисленные и более зрелые костные трабекулы, имеющие различной степени выраженности пластинчатое строение.
Дифференциальная диагностика ОФД должна проводиться с монооссальной формой фиброзной дисплазии, классической и “дифференцированной” адамантиномой длинных костей, неоссифи-цнрующей фибромой, аневрнзмальной кистой кости. Данные литературы и наши наблюдения свидетельствуют о сложности диагностики
ОФД, обусловленной чрезвычайной схожестью ее, прежде всего, с фиброзной дисплазией и адамантиномой. Приоритет в дифференциальной диагностике указанных заболеваний принадлежит рентгенологическому и особенно морфологическому методам исследования.
При фиброзной дисплазии патологический очаг в рентгеновском отображении также, как при ОФД, обнаруживает тропизм к кортикальному слою, однако очаги разрежения и “матового стекла”, как правило, более крупные и имеют четкие контуры к менее грубые перегородки между ними. Гистологически при фиброзной дисплазии. в отличие от ОФД, в области патологического очага костные трабе-кулы, обычно,не ограничены цепочками остеобластов. “Зональность” архитектоники патологического очага, характерная для ОФД, при фиброзной дисплазии не обнаруживается.
Рентгенологическая картина классической адамантпномы имеет следующие отличия: патологический очаг не имеет тропизма к кортикальному слою и в равной степени поражает весь поперечник кости, имеет четкие границы, удлиненную форму. Опухоль резко разрушает кортикальный слон. Большие опухоли определяются в форме “мыльного пузыря”. Рентгенологическая картина дифференцированной “дифференцированной” адамантпномы. выделенной из классической в 1989 году, имеет много общего с таковой при ОФД.
Гистологически при классической адамантиноме. в отличие от ОФД, в патологическом очаге выявляются поля эпителиальных клеток. В то же время в “дифференцированной адамантиноме” преобладает ткань, идентичная по строению ОФД. тогда как маленькие участки эпителиальных клеток неприметны и обнаруживаются лишь при пристальном и целенаправленном их поиске.
Дифференциальная диагностика ОФД с неосифицирующей фибромой и аневризмальной кистой кости особых трудностей не представляла.
ЛЕЧЕНИЕ ОФД У ДЕТЕЙ И ПОДРОСТКОВ При выборе тактики лечения больных с ОФД руководствовались следующими критериями: локализация, форма, распространенность патологического процесса, возраст больного.
При ограниченном поражении кости, отсутствии или слабой выраженности деформации сегмента предпочтение отдавалось консервативному, ортопедическому лечению. В случае прогрессирования патологического процесса и распространенности дисгшастического очага на значительном протяжении длинника и поперечника кости производилось хирургическое лечение.
Оперативное лечение было предпринято у 20 из 25 больных с ОФД в возрасте от 2 до 15 лет. Произведено 29 оперативных вмешательств (25-на большой берцовой кости, 3-на бедренной, 1 -на локтевой). Методики оперативных вмешательств не отличались от таковых при фиброзной дисплазии.
В основе всех оперативных вмешательств у больных с ОФД лежал метод краевой резекции пораженной кости и аллопластика дефекта кортикальными трансплантатами по типу “вязанки хвороста”. Всего было выполнено 22 операции костной пластики по данному методу, из них 3-после обширных краевых резекций; 18-после краевых, 1-после сегментарной резекции. При наличии деформации сегмента, метод костной пластики сочетался с коррекцией пораженной кости (4 операции). С целью снижения вероятности рецидива заболевания краевая резекция кости сочеталась с иссечением надкостницы (4 операции). У пациентов с диффузным поражением и распростра-
нением процесса на большом протяжении, резком истончении кортикального слоя и выраженной деформацией сегмента, целесообразно применение метода костной аллопластики длинными и толстыми кортикальными трансплантатами в сочетании с накостным металло-остеосинтезом (1 операция).
Основной целью представленных операций служило не избавление больного от заболевания, а достижение, по возможности, длительной “послеоперационной ремиссии”, т.е. сохранение правильной оси оперированного сегмента и опороспособности конечности.
Результаты хирургического лечения ОФД прослежены нами у 20 пациентов в сроки от 1 года до 25 лет с момента операции и оценивались как хорошие, удовлетворительные и плохие. Критериями оценки эффективности лечения служило наличие или отсутствие рецидива, жалоб, сохранной функции конечности. Хороший результат отмечен у 8 оперированных больных(40%), удовлетворительный – у 9(45%), плохой – у 3 пациентов (15%).
Проведенный анализ результатов хирургического лечения ОФД у детей показал, что рецидив патологического процесса выявлен у всех оперированных больных. Степень рецидива зависит от локализации, формы и распространенности очага, возраста пациента. Так, при локализации процесса в средней и нижней трети днафпза большой берцовой кости, а также при диффузном ее поражении, любое оперативное вмешательство ведет к рецидиву заболевания, особенно в раннем возрасте. При локализации патологического очага в верхней трети диафиза большой берцовой кости, рецидива процесса, требующего повторного оперативного вмешательства не наблюдалось, не зависимо от возраста, в котором производилась операция. Наличие остаточного патологического очага, как правило, неболь-
ших размеров, не влияло на функцию и опороспособность конечности.
Следовательно, оперативное лечение показано лишь в случаях прогрессирования патологического процесса: появления болей, выраженной прогрессирующей деформации, угрозы патологического перелома, невозможность использования ортопедического аппарата.
Во всех других случаях следует придерживаться выжидательной тактики и проводить ортопедические мероприятия, направленные на профилактику деформации и сохранение опороспособности конечности.
Таким образом, многие нерешенные вопросы в диагностике и лечении ОФД, могут найти ответы при продолжении исследования .ного еще недостаточно изученного заболевания.
ВЫВОДЫ
1. Остеофиброзная дисплазия – является доброкачественным опухолеподобным процессом, поражающим длинные кости скелета у детей и подростков, обладающим характерными клинико-рентгено-морфологическнми признаками.
2. Выявленные изменения ангиоархитектоники пораженного сегмента конечности у больных остеофиброзной дисплазией с помощью методов ангиографии и остеомедуллографии (анатомические аномалии артерий и вен, ослабление и укорочение капиллярной фазы. расширение и контрастирование мелкой венозной сети, замедление оттока контрастного вещества) имеют врожденный характер и подтверждают диспластический генез данного заболевания.
3. Дифференциальная диагностика остеофиброзной дисплазии должна проводиться с адамантиномой, монооссальной формой фиб-
розной дисплазии, неостеогенной фибромой и аневризмальными кистами длинных костей. Наибольшие трудности вызывает дифференциальная диагностика остеофиброзной дисплазии с “дифференцированной” адамантиномой длинных костей и моноос-сальной формой фиброзной дисплазии.
4. Патоморфологическая картина области патологического очага, захватывающего кортикальную кость, представлена фиброзной тканью, содержащей костные трабекулы различной степени зрелости. Характерным признаком является “зональность” архитектоники очага и наличие вокруг трабекул цепочек остеобластов.
5. Из двух концепций лечения (консервативное ортопедическое и оперативное) отдается предпочтение консервативному при ограниченном поражении кости, отсутствии или слабой выраженности деформации сегмента. В случае прогрессирования патологического процесса и распространении диспластического очага на значительном протяжении длинника и поперечника кости, вопрос о проведении хирургического лечения должен ставиться безотлагательно.
6. Наиболее рациональным способом хирургического лечения остеофиброзной дисплазии является краевая резекция кости с замещением дефекта кортикальными аллотрансплантатами. Использование массивных трансплантатов в сочетании с металлоостеосингезом целесообразно при поражениях с распространением диспластической ткани на большом протяжении кости.
7. Неизбежность рецидивирования остеофиброзной дисплазии является характерной особенностью течения заболевания. Все оперированные больные требуют’постоянного динамического наблюдения у врача-ортопеда, и в случае угрозы патологического перелома
должны быть госпитализированы для повторного хирургического лечения.
СПИСОК РАБОТ, ОПУБЛИКОВАННЫХ ПО ТЕМЕ ДИССЕРТАЦИИ
1. Снетков А.И., Савкина Л.Ф. Хирургическое лечение фиброзных остеодисплазий и остеодистрофий у детей и подростков. Сб. тез. докл. Всерос. н.п. конф. ортоп. травмат. “Опухоли и опухолеподоб-ные заболевания костей. Дегенеративно-дистрофические заболевания суставов и позвоночника.” Рязань, 1995. С. 85-86.
2. Снетков А.И., Нечволодова О.Л., Савкина Л.Ф. Моноос-сальная форма фиброзной дисплазии у детей (клиника, диагностика, лечение). Там же. С. 86-87.
3. Снетков А.И., Савкина Л.Ф. Хирургическое лечение детей с фиброзной остеодисплазией. Мат. межобл.н.п. конф. “Актуальные вопросы дет. травматологии и ортопедии”. Железногорск, 1995. С. 190-191.
4. Берченко Г.Н., Снетков А.И., Савкина Л.Ф.//Труды I съезда патологоанатомов России. – М.,1996. С. 28-29.
5. Берченко Г.Н., Снетков А.И., Савкина Л.Ф. //Материалы И Пленума Ассоциации травматологов и ортопедов России. Ростов-на-Дону, 1996. С. 95.
6.. Беляева A.A.,Снетков А.И..Савкина Л.Ф. //Кровоснабжение пораженного сегмента конечности при ОФД. Сб. тез. докл.бсъезда травмат. и ортопедов России. Нижний Новгород, 1997. С. 634.
7.БерченкоГ.Н.,СнетковА.И.,СавкинаЛ.Ф. “Дифференцированная” адамантинома длинных костей и ее взаимоотношение с остеофиброзной дисплазией. Там же. С. 639.
8. Снетков А.И., Берченко Г.Н., Нечволодова О.Л., Савкина Л.Ф. //Диагностика и дифференциальная диагностика ОФД. Mai. со-
8. Снетков А.И., Берченко Г.Н., Нечволодова O.JL, Савкина Л.Ф. //Диагностика и дифференциальная диагностика ОФД. Мат. со-вещ. дет. ортоп. – травмат. России. Геленджик, Санкт-Петербург, 1997. С. 190-} 91.
9. Снетков А.И., Берченко Г.Н., Нечволодова О.Л., Савкина Л.Ф. Диагностика остеофиброзной дисплазии у детей.//Вестник травматологии и ортопедии им. H.H. Приорова. 1998. № I.C. 31-34.
ЗАО .Полигран» ¿Ок. ¿SM ги/. Л>
Фиброзная дисплазия (ФД, фиброзная остеодисплазия, фиброзная дисплазия костей, болезнь Лихтенштейна-Брайцева) — это врожденное, ненаследственое заболевание, характеризующееся замещением костной ткани фиброзной тканью, сопровождается деформацией кости, возникает в детском и юношеском возрасте.
Заболевание начинается в детстве, хотя может проявиться и в молодом и зрелом возрасте вероятно вследствие замещения костной ткани на фиброзную. Возможны моно- олиго- и полиосальные, диффузная (Q78.1) и очаговая формы (М85.0). Могут поражаться различные кости скелета, но чаще метафиз и диафиз длинных трубчатых костей, ребра и череп. Эпифиз как правило не страдает. Множественная фиброзная дисплазия может сочетаться с синдромом Олбрайта.
Клиника зависит от локализации. Постепенно наступает искривление и/или укорочение кости за счет замедления остеогенеза. Может вызвать боль, неврологическая (череп, позвонки) симптоматика, нарушение функции сустава. На конечностях может возникать палогический перелом.
Фиброзная дисплазия плечевой кости . Фиброзная дисплазиябедренной кости
Рис. Фиброзная дисплазия плечевой кости. Фиброзная дисплазия бедренной кости
Рентгенологические признаки фиброзной остеодисплазии:
– наличие очагов разрежения, уплотнения кортикального слоя, отсутствие костно-мозгового канала, деформация и неравномерное утолщение контура кости;
– патологические переломы, истончение кортикального слоя;
– при диффузной форме поражения кости неравномерное умеренное или значительное вздутие метафаза и диафиза в сочетании с волнистым однородным малоинтенсивным затмением (симптом «матового стекла»), или неоднородным затемнением, что связано с замещением костной ткани) при репарации костной ткани наступает равномерный остеосклероз без дифференциации коркового слоя и спонгиозной тканей;
– при очаговом поражении одно или несколько очагов овальной формы расположены интра-, субкортикальная или интрамедуллярные ограничены четким ободком склероза, характерное вздутие кости в этом месте. Возможные деформации, патперелом, очаги репарации кости.
Лечение
Консервативное лечение ФД малоэффективно. Есть сообщения о применении кальцитонина в сочетании с препаратами кальция, а также антирезорбентов костной ткани – бисфосфонатов. Оперативное лечение заключается в экскохлеации, реже – сегментарной резекции и костной пластике патологического очага, при выраженных деформациях – корригирующие остеотомии с на- или внутрикостным металлоостеосинтезом. После резекции используют аутопластику, и/или массивные аллотрансплантанты, которые имеют известные недостатки и оказываются малоэффективными при лечении полиоссальной фиброзной дисплазии. Применяемые для устранения деформации диафиза кости множественные остеотомии, с интрамедуллярной фиксацией фрагментов, не всегда предотвращают рецидив деформации, но позволяют избегать длительной иммобилизации конечности, поэтому в последнее время широко используют методику блокирующего интрамедулярного остеосинтеза (Б?ОС). Нами, с успехом, были применены для пластики больших внутрикостных деффектов композитные керамические материалы на основе биостекла с добавлением гидроксиапатита, что позволяет замещать большие деффекты без применения металлических фиксаторов. Для профилактики дальнейшей резорбции рекомендуют диету, с акцентом на употребление сырых овощей, фруктов и обезжиреных продуктов – оптимальную для поступления выгодных для костной ткани веществ. Описаны случаи развития хондросаркомы или остеосаркомы до 1 % при солитарной фиброзной дисплазии и до 4 % при синдроме Олбрайта. Прогрессирование деформации приводит к стойкому нарушению функции конечности.
Задать вопрос онкоортопеду
Фиброзная дисплазия большой берцовой кости. Фиброзная дисплазия костей ног
Фиброзная дисплазия
– поражение кости, при котором участок нормальной костной ткани замещается соединительной тканью с включением костных трабекул.Фиброзная дисплазия относится к категории опухолеподобных заболеваний, может быть локальной или распространенной, поражать одну или несколько костей. Причины развития не ясны, не исключена генетическая предрасположенность.
Проявляется болями, деформацией, укорочением или удлинением сегмента и патологическими переломами. Диагноз выставляется на основании рентгенографии, МРТ, КТ и других исследований. Лечение обычно хирургическое.
Фиброзная дисплазия – системное поражение скелета, которое относится к категории опухолеподобных заболеваний, но не является истинной опухолью костей. Возникает вследствие неправильного развития остеогенной мезенхимы (ткани, из которой в последующем образуется кость).
Симптомы обычно выявляются еще в детстве, но возможно и позднее начало. В литературе описаны случаи, когда монооссальная фиброзная дисплазия впервые диагностировалась у людей пенсионного возраста. Женщины болеют чаще мужчин.
Возможно перерождение в доброкачественную опухоль; озлокачествление наблюдается редко.
Заболевание впервые было описано в первой половине 20 века. В 1927 году российский хирург Брайцов сделал доклад о клинических, микроскопических и рентгенологических признаках очагового фиброзного перерождения кости.
В 1937 году Олбрайт описал многоочаговую фиброзную дисплазию, сочетающуюся с эндокринными нарушениями и характерными изменениями кожи.
В том же году Альбрехтом была описана многоочаговая дисплазия в сочетании с преждевременным половым созреванием и нечеткой кожной пигментацией.
А чуть позже Яффе и Лихтенштейн исследовали одноочаговые поражения и опубликовали выводы о причинах их возникновения. В литературе фиброзная дисплазия может встречаться под названиями болезнь Лихтенштейна, болезнь Лихтенштейна-Яффе или болезнь Лихтенштейна-Брайцова.
Классификация
Выделяют две основные формы фиброзной дисплазии: монооссальную (с поражением одной кости) и полиоссальную (с поражением нескольких костей, обычно расположенных на одной стороне тела).
Полиоссальная форма развивается в детском возрасте и может сочетаться с эндокринными нарушениями и меланозом кожи (синдром Олбрайта).
Монооссальная форма может манифестировать в любом возрасте, эндокринопатий и пигментации кожи у пациентов не наблюдается.
Российские специалисты используют клиническую классификацию Зацепина, включающую следующие формы заболевания:
- Внутрикостная форма . Может быть монооссальной или полиоссальной. В кости образуются единичные или множественные очаги фиброзной ткани, в ряде случаев наблюдается перерождение кости на всем протяжении, однако структура коркового слоя сохранена, поэтому деформации отсутствуют.
- Тотальное поражение кости . Страдают все элементы, включая кортикальный слой и область костномозгового канала. Из-за тотального поражения постепенно формируются деформации, часто возникают усталостные переломы. Обычно наблюдается полиоссальное поражение длинных трубчатых костей.
- Опухолевая форма . Сопровождается разрастанием очагов фиброзной ткани, которые иногда достигают значительных размеров. Выявляется редко.
- Синдром Олбрайта . Проявляется полиоссальным или практически генерализованным поражением костей в сочетании с эндокринными расстройствами, преждевременным половым созреванием у девочек, нарушением пропорций тела, очаговой пигментацией кожи, тяжелыми деформациями костей туловища и конечностей. Сопровождается прогрессирующими нарушениями со стороны различных органов и систем.
- Фиброзно-хрящевая дисплазия . Появляется преимущественным перерождением хряща, нередко наблюдается перерождение в хондросаркому.
- Обызвествляющая фиброма . Особая форма фиброзной дисплазии, встречается очень редко, обычно поражает большеберцовую кость.
Выраженные врожденные деформации обычно отсутствуют. При полиоссальной форме первые симптомы появляются в детстве. Поражение костей сопровождается эндокринопатиями, пигментацией кожи и нарушением деятельности сердечно-сосудистой системы.
Проявления болезни достаточно разнообразны, наиболее постоянными признаками являются незначительные боли (обычно в бедрах) и прогрессирующие деформации. Иногда болезнь диагностируется только при возникновении патологического перелома.
Обычно при полиоссальной форме наблюдается поражение трубчатых костей: большеберцовой, бедренной, малоберцовой, плечевой, лучевой и локтевой. Из плоских костей чаще страдают кости таза, кости черепа, позвоночник, ребра и лопатка.
Нередко выявляется поражение костей кистей и стоп, при этом кости запястья остаются интактными. Степень деформации зависит от локализации очагов фиброзной дисплазии. При возникновении процесса в трубчатых костях верхних конечностей обычно наблюдается только их булавовидное расширение.
При поражении фаланг пальцы укорачиваются, выглядят «обрубленными».
Кости нижних конечностей искривляются под тяжестью тела, возникают характерные деформации. Особенно резко деформируется бедренная кость, в половине случаев выявляется ее укорочение.
Из-за прогрессирующего искривления проксимальных отделов кость приобретает форму бумеранга (пастушьего посоха, хоккейной клюшки), большой вертел «сдвигается» вверх, иногда достигая уровня тазовых костей.
Шейка бедра деформируетс
Лечение фиброзной дисплазии костей (болезни Брайцева) в Израиле
Фиброзная дисплазия- заболевание, которое характеризуются замещением костной ткани на фиброзную, что вызывает деформацию костей.
Причины заболевания
Причины заболевания до конца не выяснены.
Возможна генетическая предрасположенность, но специальные исследования не проводились.
Предполагают, что заболевание начинается с нарушений в формировании мезенхимы еще на эмбриональном этапе.
Получить ценыСимптомы и протекание заболевания
В начале заболевания больные не испытывают болезненных ощущений. В дальнейшем кости утолщаются и деформируются, подвергаются искривлению. Бедренная кость, деформируясь, приобретает форму пастушьего посоха.Часто болезнь выявляется только после патологического перелома.
Очень важно, что при дисплазии костей моча и кровь всегда в норме, отсутствуют биохимические изменения в сыворотке крови. Уровень кальция и фосфора, в отличие от гиперпаратиреоза, остается в норме.
Лучшие государственные клиники Израиля
Лучшие частные клиники Израиля
Диагностика заболевания
При микроскопическом исследовании очаги фиброзной дисплазии представлены волокнистой фиброзной тканью, среди которой определяются малообызвествленные костные балки примитивного строения и остеоидные балочки. Волокнистая ткань в одних участках состоит из хаотично расположенных пучков зрелых коллагеновых волокон и веретенообразных клеток, в других участках — из формирующихся (тонких) коллагеновых волокон и звездчатых клеток. Иногда встречаются миксоматозные очаги, кисты, скопления остеокластов или ксантомных клеток, островки хрящевой ткани. Отмечают некоторые особенности гистологической картины фиброзной дисплазии лицевых костей: плотный компонент в очагах дисплазии может быть представлен тканью типа цемента (цементиклеподобные образования).
Лечение заболевания
Так как заболевание возникает в эмбриональном периоде из-за нарушения развития тканей, патогенетического лечения быть не может. Основной задачей врача является смягчить проявления болезни. Это достигается ортопедическими приемами, профилактикой патологических переломов.
Возможно хирургическое лечение. Чаще оно используется при поражении одной кости. При этом производится резекция кости, удаляется ее содержимое, полость заполняется гомотрансплантатном.
Цены
| Заболевание | Ориентировочная цена, $ |
|---|---|
| Цены на протезирование тазобедренного сустава | 23 100 |
| Цены на лечение косолапости | 25 300 |
| Цены на лечение Халлюкс Вальгуса | 7 980 |
| Цены на реставрацию коленного сустава | 13 580 – 27 710 |
| Цены на лечение сколиоза | 9 190 – 66 910 |
| Цены на эндопротезирование коленного сустава | 28 200 |
| Цены на лечение межпозвоночной грыжи | 35 320 – 47 370 |
| Заболевание | Ориентировочная цена, $ |
|---|---|
| Цены на обследование рака щитовидной железы | 3 850 – 5 740 |
| Цены на обследование и лечение при раке яичка | 3 730 – 39 940 |
| Цены на обследование при раке желудка | 5 730 |
| Цены на диагностику рака пищевода | 14 380 – 18 120 |
| Цены на диагностику и лечение рака яичника | 5 270 – 5 570 |
| Цены на диагностику рака желудочно-кишечного тракта | 4 700 – 6 200 |
| Цены на диагностику рака молочной железы | 650 – 5 820 |
| Цены на диагностику и лечение миелобластного лейкоза | 9 600 – 173 000 |
| Цены на лечение рака фатерова соска | 81 600 – 84 620 |
| Цены на лечение рака прямой кишки | 66 990 – 75 790 |
| Цены на лечение рака поджелудочной железы | 53 890 – 72 590 |
| Цены на лечение рака пищевода | 61 010 – 81 010 |
| Цены на лечение рака печени | 55 960 – 114 060 |
| Цены на лечение рака желчного пузыря | 7 920 – 26 820 |
| Цены на лечение рака желудка | 58 820 |
| Цены на диагностику и лечение миелодисплатического синдрома | 9 250 – 29 450 |
| Цены на лечение лейкоза | 271 400 – 324 000 |
| Цены на лечение тимомы | 34 530 |
| Цены на лечение рака легких | 35 600 – 39 700 |
| Цены на лечение меланомы | 32 620 – 57 620 |
| Цены на лечение базалиомы | 7 700 – 8 800 |
| Цены на лечение злокачественных образований кожи | 4 420 – 5 420 |
| Цены на лечение меланомы глаза | 8 000 |
| Цены на краниотомию | 43 490 – 44 090 |
| Цены на лечение рака щитовидной железы | 64 020 – 72 770 |
| Цены на лечение рака костей и мягких тканей | 61 340 – 72 590 |
| Цены на лечение рака гортани | 6 170 – 77 000 |
| Цены на лечение рака яичка | 15 410 |
| Цены на лечение рака мочевого пузыря | 21 280 – 59 930 |
| Цены на лечение рака шейки матки | 12 650 – 26 610 |
| Цены на лечение рака матки | 27 550 – 29 110 |
| Цены на лечение рака яичников | 32 140 – 34 340 |
| Цены на лечение рака толстого кишечника | 45 330 |
| Цены на лечение лимфомы | 11 650 – 135 860 |
| Цены на лечение рака почек | 28 720 – 32 720 |
| Цены на реконструкцию груди после лечения рака | 41 130 – 59 740 |
| Цены на лечение рака молочной железы | 26 860 – 28 900 |
| Цены на лечение рака предстательной железы | 23 490 – 66 010 |
Материалы по теме
13 Мар 2019

Лучевая терапия теперь возможна для пациентов всех возрастов. Израильские учёные разработали и скоро запустят в производство новаторский аппарат MercyBe…
12 Окт 2018

По данным Ассоциации, в данный момент в стране проживает более двадцати двух тысяч женщин с этим диагнозом. За несколько последних лет на 2% снизилась к…
28 Сен 2018

Стартап из Израиля представил алгоритм машинного обучения, с помощью которого медицинские учреждения смогут выявлять среди своих пациентов тех, кому гро…
16 мая 2018

Подросток, страдающий от искривления позвоночника, был успешно прооперирован нейрохирургами клиники Ихилов. Благодаря сложнейшему хирургическому вмешате…
07 мая 2018

Проведена уникальная операция по пересадке, выращенной в лаборатории кости. Врачи получили возможность проводить трансплантации без рисков отторжения, с…
22 Окт 2018

Команда израильских ученых провела эксперимент, в рамках которого подтвердила действенность лечения в барокамере кислородом повышенного давления у больн…
04 Окт 2018

Калифорнийские ученые разработали новое средство, дополняющее терапию меланомы.Эксперимент на мышах показал, что тестируемое соединение не только значит…
03 Сен 2018

Израильские врачи спасли восьмимесячную малышку со сложной разновидностью рака кроветворной системы, которой дома, в Украине, врачи предрекли неминуему…
14 мая 2018

И «плохие», и «хорошие» бактерии способны приносить пользу человеку. Ученые пришли к выводу, что бактерии могут стать превентивной мерой для рака кожи. …
02 мая 2018

Высокоэффективное лечение рака легких с применением ультрасовременного препарата Китруда, который помогает иммунной системе выявлять и разрушать патолог…
- 5
- 4
- 3
- 2
- 1
Фиброзная дисплазия костей (болезнь Брайцева)
Как известно, наука и история умеют не только забывать, но и вспоминать.В 1927 г. В.Р. Брайцев на XIX съезде российских хирургов первым подробно привел точное описание клинической, рентгенологической, микроскопической картины измененных костей, сообщил о микроскопическом строении очага фиброзной дисплазии. Он считал, что в основе заболевания лежит «отклонение функций остеобластической мезенхимы… Остеобластическая мезенхима создает кость незаконченного строения». Поэтому нужно согласиться с мнением Т.П. Виноградовой (1973), что гораздо больше оснований присвоить фиброзной дисплазии костей имя В.Р. Брайцева, чем называть ее болезнью Лихтенштейна или Лихтенштейна—Яффе, которые лишь уточнили и дальше развили положения В.Р. Брайцева.
В.Р. Брайцев описал фиброзную дисплазию также в журналах «Новая хирургия» (1928) и «Archiv klinische Chirurgi» (1928), т.е. на 10 лет раньше J. Lichtenstein, который в 1938 г. сообщил об этом заболевании, а в 1942 г. описал 15 собственных наблюдений.
Необходимо исправить эту историческую несправедливость: заслуга В.Р. Брайцева в открытии новой нозологической единицы — фиброзной дисплазии костей — очевидна.
В.Р. Брайцев в 1927 г. на XIX съезде Российских хирургов сделал также доклад, посвященный местной остеодистрофии — osteodystrophia fibrosa localisata (cystica). Он говорил: «Хирургов особо интересует практическая сторона дела, но целесообразность хирургических мероприятий при местной остеодистрофии может базироваться только на полной ясности сущности заболевания». Хорошо зная мировую литературу по этому вопросу, он на основании трех собственных наблюдений выдвигает новую оригинальную теорию происхождения, сущности заболевания, выделяет его в самостоятельную нозологическую единицу, обосновывает причины развития фиброзной ткани кист и рекомендует методы лечения. Описание морфологической картины фиброзной дисплазии необычайно точно. В заключение он делает следующие выводы.
1. Сущность фиброзной остеодистрофии состоит в функциональном отклонении остеобластической мезенхимы при развитии кости в эмбриональном периоде, вследствие чего с самого начала создается своеобразная кость с фиброзным костным мозгом, способным разрастаться и давать «остеоидную ткань и кость незаконченного типа».
2. Такое отклонение функции остеобластической мезенхимы может иметь место в изолированных участках единой кости, может распространяться на целую кость и даже на многие кости скелета.
3. Рост фиброзной ткани является активным, но энергия роста в разных случаях различна. В одних случаях процесс протекает тихо, медленно, в других — бурно, сопровождается большим полиморфизмом клеток, что морфологически приближает его к саркоматозному.
4. Солитарные костные кисты, по данным, полученным многими авторами, развиваются на почве osteodystrophia fibrosa вследствие отека и разжижения центральных фиброзных разрастаний, а также, возможно, на почве кровоизлияний в фиброзную ткань».
В. Р. Брайцев рекомендовал выполнять поднадкостничную резекцию на протяжении с замещением дефекта аутотрансплантатами, ибо «патологическая фиброзная ткань, как видно из гистологического исследования, пронизывает костную оболочку вплоть до надкостницы».
В прениях по его докладу выступали такие крупнейшие хирурги, как И.И. Греков, С.П. Федоров, Н.Н. Петров, но из их выступлений ясно, что они недооценили уникальные данные, полученные В.Р. Брайцевым, — открытие им новой нозологической единицы. Все эти хирурги, как и Н.Н. Теребинский и Т.Н. Краснобаев, говорили только о кистах костей, которые им встречались часто и по поводу которых они иногда делали операции.
Под нашим наблюдением в стационаре было 245 больных с фиброзной дисплазией; число больных с полиоссальным поражением было значительно больше, чем число пациентов с монооссальным процессом, нуждавшихся в оперативном лечении.
По данным литературы, монооссальная и полиоссальная формы фиброзной дисплазии наблюдаются почти одинаково часто, однако, по сообщению М.К. Климовой (1970), все же несколько чаще встречается полиоссальная форма, это же отмечает и М.В. Волков (1968, 1985).
Клиника. С резкими деформациями скелета больные рождаются редко. Симптомы фиброзной дисплазии появляются обычно в детском возрасте и характеризуются разнообразием: это или незначительные болевые ощущения чаще в бедрах, или появление деформации и ее нарастание, или патологический перелом вследствие сильной и неадекватной травмы, при этом правильный диагноз ставят не всегда.
При полиоссальной форме фиброзной дисплазии наиболее часто поражаются большеберцовая, бедренная, малоберцовая, плечевая, лучевая, локтевая кости. Частота поражения (по мере убывания) плоских костей: кости таза, кости черепа, позвонки, ребра, лопатка. Сравнительно часто поражаются кости стопы и кисти (но не кости запястья).
Дети с синдромом Олбрайта иногда рождаются с выраженными деформациями и, конечно, с типичным пигментным пятном. После первого проявления болезни как клинические, так и рентгенологические признаки могут прогрессировать и внутрикостная форма болезни может перейти затем в форму с поражением всего кортикального слоя или в области одного из очагов, чаще всего в верхнем конце бедренной кости или на протяжении всего диафиза, что свидетельствует о различной активности диспластического процесса. Эпифизы костей, как правило, не бывают поражены. Прогрессирование процесса у детей и лиц молодого возраста довольно часто сопровождается переломами. По наблюдениям А.И. Снеткова (1984), у больного, оперированного в 4-летнем возрасте (краевая резекция, удаление фиброзной ткани, костная аллопластика), через 7 лет наблюдалась перестройка аллотрансплантатов с зонами их лизиса, обусловленных ростом новых патологических очагов. Таким образом, имеется запрограммированность в развитии дисплазии: диспластическая фиброзная ткань развивается у некоторых больных в участках кости, которые ранее рентгенологически казались нормальными.
Л.Н. Фурцева и др. (1991) выявили у больных с фиброзной дисплазией значительные нарушения глюкокортикоидной функции коры надпочечников: «Уровень кальция при всех видах болезни повышен, но не пропорционально обширности поражения костной ткани; при этом экскреция кальция с мочой снижена по сравнению с нормой. Более выражено снижение при полиоссальной форме, чем при монооссальной. При ограниченных формах болезни фосфатурия снижена, при обширных поражениях костной ткани отмечается лишь тенденция к снижению. Общий аминазот и общий оксипролин мочи повышены при обширных процессах, причем при синдроме Олбрайта и полиоссальной форме с распространенными очагами поражения экскреция аминокислот достоверно выше».
Сердечно-сосудистая система: чаще у больных с полиоссальной формой наблюдается синусовая тахикардия — 96—140 в 1 мин, реже на ЭКГ отмечается синусовая аритмия и у большинства больных артериальная гипотония — 115/60 и даже 95/50 мм рт.ст., при этом у некоторых пациентов нарушается метаболизм в мышце сердца. Отмечается повышение СОЭ: у больных с монооссальной формой — до 15—27 мм/ч, с полиоссальной — до 22— 45 мм/ч. При изучении функции надпочечников определялось содержание 11-оксикортикостероидов (11-ОКС) в плазме; у больных с полиоссальной формой выявлено нарушение функционального состояния коры надпочечников, о чем свидетельствовали менее выраженное повышение уровня общих и активных 11 -ОКС плазмы крови и ослабленная или парадоксальная ответная реакции на введение адренокортикотропного гормона (АКТГ).
Одна больная 30 лет с полиоссальной формой умерла во время операции в 1974 г. от внезапного падения артериального давления; вторая — в возрасте 19 лет умерла после операции в 1978 г. от прогрессирующей легочно-сердечной недостаточности. При патологоанатомическом исследовании, кроме типичных изменений в костях, были обнаружены сходные изменения: поликистоз яичников, аденоматоз коркового слоя надпочечников, щитовидной железы, передней доли гипофиза и гиперплазия вилочковой железы.
А.И. Морозов, В.П. Иванников (1972), изучая случай «болезни Олбрайта» у больной 16 лет, выявили на электроэнцефалограмме изменения глубоких срединно расположенных структур мозга. А.Г. Поваринский, З.К. Быстрова с помощью энцефалографических исследований, проведенных параллельно с неврологическими исследованиями, установили глубокие и характерные именно для данного заболевания нарушения функции головного мозга и неустойчивость церебрального гомеостаза в результате расстройства регуляторных механизмов, находящихся в области глубоких структур. Все это заставило нас последние 20 лет тщательно обследовать больных с фиброзной дисплазией, особенно с полиоссальной формой.
У ряда больных эта дисплазия протекает скрыто. Мы консультировали профессора-хирурга 62 лет, у которого впервые случайно на рентгенограммах была обнаружена фиброзная дисплазия всей левой бедренной и большеберцовой костей, и показаний к оперативному лечению не установили. Мы не считаем, что всех больных, у которых обнаружена фиброзная дисплазия, следует оперировать, особенно с внутрикостной формой. Показаниями к операции являются боли, обусловленные прогрессирующей деформацией, усталостными переломами, наличие кист с резким истончением кортикального слоя, хромота, укорочение конечности, сдавление спинного мозга и т.д. При переломе на месте кисты мы проводим консервативное лечение, выжидаем 8 мес после срастания, и если киста остается прежних размеров или прогрессирует, — оперируем.
М.В. Волков (1985) различает полиоссальную, монооссальную и регионарную формы фиброзной дисплазии, а по характеру изменений в кости — очаговую и диффузную. Мы предлагаем клиническую классификацию с более детальным описанием особенностей каждой формы, используя предложенное нами понятие «память формы кости», однако следует учитывать, что фиброзная дисплазия — патологический процесс, имеющий бесчисленное количество вариантов и переходных форм.
Клиническая классификация фиброзной дисплазии костей (по С.Т. Зацепину)
Предложенная нами классификация включает следующие формы. I. Внутрикостная форма фиброзной дисплазии: очаги фиброзной ткани могут быть единичными, множественными, занимать какой-либо отдел кости или кость на всем протяжении, однако кортикальный слой может быть истончен, но сохраняет нормальное строение — форма костей остается правильной, так как нет нарушения памяти формы кости. Могут быть поражены одна кость, кости различных сегментов конечности, т.е. процесс бывает или монооссальным, или полиоссальным.
Адекватной операцией является полное удаление фиброзной ткани путем краевой резекции кости необходимой длины, удаление фиброзной ткани и замещение полости консервированными костными гомотрансплантатами, Операция может считаться радикальной, если долотом тщательно обработаны стенки полости, где располагалась фиброзная ткань. При этой форме часто развиваются кисты в центре фиброзных масс; кисты достигают кортикального слоя и истончают его, в результате часто бывают патологические переломы (рис. 15.1). Чаще прибегают к двухэтапной тактике: 1) накладывают скелетное вытяжение — отломки хорошо срастаются, так как кортикальный слой и надкостница нормальны; нередко кистозные полости исчезают, а если нет, то — 2) производят краевую резекцию, удаление фиброзных масс, костную аллопластику или выполняют операцию по нашей методике (см. ниже).
II . Патологический процесс захватывает все элементы кости: область костномозгового канала, кортикальный слой, спонгиозу метафизов, чаще поражаются длинные кости на всем протяжении, однако степень выраженности патологического процесса бывает различной; обычно это полиоссальное поражение. Поражение всех элементов, образующих кость (тотальное ее поражение), снижает ее механическую прочность, приводит к постепенно наступающим деформациям, усталостным переломам. При этой форме фиброзной дисплазии ВЫРАЖЕН СИНДРОМ НАРУШЕНИЯ ПАМЯТИ ФОРМЫ КОСТИ. Адекватных радикальных оперативных вмешательств нет (кроме удаления целиком пораженной кости — см. раздел 15.2). Широко применяются ортопедические корригирующие остеотомии с аллопластикой и металлическими конструкциями.

Рис. 15.1. Фиброзная дисплазия. Внутрикостная форма. а — часть очага занята кистой; б — операция по С.Т.Зацепину при повторном переломе: обнажены концы отломков; долотом, ложками, развертками удаляют фиброзную ткань; через отверстие костно-мозгового канала на месте остеотомии — перелом; отломки фиксируют и полость заполняют аллогенной малоберцовой костью, сначала введенной проксимально, затем дистально.
Опухолеподобные разрастания очагов фиброзной ткани могут достигать больших размеров, что свидетельствует о большей массивности процесса, но наблюдаются редко.
III. Опухолевые формы фиброзной дисплазии.
IV. Синдром Олбрайта — особая форма дисплазии, когда наряду с полиоссальной или практически генерализованной формой — тотальной фиброзной дисплазией костей — наблюдаются ряд эндокринных расстройств с ранним половым созреванием у женщин, полями пигментации на коже, нарушением пропорций тела, часто небольшим ростом; тяжелые деформации костей конечностей, таза, позвоночника, костей основания черепа, выраженные изменения сердечно-сосудистой и других систем организма. В течение жизни процесс прогрессирует, деформации костей постепенно увеличиваются. Резко выражен синдром нарушения памяти формы кости.
Существует много вариантов этой формы заболевания, ни один больной не повторяет другого, обязательно чем-либо отличается. Изучение морфологического строения патологической фиброзной и костной ткани у больных с этой формой дисплазии показало, что различным клиническим проявлениям этой дисплазии соответствует большое разнообразие гистологической картины, поэтому задачей исследователей является изучение и клинико-рентгеноморфологическое сопоставление, которое несомненно позволит выделить подгруппы больных.
V. Фиброзно-хрящевая дисплазия костей как особая форма в нашей стране выделена и описана М.А. Берглезовым и Н.Г. Шуляковской в 1963 г., наблюдавшими больного с резко выраженной клинико-рентгеноморфологической картиной. В описываемых наблюдениях на первый план выступают проявления хрящевой дисплазии, нередки случаи развития хондросаркомы.
VI. Обызвествляющаяся фиброма длинных костей относится к особому виду фиброзной дисплазии, которая была описана в 1958 г. Н.Е. Schlitter, R.L. Kempsom (1966), изучавшими ее под электронном микроскопом.
Т.О. Goerghen и соавт. (1977) представили описание 2 больных, у одного из которых после кюретажа наступил рецидив и была произведена резекция вместе с надкостницей на протяжении 10 см, но через 1 год отмечен небольшой рецидив в конце нижней части большеберцовой кости — это было единственное наблюдение, когда опухоль рецидивировала. Всего описано 8 таких опухолей, локализовавшихся в большеберцовой кости, и одна опухоль в плечевой кости. По гистологическому строению опухоли идентичны наблюдаемым в костях лицевого черепа и челюстях.
Лечение. У больных с фиброзной дисплазией консервативное лечение не применяется никем из известных нам авторов. Мы вынуждены были применить это лечение у 8 больных с фиброзной дисплазией, у которых были изменены кости конечностей, таза, позвоночник и большинство ребер. Они страдали от сильных болей не только при вертикальном положении, но и при дыхании. Больных, у которых были изменены 1, 2, 3 ребра, мы могли избавить от боли, резецировав наиболее измененное ребро или ребра (при операции важно помнить, что из-за потери прочности они западают и располагаются глубже, чем рядом расположенные нормальные ребра). Когда же поражено большинство ребер и позвонков, это сделать невозможно, и мы лечим их повторными курсами инъекций кальцитонина. У всех пациентов боли уменьшались, они отмечали улучшение, но систематического лечения у большого числа больных в течение ряда лет мы провести не могли из-за малого количества препарата. Поскольку у больных с полиоссальной формой фиброзной дисплазии имеются разнообразные изменения эндокринной системы, мы уверены, что нужно разрабатывать научные обоснования консервативного лечения. Поскольку у ряда больных с возрастом некоторые очаги, часто после перелома на этом уровне, подвергаются обызвествлению и оссификации, в комплекс консервативного лечения нужно включить активные метаболиты витамина D3 и комплексоны.
Оперативное лечение. В.Р. Брайцев (1927) применял как краевую резекцию с замещением дефекта, так и резекцию на протяжении — поднадкостничную с замещением дефекта аутотрансплантатами, поскольку, по его данным, патологическая ткань пронизывает кортикальный слой до надкостницы. В последующие годы после второго «открытия» этой дисплазии ортопеды стали оперировать менее радикально. Типичной операцией стала краевая резекция кортикального слоя пораженной кости на протяжении всего очага поражения, т.е. часто на протяжении всего диафиза и метафизов тщательное удаление острой ложкой, полукруглым долотом всех фиброзных масс и замещение дефекта ауто- , а последние 35 лет — костными аллотрансплантатами.

Рис. 15.2. Деформация бедренной кости по типу «пастушьей палки».
а — фиброзная дисплазия, деформация верхней половины бедренной кости; б — методика С.Т.Зацепина: корригирующая остеотомия на вершине искривления, полость заполнена аллогенной малоберцовой костью и кортикальными трансплантатами.
В 1978 г. мы при исправлении типичной варусной деформации верхнего отдела бедренной кости по типу «пастушьей палки» (рис. 15.2) стали:
1) медиально перемещать верхний конец нижнего отломка, подводя его под шейку бедренной кости, т.е. укорачивать рычаг, для исправления положения верхнего отломка, т.е. головки, шейки большого вертела;
2) широко рассекать капсулу тазобедренного сустава по верхней поверхности (нам ни разу не пришлось отсекать сухожилия ягодичных мышц от большого вертела, о чем пишет А.И. Снетков (1984), хотя мы оперировали взрослых больных, а он — детей и подростков;
3) пересекать подкожно сухожилия приводящих мышц бедра у лобковой кости;
4) удалять фиброзные массы из верхнего и нижнего отломков;
5) вводить аллогенную малоберцовую кость в канал дистального и в проксимальный отдел в виде отломков как интрамедуллярный фиксатор и ценный пластический материал;
6) дополнительно фиксировать отломки пластинкой Троценко—-Нуждина.
Следует специально отметить следующее. Во-первых, при выполнении корригирующих остеотомии у больных с фиброзной дисплазией, как правило, лучше делать простую поперечную остеотомию, а не фигурную, так как истонченный кортикальный слой при сопоставлении надламывается и возникающие при этом шипы образуют идеальное соединение. Во-вторых, 13.11.78 г. мы отказались у большинства больных от краевых резекций для удаления фиброзных масс из кости. После выполненной остеотомии для исправления деформации мы, не производя краевой резекции, разрушаем фиброзную ткань внутри кости развертками для расширения канала при введении интрамедуллярных гвоздей (как известно, их диаметр колеблется от 6 до 16 мм), а затем удаляем фиброзные массы гинекологическими кюретками, имеющими достаточную длину. Не нарушая стенок отломков, мы имеем возможность ввести интрамедуллярно малоберцовую кость иногда вместе с металлическим гвоздем, получить надежную фиксацию и заместить полость после удаления фиброзной ткани консервированной костью (рис. 15.3). Мы считаем, что если полноценно удалена фиброзная ткань из кости, то отслойка надкостницы для нарушения кровоснабжения пораженной кости, рекомендуемая А.П.Бережным, М.В.Волковым, А.Н.Снетковым, необязательна.
М.В. Волков, А.Н. Снетков с 1982 г. начали применять накостные массивные углообразные металлические пластины у больных с диффузными поражениями бедренных костей на всем протяжении, включая шейку и вертельную область сегмента, а на стороне, противоположной фиксатору, помещали массивный кортикальный аллотрансплантат, т.е. они применили методику и накостный фиксатор (с небольшим изменением), которые мы предложили и стали с успехом применять в 1972 г. у больных с несовершенным остеогенезом. Как показали уже многолетние наблюдения, наша методика накостных металлических фиксаторов и костной пластики, позволившая получить прекрасные результаты при несовершенном остеогенезе, у большого числа больных с диффузными формами фиброзной дисплазии давала временный эффект, а затем бедренная кость начинала искривляться, винты, фиксирующие накостную пластику, — ломаться или выходить из кости (мы имели возможность видеть таких больных, которые были оперированы в детском отделении, а затем поступили под наше наблюдение во взрослую поликлинику ЦИТО).
Объяснение этому мы видим в том, что при несовершенном остеогенезе сохраняется память формы кости, тогда как при диффузных поражениях костей фиброзной дисплазией кости теряют память формы и деформации, как правило, в той или иной степени рецидивируют.
Поэтому мы считаем, что называть производимые в настоящее время операции радикальными, как это делают некоторые авторы, — ошибка. Нужно признать, что в настоящее время радикального лечения фиброзной дисплазии не найдено. Иногда лечение таких больных представляет большие трудности.
Приводим пример.
Больная Т., 27 лет. Из-за резких деформаций рук и ног родители отказались от дочки, и ее взяла из роддома бабушка. Вследствие тяжелых изменений, обусловленных полиоссальной фиброзной дисплазией, больная была многие годы прикована к постели (рис. 15.4). Поступила в ЦИТО, где нами последовательно было проведено 5 оперативных вмешательств на обеих бедренных костях, большеберцовой кости справа, левой плечевой и обеих костях левого предплечья. Особенностями, которые следует подчеркнуть, явились применение сегментарных остеотомии, интрамедуллярная фиксация гвоздем ЦИТО и пластика очень массивными кортикальными адлотрансплантатами ( 2 /з диаметра бедренной кости), игравшая роль биологической фиксирующей шины, с которой по всей ее длине срослись отломки бедренных костей. Это очень важно, потому что такие массивные аллотрансплантаты никогда полностью не перестраиваются и, следовательно, не искривляются; костная спайка по такой большой поверхности прочнее, чем металлические винты.

Рис. 15.3. Резкая деформация по типу «пастушьей палки»

Рис. 15.4. Полиоссальная фиброзная дисплазия.
а, 6 тяжелейшие изменения и деформации обеих бедренных и костей левой голени и попытка исправить деформацию (штифт Богданова, линейка) г, д — после корригирующих остеотомии бедренных костей фиксация штифтами ЦИТО и массивными кортикальными аллотрансплантатами; е — наружные ортезы; больная через 23 года после операции.
18.01.81 г. — тройная корригирующая остеотомия правой бедренной кости с интрамедуллярной фиксацией штифтом, пластика массивным кортикальным аллотрансплантатом длиной, равной диафизу кости больной. 28.03.81 г. — двойная остеотомия левой бедренной кости, интрамедуллярная фиксация штифтом и аналогичная аллопластика. 21.06.81 г. — корригирующая остеотомия костей левой голени в верхней трети, удаление фиброзных масс, интрамедуллярная фиксация, аллопластика. Морфологическое исследование: фиброзная дисплазия с широким слоем остеоида. 27.02.85 г. — остеотомия левой плечевой кости на двух уровнях, удаление патологической ткани, экстраи интрамедуллярный остеосинтез аллотрансплантатами. 31.10.85 г. — остеотомия левой локтевой кости, удаление фиброзной ткани, аутои аллопластика. Операции выполнены С.Т. Зацепиным.
Больная снабжена ортопедическими аппаратами, работает корреспондентом местной газеты.
Необходимо помнить, что у некоторых больных с синдромом Олбрайта диспластические процессы в костях с возрастом прогрессируют, увеличивается деформация позвоночника, черепа, грудной клетки, костей конечностей, а исправленные операциями деформации рецидивируют. Если во время операции при удалении фиброзных масс наблюдается повышенная кровоточивость, это означает, что у таких больных сильные кровотечения бывают как во время, так и после операций. У одной больной, оперированной нами 4 раза, в послеоперационном периоде трижды возникали сильнейшие кровотечения, по поводу которых приходилось оперировать и прошивать кровоточащие участки дежурному хирургу.
Озлокачествление фиброзной дисплазии мы наблюдали у 7 больных; приводим пример.

Рис. 15.5. Озлокачествление полиоссальной формы фиброзной дисплазии. Первый перелом правой бедренной кости произошел в возрасте 6 лет. Дважды производилась краевая резекция и пластика кортикальными аллотрансплантатами, затем удлинение бедра по Илизарову. Развилась телеангиэктатическая саркома. Межподвздошно-брюшная ампутация.
Федькушов Ю.И., 21 год. 6.03.58 г. — продольная частичная резекция верхней и средней трети правого бедра с гомопластикой. С января 1959 г. получил возможность ходить с палочкой. 23.03.60 г. — продольная резекция кортикального слоя по наружной поверхности в средней и нижней трети правого бедра, гомопластика. В 1967 г. — удлинение бедра. Выполнено Г.А. Илизаровым. В 1983 г. появились боли, а затем увеличился объем на 4 см верхней и средней трети правой бедренной кости. Биопсия: телеангиэктатическая саркома (рис. 15.5). 5.12.84 г. произведена межподвздошно-брюшная ампутация. Жив в течение 19 лет.
С.Т.Зацепин
Костная патология взрослых
Опубликовал Константин Моканов
Фиброзная дисплазия костей: причины, симптомы, лечение
Фиброзная дисплазия представляет собой патологию, которая приводит к замене костной ткани соединительной, с вкраплением трабекул кости. Эта разновидность дисплазии костей входит в разряд опухолевых болезней. Различают монооссальный (деформации подвержена одна кость) и множественный тип недуга (искривление затрагивает несколько костей).
Причины возникновения заболевания полностью не изучены. Многие врачи предполагают наследственную предрасположенность или внутриутробное нарушение развития плода. Рассмотрим, какие симптомы характерны для фиброзной дисплазии костей и правила лечения недуга.
Фиброзную дисплазию кости называют также болезнью Брайцева Лихтенштейна в честь первооткрывателей недуга. Российский хирург Брайцев в своем докладе описал признаки патологии, а Лихтенштейн исследовал очаги полиоссальных поражений и сделал выводы о причинах их возникновения. М85.0 – код фиброзной дисплазии костей по МКБ 10 (Международной классификации болезней 10 пересмотра).


Фиброзная дисплазия – внешние проявления
Фиброзная остеодисплазия – это системная деформация скелета, которую относят к опухолевым недугам, хотя истинным новообразованием не является. Развивается из-за нарушения формирования остеогенной ткани – клеток, из которых впоследствии формируются кости голени и бедра.
В большинстве случаев фиброзная дисплазия нижних конечностей возникает в детстве, более позднее ее развитие встречается реже. Женщины страдают от патологии чаще представителей мужского пола.
Интересно!
Обычно фиброзная дисплазия представляет собой доброкачественное новообразование, малигнизация (перерождение в злокачественную опухоль) фиксируется очень редко.
Не стоит путать патологию с оссифицирующей фибродисплазией – редким заболеванием, представляющим необратимое перерождение мягкой ткани скелета в костную. Патологии подвержены сухожилия, мышцы и фасции. Для фибродисплазии характерны приступы отекания мягкий тканей, что свидетельствует о процессе перерождения.
Специалисты классифицируют фиброзную дисплазию на:
- Моноссальную форму – поражается одно сочленение. Возникает и у детей, и у взрослых;
- Полиоссальную – патология затрагивает несколько сочленений по одной стороне тела. Диагностируется в детском и подростковом возрасте, развивается на фоне эндокринных нарушений.
Еще одна популярная классификация дисплазии была предложена российским клиническим хирургом Зацепиным. Он подразделяет фиброзную патологию на:
- Внутрикостное поражение – затрагивает одно или несколько сочленений, в которых формируются участки фиброзной ткани, в редких случаях костная ткань перерождается по всей длине. Но верхний (корковый) слой остается неизменным, поэтому искривления нет;
- Полная (тотальная) патология – перерождение затрагивает все части сочленения, включая костномозговой канал и верхний слой. Это приводит к деформации конечности и усталостным переломам. Чаще всего такая форма дисплазии развивается в длинных трубчатых костях;
- Опухоль – редкая форма недуга, для которой характерен резкий рост фиброзной ткани;
- Синдром Олбрайта – еще одна смежная патология. Этот недуг включает три характерных признака – фиброзную дисплазию, очаговую гиперпигментацию (меланоз) дермы и досрочное половое созревание. Сопровождается необратимыми деформациями скелета и конечностей, а также дисфункцией внутренних органов и систем;
- Хрящевая фиброзная дисплазия заключается в замене хрящевой ткани на фиброзную. Может трансформироваться в хондросаркому;
- Обызвествляющая фиброзная дисплазия большой берцовой кости диагностируется крайне редко и является необратимой.


Разновидности и симптомы дисплазии
Рожденные деформации, которые заметны визуально, встречаются редко. Обычно первые симптомы фиброзной дисплазии коленного сустава или других сочленений проявляются в детском возрасте на фоне меланоза кожи, сердечно-сосудистых нарушений, гормонального дисбаланса.
Симптомы болезни очень разные. Но в большинстве случаев пациенты жалуются на боль и искривление кости. Часто заболевание диагностируют после привычного (патологического) перелома.
Наиболее подвержены фиброзной дисплазии:
- Трубчатые кости – бедренная, большая и малая берцовая, плечевая, локтевая и лучевая;
- Плоские – кости таза, позвоночника, черепа, ребра и стоп.
Уровень искривления обусловлена локализацией фиброзных очагов. Поражение трубчатых костей рук приводит к их расширению, развитие дисплазии в пальцах сопровождается их укорочением.
Фиброзная дисплазия сочленений ног влечет их деформацию, что обусловлено весом тела. Бедренная кость в 50% случаев укорачивается и приобретает вид «бумеранга» ил «клюшки для хоккея». Большой вертел бедренной кости поднимается к тазовому суставу, что приводит к деформации шейки бедра и хромоте. Рост пациента с дисплазией может уменьшиться на 1-10 сантиметров.
Фиброзная дисплазия малоберцовой кости не приводит к изменению конечности, а вот при очаге поражения в большой берцовой кости фиксируется саблевидная деформация и замедление роста кости и укорочение конечности.
Патология седалищного и подвздошного сочленений вызывает искривление костей таза, что провоцирует патологические состояния позвоночного столба – сколиоз или кифоз.
Интересно!
При одновременном поражении бедренной и тазовой кости нагрузка на позвоночник увеличивается вследствие смещения оси тела.
При моноосальной форме дисплазии симптоматика менее тяжелая. Возможно развитие болевого синдрома, прихрамывание, быстрая утомляемость при нагрузке на поврежденное сочленение. Также диагностируются патологические переломы.


Симптоматические проявления фиброзной дисплазии
Диагностика патологии включает:
- Опрос пациента;
- Первичный осмотр;
- Рентгенологическое исследование.
Важное значение для постановки диагноза имеют частые переломы, именуемые патологическими, а также не проходящая боль и укорачивание ноги.
На заметку!
Патология не всегда сопровождается болью. Она присутствует у 50% взрослых и полностью отсутствует у маленьких пациентов. Это объясняется постоянной перестройкой костей у детей по мере роста и их высокой компенсаторной способностью.
При помощи рентгеновского снимка удается подтвердить или опровергнуть подозрение на дисплазию. К характерным особенностям дисплазии на рентгеновском снимке относят:
- Костная ткань напоминает «матовое стекло»;
- Светлые очаги и участки уплотнения чередуются;
- Крапинки на кости;
- Явное искривление пораженного сочленения.
Важно!
После нахождения одного очага фиброзной ткани следует убедиться, что нет других очагов, протекающих бессимптомно. Поэтому проводят рентгенологическое исследование всех костей. А при необходимости проводят КТ.
При «смазанной» симптоматике окончательный диагноз ставят только после длительного наблюдения за динамикой патологии. Важно дифференцировать недуг от онкологических патологий и туберкулеза костей. Для этого назначают:
- Консультацию врача-фтизиатра;
- Пробы на туберкулез;
- Исследование паращитовидной железы.
Консервативное лечение обычно не эффективно. Поэтому после уточнения диагноза пациента готовят к хирургической операции. Проводят:
- Остеотомию;
- Резекцию (иссечение) пораженной части сочленения и замену его на имплант;
- Удлинение кости (если зафиксировано укорочение конечности).
При диагностировании полиостозной разновидности проведение операции не показано. Лечение этой формы включает:
- Курс специального массажа;
- Физиотерапию;
- Лечебную физкультуру.


Лечебная терапия при дисплазии
Точные причины заболевания до конца не изучены, поэтому профилактические меры предусматривают соблюдение общих правил:
- Отказ от вредных привычек;
- Здоровое питание;
- Систематическое посещение гинеколога во время беременности;
- Контроль за весом;
- Исключение чрезмерных нагрузок на суставы;
- Систематический профилактический осмотр у врача.
Прогноз для пациентов с фиброзной дисплазией в большинстве случаев – положительный. Исключение – полиоссальная разновидность, приводящая к необратимым деформациям. Перерастание патологии в доброкачественную опухоль наблюдается в 4%, а в злокачественное новообразование – только в 0,2% случаев.