Классификация грыж вентральных – Классификация послеоперационная вентральная грыжа – последствия, проявления, рецепты народной медицины, таблица
Классификация послеоперационных вентральных грыж — FINDOUT.SU
Европрейского Герниологического Общества ( EHS )
Классификация послеоперационных грыж Европрейского Герниологического Общества ( EHS )
Срединная ( M ) грыжа включает 5 зон ( W 1– W 5) (рис. 17): M1 – субксифоидальная (до 3 см от мечевидного отростка до 3 см каудально), M2 – эпигастральная (от 3 см ниже мечевидного отростка до 3 см над пупком), M3 – пупочная (3 см выше и ниже пупка), M 4 – инфраумбиликальная (от 3 см ниже пупка до 3 см над лобком), M 5 – надлобковая (от лобковой кости до 3 см краниально).
Латеральная ( L ) грыжа включает 4 зоны: L1 – подреберная (латеральнее прямой мышцы между реберной дугой и горизонтальной линией на 3 см выше пупка), L 2 – боковая (латеральнее прямой мышцы между горизонтальной линией 3 см ниже и выше пупка) L 3 – подвздошная (латеральнее прямой мышцы между горизонтальной линией 3 см ниже пупка и подвздошной области), L 4 – поясничная (латеральнее передней подмышечной линии).
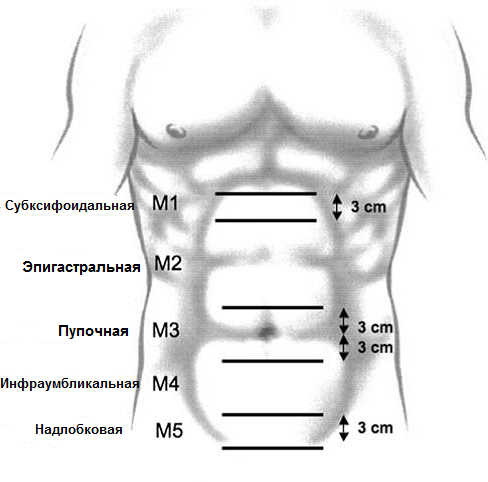
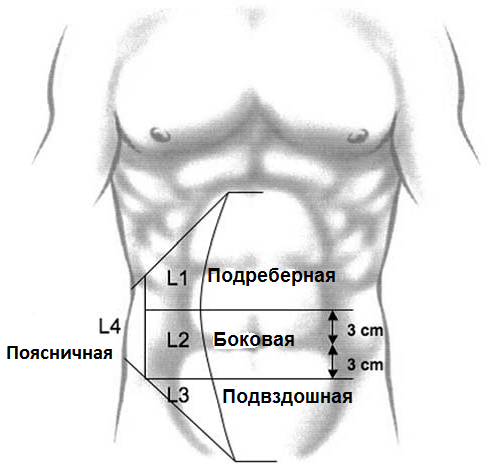
Рис. 17. Срединные и латеральные зоны брюшной стенки.
Классификация EHS требует измерения размера грыжевых ворот во время хирургической операции. Ширина грыжевых ворот определяется как наибольшее расстояние по горизонтали в сантиметрах между краями грыжевых ворот (рис. 18). В случае множественных грыжевых ворот ширина измеряется между наиболее латерально расположенными краями грыжевых ворот. Длина грыжевых ворот определяется как наибольшее вертикальное расстояние в сантиметрах между наиболее краниальным и наиболее каудальным краем грыжевых ворот.
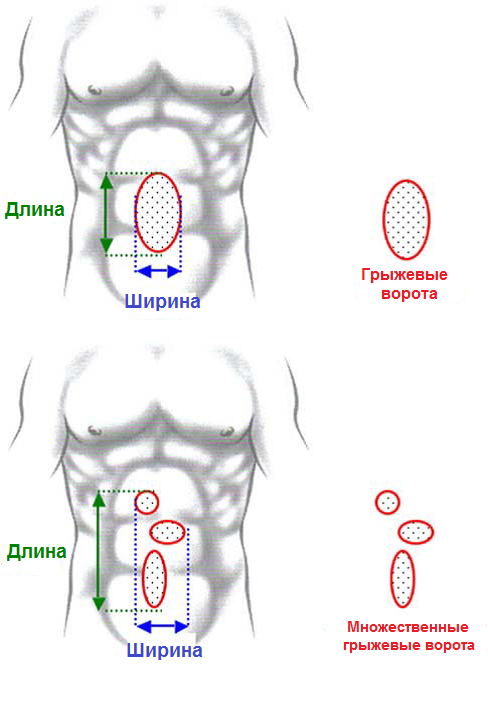
Рис.18. Измерение размеров грыжевых ворот
Локализация грыжи имеет большое значение для выбора хирургической стратегии. Необходимо учитывать близость грыжи к костным структурам, напряжение в грыжевом мешке и состав фасциальных слоев. Локализация грыжи коррелирует с продолжительностью операции.
Среди экспертов существует консенсус, что классифицировать вентральные и послеоперационные грыжи необходимо проспективно, чтобы получить полезные данные, которые помогут приблизиться к пониманию рецидива грыжи, позволить сопоставить результаты и оптимизировать терапевтические алгоритмы
Клиническая картина и диагностика. Типичный признак послеоперационных грыж – наличие выпячивания в области послеоперационного истонченного, деформированного рубца. Размеры, форма грыж различны. Содержимым грыж могут быть любые органы брюшной полости. В большинстве случаев они спаиваются со стенкой грыжевого мешка и с трудом вправляются в брюшную полость. Часто у больных отмечаются запоры, метеоризм, отрыжка, тошнота, изжога, рвота. Течение грыж больших размеров иногда осложняется разрывом. Пальпаторно определяются грыжевые ворота обычно больших размеров. Формирующие их мышечно-апоневротические структуры рубцово изменены. Все больные с послеоперационными грыжами должны подвергаться комплексному обследованию для определения вида органа, находящегося в грыже, а также для возможной диагностики долиховисцероза и висцероптоза.
Лечение. При послеоперационных грыжах показано хирургическое вмешательство: герниолапаротомия. Ее цели – ревизия брюшной полости, висцеролиз и устранение факторов, способствовавших образованию грыж. Последнее включает придание органам брюшной полости типичного анатомического положения: фиксация ободочной кишки к заднелатеральной брюшной стенке (колопексия), фиксация поперечной ободочной кишки к желудочно-ободочной связке, энтеропликация, резекция патологически измененного сальника и т. д. При необходимости выполняются операции в связи с выявленной сопутствующей хирургической патологией органов брюшной полости (желчнокаменная болезнь, кисты брыжейки и т. д.). Для закрытия грыжевых ворот применяется апоневротическая, мышечно-апоневротическая пластика, аутоаллопластика, комбинированная пластика.
К апоневротическим относятся способы пластики А.В. Mapтынова, Н.3. Монакова, Н.И. Напалкова, Шампионера и т. д.
Способ А.В. Мартынова: рассечение апоневроза белой линии живота по краю влагалища правой прямой мышцы живота; сшивание внутренних краев обоих влагалищ; подшивание оставшегося свободного лоскута апоневроза к передней стенке влагалища правой прямой мышцы живота поверх первого ряда швов.
Способ Н.3. Монакова (применяется при грыжах, локализующихся в боковых отделах брюшной стенки): сшивание краев мышечного дефекта узловыми швами; выкраивание полуокруглого лоскута из передней стенки влагалища прямой мышцы живота с основанием, находящимся у ее края; укрепление образовавшегося лоскута над зоной бывшего дефекта. Дополнительно могут выкраиваться еще 1-2 лоскута из влагалища правой мышцы живота на стороне поражения или на противоположной стороне.
Способ Н.И. Напалкова (применяется при послеоперационных грыжах, локализующихся по белой линии живота): рассечение передней стенки влагалища прямой мышцы живота ближе к средней линии с одной и другой стороны на всю длину грыжевых ворот; поочередное сшивание узловыми швами внутренних и наружных краев рассеченных апоневротических влагалищ.
Способ Шампионера: закрытие грыжевых ворот, ушивание брюшной стенки тремя рядами узловых швов: первый ряд накладывается на края апоневроза и грыжевого мешка; второй (погружающий первый) – несколько кнаружи от предыдущего; третий – на переднюю стенку влагалища прямой мышцы.
При проведении мышечно-апоневротической пластики наиболее широко применяются способы И.Ф. Сабанеева в модификации Н.3. Монакова, А.В. Габая.
Способ И.Ф. Сабанеева – Н.3. Монакова (разработан для лечения больных с послеоперационными грыжами, возникшими в нижнебоковом отделе живота после разреза Волковича-Дьяконова): полуокружный разрез апоневроза наружной косой мышцы живота, отступив 1 см от наружного края грыжевых ворот; наложение трех П-образных швов у внутреннего края грыжевых ворот на апоневроз и подлежащие мышцы с последующим их проведением изнутри кнаружи через основание наружного лоскута рассеченного апоневроза; подшивание свободного края наружного апоневротического лоскута поверх П-образных швов.
Способ А.В. Габая (разработан для лечения больных с послеоперационными грыжами в нижнем отделе живота): два полулунных разреза апоневроза вблизи дефекта тканей; поочередное ушивание узловыми швами внутренних, а затем наружных краев рассеченного апоневроза, как при способе Н.И. Напалкова.
При использовании аутоаллопластических методов закрытие грыжевых ворот производится собственными тканями больного. В случае опасности натяжения швов выполняются дополнительные разрезы поверхностных листков влагалища прямой мышцы или апоневроза наружной косой мышцы живота с обеих сторон. Зона бывшего дефекта сверху укрепляется широкой фасцией бедра, деэпителизированной кожей (аутопластика), с помощью аллопластики (сетки из синтетической ткани – лавсана, тефлона, марлекса и т. д.) или их комбинацией.
При пластике послеоперационных вентральных грыж возможны несколько способов имплантации эндопротеза: Onlay , Sublay , IPOM , Inlay
· Методика “Onlay ” состоит в том, что эндопротез фиксируют поверх фасциального дефекта.
· При методике “Sublay” эндопротез размещают за мышцами.
· Методика “IPOM ” подразумевает расположение эндопротеза интраперитонеально и фиксацию его к передней брюшной стенке.
· Подшивание эндопротеза к краям фасциального дефекта в виде мостика – методика “ Inlay ” не укрепляет его и не предотвращает рецидива грыжи.
Методика “ On lay”.
При этой методике после грыжесечения и ликвидации дефекта брюшной стенки эндопротез располагается предфасциально с фиксацией к брюшной стенке. При этом площадь размещения эндопротеза должна быть больше дефекта брюшной стенки. Эндопротез подшивается к подлежащему апоневрозу непрерывным швом таким образом, чтобы исключить сморщивание и смещение эндопротеза. По данным литературы, в большинстве случаев при этой методике эндопротез выкраивают на 3-5см шире ушитых грыжевых ворот. Над эндопротезом устанавливается дренаж по Redon.
Методика “Sublay”.
После стандартного грыжесечения по краям грыжевых ворот выполняют вскрытие влагалищ прямых мышц живота. Далее производят диссекцию ретромускулярного пространства. Последнее с помощью электрохирургического скальпеля освобождают до его латеральной границы на всём протяжении прямых мышц краниально и каудально в зависимости от размеров грыжевых ворот и локализации грыжи на брюшной стенке. Осуществляют тщательный гемостаз. В последующем выполняется размещение эндопротеза в ретромускулярном пространстве. Эндопротез фиксируется узловыми швами к задним листкам влагалищ прямых мышц живота. Наложение швов необходимо для правильного позиционирования и полного расправления сетки, чтобы обеспечить её хорошее прилегание к подлежащим тканям по всей их поверхности. Ретромускулярное пространство следует дренировать, используя любой из доступных вариантов с отрицательным давлением. После завершения ретромускулярной имплантации эндопротеза производят ушивание передних листков влагалищ прямых мышц живота.
Открытая методика “ IPOM ”.
При этой методике после грыжесечения проводится имплантация композитного эндопротеза интраперитонеально с фиксацией его к задней поверхности передней брюшной стенки. Для осуществления этой задачи края эндопротеза на расстояние 3-4см подшиваются к передней брюшной стенке узловыми швами или с помощью герниостеплера. Эндопртез должен перекрывать края фасциального дефекта как минимум на 3-5см. Затем над имплантатом ушиваются края грыжевых ворот.
После этой методики возможно образование спаек с петлями кишки, развитие кишечной непроходимости и даже формирование кишечного свища. Поэтому данная методика нуждается в изучении и нельзя рекомендовать ее к использованию в отделениях, не специализирующихся на лечении грыж.
Следует выделить особую категорию пациентов, у которых сформировались вентральные и послеоперационные грыжи с редукцией объема брюшной полости. По данным мета – анализов, частота рецидивов у этих больных достигает 53%.
У таких пациентов существует проблема сложности и травматичности реконструктивно – восстановительных операций, что связано с неприемлемой частотой осложнений и даже летальности. Ведущую роль при этом играют кардиоваскулярные осложнения послеоперационного периода, в том числе венозный тромбоэмболизм. Одним из пусковых механизмов их возникновения считают внутрибрюшную гипертензию и гиперкоагуляцию. При детальной стратификации пациентов по размерам грыжевых ворот и тщательном анализе факторов риска отечественными исследователями выявлена определенная закономерность. Классические методики Sublay и Onlay не подходят для применения в рассматриваемых ситуациях, в том числе из – за указанного неприемлемого риска. При перемещении в брюшную полость значительных объемов грыжевого содержимого может развиться синдром интраабдоминальной гипертензии (синдром «малого живота»). В таких ситуациях считается допустимым использовать Inlay – технику, что позволяет выполнить действительно ненатяжную пластику. Однако данная методика не подразумевает формирования функционально полноценной брюшной стенки, так как после операции сохраняется диастаз прямых мышц живота. В том случае, если у пациента определенная часть абдоминального содержимого находится в грыжевом выпячивании, при пластике inlay сеткой можно создать и моделировать дополнительный необходимый объем брюшной полости, но при этом расстояние между указанными мышцами только увеличивается. Находящиеся в патологической позиции, они атрофируются, с течением времени в зоне перенесенной операции меняются структура и метаболизм как мышечной, так и соединительной ткани. По краям имплантированного эндопротеза персистирует реакция хронического воспаления, прочный соединительнотканный каркас не формируется, а мышечный становится все более неполноценным. Большинство рецидивов развиваются в течение первого года после протезирующей пластики. Этому способствуют выраженные морфологические изменения тканей передней брюшной стенки у грыженосителей, обнаруживаемые на светооптическом и ультраструктурном уровнях.
При оперативном лечении рассматриваемой категории больных (лиц с большими вентральными и послеоперационными грыжами) добиться хороших результатов с помощью стандартной техники оперирования не удается.
Для пластики брюшной стенки у этой категории больных используется передняя или задняя методика разделения компонентов брюшной стенки (anterior components separation technique – ACST и posterior components separation technique – PCST) как открытым, так и эндоскопическим способом. Надо отметить, что данные методики травматичны, таят риск осложнений и на современном этапе их широкое использование не рекомендовано. Тем более, мало данных о результатах их применения на отдаленных сроках. Больные, нуждающиеся в применении этих методик должны быть оперированы в специализированных герниологических отделениях.
Базовым вариантом разделения компонентов брюшной стенки является операция O.M. Ramirez (1990) (рис. 19). Указанное вмешательство представляет собой совокупность технических приемов, реализуемых как в среднем, так и в латеральных отделах брюшной стенки и представляет собой открытый передний способ ACST. При этом апоневроз наружной косой мышцы живота рассекают в 1,5–2 см от линии его прикрепления к прямой мышце и параллельно последней на всем протяжении. Далее в латеральном направлении производят диссекцию тканей под апоневрозом. Этот прием выполняют билатерально, что позволяет мобилизовать и переместить прямые мышцы живота медиально, расположив их в физиологической позиции. Данная процедура позволяет получить дополнительную подвижность слоев брюшной стенки (5 см в верхней части живота, 10 см в области пупка и 3 см в нижней). Таким образом, расстояние, на которое можно переместить обе прямые мышцы, составляет 10, 20, 6 см.
Несомненным достоинством рассматриваемой методики является возможность увеличения объема брюшной полости до необходимого и достаточного в случаях его исходной редукции, что позволяет разместить в брюшной полости грыжевое содержимое, не создавая при этом интраабдоминальной гипертензии.

Рис. 19. Схематическое изображение этапа разделения компонентов брюшной стенки по методике O . M . Ramirez . Пунктиром обозначено направление диссекции тканей.
Операцию выполняют из срединного доступа в проекции грыжевых ворот. Последние обнажают по всему периметру, тщательно выделяя из рубцов и сращений. Мобилизуют грыжевой мешок. В большинстве случаев его рассекают посередине, выполняют адгезиолизис, при необходимости – другие интраабдоминальные этапы или симультанные вмешательства. Далее выполняют вскрытие влагалищ прямых мышц живота. Наиболее рационально осуществить данный этап так, чтобы не отсекать грыжевой мешок от ворот. Оптимально, если одна часть грыжевого мешка окажется соединённой с передним листком влагалища прямой мышцы живота, а контрлатеральная – с задним листком. Этот приём позволяет при выраженном дефиците тканей в медиальном сегменте брюшной стенки использовать одну часть мешка для изоляции содержимого брюшной полости от сетки, а другую – с целью отграничения эндопротеза от подкожной жировой клетчатки. Далее выполняют адекватную диссекцию ретромускулярного пространства.
На следующем этапе производят мобилизацию кожно-жировых лоскутов от средней линии в латеральном направлении с переходом внешних границ влагалищ прямых мышц живота с обеих сторон. В классическом варианте перфорирующие сосуды трёх порядков пересекают и коагулируют. Апоневроз наружной косой мышцы живота рассекают в 1,5 –2 см от линии его прикрепления к прямой мышце и параллельно последней на всем протяжении от таза до рёбер с небольшим переходом границ костных структур. Далее в латеральном направлении производят диссекцию тканей в слое между апоневрозом наружной косой мышцей живота и внутренней косой мышцей до появления поясничных вен. Этот прием выполняют билатерально, симметрично. Здесь отсутствуют крупные сосуды и нервные стволы, а гемостаз осуществляют легко с помощью биполярной электрокоагуляции.
Производят пробную аппроксимацию прямых мышц живота, для чего захватывают края влагалищ зажимами Микулича и сближают их. На данном этапе следует ориентироваться на прочность имеющихся в этой зоне тканей, не допуская при этом значительного натяжения и прорезывания лигатур.
Объективным критерием безопасности является уровень внутрибрюшного давления. Хирурги и анестезиолог контролируют указанный параметр совместно, что особенно важно на этапах закрытия брюшной полости и протезирования брюшной стенки. Неплохим опосредованным способом мониторинга является контроль параметров вентиляции с помощью аппарата ИВЛ. В режиме VCV (вентиляция, управляемая по объёму) при аппроксимации не должно возрастать значение пикового давления вдоха (Pinsp) и должен оставаться неизменным показатель дыхательного объёма (volume tidal). Очень важно взаимопонимание хирургов и анестезиолога в данном вопросе, а также согласование дальнейших действий при значимых отклонениях перечисленных параметров.
Если полная аппроксимация прямых мышц невозможна или небезопасна (риск развития абдоминального компартмент-синдрома), часть грыжевого мешка (одну из его половин) используют для закрытия дефекта между задними листками влагалищ прямых мышц живота. Лишнюю часть ткани иссекают. Ушивают глубокие слои брюшной стенки (брюшину и задние листки влагалищ прямых мышц живота), брюшная полость таким образом герметизируется. Рекомендуется использовать только непрерывный шов нитью толщиной не менее 0, которая имеет длительный срок резорбции или применять полипропиленовую нить указанного диаметра с использованием техники мелких и частых стежков по ушиванию лапаротомных ран. В сложных случаях рационально выполнять поэтапное ушивание во встречном направлении с противоположных краев раны к её середине.
Для надежности пластики данная методика дополняется размещением эндопротеза в ретромускулярном пространстве методом Sublay (рис. 20). Фиксация эндопротеза швами к задним листкам влагалищ типична, но не является строго обязательной. Наложение швов необходимо для правильного позиционирования и полного расправления сетки, чтобы обеспечить её хорошее прилегание к подлежащим тканям по всей их поверхности. Ретромускулярное пространство следует дренировать, используя любой из доступных вариантов с отрицательным давлением.
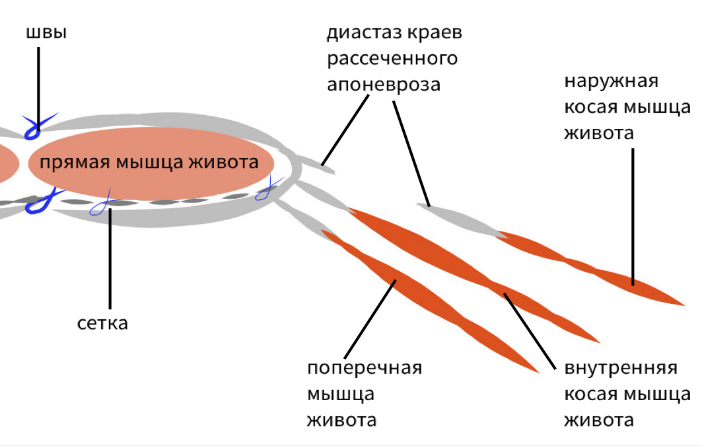

Рис. 20. Схематическое изображение метода разделения компонентов брюшной стенки по методике O . M . Ramirez и имплантации эндопротеза в позиции Sublay .
После завершения ретромускулярной имплантации эндопротеза производят финальную аппроксимацию передних листков влагалищ прямых мышц живота и соединяют их между собой, руководствуясь теми же приёмами, описанными выше для глубоких слоёв брюшной стенки. Зоны разделения компонентов и рану дренируют с использованием активной аспирации.
Очевидным недостатком данной методики является широкая мобилизация кожно – подкожного лоскута с практически неизбежным пересечением перфорирующих сосудов. Этим обусловлена достоверно большая частота раневых осложнений по сравнению с методиками Sublay или IPOM.
К возможным негативным моментам рассматриваемого вмешательства следует отнести ослабление латеральных сегментов брюшной стенки в зоне разделения компонентов. Данная особенность теоретически (а в ряде ситуаций и практически) приводит к атрофии наружных косых мышц живота.
Кроме того, возможно формирование областей выпячивания и в последующем формирования грыжи в проекции рассечения наружной косой мышцы, что может представлять собой определенный косметический и функциональный дефект.
По данным ряда авторов после использования этой методики послеоперационные осложнения наблюдаются почти в 50% случаев, в том числе нагноение раны и некроз кожи в 20% случаев, гематома – 8%, серома – в 9%, легочные осложнения – в 9%.
Методика Sublay и его модификации считаются золотым стандартом при герниопластике открытым способом. Тем не менее, в настоящее время имеется недостаточно данных в литературе, чтобы во всех случаях отдавать предпочтение методике Sublay перед методикой Onlay. Рецидив после методики Onlay колеблется от 2,5% до 36%, после методики Sublay от 1% до 24%.
Появление композитных эндопротезов популяризировали внутрибрюшное размешение эндопротеза как открытым так и лапароскопическим методами. Согласно сообщениям, используя эти эндопротезы, они не вызывают повреждения кишечника, однако не всегда это так.
Пластика по методике IPOM, имеет пониженную частоту рецидивов по сравнению с другими методами пластики (от 3,4% до 6%). Рецидивы после лапароскопической герниопластики возникают в диапазоне от 3% до 18% после операции.
Однако, после лапароскопической герниопластики осложнения были более серьезными, чем осложнения после открытой операции. Методику лапароскопической герниопластики большинство хирургов рекомендуют использовать при диаметре грыжевых ворот до 10 см.
Площадь перекрытия грыжевых ворот эндопротезом. По литературным данным эндопротез должен перекрывать грыжевые ворота, по меньшей мере, на 3-5 см во всех направлениях, и это перекрытие должно увеличиваться пропорционально размерам грыжевых ворот. Необходимость более обширного перекрывания обусловлена тем, что больших размеров эндопротез будет контактировать с большей площадью брюшной стенки, благодаря чему увеличится площадь ее врастания и, следовательно, биологическая фиксация. Важно также укрытие всего послеоперационного рубца целиком во избежание появления незащищенного участка брюшной стенки, в котором могут сформироваться новые грыжи или произойдет рецидив.
Значительное перекрытие грыжевых ворот эндопротезом сопровождаются более низкой частотой рецидивов.
Эндопротез, применяемый для лапароскопической герниопластики вентральных грыж, должен перекрывать грыжевые ворота, по меньшей мере, на 3 – 4 см во всех направлениях. Для адекватной фиксации и интеграции сетки должны быть рассечены все структуры, в том числе, серповидная связка, круглая связка, а также превезикальная жировая клетчатка. Необходимо обеспечить большое перекрытие сеткой грыжевых ворот, как минимум, на 5 см, если сетка фиксируется без трансфасциальных швов.
При больших грыжах требуется более обширное перекрытие, чем при небольших грыжах. Во избежание рецидивов необходимо укрыть эндопротезом весь рубец целиком, даже если грыжевые ворота перекрыт на 3 – 5 см во всех направлениях.
Срединная | Субксифоидальная М1 | |||||
Эпигастральная М2 | ||||||
Пупочная М3 | ||||||
Инфраумбиликальная М4 | ||||||
Надлобковая М5 | ||||||
|
Латеральная | Подреберная L1 | |||||
Боковая L2 | ||||||
Подвздошная L3 | ||||||
Поясничная L4 | ||||||
|
Рецидивная послеоперационная грыжа ? | Да о Нет о | |||||
|
Длина: см. |
Ширина: см. | |||||
| Ширина см | W1 < 4 см. О | W2 ≥4-10 cм. о | W3 ≥10 см. о | |||
Вентральные грыжи
Конспект лекции
Тема: Вентральные грыжи.
Цель: изложить и закрепить учебный материал, касающийся изучения этиологии, патогенеза, классификации, методов диагностики и хирургического лечения грыж передней брюшной стенки.
Введение. В оперативной активности общехирургических стационаров грыжи передней брюшной стенки занимают 3 место после хирургических вмешательств по поводу острого аппендицита и холецистита.
План:
1.Этиология и патогенез грыжеобразования
2.Топографическая анатомия передней брюшной стенки
3.Классификация грыж
4.Дифференциальная диагностика грыж
5.Хирургические методы лечения грыж передней брюшной стенки
Грыжей живота называют выпячивание внутренних органов, покрытых париетальным листком брюшины, через врожденные или приобретенные дефекты мышечно-апоневротического слоя брюшной стенки или таза под кожу или в другую анатомическую область.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ ГРЫЖЕОБРАЗОВАНИЯ.
Местные причины обусловлены особенностями анатомического строения той области, где образовалась грыжа.
Причинами общего характера делятся на предрасполагающие и производящие.
Предрасполагающие причины грыжеобразования включают: наследственноконституциональные и дегенеративно-обменные факторы (пол, возраст, особенности телосложения, степень упитанности и т.д.).
Производящие причины (повышение внутрибрюшного давления и ослабление брюшной стенки).
Современная концепция грыжеобразования.
Фундаментальные исследования соединительной ткани, позволяют рассматривать внутрибрюшинную фасцию как метаболически активную ткань, биомеханические свойства которой зависят от двух процессов – синтеза и лизиса коллагена.
КЛАССИФИКАЦИЯ
Грыжи наружных локализаций с учетом анатомических признаков делятся на паховые, бедренные, пупочные, белой линии живота, спигелиевой линии, поясничные, промежностные, грыжи мечевидного отростка и т.д.
В зависимости от происхождения грыжи могут быть врожденными и приобретенными. Приобретенные делятся на травматические, патологические и
искусственные.
Грыжи различают полные и неполные; вправимые и невправимые; осложненные и неосложненные.
Травматические грыжи возникают после травм брюшной стенки, сюда же относятся послеоперационные грыжи и рецидивные, являющиеся следствием ранее проведенных операций по поводу грыж.
Патологические грыжи сопровождаются нарушением целости отдельных слоев брюшной стенки вследствие различных заболеваний, перенесенных ранее.
Составные элементы грыжи
Составными элементами грыжи являются:
-грыжевые ворота
-грыжевой мешок
-грыжевое содержимое
ОСНОВНЫЕ НАПРАВЛЕНИЯ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ГРЫЖ.
НАТЯЖНЫЕ МЕТОДЫ ПЛАСТИКИ.
2
Операции при паховых грыжах.
Способы укрепления передней стенки пахового канала
Без вскрытия апоневроза наружной косой мышцы живота
Со вскрытием апоневроза наружной косой мышцы живота
Способы: Мартынова, Луки-Шампионьера-Боброва, Жирара-Спасокукоцкого Кимбаровского
Способы укрепления задней стенки пахового канала
Как один из способов натяжной пластики местными тканями является своего рода «золотым стандартом» в оперативном лечении паховых грыж.
Методы: Бассини, Кукуджанова, Мак-Вэя, Шоулдайса, Постемпского
Операции при бедренных грыжах Все способы операций делятся на два вида:
Операции, производимые со стороны пахового канала.
Операции, выполняемые со стороны бедра.
Операции при бедренных грыжах, производимые со стороны пахового канала
Способ Руджи, Парлавеччио, Райха, Праксина.
Операции при бедренных грыжах, производимые со стороны бедра
Способ Локвуда-Бассини, Прокунина, Уотсон-Чейне.
Операции при пупочных грыжах живота
Среди различных способов аутопластики наиболее эффективным является создание
мышечно-апоневротической дупликатуры. Способы: Мэйо, Сапежко.
Операции при пупочных и срединных грыжах живота
Среди многих разновидностей кожной, мышечной фасциально-апоневротической аутопластики утолщение передней брюшной стенки по типу «киля» на месте грыжевого дефекта – один из самых простых и физиологичных.
Способы: Напалкова, Вишневского, Шампионьера Несомненное преимущество указанных операций – техническая простота их
выполнения и малая травматичность. Эти способы пластики передней брюшной стенки особенно привлекательны при устранении грыж у пожилых и ослабленных больных. Таким образом, пластические операции этими методами могут быть использованы у немногочисленной категории больных при определенных условиях.
Общим недостатком этих операций является необходимость соблюдения определенных условий: сохранение эластичности тканей брюшной стенки, наличие грыжевых ворот небольших размеров, расположение грыжевых дефектов в срединных отделах живота.
НЕНАТЯЖНЫЕ МЕТОДЫ ПЛАСТИКИ. АЛЛОГЕННАЯ ПЛАСТИКА (ГОМОПЛАСТИКА).
Применяется консервированная гомоткань (фасция, участок аорты, твердая мозговая оболочка и др.). Этот вид пластики передней брюшной стенки
используется при устранении больших послеоперационных грыж.
Трансплантат из гомоткани может быть введен в ткани брюшной стенки в виде «заплаты», закрывающей грыжевой дефект, или фиксирован к апоневрозу поверх сшитых тканей.
Отрицательной стороной гомопластики является постепенное рассасывание консервированных гомотрансплантатов. Возможно отторжение гомоткань.
КСЕНОГЕННАЯ ПЛАСТИКА (ГЕТЕРОПЛАСТИКА)
Так же, как и аллогенная пластика, гетеропластика применяется для закрытия больших дефектов передней брюшной стенки. Обычно используются консервированная брюшина и фасции крупного рогатого скота. Имплантация этих биотканей может приводить к тяжелым осложнениям, связанным с белковой несовместимостью. Нередко приживление гетеротканей не происходит, и они отторгаются. В силу этого ксеногенная пластика брюшной стенки не получила широкого распространения.
3
ЭКСПЛАНТАТНАЯ ПЛАСТИКА (АЛЛОПЛАСТИКА)
Этот вид лечения грыж за последние десятилетия получил широкое распространение и всеобщее признание. Операции с использованием алломатериалов непродолжительны, менее травматичны, чем другие виды пластик, и расширяют возможности оперативного лечения грыж. Алломатериалы, закрывая дефект брюшной стенки, замещают собой недостающие ткани.
Способ Лихтенштейна
На сегодняшний день современные клиники наиболее часто применяют герниопластику без натяжения.
Широкое распространение в настоящее время получила открытая пластика
синтетической сеткой по методу Лихтенштейна (Lichtenstein).
При использовании данного метода не возникает натяжения тканей, вследствие чего резко снижается частота рецидивов. Имплантированный протез удерживает ткани в фиксированном положении, стимулируя образование соединительной ткани, и служит каркасом для ее врастания, с последующим формированием надежного «протезного апоневроза». Он укрепляет мягкие ткани и придает им дополнительную прочность во время, и после заживления.
Герниопластика без натяжения по методу Лихтенштейна является не только лечебной, но и профилактической процедурой, так как при ней закрываются все возможные места образования грыж в области пахового канала пупочной области, белой линии живота и предотвращаются неблагоприятные воздействия механических и метаболических факторов. Частота рецидивов при этом составляет менее 1%.
Необходимо также отметить, что герниопластика по Лихтенштейну – универсальная операция, так как представляет собой единый подход в хирургическом лечении различных видов неосложненных грыж.
Способ Трабукко
На сегодняшний день одним из достижений герниологии можно считать пластику, не требующую подшивания сетки к тканям нитями. Для получения такого необычного эффекта были разработаны жесткие монофиламентные сетчатые полипропиленовые протезы. Данный вид сеток в результате особой термической и механической обработки обладает свойствами необходимыми для бесшовной имплантации.
Показанием для герниопластики по Трабукко у взрослых являются грыжи паховой области, пупочные и вентральные послеоперационные грыжи.
Заключение. Нередко хирургу бывает трудно определить, какой из многочисленных современных методов лечения грыж наиболее предпочтителен данному пациенту. Правильный выбор метода оперативного вмешательства позволяет снизить как вероятность рецидива заболевания, так и частоты послеоперационных осложнений. Знание и соблюдение основополагающих принципов выполнения оперативных вмешательств, помогут улучшить не только результаты радикального хирургического лечения, но так же и существенно влиять на качество жизни пациентов и их профессиональную реабилитацию.
Литература:
1.Клиническая хирургия, национальное руководство. Под руководством В.С. Савельева и А.И. Кириенко. Том 1. Москва, Гэотар-Медиа, 2008 г.
2.Клиническая хирургия, национальное руководство. Под руководством В.С. Савельева и А.И. Кириенко. Том 2. Москва, Гэотар-Медиа, 2009 г.
3.50 лекций по хирургии под ред. В.С. Савельева «Триада-Х», М., 2004.- 516 с.
4.Хирургия грыж живота /Жебровский В.В.- М: ООО»медицинское информационное агентство» 2005.- 384 с.: ил.
4
5.Неотложная хирургия груди и живота: Руководство для врачей/Л.Б. Бисенков, П.Н. Зубарев, В.М. Трофимов, С.А. Шалаев, Б. И. Ищенко/ под ред.Л.Н. Бисенкова, П.Н. Зубарева.- СПб.: Гиппократ, 2006. – 560 с.
6.Славин Л.Е., Федоров И.В., Сигал Е.И. Осложнения хирургии грыж живота. Москва, Профиль, 2005 г.
7.Хирургический шов. Г.М. Семенов, В.Л. Петришин, М.В. Ковшова. 2 -е изд. – СПб:
Питер, 2006. – 256 с.
Парастомальная и послеоперационная вентральная грыжа
Парастомальная грыжа
Парастомальные (колостомические) грыжи встречаются достаточно часто. По данным различных авторов, они наблюдаются в 4-10% случаев наложения стом. Основные причины образования парастомальных грыж – неправильное расположение стомы, технические ошибки и инфицирование раны в области выведения стомы. Предрасполагающие факторы – чрезмерное развитие или же отсутствие подкожной жировой клетчатки. В качестве основных профилактических мероприятий формирования данного вида грыж служат трансректальное расположение плоской стомы и правильный расчёт размеров разреза фасциальных слоев передней брюшной стенки.Хирургическое лечение парастомальных грыж обычно проводят только в 10-20% клинических наблюдений. Низкая хирургическая активность обусловлена эффективностью применения консервативных мероприятий, которые заключаются в ношении специального бандажа. К показаниям для хирургического вмешательства относят большой размер грыжевого мешка, ущемление грыжевого содержимого, рецидивирующую частичную кишечную непроходимость, стеноз и пролапс стомы, косметический дискомфорт.
Для закрытия парастомальных грыж применяют первичный фасциальный шов в сочетании или без его укрепления синтетическим эксплантатом и перемещение стомы в другой отдел передней брюшной стенки.
Послеоперационная вентральная грыжа
К началу XXI века значительно изменилась эпидемиология грыж. Возросшее число хирургических операций привело к резкому увеличению числа пациентов с послеоперационными вентральными грыжами. Основная причина их формирования заключается в расхождении мышечно-апоневротических слоев передней брюшной стенки в области хирургического доступа. Кроме того, причиной формирования послеоперационных вентральных грыж может стать нарушение иннервации мышечно-апоневротических структур передней брюшной стенки после выполненного хирургического вмешательства. При этом развивается паралитическая релаксация мышц с последующей их атрофией и нарушением каркасной функции передней брюшной стенки.В первые месяцы формирования грыжи грыжевые ворота обычно имеют эластическую консистенцию. Затем прогрессирующий рубцовый фиброз приводит к образованию тяжей и перемычек. Грыжевые ворота становятся грубыми и ригидными, нередко формируются множественные камеры, развивается дегенерация образующих их мышечных структур. Размеры грыжевых ворот послеоперационных вентральных грыж вариабельны, нередко диагностируют их множественный характер, а грыжевой мешок имеет выраженную васкуляризацию. Содержимым грыжевого мешка послеоперационной вентральной грыжи могут быть любые органы брюшной полости. В результате развития спаечного процесса грыжевое содержимое обычно на большом протяжении сращено со стенками грыжевого мешка, что существенно усложняет проведение хирургической операции. Диагностика послеоперационных грыж не представляет трудностей.
Не существует единой общепринятой классификации вентральных грыж. При проведении плановых оперативных вмешательств и определении способа пластики передней брюшной стенки у больных с вентральными грыжами всё большее распространение и популярность получает SWR-классификация, которую разработали J.P. Chevrel и A.M. Rath (1999). Эта классификация учитывает три параметра вентральной грыжи, проста и удобна в практическом применении (табл. 68-2).
Таблица 68-2. SWR-классификация вентральных грыж (по J.P. Chevrel и А.М. Rath, 1999)
| S (Size) – локализация грыжи | |
| M | Медиальное расположение |
| L | Латеральное расположение |
| ML | Сочетанное расположение |
| W (Windlass) – размер грыжевых ворот | |
|
W1 | До 5 см |
| W2 | От 5 до 10 см |
| W3 | От 10 до 15 см |
| W4 | Более 15 см |
| R (Relapse) – рецидив | |
| R1 | Первый рецидив |
| R2 | Второй рецидив и т.д. |
Хирургическое лечение при послеоперационных вентральных грыжах
Лечение этой категории пациентов представляет особые трудности. В среднем у 10-15% пациентов, оперированных по поводу вентральных грыж, возникают рецидивы заболевания, а после операций по поводу рецидивных грыж частота нового рецидива увеличивается ещё в 2-3 раза. Послеоперационные грыжи любых размеров лучше всего оперировать под общим обезболиванием с интубационным наркозом. У пожилых пациентов и больных с выраженной сопутствующей соматической патологией метод выбора – применение перидуральной анестезии.Оперативный доступ к грыжевому мешку и его обработка
Оперативное вмешательство начинают с выполнения широких окаймляющих разрезов с полным иссечением послеоперационных рубцов, излишков кожи и подкожной жировой клетчатки. При локализации грыжи в эпигастральной области обычно используют продольные доступы, а при наличии грыжевого образования в мезогастрии возможно применение поперечных разрезов. При локализации грыжи в гипогастральной области у пациентов, страдающих ожирением, считают наиболее оптимальными поперечные или Т-образные доступы с полным удалением кожно-подкожного «фартука». Оперативный доступ завершают выделением грыжевого мешка и краёв мышечно-апоневротического дефекта передней брюшной стенки. После ревизии содержимого грыжевого мешка и отделения фиксированных органов брюшной полости избыток грыжевого мешка иссекают и его края сшивают непрерывным швом.
Обработка краёв грыжевых ворот
Грыжевые ворота при послеоперационных вентральных грыжах обычно имеют неправильную форму и нередко разделяются между собой рубцовыми тканями на отдельные фрагменты. Во время хирургического вмешательства в обязательном порядке показано разделение всех рубцовых перегородок с экономным иссечением их краёв, в результате чего грыжевые ворота приобретают овальную форму. Снаружи края грыжевых ворот очищают от жировой клетчатки, а со стороны брюшной полости отделяют от подпаянных органов на протяжении 4-6 см во все стороны. При проведении грыжесечения нередко возникает необходимость устранить последствия спаечного процесса и в брюшной полости. В случаях выявления деформированных и рубцово-изменённых петель тонкой кишки и участков большого сальника последние иногда приходится даже резецировать. Это связано с тем, что спайки нередко становятся причиной болевого абдоминального синдрома и рецидивирующих приступов острой спаечной кишечной непроходимости.
Пластика передней брюшной стенки
Выбор способа пластики передней брюшной стенки при послеоперационных вентральных грыжах определяется величиной и локализацией грыжевых ворот, состоянием тканей передней брюшной стенки, а также объёмом грыжевого образования и степенью снижения объёма брюшной полости. Простое восстановление анатомических соотношений передней брюшной стенки с последующим её ушиванием показано только в ранние сроки после первичного хирургического вмешательства и только лишь при малых размерах грыжевых ворот. В таких случаях при хорошей адаптации мышечно-апоневротических краёв раны без натяжения наиболее часто применяется аутопластика с формированием дупликатуры листков апоневроза в области грыжевых ворот.
При проведении пластики передней брюшной стенки чаще применяют синтетические эксплантаты. Все виды протезирования передней брюшной стенки с применением синтетических эксплантатов в зависимости от степени восстановления её функциональных возможностей подразделяют на реконструктивные и корригирующие. К реконструктивным видам относят комбинированные методы пластики передней брюшной стенки с натяжением тканей, с помощью которых при закрытии грыжевых ворот восстанавливают утраченные функции передней брюшной стенки. К этим методам относят «onlay» и «sublay» виды пластики передней брюшной стенки. К реконструктивным видам пластики передней брюшной стенки также относится и пластика методом разделения анатомических компонентов передней брюшной стенки, которая в основном применяется при дефиците объёма брюшной полости.
Корригирующие виды протезирования не предусматривают полного восстановления функции передней брюшной стенки и выполняются без натяжения её тканей, при этом пластика передней брюшной стенки осуществляется по «inlay» методике или с интраабдоминальным расположением эксплантата («intraabdominal»).
Методика «onlay»
Методика «onlay» предусматривает расположение эксплантата поверх краёв сшитого апоневроза. При данном способе после резекции грыжевого мешка и сшивания краёв брюшины накладывают шов апоневроза без образования дупликатуры. При срединном расположении грыжевых ворот происходит сближение влагалищ прямых мышц живота с восстановлением белой линии. Возникающее при этом умеренное натяжение тканей в дальнейшем компенсируется фиксацией синтетического эксплантата.Эксплантат выкраивают по форме раны. Его размеры должны перекрывать образовавшийся шов во всех направлениях не менее чем на 4-5 см. Эксплантат укладывают на апоневроз поверх сшитых краёв и фиксируют по периметру к передней стенке влагалища прямых мышц живота. Фиксацию можно выполнять как отдельными узловыми, так и непрерывными швами. Оперативное вмешательство завершают активным дренированием раны с расположением перфорированных дренажей вдоль краёв эксплантата. Дренажи выводят на кожу через контрапертуры в нижнем углу раны и герметично фиксируют к коже. Для достижения полной герметичности раны необходимо ушить подкожную клетчатку и наложить продольный косметический шов на кожу.
Методики «sublay»
Методика «sublay» предусматривает расположение эксплантата под краями сшитого апоневроза. При данном способе после выделения грыжевого мешка и вправления грыжевого содержимого в брюшную полость иссекают избыток грыжевого мешка. Апоневротические края грыжевых ворот приподнимают, отделяют от них париетальную брюшину по всему периметру грыжевых ворот и края её сшивают непрерывным рассасывающимся швом.В образовавшееся предбрюшинное пространство помещают синтетическую сетку, выкроенную по размерам грыжевых ворот. Сначала эксплантат по периметру подшивают U-образными сквозными швами к апоневрозу и мышцам без завязывания швов. Затем края апоневроза сшивают край в край без образования дупликатуры. После ушивания апоневроза завязывают ранее наложенные U-образные швы.
При применении методики «sublay» необходимо помнить, что после верхнесрединной лапаротомии размещение эксплантата в предбрюшинном пространстве часто невозможно из-за наличия плотных сращений брюшины и задних листков влагалищ прямых мышц живота. В таких случаях вскрывают влагалища прямых мышц живота и мобилизуют мышцы от заднего листка влагалища. После этого непрерывным швом сопоставляют задние листки влагалища и поверх них размещают синтетическую сетку. Затем эксплантат фиксируют U-образными сквозными швами и сшивают передние листки влагалища прямых мышц живота.
Методика «inlay»
Методика «inlay» предусматривает расположение эксплантата поверх грыжевых ворот без сшивания краёв апоневроза. Данный способ применяют при больших вентральных грыжах, когда невозможно закрыть грыжевые ворота собственными тканями без чрезмерного натяжения и значительного повышения внутрибрюшного давления. Особенностями этого вида операции служат экономное иссечение послеоперационного рубца и сохранение грыжевого мешка для отграничения эксплантата от органов брюшной полости. Необходимо избегать слишком широкого иссечения послеоперационного рубца потому, что рану придётся закрывать с большим натяжением краёв кожи.После выделения грыжевого мешка и вправления грыжевого содержимого в брюшную полость стенки грыжевого мешка сшивают. Затем края грыжевых ворот тщательно освобождают от жировой клетчатки для надёжной фиксации синтетического трансплантата. Для этого апоневроз острым путём освобождают на ширину до 5-6 см, а сосуды, перфорирующие передний листок влагалища прямых мышц живота, тщательно коагулируют или лигируют. Эксплантат выкраивают таким образом, чтобы его размер во всех направлениях превышал дефект апоневроза на 5 см. После выкраивания сетки, её укладывают на апоневроз и без натяжения фиксируют к нему по всему периметру грыжевых ворот непрерывным швом. Затем вторым рядом швов края эксплантата подшивают к апоневрозу.
Применение некоторых современных синтетических материалов допускает контакт эксплантата с внутренними органами. Тем не менее риск развития кишечных свищей будет гораздо ниже, если между петлями кишечника и эксплантатом будут размещены стенка грыжевого мешка и большой сальник. Закрытие грыжевых ворот при отсутствии грыжевого мешка можно осуществить и путём мобилизации медиальных отделов влагалищ прямых мышц и сшивания их между собой. При этом наиболее рационально расположение эксплантата в позадимышечном пространстве подобно методике «sublay».
После завершения фиксации эксплантата рану санируют раствором антисептика с последующей установкой активных дренажей. Операцию завершают ушиванием кожи без натяжения, в связи с этим иссечение избытка кожи рекомендуется выполнять только перед ушиванием операционной раны.
Пластика методом разделения анатомических компонентов
При длительно существующих медиальных послеоперационных грыжах развивается контрактура наружных косых и значительное расхождение прямых мышц живота. При этом объём брюшной полости уменьшается, а внутренние органы перемещаются в грыжевой мешок, который достигает гигантских размеров. Целью хирургического вмешательства при подобных грыжах служит не только закрытие дефекта передней брюшной стенки, но-и увеличение объёма брюшной полости до размеров, при которых репозиция вышедших внутренних органов не приведёт к значительному повышению внутрибрюшного давления.Увеличение объёма брюшной полости достигается разделением анатомических компонентов брюшной стенки по методике, предложенной Ramirez. При этом виде пластики первоначально мобилизуют грыжевой мешок и передние листки влагалищ прямых мышц живота до спигелиевых линий с обеих сторон. Затем на уровне перехода наружных косых мышц живота в их сухожилия они пересекаются на всём протяжении от рёберной дуги до уровня подвздошной кости. Далее отделяют наружные косые мышцы от внутренних косых мышц живота в латеральном направлении. После проведения мобилизации передняя брюшная стенка становится более растяжимой, и влагалище прямой мышцы на уровне пупочного кольца свободно смещается на 8-10 см в медиальном направлении. Наружная косая мышца остаётся в состоянии контрактуры. В результате этого приёма грыжевые ворота значительно уменьшаются, а объём брюшной полости увеличивается. При этом полностью сохраняется кровоснабжение и иннервация прямых мышц живота; они сближаются между собой и восстанавливают свою функцию.
Остающийся дефект в передней брюшной стенке закрывают синтетической сеткой аналогично методике «inlay». После выкраивания сетки её сначала без натяжения фиксируют по всему периметру грыжевых ворот непрерывным швом, а затем вторым рядом швов подшивают к краю отсечённого апоневротического растяжения наружной косой мышцы живота. Это позволяет расположить эксплантат на влагалище прямой мышцы живота, обеспечивая его плотную фиксацию на достаточной площади.
Раневую поверхность тщательно промывают, производят окончательный гемостаз и дренируют подкожную клетчатку двумя дренажами для активной аспирации. Кожные лоскуты подтягивают медиально и фиксируют как к краям эксплантата, так и по средней линии. Избыток кожи иссекают с последующим наложением швов.
Лапароскопические операции при послеоперационных грыжах
Первые лапароскопические операции по поводу послеоперационных грыж были выполнены в 1991 г. Показания к ним – грыжи, которые сложно закрыть местными тканями, или же есть необходимость симультанного вмешательства на органах брюшной полости.Положение пациента на операционном столе и операционной бригады зависит от локализации грыжи, при этом оперирующему хирургу необходимо располагаться на противоположной грыже стороне, а зона грыжи должна находиться выше других отделов брюшной полости. Первый троакар вводят в брюшную полость максимально далеко от грыжевых ворот, где наименее вероятен спаечный процесс. После выполнения диагностической лапароскопии вводят дополнительные троакары, разделяют внутрибрюшные спайки, отделяют грыжевое содержимое от стенок грыжевого мешка, определяют расположение грыжевых ворот и их размеры.
После определения размеров дефекта брюшной стенки выкраивают сетку так, чтобы её размеры на 3-4 см превышали величину грыжевых ворот. Затем париетальную брюшину вокруг грыжевых ворот рассекают и отделяют от поперечной фасции, создавая «карман» в предбрюшинном пространстве для размещения эксплантата. Сетку сворачивают в виде трубочки и через троакар вводят в брюшную полость. Там её расправляют и помещают в подготовленное предбрюшинное пространство. Сетку фиксируют к брюшной стенке с помощью эндоскопического герниостеплера, после чего над ней ушивают брюшину. Оперативное вмешательство заканчивают отмыванием зоны пластики раствором антисептика и ушиванием ран после введения троакаров.
Выбор способа пластики передней брюшной стенки у пациентов с вентральными грыжами
Выбор метода пластики передней брюшной стенки у пациентов с вентральными грыжами предусматривает расширение показаний к применению методов аллопластики и ограничение показаний к выполнению пластики собственными тканями пациента. Общемировая тенденция базируется на соблюдении основного принципа герниологии – выполнение пластики передней брюшной стенки «без натяжения» тканей при всех видах вентральных грыж, что связано с ведущей ролью натяжения тканей в патогенезе развития как послеоперационных осложнений, так и рецидивов заболевания.Применение пластики передней брюшной стенки местными тканями «без натяжения» тканей возможно только лишь при наличии грыжевого образования малых размеров (W1). Используя данный вид пластики, необходимо учитывать, что закрытие грыжевых ворот осуществляют изменёнными тканями, что сопровождается их выраженной травматизацией. Это в свою очередь приводит к нарушению регенераторных процессов и, как правило, ведёт к формированию неполноценной рубцовой ткани. В связи с этим у пациентов с грыжевыми образованиями больших размеров (W2-W4) пластику передней брюшной стенки в обязательном порядке необходимо выполнять с применением синтетических эксплантатов.
Современная концепция пластики передней брюшной стенки у пациентов с вентральными грыжами выделяет методы её реконструкции и коррекции. Под реконструкцией передней брюшной стенки подразумевают выполнение комбинированной пластики, при которой после иссечения рубцовых тканей производят сопоставление краёв грыжевых ворот с последующей «onlay» или «sublay» эксплантацией. Основная особенность комбинированных методик – возможность восстановления мышечного каркаса и достижение оптимального косметического результата, имеющее первостепенное значение у работоспособных категорий пациентов.
При выборе методики расположения эксплантата необходимо учитывать тот факт, что при надапоневротическом его расположении послеоперационный период достаточно часто осложняется формированием серомы послеоперационной раны, а предбрюшинное расположение эксплантата сопровождается техническими трудностями его фиксации. В связи с этим наиболее рационально располагать эксплантат в позадимышечном пространстве на задней стенке влагалища прямой мышцы передней брюшной стенки.
В отдельных клинических наблюдениях, в особенности при больших относительных объёмах грыжевого образования или при уменьшении объёма брюшной полости, возможно выполнение комбинированной пластики с уменьшением объёма внутренних органов, которое достигается удалением большого сальника у пациентов с ожирением или же с применением методики «разделения анатомических слоев передней брюшной стенки». Возможности выполнения пластики передней брюшной стенки комбинированным способом у пациентов с грыжевыми образованиями ограничены. Их применение показано только при отсутствии у пациента хронических сердечно-сосудистых и лёгочных заболеваний.
Если реконструкция передней брюшной стенки невозможна или если у пациентов выражена сопутствующая соматическая патология, методом выбора становится применение методик коррекции. Основной принцип коррекции передней брюшной стенки – частичное или полное закрытие грыжевых ворот с «inlay» расположением синтетического эксплантата.
Основное и обязательное условие выполнения пластики передней брюшной стенки при грыжевых образованиях больших размеров (W3-W4) и снижении объёма брюшной полости – наличие в лечебном учреждении анестезиологической и реанимационной службы с соответствующим оснащением и подготовкой.
Эндоскопические методики выполнения оперативных вмешательств используются у пациентов с небольшими размерами вентральных грыж (W1), симультанных оперативных вмешательствах при отсутствии выраженного спаечного процесса в брюшной полости.
B.C. Савельев, Н.А. Кузнецов, С.В. Харитонов
Классификация вентральных грыж – как проявляется, обострение, причины и диагностика, профилактика
Вентральная послеоперационная грыжа: причины, симптомы и лечение
Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день…Читать далее »
Осуществление выхождения внутренних органов через естественные и патологические отверстия, расположенные на поверхности живота, под кожную поверхность носит название вентральная грыжа. Обычно она проникает через имеющиеся рубцы, полученные после операции. Отличительным признаком ее считается большой размер. Таким образом, чем больше имеющийся на поверхности живота рубец, тем больше будет выпячивание.
Данное явление помимо различных косметических дефектов также вносит изменения в работу таких внутренних органов как желудок, кишечник, диафрагма, мочеполовая система.
Как уже было сказано выше послеоперационная вентральная грыжа образуется в зоне рубца, появившегося после недавно проведенного больному оперативного вмешательства. Данное явление возникает в результате ослабления брюшных мышц. Примечательно, что ослабление считается самой частой причиной появления у пациента грыжи. Согласно статистическим данным вентральная грыжа стоит на втором месте по частоте появления после паховой грыжи.
Возникнуть вентральная послеоперационная грыжа может через год или даже два после операции. Это связано с особенностями восстановления организма пациента. Появляясь, она способна быстро ухудшить состояние здоровья человека. Чаще всего она характеризуется сильными болевыми ощущениями.
Содержание:
- Причины патологии
- Симптомы и диагностика
- Классификация грыжи по величине
- Классификация грыжи по клиническим болезням
- Диагностика
- Код по МКБ 10
- Лечение послеоперационной вентральной грыжи
- Профилактика появления вентральной послеоперационной грыжи
Причины патологии
Медиками отмечается несколько причин появления послеоперационной вентральной грыжи. К ним следует отнести:
• Появление воспалительного процесса в ране и проникновение в нее инфекции;
• Наличие гноя в полости шва. Данная причина появляется крайне редко. Ее появление зависит от возраста больного, присутствие у него патологий и тяжести протекания инфекции;
• Не соблюдение специальной диеты и режима в реабилитационный период. Рубец становится более плотным через 7-10 дней после операции, а окончательно он образуется через полгода после оперативного вмешательства. Во время всего периода реабилитации за швом нужно правильно ухаживать;
• Развитие у пациента сахарного диабета и почечной недостаточности. Они приводят к увеличению периода заживания шва;
• Появление атрофии в мышцах брюшной полости;
• Наличие у пациента лишнего веса. Жир способствует нарушению кровоснабжения в области живота и является препятствием нормальному заживлению рубца. Также лишний вес способствует увеличению давления на рубец;
• Не правильное наложение специалистом швов;
• Осуществление тампонирования брюшной стенки через рану;
• Наличие чрезмерной физической активности у пациента после проведенного оперативного вмешательства;
• Отказ больным от использования поддерживающего медици

