Кистозная гипоплазия легких: Гипоплазия кистозная – Кистозная гипоплазия легких
Врожденные пороки развития легких у новорожденных > Клинические протоколы МЗ РК
Пороки легких и бронхов могут быть результатом отклонений в развитии на всех стадиях формирования органа: между 3-й и 6-й неделями эмбрионального развития, когда на первичной кишке появляется дивертикул трахей, между 6-й и 16-й неделями, когда происходит быстрое деление бронхов, после 16-й недели, когда начинается активное формирование альвеолярного аппарата.
Врожденная гипоплазия и дисплазия лёгкого (синонимы: Врожденная кистозно-аденоматозная мальформация легкого, КАМЛ). Порок, при котором происходит разрастание терминальных бронхиол с образованием кист разного размера, не затрагивающих альвеолы. Вовлеченная в патологический процесс ткань легкого снабжается воздухом из магистральных дыхательных путей через узкие поры Кона, а кровью из легочной артерии. Практический во всех случаях заболевание поражает одно легкое (80-95%).
Врожденная секвестрация легкого (СЛ) представляет собой порок развития, характеризующийся тем, что часть легочной ткани, обычно ано-мально развитой и представляющей собой кисту или группу кист, оказывается отделенной от нормальных анатомо-физиологических связей (бронхи, легочные артерии) и васкуляризуется артериями большого круга кровообращения отходящими от аорты. Масса нефункционирующей эмбриональной или кистозной ткани, не имеющей связи с функционирующими дыхательными путями и снабжаемой кровью из большого круга кровообращения, носит название секвестра. Частота возникновения этого порока варьирует 0,15 до 6,4% среди всех пороков развития легкого. Почти во всех случаях поражение одностороннее и располагается в нижней доле легкого; около 2/3-слева.I. ВВОДНАЯ ЧАСТЬ
Название протокола: Врожденные пороки развития легких у новорожденных
Код протокола:
Код(ы) МКБ-10:
Q33.6 гипоплазия и дисплазия легкого
Q33.2 секвестрация лекого
Q33.0 Врожденная киста лекого
Q33.8 Другие врожденные аномалии легкого
Сокращения, используемые в протоколе:
АЛТ -аланинаминотрансфераза
БЛД – бронхолегочная дисплазия
ВДГ-врожденная диафрагмальная грыжа
ИФА-иммуноферментный анализ
КЩР-кислотно-щелочное основание
КАМЛ– кисто- аденоматозная мальформация лекгого
МВ – механическая вентиляция
ОАК – общий анализ крови
ОАП – открытый артериальный проток
ОЦК-обьем циркулирующей крови
ПЦР – полимеразная цепная реакция
РКИ-рандамизированные контролируемые исследования
См Н2О – сантиметры водного столба
СРАР – постоянное положительное давление в дыхательных путях
СРБ – С-реактивный белок
ТБИ – тяжелая бактериальная инфекция
ЧД − частота дыханияЧСС – частота сердечных сокращений
ЭКМО -экстракорпоральная мембранная оксигенацияЭхоКГ – эхокардиография
PIP- пиковое давление на вдохе,
PEEP- пиковое давление на выдохе
Tin –время вдох
FiO2 – концентрация подаваемого кислорода
LHR- легочно-головное отношение
SIMV- Synchronizedintermittentmandatoryventilation —синхронизированная принудительная перемежающаяся вентиляция легких (СППВЛ).
HFO (HFLO) –High fre quency oscillation —— высокочастотная осцилляция (осцилляторная ВЧ ИВЛ).
IPPV- Intermittent positive pressure ventilation (принудительная вентиляция без возможности спонтанного дыхания
CDP–Continuous disten din gpressure —самостоятельное дыхание с постоянно положительным давлением в дыхательных путей (СДППД)
СРАР –Contionuouspositiveail-waypressure —самостоятельное дыхание с положительным давлением в дыхательных путях (СДППД).
Дата разработки протокола: 2014 год.
Категория пациентов*: новорожденные дети.
Пользователи протокола: врачи неонатологи, анестезиологи-реаниматологи детские, детский (неонатальный) хирург стационаров.
Пороки развития легких – причины, симптомы, диагностика и лечение
Пороки развития легких – грубые изменения нормальной анатомической структуры легких, возникающие на этапе эмбриональной закладки и развития бронхолегочной системы и вызывающие нарушение или потерю ее функций. Пороки развития легких могут проявиться в детстве или взрослом возрасте, сопровождаясь цианозом, одышкой, кашлем с выделением гнойной мокроты, кровохарканьем, деформацией грудной клетки и др. С целью диагностики пороков развития легких выполняется рентгенография, КТ, бронхоскопия и бронхография, АПГ. Лечение пороков развития легких может быть хирургическим (резекция легкого, пульмонэктомия) или консервативным (медикаменты, ФТЛ, массаж, санация бронхиального дерева).
Общие сведения
Пороки развития легких – врожденные анатомические аномалии и дефекты функционирования легких, бронхов и легочных сосудов. Частота выявления пороков развития легких у детей варьирует от 10 до 20%. Среди врожденных дефектов легких и бронхов встречаются аномалии их развития, которые, в отличие от пороков, не проявляются клинически и не влияют на функцию измененного органа (например, аномалии деления крупных и средних бронхов). Пороки развития легких, сопровождающиеся дыхательной недостаточностью, проявляются уже в раннем детском возрасте и сопровождаются задержкой в физическом развитии ребенка.
На фоне пороков развития легких нередко развиваются воспалительные и нагноительные процессы, вызывающие клинику острых или хронических неспецифических заболеваний, которые могут принимать очень тяжелое течение. Более половины хронических неспецифических заболеваний легких патогенетически связаны с имеющимися пороками развития легких.

Пороки развития легких
Причины
Формирование аномалий и пороков развития легких в пренатальном периоде может происходить под влиянием ряда экзогенных и эндогенных тератогенных (повреждающих плод) факторов. К экзогенным факторам, оказывающим тератогенное воздействие на эмбрион, относятся физические (механическая или термическая травма, электромагнитное или радиоактивное излучение), химические (любые яды), биологические (вирусные или иные инфекции, бактериальные токсины) повреждающие механизмы.
К числу эндогенных тератогенных факторов принадлежат наследственность, аномалии генов и хромосом, эндокринные патологии, биологически неполноценные половые клетки (при поздней беременности у женщин или пожилом возрасте у мужчин). Вид развивающегося порока легкого зависит не столько от характера тератогенного фактора, сколько от срока беременности, на котором организм женщины испытывает его воздействие.
Если воздействие тератогенного фактора приходится на первые 3-4 недели беременности, когда происходит закладка трахеи и главных бронхов, возможно развитие пороков эти структур вплоть до нарушения формирования целого легкого. Тератогенное воздействие на эмбрион в период с 6 по 10 недели беременности может вызвать пороки формирования сегментарных и субсегментарных бронхов по типу кистозной или простой гипоплазии, а также развитие врожденных бронхоэктазов. Поздние пороки развития легких у плода могут сформироваться на 6-8 месяце беременности, когда закладывается альвеолярная ткань.
Классификация
По степени недоразвития легкого или его отдельных анатомических, тканевых, структурных элементов в пульмонологии различают:
- Агенезию – порок развития, характеризующийся полным отсутствием легкого и соответствующего ему главного бронха.
- Аплазию – порок развития, при котором отсутствует легкое или его часть при наличии культи рудиментарного главного бронха.
- Гипоплазию – одновременное недоразвитие элементов легкого (бронхов, легочной паренхимы, сосудов), встречающееся на уровне сегмента, доли или всего легкого. Простая гипоплазия характеризуется равномерным уменьшением размеров легкого без существенного нарушения его структуры с сохранением отчетливой редукции бронхиального дерева. Кистозная гипоплазия (кистозное или сотовое легкое, поликистоз) встречается среди всех пороков развития легкого наиболее часто (в 60-80% случаев) и сопровождается одновременным недоразвитием бронхов, легочной паренхимы и сосудов с формированием бронхогенных полостей в дистальных отделах субсегментарных бронхов, где обычно развивается хронический воспалительно-нагноительный процесс.
Среди пороков развития стенок трахеи и бронхов выделяют:
- Трахеоброхомегалию (трахеоцеле, мегатрахея, синдром Мунье-Куна) – расширение просвета трахеи и крупных бронхов вследствие врожденного недоразвития мышечных и эластических волокон их стенок. Наличие трахеобронхомегалии сопровождается упорным течением трахеобронхита.
- Трахеобронхомаляцию – несостоятельность хрящей трахеи и бронхов, вызывающую их аномальное спадание в процессе дыхания. Проявляется стридорозным дыханием, грубым кашлем, приступами апноэ.
- Синдром Вильямса-Кемпбелла – гипоплазия хрящей и эластических тканей бронхов III -VI-го порядков, проявляющаяся генерализованным развитием бронхоэктазов на уровне средних бронхов и бронхообструктивным синдромом.
- Бронхиолоэктатическую эмфизему Лешке – врожденную слабость стенок бронхиол, сопровождающуюся бронхиолоэктазиями и центрилобулярной эмфиземой.
Ограниченные (локализованные) дефекты строения стенок бронхов и трахеи включают:
- Стеноз трахеи и бронхов – резкое сужение бронхов и трахеи, возникающее вследствие нарушения развития хрящевых колец или внешнего сдавления трахеобронхиального дерева сосудами. Клинически проявляются стридорозным дыханием, приступами цианоза, нарушением глотания, рецидивирующими ателектазами.
- Врожденную долевую (лобарную) эмфизему – нарушение бронхиальной проходимости на уровне бронхов III-V порядков с образованием вентильного (клапанного) механизма, вызывающего резкое вздутие соответствующей доли. Сужение просвета бронха может развиваться в результате дефекта хряща, складок слизистой оболочки, сдавления опухолью или аномально расположенными сосудами и т. д. Лобарная эмфизема проявляется дыхательной недостаточностью различной степени, которая развивается в первые часы после рождения.
- Трахео- и бронхопищеводные свищи – открытое сообщение между трахеей (или бронхами) и пищеводом. Диагностируются вскоре после рождения, сопровождаются аспирацией пищи, кашлем, цианозом, приступами удушья при кормлениях, развитием аспирационной пневмонии.
- Дивертикулы бронхов и трахеи – формируются вследствие гипоплазии мышечного и эластического каркаса бронхов.
К врожденным порокам развития легких, связанным с наличием добавочных (избыточных) дизэмбриогенетических структур, относят:
- Добавочную долю (или легкое) – наличие дополнительного скопления легочной ткани, независимого от нормально сформировавшегося легкого.
- Секвестрацию легкого – наличие аномального участка легочной ткани, развивающегося независимо от основного легкого и снабжаемого кровью собственными артериями большого круга. Секвестрация может располагаться вне доли (внедолевая) и внутри нее (внутридолевая). Долгие годы клиника секвестрации может отсутствовать, проявления в виде рецидивирующей пневмонии возникают при инфицировании секвестра.
- Кисты легкого – парабронхиальные полостные образования, связанные с нарушениями эмбриогенеза мелких бронхов. Встречаются дренирующиеся и недренирующиеся кисты по признаку наличия или отсутствия сообщения с бронхиальным деревом. Кисты могут достигать гигантских размеров, при этом сдавливая окружающую паренхиму легкого.
- Гамартомы – дизэмбриональные образования, состоящие из бронхиальных стенок и легочной паренхимы; прогрессирующий рост и малигнизация не характерны.
Среди пороков развития легких, характеризующихся аномальным расположением анатомических структур, наиболее часто встречаются:
- Синдром Картагенера – обратное расположение внутренних органов, в т. ч. и легких. Обычно сочетается с хроническим бронхитом, бронхоэктазами и хроническим синуситом, протекает с частыми обострениями гнойного бронхолегочного процесса. Возможны видоизменения концевых фаланг и ногтей по типу «часовых стекол», «барабанных палочек».
- Трахеальный бронх – наличие аномального бронха, отходящего от трахеи выше верхнедолевого бронха.
- Доля непарной вены – часть верхней доли правого легкого, отделенная непарной веной.
К наиболее распространенным порокам развития кровеносных сосудов легких относятся:
- Стенозы легочной артерии – изолированными бывают крайне редко, обычно встречаются вместе с пороками сердца.
- Артериовенозные аневризмы – наличие патологических сообщений между венозным и артериальным руслом, сопровождающееся смешением венозной крови с артериальной и ведущее к возникновению гипоксемии. Наличие множественных артериовенозных сообщений характерно для болезни Рандю-Ослера. Поражение крупных и средних артерий протекает с формированием артериовенозных свищей – расширений по типу аневризмы. У пациентов развиваются выраженные гипоксемия и дыхательная недостаточность, кровохарканье.
- Гипоплазия и агенезия легочной артерии – недоразвитие или отсутствие ветвей легочной артерии часто встречается в сочетании с пороками сердца и гипоплазией легкого.
Симптомы пороков развития легких
Многообразию видов пороков развития легких соответствует полиморфность их возможных клинических проявлений. Скрытое течение многих пороков легких обусловливает вариабельность сроков их выявления. В первое десятилетие жизни обнаруживается 3,8% всех встречающихся пороков развития легких, во второе десятилетие – 18,2%, в третье – 26,6%, в четвертое – 37,9%, у лиц после 40 лет -14%.
Бессимптомное течение пороков развития легких встречается у 21,7% пациентов, симптомами нагноения проявляется 74,1% пороков, осложнениями других заболеваний – 4,2%.
Наиболее рано, в первые дни жизни ребенка, проявляются пороки развития легких, сопровождающиеся признаками дыхательной недостаточности: лобарная эмфизема, выраженный стеноз главных бронхов и трахеи, бронхо- и трахеопищеводные свищи, агенезия, аплазия и выраженная гипоплазия легкого. Они характеризуются стридорозным дыханием, приступами асфиксии, цианозом.
Кисты легкого, легочная секвестрация, гипоплазия легкого, бронхоэктазы могут впервые проявить себя развитием острого воспалительного процесса и нагноения. Характер воспалительных процессов при пороках развития легких носит затяжное рецидивирующее течение и сопровождается кашлем с выделением значительного количества гнойной мокроты, эпизодами кровохарканья, интоксикацией, нарушением самочувствия в периоды обострений. Тяжелые пороки развития легких вызывают отставание физического развития детей, асимметрию и деформацию грудной клетки.
Диагностика пороков развития легких
Диагностирование пороков развития легких требует комплексного специализированного обследования. Заподозрить пороки развития легких следует у пациентов, с детства страдающих стойкими хроническими бронхолегочными процессами. Решающее значение в диагностике пороков легких занимают рентгенологическое и бронхологическое исследования.
Рентгенологическое исследование позволяет выявить пороки развития легких даже при их бессимптомном течении. По данным рентгенографии и КТ легких можно определить изменения сосудистого и бронхиального рисунка (при гипоплазии), повышение прозрачности (при лобарной эмфиземе), смещение органов средостения (при гипоплазии или агенезии), контуры теней (при гамартоме или секвествации), обратную топографию легких (при синдроме Картагенера) и др. При бронхоскопии и бронхографии проводится оценка анатомического строения трахеи и бронхов, выявляются деформации (стеноз, свищи и др.) и изменения бронхиального дерева. При пороках развития сосудов легкого целесообразно проведение ангиопульмонографии.
Лечение пороков развития легких
Выбор адекватной тактики лечения пороков развития легких осуществляется пульмонологоми и торакальными хирургами. Он диктуется оценкой состояния пациента, степенью выраженности имеющихся нарушений и возможным прогнозом. Неотложная операция показана при выраженной дыхательной недостаточности в случаях лобарной эмфиземы, аплазии и агенезии легких, при трахеопищеводном свище и стенозах трахеи и бронхов.
При бронхоэктазах и кистозной гипоплазии выбор хирургического или консервативного лечения определяется количеством измененных сегментов в обоих легких, частотой рецидивов и характером изменений легочной ткани. Как правило, при таких пороках развития легких проводят резекцию измененного участка легкого.
При распространенных изменениях в легких проводится консервативная терапия, направленная на предупреждение обострений гнойного процесса. Она включает в себя ежегодные курсы противовоспалительной терапии, улучшение дренажа бронхиального дерева (бронхоальвеолярный лаваж, отхаркивающие, муколитические препараты, массаж, ингаляции, ЛФК), санаторно-курортную реабилитации.
Прогноз и профилактика пороков развития легких
При пороках развития легких, не связанных с развитием дыхательной недостаточности и не сопровождающихся гнойно-воспалительными осложнениями, прогноз удовлетворительный. Частые обострения бронхолегочного процесса могут вызывать ограничение трудоспособности пациентов. Меры профилактики врожденных пороков развития легких включают: исключение неблагоприятных тератогенных воздействий на протяжении беременности, медико-генетическое консультирование и обследование пар, планирующих рождение ребенка.
4.5.1 Классификация пороков развития легких.
Наиболее детальной следует признать классификацию ПРЛ, разработанную Н. В. Путовым с соавт. (1980) как классификацию, наиболее полно отражающую все многообразие этой сложной патологии.
Пороки развития (дисплазии) легких.
1. Пороки, связанные с недоразвитием органа в целом или его анатомических, структурных, тканевых элементов.
§ Агенезия легкого.
§ Аплазия легкого.
§ Гипоплазия легкого простая.
§ Гипоплазия легкого кистозная (поликистоз).
§ Синдром гиалиновых мембран (респираторный дистресс-синдром новорожденных).
§ Трахео – бронхиальная дискинезия (экспираторный стеноз).
§ Синдром Вильямса – Кемпбелла.
§ Врожденная долевая эмфизема новорожденных.
§ Трахеобронхомегалия (синдром Мунье – Куна).
§ Врожденная односторонняя эмфизема (синдром Маклеода).
2. Пороки, связанные с наличием избыточных (добавочных) дизэмбриогенетических формирований.
§ Добавочное легкое (доля) с обычным кровоснабжением.
§ Добавочное легкое (доля) с аномальным кровоснабжением (внедолевая секвестрация).
§ Киста легкого.
§ Киста (кисты) легкого с аномальным кровоснабжением (внутридолевая секвестрация).
§ Гамартома и другие врожденные опухолевидные образования.
3. Необычное расположение анатомических структур легкого, имеющее клиническое значение.
§ Доля непарной вены.
§ «Зеркальное» легкое.
§ Обратное расположение легких.
§ Трахеальный бронх.
4. Локализованные аномалии строения трахеи и бронхов.
§ Дивертикулы трахеи и бронхов.
§ Стенозы трахеи и бронхов.
§ Трахео- (бронхо) пищеводные свищи.
§ Сочетания перечисленных поражений.
5. Аномалии кровеносных и лимфатических сосудов легких.
§ Аневризмы легочной артерии и ее ветвей.
§ Артериовенозные свищи (аневризмы) локализованные.
§ Артериовенозные свищи множественные без четкой локализации (при синдроме Рандю–Ослера).
§ Варикозное расширение легочных вен.
§ Стенозы легочной артерии и ее ветвей.
§ Лимфангиоэктазии и прочие аномалии лимфатической системы легких.
Эффективность лечения больных с пороками развития легких во многом зависит от раннего выявления этих заболеваний, тщательного анализа результатов специальных методов исследования и своевременного использования всего арсенала лечебных мероприятий, включая хирургическое лечение.
4.4.2 Пороки, связанные с недоразвитием органа в целом или его анатомических, структурных, тканевых элементов.
Агенезия легкого (врожденное отсутствие) относится к наиболее редким порокам развития дыхательной системы. С эмбриологической точки зрения агенезия объясняется отсутствием первичной бронхиальной почки. При этом пороке развития отсутствуют все структурные единицы легкого: бронхи, сосуды, паренхима (Рис. 17)
Рис. 17 Агенезия левого легкого. Обзорная рентгенограмма. Срединная тень смещена влево. Межреберные промежутки сужены. Купол диафрагмы приподнят.
Односторонняя агенезия легкого совместима с жизнью, но часто сочетается с тяжелыми врожденными пороками других органов – сердца, сосудов, пищевода, скелета.
Клиника диагностика. Дети с двусторонней агенезией нежизнеспособны и погибают сразу после рождения.
При односторонней агенезии и отсутствии воспалительного процесса в единственном легком клинические проявления скудные. Явных признаков дыхательной недостаточности не отмечается. При осмотре выявляется асимметрия грудной клетки с уплощением и отставанием при дыхании на стороне поражения. Органы средостения смещаются в сторону порочно развитого легкого. Сердце при этом состоянии обычно повернуто вокруг вертикальной оси. Здоровое легкое расширяется, проникает на другую половину грудной клетки и образует так называемую медиастинальную грыжу. Над медиастинальной грыжей в верхних и медиальных отделах грудной клетки на стороне порочно развитого легкого прослушиваются дыхательные шумы.
При рентгенографии отмечаются следующие признаки:
1) интенсивное затемнение легочного поля на стороне агенезии;
2) тень купола диафрагмы не контурируется;
3) резкое смещение тени средостения;
4) декстракардия при агенезии справа и ротация сердца при агенезии слева;
5) обнажение и кифосколиоз позвоночника;
6) медиастинальная грыжа на стороне поражения;
7) усиление корня и легочного рисунка единственного легкого за счет полного перекровотока.
При трахеобронхоскопии определяются девиация трахеи, отсутствие карины и мембранозной части в нижних отделах трахеи с замкнутыми хрящевыми кольцами. Трахея непосредственно переходит в главный бронх единственного легкого.
Наибольшую ценность в диагностике агенезии легкого имеет трахеобронхография, при которой выявляется смещение и удлинение трахеи, переходящей в бронхи единственного легкого. Культя главного бронха на стороне агенезии отсутствует.
При ангиопульмонографии отмечаются смещение тени сердца, легочного ствола и отсутствие легочной артерии на стороне поражения.
Дифференциальная диагностика проводится с ателектазом легкого, аплазией или гипоплазией, инородным телом главного бронха. В некоторых случаях картину агенезии легкого может напоминать фибриноторакс после перенесенной острой гнойной деструктивной пневмонии.
Несмотря на исключительную редкость агенезии легкого, функция внешнего дыхания и гемодинамика в малом круге при этой патологии изучены достаточно подробно. В значительной части опубликованных наблюдений агенезии представлены результаты изучения вентиляции, газообмена и гемодинамики, которые свидетельствуют об отсутствии у большинства пациентов существенных отклонений от нормы.
При отсутствии врожденной патологии со стороны других органов и систем, а также заболеваний единственного легкого пациенты с агенезией практически здоровы. Так, Emery (1970) наблюдал пациентку, дожившую с агенезией легкого до 81 года.
Лечение. При воспалительном процессе в единственном легком – показана массивная антибактериальная терапия. В остальных случаях – симптоматическое лечение. Хирургическое лечение не проводится.
Аплазия легкого.
Аплазия легкого отличается от агенезии наличием рудиментарного бронха, заканчивающегося слепо или имеющего рудименты долевых бронхов, а иногда соответствующей артерии. Порок развития встречается крайне редко. Клинические симптомы практически не отличаются от агенезии легкого. Иногда при ревизии воспалительного процесса в слепо заканчивающемся бронхе наблюдается кашель со скудной слизисто – гнойной мокротой.
Возможна аплазия одной или двух долей. Чаще встречается отсутствие верхней и средней долей справа.
Рентгенологически отмечается смещение средостения в сторону поражения. При бронхоскопии выявляется культя соответствующего бронха. В диагностике решающее значение имеет бронхо – и ангиопульмонография.
Хирургическое лечение при данном пороке не требуется.
Гипоплазия легкого.
Гипоплазия легкого представляет собой недоразвитие всех структурных единиц легкого, зависящее от той стадии развития глоточно–трахеального зачатка, на которой оно закончилось. В зависимости от этого гипоплазия легкого имеет разные клинико–рентгенологические проявления.
Принято считать (И. К. Есипова), что в основе гипоплазии лежит не столько остановка, сколько извращение развития всех структур легкого, причем структуры легочной ткани, остановившись в развитии на одном из этапов эмбриогенеза, не могут абсолютно стабилизироваться. Дисгенезия тканевых структур (термин предложен Roche и Chemin в 1962) является почвой, на которой формируются различные анатомические и гистоморфологические проявления порока, зависящие от этапа эмбриогенеза и условий развития, и проявляющиеся анатомическими и функциональным недоразвитием всех элементов легкого.
При остановке развития до деления на сегментарные бронхи респираторный отдел практически не дифференцирован, и легкое имеет значительно уменьшенные размеры в виде комочка легочной ткани. При нарушении развития легкого на уровне деления сегментарных бронхов последние деформированы и заканчиваются слепо без последующих генераций. Нарушение развития легкого на уровне деления сегментарных и субсегментарных бронхов бронхографически проявляется в виде кистообразных, слепо заканчивающихся субсегментарных бронхов. Остановка развития внутридольковых бронхов сопровождается образованием множества мелких кист (микрополикистоз).
Большинство клиницистов описывают две наиболее распространенные формы гипоплазии легких – простую и кистозную.
Простая гипоплазия – этот порок развития состоит в равномерном уменьшении легкого без существенного нарушения структуры органа с отчетливой редукцией бронхиального дерева до 10 – 14 генераций вместо 18 – 24 генераций в норме.
Анатомически легкое или его доли при простой гипоплазии уменьшены в объеме, «мясистой» консистенции, с отсутствием пигмента, без внешних признаков деления на доли и сегменты. При рассечении бронхиального дерева во всех случаях обнаруживается уменьшение числа сегментарных бронхов и их ветвлений. Узкие субсегментарные бронхи продолжаются до субплевральных отделов, где располагаются в виде спиралей и рассыпаются на мелкие стволики, образуя фигуру «кисточек».
Клиника и диагностика. Простая гипоплазия часто сочетается с другими аномалиями легких – агенезия доли, секвестрация и др., а также с расщеплением грудины, аномалией впадения легочных вен и т.д.
Клиническая картина определяется вторичным нагноительным процессом – жалобы на влажный, реже сухой кашель, со слизисто–гнойной мокротой, повторные обострения бронхолегочного процесса, одышку при физической нагрузке. В раннем возрасте дети слаборазвиты, отстают в физическом развитии от сверстников. При обширном поражении выражены симптомы гнойной интоксикации и хронической гипоксии. При аускультации в фазе ремиссии выслушиваются рассеянные или локализованные сухие хрипы. Следует отметить, что в ряде случаев этот порок развития может протекать и бессимптомно.
При исследовании больных обращает на себя внимание ассиметрия грудной клетки, из–за западения и уплощения одной ее половины, что сопровождается сужением межреберных промежутков и перемещением органов средостения в пораженную сторону. Над уменьшенной в объеме и уплощенной половиной грудной клетки перкуторный звук укорочен, дыхание резко ослаблено.
При рентгенографии выявляется уменьшение гемиторакса, сужение межреберных промежутков, смещение тени средостения в пораженную сторону, высокое стояние купола диафрагмы на стороне пораженного легкого. При бронхоскопии выявляется катаральный эндобронхит, нетипичное расположение устьев сегментарных и долевых бронхов, часто суженных. На бронхограммах у больных с простой гипоплазией контрастируются лишь бронхи 3 – 6 порядка в виде «обгоревшего дерева» или имеет место картина пропуска генераций, когда непосредственно от крупных бронхов отходят очень мелкие бронхиальные веточки (Рис.18)
Рис. 18 Простая гипоплазия. Бронхограмма. Недоразвитие бронхов средней и нижней доли правого легкого.
В ряде случаев имеет место древовидное ветвление бронхов или в виде «пучка» (в норме – дихотомическое). Ангиопульмонограмма дает контрастирование равномерно суженных артериальных стволов с задержкой фаз заполнения капилляров и вен. Радиологические методы позволяют определить степень функциональных нарушений (вентиляции и кровотока) в зонах, соответствующих локализации порока.
Лечение хирургическое, при этом своевременная операция у детей позволяет избежать вовлечения в процесс интактных отделов этого же легкого. У взрослых дифференциальная диагностика простой гипоплазии, осложненной нагноением и приобретенной хронической патологией, затруднена, но это обстоятельство не имеет большого практического значения, поскольку хирургическая тактика лечения в обоих случаях одинакова, т. е. и в том и в другом случаях показано удаление доли или всего легкого.
Кистозная гипоплазия – один из наиболее (до 60 – 80%) встречающихся пороков развития легких, характеризуется кистозным превращением легкого на уровне ветвлений сегментарных и субсегментарных бронхов. Многообразие клинических и анатомических проявлений служит причиной множества терминов, применяемых для обозначения этой патологии в литературе (поликистоз, кистозные бронхоэктазы, сотовое легкое, множественные кисты, кистозный фиброз, мышечный фиброз легких и т. д.). Е. В. Рыжков собрал в литературе около 40 наименований кистозной гипоплазии. Это объясняется еще и отсутствием единых представлений о сущности кистозных форм пороков, трудностью дифференциальной диагностики этой патологии с приобретенными кистами легких.
Клиника и диагностика. Поскольку в абсолютном большинстве случаев кистозная гипоплазия легких осложняется присоединением инфекции, это обстоятельство и определяет клиническую картину заболевания. Больные предъявляют жалобы на постоянный влажный кашель со слизистой или (чаще) со слизисто–гнойной мокротой, частые повторные обострения бронхолегочного процесса, признаки выраженной гнойной интоксикации.
Первые проявления хронического бронхолегочного процесса отмечаются в раннем детском возрасте, реже – в юношеском и взрослом возрасте. В дальнейшем заболевание сразу приобретает характер хронического, неуклонно прогрессирующего воспалительного процесса, протекающего на фоне довольно стертой симптоматики со скудными клиническими проявлениями. Раннее выявление больных с кистозной гипоплазией имеет решающее значение, поскольку своевременно выполненная операция может предотвратить распространение воспалительного процесса с вовлечением интактных участков пораженного легкого, а нередко и противоположного легкого.
В состоянии ремиссии больные предъявляют жалобы на одышку, вначале при физической нагрузке, затем и при незначительных физических усилиях, а также на постоянно беспокоящий кашель со скудной мокротой.
При осмотре грудной клетки отмечается неравномерность участия в акте дыхания, с запаздыванием и отставанием на вдохе той половины, где процесс более выражен. Перкуторно над очагом поражения можно отметить укорочение звука, смещение органов средостения в сторону хронического процесса в легком. При аускультации выявляются локализованные (постоянно) или рассеянные сухие и разнокалиберные влажные хрипы.
Решающее значение в установлении диагноза имеют рентгенологические и бронхологические методы исследования. На рентгенограммах определяется деформация и усиление легочного рисунка, уменьшение легочного поля на стороне измененной доли и смещение органов средостения в сторону поражения. Обращает также внимание различная прозрачность легочных полей в зоне поражения, в интактных участках легкого и в противоположном легком за счет неравномерности легочного рисунка, который в зоне поражения приобретает характер ячеистого.
При бронхоскопии слизистая оболочка бронхов гиперемирована, отечна, легко кровоточит, в просвете бронхов наблюдается слизисто–гнойное или гнойное отделяемое в большом количестве; устья долевых и сегментарных бронхов деформированы, шпоры сглажены, дыхательная подвижность уменьшена.
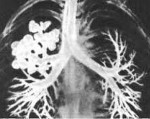
Бронхографическая картина зачастую бывает сложной из–за присоединения к врожденной гипоплазии вторичных деформаций бронхов. В зоне кистозной гипоплазии отмечается объемное уменьшение доли, контрастируются полостные образования в виде «гроздьев винограда» или четкообразные расширения сегментарных и субсегментарных бронхов (Рис. 18).
Рис. 18. Кистозная гипоплазия. Бронхограмма. Недоразвитие бронхов нижней доли левого легкого с кистозным их расширением.
Эти изменения могут сочетаться, а в ряде случаев и дополняться вторичными изменениями в интактных участках пораженного легкого и в противоположном легком из-за выраженного обструктивного синдрома, поэтому зачастую требуется повторная бронхография после курса санационных бронхоскопий.
Во многом облегчает задачу точного определения границ поражения перфузионная гамма – сцинтиграфия, результаты которой достаточно четко указывают на изменения в артериоло–капиллярных структурах пораженного участка легкого в виде отсутствия контрастирования на сцинтипневмограммах и перераспределения кровотока в противоположное легкое при раздельном подсчете импульсов.
Ангиопульмонография выявляет недоразвитие сосудов в пораженном легком или доле. При этом определяется резкое обеднение сосудистой сети в артериальной фазе, артерии истончены и огибают воздушные полости, отмечается резкая задержка капиллярной и венозной фаз контрастирования.
Лечение. При кистозной гипоплазии доли без вовлечения в процесс соседних участков и противоположного легкого лечение должно быть оперативным, не допускающим диффузного распространения хронического воспаления на соседние участки. Консервативное лечение в таких случаях (эндобронхиальные санации, ингаляции, физиотерапевтические процедуры, использование санаторных факторов и др.) может только на время задержать течение вторичного неспецифического воспаления и ограничить экспансию процесса. Самостоятельное значение этот метод имеет в тех случаях, когда распространенность патологического процесса превышает объем 10 – 11 сегментов, и сопровождается наличием выраженной дыхательной недостаточности и гипертензий в малом круге кровообращения.
Результаты хирургического лечения в большинстве случаев удовлетворительные. Функциональные нарушения у таких больных после операции выражены меньше, так как они не теряют большого объема функционирующей легочной паренхимы и уже до операции имеют достаточно развитые компенсаторные механизмы.
Синдром гиалиновых мембран (респираторный дистресс–синдром новорожденных; врожденная альвеолярная дисплазия). Проявляется с первых часов жизни прогрессирующей одыщкой, приступами асфиксии, цианозом. Заболевание связано с недостаточным развитием у недоношенных детей антиателектатического фактора –сурфактанта и формированием гиалиновых мембран, состоящих из фибрина, гемоглобина, нуклео – и монопротеиновых субстанций. Все это приводит к резкому нарушению периферической вентиляции, газообмена и гипоксемии.
Диагностика синдрома гиалиновых мембран основывается на рентгенологических исследованиях, при которых первоначально определяется сетчатая деформация легочного рисунка с множественными сегментарными ателектазами, затем – очаговая диссеминация и развитие тотального затемнения (белое легкое).
Лечение. Назначаются патогенетические и симптоматические средства (корригирование ацидоза, ИВЛ, гормональная терапия, сердечные гликозиды).
Прогноз неблагоприятный в большинстве случаев.
Врожденная долевая эмфизема новорожденных (синонимы: лобарная эмфизема, обструктивная эмфизема, гипертрофическая эмфизема, напряженная эмфизема новорожденных и др.). Этот порок развития характеризуется растяжением части легкого (чаще одной доли). Истинные причины порока остаются невыясненными. Однако некоторые авторы связывают его возникновение с аплазией хрящевых элементов бронхов, гипоплазией эластических волокон, гипоплазией гладких мышц терминальных и респираторных бронхиол и другими нарушениями в структурных единицах легочной ткани. Эти факторы создают предпосылки для возникновения клапанного механизма, способствующего чрезмерному вздутию соответствующей части легкого и развитию дыхательных нарушений. Чаще поражаются верхние доли, реже – средняя. Резкая гиперэкстензия доли ведет к сдавлению остальных отделов легкого, часто перемещается в сторону контрлатерального легкого, образуя медиастинальную грыжу.
Ю. Ф. Исаков, Э. А. Степанов с соавт. (1978) на основании патоморфологических исследований выделяют три типа порока, приводящих к локализованной эмфиземе:
1) гипоплазия гладких мышц терминальных и респираторных бронхиол с гипертрофией эпителиальной выстилки;
2) агенезия всего респираторного отдела с отсутствием респираторных бронхиол и альвеолярной ткани. При этом обнаруживается множество атипичных макроскопических полостей, формирующихся из междольковых бронхов, которые и создают картину повышенной воздушной доли;
3) отсутствие промежуточных генераций бронхов. Это влечет за собой резкое расширение просветов внутридольковых бронхов и отсутствие генераций терминальных и респираторных бронхиол, эмфизематозная паренхима является при этом непосредственным продолжением внутридольковых бронхов.
Во всех случаях в патогенезе синдрома напряжения в альвеолах играет клапанный механизм, возникающий вследствие неправильной закладки респираторных отделов и нарушений вентиляции.
Клиника и диагностика. Превалирующими симптомами у большинства больных являются одышка, затрудненное дыхание, приступы цианоза, кашель. Это обусловлено тем, что эмфизематозно раздутая доля коллабирует здоровые участки легкого, частично выключая их из дыхания, вызывает смещение органов средостения, затрудняя приток крови к сердцу и отток ее. Компрессия и флотация средостения могут быть выражены в различной степени, они усиливаются при беспокойстве, крике, плаче и приводят к периодическому ухудшению состояния ребенка, сопровождающемуся приступами кашля, цианоза.
В течении болезни принято различать три стадии:
1) Острая (или декомпенсированная) – проявляется с первых дней или недель жизни. У больного развивается картина острой дыхательной и сердечно – сосудистой недостаточности. Состояние больных с декомпенсированной формой крайне тяжелое, при этом дети адинамичны, грудная клетка на стороне поражения выбухает, дыхательные экскурсии снижены или отсутствуют. Отмечается коробочный перкуторный звук, дыхание не выслушивается. При поражении левого легкого перкуторно и аускультативно отмечается резкое смещение сердца вправо. Заболевание быстро прогрессирует и при неадекватном лечении заканчивается летально;
2) Субкомпенсированная – характеризуется эпизодически возникающими приступами удушья, дыхательной недостаточности, сопровождается локальным цианозом, кашлем и самостоятельно купируются. Постоянным симптомом является одышка. Критическим периодом жизни ребенка является первое полугодие, после чего наступает период относительного равновесия, однако дети склонны к частым воспалительным заболеваниям легких, при этом состояние их резко ухудшается, и быстро выявляются признаки декомпенсации. Перкуторные и аускультативные данные аналогичны декомпенсированной стадии, но выражены в меньшей степени.
3) Компенсированная – спокойное течение заболевания без приступов удушья или выраженной одышки. Чаще симптомы возникают к концу первого года жизни, нередко порок развития диагностируется при присоединении воспалительных заболеваний. Прогрессирование заболевания с возрастом не отмечается, но дети, как правило, отстают в физическом развитии, иногда у них развиваются вторичные деформации грудной клетки и искривление позвоночника.
В диагностике врожденной локализованной эмфиземы решающим является рентгенологическое исследование. Уже на обзорных рентгенограммах выявляются следующие характерные признаки: повышенная прозрачность легочнго поля на стороне поражения, выраженное смещение средостения в противоположную сторону. Диафрагма уплощена, межреберные промежутки расширены. В нижнемедиальном отделе легочного поля определяется тень оттесненной части легкого (Рис. 19).
Рис. 19. Врожденная лобарная эмфизема верхней доли правого легкого. Обзорная рентгенограмма. Определяется повышенная прозрачность легочного поля справа, смещение органов средостения влево с образованием «медиастинальной грыжы». Выраженный синдром «напряжения» в правом гемитораксе.
Бронхография показана только при компенсированной форме заболевания для топической диагностики. На бронхограммах обнаруживают деформацию или сужение долевого бронха и обрыв периферических бронхов со смещением сдавленных отделов к низу. Бронхи коллабированных долей хорошо контрастированы, сближены и собраны в «кисточку» (Рис. 20).
Рис. 20.Врожденная лобарная эмфизема верхней доли правого легкого. Бронхограмма. Бронхи нижних коллабировааныых долей правого легкого хорошо контрастированны, сближены и собраны в «кисточку».
Бронхоскопия, как правило, не выявляет заболевания, иногда обнаруживают сужение бронха, гипертрофию слизистой оболочки и другие изменения.
Перфузионная гамма – сцинтиграфия выявляет почти полное отсутствие накопления радиофармпрепарата в области измененной доли и значительное диффузное снижение его накопления в пограничных с пораженными бронхолегочных сегментах.
При ангиопульмонографическом исследовании устанавливается локализация поражения и степень компенсации гемодинамики в малом круге кровообращения. На ангиограммах выявляется обеднение сосудистого рисунка эмфизематозной доли с истончением и оголенностью артериальных ветвей; сосудистая сеть веерообразно раздвинута. Сосуды прилежащих здоровых отделов сближены, углы ветвления уменьшены.
Дифференциальную диагностику проводят с эмфиземой, вызванной вентильным инородным телом, с компенсаторной эмфиземой при пневмонии, ателектазе или гипоплазии нижней доли легкого, с напряженным пневмотораксом, легочными кистами, диафрагмальной грыжей, синдромом Маклеода (врожденная односторонняя эмфизема).
Лечение. Радикальным вмешательством может быть только удаление пораженных участков легкого. Экстренность оперативного вмешательства определяется формой поражения. Неотложная операция показана при декомпенсированной эмфиземе. При субкомпенсированной эмфиземе операция может быть отложена на некоторое время для более тщательного исследования и подготовки больного. При компенсированной форме выполняется плановая операция.
Кистозная гипоплазия легкого с аортальным кровоснабжением
Это аномалия развития в литературе встречается под различными терминами — врожденный бронхоэктаз, врожденная бронхо-легочная киста, аберрантная доля, легочная киста с аномальным кровоснабжением. Термин «секвестрация» получил наибольшее распространение, хотя звучит необычно и не определяет характера данного порока. В представлении врачей секвестрация связана с отделением мертвых тканей (в данном случае речь идет об отделении, отграничении образования от легкого) и лишь в какой-то степени характеризует патологоанатомпческую сущность заболевания.Легочная секвестрация стала известна с 1861 г. после описаний Rokytansky и Reetorzik. Тщательное изучение порока развития связано с именами английских исследователей Агсе (1943), Pryce, Sellors, Brair (1947).
Частота. Этот порок развития встречается довольно часто. По данным В. Р. Ермолаева, Б. С. Впхриева (1964), около 20% всех врожденных кист приходится на кистозшую .шпоплаштю, а по отношению ко ‘всем больным с легочными нагноениями — 1,3%.
Наиболее частой локализацией секвестрации является задне-медиальный отдел нижних долей, слева чаще, чем справа. Witten, Clagett, Woolneu (1962) и Porke (1962) сообщают о нахождении секвестрации в верхних долях, что бывает крайне редко.
Этиология и патогенез
Кистозная гипоплазия легкого с аортальным кровоснабжением — это частично и полностью отделившийся на ранних стадиях эмбриогенеза участок доли легкого, сохраняющий элементы эмбрионального кровообращения. Обычно это анатомически и функционально обособленный участок кистозно измененной легочной ткани, снабжаемый артериальной кровью из торакальной или абдоминальной аорты, в единичных случаях из межреберных артерий.Сосуды идут в легкое обычно через легочную связку, иногда через диафрагму или сращение с костальной плеврой. Они коротки, значительного диаметра, по своему строению близки к легочной артерии. В них часто наблюдаются признаки атероматозной дегенерации. Зоны кровоснабжения аномальными сосудами и легочной артерией четко разграничены. Отток венозной крови происходит в нижнюю легочную вену или в непарную вену.
Бронхи «секвестрированного участка» не сообщаются с основным бронхиальным деревом и только после возникновения воспаления может установиться связь с нормальными бронхами. Отделившийся участок легкого имеет общую с основной долей легкого плевральную оболочку, располагается субплевралыю. Иногда такие кисты могут располагаться и вне легкого — в плевральной полости, в перикарде или в брюшной полости (так называемая внелегочная секвестрация). Такие аномалии нередко сочетаются с другими пороками развития — обычными кистами легких, диафрагмалыюй грыжей, отсутствием перикарда (Berman, 1958; Hardin, I960; Tulalac, 1960).
Кисты при секвестрации могут быть одиночными и множественными, выстланы изнутри кубическим или цилиндрическим эпителием. Стенки их содержат элементы бронхов и фиброзную ткань. Заполнены кисты жидкостью шоколадного цвета, иногда содержат воздух, при нагноении — гной. Легочная ткань, окружающая кисты, может быть неизмененной, при развитии нагноительного процесса в ней имеют место инфильтративные и склеротические изменения.
Вопрос о причинной связи патологических изменений в легких с аномалией кровоснабжения остается до настоящего времени неясным.
Клиническая картина. Кистозная гипоплазия легких не имеет характерных клинических проявлений и часто протекает бессимптомно. Изменения в легких выявляются случайно при диспансеризации, лишь при присоединении инфекции они проявляются в виде хронического легочного нагноения с периодическими обострениями.
Большинство описаний легочной секвестрации посвящено оперативным находкам и только небольшое число случаев распознано рентгенологически до операции (Б. А. Симокань, 1961; В. Р. Ермолаев, 1964; И. X. Рабкин, М. И. Щерельман, 1968; И. И. Платов, 1966; Д. И. Посевин, Б. С. Вихриев, 1966; Г. Л. Воль-Эшптейн, 1966; Sinopoulos, Rosenblum, Mazumdar, Kiely, 1959; Turk, Lindscog, 1961).
Диагностика. При рентгенологическом исследовании в задне-базальном сегменте легкого выявляется плотное, гомогенное, четко очерченное округлой формы образование, ограниченно смещающееся при дыхании. Среди уплотнения нередко определяются шаровидные образования (рис. 45).

Рис. 45. Кистозиая гипоплазия легкого (секвестрация), а 1,2 — обзорные (прямая и боковая) рентгенограммы, большая полость с уровнем жидкости в области нижней доли правого легкого

Рис. 45. (Продолжение). б1,2 — через 9 мес полость исчезла, по гомогенное образование остается (прямая и боковая проекция)


Рис. 45. (Продолжение).
в — бронхограмма. Четкого сообщении образовании с бронхом не выявлено; г1,2 — ангиопульмоно-аортография; 1 — артериальная фаза. Легочные артерии средней и отдельных сегментов нижней доли оттеснены кверху: 2 — аортограмма. На уровне перехода грудной части аорты в брюшную от аорты отходит мощный ствол, который направляется к секвестрированному участку. Не доходя до секвестрации, он делится еще на два крупных ствола, а затем и на более мелкие стволики.
При бронхографии устанавливается отсутствие патологических изменений бронхов соседних сегментов, оттеснение их кверху кпереди и кнаружи от области задне-медиального сегмента.
Основным критерием точной диагностики легочной секвестрации является обнаружение аномального сосуда, отходящего от аорты или от одной из ветвей ее. Во всех случаях только аортография уточняет диагноз (Wyman, Eyler, 1952).
В тех случаях, когда устанавливается сообщение между основным бронхиальным деревом и секвестрацией (после нагноения и прорыва секрета в бронхи здорового легкого) в месте секвестрации определяется одна или несколько кист, содержащих жидкость. Характерной особенностью является то,, что в таких случаях кисты расположены среди участков безвоздушной недоразвитой легочной ткани и нет четкой границы между тонкостенной полостью кисты и окружающей тканью (Г. Л. Воль-Эпштейн, 1966). Кисты при этом могут свободно заполняться контрастным веществом.
Трудоемкость и опасность грудной аортографии резко ограничивают применение этого ценного диагностического метода. Однако аномально расположенный артериальный ствол можно выявить на аортальной фазе ангиопульмонографии.
В ряде случаев Номография с шагом томографироваиия в 1 см позволяет обнаружить аберраптный сосуд.
Кроме нагноения кист, при легочной секвестрации может быть кровотечение, разрыв кисты с развитием спонтанного пневмоторакса (Manniv, Haight, 1955; Baumgarte, Gremmel, 1960), злокачественное перерождение (Bergmann, Franc, 1956; Elias, Aufses, 1960).
Лечение
Радикальным лечением легочной секвестрации является операция. Изолированное удаление секвестрации из-за интимного спаяния с окружающей легочной паренхимой технически бывает трудным, редко производится и сегментэктомия, чаще — лобэктомия.При операции следует искать аберрантный сосуд, после его обнаружения необходимо выделить его возможно дальше, чтобы пресечь и лигировать совершенно отчетливо.
А.В. Глуткин, В.И. Ковальчук
Опубликовал Константин Моканов
ОГК. Аномалии и варианты развития. Кисты бронхогенные. Агенезия лёгких. Гипоплазия лёгкого. Синдром “ятагана” +
Бронхогенные кисты.
Бронхогенная (бронхолегочная, бронхиальная, воздушная бронхогенная и др.) киста легкого является пороком развития одного из мелких бронхов и представляет собой округлое полостное тонкостенное образование, выстланное изнутри эпителием и содержащее слизистую жидкость или воздух.
От истинных бронхогенных кист легкого следует отличать приобретенное патологическое состояние – кистоподобные полости. Кистоподобные полости могут быть крупными эмфизематозными буллами, не имеющими выраженной стенки и эпителиальной выстилки, ретенционными кистами, связанными с закупоркой бронха и растяжением его дистального отдела слизистым секретом, а также эпителизированными полостями, обусловленными предшествующей инфекционной деструкцией легочной ткани или же оставшимися после спонтанного отторжения эхинококкового пузыря.
Больные с бронхогенными кистами составляют 4-6% по отношению ко всем больным нагноительными заболеваниями легких.
Морфология. Стенка бронхогенной кисты представляет собой тонкий слой соединительной ткани, состоящей преимущественно из эластических волокон, имеющих неравномерную толщину. Хрящи и другие элементы нормальной бронхиальной стенки в ней отсутствуют. Изнутри соединительнотканный слой выстлан эпителием, являющимся обязательным морфологическим признаком бронхогенной кисты. Эпителиальная выстилка может состоять из цилиндрических, кубических или плоских клеток, расположенных в несколько рядов. Бокаловидные клетки цилиндрической выстилки обычно сецернируют слизь, заполняющую кисту, если последняя не сообщается с просветом бронха, и способную обусловливать постепенное увеличение объема кисты (мукоцеле). У части больных киста первично сообщается с нормальным бронхиальным деревом узким и тонкостенным аномально развитым бронхом. Сообщение между кистой и бронхиальным деревом может возникать вторично в результате инфекционного прорыва ее содержимого через стенку близлежащего бронха. В случае опорожнения кисты она заполняется воздухом (пневматоцеле). В месте сообщения полости кисты с воздухоносными путями может формироваться клапанный механизм, который может обусловить острое или постепенное вздутие кисты с компрессией окружающей легочной ткани и смещением средостения в противоположную сторону (напряженная киста).
Клинические проявления. Проявления бронхогенной кисты обусловливаются возникновением в ее полости нагноительного процесса, который отличается доброкачественным торпидным течением. Редко может происходить прорыв содержащей воздух кисты в плевральную полость с развитием спонтанного пневмоторакса.
Клинические проявления солитарных бронхогенных кист легкого скудные. Аномалия протекает бессимптомно (до появления осложнений). Выявляется случайно при проверочных рентгенологических исследованиях. Редко при больших неосложненных кистах больные жалуются на тяжесть в соответствующей половине груди и умеренную одышку.
Физикальная симптоматика неосложненной бронхогенной кисты не слишком больших размеров обычно мало выражена. Редко в области прилежания заполненной слизью кисты к поверхности легкого удается выявить небольшое притупление и ослабление дыхания, а после опорожнения кисты (пневматоцеле) – тимпанит.
Рентгенологическая картина. При кисте, заполненной жидкостью, обнаруживается округлое или овальное затенение с четкими контурами. Контуры затенения могут изменяться в зависимости от фазы дыхания. При бронхогенной кисте, заполненной воздухом, видна правильной формы полость с чрезвычайно четким контуром, на фоне которой легочный рисунок обычно ослаблен. Более отчетливо просветление прослеживается на томограммах. Небольшой уровень жидкости на дне наблюдается не всегда, однако этот симптом, весьма важен с точки зрения дифференциальной диагностики истинных бронхогенных кист, продуцирующих секрет, от воздушных полостей другого происхождения (булл). Бронхография. Контраст не всегда попадает в полость из-за чрезвычайно узкого сообщения последней с просветом бронхиального дерева.
Осложнения могут наступить в различные сроки, начиная от периода новорожденности до зрелого или даже пожилого возраста.
Острое вздутие кисты – чаще в раннем детстве, в первые месяцы жизни. Проявления: резкая одышка, цианоз, двигательным беспокойством. Картина напоминает таковую при остром вздутии доли при врожденной эмфиземе. Пораженная половина груди увеличивается в объеме и дыхательные экскурсии ее уменьшаются. Перкуторно – тимпанит, смещение сердца в противоположную сторону, низкое стояние диафрагмы на стороне поражения. При рентгенологическом исследовании легочный рисунок на стороне поражения практически полностью отсутствует, поскольку легочная ткань сдавлена резко увеличенной воздушной кистой. Средостение смещено в противоположную сторону, поле здорового легкого представляется суженным, а рисунок усиленным. Рентгенологическая картина похожа на картину напряженного пневмоторакса. Дифференциальная диагностика затруднена даже в тех случаях, когда пневматоцеле уже диагностировалось в прошлом.
Осложнение может закончиться смертью от дыхательной недостаточности, если немедленно не оказана помощь.
Лечение. Заключается в пункции напряженной полости через грудную стенку троакаром, установлении дренажа и активной аспирации воздуха. Эта мера дает непосредственный эффект независимо от того, чем было обусловлено осложнение – вздутием воздушной бронхогенной кисты или напряженным пневмотораксом.
Нагноение кисты возникает в более поздние сроки на фоне респираторной инфекции или после.
Жалобы: на недомогание, умеренное повышение температуры тела, чувство тяжести или незначительные боли в груди на стороне поражения. Изменения в формуле крови незначительны. Рентгенологически определяется увеличение кисты (если она выявлялась ранее). В дальнейшем больной начинает откашливать обильную слизисто-гнойную мокроту, после чего его состояние улучшается, температура снижается, а рентгенологически на месте округлого или овального затенения с четкими контурами начинает определяться тонкостенная воздушная полость, иногда с небольшим уровнем жидкости на дне. Заболевание протекает с редкими и обычно нетяжелыми обострениями, сопровождающимися небольшими подъемами температуры тела и появлением или увеличением количества слизисто-гнойной мокроты. Во время обострений вокруг тонкостенной капсулы кисты нередко появляется ободок, обычно узкий, инфильтрации легочной ткани. Осложнение кисты пневмотораксом дает картину спонтанного пневмоторакса (с внезапной болью в груди, одышкой, тимпанитом при перкуссии и резким ослаблением или исчезновением дыхательных шумов на стороне поражения). Диагноз подтверждается рентгенографией и торакоскопическим исследованием.
Лечение. Бронхогенная киста склонна давать те или иные осложнения, ее наличие, особенно в случае значительных размеров, должно служить показанием к хирургическому лечению. Осложненные кисты являются несомненным показанием к оперативному вмешательству, заключающемуся в удалении кисты путем вылущивания или экономной резекции легкого.
Кистозная гипоплазия легких мкб 10 — Давление и всё о нём
Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Лечение
Названия
Название: Кистозная гипоплазия легких.
 Кистозная гипоплазия легких
Кистозная гипоплазия легкихОписание
Кистозная гипоплазия легких. Аномалия развития бронхопульмональной системы, характеризующаяся кистозным расширением бронхиальных ветвлений, неполноценностью паренхимы легких и сосудистой сети. Патология проявляется рецидивирующими воспалительными процессами, субфебрилитетом, недомоганием, влажным кашлем и явлениями легочно-сердечной недостаточности. Диагностика кистозной гипоплазии включает рентгенографию и КТ легких, бронхографию, бронхоскопию, ангиопульмонографию, ФВД, морфологическую верификацию. При выявлении порока необходимо оперативное удаление кистозно-измененной части легкого.
Дополнительные факты
Кистозная гипоплазия легких (поликистоз, кистозный фиброз, сотовое или ячеистое легкое, пузырчатая трансформация легкого и тд ) — частичное недоразвитие альвеолярной ткани, бронхов и сосудов с появлением многочисленных тонкостенных полостей в различных отделах респираторного тракта. Кистозная гипоплазия является широко распространенной аномалией развития легких, которая составляет более 50% всех пороков бронхопульмональной системы.
Кистозная гипоплазия легких чаще возникает у мальчиков, обычно проявляется в детском или юношеском возрасте, протекает в различных клинико-рентгенологических вариантах. Поражение легкого может быть одно- и двусторонним; носить неравномерный характер, при котором кистозно-измененные бронхи и респираторные отделы сочетаются с нормально развитыми; паренхима легких имеет разную степень дифференцировки. Полостные образования располагаются в различных отделах бронхиального дерева (чаще на сегментарном и субсегментарном уровне). Кистозная гипоплазия приводит к редукции объема легких, резкому нарушению очистительной функции бронхов, развитию хронического гнойного бронхита, пневмоторакса, легочного кровотечения.
Причины
Кистозная гипоплазия легких возникает при нарушении внутриутробного формирования бронхо-альвеолярных структур и легочных сосудов (примерно на 2-3 мес. Эмбрионального периода). Причиной кистозной гипоплазии легких может служить хромосомная аномалия, в частности, реципрокная транслокация 15/19, наследуемая по аутосомно-рецессивному типу.
Кистозные образования развиваются из утолщенных концов бронхопульмональных почек, которые постепенно растягиваются, трансформируясь в полости и вытесняя мезенхиму.
При прекращении дифференцировки и развития бронхолегочных структур на ранних стадиях эмбриогенеза поражаются крупные (долевые и сегментарные) ветви бронхов с появлением толстостенных кист (бронхомегалическая гипоплазия). При патологии ветвления субсегментарных и дистальных бронхов возникает множество тонкостенных кист, частично или полностью заполняющих неразвитую легочную ткань.
Для кистозно-трансформированных сегментов легких характерны мелкобугристая поверхность, уменьшение объема и уплотнение, отсутствие мелких (меж- и внутридольковых) делений бронхов и нормально сформированной альвеолярной ткани. Различают три морфологических варианта кистозной гипоплазии легких:
I тип. С солитарными или множественными кистами (d2 см) на фоне тканевых элементов, сходных с нормальными альвеолами.
II тип. Большое количество мелких (d.
III тип. Обширное некистозное поражение легких; определяются образования бронхиолоподобного характера и тканевые структуры, выстланные кубовидным эпителием, смещение средостения. Прогноз данного варианта неблагоприятный.
В стенках кистозных полостей представлены недифференцированные бронхиальные элементы, недоразвитые хрящевые пластинки. Вокруг пораженной ткани могут отмечаться слабо выраженное воспаление, небольшие ателектатические участки. Кистозная гипоплазия чаще поражает верхнюю долю правого легкого или все левое легкое целиком.
Симптомы
Первые признаки кистозной гипоплазии легких могут обнаруживаться в раннем детстве, однако чаще это происходит в юношеском и даже зрелом возрасте. Аномалия может протекать в бессимптомной, легкой, среднетяжелой и тяжелой формах. Варианты бессимптомного течения (около 10%) отмечаются при небольшом объеме поражения и отсутствии вторичной патологии легких и бронхов. Для пациентов с кистозной гипоплазией легких типичны килевидные деформации грудной клетки, гипотрофия, физическое недоразвитие, снижение толерантности к нагрузкам.
Клиника манифестирует при инфицировании кист бронхов и активизации воспалительного процесса. Возникает влажный кашель с отделением слизисто-гнойной или гнойной мокроты, редко – кровохарканье, симптомы интоксикации и легочно-сердечной недостаточности. Течение кистозной гипоплазии легких сразу приобретает хронический характер с периодами рецидивов. У детей возможны повторяющиеся бронхиты и пневмонии. В периоды обострений объем мокроты увеличивается, имеет место умеренная боль в груди, недомогание и субфебрильная лихорадка. При кистозной гипоплазии легких может отмечаться носогубный цианоз, утолщение ногтевых фаланг пальцев, выбухание грудной клетки со здоровой стороны и западение в зоне поражения.
Для легкого течения свойственно позднее возникновение жалоб, редкие непродолжительные умеренные обострения с небольшим выделением мокроты, длительные бессимптомные ремиссии, стабильное состояние больных. В среднетяжелых случаях длительные периоды обострения повторяются 1-2 раза в год, сопровождаясь временной нетрудоспособностью. Суточный объем мокроты достигает 50-150 мл. Ремиссия имеет стертую картину неспецифического воспалительного процесса легких. Со временем заболевание неуклонно прогрессирует. Хроническое воспаление при кистозной гипоплазии легких провоцирует развитие деформирующего бронхита и вторичных бронхоэктазов в соседних здоровых (обычно, нижних и базальных) сегментах и даже в другом легком. Нередко развивается вторичный обструктивный бронхит; постепенно появляется и нарастает одышка.
При тяжелой форме кистозной гипоплазии легких имеет место непрерывно рецидивирующее течение с кратковременными или отсутствующими ремиссиями. Одышка выражена постоянно, за сутки выделяется до 200 и более мл мокроты гнойного, иногда гнилостного характера. В период новорожденности возможно развитие респираторного дистресс-синдрома. При присоединении вторичной легочной гипертензии и легочного сердца явления дыхательной недостаточности становятся ярко выраженными.
Диагностика
Диагноз кистозной гипоплазии легких ставится по данным осмотра и анамнеза, рентгенографии (в двух проекциях) и КТ легких, бронхологического обследования, АПГ, спирометрии, патоморфологического исследования. В пользу кистозной гипоплазии легких могут говорить отставание в физическом развитии, умеренный сколиоз, уменьшение, западение и недостаточность дыхательных движений грудной клетки на стороне патологии, респираторные нарушения, сочетание с другими внутриутробными пороками, относительная доброкачественность течения. Аускультативно определяется ослабление дыхательных шумов на стороне недоразвития, при наличии крупных кист – амфорический оттенок дыхания, в период обострения — многочисленные звучные влажные хрипы (типа «барабанной дроби).
Рентгенограммы выявляют деформацию или усиление рисунка кистозной доли или сегмента, имеющих характерную ячеистую структуру за счет многочисленных тонкостенных, различных по диаметру бронхиальных расширений, чередующихся с участками паренхимы или почти целиком заполняющие объем недоразвитой ткани. Крупные бронхи обычно не изменены. Объем гипоплазированной доли легкого снижен, граница средостения подтянута в ее сторону. КТ легких дает более четкое представление об объеме и распространенности кистозных деформаций и воспалительных изменений.
При бронхографии обнаруживаются многочисленные четкообразные и веретеновидные расширения сегментарных и более мелких бронхов в верхних отделах легких и шарообразные – в нижних отделах. На диагностической бронхоскопии определяются признаки катарального или гнойного эндобронхита, деформация устьев долевых и сегментарных бронхов, уменьшение дыхательной подвижности.
С помощью ангиопульмонографии в зонах кистозной гипоплазии легких визуализируются равномерно истонченные неразвитые сосуды малого круга кровообращения, увеличение углов их ветвления, выявляется задержка капиллярной и венозной фаз контрастирования. Данные перфузионной сцинтиграфии показывают резкое снижение/отсутствие кровотока в артериоло-капиллярных структурах в области поражения и его перераспределение на второе легкое. Показатели ФВД говорят о значительном нарушении вентиляции по обструктивному или смешанному типу.
Окончательно верифицировать кистозную гипоплазию возможно только при тщательном патоморфологическом исследовании оперативно удаленной ткани легких. Проведение дифференциальной диагностики требуется с сотовым легким, буллезной эмфиземой, туберкулезом, затяжной пневмонией, хроническим абсцессом легкого, БЭБ.
Лечение
Консервативные методы лечения (бронхоальвеолярный лаваж, ингаляции, постуральный дренаж) позволяют лишь временно облегчить состояние больного кистозной гипоплазией легких. Для купирования инфекционного воспаления назначается антибиотикотерапия. В большинстве случаев предлагается оперативное лечение, проводимое обычно в период ремиссии. Хирургическое вмешательство не выполняется при отсутствии вторичных воспалительных процессов в легких, у пожилых пациентов при скудных проявлениях, при обширном двустороннем поражении; сочетании гипоплазии с диффузным хроническим бронхитом и стойкой сердечно-легочной недостаточностью.
Оперативными методами лечения кистозной гипоплазии служат сегментарная резекция легкого, лобэктомия, комбинированные резекции. При наличии тотальных или мозаичных изменений всего легкого производят пневмонэктомию. Результаты хирургического лечения большинства случаев кистозной гипоплазии легких хорошие, послеоперационные функциональные нарушения выражены слабее, чем при другой легочной патологии, летальность составляет около 1-4 %.
42a96bb5c8a2acfb07fc866444b97bf1
Source: kiberis.ru
Читайте также
Гипоплазия легких у новорожденных. Врожденные пороки развития легких у детей. Лечение кистозной гипоплазии
Недоразвитие легкого является следствием нарушений эмбрионального развития, а именно – задержки или прекращения дифференцировки структурных элементов легкого на 6-й неделе гестации. Формирование гипоплазии легких связывается с уменьшением объема грудной полости у плода, что может наблюдаться при торакальных деформациях, пороках развития позвоночного столба, гидротораксе или диафрагмальной грыже.
Замечена связь гипоплазии легких с маловодием, имеющим место при патологии мочевыводящих путей. Среди возможных причин гипоплазии называются пороки развития легочных сосудов и обструктивные изменения респираторных путей плода.
Кроме этого, известны семейно-наследственные формы гипоплазии легких с аутосомно-рецессивным типом передачи. Кистозная форма аномалии может быть ассоциирована с хромосомными аберрациями — реципрокной транслокацией между 15 и 19 хромосомами.
Патогенез гипоплазии легких сочетает в себе нарушение бронхиальной проходимости и недоразвитие легочного сосудистого русла. При этом обструктивные нарушения приводят к гипоксии, способствуют развитию пневмосклероза и эмфиземы легких.
В свою очередь, запустение легочных сосудов сопровождается компенсаторным усилением бронхиального кровообращения, осуществляемого через сосуды большого круга. Макроскопически гипоплазированное легкое или его участок сохраняют свою воздушность, но имеют значительно меньшие размеры.
При кистозной гипоплазии поверхность легкого становится мелкобугристой из-за наличия множественных тонкостенных полостей. Морфологическое исследование препарата обнаруживает участки ателектазов, признаки воспаления и фиброза, недоразвитие хрящевых элементов бронхиальной стенки, отсутствие междольковых и внутридольковых бронхов.

Бронхолегочную дисплазию может вызвать дефицит специального поверхностно-активного вещества, выстилающего альвеолыбронхов (сурфактанта). Когда его недостаточно, может происходить слипание альвеол и неравномерная вентиляция легких, что вредит их тканям.
Начинается отек легких, а избыток кислорода нарушает подвижность ресничек, что является действием его свободных радикалов. Плюс не всегда правильно подобранная температура и влажность вводимого воздуха и его давление приводят к воспалению легочной ткани.
Это основная причина.
Но вызвать бронхолегочную дисплазию могут и другие факторы: родовые травмы, пневмония и прочие инфекции. Такое может случиться даже у детей, появившихся на свет в положенный срок и гораздо реже у детей постарше.
Классификация
Всего есть две формы рассматриваемого недуга. Тяжелая выявляется обычно у недоношенных младенцев на фоне ИВЛ при дефиците у них собственного сурфактанта. Признаки ее такие:
- образование фиброза;
- вздутие отдельных участков легкого;
- формирование булл.
Бронхолегочная дисплазия легкой формы диагностируется у детишек, появившихся на свет через 32 недели с момента зачатия, на фоне введения профилактических доз сурфактанта. Выявляют ее во время рентгенографии. На снимке обнаруживают отсутствие локального вздутия, но легкие имеют признаки гомогенного затемнения.
Выделяют три степени тяжести заболевания у детей: легкая, средняя и тяжелая. Степень тяжести зависит от частоты дыхания, симптомов обструкции, отставания в физическом развитии и наличия легочной гипертензии и легочного сердца.
Существует четыре стадии развития патологии:
У взрослых людей процесс протекает достаточно медленно, четвертая стадия характеризуется формированием хронической обструктивной болезни легких с последующими осложнениями.
Недостаточное функционирование дыхательной системы напрямую отражается на работе сердца и сосудов – увеличивается артериальное давление и частота сердечных сокращений, появляются боли за грудиной, нарушается кровоснабжение головного мозга, о чем говорит головная боль, слабость, утомляемость и плохой сон.
На основании этиологических данных выделяют первичную (идиопатическую) и вторичную гипоплазию легких, связанную с олигогидрамнионом или хронической утечкой амниотической жидкости, агенезией почек или дисплазией мочевого пузыря, патологией костной или нервно-мышечной системы и другими причинами. Кроме этого, гипоплазия может быть односторонней или двусторонней.
По морфологическим признакам гипоплазия легких подразделяется на простую и кистозную. Характерной чертой простой гипоплазии служит равномерное уменьшение объема легкого и редукция бронхиального дерева до бронхов 10–14 порядка (при 18–24 в норме).
При кистозной гипоплазии легких имеет место кистозная трансформация легкого или бронхов сегментарного или субсегментарного уровня, отчего данную форму заболевания также называют «поликистоз легких», «кистозный фиброз», «врожденное ячеистое или сотовое легкое» и т.д..
Бронхолегочные заболевания у детей классифицируются по форме, степени тяжести и периоду болезни (обострение или ремиссия).
По форме бронхолегочную дисплазию различают: недоношенных (классическая и новая форма) и доношенных. Классическая форма дисплазии развивается у детей, которым применяли «жесткие» режимы вентиляции легких и не назначались препараты сурфактанта. На рентгеновских снимках видны вздутие легких, фиброз и буллы.
Новая форма (для детей, родившихся раньше 32 недель) – для профилактики вводились препараты сурфактанта, респираторная поддержка была щадящей. Рентген показывает затемнение легочной ткани, но без вздутия ее.
Для детей, родившихся в срок, и клинически и рентгенологически картина развития дисплазии схожа с классической формой бронхолегочной дисплазии недоношенных детей.
По тяжести заболевание подразделяют на три степени:
- легкая – ребенок дышит обычным воздухом, симптомы бронхиальной обструкции появляются только при ОРЗ, на рентгене вздутия грудной клетки нет;
- средне-тяжелая – ребенку нужен дополнительный кислород – менее 30%, при физической нагрузке появляется одышка, симптомы бронхиальной обструкции умеренные, но усиливаются при ОРЗ. Рентген показывает вздутие грудной клетки;
- тяжелая – дополнительного кислорода нужно уже более 30% и искусственное вентилирование легких. Обструкция и вздутие грудной клетки выражены даже в состоянии ремиссии, одышка в спокойном состоянии.
Степени
Симптомы
Каких-либо характерных проявлений патология лишена.

