Гематогенный остеомиелит это – описание и классификация заболевания, причины и симптомы воспаления, методы диагностики и лечения, возможные осложнения и меры профилактики
Гематогенный остеомиелит
Острый гематогенный остеомиелит
Гематогенный остеомиелит чаще встречается у мальчиков-подростков. Процесс обычно локализуется в длинных трубчатых костях (бедренной и большеберцовой) и реже во всех остальных.Этиология и патогенез
Остеомиелит вызывается гноеродными микроорганизмами. Однако присутствие в костном мозге микроорганизмов не всегда влечет за собой развитие остеомиелита. При некоторых местных воспалительных процессах и общей гнойной инфекции (сепсис) наблюдаются бактериемия и бактерии в костном мозге, но остеомиелит развивается редко. Острый и хронический остеомиелит вызван стафилококком у 60—80 % больных, стрептококком — у 5-30 %, у 10—15 % больных обнаруживаются пневмококки, грамотрицательная или смешанная флора.Из первичного очага (фурункулы, карбункулы, панариции, флегмоны, абсцессы, рожа, инфицированные ссадины и раны, кариозные зубы, тонзиллиты, хронические воспалительные процессы в придаточных полостях носа и уха и др.) микроорганизмы попадают в костный мозг через ток крови и при определенных условиях вызывают его воспаление. На развитие остеомиелита влияют анатомо-физиологические особенности кровоснабжения костей у детей; биологические и иммунологические особенности организма; предрасполагающие моменты.
Значение реакции организма на внедрение возбудителя было доказано С.М. Дерижановым (1940), создавшим теорию сенсибилизации. Микроорганизмы, проникшие в кость, проявляют вирулентность лишь тогда, когда обстановка позволяет им размножаться. Остеомиелит развивается в сенсибилизированном организме и протекает по типу гиперергического воспаления.
Кроме сенсибилизации, большое значение имеют и предрасполагающие факторы. К ним относятся травма кости, общее или местное охлаждение, предшествующее инфекции, авитаминоз, общее истощение, которые значительно снижают защитные силы организмы.
Воспалительный процесс развивается сначала в одном или нескольких участках костного мозга, что выражается в гиперемии, отеке, стазе крови в расширенных мелких сосудах с изменением их стенок и выходом через них форменных элементов. Серозно-кровянистый экссудат вскоре становится гнойным и, захватывая все новые участки, переходит во флегмону костного мозга.
Реже воспалительные явления могут начинаться во внутренних слоях надкостницы. В этих случаях серозно-геморрагический выпот, распространяясь по тканевым промежуткам периоста и разрыхляя надкостницу, отделяет ее от кости.
Начавшись в метафизе, остеомиелит у большинства больных быстро распространяется на диафиз или на всю кость. Воспалительный процесс через костные (гаверсовы) канальцы из костного мозга распространяется на корковый слой и надкостницу, а при первоначальной эпифизарной локализации в процесс оказывается вовлеченным сустав. Сустав нередко вовлекается в воспалительный процесс и при метафизарной локализации очага, так как в раннем возрасте суставные сумки плечевого, бедренного и коленного суставов частично прикрепляются к метафизу. Кроме того, несмотря на эпифизарную линию, резистентную к инфекции и защищающую от нее суставы, они могут вовлекаться в воспалительный процесс.
Под влиянием микроорганизмов и их токсинов надкостница утолщается, разрыхляется, ее сосуды переполняются кровью. Скапливающийся серозно-геморрагический экссудат и жидкий гной, проникающий из костного мозга через костные канальцы под надкостницу, отслаивают ее на значительном протяжении (поднадкостничный абсцесс). У детей этому способствует эластичность и рыхлая связь надкостницы с костью.
Поднадкостничный абсцесс перфорирует и разрушает надкостницу, вскоре гной изливается между мышцами, нередко образуя затеки, флегмоны и абсцессы мягких тканей (параоссальная флегмона). Вовлекая в воспалительный процесс кожу, гной прорывается наружу — образуется свищ.
В результате нагноительного процесса в кости и отслоения надкостницы на большем или меньшем протяжении разрушается значительная часть питающих кость сосудов. Кроме того, в них развиваются тромбофлебиты и тромбартерииты, которые наряду с гиперергическим воспалением и воздействием токсинов, выделяемых микроорганизмами и образующихся в результате распада тканей, ведут к омертвению различных участков кости и образованию секвестров. У некоторых больных флегмона костного мозга и отслойка надкостницы на большом протяжении могут вести к изоляции диафиза от надкостницы и эпифизов с нарушением питания диафиза и образованием тотального секвестра. Однако чаще образуются частичные секвестры: кортикальные, или корковые, центральные, или компактные, и проникающие.
Процесс секвестрации продолжается 2 мес и более в зависимости от величины отторгающегося участка кости. Омертвевший кусочек костной ткани не только поддерживает нагноение, но и вызывает реакцию окружающих участков живой ткани. Морфологически воспаление проявляется в виде очагового разрастания грануляционной ткани, способствующей более быстрому распаду секвестра на мелкие отломки под влиянием протеолитических ферментов и их отхождению через свищи. Визуально и рентгенологически отторгшийся секвестр окружен секвестральной полостью, заполненной гноем и продуктами аутолиза костной ткани и отделенной от окружающей живой кости демаркационным валом. Разрушение кости может привести к патологическому перелому.
Параллельно происходит оссифицирующий процесс, который способствует утолщению костных балок. Сливаясь в одну компактную массу, губчатый гной окончательно исчезает, а костномозговая полость облитерируется. Разрастание кости может привести к дополнительному нарушению ее питания и развитию вторичных некрозов, что, по-видимому, является одним из моментов, поддерживающих воспалительный процесс. В резко утолщенной надкостнице и окружающих мягких тканях также возникает остеопластический процесс (оссифицирующий периостит), в результате которого надкостница покрывается ноздреватыми бугристостями, еще более утолщается и спаивается с костью.
Острый гематогенный остеомиелит может протекать в виде сепсиса (часто с образованием множественных пиемических очагов в других костях и органах), в виде локализованной формы с типичным расположением очага и секвестрацией или в виде атипических и стертых форм.
Клиническая картина острого гематогенного остеомиелита
В течение 1-2 дней у больного отмечаются общее недомогание, ломота в конечности, мышечные боли. Затем появляются озноб со стойким повышением температуры, слабость, разбитость, усиливается головная боль, иногда возникает рвота.Общее состояние больного становится тяжелым, сознание — спутанным, появляются бред, симптомы раздражения мозговых оболочек, а иногда и судороги. Аппетит исчезает, язык обложен, сухой. Лицо становится бледным, глаза — запавшими, губы и слизистые оболочки — цианотичными, кожа — сухой, с желтушным оттенком, сниженным тургором.
Артериальное давление понижено, тоны сердца глухие, пульс частый, слабого наполнения и, как правило, соответствует температуре. Дыхание учащенное, поверхностное. Иногда обнаруживаются симптомы бронхопневмонии. Печень и селезенка увеличены, болезненны при пальпации. Мочи выделяется мало, в осадке выявляются белок и цилиндры.
Температура в первые дни держится на уровне 39-40 °С, по мере развития нагноения становится ремиттирующей с большими колебаниями на протяжении суток.
Число лейкоцитов достигает 15—20,0х109/л и даже 30,0х109/л. Отмечаются сдвиг лейкоцитарной формулы, снижение числа эозинофилов и моноцитов. Нарастает анемия (снижение содержания гемоглобина в тяжелых случаях до 20,0 г/л и эритроцитов до 2,5—Зх1012/л). С первых дней заболевания появляется строго локализованная рвущая, сверлящая, распирающая боль в пораженной конечности. Больные, особенно дети, при малейших движениях пораженной конечностью, толчках кровати, перекладывании нередко кричат от сильной боли. Чтобы уменьшить боль, они лежат совершенно неподвижно.
При расположении очага вблизи сустава конечность вследствие рефлекторного сокращения мышц принимает полусогнутое положение.
В связи с глубоким расположением очага видимые местные симптомы заболевания отсутствуют, поэтому важное значение приобретает методичная и осторожная пальпация. Она позволяет определить место наибольшей болезненности, соответствующее центру процесса. Этот симптом является довольно ранним и весьма ценным. Поколачивание по пятке или по локтю вызывает сильные боли в месте поражения конечности.
В последующие 2 сут местные явления выступают отчетливее. На месте поражения появляется болезненная припухлость мягких тканей, которая быстро нарастает, выявляются умеренная краснота кожи, отечность, местное повышение температуры. Несмотря на то что рентгенологическое исследование в этот период еще не обнаруживает никаких изменений, диагноз становится ясным. Припухлость конечности быстро увеличивается, начинают просвечивать расширенные вены, увеличиваются регионарные лимфатические узлы.
В конце 1-й недели болезни у детей и через 2 нед у подростков в центре припухлости начинает определяться флюктуация.
При развитии межмышечной флегмоны общее состояние больного несколько улучшается. Нарушения функции пораженной конечности становятся основными. Если общее состояние больного остается тяжелым, необходимо искать осложнения (переход процесса на близлежащий сустав, множественное поражение костей, образование пиемических очагов и др.).
Без хирургического лечения межмышечная флегмона может самостоятельно вскрыться с последующим образованием свища. В неблагоприятных случаях она прогрессирует и приводит к вторичному гнойному артриту, параартикулярной флегмоне и сепсису.
Выделяют очень бурно протекающую септическую форму острого остеомиелита, когда болезнь начинается внезапно с резкого повышения температура до 40 °С и выше, сильнейшего озноба, быстрой потери сознания, иногда бреда. Вслед за этим развивается картина септического шока (частый пульс слабого наполнения, поверхностное дыхание, снижение артериального давления, сухой язык, геморрагические высыпания на коже, увеличение печени и селезенки, изменения в крови и моче). Такие больные обычно умирают в течение 1-х или 2-х суток. Местные проявления заболевания, как правило, не успевают обнаружиться, вследствие чего диагностика затруднена. Эту форму остеомиелита обычно смешивают с тифом, токсической скарлатиной, менингитом. Иногда вскрытие все же выявляет гнойные очаги в кости с метастазами во внутренние органы: печень, селезенку, легкие.
Течение острого гематогенного остеомиелита зависит от своевременности начала лечения, в частности от раннего применения антибиотиков. На это указывает учащение подострых форм и значительное уменьшение частоты острых и септических случаев заболевания.
Рентгенологическое исследование при остром гематогенном остеомиелите дает важную и ценную информацию. С его помощью уточняют диагноз, определяют локализацию и протяженность патологического процесса и патологоанатомических изменений. Первые рентгенологические симптомы начинают выявляться на 10—14-й день заболевания. В связи с этим обстоятельством, а также в связи с особенностями быстро прогрессирующего гнойного процесса в кости рентгенологический диагноз острого гематогенного остеомиелита устанавливают с опозданием, когда изменения в кости могут быть уже необратимыми.
Ранний рентгенологический симптом остеомиелита длинной трубчатой кости — утолщение и отслоение надкостницы. Это тонкая линейная тень с гладким наружным и несколько неровным внутренним контуром, приподнятая над тенью коркового слоя диафиза. Она более выражена у детей, активная, сочная и толстая надкостница которых богата кровеносными сосудами, а сравнительно тонкий слой мышц не препятствует исследованию.
Изменения кости наблюдаются сначала в метафизе и рентгенологически выражаются смазанностью структуры, расплывчатостью костных перекладин. В дальнейшем рисунок кости становится еще более пестрым вследствие чередования участков разрежения и уплотнения. Очаги разрежения имеют удлиненную форму соответственно ходу костных канальцев. Корковый слой, лежащий против периостальной каймы, утрачивает нормальные гладкие контуры и выглядит как бы изъеденным, с отдельными дефектами. Процесс секвестрации определяется к концу 2—4-го месяца от начала заболевания.
КТ расширяет возможности диагностики острого гематогенного остеомиелита. Метод позволяет раньше выявить воспалительные изменения в кости, костномозговом канале, надкостнице по сравнению с рентгенографией.
При радиосцинтиграфии отмечают увеличение накопления радиофармпрепарата в очаге воспаления в кости. Метод имеет важное значение на доклинической стадии или при ранних клинических проявлениях в первые 10—15 дней. При подозрении на множественную локализацию процесса визуализация всего скелета представляет несомненные преимущества сцинтиграфии.
Большое значение в распознавании ранних стадий заболевания придают внутрикостному давлению, которое повышено, особенно в детском возрасте.
Диагностика гематогенного остеомиелита в типичных случаях не вызывает трудностей. Однако нередко остеомиелит протекает как острое инфекционное заболевание без четкой местной симптоматики. Острый гематогенный остеомиелит иногда трудно отличить от менингита, тифа и паратифа, милиарного туберкулеза, прикорневой пневмонии, скарлатины и даже малярии. Диагностику затрудняет состояние тяжелой интоксикации с признаками раздражения мозговых оболочек и появлением геморрагической сыпи.
Правильной диагностике помогает целенаправленное выявление местных симптомов, в частности мышечной контрактуры близлежащих суставов при эпифизарном остеомиелите, локальной болезненности, болей при нагрузке конечности по оси и др.
Хронический гематогенный остеомиелит
Хронический остеомиелит — это особая фаза гнойно-некротического заболевания костной системы, которой обязательно предшествует острая стадия. Исключение составляют лишь первично-хронический и атипичные формы остеомиелита. Заболевание становится хроническим не во всех случаях острого остеомиелита, а лишь у тех больных, у которых не удалось подавить патогенную микрофлору и у которых наступили некротическо-деструктивные изменения в пораженных костях.Причины перехода острого остеомиелита в хронический многообразны. Основные из них: позднее обращение и запоздалая диагностика при остром гематогенном остеомиелите, позднее или недостаточное хирургическое лечение и нерациональная антибактериальная терапия. Частота хронического остеомиелита как исхода острого процесса составляет от 10 до 33—35 % (Гринев М.В., 1977; Акжигитов Г.Н., 1986). Точные сроки перехода острого остеомиелита в хронический не определены. Многое зависит от распространенности острого процесса, деструктивных изменений, вирулентности инфекции и эффективности лечения. Наибольшее влияние на течение острого остеомиелита оказывает антибиотикотерапия.
Переход острого остеомиелита в хронический возможен в сроки от 1 до 1 1/2 мес от начала заболевания. Однако переход процесса в хроническую стадию становится достоверным в более поздние сроки (2—4 мес), так как лишь за этот промежуток времени можно окончательно отличить латентный, нерационально леченный, затухающий острый остеомиелит от хронического. Для формирования хронической стадии время имеет второстепенное значение. Решающие аргументы в пользу этого перехода — клинические проявления и морфологические изменения в костях. Диагноз хронического остеомиелита считается достоверным при обнаружении гнойного свища, костного секвестра и рецидивирующем течении.
Таким образом, срок перехода острой стадии остеомиелита в хроническую во многом зависит от скорости секвестрообразования. Правильнее ожидать формирования хронического остеомиелита через несколько месяцев от начала заболевания.
Клиническая картина
В хроническую стадию может переходить любой вид острого остеомиелита: гематогенный, травматический, огнестрельный. Имеющиеся в остром периоде морфологические и клинические различия между этими видами заболевания обнаруживаются и при хроническом остеомиелите, но они менее выражены. Имеется тенденция к еще большему сглаживанию этих различий при длительном хроническом гематогенном и травматическом остеомиелитах.В клиническом течении хронического остеомиелита различают фазы окончательного перехода острого процесса в хронический, ремиссии и рецидива воспаления. Однако такое разграничение схематично и условно. Так, например, трудно точно определить момент наступления хронической фазы при вялотекущем бессвищевом остром остеомиелите.
При переходе острого гематогенного остеомиелита в хронический самочувствие больного улучшается, боли в области поражения вместо острых распирающих становятся ноющими и постепенно ослабевают. Уменьшаются или исчезают признаки интоксикации: температура тела понижается до нормы или становится субфебрильной; функции дыхательной и сердечно-сосудистой систем тоже нормализуются, уменьшаются слабость, проливные поты, улучшается аппетит, сон в результате прекращения боли становится длительным и глубоким. При лабораторном исследовании обнаруживают уменьшение лейкоцитоза, снижение СОЭ, улучшаются формула белой крови, показатели красной крови. В моче уменьшается содержание белка, лейкоцитов. Изменения общего состояния больного сопровождаются заметными изменениями в области остеомиелитического очага.
При хроническом остеомиелите происходит окончательное формирование гнойных свищей на месте операционных разрезов, произведенных при хирургическом лечении острого остеомиелита, или самостоятельно вскрывшихся флегмон после перехода гнойного процесса из поднадкостничного абсцесса в мягкие ткани. Как правило, свищевой канал подходит к деструктивно измененному участку костной ткани. Может быть один или несколько свищей, нередко они соединяются друг с другом в мягких тканях, образуя сложную сеть инфицированных каналов. Наружное отверстие свища иногда располагается на значительном удалении от остеомиелитического очага. Количество гнойного отделяемого у больных остеомиелитом бывает различным, но при переходе в хроническую стадию гноетечение значительно уменьшается.
Мягкие ткани в области остеомиелитического поражения сохраняют отечность. По мере перехода в стадию ремиссии эта воспалительная инфильтрация постепенно уменьшается. При остеомиелите конечностей их функция обычно полностью не восстанавливается. При наступлении фазы хронического воспаления сохраняется тугоподвижность в суставах, прилегающих к остеомиелитическому очагу. В связи с деструктивными процессами в костной ткани в этой стадии заболевания может установиться уже заметное патологическое искривление конечности, нередко с изменением ее длины.
Эти клинические изменения при переходе острого остеомиелита в хронический сопровождаются определенными морфологическими изменениями. Отмечают заметное стихание перифокального воспаления, уменьшение лейкоцитарной инфильтрации и серозной экссудации. Одновременно происходят отграничение гнойных очагов в костной ткани, резорбция костных структур и продуктивные реакции, особенно в периосте.
Основным признаком перехода заболевания в хроническую фазу является постепенная секвестрация, которая в течение нескольких недель, иногда месяцев завершается полным отделением некротизированных участков от сохранившей жизнеспособность костной ткани. Чаще встречаются центральные, кортикальные и проникающие секвестры. Кроме того, при переходе остеомиелита в хроническую стадию образуется секвестральная капсула, внутри которой обычно располагаются уже полностью отторгшийся секвестр и гной, а по внутренним стенкам образуется грануляционная ткань.
Присутствие секвестров в остеомиелитических очагах необязательно. При переходе острого гематогенного остеомиелита в хронический в пораженной части кости нередко образуется множество полостей различной величины без секвестров, в которых также имеются гной и грануляции. Эти остеомиелитические очаги, диффузно вкрапленные в кость, могут соединяться внутрикостно расположенными узкими инфицированными ходами или быть изолированными оболочкой, представленной в основном фиброзной тканью. Знание этих патологических изменений в костной ткани совершенно необходимо для выполнения как можно более радикального хирургического вмешательства при хроническом остеомиелите.
В фазе ремиссии хронического гематогенного остеомиелита большинство больных отмечают исчезновение боли, улучшение общего состояния, как правило, нормализацию температуры тела, лейкоцитоз отсутствует, СОЭ умеренно повышена. Из свищей выделяется небольшое количество гноя, нередко свищи временно закрываются. Длительность ремиссий от нескольких недель до многих лет. Секвестр в остеомиелитическом очаге резко уменьшает шансы на продолжительную ремиссию.
Хронический остеомиелит в фазе обострения по клиническим признакам напоминает начало острого остеомиелита, но воспалительные изменения и интоксикация при этом менее выражены. Рецидиву хронического остеомиелита чаще предшествует временное закрытие гнойного свища. Рецидив сопровождается усилением болей в области остеомиелитического очага; там же определяются воспалительная отечность тканей, нередко гиперемия кожных покровов, местная гипертермия; нарушения функции конечности вновь усиливаются. Одновременно появляются общие признаки гнойной интоксикации.
Рецидив остеомиелитического процесса приводит к формированию флегмоны или к возобновлению функционирования свища с выделением большого количества гноя. Это обычно способствует быстрому улучшению общего состояния больного и стиханию локальных воспалительных изменений. Если самопроизвольного вскрытия флегмоны не произошло, а хирургическое вмешательство запоздало, интоксикация продолжается и усугубляется образованием новых гнойных затеков.
Диагностика хронического гематогенного остеомиелита обычно не представляет трудностей. Основными критериями диагностики заболевания являются указания в анамнезе на перенесенный острый остеомиелит, гнойный свищ, рецидивирующее течение и рентгенологические признаки. Большие диагностические трудности возникают при бессвищевых формах остеомиелита, которые и в остром периоде остаются торпидными и почти без деструкции костной ткани.
Рентгенография и томография обнаруживают изменения в костной ткани: «ассимилированный периостит» — тень утолщенной надкостницы; выраженный остеосклероз, окаймляющий остеомиелитические полости и соответствующий секвестральной коробке, секвестры, чередование участков остеосклероза и остеопороза, сужение или полное исчезновение просвета костномозгового канала на уровне остеомиелитического поражения и др. Фистулография позволяет исследовать расположение, направление, форму свищевых ходов и их связь с очагом в кости. Компьютерная томография дает информацию о тонкой структуре кости и мягких тканей.
Сцинтиграфия устанавливает воспалительный процесс в кости и его распространенность. Этот метод имеет большое значение для выявления различий хронического остеомиелита и опухоли кости.
Лабораторные исследования крови не дают специфической информации при хроническом остеомиелите. В фазе обострения могут быть умеренно выраженная анемия и лейкоцитоз со сдвигом формулы влево при заметном повышении СОЭ.
Однако хронический остеомиелит иногда приходится дифференцировать с посттравматическим периоститом, сифилисом, туберкулезом, актиномикозом костей, ревматизмом, опухолью кости, а в редких случаях с внутрикостной гемангиомой, лимфогранулематозом, подагрой и др.
При посттравматическом периостите в отличие от хронического остеомиелита в анамнезе нет указаний на острый гнойный процесс, чередование ремиссий и рецидивов. На рентгенограммах не определяются остеомиелитические полости, секвестры, чередование участков остеосклероза и остеопороза и др.
При сифилитическом остеомиелите округлые или овальные очаги деструкции располагаются чаще в диафизе и метафизе большеберцовой, плечевой, бедренной кости, реже — в других трубчатых костях. При диффузном сифилитическом поражении наблюдают множество мелких очагов и продуктивные склеротические изменения в костях. Процесс безболезненный, без признаков гнойного воспаления, бессимптомно открывающиеся свищи располагаются на симметричных участках костей. Серологические исследования в значительной степени помогают отличить хронический неспецифический остеомиелит от сифилиса костей.
При туберкулезе рано наступает атрофия мягких тканей пораженной конечности, симптом Александрова (утолщение кожной складки на стороне поражения) положительный, свищи окружены блеклыми грануляциями, а в гнойном отделяемом нередко присутствуют казеозные массы. Рентгенологически при туберкулезе костей долго отмечается лишь остеопороз без периостита. При туберкулезе определяют секвестры в виде «кусочка тающего сахара».
Кроме того, при туберкулезе участки поражения кости локализуются в эпифизах, а при хроническом гематогенном остеомиелите очаги деструкции в большинстве случаев обнаруживаются в метафизах и диафизах.
Актиномикоз имеет медленное подострое течение с довольно поздним образованием язв с гнойным отделяемым, которые можно принять за остеомиелитические свищи. Достоверный диагноз актиномикоза устанавливают при обнаружении в гное из язв или в соскобах из язв (свищей) актиномикотических друз, а также при серологической реакции связывания комплемента и реакции с актинолизатом.
При ревматизме чаше наблюдается полиартрит мелких суставов, нет деструктивных изменений и перестройки костной ткани, свойственных как хроническому, так и первично-хроническому остеомиелиту.
При остеогенной саркоме заболевание нарастает постепенно, в анамнезе нет указаний на острое начало заболевания и явления интоксикации, значительное ухудшение общего состояния больного. Боли при саркоме костей, в отличие от болей при хроническом остеомиелите, более интенсивные и постоянные, не ослабевают при иммобилизации конечности. При рентгенографии остеолитические и остеопластические формы саркомы, в отличие от хронического остеомиелита, проявляются разрушением кортикального слоя кости и отслойкой надкостницы в виде «козырька», радиально направленными периостальными спикулами идр. Дифференциальной диагностике помогает КТ.
При пункции в зоне новообразования кости получают не гнойный экссудат, а серозно-геморрагическую жидкость, в которой можно обнаружить опухолевые клетки. Если приведенные методы исследования не позволяют четко дифференцировать хронический остеомиелит и опухоль костной ткани, то необходима биопсия.
Первично-хронический остеомиелит
Под первично-хроническим остеомиелитом понимают те случаи, в которых с самого начала болезнь протекает атипично — подостро или вообще обнаруживается уже в хронической стадии. К атипичным формам заболевания относятся абсцесс Броди, склерозирующий остеомиелит Гарре, альбуминозный остеомиелит Оллье.Абсцесс Броди был описан в 1928 г. При абсцессе Броди нет выраженной клинической картины заболевания. Оно начинается в раннем возрасте. Внешне проявления болезни скудны; болезненность обнаруживается только при перкуссии кости. На рентгенограммах виден очаг просветления округлой или эллиптической формы, вокруг которого определяется склеротическая зона. При вскрытии абсцесса выделяется гной, секвестрации кости не наступает.
Склерозирующий остеомиелит Гарре был подробно описан в 1893 г. швейцарским хирургом Гарре. Заболевание начинается подостро, без резких болей в конечности, без гиперемии. Образование флегмон и гнойных свищей наблюдается крайне редко. Течение воспалительного процесса вялое, боли в конечности наблюдаются чаще в ночное время, отмечаются нарушение функции конечности, умеренное повышение температуры, СОЭ и незначительный лейкоцитоз. При этой форме остеомиелита резко выраженный склероз чаще поражает длинную трубчатую кость. На фоне склероза выявляются небольшие очаги разрежения костной ткани. Костномозговой канал постепенно суживается и может полностью исчезнуть; одновременно диафиз кости веретенообразно утолщается.
Альбуминозный остеомиелит Оллье, описанный в 1864 г., сначала не сопровождается выраженными признаками инфекционного заболевания. Вместо гноя в остеомиелитическом очаге скапливается серозная жидкость, богатая белком или муцином. Из этой жидкости удается высеять стафилококк, стрептококк.
Патогенез альбуминозного остеомиелита не совсем ясен. Считается, что вследствие вирулентности патогенной флоры или высокого уровня иммунобиологических защитных сил организма либо по каким-то другим причинам в первом гематогенном остеомиелитическом фокусе не происходит нагноения. Воспаление остается на первой стадии — экссудации, в связи с чем в остеомиелитической полости содержится серозная или слизистая жидкость. Вялое течение заболевания иногда осложняется деструкцией кости с образованием секвестров или вторичным присоединением гнойной инфекции. Лечение альбуминозного остеомиелита хирургическое для ликвидации очага хронического гнойного воспаления.
Помимо первично-хронических остеомиелитов, описаны следующие формы заболевания. «Антибиотический остеомиелит» изначально протекает вяло, без выраженного болевого синдрома и гиперемии, с умеренными лейкоцитозом и повышением СОЭ. Параоссальные флегмоны и свищи, как правило, не возникают. В костной ткани образуются мелкие остеомиелитические очаги, наблюдается чередование участков остеопороза и склероза. Такое развитие заболевания связывают с длительным приемом антибиотиков.
Послетифозный остеомиелит — собирательное название остеомиелитов, которые начинаются вскоре после различных инфекционных болезней или в их конце. Заболевание может развиваться после скарлатины, гриппа и др., но наиболее часто возникает после тифа (брюшного, сыпного, паратифа), чем и объясняется его название.
Остеомиелитические изменения происходят чаще под влиянием обычной гноеродной микрофлоры, а не возбудителя перенесенного инфекционного заболевания. Вирулентность микрофлоры при этом обычно снижена, в связи с чем течение остеомиелитического процесса вялое с медленным переходом в хроническую стадию. Для правильной диагностики учитывают развитие остеомиелита сразу после перенесенного инфекционного заболевания и его торпидное течение. Лечение обычное для хронического гематогенного остеомиелита.
Фиброзный остеомиелит — особая форма остеомиелитического процесса, при котором подострое воспаление костного мозга и самой кости (паностит) приводит не к деструктивным изменениям (секвестрации и образованию полостей), а к замещению костного мозга соединительной тканью, которая в последующем почти полностью склерозируется и метаплазируется в костную ткань.
Опухолевидный остеомиелит — редкая форма хронического остеомиелита. Отмечаются опухолеподобный инфильтрат мягких тканей, спаянный с костью, боли в области поражения, отсутствие флегмонозных изменений, секвестрации и гнойного свища. Дифференциальная диагностика затруднена, так как тень периостальных разрастаний на рентгенограммах напоминает картину остеогенной саркомы. Правильной диагностике помогают биопсия, микробиологические исследования и неизменность рентгенологической картины при динамическом исследовании в течение нескольких месяцев.
В.К. Гостищев
Опубликовал Константин Моканов
medbe.ru
Гематогенный остеомиелит: причины, симптомы, стадии, лечение
Гематогенный остеомиелит — гнойный воспалительный процесс, протекающий в костной ткани. Он развивается из-за воздействия микробов, вирусных заболеваний, гнойных открытых ран. Проявляется болезненными ощущениями в пораженной области, отечностью, повышением температуры, интоксикацией и другими признаками. Требуется посещение врача, сдача анализов. При необходимости больному назначают рентген. Применяется хирургическое вмешательство, а также лекарственные препараты.
Причины


Гематогенный остеомиелит чаще встречается у детей 5-16 лет. Как правило, в это время патологические изменения тканей могут вызвать постоянные вирусные болезни в раннем возрасте, которые снижают защитные функции организма. Хронический гематогенный остеомиелит у взрослых может быть вызван перенесенными патологиями, например:
- эмболией;
- спазмами;
- эндоваскулитом сосудов костей;
- иммунодефицитом;
- злокачественными опухолями.
Как правило, очаг болезни локализуется в костях верхних или нижних конечностей, реже – в черепных костях. Поражения сохраняют отечность все время на острой стадии болезни. В последнем случае появляется высокий риск для жизни больного, так как тесный контакт поврежденных костей с мозговыми структурами иногда приводит к воспалениям в последних. Гематогенный остеомиелит черепных костей возникает по причине этмоидита, отита и других инфекций.
Классификация и симптомы


Острый гематогенный остеомиелит встречается часто в первой половине жизни. По скорости прогрессирования и тяжести течения заболевания его делят на несколько разновидностей или форм. Септико-токсическая – самая тяжелая и опасная форма, которая также называется адинамичной. Развитие патологического процесса возникает внезапно. У пациента поднимается высокая температура, наступает интоксикация.
Больной жалуется на сильную слабость, плохое самочувствие, сильные боли во всем теле. Возможны обморочные состояния. У детей болезнь может сопровождаться судорожной активностью. Данная форма опасна тем, что увеличивается риск развития сердечнососудистой недостаточности, нарушения функционирования дыхательных органов. Лабораторные анализы крови показывают высокий уровень лейкоцитов и повышение СОЭ.
Септико-пиемическая, или удовлетворительная, форма симптоматикой очень напоминает септико-токсическую. Однако эта форма не вызывает нарушений в работе внутренних органов, поэтому считается менее опасной. Спустя 1-2 дня после появления первых симптомов болезни начинают проявляться первые местные симптомы остеомиелита, локализованные в районе поражения кости.
Главными симптомами считаются сильная болезненность на пораженных участках, выраженные отеки в мягких тканях и высокая температура в области локализации патологии. Из-за больших отеков болезненные симптомы в конечностях постепенно перетекают в боль в суставах, вызывающую ограничение двигательных функций.
Местная форма поражает одну кость, считается наиболее легкой формой. Первые симптомы следующие: повышение температуры, появление опухоли в месте локализации повреждения костей. Интоксикация организма не наступает. Если произведена своевременная диагностика, назначено правильное лечение, остеомиелит проходит, не вызывая осложнений и тяжелых последствий.
Атипичная форма характерна для людей пожилого возраста, делится в свою очередь на альбуминозную и склерозирующую.
Классификация острого гематогенного остеомиелита считается условной, так как формы часто перетекают из одной в другую во время прогрессирования заболевания. Существует классификация, созданная ученым Шалыгиным. По данной классификации необходимо определить причины развития заболевания, форму, стадию, место локализации, симптоматику и возможные осложнения.
Стадии развития болезни


Хронический остеомиелит встречается у людей с иммунодефицитными состояниями, в пожилом возрасте и при наличии тяжелых форм хронических патологий. Воспалительный процесс развивается сначала, как правило, в костном мозге и в некоторых случаях заканчивается прорывом воспалительных продуктов сквозь кожные покровы. Учитывая поврежденность мягких тканей и внутренних органов, остеомиелит делят на следующие стадии развития:
- воспаление костного мозга;
- формирование абсцессов в кости;
- воспалительный процесс в периостных тканях и развитие гнойников;
- развитие флегмоны в межмышечных футлярах;
- формирование свища и прорыв гноя.
На первой стадии болезнетворные микроорганизмы и патологические клетки проникают вместе с кровотоком в костный мозг, атакуя в нем клетки, выполняющие защитную функцию организма. Начинается воспаление, охватывающее все больше клеток костей.
На второй стадии начинается так называемое расплавление клеток костной ткани и самого мозга. В месте, где находился костный мозг, начинает разрастаться гнойный абсцесс. Гематогенный остеомиелит постепенно поражает хрящ и надкостницу, в которых образуется периостальный абсцесс.
Через некоторое время надкостница полностью расплавляется, гной проникает в мышечные ткани и формирует флегмону. В мягких тканях собирается большое количество гнойной жидкости, возникает свищ. Через него гнойная масса выходит наружу. Как правило, формированием такого свища заканчивается острая стадия заболевания. После перехода заболевания в хроническую форму в мягких тканях нередко образуется множество флегмон небольшого размера, свищ не формируется, и гной остается в мягких тканях. При этом степени стадии остаются сравнительно на одном уровне.
Методы диагностики


Остеомиелит гематогенный диагностирует врач, изначально установив анамнез заболевания. Далее пациента отправляют на лабораторные исследования, с помощью которых устанавливается наличие острого инфекционного процесса.
Если возникло подозрение, что нарушено нормальное функционирование внутренних органов, а инфекция продолжает распространяться в организме, поражая его все больше, может понадобиться дополнительная консультация таких врачей, как гастроэнтеролог, нефролог, пульмонолог и др. Если локализация повреждений позволяет, используется такой диагностический метод, как рентгенография костей.
Рентгенологические снимки периодически повторяют в процессе течения заболевания, так как на начальных стадиях остеомиелита патологические признаки на снимках не обнаруживаются. Если от начала болезни прошло около двух недель, на рентгенологических снимках можно увидеть периостит, а еще спустя неделю становится четко видно, что губчатая кость разрежена. Через 1,5-3,5 месяца на рентгенограмме видны секвестры, уточнить расположение которых можно с помощью метода фистулографии, радиотермии, УЗИ и МРТ.
Принципы лечения


Очень важно для положительного исхода вовремя начать лечение острого гематогенного остеомиелита. После постановки точного диагноза необходимо срочно начать всестороннюю терапию пострадавшего. Лечение должно быть начато не позже, чем через 2 дня после установления диагноза или начала болезни, так как более длительное промедление может привести к тяжелым и непоправимым результатам.
Своевременно начатое лечение позволяет более, чем в 90 % случаев добиться положительного результата и полного выздоровления. Терапевтическая тактика в зависимости от клинических характеристик болезни может иметь 3 направления. Наиболее оптимальную терапию подбирает врач, основываясь на индивидуальных характеристиках пациента и форме гематогенного остеомиелита.
Неотъемлемой частью лечения гематогенного остеомиелита является хирургическая операция. Часто используется применение игл, которые вводят с целью декомпрессии очага воспаления и образования гноя внутри кости. С помощью игл снижается давление в костном канале и снижаются болевые ощущения, в том числе останавливается дальнейшее распространение гнойных масс в организме. Таким образом, в место, где образовался гнойный очаг в кости и воспалительный процесс, вводятся антибиотические, антисептические и протеолитические препараты для лечения.
Продолжительность лечения антибиотиками составляет от 21 до 30 дней и зависит от тяжести патологического процесса. Изначально подбор препаратов выполняется эмпирическим путем, а в дальнейшем – на основании данных посева гнойных выделений на питательную среду с определением инфекционного возбудителя и тщательного изучения его реакции на те или иные антибиотики. Температура снижается при помощи медикаментов.
Еще одно направление терапии – воздействие на организм на основе патогенеза заболевания. Врач выписывает противоаллергические и иммуномодулирующие средства, переливание плазмы, прием витаминов, дезинтоксикационное лечение, коррекцию возможных осложнений при помощи медикаментов, в том числе, при необходимости, прием кортикостероидов, кардиотропных и вазотропных лекарств.
Осложнения и последствия
Острый гематогенный остеомиелит может вызывать различные осложнения в работе внутренних органов и их систем. Особенные трудности в лечении может вызывать индивидуальная непереносимость антибиотиков и некоторых препаратов. Если во время лечения была не в полной мере проведена ревизия свищей, костей и мягких тканей, возможно дальнейшее развитие болезнетворной микрофлоры и, как следствие, перетекание острой формы недуга в хроническую.


Когда проводится лечение при помощи хирургического вмешательства, восстановить прежние функции костей и тканей не всегда получается. После перенесения данного заболевания возрастает расположенность к переломам, может нарушаться функционирование двигательных, жевательных и опорных функций. Также к возможным осложнениям относят:
- пневмонию;
- нарушение функций почек;
- полиорганную недостаточность;
- септический шок.


У детей
Острый или хронический гематогенный остеомиелит у детей в младенческом возрасте считается очень опасным и угрожающим жизни заболеванием. Гематогенный остеомиелит в острой форме у новорожденных часто возникает из-за проникновения бактерий в организм через пупочную ранку. Важную роль в развитии этой болезни играют возрастные особенности анатомического строения костей.
Осложнениями в детском возрасте может быть абсцесс легких, воспаления в таких внутренних органах, как почки, мозг, селезенка, миокард и др. У более 4 % детей развивается тромбофлебит. Течение гематогенного остиомиелита у детей в затяжной острой стадии может осложнять повышенная температура, болезненность в области сосудов, учащенный пульс.
otravmah.com
Гематогенный остеомиелит (острый и хронический): причины, симптомы, лечение
Гематогенный остеомиелит – тяжелое заболевание воспалительной природы. Невылеченный недуг может стать причиной серьезных осложнений и потери трудоспособности. Поэтому нужно знать симптоматику болезни и методы ее лечения.
Что за патология
Острый гематогенный остеомиелит – воспалительное заболевание костной ткани, для которой характерно гнойничковое образование. Болезнь провоцирует инфекция, которая заносится гематогенным путем – с током крови из других очагов воспаления. Причиной инфицирования может быть гнойная рана на теле, кариозный зуб или вялотекущий процесс во внутренних органах.
Интересно!
Чаще всего заболевание поражает крупные трубчатые кости человека, чаще бедренную или большеберцовую. Большинство пациентами с таким диагнозом – подростки.
Период развития гематогенного остеомиелита невелик. Симптоматика нарастает буквально в первые сутки болезни. При тяжелых формах течения необходимо хирургическое вмешательство.


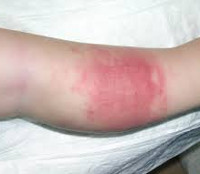
Гематогенный остеомиелит — внешние проявления
Причины развития заболевания
Острый гематогенный остеомиелит у детей и взрослых, в основном, развивается из-за проникновения в костную ткань золотистого стафилококка. Эти бактерии провоцируют начало гнойного процесса.
В группе риска – дети-дошкольники и подростки. В более старшем возрасте иногда развивается хронический гематогенный остеомиелит.
Источником инфекции, переходящей на костную ткань, могут быть следующие очаги:
- Воспаление в пупочной ранке у новорожденных малышей;
- Хронические инфекции ротоглотки и носоглотки;
- Гнойный отит;
- Гнойники на коже.
Нередко заболевание возникает в результате воспалительного процесса в любом внутреннем органе. Увеличить риск возникновения гематогенного остеомиелита могут следующие факторы:
- Слабый иммунитет;
- Несбалансированное питание;
- Частые стрессы;
- Дефицит витаминов и минералов;
- Постоянные переутомления.
Болезнь опасна. Чтобы предотвратить серьезные осложнения, важно своевременно диагностировать патологию.
Классификация
Согласно МКБ-10, гематогенному остеомиелиту присвоен номер М86. Дополнительные цифры в кодах указывают на конкретную локализацию патологии.
Остеомиелит может протекать в острой и хронической форме. Локализоваться может в бедренной, большеберцовой, плечевой кости и в челюсти.
Выделяют три основные формы клинического развития заболевания:
- Местная;
- Токсическая;
- Септико-пиемическая.
При местном остеомиелите симптоматика сосредоточена непосредственно в очаге воспалительного процесса. Общие признаки выражены очень слабо. Самочувствие пациента значительно не ухудшается.
При токсической (или адинамической) форме симптомы болезни развиваются стремительно, протекают тяжело. Местные признаки выражены слабо. Диагностируется эта форма крайне редко.
Септико-пиемическая форма – самая тяжелая, так как признаки ощутимы как около пораженной кости, так и во всем организме. Самочувствие пациента резко ухудшается, после патологии как осложнение может развиться артрит суставов.
Симптомы болезни
Симптомы гематогенного остеомиелита костей напрямую зависят от клинической формы заболевания.
Для септико-пиемической формы характерны следующие признаки:
- Скачок температуры тела до показателей 40 градусов;
- Сильная лихорадка и озноб;
- Обморок;
- Бред;
- Галлюциногенные состояния;
- Желтуха;
- Отек в области пораженной кости;
- Сильная боль;
- Гиперемия кожи около воспаленной ткани;
- Повышение местной температуры.


Симптомы развития гематогенного остеомиелита
Человек на фоне септико-пиемической формы остеомиелита кости не может передвигаться из-за сильных болевых ощущений. Болезнь способна привести к тяжелым осложнениям. Наиболее распространенные последствия патологии следующие:
- Поражения почек и печени;
- Гнойниковые образования в других частях тела;
- Вовлечение в патологический процесс других костей.
Важно!
Если септико-пиемическая форма остеомиелита дает осложнения на сердце или легкие, высок риск смертельного исхода на фоне гнойного перикардита или пневмонии.
При токсической форме заболевания развиваются следующие клинические симптомы:
- Внезапное ухудшение самочувствия человека;
- Тошнота рвота, не дающая облегчения;
- Падение артериального давления в крови;
- Признаки сердечной недостаточности;
- Высокая температура;
- Бред и обмороки;
- Судороги.
Нет никаких местных признаков развития заболевания. Некоторые симптомы напоминают клиническую картину менингита.
Из-за особенностей практически бессимптомного течения заболевания поставить точный диагноз после первой консультации бывает сложно, так как местных проявлений болезни нет. Это может привести к тому, что драгоценное время будет упущено, а риск возникновения опасных осложнений повышается.
При местном гематогенном остеомиелите возникают следующие симптомы:
- Человек чувствует себя нормально;
- В месте пораженной кости появляется отечность и гиперемия кожи;
- При болезни костей ног движения становится невозможным из-за болевого синдрома.
Из-за скудности симптомов при некоторых формах остеомиелита кости, поставить диагноз на ранней стадии заболевания бывает невозможно. Это приводит к опасным для жизни осложнениям.


Симптоматика при местном гематогенном остеомиелите
Диагностика
Комплексная диагностика остеомиелита проводится в условиях поликлиники. Необходимо сдать анализы и пройти некоторые инструментальные исследования.
На заметку!
На рентгенологическом снимке признаки разрушения кости будут заметны только через две недели после начала патологии, поэтому рентген иногда проводится не сразу.
Для выявления остеомиелита конечности могут быть проведены следующие мероприятия:
- МРТ;
- УЗИ;
- Рентген;
- Фистулография.
Благодаря анализу крови можно определить наличие воспалительного процесса в организме, а онкомаркеры сдаются при подозрении на онкологическое заболевание. На снимке можно увидеть разреженность кости – смазанная картина, остеопороз. Только полноценное обследование позволяет рассмотреть процессы, происходящие во внутрикостном канале.
В процессе обследования врач должен суметь отличить патологию от более сложной формы – остеомиелита Броди, ревматизма, флегмоны, костного туберкулеза и последствий полученной травмы. На фото можно увидеть, как выглядит остеомиелит. Иногда внешний отек, и характер покраснения позволяет предположить развитие патологии.


Остеомиелит суставов ног – внешние проявления
Лечение
Лечение гематогенного остеомиелита включает местную и общую терапию. Своевременные меры позволяют избежать хирургического вмешательства.
В большинстве случаев терапия проводится в стационаре. Как можно быстрее проводятся меры, направленные на снятие симптомов интоксикации. Для этого применяются следующие методы:
- Внутривенно вводится 10% раствор глюкозы;
- Проводится альбумин-терапия;
- Врачами рекомендуется переливание крови.
Пациенту назначают витамины С и В. Для нормализации работы кровеносных сосудов вводят кальций, противоаллергические препараты.
В тяжелых случаях проводят гормональную терапию, продолжительностью 7 дней. Антибиотики при остеомиелите – важная часть лечения. Выбирают препараты широкого спектра действия. Вводят внутривенно. Продолжительность применения и тип лекарства определяет врач.
Если медикаментозная терапия не дает улучшения, при гематогенном остеомиелите применяются хирургические способы лечения. В процессе вмешательства вскрываются все свищи, проводится трепанация кости, наилучший метод – проточно-промывной. В полость кости ставится дренаж.
При обширных вмешательствах проводится пластика кости. Иссеченный участок заменяется деминерализованной костью или металлическим протезом.
На этапе реабилитации применяется физиотерапия. Методика позволяет активизировать защитные силы организма, предотвратить вторичный воспалительный процесс.
При лечении посттравматического остеомиелита важно действовать быстро. В кости развивается гнойный процесс, и чтоб предотвратить осложнения, важно быстро оказать помощь.
Чтобы сохранить способность нормально передвигаться, при первых же признаках гематогенного остеомиелита необходимо обратиться за медицинской помощью. Только в больнице смогут провести обследование и поставить точный диагноз.
nogivnorme.ru
Хронический гематогенный остеомиелит
Хроническому гематогенному остеомиелиту, как правило, предшествует острый период заболевания. Исключение составляют редкие случаи первично-хронического остеомиелита.
Переход остеомиелита в хроническую форму обусловлен рядом причин, из которых главными являются поздно начатое лечение и недостаточное дренирование гнойного очага в кости. Чаще это происходит в случаях, когда не рассекают надкостницу над всей поражённой частью кости и нанесённые фрезевые отверстия не соответствуют распространённости остеомиелитического процесса. Главными ошибками при антибиотикотерапии являются использование препаратов без учёта изменяющейся чувствительности патогенной флоры и необоснованно раннее прерывание курса.
Переход острого остеомиелита в хронический обусловлен также определёнными патоморфологическими изменениями, окончательным отделением секвестров или формированием остеомиелитической полости на месте остеолиза. Эти изменения наступают через 2-3 мес от начала заболевания.
Клиническая картина
Клиническое течение хронического остеомиелита складывается из двух фаз – рецидива и ремиссии. При активной патогенной флоре на фоне ослабления организма, охлаждения, травмы и других факторов происходит обострение хронического остеомиелита – фаза рецидива заболевания. Под воздействием антимикробного лечения или самопроизвольно острота воспалительных изменений проходит и наступаетфаза ремиссии заболевания. Такая смена фаз может повторяться многократно.
Хронический остеомиелит характеризуется основными признаками: рецидивирующее течение, наличие секвестра (или остеомиелитической полости), гнойного свища, остеосклероза.
Рецидив хронического остеомиелита проявляется ухудшением общего состояния. У больного отмечаются недомогание, слабость, головная боль, повышение температуры тела, потливость, может быть озноб, по- является боль в конечности, открывается гнойный свищ. В ряде случаев над хроническим остеомиелитическим очагом кожа становится гиперемированной, появляются сильная боль и инфильтрация мягких тканей, а в последующем – симптом флюктуации, открывается ранее закрывшийся гнойный свищ либо происходит самопроизвольное вскрытие флегмоны в новом месте. После опорожнения гнойника интоксикация уменьшается, температура тела становится субфебрильной, местное воспаление постепенно ликвидируется, гнойный свищ продолжает функционировать или тоже постепенно закрывается. Наступает фаза ремиссии остеомиелита, которая вновь может смениться фазой рецидива.
Клиническое течение различных видов хронического остеомиелита в принципе идентично – происходит смена фаз заболевания. Но при посттравматическом (в том числе огнестрельном) остеомиелите воспаление кости обычно ограничено областью перелома, где образуются гнойные свищи. Для хронического гематогенного остеомиелита характерно остеомиелитическое поражение кости на значительном протяжении метаэпифиза и диафиза с различной локализацией гнойных свищей, нередко нескольких. Соответственно большему распространению воспаления при хроническом гематогенном остеомиелите более выражены проявления хронической гнойной интоксикации, изменения в крови (лейкоцитоз, увеличение СОЭ, диспротеинемия), нарушение функций почек и др.
studfile.net
Острый гематогенный остеомиелит
Острый гематогенный остеомиелит (ОГО) – гнойное воспаление кости, при котором поражаются костный мозг, компактное вещество и надкостница. В некоторых случаях остеомиелит возникает в результате перехода гнойного процесса на кость из прилегающих мягких тканей или других органов (одонтогенный остеомиелит, связанный с кариесом зубов; остеомиелит ребра вследствие эмпиемы плевры; остеомиелит фаланг пальцев, при панариции и т.д.).
Наиболее частым возбудителем остеомиелита (75 –95%) считают золотистый стафилококк или комбинацию стафилококка с протеем и синегнойной палочкой. ОГО – заболевание растущего организма. Чаще всего (96%) заболевание встречается у детей младшего школьного возраста. Большую роль в процессе развития остеомиелита у детей играют возрастные анатомические особенности строения и кровоснабжения костей:
- значительно развитая сеть кровеносных сосудов,
- автономность кровоснабжения эпифиза, метафиза и диафиза,
- наличие большого количества мелких разветвлений сосудов, идущих радиарно через эпифизарный хрящ к ядру окостенения.
У детей первых 2 лет жизни преобладает эпифизарная система кровоснабжения, в то время как метафизарная начинает развиваться уже после 2 лет. Эпифизарная и метафизарная системы обособлены, но между ними имеются анастомозы. Общая сосудистая сеть образуется только после окостенения зоны эпифизарного роста. Для детей младше 2 – 3 лет характерно поражение метаэпифизарных зон. С возрастом, когда начинает усиленно развиваться система кровоснабжения метафиза, чаще всего страдает диафиз.
Патогенез ОГО до настоящего времени полностью не изучен. Главными звеньями патогенеза являются:
- наличие экзо- и эндоинфекции,
- анатомические особенности кости,
- снижение иммунологической реактивности организма.
Важная особенность воспалительного процесса состоит в том, что он замкнут ригидными стенками костной трубки; это приводит к сдавливанию вен, а затем и артерий. Косвенным доказательством такой трактовки нарушения кровообращения кости служит боль, которая является следствием гипертензии в костномозговом канале. Величина внутрикостного давления при ОГО достигает 300-500 мм вод. ст. (при норме 60-100 мм вод. ст. у здоровых детей). Если остеомиелитический процесс не диагностируют в стадии воспаления в пределах костномозгового канала, то с 4-5-х суток от начала заболевания гной распространяется по костным (гаверсовым) канальцам и питательным (фолькманновским) каналам под надкостницу, постепенно отслаивая ее.
В более поздние сроки (8-10 сут и позже) гной и продукты распада продолжают отслаивать периост, затем гной прорывается в мягкие ткани, образуя межмышечные и подкожные флегмоны. В этих случаях идет речь о запущенной диагностике остеомиелита, лечение которого представляет значительные сложности. Боль, как правило, стихает при самопроизвольном вскрытии субпериостального абсцесса в окружающие мягкие ткани, так как снижается давление в костномозговом канале.
В настоящее время гематогенный остеомиелит принято классифицировать следующим образом:
Клиника
В зависимости от места поражения кости различают остеомиелиты эпифизарные, метафизарные, диафизарные губчатых, коротких и плоских костей. Клиническое течение и лечение ОГО зависит от локализации воспалительного процесса и возраста ребенка. Поражение метафизов и диафизов длинных трубчатых костей возникает преимущественно у детей старше 3 лет. Клинические проявления заболевания разнообразны и зависят от вирулентности возбудителя, возраста и реактивности ребенка, а также от локализации процесса.
Токсическая (адинамическая, молниеносная) форма острого гематогенного остеомиелита является наиболее тяжелой. В ее течении преобладают общие явления гнойной интоксикации. Заболевание начинается внезапно с повышения температуры тела до 40-41° С. Общее состояние очень тяжелое, наблюдаются помрачнение сознания, бред, галлюцинации. Пульс частый, слабого наполнения. Тоны сердца приглушены. Вследствие крайне тяжелого состояния практически невозможно определить первичный очаг воспаления: ребенок не жалуется на боль, а местные изменения в первые сутки не выражены. Диагностика токсической формы чрезвычайно сложна.
Септико–пиемическая форма заболевания наиболее часто встречается у детей и сопровождается острыми септическими проявлениями. Иногда им предшествует короткий продромальный период, при котором ребенок жалуется на общую утомляемость, слабость, головную боль. Температура повышается до 39°С и имеет реммитирующий характер. Через несколько часов от начала заболевания в пораженной конечности возникает боль. Боль распирающая, чрезвычайно интенсивная, ребенок занимает вынужденное положение в кровати, плачет, не может спать. Даже прикосновение к конечности вызывает сильные страдания. Общее состояние ребенка тяжелое. Выражены симптомы токсикоза. Тоны сердца приглушены, тахикардия.
Местные проявления при септико-пиемической форме остеомиелита в первые 2 дня заболевания могут быть неотчетливыми. При этом ребенок еще не локализует боль, реагирует на ощупывание всей конечности. С 3–4 дня появляются более заметные местные признаки воспаления, нарастает отек (больше над очагом поражения), болезненность при пальпации отграничивается и становится отчетливой. Позднее, если больному не оказана помощь, над припухлостью появляются гиперемия и флюктуация. Для септико-пиемической формы остеомиелита характерны метастазирование гнойной инфекции и появление пиемических очагов в других костях или паренхиматозных органах (легкие, печень, почки).
Об этом следует помнить для правильной оценки повторного ухудшения общего состояния. В таких случаях проводят тщательные поиски нового очага гнойного поражения. Для детей раннего возраста, поскольку невозможно локализовать боль и другие болезненные проявления, характерными являются микросимптомы, которые позволяют заподозрить развитие гнойно-деструктивного процесса костной ткани:
- щажение и/или ограничение подвижности пораженной конечности;
- местное повышение температуры мягких тканей;
- пастозность и легкая отечность в проекции гнойно-воспалительного процесса.
Местная форма
Заболевание начинается остро с повышения температуры до 37-38° С и резких болей в пораженной конечности. Пораженная конечность обездвижена, находится в вынужденном положении, на ограниченном участке отечна, мягкие ткани пастозны, горячие на ощупь. Довольно быстро появляются гиперемия над припухлостью и флюктуация. Установление факта внутрикостной гипертензии, при проведении микроостеоперфорации, позволяет подтвердить этот диагноз даже при отсутствии гноя под надкостницей или в костномозговом канале. В сомнительных случаях необходимо использовать диагностическую костную пункцию с последующим цитологическим исследованием пунктата.
При исследовании крови наблюдаются лейкоцитоз (30 – 40 · 10·9/л) со сдвигом формулы крови влево и токсическая зернистость нейтрофилов. Отмечается значительное увеличение СОЭ (до 60 мм/ч), которая держится длительное время.Имеются выраженные изменения и в белковом спектре сыворотки крови, которые заключаются в диспротеинемии, увеличении глобулиновых фракций и возникновении гипоальбуминемии. При длительном и тяжелом течении заболевания развивается анемия, обусловленная угнетением костного мозга длительным воздействием токсинов.
Диагностика
Весьма эффективным диагностическим методом является термография, а также УЗИ в сосудистом режиме, позволяющие установить характерные изменения на ранних этапах заболевания. В последние годы для более раннего и точного определения локализации и распространенности воспалительного процесса применяют метод радионуклидного сканирования костей с последующей компьютерной обработкой полученных данных. С этой целью используют короткоживущие радионуклиды, обладающие костной тропностью (технеций). Использование ядерно–магнитно–резонансной томографии (МРТ) в диагностике остеомиелита является перспективным и надежным методом: уже на 4–6 день на снимках видны те изменения, которые на рентгенограммах видны на 14–15 день.
Первый рентгенологический признак ОГО длинных трубчатых костей: рядом с тенью коркового слоя диафиза или метафиза определяется периостит в виде тонкой линейной пластинки, идущей вдоль кости.
Длина периостита зависит от степени отслойки надкостницы экссудатом. Выраженность периостальной реакции зависит от локализации очага. Наибольшая периостальная реакция наблюдается при диафизарном поражении, менее выраженная – при метафизарном и еще менее выраженная – при эпифизарном. Рентгенологические изменения в костях появляются приблизительно через 2–4 недели от начала заболевания. В толще коркового слоя или губчатом веществе метафиза начинают выделяться отдельные светлые очаги разрушения, которые, сливаясь, проявляются рентгенологически остеопорозом. Кость становится прозрачной, трабекулярная сеть широкопетлистой, корковый слой истончен.
Наряду с процессами разрушения выявляются и признаки образования новой кости: появляется утолщение кортикального слоя за счет измененного периоста. При длительном течении заболевания на рентгенограмме преобладают признаки остеосклероза. С переходом острого остеомиелита в хронический на рентгенограммах через 3 – 6 мес выявляются полости, заполненные секвестрами, и значительное утолщение костной ткани.
Лечение
Лечение проводится в соответствии с принципами терапии гнойной хирургической инфекции. При поступлении ребенка в стационар в первую очередь осуществляют детоксикационные мероприятия – внутривенное введение растворов 10% глюкозы, транфузию плазмы, альбумина. С первого дня заболевания начинают введение витаминов группы С и В. Для десенсибилизации организма и нормализации сосудисто-тканевой проницаемости вводят препараты кальция, антигистаминные препараты. Для повышения уровня специфического иммунитета в остром периоде остеомиелита проводят пассивную иммунизацию организма ребенка. С этой целью вводят гипериммунную стафилококковую плазму и антистафилококковый гамма-глобулин, а также неспецифические иммуномодуляторы.
При проведении интенсивной терапии необходимо контролировать электролитный обмен, КЩР и функцию мочевыделительной системы. Курс лечения также включает стимуляцию защитных сил организма. При тяжелых формах заболевания, когда наступает угнетение функции коры надпочечников, возможно применение гормональных препаратов (гидрокортизон, преднизолон) коротким курсом (7 дней). Внутривенные капельные вливания продолжают в течение нескольких дней до ликвидации явлений интоксикации, уменьшения температурной реакции, улучшения аппетита ребенка. Эффективными современными методами детоксикации при септическом течении гнойной инфекции являются гемосорбция и плазмоферез.
Антибактериальная терапия является одним из основных методов лечения ОГО. При первом назначении антибиотиков детям следует отдать предпочтение препаратам широкого спектра действия для внутривенного введения вместе с внутрикостным применением сочетаемых антибиотиков. В дальнейшем антибиотики назначают в соответствии с чувствительностью микрофлоры очага поражения. Эффективность антибактериальной терапии значительно повышается при ее сочетании с протеолитическими ферментами. На последующий курс назначают антибиотики, обладающие костной тропностью (линкомицин), в возрастной дозировке сроком на 2-3 нед.
В ранние сроки развития ОГО, когда нет четких указаний на локализацию гнойно-деструктивного процесса, наиболее эффективным диагностическим и лечебным методом является проведениемикроостеоперфорации с применением оригинального устройства (Пункционный инструмент, 1980. Боков Н.Ф. и соавт.),
Манипуляция проводится под общим наркозом, с учетом преморбидного фона. Устройством, соединенным с электродрелью проводят последовательную перфорацию мягких и костной тканей, и проникают в костно-мозговой канал. Размер иглы для микроостеоперфорации зависит от локализации процесса и толщины мягких тканей ребенка. Это малотравматичное хирургическое пособие позволяет:
- измерить внутрикостное давление,
- визуально оценить содержимое костномозгового канала,
- выполнить забор пунктата для его морфологического и цитологического исследований,
- обеспечить проточное промывание костно–мозгового канала
- выполнить внутрикостное введение антибиотиков.
После остеоперфорации болевой синдром значительно уменьшается или исчезает полностью. Микроостеоперфорация – единственная манипуляция на костях, целесообразная при ОГО.
Иммобилизация конечности при остеомиелите является обязательной и неотъемлемой частью лечения. При иммобилизации создается относительно полный покой конечности, что уменьшает боль, предупреждает патологические переломы пораженной конечности и возможное образование контрактур. В настоящее время при поражении нижних конечностей применяется шина Белера (двойной экстензионный аппарат), а при верхних – косыночная повязка.
Осложнения, возникающие при ОГО, зависят от формы заболевания, иммунобиологической реактивности организма, а также от сроков оказания врачебной квалифицированной помощи. Наиболее тяжелыми осложнениями являются метастазирование инфекции и возникновение гнойных очагов в других органах (абсцедирующая пневмония, перикардит, пиелонефрит и др.). Серьезным осложнением метафизарных и диафизарных остеомиелитов являются патологические переломы, возникающие самопроизвольно или под влиянием незначительного усилия.
При распространении процесса с метафиза на эпифиз,а затем на сустав возможны осложнения, характерные для эпифизарных остеомиелитов (укорочение конечности, артриты, патологические вывихи, стойкие контрактуры и др.). В ряде случаев острый процесс при остеомиелите стихает и переходит в хроническую стадию. Это чаще всего развивается при обширных поражениях, а также в запущенных случаях, когда медицинская помощь оказана поздно или нерационально.
Бычков В.А., Манжос П.И., Бачу М.Рафик Х., Городова А.В.
Опубликовал Константин Моканов
medbe.ru
Острый остеомиелит – причины, симптомы, диагностика и лечение
Острый остеомиелит – острое гнойное воспаление, при котором поражаются все элементы кости: надкостница, собственно кость и костный мозг. Обычно в процесс вовлекаются окружающие мягкие ткани. Причиной развития может стать проникновение гноеродных микробов гематогенно (через кровь) или контактно (через рану либо через воспаленные ткани). Проявляется болью, отеком и гиперемией, а также общими признаками воспаления: слабостью, разбитостью, лихорадкой, ознобами и головной болью. Диагноз выставляется на основании симптомов и данных рентгенографии. Лечение чаще хирургическое, проводится на фоне антибиотикотерапии.
Общие сведения
Острый остеомиелит (от лат. osteon кость + myelos костный мозг + itis воспаление) – острый гнойный процесс в костях. «Остеомиелит» – исторически сложившийся термин, недостаточно точно отражающий сущность заболевания. Он был введен Рейно в 1831 году и в переводе означает «воспаление костного мозга», однако в клинической практике такой изолированный процесс практически не встречается. В наши дни в травматологии под остеомиелитом понимают воспаление не только костного мозга, но и других элементов кости (надкостницы и собственно костной ткани).
В большинстве случаев возбудителями заболевания являются стафилококки, реже – пневмококки и стрептококки. Возможно существование микробных ассоциаций с синегнойной палочкой, кишечной палочкой или вульгарным протеем. В отдельных случаях в посевах определяются клебсиеллы. Симптомы и течение острого остеомиелита зависят от множества факторов: способа инфицирования, состояния организма, возраста больного, наличия хронических заболеваний и интоксикаций и т. д. Исходом становится выздоровление или хронизация процесса (развитие хронического остеомиелита). Лечение острого остеомиелита осуществляют травматологи.
Острый остеомиелит
Патогенез и классификация
В зависимости от способа проникновения инфекции выделяют эндогенный и экзогенный острый остеомиелит. При эндогенном (гематогенном) остеомиелите инфекция проникает в кость через кровь из первичного очага, расположенного в области лимфоидного глоточного кольца, слизистых носоглотки и полости рта, очага латентной инфекции (панариций, фурункул, пиодермия), раны на коже, потертости или опрелости (у младенцев). Данная форма болезни развивается у детей, что обусловлено особенностями кровоснабжения костей в детском возрасте.
Факторами, способствующими развитию острого гематогенного остеомиелита, являются вирусные инфекции, острые и хронические воспалительные заболевания, переохлаждение, несбалансированное питание, гиповитаминозы и другие состояния, сопровождающиеся снижением сопротивляемости организма. Определенную роль могут играть травмы с повреждением надкостницы или костной ткани. Некоторые исследователи (например, Дерижанов) считают, что гематогенный остеомиелит возникает на фоне аллергической реакции замедленного типа вследствие сенсибилизации организма латентной бактериальной флорой. Существует также нервно-рефлекторная теория (Торонец и Еланский), согласно которой развитие остеомиелита в значительной степени обусловлено нарушением нервной регуляции тонуса внутрикостных сосудов и возникновением продолжительного спазма, создающего благоприятные условия для «оседания» микробов в костной ткани.
Все остальные формы острого остеомиелита (посттравматический, огнестрельный, послеоперационный и контактный) являются экзогенными. При этих формах заболевания инфекция проникает в кость либо непосредственно из внешней среды, либо из инфицированных окружающих мягких тканей. Особенностью экзогенного острого остеомиелита является распространение гнойного воспаления на все элементы кости без предшествующего образования первичного воспалительного очага в костном мозге.
Острый гематогенный остеомиелит
Развивается преимущественно в детском возрасте, при этом в 30% случаев симптомы появляются у детей младше 1 года. Чаще поражаются длинные трубчатые кости, реже – короткие и плоские. Возможно также одновременное образование нескольких гнойных очагов в разных костях. Выделяют три формы заболевания: токсическую (адинамическую), местную и септико-пиемическую. Для септико-пиемической формы острого остеомиелита характерны острое начало с подъемом температуры до фебрильных цифр и выраженной интоксикацией, ознобы, повторная рвота и головные боли. Возможны нарушения сознания, бред и гемолитическая желтуха. Общее состояние тяжелое. В течение двух суток с начала заболевания возникают интенсивные боли в кости с четкой локализацией, пораженная конечность занимает вынужденное положение, активные движения становятся невозможными. В области поражения выявляется нарастающий отек, гиперемия, гипертермия и напряжение кожи. Нередко отмечается появление венозного рисунка. В близлежащем суставе может развиться артрит.
Местная форма гематогенного острого остеомиелита протекает относительно благоприятно. Преобладают симптомы местного воспаления, общее состояние страдает незначительно. Для токсической формы заболевания характерно молниеносное развитие с преобладанием общей симптоматики. В первые сутки возникает значительное повышение температуры, снижение АД, менингеальные симптомы, судороги и потеря сознания. Быстро развивается острая сердечно-сосудистая недостаточность. При этом местные симптомы отсутствуют или слабо выражены, что затрудняет своевременную постановку диагноза и назначение адекватной терапии.
Рентгенологические признаки при всех формах гематогенного острого остеомиелита становятся заметными к концу 1-2 недели заболевания, у младенцев – на 4-5 сутки. На ранних стадиях определяется утолщение надкостницы, смазанность контуров кости, наличие участков уплотнения и разряжения. В последующем выявляются секвестры (очаги разрушения костной ткани), окруженные зоной уплотнения и утолщения кости. При необходимости для уточнения диагноза могут назначаться УЗИ, КТ и МРТ пораженного сегмента.
Лечение комплексное, включает в себя антибиотикотерапию, иммобилизацию конечности, дезинтоксикационную терапию, иммунокоррекцию, десенсибилизацию, антиоксидантную терапию, коррекцию обмена, биостимуляцию, анаболические гормоны, витаминотерапию и детоксикацию с использованием лазерного облучения крови (ВЛОК), УФО крови, плазмофереза и гемосорбции. На фоне консервативных мероприятий производится оперативное лечение. У детей младшего возраста осуществляют вскрытие флегмоны. У подростков вскрытие гнойного очага дополняют множественной остеоперфорацией. В отверстия устанавливают трубки для внутрикостного введения антисептиков и антибиотиков. По показаниям выполняют секвестрэктомию или поднадкостничную резекцию. В послеоперационном периоде осуществляют иммобилизацию конечности и продолжают комплексную консервативную терапию.
Травматический и контактный острый остеомиелит
Травматический острый остеомиелит является осложнением открытых переломов, огнестрельных ранений и ортопедических операций. Возникает в течение 2-3 недель после травмы или оперативного вмешательства. В патогенезе посттравматического остеомиелита ведущую роль играет соблюдение правил асептики и антисептики в ходе хирургического вмешательства и последующей обработки послеоперационной раны. Определенное значение имеет и состояние организма пациента. Вероятность развития острого остеомиелита при открытых переломах и огнестрельных ранениях напрямую зависит от таких факторов, как степень разрушения тканей, интенсивность микробного загрязнения, вирулентность инфекции, выраженность нарушений местного кровообращения, а также особенности реакции организма на травматическое воздействие.
Для посттравматического остеомиелита характерны как общие, так и местные симптомы. Возникает тяжелая интоксикация, выраженная разбитость и слабость, ознобы, тошнота и головная боль. Температура повышается до фебрильных цифр. Местные симптомы, как правило, появляются через 5-7 суток после возникновения общей симптоматики. В области повреждения отмечаются резкая болезненность, отек, гиперемия и местная гипертермия. Из раны выделяется значительное количество гноя.
Лечение острого остеомиелита хирургическое. Оперативные вмешательства выполняются на фоне комплексной консервативной терапии (основные методы лечения – как при остром гематогенном остеомиелите). Для улучшения оттока гнойного содержимого с раны снимают швы, раскрывают затеки. Удаляют некротизированные костные отломки и гнойные грануляции, выполняют секвестрэктомию. Осуществляют промывание и дренирование. Вопросы об иммобилизации фрагментов решают индивидуально. Обычно используют скелетное вытяжение, при возможности наложения аппарата Илизарова проводят внеочаговый остеосинтез.
Острый контактный остеомиелит развивается при переходе воспаления на кость с окружающих тканей. Возникает при длительно текущих гнойных процессах: обширных ранах (особенно – волосистой части головы), панарициях и т. д. Проявляется усилением локальной болезненности, увеличением отека и образованием свищей. Лечение комплексное – хирургические вмешательства на фоне антибиотикотерапии и других консервативных мероприятий. Производится вскрытие гнойных очагов и удаление омертвевших тканей с последующим дренированием. При поражении всех тканей пальца может потребоваться ампутация.
www.krasotaimedicina.ru
причины, симптомы, диагностика, лечение, профилактика
Представляет собой гнойное воспаление костной ткани, которое возникает в результате заноса патогенной флоры с током крови из гнойничков на коже, гнойных ран и воспалительных очагов, располагающихся в различных органах.
Причины
В большинстве случаев возбудителем патологического процесса является золотистый стафилококк. Реже возбудителем гематогенного остеомиелита являются пневмококки, стрептококки и кишечная палочка. Развитию заболевания предшествует бактериемия, которая может возникать как на фоне массивных гнойных процессов, так на фоне небольших очагов инфекции. Специалисты в области травматологии указывают на то, что остеомиелит может развиваться как на фоне существующей инфекции, так и через много месяцев и даже лет после завершения патологического процесса.
Особенно предрасположены к развитию гематогенного остеомиелита дети, что объясняется некоторыми особенностями строения костей в этом возрасте. У детей метафиз обладает широкой и хорошо разветвленной сетью сосудов с замедленным кровотоком, что связано с тем, что зона роста кости нуждается в усиленном получении питательных веществ. Сосуды метафиза не сообщаются с сосудами эпифизарного хряща, поэтому многие артериолы слепо заканчиваются на границе метафиза и эпифиза, благодаря чему создаются благоприятные условия для задержки патогенной флоры. Проникшие в эту зону, микроорганизмы формируют очаги дремлющей инфекции, которая легко активируется при травмах и снижении защитных сил организма.
Чаще всего развитие недуга связывают с получением незначительных травм при которых, по предположениям специалистов, ранее занесенные гноеродная флора высвобождаются из «дремлющего очага» и начинают активно размножаться, в следствии чего формируется гнойный очаг в кости и присоединяются симптомы общей интоксикации. Факторами, снижающими сопротивляемость организма и способствующими активизации микробов могут стать детские инфекционные заболевания, грипп и переохлаждение.
Симптомы
Септико-пиемическая форма патологии характеризуется развитием симптомов выраженной интоксикацией и быстрым развитием местных изменений. Болезнь начинается с повышения температуры до 39-40 градусов. Состояние пациента тяжелое, характерны озноб, многократная рвота и головные боли. Возможен бред и потеря сознания. Иногда выявляется гемолитическая желтуха. На вторые сутки появляются очень интенсивные, четко локализованные боли и быстро нарастающий отек мягких тканей. Конечность находится в вынужденном положении, движения в ней невозможны из-за боли. Кожа над пораженной областью напряжена, отмечается местная гиперемия и гипертермия.
Гематогенный остеомиелит довольно часто сопровождается артритом близлежащих суставов. У больного может выявляться метаболический ацидоз, гипонатриемия, гиперкальциемия и гиперкалиемия, нарушение свертываемости крови. У некоторых больных может выявляться нарушаются функции печени и почек. При развитии сепсиса формируются гнойные очаги в различных органах. Иногда выявляется множественное поражение костной ткани, гнойный перикардит либо гнойная деструктивная пневмония.
Диагностика
При подозрении на гематогенный остеомиелит потребуется тщательное изучение клинической картины и данных лабораторных исследований, свидетельствующих об остром инфекционном процессе. При подозрении на нарушение работы внутренних органов и распространение инфекции назначаются консультации соответствующих специалистов.
Для подтверждения диагноза больному может быть назначено рентгенологическое или ультразвуковое исследование, а также магниторезонансная томография пораженного сегмента.
Лечение
Лечение проводится посредством внутримышечных или внутривенных инъекций полусинтетических пенициллинов, цефалоспоринов или линкомицина. В некоторых случаях раннее начало антибиотикотерапии позволяет остановить развитие воспалительного процесса и устранить гнойный очаг до начала резорбции кости и образования секвестров. Одновременно проводится дезинтоксикационная терапия с использованием плазмы, кровезаменителей и кристаллоидных растворов. Назначаются препараты симптоматического действия.
Местное лечение основано на иммобилизации пораженной конечности. При образовании гнойника в области метафиза или диафиза выполняют вскрытие, создавая фрезевые отверстия в кости, и осуществляют проточно-промывное дренирование.
Профилактика
Профилактика гематогенного остеомиелита основана, на своевременном лечении любых заболеваний способных его вызвать.
www.obozrevatel.com


