Дисплазия мозга: Дисплазия головного мозга – Дисплазия головного мозга что это такое
Дисплазия головного мозга что это такое
Хотя отдельные фокальные дисплазии включают участки полимикрогирии (ПМГ), большинство из них обычно не являются полимикрогирии с гистологической точки зрения, поэтому предпочтительнее неоднозначное определение фокальная корковая дисплазия, включающее аномалии как миграции, так и организации, а в отдельных случаях нарушения пролиферации и дифференцировки нейробластов. Значительное число сообщений в литературе об эпилепсии появилось за последние 20 лет (см. Janota и Polkey, 1992, Guerrini и Filippi, 2005). Очаговые дисплазии могут быть обнаружены в любой области коры. Нередко встречается оперкулярная дисплазия (Ambrosetto, 1992, Sebire et al., 1996).
Действительно, многие случаи локализованной кортикальной дисплазии избирательно поражают эту область. В области корковой дисплазии кора уплотнена, а извилины увеличены. Гистологическая картина варьирует от простой дезорганизации пластинок или колонок с субкортикальными гетеротопическими нейронами до более сложных аномалий с гигантскими нейронами и клетками, подвергшимися баллонной дистрофии, а также гигантскими многоядерными астроцитами (Taylor et al; 1971, Tassi et al., 2002; Alonso-Nanclares et al., 2005).
Эти клетки окрашиваются как нейрональными, так и глиальными маркерами и являются следствием раннего нарушения клеточной дифференцировки. Кортикальные дисплазии могут поражать любую часть коры и рассматриваются в качестве основной причины очаговой эпилепсии, часто трудно поддающейся лечению. Тейлоровский тип обычно преобладает в лобных и теменных долях, тогда как другие типы чаще встречаются в височных долях (Kuzniecky et al., 1994). Основным клиническим проявлением являются очаговые судороги (Hamiwka et al; 2005, Fauser et al., 2006) часто, но не всегда устойчивые к медикаментозному лечению (см. главу 15). У четырех детей сообщалось о небольших участках корковой дисплазии, которые могли отвечать за очаговый корковый миоклонус и фокальные двигательные судороги (Kuzniecky et al., 1986). Подобные повреждения были обнаружены в случае с эпилептическим статусом (Desbiens et al., 1993).


Биопсия коры ребенка с фокальной дисплазией.
Большие нейроны неправильно расположены в пределах коры.
Отдельные нейроны с характерной периферической конденсацией хроматина.
В недавних исследованиях микроанатомии, молекулярного патогенеза и патофизиологии этих повреждений описана подробная структура с демонстрацией присущего им эпилептогенного потенциала (Bentivoglio et al., 2003; Alonso-Nanclares et al., 2005; Crino, 2005).
Визуализация данной патологии основывается на MPT исследовании, но выявление может оказаться непростым и потребовать новейших методов МР. Тем не менее, значительная часть случаев может остаться нераспознанной. Тейлоровский тип дисплазии может иметь отличительные МР признаки в виде особенно высокого сигнала в белом веществе под повреждением, иногда распространяющегося до желудочка (так называемая трансмантийная корковая дисплазия) (Barkovich et al., 1997). Архитектонические и цитоархитектонические дисплазии чаще проявляются истонченной корой на MPT (Tassi et al., 2002).
Фокальная кортикальная дисплазия может сопровождаться опухолями дисэмбриогенеза (ганглиоглиомами и нейроэпителиальными опухолями) в этой же области мозга.


Хирургическое лечение эпилепсии в результате очаговой дисплазии возможно в значительной доле случаев и способно купировать судороги (Tassi et al., 2002; Cascino et al., 2004; Fauser et al., 2004, 2006; Hamiwka et al., 2005).
Большинство случаев кортикальной дисплазии относятся к спорадическим, но встречаются и семейные случаи (Kuzniecky et al., 1994).
Некоторые редкие синдромы проявляются напоминающей пахигирию корой в сочетании с внемозговыми аномалиями: врожденный нефроз у мужских сиблингов (Robain и Deonna, 1983; Palm et al., 1986), семейная лимфэдема и агенезия червя мозжечка (Hourihane et al., 1993), врожденная короткая кишка (Nezelof et al., 1976), и семейная пахигирия с диссеминированной кальцификацией мозга и атаксией (Harbord et al., 1990).

(слева) Кортикальная дисплазия тейлоровского типа, подтвержденная гистологически, у мальчика с трудноизлечимыми фокальными судорогами.
Т2-взвешенная МРТ: определяются области патологической коры в правой лобной доле с высоким сигналом в подлежащей аномальной коре.
После резекции патологического участка был достигнут контроль над судорогами, (в центре) МРТ:
— Вернуться в оглавление раздела «Неврология.»
Редактор: Искандер Милевски. Дата публикации: 29.11.2018
Многочисленные пороки развития у детей возникают из-за нарушения внутриутробного эмбриогенеза. Врожденные аномалии у плода и новорожденного ребенка выявляются сразу по внешнему виду черепа или через несколько лет после появления неврологических расстройств.
Миграционные нарушения церебральных тканей в зависимости от локализации обуславливают определенные клинические симптомы. Острое течение патологии позволит неврологам установить диагноз своевременно. Хроническое развитие с циклами обострений и ремиссий не является специфическим признаком нозологии.
Дисплазия головного мозга – что это такое
Ограниченное церебральное повреждение на ограниченном участке провоцирует разнообразные клинические проявления. Эпилептические приступы сочетаются с нарушением сознания, кортикальными нарушениями.
Первоначальные признаки нозологии с помощью электроэнцефалографии. Небольшие церебральные изменения устраняются антиконвульсивными препаратами.
Разновидности фокальной дисплазии:
- Первый тип – изменение корковой архитектоники локальное;
- Второй тип – очаговые цитоархитектонические изменения;
- Третий тип – патология архитектоники при вторичных болезнях (темпоральный склероз, церебральная мальформация, энцефалит Расмуссена, ишемия).
Способы лучевой нейровизуализации помогают верифицировать стадию нозологии.
Поликистозная дисплазия мозга характеризуется наличием множества кистозных разрастаний внутри церебральной ткани.

Для диагностики пороков сравнивают результаты КТ и МРТ
Аномалии развития ствола головного мозга – причины возникновения
В зависимости от морфологических изменений выделяют группы аномалий мозга:
- Положения;
- Количества;
- Размера и формы;
- Структуры (строения).
Первая группа нозологий возникает по причине недоразвитие зачатка церебральной структуры или полного отсутствия эмбрионального зачатка. Если ребенок рождается нормальным, прогноз является неблагоприятным из-за отсутствия части мозга.
К аномалиям положения следует отнести удвоение органа, слияние между собой нескольких частей одновременно.
Все нозологические формы группы определяются тремя факторами:
- Инверсионное смещение органа относительно собственной оси, срединного положения;
- Дистопия – необычная локализация эмбриональных структур;
- Гетеротопия – патология закладки органа.
Степень смещения определяется выраженность клинических симптомов, длительность жизни человека.
Перечень нозологий данной категории определяется рядом морфологических изменений:
- Синостозы нескольких органов;
- Гиперплазия — увеличение количества тканей и размеров церебральных тканей;
- Гипоплазия диспластическая – уменьшение размеров структуры;
- Гипоплазия простая – нет изменений морфологии.
Дефекты строения головного мозга
Нозология сопровождается аномалиями естественного образования отверстия, морфологических особенностей структуры. Гетероплазия развивается на этапе внутриутробного развития. Характеризуется атипичным формированием ткани.
Дисплазия – патология соотношения суставных поверхностей.
Гамартрия – неправильное развитие тканевых структур. Стенотическое сужение канала, протока – бывает врожденным и приобретенным.
Дизонтогенетическая киста сопровождается значительным сужением компенсаторных возможностей органа.
Классификация пороков эмбрионального развития:
В зависимости от времени появления дефектов эмбрионального развития возникает определенный тип нарушений.
По обширности повреждения выделяют виды церебральных дефектов:
- Множественные – поражают сразу несколько мозговых областей;
- Системные – локализуются в пределах одного участка;
- Изолированные – обеспечивают повреждение одного органа.
Врожденные аномалии центральной нервной системы могут провоцироваться инфекционными агентами:
- Токсоплазма;
- Цитомегаловирус;
- Вирус Коксаки.
Встречаются алкогольные аномалии, если беременная женщина употребляла спирт во время вынашивания плода. Патология провоцируется хромосомными аберрациями, генетическими мутациями во время формирования нервной трубки (третья-четвертая неделя беременности).
Основные виды мозговых дефектов
Выделяют дефекты формы, размеров, расположения отдельных анатомических структур. Рассмотрим основные виды врожденных аномалий развития головного мозга.
Проникновение церебральных тканей через дефекты черепа обуславливает разные неврологические симптомы, зависящие от особенностей участка выпадения. Небольшая анэнцефалия напоминает кефалогематому, но рентгенография черепа выявляет незаращение по средней линии, ассиметричные участки.
С помощью хирургического вмешательства удается устранить патологию, но крупные очаги нельзя устранить эктопированием выпячивания. Энцефалоцеле верифицируется методами лучевой нейровизуализации – МРТ и КТ.
Патология характеризуется отсутствием отдельных костей черепа. Места разрушения зарастают соединительной тканью, что не позволяет оптимально регулировать внутричерепное давление.
Большая часть нозологических форм не совместима с жизнью. Смертельный исход возникает сразу после рождения, когда раскрываются легкие, начинается подача кислорода к церебральной паренхиме.
Недоразвитие церебральных тканей формируется у одного ребенка на пять тысяч новорожденных детей. Определяется нозология по уменьшению размера черепной коробки, нарушением соотношения между мозговой и лицевой частью черепа.
Микроцефалия (синдром Джакомини) развивается внутриутробно у женщин с инфекциями, паразитарными болезнями.
Причины первичной микроцефалии:
- Генетические аномалии с передачей по аутосомно-рецессивному типу;
- Токсоплазмоз, энцефалит цитомегаловирус, краснуха.
Этиологические факторы вторичной микроцефалии:
- Церебральные кисты;
- Обызвествления и кровоизлияния внутрь мозговой паренхимы.
Уменьшением размеров черепа характеризуется около десяти процентов олигофрений. С ранних лет у ребенка прослеживается отставание развития, закрытые пороки развития. Умственная отсталость сопровождается судорожным синдромом. Мышечные подергивания сопровождаются неправильным развитием мозговой части черепной коробки.
Диагностировать патологию позволяет увеличение черепной коробки. Нозология характеризуется гипертрофией одного полушария, непропорциональным развитием одной половины. Умственное недоразвитие – самое частое проявление. Судорожные припадки прослеживаются примерно у девяти-десяти процентов пациентов.
Клиника нозологии появляется в течение первых лет жизни, что позволяет своевременно верифицировать патологию. Мозговые миграционные нарушения слишком серьезны для эффективного лечения болезни.
Голопрозэнцефалия – болезнь сопровождается дефектом развития полушарий. Отсутствие разделения между церебральными половинами обуславливает изменения активности функциональных центров.
Сильные дисплазии приводят к аномалиям желудочков, асимметричностью лицевой и мозговой части. Выраженные дефекты приводят к омертвению церебральной паренхимы с высокой вероятностью гибели в первые сутки после появления ребенка на свет.
Образование единой полусферы является врожденным пороком из-за генетической аномалии тринадцатой-пятнадцатой хромосом. Нозология нередко сочетается с другими пороками развития:
Заболевание сопровождается мертворождением. Способность к выживанию минимальна. Прогноз неблагоприятный.
Множественные кистозные полости обуславливают миграционные нарушения. Дефекты развития сопровождаются аномалиями распределения спинномозговой жидкости. Многочисленные кисты нельзя удалить. Нередко провоцируют мышечные судороги. Низкая эффективность антиконвульсивного лечения приводит к прогрессированию симптомов.
Единичные кисты могут не представлять опасности. Возможно субклиническое протекание симптоматики на фоне увеличения внутричерепной гипертензии.
Лиссэнцефалия – это дефекты формирования архитектоники мозговой коры. Тяжелые судороги обуславливает недоразвитие церебральных извилин. Нозология формирует моторные и психические проявления. Неврологические признаки заболевания – синдром Леннокса-Гасто, Веста.
Слаженность головного мозга провоцирует параличи, парезы, полиморфные судороги. Признаки нозологии развиваются на первом году жизни. Примерно данный промежуток времени живет малыш.
Дефект развития обусловлен отсутствием формирования вторичных и третичных извилин. Выпрямление борозд второго типа нарушает церебральную архитектонику.
Патология послойного строения коры характеризуется гетеротопией нервных клеток. Хорошо показывает пахигирию МРТ.
Болезнь характеризуется сужением черепа с компрессией головного мозга между костями. В зависимости от прогрессирования выделяют декомпенсированный и компенсированный вариант нозологии.
По особенностям течения выделяют стабильную и прогрессирующую формы болезни. Чаще причины обусловлены ранним зарастанием коронарного или сагиттального швов. Патология без своевременного лечения приводит к летальному исходу, так как появляется ущемление головного мозга. Клинические симптомы зависят от преимущественной локализации зоны сдавления белого вещества и паренхимы.
Неврологическая симптоматика характеризуется многочисленными расстройствами на фоне увеличения внутричерепного давления.
У ребенка с краниостенозом сильная головная боль, поэтому малыш беспокоен, раздражителен, плаксив. Потеря памяти, нарушение концентрации внимания возникает при длительном сохранении состояния. Прогноз патологии неблагоприятный.
Нозология характеризуется недоразвитием мозолистого тела. Сопутствующая патология – недоразвитие третьего желудочка мозга. Гипоплазия провоцирует недоразвитие мышечной мускулатуры, парезы и параличи, мышечные судороги.
Проявления синдрома Айкарди возникают при сочетании недоразвития мозолистого тела с хориоретинальными пороками. Клиническая картина дополняется миоклоническими судорогами, формированием многочисленных лакунарных узлов в сетчатке глаза, диске зрительного нерва. Нозология характеризуется микрофтальмом, маятникообразными движениями глаз.
Некоторые исследователи выявляют у пациентов с агенезией мозолистого тела дефекты Х-хромосомы у мужчин.
Заболевание возникает по причине формирование многочисленных мелких извилин. Нормальная церебральная кора имеет шесть слоев. При аномалии прослеживается четыре слоя. Аномальная структура приводит к клиническим симптомам:
- Расстройство глотания;
- Патология жевательных, мимических мышц;
- Олигофрения;
- Параплегия лица.
Дебют болезни наблюдается на первом году жизни.
Нозология возникает из-за нейрональной миграции. Отсутствие передачи нервного сигнала возникает из-за гетеротопионов – патологические скопления в виде ленточной или узловой формы.
Из-за гетеротопии появляется олигофрения, эпилептический синдром, разные мышечные судороги.
Диагностика врожденных пороков головного мозга
Большинство нозологических форм обнаруживается вначале по клиническим проявлениям. Легкое течение, гипотонические сокращения мускулатуры провоцируют судорожный синдром у детей первого года жизни.
Исключить гипоксические и травматологические проявления позволяют инструментальные способы диагностики – УЗИ, нейросонография, МРТ и КТ. Процедур достаточно для выявления аномалий развития, кист, гетеротопических участков.
Электроэнцефалография обнаруживает зоны повышенной церебральной активности при присутствии судорожных подергиваний мышц. Врожденные виды требуют генетической диагностики для исследования ДНК, определения мутаций хромосомного аппарата.
Дисплазия головного мозга – это дефект внутриутробного развития, характеризующийся массовым или локальным нарушением формирования нервной ткани. Заболевание имеет множество вариантов развития, среди которых, например, фокальная корковая дисплазия, или образование полостей в отдельных участках мозга. Дисплазия сосудов головного мозга – один из вариантов, затрагивающий нарушение формирования артерий и вен.
Причины
Дисплазия обуславливается нарушением созревания головного мозга в период формирования центральной нервной системы во время развития плода. Из-за неправильного дозревания и миграции клеток, в участке головного мозга образуются дефекты.
Фокальная корковая дисплазия, например, формируется на 1-2 месяца до родов. Степень патологии определяется временем воздействия патологического фактора: в первый и второй триместр беременности плод наиболее уязвим. Поэтому воздействие даже незначительного фактора в первые 6 месяцев может привести к грубым дефектам мозга.
В дисплазии решающую роль играет повреждение генетической информации, из-за которой и происходит сбой дифференциации нервных клеток. Также имеют значения такие факторы:
- Окружающая среда: загрязнение, избыточная инсоляция, радиация.
- Питание и вредные привычки беременной.
- Перенесенные мамой заболевания, особенно инфекционной природы.
Классификация и симптомы
Дисплазия головного мозга имеет разновидности:
Это заболевание характеризуется нарушением строения коркового шара головного мозга. Чаще всего располагается в лобной и височной доле. Подразделяется на три типа:
- 1 тип – локальное ограниченное поражение мозга; характеризуется легким течением и редкостью эпилептических припадков; проявляется преимущественно задержкой развития;
- 2 тип – локальное поражение, углубляющееся во все шары коры мозга; проявляется локальными припадками и задержкой нервно-психического развития;
- 3 тип – полная дисплазия коры больших полушарий в результате нейроинфекции и мальформации сосудов; характеризуется тяжелым нарушением умственных способностей и генерализованнымы эпилептическими припадками.
Корковая дисплазия проявляется фокальной эпилепсией, которая впервые проявляется в раннем возрасте. Дисплазия головного мозга у детей по фокальному типу проявляется кратковременной потерей сознания во время припадков. Также наблюдаются синдромы нарушения сознания, например, сумеречное помрачение.
Эпилепсия при фокальной дисплазии проявляется преимущественно двигательными расстройствами, при которых развивается спутанность сознания и дезориентация в пространстве. В таком случае больные внезапно падают. Характерна генерализация приступов, когда судороги возникают во всех скелетных мышцах.
Психическое и интеллектуальное развитие зависит от возраста, в котором дебютировала первая эпилепсия: чем раньше она началась, тем глубже будет задержка психики и когнитивных способностей.
Клиническая картина характеризуется эпилептическими припадками, если область дисплазии находится в пределах больших полушарий. Также наблюдаются дефицитарные неврологические симптомы:
- гемипарез – частичное ослабление мышечной силы в половине тела;
- расстройство деятельности черепно-мозговых нервов;
- нарушение сознания: оглушенность, ступор;
- снижение точности зрения.
Симптомокомплекс поликистоза также включает общемозговые симптомы:
- головная боль, головокружение;
- тошнота;
- апатия, раздражительность, нарушение сна, эмоциональная лабильность;
- вегетативные нарушения в виде потливости, нарушения аппетита, расстройства стула и дрожания рук.
Третья разновидность – венозная дисплазия. Однако она часто имеет бессимптомное течение. Если симптомы и есть, они проявляются в виде дефицитарных неврологических признаков. Часто венозная дисплазия имитирует сосудистую мальформацию. Несмотря на скрытность течения, дисплазия (редко) грозит геморрагическим инсультом и тромбозом вен.
Диагностика и лечение
Фокальная корковая дисплазия лечится противосудорожными препаратами. Обычно назначают препараты вальпроевой кислоты, Сибазон, Диазепам или Карбамазепин. Часто эпилепсия при фокально дисплазии не поддается терапии. В таком случае показана операция.
Поликистоз можно диагностировать с помощью таких исследований:
Специфика диагностики заключается в том, что поликистоз диагностируется применением комбинации методов: нужно использовать сразу несколько способов исследования, так как ни один из них не дает точных сведений. Используя в комбинации ангиографию, часто одновременно выявляется венозная дисплазия головного мозга.
Больным с поликистозом показано хирургическое лечение. Обычно патология легко поддается оперативному вмешательству из-за того, что поликистоз имеет четкие и выраженные границы.
Если очаги поликистоза находятся в функционально значимых зонах головного мозга, применяют выжидательную тактику, а оперативное вмешательство оставляют на задний план.
Венозная дисплазия диагностируется магнитно-резонансной томографией и ангиографией. Обыкновенно методы выявляют аномальное расширение вен мозга.
Дисплазия вен часто не нуждается в лечении, так как имеет бессимптомную клиническую картину и обнаруживается на исследовании головного мозга случайно. К лечению дисплазии приступают в том случае, когда она сочетается с другими сосудистыми патологиями мозга, например, с сосудистой мальформацией.
Дисплазия головного мозга у взрослых
Венозная дисплазия головного мозга
Дисплазия головного мозга – это дефект внутриутробного развития, характеризующийся массовым или локальным нарушением формирования нервной ткани. Заболевание имеет множество вариантов развития, среди которых, например, фокальная корковая дисплазия, или образование полостей в отдельных участках мозга. Дисплазия сосудов головного мозга – один из вариантов, затрагивающий нарушение формирования артерий и вен.
Причины
Дисплазия обуславливается нарушением созревания головного мозга в период формирования центральной нервной системы во время развития плода. Из-за неправильного дозревания и миграции клеток, в участке головного мозга образуются дефекты.
Фокальная корковая дисплазия, например, формируется на 1-2 месяца до родов. Степень патологии определяется временем воздействия патологического фактора: в первый и второй триместр беременности плод наиболее уязвим. Поэтому воздействие даже незначительного фактора в первые 6 месяцев может привести к грубым дефектам мозга.
В дисплазии решающую роль играет повреждение генетической информации, из-за которой и происходит сбой дифференциации нервных клеток. Также имеют значения такие факторы:
- Окружающая среда: загрязнение, избыточная инсоляция, радиация.
- Питание и вредные привычки беременной.
- Перенесенные мамой заболевания, особенно инфекционной природы.
Классификация и симптомы
Дисплазия головного мозга имеет разновидности:
Фокальная корковая дисплазия
Это заболевание характеризуется нарушением строения коркового шара головного мозга. Чаще всего располагается в лобной и височной доле. Подразделяется на три типа:
- 1 тип – локальное ограниченное поражение мозга; характеризуется легким течением и редкостью эпилептических припадков; проявляется преимущественно задержкой развития;
- 2 тип – локальное поражение, углубляющееся во все шары коры мозга; проявляется локальными припадками и задержкой нервно-психического развития;
- 3 тип – полная дисплазия коры больших полушарий в результате нейроинфекции и мальформации сосудов; характеризуется тяжелым нарушением умственных способностей и генерализованнымы эпилептическими припадками.
Корковая дисплазия проявляется фокальной эпилепсией, которая впервые проявляется в раннем возрасте. Дисплазия головного мозга у детей по фокальному типу проявляется кратковременной потерей сознания во время припадков. Также наблюдаются синдромы нарушения сознания, например, сумеречное помрачение.
Эпилепсия при фокальной дисплазии проявляется преимущественно двигательными расстройствами, при которых развивается спутанность сознания и дезориентация в пространстве. В таком случае больные внезапно падают. Характерна генерализация приступов, когда судороги возникают во всех скелетных мышцах.
Психическое и интеллектуальное развитие зависит от возраста, в котором дебютировала первая эпилепсия: чем раньше она началась, тем глубже будет задержка психики и когнитивных способностей.
Поликистоз головного мозга
Клиническая картина характеризуется эпилептическими припадками, если область дисплазии находится в пределах больших полушарий. Также наблюдаются дефицитарные неврологические симптомы:
- гемипарез – частичное ослабление мышечной силы в половине тела;
- расстройство деятельности черепно-мозговых нервов;
- нарушение сознания: оглушенность, ступор;
- снижение точности зрения.
Симптомокомплекс поликистоза также включает общемозговые симптомы:
- головная боль, головокружение;
- тошнота;
- апатия, раздражительность, нарушение сна, эмоциональная лабильность;
- вегетативные нарушения в виде потливости, нарушения аппетита, расстройства стула и дрожания рук.
Третья разновидность – венозная дисплазия. Однако она часто имеет бессимптомное течение. Если симптомы и есть, они проявляются в виде дефицитарных неврологических признаков. Часто венозная дисплазия имитирует сосудистую мальформацию. Несмотря на скрытность течения, дисплазия (редко) грозит геморрагическим инсультом и тромбозом вен.
Диагностика и лечение
Фокальная корковая дисплазия диагностируется с помощью магнитно-резонансной томографии. На послойных изображениях наблюдается гипоплазия коры и отсутствие границы между белым и серым веществом головного мозга. Второй способ – электроэнцефалография. С ее помощью выявляются «зачатки» эпилепсии между приступами.
Фокальная корковая дисплазия лечится противосудорожными препаратами. Обычно назначают препараты вальпроевой кислоты, Сибазон, Диазепам или Карбамазепин. Часто эпилепсия при фокально дисплазии не поддается терапии. В таком случае показана операция.
Поликистоз можно диагностировать с помощью таких исследований:
Специфика диагностики заключается в том, что поликистоз диагностируется применением комбинации методов: нужно использовать сразу несколько способов исследования, так как ни один из них не дает точных сведений. Используя в комбинации ангиографию, часто одновременно выявляется венозная дисплазия головного мозга.
Больным с поликистозом показано хирургическое лечение. Обычно патология легко поддается оперативному вмешательству из-за того, что поликистоз имеет четкие и выраженные границы.
Если очаги поликистоза находятся в функционально значимых зонах головного мозга, применяют выжидательную тактику, а оперативное вмешательство оставляют на задний план.
Венозная дисплазия диагностируется магнитно-резонансной томографией и ангиографией. Обыкновенно методы выявляют аномальное расширение вен мозга.
Дисплазия вен часто не нуждается в лечении, так как имеет бессимптомную клиническую картину и обнаруживается на исследовании головного мозга случайно. К лечению дисплазии приступают в том случае, когда она сочетается с другими сосудистыми патологиями мозга, например, с сосудистой мальформацией.
Дисплазия головного мозга у взрослых
Хотя отдельные фокальные дисплазии включают участки полимикрогирии (ПМГ), большинство из них обычно не являются полимикрогирии с гистологической точки зрения, поэтому предпочтительнее неоднозначное определение фокальная корковая дисплазия, включающее аномалии как миграции, так и организации, а в отдельных случаях нарушения пролиферации и дифференцировки нейробластов. Значительное число сообщений в литературе об эпилепсии появилось за последние 20 лет (см. Janota и Polkey, 1992, Guerrini и Filippi, 2005). Очаговые дисплазии могут быть обнаружены в любой области коры. Нередко встречается оперкулярная дисплазия (Ambrosetto, 1992, Sebire et al., 1996).
Действительно, многие случаи локализованной кортикальной дисплазии избирательно поражают эту область. В области корковой дисплазии кора уплотнена, а извилины увеличены. Гистологическая картина варьирует от простой дезорганизации пластинок или колонок с субкортикальными гетеротопическими нейронами до более сложных аномалий с гигантскими нейронами и клетками, подвергшимися баллонной дистрофии, а также гигантскими многоядерными астроцитами (Taylor et al; 1971, Tassi et al., 2002; Alonso-Nanclares et al., 2005).
Классификация этих мальформаций с патологической точки зрения остатеся предметом дискуссий (Palmini et al., 2004). Выделено по меньшей мере два типа, известные как тейлоровская и не-тейлоровская кортикальная дисплазия. В недавней классификации (Tassi et al., 2002) выделено три типа: архитектоническая дисплазия, при которой нарушается корковая структура, но гигантские нейроны или аномальные клетки отсутствуют; цитоархитектоническая дисплазия, где в дополнение к патологически организованной коре имеются гигантские и/или дисморфические нейроны; и тейлоровский тип дисплазии, при котором также присутствуют «баллонные клетки», напоминающие повреждения при туберозном склерозе.
Эти клетки окрашиваются как нейрональными, так и глиальными маркерами и являются следствием раннего нарушения клеточной дифференцировки. Кортикальные дисплазии могут поражать любую часть коры и рассматриваются в качестве основной причины очаговой эпилепсии, часто трудно поддающейся лечению. Тейлоровский тип обычно преобладает в лобных и теменных долях, тогда как другие типы чаще встречаются в височных долях (Kuzniecky et al., 1994). Основным клиническим проявлением являются очаговые судороги (Hamiwka et al; 2005, Fauser et al., 2006) часто, но не всегда устойчивые к медикаментозному лечению (см. главу 15). У четырех детей сообщалось о небольших участках корковой дисплазии, которые могли отвечать за очаговый корковый миоклонус и фокальные двигательные судороги (Kuzniecky et al., 1986). Подобные повреждения были обнаружены в случае с эпилептическим статусом (Desbiens et al., 1993).
 Биопсия коры ребенка с фокальной дисплазией.
Биопсия коры ребенка с фокальной дисплазией. Большие нейроны неправильно расположены в пределах коры.
Отдельные нейроны с характерной периферической конденсацией хроматина.
В недавних исследованиях микроанатомии, молекулярного патогенеза и патофизиологии этих повреждений описана подробная структура с демонстрацией присущего им эпилептогенного потенциала (Bentivoglio et al., 2003; Alonso-Nanclares et al., 2005; Crino, 2005).
Визуализация данной патологии основывается на MPT исследовании, но выявление может оказаться непростым и потребовать новейших методов МР. Тем не менее, значительная часть случаев может остаться нераспознанной. Тейлоровский тип дисплазии может иметь отличительные МР признаки в виде особенно высокого сигнала в белом веществе под повреждением, иногда распространяющегося до желудочка (так называемая трансмантийная корковая дисплазия) (Barkovich et al., 1997). Архитектонические и цитоархитектонические дисплазии чаще проявляются истонченной корой на MPT (Tassi et al., 2002).
Фокальная кортикальная дисплазия может сопровождаться опухолями дисэмбриогенеза (ганглиоглиомами и нейроэпителиальными опухолями) в этой же области мозга.

Хирургическое лечение эпилепсии в результате очаговой дисплазии возможно в значительной доле случаев и способно купировать судороги (Tassi et al., 2002; Cascino et al., 2004; Fauser et al., 2004, 2006; Hamiwka et al., 2005).
Большинство случаев кортикальной дисплазии относятся к спорадическим, но встречаются и семейные случаи (Kuzniecky et al., 1994).
Некоторые редкие синдромы проявляются напоминающей пахигирию корой в сочетании с внемозговыми аномалиями: врожденный нефроз у мужских сиблингов (Robain и Deonna, 1983; Palm et al., 1986), семейная лимфэдема и агенезия червя мозжечка (Hourihane et al., 1993), врожденная короткая кишка (Nezelof et al., 1976), и семейная пахигирия с диссеминированной кальцификацией мозга и атаксией (Harbord et al., 1990).
Основной интерес при очаговой корковой дисплазии заключается в перспективах хирургического лечения. Этот вопрос будет обсуждаться в отдельной статье на сайте.
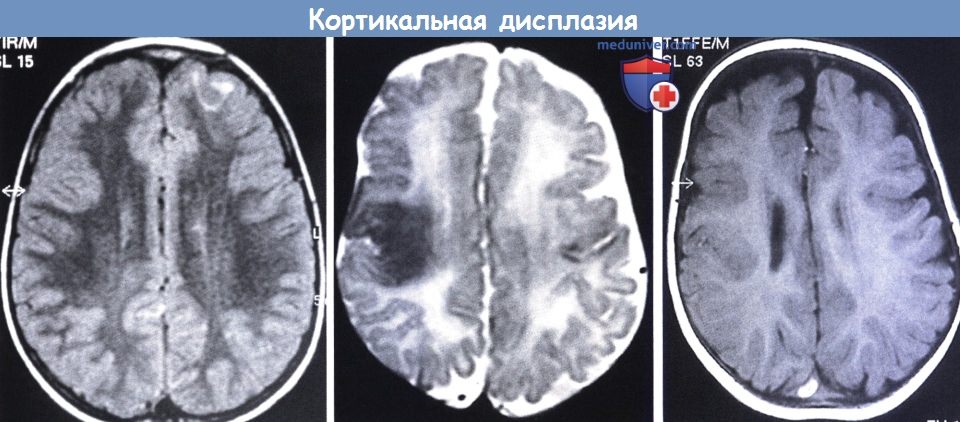
 (слева) Кортикальная дисплазия тейлоровского типа, подтвержденная гистологически, у мальчика с трудноизлечимыми фокальными судорогами.
(слева) Кортикальная дисплазия тейлоровского типа, подтвержденная гистологически, у мальчика с трудноизлечимыми фокальными судорогами. Т2-взвешенная МРТ: определяются области патологической коры в правой лобной доле с высоким сигналом в подлежащей аномальной коре.
После резекции патологического участка был достигнут контроль над судорогами, (в центре) МРТ:
(другой мальчик с судорогами) заметны диспластические участки в возрасте шести месяцев, которые в 18 месяцев стали более очевидными (справа).
– Вернуться в оглавление раздела “Неврология.”
Редактор: Искандер Милевски. Дата публикации: 29.11.2018
Особенности фокальной кортикальной дисплазии
Под фокальной кортикальной дисплазией понимают заболевание, при котором возникают изменения в тканях мозга человека. Данная болезнь развивается еще при нахождении ребенка в утробе матери. Как она развивается, и как ее лечат?
Причины
Возникновение фокальной корковой дисплазии происходит еще при внутриутробном развитии плода. Патология обусловлена нарушением окончательного формирования церебральной коры. В результате этого в головном мозге появляются участки с атипичными структурами. Мозговые ткани отличаются утолщенностью, извилины становятся более плоскими.

Патологический процесс развивается примерно за месяц-полтора до рождения ребенка.
Спровоцировать неправильно развитие тканей мозга могут факторы, которые влияют на будущую маму во время вынашивания ребенка, к примеру, вредные привычки, радиация, гормональные сбои и прочее.
Виды патологии
Фокальная корковая дисплазия бывает трех типов:
- Первый. Наблюдается очаговое изменение архитектоники коры головного мозга.
- Второй. Выявляется локальное нарушение цитоархитектоники, при котором появляются атипичные нейроны и баллонные клетки. Такой вид патологии поражает в большинстве случаев левую или правую лобную долю.
- Третий. Вторичная форма изменений архитектоники коры мозга, возникающая как следствие других болезней, к примеру, склероза, энцефалита, инфекционных патологий.
Какой конкретно тип развивается у пациента, доктор определяет при обследовании.
Симптомы
Фокальная корковая дисплазия проявляется в основном приступами эпилепсии. Они характеризуются кратковременностью, так как длятся меньше минуты. Иногда встречаются ложные приступы.
Также у пациентов наблюдается спутанность сознания после окончаний эпилепсии. Возможны внезапные падения, нарушение координации движений.
Диагностика
Для выявления фокальной корковой дисплазии применяют магнитно-резонансную томографию. МРТ осуществляется по специальной методике. Она помогает обнаружить даже минимальные изменения в структуре коры головного мозга. Для правильной расшифровки результатов обследования требуется помощь опытного и квалифицированного рентгенолога.
Также больным назначают электроэнцефалографию. Она позволяет выявить эпилептическую активность головного мозга, как в момент приступа, так и вне него.
Для определения участка, где начинается приступ эпилепсии, используют с помощью ПЭТ, которое совмещают с томографией. При проведении такого обследования больному вводят специальный препарат сразу же после первого пароксизмального разряда.
Лечение
Для лечения фокальной корковой дисплазии используют противосудорожные препараты. Они помогают предотвращать приступы эпилепсии. Но бывает так, что данные медикаменты отказываются недостаточно сильными и не справляются со своей задачей. В этом случае принимается решение о проведении оперативного вмешательства.
В зависимости от того, какая область головного мозга поражена, и насколько распространен патологический процесс, применяют одну из следующих методов хирургического вмешательства:

- Селективная резекция эпилептогенной области.
- Классическая резекция височной доли или иных частей головного мозга.
- Тэйлорированная резекция.
После операции нередко наблюдаются стойкие нарушения неврологического характера. Точных мер по предотвращению развития фокальной кортикальной дисплазии тейлора нет, потому что неизвестно, что именно вызывает это заболевание. Чтобы при внутриутробном развитии не возникало никаких нарушений, будущим мамам следует внимательно следить за своим здоровьем.
Фокальная кортикальная дисплазия

Фокальная кортикальная дисплазия – это заболевание из гетерогенной группы аномалий развития коры головного мозга, характеризующееся нарушением пролиферации нейронов и нарушением архитектоники коры. Является одной из наиболее частых причин эпилепсии, может сочетаться с склерозом гиппокампов и кортикальными глионейрональными опухолями.
Клиническая картина
Фокальная кортикальная дисплазия является наиболее частой причиной рефрактерной эпилепсии.
Классификация
С момента первого описания фокальной кортикальной дисплазии Тейлором в 1971 г. Было разработано много различных классификации данной патологии [5].
Наиболее распространенными классификациями, используемыми до недавнего времени, были гистопатологическая классификация Palmini [6] предложенная в 2004 году и генетическая / морфологическая классификация Барковича [2] предложенная в 2005 году.
Наиболее актуальной и широко распространенной в настоящее время считается классификация предложенная Blumcke в 2011 году.
К сожалению, как и в случае многих других классификаций, в разных системах существует дублирование сущностей, а одна и та же терминология может использоваться с разными значениями. Таким образом, необходимо явно указывать, используемую классификацию (напр., «IIB тип по Blumcke»).
Диагностика
Магнитно-резонансная томография
МРТ является модальностью выбора у пациентов с подозрением на фокальную кортикальныю дисплазию. У различных типов фокальной кортикальной дисплазии существет много схожих черт, а отдельные типы при МРТ могут не иметь выявляемых изменений.
Основные черты фокальной кортикальной дисплазии включают [4]:
- утолщение коры
- размытость границ серого и белого вещества с аномальной архитектоникой субкортикального слоя
- гиперинтенсивный МР сигнал от белого вещества на T2/FLAIR взвешенных изображениях с или без признаков трансмантийной дисплазии
- гиперинтенсивный МР сигнал от серого вещества на T2/FLAIR взвешенных изображениях
- изменение структуры борозд и извилин
- долевая гипоплазия или атрофия
При каждом из типов фокальной кортикальной дисплазии эти признаки выражены в разной степени. Нижеприведенные типы относятся к классификации фокальной кортикальной дисплазии Blumcke (2011).
I тип
- локализация
- Ia тип: локализация обычно ограничена височной долей [4]
- при сочетании с атрофией гиппокампов данный тип сейчас относится к IIIa типу по классификации Blumcke
- Ib тип: чаще встречается за пределами височной доли
- Ia тип: локализация обычно ограничена височной долей [4]
- структура
- размытость границ серого и белого вещества (менее выражена, чем при II типе ФКД)
- выраженная “сегментарная” или долевая атрофия / гипоплазия с локальной потерей объема белого вещества
- МР сигнал
- белое вещество
- промежуточно повышенный МР сигнала на T2/FLAIR взвешенных изображениях
- сниженный МР сигнал на T1 взвешенных изображениях
- белое вещество
II тип
- локализация
- часто встречается в лобных долях
- менее часто, по сравнению с ФКД I типа, в височных долях
- структура
- изменение структуры борозд и извилин
- выраженная размытость границ серого и белого вещества
- утолщение коры
- МР сигнал
- белое вещество
- промежуточно повышенный МР сигнал на T2/FLAIR взвешенных изображениях, обычно более интенсивный, чем сигнал от прилежащей коры
- сниженный МР сигнал на T1 взвешенных изображениях
- локально измененненный сигнал может может распространяться за пределы коры по направлению к желудочкам (трансмантийный признак): что не характерно для I типа
- серое вещество
- несколько повышенный МР сигнала на T2 взвешенных изображениях
- кора остается гипоинтенсивной, по отношению к повышеному сигналу от белого вещества на Т2 взвешенных изображениях [4]
- более выраженный чем при I типе
- несколько повышенный МР сигнала на T2 взвешенных изображениях
- белое вещество
III тип
Фокальная кортикальная дисплазия III типа характеризуется наличием ряда сочетанных нарушений нарушений (напр, IIIa – сочетается с атрофией гиппокампов, IIIb – сочетается с глионейрональными опухолями (напр, ДНЭО), IIIc – сочетается с сосудистыми мальформациями; IIId – сочетается с инсультом раннего детского возраста).
Корковая дисплазия головного мозга, Нервные болезни (неврология), Аномалия Киари, лиссэнцефалия и другие аномалии нервной системы
Понятие кортикальной дисплазии объединяет следующие варианты нарушения организации нервных клеток:
- лиссэнцефалия (агирия)
- пахигирия
- микрополигирия
- шизэнцефалия
- трансмантийная дисплазия
Все эти варианты аномалии головного мозга могут носить очаговый и генерализованный характер.
Лиссэнцефалия и пахигирия
Лиссэнцефалия (агирия) и пахигирия – недоразвитие мозговых извилин с гладкой поверхностью мозговых полушарий, может быть тотальной и очаговой.
В целом для лиссэнцефалии характерна умственная отсталость, раннее начало эпилепсии. Встречается одинаково часто как у девочек, так и у мальчиков. Часто регистрируется на эхоэнцефалограмме. Тотальная агирия сопровождается ленточной гетеротопией, известной как синдром «двойной коры».Описаны два морфологических типа лиссэнцефалии.
1-й – тип Bilschowski, для которого характерна 4-слойная кора. Четвертый слой сформирован из гетеротопических нейронов. Этот тип часто ассоциируется с другими аномалиями – гетеротопиями, макро- и микрогириями, шизэнцефалией и др.
У больных отмечается гипотония, умственная отсталость, эпилептические припадки. Данный тип имеет генетическую и хромосомную наследственность. Он является основным морфологическим признаком синдромов Варбурга и Секкеля (карликовость с птицеголовостью), синдромов Miller-Dilker и Norman-Roberts (эпилепсия, умственная отсталость, лицевой дисморфизм и другие стигмы), связанные с делецией (удвоением) 17-й хромосомы.
2-й тип – Walker’s лиссэнцефалия с полным отсутствием кортикального слоя. Сочетается с гипоплазией (недоразвитием) мозжечка, аномалией глаз и другими изменениями мозга.
Особенности микрогерии
Микрогирия (микрополигирия) – заболевание, при котором мозг представляет собой множество мелких, коротких, неглубоких извилин. Чаще встречается фокальная (локализованная) микрогирия различной площади. Она может являться структурной основой многих генетических и хромосомных синдромов (Денди-Уокера, Арнольда-Чиари, Цельвегера, неонатальной адренолейкодистрофии и др.). Микрогирия является морфологическим дефектом при си
Данный тип имеет генетическую и хромосомную наследственность. Он является основным морфологическим признаком синдромов Варбурга и Секкеля (карликовость с птицеголовостью), синдромов Miller-Dilker и Norman-Roberts (эпилепсия, умственная отсталость, лицевой дисморфизм и другие стигмы), связанные с делецией (удвоением) 17-й хромосомы.2-й тип – Walker’s лиссэнцефалия с полным отсутствием кортикального слоя. Сочетается с гипоплазией (недоразвитием) мозжечка, аномалией глаз и другими изменениями мозга.
Особенности микрогерии
Микрогирия (микрополигирия) – заболевание, при котором мозг представляет собой множество мелких, коротких, неглубоких извилин. Чаще встречается фокальная (локализованная) микрогирия различной площади. Она может являться структурной основой многих генетических и хромосомных синдромов (Денди-Уокера, Арнольда-Чиари, Цельвегера, неонатальной адренолейкодистрофии и др.). Микрогирия является морфологическим дефектом при синдроме Foix-Chavany-Marie (умственная отсталость и псевдобульбарный паралич).
Микрогирия (полимикрогирия) – еще один вариант корковой дисплазии, обозначающий участок множества мелких, неглубоких извилин с нарушением строения серого вещества. Полимикрогирия получила название «врожденный двусторонний перисильвиев синдром». Симптомами ее являются: врожденная центральная диплегия (паралич) лицевой, глоточной и жевательной мускулатуры, 100%-ное нарушение движения языка в сочетании с умственной отсталостью и эпилепсией. Судороги дебютируют, как правило, на первом году жизни. По своему характеру они могут быть как фокальными (локальными), так и генерализованными, не поддаются противосудорожной терапии.
Фокальная корковая дисплазия
Фокальная корковая дисплазия – частичное нарушение процессов развития нервной системы, результатом чего является образование патологических корковых участков. Область преимущественной локализации фокальной корковой дисплазии – лобные и височные отделы мозга.
Для фокальной корковой дисплазии характерны выраженные, демонстративные и порой необычные двигательные феномены (жестовые автоматизмы (de novo), педалирование по типу топтания на месте), сопровождающие припадки.
По материалам статьи «Аномалии головного мозга (миграционные нарушения) у детей: клинико-радиологические проявления»
Дисплазия головного мозга что это такое
Дисплазия сосудов головного мозга у детей – что делать
Дисплазия головного мозга – это дефект внутриутробного развития, характеризующийся массовым или локальным нарушением формирования нервной ткани. Заболевание имеет множество вариантов развития, среди которых, например, фокальная корковая дисплазия, или образование полостей в отдельных участках мозга. Дисплазия сосудов головного мозга – один из вариантов, затрагивающий нарушение формирования артерий и вен.
Причины
Дисплазия обуславливается нарушением созревания головного мозга в период формирования центральной нервной системы во время развития плода. Из-за неправильного дозревания и миграции клеток, в участке головного мозга образуются дефекты.
Фокальная корковая дисплазия, например, формируется на 1-2 месяца до родов. Степень патологии определяется временем воздействия патологического фактора: в первый и второй триместр беременности плод наиболее уязвим. Поэтому воздействие даже незначительного фактора в первые 6 месяцев может привести к грубым дефектам мозга.
В дисплазии решающую роль играет повреждение генетической информации, из-за которой и происходит сбой дифференциации нервных клеток. Также имеют значения такие факторы:
- Окружающая среда: загрязнение, избыточная инсоляция, радиация.
- Питание и вредные привычки беременной.
- Перенесенные мамой заболевания, особенно инфекционной природы.
Классификация и симптомы
Дисплазия головного мозга имеет разновидности:
Фокальная корковая дисплазия
Это заболевание характеризуется нарушением строения коркового шара головного мозга. Чаще всего располагается в лобной и височной доле. Подразделяется на три типа:
- 1 тип – локальное ограниченное поражение мозга; характеризуется легким течением и редкостью эпилептических припадков; проявляется преимущественно задержкой развития;
- 2 тип – локальное поражение, углубляющееся во все шары коры мозга; проявляется локальными припадками и задержкой нервно-психического развития;
- 3 тип – полная дисплазия коры больших полушарий в результате нейроинфекции и мальформации сосудов; характеризуется тяжелым нарушением умственных способностей и генерализованнымы эпилептическими припадками.
Корковая дисплазия проявляется фокальной эпилепсией, которая впервые проявляется в раннем возрасте. Дисплазия головного мозга у детей по фокальному типу проявляется кратковременной потерей сознания во время припадков. Также наблюдаются синдромы нарушения сознания, например, сумеречное помрачение.
Эпилепсия при фокальной дисплазии проявляется преимущественно двигательными расстройствами, при которых развивается спутанность сознания и дезориентация в пространстве. В таком случае больные внезапно падают. Характерна генерализация приступов, когда судороги возникают во всех скелетных мышцах.
Психическое и интеллектуальное развитие зависит от возраста, в котором дебютировала первая эпилепсия: чем раньше она началась, тем глубже будет задержка психики и когнитивных способностей.
Поликистоз головного мозга
Клиническая картина характеризуется эпилептическими припадками, если область дисплазии находится в пределах больших полушарий. Также наблюдаются дефицитарные неврологические симптомы:
- гемипарез – частичное ослабление мышечной силы в половине тела;
- расстройство деятельности черепно-мозговых нервов;
- нарушение сознания: оглушенность, ступор;
- снижение точности зрения.
Симптомокомплекс поликистоза также включает общемозговые симптомы:
- головная боль, головокружение;
- тошнота;
- апатия, раздражительность, нарушение сна, эмоциональная лабильность;
- вегетативные нарушения в виде потливости, нарушения аппетита, расстройства стула и дрожания рук.
Третья разновидность – венозная дисплазия. Однако она часто имеет бессимптомное течение. Если симптомы и есть, они проявляются в виде дефицитарных неврологических признаков. Часто венозная дисплазия имитирует сосудистую мальформацию. Несмотря на скрытность течения, дисплазия (редко) грозит геморрагическим инсультом и тромбозом вен.
Диагностика и лечение
Фокальная корковая дисплазия диагностируется с помощью магнитно-резонансной томографии. На послойных изображениях наблюдается гипоплазия коры и отсутствие границы между белым и серым веществом головного мозга. Второй способ – электроэнцефалография. С ее помощью выявляются «зачатки» эпилепсии между приступами.
Фокальная корковая дисплазия лечится противосудорожными препаратами. Обычно назначают препараты вальпроевой кислоты, Сибазон, Диазепам или Карбамазепин. Часто эпилепсия при фокально дисплазии не поддается терапии. В таком случае показана операция.
Поликистоз можно диагностировать с помощью таких исследований:
Специфика диагностики заключается в том, что поликистоз диагностируется применением комбинации методов: нужно использовать сразу несколько способов исследования, так как ни один из них не дает точных сведений. Используя в комбинации ангиографию, часто одновременно выявляется венозная дисплазия головного мозга.
Больным с поликистозом показано хирургическое лечение. Обычно патология легко поддается оперативному вмешательству из-за того, что поликистоз имеет четкие и выраженные границы.
Если очаги поликистоза находятся в функционально значимых зонах головного мозга, применяют выжидательную тактику, а оперативное вмешательство оставляют на задний план.
Венозная дисплазия диагностируется магнитно-резонансной томографией и ангиографией. Обыкновенно методы выявляют аномальное расширение вен мозга.
Дисплазия вен часто не нуждается в лечении, так как имеет бессимптомную клиническую картину и обнаруживается на исследовании головного мозга случайно. К лечению дисплазии приступают в том случае, когда она сочетается с другими сосудистыми патологиями мозга, например, с сосудистой мальформацией.
Не нашли подходящий ответ?Найдите врача и задайте ему вопрос!sortmozg.com
Врожденные пороки, аномалии, дефекты развития головного мозга
Многочисленные пороки развития у детей возникают из-за нарушения внутриутробного эмбриогенеза. Врожденные аномалии у плода и новорожденного ребенка выявляются сразу по внешнему виду черепа или через несколько лет после появления неврологических расстройств.
Миграционные нарушения церебральных тканей в зависимости от локализации обуславливают определенные клинические симптомы. Острое течение патологии позволит неврологам установить диагноз своевременно. Хроническое развитие с циклами обострений и ремиссий не является специфическим признаком нозологии.
Дисплазия головного мозга – что это такое
Ограниченное церебральное повр
Дисплазия головного мозга у детей
Аномальное развитие головного мозга у детей составляет 1/3 от всех аномалий врожденного типа. Именно порок мозга чаще всего становится причиной гибели плода на внутриутробной стадии развития. Только четверть всех детей выживают с ним, но он становится причиной смерти ребенка сразу после рождения практически в 40% случаев. Нередко у новорожденных не выявляют этих дефектов при осмотре в роддоме, и они начинают проявляться значительно позже, приводя к печальным последствиям.
Формирование органа и развитие аномалий
Пороки развития головного мозга — это неправильное (аномальное) формирование церебральных структур анатомического строения. Все это влияет на проявления неврологических симптомов, которые могут быть как слабовыраженными, так и тяжелыми. Именно последние становятся причиной смерти плода в утробе матери. Церебральная аномалия приводит к тому, что новорожденные умирают в первые несколько месяцев жизни.
Важно! Пороки развития плода практически в полном объеме диагностируются преимущественно после года, т. к. мозговые клетки формируются до восьмилетнего возраста.
Порок головного мозга в 50% случаев сочетается с аномалиями соматических органов, таких как:
- врожденный порок сердца;
- атрезия пищевода;
- сращенные почки;
- поликистоз почек и т. п.
Гинекологи и акушеры стараются выявить проблемы с развитием органов еще на перинатальной стадии. Чаще всего их выявляют при исследовании плода на УЗИ или по результатам лабораторных исследований. Нервная система человека начинает формироваться с первой недели беременности. На 23 день у плода уже сформирована нервная трубка.
Важно! Если передний конец нервной трубки не полностью сросся, то это становится причиной серьезных церебральных аномалий у новорожденного.

На 28 день развития у плода формируется передний мозговой пузырь, который в дальнейшем разделится на 2 полушария. И только потом начнет образовываться кора головного мозга, извилины, мозолистое вещество и т. п. Из нервных клеток зародыша формируются нейроны, которые лягут в основу серого и белого вещества. Первое курирует высшие нервные процессы, а второе формирует пути, по которым будет идти активность церебральных структур, объединенных в единое целое. Самое интенсивное развитие мозговых тканей приходится на первые 3 месяца жизни малыша, и в дальнейшем этот процесс развивается вплоть до 8 лет.
Интересно! У новорожденного ребёнка, который родился в положенный срок, количество нейронов такое же, как у взрослого человека.
Что приводит к паталогии
Аномалия может начать формироваться на любом этапе развития головного мозга:
- первые 6 месяцев беременности — влияют на количество нейронов, из-за низкого количества которых возникают нарушения в разделении клеток, гипоплазии любого отдела головного мозга;
- после 6 месяцев — возникают поражения и гибель полноценного церебрального вещества.
Чаще всего причиной этих аномалий является негативное влияние на мать и плод самых различных факторов с тератогенным воздействием. На пороки, сформировавшиеся из-за моногенного воздействия, приходится только 1% всех патологий. Поэтому самой частой причиной медики называют экзогенные факторы. К ним относят:
- Воздействие активных химических соединений. Нередко это происходит из-за отравления вредными веществами, в том числе и медикаментами или плохой пищей. Нередко возникнет из-за отравления выхлопными газами и вдыхания паров химических реактивов или других опасных веществ.
- Радиоактивное загрязнение окружающей среды. Безусловно, этот фон должен находиться в пределах нормы, но благодаря разным авариям некоторые районы полностью непригодны для жилья, хотя люди там живут.
- Токсическое загрязнение воздуха, из-за которого чаще всего страдают жители мегаполисов или заводских районов.
- Неправильный образ жизни матери, когда эмбриотоксическое воздействие возникает из-за курения, злоупотребления алкоголем, зависимости от наркотиков.
- Проблемы со здоровьем у беременной дисметаболического плана — сахарный диабет, гипертиреоз и т. п. Особенно если они не корректируются с помощью специальных препаратов.
- Прием медикаментов, обладающих тератогенным воздействием. Чаще всего на ранней стадии, когда женщина не знает о беременности. Отсутствие контроля половой жизни нередко становится результатом того, что от этого страдают дети.
- Инфекционные болезни на любой стадии беременности. Самые опасные из них для плода — токсоплазмоз, листериоз, цитомегалия, краснуха.
Пороки головного мозга: виды
Порок развития, формирования головного мозга может относиться к одному из ниже перечисленных видов:
- Анэнцефалия. Что это такое? Когда у ребенка отсутствует сам мозг и кости черепа. На их месте развились кистозные и соединительные ткани, которые могут быть как покрытые кожей, так и без нее. С таким пороком жить невозможно.
- Энцефалоцеле. Церебральные ткани и оболочки проходят через костную ткань черепа, который чаще всего не заращен. Может формироваться по центральной линии или стать асимметричным. Нередко малые энцефалоцеле путают с кефалогематомой, поэтому точный диагноз возможен только после прохождения рентгена. Небольшого размера энцефалоцеле устраняют хирургически.
- Микроцефалия, при которой мозг имеет малый объем и вес, означающие недоразвитость органа. От этой патологии страдает 1 ребенок на 5000. Голова малыша становится меньше, а также выражены диспропорции между лицом и черепом. Именно от этого вида порока страдают 12% всех детей, больных олигофренией. И чем выраженнее он, тем больше шансов, что ребенок будет подвержен идиотии и отставанию в физическом развитии.
- Макроцефалия, когда головной мозг слишком большой и по объему, и по массе. В отличие от предыдущего вида менее распространен и чаще всего идет в тандеме со сбоем в архитектонике мозга, точечной гетеротопией в белом веществе. Этим врожденным порокам всегда сопутствуют отсталость в умственном развитии и судорожные синдромы. У детей может встречаться патология, когда увеличено будет одно из полушарий, что становится причиной уродств из-за асимметрии черепа.
- Церебральная дисплазия кистозного типа состоит из множества кистозных полостей в головном мозге, которые соединяются с системой желудочков. Они могут быть разного размера. Локализация также может быть повсеместной или только в одном полушарии. Больные страдают от припадков эпилепсии, которые сложно подавить даже сильными антиконвульсивными средствами. Если кист мало, то и проявления симптомов будут менее выраженными, провоцируя внутричерепную гипертензию. Они могут рассосаться сами по себе.
- Голопрозэнцефалия, когда полушария не разделены и являются цельной сферой, в которой боковые желудочки сформировались в цельную полость. Такой порок органов приводит к грубой дисплазии лица и патологиям соматического типа. С этим не живут, поэтому дети рождаются мертвыми или гибнут в первые сутки жизни.
- Агирия или гладкий мозг, при котором извилины органа неразвиты, а архитектоника коры сильно нарушена. Дети страдают от психических и моторных расстройств, парезов и судорожности, что приводит к смерти в течение первого года жизни.
- Пахигирия, когда основные извилины слишком крупные без третичной и вторичной извилин. Присутствует сбой в архитектонике коры церебрального типа, а также борозды будут укорочены и выпрямлены.
- Микрополигирия, при которой кора головного мозга изрезана большим количеством малых извилин и насчитывает 4 слоя, когда нормой является 6 слоев. Характеризуется очагами или диффузией. Из-за этого дети страдают от эпилепсии, плегии мимики, а также мышц жевательного и глотательного типа, олигофрении.
- Гипоплазия мозолистого тела, которая развивается преимущественно у девочек. Характеризуется миоклоническими пароксизмами, сгибательными спазмами. Ей присущи врожденные пороки офтальмологического типа, большое количество хориоретинальных дистрофических очагов.
- Корковая дисплазия фокального типа возникает из-за поврежденных участков мозга, где будут огромные нейроны и аномальные астроциты. Преимущественная локализация — височная и лобная зона. Больные могут делать хаотичные движения или длительно топтаться на одном месте.
- Гетеротопия, характеризуется скоплением нейронов, которые не успели в нейронной миграции попасть в кору головного мозга. Эти очаги бывают как одиночными, так и множественными. Не накапливают контраст, как в случае с туберозным склерозом. Ей характерна олигофрения, эпилепсия. Если очагов мало, то первые симптомы могут проявляться после десятилетнего возраста.
Диагностика пороков
Для выявления некоторых патологий не нужны специальные исследования, особо тяжелые случаи диагностируются визуально. Другие патологии диагностируют по:
- ЗПР;
- гипотонии мышечной ткани в неонатальный период;
- судорожности в первые дни жизни.
Для исключения патологии головного мозга из-за гипоксии или родовой травмы изучают анамнез, где будет прописана вся информация о родовой деятельности. В период беременности пороки головного мозга у плода выявляют с помощью ультразвукового исследования. Уже в первом триместре будут видны серьезные сбои, поэтому женщине предлагают избавиться от такого плода.

Безусловно, на такое решение не стоит соглашаться, имея данные только с одной лаборатории. Но если их подтвердят другие независимые учреждения, то не стоит медлить с решением. Ведь чем дольше плод находится в женщине, тем больше она к нему привыкает и любит. После аборта или искусственных родов женщине нужна не только поддержка семьи, но и квалифицированного психолога, чтобы легче перенести такой поступок.
Ряд пороков выявляют с помощью нейросонографии через родничок ребенка, но более информативным и результативным считается МРТ, которое покажет не только характер и локализацию патологии, но и размер кисты, гетеротопии. С ним легко провести дифференциальное исследование при поражении мозга от травмы, гипоксии, опухоли, инфекции. При наличии судорожности подбор терапии проводят с помощью ЭЭГ.

Если церебральные аномалии передаются по наследству, то без консультации у генетика не обойтись. Он проведет генеалогическое исследование и ДНК-анализ. Чтобы выявить сопутствующие аномалии, проводят:
- УЗИ сердца, почек, брюшины;
- рентген грудной полости;
- МРТ других органов.
Терапия
Лечение патологий врожденного типа в головном мозге зачастую симптоматическое. Его проводят детские:
Для подавления судорожных симптомов назначают препараты антиконвульсионного типа, как Карбамазепин, Ламотриджин и Вальпроат. Но ввиду того что эпилептические припадки у детей крайне стойки к такому лечению, для их устранения назначают комбинацию антиконвульсивных средств. Не всегда это положительно сказывается на самочувствии ребенка, что усложняет терапию и подбор лекарственных препаратов.

Чтобы убрать гидроцефалию, назначается дегидратационное лечение, в крайних случаях проводят шунтирование. Для улучшения метаболических процессов в нормально развитых тканях мозга, которые могут компенсировать дефект в мозге, назначают нейрометаболическое лечение. В нем будет преобладать Глицин и ряд витаминов. Ноотропные средства могут быть задействованы только при отсутствии эпилептических припадков. Если ввести их наряду с эпилептическими приступами, ребенок может погибнуть из-за того, что последние серьезно усложнятся, и совершенно не будут поддаваться коррекции.
Если церебральные пороки имеют легкую форму, то эффективной окажется коррекция нейропсихологического типа, активная работа психолога и его сопровождение ребенка длительное время. Полезны терапия рисунком и обучение малыша в специализированных образовательных учреждениях. Все это позволит приучить ребенка к самообслуживанию, снизить выраженность олигофрении и дать малышу социальную адаптацию. Чаще за такими детьми нужен постоянный присмотр, который преимущественно осуществляют родители, не отказавшиеся от него после получения диагноза.
Чем тяжелее порок, тем менее положительный прогноз для ребенка. Еще хуже, если эпилептические припадки начались рано, и их сложно корректировать. Ухудшают положение ребенка и сопутствующие патологии. Такой тандем редко совместим с жизнью. Нужно понимать, что такая жизнь – это мучения и ребенка, у которого не будет полноценной жизни, и его семьи, т. к. уход за ним нужен постоянный, и он не всегда легок, как кажется. Поэтому если диагностируют патологию на ранней стадии беременности, нужно прислушиваться к врачу и не давать жизнь, которую такому ребенку будет невероятно сложно прожить.
В последние годы, благодаря возможностям современных методов диагностики, некоторые пороки развития можно заподозрить еще до рождения ребенка или в его первые месяцы жизни. Это позволяет провести своевременную операцию или назначить корректирующую терапию. Иногда достаточно и одного лишь врачебного наблюдения. К таким заболеваниям относится и септохиазмальная дисплазия.
Септо-хиазмальная дисплазия

Эта патология в мировой медицинской литературе более известна под названием септо-оптической дисплазии. Ее второе название – de Morsier’s syndrome, или синдром Морсиера.
Впервые пациент с таким нарушением был описан другим врачом в 1941 году. А в 1956 году de Morsier исследовал группу больных со сходными симптомами и ввел в литературу новый термин «септо-оптическая дисплазия», или СОД. В дальнейшем, в 1970 году, врач по фамилии Hoyt провел наблюдения за пациентами, у которых помимо СОД, отмечались такие проявления:
- Гипофизарный нанизм.
- Задержка развития.
- Неонатальные гипогликемические судороги.
Все эти симптомы он связал с поражением гипофиза и, как следствие, нарушением гормонального обмена.
Септо-оптическая дисплазия относится к порокам развития головного мозга. Она захватывает его переднюю часть и обычно развивается уже в конце первого месяца беременности. Также синдром Морсиера может сопровождаться и пороками развития сосудов головного мозга (сосудистая миелопатия).
Характеристика СОД
Септо-оптическая дисплазия затрагивает переднюю часть головного мозга. Она включает в себя три основных структурных нарушения:
- Недоразвитие, или гипоплазию зрительных нервов.
- Отсутствие прозрачной перегородки (специальной мембраны, отделяющей передние отделы мозга).
- Нарушение строения и функции гипофиза.
Эти три нарушения могут встречаться одновременно у одного пациента или в определенной комбинации, однако главным всегда является гипоплазия зрительного нерва.
Несмотря на кажущееся обширное поражение структур мозга, синдром Морсиера не всегда проявляется выраженными жалобами. Пациенты могут отмечать следующие симптомы:
- Снижение зрения – одностороннее или двустороннее.
- Невозможность фиксировать взгляд.
- Косоглазие.
- Нистагм.
- Нечеткость зрения.
- Различные глазные аномалии (например, зрачка).
- Суженные поля зрения.
- Расстройство терморегуляции.
- Судороги.
- Мышечную гипотонию.
- Гипербилирубинемию.
- Умственную отсталость.
- Аутизм.
В детском возрасте при септо-оптической дисплазии нередко наблюдаются судорожный синдром, задержка развития и роста, полового созревания, нарушения зрения.
Гипоплазия зрительного нерва

Недоразвитие зрительного нерва – это патогномоничный и обязательный симптом при синдроме де Морсиера. Наиболее часто встречается гипоплазия диска зрительного нерва – распространенная врожденная аномалия в практике врачей-педиатров, приводящая к различным проблемам со зрением.
Как правило, для этой патологии характерно уменьшение количества аксонов, но при этом мезодермальные элементы и глиальная ткань не меняются.
Частым симптомом при СОД является генерализованное сужение зрительных полей или их частичные дефекты, что пациенты ощущают, как нарушение бокового зрения. Иногда отмечается комбинация этих признаков.
И мальчики, и девочки страдают этой патологией с одинаковой частотой. Причем поражаться может как один глаз, так и оба.
Ассиметричная гипоплазия зрительного нерва, как правило, проявляет себя не ярко. В случае, если имеет место двустороннее недоразвитие, симптоматика может быть грубой. Обычно при такой форме заболевания врач отмечает выраженное снижение остроты зрения, часто в комбинации с нистагмом.
При офтальмоскопии зрительный диск при этом пороке развития значительно уменьшен в размере, имеет серо-бледную окраску.
Иногда гипоплазия диска может сочетаться с его атрофией – частичной или распространенной. В этом случае зрение будет страдать в значительной степени, возможно развитие слепоты.
Важной отличительной чертой СОД является непрогрессирование нарушений зрения.
Прозрачная перегородка

Прозрачная перегородка – это структурное образование в головном мозге. Она представляет собой тонкую мембрану, которая выполняет две основные функции:
- Разделяет передние желудочки головного мозга.
- Отвечает за прикрепление к своду черепа особой структуры – мозолистого тела.
Что происходит при отсутствии прозрачной перегородки? Лишившись необходимой поддержки, столб свода перемещается на дно передних желудочков, которые объединяются в один, значительно превосходящих их по размерам.
Структурно прозрачная перегородка представляет собой проводящие пути и глию, она закладывается и формируется только у высших приматов. Функции этого образования и на сегодняшний день до конца не изучены. Отсутствие прозрачной перегородки не всегда проявляется клинически.
В связи с этим даже при обнаружении такой патологии при ультразвуковом исследовании врач не может дать прогноз относительно дальнейшего развития ребенка, его интеллектуально-мнестических возможностях и других особенностях психики.
При выявлении септо-хиазмальной дисплазии с отсутствием прозрачной перегородки необходимо тщательное исследование других структур головного мозга, чтобы исключить такие заболевания, как шизэнцефалия или голопрозэнцефалия. Если полушарные и другие дефекты при обследовании не выявляются, можно говорить о более благоприятном прогнозе.
Последствия отсутствия прозрачной перегородки
Несмотря на многочисленные проводимые исследования, ученым и врачам не удалось выявить типичные для отсутствия прозрачной перегородки симптомы.
В опытах над животными последние демонстрировали нарушения пространственной адаптации, однако при клинических наблюдениях за детьми разного возраста такой закономерности выявить не удалось.
Лишь один пациент (из описанных в медицинской литературе) отмечал сложности с ориентацией в незнакомом месте. Однако в привычной обстановке – например, дома, в детском саду и школе – никаких проблем в ориентировании не испытывал.
При наблюдениях за больными с септо-оптической дисплазией не было выявлено существенных отличий в симптомах, независимо сопровождался ли синдром де Морсиера отсутствием перегородки или нет.
И все же некоторые медицинские обзоры указывают на высокую вероятность следующих симптомов у лиц с таким дефектом головного мозга:
- Та или иная степень умственной отсталости.
- Неспособность обучаться, быстро адаптироваться к изменяющейся обстановке.
- Неврологические нарушения.
Гипофизарная недостаточность

Нарушение строения и функции гипофиза не всегда сопровождает синдром де Морсиера. Однако, если эта патология присутствует, у пациентов обычно выявляются специфические нарушения.
Как правило, это следующие дисгормональные проявления:
- Низкое содержание кортизола.
- Недостаток гормона роста и адренокортикотропного гормона (АКТГ). Это нарушение в той или иной степени характерно для 90% больных этой патологией.
- Гипотиреоз из-за сниженного уровня тиреотропного гормона (ТТГ). Встречается примерно в половине случаев СОД.
Эти проявления связаны с нарушенной работой двух чрезвычайно важных структур головного мозга – гипоталамуса и гипофиза. Гипоталамо-гипофизарное взаимодействие отвечает за выработку множества гормонов, определяющих работу всех систем в организме, терморегуляцию и другие важнейшие жизненные функции.
СОД с патологией гипофиза может привести к снижению уровня сахара крови – гипогликемии, угнетению работы щитовидной железы, недостаточности надпочечников, проблемам полового созревания – пубертата.
Пубертат
Для септо-оптической дисплазии с гипоталамо-гипофизарными нарушениями характерно ранее половое созревание – преждевременное начало пубертата.
Обычно это связано с несвоевременным и повышенным выделением в кровь особых гормонов – лютеинизирующего и фолликулостимулирующего (ЛГ и ФСГ).
Необычно ранний пубертат при синдроме де Морсиера проявляется следующими симптомами:
- Ускоренным ростом.
- Ранним формированием точек окостенения и скелета.
- Опережением костного возраста.
- Половым созреванием раньше срока.
В итоге это приводит к преждевременному закрытию зон роста и малорослости.
Аномально ранний пубертат может отрицательно сказаться на здоровье и общем развитии ребенка. Поэтому при подтвержденной септо-оптической дисплазии он должен состоять на диспансерном учете у эндокринолога для регулярного врачебного наблюдения и лечения.
Причины развития СОД

В течение нескольких лет врачи пытались выявить причину возникновения септо-оптической дисплазии у пациентов. Однако единый фактор определить так и не удалось.
На сегодняшний день синдром де Морсиера считается мультифакториальной патологией. К его развитию могут привести следующие заболевания и состояния:
В ходе исследований было выявлено, что наиболее часто дети с септо-оптической дисплазией рождались у матерей в возрасте от 16 до 23 лет. Как правило, речь шла о первой беременности, без каких-либо нарушений. Именно такое неосложненное течение вынашивания и позволило выдвинуть теорию о молодом возрасте матери как факторе риска.
Кроме того, септо-оптическая дисплазия нередко сопровождает другие пороки головного мозга и сосудистые нарушения в этой области.
Ассоциация с другими пороками

При выявлении синдрома де Морсиера нередко обнаруживаются и такие пороки головного мозга, как шизэнцефалия и порэнцефалия. При порэнцефалии в веществе полушарий можно обнаружить так называемые порэнцефалические кисты.
Шизэнцефалией называют тяжелый врожденный порок головного мозга, при котором в коре образуются расщелины продольной направленности – от мозговой поверхности до желудочков.
Как правило, в основе этой патологии лежат поражения мозга в первом триместре беременности – на сроке 7–8 недель.
В это время происходит формирование прозрачной перегородки и зрительных нервов. И любое воздействие – инфекции, токсины, нарушение кровоснабжения – способно отрицательно на нем сказаться. Разрушение нервных волокон на раннем сроке беременности вызывает гипоплазию и атрофию зрительного нерва.
Также на возникновение септо-оптической дисплазии оказывают значимое влияние нарушения кровотока в этой зоне.
Нарушение кровотока
Нарушение кровотока также способствует возникновению септо-оптической дисплазии. Такие структуры головного мозга, как прозрачная перегородка, зрительный нерв и, особенно, гипофиз чрезвычайно чувствительны к сосудистым нарушениям. Их кровоснабжение весьма обильное за счет окружающих сосудистых сплетений.
При недостаточном притоке крови развитие и формирование этих структур замедляется и нарушается, что приводит к гипоплазии или агенезии, как в случае с отсутствием прозрачной перегородки.
Основным сосудом, кровоснабжающим эту зону мозга, является передняя мозговая артерия. Пороки ее формирования ассоциированы с септо-оптической дисплазией.
Также в некоторых случаях врачи связывают возникновение этой патологии с генетическими аномалиями.
Генетические аномалии

Было установлено, что синдром де Морсиера может быть связан с генетической поломкой. В настоящее время этот причинный фактор доказан. Более того, возможности современной медицины позволяют установить поврежденный ген и, таким образом, дать родителям ответ о возможном наследовании этой патологии другими детьми.
При септо-оптической дисплазии изменения затрагивают ген HESX1. Под влиянием неуточненных факторов в нем могут произойти мутации, следствием которых становится нарушение развития передних отделов головного мозга.
Ген HESX1 относится к группе эмбриональных генов. Именно они отвечают за правильное формирование мозговых структур в первом триместре беременности. Кроме переднего отдела головного мозга, под их контролем находится гипофиз и осевая дифференцировка эмбриона.
На сегодня в медицине известны четыре вида мутаций в этом гене. Все они влекут за собой септо-оптическую дисплазию, которая наследуется по рецессивному типу и не связана с полом. При родителях-носителях мутантного гена вероятность рождения больного малыша составляет 25%. В случае если один из родителей болен, а второй-носитель, частота наследования возрастает и составляет 50%. Если при болезни у одного партнера, второй не имеет мутаций в гене HESX1, все дети окажутся носителями патологии без клинических проявлений.
Диагностика

Впервые о возможной септо-оптической дисплазии будущей матери может сообщить врач ультразвуковой диагностики. Этот диагноз устанавливается еще во время беременности, если обследование проводилось с использованием современной аппаратуры, и квалификация специалиста достаточно велика.
После рождения ребенка диагноз СОД подтверждается при помощи магнитно-резонансной томографии.
Настороженность в отношении этого порока должна быть, в первую очередь, у педиатра и детского офтальмолога. Именно к ним обращаются родители больного ребенка, поскольку основной жалобой при синдроме де Морсиера будет снижение зрения. Если подтверждается одно- или двусторонняя гипоплазия зрительного нерва, маленького пациента необходимо обязательно направить на консультацию детского эндокринолога и невропатолога для уточнения диагноза. Кроме того, им проводится комплексное офтальмологическое исследование с определением полей зрения.
В настоящее время возможна генетическая диагностика СОД, в том числе и пренатальная. Мутации в гене HESX1 определяются прямым автоматическим секвенированием. Поиск может проводиться у детей, родителей или близких родственников.
Лечение
Специфического лечения синдрома де Морсиера не существует. Никакие таблетки не способны восстановить развитие зрительного нерва или отсутствующую прозрачную перегородку.
При подтвержденном диагнозе септо-оптической дисплазии такой ребенок должен находится под контролем эндокринолога и невропатолога для своевременного выявления сопутствующих нарушений и их медикаментозной коррекции. Особенно это актуально для дисгормональных состояний.
Таким пациентам иногда бывает нужна заместительная терапия – например, при недостатке ТТГ, АКТГ, гормона роста. Это позволяет компенсировать функцию щитовидной железы, не допустить развития малорослости.
Связь с другими синдромами

Септо-оптическая дисплазия может проявляться как изолированная аномалия головного мозга, однако иногда она наблюдается в ассоциации с другими синдромами. К ним относят:
- Айкарди-синдром.
- Сочетание СОД с брахидактилией (короткопалостью) типа B и умственной отсталостью.
- Синдром порэнцефалии с отсутствием прозрачной перегородки.
- Голопрозэнцефалия.
Характеристика синдромов
При Айкарди-синдроме наблюдаются характерные проявления, которые позволяют быстро установить диагноз. К ним относят:
- Агенезию (отсутствие) мозолистого тела в головном мозге.
- Судорожный синдром – инфантильные спазмы.
- Хориоретинальные углубления.
Обычно это заболевание поражает девочек, сочетается с СОД и отсутствием прозрачной перегородки.
Брахидактилией типа B называют настолько короткие пальцы на ногах и руках, что они выглядят, как ампутированные. Это заболевание наследуется по аутосомно-доминантному пути – при наличии патологии у одного из родителей она передается детям с вероятностью 50%. В некоторых случаях бывает 100% наследование этого признака.
В сочетании с СОД и симметричным поражением конечностей синдром легко диагностируется, в противном случае – признаки могут быть выражены неявно.
Синдром порэнцефалии с отсутствием прозрачной перегородки по своей клинике и течению отличается от изолированной септо-оптической дисплазии. Как правило, манифестным признаком является атрофия зрительного нерва при нормальных размерах его диска. Эндокринная патология практически никогда не проявляется. Однако на практике этот синдром бывает сложно отличить от болезни де Морсиера.
При голопрозэнцефалии страдает разделение головного мозга на отделы и соответствующие полушария. Септо-оптическую дисплазию многие врачи рассматривают как отдельную форму этой тяжелой аномалии, связанную с неправильной закладкой структур мозга в начале беременности.
Синдром Морсиера является пороком головного мозга, который невозможно вылечить консервативным или оперативным путем. Однако комплексное наблюдение ребенка соответствующими специалистами позволит вовремя скорректировать последствия этой аномалии и улучшить качество его жизни.
Если у Вашего ребенка обнаружили эпилепсию, необходимо сделать МРТ головного мозга, чтобы исключить изменения структуры мозговой ткани, которые являются причиной эпилепсии.
Одна из таких причин – это фокальная (очаговая) кортикальная (корковая) дисплазия, или ФКД – участок неправильно развитой коры мозга, который вызывает патологическую электрическую активность коры. Для выявления фокальной кортикальной дисплазии необходимо выполнять МРТ на высокопольном томографе. При записи на МРТ нужно уточнить, проводится ли в центре сканирование по специальным эпилептическим протоколам. Эти протоколы включают в себя выполнение срезов толщиной 1-2 мм, которые позволяют детально выявить даже минимальные изменения мозговых структур.
К сожалению, многие рентгенологи, работающие на МРТ, плохо знакомы с диагностикой ФКД, а некоторые даже никогда не слышали этот диагноз. Часто ФКД просматривается врачами, и детям ставят другой, неправильный диагноз, например опухоль мозга, глиоз, либо в заключение выносится «норма».
Чтобы разобраться в проблеме яснее, рассмотрим основные МРТ-признаки фокальной кортикальной дисплазии (ФКД).
1. Изменения формы и размеров коры – локальное утолщение коры, нарушение хода извилины, смазанная граница между серым и белым веществом, локальная атрофия/гипоплазия коры
2. Повышение МР-сигнала на Т2 и FLAIR от коры и/или близлежащего белого вещества.
МРТ головного мозга – фокальная кортикальная дисплазия. Локальное повышение МР-сигнала от коры левой затылочной доли, утолщение коры, сглаженность границы серого и белого вещества. Эти МРТ-признаки могут быть пропущены без достаточного владения темой.
Если Ваш врач сомневается в том, есть ли у ребенка ФКД, необходимо найти специалиста, который поможет правильно интерпретировать снимки МРТ. Ведь от этого решения зависит лечение эпилепсии – при подтвержденной ФКД приступы успешно лечатся с помощью операции.
Дисплазия головного мозга у детей
Автор На чтение 18 мин. Опубликовано
Хондродисплазия: первые симптомы и возможности лечения
К сожалению, в современном мире широко распространены заболевания суставов и позвоночника.
С каждым днем они молодеют, и уже в возрасте после 40 лет практически каждый второй в той или иной степени ощутил на себе тяжесть этих недугов.
Данные болезни значительно ухудшают качество жизни человека, а в некоторых случаях могут привести в полной инвалидности. К одним из таких недугов относится хондродисплазия.
Недуг относят к группе редких заболеваний, характеризующихся патологиями скелета.
Хондродисплазия представляет собой болезнь хрящей, которые нарушают правильный рост суставов и всего скелета человека. Процесс окостенения хрящей может быть избыточным или недостаточным, что и провоцирует болезнь.
Очень часто она развивается в подростковом возрасте, когда происходит интенсивный рост и половое созревание.
Заболевание представляет серьезную угрозу для здоровья, поскольку может полностью нарушить формирование скелета, развить болезни суставов и позвоночника и привести к инвалидности. Также разрастание хрящевой ткани отрицательно воздействует на окружающие органы.
Поэтому во избежание неблагоприятных последствий и осложнений лечение заболевания проводят в кратчайшие сроки.
Во время развития патологии возникает избыточное образование хрящевой ткани, она покрывает суставы и поверхность костей, образуя их срастание. С ее ростом объем суставов значительно увеличивается и деформируется.
Конечности начинают плохо двигаться, искривляются и существенно увеличиваются в размере.
При поражении стопы, наблюдается деформация и гигантизм пальцев, что затрудняет движения больного.
Если патология затрагивает череп, то разрастания сдавливают головной мозг, есть вероятность развития эпилепсии.
Когда болезнь развивается в голеностопном суставе, происходит чрезмерный рост бедра и голени. Как правило, длина суставов не возрастает.
Хондродисплазия с недостаточным развитием хрящевой ткани, истощает суставы, формирует «утиную походку», затрудняет движение, со временем наблюдаются вывихи и деформация конечностей.
Причины заболевания
Причины возникновения болезни полностью не изучены и в основном имеют генетический характер.
Но в некоторых случаях хондродисплазия развивается у детей старшего возраста и даже в пожилом возрасте.
Основанием для этого являются гормональные перестройки, кислородная недостаточность стенок сосудов.
Эта патология в мировой медицинской литературе более известна под названием септо-оптической дисплазии. Ее второе название – de Morsier’s syndrome, или синдром Морсиера.
Впервые пациент с таким нарушением был описан другим врачом в 1941 году. А в 1956 году de Morsier исследовал группу больных со сходными симптомами и ввел в литературу новый термин «септо-оптическая дисплазия», или СОД. В дальнейшем, в 1970 году, врач по фамилии Hoyt провел наблюдения за пациентами, у которых помимо СОД, отмечались такие проявления:
- Гипофизарный нанизм.
- Задержка развития.
- Неонатальные гипогликемические судороги.
Септо-оптическая дисплазия относится к порокам развития головного мозга. Она захватывает его переднюю часть и обычно развивается уже в конце первого месяца беременности. Также синдром Морсиера может сопровождаться и пороками развития сосудов головного мозга (сосудистая миелопатия).
Общие сведения
Аномалии развития головного мозга — пороки, заключающиеся в аномальных изменениях анатомического строения церебральных структур. Выраженность неврологической симптоматики, сопровождающей церебральные аномалии, значительно варьирует. В тяжелых случаях пороки являются причиной антенатальной гибели плода, они составляют до 75% случаев внутриутробной смерти.
Кроме того, тяжелые церебральные аномалии обуславливают около 40% случаев гибели новорожденного. Сроки манифестации клинических симптомов могут быть различны. В большинстве случаев церебральные аномалии проявляются в первые месяцы после рождения ребенка. Но, поскольку формирование головного мозга длится до 8-летнего возраста, целый ряд пороков дебютируют клинически после 1-го года жизни.


Более чем в половине случаев церебральные пороки сочетаются с пороками соматических органов. Пренатальное выявление церебральных аномалий является актуальной задачей практической гинекологии и акушерства, а их постнатальная диагностика и лечение — приоритетными вопросами современной неврологии, неонатологии, педиатрии и нейрохирургии.


Аномалии развития головного мозга
Характеристика СОД
Септо-оптическая дисплазия затрагивает переднюю часть головного мозга. Она включает в себя три основных структурных нарушения:
- Недоразвитие, или гипоплазию зрительных нервов.
- Отсутствие прозрачной перегородки (специальной мембраны, отделяющей передние отделы мозга).
- Нарушение строения и функции гипофиза.
Эти три нарушения могут встречаться одновременно у одного пациента или в определенной комбинации, однако главным всегда является гипоплазия зрительного нерва.
Несмотря на кажущееся обширное поражение структур мозга, синдром Морсиера не всегда проявляется выраженными жалобами. Пациенты могут отмечать следующие симптомы:
- Снижение зрения – одностороннее или двустороннее.
- Невозможность фиксировать взгляд.
- Косоглазие.
- Нистагм.
- Нечеткость зрения.
- Различные глазные аномалии (например, зрачка).
- Суженные поля зрения.
- Расстройство терморегуляции.
- Судороги.
- Мышечную гипотонию.
- Гипербилирубинемию.
- Умственную отсталость.
- Аутизм.
В детском возрасте при септо-оптической дисплазии нередко наблюдаются судорожный синдром, задержка развития и роста, полового созревания, нарушения зрения.
Недоразвитие зрительного нерва – это патогномоничный и обязательный симптом при синдроме де Морсиера. Наиболее часто встречается гипоплазия диска зрительного нерва – распространенная врожденная аномалия в практике врачей-педиатров, приводящая к различным проблемам со зрением.
Как правило, для этой патологии характерно уменьшение количества аксонов, но при этом мезодермальные элементы и глиальная ткань не меняются.
Частым симптомом при СОД является генерализованное сужение зрительных полей или их частичные дефекты, что пациенты ощущают, как нарушение бокового зрения. Иногда отмечается комбинация этих признаков.
И мальчики, и девочки страдают этой патологией с одинаковой частотой. Причем поражаться может как один глаз, так и оба.
Ассиметричная гипоплазия зрительного нерва, как правило, проявляет себя не ярко. В случае, если имеет место двустороннее недоразвитие, симптоматика может быть грубой. Обычно при такой форме заболевания врач отмечает выраженное снижение остроты зрения, часто в комбинации с нистагмом.
При офтальмоскопии зрительный диск при этом пороке развития значительно уменьшен в размере, имеет серо-бледную окраску.
Иногда гипоплазия диска может сочетаться с его атрофией – частичной или распространенной. В этом случае зрение будет страдать в значительной степени, возможно развитие слепоты.
Прозрачная перегородка – это структурное образование в головном мозге. Она представляет собой тонкую мембрану, которая выполняет две основные функции:
- Разделяет передние желудочки головного мозга.
- Отвечает за прикрепление к своду черепа особой структуры – мозолистого тела.


Что происходит при отсутствии прозрачной перегородки? Лишившись необходимой поддержки, столб свода перемещается на дно передних желудочков, которые объединяются в один, значительно превосходящих их по размерам.
Структурно прозрачная перегородка представляет собой проводящие пути и глию, она закладывается и формируется только у высших приматов. Функции этого образования и на сегодняшний день до конца не изучены. Отсутствие прозрачной перегородки не всегда проявляется клинически.
В связи с этим даже при обнаружении такой патологии при ультразвуковом исследовании врач не может дать прогноз относительно дальнейшего развития ребенка, его интеллектуально-мнестических возможностях и других особенностях психики.
При выявлении септо-хиазмальной дисплазии с отсутствием прозрачной перегородки необходимо тщательное исследование других структур головного мозга, чтобы исключить такие заболевания, как шизэнцефалия или голопрозэнцефалия. Если полушарные и другие дефекты при обследовании не выявляются, можно говорить о более благоприятном прогнозе.
В течение нескольких лет врачи пытались выявить причину возникновения септо-оптической дисплазии у пациентов. Однако единый фактор определить так и не удалось.
На сегодняшний день синдром де Морсиера считается мультифакториальной патологией. К его развитию могут привести следующие заболевания и состояния:
- Наркомания с употреблением токсичных препаратов во время беременности.
- Употребление антиконвульсантов.
- Пристрастие к алкоголю в период вынашивания ребенка.
- TORCH-инфекции у будущей матери (токсоплазмоз, краснуха, герпес, цитомегаловирус).
- Гестационный сахарный диабет.
- Лечение хинином в высоких дозах при беременности (этот препарат способен вызвать атрофию зрительного нерва).
- Молодой возраст матери.
В ходе исследований было выявлено, что наиболее часто дети с септо-оптической дисплазией рождались у матерей в возрасте от 16 до 23 лет. Как правило, речь шла о первой беременности, без каких-либо нарушений. Именно такое неосложненное течение вынашивания и позволило выдвинуть теорию о молодом возрасте матери как факторе риска.
Кроме того, септо-оптическая дисплазия нередко сопровождает другие пороки головного мозга и сосудистые нарушения в этой области.
Причины
Наиболее весомой причиной сбоев внутриутробного развития является влияние на организм беременной и на плод, различных вредоносных факторов, обладающих тератогенным действием. Возникновение аномалии в результате моногенного наследования встречается лишь в 1% случаев. Наиболее влиятельной причиной пороков головного мозга считается экзогенный фактор. Тератогенным эффектом обладают многие активные химические соединения, радиоактивное загрязнение, отдельные биологические факторы. Немаловажное значение здесь имеет проблема загрязнения среды обитания людей, обуславливающая поступление в организм беременной токсических химических веществ.
Различные эмбриотоксические воздействия могут быть связаны с образом жизни самой беременной: например, с курением, алкоголизмом, наркоманией. Дисметаболические нарушения у беременной, такие как сахарный диабет, гипертиреоз и пр., могут также стать причиной церебральных аномалий плода. Тератогенным действием обладают и многие медикаменты, которые может принимать женщина в ранние сроки беременность, не подозревая о происходящих в ее организме процессах. Мощный тератогенный эффект оказывают инфекции, перенесенные беременной, или внутриутробные инфекции плода. Наиболее опасны цитомегалия, листериоз, краснуха, токсоплазмоз.
Патогенез
Построение нервной системы плода начинается буквально с первой недели беременности. Уже к 23-му дню гестации заканчивается образование нервной трубки, неполное заращение переднего конца которой влечет за собой серьезные церебральные аномалии. Примерно к 28-му дню беременности образуется передний мозговой пузырь, в последующем разделяющийся на 2 боковых, которые ложатся в основу полушарий мозга. Далее образуется кора головного мозга, его извилины, мозолистое тело, базальные структуры и т. д.
Дифференцировка нейробластов (зародышевых нервных клеток) приводит к образованию нейронов, формирующих серое вещество, и глиальных клеток, составляющих белое вещество. Серое вещество отвечает за высшие процессы нервной деятельности. В белом веществе проходят различные проводящие пути, связывающие церебральные структуры в единый функционирующий механизм. Рожденный в срок новорожденный имеет такое же число нейронов, как и взрослый человек. Но развитие его мозга продолжается, особенно интенсивно в первые 3 мес. жизни. Происходит увеличение глиальных клеток, разветвление нейрональных отростков и их миелинизация.
Сбои могут произойти на различных этапах формирования головного мозга. Если они возникают в первые 6 мес. беременности, то способны приводить к снижению числа сформированных нейронов, различным нарушениям в дифференцировке, гипоплазии различных отделов мозга. В более поздние сроки может возникать поражение и гибель нормально сформировавшегося церебрального вещества.
Связь с другими синдромами
При выявлении синдрома де Морсиера нередко обнаруживаются и такие пороки головного мозга, как шизэнцефалия и порэнцефалия. При порэнцефалии в веществе полушарий можно обнаружить так называемые порэнцефалические кисты.
Шизэнцефалией называют тяжелый врожденный порок головного мозга, при котором в коре образуются расщелины продольной направленности – от мозговой поверхности до желудочков.
Как правило, в основе этой патологии лежат поражения мозга в первом триместре беременности – на сроке 7–8 недель.
В это время происходит формирование прозрачной перегородки и зрительных нервов. И любое воздействие – инфекции, токсины, нарушение кровоснабжения – способно отрицательно на нем сказаться. Разрушение нервных волокон на раннем сроке беременности вызывает гипоплазию и атрофию зрительного нерва.
Также на возникновение септо-оптической дисплазии оказывают значимое влияние нарушения кровотока в этой зоне.
Нарушение кровотока


Нарушение кровотока также способствует возникновению септо-оптической дисплазии. Такие структуры головного мозга, как прозрачная перегородка, зрительный нерв и, особенно, гипофиз чрезвычайно чувствительны к сосудистым нарушениям. Их кровоснабжение весьма обильное за счет окружающих сосудистых сплетений.
При недостаточном притоке крови развитие и формирование этих структур замедляется и нарушается, что приводит к гипоплазии или агенезии, как в случае с отсутствием прозрачной перегородки.
Основным сосудом, кровоснабжающим эту зону мозга, является передняя мозговая артерия. Пороки ее формирования ассоциированы с септо-оптической дисплазией.
Было установлено, что синдром де Морсиера может быть связан с генетической поломкой. В настоящее время этот причинный фактор доказан. Более того, возможности современной медицины позволяют установить поврежденный ген и, таким образом, дать родителям ответ о возможном наследовании этой патологии другими детьми.
При септо-оптической дисплазии изменения затрагивают ген HESX1. Под влиянием неуточненных факторов в нем могут произойти мутации, следствием которых становится нарушение развития передних отделов головного мозга.


Ген HESX1 относится к группе эмбриональных генов. Именно они отвечают за правильное формирование мозговых структур в первом триместре беременности. Кроме переднего отдела головного мозга, под их контролем находится гипофиз и осевая дифференцировка эмбриона.
На сегодня в медицине известны четыре вида мутаций в этом гене. Все они влекут за собой септо-оптическую дисплазию, которая наследуется по рецессивному типу и не связана с полом. При родителях-носителях мутантного гена вероятность рождения больного малыша составляет 25%. В случае если один из родителей болен, а второй-носитель, частота наследования возрастает и составляет 50%. Если при болезни у одного партнера, второй не имеет мутаций в гене HESX1, все дети окажутся носителями патологии без клинических проявлений.
Септо-оптическая дисплазия может проявляться как изолированная аномалия головного мозга, однако иногда она наблюдается в ассоциации с другими синдромами. К ним относят:
- Айкарди-синдром.
- Сочетание СОД с брахидактилией (короткопалостью) типа B и умственной отсталостью.
- Синдром порэнцефалии с отсутствием прозрачной перегородки.
- Голопрозэнцефалия.
При Айкарди-синдроме наблюдаются характерные проявления, которые позволяют быстро установить диагноз. К ним относят:
- Агенезию (отсутствие) мозолистого тела в головном мозге.
- Судорожный синдром – инфантильные спазмы.
- Хориоретинальные углубления.
Брахидактилией типа B называют настолько короткие пальцы на ногах и руках, что они выглядят, как ампутированные. Это заболевание наследуется по аутосомно-доминантному пути – при наличии патологии у одного из родителей она передается детям с вероятностью 50%. В некоторых случаях бывает 100% наследование этого признака.
В сочетании с СОД и симметричным поражением конечностей синдром легко диагностируется, в противном случае – признаки могут быть выражены неявно.
Синдром порэнцефалии с отсутствием прозрачной перегородки по своей клинике и течению отличается от изолированной септо-оптической дисплазии. Как правило, манифестным признаком является атрофия зрительного нерва при нормальных размерах его диска. Эндокринная патология практически никогда не проявляется. Однако на практике этот синдром бывает сложно отличить от болезни де Морсиера.
При голопрозэнцефалии страдает разделение головного мозга на отделы и соответствующие полушария. Септо-оптическую дисплазию многие врачи рассматривают как отдельную форму этой тяжелой аномалии, связанную с неправильной закладкой структур мозга в начале беременности.
Синдром Морсиера является пороком головного мозга, который невозможно вылечить консервативным или оперативным путем. Однако комплексное наблюдение ребенка соответствующими специалистами позволит вовремя скорректировать последствия этой аномалии и улучшить качество его жизни.
Виды аномалий мозга
Анэнцефалия — отсутствие головного мозга и акрания (отсутствие костей черепа). Место головного мозга занято соединительнотканными разрастаниями и кистозными полостями. Может быть покрыто кожей или обнажено. Патология несовместима с жизнью.
Энцефалоцеле — пролабирование церебральных тканей и оболочек через дефект костей черепа, обусловленный его незаращением. Как правило, формируется по средней линии, но бывает и асимметричным. Небольшое энцефалоцеле может имитировать кефалогематому. В таких случаях определить диагноз помогает рентгенография черепа. Прогноз зависит от размеров и содержимого энцефалоцеле. При небольших размерах выпячивания и наличии в его полости эктопированной нервной ткани эффективно хирургическое удаление энцефалоцеле.
Микроцефалия — уменьшение объема и массы головного мозга, обусловленное задержкой его развития. Встречается с частотой 1 случай на 5 тыс. новорожденных. Сопровождается уменьшенной окружностью головы и диспропорциональным соотношением лицевого/мозгового черепа с преобладанием первого. На долю микроцефалии приходится около 11% всех случаев олигофрении. При выраженной микроцефалии возможна идиотия. Зачастую наблюдается не только ЗПР, но и отставание в физическом развитии.
Макроцефалия — увеличение объема головного мозга и его массы. Гораздо менее распространена, чем микроцефалия. Макроцефалия обычно сочетается с нарушениями архитектоники мозга, очаговой гетеротопией белого вещества. Основное клиническое проявление — умственная отсталость. Может наблюдаться судорожный синдром. Встречается частичная макроцефалия с увеличением лишь одного из полушарий. Как правило, она сопровождается асимметрией мозгового отдела черепа.
Кистозная церебральная дисплазия — характеризуется множественными кистозными полостями головного мозга, обычно соединенными с желудочковой системой. Кисты могут иметь различный размер. Иногда локализуются только в одном полушарии. Множественные кисты головного мозга проявляются эпилепсией, устойчивой к антиконвульсантной терапии. Единичные кисты в зависимости от размера могут иметь субклиническое течение или сопровождаться внутричерепной гипертензией; зачастую отмечается их постепенное рассасывание.
Голопрозэнцефалия — отсутствие разделения полушарий, в результате чего они представлены единой полусферой. Боковые желудочки сформированы в единую полость. Сопровождается грубыми дисплазиями лицевого черепа и соматическими пороками. Отмечается мертворождение или гибель в первые сутки.
Агирия (гладкий мозг, лиссэнцефалия) — отставание развития извилин и тяжелое нарушение архитектоники коры. Клинически проявляется выраженным расстройством психического и моторного развития, парезами и различными формами судорог (в т. ч. синдромом Веста и синдромом Леннокса-Гасто). Обычно заканчивается летальным исходом на первом году жизни.
Пахигирия — укрупнение основных извилин при отсутствии третичных и вторичных. Сопровождается укорочением и выпрямлением борозд, нарушением архитектоники церебральной коры.
Микрополигирия — поверхность коры мозга представлена множеством мелких извилин. Кора имеет до 4-х слоев, тогда как в норме кора насчитывает 6 слоев. Может быть локальной или диффузной. Последняя, полимикрогирия, характеризуется плегией мимических, жевательных и глоточных мышц, эпилепсией с дебютом на 1-ом году жизни, олигофренией.
Гипоплазия/аплазия мозолистого тела. Часто встречается в виде синдрома Айкарди, описанного только у девочек. Характерны миоклонические пароксизмы и сгибательные спазмы, врожденные офтальмические пороки (колобомы, эктазия склеры, микрофтальм), множественные хориоретинальные дистрофические очаги, обнаруживаемые при офтальмоскопии.
Фокальная корковая дисплазия (ФКД) — наличие в коре головного мозга патологических участков с гигантскими нейронами и аномальными астроцитами. Излюбленное расположение — височные и лобные зоны мозга. Отличительной особенностью эпиприступов при ФКД является наличие кратковременных сложных пароксизмов с быстрой генерализацией, сопровождающихся в своей начальной фазе демонстративными двигательными феноменами в виде жестов, топтания на одном месте и т. п.
Гетеротопии — скопления нейронов, на этапе нейронной миграции задержавшихся на пути своего следования к коре. Гетеротопионы могут быть единичными и множественными, иметь узловую и ленточную форму. Их главное отличие от туберозного склероза — отсутствие способности накапливать контраст. Эти аномалии развития головного мозга проявляются эписиндромом и олигофренией, выраженность которых прямо коррелирует с числом и размером гетеротопионов. При одиночной гетеротопии эпиприступы, как правило, дебютируют после 10-летнего возраста.
Терапия пороков развития головного мозга преимущественно симптоматическая, осуществляется детским неврологом, неонатологом, педиатром, эпилептологом. При наличии судорожного синдрома проводится антиконвульсантная терапия (карбамазепин, леветирацетам, вальпроаты, нитразепам, ламотриджин и др.). Поскольку эпилепсия у детей, сопровождающая аномалии развития головного мозга, обычно резистентна к противосудорожной монотерапии, назначают комбинацию из 2 препаратов (например, леветирацетам с ламотриджином). При гидроцефалии осуществляют дегидратационную терапию, по показаниям прибегают к шунтирующим операциям. С целью улучшения метаболизма нормально функционирующих мозговых тканей, в какой-то степени компенсирующих имеющийся врожденный дефект, возможно проведение курсового нейрометаболического лечения с назначением глицина, витаминов гр. В и пр. Ноотропные препараты используются в лечении только при отсутствии эписиндрома.
При умеренных и относительно легких церебральных аномалиях рекомендована нейропсихологическая коррекция, занятия ребенка с психологом, комплексное психологическое сопровождение ребенка, детская арт-терапия, обучение детей старшего возраста в специализированных школах. Указанные методики помогают привить навыки самообслуживания, уменьшить степень выраженности олигофрении и по возможности социально адаптировать детей с церебральными пороками.
Диагностика
Впервые о возможной септо-оптической дисплазии будущей матери может сообщить врач ультразвуковой диагностики. Этот диагноз устанавливается еще во время беременности, если обследование проводилось с использованием современной аппаратуры, и квалификация специалиста достаточно велика.
После рождения ребенка диагноз СОД подтверждается при помощи магнитно-резонансной томографии.
Настороженность в отношении этого порока должна быть, в первую очередь, у педиатра и детского офтальмолога. Именно к ним обращаются родители больного ребенка, поскольку основной жалобой при синдроме де Морсиера будет снижение зрения. Если подтверждается одно- или двусторонняя гипоплазия зрительного нерва, маленького пациента необходимо обязательно направить на консультацию детского эндокринолога и невропатолога для уточнения диагноза. Кроме того, им проводится комплексное офтальмологическое исследование с определением полей зрения.
В настоящее время возможна генетическая диагностика СОД, в том числе и пренатальная. Мутации в гене HESX1 определяются прямым автоматическим секвенированием. Поиск может проводиться у детей, родителей или близких родственников.
Тяжелые аномалии развития головного мозга зачастую могут быть диагностированы при визуальном осмотре. В остальных случаях заподозрить церебральную аномалию позволяет ЗПР, гипотония мышц в неонатальном периоде, возникновение судорожного синдрома у детей первого года жизни. Исключить травматический или гипоксический характер поражения головного мозга можно при отсутствии в анамнезе данных о родовой травме новорожденного, гипоксии плода или асфиксии новорожденного. Пренатальная диагностика пороков развития плода осуществляется путем скринингового УЗИ при беременности. УЗИ в I триместре беременности позволяет предупредить рождение ребенка с тяжелой церебральной аномалией.
Одним из методов выявления пороков головного мозга у грудничков является нейросонография через родничок. Намного более точные данные у детей любого возраста и у взрослых получают при помощи МРТ головного мозга. МРТ позволяет определить характер и локализацию аномалии, размеры кист, гетеротопий и других аномальных участков, провести дифференциальную диагностику с гипоксическими, травматическими, опухолевыми, инфекционными поражениями мозга. Диагностика судорожного синдрома и подбор антиконвульсантной терапии осуществляется при помощи ЭЭГ, а также пролонгированного ЭЭГ-видеомониторинга. При наличии семейных случаев церебральных аномалий может быть полезна консультация генетика с проведением генеалогического исследования и ДНК-анализа. С целью выявления сочетанных аномалий проводится обследование соматических органов: УЗИ сердца, УЗИ брюшной полости, рентгенография органов грудной полости, УЗИ почек и пр.
Прогноз и профилактика
Прогноз во многом определяется тяжестью церебральной аномалии. Неблагоприятным симптомом выступает ранее начало эпилепсии и ее резистентность к осуществляемой терапии. Осложняет прогноз наличие сочетанной врожденной соматической патологии. Эффективной мерой профилактики служит исключение эмбриотоксических и тератогенных влияний на женщину в период беременности.
Венозная дисплазия головного мозга HealthIsLife.ru
Венозная дисплазия головного мозга
Дисплазия головного мозга – это дефект внутриутробного развития, характеризующийся массовым или локальным нарушением формирования нервной ткани. Заболевание имеет множество вариантов развития, среди которых, например, фокальная корковая дисплазия, или образование полостей в отдельных участках мозга. Дисплазия сосудов головного мозга – один из вариантов, затрагивающий нарушение формирования артерий и вен.
Дисплазия обуславливается нарушением созревания головного мозга в период формирования центральной нервной системы во время развития плода. Из-за неправильного дозревания и миграции клеток, в участке головного мозга образуются дефекты.
Фокальная корковая дисплазия, например, формируется на 1-2 месяца до родов. Степень патологии определяется временем воздействия патологического фактора: в первый и второй триместр беременности плод наиболее уязвим. Поэтому воздействие даже незначительного фактора в первые 6 месяцев может привести к грубым дефектам мозга.
В дисплазии решающую роль играет повреждение генетической информации, из-за которой и происходит сбой дифференциации нервных клеток. Также имеют значения такие факторы:
- Окружающая среда: загрязнение, избыточная инсоляция, радиация.
- Питание и вредные привычки беременной.
- Перенесенные мамой заболевания, особенно инфекционной природы.
Классификация и симптомы
Дисплазия головного мозга имеет разновидности:
Фокальная корковая дисплазия
Это заболевание характеризуется нарушением строения коркового шара головного мозга. Чаще всего располагается в лобной и височной доле. Подразделяется на три типа:
- 1 тип – локальное ограниченное поражение мозга; характеризуется легким течением и редкостью эпилептических припадков; проявляется преимущественно задержкой развития;
- 2 тип – локальное поражение, углубляющееся во все шары коры мозга; проявляется локальными припадками и задержкой нервно-психического развития;
- 3 тип – полная дисплазия коры больших полушарий в результате нейроинфекции и мальформации сосудов; характеризуется тяжелым нарушением умственных способностей и генерализованнымы эпилептическими припадками.
Корковая дисплазия проявляется фокальной эпилепсией, которая впервые проявляется в раннем возрасте. Дисплазия головного мозга у детей по фокальному типу проявляется кратковременной потерей сознания во время припадков. Также наблюдаются синдромы нарушения сознания, например, сумеречное помрачение.
Эпилепсия при фокальной дисплазии проявляется преимущественно двигательными расстройствами, при которых развивается спутанность сознания и дезориентация в пространстве. В таком случае больные внезапно падают. Характерна генерализация приступов, когда судороги возникают во всех скелетных мышцах.
Психическое и интеллектуальное развитие зависит от возраста, в котором дебютировала первая эпилепсия: чем раньше она началась, тем глубже будет задержка психики и когнитивных способностей.
Поликистоз головного мозга
Клиническая картина характеризуется эпилептическими припадками, если область дисплазии находится в пределах больших полушарий. Также наблюдаются дефицитарные неврологические симптомы:
- гемипарез – частичное ослабление мышечной силы в половине тела;
- расстройство деятельности черепно-мозговых нервов;
- нарушение сознания: оглушенность, ступор;
- снижение точности зрения.
Симптомокомплекс поликистоза также включает общемозговые симптомы:
- головная боль, головокружение;
- тошнота;
- апатия, раздражительность, нарушение сна, эмоциональная лабильность;
- вегетативные нарушения в виде потливости, нарушения аппетита, расстройства стула и дрожания рук.
Третья разновидность – венозная дисплазия. Однако она часто имеет бессимптомное течение. Если симптомы и есть, они проявляются в виде дефицитарных неврологических признаков. Часто венозная дисплазия имитирует сосудистую мальформацию. Несмотря на скрытность течения, дисплазия (редко) грозит геморрагическим инсультом и тромбозом вен.
Диагностика и лечение
Фокальная корковая дисплазия диагностируется с помощью магнитно-резонансной томографии. На послойных изображениях наблюдается гипоплазия коры и отсутствие границы между белым и серым веществом головного мозга. Второй способ – электроэнцефалография. С ее помощью выявляются «зачатки» эпилепсии между приступами.
Фокальная корковая дисплазия лечится противосудорожными препаратами. Обычно назначают препараты вальпроевой кислоты, Сибазон, Диазепам или Карбамазепин. Часто эпилепсия при фокально дисплазии не поддается терапии. В таком случае показана операция.
Поликистоз можно диагностировать с помощью таких исследований:
Специфика диагностики заключается в том, что поликистоз диагностируется применением комбинации методов: нужно использовать сразу несколько способов исследования, так как ни один из них не дает точных сведений. Используя в комбинации ангиографию, часто одновременно выявляется венозная дисплазия головного мозга.
Больным с поликистозом показано хирургическое лечение. Обычно патология легко поддается оперативному вмешательству из-за того, что поликистоз имеет четкие и выраженные границы.
Если очаги поликистоза находятся в функционально значимых зонах головного мозга, применяют выжидательную тактику, а оперативное вмешательство оставляют на задний план.
Венозная дисплазия диагностируется магнитно-резонансной томографией и ангиографией. Обыкновенно методы выявляют аномальное расширение вен мозга.
Дисплазия вен часто не нуждается в лечении, так как имеет бессимптомную клиническую картину и обнаруживается на исследовании головного мозга случайно. К лечению дисплазии приступают в том случае, когда она сочетается с другими сосудистыми патологиями мозга, например, с сосудистой мальформацией.
Диагностика венозной дисплазии на снимках МРТ и КТ головного мозга
Что необходимо знать об аномалии развития вен головного мозга
Венозная дисплазия – порок развития вен, который возникает на ранних стадиях формирования эмбриона.
- Это всегда врожденная сосудистая мальформация
- Высокая частота — 2,5% населения (радиологические данные).
- Врожденные венозные дисплазии вероятно, это следствие дезорганизации и/или прерывания созревания венозной системы головного мозга
- В 19% случаев сочетается с дополнительными сосудистыми мальформациями
- В 11% случаев наблюдаются сопутствующие кавернозные гемангиомы (что свидетельствует об общей генетической предрасположенности)
- Редко сочетается с артериовенозной фистулой.
- Лобные доли (56% случаев)
- Мозжечок (27%).
Патология: Вены различного калибра
- Утолщение стенки вследствие мышечной гиперплазии и включений гиалина
- Сосудистая архитектоника: пролиферация венул создает картину, напоминающую голову Медузы; венулы дренируются в одну или несколько коллекторных вен, которые проходят через головной мозг
- Проходят через нормальную ткань мозга.
Клинические проявления
- Бессимптомное течение
- При наличии неврологической симптоматики она обусловлена невенозной мальформацией.
Какой метод диагностики аномалии вен мозга выбрать: МРТ, КТ, ангиографию
Методы выбора
Информативна ли МСКТ головного мозга при аномалии развития вен
- Обычно изменений не выявляется
- Иногда проходящая через головной мозг коллекторная вена видна в виде трубчатой гиперденсной структуры даже на нативных изображениях
- Вены, идущие в форме зонтика или звезды, визуализируются после введения КС.
Что покажут снимки МРТ головного мозга при венозной дисплазии
- Сходящиеся зонтиковидные или звездчатые структуры, проходящие через головной мозг, выглядят гипоинтенсивными на томограмме, взвешенной по протонной плотности, и на Т2-ВИ, гиперинтенсивными — на Т1-ВИ после контрастирования.
В каких случаях проводят МР-венографию и ангиографию сосудов мозга
- Артериальная и паренхиматозная фазы ангиографии без патологии
- Скорость кровотока в пределах нормы
- В венозной фазе визуализируются аномально расширенные внутримозговые вены, собирающие кровь от мелких медуллярных вен
Что хотел бы знать лечащий врач?
- Локализация
- Сочетание с кавернозной гемангиомой
Какие заболевания имеют симптомы, схожие с венозной дисплазией головного мозга
Капиллярная телеангиоэктазия:
— Расширенная, кистевидная или мелкоточечная структура
— Обычно слабо накапливает КС
Кавернозная гемангиома:
-Обычно круглой формы
— Гетерогенность сигнала на Т2- и Т1-ВИ
Принципы лечения
- Венозная дисплазия не требует лечения , так как это случайная находка, не имеющая лечебного и клинического значения, если только она не сочетается с другими сосудистыми мальформациями.
Врачи каких специальностей диагностируют и лечат венозную дисплазию
- Врач функциональной диагностики (для подтверждения диагноза)
- Риск внутримозгового кровоизлияния очень мал, даже при наличии артериовенозной фистулы (0,15% на венозную дисплазию в год).
Возможные осложнения
- Тромбоз вен
- Разрыв аневризмы-кровотечение
Венозная дисплазия (схематически). Зонтиковидная форма медуллярных вен (1), дренирующихся в расширенную транскортикальную коллекторную вену (2).
Звоните нам по телефону 7 (812) 241-10-64 с 7:00 до 00:00 или оставьте заявку на сайте в любое удобное время

