Дисплазия 2 степени что это такое – что это такое, лечение, отзывы
прогноз, симптомы заболевания, влияние на беременность, диагностика и лечение + отзывы женщин
 Дисплазия – заболевание, которое серьезно угрожает репродуктивной функции женщины.
Дисплазия – заболевание, которое серьезно угрожает репродуктивной функции женщины.
Однако, в большинстве случаев этот недуг протекает без яркой клинической картины, что затрудняет своевременную диагностику.
Суть патологии – изменение на клеточном уровне, что приводит к нарушениям в слизистой оболочке шейки матки во влагалищной части.
Достаточно часто с прогрессированием недуга отмечается трансформация в злокачественное образование.
Сущность патологии
Цервикальна дисплазия – это состояние, при котором эпителиальный слой изменяется по причине изменения клеточных структур, составляющих слизистую. Сам термин «дисплазия» переводится как «неупорядоченный рост».
В ходе патологии клетки верхнего слоя эпителиальной ткани изменяются. В зависимости от глубины, на которую проникают патологические клетки, разделяют легкую, умеренную или выраженную форму заболевания.
В норме слизистая шеечной области имеет три слоя:
- базальный;
- промежуточный;
- поверхностный.
Образование клеток происходит в базальном слое.
После того как клетка созревает, она постепенно перемещается к поверхностному слою, при этом ее округлая форма слегка уплощается, а ядро уменьшается.
При дисплазии клетка и ее ядро остаются крупных размеров, а, кроме того, в некоторых случаях могут развиваться двухъядерные клетки. Подобное явление приводит к тому, что эпителиальные слои перестают разграничиваться, то есть их число меняется.

Причины появления
Практически все специалисты склоняются к мнению, что основной причиной развития дисплазии является наличие в организме женщины вируса папилломы, особенно если то онкогенные штаммы – 16 и 18.
ОБРАТИТЕ ВНИМАНИЕ!
Считается, что вирусу достаточно находится на слизистой шейки около года, чтобы внедрить свой генетический код в клетки эпителия, и таким образом изменить их.
могут быть следующие:- раннее начало половой жизни и роды до 16 лет;
- вредные привычки – в частности курение;
- низкий иммунитет;
- заболевания половых органов в хронической стадии;
- сбои в гормональном балансе;
- заболевания, передающиеся половым путем;
- травмы шеечной области, которые могут возникать при тяжелых родах, абортах, грубых половых контактах и так далее;
- авитаминоз;
- отсутствие постоянного полового партнера;
- наличие злокачественного процесса в половом члене полового партнера;
- наследственность;
- неконтролируемое использование оральных контрацептивов.
Очень часто дисплазия протекает на фоне хламидиоза, гонореи, а также остроконечных кондилом влагалища или заднего прохода.
Дисплазия второй степени
Как уже было сказано, степень дисплазии зависит от глубины проникновения атипичных клеток в слизистый слой. При дисплазии второй степени поражается около 2/3 эпителия слизистой.
Причинами, по которым дисплазии прогрессирует во 2, считаются отсутствие адекватного лечения недуга, а также наличие воспалительных процессов, сочетающихся с гормональными нарушениями.
Если 1 степень дисплазии способна трансформироваться в злокачественный процесс в редких случаях, то во 2 степени риск перерождения увеличивается. Дисплазия считается уже неинвазивным раком.
Однако, процесс остается обратимым, если, разумеется, заболевание своевременно и правильно лечится.

Какими могут быть симптомы
Дисплазия редко проявляется яркими признаками — такое может происходить только в том случае, когда к процессу присоединяется бактериальная инфекция.
При этом женщина может жаловаться на :
- появление жжения и зуда во влагалищной области;
- возникновение нетипичных выделений с неприятным запахом. Выделения могут иметь кровяную примесь, и чаще всего появляются после половой близости;
- половые контакты могут стать болезненными или, по крайней мере, дискомфортными;
- в некоторых случаях имеют место болевые ощущения, которые локализуются не только в нижней части живота, но и в околопупочной области, и в пояснице.
ВАЖНО!
Надо сказать, что вирус папилломы распространяется не быстро, но, если женщина игнорирует дисплазию 2 степени и не спешит лечить недуг, наступает 3 степень заболевания, которую иначе называют неинвазивным раком.
От инвазивного его отличает то, что злокачественный процесс затрагивает только эпителиальный слой слизистой, и не распространяется на нервы, сосуды и мышцы.
Медицинский прогноз
В целом, любая степень дисплазии шеечной области, если ее адекватно лечить, имеет благоприятный прогноз. Поэтому нужно очередной раз подчеркнуть важность правильной диагностики и дальнейшей комплексной терапии – только неукоснительное выполнение всех врачебных рекомендаций может привести к полному избавлению от серьезного недуга.
Современный ритм жизни откладывает значительный отпечаток на репродуктивном здоровье женщины – неправильное питание, частая смена половых партнеров, аборты, нехватка времени на визит к гинекологу, халатное отношение к рекомендациям врача – все это приводит к достаточно серьезным недугам. Дисплазия – это предраковое состояние, а ее 2 степень – это шаг до неинвазивного рака шейки матки. Несмотря на то, что недуг протекает бессимптомно, женщина должна понимать, что без лечения дисплазия трансформируется в рак, который является необратимым процессом. Но считать дисплазию приговором не стоит – современная медицина обладает рядом возможностей полностью избавить женщину от этой патологии, главное, чтобы женщина в точности исполняла все назначения специалиста.
Другие степени заболевания
Современная медицина выделяет 3 степени дисплазии:
- – в этом случае изменение структуры клеток выражено в незначительной степени, а патологический процесс затрагивает только треть нижней части слизистой – 1/3 часть;
- характеризуется более четкими морфологическими изменениями клеток, а что касается обширности патологии – процесс затрагивает 2/3 от всей толщи слизистой;
- – неинвазивный рак – при этом изменения касаются всех клеток, что приводит к повреждению всех слое в слизистой, но распространения на окружающие ткани нет.

К чему приводит отсутствие лечения
В некоторых случаях организм женщины может самостоятельно бороться с вирусом папилломы, однако, это наблюдается в меньше, чем в половине всех случаев дисплазии шейки матки.
Если иммунная система работает как положено, то через несколько месяцев после диагностики недуга, дисплазия может излечиться самостоятельно. Но почти у половины женщин с диагнозом «дисплазия» недуг стабилизируется и остается во 2 стадии на несколько лет.
25% женщин, страдающих от дисплазии, без соответствующего лечения наблюдают различные осложнения недуга.
Это может быть бесплодие, сильные воспалительные или инфекционные процессы, и самое страшное – прогрессирование заболевания в 3 стадию с последующей трансформацией в злокачественный процесс.
Диагностические меры
Так как выраженных клинических признаков дисплазия не имеет, диагностика начинается с осмотра пациентки в гинекологическом кресле. Врач обнаруживает покраснение слизистой, блеск зева, изменение в рельефе эпителия, пятна, наросты.
Точный диагноз только на основании гинекологического осмотра поставить невозможно, поэтому используются следующие :
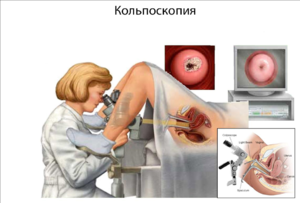
- кольпоскопия. Врач осматривает слизистую при помощи оптического прибора, во время данной процедуры имеется возможность взять материал для последующих лабораторных исследований;
- анализ мазка на цитологию. Это необходимо для обнаружения в мазке вируса папилломы и для определения его штамма;
- биопсия. Этот анализ позволяет определить состояние эпителиальных клеток и их слоев. Помимо этого, в ходе анализа устанавливается стадия патологического процесса;
- ПЦР-диагностика необходима для выявления вируса папилломы и для определения его концентрации.
В случае недостатка информации после проведенных исследований, пациентка может быть направлена на ИФА или культуральную диагностику, возможно, также придется сдать кровь на гормоны и пройти диагностику внутренних органов.
ОБРАТИТЕ ВНИМАНИЕ!
При подозрении на злокачественный процесс назначаются дифференциальные методики, которые позволяют обнаружить активный рост атипичный клеточных структур.

Медикаментозное лечение
Чтобы успешно , необходимо устранить причину, которая его спровоцировала.
Тактика лечения подбирается в индивидуальном порядке, в зависимости от:
- степени поражения;
- наличия фоновых недугов;
- возраста женщины;
- планов на дальнейшую беременность.
Консервативная терапия заключается в следующем:
- санация половых органов;
- регулярное наблюдение динамики;
- восстановление гормонального сбоя;
- лечение заболеваний эндокринной системы;
- лечение и профилактика воспалительных процессов половой сферы;
- лечение и профилактика инфекций половых органов;
- поливитаминные комплексы;
- применение иммуностимуляторов – Интерферона или его аналогов.
Требуется ли хирургическое вмешательство?
В случае отсутствия положительной динамики при консервативном подходе к лечению, а также если заболевание прогрессирует в следующую стадию, необходимо хирургическое лечение.
Операция по устранению дисплазии может осуществляться несколькими способами, выбор которых зависит от скорости развития процесса, а также от потенциальной опасности трансформации в злокачественное заболевание.
Самым простым вариантом хирургического лечения дисплазии является прижигание медикаментами. Чаще всего используется Солкогин, Солквагин, Ваготид и другие.
Другие методики хирургического вмешательства:
- диатермокоагуляция;
- электроконизация;
- криодеструкция;
- прижигание лазером;
- р;
- лечение ультразвуком;
- аргоноплазменная абляция.
читайте также про лечение дисплазии .
ВАЖНО!
Применение данных процедур имеет как свои плюсы, так и минусы, поэтому оптимальный метод должен выбираться врачом в индивидуальном порядке.
Если женщина планирует в будущем беременность, она обязательно должна предупредить об этом врача, чтобы тот подобрал метод лечения, который не будет впоследствии влиять на процесс деторождения.
В тяжелых случаях может потребоваться полное или частичное , а если заболевание трансформировалось в инвазивный рак – полное удаление всей матки.

Возможные последствия
Помимо перехода заболевания в следующую стадию, 2 степень дисплазии может иметь следующие последствия:
- воспалительные процессы;
- инфекционные процессы;
- деформация шейки матки.
Хирургическое лечение тоже может спровоцировать ряд осложнений, самыми частыми среди которых являются:
- кровотечения;
- образования шрамов и рубцов;
- рецидив недуга;
- инфицирование послеоперационной ранки.
Влияние на беременность
В целом для дисплазия опасности не представляет, однако, гормональные всплески, которые наблюдаются при беременности, могут спровоцировать прогрессирование или осложнения заболевания.
Кроме того, негативное влияние на беременность будут оказывать воспалительные и инфекционные процессы, которые являются частым спутниками дисплазии. Именно поэтому все беременные, у которых диагностирована дисплазия, должны находится на особом и тщательном контроле у специалиста.
Что касается естественных родов, то дисплазия может существенно их осложнить, поэтому рекомендуется кесарево.
ОБРАТИТЕ ВНИМАНИЕ!
Если ребенок будет проходить по родовым путям, он может заразиться от матери вирусом папилломы, что отрицательно скажется на его здоровье впоследствии.
Отзывы женщин
Ниже представлены отзывы женщин, у которых была диагностирована дисплазия шейки матки:
Заключение
Дисплазия 2 степени – это предраковое состояние, которое, к счастью, обратимо. Главное, чтобы женщина своевременна посещала врача и выполняла все его требования. В этом случае трансформации в инвазивный рак можно избежать и сохранить репродуктивное здоровье.
Полезное видео
В видео рассказывается про лечение дисплазии:
Вконтакте
Google+
Одноклассники
zhenskoe-zdorovye.com
причины, особенности диагностики при беременности, лечение и прогноз
 Отдельные заболевания матки протекают скрытно, но при этом наносят серьезный ущерб женскому организму, поскольку нарушают его защитные функции. Например, дисплазия шейки матки 2 степени. Лечение следует начинать как можно раньше. Дело в том, что уже на 1 степени этого заболевания происходят серьезные изменения в эпителиальном слое. А при 2 степени появляются признаки предрака.
Отдельные заболевания матки протекают скрытно, но при этом наносят серьезный ущерб женскому организму, поскольку нарушают его защитные функции. Например, дисплазия шейки матки 2 степени. Лечение следует начинать как можно раньше. Дело в том, что уже на 1 степени этого заболевания происходят серьезные изменения в эпителиальном слое. А при 2 степени появляются признаки предрака.
Виды патологии
Ежегодно во всем мире дисплазия матки выявляется у 30 млн женщин. У большей части пациенток болезнь находится на начальной стадии, но при отсутствии лечения она быстро прогрессирует.
По классификации ВОЗ, дисплазией называется патологическое состояние, приводящее к появлению в толще эпителиального слоя клеток с атипичными строением и последующему изменению опорных структур органа.
Шейка матки имеет 2 отдела:
- Надвлагалищный отдел располагается в малом тазу.
- Влагалищный отдел. При необходимости врач может осмотреть во время гинекологического обследования.
Внутри шейки располагается цервикальный канал. Он выстлан цилиндрическим эпителием. Влагалищный отдел шейки снаружи покрыт плоским эпителием. Причем последний частично заходит в полость наружного зева. Там он граничит с цилиндрическим эпителием, формируя границу перехода, которую медики именуют зоной трансформации. Подавляющее большинство дисплазий развивается именно в этой зоне.
Плоский многослойный эпителий, покрывающий внешнюю часть влагалищного отдела матки, состоит из 3 слоев:
- Базальный, или базовый. Он лежит на строме и отделен от нее тонкой прослойкой из соединительной ткани. Клетки этого слоя самые молодые. Они отличаются крупными ядрами.
- Промежуточный слой.
- Поверхностный. Этот слой выходит в полость шеечного канала.
Стоит отметить, что по мере приближения к поверхности, клетки слоев имеют все большие отличия друг от друга. Это хорошо видно при изучении материала, взятого при биопсии. В норме клетки соответствуют своему слою. При дисплазии происходит смещение клеток относительно своих слоев. Более того, видны клеточные структуры неправильной формы. Ядра в них бесформенные, лишенные четких границ.
В зависимости от того, в каком слое врачи выявляют клеточные структуры с патологическим строением, выделяют следующие стадии развития патологии:
- Первая стадия. Она характеризуется появлением неправильных клеток в трети толщины эпителиального слоя, если вести отсчет от мембраны между стромой и базальным слоем.
- Вторая стадия. Патологический процесс захватывает две трети эпителиального слоя.
- Третья стадия. Атипичные клетки выявляются во всей толще многослойного эпителия.
Дисплазия шейки матки также делится на степени по тяжести поражения тканей. Согласно классификации ВОЗ, выделяют следующие основные формы патологии:
 Первая степень. На Западе ее обозначают «CIN I». Промежуточный и поверхностный слои не вовлечены в патологический процесс.
Первая степень. На Западе ее обозначают «CIN I». Промежуточный и поверхностный слои не вовлечены в патологический процесс.- Вторая степень или «CIN II». Изменения в клетках выявляются в третьей части многослойного эпителия.
- Третья степень. Обозначается «CIN III». Патологические изменения обнаруживаются в большей части эпителия. Более того, патология захватывает часть базальной мембраны и мигрирует в шеечный канал.
По мнению врачей, дисплазия 2−3 степени — это рак. Дело в том, что при гистологическом исследовании специалистом очень сложно отличить признаки неинвазивного рака и дисплазии.
Причины болезни
Основной причиной появления патологии считается инфицирование женщины определенными штаммами вируса папилломы человека. Согласно статистике, при дисплазии второй степени шейки матки в 98% случаев у пациенток выявляется этот вирус.
Медики считают, что в первые 2 года половой жизни больше 80% девушек заражаются ВПЧ.
Сразу стоит сказать, что далеко не в каждом случае инфицирования развивается дисплазия. Чтобы появилась эта патология? требуется наличие одного или нескольких провоцирующих факторов. К ним относятся:
 Ослабление местного иммунитета. Выражается это в снижении одних иммуноглобулинов и повышении других в слизистой оболочке шеечного канала.
Ослабление местного иммунитета. Выражается это в снижении одних иммуноглобулинов и повышении других в слизистой оболочке шеечного канала.- Эндокринные заболевания.
- Гормональные нарушения, связанные с беременностью или сделанным абортом, а также с приемом гормональных средств. Изменение гормонального баланса провоцирует появление агрессивных вариантов эстрадиола, которые вызывают перерождение клеток, содержащих вирус папилломы человека.
- Наследственность. Если в роду были случаи дисплазии, то вероятность заболеть повышается в полтора раза.
- Хронические воспалительные процессы, затрагивающие половые органы. К ним относятся: кольпит, трихомониаз, цитомегаловирус, герпес.
- Кондиломы на половых губах и во влагалище.
- Раннее начало половой жизни (до 15 лет).
- Частые роды.
- Травма, полученная во время родовой деятельности.
- Инструментальные исследования и повторные аборты.
- Несколько прерываний беременности искусственными методами.
- Секс с мужчиной, имевшим рак головки полового члена.
- Недостаток фолиевой кислоты.
- Злоупотребление алкоголем.
- Курение.

Если эти факторы риска отсутствуют, то организм женщины самостоятельно избавляется от вируса в течение нескольких месяцев. Более того, у молодых девушек дисплазия первой степени после выведения вируса деградирует в половине выявленных случаев болезни. То есть, болезнь просто проходит.
Также возможен вариант, когда заболевание, напротив, прогрессирует и в течение нескольких лет перерождается в рак.
Симптомы заболевания
Вторая степень этой болезни очень редко дает характерные симптомы. Поэтому без специфического обследования выявить патологию очень сложно. Она выявляется, как правило, случайно.
Заподозрить появление дисплазии можно по признакам, которые появляются после инфицирования ВПЧ. Речь идет о появлении остроконечных кондилом на внешних половых органах, во влагалище и заднем проходе.
Сегодня врачи обязательно проверяют на дисплазию пациенток, которые обращаются за помощью с различными венерическими инфекциями.
Если к имеющейся дисплазии добавляется какая-либо инфекция, то пациентки сталкиваются с неспецифическими симптомами, которые обычно появляются при кольпите и эндоцервиците. К ним относятся:
- Зуд и жжение во влагалище.
- Из половых органов появляются выделения. Они могут иметь необычный цвет и неприятный запах.
- Болезненность во время полового контакта или использования гигиенических средств.
Яркие болевые ощущения при дисплазии отсутствуют.
Дисплазия на начальной и средней стадии имеет свойство проходить. Но это происходит только при укреплении иммунной системы. Если иммунитет ослабляется, то болезнь прогрессирует.
Беременность и дисплазия
Дисплазия при беременности выявляется всего у 4% беременных женщин. В этот период патология не прогрессирует. В первый год после родов у половины женщины выявленная дисплазия 2 и 3 степени подвергается обратному развитию.
Диагностика дисплазии шейки матки при беременности несколько затруднена из-за имеющихся физиологических изменений и повышенного содержания женских половых гормонов.
Физиологические изменения выглядят следующим образом:
- Железы производят непрозрачную слизь, затрудняющую обзор.
- Из-за увеличения притока крови матка становится синюшной.
- Прогестерон вызывает размягчение и увеличение влагалищного отдела шейки матки.
 Возможно выявление легкой формы эрозии слизистой оболочки, но врачи рассматривают ее у беременных как вариант нормы. Очаговая дисплазия не требует лечения. Врачи лишь наблюдают за состоянием пациентки.
Возможно выявление легкой формы эрозии слизистой оболочки, но врачи рассматривают ее у беременных как вариант нормы. Очаговая дисплазия не требует лечения. Врачи лишь наблюдают за состоянием пациентки.
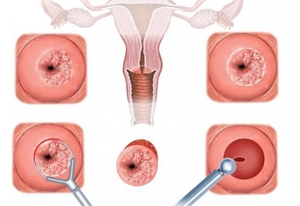
Если докторам нужно сделать биопсию, то они прибегают к помощи специальных щипцов. При этом забирается минимальное количество материала. К конизации врачи могут прибегнуть только при подозрении на онкологию.
Диагностические методы
К углубленной диагностике врачи прибегают после того, как во время осмотра женщины в гинекологическом кресле выявляют необычный блеск поверхности слизистой оболочки шейки матки и пятна. При исследовании используются следующие методы:
- Кольпоскопия. Зев матки обрабатывается раствором молекулярного йода. Пораженные участки слизистой при этом не изменяют цвет и становятся хорошо видимыми.
- ПАП- тест. Гинеколог делает мазок, а затем проводит его цитологическое исследование. Диагноз дисплазия ставится при выявлении клеток со сморщенными ядрами.
- Биопсия. Гистологическое исследование взятого материала позволяет врачам определиться со степенью заболевания.
- ПЦР анализ. Он проводится для определения онкогенного штамма вируса папилломы человека и оценки его концентрации в крови.
Когда требуется получить наиболее точные результаты по вирусу, то проводится анализ по методике HCII. На основании полученных результатов назначается лечение.
Способы лечения
Врачи до сих пор спорят по поводу необходимости лечения дисплазии 1 степени. Одни настаивают на медикаментозном лечении, другие утверждают, что нужно просто наблюдать за развитием патологии.
Виды операций
Начиная со 2 степени, расхождения мнений по поводу лечения болезни в медицинском сообществе нет. Единственный эффективный метод — операция.
Операция назначается на первую фазу месячного цикла. Методику оперативного лечения врач подбирает индивидуально для каждой пациентки с учетом результатов ее анализов.
 Конизация шейки матки — самый распространенный способ избавления от дисплазии. Она применяется как в диагностических, так и в лечебных целях. Раньше конизацию делали с помощью скальпеля, но из-за большой травматичности сегодня нож почти не используют. Его заменили лазер и радиоволновые аппараты «Сургитрон».
Конизация шейки матки — самый распространенный способ избавления от дисплазии. Она применяется как в диагностических, так и в лечебных целях. Раньше конизацию делали с помощью скальпеля, но из-за большой травматичности сегодня нож почти не используют. Его заменили лазер и радиоволновые аппараты «Сургитрон».
К скальпелю хирурги прибегают только в тех случаях, когда требуется получить хороший материал для гистологического исследования. Лазер сильно повреждает клетки, а петля «Сургитрона» вовсе испаряет их. Поэтому полностью от использования скальпеля врачи не могут.
Также для лечения дисплазии применяются методы электрокоагуляции и криодеструкции. В первом случае хирург разрушает подвергшиеся изменению клетки с помощью электрического тока, а во втором — замораживает их. После замораживания клетки гибнут и выводятся из организма.
После электрокоагуляции могут оставаться рубцы, поэтому женщинам, планирующим забеременеть, больше подходит метод криодеструкции. После него не остается рубцов.
Медикаментозная терапия и диета
Медикаменты назначаются только одновременно с операцией. Цель медикаментозного лечения — повышение иммунитета и борьба с вирусами. С этой целью пациенткам прописывают:
- Иммуностимуляторы. К ним относятся: Изопринозин, Продигиозан, Тималин, Молграмостин, Спленин и др.
- Витамин А, фолиевую кислоту, селен.
Также дисплазию можно лечить народными методами, но такое лечение должно рассматриваться как вспомогательное.
Дисплазия опасна в первую очередь вероятностью перерождения в рак. Чтобы снизить риск такого развития событий и уменьшить вероятность рецидива врачи прописывают женщинам особую диету.
Пациентка вынуждена исключить из рациона:
- Копченые продукты.
- Спиртные напитки.
- Острую пищу.
- Кондитерские изделия.
Для повышения уровня фолиевой кислоты в ежедневное меню нужно добавить бананы, капусту и гречку. Природные витамины проще всего получить из свежих фруктов.
Женщине рекомендуется отказаться питания фастфудом и разными полуфабрикатами, выпивать достаточное количество воды.
Прогнозы после лечения дисплазии положительные. Подавляющее большинство женщин после операции сохраняет функцию деторождения. А при соблюдении рекомендаций врача вероятность рецидива крайне мала.
krasotka.guru
как лечить дисплазию шейки матки 2 степени, ответы врачей, консультация
Здравствуйте уважаемые доктора!01.07.2009г. в возрасте 47 лет я перенесла операцию по поводу дисплазии шейки матки 3 степени.(Очаг был в шейке размером 05.*1 см)- экстрерпация шейки матки с придатками. Климакса не было и яичники были здоровы,но гинеколог-онколог перед операцией посоветовала мне настоятельно удалить и яичники,т.к. учитывая их опыт и мою патологию, я могу попасть к ним опять на стол операционный с такой патологией или еще хуже.Других вариантов они мне не оставили и я согласилась.О чем сейчас каюсь!!!
После операции чувствовала себя более менее удовлетворительно.
Но через 8 месяце появилась боль внизу живота, чувство тяжести.Боль иррадиирует в крестец,прямую кишку. Перестала чувствовать позывы к дефекации.Ощущаю какое-то непрятное ощущение , а при пальцевом исследовании чувствую.что ампула прямой кишки полна каловыми массами и чувствую выбухание культи влагалища в прямую кишку. Слабость, усталость.Эти боли уже год меня мучают. Стала нервной и раздражительной. Думаю уже о суициде(вот бы выпить сонных таблеток и уснуть,забыть про эту боль). 7 месяцев принимаю анжелик,т.к. были приливы и повышались глюкоза, холистерин и проблемы с мочевым пузырем. Немного стало получше.
На КТ малого таза- Состояние после экстерпации матки с придатками. Культя влагалища с четкими неровными контурами, окружающая клетчатка с фиброзными изменениями и “мелкими ” кальцинатами. Мочевой пузырь значительно наполнен, обычной формы с четкими ровными контурами, содержимое однородное.
УЗИ органов малого таза: В малом тазу спаечный процесс, видимых образований не выявлено.Мочевой пузырь с четкими ровными контурами, стенки уплотнены, без видимых дополнительных образований.
Объем первоначальной мочи:-350мл.
Объем остаточной мочи-55мл.
Ирриография-При ретроградном введении жидкой бариевой взвеси выполнились все отделы толостой кишки до купола слепой. Локализация петель сигмы и нисходящей ободочной кишки нарушена.Нисходящая ободочная кишка смещена медиально, обрязует коленообразный изгиб, сигма на фоне ее удлинения образует множественные петлистые изгибы и перегибы,смещение петель резко ограничено и болезненно. В нисходящей ободочной кишке, в сигме гаустрация сглажена, неравномерная, складки слизистой умеренно утолщены.на остальном протяжении толостой кишки сохранена симметричная гаустрация. Органических сужений и дефектов наполнения не выявлено.
заключение:R признаки нарушения анатомической локализации дистальных отделов толстой кишки как косвенный признак спаечной болезни, признаки хр.колита.
ЭГДС-Пишевод свободно проходим.Слизистая розовая.Кардинальный жом смыкается.В желудке-умеренное количество мутного содержимого,примесь слизи. Слизистая желудка,розовая,отечная.Пилорический жом концентрический. Луковица 12 перстной кишки недеформирована,слизистая розовая,имеет вид «маннолй крупы!.Залуковичная часть розовая.
Заключение- поверхностный гастрит.Умеренное восполение.Косвенные признаки панкреатита.
Колоноскопия-перианальная область чистая. Колоноскопия произведена до селезеночного угла толстой кишки. Слизистая на всем протяжении розовая,сосудитый рисунок не изменен. Перистальтика равномерная.Заключение- признаков восполения не выявлено.
Несколько дней назад по поводу спаечной болезни ходила на консультацию к хирургу и гинекологу. Гинеколог назначил_электрофорез на низ живота с лидазой( после операции прошло 1.5. года) поможет ли сейчас лидаза? Слышала о лонгидазе.Что это? Помогает ли?
Хирург- посмотрел мои результаты обследования и направил к онкологу: пусть они разбираются что это за ” мелкие”кальцинаты на брюшине! Если спаечный процесс,
то будем ждать когда будет ОКН. Тогда по экстренным показаниям прооперируем.
ВО КАК! Значит надо ждать ОКН или перитонит или некроз кишки! А если скорая помощь вовремя не приедет или привезет к пьяному хирургу под праздники! Что тогда!Умирать!
2 дня назад пошла к другому хирургу,т.к. нет сил терпеть боль. Хирург-женщина посмотрела все обследования и мой живот и поставила диагноз- спаечная болезнь брюшной полости.Долихосигма. Колоноптоз.Кокцигодения.
Назначила-Мовалис,свечи.Мильгама№10 Магнитотерапия на крест.отдел.№10. Электрофорез с новокаином №10.
Посоветовала пойти на консультацию к проктологу-может говорит опущение тонкого кишечника?
Устала я и от докторов,от лекарств и от боли. Жить не хочется! А ведь вроди бы еще не старая да и работать мне много надо,кредит у меня в банке.А работать не могу.
Скажите пожалуйста, можно спайки удалить лапараскопом. Слышала такое делается. У нас в Астрахани-нет,да и наши хирурги против этого метода удаления спаек. Говорят как раздуешь тебе живот углек.газом, когда он у тебя весь в спайках, Даже нормальное анатомическое положение кишечника нарушено! Да и умереть ты можешь при этой операции.Вообщем утешили.
И еще. Скажите пожалуйста какой метод исследования и какой врач может поставить диагноз опущение тонкого кишечника?
Если в моей ситуации есть возможность рассечь спайки лапороскопом, то где это хорошо делают(что бы не заработать себе еще больше проблем и не помереть)
После экстерпации матки с придатками, по поводу дисплазии шейки матки 3 ст. В гистологическом ответе после операции-эндометрий в фазе пролиферации.ОЖГЭ,фибромиома.
В шейке железы эндоцервикса.В области наружнего зева плоский эпителий с паракератозом,гиперкератозом.В яичниках-тека ткань,белые тела. Учитывая результаты этой гистологической картины был ли у меня эндометриоз? если да,то могут быть боли в животе обусловлены этим или все же спайки? Если эндометриоз есть,то как его лечить
Помогите,пожалуйста. Спасибо .
www.health-ua.org


 Первая степень. На Западе ее обозначают «CIN I». Промежуточный и поверхностный слои не вовлечены в патологический процесс.
Первая степень. На Западе ее обозначают «CIN I». Промежуточный и поверхностный слои не вовлечены в патологический процесс. Ослабление местного иммунитета. Выражается это в снижении одних иммуноглобулинов и повышении других в слизистой оболочке шеечного канала.
Ослабление местного иммунитета. Выражается это в снижении одних иммуноглобулинов и повышении других в слизистой оболочке шеечного канала.