Деформация костей – Деформации конечностей – причины, симптомы, диагностика и лечение
Деформации конечностей – причины, симптомы, диагностика и лечение
При выявлении деформаций конечностей огромную роль играют данные внешнего осмотра, поэтому данной части обследования уделяют особое внимание. Осмотр производится по определенному алгоритму. При визуальном исследовании конечностей обращают внимание на наличие костных выбуханий, отек мягких тканей, степень развития и симметричность мышц, кровоизлияния и другие изменения на коже, наличие или отсутствие болезненности при пальпации.
Осмотр суставов включает в себя оценку их конфигурации, определение подвижности, выявление контрактур, отека, наличия выпота и т. д. При исследовании дистальных отделов конечностей (стоп и кистей) определяют их отклонение от нормального физиологического положения. При изучении тазобедренного сустава, недоступного прямому визуальному осмотру, опираются на косвенные признаки деформации конечности: контрактуру, ограничение движений, патологическую установку конечности, укорочение и т. д.
Для более точной оценки деформации конечностей используют радиологические методы: рентгенографию, КТ и МРТ. В некоторых случаях необходимы сравнительные исследования аналогичных сегментов, например, сравнительная рентгенография тазобедренных суставов при подозрении на дисплазию. При необходимости, в зависимости от причины развития деформации конечностей, назначают консультации соответствующих специалистов: невролога, нейрохирурга, ревматолога, эндокринолога и т. д.
Укорочение
Укорочение конечностей может быть выраженным, видимым даже при поверхностном визуальном осмотре, или незначительным, определяемым только с использованием специальных методов. Степень функциональных нарушений при укорочении зависит от локализации деформации. Верхняя конечность практически полностью сохраняет свои функции при укорочении до 8 см. Иногда наблюдается некоторая гипертрофия мышц здоровой конечности за счет ее преимущественного использования.
Функция нижней конечности страдает даже при незначительном укорочении (3 и более см), что объясняется затруднениями при опоре и ходьбе. Кроме того, укорочение нижней конечности влечет за собой ряд вторичных деформаций в суставах не только больной, но и здоровой конечности, вынужденной «брать на себя» часть нагрузки. Из-за смещения центра тяжести и нарушения осанки со временем возникают патологические изменения в позвоночнике. Следствием одностороннего укорочения часто становится ранний остеохондроз и тяжелые артрозы суставов обеих нижних конечностей. При использовании трости возможно развитие артроза плечевого сустава.
Для того чтобы выявить укорочение, используют следующие методики: визуальное сравнение, измерение с использованием сантиметровой ленты, сравнительный анализ данных рентгенологического исследования, КТ и МРТ. Визуальную оценку осуществляют, укладывая пациента на спину на жесткую кушетку и сравнивая расположение верхних остей подвздошных костей, лодыжек и верхних полюсов надколенника. При несовпадении выявляют сегмент, за счет которого произошло укорочение. Измерение сантиметровой лентой и оценку данных инструментальных исследований также осуществляют, сравнивая расположение аналогичных анатомических образований обеих конечностей.
Укорочение конечности может быть истинным, кажущимся и относительным. Причиной истинного укорочения являются органические изменения одного или нескольких сегментов. Данная патология выявляется при измерении как всей конечности, так и ее отдельных сегментов. Кажущееся укорочение возникает вследствие вынужденного сгибания, как правило, обусловленного патологическим процессом в суставе. При этом измерение конечности в целом свидетельствует об изменении длины по сравнению с другой ногой, а измерение по сегментам показывает нормальные результаты. Относительное укорочение обусловлено нарушением взаимного расположения соседних сегментов конечности. Возникает при вывихах, переломовывихах и внутрисуставных переломах. Для определения суммарного изменения длины конечности используют все три показателя: истинное, относительное и кажущееся укорочение.
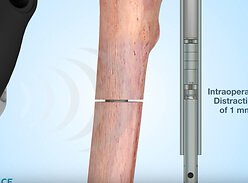
Устранение деформации конечностей – процедура, необходимая не только по косметическим соображениям. Важнейшей задачей при выравнивании длины конечностей является предупреждение вторичных изменений в суставах и позвоночнике. Показанием к выравниванию нижних конечностей является укорочение на 3 и более сантиметра. Наиболее эффективен компрессионно-дистракционный метод. Удлинение нижней конечности может быть выполнено как за счет голени, так и за счет бедра. В некоторых случаях удлиняют оба сегмента. Удлинение голени аппаратом Илизарова позволяет «добавить» 5-6 см, удлинение бедра – до 9-10 см.
Следует учитывать, что данный метод устранения деформации конечностей предполагает длительное ношение аппарата – обычно в течение нескольких месяцев. Операции по медицинским показаниям чаще осуществляют у пациентов с односторонним врожденным или приобретенным укорочением одной конечности. Хирургические вмешательства с косметической целью производят у пациентов с симметричным укорочением (например, при ахондроплазии). В косметических целях обычно удлиняют голени, поскольку наложение аппарата на этот сегмент влечет за собой меньший риск послеоперационных осложнений и легче переносится больными.
Операция проводится в условиях травматологического или ортопедического отделения. Конструкция аппарата определяется врачом индивидуально, с учетом особенностей патологии. Аппарат накладывают под общим наркозом или спинномозговой анестезией. Вначале проводят спицы в верхней и нижней части сегмента, монтируют нижнее и верхнее кольца. Затем осуществляют остеотомию (рассечение кости), проводят оставшиеся спицы и фиксируют их в средних кольцах. Рану ушивают, дренируют полутрубкой или резиновым выпускником и накладывают повязку. Область выхода каждой спицы закрывают стерильной салфеткой, смоченной полуспиртовым раствором.
В последующем кольца «раздвигают» на 1 мм в день, закручивая гайки на расположенных между ними вертикальных стержнях. Такое медленное увеличение длины обеспечивает постепенное нарастание кости между рассеченными фрагментами. После завершения растяжения аппарат оставляют до полноценного сращения. Сразу после операции, в послеоперационном периоде и перед снятием аппарата выполняют контрольные рентгенограммы. Во время ношения аппарата и после его снятия проводят физиотерапевтические процедуры, массаж и ЛФК.
Искривление
Искривление может развиваться как одновременно с укорочением, так и отдельно, быть одно- или двухсторонним. Причиной односторонней деформации конечности чаще всего становится отсутствие репозиции, недостаточная репозиция или вторичное смещение отломков при переломах с угловым смещением. Кроме того, одностороннее искривление наблюдается при аномалиях развития одной конечности. Двустороннее искривление возникает при врожденных пороках развития и ряде заболеваний, в том числе рахите (вальгусное искривление голеней) и позднем врожденном сифилисе (саблевидные голени).
Оценка выраженности одностороннего искривления производится путем сравнения со здоровой конечностью. При двухсторонней деформации конечностей ориентируются на нормальные физиологические показатели. Следует учитывать, что норма в этом случае – весьма вариабельное понятие, зависящее от пола и возраста и подверженное индивидуальным колебаниям. Поэтому в каждом случае необходим комплексный подход, включающий в себя оценку функции конечности, наличия и степени негативного влияния искривления на суставы и осанку, значимость косметического дефекта и другие показатели.
Тактика лечения зависит от причины и степени деформации конечностей. При посттравматическом искривлении показано оперативное лечение – корригирующая остеотомия. При врожденных дефектах (особенно нерезко выраженных) на начальном этапе может применяться консервативная терапия: ношение специальной обуви и ортезов, ЛФК, фиксирующие и корригирующие аппараты, гипсовые повязки и т. д. При неэффективности консервативных мероприятий проводятся хирургические операции.
www.krasotaimedicina.ru
Деформация костей стопы: что сделает врач?
Нередко с возрастом в ногах все чаще возникает боль после долгого трудового дня, а привычную обувь носить все сложнее, особенно если это высокие каблуки. Могут мешать выпирающие «косточки» большого пальца, приводящие к деформации костей стопы. Какие же факторы виноваты в развитии подобной проблемы — постоянная травма стопы, ношение неудобной обуви или формирующийся артроз суставов? Помогут ли широко рекламируемые в СМИ устройства для устранения «косточек» или только врач может при помощи операции исправить дефекты? Поговорим подробнее о механизме развития подобной аномалии строения.
Артроз суставов или иные проблемы?
После 40-50 лет женщины могут отмечать изменения стопы, она расширяется, в основании большого пальца появляется «косточка», мешающая ношению привычной обуви и длительной ходьбе. Подобную деформацию часто принимают за развивающийся артроз суставов. Патология приводит к серьезным проблемам — сильной боли, особенно после длительного пребывания на ногах, деформации стоп и проблемам с позвоночником. У мужчин подобные проблемы со стопами возникают гораздо реже, в силу чего их связывают не с артрозом суставов, а с воздействием иных внешних факторов.
Выпирающие косточки в области большого пальца стопы — это серьезная и распространенная проблема, причем с возрастом частота развития подобных деформаций увеличивается. Причины данного явления еще изучаются, врачи в разное время считали, что это артроз суставов, проявления подагры или же обменные нарушения с отложением солей в области суставов. На сегодняшний день считается, что иные проблемы лежат в основе проблем с ногами.
Деформация костей стопы: что происходит?
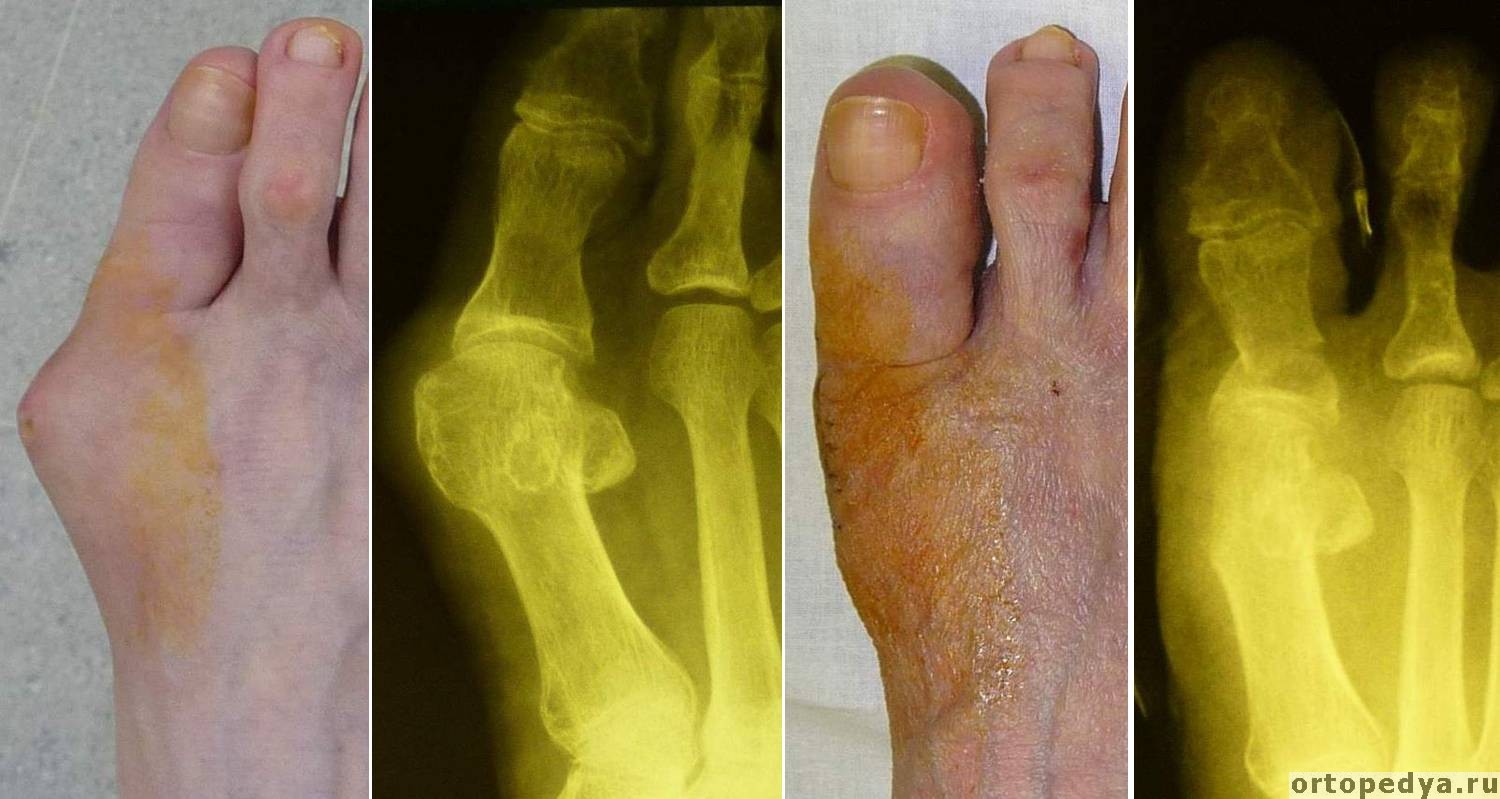
Сегодня врачи однозначно не могут сказать, в силу какой конкретно причины деформируются кости стопы, так как наличие одних и тех же факторов у одних женщин (реже — мужчин) приводит к формированию «косточек», а у других — нет. Выдвинуто несколько теорий, которые могут объяснить происхождение дефекта в тех или иных клинических ситуациях. Прежде всего, рассматривается вариант развития плоскостопия (поперечной его формы), которое связывается с возрастным ослаблением прочности связок, поддерживающих кости стопы в ее здоровом положении. По мере того, как изменения прогрессируют, плоскостопие становится все более выраженным, изменения ног становятся все более заметными и выраженными. Большой палец на обеих стопах или на одной из них отклоняется в сторону остальных пальцев. В основании первой фаланги возникает «косточка», выпирающая по внутренней поверхности, образуется все более заметная «шишка». Деформации костей стопы развиваются на протяжении нескольких лет, прогрессивно ухудшая двигательную функцию.
Роль травмы и предрасположенности
Помимо ослабления связочного аппарата, также рассматриваются как вариант развития «косточек» такие факторы как хроническая травма и наследственная предрасположенность, особенности соединительной ткани, ее изначальная слабость. Факторами риска формирования деформации стопы считается постоянное хождение в узкой обуви с высокими каблуками, травма стопы и пальцев, работа с длительным пребыванием на ногах, поднятие тяжестей. Могут также приводить к формированию косточек на ногах гормональные расстройства и ожирение, дефицит кальция и некоторых иных минералов, витаминов.
Нередко травмы стоп могут быть не сильно выраженными — удары пальцем о мебель, подвернутая нога при хождении или беге, падение на ногу предметов. Но при этом данные процессы запускают в области связок и костей процессы, приводящие к изменениям связок и костей стопы.
Проявления деформации: боль, проблемы с обувью и походкой

Формирование «косточек» идет медленно и непрерывно, изначально пациент замечает боль в области пальцев, особенно в области растущей шишки. И именно в это время необходимо обращаться к врачу, а не игнорировать проблему или искать способы избавления от боли и дискомфорта в интернете. Это важно потому, что далеко не всегда подобные сигналы — боль и неудобство при хождении, могут быть проявлениями именно образующихся косточек, нередко это могут быть проблемы суставов, переломы костей и обменные поражения. Необходимо, чтобы ноги осмотрел врач-ортопед и назначил рентгенографию костей стопы. Если определена именно данная аномалия, необходимо оценить степень выраженности деформации, насколько процесс запущен и как эффективнее избавиться от боли — за счет консервативных методик или уже прибегая к оперативному лечению.
Что делает врач: определение тяжести
При определении степени тяжести патологии врач ориентируется на определенные показатели — это угол отклонения фаланги на большом пальце по данным рентгенографии. На начальной стадии, когда фаланга отклонена не более, чем на 20º, никаких ощущений может не быть, даже боли и дискомфорта, но внешне ноги выглядят не очень эстетично, есть проблема с ношением тесной обуви. По мере прогрессирования, что отмечает врач на данных рентгеновских снимков в виде отклонения до 30º, женщина может отмечать дискомфортные ощущения при ходьбе и длительном прерывании на ногах, особенно если она носит каблуки.
Если же врач отмечает тяжелую степень деформации с отклонением угла до 50º, визуально это формирует выраженные «косточки» на ногах, есть сильные боли и ограничена подвижность стопы, есть серьезный дискомфорт при движении. Могут формироваться мозоли и проблемы с ношением обуви.
Для исправления ситуации важно взаимодействие с врачом, а не применение различных рекламируемых корректоров или средств для удаления косточек. Они не эффективны, а зачастую еще и ухудшают ситуацию, хотя стоят немалых денег. Годами развивающиеся деформации за пару недель выправить невозможно, иногда может помочь только радикальная операция. В легких случаях специалист поможет в подборе правильной обуви, индивидуальных корректоров, занятий ЛФК и массажей. Стоит отказаться от высоких каблуков и ношения узкой обуви, иначе проблема будет только прогрессировать и в итоге приведет на операционный стол с последующей длительной реабилитацией.
medaboutme.ru
фото и видео признаков данной патологии
Деформация костей и суставов зачастую является важным диагностическим признаком, сопутствующим многим заболеваниям. Знать все виды деформации костей у детей и взрослых обязан каждый практикующий врач, поскольку полученные в ходе осмотра сведения помогают установить правильный диагноз.
Первичный осмотр начинают с определения симметричности грудной клетки, уровня расположения углов лопаток и плеч, длины и развитости нижних и верхних конечностей. Любые отклонения от нормы фиксируются в истории болезни. Затем врач оценивает состояние не только костей, но и их сочленения. Состояние суставов, особенно деформированных, может рассказать о многих системных заболеваниях соединительной ткани. Посмотреть иллюстрации самых распространенных признаков данной патологии костей скелета можно на этой странице. Здесь же приведет алгоритм оценки отклонения от нормы.
Виды деформации грудной клетки
При исследовании грудной клетки отмечают ее выпячивания, западения, втяжения. Существует несколько патологических видов деформации грудной клетки, присущих определённым заболеваниям.
Бочкообразная (или эмфизематозная) грудная клетка, при которой отмечают расширение и увеличение всех диаметров грудной клетки, при этом надчревный угол (angulus epigastricus) больше прямого, межреберные промежутки сужены, ребра прикрепляются к грудине в горизонтальном направлении.
Паралитическая грудная клетка, встречающаяся у людей слабого телосложения, Удлинена, уплощена, узка, межреберные промежутки расширены, надчревный угол острый, ребра прикрепляются к грудине под острым углом, угол между рукояткой и телом грудины ясно выражен, X ребро оканчивается свободно. Плоская грудная клетка характеризуется отсутствием ее нормальных выпуклостей.
Воронкообразная и килевидная деформация грудной клетки
Килевидная деформация грудной клетки (так называемая «куриная грудь», — pectus carinatum) характеризуется сильным выпячиванием кпереди верхнего отдела грудной кости, смещением ключиц кзади и уплощением боковых закруглений ребер. Нередко этому сопутствуют утолщения в области реберно-хрящевой границы, «рахитические четки» у детей, которые легко определяются на глаз и при ощупывании.
Воронкообразная деформация грудной клетки характеризуется вдавлением нижнего отдела тела грудины в результате врожденных изменений или в связи с профессией (сапожники, портные).
Это один из врожденных пороков развития. Грудина и реберные хрящи проваливаются таким образом, что наибольшее углубление приходится на мечевидный отросток. Для таких людей характерны жалобы на быструю утомляемость, ощущение сердечных толчков и нехватку воздуха. Воронкообразная деформация грудной клетки с возрастом усиливается, возникает опасность сдавления сосудистого пучка сердца и поворота сердечной оси, следствием чего становятся перегрузка сердца и уменьшение ударного объема в выпрямленном положении тела.
Наиболее выражено сдавление сердца при асимметричной (дополненной кифосколиозом позвоночника, плоской грудной клеткой) воронкообразной деформации. Лишь в совсем тяжелых случаях бывает ограничена также легочная функция. Кифосколиотическая грудная клетка характеризуется вторичной ее деформацией в результате резко выраженного искривления позвоночника.
Вальгусная и варусная деформация костей нижних конечностей
При исследовании конечностей обращают внимание на деформации костей ног в области суставов. При наличии аномального угла следует отметить, куда этот угол открыт (искривление с углом, открытым кнаружи, носит название valgus, с углом, открытым кнутри, — varus). Например, искривление в области коленных суставов, напоминающее букву X (т. е. с углами, открытыми кнаружи), называется вальгусная деформация нижних конечностей (valgum). А искривление в области коленных суставов, напоминающее букву О (т. е. с углами, открытыми кнутри), называется варусная деформация нижних конечностей (genu varum).
Аналогичными терминами пользуются при искривлениях такого же типа других суставов, а также отдельных сегментов конечности (crus varum, valgum; humerus varus, valgus). Вальгусная деформация кости у детей часто является следствием рахита.
Резко выраженные деформации нижних конечностей за счет утолщения надкостницы периостальных и эндостальных наложений лучше всего заметны при осмотре длинных трубчатых костей, при этом ощупывать следует не только гребешок большеберцовой кости (crista tibiae), но также ее переднюю поверхность (planum tibiae) и медиальный край. Нетипичная варусная деформация костей при разрушении крупных суставов может говорить о тяжелой степени остеопатии и хондропатии.
Остеохондропатия (чаще двусторонняя) — бугристость большеберцовой кости, проявляющаяся местной болезненной припухлостью; наблюдается чаще у мальчиков 13-17 лет, называется болезнью Шлаттера. Как на этиологический момент болезни Шлаттера указывают на травму, но установить ее в анамнезе не всегда удается. Клинически болезнь проявляется тупыми болями в области бугристости большеберцовой кости, которые усиливаются при ходьбе и успокаиваются в покое.
При этом над местом локализованной болезненности отмечается незначительная припухлость, но без изменений со стороны кожи. Кроме большеберцовой кости, обязательно исследуют другие кости скелета, особенно нижнюю челюсть, лучевую и локтевую кости, ребра, фаланги. Колбообразная вследствие остеопериостита деформация концевых фаланг пальцев рук (так называемые «барабанные пальцы») с выпуклыми ногтями, напоминающими часовые стекла, носит название синдрома Мари — Бамбергера; наблюдается при некоторых хронических болезнях, вызывающих гипоксию, — рак, гнойные процессы легких и плевры, сердечная недостаточность при врожденных пороках сердца, инфекционном эндокардите, циррозе печени).
Деформация костей пальцев рук
Внезапно возникшая и быстро развивающаяся деформация пальцев рук в виде барабанных палочек (Osteoarthropathie hypertrophiante Pneumigue) и ногтевых пластинок в виде часовых стекол у людей без длительного анамнеза хронической обструктивной болезни легких можно расценивать в качестве паранеопластической реакции при злокачественной опухоли плевральной полости и метастазах в нее.
Некоторые авторы вообще считают деформацию костей рук (синдром Мари — Бамбергера), первым проявлением мезотелиомы плевры, поскольку локализованная фиброзная форма заболевания манифестирует серозным, а потом и геморрагическим выпотом, быстро накапливающимся после плевральной пункции. Мезотелиома (mesothelioma; син.: целотелиома) — опухоль, морфологическим субстратом которой являются клетки мезотелия. Описаны доброкачественная (т. benignum; син.: фиброзная) не метастазирующая мезотелиома в виде узла на ножке или широком основании и злокачественная (т. maUgnurrr, син: рак целомический, эндотелиома саркоматозная) мезотелиома, характеризующаяся инфильтрирующим ростом и склонная к быстрому метастазированию.
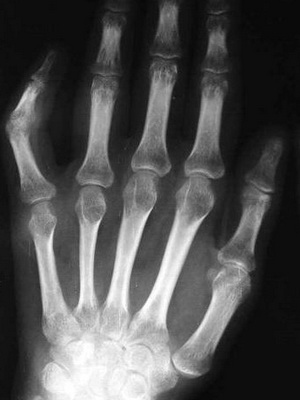
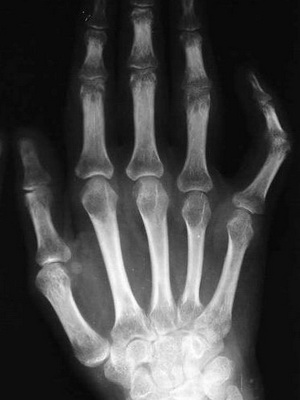
Следует иметь в виду, что наследственная деформация костей пальцев в виде барабанных палочек может быть проявлением врожденного удвоения почек — синдром Аллеманна. Напротив, у больных системной склеродермией вследствие разрушения ногтевых фаланг пальцы рук укорачиваются и заостряются.
Другие виды деформации скелета
Нужно вкратце рассмотреть и другие виды деформации костей скелета человека. Остановимся на ключицах и позвоночнике.
Известно, что костно-надкостничный аппарат традиционно является излюбленной локализацией врожденного и гуммозного сифилиса. Триада Гетчинсона — симптомокомплекс, характерный для позднего врожденного сифилиса: интерстициальный диффузный кератит, глухота и наличие верхних центральных резцов измененного вида с отверткообразной формой коронки, полулунной выемкой на режущем крае и уменьшенными длиной и шириной по сравнению с другими зубам, — и должна быть пополнена целым рядом других признаков со стороны костного аппарата: высокое нёбо, периоститы и остеопериоститы, седлообразный нос, саблеобразные ноги (утолщение и искривление выпуклостью кпереди большеберцовых костей, по форме напоминающих сабельные ножны), олимпийский лоб (неправильное строение костей черепа с резко выдающимся вперед лбом).
Поэтому при обнаружении в костях опухолевидных образований для исключения их метастатического происхождения указанные органы должны быть обследованы с особенной тщательностью.
Обнаружение множественных утолщений и деформаций костей скелета позволяет заподозрить дегенеративные изменения по типу дизонтогенетической дистрофии Реклингхаузена (osteodistrophia parathyreoidea; син.: остеодистрофия фиброзная генерализованная, паратиреоидная остеодистрофия, болезнь Реклингхаузена, Энгеля—Реклингхаузена — заболевание, обусловленное появлением гормонально-активной опухоли паращитовидных желез, характеризующееся остеопорозом одних участков костей и интенсивным разрастанием других в виде опухолевидных образований). У женщин 30-40 лет это заболевание обусловлено избыточной продукцией паратгормона, приводящей к мобилизации кальция из костной ткани.

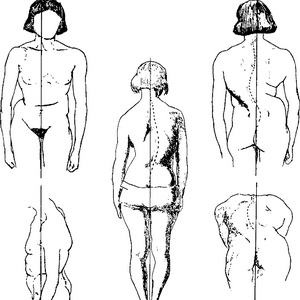
В ранней стадии болезни возникают неопределенная боль в костях, мышечная слабость, повышенная утомляемость, головная боль. Позже могут присоединиться потеря аппетита, тошнота, боль в животе (язвенная болезнь желудка и двенадцатиперстной кишки, хронический калькулезный панкреатит). Характерны и проявления почечнокаменной болезни (почечная колика, гематурия, полиурия), различные деформации костей (укорочение конечности, хромота), безболезненные патологические переломы, малокровие, тахикардия, сердечная слабость. В ходе обследования больных у них выявляют гиперкальциемию, гиперкальциурию и гиперфосфатурию.
Сходную картину поражения костей скелета может, в свою очередь, обусловить и деформирующий остоз (деформирующая остеодистрофия, остит деформирующий — болезнь Педжета) — болезнь, характеризующаяся деформацией бедренных и большеберцовых костей, позвоночника и черепа с выраженным гиперостозом, утолщением и искривлением костей.
Следует обратить внимание на возможное непропорциональное соотношение частей скелета и его грубых деформаций (пороки развития, результаты травмы; дефекты костей черепа, позвоночника, грудной клетки, таза и конечностей). Отмечают часто встречающиеся искривления позвоночника (кпереди — лордоз, кзади — кифоз, в стороны — сколиоз). Для более точного представления о сколиозе рекомендуется, кроме осмотра, разместить раздвинутые II и III пальцы в верхнем отделе спины по бокам от линии позвоночника и провести ими сверху вниз по всей его длине.
При таком приеме легче установить отклонение позвоночника в ту или другую сторону.
Завершая этот раздел, подчеркнем, что знание методики исследования костной системы важно не только для хирургов, но и для врачей общей практики, интернистов и семейных врачей. Ведь обнаруживаемые в костной системе опухолевидные образования, равно как и наблюдаемая болезненность при поколачивании пальцами по плоским и трубчатым костям (череп, грудина, ребра, позвоночник, подвздошные кости, большеберцовая кость), могут быть как проявлением изменений костной ткани некоторых заболеваний крови (анемия, лейкозы, миеломная болезнь), так и метастазами в кости злокачественных опухолей других органов.
Посмотрите, как диагностируется деформация грудной клетки – на видео показаны все приемы мануального исследования:
wdoctor.ru
Деформирующий остеит (болезнь Педжета, деформирующий остоз, деформирующая остеодистрофия)
Причины заболевания
Деформирующий остеит или болезнь Педжета — воспалительное заболевание, которое поражает кости и обычно носит локальный характер. Чаще всего болезнь Педжета поражает определенные участки скелета — кости черепа, позвоночника, длинные трубчатые кости ног, кости таза. Болезнь Педжета образует один или несколько очагов в этих местах. В редких случаях болезнь распространяется и на другие кости.
Болезнь достаточно широко распространена и наблюдается преимущественно у мужчин-европейцев в возрасте старше 50 лет. У лиц африканского и азиатского происхождения, а также у молодых людей любых рас встречается очень редко.
Точные причины болезни Педжета до сих пор неизвестны. Одна из наиболее приемлемых теорий — это теория о ранней вирусной инфекции кости, которая в неактивном виде «дремлет» в костной ткани, в дальнейшем запуская нарушение функций остеокластов и остеобластов.
В вирусной теории важную роль отводят так называемым медленным вирусам, включая парамиксовирусы. Некоторые ученые предполагают, что причиной является вирус кори, другие указывают на респираторно-синцитиальный вирус.
Существует теория о генетической природе болезни Педжета, что может объяснить случаи болезни у представителей одних семей. По некоторым данным, на «семейную» болезнь Педжета приходится от 10% до 40% всех случаев заболевания.
Кость — это живая, активная ткань, которая постоянно восстанавливается в результате сложного, трехступенчатого процесса. Во-первых, старая костная ткань разрушается (резорбция) клетками-остеокластами, открывая дорогу новой ткани. Во-вторых, другие специализированные клетки, остеобласты, создают межклеточный матрикс (каркас) для новой ткани, и сами остаются в нем, образуя новую кость. И, наконец, костная ткань укрепляется за счет поглощения кальция.
Нормальная активность клеток костной ткани — это четко контролируемый процесс, без которого было бы немыслимо развитие и восстановление костей в течение жизни. Процесс развития костной ткани несколько замедляется после полового созревания, и продолжает замедляться до самой старости (именно поэтому пожилые люди более склонны к переломам костей).
Кости, затронутые болезнью Педжета, становятся более хрупкими, могут возникать деформации костей. Из-за быстрого формирования новой ткани ее структура дезорганизованная и хаотичная, потому и непрочная. Быстрый рост ткани влечет за собой образование множества новых сосудов и приток дополнительной крови.
Новая костная ткань может сдавливать нервы, вызывая боли, нарушение чувствительности, проблемы со слухом (если поражены кости черепа). Если поражены участки в области суставов, то может начаться воспаление суставов — артрит. Очень частой проблемой являются переломы. Может возникать искривление костей.
В конечном счете, хаотичное разрушение и формирование костной ткани замедляется, и болезнь как будто «утихает». Симптомы могут приходить и уходить. Тем не менее, все проблемы, которые успели развиться за это время, остаются — увеличение костей, искривления, поражение нервов и др.
Сообщите мне ценыСимптомы и протекание заболевания
Симптомы болезни Педжета зависят от поврежденных костей и тяжести заболевания.
Симптомы при болезни Педжета включают боль вокруг поврежденной кости и остеоартрит, если болезнь возникает около сустава кости. Боль, связанная с поврежденной костью при болезни Педжета, обычно описывается как непрерывная, тупая, ноющая и в отличие от остеоартрита, часто усиливается в покое и после отдыха. Скованность, ограничение подвижности в пораженных суставах также усиливаются после отдыха.
Кости в различных частях тела становятся сильно утолщенными и хрупкими, что приводит к разрушению костей, поддерживающих вес тела. Переломы могут возникнуть даже при легких травмах, спина становится сутулой и деформированной, искривляются ноги.
Неправильный рост костей черепа, в результате которого появляется характерный вид головы, и позвоночника может оказать давление на окружающие нервы, повреждение которых может вызвать серьёзные последствия, такие как постоянная потеря слуха или зрения, головные боли или повреждение нервов спинного мозга, вызывая покалывание и онемение в руках и ногах, ощущение «ползания мурашек» по телу. В очень редких случаях тяжелая форма болезни Педжета может вызвать остановку сердца или малигнизацию (озлокачествление) процесса с развитием опухоли кости.
Лучшие государственные клиники Израиля
Лучшие частные клиники Израиля
Лечение заболевания
Лечение болезни Педжета направлено на контроль над активностью заболевания и предотвращение осложнений.
Пациенту рекомендуют ограничить нагрузку на пораженную кость. Редко (при угрозе переломов и тяжелом разрушении кости) требуется наложение шины.
При бессимптомном течении и небольших локальных поражениях медикаментозное лечение не проводится. При болях назначают обезболивающие препараты. Для замедления процессов резорбции и неполноценного остеогенеза применяют миакальцик, кальцитонин, памидроновую кислоту, этидронат натрия и фосамакс.
Курс лечения миакальциком при внутримышечном введении продолжается не менее 3 месяцев, при интраназальном — в течение 1,5-3 лет. Срок приема этидроната и фосамакса в среднем составляет полгода. Длительность курсов лечения кальцитонином и памидроновой кислотой может варьироваться. Многие из перечисленных препаратов могут вызывать достаточно серьезные побочные эффекты, поэтому их следует принимать только по назначению врача. Для пациентов разрабатывают индивидуальные программы упражнений, подбирают диету со сбалансированным потреблением витамина D и кальция, при необходимости назначают замещающие препараты.
При снижении слуха подбирают слуховые аппараты.
Хирургическое лечение проводится по показаниям при переломах. При поражении сустава и развитии артрита может потребоваться эндопротезирование суставов. Проводится остеотомия для коррекции деформаций костей, вызывающих сдавление нервов или спинного мозга. Иногда необходима хирургическая коррекция искривления костей ног. При потере слуха, вызванной сдавлением нервов, назначается операция на костях черепа.
Диагностика заболевания
Диагноз выставляется на основании жалоб больного, характерной клинической картины и результатов дополнительных исследований. В обязательном порядке назначается рентгенография. Сцинтиграфия костей скелета важна в установлении точного места поражения костей, она обеспечивает визуализацию всего скелета.
При необходимости проводится неврологическое исследование, исследование полей зрения и аудиограмма.
Биохимические анализы крови могут применяться для выявления повышенного уровня щелочной фосфатазы. Суточный анализ мочи выявляет повышенное содержание гидроксипролина (продукт, образующийся при резорбции костной ткани). Иногда для подтверждения диагноза назначают биопсию кости — она необходима, чтобы исключить другие болезни, такие как рак кости.
Деформирующий остеит дифференцируют от гиперпаратиреоза, первичных опухолей костей и метастазов опухолей в кости. Изменения на рентгене со стороны костей и характерная клиническая картина позволят поставить правильный диагноз.
Цены
| Заболевание | Ориентировочная цена, $ |
|---|---|
| Цены на протезирование тазобедренного сустава | 23 100 |
| Цены на лечение косолапости | 25 300 |
| Цены на лечение Халлюкс Вальгуса | 7 980 |
| Цены на реставрацию коленного сустава | 13 580 – 27 710 |
| Цены на лечение сколиоза | 9 190 – 66 910 |
| Цены на эндопротезирование коленного сустава | 28 200 |
| Цены на лечение межпозвоночной грыжи | 35 320 – 47 370 |
Материалы по теме
16 мая 2018

Подросток, страдающий от искривления позвоночника, был успешно прооперирован нейрохирургами клиники Ихилов. Благодаря сложнейшему хирургическому вмешате…
18 Окт 2017

В течение 12 часов команда медиков больниц Бейлинсон и Шнайдер боролась за жизнь 9-летней Тары Аамар, выполняя операцию беспрецедентной сложности. В мир…
13 Июл 2017

В Израиле будут введены новые стандарты спинальной хирургии. Это станет возможным благодаря инновационным имплантатам для эндопротезирования, которые ре…
13 Июл 2017

На базе детской израильской больницы Дана-Дуэк (Тель-Авив) создан новый реабилитационный центр, решающий разносторонние задачи в отрасли детской и подро…
07 мая 2018

Проведена уникальная операция по пересадке, выращенной в лаборатории кости. Врачи получили возможность проводить трансплантации без рисков отторжения, с…
13 Июл 2017

Команда ученых — медиков из Иерусалимского университета в Израиле сделала очередное открытие. В следствие тщательных исследований остеопороза, ими было …
13 Июл 2017

В далеком 1818 году Купер и Траверс выявили трудно преодолимую болезнь, и отнесли ее к группе сарком – наиболее часто встречаемой в типологии рака костн…
13 Июл 2017

До сих пор все процедуры по удлинению ног включали в себя использование аппаратов Илизарова, который фиксирует конечность снаружи. И только недавно в Из…
- 5
- 4
- 3
- 2
- 1
israel-clinics.guru
Посттравматические деформации костей и суставов
По мере совершенствования диагностики и методов лечения переломов костей и повреждений суставов у детей посттравматические их деформации встречаются все реже. Однако слишком укоренившаяся уверенность хирургов и травматологов в способности к самопроизвольному исправлению оставленных смещений костных фрагментов при оказании первичной помощи пострадавшим детям с переломами и вывихами часто не оправдывается. Дети с неправильно сросшимися переломами, невправленными вывихами и недиагностированными переломовывихами составляют определенный контингент в специализированных лечебных учреждениях. Среди них чаще наблюдаются пациенты с неправильно сросшимися и несросшимися переломами в области локтевого сустава (чрезмыщелковые переломы, переломы головочки плечевой кости, отрывы медиального надмыщелка, вывихи и переломовывихи головки лучевой кости), посттравматическими деформациями в области лучезапястного сустава с невправленными или недовправленными остеоэпифизеолизами.
Крайне неудовлетворительно лечатся дети с переломами шейки и эпифизеолизами головки бедренной кости, не являются редкостью неправильно сросшиеся диафизарные переломы бедренной кости с недопустимыми вторичными смещениями отломков при лечении их гипсовой повязкой, невправленные или недовправленные повреждения таза и позвоночника.
С посттравматическими деформациями костей и суставов нами наблюдалось 324 пациента. Основными разновидностями посттравматических деформаций костей и суставов у детей являются нарушения контуров суставов выстоящими невправленными костными фрагментами после переломов и вывихов, боковые и переднезадние угловые искривления конечностей на уровне суставов, стойкие контрактуры, осевые и ротационные деформации конечностей на уровне диафизов, ранние и поздние вторичные смещения костных отломков, укорочения отдельных сегментов и всей конечности.
В предупреждении и лечении диафизарных деформаций конечностей у детей следует исходить из существующих анатомо-физиологических закономерностей формы отдельных костных сегментов. Придерживаясь этого правила, допустимыми угловыми смещениями можно считать лишь направленные кривизной в сторону естественной дугообразности, свой твенной каждой кости, но не более 10°. Более выраженные угловые отклонения и деформации противоположного направления являются недопустимыми и подлежащими устранению. При этом необходимо учитывать и то общепризнанное положение, что ротационные смещения костных отломков также со временем не подвергаются самокоррекции, их оставлять нецелесообразно. Относительно деформаций конечностей на уровне диафизов, связанных с неустраненными боковыми и продольными смещениями, следует заметить, что эти виды смещения между собой взаимосвязаны; без полного смещения по ширине не бывает смещения по длине.
Многочисленные клинические наблюдения показывают, что при полном соскальзывании отломков степень их захождения по длине и последующее укорочение сегмента всегда непредсказуемы под гипсовой повязкой. Оставленное небольшое допустимое первичное смещение под гипсовой повязкой превращается в значительное, недопустимое вторичное смещение. В связи с этим соглашаться с традиционными утверждениями некоторых авторов о том, что небольшие, до 2 см, захождения фрагментов по длине у детей можно оставлять, нет оснований, ибо не существует гарантии, что под гипсовой повязкой оно не увеличится. При скелетном вытяжении оно тем более неоправдано, т. к. всегда может быть устранено добавлением соответствующих грузов.
Захождение костных отломков, т. е. смещение по длине, оставлять не следует, во всех случаях своей торцовой частью они должны соприкасаться друг с другом независимо от величины площади контакта на уровне перелома. Это касается ведения больных в гипсовой повязке и с помощью системы вытяжения. Приводим одно из клинических наблюдений. Девочка В., 10 лет, поступила через 2 месяца после травмы с неправильно сросшимся закрытым переломом верхней трети бедренной кости с большим смещением отломков.
Лечение проводилось в гипсовой повязке после одномоментной закрытой репозиции. Произведено открытое сопоставление отломков с разъединением костной мозоли и интрамедулярной фиксацией металлическим стержнем. Через 3 месяца достигнута полная консолидация бедренной кости и восстановление функции конечности. Угловые смещения при околосуставных метафизарных переломах независимо от их направления по анатомо-физиологическим и биомеханическим соображениям подлежат устранению во всех случаях. При оставленном околосуставном угловом смещении костных отломков нарушается равновесие мышц и возникает несоответствие смежных суставных поверхностей. То и другое явление оказывает определенное отрицательное влияние на восстановление полноценной функциональной деятельности мышц и последующее сохранение конгруэнтности сустава.
Такого рода осложнения хорошо известны в области всех крупных суставов конечностей у детей и прежде всего локтевого, тазобедренного и коленного. Не проходят бесследно оставленные, казалось бы, небольшие угловые смещения в области голеностопного, лучезапястного и плечевого суставов. Наблюдения за такими детьми показывают, что если даже в ближайшие годы эти малозаметные нарушения конгруэнтности ничем себя не проявляют, то они могут сказаться на отдаленных исходах, что убедительно подтверждается данными симметричной контрольной рентгенографии одноименных суставов. Одной из особенно частых локализаций посттравматических угловых деформаций вблизи суставов являются боковые искривления плечевой кости после надмыщелковых, чрезмыщелковых и переломов хирургической шейки плеча. Преобладают варусные деформации в дистальном отделе плечевой кости после чрезмыщелковых переломов, которые нами наблюдались у 75 больных.
Вальгусные искривления в проксимальном отделе предплечья имелись у 23 пациентов после переломовывихов головки лучевой кости с сопутствующими невправленными метафизарными переломами локтевой. Все эти больные в свое время подвергались одномоментной закрытой репозиции и иммобилизации задней гипсовой шиной. Судя по рентгенограммам, причиной развития боковых искривлений была неустраненная ротация дистального фрагмента и неполноценная иммобилизация конечности. Искривление конечности обнаруживается только после достижения полного разгибания в локтевом суставе, обычно во втором полугодии после травмы.
Операции нами предпринимались при любой давности патологии. При сформировавшихся варусных деформациях плечевой кости внесуставные корригирующие остеотомии производились на уровне вершины искривления: шарнирные, углообразные и клиновидные, в зависимости от характера деформации. При многоосевом искривлении одновременно устранялись боковые, переднезадние и ротационные его компоненты.
Фиксацию фрагментов осуществляли с помощью аппарата Илизарова или по Грайфенштейнеру с использованием дуги Сиваша, а также чрезочаговым путем обычными спицами, оставляя наружные их концы над кожей. Гипсовая иммобилизация применялась только при безаппаратном скреплении фрагментов спицами. Приводим один из примеров. Мальчик К., 6 лет, поступил через год после травмы с вирусной деформацией верхней конечности после чрезмыщелкового перелома. Лечение проводилось одномоментной репозицией и гипсовой иммобилизацией.
На рентгенограмме отмечается варусная деформация в надмыщелковой области плеча после неправильно сросшегося чрезмыщелкового перелома с ротационными и угловыми смещениями, а также захождением фрагментов друг за друга по медиальной стороне. Из заднего срединного доступа была произведена надмыщелковая шарнирная остеотомия плечевой кости с деротацией, транспозицией и фиксацией фрагментов двумя параллельно проведенными спицами по Грайфенштейнеру в дуге Сиваша. На рентгенограмме через 6 недель отчетливо определяются признаки костной мозоли в исправленном взаиморасположении фрагментов. На контрольном осмотре через 3 месяца отмечается полное анатомическое и функциональное восстановление конечности и окончательная консолидация фрагментов при правильной оси плечевой кости.
При вальгусных деформациях проксимального отдела предплечья на почве неправильно сросшихся переломов шейки лучевой кости и метафизов локтевой после остеотомии на уровне искривления головка лучевой кости сопоставлялась и фиксировалась спицей Киршнера трансартикулярно. Фрагменты локтевой кости фиксировались интрамедулярно тонкими металлическими стержнями. Неблагоприятных исходов у этих больных не наблюдалось. Посттравматические деформации суставов у детей всегда бывают следствием недиагностированных, нелеченных, несвоевременно или неправильно леченных внутри- и околосуставных переломов, переломовывихов, а также эпи- и остеоэпифизеолизов.
Исключение могут составлять случаи обширных многооскольчатых разрушений растущих суставных компонентов, после которых независимо от своевременности и правильности лечебной тактики те или иные анатомо-функциональные последствия неизбежны. Деформации после эпифизеолизов и остеоэпифизеолизов возникают в тех случаях, когда нарушаются основные принципы их лечения. Главный из них заключается в том, что репозиция должна быть как можно более ранней, щадящей, полной и одноразовой. Если эти условия выполняются, осложнения после этих повреждений обычно не наблюдаются.
Можно сказать без преувеличения, что наихудший прогноз бывает при эпифизарных переломах блока и головочки плечевой кости, фрагменты которых полностью отделяются от материнского ложа, смещаются и лишаются кровоснабжения, к тому же с трудом поддаются закрытой репозиции. Избежать неблагоприятных последствий можно только при условии раннего их распознавания, полного анатомического сопоставления, что осуществимо лишь оперативным путем. Нет необходимости доказывать, что вмешательство должно быть исключительно бережным, доступ — строго экономным, а сопоставленный фрагмент фиксирован лучше всего тонкой спицей. Назначается иммобилизация конечности в среднефизиологическом положении продолжительностью не менее 3—4 недель.
Полностью лишенный кровоснабжения отделившийся в пределах покровного хряща костно-хрящевой фрагмент может сохранить жизнеспособность только при создании условий для врастания в него кровеносных сосудов со стороны материнского ложа. Чем меньше промежуток времени между травмой и операцией, тем этот процесс проходит благоприятнее. Запоздалая операция, неполное сопоставление, грубая фиксация несколькими спицами или винтами, недопустимое удаление фрагментов, недостаточная иммобилизация и т. д. ведут к асептическому некрозу фрагмента и последующим дегенеративно-дистрофическим явлениям в локтевом сочленении и безвозвратной потере его функции. Все это относится к переломам и остеоэпифизеолизам головки лучевой кости, к переломам шейки и эпифизеолизам головки бедренной кости.
Несравненно лучший в этом отношении прогноз при эпи- и остеоэпифизеолизах, эпиметафизарных переломах головочки плечевой кости, блока и других локализаций, отрывах надмыщелков и чрезмыщелковых переломах.
travmatolog.net
Деформации стоп – причины, лечение
Причины возникновения
Симптоматика нарастает при использовании неудобной, узкой обуви. Усугубляет положение избыточная масса тела или сопутствующие патологии обмена веществ.• Лёжа на спине поаплодируйте поднятыми ногами, покрутите «велосипед».

Самыми распространенными причинами деформации можно назвать:
- травмы;
- заболевания соединительной ткани;
- наследственная предрасположенность;
- длительное нахождение в условиях низкой температуры;
- врождённые пороки развития костно-суставного аппарата.
Даже незначительная деформация области стопы может послужить причиной развития таких болезней, как артроз и остеохондроз. К тому же, у людей, имеющих деформации, наблюдается изменение осанки, вплоть до сколиоза.
Классификация вальгусной деформации стопы
В зависимости от причины развития специалисты в области ортопедии и травматологии выделяют следующие виды вальгусных стоп:

Признаки
Для каждой разновидности деформации характерна своя клиническая картина. В качестве общих признаков нарушений формы стопы, можно выделить:

- дискомфорт и боль при ходьбе;
- нарушение походки;
- невозможность сгибания или разгибания стопы под определённым углом;
- изменение осанки.
Для косолапости характерна невозможность поворота ноги вовнутрь и поворота носка. При разных видах плоскостопия у человека наблюдается тяжёлая походка.
С целью снижения болевого синдрома человек старается опираться на ребро ноги во время ходьбы. Изменение формы ступней при молоткообразном искривлении и вальгусной деформации становиться причиной невозможности ношения тесной обуви, а также обуви на каблуках.
Симптомы вальгусной деформации стопы
Пациента беспокоят боли после ходьбы или статической нагрузки, особенно выраженные при использовании неправильной обуви. Возможны также напряжение, боли в мышцах голени и нарушения походки. В тяжелых случаях болевой синдром становится практически постоянным. При внешнем осмотре выявляется ряд типичных изменений: больной опирается на пол не наружным краем стопы, а всей поверхностью, обнаруживается тыльное сгибание переднего отдела по отношению к заднему. Ниже внутренней лодыжки определяется выпячивание, образовавшееся вследствие смещения головки таранной кости. В отдельных случаях под этим выпячиванием появляется еще одно – выстоящий рог ладьевидной кости. Передний отдел отведен по отношению к заднему. Продольная ось стопы искривлена. Пятка отклонена кнаружи и опирается на пол не срединной частью, а внутренним краем. Наружная лодыжка сглажена, внутренняя выступает.


В положении пациента стоя со сведенными вместе ногами пятки расположены на расстоянии друг от друга. Отвес, опущенный от средней части икроножной мышцы, располагается кнутри от пятки.
При пальпации выявляются болезненные точки по внутреннему краю подошвенного апоневроза, под ладьевидной костью и чуть выше верхушки наружной лодыжки. Нередко также отмечается диффузная болезненность мышц голени, особенно выраженная по задней поверхности голени над пяткой (в нижней части икроножной мышцы), по внутренней поверхности голени и в области переднего гребня большеберцовой кости.
Боли в мышцах обусловлены повышенной нагрузкой и постоянным напряжением из-за нарушения нормальной функции стопы.
Диагностика вальгусной деформации стопы
Диагноз выставляется на основании внешних признаков и данных инструментальных исследований. При внешнем осмотре врач обращает внимание на уплощение сводов стопы, выпячивание внутренней и сглаживание наружной лодыжки, а также отклонение пятки кнаружи. Для подтверждения диагноза и определения степени деформации выполняется плантография, рентгенография стоп и подометрия. На рентгенограммах выявляется уменьшение высоты свода стопы, нарушение взаиморасположения переднего, среднего и заднего отделов стопы, а также отдельных костей в суставах предплюсны. Подометрия используется для оценки распределения нагрузки на стопу. Компьютерная плантография применяется для расчета углов, параметров и индексов, позволяющих определить наличие и тип плоскостопия.
Больных со спастической и паралитической деформацией направляют на консультацию к неврологу или нейрохирургу. При подозрении на болезни эндокринной системы назначают консультацию эндокринолога. При подозрении на остеопороз необходима денситометрия, двойная рентгенографическая абсорбциометрия или фотонная абсорбциометрия. Если причиной остеопороза является климактерический синдром, пациентке показана консультация гинеколога. При постановке диагноза медицинский специалист учитывает жалобы пациента, а также данные клинического осмотра. Обязательными критериями является положение стопы, объём движений в голеностопных и плюсневых суставах, а также внешний вид ног. Для получения достоверного диагноза используются такие методы:
- Рентгенографическое исследование стопы и голеностопного сустава. Данный вид исследования позволяет обнаружить место локализации деформирующих изменений.
- Электромиография. Методика измерения биоэлектрической активности мышц широко используется при диагностике конской стопы. На основании данных исследования можно определить сократительный потенциал мышц стопы.
- Магнитно-резонансная и компьютерная томография. Эти методы применяются при малой информативности других исследований.
Лечение
В период начальных проявлений деформаций костей стопы применяют консервативные способы лечения. Врачи-ортопеды назначают массаж, физиотерапевтические процедуры и лечебную физкультуру для укрепления сводов.
Важно обратиться к врачу как можно раньше, при появлении первых признаков нарушения. Пациентам подбираются особые ортопедические вкладыши и стельки.

При длительном существовании деформации развиваются стойкие изменения мышц и суставов, образуются сращения между сухожилиями и суставными капсулами. Такое состояние поддается коррекции только путем операции.
Сегодня разработаны различные методики устранения нарушений, так называемые ремоделирующие операции, позволяющие добиться у пациентов хороших результатов и свести к нулю число рецидивов заболевания.
Но патологию костей стопы легче предотвратить, чем исправить. Ортопеды рекомендуют придерживаться следующих правил:
- Выбирайте комфортную обувь с широким носком и устойчивым каблуком.
- Давайте ногам отдыхать.
- Не забывайте о периодическом массаже ног, гимнастике. Походите на цыпочках, перекатывайте и поднимайте предметы с пола при помощи ног.
- Обратите внимание на ортопедические стельки в обувь.
≫ Больше информации по теме: http://nashynogi.ru/travmatologiya-i-ortopediya/prichiny-i-lechenie-deformacii-kostej-stopy.html
Лечение осуществляется ортопедами или травматологами. При вальгусной деформации стопы у детей эффективна консервативная терапия, включающая в себя ношение ортопедической обуви, массаж, озокерит, парафин, лечебные грязи, магнитотерапию, диадинамотерапию, электрофорез и ЛФК.
Хирургические вмешательства требуются редко и, как правило, проводятся при врожденном вертикальном расположении таранной кости или укорочении ахиллова сухожилия.
Кроме того, при вертикальном таране применяется комбинированная методика Доббса: вначале стопу выводят в правильное положение, используя этапные гипсовые повязки, а затем фиксируют таранно-ладьевидный сустав при помощи спицы Киршнера и выполняют полную чрезкожную ахиллотомию.
Потом накладывают гипс на 8 недель, в последующем назначают ношение брейсов, а затем – ортопедической обуви.
Возможности консервативного лечения взрослых пациентов ограничены, при выраженной вальгусной стопе требуется оперативное вмешательство. В зависимости от типа и степени плоскостопия могут быть проведены резекция таранно-пяточного сустава, артродез таранно-пяточного сустава, пересадка сухожилия длинной малоберцовой мышцы и другие артропластические операции. У маленьких детей многие деформации стоп можно корректировать с помощью специальных шин, временных гипсовых повязок и массажа. Научить коррекции можно и родителей ребенка. Для старших детей и взрослых применяются ортопедические супинаторы, ортопедическая обувь или специальные опорные конструкции. Однако часто пациенту может помочь только операция. Например, при пяточной стопе ее передняя часть приподнята кверху, поэтому вся нагрузка ложится на пятку, во многих случаях может помочь пластика сухожилий.
Каждый вид деформации нуждается в индивидуальном подходе. Для коррекции некоторых заболеваний бывает достаточно консервативного лечения, а в других клинических случаях пациенту рекомендовано оперативное вмешательство.
Косолапость
При врождённой форме заболевания коррекция стопы начинается с первых дней жизни ребёнка. Детский ортопед производит ручное выведение ножки грудничка в правильное анатомическое положение, после чего её фиксируют гипсовой повязкой.
Со временем гипс меняют на шину, которая накладывается перед сном. Когда малышу исполняется 3 года, ему назначают лечебную физкультуру и массаж.
Консервативное лечение приобретённой косолапости заключается в использовании специальных вкладышей и ортопедической обуви. В качестве дополнительных методик используется физиотерапия и лечебная физкультура. При недостаточной эффективности данного лечения пациентам выполняется артродез.
Плоскостопие
Лечение всех видов плоскостопия осуществляется с использованием консервативных методов. Таким пациентам рекомендуют ношение ортопедических стелек, коррекция гипсовыми повязками, лечебную физкультуру, массаж и аппаратную физиотерапию.
Конская стопа
Для ликвидации этого вида деформации используются фиксирующие шины и редрессирующие повязки, корректоры для стопы и пальцев ног, ортопедическая обувь, бандажи, специализированные тяги и пяточные шины.
Если консервативная терапия не дала положительного результата, то пациентам назначают артродез голеностопного сустава.
Пяточная стопа
Врождённая форма заболевания поддаётся консервативному лечению посредством редрессирующих гипсовых повязок и фиксирующих шин. Если деформация приобретенная, то исправить её сможет только хирургическое вмешательство.
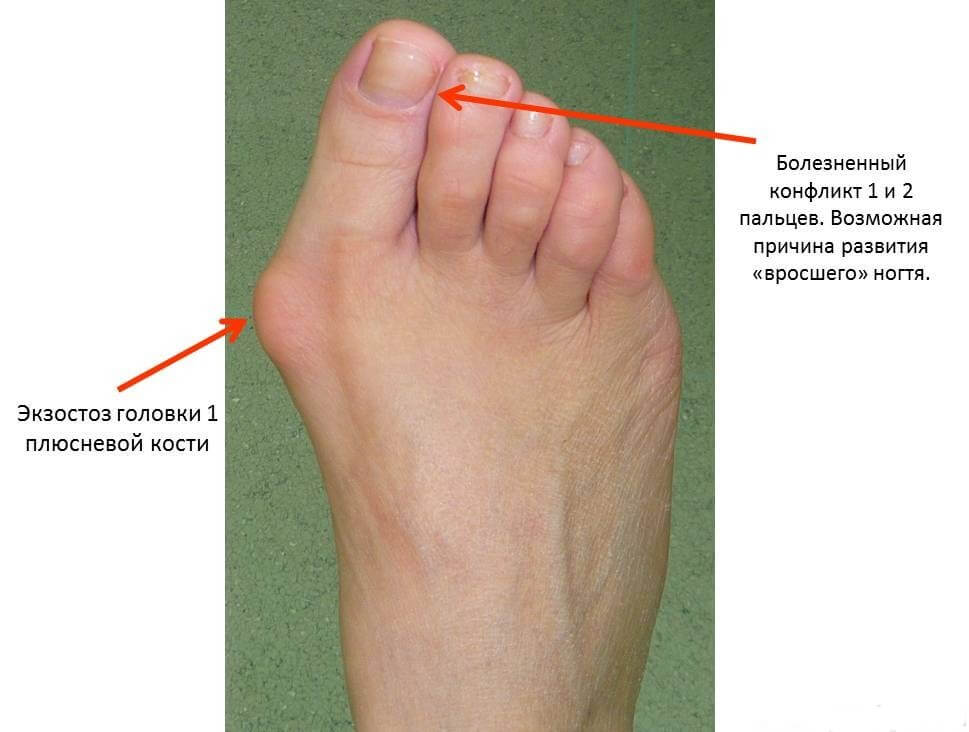
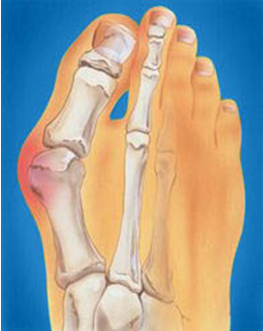
Вальгусная деформация I пальца стопы
Для устранения шишки на ноге используются физиотерапевтические виды лечения, лечебная гимнастика, массаж, противовоспалительные мази, фиксирующие бандажи и шины.
Если заболевание прогрессирует, то человеку назначают оперативное лечение. Хирургическое лечение вальгусной деформации может осуществляться посредством таких методик:.
- остеотомия проксимальной фаланги;
- удаление (экзостозэктомия) костного новообразования;
- рассечение мышцы, которая отводит поврежденный палец;
- остеотомия плюсневой кости.
Молоткообразное искривление пальцев стопы
Для того чтобы скорректировать форму пальцев, используются такие виды приспособлений, как ортопедические лонгеты, носки, накладки, вкладыши и колпачки.
Также, пациентам рекомендован лечебный массаж, гимнастика, физиотерапия. При запущенном течении, молоткообразная деформация пальцев стопы корригируется при помощи хирургической операции.
Этот вид лечения может быть как радикальным, так и симптоматическим.
sustaw.top
ДЦП. Деформация костей |
Дети, страдающие ДЦП и имеющие спастические нарушения двигательных функций часто имеют деформации костей, которые необходимо лечить.
Движение мускулатуры оказывает очень большое влияние на процесс формирования растущих костей. Чем сильнее выражен дисбаланс мускулатуры, тем сильнее деформация роста костей у больного ДЦП. Самые негативные последствия испытывает при этом область тазобедренных суставов. Особенно сложным является ситуация детей, например, с тетраспастикой, у них часто развиваются вывихи тазобедренного сустава.
У детей, имеющих спастические нарушения двигательных функций, часто проявляются следующие деформации костей:
• уплощение вертлужной впадины
• искривление шейки бедра в сочетании с дополнительным внутренним искривлением кости бедра
• искривление кости голени
• деформация скелета стопы на фоне тяжелой формы вальгусной стопы
При лечении костных деформаций необходимо проведение операций.
Если такие деформации костей уже диагностированы, то только удлинение укороченных мышц и достижение их баланса оказывается недостаточным. Костные деформации можно устранить только путем коррекции положения костей. Так как деформированные кости приводят к нарушению функции суставов, а неправильное расположение суставов в более чем половине случаев становится источником сильных болей, важно как можно раньше скорректировать форму костей.
Коррекция вертлужной впадины при деформации головки бедра.
Из-за сильной спастики мускулатуры, смежной с тазобедренным суставом, головка бедра сильно прижата к краю вертлужной впадины. С годами край вертлужной впадины уплощается. Сама впадина становится плоской и слишком большой. Для оперативной коррекции деформации костей необходимо использовать еще имеющиеся возможности роста. Идеальным выходом будет как можно раньше скорректировать вертлужную впадину так, чтобы она по возможности шире охватывала шейку бедра . В ходе последующего роста в конце концов достигается баланс, когда головка бедра и вертлужная впадина снова соответствуют друг другу.
Коррекция спастического вывиха тазобедренного сустава.
У пациентов с диагнозом ДЦП при коррекции такой дефомации костей, как вывих тазобедренного сустава, необходимо провести изгиб костей бедра.
При спастическом вывихе тазобедренного сустава головка бедра отклоняется, как правило, назад снаружи и сверху. При оперативной коррекции головка бедра возвращается обратно в вертлужную впадину. Чтобы добиться этого, избежав дополнительного мышечного тяжа, под шейкой бедра из кости удаляется ее элемент и проводится поворот головки бедра с шейкой бедра относительно кости. В медицинской сфере это называется деротационно-укорачивающая остеотомия (DVO). Затем рассеченная кость соединяется снова при помощи угловой пластины. Немецкие врачи стараются при этом максимально избежать отклонения оси шейки бедра по отношению к оси тела бедренной кости, так как в противном случае способность тазобедренного сустава поворачиваться останется нарушенной.
Спастика бедра. Коррекция деформации бера путем поворота кости
У некоторых детей с ДЦП, страдающих от спастики мышц, нет проблем с тазобедренными суставами в плане вывиха. Несмотря на это у них наблюдается сильный внутренний поворот кости бедра. Это устанавливается во время обследования тазобедренного сустава. Как уже было описано, эту деформацию можно исправить, осуществив поворот ниже шейки бедра, не прибегая к укорочению.
Другой возможностью является поворот чуть выше коленного сустава, который имеет следующие преимущества:
• во-первых, здесь приходится освобождать меньше мышц и во-вторых
• можно раньше разрешить нагрузки
При повороте у колена кость также распиливается. Затем она поворачивается и соединяется металлической пластиной. В принципе все металлические части удаляются примерно через год.
Поворот кости голени при вальгусной установке стопы.
В области голени также встречаются деформации. При нагрузке в случае вальгусной установки стопы влияют рычажные силы внешнего направления, в случае варусной установки – внутреннего. Деформации костей заметны уже во время обычного осмотра. При коррекции большая берцовая кость распиливается горизонтально примерно на 1 см выше зоны роста кости. Вторая кость голени – малая берцовая кость – также должна быть рассечена примерно на уровне середине голени. Затем проводится поворот голени до нейтрального положения. Правильная установка голени особенно важна для детей, которые могут ходить, чтобы обеспечить им достаточную стабильность в фазе покоя и достаточную опору перед началом маховой фазы.
Удлинение или укорочение пяточной кости при вальгусной стопе.
При вальгусной установке стопы из-за длительной неправильной нагрузки в области края стопы возникает повышенной давление. Таким образом, кости на внешнем крае стопы растут медленнее. Если посмотреть рентгеновский снимок такой стопы, то будет хорошо видно укорочение пяточной кости по отношению к таранной кости. Это изменение соотношения длин костей в комплексе таранной и пяточной кости можно выровнять только с помощью костной коррекции. В этом случае либо удлиняется кость у внешнего края стопы (пяточная кость), либо укорачивается кость стопы у внутреннего края (таранная кость, ладьевидная кость).
В последние годы в целях сохранения подвижности стопы при таких деформациях все чаще применяется удлинение пяточной кости. Проводится рассечение в рамках частичного утолщения нижнего голеностопного сочленения между передней и средней суставной поверхностью, далее поверхности раздвигаются, и вставляется заранее подготовленный элемент кости. Таким образом, стопа не только выравнивается, но и за счет дополнительного давления на подошву ноги вновь происходит укрепление свода стопы. Эту операцию возможно провести при условии, что стопа еще поддается внешней коррекции посредством легкого надавливания. С возрастом это качество стопы постепенно ослабевает. Поэтому лучше всего проводить коррекцию деформации костей стопы между 8 и 12 годом жизни.
Целесообразно одновременно проводить удлинение и перемещение мышц.
Если костные деформации уже произошли, не стоит рассчитывать на то, что они откорректируются снова сами по себе. Причиной деформаций у детей с диагнозом ДЦП и со спастическими нарушениями двигательных функций является болезненный мышечный тяж. Чтобы деформации не появились снова, мышечный тяж нужно снова и снова корректировать.
Костные операции значительно дороже, чем операции на мягких тканях. Многие родители и дети вначале боятся таких глобальных вмешательств. Раньше они часто предполагали продолжительную гипсовую иммобилизацию. Благодаря современным терапевтическим концепциям немецким врачам специализированных клиник удалось значительно сократить время иммобилизации. Даже при обширных коррекциях деформаций костей врачи рано начинают тренировать функции сидения, стояния и движения (например, езда на велосипеде). Времена, когда пациенты неделями лежали в гипсе прошли безвозвратно.
Читайте еще о ДЦП:
Диагностика ДЦП
Лечение ДЦП .
Лечение заболеваний нервной системы
* * *
Задайте нам свой вопрос по лечению ЗДЕСЬ.
Мы будем рады Вам помочь!
* * *
medicina-germany.ru