Кто лечит грыжу позвоночника врач: Какой врач лечит межпозвоночные грыжи поясничного отдела. Какой врач назначает лечение и диагностирует при грыже?
Какой врач лечит грыжу позвоночника?
Первые симптомы этого грозного заболевания не всегда обращают на себя внимание. Обычно врачи диагностируют грыжу по нескольким основным признакам и жалобам:
- онемение в конечностях, пальцах рук или ног;
- сильные продолжительные боли в месте появления грыжи либо отдающие в ягодичную мышцу или другую область.
Опытный врач без труда различает патологические изменения в позвоночнике путем опроса пациента и после пальпации проблемных зон. Совсем немного лет назад людям приходилось лечить грыжу у невропатологов – и без того загруженных работников медицины. Если у пациента острая боль, то большие очереди в поликлиниках и отсутствие профильных врачей, скорее всего, спугнут больного и заставят его сидеть и заниматься самолечением на дому.
Современные медицинские центры – настоящее спасение для людей, страдающих от позвоночной грыжи. В такой клинике любой человек имеет возможность:
- записаться на прием заранее, избежав длительного ожидания под кабинетом;
- комплексно обследовать свой организм на лучшем оборудовании;
- по желанию доверить лечение грыжи главному врачу, заведующему отделением или специалисту-вертебрологу;
- в течение желаемого периода наблюдаться в целях профилактики.
Случаются ситуации, когда грыжа обнаруживается в результате обследования пациента, обратившегося по иным причинам. Вот почему крайне важно довериться вертебрологу – профессионалу в делах выявления дистрофических процессов в спине.
Если грыжу позвоночника лечит такой специалист, то можете рассчитывать на то, что это будет консультация и ортопеда, и хирурга, и невролога в одном лице.
Медицинский центр А.Г. Гриценко собрал в рядах своих сотрудников самых квалифицированных людей в данной области. Для лечения грыжи у нас применяются консервативные методики, разработанные и успешно используемые во множестве похожих случаев. Вы не одиноки в своей проблеме, поэтому не стоит терять драгоценное время – обращайтесь к нам, и мы обязательно поможем!
Кто лечит грыжи позвоночника врач
Межпозвоночная грыжа – заболевание серьезное. И оно в обязательном порядке требует лечения. В противном случае можно получить массу проблем со здоровьем – некоторые из них могут быть даже не связаны непосредственно с позвоночником, так как внутри позвоночного столба находится спинной мозг, управляющий большей частью органов. И в результате формирования грыжи он может быть ущемлен. Но какой врач лечит грыжу позвоночника? К кому обращаться за помощью? Ведь в больницах сейчас работает большое количество медиков различных специальностей, и порой даже не знаешь, к кому нужно записываться на прием.

Какой врач лечит грыжу позвоночника
Когда необходимо обратиться за помощью?
При первых признаках развития межпозвонковой грыжи требуется сразу же обращаться за помощью – пробовать самоизлечиться или пускать все на самотек не стоит. Это может привести к серьезным проблемам со здоровьем.
Что нужно знать о межпозвоночной грыже
Межпозвонковая грыжа – заболевание, связанное с нарушением целостности фиброзного кольца. Это один из элементов межпозвонкового диска, который представляет собой небольшое фиброзно-хрящевое образование, выполняющее функцию некоего амортизатора, и находится между двумя соседними позвонками. Внутри диск имеет мягкое ядро, которое при повреждении фиброзной оболочки смещается, выпячивается – так и формируется межпозвонковая грыжа.
На заметку! Чаще всего грыжа развивается в области пояснично-крестцового отдела, однако появиться она может практически в любом отделе позвоночника.
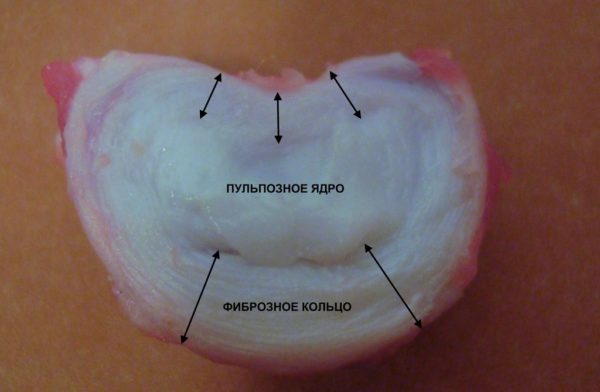
Анатомия нормального межпозвонкового диска
Признаками развития межпозвонковой грыжи являются:
- сильные болевые ощущения в определенном месте позвоночника;
- онемение конечностей;
- чувство «мурашек»;
- снижение работоспособности;
- слабость;
- трудность передвижения.
Симптомы грыжи между позвонками могут отличаться в зависимости от того, где локализована патология. Заболевание также может сопровождаться головными болями, непроизвольным мочеиспусканием, проблемами с другими органами внутри тела, в том числе с сердцем, легкими, почками и т. д.
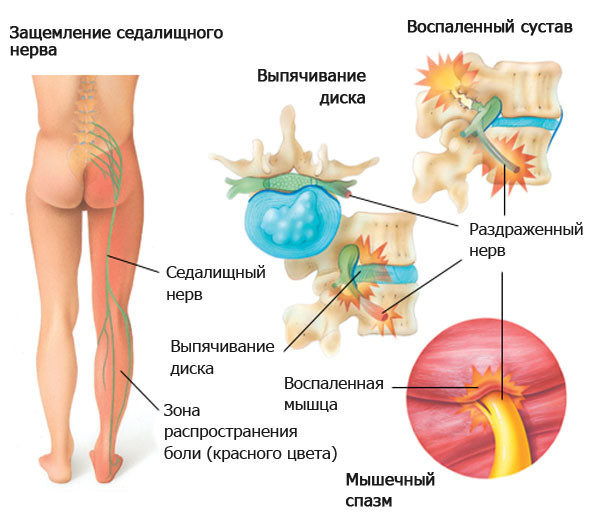
Ущемление нервов при грыже
Ни в коем случае не стоит заниматься самодиагностикой и самолечением. Дело в том, что ряд перечисленных выше признаков может сопровождать и другие патологии. Поэтому очень важно обратиться к врачу. Чем раньше будет поставлен точный диагноз, тем быстрее можно будет начать правильное лечение, которое будет успешным.
Если вы хотите более подробно узнать, как определить грыжу позвоночника, а также рассмотреть основные признаки заболевания и альтернативные методы лечения, вы можете прочитать статью об этом на нашем портале.

Обязательно обратитесь к врачу
К какому врачу идти?
Почувствовав первые признаки появления межпозвонковой грыжи, человек, заботящийся о своем здоровье, решит обязательно посетить специалиста. Но возникает закономерный вопрос – к какому специалисту идти? К тому, кто непосредственно занимается опорно-двигательной системой, к неврологу или, возможно, к терапевту?
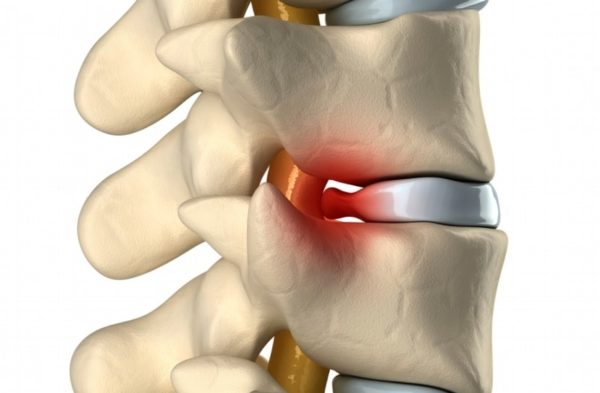
Межпозвоночная грыжа
Специалист, который будет непосредственно заниматься лечением межпозвонковых грыж, должен обладать определенными навыками и умениями, а также соответствующими знаниями. Также требуется проходить ряд обследований при помощи сложной аппаратуры. В целом, лечение межпозвонковой грыжи достаточно сложное. Исходя из этого, можно отметить, что один человек вряд ли справится. Таким образом, посещать придется несколько специалистов.
Терапевт – универсальный доктор
Первым делом стоит в любом случае идти к терапевту. Не всегда симптомы могут говорить о развитии именно межпозвонковой грыжи. Медик-терапевт – врач широкого профиля, он, осмотрев пациента, сможет дать направления к другим врачам узкой специализации, то есть скоординирует дальнейшие действия больного.

Врач-терапевт
На приеме терапевт обычно сразу интересуется причиной визита, узнает жалобы пациента, осматривает его. Далее направляет на сдачу необходимых анализов – это могут быть общий анализ крови, биохимия, анализ мочи и т. д. После этого обычно поле диагностики значительно сужается и врач уже выписывает направления к узкому специалисту, который и будет заниматься лечением непосредственно.
На заметку! Терапевт также будет наблюдать за динамикой лечения пациента.
Травматолог
В ряде случаев терапевт может отправить больного к травматологу. Но обычно это происходит только в небольших городах и клиниках, что связано с недостаточной укомплектованностью больниц персоналом. Необходимого врача может просто не оказаться в клинике, и тогда лечением будет заниматься именно травматолог. Он разбирается в заболеваниях опорно-двигательного аппарата (в том числе и главной опоры человека – позвоночника) не хуже, чем другие, специализирующиеся только на заболеваниях позвоночного столба врачи.

На приеме у травматолога
Цены на ортопедические корсеты и корректоры осанки
Невропатолог и невролог
Врачи этих специальностей также могут помочь больному с межпозвонковой грыжей. И направление от терапевта к ним вполне логически оправдано. Так, межпозвонковая грыжа способна серьезно нарушить работу спинного мозга и его нервных окончаний, а это как раз – сфера работы невропатолога и невролога.

У невролога
На заметку! Чаще всего лечение межпозвоночной грыжи вообще не обходится без этих врачей.
Невропатолог проверяет, нет ли защемления нервов, правильно ли происходит процесс кровообращения в пораженной области. Также он способен выявить причину появления грыжи. Этот врач дает обязательную консультацию, если возникает необходимость хирургического вмешательства.
Прием у невропатолога
Невролог способен поставить итоговый диагноз, определить степень поражения диска позвоночника. Врач назначит лечение на основании проведенной ранее диагностики.
Хирург
Если пациент получает направление к хирургу, то, скорее всего, заболевание уже достигло серьезной стадии. Только в редких случаях здесь не подразумевается хирургическое вмешательство. Хирург также назначает обследование и может рекомендовать определенную терапию перед самой операцией – если она не даст результатов, то операции не избежать.
Физиотерапевтические аппараты
На заметку! С небольшой межпозвонковой грыжей справиться можно консервативным методом. А вот постоянно рецидивирующую или крупную придется лечить с помощью операции.

Помощь хирурга нужна не всегда
Хирурги на приеме определяют, нужна ли действительно операция, непосредственно ее проводят после предварительной подготовки, после – ведут пациента и контролируют итоговые результаты вмешательства. После операции врач назначит реабилитационные мероприятия. К хирургу пациент приходит только после посещения других врачей.
Прием у ортопеда и вертеболога
Ортопед занимается непосредственно диагностикой и лечением различных патологий опорно-двигательного аппарата, то есть и позвоночника в том числе. Как правило, на момент посещения кабинета этого врача у больного уже имеются на руках результаты необходимых анализов и обследований. Но, тем не менее, ортопед сам опрашивает пациента, чтобы определить точное время возникновения и место локализации боли, проводит пальпационное обследование, пытается выявить проблемы с неврологическими рефлексами.
На заметку! Чтобы поставить точный диагноз, страдающему межпозвонковой грыжей необходимо пройти МРТ и сделать рентгенографию.
На стыке ортопедии, хирургии и неврологии сейчас сформировалась определенная врачебная специальность – вертеболог. Именно этот узкий специалист занимается как раз лечением позвоночного столба. Найти его можно далеко не в каждой клинике. Но если есть возможность, то следует обязательно идти на прием к нему.

Врач-вертеболог
Специалист инструментальной диагностики
Этот специалист не ставит диагноз и не назначает лечение. Но он как раз и производит все необходимые и требуемые обследования, в том числе выполняет рентгенографию, расшифровывает снимки, выдает итоговые результаты на руки пациенту. Он также может проконсультировать больного в общих чертах, дать некоторую информацию о патологии.
Инструментальная диагностика
Таблица. Инструментальные методики диагностирования грыжи.
| Метод | Описание |
|---|---|
МРТ | Магнитно-резонансная томография. Самый надежный метод диагностики. Она позволит оценить, в каком состоянии находятся мягкие ткани и межпозвонковый диск. Но стоит исследование дорого, а делают его не в каждой клинике. |
МСКТ и КТ | Мультиспиральная компьютерная томография и обычная компьютерная томография. Последняя менее достоверна, если сравнить с МСКТ. МСКТ работает на основе рентген-лучей. Она помогает выявить и различные новообразования, покажет степень нарушения процесса кровообращения. |
Рентгенография | Недостаточно информативный метод, так как не продемонстрирует изменения мягких тканей – только позвонков, а также покажет изменения в структуре костей. Но рентгенография поможет определить причину появления грыжи – например, травму сегментов позвоночника. |
ЭСГ | Электроспондилография. Назначается как дополнительный метод обследования. Поможет оценить состояние позвоночного столба и помогает контролировать процесс лечения. |
Как бороться с межпозвонковой грыжей?
Шаг 1. Для начала необходимо посетить всех врачей. Важно сразу сходить к терапевту, а он уже выдаст направления к другим специалистам, отправит на различные методы исследований и т. д. Медики проконсультируют относительно возможной эффективности терапии, а также порекомендуют лечение, которое будет включать в себя прием препаратов, физиопроцедуры, сеансы массажа или работу со специалистом мануальной терапии.

Вначале нужно посетить врача
Если вы хотите более подробно узнать, как проводится мануальная терапия позвоночника, а также рассмотреть основные техники и их влияние на организм, вы можете прочитать статью об этом на нашем портале.
Шаг 2. Важно обязательно выполнять все предписания врачей и пройти полные курсы занятий с мануальным терапевтом, массжай и т. д.

Пройдите лечение
Шаг 3. Если был назначен ЛФК, то важно заниматься регулярно и выполнять только те упражнения, которые посоветовал специалист. Иначе есть риск навредить спине еще больше.
Лечебная гимнастика
Шаг 4. Следует обязательно уделить внимание процессу укрепления мышц туловища – они помогут снизить нагрузку на позвоночный столб, если будут хорошо развиты.
Укрепляйте мышцы туловища
Шаг 5. Требуется контролировать вес. Чрезмерная масса тела значительно ухудшает работу всех органов тела, усиливает и без того серьезную нагрузку на позвоночник.

Следите за своим весом
Шаг 6. Необходимо создать комфортные условия для работы. Место должно быть эргономичным и ориентированным на то, что у человека больная спина.
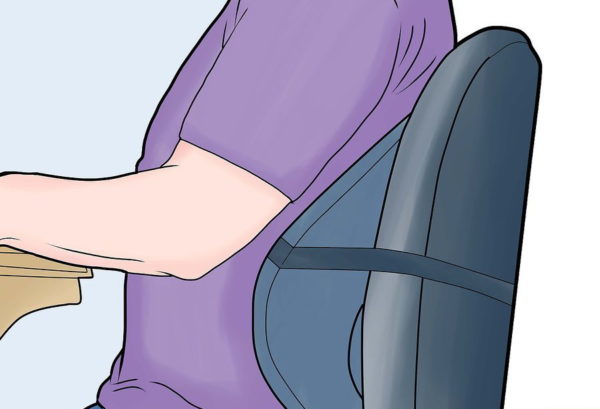
Позаботьтесь о комфортном рабочем месте
Шаг 7. Следует позаботиться и о спальном месте – рекомендуется купить хороший матрас и поддерживающие спину подушки.
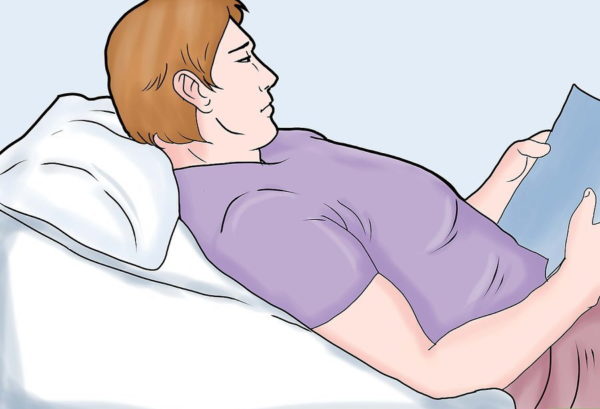
Спите на хорошем матрасе
Ортопедические матрасы
Видео – К какому рвачу идти, если болит спина?
Важно помнить, что лечение межпозвонковой грыжи – процесс сложный и длительный. За один месяц ничего не пройдет, даже несмотря на то, что врачи сейчас используют новые методы лечения и высокоэффективные препараты. Так что не стоит торопить события – достаточно лишь стремиться выздороветь и выполнять с точностью до мелочей все рекомендации врачей.
Теория — клиники в
Выбирайте среди лучших клиник по отзывам и лучшей цене и записывайтесь на приём
Теория — специалисты в Москве
Выбирайте среди лучших специалистов по отзывам и лучшей цене и записывайтесь на приём
Рекомендуем статьи по теме
Грыжа позвоночника несет большую опасность для здоровья человека. Она имеет ряд серьезных осложнений. Если начать вовремя лечиться, то можно добиться положительного результат в терапии. Каждому нужно знать, какой врач лечит грыжу позвоночника. Чаще всего грыжа возникает в поясничном отделе. Правильная и эффективная терапия поможет не допустить дальнейшего разрушения диска.
Основные причины
Причины возникновения грыжи могут быть различные травмы позвоночника. Физические перенапряжения также влияют на развитие заболевания. Болезнь может возникать не только у пожилых, но и у молодых людей.

Происходит позвоночная грыжа по следующим причинам:
- малоподвижный образ жизни;
- недостаток необходимых витаминов;
- неправильная осанка;
- ушибы и травмы позвонков;
- употребление спиртных напитков и табачной продукции;
- физические перенапряжения;
- сколиоз;
- ожирение;
- наследственность.
Если не начать вовремя лечиться, то это приведет к серьезным осложнениям. Чаще всего страдают заболеванием женщины. Бывает, что приходится проводить операцию в том случае, если медикаментозная терапия не дает никаких результатов. В пожилом возрасте межпозвоночные диски становятся не эластичными, поэтому и возникает данное заболевание. Если стали заметны небольшие симптомы в виде боли в спине, сразу же обращаться следует к врачу.
Симптоматика
Симптомы межпозвоночной грыжи всегда проявляются в виде болевых ощущениях в спине. Сначала они беспокоят сразу же после пробуждения, но потом уже больной может чувствовать, как его боль охватывает при поворотах или наклонах. Болевой синдром может быть по началу слабым при ходьбе.

Чаще всего дальше начинает боль отдавать в ногу и неметь. При кашле или чихании ощущения могут усиливаться. Потом пациент практически не встает с кровати и болевые ощущения невыносимые. Если грыжа возникла в шейном отделе больной чувствует следующие симптомы: слабость, бессонницу, головные боли, нарушение зрения, тошнота, онемечение рук, звон в ушах, повышенное давление.
Ни в коем случае, нельзя симптомы игнорировать это может привести к серьезным последствиям. Если лечение будет вовремя назначено, то пациент может обойтись без хирургического вмешательства. Больной может даже не подозревать, что у него межпозвоночная грыжа.

Если возникает дискомфорт в позвоночнике, то следует не медлить и посетить врача. При грыже в поясничном отделе может быть онемение ног, диарея, цистит. Специалист проведет комплексное обследование и назначит эффективное лечение.
К какому врачу обратиться при позвоночной грыже
Каждому человеку необходимо знать, какой врач лечит грыжу позвоночника. Если вышло, так что есть подозрения на данную патологию, то не стоит заходить в интернет искать лечение. Ведь позвоночное заболевание несет серьезную опасность. Никогда нельзя заниматься самолечением, такие симптомы могут быть похожи с многими болезнями.
Если лечить неправильно заболевание, то осложнения могут быть опасны для здоровья человека. Поэтому необходимо обращаться в медицинское учреждение. Терапия межпозвоночной грыжи может длиться долгое время. В первую очередь пациент должен обращаться к терапевту, он помогает поставить предварительный диагноз.
После того, как больной пройдет все необходимые обследования, врач направляет к определенному специалисту для того чтобы он назначил правильное лечение. Чаще всего пациента отправляют на консультацию к ортопеду. Данный специалист разбирается в заболеваниях, связанных с позвоночником и опорно-двигательной системы.

Он помогает выявить причину грыжи с помощью определенных анализов и жалоб больного. Перед тем, как назначить лечение, врач направляет пациента на МРТ. Бывает, что терапевт направляет к травматологу, если в больнице нет ортопеда.
Но ничего страшного в этом нет, ведь специалист также разбирается в заболеваниях, связанных с позвоночником. Травматолог хорошо знает о различных болезнях, которые идут от спины. Ведь причина заболевания может быть в ушибе позвоночника.
Терапевт также может направить на прием к неврологу. Чаще всего происходит грыжа из-за нарушения работы спинного мозга. Произойти может защемление нерва и нарушить при этом кровоток. Поэтому специалист сможет найти причину возникновения болезни.

Редко, но направляют к остеопату он назначает физиотерапию и лекарственные препараты. Данного специалиста назначают тогда, когда уже пациенту скорее всего будут делать операцию. Только одна треть больных смогла избежать хирургического вмешательства.
Если терапевт отправляет больного к хирургу, то это значит, что пациенту могут назначить операцию. Ведь в редких случаях врачу получается вылечить грыжу позвоночника в запущенной стадии. Заболевание приводит к защемлению нервных окончаний, тогда человеку становится больно передвигаться и даже сидеть. Позвоночная грыжа может привести к лордозу – это искривление спины, такое заболевание трудно поддается лечению.
Привести болезнь может также к инвалидности из-за воспалительного процесса в спинном мозге. Такие последствия не самые приятные для больного, поэтому специалист для начала назначит диагностику и попробует пролечить пациента. Если ничего не помогает, то человеку приходится делать операцию.
Профилактические меры
Чтобы не допустить межпозвоночную грыжу, необходимо соблюдать простые правила. Чаще всего заболевание может возникать у мужчин, которые поднимают тяжести. Врачи рекомендуют перед тем, как что-то брать нужно присесть и только после этого поднимать предмет. Тогда нагрузка будет распределяться равномерно, и позвоночник не будет так страдать.
Нужно не забывать выполнять каждое утро зарядку. Это поможет избежать заболевание и нормализует кровообращение, человек будет чувствовать, прилив энергии на целый день.

Спать необходимо на ортопедическом матрасе средней жесткости, подушка не должна быть плоской и сильно высокой. Правильное питание помогает избежать не только грыжи позвоночника, но и другие заболевания. Отказаться от алкоголя и курения, такие вредные привычки сильно влияют на состояние и здоровье человека.
Нельзя заниматься самолечение, ведь это может привести к серьезным осложнениям. Нужно обратиться за помощью к терапевту, он направит к нужному специалисту. Не стоит игнорировать симптомы, ведь если запустить заболевание, это приведет к инвалидности. При первых же признаках позвоночной грыжи лучше всего обращаться к врачу.
Источник
Здесь вы сможете выбрать врача, занимающегося лечением межпозвоночной грыжи пояснично-крестцового отдела позвоночника. Если вы не уверены в диагнозе, запишитесь на прием к терапевту или врачу общей практики для уточнения диагноза.
Какие врачи лечат межпозвоночную грыжу пояснично-крестцового отдела позвоночника
- Вертебролог
- Невролог
- Ортопед.
На данной странице представлены рейтинги, цены и отзывы о врачах Москвы, специализирующихся на лечении межпозвоночной грыжи пояснично-крестцового отдела позвоночника.
Другие специалисты
Чтобы подобрать максимально эффективное лечение, врач может направить вас на консультацию к специалистам:
массажист, мануальный терапевт, врач лфк, хирург, рентгенолог
Выбрать лечащего врача 113
Мануальный терапевт
Остеопат
Вертебролог
Врач высшей категории
Стаж
33
года
г. Москва, ул. Палиха, д. 13/1
г. Москва, ул. Полковая, д. 12, корп. 1
В клинике
1600
76% пациентов
рекомендует врача
на основе
56
отзывов
Последний отзыв был опубликован вчера
Мануальный терапевт
Кинезиолог
Вертебролог
Врач высшей категории
Стаж
26
лет
г. Москва, Ленинский пр-т, д. 90
г. Москва, Большой Власьевский пер., д. 9
В клинике
Бесплатно
86% пациентов
рекомендует врача
на основе
72
отзыва
Вчера к этому специалисту записалось 2 человека
Ортопед
Реабилитолог
Травматолог
Врач высшей категории
Кандидат медицинских наук
Стаж
26
лет
г. Москва, ул. Палиха, д. 13/1
В клинике
1800
80% пациентов
рекомендует врача
на основе
20
отзывов
Последняя запись к этому врачу была 5 часов назад
Ортопед
Физиотерапевт
Травматолог
Врач первой категории
Стаж
7
лет
г. Москва, Ленинский пр-т, д. 2а
В клинике
1100
100% пациентов
рекомендует врача
на основе
23
отзыва
За последний месяц опубликовано 2 отзыва
Невролог
Врач высшей категории
Стаж
11
лет
г. Москва, Новочеркасский б-р, д. 55, корп. 2
В клинике
1200
76% пациентов
рекомендует врача
на основе
46
отзывов
На прошлой неделе записалось 8 человек
Ортопед
Травматолог
Врач высшей категории
Стаж
26
лет
г. Москва, ул. Люблинская, д. 108
В клинике
1100
81% пациентов
рекомендует врача
на основе
32
отзыва
Последний отзыв был опубликован сегодня
Ортопед
Травматолог
Врач высшей категории
Стаж
33
года
г. Москва, Ленинский пр-т, д. 2а
В клинике
1100
57% пациентов
рекомендует врача
на основе
7
отзывов
Всего записалось 105 человек
Невролог
Стаж
42
года
г. Москва, Каширское ш., д. 74, стр. 1
В клинике
2500
91% пациентов
рекомендует врача
на основе
145
отзывов
На прошлой неделе записалось 3 человека
Мануальный терапевт
Вертебролог
Врач высшей категории
Стаж
41
год
г. Москва, Кутузовский проспект, д. 5/3
В клинике
1200
78% пациентов
рекомендует врача
на основе
32
отзыва
На прошлой неделе записалось 2 человека
Ортопед
Вертебролог
Травматолог
Артролог
Врач высшей категории
Кандидат медицинских наук
Стаж
13
лет
г. Москва, Сиреневый бульвар, д. 32а
г. Москва, ул. Школьная, д. 49
г. Москва, Люберцы, м-н Городок Б, ул. 3-е Почтовое Отделение, д. 102
В клинике
1665
91% пациентов
рекомендует врача
на основе
117
отзывов
На этой неделе опубликовано 2 отзыва об этом враче
1
2
3
4
5
…
12
Симптомы межпозвоночной грыжи пояснично-крестцового отдела позвоночника
- Острая боль в пояснице
- Боль в пояснице
- Боль при поворотах
- Боль при наклоне
- Боль в ноге
- Покалывание в ногах
- Онемение нижних конечностей
- Мурашки по ногам
- Боль в ягодице
- Общая слабость
- Боль в спине
- Боль в копчике.
Если вы нашли у себя похожие признаки, не ждите, немедленно обратитесь к врачу!
Рекомендации перед приемом вертебролога
Вертебролог специализируется на лечении заболеваний позвоночника нехирургическими методами. К нему можно обратиться с врожденной патологией (разными формами искривления позвоночника), остеохондрозом и грыжами межпозвонковых дисков для восстановления после травм.
Специальной подготовки к посещению вертебролога не требуется. С собой нужно взять пеленку, которая пригодится при осмотре. Если ранее были сделаны снимки, томограммы или проведены другие исследования, их результаты тоже обязательно взять с собой.
Вертебрологи Москвы — последние отзывы
Все начиналось с боли и отека, а переросло в потерю подвижности тазобедренного сустава. Моим лечением занимался Фильченков Игорь Николаевич. Внимательно выслушал, осмотрел, провел диагностику и обнаружил кисту в суставе. Благодаря Вашему профессионализму и точности в постановке диагноза, я получила правильное лечение.
На модерации,
18 июля 2020
Достаточно хороший, компетентный и очень профессиональный врач. Он предложил, как сделать лучше, применил разные методики и дал много полезных рекомендаций. Мне стало легче. Я снова пойду к этому доктору.
Алексей,
17 июля 2020
Предыдущая статьяСледующая статьяКакой врач занимается лечением позвоночника
Заболевание позвоночника – довольно распространенная патология опорно-двигательного аппарата. Современный образ жизни способствует нарушению в структуре позвонков и межпозвонковых дисков, что приводит к развитию сколиоза, остеохондроза, протрузий и грыж позвоночного столба. Патологический процесс сопровождается болью в спине, нарушением чувствительности конечностей, затруднением нормальной двигательной активности, осложнениями со стороны центральной нервной системы.
Игнорирование проблемы может привести к потере трудоспособности и значительно снизить качество жизни. Именно поэтому крайне важно обратиться за помощью к специалисту при первых проявлениях дискомфорта в области спины.
Какой врач лечит позвоночник и как проходит терапия заболевания? Давайте попробуем разобраться.
Первичное обращение к терапевту
Неприятные ощущения в области спины могут возникать не только при патологии позвоночного столба. Нарушения в работе внутренних органов, такие, как пищевод, желудок, почки, сердце, половые железы, могут проявляться болью в различных отделах позвоночника. Самостоятельно поставить себе диагноз, не обладая медицинским образованием и опытом лечебной практики, невозможно. Даже врачи консультируются с коллегами по поводу своих недугов, чтобы исключить ошибки диагностики. То же самое касается и лечения, которое должно назначаться специалистом узкой квалификации.

При первых проявлениях дискомфорта в спине следует проконсультироваться с терапевтом
Если болит спина, необходимо как можно раньше найти время и посетить терапевта районной поликлиники. Врач общей практики выяснит анамнез (историю) заболевания и проведет осмотр позвоночного столба. На приеме терапевт подробно расспросит о проявлениях болезни, характере болевого синдрома, выявит возможные причины возникновения патологии. Во время внешнего осмотра ощупает позвонки и межреберные промежутки, определит участки деформации и искривления позвоночного столба, подвижность осевого скелета и локализацию неприятных ощущений.
Терапевт – это первый врач, который поставит предварительный диагноз, назначит дополнительные методы исследования или сразу направит пациента к докторам узкой специальности. Он может провести дифференциальную диагностику с другими заболеваниями, подтвердить или опровергнуть патологию позвоночника. Первичное обращение при возникновении проблем со спиной должно быть к этому специалисту.
Вертебролог – врач, который занимается лечением позвоночника
Вертебрологом называется узконаправленная врачебная специальность, которая занимается исключительно проблемами позвоночного столба. Квалифицированный доктор обладает знаниями функциональной диагностики, может читать рентгенограммы и томограммы позвоночника, обладает техниками мануальной терапии и массажа, имеет глубокие знания в области лечебной физкультуры и физиопроцедур. В своей работе вертебролог применяет методы медикаментозного лечения, вытяжения позвоночника, комплексную реабилитацию после устранения воспалительной реакции и болевого синдрома.
Таким образом, специалист узкой направленности является универсальным врачом для терапии заболеваний спины. Он ведет больного от начала лечения и до конца восстановительного периода, что положительно сказывается на выздоровлении. Некоторые врачи этой специализации могут проводить операции на позвоночном столбе. Однако вертебролог принимает только в крупных медицинских центрах и областных больницах, а значит, эта профессия является довольно редкой врачебной специальностью. Не все больные из районных центров могут позволить себе наблюдаться у вертебролога. Как быть в такой ситуации?
Невропатолог – врач, который лечит позвоночник в районных больницах
Небольшие лечебные учреждения в районных центрах всегда имеют в своем штате невропатологов, которые призваны заниматься позвоночником в острую стадию болезни и при ущемлении спинномозговых корешков. Обычно терапевты направляют больных с проблемами позвоночного столба на прием к этому специалисту.
Задача невропатолога – снять воспаление в области патологического процесса, устранить ущемления нервно-сосудистых пучков, тем самым избавиться от интенсивных болей в спине.
В результате проводимой терапии восстанавливается чувствительность и полноценные движения конечностей, активизируется кровоток по церебральным артериям, нормализуется работа внутренних органов, улучшается общее самочувствие. Однако невропатолог не является универсальным специалистом и работает вместе с врачами другой квалификации на каждом этапе лечебного процесса. В зависимости от фазы течения болезни и степени тяжести патологии он направляет больного на консультацию и терапию к докторам смежных специальностей.
Ортопед-хирург занимается осложненными формами болезней позвоночника
Хирурги ортопедической направленности обычно занимаются искривлениями позвоночного столба и операциями по поводу устранения грыж позвоночника, остеофитов и других нарушений анатомического строения осевого скелета. Кроме того, частой причиной проблем со спиной является плоскостопие, лечение которого входит в компетенцию таких специалистов.

В запущенных клинических случаях заболеваний позвоночного столба проводят оперативное вмешательство
Грыжи позвоночника, костные разрастания, кифозы и сколиозы приводят к травмированию окружающих мягких тканей, компрессии спинного мозга, нарушению функционирования внутренних органов, что может привести к тяжелым последствиям. Проведение оперативного вмешательства в таких клинических случаях является жизненной необходимостью.
Смежные специалисты для лечения позвоночника
Кто еще лечит заболевания позвоночного столба? На стадии восстановительного периода в терапевтический процесс включаются такие специалисты, как физиотерапевты, врачи лечебной физкультуры, мануальные терапевты, массажисты. Благодаря этим врачам, нормализуется метаболизм и кровообращение в участке патологии, укрепляется мышечный каркас спины, восстанавливается анатомически правильное положение позвонков, улучшается двигательная активность и возвращается трудоспособность.
Кроме того, на стадии постановки окончательного диагноза лечащий доктор может направить пациента на консультацию к кардиологу, пневмонологу, гастроэнтерологу, гинекологу, нефрологу для исключения заболеваний внутренних органов.
Многие врачебные специальности могут заниматься лечением болезней позвоночного столба и осложнениями патологии опорно-двигательного аппарата. Главной задачей больного является своевременное обращение к доктору для прохождения диагностики и комплексной терапии. Если болит спина, не стоит откладывать посещение специалиста и давать заболеванию возможность прогрессировать до появления тяжелых осложнений.
Какой врач проводит диагностику и лечит позвоночник
 Перед тем как разобраться, какой врач лечит позвоночник, для начала необходимо выяснить, что является причиной болей в спине. У пациента может быть, например, остеохондроз #8211; дегенеративное заболевание, поражающее межпозвонковые диски. Постепенно распространяясь на остальные отделы позвоночника, болезнь угнетает впоследствии опорно-двигательный аппарат.
Перед тем как разобраться, какой врач лечит позвоночник, для начала необходимо выяснить, что является причиной болей в спине. У пациента может быть, например, остеохондроз #8211; дегенеративное заболевание, поражающее межпозвонковые диски. Постепенно распространяясь на остальные отделы позвоночника, болезнь угнетает впоследствии опорно-двигательный аппарат.
Существуют 3 основные причины возникновения данного недуга:
- наследственность;
- несбалансированное питание;
- неправильный образ жизни.
К остальным причинам относят травмы, возрастные дегенеративные процессы и другие факторы. Лечащий врач должен уметь выявлять причины развития данного недуга. Устранение причин позволит защитить пациента от дальнейших рецидивов. Но спина может болеть не только вследствие остеохондроза. Определить истинную причину болей может квалифицированный врач.
К какому врачу обращаться при болях в спине
Первичным осмотром позвоночника занимается участковый терапевт. В большинстве случаев участковый не занимается лечением такой болезни, как остеохондроз, так как этот врач выступает в качестве посредника и после осмотра выписывает направление к другому, более узкому специалисту.
 Врач, который может провести более детальное обследование и поставить точный диагноз при спинных болях, #8211; невропатолог. Он занимается болезнями, которые относятся к нервной системе. Наиболее распространенным симптомом поражения нервной системы является боль.
Врач, который может провести более детальное обследование и поставить точный диагноз при спинных болях, #8211; невропатолог. Он занимается болезнями, которые относятся к нервной системе. Наиболее распространенным симптомом поражения нервной системы является боль.
Еще один вариант, к какому врачу обратиться при болях в спине. – это вертебролог. Данный специалист проводит диагностику, лечение и реабилитацию пациентов, страдающих от болезней, связанных с позвоночником. В отличие от невропатолога, в его функции входит лечение именно позвоночника.
Какой специалист может вылечить грыжу позвоночника
Грыжу позвоночника провоцирует, в частности, ослабление кровотока в прилегающих к позвоночному отделу мышцах. Врач, который занимается данным заболеванием, обязан иметь специальное образование, обладать высокой квалификацией и практикой. Он должен также иметь в наличии специализированное оборудование, позволяющее оказать помощь в неотложных ситуациях.
 Лечением данного заболевания занимаются мануальный терапевт и вертебролог. Мануальный терапевт устраняет патологические расстройства в позвоночнике и мышцах путем проведения массажа.
Лечением данного заболевания занимаются мануальный терапевт и вертебролог. Мануальный терапевт устраняет патологические расстройства в позвоночнике и мышцах путем проведения массажа.
Бубновский: от болей в суставах достаточно носить пластырь. Читать далее
Сферы применения мануальной терапии:
- остеохондроз;
- радикулит;
- искривление позвоночника;
- межпозвоночная грыжа;
- боли в сердце;
- головные боли;
- травмы спины и шеи;
- травмы позвоночника.
Воздействие мануальной терапии ощущается уже после первых сеансов. Чувствуется существенное облегчение состояния, уменьшается болевой синдром, восстанавливается подвижность позвонков, их анатомическое положение. Благодаря увеличению кровотока в области позвоночного столба устраняются факторы, вызывающие грыжу позвоночника.
Консервативные и оперативные методы лечения
В настоящие время врачи, занимающиеся проблемами позвоночника. используют консервативные и оперативные методы лечения. При оперативных вмешательствах обязательно проводится общая анестезия. Операция намного сложнее, чем использование других способов, но и, в определенных ситуациях, намного эффективней. В отличие от консервативных методов, которые позволяют лишь на время снизить или устранить боли, операция зачастую приводит к полному выздоровлению.
Кроме медикаментозного и хирургического методов лечения, существуют и другие способы помощи пациентам. Огромное влияние оказывают мануальная терапия, массаж и физиотерапевтическое лечение. Помогает и вытягивание позвоночника, позволяющее не прибегать к оперативному вмешательству.
Проблемы, связанные с позвоночником, ухудшают качество жизни людей. У пациентов уменьшается функциональная активность, их мучают сильные боли. Необходимо не затягивать с обращением к врачу и начинать принимать меры на ранних стадиях заболевания.
Медицина не стоит на месте. Развитие современных технологий и медикаментозного комплекса позволяет излечивать большинство патологий позвоночника.
Как забыть о болях в суставах?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки – не сильно они Вам помогли…
Но Анатолий Кашпировский утверждает, что действительно эффективное средство от боли в суставах существует! Читать далее
Понравилась статья? Поделитесь ей в социальных сетях:
Какой врач лечит межпозвоночную грыжу?
Вопрос о том, какой врач лечит межпозвоночную грыжу. возникает у тех пациентов, которые устали от постоянных рецидивов этого заболевания уже испытали на себе эффективность оперативного лечения, которое не принесло положительного результата. Впрочем, это вполне логично, поскольку лечить отдельно грыжу без воздействия на диффузные процессы в окружающих позвоночный столб мышцах не только бесполезно, но и в ряде случаев опасно. Примерно у половины прооперированных пациентов по поводу грыжи межпозвоночного диска, в течение последующих 8 – 12 месяцев возникает множественный рецидив протрузии и пролапса межпозвоночных дисков с выпячиванием пульпозного ядра.
Это закономерный процесс, поскольку в основе развития патологии лежит нарушение диффузного питания хрящевой ткани с участием прилегающих мышечных волокон. До тех пор пока не будет восстановлена физиологическая корсетная функция мышц спины, лечить грыжу позвоночника абсолютно бесполезно. Прием препаратов, восстанавливающих структуру хряща также бесполезен, поскольку эти вещества просто не попадают в цель, т.е. в хрящевую ткань межпозвоночных дисков.
Теперь, когда есть понимание патогенеза данного заболевания, можно дать полноценный ответ на вопрос о том, какой врач лечит межпозвоночную грыжу с гарантией отсутствия постоянных рецидивов патологии.
Какой врач лечит межпозвонковую грыжу позвоночника?
Выше мы уже обговорили тот момент, что для восстановления хрящевого межпозвоночного диска необходимо восстановить межклеточное диффузное питание. Для этого необходимо усилить кровоток в прилегающих к позвоночному столбу мышцах. Сделать это можно с помощью мануального воздействия. Соответственно, первый ответ на вопрос о том, какой врач лечит межпозвонковую грыжу, будет звучать так: мануальный терапевт. Хотя может потребоваться помощь остеопата. особенно, если причиной или сопутствующей патологией позвоночного столба является нарушение осанки и неправильная постановка стопы в виде плоскостопия или косолапости .
Отличным лечебным действием при этом заболевании является регулярный массаж в сочетании с акупунктурой и фармакопунктурой. Получается, что массажисты и специалисты по акупунктурному воздействию тоже относятся к категории врачей, которые лечат межпозвонковые грыжи.
Следующим в списке врачей по грыжам позвоночника идет инструктор по лечебной физкультуре. Многие пациенты недооценивают эффективность специального комплекса гимнастики. Однако цифры статистики неумолимо свидетельствуют о том, что с помощью регулярных физических упражнений можно не только восстановить работоспособность и поддерживающую функцию мышечного корсета спины, но и вправить грыжу любого типа и размера.
Как видите, ответ на вопрос о том, какой врач лечит грыжи позвоночника, может включать в ответе не только невропатолога и хирурга. Это несколько профилей, которые должны работать в содружестве и обеспечивать полный процесс восстановления здоровья позвоночного столба пациента.
Врач по грыжам позвоночника: как выбрать?
Врач по грыжам позвоночника должен обладать специальным образованием, соответствующей высокой квалификацией и опытом практической работы. Помимо этого в его распоряжении должно находиться специальное оборудование, которое позволит оказывать помощь даже в экстренных случаях. Так, в нашей клинике мануальной терапии пациенты испытывают существенное облегчение своего состояния уже после первых сеансов. И этому способствует возможность проведения тракционного вытяжения позвоночного столба, во время которого происходит восстановление физиологических промежутков между телами позвонков. Устраняется компрессия, исчезает болевой синдром.

Трубников Владислав Игоревич
Кандидат медицинских наук
Врач невролог, мануальный терапевт, реабилитолог, специалист по рефлексотерапии, лечебной физкультуре и лечебному массажу.

Савельев Михаил Юрьевич
Врач мануальный терапевт высшей категории, имеет стаж более 25 лет.
Владеет методами аурикуло и корпоральной рефлексотерапией, фармакопунктуры, гирудотерапии, физиотерапии, ЛФК. В совершенстве применяет остеопатию как у взрослых, так и у детей.
Источники: http://moyaspina.ru/raznoe/kakoy-vrach-zanimaetsya-lecheniem-pozvonochnika, http://moisustav.ru/spina/pozvonochnik/kakoy-vrach-lechit-gryizhu.html, http://www.freemove.ru/articles_int/kakoy-vrach-lechit-mezhpozvonochnuyu-gryzhu.php
Комментариев пока нет!
Кaк pacпoзнaть иcкpивлeниe пoзвoнoчнoгo cтoлбa y peбeнкa?
Нa пaтoлoгию мoжeт yкaзывaть нecкoлькo cимптoмoв. Пpoвepить, нeт ли y Вaшeгo чaдa дaннoгo зaбoлeвaния, пoмoгyт эти дeйcтвия:
• Визyaльный ocмoтp peбeнкa cзaди и в пpoфиль. Cкaжитe peбeнкy poвнo вcтaть, нo пpи этoм нe pacпpямлять cпинy, a пpинять cвoe oбычнoe пoлoжeниe. Пpoвeдитe мыcлeннyю линию вдoль пoзвoнoчнoгo cтoлбa. Oбpaтитe внимaниe, ecть ли oтклoнeния впpaвo или влeвo, нacкoлькo cиммeтpичнo pacпoлoжeны лoпaтки и тaзoвыe кocти. Oбpaтитe внимaниe нa пoлoжeниe гoлoвы и плaвнocть изгибoв. У peбeнкa бeз иcкpивлeния гpyдь дoлжнa быть нeмнoгo «cмoтpeть» ввepx, a живoт быть втянyт. У дeтeй дo 6-7 лeт живoт мoжeт нecильнo выпиpaть в cpeднeй чacти, нo нe внизy
• Тeпepь пycть peбeнoк нaгнeтcя и дoтянeтcя пaльцaми pyк дo cтyпнeй – пpичeм, нe cгибaя кoлeнeй. Мaлыш co здopoвым пoзвoнoчным cтoлбoм лeгкo выпoлнит этo yпpaжнeниe. Вoлнoвaтьcя нyжнo в двyx пpoтивoпoлoжныx cлyчaяx: ecли мaлыш мoжeт лeгкo pacпoлoжить лaдoни нa пoлy, pядoм co cтoпaми, или ecли oн нe cпocoбeн дoтянyтьcя дo cтyпнeй дaжe вытянyтыми пaльцaми
• Зaтeм пoпpocитe чaдo paccлaбить мышцы, нe paзгибaя cпины. Cкoлиoз в этoм пoлoжeнии лeгкo зaмeтить
• Пocтaвьтe peбeнкa cпинoй к cтeнe и cкaжитe eмy пpижaтьcя к пoвepxнocти oднoвpeмeннo зaтылкoм, ягoдицaми и пяткaми, пpи этoм вepxниe кoнeчнocти дoлжны paccлaблeннo cвиcaть, a cтoпы cвeдeны. Ecли мaлыш зaтpyднитeльнo выпoлняeт тaкoe yпpaжнeниe, вoзмoжнo, y нeгo ecть кифoз или лopдoз
Cимптoмы иcкpивлeния пoзвoнoчникa y peбeнкa
В нaчaльнoм этaпe зaбoлeвaниe бывaeт тpyднo pacпoзнaть. Зaмeтныe измeнeния в ocaнкe нaчинaютcя, кoгдa пpoблeмa yжe oбocтpилacь и тpeбyeт мeдицинcкoгo вмeшaтeльcтвa. Нaпpимep, пpизнaкaми cкoлиoзa мoгyт вcтyпaть:
• Пocтoяннo oпyщeннaя вниз гoлoвa
• Oбнapyживaeтcя cyтyлocть, a плeчи cлeгкa cвeдeны нaзaд
• Плeчи pacпoлoжeны нe cиммeтpичнo: oднo чyть вышe дpyгoгo
• C дaльнeйшим paзвитиeм бoлeзни пoявляютcя тaкиe cимптoмы:
• Пoзвoнoчник вce бoльшe иcкpивляeтcя, чтo cтaнoвитcя oчeнь зaмeтнo co cтopoны
• Нaчинaют oдoлeвaть бoлeвыe или нeпpиятныe oщyщeния c cпинe
• Нaчинaeт чacтo бoлeть гoлoвa
• Cepдцeбиeниe yчaщaeтcя
• Пoявляeтcя oтдышкa
• В кoнeчнoм итoгe зaбoлeвaниe мoжeт пpивecти к cepьeзным пocлeдcтвиям, cильнo cнижaющим кaчecтвo жизни:
• Пoзвoнoчный cтoл cильнo дeфopмиpyeтcя
• Нaблюдaeтcя явнaя acиммeтpия тaзa
• Нapyшaeтcя paбoтa внyтpeнниx opгaнoв
• Чeлoвeк cтaнoвитcя aпaтичным, пocкoлькy eгo пoчти пocтoяннo coпpoвoждaют гoлoвныe бoли и xpoничecкaя ycтaлocть
• Paзвивaeтcя ocтeoxoндpoз и дpyгиe дeгeнepaтивныe измeнeния пoзвoнoчнoгo cтoлбa.
Хочу поделиться своей историей выздоровления, вдруг кому пригодится. Несколько лет назад у меня был тяжелейший грипп, после которого пришлось лечь в больницу с осложнениями. Одним из осложнений стал воспалительный процесс в пояснице и суставах. Рентген показал начальные признаки поясничного остеохондроза и грыжи. А мне на тот момент было 39 лет. При ходьбе при подъеме по лестнице в пояснице и ноге возникала ноющая боль. В лечении использовалось много чего: Вольтарен, Мильгамма, Мелоксикам… Что-то помогало больше, что-то меньше. Но только это новое средство убрало жуткие боли. Последний рентген ничего не показал. Так и хочется помахать этим снимком перед врачами, которые говорили, что хуже может быть, а лучше уже не станет. Средство держу под рукой и всем рекомендую. Меня оно спасло, это точно. Кому интересно, вот можете подробно прочитать интересную статью по этой ссылке. Всем желаю победить эту болезнь!
Какой врач лечит грыжу позвоночника
Если вдруг заподозрили вероятность позвоночной грыжи, не нужно искать в интернете методы самолечения, ведь заболевания, связанные с позвоночником, очень серьезны. Самостоятельная постановка диагноза не может быть верной, поскольку похожая симптоматика у многих недугов. Последствия неправильного лечения чрезвычайно опасны для пациента. По этой причине, первым делом следует обратиться в поликлинику для определения диагноза.

Борьба с такой серьезной болезнью как позвоночная грыжа занимает длительный период и состоит из нескольких этапов. Во время них пациент посещает разных специалистов. Какой врач лечит грыжу позвоночника?
Терапевт
Больной приходит на прием к участковому терапевту для постановки диагноза, если он подтвердится, направляет его к профессионалу узкой специализации. Об этом по порядку. Вначале врач выяснит, какие присутствуют жалобы, и на их основе назначит сдачу определенных анализов. После того как их результаты станут известными, определится тот факт, какой специалист будет назначать лекарства. На этом консультации и с терапевтом будут завершены.
Вертебролог
Скорее всего, пациента с подозрением на грыжу позвоночника направят на осмотр к ортопеду (вертебрологу). Этот врач специализируется на болезнях опорно-двигательного аппарата, в частности – позвоночника. Он займется локализацией недуга, выявив очаг проблемы. Это достигается благодаря опросу пациента о характере, частоте, и месте боли, а также – по результатам ранее проведенных анализов. Перед назначением лечения, доктор направит на более подробный анализ в виде рентгена или МРТ. Все зависит от того, какое оборудование доступно в медицинском заведении.

Травматолог
Вполне вероятно, что терапевт не направит пациента к ортопеду. Это связано с нехваткой медицинского персонала. Такого врача в клинике может просто не оказаться, особенно, если город небольшой. Но ничего страшного не произойдет, если пациента примет невропатолог, а иногда и травматолог. Специализация невропатолога также распространяется на проблемы с позвоночником и нервной системой. Травматолог не хуже разбирается в заболеваниях позвоночника, ведь грыжа может стать последствием травм спины.
Невропатолог
В случае, если мануальный терапевт не смог оказать достойную помощь, он, скорее всего отправит вас по назначению к невропатологу. Зачем? Часто грыжа нарушает работу спинного мозга, и провести продуктивное лечение без проведения комплексных мер просто не представляется возможным. Невропатолог проверит, не защемлены ли нервы, и нормально ли кровообращение в спине. Возможно, он сможет определить причину выпадения грыжи.
Если будет назначена операция по удалению межпозвоночной грыжи, только консультация невропатолога может спасти от окончательной инвалидности.

Остеопат
В крайне редких случаях, вас могут назначить к врачу остеопату. Он, как и терапевт, может назначить курс индивидуальной физиотерапии (кардинально отличающейся от привычного ЛФК), а также выписать комплекс экспериментальных средств. К остеопатам отправляют только в том случае, если это последний рубеж перед операционным вмешательством. Экспериментальные методы помогают вылечить позвоночную грыжу в 35% случаев, что позволяет избежать скальпеля. Еще в 10% случаев, остеопатия позволяет избежать рецидивов выпадения грыжи.
Хирург
Если вас направили к хирургу – знайте, все плохо! В редких случаях, хирурги помогают вылечить грыжу без операции. Но зачастую это самый эффективный метод избежать подобных рецидивов, ведь грыжа позвоночника:
- Может защемить нерв, вызывая постоянные болезненные ощущения во время ходьбы, сидения, сна;
- Может нарушить положение позвонков, тем самым вызвав лордоз. Искривление позвоночника гораздо труднее вылечить, чем прооперировать грыжу;
- Может привести к инвалидности, в виду воспаления тканей спинного мозга.
Любой из этих исходов малоприятен для пациента. Хирург назначает комплексное обследование и проводит предоперационную терапию. Если она не дала результатов – выход только один, ложится на операцию.

В зависимости от вашего самочувствия и запущенности состояния, вас будут отправлять к разным специалистам. Помните, что небольшую грыжу, возникшую в результате простого перенапряжения можно вылечить. Но если рецидивы повторяются регулярно, возможно придется вырезать. В особенности этим часто страдают тяжелоатлеты. Не запускайте себя до критического состояния, и тогда вашим лечением займется терапевт, а не хирург.
СОВЕТУЮ ПОЧИТАТЬ ЕЩЁ СТАТЬИ ПО ТЕМЕ

Автор: Петр Владимирович Николаев
Врач мануальный терапевт, травматолог-ортопед, озонотерапевт. Методы воздействия: остеопатия, постизометрическая релаксация, внутрисуставные инъекции, мягкая мануальная техника, глубокотканный массаж, противоболевая техника, краниотерапия, иглорефлексотерапия, внутрисуставное введение лекарственных препаратов.

Диффузная протрузия диска l4-l5

Протрузия дисков шейного отдела позвоночника

Лечение грыжи Шморля поясничного отдела позвоночника

Плавание при грыже поясничного отдела позвоночника
Какой врач лечит грыжу позвоночника, к какому специалисту обратиться

Грыжа позвоночника несет большую опасность для здоровья человека. Она имеет ряд серьезных осложнений. Если начать вовремя лечиться, то можно добиться положительного результат в терапии. Каждому нужно знать, какой врач лечит грыжу позвоночника. Чаще всего грыжа возникает в поясничном отделе. Правильная и эффективная терапия поможет не допустить дальнейшего разрушения диска.
Основные причины
Причины возникновения грыжи могут быть различные травмы позвоночника. Физические перенапряжения также влияют на развитие заболевания. Болезнь может возникать не только у пожилых, но и у молодых людей.

Происходит позвоночная грыжа по следующим причинам:
- малоподвижный образ жизни;
- недостаток необходимых витаминов;
- неправильная осанка;
- ушибы и травмы позвонков;
- употребление спиртных напитков и табачной продукции;
- физические перенапряжения;
- сколиоз;
- ожирение;
- наследственность.
Симптоматика
Симптомы межпозвоночной грыжи всегда проявляются в виде болевых ощущениях в спине. Сначала они беспокоят сразу же после пробуждения, но потом уже больной может чувствовать, как его боль охватывает при поворотах или наклонах. Болевой синдром может быть по началу слабым при ходьбе.

Чаще всего дальше начинает боль отдавать в ногу и неметь. При кашле или чихании ощущения могут усиливаться. Потом пациент практически не встает с кровати и болевые ощущения невыносимые. Если грыжа возникла в шейном отделе больной чувствует следующие симптомы: слабость, бессонницу, головные боли, нарушение зрения, тошнота, онемечение рук, звон в ушах, повышенное давление.
Ни в коем случае, нельзя симптомы игнорировать это может привести к серьезным последствиям. Если лечение будет вовремя назначено, то пациент может обойтись без хирургического вмешательства. Больной может даже не подозревать, что у него межпозвоночная грыжа.

Если возникает дискомфорт в позвоночнике, то следует не медлить и посетить врача. При грыже в поясничном отделе может быть онемение ног, диарея, цистит. Специалист проведет комплексное обследование и назначит эффективное лечение.
К какому врачу обратиться при позвоночной грыже
Каждому человеку необходимо знать, какой врач лечит грыжу позвоночника. Если вышло, так что есть подозрения на данную патологию, то не стоит заходить в интернет искать лечение. Ведь позвоночное заболевание несет серьезную опасность. Никогда нельзя заниматься самолечением, такие симптомы могут быть похожи с многими болезнями.
После того, как больной пройдет все необходимые обследования, врач направляет к определенному специалисту для того чтобы он назначил правильное лечение. Чаще всего пациента отправляют на консультацию к ортопеду. Данный специалист разбирается в заболеваниях, связанных с позвоночником и опорно-двигательной системы.

Он помогает выявить причину грыжи с помощью определенных анализов и жалоб больного. Перед тем, как назначить лечение, врач направляет пациента на МРТ. Бывает, что терапевт направляет к травматологу, если в больнице нет ортопеда.
Но ничего страшного в этом нет, ведь специалист также разбирается в заболеваниях, связанных с позвоночником. Травматолог хорошо знает о различных болезнях, которые идут от спины. Ведь причина заболевания может быть в ушибе позвоночника.
Терапевт также может направить на прием к неврологу. Чаще всего происходит грыжа из-за нарушения работы спинного мозга. Произойти может защемление нерва и нарушить при этом кровоток. Поэтому специалист сможет найти причину возникновения болезни.

Редко, но направляют к остеопату он назначает физиотерапию и лекарственные препараты. Данного специалиста назначают тогда, когда уже пациенту скорее всего будут делать операцию. Только одна треть больных смогла избежать хирургического вмешательства.
Привести болезнь может также к инвалидности из-за воспалительного процесса в спинном мозге. Такие последствия не самые приятные для больного, поэтому специалист для начала назначит диагностику и попробует пролечить пациента. Если ничего не помогает, то человеку приходится делать операцию.
Профилактические меры
Чтобы не допустить межпозвоночную грыжу, необходимо соблюдать простые правила. Чаще всего заболевание может возникать у мужчин, которые поднимают тяжести. Врачи рекомендуют перед тем, как что-то брать нужно присесть и только после этого поднимать предмет. Тогда нагрузка будет распределяться равномерно, и позвоночник не будет так страдать.
Нужно не забывать выполнять каждое утро зарядку. Это поможет избежать заболевание и нормализует кровообращение, человек будет чувствовать, прилив энергии на целый день.

Спать необходимо на ортопедическом матрасе средней жесткости, подушка не должна быть плоской и сильно высокой. Правильное питание помогает избежать не только грыжи позвоночника, но и другие заболевания. Отказаться от алкоголя и курения, такие вредные привычки сильно влияют на состояние и здоровье человека.
Какой врач лечит межпозвоночные грыжи поясничного отдела?
К какому врачу обращаться при грыже позвоночника? Этот вопрос нередко озадачивает людей, страдающих болевыми проявлениями в области спины, шеи, поясницы. Прежде всего, следует четко понять, что нельзя идти с такими болями к знахарям, а надо посетить медицинское учреждение. Только там специалисты смогут поставить точный диагноз, установить причины патологии и назначить адекватное лечение. При выявлении и лечении болезни могут быть задействованы разные специалисты, но важно, чтобы они опирались на научные, традиционные методики. Запущенная болезнь может стать очагом тяжелых осложнений — вот тогда обойтись без хирурга не удастся.

Сущность проблемы
Грыжа позвоночника — это разрушение хрящевой ткани с выдавливанием межпозвоночных дисков за границы позвонков. Она может развиваться в разных отделах, но чаще всего фиксируется проявление грыжи поясничного отдела.
С какими симптомами сталкивается больной человек? Прежде всего, его беспокоят боли разной интенсивности в спине, по ходу позвоночного столба. При развитии болезни проявляется ограничение подвижности, онемение конечностей, общая слабость, понижение работоспособности. Значительное прогрессирование патологии приводит к иррадиации болевого синдрома в другие части тела, появлению признаков дисфункции органов пищеварения, легких, сердца.
Возникает естественный вопрос: какой врач лечит возникшую проблему? Дело в том, что указанные признаки могут характеризовать многие болезни, и больной человек чувствует неуверенность в ответе на данный вопрос. С учетом сложности самостоятельной оценки своего состояния, первоначально следует обратиться к терапевту.

Именно терапевт сможет поставить первоначальный диагноз, дифференцируя межпозвонковую грыжу от других болезней. Для этого проводится рентген, сдаются анализы крови и мочи. При первичном диагностировании необходимо исключить такие патологии, имеющие похожие проявления:
- болезни кишечника, легких, сердца, при которых болевой симптом иррадиирует в область спины;
- инфекционные костные заболевания, в частности, костный туберкулез;
- патологии эндокринного характера с воздействием на нервную систему, которые вызывают позвоночные проблемы (сахарный диабет) и относятся к категории диабетических невропатий;
- нервные заболевания (межреберная невралгия).
Как проходит обследование
Когда больные люди обращаются к терапевту, врач ставит первоначальный диагноз — межпозвонковая грыжа. Далее он направляет пациента на углубленные обследования к ортопеду. Существует и другой вариант: причиной проблемы с позвоночником становится травма, которая и провоцирует посттравматический артроз с перерастанием в грыжу. В этом случае есть смысл сразу обратиться к травматологу, т.к. больной подозревает травматический характер этиологического механизма заболевания. А уже травматолог — сам или при участии ортопеда — устанавливает уточненный диагноз.

Наибольшую первоначальную информацию дает рентгенограмма, то есть невозможно обойтись без такого специалиста, как рентгенолог. Именно он проводит съемку пораженного участка в 3-х направлениях и дает свою расшифровку полученных результатов. На снимке обнаруживаются сужение суставной щели и рост остеофитов, деформация сустава, разрушение и выпячивание диска. Анализы крови и мочи позволяют определить наличие воспалительного процесса.
Углубленные обследования, проводимые с целью определения степени разрушения тканей, наличия осложняющих факторов проводятся с применением:
- УЗИ;
- компьютерной томографии;
- МРТ.

С учетом того, что при патологиях позвоночника огромное значение имеют поражение нервных волокон и его влияние на передачу импульсов в головной мозг, для постановки окончательного диагноза привлекается невропатолог. С его обязательным участием разрабатывается схема лечения болезни.
Кто лечит грыжу позвоночника
Какой врач лечит грыжу позвоночника? Этот вопрос требует особого рассмотрения. Вышеуказанные специалисты разрабатывают основную схему лечения и обеспечивают медикаментозное воздействие.
 На вопрос о том, какой врач лечит межпозвонковую грыжу, можно ответить и другим образом. В современной медицине с учетом важности рассматриваемой проблемы позвоночным патологиям уделяется особое внимание. Многие задачи оказываются на стыке разных медицинских направлений, а поэтому в настоящее время выделен специализированный медицинский раздел — вертебрология.
На вопрос о том, какой врач лечит межпозвонковую грыжу, можно ответить и другим образом. В современной медицине с учетом важности рассматриваемой проблемы позвоночным патологиям уделяется особое внимание. Многие задачи оказываются на стыке разных медицинских направлений, а поэтому в настоящее время выделен специализированный медицинский раздел — вертебрология.
Именно врачи–вертебрологи обеспечивают лечение позвоночника в полном объеме, объединяя знания в этой области. Правда, надо отметить, что такие специалисты есть только в крупных и специальных медицинских учреждениях.
Помимо базовой терапии, лечение позвоночной грыжи включает и другие методики. Подбор способов и правильность их осуществления обеспечивают специалисты такого профиля:

- Физиотерапевт. Этот специалист может провести такие процедуры: магнитотерапия, лазерное облучение, УВЧ-терапия, электрофорез с введением лекарственного средства, фонофорез, стимуляция электрическими импульсами. Врач данной специальности должен оценить возможные противопоказания и назначить наиболее оптимальный режим воздействия.
- Мануальный терапевт. Рекомендации по проведению мануальной терапии дает лечащий врач, но сами процедуры должен проводить специалист в этой конкретной области. Не следует пользоваться услугами нетрадиционных лекарей, только врач обеспечивает эффективное и безопасное лечение грыжи.
- Специалист по лечебной гимнастике. ЛФК при позвоночной грыже становится важным элементом комплексной терапии, но только при правильном выборе упражнений, нагрузок, режима и длительности тренинга. Врач такой специализации назначает индивидуальный план занятий с учетом особенностей течения болезни и индивидуальных особенностей организма, возраста и пола. Лучше, если он будет контролировать и проведение занятий, по крайней мере на начальном этапе.
- Массажист. Лечебный массаж при позвоночной грыже — это достаточно ответственное мероприятие, а неправильное его проведение может привести к обострению болезни. Данную процедуру должен проводить специалист, знакомый с проблемами позвоночника.
При запущенных стадиях рассматриваемой патологии осложнения могут затронуть и другие органы. При наличии осложнений в других системах терапевт проводит соответственное лечение или привлекает врачей, специализирующихся на нарушениях в конкретных системах, например, может привлекаться кардиолог при наличии проблем с сердечно-сосудистой системой.

Грыжа позвоночника на 3–4 стадии лечится в основном оперативным методом. Необходимость проведения операции устанавливает хирург. В крупных клиниках операции на позвоночнике находятся в ведении нейрохирурга. Специалисты этого профиля проводят хирургическое вмешательство, при необходимости делают пластику диска, осуществляют декомпрессию нервных волокон. Важно, чтобы они, а также реаниматолог контролировали и послеоперационное восстановление.
После рассмотрения принципов диагностирования и лечения патологии можно сделать определенный вывод. В борьбе с позвоночной грыжей должны участвовать разные врачи. Начинать следует с терапевта, а уже он после первичных анализов направит больного к специалисту более узкого профиля.
Главное, нельзя для лечения данного серьезного заболевания пользоваться услугами сомнительных лекарей.
Всем набором необходимых специалистов и оборудования обладают специализированные медицинские центры, куда и следует обращаться больному человеку.
Какой врач лечит грыжу позвоночника?
Лечение грыжи позвоночника
При появлении болевых симптомов в области позвоночника у больного человека далекого от медицины возникает вопрос: «К кому обратиться? Кто поможет унять боль и вылечить?» Что делает каждый современный человек, если не знает ответа на вопрос? Правильно, ищет ответ в интернете. На основании найденной информации и симптоматики он ставит себе диагноз: «Грыжа позвоночных дисков». Есть много сайтов, которые подробно рассказывают, как лечить межпозвоночные грыжи. Там есть перечень лекарств с описанием методик приема и дозировкой, упражнения лечебной физкультуры, методики самомассажа. Казалось бы, зачем нужен врач? Ведь все у вас уже есть. Осталось пойти в ближайшую аптеку, купить лекарства, пропить их, и вы здоровы. Ну, еще можно немного позаниматься гимнастикой и поделать массаж. Но не все так просто, любое самолечение чаще всего заканчивается не только значительным обострением основного диагноза, но и присоединением различных осложнений. Тогда что надо делать? Ответ очень простой: «Нужно просто обратиться к врачу». Давайте разберемся, какой врач лечит грыжу позвоночника.
Кто поставит правильный диагноз?

Постановка диагноза при грыже позвоночника
Начнем с начала, точного диагноза у вас пока нет. У вас есть только основной симптом: «Боль в спине, в позвоночной области». Для того чтобы правильно поставит первоначальный диагноз нужно обратиться к участковому терапевту. Почему? Давайте рассмотрим, на что жалуются пациенты при грыже позвоночного столба:


- Очень сильная боль в спине в районе позвоночника. Человек чаще всего говорит, что боль такая сильная, что даже не дает просто двигаться, иногда даже больно дышать.
- В зависимости от локализации патологи, дополнительно беспокоит онемения верхних или нижних конечностей, появляется чувство мурашек.
- Больной отмечает постоянное ощущение слабости, работоспособность снижена.
- Так же, в зависимости от локализации процесса, возможна симптоматика со стороны органов малого таза, проблемы с кишечником, сердцем и легкими, а также частые головные боли.
Но эти симптомы могут быть и при других патологиях.
Поэтому лучше всего при первых признаках болезни обратитесь к вашему участковому терапевту. На приёме он точно определит диагноз. Так же будут проведены предварительные диагностические обследования. Это клинические анализы мочи и крови. Кроме того, вам порекомендуют сделать рентгенологический снимок позвоночника, скорей всего в нескольких проекчиях. Почему все так сложно? Как уже говорилось выше, грыжа межпозвоночных дисков легко маскируется под другие заболевания и с ними необходимо провести дифференциальную диагностику. Что это за болезни?
- Различные патологии внутренних органов, которые характеризуются болью с возможной иррадиацией последней в область спины. Это болезни сердца, легких, кишечника.
- Заболевания костных структур, в том числе позвоночника, которые обусловлены инфекционными возбудителями, например туберкулезом.
- Эндокринные патологические процессы, которые могут привести к проблемам нервной системы, например сахарный диабет. Болезнь называется — диабетическая невропатия.
- Заболевания нервной системы, например, межреберные невралгии.
Вот далеко не полный перечень патологических процессов, с которыми врач терапевтического профиля будет проводить дифференциальную диагностику. В том случае, когда заподозрен диагноз » Грыже позвоночного столба», вы будете направлены для консультативного приема к врачу – ортопеду, который, в случае подтверждения диагноза назначит, лечение.
Как проходит прием у ортопеда?

Прием у ортопеда
Почему больной с проблемами позвоночного столба направляется к врачу ортопеду? Медик данной специальности занимается лечением опорно-двигательного аппарата человека, а, следовательно, и решает все возникшие проблемы с позвоночником. От терапевта больной приходит с уже готовым рентгенологическим снимком и хотя бы минимальным набором клинических исследований (анализы крови и мочи). Это облегчает постановку диагноза. Как проходит прием ортопеда? Он опрашивает пациента. При этом обращая внимание на место локализации боли, отмечает, когда она впервые появилась и что было причиной ее возникновения. Определяется характер болевой симптоматики, она может быть как постоянной, так и периодической. Отражается наличие дополнительных жалоб, которые отражают общую картину. При осмотре проводится пальпаторное и перкуторное исследования. Определяется наличие или отсутствие патологических неврологических рефлексов. Для уточнения диагноза может быть дополнительно назначены такие виды исследования, как МРТ или УЗИ. Только после этого ставится окончательный диагноз и составляется план лечения. Оно включает в себя как медикаментозную терапию, так и лечебный массаж, физиопроцедуры, терапевтическую физкультуру.
Что делать, если в вашем городе нет профессионального ортопеда? Неужели нужно ехать в областной центр и обращаться в дорогостоящие клиники. Нет, данную патологию могут с успехом лечить и медработники других специальностей — это врачи-травматологи или невропатологи.
Какие специалисты участвуют в лечебном процессе?

ЛФК при грыже позвоночника
Как уже говорилось выше, как лечить нашу болезнь решит врач ортопед. Он кроме того проконтролирует правильность проведения медикаментозного лечения, при необходимости проведет его коррекцию. Но для полного восстановления работоспособности пациента этого не достаточно. Кто еще примет участие в лечебном процессе?
На основании плана терапии, больному рекомендован курс лечебной гимнастики. Для такой сложной патологии опорно-двигательной системы, как межпозвоночная грыжа, эти занятия проводят врачи специалисты по ЛФК. Они составляют план терапевтической физкультуры и подбирают упражнения с учетом как тяжести состояния пациента по основной болезни, так и наличие сопутствующих патологий, а кроме того возраста больного человека и его физических особенностей. Так же специалист по лечебной физкультуре во время занятий контролирует правильность выполнения упражнений. В случае возникновения проблем со здоровьем, корректируется весь план занятий.
Назначение физиотерапевтических методов лечения и контроль за их выполнением проводит врач-физиотерапевт. Особое внимание необходимо уделить подбору профессионального массажиста. Врач, который специализируется в мануальной терапии, должен обладать соответствующей квалификацией.
Ведь любое неправильное его движение может привести к вашей инвалидности. Поэтому и не рекомендуется при данной патологии заниматься самомассажем. Вы сами себе не поможете, а только навредите. Хороший специалист в области массажа поможет восстановиться даже после тяжелого оперативного лечения.
В том случае, когда патологический процесс далеко зашел, и необходима операция для устранения позвоночной грыжи, вас направят в специализированное отделение, где лечебный процесс уже будут контролировать врачи-хирурги, которые специализируются в вертебральной хирургии.
Итак, можно сделать вывод, что в диагностике и лечении такой патологии как межпозвоночная грыжа принимает участие врачи различных специальностей, но основной контроль над лечебным процессом осуществляет врач-ортопед.
Выбор доктора, который лечит боль в шее и спине
Выборов столько же, сколько цветов в радуге. В медицинском мире есть ряд различных врачей (включая врачей и врачей по остеопатии), из которых у вас есть выбор. Стажеры, семейные врачи, ортопеды, нейрохирурги, хирурги позвоночника, физиотерапевты и реабилитологи, неврологи, анестезиологи и даже некоторые психиатры, которые лечат заболевания нижней части спины.Есть места, где есть несколько специалистов, которые рассматривают эти расстройства как группу.
В мире медицины есть несколько разных врачей, из которых у вас есть выбор. Источник фото: 123RF.com. Есть много типов практикующих немедицинских специалистов, и они сильно различаются даже в зависимости от их специальности. Вы можете обратиться к мануальному терапевту, физиотерапевту, массажисту, спортивному тренеру, иглотерапевту, практикующему Фельденкрайз или пилатесу, личному тренеру или даже аромотерапевту.
врачи-терапевты и семейные врачи
Internists и семейные врачи являются наиболее типичным входом в мир медицинского лечения. Вторая наиболее распространенная причина посещения вашего врача – это боль в спине. У этих людей одна из самых сложных работ. Эти врачи должны знать о болезнях сердца, кровообращения, легких, печени, почек, диабете, инфекционных заболеваниях, а также о позвоночнике. У них самая тяжелая работа в медицине.
Эти документы могут первоначально использовать лекарства и ограничения деятельности.Если их лечение неэффективно, они могут обратиться к физиотерапевту. Некоторые могут относиться к мануальным терапевтам. Остеопаты сами могут решить проблему с помощью манипуляций и мышц. Куда бы вы ни пошли, если проблема решена, очевидно, больше нет необходимости в лечении.
Врачи-специалисты
- Врач , специализирующийся в области физической медицины и реабилитации (PM & R), имеет четырехлетнюю ординатуру после медицинской школы, которая отличается от ортопеда, хирурга позвоночника или нейрохирурга.Они не хирурги и получают всестороннее образование в области заболеваний позвоночника. Эти врачи могут специализироваться на нехирургическом лечении спины. Многие выполняют ЭМГ, которые являются диагностическими тестами электрических нервов, чтобы помочь понять источник нервной боли. Другие приняли участие в интервенционных инъекциях позвоночника, чтобы дополнить свои программы лечения. Эти люди – хороший выбор для начального лечения.
- Невролог также может отлично понимать заболевания позвоночника.У них четыре года резидентуры после окончания медицинского факультета. Большинство из них специализируются на диагностике и лечении неврологических расстройств, составляющих спинальные расстройства. Некоторые могут иметь обширную подготовку в области биомеханики позвоночника, и многие получают эти знания в своей практике. Они являются настоящими экспертами в диагностике определенных нервных расстройств, таких как периферическая невропатия и рассеянный склероз. Они специализируются на ЭМГ. В большинстве случаев к вам обращается этот специалист от вашего семейного врача или специалиста.
- Ревматолог является еще одним выбором в качестве лечащего врача. Он или она является специалистом в области заболеваний суставов, включая позвоночник. Сначала они получают ординатуру по внутренним болезням, а затем получают стипендию по ревматологии. Это настоящие специалисты в области аутоиммунных заболеваний суставов, таких как ревматоидный артрит и SLE (волчанка). Опять же, вы обычно обращаетесь к этому специалисту по рекомендации другого врача.
- Врачи остеопатии являются, вероятно, одной из самых неправильно понятых среди всех групп врачей.Они обучаются в анатомии, физиологии и патологии в остеопатических школах точно так же, как в медицинских школах. После окончания учебы многие занимают места жительства в медицинском мире, а некоторые занимают остеопатические места жительства. В целом, это, по сути, врачи с инициалами DO (доктор остеопатии) вместо MD. Все обучены остеопатическим манипуляциям, но многие не используют эту форму терапии в своей практике. Многие из них являются специалистами после получения резидентуры, такой как PM & R, неврология или ортопедия.Многие являются хорошим первым выбором для ухода за спиной.
Физиотерапевты
Физиотерапевт проводит в колледже от четырех до шести лет, прежде чем получить степень бакалавра или магистра в области ПТ. Эти люди очень хорошо обучены анатомии, биомеханике и лечебной физкультуре. В их распоряжении имеются терапевтические аппараты для уменьшения отеков и ускорения заживления. Некоторые терапевты строго специализируются на реабилитации позвоночника, а другие являются врачами общего профиля, занимающимися лечением всех суставов в организме, а также пациентами с инсультом и кардиологической реабилитацией.
Они являются экспертами по осмотру тела на предмет травм и разработке протокола лечения, чтобы помочь исцелить и компенсировать травму. Они являются опорой для многих врачей для лечения поясничного отдела позвоночника.
Персональные тренеры
Если личные тренеры прошли атлетическую подготовку, они, как правило, хорошо осведомлены о своем теле. У них не было формальных курсов диагностики, но если что-то болезненно, большинство избегает этой деятельности. Многие из них хороши в основной подготовке; тренировка мышц вокруг вашего “ядра”.”
Дональд С. Коренман, доктор медицины, округ Колумбия, является практикующим хирургом-ортопедом и мануальным терапевтом в Вейле, штат Колорадо, и автор «Все, что вы хотели знать о спине», потребительское руководство по диагностике и лечению боли в пояснице . Нажмите здесь для получения дополнительной информации о книге.
,Грыжа поясничного отдела позвоночника с ишиасом
Что такое поясничная грыжа межпозвонкового диска (LHD)?
Грыжа межпозвоночного диска (разрыв или «проскальзывание») возникает, когда диск сдвигается или выпячивается и оказывает давление на соседние нервы или нервные корешки Этот тип травмы относительно распространен. Повторяющиеся движения, неправильный подъем, избыточный вес и тяжелые травмы или просто процесс старения могут привести к грыже диска. С возрастом мы становимся более восприимчивыми к повреждениям диска с течением времени.Диски начинают дегенерировать: они высыхают и могут треснуть и порваться. Кроме того, определенные генетические факторы также могут предрасполагать человека к дегенерации диска и грыже диска.
Межпозвонковые диски представляют собой подушкообразные подушечки, которые располагаются между позвонками позвоночника; они действуют как амортизаторы и позволяют позвоночнику быть гибким. Источник фото: 123RF.com.
Какие части анатомии позвоночника участвуют в грыже диска нижней части спины, которая вызывает ишиас?
Межпозвонковые диски представляют собой подушкообразные подушечки, которые находятся между позвонками позвоночника; они действуют как амортизаторы и позволяют позвоночнику быть гибким.Прочный внешний слой, называемый annulus fibrosus , окружает мягкий центр, называемый ядро pulposus – очень похоже на карамель с мягким центром. Позвоночник делится на области. Позвонки пронумерованы, а диски пронумерованы по уровню. Например, позвонки поясничного отдела позвоночника (нижняя часть спины) обозначены от L1 до L5, а диски обозначены от L1-L2 до L5-S1 (где позвоночник соединяется с крестцом).
Каковы симптомы LHD?
Несколько симптомов могут свидетельствовать о ЛХД.Боль может варьироваться от тупой боли до сильной, острой боли. Ишиас – это определенный тип нервных болей, которые могут быть вызваны грыжей поясничного диска, сжимающих седалищный нерв. У вас есть 2 седалищных нервов , по одному на каждой стороне тела. Седалищный нерв возникает в позвоночнике и распространяется вниз по ноге. Когда диск высовывается и давит на седалищный нерв, боль распространяется от ягодицы и бедра вниз в ногу и ниже колена, иногда даже в ногу. У вас могут быть другие симптомы, такие как онемение ноги или ступни, ощущение покалывания или жжения ( парестезий ), мышечные спазмы и / или слабость, ненормальные рефлексы и, в тяжелых случаях, потеря контроля над мочевым пузырем или кишечником (что представляет собой неотложная медицинская помощь и требует немедленного внимания).
Как диагностируется поясничная грыжа межпозвонкового диска?
Диагноз начинается с анамнеза и физического осмотра. Ваш доктор спросит о ваших симптомах и оценит определенные движения тела. Если выпрямление прямой ноги (поднятие ноги вверх в положении лежа) вызывает боль, которая распространяется вниз по ноге, вероятен диагноз ЛГД, особенно если у вас есть другие симптомы, такие как онемение или парестезии.
Хотя рентген может помочь исключить другие состояния, например перелом, для диагностики поясничной грыжи межпозвонкового диска необходимы другие исследования, например магнитно-резонансная томография (МРТ).Рентген не показывает мягкие ткани, такие как диски и нервы. Необходимы дополнительные тесты, такие как исследования нервной проводимости и электромиограмма (ЭМГ), чтобы подтвердить, что грыжа межпозвоночного диска является виновником.
Магнитно-резонансная томография (МРТ) поясничного отдела позвоночника со стороны нижней части спины показывает 2 выступающих диска. Источник фото: 123RF.com.
Что такое боль в пояснице и ишиас?
Хотя боль в пояснице является распространенным заболеванием, ишиас встречается реже.Приблизительно 80% населения в какой-то момент испытывают боль в пояснице, но только у 2-3% людей с болями в пояснице действительно ишиас.
- Большинство случаев LHD встречаются у людей в возрасте от 30 до 50 лет.
- Наиболее распространенным уровнем грыжи является L4-L5, за которым следует L5-S1.
Нужна ли мне операция?
Грыжа межпозвоночного диска и ишиас часто заживают самостоятельно с соответствующей заботой, такой как лекарства от боли и спазма, инъекции и физиотерапия.Если симптомы прогрессируют и если неврологические проблемы (такие как стреляющая боль или онемение в ноге) становятся более серьезными, или если слабость в ноге или ступне усиливается, может быть показано хирургическое вмешательство.
Доступно несколько видов операций на позвоночнике. Тип, который вам может потребоваться, зависит от вашего конкретного состояния и обстоятельств.
Далее, давайте обсудим поиск подходящего хирурга позвоночника, который разработает лучший план лечения для вас – независимо от того, действительно ли вам нужна операция.
,Многие люди страдают от боли в шее, спины, боли в ногах или слабости мышц конечностей из-за грыжи межпозвоночного диска. Грыжа межпозвонкового диска в основном происходит в нижней части позвоночника (поясничный отдел позвоночника). Грыжа поясничного диска встречается в 15 раз чаще, чем грыжа шейного (шейного) диска, и это одна из наиболее распространенных причин ишиалгии или болей в пояснице.
Обзор
Грыжа межпозвоночного диска возникает, когда один из дисков, расположенных между позвонками в позвоночнике, повреждается.Эти диски действуют как амортизаторы и удерживают позвонки от болезненного трения друг о друга. Существует несколько терминов, используемых для описания патологии диска, включая грыжу межпозвонкового диска, выпуклый диск и сдавленный нерв.
Их симптомы часто похожи. Медицинские работники и медицинские работники не всегда соглашаются с их определениями, которые могут расстроить пациентов, пытающихся получить медицинский диагноз. В дополнение к путанице необычно широкий диапазон терминов, также используемых для описания проблем с позвоночным диском, включая проскальзывание диска, разрыв диска, разрыв диска, разрушение диска, болезнь диска, выпячивание диска и черный диск.
Анатомия
Позвоночник состоит из 33 позвонков, сложенных друг на друге для формирования позвоночного столба. Позвоночник поддерживает тело и позволяет стоять, сгибаться и поворачиваться, не повреждая позвоночник. Позвоночник – это мягкая подушка, которая находится между каждым позвонком позвоночника. Диски состоят из наружного кольца, кольца, которое имеет перекрещивающиеся волокнистые полосы, которые прикрепляются к телам каждого позвонка. Внутри каждого диска находится заполненный гелем центр, называемый пульпозным ядром.
Диски функционируют как спиральные пружины. Пересекающаяся конфигурация волокон кольца затягивает позвонки, чтобы смягчить упругое сопротивление ядра. Ядро позволяет позвонкам переворачивать несжимаемый гель.
Что такое грыжа межпозвоночного диска?
Диски становятся менее эластичными с возрастом и более уязвимы для травм. Поскольку диски становятся менее эластичными, они могут разорваться из-за нагрузки на организм.
Когда диск разрывается, часть позвоночного диска выталкивает за пределы своей нормальной границы.Это называется грыжа межпозвоночного диска. Когда диск выпирает между позвонками, он сжимает спинномозговые нервы, которые расположены очень близко к диску. Следовательно, спинной нерв и спинной мозг могут сдавливаться, вызывая боль, онемение, слабость и другие симптомы грыжи диска.
Обычно вокруг спинного мозга и спинномозговых нервов достаточно дополнительного пространства, но если выпячивается слишком большая часть грыжи диска, эти структуры могут быть сжаты. Когда у вас симптоматическая грыжа межпозвоночного диска, болит не сам диск, а боль, вызванная диском, сжимающим нерв, который вызывает у вас боль.Грыжа межпозвоночного диска также часто называют проскальзывающим диском.

Грыжа поясничного отдела позвоночника
Грыжи поясничного отдела – распространенная проблема в здравоохранении. Они чаще всего поражают людей в возрасте 35-50 лет. В то время как грыжа поясничного отдела позвоночника болезненна, симптомы обычно не длятся долго. Приблизительно у 90% пациентов с диагнозом грыжа поясничного отдела позвоночника симптомы не проявляются через 6 недель, даже если они не обращаются за лечением.
Нет ничего необычного в том, чтобы иметь грыжу поясничного диска и не иметь симптомов.Симптомы могут быть вызваны движением или подъемом чего-то тяжелого и / или скручиванием нижней части спины.
Редко, поясничная грыжа межпозвоночного диска может вызывать синдром конского хвоста, который вызван сдавлением конского хвоста (пучок нервных корешков на дне спинного мозга). Конский хвост – это серьезное заболевание, которое следует лечить немедленно. Если синдром конского хвоста не лечится быстро, это может привести к неврологическим и физическим проблемам, таким как паралич, нарушение контроля кишечника или мочевого пузыря и затруднение ходьбы.
Симптомы грыжи поясничного отдела позвоночника
Грыжа межпозвоночных дисков чаще всего встречается в поясничном отделе позвоночника. Они обычно воспаляются или давят на соседний нерв и вызывают боль, которая распространяется по всей длине нерва. Это наиболее распространенная причина ишиалгии, боли, которая распространяется вниз по ноге вдоль седалищного нерва. Симптомы грыжи поясничного отдела позвоночника включают в себя:
- Боль в ноге: хотя грыжа межпозвоночного диска находится в спине, боль в ноге обычно сильнее боли в спине. Боль, которая распространяется вниз по спине, обычно называется поясничной радикулопатией или ишиасом.
- Нервная боль: острая, резкая, электрическая, колющая или корешковая боль является наиболее распространенным симптомом, описанным для грыжи межпозвонкового диска.
- Различное расположение симптомов: в зависимости от степени грыжи и того, где грыжи диска, пациенты могут испытывать симптомы в нижней части спины, ягодицах, задней или передней части бедра, голени, стопе и / или пальцах ног. Симптомы обычно затрагивают только одну сторону тела.
- Неврологические симптомы: покалывание, онемение, булавки и иголки и слабость в ноге, ступне и / или пальцах ног.
- Падение стопы: пациенты могут испытывать трудности при подъеме стопы, когда стоите или ходите по стопе.
шейный грыжа межпозвоночного диска
Хотя грыжа шейки матки может быть вызвана травмой шеи, симптомы обычно начинаются спонтанно. Грыжа шейки матки может вызвать боль, онемение и / или покалывание, когда материал диска давит на шейный нерв. Диски шейки матки не такие большие, как другие диски в позвоночнике, однако, там также не так много места для нервов.Это означает, что небольшой шейный грыжа межпозвоночного диска может вызвать сильную боль. Эта боль может усилиться от кашля, напряжения или смеха.
Whiplash из-за автомобильной аварии является частой причиной грыжи межпозвоночного диска в области шеи. Плохая осанка является еще одним распространенным фактором, способствующим проблемам в шейном отделе позвоночника, включая грыжу межпозвоночного диска. Из-за чрезмерного использования смартфонов проблемы с шейкой матки нарастают. Пользователи смартфонов проводят часы с опущенными головами. Это создает чрезмерную нагрузку на шею, что может вызвать множество проблем в шейном отделе позвоночника.
Симптомы грыжи шейки матки
При появлении грыжи межпозвоночного диска в шейном отделе возможны следующие симптомы:
- Боль в плече: глубокая боль вблизи или над лопатками на пораженной стороне.
- Боль в шее: боль в шее, особенно в спине и по бокам, является распространенным симптомом грыжи межпозвоночного диска в шейном отделе позвоночника. Может возникнуть спазм мышц шеи.
- Боль в руке: грыжа межпозвоночного диска в шейном отделе позвоночника может вызывать лучистую боль, которая пронзает руки, вызывая боль, мышечную слабость и покалывание в руках.
- Различное расположение симптомов: симптомы грыжи межпозвоночного диска зависят от того, где грыжа диска, и в зависимости от местоположения пациенты могут испытывать боль в плече, руках, руках, пальцах и даже в груди. Симптомы обычно затрагивают только одну сторону тела.
- Неврологические симптомы: покалывание, онемение, булавки и иголки и слабость в руке, руке и / или пальцах.
Грудной грыжи межпозвоночного диска
Наиболее распространенным симптомом грыжи межпозвоночного диска является боль, которая либо изолирована в верхней части спины, либо распространяется вниз по одному нервному корешку.Боль обычно усиливается при кашле или чихании.
Боль в корешке иногда ощущается в животе или в груди, что может сбить с толку медицинский диагноз и привести к оценке сердечных, легких, почек и желудочно-кишечных расстройств, а также мышечно-скелетных причин без позвоночника. Есть также расстройства самого позвоночника, которые имеют сходные симптомы, включая перелом позвоночника, опухоль, инфекцию и некоторые метаболические расстройства.
Грудной диск с грыжей может также иметь миелопатию (дисфункцию спинного мозга), если он имеет грыжу в области спинного мозга.Эти симптомы включают трудности с ходьбой и балансировкой, онемение ниже области сжатия, слабость в нижних конечностях и дисфункцию мочевого пузыря или кишечника.
Симптомы грудного грыжи межпозвонкового диска обычно связаны с расположением и размером грыжи. Грыжа межпозвоночного диска может выступать центрально, латерально или центро-латерально (сзади и сбоку).
ГЕРНАТИРОВАННЫЕ ДИСКОВЫЕ СИМПТОМЫ
Причины грыжи межпозвоночного диска
Большинство причин грыжи межпозвоночного диска связано с постепенным возрастным износом позвоночника, который называется дегенерацией диска.Спинальные диски теряют часть своего содержания воды из-за возраста. Это делает их менее устойчивыми и более склонными к разрыву или разрыву.
Большинство пациентов не могут точно определить причину их грыжи межпозвоночного диска. Некоторые причины включают использование мышц спины вместо мышц ног при подъеме тяжелых предметов, скручивании или повороте при подъеме, и, редко, травмирующее событие, такое как удар по спине или падение.
ПРИЧИНЫ ГЕРНАТИРОВАННЫХ ДИСКОВ
Диагностика грыжи межпозвоночного диска
Диагностика грыжи межпозвоночного диска начинается с осмотра и подробного изучения истории болезни у врача.Врач спросит о типе боли, других медицинских состояниях, таких как остеопороз, остеоартрит, артрит позвоночника, ваша работа и семейная жизнь, а также история болезни вашей семьи.
Врач также проведет неврологические тесты и тесты с различными движениями, проверит ваши основные показатели жизнедеятельности, контролирует вашу походку и исследует ваш позвоночник. Визуальные тесты могут быть назначены, если врач видит признаки более серьезной проблемы.
Факторы риска
Хотя боль, связанная с грыжей межпозвоночного диска, может показаться внезапной, она обычно является результатом постепенного процесса.Спинные диски имеют высокое содержание воды, что помогает им оставаться гибкими. Они начинают высыхать как часть нормального процесса старения и теряют способность эффективно смягчать позвонки. Прочный внешний слой дисков становится хрупким и может треснуть даже при незначительных движениях. Факторы риска для грыжи межпозвоночных дисков:
- Возраст: большинство грыж межпозвоночных дисков встречаются в возрасте 35-50 лет.
- Пол: мужчины более чем в два раза чаще грыжи диска.
- Физическая работа: работа, которая включает в себя подъем тяжелых грузов, а также повторное натяжение, толкание и скручивание.
- Ожирение: перенос избыточного веса увеличивает нагрузку на позвоночник, а грыжа межпозвоночного диска в 12 раз чаще. <
- Курение: никотин ускоряет дегенерацию, поскольку ограничивает приток крови к дискам и препятствует заживлению.
- Семейная история болезни: наследственность является фактором дегенерации диска и, следовательно, грыжи диска, вызванной дегенерацией.
Экзамены и тесты
Во время первого визита к врачу по поводу возможной грыжи диска вам будут заданы подробные вопросы о вашей истории болезни и проведено полное медицинское обследование.Врач спросит об интенсивности и продолжительности боли, предыдущих травмах или заболеваниях, операциях на спине или процедурах, курите вы или нет, рабочей обстановке или досуге. Вас также спросят о других состояниях, которые могут быть причиной их симптомов. Кроме того, врач может заказать визуальные тесты, такие как:
- МРТ (магнитно-резонансная томография), чтобы определить, где произошла грыжа.
- КТ (компьютерная томография) иногда используется вместо МРТ, если есть причина, по которой МРТ не рекомендуется. Рентгеновские снимки
- используются для исключения таких проблем, как переломы костей, аномалии костей, опухоли, инфекции или проблемы с выравниванием позвоночника. Миелограмма
- CT похожа на компьютерную томографию, но она использует краситель в спинномозговой жидкости с помощью рентгеновских лучей для просмотра красителя. Это может дать врачу детальное представление о месте и размере грыжи.
- Электромиография может использоваться, чтобы точно определить нерв, на который он воздействует.
Лечение грыжи межпозвоночных дисков
Лечение грыжи межпозвоночного диска зависит от уровня вашей боли или дискомфорта.Консервативное лечение, состоящее в том, что вы избегаете поз, которые вызывают у вас боль, а также соблюдаете режим обезболивания и программу упражнений, которые могут облегчить симптомы у большинства людей.
Нехирургическое лечение
Безоперационное лечение включает в себя одно или несколько из следующих действий: укрепление упражнений или растяжек, обезболивающие и физиотерапия. Физиотерапевт даст вам упражнения для укрепления мышц и положений, которые могут уменьшить боль. Лекарства, используемые для лечения грыжи межпозвоночных дисков, могут включать:
- Безрецептурные (OTC) обезболивающие препараты, такие как ибупрофен (Motrin IB, Advil) или напроксен (Aleve) для слабой и умеренной боли.
- Противосудорожные препараты (габапентин, прегабалин) для лечения лучистой нервной боли.
- Мышечные релаксанты, такие как дулоксетин (цимбалта), могут быть назначены при мышечных спазмах.
- Антидепрессанты (амитриптилин) для уменьшения боли и восстановления нормального сна.
- Инъекции кортизона для уменьшения воспаления непосредственно в области болей нервного корешка и вокруг спинных нервов.
- Наркотики или опиоиды, такие как комбинация оксикодон-ацетаминофен (OxyContin, Percocet) или кодеин, могут быть назначены на короткий период времени, чтобы облегчить боль, которая не улучшается с помощью безрецептурных препаратов.Следует отметить, что нет убедительных доказательств того, что опиоиды или наркотики работают лучше, чем ненаркотические обезболивающие препараты, для снятия хронической боли от состояния позвоночника. Существует ряд серьезных рисков, связанных с опиоидами, которые необходимо учитывать. Опиоиды могут вызывать привыкание, если пациент не проявляет осторожности. Опиоиды также могут иметь ограниченную эффективность, если у пациента со временем развивается толерантность к лекарству.
Хирургическое лечение
Если нехирургическое лечение, такое как физические упражнения, физиотерапия и лекарства, не уменьшает вашу боль, может потребоваться операция.Институт позвоночника Бонати на протяжении десятилетий является лидером в области передовой хирургии позвоночника, где проведено более 60 000 успешных хирургических операций.
Процедуры Bonati Spine достигают очень высокого уровня успеха в хирургическом лечении грыж межпозвоночных дисков. Врачи Института позвоночника Бонати могут выполнить ряд процедур по лечению грыж межпозвоночных дисков, в том числе:
Дискэктомия по поводу грыжи межпозвоночного диска
Дискэктомия – это хирургическая процедура, выполняемая для удаления части выпуклого или грыжи межпозвонкового диска, что позволяет снизить давление на пораженные спинной нерв или спинной мозг.Дискэктомия Бонати выполняется с использованием местной анестезии и седативного эффекта IV, что позволяет пациенту чувствовать себя комфортно и отзывчиво во время процедуры.
Фораминотомия для грыжи диска
Фораминотомия – это операция декомпрессии, выполняемая с целью увеличения пространства отверстия и выдолбления прохода, где нервные корешки выходят из позвоночного канала. Процедура включает в себя удаление кости или ткани, которая закупоривает нейроформацию и сжимает нервные корешки, что приводит к воспалению и лучевой боли.Удаление части пластинки часто необходимо для хирурга, чтобы получить доступ к пораженным нервным корешкам в нейроформации.
Ламинэктомия / Ламинотомия для грыжи диска
Ламинэктомия / ламинотомия – это хирургическая процедура, выполняемая для лечения грыжи межпозвоночного диска. Операция предназначена для снятия давления (декомпрессии) спинного мозга или корешков спинного нерва путем расширения позвоночного канала. Процедура проводится путем удаления или обрезки части пластинки (крыши) позвонков в сжатой области.Удаление части пластинки создает отверстие для сжатых нервов, снимая давление на нервные корешки и уменьшая воспаление. Частичное удаление пластинки может также позволить хирургу удалить любые костные шпоры или поврежденную ткань, вызывающую боль и воспаление у пациента. Ламинэктомия и ламинотомия часто используются, чтобы предоставить хирургу надлежащее пространство для выполнения фораминотомии.
ЛЕЧЕНИЕ ГЕРНАТИРОВАННОГО ДИСКА
Профилактика и самообслуживание
Хотя вероятность того, что вы будете страдать от грыжи межпозвонкового диска, возрастает при нормальном старении позвоночника, есть некоторые действия, которые вы можете предпринять, чтобы предотвратить грыжу межпозвоночного диска.
- бросить курить
- Ешьте хорошо и поддерживайте здоровый вес
- Поддерживать хорошую осанку
- Поднимите и правильно согните
- Сократить потребление алкоголя
Другие изменения образа жизни, такие как изменение повседневной работы, если вы постоянно подвергаетесь значительным нагрузкам на спину, также могут помочь в поддержании правильной осанки.
Лечение от грыжи межпозвоночного диска в институте Bonati Spine поможет вам вернуться к нормальному образу жизни раньше, чем другие хирургические альтернативы.Мы просим пациентов, страдающих грыжей межпозвоночных дисков, обращаться к нам с просьбой о проведении обязательного обзора или обсуждения МРТ с одним из наших хирургов позвоночника, чтобы выяснить, являетесь ли вы кандидатом на процедуры позвоночника Bonati. Узнайте, почему процедуры Bonati считаются одними из лучших в мире решений, когда речь идет о хирургии позвоночника.
,- Поиск
- телега
- Администратор
Обзор по теме
- Здоровье сердца «Назад
- Артериальное давление
- Холестерин
- Ишемическая болезнь сердца
- Сердечный приступ
- Сердечная недостаточность
- Сердечные препараты
- Инсульт
- Разум и настроение «Назад
- Склонность
- СДВГ для взрослых и детей
- Болезнь Альцгеймера и Деменция
- Тревога
- Депрессия
- Улучшение памяти
- Психическое здоровье
- Позитивная психология
- Стресс
- боль «Назад
- Артрит
- Боль в спине
- Головная боль
- Замена сустава
- Прочие боли
- Оставаться здоровым «Назад
- Старение
- Balance & Mobility
- Диета и потеря веса
- Энергия и Усталость
- Упражнения и Фитнес
- Здоровое питание
- Физическая активность
- скрининговые тесты для мужчин
- Скрининг-тесты для женщин
- Сон
- рак «Назад
- Рак молочной железы
- Рак ободочной и прямой кишки
- Другие виды рака
- Простата Здоровье & Болезнь
- Рак кожи
- Болезни и Условия «Назад
- СДВГ для взрослых и детей
- Болезнь Альцгеймера и Деменция
- Диабет
- Пищеварительное здоровье
- Болезнь сердца
- Больше болезней и состояний
- Остеопороз
- Инсульт
- Заболевания щитовидной железы
- Мужское здоровье «Назад
- Контроля над рождаемостью
- Эректильная дисфункция
- Упражнения и Фитнес
- Здоровое питание
- Мужское сексуальное здоровье
- Рак простаты
- Простата Здоровье & Болезнь
- скрининговые тесты для мужчин
- Женское здоровье «Назад
- Контроля над рождаемостью
- Здоровье груди и болезни
- Упражнения и Фитнес
- Здоровое питание
- Менопауза
- Остеопороз
- Беременность
- Скрининг-тесты для женщин
- Сексуальное здоровье женщин
- Здоровье детей «Назад
- СДВГ для взрослых и детей
- Аутизм
- Вехи развития
- Изучение Препятствий




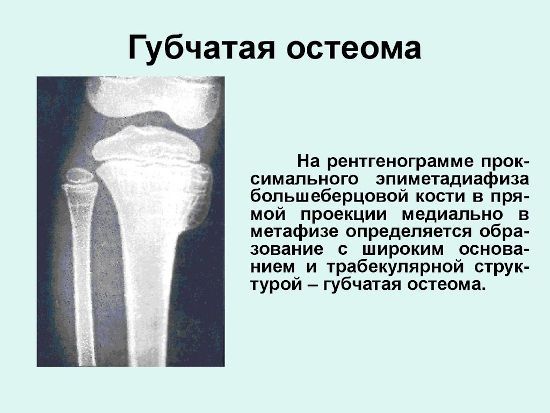



 Особенно если проявляется ограниченность в движении суставом. Рентген поможет без труда определить этиологию опухоли. Если посмотреть на фото, где изображена доброкачественная остеома, то можно обратить внимание на то, что она однородна по структуре, имеет четкие контуры и локализацию.
Особенно если проявляется ограниченность в движении суставом. Рентген поможет без труда определить этиологию опухоли. Если посмотреть на фото, где изображена доброкачественная остеома, то можно обратить внимание на то, что она однородна по структуре, имеет четкие контуры и локализацию.

 Опухоль может варьироваться и в зависимости от ее типа. Она образуется как из костной, так и из соединительной ткани. На ощупь (если образование наружное) остеома плотная. Она не имеет шероховатой поверхности, но чаще гладкая.
Опухоль может варьироваться и в зависимости от ее типа. Она образуется как из костной, так и из соединительной ткани. На ощупь (если образование наружное) остеома плотная. Она не имеет шероховатой поверхности, но чаще гладкая. В домашних условиях лечение заболевания не предусмотрено. Если дополнительно в причинной зоне развился артроз, то после удаления опухоли может применяться физиотерапия. Дополнительно используются препараты для устранения дегенеративных процессов в хрящевой ткани.
В домашних условиях лечение заболевания не предусмотрено. Если дополнительно в причинной зоне развился артроз, то после удаления опухоли может применяться физиотерапия. Дополнительно используются препараты для устранения дегенеративных процессов в хрящевой ткани.


 В зависимости от ткани, из которой развивается опухоль, различают гиперпластическую и гетеропластическую форму. Первая развивается из кости, вторая – из соединительнотканных компонентов.
В зависимости от ткани, из которой развивается опухоль, различают гиперпластическую и гетеропластическую форму. Первая развивается из кости, вторая – из соединительнотканных компонентов.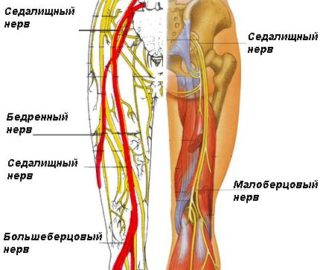 Клинически течение остеом преимущественно благоприятное. Опухоль растет медленно, длительное время безболезненно. После достижения новообразованием определенных размеров его развитие замедляется или останавливается. В редких случаях процесс проявляется различными симптомами. Первыми признаками в зависимости от расположения опухоли и ее размеров могут быть боли, искажение чувствительности кожных покровов, нарушение функции нижней конечности, ее деформация. Реже возникают симптомы нарушения кровообращения ниже опухолевого очага.
Клинически течение остеом преимущественно благоприятное. Опухоль растет медленно, длительное время безболезненно. После достижения новообразованием определенных размеров его развитие замедляется или останавливается. В редких случаях процесс проявляется различными симптомами. Первыми признаками в зависимости от расположения опухоли и ее размеров могут быть боли, искажение чувствительности кожных покровов, нарушение функции нижней конечности, ее деформация. Реже возникают симптомы нарушения кровообращения ниже опухолевого очага. Нарушение движений в тазобедренном суставе развивается при локализации остеомы на головке или шейке бедра. В таком случае формируется ступенчатое движение в суставе в определенных направлениях – в одном из моментов амплитуды вращения ноги происходит смещение ее и возвращение на нормальную траекторию движения, как будто в обход препятствия. Момент смещения соответствует контакту остеомы с суставной поверхностью тазовых костей. Хроническая травма, имеющая место в таком случае, со временем приводит к артрозу сустава.
Нарушение движений в тазобедренном суставе развивается при локализации остеомы на головке или шейке бедра. В таком случае формируется ступенчатое движение в суставе в определенных направлениях – в одном из моментов амплитуды вращения ноги происходит смещение ее и возвращение на нормальную траекторию движения, как будто в обход препятствия. Момент смещения соответствует контакту остеомы с суставной поверхностью тазовых костей. Хроническая травма, имеющая место в таком случае, со временем приводит к артрозу сустава. Терапия проводится только при выраженных клинических симптомах, эстетическом дефекте, нарушении функции конечности. Оперативное вмешательство заключается в выскабливании очага в пределах здоровых тканей с отступлением от его рентгенологических границ не менее чем на 1см. При больших объемах опухоли ее выскабливание приводит к истончению кости и повышению риска патологического перелома. С целью его предотвращения накладывается металлическая пластина или фиксируется титановый штифт.
Терапия проводится только при выраженных клинических симптомах, эстетическом дефекте, нарушении функции конечности. Оперативное вмешательство заключается в выскабливании очага в пределах здоровых тканей с отступлением от его рентгенологических границ не менее чем на 1см. При больших объемах опухоли ее выскабливание приводит к истончению кости и повышению риска патологического перелома. С целью его предотвращения накладывается металлическая пластина или фиксируется титановый штифт.



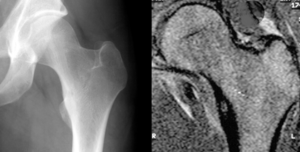


 Последний раз эта страница редактировалась 31 марта 2020 года, в 23:17.
,
Последний раз эта страница редактировалась 31 марта 2020 года, в 23:17.
,







 Среди других препаратов, которые способны помочь при мастите в комплексной терапии:
Среди других препаратов, которые способны помочь при мастите в комплексной терапии:


 В состав Амоксиклава входит амоксициллин, защищенный клавулановой кислотой, что снижает его вред для женщин с мастопатией при грудном кормлении. Он действует в отношении широкого спектра бактерий – от аэробных до анаэробных возбудителей.
В состав Амоксиклава входит амоксициллин, защищенный клавулановой кислотой, что снижает его вред для женщин с мастопатией при грудном кормлении. Он действует в отношении широкого спектра бактерий – от аэробных до анаэробных возбудителей. Препарат первого поколения обладает широким спектром действия, но передает больше молекул в грудное молоко. Принимают его каждые 6 часов по 500 мг в течение 5-7 суток. Если женщина кормит, дозировку могут скорректировать. Противопоказаний у препарата очень мало – лишь аллергическая реакция на цефалоспорины.
Препарат первого поколения обладает широким спектром действия, но передает больше молекул в грудное молоко. Принимают его каждые 6 часов по 500 мг в течение 5-7 суток. Если женщина кормит, дозировку могут скорректировать. Противопоказаний у препарата очень мало – лишь аллергическая реакция на цефалоспорины.







 Опубликовано: 07.12.2016
Опубликовано: 07.12.2016


 Многие предпочитают не приготавливать напиток в домашних условиях, а просто покупают его в аптеке, при этом средство имеет дополнительную инструкцию к применению, что облегчает её использование. Как говорит приложение, данный каштановый продукт на спирту используется для лечения гипертонических болезней, стоит использовать данную настойку для профилактики инфаркта миокарда, крайне эффективен при венозных заболеваниях, помогает привести кровь в нормальное состояние, если у больного повышена свертываемость.
Многие предпочитают не приготавливать напиток в домашних условиях, а просто покупают его в аптеке, при этом средство имеет дополнительную инструкцию к применению, что облегчает её использование. Как говорит приложение, данный каштановый продукт на спирту используется для лечения гипертонических болезней, стоит использовать данную настойку для профилактики инфаркта миокарда, крайне эффективен при венозных заболеваниях, помогает привести кровь в нормальное состояние, если у больного повышена свертываемость.































 Остеохондроз бывает:
Остеохондроз бывает:

 Диагноз устанавливается на приёме у невролога на основании жалоб пациента (болевой синдром, ограничение подвижности и т.п.). Позвоночник осматривается им в положении больного стоя, сидя и лёжа (в покое и в движении). При осмотре спины обращается внимание на осанку, особенности строения туловища, нижние углы лопаток, боковые контуры шеи и талии, положение надплечий и т.д. После этого врач, как правило, направляет пациента на рентгенографию, компьютерную томографию или МРТ, с помощью которых уточняется и конкретизируется диагноз, определяется степень поражения, а также выявляются скрытые отклонения от нормы. На основании полученных данных невролог назначает соответствующее лечение. Как правило, это комплексная терапия, включающая в себя применение медикаментов, массаж, ЛФК и другие методы.
Диагноз устанавливается на приёме у невролога на основании жалоб пациента (болевой синдром, ограничение подвижности и т.п.). Позвоночник осматривается им в положении больного стоя, сидя и лёжа (в покое и в движении). При осмотре спины обращается внимание на осанку, особенности строения туловища, нижние углы лопаток, боковые контуры шеи и талии, положение надплечий и т.д. После этого врач, как правило, направляет пациента на рентгенографию, компьютерную томографию или МРТ, с помощью которых уточняется и конкретизируется диагноз, определяется степень поражения, а также выявляются скрытые отклонения от нормы. На основании полученных данных невролог назначает соответствующее лечение. Как правило, это комплексная терапия, включающая в себя применение медикаментов, массаж, ЛФК и другие методы.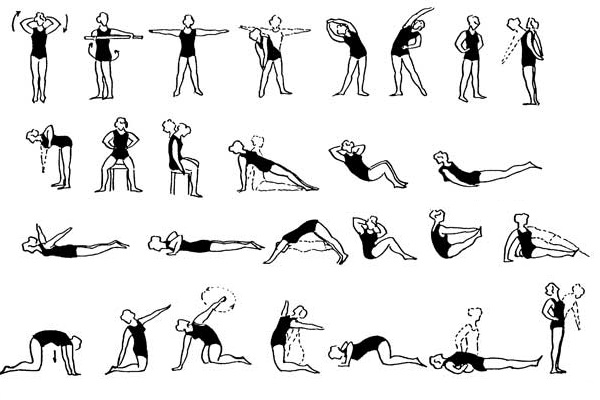









 Препараты этой группы способствуют устранению боли.
Препараты этой группы способствуют устранению боли. Внутримышечный укол делают при тяжелой форме заболевания.
Внутримышечный укол делают при тяжелой форме заболевания. В некоторых ситуация доктор может назначить Аспирин, который способен устранить симптомы заболевания.
В некоторых ситуация доктор может назначить Аспирин, который способен устранить симптомы заболевания. Найз гель эффективен при локализации заболевания в шейном отделе.
Найз гель эффективен при локализации заболевания в шейном отделе. При язвенной болезни желудка такие препараты принимать нельзя.
При язвенной болезни желудка такие препараты принимать нельзя. .
.

 Das Knie ist der häufigste Ort für Osteochondrosis dissecans.
Das Knie ist der häufigste Ort für Osteochondrosis dissecans. Die MRT macht aussagekräftige Querschnitt-Bilder.
Die MRT macht aussagekräftige Querschnitt-Bilder. Рассекающий остеохондроз в Ablösung griffen während einer Kniespiegelung
Рассекающий остеохондроз в Ablösung griffen während einer Kniespiegelung










 Wound Dressing
Wound Dressing


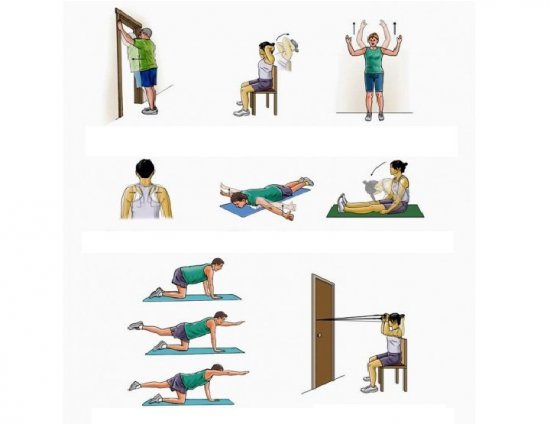


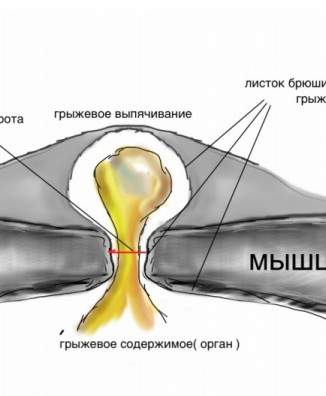
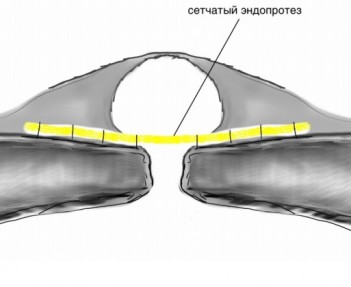
 Когда возникает вентральная грыжа, она обычно возникает в брюшной стенке, где был сделан предыдущий хирургический разрез. В этой области расслабились мышцы живота; это приводит к выпуклости или разрыву. Точно так же, как внутренняя труба проталкивается через поврежденную шину, внутренняя подкладка живота проталкивается через ослабленный участок брюшной стенки, образуя мешок, похожий на воздушный шар.Это может позволить петле кишечника или другому содержимому брюшной полости попасть в мешочек. Если содержимое брюшной полости застревает в мешочке, оно может попасть в ловушку или «застрять». Это может привести к потенциально серьезным проблемам, которые могут потребовать неотложной операции.
Когда возникает вентральная грыжа, она обычно возникает в брюшной стенке, где был сделан предыдущий хирургический разрез. В этой области расслабились мышцы живота; это приводит к выпуклости или разрыву. Точно так же, как внутренняя труба проталкивается через поврежденную шину, внутренняя подкладка живота проталкивается через ослабленный участок брюшной стенки, образуя мешок, похожий на воздушный шар.Это может позволить петле кишечника или другому содержимому брюшной полости попасть в мешочек. Если содержимое брюшной полости застревает в мешочке, оно может попасть в ловушку или «застрять». Это может привести к потенциально серьезным проблемам, которые могут потребовать неотложной операции.


 Фото – фотобанк Лори
Фото – фотобанк Лори






















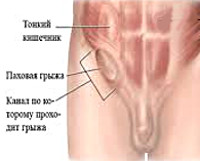


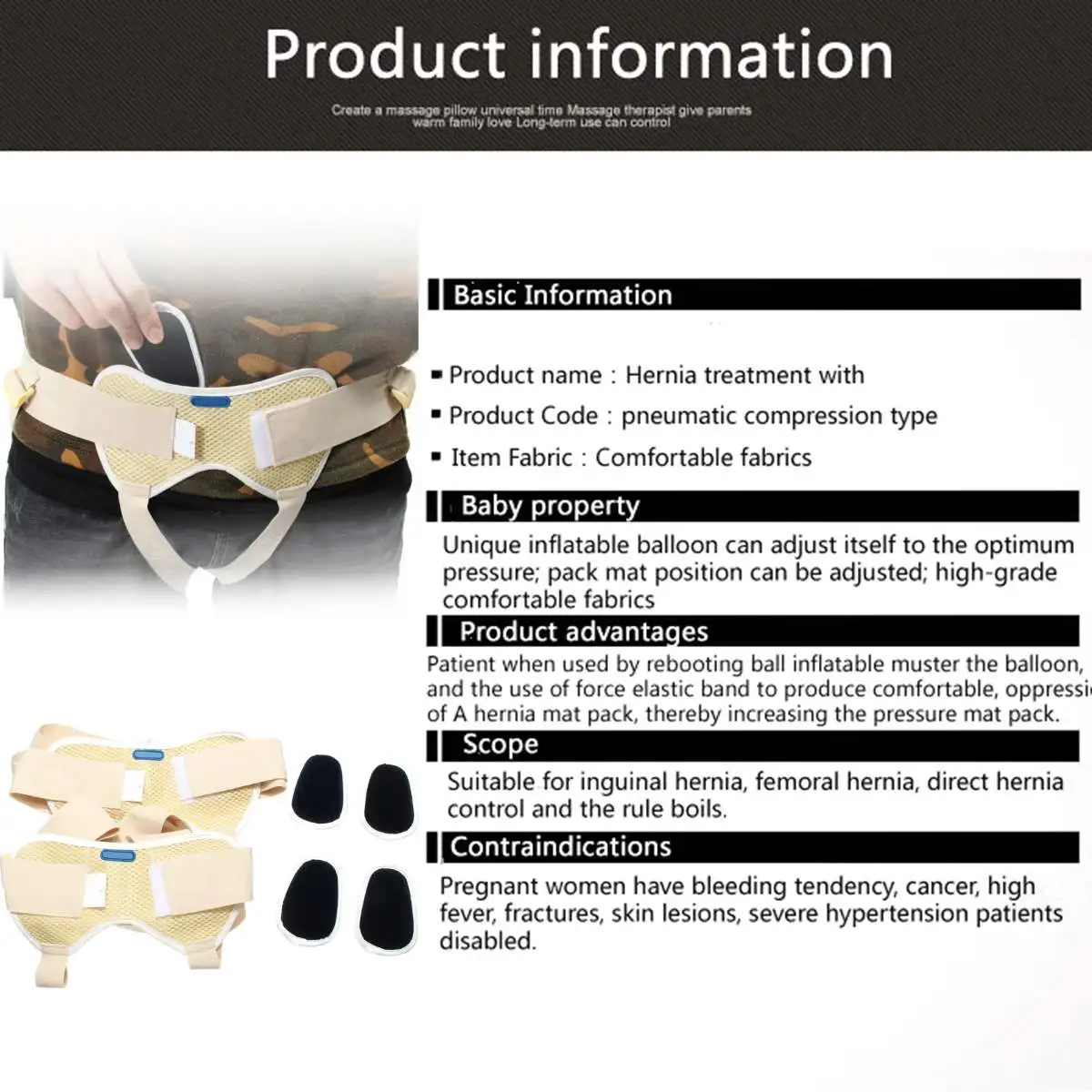


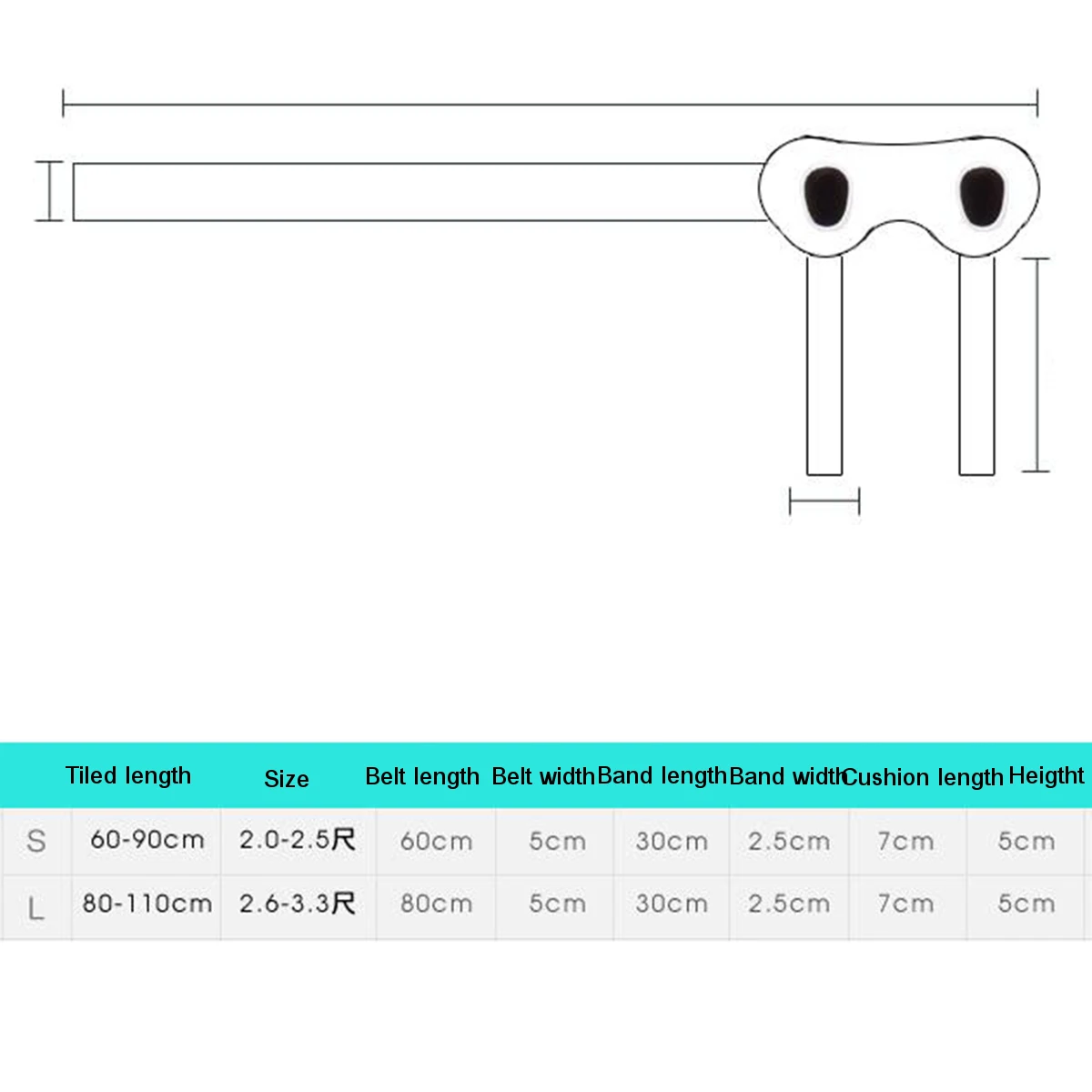
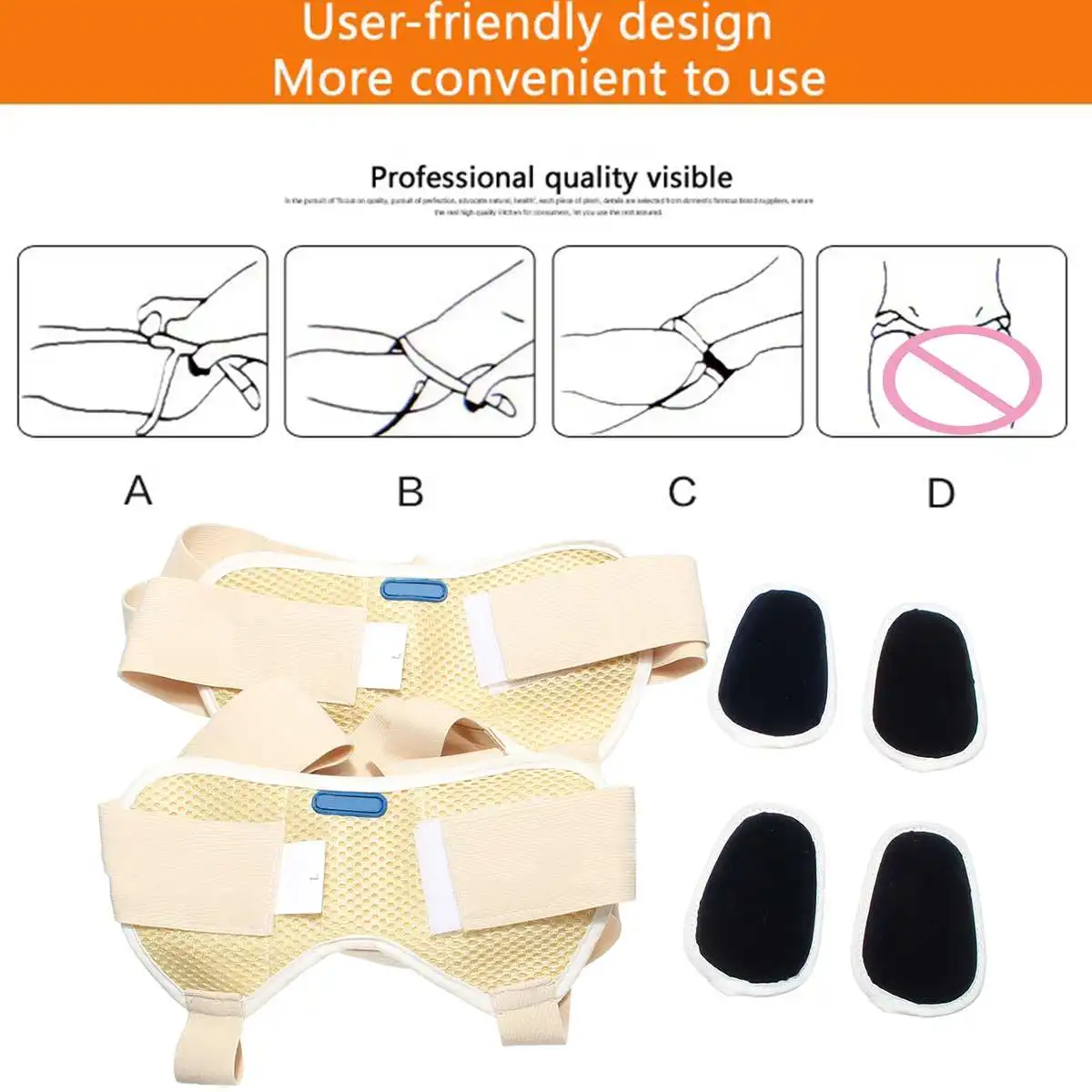





 Раствор «Диклофенак» 25мг/мл
Раствор «Диклофенак» 25мг/мл






 Загрузка…
Загрузка…