Нервно артритический диатез лечение – 2.Нервно-артритический диатез. Клинико-биохимические критерии, прогноз. Профилактика состояний, ассоциированных с нервно-артритическим диатезом. Ацетонемическая рвота.
Нервно-артритический диатез: причины, симптомы и лечение
Нервно-артритный диатез — это реакция организма на нарушение обмена веществ из-за увеличенного содержания ацетона, мочевой кислоты и пурина. Во время этого заболевания проявляются признаки кетоацидоза (повышенный уровень кетонов в крови), увеличивается психологическая возбудимость.
Когда соблюдается диета и осуществляется правильное лечение, болезнь почти не проявляется и увеличивается вероятность полного выздоровления. Если этого не происходит, у человека появляются такие дополнительные недуги, как идиопатический полиартрит, диабет и повреждение других органов.
Причины и диагностика
Диагностика заболевания осуществляется, как правило, путем сбора жалоб и анализа крови и мочи. Также пациенты страдают от неправильного пуринового обмена. Пурины производятся с использованием некоторых продуктов, особенно в желудочно-кишечном тракте. В кровотоке мочевая кислота обладает способностью оседать на суставных тканях, что вызывает артрит.

Помимо суставов, страдают прочие органы. Кетоацидоз вызывает воспаление в почках, что может привести к болезням почек и сахарному диабету.
Причины кетоацидоза и, следовательно, диатеза включают в первую очередь наследственность. Если у родителей нарушен обмен веществ, то угроза возникновения нервно-артритического диатеза у их ребенка возрастает. Помимо этого существуют определенные факторы риска:
- Высокобелковая диета. Если вы потребляете много высокобелковых продуктов с раннего возраста, уровень мочевой кислоты повышается. Диатез также вызывается недостаток витаминов и минералов.
- Чрезмерный физический и эмоциональный стресс воздействует на обмен веществ. Причинами данного заболевания являются недостаток свежего воздуха, недостаток сна.
- Также причиной врожденного нервно-артритического диатеза считается болезненная беременность. Применение лекарств подчас беременности, расстройства пищевого поведения, психические расстройства — все это приводит к диатезу.
- Также причиной могут стать инфекционные заболевания.
Симптомы
Клинические симптомы зависят от возраста пациентов и представлены многообразными симптомами, касающимися обмена вещества, кожи, психического здоровья, почек и суставов. Редкими симптомами нервно-артритного диатеза могут быть стойкий субфебрилитет, невыносимость запахов и многообразные идиосинкразии.
Довольно часто симптомы проявляются на коже, и наиболее распространенным является идиопатический полиартрит. При диатезе патологии заметны и в психике человека. Пациенты расстроены, обеспокоены, плохо спят.
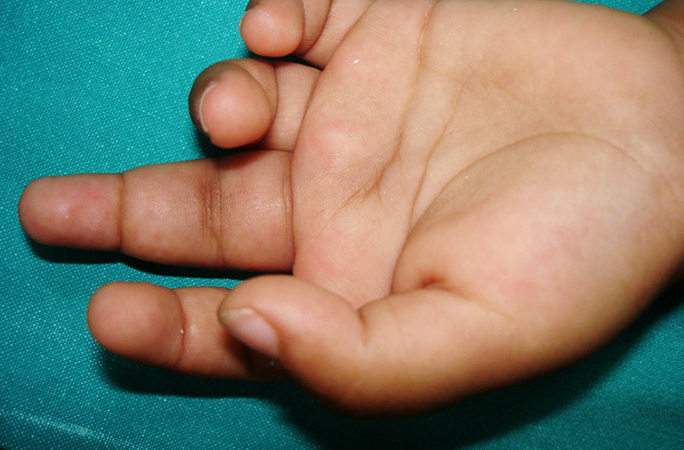
У детей часто наблюдается гиперактивность с частыми перепадами настроения. Физически малыш чересчур активен, он не может уснуть, он часто просыпается. Утром чувствуется запах ацетона изо рта, что предполагает ацетонемию. Когда запах ацетона усиливается, человек рискует приобрести мышечные боли, декомпрессию стула и т. д.

При диатезе инфекционного характера у больных встречается совмещение диатеза и воспаления других органов. В этом случае могут быть затронуты респираторные органы, почки. Полиартрит характеризуется симптомами болей в суставах крупных размеров. Боль увеличивается с движением, нагрузкой, влияет на энергичность и поведение людей.
Частым симптомом является энтезис — воспалительный процесс в области, где связаны кости, сухожилия и связки. Энтезис может быть временным и может возникать после тренировки или травмы. Энтезис характерен для суставов плеча, колена, ноги и позвоночника.
Лечение
Лечение диатеза сосредоточено на возобновлении баланса в метаболических процессах организма. Еще одно направление лечения — спасти человека от мучений из-за артрита.
Порой людям, страдающим нервно-артритическим диатезом, помимо отпускаемых по рецепту лекарств назначают физиотерапию, массаж, а также лечение различными методами суставов. Перед началом лечения необходим дифференциальный диагноз, устраняющий осложнения идиопатического артрита, повреждения почек.
При возникновении ацетонемического криза пациенту необходимо принимать сладкий чай, натуральные минеральные воды, фруктовые соки, 5% глюкозу примерно 2 раза в час. Плюс ко всему назначается очистительная клизма. Иногда назначаются гепатопротекторы и комплекс витаминов группы В. При постоянной тошноте вызванной ацетонемическим кризом осуществляется лечение метаболического ацидоза. При слабой интенсивности предоставленных симптомов назначается оральная регидратация. Также может проводиться промывание желудка и кишечника.
Начало лечения связано с рационализацией режима дня. Люди должны проводить побольше времени на открытом воздухе, спать не менее 7-8 часов в день. Во время реабилитационного периода уменьшается суставная и нервная нагрузка.
Чтобы уменьшить уровень мочевой кислоты, назначаются диеты. Рацион больного, должен содержать большое количество молочных продуктов, свежих овощей, фруктов, каш. Существует также ограничения в питании, в частности жареную и масляную пищу, мясо, морскую рыбу, мясные продукты, консервы.
Возможные осложнения
Если лечения не происходит, то это заболевание может привести к ацетономическому кризу. Он проявляется чрезвычайно сильным запахом ацетона изо рта. Рвота предотвращает наступление тошноты, также наблюдаются головные боли и запор, заканчивающийся свободным стулом.
Когда возникает ацетономический криз, возникают признаками боли в животе. Температура тела поднимается, человек не хочет есть, пить воду. В таких ситуациях рекомендуется вызывать скорую помощь.
Профилактика
Превентивные меры состоят в соблюдении здорового образа жизни и приема пищи. Значимо следить за психическим состоянием, изолировать пациента от стресса, беспокойства и негативных эмоций.
Также проводятся практические физические упражнения, лечение, особое питание, которое не позволит проникновению пуринов в организм и ограничивает образование кетоновых тел и мочевины. Желательно, чтобы пациент был много на свежем воздухе, регулярно посещал массажиста и проходил мануальную терапию.
Похожие материалы:
Нервно-артритический диатез – Медицинский справочник
 Нервно-артритический диатез
Нервно-артритический диатезНервно-артритический диатез (НАД) – это конституционная аномалия, которая обусловлена нарушением метаболизма мочевой кислоты и пуринов. Проявляется неврастеническим, метаболическим, кожным и спастическим синдромами. Клиника зависит от присутствующего синдрома, симптоматически чаще всего наблюдаются гипертонус ЦНС, ацетонемическая рвота, расстройства стула. При диагностике НАД наибольшую ценность имеют анамнестические данные и результаты лабораторных исследований крови и мочи. Лечение включает в себя коррекцию рациона, психоэмоциональных и физических нагрузок. Проводится симптоматическая терапия, направленная на восстановление водно-электролитного баланса, по показаниям назначаются гепатопротекторы и витаминные препараты.
Общие сведения
Нервно-артритический или мочекислый диатез – это аномалия конституции, которая характеризуется склонностью к нарушению метаболизма мочевой кислоты и пуринов. Впервые данный термин ввел французский педиатр Жюль Комби в 1902 году. НАД – наименее распространенный вариант из всех форм диатезов, заболеваемость составляет 2-4% от общего количества детей. Лица мужского и женского пола страдают в равной степени, однако большинство характерных осложнений (ожирение, ацетонемическая рвота) чаще возникают у девочек. Клинические проявления зависят от возраста пациентов. В старшем возрасте нервно-артритический диатез нередко приводит к метаболическим заболеваниям, отложению солей в суставах, образованию камней в желчном пузыре и почках.
Причины нервно-артритического диатеза
Нервно-артритический диатез – это гетерогенная патология, которая обусловлена унаследованным нарушением обмена либо нерациональным питанием матери или ребенка. К наследственным факторам относятся дефекты генов, кодирующих метаболические энзимы пуринов и мочевой кислоты – фосфорибозилтрансферазы, фосфорибозилпирофосфатсинтетазы, глюкозо-6-фосфатазы и уратоксидазы. Как правило, семейный анамнез таких детей отягощен неврастенией, мочекаменной болезнью, невралгиями, подагрой или калькулезным холециститом. Алиментарным фактором, провоцирующим развитие НАД, является чрезмерное употребление белковой пищи матерью во время беременности или ребенком в раннем возрасте. Чаще всего это касается продуктов животного происхождения – говядины, телятины, птицы.
В основе патогенеза нервно-артрического диатеза лежит гиперурикемия – повышение концентрации мочевой кислоты в плазме крови. Данное состояние влияет на ЦНС, стимулирует ее активность и восприимчивость к внешним раздражителям. Помимо прямого воздействия на ткани организма, гиперурикемия приводит к отложению солей в суставных оболочках, почках, желчном пузыре. Это явление основывается на кристаллизации уратов при попадании в суставную капсулу и взаимодействии с синовиальной жидкостью.
Симптомы нервно-артритического диатеза
Первые проявления нервно-артритического диатеза возникают уже в возрасте 1-2 месяца. Как правило, это неспецифические симптомы: снижение аппетита, нарушения сна, расстройства стула. Очень быстро развиваются дистрофические явления – медленная прибавка к массе тела или ожирение на фоне чрезмерного развития подкожной жировой клетчатки. Последний вариант чаще наблюдается у девочек. Также для НАД характерно умеренное увеличение всех групп лимфоузлов. Клиника нервно-артритического диатеза включает в себя следующие синдромы: неврастенический, метаболический, кожный, спастический. Редко данное патологическое состояние могут сопровождать субфебрильная температура, резкое отвращение к запахам.
Неврастенический синдром наиболее распространен и присутствует у 85% детей с нервно-артритическим диатезом. В младшем возрасте он проявляется чрезмерной пугливостью, беспокойством, бессонницей, тревожным и поверхностным сном. На фоне гиперурикемии происходит преждевременное развитие ЦНС, из-за чего дети рано начинают говорить и читать, очень любознательны, обладают хорошей зрительной и словесной памятью. Кроме этого, отмечается эмоциональная нестабильность, могут наблюдаться ночные кошмары, потеря аппетита. Часто при нервно-артритическом диатезе развиваются вегето-сосудистая дистония, нервные тики, психогенный кашель и рвота, энурез, логоневроз, аэрофагия.
Метаболический синдром включает в себя периодические боли в суставах, которые обостряются в ночное время, перемежающиеся нарушения мочеиспускания, ацетонемическую рвоту. Данные симптомы характерны для детей в возрасте 2 лет. Боли возникают преимущественно в мелких суставах дистальных отделов пальцев рук и ног. Дизурические явления связаны со сниженной концентрационной способностью почек и отложением в них солей. Клинически это может проявляться тупой болью в пояснице, потемнением мочи. Ацетонемический синдром при нервно-артритическом диатезе более характерен для девочек и исчезает при переходе в пубертатный период. Приступ возникает остро, как правило, ему предшествует стресс, физическое перенапряжение, несоблюдение диеты. Рвота неукротима, может сопровождаться эксикозом, редко – судорогами. Длительность приступа колеблется от 1-2 до 24-36 часов.
Аллергическо-дерматический синдром. Кожная сыпь при нервно-артритическом диатезе возникает довольно редко, но при ее наличии может наблюдаться зуд. В старшем возрасте возможно формирование крапивницы, нейродермита, сухой или себорейной экземы. У некоторых детей на фоне ОРВИ наблюдается навязчивый кашель, чихание. Иногда на фоне НАД развивается астматический бронхит, который может усугубляться спастическим синдромом и переходить в атопическую бронхиальную астму.
Спастический синдром. Для детей с нервно-артритическим диатезом характерна склонность к спазмированию гладкомышечной мускулатуры стенок бронхов, кишечника и сосудов. Это может проявляться обструкцией бронхиального дерева, кишечными, почечными и печеночными коликами, мембранозным колитом, запорами, мигренью и гипертонией.
Диагностика нервно-артритического диатеза
Диагностика нервно-артритического диатеза основывается на сборе анамнеза, объективном осмотре, результатах лабораторных и инструментальных тестов. Анамнестические данные позволяют установить наличие нарушения метаболизма пуринов и мочевой кислоты у родителей, братьев и сестер. Также выясняются темпы психического развития и ранние симптомы НАД. При физикальном обследовании педиатром могут определяться признаки гипертонуса нервной системы, запах ацетона изо рта, дефицит массы тела, редко – кожная сыпь.
Ведущую роль в диагностике нервно-артритического диатеза играют лабораторные анализы. При ацетонемическом кризе в крови ребенка выявляются гиперурикемия, лейкоцитоз со сдвигом формулы влево, эозинопения, моноцитопения и лимфоцитопения, гипогликемия, кетонемия, метаболический ацидоз, повышение СОЭ. В моче определяются протеинурия, микрогематурия, наличие солей уратов, фосфатов и оксалатов. В состоянии компенсации перечисленные отклонения от нормы минимальны или отсутствуют. В зависимости от клинической формы нервно-артритического диатеза могут присутствовать другие изменения в анализах или клинические симптомы. Инструментальная диагностика в виде УЗИ, рентгенографии и иных методов применяется для исключения органических патологий и проведения дифференциального диагноза.
Дифференциальная диагностика нервно-артритического диатеза в педиатрии проводится с такими заболеваниями, как ревматизм, неврозы разнообразного генеза, пиелонефрит, панкреатит, холецистит, синдромом Леша-Нихена, синдром минимальной мозговой дисфункции, туберкулезная интоксикация.
Лечение нервно-артритического диатеза
Основу лечения у детей с нервно-артритическим диатезом составляет правильное питание, ограничение физического и психоэмоционального напряжения. Основу рациона ребенка должны составлять свежие фрукты и овощи, молоко и кисломолочные продукты, каши из гречневой, овсяной, перловой, пшеничной крупы. Строго ограничивается употребление мяса, рыбы, копченостей, жареной и жирной пищи, кондитерских изделий. Детям с нервно-артритическим диатезом категорически противопоказаны продукты, которые содержат большое количество пуринов и кофеина – шоколад, какао, кофе, паштет и т. д. Важно соблюдение режима, прием пищи должен проходить 4-5 раз в сутки в одно и то же время.
При развитии ацетонемического криза ребенку следует давать подслащенный чай, щелочные минеральные воды, свежие соки, физраствор, 5% глюкозу с частотой каждые 10-15 минут. Также показана очистительная клизма. В некоторых случаях применяются гепатопротекторы и витамины группы В. При ацетонемической рвоте проводится коррекция метаболического ацидоза и дегидратации. При низкой интенсивности данных осложнений показана оральная регидратация вышеуказанными жидкостями, в тяжелых случаях – внутривенная инфузия физраствора, глюкозы, витамина С, гепатопротекторов. Предварительно осуществляется промывание желудка и кишечника.
Прогноз и профилактика нервно-артритического диатеза
Прогноз для жизни при нервно-артритическом диатезе благоприятный, для здоровья – сомнительный. У таких людей рано возникают артериальная гипертензия, подагра, атеросклероз, метаболические артриты, сахарный диабет, часто формируются желчнокаменная и мочекаменная болезни, ожирение. При подтверждении НАД пациент должен регулярно посещать лечащего педиатра или семейного врача с целью ранней диагностики и своевременного лечения перечисленных заболеваний. Специфической профилактики нервно-артритического диатеза не существует. Для предотвращения кризов следует соблюдать диету, избегать чрезмерных физических и психических нагрузок. Антенатальная профилактика заключается в медико-генетическом консультировании семейных пар, в особенности при наличии патологий, связанных с нарушением метаболизма.
Нервно-артритический диатез (НАД)
Аномалия конституции, при которой нарушаются процессы обмена пуринов и мочевой кислоты. Клиническая картина может включать неврастенический, метаболический, кожный и спастический синдромы. В большинстве случаев заболевание выражается гипертонусом центральной нервной системы, ацетонемической рвотой и расстройством стула. Патология диагностируется на основании анамнестических данных, физикального осмотра, ОАК, ОАМ, биохимического исследования крови и мочи, ультразвукового исследования и рентгенографии. В рамках терапии больному корректируют рацион и режим питания. Рекомендовано ограничить физическое и психоэмоциональное напряжение. Если развивается ацетонемический криз, возможно назначение гепатопротекторов, витаминов группы В, глюкозы, раствора хлорида натрия и аскорбиновой кислоты. Недуг не угрожает жизни, однако на его фоне возможно развитие артериальной гипертензии, подагры, атеросклероза, метаболического артрита, сахарного диабета, ожирения, желчнокаменной и мочекаменной болезни.
Причины нервно-артритического диатеза
Патология может иметь генетическую природу, а также развиваться при нерациональном питании женщины в период гестации или ребенка в раннем детстве. Наследственная предрасположенность обусловлена дефектами генов, которые кодируют метаболические ферменты пуринов и мочевой кислоты. Нередко в семейном анамнезе пациента имеются: неврастения, мочекаменная болезнь, невралгия, подагра, калькулезный холецистит. Нервно-артритический диатез у ребенка может возникнуть на фоне чрезмерного употребления животного протеина (говядина, телятина, птица).
Симптомы нервно-артритического диатеза
Симптоматика появляется уже через несколько месяцев после рождения. Заболевание характеризуется нарушением сна, пониженным аппетитом и расстройством стула. При дистрофических явлениях могут наблюдаться медленный набор веса либо ожирение, обусловленное чрезмерным развитием подкожной клетчатки. Нередко отмечаются увеличенные лимфатические узлы всех групп. Для неврастенического синдрома характерны: пугливость, беспокойство, бессонница, тревожный и поверхностный сон. Гиперурикемия приводит к преждевременному развитию центральной нервной системы: такие дети раньше обучаются чтению, имеют хорошую зрительную и словесную память. Нередко патология проявляется нервными тиками, психогенным кашлем, рвотой, энурезом, логоневрозом и аэрофагией.
При метаболическом синдроме отмечаются болевые ощущения в суставах, ацетонемическая рвота, расстройства мочеиспускания. Дерматический синдром может выражаться крапивницей, нейродермитом, экземой, а при простуде – навязчивым кашлем, чиханием. Заболевание может привести к атопической бронхиальной астме. При спастическом синдроме наблюдаются кишечные, почечные и печеночные колики, мембранозный колит, запор, мигрень, гипертония и обструкция бронхиального дерева.
Диагностика нервно-артритического диатеза
Чтобы установить и подтвердить диагноз, врач анализирует клинические проявления, собирает анамнестическую информацию, проводит физикальный осмотр и выписывает направления на дополнительные обследования. В рамках диагностики выполняют ОАК, ОАМ, биохимическое исследование крови и мочи, ультразвуковое исследование и рентгенографию. Недуг дифференцируют от ревматизма, неврозов, пиелонефрита, панкреатита, холецистита, синдрома Леша-Нихена, туберкулезной интоксикации и синдрома минимальной мозговой дисфункции.
Лечение нервно-артритического диатеза
В рамках терапии больному корректируют рацион и режим питания: ограничивают потребление продуктов животного происхождения и сладостей, а также приучают пациент принимать пищу не менее 5 раз в день. Рекомендовано ограничить физическое и психоэмоциональное напряжение. Если развивается ацетонемический криз, возможно назначение гепатопротекторов, витаминов группы В, глюкозы, раствора хлорида натрия и аскорбиновой кислоты. Кроме того, при кризе ребенку промывают желудок и кишечник.
Профилактика нервно-артритического диатеза
Специфические методы профилактики не разработаны. В период гестации женщине необходимо придерживаться принципов правильного питания. Чтобы предотвратить ацетонемический криз рекомендовано питаться согласно прописанной диете, а также исключить чрезмерные физические и психические нагрузки.
Нервно-артритический диатез у детей и взрослых: симптомы и лечение, диагностика и осложнения
Современные экологические условия таковы, что многие люди уже рождаются с какими-либо патологиями, которые могут проявляться как в совсем юном возрасте, так и преклонном.
Болезнь чаще всего встречается в детском возрасте. В раннем детстве заболевание диагностировать достаточно сложно, а после десяти лет оно может либо исчезнуть, либо остаться на всю оставшуюся жизнь. Лечение в данном случае нужно начинать в обязательном порядке, чтобы не спровоцировать развитие осложнений нервно-артритического диатеза.
Краткая характеристика заболевания
При данном заболевании в организме малыша нарушается обмен веществ, происходят психологические расстройства, требующие наблюдения у психолога. Также у ребенка возникают спастические и аллергические симптомы.

В раннем детстве нервно-артритический диатез диагностировать достаточно сложно
Болезнь считается довольно опасной, так как при ней нарушается процесс расщепления пуриновых нуклеотидов, который ведет к образованию избыточного количества мочевой кислоты.
Соли этой кислоты накапливаются в организме, в связи с чем, многие органы перестают работать в привычном режиме.
Читайте также: Как лечить псориатический артрит
Психологические расстройства могут проявляться в виде пугливости, плохом сне, повышенной раздражимости и возбудимости.
Причины недуга
Причины нервно-артритического диатеза могут быть следующие:
- Наследственность.
- Неправильное питание. Избыточное количество пищи или рацион, состоящий из продуктов не богатыми витаминами, которые трудно переработать.
- Неблагоприятная атмосфера в семье или учреждении, которое посещает ребенок, что способствует частым стрессам.
- Нарушение режима. Малое количество сна и гиподинамия могут поспособствовать развитию болезни.
В группе риска относятся маленькие дети, органы пищеварения, которых не до конца сформировались, а также школьники младших классов ввиду повышенных нагрузок на организм, как физического, так и интеллектуального характера.
Симптомы болезни
Симптоматика мочекислого диатеза различна для каждого возраста человека и самого типа заболевания. Всего выделяют четыре типа данной болезни (неврастенический, дисметаболический, кожный и спастический).
Признаки недуга в детском возрасте
Характерные проявления нервно-артритического диатеза у детей могут выглядеть следующим образом:
- Малыш начинает плохо спать, делается излишне возбудимым, остро реагирует на все происходящее.
- После двухлетнего возраста ребенок начинает опережать в развитии своих сверстников, становится более раздражительным, капризным вспыльчивым.
- В этом же возрасте и далее могут проявляться следующие симптомы:
- повышенная активность;
- бессонница;
- потеря аппетита;
- расстройство стула;
- головные и мышечные боли;
- приступы рвоты или кашля;
- повышенная чувствительность запахов;
- энурез;
- нарушение речи;
- запах ацетона изо рта, чаще по утрам.

Частая головная боль – один из симптомов патологии
Признаки заболевания в более зрелом возрасте
- Боли в суставах.
- Чувство жжения при мочеиспускании.
- Увеличение в составе крови кетонов.
- Почечные и кишечные колики.
- Боли в сердце.
- Спазм бронхов.
- Повышение давления.
Стоит отметить, что проявления нервно-артритического диатеза кожного типа чаще всего отмечаются после десятилетнего возраста.
У пациентов наблюдаются сыпь, похожая на крапивницу, атопический дерматит, экзема. Заболевание наиболее часто диагностирует у детей, чем у взрослых. Изучением симптомов и лечением нервно-артритического диатеза у детей занимается врач-ревматолог.
Методы диагностики заболевания
Чтобы поставить верный диагноз доктор назначает пациенту обязательную сдачу общих анализов крови и мочи, а также некоторые другие обследования:
- УЗИ для обнаружения камней и уратов.
- Анализ мочи проводится для изучения ее химического состава, при недуге в ней содержится повышенное количество солевых кристаллов.
- При анализе крови, в ее составе во время болезни может быть обнаружено повышение уровня мочевины, креатинина и азота.
Дифференциальная диагностика позволяет выявить болезнь на ранних сроках ее развития и начать своевременное лечение.
Как проводится лечение недуга
Для людей разного возраста схема лечения болезни может варьироваться. Например, терапия во взрослом возрасте может проводиться оперативным образом, с помощью гомеопатии или народных средств.
Знаете ли вы: Как лечить полиартрит пальцев рук
У взрослых
У взрослых людей нервно-артритический диатез зачастую сопровождается мочекаменной болезнью, при которой назначается оперативное вмешательство. В некоторых случаях возможно лечение с помощью гомеопатических средств, например, Муравьиной кислоты, Чистотела, Карбоната калия, Безвременника и Лития карба.

Муравьиная кислота
Также актуальным считается терапия с помощью народных рецептов, например, брусничного настоя, отвара из ромашки, крушины, календулы, хвоща полевого, ягод можжевельника, зверобоя.
Но, прежде чем лечиться каким-либо из вышеупомянутых способов, пациенту обязательно следует проконсультироваться с лечащим доктором, так как может понадобиться иное лечение.
У детей
Детям при данном заболевании доктор может прописать прием следующих медикаментов:
- Седативные средства (Новопассит, валериана).
- Медикаменты для восстановления функций печени (Эссенциале Форте Н).
- Противовоспалительные лекарства (Ибупрофен).
- Витамины (Пиковит, Мультитабс).
- Препараты для регулирования выработки мочевой кислоты.
- При поражении кожных покровов могут понадобиться заживляющие мази, например Бепантен.
Полезными при лечении данного недуга будут также прогулки, легкая гимнастика и закаливание.
Важнейшее место в лечении недуга занимает диета при нервно-артритическом диатезе у детей. Считается, что ее соблюдение является одним из главных составляющих терапии, без нее все принимаемые лекарства будут иметь малую эффективность.
Подробнее про то как лечить идиопатический ювенильный артрит читайте тут.
Ребенку можно употреблять в пищу при заболевании ржаной хлеб, яйца (не более одного в сутки), кабачки, каши из злаков, картофельное пюре, зеленые яблоки и абрикосы, кисломолочку. Исключить из рациона следует жирные супы, цветную капусту, бобовые, сладкое, газировку, зелень, субпродукты, кофе, крепкий чай.
Осложнения
Данное заболевание может грозить возникновением ацетонемического криза, при котором ребенку срочно нужна скорая медицинская помощь. Также, если заболевание запустить, то можно получить осложнения в виде ожирения, сахарного диабета, артрита, подагры, патологии почек, атеросклероза.
Профилактика заболевания
Не допустить развитие недуга довольно сложно, но возможно, очень важно организовать ребенку правильный образ жизни. Малыш должен активно двигаться, но при этом тяжелые физические нагрузки должны отсутствовать.
Также необходимо, чтобы у ребенка было правильное сбалансированное питание.

При первых симптомах патологии следует обратиться к врачу
Кроме того, родителям следует не забывать водить малыша на профилактические осмотры к врачу. Профилактика болезни способна предотвратить ее появление.
Доктор Комаровский о нервно-артритическом диатезе у детей
Мнение доктора Комаровского о данном заболевании несколько отличается от мнения большинства врачей.
Евгений Олегович считает данный недуг не болезнью, а склонностью или особым состоянием организма.
Очень важным, считает Комаровский, ребенка с такой склонностью поставить на учет к доктору, внимательно следить за всеми изменениями в его поведении, давать малышу сладкое питье при повышении температуры.
Самый известный педиатр страны также говорит о важности своевременной диагностики данного состояния у ребенка, так как это поможет существенно облегчить ему жизнь и избежать развития осложнений.
Заключение
Данное заболевание нуждается в своевременной диагностике и грамотно подобранном комплексном лечении. Схема терапии заключается в приеме лекарственных препаратов, соблюдении особой диеты, правильного режима дня. Все вышеупомянутые меры помогут вести ребенку нормальный образ жизни, обезопасят от появления любого рода осложнений.
Важно постараться донести до ребенка, что хотя его состояние не все врачи и считают болезнью, но оно весьма опасно без соблюдения всех рекомендаций специалиста в данной области.
Диатез нервно-артритический: симптомы, признаки, диагностика и лечение
Описание
Нервно-артрический диатез – это одно из самых опасных отклонений у маленьких детей, которое напрямую связано с наследственными факторами. Дети, которым был поставлен этот диагноз, могут иметь врожденные нарушения в процессе обмена веществ, что сопровождается повышенной возбудимостью нервной системы.

Такое состояние ребенка довольно часто требует вмешательства детского психолога либо психотерапевта.
В грудном возрасте довольно тяжело диагностировать данное заболевание, основные клинические проявления начинают четко формироваться ближе к школьному возрасту, при этом они напрямую связаны с тем, что ребенок попадает в стрессовые ситуации – к примеру, поступление в детский сад либо школу, появление конфликтов внутри семьи.
Однако, бывают и случаи, когда основные симптомы данного заболевания проявляются и в более раннем возрасте, что становится заметно во время введения прикорма.
В первую очередь это может быть связано с тем, что в рацион ребенка начинают вводить мясные продукты, а также пищу, которая содержит слишком большое количество жиров животного либо растительного происхождения.
Симптомы
Дети, страдающие от нервно-артритического диатеза, с раннего возраста отличаются повышенной нервной возбудимостью, что напрямую связано с особенностями нервной системы. С возрастом дети начинают становиться все более возбудимыми, также могут проявлять острую реакцию даже на самые мельчайшие травмы, к примеру, на комариные укусы.

В это же время есть вероятность того, что психическое развитие таких деток, будет значительно опережать существующие нормы. Такие дети будут отличаться повышенной любознательностью, они всегда оживленные и с трудом сидят на одном месте, они могут быстро запоминать все рассказанное и прочитанное им.
Этих детей могут относить к вундеркиндам, которые начинают проявлять свои способности буквально с пеленок.
Такие детки характеризуются не только как неуравновешенные, но и сильные по типу нервной системы, что объясняется повышенными процессами возбудимости.
Есть вероятность того, что данное заболевание будет проявляться такими неприятными симптомами, как ночные страхи, нервные тики, двигательные приступы, эмоциональная неустойчивость, может произойти извращение чувствительности, повышается восприимчивость к разнообразным запахам.
Также заболевание может сопровождаться навязчивыми и сильными приступами кашля, не привычной сильной рвотой и энурезом. Довольно часто, после полного медицинского осмотра, таким детям ставится диагноз неврастения.
Наиболее частыми жалобами детей, страдающих от нервно-артритического диатеза, являются сильные боли в области живота, неприятные болезненные ощущения в мышцах, длительные мигрени, нарушения в процессе мочеиспускания.
Довольно часто, у таких деток начинают образовываться стойкие анорексии и плохой аппетит, при этом данные симптомы очень тяжело поддаются лечению.
Такие больные отличаются низкой массой тела, при этом только в период полового созревания они могут начать набирать вес вплоть до полноты, в первую очередь такой симптом проявляется именно у девочек. Даже при минимальном приеме пищи у ребенка будет отмечаться достаточно обильный стул, а по утрам изо рта ребенка может чувствоваться запах ацетона либо «прелых фруктов».
Главным клиническим симптомом данного заболевания является проявление дисметаболического синдрома, при котором у ребенка внезапно возникает неукротимая рвота после непродолжительного недомогания.
Рвота может продолжаться от нескольких часов и до двух, а то и более дней, сопровождается схваткообразными болями в области живота и неприятным ароматом ацетона изо рта.
При рвоте организм ребенка теряет большое количество жидкости, что может привести к развитию аксикоза, дыхание становится достаточно шумным, происходит нарушение и в микроциркуляции, а в самых тяжелых случаях у больного резко понижается давление, что может привести к коме. Это состояние называется ацетонемическая рвота либо ацетонемический кризис.
Спровоцировать такие осложнения может сильный стресс, простая простуда, злоупотребление жирной и мясной пищей, при хронической недостаче углеводов, избытке шоколада, насильственном кормлении.
Диагностика
Для установления точного диагноза врач учитывает произошедшие нарушения в процессе обмена веществ, наличии признаков высокой возбудимости центральной нервной системы ребенка, наклонностям к появлению спазмов, ярко выраженных нарушений обменных веществ, а также при наличии аллергических заболеваний.
Дифференциальная диагностика проводится с синдромом минимальной мозговой дисфункции, а также хронической туберкулезной интоксикации.
Профилактика
На сегодняшний день может применяться первичная и вторичная профилактики нервно-артрического диатеза.

При проведении первичной профилактики, выделяются в группе риска беременные женщины, страдающие от сахарного диабета, ожирения, почечнокаменной и желчечнокаменной болезни, а также с наличием семейной предрасположенности к заболеваниям пуринового обмена.
Основное направление вторичной профилактики направлено на то, чтобы предупредить возможное развитие манифестных симптомов нервно-артритического диатеза.
Больному ребенку может быть назначена специальная рациональная диета, также особое внимание должно проводиться и за режимом дня малыша, при этом необходимо полностью постараться оградить ребенка, как от эмоциональных, так и от тяжелых физических нагрузок. В семье должен быть создан максимально благоприятный микроклимат.
При вторичной профилактике врач может назначить и курс специальной медикаментозной коррекции всех обменных процессов, протекающих в человеческом организме.
Дети, страдающие от нервно-артрического диатеза, в обязательном порядке, один раз в месяц должны проходить полный осмотр у врача на протяжении первого года жизни, после чего осмотр можно будет проходить раз в квартал (три месяца).
Также обязательными являются регулярные консультации у эндокринолога, невропатолога, стоматолога, а также нефролога. Врач в индивидуальном порядке назначает график профилактических прививок.
Также есть необходимость регулярно проводить специальные комплексы лечебно-оздоровительных мероприятий, особый контроль ведется и за нервно-психическим, а также физическим развитием ребенка.
Лечение
Главной лечебной терапией этого неприятного заболевания является проведение специальной диетотерапии. В обязательном порядке, в рацион больного ребенка, должны входить продукты, которые содержат сравнительно небольшое количество пуриновых оснований (к примеру, говядина).

Из ежедневного рациона больного ребенка должны быть полностью устранены такие продукты, как почки, сало, печень, мясо птиц, телятина, мясные блюда, селедка, мозги, а также бобовые, так как они содержат слишком большое количество пуриновых оснований.
Также под запретом находятся и те продукты, которые содержат избыточное количество щавелевой кислоты. Это объясняется тем, что такие продукты способны спровоцировать образование слишком большого количества мочевой кислоты – к числу таких продуктов относятся зеленый горошек, шпинат, щавель, ревень, а также шоколад.
Под строгим запретом находятся и те продукты, которые способны спровоцировать возбуждение нервной системы – это крепкий чай, соленые и острые блюда, а также пряности, и конечно, кофе. Пользу приносят щелочные минеральные воды, компоты, морсы, цитрусовые соки и вишневый сок.
Категорически запрещено насильственное кормление, так как это может только усугубить состояние ребенка.
У таких детей должен быть щадящий режим дня, при этом повышенное внимание уделяется именно ежедневным прогулкам на свежем воздухе, спорту, выполнению регулярных физических упражнений, лечебному массажу и специальной гимнастики.
В том случае, если начинают появляться первые предвестники развития ацетонемического состояния, с учетом наличия сопутствующих заболеваний, больному ребенку может быть назначена липоевая кислота, пиридоксин, аскорбиновая кислота, кокарбоксилаза, оротат калия, предназначенные для нормализации всех обменных процессов.
При появлении психоневротических реакций, есть необходимость использовать витамины В, а также беллатаминалы, настойку пустырника, валерианы либо мяты.
Как уже было написано выше, из рациона ребенка должны быть полностью удалены все продукты, которые включают в свой состав пурины.
В самых тяжелых случаях ребенку, больному нервно-артритическим диатезом, есть необходимость назначать прием специальных психотропных препаратов. Однако, назначить прием таких медикаментозных средств может только психиатр либо невропатолог, после проведения полного осмотра пациента.
При проявлении аллергической реакции может быть назначен прием специальных антигистаминных препаратов, к числу которых может относиться перитол, фенистин, кларитин.
Для значительного снижения синтеза, а также ускоренному выводу из организма мочевой кислоты, назначается применение этамида, аллопуринола, уродана. Принимать такие препараты необходимо при артропатиях, уратных нефропатиях.
В том случае, если произошло открытие сильной ацетонемической рвоты, в обязательном порядке, больному ребенку назначается инфузионная терапия, врач может назначить внутривенное введение раствора глюкоза 10%, панангина, кокарбоксилаза, а также аскорбиновой кислоты.
Нервно-артритический диатез | Просто о медицине
Нервно-артритический диатез — генетически обусловленное нарушение обмена веществ, в первую очередь мочевой кислоты и пуриновых оснований, проявляющееся повышенной возбудимостью ЦНС, спастическими и аллергическими симптомами. Нервно-артритический диатез наблюдают у 2-3% детей.
Нервно-артритический диатез в настоящее время принято связывать как с наследственными факторами (дефект обмена пуриновых оснований и мочевой кислоты), так и с воздействиями внешней среды: перегрузка белковыми (в первую очередь мясными) продуктами рациона беременной и ребёнка раннего возраста. Семейно-генетический анамнез свидетельствует о том, что в семьях пробандов с одинаковой частотой (18—22%) выявляют неврастению, подагру, моче- и желчнокаменную болезни. В этих семьях в 2,5 раза чаще наблюдают атеросклероз и ишемическую болезнь сердца, эссенциальную артериальную гипертензию, сахарный диабет, заболевания органов дыхания, желудка и двенадцатиперстной кишки.
При нервно-артритическом диатезе ведущее значение имеет гиперурикемия. Увеличение концентрации мочевой кислоты и уратов в крови и тканях носит либо первичный характер (мутации генов, кодирующих ферменты обмена, — фосфорибозилтрансферазы и уратоксидазы), либо развивается вторично (например, при повышенном распаде пуринов и пиримидинов вследствие гемолитических заболеваний). Клиническими проявлениями гиперурикемии являются подагра, нефролитиаз, артриты и неврологические расстройства. Воздействие на ЦНС повышенной концентрации мочевой кислоты и уратов, а также сопутствующий ацидоз приводят к развитию у ребёнка чрезмерной возбудимости. Примером первичных гиперурикемий может служить недостаточность гипоксантин гуанин фосфорибозилтрансферазы, приводящая к развитию синдрома Леша—Найена и близких синдромов. Причины вторичных гиперурикемий многочисленны (например, различной выраженности гемолитические анемии, развивающиеся в том числе при врождённой недостаточности глюкозо-6-фосфат дегидрогеназы). При гиперурикемиях разного генеза возможны также различные нарушения углеводного и белкового метаболизма. Декомпенсация чаще возникает в школьном возрасте при стрессовых ситуациях, изменении характера питания, физических перегрузках.
Клинические проявления зависят от возраста больных и представлены разнообразными синдромами: неврастеническим, обменным, спастическим, кожным. Редкими проявлениями этой формы диатеза могут быть стойкий субфебрилитет, непереносимость запахов и различные идиосинкразии.
В первые месяцы жизни ребёнка часто отмечают плохую прибавку массы тела, неустойчивый стул. В результате снижения аппетита легко развивается дистрофия, но возможно и избыточное развитие подкожной жировой клетчатки вплоть до ожирения, особенно у девочек-подростков. Гиперплазия лимфаденоидной ткани выражена менее отчётливо, чем при других диатезах, но обычно пальпируются все группы лимфатических узлов (умеренно увеличенные, плотные).
Неврастенический синдром наблюдают наиболее часто (84%). На первом году жизни он проявляется преобладанием процессов возбуждения: дети часто беспокойны, крикливы, пугливы, мало и плохо спят. Стимулирующее воздействие на ЦНС продуктов пуринового обмена способствует более раннему психическому и эмоциональному развитию. Дети быстро овладевают речью, проявляют любознательность, интерес к окружающему, хорошо запоминают прочитанное или рассказанное, рано начинают читать. Однако внешнее благополучие и хорошее развитие детей сопровождаются эмоциональной лабильностью, нарушениями сна, ночными страхами, СВД (вегетативная дистония), упорной анорексией. Кроме того, возможны тики, логоневроз, навязчивый кашель, привычные рвоты, аэрофагия, энурез.
Синдром обменных нарушений. Этот синдром выражается в преходящих, часто ночных суставных болях (за счёт кристаллизации урата натрия во внутрисуставной жидкости), периодически возникающих дизурических расстройствах (не связанных с переохлаждением иди инфекцией), салурии (обычно смешанного характера — выявляют ураты, оксалаты, фосфаты). Необходимо отметить возможность появления при этой форме диатеза периодической ацетонемической рвоты.
Ацетонемическая рвота развивается у детей в возрасте 2—10 лет (чаще у девочек) и полностью прекращается к пубертатному периоду. Причинами развития приступа могут быть погрешность в диете, стрессовая ситуация, физическая перегрузка. Рвота возникает внезапно или после короткого (до суток) периода предвестников (недомогание, головная боль, отказ от еды, запах ацетона изо рта, запор, слабоахоличный стул). Рвота быстро становится неукротимой, часто сопровождается жаждой, обезвоживанием, интоксикацией, гипертермией, потерей массы тела, возбуждением, одышкой, тахикардией, в редких случаях — симптомами менингизма и судорогами. Выдыхаемый воздух, рвотные массы имеют запах ацетона. Приступ длится от нескольких часов до 1—2 сут, редко до 1 нед. В большинстве случаев рвота прекращается так же внезапно, как и началась; ребёнок быстро поправляется. После приступа в течение нескольких дней можно пропалышровать увеличенную печень. В крови выявляют ацидоз, накопление ацетона и кетоновых тел, аммиака, часто низкую концентрацию глюкозы, натрия и хлора, а также нейтрофильный лейкоцитоз со снижением количества эозинофилов, моноцитов и лимфоцитов, умеренное увеличение СОЭ. В моче в момент приступа выявляют ацетон, после приступа выражена уробилинурия.
Спастический синдром проявляется бронхоспазмом, мигренеподобными головными болями, склонностью к артериальной гипертензии и кардиалгиям, почечными, печёночными и кишечными коликами, запорами, развитием спастического мембранозного колита. Астматический бронхит у этой группы детей протекает с необильной секрецией, хорошо поддаётся лечению бронхолитическими препаратами, но у некоторых детей трансформируется в атоническую форму бронхиальной астмы.
Кожный синдром. Аллергические высыпания на коже наблюдают относительно редко; они появляются в старшем возрасте в виде крапивницы (а также отёков Квинке), пруриго, нейродермита, сухой и себорейной экземы. Слизистые оболочки, как и кожа, поражаются реже, чем при других формах диатезов. Лишь у части детей отмечают склонность к ОРВИ с навязчивым чиханьем, кашлем, явлениями бронхоспазма.
В крови выявляют эозинофилию, повышение концентрации мочевой кислоты. В моче повышена концентрация уратов, оксалатов и фосфатов.
Диагностику основывают на наличии нарушений обмена веществ в семейном анамнезе, признаках повышенной возбудимости ЦНС ребёнка, выраженных нарушениях обмена веществ, наклонности к спазмам, аллергическим заболеваниям.
Дифференциальную диагностику проводят с хронической туберкулёзной интоксикацией (при положительной пробе Манту), синдромом минимальной мозговой дисфункции.
Дети предрасположены к болезням обмена — ожирению, подагре, интерстициальному нефриту, нефрокальцинозу, обменным артритам.
Методы профилактики – рациональный режим и диета с преобладанием молочных продуктов, овощи, фрукты, овсяные и гречневые крупы, обильное питье щелочных минеральных вод, оберегать от психических перегрузок, закаливание.
Прогноз определяется возможностью раннего формирования у взрослых атеросклероза, эссенциальной артериальной гипертензии, подагры, обменных артритов, сахарного диабета, желчно- и мочекаменной болезней, атопической бронхиальной астмы. В связи с этим особое значение имеет возможно более раннее выявление нарушений пуринового обмена.
Похожие статьи
на Ваш сайт.
Нервно-артритический диатез у детей: лечение, симптомы, причины

Нервно-артритический диатез (НАД) – это конституционная аномалия, которая обусловлена нарушением метаболизма мочевой кислоты и пуринов. Проявляется неврастеническим, метаболическим, кожным и спастическим синдромами. Клиника зависит от присутствующего синдрома, симптоматически чаще всего наблюдаются гипертонус ЦНС, ацетонемическая рвота, расстройства стула. При диагностике НАД наибольшую ценность имеют анамнестические данные и результаты лабораторных исследований крови и мочи. Лечение включает в себя коррекцию рациона, психоэмоциональных и физических нагрузок. Проводится симптоматическая терапия, направленная на восстановление водно-электролитного баланса, по показаниям назначаются гепатопротекторы и витаминные препараты.
Нервно-артритический диатез

Нервно-артритический или мочекислый диатез – это аномалия конституции, которая характеризуется склонностью к нарушению метаболизма мочевой кислоты и пуринов. Впервые данный термин ввел французский педиатр Жюль Комби в 1902 году. НАД – наименее распространенный вариант из всех форм диатезов, заболеваемость составляет 2-4% от общего количества детей. Лица мужского и женского пола страдают в равной степени, однако большинство характерных осложнений (ожирение, ацетонемическая рвота) чаще возникают у девочек. Клинические проявления зависят от возраста пациентов. В старшем возрасте нервно-артритический диатез нередко приводит к метаболическим заболеваниям, отложению солей в суставах, образованию камней в желчном пузыре и почках.
Причины нервно-артритического диатеза
Нервно-артритический диатез – это гетерогенная патология, которая обусловлена унаследованным нарушением обмена либо нерациональным питанием матери или ребенка. К наследственным факторам относятся дефекты генов, кодирующих метаболические энзимы пуринов и мочевой кислоты – фосфорибозилтрансферазы, фосфорибозилпирофосфатсинтетазы, глюкозо-6-фосфатазы и уратоксидазы. Как правило, семейный анамнез таких детей отягощен неврастенией, мочекаменной болезнью, невралгиями, подагрой или калькулезным холециститом. Алиментарным фактором, провоцирующим развитие НАД, является чрезмерное употребление белковой пищи матерью во время беременности или ребенком в раннем возрасте. Чаще всего это касается продуктов животного происхождения – говядины, телятины, птицы.
В основе патогенеза нервно-артрического диатеза лежит гиперурикемия – повышение концентрации мочевой кислоты в плазме крови. Данное состояние влияет на ЦНС, стимулирует ее активность и восприимчивость к внешним раздражителям. Помимо прямого воздействия на ткани организма, гиперурикемия приводит к отложению солей в суставных оболочках, почках, желчном пузыре. Это явление основывается на кристаллизации уратов при попадании в суставную капсулу и взаимодействии с синовиальной жидкостью.
Симптомы нервно-артритического диатеза
Первые проявления нервно-артритического диатеза возникают уже в возрасте 1-2 месяца. Как правило, это неспецифические симптомы: снижение аппетита, нарушения сна, расстройства стула. Очень быстро развиваются дистрофические явления – медленная прибавка к массе тела или ожирение на фоне чрезмерного развития подкожной жировой клетчатки. Последний вариант чаще наблюдается у девочек. Также для НАД характерно умеренное увеличение всех групп лимфоузлов. Клиника нервно-артритического диатеза включает в себя следующие синдромы: неврастенический, метаболический, кожный, спастический. Редко данное патологическое состояние могут сопровождать субфебрильная температура, резкое отвращение к запахам.
Неврастенический синдром наиболее распространен и присутствует у 85% детей с нервно-артритическим диатезом. В младшем возрасте он проявляется чрезмерной пугливостью, беспокойством, бессонницей, тревожным и поверхностным сном. На фоне гиперурикемии происходит преждевременное развитие ЦНС, из-за чего дети рано начинают говорить и читать, очень любознательны, обладают хорошей зрительной и словесной памятью. Кроме этого, отмечается эмоциональная нестабильность, могут наблюдаться ночные кошмары, потеря аппетита. Часто при нервно-артритическом диатезе развиваются вегето-сосудистая дистония, нервные тики, психогенный кашель и рвота, энурез, логоневроз, аэрофагия.
Аллергическо-дерматический синдром. Кожная сыпь при нервно-артритическом диатезе возникает довольно редко, но при ее наличии может наблюдаться зуд. В старшем возрасте возможно формирование крапивницы, нейродермита, сухой или себорейной экземы. У некоторых детей на фоне ОРВИ наблюдается навязчивый кашель, чихание. Иногда на фоне НАД развивается астматический бронхит, который может усугубляться спастическим синдромом и переходить в атопическую бронхиальную астму.
Спастический синдром. Для детей с нервно-артритическим диатезом характерна склонность к спазмированию гладкомышечной мускулатуры стенок бронхов, кишечника и сосудов. Это может проявляться обструкцией бронхиального дерева, кишечными, почечными и печеночными коликами, мембранозным колитом, запорами, мигренью и гипертонией.
Диагностика нервно-артритического диатеза
Диагностика нервно-артритического диатеза основывается на сборе анамнеза, объективном осмотре, результатах лабораторных и инструментальных тестов. Анамнестические данные позволяют установить наличие нарушения метаболизма пуринов и мочевой кислоты у родителей, братьев и сестер. Также выясняются темпы психического развития и ранние симптомы НАД. При физикальном обследовании педиатром могут определяться признаки гипертонуса нервной системы, запах ацетона изо рта, дефицит массы тела, редко – кожная сыпь.
Ведущую роль в диагностике нервно-артритического диатеза играют лабораторные анализы. При ацетонемическом кризе в крови ребенка выявляются гиперурикемия, лейкоцитоз со сдвигом формулы влево, эозинопения, моноцитопения и лимфоцитопения, гипогликемия, кетонемия, метаболический ацидоз, повышение СОЭ. В моче определяются протеинурия, микрогематурия, наличие солей уратов, фосфатов и оксалатов. В состоянии компенсации перечисленные отклонения от нормы минимальны или отсутствуют. В зависимости от клинической формы нервно-артритического диатеза могут присутствовать другие изменения в анализах или клинические симптомы. Инструментальная диагностика в виде УЗИ, рентгенографии и иных методов применяется для исключения органических патологий и проведения дифференциального диагноза.
Дифференциальная диагностика нервно-артритического диатеза в педиатрии проводится с такими заболеваниями, как ревматизм, неврозы разнообразного генеза, пиелонефрит, панкреатит, холецистит, синдромом Леша-Нихена, синдром минимальной мозговой дисфункции, туберкулезная интоксикация.
Лечение нервно-артритического диатеза
Основу лечения у детей с нервно-артритическим диатезом составляет правильное питание, ограничение физического и психоэмоционального напряжения. Основу рациона ребенка должны составлять свежие фрукты и овощи, молоко и кисломолочные продукты, каши из гречневой, овсяной, перловой, пшеничной крупы. Строго ограничивается употребление мяса, рыбы, копченостей, жареной и жирной пищи, кондитерских изделий. Детям с нервно-артритическим диатезом категорически противопоказаны продукты, которые содержат большое количество пуринов и кофеина – шоколад, какао, кофе, паштет и т. д. Важно соблюдение режима, прием пищи должен проходить 4-5 раз в сутки в одно и то же время.
Прогноз и профилактика нервно-артритического диатеза
Прогноз для жизни при нервно-артритическом диатезе благоприятный, для здоровья – сомнительный. У таких людей рано возникают артериальная гипертензия, подагра, атеросклероз, метаболические артриты, сахарный диабет, часто формируются желчнокаменная и мочекаменная болезни, ожирение. При подтверждении НАД пациент должен регулярно посещать лечащего педиатра или семейного врача с целью ранней диагностики и своевременного лечения перечисленных заболеваний. Специфической профилактики нервно-артритического диатеза не существует. Для предотвращения кризов следует соблюдать диету, избегать чрезмерных физических и психических нагрузок. Антенатальная профилактика заключается в медико-генетическом консультировании семейных пар, в особенности при наличии патологий, связанных с нарушением метаболизма.
Нервно-артритический диатез у детей: симптомы и лечение
Нервно-артритический диатез у детей — опасное заболевание с достаточно тяжелым течением и неприятными последствиями. К счастью, диагностируется недуг не так часто — в разных источниках содержится информация о том, что от болезни страдает около 2-5 % детей. С другой стороны, многие исследователи утверждают, что количество случаев с каждым годом увеличивается, поэтому родителям стоит внимательнее следить за состоянием и особенностями развития малыша.
Естественно, многие люди ищут информацию о том, что же представляет собой недуг и с какими отклонениями в работе организма он связан. На какие признаки нужно обращать внимание? Есть ли лекарства, способные навсегда избавить от болезни?
Основные характеристики недуга

Нервно-артритический диатез у ребенка — хроническая патология, которая связана с нарушением нормального метаболизма. В частности, у маленьких пациентов наблюдается сбой обмена пуриновых нуклеотидов, что приводит к повышению уровня мочевой кислоты. С этим сопряжены и расстройства обменных процессов жиров и углеводов.
Помимо этого, у детей с данным диагнозом наблюдается измененная реактивность нервной системы, что, разумеется, сказывается на общем развитии организма, поведении, процессе формирования личности. Недуг этот опасен, так как повышает вероятность развития ожирения, аллергий, калькулезных процессов и прочих проблем в будущем. Чем раньше он будет диагностирован, тем больше шансов на его успешную коррекцию.
Причины и факторы риска
Разумеется, первое, что интересует родителей — это причины того или иного заболевания. Нервно-артритический диатез у детей — проблема наследственная. Считается, что данная патология передается генетически от родителей, которые страдают нарушениями обмена пуринов (подагра, мочекаменная болезнь и т. д.).
К факторам риска также относят заболевания матери во время беременности, в частности ожирение, сахарный диабет, желчнокаменную болезнь. Согласно статистическим данным, у родителей, страдающих нервно-психическими заболеваниями, например неврастениями, шизофренией, шанс рождения ребенка с данной формой диатеза выше.
Разумеется, есть и другие возможные причины — неправильное питание беременной женщины, употребление в пищу слишком большого количества животных белков. Болезнь во младенчестве, кстати, также может быть спровоцирована слишком ранним введением прикорма, в особенности мяса и прочих белковых продуктов. Частичную роль в формировании диатеза играет и неблагоприятная экологическая среда.
Первые признаки заболевания
На самом деле симптомы данной формы диатеза самые разнообразные, да и появляются они в разные периоды жизни. Их приятно разделять на четыре основные группы — это кожный, дисметаболический, спастический и неврастенический синдромы.
На что обращать внимание, если есть подозрение на нервно-артритический диатез у детей? Симптомы во младенчестве, как правило, связаны именно с нервными расстройствами. Малыш очень возбужденный, часто плачет и раздражается, плохо спит, да и сон у него очень беспокойный и непродолжительный.
Из-за спазмов гладкой мускулатуры, которые также развиваются на фоне метаболических сбоев, ребенка беспокоят кишечные колики. У таких детей нередко наблюдаются затяжные запоры.
Нервно-артритический диатез у детей: фото и проявления недуга в старшем детском и подростковом возрасте

Остальные признаки (а они весьма многообразны) начинают проявляться по мере взросления ребенка. Для удобства их стоит рассматривать группами.
Кожные поражения — характерное проявление нервно–артритического диатеза у детей. Нередко у ребенка развивается экзема и крапивница, атопический дерматит. Кроме того, может появляться отек Квинке. Все эти симптомы связаны с аллергическими реакциями.
Что касается спастического синдрома, то он связан с повышением тонуса мышц, что провоцирует спазм гладкой мускулатуры. Именно поэтому у детей часто развивается бронхоспазм, запоры, почечные и кишечные колики, гипертония. К симптомам заболевания относят также постоянные мигрени. Нередко дети жалуются на боли в области сердца. Стоит также сказать, что у маленьких пациентов иногда развивается бронхиальная астма, которая, к счастью, сравнительно легко поддается лечению.
Кроме того, диатез часто вызывает расстройства метаболизма. Мочевая кислота постепенно накапливается в суставах и кристаллизируется, провоцируя воспалительные процессы. Дети часто жалуются на боли в суставах, которые становятся наиболее интенсивными в ночное время.
Одним из самых ярких и опасных проявлений болезни считается ацетонемический криз. В результате употребления большого количества мясных продуктов, а также при интенсивных физических нагрузках, стрессах и эмоциональных перенапряжениях наблюдается появление ацетона в крови и моче. Резкий запах ацетона можно почувствовать в дыхании пациента — особенно сильный он по утрам.
Подобное явление часто сопровождается тошнотой, рвотой и резким снижением аппетита. К слову, эти симптомы чаще диагностируются у девочек возрастом от 2 до 10 лет (хотя и у мальчиков они также могут проявляться) и в большинстве случаев исчезают в период полового созревания.
Появляются и расстройства со стороны нервной системы. Из-за повышения уровня мочевой кислоты дети, как правило, слишком активны, да и развиваются намного быстрее своих сверстников — это касается как психоэмоционального, так и интеллектуального развития (часто дети с данной формой диатеза гораздо легче и быстрее осваивают школьную программу). Патология сопровождается и другими симптомами — это плаксивость, беспричинная раздражительность, резка смена настроения, повышенная чувствительность к запахам, частые головные боли, проблемы со сном. Нередко наблюдается ночное недержание мочи. К характерным признакам можно отнести значительно увеличение количества каловых масс, которое наблюдается даже при резком снижении аппетита. Дети с диатезом часто страдают от анорексии и других нарушений питания.
Как выглядит процесс диагностики?
К сожалению, диагностировать нервно-артритический диатез у ребенка в первые месяцы жизни удается очень редко, ведь клиническая картина может быть смазанной. Расстройства поведения малыша матери нередко списывают на колики в животе и прочие детские проблемы. Тем не менее информативные методы диагностики существуют и применимы даже во младенчестве — это развернутый анализ крови и мочи.
При лабораторном исследовании мочи можно обнаружить наличие разных солей, что свидетельствует о неправильном обмене веществ и возможном образовании конкрементов. При изучении образцов крови можно отметить повышение уровня мочевой кислоты и креатинина. В дальнейшем требуются инструментальные обследования, например, УЗИ органов выделительной системы, рентгенограмма и т. д.
Существует множество заболеваний со схожей клинической картиной — это холецистит, инфекционный артрит, панкреатит, неврозы, ревматизм, пиелонефрит и некоторые другие недуги. Эти патологии нередко напоминают нервно-артритический диатез у детей. Диагностика обязательно должна включать в себя анализы и мероприятия, которые могут подтвердить, действительно ли симптомы связаны с диатезом. Только после этого можно составляют схему лечения.
Нервно-артритический диатез у детей: лечение

К сожалению, это хроническая патология. Это значит, что даже во взрослом возрасте у пациента сохранится склонность к метаболическим расстройствам, аллергиям, мочекаменной болезни и т. д. Каких мероприятий требует нервно-артритический диатез у детей? Чем лечить подобное расстройство?
Терапия в данном случае длительная и комплексная — здесь важен не только прием препаратов, но и определенный способ жизни, которого нужно придерживаться постоянно. Если речь идет о медикаментозном лечении, то маленьким пациентам в зависимости от симптоматики назначают следующие средства:
- Дети часто принимают успокаивающие лекарства, например, настойку валерианы, «Новопассит», «Фтосед» и т. д.
- Средства, которые уменьшают количество продуцируемой мочевой кислоты.
- Витаминно-минеральные комплексы, которые нормализуют процессы обмена веществ (препараты должны содержать калий и кальций).
- Гепатопротекторы (лекарства, защищающие клетки печени) — эффективными считаются «Эссенциале», «Гепабене», «Карсил».
- Иногда необходим прием нестероидных противовоспалительных лекарств, в частности тех, которые содержат ибупрофен и парацетамол.
- При наличии кожных поражений также используются заживляющие мази, а иногда и кремы на основе стероидных гормонов (в особо тяжелых случаях).
- При возникновении ацетонемического приступа рекомендуют давать ребенку сладкий чай, свежий сок или негазированную щелочную воду.
- Сильные приступы рвоты и развивающееся обезвоживание — показание к приему витамина С и раствора глюкозы.
Нервно-артритический диатез у детей требует придерживаться определенного образа жизни. В частности, такому ребенку противопоказаны сильные стрессы, эмоциональные и умственные нагрузки, излишняя физическая активность. Это, безусловно, не значит, что малыша нужно оберегать от любых нагрузок. Разумеется, ребенок с таким диагнозом может учиться в школе. Плавание, длительные прогулки на свежем воздухе, регулярные массажи и занятия лечебной гимнастикой — все это положительно скажется на состоянии организма.
Правильная диета при диатезе

Есть и еще один важный этап при коррекции такого расстройства, как нервно-артритический диатез у детей. Диета — это залог успеха терапии, причем определенных принципов питания пациенту нужно придерживаться на протяжении всей жизни. Цель лечебного рациона — снизить употребление продуктов, которые содержат животные белки и пуриновые основания.
Специалисты рекомендуют включить в рацион супы и блюда из овсяной и перловой крупы, гречки и риса. Полезными будут свежие фрукты и овощи, которые обязательно нужно ввести в рацион. Пациентам можно употреблять молочные продукты и свежие соки.
Нужно ли полностью исключить из рациона животные жиры и белки при таком заболевании, как нервно-артритический диатез у детей? Комаровский, равно как и другие известные педиатры и исследователи, говорит о том, что белки просто необходимы организму растущего ребенка. Поэтому в рацион стоит ввести блюда из курицы и нежирной рыбы, но готовить их нужно обязательно на пару. В период обострения ребенку рекомендую давать щелочную негазированную воду («Боржоми»).
Чем опасна болезнь? Возможные осложнения

Многие родители интересуются вопросами о том, что представляет собой нервно-артритический диатез у детей. Симптомы и лечение заболевания, его причины, а также возможные осложнения являются ключевыми моментами. Наличие патологии означает, что дети предрасположены к ряду заболеваний, в частности ожирению и сахарному диабету. Из-за изменения состава мочи повышен риск развития нефритов, нефропатий и мочекаменной болезни в будущем.
Высокое содержание мочевой кислоты в крови создает условия для развития воспалительных процессов и подагры во взрослом возрасте. Пациенты с таким диагнозом более склонны к атеросклерозу и некоторым другим болезням сердечно-сосудистой системы. Также могут возникать хронические мигрени и неврологические заболевания.
Существуют ли эффективные методы народного лечения?
Разумеется, народные знахари предлагают массу средств для борьбы с диатезом. А некоторые рецепты даже сами врачи считают полезными. Например, эффективной является яичная скорлупа. Сначала куриное яйцо нужно сварить (кипятить около 5 минут). Снятую скорлупу нужно очистить от внутренней пленки и еще на несколько минут опустить в кипяток. После этого скорлупу сушат (без воздействия солнечных лучей) и измельчают до порошка в кофемолке. Принимать рекомендуют по половине чайной ложки порошка, добавляя в него несколько капель лимонного сока и запивая кипяченой водой. Курс приема длится месяц, после чего нужно сделать перерыв.
Полезным при диатезе считается свежий сок черной редьки. Сначала ребенку нужно давать по капле сока, постепенно увеличивая объем до одной чайной, а затем и столовой ложки. Специалисты также рекомендуют давать детям вкусное пю












































 Чаще терапия рассматриваемого явления начинается с устранения боли и снятия воспалительного процесса. Медикаменты назначает врач с учетом тяжести клинической картины, индивидуальных особенностей проявления болезни, склонности к аллергическим реакциям. Пациенту назначают таблетки либо инъекции нестероидов. Если наблюдается острое состояние, показан курс стероидных блокад. С помощью витаминов В1 и В6 расслабляются спазмированные мышцы.
Чаще терапия рассматриваемого явления начинается с устранения боли и снятия воспалительного процесса. Медикаменты назначает врач с учетом тяжести клинической картины, индивидуальных особенностей проявления болезни, склонности к аллергическим реакциям. Пациенту назначают таблетки либо инъекции нестероидов. Если наблюдается острое состояние, показан курс стероидных блокад. С помощью витаминов В1 и В6 расслабляются спазмированные мышцы.




 Воспаление или защемление седалищного нерва – заболевание, известное еще с древних времен, считается достаточно распространенным и в наши дни. Существует множество методик лечения патологии, устранения ее неприятных симптомов.
Воспаление или защемление седалищного нерва – заболевание, известное еще с древних времен, считается достаточно распространенным и в наши дни. Существует множество методик лечения патологии, устранения ее неприятных симптомов. Распространенным методом лечения защемления (воспаления) седалищного нерва считается массаж, который может быть лечебным или релаксирующим.
Распространенным методом лечения защемления (воспаления) седалищного нерва считается массаж, который может быть лечебным или релаксирующим. Магнитотерапия представляет собой воздействие магнитного поля переменной или постоянной интенсивности на пораженный участок. Когда применять процедуру нельзя перечислено ниже:
Магнитотерапия представляет собой воздействие магнитного поля переменной или постоянной интенсивности на пораженный участок. Когда применять процедуру нельзя перечислено ниже:
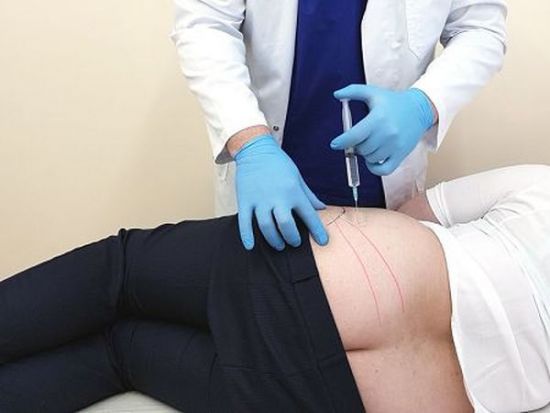

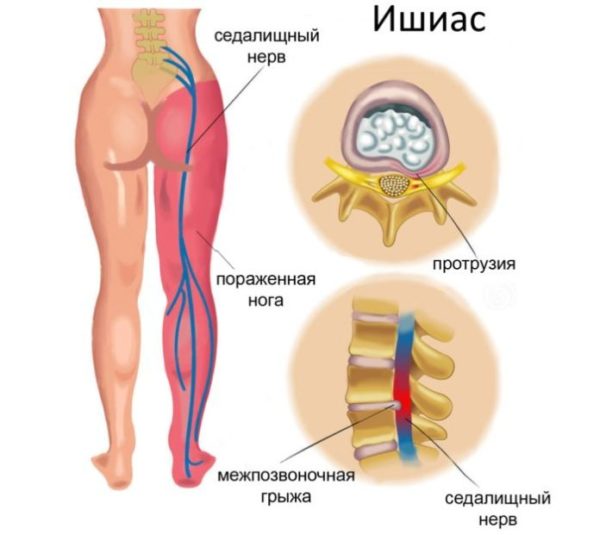
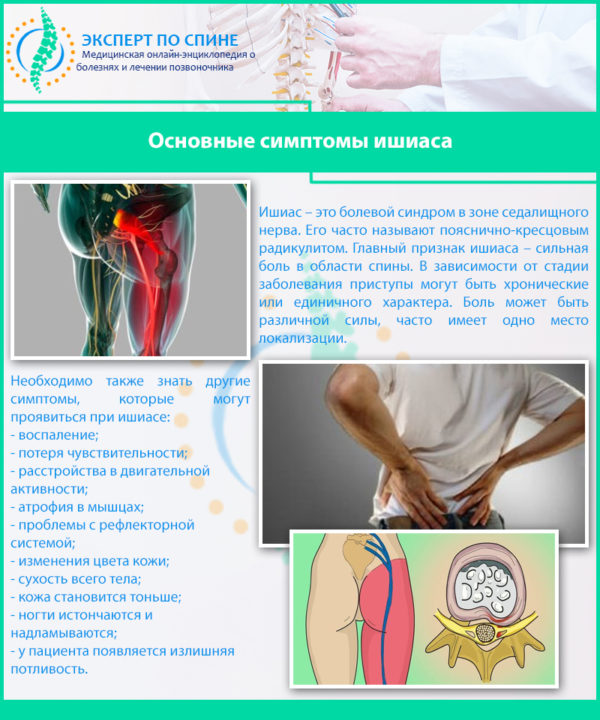






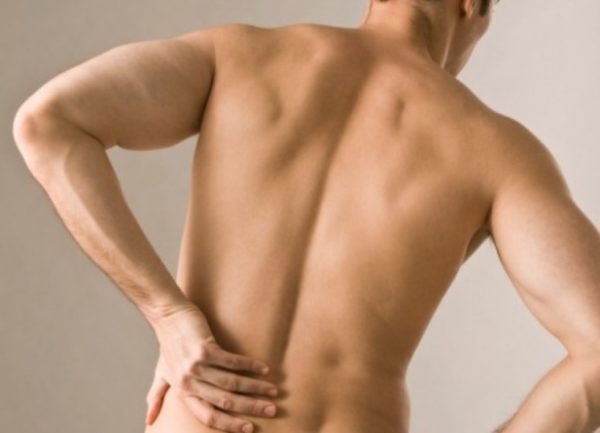

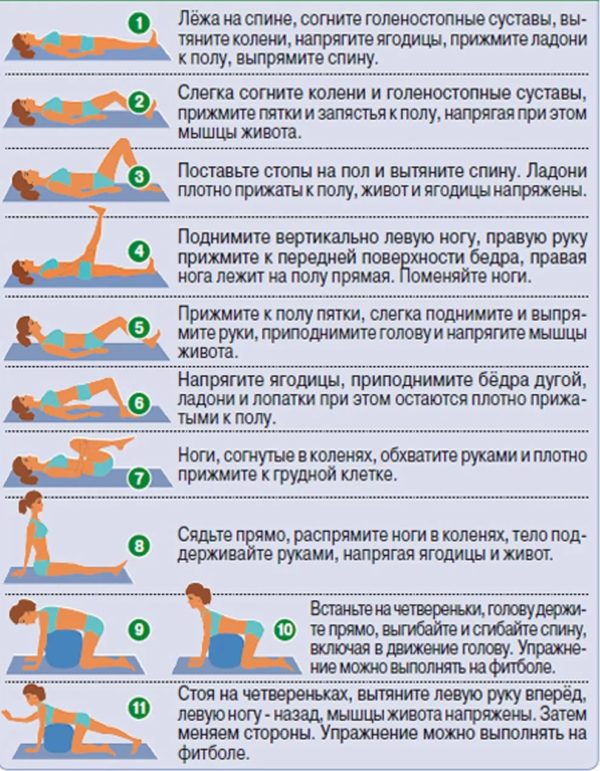

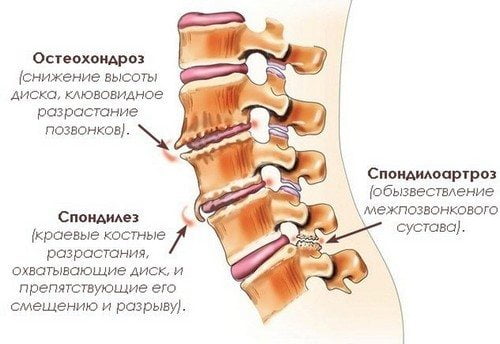
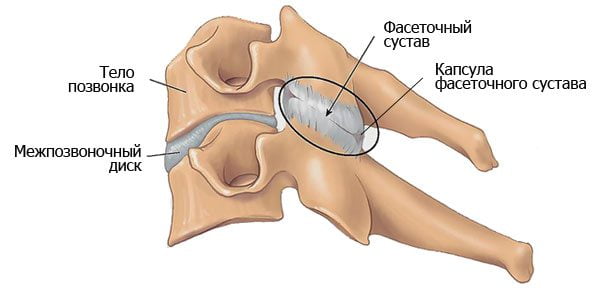
 Защемление седалищного нерва происходит в результате сдавливания нервных окончаний, локализующегося в области пояснично-крестцового отдела позвоночника. Многие люди, столкнувшиеся с этой бедой, знают о сильной, изматывающей боли, которая начинается от поясницы, уходя вниз, вдоль ягодицы, в ногу. Объясняется такая локализация болевых ощущений тем, что седалищный нерв является самым крупным в организме человека. Спускаясь вниз по ноге, начиная от поясничного отдела, он разветвляется на множество нервных окончаний. Отсюда и проявления болевого синдрома, который может быть слегка выраженным, а может быть настолько сильным, что не позволяет человеку ни спать, ни работать, отнимая массу нервной энергии.
Защемление седалищного нерва происходит в результате сдавливания нервных окончаний, локализующегося в области пояснично-крестцового отдела позвоночника. Многие люди, столкнувшиеся с этой бедой, знают о сильной, изматывающей боли, которая начинается от поясницы, уходя вниз, вдоль ягодицы, в ногу. Объясняется такая локализация болевых ощущений тем, что седалищный нерв является самым крупным в организме человека. Спускаясь вниз по ноге, начиная от поясничного отдела, он разветвляется на множество нервных окончаний. Отсюда и проявления болевого синдрома, который может быть слегка выраженным, а может быть настолько сильным, что не позволяет человеку ни спать, ни работать, отнимая массу нервной энергии.







 Не губите больные суставы мазями и уколами! Артрит и артроз лечится…
Не губите больные суставы мазями и уколами! Артрит и артроз лечится… 
 Сколько раз повторять! Если начали болеть колени или поясница, втирайте каждой утро…
Сколько раз повторять! Если начали болеть колени или поясница, втирайте каждой утро…  Ортопед: “Если ноют колени или тазобедренный сустав, возьмите в привычку…
Ортопед: “Если ноют колени или тазобедренный сустав, возьмите в привычку…  При боли в суставах, шеи или спине, в организме сильнейшая нехватка…
При боли в суставах, шеи или спине, в организме сильнейшая нехватка… 
 Автор статьи: Нивеличук Тарас, заведующий отделением анестезиологии и интенсивной терапии, стаж работы 8 лет. Высшее образование по специальности “Лечебное дело”.
Автор статьи: Нивеличук Тарас, заведующий отделением анестезиологии и интенсивной терапии, стаж работы 8 лет. Высшее образование по специальности “Лечебное дело”.

























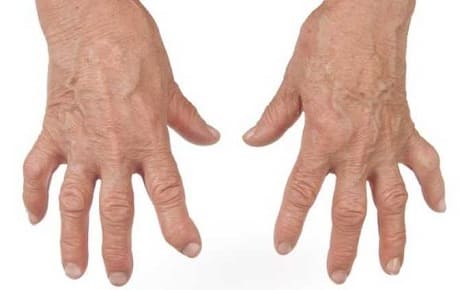
 Воспаления в мелких суставах вследствие понижения иммунитета.
Воспаления в мелких суставах вследствие понижения иммунитета. Симметричное поражение суставов пальцев рук.
Симметричное поражение суставов пальцев рук. На второй стадии признаки заболевания приобретают большую выраженность, потому что начинают костные эрозии появляться. Больной отмечает у себя припухлости кистей, хруст суставов и боли беспокоят уже не только по утрам, но и в течение дня. Он идет к врачу.
На второй стадии признаки заболевания приобретают большую выраженность, потому что начинают костные эрозии появляться. Больной отмечает у себя припухлости кистей, хруст суставов и боли беспокоят уже не только по утрам, но и в течение дня. Он идет к врачу. Доктор составит диету, которую потребуется соблюдать строго, и даже в праздничные дни перерывов не делать.
Доктор составит диету, которую потребуется соблюдать строго, и даже в праздничные дни перерывов не делать. Обертывания восковые – помогают в период обострения заболевания (снижают болезненные ощущения). Готовится средство так: 200 г воска пчелиного растопить, и опустить в воск стручок красного острого перца на 10 минут, после чего стручок вытащить, и влить эфирное зверобоевое масло в количестве 50 капель. Разлить по формочкам для льда и поставить в морозилку. Перед использованием доставать кубик, растапливать, наносить на целлофан и оборачивать им больные суставы на полчаса.
Обертывания восковые – помогают в период обострения заболевания (снижают болезненные ощущения). Готовится средство так: 200 г воска пчелиного растопить, и опустить в воск стручок красного острого перца на 10 минут, после чего стручок вытащить, и влить эфирное зверобоевое масло в количестве 50 капель. Разлить по формочкам для льда и поставить в морозилку. Перед использованием доставать кубик, растапливать, наносить на целлофан и оборачивать им больные суставы на полчаса. Яблоки, так как они содержат способствующие избавлению от воспалений суставов и восстановлению ткани хрящевой элементы.
Яблоки, так как они содержат способствующие избавлению от воспалений суставов и восстановлению ткани хрящевой элементы. Держать под контролем свой вес, при наличии лишних килограммов от них нужно избавляться, но это обязательно должен контролировать доктор.
Держать под контролем свой вес, при наличии лишних килограммов от них нужно избавляться, но это обязательно должен контролировать доктор.

















 Для профилактики и лечения АРТРИТА наша постоянная читательница применяет набирающий популярность метод БЕЗОПЕРАЦИОННОГО лечения, рекомендованный ведущими немецкими и израильскими ортопедами. Тщательно ознакомившись с ним, мы решили предложить его и вашему вниманию.
Для профилактики и лечения АРТРИТА наша постоянная читательница применяет набирающий популярность метод БЕЗОПЕРАЦИОННОГО лечения, рекомендованный ведущими немецкими и израильскими ортопедами. Тщательно ознакомившись с ним, мы решили предложить его и вашему вниманию.




 В комплексе с медикаментами ревматолог назначает пациенту пройти курс массажа на поврежденные воспалительным процессом суставы. Во время лечения человек должен вести правильный образ жизни. Пациент должен исключить из своего питания острую и жирную пищу, добавить в рацион продукты, богатые питательными веществами и витаминами. При соблюдении диеты, в рацион необходимо ввести рыбу, орехи, хлеб с отрубями и мясные продукты в увеличенном количестве.
В комплексе с медикаментами ревматолог назначает пациенту пройти курс массажа на поврежденные воспалительным процессом суставы. Во время лечения человек должен вести правильный образ жизни. Пациент должен исключить из своего питания острую и жирную пищу, добавить в рацион продукты, богатые питательными веществами и витаминами. При соблюдении диеты, в рацион необходимо ввести рыбу, орехи, хлеб с отрубями и мясные продукты в увеличенном количестве. Пациент, испытывающий боль, во время активной стадии артрита испытывает стресс, способный нарушить длительность сна и его качество. Персен продлевает время отдыха и делает его более продуктивным. Суточную дозу препарата для взрослого человека может подсказать медицинский специалист или инструкция по применению. Имеет ряд противопоказаний: недопустимо принимать лекарственный препарат детям до 14 лет и при гипертонической болезни.
Пациент, испытывающий боль, во время активной стадии артрита испытывает стресс, способный нарушить длительность сна и его качество. Персен продлевает время отдыха и делает его более продуктивным. Суточную дозу препарата для взрослого человека может подсказать медицинский специалист или инструкция по применению. Имеет ряд противопоказаний: недопустимо принимать лекарственный препарат детям до 14 лет и при гипертонической болезни.












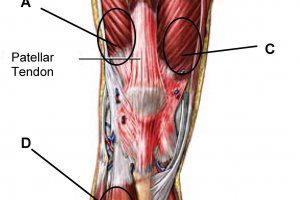
 Мышцы и суставы несут колоссальную нагрузку.
Мышцы и суставы несут колоссальную нагрузку. Медицина предлагает для лечения суставных патологий несколько методов. Различия можно встретить в терапии, направленной на купирование боли, выявлении причины, укреплении мышечных тканей, снятии воспаления.
Медицина предлагает для лечения суставных патологий несколько методов. Различия можно встретить в терапии, направленной на купирование боли, выявлении причины, укреплении мышечных тканей, снятии воспаления. Морфин
Морфин Диклофенак
Диклофенак Целекоксиб
Целекоксиб Арава
Арава в составе есть хондроитинсульфат, являющийся строительным элементом для суставов, например, Хондроксид, Мукосат, Артрон, Хондролон;
в составе есть хондроитинсульфат, являющийся строительным элементом для суставов, например, Хондроксид, Мукосат, Артрон, Хондролон; Хондролон.
Хондролон. Метипред
Метипред Большего результата добиваются при лечении всей суставной структуры, включающей не только сустав, но и ткани, соединительные элементы, хрящи, связки, кости.
Большего результата добиваются при лечении всей суставной структуры, включающей не только сустав, но и ткани, соединительные элементы, хрящи, связки, кости. крем здоров, представляющий собой новое поколение фитопрепаратов;
крем здоров, представляющий собой новое поколение фитопрепаратов; Артроз коленного сустава диагностируется у пациентов молодого и пожилого возраста. На первых порах симптомы патологического разрушения хрящевой ткани малозаметны и не доставляют серьезного дискомфорта, но несвоевременном лечении последствия могут быть необратимыми и человек способен стать инвалидом. Основная роль в лечении заболевания принадлежит медикаментозной терапии. Для того чтобы она имела должный эффект необходимо иметь представление о перечне наиболее эффективных препаратов и мазей, применяемых для устранения симптомов и лечения артроза коленного сустава.
Артроз коленного сустава диагностируется у пациентов молодого и пожилого возраста. На первых порах симптомы патологического разрушения хрящевой ткани малозаметны и не доставляют серьезного дискомфорта, но несвоевременном лечении последствия могут быть необратимыми и человек способен стать инвалидом. Основная роль в лечении заболевания принадлежит медикаментозной терапии. Для того чтобы она имела должный эффект необходимо иметь представление о перечне наиболее эффективных препаратов и мазей, применяемых для устранения симптомов и лечения артроза коленного сустава.
 Основным действующим веществом является компонент с аналогичным названием.
Основным действующим веществом является компонент с аналогичным названием.









 Избавьтесь навсегда от болей в суставах – Лечение лимоном при болезнях суставов и позвоночника
Избавьтесь навсегда от болей в суставах – Лечение лимоном при болезнях суставов и позвоночника

































 Кроме применения медикаментов возможно также использование немедикаментозной терапии. Артроз лечится в санаториях, дома. Немедикаментозная терапия включает:
Кроме применения медикаментов возможно также использование немедикаментозной терапии. Артроз лечится в санаториях, дома. Немедикаментозная терапия включает:













 Автор статьи: Ячная Алина, хирург-онколог, высшее медицинское образование по специальности “Лечебное дело”.
Автор статьи: Ячная Алина, хирург-онколог, высшее медицинское образование по специальности “Лечебное дело”.



















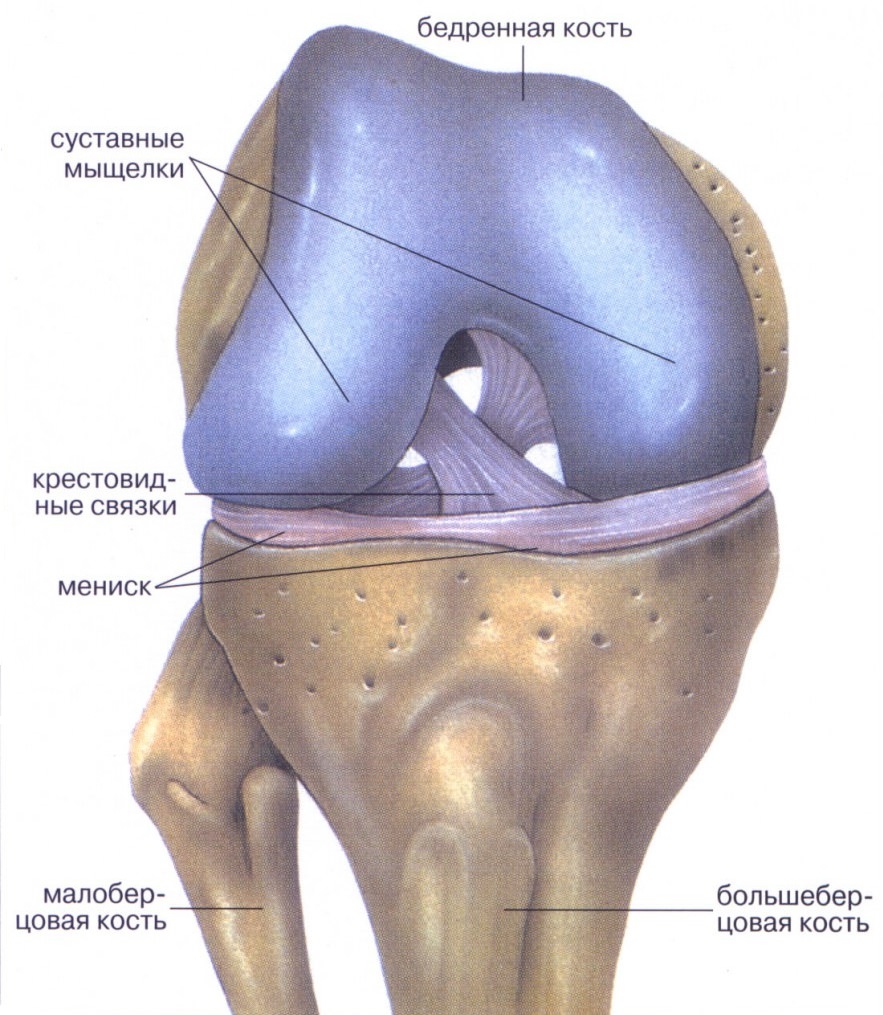
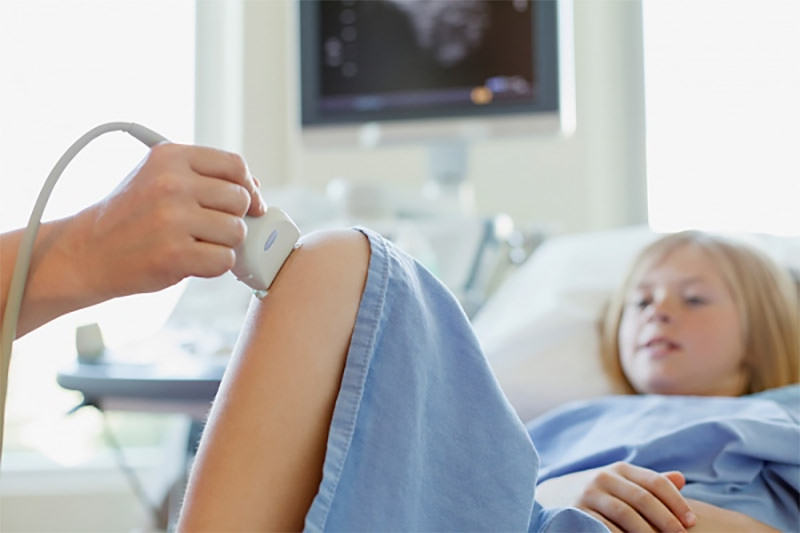
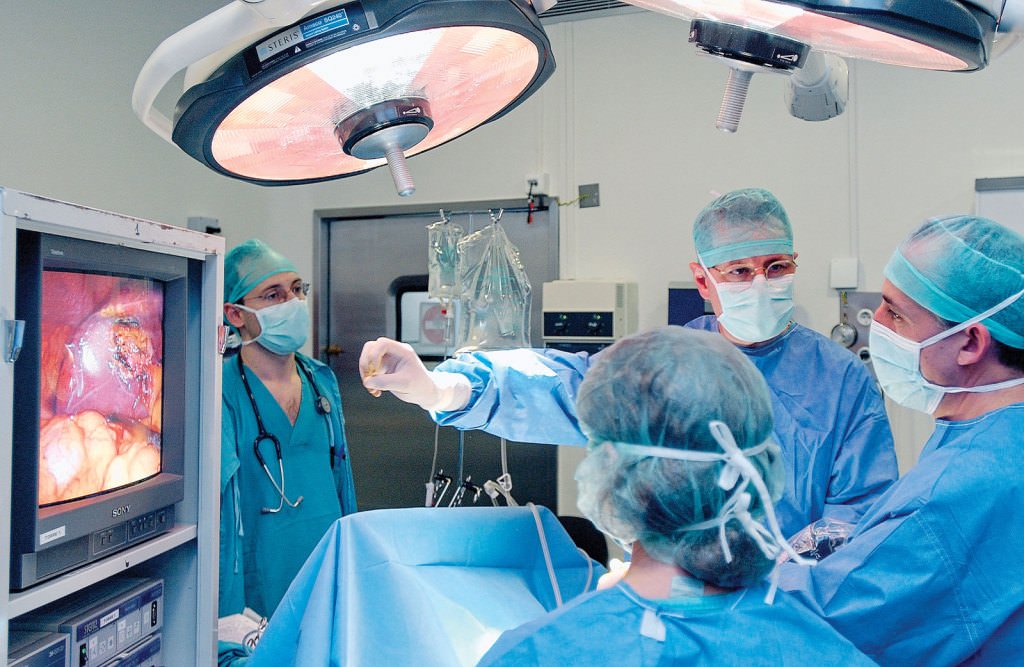

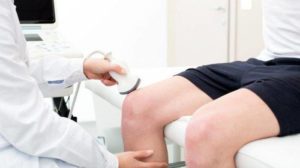





 Нажмите на фото для увеличения
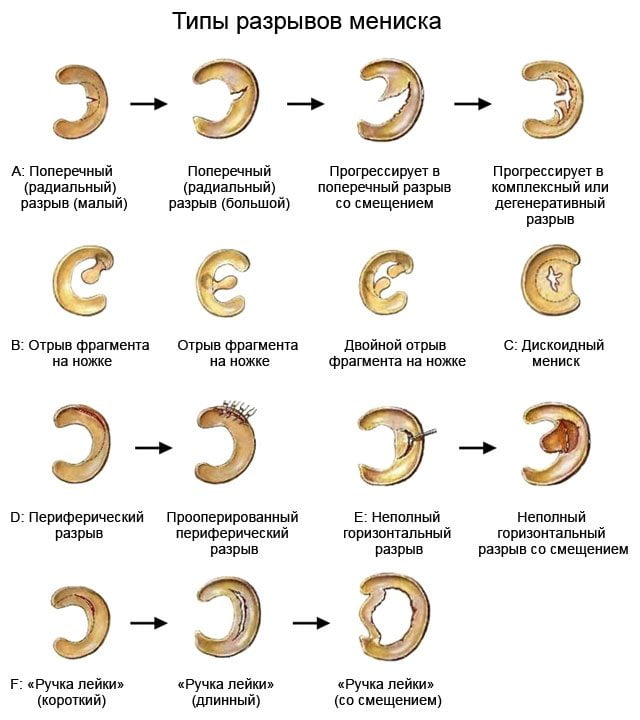
Нажмите на фото для увеличения Разрыв менисков. Нажмите на фото для увеличения
Разрыв менисков. Нажмите на фото для увеличения Дегенеративные изменения мениска
Дегенеративные изменения мениска Ультразвуковое исследование коленного сустава
Ультразвуковое исследование коленного сустава Артроскопическая операция на коленном суставе
Артроскопическая операция на коленном суставе