Болит колено во время бега – Боль в колене, боли в коленях причины, боль в коленном суставе
После бега болят колени что делать
Многие задают такой вопрос: После бега болят колени что делать? Само по себе колено является сложнейшим суставом, который сохраняет лабильность голеностопа. Чувство боли в коленях после бега— часто встречаемая проблема, которая обычно проявляется у тех, кто в прошлом не увлекался физической активностью. Каждый день коленный сустав выдерживает сильнейшую нагрузку, которая во много раз возрастает при занятиях бегом.
 Болит колено после бега
Болит колено после бегаНа это есть огромное количество обстоятельств. Некими из них могут оказаться повреждения связочного аппарата или процессы воспаления в колене, о которых вы, вероятно всего, и не знаете. Так что же предпринять, если после занятия спортом чувствуется дискомфорт в коленях?
Факторы, вызывающие боль в суставе
1. Разрыв мениска. Мениски – упругие хрящевые пластины, которые находятся внутри коленного сустава. К смежным хрящам мениск прикрепляется при помощи дополнительных связок. При резких движениях волокна внутри хряща могут повреждаться. Это сопровождается болью, отеком, гематомой или синяком, невозможностью наступить на поврежденную конечность.
2. Повреждение связок. Волокна связок разрываются, связано это с выполнением предельной нагрузки, получении ушибов, падений, неловких движений. Симптомами является резкая боль, припухлость поврежденного участка, гематома или синяк.
3. Вывих коленной чашечки. Это достаточно распространённая травма для людей, которые активно занимаются бегом. Она способствует образованию серьезных осложнений, но если травмы повторяются, то происходит растяжение связок. Это влечет за собой потерю устойчивости колена и риск повторного возникновения травмы. В таком случае болезненность после занятия спортом становится “нормальной”.
4. Нередко встречается такая проблема, как “колено прыгуна”. Она характеризуется деформацией надколенника. Болевой синдром проявляется в районе внешнего отделения коленного сустава, что способствует снижение лабильности. Болевые ощущения будут проявлять себя под коленной чашечкой в момент выполнения упражнений или через сутки после упражнений при наличии данной патологии.
5. Заболевания в организме, которые могут быть решающим фактором болевых ощущений после выполнения тренировки по бегу: артрит и артроз, синовиты, бурсит, тендинит и другие болезни, связанные с поражением коленного сустава. К ним можно отнести присутствие сосудосужающих холестериновых бляшек.
6. Сбой работы кровотока в области колена. Если у человека присутствует этот недуг, то он сопровождается чувством боли, которое не имеет определённого месторасположения и проходит сама, без приема дополнительных таблеток. Иногда такая проблема встречается у детей в период подросткового созревания. Это обосновано тем, что скорость роста костной ткани превышает рост сосудов. Поэтому проявляется боль и дискомфортные чувства в районе колен. Помимо этого, есть вероятность боли, которая возникает из-за сужения сосудов, по которым протекает кровь.
7. Пателлофеморальный синдром. В таком случае болезненность концентрируется в области коленной чашечки и под ней. Боль ощущается как бы изнутри ее нижней области. В особых случаях болевые ощущения проявляют себя в области внешнего или внутреннего края. Болезненность характерна острыми ощущениями боли, которые проявляют себя во время пробежки, чаще всего это случается в самом начале выполнения физической нагрузки.
8. Инфекционная патология. Проявляет себя, если инфекционный микроб попал в колено в результате полученного травмирования. Но бывают ситуации, когда микроорганизмы проникают в суставы через кровоток, например, хламидии. В основном, это бактерии, которые передаются половым путем. При попадании в кровь они переносятся по организму зараженного человека. В итоге попадают в сустав, где вызывают такое заболевание, как артроз.
Ошибки во время тренировки по бегу
1. Тренировка на бугристой поверхности. Пробежка на неровной местности строго запрещена, так как нагрузка на суставы распределяется неравномерно. Тренироваться необходимо на ровном грунте, а не асфальте и дороге. Из-за неверно выбранного месторасположения для бега, могут образовываться микротравмы и процессы воспалительного характера в коленном суставе.
2. Беговая техника. Смещение веса на всю стопу либо на пятку, неверное расположение корпуса и конечностей, вывернутая стопа и иные нарушения правил усиливают нагрузку на коленные суставы. Все это травмоопасно и увеличивает вероятность появления микротравм и повреждений.
3. Неподходящая обувь для бега. Она должна максимально хорошо поддерживать стопу в верном положении, иначе коленный сустав будет неправильно работать, что способствует в дальнейшем появлению болезненных ощущений.
4. Невыполнение разминочных упражнений на старте. Для того, чтобы коленный сустав полноценно двигался, необходимо тщательно подготовить все мышечные волокна к предстоящей тренировке.
5. Неправильное восстановление после физической нагрузки. Чаще всего эту ошибку совершают новички, так как они еще не знают всех нюансов в спорте. Мышцам необходимо давать качественный отдых, чтобы они не оставались забитыми, так как в таком состоянии мышечную ткань легче всего повредить.
6. Не соблюдение составленного плана тренировок. Необходимо подбирать нагрузку, исходя из своих физиологических особенностей. Не каждый способен спустя пару недель тренировок пробежать целый марафон.
7. Запрещается резко тормозить по время пробежки. Рекомендуется перейти с бега на шаг, и только после этого выполнить полную остановку.
8. Заканчивайте тренировку заминкой. Для этой цели отлично подойдут упражнения для растяжки или легкая гимнастика. Мышечные волокна будут легче восстанавливаться, что в дальнейшем уменьшит болевой синдром.
Кто входит в зону риска
Первая зона — это люди с избыточной массой тела (свыше 90 килограмм) и большим количеством подкожного жира в организме.
Вторая зона — люди, которые, не имея какой-либо физической подготовки, начинают выполнять тренировки по бегу. К ним можно отнести и тех, кто большую часть времени проводит за сидячей работой и ведет малоподвижный жизненный образ.
Третья зона — люди, имеющие ортопедические заболевания, например, плоскостопие. К ним можно отнести и людей, имеющих какие-либо патологии опорно-двигательного аппарата.
Четвертая зона — к ним относятся люди, которые ранее имели серьезные неисправности костной ткани или перенесли хирургическое вмешательство на коленный сустав.
После бега болят колени, что делать?
Как помочь суставу при характерной острой болезненности:
1. Рекомендуется исключить спорт в первые несколько суток после полученной травмы. После выздоровления лучше сменить вид тренировок на более циклический, который будет не взаимодействует с нагрузкой ударного типа: например, плавание, велосипед, легкие физические упражнения, не оказывающие влияния коленные суставы.
2. Если сустав разгибается, то воспользуйтесь бандажом. Использовать его можно исключительно в лечебных целях, а не на постоянной основе, так как это может привести к ослабеванию мышечной ткани. Именно поэтому бандаж используется только в период восстановления после травмы. Вместе с этим стоит принимать медикаменты, которые способствуют укреплению опорно-двигательный аппарат: витамины, акулий жир, глюкозамины, кальций.
 бандаж на коленный сустав
бандаж на коленный сустав3. Травмированную нижнюю конечность надо приподнять выше грудной клетки. Это поможет снизить отек и болевые ощущения. Лучше всего расположиться для этого на ортопедический матрас и зафиксировать комфортное положение конечности.
4. Приложите к пораженному участку колена ледяной компресс. Для этого положите колотый лед в полиэтиленовый пакет и обмотайте его полотенцем. Держите компресс на больном участке четверть часа, затем сделайте часовой перерыв, чтобы избежать обморожения кожи.
5. Если боль в колене не перестаёт вас беспокоить, то можно воспользоваться специальным гелем или принять болеутоляющее средство.
При боли, которая носит хронический характер:
1. Сокращайте воздействие спорта на коленный сустав: более меньшие дистанции при беге, количество тренировок, снижайте скорость.
2. Выполняйте полноценный разогрев перед тренировкой по бегу. Это поможет подготовить мышцы, сухожилия и суставы к тренировочному процессу.
3. Применяйте специализированные гели для коленного сустава, чтобы улучшить процессы метаболизма в этой области.
4. Используйте перевязку бандажом или эластичным бинтом во время спорта для максимально хорошей фиксации сустава.
Методы профилактики
1. Подберите хорошую обувь, которая изначально предназначается исключительно для бега. У обуви должна быть пружинившаяся подошва, гибкий носок, задник с фиксацией, поддержание свода стопы. Не зашнуровывайте вашу обувь очень крепко. Очень свободная или сильно узкая провоцирует сустав работать неправильно, является основанием для развития травмы и болезненные ощущения.
2. Запишитесь к профессиональному тренеру, который поможет вам подобрать индивидуальную технику бега. Болевые чувства проявляют себя при неверном постановлении стопы (с точкой опоры на пятку), выкрученной стопе, искаженном положении корпуска во время спорта. Вертикальная нагрузка становится сильнее, оказывая давление на ткани и костные образования. Поэтому появляется боль.
3. Выполняйте разминку. Если не выполнить упражнения для разогрева перед стартом, то сустав начнет неверно работать, что может стать причиной травмирования или боли. Разминка необходима, чтобы синовиальная жидкость растеклась по всей поверхности сустава. Это поможет избавиться от его трения и изнашивания. При разогреве мускулатура, сухожилия и связочные волокна становятся более эластичными, снижается риск получения травмы.
4. Выбирайте правильную интенсивность бега, чтобы нагрузка возрастала как можно более медленно.
Терпеть ли боль в колене? После бега болят колени что делать?
Темперамент боли бывает различный: положительный или негативный.
Положительная боль — это, к примеру, боль в мускулатуре после хорошей тренировки, и она знакома большинству атлетов. Эти болевые ощущения связаны с образованием в волокнах мышц молочной кислоты. Это продукт распада, который образуется в результате работы мышц в условиях анаэробиоза. Такая боль абсолютно неопасна.
Существует также адаптационная боль. Чаще всего она проявляется у новичков, которые только начинали заниматься спортом. Такая боль не возникает в определённом месте, а распределяется по всему коленному суставу и чаще всего проходит за двое суток.
Такую болезненность, относящуюся к хорошему типу, можно перетерпеть. Она лишь указывает на то, что ваши суставы адаптируются к нагрузке. Это абсолютно нормальное явление.
Однако, если боль проявляет себя с одной стороны и имеет ярко проявляющуюся точку боли, то терпеть ее нельзя. Есть вероятность возникновения серьезного заболевания. В таком случае лучше отложить тренировки и обратиться к специалисту за оказанием помощи.
После бега болят колени, что делать? Бегайте правильно!
Ниже представлено четыре совета о том, как соблюдать верную беговую технику:
1. Наиболее неопасным считается бег, при котором точка опоры смещается на переднюю часть стопы. Таким образом нагрузка распределяется равномерно, снижается риск травмирования. В добавок, при таком способе бега, хорошо тренируется икроножная мускулатура.
2. Во время бега сохраняйте положение опорной ноги в согнутом виде. Это обезопасит сустав от слишком сильного перенапряжения. Угол в колене должен быть плюс-минус девяносто градусов.
3. Бегите легко, без принужденно. Держите определённый ритм. Старайтесь бесшумно опускаться на землю.
4. Учитывайте, что время пробежки движение верхних конечностей оказывает воздействие на работу ног. Сохраняйте угол в локтевом суставе меньше девяноста градусов. Во время бега ладони, собранные в кулак, приподнимайте повыше к грудной клетке. Выполняйте телодвижение, словно вы отталкиваетесь локтевым суставом, разворачивая корпус при этом вслед идущей назад конечности.
Чем более безопасным можно заменить бег
Если по каким-либо медицинским причинам вам запретили бегать, то не расстраивайтесь. Помимо бега существует масса способов поддерживать вашу физическую активность на уровне, сохранив при этом здоровье суставов.
Плавание в бассейне. Тренировки в бассейне очень полезны при лечении таких патологий, как остеохондроз, атртроз, искривление позвоночного столба и так далее. При это во время плавания суставы не задействуются в работу.
Катание на велосипеде. Это отличная замена тренировкам по бегу. Если у вас есть заболевания, связанные с суставами, то велосипед это отличное решение для вас. Главное, соблюдайте правильный ритм тренировки и прислушивайтесь к своим ощущениям.
Гребля. Работа на тренажере помогает задействовать руки, спину, плечи и другие мышцы верней части тела. Однако, упражнение противопоказано людей, которые имеют проблемы с позвоночником.
Эллиптический тренажер. Отлично заменяет бег, так как максимально снижает нагрузку на коленный состав. При работе на тренажере в работу подключатся мышцы верхней части корпуса. Поэтому это отличный вариант для проработки всего тела.
Ошибки, которые чаще всего допускают при самостоятельном лечении
Основная ошибка — это прием болеутоляющих препаратов. Многие люди просто принимают таблетки, чтобы уменьшить ощущения во время чувства боли, и отправляются на пробежку. Чаще всего такое самолечение приводит к негативным осложнениям. Еще одним неправильным убеждением считается слишком раннее возвращение к тренировочному процессу. Людям кажется, что болевые ощущения в суставах стали меньше, поэтому сразу же возвращаются к первоначальному ритму тренировок. Важно вылечить заболевание полностью, после чего постепенно приступать к выполнению пробежек.
Коленные суставы являются очень уязвимым местом в организме человека, так как на них приходиться большая часть нагрузки всего нашего тела. Именно они принимают на себя всю силу толчка в момент падения человека на твердую поверхность. Кроме того, изменения, возникающие из-за возраста, затрагивают первоначально суставы: они становятся менее гибкими, сильнее подвержены травмированию.
 Схема коленного сустава
Схема коленного суставаВот почему болезненность в коленях после бега это тревожны сигнал. Если вы почувствовали дискомфорт или боль в коленном суставе, то заострите пристальное внимание на свое здоровье и обратитесь к доктору. Источников возникновения боли очень много, и каждый из них лечится по-разному, с использованием определенных препаратов, которые назначаются лечащим врачом. Лекарствами для лечения патологии могут быть гормональные препараты, останавливающие воспалительный процесс, вводимые внутрь самого сустава. Используют также физиотерапию, к примеру, лазеротерапию, иглоукалывание и так далее. Теперь вы знаете ответ на вопрос: после бега болят колени что делать? Надеюсь статья была вам полезна.
kaklechitsustavy.ru
Болят колени при беге. Какие причины? Как предотвратить?
Около 70% бегунов во всем мире ежегодно страдают от травм, полученных на тренировке. Наиболее частой проблемой спортсменов является то, что у них болят колени при беге. В этой статье мы расскажем, с чем связана боль в коленном суставе во время и после бега, какие обязательные меры нужно принять для избежания травмы, а также какие мази использовать, если травма произошла.
Почему болят колени у бегунов
Травма мениска
Повреждение или обрыв связок округленного хряща в колене (мениска) из-за энергичного движения или удара. Проявляется такая травма резкой режущей болью со внутренней стороны колена, затрудненным движением ноги и болезненными щелчками при сгибании колена. По прошествии времени у больного может появиться отек сустава.
Что делать? Чтобы уменьшить болевой синдром, необходимо сделать обезболивающий укол. После этого врач проводит необходимые процедуры (взятие пункции, удаление крови и жидкости из сустава). Далее накладывается гипсовая повязка, тем самым обеспечивая полный покой колена. Если травма незначительная, восстановление происходит за 4-8 недель. При тяжелой травме иммобилизация может продлиться до 12 недель. Чтобы снизить воспаление и снять боль, можно периодически прикладывать холод и пользоваться мазями на основе нестероидных препаратов. Обычно после восстановления подвижности сустава рекомендована физиотерапия и упражнения лечебной физкультуры.
Вывих надколенника
Вывих надколенника (коленной чашечки) — нередкая проблема бегунов. Разовый вывих может не иметь осложнений. Но если травма повторяется часто, происходит растяжение и деформация связок. Вследствие этого возникает повторяющийся (привычный) вывих, поскольку коленные суставы “разбалтываются” и становятся нестабильными. В результате появляется боль в колене после бега.
Что делать? После травматического вывиха необходимо убрать из полости сустава скопившуюся кровь и обеспечить колену покой, для чего накладывается гипсовый лонгет или ортез. Чтобы снизить острую боль, рекомендуется периодически прикладывать холодные компрессы. Травмированное колено должно находиться в состоянии иммобилизации несколько дней, после чего начинается процесс восстановления. Реабилитационные мероприятия проводятся с целью восстановления подвижности и функционирования колена. В первые три недели реабилитации для дополнительной фиксации рекомендовано использовать наколенник.
Пателлофеморальный болевой синдром
Пателлофеморальный болевой синдром (PFPS) — характерное заболевание бегунов и других спортсменов, деятельность которых связана с частым бегом. Травма происходит вследствие смещения и последующего воспаления коленной чашечки из-за недостаточно развитых голеней, четырехглавой мышцы и мышц задней части бедра. Если пренебрегать лечением на начальной стадии, заболевание переходит в стадию хондромаляции, когда хрящевая ткань постепенно разрушается, вследствие чего спортсмен испытывает боль в коленях при беге.
Что делать? Для начала снять с травмированного колена нагрузку. В первый день рекомендовано прикладывать лед. Заверните грелку со льдом в полотенце, чтобы не обморозить мягкие ткани. Холод желательно держать до 15 минут с перерывом в 1 час. Используйте местно мази, в которых содержатся нестероидные противовоспалительные средства (НПВС) для облегчения болезненных ощущений. Иногда препараты назначаются врачом в виде таблеток и принимаются перорально.
Колено прыгуна
Тендинит связки надколенника, или “колено прыгуна”, — типичное заболевание начинающих бегунов. Боль локализуется ниже колена при беге вниз с горы. Боль часто ощущается на следующий день, при спуске по ступенькам. Причина тендинита у опытных бегунов — возобновление тренировок в прежнем объеме после продолжительного перерыва. Воспаление связки надколенника происходит из-за высокой беговой нагрузки при малом растяжении мышц.
Что делать? Тендинит связки надколенника различают по степени тяжести. Две первые стадии заболевания обычно лечатся консервативными методами, которые включают применение противовоспалительных препаратов, ослабление беговой нагрузки и ледяные компрессы. Необходимо уделить особое внимание тренировкам на укрепление и растягивание квадрицепса бедра. Хороший эффект дает тейпирование — наклеивание на колено специальной ленты (тейпа), которая снимает нагрузку со связки надколенника. Оперативное вмешательство может потребоваться, если консервативное лечение не дает результата по причине тяжести травмы.
ITB синдром
ITB синдром (синдром илиотибиального тракта), называемый также “колено бегуна“, проявляется тем, что болят колени при беге. Сухожилие, проходящее по внешней стороне бедра, начинает тереться о кость. Чтобы удостовериться самостоятельно в правильности диагноза, необходимо после бега потереть пальцем немного выше коленного сгиба. Должны появиться болевые ощущения. Если перетянуть ремнем ногу в верхней
livelong.pro
Почему болят колени после бега
Болезненные ощущения в коленях после беговых занятий – явление нередкое. Чаще всего неприятные ощущения появляются у бегунов, которые начали активно заниматься спортом совсем недавно.
Причины возникновения боли в коленных суставах
Дело в том, что коленный сустав имеет очень сложное строение. Постоянные движения создают солидную нагрузку, которая при беге значительно возрастает. Причем боль может появиться не только потому, что сустав имеет какую-то врожденную или приобретенную патологию, но и по причине травмирования связочного аппарата. Двигательная нагрузка может спровоцировать воспаления, которые до сих пор оставались даже незамеченными. Поэтому боль, даже если она незначительная, должна стать серьезным предупреждением о возможной угрозе для здоровья.
Замечено, что колени всегда начинают болеть именно после бега. Можно выделить следующие причины такого явления:
- Вывих коленной чашечки (надколенника). Среди бегунов эта травма по частоте занимает лидирующее место. И хотя она не несет за собой каких-либо опасных последствий, но может привести к дальнейшему растяжению связок. К этому приводят частые вывихи. Болезненные ощущения станут нормой, сустав потеряет прежнюю подвижность, ткани надколенника станут постепенно разрушаться. Такое явление имеет название «колено бегуна».
- Травма округлого хряща в коленном суставе (мениска), который крепится связками к соседним хрящам. Неудачное приседание или резкий поворот ноги могут привести к разрыву некоторых связочных волокон. В результате появляется болезненность, а спустя некоторое время и отек. Опираться на поврежденную конечность становится очень больно.
- Разрыв или растяжение суставных связок. Такие травмы чаще всего бывают при увеличении нагрузок или неосторожности во время бега. Область колена отекает, теряется подвижность, боль носит острый характер.
- Патологические состояния, проявляющиеся после чрезмерных нагрузок. К ним относятся артроз, артрит, периартрит, ревматизм, синовит, бурсит и гендинит.
- Нарушения, которые относятся к кровеносной системе. В связи с ухудшением питания коленной области, боли при этом не имеют постоянной локализации и длятся непродолжительное время. Неприятные ощущения проходят самостоятельно или купируются обезболивающими препаратами. Чаще всего они характерны для подростков в период активного становления и роста организма. Сосудистые боли могут появляться и у тех, кто имеет превышенную норму холестерина, который может образовывать бляшки, затрудняющие полноценное кровоснабжение.
Неправильная работа суставов может привести не только к возникновению болевых ощущений, но и впоследствии к воспалениям и растяжениям связок, хроническим травмам мениска. Неграмотные движения при беге не всегда связаны с врожденными аномалиями. Они могут быть вызваны тренировками на неровной поверхности. В результате этого нагрузка на ноги распределяется неравномерно, возникают частые микротравмы.
Не откладывай на завтра, НАЧНИ бегать сегодня!
Беговая группа «НАЧНИ» – c 0 до 5 км. за месяц
Начинающие бегуны не сразу двигаются грамотно. Неправильное положение тела, бег с усилием на пяточную область могут вызвать боль после пробежки. При этом в коленном суставе не происходит достаточной амортизации, суставные ткани сдавливаются, увеличивается вертикальная нагрузка.
Неправильное положение стоп при плоскостопии может вызывать боль. Ведь плоский свод мешает пружинить во время бега, значительно увеличивая нагрузку на колени.
Не стоит игнорировать разминку перед занятиями. Она позволит подготовить мышцы к нагрузке, сделает движение суставов естественным и комфортным.
Слишком свободная или тесная спортивная обувь, которая плохо фиксирует ногу, может стать причиной неправильной работы суставов и увеличит вероятность травмы.
Как правильно вести себя при хронических и острых болях
Понятно, что хронические боли связаны с врожденными или приобретенными состояниями организма, и бег в этом случае будет лишь следствием. Однако, прислушиваясь к следующим рекомендациям, можно сделать тренировки приятными и комфортными:
- При появлении постоянных болей после пробежек необходима консультация специалиста, который поможет точно определить их причину и даст рекомендации о коррекции тренировок или вероятности их продолжения. При наличии заболевания, о котором известно, посещения врача должны иметь регулярный характер.
- Хороший результат дает ношение эластичного бинта или бандажа. А применение разогревающих мазей или лечебных компрессов ускорит обменные процессы в проблемной области.
- Обострение болевых ощущений должно стать сигналом о прекращении тренировки. Однако остановка не должна быть резкой. Сначала необходимо перейти на шаг, а уже потом остановиться полностью.
Острый болевой синдром может иметь разовый характер. Но и это состояние требует немедленного вмешательства. Необходимо помнить:
- Для того чтобы освободить сустав от нагрузки, его необходимо тщательно зафиксировать. Это можно сделать при помощи эластичного бинта или бандажа. Не стоит сдавливать сустав слишком сильно, чтобы не нарушить кровоток.
- Ногу необходимо поместить выше уровня тела. Лучше всего при этом лечь, придав телу комфортное положение.
- Холодный компресс снизит болевые ощущения. Пакет со льдом необходимо завернуть в ткань для предотвращения обморожения. Процедура повторяется 4 раза с интервалом один час. При этом компресс держится не более 15 минут.
- При отсутствии противопоказаний и аллергии можно принять обезболивающий препарат из группы нестероидных противовоспалительных средств.
Даже если неприятные симптомы слабеют, лучше всего через некоторое время обратиться за консультацией к лечащему врачу.
Профилактика болевых ощущений
Конечно же, неприятности приходят внезапно. Однако появление болевых ощущений можно предупредить, соблюдая следующие рекомендации:
- Для бега стоит выбирать только ровные грунтовые покрытия или спортивные дорожки.
- Необходимо выработать правильную технику движения, при котором стопа ставится только прямо, впоследствии плавно перекатываясь с пятки на носок.
- Обувь должна выбираться строго по ноге, иметь жесткий задник и гибкую носовую часть. Шнуровка не должна быть тугой. Нельзя экономить на обуви. Кроссовки должны быть предназначены именно для бега.
- Нагрузки во время занятий должны нарастать постепенно. Игнорирование этого требования приведет к чрезмерному напряжению суставов и перенапряжению мышц.
- Относиться к разминке необходимо очень серьезно.
Соблюдение всех рекомендаций и внимательное отношение к своему здоровью сделает жизнь яркой, здоровой и насыщенной.
run-studio.com
Что делать если болят колени после бега с внутренней и внешней сторон
Содержание статьи:
Тренировки и перегрузки – это всегда боль — несильная, непостоянная, но она присутствует. Есть работающее правило: если болезненные ощущения каждый раз проявляются в разных местах, можно продолжать заниматься спортом. При локализации боли в одном и том же месте нужно обращаться к врачу: так дает о себе знать травма или какое-то заболевание.
Причины боли в колене при беге
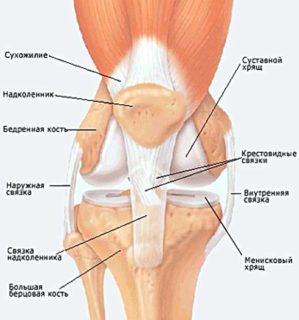
Строение коленного сустава
Самый большой и наиболее сложно устроенный сустав в человеческом организме – это колено. На сочленение приходится высокая нагрузка. При занятиях активными или силовыми видами спорта – бег, тяжелая атлетика – коленный сустав испытывает перегрузки, что может сказаться на состоянии хрящевой ткани, связок, сухожилий. Если после бега болит колено, нужно идти в больницу на обследование как можно раньше, чтобы установить причину. Возможно, понадобится сделать МРТ сустава или проконсультироваться у невролога. Причины могут заключаться в строении стопы или повреждении какого-либо участка кости. Слаженная работа мышц при длительных интенсивных тренировках нарушается, из-за этого страдают кости скелета, особенно если человек начал тренироваться резко и без соблюдения техники бега.
Несоблюдение основных рекомендаций
На начальных этапах занятия спортом без советов тренера не обойтись даже в легком беге. Начинать необходимо с разминки и постоянно контролировать свое самочувствие. Время разминки – 15 минут: сюда входит растяжка, наклоны, упражнения на пресс, руки, шею. Далее следует сама фаза бега, после чего нужно провести заминку: хорошо растянуть мышцы, которые работали. В заключение – комплекс упражнений на основную мускулатуру тела. Желание перевыполнить план и увеличить нагрузку может обернуться травмой, так как организм не успевает приспособиться к постоянно увеличивающимся нормам движения. Профессиональные спортсмены никогда не нагружают одни и те же мышцы каждый день.
Самая большая ошибка – нежелание делать разминку перед бегом. Кровеносные сосуды не готовы к работе. Если сердце начнет прокачивать кровь, а мелкие капилляры не успеют открыться, можно получить кровоизлияние, которое надолго выведет спортсмена из графика тренировок. Колено опухнет, и человек не сможет его полностью согнуть и разогнуть.
Разминка готовит мышцы и суставы к предстоящей нагрузке, в результате чего тело разогревается, риск травмы сводится к минимуму.
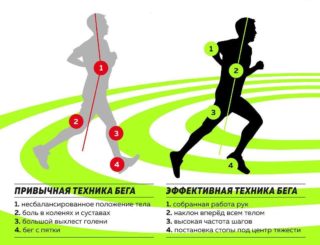 Первое правило – верно распределить нагрузку на стопы и разгрузить суставы. Центр тяжести должен приходиться на середину стопы. Второе правило – выбрать ширину шага, чтобы не приземляться на прямую ногу. Третье – не наклоняться вперед и не откидывать назад верхнюю часть тела, она должна быть неподвижной. Ритмичное дыхание не позволит быстро выбиться из сил.
Первое правило – верно распределить нагрузку на стопы и разгрузить суставы. Центр тяжести должен приходиться на середину стопы. Второе правило – выбрать ширину шага, чтобы не приземляться на прямую ногу. Третье – не наклоняться вперед и не откидывать назад верхнюю часть тела, она должна быть неподвижной. Ритмичное дыхание не позволит быстро выбиться из сил.
Заниматься бегом необходимо 3 раза в неделю, потому что организм после тренировок восстанавливается двое суток. Чрезмерное увлечение может навредить суставам и мышцам. При перенапряжении некоторые из них зажимаются и теряют эластичность. Это сказывается на постановке ног во время тренировок, что вызывает боли при беге в коленном суставе. Ежедневно тренироваться можно в том случае, если нагрузки кратковременны, до 20 минут, или чередуются с ходьбой.
Тренеры советуют ставить цель и идти к ней, например, участвовать в марафоне. Для этого нужно начинать постепенно и после зачетных пробежек в несколько километров давать отдых организму. Если после бега на длинные дистанции при сгибании болят колени несколько дней, следует:
- Обезболить и обратиться к врачу.
- Сделать УЗИ коленной чашечки.
- Выполнять рекомендации врача. Если нужно сделать перерыв в спорте – сделать его, потому что ни один марафон не стоит здоровья.
Метод лечения — медикаментозный или народными средствами – выбирает пострадавший, но лучше совмещать оба и соблюдать режим.
 Подбирать обувь необходимо в зависимости от пронации – способа постановки стопы во время ходьбы или бега. Существует три вида пронации:
Подбирать обувь необходимо в зависимости от пронации – способа постановки стопы во время ходьбы или бега. Существует три вида пронации:
- нейтральная, когда свод стопы обеспечивает распределение нагрузки;
- гиперпронация, или плоскостопие, при котором свод стопы ложится на плоскость: при таком состоянии увеличивается нагрузка на коленный и тазобедренный суставы, а также позвоночник;
- гипопронация, когда свод недостаточно прогибается и стопа заваливается на внешний край: в данном случае отсутствует амортизация и бег чреват переломами.
Чтобы определить свой тип постановки, нужно намочить ногу и постоять на бумаге. В спортивном магазине следует попросить консультанта помочь подобрать кроссовки.
Начинающие бегуны приземляются на пятку, что в корне неверно, поэтому лучше начинать тренироваться в обуви с мягкой подошвой и переносить центр тяжести ближе к носкам.
Комфортно начинать бегать в уединенных местах. Здесь можно передохнуть и постоять в случае учащения пульса. Дорожка должна быть ровной – асфальтовой или со специальным покрытием, как на стадионе. Ни в коем случае нельзя начинать бегать по каменистой неровной поверхности: можно не рассчитать нагрузку, в результате уставший организм вовремя не среагирует на неровность. Это приведет к серьезной травме: растяжению или разрыву связок, ушибу или перелому голени, подвороту стопы.
Травмы
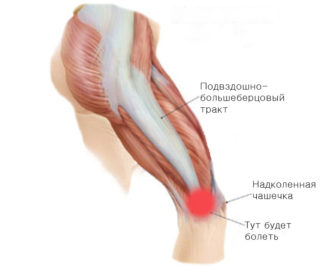
Синдром повздошно-большеберцового тракта
Синдром повздошно-большеберцового тракта – одна из причин боли в коленях с внешней стороны. Чаще встречается у спортсменов: бегунов на длинные дистанции, велосипедистов, лыжников, а также футболистов. Может возникать и у простых людей на фоне перенапряжения и частого сгибания ног в коленном суставе. Лечится травма противовоспалительными препаратами и специальными разгрузочными упражнениями.
Повреждение мениска имеет свои особенности. При неудачной постановке ноги часть связок, которыми мениск крепится к другим хрящам, может оборваться. Боль бывает резкая и сильная. Через некоторое время человек уже не может опираться на больную ногу.
Растяжение или разрыв связок наблюдается при чрезмерных нагрузках. Боль резкая и сильная, коленный сустав отекает, прикоснуться к нему невозможно из-за сильного болевого синдрома. Подвижность ограничена. Подобные травмы требуют длительного лечения и реабилитации.
Коленная чашечка у бегунов – самое слабое место. Вывих надколенника сопровождается растяжением связок, что грозит повторением ситуации. При частом вывихе надколенник может разрушиться, подвижность коленного сочленения будет зависеть от качества лечения и выполнения предписаний врача.
Патологии
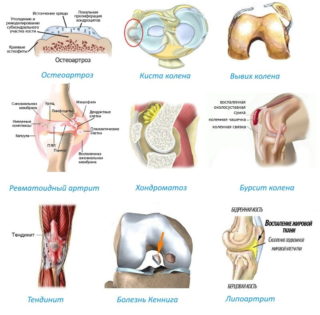
Болезни коленного сустава
Боли в коленях вызывают заболевания суставов и костей: артрит, артроз, бурсит, синовит, тендинит. Установить диагноз может врач с помощью аппаратов для диагностики – УЗИ, МРТ. Лечение назначается в зависимости от причины: инфекция, нарушения в питании, гормональные сбои.
Боль может вызвать воспаление седалищного нерва. Причины воспалительного процесса:
- переохлаждение;
- инфекция;
- проблемы с позвоночником;
- тяжелые физические нагрузки.
При хроническом воспалении необходимо соблюдать режим тренировок, избегая переохлаждения. Поскольку боль начинается с поясничного отдела позвоночника, нужно заниматься укреплением мышц спины.
При сосудистых нарушениях боль возникает как во внутренней части колена, так и с внешней стороны в зависимости от расположения сосуда. Причиной могут быть холестериновые отложения на внутренних стенках вен и артерий. Такие боли характерны для подросткового возраста, если ребенок быстро растет.
Как проводится диагностика
В первую очередь врач попросит рассказать, когда именно начались болевые ощущения или дискомфорт, с чем, по мнению пациента, это связано. Следует подробно описать характер боли: ноющие или резкие, в каком положении больше болит, есть ли какие-либо звуки при сгибании и разгибании колена – хруст, щелчки.
Чтобы оценить состояние связочного аппарата, проводится несколько тестов:
- проверка сустава на симптом «выдвижного ящика», при котором явно выражено передне-заднее перемещение голени, что означает разрыв крестообразной связки;
- поведение сустава при боковом перемещении.
Крестообразные связки не восстанавливаются. Потребуется дальнейшее укрепление большеберцовых мышц, чтобы они удерживали колено в естественном состоянии. Если этого не делать, сустав будет смещаться.
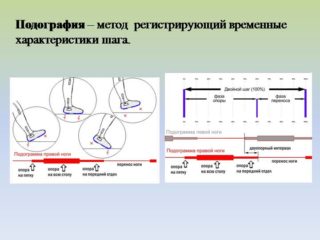 Инструментальное обследование помогает оценить степень повреждений. Лучшим методом считается МРТ. УЗИ малоинформативно, показывает не все изменения, происходящие в коленном суставе.
Инструментальное обследование помогает оценить степень повреждений. Лучшим методом считается МРТ. УЗИ малоинформативно, показывает не все изменения, происходящие в коленном суставе.
Рентген позволяет оценить соотношение костей, насколько правильно они расположены относительно друг друга. Снимки делают в прямой и боковой проекции, затем сопоставляют.
Если сустав опухает и есть подозрение на инфекцию, врач рекомендует сделать пункцию и исследовать ее в лаборатории на предмет инфицирования. При подозрении на опухоль делается биопсия тканей.
Подография – метод исследования, который позволяет определить нарушения в позвоночном столбе, выявить искривления: лордоз, кифоз, боковое искривление. Для занимающихся спортом людей подография определяет форму стопы и ее влияние на постановку ноги.
Как бороться с болью
Методы избавления от боли бывают краткосрочными или длительного действия. После постановки диагноза врач назначает схему лечения и возможные нагрузки на коленный сустав. Для купирования болей используют медикаментозные средства – болеутоляющие и противовоспалительные. Одновременно следует сбросить лишний вес, так как один лишний килограмм шестикратно увеличивает нагрузку.
Острый болевой приступ
При остром приступе единственное, что поможет снять резкую боль – обезболивающее средство: Ибупрофен, Кетанов, Парацетамол. После физической нагрузки следует обездвижить сустав и приложить лед, одновременно приподняв ногу. Помогает давящая повязка или бинтование. Если нет отека, можно приложить теплую грелку.
С теплом нужно быть осторожными: если по ощущениям боль усиливается, теплые компрессы не подходят. Не нужно экспериментировать, если врач уже дал рекомендации по поводу использования тепла.
Хроническая боль
Гиалуроновая кислота улучшает качество синовиальной жидкости
Хронические боли в колене лечатся длительно и регулярно. Помогает специально подобранный комплекс ЛФК, физиопроцедуры, массаж. Плавание снимает осевую нагрузку, одновременно укрепляя мышцы ног и спины.
При хронических заболеваниях – артрите, артрозе – следует нормализовать питание и снизить пищевую интоксикацию. Существуют методики лечения, которые проводятся курсами один-два раза в год и помогают поддерживать коленные суставы в норме: уколы гиалуроновой кислоты, плазмолифтинг.
Профилактические меры
Чтобы избежать повторения боли, необходимо исключить травмирующие факторы:
- чрезмерные нагрузки: при болях их нужно снизить до минимума, выполняя упражнения по предписанию врача;
- лишний вес, увеличение которого может спровоцировать боль;
- неправильное питание – влияет на вес, провоцирует отложения в сосудах холестерина, что ухудшает питание костной и хрящевой ткани, вызывая их разрушение;
- низкий иммунитет, при котором развивается инфекция.
Если проводилась операция на коленном суставе, необходимо провести все реабилитационные мероприятия, чтобы максимально восстановить работоспособность и подвижность сочленения. В послеоперационный период назначаются упражнения, медикаменты, ношение ортеза, диетическое питание. При выполнении всех условий реабилитации есть шанс, что коленный сустав восстановится.
nogostop.ru
Если болит колено можно ли бегать
Когда болят колени после бега?
Боль в коленях после бега – довольно частое явление, особенно у тех, кто только начал заниматься этим видом спорта. Да и просто ежедневные физические нагрузки, которые выпадают на колени каждый день – это нелёгкое испытание для суставов. Ну, а при беге она возрастает в несколько раз.
Колено – это сустав, который имеет очень сложное строение. Именно по этой причине болезненные ощущения в суставе могут быть вызваны самыми разными причинами.
Внимание!
При этом сама боль – это не только повреждение сустава, но и связочного аппарата. К тому же, от нагрузки могут обостриться старые заболевания, о которых вы даже не подозревали раньше.
Именно по такой причине боль в этом суставе – это своеобразное предупреждение о том, что в организме не всё в порядке.
Причины
Перед тем, как начать лечить недуг, нужно обязательно выяснить причину его возникновения. А причин здесь может быть довольно много.
- Повреждение мениска во время травмы.
- Вывих надколенника или коленной чашечки, как часто называют эту часть тела. При этом стоит знать, что во время занятий бегом может возникнуть такое состояние, как «колено бегуна». При этом происходит разрушение тканей коленной чашечки, что называется хондромаляция.
- Растяжение связок сустава.
- Разрыв связок сустава.
- Артрит.
- Артроз.
- Полиартрит.
- Бурсит.
- Синовит.
- Тендинит.
Очень часто болят колени после бега от того, что нога неправильно двигается. Вернее, происходит неправильное движение самого сустава. Такое возникает при беге по пересеченной местности, при неправильной технике бега, при плоскостопии, при котором возникает неправильное положение стоп, при неправильно подобранной обуви, при отсутствии разминки.
Получается, что болеть это место во время бега или после него может по самым разным причинам. Нередко самостоятельно определить ту причину, которая относится именно к вам, просто невозможно.
Для того, чтобы выявить истинную причину, нужно обязательно обратиться к врачу.
Только опытный специалист, основываясь на жалобах, на осмотре и на анализах, сможет поставить правильный диагноз и назначить единственно верное лечение боли в колене.
Острые артралгии
Для того, чтобы снять боль, желательно наложить на больную ногу холодный компресс. При этом саму грелку с холодной водой или пакет со льдом необходимо завернуть в махровое полотенце. Если этого не сделать – можно получить обморожение. Держать такой холодный компресс рекомендуется не более 15 минут. Процедуру лучше проводить 3- 4 раза, через каждый час.
Больную ногу стоит обязательно положить на подушку так, чтобы она оказалась выше уровня головы. Это необходимо для того, чтобы кровь не приливала к воспалённому месту, и воспаление не стало бы ещё сильнее.
Можно принять таблетку анальгина или другого обезболивающего препарата. Однако, если боль не пройдёт, то следует обязательно обратиться к врачу.
Хронические артралгии
При этом, скорее всего, вам придётся постоянно носить бандаж или эластичный бинт. А вот применение специальных мазей поможет снять само воспаление и ускорит обменные процессы в больном месте, что очень важно для того, чтобы заболевание не стало мучить ещё сильнее.
Профилактика
Чтобы избежать боли в колене при беге, заниматься им лучше не на асфальте, а на ровном грунте. А перед тем, как приступать к самим занятиям, стоит непременно соблюдать правильную технику бега. Если вы точно не знаете, как именно нужно бегать для того, чтобы не сильно нагружать колени, нужно обязательно обратиться к специалисту, который сможет вам всё рассказать и показать.
Особое внимание стоит уделить обуви. Выбирайте только «правильные» кроссовки, которые подходят точно по размеру, с гибким носом и жёстким задником, которые будут хорошо поддерживать свод стопы.
Надо помнить и о том, что нагрузки при беге должны быть равномерными и постепенными. Если это правило не соблюдать, то мышцы могут быть сильно перенапряжены, а это, опять же — причина боли в колене.
Если же вы не можете справиться с болью самостоятельно, и она возникает снова и снова, то бег стоит прекратить. В некоторых случаях прекращение нагрузки на колени помогает полностью избавиться от боли. Однако посетить врача всё равно необходимо. Хотя бы для того, чтобы убедиться, что с вашими ногами всё в порядке.
loading…
Загрузка…
Источник: https://nashynogi.ru/boli/kogda-bolyat-koleni-posle-bega.html
Как бегать, чтобы не болели колени?
Хруст в коленях – причины и следствия
Каковы причины хруста в коленях, как его предотвратить и лечить.
Когда мы кладем в рот очередную порцию жареного картофеля, то не задумываемся, отчего происходит его аппетитный хруст.
Ведь вареная картошка не хрустит, а жареная хрустит – почему? Ответ, очевиден – в жареной гораздо меньше влаги, которая испарилась в процессе приготовления.
Те же самые причины имеет хруст в коленях, только в роли воды выступает суставная жидкость, а вместо жарки – малоподвижный образ жизни и недостаток воды в организме.
Для того, чтобы лучше понять причины хруста, обратимся к анатомии коленного сустава. Он соединяет две кости: бедренную и большеберцовую. Сверху сустав закрыт надколенником, который выполняет вдобавок еще и функцию рычага для сухожилия четырехглавой мышцы бедра. Суставные поверхности костей покрыты хрящом, который нужен для плавного скольжения в суставе.
Внутренняя оболочка сустава называется синовиальной, она выделяет смазывающую (синовиальную) жидкость, которая необходима для питания хрящей и выполняет роль смазки. Для более плотного соприкосновения костей в коленном суставе имеются два мениска – плоских хряща в виде полулуния, справа и слева.
От разъезжания кости удерживают многочисленные связки, в том числе крестовидные, расположенные в полости сустава.
Все эти многочисленные элементы расположены в суставной полости и обильно смазываются суставной жидкостью, которая убирает трение в суставе и делает движения плавными.
Важно!
Представим теперь, что произойдет, если смазывающая жидкость загустеет, или ее количество уменьшится. Подобно коробке передач, из которой вытекло масло, колено начинает хрустеть при каждом движении, а объем движения в нем уменьшается.
Хрящи, мениски, связки – все это начинает тереться друг об друга и издает сильный хруст, который мы и принимаем за симптом болезни.
Если на хруст не обращать внимания, то через несколько лет вполне вероятно получить хронический воспалительный процесс в колене.
Итак, причины появления хруста более-менее понятны. Почему же уменьшается количество суставной жидкости и снижается процент влаги в ней? И главное, как всего этого избежать?
Выделение синовиальной жидкости в суставе идет постоянно. Излишки ее впитываются обратно, так что в целом соблюдается баланс.
Кроме воды синовиальная жидкость содержит питательные вещества для клеток хряща, поскольку сосуды в хрящевой ткани отсутствуют. То есть функция суставной жидкости – не только смазывание, но и питание хряща.
Вязкость ей обеспечивают особые вещества, такие как хондроитин сульфат, также постоянно выделяющиеся синовиальной оболочкой.
Любой дисбаланс в составе суставной жидкости может приводить к появлению хруста в коленях:
- Уменьшение количества суставной жидкости – нарушается смазывание сустава и питание хрящей.
- Повышенная вязкость – движения становятся затрудненными.
- Пониженная вязкость – движения легкие, но сопровождаются хрустом.
Наиболее часто причиной дисбаланса в выделении суставной жидкости служит малоподвижный образ жизни. Чем меньше движения происходит в суставе, тем меньше вырабатывается суставной жидкости.
А кроме смазки, как мы помним, она приносит питательные вещества к хрящам.
Поэтому не удивительно, что через несколько лет к хрусту присоединяется дистрофический процесс в хряще, развивается остеоартроз, колени опухают, появляется боль.
Чтобы избежать этого, необходимо давать суставам ежедневную нагрузку движением. Движения должны быть циклическими, в полном объеме, по полной амплитуде.
Для коленного сустава подойдет обычная ходьба, ходьба с высоко поднятыми коленями, приседания без веса, выпады, упражнение «велосипед» (лежа на спине) и др.
Все упражнения должны быть подобраны индивидуально, в соответствии с состоянием пациента и его целями.
Совет!
Кроме того, в организме должно быть достаточно жидкости – пить необходимо при хрусте в коленях не менее 1,5 – 2 л в сутки.
Принимать обезболивающие лекарства имеет смысл в том случае, если движения без боли уже невозможны, либо колени болят даже в покое.
В таком случае перед началом занятий необходимо проконсультироваться с врачом. Идеальным вариантом будет разработка программы занятий врачом ЛФК.
Что касается приема внутрь препаратов хондроитин сульфата и ему подобных, то это назначение нельзя воспринимать как панацею, или замену всему остальному.
Хондроитин выполняет в суставной жидкости роль загустителя, поэтому его прием в отсутствие физической разработки сустава не может положительно повлиять на ход болезни.
Кроме того, эти вещества имеют ряд побочных эффектов, в частности, они отрицательно действуют на желудок, могут вызвать обострение язвенной болезни и гастрита. Поэтому применять их необходимо с осторожностью и уж никак не рассматривать в качестве основного лечения и панацеи.
Источник: https://doctorkutuzov.ru/ob-osteopatii/bol-v-kolenyah-posle-bega
Польза бега. Можно ли бегать людям с больными суставами и позвоночником?
В России новая мода – бег. Сегодня никого уже не удивляют люди, которые бегают в парках по утрам или ближе к вечеру.
А 21 мая Казань ожидает грандиозное событие – Казанский марафон, который, по сути, символизирует открытие массового сезона бега. В марафоне могут принять участие все желающие, любители и новички.
Но можно ли заниматься бегом людям с проблемными суставами и больной спиной? Как защитить колени, голеностопы и позвоночник во время бега?
Бег по правилам
Аэробные нагрузки на свежем воздухе – самые полезные для здоровья. А наступившие, наконец, теплые деньки так и манят побегать, покататься на велосипедах. Удовольствие получить и фигуру привести в порядок после зимы.
Как не навредить себе, начиная заниматься, и сделать это с максимальной пользой?
Наши специалисты обращают внимание на самые простые вещи, которые необходимо знать перед тем, как начать заниматься бегом.
Начинайте с не интенсивных коротких тренировок
Если в беге вы новичок, то начинать нужно с невысокой нагрузки – хватит и получасовых тренировок не чаще трех раз в неделю. Увеличивать длительность и кратность пробежек можно не раньше, чем через полгода.
Внимание!
За это время связки, мышцы и суставы ног окрепнут и смогут справиться с нагрузкой. Ошибка думать, что чем длиннее дистанция, тем выше польза для здоровья. Нагрузка должна быть строго индивидуальная.
Нельзя бегать через силу, движение должно быть свободно, в удовольствие. Слушайте свой организм!
Оздоровительный бег – это неспешный бег трусцой, в этом случае можно говорить о пользе бега, аэробной терапии и укреплении здоровья.
Разминка
Перед началом бега разомнитесь. В первую очередь это касается тех узлов организма, которые будут активно участвовать в беге: коленные суставы, суставы стопы, голеностоп, поясница, тазобедренные суставы. Несмотря на кажущуюся простоту, во время бега легко повредить сустав.
Особенно важно разминаться перед утренней пробежкой, когда организм еще не до конца проснулся. Нужно сначала разогнать кровь, размять и «смазать» суставы. Перед бегом можно еще совершить недлительную, но быструю пешую прогулку.
Контролируйте пульс (для бега сейчас можно приобрести специальные гаджеты).
Техника бега
С самого начала хорошо изучить правильную технику бега и дыхания. В идеале начинать бегать под руководством тренера. Кстати, в нашем городе, в Казани, регулярно проводятся бесплатные тренировки по бегу, которые анонсируются в новостях.
Или хотя бы сначала почитать литературу, самостоятельно поизучать технику именно оздоровительного бега по видеоурокам.
Главное — следить, чтобы во время бега вы не обрушивались всем телом на пятку. В этом случае сильно нагружаются колени, и это может вызвать боли.
Во время бега желательно ровно держать тело, перпендикулярно земле. Наступать при каждом шаге необходимо сначала на мягкую часть ступни, только потом опуская на землю пятку. В таком случае сама ваша ступня будет амортизировать, не позволяя удару о землю достигнуть коленного сустава.
Не бегайте с крутых горок – так увеличивается вероятность повреждения связок и мениска. Если впереди спуск – лучше аккуратно преодолеть его шагом. А вот подъемы в гору, напротив, очень полезны для коленного сустава и оказывают терапевтический эффект.
При беге не поднимайте ноги высоко.
Важно!
При появлении боли или дискомфорта в ногах, спине, груди во время бега прекратите нагрузку.
Не бегайте по асфальту
Бег – это серьезная ударная нагрузка на коленные и тазобедренные суставы.
Желательно бегать по земле, по траве, по лесным тропинкам, особенно если у вас лишний вес. Тогда и нагрузка на стопу будет меньше.
Бегайте только по мягкому грунту, по земле в лесопарковой зоне, по дорожке стадиона, которая покрыта специальным материалом, по структуре напоминающим резину. Это обеспечивает дополнительную амортизацию, щадя наши колени.
Лучше места для бега – лес. Чистый, свежий воздух и возможность планировать трассу вдоль деревьев.
Для парка и леса выбирайте специальные беговые кроссовки из серии «триал». Они имеют специальную подошву, более рифленную, которая обеспечивает крепкое сцепление с землей, чтобы фиксировать голеностоп и минимизировать вероятность подвернуть ногу во время бега.
Бег – в правильных кроссовках
Не экономьте на спортивной обуви, покупайте хорошие легкие удобные беговые кроссовки с упругой литой подошвой и супинаторами, поддерживающими продольный свод стопы. Никакой плоской подошвы! при покупке ориентируйтесь на качественный спортивный бренд и конечно собственные ощущения при примерке.
Размер беговых кроссовок для оздоровительного эффекта должен быть чуть-чуть больше вашего привычного – при беге увеличивается приток крови к ногам, они расширяются. Да и воздухообмен будет лучше.
Растяжка
После бега необходимо сделать упражнения на растяжку ног: отжимание, наклоны, а затем дома принять контрастный душ, попить воду или травяной чай.
Что делать, если болят суставы или спина?
Если у вас периодически болят суставы, спина, поставлены диагнозы остеохондроз, грыжа позвоночника, протрузия, артроз суставов, это не повод отказываться от оздоровительного бега и других популярных сезонных удовольствий – велопрогулок, скандинавской ходьбы. Но перед началом регулярных занятий посетите хорошего специалиста.
Приходите на консультацию в наш Центр кинезитерапии на Сайдашева, дом 11. Опытные врачи-кинезитерапевты, специалисты по лечебному движению, подскажут какие виды аэробной нагрузки и в каком объеме вам будут полезны.
Кроме того, если вы новичок, будет полезно подготовить мышечный аппарат и связки к активному летнему сезону с помощью занятий кинезитерапией и суставной гимнастикой.
Бег — это тысяча ударов по суставам. Защитить их могут только подготовленные мышцы и связки.
Совет!
Если были травмы колена, возможно, во время бега понадобятся специальные спортивные средства защиты легкой и средней фиксации, которые нужно подбирать индивидуально с врачом-ортопедом. Врач подскажет, нужны ли вам наколенники, суппорты, кинезиотейпы, и если да, то какой степени фиксации, какого размера и т.д.
Запись на консультацию в Казанский центр кинезитерапии по тел.: (843) 570-55-25. Звоните! Наши специалисты с удовольствием ответят на все Ваши вопросы.
Задать вопросы, оставить комментарии, можно в нашей группе вконтакте.
Источник: http://ckt-kzn.ru/polza-bega-mozhno-li-begat-lyudyam-s-bolnyimi-sustavami-i-pozvonochnikom/
Боль в коленях во время бега – что делать?
Количество различных травм и типов болей могут вызвать значительную проблему во время бега.
В зону риска попадает такой участок, как колено бегуна. Возникновение болезненных ощущений в районе коленного сустава, обусловлено тем, что коленная чашечка испытывает огромное напряжение во время бега.
К сожалению, даже дорогая обувь не может облегчить удары Ваших ног о твердую поверхность, а положение мышц во время бега также находится в «беспорядке».
При возникновении дискомфорта в коленном суставе Вы можете либо переждать боль, либо воспользоваться нижеперечисленными советами для ее облегчения.
Как избавиться от боли в коленях во время бега?
Шаг 1
Сделайте растяжку на ноги. Тщательно потяните мышцы, но с особой осторожностью тяните сухожилия и связки вокруг коленного сустава. Часто, боль в колене может быть результатом воспаления или повреждения этого участка.
Грамотная растяжка включает в себя такие упражнения, как:
– стояние на пальцах ног;
– растяжка к пальцам ног из положения сидя;
– упражнение «бабочка»;
– наклоны из стороны в сторону;
Выполняйте эти упражнения по очереди. Достаточно 10 секунд для хорошей растяжки Ваших мускулов, сухожилий и связок.
Шаг 2
Приложите горячий компресс к своей коленке перед бегом. Благодаря такому теплому воздействию ткань вокруг коленного сустава приобретет эластичность, и, соответственно, уменьшится риск возникновения боли во время бега .
Шаг 3
Надевайте специальный рукав для колена в то время, когда Вы бегаете. Такой рукав часто имеет специальное отверстие, куда помещается коленная чашечка; таким образом, она находится в определенном месте, пока вы бегаете. Остальная часть рукава помогает держать Ваши коленные ткани на месте, что предотвращает травмы и растяжения.
Шаг 4
Приложите к Вашим коленям лед после пробежки, или другой холодный компресс. Держите его от 10 до 15 минут в целях предотвращения отеков и воспалений. Для Вашего комфорта, и избегания ледяного ожога,- положите полотенце между участком кожи и ледяным компрессом.
Совет
Облегчите нагрузку Вашим коленям- бегайте на мягких поверхностях, таких как: земля, трава, тропинки. Забудьте про бег по «твердой» поверхности и Ваши колени будут здоровы.
Оригинал статьи на английском языке находится на сайте www.livestrong.com
| Это полезная статья? Поставь оценку! |
(1
Источник: http://www.medicjournal.net/?p=1301
Бег разрушает колени?
Mikhail Safronov
Есть несколько вещей, которые вы можете не знать о коленях.
Начнем с того, что вред бега для коленей — это теория, которую почти полностью опровергает практика. Конечно, многие бегуны страдают в той или иной степени от болей в области колена. Иногда периодически, иногда постоянно.
Однако далеко не всегда в этом виноват именно бег. Более того, исследования показывают, что, например, коленный остеоартрит встречается у бегунов в два раза реже, чем у обычных людей. Причем, бегуны с большим километражом страдали от него еще реже.
Несмотря на общепринятую позицию врачей о том, что истощение или потеря хряща — это чисто возрастная и неизбежная болезнь, с бегунами это почему-то не работает, независимо от возраста.
Внимание!
У этих исследований, правда, есть небольшая оговорка. Дело в том, что они проводились в основном среди спортсменов-профессионалов, а не любителей. То есть, вполне могут быть перепутаны местами причины и следствия.
Однако совсем недавно одновременно закончились еще два глобальных исследования, во Франции и в Скандинавии, в которых не присутствовали профессиональные бегуны, а только любители. Там действительно, как и полагается, участвовали две контрольные группы — бегуны и пешеходы.
Наблюдение проводилось на протяжении двадцати лет, по прошествии которых, ученые сделали однозначный вывод: бег не разрушает колени и вообще никак им не вредит.
Более того, у почти 10% процентов из контрольной группы противников бега обнаружились подагрические заболевания коленей. В группе бегунов за это время не было обнаружено ни одного человека с подобной проблемой.
Пока олдскульные врачи открывали рты и округляли глаза, продвинутые специалисты тут же все объяснили: «Результат был вполне предсказуемым, поскольку циклические упражнения, подобные бегу, не только укрепляют саму область сустава, но и способствуют отличной циркуляции крови и кислорода в окружающих его тканях.»
Необходимо добавить, что бегуны менее склонны к употреблению больших доз алкоголя и алкоголя вообще, который моментально ухудшает состояние всех суставов.
Но все это справедливо только при одном условии: правильной работе опорно-двигательного аппарата
При более широком взгляде на исследуемый вопрос, обнаруживается, что, в большинстве случаев, заболевания коленей у бегунов-любителей, такие, как хондромаляция, являются следствием общих биомеханических проблем. В первую очередь они вызваны невниманием к развитию и укреплению таких ответственных мышц, как ягодицы, бедра, пресс, спина и т. д., что приводит к нестабильности всей ноги в целом.
Естественно, нельзя обойти такую проблему, как лишний вес. В сочетании с чрезмерными нагрузками, целью которых является скорейшее похудение, коленным суставам приходится очень несладко. Как правило, в комплекте к этому идет абсолютное игнорирование правильной техники бега, отсутствие разминки и растяжки.
А что насчет препаратов, якобы оказывающих положительное влияние на коленные хрящи и даже способствующие их восстановлению? Как ни странно, исследователи не обнаружили никакой реальной отдачи от приема, например, глюкозамина — вещества, вырабатываемого хрящевой тканью, входящего в состав синовиальной жидкости, помогающей смазывать коленный сустав или того же витамина D. При глобальном изучении они оказались бесполезными.
Как защитить колени при беге?
Что бы проблемы с коленями обошли вас стороной, достаточно соблюдать ряд нехитрых, но важных правил. В первую очередь, это разогрев перед тренировкой. Разогрев, включающий в себя вращательные упражнения, предотвратит перекос суставов, обеспечивая их правильную работу, а так же снабдит область сустава кислородом и дополнительной смазкой.
Безусловно необходимо работать над укреплением мышц всего тела, а не уделять внимание исключительно ногам. Не менее важны ягодицы и мышцы кора.
Если вы не занимаетесь целенаправленно такими дисциплинами, как trailrunning, то лучше исключить наклонные или неровные поверхности из тренировочной программы, чтобы уменьшить крутящий момент в коленях.
Конечно, техника бега является, пожалуй, самым важным условием для здоровья суставов. Вполне вероятно, что именно поэтому профессионалы, которые составляли часть исследуемых бегунов, в наименьшей степени были замечены в проблемах с коленями. Ведь постановка техники бега — это та основа, с которой начинается обучение.
Источник: https://runiron.com/running-and-knees/
Занятия спортом при артрозе коленного сустава
Можно ли бегать при артрозе коленного сустава? Какие виды спорта помогут сохранить здоровье, а какие следует исключить? Пациентам с артрозом необходимо максимально снизить нагрузку на пораженные суставы.
Совмещение артроза и спорта
Известно, что физические нагрузки полезны для человеческого организма. Спорт при артрозе коленного сустава (гонартрозе) необходим. Однако нужно избегать любых силовых нагрузок. Кроме того, если занятия доставляют болевые ощущения, от них необходимо отказаться.
Так, по мнению врачей, наиболее подходящими видами спорта при гонартрозе являются:
- спокойная ходьба;
- велосипед;
- лыжи;
- плавание.
Ходьба спокойным шагом на короткие дистанции оказывает положительное влияние. Во время прогулок укрепляются мышцы и разрабатываются суставы. Ходьба полезна, так как в процессе не возникает дополнительной нагрузки, нормализуется работа всех основных систем организма (дыхательной, сердечно-сосудистой, обмена веществ).
Длительность прогулок должен определить врач. Пациентам нужно запомнить основные правила:
- прогулка должна радовать, а не утомлять;
- для получения результата ходить нужно ежедневно;
- обувь должна быть максимально удобной;
- можно постепенно увеличивать время прогулки, но только с разрешения врача;
- если возникла боль, необходимо сделать перерыв.
Если гонартроз не слишком запущен, можно остановить свой выбор на велотренажере. Если нет возможности заниматься на тренажере, можно прибегнуть к обычному велосипеду.
Но, по мнению врачей, именно велотренажер обеспечивает движения равной амплитуды, необходимые пациенту.
Такая езда не травмирует хрящевую ткань, наоборот, это способствует подвижности суставов и нормализации кровообращения в нижних конечностях.
При езде на обычном велосипеде нужно тщательно выбирать дорогу. Не стоит ездить по бугристой либо проселочной местности. Это может привести к микротравмам суставов, из-за чего состояние больного будет ухудшаться.
Плавание при артрозе коленного сустава является оптимальным видом спорта. К нему прибегают для профилактики и лечения любых заболеваний опорно-двигательного аппарата. Плавать можно даже при самых тяжелых формах патологии. Во время плавания расслабляются мышцы и стихает боль в пораженных суставах. Отсутствует нагрузка на опорно-двигательный аппарат, в то же время укрепляются мышцы и связки.
Важно!
Вода облегчает выполнение упражнений при сильных болях. Если в зале лечебная физкультура сопровождается болью, занятия нужно перенести в бассейн.
Плавание помогает избавиться от лишнего веса, который часто наблюдается у пациентов с патологиями суставов, так как является одной из причин нарушения. Плавать можно в реке, озере, море или бассейне.
Зимние варианты занятий
Зимой можно порадовать себя ходьбой на лыжах. Не многие знают, но катание на лыжах при артрозе нижних конечностей гораздо полезнее, нежели прогулки пешком, так как нагрузка на суставы минимальная.
Лыжи показаны только тем пациентам, которые катались до болезни. Не следует начинать обучение этому спорту при наличии гонартроза. В процессе обучения неизбежны падения и травмы, это слишком большой риск.
Лыжи не являются оптимальным видом занятий, перед катанием нужна консультация врача. Кроме того, не рекомендуется кататься при тяжелой форме артроза и в периоды обострения болезни. Не стоит путать лыжи и горнолыжный спорт. Крутые спуски пациентам с гонартрозом противопоказаны.
Бег при артрозе коленного сустава
Можно ли заниматься бегом при заболеваниях суставов? Это не однозначный вопрос, ответить на который может только врач. Легкую пробежку можно совершать только в том случае, если болезнь находится в начальной стадии. Бег при артрозе коленных суставов второй степени запрещен в любом виде.
Дело в том, что во время бега нагрузка на суставы увеличивается в 5 раз. Таким образом, при весе в 80 кг во время пробежки поврежденная ткань будет получать давление в 400 кг. Это приводит к еще большему разрушению хрящевой ткани. Польза бега не превосходит его пагубного воздействия на пациентов с гонартрозом.
В начале болезни врач может разрешить неспешный бег на короткие дистанции. Но в процессе не должно быть резких движений (прыжков, толчков). Выбирать нужно абсолютно ровную дорогу.
В последнее время высокой популярностью пользуется фитнес. Но при артрозе суставов такие занятия противопоказаны. Отказаться придется и от занятий аэробики любого вида (танцевальная, степ). Под запрет попадают такие виды спорта, как:
- футбол;
- теннис;
- бадминтон;
- хоккей;
- волейбол;
- регби.
Интересным методом лечебной физкультуры являются занятия скандинавской ходьбой. Скандинавская ходьба при артрозе укрепляет позвоночник, благодаря чему уменьшаются неприятные симптомы болезни. Занятия не имеют противопоказаний. Ходить можно в любом возрасте, даже при сильно развитом артрозе коленных суставов.
Важные элементы терапии:
- плавность движений;
- мягкий ковер, чтобы не травмировать колени.
Для выполнения упражнений нужно опуститься на четвереньки и передвигаться по ковру. Спина должна быть ровной.
Занятия спортом при коксартрозе
Артроз тазобедренного сустава называют коксартрозом. Спорт при коксартрозе тазобедренного сустава помогает замедлить развитие болезни. Однако нужно знать, какие упражнения разрешены.
Велоспорт и занятия на велотренажере, рекомендованные пациентам с артрозом коленного сустава, при поражении хрящевой ткани в тазобедренной области противопоказаны. Пациентам не рекомендуется бег. Конечно, нагрузка не такая значительная, как на колени, но резкие движения могут стать причиной ухудшения состояния больного.
При артрозе тазобедренного сустава, как и при гонартрозе, оптимальной физической нагрузкой является плавание. А в случае болевого синдрома пациенту рекомендуется теплая ванна. Если добавить в нее морскую соль, терапевтический эффект возрастет в несколько раз.
Совет!
Скандинавская ходьба при коксартрозе не противопоказана. Но нужно помнить о том, что нельзя делать резких движений. Чем медленнее выполняется упражнение, тем меньше страдает тазобедренный сустав. После выполнения занятий рекомендуется массаж.
Источник: https://OrtoCure.ru/kosti-i-sustavy/artroz/mozhno-li-zanimatsya-sportom.html
fitness-for-man.com
Как бегать правильно — без болей в суставах и сухожилиях
Когда я начал свои тренировки, то первое, что мы начали исправлять, была моя техника бега. Я слышал что-то и где-то, что бегать нужно на носок, но реальность была против. Я, одев свои старые Nike с толстенной пяткой, продолжал молотить пятками. От этого после длинных дистанций отекали колени, а к вечеру были не слишком приятные ощущения в тазобедренном суставе. Короче было не очень круто. Более того, один мой друг, ярый противник бега вообще, так и говорил мне: «Я не понимаю зачем бегать, если это травмирует суставы. Мои колени болят после пробежки. Я решил не продолжать.» А еще и вы в своих комментариях и письмах постоянно пишите о том, что у вас постоянно что-то болит. Итак, вот как системно решить разом все такие проблемы.

Проблема на самом деле всего одна — мы привыкли бегать на пятку. Мы размахиваем руками и выбрасываем ногу вперед, надеясь, что так мы будем бежать быстрее. И знаете почему у нас это «канает»? Потому что современные производители кроссовок «помогают» нам. Они делают все новые и новые амортизирующие пятки, которые становятся все толще и толще. И выходит так, что мы бегаем-бегаем, терпим-терпим, а потом забрасываем бег, когда сил терпеть уже нет. Потому что никакая подкладка не спасет от ударов той силы, которые вы наносите пяткой об землю так часто и так много. Вы выбрасываете прямую ногу вперед и приземляетесь ею на землю. Ударная волна наносит все новые и новые удары на ваше колено, бедренная кость передает это ударное усилие с колена на бедро, бедро — в тело и вы просто себя избиваете во время бега. И все это из-за толстенной пятки ваших кроссовок. Вам прощается, пока что…
Если не верите, то проведите такой эксперимент — идите на беговую дорожку, не самое твердое покрытие, и сделайте то, что вы делаете в кроссовке босиком. Побейте себя метров 100 голой пяткой об дорожку. Вам быстро надоест. Так почему мы позволяем себе в кроссовке то, что не позволяет себе босый кенийский бегун, или триатлонист бегущий в плоском кроссовке 42 км? В какой момент мы стали заложниками обуви и только в ней можем бегать ПРАВИЛЬНО?
Первым, кто стал открыто говорить о порочной практике, в которой бегуны бегают на пятку, а производители кроссовок потакают им производя монстроидозные толстые кроссовки, стал Гордон Пири. Немного о Гордоне:
В ходе своей карьеры он установил 5 мировых рекордов. Владел рекордом в беге на 3000 метров с 1956 по 1962 годы. Пири выиграл серебро на летних Олимпийских играх 1956 года на дистанции 5000 метров, уступив только знаменитому советскому бегуну Владимиру Куцу. Также он был трёхкратным чемпионом Англии по кроссу.
В 1998 году Гордон Пири попал в Книгу рекордов Гиннеса как человек, пробежавший 347.600 км. Для сравнения — расстояние до Луны 384.000 км. Его спортивная активная карьера продолжалась 45 лет! Wikipedia
Основные тезисы теории бега на носок по Пири
- Во время бега не нужно выбрасывать ногу вперед и приземляться на пятку. Это вызывает ударные нагрузки и травмирует вас. Более того, приземляясь на пятку, вы тормозите и вынуждены снова прикладывать усилие для разгона.
- Приземляться вы должны на переднюю часть стопы, которая в момент приземления находится под вашим центром тяжести, что не вызывает торможения. Ваш бег напоминает бег «утки» — вы прерывисто и резко должны отталкиваться от земли как будто бежите по горячей сковородке.
- Вы сможете так бежать дальше потому, что ваши ноги больше находятся в воздухе и отдыхают. У вас нет длинных тяжелых приземлений — они заменяются прерывистыми и частыми толчками. Этот режим работы более энергетически экономичен для мышц ног.
- Для ускорения вам нужно просто увеличивать скорость перемещения ног, но не их разброс. Увеличение скорости позволит менять в последствии и разброс, но вы все равно будете приземляться под своим центром тяжести и не будете сбивать скорость.
- Бегать нужно в кроссовках с одинаковой толщиной подошвы по всей длине. Если вы бегаете правильно, то кросовок стирается под носком, а не на пятке. Освоив технику Пири, вы поймете, что громоздкие пятки сильно мешают! Смотрите в чем бегали олимпийские чемпионы, которые имели долгие карьеры, не то что сегодня.

- Руки идут вдоль тела, помогая делать вам толчки.
- Не наклоняйтесь вперед и смотрите в горизонт!
Вообще, если вы любите бегать, но страдаете от болей, не любите бегать, но хотите любить, хотите бегать быстрее и не травмироваться, то прочтите книгу, который Гордон Пири написал всего за сутки! Очень эмоциональное и полное произведение. Называется она «Бегай быстро и без травм». Гордон завещал, что книга должна распространяться бесплатно, что и происходит сегодня.
Посмотрите как меняется гармоника движения бегуна на этом видео:
После прочтения этой книги сегодня я решил провести эксперимент и пробежать только как написано в книге, не переключаясь на пятку. Я купил новые кроссовки, не идеальные, но не такие толстые как мои предыдущие (на фото не видно, но разница огромная, если пощупать их изнутри):

Из-за обледенения я бежал по льду. Только на носок, только ровно и не наклоняясь вперед. Было скользко и толкаться от земли было не удобно. Если бы я бежал на пятку, то мог бы здорово загреметь просто потому, что распрямленная нога практически неуправляема. Пробежав почти 5 тестовых километров, я ни разу не споткнулся и когда после первого километра мне RunKeeper сказал «Average pace is 5:04 mins per km», я обалдел, ведь это сегодня весьма тяжелое для меня время и без льда. И это не асфальт. В очень расслабленном ритме я пробежал привычную дистанцию с общим средним Pace 5:20, тогда как еще неделю назад я по обычному покрытию без льда несся для его поддержания буквально выдыхаясь! Теперь очень интерерсно попробовать это на нормальном сухом покрытии 🙂 Единственное, что стоит сказать, что для поддержания такого бега нужно некоторое время тренироваться — ваши икры не привыкли к такой нагрузке, которую раньше они отдавали суставам, а те в ответ ныли и болели.
И еще, помните про бег на носок: «Кенгуру только в первый свой толчок тратит 100% доступной толчковой энергии, на каждый следующий толчок она тратит всего 10% энергии!» Так должны бегать вы — быстро и долго, а еще экономично.
А когда вы завершите вашу первую пробежку на носок в старых кросовках и пройдете несколько метров пешком, то вы поймете насколько сильно вам мешает толстая пятка, которая должна … м-м-м… помогать? 😉 Сегодня я думал что отрежу ее так она меня раздражала!
Справедливости ради строит сказать, что производители понимают тренд и делают вот такую обувь для Barefoot Running («босоногого бега»):
lifehacker.ru
причины и лечение боли в колене после бега
Бегают не только марафонцы, но и те, кто хочет быть здоровым человеком. Активные движения и занятия спортом являются профилактикой заболеваний опорно-двигательного аппарата, сердечнососудистой и нервной системы. Почему тогда болят колени после бега, если он так полезен? Что делать, чтобы избежать неприятных ощущений и если они уже возникли – как лечить боль?
Об анатомии
Если вы внимательно проходили курс анатомии в школе, то помните, что коленный сустав – самый крупный в человеческом организме. Он имеет сложное строение: латеральный и медиальный мениск, суставный хрящ, задние и передние крестообразные связки.
При объемно-силовой нагрузке на ткани, человек ощущает сильную боль в колене. Врачи говорят о том, что первый сигнал того, что связки и мышцы травмированы и изношены.
Если человек здоров, то уже к следующему занятию спортом, ткани самовосстанавливаются. Но, у большинства начинающих бегунов репаративные способности организма снижены до предела из-за малоактивного образа жизни. Это означает, что через неделю-месяц сустав будет подвержен патологическим изменениям.
Симптомы перегрузки сустава
Дегенерация хряща и воспалительный процесс в зоне повреждения проявляются наружно в виде отека, покраснения, местного повышения температуры. Если не начать лечение медикаментами, массажем и упражнениями, то скоро такой человек из начинающего бегуна превратится в пациента хирургического отделения.
Когда при беге болят колени, это говорит не о повреждении сустава, а о микротравме связок. Частичный или полный их разрыв проявляется усилением боли при прикосновении к колену, возникновении кровоподтека и опухоли на месте повреждения. Ни в коем случае не продолжайте физическую нагрузку, а сразу же обратитесь к травматологу. Лечение разорванных коленных связок начинается с полной иммобилизации конечности и заканчивается хирургическим вмешательством.
Хроническая (постоянная) боль в колене при беге характерна при повреждении хрящевых структур.
Хрящи в колене выполняют амортизационную смягчающую функцию. Если их структура нарушена, то в ближайшем времени бегун столкнется с артритом и остеоартрозом. При повреждении хрящевых тканей врачи рекомендуют пить коллаген в капсулах и принимать глюкозамин сульфат.
Услышали хруст в колене во время занятий спортом? Вы повредили один из менисков, расположенных в суставе. Симптомы повреждения: острая тупообразная боль и хруст в колене при движении и сгибании. Что делать? Идти к врачу-травматологу, так как сами вы себе не поможете.
Вывод таков: решили заняться бегом, тогда подготовьтесь к этому процессу заранее. Приобретите специальную обувь, измените питание, начните каждый день постепенно нагружать коленные суставы и только через несколько месяцев смело выходите на дорожку.
Болят колени у новичков
Почему болят колени после бега у новичков? Причина в патологии или же в неокрепших мышцах? А может быть вам вообще противопоказано бегать, и неприятные ощущения говорят о воспалительном процессе? Рассмотрим основные причины боли во время бега у новичков.
Неокрепшие мышцы
Если вы только приступили к ежедневному активному бегу и уже почувствовали первые неприятные ощущения в коленях, то у вас – неокрепшие мышцы. Они неспособны удерживать коленный сустав во время быстрых движений. Возможно, до этого вы вели сидячий образ жизни и передвигались только на несколько сотен метров в день. Тогда можете не удивляться ощущаемой боли.
Человеческий организм – очень умная машина, который понимает следующее: если мышцами не пользуются, значит они не нужны. Факт: длительная гиподинамия приводит к атрофированию мышц. Выход из ситуации такой: нужно ежедневно закачивать мышцы.
Травмы «прошлого»
Травмы опорно-двигательного аппарата, которые вы несете из прошлого – это еще одна причина боли в коленных суставах. Возможно, вы несколько лет назад травмировали спину, стопы, повреждали кости ног или же сильно ударялись тазом, но при этом не обращались к врачу.
Все эти микроповреждения могли привести к тому, что сейчас вам сложно и больно бегать. Что делать? Обращаться к мануальному терапевту и проходить курс восстанавливающих массажей.
Дефицит минералов и витаминов
Плохое питание в виде недостаточного потребления молочных продуктов, рыбы, мяса, злаков, а также овощей и фруктов приводит к острому дефициту полезных веществ в организме.
В результате опорно-двигательный аппарат не заполняется в нужном количестве суставной жидкостью (так как та не вырабатывается), а поврежденные ткани не успевают регенерироваться. Принимайте БАДы, мультивитаминные комплексы и желательно — кальций в сочетании с витамином Д3.
Неправильно подобранная обувь
Обувь для бега нужно выбирать не по критерию «мне понравились вот эти кроссовки», а в зависимости от пронации стопы. Каждый из нас по-своему ставит внешнюю часть стопы во время движения. Пронация выполняет защитную функцию мышц и суставов от повреждений. Когда вы интенсивно наступаете на ногу, ее стопа приобретает плоский свод. Таким образом, снижается ударная нагрузка всей массы тела на опорно-двигательный аппарат.
Производители делают беговую обувь под определенный тип пронации. Обязательно спрашивайте об этом нюансе в магазине.
Лечение
Как лечить боль в колене после бега? Если вы жалуетесь на неприятные ощущения в суставах сразу же после активной физической нагрузки на них, то это указывает на воспалительный процесс. Нужно перестать нагружать колени, отказаться от бега на несколько недель и заменить его длительной ходьбой.
Вы бегун-новичок? Тогда выходите на пробежку только со специальным бандажом или же эластичным бинтом на колене – эти средства помогут стабилизировать сустав. Параллельно начните принимать лекарственные препараты, укрепляющие опорно-двигательный аппарат: глюкозамины, хондроитин сульфат, коллаген, омега-3, витамин Д3 в комбинации с кальцием, анаполон, нандролон, акулий хрящ, бромелаин, куркумин.
Если боль в колене острая и ее невозможно терпеть, то делайте горячие компрессы с последующим нанесением разогревающих мазей типа финалгон. Подобные процедуры усилят кровообращение в поврежденном участке и снимут болевые ощущения. Во избежание травм колена, не забывайте перед пробежкой делать 15-минутную разминку.
Острая боль в колене
Вы пробежали несколько сотен метров и остановились от острой боли в колене? Возвращайтесь домой, и там наложите на коленный сустав повязку из эластичного бинта. Следите за тем, чтобы под повязкой не ощущалось дискомфорта, жжения и покалывания – это говорит о нарушении кровообращения.
Не можете согнуть ногу в колене? Приложите к больному участку холодный компресс: в пакет или бутылку налейте холодную воду с кубиками льда и оберните их полотенцем. Достаточно 15 минут воздействия холодом, чтобы с воспаленных тканей сошел отек и в них нормализовался кровоток. Если боль не оставляет и продолжает беспокоить – примите ибупрофен или парацетамол, а утром отправляйтесь на консультацию к травматологу.
Боль прошла после холодного компресса? Тогда на следующий день прогрейте ткани коленного сустава согревающей мазью (диклофенак, финалгон, апизартрон, артроактив согревающий, капсикам).
Упражнения для восстановления подвижности
В комбинации с медикаментозным лечением обязательно делайте упражнения для восстановления подвижности суставов. Несколько раз в день сгибайте и разгибайте колени из положения лежа. Периодически садитесь на мнимый «велосипед» (двигайте ноги так, как будто крутите колеса велосипеда) и делайте «ножницы» (махи ногами в воздухе).
Перед пробежкой разминайте суставы путем сведения колен вместе и последующих круговых движений по часовой стрелке. Следите за техникой бега: ставьте стопу так, чтобы осуществлялся плавный переход с пятки на носок.
Полезные рекомендации
Мечтаете стать бегуном-марафонцем?
Тогда начните с малого:
- Следите за своим образом жизни;
- Правильно питайтесь;
- Пейте мультивитаминные комплексы для поддержания здоровья;
- Начните путь к ежедневным пробежкам с длительной ходьбы. Только так вы сможете оценить – способны ли ваши колени выдержать ударную нагрузку.
- Коленные суставы после ходьбы не напоминают о себе? Тогда приступайте к бегу.
- Перед пробежкой делайте простую разминку в течение 15 минут и только тогда стартуйте.
- Что делать, если после бега болят колени? Поможет холодный компресс со льдом, приложенный к поврежденному участку, обезболивающая таблетка (ибупрофен или парацетамол) и на следующий день – компресс с разогревающей мазью.
- Следите за темпом бега, выбирайте правильную обувь с учетом пронации стопы.
Старайтесь прибегать к этим несложным рекомендациям как можно чаще. Тогда бег станет для вас настоящим удовольствием, а не болезненным процессом.
begbega.ru



 Важно обеспечить неподвижность сустава. Лучше всего зафиксировать колено при помощи эластичного бинта. Повязка должна быт тугой. Если до похода к врачу времени много, то фиксацию периодически снимают, чтобы обеспечить приток крови к голени, стопе и пальцам ног.
Важно обеспечить неподвижность сустава. Лучше всего зафиксировать колено при помощи эластичного бинта. Повязка должна быт тугой. Если до похода к врачу времени много, то фиксацию периодически снимают, чтобы обеспечить приток крови к голени, стопе и пальцам ног. При диагностике подобных проблем используется один или сразу несколько из следующих методов:
При диагностике подобных проблем используется один или сразу несколько из следующих методов: Отказаться от продуктов, содержащих вредные для суставов вещества. Ряд газированных напитков содержит фруктозу, которая активирует образование в организме мочевой кислоты. Отказываются от продуктов, содержащих пурины — субпродукты, кофе, шоколад, ряд морепродуктов. Исключается из рациона редис, щавель, петрушка, мак и другие компоненты, с повышенным уровнем щавелевой кислоты.
Отказаться от продуктов, содержащих вредные для суставов вещества. Ряд газированных напитков содержит фруктозу, которая активирует образование в организме мочевой кислоты. Отказываются от продуктов, содержащих пурины — субпродукты, кофе, шоколад, ряд морепродуктов. Исключается из рациона редис, щавель, петрушка, мак и другие компоненты, с повышенным уровнем щавелевой кислоты. При ушибах прикладывается холод. Предварительно на тело помещают ткань, чтобы не повредить кожу. А также холод нельзя держать долгое время, не более двадцати минут. Процедуру повторяют каждый час. Если имеются повреждения кожного покрова, то их обрабатывают антисептиком.
При ушибах прикладывается холод. Предварительно на тело помещают ткань, чтобы не повредить кожу. А также холод нельзя держать долгое время, не более двадцати минут. Процедуру повторяют каждый час. Если имеются повреждения кожного покрова, то их обрабатывают антисептиком. Для улучшения кровоснабжения и снятия боли применяют смесь мёда и соли. Её наносят на больное колено и оборачивают натуральной тканью. Компресс держат шесть часов, при этом желательно дополнительно укутать ногу.
Для улучшения кровоснабжения и снятия боли применяют смесь мёда и соли. Её наносят на больное колено и оборачивают натуральной тканью. Компресс держат шесть часов, при этом желательно дополнительно укутать ногу. Для снятия болевого синдрома применяют анальгетики. Если проявление не сильное, то без этой группы препаратов вполне можно обойтись.
Для снятия болевого синдрома применяют анальгетики. Если проявление не сильное, то без этой группы препаратов вполне можно обойтись.





 Врожденные проблемы с коленями предполагают наличие наследственного фактора. Нарушения в кровеносной системе, обеспечивающей колени необходимыми полезными веществами, могут привести к их неправильному развитию и сбоям в функционировании. Врожденное неправильное строение костей может стать причиной быстрого изнашивания коленного сустава либо его неправильной работы. Еще одной наследственной болезнью коленей могут быть опухоли. Доброкачественные или злокачественные, они являются частью генетической программы организма.
Врожденные проблемы с коленями предполагают наличие наследственного фактора. Нарушения в кровеносной системе, обеспечивающей колени необходимыми полезными веществами, могут привести к их неправильному развитию и сбоям в функционировании. Врожденное неправильное строение костей может стать причиной быстрого изнашивания коленного сустава либо его неправильной работы. Еще одной наследственной болезнью коленей могут быть опухоли. Доброкачественные или злокачественные, они являются частью генетической программы организма.
 Для диагностики этого заболевания проводят анализ крови, рентген, пункцию. Артрит, бурсит, тендинит, синовит, болезнь Гоффа – все эти болезни вызваны воспалением различных элементов коленного сустава.
Для диагностики этого заболевания проводят анализ крови, рентген, пункцию. Артрит, бурсит, тендинит, синовит, болезнь Гоффа – все эти болезни вызваны воспалением различных элементов коленного сустава.

 Покраснение и отечность — признаки патологии.
Покраснение и отечность — признаки патологии. Часто воспаление данного нерва локализуется только под одним из колен.
Часто воспаление данного нерва локализуется только под одним из колен. При дискомфорте и боли под коленом необходимо обратиться к врачу.
При дискомфорте и боли под коленом необходимо обратиться к врачу. Для быстрого восстановления пациенту, кроме медпрепаратов назначают прием витаминов.
Для быстрого восстановления пациенту, кроме медпрепаратов назначают прием витаминов.

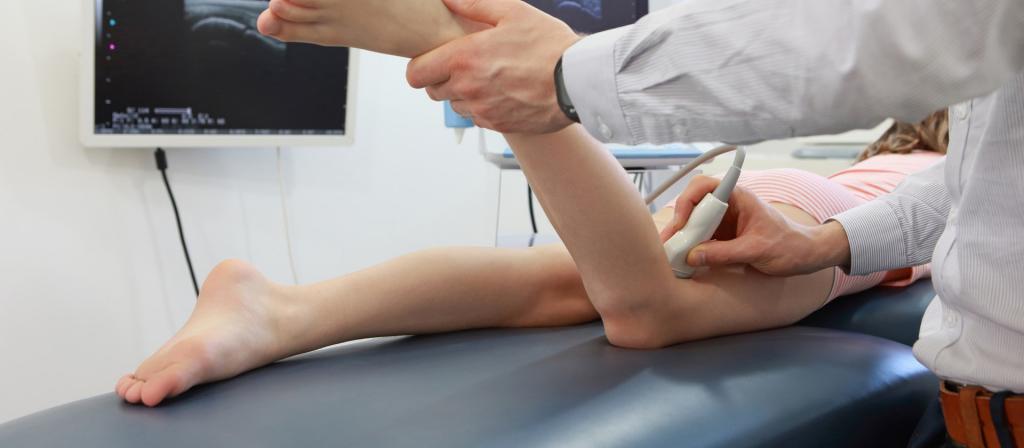
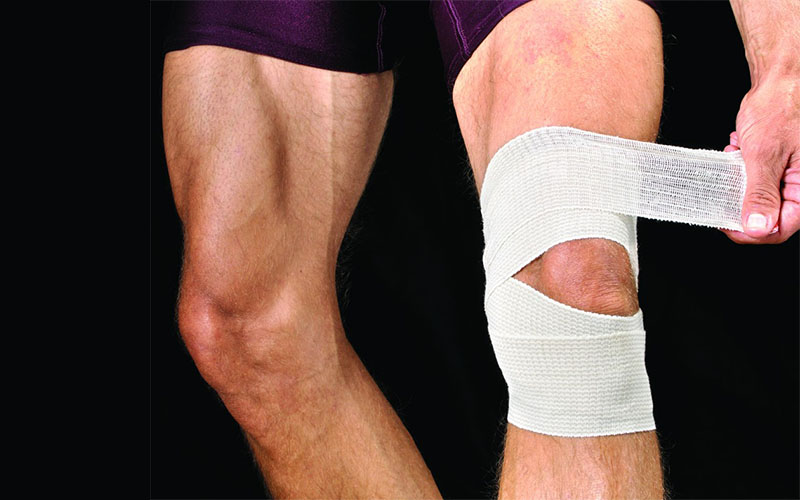


 Я устал повторять! Если начали болеть суставы рук и ног, немедленно уберите из рациона…
Я устал повторять! Если начали болеть суставы рук и ног, немедленно уберите из рациона… 
 Не губите больные суставы мазями и уколами! Артрит и артроз лечится…
Не губите больные суставы мазями и уколами! Артрит и артроз лечится… 

 Сколько раз повторять! Если начали болеть колени или поясница, втирайте каждой утро…
Сколько раз повторять! Если начали болеть колени или поясница, втирайте каждой утро…  Ортопед: “Если ноют колени или тазобедренный сустав, возьмите в привычку…
Ортопед: “Если ноют колени или тазобедренный сустав, возьмите в привычку…  При боли в суставах, шеи или спине, в организме сильнейшая нехватка…
При боли в суставах, шеи или спине, в организме сильнейшая нехватка… 







 Загрузка…
Загрузка…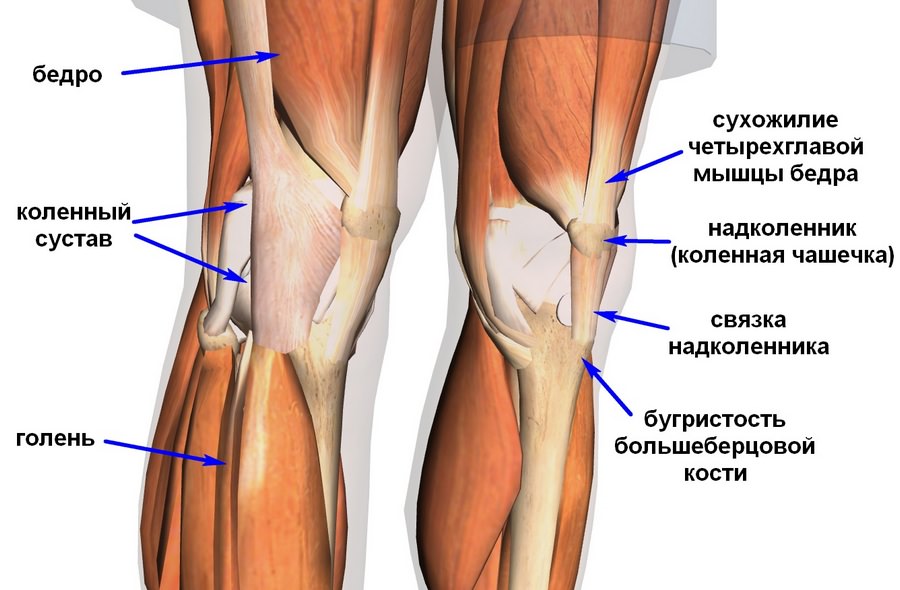
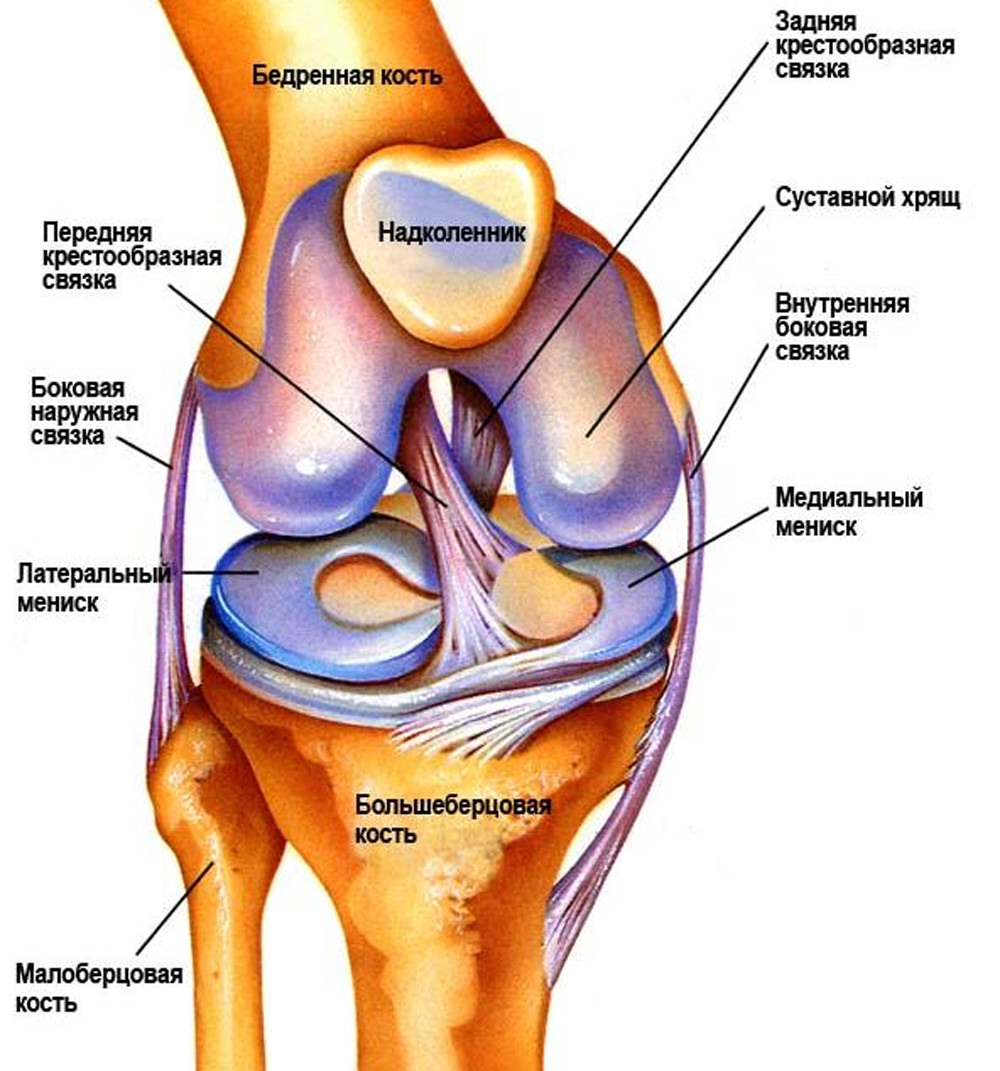


















 В молодом и здоровом организме суставы болеть не должны. Но что делать, если вы вдруг почувствовали дискомфорт?
В молодом и здоровом организме суставы болеть не должны. Но что делать, если вы вдруг почувствовали дискомфорт? Коленный сустав состоит из:
Коленный сустав состоит из: Травмой. Причем травмой любого структурного элемента: ушибом косточки коленной чашечки спереди, растяжением связок, воспалением мышц, дефицитом синовиальной жидкости.
Травмой. Причем травмой любого структурного элемента: ушибом косточки коленной чашечки спереди, растяжением связок, воспалением мышц, дефицитом синовиальной жидкости.










 Физиотерапия коленного сустава при артрозе
Физиотерапия коленного сустава при артрозе
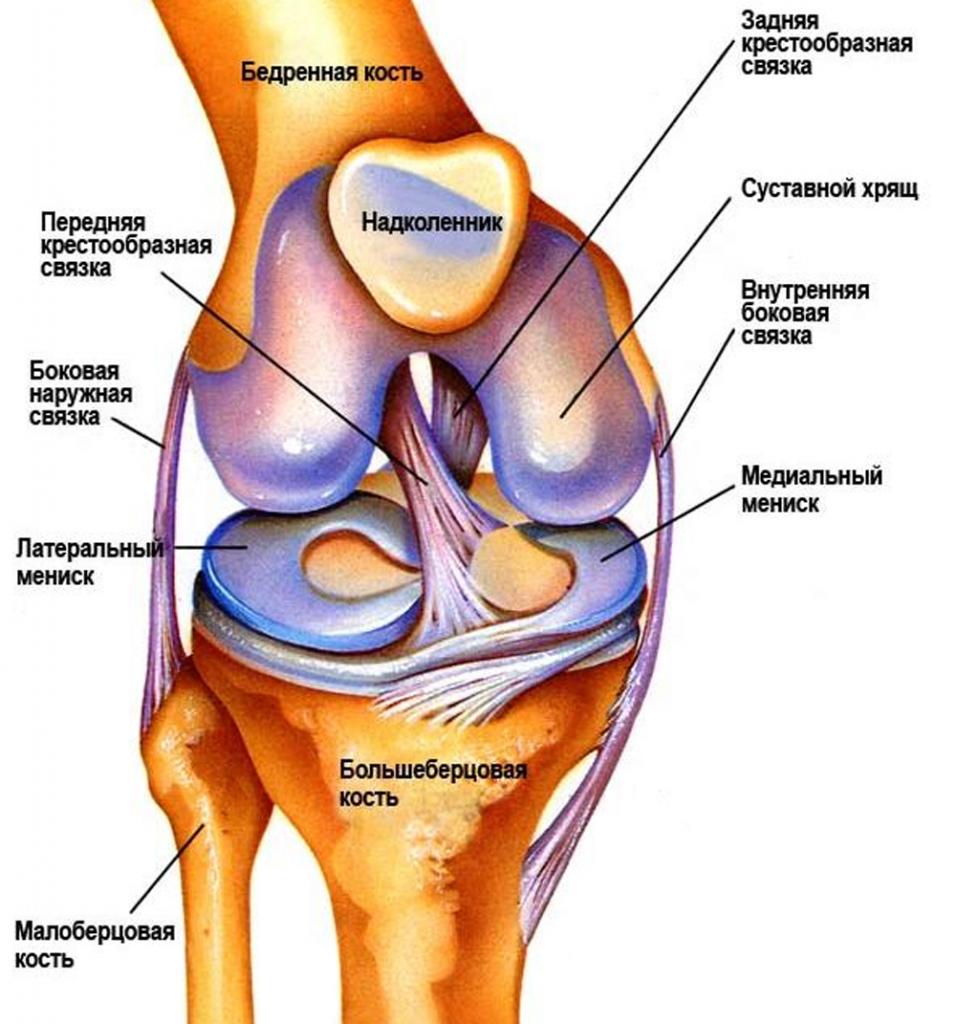



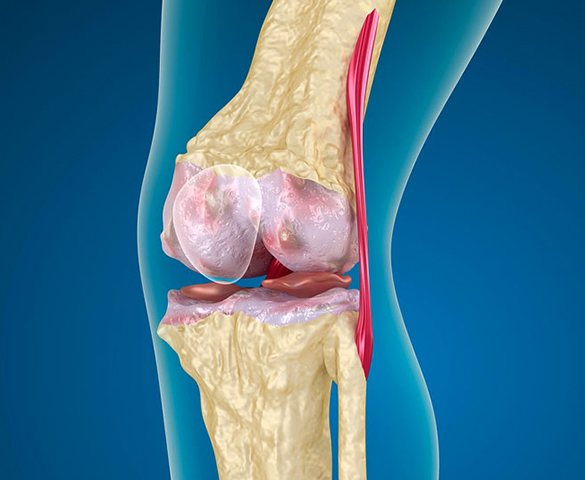
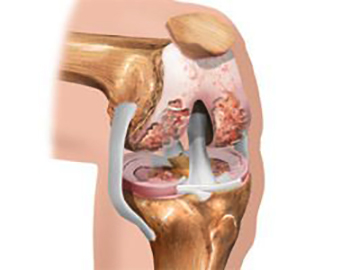
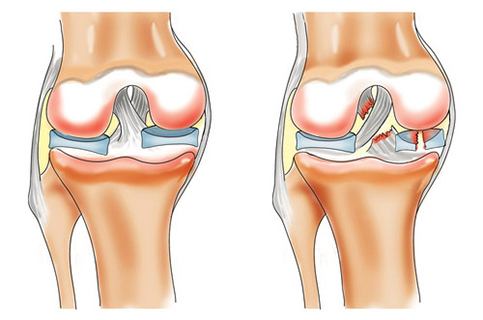
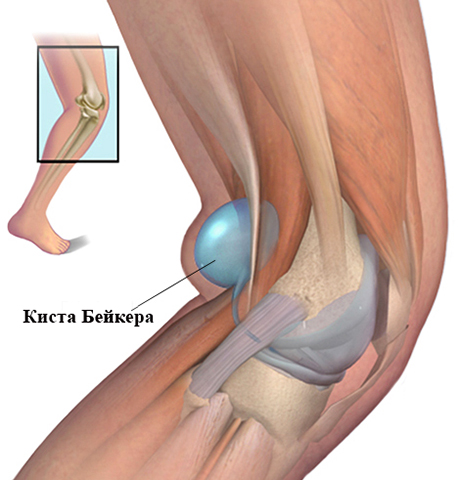
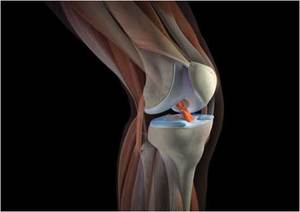 Человеческое колено представляет собой анатомический узел подвижного характера, соединяющий бедренную кость с берцовой. Роль защитного механизма играют собственно коленная чашечка и внутренний мениск из серповидных хрящей.
Человеческое колено представляет собой анатомический узел подвижного характера, соединяющий бедренную кость с берцовой. Роль защитного механизма играют собственно коленная чашечка и внутренний мениск из серповидных хрящей. Еще одна разновидность кисты — киста Бейкера, которая чаще поражает суставы тех, кто перешагнул рубеж сорокалетия. Внешним признаком патологии выступает опухоль под суставной чашечкой, причем как спереди, так и сзади. Плотное подкожное образование при этом зачастую различимо в подколенной ямке на ощупь. Причиной развития данной кисты служит накопление синовиальной жидкости в суставах, которое, в свою очередь, возникает из-за травматических воздействий, чаще всего ушибов. Симптоматически значимы болевые ощущения при ходьбе, сопровождающиеся ограниченностью движений. Кроме того, возможны онемения стопы и отек чашечки. Лечение заключается в откачивании лишней жидкости введением иглы в кисту, после чего необходимо применение противовоспалительных препаратов. В отдельных случаях, если киста велика или принимает сложную форму вокруг сустава, есть вероятность операции.
Еще одна разновидность кисты — киста Бейкера, которая чаще поражает суставы тех, кто перешагнул рубеж сорокалетия. Внешним признаком патологии выступает опухоль под суставной чашечкой, причем как спереди, так и сзади. Плотное подкожное образование при этом зачастую различимо в подколенной ямке на ощупь. Причиной развития данной кисты служит накопление синовиальной жидкости в суставах, которое, в свою очередь, возникает из-за травматических воздействий, чаще всего ушибов. Симптоматически значимы болевые ощущения при ходьбе, сопровождающиеся ограниченностью движений. Кроме того, возможны онемения стопы и отек чашечки. Лечение заключается в откачивании лишней жидкости введением иглы в кисту, после чего необходимо применение противовоспалительных препаратов. В отдельных случаях, если киста велика или принимает сложную форму вокруг сустава, есть вероятность операции. Иногда при резкой нагрузке на коленный сустав возникает сочетанная травма связок, сухожилий и мышечных волокон, проявляющаяся уплотнением мягких тканей с последующим опуханием вокруг колена. Ходьба вызывает тянущие боли, которые могут отдаваться «эхом» сбоку сустава с левой или правой стороны. При условии правильно поставленного диагноза и отсутствия дополнительных травм консервативного лечения в виде противовоспалительных препаратов и возможно более полного ограничения нагрузки на поврежденную конечность вполне достаточно.
Иногда при резкой нагрузке на коленный сустав возникает сочетанная травма связок, сухожилий и мышечных волокон, проявляющаяся уплотнением мягких тканей с последующим опуханием вокруг колена. Ходьба вызывает тянущие боли, которые могут отдаваться «эхом» сбоку сустава с левой или правой стороны. При условии правильно поставленного диагноза и отсутствия дополнительных травм консервативного лечения в виде противовоспалительных препаратов и возможно более полного ограничения нагрузки на поврежденную конечность вполне достаточно.


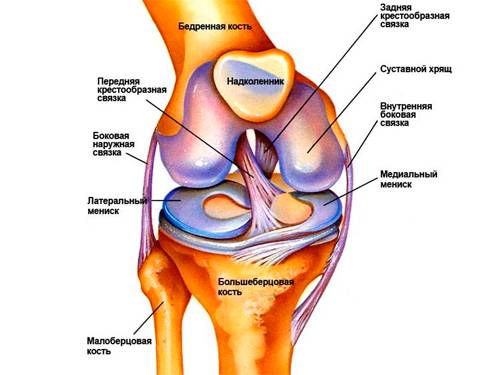








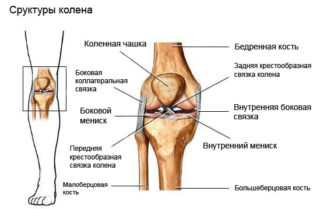 Нестабильность коленного сустава (так в медицине называется выпадение коленной чашечки) может диагностироваться у пациентов любого возраста, ведущих подвижный образ жизни и/или профессионально занимающихся спортом, особенно командными видами.
Нестабильность коленного сустава (так в медицине называется выпадение коленной чашечки) может диагностироваться у пациентов любого возраста, ведущих подвижный образ жизни и/или профессионально занимающихся спортом, особенно командными видами.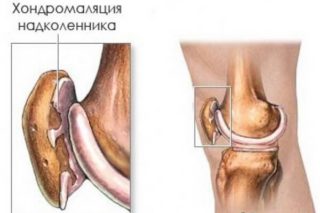
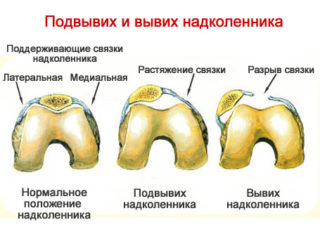
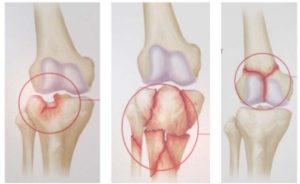
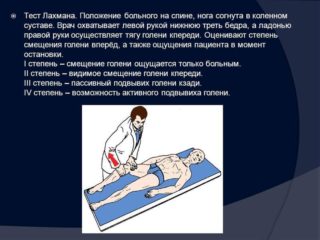
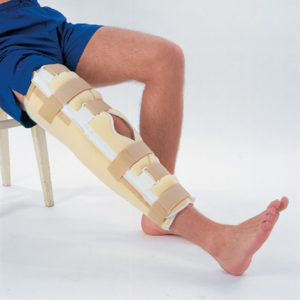


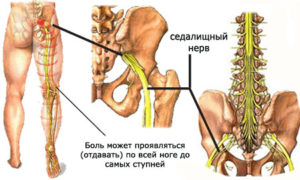
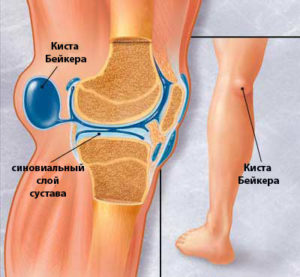
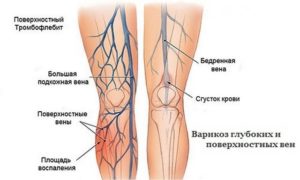


 Развивается недуг в основном после 40 лет, чаще встречается у женщин. Поражает он как один сустав, так и оба сразу. Чаще всего на начальной стадии заболевание не диагностируют, потому что симптоматика проявляется мало, а иногда и совсем отсутствует. Постепенно заболевание развивается и переходит от одной степени к другой. Это период составляет примерно год, два или три. Иногда провоцируют быстрое развитие заболевания травмы в области бедра, сильные стрессы, неудачное движение. Все это ускоряет патологический процесс. Тогда недуг разовьется до тяжелой степени за несколько месяцев.
Развивается недуг в основном после 40 лет, чаще встречается у женщин. Поражает он как один сустав, так и оба сразу. Чаще всего на начальной стадии заболевание не диагностируют, потому что симптоматика проявляется мало, а иногда и совсем отсутствует. Постепенно заболевание развивается и переходит от одной степени к другой. Это период составляет примерно год, два или три. Иногда провоцируют быстрое развитие заболевания травмы в области бедра, сильные стрессы, неудачное движение. Все это ускоряет патологический процесс. Тогда недуг разовьется до тяжелой степени за несколько месяцев.









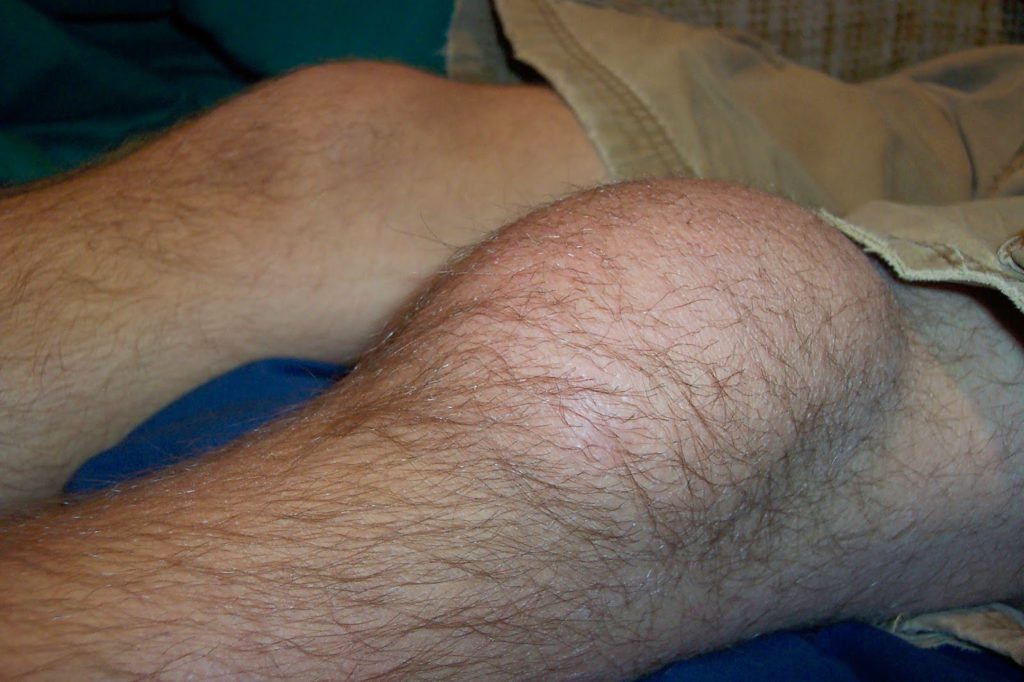
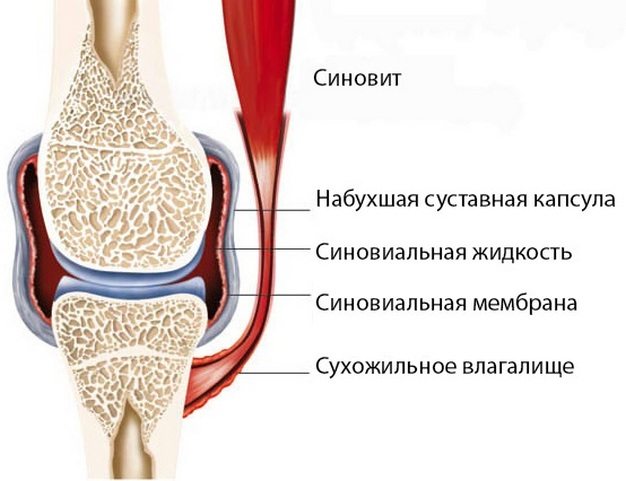
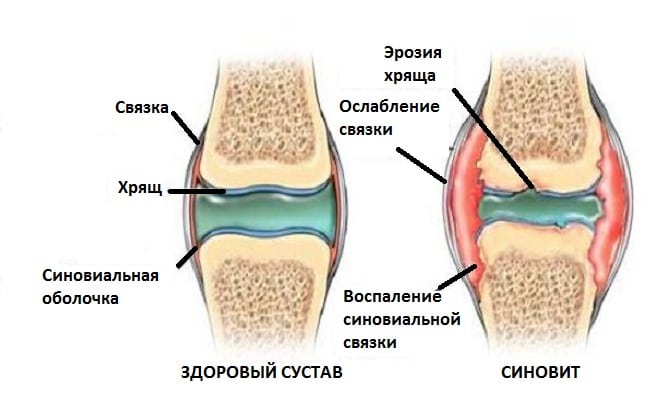
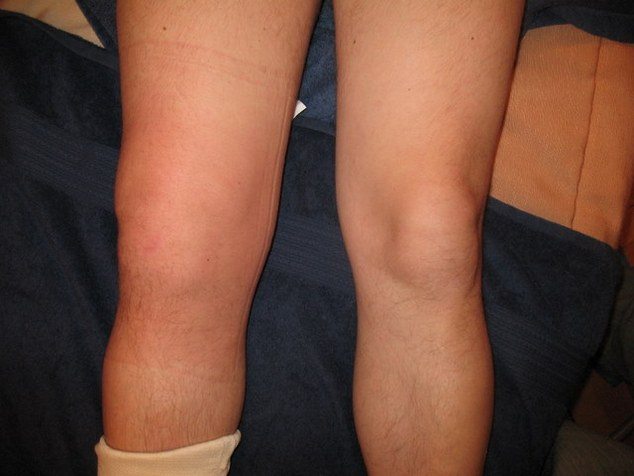
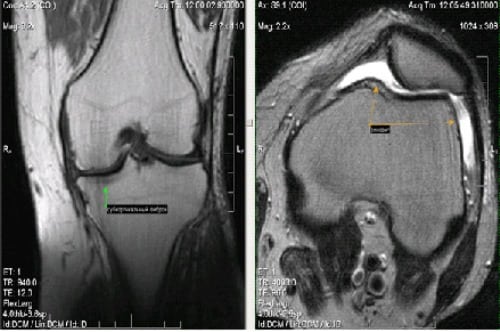
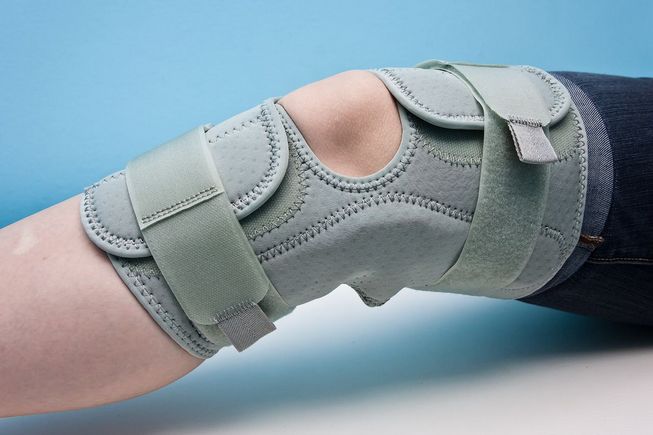



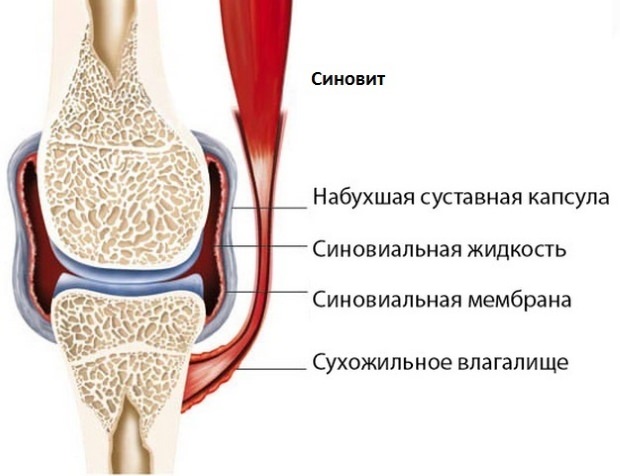
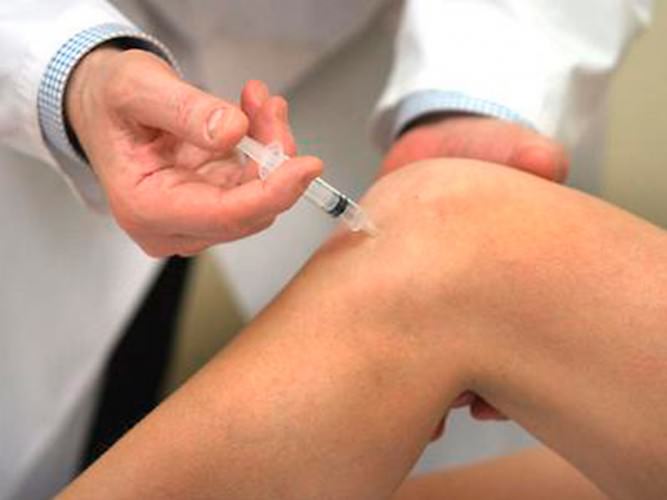


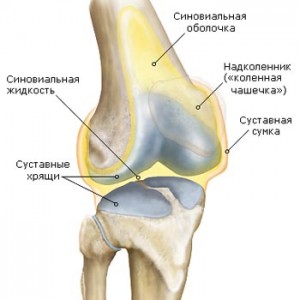









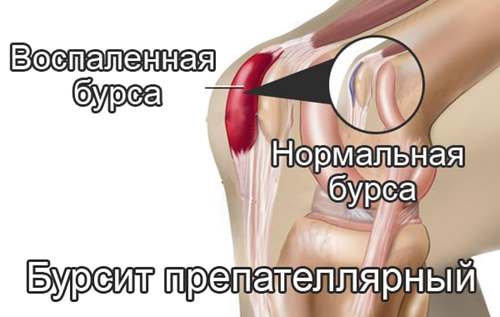
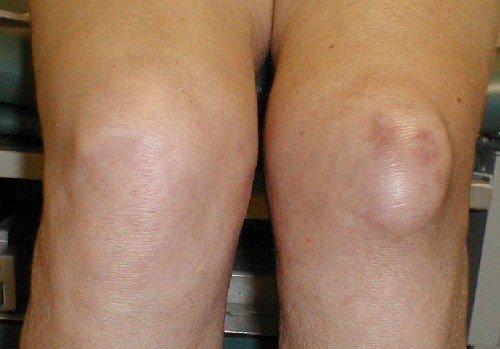
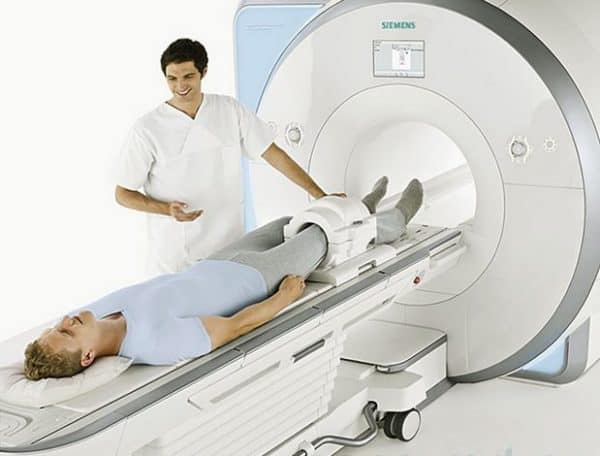
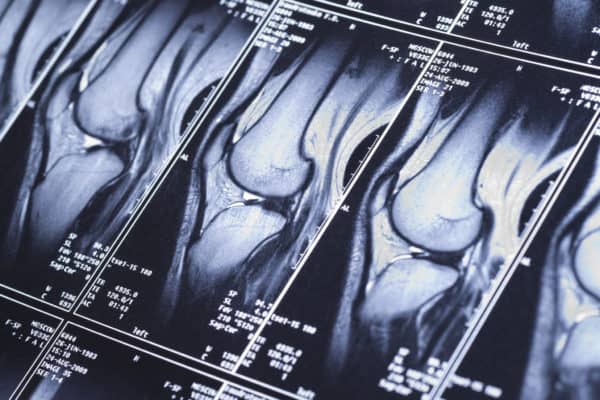
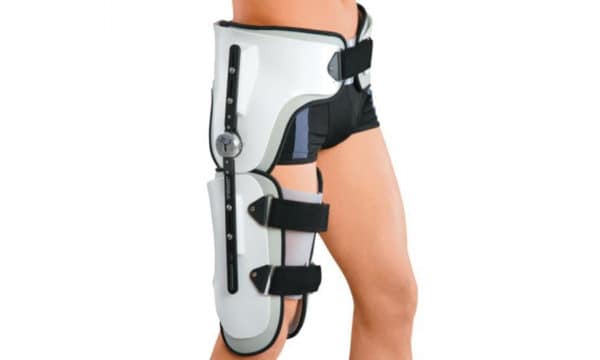
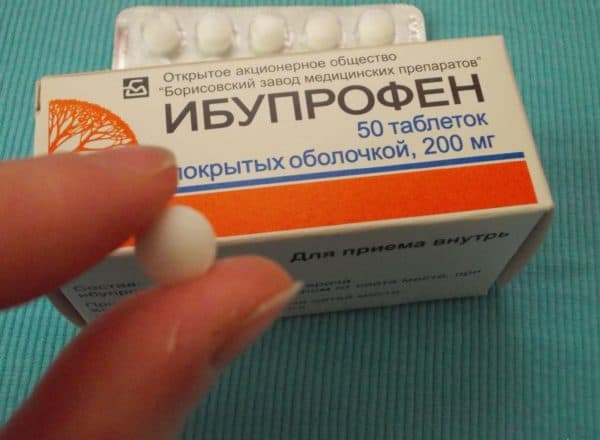





 Спровоцировать развитие патологии может наличие в организме гонококковой инфекции.
Спровоцировать развитие патологии может наличие в организме гонококковой инфекции. По локализации воспалительного процесса патология может быть выделена сзади в подколенной области.
По локализации воспалительного процесса патология может быть выделена сзади в подколенной области. Особенностью патологии может быть болевой синдром в сочленении во время ходьбы.
Особенностью патологии может быть болевой синдром в сочленении во время ходьбы. Предварительный диагноз врач может поставить по результату осмотра сочленения.
Предварительный диагноз врач может поставить по результату осмотра сочленения. Наружно может использоваться Димексид.
Наружно может использоваться Димексид. После снятия острого состояния больному могут быть назначены озокеритовые аппликации.
После снятия острого состояния больному могут быть назначены озокеритовые аппликации. Для компрессов нужен картофельный сок, который отжимают из тертого корнеплода.
Для компрессов нужен картофельный сок, который отжимают из тертого корнеплода. Медиальный бурсит коленного сустава: симптоматика и лечение воспаления
Медиальный бурсит коленного сустава: симптоматика и лечение воспаления Латеральный бурсит коленного сустава: причины развития и лечение патологии
Латеральный бурсит коленного сустава: причины развития и лечение патологии Препателлярный бурсит: симптомы и лечение заболевания суставов
Препателлярный бурсит: симптомы и лечение заболевания суставов Инфрапателлярный бурсит: симптомы и лечение заболевания суставов
Инфрапателлярный бурсит: симптомы и лечение заболевания суставов Бурсит гусиной лапки коленного сустава: причины развития и лечение заболевания
Бурсит гусиной лапки коленного сустава: причины развития и лечение заболевания Подсухожильный бурсит: симптомы и методы лечения
Подсухожильный бурсит: симптомы и методы лечения Лечение народными средствами бурсита коленного сустава – лучшие рецепты
Лечение народными средствами бурсита коленного сустава – лучшие рецепты Бурсит коленного сустава: симптомы и лечение в домашних условиях
Бурсит коленного сустава: симптомы и лечение в домашних условиях 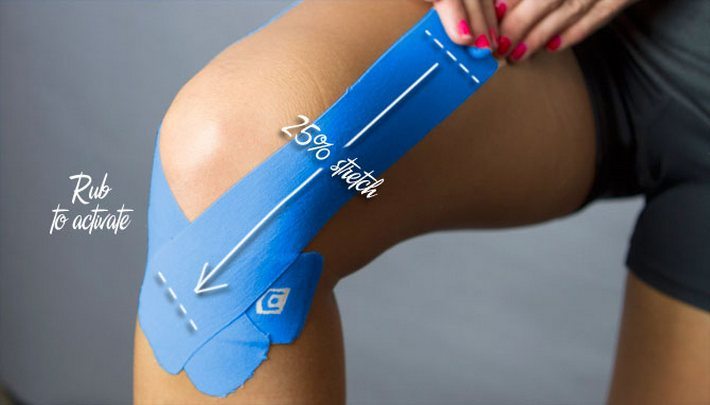
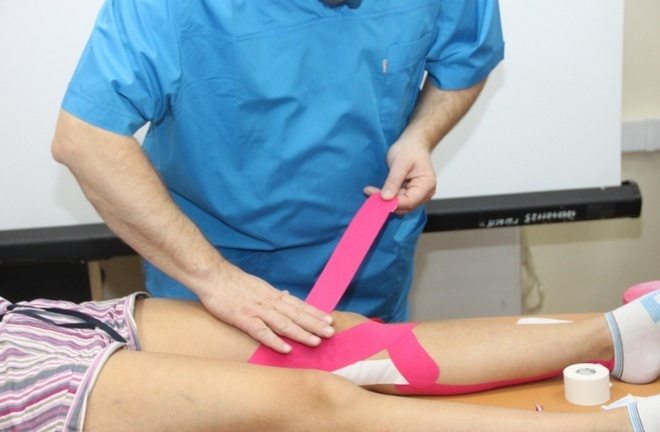





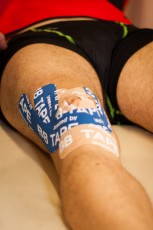
 ямым углом.
ямым углом. Некоторые спортсмены спасаются использованием местных лекарственных средств или фиксирующих повязок (наколенников, эластичных бинтов и т.д.). В настоящее время более популярным стало кинезиотейпирование.
Некоторые спортсмены спасаются использованием местных лекарственных средств или фиксирующих повязок (наколенников, эластичных бинтов и т.д.). В настоящее время более популярным стало кинезиотейпирование. Визуально связка надколенника представляет собой лентовидное образование, которое начинается от верхней части надколенника и прикрепляется к бугристости большеберцовой кости.
Визуально связка надколенника представляет собой лентовидное образование, которое начинается от верхней части надколенника и прикрепляется к бугристости большеберцовой кости. Тейпирование надколенной связки выполняют при полусогнутом суставе, соблюдая угол сгибания около 160-170 °. Для этого нужно либо подложить под колено валик или другой высокий предмет. Это обеспечит сгибание ноги в коленном суставе без напряжения мышц конечности. Направление кинезиотейпов должно соответствовать волокнам повреждённой конечности. То есть тейп должен быть наложен посередине надколенника на 10-15 см выше коленного сустава и 10-15 см ниже. Ширина тейпа должна быть не менее 5 см, так как эта ширина соответствует размеру сухожилия.
Тейпирование надколенной связки выполняют при полусогнутом суставе, соблюдая угол сгибания около 160-170 °. Для этого нужно либо подложить под колено валик или другой высокий предмет. Это обеспечит сгибание ноги в коленном суставе без напряжения мышц конечности. Направление кинезиотейпов должно соответствовать волокнам повреждённой конечности. То есть тейп должен быть наложен посередине надколенника на 10-15 см выше коленного сустава и 10-15 см ниже. Ширина тейпа должна быть не менее 5 см, так как эта ширина соответствует размеру сухожилия.