Болит таранная кость – Боль в таранной кости стопы сверху. Боль в стопе при ходьбе: причины, лечение народными средствами
Таранная кость почему болит — Все про суставы
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Болезнь Келлера относится к остеохондропатии — заболевание костей стопы, которое характеризуется дегенеративно-дистрофическими процессами в губчатом веществе коротких и длинных трубчатых костей. Патология возникает на участках, подвергающихся наибольшей нагрузке, она разделена на два вида: болезнь Келлера 1 и 2.
Заболеванию больше подвержены дети, у взрослых остеохондропатия наблюдается в редких случаях. Это связывают со следующим: в первые 3-5 лет жизни ребенка увеличено соотношение хрящей к костям, что делает структуру последних слабой. Предполагают, что именно задержка окостенения провоцирует развитие данной патологии.
Содержание статьи:
Сущность патологии
Для болезни Келлера 1 характерно нарушенное питание ладьевидной кости, расположенной на внутреннем крае стопы. Зачастую патология поражает мальчиков в возрасте 3-7 лет. Болезнь Келлера 2 наблюдается в основном у девочек, в данном случае присутствует остеохондропатия головок плюсневых костей стопы, соединенных суставными поверхностями с фалангами пальцев. Данное явление зачастую отмечается с двух сторон. Болезнь прогрессирует вследствие нарушенного притока крови: нехватка кислорода и питательных составляющих умертвляет костные ткани, как следствие развивается асептический некроз, который в основном поражает головки плюсневых костей. Реже встречаются нетипичные виды патологии с многочисленными повреждениями головки 1,4 и 5 плюсневых костей. Разрушение не сопровождается инфекционным поражением и развивается в нескольких стадиях:
- Стадия асептических некрозов. Выражается гибелью костных балок — основных составляющими костей. Сниженная плотность костных тканей оказывается неспособной выдерживать обычные нагрузки.
- Форма компрессионного перелома. Характерна новообразованием костной материи, которая из-за недостаточной выносливости повреждается даже при малых нагрузках. Переломы образуются от микротравм.
- Стадия фрагментации. Отличается тем, что остеокласты, уничтожающие костный материал, способствуют исчезновению костных балок.
- На завершающей стадии болезни возобновляется форма и составляющая костей при условии достаточного кровотока в пораженном месте.
Остеохондропатия негативно влияет на развитие опорно-двигательного аппарата. Из-за болевых ощущений при ходьбе ребенок бессознательно переносит вес тела на внутреннюю или наружную зону стопы, что приводит к неправильному распределению нагрузки на суставы ног и позвоночник. Со временем может развиться сколиоз, перекос таза, артрит. Любая форма остеохондропатии деформирует стопу, ухудшает ее амортизацию.
В отдельных случаях костная ткань способна восстановиться самостоятельно, но всегда существует риск осложнений в виде необратимых процессов. Поэтому если у ребенка появились боли и отеки в стопе, следует обратиться за врачебной помощью и провести соответствующее обследование. В противном случае у ребенка может развиться артроз, сложная форма плоскостопия, нарушение функционирования мелких суставов.
Этиология возникновения заболевания
До сегодняшнего дня не выяснены причины,которые нарушают местное кровообращение, вызывающее омертвление костных тканей. Располагающими факторами врачи считают:
- Патологии эндокринной системы: сахарный диабет, ожирение, заболевания щитовидной железы.
- Частые травмы стопы.
- Плоскостопие.
- Наследственная предрасположенность.
- Плохо подобранная обувь несоответствующего размера, тесная и неудобная.
- Инфекционные процессы в нижних конечностях.
- Врожденные патологии кровотока в стопе.
Симптоматические проявления
Симптомы заболевания:
- При болезни Келлера 1 болит ладьевидная кость и опухает тыльная сторона внутреннего края стопы. Ребенок может начать прихрамывать, перенося вес на наружную часть стопы. Обычно разрушение кости происходит на одной из стоп.
- При болезни Келлера 2 болевое ощущение наблюдается в зоне головок второй и третьей плюсневых костей. В самом начале заболевания боль чувствуется, когда нагружается передняя часть ноги, позже болевые синдромы ощущаются даже в неподвижном состоянии. Далее у ребенка появляется хромота, в зоне патологических процессов образуется отек. Укорачивается палец, расположенный по соседству с головкой поврежденной кости. Хождение босиком и в обуви на тонкой подошве причиняет боль.
Методы диагностики
Диагностирование болезни Келлера проводится на основании рентгеновских снимков, которые позволяют выявить стадийное изменение в поврежденных костях. Тип патологии определяется в зависимости от места поражения либо восстановления костной материи. При болезни Келлера 1 на рентгеновских снимках хорошо просматривается разрушенность ладьевидной кости. При пальпации стопа болит, боли обнаруживаются и при ходьбе. В случае болезни Келлера 2 на снимке будут наблюдаться повреждения плюсневой кости. Осмотр может обнаружить припухлость в зоне 2 и 3 плюсневой кости. В зависимости от степени заболевания будут видны нарушения костного материала, уплотнения, переломы и дефрагментация.
У взрослого человека асептический некроз ладьевидной кости может быть вызван травмой стопы. В данном случае поражение присутствует не в ядре окостенения, а в сформированной костной ткани. Болезнь следует дифференцировать от перелома костей и туберкулезного поражения.
Способы терапии
Течение болезни Келлера 1 характеризуется переломом ладьевидной кости. Для лечения назначается консервативная терапия, используется гипсовая повязка. Итак, терапия включает следующие мероприятия:
- Первой необходимостью является разгрузка стопы и последующая ее неподвижность. Гипсовая повязка носится 4 недели, больная стопа должна находиться в неподвижном положении постоянно. В случае, если у пациента был диагностирован асептический некроз, рекомендуется обеспечивать ограничение подвижности и после удаления гипса. Врач может рекомендовать использование костылей или трости при передвижении.
- Обезболивающие препараты назначаются при сильных болях.
- В восстановительный период не следует перегружать стопу — бегая и прыгая можно получить трещину в кости, которая сформируется в ложный сустав. Необходимо понимать, что кость после перелома срастается не сразу, поэтому родители должны с особой внимательностью следить за ребенком в период реабилитации.
- После снятия гипса рекомендуется ношение специальных стелек. Они изготавливаются по индивидуальному заказу и снижают давление, оказываемое на больную стопу, уменьшают боль при ходьбе. Следует также подобрать ортопедическую обувь, которая будет правильно сохранять форму стопы.
- Для быстрейшего восстановления кости врачом прописываются медикаменты с содержанием кальция и фосфора. Рекомендуются средства, улучшающие процесс кровообращения и обмен веществ, и витаминные комплексы с содержанием кальция.
- Физиопроцедуры: массаж стопы, магнитная терапия, грязелечение, электрофорез, рефлексотерапия.
- ЛФК. Врач подбирает индивидуальные упражнения, помогающие разрабатывать и восстанавливать поврежденную стопу.
- В редких случаях, когда консервативное лечение не приносит должного эффекта, присутствуют сильные боли, проводят оперативное вмешательство. Во время операции хирург проделывает небольшие каналы для прорастания в них новых сосудов. Это обеспечивает лучшее питание ладьевидной кости, а процесс восстановления значительно ускоряется.
При правильном подходе к лечению и выполнении всех врачебных рекомендаций ребенок выздоравливает достаточно быстро, в будущем рецидивы болезни не отмечаются. Если же лечение не проводится, ладьевидная кость стопы деформируется, что влечет за собой развитие плоскостопия.
Лечение болезни Келера 2 предусматривает ограничение движений — на поврежденную ногу накладывают гипсовый сапожок. Основная цель терапии заключается в восстановлении правильной формы головки. Курс лечения отличается меньшей продолжительностью, в остальном проводится аналогичные первому типу патологии мероприятия.
Профилактические мероприятия
Профилактические меры предусматривают подбор правильной и удобной обуви соответствующего размера. Она должна быть мягкой и иметь правильный супинатор. Следует избегать травм и механических повреждений стоп. Так как остеохондропатия может развиваться при имеющемся плоскостопии, следует провести соответствующее лечение данной патологии. Рекомендуется консультация врача-ортопеда, который поможет своевременно выявить дефекты стопы и подобрать ортопедическую обувь.
Артроз таранно-ладьевидного сустава: симптомы и лечение пятки
Травмы голеностопа, полученные человеком в течение его жизни, могут обернуться неприятным заболеванием, которое имеет название «артроз таранно ладьевидного сустава».
К сожалению, эта патология и ее симптомы могут развиться в довольно молодом возрасте, уже после 20-ти лет, когда на растущие молодые ноги приходятся непомерные нагрузки, растяжения и ушибы, вызванные активным образом жизни.
Лишние килограммы на теле лишь усугубляют ситуацию. Артроз таранно ладьевидного сустава лечится очень долго, но неукоснительное соблюдение всех врачебных рекомендаций позволяет навсегда избавиться от болезни.
Основные причины патологии
 Одним из главных провоцирующих факторов заболевания пятки являются травмы нижней конечности. Это могут быть подвывихи, вывихи, сильные ушибы, переломы, растяжения голеностопа. Ни одна подобная травма не проходит бесследно.
Одним из главных провоцирующих факторов заболевания пятки являются травмы нижней конечности. Это могут быть подвывихи, вывихи, сильные ушибы, переломы, растяжения голеностопа. Ни одна подобная травма не проходит бесследно.
Второй причиной артроза пятки врачи считают воспалительные процессы, происходящие в организме пациента. Развитие артроза таранно-ладьевидного сустава может спровоцировать ревматоидный артрит.
Третьей причиной медики называют врожденную дисплазию суставов – отклонение в структуре и функциональности ступни. Проблемы со связочным аппаратом, неправильное расположение сустава приводят к тому, что кости и хрящевая ткань изнашиваются и быстрее подвергаются деформации. Кроме того артроз в пятке может вызвать плоскостопие.
Еще одним негативным фактором, способным вызвать ладьевидный артроз является избыточный вес. Поэтому человек должен контролировать массу своего тела, для этого следует соблюдать нормы правильного питания.
Симптомы таранно-ладьевидного артроза
- .
- Болевые ощущения при сгибании и разгибании стопы.
- При ходьбе боль возникает в лодыжке.
- Воспаление суставов и околосуставных мягких тканей.
Деформирующий артроз стопы или артроз в области пятки первой степени имеет слабые симптомы. Поэтому определить возникшие нарушения в суставе можно только методом рентгена. Рентгеновский снимок главным образом укажет на:
- сокращение расстояния между суставами;
- склероз субхондральной кости;
- разрастание остеофитов по краям концевых костей.
К значительным проявлениям артроза таранно-ладьевидного сустава относятся сильные боли, возникающие при ходьбе по наклонной поверхности. Чем выше стадия патологии, тем мучительнее и ярче становится боль при движении.
Лечение заболевания
Комплексное лечение таранно-ладьевидного артроза назначает врач. Какие методики входят в терапевтический комплекс? Чаще всего меры по спасению пострадавшего сустава включают в себя:
- лечение лекарственными препаратами;
- физиотерапевтические процедуры;
- нетрадиционные методы воздействия;
- соблюдение норм рационального питания;
- ЛФК, гимнастические упражнения;
- ортез на голеностопный сустав;
- хирургическое вмешательство.
 Для того чтобы побороть основные симптомы болезни, назначаются препараты различных групп. Для подавления воспалительного процесса применяют нестероидные противовоспалительные средства, ими же снимают болевой синдром.
Для того чтобы побороть основные симптомы болезни, назначаются препараты различных групп. Для подавления воспалительного процесса применяют нестероидные противовоспалительные средства, ими же снимают болевой синдром.
Расслаблению мышечной структуры способствуют миорелаксанты, кроме того они предотвращают спазмы, вызванные болевым синдромом. Предлагаемое консервативной медициной лечение лекарственными средствами, заключается:
- в инъекциях непосредственно в таранно-ладьевидное сочленение;
- в курсе таблетированных препаратов;
- во внутримышечных уколах;
- в применении препаратов наружного действия (гели, мази, крема).
Несмотря на быструю эффективность фармацевтических препаратов, практически все они оставляют негативный след на других системах и органах человека. Кроме того, некоторые сильные нестероидные и стероидные лекарства, призванные для борьбы с остеоартрозом, совсем разрушают хрящ и усугубляют и без того безрадостную картину заболевания.
Другими словами, инъекции справятся с мучительной болью, но ускорят разрушение хрящевой ткани, что вызовет прогрессирование артроза.
 Восстановление хряща обеспечивает прием хондопротекторов. Эти лекарственные препараты являются вытяжками из костей животных. Действующими веществами в хондопротекторах являются глюкозамин и хондроитин. Они же входят в структуру хряща.
Восстановление хряща обеспечивает прием хондопротекторов. Эти лекарственные препараты являются вытяжками из костей животных. Действующими веществами в хондопротекторах являются глюкозамин и хондроитин. Они же входят в структуру хряща.
На начальных стадиях артроза хондро-препараты в комплексе с другими лекарствами полностью избавят пациента от недуга. При второй стадии артроза они замедляют разрушительный процесс и дегенеративно-дистрофические изменения в сочленениях.
Чтобы у больного не развилась полная атрофия мышц, на поздних стадиях артроза рекомендуется выполнять умеренные физические упражнения, которые входят в курс лечебно-оздоровительных мероприятий. ЛФК направлена на возвращению стопе утраченного объема движений и укрепление связочного аппарата, что уменьшит основные симптомы заболевания.
К нетрадиционным методам лечения артроза ладьевидного сустава относятся:
- Восточные практики.
- Фитотерапия.
- Гирудотерапия.
- Иглоукалывание.
- Лечение глиной и грязями.
- Апитерапия и медолечение.
Народные целители предлагают огромное количество рецептов, в основе которых лежат лекарственные сборы.
Избавление от таранно-ладьевидного артроза методом укуса пчел и при помощи пиявок – способы весьма распространенные. Оба эти вида лечения обеспечивают в кровеносных сосудах усиленную циркуляцию крови, которая несет к органам и тканям страдающего сустава питательные вещества и микроэлементы.
Таким образом, организм больного обогащается природными элементами, способными положительно сказаться на здоровье голеностопа.
Противники нетрадиционных методов лечения утверждают, что народная медицина и фитотерапия не могут обеспечить полного и быстрого выздоровления. Во время приготовления снадобий, отваров и компрессов (на их приготовление порой уходит по нескольку месяцев) больной лишь теряет драгоценное время, которое он может с успехом потратить на комплексное лечение медицинскими препаратами.
Но любое медикаментозное лечение должно быть назначено только врачом. Самолечение при артрозе таранно-ладьевидного сустава может спровоцировать развитие более серьезных и опасных воспалительных процессов, при которых симптомы заболевания только усугубятся. В этом случае уже любая терапия будет бессильна.
Кости стопы человека: строение и профилактика их заболеваний
Человеческая стопа имеет очень сложную анатомию. Это объясняется тем, что в процессе эволюции она претерпела множественные изменения для обеспечения прямого хождения и поддержания тела в вертикальном положении.
Стопа выполняет не только функцию опоры во время движения и стояния. Она также является своеобразным «рессорным аппаратом», обеспечивающим пружинистость походки, благодаря чему уменьшается нагрузка на опорно-двигательный аппарат и предохраняются внутренние органы от сотрясений и толчков. Поэтому кости стопы находятся под постоянными нагрузками и часто подвергаются травмам, повреждениям и болезням.
Содержание статьи:
Части стопы
Суставы
Структуры стопы
Профилактика заболеваний
Строение стопы: кости
Стопа включает 26 разных по структуре и форме костей. Они все связываются между собой достаточно прочно, образовывая малоподвижные суставы.
 Стопу условно разделяют на 3 части:
Стопу условно разделяют на 3 части:
- передняя или дистальная – фаланги пальцев;
- средняя – свод стопы или плюсна;
- задняя или проксимальная – предплюсна или попросту пятка.
Кости пальцев
Составными частями пальцев стопы являются фаланги – трубчатые коротенькие косточки. Первый или большой палец стопы имеет всего 2 фаланги, а прочие 4 пальца – по 3 фаланги. Довольно часто 2 фаланги мизинца сращиваются между собой, и он тогда состоит только из 2 фаланг.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Пальцы связываются с плюсневыми костями своими основными фалангами.
Кости плюсны
Плюсну образуют 5 косточек, имеющими трубчатое строение. Хоть их длина не велика, однако эти кости относятся к длинным. Существенная задача плюсневых костей – обеспечение амортизации и достаточной подвижности стопы при ходьбе, беге, прыжках и других движениях.
Начинают счет плюсневых костей от большого пальца. Первая кость имеет наиболее маленькую длину, зато самая толстая. Остальные кости этого отдела более длинные и тонкие. При этом самой длинной среди них является вторая плюсневая кость.
Каждая плюсневая косточка состоит из тела и 2 эпифизов – проксимального (основание) и дистального (головка). Тела этих костей трехгранной формы. Наиболее массивная часть плюсневых костей – основание, имеющее клиновидную форму. По боках на основаниях располагаются суставные площадки, обеспечивающие соединение между собой соседних костей. Сзади на основаниях размещаются суставные поверхности, обеспечивающие объединение плюсневых костей с костями предплюсневого отдела.
Головки плюсневых костей слегка сдавлены по боках. Их суставные поверхности предназначаются для объединения с фалангами пальцев.
В межкостных промежутках плюсны размещаются межкостные мышцы.
 Особенность этого отдела стопы заключается в том, что область головки первой плюсневой кости является активным участником в развитии вальгусной деформации большого пальца стопы. Во время этого процесса на внешнем краю плюсневой кости возникает костный нарост, который сдавливает ткани и деформирует сустав, в результате чего возникают сильные боли и нарушения походки.
Особенность этого отдела стопы заключается в том, что область головки первой плюсневой кости является активным участником в развитии вальгусной деформации большого пальца стопы. Во время этого процесса на внешнем краю плюсневой кости возникает костный нарост, который сдавливает ткани и деформирует сустав, в результате чего возникают сильные боли и нарушения походки.
Кроме того, именно первый плюснефаланговый сустав наиболее подвержен артрозам.
Кости предплюсны
Наиболее интересно строение предплюсны. Кости этого отдела стопы размещаются 2 рядами – проксимальным и дистальным. Проксимальный ряд представлен пяточной и таранной костями, а дистальный – кубовидной, ладьевидной и 3 клиновидными костями. Каждая кость этого отдела имеет губчатое строение, что позволяет им выдерживать самые большие нагрузки.
Таранную кость подразделяют на тело, шейку и головку. Она единая среди многочисленных костей дальнего отдела конечности сочленена с костями голени, образуя при этом голеностопный сустав. Нижний отдел таранной кости имеет суставную поверхность, служащую для соединения с пяточной костью. На головке расположена еще одна суставная поверхность, которая используется для соединения с ладьевидной костью.
Пяточная кость самая прочная и тяжелая кость дальнего отдела конечности. Она подвергается наибольшим нагрузкам, так как являясь продолжением оси тела человека, принимает на себя весь его вес.
 У нее выделяют тело и бугор пяточной кости. Выступающая часть ее (выступ)служит опорой таранной кости. Пяточная кость имеет продолговатую форму со сплюснутыми боками. Вверху эта кость объединяется с таранной костью, а спереди – с кубовидной костью.
У нее выделяют тело и бугор пяточной кости. Выступающая часть ее (выступ)служит опорой таранной кости. Пяточная кость имеет продолговатую форму со сплюснутыми боками. Вверху эта кость объединяется с таранной костью, а спереди – с кубовидной костью.
В некоторых случаях на пяточной кости может возникать шиповидный нарост, известный как «пяточная шпора». Это сопровождается сильными болями и нарушением походки.
Ладьевидная кость размещается на внутренней стороне стопы. Она имеет уплощенную спереди и сзади форму и несколько суставных поверхностей, благодаря которым обеспечивается соединение с прилегающими костями дальнего отдела конечности. Эта кость имеет характерную бугристость, устремленную вниз. Именно она является ориентиром для измерения размера продольного свода стопы.
Кубовидная кость расположена по внешнему краю стопы. Своими суставными поверхностями она создает суставы с 4 и 5 плюсневыми костями, наружной клиновидной, пяточной, ладьевидной костями.
Клиновидные кости представлены латеральной, промежуточной и медиальной костями. Самую малую длину среди них имеет промежуточная клиновидная кость. Своими суставными поверхностями каждая кость соединяется с близлежащими костями. Кроме того, клиновидные кости соединяются и между собой.
Строение стопы: суставы
Стопа имеет несколько суставов, которые придают ей подвижности. Это голеностопный, подтаранный,таранно-пяточно-ладьевидный, пяточно-кубовидный, предплюсне-плюсневые, плюсне-фаланговые, и межфаланговые. Каждая суставная поверхность костей покрыта скользящей и гладкой хрящевой тканью, которая облегчает взаимное трение. Дополнительное облегчение скольжения суставных поверхностей обеспечивает суставная жидкость, которая образуется в суставной капсуле.
Так как нагрузки на суставы ноги довольно большие и постоянные, то травмы в этом месте происходят довольно часто. Достаточно неправильно поставить ногу, неудачно приземлиться или просто упасть и вывих, а то и перелом костей стопы весьма вероятен. В таких случаях не стоит ждать пока боль сама пройдет и приниматься за самолечение. Следует сразу же обращаться к врачу за помощью.
Голеностопный сустав
 Этот сустав один из важнейших и больших суставов ноги. Он является сложным блоковидным суставом, имеющим двуосное движение (передне-заднее). Голеностоп образуют таранная кость и кости голени.
Этот сустав один из важнейших и больших суставов ноги. Он является сложным блоковидным суставом, имеющим двуосное движение (передне-заднее). Голеностоп образуют таранная кость и кости голени.
Сустав укрепляют несколько связок, а также мышцы и прочная суставная капсула.
Голеностоп выполняет опорную и двигательную функции. Не смотря на свою прочность, этот сустав весьма часто подвергается различным заболеваниям. Наиболее распространены артрит, остеоартроз, разрывы ахиллова сухожилия и всевозможные травмы.
Подтаранный сустав
Этот сустав стопы образован пяточной и таранной костьми. Подтаранный сустав имеет цилиндрическое строение и может вращаться в сагиттальной плоскости. Он укреплен тонкой суставной капсулой и немногочисленными связками. В случаях, когда нарушается естественная подвижность этого сустава, стопа получает дополнительные нагрузки, что чревато вывихами и другими травмами.
Таранно-пяточно-ладьевидный сустав
Этот сустав образуют одноименные кости — пяточная, ладьевидная и таранная. Форма сустава – шаровидная, что обеспечивает пронацию и супинацию стопы. Благодаря этому суставу обеспечивается возможность выполнения сложных движений ногами. Примером задействования этого сустава может служить ходьба по канату или сложные па в танце.
Сустав укрепляют довольно сильные связки. Основная из них пяточно-ладьевидная связка обеспечивает удержание в контакте головку таранной кости и ладьевидную кость, а также кубовидную кость с пяточной. С возрастом эта связка преобразуется в хрящевидную ткань, а также может пропитываться солями извести. Если происходит ее растяжение и большеберцовая мышца утрачивает тонус, то головка таранной кости опускается ниже, что является толчком к развитию плоскостопия.
Пяточно-кубовидный сустав
Этот сустав образуется суставными поверхностями одноименных костей – пяточной и кубовидной. Он также окружен суставной сумкой, которая сильно напряжена в средней части. Укрепляют этот сустав связки, большинство которых расположено со стороны подошвы. Сустав имеет сложную форму, напоминающую седловидную.
Предплюсне-плюсневые суставы
 Эти малоподвижные суставы образуются плюсневыми, тремя клиновидными и кубовидной костями. Суставная капсула достаточно сильно натянута вокруг этих суставови разделена на 3 независимые части. Суставы окружены короткими связками, которые неподвижно объединены между собой и создают основу стопы.
Эти малоподвижные суставы образуются плюсневыми, тремя клиновидными и кубовидной костями. Суставная капсула достаточно сильно натянута вокруг этих суставови разделена на 3 независимые части. Суставы окружены короткими связками, которые неподвижно объединены между собой и создают основу стопы.
Объем движений этих суставов совсем мал. В них возможны только скользящие движения.
Плюсне-фаланговые суставы
Эти небольшие шаровидные суставы образуются углублениями на основаниях проксимальных фаланг и головками плюсневых костей. Они имеют небольшую подвижность, делая возможным сгибание и разгибание пальцев, а также их незначительное отведение и приведение. Суставные капсулы плюсне-фаланговых суставов тонкие и свободные.
Из-за довольно больших нагрузок эти суставы довольно часто подвергаются инфекционным заболеваниям, а также подагре, артриту, радикулиту и т.п.
Межфаланговые суставы
Эти блоковидные суставы образуются суставными поверхностями фаланг пальцев. Их суставные капсулы свободны. По боках они укрепляются небольшими связками. Эти суставы обеспечивают сгибание и разгибание пальцев.
Строение стопы: связки, мышцы и другие структуры
Кости и суставы стопы взаимодействуют между собой при помощи огромного количества мышц и связок. Продольный свод стопы образован подошвенной связкой. А поперечный образуется связками плюсне-фаланговых суставов. Эти 2 свода и обеспечивают амортизацию во время движений, поглощая около 70% ударной силы.
Движения всех составных стопы обеспечивают мышцы. Их подразделяют на межкостные, разгибатели, сгибатели и червеобразные. Мышцы подошвы стопы более развиты и сильны, чем мышцы тыльной поверхности. Это объясняется тем, что первые способствуют удержанию сводов, а также улучшают рессорные функции стопы. Второй тип мышц участвует лишь в разгибании пальцев.
Кроме того, стопа пронизана кровеносными сосудами и нервами, которые обеспечивают сознательное управление движениями ног.
Профилактика заболеваний и болезненности стоп
Чтобы минимизировать возможность развития заболеваний суставов и костей стопы, рекомендуется придерживаться некоторых профилактических мер:
- стараться реже носить обувь на высоких каблуках;
- делать разминку стоп перед нагрузкой на них;
- для занятий спортом использовать специальную спортивную обувь, которую следует менять каждые 6 месяцев;
- давать ногам полноценный отдых;
- заниматься бегом, плаваньем, велоспортом, лыжным спортом;
- покупать удобную натуральную обувь;
- хоть изредка ходить босиком по песку, гальке, мокрой траве.
Вылечить артроз без лекарств? Это возможно!
Получите бесплатно книгу «Пошаговый план восстановления подвижности коленных и тазобедренных суставов при артрозе» и начинайте выздоравливать без дорогого лечения и операций!
Получить книгу
Source: med.lechenie-sustavy.ru
Читайте также
Болит таранная кость стопы как лечить
Сколько заживает растяжение связок голеностопного сустава?
Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день…Читать далее »
Три кости — большая и малая берцовая, таранная кость стопы — образуют голеностопный сустав. Его функциональность обеспечивается связочным аппаратом — тремя группами соединительнотканных тяжей, которые фиксируют кости между собой. Связки поддерживают стабильность сустава, несколько ограничивая подвижность его составляющих. Они также «управляют» вращением, отведением и приведением стопы.
Когда же объем движения стопы превышает допустимый, связки голеностопа могут надорваться. В народе подобную травму называют растяжением связок.
Наиболее подвержены ему связки, проходящие вдоль наружной лодыжки. Почему же возникает растяжение связок голеностопного сустава, сколько заживает, и какие мероприятия ускорят выздоровление?
Жертвы красоты и не только
Лидирующей причиной растяжения доктора называют подворачивание ноги, когда лодыжка резко движется кнаружи, а пятка – подворачивается вовнутрь. Такая ситуация знакома практически всем любительницам высоких каблуков. Если же неудачный «старт» в обуви на каблуке сопровождается хрустом или треском, следует заподозрить полный разрыв связки или повреждение кости.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Иногда сухожильно-связочный аппарат ослаблен уже с рождения, или имеются врожденные изменения конфигурации стопы, — тогда малейшее травматическое воздействие чревато растяжением связок.
И лишь у 6 пациентов из 1000 повреждение связочного аппарата голеностопного сустава наступает во время спортивных баталий. Чаще всего неотложная помощь требуется конькобежцам и лыжникам, у которых при резком торможении на высокой скорости осуществляется вращательное движение стопы вовнутрь с последующим растяжением связок.
Среди прочих причин «надрыва» связочного волокна – избыточный вес, перенос тяжестей, чрезмерная двигательная активность, вызванная профессиональной необходимостью, а также ряд заболеваний – плоскостопие, артроз и воспалительные явления в суставе.
Ай, болит!
В зависимости от объема повреждений – полный или неполный разрыв – выделяют 3 степени растяжения связок голеностопа, для каждой из которых характерны признаки:
- Степень 1 – расслаивание волокон связок. Отек и болезненность в голеностопе, небольшие. пострадавший прихрамывает;
- При растяжении связок голеностопного сустава 2 степени отек мягких тканей выражен, пострадавший испытывает сильную боль, в области сустава формируется гематома. Передвижение затруднено;
- Симптомы растяжения связок голеностопного сустава 3 степени свидетельствуют о полном разрыве связок: травма сопровождается сильным отеком с обширной гематомой и гемартрозом; местной гипотермией или повышением температуры тела. Резкая боль не дает возможности стать на ногу или сделать шаг, однако стопа при этом неестественно подвижна.
Что делать при растяжении голеностопа?
При значительной травме – если пострадавший не может опереться на ногу — следует вызвать «скорую» и предоставить пострадавшему первую помощь, которая при растяжении голеностопа заключается в максимальной иммобилизации сустава путем наложения лонгеты из «подручных» средств.
С этой целью используют неширокую доску, которую прибинтовывают, охватывая голень, голеностоп и колено.
При несильном растяжении связок голеностопного сустава накладывается восьмиобразная повязка. Ее закрепляют, делая виток на уровне лодыжек, и постепенно, восьмиобразными витками, опускаются на стопу.
Обязательно к травмированному участку прикладывают лед и дают пострадавшему препарат против боли.
Иногда полный разрыв требует наложения гипса.
Как лечить растяжение связок голеностопа?
Получив квалифицированную помощь травматолога или хирурга, лечение растяжения связок голеностопа пострадавший продолжает в домашних условиях.
Как зафиксировать стопу
В течение 7 дней поврежденный голеностоп нуждается в фиксации и полной разгрузке. Фиксаторы – бин
Боль в голеностопе – причины появления симптома, способы лечения
Общие сведения
Голеностопный сустав или голеностоп состоит из трех костей:
Они соединяются сухожилиями, образуя блоковидное сочленение. Группы мышц в области сустава обеспечивают движения в нем дорсальное и подошвенное сгибание.

Костная стабильность сустава обеспечивается таранной костью, располагающейся между берцовыми костями. Таранная кость спереди шире, чем сзади, что обеспечивает надежность соединения с дистальным отделом большеберцовой кости и обеими лодыжками. При тыльном сгибании широкая часть таранной кости входит в слегка овальный вырез большеберцовой кости.
Это тугое соединение позволяет лодыжкам голени переносить значительное напряжение, появляющееся при вращательных движениях стопы. При подошвенном сгибании узкая задняя часть таранной кости занимает межлодыжечную выемку, что позволяет сохранять подвижность в суставе и исключает возникновение повреждений вследствие воздействия вращательных сил. Ввиду анатомических особенностей сустава тыльное сгибание сопровождается физиологическим подвывихом стопы кнаружи, а подошвенное сгибание подвывихом кнутри.
Связки голеностопного сустава
Костные структуры голеностопного сустава соединены тремя группами связок. Внутренняя коллатеральная, или дельтовидная, связка представляет собой толстую треугольную ленту, которая обеспечивает фиксацию голеностопного сустава с медиальной стороны. Связка имеет поверхностный и глубокий слои волокон, берущие начало от широкой, короткой и прочной медиальной лодыжки. Поверхностный слой проходит в сагиттальной плоскости и прикрепляется к ладьевидной и таранной костям, а глубокий слой идет более горизонтально и крепится к медиальной поверхности таранной кости.
Голеностопный сустав снаружи укреплен передней и задней таранно-малоберцовыми связками, а также пяточно-малоберцовой связкой. Проходя вдоль наружной лодыжки, эти связки препятствуют боковому смещению таранной кости.
В нижней трети голени берцовые кости соединены друг с другом синдесмозом, передними и задними межберцовыми связками и задней поперечной связкой. Передние и задние межберцовые связки содержат волокна, проходящие между краями берцовых костей спереди и сзади. Нижняя поперечная связка представляет собой группу волокон, поддерживающих задненижнюю часть голеностопного сустава. И наконец, межкостная связка представляет собой просто нижнюю часть межкостной мембраны. Она обеспечивает прочность межберцового соединения.
В области голеностопного сустава имеется четыре сухожильно-мышечных футляра. В переднем большеберцовом футляре располагаются длинный разгибатель пальцев и длинный разгибатель большого пальца, которые проходят над голеностопным суставом и способствуют тыльному сгибанию в нем.
В средней части (средний большеберцовый футляр) длинный сгибатель пальцев и длинный сгибатель большого пальца проходят позади медиальной лодыжки и способствуют повороту стопы. Находящиеся в заднем футляре камбаловидная и икроножная мышцы обеспечивают подошвенное сгибание. Латеральный футляр содержит длинную и короткую малоберцовые мышцы, проходящие позади наружной лодыжки и участвующие в подошвенном сгибании и отведении стопы.
Кровоснабжение области голеностопного сустава и стопы осуществляется сосудами из бассейна наружной подвздошной артерии: передней и задней большеберцовыми и малоберцовой артериями. Иннервация осуществляются ветвями седалищного нерва.
В заключение следует отметить, что голеностопный сустав представляет собой кольцо, составленное берцовыми и таранной костями, соединенными между собой тремя большими группами связок. Все повреждения голеностопного сустава определяются патологическим смещением таранной кости, заключенной в суставной вилке.
Смещение таранной кости оказывает прямое или опосредованное воздействие на лодыжки или нижний отдел большеберцовой кости, в результате чего и происходят повреждения. Если это простой разрыв кольца, то перемещения таранной кости может не произойти, так как сустав удерживается связками. Повреждения связочного аппарата или переломы лодыжек могут сопровождаться смещением таранной кости. Знание этих анатомических взаимоотношений важно для оценки стабильности при любом повреждении голеностопного сустава.
Чаще всего боли в голеностопе бывают вызваны одной из двух причин: либо артритом, либо подвывихом сустава с последующим развитием артроза. Отличить одно от другого довольно просто: артритное воспаление голеностопного сустава возникает, как правило, на фоне воспаления других суставов. Сам голеностопный сустав воспаляется и припухает, что называется, на ровном месте без предварительной травматизации. Боли в голеностопе при артритах сильнее выражены в ночное время (примерно в 3-4 часа ночи), а днем при ходьбе боли ощущаются, но менее интенсивно.
Причины боли в голеностопе
Больные с повреждениями голеностопного сустава и стопы составляют наиболее крупный контингент больных с травмами. В порядке убывания по частоте пострадавшие распределяются следующим образом: растяжение связок голеностопного сустава, переломы наружной лодыжки, переломы основания V плюсневой кости, переломы обеих лодыжек и заднего края большеберцовой кости, переломы фаланг пальцев стопы плюсневых костей, переломы пяточной кости, костей предплюсны, вывихи стопы.
Механизм травмы: внезапное подвертывание стопы внутрь или наружу, падение с высоты на пятки, падение на стопу тяжелых предметов (переломы плюсневых костей, фаланг, пальцев, стоп).
Симптомы повреждений голеностопного сустава
Растяжение связок голеностопного сустава. Быстро развивается отек вследствие кровоизлияния (с внутренней или наружной стороны сустава, резкие боли в голеностопе при супинации (подвертывание стопы внутрь). При пальпации под лодыжками – резкая болезненность. Если одновременно с растяжением связок происходит перелом V плюсневой кости, то определяется резкая боль при пальпации ее основания.
Перелом наружной лодыжки. Клиническая картина такая же, как при растяжении голеностопного сустава, но при пальпации болезненность определяется не только ниже лодыжки, но и в области самой лодыжки.
Перелом обеих лодыжек с подвывихом стопы. Сустав резко увеличен в объеме, попытка движений вызывает значительную болезненность. Стопа смещена кнаружи, кнутри или кзади в зависимости от вида подвывиха. Больные могут ощущать крепитацию отломков. Пальпация наружной и внутренней лодыжек выявляет боль в голеностопе, нередко определяется дефект между отломками кости.
Перелом пяточной кости. Пятка резко утолщена и повернута кнаружи (пронирована). При переломе со смещением также уплощен свод стопы. Встать на ногу больной не может из-за сильной боли в голеностопе. Нагрузка на пятку вызывает резкую боль. Движения в голеностопе ограничены из-за боли в пятке, но возможны.
Вывихи и подвывихи в голеностопе комбинируются с переломами лодыжек, вывих может возникнуть в месте соединения таранной и пяточной кости (подтаранный вывих стопы). В этом случае отмечаются значительное утолщение и деформация голеностопного сустава и пяточной области. Вывихи костей предплюсны, плюсневых костей возникают при сдавливании стопы и вызывают ее деформацию с выступлением вывихнутых костей к тылу или в стороны. Отмечается обширная гематома тыла стопы.
Подвывих голеностопного сустава обычно случается у полных людей или людей со слабым связочным аппаратом. Слабость связок приводит к тому, что человек при ходьбе подворачивает ногу. Обычно вслед за подворотом ноги возникает травматический отек сустава, который при щадящем режиме проходит за две-три недели. И если травма голеностопа носила единичный характер, то сустав полностью восстанавливается за один-два месяца. К сожалению, у некоторых людей связки голеностопа настолько слабы, что могут случаться повторные подвывихи сустава. После нескольких подвывихов структура хряща в суставе нарушается, а это, в свою очередь, может привести к артрозу.
Деформирующий артроз голеностопного сустава
Это серьёзное заболевание опорно-двигательной системы, приводящее к снижению трудоспособности человека и возможной инвалидности. Этим термином обозначают также остеоартроз, деформирующий остеоартроз и некоторые другие заболевания.
В большинстве случаев деформирующий артроз является следствием перенесённой тяжёлой травмы одной или нескольких его анатомических составляющих:
-
наружной и внутренней лодыжки;
-
большеберцовой кости;
-
таранной кости.
В результате травмы поверхность костей, входящих в сустав, становиться неровной, что приводит к нарушению скольжения суставных поверхностей и их дополнительной травматизации при движении.
Проявления деформирующего артроза разнообразны. Боли в голеностопе и мышцах голени, опухание сустава, ограничение подвижности в нём, нарушение походки, ограничение ходьбы на длинные дистанции – вот лишь неполный список страданий, которые испытывает пациент с деформирующим артрозом. При болях в голеностопе обращайтесь к травматологу или ревматологу.
Болит таранная кость стопы — Здоровье ног
Болит косточка на ноге около большого пальца: лечение, причины и симптомы заболевания, как лечить недуг
Боли в ступнях могут быть обусловлены большим количеством причин. Наиболее частой жалобой пациентов является костная шишка возле большого пальца, доставляющая дискомфорт в покое и при ходьбе.
Жалобы пациентов на то, что болит косточка на ноге около большого пальца, часто вызваны деформацией свода стопы, развивающейся в течение длительного периода и при отсутствии лечения приводящей к дисфункции ног.
Как развивается заболевание, его причины
Человеческая стопа имеет два свода: поперечный и продольный, амортизирующие при движении. Нормальная стопа обладает плюсневыми костями пальцев, расположенными параллельно друг другу. Если на мышечно-связочный аппарат стопы влияют негативные факторы, он слабеет, своды стопы становятся плоскими, нагрузка на стопу неправильно распределяется, что ведет к деформации костей и появлению костного выроста около большого пальца.
Причины появления косточки первого пальца
Есть несколько внешних и внутренних причин, почему может появиться нарост на большом пальце:
- наследственность, генетическая предрасположенность – нередко искривление стоп с косточкой на большом пальце наблюдается в одной семье;
- остеопороз, когда деформация костей обусловлена дегенеративными процессами в костной ткани;
- патологии эндокринной системы, сахарный диабет, ожирение и другие;
- болезни суставов – хронический бурсит (воспаление суставной сумки), ревматоидный артрит, деформирующий артроз и другие.
- плоскостопие с нарушениями амортизации, уплощением стопы, деформацией плюсневых костей, подвывихом в фаланговых суставах большого пальца.
Факторы, которые могут привести к возникновению перечисленных патологий и усугубить их проявления:
- Неудобная обувь, высокий каблук.
- Травмы стопы, затрагивающие связки.
- Физические и профессиональные нагрузки.
- Ожирение.
- Авитаминоз, в частности, нехватка витаминов А, С, Е.
Рост косточки на первом пальце наблюдается чаще всего у женщин, что обусловлено ношением обуви на каблуках и большей эластичностью и слабостью связок и мышц. Костная шишка на большом пальце наблюдается и у детей, чаще у девочек-подростков. Также у женщин в возрасте развивается остеопороз, который может быть причиной развития костной деформации.
Симптомы
Косточка растет постепенно, с усугублением симптоматических проявлений. Физиологическое отклонение большого пальца от плюсневой кости – 10 градусов.
- Начальный этап изменений в суставе и кости пальца отмечается незначительным его смещением примерно на 20 градусов. Боли и дискомфорта это не доставляет, разве что является эстетическим недостатком;
- смещение достигает 30 градусов, растущая косточка начинает доставлять некоторый дискомфорт – слегка болят ноги после ходьбы;
- при продолжающемся смещении большого пальца до 50 градусов косточка начинает болеть, кожа над ней покрасневшая и опухшая, сустав огр
Таранная кость болит — Все про суставы
Перелом таранной кости встречается достаточно редко, однако является серьезным повреждением.

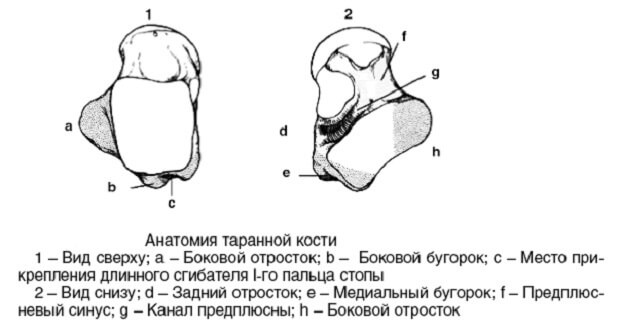
Таранная кость располагается между малоберцовой, берцовой и пяточной костями. По размерам она меленькая, но играет важную роль. Таранная кость участвует в образовании голеностопного сустава. С ее помощью нагрузка передается с голени на остальные кости стопы. В положении стоя таранная кость несет на себе полный вес человеческого тела. В таранной кости есть три части:
- головка;
- задний отросток;
- блок.
Головка соединяется с ладьевидной костью. Блок сочленяется с двумя лодыжками, обхватывающими его как вилка. Задний отросток имеет два бугорка – латеральный и медиальный. Между ними есть сухожилие. Кровоснабжение кости осуществляется при помощи задней большеберцовой и малоберцовой артерий, а также тыльной артерии стопы.

Переломы кости обычно случаются при падении с высоты. Часто переломы не сопровождаются сильным смещением отломков. Редко происходят переломы тела кости, а также заднего отростка.
Перелом может произойти в результате резкого движения. Здесь можно выделить два основных механизма травмы:
- Форсированное тыльное сгибание и осевая нагрузка приводят к тому, что шейка таранной кости упирается в передний край большой берцовой кости. Дальнейшая ротация приводит к смешению и вывиху заднего фрагмента тела кости. В этом случае может произойти перелом медиальной лодыжки.
- Подошвенное форсированное сгибание и последующая ротация.

Перелом таранной кости
Это может сопровождаться смещением отломанного тела и его полный вывих, который сопровождается разрывом сумки и задних связок голеностопного сустава. Тело кости, вывихнутое кзади, приводит к резкому натяжению ахиллово сухожилия и давлению на кожу изнутри. Это может вызвать ишемию и некроз.
Большая часть повреждений происходит в результате ДТП. Часто перелом сопровождается повреждением поясничного отдела позвоночника. Если происходит открытый перелом, повышается риск развития инфекции.отметить, что число переломов таранной
Переломы проявляют себя характерными симптомами. В области голеностопного сустава и стопы наблюдается кровоизлияние и отечность. Это особенно выражено в области внутренней лодыжки. Отчетливо заметна подошвенное сгибание, а также приведение стопы.
Если перелом сопровождается смещением отломков, наблюдается деформация. При пальпации ощущается резкая болезненность по направлению суставной щели. Болезненность значительно выражена в том случае, если произошел перелом заднего отростка таранной кости. При вывихах тела кости человек жалуется, что у него болит область возле ахиллова сухожилия. Потерпевшему трудно совершать активные движения стопой, но даже пассивные действия причиняют боль и резко ограничены.
Патогномоничный признак – болезненность тыльного пассивного сгибания первого пальца. Это обусловлено положением сухожилия длинного сгибателя этого пальца. На нем подвешена таранная кость.
Для постановки диагноза перелом таранной кости необходимо провести обследование, которое включает в себя несколько методов.
- Рентгенография стопы. Выполняется это исследование в боковой, косой и прямой проекции, также применяется проекция Broden. Так можно получить полную картину травмы кости. Еще лучше выполнить проекцию Canale.
- Компьютерная томография. Она позволяет определить степень смещения и тактику дальнейшего лечения.
- МРТ. Этот метод позволяет диагностировать аваскулярный некроз и остеохондральное повреждение кости.

Компьютерная томография при переломе таранной кости
Сразу после эпизода травмы необходимо оказать пострадавшему первую помощь. Переломы таранной кости требуют неотложных действий. Если повреждение тела и шейки не сопровождается смещением, необходимо наложить гипсовую повязку от пальцев ног до верхней трети голени. В случае раздробленного перелома увеличивается период неподвижности до двух или трех месяцев. Весь этот период человек не должен опираться на больную конечность. После снятия гипса нагрузка увеличивается осторожно и постепенно. В этот период реабилитации необходимо соблюдать все рекомендации врача.

Гипсовая повязка при переломе таранной кости
Если перелом сопровождается смещением отломков или же произошел вывих тела кости, на первом этапе лечения перелома таранной кости делают совмещение отломков, но без хирургического вмешательства.
При переломовывихах могут произойти острые нарушения кровообращения, сильное сдавление мягких тканей, окружающих кость и их повреждение отломками. В такой ситуации показано срочное хирургическое вмешательство для восстановления анатомической локализации отломков.
Не все переломы можно репонировать закрытым путем. Если после нескольких попыток не получилось сопоставить отломки, делают открытую репозицию и фиксируют отломки спицами Киршнера или винтами. Если разрушена суставная поверхность блока кости, в конце операции делают артродез голеностопного сустава. В некоторых случаях приходится удалять кость. Обычно это происходит при обширном ее разрушении.

Фиксация перелома таранной кости винтами
При тяжелых переломах используют компрессионно-дистракционный остеосинтез. Важное внимание уделяется лечению аппаратами наружной чрескожной фиксации, если в области повреждения есть раны и инфицирование.
К осложнениям перелома таранной кости относятся несращение перелома, асептический некроз тела кости, вторичный остеоартроз, нагноение в зоне операции. Подобные последствия возникают вследствие повреждения сосудов при переломе и нарушения кровоснабжения таранной кости.

Source: ortoscop.ru
Читайте также
Таранная кость стопы. Перелом таранной кости стопы: последствия :: SYL.ru
К огромному сожалению, мировое общество на восемьдесят процентов состоит из необразованных людей. Причем это выражается во всех сферах жизни. К примеру, многие даже не знают строения собственного тела и правил обращения с ним.
Часто из-за отказа познать простые истины жизни страдает таранная кость. Она входит в состав голеностопного сустава и является второй по величине среди его составляющих. Таранная кость больше чем наполовину покрыта суставным хрущом. Её основная функция – передавать массу тела человека на поверхность стопы. И, к большому сожалению, именно она по статистике практически чаще всего подвержена переломам. Почему так происходит – читайте в этой статье.
Анатомия
Таранная кость стопы состоит из следующих частей:
- Задняя часть – отросток.
- Головка или передняя часть.
- Блок.
Головка соединяется с ладьевидной костью, а блок – с лодыжками, которые охватывают его по обе стороны. Отросток же размещён в заднем отделе и состоит из двух бугров: латерального и медиального. Между ними проходит сухожилие. Правда, встречаются случаи, когда латеральный бугорок лежит отдельно от медиального.
Питается кость от трёх артерий: малой берцовой, большой берцовой и тыльной.
На своем месте ее поддерживают связки, однако соединений с мышцами у нее нет. При этом большая часть ее поверхности состоит из суставного хряща. А через него не могут проникнуть питающие и укрепляющие кость сосуды. Отсюда следует, что в этом месте кровоснабжение не так развито, и если случился перелом со смещением, то это может привести к развитию аваскулярного некроза.
Причины появления перелома
К такой травме нельзя относится пренебрежительно. Кстати, согласно статистике, практически во всех дорожно-транспортных происшествиях в первую очередь страдает именно таранная кость. Перелом также грозит в следующих ситуациях:
- Чрезмерное сгибание сустава. Это явление наблюдается при различных перегрузках организма.
- При падениях. Высота далеко не всегда играет большую роль. При приземлении на ноги нагрузка на них резко возрастает, что приводит к различным травмам.
- Сгибание с выворачиванием наружу. Чаще всего такое случается именно в различных авариях на дороге.
Симптомы перелома
Далеко не каждый человек может оценить верно величину нанесенного себе ущерба. Как правило, при переломе больной просто жалуется, что таранная кость болит. Помимо этого симптома есть и другие, наличие которых обычно настораживает травматологов:
- На самом деле в момент травмы появляются боли в задней части голеностопного сустава, которые частично отдают в ахиллово сухожилие.
- Нарушение двигательной функции.
- Возникает сильный отек ахиллова сухожилия. Он распространяется на обе стороны его соединения с пяточным бугром.
- Выраженная деформация.
Спортсмены очень часто не придают такой травме значение, полагая, что ничего серьезного там нет. Однако если перелом вовремя не вылечить, то впоследствии могут навсегда остаться боли, которые только усиливаются при нагрузках.
Для того чтобы определить, цела ли таранная кость, применяется компьютерная томография, а также рентгенография. Именно эти методы позволяют поставить наиболее точный диагноз и в соответствии с ним назначить рациональное лечение.
Лечение
В первую очередь после получения травмы должна быть зафиксирована таранная кость. Перелом, если этого не сделать, может впоследствии дать серьезные осложнения. Осуществляется иммобилизация с помощью гипсовой повязки. При этом если произошел перелом со смещением, то свод стопы и голеностопный сустав должны быть тщательно смоделированы. Гипс носят на протяжении 3-4 недель.
Если сразу после получения травмы не были приняты меры, то в таких случаях чаще всего осуществляют оперативное лечение. Оно направлено на удаление отростка таранной кости. Вмешательство назначают в том случае, если обычное лечение не было эффективным, а также из-за постоянного ощущения боли. Примерно через 6-7 дней разрешается ходить, но с опорой на трость. Прописывается УВЧ на область перелома. После того как гипсовую повязку разрешили снимать, назначается специальный курс ЛФК, а также физиотерапия, массажи, использование супинатора. Физические нагрузки постепенно увеличиваются.
Заниматься спортом можно примерно через 3 месяца. Однако в течение нескольких месяцев рекомендуется не подвергать травмированную конечность слишком большим нагрузкам.
Последствия
По статистике, треть всех переломов таранной кости влечет за собой серьезные осложнения. К ним относят стойкие нарушения ее функционирования, ограничение трудоспособности, что в конечном итоге приводит к инвалидизации.
Обычными последствиями считаются: сохранение стойкого болевого синдрома, потеря подвижности стопы.
Так что не стоит забывать, что если случился такой важной части опорного аппарата, как таранная кость, перелом, последствия его могут быть необратимы. А потому следует быть крайне аккуратным с этим недугом.
Реабилитация после перелома
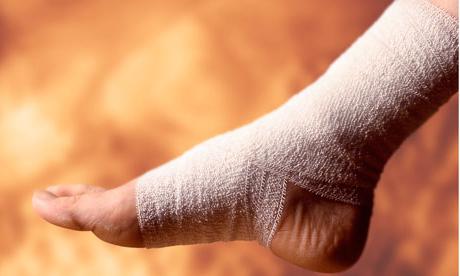
К счастью, несмотря на всю тяжесть травмы, наступает этот чудесный момент снятия гипса. Когда таранная кость срослась, наступает очень важный период, во время которого ко всей ноге должны вернуться её утраченные функции и возможности. Курс реабилитации может быть как коротким, так и длинным. Он всецело зависит от рекомендаций лечащего врача. Обычно в период восстановления функциональности ноги осуществляют следующие процедуры:
- Различные упражнения, направленные на укрепление и расслабление мышц ног, которые проводятся исключительно в тёплой воде.
- Несколько сеансов специального лечебного массажа, который способствует улучшенному кровообращению пострадавшей ноги.
- В самых тяжелых случаях назначается курс электрофореза с применением калия и новокаина. Этот метод считается самым эффективным. Он поможет встать на ноги в самый кротчайший срок.
Если во время реабилитации выполнять все эти процедуры, то это значительно уменьшит время на восстановление функций ноги и сустава. Также для эффективности лечения его можно дополнить специализированными упражнениями для голеностопа. Главное, не переусердствовать – это ни к чему хорошему не приведет.
Перелом таранной кости: последствия, без смещения, реабилитация
 Перелом таранной кости – это серьёзное повреждение, которое в медицинской практике встречается редко. Эта кость находится между пяточными костями, играет важную роль, к ней прикреплено несколько десятков мышц.
Перелом таранной кости – это серьёзное повреждение, которое в медицинской практике встречается редко. Эта кость находится между пяточными костями, играет важную роль, к ней прикреплено несколько десятков мышц.Используй поиск
Мучает какая-то проблема? Введите в форму “Симптом” или “Название болезни” нажмите Enter и вы узнаете все лечении данной проблемы или болезни.↑
Симптомы и признаки
 Проявления:
Проявления:- В районе стопы может наблюдаться небольшая отёчность и кровоподтёки.
- Если повреждение вызвало смещение, то невооружённым глазом можно заметить деформацию.
- Больному трудно наступать на стопу и свободно ее перемещать.
Признаки:
- Резкая и долго непреходящая боль.
- Ярко выраженная деформация.
- Отечность стопы.
- Затруднение либо полное отсутствие подвижности поврежденной зоны.
Чтобы определить травму у человека, достаточно провести осмотр (на наличие отеков и деформаций), можно прощупать повреждённое место (человек сразу почувствует резкую, пульсирующую боль).

Нельзя затягивать с поездкой к врачу, где пациент пройдет полный медицинский осмотр (рентгенографию, компьютерную и магнитно-резонансную томографию).
↑ https://gidpain.ru/perelom/tarannoj-kosti-posledstvija.htmlСамый редкий подвид
 Краевой перелом составляет только 1% от общего количества переломов конечностей.
Краевой перелом составляет только 1% от общего количества переломов конечностей.Но, несмотря на небольшую статистику, повреждение считается тяжёлой травмой, приводит к инвалидности пострадавшего.
Краевой перелом без смещения приводит к недостаточному кровоснабжению стопы, что чревато повреждением целостности сосудов, нарушается функционирование голеностопного сустава.
Это заболевание может спровоцировать некроз.
↑Чем грозит
 Возможные последствия перелома:
Возможные последствия перелома:- Самое страшное – это нарушение кровоснабжения кости, к этому приводит сбой в работе сосудов стопы. А из-за такого нарушения в половине случаев начинает развиваться некроз. Некроз – это заболевание, которое характерно нарушением работы конечностей (больной не может даже опереться на поврежденную ногу).
- Можно наблюдать обширный отек и постоянные боли, которые, сильно влияют на обычную жизнь человека.
- К возможным побочным проявлениям заболевания относятся попадание инфекции в рану.
- Развитие нарушения работы голеностопного сустава. При раннем обнаружении этой проблемы – лечение в 99% проходит быстро, а его результат положительный (уже через несколько месяцев пациент и не вспомнит о нарушении работы голеностопного сустава).
Чтобы избежать разных последствий и осложнений, назначается курс профилактики и реабилитации (сугубо индивидуально). Назначает его лечащий врач, учитывая особенности полученной травмы.
↑Реабилитационно-восстановительный период
 Реабилитация – важный этап на пути к полному выздоровлению и восстановлению после полученной травмы.
Реабилитация – важный этап на пути к полному выздоровлению и восстановлению после полученной травмы.Часто в стандартный курс реабилитации входит:
- Лечебный массаж, который проводится руками профессионала (это легкий точечный массаж).
- Лечебная физкультура.
- Стандартная физиотерапия.
- Самые элементарные упражнения, позволяющие заново разработать, а затем, полностью восстановить подвижность стопы пациента (к примеру, круговые движение стопой или сгибание-разгибание пальцами ноги).
Бывают переломы, после которых курс реабилитации рассматривается индивидуально, он должен проходить под постоянным контролем – 1 раз в месяц.

Для полноценной профилактики разных осложнений нельзя нагружать ногу чрезмерными физическими нагрузками. Если пациент получил более серьёзные переломы шейки таранной кости, то нагрузка разрешена через полгода, если пострадал блок кости – через девять месяцев.
Перелом – проблема, лечение которой откладывать настоятельно нельзя, постепенно ситуация будет только усугубляться, что в итоге приведет к плачевным последствиям (к нарушению работы сосудов и, кровообращения, а данная проблема чревата инвалидностью).
Первые признаки этого перелома – это небольшая опухлость стопы либо ее заметная деформация (при повреждении со смещением). Лечение назначается в зависимости от характера травмы (от этого показателя зависит, сколько нужно ходить в гипсе, и какая будет программа по восстановлению работы конечности и реабилитации самого пациента).
↑Классификация
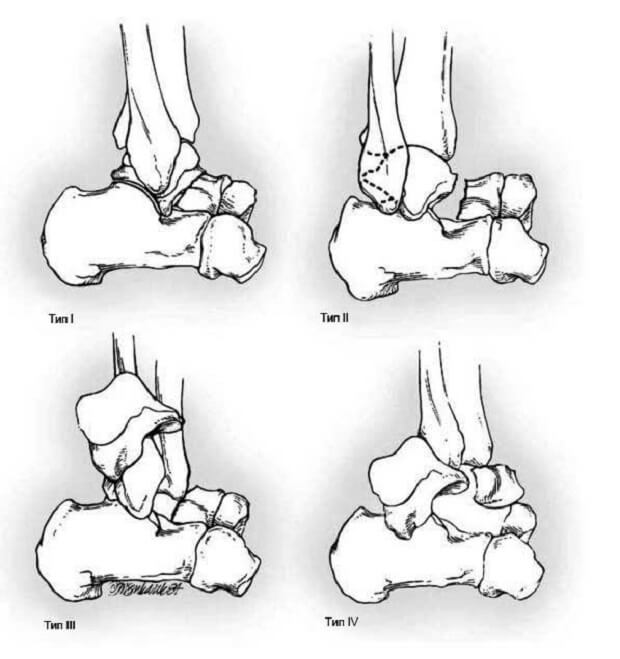
 Чаще в медицинской практике используется классификация Hawkins-Canale:
Чаще в медицинской практике используется классификация Hawkins-Canale:- Перелом без смещения выражен отеком и кровоподтёками в области стопы.
- Перелом со смещением и подвывихом характеризуется явной деформацией поврежденной зоны.
- Не так давно в классификацию был добавлен 3-й тип повреждения – перелом с вывихом в таранно-ладьевидном суставе, его можно определить только на рентгеновском снимке, он влечет полный раскол кости.
 ↑
↑Видео
↑Как лечить
 После травмы пострадавшему необходимо оказать первую медицинскую помощь:
После травмы пострадавшему необходимо оказать первую медицинскую помощь:- Нужно вызвать скорую помощь, а до ее прибытия постоянно находиться рядом с потерпевшим.
- Если можно, то желательно аккуратно зафиксировать ногу, чтобы кость еще больше не повреждалась.
- Дать обезболивающее или приложить лед.
После прибытия в больницу на ногу больного накладывается гипсовая повязка, которую нужно носить до 3 месяцев. За все это время ему запрещается опираться на больную ногу, а после того, как гипс будет снят, ему разрешено начинать ходить, постепенно увеличивая нагрузку. Само собой, нужно соблюдать все рекомендации врача.

Если во время перелома кость была раздроблена, то в первую очередь врач совмещает обломки и только потом накладывается гипсовая повязка.
Бывают случаи, когда за долго обломки не срослись, то назначается компрессионный остеосинтез, способствующий заживлению. Сосуды были повреждены обломками, то нарушается кровообращение, и чтобы его наладить, назначается хирургическое вмешательство.
↑Длительность заживления
 Срок восстановления поврежденной конечности зависит от типа и сложности перелома.
Срок восстановления поврежденной конечности зависит от типа и сложности перелома.Лечащий врач, ориентируется на то, как проходит в целом период восстановления, и назначает точное время и дату для снятия гипса с ноги. Иногда, срок ношение гипса могут продлить.
В среднем срок заживления поврежденной области не превышает 2-3 месяцев, а иногда гипс могут снять через месяц (, в зависимости от возраста пациента, характера и сложности полученного перелома).
Диагностика
Полное обследование врачи начинают, когда пострадавшему уже оказали первую помощь, его доставили в больницу, и он уже не жалуется на то, что у него болит нога благодаря хорошим обезболивающим.
После этих процедур врачи проводят необходимое обследование, которое помогает поставить точный диагноз. Обследование включает несколько методов.
Рентгенография стопы. Выполняется это исследование в боковой, косой и прямой проекции, применяется проекция Broden. Так можно получить полную картину травмы кости. Еще лучше выполнить проекцию Canale.
Компьютерная томография. Она позволяет определить степень смещения и тактику дальнейшего лечения.
МРТ. Метод позволяет диагностировать аваскулярный некроз и остеохондральное повреждение купола кости.
↑Последствия
У тридцати процентов людей, которым был поставлен диагноз перелом таранной кости, все заканчивается инвалидностью.
Если повреждены сосуды, возникают проблемы с кровоснабжением. К этому же приводит неправильное или несвоевременное лечение, сдавливание сосудов смещенными отломками и посттравматическим отеком. Так может развиться некроз кости.
Если не получилось избежать перелома, необходимо приложить все усилия чтобы избежать таких осложнений. Нужно беречь себя в течение всей реабилитации и строго придерживаться всех назначений врача.

