Болит поясничный отдел позвоночника что делать – Болит позвоночник посередине спины: почему возникает боль, что делать, лечение, причины
Боль в поясничном отделе позвоночника
Лечение боли в поясничном отделе позвоночника
Нередко мы слышим «одно лечим, другое калечим». В этой фразе нет ничего удивительного так, как многие, начитавшись медицинской энциклопедии, приписывают себе заболевания, которые ничего общего с истинным диагнозом, кроме симптомов, не имеют. Если у человека возникла боль в поясничном отделе позвоночника, то это еще не означает, что всё – радикулит схватил. Может, матрас, на котором человек спит, доставляет физический дискомфорт, от чего и болит спина.
Основное лечение при болях в поясничном отделе позвоночника заключается в устранении болевого синдрома и быстрейшем восстановлении функций поясничного отдела. Своевременное лечение позволяет также предотвратить развитие осложнений и переход заболевания в хроническую форму.
Из медикаментозных препаратов для лечения болей в поясничном отделе позвоночника используют нестероидные противовоспалительные средства в виде таблеток, кремов, мазей, гелей, среди которых диклофенак, кетапрофен, индометацин, ибупрофен, др. Длительность использования таких препаратов и способ их применения зависят от того, насколько сильно выражен болевой синдром. Если боль в поясничном отделе позвоночника не слишком сильная и двигательная активность пациента не нарушена, на поражённую область можно прикладывать аппликации с диклофенаком в течение семи-десяти дней. Диклофенак натрия входит в состав мази вольтарен эмульгель. Мазь обладает обезболивающими, противовоспалительными и противоотёчными свойствами, способствует регенерации тканей при травматизации поясницы, ускорению процесса восстановления повреждённых сухожилий и мышц. Мазь наносят на чистую и сухую кожу три-четыре раза в день.
Курс лечения не должен превышать двух-трёх недель. При сильной боли в поясничном отделе позвоночника, влияющей на подвижность пациента, диклофенак вводят в виде уколов в течение трёх-семи дней, затем переходят на таблетки. В среднем продолжительность лечения составляет три недели-месяц.
При нестерпимых болях в зависимости от показаний врачом могут быть назначены мощные анальгетики. Нестероидные противовоспалительные средства также могут использоваться совместно с миорелаксантами. К этой группе препаратов относится, например, сирдалуд, уменьшающий судороги и спазмы, а также увеличивающий произвольное сокращение скелетных мышц. Сирдалуд применяют по два-четыре миллиграмма трижды в день. При выраженной боли возможен дополнительный приём на ночь ещё двух-четырёх миллиграммов. При острых болях препарат принимают в течение пяти-семи дней. При хронических болях продолжительность лечения значительно возрастает.
Важное значение при терапии болей в поясничном отделе позвоночника имеет лечебная физкультура. Комплекс упражнений подбирается индивидуально лечащим врачом в зависимости от общей симптоматики заболевания и степени выраженности болей.
При болях в поясничном отделе позвоночника, вызванных переохлаждением, целесообразным является применение мазей, обладающих разогревающими свойствами, например, випросала или апизартрона, содержащими змеиный или пчелиный яд. После нанесения мази поясничную область следует укутать шерстяным платком. Если причиной болевых ощущений является остеохондроз, для лечения могут использоваться методы физиотерапии, акупунктура, массаж, лечебная гимнастика, тракция позвоночника. Облегчить состояние при болях в поясничном отделе позвоночника в период беременности можно с помощью диетического питания, насыщенного кальцием. При регулярных болях возможно применение карбоната или лактата кальция. Нагрузка на поясницу при этом должна быть минимальной.
Лечение боли в поясничном отделе позвоночника в зависимости от причины
Если же с диагнозом все ясно, то с лечением проблем не будет.
Итак, виды лечения – по типу заболевания:
- остеохондроз. В двух словах изложить принципы лечения не получится потому, что это, довольно, сложная задача, и к сожалению, остановить процесс поражения невозможно, а вот, замедлить, все таки реально.
В этой ситуации больной должен быть «послушным», то есть, если сказано – постельный режим, значит: постельный режим. А то мы привыкли жаловаться на не эффективные способы лечения, при этом не прислушиваемся к главному. Постель пациента должна быть жесткой: забыли о перинах и надувных матрасах. Кроме того, лучше всего, приобрести ортопедический матрац. Если не придерживаться данной рекомендации, то само лечение утратит нужный смысл.
Остеохондроз требует комплексной терапии, состоящей из:
- симптоматического лечения, цель которого устранить боль в поясничном отделе позвоночника и в других частях тела, которые затронул болевой синдром. Для этого используют в качестве препаратов противовоспалительные нестероидные средства, которые применяются в неврологии, а именно «Пироксикам», «Ибупрофен», «Диклофенак». Эти медикаменты являются надежным способом устранения боли и воспалительных процессов, но есть и свои минусы – побочные действия: тошнота, рвота, кровотечения, обострение язвы. Менее опасные лекарства для того действия: «Лорноксикам», «Ксефокам», «Мелоксикам», «Нимесил».
Лечение данными лекарствами дополняют расслабляющими мышцы препаратами: «Тетразепам», «Диазепам», «Мидокалм». В совокупности первый и второй вариант симптоматического лечения снимает мускульное напряжение и устраняет боль. Плюс ко всему, снижается нервозность,
- улучшить циркуляцию крови (что очень необходимо при остеохондрозе) возможно такими препаратами: «Пентоксифилин» – сосудорасширяющее лекарство, «Берлитион» – обладает восстанавливающим действием на энергетическую работу клеток, «Актовегин» – содержит все необходимые компоненты для лечения остеохондроза: нуклеозиды, олигосахариды, аминокислоты и прочее,
- регенерация хрящевой ткани осуществляется при задействовании терапии хондропротекторами, обладающие восстановительными и противовоспалительными свойствами, например, «Терафлекс», «Структум»,
- витаминно-минеральная терапия объясняется потребностью в витамине D и кальция. В этом случае эффективны препараты: «Кальций-Д3», «Альфакальцидол», «Никомед»,
- антидепрессанты (подбираются каждому пациенту индивидуально так, они обладают серьезными побочными эффектами). Обычно используют при остеохондрозе такие лекарства «Дулоксетин», «Сертралин», «Амитриптилин».
Секреты наших бабушек хранят в себе великую мудрость. Вот, некоторые способы лечения остеохондроза, которые дошли до нас:
- победим остеохондроз сельдереем: корень сельдерея 3 – 4 грамма измельчается и заливается теплой водой (1 л.). В течение 8 часов настаивать и процедить. Доза: 1 чайная ложка до еды по 3 раза в сутки,
- корень подсолнечника весьма эффективен при остеохондрозе. Приготовление данного средства – сложный процесс, поэтому, действовать нужно внимательно. Первый этап приготовления: отбираются толстые корневые части, которые хранятся в сухом чистом темном месте (в кладовке). Измельчать корень нужно уже перед самим приготовлением средства. Дробить корни (1 стакан) нужно до маленьких размеров (как фасоль) и кипятить (3 л. воды) в неметаллической посуде на протяжении 3 минут. Таким образом, у нас получился чай, который пьют 2 – 3 дня. То есть, количество полученного отвара необходимо разделить так, чтобы были равные порции на весь курс лечения,
- валериановая мазь. Для ее приготовления необходимы: толченые корни валерианы, измельченные корни аира болотного, листья перечной мяты, ягоды рябины, череда, подорожник, корень лопуха, бессмертник песчаный, молотая кукуруза и овес – каждого ингредиента по 60 г, чистотел – 30 г, березовый гриб – 120 г. Все это измельчается в порошок. Затем сбор трав делят на 8 частей, и рассыпается в 8 сосудов по 0,5 л. Каждый сосуд дополняется водой так, чтобы 1/3 оставалась заполненной. После чего добавляется растительное масло (лучше базарное), при этом 2/3 сосуда должны быть пустыми. Тару с содержимым следует плотно закрыть, или, как модно сейчас говорить: создать герметичную упаковку. И поставить в темное место. В течение 2 месяцев содержимое взбалтывается так, чтобы не оставалось осадка. Спустя 2 месяца масса из всех сосудов переливается в одну неметаллическую кастрюлю и греется до 60°. Потом снова разливается по сосудам и настаивается месяц. При этом не забываем взбалтывать.
Теперь мазь для наружного применения готова.
Крайний вариант лечения остеохондроза – это хирургия. Она назначается в том случае, если уже образовались спинномозговые грыжи, включающие компрессию спинномозговых корешков; явные искажения позвоночного столба; подвывих позвонков. Операция предназначена исключительно для реконструкции, а вот, патологический процесс остается не затронутым.
- сколиоз лечится несколькими способами, выбор которых зависит от степени течения болезни. Направленность терапии включает в себя, в первую очередь, устранение симптомов, не исключая боль в поясничном отделе позвоночника. Не стоит забывать о причине возникновения сколиоза, которую тоже необходимо устранить. Потом назначается специальная гимнастика, физиотерапия и массаж.
Идиопатический сколиоз на первой стадии подлежит терапии, направленной на укрепление мышц всего туловища. В этой ситуации отличными средствами являются: физические упражнения, массаж, физиотерапия, плавание.
В процессе лечения регулярное посещение ортопеда обязательно так, как он ведет контроль относительно лечения, и должен видеть положительные изменения, если таковые есть.
Вторая стадия уже требует некоторых дополнений к вышеперечисленным процедурам: корректирующий корсет, который изготавливается по индивидуальным требованиям.
Третья степень требует более длительного лечения, чем вторая стадия. А манипуляции остаются те же.
Хирургическое вмешательство используется уже на последних стадиях развития сколиоза, когда угол изгиба более 40°. Такой способ лечения является чрезвычайно опасным. И к нему прибегают, если уже другие варианты не имеют смысла.
- основные методы лечения грыжи межпозвоночных дисков заключаются в следующем:
- избегание неудобных поз и резких поворотов;
- вытягивание позвоночника,
- массаж,
- оздоровительная физкультура,
- физио- и тепловые процедуры,
- применение противовоспалительных препаратов. Обычно назначаются «Ортофен», «Индометацин», «Диклофенак», «Ибупрофен»,
- прием обезболивающих средств, к примеру, «Диазепам», «Тизанидин». Эти медикаменты влияют на мышцы расслабляющим действием,
- новокаиновые блокады,
- ношение мягкого корсета, изготовленного по индивидуальным требованиям.
Хирургический способ лечения применяется для удаления грыжи. Операция может быть срочной или с отсрочкой, в зависимости от состояния пациента. Иногда оперативное вмешательство – это единственный выход из сложившейся ситуации. Обычно под категорию таких случаев попадают больные, у которых грыжа достигла больших размеров и оказывает давление на кровеносные сосуды и спинной мозг.
В народной медицине известно несколько способов, оказывающих терапевтическое действие на позвоночник при наличии грыжи. Но опять – таки, результат лечения народными способами виден при комплексной терапии, включающей в себя традиционные принципы лечения:
- 1 чайная ложка ромашковых цветков в равной пропорции с цветками липы и плодов шиповника на 1 стакан кипятка. Настаивается около 20 минут и процеживается. Пить по третьей части 3 раза в день перед едой,
- измельченный изюм – 1 стакан, столько же орехов и кураги. Добавляется 1 столовая ложка меда с соком половины лимона. Все содержимое перемешивается и принимается по столовой ложке трижды в сутки,
- отруби ржаные или пшеничные – 1 столовая ложка, заливается водой – 2 стакана, и кипятится примерно полчаса. Затем добавляют мед – 1 столовую ложку. Принимать 3 раза в день по 50 г.
- кифоз лечат с целью устранения не только дефектов, возникших на почве заболевания, а так же явлений, причиняющих боль в поясничном отделе позвоночника.
Терапия является немедленной, то есть, лечение проходит сразу же после определения диагноза. Лучший период для лечения является возраст до 24 лет. Хотя, практика показала, что необходимый результат можно достигнуть и в более позднем возрасте.
Комплекс лечения состоит из:
- рефлексотерапии более известной, как иглоукалывание. Ее лечебная схема базируется на рефлекторных связях, проявившихся в результате онто- и филогенеза, осуществляемая сквозь центральную нервную систему путем возбуждения рецепторных функций кожи и ее слизистых оболочек.
Данную методику еще называют акупунктурой, предназначение которой основано на устранении дегенеративно-дистрофических проблем, таких как: межпозвонковая грыжа, кифоз, остеохондроз и подобное.
Само действие проходит посредством размещения в кожу больного тонких иголок (из нержавеющей стали) в определенные «точки», которые необходимо «активировать» в процессе иглоукалывания;
- электростимуляции проходят с применением электрического тока, чтобы усилить активность некоторых систем и органов. Как правило, целью такой терапии является стимуляция двигательных мышц и нервов. Редко используется по отношению к внутренним органам.
Электростимуляция не назначается по собственному желанию. Ее приписывает врач, основываясь на показаниях и противопоказаниях, которыми являются:
- показания: двигательные дисфункции (параличи), приобретенные в результате болезней и травм; расстройства замыкательной и двигательной деятельности желудка и других органов пищеварительной и мочеполовой системы;
- противопоказания: абсолютная поперечная блокада сердца, мерцательная аритмия, артериальная гипертензия, политропная экстрасистолия, ревматизм активной формы, сосудистые кризы, трофические язвы, склонность к кровотечению, лихорадка, острые воспалительные течения, период реабилитации после сшивания сухожилий, мышц и нервов, ограничения к физиотерапевтическим процедурам.
При кифозе и других заболеваниях позвоночника зонами воздействия являются:
- поясничная часть,
- шея,
- гипогастральная область,
- эпигастральная зона,
- задние и передние плечевые мышцы,
- наружная и внутренняя плоскость предплечья,
- трицепс,
- бицепс,
- мышцы бедер и ягодиц,
- икроножная мышца,
- разгибатели стопы и пальцев.
- вакуум-терапия – одна из самых безболезненных методик, помогающая устранить боль в поясничном отделе позвоночника. Кроме того, отделяет от других способов лечения кифоза особой эффективностью:
- Быстрое и безопасное купирование болевых синдромов, возникших в ходе, радикулита, кифоза, остеохондроза,
- Реабилитация организма в результате восстановления собственных ресурсов,
- Предупреждает целый ряд заболеваний,
- Активация микроциркуляций всех жидкостных составляющих в организме, тем самым, обновляются и омолаживаются ткани,
Быстрое и качественное очищение организма от имеющихся шлаков.
Рассмотрим показания к проведению вакуумной терапии спины (могут быть задействованы и другие части тела в зависимости от типа заболевания): остеохондроз, миалгия, напряжение спинной мускулатуры, радикулит, плече лопаточный периартрит, люмбаго, усталость хронической формы, хронический бронхит и бронхиальная астма, язва желудка, нейроциркуляторная дистония, гипертония, миогелозы, постоперационный восстановительный процесс, формирование осанки у детей.
- мануальной терапии, которая представлена в виде комплексного лечения по отношению к позвоночнику, суставов, связок, мышц и в результате неврологических заболеваний. Техника лечения имеет много общего с массажем, но есть и различия: ограниченная локализация участков внедрения и интенсивностью силового воздействия. Профессиональное проведение мануальной терапии способно быстро устранить боль в поясничном отделе позвоночника так, как ее основная сила направлена на восстановление функциональности межпозвоночных суставов, что, соответственно, увеличивает эластичность мышечно-связочного аппарата.
- оздоровительной физкультуре,
- здорового образа жизни.
Народная медицина обычно использует средства для лечения такие же, как и при лечении сколиоза.
- лечение люмбаго требует индивидуального подхода. Самое главное в этом деле – строго соблюдать диету, исключающую острые, копченые и соленые блюда; полезно: картофель, злаки, овощные супы. В комплекс лечения входят:
- рефлексотерапия,
- мануальная терапия,
- физиотерапия,
- водные процедуры,
- вакуумная терапия,
- грязевая терапия,
- санаторно-курортная терапия.
Если говорить о медикаментозном лечении, то точных установок невозможно преподнести, поскольку, как уже говорилось выше, речь идет об индивидуальном подходе, то есть, исходя из результатов обследования.
Народная медицина советует использовать в качестве дополнительного лечения, которое в комплексе с традиционной медициной быстро удаляет боль в поясничном отделе позвоночника, такие способы:
- постоянное ношение пояса, связанного из собачьей шерсти,
- поясница смазывается скипидаром – 5 г. Сразу после этого делается утепление поясничной зоны, где ржаное тесто накладывается на ту же часть тела, сверху прикладывается вата, а затем вся эта «система» закрывается клеенкой. Носить примерно час. Потом снимается клеенка вместе с ватой и тестом. Скипидар удаляется салфеткой. Данная манипуляция проделывается 3 дня.
Если же больной в этот момент ощущает сильное жжение, то терпеть не следует, необходимо снять с себя компресс и тщательно вымыть поясничную область.
- лечение радикулита заключается в щадящем домашнем режиме, чтобы не провоцировать или не усиливать боль в поясничном отделе позвоночника. Но, вот, относительного постельного режима, его длительность не должна превышать 5 дней.
Ранние стадии радикулита лечатся местным применением сухого холода или тепла по 20 минут до 6 раз в день. Для обезболивания также используют нанесение тугой повязки (бандажа), опоясывающей болевую зону.
Медикаментозное лечение:
- обезболивающие: «Кеторолак», «Диклофенак», «Индометацин» и прочее.
К другим методам лечения относятся процедуры аналогичные терапевтического решения остеохондроза, кифоза, сколиоза, люмбаго.
В народной медицине известен один из самых эффективных способов лечение: бандаж из собачьей шерсти.
На самом деле способов устранения болей множество. Главное точно знать свой диагноз. А когда проблема изучена, то и ее решение придет само собой.
Отчего возникают боли в позвоночнике в поясничном отделе
Почему появляются боли в позвоночнике в поясничном отделе? Боли в пояснице занимают одно из лидирующих мест среди недугов опорно-двигательного аппарата. Есть два вида болевых ощущений в поясничном отделе: транзиторная боль, которая скрывается раньше, чем заканчивается причина, ее вызвавшая; хроническая – которая продолжается после прекращения болезненных изменений.
Острые болевые синдромы возникают у 20% людей. У 80% взрослых наблюдаются редко повторяющиеся или постоянные боли в пояснице. Чаще всего болит спина у людей от 25 до 49 лет.
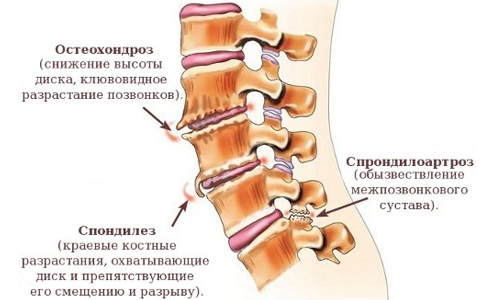
И врачами было установлено, что эти болевые ощущения зависит от остеохондроза. Дегенеративные изменения позвоночника можно встретить в разных вариантах:
- изменяющийся спондилез;
- спондилоартроз позвоночника;
- остеохондроз межпозвоночного диска;
- фиброз межпозвоночного диска;
- остеопороз.
 Каждый из них имеет свои симптомы. Основными патогенетическими факторами считаются: компрессионные нагрузки и рефлекторные изменения, которые сопровождаются воспалением, микроциркуляторными патологиями и их сочетанием.
Каждый из них имеет свои симптомы. Основными патогенетическими факторами считаются: компрессионные нагрузки и рефлекторные изменения, которые сопровождаются воспалением, микроциркуляторными патологиями и их сочетанием.
Есть две стадии борьбы с недугом: первая – определить источник боли, и вторая – устранить ее. В пояснично-крестцовом отделе содержится много нервных окончаний, которые и могут быть причиной боли в спине.
Причины возникновения боли в поясничном отделе
Болевые ощущения в поясничном отделе – достаточно распространенное явление. Причем болевой синдром бывает острым и хроническим. Причиной является либо патология позвоночника либо невралгия.
Вернуться к оглавлению
Острая боль в поясничном отделе
Каковы причины острой боли?
- Травмы мышц поясницы.
- Растяжение мышц. Боль появляется в месте расположения длинных мышц спины, из-за чего человеку тяжело двигаться.
- Переломы позвонков.
- Люмбаго – это когда болит поясничный отдел позвоночника. Причина этому – повышенная нагрузка на поясницу. Возникает, если человек резко поднял что-то тяжелое или хотел дотянуться до чего-то высокого.
- Пояснично-крестцовый радикулит провоцирует боли в крестцовом отделе позвоночника. Вызывают их врожденные или развившиеся нарушения позвоночника. Боль в крестцовом отделе позвоночника может усиливаться, если человек много ходит, при кашле. Если болит крестцовый отдел позвоночника, иногда появляется онемение, дискомфорт, раздражение.
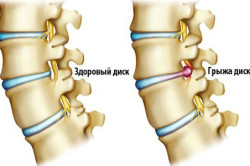
- Смещение дисков в поясничном отделе (образование дисковых грыж). Появляется боль в поясничном отделе, пациенту тяжело ходить.
- Фасеточный синдром.
- Эпидуральный абсцесс. Очень часто можно наблюдать в грудном отделе позвоночника, при этом чувствуется сильная боль, если дотронуться до этого места. Иногда такое заболевание требует хирургического вмешательства.
- Болезненные изменения в области тазобедренного сустава обусловливают боли в пояснично крестцовом отделе справа или слева, которые отдаются в ягодицу и ногу до уровня колена.
Вернуться к оглавлению
Хроническая боль в пояснице
Каковы причины хронического болевого синдрома?
- Деформирующий спондилез. Болевой синдром наблюдается в пояснично-крестцовом отделе при ходьбе. Чувствуется упадок сил и слабость в ногах. Такой диагноз устанавливается после проведенного обследования.
- Анкилозирующий спондилоартроз. Часто возникает у молодых людей, которые жалуются на болевые ощущения внизу спины.
- Опухолевые процессы, заболевания обмена веществ.
- Остеомиелит. Возникает вследствие попадания бактерий стафилококка или туберкулеза.
- Интрадуральные опухоли способствуют возникновению хронического болевого синдрома до проявления остальных симптомов болезни.
- Чрезмерная мышечная нагрузка. Почти 85% всех болевых синдромов появляется из-за сильной нагрузки на мышцы поясницы.
- Миозит мышц спины. При этом появляются ноющие болевые ощущения. У людей с нарушенным обменом веществ они возникают и в ногах.
- Болевые ощущения в пояснице при заболеваниях внутренних органов:
- различные язвы и опухоли каких-либо внутренних органов;
- хронические болезни органов малого таза, при которых возникают болевые ощущения в спине;
- болезни почек, которые способствуют ощущению боли в пояснице справа или с обеих сторон;
- аневризма аорты, которая провоцирует боль в груди и пояснице.
При диагностике надо различать несколько видов боли.
Локальная боль – это болезненные ощущения, которые касаются нервных пучков или раздражают их. Интенсивность болей зависит от положения тела больного. Может быть острая или ноющая, всегда возникает в больном участке спины.
 Отраженная – бывает двух видов: боль от поясницы до крестца и боль, исходящая от внутренних органов.
Отраженная – бывает двух видов: боль от поясницы до крестца и боль, исходящая от внутренних органов.
Радикулярная – очень интенсивная. Почти всегда продвижение ее идет от позвоночника к ногам. Кашель, чихание являются типичными факторами, которые только увеличивают боль.
Миофасциальная – бывает как локальной, так и отраженной. Вызывает ноющую боль или судороги.
Вернуться к оглавлению
Как вылечить боль в поясничном отделе позвоночника
Терапия представляет собой ликвидацию источника боли или причины, ее вызывающей.
Нужно определить, какие отделы нервной системы вовлечены во все это.
Если сильная и острая боль длится уже почти 6 суток, то нужно обеспечить разгрузку спины. Это возможно, если соблюдать постельный режим.
При этом применяются определенные лекарственные препараты. Очень хорошо помогают нестероидные противовоспалительные средства, мази.
Для каждого случая подбирается препарат индивидуально. Широко применяется эпидуральное введение стероидов. Если боль стреляющая, и уже невозможно ее терпеть, к лечению добавляются антиконвульсанты. При частых болях можно применять наркотические анальгетики. Только все это применяется по указанию врача.
Когда состояние пациента улучшается на 50%, в комплекс лечения вводят физиотерапию. Это различные массажи, электрофорезы, которые направлены на уменьшение мышечного спазма. Уже через 3-6 суток лечения можно вводить приемы мобилизации, релаксации мышц, это очень помогает от анталгического сколиоза.
Если говорить о лечении хронических болевых синдромов, то первыми препаратами являются анксиолитики и антидепрессанты, которые способствуют миорелаксации.
Пациентам с узким позвоночным каналом нужно очень часто менять положение своего тела, если боли сильные, то нужно прибегать к эпидуральной блокаде, при этом вводятся стероиды и локальные анестетики.
Очень редко в этом случае проводится хирургическое вмешательство. Именно после этого состояние больного улучшается на 70%. Для ряда пациентов достаточно введения внутрь кальцитонина, который уменьшает скелетный кровоток.
При терапии сегментарной нестабильности носится специальный корсет и противопоказаны физические нагрузки. Хирургическое вмешательство не улучшает состояние больного. Часто патология пропадет с возрастом.
Терапия спондилолистеза обычно консервативная и включает общие методы, которые применяются при лечении боли в пояснице. Операцию не делают.
При лечении МБС применяются уколы анестетиков с глюкокортикоидами, аппликации на те участки, которые сильно болят, специальными гелями, мазями. Применяются аппликации димексида с кортикостероидами, лидокаином и прокаином. Лечение без лекарственных препаратов включает в себя иглоукалывание, точечный массаж, кожную стимуляцию различными способами.
Все перечисленные методы лечения применяются для конкретной ситуации. Для каждого заболевания существует своя терапия. Тактика поведения пациента при появлении боли заключается в своевременном обращении к врачу.
Если болит поясница | Наука и жизнь
Позвоночник состоит из 24 позвонков, соединенных между собой межпозвонковыми дисками в единое целое.
Пять позвонков составляют поясничный отдел позвоночника. Позвонки, образованные костной тканью, разделены мягкими прокладками – дисками, которые амортизируют позвонки при движении. Спинной мозг проходит через канал, сформированный пластинками позвонков.
Магнитно-резонансная томография пояснично-крестцового отдела позвоночника: А – норма; Б – грыжа межпозвонкового диска; В – остеохондроз позвоночника.
В центре межпозвонкового диска находится пористое ядро, окруженное эластичным фиброзным кольцом.
Грыжа межпозвонкового диска (вид сверху): в результате деформации пористое вещество выпячивается за фиброзное кольцо и сдавливает нервные корешки, выходящие из межпозвонкового отверстия.
‹
›
С болью в пояснице знаком почти каждый. Такие недомогания, как радикулит, прострел, – очень частые причины временной нетрудоспособности, особенно у людей, занятых физическим трудом. Чаще всего боль в пояснице связана с изменениями в пояснично-крестцовом отделе позвоночника, к которым надо отнестись предельно серьезно. Хотя болезненные ощущения в области поясницы могут быть и следствием врожденных аномалий позвоночника и его связочного аппарата, острой и хронической инфекции, интоксикации или даже опухоли.
Боли в пояснице порой бывают нестерпимыми, а иногда человек переносит их достаточно легко. Дело в том, что реакции на боль индивидуальны, сказываются психические и возрастные факторы. В пожилом возрасте болевые ощущения при радикулите очень сильные, хотя обычно восприятие боли у людей преклонного возраста ослаблено. А у больных с психическими заболеваниями чувствительность к боли бывает существенно снижена, в том числе и при пояснично-крестцовом радикулите.
Боль – сложный приспособительный механизм, ее иногда называют “сторожевым псом” здоровья. Вызванная внешним воздействием или неполадками в самом организме, она сигнализирует об опасности. Получив болевой сигнал, организм включает механизмы защиты от неблагоприятного воздействия. Благодаря боли ряд патологических процессов обнаруживают себя раньше, чем возникают какие-либо внешние симптомы заболевания. Так что болевые ощущения играют положительную роль: они дают знать о том, что пора действовать. Если у вас появились боли в пояснице и крестце, не откладывайте обращение к врачу. Вспомните восточную мудрость: “Лечи болезнь легкую, чтобы не пришлось лечить тяжелую”.
У трети больных поясничные боли вызваны дистрофическими изменениями в позвоночнике, которые носят общее название “остеохондроз”. Остеохондроз – комплекс изменений костей и связок позвоночника, обусловленный дегенерацией межпозвонковых дисков. Кроме того, при остеохондрозе в позвоночнике могут формироваться костные выросты – остеофиты, которые раздражают корешки нервов и чувствительные нервные окончания позвоночника и его связок, вызывая тупую ноющую боль в спине.
Межпозвонковые диски представляют собой двояковыпуклые линзы, по форме соответствующие небольшим углублениям на поверхности позвонков. С возрастом диски теряют влагу, высыхают, в них появляются трещины, разрывы и щели. В результате позвонок становится подвижным и может соскользнуть с диска, что приведет к сужению межпозвонкового отверстия и сдавливанию проходящего здесь спинального нервного корешка. Позвонки поясничного отдела наиболее подвижны и вместе с тем испытывают максимальную нагрузку при поднятии тяжестей. Поэтому диски между ними наиболее подвержены деформации.
Страдающие поясничным остеохондрозом испытывают сильную боль, и виной тому не только механическое раздражение нервных корешков: при разрыве мембран и перегородок межпозвонкового диска освобождаются вещества, раздражающие болевые рецепторы.
На более поздней стадии заболевания диски выпячиваются, формируя так называемую межпозвонковую грыжу, которая обычно встречается у людей среднего и пожилого возраста. Чаще всего поражаются диски поясничного отдела позвоночника, поскольку межпозвонковые отверстия между IV и V поясничными позвонками и между V поясничным позвонком и крестцом – самые узкие, а проходящие в них нервные корешки – наиболее массивные. Межпозвонковая грыжа очень опасна. И дело не только в том, что она защемляет нервные корешки, вызывая боли по типу пояснично-крестцового радикулита. Массивная грыжа диска давит на спинной мозг, что может привести к потере чувствительности или даже параличу ног, а также к нарушениям мочеиспускания.
Для грыжи поясничного диска характерны следующие симптомы: “распорки” – больной при вставании вынужден опираться руками на колено или стул, чтобы уменьшить нагрузку на пораженный диск; “подушки” – невозможность лечь на живот, не подложив под него подушку; “посадки” – больной, пытаясь поднять что-либо с пола, не наклоняется, а приседает на корточки.
Одна из основных причин остеохондроза позвоночника – нарушение жирового и солевого обменов веществ. Иногда остеохондроз возникает как следствие аномалии развития межпозвонковых дисков, их врожденной неполноценности. К внешним факторам, провоцирующим развитие и обострения поясничного остеохондроза, относят: высокую влажность, резкие колебания температуры, сквозняки; значительное и длительное напряжение мышц и костно-связочного аппарата пояснично-крестцового отдела позвоночника; его механические травмы и хронические инфекции.
Наиболее частый диагноз при сильных болях в спине – пояснично-крестцовый радикулит. Долгое время считалось, что это заболевание имеет инфекционное происхождение. Однако практика показывает, что у больных обычно не повышается температура тела, не увеличивается число лейкоцитов в крови и спинномозговой жидкости. Радикулитом почти не болеют дети. Значит, в большинстве случаев вряд ли причиной радикулита может быть инфекция.
Действительно, радикулит – одно из наиболее распространенных проявлений остеохондроза. Боль в пояснично-крестцовой области при этом заболевании может быть как острой, так и тупой. Она обычно односторонняя, отдает в ягодицу, заднюю поверхность бедра и наружную поверхность голени. Боль при радикулите может усиливаться при перемене положения тела, ходьбе, кашле, чиханье, натуживании. Иногда она сочетается с ощущениями онемения, покалывания, ползания мурашек, жжения, зуда. Повышается чувствительность кожи, болезненны мышцы поясницы, ягодиц, голени.
Симптомы радикулита достаточно выражены. У больного меняются походка, осанка, появляются характерные движения и позы. При ходьбе он наклоняет туловище вперед и в сторону здоровой ноги. В положении стоя больная нога полусогнута, что уменьшает натяжение нервных стволов. Движения тела в поясничном отделе позвоночника ограничены. На больной стороне мышцы спины напряжены. При радикулите часто искривлен позвоночник. Больной садится на здоровую ягодицу, откидывая туловище назад с наклоном в сторону здоровой ноги. Если же ему нужно поднять предмет с пола, он приседает на корточки или наклоняет туловище вперед, сгибая при этом больную ногу. В положении лежа больная нога обычно полусогнута.
Легкие формы радикулита практически не ограничивают больного в движении. Если же болезнь прогрессирует, тонус мышц снижается, появляется мышечная слабость, больных беспокоят зуд, ощущение “ползания мурашек”. Лежа в постели, страдальцы часами не могут найти удобное положение. Нередко они ощущают похолодание, сухость или, наоборот, влажность стоп. Кожа на стопах бледнеет или приобретает синюшный оттенок и истончается. Но при появлении этих симптомов не стоит ставить себе поспешный диагноз “радикулит”. Сходную картину дают панникулез – воспаление подкожно-жировой клетчатки на почве нарушения обмена в жировой ткани, а также поражения суставов ног.
Помимо рецидивирующего радикулита очень распространена такая острая форма заболевания поясничного отдела позвоночника, как люмбаго, или прострел. При люмбаго раздражаются корешки нервов и появляется резкая сильная боль. Она чаще всего возникает у людей, занятых тяжелым физическим трудом, как следствие перенапряжения поясничных мышц, а нередко и при переохлаждении. Но иногда приступ люмбаго могут вызывать острые и хронические инфекции, также он может быть одним из проявлений радикулита. Боли, как правило, прекращаются через несколько дней, но порой длятся две-три недели. Пока приступ не отпустит, больному лучше соблюдать постельный режим.
Особая форма люмбаго развивается, когда после тяжелой физической нагрузки происходит надрыв мышечных пучков, сухожилий или кровоизлияние в мышцы. Эта разновидность прострела проявляет себя болезненностью спины по всей длине позвоночника и чувством общей мышечной усталости.
Следует особенно подчеркнуть: если у вас заболела поясница, это вовсе не означает, что поражен позвоночник. Причиной поясничных болей может быть миозит (воспалительный процесс) поясничных мышц. Заболевание длится долго. Мышечная боль не такая сильная, как при люмбаго, а тупая, ноющая. При этом мышцы уплотнены, болезненны при ощупывании и растяжении. У больных с хроническими инфекциями и нарушениями обмена веществ миозит поясничных мышц может сочетаться с болями в суставах.
Боли в спине бывают настолько сильными, что без лечения не обойтись. Вне зависимости от причины, вызвавшей приступ, в первые дни необходимо оставаться в постели. В последующие дни, по мере того как боль успокаивается, больному разрешают ходить, причем вначале желательно на костылях, чтобы разгрузить позвоночник. Постель должна быть жесткой – тонкий матрас, уложенный на деревянный щит.
Для местного разогрева в зоне наибольшей болезненности применяют раздражающие мази: финалгон, капсин, никофлекс, тигровую мазь, крем “Чага”, а также горчичники или перцовый пластырь. Приносят облегчение теплый шерстяной платок, электрическая грелка, мешочек с подогретым песком, пиявки. Хорошо помогает растирание такими противовоспалительными и обезболивающими средствами, как индометациновая, ортофеновая, вольтареновая и другие мази. Снимает боль орошение поясницы хлористым этилом. При миозитах помогают горячие компрессы.
Обезболивающее действие оказывают электропроцедуры: чрескожная электроанальгезия, синусоидально-модулированные токи, диадинамические токи, электрофорез с новокаином и другие. С той же целью используются рефлексотерапия (иглоукалывание, прижигание, электроакупунктура, лазеротерапия) и новокаиновые блокады. При радикулите, вызванном смещением межпозвонковых дисков, применяют тракционную терапию – вытяжение туловища на кровати или под водой. Эти процедуры необходимо проводить в условиях стационара. Эффективна бальнеотерапия – хлоридные натриевые, радоновые, сульфидные, скипидарные, йодобромные ванны, нафталан, грязевые аппликации невысоких температур.
Одним из активно развивающихся видов лечебного воздействия при болях в спине стал метод “биологической обратной связи”. Его принцип обосновал выдающийся отечественный физиолог П. К. Анохин еще в 30-х годах прошлого столетия. Метод предусматривает обучение управлению функциями своего организма. Вот как выглядит его применение для лечения болей в спине. Перед больным ставится задача максимально расслабить мышцы спины. Пациент видит свою собственную электромиограмму, отражающую напряжение мышц, на экране монитора и, когда они напрягаются сильно, слышит звуковой сигнал. При расслаблении амплитуда электромиограммы уменьшается, звук пропадает. В результате у пациента формируется мотивация к снижению патологического напряжения мышц. Как правило, результаты достигаются не сразу. Чтобы больной научился расслабляться и управлять тонусом мышц, нужно провести пять-шесть сеансов. В дальнейшем больные способны управлять расслаблением мышц спины самостоятельно.
Немаловажное значение для устранения боли и профилактики приступов имеет ношение наружных поддерживающих приспособлений – ортезов: корсета, полукорсета, корректора осанки; реклинатора (специальный корсет, устраняющий наклон), бандажа, а также поясов: корсетного, противорадикулитного, эластичного, пояса штангиста или монтажника. Все они предупреждают деформацию позвоночника, улучшают венозный и лимфатический отток, придают фигуре стройность. Хорошо, если в состав материала, из которого сделан пояс, входит шерсть.
Следует только учитывать, что если не соблюдать врачебные рекомендации, то регулярное ношение ортезов может причинить и вред. Во-первых, носить их нужно поверх нижнего белья, чтобы избежать потертостей. Слишком тугая затяжка ортезов затрудняет дыхание, пищеварение и кровообращение в нижней половине тела. Если не расставаться с ними ни днем, ни ночью, могут атрофироваться мышцы поясничного отдела позвоночника. Ортезы полезны при длительном сидении за столом, интенсивной физической нагрузке, езде в общественном транспорте. В остальное время лучше обходиться без них – мышцы должны работать. Идеальным средством против болей в спине были и остаются занятия лечебной физкультурой. Собственный мышечный “корсет” делает искусственные “подпорки” для позвоночника ненужными.
Иногда, для того чтобы снять болевой приступ, пациентам приходится прибегать к приему противовоспалительных и обезболивающих средств. При очень сильных болях они более эффективны в виде внутримышечных инъекций. Обычно назначают анальгетики (анальгин, баралгин, седалгин, спазган) и нестероидные противовоспалительные средства (ибупрофен, ортофен, диклофенак, вольтарен). Следует учесть, что индометацин, доналгин, найз и пироксикам плохо сочетаются с некоторыми лекарственными средствами (гипотензивными, мочегонными и т.д.). Противовоспалительными нестероидными средствами злоупотреблять тоже не стоит. Противопоказаниями к их применению являются язвенная болезнь желудка и 12-перстной кишки в фазе обострения, выраженные нарушения функции печени. Чтобы избежать осложнений, нужно принимать только один медикамент короткими курсами по 5-7 дней, предварительно подобрав его с учетом индивидуальных особенностей организма.
В пожилом возрасте (старше 65 лет) при артериальной гипертензии, сердечной недостаточ ности или язвенной болезни нестероидные препараты лучше заменить так называемыми ингибиторами циклооксигеназы-2, такими, как целекоксиб или целебрекс, рофекоксиб или виокс, мелоксикам или мовалис, мелокс, нимесулид или нимесил, месулид. Эти медикаменты практически не раздражают желудочно-кишечный тракт и не имеют других побочных эффектов. Неплохо провести курс инъекций витаминов, особенно группы В.
Но в любом случае обезболивающие и противовоспалительные средства снимают лишь симптомы заболевания, не устраняя его причину. Улучшить функциональное состояние позвоночника позволяют так называемые болезньмодифицирующие, базисные или медленно действующие препараты: глюкозамина сульфат (“Дона”) в порошках и ампулах и хондроитина сульфат (“Структум”) в капсулах. Выпускаются также препараты, комбинирующие эти два компонента в одной лекарственной форме: “Хондро” и “Артра”. Эти лекарства представляют собой природные полисахариды, содержащиеся преимущественно в хрящевой ткани. Благодаря вязкости они играют роль смазки суставных поверхностей, а также участвуют в синтезе новой костной и хрящевой ткани. Поэтому препараты этих полисахаридов замедляют процесс разрушения хрящевой ткани, то есть предотвращают развитие остеохондроза.
Обычно медикаментозное лечение снимает болевой синдром. Но иногда, при грыже межпозвонкового диска, интенсивные боли сохраняются и после длительного лечения. Тогда приходится удалять грыжу хирургическим путем.
Когда острый период болезни миновал, врачи обычно назначают массаж, лечебную физкультуру или мануальную терапию. Пациентам рекомендуют санаторно-курортное лечение в санаториях для больных с заболеваниями органов движения и периферической нервной системы.
В заключение хотелось бы еще раз подчеркнуть, что причины пояснично-крестцовых болей бывают самые разные. Патологические процессы, вызывающие эти боли, могут крыться как и в самой пояснично-крестцовой области (позвоночник, мышечно-связочный аппарат, нервные корешки, нервные узлы), так и за ее пределами. Известный отечественный невролог В. К. Хорошко писал: “По меньшей мере вся нижняя половина человеческого организма заинтересована в развитии поясничных болей”. Иногда боли возникают при некоторых заболеваниях центральной нервной системы, нарушениях кровообращения в брюшной аорте, заболеваниях органов брюшной полости и малого таза, неврозах. Объяснять боли в спине радикулитом, не подтвердив диагноз обследованиями, не только легкомысленно, но и опасно. Диагностика нередко вызывает затруднение даже у врачей и требует ряда дополнительных исследований, в том числе и самых сложных современных, которые стали применяться в последние два десятилетия: компьютерной томографии, позитронно-эмиссионной томографии, ядерного магнитного резонанса, ультразвукового обследования. Поэтому, прежде чем начать лечение, непременно проконсультируйтесь с врачом-невропатологом.
Иллюстрация “Пять позвонков составляют поясничный отдел позвоночника.”.
Пять позвонков составляют поясничный отдел позвоночника. Позвонки, образованные костной тканью, разделены мягкими прокладками – дисками, которые амортизируют позвонки при движении. Спинной мозг проходит через канал, сформированный пластинками позвонков. Нервы или корешки выходят через отверстия с обеих сторон поясничного отдела позвоночника.
Боли в позвоночнике (нижняя часть спины, поясница)
Местная боль
Местная боль в нижней части спины (пояснице) может быть связана с любым патологическим процессом, который затрагивает или раздражает болевые рецепторы нервов. Вовлечение в патологический процесс структур, которые не содержат чувствительных окончаний, безболезненно. Центральная часть тела позвонка, которая имеет ячеистое строение и содержит красный костный мозг, продуцирующий форменные элементы крови, может быть разрушена, например опухолью или гемангиомой, не вызывая ощущения боли. Переломы кортикального слоя позвонка или при разрыве и деформации надкостницы, синовиальных оболочек межпозвонковых суставов, мышц, фиброзных колец межпозвонкового диска и связок часто чрезвычайно болезненны для пациента. Хотя болезненные состояния часто сопровождаются отёком поражённых тканей, его можно не увидеть, если процесс расположен глубоко относительно кожного покрова поясницы.
Местная боль в спине часто носит постоянный характер. Боль может менять свою интенсивность в зависимости от изменения положения тела в пространстве или в связи с движением пациента. Боль в нижней части спины (пояснице) может быть острая или ноющая (тупая). Часто боль носит разлитой характер, всегда ощущается в поражённой части спины или в стороне от неё. Часто боль в спине обостряется при движениях или изменении положения тела (наклон, вставание с кровати), которые вызывают смещение повреждённых и воспалённых тканей. Сильное надавливание или постукивание по поверхности нижней части спины (пояснице) во время осмотра пациента так же вызывает болезненность, которая помогает установить локализацию повреждения.
Отражённая боль
Отражённая боль в нижней части спины (пояснице) бывает двух типов:
- боль, которая отдаётся от позвоночника в области, лежащие в пределах зон поясничных и верхних крестцовых областей чувствительной иннервации кожи
- боль, которая отдаёт в позвоночник из внутренних органов (малый таз, брюшная полость)
Отражённая боль, вызванная заболеваниями верхней части поясничного отдела позвоночника, обычно отдаёт в передние поверхности бёдер и голеней. Отражённая боль при поражении нижних поясничных и крестцовых структур позвоночника отдаёт в области ягодиц, задние поверхности бёдер и голеней, может доходить до стоп. Отражённая боль этого типа, несмотря на то, что источник её возникновения расположен глубоко, ощущается больным как продолжительная, тупая, не острая и относительно рассеянная. Часто она может ощущаться пациентом на поверхности.
Анатомия позвонка: тело позвонка, дужка позвонка, суставные отростки позвонка, поперечные отростки позвонка, остистый отросток позвонка, межпозвонковый диск (пульпозное ядро и фиброзное кольцо).
Отражённая боль по своей силе и интенсивности для пациента может быть такой же, как и местная боль в спине. Факторы, которые меняют характер локальной боли (нагрузка, движения), подобным же образом действуют на отражённую боль, хотя этот эффект может быть не таким выраженным, как при корешковой боли. Отражённую боль можно спутать с болью, которую вызывают заболевания внутренних органов. При заболеваниях внутренних органов пациенты обычно описывают боль как глубокую, тянущую, отдающую из живота в спину. На боль от внутренних органов, обычно не влияют движения позвоночника. Она не уменьшается в лежачем положении и может меняться под влиянием активности (перистальтика кишечника, мочеиспускание и т.д.) участвующих в болезненном процессе внутренних органов.
Корешковая боль
Корешковая боль возникает при воздействии на спинномозговые нервы в нижней части спины (поясницы). Корешковая боль похожа на отражённую боль, но отличается своей большей интенсивностью («прострел током») и распространяется от позвоночника на периферию. Корешковая боль локализуется в пределах зоны иннервации этого корешка и условиями, которые её вызывают. Корешковая боль возникает в результате механического растяжения, раздражении или сдавливании корешка спинномозгового нерва. Чаще всего это воздействие корешок испытывает при механическом воздействии на него в просвете позвоночного канала. Корешковая боль по ходу нерва часто имеет ноющий или продолжительный, тупой, не слишком интенсивный характер. При различных воздействиях, которые увеличивают степень сдавления нерва, боли могут значительно усиливаться и становиться по ощущениям больного колющими или режущими.
Корешковая боль распространяется (отдаёт) от спины (от поясничного отдела позвоночника) к какому-либо участку на ноге: в ягодицу, бедро, под колено, в голень, пальцы на стопе. Сотрясение при кашле, чихании или напряжении могут усиливать корешковую боль у пациента, также как они усиливают её при а местной боли. Если движение вызывает увеличение растяжения нерва (наклон с прямыми ногами, подъем выпрямленной ноги) корешковая боль будет усиливаться. При пережатии яремной вены на шее увеличивается давление спинномозговой жидкости (СМЖ, ликвора). Это так же может вызывать смещение корешка или увеличение давления на него и вызвать усиление корешковой боли.
При раздражении или сдавлении нервных корешков L4, L5 и S1 (входят в состав седалищного нерва), корешковая боль будет отдаваться вниз по задний поверхности бедра, на заднебоковой и переднебоковой поверхности голени, в стопе. Этот вид корешковой боли по ходу седалищного нерва называется ишиалгией. Парестезии (спонтанно возникающие неприятные ощущения онемения, покалывания, жжения) или снижение чувствительности кожи, болезненность кожи и напряжение по ходу нерва обычно сопровождают боль, относящуюся к задним чувствительным волокнам корешка спинномозгового нерва. Если в патологический процесс вовлечены двигательные волокна переднего корешка спинномозгового нерва, то могут возникать утрата рефлекса, слабость, атрофия (ослабление функции), судорожные сокращения (непроизвольные подёргивания отдельных пучков мышечных волокон), иногда венозный отёк.
Мышечная боль (миофасциальный синдром, фибромиалгия)
Мышечная боль (миофасциальный синдром, фибромиалгия) — это вид бол в нижней части спины (пояснице), который возникает при мышечном спазме. Мышечная боль обычно является самой часто встречаемой местной болью. Мышечный спазм формируется при многих заболеваниях позвоночника, вызывая значительные нарушения нормального положения тела у больного. Хроническое напряжение мышц ощущается пациентом как ноющая, а иногда и судорожная боль. При осмотре больного во время пальпации мышц поясницы обнаруживается напряжение крестцово-позвоночных и ягодичных мышц.
Локализация типичных болевых триггерных точек при фибромиалгии (мышечной боли).
Больной с хроническими болями в нижней части спины (поясницы) часто не может точно указать её происхождение. Чувство мышечного напряжения, судорожного подёргивания, разрывающая, пульсирующая или колющая боли в голенях или чувство жжения или холода, подобно парестезиям и онемению характерны для заболеваний спинномозговых нервов или их чувствительных корешков (нейропатии).
После того как у пациента установлен характер и локализация боли, врач устанавливает факторы, которые усугубляют и устраняют эту боль. При опросе больного уточняют длительность боли, её зависимость от положения (усиливается лёжа, сидя, стоя), влияние наклона туловища вперёд, кашля, чихания и напряжения. Существенным диагностическим значение могут быть момент возникновения боли и обстоятельства, которые её вызывали. В связи с тем, что многие заболевания нижней части спины (поясницы) являются результатом травмы, полученной во время производственной деятельности или при несчастном случае, нужно помнить о возможности преувеличения больным тяжести своего состояния в целях получения возмещения ущерба или по другим личным причинам, а также в результате истерического невроза или симуляции.
Существует множество заболеваний у человека, которые приводят к появлению боли в спине (пояснице). Одной таких причин появления боли в спине (пояснице) являются врожденными аномалиями развития позвоночника (спина бифида, люмбализация и сакрализация). Другие причины появления боли в спине (пояснице) являются заболевания, которые постепенно формируются у человека с возрастом. К таим(остеохондроз, спондилёз, спондилоартроз, остеопороз и т.д.).
Так же частой причиной боли в спине (пояснице) у человека являются полученные им острые или хронические перегрузки позвоночника. К таковым относят относят:
Воспаление суставных поверхностей крестцово-подвздошного сочленения (сакроилеит) вызывает боли в нижней части спины (пояснице и крестце).
Большинство причин боли в спине (пояснице) связанны по своему происхождению с однотипными физическими нагрузками на работе или дома:
- боли в спине (пояснице) от длительного сидения за рулём
- боли в спине (пояснице) при сидячей работе за компьютером
- боли в спине (пояснице) при малоподвижном образе жизни
- боли в спине (пояснице) после поднятия тяжестей и перегрузках при занятии спортом
- боли в спине (пояснице) при длительном ношении ребёнка на руках
- боли в спине (пояснице) при уходе за пациентами с ограничением подвижности
- боли в спине (пояснице) при неудобной поверхности для сна (подушки и матрас)
В амбулаторной практике у пациентов с остеохондрозом позвоночника наиболее часто встречается накопительный механизм возникновения боли в спине. Чаще всего проблемы у людей накапливаются в шее и пояснице. Часто появлению такого довольно стойкого болевого симптома у пациентов в спине (шее, пояснице) на фоне имеющегося уже возрастного остеохондроза позвоночника предшествует наличие чувства дискомфорта или неудобства на протяжении длительного периода времени перед обострением заболевания.
Такие пациенты часто месяцами или годами вынуждены терпеть время от времени возникающие у них неприятные ощущения и симптомы боли в спине (пояснице). Чтобы облегчить себе боль и устранить дискомфорт при движении или в покое в спине (пояснице), часто принимаются различные противовоспалительные и обезболивающие медикаментозные препараты, растирки, гели и мази. При болях в спине (пояснице) так же используются бандажи и корсеты, всевозможные массажёры и апликаторы.
Симптом боли в спине (пояснице) встречаются гораздо реже у лиц, ведущих спортивный образ жизни. Профилактике развития остеохондроза позвоночника и появления симптома боли в спине (пояснице) способствуют прежде всего самостоятельные занятия гимнастикой, активный отдых. Гимнастика снимает дневную загруженность одних и тех же мышц, связок и суставов поясничного отдела позвоночника.
Общие причины возникновения симптома боли в спине (пояснице) включают в себя:
Диагностика боли в позвоночнике (нижней части спины, пояснице)
Всё начинается с неврологического и ортопедического осмотра у врача. При этом осмотре оценивается неврологический статус пациента, а так же выявляются возможные нарушения в биомеханике позвоночника с обязательной оценкой состояния мышц спины и ягодичной области. Уже на этом этапе исследования пациенту с остеохондрозом позвоночника и болями в спине и пояснице может быть поставлен диагноз и подобрано лечение.
В норме во время осмотра здорового позвоночника выявляется грудной кифоз и поясничный лордоз. У некоторых людей эти искривления позвоночника могут быть значительными выраженными с формированием так называемой «круглой спины». При заболеваниях позвоночника пристально оценивают наличие излишней кривизны или наоборот сглаживания нормальной поясничного лордоза. Горб образуется при остром кифотическиом угле, что может быть следствием перелом или аномалии развития грудного отдела позвоночника, наклонного положения или искривления таза, разницы в тонусе околопозвоночных или ягодичных мышц. При острой боли по ходу воспалённого седалищного нерва (ишиалгии) можно выявить вынужденное положение поясницы за счёт напряжения мышц. Этот анталгический сколиоз немного снижает остроту боли от натяжения нерва у пациента.
В норме у человека имеются естесственные изгибы позвоночного столба (кифозы и лордозы), что связанно с его прямохождением.
Расспрос пациента о полученных им старых травмах, не всегда способствует выявлению причин появления боли нижней части спины (пояснице). Уточнение времени возникновения и обстоятельства появления боли даёт врачу невропатологу или нейрохирургу гораздо больше необходимой информации для постановки точного диагноза.
Так же при осмотре больного врачом изучается его биомеханика. Оценивают позвоночник, тазобедренные суставы и ноги в процессе выполнения пациентом определённых активных движений. Ограничения движений у больного могут быть отмечены при его раздевании, укладывании или вставании со смотровой кушетки или со стула во время консультации. При наклоне туловища вперёд из положения стоя в норме у человека происходит сглаживание поясничного лордоза и увеличение кривизны грудного отдела позвоночника (грудного кифоза). При боли в пояснице, когда в напряжены задние связки или крестцово-остистые мышцы, воспалены суставные поверхности межпозвонковых, при разрывах межпозвонковых дисков поясничного отдела позвоночника, защитные рефлексы препятствуют растяжению этих структур позвоночника. В результате чего крестцово-остистые мышцы остаются напряжёнными и ограничивают движение в поясничном отделе позвоночника. Сгибание вперёд при боли в нижней части спины (пояснице) будет происходить за счёт тазобедренных суставов и грудопоясничного перехода. При воспалениях пояснично-крестцовых сочленений (сакроилеите) и сдавлении корешков спинномозговых нервов больной наклоняется вперёд так, чтобы избежать напряжения мышц сухожилий, ограничивающих с боков подколенную ямку, перекладывая основную нагрузку на таз. При односторонней ишиалгии будет увеличено искривление в сторону источника боли в пояснице. Движения в пояснице у больного будут сопровождаются напряжённостью мышц, болезненностью. Наклон туловища вперёд пациент будет стараться осуществлять за счёт тазобедренных суставов. Колено на поражённой стороне может быть согнуто для того, чтобы уменьшить спазм подколенных сухожилий, таз при этом будет отклонён назад, чтобы ослабить натяжение корешка спинномозгового нерва и седалищного нерва в целом.
В норме у человека имеются естесственные изгибы позвоночного столба (кифозы и лордозы), что связанно с его прямохождением.
Если у больного связки или мышцы будут напряжены, выполнение им наклона в противоположную сторону будет усиливать боль за счёт натяжения мягких тканей позвоночника. При боковых и парамедианных грыжах и протрузиях межпозвонковых дисков наклон в сторону повреждения будет невозможен или сильно ограничен из-за усиления боли. При болях в нижней части спины (пояснице) сгибание в положении сидя с согнутыми тазобедренными суставами и коленями больной можно обычно легко выполнить вплоть до соприкосновения колен с грудной клеткой. Причина заключается в том, что сгибание колена ослабляет напряжение подколенных сухожилий у пациента и также устраняет натяжение седалищного нерва.
При боли в пояснице и ишиалгии пассивное сгибание поясницы у пациента в положении лёжа на спине вызывает слабую боль. Если колени у больного будут согнуты (натяжение седалищного нерва снижено) движение происходит свободно. При заболевании пояснично-крестцового и поясничного отделов позвоночника (например, при артритах) пассивное сгибание тазобедренных суставов происходит свободно или с незначительными тянущими болями в пояснице за счёт ягодичных мышц. Пассивный подъём прямой ноги, который у большинства здоровых людей происходит без боли до 80-90° (кроме лиц с плохой растяжкой мышц задней поверхности ноги), приводит к натяжению седалищного нерва и его корешков, вызывая боль. Боль в пояснице может возникать при вращении таза вокруг поперечной оси. При этом движении увеличивается нагрузка на суставы пояснично-крестцовое отдела позвоночника. При их артрите или артрозе больной будет жаловаться на боль при движении. При заболеваниях межпозвонковых суставов пояснично-крестцового отдела позвоночника и компрессии корешков спинномозговых нервов это движение ограничено на стороне поражения по сравнению с противоположной стороной тела.
Круглая спина при увеличении кифоза грудного отдела позвоночника.
Симптом Ласега (боль и ограничение подвижности при сгибании тазобедренного сустава при выпрямленном колене) может оказать помощь в диагностике болей в нижней части спины. Подъем выпрямленной ноги на стороне, противоположной поражению, может также вызывать локализованную боль. Эта боль будет слабее, чем на стороне заболевания, но она может являться признаком более серьёзного разрушения фрагмента межпозвонкового диска, а не просто его выпадения (грыжи) или протрузии (выпячивания). Вызванная при данном тесте боль у пациента всегда будет отдавать (иррадиировать) в поражённую сторону поясницы вне зависимости от того, какая нога была поднята.
Прогиб тела назад легче всего выполняется у находящегося в положении стоя или лежащего на животе больного. При обострении заболевания может больному будет трудно выпрямить позвоночник в положении стоя. Больной с напряжением в пояснице или с протрузией или грыжей межпозвонкового диска обычно может разогнуть или прогнуть позвоночник назад без усиления боли. Если повреждение локализовано в верхних поясничных сегментах позвоночника или имеется активный воспалительный процесс или перелом (трещина) тела позвонка или задних структур позвонка, то из-за усиливающейся прогиб назад может быть значительно затруднён.
Пальпация и поколачивание в проекции позвоночника проводятся в завершении осмотра пациента. Желательно начинать проводить пальпацию с области, которая изначально не может служить источником боли, чтобы пациент мог расслабить напряжённые мышцы спины, не опасаясь усиления боли при проведении осмотра у врача невролога или нейрохирурга. Проводящий обследование врач невропатолог или нейрохирург всегда должен знать, какие структуры могут быть доступны у пациента при пальпации поясницы. Локальная боль при надавливании пальцем в области поясницы у больного редко обнаруживается при заболевании позвоночника. Структуры позвоночника в случае заболевания на уровне поясницы, расположены настолько глубоко, что они редко могут давать болезненность при поверхностной пальпации. Слабая боль на поверхности или плохо локализованная боль при пальпации поясницы может свидетельствовать лишь о патологическом процессе в пределах поражённого сегмента на поверхности тела в область иннервации кожи именно этим нервом.
Боль при надавливании в проекции рёберно-позвоночного угла может быть при заболевании почек, надпочечников или при повреждении поперечных отростков LI или LII позвонков. Повышение чувствительности при пальпации поперечных отростков остальных поясничных позвонков и проходящих над ними крестцово-остистых мышц, может указывать на перелом поперечного отростка позвонка или о напряжении мышц в местах их прикрепления к позвоночнику. Боль при пальпации остистого отростка позвонка или усиление боли вследствие при поколачивании по нему является неспецифичными признаком. Эта боль может указывать на повреждение межпозвонкового диска в его центральной части, на воспаление (дисцит) или на перелом. Боль от надавливания в проекции суставных поверхностей между позвонками LV и SI может возникать при поражении межпозвонковых дисков. Боль в этой области часто встречается и при ревматоидном артрите (инфекционное неспецифическое, прогрессирующее, деформирующее воспаление сустава).
Напряжение связок, фасции и мышц в нижней части спины (поясницы) вызывает чувство боли или хронического дискомфорта.
Во время пальпации остистого отростка врач невропатолог или нейрохирург отмечает любое его отклонение от центральной линии в сторону или вверх и вниз, т.к. это может указывать на его перелом или артрит межпозвонкового сустава. Если остистый отросток смещён вперёд («западает» относительно поверхности) у больного возможно выявление нестабильности позвоночника со смещением позвонка кпереди относительно нижележащего позвонка (спондилолистеза).
Осмотр брюшной полости, прямой кишки и органов таза с оценкой состояния периферических сосудов на ногах также являются важными составными частями обследования больного с жалобами на боли в нижней части спины (поясницы), которыми не следует пренебрегать. Без них можно пропустить заболевания сосудов, внутренних органов, наличие опухоли или воспаления, которые могут простираться до позвоночника или вызывать боль, которая отражается в эту область.
При неврологическом осмотре пациента внимательно изучают изменения двигательные расстройства, нарушение рефлексов и чувствительности на ногах.
По результатам неврологического и ортопедического осмотра больного с болевым симптомом на фоне остеохондроза позвоночника могут быть назначены дополнительно следующие диагностические процедуры:
- рентгенография пояснично-крестцового отдела позвоночника с функциональными пробами
- КТ пояснично-крестцового позвоночника
- МРТ пояснично-крестцового отдела позвоночника
Центр межпозвонкового диска занимает студенистообразное пульпозное ядро. Оно окружено и поддерживается фиброзным кольцом, состоящим из волокнисто-хрящевой и соединительной ткани. Подробнее об этом можно прочитать в статье про анатомию позвоночника и спинного мозга человека.
Толщина дисков уменьшается, тела позвонков приближаются друг к другу, уменьшая межпозвонковые отверстия и подвергая опасности находящиеся в них нервы и сосуды (остеохондроз).
Выпячивание дисков (протрузия или пролапс межпозвонкового диска) с их дальнейшим выпадением в просвет позвоночного канала (грыжа или экструзия межпозвонкового диска) чаще всего приводят к компрессии нервных корешков, вызывая боли по ходу сдавливаемого нерва (боли, отдающие в ногу, руку, затылок, шею, межрёберные промежутки в зависимости от уровня сдавления нерва) с ослаблением силы мышц в участках их иннервации и нарушением чувствительности.
Сколиоз позвоночника при защитном спазме мышц спины на фоне обострения люмбаго.
Часто протрузию или грыжу межпозвонкового диска сопровождает симптом мышечной боли или корешковой боли по ходу нерва в ноге. При этом корешковом компрессионном симптоме сдавливается один нервный корешок или сразу два нерва.
Помимо симптома сдавления нерва грыжей или протрузией межпозвонкового диска в поясничном отделе позвоночника может может нарушиться и стабильность позвоночного двигательного сегмента. При нестабильности позвоночника происходит смещение позвонка:
Для уточнения диагноза нестабильности позвоночника может потребоваться проведение рентгенографии пояснично-крестцового отдела позвоночника с функциональными пробами.
Чаще всего симптом сдавления при грыже или протрузии межпозвонкового диска формируют нервные пучки, составляющие седалищный нерв. Седалищный нерв состоит из волокон L5, S1, S2, SЗ – спинальных нервов.
Очаг хронического воспаления в просвете позвоночного канала может приводить к формированию его сужению (стеноз позвоночного канала) и сдавлению проходящих в нём нервов и спинного мозга. Вот почему при стенозе позвоночного канала всегда необходимо проведение полного курсового лечения с применением целого арсенала разных лечебных методик, а в случае не эффективности — оперативное лечение.
Лечение боли в позвоночнике (нижней части спины, пояснице)
В зависимости от тяжести проявлений и причин возникновения боли в спине и пояснице на фоне остеохондроза позвоночника с грыжей диска или протрузией диска у пациента возможны следующие лечебные действия:
В межпозвонковые суставы поясничного, грудного или шейного отделов позвоночника (фасеточные суставы) также могут быть произведены лечебные блокады. Блокады с местным анестетиком и гормональными препаратами производятся для ускорения снятия боли и воспаления и получения скорейшего положительного клинического эффекта.
Кортикостероиды и инъекции местных анестетиков (блокады) используются для лечения боли в спине.
Обычно для лечебных блокад достаточно низких доз анестезирующего средства (Новокаин, Лидокаин) и Кортизона, Дипроспана или Кеналога, вводимого в просвет поражённого сустава.
При сочетании с правильно подобранным режимом физиотерапии, эти лечебные блокады могут дать хороший и долгосрочный эффект при поясничных болях и болях в крестце при грыже межпозвонкового диска или протрузии диска у пациента с остеохондрозом позвоночника.
При лечении боли в ноге и ягодице на фоне остеохондроза позвоночника с грыжей межпозвонкового диска или протрузией межпозвонкового диска устранение болезненности, покалываний и восстановление чувствительности в ноге при неврите седалищного нерва в случае его сдавления требует использования физиотерапии.
Ношение полужёсткого пояснично-крестцового корсета при лечении боли в спине и пояснице на фоне остеохондроза позвоночника с грыжей межпозвонкового диска или протрузией межпозвонкового диска помогает ограничить объём движений в поясничном отделе позвоночника. Это в первую очередь способствует снижению боли в зоне воспаления межпозвонковых суставов и снятию излишнего защитного напряжения и спазма мышц спины.
В таком корсете пациент с болями в спине и пояснице на фоне остеохондроза позвоночника с грыжей межпозвонкового диска или протрузией межпозвонкового диска может передвигаться самостоятельно дома и на улице, и даже сидеть в машине и на рабочем месте. Необходимость в ношении корсета у пациента отпадает, как только проходит боль в спине.
Но нужно помнить, что в период обострения боли в спине и пояснице на фоне остеохондроза позвоночника с грыжей межпозвонкового диска или протрузией межпозвонкового диска, следует избегать рабочих нагрузок и соблюдать покой. Это временное ограничение, но оно значительно укорачивает время выздоровления и на фоне проводимого лечения не даёт развиться заболеванию позвоночника дальше.
Существует несколько видов пояснично-крестцовых полужёстких корсетов. Все они подбираются индивидуально по размеру и могут быть неоднократно использованы в случае повторного появления боли в спине и пояснице на фоне остеохондроза позвоночника, а так же для профилактики возможных обострений болевого симптома.

