Лопнула мозоль что делать – Лопнула мозоль на ноге – что делать, чем обработать и чем помазать лопнувшую мозоль для быстрого заживления
Лопнула мозоль – что делать и чем её помазать для заживления
Водяная мозоль – кожное образование, представляющее собой пузырь с жидкостью, появившийся в результате механического трения. Причиной ее возникновения на ногах может быть тесная обувь. На ладонях и пальцах рук мозоль образуется при длительном трении, например, при работе с каким-либо инструментом. Волдырь нельзя прокалывать или срезать, это чревато развитием гнойной инфекции и более длительным лечением. А в тех случаях, когда мозоль лопнула сама, она требует незамедлительного лечения и принятия необходимых мер для того, чтобы не допустить дальнейших осложнений.
Первая помощь при лопнувшей мозоли
Сдавливание образовавшегося пузыря, продолжительное трение, удар могут стать причиной его разрыва. Принимать меры при лопнувшей мозоли необходимо сразу же. Разрыв пленки и ее отрыв – открытый путь для стафилококковой и стрептококковой инфекций.
Действия, которые необходимо предпринять, если из волдыря стала сочиться жидкость:
- Вымыть руки, используя мыло, или протереть бактерицидной влажной салфеткой.
- Приготовить любой антисептик (фурацилин, спиртосодержащее средство, перекись водорода или сделать слабый раствор марганца), бинт или пластырь, антимикробную мазь.
- Обработать ранку и участок вокруг нее антисептиком.
- Если вытекающая из пузыря жидкость прозрачная и не содержит примесей крови, мозоль можно залить медицинским клеем или закрыть бактерицидным пластырем. Такая ранка заживает за 2 – 3 дня.
- Когда мозоль большая и открытая (кожица оторвана или сдвинута), необходимо после обработки наложить марлевую салфетку с антимикробной мазью и закрепить ее либо пластырем, либо забинтовать. Повязка меняется каждые 3 – 4 часа.
Обратите внимание! Обрабатывать лопнувшую мозоль йодом или зеленкой нельзя. Эти средства могут вызвать ожог. Йод и зеленка обладают подсушивающим эффектом, от их применения нежная кожа в области мозоли начнет растрескиваться.
Средства для быстрого заживления мозоли
Чтобы ранка зажила быстро, можно закрыть ее бактерицидным пластырем от влажных мозолей или наложить мазь противомикробного действия.
Если нет вышеуказанных средств, можно обработать ранку тем, что имеется под рукой, т.е народными средствами.
Заживляющие пластыри
Заклеивать мокрые мозоли, а тем более лопнувшие, пластырем, предназначенным для натоптышей, вросших или сухих мозолей нельзя.
Для их лечения предназначены лейкопластыри из гидроколлоидного материала. Они обладают легким обезболивающим действием, бактерицидным эффектом и защищают от проникновения влаги.
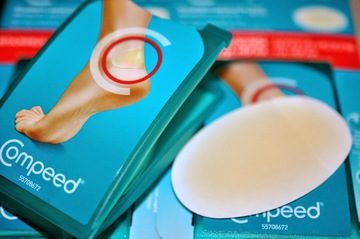
Для лопнувших мозолей подойдет лейкопластырь силиконовый «Компид», предупреждающий попадания влаги с эффектом обезболивания.
Пластырь Салициловый с пластиковой мембраной пропитан салициловой кислотой. Основа изделия – 100 % хлопок, позволяющей ране дышать, в то время, как мембрана предохраняет мозоль от размокания.
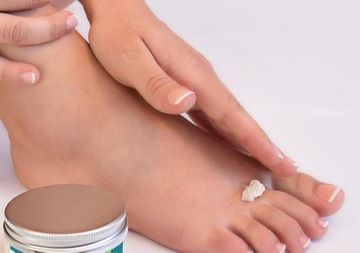
Фото 1. Маленький пузырь нужно постараться сохранить. Если же мозоль лопнула, следует воспользоваться заживляющими мазями. Источник: Flickr (Dennis Verbeek).Мази для лопнувших мозолей
На лопнувший волдырь после обработки его антисептиком рекомендуется наложить мазь противомикробного и противовоспалительного действия.
Хорошим эффектом обладают такие средства, как Левомеколь, Синтомицин и салициловая кислота, Тетрациклиновая, Ихтиоловая, Гепариновая мазь, средство «Спасатель», линимент бальзамический (Вишневского) и др.
Левомеколь
Недорогое, но достаточно эффективное средство комбинированного действия. Антибиотик хлорамфеникол в составе средства обладает бактериостатическим действием.
Метилурацил способствует быстрейшей регенерации кожи.
Благодаря полиэтиленоксидам из ранки быстрее выводится гной.
Левомеколевая мазь помогает скорейшему заживлению гнойных мозолей.
Синтомициновая мазь
Относится к препаратам-антибиотикам. Основный действующий компонент – хлорамфеникол, эффективен при гнойно-воспалительных процессах. Накладывается средство на ранку каждые 5-8 часов. Детям до 3-лет и беременным лучше не использовать.
Салициловая мазь
Рекомендована для лечения кожных болезней. Действующий компонент средства – салициловая кислота. Это – отличный антисептик, также она обладает противовоспалительный действием, способствует быстрейшему отшелушиванию и регенерации кожного покрова.
С осторожностью мазь стоит применять беременным и детям, не использовать в большом количестве и на протяжении длительного времени.
Фото 2. Первым действием при обнаружении мозоли должно быть прекращение трения. Источник: Flickr (Panegyrics of Granovetter).Народные средства для обработки лопнувших мозолей
Когда нет аптечных средств, лопнувшую мозоль можно лечить целебными растениями.
- Первой скорой помощью является лист подорожника. Его хорошо промыть и слегка потереть в руках до появления сока. Приложить лист к мозоли и зафиксировать повязкой или пластырем. Менять подорожник надо каждые 3 часа.
- Если под рукой есть цветок Алоэ или Каланхоэ, их также можно применять, как бактерицидные и заживляющие средства. Необходимо выдавить из листа сок и наложить пропитанную этим соком марлевую салфетку на рану, зафиксировать.
- Хвойная живица поможет, если пропитать салфетку подогретой смесью смолы и сливочного масла и приложить к лопнувшей мозоли. Помимо бактерицидного действия, это еще и хорошее обезболивающее средство.
Поможет быстрейшему заживлению лопнувших мозолей пихтовое масло, мед, сок сельдерея.
Профилактика образования мозолей
Что делать, чтобы избежать такую неприятную и болезненную проблему, как лопнувшая мозоль?
- Первое, ношение удобной обуви. Зачастую, нога натирается в новой не разношенной обуви. Такие изделия лучше надевать на короткое время, иметь сменную пару. Новые туфли можно обработать специальными смягчающими средствами или отдать на растяжку. Спортивная обувь должна быть на полразмера больше, так как при активной ходьбе и нагрузках усиливается кровоток в ногах.
- Правильно подобранные носки также снижают трение.
- Если есть риск появления мозоли на ладони, работать лучше в перчатках или использовать специальные защитные изделия.
- Ванночки, крем для ног и рук, антиперспиранты для ног помогут предотвратить появление мозолей.
- Для комфортного ношения обуви можно использовать гелевые прокладки.
Обратите внимание! При появлении дискомфорта и красноты необходимо по возможности поменять обувь. Если это не получается, место необходимо заклеить пластырем, чтобы устранить причину появления мозоли.
Лопнула мозоль на ноге: опытный дерматолог в Москве.
Каждый человек хоть раз в жизни обнаруживал у себя мозоль.
Не меньшее число людей испытывало изрядные мучения от того, что эта мозоль лопалась и после этого нещадно болела.
Отчего берутся и как с ними правильно бороться – расскажем в статье.
Как они образуются?
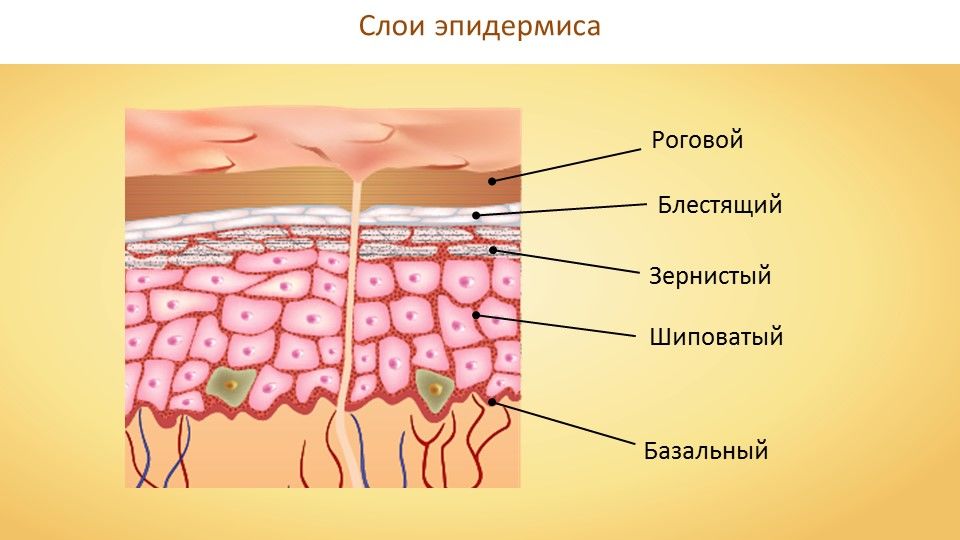
Поверхностный слой кожи называется эпидермисом и состоит из нескольких (более точно – 5) слоев:
- Роговой эпителий, самый наружный.
- Блестящий слой.
- Зернистый.
- Шиповатый.
- Базальный, сформированный цилиндрическим эпителием.
Все слои между собой связаны достаточно тесно, чтоб убедиться в этом достаточно собрать кожу в складку – она не расслоится.
Но если долго натирать эпидермис в одном месте, то рано или поздно произойдет одно из двух событий:
- Сотрется защитный роговой слой.
- Если роговой слой толстый – он может сместиться относительно нижележащих.
В обоих случаях происходит травматизация кожи, развивается воспаление.
Одним из этапов которого является экссудация.
Это выход межклеточной жидкости наружу в пространство между слоями эпидермиса.
Появляется пузырь.
Классическая мозоль – не что иное, как пузырек.
Верхней стенкой его является поврежденный роговой, иногда и блестящий, слои, а нижней – зернистый или шиповатый.
Расслоение эпидермиса приводит к асептическому воспалению, раздражению нервных окончаний кожи, из-за чего возникает боль.
По своей сути, мы имеем поверхностную рану, прикрытую клетками собственно эпидермиса.
Есть еще вариант так называемой сухой мозоли или натоптыша.
Он является следствием травматизации глубоких слоев эпидермиса и возникает всегда на подошве.
Не удивительно – там наиболее выражен роговой слой, а нагрузки приходится выдерживать весьма приличные.
Здесь все обходится без скопления жидкости.
Но зачастую отмечается формирование стержня из разрушенных осевым давлением тканей (корня натоптыша).
Более 80% мозолей приходится на пузыри.
Типичные места появления:
- Ладонные поверхности рук.
- Тыльная сторона стоп.
- Задняя часть стопы.
- Пах.
На ладонях пузыри появляются из-за работы с разными инструментами.
Такими, как отвертка, молоток, сельскохозяйственные орудия труда.
Иногда их так и называют – трудовые мозоли.
Причиной появления пузырей на ногах практически всегда является тесная и неудобная обувь.
На тыле стопы натирают бретельки туфель, язычки, швы колодки.
Задняя часть пятки натирается из-за неправильно подобранной или неладно скроенной обуви.
В паху мозоли возникают не очень часто, но пузыри могут сформироваться в местах, где нежная кожа трется о швы белья.
Мозоли на руках
Излюбленная локализация – основания первых фаланг пальцев, иногда – середина ладонной поверхности.
Мозоли на этих местах возникают очень быстро и так же быстро лопаются.
Особенно, если человек продолжает ту же деятельность, которая привела к формированию пузыря.
Мозоли на ногах
Очень много проблем доставляют женщинам.
В стремлении выглядеть красивыми, дамы жертвуют комфортом и обувают неудобные туфли.
Результат – неэстетичные и болезненные пузыри над пяткой, на тыле стопы, на боковых поверхностях.
Мешают ходить ужасно.
Лидируют женщины и по количеству натоптышей.
Причина та же – обувь.

Как поступать с мозолями?
Первая мысль, которая приходит в голову при появлении пузыря с болью, жжением и дискомфортом – проколоть его и выпустить скопившуюся жидкость.
Такое решение неправильное и вредное, почему – расскажем ниже.
Второй вариант – оставить все как есть и перестать обращать на мозоль внимание.
Тоже не самый верный вариант, так как качество жизни не улучшается и сохраняется риск развития осложнений.
Оптимальный подход предполагает осторожность в поведении с мозолями, меры по профилактике их осложнений.
Какие именно – тоже распишем в подробностях.
Мозоль: вскрытие пузыря
Очень хочется лопнуть его, вскрыть.
Многие так и поступают, подвергая себя значительному риску.
Лопнувшая мозоль представляет собой уже открытую рану.
Учитывая места, в которых они обычно появляются, у этой раны очень высока вероятность инфицироваться.
Вот что будет, если лопнуть мозоль на ноге или руке:
- Усиление болевого синдрома.
- Более выраженное снижение функциональности руки или ноги.
- Трансформация из серозного воспаления в гнойный процесс.
- Удлинение периода заживления мозоли.
Конечно, такие осложнения возникают не всегда, но риск их развития все же есть.
Но и его можно свести к минимуму.
Как поступать с мозолью на ноге
При первых признаках формирования мозоли на стопе, на любом участке, первое что необходимо сделать, это – сменить обувь на такую, которая не трет ступню, пальцы.
Если такая ситуация возникла, например, на работе, – туфли просто снять и дать ногам покой.
Когда куда-нибудь идти необходимо, то есть смысл подложить мягкий ватный тампон между натертостью и обувью.
Прокалывать и лопать пузырь нельзя, так как это еще больше усугубит причиняемый болевой синдром и дискомфорт.
Также нельзя смазывать поверхность пузыря маслами и смягчающими мазями.
Потому что это приведет к увлажнению мозоли и затянет выздоровление.
Наша задача – поскорее и без последствий подсушить пузырек.

Что нужно:
- Переобуться в свободную обувь, легкие туфли с широким носком.
- Обрабатывать мозоль один-два раза в день раствором розоватой марганцовки или 70° спиртом. Эти жидкости следует иметь при себе на случай, если мозолька все же лопнет посреди города или в офисе.
- Наклеивать на нее перед каждым надеванием обуви пластырь с марлевой или ватной прокладкой.
Так можно свести к минимуму вероятность сорвать или содрать тонкую кожицу на пузыре слишком рано, до того момента как раневая поверхность под ней начнет заживать.
Как поступать с мозолью на руке
Ладонные мозоли легче предупредить – надевать перчатки, проявлять осторожность при пользовании инструментами.
Если же пузырь уже сформировался, то ему нужно обеспечить щадящий режим.
Не работать больной рукой, при необходимости – наложить на больное место мягкую повязку без крема или мази.
Цель такая же – предотвратить раннее лопание мозоли.
Иначе заживать рана будет гораздо дольше, и соответственно – причинять больше неудобств.
Как быть с лопнувшей мозолью?
Несмотря на все старания, самопроизвольное и слишком раннее вскрытие пузыря происходит сплошь и рядом.
Заметить это можно по вытекающей жидкости: рука или нога мокреют.
Болевые ощущения сначала немного стихают за счет того, что вытекший экссудат как бы смазывает поверхность кожи и снижает трение.
Но вскоре боль и жжение возвращаются с еще большей интенсивностью, чем было до вскрытия пузыря.
Что делать и чем лечить такие состояния, зависит от размера и локализации мозоли.
Маленькая мозоль на ноге
Пузырьки с диаметром около 1 см можно обработать марганцовкой, спиртом.
Выше мы писали, что их лучше носить с собой.
Можно обычной зеленкой.
Затем наклеить сверху ватный тампон на лейкопластыре или полоску бактерицидного пластыря, и на том все.
Такую лейкопластырную повязку следует менять 1-2 раза в день.
Присохшую вату можно отмачивать той же марганцовкой.
Необходимости в мазях с антибиотиками нет.
Соблюдение таких правил поможет ранке побыстрее зажить.
Естественно, что не следует сдирать начинающиеся формироваться корочки и отмершую кожу.
Они должны отшелушиться самостоятельно.
Большая мозоль на ноге
Лопнувшая мозоль с диаметром основания пузыря больше 1 см причиняет существенную боль.
Если расположена на пальцах стопы или на пятке – то ходьба в обуви превращается в настоящее мучение.
Для лечения последствий лопнувшей крупной мозоли на ступне можно предпринять такие шаги:
- Нанести на ранку несколько капель обычного 2% новокаина или лидокаина. Местные анестетики снимут выраженный болевой синдром, купить их можно в любой аптеке.
- После стихания боли помазать антисептиком – зеленкой, фукорцином. Спиртом и марганцовкой можно не пользоваться.
- Наклеить сверху лейкопластырь с ватным тампоном или полоску бактерицидного пластыря.
- Обеспечить образовавшейся ране покой – туфли сменить на тапки.
Место повреждения может оказаться загрязнено пылью или другим мелким мусором.
Тогда перед тем, как мазать зеленку или фукорцин, ранку лучше промыть перекисью водорода.
Стерильности эта жидкость не обеспечит, но образующаяся пена хорошо очищает рану от посторонних частичек.
Покой ноге и смена повязок 2 раза в день помогут зажить лопнувшей мозоли за несколько дней.
Отдирать подсохшую кожу нельзя, но можно воспользоваться такой мазью, как «Бепантен».
В ее состав входят компоненты, стимулирующие репаративные процессы, за счет чего эпителизация раневой поверхности проходит быстрее.
Мозоль на руке
Для такой локализации характерно формирование одного или нескольких пузырей на ладони в области основания первых фаланг пальцев.
Когда такие мозоли лопаются, боль и жжение заставляют беречь руку, за счет чего снижается трудоспособность.
Помощь проста:
- Вымыть руки с мылом, но не вытирать их, а промокнуть.
- При сильной боли – смазать новокаином или лидокаином.
- Загрязнения удалить перекисью.
- Обработать антисептиком.
- Заклеить пластырем с ваткой.
Можно ли после этого продолжать работу – зависит от индивидуальных условий.
Единственно, нельзя продолжать работать без защитных перчаток.
Чем меньше беспокоить руку, тем скорее лопнувшая мозоль заживет.
Сухие мозоли
В классическом понимании, лопнуть сухая мозоль или натоптыш не способны, так как обладают очень выраженным роговым слоем эпидермиса.
Зато они могут трескаться и вызвать тем самым очень сильную боль, кровотечения.
Если сухая мозоль «лопнула», обезболивание можно проводить также, как и при лопании пузырей.
Отсюда начинаются отличия: сухую мозоль необходимо размягчать.
Рецептов несколько:
- Наклеивание специального мозольного пластыря.
- Прикладывание примочек с картофелем, растительным маслом на длительное время (сутки и более).
- Компрессы с 70% уксусной эссенцией.
Последним методом врачи пользоваться не рекомендуют, так как есть риск вызвать тяжелый ожог кожи стопы, пятки.
Можно мазать тем же «Бепантеном» два раза в день.
Поверхностные трещины натоптышей без сформированного стержня эта мазь заживляет за несколько суток.
Осложненные варианты мозолей
Возникшая на месте лопнувшей мозоли рана – отличное место для размножения патогенных микроорганизмов.
Присоединение инфекции можно распознать по таким признакам:
- Вокруг ранки появляется гиперемия (краснота).
- Боль усиливается, приобретает пульсирующий характер.
- Поверхность лопнутия начинает сочиться сукровицей или гноем.
- Возникает кровоточивость.
При появлении таких симптомов стоит подумать над тем, чтоб показать рану врачу.
Можно, конечно, попробовать лечиться самим.
В таком случае предпочтение лучше отдавать не традиционным народным методам, а проверенным медикаментозным средствам.
Основой лечения лопнувшей инфицированной мозоли являются мази.
Правда, здесь «Бепантеном» мазать уже бесполезно, так как требуется противомикробный компонент.
Одним из вариантов является мазь «Офлокаин».
В ее состав входит антибиотик фторхинолонового ряда офлоксацин и анестетик.
Просто наносится прямо на ранку и прикрывается мягкой бинтовой или лейкопластырной повязкой.
Кроме этого, можно применять «Левомеколь», эритромициновую и другие мази.

Противопоказаны гормональные.
При отсутствии видимого улучшения в течение 48 часов или малейшем ухудшении состояния раны, необходимо как можно скорее показаться врачу.
Как правильно поступать?
Лучше всего не допускать развития мозоли: носить удобную обувь, при работе пользоваться перчатками.
Если же мозоль появилась, то ей необходимо обеспечить покой и стерильность до тех пор, пока она не сойдет.
Однако бывают такие ситуации, когда ждать нет смысла.
Например, при крупных мозолях на руках и ногах, из-за которых страдает качество жизни человека.
В подобных случаях лучше всего прийти на прием к врачу дерматологу.
И с его помощью лопнуть мозольный пузырь в асептических условиях и безболезненно.
Также врач посоветует, как вести образовавшуюся рану дальше, чтоб она зажила быстро и без осложнений.
То же касается и сухих мозолей.
Практика показывает, что именно квалифицированная врачебная консультация позволяет избавиться от натоптышей навсегда.
Если мозоль доставляет беспокойство, обращайтесь к автору этой статьи – дерматологу в Москве с многолетним опытом работы.
что делать, методы лечения в домашних условиях
Главная страница » Красота » Уход за ногами
Время на чтение: 6 минут
АА
Когда лопается влажная мозоль на пятке, то возникает сильный дискомфорт. Иногда такое явление чревато попаданием в открытую ранку патогенных микроорганизмов.


Чтобы избавиться от болезненных ощущений, применяют различные медикаментозные средства. Заживить рану можно с помощью народных средств.
Причины возникновения мокрых мозолей
Водяная мозоль на пятке представляет собой пузырь, наполненный прозрачной жидкостью. Основная причина такого явления – сильное натирание кожи. Чаще всего это происходит в результате ношения новой или тесной обуви.

Провоцирующими факторами, которые влияют на развитие влажных мозолей, считается высокая потливость ступней и чрезмерная масса тела.
В любом случае повреждение кожи нужно лечить, делать это можно в домашних условиях.
Первая помощь
Чтобы предотвратить риск возникновения различных осложнений при разрыве кожи, необходимо правильно оказать первую помощь.
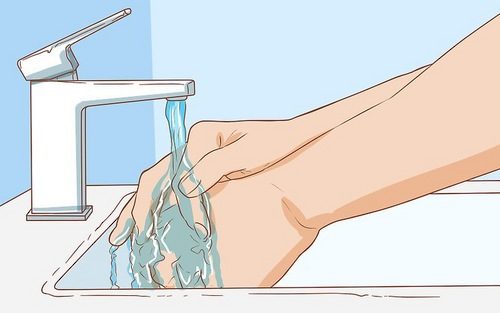

Перед обработкой поврежденного места следует тщательно вымыть руки. Применяется любое средство, относящееся к антисептикам.
Для этого подойдут следующие препараты:
- Бриллиантовый зеленый;
- Перекись водорода;
- Йод;
- марганцовка;
- Фурацилин;
- Хлоргексидин;
- Мирамистин.
После обработки дезинфицирующим препаратом на поврежденное место накладывается антибактериальный пластырь.
Пошаговая инструкция
Если лопнула мозоль, то для оказания первой помощи нужно сделать следующее:
- Вымыть руки с мылом и обработать их спиртом.

 Края раны смазать зеленкой или йодом. В случае, когда эти лекарства проникают в ранку, заживление замедляется.
Края раны смазать зеленкой или йодом. В случае, когда эти лекарства проникают в ранку, заживление замедляется.- На повреждение приклеить специальный пластырь (бактерицидный).
- Если лопнувший пузырь большой, то делается повязка из несколько слоев бинта, которая с мазью закрепляется на ране.
Для заживления раны необходимо несколько раз в сутки проводить лечение с помощью мазей и лейкопластырей, которые выпускаются специально для мокрых мозолей.
Как лечить
У взрослых и детей лечение таких повреждений практически не отличается. Однако маленьким пациентам до 5 лет подходят не все антибактериальные мази. Лучше всего применять народные средства.
У взрослых
Для лечения водяной мозоли у взрослых применяются различные мази, в том числе и антибактериальные, а также коллоидные пластыри для быстрого заживления раны.
У детей
Детям рекомендуется обработать ранку антисептиком. Лучше всего для этого подойдет Перекись водорода или Фурацилин. Затем на нее накладывается сухая чистая повязка из стерильного бинта. Это нужно для того, чтобы при заживлении в поврежденную ткань не попадала инфекция.


Необходимо подбирать такую обувь, чтобы она не давила на поврежденный участок ноги. Можно применять медицинский пластырь.
Аптечные средства для быстрого заживления
Чтобы быстро избавиться от мозоли и заживить рану, рекомендуется использовать аптечные препараты. Для лечения применяют средства, которые выпускаются в следующих лекарственных формах:
- лейкопластырь;
- мази.
Они эффективны, при их применении ткани быстрее регенерируются.
Мази
Чем мазать уже лопнувшую мозоль? Для этого в аптеках можно купить различные средства.
К эффективным препаратам относятся:

 Мазь Салициловая. Это средство дезинфицирует поврежденный участок и заживляет кожные покровы.
Мазь Салициловая. Это средство дезинфицирует поврежденный участок и заживляет кожные покровы.- Левомеколь. Устраняет воспалительный процесс, уменьшает рост и размножение болезнетворных микроорганизмов, способствует регенерации тканей. После нанесения закрепляется повязкой. Применяется трижды в день.
- Синтомицин. Активные вещества препарата уничтожают бактерии в ране, препятствуя воспалению тканей. Применяется не менее трех раз в сутки.
Эти средства используются, пока повреждение не заживет. На рану можно наносить и другие мази:
- Спасатель;
- мазь Ихтиоловая;
- Тетрациклин.
Эти препараты обладают противовоспалительным и антибактериальным свойствами.
Пластыри
Быстро залечить водяную мозоль можно с помощью специальных пластырей. Они являются гидроколлоидными, поэтому обеспечивают защиту раны от попадания влаги и грязи.
Действенными средствами в этой лекарственной форме считаются:

 Салициловый лейкопластырь;
Салициловый лейкопластырь;- Компид;
- Силкопласт;
- Экстра Защита.
Такие пластыри избавляют от неприятных ощущений, способствуют устранению патогенной микрофлоры, если попала инфекция. Их применяют не менее трёх раз в сутки, но когда рана сочится, то меняют чаще.
Народные способы
Не менее действенными, чем аптечные препараты, являются альтернативные средства.
Чаще всего в народных рецептах для заживления применяют следующие ингредиенты:
- мёд;
- лекарственные растения;
- живица.
Эти компоненты предотвращают боль, уменьшают воспаление, снимают отёки и заживляют поврежденные ткани.
Подорожник
Это растение издавна применяется при различных повреждениях кожных покровов. Растение обладает антибактериальными и ранозаживляющими свойствами.
Чтобы быстрее вылечить мозоль, нужно промытый под проточной водой листок помять до тех пор, пока не начнет выделяться сок. Затем его прикладывают на ранку. Повторяют процедуру через несколько часов.
Хвойная живица
Это эффективное средство для лечения лопнувшего пузыря. Живицу наносят на рану и фиксируют пластырем.
Алоэ или каланхоэ


Эти растения – природные антисептики. Лист каланхоэ или алоэ разрезают вдоль и мякотью прикладывают на больное место, зафиксировав повязкой из бинта.
Можно выдавить с помощью марли сок и смочить в нем ватный диск. Прикладывать на повреждение каждые три часа.
Медовая мазь
Чтобы приготовить такое средство, мед немного нагревают. Им обрабатывают ранку и заклеивают пластырем. Такие действия нужно повторять несколько раз в сутки.
Корень сельдерея
Корень растения измельчают, добавляют подсолнечное масло и перемешивают.
Средство наносят на рану и прикрывают пластырем.
Тысячелистник
Растение необходимо мелко нарезать. Его присыпают на лопнувшую мозоль, чтобы ускорить заживление.
Можно ли прокалывать?
Многих интересует вопрос: можно ли прокалывать большую водянку на пятке?


Делать это рекомендуется только в первый день возникновения мозоли, строго соблюдая следующие правила:
- Произвести обработку кожи возле пузыря препаратами, относящимися к антисептикам.
- Стерильную иглу хорошо смочить в 70-процентном спирте.
- Ввести иглу в бок пузыря. Не разрешается делать прокол в центре волдыря.
- Чтобы содержимое хорошо оттекало, рекомендуется делать несколько проколов.
- Стерильной марлей прижать волдырь к коже для устранения всей жидкости.
- Наложить противомозольный пластырь.
После прокола повязку важно накладывать дважды в сутки, а перед ночным сном рекомендуется снимать, чтобы рана заживала быстрее.
Если в волдыре снова набралась жидкость, его можно повторно проколоть.
Что делать, если в ранку попала инфекция?
При инфицировании ранки на месте повреждения образуются корочки желтого цвета. Повреждение начинает сильно болеть, а кожа возле него краснеет. Возможно появление гноя.


В таком случае обрабатывают ранку, наносят мазь с антибиотиком и закрывают стерильным бинтом.
Необходимо обратиться за медицинской помощью, иначе могут развиться опасные последствия вплоть до заражения крови.
Профилактика патологического состояния
Чтобы предотвратить развитие нагноения, необходимо придерживаться следующих рекомендаций:
- Не носить обувь из синтетики.
- Если ноги сильно потеют, пользоваться присыпкой или пастой Теймурова.
- Отказаться от капроновых носков.
- Не надевать очень тесную обувь.
- Не носить длительное время новую обувь, надетую в первый раз.
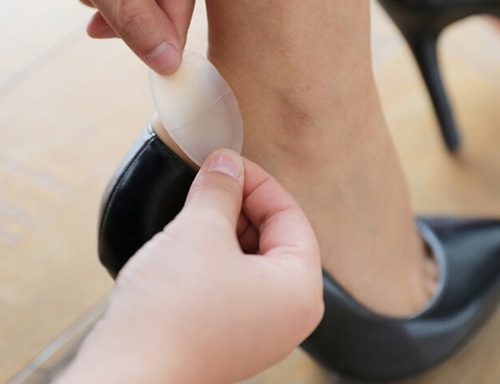

Если мозоль все-таки образовалась, то чтобы она не лопнула, рекомендуется не оказывать на поврежденное место сильного давления и исключить трение кожи с тесной обувью.
Соблюдение этих правил позволит сократить риск развития водяных пузырей от натирания в несколько раз.
Заключение
Волдырь на пятке – явление дискомфортное и болезненное, однако лопнувшая мозоль быстро поддается лечению. С этой целью применяются медикаментозные препараты и средства народной медицины.
ПредыдущаяУход за ногамиМокрая мозоль на пятке (водяная): причины появления и методы лечения
что делать, как лечить и чем помазать?
Первая помощь
Экстренного медицинского воздействия требуют только мокрые мозоли, так как иные разновидности – и сухая, и стержневая – появляются на основе неправильно зажившего водяного пузыря.
Быстрое заживление мозолей мерами первой помощи должно проводиться с учетом размера повреждения, его локализации и болезненности.
Мокрое образование, если оно не доставляет беспокойства своим расположением и не является слишком крупным, лучше вообще не трогать, так как неповрежденная кожа над пузырем представляет собой природный барьер для проникновения в пораженные ткани болезнетворных микроорганизмов. При болезненности волдыря следует заклеить его лейкопластырем или, при крупных размерах, сделать марлевую повязку.
Если водяная мозоль причиняет боль и мешает нормальной жизнедеятельности, ее рекомендуется удалить, для чего следует:
- Очистить руки и кожу вокруг образования теплой водой с мылом.
- Обеззаразить волдырь спиртом или йодом, спиртом же простерилизовать иглу.
- Проколоть иглой водяной пузырь в нескольких местах, после чего дать содержимому вытечь, не стимулируя процесс надавливанием.
- Нанести на опустевшую мозоль антибактериальную мазь, затем прикрыть ее марлевой повязкой.
- Через некоторое время, когда волдырь подсохнет, нужно будет аккуратно срезать продезинфицированными ножницами омертвевшую кожу, снова нанести антибактериальную мазь и прикрыть повязкой.
Это важно! Вскрывать мокрую мозоль не рекомендуется, если человек страдает от сахарного диабета или проблем с нарушением кровообращения. В этих случаях принять решение об удалении водяного пузыря может только врач.


Снимите всё лишнее с ног
- Потребуется освободить ногу от обуви, носка, чулка.
- Лопнувшую мозоль показано обработать антисептическим средством: перекисью водорода, раствором марганцовки, йодом или зелёнкой. Если подобного под рукой нет, возможно воспользоваться соком подорожника, лист предварительно промывается.
- Когда рана промыта, полагается нанести антибактериальную мазь: Левомеколь, стрептоцидовую мазь либо Стрептоцид в порошке, Солкосерил.
- Место мозоли нужно заклеить бактерицидным пластырем, наложить бинтовую либо иную стерильную повязку. Мазать мозоль мазью полагается несколько раз в день, сменяя повязку. Руки перед процедурой нужно тщательно мыть с мылом и обрабатывать антисептиком, к примеру, спиртом. Если из раны сочится жидкость – повязка приклеится к коже, при снятии верхний покров опять нарушится. Действие приведёт к неприятным ощущениям и воспрепятствует быстрому заживлению раны. Перед снятием бинта повязку рекомендуется размочить. Водой делать не стоит – рискуете занести инфекцию. Лучше намочить бинт перекисью водорода, потом аккуратно отделить от присохшей кожи.
- Когда рана будет заживать, на её поверхности образуется корочка, которую ни в коем случае нельзя сдирать. Она служит защитой для молодой кожи, нарастающей под ней. Когда процессы возобновления закончатся, корочка отпадёт самостоятельно.


Заживление мозоли
- Важно постоянно следить за состоянием мозоли, чтобы понимать, не попала ли инфекция. Это опасно, несмотря на небольшие размеры раны. Нагноение мягких тканей способно привести к поражению нервных окончаний, во множестве присутствующих в пятке, либо собственно кости, что в запущенных случаях чревато ампутацией части ноги. Тем более, инфекция с током крови распространяется по организму, поражая внутренние ткани и органы. Важно при первых признаках заражения обратиться за медицинской помощью.
Что делать, если на ноге лопнула мозоль


Пустить все на самотек можно лишь в случае, если вы собираетесь пребывать в идеально стерильном помещении и исключите любые контакты с ранкой на коже.
В остальных ситуациях следует поступать таким образом:
- Хорошенько продезинфицируйте руки антибактериальным мылом.
- Подыщите антибактериальное средство для того, чтобы обработать саму рану и область кожи близ нее. Для того пригодится раствор йода, спиртовой раствор или любое другие антибактериальное дезинфицирующее средство.
- Наложите тонким слоем на мазь с обеззараживающим и заживляющим эффектом на ранку.
- Наложите на ранку стерильную повязку. Если участок кожи не позволяет повязке удерживаться, следует прикрепить ее при помощи пластыря.
ВНИМАНИЕ: Попытки удалить кожицу вокруг ранки являются большой ошибкой. Не трогайте отошедший слой эпидермиса до тех пор, пока мозоль не заживет.
Алгоритм действий может показаться слишком сложным, так как подразумевает много пунктов и средств, которые необходимо использовать. Помните – заклеивание раны бинтом без дезинфекции чревато печальными последствиями. Риск инфицирования невероятно высок, ведь даже если лопнувшая мозоль не кровоточит, она очень уязвима.
В некоторых случаях мозоли требуют прокалывания. Когда она не слишком велика, лопать ее не стоит. Достаточно вооружиться бактерицидным пластырем, например использовать пластырь от мозолей «Compeed» или «Салипод». А вот, если она большая, необходимо лопнуть пузырь. Проигнорировав это действие, велик риск инфицирования. Мозоль способная лопнуть в любое время и в любом месте, а нужные инструменты для дезинфекции могут не оказаться под рукой.
Перед вами техника самостоятельного и безопасного прокола:
- Примите меры по обеззараживанию рук.
- Очистите поверхность пузыря дезинфицирующим средством.
- Простерилизуйте обычную иголку при помощи спиртового раствора.
- Аккуратно проколите пузырь, не вставляя иголку глубоко под кожу.
- Удалите вытекающую жидкость бинтом, промоченным в обеззараживающем растворе.
- Примените мазь-антибиотик в целях предотвращения воспалительных процессов.
- Наложите повязку и при необходимости примените пластырь.
ВАЖНО: Вместо спиртового раствора для дезинфекции иголки можно использовать огонь. Подержите кончик иголочки над зажженной спичкой.
Основная причина появления водяной папулы – резкая смена сезонной обуви. Палец натирается по причине постоянного трения босой кожи в ботинках. Пузырь доставляет боль, дискомфорт. Чтобы быстро вылечить уплотнение, необходим правильный подход.
На ногах могут появляться сухие и мокрые образования. Натоптыш является сильным утолщением ороговевшего кожного покрова. Стержневая мозоль имеет внутренний корень из отмерших клеток, на вид – воронка. Появляется в основном у людей, страдающих избыточным весом и носящих высокие каблуки. Вся нагрузка приходится на кожу ступни, образовывается уплотнение.
Симптомами волдырей с жидкостью являются опухлость, покраснение, белый пузырек с прозрачным содержимым. При несвоевременном лечении папула лопается, начинает образоваться твердый стержень.
Разновидность мокрого уплотнения – кровавый волдырь, который образовывается в месте расположения сосуда. Внутри лопасти находится кровь. Такие папулы заживают дольше обычных. При самостоятельном вскрытии велика вероятность попадания в рану инфекции.
Если лопнула мозоль на ногах, следует избегать влияния неблагоприятных факторов:
- Перестать носить тесную обувь на высокой платформе и каблуке.
- Носить колготки и носки без внутренних швов, дизайнерских вставок.
Папула с содержимым может нарывать и треснуть. Запрещается пытаться открыть и порвать окружающую кожицу до мяса, чтобы предотвратить заражение мягких тканей. Для дезинфекции стопы используют спирт, фурацилиновый раствор, перекись водорода. Не рекомендуется держать закрытым поврежденный участок, подошва должна дышать для ускоренного восстановления.
В случае выделения гноя необходимо обратиться за медицинской помощью.
Симптомы инфицирования лопнувшей мозоли
- Припухлость и покраснение раны и области вокруг. Причём область болит даже при обычном касании, ношение даже мягкой обуви с закрытой пяткой приносит дискомфорт и сильные боли и невозможность нормально передвигаться.
- Гнойные выделения — бывают жёлто-коричневого цвета, иногда с примесью крови. Консистенция выделений — от крайне жидкой, похожей на воду, до густой и тянущейся. Иногда гной засыхает, образуя на поверхности раны жёлтую корочку, под которой чувствуется скопление жидкости.
- Температура тела вокруг мозоли значительно повышается, кажется, участок кожи словно горит. Если заражение сильное, начинает распространяться по организму, наблюдается общее повышение температуры как ответная реакция организма.
Заражение чрезвычайно опасно для людей с ослабленным иммунитетом, к категории последних относятся:
- больные онкологическими заболеваниями;
- люди с выраженной формой иммунодефицита;
- страдающие сахарным диабетом;
- обнаруживающие хронические заболевания, особенно в тяжёлой форме;
- люди с нарушением гормонального фона, часто наблюдается у страдающих болезнями щитовидной железы, надпочечников, у беременных женщин. Не исключено у женщин в возрасте 45-55 лет, когда начинается климакс, у подростков в переходном возрасте;
- люди с трудностями в пищеварении, в частности, с кишечником. В зоне риска человек, который по разнообразным причинам несвоевременно опорожняется. Запор приводит к накоплению каловых масс в кишечнике и интоксикации организма. На фоне явления нарушается микрофлора кишечника, основа человеческого иммунитета. Подобное происходит из-за недавно перенесённых заболеваний, которые лечились антибиотиками. В период приёма медикаментов и некоторое время после курса важно пропить комплекс пробиотиков, помогающих наладить состояние кишечника.
Не стоит думать, что мозоль — несерьёзное недомогание. Действительно, если образование не заражено, вовремя обрабатывается нужными средствами, заживление произойдёт за пару дней. При игнорировании даже маленькая ранка способна нанести значительный вред.
Обзор средств для обработки
Сухие разновидности на пятке, плохо поддающиеся домашнему избавлению, должны лечиться с помощью препаратов, которые можно приобрести в аптеке. Для размягчения мозоли используются лекарства, обладающие размягчающим свойством рогового кожного слоя.
Рекомендуется предварительно распарить кожные участки с помощью ножной ванночки с пищевой содой и мылом.
Быстрый спасатель от больной мозоли – крем Супер Антимозолин и Бенсалитин. Супер Антимозолин обеспечивает моментальное увлажнение, очищение пяточек от болезненных образований. Лечебный эффект проявляется в размягчении и заживлении трескающегося эпидермиса. В состав входят компоненты: осиновый, эвкалиптовый экстракт, молочная и салициловая кислота, карбамид. Смазывать густым слоем раз в сутки, затем заклеить бактерицидным лейкопластырем.
Бенсалитин состоит из салициловой и бензойной кислоты. Является хорошим антисептическим, кератолитическим средством. Перед применением нужно смазать покровы вокруг образования вазелином и заклеить клейкой лентой. Намазывать на чистую сухую кожу, прикрыв сверху еще одним пластырем. Оставить на 10-12 часов компресс, затем сорвать лейкопластыри, убрать излишки мази и аккуратно снять ороговевшую кожицу лезвием или пемзой. Бенсалитин используют, пока участок не размягчится, а эпидермис самостоятельно не отвалится. Запрещается нанесение на ранки и кожные покровы детям меньше 12 лет.
Для ускоренного затягивания гнойников используется порошок Банеоцин. Лекарство обеззараживает от бактерий и микробов раневые поверхности. Идеально подходит, если ребенок поранился. Содержит уникальные вещества: антибиотики неомицин, бацитрацин. Намазывают больные места 2-3 раза в день в течение 7 дней. Доза не должна превышать 1 г.
Медикамент быстро впитывается и в минимальных дозах всасывается в кровеносные сосуды. К противопоказаниям относят индивидуальную непереносимость, аллергическую реакцию на антибиотики, большие площади пораженных участков, нарушение функционирования мочевыделительной системы, травмы барабанной перепонки, ацидоз, болезни нервно-мышечного аппарата. В период беременности, лактации оказывает влияние на плод, рекомендуется перед применением проконсультироваться с врачом.
Для удаления сухих образований используется косметическое средство Леккер-Стопмозоль, которое содержит молочную кислоту и дистиллированную воду. Применяется наружно для застарелых уплотнений 2-3 раза в сутки на распаренные кожные покровы. После необходимо содрать ороговевший слой дермы. Продолжительность лечения зависит от условия наступления выздоровления.


Мозольный лейкопластырь Салипод легок в использовании. Кусок небольшого размера приклеивается на высушенное образование на сутки-двое. После того как процедура размягчения осуществлена, участок необходимо помазать питательным кремом.
В качестве альтернативного способа избавления от мозолистых формирований широко применяются рецепты народной медицины.
Если лопнул пузырек, из него сочиться жидкость, на помощь придет алоэ. Сок растения успокоит боль, смягчит, затянет поврежденную поверхность. Чтобы приготовить компресс, необходимо измельчить листики до состояния кашицы, затем добавить несколько капель салициловой кислоты. Дать средству настояться 15-20 минут, выложить целебную смесь на пергаментную бумагу или марлевую салфетку.
Для сухих омозолелостей может использоваться присыпка. Поврежденные участки припудривают несколько раз в день после принятия размягченной ванночки.
Категорически воспрещается пудрить водянистые образования по причине травмирования кожного покрова.
Влажная мозоль
Желающим знать, как быстро залечить мозоль, стоит еще раз обратить внимание на то, что без вмешательства подобная проблема постепенно исчезает сама собой. Волдырь самостоятельно лопается в течение суток после появления, особенно если провести следующие процедуры:
- Исключить механическое воздействие на кожу в области поражения.
- Промыть поврежденный участок антисептическими средствами – спиртом, перекисью водорода или йодом.
- Наклеить на образование бактерицидный пластырь.
Это важно! Намного проще своевременно принять меры для лечения мокрой мозоли и навсегда забыть о проблеме, чем запустить ситуацию и дождаться образования стержневых наростов, быстро избавиться от которых не удастся.
Сухая мозоль
Как справиться с сухим образованием: перед тем, как ускорить заживление мозоли сухой, следует убедиться, что это именно она, а не бородавка (образование, сформированное из жировой ткани), так как последнюю удалять самостоятельно не рекомендуется. Если ороговевшая кожа образовалась на месте бывшего мокрого волдыря, это именно сухая мозоль, и справиться с ней в короткие сроки помогает следующая технология:
- Распарить пострадавшую конечность в горячей воде для размягчения огрубевшей кожи. Можно добавить в ванночку настой цветков ромашки или календулы, а также масло чайного дерева для смягчающего и антисептического воздействия.
- Потереть участок с мозолью пемзой, тщательно удаляя ороговевшие слои кожи.
- Нанести на очищенные кожные покровы увлажняющий крем (как вариант – оливковое или любое растительное масло).
Для закрепления результата следует наклеить на пострадавшее место антисептический лейкопластырь и надеть носки для сохранения тепла.
После 2-3 таких процедур наступит заметное улучшение.
Питание


Здоровое питание
- больше овощей и фруктов, включающих в состав витамины и микроэлементы, необходимые ослабленному организму. Продукты наполнены клетчаткой, чем очищают кишечник и позволяют органу хорошо работать;
- кисломолочные продукты – обогащают организм полезными лакто- и бифидобактериями, составляющими основу иммунитета. Считаются основой борьбы с вредными микроорганизмами;
- продукты, богатые витамином Е, отвечающим за регенерацию тканей: орехи, семечки, зелень;
- много жидкости. Недостаток влаги приводит к пересыханию кожи, появлению трещин, особенно в местах нарушенных покровов.
Лучше отказаться от сладких и сдобных изделий, которыми питаются вредные микроорганизмы. Подобная еда нарушает нормальную работу кишечника. Ряд продолжается продуктами: жирное мясо, сало, копчёности, фаст-фуд, алкоголь.
Правила ухода за открытой мозолью
Если полость самопроизвольно рвется, допускается провести безопасное прокалывание.
- Продезинфицируем обрабатываемый участок зеленкой или йодом.
- Прокол сделаем иглой или булавкой, предварительно обработанными спиртом и прокаленными огнем. Перед вскрытием обязательно вымыть руки с мылом, проспиртовать.
- Осуществлять прокол только с боковой стороны, вставляя иголку параллельно кожному участку. Если полость порвется неправильно, возрастает риск инфицирования.
- Сделать несколько неглубоких отверстий одновременно.
- После вмешательства ранку следует придерживать ваткой, чтобы вышло все содержимое.
- Затем наносят антибиотическое средство, закрывают участок клейкой лентой.
- Перевязки проводят дважды в день, на ночь снимают совсем, чтобы кожа могла дышать, а ранка затягивалась.
Воспаленные мозолистые образования необходимо удалять по причине риска возникновения заражения мягких тканей. Болезненный нарост устранит хирург, проведет необходимую дезинфекцию, наложит повязку, назначит дополнительную терапию.
Как и чем лечить?
Если образовавшаяся на пятке мозоль не лопнула, важно правильно лечить её, чтобы не допустить развития событий. Нужно приобрести в аптеке специальную подсушивающую мазь (распространённая – салицилово-цинковая) и пластырь с аналогичным эффектом. Вначале требуется аккуратно протереть мозоль спиртом, обеззаразив верхний шар кожи. Потом, когда этанол испарится, нанести мазь, подождать пару минут и наклеить к пятке пластырь.
- Вымыть руки с мылом, обработать спиртом.
- Мозоль и область рядом продезинфицировать.
- Выбрать иглу с тоненьким кончиком, протереть спиртом либо подержать немного над огнём, чтобы обеззаразить.


Тонкая игла
- Потом приступать непосредственно к прокалыванию. В мозоли сделать две дырочки, одна против другой. Прокалывание проводится сбоку волдыря, близко к здоровой коже пятки – действие позволит выдавить изнутри скопившуюся жидкость, не нарушив верхнюю кожу, покрывающую мозоль – кожица останется защитой для нижних тканей во время восстановления. Сдирать тонкий покров нельзя.
- После прокалывания взять кусочек ватки, обработанной в спирте, отжатой досуха и лёгкими надавливаниями выдавить жидкость из мозоли.
Дальнейшие действия аналогичны действиям при лопнувшей мозоли, способствуя быстрейшему заживлению, защитит рану от заражения. Известны ситуации, когда делать прокалывание категорически не рекомендуется:
- невозможность обработать рану дезинфицирующими средствами и наложить повязку. К примеру, если травма произошла в условиях, где отсутствует возможность достать простейшие медицинские приспособления;
- скопление в мозоли крови. Свидетельство нарушения капилляров, проходящих внутри. При прокалывании легко занести инфекцию прямо в кровь либо вызвать кровотечение. Особенно опасно для людей, больных сахарным диабетом, гемофилией и болезнями, вызывающими плохую сворачиваемость крови;
- если внутри мозоли начал накапливаться гной – вместо прозрачной жидкости волдырь заполнен желтоватым мутным веществом. Подобное означает присутствие инфекции, которую возможно распространить дальше по организму, если неправильно провести манипуляции.
В подобных случаях требуется обращаться в больницу, где человеку проведут мини-операцию, занимающую несколько минут, обезопасив от тяжёлых последствий мозоли.
Рассмотрим ситуацию, когда мозоль лопнула, как лечить рану в домашних условиях? Не стоит полагать, что лечение закончилось после нанесения повязки. Бинт следует регулярно менять и при этом использовать средства, обеспечивающие скорейшее засыхание ранки, заживление невозможность попадания инфекции.
Жидкие обеззараживающие растворы очень полезны. Ознакомьтесь, чем помазать мозоль лопнувшую:
- раствор йода;
- раствор марганцовки;
- спирт;
- зеленка.
Итак, если вы теперь знаете, если лопнула мозоль, чем помазать.
ВНИМАНИЕ: После снятия первичной повязки ими следует мазать только краешки ран. Их попадание в саму ранку хоть и исключит занесение инфекции, но растянет процесс заживления.
В качестве мазей можно использовать Левомеколь, салициловую мазь, Банеоцин и другие похожие средства от мозолей.
Перед тем, как накладывать мазь, будет полезно промыть рану полезным отваром или соком.
В этом случае годится отвар ромашки, так как он отличается великолепным противовоспалительным действием, а также сок алоэ.
Прежде чем накладывать повязку, можно наложить лист подорожника. Не забывайте, что перед применением его следует промыть.
Это средство может заменить сразу и обеззараживающий раствор, и мазь, и бинт, если вы попали в экстремальную ситуацию, и ничего кроме него под рукой нет.
К сожалению, последствия этой проблемы могут быть далеко не безобидными. Игнорирование условий гигиены и дезинфекции может спровоцировать гниение тканей. Но вы, надеемся, теперь знаете, как лечить мозоль лопнувший.
Не стоит переживать, если вы вовремя приняли меры. Обработанная обеззараживающими составами и защищенная мозоль быстро заживает и не доставляет неудобств.
Возможные осложнения
При несвоевременном лечении мозоли могут стать чувствительными и болеть. В основном опасность осложнений возникает при самостоятельном прокалывании полости по причине плохо обработанных инструментов.
В процессе вскрытия при наличии сахарного диабета требуется соблюдение предельной осторожности. Грубый прокол грозит возникновением гангрены – омертвлением тканей конечности.
Для предотвращения рецидива следует избегать провоцирующих факторов: ношения тесных ботинок, неудобных колгот, носков. Если пользоваться эффективными советами, мазать и обрабатывать мозоли вовремя, болезненные натоптыши перестанут влиять на активную жизнь.
Статья проверена
редакцией
Народные способы
Лечить лопнувшую мозоль допустимо с помощью народных средств. Перед любой процедурой проводится дезинфекция:
- На ночь к лопнувшей мозоли прикладывать кожицу лимона, примотав бинтом. Процедура проводится в течение 3-4 дней, пока кожа сверху не присохнет и не начнёт шелушиться.
- Допустимо делать компрессы из измельчённого в кашицу тысячелистника. Он обладает обеззараживающим и заживляющим свойствами.
- Тёплый мёд поможет быстрее справиться с неприятностью. Наносить лучше не непосредственно на кожу, а на бинт, которым потом обматывается место мозоли.
- Прикладывать к повреждённому месту серозную плёнку свежего куриного яйца (оболочка, внутри которой находится яйцо). Она обладает хорошим подсушивающим эффектом.
- Сок алоэ используется во многих отраслях медицины. Лечить лопнувшую мозоль вполне возможно. На ночь прикладывать к больному месту разрезанный лист растения.
Как видим, способов лечения лопнувших мозолей масса. Важно правильно и вовремя их использовать. Не стоит относиться к мозоли как к обыденному недомоганию, не способному принести вреда. Она не так безобидна, как кажется на первый взгляд.
что делать и как лечить?
Наверняка у каждого человека хоть раз в жизни появлялась мозоль на ногах. И вот лопнула мозоль, что делать? Вопрос возникает у большинства по мере прихода проблемы. Но об этом чуть позже, необходимо сперва определиться, как вообще появляется дефект.
Как появляются мозоли?
 Мозоли появляются вследствие постоянного трения кожи. В основном это происходит из-за тесной или только что купленной обуви. Под кожей образуется пузырь с жидкостью. Созревшая мозоль может лопнуть даже при несильном нажатии пальцем.
Мозоли появляются вследствие постоянного трения кожи. В основном это происходит из-за тесной или только что купленной обуви. Под кожей образуется пузырь с жидкостью. Созревшая мозоль может лопнуть даже при несильном нажатии пальцем.
Мозоли делятся на несколько видов:
- Мягкие — это натертые места на коже, впоследствии под ними образуются водянистые пузыри. Такие мозоли появляются вследствие ношения новой обуви или же при сильной потливости и пренебрежении личной гигиеной ног.
- Твердые — это в основном натоптыши, грубая ороговевшая кожа, не имеющая четких границ, или же пяточные шпоры, они часто образуются при ношении неудобной обуви, например, туфли на высоком каблуке. Натоптыши появляются у основания пальцев ног. Мягкая мозоль, если ее не лечить, может перейти в твердую. Еще одна причина образования твердой мозоли на ноге заключается в нарушении обмена кальция в организме. Такие мозоли образуются при ожирении или сахарном диабете, плоскостопии, грибковых поражениях кожи ног.
- Сухие — грубоватый слой желтой кожи. Данные образования могут быть и толстыми, и тонкими, а их поверхность в большинстве случаев покрыта мелкими трещинами. Зачастую эта мозоль натирается между четвертым пальцем и мизинцем.
- Костные. Формируются не на коже, а на кости. Образование данного вида, как правило, образуется на неправильно сросшемся месте перелома, где происходит рост хрящика, который со временем превращается в мозоль.
В основном простые мозоли безопасны. Тем не менее они могут причинить большой дискомфорт и боль, а если в рану проникает инфекция, то возможно и заражение.
Лечение мозолей
 Лечение мозоли — не такое уж сложное занятие. Самое главное — как можно быстрее заняться этим, не откладывая на завтра, так как только что образовавшийся дефект вылечить проще, чем уже застарелый. Устранение мозолей зависит от разных факторов:
Лечение мозоли — не такое уж сложное занятие. Самое главное — как можно быстрее заняться этим, не откладывая на завтра, так как только что образовавшийся дефект вылечить проще, чем уже застарелый. Устранение мозолей зависит от разных факторов:
- Чтобы избавиться от натертой кожи, нужно всего лишь носить свободную обувь и следить за гигиеной ног.
- Для того чтобы вылечить кровяную или водяную мозоль на пальце, нужно приложить немного больше усилий. Из всех мозолей именно мягкая доставляет самые неприятные болезненные ощущения. Самостоятельно такие образования можно лечить следующим образом: придя домой, вымыть ноги и проколоть водяной пузырек тонкой иглой (продезинфицированной). Быстро спустить всю жидкость и обработать антисептическим раствором. Затем заклеить повреждение пластырем.
- Если же мозоль лопается сама, нужно не дать инфекции попасть на открытую рану. Для этого постарайтесь не трогать ее грязными, немытыми руками. Далее обработайте перекисью водорода и срежьте всю лишнюю кожу, которая осталась от лопнувшей мозоли. Поврежденный лопнувший участок нужно заклеить бактерицидным пластырем.
- Вылечить мозоль, образовавшуюся на пальце ноги, можно многими медикаментами. Один из них — салициловая кислота. Препараты на основе данного вещества можно приобрести в аптеке. Все они отбеливают верхнюю часть кожи, что позволяет срезать ороговевшие клетки, и тем самым мозоль будет причинять меньше боли. Не советуется применять препараты с салициловой кислотой людям, которые болеют диабетом, у кого тонкая кожа или нарушено кровообращение. В таких случаях салициловая кислота не только не принесет ожидаемого эффекта, но и может привести к образованию язвы.
 В каких случаях нужно обратиться к специалисту:
В каких случаях нужно обратиться к специалисту:
- Во-первых, если все ваши действия не принесли должного успеха и мозоль причиняет вам боль и дискомфорт.
- Во вторых, люди у которых тонкая кожа или нарушено кровообращение. В случае, если болеете сахарным дебетом.
- В-третьих, при застаревшей сухой мозоли.
Врач может предложить несколько способов лечения: криотерапию (применение жидкого азота) или удаление мозоли с помощью лазера. Процедура удаления лазером выполняется под местной анестезией. Существует два лазера: эрбиев и карбондиоксидный. Процедура лечения длится 3 минуты. После остаются маленькие ранки, которые обрабатываются специальным средством.
Лечение народными средствами
Старую и ороговевшую мозоль удаляют с помощью лимонного сока. Для этого дольку лимона фиксируют пластырем к проблемному месту и оставляют на ночь. Утром можно с легкостью удалить ороговевшую кожу.
С давних времен при лечении сухих мозолей применяется алоэ. Разрезанный на пополам лист прикладывают срезом к больному месту и закрепляют пластырем. Наутро удаляют огрубевшую кожу с помощью пемзы.
Также применяют сок мать-и-мачехи. Сначала необходимо хорошо отпарить ноги и помазать сухую мозоль соком этого растения. Можно делать компрессы.
Чтобы предупредить образование натоптышей, необходимо обращать внимание на колодку при выборе новой обуви (она должна быть удобной).
Если у вас широкая стопа и повышенная потливость ног, стоит покупать обувь с широким носком. Чтобы разносить новую обувь, следует надевать хлопчатобумажные носки, смоченные в спирте. В них необходимо немного походить по дому.
Важно, чтобы обувь была из натуральных материалов, а в жаркий период года хорошо пропускала воздух.
Лопнула мозоль на ноге – что делать, чем обработать и чем помазать лопнувшую мозоль для быстрого заживления
Мокрая (водяная) мозоль часто появляется на стопах ног, особенно в летнее время. Натереть водянку достаточно просто: мелкие камешки или песок попадают в зазор между кожей и обувью. В результате образуется водянистая прослойка между слоями эпидермиса, вздутая пузырем. Не стоит позволять водянке преждевременно лопаться, так как «водичка» наполняющая ее обладает бактерицидными свойствами. Она предохраняет зарождающуюся молодую кожицу от воспалительных процессов и попадания болезнетворных микроорганизмов. Но что делать, если мозоль лопнула на ноге? Для ответа на этот вопрос, необходимо знать, как лечить лопнувшие мозоли, чтобы избежать заражения.

Лопнувшая мозоль может доставить массу неприятностей из-за возникшей боли и возможности развития воспаления, а потом и нагноения вследствие инфицирования в месте нарушения целостности пузырька. Быстро заживить лопнувшую мозоль – это значит предотвратить начало воспалительного процесса.
Оказание первой помощи
Мозоль может появиться на любом участке стопы, но чаще поражению подвергается пятка. Как быстро вылечить лопнувшую на пятке мозоль:
- Освободить пораженную ногу от обуви и одежды (носки, колготы),
- Вымыть руки с мылом,
- Аккуратно обмыть место вокруг поражения теплой водой с мылом, стараясь, чтобы жидкость не попала в ранку,
- Обработать лопнувшую мозоль любым антисептиком (раствором фурацилина, перекисью водорода, светло-розовым раствором марганцовки),
- Если жидкость внутри раны без примеси крови, а сама мозоль не поразила обширный участок кожи, можно залить ранку медицинским клеем БФ-6. Жгучая боль продолжается буквально 1-2 минуты. Зато потом рана покрывается тонкой защитной пленкой, которая не допускает проникновения инфекции. Сверху на обработанную поверхность надо приклеить бактерицидный пластырь,
- Если область поражения большая, рану следует намазать антимикробной мазью (Левомеколь, Стрептоцидовая, Линимент синтомицина и др.). Затем рекомендуется наложить стерильную повязку, которую необходимо менять 2-3 раза в день, при этом мазь предохранит ранку от инфицирования микробами и прилипания бинта.

Можно ли мазать мозоли зеленкой и йодом, интересует пациентов, у которых нередко образуются водянки. При использовании средств на открытой ране можно получить ожог. К тому же препараты сильно сушат нежную кожу, способствуя возникновению на ней трещин.
В случае если поверхность водянки не нарушена, обработка проводится с помощью обеззараживающих составов поверх кожицы, покрывающей рану. Зеленка предохраняет ее от воспаления. Марганцовка используется для ежедневных ванночек, которые ускоряют заживление.
Что делать, если мозоль на ноге лопнула вне дома:
- Приложить к ране лист подорожника глянцевой стороной, предварительно вымыв или вытерев его от пыли и грязи. Сверху надеть носок,
- Сорвать несколько резных листочков тысячелистника, тщательно прожевать их до получения однородной массы, залепить ранку полученным составом,
- Если под рукой нет знакомых лекарственных растений, прилепить на пораженную область лист березы, дуба, тополя, клена,
- Снять натирающую ногу обувь, иначе волдырь может порваться.
Придя домой, следует быстро и тщательно обработать лопнувшую на пятке мозоль.
Признаки инфицирования и способы лечения
Воспалительный процесс при попадании в рану от лопнувшей мозоли болезнетворных микроорганизмов характеризуется следующими симптомами:
- Болезненное покраснение вокруг мозоли,
- Опухоль проблемного места,
- Повышение температуры всего тела,
- Нагноение раневой поверхности.
Если мокрая лопнувшая мозоль осложнилась воспалением, рекомендуется обратиться за медицинской помощью. До посещения врача на проблемное место можно приложить лекарственные растения, обладающие противовоспалительным эффектом.
Чем помазать лопнувшую мозоль:
- У листа алоэ обрезать колючки по краям и содрать кожицу с вогнутой стороны. Мясистой частью приложить к ранке и наложить повязку из марли. Процедуру желательно сделать на ночь,
- Кусочек листочка каланхоэ приложить, предварительно сняв с него кожицу, к воспаленной ране,
- Попарить перед сном пораженную пятку или палец в теплом растворе марганцовки. Вытереть ногу насухо, прилепить листок подорожника, сверху накладывается стерильная повязка.

Стоит ли самостоятельно прокалывать мозоль?
Если водяной волдырь объемный, мешающий носить обувь, ему помогают порваться, прокалывая самостоятельно. Не стоит дожидаться, чтобы мозоль лопнула в неподходящее время и место. Зажить в таком случае образование может скорее.
Перед процедурой необходимо подготовиться:
- Тщательно вымыть руки и обработать их спиртом,
- Иголку (швейную, булавку, от шприца) необходимо прокалить на открытом огне (горящая спичка, зажигалка, газовая горелка) или продезинфицировать, окунув ее на 1-3 минуты в спирт или йод,
- Обработать место вокруг мозоли на ноге, вымыв теплой водой с хозяйственным мылом.
Держать иголку при прокалывании мозоли рекомендуется параллельно поверхности ноги. Сделать надо 2 дырочки, сквозь которые выдавить наполнявшую волдырь жидкость и моментально обработать участок операции антисептиком. Средство наносят промокающими движениями, не удаляя кожицу покрывающую рану. Рекомендуется заклеить мозоль бактерицидным пластырем, можно также использовать мозольный.
Запрещается проводить самостоятельное прокалывание мозоли, если мокрая мозоль нагноилась или наполнена кровавым содержимым.
Средства для быстрого заживления
Есть много аптечных и народных препаратов, которыми рекомендуется мазать мозоли для быстрого заживления, если нарушена поверхность волдыря:
- «Спасатель» обеспечивает быстрое заживление, предохраняет от нагноения,
- «Линимент синтомицина» помогает залечить ранку при воспалительном процессе,
- Бальзам «Вишневского» применяют, чтобы быстро вылечить гнойную патологию,
- Если помазать пораженную область «Салициловой» 10% мазью, ускоряется лечение мокрой мозоли,
- Чтобы скорее вылечить воспаленную водянку применяется мазь «Левомеколь»,
- Для более быстрого заживления рекомендуется обработать мозоль, которая порвалась, масляной настойкой травы зверобоя (стакан сырья залить 0,5 литра любого растительного масла и настоять в темноте 3 недели). Лечат патологию наложением марлевой повязки, пропитанной составом, на проблемный участок.
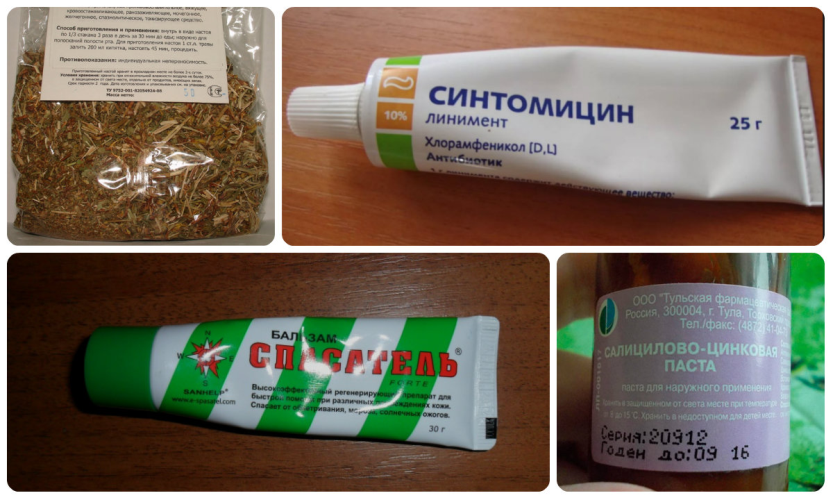
Прежде чем мазать лопнувшие мозоли на ногах аптечными средствами, необходимо внимательно прочитать инструкцию и следовать ее рекомендациям.
Способы предотвращения образований
Лечить водяную мозоль гораздо сложнее, чем предупредить ее образование. Чтобы не натирать водянки, рекомендуется соблюдать следующие требования:
- Разнашивать новую обувь желательно с использованием специального средства для ее смягчения,
- спользовать «следы», чтобы пятка не натиралась,
- Не стоит обуваться, если ноги мокрые.
Заживать проблемное место должно не более 2-3 недель. При воспалении, продолжающемся дольше, больной должен нанести визит к врачу (дерматолог, хирург).
Мокрая мозоль, если лопнет, доставляет человеку боль и дискомфорт, поэтому не стоит откладывать лечение и визит к врачу. Чтобы предупредить развитие патологического процесса, можно заметив повышенное трение, наклеить кусочек лейкопластыря на проблемное место. Обувь рекомендуется подбирать в соответствие с размером ноги и обувать в подходящее по погодным условиям время. Соблюдение гигиенических правил уменьшает поражение ступней мозолями.
как лечить, что делать, профилактика
Многих интересует, что делать, если лопнула мозоль? Волдырь, который образовался вследствие длительного трения кожных покровов о грубую поверхность, сопровождается сильными болями и дискомфортом. Повреждение его структуры может привести к развитию серьезной инфекции, поэтому так важно придерживаться основных рекомендаций по оказанию первой помощи при лопнувшей мозоли, и в последующем провести правильное лечение образовавшейся ранки.
Прорыв водянистой мозоли – неприятное явление, которое будет приносить дискомфорт и требует правильной санобработки.Действия при лопнувшей мозоли
В первую очередь, что нужно сделать, когда повредилась целостность волдыря на ноге или другой части тела, так это обработать пораженное место антисептическим раствором, дабы предотвратить проникновение микробов в ранку. В противном случае возникнет воспалительный процесс, который распространится за пределы мозоли на здоровые окружающие ткани. Опасно инфицирование раны и тем, что может пойти отек, для терапии которого потребуется хирургическое вмешательство. Чтобы не допустить таких последствий, важно правильно и своевременно начать лечить открытую ранку.
Вернуться к оглавлениюЧем обработать?
Как только заметили, что волдырь лопнул, нужно сделать следующие действия:
- Хорошенько вымыть руки с мылом и протереть их медицинским спиртом.
- Обработать пораженное место на коже перекисью водорода. Категорически противопоказано использовать зеленку и йод в чистом виде, так как они могут вызвать ожог кожных тканей, чем усугубят ситуацию.
- Смазать лопнувшую мозоль противовоспалительной мазью «Левомеколь».
- Наклеить пластырь с бактерицидным действием или перемотать ранку бинтом, чтобы полностью исключить возможность проникновения бактерий.
- Менять повязку или пластырь каждые 4—4,5 ч, каждый раз, перед наклеиванием обрабатывая мозоль антисептиком.
Можно ли прокалывать?
Не всегда есть время ждать, пока волдырь лопнет сам, и тогда люди прибегают к различным методам самостоятельного удаления жидкости из «водянки». Лопать мозоли можно, но при условии, что сам процесс не повлечет за собой никакой опасности, а также при проведении процедуры будут соблюдены все меры дезинфекции. Стоит учитывать, что проколоть можно только мокрую водянку. Абсолютно бесполезно трогать кожные наросты со стержнем, так как такой участок эпидермиса слишком огрубевший, и для его удаления предварительно нужно хорошенько распаривать кожу.
Не следует самостоятельно прокалывать гнойный волдырь. Если появилась такая мозоль на пятке или другой части тела, где она сильно мешает, то нужно обратиться к профильному медику. Врач, в свою очередь, очистит рану от гноя во избежание инфицирования и длительных воспалительных процессов. Не рекомендуется трогать самим и кровяные мозоли, которые считаются наиболее болезненными.
Вернуться к оглавлениюКак лечить?
Заживляющий пластырь
Вылечить лопнувшую мозоль можно специальным противомозольным пластырем. Он поглощает в себя излишки лимфатической жидкости, не мешает кожным покровам «дышать», и способствует скорому заживлению ранки. Алгоритм наклеивания пластыря следующий:
В аптеках доступы “целебные” пластыри, которые лечат и заживляют прорвавшийся мозоль.- аккуратно срезать ороговевшую кожу;
- протереть водичкой больное место и промокнуть мягким полотенцем;
- наклеить противомозольный пластырь, который сам отпадет, когда ранка заживет;
- лицам с сахарным диабетом перед лечением лопнувших водянок этим методом, следует проконсультироваться с профильным медиком.
Медицинские препараты
После того, как мозоль продезинфицирована, нужно намазать ее мазью. В аптечном киоске представлено множество различных мазей. Наиболее популярные из них представлены в таблице:
| Наименование препарата | Действие |
| «Левомеколь» | Выступает в борьбе с микробами, купирует воспалительные процессы и восстанавливает поврежденные ткани |
| «Синтомицин» | Снимает болевые ощущения и оказывает антибактериальное действие |
| Салициловая мазь | Обеззараживает и убирает процессы воспаления с кожных покровов |
| Зеленка | Оказывает дезинфицирующее, противомикробное и антисептическое действие |
Народные рецепты
Для заживления лопнувшей мозоли представители нетрадиционной медицины предлагают следующие натуральные средства:
| № | Название | Рецепт |
| 1 | Мазь из меда | Подогретым до комнатной температуры медом смазать ранку и перемотать бинтом. Менять повязку трижды в сутки |
| 2 | Компресс из тысячелистника | Изрубить растение, выложить на отрезок марли и зафиксировать к ранке |
| 3 | Примочки из сельдереевого корня | Измельчить корень и смешать со 100-а мл подсолнечного масла. Нанести на мозоль и перевязать стерильным бинтом |
Симптомы заражения
Свидетельствовать о том, что в ранку попала инфекция, могут следующие признаки:
- Покраснение и небольшая опухлость ранки, и кожи вокруг нее. Это место болит как при соприкосновении с ним, так и само по себе при передвижении.
- Выделение из ранки гноя, который может сопровождаться примесями крови.
- Повышение температуры кожных покровов в области вокруг ранки. При сильном инфицировании, возможно, повышение температуры тела.
Вернуться к оглавлениюНаблюдая вышеперечисленные симптомы, следует незамедлительно обратиться к профильному медику за квалифицированной помощью. Самолечение может усугубить ситуацию, приведя к обширному распространению инфекции на здоровые участки кожных покровов.
Что делать при профилактике?
Лучше не допустить образование мозоли, чем лечить, поэтому своевременно обрабатывайте ранки и соблюдайте гигиену.Водянки на коже доставляют человеку массу неудобств и болезненных ощущений. Чтобы избавиться от них, нужно потратить немало времени и провести целый ряд лечебных мероприятий. Поэтому лучше вовсе не допускать появления мозолей. Для этого без необходимости не следует надевать обувь на голые ноги. Не нужно покупать заведомо маленький размер с расчетом того, что они разносятся. Чтобы избежать мозолей на руках при работе с пилой, лопатой или топором, необходимо носить защитные перчатки и для уменьшения трения использовать специальные средства, например, тальк. Если в течение дня на ноги приходится большая нагрузка, то по окончании работы рекомендуется сделать горячую ванночку, и опустить в нее стопы на 10—15 минут.










 Загрузка…
Загрузка… Сидячий образ жизни
Сидячий образ жизни  Травмы копчика
Травмы копчика  Беременность
Беременность 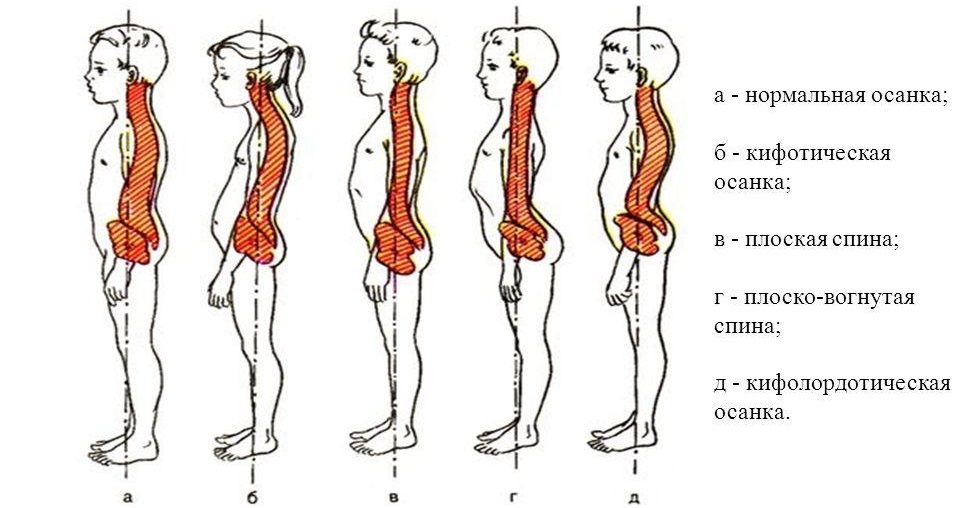 Нарушение осанки
Нарушение осанки 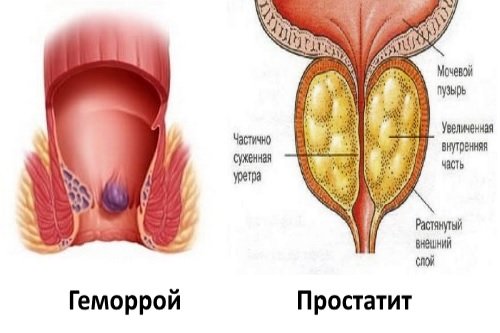 Гемморой и проблемы с простатой
Гемморой и проблемы с простатой  Инвалидность
Инвалидность Обычная подушка
Обычная подушка  С анатомической поверхностью
С анатомической поверхностью



 Вязкоэластичная пена
Вязкоэластичная пена  Искусственный латекс
Искусственный латекс  Натуральный латекс
Натуральный латекс Лен
Лен  Шерсть
Шерсть  Хлопок
Хлопок В комплекте с изделием должны быть сертификат качества и съемный чехол
В комплекте с изделием должны быть сертификат качества и съемный чехол  При выборе учитывать общую массу тела
При выборе учитывать общую массу тела  Перед приобретением протестировать изделие
Перед приобретением протестировать изделие  Размер подушки не должен быть больше габаритов поверхности стула
Размер подушки не должен быть больше габаритов поверхности стула


















 Так выглядит варикоз
Так выглядит варикоз Флеботромбоз
Флеботромбоз Нарушение кровотока в следствие закупорки сосуда
Нарушение кровотока в следствие закупорки сосуда
 Схематическое изображение кровеносных сосудов человека
Схематическое изображение кровеносных сосудов человека Кровеносные сосуды человека
Кровеносные сосуды человека Сердечные сосуды
Сердечные сосуды Кровеносные сосуды головного мозга
Кровеносные сосуды головного мозга Кифоз представляет собой заболевание позвоночника: верхний отдел наклонен вперед, при этом живот пациента также выдается вперед, при этом позвонок грудного отдела оттягивается в противоположную сторону.
Кифоз представляет собой заболевание позвоночника: верхний отдел наклонен вперед, при этом живот пациента также выдается вперед, при этом позвонок грудного отдела оттягивается в противоположную сторону. В норме позвоночный столб каждого человека искривлен S – образным образом. При определении искривления имеет значение угол его наклона. В норме этот показатель должен составлять 15-30 градусов. При значении менее 15 градусов, речь идет о сглаженной форме.
В норме позвоночный столб каждого человека искривлен S – образным образом. При определении искривления имеет значение угол его наклона. В норме этот показатель должен составлять 15-30 градусов. При значении менее 15 градусов, речь идет о сглаженной форме. Если угол наклона позвоночника составляет более 30 градусов, речь идет об усиленной форме. При этом патология может иметь различную степень выраженности:
Если угол наклона позвоночника составляет более 30 градусов, речь идет об усиленной форме. При этом патология может иметь различную степень выраженности:

















 Наше тело устроено таким образом, что его работа направлена на снижение нагрузки с позвоночника. Когда у человека искривляется позвоночник, то специалисты после исследования оповещают пациента о том, что у него кифоз. Чаще всего заболевание наблюдается в грудном отделе.
Наше тело устроено таким образом, что его работа направлена на снижение нагрузки с позвоночника. Когда у человека искривляется позвоночник, то специалисты после исследования оповещают пациента о том, что у него кифоз. Чаще всего заболевание наблюдается в грудном отделе. Физиологический и патологический грудной кифоз имеет свои особенности. Для первого характерен тот факт, что кифоз может наблюдаться у ребенка уже в возрасте семи лет, спина изгибается на 15–30 градусов. Физиологический кифоз имеется практически у всего населения, при этом изгиб спины может быть до 45 градусов.
Физиологический и патологический грудной кифоз имеет свои особенности. Для первого характерен тот факт, что кифоз может наблюдаться у ребенка уже в возрасте семи лет, спина изгибается на 15–30 градусов. Физиологический кифоз имеется практически у всего населения, при этом изгиб спины может быть до 45 градусов. При кифозе можно выделить ряд проявлений, которые ярко выражаются на внешнем фоне (подробнее о симптомах):
При кифозе можно выделить ряд проявлений, которые ярко выражаются на внешнем фоне (подробнее о симптомах): Способы лечения кифоза зависят от того, на какой стадии находится заболевание. Если у человека диагноз последней стадии, то в домашних условия вылечиться не возможно, поскольку для третьей стадии также характерен паралич ног.
Способы лечения кифоза зависят от того, на какой стадии находится заболевание. Если у человека диагноз последней стадии, то в домашних условия вылечиться не возможно, поскольку для третьей стадии также характерен паралич ног.




































 Если ваши стопы потрескались, и вы посетили общественный бассейн или сауну, есть вероятность того, что ступни пострадают от подошвенной бородавки. Заболевание носит вирусный характер, поэтому его очень легко подхватить во влажной среде.
Если ваши стопы потрескались, и вы посетили общественный бассейн или сауну, есть вероятность того, что ступни пострадают от подошвенной бородавки. Заболевание носит вирусный характер, поэтому его очень легко подхватить во влажной среде. Очень часто маленькие дети страдают от пяточной установки стоп. Заболевание возникает из-за особенного фиксированного положения стопы вовремя внутриутробного развития. Стопа находится в опущенном в подошвенную сторону положении. Лечат такую деформацию лечебной физкультурой и установленными на стопы лангетами.
Очень часто маленькие дети страдают от пяточной установки стоп. Заболевание возникает из-за особенного фиксированного положения стопы вовремя внутриутробного развития. Стопа находится в опущенном в подошвенную сторону положении. Лечат такую деформацию лечебной физкультурой и установленными на стопы лангетами.








 Плохая экология и наследственный фактор часто провоцируют это неприятное заболевание даже у самых маленьких детей до 3 лет.
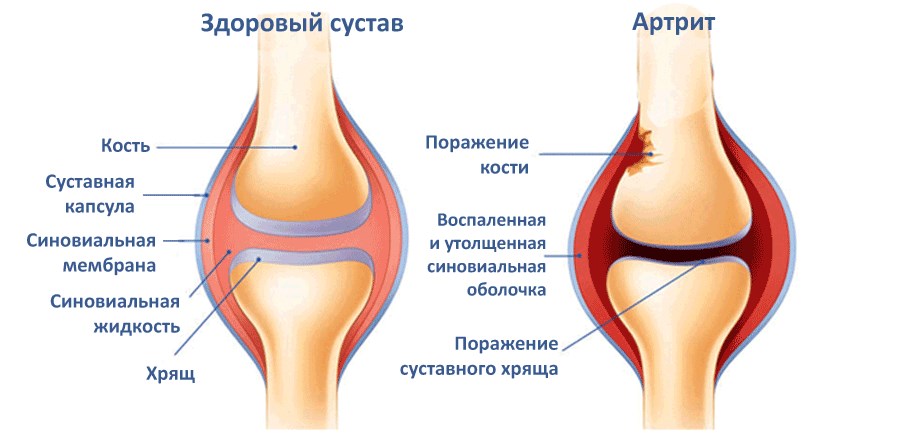
Плохая экология и наследственный фактор часто провоцируют это неприятное заболевание даже у самых маленьких детей до 3 лет. Появляются симптомы заболевания через 2-4 недели после перенесенной инфекции. Обычно у ребенка появляется конъюнктивит, инфекция мочеполовой системы, а суставы начинают болеть в последнюю очередь. Затрудняет диагностику то, что проявления мочеполовой инфекции слабые, возникает покраснение на половых органах, которые с артритом обычно не сопоставляют.
Появляются симптомы заболевания через 2-4 недели после перенесенной инфекции. Обычно у ребенка появляется конъюнктивит, инфекция мочеполовой системы, а суставы начинают болеть в последнюю очередь. Затрудняет диагностику то, что проявления мочеполовой инфекции слабые, возникает покраснение на половых органах, которые с артритом обычно не сопоставляют.