Почему болят подошвы ног при ходьбе – Почему болят ступни ног и больно ходить, лечение боли при ходьбе
Болит ступня при ходьбе посередине – причины, профилактика болей
×
- Здоровье
- Лечение
- Питание
- Полезные советы
- Красота
- Декоративная косметика
- Народные рецепты
- Уход за волосами
- Уход за лицом
- Уход за телом
- Похудение
- Диета
- Средства для похудения
- Упражнения для похудения
- Полезные рекомендации
- Советы мамам
- Видео
- Медицина
- Уход и макияж
- Худеем
- Здоровье
- Лечение
- Питание
- Полезные советы

Как делать гинекологический массаж дома: что это, показания, каков эффект?

Почему покалывает в области сердца у мужчин и женщин: причины, диагностика, что делать?

Где у человека находятся почки: симптомы почечной боли и что с ней делать

Когда после травмы нужно делать противостолбнячную сыворотку: сроки введения, механизм действия, симптомы и профилактика

Как правильно употреблять льняное масло: методы применения, можно ли пить натощак, дозировки

Зачем человеку нужны углеводы: в какие продукты они входят, и как их правильно употреблять?

Как вкусно питаться и худеть: рекомендации по приемам пищи

Чем полезна брокколи для женщин: состав, как употреблять, полезные свойства

Как определить беременность без теста в домашних условиях: народные рецепты, симптомы на раннем сроке

Можно ли проверить девственность дома: методы, советы врачей

Экспансивно шизоидная акцентуация: что это такое, причины у детей и взрослых

Шишки на ягодицах после уколов: причины, лечение, когда бить тревогу
- Красота
- Декоративная косметика
- Народные рецепты
- Уход за волосами
- Уход за лицом
- Уход за телом

Лечение межреберной невралгии народными средствами: причины, симптомы, рецепты

Эффективные народные средства от кашля для детей: что пить и чем полоскать?

Как использовать мед при боли в горле: проверенные рецепты, польза меда при лечении простуды

Как сделать медовую лепешку от кашля ребенку и взрослому: рецепт приготовления, правила применения, противопоказания

Почему пушатся волосы после мытья и что с этим делать: советы специалистов

Можно ли красить волосы во время месячных и беременности: почему нельзя, когда можно, как это правильно сделать?

Как в домашних условиях сделать волосы кудрявыми: распространенные методы и правила укладки

Средства от облысения для женщин: что помогает от выпадения волос, методы лечения, причины выпадения

Как правильно выщипывать брови: можно ли их выщипывать сверху, схема коррекции, рекомендации

Как избавиться от волос в носу: методы борьбы с нежелательной растительностью, как навсегда избавиться от волос?

Выбираем крем от звездочек на лице: уход за кожей лица при куперозе и лечение патологии

Цинковая мазь от прыщей: помогает ли данный препарат, и как его правильно использовать?

Как за неделю привести себя в порядок: пять шагов к неповторимому образу

Как можно избавиться от растяжек: 9 способов возвращения красоты своей коже

Почему потеют подмышки даже когда холодно: причины, способы лечения гипергидроза

Как правильно брить подмышки девушкам и мужчинам: рекомендации и правила
- Похудение
- Диета
- Средства для похудения
- Упражнения для похудения

Почему у женщин появляется жир на животе: причины появления, и как его устранить?

Как не наедаться на ночь: несколько правил, которые помогут не есть после шести

Как добиться идеальной фигуры в домашних условиях: 10 способов на пути к совершенству

Палео диета: меню, основной принцип диеты, кому она подойдет

Какие напитки пить на ночь, чтобы похудеть: как жидкость влияет на похудение, перечень напитков

Отзывы на жиросжигатель Липо-6 для женщин: инструкция, состав, рекомендации

Как похудеть с помощью активированного угля: рецепт, инструкция, отзывы

Вода Сасси: рецепт приготовления, способ применения, противопоказания, отзывы

Видеоуроки зумбы для начинающих: что такое зумба, ее польза для похудения и преимущества?

Как похудеть во внутренней части бедра: упражнения, процедуры для похудения

Как быстро избавиться от лишнего жира на животе: правила и упражнения

Изометрические упражнения Александра Засса в домашних условиях: правила выполнения
- Полезные рекомендации
- Советы мамам
- Видео
- Медицина
- Уход и макияж
- Худеем

- Здоровье
- Лечение
- Питание
- Полезные советы

Как делать гинекологический массаж дома: что это, показания, каков эффект?

Почему покалывает в области сердца у мужчин и женщин: причины, диагностика, что делать?

Где у человека находятся почки: симптомы почечной боли и что с ней делать

Когда после травмы нужно делать противостолбнячную сыворотку: сроки введения, механизм действия, симптомы и профилактика

Как правильно употреблять льняное масло: методы применения, можно ли пить натощак, дозировки

Зачем человеку нужны углеводы: в какие продукты они входят, и как их правильно употреблять?

Как вкусно питаться и худеть: рекомендации по приемам пищи

Чем полезна брокколи для женщин: состав, как употреблять, полезные свойства

Как определить беременность без теста в домашних условиях: народные рецепты, симптомы на раннем сроке

Можно ли проверить девственность дома: методы, советы врачей

Экспансивно шизоидная акцентуация: что это такое, причины у детей и взрослых

Шишки на ягодицах после уколов: причины, лечение, когда бить тревогу
- Красота
- Декоративная косметика
- Народные рецепты
- Уход за волосами
- Уход за лицом
- Уход за телом

Лечение межреберной невралгии народными средствами: причины, симптомы, рецепты

Эффективные народные средства от кашля для детей: что пить и чем полоскать?

Как использовать мед при боли в горле: проверенные рецепты, польза меда при лечении простуды

Как сделать медовую лепешку от кашля ребенку и взрослому: рецепт приготовления, правила применения, противопоказания

Почему пушатся волосы после мытья и что с этим делать: советы специалистов

Можно ли красить волосы во время месячных и беременности: почему нельзя, когда можно, как это правильно сделать?

Как в домашних условиях сделать волосы кудрявыми: распространенные методы и правила укладки

Средства от облысения для женщин: что помогает от выпадения волос, методы лечения, причины выпадения

Как правильно выщипывать брови: можно ли их выщипывать сверху, схема коррекции, рекомендации

Как избавиться от волос в носу: методы борьбы с нежелательной растительностью, как навсегда избавиться от волос?

Выбираем крем от звездочек на лице: уход за кожей лица при куперозе и лечение патологии

Цинковая мазь от прыщей: помогает ли данный препарат, и как его правильно использовать?

Как за неделю привести себя в порядок: пять шагов к неповторимому образу

Как можно избавиться от растяжек: 9 способов возвращения красоты своей коже

Почему потеют подмышки даже когда холодно: причины, способы лечения гипергидроза

Как правильно брить подмышки девушкам и мужчинам: рекомендации и правила
- Похудение
- Диета
- Средства для похудения
- Упражнения для похудения

Почему у женщин появляется жир на животе: причины появления, и как его устранить?

Как не наедаться на ночь: несколько правил, которые помогут не есть после шести
wkrasote.ru
Почему болят подошвы ног | сеть клиник «Здравствуй!»
16.05.2019Болевые ощущения в подошвенной зоне можно списывать на усталость только в том случае, если они беспокоят не более одного дня. В других ситуациях требуется помощь врача, так как длительная боль в подошве стопы – очевидный признак развития патологии.
Сеть клиник «Здравствуй!» специализируется на лечении суставных заболеваний и болезней позвоночника. Современное диагностическое оборудование дает возможность поставить верный диагноз даже при запутанном анамнезе или на ранней стадии развития болезни. Опытные врачи разрабатывают для каждого пациента индивидуальный план лечения. Все клиники находятся в шаговой доступности от метро, что особенно удобно для посетителей с двигательными нарушениями.
По каким причинам могут болеть подошвы ног?
 За способность к прямохождению человечество «платит» болезнями суставов и позвоночника. Зачастую подошва стопы болит именно при ходьбе, ведь во время этого процесса на ступню приходится огромная нагрузка, из-за которой могут пострадать:
За способность к прямохождению человечество «платит» болезнями суставов и позвоночника. Зачастую подошва стопы болит именно при ходьбе, ведь во время этого процесса на ступню приходится огромная нагрузка, из-за которой могут пострадать:
- нервные корешки;
- сосуды;
- суставы;
- мышцы;
- связки;
- кожа.
К тому же обувь, призванная защищать ступни, нередко травмирует ногу еще больше из-за неправильной формы, плоской подошвы, чрезмерно высокого каблука или синтетического материала.
Деформации
Ноющие боли, ощущение усталости, мышечные спазмы могут указывать на деформацию стопы, в том числе плоскостопие, которое, вопреки распространенному мнению, может развиться не только в детском возрасте, но и у взрослых людей.
Воспаление
Если ступня отекла и стала горячей, это говорит о развивающемся воспалении, которое может быть связано в том числе с артритом, способным разрушать как мелкие, так и крупные суставы. При запущенном воспалении мягких тканей стопы может даже потребоваться хирургическое вмешательство, поэтому очень важно как можно раньше получить врачебную консультацию и приступить к лечению.
Онемение ступни
Это состояние требует тщательной диагностики, так как оно не всегда бывает связано с состоянием самой ступни. Онемение может быть вызвано также болезнями кровеносных сосудов и позвоночника. Так, при деформации или дегенеративных заболеваниях позвоночного столба могут пострадать нервные корешки, из-за чего нарушается чувствительность ступней, ягодиц или бедер: появляется онемение, ощущение покалывания или «мурашек». Если у вас немеют подошвы ног, причины этого должен определять только врач после тщательной диагностики, по результатам которой будет назначено правильное лечение.
Что делать, если болит натоптыш на ступне?
Если неприятные ощущения вызывает мозоль или натоптыш, чаще всего можно решить проблему самостоятельно. Однако сначала нужно осмотреть болезненную область и убедиться в отсутствии:
- «корешков» у нароста;
- гнойных очагов или сочащейся жидкости;
- отека или местного повышения температуры;
- неприятного запаха.
Если ничего подозрительного не обнаружено, можно смело избавляться от мозолей и натоптышей с помощью:
- ежедневных ванночек с солью или эфирными маслами;
- использования пемзы;
- нанесения смягчающего крема;
- специальных косметических носочков с молочной кислотой.
Если у образования есть «корешки», это, скорее всего, так называемая шипица – кожный вырост, образовавшийся под воздействием вируса папилломы человека. Обратите внимание: эта патология весьма заразна, поэтому до выздоровления не ходите по дому босиком и воздержитесь от посещения бассейна. И, конечно же, не откладывайте визит к дерматологу. Именно этот специалист подскажет вам, как избавиться от неприятного «прибавления» на ноге. При наличии признаков воспаления и появлении гноя также требуется помощь врача.
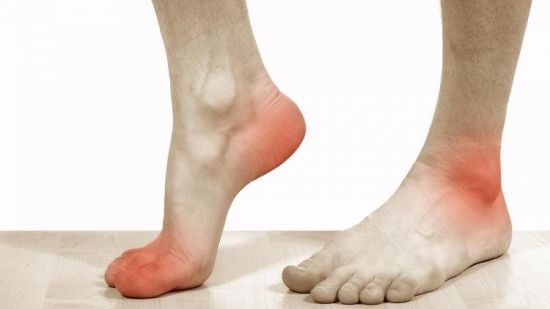
Болит подошва ноги возле пятки
 Неприятные ощущения в пяточной зоне может вызвать подошвенный фасциит – воспаление связки, соединяющей пальцы ног и пяточные кости. Болезненный нарост на пяточной кости имеет народное название “пяточная шпора”. Риск развития этого недомогания повышен у людей с высоким подъемом стопы. Также стать причиной образования шпоры могут:
Неприятные ощущения в пяточной зоне может вызвать подошвенный фасциит – воспаление связки, соединяющей пальцы ног и пяточные кости. Болезненный нарост на пяточной кости имеет народное название “пяточная шпора”. Риск развития этого недомогания повышен у людей с высоким подъемом стопы. Также стать причиной образования шпоры могут:
- постоянное ношение неудобной обуви;
- избыточный вес;
- проблемы с кровообращением;
- травмы пяточной кости в анамнезе;
- нарушение распределения нагрузки на ступню;
- частые мозоли;
- нарушение обменных процессов.
Острая боль, отек и развитие гематомы после ушиба или падения сигнализируют о переломе пяточной кости. При отсутствии медицинской помощи или неправильном лечении эта травма может стать причиной хронической боли, хромоты, нарушения чувствительности ноги.
Болит подушечка на стопе под большим пальцем
Чаще всего болезненность в подушечке под пальцами бывает вызвана метатарзалгией стопы. Об этом заболевании свидетельствуют:
- онемение пальцев при ношении обуви на каблуках;
- острая боль при сдавливании ступни с двух сторон;
- ощущение «постороннего предмета» в области стопы.
Другая возможная болезнь – неврома Мортона. В этом случае ткани вокруг нервов разрастаются и утолщаются. Реже встречается сесамоидит – профессиональное заболевание балерин и бегунов. При этой патологии воспаляются или повреждаются сухожилия, соединяющие кости больших пальцев.
Как лечить подушечку стопы, если она болит при ходьбе, может решить только врач, ведь неправильное лечение способно усугубить состояние пациента.

Боли в пальцах ног или в косточке возле них
Причиной того, почему болят подошвы ног сбоку или в области пальцев, часто оказывается подагра. Из-за нарушения пуринового обмена при этой болезни в нижних конечностях накапливаются кристаллы мочевой кислоты. Это вызывает периодические приступы сильнейшей боли, повышение давления, отеки и деформацию ступней. Без лечения подагра приводит к образованию кожных наростов с белым содержимым внутри (тофусов). Кроме того, соединения мочевой кислоты начинают оседать в суставах и внутренних органах.
Болезненность в области пальцев ноги может быть вызвана также травмами и дегенеративно-дистрофическими заболеваниями хрящевой ткани – артритом и артрозом.
Диагностика при боли в подошве
При появлении болезненных ощущений в стопах следует обратиться к ортопеду или ревматологу. В случае подозрения на травму посетите травматолога. После осмотра врач направит вас на обследование:
- рентген;
- МРТ или КТ;
- УЗИ стопы.
Также могут потребоваться взятие анализов крови и мочи, проведение суставной пункции. В отдельных случаях бывает необходимо исследование сосудов или позвоночника.
Особенности лечения
 Оперативное вмешательство требуется при инфицированных ранах, образовании гнойных очагов или значительном повреждении суставов либо связок. В остальных случаях бывает достаточно консервативного лечения, которое направлено на:
Оперативное вмешательство требуется при инфицированных ранах, образовании гнойных очагов или значительном повреждении суставов либо связок. В остальных случаях бывает достаточно консервативного лечения, которое направлено на:
- ликвидацию боли и отечности;
- устранение воспалительных очагов;
- улучшение кровообращения;
- регенерацию суставных тканей;
- укрепление связок;
- нормализацию распределения нагрузки на стопы;
- повышение местного иммунитета;
- восстановление функций ступни.
Для решения этих задач применяются медикаменты (противовоспалительные средства, хондропротекторы и другие), а также немедикаментозные методы: физиотерапия, лечебная физкультура и массаж. Только комплексный подход позволяет полностью справиться с патологиями, вызывающими боль и онемение в подошвах ног.
zdravclinic.ru
Причины боли в подошве стопы
 Неприятные ощущения в стопах ног могут возникнуть в любой момент, в зависимости от обстоятельств. Когда болит подошва стопы, человек не может нормально выполнять свои рабочие обязанности, заниматься бытовыми делами по дому. Если часто начинают беспокоить подошвы ног, это может быть связано не только с неудобной обувью, но и с некоторыми зарождающимися патологиями опорно-двигательного аппарата. В этой статье мы расскажем, почему болят подошвы ног, как лечить эти боли и чем они вызваны. Причин, вызывающих болезненный дискомфорт в ступне, огромное количество. Выявив по определенным симптомам причину боли, можно не только быстро вернуть себе работоспособность и способность к нормальной ходьбе, но и избежать постоянной хромоты в будущем.
Неприятные ощущения в стопах ног могут возникнуть в любой момент, в зависимости от обстоятельств. Когда болит подошва стопы, человек не может нормально выполнять свои рабочие обязанности, заниматься бытовыми делами по дому. Если часто начинают беспокоить подошвы ног, это может быть связано не только с неудобной обувью, но и с некоторыми зарождающимися патологиями опорно-двигательного аппарата. В этой статье мы расскажем, почему болят подошвы ног, как лечить эти боли и чем они вызваны. Причин, вызывающих болезненный дискомфорт в ступне, огромное количество. Выявив по определенным симптомам причину боли, можно не только быстро вернуть себе работоспособность и способность к нормальной ходьбе, но и избежать постоянной хромоты в будущем.
Бородавки
Болезнь обусловлена микроранами, в которые попадают вирусные микроорганизмы (папилломы). Если оставить данный факт без внимания, то очаг поражения тканей начинает разрастаться, приводя к болевым ощущениям при ходьбе.
Характер боли
Симптоматика проявляется при непосредственном надавливании поврежденной поверхностью стопы на твердую поверхность.
Задайте свой вопрос врачу-неврологу бесплатноПри этом возникает болевое ощущение режущего, пронзительного характера.
Ирина Мартынова. Закончила Воронежский государственный медицинский университет им. Н.Н. Бурденко. Клинический ординатор и невролог БУЗ ВО \”Московская поликлиника\”.Задать вопрос>>
Дополнительные признаки
- На поверхности стопы ощущается некоторое уплотнение, которое можно спутать с обычными натоптышами.
- По мере своего развития новообразование выступает над поверхностью кожи, имея размеры в диаметре от 2 до 10 мм.
- На развитых бородавках, в их центре имеется микроуглубление.
Какой врач лечит бородавки?
Устранением бородавок занимается хирург. Данный врач проведет необходимое обследование и назначит оптимальный курс лечебных средств.
Диагностирование
- Внешний осмотр.
- Дерматоскопия.
- Ультразвуковое исследование на предмет развития бородавки.
Лечение
На начальной стадии развития поражения кожи стопы используются противовирусные препараты (Фамвир, Ацикловир). Лечение дополняется любой из следующих мазей:

Мнение эксперта
Приходько Аркадий Аркадьевич
Врач-ревматолог — городская поликлиника, Москва. Образование: ФГБНУ НИИР им.В.А.Насоновой, Астраханская государственная медицинская академия.
Альтернативным вариантом удаления бородавок является применение таких средств, как Солкодерм, Подофиллин, Ферезол.
Самым радикальным методом удаления бородавки, когда становится больно наступать на ногу при ходьбе, является хирургическое вмешательство. Бородавка может быть устранена посредством радиоволнового скальпеля либо лазера.
Мозоли
В угоду модной, но не всегда удобной обуви некоторым женщинам приходится мириться с появлением мозолей. Патология объясняется малым размером купленной обуви, неудобной колодкой и т. д. При ношении подобной обуви происходит натирание определенного участка кожи, что приводит к появлению волдыря (снизу стопы, по бокам, на пальцах) или образованию уплотнения.
Болезненные участки
Боль от мозоли беспокоит человека в местах ее появления. Это могут быть разные части стопы — начиная от пятки и заканчивая пальцами и взъемом.
Боль имеет режущий или жгущий характер.
Сопутствующие симптомы
- Покраснения ярких оттенков.
- Немного содранная кожа.
- Волдыри. В зависимости от длительности натирания кожи, они могут быть небольшими либо сильно раздутыми с большим скоплением жидкости внутри.
К какому врачу обратиться за помощью?
Мозоли не относятся к тяжелым формам травм, поэтому квалификации терапевта будет достаточно для оказания помощи пациенту.
Можно обратиться и к узкоспециализированному врачу – хирургу.
Диагностирование
Чтобы узнать о наличии мозоли, врачу достаточно осмотреть стопу больного.
Лечение
При появлении «мокрых» мозолей, имеющих характерные вздутия, следует нанести специальный противомозольный пластырь. Средство способствует быстрому снятию волдыря, подсушивает вздутие. Вскрывать мозоль запрещается, чтобы не занести грязь в рану. Если такое произошло, то необходимо провести обработку перекисью водорода. Наклеивать пластырь не рекомендуется.
Убрать «сухую» мозоль можно путем размягчения огрубевшего участка кожи. Для этого на уплотнение накладывается повязка на основе салициловой мази. В качестве альтернативы применяется мазь Бенсалитин. После размягчения кожи мозоль аккуратно срезается врачом-хирургом.

Мнение эксперта
Приходько Аркадий Аркадьевич
Врач-ревматолог — городская поликлиника, Москва. Образование: ФГБНУ НИИР им.В.А.Насоновой, Астраханская государственная медицинская академия.
Для устранения мозолей есть действенные рецепты средств народной медицины. Для этого можно приготовить специальный состав на основе масла чайного дерева и обычного растительного масла.
Растяжение связок
Во время бега или при ходьбе легко подвернуть ногу и получить растяжение связок. Травма представляет собой микроразрывы тканей связок, соединяющих мышечную ткань со скелетом.
Локализация боли
Очаг боли находится в районе сустава. В состоянии покоя в стопе ощущается ноющая боль, при движении она становится пронзительной.
Другие признаки
- Стопа опухла.
- Видимое покраснение.
- Возможен кровоподтек.
- Слабость в стопе.
Какой специалист поможет?
При вывихе стопы с растяжением следует обратиться к травматологу. Специалист окажет первую помощь и назначит лечение.
В дальнейшем следует обращаться к хирургу.
Диагностика
Определение наличия растяжения проводится посредством визуального осмотра.
Лечение
После получения травмы следует исключить активные движения, дать стопе покой. Если нет возможности полностью исключить ходьбу, есть надёжный вариант наложения повязки на основе эластичного бинта. Для снятия сильных болей принимаются анальгетики. Способствуют заживлению сухожилий специальные мази («Вольтарен Эмульгель«, «Кетонал»).
Заболевания суставов
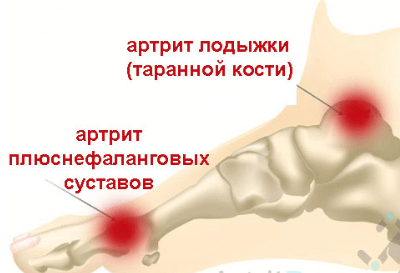 Наиболее ярким примером заболевания с болевым синдромом в области стопы является артрит. Это болезнь суставов, характеризующаяся воспалительным процессом. При определённых обстоятельствах артрит может привести к инвалидности, если вовремя не принять соответствующие меры.
Наиболее ярким примером заболевания с болевым синдромом в области стопы является артрит. Это болезнь суставов, характеризующаяся воспалительным процессом. При определённых обстоятельствах артрит может привести к инвалидности, если вовремя не принять соответствующие меры.
Характер болей
При артрите боль можно описать как сдавливающую или ноющую. Возникает она в зоне больного сустава.
Дополнительные признаки
- На больном участке видно покраснение.
- Со временем сустав деформируется.
- По мере прогрессирования болезни образуется отек.
- Нормально ходить без боли попросту невозможно.
Какой врач поможет?
Для решения данной проблемы с суставами стоп следует записаться на приём к ревматологу.
Альтернативным специалистом может стать ортопед.
Диагностика
- Внешний осмотр.
- Рентгеновский снимок.
- Магнитно-резонансная томография.
Курс лечения и восстановления
Для восстановления двигательной функции сустава врачами прописываются две группы препаратов:
- Обезболивающие средства.
- Антибиотики, борющиеся с инфекционным источником воспалительных процессов.
В период частичного или полного восстановления функции сустава подключается физиолечение (парафиновые накладки, лечебная гимнастика).
Травмы сухожилий
Наиболее тяжёлой травмой является повреждение ахиллова сухожилия. Этот вид травмы чаще всего встречается у футболистов. Данное сухожилие отвечает за постановку стопы при беге и ходьбе.
Разрыв сухожилия ведёт к полной потере двигательной функции поврежденной ноги.
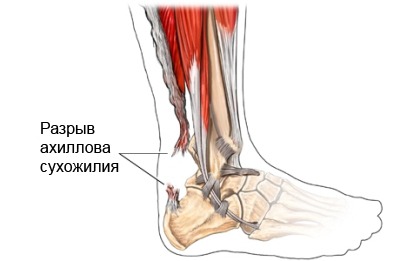 Где локализуется боль?
Где локализуется боль?
Место болевого синдрома — надпяточная часть стопы. Болевые ощущения в первые минуты после травмы характеризуются как режущие, пронзительные.
Дополнительная симптоматика
Кроме режущей боли, человек не может встать на носки — это явный признак повреждения ахиллова сухожилия.
Кто лечит?
Данной проблемой занимается хирург, который проводит необходимое обследование и назначает курс лечения.
Диагностика
- Рентген.
- МРТ.
- Внешний осмотр.
Лечение
Курс лечения включает следующие действия:
- Постельный режим, полный покой ноге.
- Проводится специальная операция для соединения концов повреждённого сухожилия.
- Производится наложение гипса для исключения лишних движений стопы.
Примерно через 8 недель прописывается лечебная гимнастика.
Воспалительные заболевания мышц подошвы
 Одним из часто встречающихся заболеваний данной группы является миозит. Болезнь определяется воспалительными процессами в околоскелетных мышцах, заключающихся в образовании микроузелков, которые не только являются источником боли, но и мешают при ходьбе.
Одним из часто встречающихся заболеваний данной группы является миозит. Болезнь определяется воспалительными процессами в околоскелетных мышцах, заключающихся в образовании микроузелков, которые не только являются источником боли, но и мешают при ходьбе.
Где ощущается боль?
Болевой синдром локализуется в очагах поражения, в мышцах.
Боль имеет меняющуюся интенсивность, в зависимости от запущенности состояния.
Сопутствующие симптомы
- Боль при ходьбе.
- Покраснение кожного покрова.
- Отечность.
Какой специалист поможет?
Эффективная тактика лечения может быть разработана при сотрудничестве невролога, хирурга и терапевта.
Диагностирование
- Осмотр врачом, пальпация места боли.
- Биопсия.
- МРТ.
На основании перечисленных исследований ставится точный диагноз.
Лечение
Лечебный курс включает в себя следующие элементы:
 Эта болезнь является воспалительным процессом в плюсневом отделе стоп. Заболевание обусловлено постоянными травмами, избыточным весом тела, плоскостопием, неудобной, узкой обувью.
Эта болезнь является воспалительным процессом в плюсневом отделе стоп. Заболевание обусловлено постоянными травмами, избыточным весом тела, плоскостопием, неудобной, узкой обувью.
Характер боли
Болезненные ощущения пациент может почувствовать в области свода стопы. Боль усиливается при ходьбе.
Характер боли можно оценить как сдавливающий, жгучий.
Сопутствующая симптоматика
- Неприятные ощущения при ходьбе в обуви.
- Усиление боли под 2-м, 3-м и 4-м пальцами на подошве, если пройтись босиком.
- Стопа имеет припухлость.
Какой врач лечит?
Эффективно устранить неприятные ощущения при данной патологии поможет ортопед или ревматолог.
Диагностика
Для более точной постановки диагноза существуют следующие методы диагностики:
- Магнитно-резонансная томография.
- Рентгеновский снимок.
- Внешний осмотр и ощупывание.
Варианты лечения
Для ликвидации метатарзалгии используются следующие препараты:
При прохождении курса лечения указанными медпрепаратами следует выбирать для ношения свободную обувь на плоской подошве, чтобы исключить излишнее давление на болезненный участок стопы.
Неврома
Патология возникает по причине увеличения подошвенного нерва.
Болезнь распространена среди тех, кто носит неудобную обувь, сдавливающую пальцы.
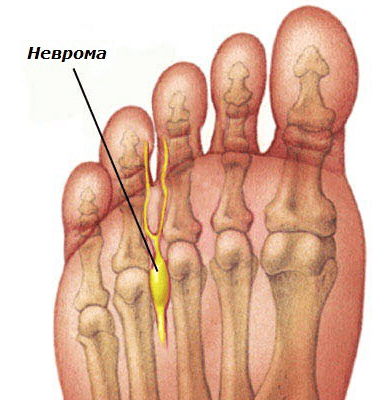 Зона и характер болей
Зона и характер болей
Очагом боли является область подошвенной части стопы между третьим и четвертым пальцами. Неприятное, жгущее ощущение возникает во время ходьбы.
Дополнительные симптомы
- Снижение чувствительности пальцев у их основания.
- Небольшое онемение стопы.
- Дискомфорт при беге или ходьбе.
К какому врачу обратиться за помощью?
Квалифицированно решить проблему невромы стопы сможет невролог. Специалист точно установит степень развития заболевания и назначит необходимый курс лечения.
Диагностика невромы стопы
- Осмотр стопы.
- Рентгеновский снимок.
- Магнитно-резонансная томография.
Лечение невромы стопы
Необходимо сразу же перейти на ношение удобной, свободной обуви. Желательно использование ортопедических стелек. Для устранения болевого синдрома следует пропить курс одного из следующих препаратов:
В особо тяжелых случаях, когда перечисленные обезболивающие лекарства и ношение свободной обуви не помогают и подошва очень болит, следует провести специальную операцию.
Плоскостопие
Заболевание выражается в характерной форме стопы, у которой свод не имеет выемки. Подошва ноги имеет плоскую поверхность. Данная патология вызвана особым состоянием связок, мышц и костей стопы, что не позволяет человеку нормально перемещаться и периодически доставляет болевые ощущения.
Где наблюдается боль?
В случае плоскостопия болит стопа в области лодыжки.
После трудового дня боль особенно усиливается, напоминая о себе ноющими ощущениями.
Дополнительные признаки
- Носить обувь на высоком каблуке становится невозможным.
- У основания большого пальца видно костное утолщение.
- К концу дня появляется отечность.
Какой врач поможет?
Плоскостопием занимается врач-ортопед. Профессиональные навыки доктора позволяют помочь с лечением данного дефекта стопы.
Диагностика
Определить плоскостопие можно посредством плантографии. На стопу наносится крем, а затем пациент наступает на белый лист бумаги. Полученный отпечаток дает полную картину развития плоскостопия. Чем меньше свод стопы на рисунке, тем выше степень развития плоскостопия.
Терапевтический курс
Существуют два метода лечения: консервативный и оперативный. При первом варианте следует использовать просторную обувь без высокого каблука, ортопедические стельки. Кроме того, должна проводиться лечебная гимнастика, нацеленная на тренировку стоп.
Второй вариант — радикальный, он предполагает проведение операции. Данный метод используется в случае нестерпимой боли в области подошвы стопы.
Подагрический артрит
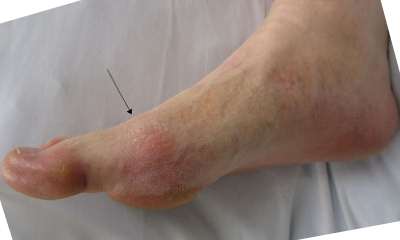 Болезнь представляет собой отложения солей мочевой кислоты в суставах стоп. По статистике, этим заболеванием в основном страдают мужчины.
Болезнь представляет собой отложения солей мочевой кислоты в суставах стоп. По статистике, этим заболеванием в основном страдают мужчины.
Болезненные зоны
При подагре болеть начинает либо сустав большого пальца, либо голеностопный сустав. Боль характеризуется как «выкручивающая» сустав.
Сопутствующие признаки
- Боль усиливается по ночам или утром.
- Человек начинает хромать из-за невозможности наступить на распухший сустав.
- Стопа опухает.
- Имеется видимое покраснение.
Какой врач окажет помощь?
По мере развития патологии приходится обращаться к соответствующему специалисту.
Данным профессионалом является врач-ревматолог.
Диагностика
- Осмотр врачом стопы пациента.
- Проведение магнитно-резонансной томографии.
- Рентгенография.
Перечисленных методов будет достаточно, чтобы установить подагрический артрит.
Лечение
Принцип лечения подагры — это устранение болевого синдрома и снятие воспалительного процесса. Если боль несильная, то ее можно терпеть, но если начинает «выкручивать» сустав, то без обезболивающих не обойтись. В данном случае используются такие препараты, как Найз, Кетонал, Ибупрофен.
Для уменьшения концентрации солей мочевой кислоты врачами прописывается эффективное средство — «Фебуксостат».
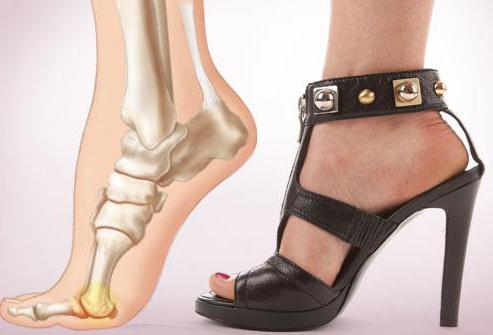
Пяточная шпора
Одной из причин болей в подошвах ног может быть появление пяточной шпоры. Болезнь проявляется наличием солевого нароста на пяточной кости. Чем нарост больше, тем сильнее он давит на мягкие ткани пятки.
Локализация боли
Очагом боли является пятка. Болевой синдром имеет тупой и ноющий характер одновременно.
Сопутствующие симптомы
- По утрам невозможно начать нормальное движение.
- Видимая хромота.
Какой врач лечит?
Для решения проблемы следует обратиться к хирургу. Специалист сделает осмотр, назначит курс лечения.
Диагностика
Дать утвердительный ответ на вопрос о наличии шпоры поможет рентгеновский снимок. Этот диагностический метод покажет расположение нароста и его размеры.
Курс лечения
Следует отказаться от чрезмерно пересоленной пищи, проводить специальный массаж на пятке, при сильных болях принимать обезболивающие средства.
Из народных средств для устранения шпоры используется обычная мокрица — трава, растущая на болотистой местности или в тёмных местах около заборов на дачах. Следует нарвать травы, положить её в носок, набитый травой носок надеть на больную ногу. При наступании на траву она будет выделять сок, который благотворно влияет на рассасывание солевого нароста. Достаточно провести 3-4 подобные процедуры — и с пяточной шпорой будет покончено.
Данный метод не требует никаких финансовых затрат.
Когда нельзя откладывать визит к врачу?
Помощь специалиста необходима при таких травмах, как перелом или глубокий порез. В этих случаях требуется вызвать врача или попросить людей довезти вас на машине до травмпункта. Вовремя наложенный гипс поможет избежать неправильного сращивания кости, а правильная обработка раны при порезе исключит попадание в нее бактерий.
Как самостоятельно снять боль?
- Освободить ногу от обуви, дав свободу стопе. Это поможет устранить неприятные болевые ощущения.
- При вывихе — наложить повязку из эластичного бинта.
- Дать ноге покой (положить ее на стул, лечь на кровать).
- При порезе — произвести обеззараживание раны с помощью антисептического средства, остановить кровотечение путем наложения стерильной бинтовой повязки.
- При обнаружении мозоли следует наложить специальный пластырь.
Вывод
Внезапно появившаяся боль в области стопы может стать предвестником серьёзного заболевания, поэтому не стоит пренебрегать визитом в поликлинику. Посещение врача может помочь выявить скрытую патологию на ранней стадии развития. Таким образом, можно будет обойтись покупкой недорогих лекарственных средств в аптеке, а значит — сэкономить семейный бюджет.
Следует всегда прислушиваться к незначительным покалываниям, болям в подошвах ног, особенно если они стали появляться часто.
Непременно посмотрите следующее видео
zdorovya-spine.ru
Боль в стопе при ходьбе: причины, лечение народными средствами
Многие люди испытывают боль в стопе при ходьбе. Причины такого явления достаточно разнообразны. Иногда дискомфорт проявляется только при повышенных нагрузках или напряжении. Но бывают случаи, когда боль возникает и в состоянии покоя. Дискомфорт, испытываемый человеком, способен не просто вызвать неприятные ощущения, но и фактически обездвижить его. Чем же может быть вызвана боль в стопе при ходьбе? Причины чаще всего сокрыты в заболеваниях. Рассмотрим наиболее распространенные патологии и методы их лечения.

Почему появляется дискомфорт?
Такой вопрос возникает у каждого человека, который испытывает боль в стопе при ходьбе. Причины нередко сокрыты в нарушениях работы организма.
Источниками неприятного ощущения могут быть:
- проблемы в суставах;
- заболевания позвоночной части скелета;
- недуги кровеносных сосудов;
- перенесенные травмы;
- патологии периферической нервной системы.
Таким образом, источником боли могут быть скрытые и явные заболевания.
Рассмотрим наиболее распространенные болезни.
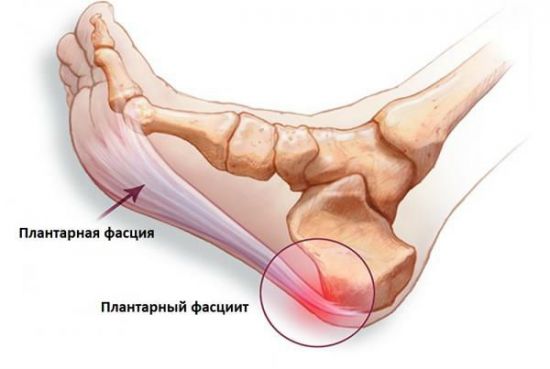
Подошвенный фасциит
Данное заболевание более известно как пяточная шпора. Для патологии характерно разрастание костной ткани.
Подошвенный фасциит проявляется такими симптомами:
- острая боль в стопе при ходьбе, особенно в зоне пятки, при нажатии на нее;
- припухлость в месте разрастания кости;
- проявление болевых ощущений в утреннее время.
Базовыми причинами развития данного заболевания являются: плоскостопие, ревматизм, а также последствия травм и инфекций. При обнаружении первых признаков болезни необходимо обратиться к врачу, который порекомендует курс лечения.
На начальных стадиях развития заболевания значительное облегчение способны принести следующие мероприятия:
- переход на более удобную обувь;
- использование ортопедических стелек;
- курс массажа;
- выполнение специальных упражнений, обеспечивающих растягивание фасции и мышц голени.
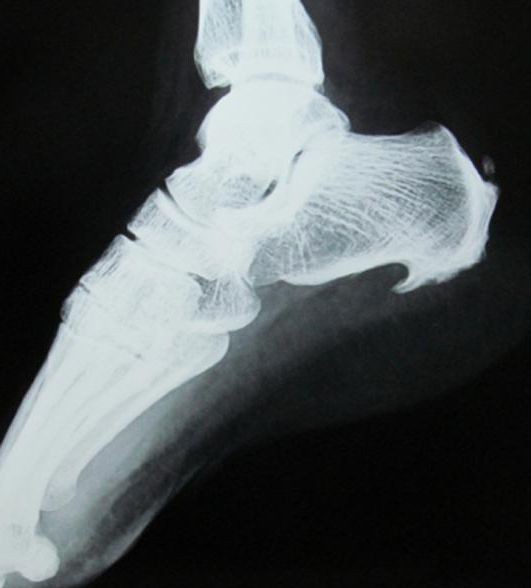
На поздней стадии лечение подразумевает назначение инъекций кортикостероидов. А в некоторых случаях прибегают к хирургическому вмешательству. Во время операции удаляются измененные ткани и сам костный вырост.
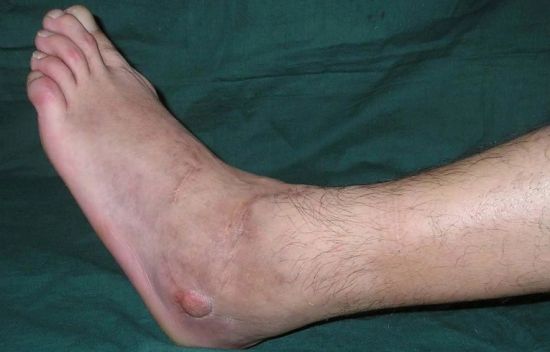
Бурсит стопы
Данное заболевание представляет собой воспалительный процесс в околосуставной сумке ахиллова сухожилия.
Основными симптомами бурсита являются:
- сильная боль в стопе при ходьбе;
- отечность пораженного участка;
- покраснение поврежденной зоны;
- дискомфорт ощущается под пальцами, в подушечках.
Такие симптомы указывают на развитие воспалительного процесса.
Возникновение бурсита продиктовано:
- чрезмерной физической нагрузкой;
- инфекцией различного происхождения;
- развитием артроза.
Лечение зависит от происхождения заболевания:
- При возникновении артрозного процесса в первую очередь необходимо исключить травмирующий фактор. Рекомендуется ограничить физические нагрузки. Если боли не проходят, назначают НПВП.
- В случае инфекционного бурсита рекомендованы инъекции кортикостероидов. Кроме того, в терапию включают противовоспалительные средства нестероидного типа. Пользу принесут компрессы с лекарством «Димексид».
Развитие артрита
Боль в стопе при ходьбе, после сна, в утреннее время, может быть вызвана артритом. При таком заболевании разрушаются хрящевые ткани в суставных сочленениях. Существует несколько разновидностей данного недуга:
- остеоартрит;
- подагра;
- ревматоидный артрит.
Для патологии характерны такие признаки:
- утром, после сна, появляется скованность в мелких сочленениях;
- пораженная область утолщается и отекает;
- во время ходьбы больной сустав быстро утомляется;
- в зоне поражения наблюдается покраснение.
При артрите пациенту рекомендуют обезболивающие медикаменты, НПВП. Могут назначать инъекции в полость сустава, чтобы снизить воспаление и устранить сильную боль. Если в основе дискомфорта лежит инфекционный артрит, то в лечение включают антибиотики.
Неврома Мортона
Именно это заболевание чаще всего является причиной того, что женщины испытывают боль в стопе при ходьбе на каблуках. Нога длительное время находится в неправильном положении. В результате на носок приходится чрезмерная нагрузка.
Патология характеризуется утолщением межпальцевых нервов. Начинают развиваться опухоли, получившие название невромы. Это доброкачественный нарост, который формируется из нервных миелиновых оболочек.
Чаще всего у женщин при диагнозе неврома Мортона деформируется стопа, присутствует отечность. Боль возникает в результате сдавливания нерва, который в таком состоянии не получает необходимого питания. Это, как правило, происходит во время ходьбы.
Дискомфорт при плоскостопии
С такой патологией сталкивается множество людей. Ведь плоскостопие – одна из самых распространенных и известных форм деформации стопы. Заболевание может быть врожденным и приобретенным. Поэтому следует обратиться к ортопеду, если внезапно начала появляться боль в стопе при ходьбе. Причины недуга сокрыты в слабости мышечно-связочного аппарата.
К основным симптомам плоскостопия относятся:
- повышенная утомляемость ног и возможные судороги;
- визуальный дефект стопы, который приводит к ускоренному изнашиванию обуви;
- боли во внешних сторонах стоп, спровоцированные неправильным распределением веса.
Эффективное лечение возможно только в детском возрасте. Во взрослой жизни патология неизлечима. Однако существует ряд методик, направленных на снижение болевых ощущений.
Рекомендуется:
- применять специальную обувь или ортопедические стельки;
- ежедневно делать гимнастику, укрепляющую своды стоп.
Маршевая стопа
Точно определить эту болезнь можно только при помощи рентгенологического исследования.
Но есть ряд симптомов, свидетельствующих о данной патологии:
Травматический тендовагинит или маршевая стопа – это деформация, к которой приводит ношение неудобной обуви. Недуг может быть вызван повышенными нагрузками. Как правило, патология диагностируется у военных, преимущественно на начальных этапах службы. Обязательно обратитесь к врачу, если вас беспокоит боль в стопе при ходьбе. Причины, лечение может грамотно объяснить только специалист.
Курс терапии зависит от стадии развития заболевания. В периоды острых болей рекомендуется постельный режим. Иногда накладывается гипс на стопу и подъем. Когда боль стихнет, назначают массажные и прогревающие процедуры.
Травмы стопы
От таких патологий не застрахован никто. При травме основная жалоба – резкая боль в стопе при ходьбе, а иногда и в состоянии покоя. Кроме того, дискомфорт может распространяться и на прилегающие участки. Это зависит от вида травмы.

Патология возникает в результате:
- резкого единичного удара;
- постоянных небольших микротравм.
Существует два основных вида травм:
- Растяжение связок. Появление данной травмы обусловлено бытовыми условиями. В зависимости от тяжести повреждения различаются симптомы. В случае небольшого растяжения поврежденный участок припухает. В этой зоне ощущается тянущая боль. Лечение в данном случае включает в себя соблюдение покоя и ограничение передвижений в течение 5 дней. При более серьезном повреждении дискомфорт достаточно сильный, приводящий к головокружению.
- Перелом пяточной кости. В большинстве случаев травму провоцирует неудачный прыжок либо падение.
Точный диагноз может поставить только врач, проведя рентгенографическое исследование. Лечение может быть разным, в зависимости от типа травмы. Не исключается хирургическое вмешательство.
В случае появления неприятных ощущений стоит немедленно обратиться к доктору во избежание неприятных последствий.
Основные методы лечения
Конечно, необходимо обратиться к врачу, если появилась боль в стопе при ходьбе. Причины и лечение тесно взаимосвязаны. И только специалист после диагностики может подобрать адекватную терапию.
Однако существует несколько рекомендаций, как снизить дискомфорт в стопе, до визита к доктору:
- Отдыхать и снижать физические нагрузки. В случае появления недомогания рекомендуется сократить количество пеших прогулок, давать ногам больше отдыха.
- Женщинам лучше воздержаться от ношения каблуков.
- Носить ортопедическую обувь. Она значительно снижает усталость в мышцах. В детском возрасте такая обувь может вылечить от плоскостопия.
- Использовать ортопедические стельки.
Есть еще ряд методик народной медицины, которые доказали свою эффективность. Рассмотрим их.
Контрастное обливание
Принцип данного метода очень прост. В течение нескольких минут необходимо обливать ноги водой, чередуя по минуте холодные и горячие струи.

Но перед применением необходимо проконсультироваться с врачом. Так как существует ряд заболеваний, при которых подобные процедуры противопоказаны.
Эссенция расслабления
Пользу принесут: масла эвкалипта, розмарина и можжевельника. Ванночки с данными травами обеспечивают расслабление ногам и снижают болевые ощущения.
Необходимо налить в тазик горячей воды. Добавить туда по 6 капель вышеуказанных масел. Опустите ноги в ванночку. Процедура продолжается до тех пор, пока вода не остынет.
Массажные процедуры
Самой простой и известной формой избавления от неприятных болевых ощущений в ногах является массаж.
Главное преимущество метода в том, что для него не требуется никаких дополнительных приспособлений. Такую процедуру можно сделать самостоятельно.
Возьмите немного крема и круговыми движениями втирайте в ступни. Отдельно помассируйте пальчики ног.
Солевая ванна для ног
Одним из старейших средств, помогающих при болях в стопах, является соль Эпсома. Необходимо набрать горячей воды, добавить туда несколько ложек данного продукта и погрузить ноги. После ванночки ополосните стопы прохладной водой.
Использование льда
Не забывайте, что изначально следует выяснить, если возникает боль в стопе при ходьбе, причины. Лечение народными средствами включает в себя множество эффективных методик и старинных рецептов. Но применять их можно только после постановки диагноза, чтобы не спровоцировать неприятных последствий.
В случае нестерпимой боли можно обратиться ко льду. Замотайте его в полотенце и приложите к воспаленному участку. После процедуры это место лучше смазать спиртовым раствором.

Специальная гимнастика
Справиться с дискомфортом в стопах помогут упражнения.
Применяйте такие движения:
- Вращение стопами. Лучше всего это упражнение делать в несколько подходов. 10 вращательных движений в одну сторону, потом – в другую.
- Босиком покатайте небольшой мячик. Это стимулирует кровообращение в стопе и смягчает ткани.
- Пальцами ног поднимайте небольшие предметы с пола, например ручки и карандаши.
- Организуйте легкий массаж стопы, поместив в домашнюю обувь немного сухих бобовых.
Несмотря на большое количество рекомендаций, не спешите самостоятельно прибегать к использованию народных средств. Изначально обратитесь к врачу.
fb.ru
Болят подошвы ног – этот симптом характерен для сотни заболеваний. Почему болят подошвы ног – что делать, как это вылечить – Автор Екатерина Данилова

Согласно данным медицинской статистики боли в подошвах ног едва ли не самая частая проблема, с которой люди обращаются к специалисту (около 50% всех обращений).
Боли в подошвах ног — явление распространенное, и каждый хотя бы раз с ним встречался: достаточно сменить обувь или неудачно поставить ногу и, вот, внезапно возникает повод для посещения ортопеда.
В то же время не так часто болевой синдром свидетельствует о тяжелых патологиях, особенно у молодых людей.
Но даже несмотря на отсутствие прямой угрозы здоровью, назвать комфортным состояние, когда болят подошвы ног нельзя.
В чем источник боли подошвы и что делать?
Болят подошвы ног: причины
Причины болей в стопах многочисленны. Во всех случаях непосредственная причина лежит в той или иной патологии. Некоторые из заболеваний поражают преимущественно пожилых людей. Каковы же наиболее распространенные источники дискомфорта:
• Растяжение связок. Всем знакомая ситуация, когда приходит время сменить обувь (например, при переходе с туфель на ботинки и т. д.). Стопа вынуждена принимать другую форму, нагрузка распределяется по-иному, отсюда боли, дискомфорт. Такие боли носят преходящий характер. Значительно тяжелее протекают растяжения, полученные в результате физической активности: занятий спортом и др.
• Заболевания суставов, расположенных в области стопы. Артриты, артрозы могут проявляться болями в подошвах. Такой дискомфорт носит отраженный характер. Артрозу (дегенеративным изменениям суставов) подвержены лица, занятые физическим трудом, а также те, чей рабочий день проходит на ногах: спортсмены, строители, грузчики, повара и др. Артрит встречается, преимущественно, у представителей старшего поколения.
• Травмы. Повреждения сухожилий (ахиллова сухожилия) проявляются умеренными болями, усиливающимися при ходьбе. Переломы (полные и частичные), вывихи дают о себе знать куда более сильными болями, сохраняющимися даже в состоянии полного покоя.
• Воспалительные заболевания мышц подошвы. Мышцы подошвы могут воспаляться от интенсивной физической нагрузки, переохлаждения, сопутствующих травм. Такая патология имеет название фасциита.
• Метатарзалгия. Собирательное название группы патологий, охватывающих все анатомические структуры стопы. Носит дегенеративный (дистрофический характер). Также характерна для пожилых пациентов.
• Неврома. Представляет собой процесс медленного разрастания нервной ткани подошвы. Беспокоиться не о чем: этот процесс находится под контролем организма, поэтому протекает доброкачественно. Причины развития невромы до конца не известны, предполагается, что все то же перенапряжение стопы играет первостепенную роль. Другие выделяют ношение неудобной обуви в качестве ведущего фактора.
• Плоскостопие. Сопровождается неравномерной нагрузкой на подошву и как следствие, развитием болевого синдрома.
• Подагрический артрит. Вызывается отложением органических солей-уратов в суставный полостях стопы. Поражает лиц любого возраста.
• Иные заболевания опорно-двигательного аппарата. Боли от голеней, коленей и даже бедер могут иррадиировать в стопы. Если болят подошвы ног, это может быть и грыжа пояснично-крестцового отдела позвоночника. При грыжах нередко развивается т. н. ишиас (компрессия седалищного нерва).
Другие причины еще более очевидны, но доставляют не меньше дискомфорта:
• Мозоли. Мозоли возникают от постоянного механического воздействия на один и тот же участок подошвы (трения, давления и т. д.). В итоге происходит слущивание верхнего и последующего слоев кожи. Возникают грубые наросты. Боли при мозолях жгучие, к тому же интенсивные. Столь безобидная с первого взгляда проблема создает серьёзный дискомфорт, мешает ходить.
• Бородавки. Возникают, как и мозоли, от постоянного повреждения участка подошвы. Однако в данном случае ведущую роль играет инфекционный фактор. В образовавшиеся ранки проникает вирус папилломы человека. В результате ткани разрастаются и интенсивно пигментируются.
Болят подошвы ног: сопутствующие симптомы
Боли в подошве редко выступают единственным проявлением, к тому же по одному единственному симптому предположить диагноз нелегко. Чаще речь идет о целом комплексе симптомов, создающих характерную картину. Среди сопутствующих симптомов:
• Онемение кожи подошвы, пальцев ног. Неврологический симптом. Свидетельствует о нарушении нервной проводимости на определенном участке. Чаще свидетельствует о грыже пояснично-крестцового отдела.
• Ощущение жара в области подошвы (стопы действительно становятся горячими на ощупь). Тревожное проявление. Может говорить о проблемах ревматоидного происхождения, эритромелалгии (заболевании, развивающемся при недостаточном кровообращении стоп).
• Развитие отечности, припухлостей в области подошвы. Наиболее очевидная причина — получена травма. Также свидетельствует о проблемах ревматоидного характера.
В целом этот симптоматический комплекс без дополнительных исследований не дает четкого представления о характере протекающего процесса, но позволяет сориентироваться.
Болят подошвы ног: диагностика
Диагностические мероприятия начинаются с того момента, когда пациент переступает порог кабинета специалиста. У неискушенного в медицинских делах человека возникает закономерный вопрос: к кому обращаться со своей проблемой? Первый врач, которого следует посетить — терапевт. Это своего рода путеводный маяк, помогающий сориентироваться в дальнейших действиях. Далее, следует обращаться к профильным специалистам:
• Ортопед занимается лечением заболеваний опорно-двигательного аппарата (в том числе артритами, артрозами, плоскостопием).
• Хирург.
• Травматолог (если патология связана с получением травмы).
• Нефролог занимается терапией патологий выделительной системы: подагрический артрит нередко возникает из-за хронических заболеваний почек.
Методы обследования пациентов, основная жалоба которых состоит в том, что болят подошвы ног различны. Среди них:
• Сбор анамнеза. Устный опрос пациента, направленный на выявление причин болезни, уточнение жалоб и др.
• Осмотр. Визуальная оценка при патологиях опорно-двигательного аппарата — это самостоятельная и важная часть диагностики. Опытный специалист способен предположить (и, как показывает практика, с высокой точностью) то или иное заболевание при первом же осмотре.
• Функциональные тесты. Позволяют оценить подвижность суставов, возникновение болевых реакций и т. д.
• Рентгенография. Дает возможность выявить травмы, а также изменения со стороны суставов.
• КТ/МРТ. Ввиду своей высокой стоимости и недостаточной технической оснащенности большинства медицинских учреждений назначается редко. Однако во всем мире томография (как магнитно-резонансная, так и компьютерная) признана наиболее информативным методом диагностики патологий костных структур, суставов, мягких тканей и сосудов.
• Лабораторные анализы (биохимия крови, общий анализ мочи, общий анализ крови). Назначаются при подозрении на артрит. При подагрической форме в моче повышена концентрация уратов (равно как и в биохимическом анализе крови). При ревматоидном артрите общий анализ крови дает картину аутоиммунного воспалительного процесса (проявляется эозинофилия и др.).
Болят подошвы ног: лечение
Лечение болей преследует две цели: устранение исходной причины и снятие симптоматики. Спектр терапевтических мероприятий широк: практикуется прием медикаментов, ортопедическое и даже хирургическое лечение.
Медикаментозное лечение предполагает прием:
• Противовоспалительных препаратов (нестероидных) для снятия воспаления (Кеторол, Найз, Ибупрофен и др.).
• Анальгетиков. Особенно часто анальгетики назначаются при неврологических болях. Наименований множество: Баралгин и т.д.
• Хондропротекторов. Если причина болей кроется в патологиях суставов, не обойтись без лекарств, восстанавливающих разрушенные суставы. Они дороги, поэтому самостоятельно принимать такие препараты не рекомендуется.
Ортопедическое лечение предполагает ношение повязок (гипсовых, эластичных). Применяется как наиболее распространенное средство лечения травм. В исключительных случаях врачи прибегают к хирургическому лечению. Такие случаи встречаются не так часто:
• Сложные переломы.
• Повреждения сухожилий.
• Полное или преимущественное разрушение суставов.
В таких ситуациях операции попросту нет альтернативы. Цель лечения — восстановить анатомическую целостность тех или иных структур или провести протезирование.
Таким образом, если болят подошвы ног, причин тому может быть немало. Жизни боль не угрожает, но снизить ее качество может запросто. Неприятные ощущения при ходьбе — это меньшая из возможных проблем. В тяжелых случаях речь идет о полной невозможности ступать на пораженную конечность. Поэтому надеться на «авось» не рекомендуется. Для однократного снятия боли таблетка анальгетика подойдет, но в дальнейшем без посещения специалиста не обойтись. Вылечить любую болезнь на ее начальном этапе куда проще.
Полезные ссылки:
zhenskoe-mnenie.ru
Боль в стопе при ходьбе: причины, как лечить, диагностика
Жалобы на боль в стопе при ходьбе возникают как следствие излишних нагрузок и перенапряжения. Болевые ощущения доставляют значительный дискомфорт, вплоть до обездвиживания. Причины могут крыться в заболеваниях опорно-двигательного аппарата или иметь травматическую природу. Регулярно повторяющиеся боли в ногах не стоит списывать на усталость и медлить с визитом к врачу.

Причины болевых ощущений
Бурсит стопы
Этот вид заболевания приносит сильные болевые ощущения в подушечках пальцев и области ахиллова сухожилия. Припухлость, отечность и покраснение пораженной зоны свидетельствуют о воспалительном процессе. Вызвать такое заболевание способны чрезмерные нагрузки, инфекции или артроз. Исходя из этого подбирается терапия, целью которой является исключение травмирования, сокращение нагрузок и прием противовоспалительных препаратов.
Вернуться к оглавлениюТравмы, повреждения связок
 Травмирование связок сопровождается строй болью и отечностью.
Травмирование связок сопровождается строй болью и отечностью.Сильная боль в стопе при ходьбе, спровоцированная резким ударом или ушибом, вызывает отеки, гематомы и припухлости посередине зоны поражения. Кроме этого, травмирование стопы могут вызвать постоянные микротравмы в суставе или поврежденные связки стопы. Только врач, проведя рентгенологическое обследование, способен правильно поставить диагноз, поэтому стоит незамедлительно обратиться за медицинской помощью.
Вернуться к оглавлениюНеврома Мортона
Болезнь женщин, любительниц обуви на высоком каблуке, характеризуется чрезмерной нагрузкой на носок. Неправильное положение стопы приводит к утолщению нервов (междупальцевых), развитию невром — доброкачественных опухолей. Возникает боль в стопе, сустав деформируется и возникает отечность. При невроме Мортона показано консервативное лечение, направленное на устранение давления на поврежденный нерв. Если этот метод не приносит желаемого результата, прибегают к оперативному.
Вернуться к оглавлениюПодошвенный фасциит
 Избыточный вес создает дополнительную нагрузку на суставы.
Избыточный вес создает дополнительную нагрузку на суставы.Микротравмы соединительной ткани, которая идет от пятки до переднего отдела стопы и поддерживает свод (фасцию), проявляют себя в виде ноющей боли по всей поверхности ступни. Дискомфорт ощущается особенно остро после длительного отдыха. Лечение заключается в ограничении нагрузок, приеме обезболивающих препаратов, снятии отечности и прекращении воспалительного процесса.
Вернуться к оглавлениюНеудобная обувь, избыточный вес, чрезмерные нагрузки, поднятие тяжестей — факторы, часто вызывающие боль в стопе.
Плоскостопие
Ступни ног при ходьбе амортизируют движения за счет своей структуры, а плоскостопие препятствует этому, создавая болевые ощущения. Причина кроется в своде стопы, который опускается и становится плоским. Врожденные патологии встречаются намного реже, чем приобретенные. Их провоцируют чрезмерные нагрузки на ноги, нарушения в позвоночнике, поднятие тяжестей и недостаток витаминов.
Вернуться к оглавлениюАртрит сочленений стопы
 Воспаленный сустав реагирует болью на попытку движения.
Воспаленный сустав реагирует болью на попытку движения.Воспалительное заболевание поражает суставы, сопровождается болями при активных движениях (сгибании-разгибании). Различают два вида: моноартрит и полиартрит. Недуг со временем поражает все суставные ткани в середине стопы: кости, хрящи, связки и сухожилия. Терапия при артрите включает применение болеутоляющих, противовоспалительных средств и физпроцедуры. На последних стадиях показано оперативное лечение.
Вернуться к оглавлениюМаршевая стопа
Непомерные нагрузки вызывают перестройку плюсневых костей, что нередко наблюдается у солдат в начале службы, спортсменов и людей, чья работа связана с длительным пребыванием на ногах и ношением тяжестей. Возникает острая резкая боль, усиливающаяся при нагрузках и сопровождающаяся локальным отеком. Полного выздоровления добиваются посредством консервативного лечения при уменьшении нагруженности конечности.
Вернуться к оглавлениюДиагностика
В случае когда болит ступня и боль не прекращается, следует обратиться к ортопеду. Если не обошлось без травмы, рекомендуется посетить травматолога. Диагностика включает:
- анализ жалоб пациента;
- внешний осмотр и пальпацию поврежденного участка;
- рентгенологическое исследование;
- УЗИ.
Осмотр проводится не только в неподвижном состоянии, но и в движении, во время ходьбы или бега. Проверяется чувствительность подошвы для выявления повреждений нервов. Самостоятельно определить болезнь проблематично, поэтому если постоянно болят стопы после ходьбы, стоит обратиться за медицинской помощью.
Вернуться к оглавлениюКак лечить боли в стопе при ходьбе?
 Приспособление поможет равномерно распределить нагрузку.
Приспособление поможет равномерно распределить нагрузку.Установив диагноз, врач назначает курс терапии, который подбирается индивидуально для каждого пациента. Лечить болезни стопы следует комплексно, такой подход сочетает применение медикаментов и физиотерапевтические процедуры. Важно также исключить факторы, усугубляющие боли в ступнях, и приводящие к прогрессированию болезни. Уменьшение нагрузок на стопу, укрепление мышц и смена неудобной обуви благотворно влияют на ход лечения.
Вернуться к оглавлениюМассаж стоп
Продолжительная ходьба, бег и длительное стояние часто приводят к усталости, при которой болят подошвы ног. Расслабить конечности и снять болевые ощущения помогает массаж. Это довольно-таки простая процедура, и провести ее в домашних условиях самостоятельно не составит труда. С внутренней стороны и снизу стопы наносят крем, круговыми движениями втирая его. Отдельно массируют пальцы, поочередно переходя от одного к другому.
Вернуться к оглавлениюУпражнения
Устранить неприятные ощущения способна специальная гимнастика, которая включает:
- Массирование круговыми движениями.
- Использование мячика, который стопами катают на полу.
- Поднятие небольшого предмета с помощью пальцев ног.
 Процедура уменьшит болевые ощущения.
Процедура уменьшит болевые ощущения.Упражнения стоит делать в 2—3 подхода, переходя от левой ноги к правой и, наоборот. Ежедневные занятия помогут снять усталость конечностей и избавить от болевых ощущений, а также способствуют восстановлению кровообращения в зоне стопы и голеностопа. Однако если во время занятия наблюдается дискомфорт, стоит прекратить гимнастику и незамедлительно обратиться к доктору.
Вернуться к оглавлениюКонтрастные ванночки
Процедура заключается в поочередном обливании ног холодной и теплой водой, причем длится сам процесс всего несколько минут. Стоит отметить, что важно не переусердствовать, поскольку переохлаждение нижних конечностей негативно сказывается на общем самочувствии. Кроме того, использование холода усугубляет течение некоторых болезней. Поэтому перед проведением таких процедур, стоит проконсультироваться с доктором.
Вернуться к оглавлениюНародные методы
Облегчить состояние усталых ног, и снять дискомфорт помогают народные средства, такие как:
- Ванночки с маслами эвкалипта, пихты или гвоздики. Такие процедуры окажут расслабляющий эффект.
- Солевые ванны. Обладают болеутоляющим эффектом.
- Ледяные компрессы. Позволяют снять боль. Накладываются посередине болезненного участка.
Народные методы предлагают обилие рецептов, однако стоит помнить и о противопоказаниях. Перед тем как приступить к лечению, изначально стоит разобраться в причинах болей, определить присутствие той или иной болезни. Избежать негативных последствий от самолечения поможет консультация врача и внимательное наблюдение за реакциями собственного организма.
osteokeen.ru
как лечить ступню, почему болит
Боль в стопе под пальцами при ходьбе вызывается различными причинами. Когда болезненность в ступне возле пальцев длится небольшой период, то можно не волноваться. Если дискомфорт под пальцами на ноге наблюдается регулярно, то высока вероятность того, что в организме человека происходят патологические процессы.
Причины
У человека болят пальцы ног и подушка под ними из-за:
- Изнурительного физического труда. Больше всего перегружается позвоночник, а подошвы с коленными суставами тогда, когда человек бегает, ходит, интенсивно трудится.
- Избыточного веса. Полные люди чаще страдают от проблем с позвоночником, суставами, поскольку стопы ног у них перегружены.
- Несбалансированного питания. Когда болит ступня около пальцев, то высока вероятность того, что организм испытывает дефицит витаминных, минеральных компонентов, включая кальций.
- Эндокринных дисфункций. При нарушенных обменных процессах большой объем минералов организма уходит в кровоток. Поэтому соли кальция с солями иных элементов откладываются в подошве, пациент страдает хондрокальцинозом.
- Генетических отклонений. Человек может быть предрасположенным к патологиям позвоночника и суставов.
- Воздействия пагубных привычек. Если больной курит, злоупотребляет алкоголем, то тканевые структуры подошв становятся менее эластичными, возникают дистрофические процессы, болят подушечки под пальцами ног.
- Низкой двигательной активности. При гиподинамии в организме развиваются застойные процессы, ослаблен мышечный тонус, поэтому болит подошва ноги около пальцев.
Травмы
Часто болит стопа снизу возле пальцев из-за травмирования, когда стопа ушиблена, переломаны пяточные кости с фалангами пальцев. Локализация боли в ступне зависит от участка, где случилась травма. Ушибленная зона покрывается гематомами. Травмироваться можно один раз в момент сильного удара или микротравмы определенной зоны в ступне под пальцами происходят регулярно.
Почему болят подушечки пальцев? Подушечки на стопах болезненны из-за того, что переломаны пальцевые фаланги, пяточная кость надколота, покрыта трещинами. Также боль в подушечке пальцев бывает из-за того, что связки растянуты, разорваны. Когда связки надорваны, пораженный участок отекает, сильно болит.
Артрит
При артрите воспалительный процесс суставных тканей может протекать остро, хронически. Развивается из-за того, что пациент страдает системными патологиями соединительнотканных структур:
- Ревматизмом.
- Системной красной волчанкой.
- Псориазом.
- Нарушенным метаболизмом.
- Аутоиммунными заболеваниями.
Больше всего при артрите поражаются мелкие периферические суставные ткани (большой палец ноги, мизинцы)
Суставное воспаление бывает подагрическим, ревматоидным, развивается хронически, характеризуется интенсивным болевым синдромом, усиливающимся вечером, во время физической работы, днем боли уменьшаются, гиперемией с отеком воспаленных суставов, местной гипертермией, суставными деформациями, сниженной подвижностью подошвы, поскольку дополнительно поражаются сухожилия. Если патологию не лечить, то пациент станет инвалидом.
Артроз
Характеризуется процессами дистрофии, дегенерации суставных тканей, происходит деструкция хрящей. Болевой синдром на начальных этапах патологического процесса возникает периодически после того, как человек поработает физически, исчезает в спокойном состоянии.
Когда артрозные изменения начнут прогрессировать, боли станут интенсивными, не исчезнут даже во время покоя, будут мучить человека ночью.
Прогресс патологии приведет к деформации первого пальца ноги, который не сможет вернуться к физиологической позиции, даже если приложить усилие. Со временем деформируются иные пальцы ног, подошва полностью изменяется, формируется бурсит.
Бурсит
Почему болит подушечка под большим пальцем? Высока вероятность того, что воспалена суставная сумка на большом пальце левой или правой ноги, а также полость этой сумки наполняется экссудатом. Пораженная зона отечна, болезненна, гиперемирована. Припухлость округлой формы подвижна, мягкая, при ее пальпации человеку больно.
Также наблюдается местная гипертермия с багровым окрасом кожи. Если патология протекает длительно, то дополнительно откладываются кальциевые соли, болевой синдром мучает пациента постоянно. Если бурсит вызван травмой, то к воспалению могут присоединиться патогенные микроорганизмы, возникает нагноение. При гнойном бурсите болезненна вся подошва, человек страдает от гипертермии, иных симптомов общей интоксикации.
Остеопороз
Остеопорозные изменения чаще наблюдаются у стариков из-за нарушенных обменных процессов, связанных с вымыванием в кровоток кальция, который оседает на мягкотканных структурах. Костные ткани становятся хрупкими, часто ломаются из-за минимальных травм, что сопровождается сильным болевым синдромом.
Фасциит
При воспаленном пяточном апоневрозе (пяточная шпора) пятка повреждается постоянно. Наросты сдавливают нейроны, сосудистые ткани нижних конечностей, возникают сильные болевые ощущения внутри ноги. У человека нарушается походка, снижается подвижность подошв, пораженный участок отечен. Когда человек ходит, болевой синдром усиливается, может не исчезать в спокойном состоянии.
С подошвенной стороны на подушечке стопы формируются костные мозоли, при нарастании которых образуется острая шпора Патология вызывается патогенными микроорганизмами, травмированием пятки, плоскостопием, ревматоидным артритом.
Тендинит
При тендините воспалено ахиллово сухожилие; если патологическим процессом охвачены близлежащие оболочки, то пациент страдает тендовагинитом. Связки на большом пальце ноги травмируются, поэтому воспаляются, также болят остальные пальцы.
При этом заболевании пациенту больно наступать на ногу, болевые ощущения локализованы по участкам прохождения сухожилий, наблюдается местная гипертермия, гиперемия с отечностью. В спокойном состоянии боли уменьшатся, но не исчезнут полностью, во время движений ткани хрустят (крепетация). Причины патологии заключаются в неправильно подобранной обуви.
Неврома
При невроме Мортона межпальцевые нервные волокна утолщаются, поэтому болезненны стопы; боль обостряется, если наступать на носки. Это доброкачественное новообразование вызывает болевые ощущения тогда, когда человек ходит, мягкотканные структуры отекают, часто патология наблюдается у женщин.
Плоскостопие
Продольный или поперечный тип патологии широко распространен, формируется из-за ослабленных связок, мышц подошвы, статической перегрузки нижней конечности. Стопа уплощается, обувь быстро изнашивается, ступни быстро утомляются, пациент страдает от судорог; когда он ходит, то его мучает болевой синдром.
Это заболевание может быть унаследованным или приобретенным, также оно провоцируется неравномерно распределенной на подошву нагрузкой. Поэтому человек ощущает дискомфорт в зоне внутреннего либо наружного свода стопы.
Остеомиелит
Патологические изменения характеризуются формированием гноя, некроза костных тканей, костного мозга с захватом мягкотканных структур. Заболевание вызывается патогенными микроорганизмами. Часто оно является осложнением открытых переломов. У больного наблюдается резкая гипертермия, нарастает интоксикационный синдром, характеризующийся резкой болезненностью подошвы, кожные покровы могут желтеть.
Также человека знобит, у него болит голова, рвота, иногда он бредит, теряет сознание. В пораженных костных тканях развивается болезненная контрактура. Активно двигать пальцами человек не может, пассивные движения ограничены. Мышцы, мягкие ткани подошв отекают. Кожные покровы становятся багровыми, напряженными, часто на них видна венозная сетка.
Во время первых дней боль из подошвы при остеомиелите может перейти на голенную зону
Патологии сосудов
Боли пальцев нижних конечностей также провоцируются патологиями артерий, при которых пальцы могут белеть, болеть во время физического труда и воздействия низких температур. При эндартериите воспаляются артерии ног, проявляется патология в виде перемежающейся хромоты. Когда человек начинает ходить, то сначала он чувствует легкость, затем в нижних конечностях нарастают болевые ощущения, ноги немеют, тяжелеют.
Когда пациент немного отдохнет, то симптоматика исчезает, после этого при ходьбе проявится снова, человеку холодно в области ног, наблюдается судорожный синдром голенных мышц. Болевой синдром пальцев нижних конечностей вызывается атеросклеротическими изменениями артерий, закупоренных холестериновыми бляшками на внутренней сосудистой стенке. Стенка сосуда уплотняется, пациент мучается от сжимающего болевого синдрома нижних конечностей, нарастающих тогда, когда человек ходит. Стопы пациента всегда холодные.
Диагностика
Перед тем, как проводить лечение болевых ощущений нижних конечностей, требуется узнать первопричины, спровоцировавшие дискомфорт. Больному надо получить травматологическую, ортопедическую консультацию. Когда врач соберет анамнез, то для уточнения диагноза он порекомендует пациенту рентгенографию, артроскопическое, компьютерное, магнитно-резонансное томографическое исследование.
Лабораторные анализы помогут установить степень воспалительного процесса, признаки ревматоидных воспалений суставных тканей. Проводят общий с биохимическим анализом крови, общее исследование мочи, биохимическое исследование венозной крови.
Читайте также:
Лечение
Что делать, если заболела подошва? Лечение проводят комплексно, лечат медикаментами, физиотерапевтическими процедурами, народными средствами. Показано применение нестероидных средств, снимающих воспаление. Лечат:
- Ибупрофеном
- Нурофеном.
- Кеторолаком.
- Найзом и иными лекарствами.
Купировать болевой синдром можно с помощью обезболивающих препаратов. Лечат Баралгином, Анальгином. При тендинитах, травмировании носят повязку из гипса, показан массаж стоп.

Для того чтобы восстановить суставные хрящи подошв, показано применение хондропротекторов, лечат, например, Структумом
ЛФК
Лечебная физкультура избавит пациента от дискомфорта подошв, применяется дополнительно к комплексной терапии. Самостоятельно можно выполнить упражнения:
- Ставят на маленький мячик подошву. Сначала носком, потом пяткой надо его перекатывать. Так будут массироваться стопы.
- Следует поднять стопой разбросанные мелкие предметы с пола.
- Лежа на полу, вращают подошвами в обе стороны.
Также можно выполнять иную гимнастику, которую назначит врач индивидуально каждому пациенту.
Нетрадиционная терапия
Народные средства применяют дополнительно к основному лечению. Перед тем как их применять, надо проконсультироваться с лечащим доктором. Прикладывают холод к пораженной зоне. Чтобы не обморозить стопы, лед заворачивается в марлевую ткань, потом прикладывается на 3 или 5 минут, не более. Такой способ устранит воспалительный процесс с отечностью.
Чтобы нормализовать микроциркуляторные процессы в ногах, показано применение контрастного душа по утрам. Ноги окунают в теплую и прохладную воду. Применяют ванну для ног. В маленький таз наливают 2,5-3 л воды, добавляют 5-10 капель любого эфирного масла. Ноги надо держать не более 15 минут. Вода должна быть не более 40ºС.
Профилактика
Требуется избавиться от неудобной обуви, никогда ее не носить. Туфли, ботинки, сапоги подбираются по размеру. Женщины, которые ходят на высоких каблуках с суженным носком, всегда имеют проблемы с ногами. Подошвы всегда должны быть чистыми, надо использовать смягчающие кремы, тогда на стопах не будет мозолей, трещин. Если носить носки из синтетических тканей, то стопы будут сильно потеть, присоединятся патогенные бактерии.
Если у человека избыточный вес, то страдать будут не только подошвы, но и весь организм. Мучная, жирная, жареная, соленая, острая пища здоровья не прибавит, но проблемы с ним могут возникнуть быстро. Поэтому питаться надо сбалансированно натуральными продуктами. Чтобы не нарушался водный и солевой метаболизм, надо соблюдать питьевой режим. Простой воды за сутки надо выпить хотя бы 1,8-2 л.

Если нравится ходить на высоких каблуках, не стоит жаловаться на то, что болят стопы
Не удивляет то, что человек, злоупотребляющий алкоголем, любящий покурить, имеет проблемы не только со стопами, но и со всем организмом. В этом случае больной сам создает себе серьезные проблемы со здоровьем, значит, это его сознательный выбор. Когда возникли болевые ощущения в ногах, надо срочно обращаться за медицинской помощью. Если лечиться самостоятельно, то возникнут тяжелые осложнения, которые не всегда поддаются успешному лечению.
sustavik.com











































 Опасность заключается главным образом в отсутствии симптоматики на ранних стадиях патологии: первые признаки человек начинает ощущать, когда хрящ уже деформирован, а сустав начинает болеть и похрустывать при попытке согнуть или разогнуть его. На этом этапе уже диагностируется гонартроз, а сужение межкостной щели, просматриваемое на рентгеновском снимке, — его неизменный симптом.
Опасность заключается главным образом в отсутствии симптоматики на ранних стадиях патологии: первые признаки человек начинает ощущать, когда хрящ уже деформирован, а сустав начинает болеть и похрустывать при попытке согнуть или разогнуть его. На этом этапе уже диагностируется гонартроз, а сужение межкостной щели, просматриваемое на рентгеновском снимке, — его неизменный симптом.


















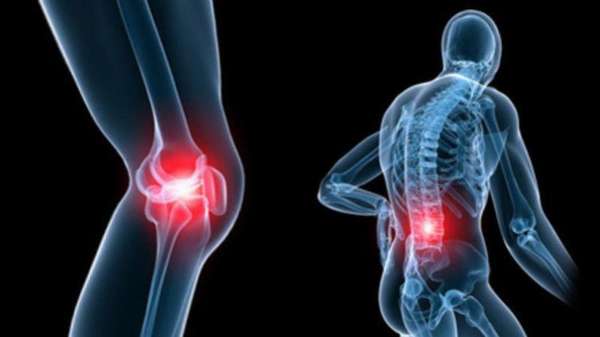


 Хруст в колене — симптом начала заболевания и деформации сустава.
Хруст в колене — симптом начала заболевания и деформации сустава. Неестественные изменения хрящевой ткани классифицируются специалистами как гонартроз. При нем постепенно разрушается суставной хрящ, истирается до открытия костной ткани. Тогда малейшее неловкое движение вызывает острые боли. Так же изменяется хрящевая ткань и при остеоартрозе.
Неестественные изменения хрящевой ткани классифицируются специалистами как гонартроз. При нем постепенно разрушается суставной хрящ, истирается до открытия костной ткани. Тогда малейшее неловкое движение вызывает острые боли. Так же изменяется хрящевая ткань и при остеоартрозе.








 Смазка в виде синовиальной жидкости, вырабатываемая для пропитывания хрящей и улучшения трения, равно пропорционально уменьшается, полость становится опустошенной. Со временем смазка замещается воспалительной жидкостью. Накопившаяся жидкость приводит к растяжению капсулы.Человек начинает ощущать довольно сильную боль, его движения становятся ограниченными.
Смазка в виде синовиальной жидкости, вырабатываемая для пропитывания хрящей и улучшения трения, равно пропорционально уменьшается, полость становится опустошенной. Со временем смазка замещается воспалительной жидкостью. Накопившаяся жидкость приводит к растяжению капсулы.Человек начинает ощущать довольно сильную боль, его движения становятся ограниченными.


 Сильное уплотнение
Сильное уплотнение




 Врожденная грыжа у котенка
Врожденная грыжа у котенка Беременная кошка с пупочной грыжей входит в особую группу риска
Беременная кошка с пупочной грыжей входит в особую группу риска Пупочная грыжа
Пупочная грыжа Наложение сетки на грыжевое кольцо
Наложение сетки на грыжевое кольцо Кошка может быть сильно раздражена в результате сильных болей, вызванных грыжей
Кошка может быть сильно раздражена в результате сильных болей, вызванных грыжей Массаж котенку при пупочной грыже
Массаж котенку при пупочной грыже Следите за питанием котенка
Следите за питанием котенка Кошка после операции по удалению грыжи
Кошка после операции по удалению грыжи Будьте внимательны к своему питомцу
Будьте внимательны к своему питомцу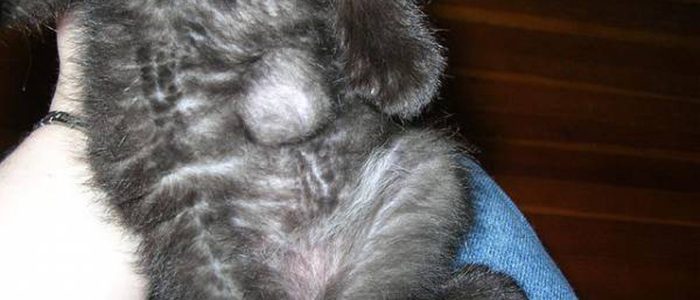
 Отклонением от нормы, на которое стоит обратить внимание хозяину питомца, является длительное заживление пупка после рождения.
Отклонением от нормы, на которое стоит обратить внимание хозяину питомца, является длительное заживление пупка после рождения. Кроме пальпации, патология у животного может быть выявлена с помощью УЗИ.
Кроме пальпации, патология у животного может быть выявлена с помощью УЗИ.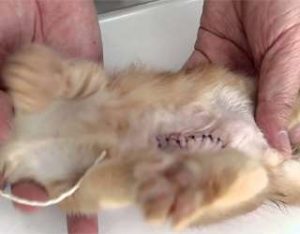 В основном такая патология устраняется путем проведения животному герниотомии.
В основном такая патология устраняется путем проведения животному герниотомии. Хозяину стоит обратить внимание на здоровье маленького питомца, если он все время мяукает и выглядит беспокойным.
Хозяину стоит обратить внимание на здоровье маленького питомца, если он все время мяукает и выглядит беспокойным.











 Боли усиливаются во время употребления еды.
Боли усиливаются во время употребления еды. Лабораторное исследования определят наличие воспалительного процесса.
Лабораторное исследования определят наличие воспалительного процесса. Необходимо обеспечить полную неподвижность сустава на период лечения.
Необходимо обеспечить полную неподвижность сустава на период лечения. Чаще всего появлению тендинита предшествуют какие-то довольно длительные болезненные изменения в области сухожилия, а впоследствии таких факторов, как повышенные физические нагрузки, стрессы, переохлаждение, развитие недуга активируется. Заболевание может иметь две основные стадии – хронический тендинит и острый. Тендинит встречается у людей любого пола и возраста.
Чаще всего появлению тендинита предшествуют какие-то довольно длительные болезненные изменения в области сухожилия, а впоследствии таких факторов, как повышенные физические нагрузки, стрессы, переохлаждение, развитие недуга активируется. Заболевание может иметь две основные стадии – хронический тендинит и острый. Тендинит встречается у людей любого пола и возраста. Это общее название всех возможных воспалительных процессов сухожилий, локализирующихся в тазобедренной области. Данное заболевание может поражать самые разные ткани – сухожилия длинной приводящей мышцы, сухожилий приводящих мышц, а также подвздошно-поясничной мышцы. При тендините тазобедренного сустава заметно затрудняется двигательная активность ног, во время ходьбы человек чувствует сильную боль и дискомфорт.
Это общее название всех возможных воспалительных процессов сухожилий, локализирующихся в тазобедренной области. Данное заболевание может поражать самые разные ткани – сухожилия длинной приводящей мышцы, сухожилий приводящих мышц, а также подвздошно-поясничной мышцы. При тендините тазобедренного сустава заметно затрудняется двигательная активность ног, во время ходьбы человек чувствует сильную боль и дискомфорт.
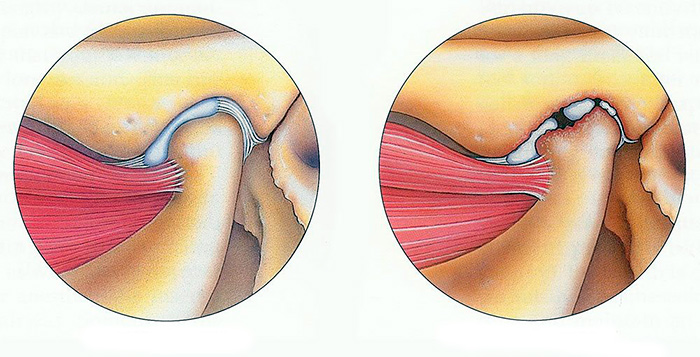

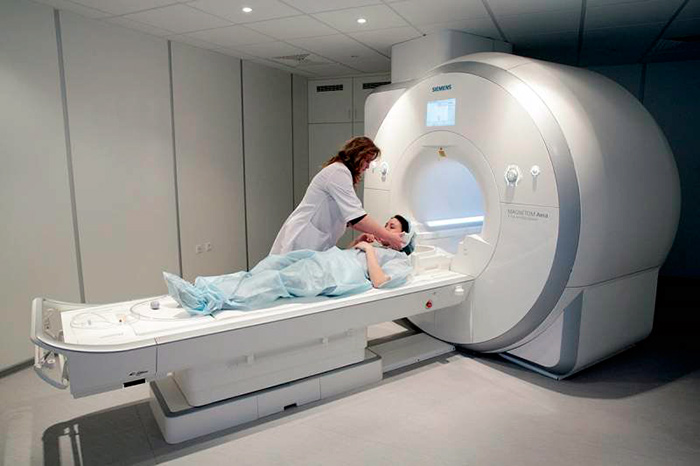
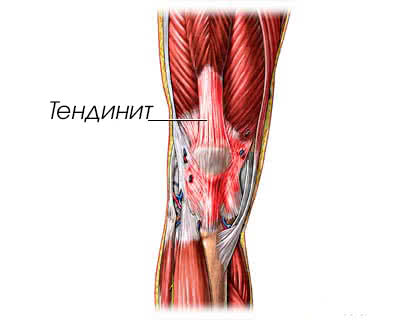
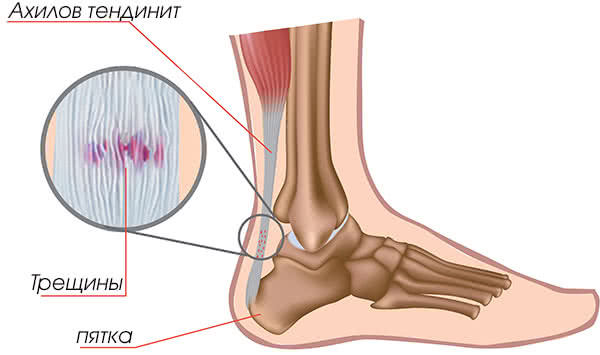
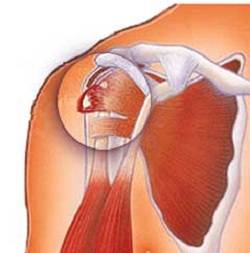
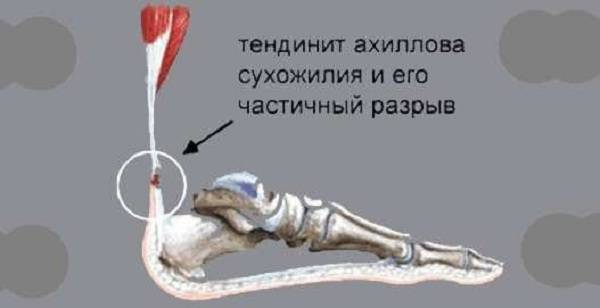
 Активный компонент Цыгапана оказывает антиоксидантное, иммуномодулирующее, репаративное и адаптогенное действие, что обусловлено входящими в его состав компонентами. Порошок рогов северного оленя содержит:
Активный компонент Цыгапана оказывает антиоксидантное, иммуномодулирующее, репаративное и адаптогенное действие, что обусловлено входящими в его состав компонентами. Порошок рогов северного оленя содержит: Цыгапан в педиатрии разрешен к применению с трех лет.
Цыгапан в педиатрии разрешен к применению с трех лет. ЦВ Протек
ЦВ Протек Интернет аптека Uteka.ru
Интернет аптека Uteka.ru В порошке рогов оленя содержатся аминокислоты, которых более 20, микро- и макроэлементы, коллагеновые белки, витамины, фосфолипиды, протеогликаны, нуклеиновые кислоты, гликозаминогликаны. Благодаря данным компонентам прием медикамента «Цыгапан», отзывы говорят сами за себя, способствует регуляции обмена веществ. Использование препарата повышает иммунитет, жизненный тонус, работоспособность и защитные функции организма.
В порошке рогов оленя содержатся аминокислоты, которых более 20, микро- и макроэлементы, коллагеновые белки, витамины, фосфолипиды, протеогликаны, нуклеиновые кислоты, гликозаминогликаны. Благодаря данным компонентам прием медикамента «Цыгапан», отзывы говорят сами за себя, способствует регуляции обмена веществ. Использование препарата повышает иммунитет, жизненный тонус, работоспособность и защитные функции организма. Полезен препарат «Цыгапан» для детей. Он позволяет улучшить психомоторное развитие и рост юного организма. Прием средства улучшает состояние желудочно-кишечной, сосудистой, сердечной, мочеполовой, эндокринной и кроветворной систем. Использование добавки ускоряет заживление ран, снижает риски возникновения онкологических, сосудистых, сердечных заболеваний, а также диабета.
Полезен препарат «Цыгапан» для детей. Он позволяет улучшить психомоторное развитие и рост юного организма. Прием средства улучшает состояние желудочно-кишечной, сосудистой, сердечной, мочеполовой, эндокринной и кроветворной систем. Использование добавки ускоряет заживление ран, снижает риски возникновения онкологических, сосудистых, сердечных заболеваний, а также диабета. С помощью таблеток лечат недуги мочеполовой системы, бронхиальную астму, раневые процессы и переломы, состояния, возникшие в результате воздействия радиации.
С помощью таблеток лечат недуги мочеполовой системы, бронхиальную астму, раневые процессы и переломы, состояния, возникшие в результате воздействия радиации.

 Гепариновая мазь. Устраняет воспалительный процесс и благодаря имеющемуся в составе гепарину быстро рассасывает гематомы.
Гепариновая мазь. Устраняет воспалительный процесс и благодаря имеющемуся в составе гепарину быстро рассасывает гематомы. Бальзам «Скорая помощь». Его можно использовать, если при ударе появились ссадины, средство их дезинфицирует и помогает кожному покрову быстро восстановиться после травмы.
Бальзам «Скорая помощь». Его можно использовать, если при ударе появились ссадины, средство их дезинфицирует и помогает кожному покрову быстро восстановиться после травмы.













 Загрузка…
Загрузка…




 Ушиб кисти руки частая травма при падении, его лечение достаточно длительное.
Ушиб кисти руки частая травма при падении, его лечение достаточно длительное. Если речь о переломе, то в месте, где кость повреждена, возникает подвижность (неестественная). Сложно даже подвигаться.
Если речь о переломе, то в месте, где кость повреждена, возникает подвижность (неестественная). Сложно даже подвигаться.
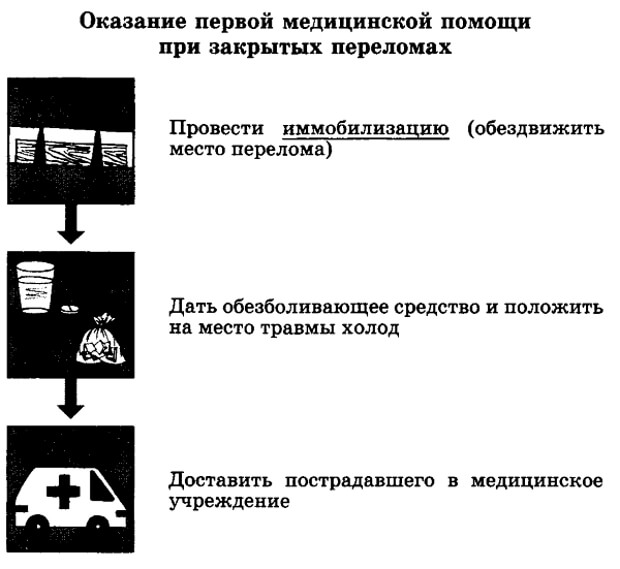
 Спирт – средство для согревания травмированной части руки. Компрессы, основанные на спиртовых настойках предотвратят воспаление и уберут отечность.
Спирт – средство для согревания травмированной части руки. Компрессы, основанные на спиртовых настойках предотвратят воспаление и уберут отечность. Хорошо помогает лед, даже в баскетболе его используют. Используйте мази: троксевазин и гепарин.
Хорошо помогает лед, даже в баскетболе его используют. Используйте мази: троксевазин и гепарин. При такой травме повреждаются ткани, но целостность кожного покрова не нарушается. 4,1 % повреждений, которые связанны с рукой, попадает на сильный ушиб.
При такой травме повреждаются ткани, но целостность кожного покрова не нарушается. 4,1 % повреждений, которые связанны с рукой, попадает на сильный ушиб. Когда травмировалась кисть, то сразу нужно приложить к ней лед. Если льда нет, то подойдет и лист капусты или намоченная ткань. Этим необходимо обмотать поврежденную руку.
Когда травмировалась кисть, то сразу нужно приложить к ней лед. Если льда нет, то подойдет и лист капусты или намоченная ткань. Этим необходимо обмотать поврежденную руку.
 Начать лечение ушиба кисти руки при падении или при ударе стоит с диагностики. Оцените область поражения.
Начать лечение ушиба кисти руки при падении или при ударе стоит с диагностики. Оцените область поражения.

 Ушиб кисти чаще всего протекает в легкой форме и длительного лечения не требует
Ушиб кисти чаще всего протекает в легкой форме и длительного лечения не требует При серьезных повреждениях запястья возможно развитие дистрофических изменений в костях
При серьезных повреждениях запястья возможно развитие дистрофических изменений в костях Чтобы избежать развития осложнений, важно своевременно обратиться к врачу
Чтобы избежать развития осложнений, важно своевременно обратиться к врачу Траумель С применяется для уменьшения болевого синдрома и отечности
Траумель С применяется для уменьшения болевого синдрома и отечности Препарат Серрата оказывает противовоспалительное, противоотечное, фибринолитическое и обезболивающее действие
Препарат Серрата оказывает противовоспалительное, противоотечное, фибринолитическое и обезболивающее действие Вобэнзим является ферментным средством с противоотечным действием
Вобэнзим является ферментным средством с противоотечным действием При сдавливании нерва может потребоваться хирургическое вмешательство
При сдавливании нерва может потребоваться хирургическое вмешательство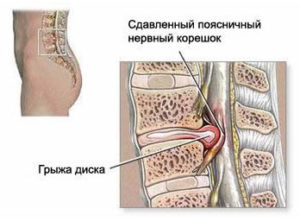

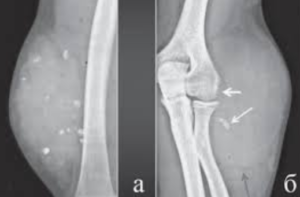
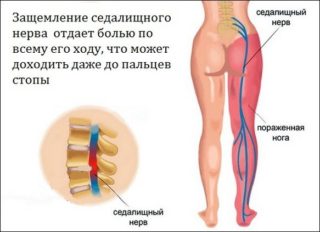
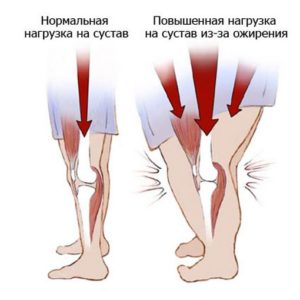
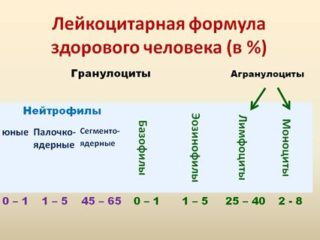 Первоначально нужно посетить несколько специалистов, чтобы определить причину тянущей боли от бедра и по всей левой ноге. Обязательно необходима консультация таких врачей:
Первоначально нужно посетить несколько специалистов, чтобы определить причину тянущей боли от бедра и по всей левой ноге. Обязательно необходима консультация таких врачей: Если визит к врачу по какой-то причине откладывается, снять болевой синдром помогут следующие советы:
Если визит к врачу по какой-то причине откладывается, снять болевой синдром помогут следующие советы: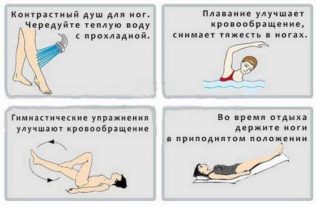 Наряду с медикаментозным лечением применяется физиотерапия. Процедуры способствуют восстановлению кровообращения, стимулированию обменных процессов в тканях, устранению воспаления и снятию боли. Наиболее популярные методы:
Наряду с медикаментозным лечением применяется физиотерапия. Процедуры способствуют восстановлению кровообращения, стимулированию обменных процессов в тканях, устранению воспаления и снятию боли. Наиболее популярные методы:
 Боль возникает в следствии повреждения тазобедренного сустава.
Боль возникает в следствии повреждения тазобедренного сустава. Болезнь вызывает отечность конечности.
Болезнь вызывает отечность конечности. Грыжа давит на нервные корешки, провоцируя острую боль.
Грыжа давит на нервные корешки, провоцируя острую боль. Аппаратные исследования установят степень повреждения мягких и костных тканей.
Аппаратные исследования установят степень повреждения мягких и костных тканей.

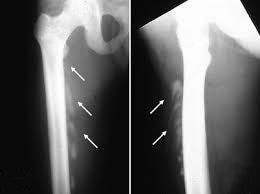

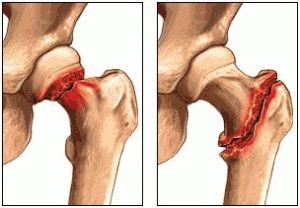

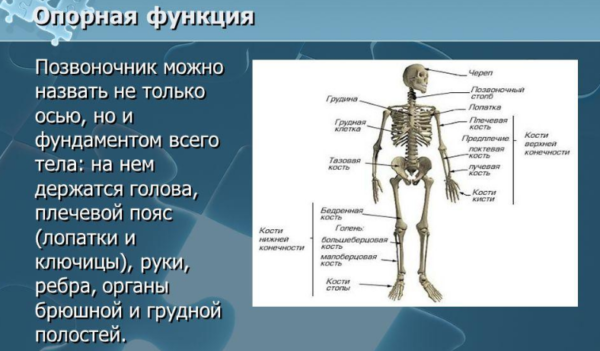

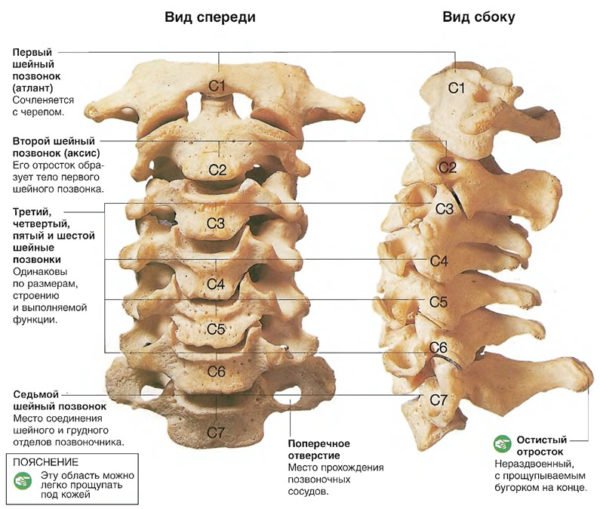
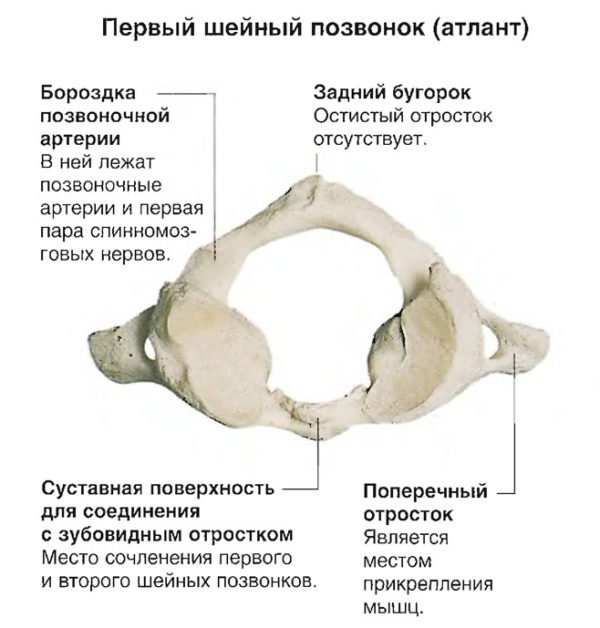

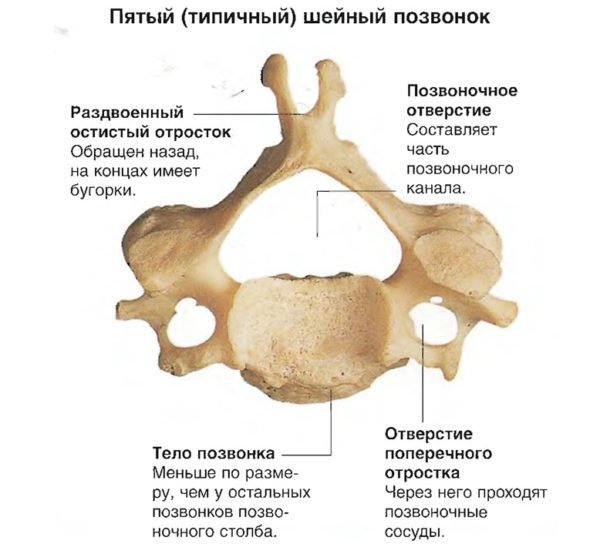
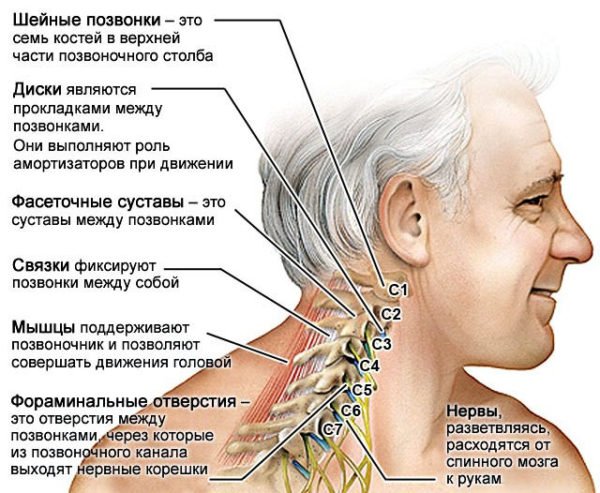


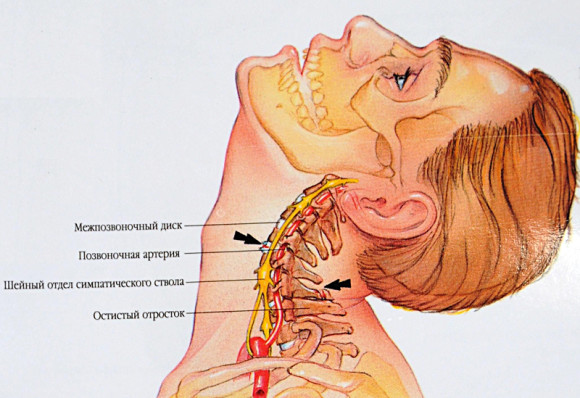

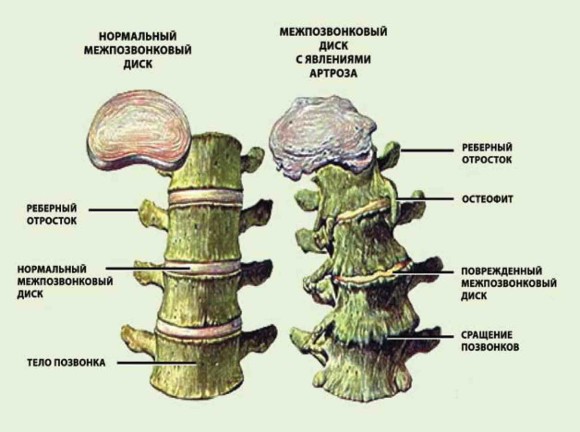
 Эзотерический смысл:
Эзотерический смысл: [Начало сверху] … Выступая в качестве переходного позвонка между шейной и грудной областями, C7 имеет некоторые особенности обоих шейных и грудных позвонков. По сравнению с С3 — С6 позвонками, С7 имеет более толстый участок кости, называемый телом, расположенное кпереди от позвоночного отверстия. Тело С7 поддерживает коллективный вес головы и шеи. Боковые грани тела С7 образуют суставы с вышележащим С6 позвонком и нижележащим Т1. Волокнистая хрящевая ткань дисков выше и ниже тела С7 обеспечивает демпфирование. Суставы и диски, окружающие тело, обеспечивают стабильность и гибкость шеи.
[Начало сверху] … Выступая в качестве переходного позвонка между шейной и грудной областями, C7 имеет некоторые особенности обоих шейных и грудных позвонков. По сравнению с С3 — С6 позвонками, С7 имеет более толстый участок кости, называемый телом, расположенное кпереди от позвоночного отверстия. Тело С7 поддерживает коллективный вес головы и шеи. Боковые грани тела С7 образуют суставы с вышележащим С6 позвонком и нижележащим Т1. Волокнистая хрящевая ткань дисков выше и ниже тела С7 обеспечивает демпфирование. Суставы и диски, окружающие тело, обеспечивают стабильность и гибкость шеи.


 Внутримышечное введение препарата назначается в дозе 75 мл на протяжении 1-5 дней. Дальнейшее лечение продолжается с помощью таблеток, свечей, мазей.
Внутримышечное введение препарата назначается в дозе 75 мл на протяжении 1-5 дней. Дальнейшее лечение продолжается с помощью таблеток, свечей, мазей. Нельзя сочетать применение Диклофенака с употреблением алкоголя. Даже однократный прием спиртного усугубляет развитие побочных эффектов. Активный компонент препарата метаболизируется в печени. Она же фильтрует алкогольные жидкости. Повышенная нагрузка на орган приводит к гибели клеток паренхимы. Хроническое злоупотребление алкоголем на фоне медикаментозного лечения способно вызвать желудочно-кишечное кровотечение, нанести ущерб центральной нервной системе.
Нельзя сочетать применение Диклофенака с употреблением алкоголя. Даже однократный прием спиртного усугубляет развитие побочных эффектов. Активный компонент препарата метаболизируется в печени. Она же фильтрует алкогольные жидкости. Повышенная нагрузка на орган приводит к гибели клеток паренхимы. Хроническое злоупотребление алкоголем на фоне медикаментозного лечения способно вызвать желудочно-кишечное кровотечение, нанести ущерб центральной нервной системе. Диклофенак – дженерик оригинального лекарственного препарата Вольтарен. Министерством здравоохранения рекомендуется вписывать в рецепты не торговое название лекарства, а международное, оставляя возможность выбора за пациентом.
Диклофенак – дженерик оригинального лекарственного препарата Вольтарен. Министерством здравоохранения рекомендуется вписывать в рецепты не торговое название лекарства, а международное, оставляя возможность выбора за пациентом.