Узи при артрозе коленного сустава: Обследование больного при артрозе коленного сустава — гонартрозе – Узи признаки артроз коленного сустава
Обследование больного при артрозе коленного сустава — гонартрозе
Какие обследования нужно пройти пациенту при артрозе коленного сустава — гонартрозе?
В наше время для уточнения диагноза гонартроза чаще всего прибегают к клиническому и биохимическому анализу крови, рентгенографии и магнитно-резонансной или компьютерной томографии.
Клинический анализ крови
Для этого анализа кровь берут из пальца. При артрозе клинический анализ крови, как правило, не показывает каких-либо специфических изменений. Лишь в некоторых случаях может отмечаться совсем незначительное повышение скорости оседания эритроцитов (СОЭ или РОЭ): до 20 мм.
Напротив, существенное повышение СОЭ (выше) в сочетании с ночными болями в суставе должно подтолкнуть нас к мысли о возможном ревматическом, воспалительном, происхождении этих болей. Если у пациента к тому же повышено количество лейкоцитов, то это обстоятельство подтверждает наличие в организме какого-то инфекционно-воспалительного процесса, отразившегося в частности и на суставах. Однако в любом случае клинический анализ крови не дает четких ответов, он лишь обозначает тенденции и сужает круг диагностического поиска.
Биохимический анализ крови
При проведении этого анализа кровь берется из вены, и обязательно натощак. Биохимический анализ крови может оказать существенную помощь врачу в проведении дифференциальной диагностики поражений суставов: артроз или артрит?
Так, при ревматических болезнях (артритах) в крови существенно повышается уровень так называемых маркеров воспаления: С-реактивного белка, серомукоида, некоторых глобулинов и иммуноглобулинов. При артрозе эти биохимические показатели, напротив, остаются в норме.
Правда, бывают случаи, когда отдельные виды артритов тоже не приводят к существенному изменению биохимических показателей. Но все же такой анализ, как правило, помогает произвести четкое разграничение между воспалительными и обменно-дистрофическими заболеваниями суставов (между артритом и артрозом).
Внимание! В тех случаях, когда мы обнаруживаем у пациента с артрозом «воспалительные» изменения в показателях крови, взятой из пальца или из вены, мы должны насторожиться — ведь артроз не вызывает никаких изменений в анализах. И если показатели воспаления повышены, есть большая вероятность, что мы имеем дело не с артрозом, а с артритом. Тогда надо продолжить обследование пациента до окончательного подтверждения или опровержения диагноза.
Рентгенография суставов
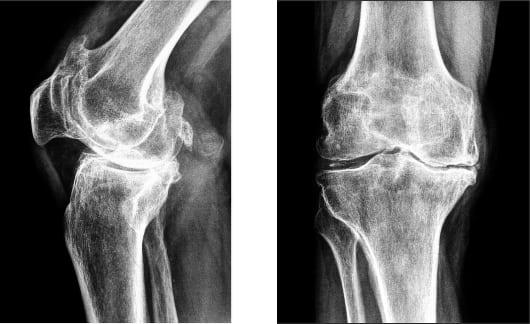
Рентгенография является самым распространенным и одним из важнейших методов диагностики артроза. В большинстве случаев даже стадия артроза устанавливается исключительно на основании рентгеновского снимка: ведь на рентгене достаточно хорошо видны изменения формы сустава и костные-деформации; заметно уплотнение костей под поврежденным хрящом и четко прорисовываются остеофиты («шипы»). Кроме того, по рентгеновскому снимку можно судить о ширине суставной щели, то есть о расстоянии между сочленяющимися костями.
Но у рентгеновского исследования есть серьезный минус: на рентгеновском снимке запечатлеваются только кости. А вот мягкие ткани сустава (хрящ, мениск, суставную капсулу и т. д.) на рентгене мы увидеть не сможем. Потому, используя только рентген, мы не сможем со стопроцентной точностью оценить степень повреждения суставного хряща, мениска и капсулы сустава.
К счастью, в последние годы все более широкое распространение получил метод магнитной томографии.
Магнитно-резонансная томография — МРТ, или ЯМРТ
Для исследования используются, как ясно из названия, магнитные волны. Они способны отразить на получаемом снимке мельчайшие детали сустава. Метод магнитно-резонансной томографии очень точен: он помогает обнаружить самые ранние изменения хрящевой ткани (которые еще не видны на обычном рентгеновском снимке), а также позволяет увидеть повреждения менисков и связок колена.
Поэтому я часто рекомендую своим пациентам для уточнения диагноза провести, помимо рентгена, именно магнитно-резонансную томографию сустава.
Хотя здесь надо иметь в виду одно обстоятельство. Обычно, получив данные томографического обследования, врачи бывают настолько уверены в их непогрешимости, что не считают нужным перепроверять результаты исследований и проводить личный осмотр пациента. Это неправильно.
Во-первых, специалист отделения томографии, который проводит расшифровку снимков, тоже человек и может ошибаться. В частности, я неоднократно сталкивался с ситуациями, когда за артроз принимались обычные возрастные изменения или другие, схожие по картине с артрозом, заболевания. Так бывает очень часто.
Во-вторых, выявленный на томограмме артроз может быть не единственным заболеванием пациента. А основной причиной боли, даже при наличии артроза, может оказаться другое заболевание: например, артрит или повреждение мениска. И эти заболевания нужно будет лечить в первую очередь (параллельно с лечением артроза).
В общем, даже получив в руки «полный пакет» обследований пациента (рентгеновский снимок, анализы, томограмма), врач все равно должен сначала провести личный осмотр пациента и только потом назначать лечение.
Компьютерная томография — КТ
Помимо магнитно-резонансной томографии в некоторых больницах до сих пор пользуются компьютерной томографией. По сути, компьютерная томография — это максимально продвинутая версия рентгена: для компьютерной томографии используются все те же рентгеновские лучи, что и при обычном рентгенографическом исследовании. Разница лишь в том, что при компьютерной томографии томограф как бы «шинкует» сустав серией рентгеновских снимков, и в результате изображение получается более объемным и подробным, чем при рентгенографии. Но оно все равно на порядок уступает по информативности магнитно-резонансной томограмме. Потому КТ нужно использовать только в тех случаях, когда по каким-то причинам мы не можем провести пациенту магнитно-резонансную томографию (например, если у пациента стоит кардиостимулятор, водитель ритма, и магнитные волны могут нарушить его работу).
УЗИ суставов (ультразвуковое исследование)
Ультразвуковое исследование в последние годы стали активно использовать для диагностики заболеваний суставов. Ведь УЗИ, как и магнитно-резонансная томография, позволяет увидеть изменения мягких тканей сустава — например, с помощью ультразвука можно обнаружить истончение хрящевой ткани при артрозе или увеличение количества суставной жидкости при артрите; можно выявить повреждение менисков в колене, и т. д. Однако метод имеет существенный недостаток — он весьма субъективен, и полученные данные целиком зависят от квалификации специалиста, проводящего исследование.
Конечно, это не значит, что специалисты по УЗИ суставов постоянно ошибаются. Но если даже такой точный метод, как томография, оставляет место для разночтений в расшифровке полученных данных и разногласий в диагнозе, то данные ультразвукового исследования суставов вызывают вопросы особенно часто.
Поэтому я не склонен слепо доверять диагнозу, полученному на УЗИ суставов, и всегда перепроверяю такие заключения (путем личного осмотра пациента, а также с помощью рентгеновского исследования или с помощью магнитно-резонансной томографии).
Статья доктора Евдокименко© для книги «Боль в ногах», опубликована в 2004 году.
Отредактирована в 2011 г. Все права защищены.
ЧИТАТЬ ДАЛЕЕ:
Главы из других книг доктора Евдокименко
Узи признаки артроз коленного сустава
Какие обследования нужно пройти пациенту при артрозе коленного сустава — гонартрозе?
В наше время для уточнения диагноза гонартроза чаще всего прибегают к клиническому и биохимическому анализу крови, рентгенографии и магнитно-резонансной или компьютерной томографии.
Клинический анализ крови.
Для этого анализа кровь берут из пальца. При артрозе клинический анализ крови, как правило, не показывает каких-либо специфических изменений. Лишь в некоторых случаях может отмечаться совсем незначительное повышение скорости оседания эритроцитов (СОЭ или РОЭ): до 20мм.
Напротив, существенное повышение СОЭ (выше) в сочетании с ночными болями в суставе должно подтолкнуть нас к мысли о возможном ревматическом, воспалительном, происхождении этих болей. Если у пациента к тому же повышено количество лейкоцитов, то это обстоятельство подтверждает наличие в организме какого-то инфекционно-воспалительного процесса, отразившегося в частности и на суставах. Однако в любом случае клинический анализ крови не дает четких ответов, он лишь обозначает тенденции и сужает круг диагностического поиска.
Биохимический анализ крови.
При проведении этого анализа кровь берется из вены, и обязательно натощак. Биохимический анализ крови может оказать существенную помощь врачу в проведении дифференциальной диагностики поражений суставов: артроз или артрит?
Так, при ревматических болезнях (артритах) в крови существенно повышается уровень так называемых маркеров воспаления: С-реактивного белка, серомукоида, некоторых глобулинов и иммуноглобулинов. При артрозе эти биохимические показатели, напротив, остаются в норме.
Правда, бывают случаи, когда отдельные виды артритов тоже не приводят к существенному изменению биохимических показателей. Но все же такой анализ, как правило, помогает произвести четкое разграничение между воспалительными и обменно-дистрофическими заболеваниями суставов (между артритом и артрозом).
Внимание! В тех случаях, когда мы обнаруживаем у пациента с артрозом „воспалительные“ изменения в показателях крови, взятой из пальца или из вены, мы должны насторожиться — ведь артроз не вызывает никаких изменений в анализах. И если показатели воспаления повышены, есть большая вероятность, что мы имеем дело не с артрозом, а с артритом. Тогда надо продолжить обследование пациента до окончательного подтверждения или опровержения диагноза.
Рентгенография суставов.
Рентгенография является самым распространенным и одним из важнейших методов диагностики артроза. В большинстве случаев даже стадия артроза устанавливается исключительно на основании рентгеновского снимка: ведь на рентгене достаточно хорошо видны изменения формы сустава и костные деформации; заметно уплотнение костей под поврежденным хрящом и четко прорисовываются остеофиты („шипы“). Кроме того, по рентгеновскому снимку можно судить о ширине суставной щели, то есть о расстоянии между сочленяющимися костями.
Но у рентгеновского исследования есть серьезный минус: на рентгеновском снимке запечатлеваются только кости. А вот мягкие ткани сустава (хрящ, мениск, суставную капсулу и т. д.) на рентгене мы увидеть не сможем. Потому, используя только рентген, мы не сможем со стопроцентной точностью оценить степень повреждения суставного хряща, мениска и капсулы сустава.
К счастью, в последние годы все более широкое распространение получил метод магнитной томографии.
Магнитно-резонансная томография — МРТ, или ЯМРТ.
Для исследования используются, как ясно из названия, магнитные волны. Они способны отразить на получаемом снимке мельчайшие детали сустава. Метод магнитно-резонансной томографии очень точен: он помогает обнаружить самые ранние изменения хрящевой ткани (которые еще не видны на обычном рентгеновском снимке), а также позволяет увидеть повреждения менисков и связок колена.
Поэтому я часто рекомендую своим пациентам для уточнения диагноза провести, помимо рентгена, именно магнитно-резонансную томографию сустава.
Хотя здесь надо иметь в виду одно обстоятельство. Обычно, получив данные томографического обследования, врачи бывают настолько уверены в их непогрешимости, что не считают нужным перепроверять результаты исследований и проводить личный осмотр пациента. Это неправильно.
Во-первых, специалист отделения томографии, который проводит расшифровку снимков, тоже человек и может ошибаться. В частности, я неоднократно сталкивался с ситуациями, когда за артроз принимались обычные возрастные изменения или другие, схожие по картине с артрозом, заболевания. Так бывает очень часто.
Во-вторых, выявленный на томограмме артроз может быть не единственным заболеванием пациента. А основной причиной боли, даже при наличии артроза, может оказаться другое заболевание: например, артрит или повреждение мениска. И эти заболевания нужно будет лечить в первую очередь (параллельно с лечением артроза).
В общем, даже получив в руки „полный пакет“ обследований пациента (рентгеновский снимок, анализы, томограмма), врач все равно должен сначала провести личный осмотр пациента и только потом назначать лечение.
Компьютерная томография — КТ.
Помимо магнитно-резонансной томографии в некоторых больницах до сих пор пользуются компьютерной томографией. По сути, компьютерная томография — это максимально продвинутая версия рентгена: для компьютерной томографии используются все те же рентгеновские лучи, что и при обычном рентгенографическом исследовании. Разница лишь в том, что при компьютерной томографии томограф как бы „шинкует“ сустав серией рентгеновских снимков, и в результате изображение получается более объемным и подробным, чем при рентгенографии. Но оно все равно на порядок уступает по информативности магнитно-резонансной томограмме. Потому КТ нужно использовать только в тех случаях, когда по каким-то причинам мы не можем провести пациенту магнитно-резонансную томографию (например, если у пациента стоит кардиостимулятор, водитель ритма, и магнитные волны могут нарушить его работу).
УЗИ суставов (ультразвуковое исследование).
Ультразвуковое исследование в последние годы стали активно использовать для диагностики заболеваний суставов. Ведь УЗИ, как и магнитно-резонансная томография, позволяет увидеть изменения мягких тканей сустава — например, с помощью ультразвука можно обнаружить истончение хрящевой ткани при артрозе или увеличение количества суставной жидкости при артрите; можно выявить повреждение менисков в колене, и т. д. Однако метод имеет существенный недостаток — он весьма субъективен, и полученные данные целиком зависят от квалификации специалиста, проводящего исследование.
Конечно, это не значит, что специалисты по УЗИ суставов постоянно ошибаются. Но если даже такой точный метод, как томография, оставляет место для разночтений в расшифровке полученных данных и разногласий в диагнозе, то данные ультразвукового исследования суставов вызывают вопросы особенно часто.
Поэтому я не склонен слепо доверять диагнозу, полученному на УЗИ суставов, и всегда перепроверяю такие заключения (путем личного осмотра пациента, а также с помощью рентгеновского исследования или с помощью магнитно-резонансной томографии).
Статья доктора Евдокименко© для книги «Боль в ногах», опубликована в 2004 году.
Отредактирована в 2011г.
Все права защищены.
Источник www.evdokimenko.ru
Изменения при УЗИ колена у пожилых людей, как правило, однотипны и связаны с возрастными дегенеративно-дистрофическими изменениями. Шаблон УЗИ колена поможет правильно описать УЗ-характеристики всех видимых компонентов сустава.
УЛЬТРАЗВУКОВОЕ ИССЛЕДОВАНИЕ левого и правого коленных суставов
МЯГКИЕ ТКАНИ СУСТАВОВ: без особенностей.
СИНОВИАЛЬНЫЕ ОБОЛОЧКИ: не утолщена.
ГИАЛИНОВЫЙ ХРЯЩ: толщиной 1,1-2 мм, равномерный по толщине, однородный по структуре, поверхность четкая, неровная.
СУСТАВНЫЕ СУМКИ И ЗАВОРОТЫ: гипоэхогенные образования с наличием складок и разветвлений.
СУСТАВНАЯ ПОЛОСТЬ: умеренно сужена с обеих сторон, осмотр затруднен, выпот не определяется.
ОСТЕОФИТЫ бедренных и большеберцовых костей: лоцированы по передней и боковым поверхностям, небольших размеров.
НАДКОЛЕННИКИ: центрированы. Гиалиновый хрящ: неоднородный, анэхогенный;
Толщина гиалинового хряща: 1,4 мм. Субхондральный слой: неровный.
СВЯЗКИ. Связки надколенника правой и левой нижней конечности: собственные связки не утолщены, повышенной эхогенности. Сухожилия квадрицепсов умеренно повышенной эхогенности, не утолщены. Внутренняя и наружная коллатеральные связки: умеренно повышенной эхогенности, с умеренно выраженной оссификацией на правом и левом коленном суставе.
Крестообразные связки: задние осмотру не доступны, передние – определяются, умеренно повышенной эхогенности.
МЕНИСКИ: медиальные и латеральные мениски типично локализованы, средней эхогенности, однородной структуры, с единичными точечными гиперэхогенными включениями.
ПОДКОЛЕННАЯ ОБЛАСТЬ: жидкость в полости правого и левого суставов в физиологичном количестве. Кистозные образования не определяются.
ЖИРОВОЕ ТЕЛО ГОФФА: не изменено.
ЗАКЛЮЧЕНИЕ: Признаки дегенеративно-дистрофических изменений обеих коленных суставов. Умеренно выраженные фиброзные изменения коллатеральных связок с обеих сторон. Незначительно выраженные дегенеративные изменения обеих менисков левого и правого коленных суставов.
Источник carence.ru
Многие задаются вопросом: что это такое — гонартроз? Гонартроз коленного сустава — это серьезное заболевание, которое характеризуется дистрофией и дегенеративными процессами в сочленении. Зачастую патология не является воспалительной, однако трение костей друг о друга может спровоцировать воспалительный процесс. Если вовремя не выявить симптомы поражения коленного сочленения и не начать лечение, то человек может стать инвалидом. Гонартроз колена является очень распространенным заболеванием.
Особенности и процесс развития болезни
Важно знать! Врачи в шоке: “Эффективное и доступное средство от АРТРОЗА существует. ” Читать далее.
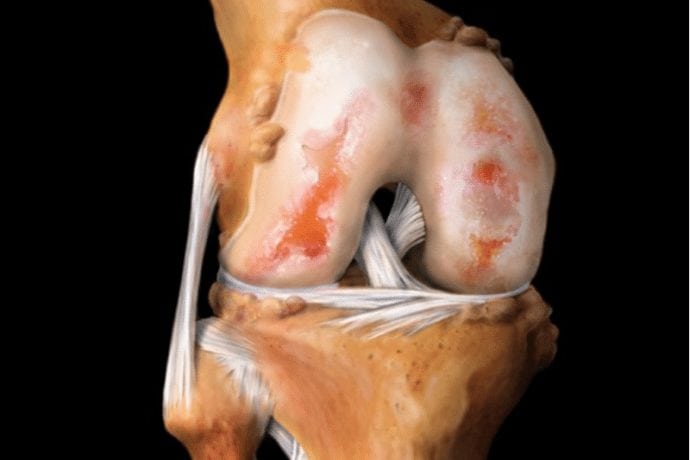
Гонартроз характеризуется разрушением хрящевой ткани. При первой степени развития изменения происходят на молекулярном уровне, поэтому симптомы остаются незаметными. При исследовании хрящ кажется мутным, начинает истончаться, растрескиваться. Гонартроз приводит к тому, что хрящ полностью разрушается. При этом подлежащая кость обнажается.
Из-за постоянного раздражения ее поверхности организм включает защитную реакцию и начинает наращивать дополнительный слой костной ткани, который превращается в шипы (остеофиты). Именно поэтому последние степени развития характеризуются сильными видимыми деформациями сустава.
Если симптомы не заметить вовремя, человек становится инвалидом, неспособным нормально передвигаться.
Гонартроз коленного сустава не развивается за один день. Процесс происходит постепенно. Можно выделить такую последовательность патологических изменений:
- Изначально обменные процессы в колене происходят под воздействием осмотического давления. То есть при сгибании колена происходит выделение смазки, а при его разгибании – впитывание. Если какие-либо причины способствовали нарушению этого процесса, то хрящ начинает свое разрушение, делается тоньше.
- Далее происходят деструктивные процессы в коллагеновых волокнах, которые отвечают за амортизационные свойства сустава. При этом устойчивость колена и эластичность хрящевой ткани теряется.
- Так как синовиальная оболочка сустава постоянно находится под ненормальной нагрузкой, она начинает раздражаться, появляется воспалительный процесс. Он, в свою очередь, приводит к ограничению подвижности колена.
Более распространенным считается гонартроз внутренней части колена. Проблема чаще появляется у спортсменов, людей пожилого возраста.
Причины и классификация болезни
Гонартроз коленного сустава – это сложное и потенциально опасное заболевание, которое полностью вылечить без операции можно только при первой и второй степени патологии. Такое нарушение работы колена имеет деформирующий тип развития, и может быть спровоцировано следующими факторами:
- травмами или переломами костей;
- механическим поражением менисков и хрящевой ткани;
- разрывом связок или мышечной ткани в суставе;
- слишком большой физической нагрузкой на колено;
- поднятием чрезмерно тяжелых предметов;
- лишним весом;
- аномальным строением коленного сустава.
Другие причины развития гонартроза:
- Варикозное расширение вен нижних конечностей.
- Воспаление коленного сустава, спровоцированное инфекционными патологиями.
- Наследственная слабость связочного и мышечного аппарата колена.
- Нарушение нормальной иннервации коленного сочленения.
- Болезни эндокринной системы.
Классификация патологии
По механизму развития:
- Первичный гонартроз. Он развивается без каких-либо предварительных поражений коленного сустава воспалительным процессом. То есть колено является полностью здоровым. Причиной этому становится нарушение обмена веществ, наследственная предрасположенность, длительный прием гормональных препаратов. Первичный гонартроз зачастую обнаруживается у пожилых людей.
- Вторичный. Он уже развивается из-за травм коленного сочленения, хирургического вмешательства. В большинстве случаев поражение одностороннее. Развивается это заболевание практически в любом возрасте.
По характеру поражения:
- Правосторонний. Он характерен для спортсменов и людей, которые занимаются тяжелым физическим трудом.
- Левосторонний. Он чаще всего проявляется у людей с лишним весом.
- Двухсторонний. Это заболевание характеризуется поражением колен обеих ног. Двухсторонний гонартроз колена – это самое тяжелое заболевание, которое может лишить подвижности. Наиболее подверженными этой патологии являются люди преклонного возраста.
Симптомы гонартроза
С начала развития патологии признаки могут и не проявляться. Однако деструктивный процесс при этом усиливается. Симптомы гонартроза зависят от степени его развития:
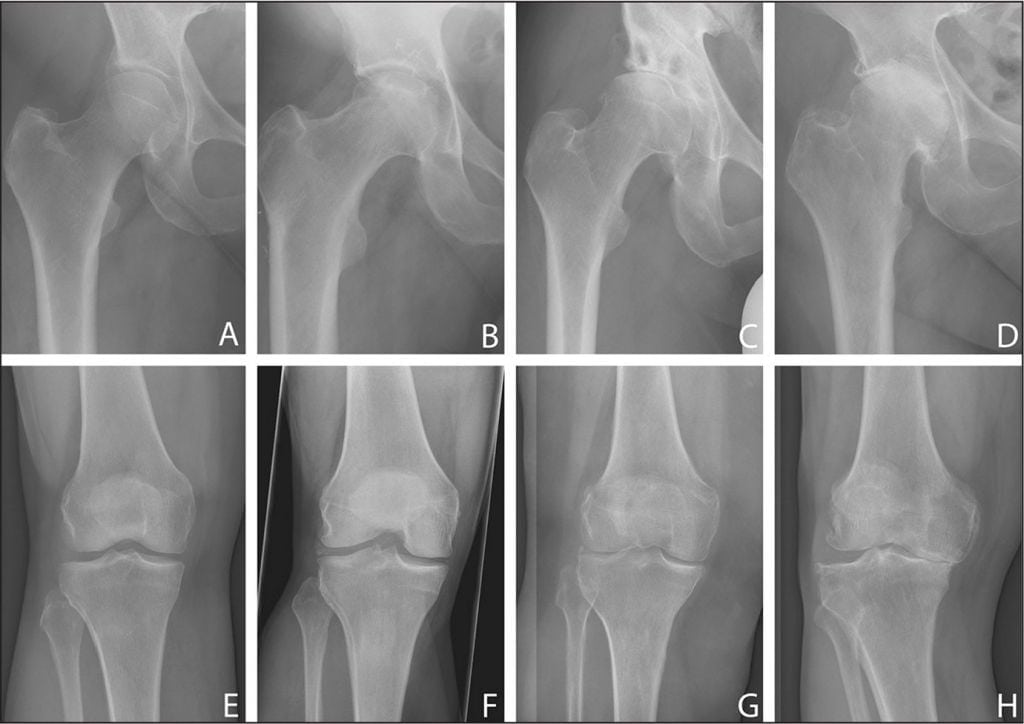
- Гонартроз 1 степени характеризуется повышенной утомляемостью конечности. Кость на этом этапе не претерпевает значительных изменений, однако, едва заметное ограничение движения все же присутствует. Эта степень также характеризуется некоторым сужением суставной щели, которое можно увидеть только на рентгеновском снимке.
- Гонартроз 2 степени сопровождается болевыми ощущениями после нагрузки сустава: во время ходьбы больной слышит хруст в колене. Он не может согнуть или разогнуть сустав полностью. Боль может наблюдаться перед началом движения (стартовая). На снимке заметно сплющивание краев костей.
- Гонартроз 3 степени характерен сильной болью, которая чувствуется, даже если человек находится в состоянии покоя. В пораженной области может возникать отек и повышаться температура. Сустав становится нестабильным, может резко заклинивать.
Важно! Некоторые признаки могут быть необязательными, например, отек.
Особенности диагностики
Даже “запущенный” АРТРОЗ можно вылечить дома! Просто не забывайте раз в день мазать этим.
Прежде чем начать лечение гонартроза, необходимо пройти тщательное обследование. Оно включает следующие действия:
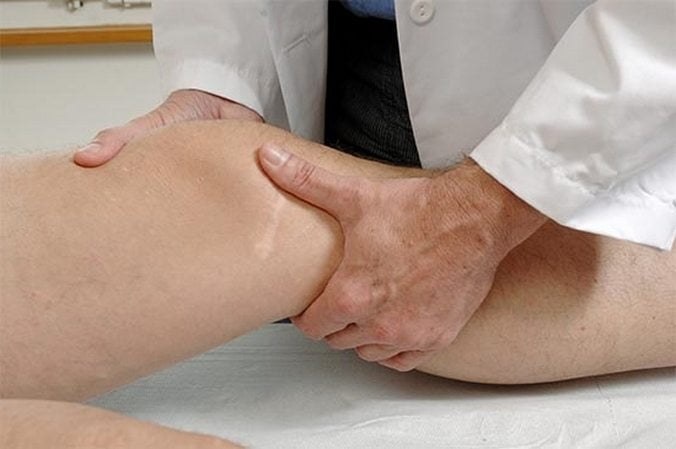
- Визуальный осмотр ортопеда и пальпация пораженной области. Больной должен подробно описать свои симптомы. Специалист производит замеры костей, определяет степень подвижности и угол изгиба сустава.
- Клинические исследования крови и мочи. Эти анализы дают возможность получить параметры оседания эритроцитов, уровень фибриногена. Также важным параметром является уровень мочевины в моче, ведь она тоже может негативно влиять на хрящевую ткань.
- Рентгенографию сустава. Тут можно увидеть степень сужения суставной щели, повреждение хряща и кости, наличие скопления солевых отложений, остеофитов.
- УЗИ колена.
- МРТ. Это исследование позволяет не только определить самые микроскопические изменения в коленном суставе, но и выяснить возможные причины развития заболевания. Однако это исследование является небезопасным и дорогостоящим.
- КТ. Компьютерная томография дает возможность визуализировать колено.
- Артроскопия. Эта методика исследования колена изнутри тоже очень информативна. Она проводится через небольшие проколы в суставе.
Гонартроз коленного сустава: лечение
Перед тем как лечить гонартроз, необходимо не только выяснить симптомы проявления заболевания, но и возможные причины его развития. Их устранение позволит назначить эффективное лечение.
Медикаментозное
На первых этапах достаточно применять медикаментозную терапию. То есть больному придется принимать следующие препараты:
- Нестероидные средства болеутоляющего и противовоспалительного действия — Нимесил, Вольтарен. Деформирующий гонартроз может сопровождаться спазмами мышц. Снять их можно при помощи препаратов Тизалуд, Дротаверин.

- Хондропротекторы — Артрон, Хондроитин, Терафлекс. Они помогают не только восстановить еще не поврежденную хрящевую ткань, но и восстановить разрушенную. Учтите, что принимать такие лекарства придется достаточно долго. Дозировка препарата при этом определяется доктором.

- Сосудорасширяющие препараты, которые дают возможность снизить мышечный тону — Трентал, Аскорутин. При этом улучшается кровообращение и обмен веществ в коленном суставе.
- Антиферментные средства — Гордокс, Контрикал. Эти лекарства нейтрализуют действие некоторых ферментов, которые способствуют развитию дегенеративных процессов в коленном суставе.
- Внутрисуставные инъекции (Гидрокортизон и др.). Применять их можно нечасто, однако, они позволяют быстро снять воспаление и сильную боль.

- Препараты на основе гиалуроновой кислоты. Они водятся в сустав при помощи инъекции. Однако процедура применяется только после того, как острое проявление заболевания устранено.
- Согревающие компрессы с Димексидом на суставы коленей. Они дают возможность улучшить кровообращение в пораженном коленном сочленении.
Нельзя использовать эти препараты самостоятельно. В противном случае больной может ухудшить свое состояние.
Физиотерапевтическое лечение
Лечение гонартроза коленного сустава при помощи физиотерапевтических процедур может дать максимально хороший эффект. Для этого применяются такие процедуры:
- Электрофорез и фонофорез с новокаином.
- Диадинамические токи.
- УВЧ.
- Магнитотерапия.
- Лазерная терапия.
- Парафиновые и озокеритовые аппликации.
- Грязелечение.
Заболевание коленного сочленения предусматривает уменьшение механической нагрузки на пораженную область. Для этого используются ортезы, наколенники или трость, ортопедические стельки.
Очень полезной для коленного сустава является лечебная физкультура. Упражнения при гонартрозе коленного сустава должны способствовать развитию нормальной подвижности сочленения. Их тип и интенсивность должен определять доктор. Лучше всего комплекс выполнять в лежачем положении. Первый раз выполнять упражнения нужно не дольше 10 минут. Далее каждый день нужно увеличивать время на 2 мин. Из комплекса исключаются приседания и сгибания-разгибания сустава, а также те упражнения, которые провоцируют болевой синдром.
Хирургическое вмешательство
Если традиционная терапия не дает положительного эффекта или заболевание уже запущено, то без хирургической операции не обойтись. Существует несколько видов вмешательств:
- артродез. В этом случае удаляется не только деформированная ткань, но и сустав. Именно поэтому подвижность конечности практически не сохраняется. Из-за серьезных последствий для человека подобная операция проводится крайне редко;

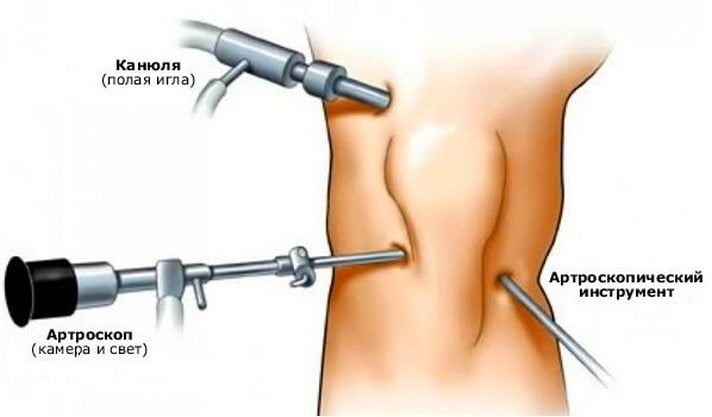
- артроскопия. Такое вмешательство дает возможность избавиться от пораженной хрящевой ткани, при этом сочленение остается не тронутым. Весь процесс производится через небольшие проколы, через которые вводится специальное устройство – артроскоп и другие инструменты. Благодаря малой травматичности операции больной может полностью восстановиться за достаточно короткий срок. Несмотря на то что хирургическое вмешательство такого плана не является сложным, эффект от него продлится всего несколько лет;
- околосуставная остеомия. Эта операция считается очень сложной, поэтому проводится в редких случаях. Она предусматривает подпиливание костей в некоторых местах и их последующее соединение под необходимым углом. Это дает возможность перераспределить нагрузку. Эффект после операции длится не более 5 лет. Однако она эффективна только на ранних стадиях развития. Кроме того, данное вмешательство требует длительного периода восстановления;

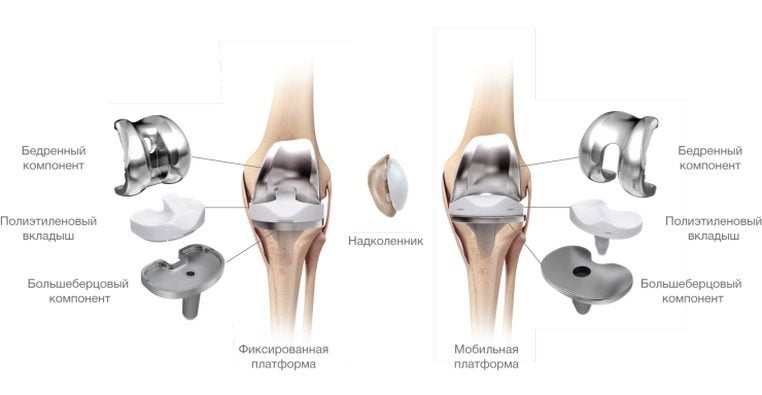
- эндопротезирование. Эта операция производится в том случае, если сочленение или его элементы требуют полной замены. Протез изготавливается из сплава металлов – титана. Несмотря на то что операция требует длительного периода восстановления, эффект от нее весьма продолжителен – до 20 лет.
Операция — это не панацея, тем более что она может сопровождаться некоторыми осложнениями: некрозом тканей кожи, парезом малоберцового нерва, тромбозом сосудов. Нельзя исключать и риск отторжения чужеродного материала.
Профилактика заболевания
Гонартроз – это сложное заболевание, которое можно предупредить. Для этого нужно соблюдать некоторые рекомендации докторов:
- Необходимо заниматься плаваньем или другими видами спорта. При этом строго дозируйте нагрузку.
- Старайтесь избегать травм.
- Контролируйте свой вес.
- Соблюдайте диету, в которой будет ограничено употребление жирных и острых блюд, копченостей, спиртных напитков и других продуктов, не очень полезных для здоровья.
- При получении травмы следует срочно обратиться к доктору и пройти полный курс лечения.
- После 35 лет следует периодически проходить профилактические курсы терапии хондропротекторами.
- Старайтесь употреблять достаточное количество воды каждый день.
- Никогда не занимайтесь самолечением.
- Нельзя переохлаждать суставы.
Если у вас возникли проблемы с суставами, необходимо срочно обратиться к специалисту. Будьте здоровы!
Как забыть о болях в суставах и артрозе?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки — не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от АРТРОЗА существует! Читать далее >>>
Источник sustavlive.ru
Описание ультразвукового исследования коленного сустава при артрозе
Изменения при УЗИ колена у пожилых людей, как правило, однотипны и связаны с возрастными дегенеративно-дистрофическими изменениями. Шаблон УЗИ колена поможет правильно описать УЗ-характеристики всех видимых компонентов сустава.
УЛЬТРАЗВУКОВОЕ ИССЛЕДОВАНИЕ левого и правого коленных суставов
МЯГКИЕ ТКАНИ СУСТАВОВ: без особенностей.
СИНОВИАЛЬНЫЕ ОБОЛОЧКИ: не утолщена.
ГИАЛИНОВЫЙ ХРЯЩ: толщиной 1,1-2 мм, равномерный по толщине, однородный по структуре, поверхность четкая, неровная.
СУСТАВНЫЕ СУМКИ И ЗАВОРОТЫ: гипоэхогенные образования с наличием складок и разветвлений.
СУСТАВНАЯ ПОЛОСТЬ: умеренно сужена с обеих сторон, осмотр затруднен, выпот не определяется.
ОСТЕОФИТЫ бедренных и большеберцовых костей: лоцированы по передней и боковым поверхностям, небольших размеров.
НАДКОЛЕННИКИ: центрированы. Гиалиновый хрящ: неоднородный, анэхогенный;
Толщина гиалинового хряща: 1,4 мм. Субхондральный слой: неровный.
СВЯЗКИ. Связки надколенника правой и левой нижней конечности: собственные связки не утолщены, повышенной эхогенности. Сухожилия квадрицепсов умеренно повышенной эхогенности, не утолщены. Внутренняя и наружная коллатеральные связки: умеренно повышенной эхогенности, с умеренно выраженной оссификацией на правом и левом коленном суставе.
Крестообразные связки: задние осмотру не доступны, передние – определяются, умеренно повышенной эхогенности.
МЕНИСКИ: медиальные и латеральные мениски типично локализованы, средней эхогенности, однородной структуры, с единичными точечными гиперэхогенными включениями.
ПОДКОЛЕННАЯ ОБЛАСТЬ: жидкость в полости правого и левого суставов в физиологичном количестве. Кистозные образования не определяются.
ЖИРОВОЕ ТЕЛО ГОФФА: не изменено.
ЗАКЛЮЧЕНИЕ: Признаки дегенеративно-дистрофических изменений обеих коленных суставов. Умеренно выраженные фиброзные изменения коллатеральных связок с обеих сторон. Незначительно выраженные дегенеративные изменения обеих менисков левого и правого коленных суставов.
Больше описаний УЗИ читайте здесь.
Также вам может быть интересно
Диагностика артроза коленного сустава – МРТ, УЗИ, рентген обследование коленей
- Содержимое:
- МРТ коленного сустава при артрозе
- УЗИ артроза коленного сустава
- Рентген коленных суставов при артрозе
- Когда необходимо обратиться к врачу
 Ранняя диагностика артроза коленного сустава является одним из факторов, влияющих на предотвращение развития заболевания и улучшение самочувствия пациента. Исследования позволяют определить причины развития патологии, а также подобрать оптимальный курс терапии.
Ранняя диагностика артроза коленного сустава является одним из факторов, влияющих на предотвращение развития заболевания и улучшение самочувствия пациента. Исследования позволяют определить причины развития патологии, а также подобрать оптимальный курс терапии.Так как на ранних стадиях заболевание не имеет ярко выраженной клинической картины, диагноз ставят благодаря назначению МРТ, УЗИ и рентгена поврежденного колена.
МРТ коленного сустава при артрозе
Этот метод не имеет аналогов, что касается информативности результатов обследования. Уникальность МРТ диагностики состоит в том, что после исследования удается распознать заболевание на ранних стадиях.
 Обследование артроза коленного сустава на магнитно-резонансном томографе позволяет установить микроповреждения на клеточном уровне, которые являются несомненными признаками развития патологии.
Обследование артроза коленного сустава на магнитно-резонансном томографе позволяет установить микроповреждения на клеточном уровне, которые являются несомненными признаками развития патологии.
Что удается увидеть благодаря диагностической процедуре на МРТ?
- Любые повреждения и дегенеративные изменения.
- Нарушения, связанные с обменом веществ.
- Истончение мягких тканей.
- Отечности и кровотечения в мышцах и сухожилиях окружающих кости.
МРТ при артрозе коленного сустава рекомендовано в следующих случаях:
- Подозрение на развитие патологии во время обследования пациента.
- Предоперационная диагностика артроза коленного сустава на МРТ. Благодаря результатам анализов удается скоординировать направленность хирургического вмешательства и уменьшить риски связанные с ее проведением.
- Нарушения подвижности сустава без видимых причин, которые можно определить другими методами.
Магнитно-резонансная томография в диагностике артроза коленных суставов дает точный результат в 85-90% случаев. Неточности случаются в основном по вине врачей, проводящих исследование и делающих расшифровку результатов МРТ. Поэтому проведение томографии не отменяет комплексное обследование пациента.
УЗИ артроза коленного сустава
В отличие от томографии, УЗИ метод дает не столь точную и четкую картину изменений и эффективен уже после того, как клинические проявления патологии стали заметны. Но при условии того что исследование УЗИ будет проводить грамотный специалист, можно получить достаточно достоверные результаты.
Диагностика артроза коленного сустава методом УЗИ помогает выявить:
 Истончение хрящевой ткани. Один из самых очевидных клинических проявлений заболевания.
Истончение хрящевой ткани. Один из самых очевидных клинических проявлений заболевания.- Исключить увеличение жидкости в суставе. Артрит имеет схожую симптоматику, но обычно сопровождается именно таким симптомом. Отсутствие скапливающейся суставной жидкости сверх нормы позволяет сделать заключение о том, что пациент страдает именно от артроза.
- Повреждение менисков. Еще одно проявление заболевания, которое можно выявить даже на ранней стадии. УЗИ обследование колена при артрозе сустава помогает выявить возможные отклонения от нормы и установить причину развития патологии.
Ультразвуковое исследование при коленном артрозе не может использоваться в качестве окончательного метода диагностики. Но если все остальные процедуры показали похожие результаты, можно сделать вывод о наличии заболевания и о степени его развития.
Рентген коленных суставов при артрозе
 Современные методы диагностики артроза коленного сустава могут включать в себя несколько разных диагностических процедур, но одну из важнейших функций в точном определении заболевания и его развития продолжает оставаться рентгенография.
Современные методы диагностики артроза коленного сустава могут включать в себя несколько разных диагностических процедур, но одну из важнейших функций в точном определении заболевания и его развития продолжает оставаться рентгенография.С помощью снимка можно увидеть следующее:
- Изменения формы сустава.
- Костные деформации. На снимке достаточно хорошо видны костные уплотнения и можно различить остеофиты, или «шипы», которые часто сопровождают это заболевание.
- Ширина суставной щели. Рентгеновский снимок колена при артрозе показывает расстояние между сочленяющимися костями, что дает возможность судить о степени заболевания.
С помощью исследования можно выявить разные рентгенологические стадии артроза коленного сустава. Принято считать их в степени деградации от 0 до 4. При минимальном значении патология не выявлена, при 4 стадии в большинстве случае наблюдается ярко выраженная симптоматика дегенеративных нарушений костной ткани.
На рентгене артроз коленного сустава выглядит в виде определенных деформаций, которые для опытного специалиста легко различимы. Становятся заметными они только на второй стадии развития артроза.
Снимок может показать деформацию колена, обычно оно проявляется в грубых контурах, что хорошо видно на пленке, а также искривление оси голени, чаще всего внутрь. Эти внешние проявления помогают прийти к выводу об однозначности поставленного диагноза.
Недостатком рентгеновского исследования является:
- Отсутствие возможности повторить диагностику и проследить за общими тенденциями развития патологии.
- Невозможность увидеть состояние мягких тканей. Для этого приходится полагаться на пальпацию поврежденного органа или УЗИ. В таком случае пациенту также рекомендуют пройти УЗИ или МРТ обследование.
Недостатки рентгенограммы коленного сустава при заболевании артрозом обычно легко компенсируются назначением параллельных исследований, что требуется достаточно редко.
Когда необходимо обратиться к врачу?
Пациенты, которым исполнилось 50 лет, а также те, кто недавно перенес серьезные травмы колена, находятся в зоне риска и должны внимательно относиться к любым тревожащим проявлениям. Хруст колена, усталость при небольших нагрузках, неполное сжимание и разжимание колена может быть показанием обращения к врачу.
В большинстве случаев, будет назначена диагностика артроза коленного сустава на рентгене, если уже начались клинические проявления заболевания, будут заметны деформации костной ткани. После получения результатов будет назначен курс терапии или рекомендованы дополнительные обследования.
УЗИ коленного сустава при артрозе в Нижнем Новгороде
Артроз коленных суставов (гонартроз) достаточно часто встречающееся заболевание. Имеет множество причин. Частота встречаемости его больше в возрастной группе старше 40 лет. Женщины, особенно с избыточной массой тела, страдают гонартрозом чаще мужчин.
Коленный сустав (суставной хрящ, связки, сухожилия) в процессе жизнедеятельности подвергается постоянным физическим нагрузкам. У лиц, входящих в группу риска на фоне этих нагрузок в суставе развиваются дегенеративные процессы – истончение хряща, сужение суставной щели, появление костных разрастаний

Группы риска по заболеванию гонартрозом:
- Избыточная масса тела
- Пожилой возраст
- Остеопороз
- Некоторые нарушения обмена веществ
- Наследственные нарушения
- Занятия некоторыми видами спорта
Гонартроз — заболевание прогрессирующие и в своем развитии проходит несколько стадий.

Стадии гонартроза:
1-я стадия: на УЗИ проявляется в виде небольших краевых костных разрастаний. Суставная щель не сужена, хрящ нормальной толщины. Субъективно – боль и отек в области сустава появляются после физической нагрузки. Исчезают после отдыха.
2-я стадия: на УЗИ проявляется сужением суставной щели, истончением и неравномерностью толщины хряща, наличием более крупных костных разрастаний (остеофитов), изменением в менисках – деформация их и выход за пределы полости сустава на 1/3 ширины («грыжа мениска»), синовитом – воспалением внутреннего слоя капсулы сустава. Субъективно – боль и отек постоянные, усиливаются при физической нагрузке.
З-я стадия: на УЗИ выраженное сужение суставной щели, значительное истончение хряща, выраженный синовит, грыжа менисков более чем на ½ ширины с изменением структуры, грубые остеофиты, изменения сухожилия четырехглавой мышцы бедра и собственной связки надколенника — тендиноз. Субъективно – постоянные боль и отек сустава, внешняя деформация контуров, ограничение подвижности.
4-я стадия: на УЗИ проявляется практически полным отсутствием суставной щели, очень грубыми множественными остеофитами, полным пролабированием структурно измененного мениска. Субъективно – деформация области сустава, выраженные боли, ограничение движений в суставе вплоть до полной их невозможности – анкилоз сустава
УЗИ колена при артрозе и воспалении – УЗИ в Красноярске
Основные заболевания выявляемые ультразвуковым исследованием при проблемах в колене
Бурсит «гусиной лапки» (Инсерцинит – PES ANSERINUS)
Воспаление бурсы, которая является посредником между большеберцовой костью и дистальными сухожилиями в области «гусиной лапки» видно на УЗИ коленного сустава у спортсменов и даже наоборот, у пожилых малоподвижных людей, у которых часто приходится наблюдать диабет или заболевания соединительной ткани. УЗИ коленного сустава показывает жидкость во вздутой бурсой между медиальной коллатеральной связкой и сухожилиями «гусиной лапки». Заворот иногда имеет утолщение и «гиперваскулярные» стенки. Что касается обращений к врачу, то диагноз часто проявляется клинически, и ультразвуковое исследование имеет дополнительную важную роль для его подтверждения и в помощи для инъекции в бурсу. При этом используются те же методы и материалы, что и для синдрома трения илиотибиального тракта.
Полуперепончатая тендопатия на ультразвуковом исследовании
Иногда ее можно увидеть у молодых спортивных пациентов, но чаще у менее активных пожилых пациентов. Она часто сочетается с дистрофическими изменениями в колене, и более распространен среди женщин. Это может быть связано с ненормальным вальгусной ориентацией и трения о соседнюю медиальную линию стыка (выявление остеофитов на УЗИ коленного сустава возможно создает дополнительные зоны трения). Боль и дискомфорт возникает больше кзади и проксимально, чем при бурсите «гусиной лапки». УЗИ колена показывает типичную тендопатию без бурсита.
КРЕСТООБРАЗНЫЕ СВЯЗКИ
Травмы крестообразных связок происходят, когда имеется значительное переразгибание или чрезмерная ротация колена, как правило, при спортивных мероприятиях или дорожно-транспортных происшествиях. Диагноз важен, так как хирургическое вмешательство часто выполняют как можно быстрее, особенно у молодых и активных пациентов.
Передняя крестообразная связка (ПКС) является, как правило, является трудно идентифицируемой с помощью УЗИ, но дегенеративное повреждение может быть зарегистрировано при наличии ганглиев. За острое повреждение ПКС говорит суставной выпот и гематомы в области межмыщелковой вырезки или небольшие колебания в области большеберцового блока при ультразвуковых измерениях. Задняя крестообразная связка (ЗКС) определяется, особенно у людей с тонким телосложением, поэтому ультразвук обладает достаточной точностью в обнаружении ее повреждений. Откровенный разрыв или утолщение и утрата нормального архитектурного строения можно увидеть в доступном для осмотра дистальной части сухожилия. Сравнение должно быть сделано с противоположной стороной ЗКС.
Ультразвук имеет очень ограниченную ценность для оценки травм крестообразных связок, особенно по сравнению с МРТ, которое имеет существенное преимущество для выявления сочетанных повреждений. МРТ является предпочтительным методом при острых травмах коленного сустава, чем УЗИ если есть сомнения.
ОЦЕНКА ХРЯЩЕВОЙ ПОВЕРХНОСТИ НА УЛЬТРАЗВУКОВОМ ИССЛЕДОВАНИИ
Артроз является одной из наиболее значимых причин высокой заболеваемости в Красноярске и с ним приходиться часто сталкиваться на УЗИ. Патология и этиология деформирующего артроза являются сложными. Генетические факторы, вероятно, играют определенную роль, но условия в которых живет и трудиться человек, как правило, являются определяющими, поскольку заболевание чаще бывает следствием острых или хронических механических повреждений хряща, которые вызывают воспалительную реакцию.
Проявления артроза на УЗИ коленного сустава включают потерю толщины хряща, его однородности и качества поверхности, дегенерация мениска, формирование остеофитов. Дальше происходит утолщение капсулы и синовиальное воспаление, которое постепенно прогрессирует в течение многих лет, вызывая генерализованные боли и инвалидность.
Количественная и качественная оценка повреждение хряща при артрозе на МРТ стремительно развивается. По сравнению с УЗИ в настоящее время МРТ играет ограниченную роль, хотя область надколенника и бедренного хряща может быть оценена непосредственно по толщине с определением качественных изменений поверхности, таких как потеря резкости.
Предыдущие исследования показали хорошую корреляцию артроскопии и оценку артроза на ультразвуковом сканировании. Вторичные изменения, такие как краевые остеофиты и неоваскуляризация из связанного с артрозом синовита могут быть обнаружены и прямо коррелируют с тяжестью симптомов. Поэтому ультразвуковое исследование может быть эквивалентном МРТ или рентгенографии для этой цели. УЗИ колена может быть полезно у пациентов, которые приходят на прием с симптомами обострения.
Болезнь отложения пирофосфата кальция представляет собой метаболические артропатии неясной этиологии, они особенно распространены в колене и их можно хорошо увидеть на УЗИ. Артропатия может протекать бессимптомно или если присутствуют острые симптомы, похожие на подагру или хронические симптомы похожи на остеоартроз, то больные обращаются за помощью. Диагноз в острых случаях обычно устанавливается после ультразвукового исследования и проведения аспирации суставной жидкости и обнаружения характерных кристаллов методом поляризованной световой микроскопии. Однако, кристаллы пирофосфата кальция также могут быть обнаружены с помощью ультразвука без пункции в виде лентовидных гиперэхогенных очагов в гиалиновом хряще, как в глубине, так и ближе к его поверхности. Ультразвуковая диагностика коленного сустава при данной болезни с высокой точностью, превосходит рентгенографию.
Нервы на ультразвуковом сканировании
Поражения нервов заметны на УЗИ и включают в себя посттравматические невромы и новообразования. Они производят очаговые утолщения или растяжения нерва, часто имеющих веретенообразный вид, который обычно эллиптически вытянут вдоль оси нервного волокна. На ультразвуковом исследовании такие изменения особенно распространены после артроскопии коленного сустава или эндопротезирования. Компрессионные поражения нервов вокруг коленного сустава являются общими. К ним относятся: сдавление большеберцового нерва аневризмой подколенной артерии, а также сдавление или наложение на общий малоберцовый нерв главного межберцового суставного ганглия.
Еще статьи по теме:
Кт описание артроза коленного сустава
Содержание статьи
Методы диагностики заболеваний коленного сустава: рентгенография, УЗИ, МРТ,КТ
По статистике артрозу коленного сустава отводится одно из ведущих мест среди всех видов артрозов. В цифрах это составляет более 20%. Из всех заболеваний, которые поражают коленный сустав, частота проявлений гонартроза – 53%.
Опасность гонартроза, как и большинства артрозов, заключается в несвоевременной диагностике.
Какие методы диагностики артроза коленного сустава существуют в современной медицине?
Стоит ли сбрасывать со счетов рентгенографию?
Стандартом диагностики артроза коленного сустава всегда было рентген – исследование. Метод основан на регистрации остаточной энергии рентген-лучей, поглощенных исследуемым объектом. Максимальным коэффициентом поглощения обладает костная ткань. Поэтому, не трудно сориентироваться в том, что покажет рентген коленного сустава. Будут отчетливо видны все костные изменения.
Кроме патологии костей с помощью данного метода будет отслеживаться и патология внутрисуставного хряща.
Рентген коленного сустава прост в исполнении и для объективной оценки состояния колена выполняется в 4 проекциях:
- Прямой;
- Боковой;
- Чрезмыщелковой;
- Тангенциальной.
Несмотря на рост достижений медицинских технологий и широкое внедрение их в массы, рентгенография коленного сустава не теряет своего значения и сегодня.
Имеющаяся на сегодня цифровая обработка рентген-снимков минимизирует получаемую дозу облучения во время исследования и повышает качество снимков, что положительно сказывается на точности диагностики.
Достижения ультразвукового исследования
Вторым по частоте назначения дополнительного исследования стало УЗИ коленки. Метод основан на регистрации отраженных от исследуемого объекта ультразвуковых волн. В зависимости от плотности вещества меняется интенсивность отраженного луча.
Имея в наличии один информативный метод исследования (рентген), интересно будет знать, что показывает УЗИ коленного сустава, зачем все чаще и чаще его назначают, чем он отличается от результатов рентген — исследования.
Возможности первых УЗ аппаратов были ограничены и сделать верное заключение по УЗ исследованию требовало от врача большого мастерства. На сегодняшний день, практически во всех медицинских центрах имеются УЗ – аппараты последнего поколения с трехмерной визуализацией, которые позволяют выполнить и УЗИ коленного сустава, и мягких тканей. Кроме исследования плотных костных и хрящевых компонентов колена (с чем хорошо справляется рентген – исследование), благодаря УЗИ можно увидеть связки, сухожилия и окружающие периартикулярные ткани. УЗИ диагностика коленного сустава позволяет оценить количество синовиальной жидкости, локализовать ее максимальное скопление в заворотах суставной сумки. Такая точная визуализация необходима для выполнения хирургических манипуляций.
Но следует понимать, что современные УЗ аппараты только дают качественное изображение структур, а ответственность за расшифровку УЗИ коленных суставов несет врач, выполняющий исследование.
Специалист, дающий заключение по УЗ исследованию, называется врач функциональной диагностики. Выдача сертификата специалиста происходит либо после прохождения ординатуры по данной специализации, либо после курса переподготовки врача любого


 Истончение хрящевой ткани. Один из самых очевидных клинических проявлений заболевания.
Истончение хрящевой ткани. Один из самых очевидных клинических проявлений заболевания.