Пункция тазобедренного сустава техника выполнения – описание методики, показания и техника проведения проведения процедуры, противопоказания и возможные осложнения
Пункция тазобедренного сустава – показания, техника, осложнения
С латыни пункция переводится как «прокол». Она представляет собой диагностическую и лечебную процедуру, во время которой в полость сустава вводится игла для отбора пунктуата или введения лекарственных средств.
Чаще всего в хирургической практике используются именно суставные пункции. Связано это с их анатомическим строением. Так как сухожильный и костный аппарат имеет малую информативность для медиков, а во время стандартного обследования очень сложно поставить правильный диагноз, пациентам назначается рентгеновское обследование и пункция суставной жидкости для проведения анализов.
Полученный в результате прокола суставного сочленения пунктуат позволят не только правильно поставить диагноз, но и вовремя начать лечить пациента, чтобы избежать осложнений в дальнейшем и ускорить процесс выздоровления.
Показания

Пункция тазобедренного сустава назначается не только для проведения диагностики, но и с целью введения в суставное сочленение препаратов для лечения тех или иных недугов.
Чаще всего в полость суставной структуры вводят жидкие протезы, хондропротекторы или противовоспалительные вещества, которые используют для лечения артроза первой или второй стадии, когда хрящевая ткань только начала подвергаться деформационным процессам и их еще возможно купировать с дальнейшим восстановлением работоспособности суставного сочленения.
Также прокол суставных структур проводят и с диагностической целью, когда рентгенография, МРТ и прочие методы не дают полной картины о заболевании.
Диагностическая
Пункция суставных структур проводится с целью исследования внутрисуставной жидкостной составляющей. Прокол помогает:
- Определить даже не проводя анализ, есть ли в синовиальной жидкости гной или кровь, и рассмотреть характер этих примесей.
- Биохимическое исследование синовиальной жидкостной составляющей позволяет узнать есть ли в суставном сочленении воспалительный процесс.
- Также путем прокола и впрыска воздуха в суставную сумку можно определить, есть ли в тазобедренном суставе инородные тела. Такое исследование проводится при переломах, с целью определения наличия хрящевых или костных осколков внутри сочленения.
Также пункцию проводят при подготовке пациента к МРТ. В суставную структуру вводя воздух или контрастное вещество, для лучшего просматривания суставной области на мониторе.
Лечебная

Пункция тазобедренного сустава с лечебной целью
Для прокола с лечебной целью существует два вида показаний. В первом случае из суставной структуры удаляют патологические ткани и содержимое, во втором случае в сустав вводят лекарства. В зависимости от того какой недуг был диагностирован у пациента, ему производят следующие процедуры:
- Удаляют шприцем синовиальную жидкостную составляющую, кровяные или гнойные сгустки.
- Проводят гормональную терапию, вводя в суставную полость гормональные и ферментные препараты при диагностировании артроза.
- Обезболивают суставную структуру при вывихе или переломе.
- Вводят под давлением кислород для сращений суставных тканей при их деформации или разрушении.
Техника

Схема пункции тазобедренного сустава
Общая техника выполнения прокола одинакова для всех суставных сочленений. Невзирая на то, что многим процедура может показаться простой, ее необходимо проводить только в медицинском учреждении, доверив прокол опытному специалисту.
При проведении пункции хирург использует исключительно стерильный материал. Он готовит шприц и прочие инструменты, затем обрабатывает антисептическим средством операционное поле.
Если есть необходимость, с зоны прокола сбривают лишнюю растительность и обрабатывают ее сначала йодовым раствором, а затем еще несколько раз спиртом. Далее, при помощи тонкой иглы, зона пункции обезболивается новокаиновыми инъекциями.
После того как подготовка была проведена, врач берет шприц объемом в двадцать миллилитров с толстой иголкой и в месте пункции сдвигает кожный покров в сторону. Такая процедура проводится с целью не допустить попадания в сустав воздуха и патогенных микроорганизмов. Затем делается прокол, и иголка продвигается во внутрисуставную полость. Далее, специалист либо вводит лекарство, либо берет пунктуат на анализ. Когда процедура будет окончена, он быстро вынимает иголку, заклеивает ранку при помощи пластыря и накладывает на конечность повязку.
В связи с тем, что у суставных сочленений существуют некоторые анатомические различия, пункцию в каждом из случаев проводят с учетом этих нюансов. Также используются различные способы введения иглы и ее направление по суставному сочленению. Общим в технике является лишь то, что все процедуры выполняются в разгибательной части суставов или местах, где нет нервных окончаний и крупной сосудистой сетки.
При проведении прокола тазобедренного суставного сочленения специалист просит лечь больного на спину. Если пациент худой, то пункция выполняется при помощи иглы, используемой для внутримышечных уколов, но, если больной имеет лишний вес, для процедуры берется толстая и длинная игла. Иглу вводят перпендикулярно кожному покрову, в то же время, отступая на два пальца под паховой складкой в районе точки, где проходит пульсирующая бедренная артерия. Иглу аккуратно продвигают вглубь суставной структуры, до тех пор, пока она не уткнется в головку бедренной костной ткани, после этого специалист делает отступ на два сантиметра и вводит лекарство или берет синовиальную жидкостную составляющую. Если игла находится в полости суставной структуры, то препарат вводится без сопротивления, а пунктуат набирается легко и быстро.
Способы
Данный способ часто используется травматологами и ортопедами, проводящими пункцию тазобедренных суставных структур. Для начала специалист осматривает при помощи пальпации верхние и нижние передние отростки подвздошного костного участка. Далее, на кожном покрове проводится прямая линия. Чтобы ее правильно провести, нужно сделать латеральный отступ от переднего верхнего остевого участка на два сантиметра. Затем врач прокалываем кожные покровы толстой длинной иглой, и аккуратно продвигает ее до тех пор, пока она не упрется в кость.
При продвижении иглы необходимо следить за тем, чтобы она скользила по поверхности подвздошной костной ткани, параллельно проведенной на коже линии, до упора в возвышенность вертлужной впадины. Далее, острие иглы вводится вовнутрь суставной структуры переднего участка головки бедренного костного сочленения. При помощи этого способа специалист может ввести пункционную иглу в суставную полость в поверхностный участок головки бедренной костной ткани внутрь вертлужной впадины. Такой способ используется в случае спаечных процессов в суставе, а также его анатомический изменениях, делающих невозможным прокол стандартного типа.
У этого способа есть недостатки. Используя его нельзя проникнуть в суставную область после корригирующего оперативного вмешательства в тазобедренном суставе.
Второй способ основывается на проникновении иглы в суставную полость в области бедренной головки с внутренней стороны вертлужной впадины. Результат пункции достигается благодаря тому, что игла скользит по наружному участку подвздошной кости с учетом параллельной линии, которая соединяет передний верхний и нижний остевой край бедренной кости с латеральным отступлением от него на два сантиметра. В результате игла проникает в суставную полость через верхний участок вертлужной впадины в области высшей точки бедренной кости.
Третий способ пунктирования проводится следующим образом. Специалист пальпирует верхний и нижний передний остевой участок подвздошной кости и проводит на кожных покровах прямую линию между ними. Затем делает латеральный отступ от переднего верхнего остевого края на два сантиметра и прокалывает мягкие ткани, длинной толстой иглой, предварительно обезболив место пункции.
Игла продвигается до тех пор, пока не упрется в костную ткань. Далее, она немного смешается и скользит по подвздошной кости параллельно проведенной линии. Иглу продвигают до упора в верхнюю часть вертлужной впадины. Затем в иголку вставляют мандрен, и, используя сверлящие движения, проводят ее через впадину, немного надавив. Острие пункционной иглы входит в суставную полость в участке передней трети зоны высшей точки бедренной кости. Данный способ прокола используется для диагностики недугов тазобедренных суставов и их лечения в случае невозможности использования других способов.
Осложнения
Данная процедура практически не вызывает осложнений. Но исключения из правил все же бывают. Они представлены:
- Гематомой в области прокола в случае попадания в сосуд.
- Повреждениями хрящевой ткани.
- Гнойным кокситом.
Но такие последствия возникают очень редко и поэтому проходить подобную процедуру бояться не стоит. Если ее проводит специалист, то никаких болевых ощущений и прочих последствий у вас не возникнет.
О процедуре (видео)
Дата обновления: 13.12.2017, дата следующего обновления: 13.12.2020
противопоказания, способы, техника выполнения и осложнения
Содержание статьи:
Пункция тазобедренного сустава — медицинская манипуляция, во время которой специалист извлекает из проблемного сустава гнойную или синовиальную жидкости. Из-за особенности места прокола дополнительно может понадобиться флюороскопическая или ультразвуковая диагностика.
Показания и противопоказания к проведению пункции ТБС
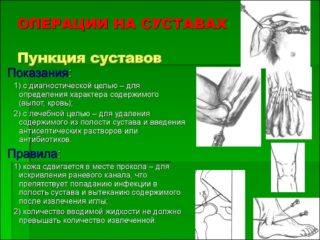 Пункция проводится в лечебных или диагностических целях. Терапевтическая манипуляция выполняется для удаления содержимого и патологических тканей в суставной полости или для ввода лекарственных препаратов. В зависимости от основного диагноза:
Пункция проводится в лечебных или диагностических целях. Терапевтическая манипуляция выполняется для удаления содержимого и патологических тканей в суставной полости или для ввода лекарственных препаратов. В зависимости от основного диагноза:
- вводят кислород для сращивания тканей;
- убирают гной, кровяные сгустки или синовиальную жидкость;
- обезболивают структуру суставов при переломах и вывихах;
- вводят ферменты или гормоны при артрозе.
Если пункция проводится в рамках диагностических мероприятий извлекают внутрисуставную жидкость. Для постановки диагноза имеет значение даже внешний вид полученной субстанции — специалист сразу заметит гнойные примеси или кровяные следы.
После извлечения жидкости проводится ее биохимический анализ, позволяющий выявить активное воспаление в тазобедренном суставе. В случае подозрения на наличие инородных тел в суставную сумку впрыскивается воздух. Подобная процедура назначается при переломах.
При магнитно-резонансной томографии в суставную структуру могут вводить воздух или специальную контрастную жидкость. Это улучшит визуализацию области и позволит диагносту получить более точные данные.
Отказаться от процедуры придется при наличии острого инфекционного гнойно-воспалительного процесса, который активно развивается в месте прокола или при гемофилии и других заболеваний, влияющих на свертываемость крови. Временно отложить пункцию советуют при продолжительном приеме антикоагулянтов — препаратов, разжижающих кровь.
Подготовка к процедуре
Любые пункции проводятся только в условиях стационара. Манипуляцию должен выполнять квалифицированный специалист, при этом используются стерильные инструменты. Процедура достаточно неприятная, пациенту необходима некоторая психологическая подготовка.
Ограничений, касающихся питания, не существует. Предварительно больному нужно выбрить участок тела, находящийся в зоне прокола. Кожа обрабатывается сначала раствором йода, а потом спиртом или антисептиками. При необходимости тазобедренный сустав обезболивается Лидокаином или Новокаином.
Способы техника выполнения пункции тазобедренного сустава
 Для пункции используются иглы разной толщины в зависимости от цели процедуры. Если берется образец жидкости или необходимо откачать суставный экссудат, используют диаметр 2 мм, для ввода лекарственных препаратов достаточно 1 мм. Возможные объемы шприца — 10 или 20 мл.
Для пункции используются иглы разной толщины в зависимости от цели процедуры. Если берется образец жидкости или необходимо откачать суставный экссудат, используют диаметр 2 мм, для ввода лекарственных препаратов достаточно 1 мм. Возможные объемы шприца — 10 или 20 мл.
Пациент укладывается на спину, ноги необходимо максимально расслабить. Сократить вероятность напряга мышц позволяет небольшая подкладка под колено проблемной ноги. Пункция выполняется в разгибательной части сустава, место прокола выбирает врач. Важно, чтобы в этом месте не было нервных окончаний и крупных сосудов.
Перед вводом иглы медик ощупывает тазобедренный сустав. Нужно выявить участок, в котором суставная капсула близка к коже и вблизи нет мышечной ткани и хрящевых образований, которые являются дополнительной преградой. Если игла «проваливается» в пустое пространство, опытный специалист это сразу же ощущает.
Чтобы избежать прокола бедренной артерии, пункция выполняется через два пальца в сторону от паховой складки. Игла вводится снаружи перпендикулярно коже, с осторожностью продвигается в суставную полость, после чего производится забор синовиальной жидкости или вводится лекарственное средство. Если процедура выполнена правильно, жидкость набирается легко и быстро, также без сопротивления вводится лекарство.
Чтобы минимизировать риски для пациента, двигать иглу врач должен очень осторожно. В полость сустава игла может проникать не глубже, чем на 10-15 мм. Если ввести шприц слишком глубоко, существует вероятность повредить оболочку сочленения, что приведет к воспалению. После выполнения пункции на место прокола накладывается стерильная повязка или лейкопластырь.
Способы пункции
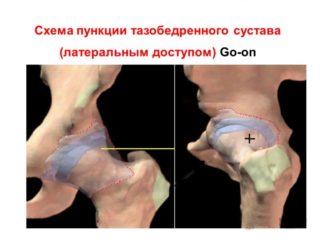 Проводить суставную пункцию в тазобедренном суставе допускается несколькими способами. Для диагностирования болезней или при необходимости лечебных манипуляций используется игла с мандреном. Облегчить процесс позволяет контроль с ультразвуковым препаратом.
Проводить суставную пункцию в тазобедренном суставе допускается несколькими способами. Для диагностирования болезней или при необходимости лечебных манипуляций используется игла с мандреном. Облегчить процесс позволяет контроль с ультразвуковым препаратом.
Во время одного из методов врачу необходимо пальпировать нижний и верхний передние отростки подвздошной кости. Отмечается прямая линия с отступом в 20 мм от переднего верхнего отростка. Игла двигается вперед до тех пор, пока не начнет ощущаться упор в кость. Скольжение по кости должно быть параллельно коже. Метод используется при анатомических изменениях или суставных спаечных патологий.
Также используется метод, при котором игла проникает в полость по наружной поверхности подвздошной кости со стороны бедренной артерии. Это позволяет достигнуть проникновения через верхнюю сторону вертлужной впадины. Способ не подходит при пункциях после оперативного вмешательства.
Вероятные риски
Успешность процедуры зависит от качества работы медицинского сотрудника. На протяжении всех манипуляций нужно следить за состоянием и реакциями больного. Очевидный болевой синдром обычно проявляется после того как закончится действие обезболивающего. Если все было сделано правильно, боль пройдет через 1-2 дня после вмешательства.
Вблизи места прокола нередко образуется небольшая отечность. На протяжении первых дней после пункции больному желательно избегать переохлаждения, перегрева и серьезных физических нагрузок. Повязку или пластырь менять нужно ежедневно.
Если отечность и болевой синдром сохраняются, могут потребоваться вспомогательные меры: прием обезболивающих и противовоспалительных препаратов, физиотерапия, суставные мази.
Возможные осложнения
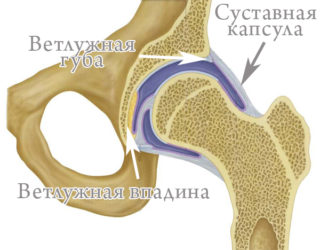 Изнутри суставную сумку охватывает синовиальная оболочка. Если ее повредить, восстановление занимает продолжительное время, в этот период повышается вероятность воспаления. Избежать этого позволит тщательное соблюдение правил антисептики.
Изнутри суставную сумку охватывает синовиальная оболочка. Если ее повредить, восстановление занимает продолжительное время, в этот период повышается вероятность воспаления. Избежать этого позволит тщательное соблюдение правил антисептики.
Пункция считается безопасной манипуляцией, однако при неблагоприятном исходе событий возможны осложнения:
- нарушение целостности нервных волокон;
- локальное кровотечение;
- воспаление;
- гематома.
Повреждение нервных волокон требует консультации врача-невропатолога с дальнейшей физио- и витаминотерапией. При гематомах на месте прокола и локальных кровотечениях на проблемное место накладывают давящую повязку. Воспалительные процессы блокируются антибиотиками и надежной фиксацией сустава.
5 показаний к пункции тазобедренного сустава – техника выполнения
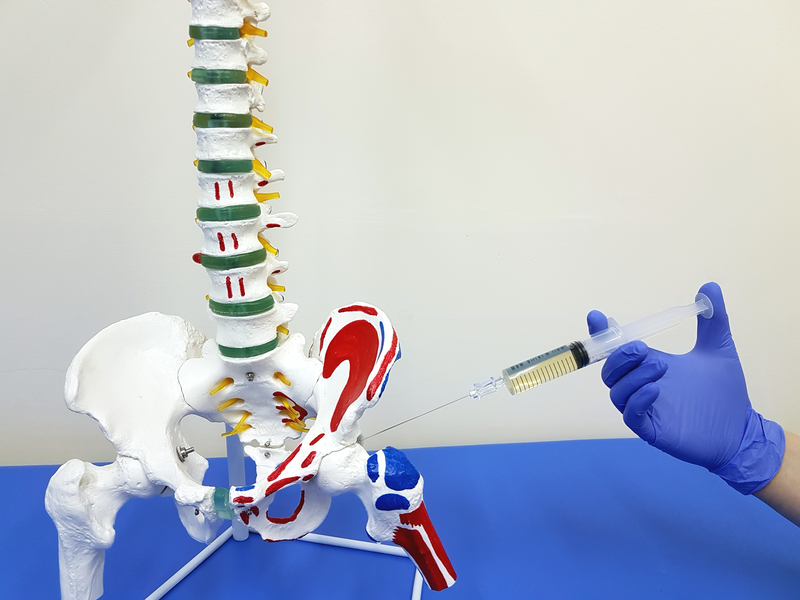
Прокол тазобедренного сустава делается для лечебных либо диагностических целей.
Во время процедуры в суставную полость вводится игла для забора суставного экссудата или же введения медикаментов. Результаты пункции позволяют специалистам не только поставить правильный диагноз, но и начать своевременное лечение, чтобы дальше избежать последствий и осложнений, ускорить выздоровление.
Суть операции
Проблемы с суставами имеют люди разных возрастных категорий. Существует много заболеваний, которые связаны с нарушением обменных реакций, наличием воспалительных процессов, механическими повреждениями, опухолями. Данная манипуляция является важной для диагностики и лечения.
Многие пациенты пугаются пункции тазобедренного сустава, стараются избежать процедуры всеми возможными методами. Но бояться пункции сустава не стоит. При проведении прокола используется анестезия раствором Новокаина 0,5% либо Лидокаина 1%. Суставной экссудат в дальнейшем изучают лаборанты.
С помощью пункции врач может установить, что суставная жидкость содержит:
- специфические белковые тела,
- мочевую кислоту,
- инфекционные возбудители,
- наличие кровяных сгустков,
- клетки опухоли.
Если пункция делается для лечения, то используется введение лекарственных препаратов. Чаще всего это кортикостероидные гормоны, хондопротекторы, антибиотики, противовоспалительные средства. В некоторых случаях пункция используется для откачивания избыточного количества патогенной жидкости. Из полости сустава удаляется кровь, гной, воспалительный экссудат.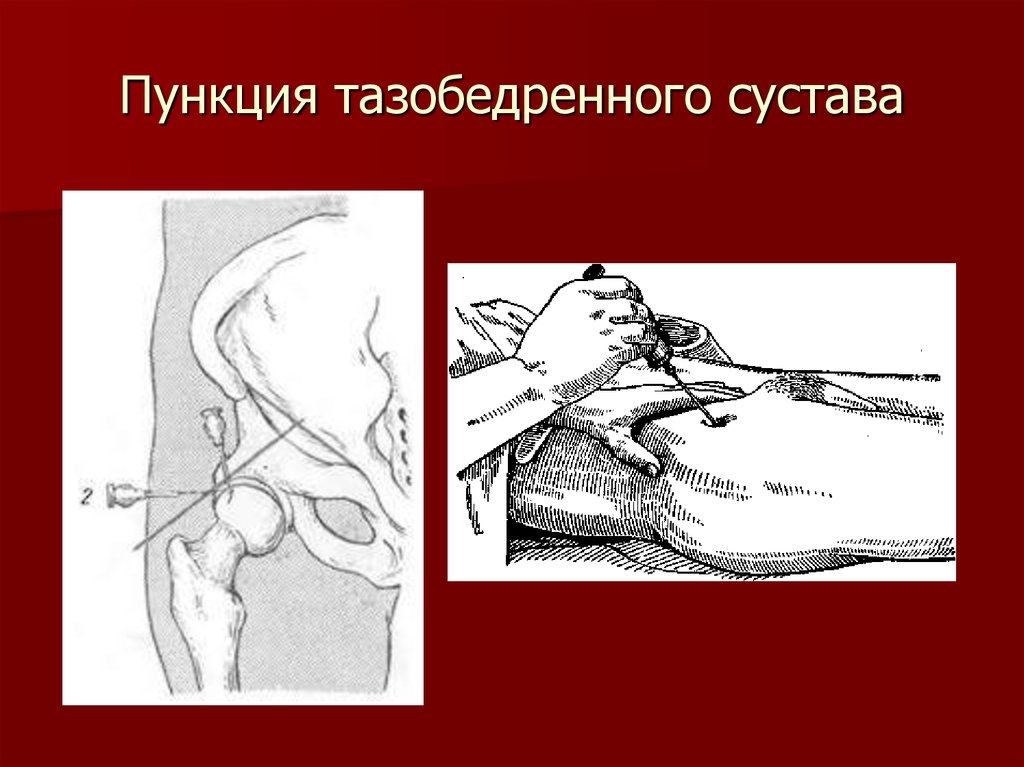
Показания
Пункция в области тазобедренного сустава назначается пациентам нередко. Основные случаи, когда необходимо прокалывать сустав:
- с целью обезболивания, чтобы вправить вывих.
- Гемартроз после травмы – суставные гематомы рассасываются медленно, если не удалить вовремя кровь, возникает риск воспаления.
- Гнойный артрит – пункция делается для определения заболевания, например при туберкулезе, бруцеллезе, волчанке, ревматизме.
- Суставная инъекция часто делается для введения медикаментов, впрыскивания воздуха, контрастных веществ перед рентгенологическим либо магнитно-резонансным исследованием.
- Перед эндопротезированием либо любой плановой операцией на суставе и после для определения инфекционных осложнений.
Реактивный артрит, синовиальная киста, наличие хрящевых, костных обломков, других инородных тел в полости сустава после осложненных переломов обязательно нуждаются в проведении данной манипуляции. Специалисты рекомендуют пациентам не игнорировать назначенную пункцию, так как процедура помогает максимально точно установить диагноз, использовать введение лекарственных препаратов для облегчения состояния больного.
Видео
Пункции тазобедренных суставов
Противопоказания
Проведение тазобедренной пункции категорически запрещается в таких ситуациях:
- развивающийся острый гнойно-воспалительный процесс инфекционного характера,
- гемофилия либо наличие других болезней, нарушающих свертываемость крови.
Это абсолютные противопоказания. Помимо того, существует несколько относительных ограничений, которые отменяют проведение пункции сустава в области тазобедренного сочленения: наличие таких соматических болезней, которые после пункции способны ухудшить состояние больного, а также длительное употребление антикоагулянтов.
Этапы проведения процедуры
Общая техника выполнения прокола при пункции тазобедренного сустава такая же, как для всех других суставных сочленений.
Несмотря на то, что процедура кажется простой, ее нужно делать только в медицинском учреждении, доверив манипуляцию квалифицированному специалисту.
- Врач обязан соблюдать все правила стерильности, используются только стерильные инструменты и перевязочный материал.
- Предварительно в зоне прокола выбривают излишнюю растительность, если есть такая необходимость.
- Пункция делается шприцем на 10 либо 20 мл, применяются иглы разной толщины. Если иглы используются для введения медикаментов, они имеют толщину 1 мм, для откачивания суставного экссудата либо взятия образца применяют иглы диаметром 2 мм.
- Врач надевает стерильные перчатки, обрабатывают операционное поле сначала 5% раствором йода, затем 70% спиртом либо другими антисептическими растворами.
- Область тазобедренного сустава подвергается местной анестезии Новокаином или Лидокаином.
После проведенной подготовки врач берет шприц для пункции. Вводя иглу, сдвигает в сторону кожный покров – такое действие предотвращает попадание в суставную полость окружающего воздуха и патогенной микрофлоры. Иглой делается прокол, осторожно иглу продвигают в полость сустава.
Дальше необходимо либо ввести лекарственное вещество, либо забрать пунктуат для необходимых анализов. По окончании манипуляции специалист вынимает иглу, заклеивает место прокола лейкопластырем, накладывает стерильную повязку.
Техника
Процедура выполняется в разгибательной части сустава или же в том месте, где нет крупных сосудов и нервных окончаний. Пациента укладывают на спину, на кушетку, ноги должны быть максимально расслаблены.
Чтобы избежать напряжения мышц, под колено рекомендуется подложить небольшую подушку либо ватно-марлевый валик. Технику пункции тазобедренного сустава и локализацию места прокола врач выбирает индивидуально.
Специалист нащупывает место, где суставная капсула наиболее близко размещается под кожей, там, где нет дополнительных преград из хрящевых образований и мышечной ткани. Попала игла в суставную полость либо нет, медработник судит только по своей интуиции. Чувство провала в пустое пространство врач ощущает почти сразу.
- Худым пациентам пункцию сустава проводят внутримышечной иглой.
- Для больных с избыточным весом берётся более длинная и толстая игла.
Иглу вводят снаружи перпендикулярно кожной поверхности, отступая от паховой складки на два пальца в сторону, чтобы избежать попадания в бедренную артерию.
Иглу осторожно продвигают в полость сустава, затем вводят лекарство или делают забор синовиальной жидкости. Когда игла расположена правильно, то лекарство идёт без сопротивления, а экссудат набирается в шприц быстро и легко.
Врач обязан проводить движения исключительно аккуратно. Иголка не должна продвигаться в полость сустава больше, чем на 10-15 мм. В ином случае оболочку сочленения легко повредить, возможно воспаление синовиальной оболочки тазобедренного сустава.
Способы
Пункция сустава в тазобедренной области проводится несколькими способами. Чаще всего травматологи ортопеды используют такие методики:
Способ № 1
Врач пальпирует верхний и нижний передний отросток подвздошной кости. Дальше на коже рисует прямую линию, которую необходимо правильно провести. Отступ от переднего верхнего отростка составляет 20 мм.
Делается прокол, иголка продвигается вперёд, пока не почувствуется упор в кость. Продвижение иглы должно проходить аккуратно, скольжением по подвздошной кости, параллельно линии, которую провели на коже.
Метод подходит для суставных спаечных процессов, а также при изменениях анатомического характера, которые делают невозможным стандартный прокол.
Способ № 2
Этот метод использует проникновение иглы в полость сустава со стороны бедренной головки по наружной поверхности подвздошной кости. Вследствие этого достигается проникновение в полость сочленения через верхнюю зону вертлужной впадины. Методика имеет недостатки: нельзя проникнуть в суставную зону после операции на тазобедренном суставе.
Способ № 3
Этот способ пунктирования подразумевает использование иглы с мандреном. Данная методика применяется для диагностирования заболеваний тазобедренного сустава, а также для лечения, когда другие способы использовать невозможно. Для облегчения манипуляции иногда пункцию проводят под контролем УЗИ.
Риски
После проведения манипуляции медицинским работникам нужно тщательно следить за состоянием больного. Следует обращать внимание на такие факторы:
- пунктирование тазобедренного сустава проходит с проколом кожного покрова, больной испытывает болевой синдром на месте пункции.
- Особенно ярко болевые ощущения могут появиться после окончания действия анестезии, в норме боль проходит через 2-3 дня.
- Вокруг места прокола может образоваться отечность. Пациентам нужно избегать физических нагрузок, переохлаждения, перегрева, повязку менять ежедневно либо чаще, если возникает необходимость.
Для снятия боли и рассасывания отечности иногда врач назначает суставные мази, физиотерапевтические процедуры, противовоспалительную и обезболивающую терапию.
Синовиальная оболочка, охватывающая суставную сумку изнутри, при повреждении долго восстанавливается и может быть причиной воспалительных реакций. Она особенно уязвима для патологических микроорганизмов, поэтому в строгом порядке необходимо соблюдать правила асептики и антисептики. Все инструменты должны быть простерилизованы термическим и химическим путём.
Когда пункция сустава проводится на здоровом сочленении, и без того маленький объём синовиального экссудата уменьшается еще больше. Это может вызвать патологическое разрушение хряща, воспалительные процессы.
Осложнения
Чтобы избежать нежелательных последствий следует соблюдать антисептические правила. После того как иглу из полости сустава удалили, место пункции следует обязательно обработать любым антисептиком, наклеить лейкопластырь с бактерицидным содержимым. При некоторых патологических изменениях нужна иммобилизация тазобедренного сустава.
Пункция является относительно безопасной процедурой, но осложнения всё-таки случаются. Это могут быть:
- локальное кровотечение, гематома на месте прокола – на область сустава накладывается давящая повязка.
- Воспалительный процесс после повреждения хрящевой ткани – пациенту следует назначить антибиотики, осуществить фиксацию сустава.
- Нарушение целостности нервных волокон – необходима консультация невропатолога, для обезболивания нужно сделать блокаду, проводится витаминотерапия, назначаются физиотерапевтические процедуры.
Может возникнуть воспаление вертлужной впадины, головки и шейки бедра в области тазобедренного сустава (коксит) при неправильно проведенной технике манипуляции.
Избыточное введение воздуха в зону сустава также может вызывать воспаление, повреждение сумки, воздушную эмболию сосудов. Грамотное и осторожное проведение манипуляции, соблюдение мер безопасности практически исключают все осложнения и последствия.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter. Мы обязательно её исправим, а Вам будет + к карме
 Загрузка…
Загрузка…Пункция тазобедренного сустава последствия – Все про суставы
Содержание статьи
Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день…
Читать далее »
В медицине для диагностики или лечения недугов прибегают к процедуре, которая называется пункция. Она назначается людям с заболеваниями внутренних органов либо перенесшим травмы опорно-двигательной системы. В последнем случае популярностью пользуется суставная пункция. Пункция сустава — процедура, предназначенная для диагностирования или лечения патологий суставов, при проведении которой специалист осуществляет введение иглы в суставную сумку.
Суть методики
Для процедуры применяется шприц объемом до 20 мл с длинной и тонкой иглой. Иголки с диаметром 1 мм необходимы для того, чтобы вводить в поврежденный сустав препараты, снижая при этом вероятность получения травмы. Игла в 2 мм используется при сборе жидкости для исследований. Специалист, который проводит пункцию, должен контролировать каждое свое движение, чтобы не нанести вред пациенту. Таким образом, иголка попадает в околосуставную сумку на глубину не более 1,5 см.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
При проведении пункции требуется оттянуть кожные покровы, чтобы искривить место прокола, благодаря этому можно избежать заражения и вытекания жидкости. Также после процедуры на раневой канал накладывается повязка. Чтобы не возникало осложнений, рекомендуется консультироваться со специалистом, который будет следить за тем, как заживает сустав. В тяжелых случаях не исключено амбулаторное лечение.
Показания
Существует два основных типа показаний к проведению пункции:
Техника пункции тазобедренного сустава. — КиберПедия
Пациент лежит на спине. У худых пациентов выполнение пункции возможно обычной иглой для внутримышечных инъекций, для тучных пациентов используют длинную иглу. Вкол иглы производят строго перпендикулярно коже, тотчас под паховой складкой, отступая на два пальца латеральнее точки пульсации бедренной артерии. Иглу осторожно продвигают вглубь, пока она не упрется в головку бедренной кости, после чего отступают на 1-2 мм и вводят лекарство. При нахождении иглы в полости сустава лекарственный препарат вводится легко, без сопротивления.
9)Топография мышечной и сосудистой лакуны. Показать места образования бедренных грыж. «Корона смерти». Продемонстрировать методику пластики грыжевых ворот при бедренной грыжи Главные сосуды паховой области. Корона смерти. Главными сосудами паховой области являются наружные подвздошные артерия и вена, которые идут по медиальной поверхности поясничной мышцы и проходят на бедро под подвздошно-лонным трактом. Нижние надчревные сосуды начинаются от наружных подвздошных примерно посередине подвздошно-лонного тракта и направляются в сторону пупка непосредственно под брюшиной в латеральной ее складке. Нижняя надчревная артерия в паховой области отдает две ветви – артерию мышцы, поднимающей яичко, которая идет по медиальному краю внутреннего пахового кольца, а затем через поперечную фасцию входит в паховый канал; и лобковую ветвь, которая идет вниз к запирательному отверстию. Примерно в трети случаев от нижних эпигастральных сосудов отходит запирательная артерия, которая анастомозируя с лонной артерией образует так называемую “корону смерти”.
.
Мышечная лакунарасположена латерально от этой дуги, ограничена спереди и сверху паховой связкой, сзади – подвздошной костью, с медиальной стороны – подвздошно-гребенчатой дугой. Через мышечную лакуну из полости большого таза в переднюю область бедра выходит подвздошно-поясничная мышца вместе с бедренным нервом.
Сосудистая лакунарасполагается медиально от подвздошно-гребенчатой дуги; спереди и сверху ее ограничивает паховая связка, сзади и снизу – гребенчатая связка, с латеральной стороны – подвздошно-гребенчатая дуга, а с медиальной – лакунарная связка. Через сосудистую лакуну проходят бедренные артерия и вена, лимфатические сосуды.
Бедренные грыжи – грыжи, выходящие через бедренный канал, локализующийся ниже паховой связки.
В зависимости от локализации грыжевых ворот различают:
а) грыжи, проходящие через мышечную лакуну
б) грыжи, проходящие через сосудистую лакуну
1. позадисосудистая – позади бедренных сосудов
2. впередисосудистая – впереди бедренных сосудов
3. типичная бедренная грыжа – через бедренный канал
в) грыжи, проходящие через щель в лакунарной связке
По стадиям развития различают:
а) начальная стадия – грыжа не выходит за пределы внутреннего отверстия бедренного канала
б) интерстициальная стадия – грыжа не выходит за пределы наружного отверстия бедренного канала
в) полная грыжа – грыжа проходит через бедренный канал и наружное отверстие в подкожную клетчатку передней области бедра
Две группы способов операции при бедренных грыжах:
1. паховый – подходят к бедренному каналу через паховый канал
2. бедренный– подходят к бедренному каналу со сторону hiatus saphenus
Техника способа Локвуда-Бассини (бедренного):
1. Подшивание lig. inguinale к надкостнице ossis pubis (способ Локвуда)
2. Подшивание margo falciformis hiati sapheni к гребешковой фасции (модификация Бассини).
1. Косой кожный разрез, проходящий через центр грыжевого выпячивания параллельно паховой связке или вертикальный разрез на 2 см выше паховой связке и на 7-8 см вниз по проекционной линии бедренных сосудов.
2. Рассекаем кожу, подкожную клетчатку, поверхностную фасцию, обнажая паховую связку.
3. Находим ниже паховой связке, максимально выделяем, обрабатываем и удаляем грыжевой мешок. При этом следует помнить о бедренной вене, расположенной латеральнее грыжевого мешка.
4. Прежде, чем приступить к пластике грыжевых ворот, желательно тщательно освободить тупфером связки, ограничивающие annulus femoralis (паховую, гребенчатую, лакунарную) и обнаружить бедренную вену.
5. Внутреннее отверстие бедренного канала ушивают нерассасывающимся шовным материалом (капрон, лавсан), сшивая нижний край паховой связки и надкостницу лобковой кости. Первым накладывают латеральный шов, защищая бедренную вену крючком Фарабефа. Полулунный край овальной ямки дополнительно подшивают к гребешковой фасции.
6. Рану послойно ушивают.
Недостатки: трудность высокой перевязки грыжевого мешка и ушивания бедренного кольца; расширение пахового промежутка и возможность возникновения паховой грыжи.
Техника способа Руджи-Парлавеччо (паховый):
1. Разрез параллельно и выше паховой связки.
2. Рассекают кожу, подкожную клетчатку, поверхностную фасцию.
3. Вскрывают переднюю стенку пахового канала. Содержимое выделяют и отводят кверху.
4. Свободные края внутренней косой и поперечной мышц крючком Фарабефа отводят вверх и рассекают на всем протяжении поперечную фасцию.
5. Находят и выделяют шейку грыжевого мешка, берут ее на провизорную держалку. Грыжевое содержимое вправляют в брюшную полость.
6. Обрабатывают грыжевой мешок, прошивают и перевязывают как можно выше, затем отсекают.
7. Тупфером освобождают паховую, лакунарную, гребенчатую связки и бедренную вену. Синтетическими нитями со стороны вены накладывают швы между паховой и гребенчатой связками и завязывают их.
8. Вторым рядом швов захватывают свободные края мышц (внутренней косой и поперечной) и подшивают их к паховой связке.
9. Содержимое пахового канала укладывают на вновь сформированное ложе, переднюю стенку ушивают в виде дубликатуры.
10. Накладывают швы на подкожную клетчатку и кожу.
Недостатки способа: нарушение целостности задней стенки пахового канала
Модификация Райха: один ряд швов, прошивая вначале мышцы, затем гребенчатую и затем паховую связки.
В случае необходимости рассечения лакунарной связке (при ущемленной бедренной грыже) следует помнить о возможной «короне смерти»:в 30% случаев запирательная артерия отходит от нижней надчревной артерии и проходит позади лакунарной связки, в результате этого образуется полукольцо сосудов (сверху – нижняя надчревная артерия, изнутри – запирательная артерия, снаружи – бедренная вена).
10)Подобрать инструменты и провести пункцию коленного сустава. При пункции коленного сустава иглу вводят перпендикулярно поверхности кожи и ведут за надколенник в горизонтальной плоскости. Обычно глубина вкола иглы не более 1,5—2,5 см. Это наиболее простой, безопасный и эффективный способ пункции коленного сустава. При невозможности пунктировать коленный сустав в верхнелатеральной точке пункцию можно осуществлять в нижнелатеральной (на 1,5—2,0 см кнаружи и книзу от верхушки надколенника), иглу при этом ведут за надколенник (глубина вкола иглы 1,5—2,5 см). При пункции коленного сустава в нижнемедиальной (на 1,5—2,0 см кнаружи и книзу от верхушки надколенника) и верхнемедиальной точках (на 1,5—2,0 см кнаружи и кверху от основания надколенника) иглу ведут за надколенник к его центру (глубина вкола иглы 1,5— 2,5 см).
11)Подобрать набор инструментов для ампутации бедра. Методика проведения различных видов ампутаций. Обработка сосудов и нервов культи после ампутации..
Ампутация бедра.
а) Конусная круговая трехмоментная ампутация бедра по Пирогову – ампутация бедра в средней и нижней трети.
1. Циркулярный или элиптический разрез кожи на 1/3 длины окружности бедра ниже уровня предполагаемого сечения кости с учетом сократимости кожи (3 см на задне-наружной стороне и 5 см на передне-внутренней).
2. По краю сократившейся кожи сразу до кости рассекают мышцы. Чтобы избежать двукратной перерезки седалищного нерва рекомендуют первое иссечение мышц сзади не доводить до кости.
3. Оттягивают кожу и мышцы и производим вторичное иссечение мышц до кости.
4. Ретрактором оттягивают мягкие ткани, на 0,2 см выше уровня сечения кости разрезают надкостницу и распатором сдвигают ее дистально. Перепиливают кость, удерживая конечность горизонтально, чтобы избежать перелома.
5. Перевязывают бедренную артерию и вену и другие видимые сосуды. Пересекают нервы.
6. Накладывают послойные швы на фасцию и кожу, вводят дренажи.
б) Двухлоскутная ампутация бедра в нижней трети фасцио-пластическим способом (на границе между средней и нижней третью):
1. Выкраивают два кожно-фасциальных лоскута: длинный передний и короткий задний. Для этого производят разрез кожи, подкожной клетчатки и поверхностной фасции с таким расчетом, чтобы длина переднего и заднего лоскута составляла по 1/3 длины окружности бедра на уровне окружности кости. На сократимость кожи к первому лоскуту прибавляют 3 см, ко второму – 5 см. Граница между лоскутами на передней поверхности должна проходить несколько кнаружи от проекции бедренных сосудов, а на задней – диаметрально противоположно ей.
2. Ампутационным ножом рассекают мягкие ткани изнутри кнаружи.
3. Мышцы рассекают круговым разрезом и сильно оттягивают кверху.
4. По краю оттянутых мышц рассекают скальпелем надкостницу и распатором сдвигают ее книзу. Кость перепиливают.
5. Перевязывают бедренные артерии и вены, нервы пересекают бритвой.
6. Накладывают послойные швы на фасцию и кожу, вводят дренажи.
в)Костно-пластическая ампутация бедра по Гритти-Шимановскому-Альбрехту.
1. На передней поверхности коленного сустава выкраивают дугообразный лоскут, начиная на 2 см проксимальнее латерального надмыщелка бедра. Разрез сначало вертикально вниз, несколько ниже бугристости большеберцовой кости поворачивают дугообразно на медиальную поверхность и заканчивают на 2 см выше медиального надмыщелка. Передний лоскут составляет 2/3 диаметра колена.
2. На уровне поперечной кожной складки подколенной области выкраивают задний лоскут. Задний лоскут составляет 1/3 диаметра колена.
3. Оттягивают мягкие ткани передней и задней поверхности бедра вверх на 8 см выше уровня суставной щели. После этого выше надмыщелков надсекают циркулярно надкостницу и перепиливают кость. Для предупреждения соскальзывания надколенника его перепиливают так, чтобы в его средине остался четырехугольный выступ (штиф), который можно было бы вставить в костно-мозговой канал опила бедренной кости и подшить к надкостнице бедра кетгутовыми швами.
Техника обработки надкостницы и кости:
а) субпериостальный способ – надкостницу пересекают циркулярно дистальнее уровня предполагаемого распила кости, с помощью распатора отслаивают в проксимальном направлении, кость перепиливают и покрывают поверхность опила избытком надкостницы (предупреждает образование остеофитов и заострение кости)
б) апериостальный способ – надкостница пересекается проксимальнее предполагаемого уровня распила кости на 0,5 см и отслаивается в дистальном направлении (часто приводит к образованию остеофитов).
в) транспериостальный способ – кость перепиливают в непосредственной близости к пересеченной надкостнице, отступая от ее края на 1-2 мм дистальнее.
10. Перепиливая кость, необходимо соблюдать определенные правила:
а) вначале делается небольшой запил для предупреждения соскальзывания пилы при перепиливании гладкой плотной поверхности кости
б) кромки распила тщательно обрабатываются рашпилем, долотом и напильником для того, чтобы конец кости стал гладким и ровным (предупреждение травмирования мягких тканей в послеоперационном периоде; облегчение возможности протезирования)
11. Крупные сосуды лигируются до снятия жгута (найденные сосуды захватывают кровоостанавливающим зажимом – отдельно артерия и вена, отделяют их от окружающих тканей и лигируют кетгутом для профилактики лигатурных свищей; на крупные магистральные артерии накладывают две лигатуры, одна из которых прошивная). Мелкие сосуды перевязывают после снятия жгута.
12. Пересечение нерва производят проксимальнее уровня ампутации не менее 5-6 см. Неусеченные по всем правилам нервные стволы могут производить к образованию невром, спаянных с рубцовой тканью культи, поэтому нерв осторожно выделяют из окружающих тканей и пересекают одним движением бритвы.
13. Методы формирования культи:
а) кожно-фасциальный – опил укрывается лоскутом из кожи, подкожной клетчатки и фасции
б) тендо-пластический – опил укрывается сухожилиями мышц
в) костно-пластический – для укрытия опила кости используется часть другой кости (использование надколенника при ампутации нижней трети бедра)
г) миопластический – сшивание мышц-антагонистов над костным опилом
Грудь.
1)Подобрать инструменты для торакотомии и резекции ребра.
Резекция ребра
Операцию выполняют с целью удаления патологически измененных
ребер, для торакопластики и получения костного трансплантата.
Больной полулежит на здоровом боку с валиком под нижними ребрами.
Разрез кожи ведут вдоль ребра, подлежащего резекции. Рассекают
фасциально-мышечные слои до надкостницы. Последнюю вскрывают вдоль
наружной поверхности ребра. По краям разреза надкостницы делают две
поперечные насечки. Надкостницу постепенно отслаивают от кости прямым
•и изогнутым распаторами. Затем равномерными движениями реберного
распатора Дуайена вдоль ребра отделяют надкостницу от задней (плев
ральной) поверхности ребра. Не извлекая распатора, проводят снизу
браншу изогнутых реберных ножниц и пересекают ребро с одной, а затем
с другой стороны. После удаления ребра надкостницу сшивают для вос
становления ложа ребра. Накладывают швы на мышцы, фасцию и кожу
Крикоконикотомия-вскрытие гортани путем рассечения дуги перстневидного хряща и щитоперстневидной связки.
Выполняется экстренно, когда нет времени для проведения трахеостомии (острая дыхательная недостаточность, травма гортани, обтурация ее просвета инородным телом).
Варианты вскрытия трахеи на различных уровнях:
1 – тиреотомия 2 – коникотомия 3 – крикотомия
4 – верхняя трахеотомия 5 – нижняя трахеотомия
Техника крикоконикотомии:
1. Одномоментным вертикальным разрезом по срединной линии шеи ниже щитовидного хряща рассекаем кожу, дугу перстневидного хряща и щитоперстневидную связку.
2. В разрез вводим зажим и раздвигаем бранши, что обеспечивает поступление воздуха в дыхательные пути.
3. После исчезновения асфиксии крикоконикотомию заменяем трахеостомией.
NB! Длительное нахождение канюли вблизи перстневидного хряща обычно осложняется хондроперихондритом с последующим стенозом гортани и травмой голосового аппарата.
2)Показать топографию органов переднего средостения. Передней стенкой переднего средостения является грудина, покрытая внутригрудной фасцией, задней — передняя стенка перикарда. По бокам оно ограничено сагиттальными отрогами внутригрудной фасции и передними переходными складками плевры. На этом участке переходные складки плевры лежат очень близко друг к другу, нередко соединяясь связкой. Переднее средостение, простирающееся сверху от горизонтальной плоскости на уровне бифуркации трахеи, а снизу до диафрагмы, называют также позадигрудинным (ретростернальным) клет-чаточным пространством. Содержимым пространства являются клетчатка, внутренние грудные сосуды и передние лимфатические узлы средостения. А.et v. thoracicae intemae до уровня II реберных хрящей располагаются между плеврой и внутригрудной фасцией, ниже прободают последнюю и лежат кпереди от нее, а ниже III ребра лежат по сторонам от грудины (до 2 см от краев) между внутренними межреберными мышцами и поперечной мышцей груди. На этом же уровне передние переходные складки плевры начинают расходиться в стороны (больше слева), образуя нижний межплевральный треугольник. На нижней (диафрагмальной) стенке переднего средостения можно увидеть два грудино-реберных треугольника [Morgagni] между pars stemalis и pars costalis диафрагмы, где прилежат друг к другу внутригрудная и внутрибрюшная фасции. От фиброзного перикарда к внутригрудной фасции в сагиттальном направлении проходят верхние и нижние грудино-перикардиальные связки, ligamenta sternopericardiaca. В клетчатке переднего средостения расположены предперикардиальные лимфатические узлы. Они связаны через межреберья с лимфатическими сосудами молочной железы, в результате чего довольно часто поражаются метастазами при раке молочной железы.
3)Показать топографию органов заднего средостения Нисходящая часть аорты, pars descendens aortae, является продолжением дуги аорты и делится на грудную, pars thoracica, и брюшную, pars abdominalis, части. Грудной отдел аорты переходит в брюшной на уровне XII грудного позвонка через hiatus aorticus диафрагмы вместе с грудным протоком. Грудная аорта располагается в заднем средостении, на уровне IV—XII грудных позвонков. От нее отходят задние межреберные артерии. Сначала аорта лежит на левой стороне тел позвонков, затем приближается к срединной линии. Спереди от грудной аорты располагаются корень левого легкого, левый блуждающий нерв и задняя стенка левого предсердия. На уровне IV—VI грудных позвонков справа от аорты находится пищевод. Ниже пищевод, постепенно пересекая аорту справа налево, целиком смещается кпереди от нее. Сзади и несколько слева от аорты проходят v. hemiazygos и левые межреберные вены. Сзади и справа от грудной аорты проходит v. azygos, позади располагается грудной проток. Левая наружная полуокружность нисходящей аорты покрыта средостенной плеврой.

