Ювенильный остеопетроз – Мраморная болезнь (болезнь Альбертс-Шенберга, остеопетроз, врожденный остеосклероз, врожденный семейный диффузный остеосклероз)
Ювенильный остеопетроз — Все о детях
Врожденное заболевание костной ткани — остеопетроз — встречается довольно редко. Это состояние характеризуется повышенной хрупкостью костей и почти всегда передается по наследству. Различают две степени заболевания – первая диагностируется у детей до года и является наиболее тяжелой. Вторая может быть обнаружена в подростковом возрасте или даже у взрослого пациента и имеет более благоприятный прогноз.


Содержание статьи:
Что такое мраморная болезнь?
Остеопетроз (или остеосклероз) часто называют мраморной болезнью. Такое название обусловлено тем, что на рентгенологическом снимке кости больного похожи на мрамор. Их поверхность не ровная, а слегка бугристая. Это связано с избыточным нарастанием костной ткани и нарушением костномозгового кроветворения. В связи с этим скелет становится хрупким, подверженным переломам. В зависимости от разновидности заболевания, повреждения костей могут срастаться быстро, а могут медленнее, чем у здорового человека. Виды остеопетроза:
- Тяжелая форма. Когда заболевание возникает еще в перинатальном периоде, оно протекает с осложнениями, часто ведет к летальному исходу. Научное название – аутосомно-рецессивная форма.
- Средней тяжести – аутосомно-доминантная форма. Обнаруживается в подростковом или зрелом возрасте, имеет благоприятный прогноз.
Симптомы остеопетроза
Симптомы остеопетроза могут отсутствовать вовсе, а могут проявиться в виде повышенной утомляемости и периодических болей в руках и ногах. Осмотрев ребенка, специалист отмечает:
- замедление роста скелета;
- бледную кожу;
- рост ниже среднего возрастного показателя;
- деформация черепа, сильно выдающиеся надбровные дуги;
- деформация бедренных костей;
- замедление прорезывания и роста зубов;
- нарушения зрения;
- если речь идет о школьнике, он показывает низкую успеваемость и отставание в развитии от сверстников.


Однако часто мраморную болезнь обнаруживают из-за возникновения переломов. Ребенок может сломать руку или ногу в нетипичном месте, тогда после проведения исследований врач ставит диагноз. Другие симптомы могут либо отсутствовать, либо проявляться в смазанном виде и не вызывать у родителей никаких подозрений.
Диагностика
Одним из способов диагностирования остеосклероза является рентген. Специалист изучает снимок костей таза, позвоночника, черепа, конечностей. Если кости скелета рентгенологические лучи просветить не могут, они остаются полностью непрозрачными. Этот симптом довольно характерен для данного заболевания, поскольку указывает на излишнюю плотность костной ткани.
Кроме того, на костях образовываются особые бугры, которых больше всего в плечевом отделе, а также в районе бедер. Заметно изменена структура трубчатых костей – при просвечивании они становятся похожими на мрамор, благодаря хаотичному рисунку более светлых прожилок – это хорошо видно на фото. Есть еще несколько признаков мраморной болезни, которые можно увидеть на снимке:
- позвонки имеют сплющенный вид;
- основание черепа утолщено;
- костные пазухи отсутствуют либо имеют малые размеры.


Также доктор даст направление на анализ крови. Как правило, у больного повышен уровень лейкоцитов, в то время как гемоглобин может быть пониженным. Анализ мочи обычно без отклонений, что дает возможность отличить остеосклероз от других заболеваний костной системы.


Лечение
Отметим, что лечения, направленного на корень проблемы, не существует. Это связано с тем, что остеосклероз – заболевание редкое, и у медиков просто нет достаточного объема клинических наработок.


Грамотно составленная программа терапии позволяет ребенку поддерживать нормальный уровень развития, вести полноценную жизнь. Если болезнь обнаружена вовремя и лечение проводится комплексное, прогноз у такого пациента вполне благоприятный.
Медикаменты
В первую очередь детям с таким диагнозом прописывают препараты, нормализующие уровень гемоглобина в крови. Также назначают медикаменты, стимулирующие иммунитет. Кроме того доктор прописывает прием кальция и витамина D. Эти средства отлично себя показали в качестве терапии и профилактики остеосклероза. Специалист может назначить и другие медикаменты, но вышеназванная система лечения является основной.
ЛФК и питание
Важно, чтобы больной выполнял специальную лечебную гимнастику, которую назначают согласно возрасту. Занятия в бассейне – один из эффективных способов воздействовать на формирование скелета. Также ребенку необходимы длительные прогулки и полноценный сон.


Ключевым моментом в поддерживающей терапии является питание. Больной должен получать необходимые микроэлементы, витамины вместе с продуктами. Однако рацион составляется согласно возрасту малыша. В меню должны присутствовать молочные продукты, свежие фрукты, соки.
Чтобы не позволить заболеванию деформировать кости скелета, на ранней его стадии рекомендуется ортопедическая коррекция. Следует проконсультироваться у ортопеда, чтобы получить рецепт на специальные корректирующие медицинские изделия.
Хирургическое вмешательство
В особо тяжелых случаях медики рекомендуют хирургическое вмешательство. Среди возможных вариантов оперативного лечения – замена костей имплантами, трансплантация костного мозга, пересадка стволовых клеток, а также хирургическое лечение переломов. Трансплантация костного мозга – наиболее эффективный и действующий метод борьбы с заболеванием. Однако его применяют лишь при злокачественном виде остеосклероза. Дело в том, что для данной операции достаточно сложно найти донора.
Последствия
Опасность остеосклероза состоит не только в вероятности переломов конечностей, а также костей таза, ребер. Это заболевание может вызвать довольно серьезные отклонения, особенно у детей:
- отставание в умственном развитии;
- слепоту – за счет разрушения нервных волокон, которые соединяют органы зрения с мозгом;
- тугоухость;
- различные нарушения работы печени;
- кальциноз внутренних органов, среди них спинной и головной мозг;
- лимфоненопатию;
- анемию.


Однако подобные осложнения возможны лишь в том случае, если болезнь не лечить. Тогда она может прогрессировать, и привести к необратимым последствиям. При злокачественной форме заболевания (аутосмно-рецессивной), чтобы избежать осложнений, помочь можно лишь пересадкой костного мозга.
Профилактика
К профилактике данного заболевания следует отнести максимальную информированность о нем будущих родителей. Если у кого-то из родственников диагностирован этот недуг, есть вероятность, что его обнаружат и у младенца. В случае, если существует подобный риск, важно пройти перинатальную диагностику, которая с высокой вероятностью покажет, есть ли у плода отклонения в развитии костной системы. Диагностика может быть сделана на сроке от 8 недель. Конечно, выявление заболевания на столь раннем сроке трудно назвать профилактикой, однако это поможет будущим родителям сделать ответственный выбор.
Рекомендации
Вне зависимости от формы заболевания, а также выбранного способа лечения, родители могут собственными силами облегчить жизнь ребенку. Стоит позаботиться о том, чтобы оградить больного от возможных травм и переломов. Дом желательно оборудовать так, чтобы дверные проемы не имели порожков, ванная была оснащена ручками и противоскользящим покрытием.


Больной должен регулярно наблюдаться у ортопеда. При выявлении участков деформации скелета, врач может порекомендовать сделать корригирующую остеотомию — это операция, позволяющая исправить деформированную кость путем перелома с последующим срастанием в нужном положении.
Мраморная болезнь – тяжелое, не всегда поддающееся лечению заболевание. Если его выявили у ребенка, родителям не следует опускать руки, лучше приниматься за лечение. Очень многое зависит от грамотной терапии и создания благоприятных условий для развития малыша. Кроме того существуют случаи, когда грозное заболевание внезапно прекращало прогрессировать и долгие годы не напоминало о себе тому, у кого было диагностировано. В любом случае грамотная терапия, тщательный уход за больным и профилактика переломов помогут избежать развития осложнений и вести естественный образ жизни.

Врач-педиатр 2 категории, аллерголог-иммунолог, окончила БГМУ Федерального агентства по здравоохранению и социальному развитию.
Поделитесь с друьями!
Source: VseProRebenka.ru
Читайте также
Ювенильный остеопороз – причины, симптомы, диагностика и лечение

Ювенильный остеопороз – это заболевание костной ткани у детей до 18 лет с нарушением костного метаболизма, приводящим к значительному снижению минерализации костей. Проявляется болями различной интенсивности, обычно в поясничном отделе позвоночника. Также характерны частые переломы, в том числе компрессионные переломы тел позвонков. Ювенильный остеопороз диагностируется с учетом анамнеза и клинических данных, подтверждается результатами инструментального обследования скелета. Используются различные рентгенологические методы и биопсия. Лечение комплексное, направлено на повышение степени минерализации костей, устранение болей, профилактику дальнейшего развития заболевания.
Общие сведения
Ювенильный остеопороз относится к группе первичных остеопорозов, это означает, что патология развивается без видимых внешних причин: эндокринных нарушений, инфекций, ревматических поражений и т. д. Как правило, заболевают дети в возрасте 8-14 лет, что связано со спецификой общего метаболизма и обмена веществ в костной ткани в препубертате. В этот период достигается пик костной массы, и любое уже имеющееся нарушение обмена чаще всего дебютирует на этом фоне. Девочки страдают примерно в два раза чаще мальчиков, что объясняется особенностями гормонального фона.
Всего к настоящему времени в педиатрии описано около 100 случаев ювенильного остеопороза, однако заболевание не теряет своей актуальности, поскольку невозможно устранить причину нарушений костного метаболизма, а значит, лечение часто оказывает только временный эффект. Остеопороз различной этиологии является причиной более половины от общего числа диагностируемых компрессионных переломов тел позвонков. Именно этот перелом значительно осложняет течение заболевания и прогноз для здоровья ребенка. Кроме того, заболеваемость в последние годы неуклонно растет из-за неправильного рациона детей, часто с самого рождения.

Ювенильный остеопороз
Причины
Этиология ювенильного остеопороза в настоящее время неизвестна. Существуют различные врожденные и средовые факторы риска, взаимодействие которых провоцирует развитие симптоматики. В семьях детей, страдающих ювенильным остеопорозом, обнаруживаются случаи частых переломов (в том числе шейки бедра) у родителей и других близких родственников. Обследование показывает, что минеральная плотность костей может быть снижена у братьев и сестер пациента.
Ювенильный остеопороз во многом обусловлен нарушением обмена кальция и фосфора в организме, центральная регуляция метаболизма этих минералов может нарушаться при любом патогенном воздействии во внутриутробном периоде. Что касается факторов внешней среды, здесь большую роль играют:
- заболевания кишечника, поскольку метаболизм кальция тесно связан с ЖКТ, особенно с тонким кишечником, где кальций в норме всасывается в кровь;
- нерациональное питание ребенка;
- гиподинамия, т. к. недостаток физических нагрузок приводит к активации остеокластов, разрушающих костную ткань.
Симптомы ювенильного остеопороза
Долгое время заболевание развивается незаметно для родителей и окружающих ребенка людей. Пациент поначалу желается на быструю утомляемость, особенно в мышцах спины. Чаще всего ребенка беспокоит дискомфорт или боль в пояснице. Характерным для ювенильного остеопороза является волнообразное течение, поэтому неприятные ощущения долгое время то усиливаются, то ослабевают. Болезнь протекает скрыто. Первым симптомом, на который обращают внимание, часто становится перелом костей предплечья, например, лучевой кости. После госпитализации проводится обследование, в ходе которого и выявляется заболевание.
Ювенильный остеопороз также можно заподозрить при нарушении осанки у ребенка, особенно если это сочетается с замедлением роста. К сожалению, часто первым симптомом патологии становится компрессионный перелом тел позвонков. Что характерно, даже такой серьезный признак может оставаться незамеченным. Ребенок начинает жаловаться на боли в области перелома, заметно напряжение мышц спины. Родителям стоит обратить внимание на возможно предшествовавшее появлению жалоб падение на спину. В целом для болей при ювенильном остеопорозе характерно то, что нестероидные противовоспалительные препараты оказываются неэффективными в купировании болевого синдрома.
Диагностика
Тщательно собранный анамнез и клинические проявления позволяют педиатру заподозрить остеопороз. Если исключаются эндокринные, инфекционные и другие причины, тогда, вероятнее всего, речь идет о ювенильном остеопорозе. Диагноз подтверждается на основании комплексного обследования, включающего неинвазивные и инвазивные методы:
- Обзорная рентгенография. Обнаруживает снижение плотности костей, очаги просветления и расширение костномозгового канала, однако эти признаки появляются при снижении минерализации на 20-30%, то есть являются поздними. На компьютерной томограмме можно визуализировать места компрессионных переломов.
- Денситометрия. При ювенильном остеопорозе требуется подтверждение сниженной минерализации костей. Для этого чаще всего проводится двойная энергетическая рентгеновская абсорбциометрия. Метод является разновидностью денситометрии и позволяет с высокой точностью (до 2%) определить плотность костной ткани. Показатель сравнивается с нормой для данного возраста, и у пациентов оказывается ниже нормы.
- Биопсия. Достаточно часто приходится прибегать к инвазивным методам диагностики, то есть к биопсии подвздошной кости. Это наиболее точный метод, позволяющий оценить гистологическую структуру кости и достоверно подтвердить ювенильный остеопороз.
Лечение ювенильного остеопороза
Терапия включает в себя диету, а также повышение минеральной плотности костной ткани до уровня, максимально приближенного к норме. Рациональная диета, сбалансированная по содержанию белка, кальция и фосфора, также является обязательным компонентом терапии.
- Медикаментозная терапия. Нарушения метаболизма костной ткани можно устранить двумя путями: повышение остеогенеза или снижение скорости костной резорбции. Часто применяются лекарственные средства, влияющие на оба этих процесса (как правило, гормональные). Кроме того, обязательно используются препараты витамина D и кальций. Медикаменты для купирования болевого синдрома подбираются индивидуально. Патогенетическая терапия также способствует уменьшению болей.
- Коррекция переломов. Лечение переломов только хирургическое, далее показана диета с высоким содержанием кальция и физиотерапия. В период ремиссии назначается ЛФК
- Ортопедическая коррекция. Пациентам с ювенильным остеопорозом показано ношение корсета, поскольку даже при успешном лечении возможно прогрессирование сутулости, что в дальнейшем значительно ухудшает качество жизни во взрослом возрасте. Помимо этого, корсеты разгружают позвоночник, снижая риск компрессионных переломов.
Прогноз и профилактика
Прогноз ювенильного остеопороза сомнительный в связи с невозможностью этиотропного лечения, даже при своевременной комплексной терапии сохраняется риск инвалидизации. Важно постоянно соблюдать рекомендованную диету, проходить курсовое лечение, выполнять все назначения лечащего врача. Профилактика включает, главным образом, устранение модифицируемых факторов риска: ведение активного образа жизни, лечение болезней ЖКТ, рациональное питание.
Ювенильный остеопороз. Клиника Бобыря
Остеопороз – заболевание, затрагивающее костные ткани скелета человека, при котором отмечается резкая потеря костной массы, снижение плотности костей, нарушение их архитектоники. Это приводит к тому, что кости становятся менее прочными, возрастает риск вн
Многие считают, что лечение остеопороза – удел пожилых людей и в большинстве случаев женского пола. Но в медицинской практике встречаются случаи развития болезни у детей или подростков. Ювенильный (юношеский) остеопороз – достаточно редкая форма патологии, возникающая у ранее здоровых детей в период между 7-13 годами (перед началом полового созревания) и в большинстве случаев полностью излечима.
Особенности патогенеза заболевания
Детский ювенильный остеопороз, так же как и взрослый подразделяется на первичный (идиопатический) и вторичный. В первом случае видимых и достаточно объяснимых причин возникновения недуга не выявляется (таких случаев достаточно мало).
Чаще всего консультация остеопата необходима маленьким пациентам с вторичными признаками остеопороза. Беспокоящие симптомы возникают на фоне других патологических состояний, болезней или медикаментозной терапии, которые негативным образом отражаются на метаболизме костных тканей.
Заболевания, при которых велика вероятность развития вторичного ювенильного остеопороза:
- Эндокринная система – сахарный диабет, гипотиреоз, синдром Иценко-Кушинга, тиреотоксикоз и пр.
- Ревматические патологии – системная красная волчанка, ревматоидный артрит и пр.
- Органы пищеварения, почки и печень – хронические патологии печени, гепатит, мальабсорбция, почечная недостаточность.
- Заболевания крови – лейкемия, лейкоз, лимфома, системный мастоцитоз.
- Хронические заболевания органов дыхания и легких.
- Длительная иммобилизация, травматические повреждения, хирургические вмешательства, пересадка органов и пр.
Ятрогенные факторы, вызывающие ювенильный остеопороз, – лечение проводимое кортикостероидами, иммунодепрессантами, антикоагулянтами, антиконвульсантами и некоторыми другими лекарственными препаратами, химиотерапия, проводимая при онкологических заболеваниях.
Факторы риска
Выделяют две группы факторов риска, которые могут спровоцировать развитие идиопатического ювенильного остеопороза: генетические и факторы внешней среды.
Генетическая предрасположенность: пиковая величина костной массы, пол, раса.
Коэффициент пиковой массы костей – максимальное количество костных тканей, достигнутое человеком к моменту завершения роста и формирования скелета, предопределенное генетически. Определение этой величины стало возможным с внедрением в клиническую практику двухэнергетических рентгеновских аппаратов с низкой лучевой нагрузкой, позволяющих делать денситометрию детям регулярно в процессе роста. Метод основан на высокоточном измерении потерь костной массы по ее минеральной насыщенности.
Статистические данные и исследования показали, что коэффициенты костной массы выше у девочек в сравнении с мальчиками такого же возраста, роста и веса. Значительно выше минеральная плотность кости у чернокожих по сравнению с белыми, и значительно ниже ее показатели у азиатов. Большую роль в формировании заниженного пика костной массы играет генетическая предрасположенность. Если родители имеют низкую минерализацию скелета, то у следующего поколения высока вероятность развития ювенильного остеопороза, причем, как правило, доминант передается по женской линии.
Факторы внешней среды: недостаточное потребление кальция с пищей, малая физическая активность, чрезмерные физические нагрузки, недостаточное пребывание на солнце, вредные привычки.
Заниженные показатели костной массы отмечаются у вегетарианцев и девушек, следующих диете для похудения, что отображает их прямую связь с дефицитом потребляемого с пищей кальция. Подавляющее большинство медиков подчеркивают необходимость полноценного кальциевого приема для нормального формирования пика костной массы.
Благотворно на интенсивность прироста коэффициента костей влияет физическая активность. Ряд исследований зафиксировал повышенную минеральную плотность костных тканей в позвонках у детей, занимающихся каким-либо подвижным видом спорта, по сравнению со сверстниками, не имеющими физических нагрузок. Причем показатели не падали даже при снижении частоты и интенсивности тренировок. Однако чрезмерное физическое перенапряжение перед и/или в период полового созревания может негативно отразиться на формировании пика массы кости, особенно у девочек.
Отрицательное воздействие на формирование архитектоники кости оказывает недостаточная инсоляция (пребывание на солнце), так как только на солнечном свету в коже вырабатывается витамин D, отвечающий за всасывание кальция в кишечнике. Раннее привыкание подростков к табакокурению, потреблению алкоголя и наркотиков также вредит усвоению кальция и существенно повышает риск развития остеопороза и идиопатических переломов.
Исследования подтвердили взаимосвязь недостаточности показателей пиковой массы костной ткани и дальнейшего лечения заболеваний позвоночника в зрелом и преклонном возрасте. Плохая минерализация скелета в детском и юношеском возрасте может стать причиной лечения нестабильности позвоночника, позвоночных грыж, остеохондроза, люмбалгии и других заболеваний.
Симптомы заболевания
Самыми первыми признаками ювенильного остеопороза, как правило, становятся боли в нижней части спины (пояснице). Они носят хронический характер, усиливаются после длительного пребывания в вынужденных позах (сидя, стоя) и непривычных физических нагрузок. Болевой синдром может распространяться на бедра и ноги, коленный сустав, голеностопную часть, часто сопровождается затруднениями при ходьбе, хромотой.
Среди физических пороков, сопровождаемых остеопорозное заболевание, наблюдаются кифоз Шейермана Мау (сутулость верхней части спины), кифосколиоз, распрямление поясничного лордоза, резкое снижение роста (за счет деформации позвонков), впалая грудная клетка или наоборот клиновидная и выпирающая (напоминает киль птицы), плоскостопие. Общее состояние организма ребенка ослабленное, отмечается вялость, перепады настроения, угнетенность.
Перечисленные симптомы не являются специфичными, нередко встречаются в периоды интенсивного роста организма и причиной обращения родителей в клинику остеопатии становятся переломы. Травматические повреждения трубчатых костей нижних конечностей, небольших костей стоп или компрессионные переломы тел позвонков могут происходить при незначительных нагрузках, а иногда даже при резких движениях.
При наличии у детей беспокоящих симптомов и факторов риска (генетическая предрасположенность, малая физическая активность, недостаточное потребление молочных продуктов) следует безотлагательно провести:
- рентгенографию грудного и поясничного сегментов позвоночника, а также шеек бедренных костей;
- денситометрию костных тканей;
- биохимический анализ крови и мочи на содержание в них кальция, фосфора и других микроэлементов;
- гистоморфометрическое исследование биоптата крыла подвздошной кости при трудностях или невозможности проведения дифференциальной диагностики.
Лечение ювенильного отстеопроза
В большинстве случаев идиопатический ювенильный остеопороз проходит спонтанно, так же как и начинается, ничем не проявляя себя в зрелом возрасте пациента. Тем не менее, физические патологии, сопровождаемые заболевание требуют ранней диагностики особенно у детей и подростков. Эти меры необходимы для защиты позвоночных сочленений и других костей скелета несовершеннолетних больных от неожиданных переломов и их последствий.
При этом не существует единых консервативных или хирургических методов лечения остеопороза у малолетних пациентов. Каждый случай рассматривается индивидуально, также назначается и специфическое лечение.
Важной детерминантой в достижении пика костной массы (лечении и профилактики остеопорозного заболевания) является физическая активность. Кроме ЛФК, плавания в острый период могут быть порекомендованы длительные пешие прогулки на свежем воздухе (не менее двух часов в день), йога, танцы, аэробика, соразмерная с возрастом и физическим состоянием пациента посильная физическая работа.
Благоприятное воздействие при лечении оказывает физиотерапия, сеансы мануальной терапии. Следует избегать небезопасной физической деятельности и экстремальных видов спорта. При переломах практикуется поддерживающая терапия (костыли, шины, эластичные и жесткие корсеты).
При лечении ювенильного остеопороза оправдана сбалансированная диета, богатая на кальций и витамин D. Передозировки не следует опасаться, так как количество всасываемого кальция в организме всегда меньше потребляемого, излишки выводятся почками с мочой. Одобренные лекарственные препараты (бисфосфонаты) при терапии остеопороза у взрослых в экспериментальных целях были предложены детям, но не показали ожидаемых результатов.
В большинстве случаев после адекватного лечения заболевания происходит полное восстановление костных тканей, нарушения роста компенсируются после окончания острого периода. Однако, в некоторых случаях идиопатический остеопороз, к сожалению, остается неизлеченным, что приводит к инвалидной группе, лечению нарушений осанки и нестабильности позвоночника.
Врожденный семейный остеопетроз – причины, симптомы, диагностика и лечение
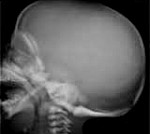
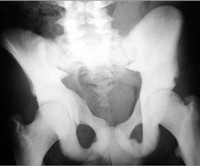
Врожденный семейный остеопетроз – наследственное заболевание с разными типами наследования и клинического течения, которое характеризуется нарушением процессов оссификации костей с их уплотнением и рядом сопутствующих нарушений. Симптомами этого состояния являются ломкость костной ткани (легкое развитие травматических и патологических переломов), проявления тяжелой анемии с гепато- и спленомегалией, в ряде случаев отмечаются неврологические нарушения по причине травматизации нервов, проходящих через костные каналы. Диагностика врожденного семейного остеопетроза основывается на данных рентгенологических исследований, изучения наследственного анамнеза больного, молекулярно-генетических и общих клинических анализов. Специфического лечения этого состояния не существует, в некоторых случаях значительно улучшить состояние больного может трансплантация костного мозга.
Общие сведения
Врожденный семейный остеопетроз (мраморная болезнь, синдром Альберс-Шенберга) – группа генетических нарушений со сходными клиническими проявлениями, заключающимся в уплотнении костной ткани с уменьшением диаметра костно-мозговых и других каналов. Одна из форм этого заболевания была впервые описана в 1904-м году немецким хирургом Г. Альберс-Шенбергом, с тех пор наиболее распространенный (аутосомно-доминантный) тип врожденного семейного остеопетроза носит его имя. Это состояние с одинаковой частотой поражает как мужчин, так и женщин, встречаемость зависит от разновидности патологии. Так, наиболее тяжелая по своим клиническим проявлениям аутосомно-рецессивная форма врожденного семейного остеопетроза имеет частоту 1:200 000-300 000, тогда как типы заболевания с аутосомно-доминантным наследованием встречаются у 1-го человека на 20 000 населения. Другое название патологии (мраморная болезнь) обусловлено рентгенологической картиной при ней (зернистость костной ткани, напоминающая мрамор и обусловленная очагами остеопетроза), а также повышенной хрупкостью, но в тоже время твердостью костей. Врожденный семейный остеопетроз является одним из наиболее изученных генетических заболеваний, сопровождающихся гиперостозом.
Врожденный семейный остеопетроз
Причины врожденного семейного остеопетроза
Непосредственной причиной всех форм врожденного семейного остеопетроза является нарушение функциональной активности остеокластов – клеток, отвечающих за деструкцию элементов костной ткани. В результате этого нарушается баланс между образованием и разрушением костей, что сопровождается увеличением плотности компактного вещества, уменьшением просвета костномозговых каналов и других отверстий в костях, изменением формы метафизов. Несмотря на остеосклероз, элементы скелета при врожденном семейном остеопетрозе обладают повышенной хрупкостью, что приводит к частым травматическим и патологическим переломам, сколиозам и другим формам деформации позвоночника. Генетическая и молекулярная природа нарушения работы остеокластов неодинакова при различных формах заболевания.
Наиболее часто встречающаяся аутосомно-доминантная форма врожденного семейного остеопетроза (синдром Альберс-Шенберга) обусловлена мутацией гена CLCN7, расположенного на 16-й хромосоме. Он кодирует последовательности одной из субъединиц хлор-специфичного ионного канала, который особенно распространен на поверхности мембран остеокластов. Он участвует в процессе образования соляной кислоты, которая необходима для растворения солей кальция, входящих в состав костной ткани. В результате дефекта гена CLCN7 структура ионного канала изменяется и приводит к нарушению его функции, в результате чего выделение соляной кислоты сильно снижается, что и является причиной врожденного семейного остеопетроза.
Врожденный семейный остеопетроз с аутосомно-рецессивным типом наследования представляет собой более генетически гетерогенное состояние, оно может быть обусловлено мутациями нескольких генов. Классический тип этой патологии, по данным современной генетики, обусловлен дефектом гена TCIRG1, локализованного на 11-й хромосоме. Продуктом его экспрессии является протеин под названием «Т-клеточного иммунного регулятора», и он же представляет собой одну из субъединиц трансмембранного белка вакуолей остеокластов, проявляющего свойства АТФ-зависимого протонного насоса. Наряду с рядом хлорных каналов, он участвует в образовании соляной кислоты, которая, как и при аутосомно-доминантном варианте врожденного семейного остеопетроза необходима для деструкции костной ткани и функционирования остеокластов. Мутации гена TCIRG1 обуславливают примерно половину всех случаев данной формы заболевания.
Другие генетические дефекты намного реже приводят к развитию врожденного семейного остеопетроза с аутосомно-рецессивным типом наследования. Так, примерно у 10% таких больных выявляются мутации гена CLCN7, ассоциированного с доминантной формой патологии – но при этом характер генетического дефекта более выраженный и приводит к прекращению экспрессии белков хлор-специфичного ионного канала. Еще более редкий тип врожденного семейного остеопетроза вызывается мутацией гена OSTM1, расположенного на 6-й хромосоме – он кодирует одноименный протеин, участвующий во внутриклеточной передаче информации в остеокластах. В результате данного генетического дефекта нарушаются практически все функции этих клеток, даже при сохраненной способности синтезировать соляную кислоту. По некоторым данным, существует разновидность врожденного семейного остеопетроза, которая передается по механизму сцепленного с полом – врачи-генетики связывают ее с мутациями гена IBKG.
Симптомы врожденного семейного остеопетроза
Выраженность симптомов врожденного семейного остеопетроза и тяжесть его течения находится в сильной зависимости от формы этого заболевания. Наиболее ранними и явными проявлениями обладают аутосомно-рецессивные типы этой патологии, которые проявляются сразу при рождении, а в некоторых случаях и внутриутробно на заключительных этапах вынашивания ребенка. Ведущим проявлением на этом этапе развития врожденного семейного остеопетроза является тяжелейшая анемия, вызванная дефицитом красного костного мозга из-за сужения костномозговых каналов. Она приводит к многочисленным вторичным нарушениям – гепато- и спленомегалии, имеющие прогрессирующий характер, бледность кожных покровов, признаки кислородного голодания тканей. Нередко у страдающих врожденным семейным остеопетрозом младенцев определяют гидроцефалию, в дальнейшем многие больные теряют слух и зрение из-за сужения отверстий черепа, через которые проходят соответствующие нервы. Лицо таких больных имеет характерные особенности – широко расставленные глаза, вдавленная переносица, толстые и диспропорциональные губы. Многочисленные нарушения при аутосомно-рецессивной форме врожденного семейного остеопетроза имеют тенденцию к прогрессированию, что нередко приводит к смерти больных до достижения ими 3-8 лет.
В отличие от злокачественного течения вышеописанной формы заболевания, врожденный семейный остеопетроз с аутосомно-доминантным типом наследования нередко также называется доброкачественным по причине намного слабее выраженных проявлений. Чаще всего первые признаки патологии выявляются не ранее, чем 15-18 лет, но с возрастом они могут усиливаться и прогрессировать. Ведущими симптомами при этом выступает повышенная частота переломов, обусловленная хрупкостью костей из-за остеопетроза. Нередко диагностируется и анемия, но она имеет умеренный характер, неврологические нарушения, обусловленные повреждением нервов в костных каналах достаточно редки. На основании клинических данных удалось выявить две разновидности врожденного семейного остеопетроза с аутосомно-доминантным типом наследования – первый тип наиболее сильно поражает кости свода черепа, тогда как второй характеризуется преимущественным вовлечением позвоночника и тазовых костей. По данным медицинской статистики, почти у половины больных с доминантным вариантом врожденного семейного остеопетроза отмечается бессимптомное течение, наличие патологии выявляют случайно при рентгенологических или генетических исследованиях.
Диагностика и лечение врожденного семейного остеопетроза
Для диагностики врожденного семейного остеопетроза применяют рентгенологические методики, общие анализы крови, молекулярно-генетические исследования, изучение наследственного анамнеза больного. На рентгенограммах выявляют общее уплотнение костной ткани (диффузный остеосклероз), выраженность которого больше при аутосомно-рецессивных вариантах заболевания. В некоторых элементах скелета (фаланги пальцев, подвздошные кости, позвонки) остеопетроз имеет очаговый характер, создавая характерную рентгенологическую картину, известную как «кость в кости». В длинных трубчатых костях изменяется форма метафизов и размеры костномозгового канала – от незначительного уменьшения при доброкачественном типе врожденного семейного остеопетроза до практически полного исчезновения при рецессивном. На рентгенограммах также могут выявляться признаки гидроцефалии, искривления позвоночника, у взрослых – следы многочисленных заживших переломов.
В анализах крови определяется резкое снижение уровня эритроцитов и гемоглобина, нередко снижаются показатели относительно других клеточных элементов. У детей с рецессивной формой врожденного семейного остеопетроза это может иметь жизнеугрожающий характер, тогда как у взрослых (аутосомно-доминантная форма) анемия выражена слабо или вообще не обнаруживается. Молекулярно-генетические исследования наиболее часто сводятся к прямому секвенированию гена TCIRG1, мутации которого приводят к злокачественному типу этого заболевания. Поводом для такого анализа служат, помимо характерной клинической картины, наличие подобных проявлений у родственников родителей больного – это может указывать на аутосомно-рецессивный характер передачи болезни.
Специфическое лечение аутосомно-рецессивных форм врожденного семейного остеопетроза (как и доминантных) не разработано – некоторые исследователи в качестве такового указывают на трансплантацию костного мозга. Так как некоторые остеокласты являются вариантом тканевых макрофагов (то есть, имеют костномозговое происхождение) такой метод лечения способен улучшить состояние больного за счет «замены» собственных клеток донорскими остеокластами без генетических дефектов. Действительно, в ряде случаев врожденного семейного остеопетроза трансплантация костного мозга приводила к улучшению, но примеров полного выздоровления зафиксировано не было. Остальные терапевтические мероприятия имеют поддерживающий и симптоматический характер – применение антианемических средств (препаратов железа, эритропоэтинов), витамина Д, лечебная физкультура и гимнастика. При аутосомно-доминантной форме врожденного семейного остеопетроза заметное улучшение наблюдается при санаторно-курортном лечении.
Прогноз и профилактика врожденного семейного остеопетроза
Прогноз врожденного семейного остеопетроза, обусловленного аутосомно-рецессивными мутациями генов TCIRG1, CLCN7 и OSTM1, крайне неблагоприятный – без трансплантации костного мозга летальный исход наступает еще в детстве из-за анемии, неврологических нарушений и различных инфекций. Если же трансплантация все же была проведена, в дальнейшем все зависит от приживаемости донорских клеток и степени нарушений в организме больного. Более доброкачественные доминантные варианты врожденного семейного остеопетроза имеют более благоприятный прогноз для жизни, но потенциальную угрозу составляют патологические переломы. Поэтому больным следует избегать высокотравматичных производств, занятий активными видами спорта, регулярно обследоваться у ортопеда и гематолога на предмет осложнений и прогрессирования симптомов заболевания.
Остеопетроз (мраморная болезнь) – описание, причины и диагностика
Остеопетроз является сложным заболеванием костной ткани, при котором наблюдается ее уплотнение. Недуг проявляется с самого рождения и протекает достаточно тяжело. Впервые болезнь описал доктор Шенберг в 1904 году. Костная ткань при этом развивается аномально, становится очень тяжелой. На срезе можно увидеть характерный мраморный рисунок, поэтому заболевание носит одноименное название.

Недуг встречается довольно редко. Несмотря на то что мраморная болезнь характеризуется повышенной плотностью костей, они являются очень хрупкими. Это обусловлено деструктивными процессами из-за нарушения процессов кроветворения в костном мозге.
Что представляет собой болезнь
Если в здоровом организме клетки, отвечающие за формирование костных структур, находятся в равновесии с остеокластами, которые, напротив, оказывают разрушающее воздействие, то при остеопетрозе все совсем иначе. Мраморная болезнь провоцируется мутацией трех генов.
При этом происходит нехватка фермента, отвечающего за производство клеток остеокластов. Болезнь Альберс-Шенберга опасна тем, что плотные структуры вытесняют костный мозг. Это приводит к ряду тяжелых последствий. Основные из них:
- тромбоцитопения;
- увеличение селезенки и печени;
- анемия;
- поражения лимфатической системы.

Смертельный мрамор имеет характерные симптомы. Заболевание часто проявляется переломами, поэтому носит такое название. При сдавливании костными структурами зрительного аппарата может возникнуть слепота.
Ранняя форма болезни, к сожалению, имеет летальный исход. В данном случае развивается злокачественный процесс, который вылечить невозможно.
 Поздняя форма появляется уже в старшем возрасте. Диагноз ставится на основе рентгена. При наличии ранней формы заболевания появляется болевой синдром. Особенно ярко выражен дискомфорт во время ходьбы. Кости могут деформироваться. Прогноз крайне неблагоприятный. Человек чувствует себя неудовлетворительно и быстро утомляется.
Поздняя форма появляется уже в старшем возрасте. Диагноз ставится на основе рентгена. При наличии ранней формы заболевания появляется болевой синдром. Особенно ярко выражен дискомфорт во время ходьбы. Кости могут деформироваться. Прогноз крайне неблагоприятный. Человек чувствует себя неудовлетворительно и быстро утомляется.
Человека с болезнью Альберс-Шенберга можно отличить по бледным кожным покровам и низкому росту. Дети нередко отстают от своих сверстников как в умственном, так и в физическом развитии. Диагностика часто выявляет наличие обширного кариозного поражения зубов. Ювенильный остеопетроз проявляется также деформацией черепа и других костей.
Диагностирование патологии
Заболевание часто приводит к тому, что кости ломаются даже под собственным весом. Диагноз ставится на основе комплексного исследования, которое включает:
- Анализ крови. С помощью него можно обнаружить снижение гемоглобина, что позволяет поставить диагноз анемии. Данная болезнь сопровождается мраморную патологию всегда.
- Определение показателей фосфора и кальция в крови. Если количество таких элементов снижено, то это говорит о наличии процессов деструкции в костной ткани. В детском возрасте данный процесс свидетельствует о мраморной болезни.
- Рентгеновское исследование. Является одним из самых достоверных способов в данном случае. При этом на снимках можно заметить изменения в структуре. Канал, в котором находится костный мозг, не визуализируется.
- МРТ и КТ. Позволяют рассмотреть состояние кости в деталях. Магнитно-резонансная томография дает подробную информацию о каждом слое. При этом определяется степень поражения.

Рецессивный остеопетроз и другие формы недуга протекают довольно тяжело, симптомы проявляются с течением времени. Причины возникновения патологии в настоящее время так до конца и не изучены. Однако есть мнение о влиянии наследственного фактора. Причины появления недуга у детей часто связаны с серьезными патологиями, которые могли перенести родители. К ним же относят и врожденные болезни. Связь между этиологией заболевания и данными факторами в настоящее время не доказана.
Лечение и образ жизни
Полное избавление от болезни возможно только посредством трансплантации. Других эффективных методов лечения на сегодняшний день нет. Однако вспомогательными способами терапии, направленными на остановку патологического процесса в костных структурах, можно притормозить развитие недуга и улучшить качество жизни.
 Больным остеопетрозом важно регулярно выполнять специальный комплекс упражнений, который улучшит общее состояние опорно-двигательного аппарата. Дополнительный лечебный эффект оказывает массаж. Также поможет плавание и правильное питание.
Больным остеопетрозом важно регулярно выполнять специальный комплекс упражнений, который улучшит общее состояние опорно-двигательного аппарата. Дополнительный лечебный эффект оказывает массаж. Также поможет плавание и правильное питание.
Важно, чтобы ребенок употреблял как можно больше белка. Для этого в рацион следует включить творог, сыр и другие продукты. Необходимо достаточное поступление свежих фруктов и овощей.
Посещение санаториев также дает хороший результат. К сожалению, предостеречь ребенка от развития такой опасной патологии невозможно. Если у ближайших родственников присутствовала такая патология, то беременной женщине важно пройти специальное диагностическое исследование уже на 8-й неделе после зачатия.

Спасти детей со злокачественной формой заболевания можно только при хирургическом вмешательстве. Однако риск летального исхода очень высок. Прогноз трансплантации костного мозга является спорным, так как данный метод еще только изучается и не имеет четкого алгоритма.
Дети с таким сложным заболеванием должны больше отдыхать. Нельзя допускать физических и умственных нагрузок. Желательно чаще бывать с ребенком на свежем воздухе. У взрослого патология часто имеет доброкачественное течение. Порой она никак не проявляется, поэтому обнаруживают ее случайно. Боли могут и вовсе отсутствовать.
Если у ребенка на фоне болезни происходит увеличение печени и селезенки, то рекомендуется соблюдать дополнительную диету. Количество жиров необходимо снизить. Следует включить в рацион больного ребенка свежевыжатые соки. Взрослому тоже необходимо придерживаться правильного рациона, следить за своим весом, чтобы не спровоцировать появление симптоматики. В тяжелых случаях лечение заболевания проводится в стационаре.
Симптомы остеопетроза – на что обращать внимание?
Признаки остеопетроза
Остеопетроз — врождённое заболевание, при котором наблюдаются увеличение плотности и ломкости костей, нарушение костномозгового кроветворения.
Различают злокачественное или доброкачественное течение заболевания.
Аутосомно-рецессивную (злокачественную) форму остеопетроза легко определить сразу после рождения по внешнему виду младенца. У детей наблюдается неестественно широкие скулы, широко посаженные глаза, широкие губы, развёрнутые наружу ноздри и вдавленный корень носа. Очень быстро у детей развиваются критическая анемия и гидроцефалия, увеличивается печень и селезёнки.
Еще недавно, ранняя форма Мраморной болезни считалась смертельной, мало какие дети доживали до 10 лет, и ни один ребёнок не отмечал своего совершеннолетия. На сегодня, единственным спасением для таких детей является трансплантация костного мозга, причём, чем раньше будет проведена операция, тем более благоприятный прогноз для пациента. В Израиле на лечении остеопетроза специализируется университетская клиника Хадасса, где накоплен большой опыт пересадки костного мозга при этой болезни.
Аутосомно-доминантная (доброкачественная) форма Мраморной болезни не имеет выраженных симптомов, и обычно диагностируется случайное время изучения рентгеновского снимка при переломе кости. Как правило, это происходит в подростковом возрасте.
Признаками доминантной Мраморной болезни могут быть:
• позднее прорезывание зубов;
• неправильное развитие зубов;
• патологическая склонность к кариесу;
• частые переломы костей;
• боли в костях.
Раннее выявление Мраморной болезни и применение комплексного лечения — с нормализацией питания, образа жизни, а также назначения кальцитриола или γ-интерферона — позволяют нормализовать деятельность остеокластов и, следовательно, притормозить процесс разрушения и уплотнения костной ткани. При отсутствии ожидаемого эффекта от медикаментозной терапии назначается проведение трансплантации костного мозга.
В целом, можно сказать, что если до недавнего времени прогноз для пациента зависел от формы заболевания, то сегодня гораздо важнее как можно раньше выявить остеопетроз и приступить к правильному лечению. Именно поэтому, родителям надо очень внимательно отнестись ко всем вышеперечисленным проявлениям болезни, тем более, если есть осложнённая наследственность.
Что такое мраморная болезнь или остеопетроз и можно ли избавиться от этой напасти
Мраморная болезнь или остеопетроз – клинический синдром, выражающийся тем, что в основной части костей скелета вырабатывается большое количество (значительно выше нормы) компактного вещества. Это вызывает повышенную плотность костной ткани и ухудшению ее развития. Несмотря на то что костная масса увеличивается, скелет становится хрупким, костного мозга недостаточно, прорезание зубов нарушается, а также замедляется рост ребенка.
Остеопетроз является гетерогенным расстройством, вызывающим различные молекулярные повреждения и ряд клинических особенностей.
К счастью статистика гласит – вероятность заболеть мраморной болезнью есть у 1 из 500 000 младенцев.
Формы мраморной болезни
Мраморная болезнь может быть тяжелой формы, а может протекать более-менее мягко.
Тяжелая форма остеопетроза
При тяжелой форме мраморной болезни, ребенок:
- имеет маленький рост и большую голову с явно выраженными лобными буграми;
- все время сучит ножками;
- может быть глухим и слепым;
- страдает анемией (из-за недостаточного количества костного мозга).
Возможно, наблюдаются гидроцефалия, отсутствие зубов и частые переломы.
Легкая форма мраморной болезни
Легкая форма остеопетроза не бывает одинаковой у всех, например, у некоторых деток, она может протекать бессимптомно и быть выявлена случайно, во время рентгена.
Симптомами легкой формы мраморной болезни являются:
- частые переломы;
- легкая анемия;
- незначительное ухудшение зрения и слуха.

Дифференциальная диагностика
Прежде чем поставить диагноз, доктор проводит дифференциальную диагностику, то есть сравнивает похожие симптомы других болезней и только потом, делает вывод – какой болезнью страдает ребенок.
Мраморная болезнь дифференцируется с:
- Миелофиброзом – для болезни характерна анемия различной выраженности. В крови наблюдаются изменения. Все осложняется фиброзом костного мозга, миелоидной метаплазией селезенки и других внутренних органов.
- Почечной клубочковой остеодистрофией – эта патология отличается тем, что нарушение функции почек сопровождается изменениями со стороны скелета, причем костные деформации появляются раньше почечных, поэтому обе болезни имеют весьма сходную клиническую картину.
- Наследственной гипофосфатемией – заболевание при котором сразу же, или к концу первого года жизни ребенка, появляются признаки рахита не поддающиеся лечению витамином Д, наиболее выраженные в длинных трубчатых костях нижних конечностей.
- Флюорозом взрослых – патология зубов, возникающая при избыточном количестве фтора в организме больного.
- Гипопаратиреозом – редкая болезнь, развивающаяся из-за дефицита паратиреоидного гормона, регулирующего фосфорно-кальциевый обмен.

Диагностика остеопетроза
Главной диагностической процедурой, способной на 100% подтвердить диагноз «мраморная болезнь», является рентген. Обычно на рентгеновских снимках отмечается:
- Общий остеосклероз – причем кости могут быть склеротичными и частично и полностью, так сказать, у кого как.
- Черепная коробка утолщенная и очень плотная, особенно у основания.
- Придаточные пазухи костей малы или заросшие полностью.
- Позвонки сплющены.
При тяжелой форме остеопетроза, костные изменения просматриваются четко, и нет никаких сомнений в том, с каким заболеванием врачи имеют дело.
Когда болезнь протекает легко, то наблюдается небольшое общее увеличение плотности костей и утолщение метафизов, поэтому диагностировать болезнь, намного трудно.
Иногда, для уточнения формы заболевания, проводят МРТ и специальные анализы крови.
Сопутствующие заболевания
Дефицит карбоангидразы может вызвать печеночный трубчатый ацитоз, церебральную кальцификацию, маленький рост и умственную отсталость.
Лечение мраморной болезни
Многие думают, что остеопетроз не лечат потому, что его нельзя излечить, однако это утверждение применительно только к взрослому остеопетрозу, деток же лечат и этим улучшают качество их жизни.
Лечение детей больных мраморной болезнью
- Витамин Д – считается что эта лекарственная форма помогает стимулировать вялые остеокласты и останавливать чрезмерное уплотнение костей.
- Большие дозы кальцитонинов – при назначении этого препарата и параллельном ограничении кальция в рационе, происходит резкое улучшение состояния, однако, как только больные детки перестают принимать препарат, все возвращается на круги своя.
- Гамма-интерферон – лекарство вызывающее многогранное и долгосрочное улучшение состояния:
- улучшает функцию белых кровяных шариков и тем самым защищает ребенка от инфекций;
- уменьшает объем губчатых костей, а объем костного мозга, наоборот, увеличивает;
- также увеличивает гемоглобин крови и количество тромбоцитов, что дает ребенку шанс, жить нормальной жизнью;
- если гамма-интерферон комбинировать с кальцитонинами, то лечение дает двойной эффект.
- Эритропоэтин – используют для лечения анемии.
- Кортикостероиды – препятствуют уплотнению костей и анемии, но лечение этими препаратами приходится проводить в течение многих месяцев и даже лет, поэтому врачи стараются обойтись без них.
- Трансплантация костного мозга – иногда значительно улучшает состояние маленького человека. Обычно это бывает в тех случаях, когда причиной мраморной болезни является «плохая работа» собственного костного мозга и метаболические нарушения. Этот метод не действенен, если болезнь вызвана другими причинами.
- Хирургия – в младенчестве остеопетроз проявляется частыми переломами, и именно в этом случае необходима помощь хирурга.

Осложнения мраморной болезни
Главным осложнением является то, что в какой-то момент костный мозг перестает выполнять свои функции, то есть – отмирает, что вызывает тяжелейшую анемию, различные виды кровотечений и постоянные инфекционные заболевания.
Менее тяжелым осложнением считается остановка в росте и умственном развитии.
Прогноз
При отсутствии лечения инфантильный остеопетроз заканчивается смертью в первые десять лет жизни.
Остеопетроз взрослых имеет хороший прогноз, так как он проходит бессимптомно, или вызывает несильные боли в спине и почти никогда не является причиной смерти больного.
Оцените статью: Поделитесь с друзьями!Похожие статьи

