Трехгранная кость кисти – Перелом головчатой кости – симптомы, лечение, реабилитация
Трёхгранная кость – это… Что такое Трёхгранная кость?
- Трёхгранная кость
Трёхгранная кость 
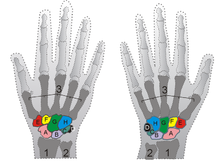
Кости кисти человека. На левом рисунке представлен вид с тыла кисти, на правом — с её ладонной поверхности. Кости запястья выделены цветом и обозначены буквами. Проксимальный ряд: A — ладьевидная, B — полулунная, C — трёхгранная, D — гороховидная. Дистальный ряд: E — кость-трапеция, F — трапециевидная, G — головчатая, H — крючковидная
Левая трёхгранная костьЛатинское название os triquetrum, os pyramidale, os triangulare
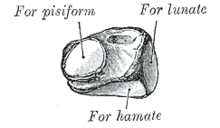
Сочленения полулунная, гороховидная, крючковидная кости
Каталоги MeSH?—Gray?
Трёхгранная кость (лат. os triquetrum) находится в первом ряду костей запястья. Верхняя поверхность кости выпуклая, и несёт на себе суставную поверхность для сочленения с дистальным отделом предплечья. Латеральная часть кости имеет плоскую суставную поверхность, сочленяющуюся с полулунной костью, нижняя, немного вогнутая поверхность, сочленяется с крючковидной костью, ладонная поверхность — с гороховидной костью.
Wikimedia Foundation. 2010.
- Трёхгорный технологический институт
- Трёхлучие
Смотреть что такое “Трёхгранная кость” в других словарях:
Кость-трапеция — Кости кисти человека. На левом рисунке представлен вид с тыла кисти, на … Википедия
Крестцовая кость — Кость: Крестец Латинское название os sacrum Крестцовая кость, тазовая поверхность Изображение таза … Википедия
Большая берцовая кость — Кость Большеберцовая (Tibia) крупная, расположенная медиально кость голени. Её верхний эпифиз сочленяется с бедренной костью, образуя коленный сустав, нижний с таранной костью. Большеберцовая кость соединяется с малоберцовой межберцовым суставом … Википедия
Копчиковая кость — Кость: Копчик Латинское название os coccygis В формировании копчика участвует до пяти позвонков. Копчик (лат. coccyx), копчиковая кость (лат. os coccygis) нижний отдел позвоночника человека, состоящий из трёх пяти сросшихся рудиментарных… … Википедия
Лопатка (кость) — Кость: Лопатка Латинское название scapula Пояс верхних конечностей человека Задний вид грудной кл … Википедия
Гороховидная кость — Кости кисти человека. На левом рисунке представлен вид с тыла кисти … Википедия
Крючковидная кость — Кости кисти человека. На левом рисунке представлен вид с тыла кисти … Википедия
Ладьевидная кость (запястье) — У этого термина существуют и другие значения, см. Ладьевидная кость. Ладьевидная кость … Википедия
Локтевая кость — Кости предплечья, вид спереди … Википедия
Лучевая кость — Кости предплечья, вид спереди … Википедия
Трехгранная кость Википедия
У этого термина существуют и другие значения, см. Кисть.
 Скелет кисти руки человека
Скелет кисти руки человекаКисть в анатомии (лат. manus) — дистальная часть верхней конечности.
Кости и соединения костей кисти[ | ]
Скелет кисти составляют кости запястья, кости пясти и кости пальцев (фаланги). Запястье состоит из восьми коротких губчатых костей, расположенных в два ряда, по четыре в каждом ряду:
Нижние концы лучевой и локтевой костей соединяются с костями запястья, образуя сложный лучезапястный сустав, в котором возможно вращение по всем трём осям.
Кости нижнего ряда соединяются вверху с костями верхнего ряда, внизу — с костями пястья, а также между собой, образуя малоподвижные суставы.
Следующий ряд костей кисти образуют пястные кости. Костей пять, по числу пальцев. Основания их соединяются запястными костями. Фаланги пальцев так же, как и пястные кости, являются короткими трубчатыми костями. В каждом пальце имеется по три фаланги: основная (проксимальная), средняя и концевая или ногтевая (дистальная). Искл
Трехгранная кость Википедия
У этого термина существуют и другие значения, см. Кисть. Скелет кисти руки человекаКисть в анатомии (лат. manus) — дистальная часть верхней конечности.
Кости и соединения костей кисти
Скелет кисти составляют кости запястья, кости пясти и кости пальцев (фаланги). Запястье состоит из восьми коротких губчатых костей, расположенных в два ряда, по четыре в каждом ряду:
Нижние концы лучевой и локтевой костей соединяются с костями запястья, образуя сложный лучезапястный сустав, в котором возможно вращение по всем трём осям.
Кости нижнего ряда соединяются вверху с костями верхнего ряда, внизу — с костями пястья, а также между собой, образуя малоподвижные суставы.
Следующий ряд костей кисти образуют пястные кости. Костей пять, по числу пальцев. Основания их соединяются запястными костями. Фаланги пальцев так же, как и пястные кости, являются короткими трубчатыми костями. В каждом пальце имеется по три фаланги: основная (проксимальная), средняя и концевая или ногтевая (дистальная). Исключение составляет большой палец, который образован только двумя фалангами — основной и ногтевой. Между пястной костью и фалангами каждого пальца образуются подвижные сочленения.
Кисть имеет три отдела: запястье, пясть и пальцы.
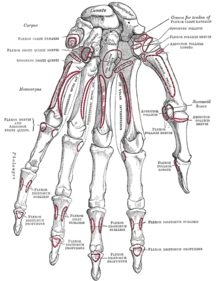
Tupaia javanica, Homo sapiensКости запястья
Проксимальный ряд составляют следующие кости, если идти со стороны большого пальца в сторону пятого пальца: ладьевидная, полулунная, трёхгранная и гороховидная.
Дистальный ряд составляют также четыре кости: многоугольная, трапециевидная, головчатая и крючковидная, которая своим крючком обращена к ладонной стороне кисти.
На Ладье (ладьевидная кость) при Луне (полулунная кость) Трое (трёхгранная кость) ели Горох (гороховидная кость), И снимали с Крючка (крючковатая кость) рыбьи Головы (головчатая кость), Да сложили потом Трапециевидную (трапециевидная кость) Трапецию (трапеция).
Проксимальный ряд костей запястья образует выпуклую в сторону лучевой кости суставную поверхность. Дистальный ряд соединяется с проксимальным при помощи сустава неправильной формы.
Кости запястья лежат в разных плоскостях и образуют жёлоб (борозду запястья) на ладонной поверхности и выпуклость на тыльной. В борозде запястья проходят сухожилия мышц-сгибателей пальцев. Её внутренний край ограничен гороховидной костью и крючком крючковидной кости, которые легко прощупываются; наружный край составлен двумя костями — ладьевидной и трапецией.
Кости пясти
Пясть состоит из пяти трубчатых пястных костей. Пястная кость первого пальца короче остальных, но отличается своей массивностью. Наиболее длинной является вторая пястная кость. Следующие кости по направлению к локтевому краю кисти уменьшаются в длине. Каждая пястная кость имеет основание, тело и головку.
Основания пястных костей сочленяются с костями запястья. Основания первой и пятой пястных костей имеют суставные поверхности седловидной формы, а остальные — плоские суставные поверхности. Головки пястных костей имеют полушаровидную суставную поверхность и сочленяются с проксимальными фалангами пальцев.
Кости пальцев
Каждый палец состоит из трёх фаланг: проксимальной, средней и дистальной. Исключение составляет первый палец, имеющий только две фаланги — проксимальную и дистальную. Проксимальные фаланги являются наиболее длинными, дистальные — наиболее короткими. Каждая фаланга имеет среднюю часть — тело и два конца — проксимальный и дистальный. На проксимальном конце находится основание фаланги, а на дистальном — головка фаланги. На каждом конце фаланги имеются суставные поверхности для сочленения с соседними костями.
Сесамовидные кости кисти
Кроме указанных костей кисть имеет ещё сесамовидные кости, которые расположены в толще сухожилий между пястной костью большого пальца и его проксимальной фалангой. Встречаются также непостоянные сесамовидные кости между пястной костью и проксимальной фалангой второго и пятого пальцев. Сесамовидные кости расположены обычно на ладонной поверхности, но изредка встречаются и на тыльной поверхности. К сесамовидным костям относят и гороховидную кость. Все сесамовидные кости, равно как и все отростки костей, увеличивают плечо силы тех мышц, которые к ним прикрепляются.
Суставы кисти
Лучезапястный сустав
В образовании этого сустава принимают участие лучевая кость и кости проксимального ряда запястья: ладьевидная, полулунная и трёхгранная. Локтевая кость до поверхности луче-запястного сустава не доходит (она «дополняется» суставным диском). Таким образом, в образовании локтевого сустава наибольшую роль из двух костей предплечья играет локтевая кость, а в образовании луче-запястного сустава — лучевая кость.
В луче-запястном суставе, имеющем эллипсовидную (яйцевидную) форму, возможны сгибание и разгибание, приведение и отведение кисти. Пронация и супинация кисти происходит вместе с одноимёнными движениями костей предплечья. Небольшое пассивное движение вращательного характера также возможно в луче-запястном суставе (на 10—12°), однако оно происходит за счет эластичности суставного хряща. Положение щели луче-запястного сустава определяется с тыльной поверхности, где она без труда обнаруживается через мягкие ткани; кроме того, её положение определяется с лучевой и локтевой сторон. С лучевой стороны в области нижней лучевой ямки можно прощупать щель между латеральным шиловидным отростком и ладьевидной костью. С локтевой стороны прощупывается углубление между головкой локтевой кости и трёхгранной костью, соответствующее локтевому участку полости луче-запястного сустава.
Движения в луче-запястном суставе тесно связаны с движениями в среднезапястном суставе, который располагается между проксимальным и дистальным рядами костей запястья. Этот сустав имеет сложную поверхность неправильной формы. Общий объём подвижности при сгибании кисти достигает 85°, при разгибании также приблизительно 85°. Приведение кисти в этих суставах возможно на 40°, а отведение — на 20°. Кроме того, в луче-запястном суставе возможно круговое движение (циркумдукция).
Луче-запястный и среднезапястный суставы укреплены многочисленными связками. Связочный аппарат кисти очень сложен. Связки располагаются на ладонной, тыльной, медиальной и латеральной поверхностях запястья, а также между отдельными костями запястья. Наиболее важными являются коллатеральные связки запястья — лучевая и локтевая. Первая идет от латерального шиловидного отростка к ладьевидной кости, вторая — от медиального шиловидного отростка — трёхгранной кости.
Между костными возвышениями на лучевой и локтевой сторонах ладонной поверхности кисти перекинута связка — удерживатель сгибателей. Она не имеет непосредственного отношения к суставам кисти, а является, по сути дела, утолщением фасции. Перекидываясь через борозду запястья, она превращает её в канал запястья, где проходят сухожилия сгибателей пальцев и срединный нерв.
Запястно-пястные суставы кисти
Представляют собой соединения дистального ряда костей запястья с основаниями пястных костей. Эти суставы, за исключением запястно-пястного сустава большого пальца кисти, имеют плоскую форму и малоподвижны. Объём движений в них не превышает 5—10°. Подвижность в этих суставах, а также между костями запястья резко ограничена хорошо развитыми связками.
Связки, расположенные на ладонной поверхности кисти, составляют крепкий ладонный связочный аппарат. Он соединяет кости запястья между собой, а также с пястными костями. На кисти можно различить связки, идущие дугообразно, радиально и поперечно. Центральной костью связочного аппарата является головчатая, к которой прикрепляется большее число связок, чем к какой-либо другой кости запястья. Тыльные связки кисти развиты гораздо слабее, чем ладонные. Они соединяют между собой кости запястья, составляя утолщения капсул, покрывающих суставы между этими костями. Второй ряд костей запястья помимо ладонных и тыльных связок имеет также межкостные связки.
В связи с тем что кости дистального ряда запястья и четыре (II—V) кости пясти малоподвижны друг относительно друга и прочно связаны в единое целое образование, составляющее центральное костное ядро кисти, их обозначают как твёрдую основу кисти.
Запястно-пястный сустав большого пальца кисти образован многоугольной костью и основанием первой пястной кости. Суставные поверхности имеют седловидную форму. В суставе возможны следующие движения: приведение и отведение, противопоставление (оппозиция) и обратное движение (репозиция), а также круговое движение (циркумдукция). Благодаря противопоставлению большого пальца всем остальным пальцам значительно возрастает объём хватательных движений кисти. Величина подвижности в запястно-пястном суставе большого пальца составляет 45—60° при отведении и приведении и 35—40° при противопоставлении и обратном движении.
Пястно-фаланговые суставы кисти
Образованы головками пястных костей и основаниями проксимальных фаланг пальцев. Все эти суставы имеют шаровидную форму и соответственно три взаимно перпендикулярные оси вращения, вокруг которых происходят сгибание и разгибание, приведение и отведение, а также круговое движение (циркумдукция). Сгибание и разгибание возможны на 90—100°, отведение и приведение — на 45—50°.
Пястно-фаланговые суставы укреплены коллатеральными связками, расположенными по бокам от них. С ладонной стороны капсулы этих суставов имеют добавочные связки, именуемые ладонными. Волокна их переплетаются с волокнами глубокой поперечной пястной связки, которая препятствует расхождению головок пястных костей в стороны.
Межфаланговые суставы кисти
Имеют блоковидную форму, их оси вращения проходят поперечно. Вокруг этих осей возможно сгибание и разгибание. Объём их в проксимальных межфаланговых суставах равен 110—120°, в то время как в дистальных — 80—90°. Все межфаланговые суставы укреплены хорошо выраженными коллатеральными связками.
Фиброзные и синовиальные влагалища сухожилий пальцев кисти
Связки, удерживатель сгибателей и удерживатель разгибателей имеют большое значение для укрепления положения проходящих под ними сухожилий мышц, особенно при сгибании и разгибании кисти: сухожилия опираются на названные связки с их внутренней поверхности, причём связки предотвращают отхождение сухожилий от костей и при сильном сокращении мышц выдерживают значительное давление.
Скольжению сухожилий мышц, переходящих с предплечья на кисть, и уменьшению трения способствуют специальные сухожильные влагалища, представляющие собой фиброзные или костно-фиброзные каналы, внутри которых находятся синовиальные влагалища, в некоторых местах выходящие за пределы этих каналов. Наибольшее число синовиальных влагалищ (6—7) расположено под удерживателем разгибателей. В образовании каналов участвуют локтевая и лучевая кости, имеющие борозды, соответствующие местам прохождения сухожилий мышц, и фиброзные перемычки, отделяющие один канал от другого, которые идут от удерживателя разгибателей к костям.
Ладонные синовиальные влагалища принадлежат проходящим в канале запястья сухожилиям сгибателей кисти и пальцев. Сухожилия поверхностного и глубокого сгибателей пальцев лежат в общем синовиальном влагалище, которое простирается до середины ладони, достигая дистальной фаланги лишь пятого пальца, а сухожилие длинного сгибателя большого пальца находится в обособленном синовиальном влагалище, которое переходит вместе с сухожилием на палец. В области ладони сухожилия мышц, идущих ко второму, третьему и четвёртому пальцам, на некотором расстоянии лишены синовиальных влагалищ и получают их вновь на пальцах. Лишь сухожилия, направляющиеся к пятому пальцу, имеют синовиальное влагалище, которое является продолжением общего синовиального влагалища для сухожилий сгибателей пальцев кисти.
Мышцы кисти
Мускулатура кисти — это сложный комплекс из примерно 33 мышц. Большинство из них расположены в предплечье и связаны сухожилиями с фалангами пальцев через несколько суставов. Две группы мышц образуют на ладонной поверхности кисти два возвышения: thenar (тенар) — возвышение большого пальца и hypothenar (гипотенар) — возвышение мизинца. На кисти мышцы располагаются лишь на ладонной стороне. Здесь они образуют три группы: среднюю (в среднем отделе ладонной поверхности), группу мышц большого пальца и группу мышц малого пальца. Большое число коротких мышц на кисти обусловлено тонкой дифференцировкой движений пальцев.
Средняя группа мышц кисти
Состоит из:
- червеобразных мышц, которые начинаются от сухожилий глубокого сгибателя пальцев и прикрепляются к основанию проксимальных фаланг второго-пятого пальцев;
- ладонных и тыльных межкостных мышц, которые располагаются в межкостных промежутках между пястными костями и прикрепляются к основанию проксимальных фаланг второго-пятого пальцев.
Функция мышц средней группы состоит в том, что они участвуют в сгибании проксимальных фаланг этих пальцев. Кроме того, ладонные межкостные мышцы приводят пальцы кисти к среднему пальцу, а тыльные межкостные мышцы разводят их в стороны.
Группа мышц большого пальца
Образует на кисти так называемое возвышение большого пальца. Они начинаются на близлежащих костях запястья и пясти. Среди них различают:
Функция этих мышц обозначена в названии каждой мышцы.
Группа мышц малого пальца
Образует возвышение на внутренней стороне ладони. К этой группе относятся:
Они начинаются от близлежащих костей запястья и прикрепляются к основанию проксимальной фаланги пятого пальца и пятой пястной кости. Их функция определяется названием самих мышц.
См. также
Литература
- Анатомия человека : учеб. для студ. инст. физ. культ / Под ред. Козлова В. И.. — М. : Физкультура и спорт, 1978.
- Казаченок, Т. Г. Анатомический словарь : латинско-русский, русско-латинский. — 2-е изд. — Минск : Вышэйшая школа, 1984.
- Сапин, М. Р. Карманный атлас анатомии человека. / М. Р. Сапин, Д. К. Никитюк. — М. : АПП «Джангар» ; Элиста, 1999.
- Синельников, Р. Д. Атлас анатомии человека : в 3 т.. — 3-е изд. — М. : Медицина, 1967.
Ссылки
ПЕРЕЛОМЫ КОСТЕЙ КИСТИ

Глава 6. ЗАКРЫТЫЕ ПЕРЕЛОМЫ КОСТЕЙ
полняют повторную репозицию или прибегают к чрескостной фиксации отломков.
После снятия повязки назначают лечебную гимнастику, тепловые процедуры (парафиновые аппликации) и массаж.
В некоторых случаях, особенно после удавшегося вправления отломков при переломах-эпифизеолизах, попытка установить кисть в положение тыльного сгибания приводит к рецидиву смещения. Репозицию повторяют, а кисть устанавливают в положении ладонного сгибания и иммобилизируют гипсовой повязкой в течение 2 нед. Через 2 нед повязку снимают, кисть выводят в положение тыльной флексии и иммобилизируют новой повязкой еще на 2 нед. При неудаче закрытой репозиции прибегают к чрескостной фиксации.
Скелет кисти включает 27 костей, имеющих большую степень подвижности относительно друг друга. Наименее подвижными являются II и III пястные кости с головчатой и трапециевидной костями запястья, которые являются условной осью кисти, вокруг которой осуществляется движение остальных костей. Переломы костей кисти являются наиболее частыми, что связано с высокой функциональной активностью сегмента. Происходят они в основном при прямой травме. Значительные смещения характерны только для наиболее подвижных костей — I, IV, V пястных костей, а также фаланг пальцев. Переломы других костей редко сопровождаются значительными смещениями. Наиболее часто наблюдаются переломы ладьевидной, трехгранной кости, а также I, IV, V пястных костей.
Переломы ладьевидной кости
Механизм. Перелом происходит при падении на вытянутую кисть, находящуюся в положении тыльного разгибания. В редких случаях, например, при падении с перекладины, может возникать перелом обеих ладьевидных костей. При такой травме одновременно с переломом ладьевидной кости может наступить вывих полулунной кости (переломовывих де Кервена).
Классификация. Различают перелом бугорка (внесуставной) и. переломы тела ладьевидной кости (внутрисуставные). Линия перелома в таких случаях может проходить в проксимальной, средней или дистальной частях кости.
Симптомы. Припухлость и болезненность при пальпации в области «анатомической табакерки». В этом месте появляется боль при нагрузке по оси I и II пальцев, при ротации предплечья (супинация и пронация), отведении кисти в лучевую сторону или большого пальца, а также при тыльном или ладонном сгибании кисти. Обычно устанавливают ограничение подвижности и в лучезапястном суставе.
При рентгенологическом исследовании на прямой и профильной рентгенограммах не всегда удается найти линию перелома. Делают до-
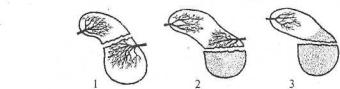
ТРАВМАТОЛОГИЯ И ОРТОПЕДИЯ
Рис. 64. Схема кровоснабжения ладьевидной кости
при различных вариантах ее переломов:
1 — оба отломка имеют кровоснабжение; 2 — только один имеет кровоснабжение;
3 — один отломок лишен сосудов, кровоснабжение второго ограничено
полнительные рентгенограммы — кисть устанавливают в положение пронации на 20°, а рентгенограмму в прямой проекции выполняют при сгибании пальцев кисти, т. к. именно при такой укладке ладьевидная кость занимает положение параллельное кассете, при этом щель между отломками находится в одной плоскости с рентгеновскими лучами. Однако и при дополнительной рентгенографии часто не удается установить диагноз перелома, т. к. линия перелома может и не прослеживаться. При обоснованном подозрении на перелом осуществляют необходимую иммобилизацию на 2 нед, после чего повторяют рентгенографию. К этому времени развивается резорбция костной ткани на месте перелома и на рентгенограмме он становится хорошо различим.
Лечение. Переломы ладьевидной кости обычно срастаются в течение 4— 6 мес. Часто развиваются ложные суставы-из-за повреждения питающих сосудов (рис. 64) в момент перелома, внутрисуставного его характера или несовершенства гипсовой иммобилизации. В этих случаях часто, кроме ложного сустава, образуется одна или несколько кист в теле кости. Переломы бугорка ладьевидной кости срастаются хорошо и тогда иммобилизацию проводят не более 3—4. нед.
При переломах без смещения отломков применяют иммобилизацию гипсовой циркулярной повязкой от головок пястных костей и до верхней трети предплечья. I палец фиксируют повязкой до середины концевой фаланги (рис. 65). Кисть устанавливают в положение небольшой тыльной флексии и лучевого отведения. Через 2—3 мес снимают иммобилизацию и делают рентгенограмму. Если перелом еще не сросся, накладывают повязку вновь на 1—2 мес.
Наличие отчетливо определяемого перелома, смещения отломков является показанием для оперативного вмешательства. Методы оперативного лечения включают остеосинтез винтом, спицами, аппаратами внешней фиксации, костно-пластические. Операция остеосинтеза винтом обеспечивает сдавление отломков их раневыми поверхностями’ и надежную фиксацию, что приводит к сращению перелома в сроки до 2 мес и быстрому восстановлению функции лучезапястного сустава. При всех методах лечения после иммобилизации гипсовой повязкой больному рекомендуют движения в суставах пальцев кисти.
Восстановление трудоспособности наступает при благоприятном течении сращения отломков в сроки от 2 до 4 мес.
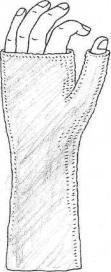
Рис. 65. Вид гипсовой
повязки при переломе ладьевидной кости кисти
Глава 6. ЗАКРЫТЫЕ ПЕРЕЛОМЫ КОСТЕЙ
Ложные суставы ладьевидной кости развиваются при несвоевременной диагностике, а также при неправильном лечении. Хирургическая тактика может быть различной. Если размер фрагмента ладьевидной кости небольшой и фиксировать его нельзя, фрагмент удаляют. Це-: лесообразно впоследствии провести резекцию шиловидного отростка лучевой кости, благодаря чему устраняется давление на ладьевидную кость и исчезают боли.
При замедленной консолидации переломов, ложном суставе ладьевидной кости применяют методику чрескостного остеосинтеза. После монтажа аппарата внешней фиксации в достаточно простой комплектации в течение нескольких дней под рентгенологическим контролем выполняют микродистракцию и затем стабилизируют аппарат в течение 1—1,5 мес. Как правило, в эти сроки происходит консо-
лидация отломков. В дальнейшем проводят реабилитационное лечение как и при открытых методах лечения.
В тех случаях, когда хирург владеет навыками в хирургии кисти, выполняют несвободную костную пластику на мягкотканной питающей ножке. В качестве пластического материала используют фрагмент лучевой кости, (бугорок Листера), который аккуратно, не нарушая его связей с мягкими тканями, выделяют, формируют мягкотканную ножку и, развернув костный фрагмент на 180°, плотно внедряют его в межотломковую зону. Кровоснабжаемый костный фрагмент в короткие сроки консолидируется с отломками ладьевидной кости. Гипсовую иммобилизацию”продолжают в течение 1,5—2 мес, после чего йазначают комплекс восстановительных мероприятий.
Выраженный болевой синдром, грубая деформация ладьевидной кости, нарушение функции лучезапястного сустава являются показаниями к выполнению артродезирования.костей запястья. При развитии асептического аваскулярного некроза выполняют эндопротезирование ладьевидной кости. Эндопротез готовят из синтетических материалов по форме,’повторяющей ладьевидную кость.
Перелом полулунной кости Перелом встречается редко, происходит при падении на отведенную в
лучезапястном суставе кисть и обычно носит компрессионный характер. Симптомы. Боль при пальпации и тыльном разгибании кисти в области
полулунной кости. Боль в области полулунной кости также ощу
ТРАВМАТОЛОГИЯ И ОРТОПЕДИЯ
щается при осевой нагрузке на III—IV пальцы. Боли усиливаются при тыльном разгибании в лучезапястном суставе. Окончательный диагноз устанавливают после рентгенографии.
Лечение. Применяют иммобилизацию гипсовой повязкой от головок пястных костей и до верхней трети предплечья на срок 6—10 нед.
Переломы трехгранной кости
Перелом возникает при падении на кисть, находящуюся в положении ладонного сгибания и лучевого отведения. Повреждается тело или только тыльная часть кортикального слоя кости.
Симптомы. Боль при пальпации области кости, а также при тыльной флексии и локтевом отведении кисти. Рентгенологическим исследованием устанавливают перелом. Значительного смещения отломков не бывает.
Лечение. Иммобилизация в течение 2—3 нед в положении небольшой тыльной флексии в лучезапястном суставе.
Перелом гороховидной кости
Перелом происходит при прямом ударе.
Симптомы. Припухлость и боль в области возвышения V пальца. Боль усиливается при активной ладонной и пассивной тыльной флексии. Для подтверждения диагноза выполняют рентгенограмму лучезапястного. сустава в боковой проекции в положении тыльного разгибания и небольшой супинации кисти.
Лечение. Иммобилизация гипсовой лонгетной повязкой в течение -3—4 нед в положении небольшой тыльной флексии лучезапястного сустава.
Перелом крючковидной кости
Перелом возникает при падении на ладонь. Обычно происходит перелом крючковидного отростка, что может сопровождаться сдавлением глубокой двигательной ветви локтевого нерва. Также выделяют перелом тела кости. При рентгенографии в прямой и косой проекции устанавливают перелом тела кости. Наиболее информативной для диагностики перелома крючковидного отростка является аксиальная укладка.
Лечение. Консервативное. Иммобилизация кисти на 6—8 нед. Оперативное лечение показано при сдавлении ветви локтевого нерва. Удаляют костный фрагмент и устраняют сдавление нерва.
Перелом кости-трапеции и трапециевидной кости
Переломы встречаются редко.
Симптомы. Боль при пальпации и движении в запястье, ограничение противопоставления большого пальца, а при переломе трапецие-
Переломы костей кисти | Травматология для всех
Скелет кисти включает 27 костей. Переломы костей возникают под действием внешнего насилия, превышающего прочность кости.
Следует иметь в виду, что кости кисти отличаются большой прочностью, особенно в диафизарной части. Если увеличить среднюю фалангу до размеров бедренной кости, то при сравнении можно увидеть, что ее корковый слой значительно толще, чем у бедренной. Запас прочности костей определяется функциональной нагрузкой.
Рис.1 Виды переломов фаланг пальцев.
Известно более 50 видов переломов костей кисти и пальцев. Еще больше их сочетаний. Каждый перелом характеризуется своими особенностями, которые необходимо учитывать. Сочетание переломов с повреждениями мягкотканых структур усложняет выбор методов лечения. Самыми тяжелыми, безусловно, являются огнестрельные переломы. Они, как правило, сочетаются с нарушением целости сосудов, нервов и сухожилий. Такие повреждения представляют исключительную сложность для хирурга, поэтому лечением их должны заниматься врачи, прошедшие специальную подготовку по хирургии кисти.
Менее тяжелыми, но не менее сложными для лечения являются раздробленные переломы. Нарушение каркасности кисти или ее лучей оказывает неблагоприятное влияние на качество восстановления сухожилий. Основной задачей хирурга является восстановление длины и оси сломанной фаланги или пястной кости. Эта задача в большинстве наблюдений решается выполнением закрытой ручной репозиции и иммобилизации сегмента в функционально выгодном положении. Однако в ряде случаев удержать отломки в правильном положении не представляется возможным. Возникает необходимость прибегать к выполнению оперативных вмешательств с фиксацией отломков внешними либо погружными конструкциями.
Внешние фиксаторы являются наиболее распространенным способом фиксации переломов костей кисти и пальцев (до 70 %).
К ним относят гипсовые лонгеты, лонгеты из поливика, вспененного полиуретана, вакуумные и металлические шины. Они позволяют хирургу быстро и просто фиксировать отломки в правильном положении. Шины могут быть использованы в качестве транспортной (на несколько часов), лечебно-транспортной (несколько дней) и лечебной иммобилизации (на весь срок сращения костей) (рис. 2).
Рис.2 Схема репозиции и иммобилизации при переломе проксимальной фаланги.
Чаще для обездвиживания отломков костей кисти и пальцев используют спицы Киршнера диаметром1,2 мм. Материал – нержавеющая сталь, титан, нержавеющая сталь с напылением оксида титана. Проведение спиц не требует специального инструментария, кроме ручной или электрической мини дрели. Одним из самых ценных свойств спиц является возможность проводить их с учетом прохождения сухожилий, нервов и артериальных стволов, избегая нежелательного контакта со скользящими структурами. Спицы можно вводить параллельно, перпендикулярно и под углом, обеспечивая нужный вариант стабилизации отломков. Недостатков при применении спиц практически нет, если хирург строго соблюдает правила асептики.
Аппараты внешней фиксации разработаны с целью фиксации отломков без вмешательства на очаге повреждения. Модификации аппаратов позволяют фиксацию отломков сочетать с движениями в суставах. Различают одноплоскостные, двухплоскостные и шарнирно-дистракционные аппараты.
Погружные конструкции представляют собой мини-пластины различной формы и винты. Материал – нержавеющая сталь, титан или виталлит. Применение конструкций предполагает наличие специального инструментария. Погружные конструкции применяют для стабилизации оскольчатых переломов костей, для устранения ригидных деформаций под углом или по оси, а также при застарелых переломах с неустраненным смещением отломков. Основная область применения – пястные кости, реже – основные фаланги пальцев.
Рис.3 Схема накостного остеосинтеза пястной кости пластиной.
Рис.4 Схемы остеосинтеза I пястной кости спицей и пластиной.
Недостатками погружных конструкций являются:
1. Необходимость выполнения повторной операции для их удаления.
2. Ограниченность применения их на отдельных костях кисти.
3. Возможность повреждения скользящих структур кисти и пальцев, артериальных стволов и нервов.
4. Относительно высокая стоимость.
5. Необходимость специализации хирурга по технологии применения погружных конструкций.
2. ПЕРЕЛОМЫ НОГТЕВЫХ ФАЛАНГ
Рис.5 Варианты переломов ногтевой фаланги
Механизм травмы чаще всего прямой – ушиб, сдавление, размозжение. Клинические симптомы закрытого перелома ногтевой фаланги, несложны – боль, отек, подногтевая гематома. Рентгенологически уточняют характер перелома: отрыв бугристости, перелом тела ногтевой фаланги, продольный перелом ногтевой фаланги, разрушение фаланги (встречается при распиливании тела фаланги пилой).
Лечение. Иммобилизация гипсовой повязкой в положении умеренного сгибания пальца на срок до 3 недель. За этот период времени истинного сращения отломков не наступает, но исчезает болевой синдром, патологическая подвижность отломков, вследствие образования рубцовой ткани. Восстановление костной структуры происходит в течение 3-3,5 месяцев. При наличии открытого перелома, даже с размозжением мягких тканей, следует ограничиться обезболиванием, туалетом раны (лучше мыть в мыльном растворе) и остановкой кровотечения. Практика показывает, что через 2-3 дня в тканях улучшится кровоток, что позволит достигнуть последующего заживления.
Отношение к ногтевой пластинке должно быть бережным. Даже отслоенную пластинку следует уложить на место и фиксировать 1-2 швами к мягким тканям (рис. 6).
Рис.6 Методы рефиксации ногтевой пластинки
3. ПЕРЕЛОМЫ СРЕДНИХ ФАЛАНГ ПАЛЬЦЕВ.
Механизм травмы, как правило, прямой. Типичное смещение отломков, а именно, с углом, открытым в тыльную сторону определяет тяга ножек поверхностного сгибателя. В некоторых случаях смещение отломков отличается от типичного. Рентгеновское исследование выполняют до и после репозиции отломков.
Лечение: закрытая репозиция – тяга за палец с одновременным надавливанием на костные выступы. Для удержания отломков пальцу придают положение умеренного сгибания в суставах. Иммобилизация: алюминиевая шина, гипсовые лангеты или циркулярная гипсовая повязка. Иногда допустимо фиксировать сломанный палец к здоровому с помощью липкого пластыря (догоспитальная помощь).
Неудержимые переломы фиксируют проведением одной или двух спиц. Первые признаки сращения наступают через 3-4 недели. Рубцы обездвиживают отломки, при этом исчезает боль. Окрепшая костная мозоль формируется через 2 – 2,5 месяца. Ограничение движений в суставах пальца может продолжаться до 6 – 8 мес.
4. ПЕРЕЛОМЫ ОСНОВНЫХ ФАЛАНГ ПАЛЬЦЕВ.
Механизм травмы чаще прямой. Смещение отломков определяет направление тяги червеобразных и межкостных мышц, которые стремятся сблизить отломки, поэтому типичное смещение – под углом, открытым в тыльную сторону. Основные фаланги на ? своей окружности заключены в тесный футляр, образованный сухожилиями. Лечение зачастую сопровождается ограничением движений вследствие рубцового спаяния сухожилий с костной мозолью. Смещение отломков в ладонную сторону возможно в редких случаях.
Лечение. Закрытую репозицию выполняют тракционным способом (рис. 7). При этом иногда приходится прикладывать значительные усилия, чтобы растянуть отломки и сопоставить их в правильном положении. Известно, что отклонение оси пальца на 50 ведет к перекресту пальцев при их сгибании. Поэтому важным элементом репозиции является устранение ротационных и осевых смещений. Лучшим способом удержания отломков является проведение 2-х взаимно перекрещивающихся спиц через линию перелома с помощью низковольтной малооборотной дрели. Спицы удаляются через 3–4 недели, дальнейшую иммобилизацию осуществляют гипсовой повязкой без фиксации ногтевой фаланги. Это необходимо для профилактики сращения сухожилий с окружающими тканями и костной мозолью.
Рис.7 Схема смещения отломков и принцип иммобилизации перелома основной фаланги.
5. ПЕРЕЛОМЫ ПЯСТНЫХ КОСТЕЙ.
Механизм травмы чаще всего прямой. Нередко наблюдается повреждение покровных тканей. Угол, образованный отломками, обычно открыт в ладонную сторону (следствие тяги мышц). Сложных видов смещения не бывает, т.к. кости кисти многократно соединены между связками, межсухожильными растяжениями, сращениями капсулы соседних суставов и т.д. Диагностика не сложна, репозиция достигается надавливанием большого пальца хирурга на выступающие отломки. Для удержания отломков применяют гипсовую повязку, спицы, титановые пластины и винты. Спицы вводят продольно, поперечно, под углом, интрамедуллярно. Не следует вводить спицы параоссально, т.к. при этом возможно вторичное смещение отломков. Напротив, прочная фиксация отломков спицами позволяет рано начать движения пальцев. Срок иммобилизации, в среднем, 4 нед. (рис. 8).
Рис.8 Схема смещения отломков, принципы репозиции и иммобилизации при переломах пястной кости.
6. ВНУТРИСУСТАВНЫЕ ПЕРЕЛОМЫ
Характер этих переломов определяется наличием отломка, покрытого хрящом, и наличием суставной полости. Такие отломки труднее реваскуляризуются, а синовиальная оболочка реагирует на них повышенным выпотом в полость сустава. Все это приводит к ограничению движений и стойкой тугоподвижности. Основной вид лечения околосуставных переломов — бескровное вправление, тогда как при внутрисуставных переломах чаще всего производят открытую репозицию.
Механизм травмы: прямой удар, взрывные переломы, удар кулаком о твердое препятствие, повреждающее усилие на изгиб в лучевую или локтевую сторону. Чаще наблюдают внутрисуставные переломы головки V пястной кости, реже – II, III пястных костей. Откалывание одной из двух суставных фасеток – также часто встречающийся вид переломов (рис. 9).
Рис. 9 Схема внутрисуставных переломов фаланг.
Переломы головки.
а). Околосуставные. Типичным примером такого повреждения является перелом головки V пястной кости. Подобен этому и механизм перелома фаланг. Смещение дистального отломка зависит от направления удара, вызвавшего перелом, причем в таких случаях чаще всего наблюдается дорсальное смещение головки. Вправление трудное и отломки легко смещаются. Поэтому в случаях, когда угол свыше 20°, необходимо проводить открытое вправление отломков.
К месту перелома проникают тыльно-боковым доступом. Обычно достаточно фиксировать отломки косо проведенной, тонкой спицей. Сустав в положении сгибания в 30—40° иммобилизуют на волярной шине на 15—20 дней. При большем сгибании существует опасность стойких флексионных контрактур.
б). Внутрисуставные. Наиболее часты переломы мыщелков. Они возникают под действием прямого удара. Переломанный мыщелок соскальзывает в проксимальном направлении и поворачивается вокруг своей поперечной оси. Точное вправление со сглаживанием суставного порога обычно осуществляется при обнажении мыщелка. Затем мыщелок фиксируют введенной в поперечном направлении спицей. Палец иммобилизуют в положении легкой флексии, пока не спадет отек, а затем прикрепляют к соседнему пальцу полосками липкого пластыря на шине сроком на 3 недели. Раздробленные переломы головки фаланг лечат назначением ранних движений или производя первичный артродез в функциональном положении.
Переломы с двумя или тремя отломками можно вправлять открыто и фиксировать тонкими спицами.
Переломы основания.
а). Околосуставные. Типичные вклинившиеся переломы проксимальной и средней фаланги сходны по механизму и характеру с переломами основания I пястной кости. Отломки располагаются под углом, открытым в сторону. Вправление таких переломов сравнительно нетрудно. Так как перелом устойчив, иммобилизация должна быть краткой. Палец фиксируют к соседнему пальцу на 2—3 недели,
б). Внутрисуставные — отламывание края основания. Таковы наиболее частые внутрисуставные переломы фаланг. К ним относится также и отрыв разгибателя вместе с отломком от основания конечной фаланги. Это результат непрямого удара — внезапного действия силы, направленной в перпендикулярном направлении к оси фаланги. Кусочек кости отрывается вместе с частью капсулы при волярных повреждениях, или со связками — при боковых (рис. 10), и тогда развивается патологическая боковая подвижность фаланги. Лечение длится 15-20 дней. Сустав в положении сгибания в 30—40° иммобилизуют на гипсовой шине на 15 — 20 дней.
Рис. 10. Неполный отрыв боковой связки с отламыванием края фаланги. Необходима иммобилизация на 3 недели.
Если палец не обездвижить, появятся длительный отек и боль в суставе, которые трудно излечиваются.
Когда иммобилизация не проводится своевременно, боли и отек -могут длиться месяцами и движения надолго ограничиваются. Удаление отломков, размерами более 1/5 ширины суставной поверхности, приводит к выраженной боковой неустойчивости сустава. При запущенных случаях удаление небольших отломков на уровне суставной щели может способствовать прекращению болей и отек.
Репозиция отломков в этих случаях часто сопровождается смещением от-ломков в гипсовой повязке. Поэтому после репозиции предпочтение должно отдаваться фиксации тонкими спицами. Смещение фасеток может потребовать сложного оперативного вмешательства. Удаление одной из суставных фасеток фаланги приводит к боковой нестабильности сустава, поэтому отношение к удалению таких фрагментов должно быть очень осторожным. По возможности они должны быть сохранены. Продолжительность иммобилизации 4-6 недель. Сокращение сроков обездвиживания может привести к выраженному болевому синдрому.
7. ОТДЕЛЬНЫЕ ВИДЫ ПЕРЕЛОМОВ
Перелом основания 1 пальца и перелом Беннета.
Оба перелома возникают в результате действия силы по оси 1 пальца. При этом возникает либо поперечный перелом основания I пястной кости со смещением дистального отломка, либо откалывание части суставной поверхности. Неотколовшаяся часть смещается за пределы суставной поверхности многоугольной кости. Поэтому данный вид внутрисуставного перелома следует более точно называть как «перелом0вывих Беннета». В обоих случаях диагноз устанавливают после выполнения рентгенографии.
Рис.11 Механизм образования и принципы иммобилизации при переломе Беннета.
Рис.12 Схема фиксации перелома Беннета спицами.
Лечение направлено на точное сопоставление отломков и восстановление правильных соотношений суставных поверхностей. Репозицию выполняют вытяжением по длине с отведением пальца. Для удержания отломков при внутрисуставных переломах целесообразно проведение спицы Киршнера через седловидный сустав под контролем электронно-оптического преобразователя. Дополнительную иммобилизацию осуществляют гипсовой повязкой. Спицу удаляют через 4 нед. Гипсовую повязку снимают через 6-8 нед. (рис. 11, 12).
8. ПЕРЕЛОМЫ КОСТЕЙ ЗАПЯСТЬЯ.
Кости лучезапястного сустава подвергаются различного рода деформациям и нагрузкам даже в условиях повседневной деятельности человека.
Проксимальный ряд запястных костей имеет значительную свободу движений и играет роль шарикоподшипника между предплечьем и кистью. Дистальный ряд костей принадлежит функционально к статическим пястным костям и связан с ними полуподвижными суставами. Проксимальный запястный ряд повреждается гораздо чаще дистального. Чаще всего повреждается наиболее подвижная кость ладьевидная.
Переломы ладьевидной кости.
Они составляют до 50 % всех переломов костей запястья. Основной меха-низм перелома – падение с упором на ладонную поверхность кисти. При этом шиловидный отросток раскалывает ладьевидную кисть. Клинически перелом проявляется болью при осевой нагрузке на 1-2 пальцы, надавливании на область анатомической табакерки, при тыльном сгибании кисти.
Рис.13 Виды переломов ладьевидной кости.
Диагноз уточняют с помощью рентгенографии обязательно в трех проекциях – прямой , боковой и три четверти. При наличии клинической картины и нечеткой рентгенологической целесообразно повторить исследование через 10-20 дней. К этому времени происходит резорбция костной ткани в зоне перелома, и линия перелома становится различимой (рис. 13).
Лечение. Репозиция отломков не требуется. Поскольку кровоснабжение ладьевидной кости осуществляется только через бугорок, то дистальный отломок при переломах нередко подвергается асептическому некрозу. Чаще при отсутствии лечения формируется ложный сустав ладьевидной кости. Существуют консервативные и оперативные методы лечения переломов и ложных суставов ладьевидной кости. При только что полученных переломах накладывают гипсовую повязку от головок пястных костей до средней трети предплечья на срок до 3-4 мес. В свежих случаях у лиц молодого возраста за этот срок можно достичь сращения отломков. При этом первый палец выводят в положение максимального отведения, а кисти придают положение лучевой девиации и тыльного сгибания. Ногтевую фалангу первого пальца оставляют свободной для движения (профилактика рубцовых сращений сухожилий) (рис. 14).
Рис. 14 Иммобилизация при переломах ладьевидной кости.
При формировании ложного сустава рассматривают следующие варианты лечения:
– артродез проксимального ряда костей запястья;
– удаление некротизировавшегося фрагмента ладьевидной кости;
– удаление шиловидного отростка лучевой кости;
– наложение компрессионно-дистракционного аппарата в режиме дистракции с целью растяжения капсулы лучезапястного сустава и костей запястья;
– остеосинтез отломков винтом;
– остеосинтез костным штифтом;
– имплантация кровоснабжаемого костного фрагмента в зону ложного сустава или в специальный подготовленный канал в отломках;
– эндопротезирование ладьевидной кости протезом из пластмассы.
Оптимальные результаты лечения были получены при применении ком-прессирующего винта, внешнего дистракционного остеосинтеза, а также при имплантации кровоснабжаемого участка костной ткани в зону ложного сустава ладьевидной кости
9. ТЕХНИКА МИКРОХИРУРГИЧЕСКОЙ ИМПЛАНТАЦИИ КРОВОСНАБЖАЕМОГО ФРАГМЕНТА КОСТИ В МЕЖОТЛОМКОВОЕ ПРОСТРАНСТВО ЛОЖНОГО СУСТАВА ЛАДЬЕВИДНОЙ КОСТИ.
Рис. 15 Схема операции при ложном суставе ладьевидной кости.
Тыльным доступом обнажают отломки. Острой ложечкой удаляют рубцовые ткани из зоны ложного сустава. После этого острым изогнутым долотом, установленном в дистальном направлении, срубают бугорок Листера вместе с покрывающими его мягкими тканями. Костный фрагмент переворачивают его на 180о и вклинивают между отломками ладьевидной кости; при этом мягкотканный мостик, соединяющийся с метаэпифизом лучевой кости остается неповрежденным. Относительным недостатком методики является короткая мягкотканная ножка, однако, при небольшом тыльном сгибании кисти кровоснабжение остается достаточным. Помещенный в межотломковую зону или в специальный канал кровоснабжаемый костный фрагмент является стимулятором остеорепарации. Необходимыми условиями для оперативного лечения являются: отсутствие признаков артроза сустава; Сохранение формы, структуры и жизнеспособности отломков; согласие больного на длительный срок иммобилизации; контрольные рентгенограммы в послеоперационном периоде выполняются через каждые 1,5-2 мес. до появления достоверных признаков сращения.
Перелом гороховидной кости (os pisiforme).
Гороховидная кость обычно повреждается при прямом ударе. Клиническая картина характеризуется отеком и болью в области гипотенара. Жалобы возрастают при активном сгибании m. flexor carpi ulnaris или пассивной гиперэкстензии лучезапястного сустава. Резкая боль возникает при надавливании на гороховидную кость. Она хорошо видна на боковом рентгеновском снимке при дорсифлексии кисти и супинации (рис. 17). Смещения чаще всего не бывает, или оно незначительное. Лучезапястный сустав иммобилизуют на месяц в положении слегка выраженной дорсифлексии.
Рис.16. Перелом гороховидной кости хорошо виден на боковом рентгеновском снимке при дорсифлексии и супинации в 135°.
Отломок, который виден непосредственно над дорсальным рогом полулунной кости, оторван от дорсального кортикального слоя трехгранной кости. В данном случае перелом комбинирован с дорсальным вывихом дистального лучелоктевого сустава.
Перелом крючковидной кости (os hamatum)
Такие повреждения встречаются очень редко, однако заслуживают внимания ввиду того, что кость близко расположена от глубокой двигательной ветви локтевого нерва. Последний проходит под крючковидным отростком кости.
Иногда при опросе больного с дистальным повреждением локтевого нерва устанавливают, что он падал на ладонь кисти. В таких случаях нужно подозревать перелом крючковидного отростка крючковидной кости и сдавление нерва. На боковом рентгеновском снимке крючковидный отросток виден наиболее отчетливо. Лечение этого вида перелома оперативное. Отломок кости удаляют и освобождают придавленный нерв.
Перелом трехгранной кости (os triquetrurn)
При переломе трехгранной кости повреждается тело или только тыльная часть кости. Последний вид повреждения наблюдается чаще всего и состоит в отрыве связки с кусочком дорсальной части кортекса.
Согласно Боннину (Bonnin) такой перелом возникает в результате падения на согнутую и отведенную в лучевую сторону кисть. Вейвалка (Vejvalka) и Хорак (Horak) считают, что перелом трехгранной кости возникает косвенным путем при ударе ее крючковидной костью. Дорсальный отломок хорошо виден на боковом рентгеновском снимке. Он располагается непосредственно над дорсальным рогом полулунной кости (рис. 17).
Рис.17. Самый частый перелом трехгранной кости.
Переломы тела трехгранной кости обычно стабильный смещения отломков незначительны.
В обоих случаях повреждений руку иммобилизуют на 10 – 15 дней в функциональном положении лучезапястного сустава.
Перелом большой и малой многоугольных костей и головчатой кости
Эти виды повреждений встречаются очень редко. Лечение перелома малой многоугольной и головчатой костей не требует особого вмешательства, так как отломки мало смещаются. Руку иммобилизуют на месяц в функциональном положении кисти, причем при переломе большой многоугольной кости гипсовая повязка должна охватить и большой палец. Переломы седловидной части большой многоугольной кости нужно идеально вправлять. Когда этого нельзя достичь бескровным путем, немедленно следует произвести открытое вправление и фиксацию 1 – 2 тонкими спицами. При неточном сопоставлении возникает болезненный деформирующий артрит. При стойких изменениях запястно-пястного сустава большого пальца с сильными жалобами производят артродез или удаляют большую многоугольную кость.
10. ПЛОХО СРОСШИЕСЯ ПЕРЕЛОМЫ ТРУБЧАТЫХ КОСТЕЙ
Такие повреждения являются не столько выражением бессилия хирурга справиться со свежим повреждением, сколько недооцениванием тяжелых последствий, которые влекут за собой плохо сросшиеся переломы кисти. Пострадавшие пальцы находятся в состоянии контрактуры. Движения их ограничены. Трудоспособность кисти нарушена не только функциональным изолированием этих пальцев, но и тем, что пострадавшие пальцы мешают здоровым (рис. 18).
Рис. 18. Минимальная патологическая ротация или боковое искривление отломков при переломе трубчатых костей приводит к скрещиванию пальцев.
Рис. 19.а — плохо сросшийся перелом основных фаланг III и IV пальцев с углом открытым в дорсальную сторону; проведена корригирующая остеотомия и отломки фиксированы гомотрансплантатом.
Рис. 19.б — через 3 года после операции; восстановлен полный объем движений пальцев.
Чаще всего наблюдается деформация под углом в сагиттальной плоскости. При повреждении фаланг — искривление обычно открыто в дорсальную сторону, а при повреждении пястных костей — в волярном направлении. Такая деформация отражается функционально в основном на поврежденном суставе.
Особенно неприятны боковые искривления, как и сращение отломков в положении ротационного смещения. Небольшие размеры этих деформаций, как, например, боковое искривление 5—10° и патологическая ротация на несколько градусов, меняют плоскость движения пальца. При сгибании он скрещивается с соседними пальцами и тем самым нарушает их нормальную функцию. Боковые и ротационные деформации нуждаются в немедленном исправлении.
Лечение плохо сросшихся трубчатых костей оперативное. Обычно проводят исправляющую остеотомию. При фиксации отломков спицами Киршнера очень часто наблюдается медленное сращение, особенно при остеотомии в средней трети кости. Поэтому лучше производить остеосинтез трансплантатом ауто- или гомотрансплантатом (рис. 19 а, б). Трансплантат вводят в желоб на боковой стороне отломков.
Необходимо учитывать нормальное дуговидное искривление трубчатых костей и оформлять желоба при волярном угле отломков в 15—20° (рис. 20).
Рис. 20. Наверху нормальное дуговидное искривление трубчатых костей кисти с выпуклостью к ладонной стороне.
Рис. 21. Механизм разрыва ульнарной коллатеральной связки пястно-фалангового сустава большого пальца (по Stener).
После введения трансплантата в медуллярный канал оба отломка образуют открытый в дорсальную сторону угол ; вправление бывает точным, когда восстановлено физиологическое ладонное изгибание основной фаланги.
В противном случае репозиция не будет точной, как это имеет место при фиксации отломков прямым трансплантатом, введенным в медуллярный канал кости. Очень часто приходится производить дополнительный синтез II и V пястных костей спицами Киршнера, несмотря на то, что вклиненный трансплантат и пришитая сверху надкостница хорошо удерживают отломки. Гипсовую шину снимают на 10-ый день и палец на 2 недели прикрепляют на шине к соседнему пальцу. Результаты операции в большой степени зависят от состояния мягких тканей и прежде всего сухожилий. Введение трансплантата из паратенона между костью и сухожилиями сгибателей может улучшить функциональный результат.
Переломы гороховидной кости запястья
9993
Можно только удивляться, что переломы гороховидной кости, расположенной в зоне повышенной травматизации (при прямом контакте), встречаются значительно реже, чем следовало бы ожидать. Сесамовидная по своему происхождению, гороховидная кость является единственной в запястье, которая связана с сухожилиями. Имея почти плоскостное соединение с трехгранной костью и свободную капсулу, гороховидная кость тем не менее сохраняет устойчивое положение даже при выраженном сгибании кисти благодаря тому, что к ней прикрепляются со всех сторон различные удерживающие образования (сухожилия локтевого сгибателя кисти и мышцы, отводящей мизинец; удерживатели сгибателей иразгибателей и др.) «как спицы к втулке колеса», создавая тем самым надежную динамическую стабилизацию [Paley D. et al., 1987].Чаще всего переломы гороховидной кости — линейные, оскольчатые, раздробленные — наступают вследствие прямого насилия (удара), иногда возникают и краевые отрывы.
Локальная болезненность, гематома с ладонно-локтевой стороны на уровне дистальной запястной борозды, локальная боль при движениях с нередкой иррадиацией в V—IV пальцы или предплечье дают основание заподозрить перелом. Рентгенография в прямой проекции позволяет обнаружить значительную часть переломов, но бывает необходима рентгенограмма и во второй косой проекции для выведения гороховидной кости в сторону от трехгранной.
Иммобилизация кистевого сустава в нейтральном положении и легком локтевом отклонении вразгибателей и др.) «как спицы к втулке колеса», создавая тем самым надежную динамическую стабилизацию [Paley D. et al., 1987]. течение 4 — 5 нед обычно приводит к сращению кости.
Доктор медицинских наук Кезля О.П.
Опубликовал Константин Моканов
Первичные потери и ампутации фаланг, пальцев и части кисти
По мере развития автоматизации и техники безопасности отрывы пальцев встречаются реже. По нашим данным, они составляют 2,6%. Отрывы фаланг и пальцев в большинстве случаев происходят на производстве при..
Хирургия и лечение кистиУшибы кисти
Ушибы кисти — самая многочисленная группа повреждений среди закрытых травм кисти. Под диагнозом «ушиб» объединяются различные повреждения тканей, возникающие от кратковременного действия тупого насилия,..
Хирургия и лечение кистиЗакрытые повреждения сухожилий разгибателей
Почти ежегодно обращаются больные, у которых своевременно не были распознаны подкожные разрывы сухожилий разгибателей пальцев. Закрытые повреждения сухожилий разгибателей пальцев наблюдаются на различных.
Хирургия и лечение кистиСтенозирующие лигаментиты
Среди больных, обращающихся к хирургам поликлиник, значительно число страдающих стенозирующими процессами фиброзных каналов. Они составляют самую большую группу в числе заболеваний вспомогательных..
Хирургия и лечение кистиНеосложненные раны кисти
Эти раны кисти составляют основную группу открытых повреждений, весьма разнообразны по тяжести повреждения, течению и последствиям. Более половины из них не требует хирургической обработки и заживают под..
Закрытые внутрисуставные переломы
Внутрисуставные закрытые переломы фаланг и пястных костей составляют 31,2% закрытых переломов костей кисти, переломы дистальных фаланг — 18,2%, средних — 37,5%, проксимальных — 21,4%, пястных костей —..
Хирургия и лечение кистиВопросы реабилитации после заболеваний и повреждений кисти
Успех реабилитации зависит от своевременного использования всего арсенала средств, предупреждающих осложнения в процессе лечения, и устранения возникших последствий. Реабилитация должна проводиться..
Хирургия и лечение кистиПерелом головчатой кости – симптомы, лечение, реабилитация
По статистике, перелом головчатой кости случается довольно редко. Его частота составляет не более 1% от общего числа переломов костей запястья. Основная причина возникновения – прямая травма. Так, перелом головчатой кости запястья может быть вызван:
- Ударом по тыльной стороне кисти. Причем речь может идти не только об ударе тяжелым предметом по руке, но и об ударе рукой о твердую поверхность.
- Падением на вытянутую руку. По сути, это тот же удар, усугубленный дополнительной нагрузкой в виде веса тела человека.
Вероятность перелома напрямую зависит от образа жизни человека. Например, у спортсменов-экстремалов возможностей получить такую травму гораздо больше, чем у домохозяек.
Симптомы перелома головчатой кости
Основной симптом – сильные болезненные ощущения в области запястья, возникшие в результате падения либо сильного удара по руке. Боль усиливается при движении пальцами. Если при переломе образовались костные обломки, боль может быть невыносимой. В случае смещения запястье приобретает неестественную форму. Но ни в коем случае не следует пытаться вправить его самостоятельно. Это лишь усугубит травму и причинит дополнительную боль пострадавшему.
Кроме того, перелом головчатой кости кисти может вызывать:
- сильный отек и покраснение в области запястья;
- потерю подвижности и онемение пальцев;
- гематомы в области травмы.
При этом не следует основываться лишь на внешних проявлениях. Симптоматика во многом зависит от индивидуальных особенностей пострадавшего. У спортсменов признаком перелома можем выступать хруст поврежденных костей. При этом другие симптомы зачастую отсутствуют. Это объясняется крепкими мышцами и суставами. Невыраженная симптоматика заставляет откладывать с визитом к врачу, что может привести к осложнениям травмы. Для диагностики перелома головчатой кости зачастую достаточно рентгеновского снимка. В отдельных случаях для постановки диагноза требуется компьютерная томография.
Консервативное лечение перелома головчатой кости
Перелом головчатой кости без смещения
Конечность иммобилизуют с помощью гипсовой повязки. Лучезапястный сустав фиксируется в положении легкого тыльного сгибания, а большой палец – в положении захвата. В течение 8 недель кость должна полностью срастись, после чего можно приступать к реабилитации.
Перелом головчатой кости со смещением
В первую очередь, пострадавшему необходимо восстановить естественную форму кости. Для этого больного направляют к ортопеду, который пытается провести закрытую репозицию (без разреза мягких тканей). В случае успеха, как и при переломе без смещения, накладывается гипсовая повязка. Если желаемого результата достичь не удалось, необходимо проведение операции.
Хирургическое лечение перелома головчатой кости
Если после перелома долгое время не спадает отек либо имеется значительное смещение в месте перелома, без операции не обойтись. Раздробленные части запястья соединяются с помощью специальных спиц. В дальнейшем движения рукой ограничивают. После сращения кости спицы извлекают. Главный недостаток данного метода – риск инфицирования раны.
Реабилитация после перелома головчатой кости
Рука, долгое время находившаяся в неподвижности, поначалу будет демонстрировать слабость и нечеткость. Реабилитация поможет вернуть кисти былую силу и подвижность. Разработка руки начинается после снятия гипса. Для этого назначается лечебная гимнастика. Без чрезмерных нагрузок и резких движений. Какие упражнения можно выполнять, расскажет врач.
Поначалу движения кистью сопровождаются легкой болезненностью. Это вполне нормально. Постепенно мышцы и суставы вернут свою гибкость и боль пройдет. Полное восстановление занимает от 2 до 6 месяцев. При отсутствии улучшений спустя положенное время, проводится повторный рентген.
Кроме гимнастики, больному назначают препараты с кальцием и витамины. Особую роль в реабилитации после перелома играют массаж и физиолечение.
Столкнулись с травмой или беспокоит хроническая боль? Запишитесь на прием к спортивному физиотерапевту! Запись на прием по телефону +7 (495) 128-21-29. Подробная информация на сайте physiotherapist.ru
Заключение
Таким образом, порядок лечения перелома головчатой кости выглядит следующим образом:
1. При сильных болях, вызванных падением на прямую руку либо сильным ударом в область запястья необходимо:
- обездвижить руку и приложить к ней холод;
- при необходимости принять обезболивающие средства;
- срочно обратиться к врачу.
2. После изучения рентгеновского снимка, врач сделает заключение о наличии или отсутствии перелома.
3. При наличии перелома на руку накладывается гипс сроком на 8 недель. Если произошло смещение и вправить его врачу не удается, необходима операция.
4. После снятия гипса проводится реабилитация, включающая в себя гимнастику, массаж и физиолечение.