Саркома юинга что это – виды и причины возникновения заболевания, клинические симптомы и методы диагностики, лечебные мероприятия и восстановительный период, прогноз для жизни
Новый подход к лечению саркомы Юинга
11.11.2019

Саркома Юинга – довольно редкая разновидность злокачественных опухолей, которая получила свое название по имени американского врача Джеймса Юинга, впервые описавшего ее ровно сто лет назад. Она поражает детей и подростков, причем мальчики подвержены болезни больше, чем девочки. Такие опухоли могут появиться в любой части тела, но обычно они развиваются в трубчатых костях рук и ног, костях таза и ребрах.
Причина возникновения саркомы Юинга до сих пор неизвестна, поэтому предотвратить ее невозможно. Но точно известно, что формируется она из особого типа клеток и, по всей вероятности, не передается по наследству. Такие опухоли растут в самих костях или окружающих их мягких тканях, таких как хрящи и нервы. Симптомы, как правило, включают в себя боль в кости или другом месте, отек и болезненные ощущения в области пораженного участка, беспричинную усталость и потерю веса, хрупкость костей и повышенную температуру тела без видимых причин.
Значительные успехи в лечении саркомы, особенно на ранней стадии, улучшили показатели выживаемости, но в ситуациях, когда болезнь распространяется на отдаленные органы в результате метастазирования, бороться с ней крайне сложно. После завершения курса лечения пациентам приходится до конца жизни регулярно проходить обследования для выявления возможных отдаленных последствий интенсивной химиотерапии и радиации, поскольку проявиться они могут даже спустя годы после окончания лечения.
Но у пациентов с этим диагнозом появилась надежда. Исследование на мышах, проведенное израильскими специалистами из научно-исследовательского института Вейцмана, показало, что уменьшение сигнала определенного гормона препятствует росту и распространению рака. Они открыли межмолекулярные взаимодействия, лежащие в основе развития этого типа опухолей, и предложили потенциальное новое лечение.
Доктор Свати Шривастава из департамента биологической регуляции вместе с коллегами провел исследование, в ходе которого они изучали рецепторы стероидных гормонов, называемых глюкокортикоидами. Эти рецепторы присутствуют практически во всех клетках человека, их основная задача заключается в передаче гормональных сигналов, связанных со стрессом, бодрствованием и множеством других важных функций.
 Но иногда глюкокортикоидные рецепторы стимулируют развитие злокачественных опухолей. Делают они это, проникая в клеточные ядра, где физически взаимодействуют и связываются с факторами транскрипции – молекулами, которые включают и выключают гены. Исследователи задались целью подробнее изучить роль этих взаимодействий в развитии и поддержании злокачественного процесса.
Но иногда глюкокортикоидные рецепторы стимулируют развитие злокачественных опухолей. Делают они это, проникая в клеточные ядра, где физически взаимодействуют и связываются с факторами транскрипции – молекулами, которые включают и выключают гены. Исследователи задались целью подробнее изучить роль этих взаимодействий в развитии и поддержании злокачественного процесса.
Когда исследование выявило связь между геном, способствующим развитию саркомы, и глюкокортикоидными рецепторами, ученые решили проверить гипотезу о том, что эти рецепторы стимулируют рост опухоли. В ходе ряда дополнительных исследований они получили убедительные доказательства, подтверждающие правдивость их гипотезы. Физическое связывание глюкокортикоидных рецепторов с белком, продуцируемым этим онкогеном, увеличивало рост и миграцию клеток саркомы Юинга в пробирке и еще больше усиливало рост и распространение саркомы у лабораторных мышей.
Главное медицинское значение этого открытия в том, что оно создает возможности для нового способа лечения саркомы Юинга. Когда ученые пересадили клетки человеческого рака мышам, они обнаружили, что после применения метирапона – препарата, который одобрен для лечения надпочечниковой недостаточности и работает за счет уменьшения синтеза глюкокортикоидов, – опухоль росла гораздо медленнее.
Запрос ценыВ других экспериментах, также проведенных на грызунах, исследователи использовали еще один препарат – мифепристон, который блокирует глюкокортикоидные рецепторы и одобрен для клинического применения в разных целях. Они обнаружили, что он успешно предотвращает метастазирование саркомы Юинга через основной путь распространения раковых клеток: из кости в легкие. И наоборот, когда ученые увеличили активность глюкокортикоидных рецепторов, опухоль росла и распространялась намного быстрее.
Они также провели генетический анализ образцов опухолей, взятых у пациентов с саркомой Юинга, и выявили семь генов, регулируемых глюкокортикоидными рецепторами, уровень экспрессии которых был значительно выше нормы у больных с почти летальными опухолями.
Эти гены могут служить в качестве генетической характеристики, которая позволит более точно подбирать лечение. Например, для пациентов с повышенной активностью определенных генов с большой долей вероятности будет эффективной терапия, направленная на нейтрализацию глюкокортикоидных рецепторов. Эти гены также могут предсказать течение болезни: их повышенная экспрессия будет указывать на плохой прогноз, а сниженная, наоборот, может свидетельствовать о более высоких шансах на благоприятный исход.
По словам ученых, если испытания на людях подтвердят результаты этого исследования, они могут дать новую надежду юным пациентам с этим видом рака, особенно при саркоме, метастазировавшей за пределы кости. «Полученные нами результаты могут лечь в основу нового – персонализированного – подхода к лечению саркомы Юинга», – говорит доктор Шривастава. Тот факт, что в исследовании использовались препараты, уже одобренные для других целей, должен ускорить реализацию этого подхода.
- 5
- 4
- 3
- 2
- 1
что это за болезнь, симптомы, выживаемость
Саркома Юинга — достаточно редкое онкологическое заболевание, возникающее обычно в детском возрасте. Большинству заболевших не более 15 лет, пик приходится на период полового созревания, однако подобное образование возникает и у новорожденных, и у детей дошкольного и школьного возраста, и даже у взрослых и пожилых людей. Саркомы Юинга наиболее часто диагностируются у мальчиков и юношей.
Что это такое
Так называется новообразование костных тканей злокачественного характера. Опухоль поражает нижние отделы трубчатых костей, тазовую область, ребра, позвонки, лопатки и ключицы. Отличается крайне агрессивным характером течения. До применения эффективных способов лечения появлением метастазов заканчивалось 90% случаев заболевания. Саркома Юинга у детей наиболее часто метастазирует в легкие, костный мозг, кости. Около половины пациентов на момент выявления опухоли имеют вторичные очаги в отдаленных органах.
У еще большего количества пациентов имеются микрометастазы, которые невозможно обнаружить с помощью стандартных диагностических процедур. Лимфогенное метастазирование саркомы Юинга встречается реже, оно является причиной плохого прогноза заболевания. Встречается перитонеальное и медиастинальное распространение раковых клеток. У 2% заболевших выявляются метастазы в костном и головном мозге на ранних этапах развития опухоли и практически всегда — на поздних. Кроме того, у больных саркомой Юинга обнаруживается поражение костного мозга и мягких тканей.
Прогноз
В случае обнаружения саркомы прогноз зависит от своевременности начала лечения и степени распространенности раковых клеток в организме. Неблагоприятным он является для пациентов, имеющих неоперабельные формы опухоли и метастазы в отдаленных органах.
Средняя 5-летняя выживаемость при поражении костного мозга и легких (при использовании облучения, химиотерапии и трансплантации костного мозга) не превышает 30%. При раннем выявлении саркомы Юинга прогноз на полное выздоровление оказывается благоприятным.Причины возникновения
Некоторые специалисты считают, что подобная опухоль наиболее часто возникает у людей, имеющих врожденные пороки скелета — костную кисту, энхондрому и другие нарушения внутриутробного развития опорно-двигательного аппарата. Связь между возникновением онкологического заболевания костей и радиационным облучением не доказана. Выделяют следующие причины появления саркомы Юинга:

- Генетическая предрасположенность. Новообразования возникают у пациентов, родственники которых имели подобные заболевания.
- Детский и юношеский возраст.
- Принадлежность к европеоидной расе.
- Наличие доброкачественных новообразований костей и мягких тканей.
- Полученные ранее травмы.
Стадии саркомы
Выделяют 2 степени остеосаркомы:
- Локализованную. Характеризуется наличием единственного опухолевого очага. Возможно поражение окружающих мягких тканей.
- Метастатическую. Развиваются подобные патологические процессы в результате распространения метастазов на другие органы.
При постановке точного диагноза онкологи пользуются расширенной классификацией, включающей следующие стадии:
- Наличие небольшого новообразования на поверхности кости.
- Распространение клеток опухоли вглубь тканей.
- Наличие метастазов в ближайших тканях.
- Появление отдаленных опухолевых очагов.
Первые 2 степени считаются локализованными. Саркому Юинга 4-й стадии относят к метастатическим формам заболевания.
Диагностика
При использовании стандартных методов диагностики диагноз установить бывает сложно. Однако первые подозрения на злокачественную опухоль появляются на этапе анализа результатов рентгенологического исследования. В таком случае пациента направляют к онкологу, который назначает:

- КТ и МРТ. Эти методы помогают обнаружить метастазы и оценить состояние костного мозга. Кроме того, с их помощью определяют степень разрушения мягких тканей, размеры и расположение костной саркомы.
- Биопсию. Из пораженного участка кости или мягких тканей забирают образец, который отправляется на гистологическое и иммуногистохимическое исследование. Данные методы необходимы для уточнения стадии и характера новообразования.
- Рентгенографию органов грудной клетки. Используется для обнаружения метастазов в легких.
- Билатеральную трепанобиопсию. Исследование костного мозга этим методом помогает определить локальное или отдаленное его поражение.
- Лабораторные анализы. При оценке состава крови учитывают количество лейкоцитов и концентрацию лактатдегидрогеназы. Повышение последней свидетельствует о крайне агрессивном характере опухоли.
Симптомы
Раковая опухоль костных тканей имеет следующие симптомы:

- Болевые ощущения в области формирования опухоли. На ранних стадиях имеют умеренный характер и приступообразное течение. Становятся более интенсивными при проникновении клеток саркомы вглубь тканей. Боли усиливаются в вечернее время, не исчезают при фиксации повязкой и после отдыха. Источником неприятных ощущений может являться отдаленный очаг опухоли.
- Болезненность при пальпации пораженного участка. Кожа над опухолью имеет повышенную температуру и красный цвет. Часто наблюдаются признаки отека мягких тканей и расширения поверхностных вен.
- Нарушение сна, снижение работоспособности, раздражительность из-за ночного болевого синдрома.
- Изменение контуров кости. Опухоль быстро растет, уже через полгода после появления первых признаков ее можно увидеть невооруженным взглядом.
- Нарушение функций конечностей. Саркома, расположенная вблизи сустава, способствует снижению его подвижности.
- Патологические переломы. Возникают на поздних стадиях развития опухоли. Явление объясняется истончением кости.
- Интоксикация организма. Пациент ощущает слабость. На фоне отсутствия аппетита резко снижается вес. Нередко наблюдается кахексия — крайняя степень истощения организма. Температура длительное время удерживается в пределах субфебрильных и фебрильных значений. На 3-4-й стадии наблюдается поражение лимфоузлов. Анализ крови отражает снижение уровня гемоглобина.
Специфические проявления зависят от расположения новообразования. Нарушению походки способствует саркома, поражающая нижние конечности. Опухоли ребер могут сопровождаться нарушением работы органов дыхания, накоплением экссудата в плевральной полости, сильным кашлем. Рентгенологические признаки заболевания будут следующими:
- наличие очагов разрушения в костях;
- расслоение, нечеткость границ, образование пустот в кортикальном слое;
- присутствие наростов игольчатого или пластинчатого типа;
- признаки поражения окружающих тканей;
- наличие однородного образования без хрящевых включений.
Лечение
При саркоме Юинга лечение подразумевает использование следующих методов:

- Химиотерапия с использованием цитостатиков (Адриамицин, Винкристин). Действующие вещества нарушают процессы развития и деления раковых клеток, уничтожают метастазы. Препараты оказывают воздействие на весь организм. Рост новообразования замедляется. Вводятся цитостатики кратковременными курсами. Перерывы между ними длятся 14-21 день. В случае поражения костного мозга раковые клетки уничтожают высокими дозами химиопрепаратов, после чего подсаживают стволовые клетки
- Лучевая терапия. Облучение пораженных тканей назначается как до, так и после удаления опухоли. Использование подобных методов лечения саркомы существенно увеличивает шансы на выздоровление. Терапия считается наиболее безопасной для организма пациента. Высокоэнергетическое излучение уничтожает мельчайшие раковые клетки, препятствует повторному росту опухоли. Курс длится 28-42 дня.
- Хирургические вмешательства. Во время операции удаляются пораженные участки ребер, трубчатых и тазовых костей. Объем вмешательства определяется стадией заболевания. После резекции выполняется эндопротезирование. Операции редко завершаются ампутацией конечности.
Профилактика
Специфических мер профилактики саркомы Юинга не существует, ведь вероятность ее возникновения не зависит от образа жизни ребенка или его матери в период беременности. Единственным эффективным способом считается ведение здорового образа жизни, предотвращение травм и заболеваний опорно-двигательного аппарата.
Принципы правильного питания и диеты при саркоме Юинга помогают снизить риск ее рецидива. В рацион рекомендуют включить мясные и молочные продукты, брокколи, морепродукты и яйца. Важно употребление шиповника, смородины, калины, перца и цитрусовых. Эти продукты содержат витамин С, принимающий участие в формировании соединительных тканей и выведении токсинов из организма.
что это за болезнь, симптомы, прогноз и лечение
Саркому Юинга относят к злокачественным опухолям костной массы, очаг поражения приходится на позвоночник, тазовые кости, ключицы и ребра. Заболевание известно с 1921 года. Врач Джеймс Юинг описал онкологический процесс, поражающий трубчатые кости скелета. Болезнь считается агрессивной и очень опасной. В 90% клинических случаев у онкобольных проявляются осложнения в виде метастазов в здоровые органы и ткани.
Чаще всего метастазы распространяются на костный и спинной мозг, верхние дыхательные пути. Опасность саркомы в том, что на момент обращения к врачу-онкологу и прохождения диагностики у 50% пациентов уже есть метастазы в организме. Основной симптом при саркоме – боль в области пораженной кости. От этапа возникновения первых болей до окончательного диагноза проходит от полугода до 2–3 лет.


Что такое саркома Юинга

 Саркома Юинга или остеосаркома – это злокачественное поражение костной массы, которое обычно встречается в детском возрасте. У 70% пациентов новообразования возникают в бедренной кости.
Саркома Юинга или остеосаркома – это злокачественное поражение костной массы, которое обычно встречается в детском возрасте. У 70% пациентов новообразования возникают в бедренной кости.
Предрасполагающими факторами к образованию опухолей являются:
- Наследственность и генетический фактор.
- Многочисленные травмы опорно-двигательного аппарата.
- Аномалии в формировании и развитии мочеполовой системы и органов малого таза.
- Переход доброкачественных опухолей в злокачественные при отсутствии адекватного лечения.
Болезнь Юинга сопровождается болью, отеком мягких тканей, воспалением, местным повышением температуры в очаге поражения. На поздних стадиях развития злокачественного процесса опухоль можно обнаружить визуально и прощупать. Лечение заключается в хирургическом удалении новообразования, а также в химическом воздействии фармацевтических препаратов. Пациент также подвергается интенсивному лучевому облучению.
Прогноз выживаемости больных зависит от своевременности лечения, места возникновения очага опухоли, размеров, степени метастазирования. Саркома Юинга у детей имеет более благоприятные прогнозы на выздоровление – 85% из 100. Причем, болезнь характеризуется довольно отчетливыми географическими признаками – подростки европейских стран болеют онкологией чаще, чем жители африканских и азиатских стран. Соотношение больных и здоровых в этих странах 5:1.
Причины
До настоящего времени не удалось установить четкой причины развития саркомы. Единственное, что достоверно известно, так это о роли влияния генетического фактора и наследственности в целом на механизм образования злокачественной опухоли в костной ткани. Чаще всего саркома диагностируется в семьях сиблингов (там, где имели место кровные браки), в результате чего наблюдалась мутация и повреждение генов.
В 50% клинических случаев остеосаркома развивалась после множественных травм и повреждений опорно-двигательного аппарата. Очередное механическое повреждение становилось пусковым фактором озлокачествления клеток.
Известна информация о развитии болезни у пациентов со скелетными аномалиями в виде костных кист и патологиями внутриутробного развития органов малого таза и мочеполовой системы (у мужчин с дупликацией почек и явлениями гипоспадии).
Виды
Саркома Юинга относится к классу примитивных злокачественных поражений организма. Врачи-онкологи до сих пор не предоставляют информации о том, какая именно клетка в костной ткани начинает мутировать первой. А также неизвестно, что происходит после процесса мутации. Исследования указывают лишь на то, что саркома начинает произрастать из незрелых не сформировавшихся клеток, которые называют мезенхимальные ткани стволового мозга.
Клетками-провокаторами саркомы могут быть опухолевые клетки нейробластомы, лимфомы, онкологии мягких и хрящевых тканей, а также ретинобластома. Определить вид клеток можно гистологическим исследованием и молекулярными генетическими тестами.
В зависимости от типа опухолевой ткани – той, из которой начался очаг распространения саркомы, выделяют следующие виды болезни:
- Классическая саркома Юинга или сокращенно EWS.
- Примитивная форма нейроэктодермальной саркомы или PPNET.
- Злокачественная опухоль грудной стенки — опухоль Аскина.
- Внекостная форма патологии, произрастающая из мягких тканей, а не из кости.
Стадии
Выделяют 4 стадии поражения костной массы остеосаркомой Юинга:
- Первая стадия характеризуется развитием опухоли на кости. Боль слабая, идентичная той, что возникает при бытовых травмах.
- На второй стадии опухоль прорастает в костную массу. Характеризуется более интенсивными болями.
- Начинаются метастазы в тазовые органы, костный и спинной мозг, легкие.
- На четвертой стадии развиваются отдаленные метастазы.
Первая и вторая стадия злокачественного новообразования дифферинцируется как локализованная форма – то есть, процесс развивается исключительно на кости или в ней. Третья и четвертая стадия относится к метастатической форме. В этом случае саркома поражает не только костную массу, но и может являться отдаленным очагом опухоли – прорастать в легких, мочеполовой системе, головном, костном, спинном мозге.
Симптомы
Злокачественное образование возникает в костях и мягких тканях опорно-двигательного аппарата. Первоначальные симптомы сглаженные, по ним сложно понять причину заболевания и даже место локализации патологического процесса. Больные объясняют боль в нижних конечностях бытовой травмой (ударился, споткнулся). Это в результате приводит к патологическому перелому кости на 3–4 месяце развития болезни. Костная масса истончается под воздействием раковых клеток и больной обращается к медикам с реальной проблемой.
Основные признаки саркомы Юинга:
- На начальной стадии заболевания: слабая боль в пораженном участке, усиливающаяся в ночное время. Боль не проходит в состоянии покоя или при фиксации конечности эластичном бинтом.
- Рост опухоли проявляется интенсивной болью (при этом движения больного ограничены, ему сложно передвигаться).
- На фоне сильной боли развивается бессонница, так как в состояния покоя конечности сильно ноют и тянут (обезболивающие препараты не купируют боль при злокачественных опухолях).
- Нарушение походки.
- Боль при пальпации места опухоли, отечность.
- Патологически расширенные подкожные вены.
- Гиперемия эпидермиса.
- Повышение температуры до субфебрильных показателей.
Симптомы саркомы Юинга на 4–5 месяцах течения болезни проявляются в виде опухолевой интоксикации: слабость в теле, сильная боль в кости, анемия, увеличение и воспаление лимфатических узлов, лихорадка. У больного снижается масса тела до критических отметок (развивается болезнь кахексия).
При проникновении метастазов в легкие человек испытывает симптомы дыхательной недостаточности. Метастазы распространяются на костную ткань, спинной и костный мозг, в полость внутренних органов: желудочно-кишечный тракт, брюшинное пространство, головной мозг, нервные пучки центральной нервной системы.
Развитие злокачественного процесса в результате распространения метастазов проявляется как:
- Хромота и ограничение подвижности – при поражении опухолью нижних конечностей.
- Поражение мочеполовой системы гипоспадиями (смещение уретры на головку полового члена у мужчины) и явление недержания мочи – при проникновении опухоли на область тазовых органов.
С появлением метастазов в грудной клетки, у больного отмечается кровохарканье, выпот плевры, боль в грудине.
Локализация и метастазирование

 Саркома Юинга чаще всего развивается в длинных трубчатых костях таза, бедра, ребер, плечей и позвонков. Опухоль концентрируется в диафизе (центральном отделе трубчатой кости), после чего – распространяется и иррадирует в эпифиз (концевой отдел кости). Раковые клетки проникают в канал костного и спинного мозга, провоцируя развитие метастаз.
Саркома Юинга чаще всего развивается в длинных трубчатых костях таза, бедра, ребер, плечей и позвонков. Опухоль концентрируется в диафизе (центральном отделе трубчатой кости), после чего – распространяется и иррадирует в эпифиз (концевой отдел кости). Раковые клетки проникают в канал костного и спинного мозга, провоцируя развитие метастаз.
Метастазы развиваются на 4 стадии саркомы Юинга – когда очаг локализации распространился не только на кость, но и на ее полость. После чего злокачественные клетки проникают в ткани, внутренние органы, хрящевую полость. Чаще всего метастазы локализуются в верхних дыхательных путях – в легких, провоцируя дыхательную недостаточность и кровохарканье. Поздней стадией развития болезни является проникновение метастаз в нервную систему. Локализация опухолей в голове и мозге приводит к инвалидности и даже летальному исходу.
При злокачественных опухолях метастазы развиваются быстро. Их прогрессирование настолько интенсивное, что пациенты уже обращаются с множественным поражением внутренних органов и систем. Метастазы определяют рентгенографией. Провести это исследование нужно сразу же, при первом обращении к врачу онкологу. Потому что у большинства больных обнаруживают микроскопические метастазы, которые уже через несколько недель превращаются в обширное поражение тканей.
Процесс метастазирования распространяется на кровеносную и лимфатическую системы, забрюшинное пространство. Путь передачи – посредством крови. Лимфагенное поражение развивается на последней, четвертой стадии остеосаркомы и дает тяжелые последствия. Прогноз на выживаемость составляет 10%.
Диагностика

 Диагностика заболевания начинается с общего осмотра пациента врачом-онкологом. Специалист исследует анамнез пациента, собирает историю болезни, уточняет жалобы больного. Далее, для уточнения диагноза человеку необходимо пройти ряд исследований:
Диагностика заболевания начинается с общего осмотра пациента врачом-онкологом. Специалист исследует анамнез пациента, собирает историю болезни, уточняет жалобы больного. Далее, для уточнения диагноза человеку необходимо пройти ряд исследований:
- Рентген костной массы – как в зоне поражения, как и вне её.
- Рентген легких.
- Магнитно-резонансная томография для определения размеров опухоли и степень ее прорастания в кровеносные сосуды и нервные окончания.
- УЗИ опухоли и метастазированных участков.
- Ангиография – метод контрастной рентгенографии в травматологии. Пациенту вставляют венозный катетер для инъекций и вводят контрастное вещество – йод. Таким образом, происходит функциональное изучение пораженного участка.
- Биопсия костного мозга.
Остеосцинтиграфия – это метод радионуклидной диагностики, при котором пациенту вводят специальный радиофармпрепарат и исследуют гамма-излучение от пораженных участков. Здоровые клетки не будут реагировать на это излучение, в то время как патологические начнут изменять цвет на контрастный.
Генетическое исследование – метод, помогающий определить наличие мутации 11-й и 22-й хромосом. Это может быть причиной синтеза белка EWS/FLI, который, в свою очередь, провоцирует злокачественные изменения в организме.
При костной саркоме рентген покажет нечеткие слои кортикальной пластинки костной массы, изменение мягких тканей. При этом очаги обызвествления и патологические хрящевые включения будут отсутствовать.
Лечение
В лечении саркомы Юинга выделяют как консервативную медикаментозную терапию, так и оперативное вмешательство – резекцию злокачественного новообразования. Опухоль относится к агрессивным процессам в организме, протекающим с метастазами. Своевременно начатой терапией можно купировать распространение опухоли в кровеносные сосуды и нервные пучки и предотвратить развитие микрометастазов.

 Пациенту назначают химиотерапию с использованием активных веществ: циклофосфан, адриамицин, винкристин и их комбинацию. Больной проходит 2 программы химиотерапии – предоперационную и послеоперационную. В каждой из них учитывается ответ патогенных клеток на атаку фармацевтическими препаратами.
Пациенту назначают химиотерапию с использованием активных веществ: циклофосфан, адриамицин, винкристин и их комбинацию. Больной проходит 2 программы химиотерапии – предоперационную и послеоперационную. В каждой из них учитывается ответ патогенных клеток на атаку фармацевтическими препаратами.
Положительный результат после химиотерапии достигается в случае 5% оставшихся живых клеток злокачественной опухоли. Если количество клеток выше этого контрольного гистологического значения, то проводят повторный курс адриамицина и винкристина.
Еще 50 лет тому при саркоме Юинга больным назначали полное иссечение поврежденной конечности. Врачам приходилось проводить жестокие калечащие операции. Теперь среди современных методов лечения саркомы выделяют лучевую терапию на костную массу и легкие (при возникновении метастазов).
При наличии очага злокачественного поражения в высокой дозировке, принимают решение об иссечении кости и тканей около нее. Затем на оставшиеся участки опухоли воздействуют химиотерапией и лучевым методом. Такое направление лечения помогает снизить риск летального исхода.
Интенсивное лечение с огромными дозами химических фармацевтических препаратов и облучением всей площади эпидермиса и костной массы назначают пациентам с неблагоприятным прогнозом. Больные проходят через трансплантацию костного мозга и стволовых клеток. Прогноз выживаемости после успешного лечения повышается на 20-30%. О положительном результате лечения можно говорить тогда, когда пациент перешагнул 7-летний период выживаемости. По данным медицинской статистики, таких пациентов около 50%.
Прогноз выживаемости
Прогноз выживаемости при саркоме Юинга составляет от 30 до 50%. Именно такое количество пациентов способно перешагнуть рубеж в 5-7 лет после появления первых болевых ощущений в опорно-двигательном аппарате.
В каждом отдельном клиническом случае прогноз на выживаемость после саркомы Юинга зависит:
- Размеров опухоли;
- Места возникновения;
- Степени поражения костного мозга;
- Наличия отдаленных метастазов;
- Распространения очага опухоли на мягкие ткани и в кровь;
- Стадии болезни, на которой было начато лечение.
Проведение полного курса химии и лучевой терапии может не дать полного излечения. Пациент нуждается в длительной реабилитации после интенсивного фармацевтического лечения. Рубеж в 5 лет после хирургической операции и последующей химиотерапии перешагивает только 50% больных. Пациенту на протяжении всей жизни необходимо будет наблюдаться у врача-онколога, так как высок риск рецидивов и осложнений.
Саркома Юинга относится к примитивным злокачественным опухолям, но в то же время – опасным и агрессивным. Распространение очага опухоли и метастазирование занимает временной промежуток от нескольких недель до шести месяцев. Но о заболевании человек может узнать через несколько лет, списывая неприятные болевые ощущения на бытовую травму. Основной симптом онкологии – боль в области костей таза, ключицы, грудной клетки. Метастазы распространяются по всему организму, поражая спинной и костный мозг, нервную систему, легкие. Лечение заключается в оперативном удалении опухоли, химио – и лучевой терапии. При адекватном лечении прогноз выживаемости составляет 50% – такое количество пациентов переходит через 5-летний рубеж болезни.
что это за болезнь, симптомы, выживаемость + фото
Одно из самых агрессивных злокачественных заболеваний – это саркома Юинга. Открыт такой вид опухоли был в начале 20 века. Но до сих пор болезнь считается малоизученной. Известный онколог Джеймс Юнг выделил этот вид саркомы в отдельную группу из-за того, что он имеет некоторые особенности.
Поражаются опухолью чаще всего трубчатые кости, таз, позвоночник. До недавнего времени у 90% больных быстро развивались метастазы, распространяющиеся в костный мозг, лимфатические узлы или легкие. Кроме того, эта быстро растущая опухоль плохо поддается диагностике. Поэтому саркома Юинга всегда считалась самым опасным заболеванием с неблагоприятным прогнозом.
Сложность ее лечения еще и в том, что поражает она чаще всего детей. Пик заболеваемости приходится на возраст 10-15 лет. Но встречается эта опухоль с 5 до 30 лет, причем, преимущественно у мальчиков. Из-за того, что жалобы ребенка принимаются в основном за последствия травмы или воспалительных заболеваний, новообразование редко диагностируется на начальных стадиях. Поэтому прогноз у него всегда был неблагоприятным. Хотя в последнее время с появлением современных методов лечения более 70% пациентов могут вести полноценную жизнь после выздоровления.
Особенностью саркомы Юинга является также то, что место локализации опухоли зависит от возраста больного. У детей и подростков чаще всего поражаются длинные трубчатые кости конечностей. Молодые люди страдают от новообразований в костях таза, ребрах, ключицах, позвонках. Очень редко, но встречается поражение только мягких тканей, например, легких.
Причина заболевания
Несмотря на долгие годы исследования заболевания, причину развития опухоли до сих пор не удалось определить. Но ученые выделили несколько предрасполагающих факторов к появлению болезни:
- прежде всего, это наследственная предрасположенность: саркома Юинга чаще всего развивается у тех, родственники которых болели саркомой;
- при генетических отклонениях;
- врожденных аномалиях развития костей или мочеполовой системы;
- пусковым механизмом могут стать травмы костей;
- появление опухоли зависит от возраста, пола и расы: чаще всего болезнь встречается в возрасте от 5 до 25 лет, в основном у мальчиков, у людей с белым цветом кожи.
Саркома Юинга – это серьезное заболевание, которое необходимо лечить в клинике
Как проявляется заболевание
Основные симптомы саркомы Юинга – это боли в костях. Сначала они могут быть несильными, ноющими, прерывающимися на время. Потом становятся более интенсивными. Особенностью их является то, что они не стихают, а только усиливаются по ночам или при иммобилизации пораженной конечности. Этим они отличаются от болей при травмах и воспалительных заболеваниях.
Неприятные ощущения усиливаются при ощупывании больного места. Кроме того, движение в ближайших суставах нарушается, пациент не может нормально спать. Такие боли сложно снять обычными препаратами.
Со временем опухоль захватывает окружающие мягкие ткани. Развивается сильный отек с гиперемией мягких тканей, которые становятся уплотненными, горячими на ощупь. Проявляются также симптомы интоксикации: повышенная температура, тошнота, слабость, снижение веса, увеличение лимфатических узлов, отсутствие аппетита, анемия.
В процессе развития заболевания, все больше проявляются его внешние признаки: опухоль растет, кожа над ней становится багровой или синюшной, истончается, начинают сильно выделяться вены. Из-за патологических процессов в костях часто наблюдаются их переломы при малейшей нагрузке.
Другие симптомы указывают на локализацию саркомы Юинга: если опухоль развивается в легких, это может быть кровохарканье, затрудненное дыхание. На ее локализацию в тазовых костях может указывать недержание мочи, нарушение функций кишечника, паралич нижних конечностей. Именно в области таза болезнь встречается чаще всего – почти в половине случаев. Часто поражаются также длинные трубчатые кости конечностей. При этом заболевание легче обнаружить по внешним признакам: изменение формы конечности, хромота, нарушение подвижности.

Врачи выделяют несколько стадий развития заболевания, в соответствии с которыми и назначается лечение
Стадии развития заболевания
Саркома Юинга развивается очень быстро, поэтому сложно выделить в этом процессе различные стадии. Но врачи часто классифицируют заболевания так:
- 1 стадия – это небольшая опухоль на поверхности кости, внешне незаметная, болезнь протекает почти бессимптомно;
- 2 стадия – новообразование разрастается вглубь костной ткани, поражает окружающие мышцы и сухожилия, появляются сильные боли, видны внешние изменения в мягких тканях;
- 3 стадия – появляются метастазы в ближайших органах и тканях, сама опухоль при этом уже очень заметна, а боли мешают спать и двигаться;
- 4 стадия – отдаленные метастазы распространяются по всему организму, что сильно ухудшает общее состояние больного.
Диагностика болезни
Для правильной постановки диагноза необходимо при появлении тревожных симптомов у ребенка обратиться к врачу для обследования. Диагностика заболевания включает такие методы:
- прежде всего, делают рентгенографию в том месте, где есть подозрение на развитие опухоли – это первичный метод определения наличия заболевания;
- для подтверждения диагноза показана МРТ костей и мягких тканей, которая покажет границы новообразования, степень его распространения, поражение нервов, сосудов;
- делается также компьютерная томография легких, чтобы определить наличие метастазов;
- иногда назначают остеосцинтиграфию, УЗИ, ангиографию, позитронно-эмиссионную томографию;
- для более точного определения вида опухоли делается биопсия, исследование костного мозга, иммунологические и генетические анализы.
Такая обширная диагностика поможет дифференцировать заболевание от других, подобных ему. Ведь симптомы часто похожи на течение хронического остеомиелита, нейробластомы, остеосаркомы, лимфомы. Это позволит назначить более эффективное лечение.
Различные диагностические методы помогают вовремя поставить правильный диагноз
Как лечить саркому Юинга
Эта болезнь очень плохо поддается диагностике на начальных стадиях. Обычно, когда поставлен диагноз, опухоль уже дала метастазы. Но при своевременном лечении можно полностью устранить патологический очаг, предотвратить метастазы, а также исключить возможность рецидивов. Но чаще всего прогноз для пациентов неблагоприятный. Полное излечение возможно только на начальной стадии заболевания. Кроме того, эффективность терапии зависит от места локализации опухоли. Хуже всего, если метастазы распространились в костном мозге.
Самым радикальным и эффективным методом лечения этой опухоли является хирургическое удаление. Но операция показана не всегда. Поэтому более распространено консервативное лечение заболевания: химиотерапия или облучение. Прогноз излечения и выживаемость больных зависят, прежде всего, от его своевременности. Чем раньше пациент обратится в медицинское учреждение, тем быстрее можно облегчить его состояние. Терапия опухоли обязательно должна проводиться в специализированной клинике, где назначат комплексное лечение, включающее несколько методик.
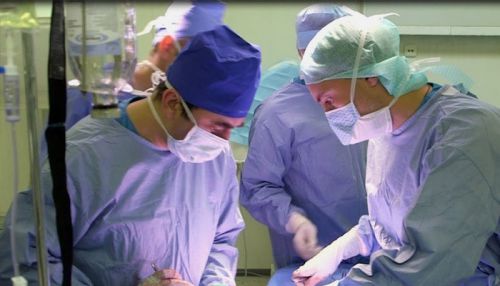
Во многих случаях только оперативное лечение может спасти жизнь пациенту
Хирургическое удаление опухоли
Это самый эффективный метод терапии заболевания. В зависимости от того, насколько распространилась опухоль и ее метастазы, в процессе операции могут быть вырезаны не только пораженные места. Часто удаляются тазовые или бедренные кости, ребра, другие части скелета, окружающие мягкие ткани. На место удаленных костей ставятся эндопротезы.
Но врачи стараются не доводить до такого радикального лечения. Сначала используются другие, менее травматичные способы. Например, практикуется частичная резекция опухоли. Это позволяет повысить эффективность химиотерапии и шансы на выздоровление.
Лучевая терапия
Используют для лечения высокие дозы облучения – 4000-5000 Р. Воздействие производится на первичный очаг новообразования, а если метастазы распространились в легочную ткань, то на легкие. Побочными действиями такого лечения могут стать головные боли, ограничение в движении суставов, у детей – это замедление роста костей и нарушение умственной деятельности. Но, несмотря на это, радиотерапия сейчас является самым эффективным и безопасным методом лечения заболевания.
Химиотерапия при саркоме Юинга
Такое лечение эффективно потому, что лекарственные препараты способны уничтожить даже мельчайшие метастазы, которые не поддаются диагностике. Самыми распространенными лекарствами для химиотерапии являются «Циклофосфан», «Адриамицин», «Винкристин», «Ифосфамид», «Вепезид». Их назначают чаще всего внутривенно, месячными курсами с небольшими – в 2-3 недели – перерывами. Такое лечение продолжается обычно 10-12 месяцев. Часто различные препараты комбинируют между собой. Химиотерапия применяется на начальных стадиях, а также перед и после оперативным вмешательством.
Применение таких препаратов имеет много побочных эффектов. Хотя современные лекарства переносятся значительно легче, но все равно часто наблюдаются:
- тошнота, рвота;
- потеря волос;
- снижение иммунитета;
- бесплодие;
- токсическое поражение сердечно-сосудистой системы.
При наличии больших метастаз в костном мозге прогноз заболевания самый неблагоприятный – выживаемость пациентов составляет только 25%. Поэтому используются повышенные дозы химиопрепаратов, сочетаемые с пересадкой стволовых клеток.
Успех выздоровления зависит не только от правильного лечения, но и от психологического настроя самого пациента
От чего зависит выздоровление
Успех лечения зависит, прежде всего, от самого пациента. Несмотря на то, что саркома Юинга считается одним из самых тяжелых и опасных заболеваний, от него вылечиться можно. Нужно только вовремя обратиться в медицинское учреждение, выполнять все рекомендации врача и верить в выздоровление. Очень важен психологический настрой, а также поддержка близких людей. Сейчас более 70% пациентов после выздоровления получают шанс на нормальную жизнь без рецидивов.
Это заболевание развивается очень быстро: уже через несколько месяцев после появления первых болевых симптомов опухоль становится заметной внешне. В 90% случаев распространяются метастазы, чаще всего в костный мозг и легочную ткань. А на поздних стадиях почти всегда опухоль метастазирует в центральную нервную систему. Поэтому очень важно начать лечить заболевание как можно раньше.
Даже после выздоровления пациенты нуждаются в диспансерном наблюдении, чтобы вовремя заметить развития рецидива болезни и предотвратить осложнения. Чаще всего оно является пожизненным. Только небольшой процент больных после выздоровления может вернуться к полноценной жизни.
Саркома Юинга – очень опасное заболевание, поражающее детей и подростков. Дальнейшая жизнь и здоровье таких больных зависит от того, как вовремя родители заметили первые симптомы заболевания, как выполняли рекомендации врача, какие усилия прилагали к выздоровлению. Болезнь опасна потому, что предотвратить развитие этой опухоли невозможно, так как не до конца исследованы причины ее появления. Но современный уровень развития медицины дает возможность 70% больных полностью излечиться.
Саркома Юинга – это… Что такое Саркома Юинга?
Саркома Юинга (лат. endothelial myeloma) — злокачественная опухоль костного скелета. Саркома Юинга, как правило, поражает нижнюю часть длинных трубчатых костей, ребра, таз, лопатку, позвоночник и ключицу.
Была открыта Джеймсом Юингом (1866—1943) в 1921 году. Ученый охарактеризовал её как опухоль, поражающую в основном длинные трубчатые кости.
Саркома Юинга является одной из самых агрессивных злокачественных опухолей [1]. До применения системной терапии почти у 90 % больных развивались метастазы. Наиболее частая локализация метастазов на момент первичной диагностики – лёгкие, кости, костный мозг. 14 %- 50 % пациентов к моменту установления диагноза уже имеют метастазы, выявляемые рутинными методами исследования, и гораздо больше больных имеют микрометастазы. Лимфогенное распространение метастазов встречается редко и всегда связано с плохим прогнозом. Редко также имеет место ретроперитонеальное и медиастинальное распространение метастазов. 2,2 % пациентов имеют метастазы в ЦНС при первичной диагностике, и почти все — при генерализации процесса.
Описание заболевания
Распространение заболевания
Для костных сарком характерен быстрый рост и раннее метастазирование. Саркома Юинга является второй по частоте среди злокачественных опухолей костей у детей — составляет 10-15 %. Эта опухоль редко встречается у детей моложе 5 лет и у взрослых старше 30 лет. Пик заболеваемости приходится на 10 −15 лет.
Заболеваемость саркомой Юинга имеет отчетливые географические и этнические особенности. Значительно чаще опухоли этой группы регистрируются у белых подростков по сравнению с жителями стран Африки и Азии. Различия в заболеваемости саркомой Юинга по половому признаку появляются после достижения больными возраста 13-14 лет.Мальчики болеют чаще, чем девочки в соотношении приблизительно 1,5:1.
В возрасте до 20 лет саркомой Юинга чаще поражаются длинные (бедренная, мало- и большеберцовые, плечевая) кости, в более старшем возрасте – плоские кости таза и черепа, ребра, лопатки, позвонки.
Не менее 70% всех сарком Юинга локализуются на нижних конечностях и в области тазового пояса. Первичное вовлечение в опухолевый процесс костей верхних конечностей, в первую очередь плечевой кости,составляет от 12 до 16%. Более редкими, не превышающими по частоте 10-13%, локализациями саркомы Юинга являются позвонки, ребра, ключицы, лопатки, кости черепа, мелкие кости кисти и стопы.
Причины возникновения
К настоящему времени не удалось выявить потенциальные причины возникновения саркомы Юинга. Существует ряд научных данных, свидетельствующих о роли наследственного компонента в механизме развития заболевания. В частности, описано одновременное развитие саркомы у сиблингов, что позволяет судить о значении генетических дефектов. Также доказано, что в 40 % случаях возникновение костной саркомы провоцирует травма.[источник не указан 421 день]
Саркома Юинга состоит из мелких круглых клеток со скудной цитоплазмой, круглым ядром, содержащим нежный хроматин и слабо просматривающиеся базофильные нуклеолы. В отличие от остеосаркомы, она не продуцирует остеоид.
Идея эндотелиальной природы опухоли Юинга превалировала до 1980 года. Исследования, проведенные в последние годы, показали нейрогенную природу опухоли Юинга. Чаще саркома Юинга является недифференцированной опухолью костей. В специальной литературе появился термин «семейство опухолей типа саркомы Юинга». К нему относят: собственно саркома Юинга; периферические примитивные нейроэктодермальные опухоли (PNET), в том числе PNET костей, и экстраоссальная саркома Юинга. [2]
Клиническая картина
Общие симптомы
Сложность ранней диагностики объясняется отсутствием онкологической настороженности в отношении лиц молодого возраста, стертой клинической симптоматикой, неправильной интерпретацией жалоб больного (напр., объяснением их возникновения спортивной или бытовой травмой и т.п.).
- Боль (от момента появления первых болевых ощущений до установления диагноза проходит от 6 до 12 месяцев)
- Первоначально:
- слабая и умеренной интенсивность
- интермиттирующий характер – может самопроизвольно ослабевать и даже полностью купироваться (т.н. «светлые промежутки»)
- не стихает в покое
- усиление по ночам
- отсутствует облегчение при фиксации конечности.
- По мере роста опухоли боль:
- становиться интенсивнее
- ограничивает движения в близлежащем суставе вплоть до контрактуры
- нарушает сон
- нарушает повседневную активность
- Первоначально:
- Признаки местного воспаления:
- болезненность при пальпации
- гиперемия кожи
- пастозность (отечность) кожи
- локальное повышение температуры
- расширенные подкожные вены
- Синдром общей опухолевой интоксикации
- повышение температуры тела больного (субфебрильная и фебрильная лихорадка)
- снижение веса и аппетита вплоть до кахексии
- слабость
- анемия
- регионарный лимфаденит
- Метастазы
- в легочную ткань (чаще всего)
- в костную ткань
- в костный мозг
- отдаленные метастазы (очень редко): в висцеральных органах, лимфатических узлах средостения и забрюшинного пространства, плевре, центральной нервной системе в виде поражения менингеальных оболочек и вещества головного и спинного мозга.
В зависимости от локализации
- При поражении нижней конечности – хромота
- При поражении позвонков:
- радикулопатия
- компрессионно-ишемическая миелопатия с явлениями параплегии,
- нарушением функции тазовых органов (недержание мочи)
- При поражении костей и мягких тканей грудной стенки (в зарубежной литературе носит название опухоли Аскина:
Диагностика
- Рентгенография костей, пораженных опухолью и ее метастазами
- Рентгенография и КТ легких
- КТ или МРТ участков скелета, мягких тканей и любых других анатомических областей, пораженных опухолевым процессом. Наиболее точно определяет размеры опухоли, её связь с окружающими тканями, сосудисто-нервным пучком, распространение опухоли по костно-мозговому каналу.
- Позитронно-эмиссионная томография (ПЭТ)
- Остеосцинтиграфия. Позволяет диагностировать отдаленные метастазы
- Ангиография
- УЗИ
- Исследование костного мозга (билатеральная трепано-биопсия костного мозга из крыльев подвздошных костей). Особенностью опухолевого процесса саркомы Юинга является изолированное поражение костного мозга при отсутствии метастазов в костях вне зависимости от первичной локализации или размера опухоли
- Биопсия опухоли. Материал получают из участка кости, граничащего с костномозговым каналом или мягкотканного компонента
- Иммуногистохимическое исследование. Практически 100% клеток саркомы Юинга вырабатывают (экспрессируют) на своих мембранах поверхностный гликопротеин СD99 (р30/32MIC2). Определение его экспрессии является убедительным подтверждением клинико-рентгенологического диагноза саркомы Юинга. [3] Кроме того, для клеток саркомы Юинга характерна экспрессия виментина.
- Молекулярно-генетическое исследование.
- Флуоресцентная гибридизация in situ. Практически 90-95% опухолевых клеток имеют транслокацию между 11-й и 22-й хромосомами (t (11;22) (q24;q12)), приводящую к синтезу патологического белка EWS/FLI1 [4]. Определение данного генетического дефекта является патогномоничным симптомом (характерным только для этого заболевания) саркомы Юинга.
- Полимеразная цепная реакция (RT-PCR). Более чувствительный метод. Используется для определения микрометастазов саркомы Юинга в костном мозге и периферической крови.
Гистологическая картина
Классическая гистологическая картина саркомы Юинга представлена бесструктурными агрегатами мелких опухолевых клеток, разделенных фиброзными прослойками. Клетки имеют правильную форму, содержат округлые или овальные ядра, характеризуются высоким ядерно-цитоплазматическим отношением. Заключенная в клеточных ядрах дисперсия хроматина придает им характерный «зеркальный» вид. Митотическая активность в клетках саркомы Юинга, как правило, низкая. Зачастую при патоморфологическом исследовании определяется выраженный некроз опухолевой ткани, с преимущественной локализацией жизнеспособных клеток вокруг сосудов. Особенности морфологии саркомы Юинга затрудняют проведение дифференциальной диагностики с другими мелкоклеточными злокачественными опухолями у детей (нейробластомой, рабдомиосаркомой, неходжкинской лимфомой, синовиальная саркома, лейомиосаркома и др.). Поэтому проведение биопсии недостаточно для постановки диагноза саркомы Юинга [5]
Рентгенологическая картина
- Сосуществование деструктивного и реактивного (остеосклеротического) процессов костеобразования.
- Распространение опухолевого процесса на кортикальный слой вызывает его разволокнение, расслоение, нечеткость контуров, секвестрацию.
- Вовлечение надкостницы стимулирует периостальное костеобразование пластинчатого или игольчатого типа.
- Практически всегда имеется мягкотканный компонент опухоли, по размерам нередко превосходящий участок первичной костной деструкции.
- Характерна однородная структура мягкотканного опухолевого компонента, без элементов патологического костеобразования, обызвествлений или хрящевых включений
Лечение
- Многокомпонентная химиотерапия (используются препараты — винкристин, адриамицин, ифосфамид, циклофосфан, актиномицин, вепезид в комбинации). В современных программах лечения применяется предоперационная и послеоперационная полихимиотерапия, при этом учитывается также гистологический ответ опухоли на лечение. Хорошим ответом опухоли на химиотерапию считается наличие менее 5 % живых опухолевых клеток[источник не указан 421 день].
- Лучевая терапия на очаг в высоких дозах. При развитии метастазов в лёгкие проводится лучевая терапия на лёгкие.
- Если возможно, радикальное удаление опухоли (включая кость и мягкотканный компонент). Радикальная резекция возможна при очаге в малоберцовой кости, костях предплечья, ребрах, ключице, лопатке.
Операция улучшает локальный контроль опухоли. В сочетании с интенсивной химиотерапией и лучевой терапией значительно снижается риск местного рецидива. Уменьшение частоты местного рецидива отмечается даже после нерадикальных операций. Современная хирургическая техника позволяет проводить органосохраняющие операции при поражении бедренной, плечевой костей, а также резекцию костей таза.
Пациентам с плохим прогнозом, в частности с метастазами в кости и костный мозг, имеющих выживаемость менее 10 %, в последнее время назначают более интенсивное лечение — химиотерапия мегадозами препаратов с тотальным облучением тела и трансплантацией аутологичного костного мозга или периферических стволовых клеток. Эта терапия позволяет излечить более 30 % больных с распространенным процессом (при метастазах в кости и костный мозг). У больных с хорошей чувствительностью опухоли удается достичь ещё более высоких результатов лечения (7-летняя выживаемость составляет около 50 %).
Источники
См. также
Ссылки
Примечания
- ↑ Medline.ru – Биомедицинский журнал
- ↑ http://www.practical-oncology.ru/arh041/07.pdf
- ↑ Kovar H., Dworzak M., Strehl S. et al. Overexpression of the pseudoautosomal gene MIC2 in Ewing’s sarcoma and primitive neutoectodermal tumor // Oncogene. – 1990. – Vol.5. – P.1067.
- ↑ de Alva E., Kawai A., Healey J.H. et al. EWS-FLI1 fusion transcript structure is an independent determinant of prognosis in Ewing’s sarcoma // J. Clin. Oncol. – 1998. – Vol.16. – P.1248.
- ↑ Fletcher C.D., Unni K.K., Mertens F. Pathology and genetics of tumors of soft tissue and bone. – Lyon: IARC Press, 2002.
Саркома Юинга — Википедия
Материал из Википедии — свободной энциклопедии
Саркома Юинга (лат. myeloma endotheliale) — злокачественная опухоль костного скелета. Саркома Юинга, как правило, поражает нижнюю часть длинных трубчатых костей, ребра, таз, лопатку, позвоночник и ключицу.
Была открыта Джеймсом Юингом (1866—1943) в 1921 году. Учёный охарактеризовал её как опухоль, поражающую в основном длинные трубчатые кости.
Саркома Юинга является одной из самых агрессивных злокачественных опухолей [1]. До применения системной терапии почти у 90 % больных развивались метастазы. Наиболее частая локализация метастазов на момент первичной диагностики — лёгкие, кости, костный мозг. 14—50 % пациентов к моменту установления диагноза уже имеют метастазы, выявляемые рутинными методами исследования, и гораздо больше больных имеют микрометастазы. Лимфогенное распространение метастазов встречается редко и всегда связано с плохим прогнозом. Редко также имеет место ретроперитонеальное и медиастинальное распространение метастазов. 2,2 % пациентов имеют метастазы в ЦНС при первичной диагностике, и почти все — при генерализации процесса.
Описание заболевания
Распространение заболевания
Для костных сарком характерен быстрый рост и раннее метастазирование. Саркома Юинга является второй по частоте среди злокачественных опухолей костей у детей — составляет 10-15 %. Эта опухоль редко встречается у детей моложе 5 лет и у взрослых старше 30 лет. Пик заболеваемости приходится на 10 −15 лет.
Заболеваемость саркомой Юинга имеет отчетливые географические и этнические особенности. Значительно чаще опухоли этой группы регистрируются у белых подростков по сравнению с жителями стран Африки и Азии. Различия в заболеваемости саркомой Юинга по половому признаку появляются после достижения больными возраста 13-14 лет. Мальчики болеют чаще, чем девочки в соотношении приблизительно 1,5:1.
В возрасте до 20 лет саркомой Юинга чаще поражаются длинные (бедренная, мало- и большеберцовые, плечевая) кости, в более старшем возрасте – плоские кости таза и черепа, ребра, лопатки, позвонки.
Не менее 70% всех сарком Юинга локализуются на нижних конечностях и в области тазового пояса. Первичное вовлечение в опухолевый процесс костей верхних конечностей, в первую очередь плечевой кости,составляет от 12 до 16%. Более редкими, не превышающими по частоте 10-13%, локализациями саркомы Юинга являются позвонки, ребра, ключицы, лопатки, кости черепа, мелкие кости кисти и стопы.
Причины возникновения
К настоящему времени не удалось выявить потенциальные причины возникновения саркомы Юинга. Существует ряд научных данных, свидетельствующих о роли наследственного компонента в механизме развития заболевания. В частности, описано одновременное развитие саркомы у сиблингов, что позволяет судить о значении генетических дефектов. Также доказано, что в 40 % случаях возникновение костной саркомы провоцирует травма.[источник не указан 2567 дней]
Саркома Юинга состоит из мелких круглых клеток со скудной цитоплазмой, круглым ядром, содержащим нежный хроматин и слабо просматривающиеся базофильные нуклеолы. В отличие от остеосаркомы, она не продуцирует остеоид.
Идея эндотелиальной природы опухоли Юинга превалировала до 1980 года. Исследования, проведенные в последние годы, показали нейрогенную природу опухоли Юинга. Чаще саркома Юинга является недифференцированной опухолью костей. В специальной литературе появился термин «семейство опухолей типа саркомы Юинга». К нему относят: собственно саркома Юинга; периферические примитивные нейроэктодермальные опухоли (PNET), в том числе PNET костей, и экстраоссальная саркома Юинга.[2]
Клиническая картина
Общие симптомы
Сложность ранней диагностики объясняется отсутствием онкологической настороженности в отношении лиц молодого возраста, стертой клинической симптоматикой, неправильной интерпретацией жалоб больного (например, объяснением их возникновения спортивной или бытовой травмой и т.п.).
- Боль (от момента появления первых болевых ощущений до установления диагноза проходит от 6 до 12 месяцев)
- Первоначально:
- слабая и умеренной интенсивности
- интермиттирующий характер — может самопроизвольно ослабевать и даже полностью купироваться (т.н. «светлые промежутки»)
- не стихает в покое
- усиление по ночам
- отсутствует облегчение при фиксации конечности.
- По мере роста опухоли боль:
- становится интенсивнее
- ограничивает движения в близлежащем суставе вплоть до контрактуры
- нарушает сон
- нарушает повседневную активность
- Первоначально:
- Быстроувеличивающаяся опухоль нередко с патологическим переломом (поздний признак — 3-4 мес)
- Признаки местного воспаления:
- болезненность при пальпации
- гиперемия кожи
- пастозность (отечность) кожи
- локальное повышение температуры
- расширенные подкожные вены
- Синдром общей опухолевой интоксикации
- повышение температуры тела больного (субфебрильная и фебрильная лихорадка)
- снижение веса и аппетита вплоть до кахексии
- слабость
- анемия
- регионарный лимфаденит
- Метастазы
- в лёгочную ткань (чаще всего)
- в костную ткань
- в костный мозг
- отдаленные метастазы (очень редко): в висцеральных органах, лимфатических узлах средостения и забрюшинного пространства, плевре, центральной нервной системе в виде поражения менингеальных оболочек и вещества головного и спинного мозга.
В зависимости от локализации
- При поражении нижней конечности – хромота
- При поражении позвонков:
- радикулопатия
- компрессионно-ишемическая миелопатия с явлениями параплегии,
- нарушением функции тазовых органов (недержание мочи)
- При поражении костей и мягких тканей грудной стенки (в зарубежной литературе носит название опухоли Аскина):
Диагностика
- Рентгенография костей, пораженных опухолью и её метастазами
- Рентгенография и КТ легких
- КТ или МРТ участков скелета, мягких тканей и любых других анатомических областей, пораженных опухолевым процессом. Наиболее точно определяет размеры опухоли, её связь с окружающими тканями, сосудисто-нервным пучком, распространение опухоли по костно-мозговому каналу.
- Позитронно-эмиссионная томография (ПЭТ)
- Остеосцинтиграфия. Позволяет диагностировать отдаленные метастазы
- Ангиография
- УЗИ
- Исследование костного мозга (билатеральная трепано-биопсия костного мозга из крыльев подвздошных костей). Особенностью опухолевого процесса саркомы Юинга является изолированное поражение костного мозга при отсутствии метастазов в костях вне зависимости от первичной локализации или размера опухоли
- Биопсия опухоли. Материал получают из участка кости, граничащего с костномозговым каналом или мягкотканного компонента
- Иммуногистохимическое исследование. Практически 100% клеток саркомы Юинга вырабатывают (экспрессируют) на своих мембранах поверхностный гликопротеин СD99 (р30/32MIC2). Определение его экспрессии является убедительным подтверждением клинико-рентгенологического диагноза саркомы Юинга.[3] Кроме того, для клеток саркомы Юинга характерна экспрессия виментина.
- Молекулярно-генетическое исследование.
- Флуоресцентная гибридизация in situ. Практически 90-95% опухолевых клеток имеют транслокацию между 11-й и 22-й хромосомами (t (11;22) (q24;q12)), приводящую к синтезу патологического белка EWS/FLI1 [4]. Определение данного генетического дефекта является патогномоничным симптомом (характерным только для этого заболевания) саркомы Юинга.
- Полимеразная цепная реакция (RT-PCR). Более чувствительный метод. Используется для определения микрометастазов саркомы Юинга в костном мозге и периферической крови.
Саркома Юинга (краткая информация)
Саркома Юинга – это злокачественная опухоль, которой могут заболеть дети и подростки. В этом тексте Вы получите важную информацию о болезни, о её формах, как часто ею заболевают дети и почему, какие бывают симптомы, как ставят диагноз, как лечат детей и какие у них шансы вылечиться от этой формы рака.
автор: Maria Yiallouros, erstellt am: 2009/02/12, редактор: Dr. Natalie Kharina-Welke, Разрешение к печати: Prof. Dr. med. Uta Dirksen, Prof. Dr. md. U. Creutzig, Переводчик: Dr. Natalie Kharina-Welke, Последнее изменение: 2019/10/29 doi:10.1591/poh.patinfo.ewing.kurz.20101215
Что такое саркома Юинга?
Саркома Юинга – это злокачественная солидная опухоль. Чаще всего она вырастает в костях. Реже она может вырастать в мягких тканях, то есть в соединительных тканях, в жировых, мышечных, или в тканях периферических нервов. Болезнь была названа по имени нью-йоркского исследователя рака Джеймса Юинга (1866-1943), который впервые описал эту опухоль в 1920 году.
Существует целое семейство опухолей саркомы Юинга. В него входят, например, классическая саркома Юинга (в зарубежной литературе принято сокращённое обозначение EWS) и периферические примитивные нейроэктодермальные опухоли (в зарубежной литературе их обозначают PPNET или pPNET; на русском языке можно встретить сокращение ППНЭО, не путать с ПНЭО, опухолями головного мозга). Чаще всего саркомы Юинга растут и дают метастатзы настолько быстро, что без эффективного лечения эта болезнь смертельна.
Как часто у детей встречается саркома Юинга?
Саркомы Юинга встречаются редко. В Германии из 1.000.000 детей в возрасте до 15 лет заболевают 3 ребёнка в год (по статистике всех детей в Германии это около 40 заболевших детей в год). Из 1.000.000 подростков и молодёжи в возрасте от 15 до 25 лет в год заболевает около 2,4 человек.
Больше половины всех заболевших – это дети и подростки в возрасте между 10 и 20 годами. Пик приходится на подростковый возраст – 12 -17 лет. Но саркома Юинга может вырастать и у грудных детей, и у детей младшего возраста, и у школьников, и даже у очень пожилых людей. Мальчики и мужчины по статистике заболевают чаще, чем девочки (соотношение 1,3:1).
Где и как вырастает саркома Юинга?
В принципе в любой кости может появиться саркома Юинга. Чаще всего опухоль вырастает в тазовых костях, далее по частоте появления следуют длинные трубчатые кости бедра и голени, и затем идут рёбра.
Опухоль может разрастаться и внутри кости, в которой они появилась, и в мягких тканях вокруг кости. В редких случаях саркома Юинга вырастает сразу в мягких тканях [мягкие ткани], то есть опухоли нет в кости. В этом случае специалисты говорят о внекостной саркоме Юинга (также используется термин экстраоссальная саркома Юинга).
Саркомы Юинга растут быстро и очень рано дают метастазы. Примерно у четверти заболевших детей во время диагностики уже есть метастазы, которые видны на снимках. Чаще всего они бывают в лёгких, но их также находят и в костях, и в костном мозге [костный мозг]. Кроме этого почти у всех детей есть так называемые микрометастазы. Это такие самые мельчайшие метастазы, которые не способна увидеть никакая визуальная диагностика.
Какие бывают виды опухоли? Что мы знаем о её микроскопических (гистологических) особенностях?
Саркомы Юинга относятся к примитивным [примитивный] злокачественным опухолям. До сих пор точно не известно, какая именно клетка начинает мутировать и в результате начинает вырастать эта опухоль. Современные исследования говорят о том, что клетки саркомы Юинга вырастают из незрелых (или на языке специалистов недифференцированных) клеток ткани, это так называемые мезенхимальные стволовые клетки.
Понять, заболел ли ребёнок саркомой Юинга, или другой злокачественной опухолью, которая тоже состоит из недифференцированных опухолевых клеток (например, это могут быть нейробластома, медуллобластомы, неходжкинские лимфомы, саркомы мягких тканей и ретинобластома), можно только проведя гистологический анализ и специальные молекулярно-генетические [молекулярно-генетический] исследования. Так как все эти виды рака встречаются достаточно редко, то такую диагностику, как правило, способны выполнить только специализированные лаборатории.
В зависимости от микроскопических (гистологических) особенностей опухолевой ткани, а также от того, в каком именно месте выросла опухоль, в семействе сарком Юинга выделяют следующие типы:
- классическая сарокма Юинга (в западной литературе принято сокращение EWS)
- периферическая примитивная нейроэктодермальная опухоль (на русском языке может называться ППНЭО, в зарубежных источниках принято сокращение PPNET или pPNET)
- опухоль Аскина (опухоли грудной стенки)
- внекостная саркома Юинга
Почему дети заболевают саркомой Юинга?
Никто точно не знает, почему дети заболевают саркомой Юинга. Ни какие-то внешние факторы воздействия на организм (например, когда ребёнок ранее получал лучевую терапию [облучение]), ни какие-то наследственные генетические [генетический] факторы (наследственная предрасположенность) не имеют большого значения.
Известно, что у раковых клеток саркомы Юинга есть определённые хромосомные изменения. Эти изменения всегда затрагивают определённый ген на 22-ой хромосоме. Этот ген так и называется ген саркомы Юинга (также можно встретить его друое название EWS-ген). В результате, когда изменения приводят к генной поломке, это приводит к тому, что здоровая клетка становится раковой. Но принципиально все такие генные изменения, которые нашли в ткани опухоли, не передаются по наследству.
Какие бывают симптомы болезни?
Наиболее часто встречающимся симптомом, который появляется из-за саркомы Юинга, являются боли и припухлость в том, месте, где растёт опухоль.
Боли появляются спонтанно. Обычно болеть начинает тогда, когда ребёнок что-то делает с физической нагрузкой. Но часто эти боли ночью полностью не уходят. Чем больше растёт опухоль, то кроме болей у ребёнка становится видна припухлость, либо если припухлость ещё не видна, её уже можно прощупать. Иногда эта зона роста опухоли может быть покрасневшей. А сам участок организма перестаёт нормально работать. Нередко эти симптомы врачи сначала ошибочно воспринимают за болезни роста, воспаление костей или как результат какой-то спортивной травмы.
Но так как саркомы Юинга могут вырастать практически в любой кости и в мягких тканях, то в каждом отдельном случае другие симптомы могут сильно отличаться. Например, если опухоль растёт в области позвоночника или периферических нервов [периферическая нервная система], то у ребёнка в первую очередь могут появиться такие отклонения как потеря двигательной способности (паралич). Если опухоль растёт в тазовых костях, или в районе груди, или же в бедренных костях, то очень долгое время она не даёт каких-то явных симптомов и остаётся незамеченной.
Примерно у трети заболевших детей, у которых появляются такие общие симптомы как повышение температуры, болезненное самочувствие, общая усталость и утомляемость, они начинают худеть, болезнь может находиться уже на поздней стадии. С того момента, когда у ребёнка появились первые симптомы, до того времени, когда ему поставили точный диагноз, может пройти от несколких недель до нескольких месяцев.
Те симптомы у детей и подростков, о которых мы здесь пишем, не обязательно говорят о том, что у ребёнок заболел саркомой Юинга или каким-то другим раком костей. Тем не менее, если у ребёнка или у подростка появляются боли в костях, мы обязательно рекомендуем обратиться к опытному педиатру и выполнить полную диагностику. Чтобы точно быть уверенным в том, что это не онкология.
Как диагностируют и составляют план лечения для сарком Юинга?
Если педиатр (или другой специалист) подозревает из истории болезни ребёнка (анамнез) и по результатам наружного осмотра [наружный осмотр] злокачественную опухоль костей, то врач направляет ребёнка в клинику, которая специализируется на лечении рака у детей и подростков (детский онкологический центр/ клиника детской онкологии и гематологии).
Потому что, если подозревают такую опухоль, то полное обследование проводят специалисты разного профиля. Во-первых, они должны подтвердить диагноз, действительно ли у ребёнка злокачественная опухоль костей. Во-вторых, если диагноз подтверждается, они должны сказать, какой конкретный тип опухоли у ребёнка и насколько болезнь успела распространиться по организму. Только ответив на эти вопросы, можно оптимально спланировать тактику лечения и давать прогноз.
Какая необходима визуальная диагностика (диагностика по снимкам)?
Если подозревают рак костей, то чаще всего уже на рентгеновских снимках видны изменения, типичные для болезни. Подозрение на злокачественную опухоль костей чаще всего подтверждают рентгеновские снимки. Дополнительно с помощью таких методов диагностики по снимкам как магнитно-резонансная томография (МРТ) и/или компьютерная томография (КТ) можно точно оценить размер опухоли, где именно она выросла, а также увидеть границы опухоли с соседними структурами (например, с мышцами и сухожилиями, или суставными сумками).
Также на этих снимках можно хорошо рассмотреть близко расположенные метастазы, так называемые „прыгающие“ метастазы ( на языке специалистов „скип“-метастазы). Снимки МРТ (по сравнению со снимками КТ) дают более точную информацию о том, есть ли опухоль внутри костного мозга и в мягких тканях. Поэтому на этапе начальной диагностики врачи предпочитают работать с ними, а также с рентгеновскими снимками костей.
Как исследуют ткань опухоли?
Чтобы окончательно подтвердить диагноз саркомы Юинга, обязательно берут образец опухолевой ткани (биопсия), который исследуют разные специалисты. Биопсию должны выполнять только те специалисты, которые потом будут делать операцию саркомы, или у которых есть опыт оперировать саркомы. Потому что от того, как сделали биопсию, зависит дальнейшая операция. Любая биопсия сначала открывает доступ к самой опухоли. Если этот доступ был запланирован и выполнен неправильно, то это ведёт к дальнейшим проблемам в лечении. В худшем случае к тому, что запланированную дальнейшую операцию придётся выполнять гораздо в большем объёме, чем это было бы нужно изначально.
Как ищут метастазы?
Чтобы найти метастазы, делают рентгеновские снимки и компьютерную томографию лёгких, а также сцинтиграфию [сцинтиграфия] костей. В некоторых случаях также могут помочь снимки ПЭТ (позитронно-эмиссионная томография). Чтобы выяснить, попали раковые клетки в костный мозг, или нет, необходимо также сделать пункцию костного мозга. В зависимости от каждого конкретного случая болезни и от того, как проходит лечение, могут потребоваться дополнительные исследования и анализы.
Результаты всей диагностики должны показать, какая именно опухоль появилась у ребёнка, где именно она выросла и насколько опухоль уже успела разойтись по организму. По этим результатам составляют максимально возможный индивидуальный план лечения ребёнка (врачи называют его риск-адаптированное лечение.
Всё это учитывается, когда врачи составляют план лечения. Его цель – получить максимально эффективные результаты лечения.
Как лечат саркому Юинга?
Лечение детей с саркомой Юинга состоит из операции [операция] и/или лучевой терапии [облучение] (эти виды лечения называются на языке специалистов локальной терапией), а также из курсов химиотерапии [химиотерапия]. Курсы химиотерапии выполняют потому, что в прошлом, когда детей только оперировали и облучали, то врачи убирали таким образом только саму опухоль. Но потом почти у всех детей появлялись метастазы. Поэтому нужен такой вид лечения, который будет действовать на весь организм, а не только на какой-то конкретный участок. Обычно локальную терапию делают между двумя блоками химиотерапии. В общей сложности курс лечения длится приблизительно от 10 до 12 месяцев.
Лечение делится на несколько этапов:
Этап химиотерапии до начала локальной терапии
Лечение начинается с курса интенсивной химиотерапии, который длится несколько недель. Этот курс также называют индукционной химиотерапией. Его цель – уменьшить размер опухоли и количество метастазов, если они видны на снимках, а также убить возможные метастазы, которые не видны. Это помогает сделать операцию более щадящей и более безопасной, и одновременно максимально эффективной. Кроме того химиотерапия способна убивать даже самые маленькие, ещё невидимые микрометастазы, и таким образом блокировать дальнейший рост опухоли.
Чтобы убить по возможности все раковые клетки, используют комбинацию из нескольких препаратов. Эти медикаменты задерживают рост клеток (цитостатики). Они уже доказали свою наибольшую эффективность у детей с саркомой Юинга. В первую очередь это такие препараты, как винкристин, ифосфамид, доксорубицин (= адриамицин) и этопозид.
Дети получают цитостатики в виде инфузии [инфузия] в течении нескольких блоков. Блок длится несколько дней. В это время дети лежат в больнице. В перерывах между курсами/блоками химиотерапии их обычно отпускают домой. Только если у ребёнка появляются тяжёлые побочные эффекты (осложнения), его снова кладут в больницу (стационарное лечение).
Локальная терапия
NЕщё когда не закончились полностью блоки химиотерапии, или самое позднее сразу после химиотерапии начинают локальную терапию. Её предпочтительным видом является операция. Цель операции – по-возможности полностью удалить опухоль. Однако часто полностью удалить опухоль невозможно. Потому что она выросла в таком месте, которое является функционально важной частью тела, то есть без него невозможна нормальная работа организма. Поэтому дополнительно необходимо делать лучевую терапию. В некоторых случаях врачи вместо операции вынуждены идти только на лучевую терапию. Как оба эти виды лечения могут сочетаться друг с другом и в каком объёме они будут проводиться, зависит от каждой индивидуальной ситуации. Поэтому врачи в каждом конкретном случае принимают максимально оптимальное решение для ребёнка.
Специалисты, которые отвечают за лечение ребёнка, проинформируют семью, какая именно операция будет выполняться, как это будет происходить, или расскажут о том, как будет проходить этап облучения. Если опухоль выросла на руках, или на ногах, то сегодня прогресс в лечении конечностей позволяет делать органосберегающие операции. А дополнительное лечение курсами химиотрапии и/или лучевой терапии позволяет отказаться от ампутации.
Сразу после операции патомофолог*** исследует саму опухоль. Он должен оценить, как опухоль ответила на курсы химиотерапии. Для этого он смотрит, сколько живых раковых клеток ещё осталось в опухоли. Если их меньше 10 %, то врачи говорят о хорошем ответе на лечение. А если их 10% и больше, то специалисты говорят о плохом ответе на лечение. Если во время постановки диагноза у ребёнка уже были метастазы, то их по-возможности также пролечивают локально, как и саму опухоль (на языке специалистов первичная опухоль). То есть их удаляют во время операции и/или облучают.
Этап химиотерапии после локальной терапии
После локальной терапии продолжается химиотерапия. Этот этап называется консолидирующая химиотерапия. Насколько курсы химиотерапии будут интенсивными, зависит от того, как болезнь отвечала на химиотерапию до локального лечения, а также какой был размер начальной опухоли в момент постановки диагноза, и были ли у ребёнка метастазы в тот период времени.
Если был хороший ответ, или начальная опухоль была маленького размера (то есть объём опухоли был меньше 200 мл), то также, как и на первом этапе, ребёнок несколько раз получает блоки химиотерапии из нескольких цитостатиков. Обычно это комбинации из таких препаратов как винкристин, актиномицин D и циклофосфамид, или комбинация из винкристина, актиномицина D и ифосфамида.
Если на этапе индукционной химиотерапии был плохой ответ, или начальная опухоль была большого размера (то есть объём опухоли был больше 200 мл), то по исследовательскому протоколу по саркоме Юинга рекомендуется высокодозная химиотерапия и сразу же за ней трансплантация костного мозга. Исследователи изучают полученные результаты и сравнивают их с теми, когда пациенты получали курсы стандартной химиотерапии. Этот принцип интенсивного лечения также рекомендуется детям, у которых на момент диагноза уже были метастазы.
В некоторых случаях сразу после курсов химиотерапии или после курсов высокодозной химиотерапии детям дополнительно назначают лучевую терапию.
Как лечат рецидивы
Хотя методы лечения саркомы Юинга стали лучше и результаты выше, тем не менее у 30-40% детей обнаруживают рецидив. У детей с рецидивом прогноз хуже. Сегодня для них пока нет стандартной терапии. В зависимости от конкретной ситуации лечить рецидив могут курсами химиотерапии из нескольких препаратов, облучением, хирургическим путём, или же комбинируют эти виды лечения. Иногда врачи рассматривают также возможности высокодозной химиотерапии.
Если по результатам лечения видно, что невозможно полностью вылечить ребёнка, то на первый план выходит сохранение качества жизни. Врачи выполняют, например, обезболивающую терапию и поддерживают определённые функции организма (паллиативная терапия). Исследовательские протоколы работают над тем, как можно повысить шансы на выздоровление этих пациентов. По этим протоколам, например, детям дают новые медикаменты и проверяют их эффективность.
По каким протоколам лечат детей?
В мире во всех крупных лечебных центрах детей и подростков с саркомой Юинга и ППНЭО лечат по стандартизированным протоколам. В Германии такие программы/ протоколы лечения называются исследования оптимизации терапии. По ним лечат всех заболевших детей. Это клинические исследования, они контролируются. Их цель – увеличивать эффективность лечения (медики говорят о долговременной выживаемости). Одновременно они стремятся снижать осложнения от лечения и отдалённые последствия на организм ребёнка.
В Германии детей с болезнями из семейства саркомы Юинга (саркома Юинга, ППНЭО, опухоль Аскина, саркома мягких тканей) лечат по международному протоколу EWING 2008. По этому исследовательскому протоколу работают многочисленные детские клиники и детские онкологические центры по всей Германии, а также клиники других европейских стран, США, Австралии и Новой Зеландии. Центральный исследовательский офис немецкой группы находится в клинике детской и подростковой медицины при университете г. Мюнстер (руководитель: профессор др. мед. Хериберт Юргенс).
Какие шансы вылечиться от саркомы Юинга?
У детей и подростков с саркомой Юинга прогноз болезни зависит от нескольких причин. Главными из них являются: где именно выросла опухоль, какого она размера, насколько болезнь успела распространиться по организму к моменту постановки диагноза и как опухоль ответила на курс химиотерапии [химиотерапия] до операции.
За последние десятилетия результаты лечения саркомы Юинга достигли большого прогресса. Этого удалось достичь благодаря тому, что лечение стало комбинированным, были введены более интенсивные курсы химиотерапии, и всех заболевших детей стали лечить по единым протоколам (исследования оптимизации терапии).
Ещё в 1960-ые годы, когда детей лечили либо только лучевой терапией, либо операцией, выживало менее 10%. Сегодня, когда детей лечат комбинацией разных видов лечения (локальное лечение + химиотерапия), в среднем вылечивают около 65% детей, у которых в диагностике на снимках не было метастазов [метастазы]. О благоприятном прогнозе обычно говорят, если опухоль была полностью удалена хирургическим путём и болезнь хорошо отвечала на курс химиотерапии.
У детей, у которых в момент диагноза уже есть метастазы, прогноз в целом неблагоприятный даже несмотря на то, что они получают более интенсивные курсы химиотерапии (из них 5-летней выживаемости достигает в среднем около 25%). У детей с единичными метастазами в лёгких, которые можно хирургически удалить, шансы вылечиться выше, чем у детей с метастазами в костях или в костном мозге [костный мозг]. Также неблагоприятным является прогноз у тех детей, у которых болезнь возвращается, то есть наступает рецидив. Современные исследовательские протоколы стремятся найти новые подходы в лечении, чтобы улучшить шансы на выздоровление в том числе и этих пациентов.
Необходимое замечание: когда мы называем проценты выздоровевших детей, это значит, что мы даём только точную статистику по этой форме рака у детей. Но никакая статистика не может предсказать, выздоровеет конкретный ребёнок, или нет. Сам термин “выздоровление” надо понимать прежде всего как “отсутствие опухоли”. Потому что современные методы лечения могут обеспечивать долговременное отсутствие злокачественной опухоли. Но у них есть нежелательные побочные эффекты и поздние осложнения. Поэтому детям после лечения нужна интенсивная реабилитация. Также им нужна ещё долгое время помощь от специалистов в онкоортопедии.
Список литературы: 
- Juergens C, Weston C, Lewis I, Whelan J, Paulussen M, Oberlin O, Michon J, Zoubek A, Jürgens H, Craft A: Safety assessment of intensive induction with vincristine, ifosfamide, doxorubicin, and etoposide (VIDE) in the treatment of Ewing tumors in the EURO-E. W.I. N.G. 99 clinical trial. Pediatric blood & cancer 2006, 47: 22 [PMID: 16572419]
- Kaatsch P, Spix C: German Childhood Cancer Registry – Jahresbericht / Annual Report 2015 (1980-2014). Institut für Medizinische Biometrie, Epidemiologie und Informatik (IMBEI), Universitätsmedizin der Johannes Gutenberg-Universität Mainz 2015 [URI: http://www.kinderkrebsregister.de/ dkkr/ ergebnisse/ jahresbericht/ jahresbericht-2015.html]
- Dirksen U, Jürgens H: Ewing-Sarkome des Kindes- und Jugendalters. S1-Leitlinie der Gesellschaft für Pädiatrische Onkologie und Hämatologie (GPOH) AWMF online 2014 [URI: https://www.awmf.org/ uploads/ tx_szleitlinien/ 025-006l_S1_Ewing_Sarkome_Kinder_Jugendliche_2014-06-abgelaufen.pdf]
- Haeusler J, Ranft A, Boelling T, Gosheger G, Braun-Munzinger G, Vieth V, Burdach S, van den Berg H, Jürgens H, Dirksen U: The value of local treatment in patients with primary, disseminated, multifocal Ewing sarcoma (PDMES). Cancer 2010, 116: 443 [PMID: 19924786]
- Burkhardt B, Reiter A, Landmann E, Lang P, Lassay L, Dickerhoff R, Lakomek M, Henze G, von Stackelberg A: Poor outcome for children and adolescents with progressive disease or relapse of lymphoblastic lymphoma: a report from the berlin-frankfurt-muenster group. Journal of clinical oncology 2009, 27: 3363 [PMID: 19433688]
- Wagner LM, McAllister N, Goldsby RE, Rausen AR, McNall-Knapp RY, McCarville MB, Albritton K: Temozolomide and intravenous irinotecan for treatment of advanced Ewing sarcoma. Pediatric blood & cancer 2007, 48: 132 [PMID: 16317751]
- Gerth HU, Juergens KU, Dirksen U, Gerss J, Schober O, Franzius C: Significant benefit of multimodal imaging: PET/CT compared with PET alone in staging and follow-up of patients with Ewing tumors. Journal of nuclear medicine : official publication, Society of Nuclear Medicine 2007, 48: 1932 [PMID: 18006618]
- Germeshausen M, Skokowa J, Ballmaier M, Zeidler C, Welte K: G-CSF receptor mutations in patients with congenital neutropenia. Current opinion in hematology 2008, 15: 332 [PMID: 18536571]
- Bernstein M, Kovar H, Paulussen M, Randall RL, Schuck A, Teot LA, Jürgens H: Ewing’s sarcoma family of tumors: current management. The oncologist 2006, 11: 503 [PMID: 16720851]
- Hunold A, Weddeling N, Paulussen M, Ranft A, Liebscher C, Jürgens H: Topotecan and cyclophosphamide in patients with refractory or relapsed Ewing tumors. Pediatric blood & cancer 2006, 47: 795 [PMID: 16411206]
- Hawkins DS, Schuetze SM, Butrynski JE, Rajendran JG, Vernon CB, Conrad EU 3rd, Eary JF: [18F]Fluorodeoxyglucose positron emission tomography predicts outcome for Ewing sarcoma family of tumors. Journal of clinical oncology : official journal of the American Society of Clinical Oncology 2005, 23: 8828 [PMID: 16314643]
- Dirksen U, Poremba C, Schuck A: Knochentumoren des Kindes-und Jugendalters. Der Onkologe 2005, 10: 1034
- Niemeyer C, Kontny U: Tumoren der Ewing-Sarkom-Familie, in: Gutjahr P (Hrsg.): Krebs bei Kindern und Jugendlichen. Deutscher Ärzte-Verlag Köln 5. Aufl. 2004, 491 [ISBN: 3769104285
- Schuck A, Ahrens S, Paulussen M, Kuhlen M, Konemann S, Rube C, Winkelmann W, Kotz R, Dunst J, Willich N, Jürgens H: Local therapy in localized Ewing tumors: results of 1058 patients treated in the CESS 81, CESS 86, and EICESS 92 trials. Int J Radiat Oncol Biol Phys 2003, 55: 168 [PMID: 12504050]
- Paulussen M, Frohlich B, Jürgens H: Ewing tumour: Incidence, prognosis and treatment options. Paediatr Drugs 2001, 3: 899 [PMID: 11772151]