Подагрическая почка: Подагрическая нефропатия – причины, симптомы, диагностика и лечение – Подагрическая почка: причины, симптомы, лечение.
Подагрическая нефропатия – причины, симптомы, диагностика и лечение
Подагрическая нефропатия — это поражение почек, возникающее у больных подагрой. Может проявляться в разных вариантах, зачастую длительное время протекает бессимптомно. В последующем возможны почечные колики, дизурия, никтурия, олигурия, гематурия, боли в пояснице, артериальная гипертензия, спонтанное отхождение камней. Диагностируется с помощью определения уровня мочевой кислоты в моче и крови, УЗИ почек, исследования синовиальной жидкости, биоптатов суставных тканей и тофусов. Для лечения используют урикодепрессивные, урикозурические, урикоразрушающие препараты. По показаниям проводится массивная инфузионная терапия, заместительная терапия, хирургическое удаление камней.
Общие сведения
Подагрическая (мочекислая, уратная) нефропатия развивается у 30-70% пациентов с подагрой. Относится к категории собирательных понятий, объединяет все виды почечной патологии подагрического происхождения. Наиболее распространенной формой заболевания считается хронический интерстициальный нефрит, который у 17% больных на начальных этапах характеризуется эпизодами острой мочекислой обструкции почек и в 52% случаев сочетается с нефролитиазом.
В 30-40% урологическая патология является единственным проявлением нарушений метаболизма пуринов и служит «почечной» маской подагры. Как и основное заболевание, подагрическая нефропатия чаще выявляется у пациентов мужского пола. Актуальность своевременной диагностики нефрологического заболевания у больных, страдающих подагрой, связана с высоким риском развития ХПН.

Подагрическая нефропатия
Причины
Поражение почек при подагре провоцируется типичными для этого заболевания метаболическими нарушениями. Ключевым повреждающим фактором становится мочевая кислота, которая усиленно производится организмом больного из-за генетически обусловленной недостаточности фермента гипоксантин-гуанинфосфорибозилтрансферазы. Непосредственными причинами нефропатии являются:
- Гиперурикемия и урикозурия. Соли мочевой кислоты оказывают прямое токсическое воздействие на почечную паренхиму и вызывают обструкцию почечных канальцев, откладываясь в их просвете. Гиперурикемия также потенцирует усиление секреции ренина, фактора пролиферации сосудистых гладкомышечных волокон, тромбоксана.
- Кислая реакция мочи. При значительной урикозурии pH мочи может снижаться до 4,5-5,8, что облегчает преципитацию уратов в почках. Кислая моча усиливает дистрофию почечного эпителия, формирующуюся на фоне его постоянной травматизации камнями, становится питательной средой для размножения микроорганизмов.
Риск нефропатии при подагрическом процессе повышается у пациентов, которые злоупотребляют алкоголем, допускают погрешности в диете, употребляя в больших количествах мясо, бобовые и другие продукты, содержащие пурины. Уратное поражение почек чаще наблюдается у больных с абдоминальным ожирением, инсулинорезистентностью, сахарным диабетом. Провоцирующими факторами также могут стать длительное голодание, интенсивные тренировки и тяжелый физический труд, сопровождающиеся массивной анаэробной деструкцией белковых волокон. Уровень мочевой кислоты повышается при приеме салицилатов, диуретиков, ряда других лекарственных средств.
Патогенез
Механизм развития подагрической нефропатии основан на дисбалансе между высокой концентрацией мочевой кислоты и способностью к ее безопасной элиминации из организма. На фоне усиленного выделения мочевой кислоты клубочками и снижения pH мочи ураты начинают кристаллизоваться в почечных канальцах. В результате нарушается внутрипочечный пассаж мочи, усиливаются застойные явления, что опосредованно влияет на фильтрующую способность почек. Формирование и рост уратных конкрементов провоцируют дистрофические процессы в почечном эпителии.
Проникновение уратов в тубулоинтерстиций сопровождается воспалительной реакцией, усилением фиброгенеза, склерозированием паренхимы за счет образования соединительной ткани с последующим развитием почечной недостаточности. У части пациентов определенную роль в патогенезе нефропатии подагрического типа играют образование аутоиммунных комплексов, повреждающих мембраны клубочков, а также активация ренин-ангиотензиновой системы с возникновением артериальной гипертензии и нефроангиосклероза.
Классификация
Ключевыми критериями современной систематизации форм поражения почечных тканей при подагре являются тип морфологических изменений, острота течения и клиническая форма патологического процесса, этапность развития заболевания. У половины больных мочекислая нефропатия протекает по латентному типу с преимущественным поражением стромы, поздним появлением и медленным нарастанием симптоматики, у 30% — по острому или хроническому уролитиазному с повреждением канальцев, у 20% — по протеинурическому с преимущественным аутоиммунным поражением клубочкового аппарата.
Подагрическая нефропатия бывает острой и хронической. При остром уролитиазном процессе в канальцах, собирательных трубочках и почечных лоханках в большом количестве осаждаются кристаллы, что приводит к возникновению острой обструкции почек, болевому синдрому, в тяжелых случаях — острой почечной недостаточности. При подобном течении речь обычно идет об острой обструктивной мочекислой нефропатии.
Клинические варианты хронической подагрической почки соответствуют трем типам морфологических изменений почечной ткани. Соответственно специалисты в сфере урологии и нефрологии различают хронический тубулоинтерстициальный нефрит, уратный вариант мочекаменной болезни, подагрический гломерулонефрит. Более редкими формами нефрологической патологии у больных, которые страдают подагрой, являются тофусоподобные включения уратов в мозговое вещество почки и амилоидоз.
С лечебной и прогностической целью уточняют стадию хронического процесса. Постепенное нарушение функциональной состоятельности фильтрующего аппарата снижает компенсаторные возможностей почек по поддержанию нормальной концентрации мочевой кислоты, ухудшая прогноз заболевания. С учетом состояния клубочковой фильтрации выделяют три стадии развития хронической уратной нефропатии:
- I — подагрическая гиперурикозурия. Фильтрующая функция сохранена. В моче содержание мочевой кислоты обычно увеличенное, в крови — нормальное или слегка повышенное. Возможна микроальбуминурия. При правильно выбранной терапевтической тактике удается добиться стойкой коррекции состояния пациента.
- II — подагрическая гиперурикемия. Почки не справляются с повышенной уратной нагрузкой, нарушается осморегулирующая функция. Экскреция мочевой кислоты нормальная или незначительно повышена, ее содержание в крови существенно увеличено. Снижается плотность мочи. Прогноз становится более серьезным.
- III — подагрическая азотемия. Терминальная стадия заболевания, характеризующаяся наличием хронической почечной недостаточности. Лабораторное обследование выявляет высокую гиперурикемию, снижение суточной экскреции мочевой кислоты, повышение уровня креатинина в плазме крови.
Симптомы подагрической нефропатии
У 50% пациентов патология продолжительное время протекает латентно. Клиника зависит от формы и варианта течения мочекислой нефропатии. Для острой уратной обструкции характерно внезапное начало с возникновением интенсивной боли и тяжести в поясничной области, дизурическими явлениями, макрогематурией, резким уменьшением количества мочи. Почечная симптоматика нередко сочетается с подагрической суставной атакой. При уратном нефролитиазе с постепенным отложением солей и формированием камней периодически наблюдаются двухсторонние почечные колики с острой болью в области поясницы, иррадиирующей в бедро и пах, тошнотой и рвотой, напряжением мышц передней брюшной стенки, лихорадкой. Возможно спонтанное отхождение конкрементов.
При хроническом интерстициальном нефрите или гломерулонефрите основными проявлениями становятся стойкое повышение артериального давления, выявляемое у 70% пациентов, увеличение количества суточной мочи, усиление диуреза в ночное время. Изредка в моче появляется кровь. Симптоматика усугубляется при снижении фильтрующей функции подагрической почки: больных беспокоят постоянные ноющие боли, отмечаются расстройства мочеиспускания, гематурия, снижение объема мочи, выделенной за сутки. Важным признаком является красновато-бурый цвет мочи за счет окрашивания кристаллами мочекислого аммония.
Осложнения
При обструкции камнем мочеточника и затруднении пассажа мочи зачастую развивается гидронефроз с расширением чашечно-лоханочной системы и атрофией паренхимы почки. Повышенная продукция ренина при нефропатии приводит к стойкой артериальной гипертензии, которая с трудом поддается лечению. Вследствие застоя мочи происходит обсеменение мочевыделительного тракта микроорганизмами, у 75% больных возникает вторичный пиелонефрит. Серьезными осложнениями являются острая почечная недостаточность, требующая экстренной терапии, и нарастающая хроническая почечная недостаточность.
Диагностика
Диагностический поиск при подозрении на подагрическую нефропатию направлен на выявление характерных метаболических нарушений, возможных признаков уролитиаза, оценку функциональной состоятельности почек, исключение гиперурикемических расстройств неподагрического происхождения. Наиболее информативными для постановки диагноза являются:
- Определение содержания мочевой кислоты. Соответственно стадии уратной нефропатии может определяться гиперурикозурия (> 1100 мг/сут), гиперурикемия (> 500 мкмоль/л). Исследование дополняют общим анализом мочи, в котором выявляется стойко-кислая pH. У 67% пациентов снижена относительная плотность мочи (<1018), у 71% наблюдается протеинурия (<1г/л), у 37% — микрогематурия. Возможна лейкоцитурия, кристаллурия.
- УЗИ. При ультразвуковом исследовании почек эхо-признаки повреждения почечных структур обнаруживаются у 78,5% больных. Наиболее часто визуализируются конкременты, причем в трети случаев подагрический нефролитиаз является двухсторонним. Иногда просматривается от 1 до 3 почечных кист диаметром 0,5-4,0 см. Диагностическая ценность сонографии особенно высока с учетом рентген-негативности уратных камней.
- Исследование синовиальной жидкости. Метод поляризационной микроскопии применим при наличии суставной симптоматики. С его помощью в биологическом материале удается выявить внутриклеточные кристаллы мочевой кислоты, а также исключить другие причины болевого синдрома. Иногда более информативными оказываются биопсия тофусов (при их наличии), синовиальной оболочки и хряща пораженного сустава.
Для оценки фильтрующей функции проводится проба Реберга, назначается комплексный биохимический анализ крови (определение содержания креатинина, мочевины, калия, кальция, натрия, неорганического фосфора в сыворотке крови), лабораторный нефрологический комплекс (почечные пробы в моче). Из инструментальных методов могут применяться нефросцинтиграфия, экскреторная урография.
Подагрический вариант нефропатии дифференцируют с поражением почек при вторичных гиперурикемиях, вызванных бериллиозом, хронической свинцовой интоксикацией, саркоидозом, цистинозом, поликистозной болезнью, распространенным псориазом, миелопролиферативной болезнью, гипотиреозом, алкогольной зависимостью. Исключаются лекарственно-индуцированные гиперурикемические состояния, связанные с приемом тиазидных и петлевых диуретиков, нестероидных противовоспалительных средств, антибиотиков, цитостатиков, некоторых других препаратов. Кроме уролога или врача-нефролога по показаниям пациента консультирует ревматолог, дерматолог, эндокринолог, инфекционист, онколог, онкогематолог, токсиколог.
Лечение подагрической нефропатии
Основными терапевтическими задачами являются уменьшение синтеза мочевой кислоты, нефропротекция, улучшение почечной микроциркуляции, замедление прогрессирующего нефросклероза. Медикаментозное лечение обязательно дополняют коррекцией двигательного активности, питьевого режима и рациона. Пациентам с подагрическим поражением почек показаны минимально калорийные диеты с низким содержанием белка, частое щелочное питье, умеренные физические нагрузки для снижения веса. При выборе препаратов для терапии мочекислой нефропатии учитывают форму и стадию заболевания.
Схема ведения больных с острой уратной нефропатией аналогична терапии ОПН. При проходимости мочеточников и отсутствии анурии показана непрерывная инфузионная терапия под контролем диуреза с введением моносахаридов, многоатомных спиртов, физиологического или полиионных кристаллоидных растворов, петлевых диуретиков. Одновременно назначается обезболивание алкалоидами трополонового ряда, применяются ингибиторы ксантиноксидазы. Неэффективность интенсивного консервативного лечения, проводимого в течение 60 часов, является показанием для перевода пациента на гемодиализ.
Больным с хронической подагрической почкой проводится терапия, позволяющая откорректировать концентрацию мочевой кислоты, предупредить развитие возможных осложнений. При подборе препарата обязательно учитывают стадию патологического процесса и сохранность фильтрующей функции. Наиболее часто для лечения мочекислой нефропатии используют:
- Урикодепрессивные препараты. Ингибиторы ксантиноксидазы, глютаминфософорибозилтрансферазы и в меньшей степени карбоновые конъюгаторы фосфорибозилпирофосфата влияют на обмен ксантинов, нарушают синтез мочевой кислоты. За счет эффективного снижения гиперурикемии уменьшают выраженность урикозурии, а значит – и риск камнеобразования. Обладают умеренным нефропротективным эффектом: снижают выраженность протеинурии, синтез ренина, продукцию свободных радикалов, замедляют гломерулосклероз и нефроангиосклероз. Не рекомендованы при наличии ХПН.
- Урикозурические средства. За счет угнетения реабсорбции уратов усиливают экскрецию мочевой кислоты, однако увеличивают нагрузку на почки. Показаны при сочетании гиперурикемии с нормальным содержанием мочекислых солей в моче, отсутствии камней и сохраненной фильтрующей функции. С учетом индивидуальной чувствительности и возможных противопоказаний больным с подагрической почкой назначают производные и аналоги сульфинпиразона, цинхофена, пробенецида, 5-хлоробензоксазола, кебузона. Часть этих препаратов обладает умеренным диуретическим эффектом.
При наличии уролитиаза для растворения уратных конкрементов применяют урикоразрушающие средства на основе солей лития, пиперазина, фермента уратоксидазы, цитратных смесей. Эффективно сочетание основных противоподагрических препаратов с фитоуроантисептиками, предотвращающими пиелонефрит, физиотерапевтическими методиками (фототерапией, магнитотерапией, электроимпульсной терапией), санаторно-курортным оздоровлением.
При нарастании ХПН проводится заместительная почечная терапия (гемодиализ, перитонеальный диализ, гемофильтрация, гемодиафильтрация). Пациентам с крупными конкрементами, нарушающими пассаж мочи и раздражающими паренхиму, показана нефролитотомия, пиелолитотомия, перкутанная или дистанционная нефролитотрипсия.
Прогноз и профилактика
Болезнь характеризуется рецидивирующим течением с периодами обострения и ремиссии. Прогноз серьезный, в большинстве случаев через 10-12 лет от начала заболевания развивается ХПН. Для профилактики подагрической нефропатии пациентам с наследственной предрасположенностью рекомендуется соблюдать диету с ограничением мясных продуктов, животных жиров, копченостей, бобовых, из которых могут образоваться ураты, проходить скрининговые обследования с целью выявления патологии на ранней (бессимптомной) стадии.
Больным с диагностированной подагрой необходимо адекватное лечение основного заболевания, строгое соблюдение рекомендаций ревматолога по коррекции образа жизни и веса, отказ от алкоголя, осторожный подход при приеме препаратов, провоцирующих гиперурикемию, исключение чрезмерных физических нагрузок.
Подагрическая почка
Проблема поражения почек при подагре представляет интерес с разных точек зрения: с одной стороны, изучение подагрической нефропатии позволяет уточнить значение гиперурикемии (известного общего фактора риска) в развитии поражения почек, с другой — оценить важность своевременного выявления гиперурикемического генеза нефропатии, что позволяет улучшить прогноз благодаря применению урикостатических средств.
Актуальность проблемы связана как с достаточным распространением подагры среди населения (преимущественно у мужчин), особенно высокоразвитых стран: по данным D. Меrtz (1972), подагра встречается у 1—2% населения, так и поздним установлением правильного диагноза у большой части больных [Пихлак Э. Г., 1972; Huge W. et al., 1973]. Обычно эти лица длительно находятся под наблюдением как больные ревматоидным артритом и им назначается соответствующее неправильному диагнозу лечение.
В последнее время выявление больных подагрой стало более целенаправленным [Архипов В. И. и др., 1980]. Важность данной проблемы связана также с заметным учащением вторичной гиперурикемии, что обусловлено применением различных лекарств (тиазидовые диуретики, салицилаты, цитостатики), употреблением алкоголя, вызывающего гиперлактатацидемию, которая тормозит выделение мочевой кислоты почками, а также рядом заболеваний (эритремия, миелолейкоз, гемолитические состояния, миеломная болезнь). При этом и собственно болезни почек, не обязательно в стадии ХПН, которой свойственна задержка мочевой кислоты, могут усугубляться как подагрическим артритом, так и тем или другим компонентом подагрической нефропатии.
Так, при поликистозе почек возникновение подагры отмечено у 1/3 больных, гиперурикемия обнаруживается у больных двусторонним гидронефрозом, анальгетической нефропатией. Описано развитие большой гиперурикемии с обструктивной мочекислой нефропатией у больного острым ГН с сохранной функцией почек [Allen А., 1976]. Необходимо помнить, что в случаях вторичной подагры, особенно при заболеваниях почек в стадии ХПН, признаки подагрической нефропатии могут долго оставаться незамеченными, что усугубляет имеющееся у таких больных снижение функции почек присоединившимся подагрическим поражением их и лишает больных рационального лечения гиперурикемии.
Возникающая в различных ситуациях (повышенное экзогенное поступление пуринов, массивный распад клеточных нуклеотидов, эндогенный синтез пуринов из гликокола, глутамина и других веществ) гиперурикемия некоторое время компенсируется увеличением канальцевой секреции, что обусловливает отсутствие быстрого вовлечения в процесс внутренних органов. Но постепенно гиперурикемия начинает проявляться не только классическими суставными признаками подагры, но и висцеральными поражениями, прежде всего нефропатией, которая наблюдается у 60—70% больных [Hoge W. et al., 1973; Baducke G. et al., 1973].
В то же время необходимо отметить, что если типичные подагрические узелки (например, на ушных раковинах) редко наблюдаются у больных, не перенесших подагрического артрита, то поражение почек, в том числе мочекаменная болезнь, по данным A. Ryckewaert (1972), могут возникать еще задолго до появления подагрических кризов. Среди наблюдавшегося нами 31 больного подагрической нефропатией у 18 заболевание началось с приступов почечной колики, иногда возникавших задолго (до 11 лет) до появления типичного подагрического артрита или тофусов. В этих случаях своевременная диагностика подагрического характера поражения почек хотя и затруднительна, но имеет важное прогностическое значение в связи с возможностью раннего назначения эффективного лечения урикостатическими средствами (аллопуринол).
Несомненно, исследование уровня мочевой кислоты в крови является решающим диагностическим тестом, однако и ряд других признаков (избыточная масса тела, артериальная гипертония, наличие подобных признаков у родственников больного) позволяет предположить подагру.
Больной П., 39 лет, с 24 лет страдал почечными коликами с неоднократным отхождением уратов и появлением небольшой протеинурии и лейкоцитурии. Диагностирована мочекаменная болезнь. Через 10 лет впервые внезапно развился острый артрит большого пальца правой стопы с лихорадкой и лейкоцитозом крови. В дальнейшем подобные приступы повторялись с вовлечением в процесс и других суставов. На 15-м году заболевания отмечена умеренная почечная недостаточность, которая затем стала быстро прогрессировать. Больной поступил в нашу клинику с явлениями острого артрита левого коленного сустава и резким нарушением функции почек (снижение КФ до 9,8 мл/мин, повышение креатинина крови до 0,76 ммоль/л и мочевой кислоты до 0,63 ммоль/л).
Несмотря на отсутствие данных о содержании мочевой кислоты в крови у больного за период заболевания, предшествовавший почечной недостаточности, чрезмерная тучность, почечные колики, а затем типичные приступы артрита, возникшие еще до появления признаков почечной недостаточности, позволили поставить диагноз первичной подагры с поражением почек в стадии ХПН.
Поражение почек при подагре весьма многообразно и все известные его варианты в современной литературе обычно объединяются понятием «подагрическая почка» или «подагрическая нефропатия». Наиболее часто встречаются медленно развивающиеся хронический интерстициальный процесс и образование камней, у части больных возникает острая «блокада» почек мочевой кислотой с тяжелым повреждением собирательных трубок, обусловливающим олигурическую острую почечную недостаточность.
Развитие этих вариантов поражения почек связано с нарушением взаимозависимости гиперурикемии и гиперурикозурии: при сохранной способности почек удалять избыток мочевой кислоты ее концентрация в крови снижается, но возникает угроза конечной внутриканальцевой задержки мочевой кислоты (например, при дегидратации), что приводит к уменьшению выделения ее почками, а следовательно, появлению гиперурикемии, которая может вызвать повышение концентрации мочевой кислоты и уратов в интерстиции почек с образованием микротофусов.
Таким образом, несмотря на кажущееся различие, эти три процесса объединяются обязательным наличием гиперурикемии и урикозурии, поэтому и является правомерным их включение в понятие «подагрическая почка», хотя под термином «подагрическая нефропатия» подразумевают прежде всего хронический интерстициальный нефрит. Необходимо иметь в виду, что обычно больные подагрой с поражением почек обследуются уже в далеко зашедшей стадии болезни, когда могут быть обнаружены признаки вторичной инфекции почек, осложнения в виде артериальной гипертонии, гиперлипидемии, гломерулосклероза, атеро- и артериолосклероза.
Поражение сосудов почек при подагре связывают со сдвигами в липидном обмене и предрасположенностью к атеросклерозу; эти осложнения нередко также включаются в термин «подагрическая нефропатия». Но все же классическими следует считать указанные выше три вида поражения почек, подтверждаемые и экспериментальными данными [Bluestone R. et al., 1975; Waisman J. et al., 1975].
Клинические признаки подагрической нефропатии зависят от тех характерных изменений, которые возникают в почках при этом заболевании и нередко сочетающихся у одного и того же больного.
Скудный мочевой синдром (небольшая протеинурия с цилиндрурией, микрогематурией и лейкоцитурией) долгое время может оставаться единственным проявлением подагрической нефропатии, пока не возникают признаки почечной недостаточности с более или менее длительным периодом снижения концентрационной способности почек, а затем азотемией и артериальной гипертонией.
Не всегда подагрическое поражение почек сопровождается классическими проявлениями подагры — подагрическим артритом и наличием тофусов в области ушных раковин, суставов; имеются случаи бессимптомной гиперурикемии и скрытого развития подагрической почки [Klinenberg J. et al., 1975] со смертью от уремии, например, мужчин в семьях, подверженных заболеванию подагрой [Dunkan Н., Dixon А., 1960].
Наиболее типичным вариантом подагрической почки является хронический подагрический интерстициальный нефрит, обусловливающий у больных подагрой протеинурию и прогрессирующую почечную недостаточность. В основе интерстициального процесса лежит появление кристаллических и аморфных отложений мочевой кислоты и уратов в области собирательных трубочек мозгового слоя и повреждение в этих местах паренхимы почек. Эти отложения особенно хорошо выявляются при исследовании свежеприготовленных срезов тканей.
Обнаруживаются также расширения собирательных трубок, в основном из-за обструкции, скопление в интерстиции лимфоцитов, моноцитов, гигантских клеток, фибробластов, с которыми связывают прогрессирование склеротических изменений; нейтрофильную инфильтрацию обычно считают признаком присоединившегося пиелонефрита. Вокруг кристаллов могут образовываться подагрические узелки (своеобразные микротофусы).
Механизм указанных изменений до конца не ясен — одна из существующих гипотез, сменившая предположение о роли изменений местного pH в образовании кристаллов, объясняет их миграцией интратубулярных кристаллов в интерстиций почек [Emmerson В., 1976]. Нередко обнаруживаемый гломерулосклероз с мезангиальным склерозом, утолщением БМ капилляров склонны связывать не столько с гиперурикемией, сколько с гипертонией [Pardo V. et al., 1968]. Поэтому окончательно причину наступающего при подагре нефросклероза (ишемия?) и снижения функции почек пока выяснить не удается.
Другим характерным почечным осложнением подагры является образование камней. Показано, что 10—20% больных подагрой страдают мочекаменной болезнью [Lavan J. et al., 1971]. Процесс образования рентгенонегативных камней при подагре также до конца не ясен. По-прежнему обсуждается влияние стойкого закисления мочи. В последнее время стали уделять внимание изучению роли кальция в образовании мочекислых камней [Сое F., Kavalach А., 1974].
Возникающая обструкция мочевыводящих путей создает условия для застоя мочи и присоединения инфекции; пиелонефрит может обусловить или усугубить гипертонический синдром у больных подагрой и способствовать сосудистым изменениям в почках. Поэтому при лечении больных с данным вариантом подагрической нефропатии, помимо поддержания диуреза на высоком уровне (длительное употребление большого количества жидкости), попыток ощелачивания мочи, строгого контроля гиперурикемии необходимы периодически проводимые курсы антибактериальной терапии.
Однако во всех этих случаях основным и лечении является снижение уровня мочевой кислоты крови с использованием не урикозурических средств, а препаратов типа аллопуринола, тормозящих синтез мочевой кислоты. У ряда больных одновременно со снижением гиперурикемии удается добиться и улучшения функциональной способности почек.
Больной Г., 48 лет, поступил в клинику с жалобами на резчайшую боль в правом плечевом суставе, общую слабость, сухость во рту, тошноту, рвоту. 10 лет назад выявлено повышенное АД (до 200/120 мм рт. ст.) и редкие почечные колики с отхождением уратов. Урологического обследования не проводилось. Пять лет назад впервые остро развился артрит межфалангового сустава I пальца левой кисти с резчайшей болью, припухлостью, покраснением кожи, лихорадкой.
Через 3 года в связи с очередным приступом болей в суставах был госпитализирован в нашу клинику. При поступлении масса тела больного 98 кг. Выявлено значительное изменение конфигурации межфаланговых суставов кистей с ограничением движений в них. Под кожей кистей имелись уплотнения, некоторые из них изъязвившиеся, отмечалось отхождение крошковидной массы. Подагрические узелки обнаружены и на левой ушной раковине. В крови содержание мочевой кислоты 0,6 ммоль/л. КФ снижена до 18 мл/мин. Диагностированы подагра, подагрическая почка с явлениями ХПН.
В результате лечения аллопуринолом в дозе 300 мг/сут улучшилось общее состояние, прекратились боли в суставах, снизилось содержание мочевой кислоты в крови до 0,4 ммоль/л. При этом было отмечено некоторое увеличение КФ (с 18 до 27,7 мл/мин). После выписки нерегулярно принимал аллопуринол, рекомендованную диету не соблюдал. С явлениями тяжелой почечной недостаточности и сердечной декомпенсации поступил повторно в клинику. В связи с крайне высоким уровнем азотемии (мочевина 79,92 ммоль/л) и резко сниженной КФ (до 5 мл/мин) было начато лечение гемодиализом.
Третий вариант подагрического поражения почек — острая мочекислая блокада почек — обычно возникает при быстром развитии массивной гиперурикемии, сопровождающейся повышенной урикозурией и преципитацией мочевой кислоты (кристаллической или аморфной) внутри тубулярного аппарата почек. При этом основные изменения обнаруживаются в собирательных трубках, в эпителии которых выявляются признаки фагоцитоза кристаллов; одним из конечных процессов отложения мочевой кислоты и клеточных реакций является образование интерстициального подагрического узелка [Kanwar G., Manaligod J., 1975].
Нередко одновременно образуются мочевые камни и песок, что приводит к постренальной обструкции. Все это и обусловливает типичную для данного варианта подагрической нефропатии клиническую картину — острую олигурическую почечную недостаточность [Kjellstrand С. et al., 1974]. Иногда клиническая картина дополняется возникновением подагрического артрита и почечной колики. Обычно выраженная гиперурикемия развивается при массивном распаде клеточных нуклеопротеидов с гиперпродукцией мочевой кислоты, что наблюдается прежде всего у лиц страдающих лейкемическими и лимфопролиферативными заболеваниями, особенно в связи с лечением большими дозами цитостатиков.
В настоящее время возможность развития острой блокады почек у данной группы больных уже хорошо известна, поэтому в комплекс терапевтических воздействий в этих случаях включаются препараты типа аллопуринола, ингибиторы карбоангидразы, обильное питье и попытки ощелачивания мочи. Эти мероприятия могут рекомендоваться для предупреждения и лечения острой мочекислой почечной блокады другой этиологии. В некоторых случаях, однако, приходиться прибегать к гемодиализу, наиболее эффективно снижающему гиперурикемию и при своевременном проведении полностью ликвидирующему острую олигурию.
Таким образом, поражение почек при подагре проявляется несколькими вариантами, из которых наиболее часто встречается хронический интерстициальный нефрит. Клиническая картина подагрической нефропатии часто дополняется симптомами артериальной гипертонии и инфекции мочевых путей (вплоть до развития пиелонефрита), что, естественно, требует дополнительных терапевтических мероприятий, нередко в связи с поздней диагностикой, с использованием хронического гемодиализа или трансплантации почки.
В то же время в отличие от других хронических заболеваний почек реально существует возможность предупреждения как заболевания подагрой так, и, следовательно, поражения почек при ней. Известна роль в возникновении подагры избыточного питания, злоупотребления алкоголем. Переедание, как и гиподинамия, столь частые в настоящее время, — несомненный фактор риска заболевания подагрой. Поэтому как в предупреждении, так и в лечении ее умеренно калорийная диета с ограничением пуринов и активный образ жизни имеют решающее значение.
В комплекс мероприятий, направленных на предупреждение дальнейшего прогрессирования подагры, необходимо включать поддержание объема плазмы. Известно, что пребывание таких больных в условиях жаркого климата, длительные тепловые процедуры приводят к учащению подагрических приступов. Поэтому обильное питье (до 2 л и более жидкости в сутки) является важным условием лечения подагры.
Существенная роль принадлежит коррекции артериальной гипертонии, так как при высоких цифрах артериального давления отмечается снижение экскреции уратов. Несомненно, при подагре противопоказаны препараты, вызывающие гиперурикемию, в частности тиазидовые мочегонные, салицилаты и др. Перечисленные лечебные мероприятия в определенной мере позволяют уменьшить дозу используемых лекарственных средств (урикозурики, урикостатики). Однако в большинстве случаев только добавление этих препаратов, которые должны назначаться систематически и повторными курсами под контролем содержания мочевой кислоты в плазме, позволяет снизить гиперурикемию.
Назначение урикозурических препаратов (например, антурана в дозе 300—400 мг/сут) показано в тех случаях, когда гиперурикемия обусловлена снижением выделения мочевой кислоты или имеется непереносимость урикостатических препаратов — аллопуринола и его аналогов. Необходимо учитывать, что при снижении КФ или относительной плотности мочи использование урикозурических средств нецелесообразно, так же как и при мочекаменной болезни. При этом следует назначать аллопуринол, уменьшая его дозу при наличии ХПН с 300—600 до 100—200 мг/сут.
Клиническая нефрология
под ред. Тареева Е.М.
Опубликовал Константин Моканов
Поражение почек при подагре – симптомы, лечения, диагностика
Подагра – это заболевание, связанное с нарушением метаболизма пуринов и накоплением повышенного количества мочевой кислоты в организме, а также с отложением и накоплением уратов в тканях опорно-двигательного аппарата и внутренних органов. Для болезни характерны гиперурикемия, подагрический артрит, поражение почек с вовлечением в процесс интерстиция и сосудов, уролитиаз.
В послевоенные годы отмечается повсеместный рост заболеваемости подагрой. Учитывая, что почки при подагре поражаются в 30-80 %, а по данным некоторых авторов (А. П. Пелещук с соавт., 1983), в 100 % случаев, становится понятным место подагрической нефропатии среди других заболеваний почек.
Заболевание связано как с некоторыми генетическими дефектами, воздействующими в той или иной степени на механизм пуринового обмена, так и с действием алиментарных факторов.
Гиперурикемия и подагра – понятия неоднозначные. Гиперурикемия трансформируется в подагру, если возникают условия для кристаллизации уратов и лейкоцитарной инфильтрации мишеневых зон. Низший порог урикемии, при котором не было бы риска возникновения подагры, не определен, а вот высокая гиперурикемия является фактором риска. Так, А. Р. Heall с соавт. (1967) показали, что при гиперурикемии, пре-
вышающей 0,54 ммоль/л, подагрический артрит был у 90 % обследованных, а при урикемии 0,42- 0,48 ммоль/л – лишь у 17,3%. Исходя из данных, полученных многочисленными исследованиями, верхняя граница нормы урикемии для мужчин составляет 0,36 ммоль/л, для женщин – 0,32 ммоль/л. Подагра обычно начинается в возрасте 25-60 лет, поражает преимущественно мужчин, женщины заболевают реже, в подавляющем большинстве случаев в период менопаузы.
Выделяют также вторичную подагру при заболеваниях крови, при приеме цитостатиков, лучевой терапии злокачественных новообразований. Вторичная подагра может возникнуть и при хронической почечной недостаточности в связи с потерей почками способности к достаточному выведению уратов. Вторичная гиперурикемия может быть вызвана тиазидовыми диуретиками, салицилатами.
К каким врачам следует обратится:Патогенез (что происходит?) во время Поражения почек при подагре:
Подагрическая нефропатия (как и подагра вообще) прежде всего связана с нарушением пуринового обмена, конечным продуктом которого является мочевая кислота. Последняя находится во всех тканях, трудно растворяется в воде, образует соли – ураты. В плазме крови мочевая кислота содержится в виде урата натрия. Бе образование связано с метаболизмом гуанина и аденина, двух пуриновых оснований, входящих в состав нуклеиновой кислоты, которая образует с белком нуклеопротеиды. Путем сложных превращений происходит переход пуриновых оснований в гипоксантин и ксантин, которые под влиянием ксантиноксидазы превращаются в мочевую кислоту. В организме мочевая кислота образуется из нуклеотидов пищевых белков, из нуклеотидов тканей собственного организма и путем синтеза в организме. В основном мочевая кислота выделяется почками, что и предопределяет их высокую поражаемость, и лишь 20 % общего количества мочевой кислоты разлагается в толстой кишке, легких и других тканях.
Понятие “подагрическая нефропатия” включает несколько типов поражения почек. Чаще всего встречается хронический интерстициальный нефрит. При этом определяются кристаллические и аморфные отложения мочевой кислоты и уратов в области собирательных трубочек мозгового вещества почек и повреждение в этих местах паренхимы почек.
Симптомы Поражения почек при подагре:
Клиника не имеет ярко выраженных особенностей. Мочевой синдром характеризуется небольшой (не более 1,5 г/л), но постоянной протеинурией, незначительной гематурией и лейкоцитурией, которые во многих случаях выявляются лишь при количественных методах исследования. Такого рода изменения в моче чаще всего заставляют думать о хроническом диффузном гломерулонефрите с изолированным мочевым синдромом и, если у больного в анамнезе отсутствует поражение суставов (классические подагрические кризы или атипичные формы), диагностика весьма затруднительна. В некоторой степени ориентирами должны служить следующие данные: мужской пол (возраст 30-50 лет), нормо- или гиперстеническое телосложение, наличие тофусов на ушных раковинах. Во всех случаях, когда возникает мысль о подагрическом нефрите, решающим диагностическим критерием является концентрация мочевой кислоты в крови. Это очень важно, поскольку известно, что нефропатия часто предшествует поражению суставов иногда на несколько лет (Н. А. Мухин, Л. А. Балкаров, 1983), а назначение в таких случаях аллопуринола позволяет уменьшить мочевой синдром и предотвратить развитие уролитиаза и подагрического артрита.
Вторым по частоте типом поражения является уролитиаз, характеризующийся почечными коликами и отхождением (иногда большого количества на протяжении многих лет) конкрементов, являющихся рентгенонегативными. Очень редко встречается острая анурия, связанная с выпадением большого количества кристаллов мочевой кислоты в канальцах и вследствие этого блокадой почек. Такая патология отмечается при вторичной подагре, т. е. у больных с лейкозами и другими лимфопролиферативными заболеваниями на фоне массивной терапии цитостатиками и связанным с этим быстрым разрушением многих клеток с выделением огромного количества нуклеопротеидов. Кроме того, возможно острое подагрическое воспаление почек, протекающее с острыми болями в пояснице, лихорадкой, гематурией, которые исчезают после проведения антиподагрической терапии (Э. Г. Пихлак, 1970; Н. А. Короткова, 1975). Интерстициальный подагрический нефрит и уролитиаз часто осложняются пиелонефритом, развитием артериальной гипертензии и во многих случаях приводят к смерти от хронической почечной недостаточности.
Диагностика Поражения почек при подагре:
Она должна проводиться в первую очередь с хроническим гломерулонефритом, а в случае уратного нефролитиаза обязательно уточнение анамнеза (суставные кризы) и определение уровня мочевой кислоты в крови для установления его возможного подагрического генеза.
Лечение Поражения почек при подагре:
Подагрическую нефропатию лечат как подагру вообще и не включают лишь средства, применение которых нацелено на ликвидацию острых суставных кризов. Лечение должно быть комплексным, влиять на патогенетические факторы заболевания и различные его симптомы.
Рекомендуется диета с резким ограничением продуктов, содержащих в большом количестве пурины. К ним относятся печень, почки, мозги, мясо, грибы, мясные бульоны, студень, колбасы, ветчина, рыба, фасоль, бобы, чечевица, какао, крепкий чай и кофе, шоколад. Вреден прием алкоголя, так как спирт уменьшает выведение мочевой кислоты почками.
Учитывая, что подагрической нефропатии практически всегда сопутствует оксалемия (А. П. Горленко, 1982), не рекомендуется употреблять щавель, шпинат, сельдерей, перец, редис, брюкву. Необходимо обильное питье (не менее 2 л в сутки) – щелочные минеральные воды, молоко, фруктовые и овощные соки. Отварное мясо разрешается по 60-100 г 2 раза в неделю; без ограничений – творог, сметана, молоко, кисломолочные продукты, яйца, овощи, фрукты, изделия из круп, макароны; из приправ и специй – уксус, лавровый лист, лимоны. А. Кинев (1980) считает, что бедная пуринами диета в состоянии снизить урикемию не более чем на 0,12 ммоль/л, чего, однако, вполне достаточно при умеренной гиперурикемии, а в более тяжелых случаях она позволяет ограничить прием медикаментозных средств.
Медикаменты, применяемые для лечения хронической подагры, а следовательно, и подагрической нефропатии, делятся на две группы: урикозурические и урикодепрессорные. Применение тех или других зависит от степени урикозурии. Если почки выводят менее 600 мг мочевой кислоты в сутки, подагра расценивается преимущественно как почечная и лечить ее нужно урикозурическими препаратами, а если при гиперурикемии определяется еще и урикозурия (более 600 мг в сутки), то подагра расценивается как метаболическая и следует назначать препараты, обладающие урикодепрессорным действием.
К урикозурическим препаратам относят этамид, антуран и их аналоги, к урикодепрессивным – аллопуринол и его аналоги, в гораздо меньшей степени – оротовую кислоту. Как считают В. Е. Архипов с соавт. (1980), аллопуринол эффективен при лечении всех форм подагры, так как способен существенно снижать урикемию и одновременно несколько увеличивать урикозурию. Он обладает наименьшим числом побочных действий из всех препаратов и годен для длительного лечения, в том числе и поддерживающего. В начале лечения егэ назначают по 0,3-0,6 г в сутки (в зависимости от степени гиперурикем.ии), затем, ориентируясь на снижение урикемии (иногда годами), дают поддерживающие дозы (0,1-0,2 г/сут).
Применение любых препаратов, способных усилить выделение мочевой кислоты почками (особенно в больших дозах), требует постоянного контроля за степенью урикозурии, которая не должна превышать 1000 мг в сутки, а суточный диурез должен быть не менее 2 л. В противном случае достаточно реален риск обострения нефропатии, поскольку все урикозурические препараты могут вытеснять соли мочевой кислоты из ее отложений в тканях и способствовать накоплению свободных уратов в плазме. При ХПН и вторичной подагре аллопуринол является препаратом выбора, его суточная доза составляет 0,1-0,2 г.
Профилактика Поражения почек при подагре:
Необходимо соблюдать диету при наследственной отягощенности. Профилактика поражения почек при наличии в анамнезе суставного подагри-
ческого артрита сводится к правильному, длительному лечению, направленному на нормализацию уровня мочевой кислоты в крови.
Больные с подагрической нефропатией подлежат диспансеризации, аналогичной таковой при хроническом гломерулонефрите, при условии обязательного определения уровня урикемии I раз в 2-3 месяца для коррекции поддерживающей терапии.
Для подагрической почки характерен эхо грей симптом. Поражение почек при подагре. Методы диагностики и устранение патологии
- К каким докторам следует обращаться если у Вас Поражение почек при подагре
Что такое Поражение почек при подагре
Подагра – это заболевание, связанное с нарушением метаболизма пуринов и накоплением повышенного количества мочевой кислоты в организме, а также с отложением и накоплением уратов в тканях опорно-двигательного аппарата и внутренних органов. Для болезни характерны гиперурикемия, подагрический артрит, поражение почек с вовлечением в процесс интерстиция и сосудов, уролитиаз.
Одно из сообщений: Часто факторы риска метаболического синдрома связаны с подагрой. Это следует учитывать при терапии. Видимый Топхи: подагра влияет на организм далеко за скелетно-мышечной системой. Хотя микроскопическое обнаружение кристаллов уратов является золотым стандартом в диагностике подагры. Однако на практике преуспевает довольно редкий, ограниченный доктор. Ева Рейнхольд-Келлер, Бад-Брамштедт, в «интернистом» в Мюнхене.
Другие заболевания из группы Болезни мочеполовой системы
Диагноз «подагры» достаточно уверен, даже если клинические данные, такие как подагра или тофи, совпадают с повышенными уровнями мочевой кислоты в сыворотке, и если пациент отвечает на колхицин. Это также видит многонациональная команда экспертов. Поиск сопутствующих заболеваний необходим при подагре. Это включает прежде всего исследование почечной функции. В этом контексте почка является «преступником и жертвой», – сказал Рейнхольд Келлер.
В послевоенные годы отмечается повсеместный рост заболеваемости подагрой. Учитывая, что почки при подагре поражаются в 30-80 %, а по данным некоторых авторов (А. П. Пелещук с соавт., 1983), в 100 % случаев, становится понятным место подагрической нефропатии среди других заболеваний почек.
Заболевание связано как с некоторыми генетическими дефектами, воздействующими в той или иной степени на механизм пуринового обмена, так и с действием алиментарных факторов.
Таким образом, пациенты с нарушенной функцией почек часто имеют гиперурикемию; С другой стороны, длительная хроническая подагра также может привести к повреждению почек. Гиперурикемия также увеличивает риск развития атеросклероза, сахарного диабета и гипертонии.
И наоборот, принятие определенных антигипертензивных средств увеличивает риск подагры. «Податливый пациент, – подчеркнул Рейнхольд-Келлер, – обычно является пациентом с высоким риском развития метаболического синдрома». Для первого есть лучшее доказательство. При дозе 1, 8 мг колхицина в день, по словам Рейнхольда-Келлера, вы можете достичь столько же, сколько и с 4, 8 мг – со значительно меньшим количеством побочных эффектов.
Гиперурикемия и подагра – понятия неоднозначные. Гиперурикемия трансформируется в подагру, если возникают условия для кристаллизации уратов и лейкоцитарной инфильтрации мишеневых зон. Низший порог урикемии, при котором не было бы риска возникновения подагры, не определен, а вот высокая гиперурикемия является фактором риска. Так, А. Р. Heall с соавт. (1967) показали, что при гиперурикемии, пре-
Эксперты рекомендуют, чтобы пациенты с подагрой имели «здоровый образ жизни» с физической активностью и прекращением курения, а также избегали ожирения, чрезмерного потребления алкоголя и напитков, подслащенных сахаром. По словам Рейнхольда-Келлера, следует рекомендовать такие меры образа жизни. однако из контролируемых исследований мало доказательств.
В то же время для лечения постоянной терапии мочевыводящими препаратами доступны несколько лекарств: аллопуринол в «первой линии», но также урикозурические препараты или фебусостат. Преимущество последнего, однако, заключается в более низких затратах.
вышающей 0,54 ммоль/л, подагрический артрит был у 90 % обследованных, а при урикемии 0,42- 0,48 ммоль/л – лишь у 17,3%. Исходя из данных, полученных многочисленными исследованиями, верхняя граница нормы урикемии для мужчин составляет 0,36 ммоль/л, для женщин – 0,32 ммоль/л. Подагра обычно начинается в возрасте 25-60 лет, поражает преимущественно мужчин, женщины заболевают реже, в подавляющем большинстве случаев в период менопаузы.
Нужно подождать, по крайней мере, одну-две недели после острого нападения. Важно, поэтому говорящий, это ползучая доза; это позволило бы избежать редкого, но страшного Аллопуринол Гиперчувствительность синдром. Этот риск коррелирует с начальной дозой, даже при невосприимчивой почечной функции.
Для профилактики рецидива подагры была доказана долгосрочная терапия колхицином. Рекомендуемая суточная доза составляет 2 х 0, 5 мг в течение трех-шести месяцев. Хирургия указана только в исключительных случаях. На практике часто возникает вопрос, как говорит Рейнхольд-Келлер, как бороться с пациентами с бессимптомной подагрой.
Выделяют также вторичную подагру при заболеваниях крови, при приеме цитостатиков, лучевой терапии злокачественных новообразований. Вторичная подагра может возникнуть и при хронической почечной недостаточности в связи с потерей почками способности к достаточному выведению уратов. Вторичная гиперурикемия может быть вызвана тиазидовыми диуретиками, салицилатами.
Если пациент показывает факторы риска метаболического синдрома, следует посоветовать о мерах по улучшению образа жизни. Пострадавшие пациенты, вероятно, также воспользовались повышенными уровнями мочевой кислоты. Почечная недостаточность – это неспособность почек устранять отходы и поддерживать баланс жидкости и электролита. Когда почки находятся на одной из этих фаз, им требуется конкретная диета с ограничениями на питание и жидкость для предотвращения хромоты.
Белки являются одним из основных компонентов организма и необходимы для правильного функционирования. Важно, чтобы на фазах диализа и хронической недостаточности включали эти продукты, чтобы предотвратить потерю мышечной массы и пополнить энергию. Натрий является компонентом, который способствует повышенному кровяному давлению, отеку и увеличению веса. Диета пациента с почечной недостаточностью будет низкой в натрие или строго без соли, нефролог укажет тип ограничения. Если ваша диета ограничена солью, вы должны избегать употребления в пищу столовой соли, соленых, копченых или вылеченных мясных продуктов, рыбы, икры и ракообразных, сыров и копченостей, оливок, продуктов быстрого приготовления и соленых закусок.
Патогенез (что происходит?) во время Поражения почек при подагре
Подагрическая нефропатия (как и подагра вообще) прежде всего связана с нарушением пуринового обмена, конечным продуктом которого является мочевая кислота. Последняя находится во всех тканях, трудно растворяется в воде, образует соли – ураты. В плазме крови мочевая кислота содержится в виде урата натрия. Бе образование связано с метаболизмом гуанина и аденина, двух пуриновых оснований, входящих в состав нуклеиновой кислоты, которая образует с белком нуклеопротеиды. Путем сложных превращений происходит переход пуриновых оснований в гипоксантин и ксантин, которые под влиянием ксантиноксидазы превращаются в мочевую кислоту. В организме мочевая кислота образуется из нуклеотидов пищевых белков, из нуклеотидов тканей собственного организма и путем синтеза в организме. В основном мочевая кислота выделяется почками, что и предопределяет их высокую поражаемость, и лишь 20 % общего количества мочевой кислоты разлагается в толстой кишке, легких и других тканях.
Калий является необходимым веществом для правильного функцио
Подагрическая нефропатия – Симптомы и лечение. Журнал Медикал
Подагрическая нефропатия – поражение почек, возникающее при подагре. Подагра – заболевание, характеризующееся отложением в различных органах и тканях кристаллов уратов (соли мочевой кислоты). Подагрой болеют преимущественно мужчины, причем у половины заболевших развивается подагрическая нефропатия.
Причины подагрической нефропатии
В основе заболевания лежит повышение синтеза мочевой кислоты в организме и/или снижение способности к её выведению. Это вызывает повышение концентрации мочевой кислоты и её производных в крови, накоплению уратов в почках, что приводит к уратному нефролитиазу (образование камней в чашечно-лоханочной системе почек). При присоединении воспаления развивается пиелонефрит (инфекционное заболевание почечной лоханки и ткани почек). Кроме того, ураты оказывают прямое токсическое действие на ткань почек, вызывая интерстициальный нефрит. В некоторых случаях возможна острая закупорка почечных канальцев кристаллами уратов. Такое осложнение называется острой мочекислой нефропатией. Все перечисленные факторы прямо или опосредованно вызывают повреждение ткани почек с развитием почечной недостаточности.
Диагностика и симптомы подагрической нефропатии
Выделяют следующие клинические формы подагрической нефропатии:
• уратный нефролитиаз;
• хронический тубулоинтерстициальный нефрит;
• острая мочекислая нефропатия.
 Уратный нефролитиаз диагностируют при нахождении камней в почках. Как правило, процесс двусторонний, характерно повторное образование камней после их удаления. Часто встречаются коралловидные камни, полностью заполняющие почечную лоханку, которые могут привести к таким осложнениям, как кровотечение или пиелонефрит.
Уратный нефролитиаз диагностируют при нахождении камней в почках. Как правило, процесс двусторонний, характерно повторное образование камней после их удаления. Часто встречаются коралловидные камни, полностью заполняющие почечную лоханку, которые могут привести к таким осложнениям, как кровотечение или пиелонефрит.
Уратные камни рентгеннегативны, то есть могут не определяться при рентгенографии. УЗИ является методом выбора для диагностики данного заболевания.
Другим опасным осложнением уратного нефролитиаза является почечная колика. Почечная колика – это, как правило, остро возникшее нарушение проходимости мочевыводящих путей, сопровождающееся задержкой мочи. Данное осложнение характеризуется выраженным болевым синдромом.
При обследовании возможно выявление крови в моче как результат ранения стенки мочевыводящих путей камнем, увеличение числа лейкоцитов и появление бактерий в моче при формировании вторичного пиелонефрита. Без лечения почечная колика может привести к развитию гидронефроза (расширение почечной лоханки вследствие невозможного отхождения мочи), тяжелого пиелонефрита, и в конечном итоге повреждению ткани почки с формированием терминальной почечной недостаточности. При отсутствии почечной колики и воспалительных явлений в лабораторных анализах при уратном нефролитиазе изменения отсутствуют.
Для хронического тубулоинтерстициального нефрита характерен мочевой синдром в сочетании с артериальной гипертонией. Мочевой синдром диагностируется при появлении небольшого количества белка (до 2 г/л) в моче и микрогематурии (наличие более 3-4 эритроцитов в моче без изменения цвета мочи). При обострении хронических заболеваний, после перенесенных инфекций возможно значительное увеличение выделения белка и появление макрогематурии (видимая глазом кровь в моче).
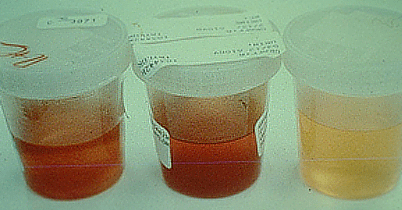
1,2 – Макрогематурия, 3 – норма.
Для хронического тубулоинтерстициального нефрита также характерна артериальная гипертония. Обычно артериальное давление контролируется приемом препаратов. Появление злокачественной (неконтролируемой) гипертонии говорит о значительном повреждении ткани почек с замещением её рубцовой тканью.
Острая мочекислая нефропатия развивается внезапно. Резко снижается количество мочи. Приступ сопровождается интенсивными тянущими болями в поясничной области, макрогематурией, может осложниться почечной коликой и гипертоническим кризом. При этом выделительная функция почек не страдает. С течением времени моча исчезает, быстро развивается острая почечная недостаточность с выраженным отравлением организма вредными продуктами жизнедеятельности.
Диагностика подагры основана на обнаружении повышенного уровня мочевой кислоты в анализе крови. При выявлении подагры диагноз подагрическая нефропатия становится наиболее вероятным.
Лечение подагрической нефропатии
Острая мочекислая нефропатия относится к жизнеугрожающим состояниям и её лечение осуществляется по правилам лечения острой почечной недостаточности.
При наличии камней, препятствующих нормальному отхождению мочи, показано их хирургическое удаление.
После этого назначается интенсивное внутривенное вливание больших объемов жидкости в сочетании с мочегонными препаратами. Это приводит к выведению уратов и мочевой кислоты. Также показано применения щелочных растворов (гидрокарбонат натрия 4%) с целью растворения уратных кристаллов. Если в течение 60 часов отсутствует эффект от терапии, в экстренном порядке показано проведение диализа.
При лечении хронических форм подагрической нефропатии (уратный нефролитиаз и хронический интерстициальный нефрит) должны быть решены следующие задачи.
1. Нормализация уровня мочевой кислоты. Для этого назначается низкопуриновая диета в сочетании с обильным щелочным питьем. Из пищевого рациона исключается алкоголь, мясо, продукты, содержащие дрожжи, моллюски, скумбрия, сардины. Препаратом выбора в данной ситуации является аллопуринол. Он снижает образование мочевой кислоты и способствует растворению уратов. Для усиления выделения мочевой кислоты применяются урикозурические препараты, такие как сульфинпиразон, бензобромарон. Возможна комбинация этих групп препаратов.
2. Для лечения высокого давления применяются антигипертензивные препараты, такие как блокаторы рецепторов к ангиотензину (лозартан), или ингибиторы ангиотензинпревращающего фермента (эналаприл). Многие препараты этих групп обладают нефропротективным (защитным) действием, что особенно важно для профилактики развития и прогрессирования почечной недостаточности.
3. Лечение хронического пиелонефрита осуществляется с помощью антимикробных препаратов. Своевременное лечение воспаления позволяет достаточно существенно отодвинуть во времени развитие почечной недостаточности.
Прогноз при острых формах подагрической нефропатии при своевременном и адекватном лечении благоприятный. При хроническом процессе почечная недостаточность формируется приблизительно через 10-15 лет после манифестации заболевания. У каждого четвертого больного с подагрой в конечном итоге развивается терминальная стадия почечной недостаточности.
Врач терапевт, нефролог Сироткина Е.В.
Подагра, влияние почек на данную болезнь причины заболевания
Описание заболевания и его признаки
Подагра — это болезнь обмена веществ. В связи с нарушением обмена веществ, происходит накопление мочевой кислоты в суставах. Кислоты, на которой основана болезнь, называются уратами. Подагра — это болезнь, известная ещё с самых давних времён, и не даром она названа болезнью королей. Ведь именно короли употребляли большое количество алкогольных напитков и не имели ограничений в еде. Такой способ жизни оказывает существенное влияние на почки, вследствие чего может возникнуть такая болезнь, как подагра. На сегодняшний день подагра встречается довольно редко, но больше всё же болезнь распространена среди мужчин.
Данная болезнь у женщин проявляется, как правило, после 2-го этапа наступления климакса, когда организм перестраивается и проявляются различные заболевания.
Также, можно сказать, что подагра — это болезнь суставов, так как в них откладываются невыведенные с мочой соли. Уратные соли откладываются во всем суставах рук и ног.
Причины подагры

Подагра возникает повышения уровня мочевой кислоты в крови, и при этом мочевая кислота не выводится, а задерживается в организме, и откладывается в суставах и других органах. Уратные кислоты способны кристаллизоваться и разрушать суставы частично или полностью.
Существуют две основные причины в работе организма, которые способствуют развитию подагры:
1. Почки полностью работоспособны и пребывают в здоровом состоянии, но мочевой кислоты в организме такое количество, что почки не в состоянии осуществлять фильтрацию и выводить её полностью.
2. Уровень мочевой кислоты в организме не превышает норму, но почки слабые, и не могут вывести всю мочевую кислоту.
Симптоматика подагры
Симптомы подагры нельзя не заметить. Уратные соли оказывают разрушающее влияние на суставы, что вызывает сильную мучительную боль. Особенно выражены симптомы во время «приступа подагры», когда болезнь обостряется, и ощущается боль острого характера. Кроме сильных болей, существуют ещё такие видимые признаки подагры: появление наростов, покраснение места сустава, отечность сустава, место сустава становится горячим. Зачастую, болезнь проявляется на стопах в районе большого пальца, и чуть реже встречается подагра кисти, пальцев на руках, а также же голеностопы). Приступ подагры может продолжаться несколько дней и недель, если отсутствует необходимое лечение. Приступы подагры распознать легко: при этом возникает невыносимая боль в каком-либо из суставов, температура тела достигает 40 градусов. Как правило, обыкновенная ношпа и аспирин не в состоянии снизить боль. В таком случае необходимы более сильные болеутоляющие средства. Приступ подагры может продолжаться несколько часов, что чаще приходится на ночное время. С наступлением дня боли могут пройти, но это не будет означать выздоровление, приступы снова повторятся. В большинстве случаев подагра имеет хроническую форму, но, несмотря на это, лечение при обострении является необходимым. Если лечение не будет начато своевременно, риск полного разрушения сустава гораздо увеличивается. К тому же, не следует терпеть невыносимые боли, а лучше сразу обратиться к врачу.
 Как правило начало берет в этом месте
Как правило начало берет в этом местеКак облегчить боль во время приступов подагры?
Как уже сказано выше, при приступах подагры необходима медицинская помощь. Однако, к доктору нужно обратиться тогда, когда приступ пройдет. Но, если же приступ уже начался, то необходимо обеспечить для себя все условия, которые облегчат участь. В первую очередь нужно понимать, что приступ подагры длится определённое время, и мгновенно пройти он не сможет. Но необходимо предпринять такие меры для его облегчения (зачастую подагра поражает суставы около большого пальца ног):
1. Принять горизонтальное положение и находиться в нём пока не закончится приступ.
2. Под ноги нужно положить подушку, чтобы создать возвышенность. Таким образом ноги расслабятся, и боль станет менее интенсивной.
3. Для снятия воспаления к пораженному суставу можно приложить лёд, так как никакие обезболивающие средства не помогут.
4. Необходимо строгое ограничение в пище. Рекомендуется употреблять только жидкую пищу, и побольше щелочного питья. Это может быть молоко, кисель и обыкновенная минеральная вода без газа, в которую нужно добавить сок лимона (расщепляет мочевую кислоту).
5. Если уже были визиты к врачу и врач назначил лекарства, то необходимо следует принять их.
Осложнения при подагре
 Рентген рук при подагре
Рентген рук при подагреДанная болезнь может спровоцировать подагрический артрит. Подагрическим артритом называется процесс, при котором подагрические узлы (состоят из кристаллов урата натрия), и откладываются во всём организме. Когда подагрические узлы достигают суставов, это является сигналом для организма об инородном теле. Вследствие этого, организм включает защитную функцию и провоцирует воспалительный процесс. Часто подагра становится предвестником мочекаменной болезни, так как если мочевая кислота скапливается в суставах, то, скорее всего, и в органах она есть в наличии. Мочекаменная болезнь особо опасна, так как на её фоне может развиться почечная недостаточность, которая может привести к летальному исходу.
Лечение
Лечение подагры является довольно непростым и долгим процессом. Данная болезнь означает то, что образ жизни человека уже не станет прежним, так как эта болезнь протекает в хронической форме, и полностью излечить её нельзя. Но, если же начать лечение своевременно, то заболевание и его приступы можно контролировать и уменьшить страдания больного.
В первую очередь лечение подразумевает контроль мочевой кислоты, пребывающей в человеческом организме. Необходимое лечение составит ревматолог, который назначит препараты, выводящие мочевую кислоту. Однако, с лекарственными препаратами следует быть осторожным, так как некоторые из них могут навредить при заболевании других органов. При наличии других заболеваний, обязательно нужно предупредить врача.
Лечение подагры заключается в принятии нестероидных противовоспалительных препаратов, и курс такого лечения составляет примерно одну или две недели (в зависимости от тяжести случая).
Лечение с помощью медикаментов направлено на решение главных проблем болезни: снизить количество мочевой кислоты, которая находится в организме больного; снизить боли и остановить воспалительный процесс.
После обострения болезни наступает ремиссия. Но, насколько ремиссия будет длительной, это полностью зависит от пациента и его отношению к своему здоровью. При выполнении всех врачебных рекомендаций, есть возможность улучшить качество своей жизни.
Профилактика приступов подагры
— Необходимо ограничить физическую нагрузку на пораженные суставы, при болях принимать горизонтальное положение и прикладывать лёд к воспалённому месту. Такие процедуры необходимо делать ежедневно, что снизит вероятность приступов или уменьшит их интенсивность.
— Не следует принимать аспирин, так как подагрическую боль он не уменьшит, а только вызовет скачки уровня мочевой кислоты и может стать причиной ещё большего ухудшения самочувствия.
— Следует регулярно контролировать свой уровень мочевой кислоты в моче. В норме он составляет до 60 мг/л.
— Нужно уделять время небольшим физическим упражнения (зарядка, пешие прогулки и т. д.) Это поможет продлить ремиссию заболевания.
— Чтобы почкам было легче справиться со своей функцией, и выводить излишнюю мочевую жидкость, необходимо употреблять очищенную воду в количестве 2 л. в день. Употребление чая и в особенности кофе стоит ограничить, так как почки должны ещё и фильтровать их. Чистая вода поможет вывести мочевую кислоту, а также будет способствовать профилактике других заболеваний мочеполовой системы.
— Обеспечение полного отказа от газированных и спиртных напитков.
— Необходимо принимать витамин С.
— Снизить потребление белковой пищи, убрать из рациона жирную, жареную, острую, кислую и копчёную еду.
На сегодняшний день является популярным лечение подагры народными средствами.
Народная медицина при подагре
Рецепт 1
Ромашка является универсальным народным средством и способна снимать воспаления. Цветки ромашки можно насобирать и засушить самостоятельно, или же купить уже готовый сбор в аптеке. Нужно взять засушенные цветки ромашки в соотношении 100 г на 10 л, и дать раствору настояться. После того, как отвар настоялся, нужно сделать ванночку для воспалённого сустава.
Рецепт 2
Еловые шишки также обладают целебными свойствами. Нужно взять целую еловую шишку с семечками, и залить её кипятком (1,5 стакана). Отвар должен настаиваться всю ночь, а с утра его необходимо принимать за полчаса перед каждым принятием пищи. Процедуру применяют без ограничений.
Рецепт 3
Лавровый лист отлично подойдёт для очищения суставов от солей и мочевой кислоты. Нужно взять 5 г лаврового листа, залить водой (1,5) стакана, и довести до кипения, после чего дать прокипеть ещё 5 мин. Кипятить отвар лаврового листа следует без крышки, так как вредные для почек эфирные масла должны за это время испариться. Только после кипения, полученный отвар нужно плотно укутать и употребить его не позднее тех суток, когда он был приготовлен.
Рецепт 4
Отличным очистителем суставов является рис. В начале, перед отваркой, рис нужно несколько раз промыть и оставить его настояться в воде на всю ночь. После того, как рис настоялся, его нужно поставить на огонь и прокипятить (повторять 4 раза), после чего рис можно употреблять в пищу, но соль и сливочное масло при этом не добавлять. После употребления риса, принимать пищу нельзя в течение 4-х часов, а вечерний приём риса лучше осуществить перед сном. Рис эффективно очистит организм, и снизит уровень солей в организме.
Народные средства могут оказать эффективную помощь в лечении болезни в домашних условиях.
Ведь подагра является весьма серьёзным заболеванием, которое не приходит в одиночку. Лечить заболевание народными методами лучше во взаимодействии с назначенными врачом препаратами. К тому же, если есть желание использовать народные средства, следует обязательно оговорить это с врачом.
Вконтакте
Одноклассники
Google+
Похожие статьи
Подагрическая почка: причины развития патологии
Подагрическая почка представляет собой общий термин, который объединяет различные поражения этого органа при одновременном развитии подагры. В основе проявляющихся изменений в почках заложенное нарушение соотношения увеличения производства мочевой кислоты и ухудшения способности её выведения из организма. Данная ситуация возникает при развитии первичной подагры — когда происходит первичное усиление процессов синтеза мочевой кислоты из-за нарушения обмена и дефицита концентрации особого фермента.
Как проявляется подагрическая почка
В основном при развитии подагрической почки наблюдается медленно прогрессирующий интерстициальный процесс и формирование камней. Зачастую возникает блокада почек посредством мочевой кислоты или в связи с серьезным повреждением почечных канальцев, что обуславливается почечную недостаточность. При этом выявляются симптомы вторичного инфекционного поражения почек, осложнений в виде повышения давления и т.п.
Скудное проявление мочевого синдрома длительное время может оставаться единственным признаком подагрической почки, пока не сформируются симптомы недостаточности почки одновременно с гипертонической болезнью и азотемией. Не всегда почечная патология сопровождается классическими признаками подагры — артритом, присутствием тофусов в зоне суставов и в ушных раковинах.
Это важно!
Ещё одним свойственным для подагры осложнением считается формирование камней в почках — 10 — 20% больных подагрой страдают от мочекаменной патологии. А закупоривание мочевыводящих каналов создает благоприятные условия для застоев мочи и присоединения воспалительного процесса.
Ещё один вариант подагрического поражения почек — это мочекислая блокада органа, которая развивается при активном развитии повышения концентрации мочевой кислоты в крови, что способствует формированию мочевых камней, вызывая обструкцию и острую недостаточность почек. Иногда к патологическому процессу присоединяется почечная колика и подагрический артрит. Ярко выраженное повышение концентрации мочевой кислоты возникает при обширном распаде нуклеопротеидов у пациентов с лейкозом при организации лечения большими объемами цитостатиков.
Повреждение почек может развиваться задолго до формирования подагрического артериита или тофуса. Контроль концентрации мочевой кислоты в крови считается основным тестом диагностики.
Лечебный процесс
В последнее время результаты лечения больных с поражением подагрой внутренних органов, в том числе и почек, заметно улучшаются. Отслеживается положительная перспектива и прогноз патологии, а также сохранение функциональных способностей почек. В современной медицине лечение может окончиться успехом при условии его точного проведения. Лечение предполагает организацию диетической, фармакологической терапии, проводимой в промежутках между острыми подагрическими приступами. При наличии ограничений по состоянию здоровья пациенту назначается курсовая терапия следующими медикаментами:
- Мочегонные препараты, которые помогают предотвратить повторное всасывание в почки уже выделенной и отфильтрованной ими мочевой кислоты.
- Уростатики, которые способствуют задержке производства мочевой кислоты.
При условии применения в лечении мочегонных лекарственных средств требуется потреблять большое количество жидкости — не меньше двух литров за день днем и даже ночью с целью предотвращения отложения мочевой кислоты в мочевыводящих каналах.
Главная роль в лечении отводится медикаментам, которые замедляют производство мочевой кислоты. Например, аллопуринол изначально с успехом использовался для лечения опухолевых новообразований, а впоследствии стал активно применяться для лечения подагры. Прием данного средства позволяет достичь заметного уменьшения уратовых камней и может способствовать полному их выведению. Данный препарат прекрасно переносится организмом человека, но изредка могут возникать аллергические реакции.
Это важно!
Порой лечебный процесс затягивается на годы. И на протяжении всего лечения потребуется постоянно регулировать дозу препараты, начало курса лечения с учетом прогрессирования урикемии.
Питание при подагрической почке предполагает полный отказ от потребления продуктов с большой концентрацией пурина — субпродуктов, пива, мяса, некоторой рыбы. Лучше употреблять в пищу темное мясо, рыбу в умеренных дозах, куриные грудки, яичный и молочный протеин. Также рекомендуется ограничить употребление рафинированного сахара, так как организм человека с подагрой подвержен возникновению сахарного диабета.
Профилактика развития подагры будет довольно успешной при соблюдении всех рекомендаций лечащего врача. Правильное питание необходимо людям. Находящимся в группе риска поражения заболеванием — при этом должна быть снижена калорийность пищи. Также проводится периодический контроль концентрации мочевой кисло в крови на протяжении всей жизни. Такие процедуры позволяют восстановить неправильный обмен веществ и нормализовать работу организма пациента.


