Мышечный синдром – причины развития и виды патологии, клинические симптомы и особенности диагностики, современные и народные методы лечения, меры профилактики
Вдобавок к боли нарушается сон, пациент не может найти себе место, ворочается, крутится, а утром встает «разбитый» и невыспавшийся. Естественно, что у такого человека портится настроение, снижается интерес к жизни, и постепенно нарастает депрессия. Поскольку связь между психикой и двигательной сферой очень тесная и всем хорошо известная, становится понятно, что депрессия усиливает мышечно-тонический синдром, а он, в свою очередь, углубляет депрессию.
Хотя неинформированностью зачастую страдают и сами врачи. Мышечно-тоническими синдромами, в основном, занимаются мануальные терапевты и кинезиологи (специалисты в области движения), а остальные врачи, к сожалению, знают об этом мало. Такая ситуация вызвана тем, что количество мышечно-тонических синдромов резко увеличилось лишь в последние 20 лет, а медицина – наука достаточно инертная. Сейчас, правда, ситуация стала меняться.
Ещё какое-то количество мышечно-тонических синдромов вызвано врожденными асимметриями тела. Это разница в длине ног больше чем на 1 см., сильно выраженное плоскостопие и перекрученный таз. Ещё часть вызвана неправильной импульсацией с больного органа. Так, при стенокардии часто встречается тоническое напряжение мышц левой половины грудной клетки. Но это всё – небольшой процент от общего количества случаев мышечно-тонического синдрома.Основной же процент приходится на изменение образа жизни в сторону меньшей подвижности. Наш мышечно-двигательный аппарат устроен таким образом, что движения для него жизненно необходимы. Попробуйте сравнить, в каком случае вы больше утомитесь: если проедете остановку в переполненном автобусе, в таком, где даже не пошевелиться, или если вы пройдёте эту же остановку пешком. Думается, что ответ очевиден. Причём в переполненном автобусе вы устанете не только оттого, что не сможете шевелиться, но и вынуждены будете сохранять непривычную для вас позу. Именно это происходит с современным человеком, он не просто меньше двигается, а ещё замещает естественные движения неправильной, позно-тонической нагрузкой, например, когда просиживает целыми днями за компьютером. А мышцы вынуждены фиксировать эту неестественную позу и длительное время работать с несвойственной для них нагрузкой. А если такое повторяется каждый день в течение месяца, года, десятилетия? Как же тут не развиться мышечно-тоническому синдрому?
Естественно, описанная ситуация утрирована, но для многих из нас она очень похожа на реальную. А какая при такой жизни может быть мышечная система? Понятно, что уже с детства нарушается «двигательный стереотип», а на этом фоне, как уже говорилось, легко развиваются мышечно-тонические синдромы. Понятно также, почему данная проблема обострилась в последние 20 лет, примерно с того времени жизнь стала компьютеризироваться, и, как следствие, уменьшилось количество движений. Ясно и то, почему сейчас так много людей жалуется на боль в спине. Понятно, почему среди них столь много молодых. Сказанным объяснима даже значительная часть депрессивных состояний. Но что же делать, если описанная проблема относится к вам лично?
Вторым шагом будет восстановление правильного двигательного стереотипа. Для этого обычно требуется носить специальный фиксатор осанки и выполнять определённые физические упражнения. Может потребоваться массаж. Иногда при серьёзном нарушении двигательного стереотипа возникает даже необходимость в психокоррекционных мероприятиях. В этом, если, конечно, такая необходимость возникнет, сможет помочь наша смежная структура «Центр эмоциональной коррекции» (ссылка на этот центр).
Записаться на приём в наши кабинеты вы можете, перейдя по ссылке (запись на приём). Наши сотрудники хорошо знают данную проблему, часто с ней сталкиваются, а, кроме того, благодаря повышенному осязанию чувствуют даже самую незначительную разницу в мышечном тонусе. А значит, могут успешно её устранить и привести всю вашу мышечную систему к состоянию нормального, естественного баланса. Когда мышцы тела работают не в противовес, а дружественно и правильно.
  |
Мышечные болевые синдромы: 5 заблуждений
Экология здоровья: Болевые мышечные синдромы одно из наиболее частых жалоб со стороны пациентов. В последние 20 лет бурно развилась мануальная терапия, которая находила укороченные болезненные мышцы, производила их расслабление и растяжение, устраняла ограничение подвижности позвоночно-двигательных сегментов. Но посмотрите вокруг, за последние годы пациентов с болевыми мышечными синдромами стало больше.
Болевые мышечные синдромы одно из наиболее частых жалоб со стороны пациентов. В последние 20 лет бурно развилась мануальная терапия, которая находила укороченные болезненные мышцы, производила их расслабление и растяжение, устраняла ограничение подвижности позвоночно-двигательных сегментов. Но посмотрите вокруг, за последние годы пациентов с болевыми мышечными синдромами стало больше.
Если медицина идет успешными шагами вперед, совершенствуя диагностику и медикаментозное лечение, то что же позволяет пациентам еще больше страдать от болевых мышечных синдромов?
Для ответа на этот вопрос необходимо найти причину их возникновения. А это не так то просто. Так как множество заблуждений окутывают болевые мышечные синдромы как паутиной, через которую врачу трудно пробраться.
Самые частые страдания человека – Мышечные болевые синдромы
ЗАБЛУЖДЕНИЕ № 1
Долгое время существовало мнение, что болевые мышечные синдромы следствие остеохондроза позвоночника. Остеохондроз как дегенеративное заболевание, или старение позвоночника, приводит к тому, что нарушается положение позвонков, компримируются межпозвонковые нервы и вызывают болевой синдром, поэтому лечение необходимо направить на устранение костных разрастаний, повышение высоты межпозвонкового диска.
Это предположение не состоятельно, потому, что остеохондроз, как старение позвоночника, год от года прогрессирует, а болевые синдромы возникают преимущественно у молодых и даже детей, а к старости на этапе бурного расцвета остеохондроза, болевые синдромы исчезают. Но самое важно то, что болевые синдромы то появляются, то исчезают, а остеохондроз только прогрессирует.
ЗАБЛУЖДЕНИЕ № 2
Болевые синдромы связаны с вертикальным прямохождением человека, поэтому он обречён расплачиваться болевыми синдромами за статическую перегрузку мышц.
Это предположение не состоятельно, потому, что очень хорошо известны многие пациенты, у которых болевые синдромы появляются в горизонтальном положении, в ночное время.
Истинная причина: Болевые синдромы вертикальным положении возникают только тогда, когда пациент находится в остановленном падении как пизанская башня, и вынужден другими отделами позвоночника удерживаться от падения.
Если человек стоит оптимально, как Эйфелева башня, одинаково нагружая мышцы, нет причин для формирования болевых синдромов.
ЗАБЛУЖДЕНИЕ № 3
Причиной развития болевого синдрома является неудобное положение, пациент приобретает, когда лежит в горизонтальном положении? Поэтому для лечения необходимо приобретать массу дополнительных подушек, матрацов.
Опять-таки и это предположение не состоятельно, потому что боли у пациента возникают не в течение всей ночи, а в какое-то конкретное время. Например, с часу до трех многие пациенты просыпаются от того, что немеют руки, а потом спокойно засыпают. А другие просыпаются от боли в поясничном отделе позвоночника с пяти до семи.
Почему только короткое время?
Истинная причина: Это связано с тем, что в конкретное время суток возникает активность определенного меридиана тела. Во время его активности снижается тонус определённых скелетных мышц, поддерживающих позвоночник и возникает компрессия прилежащих сосудов и нервов, что и приводит к болевому синдрому.
ЗАБЛУЖДЕНИЕ № 4
Болевые синдромы — это следствие травматизации ветвей спинномозговых нервов, их раздражение приводит к тому, что возникает спазм и укорочение мышц, ими иннервируемых.
Поэтому наиболее эффективно использование лечебных медикаментозных блокад, когда в укороченные напряженные мышцы вводились обезболивающие вещества.
Это предположение не состоятельно, потому, что заболевания периферической нервной системы сопровождаются снижением тонуса и возбудимости мышцы, рука или нога просто уменьшается в объёме и теряется её сила. Только при присоединении воспалительного процесса в нервной ткани появляется отек, что и приводит к возникновению болевого синдрома.
Истинная причина: Просто в ответ на снижение тонуса и возбудимости одних мышц возникает укорочение её антагонистов, поэтому боль возникает не в пораженных мышцах, а в мышцах, расположенных на противоположной стороне туловища или конечности от поражённых мышц.
ЗАБЛУЖДЕНИЕ №5
В основе любого снижения тонуса и возбудимости мышц лежит нарушение её иннервации из спинного мозга, поэтому всегда лечение должно быть направлено на восстановление функции позвоночника, так все заболевания возникают вследствие нарушения функции позвоночника.
Это предположение не состоятельно, потому, что спинномозговой нерв иннервирует не одну, а несколько мышц. Почему же только одна мышца становится укороченной и болезненной, а другие, которые иннервируются тем же самым спинномозговым нервом, остаются безболезненными?
Например, спазм малой грудной мышцы, дающей боль в плече и сдавливающей сосуды и нервы руки, всегда возникает на фоне снижения тонуса большой грудной мышцы, получающей иннервацию одних и тех же нервов.
Истинная причина: Мышцы, имеющие одну и ту же иннервацию, оказываются под подавляющим влиянием разных внутренних органов. В случае заболевания внутреннего органа патологические импульсы идущие от него вызывают снижение мышечного тонуса и возбудимость отдельной мышцы.
Для того, чтобы ответить какая причина лежит в основе заболевания конкретного пациента, нужно иметь обратную связь с организмом. Так что же на сегодняшний день может предложить медицина в качестве обратного ответа от мышцы. Как научить врача «разговаривать» с организмом больного, чтобы понять, какая причина лежит в основе данного болевого синдрома и какой какое воздействие окажется полезным, а какое воздействие окажется вредным.
Для этого специалист, взявшийся за лечение пациента с болевыми мышечными синдромами различного генеза должен:
-
владеть основами прикладной кинезиологии;
-
научиться находить локализацию гиповозбудимой мышцы или группы мышц;
-
оценить снижение возбудимости их рефлекса на растяжение;
-
определить при помощи специальных ручных тестов причину снижения их функции и тонуса;
-
а самое главное, ещё до начала лечения определить (при помощи пробных лечебных воздействий), владеет ли данный врач методом лечения, который может помочь пациенту.
ЧТО ТАКОЕ ПРИКЛАДНАЯ КИНЕЗИОЛОГИЯ
Как известно, жизнь — это движение. Движение в различных его проявлениях: от невидимых глазом ритмических сокращений клетки до гигантских скачков прыгуна. Кинезиология — наука, изучающая механизмы формирования движения и причины его нарушения. Кинезио — движение, логос — учение.
Почему именно изучение движения так важно? Потому что на любые повреждения или заболевания организм реагирует изменением возбудимости мышц и нарушением движения. А когда заболевания проходит — движение восстанавливается.
Мышца — индикатор нарушения здоровья и его благополучия
В отличие от других наук, кинезиология не изучает механизмы возникновения заболеваний, не анализирует природу медицинских препаратов, она оценивает (при помощи специальных клинических тестов), как повреждён механизм формирования движения у человека, и что необходимо сделать, чтобы его восстановить у данного конкретного человека.
Кинезиология называется прикладной, потому что оценка нарушения движения может служить индикатором любого заболевания и повреждениях человеческого тела.
Реакция мышцы мышечный ответ (на любую патологию, на любую информацию от внешних и внутренних рецепторов на один и тот же приказ из мозга) может проявляется только в 3-х вариантах реакции мышцы — повышение её чувствительности к сигналам мозга, и гиперреакция, снижение её чувствительности к сигналам мозга, возбудимости, снижение чувствительности или искажение восприятия сигнала и реакции.
ПРИМЕР
Всем известно, что когда мы хотим сообщить какую-то печальную весть, мы говорим: «Сядь, я тебе хочу что-то сказать».
Почему?
-
Потому что общеизвестно, что когда возникает эмоциональный стресс у человека, у него возникает слабость в ногах. И человеку лучше сразу предварительно сесть.
-
Когда у человека возникает нарушение в почках (воспалительный процесс, камнеобразование), то пациент чувствует боль в определенных мышцах.
-
Когда человек начинает переживать, у него появляется дрожь в руках. Это тоже проявление нарушения координации мышц.
Казалось бы разные проявления — эмоциональная проблема, воспалительный процесс в почках, а выход клинический один.
Почему?
-
Потому что все функциональные системы организма напрямую связаны с мышцами, и поэтому функциональное нарушение на любом уровне изменяет силу мышечного сокращения.
Почему это так важно?
-
Потому что, изучая любые системы организма, изучая заболевания легких, печени, почек, эндокринной системы, эмоциональных нарушений, мы можем к изучению этих проблем приложить анализ или тестирование состояния мышц, которые связаны с этой функциональной системой.
Таким образом, приложение анализа мышечного сокращения при изучении разной проблемы и позволило создать такое направление медицины, как прикладная кинезиология.
опубликовано econet.ru Если у вас возникли вопросы по этой теме, задайте их специалистам и читателям нашего проекта здесь
Автор: Юрий Бушуев
P.S. И помните, всего лишь изменяя свое сознание – мы вместе изменяем мир! © econet
Миофасциальный синдром, болевой: развитие, лечение, локализации

Миофасциальный синдром (МФС) — неврологическая патология, характеризующаяся непроизвольным сокращением мышц и интенсивной болью, ухудшающей общее самочувствие пациента. Участок гипертонуса в мышцах представляет собой локальное и болезненное уплотнение. Это триггерные точки, располагающиеся на пути прохождения двигательного нерва, обеспечивающего сократительную активность мышц.
В ответ на воздействие негативных эндогенных и экзогенных факторов рефлекторно возникает боль в напряженных мышцах и фасциях. Она внезапная, резкая, мучительная. Справиться с ней очень сложно. Некоторые больные не придают особого значения умеренной боли и считают ее появление естественным, пока интенсивность болезненных ощущений не достигнет максимума.

Миофасциальный болевой синдром поражает различные группы мышц, расположенные на шее, плечах, грудной клетке, спине, конечностях, животе. Больные, стараясь облегчить свое состояние и уменьшить выраженность боли, занимают вынужденное положение и заметно ограничивают свою подвижность. Невоспалительные изменения в суставах и внутренних органах, возникающие при МФС, обусловлены гипертонусом соответствующих мышечных волокон. При прогрессировании патологии поражаются новые группы мышц, течение недуга усугубляется, прогноз на лечение ухудшается. У больных нарушается работоспособность, и снижается качество жизни. Им срочно требуется квалифицированная медицинская помощь.

В официальной медицине согласно МКБ 10 синдром является заболеванием, поражающим мягкие ткани, которые окружают суставы. Миофасциальный синдром может протекать в острой, подострой или хронической форме.
- Интенсивная локальная или иррадиирующая боль характеризует острую форму патологии.
- Болезненные ощущения, возникающие при движении — признак подострой формы.
- Если дискомфортные ощущения сохраняются в триггерных зонах, а боль возникает только под воздействием провоцирующих факторов, говорят о хронизации процесса.
Миофасциальные боли не купируются приемом анальгетиков. Больным не следует рассчитывать на самопроизвольное восстановление и затягивать с посещением специалиста. Без соответствующего лечения хронический мышечный спазм приведет к тяжелым патологическим изменениям, избавиться от которых поможет только хирург.
Этиология и патогенез
Этиология МФС обусловлена врожденными и приобретенными аномалиями. Основная причина патологии — статическое перенапряжение мышцы или ее длительное нахождение в нефизиологичном положении.

Патологии, провоцирующие возникновение синдрома:
- Разница в длине нижних конечностей и неравномерное распределение физической нагрузки на разные группы мышц.
- При искривлении позвоночника раздражаются близлежащие нервы, что заканчивается спазмом мышц спины. Причинами миофасциальные боли являются сколиоз, кифоз, лордоз и их сочетания.
- При воспалении внутренних органов и деструкции суставов компенсаторно создается мышечный корсет, защищающий пораженный орган и обеспечивающий неподвижность поврежденной или больной части тела. При артритах и артрозах триггерная точка расположена в мышцах, окружающих воспаленный сустав.
- При остеохондрозе шейного отдела возникает паравертебральная боль, иррадиирующая в затылок, ключично-лопаточное сочленение, руки. Поражение поясничного отдела проявляется острой болью по ходу седалищного нерва.
- Растяжения мышц и ушибы также сопровождаются образованием триггерных точек после физической нагрузки.
- Общая или локальная гипотермия приводит к развитию МФС. Причиной лицевой формы патологии является сильный ветер в лицо или сквозняк. У больных спазм мышц не позволяет открыть рот и вызывает боль во время еды, которая сопровождается характерными щелчками.
- При дефиците витамина В развитие синдрома связано с нарушением нервной проводимости.
- Неправильное лечение переломов.
- Интоксикация некоторыми медикаментами – антагонистами кальция, бета-адреноблокаторами, сердечными гликозидами, обезболивающими средствами.
- Некоторые соматические заболевания: ИБС, амилоидоз, гемохроматоз, нейромышечные патологии, ожирение, аутоиммунные заболевания.
Факторы, провоцирующие развитие МФС:
- Старение организма.
- Длительная монотонная работа.
- Не подходящая по размеру одежда, сдавливающая мышцы и фасции.
- Постоянные стрессовые и конфликтные ситуации провоцируют мышечное напряжение, которое не проходит даже после полного морального успокоения. Длительное и упорное психоэмоциональное расстройство заканчивается развитием МФС.
- Лица, занятые умственным трудом и ведущие сидячий образ жизни, могут испытывать чрезмерную нагрузку на неподготовленные мышцы, что также становится причиной МФС.
Процесс формирования триггерных точек сопровождается болью, гипертонусом пораженных мышц, ухудшением их сократимости, появлением вегетативных расстройств и зоны отражения.
Патогенетические звенья синдрома:
- сбой в функционировании центральной и периферической нервной системы,
- аномальная импульсация от мозга к мышцам,
- хаотичность электрических сигналов, идущих от мышц к мозгу,
- самопроизвольное сокращение мышц,
- возникновение рефлекторных мышечных спазмов,
- развитие миофасциальной боли.
Синдром развивается в ответ на стимуляцию нервов, причинами которой становятся: отечность воспаленных мягких тканей, физическое перенапряжение, механическое воздействие.
Симптоматика

Симптомы МФС весьма разнообразны. Клиническая картина патологии определяется местом локализации триггерной точки. Основным признаком недуга является болевой синдром, интенсивность которого может варьироваться от неприятных, дискомфортных ощущений до мучительной и нестерпимой боли. Она сначала локализуется в триггерной точке — плотном узле, затем проходит по мышечному волокну, распространяется на соседнюю мышцу и даже кость. Постепенно количество уплотнений в мышце увеличивается. Одна точка симметрична другой, расположенной на противоположной части тела. Боль первоначально возникает только при движении и физическом напряжении, а затем и в покое.

- Активная триггерная точка реагирует острой болью при надавливании на уплотнение. Для данного недуга характерен симптом «прыжка» — особая реакция организма, заставляющая человека подпрыгнуть от внезапной боли при ощупывании тяжа. Гипергидроз, гипертрихоз, сужение капилляров, бледность кожи сопровождают болевой синдром. Напряженная мышца ограничена в движении, скована и плохо растяжима. Она не в состоянии максимально растягиваться и полноценно сокращаться. При попытки разогнуть пораженную конечность больные ощущают резкую боль и судорожные сокращения мышц. По ходу моторного нервного волокна появляется боль, дискомфортные ощущения, парестезии, жжение, онемение.
- Латентная триггерная точка в покое не определяется. Она болезненна только при механическом воздействии. Боль локализованная, не отражающаяся на другие части тела. Возможна активация латентных точек при воздействии негативных факторов. У больных отсутствует симптом «прыжка».
При МФС боль возникает где угодно — в шее, голове, грудино-ключичном сочленении, спине, пояснице, груди, животе, ногах и руках, тазовом дне.
Основные виды патологии:
- МФС поясницы характеризуется болью в нижней части спины, иррадиирующей в пах и промежность.
- Шейный МФС проявляется головокружением, предобморочным состоянием, зрительными расстройствами, шумом в ушах, гиперсаливацией, насморком. Головная боль сопровождается спазмом затылочных мышц и орбитальной части головы.
- При расположении триггерной точки в грудных мышцах возникает острая боль, напоминающая таковую при инфаркте миокарда.
 Тазовый МФС проявляется дискомфортом в кишечнике, болью во влагалище и промежности, полиурией, затрудненной и мучительной дефекацией, неприятными ощущениями во время коитуса.
Тазовый МФС проявляется дискомфортом в кишечнике, болью во влагалище и промежности, полиурией, затрудненной и мучительной дефекацией, неприятными ощущениями во время коитуса.- Клиническими признаками лицевого МФС являются: боль в мышцах, возникающая во время еды и при разговоре; невозможность открыть рот или выдвинуть нижнюю челюсть вперед; хруст в суставах челюсти; напряжение мышц лица и шеи; сильное стискивание зубов. Тупая и ноющая боль иррадиирует в зубы, горло, уши. Жевательные мышцы быстро утомляются, их пальпация резко болезненная. К сопутствующим симптомам относятся: гиперчувствительность зубной эмали, нервные тики.
При отсутствии своевременной и адекватной терапии длительный мышечный спазм приводит к гипоксии тканей и постепенной потере их способности сокращаться. Необратимые ишемические процессы в мышцах становятся причиной стойкой нетрудоспособности пациентов. У больных нарушается сон, возникает депрессия, атрофируются пораженные мышцы в результате их непроизвольного щажения.
Диагностика
Правильно диагностировать патологию может только невропатолог. Диагностика МФС начинается со сбора анамнеза и жалоб больного. Они жалуются на повышенную кожную чувствительность и болезненность в зоне уплотнения, спазмирование мышц, ограничение их сократительной активности. После определения сопутствующих психосоматических заболеваний переходят к визуальному осмотру пациента. Врачи ощупывают спазмированные мышцы, обнаруживают участки уплотнения.
Чтобы выявить причины синдрома, необходимы дополнительные инструментальные методики: рентгенографическое и томографическое исследование. Во время электронейромиографии в напряженных мышцах обнаруживают уплотненные тяжи — триггерные точки. Спазмированный участок в мышце позволяет выявить ультразвуковая диагностика.
Лечебные мероприятия
МФС требует проведения целого комплекса лечебно-профилактических мероприятий с индивидуальным подходом к каждому пациенту. Лечение патологии — процесс сложный и трудоемкий. Занимают им разные врачи — специалисты в области неврологии, вертебрологии, ревматологии. Они преследуют основные цели: снятие боли и спазма мышц, а также устранение причины патологии. Общетерапевтические мероприятия включают медикаментозное воздействие, физиотерапию и оперативное вмешательство.
Этиотропное лечение заключается в устранении причин синдрома. При искривлении позвоночника необходима коррекция осанки, при дегенеративно-дистрофических процессах в позвоночнике — прием хондропротекторных и противовоспалительных препаратов, при разнице в длине нижних конечностей — ношение специальной ортопедической обуви или использование стелек. Это обязательные меры, сопровождающие основные лечебные мероприятия и позволяющие уменьшить выраженность патологического процесса. Пораженной группе мышц следует создать максимальный покой и исключить ее из физической активности. Больным при обострении патологии назначают постельный режим.
Медикаментозное лечение
Больным показаны различные группы препаратов:
-

введение медикаментов для действия на триггерную точку
НПВС – «Мелоксикам», «Ортофен», «Индометацин»,
- мышечные релаксанты – «Сирдалуд», «Мидокалм»,
- транквилизаторы – «Диазепам», «Реланиум»,
- успокоительные средства — «Валериана», «Пустырник», «Боярышник»,
- антидепрессанты – «Нейроплант», «Флуоксетин», «Велаксин»,
- поливитаминные комплексы – «Комбипилен», «Мильгамма»,
- новокаиновые блокады непосредственно в триггерные точки,
- местное лечение мазями и кремами, содержащими НПВС.

Немедикаментозное лечение
- Массаж снимает спазм с напряженных мышц и улучшает их кровоснабжение. Воздействуя на биоактивные точки, можно ускорить процесс поступления в мышцу лекарств.
- Постизометрическая релаксация — более эффективная мануальная методика, позволяющая снять напряжение даже с глубоко расположенных мышц. Массажист растягивает мышцы после их предварительного напряжения, что помогает им расслабиться.
- Иглорефлексотерапия – метод воздействия на активные точки, устраняющий боль и снимающий напряжение. Ожидаемый эффект наступает уже после первого воздействия. Особенно это важно при поражении мышц спины. Иглорефлексотерапия «отключает» болевые точки и тонизирует пораженные мышцы.
- Лечебная физкультура проводится под контролем квалифицированного специалиста, который подберет комплекс упражнений конкретно каждому больному. ЛФК укрепляет мышцы, улучшает кровоток, исправляет осанку.
- Физиотерапия – магнит, ультразвук, лечение грязями, горячее и влажное обертывание, электростимуляция, термомагнитотерапия, криоанальгезия.
- К вспомогательным методам лечения относятся: акупрессура, фармакопунктура, остеопатия, гирудотерапия, ботулинотерапия.
- Психологические методики.
Своевременные лечебно-профилактические мероприятия позволяют избежать развития осложнений и прогрессирования недуга. Чем раньше они будут начаты, тем больше у больного шансов на выздоровление.
Профилактика и прогноз

Мероприятия, позволяющие предупредить обострение синдрома:
- соблюдение режима труда и отдыха,
- правильное положение тела во время работы,
- наличие коротких перерывов в работе,
- проведение гимнастических упражнений для расслабления мышц,
- ведение активного образа жизни,
- занятия спортом,
- правильное питание,
- контроль своего психоэмоционального состояния,
- профилактика переохлаждения,
- эмоциональное спокойствие,
- переоборудование рабочего места,
- контроль массы тела,
- сон на ортопедических матрасах и подушках,
- ношение одежды, не стесняющей движений,
- своевременное лечение соматических заболеваний.
МФС в большинстве случаев заканчивается выздоровлением пациентов. Вовремя начатая терапия делает прогноз патологии благоприятным. Устранение провоцирующих факторов и адекватная реабилитация быстро возвращают больных к привычной жизни без боли и проблем. При отсутствии эффективного лечения заболевание нередко переходит в более стойкую форму.
Видео: о миофасциальном синдроме при остеохондрозе
Видео: лекция о диагностике и лечении миофасциального синдрома
Мышечно-тонические синдромы
Как уже упоминалось, все клинические вертеброневрологические проявления в области нижней конечности (membram inferior – лат.) определяются как пельвиомембральные или как скелалгические (scelos, нога — греч.). В таком термине нет надобности при компрессионных корешковых синдромах, так как в дефиниции есть более точный элемент – название конкретного корешка.Некоторые из мышц, начинающихся на позвоночнике, прикрепляются к тазу, почему соответствующие синдромы являются отнюдь не только позвоночными, но и тазовыми. Другие мышцы, как, например, грушевидная или подвздошно-поясничная, начинаясь на поясничной или крестцовой частях позвоночника, прикрепляются к бедру. Патологическая тоническая реакция таких мышц неизбежно приводит к клиническим проявлениям не только в области позвоночника, но и ягодицы, и ноги. Третьи мышцы, находясь на расстоянии от позвоночника, в различных отделах таза и ноги, также отвечают мышечно-тонической реакцией, обусловливая развитие соответствующих экстравертебральных и других симптомов. Рецепторы этих мышц и близ-расположенных видоизмененных фиброзных и других тканей, в свою очередь адресуя импульсы в центральные аппараты, становятся источником других нарушений в области той же ноги.
Не все мышцы в одинаковой степени подвергаются тоническим реакциям. Согласно VJanda, K.Lewit (1973), следующие мышцы нижнего квадранта тела обнаруживают тенденцию к укорочению при неблагоприятных ситуациях: трехглавая голени, прямая бедра, напрягающая широкую фасцию, ишиокруральная группа, филогенетически старая часть аддукторов, квадратная поясницы, все разгибатели спины. По нашим данным — грушевидная, двуглавая бедра и внутренняя запирательная. К псевдопарезу обнаруживают тенденцию: все три ягодичные мышцы, латеральная широкая мышца, передняя большеберцовая, малоберцовые, мышцы живота; при вертеброгенных заболеваниях соответствующий дисбаланс проявляется в форме genus recurvati, наклона таза, гипотонии поясничной мускулатуры, выпячивания живота и гиперлордоза. Что же касается силы этих реакций, то, как показано в нашей клинике, контрактурные явления особенно интенсивны при наличии дополнительных церебральных очагов. В перетруженных мышцах ноги, подвергающихся бомбардировке патологическими импульсами из пораженного поясничного отдела позвоночника, возникают вначале мышечно-тонические реакции в целых мышечных комплексах или в отдельных фибриллах: гипертонусы с латентными или активными триггерными пунктами, а затем дистрофические нарушения.
В зависимости от того, какая мышца больше всего вовлекается в тоническую реакцию и обнаруживает местные и отраженные боли, некоторые авторы склонны говорить о синдромах той или иной мышцы.
Мышечно-танические синдромы таза
Существует своеобразная ступенчатость расположения ряда глубоких мышц ягодицы: малая, ниже — грушевидная, а еще ниже — копчиковая и леватор ануса. Каждая из них может обнаруживать признаки дефанса и миальгической зоны, каждая при этом характеризуется определенными зонами отраженных болей, может ответить рефлекторным напряжением на ирритацию из различных близлежащих тканей позвоночника: из суставов, в частности, при нарушении тропизма суставов Ly-Si, из поясничных дисков, из связок. Триггерная зона при поражении тазобедренного сустава особенно часто формируется в области малой ягодичной мышцы, несколько реже — в средней или большой ягодичной, грушевидной и реже всего — в аддукторах бедра. Воздействие на поясничные мышцы складывается уже упоминавшимся так называемым мультифидус-синдромом. Наиболее частая локализация клинических проявлений при рефлекторных и миоадаптивных пояснично-крестцовых синдромах — ягодичная. По данным А.Я.Попелянского (1993), глютальгия в дебюте обострения отмечается в 94%. Одним из проявлений нейроостеофиброза в крестцово-подвздошной зоне является так называемый синдром малой ягодичной мышцы (Смыслов Г.Г., 1935; TravellJ., Travel! W., 1946).
Мышечно-тонические нарушения в малой ягодичной мышце
Эта мышца, располагаясь тотчас выше дистальной части грушевидной, прикрыта средней ягодичной. Однако, в отличие от последней, малая ягодичная мышца, начинаясь от наружной поверхности крыла подвздошной кости, а) прикрепляется не к вершине, а к переднему краю большого вертела; б) не участвует во вращении бедра. Так же, как и средняя ягодичная, она отводит бедро и выпрямляет согнутое туловище. Иннервируется верхним ягодичным нервом (L4-S1). Малая ягодичная мышца относительно слабо развита у человека, т.к. потеряла ту ее большую нагрузку, которую она несет у четвероногих в момент сгибания в тазобедренном суставе при ходьбе и беге.
Самая нижняя часть мышцы не всегда прикрыта средней ягодичной, что должно учитываться и быть использовано при пальпации. Болезненность этой полоски малой ягодичной мышцы может быть определена тотчас выше верхнего края грушевидной. N.Belarth (1952) описал болевую точку на средней части линии, соединяющей верхнюю заднюю ость подвздошной кости и большой вертел. Это и есть зона малой ягодичной (а поверхностнее — средней ягодичной) мышцы. Хотя сам автор, учитывая позадивертельное положение точки, относил ее к «тазобедренному периартриту», все его проверочные анатомические исследования говорили о заинтересованности не сухожилия, а самих мышц.
Поражение малой ягодичной мышцы выражается в общих или более или менее локальных дистрофических изменениях ее фиброзного и мышечного фибриллярного аппаратов, а также в ее спазме. Боли возникают в покое, но чаще в момент напряжения или, особенно, натяжения мышцы при движениях в постели, ходьбе, вставании со стула и при пробе Сообразэ — укладывании ноги на ногу. Не удивительно, что эта проба описана и при сакроилеите, сопровождающемся, как указано выше, вовлечением в процесс ягодичных мышц. На стороне пораженной мышцы слегка приподнят тазобедренный сустав. При этом «укорочение» соответствующей ноги предотвращается компенсаторным наклоном таза. Пассивное натяжение мышцы — приведение согнутого бедра (лучше в положении больного на боку, на так называемой здоровой стороне) приводит к болевым ощущениям в этой мышце.
Напряжение или натяжение ее не сопровождается сдавливанием какого-либо крупного нервного ствола, нет явлений выпадения в зоне определенных нервных образований. Склеротомный же болевой рисунок установлен весьма четко. J.Travell и W.Travell (1946) отмечали кратковременные отраженные боли и ощущение тяжести и слабости в ноге при введении физиологического раствора в миальгические участки ягодичной мышцы. В течение 15-20 минут в ней возможно активное сокращение лишь небольшой силы. Общая зона отраженных от мышцы болей охватывает всю ягодицу, заднюю часть бедра и голени (рис. 4.17). В случаях, когда источник ирритации локализуется в передне-верхней части мышцы, боли иррадиируют по передне-наружной поверхности бедра, к колену и перонеальной зоне голени. У больных, описанных W.Belarth (1952), боли иногда отдавали в пах. От нижне-задних отделов боль иррадиирует по всей ягодице и задней поверхности бедра. Согласно G.Hackett и T.Huang (1961), отраженные боли при этом могут распространяться в дистальном направлении до свода и тыла стопы, а далее — до II-V пальцев.
Я.Ю. Попелянский
Ортопедическая неврология (вертеброневрология)
5 заблуждений о болевых мышечных синдромах
Экология потребления. Здоровье: В последние 20 лет бурно развилась мануальная терапия, которая находила укороченные болезненные мышцы…
Болевые мышечные синдромы – одно из наиболее частых жалоб со стороны пациентов. В последние 20 лет бурно развилась мануальная терапия, которая находила укороченные болезненные мышцы, производила их расслабление и растяжение, устраняла ограничение подвижности позвоночно-двигательных сегментов. Но посмотрите вокруг, за последние годы пациентов с болевыми мышечными синдромами стало больше.
Если медицина идет успешными шагами вперед, совершенствуя диагностику и медикаментозное лечение, то что же позволяет пациентам еще больше страдать от болевых мышечных синдромов?
Для ответа на этот вопрос необходимо найти причину их возникновения. А это не так просто. Так как множество заблуждений окутывают болевые мышечные синдромы как паутиной, через которую врачу трудно пробраться.

ЗАБЛУЖДЕНИЕ № 1
Долгое время существовало мнение, что болевые мышечные синдромы – следствие остеохондроза позвоночника. Остеохондроз, как дегенеративное заболевание, или старение позвоночника, приводит к тому, что нарушается положение позвонков, компримируются межпозвонковые нервы и вызывают болевой синдром, поэтому лечение необходимо направить на устранение костных разрастаний, повышение высоты межпозвонкового диска.
Это предположение не состоятельно, потому что остеохондроз, как старение позвоночника, год от года прогрессирует, болевые синдромы возникают, преимущественно, у молодых и даже детей, а к старости – на этапе бурного расцвета остеохондроза – болевые синдромы исчезают. Но самое важно то, что болевые синдромы то появляются, то исчезают, а остеохондроз только прогрессирует.
ЗАБЛУЖДЕНИЕ № 2
Болевые синдромы связаны с вертикальным прямохождением человека, поэтому он обречён расплачиваться болевыми синдромами за статическую перегрузку мышц.
Это предположение не состоятельно, потому, что очень хорошо известны многие пациенты, у которых болевые синдромы появляются в горизонтальном положении, в ночное время.
Истинная причина:
Болевые синдромы в вертикальном положении возникают только тогда, когда пациент находится в остановленном падении, как пизанская башня, и вынужден другими отделами позвоночника удерживаться от падения.
Если человек стоит оптимально, как Эйфелева башня, одинаково нагружая мышцы, нет причин для формирования болевых синдромов.
ЗАБЛУЖДЕНИЕ № 3
Причиной развития болевого синдрома является неудобное положение, когда пациент приобретает его, лежа в горизонтальном положении. Поэтому для лечения необходимо приобретать массу дополнительных подушек, матрасов.
Опять-таки и это предположение не состоятельно:
потому что боли у пациента возникают не в течение всей ночи, а в какое-то конкретное время. Например, с часу до трех многие пациенты просыпаются от того, что немеют руки, а потом спокойно засыпают. А другие просыпаются от боли в поясничном отделе позвоночника с пяти до семи.
Почему только короткое время?
Истинная причина
Это связано с тем, что в конкретное время суток возникает активность определенного меридиана тела. Во время его активности снижается тонус определённых скелетных мышц, поддерживающих позвоночник, и возникает компрессия прилежащих сосудов и нервов, что и приводит к болевому синдрому.
ЗАБЛУЖДЕНИЕ 4
Болевые синдромы – это следствие травматизации ветвей спинномозговых нервов, их раздражение приводит к тому, что возникает спазм и укорочение мышц, ими иннервируемых. Поэтому наиболее эффективно использование лечебных медикаментозных блокад, когда в укороченные напряженные мышцы вводились обезболивающие вещества.
Это предположение не состоятельно, потому, что:
Заболевания периферической нервной системы сопровождаются снижением тонуса и возбудимости мышцы, рука или нога просто уменьшается в объёме и теряется её сила. Только при присоединении воспалительного процесса в нервной ткани появляется отек, что и приводит к возникновению болевого синдрома.
Истинная причина
Просто в ответ на снижение тонуса и возбудимости одних мышц возникает укорочение её антагонистов, поэтому боль возникает не в пораженных мышцах, а в мышцах, расположенных на противоположной стороне туловища или конечности от поражённых мышц.
ЗАБЛУЖДЕНИЕ 5
В основе любого снижения тонуса и возбудимости мышц лежит нарушение её иннервации из спинного мозга, поэтому всегда лечение должно быть направлено на восстановление функции позвоночника, так все заболевания возникают вследствие нарушения функции позвоночника.
Это предположение не состоятельно, потому, что:
спинномозговой нерв иннервирует не одну, а несколько мышц. Почему же только одна мышца становится укороченной и болезненной, а другие, которые иннервируются тем же самым спинномозговым нервом, остаются безболезненными? Например, спазм малой грудной мышцы, дающей боль в плече и сдавливающей сосуды и нервы руки, всегда возникает на фоне снижения тонуса большой грудной мышцы, получающей иннервацию одних и тех же нервов.
Истинная причина:
Мышцы, имеющие одну и ту же иннервацию, оказываются под подавляющим влиянием разных внутренних органов. В случае заболевания внутреннего органа патологические импульсы, идущие от него, вызывают снижение мышечного тонуса и возбудимость отдельной мышцы
Для того, чтобы ответить какая причина лежит в основе заболевания конкретного пациента, нужно иметь обратную связь с организмом.
Так что же на сегодняшний день может предложить медицина в качестве обратного ответа от мышцы? Как научить врача “разговаривать” с организмом больного, чтобы понять, какая причина лежит в основе данного болевого синдрома и какое воздействие окажется полезным, а какое – вредным?
Для этого специалист, взявшийся за лечение пациента с болевыми мышечными синдромами различного генеза, должен:
- владеть основами прикладной кинезиологии;
- научиться находить локализацию гиповозбудимой мышцы или группы мышц;
- оценить снижение возбудимости их рефлекса на растяжение;
- определить, при помощи специальных ручных тестов, причину снижения их функции и тонуса;
- а самое главное, ещё до начала лечения определить (при помощи пробных лечебных воздействий), владеет ли он методом лечения, который может помочь пациенту.
ЧТО ТАКОЕ ПРИКЛАДНАЯ КИНЕЗИОЛОГИЯ
Как известно, жизнь – это движение. Движение в различных его проявлениях: от невидимых глазом ритмических сокращений клетки до гигантских скачков прыгуна. Кинезиология – наука, изучающая механизмы формирования движения и причины его нарушения. Кинезио – движение, логос – учение.

Почему именно изучение движения так важно? Потому что на любые повреждения или заболевания организм реагирует изменением возбудимости мышц и нарушением движения. А когда заболевания проходит – движение восстанавливается.
Мышца – индикатор нарушения здоровья и его благополучия.
В отличие от других наук, кинезиология не изучает механизмы возникновения заболеваний, не анализирует природу медицинских препаратов, она оценивает (при помощи специальных клинических тестов), как повреждён механизм формирования движения у человека, и что необходимо сделать, чтобы его восстановить у данного конкретного человека. Кинезиология называется прикладной, потому что оценка нарушения движения может служить индикатором любого заболевания и повреждения человеческого тела.
Реакция мышцы – мышечный ответ (на любую патологию, на любую информацию от внешних и внутренних рецепторов на один и тот же приказ из мозга) проявляется только в 3-х вариантах:
- повышение её чувствительности к сигналам мозга, и гиперреакция;
- снижение её чувствительности к сигналам мозга, возбудимости;
- снижение чувствительности или искажение восприятия сигнала и реакции.
ПРИМЕР
Всем известно, что когда мы хотим сообщить какую-то печальную весть, мы говорим: “Сядь, я тебе хочу что-то сказать”.
Почему? Потому что общеизвестно, что когда возникает эмоциональный стресс у человека, у него возникает слабость в ногах. И человеку лучше сразу предварительно сесть.
Когда у человека возникает нарушение в почках (воспалительный процесс, камнеобразование), то пациент чувствует боль в определенных мышцах.
Когда человек начинает переживать, у него появляется дрожь в руках. Это тоже проявление нарушения координации мышц.
Казалось бы, разные проявления – эмоциональная проблема, воспалительный процесс в почках, а выход клинический один. Почему?
Потому что все функциональные системы организма напрямую связаны с мышцами, и поэтому функциональное нарушение на любом уровне изменяет силу мышечного сокращения.
Почему это так важно?
Потому что, изучая любые системы организма, изучая заболевания легких, печени, почек, эндокринной системы, эмоциональных нарушений, мы можем к изучению этих проблем приложить анализ или тестирование состояния мышц, которые связаны с этой функциональной системой. опубликовано econet.ru
Из книги Васильевой Л.Ф. “ЛФК и массаж”
Также интересно: Порочный круг: БОЛЬ в спине и КИШЕЧНИК
Боль в спине: как облегчить приступ с помощью дыхательных упражнений
P.S. И помните, всего лишь изменяя свое потребление – мы вместе изменяем мир! © econet
Присоединяйтесь к нам в Facebook , ВКонтакте, Одноклассниках
Синдромом лестничных мышц: патогенез и варианты болевого синдрома
Введение. Основными диагностическими критериями синдромом лестничных мышц (СЛМ) являются: [1] жалобы на онемение и/или боли в руке, появляющиеся или усиливающиеся при глубоком вдохе и повороте головы в противоположную сторону; [2] наличие гипертонуса и активных миофасциальных триггерных пунктов в лестничных мышцах. Таким образом, при СЛМ причиной боли являются, как компрессия ветвей плечевого сплетения в межлестничном промежутке (см. фотографию), таки и формирование миофасциального болевого синдрома (МФБС) на фоне нарушений двигательного стереотипа.Болевой синдром при СЛМ (боль в плече-лопаточной области и /или шее) имеет три клинических варианта (А.В. Стефаниди и соавт., 2010):
■ 1 вариант: боль кратковременная, появляется при отведении руки до 90° или более и характеризуется пациентами как сильный «прострел» в руку;
■ 2 вариант: боль появляется (усиливается) после статической нагрузки в положении сидя или лежа;
■ 3 вариант: боль появляется (усиливается) при движении в плечевом суставе.
1-й вариант связан с растяжением перинервия компримированных стволов плечевого сплетения. При отведении руки до 180° нервы плечевого сплетения растягиваются на 5 – 8 см – около 10% длины. Если плечевое сплетение и нервы верхней конечности не имеют ограничений движения, то это удлинение распределяется на всю их длину и является нетравматичным. Если же имеется фиксация нерва (например, лучевого нерва трехглавой мышцей плеча), то удлиняться будет только проксимальная часть, что составит 15 – 20% ее длины. Фасциальные фиксации нервов в области плеча усиливают компрессию в межлестничном промежутке.
2-й вариант. У всех пациентов с болью после статической нагрузки вследствие гипертонуса (и укорочения) лестничных мышц имеет место «переднее положение головы» (центр тяжести головы расположен впереди от центра опоры – атланто-затылочного сустава) при вертикальном положении туловища (в положении сидя, стоя и при изменении положения тела в пространстве) и, как следствие, перегрузка мышц-разгибателей головы с формированием мышечно-фасциальных триггерных точек (как одного из компонента МФБС). К тому же при смещении головы вперед растягиваются подъязычные мышцы, что приводит к активации миотатического рефлекса с этих мышц, повышению их тонуса с формированием дополнительных миофасциальных триггерных точек.

Перечисленные изменения приводят к ограничению движения в шейном отделе позвоночника, что препятствует наклону головы вперед. Вследствие ограничения подвижности в верхнем и нижнем отделах шеи развивается гипермобильность среднешейного отдела позвоночника. В ситуациях, когда в результате той или иной физической активности положение наклона головы кпереди усугубляется (при езде в автомашине, при работе за компьютером, еде, чтении и т.п.) – помимо компрессии нервных кореш ков, суставных фасеток межпозвоночных суставов и задних частей тел шейных позвонков (вследствие сопутствующего разгибания шейного отдела позвоночника), – значительно возрастает мышечное усилие мышц-разгибателей головы, что также является мощным фактором, обеспечивающим появление и длительное существование миофасциальных триггерных точек в шейных, жевательных мышцах и мышцах верхнего плечевого пояса.
3-й вариант. У пациентов с болью, усиливающейся при движении в плечевом суставе, вследствие укорочения лестничных мышц и компрессии плечевого сплетения, формируется функциональная слабость мышц плечевого пояса, за исключением трапециевидной мышцы, поскольку последняя иннервируется преимущественно добавочным (XII) черепно-мозговым нервом и мышечными ветвями шейного сплетения. Функциональная слабость дельтовидной мышцы, которая является агонистом отведения и сгибания плеча, приводит к нарушению биомеханики плечевого сустава с формированием атипичного моторного паттерна при отведении (и /или сгибании) плеча в виде преждевременного включения в движение верхней порции трапециевидной мышцы: при отведении и сгибании плеча происходит перегрузка преимущественно трапециевидной мышцы (по причине, указанной выше) с формированием в ней МФБС (миофасциальных триггерных точек) с характерными болевыми паттернами.

 Таким образом, в комплекс лечения пациентов с СЛМ, помимо «нейротропных» средств (витамины группы «В», антихолинэстеразные и сосудистые препараты, антиконвульсанты и т.д.), целесообразно включать релиз фасциальных футляров сосудисто-нервных пучков руки, а также восстановление оптимальной позы и биомеханики шейного отдела позвоночника и плечевого пояса.
Таким образом, в комплекс лечения пациентов с СЛМ, помимо «нейротропных» средств (витамины группы «В», антихолинэстеразные и сосудистые препараты, антиконвульсанты и т.д.), целесообразно включать релиз фасциальных футляров сосудисто-нервных пучков руки, а также восстановление оптимальной позы и биомеханики шейного отдела позвоночника и плечевого пояса.
Синдром гиперактивности моторных волокон – Неврология — LiveJournal
Гиперактивность моторных волокон (ГАМВ) – плохо изученное состояние, которое может наблюдаться в отдельных случаях поражения периферической нервной системы. ГАМВ можно рассматривать как частный случай гиперактивности моторных единиц (ГАМЕ), которая возникает и при поражении надсегментарных систем (например, при синдроме ригидного человека или столбняке). Синдром ГАМВ обычно связан с повышением возбудимости нервных окончаний, причиной которой бывают различные факторы: аутоиммунные, дисметаболические, токсические, а также наследственная неполноценность ионных каналов. ГАМВ может проявляться мышечными спазмами, крампи [►], фасцикуляциями, волнообразным сокращением мышечных пучков (миокимией), псевдомиотонией (замедленным расслаблением мышц после произвольного сокращения, например, после сжимания руки в кулак), псевдотетанией (карпопедальными спазмами). Эти проявления часто усиливаются при произвольных движениях. В тяжелых случаях из-за распространенности мышечных спазмов возникают замедленность движений, ригидность, тугоподвижность. При повторении движений тугоподвижность может ослабевать, но затем происходит быстрое утомление. В отдельных случаях в результате постоянного поражения развивается умеренная гипертрофия мышечных групп. Гиперактивность чаще выявляется в мышцах дистальных отделов нижних конечностей, но могут вовлекаться и проксимальные отделы ног, мышцы рук, туловища, бульбарная и мимическая мускулатура. Выраженность симптоматики колеблется на протяжении недель и даже в течение одного дня. Миокимия и мышечные спазмы сохраняются во время сна. У больных с полиневропатиями указанные явления обычно возникают на фоне относительно мягкого сенсорного дефицита и часто сопровождаются так называемыми «позитивными» невропатическими симптомами – сенсорными (например, парестезиями) или вегетативными (например, гипергидрозом). В некоторых случаях признаки полиневропатии выявляются лишь при электрофизиологическом исследовании. При наличии замедленного расслабления мышц после произвольного сокращения диагностируют нейромиотонию, которая бывает идиопатической (синдром Исаакса) или симптоматической. Симптоматическая нейромиотония обычно наблюдается при полиневропатиях дизиммунного или токсического генеза>.При ЭНМГ у больных с ГАМВ появляются постоянные разряды двигательных единиц (ДЕ) или части ДЕ, зачастую он имеют вид так называемой «миокимической активности» (дуплетные, триплетные или мультиплетные разряды ДЕ). ГАМВ сохраняется во время сна, после блокады периферических нервов или общей анестезии, но устраняется нервно-мышечной блокадой, что указывает на патологию дистальных участков нервной ткани. После произвольного сокращения при попытке расслабиться могут длительно наблюдаться высокочастотные разряды. Кроме того при ЭНМГ могут выявляться характерные признаки аксональной или демиелинизирующей полиневропатии.
Появления синдрома гиперактивности моторных волокон описаны при синдроме Гийена-Барре, ХВДП, мультифокальной моторной невропатии, паранеопластической, диспротеинемической, а также наследственных моторно-сенсорных и диабетической полиневропатиях. Показано, что у части больных, прежде всего с дизиммунными невропатиями, синдром связан с продукцией антител к потенциал-зависимым калиевым каналам.
Гипервозбудимость нервных окончаний объясняется тем, что именно в этой зоне калиевые каналы не защищены гематоневральным барьером или миелиновой оболочкой и уязвимы для аутоиммунной атаки. Гиперактивность моторных волокон может уменьшаться с помощью антиконвульсантов, блокирующих натриевые каналы (например, карбамазепина или фенитоина). При дизиммунных формах данного синдрома клинического улучшения можно добиться с помощью иммунотропной терапии (плазмафереза, в/в иммуноглобулина или кортикостероидов).
источник: Клиническое руководство «Полинейропатии» Левин О.С.; издательство «МИА» (Медицинское Информационное Агенство), 2011
Синдром Исаакса (СИ, нейромиотония, псевдомиотония) – хронический гетерогенный синдром, с преимущественным поражением периферической нервной системы (ПНС), проявляющийся постоянной активностью мышечных волокон, преимущественно в дистальных отделах конечностей. Сведений о частоте СИ нет. Страдают в равной степени мужчины и женщины в широком возрастном диапазоне с максимальной частотой случаев болезни в 30-45 лет. У большинства больных развитие СИ носит спорадический характер, однако описаны семейные случаи СИ с наследованием по аутосомно-доминантному типу в трех поколениях, а также врожденные формы заболевания. В ряде случаев СИ сочетается с другими аутоиммунными болезнями (например, острой и хронической восполительной демиелинизирующей полинейропатией, ревматоидным артритом, тироидитом) либо носит паранеопластический характер при раке легких или лимфоме Ходжкина.
Патогенез. Основным патогенетическим механизмом развития СИ является выработка антител (AT), направленных против калиевых каналов (voltage-gate potassium channels), расположенных в дистальных отделах двигательных нервов или нервных терминалях. Установлено, что данные AT не оказывают прямого действия на кинетику калиевых каналов, а лишь увеличивают разрушение и ограничивают образование новых каналов. Блокада калиевых и соответственно активация натриевых каналов вызывает высокую эктопическую активность отдельных мышечных волокон и периферических нервов.
Клиника. Начальными клиническими проявлениями СИ являются постепенное появление миокимий (гиперкинезы отдельных мышечных пучков) на конечностях, которые затем могут принять характер генерализованных фасцикуляций. В развитой стадии болезни неврологические нарушения разнообразны и складываются из сочетания следующих признаков: постоянно повышенного мышечного тонуса в дистальных отделах конечностей; отсутствие расслабления мышц во время сна и «феномена врабатывания»; появление сгибательных контрактур кистей и стоп при повторных движениях; миокимий или фасцикуляций в конечностях. У части больных в патологический процесс вовлекаются мышцы гортани, языка, дыхательные и глазодвигательные мышцы, что проявляется осиплостью голоса, нарушением речи, поверхностным дыханием, затруднением перевода взора. Больные часто отмечают повышенную потливость, особенно после физической нагрузки, поэтому у них постоянно присутствует ощущение тепла в кистях и стопах. Для СИ не характерны дисфункции мочевого пузыря и импотенция, однако следует иметь в виду возможные случаи острой задержки мочи вследствие спазма уретрального сфинктера. При объективном осмотре в развитой стадии СИ характерна поза со слегка наклоненным туловищем, приподнятыми плечами, согнутыми и приведенными локтями. Крупные фасцикуляции и миокимии обычно преобладают в лицевых, грудных, икроножных мышцах и ярко выражены у больных со слабо развитой подкожной клетчаткой. Постепенно снижаются глубокие рефлексы, развиваются мышечная слабость, атрофии либо псевдогипертрофии мышц конечностей. Нарастающая скованность приводит к формированию своеобразной походки «броненосца». Нередки болезненные мышечные спазмы в шее, туловище и конечностях. Ноги всегда поражаются сильнее, чем руки. Исходя из названия болезни (псевдомиотония) обязательный нейромиотонический симптом при СИ отличается отсутствием феномена «врабатываиия», поэтому повторные движения (например, сжимание и разжимание пальцев) приводят к формированию сгибательных мышечных контрактур кистей. У некоторых больных может наблюдаться замедление открывания глаз после сильного зажмуривания. У 30 % больных отмечаются дистальные чувствительные нарушения: парестезии, дизестезии, онемение конечностей.
Диагностика СИ основана на анализе клинической картины, результатах иммунологических исследований и данных ЭМГ. Общеклинические анализы крови и мочи для СИ не информативны. При биохимическом исследовании крови у половины больных наблюдают повышение сывороточного калия. В ЦСЖ у части пациентов отмечают легкое увеличение белка. Диагностическую значимость при СИ представляет высокий титр аутоантител к потенциалзависимым калиевым каналам, который может быть обнаружен в 40-100 % случаев. При проведении ЭНМГ обычно не удается обнаружить нарушений скорости проведения импульса по двигательным и чувствительным нервам. Определяются нормальные параметры F- волны и Н-рефлекса. Исследование нервно-мышечной передачи также не выявляет патологии. Наиболее информативна для СИ игольчатая ЭМГ, при которой в большинстве мышц обнаруживается постоянная попышенная активность потенциалов действия двигательных единиц (ПДДЕ) в виде двойных, тройных, множественных разрядов, потенциалов фасцикуляций, миокимических, нейромиотонических разрядов. Дифференциальный диагноз СИ проводят со всеми формами миотонии (дистрофической, холодовой, Томсона, хондродистрофической), гипокальциемией, амиотрофическим боковым склерозом, синдромом ригидного человека.
Лечение. В лечении начальных проявлений СИ оправдано назначение противосудорожных средств, которые нередко при-нодят к полному исчезновению симптомов болезни. Среди них предпочтение отдают препаратам с мембраностабили-зирующим эффектом, которые уменьшают степень блокады калиевых каналов; карбамазепин (200-600 мг/сут), фенитоин, габапентин. При их неэффективности средствами выбора терапии СИ являются кортикостероиды, цитостатики, плазмаферез и внутривенное введение иммуноглобулина. С симптоматической целью используют препараты ботулотоксина (диспорт, ботокс), вводя их в пораженные мышцы [вернуться в начало сообщения].
источник: «Аутоиммунные заболевания в неврологии» В.В. Пономарев; Минск, «Беларуская навука» 2010


 Это длительное и стойкое напряжение мышцы с формированием в ней болезненных уплотнений – «триггерных точек». Проявляется мышечно-тонический синдром «ноющими», распространяющимися на большие участки тела, болями. Например, может болеть вся верхняя часть спины и шеи, обычно слева или справа от позвоночника. Редко, только в период обострения, пациент может указать на конкретную болевую точку. Из-за своей распространенности и длительности боль переносится ещё тяжелее. Многие пациенты буквально доходят до отчаяния и жалуются, что уже не знают, куда от неё деваться.
Это длительное и стойкое напряжение мышцы с формированием в ней болезненных уплотнений – «триггерных точек». Проявляется мышечно-тонический синдром «ноющими», распространяющимися на большие участки тела, болями. Например, может болеть вся верхняя часть спины и шеи, обычно слева или справа от позвоночника. Редко, только в период обострения, пациент может указать на конкретную болевую точку. Из-за своей распространенности и длительности боль переносится ещё тяжелее. Многие пациенты буквально доходят до отчаяния и жалуются, что уже не знают, куда от неё деваться. Здесь всё строится на замкнутых кругах. Сам мышечно-тонический синдром, если его даже рассматривать изолированно от психики, тоже развивается по замкнутому кругу. Мышечный спазм, приводит к кислородному голоданию пораженной мышцы, что вызывает боль. Боль же ещё больше увеличивает спазм, таким образом, замыкается порочный круг. Спазм – боль – ещё больший спазм – ещё большая боль. Оба компонента взаимно усиливают друг друга, и зачастую этот круг тяжело разорвать. Особенно, когда изменения накапливаются годами, а пациент вследствие своей неинформированности не идёт к врачу.
Здесь всё строится на замкнутых кругах. Сам мышечно-тонический синдром, если его даже рассматривать изолированно от психики, тоже развивается по замкнутому кругу. Мышечный спазм, приводит к кислородному голоданию пораженной мышцы, что вызывает боль. Боль же ещё больше увеличивает спазм, таким образом, замыкается порочный круг. Спазм – боль – ещё больший спазм – ещё большая боль. Оба компонента взаимно усиливают друг друга, и зачастую этот круг тяжело разорвать. Особенно, когда изменения накапливаются годами, а пациент вследствие своей неинформированности не идёт к врачу.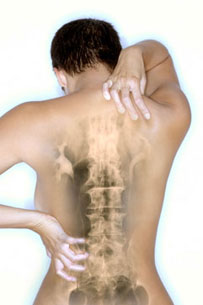 По современным представлениям мышечно-тонический синдром встречается у большинства (60-85%) пациентов с болью в спине. Мышечная боль признаётся, пожалуй, абсолютным лидером по частоте среди всех других болевых синдромов. Достаточно сказать, что 78% случаев головных болей в популяции обусловлены напряжением и развитием болезненности мышц скальпа (так называемые головные боли напряжения). Заболевания позвоночника, такие, как остеохондроз в большинстве случаев сопровождаются развитием болезненного мышечного спазма околопозвоночных мышц, а зачастую и мышц грудной клетки, шеи, конечностей. Но если с остеохондрозом всё понятно, позвонки сближаются друг с другом, сдавливают спинномозговые нервы, а раздраженные нервы вызывают спазм мышц, то как быть с остальным чудовищным количеством мышечно-тонических синдромов? Давайте попробуем разобраться.
По современным представлениям мышечно-тонический синдром встречается у большинства (60-85%) пациентов с болью в спине. Мышечная боль признаётся, пожалуй, абсолютным лидером по частоте среди всех других болевых синдромов. Достаточно сказать, что 78% случаев головных болей в популяции обусловлены напряжением и развитием болезненности мышц скальпа (так называемые головные боли напряжения). Заболевания позвоночника, такие, как остеохондроз в большинстве случаев сопровождаются развитием болезненного мышечного спазма околопозвоночных мышц, а зачастую и мышц грудной клетки, шеи, конечностей. Но если с остеохондрозом всё понятно, позвонки сближаются друг с другом, сдавливают спинномозговые нервы, а раздраженные нервы вызывают спазм мышц, то как быть с остальным чудовищным количеством мышечно-тонических синдромов? Давайте попробуем разобраться. Чтобы лучше это проиллюстрировать, давайте посмотрим на то, как в наше время растёт усреднённый ребёнок. Первые годы жизни ещё ничего, естественная потребность в движениях берёт верх над окриками усталых родителей: «Сядь ровно, не крутись, не вертись» и т.д. Но дальше, когда ребёнок начинает воспринимать мир более осмысленно, тактика родителей меняется. Теперь вместо окриков можно пользоваться достижениями цивилизации. Родители ставят диск, и ребёнок вместо того, чтобы путаться под ногами, с удовольствием смотрит мультики. Потом на смену мультикам приходят компьютерные игры. Они захватывают ребёнка буйством красок и разнообразием действий, и он уже сам думает только о том, как бы пройти очередную миссию. А то, что он сидит часами за компьютером или на диване у игровой приставки, так и ладно: «Занят же, в конце концов, и не скучает». А погулять с ребёнком сходить обычно нет времени, одного отпускать страшно, а дома что ему делать? Только у компьютера сидеть и остается. До школы, проблему движения в какой-то мере решает детский сад. Если ребёнок туда ходит, то там он, как и свойственно всем здоровым детям, бегает и прыгает. А вот дальше, когда он переходит в школу, с движениями всё становится совсем плохо. На уроках ребёнок сидит, дома за домашними заданиями сидит, да ещё ведь про компьютерные игрушки надо помнить: сколько уровней осталось не пройдено. На прогулки времени просто не остаётся. И чем старше становится ребёнок, тем больше возрастают учебные нагрузки, а компьютерные игрушки постепенно вытесняются социальными сетями, типа «В контакте». Вот и получается, что учимся сидя, играем сидя, общаемся так же.
Чтобы лучше это проиллюстрировать, давайте посмотрим на то, как в наше время растёт усреднённый ребёнок. Первые годы жизни ещё ничего, естественная потребность в движениях берёт верх над окриками усталых родителей: «Сядь ровно, не крутись, не вертись» и т.д. Но дальше, когда ребёнок начинает воспринимать мир более осмысленно, тактика родителей меняется. Теперь вместо окриков можно пользоваться достижениями цивилизации. Родители ставят диск, и ребёнок вместо того, чтобы путаться под ногами, с удовольствием смотрит мультики. Потом на смену мультикам приходят компьютерные игры. Они захватывают ребёнка буйством красок и разнообразием действий, и он уже сам думает только о том, как бы пройти очередную миссию. А то, что он сидит часами за компьютером или на диване у игровой приставки, так и ладно: «Занят же, в конце концов, и не скучает». А погулять с ребёнком сходить обычно нет времени, одного отпускать страшно, а дома что ему делать? Только у компьютера сидеть и остается. До школы, проблему движения в какой-то мере решает детский сад. Если ребёнок туда ходит, то там он, как и свойственно всем здоровым детям, бегает и прыгает. А вот дальше, когда он переходит в школу, с движениями всё становится совсем плохо. На уроках ребёнок сидит, дома за домашними заданиями сидит, да ещё ведь про компьютерные игрушки надо помнить: сколько уровней осталось не пройдено. На прогулки времени просто не остаётся. И чем старше становится ребёнок, тем больше возрастают учебные нагрузки, а компьютерные игрушки постепенно вытесняются социальными сетями, типа «В контакте». Вот и получается, что учимся сидя, играем сидя, общаемся так же. А рюкзаки?! Если вы хоть раз поднимали школьный рюкзак, вы это возмущение поймёте. Такие рюкзаки на вьючных мулах надо возить, а не на ослабленных постоянным сидением детских спинах. К тому же большой вес рюкзака совсем не способствует укреплению мышц, как некоторым кажется. Он лишь ведёт к дисбалансу. Ведь если повесить на спину этакое чудовище, сразу возникнет асимметрия тела. И чтобы поддерживать равновесие, мышцам придётся резко смещать центр тяжести вперёд. Это значит, что в работу должны включаться не предназначенные для работы во время ходьбы мышцы передней половины туловища. Эти же мышцы сохраняют равновесие тела во время сидения. А задняя группа (мышцы спины), наоборот, растягивается и теряет свою силу. Постепенно такой дисбаланс приводит к серьёзной патологии движения – «нарушению двигательного стереотипа». А нарушенный двигательный стереотип – самая благоприятная почва для возникновения мышечно-тонического синдрома. Тем более, что жизнь нашего абстрактного ребёнка не меняется. Он взрослеет, превращается в «молодого человека», школа сменяется институтом, а ситуация с движениями остаётся всё той же самой: тяжелые рюкзак или сумка во время ходьбы, неправильные позно-тонические нагрузки при сидении.
А рюкзаки?! Если вы хоть раз поднимали школьный рюкзак, вы это возмущение поймёте. Такие рюкзаки на вьючных мулах надо возить, а не на ослабленных постоянным сидением детских спинах. К тому же большой вес рюкзака совсем не способствует укреплению мышц, как некоторым кажется. Он лишь ведёт к дисбалансу. Ведь если повесить на спину этакое чудовище, сразу возникнет асимметрия тела. И чтобы поддерживать равновесие, мышцам придётся резко смещать центр тяжести вперёд. Это значит, что в работу должны включаться не предназначенные для работы во время ходьбы мышцы передней половины туловища. Эти же мышцы сохраняют равновесие тела во время сидения. А задняя группа (мышцы спины), наоборот, растягивается и теряет свою силу. Постепенно такой дисбаланс приводит к серьёзной патологии движения – «нарушению двигательного стереотипа». А нарушенный двигательный стереотип – самая благоприятная почва для возникновения мышечно-тонического синдрома. Тем более, что жизнь нашего абстрактного ребёнка не меняется. Он взрослеет, превращается в «молодого человека», школа сменяется институтом, а ситуация с движениями остаётся всё той же самой: тяжелые рюкзак или сумка во время ходьбы, неправильные позно-тонические нагрузки при сидении. А что же у нас, у совсем взрослых? Да всё продолжается по накатанному. Разве, что рюкзак таскать не надо, теперь его машина возит, а в остальном… Обычно взрослый, состоявшейся в этой жизни человек, встаёт утром с кровати и сразу пересаживается за стол. Завтракает, умывается и переносит своё тело в кресло автомобиля. Едет на работу, цепляя по пути несколько пробок, и благополучно перемещается в другое кресло, уже офисное. Работает, сидя в этом удобном кресле, до обеда. Потом что-нибудь кушает, обычно не очень полезное, зато калорийное, и возвращается в рабочий кабинет. Трудится там до вечера, а затем всё повторяется. Снова машина, снова пробки, и вот он, наконец-то, дома. Может поужинать и с чувством выполненного долга сесть на любимый диван, чтобы посмотреть любимый телевизор. А потом уже и спать пора, ведь завтра новый рабочий день.
А что же у нас, у совсем взрослых? Да всё продолжается по накатанному. Разве, что рюкзак таскать не надо, теперь его машина возит, а в остальном… Обычно взрослый, состоявшейся в этой жизни человек, встаёт утром с кровати и сразу пересаживается за стол. Завтракает, умывается и переносит своё тело в кресло автомобиля. Едет на работу, цепляя по пути несколько пробок, и благополучно перемещается в другое кресло, уже офисное. Работает, сидя в этом удобном кресле, до обеда. Потом что-нибудь кушает, обычно не очень полезное, зато калорийное, и возвращается в рабочий кабинет. Трудится там до вечера, а затем всё повторяется. Снова машина, снова пробки, и вот он, наконец-то, дома. Может поужинать и с чувством выполненного долга сесть на любимый диван, чтобы посмотреть любимый телевизор. А потом уже и спать пора, ведь завтра новый рабочий день. Прежде всего, не отчаиваться. Сначала надо проконсультироваться у специалиста и убедиться, что вы не ошибаетесь. Даже если диагноз будет соответствовать вашим предположениям, всё ещё поправимо. Это, в конце концов, лечится. Первым шагом лечения будет подавление основного источника боли, разрушение существующих в мышце участков напряжения – «триггерных точек». Для этого разработаны прекрасные, очень эффективные методики. Они находятся как раз на стыке массажа и мануальной терапии и успешно применяются в наших кабинетах. К нам обращается довольно много пациентов с мышечно-тоническими синдромами, и лечение их проходит вполне благоприятно. Ссылка (запись на приём).
Прежде всего, не отчаиваться. Сначала надо проконсультироваться у специалиста и убедиться, что вы не ошибаетесь. Даже если диагноз будет соответствовать вашим предположениям, всё ещё поправимо. Это, в конце концов, лечится. Первым шагом лечения будет подавление основного источника боли, разрушение существующих в мышце участков напряжения – «триггерных точек». Для этого разработаны прекрасные, очень эффективные методики. Они находятся как раз на стыке массажа и мануальной терапии и успешно применяются в наших кабинетах. К нам обращается довольно много пациентов с мышечно-тоническими синдромами, и лечение их проходит вполне благоприятно. Ссылка (запись на приём). И третий шаг, пожалуй, самый трудный, заключается в перемене образа жизни таким образом, чтобы статическая нагрузка сменялось динамической. Можно будет подобрать вид спорта, подходящий для вашей конституции и сопутствующих заболеваний, например остеохондроза. Надо будет чаще ходить пешком, больше гулять, уделять время активным играм, проводить больше времени на свежем воздухе. Иначе, если не менять жизнь, вы будете обречены возвращаться к проблеме мышечно-тонического синдрома каждые полгода. Если же вы решитесь на перемены, этот мучительный недуг, а вместе с ним многие другие, оставят вас раз и навсегда.
И третий шаг, пожалуй, самый трудный, заключается в перемене образа жизни таким образом, чтобы статическая нагрузка сменялось динамической. Можно будет подобрать вид спорта, подходящий для вашей конституции и сопутствующих заболеваний, например остеохондроза. Надо будет чаще ходить пешком, больше гулять, уделять время активным играм, проводить больше времени на свежем воздухе. Иначе, если не менять жизнь, вы будете обречены возвращаться к проблеме мышечно-тонического синдрома каждые полгода. Если же вы решитесь на перемены, этот мучительный недуг, а вместе с ним многие другие, оставят вас раз и навсегда. Тазовый МФС проявляется дискомфортом в кишечнике, болью во влагалище и промежности, полиурией, затрудненной и мучительной дефекацией, неприятными ощущениями во время коитуса.
Тазовый МФС проявляется дискомфортом в кишечнике, болью во влагалище и промежности, полиурией, затрудненной и мучительной дефекацией, неприятными ощущениями во время коитуса.