Дистальный метаэпифиз лучевой кости – симптомы, диагностика, лечение в ЦКБ РАН
симптомы, диагностика, лечение в ЦКБ РАН
Перелом дистального метаэпифиза лучевой кости («луч в типичном месте»)
Дистальный метаэпифиз – это нижний конец лучевой кости, расположенный рядом с кистью.
Перелом «луча в типичном месте» обычно возникает при прямом падении на вытянутую руку.Помимо резкой боли в руке, может появиться штыкообразная деформация, изменение положения кисти. В процесс перелома бывают вовлечены нервы и сосуды запястья, которые могут быть поджаты отломками, что проявляется онемением в пальцах, похолоданием кисти.
Для уточнения характера перелома и выбора дальнейшей тактики лечения используется рентгенография, в ряде случаев – компьютерная томография. Иногда требуется УЗИ кистевого сустава.
Поскольку лучевая кость примыкает к кисти, очень важно восстановить анатомию и объем движений в суставе, чтобы в дальнейшем избежать проблем с ним. Раньше такие переломы лечили консервативно, т. е. в гипсовой повязке, но часто отломки смещались, кость срасталась неправильно, что в дальнейшем сказывалось на функции конечности – рука не сгибалась и/или не разгибалась до конца – формировалась тугоподвижность сустава (контрактура), оставался болевой синдром. К тому же длительное пребывание в гипсе отрицательно сказывалось на кожных покровах.
Длительность больничного листа при переломе дистального метаэпифиза лучевой кости зависит от рода деятельности пациента. К примеру, для офисных работников средний срок нетрудоспособности – 1,5 месяца. Для профессий, связанных с физической нагрузкой, срок нетрудоспособности может быть увеличен.
Консервативное лечение перелома лучевой кости в типичном месте (гипсовая повязка)
При переломах без смещения можно предложить консервативное лечение – в гипсовой повязке. Средний срок пребывания в гипсе – 6-8 недель. Это редко проходит для конечности бесследно – после консервативного лечения сустав требует разработки движений, реабилитации. При лечении перелома даже с небольшим смещением в гипсе может произойти вторичное смещение отломков.
Оперативное лечение перелома лучевой кости в типичном месте (остеосинтез)
Практически все переломы лучевой кости со смещением требуют оперативного лечения – сопоставления и фиксирования отломков кости – остеосинтеза. Именно этот метод позволяет восстановить функцию кисти наиболее полноценно и добиться хороших функциональных результатов.
Лучевая кость полностью срастается примерно за 6-8 недель. Спустя этот срок пациент может начинать полноценно пользоваться рукой. Но разрабатывать руку с помощью определенных, рекомендованных врачом, упражнений, благодаря использованию фиксаторов можно уже спустя 1-2 недели после вмешательства. Легкие спортивные физические нагрузки можно начинать примерно спустя 3 месяца после операции.
В зависимости от типа перелома (оскольчатый, многооскольчатый, со значительным или незначительным смещением) можно выделить несколько возможных вариантов фиксации – пластиной, фиксированной винтами; аппаратом внешней фиксации; винтами; спицами
В ряде случаев при выраженном отеке накладывается аппарат внешней фиксации, а после спадения отека он заменяется на пластину (или другой фиксатор в зависимости от типа перелома).
Остеосинтез лучевой кости пластиной
При значительном смещении отломков используется остеосинтез лучевой кости металлической пластиной, специально изготовленной для данного сегмента. После сопоставления отломков пластина фиксируется винтами к поврежденной кости. После установки пластины накладываются на кожу накладываются швы на 2 недели, а также гипсовая лонгета примерно на тот же срок. После операции назначается лекарственная терапия: обезболивающие препараты, препараты кальция для более быстрого срастания костей, при необходимости – препараты местного действия для уменьшения отека. Средний срок пребывания в стационаре – 7 дней. Швы снимаются в амбулаторном режиме спустя 2 недели. Рука носится в возвышенном положении на косыночной повязке. Необходимости в удалении пластины нет.
Аппарат внешней фиксации
В ряде случаев – в пожилом возрасте, при выраженном отеке кисти и лучезапястного сустава, делать доступ для установки пластины бывает нежелательно в силу различных факторов (отек, состояние кожи). В таких случаях устанавливают аппарат внешней фиксации – он фиксирует отломки с помощью спиц, которые проходят через кожу в кость. Аппарат выступает над кожей небольшим блоком (около 12 см длиной и 3 см высотой). Преимущество этого вида остеосинтеза в том, что нет необходимости делать большие разрезы, однако за аппаратом нужно следить – делать перевязки, чтобы спицы не воспалились.
После операции рука 2 недели находится в лонгете, потом пациент начинает разрабатывать лучезапястный сустав в аппарате, который этому не препятствует.
Аппарат внешней фиксации удаляется примерно через 6 недель, после рентген-контроля, в условиях стационара. Операция снятия аппарата внешней фиксации не занимает много времени и достаточно легко переносится пациентом. Средний срок госпитализации 5-7 дней, длительность больничного листа – около 1,5 месяцев. Перевязки надо делать через день, в амбулаторном режиме. Рука носится в возвышенном положении на косыночной повязке.
Фиксация спицами, или винтами
При незначительном смещении отломков лучевая кость фиксируется спицами или винтами через небольшие проколы кожи. Примерно на 2 недели накладывается гипсовая лонгета, затем человек начинает разрабатывать руку. Спустя 6-8 недель спицы извлекаются.
В ряде случаев возможно применение саморассасывающихся имплантов, удалять которые не нужно.
Застарелые, неправильно сросшиеся переломы лучевой кости
При застарелых неправильно сросшихся переломах могут беспокоить болевые ощущения, присутствовать ограничения движения – тугоподвижность сустава, и другие неприятные последствия (онемение и отечность пальцев кисти). В подобных случаях рекомендовано оперативное лечение, чаще всего – с фиксацией пластиной. Кость разобщается, выставляется в правильное положение и фиксируется. Если есть зона дефекта кости – например, если кость срослась с укорочением, этот дефект заполняется либо собственной костью человека (трансплантат берется, как правило, из гребня подвздошной кости), либо искусственной костью, которая за 2 года перестраивается в собственную костную ткань.
Дальнейшее послеоперационное и восстановительное лечение при застарелых и неправильно сросшихся переломах дистального метаэпифиза лучевой кости аналогичны описанным выше. Однако, учитывая застарелый характер повреждения, может потребоваться более длительная реабилитация.
Анестезия при оперативном лечении перелома дистального метаэпифиза лучевой кости
Для проведения всех вышеописанных операций, как правило, используется проводниковая анестезия – раствор анестетика вводится в зону плечевого сплетения, где проходят нервы, которые иннервируют всю верхнюю конечность (отвечают за ее чувствительность и движения), и рука полностью немеет. Подобная анестезия достаточно легко переносится, длится 4-6 часов. Фактически это разновидность местной анестезии. Кроме того, делается премедикация – успокаивающий укол, и во время операции человек спит своим сном. Возможно применение общей анестезии. Окончательный выбор метода анестезии определяется врачом-анестезиологом накануне операции.
www.ckbran.ru
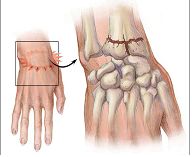
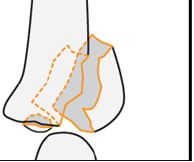
Дистальный метаэпифиз правой лучевой кости
Перелом дистального метаэпифиза лучевой кости
( перелом лучевой кости в типичном месте).
Переломы лучевой кости в типичном месте один из наиболее частых повреждений костей скелета,. Причина чаше всего- падение на вытянутую руку. При разогнутой кисти возникает экстензионный перелом, при согнутой- флексионный

Переломы дистального метаэпифиза лучевой кости по данным различных авторов, занимают от 15% до 70% всех переломов костей, большинство которого являются люди трудоспособного возраста, немаловажно и является и то обстоятельство, что у них надолго снижается трудоспособность, длительно болеют, и не могут приступать к работе при появлении таких осложнений как нейродистрофический синдром. Как известно, этот вид травмы характеризуется половом диморфизмом, с преобладанием в структуре пострадавших женщин до 82%. Большинство переломов у женщин возникает в постмонопаузальном периоде, это объясняется то, что у них развивается дисгормональное расстройство, при котором снижется плотность костной тканей, одновременно в сочетание с плохим усвоением и всасыванием кальций с пешей. Также, переломы лучевой кости в типичном месте имеет сезонное отношение, они чаше всего возникают в зимно-осенном сезоне. Однако, в последней время, в связи расширением жизнидеятельности человека и прогрессивным ростом транспортных аварией, увеличилось случай переломов среди молодых населений и в летно-весенном сезоне года. На сегодняшний день переломы дистального отдела лучевой кости, возникающие в результате транспортных аварией и во время занятие различных видов спорта, по подходу к лечению, намного сложнее чем переломов у лица пожилого возраста. Это объясняется тем, что переломы у молодых людей часто имеет прямой механизм травмы, и по характеру повреждения они оскольчатые с вовлечением суставной поверхности.
Перелом лучевой кости в типичном месте чаше всего происходит на расстоянии 2-2,5см и чаше всего сочетаются с отрывом шиловидного отростка локтевой кости, что усугубляет процесс повреждения и осложняет подход к лечению. Луче-запятный сустав имеет сложную архитектуру, в нем имеются три сочленения: лучезапястное, локтезапятное и лочелоктевое. Повреждение двух и более из этих сочленений, сделает перелома нестабильным и консервативное метод неэффективным методом лечения.
При лечении переломов лучевой кости, наиболее важным является восстановление анатомию и архитектуру лучевой кости. Лечение которого является консервативное или оперативное. Высокий процент травм костей предплечья в дистальном отделе требует различный подход к лечению разных видов переломов в этом месте. Результаты лечения напрямую зависят от восстановления анатомии и удержания отломков в правильном положении . Варианты смещений при переломах данной локализации не ограничиваются тыльным или ладонным вариантами. Степень смещения колеблется от минимальной до грубого углового или осевого смещения. Внутрисуставные смещения не устраняемые за счет лигаментотаксиса, делают закрытую репозицию невозможной.
Основным методом лечения переломов костей предплечья в дистальном отделе является закрытая ручная репозиция костных отломков под местной анестезией и гипсовая иммобилизация, однако, при консервативном лечении

нередко наблюдается вторичное смещение отломков, отрицательно влияющее на функцию поврежденного сегмента. Статистика результатов консервативного лечения переломов костей предплечья в дистальном отделе показывает, что 23,8-42% случаев возникает вторичное смешение отломков в гипсовой повязки.
Для диагностики перелома лучевой кости в типичном месте применяем рентгенограмму лучезапястного сустава в двух проекциях- в переднезадней и боковой проекции, при необходимости производится в косой проекции.

Это достаточно с наше точки зрения, чтобы выявить внесуставных переломов и внутрисуставных переломов с небольшим смещением отломков. Компьютерная томография мы принимаем тогда, когда перелом имеет оскольчатого и компрессионного характера. КТ назначаем для определения степени смещения отломков при внутрисуставных оскольчатых переломов и для выбора оптимального метода лечения. После диагностике перелома, важный этап является выбор метода лечения, от которого завесить исход успешного лечения.
Ошибки при лечении переломов дистального метаэпифиза Костей предплечья являются следующими:
1. Недостаточная диагностика вида перелома в том числе и рентгенологическая.
2. Не правильный выбор метода лечения в зависимости от характера и давности перелома.
3. Не адекватное ведение больного после лечения.
Не удовлетворительный результат лечения и не адекватный подход к выбору метода лечения приводят к развитию осложнения, снижению трудоспособность и к инвалидизаций, учитывая, что большую часть больных составляют люди трудоспособного возраста, что в свои очередь приводит к медико-экономическому ущербу как самым больным так и государства.
Осложнения после переломов дистального метаэпифиза лучевой кости подразделяются на ранние и поздние. К ранним осложнениям можно отнести гнойные процессы при открытых переломах, сосудистые расстройства и вторичное смещения отломков в гипсовой повязке. К поздним осложнением относятся: нейротрофические расстройства и костные деформации при неправильно сросшихся переломах.
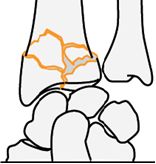
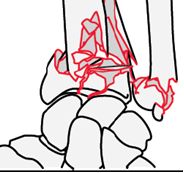
В наше клинике применяется классификация АО, которая подробно описывает всех видов переломов и представляет себя полная и точная схема лечения и его успешного исхода. Классификация АО подразделяет переломы лучевой кости в дистальной трети на три группы (А,В,С) с наиболее простой к наиболее сложной формы, каждая группа подразделяется на три подгруппы.




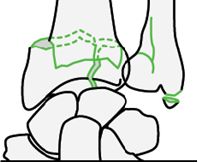
На данный момент в 13 травматологическом отделении активно проводится исследование и лечение больных с данной патологии. В первый, при поступлении больного проводим всесторонний осмотр, пальпация, оцениваем движения в лучезапястном суставе. При наличие припухлость, патологическая подвижность, назначаем рентгенограмма лучезапястного сустава в двух проекциях ( прямая и боковая, иногда и косая). Если на рентгенограмме находим перелом, оцениваем характер перелома, смещения отломков и вовлечения суставной поверхности.
При переломах без смещения или внесуставных не оскольчатых переломах, после местной анестезией путем введения анестетика между отломками, проводится ручная одномоментная репозиция отломков и наложения двух лонгетной гипсовой повязки, назначается рентген-контроль. При удачной репозиции больной выписывается в лонгетной повязки до спадения отёка с последующим смена на циркулярную гипсовую повязку на вес срок лечения (6-8 нед).Назначается лечебная физкультура и магнитотерапия.
На вес срок лечения больной наблюдается в ГКБ№64, каждый 2 недели делается ренгеноконтроль для определения степени срашения перелома, преждевременное выявление осложнений, проявляющаяся в раннем периоде, как: вторичное смешение отломков, синдром Зудека ( нефрит срединного нерва). При наличие таких осложнений, немедленно проводится оперативное лечение с целью восстановления анатомию лучевой кости и освобождения срединного нерва, вдавленного отломками.
Оперативное лечение проводится всем больным с оскольчатыми и внутрисуставными переломами. нестабильные внутрисуставные переломы (оскольчатые и переломы Бартона В2,3), переломы, неподдающиеся закрытой репозиции и срастающаяся со смещением переломы. А также при отсутствии абсолютных противопоказаний к операции со стороны соматического и местного статуса. Цель оперативного лечения является восстановление смещенных отломков лучевой кости и одновременно предупреждение развития осложнений.
Выбор оперативного лечения завесить от характера перелома и степени смещения отломков, при необходимости выполняется компьютерная томография для более точного определения степени и количества смещенных отломков.
Мы применяем накостный остеосинтез пластиной с угловой стабильностью и чрескостный остеосинтез аппаратам Илизарова или стержневым аппаратам.

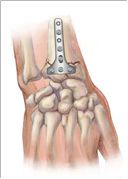
Чрескостный остеосинтез аппаратом Илизарова или стержневым аппаратом проводим больным, со следующим характером перелома:
— Переломы, неподдающиеся закрытой репозиции.
— Срастающаяся со смещением переломы.
— Повреждение по классификации АО: А3, С1, 2, 3.
Чрескостным остеосинтезом нам удается:
1. устранить и предупредить компрессию дистального отдела лучевой кости, за счёт постоянной тяги.
2. исключить возможность вторичное смешение отломков, за счет правильного удержания костных отломков.
3. Осуществить раннюю функциональную нагрузку поврежденной конечности в аппарате.
Накостным остеосинтезом оперируем больных с переломами В2 и В3 (перелом Бартона) с большими франметами.
Накостным остеосинтезом нам удается:
1. более точно репонировать костные отломки и восстановить суставную поверхность лучезапястного сустава;
2. исключить возможность вторичного смещения за счёт правильного удержания костных отломков;
3. как можно раньше дать нагрузку на поврежденную конечность.
По завершению курса лечения, у всех больных оцениваются окончательных результатов лечения. Больным выдаем определенную бальную схему. Также определяем амплитуду движения в лучезапястном, запястно-пястном и в фаланговых суставах.
Перелом дистального метаэпифиза лучевой кости («луч в типичном месте»)
Дистальный метаэпифиз – это нижний конец лучевой кости, расположенный рядом с кистью.
Перелом «луча в типичном месте» обычно возникает при прямом падении на вытянутую руку.Помимо резкой боли в руке, может появиться штыкообразная деформация, изменение положения кисти. В процесс перелома бывают вовлечены нервы и сосуды запястья, которые могут быть поджаты отломками, что проявляется онемением в пальцах, похолоданием кисти.
Для уточнения характера перелома и выбора дальнейшей тактики лечения используется рентгенография, в ряде случаев – компьютерная томография. Иногда требуется УЗИ кистевого сустава.
Поскольку лучевая кость примыкает к кисти, очень важно восстановить анатомию и объем движений в суставе, чтобы в дальнейшем избежать проблем с ним. Раньше такие переломы лечили консервативно, т. е. в гипсовой повязке, но часто отломки смещались, кость срасталась неправильно, что в дальнейшем сказывалось на функции конечности — рука не сгибалась и/или не разгибалась до конца – формировалась тугоподвижность сустава (контрактура), оставался болевой синдром. К тому же длительное пребывание в гипсе отрицательно сказывалось на кожных покровах.
Длительность больничного листа при переломе дистального метаэпифиза лучевой кости зависит от рода деятельности пациента. К примеру, для офисных работников средний срок нетрудоспособности – 1,5 месяца. Для профессий, связанных с физической нагрузкой, срок нетрудоспособности может быть увеличен.
Консервативное лечение перелома лучевой кости в типичном месте (гипсовая повязка)
При переломах без смещения можно предложить консервативное лечение – в гипсовой повязке. Средний срок пребывания в гипсе – 6-8 недель. Это редко проходит для конечности бесследно — после консервативного лечения сустав требует разработки движений, реабилитации. При лечении перелома даже с небольшим смещением в гипсе может произойти вторичное смещение отломков.
Оперативное лечение перелома лучевой кости в типичном месте (остеосинтез)
Практически все переломы лучевой кости со смещением требуют оперативного лечения – сопоставления и фиксирования отломков кости — остеосинтеза. Именно этот метод позволяет восстановить функцию кисти наиболее полноценно и добиться хороших функциональных результатов.
Лучевая кость полностью срастается примерно за 6-8 недель. Спустя этот срок пациент может начинать полноценно пользоваться рукой. Но разрабатывать руку с помощью определенных, рекомендованных врачом, упражнений, благодаря использованию фиксаторов можно уже спустя 1-2 недели после вмешательства. Легкие спортивные физические нагрузки можно начинать примерно спустя 3 месяца после операции.
В зависимости от типа перелома (оскольчатый, многооскольчатый, со значительным или незначительным смещением) можно выделить несколько возможных вариантов фиксации – пластиной, фиксированной винтами; аппаратом внешней фиксации; винтами; спицами.
В ряде случаев при выраженном отеке накладывается аппарат внешней фиксации, а после спадения отека он заменяется на пластину (или другой фиксатор в зависимости от типа перелома).
Остеосинтез лучевой кости пластиной
При значительном смещении отломков используется остеосинтез лучевой кости металлической пластиной, специально изготовленной для данного сегмента. После сопоставления отломков пластина фиксируется винтами к поврежденной кости. После установки пластины накладываются на кожу накладываются швы на 2 недели, а также гипсовая лонгета примерно на тот же срок. После операции назначается лекарственная терапия: обезболивающие препараты, препараты кальция для более быстрого срастания костей, при необходимости – препараты местного действия для уменьшения отека. Средний срок пребывания в стационаре – 7 дней. Швы снимаются в амбулаторном режиме спустя 2 недели. Рука носится в возвышенном положении на косыночной повязке. Необходимости в удалении пластины нет.
Аппарат внешней фиксации
В ряде случаев – в пожилом возрасте, при выраженном отеке кисти и лучезапястного сустава, делать доступ для установки пластины бывает нежелательно в силу различных факторов (отек, состояние кожи). В таких случаях устанавливают аппарат внешней фиксации – он фиксирует отломки с помощью спиц, которые проходят через кожу в кость. Аппарат выступает над кожей небольшим блоком (около 12 см длиной и 3 см высотой). Преимущество этого вида остеосинтеза в том, что нет необходимости делать большие разрезы, однако за аппаратом нужно следить – делать перевязки, чтобы спицы не воспалились.
После операции рука 2 недели находится в лонгете, потом пациент начинает разрабатывать лучезапястный сустав в аппарате, который этому не препятствует.
Аппарат внешней фиксации удаляется примерно через 6 недель, после рентген-контроля, в условиях стационара. Операция снятия аппарата внешней фиксации не занимает много времени и достаточно легко переносится пациентом. Средний срок госпитализации 5-7 дней, длительность больничного листа – около 1,5 месяцев. Перевязки надо делать через день, в амбулаторном режиме. Рука носится в возвышенном положении на косыночной повязке.
Фиксация спицами, или винтами
При незначительном смещении отломков лучевая кость фиксируется спицами или винтами через небольшие проколы кожи. Примерно на 2 недели накладывается гипсовая лонгета, затем человек начинает разрабатывать руку. Спустя 6-8 недель спицы извлекаются.
В ряде случаев возможно применение саморассасывающихся имплантов, удалять которые не нужно.
Застарелые, неправильно сросшиеся переломы лучевой кости
При застарелых неправильно сросшихся переломах могут беспокоить болевые ощущения, присутствовать ограничения движения – тугоподвижность сустава, и другие неприятные последствия (онемение и отечность пальцев кисти). В подобных случаях рекомендовано оперативное лечение, чаще всего – с фиксацией пластиной. Кость разобщается, выставляется в правильное положение и фиксируется. Если есть зона дефекта кости – например, если кость срослась с укорочением, этот дефект заполняется либо собственной костью человека (трансплантат берется, как правило, из гребня подвздошной кости), либо искусственной костью, которая за 2 года перестраивается в собственную костную ткань.
Дальнейшее послеоперационное и восстановительное лечение при застарелых и неправильно сросшихся переломах дистального метаэпифиза лучевой кости аналогичны описанным выше. Однако, учитывая застарелый характер повреждения, может потребоваться более длительная реабилитация.
Анестезия при оперативном лечении перелома дистального метаэпифиза лучевой кости
Для проведения всех вышеописанных операций, как правило, используется проводниковая анестезия — раствор анестетика вводится в зону плечевого сплетения, где проходят нервы, которые иннервируют всю верхнюю конечность (отвечают за ее чувствительность и движения), и рука полностью немеет. Подобная анестезия достаточно легко переносится, длится 4-6 часов. Фактически это разновидность местной анестезии. Кроме того, делается премедикация – успокаивающий укол, и во время операции человек спит своим сном. Возможно применение общей анестезии. Окончательный выбор метода анестезии определяется врачом-анестезиологом накануне операции.

Переломы дистального метаэпифиза лучевой кости: со смещением и без смещения.
Переломы дистального метаэпифиза лучевой кости у взрослых
Типы переломов
Выделяют следующие паттерны повреждений дистального отдела лучевой кости
- Низкоэнергетические Коллеса (Colles)
- Высоко-энергетические переломы
- Смита (Smith’s)
- Вартона (Barton’s)
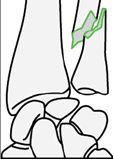
- Переломы шиловидного отростка лучевой кости
Классификация
| Тип I: | Метафизарный сгибательный перелом (переломы Colles и Smith) |
| Тип II: | Срезанный перелом суставной поверхности (перелом Barton) |
| Тип III: | Компрессионный перелом суставной поверхности |
| Тип IV: | Отрывной перелом, связанный с повреждением связок |
| Тип V: | Высоко энергетическая травма (комбинация механизмов) |
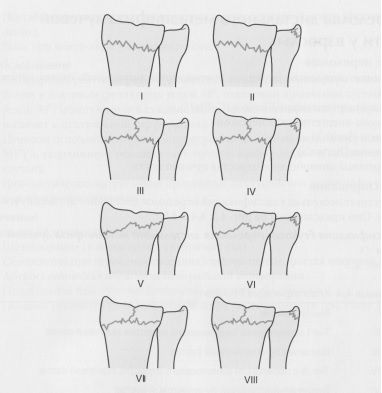
Классификация Frykman переломов дистального метаэпифиза лучевой кости.

Классификация внутрисуставных переломов Melone. Четыре фрагмента: 1 — диафиз лучевой кости, 2 — шиловидный отросток лучевой кости, 3 — тыльно-локтевая фасетка, 4 — ладонная локтевая фасетка.

Классификация АО
Классификация АО делит переломы на три группы — А, В и С. Полный вариант включает 27 потенциально возможных видов переломов. Эта классификация плохо согласуется с другими.
Перелом Colles
Перелом Colles встречается у людей старше 50 лет.
Механизм
Наиболее частой причиной является падение на вытянутую руку.
Диагностика
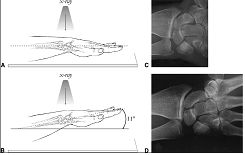
Классическая деформация в виде «вилки». Требуется рентгенография в переднезадней и боковой проекции, чтобы определить величину укорочения, смещения и степень раздробленности.
Методы лечения
- Гипсовая повязка
- Спицы Киршнера
- Наружная фиксация
- Фиксация ладонной пластинки
- Интрамедуллярный остеосинтез
- Тыльная пластинка.
Нет четкого руководства или данных, подтвержденных рандомизированным исследованием. Выбор способа лечения производится индивидуально в зависимости от особенностей перелома, опыта врача и доступных конструкций.
Переломы без смешения
Гипсовая иммобилизация в течение четырех недель. Контрольная рентгенограмма через неделю для исключения смещения.
Переломы со смешением
- Обычно смещение можно устранить путем ручной репозиции под проводниковой анестезией или после введения анестетика в гематому (в место перелома), но сохранить достигнутое положение отломков в гипсовой повязке крайне трудно.
- Моделирование гипсовой повязки для удержания запястья в ладонном сгибании под углом 30° и локтевой девиации кисти под углом 10°. Положение кисти под большими углами невозможно из-за риска развития синдрома карпального канала и комплексного CRPS. Гипс может быть ниже или выше локтевого сустава, что в последнем варианте контролирует тягу плече-лучевой мышцы.
- Вследствие остеопороза, особенно у женщин, при переломе отмечается склонность к импакции кости (= утраты костной массы и, следовательно, длины). Поэтому крайне часто встречается вторичное смещение, особенно в случаях выраженного остеопороза и недостаточности тыльной костной опоры.
- У лиц с заниженными требованиями допустимо смещение. При выборе анатомической репозиции возможны различные варианты, указанные выше.
- Первичная фиксация спицами Киршнера после ручной репозиции в таких случаях предпочтительнее, хотя возможность смещения остается, так как спицы могут прорезываться через мягкую кость.
- Тыльная опора поэтому должна быть восстановлена с использованием замещающих кость материалов через тыльный минидоступ в дополнение к фиксации спицами Киршнера.
- ORIF с использованием фиксирующей пластинки (тыльной или ладонной) является лучшим вариантом для пациентов с высокими требованиями.
- Альтернативный способ — фиксация спицами Киршнера и нейтрализация продольных компрессирующих сил с помощью наружной фиксации с дополнительным подкожным введением в тыльный дефект замещающих кость материалов.
Результаты
Показатели результата лечения внесуставных переломов:
- Восстановление длины лучевой кости
- Восстановление дистальной лучевой инклинации
- Методика консервативного лечения (степень плотности наложения — сдавления)
- Методика оперативного лечения (осложнения, связанные с металлоконструкциями, технические погрешности операции)
- Соответствующая реабилитация.
- Потеря длины лучевой кости более, чем на 5 мм
- Угол наклона суставной поверхности лучевой кости более +20° тыльного сгибания
- Дистальная лучевая инклинация менее 15°. Техника фиксации тыльной пластиной
Операция выполняется под жгутом. Профилактически вводят антибиотики. Выполняют тыльный разрез по средней линии предплечья. Пальпируют бугорок Листера для определения локализации третьего тыльного канала запястья. Канал вскрывают и сухожилие длинного разгибателя первого пальца (EPL) отводят в сторону. Отслаивают надкостницу во втором и четвертом тыльном канале. Открывают место перелома, выполняют репозицию и фиксируют тыльной низкопрофильной пластиной. Сухожилие длинного разгибателя первого пальца оставляют вне канала, удерживающую связку ушивают под ним, для изоляции от перелома и пластины. Возможные осложнения: пенетрация винтов в сустав, несращение, инфекция, тугоподвижность и дистрофия.
Техника фиксации ладонной пластиной
Операцию выполняют под жгутом. Профилактически вводят антибиотики. Выполняют разрез по ладонной поверхности вдоль сухожилия лучевого сгибателя запястья (FCR). Сухожилие отводят в локтевую сторону и вскрывают переднюю стенку карпального канала, чтобы открыть квадратный пронатор. Квадратный пронатор остро отделяют от лучевой кости и открывают место перелома. В зависимости от типа перелома используют опорную или фиксирующую пластинку. Ушивается только кожа. Возможны следующие осложнения: тыльная протрузия винтов с разрывом сухожилий, пенетрация в сустав, разволокнение сухожилия длинного сгибателя первого пальца (FPL) илиAPL/EPB, несращение, инфекция, тугоподвижность, дистрофия и тракционный парез срединного нерва.
Техника лечения оскольчатых (раздробленных) переломов
Накладывают наружный фиксатор на запястье со стержнями, проведенными в лучевую кость и вторую пястную кость. Болты не затягивают. Кисть подвешивают на артроскопической стойке за пальцы. Может также использоваться противотяга. Под контролем электронно-оптического преобразователя выполняют фиксацию спицами наиболее крупных фрагментов кости. При удовлетворительной репозиции затягивают наружный фиксатор для нейтрализации мышечной тяги. Вытяжение снимают и выполняют контрольную рентгенографию, для исключения перерастяжения по линии перелома. Возможны следующие осложнения: инфекция по ходу стержней, расшатывание и выпадение стержней, повреждение соседних сухожилий, нервов и сосудов, перерастяжение перелома, тугоподвижность сустава и дистрофия.
Высокоэнергетические переломы
Механизм
В некоторых случаях это осложненные повреждения. Травмируются, как правило, молодые люди с высокими требованиями, и лечение должно быть более агрессивным, чем при переломах Коллеса.
Диагностика
Эти повреждения следует рассматривать как элемент политравмы. Рентгенограммы, выполненные в реанимации, могут быть плохого качества, но они являются руководством к действию при первичном лечении повреждения.
Лечение
- Лечение повреждений, угрожающих жизни, и травмы конечности следует осуществлять по протоколу интенсивной терапии при травме на догоспитальном этапе (ATLS). Лечение повреждений не следует откладывать без веских оснований.
- Репозицию при переломах со смещением следует выполнять по возможности быстро и обеспечить иммобилизацию в оптимальном положении до начала окончательного лечения.
- Особое внимание нужно обращать на:
- Осложненные повреждения
- Компрессию срединного нерва
- Синдром повышения внутрифасциального давления (компартмент-синдром).
Результаты
Для внутрисуставных переломов результаты оценивают по:
- Всем выше перечисленным факторам плюс
- Восстановлению конгруэнтности суставной поверхности в пределах 2 мм.
Переломы Smith (Смита)
К переломам Смита относятся внесуставные переломы дистального метаэпифиза лучевой кости с ладонным смещением дистального фрагмента. Поэтому их иногда трактуют как «обратные переломы колеса». Обычно лечение заключается в фиксации ладонной пластиной, хотя возможно и консервативное лечение.
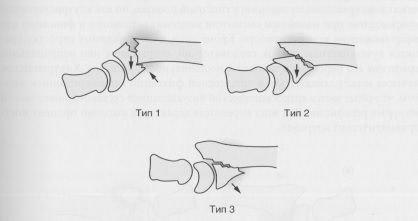
Перелом Смита. Классификация в модификации Thomas. Тип 1: внесуставные, поперечные; тип 2: внесуставные, косые с ладонным смещением запястья; тип 3: внутрисуставные с ладонным смещением запястья. Тип 3 — эквивалент ладонного переломовывиха Бартона.
Переломы Barton (Бартона)
Переломы Бартона являются внутрисуставными краевыми переломами дистального отдела лучевой кости у тыльного или ладонного края. При этом виде переломов имеется склонность к смещению в ладонную или тыльную сторону и в проксимальном направлении под давлением со стороны запястья и кисти. Это в свою очередь приводит к подвывиху в лучезапястном суставе. Консервативное лечение этих переломов трудно, особенно при волярном типе, и результаты неудовлетворительны. Оптимальным вариантом является фиксация поддерживающей ладонной пластинкой.

Перепомовывих Бартона. а) ладонный Бартон; б) тыльный Бартон.
Фиксация перелома дистального метаэпифиза лучевой кости волярной поддерживающей пластиной
Место перелома открывают волярным доступом, как описано выше. Репозицию выполняют с помощью вытяжения и тыльного сгибания запястья. Толстую пластину накладывают в виде опоры, т.е. фиксируют пластину проксимальными винтами, с упором торца на фрагменты, обеспечивая давление на них. Фиксация фрагментов винтами не требуется, так как это мешало бы поддержке. Рану ушивают и накладывают шину, фиксирующую запястье. Реабилитацию можно начинать после снятия швов.
Шиловидный отросток лучевой кости
Перелом шиловидного отростка лучевой кости происходит при тыльном сгибании и локтевой девиации в запястье. Это может быть первой стадией перилунарного переломовывиха, описанного ниже. Переломы без смещения подлежат консервативному лечению в гипсовой повязке, но как внутрисуставные повреждения при малейшем смещении подлежат репозиции и фиксации для восстановления конгруэнтности. Кроме того, к шиловидному отростку крепятся лучезапястные связки, следовательно, несращение или неправильное сращение его перелома приводит к нестабильности запястья. Хирургическое лечение может заключаться в чрескожной фиксации канюлированным винтом, что облегчается артроскопической визуализацией суставной поверхности во время репозиции. Для этих переломов характерен высокий процент посттравматических артрозов.
Восстановительное лечение при неправильном срашении переломов дистального метаэпифиза лучевой кости
В случаях неправильного сращения переломов дистального метаэпифиза лучевой кости, проявляющихся клинически, показана остеотомия. Выполнять эту операцию лучше не ранее полугода после травмы, но не позднее 18 месяцев. Может быть использован тыльный или ладонный доступ. Операция заключается в пересечении лучевой кости по месту неправильного сращения с использованием охлаждаемой пилы. Дистальный фрагмент после дистракции сгибают, пытаясь получить по возможности близкое к анатомическим параметрам положение отломков, описанным выше. Кортикально-губчатый трансплантат из гребня подвздошной кости используют для заполнения полостей, а при отсутствии нужного качества подвздошной кости — замещающими кость материалами. Фиксирующая конструкция накладывается по тыльной или ладонной поверхности, по современным стандартам применяют блокируемые пластинки. Если добиться удовлетворительного восстановления лучевой кости не удалось, позднее может потребоваться укорачивающая остеотомия. Однако эти две операции никогда не должны выполняться одновременно во избежание синостоза.
Переломы дистального метаэпифиза лучевой кости у детей
Вследствие толщины и защитной функции надкостницы выраженное смещение не свойственно. Переломы могут быть:
- Без смещения
- Со смещением: см. рисунок. Классификация Salter-Harris (S-H)
- Перелом по типу «зеленой ветки» (также называемый компрессионным веретенообразным переломом)
- Со смещением как у взрослых
Обычный механизм — падение на вытянутую руку, недоминирующее запястье травмируется чаще.
Диагностика
В некоторых случаях при переломах деформация незаметна. Единственными признаками могут быть отечность и то, что ребенок не пользуется рукой. Для диагностики необходима рентгенография в заднее-передней и боковой проекции.
Повреждение ростковой зоны на уровне запястья
Наличие ростковой зоны является основной особенностью патогенеза этих переломов. Это происходит вследствие того, что она имеет меньшую устойчивость к травме по сравнению со смежными метафизаной или эпифизарной зонами. Ростковая зона локтевой кости также может повреждаться, хотя это встречается гораздо реже.
Лечение
Перед тем как начать любое лечение, важно объяснить родителям (и ребенку), что нарушение роста может возникнуть независимо от выбранного способа лечения. Остаточное смещение может быть допустимо в соответствии с возрастом ребенка. Чем меньше возраст ребенка, тем больше возможностей для ремоделирования кости, что обусловлено временем, оставшимся для роста. Наложение гипсовой повязки детям грудного возраста и начинающим ходить требует особого внимания, так как сохранение повязки проблематично, поэтому предпочтительная повязка выше локтевого сустава. При переломах без смещения используют гипсовую иммобилизацию для покоя. При переломах со смещением по типу «зеленой ветки» и аналогичных переломах у взрослых выполняют закрытую репозицию под общей анестезией и используют иммобилизацию в гипсовой повязке. Только в случаях явной нестабильности показана фиксации спицами Киршнера. Предпочтительна фиксация гладкими стержнями или спицами Киршнера. Следует свести к минимуму любое повреждение ростковой зоны, чтобы уменьшить шансы преждевременного эпифизеодеза. Это достигается уменьшением количества попыток проведения спиц через ростковую зону под прямым углом и использованием для фиксации максимум двух спиц. Винты можно использовать для фиксации костных фрагментов при II—IV типах переломов по классификации Salter-Harris. Нарушение целостности суставной поверхности и ростковой зоны встречаются при III и IV типах переломов.
Результаты поврежлений ростковой зоны
Вопреки опасениям, нарушение роста при этих повреждениях встречается не часто. Переломы типа I и II по классификации Salter-Harris редко приводят к задержке роста. Переломы III, IV и V типов предрасполагают к таким последствиям в большей степени. При этих повреждениях требуется осторожная закрытая или открытая репозиция.
Лечение эпифизеолеза
Это серьезная проблема, являющаяся следствием травмы или инфекции. Нарушение соотношения длины костей предплечья ведет к укорочению, деформации и нестабильности конечности. Если костный мостик менее 50% и ребенок еще растет, может быть выполнен эпифиолиз для восстановления роста. В случаях, где деформация уже сформировалась, показана остеотомия после прекращения роста.
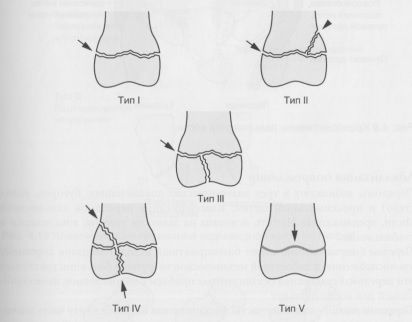
Классификация Salter-Harris повреждения ростковой зоны. Тип I: перелом через ростковую зону; тип II: тип I, включающий метафизарный фрагмент; тип III: перелом эпифиза; тип IV: линия перелома проходит через эпифиз, ростковую зону и метафиз; тип V: разрушение ростковой зоны.
www.vam3d.com
со смещением и без смещения
Переломы дистального метаэпифиза лучевой кости у взрослых
Типы переломов
Выделяют следующие паттерны повреждений дистального отдела лучевой кости
- Низкоэнергетические Коллеса (Colles)
- Высоко-энергетические переломы
- Смита (Smith’s)
- Вартона (Barton’s)
- Переломы шиловидного отростка лучевой кости
Классификация
Классификация Fernandez-Jupiter
| Тип I: | Метафизарный сгибательный перелом (переломы Colles и Smith) |
| Тип II: | Срезанный перелом суставной поверхности (перелом Barton) |
| Тип III: | Компрессионный перелом суставной поверхности |
| Тип IV: | Отрывной перелом, связанный с повреждением связок |
| Тип V: | Высоко энергетическая травма (комбинация механизмов) |

Классификация Frykman переломов дистального метаэпифиза лучевой кости.

Классификация внутрисуставных переломов Melone. Четыре фрагмента: 1 – диафиз лучевой кости, 2 – шиловидный отросток лучевой кости, 3 – тыльно-локтевая фасетка, 4 – ладонная локтевая фасетка.

Классификация Fernandez-Jupiter.
Классификация АО
Классификация АО делит переломы на три группы – А, В и С. Полный вариант включает 27 потенциально возможных видов переломов. Эта классификация плохо согласуется с другими.
Перелом Colles
Перелом Colles встречается у людей старше 50 лет.
Механизм
Наиболее частой причиной является падение на вытянутую руку.
Диагностика
Классическая деформация в виде «вилки». Требуется рентгенография в переднезадней и боковой проекции, чтобы определить величину укорочения, смещения и степень раздробленности.
Методы лечения
- Гипсовая повязка
- Спицы Киршнера
- Наружная фиксация
- Фиксация ладонной пластинки
- Интрамедуллярный остеосинтез
- Тыльная пластинка.
Нет четкого руководства или данных, подтвержденных рандомизированным исследованием. Выбор способа лечения производится индивидуально в зависимости от особенностей перелома, опыта врача и доступных конструкций.
Переломы без смешения
Гипсовая иммобилизация в течение четырех недель. Контрольная рентгенограмма через неделю для исключения смещения.
Переломы со смешением
- Обычно смещение можно устранить путем ручной репозиции под проводниковой анестезией или после введения анестетика в гематому (в место перелома), но сохранить достигнутое положение отломков в гипсовой повязке крайне трудно.
- Моделирование гипсовой повязки для удержания запястья в ладонном сгибании под углом 30° и локтевой девиации кисти под углом 10°. Положение кисти под большими углами невозможно из-за риска развития синдрома карпального канала и комплексного CRPS. Гипс может быть ниже или выше локтевого сустава, что в последнем варианте контролирует тягу плече-лучевой мышцы.
- Вследствие остеопороза, особенно у женщин, при переломе отмечается склонность к импакции кости (= утраты костной массы и, следовательно, длины). Поэтому крайне часто встречается вторичное смещение, особенно в случаях выраженного остеопороза и недостаточности тыльной костной опоры.
- У лиц с заниженными требованиями допустимо смещение. При выборе анатомической репозиции возможны различные варианты, указанные выше.
- Первичная фиксация спицами Киршнера после ручной репозиции в таких случаях предпочтительнее, хотя возможность смещения остается, так как спицы могут прорезываться через мягкую кость.
- Тыльная опора поэтому должна быть восстановлена с использованием замещающих кость материалов через тыльный минидоступ в дополнение к фиксации спицами Киршнера.
- ORIF с использованием фиксирующей пластинки (тыльной или ладонной) является лучшим вариантом для пациентов с высокими требованиями.
- Альтернативный способ – фиксация спицами Киршнера и нейтрализация продольных компрессирующих сил с помощью наружной фиксации с дополнительным подкожным введением в тыльный дефект замещающих кость материалов.
Результаты
Показатели результата лечения внесуставных переломов:
- Восстановление длины лучевой кости
- Восстановление дистальной лучевой инклинации
- Методика консервативного лечения (степень плотности наложения – сдавления)
- Методика оперативного лечения (осложнения, связанные с металлоконструкциями, технические погрешности операции)
- Соответствующая реабилитация.
Плохой результат:
- Потеря длины лучевой кости более, чем на 5 мм
- Угол наклона суставной поверхности лучевой кости более +20° тыльного сгибания
- Дистальная лучевая инклинация менее 15°. Техника фиксации тыльной пластиной
Операция выполняется под жгутом. Профилактически вводят антибиотики. Выполняют тыльный разрез по средней линии предплечья. Пальпируют бугорок Листера для определения локализации третьего тыльного канала запястья. Канал вскрывают и сухожилие длинного разгибателя первого пальца (EPL) отводят в сторону. Отслаивают надкостницу во втором и четвертом тыльном канале. Открывают место перелома, выполняют репозицию и фиксируют тыльной низкопрофильной пластиной. Сухожилие длинного разгибателя первого пальца оставляют вне канала, удерживающую связку ушивают под ним, для изоляции от перелома и пластины. Возможные осложнения: пенетрация винтов в сустав, несращение, инфекция, тугоподвижность и дистрофия.
Техника фиксации ладонной пластиной
Операцию выполняют под жгутом. Профилактически вводят антибиотики. Выполняют разрез по ладонной поверхности вдоль сухожилия лучевого сгибателя запястья (FCR). Сухожилие отводят в локтевую сторону и вскрывают переднюю стенку карпального канала, чтобы открыть квадратный пронатор. Квадратный пронатор остро отделяют от лучевой кости и открывают место перелома. В зависимости от типа перелома используют опорную или фиксирующую пластинку. Ушивается только кожа. Возможны следующие осложнения: тыльная протрузия винтов с разрывом сухожилий, пенетрация в сустав, разволокнение сухожилия длинного сгибателя первого пальца (FPL) илиAPL/EPB, несращение, инфекция, тугоподвижность, дистрофия и тракционный парез срединного нерва.
Техника лечения оскольчатых (раздробленных) переломов
Накладывают наружный фиксатор на запястье со стержнями, проведенными в лучевую кость и вторую пястную кость. Болты не затягивают. Кисть подвешивают на артроскопической стойке за пальцы. Может также использоваться противотяга. Под контролем электронно-оптического преобразователя выполняют фиксацию спицами наиболее крупных фрагментов кости. При удовлетворительной репозиции затягивают наружный фиксатор для нейтрализации мышечной тяги. Вытяжение снимают и выполняют контрольную рентгенографию, для исключения перерастяжения по линии перелома. Возможны следующие осложнения: инфекция по ходу стержней, расшатывание и выпадение стержней, повреждение соседних сухожилий, нервов и сосудов, перерастяжение перелома, тугоподвижность сустава и дистрофия.
Высокоэнергетические переломы
Механизм
В некоторых случаях это осложненные повреждения. Травмируются, как правило, молодые люди с высокими требованиями, и лечение должно быть более агрессивным, чем при переломах Коллеса.
Диагностика
Эти повреждения следует рассматривать как элемент политравмы. Рентгенограммы, выполненные в реанимации, могут быть плохого качества, но они являются руководством к действию при первичном лечении повреждения.
Лечение
- Лечение повреждений, угрожающих жизни, и травмы конечности следует осуществлять по протоколу интенсивной терапии при травме на догоспитальном этапе (ATLS). Лечение повреждений не следует откладывать без веских оснований.
- Репозицию при переломах со смещением следует выполнять по возможности быстро и обеспечить иммобилизацию в оптимальном положении до начала окончательного лечения.
- Особое внимание нужно обращать на:
- Осложненные повреждения
- Компрессию срединного нерва
- Синдром повышения внутрифасциального давления (компартмент-синдром).
- Внесуставные переломы со смещением: закрытая репозиция. Гипсовая иммобилизация, при стабильном переломе, в противном случае – чрескожная фиксация спицами или ладонной пластинкой.
- Внутрисуставные переломы: необходима анатомичная репозиция. При возможности закрытой репозиции ее выполняют, если позволяет размер фрагментов, и фиксируют спицами. Если же закрытая репозиция невозможна, предпочтительнее открытая репозиция с внутренней фиксацией пластиной. При значительной раздробленности и фрагментах, не поддающихся фиксации спицами или винтами, делают выбор в пользу наружной фиксации с целью сохранения длины кости (нейтрализация). Спицами Киршнера фиксируют фрагменты большого размера и костные трансплантаты для заполнения дефектов. Целесообразны вытяжение на стойке и артроскопическая репозиция отломков.
Результаты
Для внутрисуставных переломов результаты оценивают по:
- Всем выше перечисленным факторам плюс
- Восстановлению конгруэнтности суставной поверхности в пределах 2 мм.
Переломы Smith (Смита)
К переломам Смита относятся внесуставные переломы дистального метаэпифиза лучевой кости с ладонным смещением дистального фрагмента. Поэтому их иногда трактуют как «обратные переломы колеса». Обычно лечение заключается в фиксации ладонной пластиной, хотя возможно и консервативное лечение.

Перелом Смита. Классификация в модификации Thomas. Тип 1: внесуставные, поперечные; тип 2: внесуставные, косые с ладонным смещением запястья; тип 3: внутрисуставные с ладонным смещением запястья. Тип 3 – эквивалент ладонного переломовывиха Бартона.
Переломы Barton (Бартона)
Переломы Бартона являются внутрисуставными краевыми переломами дистального отдела лучевой кости у тыльного или ладонного края. При этом виде переломов имеется склонность к смещению в ладонную или тыльную сторону и в проксимальном направлении под давлением со стороны запястья и кисти. Это в свою очередь приводит к подвывиху в лучезапястном суставе. Консервативное лечение этих переломов трудно, особенно при волярном типе, и результаты неудовлетворительны. Оптимальным вариантом является фиксация поддерживающей ладонной пластинкой.

Перепомовывих Бартона. а) ладонный Бартон; б) тыльный Бартон.
Фиксация перелома дистального метаэпифиза лучевой кости волярной поддерживающей пластиной
Место перелома открывают волярным доступом, как описано выше. Репозицию выполняют с помощью вытяжения и тыльного сгибания запястья. Толстую пластину накладывают в виде опоры, т.е. фиксируют пластину проксимальными винтами, с упором торца на фрагменты, обеспечивая давление на них. Фиксация фрагментов винтами не требуется, так как это мешало бы поддержке. Рану ушивают и накладывают шину, фиксирующую запястье. Реабилитацию можно начинать после снятия швов.
Шиловидный отросток лучевой кости
Перелом шиловидного отростка лучевой кости происходит при тыльном сгибании и локтевой девиации в запястье. Это может быть первой стадией перилунарного переломовывиха, описанного ниже. Переломы без смещения подлежат консервативному лечению в гипсовой повязке, но как внутрисуставные повреждения при малейшем смещении подлежат репозиции и фиксации для восстановления конгруэнтности. Кроме того, к шиловидному отростку крепятся лучезапястные связки, следовательно, несращение или неправильное сращение его перелома приводит к нестабильности запястья. Хирургическое лечение может заключаться в чрескожной фиксации канюлированным винтом, что облегчается артроскопической визуализацией суставной поверхности во время репозиции. Для этих переломов характерен высокий процент посттравматических артрозов.
Восстановительное лечение при неправильном срашении переломов дистального метаэпифиза лучевой кости
В случаях неправильного сращения переломов дистального метаэпифиза лучевой кости, проявляющихся клинически, показана остеотомия. Выполнять эту операцию лучше не ранее полугода после травмы, но не позднее 18 месяцев. Может быть использован тыльный или ладонный доступ. Операция заключается в пересечении лучевой кости по месту неправильного сращения с использованием охлаждаемой пилы. Дистальный фрагмент после дистракции сгибают, пытаясь получить по возможности близкое к анатомическим параметрам положение отломков, описанным выше. Кортикально-губчатый трансплантат из гребня подвздошной кости используют для заполнения полостей, а при отсутствии нужного качества подвздошной кости – замещающими кость материалами. Фиксирующая конструкция накладывается по тыльной или ладонной поверхности, по современным стандартам применяют блокируемые пластинки. Если добиться удовлетворительного восстановления лучевой кости не удалось, позднее может потребоваться укорачивающая остеотомия. Однако эти две операции никогда не должны выполняться одновременно во избежание синостоза.
Переломы дистального метаэпифиза лучевой кости у детей
Вследствие толщины и защитной функции надкостницы выраженное смещение не свойственно. Переломы могут быть:
- Без смещения
- Со смещением: см. рисунок. Классификация Salter-Harris (S-H)
- Перелом по типу «зеленой ветки» (также называемый компрессионным веретенообразным переломом)
- Со смещением как у взрослых
Обычный механизм – падение на вытянутую руку, недоминирующее запястье травмируется чаще.
Диагностика
В некоторых случаях при переломах деформация незаметна. Единственными признаками могут быть отечность и то, что ребенок не пользуется рукой. Для диагностики необходима рентгенография в заднее-передней и боковой проекции.
Повреждение ростковой зоны на уровне запястья
Наличие ростковой зоны является основной особенностью патогенеза этих переломов. Это происходит вследствие того, что она имеет меньшую устойчивость к травме по сравнению со смежными метафизаной или эпифизарной зонами. Ростковая зона локтевой кости также может повреждаться, хотя это встречается гораздо реже.
Лечение
Перед тем как начать любое лечение, важно объяснить родителям (и ребенку), что нарушение роста может возникнуть независимо от выбранного способа лечения. Остаточное смещение может быть допустимо в соответствии с возрастом ребенка. Чем меньше возраст ребенка, тем больше возможностей для ремоделирования кости, что обусловлено временем, оставшимся для роста. Наложение гипсовой повязки детям грудного возраста и начинающим ходить требует особого внимания, так как сохранение повязки проблематично, поэтому предпочтительная повязка выше локтевого сустава. При переломах без смещения используют гипсовую иммобилизацию для покоя. При переломах со смещением по типу «зеленой ветки» и аналогичных переломах у взрослых выполняют закрытую репозицию под общей анестезией и используют иммобилизацию в гипсовой повязке. Только в случаях явной нестабильности показана фиксации спицами Киршнера. Предпочтительна фиксация гладкими стержнями или спицами Киршнера. Следует свести к минимуму любое повреждение ростковой зоны, чтобы уменьшить шансы преждевременного эпифизеодеза. Это достигается уменьшением количества попыток проведения спиц через ростковую зону под прямым углом и использованием для фиксации максимум двух спиц. Винты можно использовать для фиксации костных фрагментов при II—IV типах переломов по классификации Salter-Harris. Нарушение целостности суставной поверхности и ростковой зоны встречаются при III и IV типах переломов.
Результаты поврежлений ростковой зоны
Вопреки опасениям, нарушение роста при этих повреждениях встречается не часто. Переломы типа I и II по классификации Salter-Harris редко приводят к задержке роста. Переломы III, IV и V типов предрасполагают к таким последствиям в большей степени. При этих повреждениях требуется осторожная закрытая или открытая репозиция.
Лечение эпифизеолеза
Это серьезная проблема, являющаяся следствием травмы или инфекции. Нарушение соотношения длины костей предплечья ведет к укорочению, деформации и нестабильности конечности. Если костный мостик менее 50% и ребенок еще растет, может быть выполнен эпифиолиз для восстановления роста. В случаях, где деформация уже сформировалась, показана остеотомия после прекращения роста.

Классификация Salter-Harris повреждения ростковой зоны. Тип I: перелом через ростковую зону; тип II: тип I, включающий метафизарный фрагмент; тип III: перелом эпифиза; тип IV: линия перелома проходит через эпифиз, ростковую зону и метафиз; тип V: разрушение ростковой зоны.
www.sweli.ru
Лечение переломов лучевой кости
Перелом лучевой кости – это самый частый перелом у человека, составляющий 25% от всех переломов костей конечностей. Дистальный метаэпифиз – это нижний конец лучевой кости, расположенный рядом с кистью.
Перелом «луча в типичном месте» обычно возникает при прямом падении на вытянутую руку. Помимо резкой боли в руке, может появиться штыкообразная деформация, изменение положения кисти. В процесс перелома бывают вовлечены нервы и сосуды запястья, которые могут быть зажаты отломками, что проявляется онемением в пальцах, похолоданием кисти.
Для уточнения характера перелома и выбора дальнейшей тактики лечения используется рентгенография, в ряде случаев – компьютерная томография. Иногда требуется УЗИ кистевого (лучезапястного) сустава.
Поскольку лучевая кость примыкает к кисти, очень важно восстановить анатомию и объем движений в суставе, чтобы в дальнейшем избежать проблем с ним. Раньше такие переломы лечили только консервативно, в гипсовой повязке, но часто отломки смещались, кость срасталась неправильно, что в дальнейшем сказывалось на функции конечности – рука не сгибалась и/или не разгибалась до конца – формировалась тугоподвижность сустава (контрактура), оставался болевой синдром. К тому же длительное пребывание в гипсе отрицательно сказывалось на кожных покровах.
Длительность больничного листа при переломе дистального метаэпифиза лучевой кости зависит от рода деятельности пациента. К примеру, для офисных работников средний срок нетрудоспособности – 1,5 месяца. Для профессий, связанных с физической нагрузкой, срок нетрудоспособности может быть больше.
Консервативное лечение перелома лучевой кости (гипсовая или пластиковая повязка)
При переломах без смещения можно применять консервативное лечение – в гипсовой повязке или использовать пластиковый гипс, который более комфортен и не боится воды. Средний срок пребывания в гипсе – около 6 недель. Однако, данный метод лечения имеет свои недостатки – после консервативного лечения сустав требует разработки движений, реабилитации. При лечении перелома даже с небольшим смещением отломков, в гипсе может произойти вторичное смещение отломков из-за особенностей анатомии лучевой кости.
Оперативное лечение перелома лучевой кости (остеосинтез)
Практически все переломы лучевой кости со смещением требуют оперативного лечения – сопоставления и фиксирования отломков кости – остеосинтеза. Именно этот метод позволяет восстановить функцию кисти наиболее полноценно и добиться хороших функциональных результатов.
Лучевая кость первично срастается примерно за 6-8 недель, однако полная перестройка кости продолжается до 2 лет после перелома. Спустя этот срок пациент может начинать полноценно пользоваться рукой. Но разрабатывать руку с помощью определенных, рекомендованных врачом, упражнений, благодаря использованию фиксаторов можно уже в первые сутки после вмешательства. Легкие спортивные физические нагрузки можно начинать примерно спустя 3 месяца после операции.
В зависимости от типа перелома (оскольчатый, многооскольчатый, со значительным или незначительным смещением) можно выделить несколько возможных вариантов фиксации –пластиной, фиксированной винтами; аппаратом внешней фиксации; винтами или спицами.
В ряде случаев при выраженном отеке вначале на кисть накладывается аппарат внешней фиксации, а после спадения отека он заменяется на пластину (или другой фиксатор, в зависимости от типа перелома).
Остеосинтез лучевой кости пластиной
При значительном смещении отломков используется остеосинтез лучевой кости металлической пластиной, специально разработанной для данной области. После сопоставления отломков, пластина фиксируется винтами к поврежденной кости. После установки пластины, на кожу накладываются швы, также применяется гипсовая лонгета. После операции назначается лекарственная терапия: обезболивающие препараты, препараты кальция для стимуляции сращения кости, при необходимости – препараты местного действия для уменьшения отека. Средний срок пребывания в стационаре – 7 дней. Швы снимаются в спустя 2 недели, на контрольном приеме у травматолога, тогда же пациент отказывается и от гипсовой повязки. Рука находится в возвышенном положении на косыночной повязке. Необходимости в удалении пластины, как правило, нет.
Аппарат внешней фиксации
В некоторых случаях – в пожилом возрасте, при выраженном отеке кисти и лучезапястного сустава, делать доступ для установки пластины бывает нежелательно в силу различных факторов (отек, состояние кожи). В таких случаях устанавливают аппарат внешней фиксации – он фиксирует отломки с помощью спиц, которые проходят через кожу в кость. Аппарат выступает над кожей небольшим блоком (около 12 см длиной и 3 см высотой). Преимущество этого вида остеосинтеза в том, что нет необходимости делать большие разрезы кожи, однако за аппаратом нужно следить весь срок его ношения – делать перевязки, чтобы спицы не воспалились.
После операции рука 2 недели находится в гипсовой лонгете, затем пациент начинает разрабатывать лучезапястный сустав в аппарате, который этому не препятствует.
Аппарат внешней фиксации удаляется примерно через 6 недель, после проведения рентген-контроля, в условиях стационара. Перевязки необходимо проводить через день, в амбулаторном режиме. Рука носится в возвышенном положении на косыночной повязке.
Фиксация спицами или винтами
При незначительном смещении отломков лучевая кость фиксируется спицами или винтами через небольшие проколы кожи. По стандартному протоколу, на 2 недели накладывается гипсовая лонгета, затем пациент начинает разрабатывать руку. Спустя 6 недель спицы извлекаются.
В ряде случаев возможно применение саморассасывающихся имплантатов (винтов, спиц), удалять которые не нужно.
Застарелые, неправильно сросшиеся переломы лучевой кости
При застарелых неправильно сросшихся переломах, пациентов могут беспокоить болевые ощущения, присутствовать ограничения движения – тугоподвижность сустава, и другие неприятные последствия (онемение и отечность пальцев кисти). В подобных случаях рекомендовано оперативное лечение, чаще всего – с фиксацией пластиной. Кость разобщается, выставляется в правильное положение и фиксируется. Если есть зона дефекта кости – например, если кость срослась с укорочением, то он заполняется либо собственной костью человека: производится пересадка кости, которая берется, обычно, из гребня подвздошной (тазовой) кости, либо искусственной костью, которая примерно за 2 года перестраивается в собственную костную ткань.
Дальнейшее послеоперационное лечение при застарелых и неправильно сросшихся переломах лучевой кости аналогичны описанным ранее. Однако,может потребоваться более длительная реабилитация.
Анестезия при оперативном лечении перелома дистального метаэпифиза лучевой кости
Для проведения всех вышеописанных операций, как правило, используется проводниковая анестезия – раствор анестетика вводится в зону плечевого сплетения, где проходят нервы, которые отвечают за чувствительность и движения верхней конечности, и рука полностью немеет. Подобная анестезия достаточно легко переносится, длится 4-6 часов. Фактически это разновидность местной анестезии. Кроме того, делается премедикация – успокаивающий укол перед операцией, и во время операции человек спит своим сном. Возможно применение общей анестезии. Окончательный выбор метода анестезии определяется врачом-анестезиологом накануне операции при совместной беседе с пациентом.
Запись на консультацию по вопросу лечения переломов лучевой кости: 8 (495) 155-19-61, e-mail: Этот адрес электронной почты защищён от спам-ботов. У вас должен быть включен JavaScript для просмотра.
shishkin.su
Переломы дистальных метаэпифизов костей предплечья
Переломы костей предплечья в дистальной трети по частоте занимают первое место. Они возникают при падении с упором на кисть. Среди них различают разгибательные и сгибательные переломы. В отличие от переломов других локализаций они бывают двусторонними.
Переломы дистальной части лучевой кости
Выделяют метафизарные переломы и эпифизеолизы. Каждый из них сочетается с:
переломами локтевой кости;
переломами метафиза;
эпифизеолизами головки локтевой кости;
переломами шиловидного отростка.
Для практики среди переломов метафиза целесообразно различать высокие и низкие. При первых из их плоскость излома проходит ближе к эпифизарному хрящу, при вторых – в метафизарной области. Практически важно учитывать и другие особенности этих переломов, в частности наличие сминания края периферического отломка, которое встречается при них довольно часто. При разгибательных переломах страдает тыльный край отломка. Эта деформация бывает довольно значительной и хорошо видна на боковой рентгенограмме. Несоответствие раневых поверхностей приводит к нестабильности отломков, что принимают во внимание в ходе репозиции.
Различают переломы без смещения, только с угловым смещением и с полным смещением отломков. Последние встречаются чаще. При этом нередко смещение происходит не только в тыльную, но одновременно и в лучевую сторону. Характер смещения определяет типичную деформацию, определяемую клинически. Преобладают закрытые переломы.
Встречаются симптомы повреждения срединного нерва. Локтевой нерв страдает очень редко.
Переломы лучевой кости с полным смещением в тыльную сторону в большинстве случаев сочетаются с переломами локтевой кости без смещения или с незначительным смещением. Очень редко у детей они сочетаются с вывихом головки локтевой кости.
Сгибательные переломы лучевой кости в дистальной трети встречаются значительно реже. Для них характерны умеренная локальная припухлость, отклонение кисти в ладонную сторону. Так как дистальный отломок лучевой кости смещается в ладонную сторону, то на тыле кисти выступает головка локтевой кости. Рентгенологически выявляется высокий перелом лучевой кости или перелом на границе средней и дистальной третей. Обычно имеется изолированное смещение под углом, открытым в ладонную сторону. Вследствие этого неповрежденная локтевая кость определяется с тыльной стороны, возникает нарушение соотношений в лучелоктевом сочленении, головка локтевой кости оказывается в положении подвывиха или вывиха.
Лечение экстензионных переломов без смещения заключается в иммобилизации конечности в среднем физиологическом положении задней гипсовой лонгетой от основания пальцев до проксимальной трети плеча. При переломах с незначительным смещением, при которых наблюдается признак сминания края отломка, кисть сгибают во избежание увеличения смещения в периоде иммобилизации. Вправление разгибательных переломов со смещением только под углом заключается в отклонении дистального отломка в ладонную сторону. В этом положении накладывают гипсовую лонгету с окном для I пальца.
При полном смещении техника репозиции заключается в следующем. Помощник удерживает поврежденную руку за плечо. Хирург поворачивается спиной к больному, левой рукой захватывает его кисть и производит тягу по направлению ее пальцев. Затем, не прекращая тяги, разгибает кисть, тем самым расправляя надкостницу и прилежащие к ней мягкие ткани тыльной стороны лучевой кости. Одновременно правой рукой он захватывает предплечье в дистальной части так, что его II-V пальцы располагаются на передней поверхности центрального отломка и смещает его в тыльную сторону. I палец располагается под периферическим отломком и подталкивает его дистально до устранения смещения по ширине. При этом увеличивается отклонение отломка в тыльную сторону. Далее хирург, продолжая тягу левой рукой за кисть, сгибает ее и смещает периферический отломок в ладонную сторону, чем и завершает репозицию. При этом положении кисти накладывают гипсовую лонгету. Приданное положение кисти гарантирует от вторичного смещения вследствие того, что мягкие ткани тыльной поверхности оказываются натянутыми. Если кроме тыльного имело место и смещение в лучевую сторону, то их устраняют одновременно. После сопоставления отломков кисть фиксируют в положении сгибания и отклонения в локтевую сторону. Одновременно устраняют и смещение отломков локтевой кости.
При высоких переломах, при которых имеется значительной длины рычаг, кисть сгибают осторожно и только в самом лучезапястном суставе, а не на уровне перелома. В противном случае может возникнуть гиперкоррекция. Так же поступают и при нестабильных переломах с несоответствием плоскостей излома отломков, что наблюдается при компрессионной деформации тыльного края периферического отломка, т. е. при наличии симптома сминания края отломка.
Когда сопоставить отломки локтевой кости не удается и остается полное смещение по ширине, кисть отклонять в локтевую сторону не следует, так как в таких случаях возникает смещение отломков в локтевую сторону по длине, что ведет к локтевой косорукости. Если после сопоставления отломков в правильное положение они соскальзывают, то их устанавливают в положение выраженной гиперкоррекции. В этом положении накладывают гипсовую лонгету на 2-3 недели. Затем деформацию устраняют путем остеоклазии.
Частым осложнением является неправильно срастающийся перелом дистальной части лучевой кости со смещением под углом, открытым в тыльную сторону. Поэтому и коррекцию деформации при мягкой костной мозоли при них применяют наиболее часто. Техника ее проста и заключается в отклонении с определенным усилием дистального конца лучевой кости в ладонную сторону до умеренной гиперкоррекции. Одновременно сгибают и кисть, так как отломки имеют тенденцию к возвращению в первоначальное положение. В этом положении конечность иммобилизуют задней гипсовой лонгетой. При этом мягкие ткани тыльной поверхности предплечья, находившиеся в состоянии ретракции, оказываются натянутыми, что приводит к достаточному взаимодавлению между отломками, надежному сцеплению и быстрому их сращению.
Репозиция свежих сгибательных переломов дистальной части лучевой кости трудностей не представляет, так как обычно речь идет только об изолированном смещении под углом, открытым кпереди. Исправление деформации состоит в давлении на вершину угла, направленную в тыльную сторону, и одновременном разгибании кисти и смещения дистального отломка в тыльную сторону. Затем накладывают ладонную гипсовую повязку с окном для I пальца от верхней трети плеча до оснований пальцев. Кисть фиксируют в положении супинации и разгибания. В ходе репозиции следят за восстановлением соотношений в лучелоктевом сочленении.
Необходимо особо отметить, что если при разгибательных переломах сращение отломков даже при неполном устранении смещения наступает всегда, то при сгибательных переломах с неустраненным только угловым смещением может возникнуть замедленная консолидация или формирование ложного сустава. Причиной является преобладание сгибателей кисти над разгибателями. Такое осложнение возникает довольно часто при переломах на границе средней и дистальной третей. При недостаточно эффективной иммобилизации деформация постепенно увеличивается и формируется тугой ложный сустав.
Лечение неправильно срастающихся переломов лучевой кости с неустраненным смещением под углом, направленным в ладонную сторону, замедленной консолидацией, а также лечение ложных суставов практически одинаково. Оно состоит в давлении па вершину угла с тыльной в ладонную сторону и одновременном разгибании кисти и смещении дистального отломка в тыльную сторону с гиперкоррекцией до 3-5°. Специально уделяют внимание восстановлению соотношений в лучелоктевом сочленении. Особое внимание уделяют надежной иммобилизации. Как показал опыт, удержать отломки после репозиции при согнутом в локтевом суставе предплечье удается далеко не всегда. Поэтому рекомендовано использовать методику репозиции и иммобилизации, которая была разработана для лечения переломов костей предплечья в средней трети со смещением под углом, открытым в ладонную сторону, а именно: в положении полного разгибания и супинации предплечья накладывают гипсовую лонгету по передней поверхности руки от проксимальной трети плеча до оснований пальцев с окном для I пальца. Кисть фиксируют в положении разгибания. На всем протяжении лучевая кость через лонгету должна быть хорошо отмоделирована с ладонной и тыльной сторон. В положении разгибания в локтевом и лучезапястном суставах и некоторой гиперкоррекции отломков между последними возникают значительные силы взаимодействия, которые приводят к раздавливанию межотломковой костной мозоли, сближению фрагментов при ложном суставе и обязательному сращению. При несвежем переломе с ладонной стороны происходит ретракция мышц, поэтому в положении гиперкоррекции они создают максимальные условия для стабилизации и сращения отломков. В зависимости от возраста пострадавшего уже через 4-6 недель рентгенологически подтверждается полное сращение.
Эпифизеолизы дистального эпифиза лучевой кости
В ряду эпифизеолизов всех локализаций эпифизеолизы дистальной части лучевой кости занимают первое место. Мальчики получают травму чаще девочек, они составляют 2/3 пострадавших. Наиболее часто травмы возникают в возрасте 10-13 лет. Преобладает левостороннее повреждение.
Главной причиной эпифизеолизов дистального конца лучевой кости является непрямая травма. Повреждение возникает при падении с упором на кисть. При этом предплечье находится под углом к поверхности опоры.
В дистальной части предплечья возникает перегиб его, в результате чего возникает или метафизарный перелом, или эпифнзеолиз дистального эпифиза. Второе повреждение встречается чаще, так как эпифизарная зона является местом наименьшего сопротивления. При падении на ладонь возникает разгибательный эпифнзеолиз, а при падении на согнутую кисть возникает сгибательный эпифизеолиз.
Клинико-рентгенологическая характеристика
Отмечается характерная деформация дистальной части предплечья. Кисть смещена в тыльную, тыльно-лучевую или ладонную сторону. На уровне ростковой зоны определяются припухлость, кровоподтеки и ссадины. При открытом эпифизеолизе рана, как правило, сильно загрязнена, края ее ушиблены. Из рапы выступает дистальный метафиз лучевой кости. Иногда определяются симптомы повреждения срединного нерва. Рентгенологическое исследование дает наиболее полную информацию обо всех деталях повреждения. Однако при отсутствии смещения, когда рентгенологическое исследование оказывается недостаточным, диагноз основывается только на клинических данных. Через 2-3 недели на контрольных рентгенограммах обнаруживают:
симптом костной пластинки;
расширение ростковой зоны;
признаки оссификации надкостницы.
Экстензионные эпифизеолизы наблюдаются наиболее часто. В 1,2% случаев наблюдается двустороннее повреждение. При эпифизеолизах со смещением в 26% случаев возникает перелом шиловидного отростка локтевой кости.
Изолированные эпифизеолизы встречаются в 15% случаев, большинство из них бывают без смещения или с незначительным смещением, не требующим вправления. Смещение эпифиза в лучевую сторону наблюдается в 28% случаев, оно обычно не превышает 1/2 поперечника кости. Смещение эпифиза в тыльную сторону на половину поперечника кости наблюдается в 29% случаев, на весь поперечник — в 15,5% случаев. Степень наклона эпифиза в тыльную сторону прямо пропорциональна смещению по ширине. Однако при полном смещении эта закономерность нарушается.
Чаще изолированных эпифизиолизов наблюдаются остеоэпифизеолизы всех групп. В 7% случаев встречаются остеоэпифизеолизы 4-й группы. При этом дистальная часть лучевой кости состоит из двух отломков, один из них – эпифиз с прилегающим к нему фрагментом метафиза треугольной формы, второй отломок представляет собой оставшуюся часть метаэпифиза. Остеоэпифизеолизы, возникшие в результате сгибательного механизма травмы, сопровождаются переломами переднего края метафиза и являются однотипными. Это объясняется тем, что передний край лучевой кости выступает в виде клюва кпереди. Он и отламывается в момент травмы. Плоскость излома идет сзади наперед по ходу эпифизарной линии, затем вертикально направляется в проксимальную сторону. Данные эпифизеолизы обычно сочетаются с переломами метафиза локтевой кости.
Переломы дистального эпифиза лучевой кости встречаются очень редко. Линия перелома обычно делит эпифиз на три неравные части. Отделяется от метафиза тыльная часть эпифиза. Смещение или отсутствует, или незначительное, что является причиной диагностических ошибок.
Переломы эпифизов встречаются у детей старшего возраста, у которых эпифиз уже потерял эластичность.
Характер лечебной тактики при эпифизеолизах дистального эпифиза лучевой кости определяется направлением и степенью смещения. Если вправление производится направленными манипуляциями, то для достижения репозиции нет необходимости прилагать значительных усилий.
Методика вправления разгибательного эпифизиолиза такая же, как и при метафизарном переломе. На первом этапе кисть разгибают. Эпифиз смещают дистально до сопоставления тыльных краев метафиза и эпифиза. Вторым этапом кисть сгибают и эпифиз смещают в ладонную сторону. При эпифизиолизах сгибание кисти не приводит к возникновению значительной гиперкоррекции.
Принципиальные основы методики репозиции сгибательных эпифизеолизов в общем такие же. Различие состоит в том, что направление репонирующих сил должно быть противоположным. Кисть фиксируют в положении разгибания гипсовой лонгетой по ладонной поверхности предплечья. Средний срок иммобилизации 3-4 недели.
При эпифизеолизах дистального эпифиза лучевой кости применяется только неоперативное лечение. Открытое вправление таит в себе опасность повреждения пролиферативных элементов эпифизарной пластинки. Особую опасность представляет открытая репозиция при неправильно срастающихся эпифизеолизах. В таких случаях показания к операции ставят только после полного сращения и перестройки костной мозоли. Операция заключается в корригирующей остеотомии вне ростковой зоны.
Эпифизеолизы дистального эпифиза лучевой кости в большинстве случаев заканчиваются полным выздоровлением. Нарушения роста встречаются в основном при переломе эпифиза с элементом компрессии. Посттравматическое закрытие ростковой зоны встречается при неустраненном смещении, чаще у детей старшего возраста. Однако у них рост кости в основном закончен, поэтому посттравматическая деформация, связанная с нарушением роста, встречается редко. При неправильно срастающихся метафизарных переломах лучевой кости происходит активное самоисправление деформации. Даже не устраненное смещение по ширине ликвидируется полностью, однако искривление кости моделируется медленно, особенно у детей старшего возраста.
Переломы дистальной трети локтевой кости
У детей в дистальной части локтевой кости наблюдаются:
метафизарные переломы;
эпифизеолизы;
горизонтальные переломы шиловидного отростка;
переломы эпифиза с отделением части его с шиловидным отростком.
Эти повреждения возникают одновременно с переломом метафиза или эпифизеолизами лучевой кости. Механизм травмы – падение с упором на кисть.
Клинико-рентгенологическая характеристика
Клиническая картина складывается из признаков повреждений лучевой и локтевой костей в дистальной части. При подозрении на перелом лучевой кости выявляют и признаки перелома локтевой кости. Определяются припухлость и деформация нижней части предплечья, локальная болезненность на уровне метафиза локтевой кости или ее головки. Диагноз уточняют рентгенологически. При метафизарных переломах смещение отломков чаще отсутствует или бывает незначительным. Полное смещение отломков встречается редко.
Наблюдаются два вида эпифизеолизов:
Изолированные формы эпифизеолизов встречаются редко. При разгибательных эпифизеолизах метафизарный фрагмент отламывается от тыльной поверхности центрального отломка. Смешение эпифиза обычно не превышает поперечника кости. Реже встречается полное смещение. Среди переломов локтевой кости переломы шиловидного отростка возникают наиболее часто.
Вправление производят одновременно с переломами лучевой кости. Применяют только неоперативные способы лечения. Самоисправление неустраненных смещений локтевой кости происходит довольно совершенно. Эпифизеолизы также завершаются полным выздоровлением. Незначительные нарушения роста встречаются редко. В отдаленные сроки может выявиться отсутствие костного сращения шиловидного отростка без выраженных клинических проявлений.
Репозицию осуществляют путем вытяжения предплечья по оси и вправления выступающего фрагмента пальцами. Остаточное смещение не должно превышать 1/5 поперечника кости. Сустав фиксируют гипсовой лонгетой на 3-4 недели.
doctoroff.ru
Алгоритм диагностики и лечения переломов дистального метаэпифиза лучевой кости
Переломы дистального метаэпифиза лучевой кости у детей
Вследствие толщины и защитной функции надкостницы выраженное смещение не свойственно. Переломы могут быть:
- Без смещения
- Со смещением: см. рисунок. Классификация Salter-Harris (S-H)
- Перелом по типу «зеленой ветки» (также называемый компрессионным веретенообразным переломом)
- Со смещением как у взрослых
Обычный механизм — падение на вытянутую руку, недоминирующее запястье травмируется чаще.
Диагностика
В некоторых случаях при переломах деформация незаметна. Единственными признаками могут быть отечность и то, что ребенок не пользуется рукой. Для диагностики необходима рентгенография в заднее-передней и боковой проекции.
Повреждение ростковой зоны на уровне запястья
Наличие ростковой зоны является основной особенностью патогенеза этих переломов. Это происходит вследствие того, что она имеет меньшую устойчивость к травме по сравнению со смежными метафизаной или эпифизарной зонами. Ростковая зона локтевой кости также может повреждаться, хотя это встречается гораздо реже.
Лечение
Перед тем как начать любое лечение, важно объяснить родителям (и ребенку), что нарушение роста может возникнуть независимо от выбранного способа лечения. Остаточное смещение может быть допустимо в соответствии с возрастом ребенка.
Чем меньше возраст ребенка, тем больше возможностей для ремоделирования кости, что обусловлено временем, оставшимся для роста. Наложение гипсовой повязки детям грудного возраста и начинающим ходить требует особого внимания, так как сохранение повязки проблематично, поэтому предпочтительная повязка выше локтевого сустава.
При переломах без смещения используют гипсовую иммобилизацию для покоя. При переломах со смещением по типу «зеленой ветки» и аналогичных переломах у взрослых выполняют закрытую репозицию под общей анестезией и используют иммобилизацию в гипсовой повязке.
Только в случаях явной нестабильности показана фиксации спицами Киршнера. Предпочтительна фиксация гладкими стержнями или спицами Киршнера. Следует свести к минимуму любое повреждение ростковой зоны, чтобы уменьшить шансы преждевременного эпифизеодеза.
Это достигается уменьшением количества попыток проведения спиц через ростковую зону под прямым углом и использованием для фиксации максимум двух спиц. Винты можно использовать для фиксации костных фрагментов при II—IV типах переломов по классификации Salter-Harris.
Результаты поврежлений ростковой зоны
Вопреки опасениям, нарушение роста при этих повреждениях встречается не часто. Переломы типа I и II по классификации Salter-Harris редко приводят к задержке роста. Переломы III, IV и V типов предрасполагают к таким последствиям в большей степени. При этих повреждениях требуется осторожная закрытая или открытая репозиция.
Это серьезная проблема, являющаяся следствием травмы или инфекции. Нарушение соотношения длины костей предплечья ведет к укорочению, деформации и нестабильности конечности. Если костный мостик менее 50% и ребенок еще растет, может быть выполнен эпифиолиз для восстановления роста. В случаях, где деформация уже сформировалась, показана остеотомия после прекращения роста.
Классификация Salter-Harris повреждения ростковой зоны. Тип I: перелом через ростковую зону; тип II: тип I, включающий метафизарный фрагмент; тип III: перелом эпифиза; тип IV: линия перелома проходит через эпифиз, ростковую зону и метафиз; тип V: разрушение ростковой зоны.
Переломы дистального метаэпифиза лучевой кости у взрослых
Типы переломов
Выделяют следующие паттерны повреждений дистального отдела лучевой кости
- Низкоэнергетические Коллеса (Colles)
- Высоко-энергетические переломы
- Смита (Smith’s)
- Вартона (Barton’s)
- Переломы шиловидного отростка лучевой кости
Классификация
Классификация Frykman переломов дистального метаэпифиза лучевой кости.
Классификация внутрисуставных переломов Melone. Четыре фрагмента: 1 — диафиз лучевой кости, 2 — шиловидный отросток лучевой кости, 3 — тыльно-локтевая фасетка, 4 — ладонная локтевая фасетка.
Классификация АО делит переломы на три группы — А, В и С. Полный вариант включает 27 потенциально возможных видов переломов. Эта классификация плохо согласуется с другими.
Перелом Colles
Перелом Colles встречается у людей старше 50 лет.
Наиболее частой причиной является падение на вытянутую руку.
Классическая деформация в виде «вилки». Требуется рентгенография в переднезадней и боковой проекции, чтобы определить величину укорочения, смещения и степень раздробленности.
- Гипсовая повязка
- Спицы Киршнера
- Наружная фиксация
- Фиксация ладонной пластинки
- Интрамедуллярный остеосинтез
- Тыльная пластинка.
Нет четкого руководства или данных, подтвержденных рандомизированным исследованием. Выбор способа лечения производится индивидуально в зависимости от особенностей перелома, опыта врача и доступных конструкций.
Гипсовая иммобилизация в течение четырех недель. Контрольная рентгенограмма через неделю для исключения смещения.
- Обычно смещение можно устранить путем ручной репозиции под проводниковой анестезией или после введения анестетика в гематому (в место перелома), но сохранить достигнутое положение отломков в гипсовой повязке крайне трудно.
- Моделирование гипсовой повязки для удержания запястья в ладонном сгибании под углом 30° и локтевой девиации кисти под углом 10°. Положение кисти под большими углами невозможно из-за риска развития синдрома карпального канала и комплексного CRPS. Гипс может быть ниже или выше локтевого сустава, что в последнем варианте контролирует тягу плече-лучевой мышцы.
- Вследствие остеопороза, особенно у женщин, при переломе отмечается склонность к импакции кости (= утраты костной массы и, следовательно, длины). Поэтому крайне часто встречается вторичное смещение, особенно в случаях выраженного остеопороза и недостаточности тыльной костной опоры.
- У лиц с заниженными требованиями допустимо смещение. При выборе анатомической репозиции возможны различные варианты, указанные выше.
- Первичная фиксация спицами Киршнера после ручной репозиции в таких случаях предпочтительнее, хотя возможность смещения остается, так как спицы могут прорезываться через мягкую кость.
- Тыльная опора поэтому должна быть восстановлена с использованием замещающих кость материалов через тыльный минидоступ в дополнение к фиксации спицами Киршнера.
- ORIF с использованием фиксирующей пластинки (тыльной или ладонной) является лучшим вариантом для пациентов с высокими требованиями.
- Альтернативный способ — фиксация спицами Киршнера и нейтрализация продольных компрессирующих сил с помощью наружной фиксации с дополнительным подкожным введением в тыльный дефект замещающих кость материалов.
Показатели результата лечения внесуставных переломов:
- Восстановление длины лучевой кости
- Восстановление дистальной лучевой инклинации
- Методика консервативного лечения (степень плотности наложения — сдавления)
- Методика оперативного лечения (осложнения, связанные с металлоконструкциями, технические погрешности операции)
- Соответствующая реабилитация.
- Потеря длины лучевой кости более, чем на 5 мм
- Угол наклона суставной поверхности лучевой кости более 20° тыльного сгибания
- Дистальная лучевая инклинация менее 15°. Техника фиксации тыльной пластиной
Операция выполняется под жгутом. Профилактически вводят антибиотики. Выполняют тыльный разрез по средней линии предплечья. Пальпируют бугорок Листера для определения локализации третьего тыльного канала запястья.
Канал вскрывают и сухожилие длинного разгибателя первого пальца (EPL) отводят в сторону. Отслаивают надкостницу во втором и четвертом тыльном канале. Открывают место перелома, выполняют репозицию и фиксируют тыльной низкопрофильной пластиной.
Сухожилие длинного разгибателя первого пальца оставляют вне канала, удерживающую связку ушивают под ним, для изоляции от перелома и пластины. Возможные осложнения: пенетрация винтов в сустав, несращение, инфекция, тугоподвижность и дистрофия.
Техника фиксации ладонной пластиной
Операцию выполняют под жгутом. Профилактически вводят антибиотики. Выполняют разрез по ладонной поверхности вдоль сухожилия лучевого сгибателя запястья (FCR). Сухожилие отводят в локтевую сторону и вскрывают переднюю стенку карпального канала, чтобы открыть квадратный пронатор.
Квадратный пронатор остро отделяют от лучевой кости и открывают место перелома. В зависимости от типа перелома используют опорную или фиксирующую пластинку. Ушивается только кожа. Возможны следующие осложнения: тыльная протрузия винтов с разрывом сухожилий, пенетрация в сустав, разволокнение сухожилия длинного сгибателя первого пальца (FPL) илиAPL/EPB, несращение, инфекция, тугоподвижность, дистрофия и тракционный парез срединного нерва.
Техника лечения оскольчатых (раздробленных) переломов
Накладывают наружный фиксатор на запястье со стержнями, проведенными в лучевую кость и вторую пястную кость. Болты не затягивают. Кисть подвешивают на артроскопической стойке за пальцы. Может также использоваться противотяга.
Под контролем электронно-оптического преобразователя выполняют фиксацию спицами наиболее крупных фрагментов кости. При удовлетворительной репозиции затягивают наружный фиксатор для нейтрализации мышечной тяги.
Вытяжение снимают и выполняют контрольную рентгенографию, для исключения перерастяжения по линии перелома. Возможны следующие осложнения: инфекция по ходу стержней, расшатывание и выпадение стержней, повреждение соседних сухожилий, нервов и сосудов, перерастяжение перелома, тугоподвижность сустава и дистрофия.
Высокоэнергетические переломы
В некоторых случаях это осложненные повреждения. Травмируются, как правило, молодые люди с высокими требованиями, и лечение должно быть более агрессивным, чем при переломах Коллеса.
Эти повреждения следует рассматривать как элемент политравмы. Рентгенограммы, выполненные в реанимации, могут быть плохого качества, но они являются руководством к действию при первичном лечении повреждения.
- Лечение повреждений, угрожающих жизни, и травмы конечности следует осуществлять по протоколу интенсивной терапии при травме на догоспитальном этапе (ATLS). Лечение повреждений не следует откладывать без веских оснований.
- Репозицию при переломах со смещением следует выполнять по возможности быстро и обеспечить иммобилизацию в оптимальном положении до начала окончательного лечения.
- Особое внимание нужно обращать на:
- Осложненные повреждения
- Компрессию срединного нерва
- Синдром повышения внутрифасциального давления (компартмент-синдром).
- Внесуставные переломы со смещением: закрытая репозиция. Гипсовая иммобилизация, при стабильном переломе, в противном случае — чрескожная фиксация спицами или ладонной пластинкой.
- Внутрисуставные переломы: необходима анатомичная репозиция. При возможности закрытой репозиции ее выполняют, если позволяет размер фрагментов, и фиксируют спицами. Если же закрытая репозиция невозможна, предпочтительнее открытая репозиция с внутренней фиксацией пластиной. При значительной раздробленности и фрагментах, не поддающихся фиксации спицами или винтами, делают выбор в пользу наружной фиксации с целью сохранения длины кости (нейтрализация). Спицами Киршнера фиксируют фрагменты большого размера и костные трансплантаты для заполнения дефектов. Целесообразны вытяжение на стойке и артроскопическая репозиция отломков.
Для внутрисуставных переломов результаты оценивают по:
- Всем выше перечисленным факторам плюс
- Восстановлению конгруэнтности суставной поверхности в пределах 2 мм.
Переломы Smith (Смита)
К переломам Смита относятся внесуставные переломы дистального метаэпифиза лучевой кости с ладонным смещением дистального фрагмента. Поэтому их иногда трактуют как «обратные переломы колеса». Обычно лечение заключается в фиксации ладонной пластиной, хотя возможно и консервативное лечение.
Переломы Barton (Бартона)
Переломы Бартона являются внутрисуставными краевыми переломами дистального отдела лучевой кости у тыльного или ладонного края. При этом виде переломов имеется склонность к смещению в ладонную или тыльную сторону и в проксимальном направлении под давлением со стороны запястья и кисти.
smsfm.ru
Такие разные переломы лучевой кости
Симптомы
Клиническая симптоматология при повреждениях в области проксимальной ростковой зоны голени определяется тяжестью травмы, характером повреждения и степенью смещения фрагментов. При изолированных повреждениях бугристости большеберцовой кости отмечаются припухлость, локализованная болезненность, ограничение движений в коленном суставе и невозможность поднять выпрямленную ногу в положении лежа. При эпифизеолизах со смещением характерны более выраженная припухлость, невозможность активных и пассивных движений, сглаженность контуров коленного сустава за счет реактивного выпота, вынужденное положение конечности, а также боковые деформации на уровне повреждения. При заднем смещении дистального фрагмента клиническая картина может напоминать задний вывих или подвывих голени.
Наряду с клинической симптоматологией решающими в постановке диагноза являются рентгенологические данные, особенно рентгенограммы в переднезадней проекции, так как неповрежденный боковой сухожильно-связочный аппарат препятствует значительным боковым смещениям. При наличии клинических признаков повреждения и отсутствии рентгенологических данных повторная рентгенография через 10—12 дней по признакам обызвествления надкостницы подтверждает или исключает наличие костно-хрящевого повреждения, так называемый эпифизеолиз без смещения.
Незначительные разобщения эпифиза чаще возникают с переднемедиальной стороны и определяются по неравномерности рентгенологического просветления ростковой хрящевой зоны. Интерпретация рентгенограмм значительно облегчается при наличии перелома эпифиза или метафиза, или того и другого, как это бывает при эпиметафизарных переломах и остеоэпифизеолизах. При расшифровке рентгенограмм больных с эпифизеолизами, особенно с подозрением на повреждение бугристости большеберцовой кости, всегда необходимо учитывать возрастные сроки окостенения этих образований и особенности формирования как самого эпифиза, так и бугристости большеберцовой кости из нескольких ядер оссификации.
Переломы дистального метаэпифиза лучевой кости у детей
Вследствие толщины и защитной функции надкостницы выраженное смещение не свойственно. Переломы могут быть:
- Без смещения
- Со смещением: см. рисунок. Классификация Salter-Harris (S-H)
- Перелом по типу «зеленой ветки» (также называемый компрессионным веретенообразным переломом)
- Со смещением как у взрослых
Обычный механизм — падение на вытянутую руку, недоминирующее запястье травмируется чаще.
Диагностика
В некоторых случаях при переломах деформация незаметна. Единственными признаками могут быть отечность и то, что ребенок не пользуется рукой. Для диагностики необходима рентгенография в заднее-передней и боковой проекции.
Повреждение ростковой зоны на уровне запястья
Наличие ростковой зоны является основной особенностью патогенеза этих переломов. Это происходит вследствие того, что она имеет меньшую устойчивость к травме по сравнению со смежными метафизаной или эпифизарной зонами. Ростковая зона локтевой кости также может повреждаться, хотя это встречается гораздо реже.
Лечение
Перед тем как начать любое лечение, важно объяснить родителям (и ребенку), что нарушение роста может возникнуть независимо от выбранного способа лечения. Остаточное смещение может быть допустимо в соответствии с возрастом ребенка
Чем меньше возраст ребенка, тем больше возможностей для ремоделирования кости, что обусловлено временем, оставшимся для роста. Наложение гипсовой повязки детям грудного возраста и начинающим ходить требует особого внимания, так как сохранение повязки проблематично, поэтому предпочтительная повязка выше локтевого сустава. При переломах без смещения используют гипсовую иммобилизацию для покоя. При переломах со смещением по типу «зеленой ветки» и аналогичных переломах у взрослых выполняют закрытую репозицию под общей анестезией и используют иммобилизацию в гипсовой повязке. Только в случаях явной нестабильности показана фиксации спицами Киршнера. Предпочтительна фиксация гладкими стержнями или спицами Киршнера. Следует свести к минимуму любое повреждение ростковой зоны, чтобы уменьшить шансы преждевременного эпифизеодеза. Это достигается уменьшением количества попыток проведения спиц через ростковую зону под прямым углом и использованием для фиксации максимум двух спиц. Винты можно использовать для фиксации костных фрагментов при II—IV типах переломов по классификации Salter-Harris. Нарушение целостности суставной поверхности и ростковой зоны встречаются при III и IV типах переломов.
Результаты поврежлений ростковой зоны
Вопреки опасениям, нарушение роста при этих повреждениях встречается не часто. Переломы типа I и II по классификации Salter-Harris редко приводят к задержке роста. Переломы III, IV и V типов предрасполагают к таким последствиям в большей степени. При этих повреждениях требуется осторожная закрытая или открытая репозиция.
Лечение эпифизеолеза
Это серьезная проблема, являющаяся следствием травмы или инфекции. Нарушение соотношения длины костей предплечья ведет к укорочению, деформации и нестабильности конечности. Если костный мостик менее 50% и ребенок еще растет, может быть выполнен эпифиолиз для восстановления роста. В случаях, где деформация уже сформировалась, показана остеотомия после прекращения роста.

Классификация Salter-Harris повреждения ростковой зоны. Тип I: перелом через ростковую зону; тип II: тип I, включающий метафизарный фрагмент; тип III: перелом эпифиза; тип IV: линия перелома проходит через эпифиз, ростковую зону и метафиз; тип V: разрушение ростковой зоны.
Техника репозиции
Необходимым условием репозиции является придание согнутого положения в коленном суставе и противовытяжение за дистальный отдел бедра. Вправление осуществляется под наркозом. Ребенок располагается на перевязочном столе с опущенными через край стола голенями.
Хирург, сидящий лицом к больному, захватывает область повреждения обеими руками. Как при сгибательных, так и разгибательных разновидностях повреждений большие его пальцы располагаются над бугристостью болынеберцовой кости, остальные — с боков и сзади.
Производится тракция голени, несколько увеличивается имеющееся угловое смещение и одновременно устраняют смещения по ширине как в сагиттальной, так и фронтальной плоскостях.
Завершается репозиция устранением чисто углового смещения в разогнутом или согнутом на 5° положении конечности. В этом положении после контрольной рентгенографии накладывается гипсовая циркулярная повязка сроком до 5—6 недель.
При разгибательных переломах во время тракции за голень для облегчения вправления увеличивают имеющееся угловое смещение движениями пальцев хирурга в противоположном направлении.
Таким образом, при сгибательных переломах хирург надавливает большими пальцами (на завершающем этапе репозиции) на область бугристости болынеберцовой кости спереди назад.
При разгибательных переломах — давление осуществляется расположенными по задней и боковым поверхностям проксимального отдела голени восемью пальцами сзади наперед.
Одновременно устраняются и имеющиеся боковые смещения во фронтальной плоскости
Исключительно важно при этом бережно и последовательно восстанавливать двигательную и опорную функцию конечности.
При эпифизарных и эпиметафизарных переломах, а также некоторых остеоэпифизеолизах со смещением, не поддающихся закрытой ручной репозиции, ставятся показания к оперативному вмешательству.
После открытой репозиции предпочтительнее фиксация фрагментов одной-двумя спицами, а при одновременных повреждениях эпиметафиза со стороны медиальной и латеральной сторон фиксация осуществляется двумя встречными спицами с упорными площадками, фиксированными в полукольцах аппарата Илизарова.
Исходы повреждений эпифизарных ростковых зон зависят от того, в какой именно зоне росткового хряща происходит травматическая деструкция; при повреждении зоны обызвествления наблюдаются благоприятные отдаленные результаты, а повреждение в пределах зоны зародышевых клеток колончатого слоя может привести к развитию деформации или отставанию конечности в росте.
Закрытый оскольчатый перелом дистального метаэпифиза лучевой кости

Вследствие толщины и защитной функции надкостницы выраженное смещение не свойственно. Переломы могут быть:
- Без смещения
- Со смещением: см. рисунок. Классификация Salter-Harris (S-H)
- Перелом по типу «зеленой ветки» (также называемый компрессионным веретенообразным переломом)
- Со смещением как у взрослых
Обычный механизм — падение на вытянутую руку, недоминирующее запястье травмируется чаще.
Повреждение ростковой зоны на уровне запястья
Наличие ростковой зоны является основной особенностью патогенеза этих переломов. Это происходит вследствие того, что она имеет меньшую устойчивость к травме по сравнению со смежными метафизаной или эпифизарной зонами. Ростковая зона локтевой кости также может повреждаться, хотя это встречается гораздо реже.
Типы переломов
Выделяют следующие паттерны повреждений дистального отдела лучевой кости
- Низкоэнергетические Коллеса (Colles)
- Высоко-энергетические переломы
- Смита (Smith’s)
- Вартона (Barton’s)
- Переломы шиловидного отростка лучевой кости
Классификация
Классификация Fernandez-Jupiter
| Тип I: | Метафизарный сгибательный перелом (переломы Colles и Smith) |
| Тип II: | Срезанный перелом суставной поверхности (перелом Barton) |
| Тип III: | Компрессионный перелом суставной поверхности |
| Тип IV: | Отрывной перелом, связанный с повреждением связок |
| Тип V: | Высоко энергетическая травма (комбинация механизмов) |
Классификация Frykman переломов дистального метаэпифиза лучевой кости.
Классификация внутрисуставных переломов Melone. Четыре фрагмента: 1 — диафиз лучевой кости, 2 — шиловидный отросток лучевой кости, 3 — тыльно-локтевая фасетка, 4 — ладонная локтевая фасетка.
Классификация Fernandez-Jupiter.
Классификация АО
Классификация АО делит переломы на три группы — А, В и С. Полный вариант включает 27 потенциально возможных видов переломов. Эта классификация плохо согласуется с другими.
Перелом Colles
Перелом Colles встречается у людей старше 50 лет.
Механизм
Наиболее частой причиной является падение на вытянутую руку.
Классическая деформация в виде «вилки». Требуется рентгенография в переднезадней и боковой проекции, чтобы определить величину укорочения, смещения и степень раздробленности.
Методы лечения
- Гипсовая повязка
- Спицы Киршнера
- Наружная фиксация
- Фиксация ладонной пластинки
- Интрамедуллярный остеосинтез
- Тыльная пластинка.
Нет четкого руководства или данных, подтвержденных рандомизированным исследованием. Выбор способа лечения производится индивидуально в зависимости от особенностей перелома, опыта врача и доступных конструкций.
Переломы без смешения
Гипсовая иммобилизация в течение четырех недель. Контрольная рентгенограмма через неделю для исключения смещения.
Переломы со смешением
Первая помощь при переломе большой берцовой кости
При подозрении на перелом голени правильно оказанная первая помощь поможет избежать осложнений и сохранить функциональность стопы в последующем.
https://www..com/watch?v=OmXaEuw2vJ0
Анатомические особенности
Дистальные эпифизы лучевой и локтевой кости вместе с волокнисто-хрящевым диском треугольной формы, расположенным между суставной поверхностью головки локтевой кости и проксимальным рядом костей запястья участвует в образовании лучезапястного сустава.
 Анатомия лучезапястного сустава
Анатомия лучезапястного сустава
При переломе лучевой кости в типичном месте со смещением развивается её укорочение с подвывихом головки локтевой кости. Этот подвывих, особенно при вращательных движениях предплечья, является главной причиной функционально неудовлетворительных конечных результатов.
Угол наклона суставной поверхности лучевой кости в прямой и боковой поверхностях
Суставная фасетка головки локтевой кости расположена на 0,5–1 см проксимальнее суставной поверхности лучевой кости
Восстановление конгруентности суставных поверхностей дистального радиоульнарного сочленения является важной целью реконструкции дистальных переломов предплечья. Суставная поверхность лучевой кости в прямой проекции наклонена в сторону локтевой кости под углом 30° и в боковой проекции в ладонную сторону под углом 10–12°
Переломы дистального эпифиза лучевой кости могут сочетаться с переломами ладьевидной кости и вывихом полулунной кости.
Многопрофильный медицинский центр, платные медицинские услуги, лечение и диагностика Санкт-Петербург СПб, клиника Медси Санкт-Петербург
78127010502
С наступлением зимы учащаются случаи падения людей на улице, катках, лыжных склонах. Наиболее распространенной травмой после подобных падений является перелом дистального метаэпифиза лучевой кости или «перелом луча в типичном месте».
Дистальный метаэпифиз – это участок лучевой кости примерно в 2 см от края со стороны кисти, там кость ломается легче и чаще всего. Такие переломы составляют 20-25% от общего числа переломов костей рук и 90% от переломов костей предплечья.
У женщин переломы лучевой кости в «типичном месте» встречаются в 2,5 раза чаще, чем у мужчин. Возможная причина этого в том, что прочность костей у женщин в среднем в 1,3-1,5 раза меньше, как и толщина кортикального (плотного) слоя кости.
Если говорить о механизме травмы, то чаще всего это падение с упором на кисть (согнутую или разогнутую), реже – прямой механизм травмы (например, удар по предплечью).
Диагноз ставится на основании клинического обследования и рентгенографии.
Рентгенологическая картина типичного смещения при переломе дистального метаэпифиза лучевой кости
При получении травмы лучше всего в течение первых 1-2 часов попасть в ближайшее травматологическое отделение, чтобы успеть до нарастания отека. С той же целью руку рекомендуется обездвижить (иммобилизировать) с помощью любых подручных средств (журнал, кусок картона и т.д.
Лечение переломов дистального метаэпифиза лучевой кости
При внесуставных стабильных переломах лучевой кости в типичном месте возможно консервативное лечение: закрытая репозиция (устранение смещения) отломков под местной или внутривенной анестезией, иммобилизация в течение 6 – 8 недель после травмы. Консервативное лечение подобных переломов требует постоянного наблюдения травматолога.
Пациент должен с первых суток после выполнения репозиции начинать разрабатывать движения в пальцах кисти. Это способствует быстрейшему спаданию отека, восстановлению микроциркуляции в поврежденной конечности.
После снятия иммобилизирующей повязки пациенту требуется курс лечебной физкультуры, физиотерапевтического лечения для восстановления объема движений в лучезапястном суставе, силы кистевого захвата.
Рентгенологическая картина после выполнения закрытой ручной репозиции отломков, иммобилизация повязкой из полимерного материала турбокаст. Соотношения в суставе восстановлены.
При внутрисуставном, оскольчатом, нестабильном характере перелома пациентам показано оперативное лечение.
Это приводит к возникновению косметических дефектов (лучевая косорукость), ограничению амплитуды движений в лучезапястном суставе, риске развития нейропатии срединного нерва, что приводит к нарушению хватательной функции кисти.
Современные способы оперативного лечения подобных переломов малотравматичны, позволяют отказаться от использования иммобилизирующих повязок, обеспечивают возможность ранней реабилитации, исключают риск вторичного смещения отломков.
Закрытый оскольчатый перелом обеих костей предплечья в нижней трети.
Выполнен остеосинтез перелома дистального метаэпифиза лучевой кости пластиной с винтами с угловой стабильностью.
Учитывая наличие перелома локтевой кости, в течение 3х недель осуществлялась иммобилизация съемным ортопедическим фиксатором.
К 6-ой неделе после операции практически полностью восстановлена амплитуда движений в лучезапястном суставе. Восстановлена сила кистевого захвата.
Репозиция отломков может быть выполнена под рентген – контролем в реальном времени, что обеспечивает высокую точность сопоставления отломков, при необходимости используется внутривенная анестезия. Для скорейшего восстановления функции поврежденной конечности после снятия иммобилизирующей повязки сотрудники Отделения реабилитации проведут курс восстановительного лечения.
При необходимости оперативного лечения ведущие специалисты Отделения травматологии и ортопедии в кратчайшие сроки выполнят операцию остеосинтеза с использованием погружных фиксаторов из титановых сплавов.
Неправильно сросшийся перелом дистального метаэпифиза лучевой кости.
Результат оперативного лечения.
otravmah.online

