Дисфункции внчс: причины, симптомы и лечение в статье стоматолога-ортопеда Горожанцев А. С.
Височно-нижнечелюстной сустав участвует в движениях нижней челюсти, пережевывании пищи, звукопроизношении. Дисфункция ВНЧС — функциональное заболевание, которое проявляется в виде различных форм нарушения движений в височно-нижнечелюстном суставе, болевого синдрома, нарушения жевания и глотания и других неприятных симптомов. Заболевание обусловлено функциональными нарушениями в работе мышц, приводящих сочленение в движение. В большей или меньшей степени аномалия встречается у 75% пациентов, но многие не замечают нарушений, поскольку они несущественны и имеют периодический характер.
| Цены и способы лечения дисфункции ВНЧС | |
| Сплинт | от 5000 Р |
| Миорелаксирующая капа | от 9000 Р |
| Гнатологическое комплексное лечение | от 20500 Р |
Височно-нижнечелюстной сустав имеет конфигурацию шарнира. Он может обеспечивать движения нижней челюсти не только вверх-вниз, но и в стороны. Благодаря скоординированному действию мышц человек осуществляет движения в нужном направлении определенной амплитуды. При нарушении этого взаимодействия возникают различные нарушения функции ВНЧС.
Причины нарушений ВНЧС
Существует несколько гипотез, описывающих механизмы возникновения нарушений в ВНЧС. Каждая из теорий имеет научные обоснования.
Окклюзионно-артикуляционная теория связывает нарушения функции сустава с различными деформациями челюстей и зубов. Сюда относятся неправильный прикус, посттравматические изменения конфигурации челюстей, аномалии положения зубов, неправильно изготовленные коронки и зубные протезы. Такие нарушения ведут к изменению взаиморасположения суставных поверхностей, нарушают содружественность работы мышц.
Миогенная теория описывает прямую связь заболевания с нарушениями в мышцах, приводящих сустав в движение. Хронические перегрузки, связанные с профессиональной деятельностью, гипертонусом, односторонним жеванием ведут к возникновению микроповреждений мышечных волокон. Со временем количество микротравм увеличивается, а функциональные возможности мышцы снижаются.
Нарушения движений в ВНЧС могут иметь психогенный характер и связаны со стрессом, психическими перегрузками. Вследствие этих явлений нарушается иннервация жевательной мускулатуры, появляются изменения в функционировании сустава.
У многих пациентов наблюдается сочетание перечисленных факторов, дисфункцию височно-нижнечелюстного сустава можно считать полиэтиологичной патологией.
Клинические проявления дисфункции ВНЧС
У большинства пациентов в дисфункцией височно-нижнечелюстного сочленения наблюдаются следующие симптомы:
- боль в суставе;
- щелчки при движении челюсти;
- боль и шум в ушах;
- головные боли;
- нарушения слуха;
- боль в области шеи.
У одного пациента могут присутствовать как несколько из перечисленных симптомов, так и единичные жалобы.
Щелчки, хруст в суставе являются частым проявлением. Они присутствуют постоянно либо появляются периодически. Звуки могут быть тихими, но бывают и громкие щелчки, которые отчетливо слышны окружающим. Обычно эти звуки возникают в момент, когда больной широко открывает рот, например при зевании.
Часто пациенты жалуются на нестабильность сустава, чувство смещения. Движения с большой амплитудой иногда вызывают затруднения. Такие пациенты не всегда могут широко открыть рот с первого раза, им необходимо осуществить движения челюстью в стороны, чтобы найти правильное положение суставных поверхностей.
Боли могут быть постоянными либо периодическими и локализоваться в любой области челюстно-лицевой зоны. Часто патологию ВНЧС путают с невралгиями, остеохондрозом, отитами. Только грамотная дифференциальная диагностика и комплексное обследование позволяют поставить правильный диагноз и назначить эффективное лечение.
Пациенты с дисфункцией ВНЧС часто предъявляют жалобы на патологическую стираемость зубов, возникающую вследствие бруксизма, храп, нарушение глотания, звон в ушах, эпизоды апноэ.
Диагностика дисфункции ВНЧС
Проблемой является поздняя диагностика. Патология имеет множество клинических проявлений, поэтому больные обращаются к терапевту, отоларингологу, неврологу и прочим специалистам. Каждый из врачей лечит симптом, а не основное заболевание, поэтому должного эффекта не наблюдается.
Диагностика начинается с подробного опроса пациента. Грамотный стоматолог всегда выявит симптомы, которые могут указывать на дисфункцию височно-нижнечелюстного сустава. Далее специалист оценивает симметричность суставов, объем движений, определяет наличие сторонних звуков при движениях нижней челюсти.
Для уточнения диагноза и определения степени и характера изменений назначается рентгенологическая диагностика, магнитно-резонансная и компьютерная томография. Эти методики позволяют определить конфигурацию и взаимное расположение суставных поверхностей, а также оценить состояние близлежащих анатомических структур, исключить подвывих, вывих, травматические повреждения. Оценить состояние жевательных мышц позволяет электромиография.
Методы лечения дисфункции ВНЧС
Тактика лечения зависит от степени выраженности клинических проявлений и причины, вызвавшей дисфункцию. Во всех клинических случаях показано снижение нагрузки на сустав: употребление мягкой пищи, ограничение речевой активности.
При выраженном болевом синдроме используются обезболивающие препараты, седативные средства. Для восстановления функции жевательных мышц показана физиотерапия, лечебная гимнастика, массаж. Для пациентов, у которых выражен психогенный фактор, обязательным мероприятием является психотерапия, прием антидепрессантов.
Если у пациента нарушен прикус, конфигурация челюстей или установлены ортопедические конструкции, препятствующие нормальному смыканию зубов, проводятся лечебные мероприятия, позволяющие устранить эти проблемы. Для этого используются брекет системы, специальные каппы, проводится коррекция формы или замена коронок и зубных протезов. Некоторым пациентам помогает шлифовка проблемных зубов. Для определения выступающих участков делаются слепки, на которых отчетливо видно, в каких областях ротовой полости есть препятствия для корректного смыкания челюстей.
В сложных случаях консервативные методы лечения неэффективны, поэтому используется хирургическое лечение. Выполняется пластика сустава и коррекция жевательных мышц.
При отсутствии лечения симптомы усугубляются, боль становится более выраженной приобретает постоянный характер. В суставе формируются дегенеративно-дистрофические изменения, что может привести к полному нарушению его функции. Профессиональное лечение в Москве позволяет решить даже самые серьезные проблемы. Отзывы пациентов, прошедших курс лечения, свидетельствуют о том, что объем движений нижней челюсти восстановился, а сопутствующие симптомы исчезли.
Для профилактики дисфункции ВНЧС необходимо своевременно производить коррекцию аномалий зубного ряда и прикуса, устанавливать коронки и зубные протезы в стоматологической клинике. Следует избегать перенапряжения жевательной мускулатуры и стрессовых факторов.
Дисфункция ВНЧС – Медицинский справочник
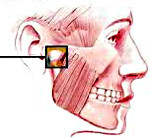
 Дисфункция ВНЧС
Дисфункция ВНЧС
Дисфункция ВНЧС – функциональная патология височно-нижнечелюстного сустава, обусловленная мышечными, окклюзионными и пространственными нарушениями. Дисфункция ВНЧС сопровождается болевым синдромом (болью в голове, висках, шее), щелчками в суставе, ограничением амплитуды открывания рта, шумом и звоном в ушах, дисфагией, бруксизмом, храпом и т. д. Методика обследования пациентов с дисфункцией ВНЧС включает изучение жалоб, анализ гипсовых моделей челюстей, ортопантомографию, рентгенографию и томографию ВНЧС, электромиографию, реоартрографию, фоноартрографию и др. Лечение дисфункции ВНЧС проводится с учетом причин и может заключаться в сошлифовывании суперконтактов зубов, правильном протезировании, коррекции прикуса, ношении капы или суставной шины, проведении хирургического лечения.Причины дисфункции ВНЧССДисфункция ВНЧС
Дисфункция ВНЧС – нарушение координированной деятельности височно-нижнечелюстного сустава вследствие изменения окклюзии, взаиморасположения элементов ВНЧС и функции мышц. По статистике, от 25 до 75% пациентов стоматологов имеют признаки дисфункции ВНЧС. В структуре патологии челюстной патологии дисфункции ВНЧС принадлежит ведущее место – более 80%. Впервые связь между нарушением функции височно-нижнечелюстного сустава и ушными болями подметил американский отоларинголог Джеймс Костен в 30-е г.г. прошлого столетия, отчего дисфункцию ВНЧС часто называют синдромом Костена. Также в медицинской литературе дисфункция ВНЧС встречается под названиями мышечно-суставная дисфункция, болевая дисфункция, миоартропатия ВНЧС, дисфункция нижней челюсти, «щелкающая» челюсть и др.
Дисфункция ВНЧС является мультидисциплинарной патологией, поэтому ее решение часто требует совместных усилий специалистов в области стоматологии, неврологии, психологии.
Причины дисфункции ВНЧС
К основным теориям возникновения дисфункции ВНЧС относятся окклюзионно-артикуляционная, миогенная и психогенная. Согласно окклюзионно-артикуляционной теории, причины дисфункции ВНЧС кроются в зубо-челюстных нарушениях, которые могут быть обусловлены дефектами зубных рядов, патологической стираемостью зубов, травмами челюсти, неправильным прикусом, некорректным протезированием, различными аномалиями зубов и челюстей, сопровождающимися уменьшением высоты альвеолярного отростка.
В соответствии с миогенной теорией, развитию дисфункции ВНЧС способствуют нарушения со стороны челюстных мышц: тонический спазм, механическая перегрузка жевательных мышц и др., вызванные односторонним типом жевания, бруксизмом, бруксоманией, профессиями, связанными с большой речевой нагрузкой, что в конечном итоге приводит к хронической микротравме элементов ВНЧС.
Психогенная теория рассматривает этиопатогенез дисфункции ВНЧС, исходя из того, что факторами, инициирующими дисфункцию ВНЧС, выступают изменения со стороны деятельности ЦНС (нервно-психическое и физическое напряжение), вызывающие нарушения функции мускулатуры и нарушение кинематики сустава.
По мнению большинства исследователей, в основе дисфункции ВНЧС лежит триада факторов: нарушение окклюзии, пространственных взаимоотношений элементов ВНЧС, изменение тонуса жевательных мышц. Факторами, предрасполагающими к возникновению дисфункции ВНЧС, служат анатомические предпосылки строения сустава, главным образом, несоответствие формы и размеров суставной головки и суставной ямки.
Симптомы дисфункции ВНЧС
Классический симптомокомплекс дисфункции ВНЧС, описанный Дж. Костеном, характеризуется тупыми болями в области височно-нижнечелюстного сустава; щелканьем в суставе во время приема пищи; головокружением и головной болью; болью в шейном отделе позвоночника, затылке и ушах; шумом в ушах и снижением слуха; жжением в носу и горле. В настоящее время диагностическими критериями дисфункции ВНЧС принято считать следующие группы симптомов:
1. Звуковые феномены в височно-нижнечелюстном суставе. Наиболее частой жалобой пациентов с дифункцией ВНЧС являются щелчки в суставе, возникающие при открывании рта, жевании, зевании. Иногда щелканье может быть настолько громким, что его слышат окружающие люди. При этом боль в суставе присутствует не всегда. Среди других шумовых явлений могут иметь место хруст, крепитация, хлопающие звуки и пр.
2. Блокирование («запирание», «заклинивание») височно-нижнечелюстного сустава. Характеризуется неравномерностью движения в суставе при открывании рта. То есть для того, чтобы широко открыть рот, пациент должен сначала уловить оптимальное положение нижней челюсти, подвигать ею из стороны в сторону, найдя точку, где сустав «отпирается».
3. Болевой синдром. При дисфункции ВНЧС определяется болезненность в триггерных точках: жевательных, височной, подъязычной, шейных, крыловидной, грудино-ключично-сосцевидной, трапециевидной мышцах. Типичны прозопалгия (лицевая боль), головные боли, боли в ушах, зубная боль, давление и боль в глазах. Болевой синдром при дисфункции ВНЧС может имитировать невралгию тройничного нерва, шейный остеохондроз, артрит ВНЧС, отит и другие заболевания.
4. Прочие симптомы. При дисфункции ВНЧС могут иметь место головокружения, нарушение сна, депрессия, бруксизм, дисфагия, шум или звон в ушах, ксеростомия, глоссалгия, парестезии, фотофобия, храп, апноэ во сне и др.
Диагностика дисфункции ВНЧС
Многообразие клинических проявлений дисфункции ВНЧС приводит к трудностям диагностики, поэтому пациенты могут длительно обследоваться у невролога, отоларинголога, терапевта, ревматолога и других специалистов. Между тем, больные с дисфункцией ВНЧС нуждаются в совместном сотрудничестве врача стоматолога и невролога.
При первичном осмотре пациента выясняются жалобы, анамнез жизни и заболевания, проводится пальпация и аускультация области сустава, оценивается степень открывания рта и подвижности нижней челюсти. Во всех случаях производится снятие слепков для последующего изготовления диагностических моделей челюстей, выполняются окклюдограммы.
Для оценки состояния височно-нижнечелюстного сустава проводится ортопантомография, УЗИ, рентгенография ВНЧС, компьютерная томография ВНЧС. С целью выявления поражения околосуставных мягких тканей показана МРТ ВНЧС. Определение показателей артериальной гемодинамики производится путем допплерографии или реоартрографии. Из функциональных исследований при дисфункции ВНЧС наибольшее значение имеют электромиография, фоноартрография, гнатодинамометрия.
Дисфункцию ВНЧС следует отличать от подвывихов и вывихов нижней челюсти, артрита и артроза ВНЧС, перелома суставного отростка, синовита, гемартроза и др.
Лечение дисфункции ВНЧС
На период основного лечения пациенты с дисфункцией ВНЧС нуждаются в уменьшении нагрузки на височно-нижнечелюстной сустав (приеме пищи мягкой консистенции, ограничении речевой нагрузки). В зависимости от причин и сопутствующих нарушений, в лечении дисфункции ВНЧС могут участвовать различные специалисты: стоматологи (терапевты, ортопеды, ортодонты), мануальные терапевты, вертебрологи, остеопаты, неврологи, психологи.
Для устранения болевого синдрома, сопровождающего дисфункцию ВНЧС, показана фармакотерапия (НПВС, антидепрессанты, седативные средства, ботулинотерапия, блокады, внутрисуставные инъекции глюкокортикостероидов), дозированная миогимнастика, массаж, физиотерапия (лазеротерапия, индуктотермия, электрофорез, ультразвук и др.). Важными элементами комплексной терапии могут являться психотерапия и БОС-терапия, позволяющие достичь функционального расслабления жевательной мускулатуры.
Стоматологическое лечение дисфункции ВНЧС по показаниям может включать в себя меры, направленные на воссоздание правильного смыкания зубов (избирательное пришлифовывание зубов, устранение завышающих пломб, грамотное протезирование или перепротезирование и пр.). Для коррекции неправильного прикуса проводится лечение с помощью брекет-систем. В некоторых случаях ортопедическому и ортодонтическому лечению дисфункции ВНЧС несъемными аппаратами предшествует ношение ортопедических шин или кап.
В случае отсутствия эффекта от консервативной терапии дисфункции ВНЧС может потребоваться хирургическое вмешательство: миотомия латеральной крыловидной мышцы, кондилотомия головки нижней челюсти, артропластика и др.
Прогноз и профилактика дисфункции ВНЧС
Лечение дисфункции ВНЧС является обязательным. Пренебрежение данной проблемой может быть чревато развитием дистрофических изменений (артроза) и обездвиживания височно-нижнечелюстного сустава (анкилоза). Комплексное лечение дисфункции ВНЧС с учетом этиологических факторов гарантирует положительный результат.
Предупреждение дисфункции ВНЧС требует снижения уровня стресса и избыточных нагрузок на сустав, своевременного и качественного протезирования зубов, исправления прикуса, коррекции нарушений осанки, лечения бруксизма.
Дисфункция ВНЧС — Лечение, Симптомы, Диагностика
Что такое дисфункция височно-нижнечелюстного сустава?
Височно-нижнечелюстной сустав (ВНЧС) соединяет нижнюю челюсть и череп. Благодаря ему мы можем пережевывать пищу и говорить, согласитесь, это весьма важные функции. Как и в любом другом суставе в нем может развиваться артрит и артроз – воспалительные и дегенеративные процессы различного происхождения, но большее значение имеет так называемая дисфункция височно-нижнечелюстного сустава, являющаяся первым сигналом о неблагополучии.
Дисфункция, по сути, нарушение функции, характеризуется изменением траектории или ограничением амплитуды движения нижней челюсти, когда сустав не способен обеспечить адекватную ситуации мобильность. На протяжении длительного времени человек может вообще не испытывать никаких неприятных ощущений в области сустава при его дисфункции, однако после посещения стоматолога, избыточной нагрузки на зубо-челюстную систему при пережевывании жесткой пищи или стрессовой ситуации могут появиться боли и другие неприятные симптомы.
Причины появления синдрома
Давайте более подробно рассмотрим причины появления дисфункции ВНЧС.
- Миогенные причины. Нарушение работы жевательных мышц, безусловно, сказывается на состоянии сустава, ведь сустав – это шарнирное соединение, положение сегментов которого определяется мышечным тонусом. Избыточное или асимметричное напряжение мышц, участвующих в жевании, способно привести к дисфункции ВНЧС.
- Одонтогенные причины. Нарушение контакта зубов после установки пломбы на жевательную поверхность зуба меняет позицию суставов при смыкании челюстей. Удаление моляров, «семерок» и «шестерок», лишает сустав опоры при жевании. По образному выражению ортодонтов ВНЧС начинает «хромать» при пережевывании пищи. Изменение прикуса в процессе ортодонтического лечения, когда функциональная работа челюстей приносится в жертву эстетике и идеально ровным зубным рядам, тоже может травмировать суставы.
- Психогенные причины. Человек от природы наделен широким спектром эмоций, но далеко не всегда может проявить их, находясь в социуме. Поэтому, чтобы подавить ярость или злость, приходиться стискивать зубы и терпеть, не показывая окружающим вида, что у вас твориться внутри. В положении покоя расстояние между зубами верхней и нижней челюсти составляет несколько миллиметров. В норме мы смыкаем челюсти при глотании слюны или пищи, а также при жевании. В состоянии хронического стресса человек может постоянно стискивать зубы не только днем, но и ночью. Бруксизм – скрежетание зубами во время ночного сна – частое проявление психоэмоционального напряжения и одна из причин формирования дисфункции ВНЧС.
Как диагностировать дисфункцию ВНЧС?
Диагностика дисфункции ВНЧС не представляет большого труда и может быть осуществлена за несколько минут. Вот основные признаки нарушения функции сустава:
- Щелчок при открывании рта. В суставе есть диск, обеспечивающий вариативность движения, «сглаживающий» углы и асимметричные тяги, возникающие при сокращении жевательных мышц. Если при открывании рта возникает щелчок, значит, головка нижней челюсти соскакивает с диска, выходит из зоны функционального комфорта, что при определенных условиях может привести к срыву адаптационных ресурсов и развитию воспалительных и дегенеративных изменений.
- Ограничение открывания рта. В норме человек должен свободно открывать рот на ширину 3 пальцев недоминирующей руки (для правшей это будет левая рука) как это показано на картинке:

- Болезненность при пальпации жевательных мышц. Доступными для поверхностной пальпации являются височные мышцы и собственно жевательные мышцы. Боль возникает из-за хронического спазма этих мышц. Для пальпации височных мышц следует разместить подушечки указательного и среднего пальцев обеих рук в височной области и сжать зубы. При сжатии челюстей под пальцами будут контурироваться волокна мышцы. Для пальпации собственно жевательных мышц пальцы необходимо разместить в области углов нижней челюсти и также сжать зубы чтобы убедиться, что под пальцами напрягаются мышцы. Если давление пальцев провоцирует боль как при сокращении, так и в состоянии покоя, то мышцы находятся в повышенном тонусе.
- Боль в области ВНЧС. Для пальпации головок нижней челюсти нужно расположить пальцы перед козелком ушной раковины слева и справа, затем открыть рот, чтобы почувствовать скольжение нижней челюсти под пальцами и слегка надавить на мягкие ткани:

О достоверной дисфункции ВНЧС можно говорить, если есть щелчок и ограничение движения при открывании рта, болезненность при пальпации жевательных мышц и самого сустава.
Подтвердить диагноз возможно при проведении МРТ височно-нижнечелюстного сустава.
Симптомы дисфункции ВНЧС
В 1934 году американский отоларинголог Д. Костен впервые описал симптомы, которые возникают при дисфункции ВНЧС, а также могут быть появлениями артрита или артроза этого сустава:
- ограничение открывания рта при разговоре и принятии пищи;
- звуковой феномен щелчка при открывании рта;
- жгущая боль в области глотки и корня языка;
- болезненность в области челюсти, уха, глаза, шеи;
- небольшая асимметрия лица вследствие некоординированной работы жевательных мышц и гипертрофии мышечной ткани на стороне избыточной нагрузки;
- шум в ухе/ушах и снижение слуха;
- головокружения.
Классический синдром Костена в клинической практике встречается нечасто, но некоторые симптомы этого синдрома могут вводить в заблуждение врачей и пациентов. Нередко человек ходит от отоларинголога к неврологу желая получить адекватную помощь, ему проводят различные обследования, ставят множество диагнозов, необоснованно назначают терапию, хотя основной проблемой, требующей коррекции, является дисфункция ВНЧС.
Лечение заболевания
Исходя из причин возникновения дисфункции ВНЧС планируется индивидуальный план лечения. При мышечном спазме назначаются миорелаксанты (мидокалм, сирдалуд), для купирования болевого синдрома используются нестероидные противовоспалительные средства (диклофенак, мовалис, кеторол, аркоксия, etc.), в случае хронической боли применяются антидепрессанты (симбалта, амитриптилин) или антиконвульсанты (габапентин, финлепсин).
Физиотерапевтические процедуры включают в себя чрескожную стимуляцию нервов области лица, фонофорез, лазеротерапию, магнитотерапию.
Остеопат воздействует локально на жевательные мышцы и зубо-челюстной комплекс, а также проводит глобальные техники балансировки тела, корректируя сопутствующие соматические дисфункции.
Пациенту рекомендуется проводить самомассаж жевательных мышц, выполнять упражнения на мышцы лица и шеи, используя принцип постизометрической релаксации. Комплекс упражнений назначается индивидуально в зависимости от степени выраженности болевого синдрома и стадии заболевания.
При патологии зубочелюстной системы необходима консультация ортодонта для определения тактики лечения. Возможно изготовление капы, разобщающей прикус, которую пациент использует во время сна для расслабления жевательных мышц. Это особенно актуально для пациентов с бруксизмом.
Возможно, для устранения дисфункции ВНЧС потребуется коррекция прикуса при помощи брекет-систем или других корректирующих устройств. Если пациенту ранее проводилось удаление моляров («шестерок», «семерок»), для создания опоры височно-нижнечелюстному суставу во время жевания необходимо восстановление целостности зубного ряда.
Если дисфункция ВНЧС проявилась на фоне актуальной психотравмирующей ситуации или хронического стресса для эффективного лечения обязательна консультация психотерапевта. Вообще, дисфункцию височно-нижнечелюстного сустава можно рассматривать как классический пример психосоматического заболевания, так как у большинства пациентов с этой патологией при опросе выявляются психологические проблемы, выражающиеся повышенной тревожностью или субдепрессивным состоянием. Часто человек реагирует на стресс неосознанным стискиванием зубов, даже не замечая этого. Вот одна из причин повышения нагрузки на ВНЧС.
При отсутствии лечения дисфункции ВНЧС возможно формирование артрита (воспаления) сустава, которое с годами может привести к артрозу (дегенеративным изменениям и разрушению суставного хряща). Чтобы не допустить этого необходима своевременная помощь специалистов разного профиля: остеопата, ортодонта, психотерапевта. Только комплексный подход в лечении этого заболевания может гарантировать успех.
Заключение
Дисфункция височно-нижнечелюстного сустава – достаточно распространенная проблема, которая находится в компетенции остеопата, ортодонта и психотерапевта, так как в возникновении этого патологического состояния принимают участие спазмированные жевательные мышцы, нарушение прикуса, психологический стресс.
К сожалению, при первичном обращении к неврологу, травматологу, терапевту с жалобами на боль и нарушение функции в височно-нижнечелюстном суставе, далеко не всегда специалист устанавливает верный диагноз. Заподозрить наличие этой проблемы позволяет выполнение простых действий: выявление щелчка и ограничения движений нижней челюсти при открывании рта, болезненность при пальпации (надавливании) жевательных мышц и в проекции головок нижней челюсти. Эти тесты вы можете провести самостоятельно, что позволит предположить наличие дисфункции ВНЧС и обратиться к профильным специалистам, занимающимся этой проблемой.
 Что такое дисфункция ВНЧС, каковы ее симптомы, эффективно ли лечение этого заболевания без лекарств?
Что такое дисфункция ВНЧС, каковы ее симптомы, эффективно ли лечение этого заболевания без лекарств?
ВНЧС – это височно-нижнечелюстной сустав, отвечающий за открывание и закрывание рта, а значит, за откусывание, измельчение и пережевывание пищи, общение, зевание и выполнение других движений нижней челюстью. Сустав является парным, то есть у челюсти есть две головки, которые крепятся к височным костям с обеих сторон.
Болевая дисфункция ВНЧС – причины, симптомы, диагностика
В результате различных врожденных и приобретенных факторов (нарушения прикуса, травмы челюсти, удаление зубов, неправильная установка пломб и протезов, перенапряжение жевательных мышц, стрессовые факторы) нормальная работа сустава с той или иной стороны часто нарушается. Возникает дисфункция ВНЧС, сопровождающаяся болями и хрустом в суставе при движении, ограничением открывания рта, головными болями и болями в шее, снижением настроения, раздражительностью и другими симптомами. Человек с болевой дисфункцией височно-нижнечелюстного сустава не может нормально есть, говорить, улыбаться, смеяться, петь, зевать и т.п.
Что же делать в такой ситуации? Обратиться к врачу-стоматологу для осмотра и тщательного обследования, чтобы установить причину развития заболевания и своевременно начать лечение дисфункции ВНЧС. Обычно для уточнения диагноза врач рекомендует сделать рентгенографию (иногда – МРТ) проблемного сустава, панорамный снимок зубов верхней и нижней челюсти.
Лечение дисфункции ВНЧС
Для лечения обычно используются противовоспалительные лекарственные средства, физиотерапия, а также ношение специальной шины (капы).
В ряде случаев эффективным будет использование точечного массажа, специальной гимнастики и аутогенной тренировки.
Рефлексотерапия при дисфункции ВНЧС
Правильно проведенный точечный массаж позволяет снять боль при дисфункции височно-нижнечелюстного сустава, уменьшить спазм жевательных мышц, облегчить открывание рта и пережевывание пищи. Используются отдаленные и местные точки на каналах толстого кишечника (GI), желудка (E), тройного обогревателя (TR), тонкого кишечника (IG), желчного пузыря (VB). Конкретный набор точек для сеанса подбирается с учетом особенностей дисфункции ВНЧС, наличия сопутствующих заболеваний.
Приведу самую простую схему воздействия с использованием нескольких основных точек:
- 1-й сеанс: GI 4 (на стороне поражения) и E 36 (с обеих сторон) – активный массаж каждой точки в течение 3-5 минут 3 раза в сутки
- 2-й сеанс – TR 5 и VB 34 – массируются точки с обеих сторон по 4-5 минут 2 раза в день
- 3-й сеанс – GI 4 и E 36 c обеих сторон (по 3 минуты), E 6 и E 7 на стороне поражения ВНЧС по 3 минуты
- 4-й сеанс – массаж болезненных (триггерных) точек в области проблемного сустава по 3-5 минут (хорошо – электропунктура отрицательным током силой 30-50 мкА в болезненные точки по 5-10 минут на каждую) и E 36 с обеих сторон в течение 5 минут
- 5-8-й сеансы – поочередное использование приведенных выше комбинаций точек (можно воздействовать на точки домашним прибором для дарсонвализации)
В последующие 2 недели хорошо использовать (при наличии) аппарат «Витафон», размещая виброфоны на область дисфункции ВНЧС и проводя воздействие в течение 10 минут во втором режиме 2 раза в день.
Лечебная гимнастика при дисфункции височно-нижнечелюстного сустава
Приступать к проведению специальных упражнений для восстановления нарушенной функции ВНЧС необходимо после снижения болей. Выполнять гимнастику следует осторожно, постепенно увеличивая амплитуду движений нижней челюстью, не доводя до появления болевых ощущений. Существует специальный комплекс упражнений – миогимнастика Рокабадо.
Гимнастику при лечении дисфункции ВНЧС необходимо делать 2-3 раза в сутки, повторяя каждое движение по 5-10 раз и оставаясь в крайних положениях в течение шести секунд. Для выполнения упражнений нужно сесть возле зеркала, выпрямить спину, по возможности расслабить мышцы лица и шеи.
- Медленно открывайте рот до предела (при появлении боли или блока в проблемном ВНЧС «отступите» немного назад), задержитесь в этом положении на 5-6 секунд, затем медленно закройте рот. Повторите 10 раз.
- Выполняем первое упражнение с открыванием и закрыванием рта, при этом кончик языка упирается в нёбо, ближе к задней поверхности рта. Повторяем 5 раз.
- Постепенное, дробное растягивание жевательной мускулатуры при стойком мышечном спазме и выраженном ограничении открывания рта. Используем деревянные шпатели, которые складываются в резиновый напальчник и располагаются между жевательными зубами с одной стороны. Через минуту число шпателей увеличивают до 10-14 и вкладывают их на 1-2 минуты поочередно с каждой стороны.
- Движения нижней челюстью с противодействием. Опираемся кулаком (кистью руки) о подбородок снизу и оказываем сопротивление в процессе открывания рта и в течение шести секунд в позиции максимального его открытия . Повторяем 5 раз.
- Выполняем противодействие при движениях нижней челюстью влево и вправо, оказывая сопротивление рукой с противоположной стороны. Повторяем с обеих сторон по 5 раз.
- Восстановление симметричности работы мышц, отвечающих за движения нижней челюсти. Сидя перед зеркалом, указательный палец левой руки устанавливаем в области левого ВНЧС, а большой палец – снизу (сбоку) в области угла нижней челюсти слева. Таким же образом устанавливаем пальцы правой руки справа. Выполняем медленные движения нижней челюстью вниз и вверх, вправо и влево, следя за одновременным (симметричным движением) челюсти и мягко поправляя возможные девиации при необходимости.
- Упражнение является продолжением предыдущего. Если вы выявили, что челюсть при открывании рта смещается влево, проводим в этот момент давление левой рукой слева-направо, если смещение обнаружено в правую сторону, то давление необходимо производить правой рукой влево.
- При наличии смещения нижней челюсти при открывании рта рекомендуется жевать преимущественно на стороне, противоположной смещению (челюсть смещается влево – жуем на правой стороне и наоборот).
- Упражнение для мышц головы и шеи. Выполнять наклоны головы вниз-вверх и вправо-влево, удерживая голову в крайних положениях по 3-4 секунды. Повторить по 6-10 раз в каждую сторону.
Аутогенная тренировка при дисфункции ВНЧС
Учитывая значительное влияние стресса на возникновение и течение дисфункции ВНЧС, важно научиться оперативно снимать эмоциональное напряжение, расслаблять мышцы тела (и в том числе жевательные мышцы). Для этого можно порекомендовать освоение таких методов саморегуляции, как нервно-мышечная релаксация и аутогенная тренировка.
Вот для примера, стандартный набор формул самовнушения при аутогенной тренировке (занятия проходят в спокойной обстановке в положении лежа или сидя в позе «кучера»). Упражнения осваиваются постепенно и последовательно – хорошо овладев первым упражнением, можно переходить ко второму и т.д.

После освоения всех шести упражнений аутогенной тренировки полный текст сеанса будет примерно таким:

Те, у кого не получается освоить эти методики самостоятельно, могут обратиться к врачу-психотерапевту для обучения или проведения сеансов лечебного гипноза.
Еще раз хочется отметить, что предложенные выше методики лечения дисфункции ВНЧС являются дополнительными, а главное – своевременное обращение к квалифицированному врачу-стоматологу.
 Резюме: в статье показана роль включения остеопатических методов диагностики в состав комплексного клинико-инструментального обследования больных с дисфункциейвисочно-нижнечелюстного сустава.
Резюме: в статье показана роль включения остеопатических методов диагностики в состав комплексного клинико-инструментального обследования больных с дисфункциейвисочно-нижнечелюстного сустава.
Введение: К одной из наиболее актуальных проблем стоматологии относится восстановление строения и функции зубочелюстной системы при различных видах дефектов зубов, окклюзионных нарушениях и патологии височно-нижнечелюстного сустава. Это связано с увеличением доли старших возрастных групп в общем составе населения почти всех стран мира, а также с увеличением числа молодых пациентов, нуждающихся в протезировании.
Заболевания ВНЧС являются социально-значимыми, так как имеют длительное течение, могут сопровождаться выраженным болевым синдромом, значительной эмоциональной окраской и часто депрессией. В результате изменяется поведение человека и качество его жизни.
Объяснить противоречивость данных о распространенности дисфункции ВНЧС возможно мультифакторностью причин, непостоянством и неспецифичностью клинических проявлений, отсутствием четких диагностических критериев. А также тем, что лечением таких пациентов нередко занимаются специалисты разных профилей – невропатологи, оториноларингологи, хирурги-стоматологи, ортопеды-стоматологи, а теперь и остеопаты. Это затрудняет обобщение и систематизацию полученных данных, приводит к тому, что количество публикуемых данных о стоматологическом заболевании велико, но они носят неоднозначный и противоречивый характер.
Существующая терминологическая несогласованность сдерживает прогресс в исследованиях, затрудняет взаимопонимание специалистов и возможность сопоставления научных данных.
При описании дисфункциональных состояний ВНЧС в современной литературе используют более двадцати терминов: «синдром дисфункции височно-нижнечелюстных суставов», «болевой дисфункциональный синдром ВНЧС», «темпоро-мандибулярный болевой дисфункциональный синдром», «артрозо-артрит ВНЧС», «миофасциальный болевой дисфункциональный синдром», «функциональные нарушения височно-нижнечелюстного сустава», «окклюзионно-мандибулярное нарушение ВНЧС», «миоартропатия височно-нижнечелюстного сустава», «функциональная артропатия», «артрогенно-миофасциальная пропозалгия» и др. В большинстве случаев эти термины используют для описания одного и того же состояния.
В настоящее время нет единого представления о способах и механизмах лечения пациентов с дисфункциями ВНЧС и жевательных мышц, с дефектами зубов и зубных рядов. Дискуссионным остается выбор съемной, несъемной, лечебной конструкции .
Практика современной ортопедической стоматологии нуждается в адекватных лечебно – диагностических комплексах для оказания помощи пациентам с дефектами зубов, зубных рядов и дисфункциями ВНЧС и жевательных мышц. Проблемы дифференцированного подхода в постановке диагноза и выборе адекватной тактики индивидуального лечения при дисфункциях ВНЧС и жевательных мышц при восстановлении нормального функционирования зубочелюстной системы являются мало изученными и представляют большой научный интерес. Все вышеизложенное позволило сформулировать цель и задачи данного исследования.
Цель исследования: повышение эффективности диагностики и лечения у больных с синдромом дисфункции ВНЧС.
Задачи исследования: 1. Изучить особенности клиники у пациентов с синдромом дисфункции ВНЧС. 2. Выявить биомеханические дисфункции опорно-двигательного аппарата и краниомандибулярной системы у пациентов с синдромом дисфункции ВНЧС. 3. Разработать диагностический алгоритм у данной категории пациентов
Объекты и объем исследования: Исследования проводились в клинике «асгард-мед», в период клинической работы с 2014-2015 г.
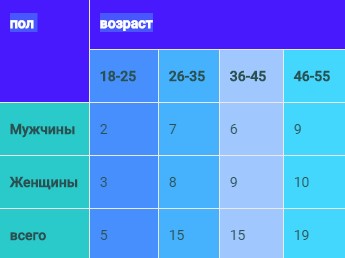
Под наблюдением находилось 54 пациента в возрасте от 18 до 55 лет, у которых был диагностирован синдром дисфункции ВНЧС, среди них 24 мужчин и 30 женщин. Результаты наблюдений фиксировались в историях болезни и специальных картах, которые затем использовались для статистической обработки данных.
Таб.1 Распределение больных по полу и возрасту.
В зависимости от тяжести клинических проявлений синдрома дисфункции ВНЧС все больные были разделены на три группы: лёгкой, средней и тяжёлой степени (Таб. 2). В качестве критериев диагностики тяжести синдрома дисфункции ВНЧС были использованы следующие: выраженность болевого синдрома, его длительность, степень ограничения открывания рта, количество миофасциальных триггерных точек в жевательных мышцах.
Таб.2 Распределение больных с дисфункцией височно-нижнечелюстного сустава по степени тяжести клинической картины заболевания.
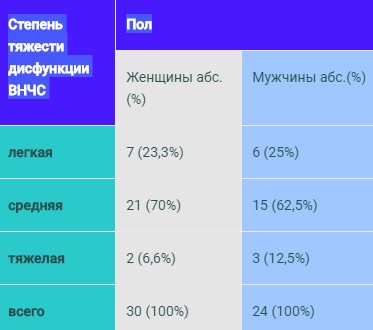
Как видно из представленной таблицы, среди обследованных больных преобладали пациенты со средней степенью тяжести дисфункции ВНЧС как среди женщин, так и среди мужчин.
Методы исследования.
Клинические методы.
Обследование начиналось с опроса больных, выявления жалоб на боль в области лица, определенных групп зубов, других отделов полости рта. Из анамнеза выяснялись факторы, которые, по мнению больных, способствовали возникновению дисфункции ВНЧС. Внешний осмотр позволил оценить симметрию лицевого черепа. Оценивалась степень ограничения открывания рта, направление, последовательность и степень бокового смещения нижней челюсти, наличие хруста, щелканья в ВНЧС при открывании рта. Обследование пациентов с синдромом дисфункции ВНЧС включало пальпацию жевательных и мимических мышц, области проекции ВНЧС в состоянии покоя и при движениях нижней челюсти. Головку нижней челюсти пальпировали через наружный слуховой проход.
Неврологическое обследование предполагало изучение неврологического статуса с целью выявления сопутствующих неврологических заболеваний, а также неврологических проявлений синдрома дисфункции ВНЧС. Все больные были осмотрены неврологом в начале и в конце курса лечения. Неврологический осмотр проводился по классической схеме.
Оценка контрольных моделей.
Изучение диагностических моделей челюстей заключается в проведении ряда антропометрических измерений. К ним относятся: измерение зубов, измерение зубных рядов, измерение апикальных базисов челюстей, определение пропорциональности 4 и 4 нижних зубов, боковых верхних и нижних зубов, 12 верхних и 12 нижних зубов. Кроме трансверзальных и сагитальных измерений определяли вертикальные отклонения в расположении отдельных зубов или их групп, а также нарушения формы зубного ряда в целом. Окклюзию определяли на гипсовых моделях используя классификацию Энгля.
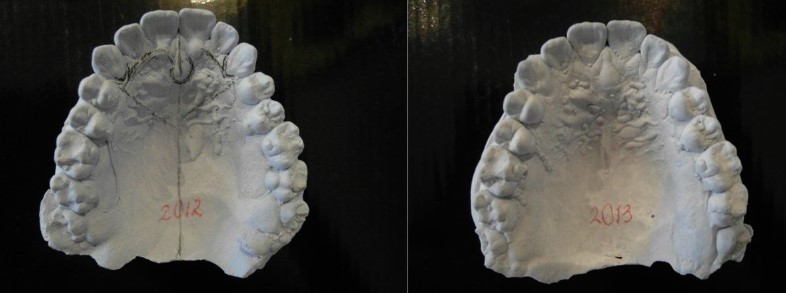
Анализ окклюзии в артикуляторе позволяет установить физиологическое положение нижней челюсти по отношению к верхней, выявить нарушение окклюзии, связанные с преждевременными, отклоняющими контактами зубов, патологические суперконтакты, способствующие возникновению дисфункции.

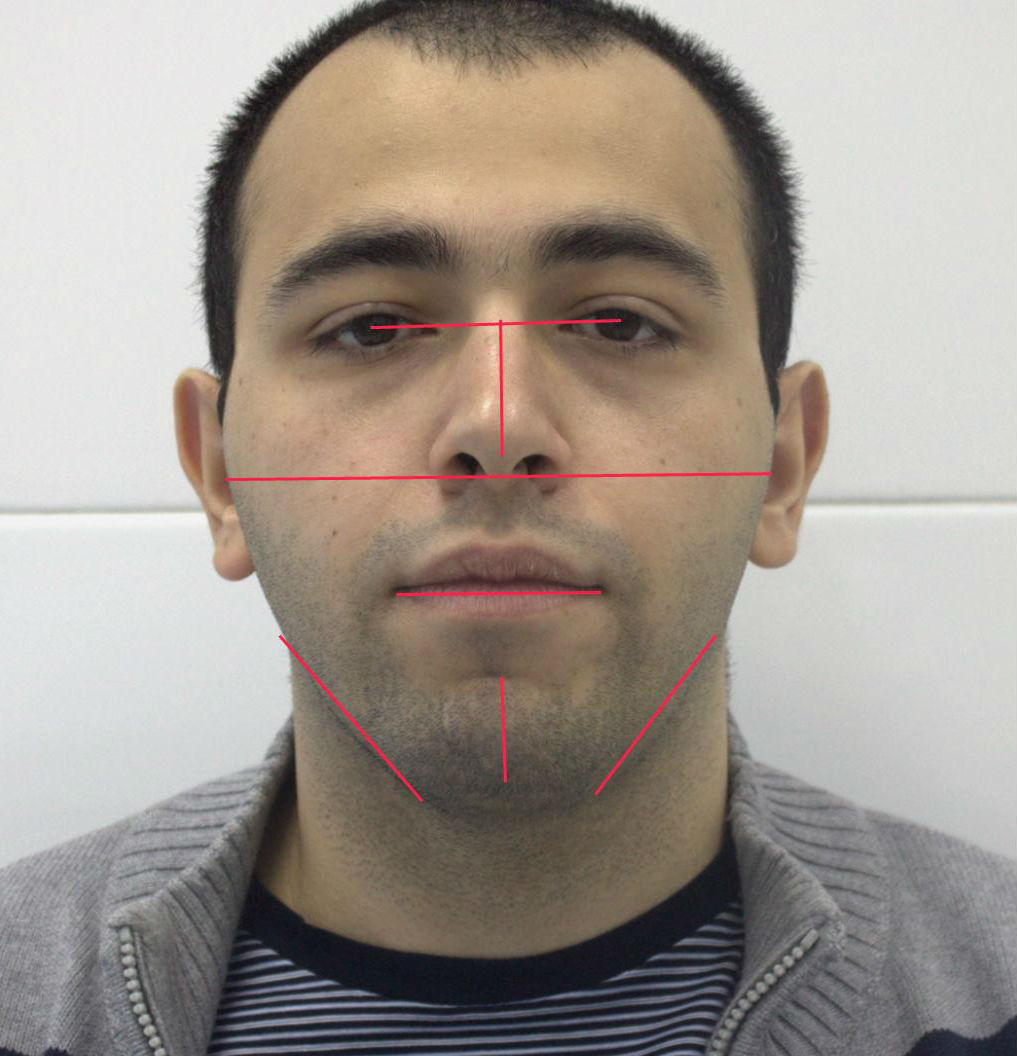
Фотографический метод.
Последующий анализ помогает в определении вида сагитальной деформации. Сопоставив между собой фотографии, полученные до и после лечения, регистрировались изменения, наступившие в результате лечения.
У всех больных до начала ортодонтического лечения выполнены ортопантомографические и телерентгенографические обследования.
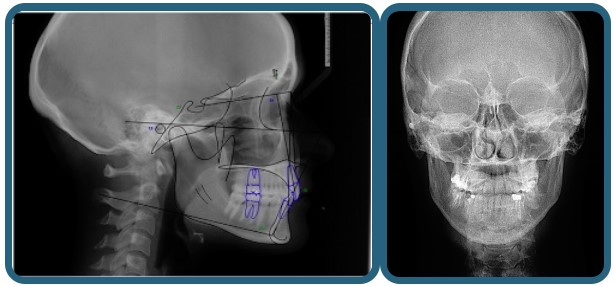
>На сегодняшний момент разработаны специализированные компьютерные программы для анализа цифрового изображения телерентгенограмм.
Однако ТРГ не позволяет с уверенностью судить о положении внутрисуставного диска, состоянии связочного аппарата и жевательной мускулатуры. В этом случае незаменимую помощь оказывает магнитно-резонансная томография ВНЧС.
Магнитно-резонансная томография.
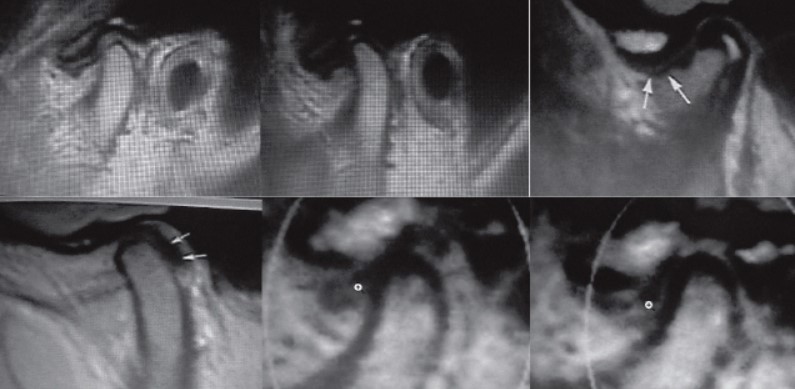
В связи с этим было проведено обследование 22 человек с синдромом дисфункции ВНЧС с помощью магнитно-резонансной томографии. Анализ протоколов обследования показал следующее: в центральной окклюзии дислокация диска выявлялась в 53% случаев, с репозицией (при открывании рта) в 89%, без репозиции 12%, неправильное положение мыщелка нижней челюсти наблюдалось в 42%, дегенеративные изменения диска – в 93%, его перфорация – в 9%, гипермобильность в суставе при открывании рта – в 75% случаев. Результаты МРТ ВНЧС совпадали с данными остеопатического обследования и указывали на то, что в большинстве случаев при синдроме дисфункции ВНЧС наблюдается ограничение подвижности мыщелка с одной стороны и его гипермобильность с другой. При этом на стороне ограниченной подвижности отмечается наибольшая болезненность и ригидность тканей в проекции крылонёбной ямки при её пальпации. Вероятнее всего это явление обусловлено перенапряжением латеральной крыловидной мышцы. Таким образом, на МРТ ВНЧС отображаются как костные, так и мягкотканные элементы, что дает возможность определить их местоположение относительно друг друга при закрытом и открытом рте.
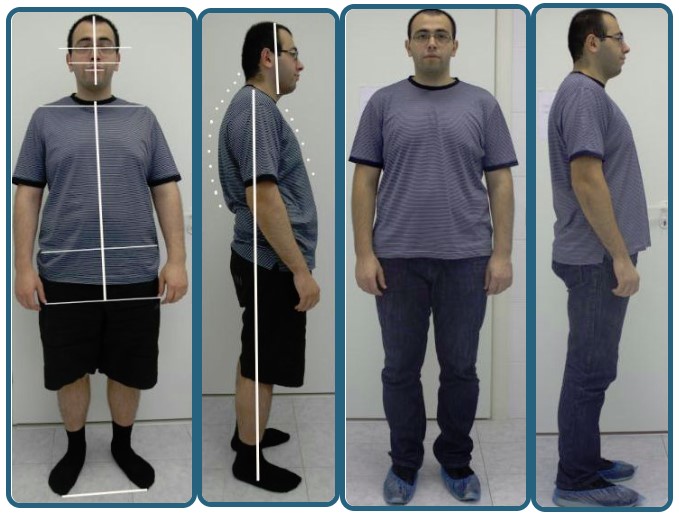
Компьютерная оптическая топография.
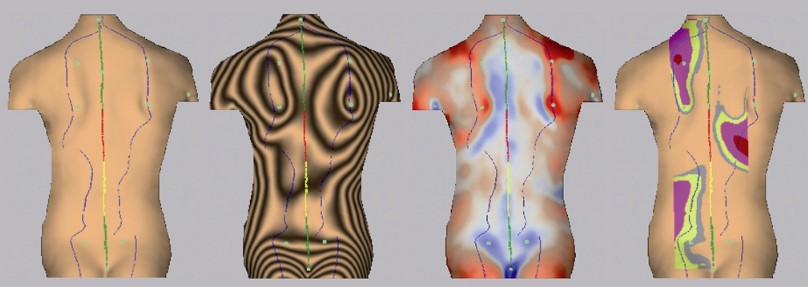
У пациентов до начала лечения с синдромом дисфункции ВНЧС зафиксированы значительные нарушения осанки. Индекс PTIв среднем составил 1,7±0,4 с нарушениями во всех плоскостях. Наибольшие изменения наблюдались в горизонтальной (индекс PTI-G в среднем составил 1,9±0,4) и фронтальной (индекс PTI-F равен 1,7±0,4) плоскостях. Среди дополнительных топографических параметров, также имеют место значительные отклонения от нормы в виде перекоса и скручивания таза II -III степени, отклонение туловища от вертикальной оси во фронтальной и сагитальной плоскостях. Угол латеральнойасимметрии в среднем по группе составил 9,7±2,3°. Выявленные системные нарушения в ОДА подчёркивают важное значение функции ВНЧС в поддержании постурального равновесия. Нарушение функции ВНЧС и патобиомеханические изменения в опорно- двигательном аппарате могут взаимообуславливать друг друга.
Результаты и их обсуждение. Анализ анамнестических данных показал, что развитию клинических проявлений синдрома дисфункции ВНЧС в большинстве случаев предшествовали: травматическое удаление зубов – у 18 человек (33%), воспалительные заболевания челюстно-лицевой области – у 7 человек (12,9%), общее и местное переохлаждение – у 13 (24%), стоматологическое ортопедическое лечение – у 27 (50%), бруксизм – у 11 (20,3%), ортодонтическое лечение, направленное на восстановление зубных рядов, – у 19 (35,1%), длительное существование вторичной адентии – у 28 (51,8%), длительное пребывание с открытым ртом на стоматологическом приёме – у 26 (48,1%). Девять пациентов (16,7%) не могли указать какую-либо причину, с которой можно было бы связать начало заболевания. У трети больных (30,1%) отмечалось сочетание нескольких провоцирующих факторов в возникновении заболевания.
Пациенты обращались за медицинской помощью в различные сроки от начала заболевания – от 1-2 месяцев до 7-8 лет. У ряда пациентов (64%) дисфункция ВНЧС была выявлена при обращении по поводу болей в различных регионах опорно-двигательного аппарата.
На основании проведённого исследования у больных были выявлены следующие клинические проявления дисфункции ВНЧС: лицевые и головные боли у 54 (100%) больных, щёлканье в области сустава у 39 (72,2%), изменение амплитуды движения мыщелковых отростков у 35 (64,8%), дискоординация движений обеих сторон и связанная с ней девиация нижней челюсти при открывании рта у 54 (100%), напряжение мышц и периартикулярных тканей у 33 (61,1%), снижение слуха у 8 (14,8%) обследованных. Больные также предъявляли жалобы на боли в спине – 43 (79,6%), чаще шейном и пояснично-крестцовом отделах позвоночника, ощущение неустойчивости при ходьбе – 23 (42,6%), повышенную раздражительность – 27 (50%), общую слабость – 17 (31,4%), снижение работоспособности – 39 (72,2%), звон в ушах – 5 (9,2%), чувство страха — 11 (20,3%) больных.
В клинической картине дисфункции височно- нижнечелюстного сустава было также выявлено следующее: снижение высоты нижней трети лица у 34 (62,9%), асимметрия лица у 26 (48,1%), головокружение 8 (14,8%), покраснение глазных яблок у 7 (12,9%), мелькание «мушек» перед глазами у 4 (7,4%), неприятные ощущения в глазах у 19 (35,1%).
В результате неврологического обследования пациентов с синдромом дисфункции ВНЧС у 80 (76,9%) пациентов были выявлены нарушения в неврологическом статусе, которые являлись проявлениями основного или сопутствующих заболеваний. Установлено, что нарушения чувствительности в области лица у больных с синдромом дисфункции ВНЧС при легкой степени тяжести встречаются крайне редко (только в одном наблюдении), у пациентов со средней и тяжелой формами расстройства чувствительности более частый симптом составляющий 86,3% от общего числа обследованных. При этом обращает на себя внимание тот факт, что у большинства пациентов чувствительные расстройства имели место на стороне боли.
Среди наблюдаемых больных острые стреляющие боли в зоне проекции ВНЧС отмечались у 3 (5,5%) пациентов, постоянные тупые боли у 14 (25,9%), сочетание постоянных тупых или ноющих болей с пароксизмально усиливающимися отмечено у 24 (44,4%) больных с дисфункцией ВНЧС, у 9 (16,6%) больных боли не имели определенного характера и продолжительности. Наиболее часто пациенты характеризовали боль как тупую 47 (87,%), глубокую 37 (68,5%), сильную 26 (48,1%), угнетающую 22 (40,7%). Иррадиация болей в затылочную область и шею отмечена у 37 (68,5%) пациентов, в наружный слуховой проход и в- ухо у 10 (18,5%) пациентов, в зубы верхней челюсти у 14 (25,9%). Чаще встречались сочетания иррадиации боли. При этом паттерн боли захватывал всю половину лица и в дальнейшем изменялся в зависимости от эффективности лечебных мероприятий. Кроме того, в 14,4% случаев пациенты жаловались на ощущение жжения в области сустава, иногда в жевательной мышце.
Таб.4 Результаты остеопатической диагностики.

У всех обследованных пациентов с синдромом дисфункции ВНЧС при остеопатической диагностике были выявлены выраженные нарушения функционального состояния опорно-двигательного аппарата. При визуальном обследовании обнаружены следующие нарушения: асимметрия лица; разностояние основных симметричных костных ориентиров; отсутствие горизонтального расположения линий, соединяющих сосцевидные отростки височных костей, надплечья, нижние углы лопаток, концы 11 и 12 рёбер, гребни подвздошных костей, задние верхние подвздошные ости (ЗВПО), седалищные бугры, передние верхние подвздошные ости (ПВПО), наружный слуховой проход и скуловую дугу. Также были выявлены следующие изменения: деформация стоп, функциональная разница в длине нижних конечностей, отклонение центра тяжести во фронтальной и сагитальной плоскостях. При пальпаторном исследовании отмечена асимметрия лицевого и мозгового черепа, разностояние сосцевидных отростков, болезненное напряжение тканей в области краниальных швов, особенно чешуйчатого, височно- основного и затылочно-сосцевидного, выраженная болезненность и напряжение мягких тканей в проекции крылонёбной ямки (100%), асимметрия в натяжении суставных и внесуставных элементов при декомпрессии ВНЧС (100%), а также болезненное и асимметричное напряжение мышц субокципитальной области (100%). Особенно следует отметить наличие соматических дисфункций позвоночно-двигательных сегментов (ПДС) в “ключевых зонах” изменения физиологических изгибов позвоночного столба.
Таб.5 Локализация и частота соматических дисфункций позвоночно-двигательных сегментов у пациентов с синдромом дисфункции ВНЧС.
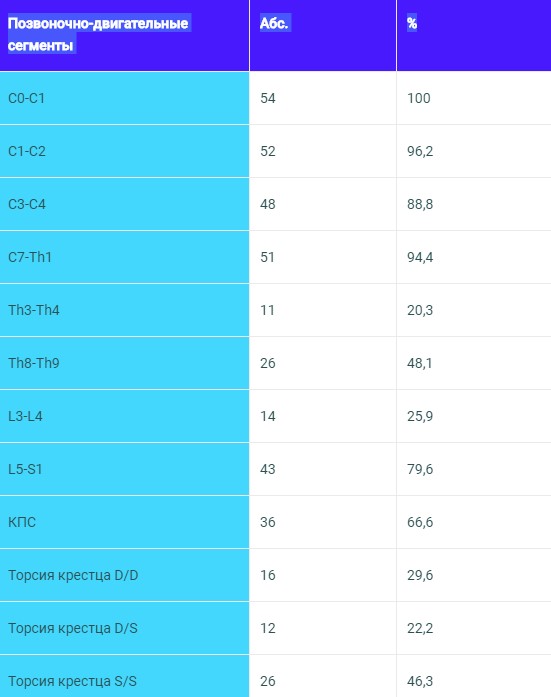
Данные изменения оси тела сопровождались наличием болезненных триггерных точек не только в жевательных мышцах, но и в мышцах шеи, верхнего плечевого пояса и стабилизаторах таза. Из таблицы следует, что у больных с синдромом дисфункции ВНЧС наблюдается высокая частота соматических дисфункций позвоночника. Это обусловлено, может быть, тем, что патобиомеханические изменения ВНЧС не являются изолированными от биомеханики опорно-двигательного аппарата в целом. Компенсаторные изменения наиболее часто встречаются в позвоночно-двигательных сегментах С1-С2; С1-С2, С3-С4, С7- Th2, Th4-Th5, Th8-Th9, L3-L4; L5-S1 и КПС. Таким образом, синдром дисфункции ВНЧС сопровождается выраженными системными патобиомеханическими изменениями в опорно-двигательном аппарате.
Выводы: Изучены особенности клинической картины у пациентов с дисфункцией ВНЧС. Анализируя жалобы, причины и клиническую картину синдрома дисфункции ВНЧС, можно сделать вывод, что он может протекать легко и быть незамеченным пациентом или, наоборот, вызывать непереносимую боль. Длительность течения, интенсивность болей, широкая распространенность, а иногда и устойчивость к различным методам лечения нередко вызывает у пациента чувство тревоги, подозрение на новообразование в головном мозге и другие заболевания.
У всех обследованных пациентов с синдромом дисфункции ВНЧС при остеопатической диагностике были выявлены выраженные нарушения функционального состояния опорно-двигательного аппарата. Результаты комплексного обследования показали патогенетическую взаимосвязь патобиомеханических нарушений краниомандибулярной области и опорно-двигательного аппарата при дисфункции височно-нижнечелюстного сустава. Компенсаторные изменения наиболее часто встречаются в позвоночно-двигательных сегментах С1-С2; С1-С2, С3-С4, С7- Th2, Th4-Th5, Th8-Th9, L3-L4; L5-S1 и КПС. Расширение представлений о взаимосвязи измененной окклюзии и дисфункции височно-нижнечелюстного сустава с общими нарушениями организма позволяет поставить вопрос о необходимости комплексной диагностики патологии и лечения таких больных рядом специалистов, в том числе остеопатами, мануальными терапевтами.
Авторы статьи: Синдром дисфункции височно-нижнечелюстного сустава в практике врача остеопата. Клинико – диагностические аспекты. А.М. Силаев*, С.В. Новосельцев** *Институт остеопатии СПбГУ, **Институт остеопатической медицины СЗГМУ им. И. И. Мечникова.
(Копирование разрешается только при наличии активной ссылки на статью.)
В статье представлено клиническое наблюдение пациентки с болевой дисфункцией височно-нижнечелюстного сустава. Рассмотрены вопросы диагностики и дальнейшего лечения коморбидных заболеваний и состояний у пациентов с орофациальной болью.

Патология височно-нижнечелюстного сустава и орофациальная боль
На сегодняшний день существует определенная переоценка роли заболеваний, связанных с патологией зубочелюстной системы, в возникновении орофациальной боли. Одним из примеров данного подхода является болевая дисфункция височно-нижнечелюстного сустава (ДВНЧС) как наиболее распространенная причина хронического болевого синдрома в области лица и полости рта в клинической практике, не связанная со стоматологическими заболеваниями.Многие вопросы патологии височно-нижнечелюстного сустава (ВНЧС) остаются актуальными, поскольку до сих пор отсутствует единое мнение об этиологии, патогенезе и методах рационального и эффективного лечения ДВНЧС. Не существует и единой классификации, в которой бы учитывались разнообразные патологические процессы, развивающиеся в костных, хрящевых составляющих и прилегающих к ним мышечных и связочных структурах этого сложного анатомо-функционального образования. Многочисленные дискуссии по этим вопросам как в академических кругах, так и среди практикующих специалистов пока не смогли привести к формированию единой точки зрения. При этом подавляющее большинство пациентов с болевой ДВНЧС оказываются на первичном приеме именно у стоматолога — до 76% [1], реже — у челюстно-лицевого хирурга [2]. Вместе с тем признаки ДВНЧС различной степени выраженности определяются у 16–59% взрослого населения [3], притом что в 70–89% случаев наблюдается отсутствие каких-либо воспалительных изменений в области ВНЧС [4].
Наиболее вероятными причинами сложившейся ситуации являются отсутствие междисциплинарной коммуникации между специалистами, к которым обращаются пациенты с орофациальной болью, и специфика восприятия клинической картины врачами узконаправленного профиля, занимающимися лечением этих больных. Отчасти надо признать определенное несовершенство современной медицинской науки в плане формирования столь сфокусированного подхода к решению большинства клинических ситуаций. По мере накопления опыта и знаний клиницистами в специализированных разделах медицины происходит формирование определенного мировоззрения, позволяющего адаптировать и применять на практике полученные знания. Это зачастую приводит к некоторой зацикленности специалиста на собственных методах лечения, а в случае неудачи последнего — к отрицанию ошибочного подхода и негативному отношению к пациенту и его проблеме. И напротив, специалисты узкого профиля торопятся направить больного на многочисленные инструментальные обследования, не уделяя должного внимания характеру жалоб и тщательному сбору анамнеза, или перенаправить к коллегам, в частности к неврологам или психиатрам, не оценив у пациента в полной мере клиническую картину с точки зрения своей специальности.
Концепция мультидисциплинарного подхода при анализе определенной клинической ситуации и поиска оптимальных терапевтических алгоритмов является наиболее выигрышной, пусть и не лишенной недостатков. В частности, она замечательно реализует себя при лечении коморбидных состояний, негативно влияющих на течение любого заболевания, которые, по нашим клиническим наблюдениям, достаточно часто отмечаются у пациентов с орофациальной болью. Болевой ДВНЧС последние годы придается большое значение как коморбидному расстройству при головной боли, поскольку высокая представленность этой патологии показана у пациентов с различными вариантами первичных цефалгий (до 67,1%) [5, 6], особенно у больных с эпизодической и хронической мигренью — в 86,8% и 91,3% случаев соответственно [7]. Наличие болевой ДВНЧС приводит к учащению приступов головной боли, существенно нарушает трудоспособность и еще больше снижает качество жизни пациентов с мигренью; наблюдаются также обратные клинические взаимоотношения этих двух заболеваний [8].
Реализация мультидисциплинарного подхода при ведении пациента с орофациальной болью после проведения первичного приема в идеале требует по мере необходимости дальнейших периодических консультаций в формате консилиума клиницистами разного профиля. На практике в подавляющем большинстве случаев, даже при одновременном наблюдении у нескольких специалистов, пациент может проходить лечение в условиях вполне понятной несогласованности лечебных мероприятий между ними. Это, безусловно, связано с изначальным отсутствием унифицированного алгоритма диагностики и лечения пациентов с орофациальной болью, общепринятого и утвержденного среди врачей различных специальностей.
В связи со сложившейся ситуацией ответственность каждого из специалистов, участвующих в процессе лечения пациента с болевым синдромом, значительно возрастает. С одной стороны, необходимо уметь грамотно дифференцировать патологию, относящуюся к сфере компетенции данного клинициста, а с другой — уметь правильно соотносить предъявляемые жалобы с клинической картиной у пациента и результатами полученных при обследовании данных для выявления или исключения сочетанной патологии, а также четко представлять цели и задачи при направлении пациента к другим специалистам.
В качестве примера, иллюстрирующего диагностический поиск вероятной причины заболевания и междисциплинарный подход к ведению пациента с болевым синдромом в области лица, приводим случай болевой ДВНЧС. Следует отметить, что определенный вклад в развитие и дальнейшее поддержание патологического процесса при болевой ДВНЧС вносит нарушение анатомических взаимоотношений в ВНЧС, в т. ч. дислокация внутрисуставного диска и компрессия богато иннервированной и васкуляризированной биламинарной зоны сустава, что важно учитывать при ведении этих
пациентов.
Клиническое наблюдение
Пациентка А., 28 лет, обратилась к челюстно-лицевому хирургу с жалобами на приступообразные боли ломящего, ноющего характера в области верхней челюсти справа, сопровождающиеся жжением, онемением и ощущением ползания мурашек на лице и в полости рта и распространяющиеся в область виска, уха и угол нижней челюсти; на дискомфорт и звуковые феномены (щелчки, хруст) в области ВНЧС, возникающие при широком открывании рта и при пережевывании жесткой и твердой пищи, а также на периодически возникающие интенсивные головные боли в теменно-височных областях, сопровождающиеся тошнотой, непереносимостью света и громких звуков и длящиеся в течение суток и более.Из анамнеза: приступы головной боли впервые появились еще в школе, в связи с ними всегда принимала анальгетики и старалась лечь и поспать; они возникали несколько раз в году. У мамы и бабушки отмечались аналогичные головные боли, которые прошли с течением времени. Несколько лет назад консультирована неврологом, магнитно-резонансная томография (МРТ) головного мозга патологии не выявила. Был поставлен диагноз «мигрень без ауры», рекомендованы препараты из группы триптанов для купирования боли. В настоящее время приступы интенсивной цефалгии возникают 1 раз в неделю, стали хуже помогать прежде назначавшиеся лекарственные средства. Щелчки и небольшой хруст в области ВНЧС, не сопровождающиеся болью, отмечала еще в юности. В последние несколько месяцев стала замечать дискомфорт в области ВНЧС, больше справа; 2 мес. назад после сильного переохлаждения появились жгучие боли в области верхней челюсти, которые не проходили после приема анальгетических препаратов (нимесулид, ибупрофен). После обращения к неврологу был назначен карбамазепин, прием которого имел лишь частичный противоболевой эффект, более выраженный в 1-й мес. лечения (600 мг/сут), дальнейшее увеличение дозы препарата (до 800 мг/сут) не принесло должного эффекта и очень плохо переносилось пациенткой. Боли в области верхней челюсти справа стали постоянными.
При осмотре: асимметричная лицевая деформация; гипермобильность при движении в области обоих ВНЧС, при аускультации незначительная крепитация. В полости рта — зубо-альвеолярная деформация класса II1 Angle. Справа в проекции иннервации II ветви тройничного нерва отмечается гиперестезия с участками аллодинии. Двигательных, координаторных и иных неврологических расстройств нет.
Проведены МРТ ВНЧС, по данным которой определяется полная вентральная дислокация обоих дисков ВНЧС без репозиции, и конусно-лучевая компьютерная томография (КЛКТ) лицевого скелета, обнаружившая наличие асимметричной скелетной деформации за счет уменьшения задней лицевой высоты и размеров обоих мыщелковых отростков. С целью определения дальнейшей тактики ведения пациентки и проведения комплексного лечения имеющихся хронического болевого синдрома и деформации лицевого скелета консультирована совместно челюстно-лицевым хирургом, ортодонтом и неврологом, а в последующем, после обнаружения высоких титров вируса герпеса человека 6-го типа (ВГЧ-6) в крови и слюне, направлена к дерматовенерологу в Герпетический центр. Диагностированы дисфункция ВНЧС, асимметричная деформация лицевого скелета с тенденцией к вертикальному типу роста, мигрень без ауры, постгерпетическая нейропатия II ветви правого тройничного нерва (ВГЧ-6).
Была рекомендована длительная противовирусная, иммуномодулирующая и противоболевая терапия, включающая препараты из группы триптанов с целью купирования приступов головной боли, β-блокаторов и антиконвульсантов (габапентин) для профилактической терапии мигрени без ауры и лечения постгерпетической нейропатии II ветви правого тройничного нерва. Для нормализации стоматологического статуса рекомендовано комплексное ортохирургическое лечение имеющейся патологии ВНЧС и скелетной деформации в плановом порядке.
После нормализации показателей иммунного статуса (в т. ч. и при отсутствии ВГЧ-6 в крови и слюне) пациентке А. была изготовлена назубная дистракционная предоперационная пластинка для создания декомпрессии в области обоих ВНЧС, выполнены оперативная репозиция и фиксация в физиологическом положении внутрисуставных дисков обоих ВНЧС. На контрольной МРТ ВНЧС отмечалось стабильное положение репонированных дисков обоих суставов. В послеоперационном периоде проведена необходимая коррекция пластинки для создания стабильности нижней челюсти, ношение которой рекомендовано пациентке в дальнейшие 3 мес. Больная отмечала существенное уменьшение разнообразных болевых проявлений в области верхней челюсти и урежение частоты приступов мигрени до двух раз в месяц.
После ортодонтической подготовки зубных рядов проведен второй этап хирургического лечения: ортогнатическая операция для ликвидации имеющейся скелетной деформации. У больной создана адекватная окклюзионная поддержка для обоих ВНЧС, восстановлены оптимальные анатомические взаимоотношения со стороны лицевого скелета. Пациентка А. завершает лечение под наблюдением ортодонта и динамическим наблюдением невролога с коррекцией принимаемой терапии по мере необходимости. Отмечается полный регресс болевого синдрома в области лица и полости рта, приступы головной боли возникают не чаще 1 раза в месяц и успешно купируются приемом триптансодержащих препаратов.
Заключение
Болевой синдром в области лица и полости рта, как правило, характеризуется полиморфной клинической картиной, отличается полиэтиологичностью, многофакторностью и объективной сложностью определения разнообразных причин его возникновения. Представленный комплексный подход челюстно-лицевого хирурга, ортодонта, дерматовенеролога и невролога к ведению пациентки с ДВНЧС, имеющей мигрень без ауры и постгерпетическую нейропатию II ветви тройничного нерва, явился залогом успешного исхода ее лечения, вклад в который внес каждый из специалистов, взаимно дополнявших друг друга до достижения стабильного результата. Таким образом, диагностика и дальнейшее лечение коморбидных заболеваний и состояний у пациентов с орофациальной болью крайне важны, поскольку позволяют более эффективно помочь этим больным, тогда как наличие коморбидной патологии поддерживает их хронический и подчас труднокурабельный болевойсиндром.
.
Боль и патология в области височно-нижнечелюстного сустава имеют множество клинических проявлений и, соответственно, наименований (синдром Кастена, миофасциальный синдром, артрозо – артрит челюстных суставов, хронический подвывих нижней челюсти, дисфункция ВНЧС или височно-нижнечелюстного сустава и прочее). Мышечно – суставная и болевая дисфункция ВНЧС имеет код по МКБ-10 и относится к блоку К00-К14,подпункту К07.6. Современное гнатологическое лечение и клинический протокол этого многофакторного заболевания могут потребовать привлечение нескольких специалистов, гнатолога, остеопата, невролога, физиотерапевта, челюстно – лицевого хирурга, ортодонта, зубного ортопеда – протезиста. Где и как поставить диагноз и правильно лечить дисфункцию височно нижнечелюстного сустава (ВНЧС) в Александров Санкт Петербурге и других крупных городах России читайте далее…

Строение и функция нижнечелюстного сустава
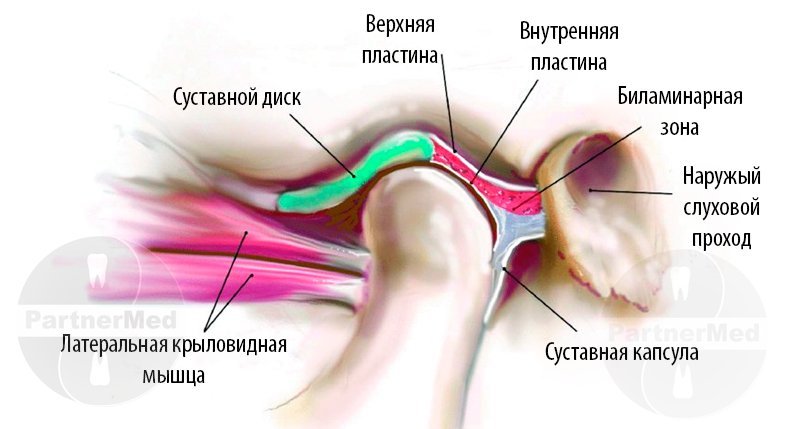
Для того, что бы лучше разобраться, какие причины вызывают болевую и мышечную дисфункцию правого и левого сустава ВНЧС, необходимо понять, что это такое – височно нижнечелюстной сустав, его строение и функцию.
Сустав нижней челюсти (ВНЧС), фото
В самом широком понимании, строение нижнечелюстного сустава имеет следующие элементы и особенности:
- Это двойной, иными словами – парный, (левый и правый), комбинированный сустав (единственный в своем роде у человека).
- Сустав челюсти относится к категории сложных сочленений человеческого организма, с максимальной свободой движения в разных направлениях. Он разделен на два этажа (отдела): верхний этаж находится над челюстным диском, нижний этаж под диском. Сустав покрыт суставной капсулой.
- Оба сустава нижней челюсти в норме синхронно воспроизводят движения в 3 плоскостях:
- горизонтальной: слева – направо
- вертикальной: вверх- вниз
- саггитальной: назад – вперед (от спины к животу)
- Между суставной головкой нижней челюсти и суставной впадиной черепа находится челюстной диск, который покрывает среднюю часть суставной головки и служит для смягчения и амортизации давления в суставе.
- Суставной нижнечелюстной диск соединен с внутренними капсулярными связками, которые регулируют смещение диска вперед назад, влево и вправо. Внешние связки сустава определяют границы смещений нижней челюсти, совместно с группой жевательных мышц.
- Все суставные поверхности покрыты хрящом, который выделяет синовиальную жидкость для смазки сустава челюсти и улучшения скольжения суставной головки в суставе.
.png)
Причины дисфункции ВНЧС
Условно, можно выделить 3 основных причины развития и этиологии клиники дисфункции челюстного сустава ВНЧС:
- Дисбаланс и нарушение нервной координации челюстных мышц по
дисфункция – это … Что такое дисфункция?
Дисфункция – Saltar a navegación, búsqueda Дисфункция Альбум Штаинд Publicación 13 de abril, 1999 Grabación Entre diciembre… Wikipedia Español
Дисфункция – может относиться к: ненормальности (поведение) дисфункциональной семьи Дисфункция сексуального характера (альбом), альбом рок-группы Staind См. Также Неисправность (значения) На этой странице неоднозначности перечислены статьи, связанные с… Википедия
дисфункция – дисфункция, дисфункциональность Термины, используемые для борьбы с напряжением в социальной системе.Что-то не работает, если оно тормозит или нарушает работу системы в целом или другой части системы; например, если подростковая аномия нарушает…… Словарь социологии
дисфункция – 1916, из DYS (ср. Дис) плохая, ненормальная, трудная + FUNCTION (ср. Функция)… словарь этимологии
дисфункция – [dis fuŋk′shən] n. ненормальное, нарушенное или неполное функционирование органа или части тела … Словарь английского языка
Дисфункция – Сложная функция или ненормальная функция.Есть, например: конституциональная печеночная дисфункция (семейная негемолитическая желтуха), стоматологическая дисфункция (ненормальное функционирование зубных структур), минимальная дисфункция головного мозга (дефицит внимания…… Медицинский словарь
дисфункция – [[t] dɪsfʌ̱ŋkʃən [/ t]] дисфункции 1) N COUNT Если вы ссылаетесь на дисфункцию в чем-то, например в отношениях или чьем-то поведении, вы имеете в виду, что она отличается от того, что считается нормальный. [ФОРМАЛЬНО] … его суровый эмоциональный … … английский словарь
дисфункция – Великобритания [dɪsˈfʌŋkʃ (ə) n] / US [dɪsˈfʌŋkʃən] существительное [исчисляемое / неисчисляемое] словообразовательная дисфункция: дисфункция единственного числа множественная дисфункция 1) медицинское состояние, при котором часть вашего тела не работает нормально симптомы неврологического… словарь английского языка
дисфункция – также дисфункция существительное Дата: около 1916 1.нарушение или ненормальное функционирование 2. ненормальное или нездоровое межличностное поведение или взаимодействие в группе •… Новый университетский словарь
дисфункция – дис | фукция [dıs fʌŋkʃən] число существительных или неисчисляемое 1.) МЕДИЦИНСКОЕ состояние, при котором часть вашего тела не работает нормально: симптомы неврологической дисфункции 2.) ОСНОВНАЯ ЖУРНАЛИСТИКА – неспособность хорошо работать: эта проблема …… использование слов и фраз в современном английском языке
дисфункция – существительное / dɪsˈfʌŋk./n / Не работает ожидаемым или полным образом. Обычно относится к расстройству органа тела (например, эректильной дисфункции), психическому расстройству или неправильному поведению социальной группы. Муравей: функция… Викисловарь
Лечение ЭД начинается с заботы о здоровье вашего сердца и сосудов. Ваш врач может указать на «факторы риска», которые можно изменить или улучшить.
Вас могут попросить изменить определенные привычки питания, бросить курить, увеличить количество тренировок или прекратить употребление наркотиков или алкоголя. Вам могут быть предложены альтернативы лекарствам, которые вы принимаете. (Никогда не прекращайте и не меняйте рецептурные препараты, не посоветовавшись предварительно с врачом.)
Ваш врач может также предложить лечение эмоциональных проблем. Это может происходить из-за конфликтов в отношениях, жизненных стрессоров, депрессии или беспокойства из-за прошлых проблем с ЭД (тревога производительности).
Процедуры ниже доступны для лечения ЭД напрямую.
ED лечения
Неинвазивные методы лечения часто пробуются первыми. Большинство самых известных методов лечения ЭД работают хорошо и безопасно. Тем не менее, это помогает спросить вашего поставщика медицинских услуг о побочных эффектах, которые могут возникнуть в результате каждого варианта:
- Пероральные препараты или пилюли, известные как ингибиторы фосфодиэстеразы типа 5, чаще всего назначают в США.S. для ЭД (Виагра, Сиалис, Левитра, Стендра)
- Терапия тестостероном (при обнаружении низкого уровня тестостерона в анализе крови)
- Инъекции полового члена (ICI, интракавернозный альпростадил)
- Интрауретральные препараты (IU, Alprostadil)
- Вакуумная эрекция Устройства
- Имплантаты полового члена
- Операция по обходу повреждения артерии полового члена у некоторых молодых мужчин с тяжелой травмой таза в анамнезе. Сосудистая хирургия полового члена не рекомендуется для пожилых мужчин с закаленными артериями.
Пероральные препараты (ингибиторы PDE5)
Препараты, известные как ингибиторы PDE типа 5, увеличивают кровоток в пенисе. Это единственные оральные препараты, одобренные в США Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов для лечения ЭД.
- Виагра ® (силденафил цитрат)
- Левитра ® (варденафил HCl)
- Сиалис ® (тадалафил)
- Стендра ® (аванафил)
Для достижения наилучших результатов, мужчины с ЭД принимают Эти таблетки примерно за час или два до секса.Препараты требуют нормальной нервной функции полового члена. Ингибиторы PDE5 улучшают нормальную эректильную реакцию, способствуя притоку крови к половому члену. Используйте эти препараты в соответствии с указаниями. Около 7 из 10 мужчин чувствуют себя хорошо и имеют лучшую эрекцию. Частота ответов ниже для диабетиков и больных раком.
Если вы принимаете нитраты для своего сердца, вы НЕ ДОЛЖНЫ принимать ингибиторы PDE5. Прежде чем использовать ингибитор PDE5, обязательно поговорите со своим врачом, чтобы узнать, как это может повлиять на ваше здоровье.
Чаще всего побочные эффекты ингибиторов PDE5 являются слабыми и часто длятся недолго. Наиболее частыми побочными эффектами являются:
- Головная боль
- Заложенный нос
- Промывка лица
- Боль в мышцах
- Расстройство желудка
В редких случаях препарат Виагра ® может вызывать сине-зеленое затенение зрения, которое длится для короткое время. В редких случаях препарат Сиалис ® может вызывать или усиливать боль в спине или боль в мышцах спины.В большинстве случаев побочные эффекты связаны с воздействием ингибитора PDE5 на другие ткани организма, что означает, что они воздействуют на увеличение притока крови к половому члену и в то же время воздействуют на другие сосудистые ткани в организме. Это не «аллергические реакции».
Тестостероновая терапия
В тех редких случаях, когда низкое половое влечение и низкий уровень тестостерона в крови связаны с ЭД, тестостероновая терапия может исправить нормальную эрекцию или помочь в сочетании с препаратами ЭД (ингибиторы ФДЭ типа 5).
Вакуумно-монтажное устройство
Вакуумно-монтажное устройство представляет собой пластиковую трубку, которая скользит по половому члену, образуя уплотнение с кожей тела. Насос на другом конце трубки создает вакуум низкого давления вокруг эректильной ткани, что приводит к эрекции. Затем эластичное кольцо надевается на основание полового члена. Это удерживает кровь в половом члене (и сохраняет его твердым) до 30 минут. При надлежащем обучении 75 из 100 мужчин могут получить рабочую эрекцию с помощью вакуумного монтажного устройства.
Intracavernosal (ICI) и Urethra (IU) терапии
Если пероральные препараты не работают, препарат Alprostadil одобрен для использования у мужчин с ЭД. Этот препарат выпускается в двух формах, в зависимости от способа его применения: внутрикавернозная инъекция (называемая «ICI») или через уретру (называемая «IU терапия»).
Самоинъекционная терапия
Алпростадил вводится в половой член очень тонкой иглой. Очень важно сделать первый укол в кабинете врача, прежде чем делать это самостоятельно.Уроки самостоятельного введения должны проводиться в кабинете врача опытным профессионалом. Показатель успеха для получения фирмы по эрекции, достаточной для того, чтобы заниматься сексом, достигает 85% при таком лечении. Многие мужчины, которые не реагируют на пероральные ингибиторы PDE5, могут быть «спасены» с помощью ICI.
ICI Алпростадил может использоваться в смеси с двумя другими препаратами для лечения ЭД. Эта комбинированная терапия, называемая «бимикс или тримикс», сильнее, чем один алпростадил, и стала стандартным методом лечения ЭД. Только ингредиент Alprostadil одобрен FDA для ED.Опытный медицинский работник может изменить количество каждого использованного препарата в зависимости от тяжести вашего ЭД. Ваш медицинский работник обучит вас, как вводить, сколько вводить и как безопасно повышать дозировку препарата, если это необходимо.
ICI терапия часто дает надежную эрекцию, которая снижается через 20-30 минут или с кульминацией. Поскольку эрекция ICI не регулируется вашими половыми нервами, вы не должны удивляться, если эрекция длится после оргазма. Наиболее распространенным побочным эффектом терапии ICI является длительная эрекция.Длительная эрекция (> 1 часа) может быть отменена с помощью второй инъекции (противоядие) в офисе.
Мужчинам, у которых эрекция полового члена длится более двух-четырех часов, следует обратиться в отделение неотложной помощи. Приапизм – это длительная эрекция, длящаяся более четырех часов. Это очень больно. Неспособность отменить приапизм приведет к необратимому повреждению полового члена и неизлечимой ЭД.
Intraurethral (IU) Therapy
Для IU терапии крошечный лекарственный шарик препарата, Alprostadil, помещен в уретру (труба, которая выводит мочу из вашего тела).Использование препарата таким образом означает, что вам не нужно делать прививку, к сожалению, это может не сработать так же, как ICI. Как и ICI-терапия, IU Alprostadil должен быть проверен в офисе, перед домашним использованием.
Наиболее распространенными побочными эффектами IU alprostadil являются чувство жжения в половом члене. Если эрекция длится более четырех часов, для ее снижения потребуется медицинская помощь.
Хирургическое лечение
Основное хирургическое лечение ЭД включает в себя установку имплантата полового члена (также называемого протезом полового члена).Поскольку сосудистая хирургия полового члена не рекомендуется для стареющих мужчин, у которых не было пероральных ингибиторов PDE5, терапии ICI или IU, имплантация является следующим шагом для этих пациентов. Хотя установка имплантата полового члена является операцией, которая сопряжена с риском, они имеют самые высокие показатели успеха и удовлетворения среди вариантов лечения ЭД.
Имплантаты Penile – это устройства, которые полностью расположены внутри вашего тела. Они делают жесткий член, который позволяет вам иметь нормальный секс. Это отличный выбор для улучшения непрерывной близости и делает отношения более спонтанными.
Существует два типа имплантатов полового члена.
Полужесткий имплантат (сгибаемый)
Самый простой вид имплантата сделан из двух легко изгибающихся стержней, которые чаще всего сделаны из силикона. Эти силиконовые стержни придают мужскому члену твердость, необходимую для сексуального проникновения. Имплантат можно наклонить вниз для мочи или вверх для секса.
Надувной имплантат
С надувным имплантатом заполненные жидкостью цилиндры продольно помещаются в половой член. Трубка соединяет эти цилиндры с насосом, помещенным в мошонку (между яичками).Когда насос включен, давление в цилиндрах раздувает половой член и делает его жестким. Надувные имплантаты обеспечивают нормальный вид эрекции и являются естественным ощущением для вашего партнера. Ваш хирург может предложить смазку для вашего партнера. С помощью имплантата мужчины могут контролировать твердость и, иногда, размер эрекции. Имплантаты позволяют паре быть спонтанно близкими. Как правило, нет никаких изменений в чувстве мужчины или оргазма.
Что такое хирургия?
Имплантаты полового члена чаще всего устанавливаются под наркозом.Если у пациента системная, кожная или мочевая инфекция, эту операцию следует отложить до лечения всех инфекций. Если мужчина страдает от разжижения крови, ему может потребоваться поговорить с медицинским экспертом о прекращении приема лекарств для плановой операции и лечения.
Чаще всего делается один небольшой хирургический разрез. Разрез находится либо над пенисом, где он соединяется с животом, либо под пенисом, где он соединяется с мошонкой. Нет ткани удаляется. Кровопотеря обычно невелика. Пациент либо пойдет домой в тот же день, либо проведет одну ночь в больнице.
Время восстановления после имплантации полового члена:
- Большинство мужчин будут чувствовать боль и будут чувствовать себя лучше с наркотическим обезболивающим препаратом в течение одной-двух недель. После первой недели лекарственные обезболивающие препараты можно заменить безрецептурными обезболивающими препаратами (такими как ацетаминофен или ибупрофен).
- Дискомфорт, синяки и отеки после операции будут длиться несколько недель.
- В течение первого месяца мужчины должны ограничить свою физическую активность. Хирург объяснит, когда и сколько упражнений нужно делать в период заживления.
- Мужчины чаще всего начинают заниматься сексом со своими имплантатами полового члена через восемь недель после операции. Если есть постоянные отеки или боль, использование имплантата может быть отложено. Хирург или медицинский эксперт в кабинете хирурга расскажут о том, как надуть и сдуть имплантат.
Существуют риски для протезирования, и пациенты консультируются перед процедурой. При наличии послеоперационной инфекции имплантат, скорее всего, будет удален. Устройства надежны, но в случае механической неисправности устройство или его часть необходимо будет заменить хирургическим путем.Если протез полового члена удален, другие нехирургические методы лечения могут больше не работать.
Большинство мужчин с имплантатами полового члена и их партнеры говорят, что они удовлетворены результатами и возвращаются к более спонтанной близости.
Клинические испытания
Исследуется несколько восстановительных или восстановительных процедур для будущего лечения ED:
- Экстракорпоральная ударно-волновая терапия (ESWT) – ударные волны низкой интенсивности, которые направлены на исправление эректильной ткани и помогают восстановить естественную эрекцию.
- Интракавернозная инъекция стволовых клеток – для восстановления отростка кавернозной ткани
- Интракавернозальная инъекция обогащенной тромбоцитами плазмы, обогащенной тромбоцитами (APRP) – для помощи отростку кавернозной ткани
В настоящее время они не одобрены FDA для лечения ЭД, но могут быть предложены через научные исследования (клинические испытания). Заинтересованные пациенты должны обсудить риски и преимущества (информированное согласие) каждого, а также затраты, прежде чем начинать какие-либо клинические испытания.Большинство методов лечения, не одобренных FDA, не покрываются государственными или частными страховыми выплатами.
Добавки Добавкипопулярны и зачастую дешевле, чем рецептурные препараты для лечения ЭД. Тем не менее, добавки не были проверены, чтобы увидеть, насколько хорошо они работают или являются ли они безопасным лечением от ЭД. Пациенты должны знать, что во время тестирования на наркотики было обнаружено, что многие лекарства, отпускаемые без рецепта, имеют в качестве основного ингредиента «бутлегированные» ингибиторы PDE 5. Количество Виагры, Сиалиса, Левитры или Стендры, которые могут присутствовать в этих добавках, не контролируется качеством и может отличаться от таблетки к таблетке.FDA выпустило потребительские предупреждения и предупреждения.
Более подробную информацию можно найти здесь.
Обновлено июнь 2018 г.
.Лечение эректильной дисфункции | NIDDK
Как я могу лечить эректильную дисфункцию?
Вы можете работать с медицинским работником, чтобы вылечить причину вашей эректильной дисфункции (ЭД). Выбор лечения ЭД – это личное решение. Однако вам также может быть полезно поговорить с вашим партнером о том, какое лечение лучше для вас, как пары.
изменения образа жизни
Ваш лечащий врач может предложить изменить образ жизни, чтобы уменьшить или улучшить ЭД.Вы можете
Вы можете обратиться за помощью к медицинскому работнику, если у вас возникли проблемы с внесением этих изменений самостоятельно.
Перейти к консультации
Поговорите со своим врачом о посещении консультанта, если психологические или эмоциональные проблемы влияют на вашу ЭД. Консультант может научить вас, как уменьшить беспокойство или стресс, связанные с сексом. Ваш консультант может предложить вам пригласить вашего партнера на консультацию, чтобы узнать, как вас поддержать. Когда вы работаете над снятием беспокойства или стресса, врач может сосредоточиться на лечении физических причин ЭД.
Ваш консультант может предложить вам пригласить вашего партнера на консультацию, чтобы узнать, как вас поддержать.Как врачи лечат эректильную дисфункцию?
Поменяй лекарства
Если лекарство, необходимое для лечения другого заболевания, вызывает ЭД, ваш врач может предложить другую дозу или другое лекарство. Никогда не прекращайте принимать лекарства, не посоветовавшись с врачом. Узнайте, какие лекарства повышают вероятность развития ЭД.
Выписать лекарства, которые вы принимаете внутрь
Медицинский работник может назначить вам пероральное лекарство или лекарство, которое вы принимаете внутрь, например, одно из следующего, чтобы помочь вам получить и поддерживать эрекцию:
Все эти лекарства действуют путем расслабления гладких мышц и увеличения кровотока в половом члене во время сексуальной стимуляции.Вам не следует принимать эти лекарства для лечения ЭД, если вы принимаете нитраты для лечения заболеваний сердца. Нитраты расширяют и расслабляют кровеносные сосуды. Комбинация может привести к внезапному падению артериального давления, которое может вызвать у вас слабость или головокружение или падение, что может привести к возможным травмам.
Также поговорите со своим лечащим врачом, если вы принимаете альфа-блокаторы для лечения увеличения простаты. Комбинация альфа-блокаторов и лекарств от ЭД также может вызвать внезапное падение артериального давления.
Медицинский работник может назначить тестостерон, если у вас низкий уровень этого гормона в крови. Хотя прием тестостерона может помочь вашему ЭД, часто бывает бесполезно, если ваш ЭД вызван проблемами с кровообращением или нервными расстройствами. Прием тестостерона также может привести к побочным эффектам, включая высокое количество эритроцитов и проблемы с мочеиспусканием.
Доказано, что лечение тестостерономне помогает ЭД, связанной с возрастным или поздним гипогонадизмом. Не принимайте терапию тестостероном, которая не была назначена врачом.Терапия тестостероном может повлиять на работу других лекарств и вызвать серьезные побочные эффекты.
Медицинский работник может назначить вам пероральное лекарство, чтобы помочь вам получить и поддерживать эрекцию.Выписать инъекционные лекарства и суппозитории
Многие мужчины получают более сильную эрекцию, вводя лекарство под названием альпростадил в половой член, вызывая его наполнение кровью. Пероральные лекарства могут улучшить вашу реакцию на сексуальную стимуляцию, но они не вызывают автоматическую эрекцию, как инъекционные лекарства.
Вместо того чтобы вводить лекарство, некоторые мужчины вводят в уретру суппозиторий алпростадила. Суппозиторий – это твердое лекарство, которое вы вводите в свое тело, где оно растворяется. Медицинский работник назначит вам предварительно заполненный аппликатор для введения гранулы примерно на дюйм в уретру. Эрекция начнется в течение 8-10 минут и может длиться от 30 до 60 минут.
Обсудить альтернативные лекарства
Некоторые мужчины говорят, что некоторые альтернативные лекарства, принимаемые внутрь, могут помочь им получить и поддерживать эрекцию.Однако не все «натуральные» лекарства или добавки безопасны. Комбинации определенных предписанных и альтернативных лекарств могут вызвать серьезные проблемы со здоровьем. Чтобы обеспечить скоординированное и безопасное лечение, обсудите вопрос об использовании вами альтернативных лекарств, в том числе витаминных и минеральных добавок, с медицинским работником. Кроме того, никогда не заказывайте лекарства онлайн, не поговорив с врачом.
Чтобы обеспечить скоординированное и безопасное лечение, обсудите вопрос об использовании вами альтернативных лекарств, в том числе витаминных и минеральных добавок, с медицинским работником.Как побочные эффекты лекарств от эректильной дисфункции повлияют на меня?
ЛекарстваED, которые вы принимаете перорально, через инъекцию или в виде шарика в уретре, могут иметь побочные эффекты, включая длительную эрекцию, известную как приапизм. Немедленно позвоните медицинскому работнику, если эрекция длится 4 часа или дольше.
У небольшого числа мужчин наблюдается потеря зрения или слуха после приема пероральных препаратов ЭД. Если у вас возникли эти проблемы, немедленно позвоните своему врачу.
Выписать вакуумное устройство
Вакуумное устройство вызывает эрекцию, втягивая кровь в половой член. Устройство состоит из трех частей:
- пластиковая трубка, которую вы надеваете на пенис
- насос, который вытягивает воздух из трубки, создавая вакуум
- эластичное кольцо, которое вы перемещаете от конца трубки к основанию полового члена при удалении трубки
Эластичное кольцо поддерживает эрекцию во время полового акта, предотвращая попадание крови обратно в ваше тело.Эластичное кольцо может оставаться на месте до 30 минут. Снимите кольцо после этого времени, чтобы восстановить нормальное кровообращение и предотвратить раздражение кожи.
Вы можете обнаружить, что использование вакуумного устройства требует некоторой практики или настройки. Использование устройства может сделать ваш пенис холодным или онемелым и иметь фиолетовый цвет. У вас также могут быть синяки на вашем пенисе. Однако синяки чаще всего безболезненны и исчезают через несколько дней. Вакуумные устройства могут ослабить эякуляцию, но в большинстве случаев эти устройства не влияют на удовольствие от кульминации или оргазма.
Вакуумное устройство вызывает эрекцию, втягивая кровь в половой член.Рекомендую хирургию
Для большинства мужчин операция должна быть последним средством. Поговорите с врачом о том, подходит ли вам операция. Уролог выполняет операцию в хирургическом центре или больнице до
- имплантируют устройство, чтобы сделать пенис прямым
- восстановить артерии, чтобы увеличить приток крови к половому члену
Имплантированные устройства. Имплантированные устройства, известные как протезы, могут помочь многим мужчинам с ЭД иметь эрекцию.Имплантаты обычно устанавливаются урологом. Два типа устройств
- надувных имплантатов, которые увеличивают и увеличивают половой член при помощи помпы в мошонке
- податливых имплантатов, которые являются стержнями, которые позволяют вручную регулировать положение вашего члена
Обычно вы можете покинуть больницу на следующий день или день после операции. Вы должны быть в состоянии использовать имплантат через 4-6 недель после операции.
После того, как у вас есть любой имплант, вы должны использовать устройство, чтобы получить эрекцию.Возможные проблемы с имплантатами включают взлом и инфекцию.
Реконструкция артерии. Операция по восстановлению артерий может обратить вспять ЭД, вызванную закупоркой, которая останавливает приток крови к половому члену. Обычно мужчины моложе 30 лет являются лучшими кандидатами на этот тип хирургии.
,

 Дисфункция ВНЧС
Дисфункция ВНЧС